Sífilis secundaria tardía - Archivos Argentinos de Dermatología
Anuncio

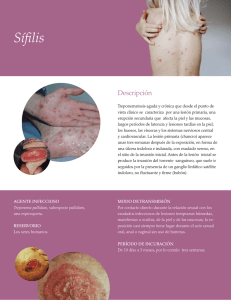
Trabajos originales 241 Sífilis secundaria tardía A propósito de un caso Rossana de los Ríos1, Eudoro de los Ríos2, María Emilia Saadi3, Nora Cartagena1, Alberto Espíndola1, María Susana Romano1, María Inés Garlatti4 y Ana María Lorenz5 RESUMEN La sífilis es una enfermedad infectocontagiosa de larga historia, causada por una espiroqueta, el Treponema pallidum, de transmisión principalmente sexual. Es considerada una de las patologías reemergentes de gran importancia epidemiológica y de presentación clínica muy variada, lo que dificulta el diagnóstico. Presentamos el caso de un paciente con placa eritematoescamosa de forma anular, con bordes sobreelevados verrugosos en espalda y lesiones nodulares infiltradas en cara. Realizamos una búsqueda y revisión bibliográfica sobre esta forma clínica de sífilis. Palabras clave: sífilis secundaria tardía, anular, verrugoso ABSTRACT Late secondary syphilis. Case report Syphilis is an infectious primarily transmitted sexually disease with long history caused by Treponema pallidum spirochete. It is considered one of the most important epidemiological reemerging diseases and its varied clinical presentation makes diagnosis difficult. We report a case with annular erythematosquamous plaque with elevated and verrucous borders on the back and infiltrated nodular lesions on the face. We conducted a literature search and a review about this clinical form of syphilis. Key words: late secondary syphilis, annular, verrucous ► CASO CLÍNICO Paciente de 30 años, sexo masculino, soltero, promiscuo, que trabaja en un circo que se instaló en San Miguel de Tucumán. Consulta por una placa eritematoescamosa de 30 x 30 cm, anular, arciforme, que progresa en forma centrífuga, con bordes infiltrados muy definidos cubiertos por costras amarillentas. Dicha lesión, de 8 meses de evolución, se localiza en espalda. En cara presenta lesiones papulosas y algunas nodulares (Figs. 1 y 2). No presenta adenopatías regionales ni sistémicas. Como antecedente de la enfermedad actual refiere haber presentado una lesión chancriforme en pene hace 3 años que involucionó sin tratamiento. Los diagnósticos diferenciales planteados fueron pso- riasis, lepra, tiña corporis, sarcoidosis, lupus eritematoso discoide y tuberculosis cutánea. Los exámenes complementarios de laboratorio presentaron los siguientes datos de interés: VDRL 128 dils, FTA-abs reactiva, HIV (-) y Ag para Hepatitis B y C (-). En la histopatología se observa en dermis reticular media y profunda parches de infiltrados granulomatosos con células gigantes. A mayor aumento infiltrados plasmocitarios perivasculares (Fig. 3). Recibe tratamiento con seis dosis de penicilina benzatínica 2.400.000 U/I, cada siete días por vía intramuscular. Tuvo una evolución clínica favorable con descenso de la serología (4 dils) durante los 2 meses de control del paciente, sin poder realizar su seguimiento a largo plazo debido al alejamiento del circo de la ciudad. Jefe de Trabajos Prácticos Semidedicación Ex Profesor Titular y Profesor Emérito 3 Jefe de Trabajos Prácticos Dedicación Simple 4 Profesora Adjunta 5 Profesora Titular Cátedra de Dermatología. Facultad de Medicina, Universidad Nacional de Tucumán. Argentina 1 2 Recibido: 18-4-2013. Aceptado para publicación: 10-9-2013. Arch. Argent. Dermatol. 2013; 63 (6): 241-243 242 Trabajos originales ► Sífilis secundaria tardía ► COMENTARIOS Fig. 1: Placa arciforme en espalda. Fig. 2: Lesiones infiltradas en cara. Fig.3: Histopatología: En dermis infiltrados granulomatosos con células gigantes. Durante su evolución clínica la sífilis tiene distintos estadios: primario, secundario y terciario; y dos períodos de latencia, uno temprano y otro tardío considerados asintomáticos1,2. Luego de un período de incubación de aproximadamente 3 semanas aparece el chancro y la adenopatía satélite constituyendo la sífilis primaria. El chancro involuciona espontáneamente y luego de un período intermedio (3 a 12 semanas) aparecen las lesiones de la sífilis secundaria. Más tarde la sífilis entra en un período de silencio clínico llamado sífilis latente temprana y otro tardío, sólo diagnosticados por pruebas serológicas1,2. La sífilis secundaria, con su gran variedad de manifestaciones clínicas, compromete piel y mucosas simulando otras enfermedades, por lo que se la conoce como la “gran simuladora”3. La misma comienza con síntomas prodrómicos como pérdida de peso, febrícula, cefalea, malestar general, artralgias y adenopatías generalizadas indoloras en cerca del 85% de los pacientes. Las manifestaciones cutáneas pueden ser precoces o tardías. Las precoces (10%) consisten en erupciones generalizadas de máculas roseoliformes separadas, no pruriginosas, distribuidas en tronco, principalmente flancos y superficies de flexión de extremidades superiores4,5. Las manifestaciones tardías de sífilis secundaria (70%) consisten en lesiones maculopapulosas infiltradas, de color cobrizo, generalizadas, que aparecen en brotes sucesivos. En palmas y plantas, pápulas y placas simétricas con el típico collarete de escamas (collarete de Biett). En cuello, máculas hipopigmentadas postinflamatorias rodeadas por una hiperpigmentación conocidas como collar de Venus. En mucosas, parches y placas principalmente en lengua y labios; en el área genital y anal, condilomas planos. En faneras, alopecía difusa y pérdida de cabello localizada apolillada no cicatrizal4,5. Se observan uñas quebradizas, onicólisis, fragmentación de las uñas, fositas ungulares, fisuras y distrofia. Las sifílides papulares que se observan aproximadamente en 12% de los casos de secundarismo se clasifican en: papuloescamosas, foliculares, lenticulares, corimbiformes, nodulares o anulares6,7. Las sifílides anulares forman patrones delicados, sobreelevados, infiltrados y escamosos. Eventualmente pueden ser más gruesos y verrugosos. De acuerdo a los rasgos clínicos de nuestro paciente consideramos que se trata de una rara presentación de sífilis secundaria tardía con lesiones anulares y verrugosas extensas7. Años más tarde aparecen las manifestaciones de sífilis terciaria que clásicamente consisten en dos tipos de lesiones: tubérculos y gomas. El periodo terciario presenta lesiones precoces y tardías. Las precoces aparecen dentro de los dos primeros años posteriores a la resolución del cuadro secundario, son numerosas y poco destructivas. Las manifestaciones tardías son escasas, asimétricas, de contornos netos, indoloras y tórpidas, provocando destrucción local de los tejidos con tendencia a la curación central4. Rossana de los Ríos y colaboradores El diagnóstico de certeza se realiza en forma aunada con la clínica, la historia personal del paciente, la serología y la histopatología2,4,5. El diagnóstico serológico se basa en pruebas no treponémicas como la VDRL y las treponémicas como la FTA abs. Las pruebas específicas se mantienen positivas de por vida en la mayoría de los pacientes2, 8, 9. En la histopatología podemos encontrar un infiltrado perivascular superficial y profundo con células plasmáticas, edema, proliferación de células endoteliales y engrosamiento de los vasos dérmicos. En dermis se observa paraqueratosis, espongiosis, exocitosis y acantosis3-5. El tratamiento de elección en la sífilis primaria y secundaria es la penicilina G benzatínica 2.4 millones de unidades por semana, cuatro dosis, intramuscular, si el compromiso es cutáneo sin afectación del SNC. En casos de alergia a la peniciclina se puede administrar tetraciclina 500 mg vía oral cada 6 hs durante 30 días, doxiciclina vía oral 100 mg cada 12 hs 30 días, o minociclina vía oral 100 mg cada 12 hs 30 días. En la sífilis terciaria el tratamiento se realiza con penicilina G sódica 12 a 24 millones de unidades por vía endovenosa (2 a 4 millones de U cada 4 horas) durante 10 días, seguidas de penicilina G benzatínica, una ampolla cada 7 días por vía intramuscular, 3 a 4 dosis. En caso de alergia la droga de elección es ceftriaxone intramuscular, 1g/ día durante 14 días2,4,10-12. Se debe realizar seguimiento clínico y serológico hasta los dos años posteriores al tratamiento. ► CONCLUSIÓN Motiva nuestra presentación lo inusual de esta forma clínica de sífilis y la necesidad de plantearse múltiples diagnósticos diferenciales para su correcto tratamiento. ► BIBLIOGRAFÍA 1. López, S.; Delgado, M.E; Gómez, B.; Lorenz, A.M.: Sífilis secundaria de recidiva. A propósito de un caso. Rev Argent Dermatol 2011; 92: 46-55. 2. Garritano, M.V.; Jaurigoity, M.E.; Maradeo, M.R.; Rafti, P.; Corrons, F.: Sífilis terciaria cutánea: una gran desconocida. Presentación de un caso y revisión bibliográfica. Arch Argent Dermatol 2008; 58: 97-103. 3. Civale, C.; Cóppola, M.; Carrá, S.M.; Mosto, A.; Meoqui, A.: Lesiones eritematoescamosas anulares con bordes elevados y pápulo vegetantes. Arch Argent Dermatol 2010; 60: 123-124. 4. Sánchez, M.: Sífilis. En: Freedberg, I.;Eisen, A.; Wolf, K.; Goldsmith, L.; Katz, S.; Fitzpatrick. Dermatología en Medicina General. 6° Edic. Mc Graw-Hill; New York; 2003; pág.: 2445. 5. Stary A.: Enfermedades de transmisión sexual. En: Bolognia, J.L.; Mascaró, J.M.; Jorizzo, J.L.; Rapini, R.P. Dermatología. Elsevier España; Madrid; 2004; págs.: 1271-1294. 6. Lanjouw, E.; van der Meijden, W.I.; den Hollander, J.C.; Neumann, H.A.M: Unusual late nodular presentation of secondary syphilis. Int J STD AIDS 2009; 20: 271-273 7. Pournaras, C.C.; Masouye, I.; Piletta, P.; Piguet, V.; Saurat, J.H.; French, L.E.: Extensive annular verrucous late secondary syphilis. Br J Dermatol 2005; 1343-1345. 8. Martín Fuentes, A.; Juanes Viedma, A.; Lorente Luna, M.; Ballano Ruiz, A.; Pastor Nieto, M. A.; De Eusebio Murillo, E.: Sífilis maligna en paciente VIH positivo. Piel 2012; 27: 435-437. 9. Masson, F.; Masouye, J.; Prins, C.; Borradori, L.: Annular verrucous late secondary syphilis. Eur J Dermatol 2008; 18: 597-598. 10. Casco, R.; Oxilia, M.: Consenso sobre infecciones de transmisión sexual. Pautas de tratamiento. Actualización. SAD. 2008; 3-7. 11. Bermejo, A.; Leiro, V.: Sífilis. El desafío permanente. Dermatol Argent 2011; 17: 156-159. 12. Marini, M.A.; Oxilia, M.R.: Sífilis. En: Marini, M.A.: Oxilia, M.R.: Las enfermedades de transmisión sexual en los tiempos del SIDA. 1° Edic. Editorial Marymar; Buenos Aires; 1999; págs.: 1550. Dra. R. de los Ríos Lucas Córdoba 442. Dpto 3 4000-S.M.de Tucumán Argentina [email protected] 243