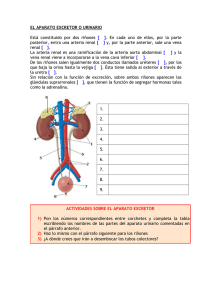
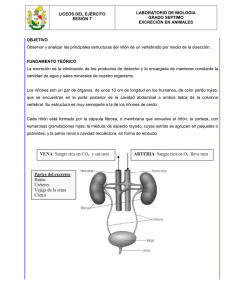
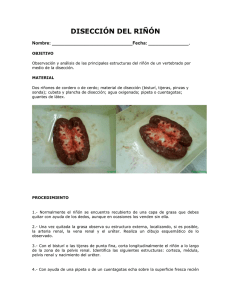
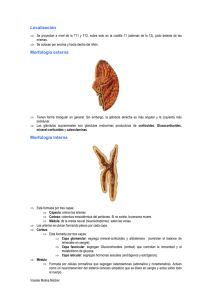
SECCIÓN I ANATOMÍA
Anuncio
SECCIÓN I ANATOMÍA 1 Anatomía quirúrgica del retroperitoneo, las glándulas suprarrenales, los riñones y los uréteres J. KYLE ANDERSON, JOHN N. KABALIN y JEFFREY A. CADEDDU CONCEPTOS CLAVE: EL RETROPERITONEO EL RETROPERITONEO LAS GLÁNDULAS SUPRARRENALES LOS RIÑONES ■ ■ LOS URÉTERES ■ No existe mayor ayuda para adquirir pericia en la cirugía que el íntimo conocimiento de la anatomía. Para el urólogo las áreas de máxima importancia son el retroperitoneo y la pelvis. En este capítulo se describen en detalle las estructuras retroperitoneales importantes para el ejercicio de la cirugía urológica y se proporcionan correlaciones clínicas cuando son útiles. EL RETROPERITONEO (Fig. 1-1) ■ ■ ■ El límite posterior del retroperitoneo es la pared abdominal, formada por la fascia lumbodorsal y los músculos sacroespinoso y cuadrado lumbar. Por fuera se continúa con la grasa preperitoneal y su límite es el músculo transverso de la pared abdominal lateral. El peritoneo es el límite anterior y por arriba es el diafragma (Fig. 1-2). En dirección caudal el retroperitoneo se continúa con las estructuras pelvianas extraperitoneales. Pared abdominal posterior Musculatura posterior y fascia lumbodorsal (Figs. 1-3 a 1-6, Cuadro 1-1) La fascia lumbodorsal rodea los músculos sacroespinoso y cuadrado lumbar, que en conjunto forman la pared abdominal posterior. La fascia lumbodorsal se origina en las apófisis espinosas de las vértebras lumbares y se extiende hacia adelante y hacia arriba. A medida que progresa hacia arriba, se separa en tres planos: posterior, medio y anterior. ■ Las tres capas de la fascia lumbodorsal cubren la musculatura de la pared abdominal posterior. Las costillas inferiores están en íntimo contacto con los riñones y las glándulas suprarrenales. La lesión de las costillas inferiores sugiere una lesión de las estructuras retroperitoneales. La arteria renal yace por detrás de la vena renal, pero esta relación se invierte cuando la aorta y la vena cava inferior se dividen en los vasos ilíacos comunes. Aquí, las arterias ilíacas comunes son anteriores a las venas ilíacas comunes. A medida que el drenaje linfático progresa por el retroperitoneo en dirección cefálica también ocurre un flujo predominantemente de derecha a izquierda. El sistema nervioso está dividido en los sistemas autónomo y somático. El sistema autónomo se divide a su vez en la inervación simpática y la parasimpática. Los nervios simpáticos se originan en las vértebras torácicas y lumbares. Desde los ganglios de las cadenas simpáticas las fibras preganglionares siguen hasta los plexos autónomos. Desde estos plexos, las fibras simpáticas posganglionares siguen hasta sus puntos diana. Los nervios parasimpáticos tienen un origen craneal y en las vértebras sacras y nuevamente hacen sinapsis en plexos periféricos antes de seguir hasta sus puntos diana. El sistema somático proporciona inervación al retroperitoneo y los miembros inferiores a través del plexo lumbosacro. La capa o plano posterior proporciona la cubierta posterior del músculo sacroespinoso y el origen del músculo dorsal ancho. El plano medio forma la fascia que separa la cara anterior del músculo sacroespinoso de la cara posterior del músculo cuadrado lumbar. El plano anterior de la fascia lumbodorsal proporciona la cubierta ante- 3 Figura 1-1. A, Disección anatómica del retroperitoneo. Se ha extirpado la fascia perirrenal anterior (de Gerota). B, 1, Diafragma. 2, Vena cava inferior. 3, Glándula suprarrenal derecha. 4, Arriba, tronco celíaco; abajo, plexo nervioso autónomo celíaco. 5, Riñón derecho. 6, Vena renal derecha. 7, Fascia de Gerota. 8, Grasa retroperitoneal pararrenal. 9, Cápsula adiposa. 10, Arriba, vena gonadal derecha; abajo, arteria gonadal derecha. 11, Ganglios linfáticos lumbares. 12, Grasa retroperitoneal. 13, Arteria ilíaca común derecha. 14, Uréter derecho. 15, Colon sigmoides (seccionado). 16, Esófago (seccionado). 17, Pilar derecho del diafragma. 18, Arteria frénica inferior izquierda. 19, Arriba, glándula suprarrenal izquierda; abajo, vena suprarrenal izquierda. 20, Arriba, arteria mesentérica superior; abajo, arteria renal izquierda. 21, Riñón izquierdo. 22, Arriba, vena renal izquierda; abajo, vena gonadal izquierda. 23, Aorta. 24, Cápsula adiposa. 25, Plexo venoso autónomo aórtico. 26, Arriba, fascia de Gerota; abajo, ganglio mesentérico inferior. 27, Arteria mesentérica inferior. 28, Bifurcación aórtica en las arterias ilíacas comunes. 29, Arteria y vena gonadal izquierda. 30, Uréter izquierdo. 31, Músculo psoas mayor cubierto por la vaina del psoas. 32, Borde del peritoneo. 33, Cavidad pelviana. Continúa SECCIÓN I Figura 1-1, cont. C, Disección anatómica del retroperitoneo. Se han cortado los riñones y las glándulas suprarrenales y se ha extirpado la vena cava inferior en la mayor parte de su recorrido intraabdominal. D, 1, Vena cava inferior (seccionada). 2, Diafragma. 3, Arteria frénica inferior derecha. 4, Glándula suprarrenal derecha. 5, Arriba, arteria celíaca; abajo, arteria mesentérica superior. 6, Riñón derecho. 7, Arriba, arteria renal derecha; abajo, vena renal derecha (seccionada). 8, Ganglio linfático lumbar. 9, Músculo transverso del abdomen cubierto por la fascia transversalis. 10, Uréter derecho. 11, Ligamento espinoso anterior. 12, Vena cava inferior (seccionada). 13, Arteria ilíaca común derecha. 14, Colon sigmoides (seccionado). 15, Arteria ilíaca externa derecha. 16, Esófago (seccionado). 17, Glándula suprarrenal izquierda. 18, Ganglio celíaco. 19, Riñón izquierdo. 20, Arriba, arteria renal izquierda; abajo; vena renal izquierda (seccionada). 21, Pelvis renal izquierda. 22, Aorta. 23, Plexo nervioso autónomo aórtico. 24, Ganglio mesentérico inferior. 25, Uréter izquierdo. 26, Arteria mesentérica inferior. 27, Músculo psoas mayor cubierto por la vaina del psoas. (A a D, Reproducidos de la colección anatómica Bassett, con autorización otorgada por el doctor Robert A. Chase.) CAPÍTULO 1 SECCIÓN I Figura 1-2. El diafragma: superficie abdominal. (De Drake RL, Vogl W, Mitchell AWM: Gray’s Anatomy for Students. Philadelphia, Elsevier, 2005, p. 317.) Figura 1-3. Musculatura de la pared abdominal posterior, disección superficial. Se ha extirpado una parte del músculo dorsal ancho. Se muestra la localización del riñón derecho en el retroperitoneo con una línea de rayas. 6 7 Figura 1-4. Musculatura de la pared abdominal posterior, disección intermedia. Se observa el músculo sacroespinoso y los tres músculos anterolaterales del flanco en el borde de la sección, y pueden apreciarse por detrás las tres capas de la fascia lumbodorsal. CAPÍTULO 1 Anatomía quirúrgica del retroperitoneo, las glándulas suprarrenales, los riñones y los uréteres SECCIÓN I 8 Anatomía 10 11 12 Figura 1-5. Musculatura de la pared abdominal posterior, disección profunda. Se ve la fascia lumbodorsal y el ligamento costovertebral, que se originan en las apófisis transversas de las vértebras lumbares. También se muestra la relación del riñón y la pleura. rior del músculo cuadrado lumbar y forma el límite posterior del retroperitoneo. A medida que uno se dirige hacia afuera, alejándose de los músculos sacroespinoso y cuadrado lumbar, los planos de la fascia lumbodorsal se fusionan y después se conectan con el músculo transverso del abdomen. Los músculos cuadrado lumbar y sacroespinoso (Figs. 1-6 y 1-7) forman la porción muscular de la pared abdominal posterior que ocupa el espacio entre la 12ª costilla, la columna y la cresta ilíaca. El músculo cuadrado lumbar cumple distintas funciones. Sostiene la 12ª costilla y mejora así la contracción diafragmática y la inspiración y ayuda a la función de los músculos intercostales durante la espiración forzada. Por último, controla la inclinación lateral del tronco. El músculo sacroespinoso también controla el movimiento del tronco al promover la extensión de la columna. Estas relaciones musculares y aponeuróticas adquieren importancia clínica cuando se realiza una lumbotomía dorsal. Como se observa en la Figura 1-7, se trata de una incisión vertical por fuera del borde de los músculos sacroespinoso y cuadrado lumbar. Este abordaje permite el ingreso al retroperitoneo sin destruir la musculatura. Musculatura del flanco lateral (Fig. 1-8; véase Cuadro 1-1) Tres capas musculares forman la musculatura del flanco lateral. De la superficie hacia adentro son los músculos oblicuo externo, oblicuo interno y transverso del abdomen. La estructura más superficial es el músculo oblicuo externo. Este músculo se origina en las costillas inferiores y se mueve de afuera hacia adentro a medida que progresa en dirección caudal. La inserción final es en la cresta ilíaca hacia abajo y en la vaina del recto hacia adelante. El límite posterior se mantiene libre dado que termina antes de alcanzar la fascia lumbodorsal. A continuación se encuentra el músculo oblicuo interno. Nuevamente, este músculo se origina en la parrilla costal inferior, pero la orientación de las fibras es de medial a lateral y se dirigen hacia abajo. La inserción final es en la cresta ilíaca y en la fascia lumbodorsal. Las estructuras finales son el músculo transverso del abdomen y la fascia transversalis. Este músculo se origina en la fascia lumbodorsal y sus fibras discurren en dirección transversal hasta alcanzar por delante y por dentro la vaina del recto. Inmediatamente en la profundidad del músculo transverso del abdomen se encuentra la fascia transversalis y después el espacio 9 Músculos psoas e ilíaco (véase Fig. 1-6) El músculo psoas mayor se origina en las vértebras 12ª torácica a 5ª lumbar. Se puede identificar un músculo psoas menor más pequeño en alrededor del 50% de la población que se ubica medial respecto del músculo psoas mayor. Los músculos psoas están cubiertos por la fascia iliopsoas. En íntima proximidad con el músculo psoas se encuentra el músculo ilíaco, que se inserta en la cara interna del ala pélvica del ilion. A medida que el músculo ilíaco progresa en dirección caudal se une con el músculo psoas para formar el músculo iliopsoas (o psoasilíaco). Este músculo combinado se une luego con el trocánter menor del fémur y controla la flexión de la cadera. Parrilla costal inferior (Fig. 1-9) Además de la protección que proporcionan las capas musculares de la pared abdominal posterior y lateral, las costillas 10ª, 11ª y 12ª protegen el espacio retroperitoneal superior y están íntimamente relacionadas con las glándulas suprarrenales y los riñones. Dada la estrecha proximidad, la lesión de estas costillas puede asociarse con una lesión retroperitoneal importante. Si bien aportan protección, las costillas inferiores y la pleura y el pulmón que las acompañan limitan la exposición quirúrgica del retroperitoneo superior. Los límites de la pleura son la 8ª costilla por delante, la 10ª costilla en la línea medioaxilar y la 12ª costilla por detrás. Dada esta localización de la pleura, las incisiones en el flanco a nivel de la 11ª o 12ª costilla pueden penetrarla. Grandes vasos La aorta abdominal y la vena cava inferior son los grandes vasos del abdomen y proporcionan irrigación a los órganos abdominales y los miembros inferiores (Figs. 1-10 y 1-11). Aorta abdominal Figura 1-6. Músculos de la pared abdominal posterior. (De Drake RL, Vogl W, Mitchell AWM: Gray’s Anatomy for Students. Philadelphia, Elsevier, 2005, p. 316.) retroperitoneal. La función de la musculatura del flanco lateral es comprimir y estabilizar el abdomen y el tronco. Esto proporciona movimiento controlado y protección a los órganos abdominales. La aorta entra en el abdomen a través del hiato aórtico que se encuentra entre los pilares diafragmáticos en el diafragma posterior en el nivel de la 12ª vértebra torácica (véase Fig. 1-2). La aorta continúa en dirección caudal hasta la 4ª vértebra lumbar donde se bifurca en las arterias ilíacas comunes. Durante su recorrido a través del abdomen, la aorta emite algunas ramas grandes (Cuadro 1-2). Las primeras son las dos arterias frénicas inferiores, que irrigan el diafragma inferior y la porción superior de la glándula suprarrenal (véase Fig. 1-2). A conti- Cuadro 1-1. Musculatura de la pared abdominal posterior y lateral Músculo Origen Inserción Función Sacroespinoso Cuadrado lumbar Sacro y vértebras lumbares 5ª vértebra lumbar Costillas inferiores y vértebras torácicas Vértebras lumbares 1ª a 4ª, 12ª costilla Oblicuo externo Ocho costillas inferiores Oblicuo interno Fascia lumbodorsal, cresta ilíaca Transverso del abdomen Fascia lumbodorsal, reborde interno de la cresta ilíaca Vértebras 12ª torácica a 5ª lumbar Cara interna del ala ilíaca Reborde externo de la cresta ilíaca, la aponeurosis termina en el rafe de la línea media Cuatro costillas inferiores, aponeurosis que termina en la línea alba Aponeurosis que termina en la línea alba Extensión de la columna vertebral Descenso y estabilización de la 12ª costilla, inclinación lateral del tronco Compresión del contenido abdominal, flexión del tronco Psoas Ilíaco Trocánter menor del fémur Trocánter menor del fémur Adaptado de Drake RL, Vogl W, Mitchell AWM: Gray’s Anatomy for Students. Philadelphia, Elsevier, 2005, pp. 250 y 316. Compresión del contenido abdominal, flexión del tronco Compresión del contenido abdominal Flexión de la cadera Flexión de la cadera CAPÍTULO 1 Anatomía quirúrgica del retroperitoneo, las glándulas suprarrenales, los riñones y los uréteres SECCIÓN I 10 Anatomía Figura 1-7. Corte transversal a través del riñón y la pared abdominal posterior que muestra la fascia lumbodorsal incidida. Obsérvese que a través de una incisión lumbodorsal de este tipo se puede alcanzar el riñón sin abrir los músculos (De Kelly and Burnam, de McVay C: Anson & McVay Surgical Anatomy, 6a ed. Philadelphia, WB Saunders, 1984.) Figura 1-8. Corte transversal que muestra los planos musculares laterales del flanco. (De Drake RL, Vogl W, Mitchell AWM: Gray’s Anatomy for Students. Philadelphia, Elsevier, 2005, p. 252.) Figura 1-9. Estructuras relacionadas con la superficie posterior del riñón. (De Drake RL, Vogl W, Mitchell AWM: Gray’s Anatomy for Students. Philadelphia, Elsevier, 2005, p. 322.) Figura 1-10. Vena cava inferior y aorta abdominal y sus ramas. 11 CAPÍTULO 1 Anatomía quirúrgica del retroperitoneo, las glándulas suprarrenales, los riñones y los uréteres SECCIÓN I 12 Anatomía Figura 1-11. Estructuras anatómicas del abdomen superior a nivel de los riñones mostrada con cortes transversales obtenidos mediante tomografía computarizada. Los cortes están dispuestos en sentido cefalocaudal. A, Corte por los polos superiores de los riñones, por encima de los pedículos vasculares renales. B, Corte a nivel de las arterias y venas renales. C, Corte ligeramente más inferior que muestra las pelvis renales y la relación del duodeno con el hilio renal derecho. D, Corte a través de los polos inferiores de los riñones que muestra los uréteres superiores. Ao, aorta; AMS, arteria mesentérica superior; AR, arteria renal; DUO, duodeno; GPR, grasa perirrenal; PANC, páncreas; PR, pelvis renal; RD, riñón derecho; RI, riñón izquierdo; U, uréter; VB, vesícula biliar; VCI, vena cava inferior; VMS, vena mesentérica superior; VR, vena renal. 13 Cuadro 1-2. Ramas de la aorta abdominal Arteria Rama Origen Partes irrigadas Tronco celíaco Anterior Inmediatamente por debajo del hiato aórtico del diafragma Arteria mesentérica superior Arteria mesentérica inferior Arterias suprarrenales medias Arterias renales Arterias testiculares u ováricas Anterior Anterior Lateral Lateral Par anterior Inmediatamente debajo del tronco celíaco Debajo de las arterias renales Inmediatamente por encima de las arterias renales Inmediatamente por debajo de la arteria mesentérica superior Debajo de las arterias renales Arterias frénicas inferiores Arterias lumbares Arterias sacras medias Par Posterior Posterior Arterias ilíacas comunes Terminal Inmediatamente por debajo del hiato aórtico Habitualmente cuatro pares Inmediatamente por encima de la bifurcación aórtica, pasa por debajo y cruza las arterias lumbares, el sacro y el cóccix La bifurcación habitualmente se encuentra en el nivel de la vértebra L4 Intestino anterior (parte superior del aparato digestivo) Intestino medio (delgado) Intestino terminal (colon y recto) Glándulas suprarrenales Riñones Testículos en el hombre y ovarios en la mujer Diafragma Pared abdominal posterior y médula espinal De Drake RL, Vogl W, Mitchell AWM: Gray’s Anatomy for Students. Philadelphia, Elsevier, 2005, p. 331. nuación se encuentra el tronco celíaco, que es el origen de las arterias hepática común, gástrica izquierda (coronaria estomáquica) y esplénica que irrigan el hígado, el estómago y el bazo respectivamente. Siguen las dos arterias suprarrenales, una arteria para cada glándula. La arteria mesentérica superior nace en la cara anterior de la aorta e irriga todo el intestino delgado y la mayor parte del intestino grueso. También hay que señalar que esta arteria se comunica con los vasos del tronco celíaco a través de las arterias pancreaticoduodenales. El siguiente punto de ramificación de la aorta son las dos arterias renales, por encima de la 2ª vértebra lumbar. Obviamente la anatomía de las arterias renales tiene gran importancia para el urólogo y se explica en detalle en la sección del riñón. Al avanzar en dirección distal sobre la aorta se encuentran las dos arterias gonadales. En el hombre estas arterias se llaman también arterias testiculares y en la mujer son las arterias ováricas. El recorrido inicial es similar en el hombre y la mujer, las arterias avanzan en dirección caudal y hacia afuera desde la aorta, la arteria gonadal derecha cruza por delante de la vena cava inferior. En los hombres la arteria gonadal cruza después sobre el uréter y sale del retroperitoneo en el anillo inguinal interno. En las mujeres, el recorrido es diferente: en lugar de abandonar la pelvis, la arteria cruza nuevamente hacia adentro por encima de los vasos ilíacos externos y entra en la pelvis. Luego sigue por el ligamento suspensorio hasta el ovario. El destino de la arteria gonadal (el testículo en el hombre y el ovario en la mujer) tiene importantes fuentes colaterales de sangre arterial, provenientes de las arterias deferenciales y cremastéricas en el hombre y de la arteria uterina en la mujer. Por lo tanto, la arteria gonadal generalmente puede ligarse durante la cirugía retroperitoneal sin efectos perjudiciales. Después de las arterias gonadales nace la arteria mesentérica inferior en la cara anterior de la aorta antes de su bifurcación en los vasos ilíacos comunes. La mesentérica inferior irriga el tercio izquierdo del colon transverso, el colon descendente, el colon sigmoides y el recto. En los pacientes que no tienen una enfermedad vascular importante esta arteria puede sacrificarse sin ningún efecto perjudicial porque existe circulación colateral a estos segmentos intestinales proveniente de las arterias mesentérica superior, hemorroidal media y hemorroidal inferior. Además de las arterias mencionadas que nacen en la cara anterior en la aorta o en sus caras laterales, existen algunas ramas pequeñas en la cara posterior de la aorta. Se encuentran ramas arteriales lumbares a intervalos regulares a lo largo de la aorta y generalmente cuatro pares se localizan dentro del retroperitoneo. Estas ramas irrigan la pared corporal posterior y la columna vertebral. Nuevamente, estas arterias pueden ligarse sin efectos perjudiciales, aunque ha ocurrido isquemia medular y parálisis después de la ligadura en múltiples niveles. La rama posterior final que nace en la aorta es la arteria sacra media, que nace inmediatamente antes de la ramificación en las arterias ilíacas comunes y envía ramas para el recto y la cara anterior del sacro. Las arterias ilíacas comunes siguen después en la pelvis y completan así el recorrido arterial a través del retroperitoneo. La vena cava inferior La vena cava inferior (VCI) se origina en la confluencia de las venas ilíacas comunes a nivel de la 5ª vértebra lumbar (véase Fig. 1-10). Debido a que las venas ilíacas comunes se ubican por dentro y por detrás de las arterias ilíacas, la confluencia de las venas ilíacas se encuentra detrás de la bifurcación aórtica y a la derecha de ella. A medida que la VCI progresa en dirección craneal a través del abdomen, las tributarias incluyen las venas gonadales, renales, suprarrenales y suprahepáticas. Además, la vena sacra media desemboca en la vena cava inferior por detrás y las venas lumbares lo hacen en toda su longitud. La primera vena tributaria que se encuentra a lo largo de la VCI es la vena sacra media, que entra en la unión de las venas ilíacas comunes. También a lo largo de la cara posterior de todo el recorrido de la VCI desembocan las venas lumbares. Estas venas discurren por delante de las apófisis transversas de las vértebras y generalmente paralelas a las arterias lumbares. Además de proporcionar el drenaje vascular, las venas lumbares conectan la VCI con el sistema venoso ácigos del lado derecho y el sistema venoso hemiácigos del lado izquierdo del tórax. Esto proporciona vías alternativas de drenaje venoso dentro del retroperitoneo (Fig. 1-12). Las siguientes tributarias de la VCI son las venas gonadales, cuyo recorrido es análogo a las arterias gonadales hasta que se aproximan a la VCI. Durante la sección craneal de su recorrido estas venas son más externas y están más próximas al uréter homolateral. Su desembocadura tiene importancia quirúrgica porque la vena gonadal derecha drena directamente en la VCI y la izquierda lo hace en la cara inferior de la vena renal izquierda (véase Fig. 1-10). CAPÍTULO 1 Anatomía quirúrgica del retroperitoneo, las glándulas suprarrenales, los riñones y los uréteres SECCIÓN I 14 Anatomía Linfáticos Figura 1-12. Venas lumbar, ácigos y hemiácigos. (De Drake RL, Vogl W, Mitchell AWM: Gray’s Anatomy for Students. Philadelphia, Elsevier, 2005, p. 332.) Después de las venas gonadales se encuentran las venas renales. En general, las venas renales se encuentran directamente delante de la arteria renal asociada, pero no es inusual que estén separadas 1 a 2 cm en dirección craneocaudal. Normalmente la vena renal derecha es corta y no tiene ramas, pero en una pequeña minoría de pacientes la vena gonadal derecha puede entrar en la vena renal derecha y no en la VCI. En una segunda variante anatómica, una vena lumbar entra por la cara posterior de la vena renal derecha en lugar de entrar directamente en la VCI. La vena renal izquierda es ligeramente más larga que la derecha y recibe ramas adicionales antes de entrar en la VCI. Típicamente, luego de salir del hilio renal, la vena renal izquierda recibe una vena lumbar por detrás, la vena gonadal izquierda por debajo y la vena suprarrenal por arriba. A continuación, la vena renal izquierda cruza por delante de la aorta y por debajo del borde caudal de la arteria mesentérica superior antes de desembocar en la VCI. Pocas veces la vena renal izquierda cruza la aorta hacia la VCI en un recorrido retroaórtico o periaórtico. Hacia arriba, la cara posterior de la VCI recibe la vena suprarrenal derecha. Esta vena corta se ubica por detrás de la VCI, lo que dificulta su exposición durante la cirugía suprarrenal o renal derecha. Como ya se mencionó, la vena suprarrenal izquierda drena en la vena renal izquierda y no en la VCI. La vena frénica inferior del lado derecho desemboca en la cara posterior o lateral posterior de la VCI, y la vena frénica inferior izquierda lo hace por la vena renal izquierda. Las venas tributarias finales de la VCI antes de que abandone el retroperitoneo son las cortas venas hepáticas que drenan el hígado. Las venas hepáticas inferiores son pequeñas, pero más arriba se encuentran tres grandes troncos llamados suprahepáticos. El drenaje linfático de los miembros inferiores, los genitales externos, los testículos, los riñones y los intestinos ocurre en el retroperitoneo (Fig. 1-13). El conocimiento de estos canales o conductos linfáticos no sólo es útil en oncología urológica (p. ej., cáncer de testículo) sino también en la prevención de complicaciones como el linfocele. El drenaje de los miembros inferiores, el periné y los genitales externos progresa por el retroperitoneo mediante los vasos linfáticos ilíacos comunes y después forma las cadenas linfáticas lumbares verticales ascendentes. El flujo se dirige no sólo hacia arriba sino también hacia afuera, predominantemente de derecha a izquierda. El drenaje linfático gastrointestinal también sigue a la irrigación vascular, y la mayoría de los linfáticos son paralelos a las arterias mesentérica inferior, mesentérica superior y celíaca. Por último, estos linfáticos se unen detrás de la aorta a nivel de la primera o segunda vértebra lumbar y forman el conducto torácico. Esta coalescencia se suele caracterizar por una dilatación local llamada cisterna del quilo, que tiende a ubicarse dentro del tórax inmediatamente a la derecha de la aorta en una posición retrocrural. Para el urólogo los linfáticos lumbares son importantes porque drenan la linfa de los riñones y los testículos. Dada la localización retroperitoneal del riñón, no sorprende el recorrido lumbar de su drenaje linfático, que se explica en mayor profundidad más adelante. Desde el punto de vista embriológico, los testículos se desarrollan dentro del retroperitoneo y mantienen tanto el flujo sanguíneo (arterias testiculares) como el drenaje linfático a través de esta área incluso después de que descienden al escroto. Para describir mejor el drenaje linfático dentro del peritoneo se ha desarrollado un sistema práctico. Este sistema define tres áreas ganglionares mayores: paracava derecha, interaortocava y paraaórtica izquierda. La región ganglionar paracava derecha se extiende desde la línea media de la VCI hasta el uréter derecho. La región interaortocava se extiende desde la línea media de la VCI hasta la línea media de la aorta, y la región paraaórtica izquierda se extiende desde la línea media de la aorta hasta el uréter izquierdo. El estudio de las metástasis linfáticas de los tumores testiculares ha demostrado que el drenaje linfático testicular es consistente y sigue el esquema general del drenaje vertical con flujo lateral de derecha a izquierda. Las metástasis linfáticas provenientes del testículo derecho drenan principalmente en los ganglios interaortocava pero también en los ganglios paracavos derechos. Muy poca linfa de este testículo drena en los ganglios paraaórticos izquierdos. Por otra parte, el testículo izquierdo drena principalmente en los ganglios paraaórticos izquierdos pero también en los ganglios intercavaaórticos. Los tumores del lado izquierdo no drenan en los ganglios paracavos derechos. Estructuras del sistema nervioso Las estructuras nerviosas del retroperitoneo forman parte del sistema nervioso periférico y pueden dividirse en dos categorías: nervios autónomos y somáticos. Los nervios autónomos proporcionan inervación aferente y eferente a los órganos, vasos sanguíneos, glándulas y músculos lisos. Se caracterizan además por la presencia de sinapsis periféricas. Así, existen como mínimo dos nervios periféricos entre el sistema nervioso central y las vísceras. Los nervios somáticos proporcionan inervación aferente y eferente a la piel, los músculos esqueléticos y las articulaciones. Aunque estos dos tipos de nervios salen de la columna vertebral con los nervios espinales, su recorrido y sus funciones divergen con rapidez. 15 Figura 1-13. Linfáticos retroperitoneales. (De Drake RL, Vogl W, Mitchell AWM: Gray’s Anatomy for Students. Philadelphia, Elsevier, 2005, p. 335.) Sistema autónomo El sistema autónomo se divide a su vez en fibras simpáticas y parasimpáticas. El origen de estos dos tipos de nervios es muy diferente: las fibras preganglionares simpáticas se originan en las porciones torácica y lumbar de la columna vertebral y las fibras preganglionares parasimpáticas nacen en los segmentos craneales y espinales lumbares. Las fibras simpáticas preganglionares entran en el retroperitoneo tanto a través de las cadenas simpáticas como de aferencias provenientes de los nervios espinales lumbares (Fig. 1-14). La porción lumbar de esta cadena simpática envía después fibras preganglionares a los plexos autónomos de las ramas principales de la aorta abdominal. Dentro de estos plexos aórticos las fibras preganglionares hacen sinapsis y las fibras posganglionares se distribuyen después en las distintas vísceras y órganos abdominales. Las aferencias parasimpáticas provenientes del nervio vago también llegan a estos ganglios. Con mayor detalle, las porciones torácica y lumbar de la cadena simpática se originan en fibras simpáticas preganglionares que nacen en los nervios espinales primero torácico a tercero lumbar (véase Fig. 1-14). Esta cadena discurre después verticalmente a lo largo de la cara anterolateral de la columna en una posición medial res- pecto del músculo psoas. En el retroperitoneo las arterias y venas lumbares se encuentran íntimamente asociadas con la cadena simpática lumbar, en algunos casos incluso separan las fibras cuando cruzan la cadena de manera perpendicular. Desde esta cadena simpática las fibras preganglionares siguen uno de tres recorridos. Primero, las fibras preganglionares se dirigen a los distintos plexos autónomos (nervios esplácnicos). Una vez en el plexo, las fibras preganglionares hacen sinapsis en un ganglio con las fibras posganglionares, las cuales a su vez prosiguen hasta las vísceras abdominales. Segundo, las fibras preganglionares pueden hacer sinapsis en los ganglios de la cadena simpática y enviar fibras posganglionares a la pared corporal y los miembros inferiores. Por último, las fibras simpáticas preganglionares pueden proseguir directamente hasta la glándula suprarrenal sin hacer sinapsis. En la médula suprarrenal, estas fibras preganglionares controlan la liberación de catecolaminas. Los principales plexos nerviosos autónomos se asocian con las ramas principales de la aorta, entre ellos los plexos celíaco, hipogástrico superior e hipogástrico inferior (Fig. 1-15). Estos plexos reciben aferencias simpáticas de las cadenas simpáticas a través de los nervios esplácnicos torácico mayor, menor e imo (inferior) que se originan en los nervios espinales torácicos 5º a 12º. También reciben CAPÍTULO 1 Anatomía quirúrgica del retroperitoneo, las glándulas suprarrenales, los riñones y los uréteres SECCIÓN I 16 Anatomía Figura 1-14. Cadena simpática y nervios esplácnicos (De Drake RL, Vogl W, Mitchell AWM: Gray’s Anatomy for Students. Philadelphia, Elsevier, 2005, p. 309.) Figura 1-15. Plexos autónomos asociados con las ramas de la aorta. (De Drake RL, Vogl W, Mitchell AWM: Gray’s Anatomy for Students. Philadelphia, Elsevier, 2005, p. 337.) aferencias de la porción lumbar de la cadena simpática a través de los nervios esplácnicos lumbares y de aferencias parasimpáticas a través del nervio vago. El más grande es el plexo celíaco que se localiza a ambos lados del tronco arterial celíaco como una estructura par. A través de este plexo pasa gran parte o toda la aferencia autónoma hacia el riñón, la glándula suprarrenal y el uréter. Además, parte de la inervación simpática del testículo atraviesa este ganglio antes de continuar junto a la arteria testicular. A menudo existe un ganglio aorticosuprarrenal separado como una extensión inferior del ganglio celíaco y que forma parte del plexo autónomo renal. Este plexo rodea la arteria renal y sus ramas y es contiguo con el plexo celíaco. En el extremo inferior de la aorta abdominal, gran parte de las aferencias autónomas de los órganos urinarios pelvianos y el aparato genital discurren a través del plexo hipogástrico superior. Este plexo se ubica sobre la aorta por delante de su bifurcación y se extiende hacia abajo sobre la superficie anterior de la quinta vértebra lumbar. Es contiguo a ambos lados con los plexos hipogástricos inferiores, que se extienden hacia la pelvis. La sección de las fibras nerviosas simpáticas que discurren a través de estos plexos durante la disección retroperitoneal puede producir una pérdida de la emisión de las vesículas seminales o falta de cierre del cuello vesical, lo que produce una eyaculación retrógrada. Somático La inervación sensitivomotora somática del abdomen y los miembros inferiores se origina en el retroperitoneo y se denomina plexo lumbosacro. Este plexo está formado por ramos de todos los nervios espinales lumbares y sacros, con cierta contribución también del 12º nervio espinal torácico (Fig. 1-16). Por arriba, los nervios de este plexo se forman dentro del cuerpo del músculo psoas y perforan Figura 1-16. Representación esquemática del plexo nervioso lumbosacro. 17 CAPÍTULO 1 Anatomía quirúrgica del retroperitoneo, las glándulas suprarrenales, los riñones y los uréteres SECCIÓN I 18 Anatomía el músculo y los ramos más inferiores se ubican por dentro del psoas a medida que se ingresa en la pelvis (Fig. 1-17). En el cuadro 1-3 se resumen los orígenes y las funciones de estos nervios somáticos lumbosacros. El nervio subcostal es la extensión anterior del 12º nervio torácico y se extiende lateralmente debajo de la 12ª costilla. Más abajo, el nervio iliohipogástrico y el nervio ilioinguinal se originan juntos como una extensión del primer nervio espinal lumbar. Estos tres nervios cruzan la superficie anterior o interna del músculo cuadrado lumbar antes de perforar el músculo transverso del abdomen y continuar su recorrido entre éste y el músculo oblicuo interno. En conjunto proporcionan múltiples ramos motores a los músculos de la pared abdominal e inervación sensitiva a la piel del abdomen inferior y los genitales. El nervio cutáneo femoral lateral y el nervio genitofemoral se originan en el primero a tercer nervio lumbar y son principal- mente nervios sensitivos de la piel de la porción superior del muslo y los genitales; el ramo genital del nervio genitofemoral también inerva los músculos cremáster y dartos en el escroto. El nervio genitofemoral se ubica directamente por encima y paralelo al músculo psoas en la mayor parte de su recorrido retroperitoneal y es fácilmente identificado en esta posición. El nervio femoral es una estructura más grande que se origina del segundo a cuarto nervios espinales lumbares y en su mayor parte está oculto por el cuerpo del músculo psoas antes de salir del abdomen inmediatamente por fuera de la arteria femoral. Esta importante estructura nerviosa inerva los músculos psoas e ilíaco y los grandes grupos musculares de la porción anterior del muslo. También proporciona inervación sensitiva a las porciones anteromediales del miembro inferior. Durante una operación puede quedar comprimido por las ramas de un separador colocadas inferolateralmente contra el ligamen- Figura 1-17. Plexo lumbar en la región abdominal posterior. (De Drake RL, Vogl W, Mitchell AWM: Gray’s Anatomy for Students. Philadelphia, Elsevier, 2005, p. 341.) 19 Cuadro 1-3. Ramos del plexo lumbosacro Ramo Origen Segmentos medulares Función: motora Iliohipogástrico Ramo anterior de L1 L1 Oblicuo interno y transverso del abdomen Ilioinguinal Ramo anterior de L2 L1 Genitofemoral Ramos anteriores de L1 y L2 L1, L2 Nervio cutáneo lateral del muslo Obturador Ramos anteriores de L2 y L3 Ramos anteriores de L2 a L4 Ramos anteriores de L2 a L4 L2, L3 Femoral L2 a L4 L2 a L4 Función: sensitiva Piel posterolateral del glúteo y piel de la región púbica Oblicuo interno y transverso del abdomen Piel de la parte superomedial del muslo y la piel sobre la raíz del pene y la parte anterior del escroto o el monte del pubis y el labio mayor Ramo genital: músculo cremáster masculino Ramo genital: piel de la parte anterior del escroto o piel del monte del pubis y el labio mayor; ramo femoral: piel de la parte anterosuperior del muslo Piel de la cara anterior y lateral del muslo hasta la rodilla Obturador externo, pectíneo y músculos del Piel de la cara medial del muslo compartimento medial del muslo Ilíaco, pectíneo y músculos del Piel de la parte anterior del muslo y la compartimento anterior del muslo superficie medial de la pierna De Drake RL, Vogl W, Mitchell AWM: Gray’s Anatomy for Students. Philadelphia, Elsevier, 2005, p. 340. to inguinal en las incisiones abdominales inferiores, lo que produce una parálisis motora importante que impide la extensión activa de la rodilla. Los nervios finales del plexo lumbosacro incluyen los nervios obturador y ciático. El nervio obturador, importante reparo anatómico de la pelvis, se origina detrás del músculo psoas en el retroperitoneo a partir de los nervios espinales lumbares tercero y cuarto. Después discurre hacia abajo, donde su función principal es inervar los músculos aductores del muslo. El nervio ciático recibe aferencias de los nervios espinales cuarto lumbar a tercero sacro y adquiere forma final en la pelvis posterior profunda como el nervio más grande del cuerpo, que aporta la mayor parte de la inervación sensitiva y motora del miembro inferior. Duodeno, páncreas, colon (Fig. 1-18) El duodeno se divide en cuatro partes anatómicas. La primera porción (ascendente) es corta (5 cm) y está íntimamente relacionada con la vesícula biliar. La segunda (porción descendente) es la más importante para el urólogo porque se ubica inmediatamente por delante del hilio y la pelvis renales derechos. Esta porción del duodeno a menudo es movilizada (lo que se denomina maniobra de Kocher) para exponer el riñón derecho, la pelvis renal derecha y otras estructuras del abdomen superior. La segunda porción del duodeno también recibe el colédoco y rodea la cabeza del páncreas. Las porciones tercera (horizontal) y cuarta (ascendente) del duodeno cruzan de derecha a izquierda sobre la VCI y la aorta antes de transformarse en el yeyuno. Como ya se indicó, la cabeza del páncreas se encuentra sobre el borde medial del duodeno descendente. El cuerpo y la cola del páncreas cruzan la VCI y la aorta hacia el lado izquierdo del abdomen donde el páncreas está estrechamente relacionado con la glándula suprarrenal izquierda y el polo superior del riñón izquierdo. La arteria y la vena esplénicas discurren por fuera a lo largo de la cara posterior del páncreas, y la arteria se ubica inmediatamente superior a la vena. En esta posición estas estructuras vasculares también se encuentran estrechamente relacionadas con el polo superior del riñón izquierdo. La estructura gastrointestinal retroperitoneal final es el colon, y las porciones ascendente y descendente son retroperitoneales. Tanto el colon ascendente en la flexura hepática (ángulo) como el colon descendente en la flexura esplénica cubren el riñón homolateral. Además, el ligamento hepatocólico y el ligamento esplenocólico fijan el hígado y el bazo a las porciones respectivas del colon. Dada la estrecha relación anatómica con los riñones, la movilización del colon y su meso es importante para la exposición transperitoneal de los riñones y los uréteres. LAS GLÁNDULAS SUPRARRENALES (Fig. 1-19) CONCEPTOS CLAVE: LAS GLÁNDULAS SUPRARRENALES ■ ■ ■ ■ ■ ■ Las glándulas suprarrenales son embriológicamente distintas de los riñones. Las anomalías del desarrollo de uno de ellos no afectan al otro. La glándula suprarrenal se divide en la médula y la corteza. La médula suprarrenal recibe aferencias simpáticas preganglionares que estimulan la liberación de catecolaminas desde las células cromafines medulares. La corteza suprarrenal está compuesta por tres áreas distintas: la zona glomerulosa, la zona fasciculada y la zona reticular. La irrigación arterial de la glándula suprarrenal proviene de ramas de la arteria frénica inferior, la aorta y la arteria renal. El drenaje venoso de las arterias varía según el lado: la arteria suprarrenal derecha entra directamente en la VCI y la vena suprarrenal izquierda drena en la vena renal izquierda. CAPÍTULO 1 Anatomía quirúrgica del retroperitoneo, las glándulas suprarrenales, los riñones y los uréteres SECCIÓN I 20 Anatomía Figura 1-18. Colon, duodeno y páncreas dentro del retroperitoneo. (De Drake RL, Vogl W, Mitchell AWM: Gray’s Anatomy for Students. Philadelphia, Elsevier, 2005, p. 274.) Relaciones anatómicas Las glándulas suprarrenales del adulto tienen 3 a 5 cm de dimensión transversal máxima y pesan alrededor de 5 g. Macroscópicamente, tienen un color amarillo anaranjado y son notablemente más anaranjados que el tejido adiposo circundante. La posición de esta glándula varía en la derecha y en la izquierda, pero ambas glándulas están rodeadas por la fascia perirrenal (de Gerota) y están separadas del polo superior de los riñones por una capa de tejido conectivo. La glándula derecha tiene una localización más superior en el retroperitoneo y es piramidal. Es casi directamente craneal con relación al polo superior del riñón derecho. Las estructuras circundantes incluyen el hígado por delante y por fuera, el duodeno por delante y por dentro, y la vena cava inferior por dentro. También es importante señalar que existe a menudo una extensión retrocava. La glándula izquierda es más semilunar y es medial respecto del polo superior del riñón izquierdo. Las caras superior y anterior se relacionan con el estómago, la cola del páncreas y los vasos esplénicos. Composición Desde el punto de vista embriológico la glándula suprarrenal es distinta del riñón. Así, en los casos de ectopia renal, la glándula supra- rrenal no se ve comprometida. Histológicamente este órgano se divide en dos componentes: la médula, de localización central y la corteza, de localización periférica (Fig. 1-20). La médula propiamente dicha está compuesta por células cromafines que se originan en la cresta neural. Estas células cromafines están inervadas directamente por fibras simpáticas presinápticas que discurren hasta la glándula suprarrenal desde las cadenas simpáticas. Por lo tanto, la secreción de catecolaminas neuroactivas por la médula suprarrenal se encuentra bajo control simpático. La corteza suprarrenal tiene origen mesodérmico y constituye cerca del 90% de la masa suprarrenal. Está compuesta por tres capas, de afuera hacia adentro: la zona glomerular, la zona fasciculada y la zona reticular. Cada capa tiene una función diferente: la zona glomerular produce mineralocorticoides (p. ej., aldosterona), la zona fasciculada produce glucocorticoides (p. ej., cortisol) y la zona reticular sintetiza esteroides sexuales (andrógenos). Vasos suprarrenales La irrigación arterial de la glándula suprarrenal tiene tres orígenes (Fig. 1-21). Por arriba, ramas de la arteria frénica inferior nutren a la suprarrenal, mientras que las ramas intermedias nacen directamente de la aorta. Por último, algunas ramas provenientes Figura 1-19. A, Disección de la glándula suprarrenal derecha. Se ha retirado la vena cava inferior para exponer completamente la glándula. También se muestran bien el tronco celíaco, sus ramas y el plexo nervioso autónomo asociado. B, 1, Vena cava inferior (seccionada). 2, Vena frénica inferior izquierda. 3, Nervio frénico derecho. 4, Arterias suprarrenales superiores (que se ramifican desde la arteria frénica inferior derecha). 5, Diafragma. 6, Ganglio frénico inferior. 7, Glándula suprarrenal derecha. 8, Vena suprarrenal derecha (seccionada). 9, Grasa retroperitoneal pararrenal. 10, Nervios autónomos para la glándula suprarrenal. 11, Arteria suprarrenal media (de la aorta). 12, Arteria suprarrenal inferior (de la arteria renal). 13, Riñón derecho. 14, Rama de la arteria renal derecha. 15, Ganglio celíaco. 16, Arteria hepática común. 17, Plexo nervioso autónomo celíaco. 18, Arteria mesentérica superior. 19, Esófago (seccionado). 20, Ramo del nervio frénico. 21, Arriba, pilares derechos del diafragma; abajo, nervio vago. 22, Arteria frénica inferior derecha. 23, Arriba, arteria gástrica izquierda (coronaria); abajo, extensión superior del plexo nervioso autónomo celíaco. 24, Arteria frénica inferior izquierda. 25, Glándula suprarrenal izquierda. 26, Arteria esplénica. 27, Vena suprarrenal izquierda. Continúa CAPÍTULO 1 Figura 1-19, cont. C, Glándula suprarrenal izquierda disecada. D, 1, Vena cava inferior. 2, Hiato esofágico. 3, Nervio vago. 4, Arteria frénica inferior derecha. 5, Arteria gástrica izquierda. 6, Ganglio celíaco derecho. 7, Tronco celíaco. 8, Ganglio celíaco izquierdo. 9, Arteria mesentérica superior. 10, Vena renal izquierda. 11, Ganglio linfático hiliar renal. 12, Plexo nervioso autónomo renal. 13, Esófago (seccionado). 14, Peritoneo (seccionado). 15, Diafragma. 16, Plexo nervioso autónomo frénico. 17, Arriba, arterias suprarrenales superiores (de la arteria frénica inferior); abajo, borde superior de la glándula suprarrenal izquierda. 18, Grasa perirrenal. 19, Arriba, arteria frénica inferior izquierda; abajo, borde medial de la glándula suprarrenal izquierda. 20, Glándula suprarrenal izquierda. 21, Vena suprarrenal izquierda. 22, Arteria suprarrenal inferior (en este caso se ramifica de la arteria perinéfrica/capsular del riñón). 23, Arterias suprarrenales medias (de la aorta). 24, Vasos sanguíneos perinéfricos dentro de la fascia de Gerota. 25, Arteria suprarrenal inferior (de la arteria renal). 26, Grasa perirrenal. 27, Rama de la arteria renal izquierda. 28, Riñón izquierdo. (A a D, Reproducido de la colección anatómica Bassett, con autorización otorgada por el doctor Robert A. Chase.) SECCIÓN I Figura 1-20. Corte microscópico de la glándula suprarrenal que muestra la médula y la corteza suprarrenales. Se observan las tres capas corticales: zona glomerulosa (ZG), zona fasciculada (ZF) y zona reticulada (ZR). (Cortesía del doctor Hossein Saboorian.) Figura 1-21. Irrigación arterial de las glándulas suprarrenales (De Drake RL, Vogl W, Mitchell AWM: Gray’s Anatomy for Students. Philadelphia, Elsevier, 2005, p. 329.) 23 CAPÍTULO 1 Anatomía quirúrgica del retroperitoneo, las glándulas suprarrenales, los riñones y los uréteres SECCIÓN I 24 Anatomía de la arteria renal homolateral irrigan la glándula suprarrenal. El drenaje venoso varía según el lado, pero ambas glándulas suprarrenales drenan por una única vena grande que surge en una posición anteromedial. Del lado izquierdo esta vena se une con la vena frénica inferior y entra en la cara craneal de la vena renal izquierda. Del lado derecho, la vena suprarrenal entra en la VCI directamente sobre su cara posterolateral. El drenaje linfático de las glándulas suprarrenales sigue el recorrido de estas venas y desemboca en los ganglios linfáticos paraaórticos. LOS RIÑONES Anatomía macroscópica y microscópica Los riñones cumplen varias funciones importantes necesarias para mantener la función fisiológica humana normal. El riñón es el órgano primordial para el mantenimiento del equilibrio hidroelectrolítico y desempeña un papel importante en el mantenimiento del equilibrio ácido-base. Los riñones producen renina, que desempeña un papel vital en el control de la presión arterial y eritropoyetina, que afecta la producción de eritrocitos. Ellos afectan el metabolismo del calcio, en particular su absorción, al convertir un precursor de la vitamina D en su forma más activa 1,25-dihidroxivitamina D. Desde el punto de vista macroscópico los riñones son órganos pardo rojizos pares bilaterales (véanse Figs. 1-1 y 1-22). En condicio- nes normales cada riñón pesa 150 g en el hombre y 135 g en la mujer. Los riñones miden 10 a 12 cm en el eje vertical, 5 a 7 cm en el eje transversal y 3 cm en el anteroposterior. A causa de la compresión hepática, el riñón derecho tiende a ser algo más corto y más ancho. En los niños, los riñones son relativamente más grandes y tienen lobulaciones más marcadas (fetales). Estas lobulaciones están presentes en el momento del nacimiento y desaparecen para el primer año de vida, aunque en ocasiones persisten hasta la adultez. Otra característica frecuente de la anatomía renal macroscópica es una protrusión parenquimatosa focal a lo largo del contorno lateral del riñón, conocida como giba de dromedario. Se trata de una variación normal sin importancia patológica. Es más frecuente del lado izquierdo y se cree que es causada por la presión descendente desde el bazo o el hígado. Más hacia el centro del parénquima pardo rojizo periférico del riñón se encuentra el seno renal. Aquí, las estructuras vasculares y el sistema colector coalescen antes de abandonar el riñón en dirección medial. Estas estructuras están rodeadas por la grasa amarilla del seno, que proporciona un reparo anatómico fácilmente reconocible durante los procedimientos renales como la nefrectomía parcial. En su borde medial, el seno renal se estrecha para formar el hilio renal. A través del hilio, la arteria renal, la vena renal y la pelvis renal abandonan el riñón y prosiguen hasta sus destinos respectivos. Tanto desde el punto de vista macroscópico como del microscópico existen dos componentes distintos en el parénquima renal: la Figura 1-22. Estructura interna del riñón. (De Drake RL, Vogl W, Mitchell AWM: Gray’s Anatomy for Students. Philadelphia, Elsevier, 2005, p. 323.) CONCEPTOS CLAVE: LOS RIÑONES ■ ■ ■ ■ ■ ■ ■ ■ ■ El riñón se divide en la corteza y la médula. Las áreas medulares son piramidales, tienen una localización más central y están separadas por secciones de corteza. Estos segmentos de la corteza se denominan columnas de Bertin. La orientación del riñón se ve afectada en gran parte por las estructuras que lo rodean. Así, los polos superiores tienen una situación más medial y posterior que los polos inferiores. Además, la cara medial del riñón es más anterior que la cara lateral. La fascia de Gerota envuelve el riñón en todas las caras salvo por abajo, donde no está cerrada sino que se mantiene como un espacio potencial abierto. De adelante hacia atrás las estructuras del hilio renal son la vena renal, la arteria renal y el sistema colector. La arteria renal se divide en ramas segmentarias. En condiciones normales la primera rama es la arteria segmentaria posterior, que pasa por detrás del sistema colector. En general existen tres a cuatro ramas anteriores que pasan por detrás para irrigar la parte anterior del riñón. La progresión de la irrigación arterial del riñón es la siguiente: arteria renal → arteria segmentaria → arteria interlobular → arteria arcuata → arteria interlobulillar → arteria aferente. El sistema venoso se anostomosa libremente en todo el riñón. La irrigación arterial no lo hace. Por lo tanto, la oclusión de una arteria segmentaria conduce al infarto parenquimatoso pero la oclusión de una vena segmentaria no es problemática porque existen muchas vías de drenaje alternativas. Son frecuentes las variaciones anatómicas de la vasculatura renal y se presentan en el 25 al 40% de los riñones. Cada pirámide renal termina en una papila. Cada papila está rodeada por un cáliz menor. Un grupo de cálices menores se unen para formar un cáliz mayor. Los cálices mayores se combinan para formar la pelvis renal. Existe una gran variación en la cantidad de los cálices, su tamaño y el tamaño de la pelvis renal. La única forma de distinguir lo patológico de lo normal es mediante una prueba de disfunción. médula y la corteza. Al contrario de la glándula suprarrenal, la médula renal no es una capa contigua. En cambio, está compuesta por múltiples áreas cónicas distintas notablemente más oscuras que la corteza (Fig. 1-22). Estas mismas estructuras se denominan también a menudo pirámides renales, por lo que los términos médula renal y pirámide renal son sinónimos. El vértice de la pirámide es la papila renal y cada papila está rodeada por un cáliz menor. La corteza renal es más clara que la médula y no sólo cubre las pirámides renales periféricamente sino que se extiende también entre las propias pirámides. Las extensiones de la corteza entre las pirámides renales reciben un nombre especial: las columnas de Bertin. Estas columnas tienen importancia quirúrgica porque es a través de ellas que los vasos renales atraviesan desde el seno renal hasta la corteza periférica, y disminuyen de diámetro hacia la periferia. Gracias a esta anato- 25 mía el acceso percutáneo al sistema colector se realiza a través de una pirámide renal en un cáliz, y se evitan así las columnas de Bertin y los vasos más grandes presentes en ellas. Relaciones y fascias Relaciones anatómicas La posición del riñón en el retroperitoneo varía mucho según el lado, el movimiento inspiratorio, la posición del cuerpo y la presencia de anomalías anatómicas (Fig. 1-23). El riñón derecho se ubica 1 a 2 cm por debajo del izquierdo en la mayoría de los individuos debido al desplazamiento que genera el hígado. En general el riñón derecho reside en el espacio entre la parte superior de la 1ª vértebra lumbar y la parte inferior de la 3ª vértebra lumbar. El riñón izquierdo ocupa un espacio más superior desde el cuerpo de la 12ª vértebra torácica hasta la 3ª vértebra lumbar. Las estructuras que rodean el riñón tienen importancia quirúrgica (véanse Figs. 1-9 y 1-24). Ambos riñones están rodeados por los mismos músculos. Por detrás, el diafragma cubre el tercio superior de cada riñón, y la 12ª costilla cruza la extensión inferior del diafragma. También es importante señalar para los procedimientos renales percutáneos y las incisiones en el flanco que la pleura se extiende hasta el nivel de la 12ª costilla por detrás. Por dentro los dos tercios inferiores del riñón yacen contra el músculo psoas y por fuera se encuentra el músculo cuadrado lumbar y la aponeurosis del músculo transverso del Figura 1-23. Variación entre los individuos del nivel de los riñones en relación con la columna vertebral. Las líneas laterales más claras representan los polos superiores de los riñones; las líneas laterales más oscuras representan los polos inferiores. (De Anson BJ, Daseler EH: Common variations in renal anatomy, affecting blood supply, form, and topography. Surg Gynecol Obstet 1961;112:439-449.) CAPÍTULO 1 Anatomía quirúrgica del retroperitoneo, las glándulas suprarrenales, los riñones y los uréteres SECCIÓN I 26 Anatomía Figura 1-24. Estructuras relacionadas con las superficies anteriores de cada riñon. (De Drake RL, Vogl W, Mitchell AWM: Gray’s Anatomy for Students. Philadelphia, Elsevier, 2005, p 321.) abdomen. Las relaciones musculares afectan los riñones de muchas formas (Fig. 1-25). Primero, el polo inferior del riñón es más lateral y anterior que el polo superior. Segundo, la cara medial de cada riñón está rotada hacia adelante en un ángulo de unos 30 grados. Nuevamente el conocimiento de esta orientación renal es fundamental en los procedimientos renales percutáneos ya que influye en la selección del sitio de acceso. Por delante, el riñón derecho está limitado por varias estructuras (véase Fig. 1-24). Hacia arriba, el polo superior se ubica contra el hígado y está separado de él por el peritoneo salvo en la parte desnuda posterior del hígado. El ligamento hepatorrenal fija el riñón derecho al hígado porque esta extensión del peritoneo parietal forma un puente entre el polo superior del riñón derecho y la cara posterior del hígado. En el polo superior se encuentra la glándula suprarrenal derecha. Sobre la cara medial, el duodeno descendente está íntimamente relacionado con la cara medial del riñón y las estructuras hiliares. Por último, sobre la cara anterior del polo inferior está la flexura hepática del colon (o ángulo derecho). El riñón izquierdo está limitado por arriba por la cola del páncreas y los vasos esplénicos están adyacentes al hilio y al polo superior. Sobre el polo superior está la glándula suprarrenal izquierda, y en dirección más superolateral, el bazo. El ligamento esplenorrenal fija el riñón izquierdo al bazo. Esta fijación puede producir desgarros de la cápsula esplénica si se aplica una presión descendente excesiva en el riñón izquierdo. Por encima de la cola del páncreas, la pared gástrica posterior puede cubrir el riñón. Hacia abajo, el riñón está cubierto por la flexura esplénica del colon (o ángulo izquierdo). Fascia de Gerota Interpuesta entre el riñón y sus estructuras circundantes está la fascia perirrenal o fascia de Gerota (Figs. 1-26 a 1-28). Esta capa de fascia rodea la grasa perirrenal y el riñón, y encierra a éste por tres lados: por arriba, por dentro y por fuera. Hacia arriba y afuera la fascia de Gerota está cerrada, pero hacia adentro se extiende a través de Figura 1-25. Ejes de rotación normales del riñón. A, Vista transversal que muestra la rotación anterior de unos 30 grados del riñón izquierdo desde el plano coronal, las posiciones relativas de las hileras caliciales anterior y posterior de cálices, y la ubicación del plano relativamente avascular que separa la circulación renal anterior y posterior. B, Corte coronal que muestra una ligera inclinación hacia adentro de los polos superiores de los riñones. C, Vista sagital que muestra el desplazamiento anterior del polo inferior del riñón derecho. 27 Figura 1-26. Organización de la grasa y la fascia que rodea el riñón. (De Drake RL, Vogl W, Mitchell AWM: Gray’s Anatomy for Students. Philadelphia, Elsevier, 2005, p. 322.) Figura 1-27. Vista anterior de la fascia de Gerota sobre el lado derecho, abierta sobre el riñón derecho (el cual contiene), y que muestra la extensión inferior que envuelve el uréter y los vasos gonadales. El colon ascendente y el peritoneo suprayacente han sido plegados hacia adentro. (De Tobin CE: The renal fascia and its relation to the transversalis fascia. Anat Rec 1944;89:295-311.) Figura 1-28. Vista posterior de la fascia de Gerota sobre el lado derecho, rotada hacia adentro con el riñón, el uréter y los vasos gonadales dentro; se expone la pared corporal posterior muscular cubierta por la fascia transversalis. (De Tobin CE: The renal fascia and its relation to the transversalis fascia. Anat Rec 1944;89:295-311.) CAPÍTULO 1 Anatomía quirúrgica del retroperitoneo, las glándulas suprarrenales, los riñones y los uréteres SECCIÓN I 28 Anatomía la línea media para fusionarse con el lado contralateral. Por abajo, la fascia de Gerota no está cerrada y se mantiene como un espacio potencial abierto. La fascia de Gerota sirve como barrera anatómica para la propagación de los procesos malignos y como medio para limitar las colecciones líquidas perirrenales. Así, las colecciones líquidas perirrenales pueden seguir hacia abajo hasta la pelvis sin atravesar la fascia. Vasculatura renal El pedículo renal está formado por lo regular por una arteria y una vena que entran en el riñón a través del hilio renal (véase Fig. 1-22). Estas estructuras nacen de la aorta y de la vena cava inferior inmediatamente por debajo de la arteria mesentérica superior a nivel de la segunda vértebra lumbar. La vena es anterior con respecto a la arteria. La pelvis renal y el uréter se localizan más hacia atrás de estas estructuras vasculares. Arteria renal Específicamente, la arteria renal derecha sale de la aorta y progresa con una pendiente caudal bajo la VCI hacia el riñón derecho. La arteria renal izquierda discurre directamente hacia el riñón izquierdo. Dado el eje rotacional del riñón (véase Fig. 1-25), ambas arterias renales se mueven hacia atrás a medida que entran en el riñón. También ambas arterias emiten ramas para la glándula suprarrenal, la pelvis renal y el uréter respectivos. Al aproximarse al riñón, la arteria renal se divide en cuatro ramas o más, y lo más frecuente es que sean cinco. Se trata de las arterias segmentarias renales (Fig. 1-29). Cada arteria segmentaria irriga una porción distinta del riñón sin circulación colateral entre ellas (Fig. 1-30). Por lo tanto, la oclusión o la lesión de una rama segmentaria produce un infarto renal segmentario. En general la primera rama y la más constante es la rama segmentaria posterior, que se separa de la arteria renal antes de que ésta entre en el hilio renal. En condiciones normales existen cuatro ramas anteriores, que de arriba hacia abajo son apical, superior, media e inferior. La relación de estas arterias segmentarias es importante porque la rama segmentaria posterior pasa por detrás de la pelvis renal mientras que las otras pasan por delante de ella. Puede ocurrir una obstrucción de la unión pieloureteral cuando la rama segmentaria posterior pasa por delante del uréter produciendo una oclusión. Esta división entre las arterias segmentarias posteriores y anteriores tiene importancia quirúrgica adicional ya que entre estas dos circulaciones hay un plano avascular (véanse Figs. 1-25 y 1-30). Este plano longitudinal se ubica inmediatamente por detrás de la cara lateral del riñón. La incisión dentro de este plano conduce a una pérdida de sangre significativamente menor que por fuera de este plano. Sin embargo, la variación en la localización de este plano es importante, lo que torna necesaria la delimitación previa, que se puede realizar mediante una angiografía preoperatoria o la inyección arterial segmentaria intraoperatoria de un colorante, como azul de metileno. Una vez en el seno renal, las arterias segmentarias se ramifican en arterias lobulares, que se subdividen a su vez en el parénquima renal para formar las arterias interlobulares (Fig. 1-31). Estas arterias interlobulares progresan hacia la periferia dentro de las columnas de Bertin de la corteza y evitan así las pirámides renales pero mantienen una íntima asociación con los infundíbulos de los cálices menores. En la base (borde periférico) de las pirámides renales, las arterias interlobulares se ramifican en las arterias arcuatas. En lugar de dirigirse a la periferia, las arterias arcuatas corren paralelas al borde de la unión corticomedular. Las arterias interlobulillares emiten las arterias arcuatas y se abren en forma radiada, hasta que se dividen finalmente para formar las arterias aferentes de los glomérulos. Figura 1-29. A y B, Ramas segmentarias de la arteria renal derecha mostradas por angiografía renal. 29 Figura 1-30. Circulación segmentaria típica del riñón derecho, demostrada en un esquema. Obsérvese que la arteria segmentaria posterior suele ser la primera rama de la arteria renal principal que se extiende por detrás de la pelvis renal. Figura 1-31. Anatomía arterial intrarrenal. Los 2 millones de glomérulos de cada riñón son el núcleo del proceso de filtración renal. Cada glomérulo está alimentado por una arteriola aferente. A medida que la sangre fluye a través de los capilares glomerulares, el filtrado urinario abandona el sistema arterial y es recogido en la cápsula glomerular (de Bowman). El flujo sanguíneo abandona el capilar glomerular a través de la arteriola eferente y continúa hasta una de dos localizaciones: las redes capilares secundarias que rodean los túbulos urinarios en la corteza o que descienden en la médula renal como vasos rectos. Venas renales El drenaje venoso renal se correlaciona estrechamente con la irrigación arterial. Las venas interlobulillares drenan los capilares posglomerulares. Estas venas también se comunican libremente a través de un plexo venoso subcapsular de venas estrelladas con venas de la grasa perirrenal. Después de las venas interlobulillares el drenaje venoso progresa por las ramas arcuatas, interlobulares, lobulares y segmentarias, y el recorrido de cada una de estas ramas es paralelo a la arteria respectiva. Después de las ramas segmentarias, el drenaje venoso se une en tres a cinco troncos venosos que por último se com- binan para formar la vena renal. Al contrario de la irrigación arterial, el drenaje venoso se comunica libremente a través de redes venosas alrededor de los infundíbulos, lo que proporciona una circulación colateral extensa en el drenaje venoso del riñón (Fig. 1-32). Desde el punto de vista quirúrgico es importante porque, al contrario de la irrigación arterial, la oclusión de una rama venosa segmentaria tiene pocos efectos sobre el flujo de salida venoso. La vena renal se localiza inmediatamente delante de la arteria renal, aunque esta posición puede variar hasta en 1-2 cm hacia arriba o abajo en relación con la arteria. La vena renal derecha generalmente tiene 2 a 4 cm de longitud y desemboca en la VCI por la cara derecha o por la posterolateral. En condiciones normales la vena renal izquierda tiene 6 a 10 cm de longitud y desemboca en la cara lateral izquierda de la VCI después de pasar por detrás de la arteria mesentérica superior y por delante de la aorta (Fig. 1-33). En comparación con la vena renal derecha, la vena renal izquierda entra en la VCI en un nivel ligeramente más alto y en una localización más anterolateral. Además, la vena renal izquierda recibe la vena suprarrenal izquierda por arriba, la vena lumbar por detrás y la vena gonadal izquierda por abajo (véase Fig. 1-32). En general la vena renal derecha no recibe ninguna rama. CAPÍTULO 1 Anatomía quirúrgica del retroperitoneo, las glándulas suprarrenales, los riñones y los uréteres SECCIÓN I 30 Anatomía hasta cinco arterias. Esto es más frecuente del lado izquierdo. Estas arterias adicionales pueden entrar a través del hilio o directamente en el parénquima. Las arterias del polo inferior del lado derecho tienden a cruzar por delante de la VCI mientras que las arterias del polo inferior de cada lado pueden cruzar por delante del sistema colector y producir una obstrucción de la unión pieloureteral. Cuando el riñón es ectópico, las arterias supernumerarias son incluso más frecuentes y su origen es aún más variado y el tronco celíaco, la arteria mesentérica superior o las arterias ilíacas son todas fuentes posibles de arterias renales ectópicas. También hay venas supernumerarias, pero es menos común. Un ejemplo son las venas renales duplicadas que drenan el riñón derecho por el hilio renal derecho. Las venas polares son bastante raras. Por último, la vena renal izquierda puede discurrir por detrás de la aorta o dividirse y enviar una rama anterior y una rama posterior a la aorta, lo que conduce a una formación circumaórtica de tipo en collar. Linfáticos renales Figura 1-32. Drenaje venoso del riñón izquierdo que muestra la circulación colateral venosa potencialmente extensa. Variantes anatómicas frecuentes Son frecuentes las variaciones anatómicas de la vasculatura renal y se presentan en el 25 al 40% de los riñones. La variación más frecuente son las arterias renales supernumerarias, y se han comunicado Los linfáticos renales siguen en gran parte a los vasos renales por las columnas de Bertin y después forman varios troncos linfáticos grandes dentro del seno renal. A medida que estos linfáticos salen del hilio, ramas de la cápsula renal, los tejidos perirrenales, la pelvis renal y el uréter superior drenan en estos linfáticos. Después pasan por ganglios linfáticos de la vena renal cerca del hilio renal. Desde aquí el drenaje linfático entre los dos riñones varía (Figs. 1-34 y 1-35). A la izquierda, el drenaje linfático primario ocurre en los ganglios paraaórticos laterales izquierdos que incluyen los ganglios anteriores y posteriores a la aorta entre la arteria mesentérica inferior y el diafragma. En ocasiones existe un drenaje adicional desde el riñón Figura 1-33. Vasculatura renal. Obsérvese el recorrido de la vena renal izquierda por debajo de la arteria mesentérica superior. (De Drake RL, Vogl W, Mitchell AWM: Gray’s Anatomy for Students. Philadelphia, Elsevier, 2005, p. 324.) 31 izquierdo en los ganglios retrocrurales o directamente en el conducto torácico por encima del diafragma. Del lado derecho el drenaje es en los ganglios linfáticos interaortocavos y paracavos derechos, que incluyen ganglios localizados por delante y por detrás de la vena cava, desde los vasos ilíacos comunes hasta el diafragma. En ocasiones habrá un drenaje adicional del riñón derecho en los ganglios retrocrurales o los ganglios linfáticos paraaórticos laterales izquierdos. Sistema colector renal Anatomía microscópica desde el glomérulo hasta el sistema colector Figura 1-34. Drenaje linfático regional del riñón izquierdo. Ganglios oscuros, anteriores; ganglios claros, posteriores. Líneas sólidas, conductos linfáticos anteriores; líneas de rayas, conductos linfáticos posteriores. Las flechas conducen al conducto torácico. Desde el punto de vista microscópico, el sistema colector renal se origina en la corteza renal en el glomérulo cuando el filtrado ingresa en la cápsula de Bowman (Fig. 1-36). En conjunto, la red de capilares glomerulares y la cápsula de Bowman forman el corpúsculo renal (corpúsculo de Malpighi) (Fig. 1-37). La red de capilares glomerulares está cubierta por células epiteliales especializadas denominadas podocitos que, junto con el epitelio capilar, forman una barrera selectiva a través de la cual debe pasar el filtrado urinario. El filtrado es recogido al principio en la cápsula de Bowman y luego se dirige hacia el túbulo contorneado proximal. El túbulo proximal está compuesto por un epitelio cuboide grueso cubierto por microvellosidades densas. Estas microvellosidades aumentan mucho el área de superficie del túbulo proximal, lo que permite que una gran porción del filtrado urinario sea reabsorbida en esta sección de la nefrona. El túbulo proximal se profundiza en el tejido cortical donde se convierte en el asa de Henle. El asa de Henle se extiende distancias variables en la médula renal. Dentro de la médula renal, el asa de Henle invierte el recorrido y retrocede hasta la periferia del riñón. A medida que asciende y sale de la médula el asa se torna más gruesa y se convierte en el túbulo contorneado distal. Este túbulo finalmente retorna a una posición adyacente al glomérulo y el túbulo contorneado proximal de origen. Aquí, el túbulo contorneado distal gira nuevamente hacia el interior del riñón y se convierte en el túbulo colector. Los túbulos colectores de múltiples nefronas se combinan en un conducto colector que se extiende hacia adentro a través de la médula renal y finalmente se vacía en el vértice de la pirámide medular, la papila renal. Papilas, cálices y pelvis renales Figura 1-35. Drenaje linfático regional del riñón derecho. Ganglios oscuros, anteriores; ganglios claros, posteriores. Líneas sólidas, conductos linfáticos anteriores; líneas de rayas, conductos linfáticos posteriores. La flecha conduce al conducto torácico. Las papilas renales son el extremo de una pirámide renal y constituyen la primera estructura macroscópica del sistema colector renal. En condiciones normales existen 7 a 9 papilas por riñón, pero este número es variable y va de 4 a 18. Las papilas están alineadas en dos hileras longitudinales situadas aproximadamente a 90 grados una de otra. Hay una hilera anterior que a causa de la orientación renal mira en dirección lateral y una hilera posterior que se extiende directamente hacia atrás (véanse Figs. 1-25 y 1-38). Cada una de estas papilas está rodeada por un cáliz menor (véase Fig. 1-22). En los polos superior e inferior a menudo se encuentran cálices compuestos. Estos cálices compuestos son resultado de la fusión de las pirámides renales y debido a su anatomía es más probable que permitan el reflujo en el parénquima renal (Fig. 1-39). Desde el punto de vista clínico ello puede conducir a esclerosis importantes en el parénquima que cubre los cálices compuestos. Después de cubrir una papila cada cáliz menor se estrecha en un infundíbulo. Así como existe una variación frecuente en la cantidad CAPÍTULO 1 Anatomía quirúrgica del retroperitoneo, las glándulas suprarrenales, los riñones y los uréteres SECCIÓN I 32 Anatomía Figura 1-36. Microfotografía electrónica del corpúsculo renal. La red capilar glomerular está envuelta por podocitos y contenida dentro de la cápsula de Bowman. CS, espacio de la cápsula de Bowman; PL, capa parietal de la cápsula de Bowman; Po, podocito. Las flechas indican extensiones citoplasmáticas de los podocitos que envuelven los capilares glomerulares. (De Kessel RG, Kardon RH: Tissues and Organs: A Text-Atlas of Scanning Electron Microscopy. Copyright 1979 por WH Freeman and Co.) de cálices, varía mucho el diámetro y la longitud de los infundíbulos. Los infundíbulos se combinan para formar dos o tres ramas caliciales mayores. Éstas se denominan a menudo cálices del polo superior, medio e inferior, y estos cálices a su vez se combinan para formar la pelvis renal. La pelvis renal propiamente dicha puede variar mucho de tamaño, desde una pelvis intrarrenal pequeña hasta una pelvis grande predominantemente extrarrenal. Por último, la pelvis se estrecha para formar la unión pieloureteral, lo que marca el comienzo del uréter. Con un examen cuidadoso queda claro que existe una variación importante en la anatomía del sistema colector renal (Figs. 1-40 a 1-42). La cantidad de los cálices, el diámetro de los infundíbulos y el tamaño de la pelvis renal varían mucho entre los individuos normales. Aun en un mismo individuo los sistemas colectores renales pueden ser similares, pero pocas veces son idénticos. Debido a esta variación puede ser difícil distinguir lo patológico de lo normal sólo sobre la base de la anatomía. En cambio, es necesario demostrar una disfunción para diagnosticar una formación anatómica patológica dentro del sistema colector renal. Inervación renal Los nervios preganglionares simpáticos se originan en los segmentos medulares octavo torácico a primero lumbar y después discurren hasta los ganglios celíaco y aorticorrenal. Desde aquí, las fibras posganglionares discurren hasta el riñón a través del plexo autónomo que rodea la arteria renal. Las fibras parasimpáticas se originan en el nervio vago y viajan con las fibras simpáticas hasta el plexo autónomo a lo largo de la arteria renal. La función primaria de la inervación autónoma renal es vasomotora, los simpáticos inducen vasoconstricción y los parasimpáticos producen vasodilatación. A pesar de esta inerva- ción, es importante reconocer que el riñón funciona bien incluso sin este control neurológico, como lo demuestra la función satisfactoria de los riñones trasplantados. LOS URÉTERES CONCEPTO CLAVE: LOS URÉTERES ■ El recorrido del uréter comienza detrás de la arteria renal y continúa a lo largo del borde anterior del músculo psoas. Los vasos gonadales cruzan por delante del uréter en esta región. A continuación el uréter pasa por encima de los vasos ilíacos, lo que generalmente marca la bifurcación de la arteria ilíaca común en las arterias ilíacas interna y externa. Los uréteres son estructuras tubulares bilaterales responsables de transportar orina desde la pelvis renal hasta la vejiga (véase Fig. 1-1). En general tienen 22 a 30 cm de longitud con una pared compuesta por múltiples capas (Fig. 1-43). La capa interna es epitelio transicional. Después sigue la lámina propia, que es una capa de tejido conectivo que junto con el epitelio forma el revestimiento mucoso. Por encima de la lámina propia hay una capa de músculo liso que es contigua con el músculo que cubre los cálices renales y la pelvis renal, aunque en el uréter esta capa está dividida en una capa longitudinal interna y una capa circular externa. Juntas, estas capas musculares proporcionan la onda peristáltica que transporta activamente orina desde el sistema colector renal a través del uréter hasta la vejiga. La capa más externa es la adventicia. Esta capa delgada rodea el uréter y envuelve los vasos sanguíneos y los linfáticos que discurren a lo largo del mismo. Figura 1-37. Nefrona y túbulo colector. (De Netter F: Atlas of Human Anatomy, 2a ed. Summit, NJ, Novartis Corp., Lámina 317.) 33 CAPÍTULO 1 Anatomía quirúrgica del retroperitoneo, las glándulas suprarrenales, los riñones y los uréteres SECCIÓN I 34 Anatomía Figura 1-38. El sistema colector renal (riñón izquierdo) que muestra las divisiones principales en cálices menores, cálices mayores y pelvis renal. A, cálices menores anteriores; C, cálices compuestos en los polos renales; P, cálices menores posteriores. Figura 1-40. Sistemas colectores bilaterales renales normales, mostrados mediante urograma excretor. Relaciones anatómicas Figura 1-39. Diagrama que muestra distinciones estructurales y funcionales entre papilas renales simples y compuestas. La presión retrógada produce el cierre de los conductos colectores en una papila simple, lo que impide efectivamente el reflujo de orina en el parénquima renal. La estructura de las papilas compuestas permite un reflujo intrarrenal de orina con suficiente presión retrógrada. Figura 1-41. Variación importante entre las dos pelvis renales normales, mostrada mediante urograma excretor. A, Pelvis extrarrenal grande. B, Pelvis estrecha completamente intrarrenal, de calibre apenas más grande que el uréter. El conocimiento de las relaciones anatómicas del uréter es clave para muchos procedimientos urológicos. El uréter comienza en la unión pieloureteral, que se ubica detrás de la arteria y la vena renales. Progresa hacia abajo a lo largo del borde anterior del músculo psoas. Por delante, el uréter derecho está relacionado con el colon ascendente, el ciego, el mesocolon y el apéndice. El uréter izquierdo está íntimamente relacionado con el colon descendente, el colon sigmoides y los mesos asociados. Aproximadamente a un tercio del camino hacia la vejiga los vasos gonadales cruzan al uréter por delan- 35 Figura 1-42. Ejemplos de variaciones normales en la arquitectura del sistema colector renal, mostrados mediante urograma excretor. A, Ausencia de cálices. B, Cálices menores que se originan directamente en la pelvis renal. C, Megacálices. D, Cálices “en orquídea”. E, Cálices menores múltiples y pelvis renal casi ausente. te. A medida que entra en la pelvis, el uréter cruza por delante de los vasos ilíacos. Este punto de cruce suele estar en la bifurcación de la arteria ilíaca común en las arterias ilíacas interna y externa, lo que lo convierte en un reparo anatómico útil en los procedimientos pelvianos. Dada la proximidad de los uréteres con varios segmentos intestinales, los procesos inflamatorios y malignos del íleon terminal, el apéndice, el colon derecho o izquierdo y el colon sigmoides pueden afectar el uréter. Los efectos pueden variar desde una microhematuria hasta fístulas u obstrucción total. Dentro de la pelvis femenina, las arterias uterinas cruzan por delante a los uréteres y ellos están estrechamente relacionados con el cuello uterino. Esta localización es riesgosa durante la histerectomía. Los procesos patológicos de las trompas uterinas y el ovario también pueden afectar el uréter en el reborde pelviano. Variaciones normales del calibre ureteral Figura 1-43. Corte microscópico transversal del uréter. La capa longitudinal interna se distingue de las fibras musculares circulares externa y oblicua. La rica irrigación vascular del uréter también se demuestra. LP, lámina propia; ET, epitelio transicional. (Cortesía del doctor Hossein Saboorian.) El uréter normal no tiene un calibre uniforme, y se describen de manera tradicional tres estrechamientos distintos: la unión pieloureteral, el cruce de los vasos ilíacos y la unión ureterovesical CAPÍTULO 1 Anatomía quirúrgica del retroperitoneo, las glándulas suprarrenales, los riñones y los uréteres SECCIÓN I 36 Anatomía (Fig. 1-44). En la unión pieloureteral, la pelvis renal se afina en el uréter proximal. En muchos casos el estrechamiento percibido puede ser más aparente que real, sin pruebas de obstrucción evidente en la investigación radiológica o endoscópica. La segunda región de estrechamiento es cuando el uréter cruza los vasos ilíacos. Esto se debe a una combinación de la compresión extrínseca del uréter por los vasos ilíacos y la angulación anterior necesaria del uréter cuando cruza los vasos ilíacos para entrar en la pelvis. Tampoco existe ningún cambio intrínseco en el calibre del uréter en esta localización. El tercer sitio de estrechamiento observado en el uréter normal es la unión ureterovesical. Hay una verdadera limitación física del uréter cuando realiza el pasaje intramural a través de la pared vesical hasta el orificio ureteral. Estos tres sitios de estrechamiento ureteral tienen importancia clínica porque son los lugares donde los cálculos urinarios quedan impactados. Además, la angulación del uréter, primero hacia adelante cuando pasa por encima de los vasos ilíacos y luego en dirección posteromedial cuando entra en la pelvis y discurre por detrás de la vejiga, puede limitar la introducción de los endoscopios rígidos. La comprensión de esta angulación normal y del recorrido tridimensional del uréter es fundamental para una endoscopia ureteral segura y exitosa. Segmentación ureteral y nomenclatura uréter pelviano, que se extiende desde los vasos ilíacos hasta la vejiga. Como alternativa, el uréter puede dividirse en los segmentos superior, medio e inferior (Fig. 1-45). El uréter superior se extiende desde la pelvis renal hasta el borde superior del sacro. El uréter medio comprende el segmento desde el borde superior hasta el borde inferior del sacro. El uréter inferior (distal o pélvico) se extiende desde el borde inferior del sacro hasta la vejiga. Irrigación y drenaje linfático del uréter El uréter recibe su irrigación de múltiples ramas arteriales a lo largo de su recorrido (Fig. 1-46). Es de máxima importancia para el cirujano el hecho de que las ramas arteriales del uréter abdominal vienen de una dirección medial mientras que las ramas arteriales del uréter pelviano vienen desde una dirección lateral. En el caso del uréter superior estas ramas se originan en la arteria renal, la arteria gonadal, la aorta abdominal y la arteria ilíaca común. Después de entrar en la pelvis, otras ramas arteriales pequeñas para el uréter distal pueden nacer de la arteria ilíaca interna o de sus ramas, sobre todo las arterias vesical y uterina, pero también de las arterias rectal media y vaginal. Después de alcanzar el uréter los vasos arteriales discurren longitudinalmente dentro de la adventicia periureteral en un plexo con múltiples anastomosis. Esta vascularización longitudinal es la El uréter a menudo se divide de modo arbitrario en segmentos para facilitar la descripción. El sistema más simple lo divide en uréter abdominal, que se extiende desde la pelvis renal hasta los vasos ilíacos, y Figura 1-44. Uréter que muestra sitios de estrechamiento funcional o anatómico normal en la unión pieloureteral, los vasos ilíacos y la unión ureterovesical. Obsérvese también el desplazamiento anterior y la angulación del uréter, que ocurre sobre los vasos ilíacos, como se muestra aquí en forma esquemática. Figura 1-45. El uréter derecho, ilustrado mediante una inyección retrógrada de material de contraste. UO, orificio ureteral en la vejiga; UPJ, unión pieloureteral; I, uréter superior, que se extiende hasta el borde superior del sacro; II, uréter medio, que se extiende hasta el borde inferior del sacro; III, uréter distal o inferior, que atraviesa la pelvis para terminar en la vejiga. Las flechas indican el recorrido de la arteria y la vena ilíaca comunes. 37 que permite movilizar al uréter de los tejidos retroperitoneales circundantes con seguridad sin comprometer su irrigación vascular, siempre que no se denude la adventicia periureteral. El drenaje venoso y linfático del uréter es paralelo a la irrigación arterial. Por lo tanto, el drenaje linfático del uréter varía según el nivel ureteral. En la pelvis los linfáticos ureterales drenan en los ganglios ilíacos internos, externos y comunes. En el abdomen, los ganglios linfáticos paraaórticos izquierdos constituyen el sitio de drenaje primario del uréter izquierdo mientras que la porción abdominal del uréter derecho es drenada en primer lugar hacia los ganglios linfáticos paracavos e interaortocavos. El drenaje linfático del uréter superior y la pelvis renal tiende a unirse a los linfáticos renales y es idéntico al del riñón homolateral. Inervación ureteral Figura 1-46. Orígenes de la irrigación arterial del uréter. Es poco claro el papel exacto de las aferencias ureterales autónomas. El peristaltismo ureteral normal no requiere aferencias autónomas externas sino que, en cambio, se origina en sitios marcapasos de músculo liso intrínseco localizados en los cálices menores del sistema colector renal y se propaga desde ellos. Si bien el sistema nervioso autónomo puede ejercer cierta acción moduladora sobre este proceso, el papel exacto es poco claro. El uréter recibe aferencias simpáticas preganglionares de los segmentos medulares 10º torácico a 2º lumbar. Las fibras posganglionares se originan en varios ganglios de los plexos autónomos aorticorrenal, hipogástricos superior e inferior. Las aferencias parasimpáticas provienen de los segmentos medulares sacros 2º a 4º. Percepción del dolor y dolor somático referido Las fibras renales del dolor son estimuladas por la distensión de la cápsula renal, el sistema colector renal o el uréter. La irritación mucosa directa de las vías urinarias superiores también puede estimular los nociceptores. Las señales discurren con los nervios simpáticos y producen dolor de tipo visceral referido a la distribución simpática del riñón y el uréter (octavo nervio torácico a segundo nervio lumbar). En los casos típicos el dolor y el espasmo muscular reflejo se producen en las distribuciones de los nervios subcostal, iliohipogástrico, ilioinguinal o genitofemoral, lo que conduce a dolor e hiperalgesia en flanco, ingle o escroto (o labios genitales), según la localización del estímulo visceral nocivo (Fig. 1-47). BIBLIOGRAFÍA RECOMENDADA Figura 1-47. Patrones de dolor somático referido de las vías urinarias superiores. Sampaio FJB: Renal anatomy: Endourologic considerations. Urol Clin North Am 2000; 27:585-607. Williams PL, Bannister LH, Berry MM, et al: Gray’s Anatomy, 38th ed. New York, Churchill Livingstone, 1995. CAPÍTULO 1 Anatomía quirúrgica del retroperitoneo, las glándulas suprarrenales, los riñones y los uréteres