Tratamiento de la lengua negra vellosa
Anuncio
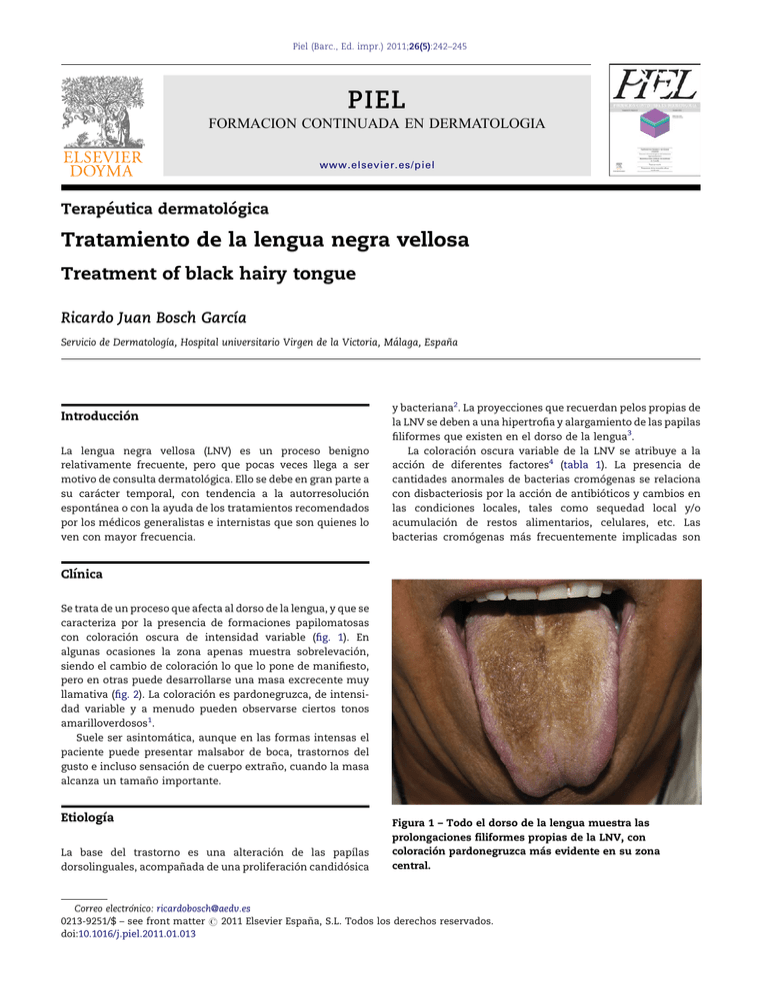
Piel (Barc., Ed. impr.) 2011;26(5):242–245 PIEL FORMACION CONTINUADA EN DERMATOLOGIA www.elsevier.es/piel Terapéutica dermatológica Tratamiento de la lengua negra vellosa Treatment of black hairy tongue Ricardo Juan Bosch Garcı́a Servicio de Dermatologı́a, Hospital universitario Virgen de la Victoria, Málaga, España Introducción La lengua negra vellosa (LNV) es un proceso benigno relativamente frecuente, pero que pocas veces llega a ser motivo de consulta dermatológica. Ello se debe en gran parte a su carácter temporal, con tendencia a la autorresolución espontánea o con la ayuda de los tratamientos recomendados por los médicos generalistas e internistas que son quienes lo ven con mayor frecuencia. Clı́nica y bacteriana2. La proyecciones que recuerdan pelos propias de la LNV se deben a una hipertrofia y alargamiento de las papilas filiformes que existen en el dorso de la lengua3. La coloración oscura variable de la LNV se atribuye a la acción de diferentes factores4 (tabla 1). La presencia de cantidades anormales de bacterias cromógenas se relaciona con disbacteriosis por la acción de antibióticos y cambios en las condiciones locales, tales como sequedad local y/o acumulación de restos alimentarios, celulares, etc. Las bacterias cromógenas más frecuentemente implicadas son [()TD$FIG] Se trata de un proceso que afecta al dorso de la lengua, y que se caracteriza por la presencia de formaciones papilomatosas con coloración oscura de intensidad variable (fig. 1). En algunas ocasiones la zona apenas muestra sobrelevación, siendo el cambio de coloración lo que lo pone de manifiesto, pero en otras puede desarrollarse una masa excrecente muy llamativa (fig. 2). La coloración es pardonegruzca, de intensidad variable y a menudo pueden observarse ciertos tonos amarilloverdosos1. Suele ser asintomática, aunque en las formas intensas el paciente puede presentar malsabor de boca, trastornos del gusto e incluso sensación de cuerpo extraño, cuando la masa alcanza un tamaño importante. Etiologı́a La base del trastorno es una alteración de las papı́las dorsolinguales, acompañada de una proliferación candidósica Figura 1 – Todo el dorso de la lengua muestra las prolongaciones filiformes propias de la LNV, con coloración pardonegruzca más evidente en su zona central. Correo electrónico: [email protected] 0213-9251/$ – see front matter # 2011 Elsevier España, S.L. Todos los derechos reservados. doi:10.1016/j.piel.2011.01.013 Piel (Barc., Ed. impr.) 2011;26(5):242–245 [()TD$FIG] [()TD$FIG] 243 Figura 2 – En algunas zonas la LNV puede mostrar una masa excrecente importante con coloración negra intensa. Figura 3 – Lesiones blanquecinas filiformes en la cara lateral de la lengua, propias de la leucoplaquia oral vellosa por virus de Epstein-Bar en inmunodeprimidos. B. melaninogenicus, que precipita óxido ferroso, dando una coloración negruzca, y bacilos piociánicos, que producen un pigmento llamado fenacina, el cual da coloración verde. Colaboran también en cierta medida a la alteración de la coloración diversos pigmentos contenidos en alimentos, como ciertas frutas o verduras, café, té y vino tinto, o derivadas del uso del tabaco5,6. Por último, se ha incriminado a la acción de agentes oxidantes y astringentes contenidos en colutorios antisépticos. Múltiples factores pueden intervenir en la presentación de las condiciones que conducen al desarrollo de la LNV. Con frecuencia existe un factor medicamentoso7, destacando el uso indiscriminado de antibióticos de amplio espectro8, aunque también se ha comunicado con algunos de reciente introducción como el linezolid, antibiótico tipo oxazolidinona, activo exclusivamente frente a microorganismos grampositivos9. También intervienen todas aquellas situaciones que motivan xerostomı́a, ya sea por reducción farmacológica de la secreción salival, por deshidratación o por pérdida local excesiva debida a respiración bucal. Diagnóstico diferencial La LNV debe distinguirse básicamente de la infección candidósica (muguet), y de la leucoplaquia oral vellosa. En el muguet las masas sobre el dorso de la lengua, a diferencia de Tabla 1 – Agentes causales de la coloración oscura de la lengua negra vellosa Bacterias cromógenas B. melaninogenicus Bacilos piociánicos Sustancias alimentarias Café, té, frutas, ciertas verduras y vino tinto Tabaco Agentes oxidantes o astringentes la LNV, son pseudomembranosas y de color blanco-amarillento (cremosas). La leucoplaquia oral vellosa por virus de Epstein Barr se da en pacientes inmunodeprimidos, generalmente VIH-positivos, se localiza preferentemente en las caras laterales de la lengua y las formaciones papilomatosas suelen ser menores y blanquecinas (fig. 3). Las coloraciones de las papilas filiformes provocadas por pigmentos oscuros contenidos en ciertos alimentos (tinta de calamar y otros), pueden dar una imagen similar a la LNV, pero son temporales y raramente llega a plantearse el diagnóstico diferencial con la misma. Tratamiento La primera medida para el tratamiento de la LNV consiste, caso de existir y si es posible, en corregir los factores etiopatogénicos que la han motivado. Especial atención conviene poner en el papel de tratamientos antibióticos prolongados, y en corregir las condiciones locales de sequedad (deshidratación y respiración oral), que llevan a la falta de renovación de las capas más superficiales del epitelio del dorso de la lengua. Sin embargo, desde el punto de vista sintomático las medidas más eficaces en el tratamiento de la LNV son de tipo local, especialmente las queratolı́ticas, dirigidas a eliminar la zona hiperqueratósica. Con ellas suele conseguirse la resolución del problema en un corto plazo de tiempo. Medidas queratolı´ticas La primera medida es la realización de una escrupulosa higiene oral, consistente en un lavado dental y oral después de las comidas. Caso de que ello no sea suficiente, hay que recurrir a algún medio que favorezca el desprendimiento de la hiperplasia papilar existente, especialmente con urea a diversas concentraciones o tretinoı́na10. En cuanto a la forma 244 Piel (Barc., Ed. impr.) 2011;26(5):242–245 y preparados a utilizar, podemos distinguir tres grados, en función de la intensidad del cuadro. - Formas leves, de escaso tiempo de instauración y con formaciones papilomatosas no excesivamente excrecentes ni queratinizadas. En general suele ser suficiente con recomendar masticar después de las comidas algún alimento de cierta consistencia (corteza de pan tostado, etc.). Son también ampliamente difundidas entre la población, y con cierta lógica, medidas tales como mantener en la boca algún tipo de material, huesos de aceitunas, etc, que al favorecer la secreción salival combaten el factor de sequedad de la mucosa que suele existir en esta alteración patológica. Siempre debe indicarse el cepillado del dorso de la lengua con un cepillo de dientes semiduro o duro durante el lavado de los dientes. Nosotros aconsejamos también realizar colutorios tras el lavado con agua oxigenada rebajada (una parte de agua oxigenada y cinco de agua), a pesar de que los colutorios agresivos han sido incriminados en la patogenı́a de la LNV por su acción oxidativa. Excipiente orabase o gel hidroalcohólico c.s.p.:.. . .. . .. . ..50 g. Cepillarse la lengua con el gel y un cepillo de dientes durante 1 ó 2 minutos. Dp. Ac. retinoico:. . .. . .. . .. . .. . .. . .. . .0,05%–0,1%, dependiendo de la intensidad de la hiperqueratosis Nistatina: . . .. . .. . .. . .. . .. . .100.000 unidades/g. Glicerina c.s.p.: . . .. . .. . .. . .. . .. . .. . .. . .. . .. . .. . .100 ml Cepillarse la lengua con el producto y un cepillo de dientes durante 1 o 2 minutos. - Formas recalcitrantes. En los escasos casos especialmente rebeldes a los tratamientos indicados, suelen recomendarse la utilización varias veces al dı́a de los preparados con urea y ácido retinoico a las concentraciones más altas, tales como: Dp. Urea:. . .. . .. . .. . .. . .. . .. . .. . .. . .. . .. . .. . .. . .. . .. . .. . .. . .. . .20% Ac. retinoico. . .. . .. . .. . .. . .. . .. . .0,1% Excipiente adhesivo oral (orabase) c.s.p.:. . .. . .. . .30 g Dejar actuar unos minutos y cepillarse o raspar el dorso de la lengua. Otras posibilidades descritas en la literatura incluyen el uso fuera de su indicación oficial de geles de podofilino11, o el uso de retinoides orales12. No es habitual que haya que recurrir al tratamiento quirúrgico13. - Formas de cierta intensidad, que suelen llegar al dermatólogo. Otros tratamientos complementarios Los problemas son mayores aquı́, ya que suelen haber fracasado las medidas anteriormente citadas. Se usan sustancias que a las concentraciones prescritas son capaces de desprender la gruesa capa córnea de las papilas filiformes, teniendo en cuenta que se trata de la boca y que, por lo tanto, una cierta parte de la misma se va a ingerir. Dada la falta de preparados farmacéuticos comerciales para este proceso, a menudo hay que recurrir a formulaciones magistrales. La principal problemática de las mismas es conseguir mantener el preparado el tiempo suficiente en contacto con la mucosa dorsolingual. Se usan preferentemente vehı́culos con cierta capacidad de adherencia, como el excipiente orabase, compuesto por carboximetilcelulosa, pectina y gelatina a partes iguales y Plastibase1, pero, además de ser bastante desagradable, tampoco es capaz de mantenerse mucho tiempo en la zona. También se utiliza el gel hidroalcohólico, algo mejor tolerado, pero con menor capacidad de remanencia. Por otro lado, la posibilidad de diseñar a medida el tratamiento para cada paciente nos empuja a menudo a añadir otros componentes con el fin de cubrir distintos aspectos citados en la etiopatogenı́a de la LNV. Uno de los más frecuentes son los antifúngicos tópicos (nistatina o algún imidazólico), especialmente en casos relacionados con el uso prolongado de medicamentos, irradiación de cabeza y cuello o infección por el virus de immunodeficiencia humana. Anoto a continuación algunas de las preparaciones manejadas, y su forma de utilización: Dp. Urea:. . .. . .. . .. . .. . .. . .. . .. . .. . .. . .. . .. . .. . .. . .40%. Clotrimazol:. . .. . .. . .. . .. . .. . .. . .. . .. . .. . .. . .1%. Ac. retinoico:. . .. . .. . .. . .. . .. . .. . .0,05%- 0,1%, añadir, o no, en función del grado de hiperqueratosis. Los más habituales, tal como ya se ha señalado, son los antifúngicos dirigidos a frenar la hiperproliferación candidósica. Se pueden usar imidazólicos en forma de colutorios, geles o incluidos en diversos preparados queratolı́ticos, pero también nistatina y anfotericina. Aunque se ha citado el papel de diversas bacterias en el desarrollo de la peculiar coloración del cuadro, no se suelen utilizar antibióticos tópicos, que podrı́an contribuir a empeorar aún más el cuadro de disbacteriosis. b i b l i o g r a f í a 1. Wintermeyer G, Rawlings E. Afecciones de las mucosas oral y genital. En: Wolf K, Goldsmith LA, Katz SI, Gilchrest BA, Paller AS, Leffell DJ, editores. Fitzpatrick Dermatologı́a en Medicina General.. 7a ed. Buenos Aires: Panamericana; 2008. p. 641–54. 2. Bruce AJ, Rogers RS. Enfermedades de la mucosa oral y complicaciones locales de la terapia antineoplásica. En: Torres V, Camacho FM, Mihm MC, Sober A, Sánchez Carpintero I, editores. Dermatologı́a práctica iberolatinoamericana.. 1a ed. México DF: Vicente Torres Lozano-Nieto Editores SA; 2005. p. p.1180–1181. 3. Manabe M, Lim HW, Winzer M, Loomis CA. Architectural organization of filliform papillae in normal and black hairy tongue epithelium: dissection of differentiation pathways in a complex human epithelium according to their patterns of keratin. Arch Dermatol. 1999;135:177–81. 4. Sarti GM, Haddy RI, Schaffer D, Kihm J. Black hairy tongue. Fam Physician. 1990;41:1751–5. 5. Just-Sarobé M. Hábito de fumar y piel. Actas Dermosifiliogr. 2008;99:173–84. Piel (Barc., Ed. impr.) 2011;26(5):242–245 6. Taybos G. Oral changes associated with tobacco use. Am J Med Sci. 2003;326:179–82. 7. Thompson DF, Kessler TL. Drug-induced black hairy tongue. Pharmacotherapy. 2010;30:585–93. 8. Pigatto PD, Spadari F, Meroni L, Guzzi G. Black hairy tongue associated with long-term oral erytromycin use. J Eur Acad Dermatol Venereol. 2008;22:1269–70. 9. Jover-Dı́az F, Cuadrado-Pastor JM, Talents-Bolos A, Martı́nGonzález C. Black tongue associated with linezolid. Am J Ther. 2010;17:e115–117. 245 10. Langtry JA, Carr MM, Steele MC, Ive FA. Topical tretinoin: a new treatment for black hairy tongue (lingua villosa nigra). Clin Exp Dermatol. 1992;17:163–4. 11. Byrd JA, Bruce JA, Rogers III RS. Glositis and other tongue disorders. Dermatol Clin. 2003;21:123. 12. McGregor JM, Hay RJ. Oral retinoids to treat black hairy tongue. Clin Exp Dermatol. 1993;18:291. 13. Seoane J, Vázquez J, Pomareda M, Argila F. Tratamiento quirúrgico de la lengua negra vellosa. Acta Otorrinolaringol Esp. 1997;48:173–4.