La medicalización se define como el proceso por el que
Anuncio

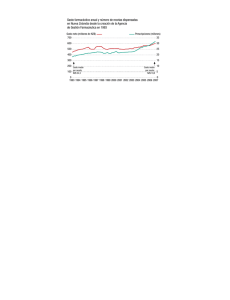
Medicalización de la vida, promoción de medicamentos y publicidad directa al consumidor de medicamentos que precisan receta médica La medicalización de la vida La medicalización se define como el proceso por el que problemas no médicos se tratan como problemas médicos, normalmente en términos de enfermedad o trastorno1. Medicalizar la condición humana supone aplicar una etiqueta diagnóstica a sentimientos o comportamientos desagradables o no deseables que no son claramente anormales pero que se sitúan en un área nebulosa difícil de distinguir de toda una gama de experiencias que a menudo van ineludiblemente unidas al hecho de ser persona 2. Algunas formas de medicalización podrían describirse como invención de enfermedades. Se pueden presentar distintas variantes: Percibir problemas naturales de la vida como problemas médicos: calvicie, embarazo, duelo Percibir problemas personales y sociales como problemas médicos: timidez vs fobia social Sobredimensionar la frecuencia de síntomas: disfunción eréctil, disfunción sexual femenina, andropausia Sobredimensionar la gravedad de síntomas leves: colon irritable Traducir el riesgo en enfermedad: el riesgo epidemiológico, la asociación estadística entre un factor de riesgo y una enfermedad, se convierte en cuasi enfermedad, o en causa necesaria y suficiente de la misma. Es el caso de la hipercolesterolemia o la osteoporosis Traducir la presencia de factores genéticos en enfermedad: genes BRCA y cáncer de mama y ovario, hemocromatosis. El proceso de medicalización se sustenta en los distintos intereses que tienen los principales actores implicados3: 1. Industria farmacéutica y de tecnologías sanitarias: El marketing está diseñando la percepción de las necesidades sociales a las que supuestamente responde la I+D de la industria farmacéutica. La población enferma, susceptible de recibir medicamentos, es una minoría y la industria farmacéutica intenta persuadir a la población de que para seguir estando sana necesita someterse a chequeos y medicación preventiva. En el Reino Unido el 70% de la población toma algún medicamento para tratar o prevenir enfermedades o para mejorar su bienestar 4. 2. Medios de comunicación La salud “vende” y las noticias sobre salud son cada vez más habituales en los medios de comunicación con un enfoque claramente distorsionado: La medicina se presenta como una ciencia exacta y omnipotente. Se exagera la relevancia social de síntomas y enfermedades. Se favorece la utilización de medicamentos y técnicas intervencionistas en tanto que se trivializa la importancia de mantener un estilo de vida saludable. 3. Administración sanitaria Las instituciones tienden a incluir tecnologías o intervenciones sanitarias no suficientemente valoradas que aportan beneficios mínimos e, incluso, inferiores a los riesgos o costes que suponen. En el caso de las agencias reguladoras de medicamentos, se puede decir que el modelo vigente en la actualidad falla desde su base, ya que la Agencia Europea de Medicamentos (EMEA), principal evaluadora de medicamentos en nuestro entorno, está adscrita a la Dirección General de Industria de la Comisión Europea y no a la Dirección de Salud Pública y Consumo, con lo que criterios fundamentales como la necesidad y el valor relativo respecto a otras alternativas terapéuticas parecen supeditarse al objetivo principal de autorizar los nuevos medicamentos en el menor tiempo posible. 4. Población El proceso de medicalización convierte a los individuos en pacientes al considerarlos enfermos o enfermos potenciales. Frecuentemente las terapias se prescriben sin dar a la persona la información adecuada sobre la naturaleza de los beneficios y efectos adversos, y por tanto, sin tener en cuenta las preferencias y valoración de los riesgos de cada uno. La participación de los pacientes en la toma de decisiones es un reto ineludible en la actualidad. Parece que las personas bien informadas son más conservadoras que los médicos en el caso de tratamientos preventivos con medicamentos, si bien no está claro que esto sea así en otro tipo de intervenciones3. 5. Profesionales Los médicos se encuentran en el núcleo de la medicalización. Son tanto los agentes imprescindibles para que este proceso prospere, como las víctimas de una sociedad que demanda que la medicina dé solución a todos sus problemas. El ejercicio de la medicina sin participación del paciente puede ser un factor que conduzca a la medicalización. Hacer una medicina más participativa supone un cambio cultural por parte del médico que implica una pérdida de control y la exigencia de aprender otras habilidades, actitudes y aptitudes. Este cambio está comenzando a darse ya en la población con el aumento del nivel educativo y el mayor acceso a la información (internet, medios de comunicación)3. La información sobre medicamentos independiente y la promoción de medicamentos En la actualidad, el proceso de autorización de un medicamento por parte de las agencias de evaluación se limita a evaluar su perfil en términos de calidad, eficacia y seguridad. En ningún momento se exige que el nuevo medicamento se compare con las alternativas terapéuticas existentes por lo que se desconoce la aportación terapéutica que supone frente a los medicamentos ya comercializados y no se puede garantizar su superioridad ni siquiera su equivalencia terapéutica respecto a ellos. A falta de una comparativa con las alternativas ya existentes, deberíamos distinguir tres conceptos distintos de “innovación”5: – Concepto comercial: nuevos productos comercializados, nuevas presentaciones. – Concepto tecnológico: se trata de innovaciones industriales como los medicamentos me-too, los nuevos sistemas de liberación, la selección de un isómero o de un metabolito. La industria farmacéutica define estas innovaciones como incrementales. – Concepto de avance terapéutico: son los nuevos medicamentos que ofrecen verdaderos beneficios para los pacientes cuando se comparan con las opciones existentes. La gran mayoría de las innovaciones se sitúan dentro del marco de las innovaciones comerciales y tecnológicas y muy pocas se pueden definir como verdaderos avances terapéuticos. De hecho, evaluaciones de la aportación terapéutica de los nuevos medicamentos aprobados en Canadá, Francia y EE.UU. muestran que, en el mejor de los casos, sólo un tercio de los nuevos medicamentos aprobados ofrecen un beneficio clínico adicional y únicamente el 3% de los nuevos medicamentos suponen un avance terapéutico importante6. Ante esta realidad, es primordial que desde las instituciones públicas se facilite a los médicos información objetiva e independiente que les ayude a establecer un vademécum personal en el que la inclusión de nuevos medicamentos se realice teniendo en cuenta criterios de necesidad, eficacia, seguridad y coste. En la CAPV, hay dos grupos multidisciplinares que trabajan con este objetivo: – – Comité de redacción del boletín INFAC (Información Farmacoterapéutica de la Comarca). lleva 15 años elaborando un boletín de amplia difusión entre médicos y farmacéuticos en el que tras una revisión de la literatura científica, se tratan temas de interés para los profesionales sanitarios. Pertenece al International Society of Drug Bulletins (ISDB). Comité de evaluación de nuevos medicamentos de Euskadi (CENM). se constituyó en 2001 con el objetivo de analizar y evaluar la aportación terapéutica de los nuevos medicamentos comercializados, basándose en el nivel de evidencia científica disponible y revelando de forma abierta los límites de los conocimientos disponibles. A la hora de realizar las evaluaciones, el CENM emplea una metodología de trabajo explícita, independiente y rigurosa, recogida en un procedimiento normalizado de trabajo. El CENM puso en marcha en 2005 un proyecto de evaluación del material promocional de los nuevos medicamentos. El objetivo de este proyecto es realizar una revisión exhaustiva del contenido de los folletos promocionales de los nuevos medicamentos para facilitar que los médicos realicen su propia evaluación crítica, ya que, aunque la administración sanitaria tiene la potestad de investigar los contenidos de los materiales promocionales, la información que contienen éstos, a menudo está sesgada y es, en ocasiones, tendenciosa. De hecho, según nos muestra la bibliografía, los anuncios sobre medicamentos en revistas médicas y el material promocional distribuido a los médicos presentan un perfil sesgado de los medicamentos. En un estudio reciente sobre el material promocional enviado por los laboratorios farmacéuticos a los médicos de familia en Alemania, el 94% de esa información no estaba basada en la evidencia científica7. Esta gran cantidad de información interesada influye sobre los hábitos de prescripción de los médicos y, con ello, en la salud de la población. Hay estudios en los que se muestra que los médicos tienden a basar sus decisiones en la información y el material promocional proporcionado por los laboratorios farmacéuticos8. Si bien los médicos cuestionan la objetividad de la industria, generalmente consideran que su información, aunque selectiva, es bastante precisa, sintiéndose además capaces de diferenciar la información creíble de la tendenciosa. Sin embargo, según se documenta en más de un estudio, no parece que los médicos sean capaces de detectar las inexactitudes y los sesgos 9, lo que conduce a una prescripción menos racional10. El proyecto de evaluación de la promoción de medicamentos del CENM viene a sumarse a otras iniciativas que buscan compensar esta situación de desequilibrio entre la información comercial sobre medicamentos y la información independiente, comparativa, científicamente validada y actualizada. En 1999, la OMS decidió poner en marcha una base de datos sobre la promoción farmacéutica que empezó a funcionar en 2002 y cuyo objetivo es recoger y analizar toda la información que describe, analiza o refiere cualquier aspecto de la promoción farmacéutica. Esta base de datos es de libre acceso y se encuentra disponible en la página: http://www.drugpromo.info Están surgiendo varias iniciativas interesantes que buscan generar una conciencia crítica en los prescriptores ante los mensajes de la industria. Merece la pena citar el trabajo de la organización australiana Healthy Skepticism. (http://www.healthyskepticism.org/index.htm) y el movimiento internacional No free lunch. http://www.nofreelunch.org/, que recientemente se ha presentado en Madrid como la plataforma No Gracias http://www.nogracias.eu. La Publicidad Directa al Consumidor Fomentar el espíritu crítico resulta crucial en estos momentos en los que en el Parlamento Europeo se va a debatir la posibilidad de que la industria farmacéutica informe directamente a la población, lo que abre una vía a la Publicidad Directa al Consumidor (PDC) de medicamentos que necesitan receta. A día de hoy, la PDC sólo está permitida en EE.UU. y Nueva Zelanda y los resultados obtenidos no parecen halagüeños. Los mensajes de la industria farmacéutica hacen hincapié en unos pocos fármacos, éxitos de ventas, exagerando sus efectos y minimizando sus riesgos, confundiendo así a los pacientes y presionando a los médicos para que prescriban medicamentos que, de otra manera, no utilizarían. La falta de información comparativa hace que el público no pueda elegir entre varias opciones11. Las relaciones médico-paciente han cambiado en EE.UU. debido a la PDC; así, según sugiere un estudio publicado en JAMA en 200512, al menos el 40% de los casos en los que el médico y paciente hablan de un anuncio sobre medicamentos dirigido al consumidor, el paciente acaba con una receta de dicho medicamento y en la mitad de estos casos, el médico declara que ha prescrito ese medicamento para satisfacer al paciente. Según otro estudio realizado por la propia FDA, las tensiones médico-paciente han aumentado: el 47% de los médicos se siente presionado por sus pacientes a prescribirles un medicamento cuya publicidad han visto o leído, el 62% dice que la PDC ha causado tensión entre ellos y sus pacientes y el 92% puede recordar por lo menos algún caso de discusión con pacientes debido a la PDC. Los pacientes han sido empujados a adoptar decisiones que en otro tiempo eran competencia absoluta del médico: la selección del fármaco adecuado y, por extensión, el diagnóstico. Hace sólo 5 años, los parlamentarios de la Unión Europea rechazaron ampliamente el intento de introducir publicidad directa al paciente de medicamentos que necesitan receta (494 votos en contra frente a 42 votos a favor). El nuevo movimiento para introducir la PDC viene disfrazado como “acciones para mejorar la calidad de la información disponible dirigida al público”. El principal implicado tras este movimiento es el Pharmaceutical Forum, un grupo de trabajo compuesto por dos comisionados y tres parlamentarios de la Unión Europea, ministros de los Estados miembros, no menos de cinco asociaciones de la industria farmacéutica, representantes de los profesionales de salud y las aseguradoras. Los pacientes están “representados” por el Foro Europeo de Pacientes, patrocinado a su vez por la industria farmacéutica. En conclusión, se puede decir que, siendo la promoción de medicamentos a menudo inexacta, sesgada e incluso engañosa, no debería utilizarse para tomar decisiones clínicas por los facultativos y debería impedirse la extensión de la publicidad de medicamentos que requieren receta médica a los consumidores. Bibliografía: 1. Mintzes B. For and against: Direct to consumer advertising is medicalising normal human experience: For. BMJ. 2002;324(7342):908-9. 2. Chodoff P. The medicalization of the human condition. Psychiatr Serv. 2002;53(5):6278. 3. Márquez S, Meneu R. La medicalización de la vida y sus protagonistas. Gestión Clínica y Sanitaria. 2003; 5 (2): 47-53. 4. Heath I. Who needs health care-the well or the sick? BMJ. 2005;330(7497):954-6. 5. ISDB Declaration on therapeutic advance in the use of medicines, 2001 6. Lexchin J. Are new drugs as good as they claim to be? Aust Prescr 2004;27:2-3 7. Arznei Telegramm 2004;35:21-3. Disponible en: http://www.diem.de/data/at_2004_35_21.pdf 8. Prosser H, Almond S, Walley T. Influences on GPs’ decision to prescribe new drugs-the importance of who says what. Family Practice 2003;20:61-8 9. Ziegler MG, Lew P, Singer BC. The accuracy of drug information from pharmaceutical sales representatives. JAMA. 1995;273:1296-8 10. Wazana A. Physicians and the Pharmaceutical Industry: Is a gift ever just a gift? JAMA. 2000;283:373-80 11. Boletín INFAC. 2007;15 (6): 25-28. Publicidad directa de medicamentos al consumidor. ¿Un lobo con piel de cordero? 12. Metzi J. If direct-to-consumer advertisements come to Europe: lessons from the USA. Lancet. 2007; 369:704-6