Desórdenes plaquetarios mediados por anticuerpos
Anuncio

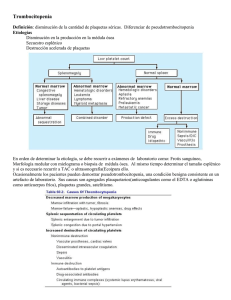
Revelación de conflictos de interés Dr. Guillermo Drelichman Conferencia: "Desórdenes plaquetarios mediados por anticuerpos: PTI" Relaciones financieras: Ninguno que declarar Uso off-label o no aprobado: No "Desórdenes plaquetarios mediados por anticuerpos: PTI" Dr. Guillermo Drelichman Servicio de Hematología, hospital de Niños “Ricardo Gutiérrez” Buenos Aires, Argentina "Desórdenes plaquetarios mediados por anticuerpos: PTI" La PTI es uno de los desórdenes hemorragíparos adquiridos más frecuentes. Es una enfermedad inmune caracterizada por un incremento en la destrucción periférica de plaquetas que resulta en: Plaquetopenia. Diátesis hemorrágica. "Desórdenes plaquetarios mediados por anticuerpos: PTI" PTI infantil • Benigna • De curso agudo y autolimitado • Resolución espontánea en un 80- 90%, dentro de los 6 meses. • 50- 80% antecedentes previos (1 – 3 sem) de cuadros virales. • Niño sano. Edad: 1– 10 a (pico de incidencia: 5 a) • Sexo: fem. = masc. • Síndrome purpúrico: seco (70%) – húmedo (30%). • < 1 año: vacunación. • No visceromegalias – adenopatías ni alteraciones óseas. • Prevalencia: 5.8 a 7.8 casos cada 100.000 niños La mortalidad es < 1% ( Hemorragia en SNC). PTI EN NIÑOS: ENFERMEDAD INMUNE • En la PTI agudas • El anticuerpo Anti-plaquetario es secundario a un antígeno viral • Los anticuerpos pueden tener reacción cruzada contra antígenos específicos plaquetarios. • La unión de un antígeno viral con su anticuerpo específico forma un complejo inmune que se une al receptor Fc plaquetario. PTI EN NIÑOS: ENFERMEDAD INMUNE • En la PTI Crónica • El origen del auto anticuerpo es el de una enfermedad auto inmune con formación de auto anticuerpos contra las glicoproteínas • La interacción con el factor Von Willebrand (vWf; Gp Ib /IX, V). • La interacción con el Fibrinògeno (Gp IIb / IIIa) Interviene en la agregación y en la adhesión plaquetaria. • Puede co-existir plaquetopenia con alteración en la función plaquetaria. "Desórdenes plaquetarios mediados por anticuerpos: PTI" Las infecciones agudas aparecen generalmente como el gatillo inicial, pero sirven también para perpetuar una alteración inmunológica ya establecida. 1. Anticuerpos antiplaquetarios y destrucción plaquetaria: anticuerpos anti plaquetarios contra GPIIb/IIIa y GPIb/IX (70% de los casos) 2. Rol de las células T: la ausencia de auto anticuerpos en un 30 – 40% de los pacientes sugiere la presencia de un mecanismo adicional responsable de la destrucción plaquetaria: citotoxicidad directa mediada por células T 3. Supresión de la producción plaquetaria: daño a los megacariocitos y disfunción Anticuerpos anti plaquetarios dirigidos contra las glicoproteínas (GPIIb/IIIa y GPIb/IX. han sido reportados en un 50 – 70% de los casos La ausencia de auto anticuerpos en un 30 – 40% de los pacientes sugiere la presencia de un mecanismo adicional responsable de la destrucción plaquetaria. PTI AGUDA Los anticuerpos. opsonizan las plaquetas para su clearence por el SRE ( bazo). El clearence de plaquetas está aumentado: sobrevida de 50 – 230 minutos vs. 9,9 días en pacientes sanos. La cito toxicidad directa mediada por células T frente a los megacariocitos y las plaquetas son otro mecanismo de trombocitopenia Supresión de la producción plaquetaria En la actualidad hay suficiente evidencia de que la producción de plaquetas esta disminuida La TPO no se encuentra elevada Daño a los megacariocitos y disfunción esta mediada por: 1) Citotoxicidad por anticuerpos 2) Disregulación inmune por citoquinas Llevando a una megacariocitopoyesis y trombopoyesis defectuosa. PTI CRONICA En respuesta a un estímulo autoinmune, La activación de las células T y las células B productoras de anticuerpos se produce a través de mecanismos mediadas por citoquinas. se produce interacción entre las células presentadoras de antígenos (CPA) y los linfocitos T Diferentes niveles de citoquinas han sido reportados (IL-2, IFN γ e IL-10 )en el 60% de las PTI crónica vs 9% de las PTI aguda Como consecuencia de la activación inmune, Estudios sugieren que una alta relación LTh1/LTh2 sería un factor importante en etiología de la PTI crónica ↑IL-2 e IL10 potente activador de la las células B NUEVOS AVANCES EN TROMBOCITOPENIA INMUNE EN PEDIATRIA ¿Que hay de nuevo? REGISTROS GUIAS Y CONSENSOS Nuevas estrategias terapéuticas Fundación ICIS 1997 Consenso de Vicenza 2007 2008-2010 Grupo Cooperativo de Estudio Internacional en PTI • En 1997 se produce un • Este grupo involucra a hito importante en la más de 500 médicos de historia de la PTI al más de 60 países en fundarse el Grupo diferentes proyectos que Cooperativo de Estudio han registrado a más de Internacional en ITP 4.300 pacientes desde el (International Cooperative inicio. ITP Study Group = ICIS). Grupo Cooperativo de Estudio Internacional en PTI historia natural de la ITP (cerrado en el año 2000). Registro 1 Registro 2 Duración del proyecto 1997-2000 Pacientes (n) Investigadores Instituciones (n) (n) 2.786 Evaluó los síntomas de sangrado al diagnóstico el seguimiento 2002-2004y durante1.186 por 2 años (cerrado en el año 2004). Países (n) 228 153 41 96 69 42 Registro de Esplenectomia Desde 1998 157 70 57 26 PARC PTI Desde 2004 494 56 51 22 PARC = Pediatric and Adult Registry on Chronic ITP Hay un registro para pacientes esplenectomizados y uno para ITP crónica aún abiertos NUEVOS AVANCES EN TROMBOCITOPENIA INMUNE EN PEDIATRIA ¿Que hay de nuevo? Nuevas estrategias terapéuticas Fundación ICIS 1997 Consenso de Vicenza 2007 2008- 2010 PROBLEMÁTICA TROMBOCITOPENIA INMUNE INFANTIL • El diagnóstico y el manejo son aún dependientes de la experiencia clínica y de las observaciones más que de la evidencia de trabajos clínicos científicos. • Uno de los principales obstáculos es la falta de consenso y estandarización en la terminología de las definiciones y en los criterios de respuesta 6 meses ! ? ? ! ? PTI ? ? Primarias ? Secundarias CRONICA ! ! AGUDA 12 meses! Recidivante ? ? ? ! ? ? ? ? Inmune ? Idiopática ? ? ?Cortico- dependiente ? GUIAS • Guías de la Society of Hematology. Blood 1996;88:340. • Guías Británicas Br J Haematol 2003;120:574- 596. • Guías Japonesas. Int J Hematol 2006; 83:29-38. • Update on the management of immune thrombocytopenic purpura in children. Curr Opin Hematol 2007;14:526-534. • International consensus report on the investigation and management of primary immune thrombocytopenia. Blood, 14 januaray 2010; volume 115. • Guias Argentinas: Arch Argent Pediatr 2010;108(2):173-178 Consenso de Vicenza • Para tratar de disminuir la presente heterogeneidad utilizada en la terminología, se realizó un importante Grupo de Trabajo Internacional en octubre del 2007 con expertos en la materia, que fue conocido como el Consenso de Vicenza. Blood 2009; 113: 2386-2393. Consenso de Vicenza • 1. Se decidió cambiar El término idiopático por el de inmune para enfatizar el mecanismo mediado por la inmunidad de la enfermedad PTI IDIOPATICA 2. PTI INMUNE Se decidió diferenciar las formas primarias de las secundarias. El término primaria indica ausencia de algún agente causal basal o iniciador. PTI PRIMARIA PTI SECUNDARIA Blood 2009; 113: 2386-2393. Consenso de Vicenza 3. El término púrpura se sugiere como inapropiado ya que en una gran proporción de pacientes los síntomas de sangrado son escasos o están ausentes. PTI 4. PTI: Trombocitopenia Inmune Primaria El umbral del recuento plaquetario necesario para el diagnóstico se define en 100.000 plaquetas/ mm3. 150.000 plaquetas/ mm3 100.000 plaquetas/ mm3 Blood 2009; 113: 2386-2393. Consenso de Vicenza 5. Respuesta al tratamiento: RB: Respuesta buena 6. superior a 100.000/mm3 RP Respuesta parcial superior a 30.000 e inferior a 100.000/mm3 Blood 2009; 113: 2386-2393. DEFINICIONES: Para el diagnóstico de PTI primaria deberán estar presentes los cuatro requisitos siguientes: Por ejemplo Por ejemplo mononucleosis infecciosa, hepatitis) Ausencia de enfermedad infecciosa concomitante • En caso de ser una PTI asociada a alguna patología reconocible se denominará PTI secundaria, y se especifica la Trombocitopenia enfermedad de RP< 100.000 mm3 base por ej., “PTI secundaria asociada a lupus” Ausencia de patología sistémica de base PTI Secundaria Primaria 1) lupus eritematoso sistémico 2) síndrome de inmunodefi ciencia adquirido, 3) linfoma. Megacariocitos normales o aumentados en MO o RC espontánea o inducida por IgG-IV en pacientes a los que no se realizó MO Consenso de Vicenza; EVOLUCION • • • • PTI Aguda PTI Crónica PTI Recidivante Cortico- dependiente • • • • Reciente diagnóstico Persistentes Crónicas Recidivantes Blood 2009; 113: 2386-2393. FORMAS CLINICAS DE PTI PTI aguda Frecuencia 70-80% PTI crónica 10-20% PTI Recidivante 3-6% PTI Corticodependiente 3-6% Evolución benigna, autolimitada con resolución espontánea dentro de los 6 meses persistencia de la plaquetopenia ( < 150.000 / mm3) por más de 6 meses. Benigna, aguda, autolimitada, con resolución espontánea. la normalización del RPL depende de la dosis de corticoide. > incidencia de Colagenopatias Etiología post infecciosa (post viral) o post vacunación Auto-anticuerpos postinfecciosa o post vacunación Variante de PTI crónica. Auto-anticuerpo Consenso de Vicenza FORMAS CLINICAS DE LA TROMBOCITOPENIA INMUNE Reciente diagnóstico Frecuencia 50% Evolución benigna, autolimitada con resolución espontánea dentro de los 3 meses Etiología post infecciosa (post viral) o post vacunación Persistente 30% Crónica 20% persistencia de la persistencia de plaquetopenia ( < la plaquetopenia 100.000 / mm3) por ( < 100.000 / más de 3-12 mm3) por más meses. de 12 meses Post infecciosa Autoanticuerpos Recidivante 2-4% ↓recuento Plaquetario (< 100 x 109/l )luego de haberse alcanzado remisión. Benigna, aguda, autolimitada, con resolución espontánea. Post infecciosa CONTROVERSIAS EN EL TRATAMIENTO DE LA PTI AGUDA PEDIATRICA “TRATAMIENTO VS. NO TRATAMIENTO” TRATAMIENTO VS NO TRATAMIENTO Enf. Benigna Enf. benigna Hemorragia SNC Autolimitada Durante el 1er mes Resolucion espontanea Altos costos vsBajo % de complicaciones Alta mortalidad, secuelas Altos costos vs secuelas Tratamiento No Tratamiento Tratamiento durante el 1er mes del diagnóstico HEMORRAGIA EN SNC Nº paciente Rec. plaquetario Dx de PTI a la H. SNC sobrevida <20x109/L=100% <10x109/L=73% <1m: 51% >1m: 35% 54 % x 2 sem. 50 % Medeiros 1996 56 ? Lilleyman 1994 34 0.2% George 1996 16 0.9% <15 x 09/L=70% x 2 sem. 18.8 % Registro II 2002-2004 1 0.08 <20x109/L=100% < 1 mes ? HNRG Bs.As. 2010 7 0,7 % <20x109/L=100% x 2 sem. 57% PURPURA TROMBOCITOPENICA INMUNE ESTUDIOS RANDOMIZADOS 100 120 RTO. PLAQ. /L. 91 90 97 RTO. PLAQ. >50 x109 /L. 83 80 79 80 82 59 60 40 Proporción de pac. (%) Proporción de pac. (%) 100 94 >20x109 68 70 60 60 50 40 30 20 20 9 10 0 0 A B C D E A B C D E Respuesta Rto. Plaq. A 72 hs. del comienzo del trat. En 199 niños con PTI aguda y Rto. Plaq. 20x109/L. Dos estudios canadienses randomizados. A) IgG EV 1g/kg x2; B) IgG EV 0.8g/kg x1; C) prednisona oral 4mg/Kg/d; D) Anti-D EV 75 µg x2; E) No tratamiento. TRATAMIENTO CON CORTICOIDES Proporción de pac. (%) ALTAS DOSIS POR VIA ORAL: 4 mg/Kg./día por 4 días. 90 80 70 60 50 40 30 20 10 0 83 83 65 42 38 8 24h. 48h. 7 días Tiempo transcurrido desde el comienzo del tratamiento PTI AGUDA EN PEDIATRIA INDICACIONES DE TRATAMIENTO Si bien, la mayoría de los pacientes experimentan solamente sangrados menores, como epistaxis, petequias y hematomas. Los eventos hemorrágicos severos como la hemorragia intracraneal, hematuria y sangrado gastrointestinal son afortunadamente raros, pero son los que justifican los objetivos del tratamiento. Todos los niños con PTI aguda con RPL al diagnóstico < 20x 109 /L (alto riesgo de hemorragia en SNC) recibirán la mínima terapia que logre un rápido incremento del RPL para obtener niveles hemostáticos (>20 x 109/L o 50 x 109/L ). TRATAMIENTO DE 1era LINEA PARA PTI AGUDA Estrategia recomendada Anti D IV 50-75 µg/kg IVIg única dosis 0.8-1 g/kg Prednisona 1-2 mg/kg/día x máximo 14 días 4 mg/kg/día x 4 días Esperar y observar Porcentaje de respuesta Tiempo promedio recuperación RP Toxicidad Respuesta sostenida El 50% responde en las primeras 24 hs Cefalea, fiebre, escalofríos. Hemolisis y fallo renal raros 1/3 de los pacientes presentan recaídas en el RP después de la 2-6 semanas Efectivo en el 80% de los pacientes 1-2 días Cefalea y fiebre El 75% de los pacientes responden y depende de la dosis 2-7 días 50-77% de respuesta dependiendo de la dosis 2/3 de los pacientes recuperan el RP en aprox 6 meses Desde días hasta 6 meses Cambios en el estado de ánimo, gastritis y ganancia de peso La remisión espontánea es duradera PURPURA TROMBOCITOPENICA INMUNE EN LA EDAD PEDIATRICA Un 10-20% de las PTI en pediatría persiste la plaquetopenia (<100.000 mm3) por más de 12 meses denominándola PTI crónica. Tratamiento para la PTI crónica: • Corticoides • IgG EV •Anti D • Esplenectomia • Un 10-20% de las PTI crónicas tienen respuesta parcial o ausente a estas combinaciones terapéuticas denominándolas PTI crónicas refractarias PTI EN NIÑOS • Experiencia de 30 años en el Hospital de Niños “Ricardo Gutiérrez” RECIENTE DIAGNOSTICO 553 PERSISTENTE 187 62% resolución espontánea dentro de los 3 meses 21% CRONICA 119 13.3% RECIDIVANTE 33 3.7% TOTAL 892 100% ↓recuento Plaquetario (< 10000)luego de haberse alcanzado remisión Persistencia de la plaquetopenia ( < 100.000 / mm3) por más de 3-12 meses. Persistencia de la plaquetopenia ( < 100.000 / mm3) por más de12 meses. Hospital de Niños “R. Gutiérrez”: 1980-2010 RECIENTE DIAGNOSTICO PERSISTENTE Nº pacientes 553 (62%) Nº pacientes 187 (21%) Masc./fem. 279/274 Masc./fem. 90/97 Edad x 61.8 m (r:2m-160m) Edad x 78.9 m (r:2m-160m) Hb x 10.50gr/dl Hb x 10.30gr/dl GB x 7.500 mm3 GB x 6.200 mm3 Plaquetas x 15.200 mm3 Plaquetas x 17.800 mm3 PTI Agudas No hay predominio en el sexo la anemia es secundaria a pérdida < Rto. Plaq. al diagnostico. x de seguimiento de 13.4 años ningún paciente presentó colagenopatías Hospital de Niños “R. Gutiérrez”: 1980-2010 PRIMARIAS vs. SECUNDARIAS PRIMARIAS 553 + 187: 740 pacientes VIROSIS RESPIRATORIA 78% VACUNAS 12% SIN ANTECEDENTES 10% SECUNDARIAS 93 pacientes VARICELA 23 % MONONUCLEOSIS INF. 6.4 % RUBEOLA 6.4 % HEPATITIS A/ PAROTIDITIS 5.3 % HIV 13.9 % INMUNODEFICIENCIAS 7.5 % LES 30 % SARAMPION 7.5 % Hospital de Niños “R. Gutiérrez”: 1980-2010 HOSPITAL DE NIÑOS RICARDO GUTIERREZ: HEMORRAGIA EN SNC Nº pacientes 7 Frecuencia 0.7% Momento de aparición x 17.5, días intra tratamiento (corticoides a 2 mg/kg). Evolución: 3 fallecieron 4 viven Hemorragia en SNC con 4por 4 o IgG EV No Plaquetas x al sangrado 13.200 mm³ Nº pacientes 119 (13.3%) Masc./Fem 44/75 Edad x 10.4a (r: 3m – 16a) PTI Crónicas: Hb x 12.56 gr/dl Predominio Fem. >edad GB x 8.900 mm³ Plaquetas x 23.793 mm³ > Rto. Plaq. al diagnostico. Hospital de Niños “R. Gutiérrez”: 1980-2010 Antecedentes infecciosos (10%) Sin antecedentes infecciosos (90%) Formas clínicas: Seca Húmeda 88% 22% Hemorragia SNC 1 pac. Colagenopatías 6 pac. (5%) x de seguimiento X 10.2a. (r. 1a.-22a.) PTI Crónicas: Ausencia de antecedentes infecciosos > incidencia de Colagenopatias (LES) Hospital de Niños “R. Gutiérrez”: 1980-2010 Nº pacientes masc./fem. 33 (3.7%) x n recidivas 3.5 (r. 1 - 6) Tratamiento Corticoides /IgG Respuesta Buena: 100% x seguimiento 12.2a. (1.4a.20a.) 20/13 Edad x 57.9m (r:5m108m) Antecedentes infecciosos 90% Sin antecedentes 10% Hospital de Niños “R. Gutiérrez”: 1980-2010 Con corticoides 100% MO Con IgG EV: 10% de MO TRATAMIENTO PTIA: tratamiento N: pacientes: 740 MO: Si Hemorragia SNC Sin tratamiento 192 (26%) 93% 0 Corticoides N:372 (67.8%) 2 mg/kg: 30 días (n: 345) 100% 7 4 mg/kg por 4 días (n: 203) 100% 0 800 mg/kg por 1 día (34%) 8% 0 1 g/kg por 1-2 días (66%) 11% 0 IgG ev N: 176 (32.2%) TRATAMIENTO PTI Crónica: tratamiento. N: 119 Conducta RB RP RN RB sostenida MORTALI DAD Sin tratamiento n: 37 (31%) NO Corticoides 2 mg/kg: 30 días (n: 20) 0% 0% n:20 (100%) 0 Sangrado SNC:1 pac IgG ev 1 gr/kg por 2 días + pulsos de mantenimiento a 1 gr/kg. (n:62) 34 (54.8%) 2 (3.2% ) 26 (42%) 27 (43.5%) NO Esplenectomia N: 55 44 80% 2 3.6% 9 16.3% 41 (93.1%) NO PTI REFRACTARIAS Conducta Citostáticos Alcaloides de la vinca: n:7 Ciclofosfamida: n: 8 Azatioprina: n: 3 Anti CD20: n: 5 RB 0 0 1 (33%) 2 (40%) RP 0 0 0 1 (20%) RN 7 (100%) 8 (100%) 2 (66%) 2 (40%) RB sostenid a MOR TALI DAD 0 0 0 1 (20%) NO MECANISMO DE ACCION DEL RITUXIMAB La unión de el anticuerpo monoclonal a las células B produce su lisis por 3 tipos de mecanismos: 1. Citotoxicidad y destrucción de las células B mediada por complemento: se activa la cadena del complemento produciéndose lisis de Células B mediadas por C3 y C3b. 2. Lisis directa de las células B mediado por las células NK 3. Fagocitosis del complejo célula B + rituximab por los macrófagos del bazo. Características de los agentes estimulantes de la trombopoyesis. Droga Estructura y mecanismo de acción Ruta Estudios clínicos Comentarios Estimulación en el receptor que la TPO EV ↑ el RP en pacientes que reciben quimioterapia suspendidos por Acs con reactividad cruzada para TPO endógena Factor de crecimiento megacariocítico humano recombinante pegilado Se une al receptor de TPO SC Aumenta el RP en pacientes oncológicos y con PTI suspendidos por Acs con reactividad cruzada para TPO endógena AMG 531 (romiplostin) se unen al receptor de TPO y una porción Fc de IgG que aumenta su vida media SC Estudios en adultos refractarios fase 1y2 confirmaron eficacia Bien tolerado. Sin efectos adversos mayores a largo plazo Eltrombopag (SB497115.GR) se une al receptor de TPO en región transmembrana Vía oral (VO) Estudios en fase 2 y 3 confirmaron su eficacia Sin efectos adversos mayores a largo plazo AKR-501 se une al receptor de TPO en región transmembrana VO Aumento del RP en voluntarios sanos. Estudios en ITP ongoing Sin efectos adversos mayores a largo plazo TPO humana recombinante Características de los agentes estimulantes de la trombopoyesis. • Estos agentes actúan promoviendo la proliferación / diferenciación megacariocitopoyética y la producción plaquetaria a través de la inducción de la fosforilación de los caminos de señales JAK2 y STAT5. • Ambos agentes son bien tolerados. • En dos pacientes tratados con AMG 531 desarrollaron aumento de reticulina en médula ósea inducido por el tratamiento que fue reversible con la suspensión del mismo CONCLUSIONES Nueva terminología: • Reciente diagnostico • Persistentes • Crónicas • Recidivantes DEFINICIONES: • idiopático por inmune • formas primarias de las segundarias • Trombocitopenia inmune por PTI • El umbral 100.000 plaquetas/ mm3. PTI (TROMBOCITOPENIA INMUNE PRIMARIA) Es mas que una Desórdenes plaquetarios mediados por anticuerpos Indicación de Tratamiento en PTI aguda: RP < de 20.000/mm3 o sangrados que amenazan la vida CONCLUSIONES En la actualidad el 70- 80% de los niños con PTI Aguda es tratada con alguna de estas medicaciones disponibles Bloqueo del SMM: Esteroides: Metilprednisolona >10 mg/ Kg./díia, Prednisona: 4 mg/Kg./día por 4 días; Prednisona 2 mg/Kg./día por 28 días. IgG EV: 800 mg/kg dosis única.1gr/Kg. dosis única, 1gr/Kg. Por dos días 2 gr./Kg./dosis única. Anti D: 75 microgramos/Kg. dosis única El enigma que tenemos que resolver es cual es el equilibrio para esta” benigna enfermedad” Tratamiento Vs. No tratamiento Muchas Gracias Dr. Guillermo Drelichman [email protected]