TESISESTAES.docx
Anuncio

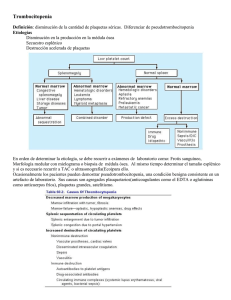
UNIVERSIDAD DE GUAYAQUIL FACULTAD DE CIENCIAS MÉDICAS ESCUELA DE MEDICINA TEMA “RESPUESTA A LA CORTICOTERAPIA EN PACIENTES CON TROMBOCITOPENIA INMUNE EN EL HOSPITAL PEDIATRICO ROBERTO GILBERT ELIZALDE 2014-2015” Trabajo de titulación presentado como Requisito previo para optar por el grado de Médico general AUTORA: Suárez Ubilla Andrea Romina TUTOR: Dr. Julio Hidalgo Guayaquil-Ecuador 2015 CERTIFICADO DEL TUTOR En mi calidad de tutor del trabajo de titulación para optar el título de MÉDICO de la Facultad de Ciencias Médicas. Certifico que: he dirigido y revisado el trabajo de titulación de grado presentada por la Srta. ANDREA ROMINA SUÁREZ UBILLA con C.I.0917137432. Cuyo tema de trabajo de titulación es: Revisada y corregida que fue el trabajo de titulación, se aprobó en su totalidad, lo certifico:RESPUESTA A LA CORTICOTERAPIA EN PACIENTES CON TROMBOCITOPENIA AUTOINMUNE EN EL HOSPITAL PEDIATRICO ROBERTO GILBERT ELIZALDE 2014-2015. TUTOR: _____________________ Dr. Julio Hidalgo REPOSITORIO NACIONAL EN CIENCIA Y TECNOLOGÍA FICHA DE REGISTRO DE TESIS TÍTULO Y SUBTÍTULO: AUTOR/ ES: REVISORES: Dr. INSTITUCIÓN: UNIVERSIDAD DE GUAYAQUIL CARRERA: MEDICINA FACULTAD: CIENCIAS MÉDICAS FECHA DE PUBLICACIÓN: Nª DE PÁGS: Julio Hidalgo ÁREAS TEMÁTICAS: salud PALABRAS CLAVES:Trombocitopenia autoinmune primaria, tratamiento, corticoterapia, trombocitopenia inmune idiopática, trombocitopenia RESUMEN: La trombocitopenia autoimmune primaria (PTI) antiguamente conocida como purpura trombocitopénica idiopática es una enfermedad en la que el manejo clínico y terapéutico ha sido siempre controversial. La PTI se caracteriza mayormente por manifestaciones hemorrágicas tales como petequias asociadas a la destrucción plaquetaria mediada por anticuerpos y a la alteración de la producción de megacariocitos. Su diagnostico es de exclusión, descartando otras causas de trombocitopenia y depende de la demostración de un recuento de plaquetas < 100.000 Plaquetas/mcL. Se recomienda tratar a pacientes con sangrado y cifras menores a 30.000 plaquetas/mcL y el tratamiento inicial consiste en la utilización de corticoesteroides como: prednisona y metilprednisolona. El objetivo principal de este proyecto es proveer y presentar evidencia concisa de los efectos, respuesta y complicaciones derivadas de la corticoterapia en una población pediátrica para ello se tomó un Universo de 150 pacientes, de los cuales 106 fueron incluidos para este estudio y se excluyó aquellos que no reunían las condiciones mínimas requeridas utilizando un método de investigación observacional, retrospectivo, y de tipo descriptivo indirecto. Se determinó que la respuesta fue completa en el 89% de los pacientes mostraron una respuesta completa durante los primeros 5 días de hospitalización (56%) con un ascenso del recuento plaquetario por encima de los 75.000 ul/l en el 83,2% de los pacientes después de terminar con el esquema de metilprednisolona IV. El 94% de los pacientes no presentaron complicaciones a corto plazo relacionadas a la administración de Metilprednisolona a dosis altas por 3 días, lo cual indica que fue bien tolerado en general por nuestra población. La meta es generar concientización, y recomendaciones para mejorar las condiciones y calidad de vida basados en el tratamiento de nuestros pacientes con PTI. Nº DE REGISTRO (en base de datos): Nº DE CLASIFICACIÓN: DIRECCIÓN URL (tesis en la web): ADJUNTO PDF: SÍ x Teléfono: 0969717677 CONTACTO CON AUTOR/ES: CONTACTO EN LA INSTITUCIÓN: Nombre: Teléfono: E-mail: NO E-mail: [email protected] UNIVERSIDAD DE GUAYAQUIL FACULTAD DE CIENCIAS MÉDICAS ESCUELA DE MEDICINA Este Trabajo de Graduación cuya autoría corresponde a La. Srta. ANDREA ROMINA SUÁREZ UBILLA ha sido aprobada, luego de su defensa pública, en la forma presente por el Tribunal Examinador de Grado Nominado por la Escuela de Medicina como requisito parcial para optar por el titulo de Medico. ___________________________ PRESIDENTE DEL TRIBUNAL _________________________ MIEMBRO DEL TRIBUNAL ________________________ MIEMBRO DEL TRIBUNAL DEDICATORIA A mi familia fuente de apoyo constante e incondicional en toda mi vida y más aún en mis duros años de carrera profesional. En especial quiero expresar mi más grande agradecimiento a mis amados padres Yesenia y José,por enseñarme que con esfuerzo, trabajo y constancia todo se consigue. ASeth, quién me ofreció su consejo y apoyo en los momentos más difíciles de mi vida, enseñándome la virtud de la paciencia. De igual manera a mis queridos formadores, mis docentes, que a lo largo de los años me guiaron a través de la senda del saber, de la ética y de la compasión hacia el prójimo. A todas aquellas personas que estuvieron a mi lado compartiendo mis penas y alegrías, su conocimiento y las herramientas necesarias para haber culminado este proyecto. AGRADECIMIENTO Agradezco primero a Dios por darme la inteligencia, la perseverancia para transitar este largo camino y la oportunidad de seguir cumpliendo mi misión. A mis padres, por su apoyo, confianza y sacrificio incondicional. Por ser la luz que brilla y me motivan a superarme día a día, por su amor, por su apoyo y por sus consejos que son la brújula que orientan mi vida. A mis hermanos, estar siempre en los buenos y malos momentos e iluminar mi vida en todos los aspectos. A la Universidad de Guayaquil, mi alma mater, por haberme abierto las puertas y de esta manera permitirme cumplir mí anhelo de servir a la sociedad y a mis docentes a quienes siempre llevare en mi mente y corazón. Un agradecimiento especial a mi tutor Dr. Julio Hidalgo y al Dr. José Suárez Echeverría por la transferencia de sus conocimientos durante el desarrollo de este proyecto. Gracias. RESUMEN La trombocitopenia autoimmune primaria (PTI) antiguamente conocida como purpura trombocitopénica idiopática es una enfermedad en la que el manejo clínico y terapéutico ha sido siempre controversial. La PTI se caracteriza mayormente por manifestaciones hemorrágicas tales como petequias asociadas a la destrucción plaquetaria mediada por anticuerpos y a laalteración de la producción de megacariocitos.Su diagnostico es de exclusión, descartando otras causas de trombocitopeniay depende de la demostración de un recuento de plaquetas < 100.000 Plaquetas/mcL.Se recomienda tratar a pacientes con sangrado y cifras menores a 30.000 plaquetas/mcL y el tratamiento inicial consiste en la utilización de corticoesteroides como: prednisona y metilprednisolona.Este documento resume el diagnóstico y el manejo de la PTI en la literatura médica con un enfoque en los cambios realizados desde las guíaspublicadas inicialmente. El objetivo principal de este proyecto es proveer y presentar evidencia concisa de los efectos, respuesta y complicaciones derivadas de la corticoterapia en una población pediátrica para ello se tomó un Universo de 150 pacientes, de los cuales 106 fueron incluidos para este estudio y se excluyó aquellos que no reunían las condiciones mínimas requeridas utilizando un método de investigación observacional, retrospectivo, y de tipo descriptivo indirecto.Se determinó que la respuesta fue completa en el 89% de los pacientes mostraron una respuesta completa durante los primeros 5 días de hospitalización (56%) con un ascenso del recuento plaquetario por encima de los 75.000 ul/l en el 83,2% de los pacientes después de terminar con el esquema de metilprednisolona IV. El 94% de los pacientes no presentaron complicaciones a corto plazo relacionadas a la administración de Metilprednisolona a dosis altas por 3 días, lo cual indica que fue bien tolerado en general por nuestra población. La meta es generar concientización, y recomendaciones para mejorar las condiciones y calidad de vida basados en el tratamiento de nuestros pacientes con PTI. Palabras claves: púrpura trombocitopénica idiopática, trombocitopenia, tratamiento,corticoesteroides, Trombocitopenia inmune primaria. SUMMARY Primary immune thrombocytopenia (ITP), formerly known as immune thrombocytopenic purpura, is a disease in which clinical and therapeutic management has always been controversial.. ITP it’scharacterized mainly by hemorrhagic manifestations such as petechiaeassociated with antibody-mediated platelet destruction andimpaired megakaryocyte platelet production. Its diagnosis is made by exclusion, discarding other causes of thrombocytopenia and depends on demonstration of a platelet count <100.000 Plaquetas/mcL. This low platelet count may be found in isolation (primary) or alongside other autoimmune and medical conditions therefore denominated as secondary. It is recommended to treat patients with bleeding and figures below 30.000 platelets /mcL and the initial treatment it’s the use steroids such as prednisone y methylprednisolone. This document summarizes the literature describing the diagnosis and management of ITP focusing on changes since the publication of the initial guidelines. The primarly objective of this project isto provide and present concise evidence of the effects, response and complications derived from the Corticosteroid therapy in a pediatric population, thus a universe of 150 patients with diagnosis of ITP was taken in consideration, including in this study 106 and excluding the ones who did not meet the criteria. The investigation was observational, retrospective and descriptive. The results obtained were that 89%of the patients showed a good response to the corticosteroids therapy with high dosage during the first 5 days of hospitalization (56%) with an increase of the platelet countabove 75.000ul in the 83% of the patients after receiving the treatment.It was demonstrated that 94% of the patients ddid not developed complicated derived from the therapy.The goal is to create awareness, and recommendations for improving the conditions and quality based on treating our patients with ITP life. Key words: Idiopathic thrombocytopenic purpura. Thrombocytopenia, Treatment, corticosteroids, Immune thrombocytopenia. ÍNDICE GENERAL INTRODUCCIÓN CAPITULO I. El problema………………………………………….13-15 Planteamiento del problema…………………………………….13 Justificación del problema………………………………………13 Determinación del problema……………………………………14 Formulación del problema……………………………………....14 Objetivos……………………………………………………..14-15 CAPITULO II. Marco teórico……………………………………….16-28 Aspectos epidemiológicos ……………………………………..16 Fundamentación teórica ………………………………………..17 o Introducción……………………………………………..17 o Definición……………………………………………….18 o Fisiopatología………………………………………..18-20 o Clasificación.……………………………………………20 o Manifestaciones……………………………………...20-21 o Diagnostico…………………………………………..21-22 o Tratamiento…………………………………………..23-28 • Primera Línea………………………………..23-24 • Segunda línea………………………………...24-27 • Advenimiento de nuevos fármacos…………..27-28 o Opinión personal………………………………………...28 o Hipótesis y variables……………………………………..28 CAPITULO III. Materiales y métodos……………………………….….29 Materiales…………………………….…………………………..30 o Caracterización de la zona……………………….………30 o Periodo de la investigación………………………………30 Recursos a emplear………………………………………………30 o -Humano…………………………………………………30 o Físico…………………………………………………….30 Universo y muestra………………………………………………30 o Universo………………………………………………….30 o Muestra…………………………………………………..30 Métodos de investigación………………………………………...31 o Diseño de investigación …………………………………31 o Procedimiento de investigación…………………………..31 Criterios de inclusión y exclusión………………………………...31 o Criterios de inclusión……………………………………..31 o Criterios de exclusión……………………………………..31 Operacionalización de las variables…………………………...32-33 o Variable independiente……………………………………32 o Variable dependiente……………………………………...33 CAPITULO IV. Resultados y discusiones……………………………….34 Características de la población………………………………...36-39 Características de Terapia.…………………………………….40-43 CAPITULO V. Conclusiones…………………………………………….44 CAPITULO VI. Recomendaciones………………………………………………………….45 ANEXO…………………………………………………………………48-50 BIBLIOGRAFIA……………………………….………………………51-52 INTRODUCCIÓN La trombocitopenia inmune,conocida previamente como “Púrpura Trombocitopenica idiopática” antes de discontinuarse el uso de este término por considerarse erróneo,se define como unatrombocitopenia aislada sin relación con un trastorno clínico evidente.Afecta a pacientes pertenecientes a diferentes grupos etarios, siendo el riesgo de presentación directamente proporcional a la edad del paciente. El sexo más afectado es el femenino, sin que se encuentre relación particular con respecto a la raza del paciente en cuestión. La presentación clínica de la PTI puede ir desde pacientes asintomáticos a pacientes con evidencia de manifestaciones hemorrágicas mínimas: equimosis y petequias, moderadas e incluso hasta la hemorragia grave, que infrecuentemente incluye la hemorragia intracraneana y pone en riesgo la vida del individuo afectado. Los corticosteroides son el tratamiento inicial estandarizado para pacientes con PTI. Estos previenen la destrucción de plaquetas por los macrófagos en el bazo y el hígado y así aumentan el nivel de plaquetas en el paciente. En la última década, estudios epidemiológicos internacionales han demostrado el aumento de la incidencia de trombocitopenia inmune a nivel mundial. Se estima que la prevalencia ajustada de PTI en US sea de aproximadamente 9.5 casos por cada 100,000 personas, mientras que la incidencia anual es de 2.68 por cada 100,000 en el norte de Europa. Se considera que la incidencia anual es américa latina es de 2 a 3 casos por cada 100,000 personas. En nuestro país se desconoce la incidencia y la prevalencia de esta patología en la población tanto adulta como en la población pediátrica,así como se desconoce la tasa de respuesta al tratamiento de primera línea, se carece de estudios epidemiológicos en cuanto a esta patología. 11 El presente estudio investigativo es de carácter descriptivo-retrospectivo con datos obtenidos mediante el instrumento creado para esta investigación, que se aplicaron en las historias clínicas y estudios de laboratorio que llevaron al diagnóstico, asi como la medicación utilizada para el tratamiento de la patología y su respuesta, efectos y complicaciones evidenciadas durante la hospitalizaciónsobre una población pediátrica muestra perteneciente al HOSPITAL PEDIÁTRICO ROBERTO GILBERT ELIZALDE. Una vez establecidas las variables, fueron agrupadas. Los datos así obtenidos fueron intensivamente analizados, cuidadosamente procesados y tabulados mediante el uso de programas aplicados de computación para establecer las respectivas frecuencias y porcentajes resultantes de la muestra inicial, los cuales llevaron a las conclusiones que se expresan en el presente proyecto investigativo de grado. Gracias a la información recolectada, se generó una estimación estadística de la respuesta al tratamiento de la patología y sus complicaciones durante el año 2014-2015. 12 Capítulo I EL PROBLEMA 1.1 Planteamiento del problema:RESPUESTA A LA CORTICOTERAPIA EN PACIENTES CON TROMBOCITOPENIA AUTOINMUNE EN EL HOSPITAL PEDIATRICO ROBERTO GILBERT ELIZALDE de Guayaquil en el período de enerodiciembre del 2014. 1.2 Justificación del problema: El presente trabajo investigativo se realizó para honrarel conocimiento, actitudes y aptitudes otorgados por la muy prestigiosa Escuela de Medicina de la Facultad de Ciencias Médicas de la Universidad Estatal de Guayaquil, la cual ha viabilizado todas las facilidades necesarias para la formación de nuevos médicos; así mismo, se lo elaborará como requisito previo a la obtención del título de Doctor en Medicina y Cirugía. Si bien la PTI aún es una entidad cuyo mecanismo está en vías de investigación a nivel mundial, existe un consenso homogéneo en cuanto al tratamiento. Este ha sido ampliamente descrito, detallado y constituye parte de un protocolo utilizado mundialmente, sin embargo la respuesta, efectos y complicaciones más frecuentes directamente relacionados y/o resultantes del mismo no han sido correctamente evidenciados en nuestro país. Los resultados de este estudio, servirán para que las autoridades sanitarias tengan un conocimiento significativo y real sobre la respuesta y las complicaciones de la corticoterapia en pacientes con PTI en nuestra población, para que por medio de ello, sepuedan generar en el futuro medidas oportunas con la realidad localque beneficien al paciente en el ámbito médico, socioeconómico y mejoren su calidad de vida. Para realizar este estudio de investigación, se contó con los recursos materialesbibliográficos, estadísticos, económicos, metodológicos y de especialistas en la materia, necesarios para el desarrollo y ejecución del mismo. 13 1.3 Determinación del problema Naturaleza: es un estudio de observación indirecta de corte transversal y descriptivo. Campo: salud pública. Área: Hematología Pediátrica. Aspecto: Respuesta a la corticoterapia en pacientes con trombocitopenia inmune primaria. 1.4 Formulación del problema El tratamiento de la PTI ha sido ampliamente estandarizado, y sin embargo se desconoce el porcentaje de respuesta, los efectos y complicaciones del mismo en nuestra población pediátrica. Actualmente se carece de información actualizada en América Latina en relación a lo planteado. Por lo expuesto anteriormente, se propone el siguiente problema científico: ¿Cuáles son los porcentajes de respuesta a la corticoterapiacomo efecto y las complicaciones en pacientes hospitalizados con Trombocitopenia autoinmune en el hospital Pediátrico Roberto Gilbert Elizalde en el 2014? 1.5 Objetivos 1.5.1. Objetivo general.- Determinar en porcentaje la respuesta a la corticoterapia y las complicaciones derivadas de la misma en pacientes con trombocitopenia autoinmune en el HOSPITAL PEDIÁTRICO ROBERTO GILBERT ELIZALDE, por medio de observación indirecta para contribuir con información al servicio. 1.5.2. Objetivos específicos: 14 Evidenciar el grado de respuesta a la corticoterapia en pacientes con trombocitopenia inmune Cuantificar en porcentajes los pacientes que presentaron buena tolerancia y respuesta a la corticoterapia. Determinar el porcentaje de respuesta a la corticoterapia basada en la dosisrespuesta en el grupo de estudio. Determinar el porcentaje de las complicaciones corticoterapiapresentadas en el grupo de estudio. 15 secundarias a la Capítulo II MARCO TEÓRICO 2.1 Aspecto epidemiológico.La PTI afecta a personas de ambos sexos y todas las edades. Sin embargo “Se estima que la PTI afecta a 3.3/100,000 adultos por año y entre 1.9 y 6.4/100,000 niños por año. La frecuencia de la PTI aumenta con la edad y, en adultos entre 18 y 65 años, es más alta en mujeres que en hombres 3:1”2O Según Wadenviket. al. Aproximadamente el 40% de los diagnósticos durante la edad pediátrica es realizada en niños menos de 10 años, siendo el acme de los 2 a los 5 años.3 Trombocitopenia inmune primaria a nivel mundial Se considera escaso el conocimiento en el campo epidemiológico de esta patología en especial a nivel de americana Latina sin embargo se estima que cada año se detectan unos 100 nuevos casos de trombocitopenia inmune primaria por cada millón de habitantes a nivel mundial. En la Unión Europea se han realizado diversos estudios epidemiológicos respecto a esta patología, se estima que actualmente en España existen unos 5.000 pacientes con esta enfermedad de acuerdo con el aval científico de la Sociedad Española de Hematología y Hemoterapia (SEHH). En Francia se estima que la incidencia de este desorden es de aproximadamente 2.9/100. 000 personas por año con picos durante la infancia y en pacientes de más de 60 años de edad. Siendo más frecuente entre los hombres después de los 75 años de edad estimando 9/100.000 personas por año. Sin embargo este número parece disminuir en las colonias francesas en el caribe sugiriendo menor incidencia entre personas de descendencia africana.12 Mientras que la incidencia anual es de 2.68 por cada 100,000 en el norte de Europa. Se estima que la prevalencia ajustada de PTI en US sea de aproximadamente 9.5 casos por cada 100,000 personas.20 16 Trombocitopenia inmune Primaria en América Latina Se considera que la incidencia anual es américa latina es de 2 a 3 casos por cada 100,000 personas.La PTI presenta una incidencia en escolares de 5 /100.000 por año. Más del 90% de los casos reportados son pacientes pediátricos menores de diez años, con un pico de incidencia a los 4 años de edad.6 Trombocitopenia inmune primaria en el Ecuador. En nuestro país se desconoce la incidencia y la prevalencia de esta patología en la población, ya que no se han realizado los estudios epidemiológicos correspondientes. 2.2 Fundamentación teórica 2.2.1. Introducción Es fundamental recordar que “La hemostasia es el resultado del balance entre factores como son la pared vascular, las plaquetas y los factores plasmáticos, los cuales promueven o inhiben la formación de fibrina” según afirma Osorio. Cuando este balance se ve alterado se produce el Síndrome purpúreo.14 “Si la trombocitopenia es aislada y no se presenta asociada a entidades clínicas aparentes u otras causas, esta se denomina: Púrpura trombocitopénica idiopática, ahora denominada de forma acertada como autoinmunitaria la cual es la más común durante la edad pediátrica”.16 En base a lo previamente expuesto es necesario clarificar que el uso de la nueva terminología utilizada para designar este desorden fue adoptada recientemente debido que la mayor parte de los pacientes pueden no presentar púrpuras como la primera manifestación hemorrágica, y en el 60% de los casos, la trombocitopenia es de origen inmune según afirman Wadenvik, Aerts, & Derbyshire , 2012.20 Esta teoría es actualmente apoyada por el experimento “Harrignton-Hollingsworth”, realizado en el Barnes-Jewish Hospital de la ciudad de St. Louis, Missouri en el año 1951. William J. Harrington y James W. Hollingsworth postularon la causa de la púpuraTrombocitopénica Idiopática (PTI) era la destrucción plaquetaria por parte de un factor sanguíneo propio del paciente. Para 17 demostrar su hipótesis Harrignton recibió 500ml de sangre de un paciente con PTI, lo cual le causó una trombocitopenia severa, experimentado incluso convulsiones. En los próximos cuatro días experimentó una recuperación llegando nuevamente al rango de seguridad. Se realizó una biopsia del esternón de Harrignton, evidenciando la presencia de megacariocitos. Posteriormente el Experimento fue practicado en diversos miembros del staff del mismo Hospital obteniéndose un resultado homogéneo en cuanto a la trombocitopenia abrupta experimentada por la muestra7, Lo cual sugiere que la trombocitopenia en pacientes con Trombocitopenia inmune es en efecto causada por un factor sanguineo circulante, muchos estudios desde entonces han demostrado que este factor no es otro que las inmunoglobulinas.18 2.2.2. Definición La Purpura trombocitopénica idiopática (PTI) es una de las alteraciones hematológicas que se presenta más frecuentemente después de las anemias carenciales durante la edad pediátrica. Se define como una disminución del recuento de plaquetas por debajo de 150.000 u/l de carácter agudo, aunque normalmente no se evidencie un sangrado clínicamente importante en pacientes con más de 30.000 u/l14, en ausencia de otra patología de base que pueda ser relacionada a la trombocitopenia. En niños, la enfermedad por lo general es aguda y se resuelve de forma espontánea. 2.2.3.Fisiopatología Aunque se deconocen los mecanismos que con exactitud causan la trombocitopenia inmune en los últimos años se ha descubierto que involucra la participación del sistema inmunológico en su totalidad. Las plaquetas presentan una estructura definida formada por proteínas plasmáticas y fosfolípidos. Su membrana esta formada por tres grupos de glicoproteínas de membrana (GP): GpIa que reacciona con el colágeno, GpIb que consiste en el receptor del factor de Von Willebrand, en el grupo II existen tres diferentes Gp: GpIIa, GpIIb y GpIIc. Finalmente en el grupo III se han caracterizado la GpIIIa y GpIIIb, las cuales forman un complejo implicado en la agregación plaquetaria.10 18 El mecanismo principal de la trombocitopenia se debe a la presencia de anticuerpos Monoclonales, y su acción dirigida contra las glucoproteínasIIb/IIIa y Ib/IX de las plaquetas. En la PTI verdadera el aumento de la destrucción plaquetaria en le bazo se produce tras la sensibilización de las plaquetas a estos anticuerpos. El evento cardinal es la pérdida de auto tolerancia que desencadena la producción de autoanticuerpos dirigidos a los antígenos plaquetarios. Estos anticuerpos son principalmente del tipo IgG específicos contra las glicoproteínas IIb/IIIa (70-80%) y Ib/IX (20-40%). Las plaquetas cubiertas con autoanticueprosIgG aceleran su “clearence” a través de receptores Fcγ expresados en macrófagos del bazo e hígado, aunque es de reciente descubrimiento que autoanticuerpos contra GPIb pueden inducir trombocitopenia por una vía alterna no relacionada con los receptores Fcγ aunque el mecanismo se desconoce según afirman Li & Van der Wal, 2015. Puede ocurrir entonces un aumento compensatorio en la producción de plaquetas ocurre en la mayoría de los pacientes o su producción puede verse detenida ya sea por destrucción intramedular de megacariocitos o por la inhibición de la megacariopoyesis. “Desafortunadamente el estudio de los anticuerpos son de difícil realización, no corresponde a los examenes de rutina y su negatividad no excluye el diagnóstico” según Verdugo &Kabalan, 2011.19 Entre los mecanismos celulares inmunes implicados fundamentales encontramos en primer lugar la destrucción plaquetaria llevada a cabo por los linfocitos T citotóxicos. Se cree que el evento desencadenante de esta reacción inmunitaria, probablemente es una infección viral o una toxina, la cual lleva a la producción de complejos inmunes/anticuerpos que atacan a las plaquetas. Las plaquetas cubiertas de anticuerpos se unen a la célula presentadora de antígeno a través de receptores de baja afinidad, son internalizadas y degradadas. La célula presentadora de antígeno activada, expresa nuevos péptidos en la superficie celular y con ayuda coestimuladora facilita la proliferación de antígenos plaquetarios específicos tales como los CD 4 positivos y clones de células T, Los cuales dirigen la producción de anticuerpos por clones de células B antígeno-plaquetario específicas. El segundo mecanismo es la estimulación antigénica, es en el que participan los linfocitos T helper. Estos producen una variedad de citoquinas que modulan la respuesta 19 inmune. Han descritos 2 principales perfiles de citoquinas de linfocitos T helper: Th1 y Th2. Las células Th1 producen IL2, IFγ, factor estimulante de colonias de granulocíticos y macrófagos (GM-CSF) y TNFα, y están involucrados en la respuesta inmune mediada por células, reacciones de hipersensibilidad retardada y la producción de anticuerpos IgG que fijan complemento. Las células Th2 producen IL4, IL5, IL10, IL13 y están involucradas en las respuestas inmunes supresoras y las reacciones anafilácticas. Se ha descrito que en el PTI existe un aumento de la actividad Th1 y disminución de la actividad Th21. La estimulación de linfocitos T helper por los antígenos plaquetarios, puede resultar ya sea en una producción de anticuerpos antiplaquetarios o en la generación de linfocitos T citotóxicos, manifestándose como destrucción plaquetaria o inhibición de su producción.19 Existe una fuerte evidencia de que la trombocitopenia del PTI es originada por una destrucción plaquetaria o a una supresión en su producción11, y lo previamente expuesto apoya esta teoría. 2.2.4. Clasificación La clasificación tradicionalmente utilizada para la Trombocitopenia autoinmune eran: aguda, comienzo repentino, con duración menor a 6 meses; y refractario, niveles bajos de plaquetas a pesar de tratamientos apropiados o esplenectomía. En el 2009, durante la Conferencia del consenso de Vicenza, Italia. El International WorkingGroup of Hematology propuso una nueva nomenclatura para la estandarización a nivel mundial de las diferentes fases de la PTI basadas en el tiempo desde el diagnóstico: • Diagnóstico reciente:<3 meses desde el diagnóstico, no es apropiado el término agudo porque es una definición retrospectiva. • Persistente: Comprendido entre 3 y 12 meses desde el diagnóstico. ya sea que no alcancen una remisión espontánea o no mantengan la remisión lograda en este período. • Crónica: > 12 meses desde el diagnóstico.15 2.2.5. Manifestaciones clínicas 20 La PTI se presenta con mayor frecuencia en niños de 1-4 años con una incidencia similar en ambos sexos hasta los 10 años cuando toma un predominio femenino2. Se evidencian con un recuento plaquetario menor de 40.000 μL. Su presentación clásica Incluye evidencia de sangrado superficial que incluye manifestaciones en Piel tales como: Petequias, Equimosis y presencia de Hematomas subcutáneos secundarios a traumatismo (Recuento plaquetario de 30.000–50.000 μL), que son comunes durante la infancia, y/o espontáneos (Recuento plaquetario de 10.000–30.000 μL) los cuales se asocian en mayor proporción con la severidad de la plaquetopenia. Sangrado de mucosas: Epistaxis, Gingivorragias, bullas hemorrágicas, y menos comunmente hemorragias conjuntivales. Con respecto a la evidencia de sangrado de la mucosa interna (órganos) con un recuento plaquetario se han descrito los siguientes: Hematemesis, melena, hematoquezia, rectorragia, hemoptisis, hematuria, y menorragia. En un cuarto grupo incluímos Hemorragias severas que ponen en peligro la vida del paciente: Hemorragia intracraneal, subaracnoidea, epidural, subdural, hemoperitoneo, hemopericardio, sangrado retroperitoneal las cuales ocurren en el 1% de los casos y por lo general se encuentran directamente relacionadas con un recuento plaquetario menor a 10.000 μL5. Cabe recalcar que las manifestaciones hemorragicas se encuentran intimamente relacionadas con el grado de la trombocitopenia inmune Primaria: “Mínima o leve > 75.000 μL , Moderada con un rango de 75.000 -50.000 μL, Grave que comprende el rango entre 50.000 - 25.000 μL y severa o extrema <25.000 μL “ afirma Rodeghiero , 2009.15 2.2.6. Diagnóstico Es imperativo recordar la aseveración de Sánchez de Toledo, 2012: “la Trombocitopenia inmune primaria es un diagnóstico de exclusión”17 de otras patologías y/uso de fármacos. La historia clínica constituye uno de los pilares fundamentales, debe describir ausencia de antecedentes familiares de Trombocitopenia. En el 50 al 60% de los casos de trombocitopenia inmune primaria infantil existe un antecedente de una enfermedad viral reciente de 1 a 4 semanas previas en un niño previamente sano. La 21 exploración fisica será normal con excepción de las manifestaciones hemorrágicas. Las visceromegalias no son frecuentes, por lo que la presencia de estas o de adenopatías importantes sugiere otros diagnósticos como Leucemia u otras patologías de origen autoinmune.8 Una de las pruebas diagnósticas fundamentales consiste en la realizaciónde un hemograma, las únicas alteraciones que podrán evidenciarse serán la trombocitopenia (intensa si ya hay manifestaciones hemorrágicas), y en ocasiones anemia asociada al sangrado que presenta el paciente. El recuento leucocitario, y la concentración de hemoglobina, deberían ser normales. Deberá adicionarse: Pruebas básicas de coagulación para descartar: EVW y coagulopatías de consumo. Bioquímica Hemática:GOT, GPT, LDH, fosfatasa alcalina, Glucosa, Urea, creatinina, Iones. Grupo Sanguíneo, Rh y Coombs directo, este ultimo es importante para determinar si estamps frente a un Sindrome de Evans. La serología infecciosa sería el siguiente paso con la determinación de IgM e IgG de Toxoplasma, CMV, Rubeola, Parvovirus B19, Herpes Simple, Varicela Zoster, VIH, Hepatitis B, C, y EB.17 Si el paciente es un adolescente con PTI de comienzo insidioso debería pensarse en una manifestación de otra enfermedad sistémica como el LES. El frotis de sangre periférica se realiza con frecuencia en estos casos, y permite al especialista estimar de forma manual el recuento plaquetario, además de la morfología de la sangre periférica pudiendo indentificarmegatrombocitos o microtrombocitos. “El aspirado de médula ósea no se considera de carácter obligatorio,se utiliza solo en presencia de datos sugestivos de enfermedad medular en la historia clinica o el examen fisico.” 8 En efecto, si existen indicaciones irrefutables para la realización de una biopsia medular debe realizarse antes de instaurar la corticoterapia ya que otras patologías oncohematológicas como las Leucemias pueden responder parcialmente enmascarando el cuadro real. 2.2.7. Tratamiento 22 Entre las opciones de tratamiento tenemos el expectante que consiste en la observación del paciente sin un tratamiento específico inicial en niños sin evidencia de sangrado activo.2 Debido al curso natural de la enfermedad y a que el 30 al 70% de los niños se recuperan de la PTI en forma espontánea llegando a recuentos de 50.000 a 100.000 u/l dentro de las 3 semanas iniciales, se aconseja restricción de la actividad física, y reposo, al igual que evitar fármacos antiplaquetarios tales como ciertos antibióticos, antihistamínicos, AINES, Anticonvulsivantes, y diuréticos.14 “Se Recomienda la hospitalización de pacientes que presenten evidencia de sangrado activo, o presenten un recuento plaquetario inferior a 50.000 μL.” Según Verdugo et al.19 Lo expuesto sobre estas líneas se refiere en particular al riesgo vital que existe en pacientes con un recuento plaquetario inferior a 20.000 μL ya que esto puede ocasionar hemorragias espontáneas e incluso catastróficas sin embargo la trombocitopenia inmune se considera de carácter benigno en niños por lo que la conducta expectante es recomendable en pacientes asintomáticos. Es importante recordar que el tratamiento se encuentra en funciones de varios factores entre ellos: La magnitud del sangrado, el recuento plaquetario, entre otros. -El tratamiento de primera línea para una Trombocitopenia inmune de diagnostico reciente esta basado en el uso de: 2.2.7.1. Corticoesteroides Se considera el pilar del tratamiento. Un 70-80% de los pacientes responden con ascenso en su recuento plaquetario. Además, reduce el sangrado por acción directa sobre el vaso sanguíneo. La prednisona es la droga más utilizada. Dosis recomendada: 0,5 a 2 mg/kg/d por 2 a 4 semanas, o 4 mg/kg/d por 3 a 4 días. Para evitar complicaciones relacionadas con el uso de corticoides, la prednisona debe ser disminuida y suspendida después de 4 semanas de tratamiento, descartando insuficiencia suprarrenaly otros efectos indeseables en niños como retraso del crecimiento.19 23 Cabe recalcar que respecto a los corticoesteroides hay que recordar ciertas deficiones de importancia como son las siguientes: PTI refractaria: se denomina así a la PTI severa luego de la esplenectomía. Hay ciertos pacientes que cumplen criterios de PTI severa pero que no han sido esplenectomizados, estos no deben considerarse refractarios sino no respondedores a los fármacos utilizados hasta ese momento. Cortico-dependencia es el estado en el cual es necesaria la administración continua de corticoides para mantener el nivel de plaquetas >30x109/L y/o evitar la hemorragia. El tipo de respuesta sea valorado debe realizarse en al menos 2 oportunidades. (Fondevilla&Goette, 2012 p. 449-469) Las respuestas al tratamiento se definen como: Respuesta completa (≥100x109 /L y ausencia de hemorragia) Respuesta (≥30x109 /L con un aumento >2 veces del valor inicial y ausenciade hemorragia) No respuesta (<30x109 /L o un aumento < 2 veces del valor inicial o presencia de hemorragia). Inmunoglobulina Intravenosas (IgIV) Con esta se logra respuesta en más de un 80% de los pacientes, siendo más rápido que el corticoide. Inducen su respuesta al reducir la fagocitosis y por ende la destrucción plaquetaria Las dosis utilizadas son de 0,8 a 1 gr/kg/dia EV, repetiendo la dosis a las 24 horas en ausencia de respuesta, Tiene ciertos efectso adversos como cefaleas y vómito. Inmunoglobulina AntiD Descrita en la literatura y utilizada únicamente en pacientes con Rh positivo ya que se considera ineficaz en pacientes Rh negativo. La administración es intravenosa de 5075mg/Kg, y causa un aumento plaquetario entre 48 y 72 horas posterior a la administración. 24 En nuestro país es muy poco utilizada y sus efectos adversos se consideran mayores que en los otros fármacos como una hemólisis leve.19 El Tratamiento de las emergencias con riesgo vital Si existe evidencia o sospecha de hemorragia intracraneana, sangrado intestinal o ginecológico, epistaxis masiva incoercible, trauma grave o Urgencias quirúrgicas, el tratamiento se utilizan las siguientes opciones terapéuticas: Transfusión plaquetaria 1U por cada 5 kg de peso, asociado a inmunoglobulina EV 1 gr/kg y/o metilprednisolona 30 mg/kg IV. Es necesario recordar que esto se utiliza solo en casos en el que existe riesgo vital. Si por el contrario nuestro paciente no está expuesto particularmente a lo expuesto pero existe riesgo de complicaciones y sangrado masivo se utiliza únicamente la metilprednisolona. En caso de hemorragia de origen ginecológico será necesario adicionar terapia hormonal como etinilestradiol 30 ug con levonorgestrel 1 comprimido cada 8 horas por 3 días, 1 comprimido cada 12 horas por 2 días y se deberá continuar con 1 comprimido diario hasta evaluación ginecológica.10 El tratamiento de primera línea para una Trombocitopenia inmune crónica o persistente esta basado en el uso de: El punto cardinal de este esquema es evitar el uso prolongado de corticoides logrando la estabilización y ascenso del recuento plaquetario a un rango de seguridad. Un manejo expectante dependerá del riesgo de sangrado y de la limitación de la actividad del paciente. -Terapia de primera línea Se utiliza esencialmente la misma terapia que en un paciente con Trombocitopenia inmune reciente. Prednisona: se utiliza en dosis de 0,5 a 2 mg/kg/d por 2 a 4 semanas o 4 mg/kg/d por 3 a 4 días con un máximo 60 mg. Inmunoglobulina EV: se administra en dosis de 0,8 a 1 gr/kg/d y se repite la dosis a las 24 horas en ausencia de respuesta. 25 Tratamientos opcionales en niños con PTI crónico o persistente -Terapia de segunda línea Entre los fármacos de segunda línea mencionamos los siguientes: La dexametasona en dosis de 28 a 40 mg/m2/d, por 4 días, es útil en pacientes con PTI no respondedores. Los efectos adversos como insomnio, alteraciones conductuales y pérdida de la concentración son muy altos.17 Metilprednisolona en altas dosis se utiliza a dosis de 30 mg/ kg/d oral por 3 días y luego 20 mg/kg/d por 4 días. Ha sido usado como alternativa a IVIG. La azatriopina se utiliza en dosis de 1-2 mg/kg/día. Entre las desventajas del tratamiento con este fármaco tenemos la velocidad de respuesta lenta y su uso prolongado ya que los pacientes tendrían que recibir tratamiento continuo durante mínimo 4 meses ay deben ser monitorizados debido a efectos Tóxicos hepáticos y incluso neoplasias secundarias. Solo alrededor del 20% de los pacientes se ha podido obtener una respuesta mantenida de varios meses a años después del tratamiento.20 El danazol es un andrógeno atenuado utilizado en dosis de 10 mg/kg/día. Se puede administrar y obtener respuesta con dosis bajas, como 50 mg/ m2. Se considera útil en adolescentes mayores, PTI refractarios y menorragia incontrolable sin embargo los estudios en niños son escasos en la literatura médica. La ciclosporina en dosis de 2,5 a 3 mg/ kg/día puede utilizarse como agente único o asociado a prednisona, en niños es utilizado pero se considera una opción terapéutica para trombocitopenias refractarias.1 Rituximab es un anticuerpo monoclonal dirigido contra el antígeno CD20 expresado en los linfocitos B, que rápidamente elimina los linfocitos B circulantes mediante mecanismos que incluyen la citotoxicidad celular mediada por anticuerpos, lisis mediada por complemento, apoptosis e inhibición del crecimiento celular . Se ha descrito su uso en adultos, pero su utilización en la población pediátrica aun es 26 limitado y se desconoce con exactitud de acuerdo con Wadenvik et al. , 2012.20 La dosis estándar es 375 mg/m2 IV semanal por 4 semanas, es bien toleradoy los efectos adversos se consideran leves. Sin embargo la primera infusión puede causar calofríos, fiebre, cefalea, y ocasionalmente disnea, prurito, angioedema o hipotensión. Estos síntomas se resuelven disminuyendo la velocidad de infusión o suspendiendo temporalmente su administración. Se puede premedicar con antihistamínicos, antipiréticos o corticoesteroides. Una rara, pero grave complicación es la leucoencefalopatía multifocal progresiva.Constituye una alternativa válida de tratamiento que evitaría la esplenectomía.19 La esplenectomía es la última opción terapéutica. Su indicación fundamental es “la extrema urgencia con riesgo vital inmediato que no responden a terapia de primera línea con persistencia de sangrado activo” según afirma Ruiz, 2014 p. 256. Se desaconseja realizar la esplenectomía antes de los 5 años por el mayor riesgo de sepsis y diferirla hasta después de 12 meses del diagnostico. Entre las consideraciones que se deben en cuenta previo a la esplenectomía tenemos: La vacunación contra le H. influenzae, meningococo y neumococo, por lo menos 2 semanas previo a la esplenectomía, Vacunación antigripal 1 vez por año y la reinmunización para neumococo cada 5 años. Con respecto a la profilaxis antibiótica las guías británicas recomiendan profilaxis ATB en: Pacientes menores de 15 años y mayores de 50 años,aquellos que tenga una respuesta inadecuada a la vacunación antineumocócica o historia de infección grave por neumococo especialmente durante al menos 2 años post esplenectomía por el riesgo de sepsis.14 Complicaciones Se debe tener presente las complicaciones a corto y a largo plazo tales como mortalidad, sangrado, parálisis frénica, infección y tromboembolismoperioperatorios y a largo plazo eventración, adherencias, hipertensión pulmonar, enfermedad cardiovascular, infecciones a neumococo, sepsis fulminante.6 27 Advenimiento del uso nuevos fármacos en la Trombocitopenia inmune. Romiplostim y eltrombopag : Son fármacos agonistas estimulantes de la trombopoyesis actúan estimulando la producción de plaquetas a nivel del receptor de trombopoyetina.Estos fármacos han sido aprobados sólo para su uso en pacientes adultos con PTI crónico.17 En el año 2014 se realizaron estudios (PETIT y PETIT2) concernientes al uso de eltrombopag en niños para el tratamiento de Trombocitopenia autoinmune en sujetos de 1 año a 18 años, cubriendo la edad pediatrica cuyo resultado arrojó que este agonista estimulante de la trombopoyesis es seguro y el recuento plaquetario ascendió en un 62% en los pacientes pediátricos estudiados, fue bien tolerado en ambos estudios.4 En nuestro país aún no se utilizan estos fármacos para uso pediátrico. 2.2.8. Opinión personal: Las opciones terapéuticas para el tratamiento de la PTI son numerosas, siendo los de primera línea los corticoides, de uso condicionado debido a las complicaciones a largo plazo que los pacientes podrían experimentar y que afectan, además su calidad de vida. Considero que es preocupante no contar con los datos epidemiológicos pertinentes respecto a esta entidad hematológica cuyas manifestaciones iniciales asociadas a un conteo plaquetario bajo pueden pasar desapercibidas en nuestra población, o incluso confundirse con otras patologías frecuentes en nuestro medio. Debemos recordar que si bien se considera de curso benigno, podría llegar a complicaciones que ponen en riesgo la vida del paciente. El pesquisaje de un descenso plaquetario sin explicación durante un examen de rutina debería alertarnos para realizar un seguimiento y preveer el riesgo existente de sangrado del paciente e iniciar una corticoterapia ambulatoria evitando así los ingresos y hospitalizaciones de emergencia que resultan poco beneficiosos para las condiciones socioeconómicas del paciente y para el estado. 2.2.9. Hipótesis: 28 Que la respuesta a los corticoides en pacientes con trombocitopenia Inmune primaria está relacionada con la dosis. 2.2.10. Variables: Variable independiente: Pacientes con Trombocitopenia Inmune primaria. Variable dependiente: Administración de Corticoterapia en PTI. 29 CAPÍTULO III MATERIALES Y MÉTODOS 3.1. Materiales 3.1.1.Caracterización de la zona de Trabajo: Este estudio se realizó en el HOSPITAL PEDIATRICO ROBERTO GILBERT ELIZALDE de la ciudad de Guayaquil zona 8 de la provincia del guayas cantón Guayaquil. 3.1.2. Periodo de la investigación: en los periodos comprendidos entre 01 de enero a 31 de diciembre de 2014. 3.2. Recursos a emplear 3.2.1. Humano: pacientes de 1 a 18 años que fueron diagnosticados con Trombocitopenia Inmune primaria en el periodo comprendido entre 01 de enero a31 de diciembre de 2014.Otros recursos humanos tales como Médicos residentes, Médicos tratantes, Jefes de guardias, Personal del Departamento Estadística del Hospital Pediátrico Roberto Gilbert Elizalde. 3.2.2. Físico: historias clínicas de los pacientes pediátricos que fueron diagnosticados con Trombocitopenia Inmune primaria en el periodo comprendido entre 01 de enero a31 de diciembre de 2014. Se utilizaron medios como navegación por internet, Tratados de Pediatría y Hematología 3.3. Universo y Muestra 3.3.1. Universo: 150 pacientes pediátricos conTrombocitopenia Inmune primariaque fueron atendidos en el HOSPITAL ROBERTO GILBERT ELIZALDE en el periodo comprendido entre enero a diciembre de 2014. 3.3.2. Muestra: estará conformada por las historias clínicas de 106 pacientes pediátricos que fueron diagnosticados con Trombocitopenia Inmune primaria. 3.4. Método de Investigación 30 3.4.1. Diseño de Investigación: Esta investigación es de tipo descriptiva transversal debido a que la obtención de los datos es por medio de observación de las historias clínicas. 3.4.2. Procedimiento de investigación: Debido a las variables del problema formulado esta investigación es de tipo cuantitativa, ya que facilita la búsqueda de los hechos que se estudian. 3.5. Criterios de Inclusión/ Exclusión 3.5.1. Criterios de Inclusión: Pacientes atendidos en el área de emergencia del Hospital Pediátrico Roberto Gilbert Elizalde de la ciudad de Guayaquil. Pacientes con un rango de edad de 1 a 18años. Pacientes con un Recuento plaquetario inferior a 100.000ul. Pacientes con un recuento plaquetario bajo en ausencia de patología asociada. 3.5.2. Criterios de Exclusión: Todas aquellas historias clínicas que no reúnan los datos requeridos para el tema de investigación. Historias clínicas que tengan información incorrecta. Pacientes con otras patologías autoinmunes asociadas. 31 32 3.6 Operacionalización de variables: 3.6.1. Variable independiente. VARIABLE CONCEPTO CATEGORÍAS INDICADOR ÍTEMS TÉCNICA INSTRUMENTO Observación Historias clínicas La PTI se caracteriza por Infantes Pacientes manifestacione Preescolares con PTI s hemorrágicas Escolares asociadas a la Adolescentes Edad % de pacientes Sexo afectadas según el Manifestaciones grupo de edad destrucción plaquetaria mediada por anticuerpos y a la alteración de la producción de megacariocitos. 32 Hemorrágicas VARIABLE CONCEPTO CATEGORÍAS INDICADORES ÍTEMS TÉCNICA INSTRUMENTO Corresponden al tratamiento de primera línea para el recuento plaquetario menor de 30.000 o Respuesta a los corticoides en PTI evidencia de sangrado activo. Se utilizan la prednisona, y metilprednisolona en Respuest % porcentaje Respuesta a de respuesta y Dosis Sin ausencia de la complicaciones respuesta misma a la corticoterapia la población pediátrica. 3.6.2. Variable dependiente 33 Observación Historias clínicas 3.7. Operacionalización de los instrumentos de investigación Historias clínicas 3.8. Tipo de investigación Este tipo de investigación observacional, retrospectivo, y de tipo descriptivo. 3.9. Cronograma de actividades Etapas Elaboración del anteproyecto. Año 2014 J x Presentación del anteproyecto. Revisión bibliográfica. Elaboración de instrumentos. Aplicación de instrumentos. Tabulación de datos. Elaboración de informe. Presentación de informe. x Año 2015 J A S O N D E x X x x x x x X x x x x x x x F M A M J x x x x x x x x x x x 3.9. Consideraciones bioéticas Para la investigación se realizó mediante oficio y se solicitó la respectiva autorización, para permitir la obtención de las historia clínicas de los pacientes con Trombocitopenia inmune primaria. La autora del actual trabajo se compromete a que la información recogida sea confiable, sin la manipulación del mismo para su propio beneficio. Los datos recogidos, obtenidos y procesados serán a favor de los pacientes y por lo tanto de la comunidad. 3.10. Instrumento de evaluación o recolección de la data Se recogió la información del sistema de registro del 2014 del HOSPITAL ROBERTO GILBERT ELIZALDE, para conocer las historias clínicas de los pacientes Con Trombocitopenia inmune primaria que estuvieron hospitalizados y que presentaron complicaciones, lugar donde se me brindó libre acceso. 34 3.11. Metodología para el análisis de los resultados Una vez conseguida la información fue ingresada en una matriz de datos y procesada con la ayuda del programa estadístico Microsoft office Excel versión 2010 en español para Windows, se presentan los resultados de la información recopiladas por medio de tablas de distribución de frecuencia, porcentaje, y gráficos recomendados por la metodología. Las medidas estadísticas utilizadas para el análisis fueron medidas de frecuencia relativa, entre ellas el porcentaje y razón. 35 Capítulo IV RESULTADOS Y DISCUSIÓN Este es un estudio de tipo transversal y retrospectivo en el cual se determinara el porcentaje de Respuesta, efectos y complicaciones relacionados con la administración de corticoides como tratamiento de primera línea en pacientes pediátricos con Trombocitopenia inmune primaria. La investigación se realizo en el Hospital Pediátrico Roberto Gilbert Elizalde de la ciudad de Guayaquil en el periodo comprendido entre el 01 de enero – 31 de diciembre del 2014. El universo estuvo comprendido por 150 pacientes en edad pediátrica con diagnostico ya sea reciente o previode Trombocitopenia inmune primaria, la población con la cual se trabajo en este estudio es de 106 pacientes. En este estudio fueron excluidoslos pacientes cuyas historias clínicas no reunían los datos requeridos para el tema de investigación, que contenían información incorrecta, que presentaban recuentos plaquetarios superiores a 100.000 ul y cuya trombocitopenia se asoció otras patologías de base; los datos obtenidos han sido analizados, tabulados, y graficados según el requerimiento de la investigación. 4.1. Características de la población: EDAD.- La población de estudio esta comprendida por 106 pacientes pediátricos cuyo rango de edad consta de1-18 años de edad en el cual de se dividen en 6 grupos etarios: Neonatos con un rango comprendido entre 1-30 días,Lactantes 1-6 meses, Infantes 6-24 meses. Preescolares 2-5 años, Escolares de 6-12 años y adolescentes de 12-18 años.Ver gráfico 36 Análisis:La PTI se presenta universalmente en pacientes de todas las edades, pero presenta un pico de 1-4 años y posteriormente después de los 60-70 años de edad, por este motivo se consideró imperativo conocer el grupo etario más afectado en nuestra población. En el gráfico 1.1 podemos observar que el grupo etario más afectado fue sin duda el de los prescolares, lo cual coincide con los picos de la edad descritos por la literatura. El segundo grupo en frecuencia fue el de los escolares seguido por el de los adolescentes, infantes, y posteriormente lactantes y neonatos. GRÁFICO 1- PORCENTAJE POR GRUPOS ETAREOS 0% 1% 12% Neonatos 7% Lactantes 29% Infantes 51% Preescolares Escolares Adolescentes SEXO:La población de estudio comprendida por 106 pacientes pediátricos con diagnóstico de PTI la cuál dividimos en dos grupos de acuerdo al género. Análisis:Este estudio determinó que el 57% de los pacientes atendidos fue del sexo femenino mientras que el 43% perteneció al sexo masculino. Es imperativo recordar que afecta indiferenciadamente a pacientes de ambos sexos hasta los 10 años de edad a partir de cuya edad los pacientes más afectados serán los del sexo femenino. Ver gráfico 2 37 GRAFICO 2- PORCENTAJE DE PACIENTES DIAGNOSTICADOS CON PTI DE ACUERDO AL SEXO Masculino 43% Femenino 57% MOTIVO DE CONSULTA:En la Trombocitopenia inmune primaria las manifestaciones hemorrágicas son evidenciadas cuando el recuento plaquetario es menor de 30.000ul/l. Se consideró necesario demostrar los porcentajes de presentación de estas manifestaciones como motivo de consulta para demostrar clínicamente la alteración plaquetaria. Análisis:El motivo de consulta principal en la población fue la presencia de petequias en un 50%, Hematomas posteriores a trauma y espontaneos en un 25%, Equimosis en un 9%, Gingivorragia en un 8%.Epistaxis en un 7%. GRAFICO 3- PORCENTAJE DE MANIFESTACIONES HEMORRÁGICAS DE PCTES. CON PTI 1% 7% 8% Petequias 50% 25% Equimosis Hematomas Epistaxis Gingivorragia 9% Metrorragia 38 INSTAURACION DE LA PTI: Se considera necesaria la clasificación de la PTI en nuestra población: de reciente diagnóstico o transitoria, persistente y crónica debido a que el corticoide de preferencia se asocia a dos parámetros fundamentales: el tiempo desde el momento del diagnóstico y el recuento plaquetario relacionado con la magnitud del sangrado. Análisis: De nuestra población el 61% de los pacientes presentaron una exacerbación de cuadro que requirió asistencia en la emergencia, es decir que eran paciente diagnosticados previamente y conocidos por el servicio de hematología, el 29% de los pacientes presentaron una PTI transitoria o de diagnóstico reciente interpretado en nuestra muestra como debut y el 10% de estos pacientes presentó una PTI persistente. GRÁFICO 4- PORCENTAJE DE DIAS DE HOSPITALIZACIÓN DE PACIENTES CON PTI 2% 7% < 5 dias 35% 56% 5-10 dias 10-20 dias >20 dias DIAS DE HOSPITALIZACIÓN:Se consideró necesario tomar en cuenta los días de hospitalización de los pacientes de nuestra población para analizar la velocidad de respuesta a la administración de los corticoides de estos pacientes. Se formaron 4 grupos en cuanto al rango de tiempo de hospitalización: el primer grupo de pacientes con un periodo de hospitalización < 5 dias, el segundo de 5-10 dias, el tercero de 10-20 dias y y el cuarto de >20 dias. Análisis: De nuestra muestra inicial de 105 pacientes, el 56% tuvo un ingreso hospitalario menor de 5 dias, el 35% de 5-10 días, el 7% de 10-20 dias y el 2% de más de 39 20 días, determinando que el ascenso plaquetario, estabilización y posterior alta se dio con mayor frecuencia dentro de los primeros 5 días posteriores a las hospitalización del paciente. GRAFICO 5 - PORCENTAJE DE PACIENTES HOSPITALIZADOS CON PTI DE ACUERDO AL MOMENTO DEL DIAGNÓSTICO 29% Transitoria (> 3meses) 61% 10% Persistente (3-12meses) Crónica (>12meses) DOSIS: Tomando en cuenta que la corticoterapia con metilprednisolona y prednisona corresponde al tratamiento de primera línea en cuanto a la trombocitopenia inmune primaria, fue necesario estimar el porcentaje de respuesta a la misma, y el efecto que la administración produjo con respecto al recuento plaquetario durante los días de hospitalización para advertir el grado de respuesta lenta, si esta fue completa parcial, para ello tomamos en cuenta los siguientes parámetros como son la dosis utilizada en estos pacientes, se utilizaron dosis de 5, 10, 15 y 20 mg/kg/día iv durante 3 días. Análisis: De estas dosis la más utilizada para generar una respuesta fue sin duda la de 15 mg con un porcentaje de 53%, seguido de 20 mg con un porcentaje de 27%, 5 mg con un porcentaje de dosis de 20 mg con un porcentaje de 7 %, Se emplearon dosis de 15 mg porque se ha demostrado en la vida práctica que los pacientes se estabilizan más rápidamente disminuyendo el riesgo de sangrado que podría poner en peligro la vida del paciente, a continuación probaremos este punto. 40 GRÁFICO 6-DOSIS DE METILPREDNISOLONA IV UTILIZADOS 7% 27% 5 mg/kg /dosis 10 mg/kg /dosis 13% 53% 15 mg/kg /dosis 20 mg/kg /dosis RESPUESTA A LOS CORTICOIDES Es necesario determinar la magnitud de la respuesta a los corticoides en nuestra población pediátrica ya que actualmente no existen cifras sobre este parámetro ni sobre las complicaciones derivadas del mismo en nuestro medio. Para ello formamos 4 grupos: pacientes con respuesta completa al corticoides, con respuesta parcial es decir que si bien hubo una mejoría no alcanzó el rango de seguridad, sin respuesta evidente y con corticodependencia, en cuyo caso el recuento disminuia rápidamente al retirar el corticoides o disminuir la dosis. GRÁFICO 7- PORCENTAJE DE RESPUESTA A LOS CORTICOIDES 5% 2% 4% RESPUESTA COMPLETA RESPUESTA PARCIAL SIN RESPUESTA 89% CORTICODEPENDENCIA 41 Análisis:Con respecto a la respuesta a la corticoterapia fue evidente en nuestra muestra de 106 pacientes que el 89% tuvieron una respuesta completa al tratamiento con corticoides durante su hospitalización, en 5% de ellos solo se obtuvo una respuesta parcial, ya que se obtuvo un incremento de plaquetas pero al final de tratamiento no llegó a un rango de seguridad, el 4% de los pacientes demostraron corticodependencia, ya que sus recuentos plaquetarios disminuyeron en cuanto se disminuyó la dosis o se retiró el corticoesteroides. Y en el 2% no se obtuvo respuesta alguna. La respuesta a la corticoides mostrada en nuestra población se consideró muy buena. RECUENTO PLAQUETARIO ASOCIADO A LA CORTICOTERAPIA El recuento es un parámetro importante para la determinación posterior de la respuesta a la corticoterapia, consiste en un análisis cuantitativo y porcentual con respecto a ascenso plaquetario general previo es decir al momento del diagnóstico, durante el tratamiento cuando ya se instauró la corticoterpaia y posterior a la administración de metilprednisolona, el objetivo fundamental es el de la determinación del aumento plaquetario relacionado con la corticoterapia utilizada durante la hospitalización. GRÁFICO 8- RECUENTO PLAQUETARIO ASOCIADO A LA CORTICOTERAPIA recuento plaquetario 90.00% 80.00% 70.00% 60.00% 50.00% 40.00% 30.00% 20.00% 10.00% 0.00% Mínima (> 75.000) Moderada (75.000 50.000 ) Grave (50.000 25.000 ) Severa ( <25.000 ) Inicial 1.88% 1.88% 60.38% 35.86% Posterior a la Administración 61.32% 31.13% 5.66% 1.89% Final 83.82% 11.30% 3.00% 1.88% 42 Análisis: En el gráfico No7 podemos observar la relación entre la instauración de la terapia con corticoesteroides y el efecto evidenciado a través de los hemogramas de control durante la administración y posterior a la misma. El recuento plaquetario en el hemograma inicial al momento del diagnóstico en nuestra muestra de 106 pacientes determinó que el 60% de los pacientes presentaron una trombocitopenia grave 36% mientras que la mínima o leve y moderada compartieron resultados del 2%, con respecto al hemograma tomado de forma randomizada durante la hospitalización pero después de la administración del corticoides en el que se evidencia que después del segundo día de corticoterapia el aumento del recuento plaquetario hasta un nivel de trombocitopenia mínima o leve fue considerable con el 61% respondiendo de forma positiva al mismo, 31.13% de los pacientes entraron al rango de trombocitopenia moderada, el 6% de los pacientes presentaron una trombocitopenia aún en rango de gravedad con riesgo de sangrado y complicaciones, mientras que el 1,89% se mantuvo en el rango de severidad de la plaquetopenia. El último recuento tomado de un tercer hemograma randomizado al finalizar el tratamiento con el corticoides durante la hospitalización tuvo los siguientes resultados: el 83% de los pacientes llegaron a un rango de seguridad si bien no al de normalidad, se consideran estables y no presentarían nuevos eventos de sangrado, el 11,30% se mantuvo en el rango de plaquetopenia moderada, el 3% de en la grave y en la severa o extrema no hubieron cambios significativos. COMPLICACIONES DERIVADAS DE LA CORTICOTERAPIA Un aspecto determinando en el éxito del tratamiento de la PTI con la corticoterapia radica en el porcentaje de complicaciones a corto plazo que pueden encontrarse en los pacientes durante el tratamiento. Análisis: Se determinó que solamente el 94% de los pacientes no presentaron complicaciones directamente asociadas al uso de corticoides a corto plazo con dosis altas, mientras que el 6% de nuestra población si presentó complicaciones que podrían asociarse al uso de estos fármacos. 43 GRAFICO 9- PORCENTAJE DE COMPLICACIONES A CORTO PLAZO DERIVADAS DE LA CORTICOTERAPIA Complicaciones Sin Complicaciones 6% 94% Con respecto a las complicaciones que se evidenciaron encontramos las siguientes:hiperglicemia, sangrado digestivo, edema cerebral, glaucoma, hipertensión, alcalosis hipokalémica, aumento de la urea, desórdenes mentales, pancreatitis, miopatía proximal y retención hidrosalina. GRAFICO 10- PORCENTAJE DE COMPLICACIONES A CORTO PLAZO PRESENTES EN PCTES CON PTI TRATADOS CON CORTICOIDES Sintomas gastrointestinales Inmunnosupresión Hiperglicemia Alteraciones dermatológicas Cambios de conducta 17% 0% 0% 50% 33% Análisis: Respecto a las complicaciones a corto plazo que si se encontraron presentes en los nuestra muestra de pacientes con PTI tratados con corticoterapia a dosis altas podemos observar en el gráfico N° 10 que este corresponde al 6% de la muestra total, encontramos que el 50% de aquellos que si presentaron complicaciones evidenciaron hiperglicemia, el 44 33% alteraciones dermatológicas y el 17% presentaron cambios de conducta mostrándose irritables y llegando a presentar 45 incluso insomnio. Capitulo V CONCLUSIONES El presente estudio se realizó para determinar la respuesta y las complicaciones concernientes al uso de corticoterapia en pacientes con trombocitopenia inmune primaria en el Hospital Pediátrico Roberto Gilbert Elizalde en el periodo de enero a diciembre del 2014. Las conclusiones son las siguientes: La respuesta fue completa en el 89% de los pacientes mostraron una respuesta completa durante los primeros 5 días de hospitalización (56%) con un ascenso del recuento plaquetario por encima de los 75.000 ul/l en el 83,2% de los pacientes después de terminar con el esquema de metilprednisolona IV. El 94% de los pacientes no presentaron complicaciones a corto plazo relacionadas a la administración de Metilprednisolona a dosis altas por 3 días, lo cual indica que fue bien tolerado en general por nuestra población. 46 Capítulo VI RECOMENDACIONES Con este estudio realizado se propone que se dé una mejor asistencia médica a los pacientes con diagnóstico de PTI, a los profesionales de la salud, si bien se ha demostrado que el uso de la corticoterapia en estos pacientes es bien tolerada y presenta complicaciones mínimas al utilizar un esquema de corta duración con dosis altas, es imperativo que se eduque a la familia del paciente respecto a los cuidados pertinentes que se deben tenerespecialmente en cuanto a procedimientos como extracción de piezas dentarias, actividades deportivas, etc. y demás situaciones para prever el riesgo de sangrado o exacerbaciones del cuadro debido a infecciones virales, aumentando así la calidad de vida del paciente. La observación, la conducta expectante y el seguimiento de este tipo de pacientes es necesario e importante para ello se aconseja la utilización de herramientas como el SCORE de sangrado propuesto por el International WorkingGroup on ITP y demás sistemas de gradación con respecto al riesgo de sangrado basado en episodios anteriores. Esperamos así reducir las hospitalizaciones y la carga socioeconómica que aquello implica tanto en la familia del paciente como para el estado. 47 ANEXOS TABLA 1.CARACTERISTICAS DE LA POBLACION SEXO Variable No. De Casos Porcentaje Masculino 46 43,40% Femenino 60 56,60% Total 106 100,00% TABLA 2.CARACTERISTICAS DE LA POBLACION GRUPOS ETAREOS Variables No. De Casos Porcentaje Neonatos 0 0,00% Lactantes 1 0,51% Infantes 7 6,60% Preescolares 55 51,89% Escolares 31 29,00% Adolescentes 13 12,00% TOTAL 106 100,00% TABLA 3.CARACTERISTICAS DE LA POBLACION Dias de Hospitalización Rango No. De Casos Porcentaje < 5 dias 60 56,61% 5-10 dias 37 34,90% 10-20 dias 7 6,60% >20 dias 2 1,89% Total 106 100,00% 48 TABLA 4.CARACTERISTICAS DE LA POBLACION MOTIVO DE CONSULTA Evidencia Clinica de sangrado Variable No. De Casos Porcentaje Petequias 52 48,00% Equimosis 10 14,00% Hematomas 26 18,53% Epistaxis 7 6,60% Gingivorragia 8 8,49% Metrorragia 1 0,88% Otros 2 3,50% total 106 100,00% TABLA 5.- Variable Transitoria (> 3meses) Persistente (3-12meses) Crónica (>12meses) TOTAL TROMBOCITOPENIA CLASIFICACIÓN No. De Casos 31 10 65 106 Porcentaje 29,17% 9,48% 61,35% 100,00% TABLA 6.- Variable 5 mg/kg /dosis 10 mg/kg /dosis 15 mg/kg /dosis 20 mg/kg /dosis Total DOSIS DE COTICOIDES UTILIZADOS No. De Casos 29 14 56 7 106 49 Porcentaje 27,35% 13,20% 52,85% 6,60% 100,00% TABLA 7.- RESPUESTA A LOS CORTICOIDES Variable No. De Casos RESPUESTA COMPLETA 95 RESPUESTA PARCIAL 5 SIN RESPUESTA 2 CORTICODEPENDENCIA 4 Total 106 Porcentaje 89,62% 4,73% 1,88% 3,77% 100,00% TABLA 8.Variable Mínima (> 75.000) Moderada(75.000 -50.000 ) Grave (50.000 - 25.000 ) Severa ( <25.000 ) Inicial 1,88% 1,88% 60,38% 35,86% Posterior a la Administración 61,32% 31,13% 5,66% 1,89% Final 83,82% 11,30% 3,00% 1,88% TABLA 9.Variable SIN COMPLICACIONES COMPLICACIONES TOTAL Porcentaje 94,00% 6,00% 100,00% TABLA 10.COMPLICACIONES DERIVADAS DEL TRATAMIENTO CON CORTICOIDES Variable No. De Casos Porcentaje Sintomas gastrointestinales 0 0,00% Inmunnosupresión 0 0,00% Hiperglicemia 3 50,00% Alteraciones dermatológicas 2 33,33% Cambios de conducta 1 16,66% total 6 100,00% 50 BIBLIOGRAFIA 1) Arenas, A., & Salcido de Pablo, P. (2012). Actualidades en el tratamiento de la púrpura trombocitopénica. Anales de Medicina Interna de México, 2-6. 2) Beutler, E., Lichtman, M., & Coller, B. (2011). HEMATOLOGY. Madrid: Marbán. 3) Blanchette, V. (2011). Childhood Immune Thrombocytopenic Purpura: Diagnosis and Management . Hematology/Oncology Clinics of North America, 249-273. 4) Bussel, J., & Grainger, J. (2014). PETIT and PETIT2: Treatment with Eltrombopag in 171 Children with chronic Inmune Thrombocytopenia. 2015 Highlights of the American Society of Hematology in Latin America, 121-122. 5) Cines, D., & Blanchett, V. (2002). Immune Thrombocytopenic Purpura. New England Journal Of Medicine, 995-1008. 6) Fondevilla, C., & Goette, N. (2012). Trombocitopenia Inmune. Sociedad Argentina de Hematología, 449-469. 7) Harrignton, W., Minnich, V., & Hollingsworth, W. (1950). Demonstration of a thrombocytopenic factor in the blood of patients with thrombocytopenic purpura. Journal of Laboratory and Clinical Medicine, 38. 8) Kliegman, R., & Behrman, R. (2009). NELSON TRATADO DE PEDIATRÍA. Barcelona: Elsevier. 9) Li, J., & Van der Wal, D. (2015). Platelet desialylation: A novel Mechanism of FcIndependent platelet clearance and pptential diagnostic biomarker and therapeutic target in inmune thrombocytopenia. 2015 Highlights of American Society of Hematology in Latin America, 117-118. 10) Madero, L. L., & Muñoz, A. (2011). HEMATOLOGÍA Y ONCOLOGÍA PEDIÁTRICA. Madrid: Ergon. 11) Mazza, J. J. (2011). Clinical Hematology. Wisconsin: Marbán. 12) Moulis, G., Palmaro, A., & Montastruc, J.-L. (2014). Epidemiology of incident immune thrombocytopenia: a nationwide population-based study in France. American Society of Hematology (BLOOD), 3. 13) Ohls, R. (2011). HEMATOLOGÍA, INMUNOLOGÍA Y ENFERMEDADES INFECCIOSAS. Buenos Aires: Journal. 51 14) Osorio, S. G. (2011). HEMATOLOGÍA, diagnóstico y terapéutica. Santiago de Chile: Mediterraneo. 15) Rodeghiero , F. (2009). Standardization of terminology, definitions and outcome criteria in immune thrombocytopenic purpura of adults and children: report from an international working group. Journal of the American Society of Hematology (BLOOD), 112-113. 16) Ruiz, A. G. (2014). FUNDAMENTOS DE HEMATOLOGÍA. Buenos Aires: Panamericana. 17) Sanchez de Toledo, J. (2012). MANUAL PRÁCTICO DE HEMATOLOGIA Y ONCOLOGÍA PEDIÁTRICA.Barcelona: Marbán. 18) Tomer, A., & Koziol, J. (2005). Autoimmune thrombocytopenia: flow cytometric determination of platelet-associated autoantibodies against platelet-specific receptors. Journal of thrombosis and haemostasis, 74-78. 19) Verdugo , P., & Kabalan, P. (2011). Guías clínicas para el manejo del paciente pediátrico con trombocitopenia inmune primaria (PTI). Revista chilena de pediatría, 351-357. 20) Wadenvik, H., Aerts, E., & Derbyshire , L. (2012). Thrombocytopenia . European Group for Blood and Marrow Transplantation, 3-33. 52