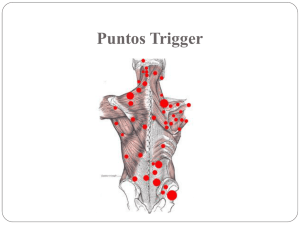
Cambios morfologicos en los puntos gatillo miofasciales de tres musculos del manguito rotador
Anuncio

FACULTAD DE CIENCIAS DE LA SALUD SECCIÓN DE FISIOTERAPIA TRABAJO DE FIN DE GRADO Cambios morfológicos en los puntos gatillo miofasciales de tres músculos del manguito rotador Carmen Milagros Seoane Gutiérrez María Felisa Suero El Haltouti CURSO ACADÉMICO 2018-2019 CONVOCATORIA DE JUNIO FACULTAD DE CIENCIAS DE LA SALUD SECCIÓN DE FISIOTERAPIA TRABAJO DE FIN DE GRADO Cambios morfológicos en los puntos gatillo miofasciales de tres músculos del manguito rotador Carmen Milagros Seoane Gutiérrez María Felisa Suero El Haltouti CURSO ACADÉMICO 2018-2019 CONVOCATORIA DE JUNIO - SR./SRA. PRESIDENTE/A DEL TRIBUNAL DE EVALUACIÓN Resumen. Introducción: Los puntos gatillo miofasciales (PGM) se han descrito clínicamente como áreas restringidas de sensibilidad muscular que se presentan en bandas tensas del músculo esquelético. Objetivo: Analizar la correlación anatómica entre la localización de los puntos gatillo descritos en tres músculos del manguito rotador y los hallazgos histológicos compatibles con la disposición de estos. Material y métodos: Se analizaron los puntos gatillo de los músculos supraespinoso, infraespinoso y redondo menor de tres cadáveres adultos fijados con formaldehido (2 hombres y 1 mujer). Para ello, se realizaron biopsias de 2 cm x 2 cm, en todos los casos, estas áreas corresponden a los lugares de localización descritos clínicamente por Travell y Simons en 2002. En cada pieza se realizaron cortes transversales y longitudinales de 10 μ en 3 series alternas (A, B y C) Resultados: En nuestro estudio, el músculo donde pudimos apreciar mayor número de fibras de gran diámetro fue el supraespinoso. Tanto en los casos de 51 y 58 años, fue donde se encontró una gran cantidad de miofibrillas dilatadas de gran diámetro. También, podemos señalar que el caso de 51 años, presentó mayores hallazgos morfológicos con respecto a un punto gatillo miofascial que el resto de casos estudiados. Conclusión: En conclusión, podemos afirmar que el músculo donde pudimos apreciar mayores puntos gatillos fue el supraespinoso. Tanto en los casos de 51 y 58 años, fue donde se encontró una gran cantidad de miofibrillas dilatadas de gran diámetro. Palabras clave: Punto gatillo miofascial; Síndrome de dolor miofascial; Dolor musculoesquelético. Abstract. Introduction: Myofascial trigger point (MTP) has been clinically described as restricted areas of muscle sensitivity which are present in taut bands of skeletal muscle. Objective: To analise the correlation between the localization of trigger points described in three muscles of the rotator cuff and the histological findings matched with the disposition of them. Methods: The trigger points of supraspinatus, infraspinatus and teres minor of three corpses fixed with formaldehyde (two men and one woman) were analized. In order to do that, biopsies of 2 cm x 2 cm were performed, in all cases, these places correspond to the location sites described clinically by Travell and Simons in 2002. In each piece, sagittal and transverse sections of 10 μ in 3 alternate series (A, B and C) were performed. Results: In our study, we can affirm that the muscle where we could appreciate greater points was the supraspinatus. In the cases of 51 and 58 years, it was where a large number of large diameter dilated myofibrils were found. In addition, we can indicate that the case of 51 years presented greater morphological findings with respect to a myofascial trigger point than the rest of the cases studied. Conclusion: In conclusion, we can affirm that the muscle where we could appreciate greater points was the supraspinatus. In the cases of 51 and 58 years, it was where a large number of large diameter dilated myofibrils were found. Keywords: Myofascial trigger point; Myofascial pain syndrome; Musculoskeletal pain. ÍNDICE: INTRODUCCIÓN 1 El síndrome de dolor miofascial 1 Punto gatillo miofascial 3 Tipos de puntos gatillo 5 Fisiopatología de los puntos gatillo 6 Tratamiento de los puntos gatillo 7 El músculo supraespinoso 9 El músculo infraespinoso 10 El músculo redondo menor 11 OBJETIVOS 12 Objetivo general 12 Objetivos específicos 12 MATERIAL Y MÉTODOS 13 RESULTADOS 16 DISCUSIÓN 27 CONCLUSIONES 32 BIBLIOGRAFÍA 33 INTRODUCCIÓN: El dolor es una sensación que todos experimentamos a lo largo de la vida. La Internacional Association for the Study of Pain, (IASP) elaboró la definición mayormente aceptada para describir el dolor: “Experiencia sensorial o emocional desagradable asociada a un daño tisular real o potencial” 1. Podemos distinguir diferentes tipos de dolor, entre ellos el dolor musculoesquelético que se presenta en músculos, huesos o tejidos que se encuentren en relación con estos. Los músculos esqueléticos pueden dar lugar a puntos desencadenantes miofasciales (PGM) a los que se asocia el dolor y disfunción, los cuales influyen en la calidad de vida y trabajo. El 50% del peso total del organismo se encuentra representado por dicha musculatura. Cabe destacar, que la prevalencia de esta afección aumenta de manera directa con la edad2,3. La prevalencia de los PGM abarca una amplia franja entre el 20% y el 90%, pudiendo afirmar que en algún momento de la vida adulta casi el 100% de las personas podrían padecerlos4,5. 6 Simons y Travell definieron un punto gatillo miofascial (PGM) como "un punto hiperirritable" dentro de una banda tensa dolorosa en un músculo esquelético, acompañado de dolor referido de forma característica, disfunción motora y fenómenos vegetativos cuando se comprime. La falta de un criterio de evaluación formal considerablemente aceptado, ha resultado ser un serio inconveniente para el diagnóstico correcto, la comunicación clínica y la investigación relacionada con este tema6. El síndrome de dolor miofascial El síndrome de dolor miofascial (SDM) tiene su origen en el dolor musculoesquelético agudo y crónico. Esta disfunción prevalece sobre una gran parte de la población mundial siendo uno de los motivos más olvidados de la discapacidad. Se piensa que el dolor tiene estrecha relación con la placa motora terminal y la fibra muscular, teniendo en cuenta la participación de los vasos sanguíneos de la zona y los neurotransmisores a nivel celular. Para llevar a cabo el diagnóstico, se efectúa una evaluación clínica con el objetivo de encontrar PGM, no obstante, se puede 7 recurrir a algunas pruebas que ayuden aportando información complementaria . 1 Se recurre a la fisioterapia como tratamiento habitual, para así conseguir una mejora de la eslasticidad muscular y aumento en el rango de movilidad. En aquellos casos en los que el tratamiento inicial no sea suficiente o fracase, se opta por tratamientos complementarios, ya sean intervenciones farmacológicas o no farmacológicas que aportan diferentes grados de beneficio en los casos refractarios. La prueba que ha mostrado una mayor eficacia para este tipo de pacientes es la inyección de toxina botulínica A7. El término “miofascial” ha avanzado con el tiempo, en el pasado, la terminología incorporaba la “fibrositis”, que es la inflamación del tejido conectivo que reviste el músculo junto con el dolor muscular crónico. Esta nomenclatura ha sido sustituida por el término “dolor miofascial”8. El síndrome de dolor miofascial se caracteriza por contracturas musculares relacionadas con las placas motoras disfuncionales y con los puntos desencadenantes miofasciales, como consecuencia, genera dolor y una disminución en el rango de movimiento en las articulaciones9. Este síndrome se considera como una patología que Travell y Simons definen como: “Síntomas motores, sensoriales, y vegetativos cuyo origen se atribuye a la activación de puntos gatillo miofasciales (PGM)”. Este mismo autor diferencia tres componentes básicos en el síndrome de dolor miofascial: 10 La presencia de una BANDA TENSA PALPABLE EN EL MÚSCULO AFECTADO: “La tensión de las fibras es producida por los nodos de contracción localizados en la región del punto gatillo. La contracción refleja de las fibras de esta banda da lugar a un espasmo local”. La existencia de DOLOR REFERIDO: “El dolor se manifiesta a distancia de la localización del punto gatillo. La localización del dolor referido no coincide en su totalidad con la distribución de un nervio periférico o con un dermatoma”. El PUNTO GATILLO (TRIGGER POINT): Se diferencia entre una definición clínica y una etiológica. - Definición clínica: “Zona hiperirritable en un músculo esquelético asociada con un nódulo palpable hipersensible, localizado en una banda tensa, que 2 puede dar lugar a dolor referido, hipersensiblidad a la presión, disfunción motora y fenómenos vegetativos” - Definición etiológica: “Zonas eléctricamente activas del musculoesquelético que se asocian con un nodo de contracción y con una placa motora terminal disfuncional” Muchas personas han podido experimentar dolor muscular a raíz de un traumatismo, actividades repetitivas o de sobreesfuerzo. Este tipo de dolor con frecuencia se resuelve en un corto plazo de tiempo con o sin tratamiento. En algunos casos, sin embargo, el dolor muscular puede prevalecer mucho después de la resolución de la lesión. Este dolor puede referirse a otras partes adyacentes del cuerpo. Debido a la persistencia del dolor, este da lugar a un estado de sensibilidad que dificulta en mayor medida el tratamiento ya que se trata de un dolor crónico. El dolor en sí mismo es la patología, por lo que requiere intervención terapéutica para su resolución11. La principal característica del síndrome de dolor miofascial es el punto desencadenante miofascial, que se localiza en una zona concreta muy pequeña y delimitada de contracción muscular. Este punto es muy sensible y difícil de palpar. Por lo tanto, una correcta historia clínica y un examen físico pertinente donde incluya la palpación del punto gatillo aportarían un diagnóstico adecuado de este síndrome12. Punto Gatillo Miofascial El término punto gatillo fue descrito por primera vez en 1940 por Steindler, aunque fue Travell la primera en añadir el término “miofascial”. En primer lugar, la doctora empleó la expresión “áreas gatillo miofasciales” siendo posteriormente quien dio vida al concepto actual de punto gatillo miofascial (PGM) y junto con David Simons publicó el mapa de los puntos gatillos miofasciales en todos los músculos del cuerpo. Travell fue quien estableció que los causantes del dolor miofascial son los PGM4. Los puntos gatillos miofasciales (PGM) son un proceso neurofisológico fundamental en la fisiopatología del síndrome de dolor miofascial. A pesar de ello, son una de las causas de dolor musculoesquelético más ignoradas. No obstante, existen evidencias que sugieren que los PGM son una disfunción primaria, y no 3 necesariamente secundaria a otros diagnósticos. Estos, son considerados como la causa más común e importante de enfermedades agudas y crónicas13,14. Como se ha mencionado anteriormente, estos puntos se definen como lugares sensibles localizados en bandas tensas de un músculo, con induraciones que producen dolor local y referido, entre otros síntomas. Un PGM está formado por numerosos nudos de contracción. Un nudo de contracción surge como un segmento de una fibra múscular con un aumento de diámetro y sarcómeras considerablemente contraídos. Es probable que, en algún momento de la vida adulta, desarrollemos puntos gatillos miofasciales, los cuales provoquen dolor o, por el contrario, que el paciente no perciba ningún síntoma, esto dependerá del tipo de punto gatillo, ya sea activo o latente6. Un punto gatillo activo causa una queja de dolor espóntaneo. Este punto siempre es sensible y el paciente lo reconoce como “su dolor” cuando se le aplica compresión. Cuando se comprime dentro de la tolerancia al dolor del paciente, produce también dolor referido y a menudo fenómenos vegetativos6. Un punto gatillo latente se encuentra inactivo con respecto al dolor espontáneo, es doloroso solo cuando se palpa aunque puede tener todas las demás características de un punto activo. Siempre tiene una banda tensa que aumenta la tensión muscular y restringe el rango de movimiento6. Se han propuesto y desarrollado diversas técnicas ecográficas para obtener imágenes de los nódulos de contracción de los PGM y del tejido adyacente sin nódulos, que han permitido discriminar con precisión la localización de los PGM latentes14. La evaluación actual de los PGM se basa comúnmente en técnicas de palpación, que por sí solas no son totalmente fiables ya que requieren una experiencia clínica considerable15. Hasta ahora, la evaluación entre los PGM con respecto a los tejidos adyacentes normales, se ha estudiado mediante métodos elastográficos de vibración. Sin embargo, el elevado coste que supone realizar las elastografías provoca que no esté disponible en ciertos lugares16. 4 Tipos de punto gatillo Dentro de los puntos gatillo, hay que tener en cuenta los diferentes tipos que han sido descritos, ya que se han clasificado según la localización en el músculo, sus características clínicas, respuesta ante un estímulo, etc., dentro de estos tipos se distingue entre (tabla 1): 10 Tabla 1: tipos de puntos gatillo. Activos “Punto gatillo miofascial que causa dolor a la presión, impide la elongación completa del músculo, lo debilita y ocasiona una respuesta de espasmo local de las fibras musculares, fenómenos motores y, a menudo, fenómenos vegetativos, generalmente en su zona de dolor referido”. Asociados “Punto gatillo que se presenta conjuntamente con otro punto gatillo en otro músculo”. Insercional “Punto gatillo en la unión miotendinosa o/y en la inserción ósea”. Central “Punto gatillo miofascial asociado con placas motoras disfuncionales y localizado en la zona media de las fibras musculares” Clave “Clínicamente se identifica un punto gatillo clave cuando la inactivación de este también inactiva el punto gatillo satélite” Latente: “El dolor aparece a la palpación y puede tener todas las demás características de un punto gatillo activo” Primario “Punto gatillo miofascial central aparentemente activado de manera directa por sobrecarga aguda o crónica, o por sobreuso repetitivo del músculo en el que se desarrolla”. Satélite “Punto gatillo miofascial central inducido por terminaciones nerviosas o mecánicamente por la actividad de un punto gatillo miofascial clave”. Secundario “Actualemente se clasifican como puntos gatillo satélites”. Resumen de “El manual de los puntos gatillo. 2ª ed. Madrid: Panamericana; Febrero 2002”. 5 Fisiopatología de los puntos gatillo En los últimos años se ha podido comprobar diversas teorías que explican el origen de los puntos gatillos. Es necesario continuar con nuevas investigaciones para llegar a explicar con certeza la aparición de dichos puntos ya que existe controversia sobre la fisiopatología de los PGM. La hipótesis integrada fue descrita por primera vez en 1999 por Simons, y hasta el momento, ha sido la más reconocida. En esta teoría, se indica que la existencia de un punto gatillo miofascial ocurre debido a la presencia de un conjunto de placas motoras disfuncionales que, a su vez, tienen estrecha relación con la fibra muscular. Esta fibra se encuentra contraída al máximo formando, en consecuencia, un nodo de contracción10. La zona de loci activos del punto gatillo miofascial puede dar lugar a actividad eléctrica espontánea (AEE), lo que demuestra la irregularidad de los potenciales de acción, que se encuentran liberando niveles excesivos de acetilcolina (Ach). Según esta hipótesis, el nodo de contracción y la placa motora terminal, comparten una gran relación puesto que la aparición del nodo ocurre como consecuencia de la disfunción de la placa10. La hipótesis integrada está basada en la continua liberación de Ach en la hendidura sináptica de la placa motora disfuncional. De esta manera, se activan los receptores de Ach y aumenta el número de potenciales de acción hasta producir el ruido de placa motora terminal o AEE. Esto conlleva a una despolarización mantenida de la membrana postsináptica de la fibra muscular, que provoca una serie de cambios destacados que solicitarían una mayor demanda energética. Estos cambios son: 10 - Liberación excesiva de calcio (Ca++) del retículo sarcoplásmico local. - Disminución de su posterior captación. - Acortamiento mantenido de las sarcómeras. Finalmente, la contractura mantenida de las sarcómeras comprime los vasos sanguíneos locales (isquemia) lo que dificulta el aporte de nutrientes y oxígeno (hipoxia). Esto, disminuye la capacidad del organismo de hacer frente a las demandas energéticas por lo que se produce una crisis energética. Como resultado, se liberan sustancias sensibilizantes en las zonas del recorrido de los nervios sensitivos 6 y vegetativos (algunos nociceptivos) contribuyendo, cada vez más, a mayor liberación de Ach. Este proceso da lugar a un continuo círculo vicioso10. Otra teoría a destacar, plantea si la aparición de los PGM se debe a un fenómeno de sensibilización central o periférico. Azkue et al17 en su trabajo sobre la sensibilización central en la fisiopatología del dolor, señala que la sensibilización central se debe a un incremento en la excitabilidad de las neuronas medulares de segundo orden, encargadas de transmitir hacia el encéfalo información aferente que procede de los receptores nociceptivos. Las neuronas hiperexcitables ante la llegada de una señal nociceptiva periférica, pueden incrementar la transmisión de información nociceptiva hacia centros superiores, y favorecer la generación de estados clínicos de dolor patológico. Otros autores señalan que los puntos gatillo constituyen una barrera nociceptiva aferente que perdura en el sistema nervioso central (SNC). La existencia de diversos puntos gatillo localizados en un mismo músculo, o la manifestación de puntos gatillo durante periodos prolongados de tiempo, pueden dar lugar a una sensibilización de las neuronas de la médula espinal y estructuras cerebrales superiores18,19,20. Tratamiento de los puntos gatillo El tratamiento de los PGM consiste en su inactivación y en el abordaje de los factores predisponentes para prevenir la recurrencia. Tanto la inactivación manual como la invasiva del PGM son tratamientos efectivos21. Numerosos estudios han analizado la efectividad de las inyecciones de anestesia local y de la punción sin inyección (punción seca). Algunos de los más recientes afirman que no hay diferencias significativas entre ambas técnicas, demostrando la efectividad de cualquiera de ellas. Sin embargo, se considera que la evidencia científica era inadecuada para hacer una recomendación21,22,23. Tras el tratamiento, es cierto que los puntos gatillo miofasciales pueden volver a aparecer. Por esta razón, debe incluir el abordaje de los facotres predisponentes como pueden ser escoliosis, asimetrías o espondilosis. Por ello, son necesarias las historias clínicas y toda aquella información relacionada con el paciente, con su entorno laboral y vida diaria, que pueda ser útil para reconocer estos factores. Un tratamiento 7 reiterativo es efectivo ya que los cambios se modifican y la sensibilización central disminuye, dando lugar a un dolor menos intenso21. La mecánica de lugar de trabajo y las tensiones psicológicas son factores que pueden influir en la formación de PGM. Por lo tanto, estos deben ser evaluados puesto que un programa de prevención debe asegurar, a largo plazo, una correcta recuperación21. Con respecto a la inactivación manual, el fisioterapeuta aplica una presión directamente sobre el PGM24. En cuanto al tratamiento invasivo, la punción seca superficial penetra solo en la piel y en el músculo superficial. Por el contrario, la punción seca profunda, implica la introducción de una aguja sólida directamente en el del PGM25. La fisiopatología de los PGM no se conoce bien, pero se plantea la hipótesis de que las posturas sostenidas y/o las tareas repetitivas de bajo nivel conducen al desarrollo de los PGM26. Se ha demostrado que la punción seca es más efectiva que la presión manual a corto plazo en la reducción del dolor cervical, la discapacidad, la elasticidad y la fuerza muscular27. Recuerdo anatómico: 3 Músculos del manguito de los rotadores. Puntos Gatillo. Fuente: Adaptación de TR Olson A.D.A.M Atlas de Anatomía Humana. 8 El músculo Supraespinoso Músculo Supraespinoso ORIGEN INSERCION DISTAL FUNCION INERVACION IRRIGACION Fosa supraespinosa 2/3 mediales y cara inferior de la espina de la escápula. Pasa debajo de la bóveda acromial. Cubre la cabeza del húmero Cara superior del tubérculo mayor (faceta superior) Abductor del brazo. Estabiliza la cabeza humeral (sujeción de la cabeza humeral impidiendo que se desplace inferiormente cuando el brazo cuelga al lado del cuerpo). Nervio Supraescapular (C5, C6) fascículo posterior. Arteria supraescapular y arteria descendente de la escápula. Fuente: Libro Gray Anatomía para estudiantes. Además de desempeñar su acción, es un músculo que se encuentra activo casi permanentemente pues interactúa en la estabilidad del hombro tanto de manera dinámica como cuando el brazo está sujetando una carga estática. Por esta razón, es probable que presente mayor tendencia a la aparición de lesiones, fatiga muscular o puntos gatillos miofasciales. Provocan dolor en reposo o durante todo el movimiento sin que se intensifique en una zona concreta del arco de movimiento. Los puntos gatillo del supraespinoso se suelen activar por transportar cargas pesadas, realizar trabajos a la altura y/o por encima de los hombros, actividades con los brazos de manera repetida o continuada en el tiempo10. Dicho músculo presenta tres puntos gatillos miofasciales los cuales desencadenan unos patrones de dolor referido. Los puntos gatillo activos del supraespinoso se perciben como un dolor profundo a nivel del hombro, en la región lateral que corresponde con el deltoides medio aunque este dolor puede confundirse con facilidad con una bursitis subdeltoidea, el dolor puede extenderse por el brazo y antebrazo e incluso intensificarse sobre el epicóndilo, esta última característica ayuda a distinguir los puntos gatillos del infraespinoso, los cuales no refieren dolor al epicóndilo. El dolor referido del supraespinoso no suele alcanzar la muñeca10. 9 El músculo Infraespinoso Músculo Infraespinoso ORIGEN INSERCION DISTAL FUNCION INERVACION IRRIGACION Fosa infraespinosa, cara posterior e inferior de la espina de la escápula 3/4 mediales, pasa debajo de la bóveda acromial. Cubre la cabeza del húmero. Cara superior del tubérculo mayor (faceta media) Rotación externa del hombro, aunque también estabiliza la articulación del hombro en la cavidad glenoidea, como ocurre en la mayoría de la musculatura del hombro. Nervio Supraescapular (C5, C6) fascículo posterior. Arteria supraescapular y arteria descendente de la escápula. Fuente: Libro Gray Anatomía para estudiantes. El infraespinoso es uno de los músculos más destacados del complejo articular del hombro debido a su importante acción rotadora. Pertenece al conocido “manguito rotador” desarrollando su papel de rotador externo. Además de su función principal, es un músculo fundamental para la articulación del hombro por su componente estabilizador. Fija y estabiliza el hombro cuando este se encuentra en reposo, y también, en movimiento. Es por esto que, la aparición de puntos gatillo, puede ser común ya que está constantemente activado10. Los puntos gatillo de este músculo suelen activarse por sobrecargas o esfuerzos agudos que impliquen movimientos del hombro hacia detrás y hacia arriba. Como en el resto de músculos, el infraespinoso se va afectar al realizar movimientos repetitivos y continuados en el tiempo. Cuando el paciente presenta puntos gatillo en este músculo, refiere que no puede llevar el hombro hacia la espalda o que no puede abrocharse el sujetador. La presencia de estos puntos va a provocar agotamiento en la cintura escapular y va a impedir el movimiento natural normal del hombro10. El dolor característico ocasionado por los puntos gatillo en el infraespinoso suele ser profundo a nivel de la articulación del hombro. Se percibe como un dolor en la cara anterior de este y se extiende a lo largo del brazo por su cara anterolateral, hacia el lado externo del antebrazo y a la zona radial de la mano. En ocasiones, llega a los dedos o a la región cervical posterosuperior10. 10 El músculo Redondo menor Fuente: adaptación de TR Olson A.D.A.M Atlas de Anatomía Humana Músculo Redondo menor ORIGEN INSERCION DISTAL FUNCION INERVACION IRRIGACION Cara dorsal de la fosa infraespinosa 2/3 superiores, cerca de su borde axilar. Cara superior del tubérculo mayor (faceta inferior). Rotador externo de la articulación glenohumeral. Funciona como un “hermano pequeño” del músculo infraespinoso. Nervio Axilar o Circunflejo (C5,C6). Arteria Circunfleja posterior. Fuente: Libro Gray Anatomía para estudiantes. El músculo redondo menor y el músculo infraespinoso actúan conjuntamente proporcionando estabilidad a la articulación. Por lo tanto, ambos ayudan a los demás músculos del manguito rotador a fijar la cabeza del húmero en la cavidad glenoidea durante los movimientos del brazo10. En este músculo, podemos observar 1 punto gatillo miofascial, los cuales generan un patrón característico de dolor referido. Un paciente con puntos gatillo miofasciales en este músculo puede referir dolor en la parte posterior del hombro, concretamente cerca de la región de la inserción miotendinosa de este, al contrario del infraespinoso, que presentaría dolor en la parte anterior10. El dolor referido suele aparecer como dolor residual tras la inactivación de los puntos gatillo del infraespinoso que, al liberar la tensión de este, se descubre el patrón de dolor propio del redondo menor10. 11 En algunas ocasiones, los PGM pueden provocar disestesia referida en los dedos cuarto y quinto, lo cual puede ser una estrategia para diferenciarlo de posibles puntos gatillo en otros músculos. La activación de estos PGM puede ocurrir debido a la sobrecarga del músculo al alargar el brazo hacia arriba, hacia fuera o hacia detrás de la articulación. Durante la exploración, el paciente revela una leve restricción de la rotación interna del hombro al pedirle que lleve la mano a la espalda10. Debido a este alto índice de dolores musculoesqueléticos, vemos necesario estudiar qué procesos son los causantes de la disfunción para poder comprender qué es lo que desencadena el dolor. Uno de los conceptos estudiados a lo largo de los años son los puntos gatillos miofasciales (PGM), se definen como puntos sensibles localizados en bandas tensas del músculo que dan lugar a dolor referido. Estos suelen ser una causa común de dolor musculoesquelético que tiene estrecha relación con otras patologías y que, a su vez, incrementa las comorbilidades entre estas. Los puntos gatillos miofasciales tienen características que inducen a que su diagnóstico y tratamiento se dificulte, es por ello que es importante estudiar y conocer las alteraciones estructurales que se producen en ellos28. OBJETIVOS Objetivo general: Analizar la correlación anatómica entre la localización de los puntos gatillo descritos en tres músculos del manguito rotador y los hallazgos histológicos compatibles con la disposición de estos. Objetivos específicos: Determinar qué músculo es el que presenta más características compatibles con un punto gatillo miofascial. Establecer las posibles diferencias entre los puntos gatillo de un mismo músculo. Identificar qué caso es el que presenta más características compatibles con un punto gatillo miofascial. 12 MATERIAL Y MÉTODOS MATERIAL Hemos analizado los músculos supraespinoso, infraespinoso y redondo menor de tres cadáveres adultos fijados con formaldehido (2 hombres y 1 mujer) procedentes de donaciones para la docencia e investigación del Área Anatomía y Embriología humana. Se diseccionaron cuidadosamente por planos para preservar la inervación motora. Una vez hecha la disección, se realizaron biopsias de 2 cm x 2 cm, en todos los casos, estos lugares se corresponden a las localizaciones de los puntos gatillo miofasciales descritos clínicamente por Travell y Simons en 2002. MÉTODOS Posteriormente, las piezas fueron deshidratadas en alcoholes decrecientes e incluidos en parafina. En cada pieza, se realizaron cortes transversales y longitudinales de 10 μ en 3 series alternas (A, B y C) una de las secciones seriadas (A) fue teñida por el método de hematoxilina-eosina. Tras la obtención de las muestras, se procedió a analizarlas bajo el microscopio donde se podían visualizar en cada una de las portas cinco cortes de 10 μ entre cada uno de ellos. Se realizaron fotografías de las zonas que presentaban hallazgos de interés para el estudio. Para el posterior análisis de las muestras, se observaron más de 600 imágenes, de las cuales pudimos obtener los resultados de este estudio. LOCALIZACIÓN PUNTOS GATILLO EN EL MÚSCULO SUPRAESPINOSO: En este músculo se han descrito tres puntos gatillo miofasciales, nosotros solo hemos analizados los dos puntos localizados en el vientre muscular (SE-1 y SE-2). SE-1: Localizado en la zona medial del vientre muscular (se localiza por palpación plana encima de la espina de la escápula, varios centímetros por fuera del borde medial de la escápula, en la parte central de las fibras musculares). SE-2: Se encuentra localizado en su zona lateral en la unión miotendinosa. (Se palpa en el espacio entre la espina de la escápula y la clavícula, por dentro del acromion). 13 SE-3: El tercer punto se localiza en la inserción del tendón sobre la cabeza humeral. Fuente: Travel y Simon2002. Disección de la región escapular LOCALIZACIÓN PUNTOS GATILLO EN EL MÚSCULO INFRAESPINOSO Aunque se han descrito tres o cuatro localizaciones, también hemos analizado aquellos puntos localizados en el vientre muscular (IE-1 y IE-2). IE-1: Localizado en el vientre muscular, en una zona medial del borde de la escápula. Es la zona gatillo más común de este músculo. IE-2: Localizado en el vientre muscular en 3/4 partes de la longitud total de la espina de la escápula. Es el segundo más común, se encuentra superior al IE-1. IE-3: Suele localizarse por debajo del punto medio de la espina de la escápula, pero puede encontrarse a la altura del borde lateral de la escápula. Es el siguiente más común además de ser el más lateral de los tres. IE-4: Realmente se trata de una zona de sensibilidad dolorosa, está situado en el borde medial de la escápula y puede referir dolor como un punto gatillo miofascial. 14 Fuente: Travel y Simon2002. Disección de la región escapular LOCALIZACIÓN PUNTOS GATILLO EN EL MÚSCULO REDONDO MENOR En este músculo solo se ha descrito un punto gatillo, que es el que hemos estudiado. RM-1: Se localiza cerca de la región de la inserción miotendinosa del músculo. Fuente: Travel y Simon2002. Disección de la región escapular 15 RESULTADOS Para el análisis de las imágenes obtenidas, se han realizado dos tipos de cortes: Transversal y longitudinal. Las fibras musculares correspondientes al corte transversal son generalmente poligonales y de tamaño uniforme. En los cortes longitudinales, las fibras musculares poseen una disposición ordenada. Tanto en una visión transversal como longitudinal, los núcleos se encuentran localizados en la periferia (Fig. 1). Fig. 1. Corte transversal de fibra muscular esquelética. Tinción: Hematoxilina-Eosina. Corte longitudinal de las fibras del músculo redondo menor. N: Núcleos; S: Sarcómeras; A: Bandas A; I: Bandas. MICROSCOPÍA ÓPTICA Tras el estudio con microscopía óptica de los tres casos analizados, hemos observado de forma global en cada una de ellas las siguientes características: Fig. 2. Corte transversal y longitudinal de las fibras musculares del músculo supraespinoso. Tinción: Hematoxilina-Eosina. - En los cortes transversales: Se encontraron numerosas fibras musculares aumentadas de tamaño y ensanchadas que perdían su estructura uniforme. Debido a 16 la contracción mantenida de estas, se puede apreciar un aumento de su diámetro, obteniendo como resultado una morfología redondeada. Como también podemos apreciar en las imágenes, hay un aumento del espacio que rodea a cada miofibrilla. - En los cortes longitudinales: Al comparar las fibras musculares con otras contiguas, se puede observar como algunas destacan sobre las demás por el aumento de su diámetro. Además, presentan un cambio en la coloración, ya que algunas de ellas tienen un aspecto menos rojizo. La disposición de los diferentes núcleos no se encuentra únicamente en la periferia de las fibras, sino dispuestos desordenadamente a lo largo de estas. Por último, en el resto de fibras musculares se puede distinguir la disposición de las sarcómeras, mientras que en las que se encuentran ensanchadas no se distinguen en algunos casos. Si analizamos cada músculo individualmente podemos destacar: MÚSCULO SUPRAESPINOSO (SE) En los cortes transversales (Fig. 3), en el caso de la mujer de 51 años de edad, se detecta una gran cantidad de miofibrillas ensanchadas y de gran diámetro. A su vez, se puede apreciar un aumento del espacio que rodea a estas miofibrillas. Hay concordancia entre los cortes coronal y longitudinal puesto que en ambas visiones se puede percibir las mismas características. Además, en los cortes longitudinales (Fig. 4), se puede distinguir con mayor claridad la pérdida de coloración en algunas miofibrillas. No encontramos diferencias notables en los hallazgos histológicos entre los puntos gatillo miofasciales SE-PGM1 y SE-PGM2, ya que ambos presentan gran número de fibras dilatadas. SE-PGM1 SE-PGM2 Fig.3. Cortes transversales de las fibras musculares los PGM1 y PGM2 del músculo supraespinoso (♀51 años) 17 SE- PGM-1 SE- PGM2 Fig.4. Cortes longitudinales de las fibras musculares de los PGM1 y PGM2 del músculo supraespinoso (♀51 años) Al realizar una comparación con el mismo músculo en el caso del varón de 58 años, también vemos que presenta una gran cantidad de nudos de contracción con aumento del espacio del endomisio, aunque el diámetro de las miofibrillas es menor. Las características de SE-PGM1 son similares a las del SE-PGM2 (Fig.5). En una visión longitudinal del supraespinoso, al igual que en el individuo de 58 años, se aprecia un aumento del espacio entre las fibras y la pérdida del color es notable. Cabe destacar que, en las miofibrillas cuyas sarcómeras pueden distinguirse, los núcleos se encuentran ordenados en el borde de estas. 18 SE-PGM1 SE-PGM2 Fig.5. Cortes transversales de las fibras musculares de los PGM1 y PGM2 del músculo supraespinoso (♂58 años) SE-PGM1 SE-PGM2 Fig. 6. Cortes longitudinales de las fibras musculares de los PGM1 y PGM2 del músculo supraespinoso (♂58 años) En cuanto al músculo supraespinoso del varón de 59 años, la disposición de las fibras del PGM1 (Fig.7) es más uniforme y el endomisio no presenta tanto aumento de diámetro. No obstante, hay determinadas miofibrillas (2-3 nudos de contracción) que destacan por su gran tamaño. El PGM2 (Fig.7), presenta una organización uniforme de sus fibras. En los cortes longitudinales, vemos alguna miofibrilla de mayor diámetro y pérdida de coloración (Fig: 8). Por lo general, en el supraespinoso del varón de 59 años debido a las características que posee, se puede interpretar que muestra menores hallazgos compatibles con puntos gatillo que en los casos de 58 años y 51 años. 19 SE-PGM1 SE-PGM2 Fig.7. Cortes transversales de las fibras musculares de los PGM1 y PGM2 del músculo supraespinoso (♂59 años) SE-PGM1 SE-PGM2 Fig. 8. Cortes longitudinales de las fibras musculares de los PGM1 y PGM2 del músculo supraespinoso (♂59 años) MÚSCULO INFRAESPINOSO (IE) En el músculo infraespinoso del caso de 51 años, los PGM1 y PGM2 presentan un estado de la musculatura similar al supraespinoso del mismo caso. Estos contienen un gran número de miofibrillas con diámetro aumentado y un gran espacio entre estas, siendo el PGM1 el que presenta mayor cantidad de miofibrillas. También se observa en los cortes longitudinales, la presencia de fibras con aumento del grosor 20 con sarcómeras disminuidas y un aumento de estas en las zonas no dilatadas al compararlas con las fibras adyacentes (Fig 9 y 10). IE-PGM1 IE-PGM2 Fig. 9. Cortes transversales de las fibras muscul ares de los PGM1 y PGM2 del músculo infraespinoso (♀51 años) IE-PGM1 IE-PGM2 Fig. 10. Cortes longitudinales de las fibras musculares de los PGM1 y PGM2 del músculo infraespinoso (♀51 años) Respecto al músculo infraespinoso del caso de 58 años, el PGM1 contiene muchos nudos de contracción con su respectivo espacio aumentado, pero en 21 comparación con otros músculos, el diámetro es mucho menor. En el plano longitudinal, se puede apreciar diferencias en cuanto a la mala organización de los núcleos y la pérdida de las sarcómeras. Sin embargo, no hay diferencias entre el diámetro de las miofibrillas (Fig 11 y 12). Al realizar una comparación con el PGM1, el endomisio de las miofibrillas del PGM2 es menor, las miofibirllas están muy organizadas y uniformes encontrando unas pocas dilatadas. IE-PGM1 IE-PGM2 Fig. 11. Cortes transversales de las fibras musculares de los PGM1 y PGM2 del músculo infraespinoso (♂58 años) IE-PGM1 IE-PGM2 Fig. 12. Cortes longitudinales de las fibras musculares de los PGM1 y PGM2 del músculo infraespinoso (♂58 años) 22 Por último, en el músculo infraespinoso del caso de 59 años, es preciso mencionar el estado de las miofibrillas. La integridad de estas parece no estar conservada. Además, el endomisio está aumentado y algunas fibras se encuentran dilatadas. Con respecto al PGM1, cabe señalar una mayor cantidad de miofibrillas de mayor diámetro que en el PGM2 (Fig 13 y 14). IE-PGM1 IE-PGM2 Fig. 13. Cortes transversales de las fibras musculares de los PGM1 y PGM2 del músculo infraespinoso (♂59 años) IE-PGM1 IE-PGM2 Fig. 14. Cortes longitudinales de las fibras musculares de los PGM1 y PGM2 del músculo infraespinoso (♂59 años) 23 MÚSCULO REDONDO MENOR (RM) Podemos apreciar en algunas áreas, aumento del endomisio, cambios en la coloración y alguna miofibrilla grande y redondeada. A su vez, en la visión longitudinal, también se encontraron cambios en la coloración. Cabe destacar que, al comparar este músculo con los anteriores, el redondo menor es el que presenta menores cambios morfológicos compatibles con la presencia de puntos gatillo miofasciales. Dentro de las tres edades analizadas, es en el caso de 59 años, donde la fibra muscular se encuentra más conservada. (Fig 15 y 16). RM-PGM1 RM-PGM1 Fig. 15. Cortes transversales de las fibras musculares de los PGM1 y PGM2 del músculo redondo menor RM-PGM-1 (♂51 años y ♀58 años) 24 RM-PGM-1 Fig. 16. Cortes transversales de las fibras musculares de los PGM1 y PGM2 del músculo infraespinoso (♂59 años) Con respecto al músculo redondo menor del caso de 59 años, la disposición es, generalmente, más uniforme. Este músculo contiene algunas miofibrillas de morfología redondeada, pero una cantidad y tamaño menor al resto de los casos y músculos estudiados. En el plano longitudinal, resalta la presencia considerable de los núcleos alrededor de las fibras, fue curiosamente mayor en los músculos redondos menores de los 3 casos que en el resto de músculos (Fig 17). RM-PGM1 51 años ♀ Fig. 17. Cortes longitudinales de las fibras musculares de los PGM1 y PGM2 del músculo infraespinoso (♀51 años) 25 RM-PGM1 58 años ♂ Fig. 17. Cortes longitudinales de las fibras musculares de los PGM1 y PGM2 del músculo infraespinoso (♂58 años) RM-PGM1 59 años ♂ Fig. 17. Cortes longitudinales de las fibras musculares de los PGM1 y PGM2 del músculo infraespinoso (♂59 años) En conclusión, podemos afirmar que el músculo donde pudimos apreciar mayores puntos gatillos fue el supraespinoso. Tanto en los casos de 51 y 58 años, fue donde se encontró una gran cantidad de miofibrillas dilatadas de gran diámetro. También, podemos señalar que el caso de 51 años, presentó mayores hallazgos morfológicos con respecto a un punto gatillo miofascial que el resto de individuos estudiados. Además, hemos observado que el supraespinoso y el infraespinoso compartían características similares a lo que se relaciona como un punto gatillo miofascial. 26 DISCUSIÓN Los puntos gatillo asociados con el síndrome de dolor miofascial son considerablemente comunes. Un punto gatillo miofascial (PGM) es una zona hipersensible y palpable, localizada en una banda dilatada de musculoesquelético, que puede estar situada en un músculo y/o fascia. Estos puntos se encuentran más frecuentemente en los músculos posturales29. Son muchos los estudios que tratan sobre los puntos gatillos miofasciales, pero hay muy pocos que se centren en la histopatología de estos. Akamatsu et al30 postula que existe una gran relación anatómica de los puntos gatillos con la inervación de la musculatura y que, por lo tanto, la fisiopatología del dolor no está relacionada únicamente con la musculatura y su fascia. En nuestro análisis al microscopio de los PGM se observan cambios histológicos en los músculos suparaespinoso, infraespinoso y redondo menor en los tres casos analizados. En las secciones transversales, se aprecia la presencia de fibras musculares con forma circular o elíptica de gran diámetro y variaciones en la intensidad de la coloración en las zonas descritas de localización de los PGM, que contrastan con las fibras musculares normales. El espacio endomisial se incrementó en estas células. En las secciones longitudinales, algunas fibras mostraron un aumento del diámetro con sarcómeras contracturadas. Ocasionalmente, las fibras musculares tenían sarcómeras vacías. También se han descrito cambios histopatológicos con microscopía en modelos de ratas con PGM. Estas variaciones consistían en unas pocas fibras musculares anormales de morfología circular y / o con formas elípticas en secciones transversales y fibras cónicas dilatadas en la sección longitudinal31. En los trabajos que hemos analizado, se describe al músculo trapecio como el músculo más afectado por los PGM, donde se han descrito 6 puntos gatillo, de ellos el PGM1 del trapecio superior es probablemente el más común10. En un estudio realizado en cuatro cadáveres en el músculo trapecio, GonzálezToledo et al32 encontraron en las secciones transversales variaciones en las fibras musculares en cuatro de los seis puntos analizados. Observaron un marcado aumento del diámetro en fibras de los PGM 1, 2 y 4, y menos acusados en los PGM 3 y 5. El 27 análisis microscópico de las muestras obtenidas del músculo trapecio mostró diferencias entre los PGM así como entre los cuatro casos analizados. En nuestro estudio, de los tres músculos analizados, el que más características histológicas compatibles presentó, fue el músculo supraespinoso en la mujer de 51 años donde apreciamos un mayor número de fibras dilatadas y con mayor tamaño al compararlo con los otros dos casos de varones de 58 y 59 años, no apreciándose diferencias entre los PGM1 y PGM2. En el músculo infraespinoso el PGM1 de los 3 casos muestra también la presencia de datos histológicos compatibles con los puntos hipersensibles, aunque igual que en el caso del supraespinoso fue en la mujer de 51 años donde se aprecia un mayor diámetro de las fibras musculares dilatadas. El PGM2 de los casos de 51 y 59 años presenta menor número de células musculares gigantes redondeadas. En el músculo redondo menor en los tres casos, el número y tamaño de las fibras contraídas, fue menor al compararlos con los otros 2 músculos. En un trabajo de Villafañe et al33 se investigó los PGM localizados en los músculos supraespinoso, infraespinoso, redondo menor y trapecio superior, donde analizó la prevalencia de los puntos desencadenantes miofasciales (PGM) y la correlación entre los puntos gatillo, el dolor y la función, en pacientes que presentan dolor de hombro después de un accidente cerebrovascular. Estos autores obtienen una prevalencia en el músculo supraespinoso del 68% de PGM latentes y del 34% de PGM activos, en el músculo infraespinoso un 92% de PGM latentes y 35 % de PGM activos, en el redondo menor 40% de PGM latentes y 12% de PGM activos y un 62% de latentes y un 20% de activos para el trapecio superior. Además, señalan que el dolor estaba correlacionado de forma moderada con los puntos gatillo latente y activo del músculo supraespinoso y la discapacidad de forma moderada con el infraespinoso y supraespinoso33. En un estudio realizado en 72 pacientes que participaban en un ensayo, en el que se analizaba la efectividad de la fisioterapia en pacientes con dolor de hombro unilateral no traumático donde se habían identificado PGM en todos los pacientes, en los músculos infraespinoso, trapecio superior, redondo mayor y fascículos anteriores del deltoides. Refieren que el número medio de músculos con PGM por sujeto fue de 6 PGM activos y 4 PGM latentes. Entre los músculos analizados describen que los 28 PGM activos fueron más prevalentes en el infraspinoso y en trapecio superior, mientras que los PGM latentes fueron más prevalentes en el redondo mayor y en el deltoides anterior34. Este estudio demuestra que los PGM son muy prevalentes en pacientes con dolor crónico unilateral y no traumático en el hombro. Además, el número de PGM está moderadamente correlacionado con las características puntuaciones sociodemográficas y de síntomas referidos por el paciente. Estos autores hacen una recomendación para los pacientes con dolor de hombro tanto en estudios clínicos como en la práctica clínica, donde señalan que el examen y el tratamiento del PGM sean considerados en estos casos de pacientes con dolor de hombro34. También se ha descrito el dolor de hombro como una afección prevalente en los adultos mayores, donde algunos autores asocian el dolor de hombro inespecífico con puntos desencadenantes miofasciales (PGM) en músculos como infraespinoso35. Estos mismos autores exponen que el dolor de hombro inespecífico tiene una alta prevalencia en adultos mayores lo que conlleva a alteraciones funcionales. Además, indican que existen limitaciones para establecer un diagnóstico clínico, faltan tratamientos efectivos y se han apreciado pocas pruebas del uso de técnicas de fisioterapia en adultos de edad avanzada36. El conocimiento de la localización anatómica de los PGM es esencial no sólo para proporcionar un diagnóstico correcto sino también para muchas modalidades terapéuticas. En un estudio basado en datos obtenidos en la disección anatómica se investiga la correlación entre la localización anatómica, los síntomas clínicos y la distribución de los ramos nerviosos de los puntos gatillos, aspectos importantes de esta patología. Proponen que deberían realizarse estudios futuros teniendo en cuenta la evaluación de las placas motoras terminales en el papel de la estimulación nerviosa en la fisiopatología del dolor miofascial, ya que podrían aportar información adicional. Este estudio y el nuestro comparten una misma reflexión, pues apoyan la idea de que se deberían realizar más estudios a nivel histológico y fisiopatológico que aporten mayor comprensión del tema30. Los PGM dolorosos activan los nociceptores musculares que, tras una estimulación nociva sostenida, inician cambios motores y sensoriales en los sistemas 29 nervioso periférico y central. Existen trabajos que han detectado diferencias bioquímicas entre los PGM activos y los latentes, así como en comparación con el tejido muscular sano, donde se han registrado niveles elevados de sustancias sensibilizantes en el músculo con dolor muscular y el desarrollo de PGM37. En un artículo sobre la patogenia y la fisiopatología de los puntos gatillos, así como el papel que desempeñan en el síndrome de dolor miofascial se argumenta que este tema sigue siendo desconocido. Además, sostienen que los puntos gatillos son fundamentales para el diagnóstico del síndrome de dolor miofascial, así como para obtener un correcto tratamiento. Expone que teorías anteriores respecto a la patogénesis de los puntos gatillos y del síndrome miofascial, teniendo en cuenta el sobreesfuerzo muscular y las posibles dificultades mecánicas, siguen permaneciendo actuales y tampoco han sido probadas ni refutadas8. Akamatsu et al9 llevan a cabo otro estudio similar, pero respecto al músculo glúteo mayor, llegando a la misma conclusión y apoyando la propuesta de seguir realizando investigaciones sobre este tema. En una revisión bibliográfica se llegó a la conclusión que la mayoría los estudios tenían una escasa calidad metodológica, debido al tamaño de las muestras, que en la mayoría de los casos era baja, unido a la falta de grupos control y el sesgo. Aunque también se mostró que los PGM activos y latentes eran prevalentes en todos los trastornos, sin embargo, los PGM latentes no tenían una prevalencia más alta en comparación con los controles saludables38. El aumento de la edad también puede estar asociado con un aumento del número de PGM ya que las molestias musculoesqueléticas tienden a incrementarse con la edad39. Por otro lado, las mujeres pueden ser más propensas a los trastornos musculoesqueléticos en general40. En nuestro estudio, también observamos este aspecto, donde la mujer de 51 años presentó mayores características morfológicas de PGM. 30 Limitaciones y fortalezas del estudio Por un lado, una de las limitaciones de nuestro estudio es no conocer la historia clínica, por ello no disponemos de datos de la presencia de dolor crónico o agudo que responda a la presencia de PGM. Con esta información, se podría haber determinado una relación entre la clínica y los resultados obtenidos en las muestras. El pequeño tamaño de la muestra es otra limitación de este estudio lo que nos impide realizar un análisis estadístico de los resultados y extrapolarlos a otros casos. Otra limitación del presente estudio fue la escasa literatura científica referente al tema, pues gran parte de la información en relación a la fisiopatología y criterios diagnósticos, muestran la existencia de una gran controversia, que representa una dificultad para abordar el tema en cuestión. En concreto, se tuvo gran dificultad para encontrar estudios que se centren o que mencionen mínimamente la histopatología de los PGM. Por otro lado, en cuanto a las fortalezas, cabe destacar que no hemos encontrado trabajos que hayan estudiado los cambios morfológicos de estos músculos bajo microscopía óptica. Este estudio aborda el supraespinoso, infraespinoso y redondo menor conjuntamente analizando los cambios morfológicos de estos y es de los pocos que aborda el músculo redondo menor. 31 CONCLUSIONES - En nuestro estudio de los tres músculos analizados, el que más características histológicas compatibles con los descritos como PGM, fue el músculo supraespinoso. - En la mujer de 51 años fue donde apreciamos un mayor número de fibras dilatadas y con mayor tamaño al compararlo con los otros dos casos, no apreciándose diferencias entre los PGM1 y PGM2. - En el músculo infraespinoso, el PGM1 de los 3 casos muestra también datos histológicos compatibles con la presencia de estos puntos hipersensibles, aunque igual que en el caso del supraespinoso, fue en la mujer de 51 años donde se aprecia un mayor diámetro de las fibras musculares dilatadas. - El PGM2 de los casos de 58 y 59 años presenta menor número de células musculares gigantes redondeadas. - En el caso del músculo redondo menor, en los tres casos el número y tamaño de las fibras contraídas fue menor al compararlos con los otros 2 músculos. - Teniendo en cuenta los resultados encontrados, podemos decir que son muy pocos los estudios que mencionen la histopatología y fisiopatología de los puntos gatillos miofasciales, quedando muchas preguntas aún por responder. - Creemos conveniente que se realicen futuras investigaciones que puedan aportar mayor conocimiento, para así abordar con mayor eficacia el diagnóstico y tratamiento de los PGM. 32 BIBLIOGRAFÍA 1. Guy-Coichard C, Rostaing-Rigattieri S, Doubrère J, Boureau F. Tratamiento en los pacientes con dolor crónico. EMC - Kinesiterapia - Medicina física. 2007;28(3):1-15. 2. Norman HR. Muscle pain syndromes. Am J Phys Med Rehabil. 2007;86(1):47–58. 3. Zhuang X, Tan S, Huang Q. Understanding of myofascial trigger points. Chin Med J. 2014;127(42):71–7. 4. Mayoral O, Salvat I. Punción seca de los puntos gatillo miofasciales. En: Valera F, Minaya F. Fisioterapia invasiva. 2ª ed. Barcelona: ELSEVIER; 2017. p. 297- 312 5. Srbely JZ, Dickey JP, Lee D, Lowerison M. Dry needle stimulation of myofascial trigger points evokes segmental anti-nociceptive effects. J Rehabil Med. 2010; 42(5): 463–468. 6. Simons DG, Travell TG, Simons LS, et al. Myofascial Pain and Dysfunction: The Trigger Point Manual. Vol 1. 2ª ed. Baltimore: Lippincott Williams & Wilkins; 1999. 7. Comeau D, Otis J, Weller, J. Myofascial Pain. Semin Neurol. 2018; 38(6): 640–643. 8. Shah JP, Thaker N, Heimur J, Aredo JV, Sikdar S, Gerber L. Myofascial Trigger Points Then and Now: A Historical and Scientific Perspective. PM&R. 2015; 7(7): 746–761. 9. Akamatsu FE, Yendo TM, Rhode C, Itezerote AM, Hojaij F, Andrade M, et al. Anatomical Basis of the Myofascial Trigger Points of the Gluteus Maximus Muscle. BioMed Res Int. 2017; 1–5. 10. Simons DG, Travell JG, Simons LS. Dolor y disfunción miofascial. El manual de los puntos gatillo. 2ª ed. Madrid: Panamericana; 2002. 11. Gerwin R. Classification, epidemiology and natural history of myofascial pain syndrome. Curr Pain Headache Rep. 2001;5(5):412–420. 33 12. Gerwin R. Diagnosis of Myofascial Pain Syndrome. Phys Med Rehabil Clin N Am. 2014; 25(2): 341–355. 13. Bron C, Dommerholt JD. Etiology of Myofascial Trigger Points. Curr Pain Headache Rep. 2012;16(5):439–444. 14. Jafari M, Bahrpeyma F, Mokhtari-Dizaji M, Nasiri A. Novel Method to measure active myofascial trigger point stiffness using ultrasound imaging. J Bodyw Mov Ther. 2018; 22(2):374-378 15. Hsieh CY, Hong CZ, Adams AH, Platt KJ, Danielson CD, Hoehler FK, et al. Interexaminer reliability of the palpation of trigger points in the trunk and lower limb muscles. Phys Med Rehabil. 2000;81(3): 258-264. 16. Thomas K, Shankar H. Targeting myofascial taut bands by ultrasound. Curr Pain Headache Rep. 2013;17(7):349 17. Azkue J, Ortiz V, Torre F, Aguilera L. La Sensibilización Central en la fisiopatología del dolor. Gaceta Médica de Bilbao. 2007;104(4):136-140 18. Fernández-de-las-Peñas C, Dommerholt J. Myofascial trigger points: peripheral or central phenomenon?. Curr Rheumatol Rep. 2014;16(1):395. 19. Lisi AJ, Breuer P, Gallagher RM, Rodriguez E, Rossi MI, Schmader K, et al. Deconstructing Chronic Low Back Pain in the Older Adult-Step by Step Evidence and Expert-Based Recommendations for Evaluation and Treatment: Part II: Myofascial Pain. Pain Med. 2015;16(7):1282-1289 20. Arendt-Nielsen L, Castaldo M. MTPs are a Peripheral Source of Nociception. Pain Med. 2015;16(4):625-627 21. Gerwin R. Myofascial Trigger Point Pain Syndromes. Semin Neurol. 2016; 36(5):469–473. 22. Cagnie B, Castelein B, Pollie F, Steelant L, Verhoeyen H, Cools A. Evidence for the use of ischemic compression and dry needling in the management of trigger points of the upper trapezius in patients with neck pain: a systematic review. Am J Phys Med Rehabil. 2015;94(7):573–583 23. . Liu L, Huang QM, Liu QG, et al. Effectiveness of dry needling for myofascial trigger points associated with neck and shoulder pain: a 34 systematic review and 2015;96(5):944–955 meta-analysis. Arch Phys Med Rehabil. 24. Cagnie B, Dewitte V, Coppieters I, Van Oosterwijck J, Cools A, Danneels L. Effect of ischemic compression on trigger points in the neck and shoulder muscles in office workers: a cohort study. J Manip Physiol Ther. 2013;36(8):482-489. 25. Kalichman L, Vulfsons S. Dry needling in the management of musculoskeletal pain. J Am Board Fam Med. 2010;23(5): 640-646. 26. Hoyle JA, Marras WS, Sheedy JE, Hart DE. Effects of postural and visual stressors on myofascial trigger point development and motor unit rotation during computer work. J Electromyogr Kinesiol. 2011;21(1):41-48. 27. De Meulemeester KE, Castelein B, Coppieters I, et al. Comparing trigger point dry needling and manual pressure technique for the management of myofascial neck/shoulder pain: a randomized clinical trial. J Manipulative Physiol Ther. 2017; 40(1):11–20. 28. Zhang H, Lü JJ, Huang QM, Liu L, Liu QG, Eric OA. Histopathological nature of myofascial trigger points at different stages of recovery from injury in a rat model. Acupunct Med. 2017;35(6):445-451. 29. Ruane JJ. Identifying and injecting myofascial trigger points. Phys Sportsmed. 2001;29(12):49-50. 30. Akamatsu FE, Ayres BR, Saleh SO, Hojaij F, Andrade M, Hsing WT, et al. Trigger Points: An Anatomical Substratum. Biomed Res Int. 2015; 1–5. 31. Huang QM, Lv JJ, Ruanshi QM, et al. Spontaneous electrical activities at myofascial trigger points at different stages of recovery from injury in a rat model. Acupunct Med. 2015;33(4):319–24. 32. González-Toledo JM, Carmona-Calero EM, González-Marrero I and Castañeyra-Perdomo. Human trapezium triggers point. Anatomy and expression of collagen and elastin. Joint Meeting of the Anatomical Society of Great Britain and Ireland and Spanish Anatomical Society. Madrid 2006 35 33. Villafañe JH, Lopez-Royo MP, Herrero P, Valdes K, Cantero-Téllez R, Pedersini P, et al. Prevalence of Myofascial Trigger Points in Poststroke Patients With Painful Shoulders: A Cross-Sectional Study. PM R. 2019. 34. Bron C, Dommerholt J, Stegenga B, Wensing M, Oostendorp RA. High prevalence of shoulder girdle muscles with myofascial trigger points in patients with shoulder pain. BMC Musculoskelet Disord. 2011;12:139. 35. Calvo-Lobo C, Pacheco-da-Costa S, Martínez-Martínez J, Rodríguez-Sanz D, Cuesta-Álvaro P, and López-López D. Dry Needling on the Infraspinatus Latent and Active Myofascial Trigger Points in Older Adults With Nonspecific Shoulder Pain: A Randomized Clinical Trial. J Geriatr Phys Ther. 2018;41(1):1–13. 36. Calvo-Lobo C, Pacheco-da-Costa S, Hita-Herranz E. Efficacy of Deep Dry Needling on Latent Myofascial Trigger Points in Older Adults With Nonspecific Shoulder Pain: A Randomized, Controlled Clinical Trial Pilot Study. J Geriatr Phys Ther. 2017;40(2):63-73. 37. Shah JP, Gilliams EA. Uncovering the biochemical milieu of myofascial trigger points using in vivo microdialysis: an application of muscle pain concepts to myofascial pain syndrome. J Bodyw Mov Ther. 2008;12(4):371384. 38. Ribeiro DC, Belgrave A, Naden A, Fang H, Matthews P, Parshottam S. The prevalence of myofascial trigger points in neck and shoulder-related disorders: a systematic review of the literature. BMC Musculoskelet Disord. 2018;19(1):252 39. Vecchiet L. Muscle Pain and Aging. J Musculoskeletal Pain. 2002;10(1):5– 22. 40. Fillingim RB, King CD, Ribeiro-Dasilva MC, Rahim-Williams B, Riley JL. Sex, gender, and pain: a review of recent clinical and experimental findings. J Pain. 2009;10(5):447–485. 36