1. INTRODUCCIÓN.
Anuncio

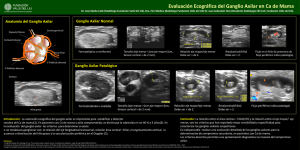
1. INTRODUCCIÓN. En los últimos años han surgido nuevas técnicas no invasivas o mínimamente invasivas en el diagnóstico y manejo del cáncer de mama con el fin de disminuir la morbilidad asociada a las técnicas habituales. A nivel diagnóstico ha surgido, entre otras, la gammagrafía de mama como técnica para valorar lesiones con sospecha de cáncer ,y que en espera de resultados definitivos, puede constituir un buen complemento a la mamografía en la valoración de lesiones con sospecha baja o intermedia de malignidad. Por otra parte, tenemos el concepto del ganglio centinela, técnica útil para la valoración del estado axilar en el cáncer de mama de cara a asentar el pronóstico y la actitud terapéutica, y con el fin de evitar la linfadenectomía axilar completa con sus complicaciones asociadas. 2.GAMMAGRAFIA DE MAMA. El cáncer de mama sigue siendo la principal causa de mortalidad en mujeres por cáncer en paises desarrollados. Su alta mortalidad y su incidencia en aumento nos obliga a buscar nuevas estrategias diagnósticas y terapéuticas. La detección precoz es crucial, pues permite un tratamiento en fases precoces de la enfermedad, conllevando una menor mortalidad y mayor supervivencia. Además, los resultados en el tratamiento han demostrado ser mejores en lesiones no palpables. La mamografía es el método diagnóstico de mayor utilidad en el screnning del cáncer de mama con una sensibilidad alta pero un valor predictivo positivo bajo (10−40%) motivando la realización de un número elevado de biopsias escisionales en lesiones benignas con los inconvenientes asociados: desfiguración, cicatrización de tejidos que ocasiona una ligera disminución en la sensibilidad de mamografías posteriores, y como no, elevado coste económico. Además, por ejemplo, en pacientes jóvenes con enfermedad fibroquística, mamas densas o trás irradiación, cirugía o biopsias, el diagnóstico es en ocasiones casi imposible. Con el fin de mejorar la especificidad de la mamografía, reduciendo así el número de biopsias en lesiones benignas, y conseguir realizar un diagnóstico precoz (lesiones no palpables), se han utilizado varios procedimientos diagnósticos de imagen: Resonancia Magnética, Tomografía por Emisión de Positrones y Gammagrafía con diferentes radiofármacos (fundamentalmente Tl 201 y MIBI Tc 99m). Desde que en 1987 Muller y cols. observaron, de manera casual, la captación del radiofármaco MIBI (hexaquis−2−metoxi−isobutil−isonitrilo)−Tc99m por parte de metástasis pulmonares de un carcinoma tiroideo,existe una amplia experiencia en la utilidad de la gammagrafia con MIBI−Tc en el estudio de diferentes neoplasias, entre ellas el cáncer de mama. Los principales factores que parecen intervenir en la captación del radiofármaco son la perfusión tumoral y la atracción electrostática entre la carga positiva de la molécula y la carga negativa de la mitocondria de la célula tumoral. En la mayoría de los trabajos se estudia mediante gammagrafía ,en decúbito prono, mujeres con sospecha de cáncer de mama, valorando en la mamografía el tamaño de la lesión y en algunos estudios también el grado de sospecha de malignidad (bajo, intermedio o alto). Una intensa captación del radiofármaco es altamente sugestiva de malignidad. El diagnóstico en todos se establece por biopsia. El mayor estudio español publicado, de Prats y cols., sobre 388 pacientes concluye que la gammagrafía de mama con MIBI−Tc99m tiene una alta sensibilidad pero uina relativa baja especifidads en la valoración del cancer de mama, estando estos resultados íntimamente relaccionados con el tamaño de la lesión (en lesiones 1 menores a 1cm. de diámetro su sensibilidad es de 39% pero especificidad de 100% ,mientras que, en mayores de 2 cm. la sensibilidad es de 98% y especificidad de 54%). La causa más frecuente de falsos positivos son tumores mixtos fibroepiteliales benignos de gran tamaño, especialmente las asociadas a hiperplasia epitelial atípica. Los falsos negativos generalmente se relacionan con lesiones de menos de 1cm. con alta sospecha de malignidad en la mamografía. La gammagrafía debe ser siempre valorada de manera coordinada con los hallazgos mamográficos, siendo una técnica especialmente útil, como complemento de la mamografía, en lesiones con sospecha intermedia o baja de malignidad, pudiendo reducir el número de biopsias realizadas en patología benigna. 3. GANGLIO CENTINELA EN EL CÁNCER DE MAMA. En la actualidad el manejo standar del cáncer de mama conlleva la resección del tumor primario (mastectomía o cirugía conservadora de mama) y disección linfática axilar. En los últimos años la cirugía del cáncer de mama es progresivamente más conservadora, sucediendo lo mismo con la linfadenectomía axilar en un intento de disminuir las complicciones asociaas a ésta técnica. Con éste fin se está estudiando el valor real de la linfadenectomía en términos de información prnóstica, valor sobre control local de la enfermedad y beneficio sobre la supervivencia. Hay evidencia de que la metástasis linfática axilar es el factor pronóstico pronóstico más importante en el cáncer de mama, sucediendo esta en torno a 40−50% de pacientes (5−20% en tumores menores de 1 cm.). La abstención de tratamiento local sobre la axila (radioterapia o cirugía) conlleva un riesgo alto de recurrencia (20−25%), tras disección axilar completa la recurrencia es baja (1−3%). El problema es la morbilidad nada desdeñable asociada a la linfadenectomía axilar completa. Una de las principales complicaciones es el linfedema del brazo, la cual, está en relacción con la extensión de la linfadenectomía y con la radioterapia previa. El linfedema supone un riesgo para otras complicaciones como, por ejemplo, aparición de celulitis, o incluso, linfangiosarcomas. Otras complicaciones son neuropatías (parestesias a nivel de hombro, axila o parte superior de axila), limitación de ciertos movimientos del hombro, seromas, hematomas, infección o dehiscencia de la herida. Debido a todo esto sería bueno evitar la disección axilar en mujeres sin metástasis linfáticas axilares. Con el fin de detectar la presencia o no de metastasis axilares se han intentado aplicar diversas técnicas para la valoración del estado axilar y distintos métodos de mapeo axilar que eviten una disección completa de la axila. El exámen clínico no ha demostrado rentabilidad; la ecografía, aunque más útil, tampoco ha demostrado un mayor beneficio (sensibilidad baja: 75%) así como el TAC. También la resonancia magnética ha sido empleada, reportando una sensibilidad del 90%. La tomografía por emisión de positrones (PET) está siendo aplicada con éxito en distintas series. Por tanto, sigue siendo el estudio histológico de los ganglios linfáticos resecados el mejor método para el diagnóstico de metástasis axilares. Biopsia del ganglio centinela en el cáncer de mama. Esta técnica reciente se aplicó originariamente al carcinoma de pene, basado en que existe un primer ganglio linfático receptor del drenaje linfático del sitio del tumor primario, siendo el primer ganglio en metastatizar en la diseminación tumoral; de forma que, si la biopsia de este ganglio revela negatividad de malignidad no existiría todavía diseminación regional del tumor evitando así la linfadenectomía. Posteriormente, Morton, aplica esta técnica al melanoma y más tarde diversos autores la aplican al cáncer de mama, tras la experiencia recogida con el melanoma. La técnica consiste en la inyección intradermica en la zona del tumor primario de una sustancia y posterior examen con disección y biopsia del primer ganglio captante de esa sustancia. Inicialmente se emplearon 2 diversos tintes (azul de metileno, azul de isosulfan), aceptando, mediante estudios en felinos, como mejor tinte el azul de isosulfan por su rápida difusión a vasos linfáticos y su mínima difusión a partes blandas. Recientemente ha surgido la utilización de radiofármacos , valorando la captación de la sustancia mediante una gammacámara (linfoscintigrafía) y aplicándose en el momento actual tanto preoperatoriamente como intraoperatoriamente. A la vista de los resultados de distintas series, la biopsia del ganglio centinela es una técnica válida en el manejo del cancer de mama, evaluando de manera óptima el estado axilar sin necesidad de una linfadenectomía axilar completa. Giuliano y cols. (1994) reportan un grado de detección del 66% sobre 174 pacientes, usando tinte azul y con una predicción del estado axilar del 96%. Flett y cols. en 1998. ,con azul, y sobre 68 casos detectan el 82% de ganglio centinela . La mayor serie, usando ya scintigrafía, es de Cox y cols. en 1998, reportando un porcentaje de detección del 94%, sobre 466 pacientes , con 1% de falsos negativos, 23% de pacientes con ganglio positivo y un 100% de predicción del estado axilar. De todas formas falta por dilucidar varios inconvenientes y controversias asociado a esta técnica. Por un lado es inevitable la obtención de peores resutados en relación a la curva de aprendizaje necesaria. Además está el inconveniente de las skip metastasis ( 1−42%) que supone una variación en la diseminación secuencial tumoral local. Por último, falta por promover el uso de mejores técnicas en el estudio histológico,debido a que el simple estudio con hematoxilina−eosina conlleva una infravaloración de metástasis ocultas o micrometástasis que en el estudio standar son clasificadas como negativas. Se ha visto que aplicando estudios de inmuhistoquímica o de PCR el porcentaje de ganglios afectos es en realidad mayor, en comparación con técnicas standar. BIBLIOGRAFÍA. 1. E Prats, JM Carril, R Herranz, E Meriño, J Banzo. Estudio multicentrico español gammagrefía de mama con MIBI−Tc. Presentación de resultados. Rev Eso Med Nuclear 1998; 17. 5: 338−350. 2. l Uriarte, JM Carril, R Quirce. Optimization of X−ray mammography and technetium−99m MIBI scintimammography in the diagnosis of non palpable breast lesions. Eur J Nucl Med 1998; 25: 491−496. 3. E Prats, F Aisa, MD Abos, F Villavieja. Mamography and Tc−MIBI scintimammography in suspected breast cancer. J Nucl Med 1999; 40: 296−301. 4. Giuliano AE. Sentinel Linphadenectomy in primary breast carcinom: an alternative to routine axillary dissection. J Surg Oncol 1996; 62: 75−77. 5. Flett M , Stanton PD, Cooke Tg. Linphatic mapping and sentinel node biopsy in breast cancer. Br J Surg 1998; 85: 991−3. 6. Cox CE, Pendas S, Cox JM, Joseph E, Shons AR, Yetman T. Guidelines for sentinel node biopsy and lymphatic mapping on patients with breast cancer. Ann Surg 1998; 227: 645−53. 7. McIntosh SA, Purushotham AD. Lymphatic mapping and sentinel node biopsy in breast cancer. Br J Surg 1998; 85: 1347−56. NUEVAS TÉCNICAS EN EL MANEJO DEL CÁNCER DE MAMA. Curso: PATOLOGÍA DE LA MAMA. Prof. 3 Cursos de Doctorado de la Universidad Alcalá de Henares. Departamento de Ciencias Morfológicas y Cirugía. Cirugía General y Digestivo. Hospital Ramón y Cajal. 4