guía clínica de la epoc
Anuncio

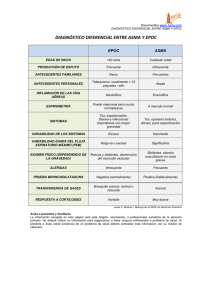
GALDAKAO USANSOLO OSPITALEA HOSPITAL GALDAKAO USANSOLO GUÍA CLÍNICA DE LA EPOC SERVICIO DE NEUMOLOGÍA DEL HOSPITAL GALDAKAO-USANSOLO SUMARIO 1. Hipótesis. 2. Objetivos. 2.1. Generales. 2.2. Secundarios. 3. Material y Métodos. 3.1. Descripción del proceso. 3.2. Criterios de Inclusión. 3.3. Criterios de Exclusión. 3.4. Puntos clave. 3.4.1. Criterios de Ingreso. 3.4.2. Criterios de Estabilidad al alta del servicio de Respiratorio. 3.4.3. Criterios de estabilidad al alta del servicio de Urgencias. 3.4.4. Criterios de ingreso en AOU. 3.4.5. Tratamiento. 3.4.5.1. Oxigenoterapia Controlada. 3.4.5.2. Tratamiento Broncodilatador. 3.4.5.3. Corticoides Sistémicos. 3.4.5.4. Antibioterapia. 3.4.5.5. Soporte Ventilatorio 3.4.5.6. Tratamiento al alta del Sº de Urgencias. 3.4.5.7. Tratamiento al alta de la planta. 3.4.6. Controles Ambulatorios. 3.5. Variables. 3.5.1. En Urgencias. 3.5.2. En Planta. 3.6. Sistemas de medida. 3.6.1. Indicadores de Proceso. 3.6.2. Indicadores de Resultados. 4. Anexos 1. Criterios de NIPPV. 2. Criterios de IOT y VMI. 3. Cuestionario de medicación. 2 4. Escala de disnea (MRC) 5. Grado de actividad física. 6. Escala de Glasgow. 7. Estado funcional previo. 8. Criterios de oxigenoterapia. 9. Clasificación de la severidad de la EPOC. 10. Definiciones. 11. Organización de registros en Sº de Urgencias. 1. HIPÓTESIS La implementación de una guía clínica mejora la efectividad y la utilización de recursos, disminuyendo la variabilidad en las actuaciones. El registro de una serie de indicadores estimula el cumplimiento de los mismos y permite introducirnos en una dinámica de mejora continua. 2. OBJETIVOS 2.1. Desarrollar una GC que nos permita: 1- Conocer y controlar el proceso de la reagudización de la EPOC. 3 2- Identificar áreas de mejora. 3- Disminuir la variabilidad en: · Establecer criterios de ingreso · Criterios de alta · Tratamiento y manejo · Control evolutivo 2.2. Objetivos secundarios 1. Establecer y validar unos criterios de ingreso 2. Identificar factores de mala evolución al ingreso y elaborar un score de severidad en pacientes con una reagudización de la EPOC 3. Establecer factores predictores de ingreso 4. Establecer factores predictores de mortalidad intrahospitalaria 5. Establecer factores predictores de mortalidad a medio largo plazo (6 meses - l año) trás un ingreso por reagudización 6. Factores que influyen en la recuperación del status previo y la calidad de vida tras un ingreso por reagudización 7. Establecer y validar criterios de alta 8. Establecer factores predictores de reingreso 3. DESARROLLO DE LA GUÍA CLÍNICA. 3.1. Descripción del proceso Se incluirán todos los pacientes que acudan al servicio de urgencias de este hospital por una reagudización de su EPOC, tanto si son ingresados como si son dados de alta. Todos ellos se incluirán en una GC que se extenderá desde el momento de su llegada al Sº de Urgencias hasta su control en consultas 3 meses después. Inicialmente se deberán incluir en la guía clínica también aquellos pacientes que sin estar diagnosticados previamente de EPOC tienen una historia compatible, y acuden al Sº de Urgencias por una agudización (si posteriormente no se confirmase el diagnóstico quedarían excluidos). La GC recoge los tratamientos y el manejo de los pacientes a nivel del Sº de Urgencias y la planta de Respiratorio, estableciéndose los controles oportunos al alta de ambos servicios. Todo paciente valorado en el Sº de Urgencias, que reúna los criterios de inclusión en la GC, será evaluado por un neumólogo, en una consulta especializada, al mes y a los tres meses de su visita a dicho servicio, sea ó no ingresado en planta. 3.2. Criterios de inclusión - Pacientes con diagnóstico previo de EPOC (Bronquitis crónica y/o Enfisema + FEV1 <80% y FEV1/CVF <70%) que presenten una exacerbación de su EPOC. - Pacientes que por la historia clínica y anamnesis se sospeche una EPOC (pacientes fumadores o exfumadores de más de 15 paq-año, con disnea basal, tos, expectoración durante más de 3 meses al año...) que presenten un cuadro compatible con exacerbación. 3.3. Criterios de exclusión - Todos aquellos ingresos en pacientes EPOC por cualquier otra causa. 4 - Pacientes que cursan con insuficiencia ventilatoria obstructiva o restrictiva por otra enfermedad diferente (asma, bronquiectasias, secuelas de TBC, paquipleuritis, sarcoidosis, histiocitosis X...) 3.4. Puntos Clave del Proceso 3.4.1. Criterios de Ingreso Se considera que un ingreso está indicado y es adecuado cuando se den uno o más de los siguientes criterios: - Incremento en la intensidad de la disnea, según la escala MRC. - Aparición de nuevos signos físicos (cianosis central, edemas en EEII y sacro) - Alteración del nivel de conciencia. (Escala de Glasgow Anexo 6) - Cor Pulmonale nuevo ó progresivo que no responde a tratamiento ambulatorio. (Anexo 10. Punto 3) - Soporte domiciliario insuficiente, problemas sociales. - Alteraciones gasométricas: · Ph <7.35 · Pa O2 < 60 mmHg. - Criterios de NIPPV ó IOT y VMI. (Anexo 1 y 2) 3.4.2. Criterios de alta de la planta de respiratorio. Se considera indicado el alta hospitalario justo en el momento que se cumplan todos y cada uno de los siguientes criterios: - No se requiere tratamiento con agonistas beta-2 a intervalos superiores a 4h. - Paciente deambula por la habitación (si era capaz de ello). - Paciente capaz de comer sin disnea y dormir sin despertarse por disnea. - Ausencia de terapia parenteral, durante las últimas 24 h. - Pa O2 >55-60 mmHg (basándonos en los criterios de OCD) en las condiciones en las que el paciente será dado de alta ( sin o con oxigeno complementario) - Paciente ó cuidador conoce y entiende el uso correcto de la medicación (para medirlo se les pasará un cuestionario del Anexo 3 en el momento del alta) - Cuidados en el domicilio organizados (se asegurará que el paciente dispone en su domicilio la misma tarde del alta de O2, aerosolterapia, aparatos de BIPAP/CPAP,... si estuvieran indicados para su tratamiento.) - Controles establecidos (se indicará en el informe de alta el día, hora y lugar de la consulta de control tras su reagudización, así como de las pruebas complementarias que debiera aportar el paciente dicho día, en pacientes ingresados en planta) 3.4.3. Criterios de alta del Sº de Urgencias • Situación similar a la basal según escala de diseña • No insuficiencia respiratoria. pH y pCO2 normales (o similar a basal) • Es capaz de vestirse y deambular sin disnea (si previamente lo hacía) • Comorbilidad asociada controlada • Soporte familiar adecuado 5 • Instrucciones para nuevo control. Información escrita para el manejo de los inhaladores. 3.4.4. Criterios de ingreso en AOU - No reúne criterios de ingreso pero no presenta suficiente mejoría. - Éxitus inminente - Posible traslado al Hospital de Santa Marina al día siguiente 3.4.5. Tratamiento 3.4.5.1. Oxigenoterapia controlada El objetivo de la oxigenoterapia es alcanzar una PaO2 >60 mmHg o una saturación de O2 > 90 %. La pauta a seguir será la siguiente: · Sº de Urgencias: Mascarilla Venturi con FiO2 24-28%. Realizar una gasometría arterial con cada cambio de FiO2. · En planta: En las primeras 24 horas mascarilla Venturi con FiO2 24-28% con controles con GSA. Posteriormente gafas nasales 1-2 litros/minuto con control por pulsioximetría. En pacientes inestables es necesario una monitorización continua por pulsioximetría. 3.4.5.2. Tratamiento broncodilatador: Pauta a seguir: - Broncodilatadores 1ª elección: Vía de administración: Nebulización de salbutamol a dosis de 1cc. (1/2 cc o terbutalina si taquicardia, intranquilidad, asterixis), junto con bromuro de ipratropio a dosis de 500 μgr. Frecuencia de administración: - - En Urgencias: En las primeras 2 horas 2 aerosoles luego cada 4 o 6 horas. - En la Planta: cada 6 h ( hasta cada 4 h). Administrar con aire comprimido y gafas nasales. Aminofilina Sólo si la terapia inhalatoria no es posible y/o no hay respuesta al tratamiento broncodilatador inhalado. · Vía de administración: IV. · Dosis: 2.5-5mgr/kg en 30 min. Después de 30 min 3mgr/kg. Mantenimiento: 0.5 mgr/kg/hora. Control de niveles séricos: 8-12 μgr/ml. 3.4.5.3. Corticoides sistémicos: Pauta a seguir: · Vía de administración: primeras 48 h. I.V. Posteriormente hasta completar 2 semanas VO. · Dosis: Primeras 48 h: metilprednisolona (o equivalente) 125 mg/6h. Luego prednisona (o equivalente) oral: 60 mg/día 3º - 7º día; 40 mg/día 8º - 11º día; 20 mg/día 12º - 15º día. 6 3.4.5.4. Antibioterapia El inicio del tratamiento antibiótico está indicado si se cumplen al menos 2 de los siguientes criterios: aumento de la disnea, aumento del volumen esputo, aumento de la purulencia del esputo. Pauta a seguir: Fármacos y dosis recomendadas: Amoxicilina-clavulánico 875 /125 mg/ 8h VO o 2 gr/ 200 mg / 8h IV; Levofloxacino: 500 mg /24 h VO o IV; Moxifloxacino: 400 mg/24h VO; Telitromicina 800 mg/24 h; Ciprofloxacino: 500-750 mg /12h VO o 400 mg /8-12 h IV (con sospecha de Pseudomona); Piperacilina – Tazobactam: 2-4 gr/ 250-500 mg / 6-8 h IV. (En pacientes dados de alta directamente del Sº de urgencias administrar 1ª dosis de antibiótico en dicho servicio) 3.4.5.5. Soporte ventilatorio Se iniciará soporte ventilatorio si se cumplen las condiciones desarrolladas en los anexos 1 y 2. 3.4.5.6. Tratamiento al alta domiciliaria del Sº de Urgencias - Corticoides Sistémicos: Prednisona (o equivalente) oral: 60 mg 4 días, 40 mg 4días, 20 mg 4 días. - Broncodilatadores inhalados: β-adrenérgicos: Terbutalina 2 inh/8h o salmeterol 2 inh/12h o formoterol 9 μgr/12h. Anticolinérgicos: Tiotropio 18 μg/24h. - Corticoides inhalados (si venía tomando): Budesonida 400μgr 1/12h o fluticasona 500μgr 1/ 12h. - Antibióticos (según la pautas antes señaladas): Duración 7-10 días. 3.4.5.7. Tratamiento al alta de la planta - Corticoides sistémicos: Según pauta comenzada en la planta. - Antibioterapia: Según pauta comenzada en la planta. V.O. Duración total del tratamiento 7-10 días. - Broncodilatadores inhalados: Anticolinérgicos; Tiotropio 18 μg 1/24 h. β- adrenérgicos larga acción: Salmeterol 50 1-2 inh/12h o formoterol 9 μg 1/12h. - Corticoides inhalados (si venía tomando): Budesonida 400 μgr 1/12 h o fluticasona 500 μgr 1/12h. 3.4.7. Control ambulatorio Tras el alta del paciente, tanto de la planta de neumología como de la urgencia, el paciente será evaluado en un plazo no mayor de 3 semanas en una consulta específica de EPOC. Si el paciente es dado de alta desde el servicio de neumología en el informe constará fecha de revisión. Si el paciente es dado de alta en el servicio de urgencias, se le comunicará telefónicamente dicha cita. El objetivo de la consulta de control radica en evaluar la evolución de los pacientes tras el alta y ayudar a la recuperación de su situación funcional de base. El paciente será evaluado clínicamente (se realizará 7 historia clínica y exploración convencional). Además se realizarán una serie de mediciones con objeto de determinar el grado de recuperación funcional del paciente. Estas medidas serán: grado de disnea (MRC); utilización de inhaladores (técnica correcta); actividades de la vida diaria (Katz); calidad de vida (SF-36 o SF-12 y SGRQ; ansiedad y depresión (HAD); espirometría; gasometría. Los cuestionarios previamente indicados, le serán proporcionados al paciente al alta con objeto de que los cumplimente en su domicilio 24 horas antes de acudir a la consulta. En el caso de proceder del servicio de urgencia los cuestionarios se cumplimentarán el mismo día de la visita. 3.5. Variables para registrar 3.5.1. En urgencias - Datos generales: hora de ingreso, hora de inicio tratamiento (BD, corticoides, ATB). Hora de traslado a planta u hora de alta a su domicilio. - Hª Clínica: Edad y sexo. Grado de disnea según escala MRC (anexo 5). Tratamiento previo. - Exploración Física: FC, FR, TA, Tª. Datos de Cor Pulmonale (edemas, plétora yugular, 2º tono). Discordancia toraco-abdominal. Utilización de musculatura accesoria. Síntomas neurológicos (Glasgow). - Analítica: Gasometría arterial en la primera hora y cada vez que se modifique la FiO2. Calcular Dif. Aa O2.Hemograma, glucosa, creatinina, urea, Na, Albúmina y Bilirrubina. - Control de diuresis / 24 horas (por hora). - Rx de tórax y ECG. 3.5.2. En planta • Hª Clínica: Antecedentes laborales, Hª de tabaquismo: fumador activo – exfumador - nunca fumador, Nº de paquetes - año. Fecha de diagnóstico de la EPOC, grado de severidad en función FEV1, ingresos previos por agudización, síntomas habituales (tos, SFD (según escala MRC), expectoración, datos de HRBI), grado de actividad física (según anexo), controles habituales, tratamiento habitual (OCD, Tto corticoide, BIPAP), nº agudizaciones durante el último año y tto realizado. Comorbilidades. Tratamientos a nivel domiciliario • Exploración Física: pulso, TA media, Tª, FR, control de diuresis, saturación O2 diaria por pulsioxímetro. En la exploración física de las primeras 24 horas se añadirá además peso, talla (IMC) y grado del nivel de conciencia (E. Glasgow). • Analítica a las 24 horas: Gasometría arterial: PH, Pa O2, PCO2, HCO3- Calcular Dif. A-a O2, Hemograma, glucosa, Cr, urea, Na, Albúmina y Bilirrubina (se repetirían durante el ingreso sólo si hubiera alguna alteración). • Pruebas complementarias al alta: Gasometría. E.F.R (FEV1, PostBD, FEV1/FVC, RV), Test de esfuerzo (walking test 2 min). Calidad de vida: SF–36, SGRQ. Ansiedad y depresión. Actividades de la vida diaria (Status previo) 8 3.6. Medida de los Resultados 3.6.1. Indicadores de proceso Urgencias: - Realización GSA 1ª hora sin O2 (se tomará la hora de ingreso - hora de llegada gasometría laboratorio) - Realización de gasometría arterial con cada modificación de la FiO2 hasta asegurar una Sat O2 > 90 % (Recoger Sat O2 por gasometría al alta de urgencias) - Tto Broncodilatadores: Tiempo llegada- Inicio de tto. - Tto con corticoides: Tiempo llegada- Inicio de Tto. - Tto ATB: necesario Si – No. Tiempo llegada- Inicio de Tto - Necesidad de NIPPV- VMI: Sí – no. Tiempo de inicio. - Rx tórax (sí – no) - ECG (sí – no) - Adecuación del tratamiento. (Oxigenoterapia, Broncodilatadores, Corticoides, ATB, Otros) - Cumplimentación de C. Ingreso - Criterios de alta adecuados (si procede). Planta: + Cumplimentación C. Alta + Tiempo de comienzo de la movilización (sillón – WC) + GSA al alta (fecha) + Adecuación de criterios de oxigenoterapia domiciliaria. + Paso de corticoides IV – ORAL (48 h) - tiempo- V continua + Espirometría (sí – no)—Valores ( fecha) AOU: - % pacientes ingresados ( criterios de ingreso) - % pacientes con estancia > 24 h. - % pacientes dados de alta (criterios de alta) - % pacientes con indicación adecuada de VMNI. - % pacientes con indicación adecuada de UCI. - % pacientes con 4º contacto informático completado - % pacientes con técnica de inhaladores evaluada ( en altas directas). 3.6.2. Indicadores de resultado Planta: - Mortalidad - Complicaciones durante el ingreso - Calidad de vida - Reingresos - Costes - Estancia Media 9 - Fallo terapéutico- - Control ambulatorio UCI: - Nº ingresos en UCI. - Estancia media. - Mortalidad. - % Ventilación mecánica. - % Traqueostomía. AOU: - Estancia media (horas) - Mortalidad - % complicaciones - Satisfacción del paciente (encuesta) - % reingresos (planta) en 3 meses (altas directas) - Mortalidad en 3 meses (en altas directas) - % reingreso (urgencias) en 3 meses 4. ANEXOS 1. CRITERIOS DE NIPPV - Signos de Distress: · utilización de musculatura accesoria · respiración abdominal paradójica. · FR > 25 rpm · sensación de agotamiento del paciente. - 2 ó más de los siguientes: • ph arterial < 7.35 • Pa CO2 > 45 mm Hg. • Bicarbonato sérico >25 mmol/litro • Pa O2 / FiO2 <200, con oxigenoterapia con mascarilla venturi. Contraindicaciones No existen contraindicaciones absolutas salvo la parada cardiorrespiratoria. - Inestabilidad cardiorespiratoria (TAS < 90mm Hg), arritmia ó isquemia severa. - Hemorragia digestiva alta activa. - Falta de colaboración del paciente ó estado mental alterado (Glasgow <10). - Abundancia de secreciones traqueobronquiales, incapacidad para la expectoración. - Riesgo elevado de aspiración. - Intolerancia a la mascarilla. 10 - Alteraciones anatómicas de la nasofaringe (laringomalacia, atresia de coanas) - Cirugía facial, esofágica ó gástrica reciente. - Obstrucción de las vía aérea alta. - Parada cardiorespiratoria. - Ansiedad. - Criterios de intubación y conexión a VMI Equipamiento Elección de la mascarilla. Mascarilla oronasal: De elección. Indicada en pacientes con imposibilidad de cierre de la boca, obstrucción nasal, no adaptación a banda mentoniana. Proporciona presiones de ventilación más altas, requiere menor cooperación, permite respiración oral. Impide la comunicación, la ingesta y la eliminación de secreciones, aumentando las posibilidades de reacciones claustrofóbicas, aspiraciones y la reinhalación de CO2. Elección del ventilador. Utilizaremos ventilador de presión Parámetro programado: la presión Flujo decelerante. Volumen corriente desconocido. Elección de modo ventilatorio En principio el modo ventilatorio de elección será: Presión asistida-control. Programamos una frecuencia respiratoria mínima, permitiendo al paciente realizar ciclos ventilatorios a demanda. Indicaciones de modos controlados: - Distress respiratorio severo. - Drive ventilatorio inestable. - Mecánica respiratoria inestable. - Sleep-apnea. - Hipoventilación. Determinación de parámetros. Aplicar la presión inspiratoria mínima que permita el confort del paciente, medido en términos de disminución de la FR. Se recomiendan los siguientes parámetros de inicio: - IPAP: comenzar con cifras en torno a 8-10 cm de H2O, rara la necesidad de cifras > de 25 cm de H2O. - PEEP ó EPAP: 5 cm H2O. 11 - FR: 15 rpm. - FiO2: la necesaria para mantener Saturación > 90%. Se propone la siguiente pauta de inicio de la VMNI: - Ajustar EPAP: al menos 5 cm H2O. - IPAP: 1-2 cm de H2O superior a la EPAP. Nos permite observar si el paciente es capaz de disparar el trigger, si es incapaz, descartar respiración oral ó fugas por la mascarilla. Descartadas ambas situaciones, si no es capaz de disparar el trigger: valorar posible autoPEEP. Fijar EPAP menor o igual al 80-90% de la autoPEEP. La IPAP debe ser siempre superior a EPAP. Evaluación del nivel de IPAP en saltos de 2 cm de H2O, observando durante al menos 10 min la tolerancia, acoplamiento y respuesta oximétrica transcutánea. - Si mala tolerancia por flujo insuficiente para sus demandas ventilatorias Æ aumentar la Presión de soporte. - Si mala tolerancia por flujo incial elevado para sus demandas Æ bajar la presión de soporte. 2. CRITERIOS de IOT y VMI Presencia de cualquiera de las condiciones del grupo A o bien presencia de al menos dos de los criterios del grupo B, en ausencia de contraindicaciones. A): - PARADA RESPIRATORIA - ALTERACION SEVERA DEL NIVEL DE CONCIENCIA: Glasgow < 10 - HIPOXEMIA SEVERA: P02/FiO2 < 150 - COMPLICACIONES CARDIOVASCULARES ASOCIADAS (Shock, ICC, arritmias ventriculares, angina o IAM) - FRACASO DE LA VMNI B): - ACIDOSIS SEVERA: pH < 7,20 - HIPERCAPNIA SEVERA: PCO2 > 60 - ALTERACION DE LA CONCIENCIA: Glasgow 14-10 - HIPOXEMIA MODERADA: PO2/FiO2 300-150 - FRECUENCIA RESPIRATORIA > DE 35 - DISNEA GRAVE CON RESPIRACION ABDOMINAL -COMPLICACIONES (alteraciones metabólicas, sepsis, neumonía, neumotórax, derrame pleural significativo, TVP…) 12 CONTRAINDICACIONES PARA INICIAR VENTILACIÓN MECANICA EN ENFERMOS CON EPOC AGUDIZADO 1) ABSOLUTA: NEGATIVA DEL ENFERMO EXPRESADA POR EL MISMO O POR PERSONA RESPONSABLE. 2) RELATIVAS: - EPOC SEVERO: Según definición de trabajo de la Guía clínica. Anexo 9, página 15. - MALA CALIDAD DE VIDA PERCIBIDA: Al menos 30 puntos en la escala de Clemont et al. de valoración del estado funcional previo (Chest 2002; 121:1963-1971) - ACTIVIDAD FÍSICA MÍNIMA: Grados 1 y 2 de la escala de actividad física empleada en esta guía clínica. Anexo 5, páginas 13 y 14. - DESTETE PREVIO CON TRAQUEOSTOMÍA - EXPECTATIVA DE SOBREVIDA REDUCIDA: Inferior a 6 meses por comorbilidad asociada o edad. - INGRESOS HOSPITALARIOS CONTINUOS O MUY FRECUENTES. La presencia de alguna de estas situaciones requiere una valoración individual previa a la instauración de la VMI, a pesar de cumplir criterios que indicarían su inicio. 3. CUESTIONARIO DE MEDICACIÓN 4. ESCALA DE DISNEA (MRC) Grado 1: Sólo tengo dificultad para respirar con ejercicios duros e intensos Grado 2: Tengo dificultad para respirar cuando camino deprisa en llano o al subir pendientes ligeras ( poco pronunciadas). Grado 3: Camino más despacio que otras personas de mi misma edad en llano debido a la dificultad para respirar o tengo que parar para respirara en llano a mi paso. Grado 4: Paro para recuperar la respiración después de caminar 100m o después de caminar unos pocos minutos en llano. Grado 5: Tengo demasiada dificultad para respirar como para salir de casa. 5. GRADO DE ACTIVIDAD FÍSICA Grado 1: No sale de casa (silla) Grado 2: No sale de casa (labores domésticas) Grado 3: Sale de casa pero realiza mínima actividad física (banco, hogar del jubilado) Grado 4: Sale y actividad física estándar Grado 5: Trabaja en la huerta Grado 6: Pasea regularmente ___ Km. 13 Grado 7: Trabaja Grado 8: Hace deporte 6. ESCALA DE GLASGOW Respuesta de ojos: - abiertos espontáneamente ___ 4 - abiertos a la orden verbal____ 3 - abiertos al estímulo doloroso_ 2 - no respuesta al dolor________ 1 Respuesta verbal: - Orientado_____________ 5 - Desorientado__________ 4 - Palabras inapropiadas___ 3 - Sonidos incomprensibles_ 2 - Ninguna______________ 1 Respuesta Motora: - Obedece órdenes_______ 6 - Localiza el dolor_______ 5 - Flexiona-rechaza dolor___ 4 - Decorticación__________ 3 - Descerebración (extensión)__ 2 - Ninguna_________________ 1 Puntuación: 13-15 Leve 9-12 moderado 3-8 grave 7. ESTADO FUNCIONAL PREVIO 1. Pasear. 2. Levantarse de la cama. 3. Alimentarse. 4. Bañarse. 5. Vestirse. 6. Acicalarse. 7. Ir al baño. 8. Control de esfínteres. 9 . Capacidad para hacer llamadas telefónicas 10 . Prepararse la comida 11. Labores domésticas. 12 . Ir de compras 13 . Autoadministración de medicamentos. 14 . Manejo de cuentas (finanzas) 15 . Capacidad para utilizar transportes públicos. Puntuación de 1 a 4: 1- realiza la actividad sin ayuda Escala de 15 a 52. 15 puntos: autonomía funcional total. 2- con poca ayuda 3- con bastante ayuda 4- no realiza la actividad. Clemont el al. Chest 2002; 121: 1963-1971. 8. CRITERIOS DE OXIGENOTERAPIA Pa O2 < 55 mmHg ó Sat < 88 % +/- hipercapnia 14 PaO2 55- 60 mmHg + HTP, ICC ó policitemia 9. CLASIFICACIÓN DE LA SEVERIDAD DE LA EPOC GRUPO I: EPOC LEVE FEV1/ FVC < 70% FEV1 >80 % GRUPO II: EPOC MODERADA FEV1 / FVC < 70% FEV1>30% <80% GRUPO III: EPOC SEVERA FEV1 / FVC <70% FEV1 < 30 % FEV1 < 50% + Insuf. Respiratoria o Insuf. Cardíaca. 10. DEFINICIONES: 1. Agudización de la EPOC: Definiremos la agudización de la Enfermedad Pulmonar obstructiva Crónica basándonos en los criterios clásicos de Anthonissen: • Empeoramiento de la disnea • Aumento del volumen de esputo • Aumento de la purulencia del esputo Consideramos la presencia de una reagudización con la aparición de 2 de estos síntomas o un sólo síntoma de los anteriores asociado a otro síntoma accesorio que pasamos a enumerar: - Infección respiratoria del Tracto respiratorio superior en los pasados 5 días - Fiebre sin otra causa aparente - Aumento de sibilancias o roncus - Aumento de la tos - Aumento de la frecuencia cardiaca o respiratoria un 20% sobre la basal 15 - Bach PB et al. Management of acute Exacerbations of Chronic Obstructive Pulmonary Disease: a Summary and Appraisal of Published Evidence. Ann Interm Med 2001;134:600-620. - Snow V et al. Evidence based for management of acute exacerbations of chronic obstructive pulmonary disease.Ann Innt Med 2001: 134 :595-599. - McCrory D C et al. Management of acute Exacerbations of Chronic Obstructive Pulmonary Disease: a Summary and Appraisal of Published Evidence .Chest 2001, 119: 1190-1209. 2. Comorbilidad: Enfermedad neoplásica: Cualquier cáncer excepto cáncer escamoso o basocelular de la piel, activo en el momento del episodio de reagudización de EPOC o que haya sido diagnosticado durante el último año. Hepatopatía: Diagnóstico clínico o histológico de cirrosis u otra forma de enfermedad hepática, por ejemplo hepatitis crónica activa. Cardiopatía: Tratamiento para enfermedad arterial coronaria, ICC o enfermedad cardiaca valvular Patología del SNC: Encefalopatía vascular o no vascular aguda o crónica con o sin demencia Enfermedad renal: Historia de enfermedad renal crónica documentada con niveles anormales de Creatinina o BUN. Diabetes Mellitus: Intolerancia a la glucosa en tratamiento con ADO o insulina. Alcoholismo// Abuso de alcohol: Consumo de > 80 g/ alcohol al día al menos durante el año anterior. Inmunosupresión: Presencia de infección VIH , transplante de un órgano sólido o malignidad hematológica con defectos inmunes conocidos asociados (en inmunidad celular o humoral) HTA Arteriopatía Periférica. SAOS - Ewig S et al. Pneumonia Acquired in the Community trough drug resistant Streptococcus pneumoniae. Am J Resp Crit Care Med 1999;159:1835-1842. - Fine MJ et al. A predictor rule to identify low risk patients with community acquired pneumonia NEJ 1997;336: 243-250. 3. Criterios de Cor Pulmonale: Diagnóstico clínico de cor pulmonale recogido por el médico o la presencia de al menos dos de estos signos: 1- Hipertrofia del VD o dilatación de la AD por el EKG: Dilatación de la AD -Patrón de onda “P pulmonale”(>2,5 mm) en derivaciones II, III AVF. Hipertrofia del VD: diagnóstico con uno o más de los siguientes criterios: -Desviación del eje QRS a la derecha (>110º) -Ró R´ ≥ S en V1 o V2 16 -R< S en V6n (R/S <1 en derivación V6 -A+R-PL ≥o,7 (A = amplitud de la máxima R ó R´en V1-V2; R= amplitud de la máxima S en DI o V6; PL= Mínima S en V1 o mínima R en DI o V6) 2- Aumento de tamaño de las arterias pulmonares en la Rx de tórax - Índice hiliar torácico > 35% (Figura 1: a+b/c+d<35%) - Diámetro de la arteria pulmonar descendente derecha > 20mm 3- Presencia de edemas en EEII 4- Presencia de plétora yugular 5- Presión de arteria pulmonar media >20mmHg medida por catéter de arteria pulmonar (SwanGanz) - O´ConnorsA. F. Et als.Outcomes following acute exacerbation of severe chronic obstructive lung disease.Am J Crit Care Med 1996; 154: 959-967. - Klinger JR, Hill NS. Right ventricular dysfunction in chronic obstructive pulmonary disease. Evaluation and management. Chest1991; 99: 715-723. 4. Complicaciones: Comprende todo signo, síntoma, síndrome, o enfermedad no deseada o desfavorable que aparece o empeora durante el periodo de observación del paciente (en nuestro caso durante el ingreso del paciente a partir del establecimiento del diagnóstico de agudización de la EPOC) 1. Pneumotorax 2. Taquicardia ventricular, fibrilación ventricular ó arritmias auriculares ó supraventriculares 3. Necesidad de intubación o ventilación mecánica 4. Nuevo comienzo de accidente cerebrovascular 5. Hemorragia GI 6. Comienzo de nuevo dolor toracico consistente con el diagnóstico de isquemia miocardica 7. Trombosis venosa profunda proximal 8. Embolismo pulmonar 9. Comienzo de fallo renal agudo ( aumento 2 ó más veces el valor normal de la BUN o creatinina que no sea debido a deshidratación u obstrucción) 17 10. Schock : hipotensión TAS <90mmHg o reducción de 40 mmHg sobre la TA basal en ausencia de otras causas de hipotensión a pesar del adecuado aporte de fluido de resucitación , con necesidad de vasopresores. 11. Parada cardiorespiratoria que requiera resucitación 12. Desarrollo de Neumonía de cualquier etiología 13. Otras Kong G K.et al. Reducing lenght of stay for patients hospitalizad with an exacerbation of COPD by using a practice guideline. Chest 1997;111:89-94 5. Fallo terapéutico: Empeoramiento de la evolución del paciente, que obliga a realizar una intervención terapéutica no programada, sin que se trate de una complicación. - Necesidad de Intubación orotraqueal y VMI ó VMNI. - Intensificación del tratamiento farmacológico: · Dosis de corticoides sistémicos de forma pautada - Cambio de tratamiento por el médico responsable por evolución clínica no satisfactoria. * Eur Respir J 2002; 19: 928-935 N Engl J Med 1999; 340:1941-7. 11. ORGANIZACIÓN DE REGISTROS EN URGENCIAS LLEGADA: · Filiación · Motivo de consulta · Exploración física: Tª, TA, FR, FC, Sat O2, Glasgow, cianosis, uso musculatura accesoria, discordinación toraco-abdominal, plétora, edemas EEII · Hora de inicio de tratamiento · Exploraciones complementarias: Rx tórax ECG Analítica: GSA basal, Bioquímica, HRF, Brb, Alb · Valorar criterios de VMNI y/o IOT y VMI. 1ª VALORACIÓN: 1-2 HORAS TRAS INICIO TTO: · Exploración física: Igual · GSA: si previa alterada (PO2<60 mm Hg ó PCO2 >45 mm Hg) si previa normal Pulsioximetría. · Valorar Criterios de VMNI ó UCI · Valorar CRITERIOS DE INGRESO ó ALTA. 18 2ª VALORACIÓN: 8-10 HORAS TRAS INICIO TTO: · Exploración física: Igual · GSA con O2 si precisa (si previa alterada) ó Pulsioximetría. · Valorar Criterios de VMNI ó UCI. · Valorar CRITERIOS DE ALTA, CRITERIOS DE INGRESO ó CRITERIOS DE TRASLADO A AOU. Día 1 Día 2 Día 3 Día 4 Ctes Tª,fr,fc,TA,N.Conciencia, sat O2 Igual Igual Igual APACHE GSA A LAS 24H DEL INGRESO - - - - Oxigenoterapia Ventimask según GSA FiO2 24-28% Según Pulsi Según Pulsi Según Pulsi Según GSA ACTIVIDAD Reposo Igual Moviliz ación basal TTO ATB Si datos infecc Criterios SEPAR VO V.O. Igual Igual Igual Igual Prednison Igual. a 60 mgr V.O. _ _ Inhala dores vs Aeroso lterapi a domicili o Igual Igual Igual Igual - AEROSOLTERAP Salbutamol(1cc)+B.Ipratr IA Cada 6h. CORTICOIDES Metilprednisolona 125 mgr / 6h PROFILAXIS ETV MUCOLÍTICOS HBPM Enoxaparina 40 mg sc /24 h N-acetilcisteína Si estabilidad Gafas nasales 1-2 lx´s. Pulsi Movilización Cama-sillónWC Si afebril V.O. s. protocolo. Igual Igual Movilizac Igual ión +/- O2 V.O. Igual V.O. Igual Día 5 Pre alta Igual _ _ Igual ESPIROMETRÍA _ CALIDAD DE VIDA ANSIEDAD Y DEPR. ACTIV. VIDA DIARIA _ _ _ _ _ _ _ Previa alta Previa alta _ 19 TEST ESFUERZO DE _ _ _ _ Previa alta _ TABLA I MANEJO EN URGENCIAS EPOC AGUDIZADOS EN URGENCIAS TRATAMIENTO EN Sº DE URGENCIAS 6 HORAS ¿CUMPLE CRITERIOS DE INGRESO? NO ALTA Y CONTROL CONSULTA AL MES SÍ VALORAR AOU INGRESO EN PLANTA 20 TRATAMIENTO. ¿CUMPLE CRITERIOS? ALTA Y CONTROL AL MES 21