maxilar - Dr. Enrique Martinez Martinez
Anuncio

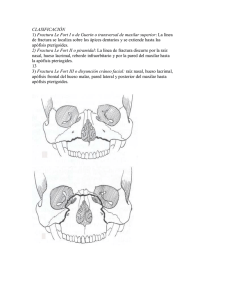
MAXILAR DESARROLLO EMBRIOLOGICO Al inicio de la cuarta semana de vida intrauterina, en el día 24 de desarrollo intrauterino se observa la presencia del primer par de arcos faríngeos, el día 24 se forma el segundo par (Fig. 52 ), el día 26 el tercer par y finalmente para el día 28 existen seis pares de arcos faríngeos. Un arco faríngeo es un bloque de mesodermo compuesto por una vena, un nervio, una arteria y un vaso linfático. 2° Arco Faríngeo Figura 52. Embrión humano de 26 días. Muestra el segundo arco faríngeo. Los procesos maxilares son derivados del primero y segundo arco branquial. En la quinta semana se originan los Procesos Faciales. El mesodermo del 2do arco emigra hacia la parte lateral y cefálica del estomodeo para formar el PROCESO MAXILAR, también se proyecta hacia la placoda nasal y va a desarrollar los PROCESOS NASOLATERALES. También hay emigración de células mesodérmicas en la parte media del proceso nasal, aquí va a formar el PROCESO INTERMAXILAR, el cual va a emigrar hacia el área frontal para dar origen al PROCESO FRONTONASAL. El proceso intermaxilar está compuesto por tres segmentos los cuales se van a unir con los procesos maxilares, el labial forma el labio superior (filtrum), el gingival la encía y el palatino el paladar primario. Entre la séptima y onceava semana de vida intrauterina se cierran los procesos faciales, los cuales se unen de la siguiente manera: • El primer proceso en cerrar es el proceso mandibular. • El proceso maxilar se une con el proceso nasolateral para así formar las alas de la nariz y la mejilla. • El proceso intermaxilar se une con el proceso maxilar en sus tres segmentos para formar los labios, la encía y el paladar. OSIFICACIÒN Se osifica en una lámina de mesénquima superficial respecto a la cápsula nasal, aunque no hay un centro de osificación específica, existen tres centros para tal fin. Fig. 53 • Una masa maxilar principal, localizada en la fosa canina (6ta semana de vida intrauterina). • Dos premaxilares; (7a semana de vida intrauterina). El principal aparece por encima de los gérmenes de los dientes incisivos (Os incisivum). Y el segundo llamado paraseptal o prevomerino. Prevomeriano Os incisivum Masa en Fosa Canina Figura. 53 Esqueleto de la cara. Vista lateral mostrando los tres centros de osificación. ANATOMÍA Es un hueso corto, par y simétrico, de forma irregularmente cúbica, situado en la parte anterior media de la cara, caudal al frontal, por si solo constituye el maxilar superior y la mayor parte del macizo facial. Forma la mayor parte de la cavidad nasal, el piso de las órbitas, parte de la fosa infratemporal y pterigopalatina, la fisura inferior y pterigomaxilar. Fig. 54 Cada maxilar presenta un cuerpo y cuatro apófisis: frontal, zigomática, alveolar y palatina. MAXILAR Figura. 54 Esqueleto de la cara. Vista anterior del maxilar. CUERPO DEL MAXILAR Tiene forma piramidal con cuatro superficies: Anterior o Facial, Infratemporal (posterior), Orbitaria y Nasal SUPERFICIE ANTERIOR O FACIAL Fig. 55 1) Fosa incisiva: la encontramos por arriba de los ápices de los dientes incisivos, en esta fosa se inserta el músculo mirtiforme. 2) Fosa canina: es un poco mas profunda, por arriba del ápice del canino. 3) Eminencia canina: separada de la fosa canina y sirve de inserción para el músculo canino. 4) Agujero infraorbitario: superior a la eminencia canina, de este agujero salen nervios y vasos infraorbitarios. 5) Apófisis cigomática: separa a la superficie anterior de la superficie infratemporal. 6) Escotadura nasal: es lo que forma parte de la nariz, está en la parte anterior de esta superficie, y termina en una apófisis puntiaguda. 7) Espina nasal anterior: en la parte anterior y media de la superficie anterior, ésta se forma por la unión de las dos apófisis puntiagudas de la escotadura nasal. 8) Muesca nasal: está superior a la escotadura nasal y sirve de inserción al músculo mirtiforme y transverso de la nariz. 4 6 5 7 2 8 1 3 Figura. 55 Maxilar, vista lateral SUPERFICIE INFRATEMPORAL Es cóncava con ubicación posterolateral, separada de la superficie anterior por la apófisis cigomática y presenta las siguientes estructuras anatómicas: Fig. 56 1) Canales alveolares: los encontramos posterior, en un número de 2 a 3; de estos salen los nervios dentarios posteriores. 2) Tuberosidad del maxilar: en la parte más inferior por detrás del tercer molar; esta llega a unirse con la apófisis piramidal del hueso palatino. 3) Fosa pterigopalatina: se encuentra superior y medial a esta superficie. Apófisis Cigomática La apófisis separa la cara anterior de la posterior Canales alveolares Tuberosidad del maxilar Figura. 56 Maxilar. Vista lateral SUPERFICIE ORBITARIA Es lisa y triangular, forma el suelo de la órbita. Fig. 57 1) Borde medial: encontramos a la escotadura lagrimal, la cual se une superiormente al etmoides, inferiormente al hueso palatino y anterior al hueso lagrimal 2) Borde posterior: es liso, redondeado, forma fisura orbitaria inferior. 3) Borde anterior: forma el margen de la órbita, y continúa con la cresta lagrimal de la apófisis frontal. Hueso Esfenoides Hueso Etmoides Borde medial y escotadura lagrimal Borde posterior y fisura orbitaria inferior Hueso Lagrimal Hueso Cigomático Borde anterior y Margen de la orbita Hueso Maxilar Figura. 57 Maxilar Vista superior SUPERFICIE NASAL Esta superficie encontramos: Fig. 58 1) Hiato maxilar o seno maxilar. 2) Meato inferior: anterior e inferior en esta superficie, recubierto de mucosa, forma parte del conducto nasal. 3) Canal palatino mayor: inferior al hiato maxilar, en este pasa el nervio con el mismo nombre. 4) Cresta inferior del palatino: es la desembocadura del canal palatino mayor. Hiato maxilar Canal palatino mayor Meato inferior Cresta inferior del palatino Figura. 58 Maxilar Vista medial APÓFISIS DEL MAXILAR APÓFISIS CIGOMÁTICA Es una proyección piramidal en la que convergen la superficie anterior; infratemporal y orbitaria. Fig. 59 • Por delante se funde con la superficie facial. • Por atrás se continúa con la superficie infratemporal. • Por arriba se articula con el hueso malar. • Por abajo un borde separa la superficie facial de la infratemporal. Espina nasal anterior Apófisis Cigomática Superficie Infratemporal Apófisis Pterigoides Figura. 59 Vista lateral de la apófisis cigomatica APÓFISIS FRONTAL Se proyecta posterosuperior entre el hueso nasal y lagrimal. Fig. 60 • En su borde anterior se une con el hueso nasal. • Su borde posterior se une con el lagrimal. • En su superficie lateral tiene una cresta lagrimal anterior para el ligamento palpebral interno y se continúa por abajo con el margen infraorbitario. • El borde superior se articula con la porción nasal del hueso frontal. • Su superficie medial forma parte de la pared nasal lateral. Hueso Nasal Apófisis Frontal Hueso Lagrimal Figura. 60 Vistafrontal lateral de la apófisis APÓFISIS PALATINA Es gruesa (más por delante), fuerte y horizontal; forma gran parte del suelo nasal y el paladar. Fig. 61 • Su superficie superior es convexa, lisa y forma la mayor parte del suelo nasal, en la parte anterior está el canal incisivo. • En su superficie inferior es cóncava y desuniforme. • • El borde lateral se continúa con el cuerpo maxilar. El borde medial es mas gruesa por delante, se eleva para formar la cresta nasal y junto con la del otro lado forma el surco para el vómer. • El borde posterior se une con la lámina horizontal del palatino. Lámina horizontal del palatino Apófisis Palatina Figura. 61 Vista medial de la apófisis palatina • La parte posterolateral presenta 2 surcos para los vasos y nervios palatinos mayores. • Detrás de los incisivos está la fosa incisiva, existen 2 canales incisivos laterales que ascienden hasta la mitad de la cavidad nasal y llevan la arteria palatina mayor y nervio nasopalatino. • Atrás de la fosa incisiva está la sutura palatina intermaxilar medial. Fig. 62 Agujeros Palatinos menores Apófisis Palatina Agujero Palatino Mayor Fosa incisiva Figura. 62 Vista inferior del paladar óseo. APÓFISIS ALVEOLAR Es gruesa, arqueada, amplia por detrás y con los alvéolos para las raíces de los dientes. Fig. 63 • El alvéolo del canino es más profundo por tener raíz más grande. • El de los molares son más anchos y subdivididos por tabiques en tres por el número de raíces. • El de los 1° premolares puede que se subdividan en dos. • Y los incisivos y 2° premolares son únicos. • El buccinador se inserta en la cara externa de la apófisis hasta el primer molar. Apófisis Alveolar Figura. 63 Vista inferior del hemipaladar óseo • La apófisis alveolar en edades tempranas varía en el tamaño, ésta reduce su dimensión debido a que aloja a órganos dentaria deciduos y en comparación con los órganos dentarios permanentes sus dimensiones aumentan. Fig. 64 CAMBIOS DEL MAXILAR CON LA EDAD A continuación se presentan los cambios más relevantes que ocurren en el maxilar durante el paso del tiempo en el individuo. En el recién nacido: Fig. 65 Las dimensiones transversal y sagital son mayores que la vertical. La apófisis frontal es prominente. El cuerpo está formado por la apófisis alveolar. Sus alvéolos casi llegan al suelo de la órbita. El seno maxilar es un simple pliegue en la pared nasal lateral. Órganos Dentarios Permanentes Órganos Dentarios Deciduos Apófisis Alveolar Figura. 64 Esqueleto de la cara que muestra la dentición mixta. Apófisis frontal Apófisis Alveolar Figura. 65 Esqueleto de la cara que muestra el maxilar en edad temprana. En el adulto: fig. 66 La dimensión vertical es mayor. (A causa del desarrollo de la apófisis alveolar y el agrandamiento del seno maxilar). Figura.66 Muestra la dimensión vertical del maxilar en un individuo En la vejez: Fig. 67 El hueso revierte hacia la forma infantil: disminuye su altura y grosor Reborde residual del maxilar Reborde residual del maxilar Figura. 67 Muestra el cráneo de un anciano. MÚSCULOS QUE SE INSERTAN EN EL MAXILAR 1.-ORBICULAR DE LOS PÁRPADOS: plano, ancho y elíptico. Se divide en 3 partes: Fig. 68 • Orbitaria; nace de la parte nasal del hueso frontal y ligamento palpebral medial, apófisis ascendente del maxilar, sus fibras forman elipses completas. Las fibras superiores se mezclan con la parte frontal del occipitofrontal y del superciliar y unas en la piel y el tejido subcutáneo de la ceja, constituye el depresor de la ceja. Las fibras de abajo se mezclan con las inserciones del elevador común de la nariz y labio superior y cigomático menor. • Palpebral: nace del ligamento palpebral medial y en hueso debajo de este. • Lagrimal: se encuentra detrás del saco lagrimal. 2.-MÚSCULO DE LA NARIZ: conformado por la parte transversal que nace lateral a la escotadura nasal. Y la parte alar, nace más abajo del trasverso y se dirige hacia el ala de la nariz. Fig. 68 3.-ELEVADOR PROPIO DEL LABIO SUPERIOR: va del borde orbitario inferior y por encima del agujero suborbitario. Desciende debajo del elevador común del ala de la nariz y labio superior, y del cigomático menor. Fig. 68 4.-ELEVADOR COMÚN DEL ALA DE LA NARIZ Y LABIO SUPERIOR: nace de la parte superior de la apófisis ascendente del maxilar y se divide en: • Parte medial; que se inserta en el cartílago alar mayor de la nariz y la piel. • Parte lateral; llega al labio superior mezclándose con el elevador propio del labio superior y orbicular de los labios. Fig. 68 1.-Orbitaria 1.-Palpebral 4 3 2 Figura .68 Visión anterior de los planos superficial y profundo de la musculatura facial. 5.-CANINO: nace de la fosa canina, debajo del agujero suborbitario y se inserta en la columnela, lateral al ángulo de la boca. Fig. 69 5 Figura. 69 Plano profundo de la musculatura facial. PATOLOGÍAS DEL MAXILAR Se clasifican en: TRAUMÁTICAS METABÓLICAS GENÉTICAS PATOLOGÍAS TRAUMÁTICAS FRACTURAS DEL MAXILAR Los factores etiológicos fundamentales de las fracturas craneofaciales son los accidentes de tráfico (causa más frecuente), agresiones, traumatismos casuales, accidentes deportivos y laborales. Son más frecuentes en varones jóvenes. El tratamiento de estas fracturas ha cambiado radicalmente durante las dos últimas décadas, los conceptos tradicionales (intervenciones diferidas, incisiones mínimas, exposiciones limitadas de los fragmentos óseos, osteosíntesis con alambres de acero y bloqueo intermaxilar prolongado) han sido sustituidos por: • Tratamiento temprano y en una sola fase de todas las lesiones de tejidos blandos y duros. • Exposición amplia de todos los focos de fractura. • Reducción anatómica precisa de todos los fragmentos y fijación rígida de los mismos con placas, miniplacas, microplacas y tornillos de titanio. • Reconstrucción de los arbotantes verticales y transversales de los huesos faciales. • Injertos óseos primarios para la reconstrucción de los segmentos óseos desaparecidos o conminutos. • Suspensión del periostio y tejidos blandos para evitar el efecto de envejecimiento asociado con la desperiostización de grandes superficies del esqueleto facial. DIAGNÒSTICO • Radiología convencional. Proyecciones de Waters, Caldwell y radiografías laterales de cráneo. • Tomografía axial computarizada. Indicada en todas las fracturas complejas del tercio medio facial. CLASIFICACIÓN René Le Fort clasificó las fracturas maxilares en tres tipos, según el trayecto de la línea de fractura. FRACTURA LE FORT I El trazo de fractura es horizontal, por encima de los ápices de los dientes superiores, afectando al seno maxilar, al septum nasal, al hueso palatino y a la apófisis pterigoides del esfenoides. Fig. 70 Figura. 70 Vista lateral oblicua mostrando la fractura CLÌNICA Le Fort I. • Movilidad de toda la porción dento-alveolar del maxilar. • Normalmente el paciente tiene la boca abierta para que los dientes no le choquen con los antagonistas y le produzcan dolor. • Suele haber desviación de la línea media del maxilar y las piezas de un lado están más bajas que las del otro. • No tienen ni equimosis ni edemas periorbitarios, pero suelen tener gran edema en el labio superior, ya que este suele estar lesionado. TRATAMIENTO. La clave del tratamiento de esta fractura es la fijación del fragmento maxilar a una mandíbula estable. Por lo tanto, toda fractura mandibular previa debe ser reducida y fijada con osteosíntesis. La fractura debe ser desimpactada totalmente (para impedir la recidiva) con maniobras manuales o con la ayuda de los fórceps de Rowe-Killey. Los dos fragmentos del fórceps son situados en cada fosa nasal y en la cavidad bucal. La tracción se hace verticalmente mientras el ayudante mantiene firmemente la cabeza en posición. El cirujano se mantiene con los codos pegados al cuerpo y sostiene fuertemente las dos ramas de la pinza tirando progresivamente y efectuando pequeños movimientos a derecha y a izquierda para desimpactar. Se pueden utilizar los movilizadores de Tessier apoyándose sobre una o dos tuberosidades del maxilar. Con la reducción se debe poder restablecer la oclusión que tenía el paciente previamente a la fractura. La inmovilización se puede realizar con un bloqueo intermaxilar que se mantiene entre cuatro y seis semanas. Mientras el paciente lleva la boca cerrada por el bloqueo, la alimentación será líquida. El paciente succionará los alimentos por el espacio retromolar. Tradicionalmente, para conseguir una mayor estabilización de la fractura, se asociaba al bloqueo unos alambres de suspensión con los que se fijaba la fractura maxilar a un punto estable más craneal en el esqueleto facial. Las suspensiones más utilizadas son el reborde infraorbitario, a la apertura piriforme o circunzigomáticas. Las suspensiones deben ser utilizadas con precaución en las fracturas conminutas, ya que pueden producir una pérdida de dimensión vertical del tercio medio de la cara. Para conseguir una fijación de la fractura que disminuya o elimine las seis semanas de bloqueo intermaxilar hay que emplear osteosíntesis con miniplacas en los arbotantes verticales (pared lateral de la apertura piriforme y arbotante zigomático-maxilar). La utilización de miniplacas en forma de “L “ permitirá evitar lesionar los ápices dentarios. Cuando exista una fractura sagital del paladar asociada se inmovilizará con miniplacas en el proceso alveolar y en el paladar. La utilización de una férula palatina de acrílico impedirá el colapso de los segmentos cuando las miniplacas no aporten la suficiente estabilidad. FRACTURA LE FORT II (FRACTURA PIRAMIDAL) La línea de fractura se extiende a través de los huesos nasales y el septum hacia abajo y hacia atrás por la pared medial de la órbita, cruza el reborde infraorbitario y pasa por el arbotante zigomático-maxilar. Fig. 71 Figura. 71 Vista lateral, mostrando la fractura Le Fort II CLÌNICA • Edema de los tejidos blandos del tercio medio. • Equímosis bilateral periorbitaria y subconjuntival. • Deformación notoria de la nariz. • Aplastamiento y alargamiento de la cara. • Dificultad al abrir y cerrar la boca. • Mordida abierta. • No hay movilidad de malares ni arcos zigomáticos. TRATAMIENTO Basado en los mismos principios enunciados para las de Le Fort I: desimpactación, reducción, restablecimiento de la oclusión previa y bloqueo intermaxilar. Se puede utilizar la suspensión circunzigomática, pero tiene los mismos inconvenientes que los comentados para las de Le Fort I. Es preferible la fijación rígida con miniplacas a través de incisiones en párpado inferior, vestíbulo labial superior y coronal. FRACTURA DE LE FORT III (DISYUNCIÓN CRANEOFACIAL) Es una verdadera separación de los huesos de la base del cráneo. El trazo de fractura pasa por la sutura nasofrontal, por la pared medial de la órbita hasta la fisura orbitaria superior, de ésta a la fisura orbitaria inferior y por la pared lateral de la órbita hasta la sutura cigomaticofrontal y cigomaticotemporal Fig.72 Hacia atrás se fracturan las apófisis pterigoides del esfenoides, normalmente a un nivel superior al que aparecen en las otras fracturas de Le Fort I y II. Fig. 73 CLÌNICA Los mismos signos ya enumerados en las de Le Fort II, a los que hay que añadir: • Edema de la cara que impide separar los párpados para explorar el globo ocular. • Anestesia de las mejillas, con más frecuencia que en la Le Fort II, por afectación del nervio infraorbitario. • Desplazamiento y movilidad de malares y arcos zigomáticos. • Rinorrea de líquido cefalorraquídeo. • Movilidad de toda la cara. • Obstrucción de vías respiratorias, por descenso del maxilar y, por lo tanto, del paladar blando. Figura. 72 Vistafractura Le Fort III. anterior del cráneo muestra Figura. 73 Vistafractura Le Fort III. lateral del cráneo muestra TRATAMIENTO Los principios generales de tratamiento enunciados anteriormente, son también aplicables para la disyunción craneofacial. Preferiblemente se debe realizar fijación rígida con miniplacas y reconstrucción de las zonas conminutas o defectos óseos de más de 57mm con injertos óseos primarios. Los injertos óseos son excepcionalmente efectuados en primera intención. Son utilizados si existen pérdidas de sustancia ósea a nivel de los pilares caninos, zigomáticos, a nivel de las paredes orbitarias, en caso de defecto de proyección malar, o sobre una zona de conminución fracturaría importante. Se utilizará de preferencia la cortical externa del parietal, fina pero poco maleable. Se puede también utilizar hueso iliaco monocortical o bicortical para los pilares y más raramente costilla dividida y modelada. El hueso iliaco y la costilla se reabsorben con el tiempo. Los biomateriales no reabsorbibles se deben evitar en las reconstrucciones traumatológicas de carácter séptico, sobre todo en las zonas próximas a las cavidades COMPLICACIONES Las secuelas son frecuentes: cicatrices antiestéticas y pigmentación cutánea, ensilladura nasal, alteraciones de la oclusión, latero desviación mandibular o deformación del macizo facial, limitación de la abertura bucal, alteraciones oculares y palpebrales como el ojo redondo, dolores secundarios periarticulares o del trigémino. Patologías metabólicas QUISTE Los quistes son cavidades que se presentan en tejidos duros o blandos, generalmente revestidos por una cubierta o membrana epitelial de diversa histología (escamosa estratificada, cilíndrica ciliada, etc.) con un contenido de variable consistencia, y rodeados por una cápsula o pared de tejido conjuntivo organizado, acompañada a veces de un componente de tipo inflamatorio (linfocitos, plasmocitos). Los Quistes están formados por tres estructuras bien definidas: Fig. 74 A) Una cavidad central o luz. B) Un revestimiento epitelial que es diferente dependiendo del tipo, pudiendo ser plano estratificado queratinizado o no queratinizado, seudo estratificado, cilíndrico o cuboidal. C) Una cápsula o pared exterior, constituida por tejido conjuntivo que contiene fibroblastos y vasos sanguíneos. Los quistes son lesiones cavitarias, y cuando se producen en el interior de los maxilares debe comportarse en la imagen como todas las lesiones que causan perdida de la densidad ósea focalizada, (Fig.75) de modo que en las imágenes radiográficas convencionales ya sean del tipo intraoral o extraorales, producen imágenes redondeadas, radiolucidas, definidas y que dependiendo de su velocidad de crecimiento podrían ofrecer un halo radiopaco periférico. Fig. 76 Generalmente son cavidades uniloculares, pero también pude verse como cavidades multiloculares, según el comportamiento especifico del quiste que se trate Figura.74 Estructura que forman un quiste. Nunca puede hacerse un diagnostico en forma positiva a partir de los hallazgos radiográficos, dado que muchas enfermedades neoplásicas y metabólicas parecen radiográficamente quistes. Los quistes generalmente tienen un contorno lubular redondeado y liso y pueden ser de un aspecto multilocular. Figura. 75 Radiografía oclusal superior, muestra área de quiste entre los centrales. Figura. 76 Radiografía Oclusal superior, Derecha muestra área d quistes entre centrales e Izquierda muestra área de quiste entre lateral y canino ENFERMEDAD DE PAGET La enfermedad de Paget es del hueso es una enfermedad caracteriza por resorción anormal y anárquica y la deposición del hueso, (Fig. 77) dando lugar a la distorsión y el debilitamiento de los huesos afectados. La enfermedad afecta principalmente a personas mayores y rara vez se encuentra en paciente menores de 40 años de edad. Los hombres son más afectados que las mujeres, y los blancos que los negros. La enfermedad del maxilar superior, que es mucho más común que la participación de la mandíbula, las primeras etapas de la enfermedad de Paget revelan una disminución de radiodensidad del hueso y la alteración del patrón trabecular. Figura.77 Película periapical que muestra la enfermedad de Paget en los maxilares. Los pacientes con enfermedad de Paget muestran las altas elevaciones en los niveles séricos de fosfatasa alcalina, pero por lo general tienen calculan color normal y los niveles de fósforo. Aunque la enfermedad de Paget es crónica y lentamente progresiva, rara vez es la causa de la muerte, en pacientes con una mayor participación limitada, no hay síntomas. El tratamiento a menudo no es necesario. En los pacientes asintomáticos, la terapia sistémica no suele ser a menos que la fosfatasa alcalina es más que el 25% al 50% por encima de lo normal. Cuando el dolor sintomático, el hueso se observa más frecuentes y, a menudo pueden ser controlados por la aspirina o analgésico después. Las complicaciones neurológicas, como define o alteraciones visuales, puede ser consecuencia de la invasión ósea en los nervios craneales que pasa a través de orificios del cráneo CASO CLINICO DE LA ENFERMEDAD DE PAGET REALIZADO POR EL CMF ENRIQUE A. MARTINEZ MARTINEZ Fig. 78 – 86. Figura.78 Aspecto clínico del paciente Figura.79 Radiografía anteroposterior. Figura.80 Vista inferior de la región afectada Figura.81 Imagen clínica intrabucal Figura.83 Osteotomía de la lesión. Figura.85 Sutura de la incisión con puntos interpapilares Figura.82 Abordaje de la lesión Figura.84 Excisión bilateral de la Figura.86 Aspecto clínico de la lesión ABSCESO PERIAPICAL Es un cuadro en el que se produce una supuración de forma rápida en el periápice, la formación de pus hace que se vaya expandiendo y se produce un edema (hinchazón) de la zona gingival que se puede extender a los espacios aponeuróticos. Fig.87 La muerte pulpar puede ser un trauma relacionado, y el diente puede contener ni una cavidad ni una restauración. En la primera etapa, la liga periodontal periapical fibras pueden presentar inflamación aguda, pero no la formación de abscesos franca Las etapas iniciales producen dolor del diente afectado, que a menudo se alivia con la aplicación directa de presión. Con la progresión, el dolor se hace más intenso, a menudo con extrema sensibilidad a la percusión, la extrusión de los dientes, y la hinchazón de los tejidos. El diente afectado no responde a las pruebas pulpares frío o eléctrico. Dolor de cabeza, malestar general, fiebre y escalofríos puede estar presente Con la progresión, el absceso se extiende a lo largo del camino de menor resistencia. La purulencia puede extenderse a través de los espacios medulares de la zona apical que resulta en la osteomielitis, o puede perforar la corteza y se extendió de manera difusa a través del tejido blando (como celulitis). Figura.87 Fístula Cutánea Crónica indicando la presencia de absceso periapical OSTEOMIELITIS Término aplicado a cualquier proceso inflamatorio de los huesos o de la médula ósea, que habitualmente se debe a una infección producida por microorganismos como Staphylococcus aureus, estreptococos, Mycobacterium tuberculosis, y otros muchos, así como por diversos hongos. Enfermedades sistémicas crónicas, el estado inmunológico y trastornos asociados con la disminución de la vascularización de los huesos parecen predisponer a las personas a la osteomielitis. El consumo de tabaco, el abuso de alcohol, abuso de drogas intravenosas, la diabetes mellitus, las fiebres, la malaria, anemia, desnutrición, cáncer y síndrome de inmunodeficiencia adquirida (SIDA) se han asociado con una mayor frecuencia de osteomielitis. Figura.88 Muestra la zona de la lesión en la hemiarcada superior izquierda. Los síntomas suelen ser escalofríos seguidos de fiebre, con dolor intenso y tumefacción en la zona inflamada. La inflamación se inicia en la cavidad medular y produce el reblandecimiento y erosión de los huesos largos, siendo frecuente la formación de abscesos purulentos y la extensión rápida a todo el hueso con la posterior necrosis de las partes duras. Fig.88 En ocasiones, parestesia del labio inferior, drenaje o exfoliación de los fragmentos de hueso necrótico puede ser descubierto. Un fragmento de hueso necrótico que se ha separado del hueso vital adyacentes se conoce como un secuestro. La osteomielitis aguda se produce cuando una aguda inflamación proceso participativo se propaga a través de los espacios medulares del hueso y no ha habido tiempo suficiente para que el cuerpo reaccione a la presencia de infiltrado inflamatorio. La osteomielitis crónica se produce cuando la respuesta defensiva conduce a la producción de tejido de granulación, que posteriormente se forma un tejido cicatrizar denso, en un intento a la pared de la zona infectada. La osteomielitis aguda. Si la formación de abscesos evidente se observa, el tratamiento de la osteomielitis aguda consiste en antibióticos y drenaje. Estudio microbiológico del material infeccioso suele revelar una infección poli microbiana de organismos que normalmente están presentes en la cavidad oral. Los antibióticos seleccionados con más frecuencia son la penicilina, clindamicina, cefalexina, cefotaxima, tobramicina y gentamicina. La osteomielitis crónica es difícil de manejar médicamente, probablemente debido a los bolsillos de los huesos muertos y de los organismos están protegidos de los antibióticos por el muro circundante de tejido conectivo fibroso. La intervención quirúrgica es obligatoria. Los antibióticos son similares a los utilizados en la forma aguda, sino que debe ser administrado por vía intravenosa en dosis altas. El alcance de la intervención quirúrgica depende de la extensión del proceso, la eliminación de todo el material infectado hasta el hueso hemorragia buena es obligatoria en todos los casos. Para lesiones de pequeño tamaño, el legrado, la eliminación de hueso necrótico, y aplanamiento son suficientes. En los pacientes con más extenso osteomielitis, descortezado o dehiscencia a menudo se combina con el trasplante de fragmentos de hueso esponjoso, cuando hay persistencia de la osteomielitis, la resección del hueso enfermo seguido de la reconstrucción inmediata con un injerto autólogo es necesaria. PATOLOGÍAS GENÉTICAS LABIO Y PALADAR HENDIDO El labio y paladar hendido pueden presentarse simultáneamente pero también pueden ocurrir por separado. Es importante distinguir las fisuras aisladas de casos asociados con síndromes específicos. Aunque la mayoría de las fisuras faciales son aisladas anomalías. La causa de las fisuras no sindrómicas no sigue un patrón simple de herencia mendeliana, pero parece ser heterogéneos. Por lo tanto la propensión a la hendidura desarrollo puede estar relacionado con una serie de genes importantes. Alrededor del 80% de los casos de fisuras labiales se unilateral, con un 20%bilaterales. Aproximadamente el 70% de las fisuras labiales unilateral se producen en el lado izquierdo. Las fisuras labiales completas se extiende hacia arriba en la fosa nasal, pero una fisura labial incompleta no implica la nariz. Fig.89, 90. El paladar hendido es un defecto congénito de las estructuras que forman la bóveda palatina, y se caracteriza por una hendidura o apertura en el paladar. La apertura en el labio o el paladar puede ser unilateral o bilateral. Fig.91, 92. El manejo del paciente con una fisura orofacial es un reto, idealmente el tratamiento debe incluir un enfoque multidisciplinario, incluyendo a (pero no limitados) un pediatra, un cirujano oral y maxilofacial, otorrinolaringólogo, cirujano plástico, odontopediatra, ortodoncista, protesista, patólogos del habla y el genetista. La reparación quirúrgica implica a menudo múltiples procedimientos primarios y secundarios a lo largo de la infancia. El cierre del labio principal se realiza generalmente durante los primeros meses de vida, seguida más tarde por la reparación del paladar. Prótesis y aparatos ortopédicos a menudo se utilizan para moldear o expandir los segmentos maxilares antes del cierre del defecto del paladar, tarde en la infancia, los injertos de hueso autógeno puede ser colocado en el área del defecto óseo alveolar. Tejidos blandos secundaria y procedimientos ortognática, se puede utilizar para mejorar la función y la apariencia estética. Figura. 89 Fisura labial unilateral incompleta izquierda. Figura.90 Fisura labial unilateral completa hacia la fosa nasal Figura.91 Fisura labial bilateral completa hacia las fosas nasales. Figura.92 Fisura palatina comunicando la cavidad oral y las fosas nasales. CASO CLINICO DE CIERRE DE FISURA LABIAL REALIZADO POR EL CMF ENRIQUE A. MARTINEZ MARTINEZ Fig.93-99. Figura.93 Aspecto clínico preoperatorio Figura.94 Colocación de la sonda endotraqueal Figura.95 Colocación de injerto autólogo Figura.96 Rotación de los colgajos para el cierre de la fisura labial. Figura .97 Cierre de la fisura labial. Figura.98 Sutura de los colgajos rotados. Figura.99 Aspecto clínico posoperatorio de 3 meses de evolución.