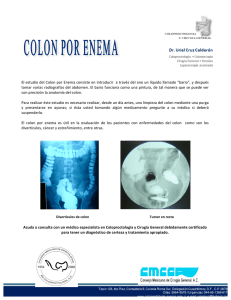
enfermedades del sistema digestivo (iii)
Anuncio

PEM_41 (Dra. Stefania Landolfi) (16/02/2015) Xema Martí Ayats ENFERMEDADES DEL SISTEMA DIGESTIVO (III) En esta clase hablaremos primero de las enfermedades inflamatorias intestinales, los tumores del intestino delgado y, por último, de los tumores de colon. ENFERMEDAD INFLAMATORIA CRÓNICA INTESTINAL (EII) Tenemos la Colitis Ulcerosa y la Enfermedad de Crohn, que las podemos distinguir en gran medida por la distribución de los territorios afectados y la expresión morfológica de la enfermedad, sobre los cuales hablaremos más adelante. Una EII se caracteriza por: Afectar a personas jóvenes (y es más frecuente en mujeres). Los síntomas principales son diarrea y dolor cólico. Etiología: son dos enfermedades idiopáticas. Se ha visto que puede asociarse con un proceso autoinmune pero no se ha asegurado del todo, por lo que la mayoría de investigadores creen que las EII son el resultado de la combinación de: - Defectos del huésped en la interacción con la microbiota intestinal. - Disfunción epitelial intestinal. - Respuesta inmune aberrante de la mucosa contra autoantígenos del intestino. FACTORES PREDISPONENTES Predisposición genética: el riesgo de la enfermedad aumenta cuando existe un miembro de la familia afectado (incidencia familiar), susceptibilidad en genes como NOD2, el haplotipo HLA-27 asociado a espondilitis anquilosante (el más frecuente en occidente), o el haplotipo HLAB5-DR2 en Japón… Infecciosa: aunque no se ha demostrado, se ha visto que ciertas infecciones podrían aumentar la susceptibilidad de padecer una EII como las Clamidias, Mycobacterias atípicas, paratuberculosas, etc. Cambios estructurales de la mucosa intestinal: en investigación se ha observado que: - En Colitis Ulcerosa hay alteraciones en las glucoproteínas de la mucosa del epitelio. - En Enfermedad de Crohn hay un aumento de la permeabilidad, pues se han encontrado defectos en la función de barrera de las uniones estrechas en el epitelio intestinal (asociado a polimorfismos de NOD2), permitiendo que antígenos entraran en contacto con el sistema inmune. Autoinmunidad (?): se cree que puede haber un problema de hiperreactividad anómala del huésped, es por eso que la inmunosupresión como los corticoides siguen siendo el pilar del tratamiento de la EII. Se han observado: - Alteraciones de la función de las APC de las células epiteliales intestinales. - Elaboración anormal de citoquinas. - Función anómala de linfocitos T citotóxicos. - Inducción de Ac antiepiteliales citotóxicos. 192 PEM_41 (Dra. Stefania Landolfi) (16/02/2015) Xema Martí Ayats En esta imagen se muestran algunos aspectos de la patogenia de las EII: células dendríticas activan a T CD4 que ponen en marcha a Th1, Th2 i Th17 que secretan interleukinas que activaran la secreción de TNF (factor de necrosis tumoral), el cual dañará la mucosa intestinal. En E.C. hay una polarización hacia Th1 y participación de Th17, hay hipótesis sobre polimorfismos del receptor de IL-23 que confieren protección. En cambio, se ha visto que en la C.U. predomina la activación de Th2 la cual lleva a un aumento de IL13 en la mucosa de los pacientes. No obstante, tanto la protección por Rc IL-23 como el tratamiento anti-TNF es útil en ambas EII, por lo que en C.U. también se cree que hay participación de Th1 y Th17. “Por lo tanto, la EII es el resultado final de la activación de células inflamatorias con la consecuente lesión tisular.” Tabaco: personas fumadoras con Colitis ulcerosa cuentan que la sintomatología mejora si no dejan de fumar (las hemorragias desaparecen), se cree que es debido a la nicotina como vasoconstrictora en la mucosa intestinal. Anticonceptivos orales: aumento del riesgo de enfermedad de Crohn. DIAGNÓSTICO INTEGRADO Para poder diagnosticar una persona de colitis ulcerosa o de enfermedad de Crohn se tiene que hacer un diagnóstico integrado donde se valoran todos los aspectos de la persona y se correlacionan con la clínica. Deben coincidir la historia clínica, el examen radiológico, los datos del laboratorio y la biopsia de tejido. ENFERMEDAD DE CROHN (E.C.) CLÍNICA Típica de adultos jóvenes: hay un pico de frecuencia en los 20-30 años y tiene otro pequeño pico después de los 50 años (a diferencia de la C.U.). Cursa con clínica a “brotes” de diarrea (puede ser con moco y sangre), fiebre y dolor abdominal tipo cólico. Por tanto observaremos brotes con periodos asintomáticos que duran semanas o meses incluso años, i que empeora con el estrés. Los desencadenantes del brote pueden ser factores externos como el estrés físico o emocional, la dieta o el tabaquismo. Afectación: muy frecuente de íleon terminal y colon derecho, por lo que también se denomina ileítis regional. Como provoca daño en la zona del ciego puede parecer una apendicitis y tendremos que hacer un diagnóstico diferencial. Aun así puede afectar a todo el tracto GI (esófago, estómago…). No suele afectar al recto ni ano pero puede producir fístulas yuxtaanales. Distribución: 40% intestino delgado, 30% intestino delgado + colon y 30% sólo colon. Epidemiología: - Principalmente en países desarrollados occidentales (EEUU/países nórdicos) - Incide de 3-10 /100.00 habitantes - A cualquier edad, pero más frecuente a los 20-30 a (recordar el pequeño pico en >50a). 193 PEM_41 (Dra. Stefania Landolfi) - (16/02/2015) Xema Martí Ayats Más frecuente en mujeres, raza blanca y predisposición en personas fumadoras. En esta grafica podemos ver la frecuencia de aparición de la E.C. (rosa) y la C.U. (azul). Podemos observar que son muy parecidas pero la E.C. tiene un pequeño pico pasados los 50 años. La clínica que encontraremos es de pacientes jóvenes con dolor abdominal y febrícula. Para hacer el diagnóstico usaremos la endoscopia, donde se observan lo que se llama “SKIP AREAS”, lesiones salteadas o segmentarias. Consisten en lesiones ulceradas (zonas más blancas) entre zonas de mucosa sana. Es la prueba más importante para el diagnóstico. MORFOLOGÍA MACROSCÓPICA Lesiones salteadas; encontramos múltiples zonas independientes y bien delimitadas. Úlceras aftoides de mucosa que son lesiones iniciales como en sacabocados, que progresan y que normalmente confluyen.La pérdida de mucosa por las úlceras junto las zonas conservadas de tejido dan un aspecto de empedrado, como el de las calles adoquinadas (mucosa sana entre mucosa lesionada). Entre los pliegues de la mucosa, en el fondo de las úlceras se suelen producir fisuras de tipo lineal que van hacia zonas profundas y son muy rectas. Si no se tratan acaban formando fístulas y perforaciones. Fístulas más frecuentes en ano, pero también en vejiga, útero y vagina. Fibrosis con adosamiento de asas. Pared intestinal engrosada debido al edema transmural, la inflamación, la fibrosis transmural que le da el tacto de cuero y la hipertrofia de la muscular propia. Esto contribuye también a la formación de estenosis que requieren cirugía de urgencia igual que las fístulas. 194 En la primera imagen se observan las úlceras segmentarias y en la segunda imagen se ve la afectación en empedrado. En la de arriba vemos una estenosis. PEM_41 (Dra. Stefania Landolfi) (16/02/2015) Xema Martí Ayats Aspecto macroscópico de la enfermedad de Crohn. A) Estenosis del intestino delgado. B) Úlceras lineales en la mucosa y pared intestinal engrosada. C) Perforación y serositis asociada. D) Grasa serpiginosa. MORFOLOGÍA MICROSCÓPICA Inflamación transmural afectando TODAS las capas del intestino. Observamos células plasmáticas, linfocitos, neutrófilos, monocitos y eosinófilos. Estarán en grado variable según la agudez/cronicidad y la gravedad. Se observan agregados linfoides. Abscesos crípticos, son infiltraciones de neutrófilos en las criptas que pueden acabar destruyéndolas. Más típicos de Colitis Ulcerosa!! Aparecen granulomas epiteloideos (en 60% de los casos) tanto en zonas activas de la enfermedad como zonas no afectadas y en cualquier capa de la pared intestinal. Según la profesora no son tan frecuentes. El hecho de no encontrar granulomas NO descarta el diagnóstico de Enf. de Crohn. La presencia de granulomas NO es patognomónica de E.C. y hay que descartar otras enfermedad: TBC, yersinoisis, sarcoidosis… Fibrosis colágena (en Rx le llaman signo de la cuerda). Hiperplasia de plexos nerviosos. Linfangiectasias de vasos mucosos y submucosos (son dilataciones de los vasos que conllevaran la diarrea sanguinolenta). Distorsión de la arquitectura de la mucosa, debido a los ciclos repetidos de destrucción y regeneración de las criptas. Las criptas adoptan un aspecto ramificado. Puede aparecer metaplasia pseudopilórica (el epitelio intestinal adopta una forma de glándulas similares a las del antro gástrico) o metaplasia de las células de Paneth (aparecen en el colon izquierdo células de Paneth las cuales deberían estar ausentes). 195 PEM_41 (Dra. Stefania Landolfi) (16/02/2015) Xema Martí Ayats Se observa la presencia de una fisura que si se complica formará la fístula. Aspecto microscópico de la enfermedad de Crohn. A) La organización desordenada de las criptas es consecuencia de las lesiones y regeneraciones repetidas. B) Granuloma epiteloideos no necrotizantes. C) E. de Crohn transmural con granulomas submucosos y serosos (flechas). COMPLICACIONES Estenosis con clínica de obstrucción. Fistulas (enteroanales, enterovesicales…). Síndrome de malabsorción (sobre todo si hay afectación del intestino delgado y del estómago) generalizada de nutrientes, vitamina B12 y sales biliares. Pueden aparecer anemia ferropénica, hipoalbuminemia. Debido a las estenosis fibrosantes suelen requerir diversas resecciones quirúrgicas. Las resecciones de intestino generan los problemas de malabsorción. Riesgo de adenocarcinoma de colon. Asociación con manifestaciones sistémicas, extraintestinales: - Eritema nodoso - Artritis - Uveítis - Colangitis esclerosante Las manifestaciones extraintestinales pueden aparecer antes de reconocer la enfermedad de Crohn. Se caracterizan por tener una base autoinmunitaria. La presencia de estas lesiones en una persona joven con una clínica de diarrea debe hacer sospechar de EII. Es muy importante estar seguro porque el paciente llevará la etiqueta toda la vida. 196 PEM_41 (Dra. Stefania Landolfi) (16/02/2015) Xema Martí Ayats En la imagen de la izquierda se ven las estenosis ileales; la imagen superior de la derecha es el eritema nodoso y en la derecha inferior una fístula anal. COLITIS ULCEROSA (C.U.) CLÍNICA Más típica de adultos jóvenes, cursa a brotes. Clínica: dolor abdominal cólico, rectorragias (bastante frecuente a diferencia de E.C.), fiebre y anemia. El dolor abdominal cólico suele aliviarse temporalmente con la defecación. En la diarrea hay pérdida de mucha sangre y material mucoide. Una enteritis infecciosa o el estrés psicológico pueden desencadenar los síntomas de la colitis ulcerosa. Distribución: siempre afecta al recto y puede extenderse hacia el intestino grueso, afectando una parte o todo (E.C no suele afectar a recto). Se denomina pancolitis cuando afecta a todo el colon, pero no es muy usual. Enfermedad del lado izquierdo cuando no se extiende más allá del colon transverso y proctitis ulcerosa o proctosigmoiditis ulcerosa cuando es limitada distalmente. En casos graves de pancolitis puede aparecer inflamación de la mucosa del íleon distal (ileítis distal), pero es una afectación muy rara. Epidemiologia: - Tiene una distribución global. - Un incidencia de 4-12/ 100.000 habitantes, con tendencia a aumentar. - Más frecuente en mujeres, raza blanca y jóvenes de 20-25 años. En la endoscopia se observa una lesión continua, con una mucosa friable y hemorrágica. Se puede distinguir de la enfermedad de Crohn ya que no son lesiones segmentarias. 197 PEM_41 (Dra. Stefania Landolfi) (16/02/2015) Xema Martí Ayats MORFOLOGÍA MACROSCÓPICA Sólo afecta a mucosa. Es una lesión continua. Atrofia de la mucosa, que queda rojiza y granular, sin los pliegues normales. Es una mucosa aterciopelada y granujienta, muy friable y sangrante. Úlceras mucosas extensas de base ancha que se alinean siguiendo el eje largo del colon. Son úlceras “confluyentes” con exudado mucopurulento y/o hemorrágico. Se crean pseudopólipos inflamatorios entre las úlceras debido al intento de regeneración de la mucosa, que se vuelve hiperplásica (intenta compensar la destrucción que hay a su alrededor). Estos pólipos se pueden fusionar formando puentes de mucosa. Transición brusca entre el colon enfermo y el no afectado. No hay engrosamiento mural, superficie serosa normal y sin estenosis. No fistuliza! En esta imagen se ve claramente la transición de colon sano (derecha y abajo) y colón afectado por C.U. (el resto) Aspecto macroscópico de la Colitis Ulcerosa. A) Colectomía total con pancolitis que demostró la enfermedad activa con mucosa granular roja en el ciego (izquierda) y mucosa atrófica lisa distalmente (derecha). B) Clara delimitación entre la colitis ulcerosa activa (derecha) y el territorio normal (izq). C) Seudopólipos inflamatorios. D) Puentes de mucosa. 198 PEM_41 (Dra. Stefania Landolfi) (16/02/2015) Xema Martí Ayats MORFOLOGÍA MICROSCÓPICA Inflamación mixta, similar a la enfermedad de Crohn; con PMN, linfocitos, monocitos y plasmáticas. El proceso inflamatorio es difuso y suele limitarse a la mucosa y submucosa superficial (no llega a ser transmural). Criptitits (presencia de PMN en el epitelio) que puede llegar a dar abscesos crípticos con infiltración de neutrófilos. Habrá atrofia glandular por destrucción de criptas. Plasmocitosis basal (gran presencia de células plasmáticas). Pérdida de células caliciformes. En definitiva, hay una distorsión de la arquitectura de la cripta y metaplasia epitelial. No aparecen granulomas. En esta imagen se puede ver como es microscópicamente una úlcera en la parte derecha de la imagen. Abcesos de criptas donde el epitelio es mucho más aplando y se ve material en el interior. Aspecto microscópico de la Colitis Ulcerosa. A) absceso críptico B) metaplasia seudopilórica (parte inferior). C) enfermedad limitada a la mucosa. 199 PEM_41 (Dra. Stefania Landolfi) (16/02/2015) Xema Martí Ayats Los intentos de regeneración pueden llegar a ser tan importantes, que se observa poliposis filiforme (“wormlike”). En la imagen de la derecha vemos unas glándulas anomales por los convios en la regeneración. COMPLICACIONES Todas las complicaciones se dan con una frecuencia del 10%: Pancolitis severa en el 10% de los casos. Megacolon tóxico en el 10% de los casos (igual que se ve en los problemas isquémicos). La inflamación daña la muscular propia y altera la función neuromuscular con dilatación masiva del colon generando el megacolon tóxico. Hay pérdida de sangre y electrolitos, riesgo de perforación, y genera deshidratación y anemia severa. No responde al tratamiento inmunosupresor y acaba siendo una urgencia quirúrgica donde se hace una colectomía total. La colectomía total cura la enfermedad intestinal en la colitis ulcerosa, pero las manifestaciones extraintestinales pueden persistir. Adenocarcinoma de colon en el 10% de los casos con C.U. crónica de evolución superior a 10 años. En estos pacientes deben hacerse biopsias de control cada año. Asociaciones sistémicas, extraintestinales: - Artritis (25% de los casos) - Uveítis (10% de los casos) - Eritema nodoso - Pioderma gangrenoso (son ulceras profundas que acaban haciendo una necrosis). - Hepatitis crónica - Colangiocarcinoma - Trombosis venosas - Sacroiliítis - Espondilitis anquilosante - Colangitis esclerosante primaria Igual que en la E.C., las afectaciones extraintestinales tienen una base autoinmunitaria. Un joven con estas lesiones se tiene que pensar en una posible enfermedad inflamatoria intestinal, debe preguntarse si tiene diarreas y enviarlo al digestólogo. A los 10 años de una E.I.I. 1 La enfermedad de Crohn tiene 3 veces más riesgo de cáncer que la población normal. La colitis ulcerosa tiene 20-30 veces más riesgo de cáncer de colon que la población normal (el 25% en EEUU). Es necesario valorar la DISPLASIA glandular en colitis ulcerosas crónicas en fase quiescente (‘entre brotes’)!! 1 Al final de la comisión hay una tabla resumen que compara los dos tipos de enfermedades inflamatorias intestinales. 200 PEM_41 (Dra. Stefania Landolfi) (16/02/2015) Xema Martí Ayats En esta biopsia podemos observar glándulas normales (izquierda) y glándulas con una displasia moderada (derecha) donde hay pérdida de células caliciformes, mitosis, núcleo hipercromático… Aunque haya una displasia moderada tendremos que hacer un seguimiento muy estricto. DIAGNOSTICO EII El diagnóstico de EII es clínico-patológico y usaremos historia clínica, datos del laboratorio, estudio radiológico y estudio AP del tejido. Es fundamental integrar toda la información. A veces viendo la endoscopia y describiendo las características celulares de la mucosa no es suficiente para diagnosticar el paciente. El clínico con la información que tiene decidirá si el paciente tiene EII o no. Es importante estar lo máximo seguros del diagnóstico porque el paciente llevará la etiquita de por vida. 201 PEM_41 (Dra. Stefania Landolfi) (16/02/2015) Xema Martí Ayats TUMORES INTESTINALES TUMORES DE INTESTINO DELGADO (ID) A pesar de su gran longitud, el intestino delgado es un sitio muy raro de localización te tumores, ya sean benignos o malignos. Solo representan el 2% de todos los tumores gastrointestinales. Podemos encontrar: Tumor carcinoide, también llamado tumor neuroendocrino (NET, neuroendocrine tumor). De todos los tumores de ID este es el más frecuente. Síndrome de Peutz-Jeghers: se presenta como una poliposis hamartomatosa. Tumor del estroma gastrointestinal (GIST) Linfomas intestinales (comentados en clase de linfomas y aquí no se explicaran) - Linfoma MALT - Linfoma Mediterráneo - Linfoma T asociado a celiaquía TUMORES GEP-NET (GASTROENTEROPANCREATIC NEUROENDOCRINE TUMORS) El origen de estos tumores es en las células enterocromafines (es el sistema APUD). Por lo que, igual que las células endocrinas de intestino, los tumores carcinoides tienen la capacidad de sintetizar y secretar hormonas peptídicas y no-peptídicas como histamina, serotonina, VIP, gastrina… Localización: El apéndice ileocecal es la localización más habitual de tumores carcinoides de intestino, seguido de intestino delgado (principalmente íleon), recto, estómago, colon y esófago (muy raro). También es frecuente encontrarlo en el páncreas. Todos los carcinoides son potencialmente malignos, pero su conducta cambia según su sitio de origen, profundidad de invasión local y del tamaño del tumor. Por lo que carcinoides apendiculares y rectales casi nunca metastatizan, incluso aunque muestren diseminación local extensa. Mientras que los carcinoides ileales, gástricos y de colon suelen diseminarse a ganglios linfáticos e hígado. Pacientes con diseminación de estos tumores como las metástasis hepáticas pueden dar una clínica conocida como SÍNDROME CARCINOIDE. Se piensa que deriva de la sobreproducción de serotonina (5-HT) por parte de los tumores, que en estos casos se encuentra en grandes concentraciones en sangre y orina. La 5-HT se degrada en el hígado a 5-HIAA (= 5-hidroxi-indolacético), su metabolito. Para confirmar el diagnóstico se detecta en orina el 5-HIAA. Pese a la sobreproducción, como la 5-HT es secretada en la circulación portal, en los carcinoides gastrointestinales debe haber una disfunción hepática para que se manifieste este síndrome, y es por esto que se asocia a metástasis hepáticas. Por otra parte, puede darse también debido a la presencia de tumores que segreguen hormonas en la circulación venosa no portal, otra razón por la que se asocia especialmente a la enfermedad metastásica. La clínica del síndrome carcinoide es: - Rubefacción: rubores cutáneos debido a alteraciones vasomotoras. Broncoespasmo: crisis asmáticas por broncoconstriccion con tos, sibilancias y disnea. Diarrea: debido a una hipermotilidad intestinal, también puede haber cólicos, nausees y vómitos. Fibrosis subendocárdica, principalmente derecha (afectación cardiaca) 202 PEM_41 (Dra. Stefania Landolfi) (16/02/2015) Xema Martí Ayats En la pàgina anterior se observan dos imagenes de un tumor GEP-NET. A la izquierdo se observa el tumor original (abajo) y las metàstasis hepáticas del tumor. Los tumores neuroendocrinos se diagnostican por inmunohistoquímica con los marcadores sinaptofisina, CgA, CD56 y NSE. Como mínimo hay que hacer dos marcadores (la CgA y la sinaptofisina) y si se puede la CD56. Veremos los nucléolos muy marcados y el núcleo granular (en sal y pimienta) con el citoplasma granular. Criterios generales de diagnóstico y pronóstico de los GEP-NET Para poder establecer un grado en los tumores GEP-NET nos fijaremos en el Ki-67 y en el número de mitosis. SÍNDROME DE PEUTZ-JEGHERS Síndrome autosómico dominante raro, se presenta con una media de edad de 11 años con múltiples pólipos hamartomatosos e hiperpigmentación mucocutánea oral. Son pólipos no neoplásicos, es decir, no degeneran a malignidad. La hiperpigmentación se muestra como unas máculas azul oscuro o marrón alrededor de boca, ojos, orificios nasales, superficies palmares, genitales y región perianal. Patogenia: se ha visto que mutaciones heterocigóticas de las células germinales con pérdida de función del gen LKB1/STK11 están presentes en aproximadamente la mitad de los individuos con síndrome familiar de PeutzJeghers. Macroscópicamente, los pólipos son grandes y pediculados. 203 PEM_41 (Dra. Stefania Landolfi) (16/02/2015) Xema Martí Ayats Microscópicamente, se observa una red arborizante de tejido conjuntivo, músculo liso, lámina propia y glándulas recubiertas por epitelio intestinal normal. La formación de un eje de la muscular de la mucosa que va hacia arriba como un árbol es típicamente de los pólipos hamartomatosos. Normalmente no da ninguna sintomatología. Suelen llevar un seguimiento desde pequeños porque son síndromes familiares. Pero si el diagnóstico no se hace por genética molecular acaba haciéndose en base a las complicaciones: - Riesgo de infarto hemorrágico del pólipo por torsión del pedículo. Íleo paralítico por invaginación del pólipo (un abdomen agudo). TUMORES DEL ESTROMA GASTROINTESTINAL (GIST) Tumores derivados de las células intersticiales de Cajal de la capa muscular (su función normal es encargarse del peristaltismo). En el pasado, se consideraba que estos tumores eran leiomiomas benignos o leiomiosarcomas malignos. Pero se observó que los GIST por inmunohistoquímica expresaban marcadores moleculares característicos: CD34 + c-kit (CD117); así se les diferenció de los musculares. Suelen aparecer en adultos. Se localizan el 60% en estómago, el 30% en intestino delgado, el 5% en intestino grueso y 5% esófago. La mayoría de los GIST tiene una mutación somática en el gen c-kit (CD117) que codifica un receptor transmembrana con actividad tirosina cinasa. El c-Kit se localiza en muchos tejidos normales y es imprescindible para hematogénesis, melanogénesis, gametogénesis y el desarrollo de las células intersticiales de Cajal. Pero las mutaciones en este receptor dan lugar a activación constitutiva del receptor sin necesidad de ligando. Dentro de este gen se han encontrado distintas mutaciones en exones: - Exón 11, es la más frecuente y responde al tratamiento. Exón 9, es la que tiene el peor pronóstico. Otras son en el exón 13 y 17 El reconocimiento de este defecto permitió utilizar fármacos con una diana terapéutica determinada. El tratamiento más usual es con Imatinib, un inhibidor de tirosin quinasa, que ha sido muy eficaz. El Imatinib son Ac anti-receptor KIT que ya se estaban utilizando en la leucemia mieloide crónica. 204 PEM_41 (Dra. Stefania Landolfi) (16/02/2015) Xema Martí Ayats Primera imagen es de un GIST (macroscópico) que pueden ser de carácter nodular. La segunda se observa la histología del tumor con células fusiformes, núcleo alargado con cromatina fina y citoplasma bibrilar eosinófilo. Las dos imágenes restantes muestran la inmunihistoquímica positiva para c-Kit, la cual es intenta y uniforma en todas las células tumorales. Para definir el comportamiento agresivo de los GIST se utiliza principalmente el sistema de estratificación del riesgo agresivo de Miettinen, que se basa en la localización del tumor, el tamaño y el número de mitosis: 205 PEM_41 (Dra. Stefania Landolfi) (16/02/2015) Xema Martí Ayats TUMORES DE INTESTINO GRUESO (IG) PÓLIPOS (BENIGNOS) Un pólipo es una masa que sobresale hacia la luz del intestino; macroscópicamente se dice que la masa puede dar lugar a un pólipo con tallo (pediculado) o sin tallo definible (sésil). Los pólipos pueden formarse como resultado de una maduración anormal de la mucosa, inflamación o arquitectura anormal. Son pólipos no neoplásicos y no tienen potencial de malignidad. En cambio, los pólipos que surgen como resultado de proliferación y displasia epitelial se denominan pólipos adenomatosos o adenomas, lesiones neoplásicas potenciales de carcinoma. Los pólipos intestinales ocurren esporádicamente y son muy frecuentes, sobre todo en el colon. Su incidencia aumenta con la edad: - 20-30% ≤40aaños 40-50% ≥ 60 años; a partir de los 50 años se está implantando en algunos hospitales el diagnóstico precoz de cáncer de colon donde mediante colonoscopia se controlan los pólipos. Ya que aunque muchos son benignos, de por si son lesiones precursores de carcinoma. Tipos histológicos: 1. HIPERPLÁSICO-METAPLÁSICO: Son milimétricos (menores de 5mm de diámetro), no tienen displasia y suelen ser hallazgos accidentales en las colonoscopias. Pueden ocurrir aisladamente pero más a menudo son múltiples. Imagen serrada del epitelio que tapiza el pólipo. Más frecuentes en colon y recto. Debe hacerse un diagnóstico diferencial con los adenomas pequeños o microadenomas. 2. HAMARTOMATOSO: Pueden ser múltiples en el contexto de un síndrome como en el Sd. de Peutz –Jeghers. No tienen displasia y hay proliferación de glándulas entre haces de la muscular de la mucosa. Hacen una imagen arbolizada. 3. JUVENIL o DE RETENCIÓN: Es un pólipo inflamatorio, generalmente único. Se observan glándulas dilatadas repletas de mucina con celularidad inflamatoria y edema en lámina propia. Macroscópicamente, suelen ser lesiones grandes, redondeadas, lisas o lobuladas. No tienen displasia. Ocurren más frecuentemente en niños menores de 5 años pero también de adultos, por eso también se les llama pólipos de retención. 206 PEM_41 (Dra. Stefania Landolfi) (16/02/2015) Xema Martí Ayats 4. ADENOMATOSO: Por definición, estos pólipos tienen DISPLASIA EPITELIAL. Pueden ser lesiones precursoras de adenocarcinoma intestinal. Pueden tener displasia de bajo grado, displasia de alto grado o carcinoma in situ /invasivo. Si hay múltiples pólipos se llama Poliposis colónica. Según su morfología, los adenomas son: Adenoma tubular. Glándulas principalmente tubulares, repitiendo la topología de la mucosa. Las glándulas crecen hacia dentro. Adenoma velloso. Proyecciones vellosas. Pueden llegar a ser muy grandes y es mejor resecarlos, pues cuando se cortan hacen vellosidades y es el adenoma que más fácil crece. Se observa que las vellosidades tienen displasia. Adenoma túbulo-velloso Adenoma serrado. Epitelio serrado que tapiza las criptas. Por arriba es muy hiperplásico con displasia. Y, según cómo crecen pueden ser sésiles o pediculados. Si tienen más de 2 cm tienen mayor riesgo de que se hayan inflitrado. En las imágenes de arriba vemos dos formas de pólipo sésil: hiperplásico – beningno / adenoma – maligno. Y dos tipos de adenoma, el pediculado y el sésil. La primera imagen de la izquierda es una endoscopia de adenomas. Y en la segunda hay una visión micro y macro de un adenoma pediculado. POLIPOSIS COLÓNICAS Cuando hay múltiples pólipos en el colon se llama poliposis colónica y suelen entrar en un contexto de síndrome: Síndrome de Gardner: infrecuente. Se encuentran adenomas de colon junto tumores conectivos (quistes epidérmicos/cutáneos, fibromas, lipomas, tumores desmoides...), además de tumores óseos (osteomas). Poliposis colónica familiar: cuando hay más de > 100 pólipos. Se asocia a mutaciones del gen APC, es un síndrome hereditario autosómico dominante (HAD). El riesgo de cáncer de colon a la mitad de la vida es casi del 100%, por lo que se hacen colectomías totales profilácticas antes de los 20 años. 207 PEM_41 (Dra. Stefania Landolfi) (16/02/2015) Xema Martí Ayats En ambas imágenes se puede observar la gran cantidad de pólipos en el colon. Síndrome de Turcot: consiste en adenomas de colon asociados a tumores cerebrales (normalmente glioblastomas). Adenomas de cólon típicos del síndrome de Turcot. Síndrome de Muir-Torre: Es un síndrome de herencia autosómica dominante (HAD). Se asocia a mutaciones que inactivan los genes de reparación del DNA (MSH2, MSH6 o MLH1). Hay una inestabilidad en los mircosatélites. Hay menos de <100 pólipos en el colon proximal (suele localizarse en el colon derecho). Causa múltiples cánceres de colon junto a adenomas sebáceos, queratoacantomas o cáncer de células basales. El 15% de las mujeres afectadas desarrollan un cáncer endometrial. Es muy parecida al síndrome de Lynch pero tiene afectación a nivel extraintestinal. La imagen de arriba a la izquierda es un queratoacantoma y todas las demás son adenomas de la poliposis causada por el Sd de Muir-Torre. ADENOCARCINOMA COLORRECTAL El adenocarcinoma de colon es el proceso maligno más frecuente del tubo digestivo. La localización más frecuente es el sigma y el recto. Es el 2º cáncer más incidente después del cáncer de pulmón/mama (en hombres / mujeres respectivamente) en la población occidental. Acostumbra a presentarse en edades avanzadas (>60). Las personas con poliposis múltiple familiar o colitis ulcerosa de 10-15 años de evolución tienen mayor probabilidad de tener un adenocarcinoma colorrectal. 208 PEM_41 (Dra. Stefania Landolfi) (16/02/2015) Xema Martí Ayats Está relacionado con la dieta, la mediterránea tenía un factor protector pero se está perdiendo y su incidencia va en aumento. Los factores alimentarios más estrechamente relacionados con el aumento de incidencia de cáncer colorrectal son una baja ingesta de fibras vegetales no absorbibles y una ingesta rica en hidratos de carbono refinados y grasas. La diseminación de colon más frecuente es la metástasis hepática. Macroscópicamente, los carcinomas de colon distal tienden a ser lesiones anulares estenosantes que acaban produciendo cuadros de obstrucción; mientras que los de colon proximal son vegetantes (aspecto de pólipos muy grandes pero que raramente producen obstrucción). También los podemos encontrar úlcero-infiltrantes, pero estos son más infrecuentes. Microscópicamente, el 90% son adenocarcinomas intestinales convencionales (las características de las glándulas reproducen las de la glándula normal pero con epitelio displásico) y el 10% de los casos restantes son carcinomas coloides (mucinosos) o carcinomas en anillo de sello (que tienen características similares a las del cáncer gástrico; producen mucho moco). Aspecto histológico del carcinoma colorrectal. A) adenocarcinoma bien diferenciado, núcleos hipercromáticos elongados, y restos de necrosis en la luz glandular. B) adenocarcinoma mal diferenciado, formado por nidos infiltrantes de células tumoral, aún se observan algunas glándulas. C) adenocarcinoma mucinosa con células en anillo de sello y cúmulos extracelulares de mucina. Cáncer colorrectal hereditario no polipoide (HNPCC) - Síndrome de Lynch Es un síndrome autosómico dominante (HAD), es frecuente en gente joven (< 40 años). Hay una mutación germinal que conlleva la inactivación de los genes de reparación (MSH2, MLH1, MSH6, PMS2), con la consecuente pérdida de estas proteínas y esto genera inestabilidad de microsatélites (MSI-H). Tiene una incidencia de 1:100 de los cánceres colorrectales (1-9%). Individuos afectados por este síndrome, aparte de tener cáncer de colon, tienen predisposición de otros tipos de cánceres: cáncer endometrial, gástrico, ovárico, de páncreas, de uréter y pelvis renal, de tracto biliar, tumores cerebrales (glioblastomas), adenomas de glándulas sebáceas, queratoacantomas y adenocarcinomas de intestino delgado. Se pueden dar tumores sincrónicos. El 75-80% tienen un cáncer de colon derecho El 50% tienen un cáncer endometrial Se clasifica como: Tipo I: sólo cáncer colorrectal (CRC). Tipo II: presencia de tumores extracolónicos. 209 PEM_41 (Dra. Stefania Landolfi) (16/02/2015) Xema Martí Ayats Diagnóstico. Se puede detectar por inmunohistoquímica y PCR. Se observa inflamación linfocitaria tipo Crohnlike en el margen tumoral, diferenciación mucinosa/en anillo de sello, o patrón de crecimiento medular. Encontramos una especificidad del 100% con MSi-H y del 96,7% con MSI-L y MSS. Cuando hay afectación del colon, el tratamiento es quirúrgico; pero cuando hay una afectación del recto primero se debe hacer radio, quimioterapia y por último cirugía (siempre se intenta conservar el ano si se puede). Encontramos la pérdida de las proteínas hMLH1, hMSH2 y hMSH6 en el epitelio pero en las células linfocitarias es positivo. Usaremos la inmunohistoquimica para detectar el tumor ya que es económica. 210 PEM_41 (Dra. Stefania Landolfi) (16/02/2015) Xema Martí Ayats Cáncer colorrectal hereditario polipoide - Poliposis adenomatosa familiar (PAF) Es un síndrome autosómico dominante (HAD), donde se desarrollan de 100 a 1000 adenomas colorrectales durante la adolescencia. Tiene una incidencia de 1:13000 de los nacimientos. Es necesaria la presencia de al menos 100 pólipos para el diagnóstico de PAF. Además, tienen una rápida progresión hacia adenocarcinoma colorrectal. Se debe principalmente a mutaciones del gen Wnt-APC (esta mutación se encuentra en el 80% de los casos con PAF). Es un gen localizado en el cromosoma 5, tiene 15 exones que codifican para una proteína muy larga, por lo que tiene elevada frecuencia de nuevas mutaciones. Pueden ser mutaciones que activen continuamente al receptor Wnt o que haya inactivación del gen APC con la consecuente pérdida de esta proteína. El resultado de las mutaciones es la no destrucción de la βcatenina que provocará la transcripción en el núcleo, proliferación… (en la imagen se observa el mecanismo) En el momento que se detecta un miembro de la familia afectado, debe hacerse un screening exhaustivo del resto de familiares. Como manifestaciones extracolónicas se observan: Adenocarcinoma gástrico (riesgo <1%) Adenocarcinoma duodenal (riesgo del 5-10%) Adenocarcinoma ampular Tumores desmoides ESTADIFICACIÓN TNM DE CARCINOMA DE COLON Y RECTO T: tumor / N: adenopatías / M: metástasis Tis: carcinoma in situ, intraepitelial (alto grado de displasia) o carcinoma intramucosa (invasión de lámina propia). T1: invasión de submucosa T2: invasión de muscular propia pero no penetra toda ella T3: invasión de la subserosa, ha penetrado toda la muscular propia. T4: invasión de otros órganos o estructuras. Diseminación vía linfática hacia ganglios regionales: Nx: no puede evaluarse la invasión. N0: no metástasis en ganglios regionales. N1: metástasis en 1 o 3 nódulos linfáticos N2: metástasis en 4 o más nódulos linfáticos 211 PEM_41 (Dra. Stefania Landolfi) (16/02/2015) Xema Martí Ayats Diseminación hematógena: M0: no metástasis M1: metástasis distantes (en carcinomas de colon suelen ser metástasis hepáticas) TUMORES ANALES Son cánceres muy agresivos, suelen matar en poco menos de 6 meses. Tenemos: Carcinoma cloacogénico o basaloide: son tumores poblados por células inmaduras derivadas de la capa basal del epitelio transicional. Tiene una rápida diseminación linfática. Melanoma anal RESUMEN 1. ENFERMEDAD INFLAMATORIA CRÓNICA INTESTINAL: Sintomatología general: dolor cólico y diarrea, cursan a brotes, afectan a adultos jóvenes. Causas: predisposición genética, disfunción del epitelio, defectos en la interacción con la macrobiota intestinal y autoinmunidad. Características diferenciales entre la enfermedad de Crohn y la colitis ulcerosa Características ENFERMEDAD DE CROHN COLITIS ULCEROSA MACROSCÓPICAS: - Región intestinal Íleon i/o colon Sólo colon - Distribución Lesiones salteadas Lesiones continuas - Estenosis Sí Rara - Aspecto de la pared Grueso Fino MICROSCÓPICAS: - Inflamación Transmural Limitada a la mucosa - Seudopólipos Moderados Importantes - Úlceras Profundas, como cuchillos Superficiales, de base ancha - Reacción linfoide Importante Moderada - Fibrosis Importante Leve o ausente - Serositis Importante Leve o ausente - Granulomas Sí (≈35%) No - Fístulas o senos Sí No CLÍNICAS: - Fístula perianal Sí (enfermedad en el colon) No - Malabsorción de grasas y vitaminas Sí No - Potencial maligno Con afectación del colon (x3) Si (x20-30) - Recaídas después de la cirugía Frecuente No - Megacolon tóxico No Si - Edad de aparición Adultos jóvenes y pico de Adultos jóvenes frecuencia en >50a 212 PEM_41 (Dra. Stefania Landolfi) (16/02/2015) Xema Martí Ayats 2. TUMORES INTESTINALES: INTESTINO DELGADO: 2% de los tumores GI Tumor GEP-NET Síndrome de PeutzJeghers GIST (del estroma GI) Origen: células enterocromafines, tumor secretor. Localización: apéndice, íleon, colon, recto, estómago, páncreas. Síndrome carcinoide en metástasis hepáticas, detección en orina de 5-HIAA Diagnóstico: inmunihistoquímica positiva a CgA, CD56, NSE, sinaptofisina. Pólipos múltiples hamartomatosos + lesiones pigmentadas mucocutáneas orales. 50% de los casos con mutación germinal de LKB1/STK11 (pérdida de función). Síndrome familiar, no maligno pero con complicaciones (infarto hemorrágico por torsión del pólipo o íleo paralítico por invaginación del pólipo). Origen: células intersticiales de Cajal (CD34 + i c-Kit +). Localización: sobre todo en estómago e intestino delgado. Mutación en gen c-Kit con activación de Rc tirosin quinasa. Mutación en exón 11 responde a tratamiento de Imatinib, mutación exón 9 tiene el peor pronóstico. INTESTINO GRUESO: Pólipos Poliposis colónicas Adenocarcinoma colorrectal Benignos. Pediculados o sésiles. Incidencia aumenta con la edad. - Hiperplásico-metaplásico: serrado, no displasia. - Hamartomatoso: arbolizado, no displasia. - Juvenil o de retención: único, inflamatoria, no displasia. - Adenomatoso: SÍ displasia. Tubular, velloso, tubulovelloso o serrado. Múltiples pólipos se relacionan con síndromes: - Sd de Gartdner: adenomas colon + tumores conectivos + tumores óseos. - Poliposis colónica familiar: >100 pólipos, mutación APC, HAD; riesgo 100% de adenocarcinoma colorrectal, se hace colectomía profilactica. - Sd de Turcot: adenomas colon + tumores cerebrales (glioblastomas). - Sd de Muir-Torre: mutaciones MSH2, MLH1, MSH6. Tiene HAD. Encontramos una inestabilidad de mircosátelites. Afectación colon derecho en gente joven con manifestaciones extracolónicas. - 2º cáncer más incidente. Afectación sigma y recto. Relación con dieta. - Macroscópica: vegetantes (proximales) o estenosantes (distales) - Metástasis hepáticas. Cánceres colorrectales hereditarios: - Poliposis adenomatosa familiar - Sd de Lynch (no polipoide): TUMORES ANALES: Muy agresivos - Carcinoma cloacogénico o basaloide - Melanoma anal 213