Principios anatomofisiológicos del aparato cardiovascular
Anuncio

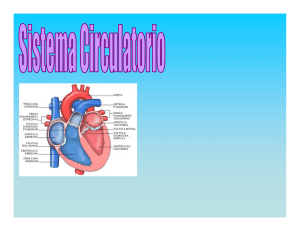
\[[[[ AUXILIARES DE ENFERMERÍA DEL SERVICIO MADRILEÑO DE SALUD (SERMAS) 1. Principios anatomofisiológicos del aparato cardiovascular 1.1. Estructura anatómica del aparato cardiocirculatorio Al aparato cardiovascular se le conoce también por el sistema cardiovascular. Se trata de un circuito constituido por: – Corazón. – Vasos sanguíneos: arterias, arteriolas, capilares, vénulas y venas. El corazón es una bomba aspirante e impelente que bombea la sangre, poniéndola en movimiento a través de los vasos sanguíneos. El sistema cardiovascular se encarga de distribuir la sangre por todo el organismo humano. El paso de agua y otras sustancias desde los capilares sanguíneos (compartimento vascular) a los espacios intersticiales (compartimento tisular), da lugar a la formación del líquido intersticial a partir del cual las células obtienen el oxígeno y los nutrientes necesarios para su funcionamiento. 1.1.1. Corazón El corazón es un órgano impar, situado en la cavidad mediastínica, desviado a la izquierda de la línea media (5º espacio intercostal). Es hueco y de naturaleza muscular, presentando cuatro cavidades internas que le dan el carácter de bomba aspirante de sangre y propulsora de la misma. Pesa aproximadamente 300 g en el adulto. Tiene forma de pirámide o cono, cuyo vértice se dirige hacia abajo y ligeramente desviado a la izquierda, y la base mira hacia arriba. El corazón está irrigado por las arterias coronarias, derecha e izquierda, que nacen de la aorta nada más salir ésta del ventrículo izquierdo. 1.1.1.1. Cavidades del corazón Las cavidades del corazón son cuatro, dos aurículas y dos ventrículos. Las aurículas se sitúan en la base y están separadas entre sí por el tabique interauricular. Los ventrículos ocupan la mayor parte del corazón, y están separados entre sí por un tabique interventricular (más grueso que el anterior). El vértice o punta del corazón se corresponde con el ventrículo izquierdo. 360 Sección del corazón: cavidades cardiacas CONSTANTES VITALES: CONCEPTO [[[[\ Además, el corazón está dividido en dos mitades, una derecha y otra izquierda, que en condiciones normales, a partir del momento del nacimiento, no se comunican entre sí pues están separadas por el tabique o septum. Ello explica que desde el punto de vista clínico se hable de corazón derecho y corazón izquierdo. Cada una de las dos mitades está formada por una aurícula y un ventrículo comunicados entre sí. La aurícula derecha (AD) se comunica con el ventrículo derecho (VD). La AD ocupa una posición superior respecto al correspondiente ventrículo, y se comunica con él a través del orificio aurículo-ventricular derecho, cerrado por una válvula llamada tricúspide (formada por tres valvas). La aurícula izquierda (AI) se comunica con el ventrículo izquierdo (VI) a través del orificio aurículo-ventricular izquierdo, que está cerrado por una válvula llamada mitral (bicúspide porque sólo tiene dos valvas). Por tanto, el corazón derecho está constituido por AD+VD y el corazón izquierdo por AI+VI. 1. La AD es una cavidad que recibe sangre pobre en oxígeno (sangre venosa), procedente del retorno venoso, a través de: – La vena cava superior, que recoge la sangre de la mitad superior del cuerpo. – La vena cava inferior, que recoge la sangre de la mitad inferior del cuerpo. 2. La AI es algo más pequeña que la derecha y de paredes más gruesas. En ella desaguan las cuatro venas pulmonares (dos de cada pulmón), que drenan la sangre oxigenada que procede de los pulmones. Las venas pulmonares son la única excepción de vasos sanguíneos que con estructura de vena transportan sangre rica en oxígeno procedente de la hematosis pulmonar. 3. El VD recibe sangre venosa de la AD a través de la válvula tricúspide, y la bombea a la arteria pulmonar para llevarla al pulmón donde será sometida a un intercambio de gases a nivel alveolar para su oxigenación. Entre el VD y la arteria pulmonar se encuentra una válvula llamada válvula pulmonar. 4. El VI es más largo y estrecho que el derecho. Su pared es también mucho más gruesa. Recibe la sangre rica en oxígeno (arterial) de la AI a través de la válvula mitral y la bombea a la circulación general a través de la arteria aorta (60-70 ml en cada contracción). Entre la aorta y el VI existe una válvula semilunar llamada válvula aórtica. La sangre que bombea el VI llega cargada de oxígeno y nutrientes a las células de los tejidos. Las válvulas cardiacas tienen como finalidad evitar el reflujo de sangre hacia atrás una vez que ha penetrado en una cavidad o ha sido bombeada a una arteria o vena. Se abren y cierran pasivamente según sea el gradiente de presión. Sección del corazón y grandes vasos 361 \[[[[ AUXILIARES DE ENFERMERÍA DEL SERVICIO MADRILEÑO DE SALUD (SERMAS) 1.1.1.2. Paredes del corazón Las paredes del corazón están formadas por tres capas, que reciben en este caso denominaciones específicas: – Endocardio: es la capa interna. Está constituida por un estrato de células endoteliales (endotelio) que se sustenta sobre una delgada capa de tejido conjuntivo. Reviste internamente todas las cavidades cardiacas y llega a los velos valvulares. Si proliferan microorganismos infecciosos aparece la patología denominada endocarditis caracterizada por fiebre, sudoración, inflamación del endocardio, malestar general, etc. – Miocardio: corresponde a la capa media. Es de naturaleza muscular, formada por fibras musculares estriadas que se contraen involuntariamente por acción del sistema nervioso autónomo. Hay algo de tejido conjuntivo intercalado, que actúa como vía de paso para los vasos sanguíneos que nutren la pared del corazón. El tejido muscular del corazón está más desarrollado en los ventrículos que en las aurículas. – Pericardio: es una membrana de tejido conjuntivo fibroso que envuelve externamente el corazón. Esta membrana consta de dos hojas: una interna o visceral (pericardio visceral o epicardio) y otra externa o parietal (pericardio parietal). Entre ambas hojas existe una cavidad casi virtual ocupada por una mínima cantidad de líquido (30-50 ml) que actúa como lubricante preservándolo de la fricción, permitiendo el movimiento del corazón (evitando el rozamiento). Al igual que el endocardio puede sufrir una inflamación denominada pericarditis caracterizada por dolor precordial y fiebre siendo su etiología infecciosa o por traumatismos, infartos, etc. 1.1.1.3. Sistema de conducción de impulsos El corazón es capaz de generar impulsos nerviosos que permiten la contracción cardiaca o latido cardiaco. El latido cardiaco se origina en un sistema especializado existente en la pared del corazón, y se propaga a todas las zonas del miocardio a través de fascículos o fibras. Son fibras musculares modificadas y especializadas en la rápida conducción de impulsos. Este sistema consta de: – El nódulo sino-auricular (S-A o de Keith Flack) es una porción del músculo cardiaco, en forma de huso, localizada en la pared superior de la AD en la zona de unión con la vena cava superior. Las fibras nodales son más delgadas que las fibras musculares cardiacas normales, con escaso sarcoplasma y forma de huso. Este nódulo está altamente especializado en generar impulsos rítmicos (marcapasos del corazón). Las fibras del nódulo se continúan con las fibras musculares de las aurículas, de manera que el potencial de acción generado en el nódulo se propaga rápidamente por las aurículas y llega al nódulo aurículo-ventricular. – El nódulo aurículo-ventricular (A-V o de Aschoff Tawara) se sitúa en el suelo de la AD. Recoge los potenciales procedentes de las aurículas y los conduce hacia el fascículo de His. Este nódulo retrasa el impulso procedente de la aurícula antes de pasar al ventrículo. 362 – Fascículo auriculo ventricular o haz de His. El haz de His es un fascículo grueso de fibras que van desde el nódulo aurículo-ventricular al tabique interventricular, donde se dividen en dos ramas, una izquierda y otra derecha. La rama izquierda se divide a su vez en dos fascículos: uno anterior y otro posterior. La rama derecha y los fascículos anterior y posterior forman una red denominada fibras de Purkinje, que se extienden por las paredes de los dos ventrículos. CONSTANTES VITALES: CONCEPTO [[[[\ Sistema de conducción eléctrica del corazón 1.1.2. Vasos sanguíneos Son los elementos que, junto con el corazón, forman el aparato circulatorio. La pared de los vasos sanguíneos está constituida por tres capas: – Íntima (de naturaleza epitelial). – Capa media (muscular). Mayor grosor en las arterias y menor en las venas. – Adventicia (de tejido conjuntivo). Existen tres tipos de vasos sanguíneos: 1. Las arterias son vasos sanguíneos que conducen la sangre oxigenada que sale del corazón para ser distribuida por los tejidos de todo el organismo. Conducen sangre arterial, que es rica en oxígeno y pobre en anhídrido carbónico. En su origen (salida del corazón) son de gran calibre y su diámetro va disminuyendo a medida que se ramifican hasta dar lugar a vasos de menor calibre (arteriolas), y estos a otros de pared muy delgada llamados capilares sanguíneos. 2. Las venas son los vasos sanguíneos que devuelven la sangre al corazón procedente de los tejidos. Conducen sangre venosa, que es pobre en oxígeno y rica en dióxido de carbono. Sus vasos de menor calibre se denominan vénulas. 3. Los capilares sanguíneos son los vasos arteriales de menor calibre. Están formado por una pared muy fina y semipermeable que permite el paso de líquidos y sustancias nutrientes al espacio intersticial para la nutrición de las células de los tejidos que irrigan. Desde el punto de vista funcional, se pueden clasificar en: – Vasos de conducción: corresponde a los vasos de gran calibre. Son los vasos próximos al corazón. – Vasos de distribución: corresponde a los de mediano calibre y realizan una distribución zonal o regional. – Vasos de resistencia: corresponde a las arteriolas. – Vasos de intercambio: corresponde a los capilares sanguíneos. 363 \[[[[ AUXILIARES DE ENFERMERÍA DEL SERVICIO MADRILEÑO DE SALUD (SERMAS) Arterias 364 CONSTANTES VITALES: CONCEPTO [[[[\ Venas 365 \[[[[ AUXILIARES DE ENFERMERÍA DEL SERVICIO MADRILEÑO DE SALUD (SERMAS) 1.2. Fisiología del aparato cardiocirculatorio 1.2.1. Ciclo cardiaco El ciclo cardiaco consta de dos fases o periodos consecutivos, uno de contracción llamado sístole y otro de relajación denominado diástole. El nódulo sino-auricular genera cada cierto tiempo un potencial de acción de forma espontánea, que da lugar a cada ciclo cardiaco. Este potencial se propaga por las aurículas desencadenando la llamada sístole auricular. En la sístole auricular se contrae el músculo cardiaco de ambas aurículas, aumentando la presión interna de sus cavidades, de manera que se abren las válvulas aurículo-ventriculares y la sangre pasa de las cavidades auriculares a las ventriculares. Al llenarse los ventrículos las válvulas vuelven a cerrarse. Entonces se inicia la fase de sístole ventricular, que coincide con una fase de reposo de las aurículas llamada diástole auricular. En la sístole ventricular se contrae el músculo de los ventrículos, aumentando la presión sanguínea dentro de las cavidades ventriculares. Entonces se abren las válvulas aórtica y pulmonar y la sangre es bombeada a presión a la arteria aorta y a la arteria pulmonar. Al término de la sístole se cierran las válvulas y los ventrículos entran en la llamada fase de diástole ventricular. El número de ciclos cardiacos por unidad de tiempo determina la frecuencia cardiaca. Ésta consiste en el número de latidos por minuto que es capaz de realizar el corazón. En un adulto joven y sano la frecuencia media es de 70 latidos/minuto en estado de reposo. 1.2.2. Presión arterial El corazón se contrae intermitentemente determinando un flujo sanguíneo pulsátil. Pero, en la realidad, la sangre que circula por el sistema vascular no lo hace de forma pulsátil sino de manera continua. La sangre que sale del VI en la sístole distiende la aorta, de manera que durante la diástole la aorta se contrae bombeando la sangre hacia adelante. La presión arterial es la fuerza que la columna de sangre ejerce sobre las paredes arteriales. El máximo valor se alcanza con la sístole cardiaca y se denomina presión sistólica. El valor mínimo se registra con la diástole y se denomina presión diastólica. El valor normal de la presión sistólica, también llamada máxima, es de 120 mmHg en una persona adulta, joven y sana. El valor normal de la presión diastólica o mínima es de 80 mmHg. La presión arterial va disminuyendo desde la aorta a los capilares, de manera que la presión a nivel capilar es de 15 mmHg. La diferencia entre ambas es la llamada presión de pulso o presión diferencial. Los mecanismos de control de la presión arterial son de dos tipos: a) Mecanismos nerviosos: son mecanismos a corto plazo, y se consigue por fenómenos de vasodilatación o vasoconstricción vascular, que modifican el diámetro de las arterias, sobre todo. 366 b) Mecanismos renales: realizan una regulación a largo plazo y lo hacen aumentando o disminuyendo la excreción de orina, lo que disminuye o aumenta el volumen de sangre circulante. CONSTANTES VITALES: CONCEPTO [[[[\ 1.2.3. Presión venosa El sistema venoso es el responsable de conducir la sangre de los tejidos hacia el corazón. El sistema venoso actúa también como reserva de sangre. La presión a nivel de la entrada en la AD es de 0-5 mmHg. El retorno venoso es el volumen de sangre que desde los capilares llega a la AD en la unidad de tiempo. Éste debe ser igual al gasto cardiaco, que a su vez es el volumen de sangre que el VI es capaz de enviar a los capilares en la unidad de tiempo. 1.2.4. Función de las válvulas Las válvulas auriculoventriculares (tricúspide y mitral) evitan el reflujo de sangre desde los ventrículos a las aurículas durante la sístole ventricular. Las válvulas semilunares (aórtica y pulmonar) evitan el reflujo de sangre desde las arterias aorta y pulmonar hacia los ventrículos en la diástole. Las válvulas cardíacas se abren y se cierran pasivamente por diferencias de presión. Cuando las válvulas se cierran se producen ruidos auscultables. El cierre de las válvulas auriculoventriculares ocasiona el primer ruido cardíaco. El cierre de las válvulas sigmoideas origina el segundo ruido cardíaco. 1.2.5. Circulación de la sangre Circulación mayor o periférica: partiendo del ventrículo izquierdo, sale a la arteria aorta e inicia la circulación mayor, destinada a irrigar todos los tejidos del cuerpo con sangre arterial, llegando a todos los órganos. – Aorta ascendente: arterias coronarias. – Cayado de la aorta: tronco braquiocefálico, carótida primitiva izquierda y arteria subclavia izquierda. – Aorta descendente torácica: arterias bronquiales, arterias esofágicas, arterias medias, arterias mediastínicas posteriores y arterias intercostales aórticas. – Aorta descendente abdominal: * Ramas parietales: arteria diafragmática inferior y arterias lumbares. * Ramas viscerales: tronco celíaco, arteria mesentérica superior, arteria capsular medial, arteria renal, arteria genital (uteroovárica/espermática), y arteria mesentérica inferior. * Ramas terminales: arteria sacra media, arterias ilíacas primitivas derecha e izquierda. Diferentes ramas arteriales de la aorta La sangre se distribuye por una red arterial cada vez de menor calibre hasta acabar en los capilares; en éstos se realiza el intercambio cargándose de productos de desecho y de 367 \[[[[ AUXILIARES DE ENFERMERÍA DEL SERVICIO MADRILEÑO DE SALUD (SERMAS) anhídrido carbónico. Una vez realizado el intercambio, los capilares se reúnen, constituyendo venas que se van uniendo entre sí, originando cada vez vasos de mayor calibre que acaban desembocando en las venas cavas, superior e inferior, que terminan en la aurícula derecha. Desde aquí la sangre pasa al ventrículo derecho. Circulación menor o pulmonar Circulación menor o pulmonar: la sangre venosa, o pobre en oxígeno, desde el ventrículo derecho va a la arteria pulmonar, llega a los pulmones, donde se oxigena, volviendo a través de las venas pulmonares a la aurícula izquierda; de aquí la sangre pasa al ventrículo izquierdo y se inicia de nuevo la circulación mayor. La presión en la circulación menor es inferior a la de la circulación mayor, por eso el miocardio del ventrículo izquierdo es más grueso. 1.3. Principales patologías cardiovasculares 1.3.1. Insuficiencia cardiaca La insuficiencia cardiaca es aquella situación en la que están comprometidas las funciones propias del corazón. Éste deja de ser capaz de bombear una cantidad de sangre adecuada para cubrir las demandas de oxígeno. Se divide en varias clases, según las cavidades afectadas o su desarrollo en el tiempo: a) Insuficiencia cardiaca aguda: la que se desarrolla en un breve espacio de tiempo. 368 b) Insuficiencia cardiaca crónica: la que se desarrolla en un periodo largo de tiempo. CONSTANTES VITALES: CONCEPTO [[[[\ c) Insuficiencia cardiaca izquierda: donde lo que falla son las cavidades izquierdas (edema de pulmón, disnea, disnea paroxística nocturna, hipotensión, etc.). d) Insuficiencia cardiaca derecha: donde lo que falla son las cavidades derechas (hepatomegalia, edema, fatiga muscular, etc.). e) Insuficiencia cardiaca congestiva: cuando lo que falla son todas las cámaras, tanto derechas como izquierdas. Cuidados a administrar Hay que tener en cuenta diferentes aspectos: 1. El paciente debe de estar en la cama pero con un ángulo de 45 grados o, en su defecto, sentado en un sillón para mantenerle incorporado, y mejorar así su dificultad respiratoria. 2. Habitualmente necesitará oxígeno, en las cantidades y medio de administración prescrito por el médico. 3. Debido a que son enfermos con gran riesgo de tener trombosis, es conveniente hacer profilaxis con heparina subcutánea a dosis pautadas por el médico. 4. Se mejorará la contractilidad del corazón con medicamentos (Digoxina, etc.). 5. Para disminuir los síntomas congestivos, es decir los edemas, encharcamientos pulmonares, etc., se restringirá el consumo de sal, los líquidos a ingerir serán en cantidad aproximada a los que pierda. 6. Se favorecerá la eliminación de líquidos con medicamentos diuréticos que sirven para forzar la diuresis y así contribuir a disminuir la sobrecarga de líquidos. 7. Si con todo lo expuesto anteriormente la enfermedad no evoluciona bien, se administrarán vasodilatadores, que ensancharán arterias, venas, o ambas a la vez, para que así la sangre se acumule en ellas y no sobrecargue el corazón, evitando el fallo cardiaco. 8. Administrar la medicación prescrita por el médico. 1.3.2. Angina de pecho: ángor El ángor es un síndrome clínico, es decir, un conjunto de síntomas y signos, producido por un flujo sanguíneo coronario insuficiente. Existe un desequilibrio entre el aporte de oxígeno al miocardio y la demanda de oxígeno por parte del mismo, creándose una Isquemia miocárdica transitoria, o insuficiente riego en el miocardio de una manera temporal. El mecanismo subyacente que contribuye a la aparición del dolor torácico se relaciona probablemente con el cambio del metabolismo, que pasa a ser un metabolismo sin presencia de oxígeno, y las sustancias resultantes de este metabolismo que estimulan ciertos receptores sensoriales. La liberación de otras sustancias a partir de las células isquémicas puede también provocar dolor de esta manera. Los síntomas característicos son: – Dolor precordial o retroesternal, que se suele expresar por parte del paciente como una sensación de opresión o pesadez. Puede irradiarse hacia el cuello, maxilar inferior, brazos y dentro de éstos lo más frecuente es que el dolor se localice en el izquierdo y dedo 369 \[[[[ AUXILIARES DE ENFERMERÍA DEL SERVICIO MADRILEÑO DE SALUD (SERMAS) meñique y anular. Este dolor suele aparecer con el esfuerzo, disgustos emocionales, etc., y se alivia con el reposo y una determinada sustancia denominada nitroglicerina. El dolor epigástrico no nos debe confundir con síntomas de la patología digestiva. – Sudoración profusa y fría. – Mareos, náuseas, etc. Cuidados a administrar Hay que tener en cuenta ciertos aspectos: 1. La actuación por parte del auxiliar de enfermería, si se encuentra con esta situación, va encaminada a avisar en el menor tiempo posible al resto del personal de planta (médico y enfermero) y, mientras éstos llegan, procurarle a la persona un entorno confortable y relajado. Si con anterioridad se le había prescrito nitroglicerina sublingual, se administrará dicho comprimido, repitiéndose la dosis a los cinco minutos si el dolor no cede, y pudiendo volver a dársela dos o tres veces a intervalos de cinco minutos. Se notificará a los servicios médicos los comprimidos administrados. 2. A la hora de confeccionar la dieta, no se incluirán alimentos grasos, ricos en colesterol, etc., y si es hipertenso disminuir la ingesta de sal. 3. Incentivar el ejercicio adecuado, dependiendo de las circunstancias, dando moderados paseos sin llegar a la fatiga. 4. El procurar la no ingestión de alcohol o en todo caso reducirla al mínimo y concienciar a la persona para que destierre el tabaco, son también normas de actuación a tener en cuenta por quien esté responsabilizado del cuidado de este tipo de pacientes. 1.3.3. Infarto de miocardio Es una obstrucción completa y súbita de una de las arterias coronarias principales o alguna de sus ramas, que tienen como misión aportar al músculo cardiaco la sangre y por consiguiente oxígeno para que funcione correctamente. Un infarto de miocardio puede originar necrosis o muerte del tejido miocárdico, con la consiguiente formación de cicatriz o fibrosis, o puede causar la muerte súbita. Los síntomas característicos suelen ser, en parte, similares a los de la angina aunque más graves y de mayor duración: – Dolor en parte superior del tórax, retroesternal, con irradiación a cuello y mandíbula o a brazo izquierdo, epigástrico con o sin irradiación a cuello, mandíbula y brazos, cuello y mandíbula, hombro izquierdo, cara interna de ambos brazos y entre las dos escápulas. En cuanto a la calidad del dolor, se suele describir como una tirantez, pesadez, opresión o presión en el pecho. 370 – Otros síntomas son: náuseas y vómitos, sudoración excesiva o diaforesis, síncope o lipotimia, sensación vertiginosa, etc. CONSTANTES VITALES: CONCEPTO [[[[\ Corazón que ha sufrido un infarto Cuidados a administrar Hay que tener en cuenta: 1. En cuanto a la actuación, si se dan algunos de estos síntomas y signos, es básicamente igual a la actuación ante la Angina de Pecho. 2. El dar a un paciente que ha sufrido un infarto o tiene riesgo de sufrirlo una dieta pobre en grasas y sal, rica en fibra para mejorar el tránsito intestinal y evitar el estreñimiento, entra dentro de los cuidados a dispensar por parte del personal de enfermería. 3. Prevenir el esfuerzo cardiaco adicional, haciendo que descanse después de cada comida, y teniendo en cuenta que éstas deben de ser frecuentes y de poca cantidad. 4. Se evitará que haga esfuerzos o ejercicios isométricos, así como levantamiento de cargas de peso elevado. El dar paseos sin llegar al agotamiento suele ser una actividad muy beneficiosa para mantenerse en buenas condiciones físicas y psíquicas. 5. Se evitarán duchas o baños con agua muy caliente o muy fría, pues estos cambios podrían desencadenar el espasmo de las arterias coronarias (responsables de la irrigación del corazón). Esto es también aplicable a las temperaturas ambientales extremas. 6. Se deben evitar emociones fuertes o todas aquellas situaciones que supongan una excesiva tensión emocional, disgustos familiares, problemas laborales, etc. 1.3.4. Hipertensión arterial Según la Organización Mundial de la Salud (OMS) se considera hipertensión cuando la presión arterial sistólica está igual o por encima de los 140 mm de mercurio y la presión arterial diastólica igual o por encima de los 90 mm de mercurio. 371 \[[[[ AUXILIARES DE ENFERMERÍA DEL SERVICIO MADRILEÑO DE SALUD (SERMAS) Para admitir estas cifras, se debe de exigir que se cumplan una serie de circunstancias que a continuación se exponen: – Que las cifras alteradas se demuestren en tres lecturas, en días diferentes, y que en esos días se tome varias veces. – Que el local donde se haga la toma de tensión cumpla una serie de condiciones como que esté a temperatura ambiente, no haya ruidos, y tenga una buena iluminación. – Que el probable hipertenso cumpla también ciertos requisitos que son: no haber comido antes de 20 minutos, no haber fumado media hora antes, no haber hecho ejercicio en ese tiempo, que la ropa no comprima el brazo donde se tome la tensión, y que no esté en situación de estrés o nerviosismo. – La última condición es que el que tome la tensión sea consciente y sepa verdaderamente lo que toma. Los síntomas característicos son: cefaleas, sobre todo en la región occipital y de aparición matutina, vértigo, congestión facial, epistaxis o hemorragia nasal espontánea, náuseas y vómitos. Cuidados a administrar Hay que tener en cuenta ciertos aspectos: 1. Incentivar la práctica de ejercicio regular. 2. Confeccionar dietas pobres en sal y reducir las grasas. 3. Evitar el consumo de tabaco y alcohol y, en cuanto al café, reducir al mínimo su ingesta. La hipotensión ortostática merece una mención aparte en este capítulo, dada la gran frecuencia con la que se presenta en pacientes hipertensos, que están en tratamiento para disminuirla y que toman substancias diuréticas, los que llevan un tiempo encamados, o simplemente las personas que tras, estar acostados un tiempo, se incorporan bruscamente. Consiste en la notable disminución de tensión arterial al pasar de la posición de decúbito supino a la bipedestación, provocando malestar, mareo e incluso síncope. 372 Para evitar todos estos problemas se debe de cambiar progresivamente de posición cuando se vaya a levantar a una persona encamada, esperando unos minutos sentada al borde de la cama, con los pies colgando, antes de ponerse de pie. CONSTANTES VITALES: CONCEPTO [[[[\ 1.3.5. Arteriosclerosis Es un trastorno en el cual existe un estrechamiento u obstrucción de las paredes íntima y media de los vasos sanguíneos. Es la causa más común de enfermedad obstructiva arterial de las extremidades en personas mayores de 30 años. La lesión principal de la arteriosclerosis es la formación de placas en la pared íntima, lo que causa una oclusión parcial o completa. Existe calcificación de la capa media y pérdida gradual de elasticidad, lo que debilita aún más las paredes arteriales y predispone a la persona al aneurisma o dilatación de la pared de la arteria y a la formación de trombos. El síntoma más común de esta enfermedad arterial periférica es la claudicación intermitente, que se produce con el ejercicio y que consiste en un dolor que aparece en un músculo cuyo suministro de sangre es inadecuado durante el ejercicio. Se describe como un calambre que desaparece en uno o dos minutos tras cesar el ejercicio. 1.3.6. Aterosclerosis Esta enfermedad supone el desarrollo de lesiones en la pared íntima de la arteria. Se han identificado tres tipos de lesiones: – Estrías grasas, que consisten en células musculares lisas y depósitos lípidos. – Placas fibrosas, que consisten en un espesamiento de la capa íntima rodeado por lípidos, colágeno, células musculares lisas y otros componentes. – Lesión complicada, que consiste en una gran masa formada por placas fibrosas calcificadas. El resultado de la aterosclerosis es un estrechamiento de la arteria que progresa hasta la obstrucción, trombosis, desarrollo de un aneurisma y ruptura. Además, los nutrientes y oxígeno de los tejidos pueden verse reducidos, lo que provoca una necrosis por isquemia de las células. Complicaciones agudas que sufre una placa de ateroma, para que esta sea capaz de obstruir una arteria 1.3.7. Tromboflebitis Las finas paredes de las venas permiten una distensibilidad mayor que en las arterias. Las venas de las extremidades que transportan sangre contra la gravedad disponen de válvulas. 373 \[[[[ AUXILIARES DE ENFERMERÍA DEL SERVICIO MADRILEÑO DE SALUD (SERMAS) La distensión vascular y las válvulas ineficaces favorecen el estasis o estancamiento de sangre venosa. Los dos trastornos más importantes del sistema venoso son la tromboflebitis y las venas varicosas. La tromboflebitis o trombosis venosa es una inflamación de la pared del vaso con la formación de un coágulo. La trombosis venosa es más frecuente en las venas de las extremidades inferiores, tanto en las venas profundas como en las superficiales. Si la tromboflebitis afecta a una vena profunda el flujo venoso se obstruye y la extremidad puede quedarse edematosa. La tromboflebitis de las venas superficiales produce dolor, enrojecimiento y calor a lo largo del curso de la vida. Los trombos de venas profundas pueden hacerse más grandes con la acumulación sucesiva de plaquetas, fibrina y otras sustancias. El mayor peligro para el paciente durante la fase aguda consiste en el desprendimiento de una porción del trombo produciendo un émbolo. Los émbolos arrastrados hasta el corazón pueden alojarse en las arterias coronarias, aunque el sitio más común son los vasos pulmonares. Los trombos de las venas de las piernas eventualmente se incorporan a la pared del vaso y dejan de presentar una amenaza de embolización. La pared del vaso en el lugar de la inflamación, sin embargo, puede estrecharse y presentar problemas circulatorios futuros al paciente. 1.3.8. Venas varicosas Las venas varicosas son venas anormalmente dilatadas con válvulas poco eficaces, que se forman generalmente en las extremidades inferiores y parte inferior del tronco. Las venas varicosas pueden ser primarias o secundarias: a) Las venas varicosas primarias se forman gradualmente y afectan a las venas superficiales. Con frecuencia no hay síntomas acompañantes excepto la aparición de venas tortuosas ennegrecidas. Entre los síntomas se incluyen dolores sordos, calambres musculares, presión, pesadez o fatiga. Estos síntomas surgen por la disminución del flujo venoso a los tejidos, consecuencia del estancamiento y estasis sanguíneo. b) Las venas varicosas secundarias afectan a las venas profundas y se producen debido a insuficiencia venosa crónica o trombosis venosa. Pueden aparecer síntomas como edemas, dolor, cambios de coloración de la piel y ulceraciones, debidos al estasis venoso. El factor precipitante en la formación de venas varicosas es simplemente un debilitamiento de la pared de la vena, puesto que la pared del vaso es débil, no soporta la presión normal y se dilata con la acumulación de sangre. Cuando el vaso se dilata, las válvulas se ensanchan y pierden su eficacia. Esto provoca una incapacidad para soportar una columna de sangre y se produce todavía más estancamiento de la misma. 2. Constantes vitales 2.1. Introducción 374 Es obligación del auxiliar de enfermería ayudar al enfermo que presenta una dependencia parcial o total para su autocuidado. En todo momento debemos de conocer qué necesidad básica puede satisfacer por sí mismo y para cuál necesita que le brindemos nuestra asistencia.