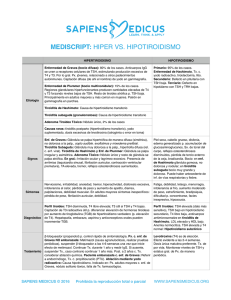
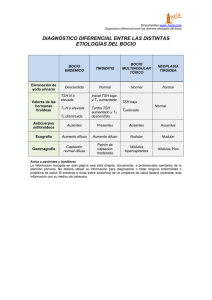
Diagnóstico diferencial?
Anuncio

Manejo del Hipertiroidismo Gonzalo Díaz Soto Servicio Endocrinología y Nutrición. Hospital Clínico Valladolid IEN. Universidad de Valladolid Introducción Regulación de la función tiroidea - T4/T3 TRH TSH I- 3,5,3’,5’ tetraiodotironina (L-tiroxina)(T4) I I NH2 O OH CH2 COOH H I I C 3,5,3’ triiodotironina (T3) I I OH O NH2 CH2 I C H COOH T4 libre (<0.5%) T4 unido a proteinas: •TBG (tiropexina) •TTR •albúmina t ½ larga 2-15d T4 total DIAGNÓSTICO DEL HIPERTIROIDISMO 1º: A. - ↑FT4 y/o T3 - ↑ T4/T3 TRH B. TSH ↓↓TSH Diagnóstico Clínica Piel Prurito/fragilidad capilar-ungueal Manos calientes humedas (76%) Mixedema pretibial (1%) , acropaquia Cardiovascualr Palpitaciones (63%), disnea esfuerzo (66%), angor. Taquicardia (58%), FA (29%), aumento presion pulso Digestivo Hiperdefecación (5%), hipertransaminasemia Locomotor Debilidad muscular proximal, osteoporosis, edad ósea adelanatda (niños) Clínica Nervioso Síntomas oculares (55%), Hiperhidrosis (50-90%), hipercinesia (39%) Oftalmopatía (49-62%), retracción palpebral (38%), Temblor (40-97%), exoftalmos (24%) Psicológico nerviosismo (80-90%), insomnio, irritabilidad, labilidad emocional Endocrino Pérdida ponderal (52-85%), intolerancia calor (4189%), fatigabilidad (44-88%), hiperfagia, irregularidad menstrual Bocio (37-100%), thrill tiroideo (28-77%), ginecomastia ¿Qué hormonas pido? T4Libre T3 Libre T4 total T3 Total Tiroglobulina AntiTPO AntiTg BMJ VOLUME 332 10 JUNE 2006 BMJ VOLUME 332 10 JUNE 2006 BMJ VOLUME 332 10 JUNE 2006 Diagnostico diferencial etiológico 2% mujeres/ 0,2% varones HIPERFUNCIONANTES Enf.Graves/Basedow Bocio multinodular/ uninodular tóxico TIROIDITIS Tiroiditis silente (postparto, tiroiditis por IFN, litio...) Tiroiditis subaguda De Quervain OTROS Formas raras: ficticia, tumor TSH, cancer tiroides... Hiperemesis gravídica, mola, struma ovarii… Evaluación en el diagnóstico diferencial etiológico BMN vs Graves: Edad, presentación, clínica ocular, palpación tiroidea Vs. Tiroiditis silente/ postparto: Periodo postparto o interferon. Ausencia datos de Graves or BMN. Tiroiditis subaguda: Dolor, cuadro gripal, VSG/PCR Diagnóstico diferencial Hipertiroidismo 1º Hiperfuncionante Enfermedad de Graves Basedow Prevalence of hyperthyroidism in the general population is 1.2% 0.7% subclinical hyperthyroidism 0.4% Graves’ Disease – most common etiology; note there is overlap with the subclinical group Graves’ Disease is more common in females (7:1 ratio) Es una enfermedad autoinmune que se caracteriza por la presencia de anticuerpos contra el receptor de TSH (denominados TSI) en el suero, que actúan como estimulantes de dicho receptor. Pathogenesis An autoimmune phenomenon – presentation determined by ratio of antibodies Graves’ Disease + Thyroid - TSH Receptor Thyroglobulin Ab Thyroid Stimulating Ab (TSAb) Thyroid Stimulation Blocking Ab (TSBAb) Thyroid peroxidase Ab (anti TPO) Autoimmune Hypothyroidism (Hashimoto’s) BOCIO MULTINODULAR TOXICO Es la segunda causa más frecuente de hipertiroidismo. Mujeres 50 años Ocurre en pacientes con bocio nodular en el que uno o varios nódulos desarrollan autonomía funcional. El mecanismo por el que se produce esto no se conoce con exactitud, pero se cree que está relacionado con mutaciones del receptor de TSH que hacen que exista hiperestimulación del mismo en ausencia de TSH. ADENOMA TOXICO Es la tercera causa más frecuente de hipertiroidismo. Se caracteriza por la presencia de un adenoma folicular que adquiere autonomía funcional independiente de la TSH. Se cree que el mecanismo por el que esto ocurre es similar al anterior, es decir, por el desarrollo de mutaciones en el gen del receptor de TSH. BMJ VOLUME 332 10 JUNE 2006 Nódulo tiroideo 1º TSH ↓ 2º Gammagrafía HIPERTIROIDISMO YODOINDUCIDO (FENOMENO JODBASEDOW) Es menos frecuente que los anteriores. Se puede producir de forma aguda, tras una sobrecarga de yodo (por ejemplo, tras la realización de una exploración con contrastes yodados) o bien en el contexto de tratamientos con fármacos ricos en yodo, típicamente AMIODARONA. Se produce cuando se aumenta el aporte de yodo a un sujeto con autonomía funcional tiroidea latente (por bocio nodular o, más raramente, por Enfermedad de Graves) que no se había manifestado clínicamente por estar deficitario en yodo. Suplementación con Yodo Correlación significativa entre el cociente intelectual de los hijos y la concentración de T4 libre en plasma materno durante el primer trimestre del embarazo. Niveles bajos de t4 relacionados con casos de déficit de atención e hiperactividad, así como problemas de desarrollo psicomotor y valores inferiores de coeficiente intelectual. Otros estudios también han relacionado el hipotiroidismo materno con el fracaso escolar posterior de sus hijos. Diagnóstico diferencial Hipertiroidismo 1º destrucción HORMONAS TIROIDEAS Fisiología Células foliculares Coloide Capilares interfoliculares Tiroiditis subaguda/postparto/silente Se trata de una inflamación subaguda del tiroides, posiblemente de etiología vírica, que conlleva la liberación de la hormona preformada y almacenada. Cursa con fiebre o febrícula, afectación sistémica más o menos severa y dolor cervical intenso, que puede irradiarse a la mandíbula, oídos y occipucio, y que se agrava con la deglución y la palpación tiroidea, a veces con datos inflamatorios locales. Típicamente se acompaña de elevación en la VSG y disminución de la captación de yodo radiactivo en la gammagrafía tiroidea, de tal modo que la ausencia de alguno de estos dos datos prácticamente descarta el diagnóstico. Generalmente la fase de tirotoxicosis se sigue de una fase de hipotiroidismo, cuando se han agotado las reservas hormonales y todavía no se ha producido la recuperación funcional de la glándula. Diagnóstico diferencial Hipertiroidismo no 1º Regulación de la función tiroidea A. - ↑FT4 y/o T3 - T4/T3 TRH B. Normal TSH¿¿¿¿¡¡¡ TSH I- HIPERTIROIDISMO DEBIDO A EXCESO DE PRODUCCION DE TSH TSH inapropiadamente normal/T4L elevada Es una situación clínica muy poco frecuente. Se puede ver fundamentalmente en dos ocasiones. A) Adenoma hipofisario productor de TSH: son fundamentalmente macroadenomas, y en el momento del diagnóstico la mayoría presentan invasión de estructuras vecinas con clínica a ese nivel. B) Resistencia selectiva hipofisaria al mecanismo de retroalimentación de las hormonas tiroideas: es una entidad muy rara donde existe una alteración en el sistema de retroalimentación negativa que realizan las hormonas tiroideas sobre la hipófisis regulando así la secreción de TSH. Tirotoxicosis factitia Se produce por administración exógena de hormona tiroidea en dosis suprafisiológicas, bien por ingesta voluntaria, lo cual es mas frecuente en personal médico y paramédico, o bien por sobretratamiento con tiroxina en pacientes hipotiroideos. Valor de la Tiroglobulina Situaciones especiales Embarazo: primer trimestre TSH suprimida T4L normal Cáncer de tiroides: Terapia supresiva (TSH<0.01) durante el seguimiento Tratamiento TIOUREAS Metimazol (Tirodril®), Carbimazol (Neotomizol®), Propiltiouracilo (M.Extranjero). • Mecanismo: Inhibidor síntesis (organificación, acoplamiento). PTU además inhibe paso de T4 a T3. Descenso TSI • Dosis: CBZ, MMI: 5-60 mg/d (cada 6-24h). PTU 50600 mg, (cada 6-12h). Adm oral, SNG, rectal. • Duración: Un año (6-24m) 40-60% TIOUREAS Metimazol (Tirodril®), Carbimazol (Neotomizol®), Propiltiouracilo (M.Extranjero). • No existe ventaja sobre el tratamiento combinado Tiourea+levotiroxina. • Enfermedad de Graves: inducción de remisión 1218 meses (40-60%) • BMN/adenoma tóxico: no remisión. Control de síntomas. • Tiroiditis: no requiere tratamiento Tioureas: Efectos secundarios • Efs. Secundarios (5-25%): rash, urticaria, fiebre, artralgias, vasculitis • LES-like • Agranulocitosis • Frecuencia: 0.03% vs 0.5%?? • Dosis dependencia • Precauciones •Hepatitis •30% PTU elevación transaminasas. • Menos frecuente CBM, MMZ Cooper, D. S. N Engl J Med 2005;352:905-917 Medidas generales • B-bloqueantes. Propranolol (30-240 mg/d) inhibe paso de T4 a T3, pero Atenolol es efectivo tambien. • Dosis elevadas corticoides inhibe paso de T4 a T3 • Bloqueo con Yodo (Solución de lugol) fenómeno de escape. Pre tiroidectomía • Reposo relativo • Sedantes (benzodiacepinas) ¿Por qué no usar siempre tioureas? Enfermedad de Graves • Riesgo de recidiva a los 5 años 60-80% Consecuencias psicológicas, laborales, maritales, etc. Osteoporosis Riesgo arritmogénico .... • Riesgo de hipotiroidismo a los 10 años 1020% • Efectos secundarios graves, aunque raros ¿Cuando existe mayor riesgo de recidiva? • Formas severas: T3/T4 alta, FT4 y T3 >X2, bocio grande • Edad (<40 mayor riesgo) • Sexo (hombres mayor riesgo) • Historia recidivante? TRAb? Graves y Radioyodo (131I) • Dosis: Adm. ev 6-15 mCi • Contraindicaciones: embarazo, lactancia, sospecha cáncer, ingesta yodo reciente, <12 años? • Objetivo: evitar recidivas. Generalmente ligado a desarrollo de hipotiroidismo. • Efectos secundarios: casi ninguno conocido. Deterioro de oftalmopatía? • A tener en cuenta: exacerbación de hipertiroidismo inmediato al tto (10%). Graves y Radioyodo (II) • Remisión o hipotiroidismo habitualmente a los 2-4 meses (1-12m) • Evolución: remisión o hipotiroidismo en 70% 1a dosis, >95% en 2a dosis. • Evaluación de retratamiento a los 6 meses. • Evolución eventual a hipotiroidismo en >80%? • Requiere normofunción tiroidea y retirada tratamiento (CBZ, MTM) 3-5 días previos. Preguntas habituales del paciente frente al radioyodo “Que sentido tiene quitar el hipertiroidismo si quedaré con hipotiroidismo para toda la vida” A diferencia del hipertiroidismo, el hipotiroidismo primario tratado: • Es asintomático, no implica ninguna manifestación ni consecuencia a largo plazo demostrada. En particular no condiciona obesidad. • No requiere ningún medicamento con efectos secundarios a dosis terapéuticas. • No produce oscilaciones de actividad manifiestas. Preguntas habituales del paciente frente al radioyodo (II) “Cuales son los efectos secundarios del radioyodo?” • Fertilidad: La dosis recibida por gónadas equivale a la recibida con TAC con contraste. • Teratogénesis: Sólo en fase aguda. Esperar 6 meses. • Carcinogénesis: Evidencia en contra, o bien extremadamente baja en múltiples estudios. Gonadal Radiation Dose (in Rads) From Diagnostic Procedures and 131I Therapy Proceedure Malesmedian Range Femalesmedian Range Barium meal 0.03 0.005-0.23 0.34 0.06-0.83 IV pyelogram 0.43 0.015-2.09 0.59 0.27-1.16 Retrograde pyelogram 0.58 0.15-2.09 0.52 0.085-1.4 Barium enema 0.3 0.95-1.59 0.87 0.46-1.75 Femur xray 0.92 0.23-1.71 0.24 0.058-0.68 131I usually under 1.6 same usually below 1.6 same therapy, 5mCi Cirugía • Tiroidectomía subtotal o casi total. • Se alcanza eutiroidismo más rápido que con otros procedimientos. • Indicado como trat. definitivo si riesgo neoplasia, niños, embarazadas, radiofobia. Síntomas compresivos. • Efs. secundarios: infecciones locales, parálisis n.recurrente, hipoparatiroidismo (<2%),muy raramente complicaciones graves por la anestesia Cirugía (II) • Experiencia Mayo: 99% remisión duradera, 75% hipotiroidismo, 1% recurrencia. • Experiencia Univ.Chicago: 82% remisión duradera, 6% hipotiroidismo, 12% recurrencia. • Metaanálisis (J Surg Res 90:161-5,2000): 90% remisión duradera (100% si t. total, 60% si t. subtotal). Hipotiroidismo 100% t. total, 25- 6% t. subtotal). •Riesgo recidiva •Necesidad solución definitiva •Deseo de solución definitiva •Edad Trat. Farmacológico: CBZ (aprox 1 año), β-bloqs Remisión Recidiva Intolerancia Ablación 131I: •Descartar gestación •valorar trat. oftalmopatía si existe. •Pretrat. β-bloqs +/- CBZ Ablación quirúrgica: Considerar si ausencia riesgo quirúrgico y: •Radiofobia, preferencia •Fracaso previo a 131I •Problema estético •Bocio nodular asociado •Niños •Exposición yodo Graves y embarazo •Reducción actividad autoinmune en 2o y 3er trimestre. Exacerbación en postparto (1er trimestre). •Hipertiroidismo asociado a: •Aborto, muerte fetal •Prematuridad, bajo peso al nacer •Preeclampsia •Mayoría de efectos relacionados con control Tratamiento antitiroideo y embarazo •Metimazol vs Propiltiouracilo •Menor paso transplacentario de PTU? •Resultados fetales similares en cuanto a f. tiroidea, desarrollo neuropsicológico. •Aplasia cutis, embriopatía por MMI/CBZ? •Objetivos: control subóptimo. Riesgo de bocio e hipotiroidismo fetal. Aceptable no tratar casos leves. •Relación directa hipotiroidismo materno y función cognitiva. Tratamiento antitiroideo y embarazo (II) •Propranolol: Tendencia a no usar. Riesgo de bradicardia fetal, hipoglucemia perinatal, mayor incidencia abortos? •Cirugía en segundo trimestre •Radioyodo contraindicado Tratamiento antitiroideo y lactancia • Estudios farmacocinética: • Paso a leche materna de PTU aprox. 0.025% de dosis recibida. • Para MMI > paso, pero es insignificante en hipertiroidismo. • Estudios clinicos: • MMI (< 20mg) y PTU (< 450mg) no afectan función tiroidea del lactante. • Desarrollo intelectual, somático a los 48-74 meses normal tras MMI (17) vs controles (14). • No descritos efectos 2os en niño. Hipertiroidismo asociado bocio multinodular • Indicación quirúrgica tras estabilización hipertiroidismo. • Si contraindicada (edad avanzada), intentar 131I, pero: a. Resultados peores que con Graves b. Dosis mucho mayores (hasta 10-80 mCi) c. Reducción del hasta 40% bocio • Tratamiento con dosis bajas tioureas por vida Hipertiroidismo inducido por amiodarona y contrastes yodados Amiodarona contiene 37% yodo. Asociado a: hipertiroidismo (sobretodo zonas deficitarias), hipotiroidismo, incremento artefactual de FT4 Induce hipertiroidismo (± 3%) por dos mecanismos dificiles de diferenciar: I. Aporte de exceso de I en bocio preexistente. II. Tiroiditis destructiva • • • Tratamiento: Cirugía. B-bloqueantes...a menudo contraindicados Tioureas. Poco efectivas. Glucocorticoides si tipo II Hipertiroidismo asociado a tiroiditis silente (postparto, interferón, Litio) y tiroiditis subaguda Características comunes: • Generalmente leve (FT4 y T3< X2) y por definición transitorio. • Mecanismo destructivo. • Puede seguirse de hipotiroidismo. Tratamiento: β-bloqs, medidas generales. Tiroiditis subaguda: además AINEs, glucocorticoides (casos graves). Tratamiento del Graves Podemos ofrecerle tres tratamientos, un medicamento por vía oral, o bien una solución definitiva consistente en una inyección de 131I o una intervención. Casos Clínicos Caso clínico 1 Mujer 77a AP: C. Isquémica (CF I, asintomática) Osteopenia Tto habitual: atenolol, atorvastatina, alendronato EF: FC 75x’, PA 100/60 mmHg. Tiroides difícilmente explorable (cifosis) pero sospecha bocio. Expl. complementarias: Perfil tiroideo: TSH< 0.01mU/l, T4l y T3 normales Qué hacer? Otras exploraciones complementarias? Diagnóstico diferencial? Tratamiento? Otras exploraciones complementarias? CONFIRMAR LABORATORIO Qué hacer? Otras exploraciones complementarias? Diagnóstico diferencial? Tratamiento? Otras exploraciones complementarias? CONFIRMAR LABORATORIO Ecografía tiroidea Gammagrafía tiroidea Autoinmunidad tiroidea Diagnóstico diferencial? BMN + alteración subclínica p. tiroideo… patología tiroidea No exceso de yodo, no fármacos… Tratamiento? Valorar riesgo/beneficio en cada caso Edad avanzada + TSH indetectable: riesgo ACXFA, Mortalidad CV, osteoporosis Opciones de tratamiento Antitiroideos: Tipos: metimazol (Tirodril®), carbimazol (Neotomizol®), propiltiourazilo (extranjero) Dosis: En HS iniciar dosis mínima (2’5-5mg/d o 25-50mg/d PTU). Dosis única facilita cumplimiento e = efectividad (MTZ y CMZ por T1/2 4-6h) Efectos adversos: rash/ prurito, fiebre, artralgias, agranulocitosis, hepatotoxicidad, vasculitis. Radioyodo: Dosis: difícil de establecer en estos casos Cuándo? CI/ fracaso ATD Efectos adversos: tiroiditis post-tto, hipotiroidismo Cirugía: BMN (síntomas compresivos) + HS Caso clínico 2 Mujer 36a AP/AF: Sin interés EF: Taquicardia, sudoración profusa Expl. complementarias: Perfil tiroideo: TSH 0.01mU/l, T4l y T3l elevadas Actitud a seguir? Derivación urgente a endocrinología Qué hacer? Otras exploraciones complementarias? Diagnóstico diferencial? Tratamiento? Otras exploraciones complementarias? Opciones de tratamiento… mientras tanto… Antitiroideos: Tipos: metimazol (Tirodril®), carbimazol (Neotomizol®), propiltiourazilo (extranjero) Dosis: Metimazol 5 mg/12-8 horas Efectos adversos: rash/ prurito, fiebre, artralgias, agranulocitosis, hepatotoxicidad, vasculitis. Medidas generales: Propranolol 10 mg/ 8 horas. Reduce conversión T4-T3 Caso clínico 3 Mujer 26a AP/AF: Sin interés EF: Astenia vespertina, caida cabello. Expl. complementarias: Perfil tiroideo: TSH 0.9mU/l, T4l y T3 normales, T4 Total elevada. Actitud a seguir? Qué hacer? Otras exploraciones complementarias? Diagnóstico diferencial? Tratamiento? Otras exploraciones complementarias? CONFIRMAR LABORATORIO Preguntar por fármacos que aumenten proteinas de transporte: estrógenos, anticonvulsivantes… T4 libre (<0.5%) T4 unido a proteinas: •TBG (tiropexina) •TTR •albúmina T3 cálculo, no medición directa. t ½ larga 2-15d T4 total Manejo del Hipertiroidismo Gonzalo Díaz Soto Servicio Endocrinología y Nutrición. Hospital Clínico Valladolid IEN. Universidad de Valladolid