Miastenia y Oftalmoplejía Extrínseca Progresiva Crónica
Anuncio
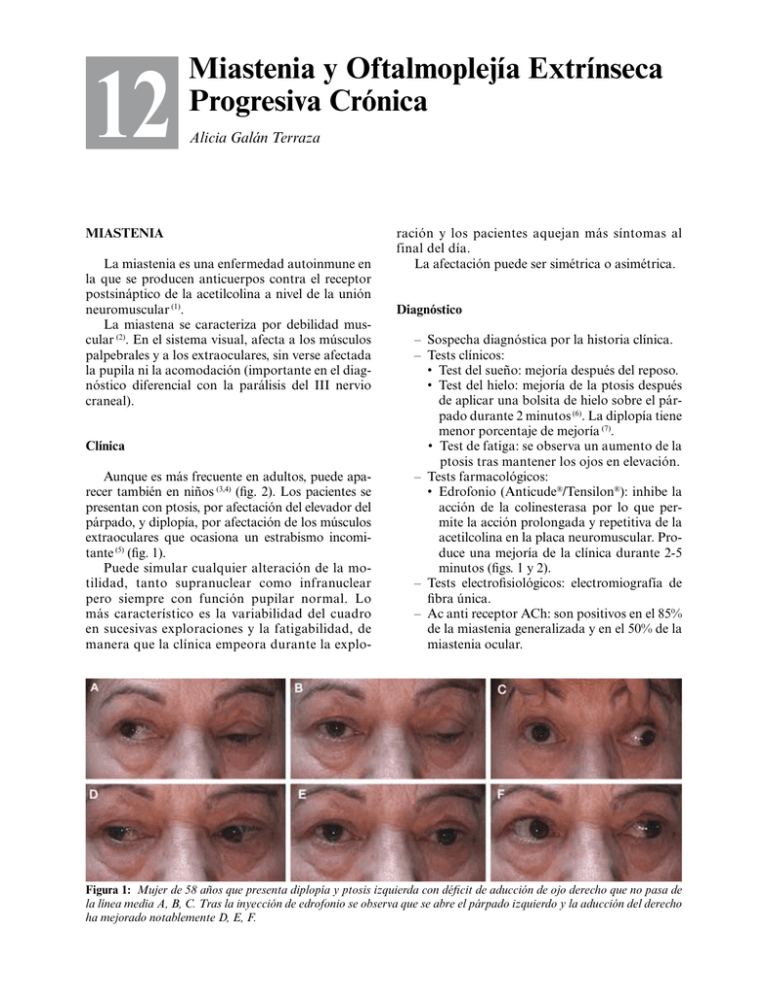
CAPÍTULO 12 12 Miastenia y Oftalmoplejía Extrínseca Progresiva Crónica Alicia Galán Terraza MIASTENIA La miastenia es una enfermedad autoinmune en la que se producen anticuerpos contra el receptor postsináptico de la acetilcolina a nivel de la unión neuromuscular (1). La miastena se caracteriza por debilidad muscular (2). En el sistema visual, afecta a los músculos palpebrales y a los extraoculares, sin verse afectada la pupila ni la acomodación (importante en el diagnóstico diferencial con la parálisis del III nervio craneal). Clínica Aunque es más frecuente en adultos, puede aparecer también en niños (3,4) (fig. 2). Los pacientes se presentan con ptosis, por afectación del elevador del párpado, y diplopía, por afectación de los músculos extraoculares que ocasiona un estrabismo incomitante (5) (fig. 1). Puede simular cualquier alteración de la motilidad, tanto supranuclear como infranuclear pero siempre con función pupilar normal. Lo más característico es la variabilidad del cuadro en sucesivas exploraciones y la fatigabilidad, de manera que la clínica empeora durante la explo- ración y los pacientes aquejan más síntomas al final del día. La afectación puede ser simétrica o asimétrica. Diagnóstico – Sospecha diagnóstica por la historia clínica. – Tests clínicos: • Test del sueño: mejoría después del reposo. • Test del hielo: mejoría de la ptosis después de aplicar una bolsita de hielo sobre el párpado durante 2 minutos (6). La diplopía tiene menor porcentaje de mejoría (7). • Test de fatiga: se observa un aumento de la ptosis tras mantener los ojos en elevación. – Tests farmacológicos: • Edrofonio (Anticude®/Tensilon®): inhibe la acción de la colinesterasa por lo que permite la acción prolongada y repetitiva de la acetilcolina en la placa neuromuscular. Produce una mejoría de la clínica durante 2-5 minutos (figs. 1 y 2). – Tests electrofisiológicos: electromiografía de fibra única. – Ac anti receptor ACh: son positivos en el 85% de la miastenia generalizada y en el 50% de la miastenia ocular. Figura 1: Mujer de 58 años que presenta diplopía y ptosis izquierda con déficit de aducción de ojo derecho que no pasa de la línea media A, B, C. Tras la inyección de edrofonio se observa que se abre el párpado izquierdo y la aducción del derecho ha mejorado notablemente D, E, F. 388 Estado actual del tratamiento del estrabismo Figura 2: Miastenia atípica. Niño de 9 años que presenta ptosis unilateral, déficit de elevación y déficit de depresión de ojo izquierdo (A, B, C). Tras la inyección de edrofonio se corrige casi totalmente la ptosis, el déficit de elevación y de depresión (D, E, F). – Ac anti MUSK (tyrosine kinasa músculoespecífica) pueden ser positivos en algunos pacientes que han sido negativos para los Ac antireceptor ACh. Tratamiento Una vez realizado el diagnóstico diferencial con otros procesos que pueden producir un cuadro similar, como la parálisis del III nervio craneal o la oftalmoplejía extrínseca progresiva crónica, el tratamiento es médico y no quirúrgico (con excepción de la timectomía ya que el 10% de las miastenias presentan un tumor del timo) (8). Hay que considerar que un 20% de las miastenias oculares presentan una mejoría espontánea. – Anticolinesterásicos: • Piridostigmina (Mestinon®), Neostigmina (Prostigmina®): es la primera línea de tratamiento pero tiene poco efecto sobre la afectación ocular (9). – Corticoides: Es el tratamiento más efectivo para las miopatías oculares puras y parece que reduce el riesgo de progresión a miopatías generalizadas (10-12). – Inmunosupresores (13). – Plasmaféresis. – Inmunoglobulinas. OFTALMOPLEJÍA EXTRÍNSECA PROGRESIVA CRÓNICA La Oftalmoplejia Extrínseca Progresiva Crónica (OEPC) es una enfermedad provocada por una mutación en el DNA mitocondrial (14). Produce una limitación progresiva de la motilidad ocular. Clínica Su curso clínico es insidioso y lentamente progresivo. A nivel oftalmológico afecta a la musculatura palpebral y a los músculos extraoculares, no afectando nunca a la pupila ni a la acomodación, lo que al igual que en la miastenia es importante en el diagnóstico diferencial con una parálisis del III nervio craneal. Los pacientes presentan ptosis bilateral y parálisis oculomotora progresiva (fig. 3). La afectación es típicamente simétrica y al ser lentamente progresiva se desarrollan mecanismos Figura 3: Paciente afecta de OEPC que presenta ptosis bilateral y exotropía de ojo izquierdo. 12. Miastenia y Oftalmoplejía Extrínseca Progresiva Crónica 389 Figura 4: Paciente de la figura 3 afecto de OEPC en el que se observa un déficit de aducción bilateral, déficit importante de elevación, conservando ligeramente la depresión. de supresión por lo que los pacientes frecuentemente no aquejan diplopía (15) y no son conscientes de que su motilidad está reducida, sólo se percatan de la ptosis bilateral progresiva que les obliga a ir con tortícolis con el mentón elevado. Cuando la afectación es asimétrica se produce estrabismo y los pacientes presentan diplopía, siendo más frecuente la exotropía (16). En cuanto a las versiones en primer lugar se afecta la elevación y después los movimientos horizontales, persistiendo mejor conservada la depresión (fig. 4) . Afectación sistémica (17): se produce en los órganos de metabolismo oxidativo alto como, cerebro, músculo y corazón. Síndrome de Kearns Sayre: OEPC asociada a alteración de la conducción cardíaca, retinopatía pigmentaria, sordera, encefalopatía espongiforme y diabetes. Síndrome MELAS (Myopathy, Encephalopathy, Lactic Acidosis, Stroke-like): OEPC asociada a miopatía, encefalopatía, acidosis láctica y accidentes cerebrovasculares. Síndrome de Bassen-Kornzweig: OEPC asociada a retinopatía pigmentaria, abetalipoproteinemia, acantocitosis, ataxia y síndrome de malabsorción intestinal. Anatomía patológica: En la biopsia muscular es característico el hallazgo de «fibras rojas resquebrajadas» con la tinción de tricrómico modificada. Figura 5: A: Paciente afecta de OEPC con ptosis bilateral (se observa como se arquean las cejas por la utilización del frontal) y exotropía en posición primaria. B: Se interviene quirúrgicamente realizándose retroceso y resección de los músculos horizontales en ambos ojos con lo que se obtiene un buen resultado en PPM, realizándose también la corrección de la ptosis mediante resección del elevador. 390 Estado actual del tratamiento del estrabismo Figura 6: Paciente afecto de OEPC que presenta ptosis unilateral con ligera exotropía e hipertropía derecha, inicialmente tratado con prismas (A), la desviación progresa (B) y se interviene quirúrgicamente el ojo derecho (C). Resonancia magnética: Se observa una disminución del volumen muscular (18,19) y un aumento del brillo en la señal de los músculos afectados (20). Tratamiento El tratamiento tiene como objetivo: eliminar la diplopía, eliminar el tortícolis y mejorar la estética (figs. 5 y 6). Cuando existe una desviación en posición primaria que ocasione diplopía se intentará compensar mediante corrección prismática. Cuando la desviación en posición primaria sea superior a la que se puede compensar con prismas se realizará la intervención quirúrgica mediante técnicas de retroceso-resección (21), siendo muy frecuentes las hipocorrecciones, dado que es difícil calcular el efecto de la cirugía clásica sobre unos músculos cuyas fibras musculares están degeneradas con disminución de su capacidad contráctil y sustitución por tejido conectivo fibroso (22-25). Por ello hay quien es partidario de realizar cirugía ajustable en estos pacientes (26). El tratamiento quirúrgico de la ptosis palpebral debe tener en cuenta el déficit de elevación que presentan estos pacientes, considerando la ausencia de fenómeno de Bell y la falta de fuerza del músculo orbicular que puede impedir la oclusión. BIBLIOGRAFÍA 1. Weinberg DA, Lesser RL, Vollmer TL. Ocular myasthenia: a protean disorder. Survey of ophthalmology 1994; 39: 169-210. 2. Calvert PC. Disorders of Neuromuscular Transmission. In: Miller NR, Newman NJ, eds. Walsh and Hoyt’s Clinical Neurophthalmology. Philadelphia: Lippincott Williams Wilkins; 2005: 1041-84. 3. Pineles SL, Avery RA, Moss HE, et al. Visual and systemic outcomes in pediatric ocular myasthenia gravis. American journal of ophthalmology 2010; 150: 453-9 e3. 4. Emoto Y, Emoto H, Fujie W, Wakakura M. Prolonged constant eye misalignment leads to failure to develop binocular vision in childhood ocular myasthenia gravis. Journal of pediatric ophthalmology and strabismus 2009; 46: 358-61. 5. Cleary M, Williams GJ, Metcalfe RA. The pattern of extra-ocular muscle involvement in ocular myasthenia. Strabismus 2008; 16: 11-8. 6. Kubis KC, Danesh-Meyer HV, Savino PJ, Sergott RC. The ice test versus the rest test in myasthenia gravis. Ophthalmology 2000; 107: 1995-8. 7. Chatzistefanou KI, Kouris T, Iliakis E, et al. The ice pack test in the differential diagnosis of myasthenic diplopia. Ophthalmology 2009; 116: 2236-43. 8.Antonio-Santos AA, Eggenberger ER. Medical treatment options for ocular myasthenia gravis. Current opinion in ophthalmology 2008; 19: 468-78. 9. Benatar M, Kaminski HJ. Evidence report: the medical treatment of ocular myasthenia (an evidence-based review): report of the Quality Standards Subcommittee of the American Academy of Neurology. Neurology 2007; 68: 2144-9. 10.Kupersmith MJ, Moster M, Bhuiyan S, Warren F, Weinberg H. Beneficial effects of corticosteroids on ocular myasthenia gravis. Archives of neurology 1996; 53: 802-4. 11. Monsul NT, Patwa HS, Knorr AM, Lesser RL, Goldstein JM. The effect of prednisone on the progression from ocular to generalized myasthenia gravis. Journal of the neurological sciences 2004; 217: 131-3. 12. Kupersmith MJ, Latkany R, Homel P. Development of generalized disease at 2 years in patients with ocular myasthenia gravis. Archives of neurology 2003; 60: 2438. 13. Chan JW. Mycophenolate mofetil for ocular myasthenia. Journal of neurology 2008; 255: 510-3. 14. Carod-Artal FJ, Lopez-Gallardo E, Solano A, Dahmani Y, Ruiz-Pesini E, Montoya J. [Deletions of the mitochondrial DNA associated to chronic progressive external ophthalmoplegia with ragged-red fibers in 2 Brazilian patients]. Med Clin (Barc) 2006; 126: 457-60. 15. DeBrosse S, Ubogu EE, Yaniglos S, Hassan MO, Leigh RJ. Dynamic properties of eye movements in mitochondrial chronic progressive external ophthalmoplegia. Eye 2009; 23: 382-8. 16. Richardson C, Smith T, Schaefer A, Turnbull D, Griffiths P. Ocular motility findings in chronic progressive external ophthalmoplegia. Eye 2005; 19: 258-63. 17. Bau V, Zierz S. Update on chronic progressive external ophthalmoplegia. Strabismus 2005; 13: 133-42. 18.Carlow TJ, Depper MH, Orrison WW, Jr. MR of extraocular muscles in chronic progressive external ophthalmoplegia. AJNR American journal of neuroradiology 1998; 19: 95-9. 19. Ozkan SB, Soylev MF, Karaman ZC, Kir E, Durak I. The evaluation of chronic progressive external ophthalmoplegia with computerized tomography. Int Ophthalmol 2001; 24: 37-9. 12. Miastenia y Oftalmoplejía Extrínseca Progresiva Crónica 20. Ortube MC, Bhola R, Demer JL. Orbital magnetic resonance imaging of extraocular muscles in chronic progressive external ophthalmoplegia: specific diagnostic findings. Journal of AAPOS : the official publication of the American Association for Pediatric Ophthalmology and Strabismus / American Association for Pediatric Ophthalmology and Strabismus 2006; 10: 414-8. 21. Sorkin JA, Shoffner JM, Grossniklaus HE, Drack AV, Lambert SR. Strabismus and mitochondrial defects in chronic progressive external ophthalmoplegia. American journal of ophthalmology 1997; 123: 235-42. 22. Moreno J, Carbajal M, Medel R, Galán A. Myasthenia Gravis and Mitochondrial Myopathy. In: World Congress of Paediatric Ophthalmology and Strabismus. Barcelona; 2009. 391 23. Moreno J, Carbajal M, Galán A. Miastenia Gravis y Miopatía Mitocondrial. In: XX Congreso Sociedad Española estrabología. Barcelona; 2010. 24. Wallace DK, Sprunger DT, Helveston EM, Ellis FD. Surgical management of strabismus associated with chronic progressive external ophthalmoplegia. Ophthalmology 1997; 104: 695-700. 25. Tinley C, Dawson E, Lee J. The management of strabismus in patients with chronic progressive external ophthalmoplegia. Strabismus 2010; 18: 41-7. 26. Bouza E, Gomez De Liano P, Merino P, Gonzalez M, Conejero J. [Surgical treatment in a case of chronic progressive external ophthalmoplegia]. Archivos de la Sociedad Espanola de Oftalmologia 2000; 75: 48992.





