Fisiopatología de la Tromboembolia Venosa
Anuncio

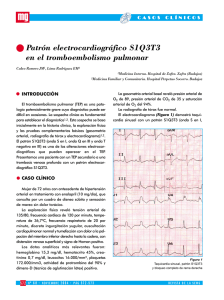
Fisiopatología de la Tromboembolia Venosa Inicio y progresión de la TEV La enfermedad tromboembólica venosa (TEV) comienza habitualmente como Trombosis Venosa Profunda (TVP) de miembros inferiores, mediante la formación de un trombo que bloquea parcial o totalmente la circulación de la sangre (1,2). En el 90 % de los casos se inicia a nivel de las válvulas de las venas profundas de las pantorrillas (poplítea, tibial posterior, tibial anterior o peronea), pudiendo extenderse a las venas del muslo y pelvis y luego fragmentarse, generando émbolos que terminarán en el árbol pulmonar. Si bien existen trombosis venosas en otros territorios profundos tales como miembros superiores, yugular interna y cámaras derechas, éstas son menos frecuentes. (1,2,3). Estos émbolos de material trombótico habitualmente terminarán enclavándose en el árbol arterial pulmonar, conformando un Tromboembolismo Pulmonar (TEP). En raras ocasiones el émbolo puede pasar a la circulación sistémica a través de un foramen oval permeable, generando así una embolia en el territorio arterial sistémico, generalmente cerebral, llamada Embolia Paradojal (EP). La EP puede ocurrir menos frecuentemente a través de una comunicación interauricular, una comunicación interventricular o de una fístula arteriovenosa pulmonar. Si bien existen otras causas de embolismo pulmonar tales como aire, médula ósea, líquido amniótico, tejido adiposo, cemento proveniente de cirugía traumatológica, tumores o vegetaciones a partir de una endocarditis derecha, la TVP es por lejos la causa más frecuente de embolismo pulmonar. De modo que, cuando hablamos de Tromboembolismo de Pulmón (TEP) implicitamente consideramos la Trombosis Venosa Profuna (TVP), su fuente, sin la cual practicamente no habría TEP. De hecho, ambas entidades, TVP y TEP, comparten la misma epidemiología, factores de riesgo y tratamiento por ser fases de una misma enfermedad, la Tromboembilia Venosa.. Factores de Riesgo para TEV La TEV es una entidad prevalente, cuya fisiopatología básica fue celebremente descripta por Virchow a mediados del siglo XIX y la asoció a patología embolica venosa, planteando un sustrato fisiopatológico a través de una triada, conformada por alteraciones de la pared del vaso, rémora venosa y trastornos en la coagulación de la sangre (9).. En la actualidad esa clara visión de la fisopatología subyacnete a la trombosis mantiene su vigencia, habiéndose enriquecido con la fisiología y fisiopatología del endotelio, el papel de la inflamación, los mecanismos de la coagulación de la sangre y sus alteraciones, etc. Los Factores de Riesgo pueden actuar en uno o varios puntos de esta tríada y a su vez pueden ser congénitos o adquiridos. Podemos clasificar a los Factores de Riesgo para TEV con un concepto fisiopatológico según com actúan en la Tríada de Virchow, también etiologicamente como Primarios o Secundarios (adquiridos) o bien según su peso com factores de riesgo en mayores, moderados y leves. Desde la triada de Virchow podemos clasificarlos en : o factores que promueven estasis venoso: edad avanzada, inmobilidad prolongada, IAM, insuficiencia cardíaca, stroke, injuria espinal, síndrome de hiperviscosidad, policitemia, EPOC severo, o injuria endotelial cirugía, TEP previo, trauma, catéteres venosos o hipercoagulabilidad cáncer, obesidad, uso de estrógenos, embarazo o postparto, sepsis, tabaquismo, síndrome nefrótico, trombofílias Según sean primarios o adquiridos: 1- PATOLOGIAS SECUNDARIAS O ADQUIRIDAS QUE PUEDEN DESENCADENAR TROMBOSIS VENOSA (5,10): • Cirugía, • • • • • • • • • • • • • • Inmovilización, Traumatismo: (10,11) Obesidad: Tabaco (10) Envejecimiento (10) HTA (10) Terapia estrogénica: Embarazo Cáncer:.(18,19,20,21,22) Quimioterapia. ACV y Lesión de medula espinal (23) Catéter venoso central permanente: Insuficiencia cardiaca avanzada.(24) Viajes aéreos prolongados 2- PATOLOGIAS CONGENITAS O PRIMARIAS.(Ver capítulo de Trombofilia) Estados de hipercoagulabilidad primaria, Trombofilias debidas a: • Déficit de proteína C activada (PCA):.(6,7) • Factor V de Leiden.(25,26,27,28) • Mutación de gen de la protrombina: Deficiencia de la proteína S: • Deficiencia de antitrombina III:.(29) • Hiperhomocisteinemias:.(30,31) • Sindrome antifosfolipidicos: (32,33) . Uno de los factores de riesgo más importantes es la edad, la cual tiene un peso exponencial. El factor de riesgo reversible más común es la obesidad, tal como lo identifican el Framinghan Heart Study y el Nurses’s Health Study, en los que se ha observado que la obesidad pronunciada en mujeres supone un factor de riesgo importante para TEV. (12,13,14) La cirugía, sobre todo las de cadera y rodilla y los politraumatizados son factores de riesgo mayor o de alto riesgo, mantreniéndose el riesgo para trombosis venosa posquirúrgica luego del alta nosocomial. Se comprobó que luego de un traumatismo mayor, la tasa de TVP alcanzó 58%, principalmente en cirugías de cadera y rodilla. (10,11) El embarazo y puerperio son condiciones de riesgo, al punto que la TEV es la principal causa de mortalidad materna en el embarazo. La TVP prenatal se localiza en el lado izquierdo afectando al sistema iliofemoral y se produce con una frecuencia dos veces superior a la TVP puerperal (16) También son causas importantes el tabaquismo y la hipertensión arterial, pese a lo cual gozan de mayor difusión otras causas menos frecuentes como las secundarias a viajes aéreos prolongados(2) Al respecto, en un análisis retrospectivo de Pérez-Rodríguez, se estimó la incidencia real de TEP sobre 6.850.000 pasajeros anuales que arriban al aeropuerto de Barajas en España. Allí reconocieron fehacientemente 16 casos sobre 6 años de seguimiento, con una incidencia de 0.39 por millón; todos eran pasajeros de clase turista con viajes mayores de 6 horas, entre 6 y 8 horas era de 0.25 por millón y ascendía a 1.65 por millón en viajes mayores de 8 horas.(38) La terapia estrogénica se ha reconocido como un factor de riesgo y si bien la disminución del uso de los estrógenos ha reducido el riesgo de tromboembolismo; aun en las dosis bajas que se utilizan en las terapias de reemplazo hormonal duplican el riesgo de TEP. (15) Estos factores de riesgo suelen asociarse en el mismo paciente y además es posible que un mismo factor de riesgo actúe en más de un punto de la Tríada de Virchow.. Podemos citar como ejemplo un enfermo sometido a cirugía, quien aunque no tenga una condicón trombofílica previa, suma para una TVP: el tipo de cirugía (no es lo mismo un reemplazo de cadera que una colecstectomía),.la inmovilización, la mayor hemoconcentración por el. ayuno previo y las pérdidas durante la intervencón, la coagulación activada por la cirugía y la compresión de las venas de las pantorrillas en la cama, por citar sólo algunos aspectos. Si este contexto le sumamos una condicón oncológica, obesidad, trombofilia o edad avanzada del paciente, aumentamos sensiblemente la probabilidad de TEV. Cerca de un tercio de los pacientes no tienen causas demostrables y parecen tener una asociación fuerte con aterosclerosis subclinica carotidea. (4) La enfermedad tromboembólica venosa, como así se la prefiere llamar, genera miles de hospitalizaciones cada año. Importantes avances en hallazgos fisiopatológicos y en técnicas de diagnòstico por imágenes y serologicas, permiten mejorar su detección y el tratamiento apropiado de esta patología que implica una alta mobimortalidad . Fisiopatología del TEP En 1912 Karsner y Ash demostraron mediante estudios experimentales que la embolia de pulmonar no ocasiona un infarto completo o real, salvo que se asocie a un incremento de la presión venosa pulmonar. Dicho de otro modo, en este “infarto pulmonar incompleto” sólo se observa sangrado sin necrosis del tejido perialveolar y el infarto pulmonar se establece sólo cuando se asocia a insuficiencia cardiaca avanzada. McGinn and White en 1935 (34) (los mismos que describieron el patrón ECG de S1Q3T3) fueron los primeros en denominar este síndrome como “Cor-Pulmonale agudo”, para diferenciarlo de la falla derecha que acompaña a la enfermedad pulmonar crónica. El síndrome de infarto de pulmón se observa en el 50 a 60% de los pacientes con embolismo documentado y el Cor-Pulmonar se presenta adicionalmente en un 10 a 15% de los casos. (35) Tres factores juegan un rol destacado en esta entidad: a) factores hemodinámicas, b) hipoxemia o alteraciones de gases y c) otros factores. (36,37) a) Las repercusiones hemodinámicas del TEP dependen del tamaño del trombo, de la existencia de enfermendad cardiopulmonar preexistente y de factores neurohumorales como la serotonina, la histamina y la trombina. En el TEP el incremento de la presión pulmonar es potenciado por la vasocontricción hipoxica. En pacientes con insuficiencia cardiaca la presión pulmonar media largamente excede los 40 mmhg, al igual que en pacientes con hipertensión pulmonar primaria prexistente. Si es muy grande el trombo, puede impactar en la bifurcación de la arteria pulmonar formando un émbolo en silla de montar. La obstrucción vascular produce un aumento de la poscarga del ventrículo derecho, aumento de la tensión parietal, seguido de dilatación y disfunción del VD. Conforme se dilata el VD el tabique interventricular se desplaza hacia el ventrículo izquierdo, restringiendo el llenado del VI, Además, la disfunción contractil del ventrículo derecho puede disminuir su gasto cardiaco y reducir la precarga del VI. Esta disminución de la precarga del VI puede contribuir al desplazamiento del tabique interventricular hacia el VI. Con el llenado deficiente del VI disminuye tanto el gasto cardiaco como la presión arterial sistémica, alterando la perfusión coronaria, produciendo isquemia miocárdica con liberación de troponina debido a la generación de microinfartos del VD y, liberación de PNB (Peptido Natriuretico tipo B) a su precursor NT-PNB, liberados por la pared del ventrículo sometido a sobrecarga de presión. b) Hipoxemia y gases pulmonares: el aumento de la resistencia vascular pulmonar provoca deterioro del intercambio gaseoso debido al aumento del espacio muerto alveolar, disminución de las unidades ventilación perfusión ( situación conocida como mismach o relación V/P <1) y deterioro de la transferencia de monóxido de carbono a causa de la perdida de superficie en el intercambio gaseoso. También se observa una hiperventilación alveolar producida por la estimulación refleja de los receptores pulmonares, con aumento de las resistencias de las vías respiratorias favoreciendo la broncocontricción y menor distensibilidad pulmonar, debido al edema y hemorragia pulmonar. La falla en la corrección de la hipoxemia con la administración de oxigeno, es debida a un shunt de derecha a izquierda en incluso intracardíaco a través del foramen ovale. Esta baja presión de oxigeno traducida en hipoxemia, potencia el fallo ventricular derecho y genera el patrón característico de hipoxemia con hipocapmia y alcalosis respiratoria. La presencia de hipercapmia en este síndrome nos refiere la existencia de un TEP masivo, acompañado de marcado incremento del espacio muerto anatómico y fisiológico. c) Otras anomalías: Son condiciones expresadas, en la patología acompañante altamente asociada la TVP. Wells (40) describió criterios diagnósticos y estableció un score o regla de riesgo del mismo basada en estos hallazgos: Cáncer activo 1 punto Inmovilización con yeso de MI, paresia o parálisis del mismo 1 punto Inmovilización mayor a 3 días o cirugía mayor dentro de 4 semanas previas 1 punto Edemas global en MI . 1 punto Historia Previa de TVP o TEP Edemas mayor de 3 cm en tobillo, comparado a miembro no afectado Signo de Godett franco, con depresión a la compresión Circulación venosa colateral (no varicosa) Diagnostico alternativo confirmando la ausencia de TVP 1 punto 1 punto 1 punto 1 punto - 2 puntos Estudios que vinculan la Fisiopatología con el Pronóstico Numerosos estudios relacionan factores fisiopatologicos con el pronóstico. El registro ICOPER (Internacional Cooperative Pulmonary Registry) publicado por Goldhaber en. Incluyo a 2454 pacientes consecutivos en 52 hospitales de 7 países de Europa y USA con alta sospecha clínica de TEP y confirmación posterior mediante ecografía venosa, scan ventilación/perfusión de alta probabilidad, angiografía o necropsia. Al ingreso el 88.9% de los pacientes estaban sintomáticos y hemodinamicamente estables, su edad promedio fue 62.3 años y el 55% eran mujeres.. En el ecocardiograma el 40% presentó hipoquinesia del ventrículo derecho y 4% trombo intracardíaco en la aurícula derecha. En la ecografia venosa de MI el 84% tenía trombosis venosa profunda y el 6% por venografía de contraste. De los 2.349 tratados, el 97% recibió heparina, el 76% anticoagulación oral, el 13% tromboliticos y el 10% recibió filtros de vena cava. La mortalidad global fue de 11.4% en las primeras 2 semanas y 17.4% al tercer mes. De éstos, el 58.3% estaban hemodinamicamente inestables al ingreso. La muerte en el 45% fue debida al TEP,. La presencia de hipoquinesia del VD en el ecocardiograma se asoció con mayor mortalidad (doble riesgo) a las 2 semanas (33.7%) y a los 3 meses (46.8%) y una mayor incidencia de TEP recurrente. En el análisis de regresión multifactorial, el incremento de mortalidad se observó vinculado a: edad > de 70 años, estadía en cama de 5 días o mayor, cáncer, enfermedad pulmonar obstructiva crónica, creatinina elevada, trombocitopenia y frecuencia cardiaca anormal. Estos parámetros requerirían de una intervención terapéutica más agresiva como trombolísis o embolectomía. Recientemente se publicó(39) un metaanálisis de 12 estudios sobre 84 publicaciones revisadas durante 10 años y encuentran que en pacientes de baja probabilidad de TEP establecido por el Score de Wells modificado, el Dímero-D de alta sensiblidad (ELISA) demostró una prevelencia de 0.4% de TEP, manifestando la real utilidad de este biomarcador, ya que 75% de los pacientes que manifiestan síntomas de malestar en MI no padecen esta enfermedad, en pacientes de riesgo intermedio y no en alto riesgo de TEP, permitiendo el uso más racional de los métodos diagnósticos. Desde que Wells en 1997 publico su Score, se ha demostrado que sobre el 44% sospechosos de TVP en pacientes con baja probabilidad, solo el 3% padecía esta entidad, en tanto en alto riesgo (>3 puntos) el 75% padecía esta entidad. Parece más conveniente el uso combinado de métodos clínicos y serológicos en su diagnóstico Recientemente se publican estudios demostrativos de la interacción entre fisiopatología y tratamiento. Entre estos la expresión de endotelina 1 y el factor nuclear kappa B (FNkB), actores importantes en la fisiopatología de toda patología trombótica, bajo los efectos de la trombolisis y Dexametasona. Se evaluó la expresión de la endotelina 1 y el FNk-B, en el endotelio vascular pulmonar y en el epitelio bronquial y alveolar en pacientes con TEP. Se exploro el beneficio de los tromboliticos y de la terapia antiinflamatoria. Para ello se utilizaron 40 conejos distribuidos en: 1) grupo control, 2) grupo de conejos con TEP, 3)Grupo de tromboliticos 4) Grupo con Dexametasona 5) Grupo con Dexametasona + UK. Se estudiaron con microscopia los cambios producidos, los resultados fueron: el daño pulmonar era evidente en el grupo TEP y tromboliticos y era menor en el grupo Dexametasona – Tromboliticos. La expresión de endotelina 1 en el grupo trombolitico fue menor que en el grupo TEP sin fármacos.En el grupo Dexametasona la expresión del NFk-B fue menor que en el grupo TEP. En el grupo Dexametasona + Tromboliticos la expresión de Endotelina 1 y NFk-B fue menor que en el grupo TEP y Tromboliticos. Se concluyó que después de un evento tromboembolico los tromboliticos asociados con antiinflamatorios pueden disminuir el daño causado por la activación de Endotelina 1 y NFk-B, que son factores importantes en la fisiopatología y pronóstico de esta entidad.(41) Conclusión El adecuado conocimiento de la fisiopatología de esta entidad tan prevalerte, brinda información muy útil para optimizar las estrategias para su prevención y tratamiento, en la búsqueda de reducir la elevada morbimortalidad y recurrencia de esta compleja patología. Bibliografía: 1.- Goldhaber SZ, Visani L, De Rosa M. Acute pulmonary embolism: clinical outcomes in the International Cooperative Pulmonary Embolism Registry (ICOPER). Lancet. 1999; 353: 1386– 1389. 2.- Lapostolle F, Surget V, Borron SW, et al. Severe pulmonary embolism associated with air travel. N Engl J Med. 2001; 345: 779–783. 3.- Kearon C. Natural History of Venous Thromboembolism .Circulation 2003: 2003;107:I-22. 4.- Prandoni P, Bilora F, Marchiori A, et al. An association between atherosclerosis and venous thrombosis. N Engl J Med. 2003; 348: 1435–1441. 5.- William H. Geerts, MD, FCCP; Graham F. Pineo, MD; John A. Heit, MD; David Bergqvist, MD, PhD; Michael R. Lassen, MD; Clifford W. Colwell, MD and Joel G. Ray, MD, MSc .The Seventh ACCP Conference on Antithrombotic and Thrombolytic Therapy . Chest. 2004;126:338S-400S. 6.- Lane DA, Mannucci PM, Bauer KA, et al. Inherited thrombophilia: Part 1. Thromb Haemost 1996; 76: 651-662. 7.- Lane DA, Mannucci PM, Bauer KA, et al. Inherited thrombophilia: Part 2. Thromb Haemost 1996; 76: 824-834. 8.- Heit JA, Cohen AT, Anderson FA. Estimated annual number of incident and recurrent, nonfatal and fatal VTE in the US. American Society of Hematology 47th Annual Meeting; December 10-13, 2005; Atlanta, GA. Poster 910. 9.- Virchow, RLK Cellular pathology as based upon physiological and pathohistology. 7th American ed. 1860,236 New York, NY. Chance F, DeWitt RM. 10.- Anderson FA, Jr; Spencer FA, MD Risk Factors for Venous Thromboembolism. Circulation. 2003;107:I-9 11.- Collins R, Scrimgeour A, Yusuf S, et al. Reduction in fatal pulmonary embolism and venous thrombosis by perioperative administration of subcutaneous heparin. Overview of results of randomized trials in general, orthopedic, and urologic surgery. N Engl J Med. 1988; 318: 1162– 1173 . 12.- Kakkar VV, Howe CT, Nicolaides AN, et al. Deep vein thrombosis of the leg. Is there a "high risk" group? Am J Surg. 1970; 120: 527–53. 13.- Heit JA, Silverstein MD, Mohr DN, et al. Risk factors for deep vein thrombosis and pulmonary embolism: a population-based case-control study. Arch Intern Med. 2000; 160: 809– 815. 14.- Printen KJ, Miller EV, Mason EE, et al. Venous thromboembolism in the morbidly obese. Surg Gynecol Obstet. 1978; 147: 63–64. 15.- Hoibraaten E, Qvigstad E, Arnesen H, et al. Increased risk of recurrent venous thromboembolism during hormone replacement therapy—results of the randomized, doubleblind, placebo-controlled Estrogen in Venous Thromboembolism Trial (EVTET). Thromb Haemost. 2000; 84: 961–967. 16.- Danilenko-Dixon DR, Heit JA, Silverstein MD, et al. Risk factors for deep vein thrombosis and pulmonary embolism during pregnancy or post partum: a population-based, case-control study. Am J Obstet Gynecol. 2001; 184: 104–110.. 17.- Lieberman JS, Borrero J, Urdaneta E, et al. Thrombophlebitis and cancer. JAMA. 1961; 177: 542–545. 18.- Rahr HB, Sorensen JV. Venous thromboembolism and cancer. Blood Coagul Fibrinolysis. 1992; 3: 451–460. 19.- Zangari M, Anaissie E, Barlogie B, et al. Increased risk of deep-vein thrombosis in patients with multiple myeloma receiving thalidomide and chemotherapy. Blood. 2001; 98: 1614–1615. 20.- Osman K, Comenzo R, Rajkumar SV. Deep venous thrombosis and thalidomide therapy for multiple myeloma. N Engl J Med. 2001; 344: 1951–1952 . 21.- Bowcock SJ, Rassam SM, Ward SM, et al. Thromboembolism in patients on thalidomide for myeloma. Hematology. 2002; 7: 51–53 . 22.- Clahsen PC, van de Velde CJH, Julien JP, et al. Thromboembolic complications after perioperative chemotherapy in women with early breast cancer: a European Organization for Research and Treatment of Cancer/Breast Cancer Cooperative Group Study. J Clin Oncol. 1994; 12: 1266–1271. 23.- Warlow C, Ogston D, Douglas AS. Venous thrombosis following strokes. Lancet. 1972; 1: 1305–1306. 24.- Kleber FX, Flosbach CW, Koppenhagen K. Comparison of the low molecular weight heparin enoxaparin with unfractionated heparin in the prevention of venous thromboembolic events in patients with heart failure NYHA III/IV (PRINCE II study). Circulation. 1999; 100 (Suppl 1): 1–619. 25.- Svensson PJ, Dahlback, B. Resistance to activated protein C as a basis for venous thrombosis. N Engl J Med. 1994; 330: 517–522 26.- Ridker PM, Glynn RJ, Miletich JP, et al. Age-specific incidence rates of venous thromboembolism among heterozygous carriers of factor V Leiden mutation. Ann Intern Med. 1997; 126: 528–531 27.- Vandenbroucke JP, Koster T, Briët E, et al. Increased risk of venous thrombosis in oralcontraceptive users who are carriers of factor V Leiden mutation. Lancet. 1994; 344: 1453– 1457. 28.- De Stefano V, Martinelli I, Mannucci PM, et al. The risk of recurrent deep venous thrombosis among heterozygous carriers of both factor V Leiden and the G20210A prothrombin mutation. N Engl J Med. 1999; 341: 801–806. 29.- Pabinger I, Brucker S, Kyrle PA, et al. Hereditary deficiency of antithrombin III, protein C and protein S: prevalence in patients with a history of venous thrombosis and criteria for rational patient screening. Blood Coagul Fibrinolysis. 1992; 3: 547–553 30.- den Heijer M, Koster T, Blom HJ, et al. Hyperhomocysteinemia as a risk factor for deepvein thrombosis. N Engl J Med. 1996; 334: 759–762. 31.- den Heijer M, Rosendaal FR, Blom HJ, et al. Hyperhomocysteinemia and venous thrombosis: a meta-analysis. Thromb Haemost. 1998; 80: 874–877. 32.- Petri, M. Epidemiology of the antiphospholipid antibody syndrome. J Autoimmun. 2000; 15: 145–151 33.- Levine JS, Branch DW, Rauch J. The antiphospholipid syndrome. N Engl J Med. 2002; 346: 752–763. 34.- McGinn, S, White, PD Acute cor pulmonale resulting from pulmonary embolism. JAMA 1935;104,1473-1480. 35.- Dalen, JE, Haffajee, CI, Alpert, JS, et al Pulmonary embolism, pulmonary hemorrhage and pulmonary infraction. N Engl J Med 1977;296,1431-14340. 36.- Dalen, JE Pulmonary Embolism: What Have We Learned Since Virchow?* Natural History, Pathophysiology, and Diagnosis . Chest. 2002;122:1440-1456. 37.- Wood KW. Major Pulmonary Embolism. Review of a Pathophysiologic Approach to the Golden Hour of Hemodynamically Significant Pulmonary Embolism. Chest. 2002;121:877-905. 38.- Esteban Pérez-Rodríguez, MD; David Jiménez, MD; Gema Díaz, MD; Ivan Pérez-Walton, MD; Manuel Luque, MD; Carmen Guillén, MD; Eva Mañas, MD; Roger D. Yusen, MD . Incidence of Air Travel–Related Pulmonary Embolism at the Madrid-Barajas Airport. Arch Intern Med. 2003;163:2766-2770. 39.- Steve Goodacre, MB, ChB, FFAEM, MSc, PhD; Alex J. Sutton, BSc, MSc, PhD; and Fiona C. Sampson, BA, MSc Meta-Analysis: The Value of Clinical Assessment in the Diagnosis of Deep Venous Thrombosis . Ann int Med: 2005; 143: 129-139. 40.- Wells, PS, Anderson, DR, Stiell, RM, et al Excluding pulmonary embolism at the bedside without diagnostic imaging: management of patients with suspected pulmonary embolism presenting to the emergency department by using a simple clinical model and d-dimer. Ann Intern Med 2001;135,98-107. 41,. Samuel Z. Goldhaber, MD; C. Gregory Elliott, MD Acute Pulmonary Embolism: Part I .Epidemiology, Pathophysiology, and Diagnosis . Circulation. 2003;108:2726.