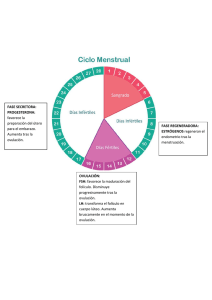
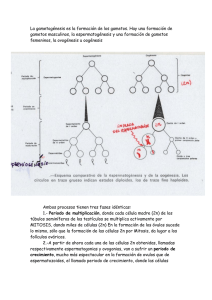
Gametogénesis y Sistemas Reproductores Gametogénesis Los GAMETOS derivan de las CÉLULAS GERMINALES PRIMORDIALES, formadas durante la segunda semana de desarrollo. En las gónadas, las células germinales primordiales, experimentan el proceso de: GAMETOGÉNESIS Sistema Reproductor Femenino Ovarios: Producen ovocitos (gametas), estrógenos en la fase folicular del ciclo ovárico y progesterona en la fase lútea del ciclo ovárico. Trompas uterinas o de Falopio: Actúan como conductos para los espermatozoides, en ellas ocurre la fecundación. Útero: Órgano muscular donde se realiza el desarrollo embrionario. Vagina: Vaina fibromuscular adaptada para la cópula. Genitales externos (vulva): Formados por los labios mayores, menores, vestíbulo y clítoris. Ovogénesis y Desarrollo folicular Ovogénesis Etapa Prenatal: Durante la formación del embrión, las células células germinales primordiales migran hacia las gónadas femeninas. Estas células se dividen por mitosis dando lugar a las ovogonias. Las ovogonias sufren algunas modificaciones y se dividen por mitosis, para generar ovocitos primarios. Los ovocitos primarios se rodean de otras células, llamadas células foliculares. Formando el folículo primordial. Alrededor del séptimo mes de gestación, los ovocitos primarios comienzan a dividirse por meiosis. Al llegar a la Profase I de la primera división meiótica se detiene la meiosis, la misma se reanudará en la pubertad. Etapa postnatal Cada mujer tiene alrededor de 1-2 millón de ovocitos primarios cuando nace, hasta que llega la madurez sexual. En ese momento el número de ovocitos se reduce a unos 400.000-500.000. Al llegar a la madurez sexual, empiezan a madurar los folículos y los ovocitos primarios aumentan de tamaño. Un poco antes de que la mujer ovule, concluye la meiosis I de un ovocito primario y se genera un ovocito secundario y el primer cuerpo polar. El ovocito secundario sufre una segunda meiosis y queda detenido en metafase II. Este ovocito secundario es expulsado del ovario (ovulación). Una vez expulsado pueden ocurrir dos cosas: se fecunda o se elimina (menstruación). Foliculogénesis Simultánea a la ovogénesis, el folículo va pasando por los siguientes estadios: Folículo primordial: contiene al ovocito detenido en profase I, envuelto por una monocapa de células de pregranulosa y por una membrana basal. Folículo primario: las células de la granulosa adoptan una forma cúbica. Folículo secundario o antral: en este estadio hay varias hileras de células de la granulosa y aparece la zona pelúcida. Aparece una cavidad denominada antro folicular. Folículo de Graaf: El folículo grande ya listo para la ovulación. Puede medir 20 mm. Tras la ovulación, el folículo de Graaf se colapsa, y a partir de este momento, comienza la fase de cuerpo lúteo. Fases del ciclo menstrual Fase folicular Fase folicular temprana: La secreción de FSH (hormona folículo estimulante) se incrementa ligeramente y estimula el crecimiento de los folículos reclutados. Los niveles de LH (hormona luteneizante) aumentan lentamente 1 o 2 días después de la elevación de la FSH. Los folículos ováricos reclutados incrementan la producción de estradiol; que estimula la síntesis de LH y FSH, pero inhibe su secreción. Fase folicular tardía: El folículo seleccionado para la ovulación madura y acumula células de la granulosa que secretan hormonas; su antro se agranda con líquido folicular y alcanza los 18 a 20 mm antes de la ovulación. Los niveles de FSH disminuyen; los niveles de LH se ven menos afectados. Los niveles de estrógenos, especialmente el estradiol, aumentan de manera exponencial. Fase ovulatoria: Se produce la ovulación. En general, los niveles de estradiol se elevan cuando comienza la fase ovulatoria. Los niveles de progesterona también comienzan a aumentar. La LH almacenada es liberada en cantidades masivas, con un menor incremento de FSH. Fase lútea: El folículo dominante se transforma en cuerpo lúteo. La longitud de esta fase promedia unos 14 días, en ausencia de embarazo, el cuerpo lúteo se degrada. El cuerpo lúteo secreta principalmente progesterona. La progesterona estimula el desarrollo del endometrio secretor, que es necesario para la implantación del embrión. Cuando no se produce el embarazo, los niveles de estradiol y progesterona disminuyen al final de esta fase, y el cuerpo lúteo degenera en el cuerpo albicans. Si se produce la implantación, el cuerpo lúteo no se degenera, sino que permanece funcional en la gestación inicial. Sistema Reproductor Masculino Testículos: Ubicados en el escroto, producen espermatozoides y testosterona. Túbulos seminíferos: Células de Sertoli: soportan, protegen y nutren a las células espermatogénicas. Células espermatogénicas: división y diferenciación celular. Células de Leydig: Dispersas en el tejido conectivo. Secretan testosterona. Glándulas accesorias Vesícula seminal: Secretan un líquido viscoso rico en fructosa que constituyen el 70 % del eyaculado. Próstata: Rodea una porción de la uretra. Segrega líquido seroso, blanco, alcalino, rico en lípidos y enzimas proteolíticas. Glándulas bulbouretrales: Secretan una solución lubricante. Constituyen el plasma seminal (90-95% del eyaculado) Pene Actúa como órgano excretorio para la orina y como el órgano masculino para la cópula. Los espacios vasculares dentro del tejido eréctil se congestionan de sangre dando lugar a la erección. La erección está controlada por el sistema nervioso parasimpático. La eyaculación está controlada por el sistema nervioso simpático. Cada eyaculación contiene entre 200 y 300 millones de espermatozoides. Espermatogénesis Las células germinales primordiales dan origen a las espermatogonias de tipo A. La última división mitótica de los espermatogonias de tipo A produce espermatogonias de tipo B, que dan origen a los espermatocitos primarios. Los espermatocitos primarios entran en meiosis I y forman espermatocitos secundarios que entran en meiosis II. Los espermatocitos secundarios producen espermátides haploides, que se diferencian (espermiogénesis) en espermatozoides. Espermiogénesis Formación de acrosoma. Condensación del núcleo. Formación del cuello, pieza intermedia y cola. Eliminación de la mayor parte del citoplasma. Migración de las mitocondrias. El tiempo en el que el espermatogonio se convierte en espermatozoide es de 74 días y se pueden formar 300 millones de espermatozoides diarios. Fecundación y desarrollo embrionario PRIMER SEMANA DE DESARROLLO Fecundación De 300 millones, el 1% de los espermatozoides depositados en la vagina llegan al cuello del útero. La fecundación tiene lugar en el tercio superior de las trompas de Falopio. Para adquirir la posibilidad de fecundar al ovocito los espermatozoides sufren un proceso llamado: Capacitación Fases de la Fecundación • Penetración de la corona radiada. • Penetración de la zona pelúcida. • Fusión de membranas. Resultados de la fecundación Restablecimiento del número diploide de cromosomas Determinación del sexo Comienzo de la segmentación