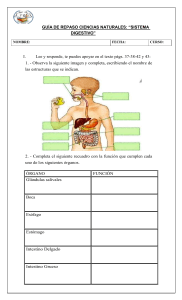
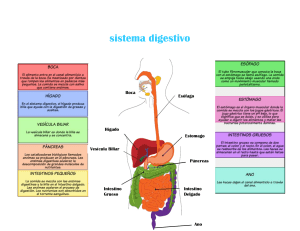
DREM – DIGESTIVO, RENAL, ENDOCRINO Y METABOLISMO HISTOLOGÍA – INTRODUCCIÓN AL ESTUDIO DEL APARATO DIGESTIVO (1° CLASE) APARATO DIGESTIVO Conjunto de órganos encargados de degradar los alimentos por el proceso de la digestión, transformar los alimentos para absorber los nutrientes y satisfacer las necesidades del organismo. Nutrientes básicos: proteínas, lípidos y glúcidos. Cada uno de ellos va a ser digerido, procesado y se va a ir incluyendo macronutrientes. COMPONENTES DEL APARATO DIGESTIVO Tubo digestivo y glándulas anexas. Tubo digestivo: comienza en la cavidad bucal, luego pasamos a la faringe, por el conducto faríngeoesofágico pasamos al estómago, continuamos con el intestino delgado (duodeno, yeyuno e íleon), luego pasamos al colon, finalmente recto y ano. Es hueco, desde que comienza hasta que termina. El cual tiene: dilataciones, prolongaciones. Glándulas anexas: están fuera del tubo digestivo, pero se comunican con este x medio de conductos. Están las glándulas salivales (mayores: carótidas sublinguales y maxilar), el hígado y el páncreas. Junto con el hígado hay un saquito que es una vesícula. FUNCIONES DEL APARATO DIGESTIVO - Ingestión Procesamiento mecánico del alimento: masticación y aplastamiento. Procesamiento químico del alimento Secreción: no solamente las glándulas segregan, el estómago x ejemplo secreta la mucosa gástrica y el jugo gástrico. Digestión: transformación de los nutrientes a partículas más pequeñas para que puedan ser absorbidas. Absorción: ocurre generalmente en el intestino pero puede haber a lo largo del tubo digestivo. Excreción: los desechos del contenido del intestino que no han podido ser absorbidos, van a ser eliminados. CAVIDAD BUCAL Primer segmento del tubo digestivo. Tiene funciones de: masticación, deglución, gusto, pronunciación de palabras. Estructura: labios, mejillas, paladar, encías, dientes y lengua. BOCA Y ANEXOS Incisivos, caninos, premolares, molares, vestíbulo, cavidad bucal propiamente dicha. Los dientes son los componentes del organismo que tienen mayor resistencia, gracias al esmalte. Excepto los dientes la cavidad bucal esta revestida por la membrana mucosa oral. Encías, paladar, lengua, mejilla, labios formados por epitelio estratificado plano, por debajo está el tejido conjuntivo laxo. LENGUA Se forma de varios arcos faríngeos, cada uno vascularizado e inervado por nervios (5, 7, 9 y 10). Tiene inervación motora, sensitiva y sensorial. FUNCIONES - Procesamiento mecánico: se mueve hacia los costados, hacia arriba y hacia abajo para desplazar los alimentos. Análisis sensorial: es muy sensible (receptores de temperatura, gusto y tacto). Secreción: tiene glándulas intra-lingüales las cuales secretan moco y lipasas. CONSTITUCIÓN HISTOLÓGICA En la cara dorsal del epitelio se repliega formando irregularidades denominadas papilas linguales. Se conocen cuatro tipos: - Papilas filiformes Papilas fungiformes Papilas foliadas Papilas caliciformes Papilas filiformes: tienen forma de espinas, son pequeñas y abundantes en la lengua. Tienen función mecánica, son miles de estructuras girando hacia atrás, por lo tanto el alimento siempre va a tender a ir hacia atrás. Papilas fungiformes: tienen estructura de hongo, son las primeras que comienzan a aparecer los corpúsculos gustativos, localizados en la parte superior de la papila. Están en toda la lengua. Función gustativa. Papilas foliadas: tienen forma de hoja, presentan un surco a los costados, se encuentran en el límite entre la cara dorsal y ventral. También tiene una gran cantidad de corpúsculos gustativos, por lo tanto también tiene función gustativa. Papilas caliciformes: tienen forma de cáliz, también presentan un surco a los costados que se invagina formado por epitelio. Son las más grandes, tienen muchos corpúsculos gustativos, mayor función gustativa. La lengua, a nivel de las papilas caliciformes tiene glándulas que secretan agua y enzimas para poder lavar la superficie. ALTERACIONES CLÍNICAS - Lengua saburral: lengua blanca, el paciente puede tener úlceras. Deshidratación: lengua muy roja, el paciente necesita suero. - Candidiasis: lengua blanca pero el centro rojo, se pueden ver en pacientes que estén con antibióticos. Parálisis muscular: la lengua se junta hacia la cara dorsal. GLANDULAS SALIVALES Hay dos tipos, menores y mayores. Glándulas salivales menores: secretan moco, secretan saliva constantemente, mantienen lubricada la cavidad bucal. Glándulas salivales mayores: secretan en la ingesta. - - Glándula Parótida: exclusivamente serosa. Secreta amilasa salival, la cual degrada el almidón. Esta x fuera de la boca, se comunica x medio de un conducto (parotídeo). Aproximadamente desemboca entre el segundo y tercer molar. Glándula Sublingual: glándula mixta, es mucoserosa, predomina la mucosa. Glándula Submaxilar: No se palpa, es seromucosa, predomina la serosa. La saliva no es agua líquida, es más espesa por esto. SALIVA Glándulas salivales: - Producen de 1 a 1.5 litros por día 70% submaxilar 25% parótida 5% sublingual Componentes: - 99.4% agua 0.6% electrolitos Enzimas, mucinas, inmunoglobulinas, anticuerpos, peroxidasa, buffers. ESTRUCTURA DE LA PARED DEL TUBO DIGESTIVO En cualquiera de sus regiones posee 4 capas: - Mucosa Submucosa Muscular Adventicia o Serosa Las mayores diferencias morfo-funcionales entre los distintos sectores del tracto digestivo se observan en la capa mucosa. FARINGE Rinofaringe: epitelio respiratorio, glándulas mixtas. Orofaringe y laringofaringe: epitelio estratificado plano, glándulas mucosas. Tiene una capa fibroelástica gruesa y por debajo músculo estriado esquelético. La faringe participa en la deglución. ESÓFAGO Mide 25 cm de largo aprox. Su función es transportar el alimento desde la faringe al estómago. Es un órgano elástico, está formado por pliegues que van desde arriba hacia abajo. Cuatro capas: - - - Mucosa: epitelio estratificado plano y por debajo conjuntivo. Y luego tiene una capa muscular de la mucosa (músculo liso). Submucosa: queda por debajo de la muscular de la mucosa, tiene tejido conjuntivo, presenta fibras elásticas, por lo tanto permite la dilatación de la luz durante la deglución. También presenta glándulas de la submucosa, y el plexo submucoso de Meissner (neuronas). Muscular: lo podemos subdividir en 3/3. El tercio superior es tejido esquelético estriado, el tercio inferior es tejido muscular liso y el tercio medio tiene fibras musculares lisas y esqueléticas. Entre la capa de fibras musculares encontramos neuronas (plexo de Auerbach) que inervan la parte sensitiva y motora. Adventicia: desde el diafragma hacia arriba es adventicia. Vamos a encontrar tejido conjuntivo laxo. El esófago se relaciona mucho con los nervios frénicos, cuando se distiende mucho puede tocarlos. Todas las glándulas son de tipo mucoso, segregan mucina para facilitar la deglución de los alimentos y proteger la mucosa contra la digestión por el jugo gástrico del estómago muy ácido y rico en proteasas (reflujo). ESTÓMAGO Localizado en el epigastrio. Es la parte más ensanchada del tubo digestivo, comunica el esófago con el intestino delgado. Función: reservorio de alimento, continúa la digestión química (jugos gástricos) y mecánica y secreción de factor intrínseco. Presenta en sus paredes capa muscular gruesa. Presenta: fundus, cuerpo y antro. Y dos pasajes con esfínteres. Pasaje cardial (superior) y pilórico (inferior). La mucosa gástrica presenta fosillas (superiores) y glándulas (inferiores). La túnica mucosa está formada por epitelio de revestimiento y glandular, por debajo hay tejido conjuntivo laxo y luego muscular de la mucosa. FISIOLOGÍA - MOTILIDAD A NIVEL DEL TRACTO DIGESTIVO (2°clase) DIGESTIÓN Proceso para reducir el tamaño de las grandes moléculas de los alimentos y aumentar su disponibilidad. El sistema digestivo es un gran portal para que los nutrientes lleguen al sistema circulatorio. SISTEMA DIGESTIVO La función digestiva ocurre en el sistema digestivo, el cual es un canal alimentario o tracto gastrointestinal que digiere alimentos y absorbe nutrientes. Está conformado por un tracto gastrointestinal: boca, faringe, esófago, estómago, intestino delgado e intestino grueso. Y por órganos digestivos accesorios: dientes, lengua, glándulas salivares, vesícula biliar, hígado y páncreas. Todas estas estructuras están involucradas en el proceso de digestión de los alimentos. FUNCIONES DEL SISTEMA DIGESTIVO Motilidad, secreción, digestión, absorción, almacenamiento y eliminación. Motilidad: es un tránsito de los alimentos a lo largo del tracto digestivo que permite los procesos de ingestión, masticación, deglución y peristaltismo. Mediante estos movimientos van a permitir la mezcla de los alimentos con enzimas digestivas, también va a permitir que se rompan las cadenas de los alimentos. CARACTERISTICAS DE LA PARED GASTROINTESTINAL Para que los procesos de motilidad ocurran, la pared gastrointestinal que conforma el tracto digestivo, necesita tener ciertas características estructurales que le permitan el tránsito de los alimentos. Hay dos capas fundamentales para el proceso de motilidad: capa muscular longitudinal (fibras musculares ubicadas a lo largo) y capa muscular circular (fibras musculares ubicadas en sentido circular), las fibras se orientan de distintas maneras para favorecer el proceso de motilidad. Cuando la longitudinal se contrae, la contracción va a provocar un movimiento que provoca aplacamiento, cuando la circular se contrae, provoca un anillo contráctil. El musculo liso en estas capas presenta ciertas características que lo hacen funcionar como un sincitio: - Las fibras musculares tienen uniones comunicantes (GAP) para pasaje de iones, el calcio es capaz de pasar por estas uniones y afectar a la fibra muscular siguiente, de esta manera, cuando ocurre una contracción en una fibra muscular, va a afectando la contracción de todo el resto, de esta manera logramos la contracción simultanea de todas las fibras musculares de esa región. - Existen conexiones entre las capas musculares longitudinal y circular. MOVIMIENTOS SIMPLES DEL TUBO DIGESTIVO Son muy típicos a lo largo del intestino delgado o en el estómago o esófago. Dos tipos: - Movimiento de mezcla: es como un aplastamiento, mezcla el alimento digerido con las enzimas digestivas. - Movimiento de propulsión: peristaltismo, está implicado en el desplazamiento del alimento a lo largo del tracto digestivo. Genera un anillo de contracción, desplaza el alimento hacia la región que se encuentra relajada. Esto evita que el alimento se desplace en sentido contrario. Estos movimientos se dan mediante la actividad eléctrica del músculo lenta y casi continua que recorre membranas de fibras musculares. Dos tipos de ondas eléctricas: - Ondas lentas - Potenciales en agujas Ondas lentas: producidas y conducidas por un conjunto de células intersticiales de Cajal, son células que se ubican en la pared gastrointestinal, funcionan como células marcapasos. Las ondas lentas son las que necesitamos para generar las contracciones musculares de las capas longitudinales y singulares que permiten mediante esta contracción producir los movimientos de propulsión. Las células Cajal se comunican con el musculo liso mediante sinapsis eléctricas. Las ondas lentas no producen contracciones musculares a lo largo del tracto digestivo excepto el estómago, lo que hacen es generar la despolarización. Esto se logra mediante la apertura de canales de sodio, al abrirse son los que provocan los potenciales en aguja, cuando se logra esto, se realiza la contracción del músculo liso. Sistema nervioso entérico forma parte del sistema nervioso autónomo, es el que regula los procesos de motilidad y secreción. Responsable de los movimientos de propulsión, está conformado por dos plexos neuronales: - Plexo mioentérico: se encarga de controlar el musculo liso, a las células intersticiales de Cajal, regula la motilidad. - Plexo submucoso: regula la secreción de la mucosa. Las neuronas del plexo mioentérico son las responsables de regular los movimientos simples de mezcla de propulsión. Regulan los reflejos peristálticos. MOTILIDAD GÁSTRICA El estómago es el lugar donde la mayor digestión mecánica y enzimática se produce desde el alimento. Presenta una tercera capa de fibras musculares lisas o capa oblicua donde se genera una mayor contracción. Al ser oblicuas se genera un movimiento como contorneado para triturar los alimentos. Para esto necesitamos que el alimento permanezca por cierto tiempo en esa región, entonces la salida siempre está contraída. El píloro es el orificio a través del cual sale el alimento hacia el duodeno. Mantiene contracción tónica, permite el pasaje fácilmente de líquidos, el quimo no pasará al duodeno hasta que no tenga una consistencia líquida. 1. El estómago almacena alimento en grandes cantidades, hasta que pueda procesarse por el duodeno. Centro de deglución: antes de que el bolo alimenticio llegue al interior estomacal produce una relajación de las fibras musculares lisas. Reflejo vagovagal: permite que frente a la llegada de alimento el estómago no se contraiga, sino que permanezca relajado y luego comience el proceso de digestión. 2. A nivel del estómago las ondas de mezcla provocadas por ondas lentas, superan el umbral de contracción del músculo liso. El esfínter pilórico no se relaja frente a la llegada de una onda peristáltica. La apertura del píloro es de solo unos mm, lo que dificulta el vaciamiento pero favorece la mezcla del quimo (movimiento de retropulsión: favorece la digestión del alimento digerido con la formación del quimo). 3. Las ondas peristálticas se intensifican, promoviendo el vaciado del estómago. Ejercen una acción de bombeo “bomba pilórica” que regula el pasaje de quimo hacia el duodeno. Factores que estimulan el vaciamiento: - El volumen alimenticio gástrico: si ya tenemos alimento en el estómago e iniciamos un nuevo proceso digestivo, estimula la bomba pilórica. - Influencia hormonal: gastrina estimula. Factores que inhiben el vaciado: - Distensión del duodeno - Irritación de la mucosa - Grado de acidez del quimo duodenal - Alta concentración de proteínas o grasas no procesadas TRANSITO Y MEZCLA A NIVEL DEL INTESTINO DELGADO Los movimientos producen cierto grado de contracción peristáltica y de mezcla, ocurren casi simultáneamente. 1. Contracciones de mezcla – de segmentación: - Contracciones concéntricas espaciadas - Fragmentación del quimo facilita mezcla con secreciones del intestino 2. Movimiento de propulsión: - Causados por ondas peristálticas - La velocidad varía de 0.5 a 2 cm/s - Se necesita de 3 a 5 horas para que el quimo recorra la distancia desde el píloro a válvula ileocecal - Favorece digestión y absorción 3. Proceso de vaciamiento: - El esfínter ileocecal se relaja y favorece el vaciado intestinal MOVIMIENTOS COMPLEJOS DEL TUBO DIGESTIVO Movimiento de mezcla complejo: masticación Masticación: permite mezclar el alimento con enzimas digestivas. Involucra los músculos esqueléticos. Músculos involucrados en masticar están inervados por ramas motoras del V par craneal, el proceso se controla por núcleos del tronco encefálico. Reflejo masticatorio: la presencia del bolo alimenticio en la boca desencadena: - Reflejo inhibitorio de los músculos de la masticación, entonces la mandíbula desciende. - Reflejo de distensión provoca una contracción de rebote. - Mandíbula se eleva y entonces los dientes ocluyen los alimentos. Movimiento de propulsión complejo: proceso de deglución Es un proceso complejo, involucra a la faringe, se transforma en un conducto de propulsión sin afectar la respiración. 3 fases: - Fase voluntaria: muy corta, implica el movimiento de la lengua para trasladar el alimento hacia el paladar. - Fase faríngea (involuntaria): el alimento está pasando por la faringe, ocurren procesos que cierran vías respiratorias, el paladar se levanta y cierra la comunicación con la nariz y direcciona el alimento hacia el esófago. Se cierra la tráquea, se contraen músculos del cuello, luego se abre el esófago. - Fase esofágica (involuntaria): el alimento se encuentra a nivel del esófago, por movimientos peristálticos el alimento transita por esta región hasta llegar al estómago. FISIOLOGÍA – FUNCIONES SECRETORAS DEL APARATO DIGESTIVO (3° CLASE) SECRECIÓN Y DIGESTIÓN Secretar enzimas digestivas para emulsión de los alimentos y protección del tubo digestivo. SECRECIÓN SALIVAL Las glándulas salivales cumplen la función de producir una emulsión de la saliva, la cual tiene enzimas, de esta manera la digestión de los alimentos comienza en la boca. Dentro de la saliva esta la enzima amilasa que digiere el almidón. Glándulas complejas asociadas al tubo digestivo: parótidas, sublinguales y submandibulares. Producen dos tipos de secreciones: - Serosa: tiene una alta concentración de ptialina (alfa amilasa), digiere almidones. Mucosa: contenido alto de agua, mucina para lubricar y proteger la cavidad bucal cuando ingerimos alimentos. Las parótidas secretan saliva serosa, las sublinguales y submandibulares producen de los dos tipos. Las bucales solo mucosa. La saliva tiene un alto contenido de potasio y bicarbonato, tiene muy poco sodio y cloruro. Se produce en dos fases: - Acinos: producen una secreción primaria (ptialina, moco o ambas en una solución similar al líquido extracelular). Conductos salivales: procesos de transporte activo de iones que modifican la composición iónica. A lo largo de estos conductos hay transportadores que se encargan de sacar sodio e incorporar más potasio, sacar más cloruro para incorporar más bicarbonato. Necesitamos altas concentraciones de bicarbonato para neutralizar el pH. La saliva no solo tiene la función de lubricación del alimento, sino que además tiene la presencia de anticuerpos que protegen al anticuerpo de posibles gérmenes o bacterias que estén en la comida. El sistema nervioso autónomo simpático y parasimpático provocan la producción y secreción salival, la diferencia es el tipo de saliva que producen. El sistema parasimpático produce saliva acuosa (saliva típica, rica en agua, iones, enzimas digestivas), el simpático produce saliva espesa (va a actuar cuando estamos hablando). La saliva se libera de las glándulas por medio del SNC (corteza, amígdala, hipocampo), también por reflejos originados en el estómago y duodeno, frente a sustancias irritantes. SECRECIÓN ESOFÁGICA Es una región de pasaje, importante en el proceso de deglución, por sus movimientos peristálticos. Las células presentes en la pared del esófago producen mucosa para lubricar el alimento y proteger la pared esofágica. SECRECIÓN GÁSTRICA Las secreciones destruyen el alimento y lo transforman en quimo. Tenemos cuatro tipos de células secretoras a nivel del estómago: - Células mucosecretoras superficiales: producen moco para proteger a la pared gástrica. Células parietales (Oxínticas): son las que producen el mayor ácido clorhídrico, además producen un factor intrínseco que es importante en el proceso de absorción de la vitamina B12. - Células principales: producen pepsinógeno (enzima inactiva, cuando llega a la luz gástrica se encarga de activarse y digerir proteínas). Células G: en la pared estomacal, liberan hormona gastrina que están involucradas en el proceso de regulación del funcionamiento gástrico. HCl: producido por células parietales, el mecanismo de producción consta de: un transporte activo de hidrogeniones, el bicarbonato que esta contenido lo transporta en el intercambio con cloruro. Capta CO2 de la sangre, lo transforma en bicarbonato, y lo usa como co-transporte del cloruro. Pepsinógeno: se produce en forma inactiva porque si estuviera activo se auto digeriría la célula. Se activan en la luz gástrica, por la presencia del HCl y se transforma en Pepsina. Secreta lipasa, amilasa gástrica y gelatinasa. Regulación de la secreción gástrica estimulada por: - SNE y parasimpático: terminales vagales y del plexo submucoso, estimulan secreción sobre todos los tipos celulares gástricos. Hormonas: gastrina e histamina, estimulan secreción de HCl desde células parietales. SECRECIÓN INTESTINAL Glándulas de Brunner y Criptas de Lieberkühn secretan moco, mucosa alcalina que neutraliza pH ácidos del quimo, también producen enzimas. Glándulas de Brunner: ubicadas en la primera porción del duodeno, secretan moco alcalino. Criptas de Lieberkühn: ubicadas a lo largo del intestino delgado, secretan moco. SECRECIÓN PANCREÁTICA Composición determinada por alimentos que conformen el quimo. Acinos pancreáticos: secretan enzimas digestivas. Conductos: liberan bicarbonato sódico. El conducto pancreático se une al conducto hepático por papila de Vater, que está rodeada por esfínter de Oddi. Secreción de bicarbonato de las células ductales pancreáticas: - Funciones: neutraliza el quimo ácido y aporta pH alcalino para que actúen las enzimas digestivas. El bicarbonato es producido a partir del CO2 absorbido y del agua por acción de la anhidrasa carbónica en el interior de la célula. Transporte activo contra gradiente de HCO3 en el lado luminal. Los hidrogeniones se intercambian por sodio por un mecanismo activo antiporte en el lado basal. El sodio y agua difunden pasivamente del interior de la célula a la luz. Se produce entonces una secreción acuosa alcalina de bicarbonato de sodio dentro de los conductos pancreáticos. También se secretan enzimas proteolíticas, enzimas que digieren hidratos de carbono y enzimas lipídicas; lo importante de todas ellas es que se liberan en sus formas inactivas, cuando llegan a la luz intestinal se activan. A nivel intestinal necesitamos de la presencia de tripsina para que active todas las otras enzimas a su forma activa. No solo va a digerir proteína sino que va a transformar al resto de las enzimas a activas. Sin la presencia de tripsina, las enzimas digestivas no se activarían. Gracias a la presencia de bicarbonato que está siendo liberado, tanto como las glándulas de Brunner, como por el páncreas, logramos aumentar el pH (lo volvemos más básico, más cercano al 5). SECRECIÓN DEL HÍGADO Vuelca secreciones hacia el intestino, fundamentalmente la secreción de bilis. Funciones del hígado: - Producción de bilis Eliminación de sustancias extrañas Excreción de productos del metabolismo Estructura del hígado que favorece estas funciones: - Conductos sinusoidales están fenestrados No hay membrana basal entre conductos y hepatocitos Una o dos capas de hepatocitos Circulación inversa Dentro de la bilis: - Bilirrubina Hormonas o drogas Sales biliares: una vez liberadas, emulsionan con las grasas y transforman micelas, las cuales favorecen la absorción de grasas a nivel intestinal. Lecitina, colesterol: igual a las sales biliares. Electrolitos Almacenamiento de bilis en vesícula biliar: cuando no hay quimo presente en duodeno, el esfínter de Oddi permanece cerrado. BIOQUÍMICA – DIGESTO ABSORCIÓN (4° clase) La dieta debe proveer: 1. Combustibles metabólicos que suministren la energía necesaria para llevar a cabo las funciones básicas y la actividad física. 2. Moléculas precursoras para la biosíntesis. 3. Vitaminas (moléculas orgánicas que se requieren en pequeñas cantidades). 4. Minerales (calcio). 5. Agua 6. Macronutrientes: glúcidos, lípidos, proteínas, fibra (se requieren en grandes cantidades), la fibra permite que las heces tengan un volumen adecuado, son capaces de retener componentes nocivos o en exceso (glúcidos). 7. Micronutrientes: vitaminas, minerales (se requieren en menos cantidades). Los combustibles se deben proveer de la dieta (carbohidratos, lípidos y proteínas). Digestión: proceso de simplificación de las moléculas, proceso por el cual los alimentos ingeridos son solubilizados y atacados por enzimas hasta convertirse en moléculas más simples y aptas para la absorción. Absorción: consiste en el pasaje de los productos de la digestión al medio interno, a través del epitelio intestinal. Implica que exista un tejido especializado capacitado para el pasaje (epitelio intestinal), va a existir un mecanismo que permite el paso de moléculas a través de ese tejido. ETAPAS DE LA DIGESTIÓN Digestión luminal: es en el lumen, el hueco que queda en el tubo digestivo. Incluye la boca el estómago e intestino delgado. Cada una de las secreciones favorece la digestión. Van a haber enzimas para cada cosa. - Fenómenos mecánicos: trituración y mezclado de alimentos con secreciones. Fenómenos químicos: hidrólisis enzimática. Secreciones: Enzimática: glándulas salivales, páncreas exocrino y zimógenos. El páncreas secreta zimógenos (enzimas inactivas). Hidroelectrolíticas: su composición varía en los distintos sectores del tubo digestivo, solubilizan el bolo alimenticio y determinan el pH de cada sector. El estómago libera ácido clorhídrico, entonces hay que neutralizar ese pH tan acido, esto se cambia por la secreción del páncreas que se libera de la mitad para abajo (al duodeno). Mucus: glucoproteínas con alta proporción de glúcidos (70%), altamente hidratadas (función lubricante), las mucoproteínas del epitelio intestinal lo protegen contra el ataque enzimático. El mucus evita que la membrana sea digerida por el jugo del páncreas. Para poder digerir correctamente los lípidos, necesito sales biliares (bilis). Las sales biliares son producidas por el hígado. Las libera el duodeno, se utilizan en el yeyuno y vuelven. Digestión de superficie: es intracelular, adentro del enterocito, por ejemplo la digestión de las proteínas. - Ocurre en las superficies de las microvellosidades del epitelio intestinal. Fenómenos químicos: hidrólisis enzimática. Digestión intracelular: - Relevante solo para la digestión de proteína. Hidrolasas intracelulares. GENERALIDADES DE LA ABSORCIÓN Tiene que tener receptores, una bomba. En la membrana basolateral hay una bomba de sodio-potasio (en el espacio paracelular). El sodio siempre va a entrar, sin gasto de energía. Esa bomba de sodio-potasio es la que me permite entrar alimentos. Movimiento de solutos a través del epitelio intestinal está determinado principalmente por dos factores: - Propiedades de las membranas del enterocito. Existencia de uniones estrechas entre los enterocitos (barrera). Transporte: - Transcelular: a través de las membranas de los enterocitos (importante para la mayoría de las biomoléculas). Paracelular: a través de las uniones estrechas entre enterocitos (agua y algunos iones). Membrana de los enterocitos: - Apical vs basolateral. Diferente morfología, composición enzimática y química. Membrana apical: digestión terminal de nutrientes, absorción a través de sistemas de transporte específicos para monosacáridos, aminoácidos, oligopéptidos e iones. Membrana basolateral: receptores para la regulación hormonal, sistemas de transporte para ingresar nutrientes al propio enterocito. DIGESTIÓN Y ABSORCIÓN DE CARBOHIDRATOS Transporte primario: La bomba sodio potasio saca sodio para el espacio intercelular. Aprovecha la entrada de sodio y entra glucosa con él. La concentración de sodio es baja dentro y alta fuera. Transporte secundario es simple. SGLT1- transportador de sodio y glucosa GLUT5- transportador de glucosa simple – abre el canal a favor de gradiente GLUT2- receptor, funciona como una puerta, va a favor de gradiente - El transportados SGLT1 se acopla con la bomba de Na+ K+ (transporte activo a contragradiente). El transportados GLUT5 permite el transporte solo a favor de gradiente (transporte facilitado). GLUT2 permite la liberación de los azúcares absorbidos al organismo. DIGESTIÓN Y ABSORCIÓN DE LÍPIDOS Triglicéridos: Se comienza a digerir en la boca porque existen enzimas (lipasas) que los rompen. Lipasas lingual y gástrica arrancan el tercer ácido graso. La lipasa pancreática corta el ácido graso. Queda uno solo y pasa la membrana. Queda un glicerol que entra al intestino y se va al torrente sanguíneo. - Diferentes lipasas hidrolizan los TG (lingual, gástrica y pancreática). Sales biliares permiten la emulsificación. Lípidos se absorben sobre todo en el yeyuno (sales biliares se reabsorben en el íleon). 80% de TG se absorbe como 2-monoglicerol, dentro del enterocito se unen para formar TG. Los ácidos grasos de cadena larga absorbidos se utilizan en la síntesis. Glicerol del lumen pasa a vena porta (no se usa en la síntesis de TG). DIGESTIÓN DE PROTEÍNAS - Peptidasas: son todas zimógenos. ABSORCIÓN DE AGUA - Bajo circunstancias normales se absorbe el 99% del agua presente en el tubo digestivo (aprox 9 L/día). Es secundaria a la absorción de iones (Na+ y Cl-). En condiciones normales ocurre en ausencia de una diferencia significativa de presión osmótica entre la luz intestinal y la sangre. Mecanismo: gradiente osmótico permanente. Secretamos aproximadamente 1 litro y medio. Todo se absorbe en el intestino delgado, el remanente se absorbe en el grueso. Para que el agua entre al enterocito, tiene que haber una buena absorción de iones (tiene que funcionar bien la bomba sodio potasio). Si el cloro entra bien, entra el agua. Resumiendo digestión y absorción: Todo sufre una hidrólisis enzimática (se van a ir rompiendo hasta tener moléculas chiquitas). Gradiente osmótico permanente: - Transporte activo de Na hacia el espacio intercelular por NA/K ATPasa. Entrada de Cl por vía paracelular (luz) y desde las células adyacentes por transporte facilitado. Generación de LEC ligeramente hipertónico en el espacio intercelular. - Entrada de agua por gradiente osmótico. Aumento de presión hidrostática en el espacio intercelular. Flujo de agua hacia el plasma por presión hidrostática. Flujo de iones hacia el plasma por gradiente. La bomba de sodio potasio llena de sodio el espacio intracelular, el cloro entra entre las uniones estrechas, entra con el agua, esta fluye por presión. Con un solo ATP entra todo lo que sea. El íleon y el yeyuno están en abundancia, en el colon no, entonces tengo que generar mecanismos alternativos. ABSORCIÓN DE IONES EN EL TUBO DIGESTIVO Principales iones que llegan al tracto gastrointestinal: - Sodio: 25/35 g/día. Sólo 5-8 g provienen de la dieta. Potasio: 4 g/día. Magnesio: se absorbe 50% por procesos no regulados. Zinc: se absorben 10-15 mg/día a nivel del íleon. Cloruro: 2-3 g/día. Los mecanismos de transporte de iones son diferentes en el intestino delgado y en el colon. CIRCULACION ENTEROHEPÁTICA DE SALES BILIARES - Diariamente el hígado secreta 20-30 g de sales biliares. Sales biliares recirculan 5-14 veces entre el intestino y el hígado. Reabsorción: difusión pasiva en el intestino delgado, sistema de cotransporte Na-ácidos biliares en el íleon distal. ALTERACIONES DE LA DIGESTO ABSORCIÓN DE CARBOHIDRATOS Generalmente son causadas por deficiencia de una de las enzimas digestivas del reborde en cepillo de los enterocitos: - Defecto genético. Disminución fisiológica con la edad. Injurias a la mucosa intestinal. Intolerancia a la lactosa: faltan enzimas (lactasa) que rompen los disacáridos. Al faltar esto, se rompe la mucosa. - Enfermedad común causada por deficiencia de lactasa. Afecta hasta al 50% de los adultos. La lactosa no digerida puede ser absorbida y pasa al colon. Flora bacteriana colonica metaboliza la lactosa produciendo gas, ácido láctico y otros irritantes para el colon. Lactosa aumenta la osmolaridad del contenido intestinal. Clínica: distensión y dolor abdominal, borborigmos, flatulencia, diarrea. ALTERACIONES DE LA DIGESTOABSORCIÓN DE PROTEÍNAS Enfermedad celíaca: intolerancia a proteína gliadina. Alergia en donde los anticuerpos se unen e impiden su digestión. - Incapacidad de digerir el gluten (proteínas del trigo). Gliadina. Afecta un amplio rango de edades (1-80 años). Etiología: no completamente aclarada, factores ambientales, inmunológicos, genéticos. Manifestaciones clínicas: dolor abdominal, diarrea, descenso de peso, hipocrecimiento en niños, elementos carenciales (anemia, enfermedades óseas metabólicas). ALTERACIONES DE LA DIGESTO ABSORCIÓN DE LÍPIDOS - Esteatorrea: diarrea, descenso de peso, deficiencia en la absorción de vitaminas liposolubles, otros elementos carenciales. ALTERACIONES DE LA ABSORCIÓN DE AGUA Y SALES Las causas de anomalías en la absorción de agua y sales incluyen: - - Deficiencia de sistemas de transporte iónicos normales: deficiencias en el transportador Cl/HCO3- en el yeyuno compromete la absorción de cloruro (diarrea osmótica). Incapacidad para absorber compuestos no electrolíticos: síndromes de malabsorción de glúcidos. Hipermotilidad del intestino: disminución del tiempo de contacto entre los nutrientes y la mucosa intestinal, en los síndromes malabsortivos, la flora bacteriana puede producir algunas sustancias que aumentan en peristaltismo intestinal. Secreción neta de agua y electrolitos por la mucosa intestinal: cólera (la toxina de V choleras activa la adenilato de los enterocitos). ABSORCIÓN DE CALCIO CaBP recoge el calcio y lo lleva a la membrana. - - Se absorbe en todo el intestino, especialmente en duodeno y yeyuno. Proceso regulado: estimulado por vitaminas D y PTH. Calcio entra por la superficie apical del enterocito a favor de gradiente (IMCAL: proteína ligadora de calcio de la membrana intestinal). CaBP: une dos iones de calcio con alta afinidad, la concentración intracelular de CaBP se correlaciona con la capacidad intestinal de absorber calcio, previene aumentos de la concentración de calcio libre cistosólico. Membrana basolateral: dos sistemas de transporte de calcio – Ca-ATPasa, intercambiador Na/Ca (secundariamente activo). ABSORCIÓN DE HIERRO Solo va a entrar si es Fe+2. - Se absorbe principalmente en duodeno y yeyuno alto. pH gástrico ácido y ascorbato son importantes. Habitualmente se absorbe un 10% del hierro ingerido. En estados de ferropenia puede absorberse hasta un 30%. La absorción del hierro hemo es mayor que la del hierro no hemo. HISTOLOGÍA – INTESTINO DELGADO, INTESTINO GRUESO, RECTO Y ANO (5° clase) INTESTINO DELGADO - Longitud promedio: 7 m Se extiende desde el píloro a la válvula ileocecal. Duodeno, yeyuno, íleon. INTESTINO GRUESO - Longitud promedio: 1.5 m RECTO - Longitud promedio: 15 cm ANO - Longitud promedio: 2 cm INTESTINO DELGADO - Pliegues circulares (válvulas conniventes o Kerckring) Vellosidades intestinales Epitelio CAPA MUCOSA - Epitelio: de revestimiento y glandular (cilíndrico simple con célula caliciforme y chapa estriada). Lámina propia: conjuntivo. Muscular de la mucosa. EPITELIO SUPERFICIAL Cilíndrico simple con célula caliciforme y chapa estriada (conjunto de microvellosidades que están en la superficie del epitelio). TIPOS DE CÉLULAS: - Enterocitos: absorción, su membrana apical tiene microvellosidades. Absorbe nutrientes, agua, fármacos. Células caliciformes: síntesis de mucus para lubricar y proteger. Células enteroendócrinas: diferentes tipos celulares: - G: productoras de Gastrina - EC: productoras de Serotonina - D: productoras de Somatostatina - ECL: productoras de Histamina - Células de Paneth: encargada de la defensa inmunitaria, están en el fondo de las criptas. Generan Lisozima e inmunoglobulina. Células M: pertenecen al sistema fagocítico mononuclear. Células madre: encargadas de formar a todas las células. INTESTINO DELGADO – DUODENO, YEYUNO E ÍLEON - Duodeno: rodea al páncreas, presenta cuatro porciones, tiene glándulas en la submucosa. El páncreas y el hígado vuelcan su contenido en el duodeno. Íleon: termina en el ciego, no tiene glándulas en la submucosa. Yeyuno: No tiene glándulas en la submucosa. En el único lugar que hay vellosidades es en el intestino delgado. SUBMUCOSA: - Tejido conjuntivo denso irregular. Red vascular y linfática. Plexo submucoso de Meissner. Glándulas de Brunner solo en duodeno. MUSCULAR: - Dos capas: circular y longitudinal. Plexo mientérico de Auerbach. SEROSA: - Mesotelio. Corresponde al peritoneo visceral. INTESTINO GRUESO (COLON) - Ciego. Apéndice: tiene cuatro capaz porque es digestivo, función desconocida. Colon: ascendente, transverso, descendente, sigmoide. Recto. Intestino grueso: absorbe agua, iones, compacta las heces y segrega mucus. Hay dos porciones, ascendente y descendente. MUCOSA: - Ausencia de vellosidades, criptas. MUSCULAR: - Dos capas: circular (alrededor del colon) y longitudinal (formando tenias). SEROSA: - Mesotelio. Corresponde al peritoneo visceral. RECTO - Es el último tramo del tubo digestivo. Tiene una longitud de unos 15 cm. Criptas de Lieberkühn más profundas pero en menor cantidad. Columnas de Morgagni son pliegues de la mucosa, forman las válvulas anales. La ampolla rectal sirve como almacenamiento temporal de heces. Músculo liso. ANO - Conducto de unos 15 a 20 mm (canal anal). Límite superior: línea anorrectal o línea pectínea. Límite inferior: línea anoperineal (margen anal). El epitelio presenta una transición desde un epitelio cilíndrico a un epitelio estratificado. La lámina propia alberga glándulas anales. La submucosa alberga el plexo venoso hemorroidario interno y externo. Esfínter anal interno: engrosamiento de la capa circular interna de la capa muscular, por lo que está conformada por músculo liso. Esfínter anal externo: está formado por músculos del suelo de la pelvis y corresponde a músculo esquelético voluntario. HISTOLOGÍA – GLÁNDULAS ANEXAS DIGESTIVAS (6° clase) HÍGADO - Glándula más grande del organismo. 1500g de peso. Ubicada en la parte superior derecha del abdomen. FUNCIONES - - Digestiva: síntesis de bilis (agua, pigmentos y sales biliares, colesterol). La función de la bilis es emulsificación de grasas, es una función muy importante en el ap. digestivo, degrada las grasas. Almacenamiento: almacena todo lo que sea absorbido (glucógeno, hierro, vitaminas A, B12, ácido fólico). Síntesis de proteínas de transporte plasmáticas: albumina (el hígado la forma, tiene la función de ser el principal transportador), globulinas, protrombina (proteínas de coagulación, son activas), fibrinógeno. Metabólica y transporte lipídico (síntesis de lipoproteínas). Metabolismo de compuestos liposolubles: drogas, pesticidas, tóxicos. IRRIGACIÓN SANGUÍNEA - Rica irrigación sanguínea, vena porta y arteria hepática siempre van a ir juntos. Vena porta: ingresa sangre venosa desde el tracto gastrointestinal. Arteria hepática: proporciona sangre arterial (25%). CARACTERÍSTICAS HISTOLÓGICAS - Cápsula de Glisson: divide el parénquima en lobulillos. La unidad estructural es el lobulillo hepático. Los lobulillos están limitados por tejido conectivo, compuestos por cordones de células que irradian hacia la periferia desde la vena central. ESTRUCTURA DEL LOBULILLO - Lobulillo hepático. Vena central. Espacio porta: arteria, vena, conducto (triada). Tejido conjuntivo periportal (interlobulillar). ESPACIO PERIPORTAL - Rama de la arteria hepática. Rama de la vena porta. Conducto biliar. Vasos linfáticos. LOBULILLO HEPÁTICO - Cordones de hepatocitos: los hepatocitos de la periferia están más oxigenados y tienen más nutrientes. Sinusoides hepáticos. Vena central: todas las venas confluyen aquí. Lobulillo hepático común: estructural. Lobulillo hepático porta: en el centro tiene un espacio porta, tiene forma de triángulo. Acino hepático: es una estructura elíptica, se divide en tres regiones; la tercera región se encuentra más cerca de la vena central, se encargan más del metabolismo de las grasas. HEPATOCITOS - Ubicación: dentro del lobulillo, es la célula más importante del hígado, 80% de las células del hígado. Células poliédricas grandes (tienen varias caras). Poseen 6 superficies y se orientan hacia el espacio de Disse o hacia un hepatocito vecino. ULTRAESTRUCTURA DE LOS HEPATOCITOS - Varios complejos de Golgi. Cúmulos dispersos de RER. REL bien desarrollado. Mitocondrias (dan energía). Peroxisomas. Núcleo central. Núcleo evidente. Entre los hepatocitos hay un espacio donde hay vasos sanguíneos, la cara que da hacia esos vasos sanguíneos tiene microvellosidades y la cara que queda hacia el otro hepatocito es lisa. Entre los hepatocitos hay una estructura formada por la membrana de los hepatocitos, canalículo biliar. Los conductos están formados por células. SINUSOIDES HEPÁTICOS - Son capilares discontinuos, muy grandes. Drenan hacia la vena central. Pared de las células endoteliales muy delgadas. Capilares discontinuos (sinusoides). Se encuentran macrófagos fijos en su pared llamados células de Kupffer. CELULAS ENDOTELIALES - Permite el pasaje de partículas grandes (quilomicrones) y elementos formes de la sangre. CELULAS DE KUPFFER - Son macrófagos fijos: fagocitan bacterias y virus transportados por la sangre, fagocitan glóbulos rojos. ESPACIO PERIVASCULAR DE DISSE - Espacio entre el hepatocito y la célula endotelial. Gran intercambio entre hígado y sangre se ve favorecido por microvellosidades en la superficie del hepatocito. Contiene escasas estructuras: red reticular intralobulillar, células de ito y fibroblastos. Lipocitos (o células de íleo, función metabólica), se ubican alrededor del sinusoide. Pueden almacenar lípidos y vitamina A. VESÍCULA BILIAR - No es una glándula anexa. Órgano hueco con forma de pera. Se vacía a través del conducto cístico que se une al conducto hepático y forma el colédoco. Esta vascularizada por ramas de la arteria hepática. Función: concentrar y almacenar bilis, lípidos en la dieta desencadenan contracción refleja y el vaciamiento de la vesícula biliar. CARATERÍSTICAS HISTOLÓGICAS - Mucosa, muscular, tejido conectivo perimuscular. No presenta muscular de la mucosa. No presenta capa submucosa. Epitelio cilíndrico simple. Microvellosidades apicales cortas. Complejos de unión. Numerosas mitocondrias. BILIS - Se secreta en forma continua (500 ml/día). Secreción de ácidos biliares es un proceso activo dependiente de ATP. Las sales biliares (sales de sodio y potasio de los ácidos grasos) y son sintetizados a partir del colesterol. COLESTASIS - Obstrucción de vías biliares por acumulación de cálculos (estos a nivel de la vesícula salen por la cantidad de sales y porque no tienen una regulación en la alimentación). Causa modificaciones en la ultraestructura de los capilares biliares (los cálculos más grandes no afectan tanto porque no van a poder salir de la vesícula como los pequeños). PÁNCREAS CARACTERÍSTICAS - Cabeza Cuerpo Cola Finos tabiques de tejido conectivo dividen la glándula en lóbulos. El conducto pancreático drena hacia el duodeno. ORGANIZACIÓN HISTOLÓGICA - Glándula mixta. Porción endócrina: función de regulación de los niveles de glucosa en sangre, regula la glicemia. Islotes de Langerhans producen insulina y glucagón. Porción exócrina: función digestiva, lo que secreta va al tubo digestivo, a la segunda porción del duodeno. Contiene células acinosas que producen enzimas digestivas. Sector apical ocupado por gránulos de secreción, sector basal rico en RER. Sus células secretan abundantes enzimas y proteínas. PODUCTO DE SECRECIÓN - Tripsina/Quimiotripsina: degradan las proteínas a AA. Ribonucleasa/Desoxirribonucleasa: nucleoproteínas. Amilasa pancreática: almidón. Lipasa: triacilgliceroles. Colesterolasa: ésteres de colesterol. SISTEMA DE CONDUCTOS EXCRETORES - Células centroacinosas. Conductos intralobulillares. Conductos interlobulillares. Conductos pancreáticos principales. En los conductos se secreta. CONDUCTOS PANCREÁTICOS PRINCIPALES - Conducto pancreático mayor (Wirsung). Conducto pancreático accesorio (Santorini). PRODUCTO DE SECRECIÓN - Conductos intralobulillares: agua e iones bicarbonato. SECRECIÓN EXÓCRINA: REGULACIÓN HORMONAL - Estímulo es el quimo en el duodeno. Colecistoquinina: estimula la secreción de enzimas. Secretina: estimula la síntesis de bicarbonato. PÁNCREAS ENDÓCRINO - Se localiza en pequeños grupos: islotes de Langerhans (dispersos entre el tejido exócrino). Islotes de Langerhans: 4 tipos celulares: - células alfa (20%): glucagón - células beta (70%): insulina - células delta (5-10%): somatostatina - células F (2%): polipéptido pancreático INSULINA - Sintetizada por células beta. Afecta diversos procesos metabólicos: estimula captación de glucosa. GLUCAGÓN - Polipéptido pequeño sintetizado por células alfa. Efecto opuesto al de la insulina. Aumenta la glicemia. SOMATOSTATINA - Sintetizado por células delta. Inhibe la secreción de los demás tipos celulares. POLIPÉPTIDO PANCREÁTICO - Sintetizado por células F. DIABETES MELLITUS - Producción insuficiente de insulina. Disminución en la utilización de la glucosa. Hiperglicemia y glucosuria. Diabetes mellitus dependiente de insulina (I): disminución en la producción de insulina. Diabetes mellitus no insulino dependiente (II): menor sensibilidad para la insulina en los tejidos. FISIOLOGÍA – MECANISMOS DE REGULACIÓN DEL SISTEMA DIGESTIVO (7° clase) MECANISMOS DE REGULACIÓN DE LA FUNCIÓN DIGESTIVA 1. Regulación nerviosa mediada por el SNA: - Sistema nervioso entérico (integrador, respuesta). REGULACIÓN INTRÍNSECA - Sistema parasimpático (modulación excitatoria). - Sistema simpático (modulación inhibitoria). REGULACIÓN EXTRÍNSECA 2. Regulación hormonal: Liberación de hormonas y péptidos digestivos actuando de forma endócrina (hormona que está siendo liberada desde el estómago, x ejemplo, viaja por el torrente sanguíneo e influye en el funcionamiento del páncreas), parácrina (hormonas que están siendo liberadas y van a estar actuando en otras células próximas al punto de liberación). Regulación intrínseca: regulación o papel regulatorio que tiene el sistema nervioso entérico sobre el sistema digestivo; el sistema nervioso entérico estimula las respuestas digestivas, a su vez las neuronas que lo conforman van a estar integrando información. Regulación extrínseca: por fuera del sistema digestivo. MODULAN E INTEGRAN LAS FUNCIONES GASTROINTESTINALES: - Motilidad (del tracto digestivo) Secreción (glándulas) Absorción Flujo de sangre (vasodilatación de arteriolas) Respuestas inmunitarias (regulación nerviosa) * Ambos mecanismos de regulación actúan de forma coordinada y sus efectos pueden ser potenciadores. REGULACIÓN INTRÍNSECA: Sistema Nervioso Entérico Controla todo el tracto digestivo, desde esófago hasta el ano, el páncreas y la vesícula biliar. Plexo mioentérico (Auerbach): neuronas regulan todos los procesos de motilidad (movimientos peristálticos). Plexo submucoso (Meissner): asociado a la regulación de secreciones mucosas y el funcionamiento del flujo sanguíneo. El número de neuronas que conforman el SNE es mayor a las presentes en el SNC, hay más neuronas controlando el movimiento digestivo que las que hay controlando el resto de las funciones. Por esto es que hay diferentes neurotransmisores que liberan a las neuronas. Tenemos neuronas sensoriales en ambos plexos, detectan los cambios que ocurren en la luz del tracto, frente a esos cambios se activan e informan a interneuronas. Dos tipos de interneuronas: - - Ascendentes: son las que controlan las motoneuronas (ubicadas en el plexo mioentérico, movimiento peristáltico, contracción, relajación) y las secretomotoras (ubicadas en el plexo submucoso, secreción mucosa) y vasomotoras (regulan los vasos sanguíneos, influyen sobre el flujo de sangre del tracto digestivo, vasodilatación) que están en sentido oral. Descendentes: controlan en sentido anal. REFLEJOS GASTROINTESTINALES Reflejos cortos: (sistema parasimpático craneal) respuesta mediada por el SNE. Controlan la secreción, el peristaltismo, las contracciones de mezclado. Reflejo gastropancreático: - Los efectos que están ocurriendo en la luz del estómago, influyen sobre el funcionamiento del páncreas. Solo las neuronas del SNE participan en este reflejo. Consiste en que cuando llega el alimento al estómago, se produce un estiramiento de la pared gástrica censado por neuronas sensoriales del SNE, esta información se transmite a interneuronas, estas integran la información y el resultado es promover una respuesta sobre el páncreas, estimulando neuronas secretomotoras que promueven la contracción de la glándula y de esta manera estimular la secreción de jugos gástricos. De esta manera el reflejo permite preparar al duodeno. REGULACIÓN EXTRÍNSECA: Sistema Simpático y Parasimpático - Puede influir sobre el funcionamiento de las neuronas del SNE. Coordina las actividades en las que participan distintas regiones del tracto digestivo alejadas entre sí. Coordina procesos digestivos para mantener homeostasis. Está asociada a todos los reflejos vagos regulatorios. SISTEMA PARASIMPÁTICO Nervio vago: controla el funcionamiento de las glándulas salivales, esófago, estómago y páncreas. También el intestino pero en menor grado. Nervios pélvicos: regula los procesos asociados al intestino grueso. Neuronas ganglionares: se encuentran en los plexos mientérico y submucoso. Estimulación: aumento generalizado de la actividad de todo el sistema nervioso entérico, potencia la mayoría de las funciones gastrointestinales. SISTEMA SIMPÁTICO Las premotoneuronas se ubican a lo largo de la medula toracolumbar, proyectan sus axones hacia sus ganglios autónomos: ganglio celíaco y mesentéricos. Las neuronas que están presentes en estos ganglios simpáticos inervan el tubo digestivo y también interactúan sobre las neuronas del sistema nervioso entérico. El sistema simpático influye de forma inhibitoria; inhibiendo motoneuronas, vasomotoras. Disminuye el flujo sanguíneo. También podemos tener efectos excitatorios: abducción de la glándula salival. Mantiene la contracción de los esfínteres: las neuronas de los nervios autónomos influyen sobre motoneuronas del SNE manteniendo la contracción del esfínter (píloro, anal). REFLEJOS GASTROINTESTINALES Reflejos largos: respuesta mediada por SN Parasimpático y Simpático. - Coordina las actividades en las que participan distintas regiones del tracto digestivo, alejadas entre sí. Coordina procesos digestivos para mantener homeostasis. Van a los ganglios simpáticos prevertebrales, desde donde vuelven al aparato gastrointestinal: reflejos entero-entérico, colon-entérico, colon-colónico, colon-ileal. Van a la médula espinal o zona tronco encefálica y vuelven al tracto gastrointestinal. Reflejo vago-vagal: entero-gástrico, gastro-entérico. Reflejo de defecación. DOS EJEMPLOS DE REFLEJOS LARGOS - - Reflejo vago-vagal: permite el llenado gástrico. Cuando se digiere la comida, las paredes gástricas comienzan a distenderse, censadas por neuroreceptores que al activarse promueven la activación de neuronas. Por un lado se van a estar inhibiendo motoneuronas, vinculadas con la contracción muscular (liberan Ach). Frente a la distensión este sistema se ve inhibido. El resultado es la relajación muscular. De esta manera obtenemos el llenado gástrico. Reflejo gastroentérico: la información sensorial parte del estómago, y su influencia va a ser sobre el funcionamiento del intestino. La presencia de comida en el estómago va a estar desencadenando esta respuesta refleja y va a influir sobre la actividad del intestino. REGULACIÓN HOMONAL Participan: - Gastrina: se libera de las células G. Histamina: se libera de las células ECL. Somatostatina: se libera de las células D. Gastrina e histamina estimulan la secreción gástrica y pancreática. Somatostatina inhibe la secreción gástrica y pancreática. - Colecistoquinina (CCK): producidas por células I en las paredes de duodeno y yeyuno. Secretina: producida por células S en mucosa del duodeno y yeyuno. REGULACION DE LA SECRECIÓN GÁSTRICA Tanto el SNE como hormonal participan en la regulación de las tres secreciones. Gastrina e histamina estimulan la secreción de ácido clorhídrico y pepsinógeno, es decir que la regulación nerviosa y la regulación hormonal van a estar estimulando la secreción hepática. La somatostatina va a estar inhibiendo la secreción de ácido clorhídrico y pepsinógeno. El sistema nervioso entérico y simpático va a influir sobre las células parietales, productoras del ácido clorhídrico. Cada vez que se libere Ach el resultado sobre el funcionamiento a nivel del estómago va a ser la estimulación de estas secreciones gástricas. Se divide en tres fases: 1. - Fase cefálica: La información sensorial proviene de la corteza. Anticipatoria por señales sensitivas. Las señales pueden originarse en corteza, centros del apetito del hipotálamo y se transmite por núcleos motores de nervios vagos. - Prepara al tracto digestivo para recibir alimento para ser digestivo. - Aporta 20% de secreción gástrica. - A nivel del estómago vamos a tener una regulación nerviosa que promueve la secreción de acido clorhídrico. 2. Fase gástrica: - El alimento ya ingerido llega al estómago. - Estimulación parasimpática y entérica y secreción de Gastrina. - Información sensorial en la luz gástrica. - Tanto el sistema nervioso como el hormonal van a estar influyendo en esta fase. - Al principio de la fase existe una retroalimentación positiva sobre la secreción de HCl y pepsinógeno. - Al final de la fase, cuando pH<2 ocurre una retroalimentación negativa sobre la Gastrina. Se deja de producir HCl. - Células ECL liberan Motilina que estimula movimientos peristálticos del duodeno y estómago. 3. Fase intestinal: - Ya todo el alimento fue digerido en el estómago y pasó al intestino. - La entrada de quimo al duodeno inhibe la secreción gástrica. - Somatostatina inhibe la secreción gástrica. Va a estar actuando directamente sobre células G y ECL. - Se disminuyen las secreciones gástricas. - La presencia de Gastrina liberadas en fase gástrica, va a estar influyendo sobre células D. REGULACIÓN DE SECRECIÓN PANCREÁTICA Estimulación del SNE y Parasimpática: estimulan secreción desde acinos pancreáticos (ej.: reflejo gastropancreático). Estimulación hormonal: - Colecistoquinina (CCK): producida por células I - Secretina: producida por células S Células S estimulan la secreción de enzimas pancreáticas y bicarbonato. Hormonas inhibidoras: Somatostatina y Polipéptido pancreático. 1. 2. - Fase cefálica: Producida por las mismas señales nerviosas que en la secreción gástrica. Provocan secreción enzimática moderada, muy poco llega al duodeno. Fase gástrica: Se continúa la estimulación del páncreas, la producción de las enzimas digestivas. Producida por las mismas señales nerviosas que en la secreción gástrica. Provocan secreción enzimática moderada, muy poco llega al duodeno. A nivel del intestino no hay quimo presente, simplemente se prepara al páncreas para las enzimas digestivas. - La producción de Gastrina en el estómago estimula la actividad del páncreas y la secreción de CCK y Secretina a nivel intestinal. 3. Fase intestinal: - Señales químicas: disminución de pH y presencia de proteosas, peptonas u ácidos grasos. - Señal mecánica: distensión de la pared duodenal. - Provocan reflejos largos motores parasimpáticos (regulación extrínseca) que estimula la actividad pancreática. - Provocan reflejos cortos mediados por SNE que estimulan la actividad pancreática. - La disminución del pH y presencia de proteosas, peptonas y ácidos grasos estimulan la liberación hormonal y su correspondiente regulación sobre la actividad pancreática. - Al final de la fase intestinal ocurren los procesos inhibitorios. - La Tripsina en duodeno inhibe la secreción de CCK. - Somatostatina inhibe la secreción de CCK. - Polipéptido pancreático inhibe la secreción de Secretina. ESTIMULACIÓN DE LA SECRECIÓN BILIAR Fase cefálica y gástrica: SNE y Parasimpático + CCK: contracciones de pared vesicular, distensión del esfínter de Oddi. Vaciamiento de vesícula biliar. Fase intestinal: Presencia de alimento en duodeno: ácidos grasos, AA, péptidos, pH. CCK+ Secretina: secreción de bicarbonato y ácidos biliares desde hígado. Producción de bilis. BIOQUÍMICA – NUTRIENTES, VITAMINAS Y MINERALES (8° clase) TIPOS DE NUTRIENTES Macronutrientes: - Glúcidos Lípidos Proteínas Energía – Funciones plásticas Micronutrientes: - Vitaminas Minerales Cofactores y coenzimas Otros aportes dietéticos: - Agua RDA: nivel de ingesta diario que cubre los requerimientos nutricionales del 97.5% de los sujetos sanos para una edad, sexo, etapa de la vida o condición fisiológica específicas. REQUERIMIENTOS NUTRICIONALES ENERGÍA Utilización: - Gasto energético en reposo. Actividad física. Efecto térmico de los alimentos. Termogénesis inducida por frío. Hombres: 2800 kcal/día. Mujeres: 1800 kcal/día. 1kcal = 4.18 J Balance energético: - Positivo: obesidad. Negativo: desnutrición. GLÚCIDOS Principales glúcidos de la dieta: almidón/glucógeno, sacarosa/lactosa, fructosa/glucosa. 55% de las calorías totales diarias. Rendimiento energético = 4 kcal/g. LÍPIDOS Principales lípidos de la dieta: Triacilglicéridos, CL, EC. 30% de las calorías totales diarias: 10% saturados, 10% monoinsaturados, 10% poliinsaturados. Rendimiento energético = 9 kcal/g. PROTEÍNAS AA esenciales y AA semiesenciales. Funciones plásticas y energéticas. RDA = 0.6 g/Kg/día. 10-14% de las calorías totales diarias. Valor biológico: animales>legumbres>cereales. Balance nitrogenado: - 0 = sujetos sanos Positivo = crecimiento, embarazo, lactancia. Negativo = desnutrición, trauma, diabetes, HT. FIBRA Componentes de la dieta que no pueden ser digeridos por las enzimas digestivas humanas. Existen varios tipos diferentes de fibras con diferentes propiedades fisicoquímicas y efectos metabólicos. Celulosa y hemicelulosa: - Incrementan el volumen de las heces. Aceleran el tránsito intestinal. Disminuyen la presión intracolónica (efecto beneficioso en la enfermedad diverticular). Se unen a carcinógenos (reducen el riesgo de cáncer de colon). Ligninas: - Incrementan el volumen de las heces. Actúan como quelantes de colesterol (hipocolesterolemiantes). Fibras mucilaginosas: - Forman geles viscosos en el estómago, enlenteciendo el vaciamiento gástrico y disminuyendo la velocidad de absorción de nutrientes. Reducen los niveles de glicemia y de insulina postprandiales. Fibras hidrosolubles (pectinas, polisacáridos de reserva): - Disminuyen niveles de colesterol. Fuentes: - Fibra hidrosoluble: frutas, granos, legumbres. Fibra no hidrosoluble: vegetales, cereales. FACTORES QUE REGULAN LOS REQUERIMIENTOS NUTRICIONALES Factores fisiológicos: - Metabolismo basal (energía que consume el cuerpo en reposo durante la vigilia en el ambiente térmico neutro medido 12 horas luego de ingesta): edad, sexp, peso, masa corporal magra. Actividad física. Crecimiento. Embarazo y lactancia. Enfermedades: - Infecciones. Trauma. Cáncer. SIDA. Síndromes malabsortivos. Alteraciones metabólicas. DESNUTRICIÓN Acompaña frecuentemente a enfermedades agudas y crónicas. Hasta 50% de los pacientes hospitalizados. Patogenia: - Aportes inadecuados. Asimilación anormal de nutrientes. Respuesta de estrés a la enfermedad. Alteración en el metabolismo de los nutrientes. Marasmo: - Ocurre tanto en adultos como en niños. Desnutrición proteico-calórica. Progresivamente se depletan las reservas de lípidos y proteínas. La reducción en la síntesis de proteínas provoca inmunosupresión. Kwashiorkor: - Afecta principalmente a niños. Desnutrición proteica. Edemas por hipoproteinemia. Esteatosis hepática. Patogenia: ingesta inadecuada, producción excesiva de radicales libres (deficiencia de Zn, Cu, caroteno, vits C y E + infección). Caquexia: - Desnutrición frecuentemente observada en pacientes con cáncer o SIDA. Presentación clínica similar al marasmo pero con mayor pérdida de problemas. Hipermetabolismo por los tejidos neoplásicos. Estimulación de la producción de proteínas desacoplantes de la fosforilación oxidativa (termogénesis). Ciclo fútil de lípidos por estimulación de lipasa sensible a hormonas y posterior reesterificación en el hígado. OBESIDAD Es el desorden nutricional más frecuente en los países industrializados. Exceso de peso corporal en relación a la altura. Peso corporal ideal: peso asociado a la menor morbimortalidad. IMC = peso (kg)/ altura² (cm) - Normal: 20-24.9 Sobrepeso: 25-29.9 Obesidad: 30-39.9 Obesidad mórbida: > o = 40 Patogenia: - Ingesta excesiva de nutrientes. Sedentarismo. Componente genético. Sensibilidad a la leptina disminuida en obesos: anomalías en los mecanismos de saciedad, disminución del metabolismo, temperatura corporal y actividad. Consecuencias: - Intolerancia a la glucosa (80% de los diabéticos tipo 2 son obesos). Hiperinsulinismo. Factor de riesgo para: CAD, HTA y DM. Síndrome metabólico. VITAMINAS Compuestos orgánicos que se requieren en pequeñas cantidades para cumplir diversas funciones bioquímicas. Su rol más prominente es actuar como cofactores de reacciones enzimáticas. En general no pueden sintetizarse por los organismos y deben provenir de la dieta. Clasificación: - Hidrosolubles: se almacenan en pequeña cantidad. Su solubilidad permite eliminar rápidamente el exceso. Vit C, complejo B. Liposoluble: su absorción depende de una absorción normal de lípidos. Son transportadas en la sangre por lipoproteínas. Pueden ser almacenadas (riesgo de toxicidad). Vits A, D, E y K. VITAMINA C (Ácido ascórbico) - Los humanos y otros primates han perdido la capacidad de sintetizar vitamina C. Fuentes: cítricos, brócoli, papas, espinaca, frutilla, tomate, morrón. Termolábil. RDA: 75-90 mg/día. Absorción casi complete en intestino delgado. Excreción urinaria y fecal. - - Funciones: antioxidante, síntesis de colágeno, degradación de tirosina, formación de sales biliares, síntesis de hormonas esteroideas, absorción de hierro. Carencia: escorbuto. Se presenta principalmente en ancianos, alcoholistas y en quienes consumen <10mg/día. Los síntomas reflejan un deterioro en la formación de tejido conjuntivo maduro (sangrados cutáneos, gingivitis, perdida de piezas dentales, anemia, disminución del crecimiento en niños). Toxicidad: dosis >2g (dolor abdominal, nauseas, diarrea), dosis >3g (elevación ALT, LDH). VITAMINA B1 (TIAMINA) - Fuentes: granos, cerdo, legumbres, semillas, frutos secos. RDA: 1.2 mg/día. Carencia: disminución de capacidad de generar energía (ingesta insuficiente, alcoholismo, enfermedades crónicas), beriberi (principalmente síntomas CV), encefalopatía (manifestaciones SNC: ataxia, deterioro cognitivo). VITAMINA B2 (RIBOFLAVINA) - Fuentes: lácteos, carne, pollo, pescado, legumbres. Extremadamente sensible a la luz. RDA: 1.1 – 1.3 mg/día. Carencia: lesiones mucocutaneas (glositis, queilosis, seborrea), anemia, fotofobia. VITAMINA B3 (NIACINA) - - Fuentes: carne, pollo, pescado, cereales. RDA: 14-16 mg/día. Carencia: pellagra. Frecuente en poblaciones alimentadas a base de maíz. Dermatitis, diarrea, demencia. Actualmente poco frecuente, se observa en alcoholicos o pacientes con trastorno en la absorción intestinal. Toxicidad: hepatotoxicidad. VITAMINA B5 (ÁCIDO PANTOTÉNICO) - Fuente: granos, carne, legumbres. Forma activa: coenzima A. RDA: 5 mg/día. Deficiencia: muy poco frecuente. VITAMINA B6 (PIRIDOXINA) - Fuentes: carne, huevo, cereales integrales, frutas. RDA: 1.3 mg/día. Funciones: metabolismo de AA, síntesis de NT, rol en la acción de hormonas esteroides. Deficiencia: rara, asociada a otras carencias del complejo B. Alcoholismo. Toxicidad: neuropatía sensitiva, fotosensibilidad, dermatitis. VITAMINA B8 (BIOTINA) - Fuentes: hígado, yema de huevo, soja. - RDA: 30 mg/día. Funciones: reacciones de carboxilación. Deficiencia: extremadamente rara. ÁCIDO FÓLICO - Fuentes: cereales, legumbres, cítricos, vegetales hoja verde. RDA: 400 mg/día. Funciones: participa en síntesis de AA. Deficiencia: anemia megaloblástica. VITAMINA B12 (COBALAMINA) - Fuentes: exclusivamente alimentos de origen animal. Sintetizada por MO. RDA: 2.4 mg/día. Aprox. 4 mg de B12 almacenados en el organismo. Dados los bajos requerimientos diarios, se requiere al menos 3-6 años de ingesta de B12 para desarrollar elementos carenciales. Carencia: manifestaciones hematológicas, digestivas y neurológicas. Anemia megaloblástica, anorexia, glositis, diarrea. VITAMINAS LIPOSOLUBLES Vitamina A (retinol): - Retinoides: vit. A preformada presente en alimentos de origen animal. Carotenoides: provitamina A presente en plantas. RDA: 700-900 mg/día. Funciones: visión, expresión génica, diferenciación celular, mantenimiento de tejidos epiteliales, rol antioxidante. Carencia: ceguera nocturna, hiperqueratosis, susceptibilidad a las infecciones. Toxicidad: aguda (vértigo, diplopía, convulsiones), crónica (piel seca, queilosis, glositis, dolores óseos, hipercalcemia. Vitamina D (colecalciferol): - Puede ser sintetizada en la piel. Fuentes: pescado de agua salada, yema de huevo, hígado. RDA: 5 mg/día. Función principal: homeostasis del calcio. Incrementa absorción intestinal de calcio, reduce la excreción de calcio, moviliza calcio desde el tejido óseo. Deficiencia: en niños raquitismo, en adultos osteomalacia. Vitamina E (tocoferoles, tocotrienoles): - Fuentes: aceite de girasol, soja, maíz. Frutos secos, carne. RDA: 15 mg/día. Funciones: antioxidante. Carencia: solo se ve en estados malabsortivos prolongados. - Toxicidad: dosis >800 mg/día pueden reducir la agregación plaquetaria e interferir con el metabolismo de la vit. K. Dosis >1g pueden provocar nauseas, vomitos y diarrea. Vitamina K: - Fuentes: vegetales, carnes, aceites, leche. RDA: 90-120 mg/día. Se requiere para la síntesis de proteínas de la coagulación. Carencia: enfermedad celíaca, obstrucción biliar, insuf. hepatocítica. MINERALES Macroelementos (>100 mg/día): - Electrólitos. Minerales. Funcionan principalmente como electrólitos y/o minerales. Microelementos (<100 mg/día): - Trazas. Ultratazas. Funcionan principalmente como cofactores enzimáticos. Sodio (Na+), Cloruro (Cl-) y Potasio (K+): - Constituyen los principales electrólitos. Funciones: establecen gradientes iónicos transmembrana, mantienen el balance hídrico, neutralizan cargas eléctricas en proteínas y otras moléculas. RDA: Na+ (1.2-1.5 mg/día), Cl- (1.8-2.3 mg/día), K+ (4.7 mg/día). Calcio (Ca++): - Mineral más abundante del cuerpo. Principalmente tejido óseo. RDA: 800-1200 mg/día. Requerimientos: vitamina D (exposición luz solar), ejercicio, ingesta proteica. Carencia: osteoporosis. Fósforo (PO4³ -): - Importante papel en todas las células. RDA: 700 mg/día. Funciones: fosforilación oxidativa. Magnesio (Mg²+) - Fuentes: vegetales de hoja verde. Funciones: cofactor de diversas enzimas, regulación de canales iónicos, transmisión neuromuscular. - RDA: 300-400 mg/día. Carencia: debilidad muscular, calambres, temblores, arritmias. Zinc (Zn): - Componente de varias metaloenzimas. Involucrado en: síntesis y estabilización de proteínas y ácidos nucleicos, rol estructural en ribosomas t membranas. Fuentes: carne, mariscos, frutas secas, legumbres. RDA: 8.10 mg/día. Carencia: enfermedades como diabetes, SIDA, cirrosis, alcoholismo, anemia falciforme. En niños causa retardo del crecimiento y trastornos del desarrollo sexual. Yodo (Y): - Fuentes: peces de agua marina. RDA: 150 mg/día. Se absorbe muy eficientemente y se transporta a la glandula tiroides, donde se almacena y utiliza para la síntesis de hormonas tiroideas. OTROS OLIGOELEMENTOS Selenio (se): - Participa en la conversión de T4 aT3. Fuentes: pescado, carne, cereales. RDA: 520 mg/día. Cromo (CR): - Fuentes: carne, levadura, granos. RDA: 20-30 mg/día). Carencia: intolerancia a la glucosa. Molibdeno (Mo): - Componente de xantina oxidasa. RDA: 45 mg/día. Flúor (F): - Necesario para mantener estructura de huesos y dientes. Habitualmente se añade al agua. RDA: 1 mg/día. FISIOLOGÍA – FILTRACIÓN GLOMERULAR (9° clase) RIÑÓN – FUNCIONES Líquidos corporales (LC) dinámicos: por ingesta, metabolismo, uso y excreción. Riñones: órganos especializados que regulan la composición de los mismos. 1. Estructuras tubulares que comunican con el exterior. 2. Eliminan soluciones acuosas derivadas de LC. 3. Mediante excreción controlada regulan la composición y el volumen de sangre y otros LC. Además tienen función endócrina: renina (hormona vinculada al mantenimiento de homeostasis de LC). Orina: producto principal de los riñones. Es una solución compleja que contiene múltiples solutos orgánicos e inorgánicos y se excreta al exterior. Se forma por tres mecanismos: (en nefrona) 1. Ultrafiltrado del plasma: se da en el glomérulo de la nefrona. 2. Reabsorción de agua y solutos. 3. Secreción de otros solutos. Sistema de tubos. Orina primaria: por ultrafiltrado. ANATOMÍA DEL RIÑÓN Dos grandes regiones: - Región superior: corteza. Aquí se ubican corpúsculos renales, también tenemos parte de la red tubular. Región inferior: médula. Está conformada por asa de Henle y un túbulo conector. Nefronas: unidad funcional del riñón, 1.2 millones en riñón humano. Caudal de sangre muy importante. NEFRONA Corpúsculo renal: - A cada nefrona va a estar llegando una arteriola aferente que se ramifica en red de capilares (rodeada por cápsula de Bowman) para volver a unirse y forman salida de arteriola eferente. Cápsula de Bowman se prolonga y agarra al capilar. Tenemos dos capas: parietal y visceral. La cápsula se comunica con el túbulo proximal. Características: es un proceso pasivo, entre los capilares y la capa visceral conforman una barrera de filtración que permiten el pasaje de soluto. BARRERA DE FILTRACIÓN GLOMERULAR Canales a través de los cuales se filtran los solutos en base a su tamaño. Barrera permi-selectiva de acuerdo a: - Tamaño Forma Carga Va a permitir el pasaje de ciertos solutos antes clasificados. Moléculas, proteínas de gran tamaño no pasarían por esta barrera. Carga: - 0: no se filtra 1: se filtra al 100% Cuando no tiene carga: se filtra en base al tamaño, moléculas pequeñas van a ser filtradas, moléculas grandes no van a ser filtradas, van a permanecer en la sangre. Si son positivas se filtran, si son negativas no. Endotelio vascular: - Perforado con orificios de 50-100 nm (permite el filtrado de distintos tamaños de moléculas). Membrana que conforma endotelio tiene carga negativa. Membrana basal glomerular: - Estructura tridimensional (300-350 nm de grosor), filtra en base a tamaño y carga. Redes de colágeno y laminina cargadas negativamente. Diafragma en las hendiduras de filtración: - Entre las prolongaciones interdigitiformes. Estructura proteica de filamentos entrecruzados. Espacio subpodocito: - Entre la tricapa barrera tradicional y el cuerpo o prolongaciones del podocito. 50-60% de la barrera. Podocitos: pueden modificar de forma activa espacio subpodocito y de esta forma regular el filtrado. Si esta barrera funciona bien no debería filtrar moléculas de gran tamaño (ej. Proteínas). Proteinuria: filtración anormal de proteínas. FUERZAS QUE DIRIGEN LA FILTRACIÓN Existen fuerzas que permiten el movimiento, son las diferencias de presiones desde el espacio capilar al espacio de Bowman. El movimiento siempre es unidireccional, por diferencia de presiones. Presión hidrostática: presión que ejerce el agua sobre las paredes del capilar y el espacio de Bowman. Presión Osmótica/Coloidosmótica: todas las moléculas que no pasan la barrera. A nivel capilar tenemos alta presión hidrostática y también presión coloidosmótica. En el espacio de Bowman tenemos presión hidrostática pero no coloidosmótica. Velocidad de filtrado glomerular (VFG): tasa a la cual se forma la orina primaria en todos los túbulos renales. VFG asociada a las presiones hidrostáticas y coloidosmóticas. Presión que regula la VFG es la presión hidrostática del capilar, la presión arterial y las arteriolas aferente y eferente pueden influir. La regulación de la resistencia de la arteriola aferente es el mecanismo más extendido. Si tengo un exceso de agua, la arteriola aferente va a vasodilatarse, y de esta forma va a haber mayor volumen de sangre circulando por los capilares y la presión va a ser mayor, la VFG va a ser mayor también. Si tengo una hemorragia, el riñón lo que hace es vasocontraer la arteriola aferente, va a circular menor volumen de sangre por los capilares, va a haber menos presión. Se puede determinar la VFG a través de la depuración (clearence): método no invasivo utilizado en la clínica. Necesitamos: - Sustancia x (que sepamos que está contenida en la sangre). Asegurarnos que se filtre hacia la nefrona y no se reabsorba ni se secrete a nivel de los túbulos renales. La concentración que está presente en la orina refleja con que velocidad se filtró. MECANISMOS QUE REGULAN EL FILTRADO GLOMERULAR Sistema Nervioso Autónomo División simpática estaría influyendo mediado con la adrenalina y la noradrenalina en el proceso de ultrafiltrado. Las neuronas de esta rama simpática inervan las arteriolas aferente y eferente. Cuando se estimula el simpático se provoca una vasoconstricción. Vamos a tener un aumento de resistencia y una menor VFG. Cuando estoy en una situación de estrés, una hemorragia, se provoca la disminución en la formación de orina. *El proceso de ultrafiltrado es un proceso pasivo, la barrera es permi-selectiva, va a estar filtrando los solutos en base a tamaño y carga. Las arteriolas van a regular la velocidad de filtrado. FISIOLOGÍA – FUNCIÓN RENAL: reabsorción y secreción renal (10° clase) Procesos de reabsorción y secreción tubular: - Es selectivo. Coordinado con el proceso de filtración (consumen ATP). *Tasa de reabsorción y secreción de iones puede variar dependiendo de las necesidades del organismo. Pasaje desde la luz tubular –líquido intersticial renal: Dos vías: - Vía paracelular: entre espacios intermedios de las células contiguas. Reabsorción de agua y solutos. Vía transcelular: a través de las células, por procesos de difusión o transporte activo. Pasaje de líquido intersticial renal – capilares: Proceso de ultrafiltración regulado por la presión hidrostática y coloidosmótica. REABSORCIÓN Y SECRECIÓN EN TÚBULO PROXIMAL Reabsorción: glucosa, aminoácidos, agua, Na+, Cl-, HCO3-, K+. Secreción: H+, bases, ácidos orgánicos. Células que conforman pared de túbulo proximal presentan: - Abundantes mitocondrias. Borde en cepillo (pared apical). Uniones herméticas permeables. Gran número de proteínas transportadoras. REABSORCIÓN DE SODIO EN TÚBULO PROXIMAL - Por transporte activo, consumo de ATP. Bomba sodio potasio: papel fundamental. Tasa de transporte dependerá de: - Gradiente electroquímico. Permeabilidad. Tiempo que el líquido que contiene al soluto se mantiene en el túbulo. Transporte de gradiente en función del tiempo: cuanto mayor sea la tasa de filtrado, mayor será la tasa de reabsorción tubular. REABSORCIÓN DE GLUCOSA Y AMINOÁCIDOS EN TÚBULO PROXIMAL Proceso de difusión facilitado/transporte activo secundario: porque la reabsorción de glucosa y AA van a estar asociadas al proceso de reabsorción de sodio. Presente bomba de sodio/potasio: al disminuir la concentración de sodio del interior celular, activa los transportadores. Los transportadores captan el sodio desde la luz y lo catalizan, a su vez co-transportan glucosa, entonces también por tanto de sodio va a estar entrando glucosa. El proceso es máximo, logran recaptar el 100% a nivel túbulo proximal. En la diabetes (valores de glucosa altos) a nivel del túbulo proximal los transportadores no absorben toda la glucosa, no les da el tiempo, entonces queda glucosa contenida en la orina, cuando se le hace análisis a personas con diabetes se suele encontrar glucosa. REABSORCIÓN DE AGUA EN TÚBULO PROXIMAL Es un proceso pasivo acoplado a la absorción de Na. Puede ser por vía paracelular o transcelular. Depende de la permeabilidad de la membrana luminal. REABSORCIÓN DE CLORURO Y UREA Tambien están asociadas al proceso de reabsorción de sodio y de agua. Cloruro: se reabsorbe por diferencia de gradiente electroquímico (líquido intersticial más positivo que luz tubular. Se difunde pasivamente por vía paracelular. Urea: es una sustancia que se reabsorbe a nivel del túbulo proximal, es importantísima porque mantiene las presiones necesarias para reabsorber el agua. Como se reabsorbe una gran cantidad de agua desde la luz, la urea comienza a concentrarse, el aumento de concentración hace que se mueva hacia los capilares. *El proceso de reabsorción de sodio (transporte activo) es el que desencadena todo el resto. SECRECIÓN DE HIDROGENIONES (H) Asociados al proceso de reabsorción de sodio, también encadenados al transporte activo. Tenemos a la bomba sodio potasio. Es un transportador que cada vez que localiza sodio, saca un hidrogenión. Es importante a nivel de la nefrona por los niveles de pH de la sangre. Comprenden la afinidad de la hemoglobina por el oxígeno, por esto debemos controlar el pH de la sangre (ácido-base). La nefrona controla esto mediante la secreción de hidrogeniones. SECRECIÓN DE ÁCIDOS Y BASES ORGÁNICAS Importancia: son fármacos, (penicilina, aspirina) secretados por la orina. La forma de ser excretados es por transportadores que con la ayuda de sodio eliminan estas sustancias. REABSORCIÓN Y SECRECIÓN EN ASA DE HENLE Cuando la orina sale del tubo proximal pasa a la Asa de Henle. Tenemos dos porciones del Asa de Henle: - - Porción fina: células aplanadas que tienen pocas mitocondrias, no tienen bordes en cepillo. Los procesos de absorción y secreción que ocurren aquí no van a ser activos. Lo que se absorbe básicamente es agua que va hacia los capilares. Porción gruesa: células vuelven a tener la presencia de mitocondrias y bordes en cepillo. Aquí ocurre el transporte activo, reabsorción de solutos y secreción de hidrogeniones. Esta región es impermeable al agua, no hay reabsorción de agua, por lo tanto en este punto la orina comienza a diluirse. REABSORCIÓN DE Na+, K+ Y Cl- EN EL ASA DE HENLE Proceso activo, por medio de transportadores. Tenemos a la bomba sodio/potasio. Genera la diferencia de gradiente electroquímico para activar a los transportadores. Cada vez que permanece en la luz tubular sodio, es que también va a estar reabsorbiendo dos cloruros y un potasio. A medida que reabsorbe sodio, secreta hidrogeniones. Al ser impermeable al agua, tampoco hay reabsorción de urea. REABSORCIÓN Y SECRECIÓN EN TÚBULO DISTAL Y COLECTOR Las células presentas mitocondrias, el borde en cepillo no es tan marcado. Tenemos la reabsorción de iones por transporte activo de sodio (bomba sodio/potasio). Región permeable al agua por acción hormonal: el túbulo distal se vuelve a permeable al agua cuando hay una disminución del volumen de los líquidos corporales. Influye sobre las células principales e intercaladas. SECRECIÓN DE HIDROGENIONES Permite reabsorción de bicarbonato y secreción de cloro. Implicado en el control acido-base. Ocurre en las células intercaladas. SECRECIÓN DE POTASIO Es fundamental eliminar el potasio porque las altas concentraciones provocan arritmias. Ingesta diaria supera los valores en plasma. La regulación hormonal va a estar mediada por captación celular y por respuesta renal. FISIOLOGÍA – MECANISMOS DE REGULACIÓN RENAL (11° clase) MECANISMOS DE REGULACIÓN DEL VOLUMEN DE LOS LÍQUIDOS CORPORALES La composición de los líquidos corporales puede ser afectada por: ingesta, metabolismo, uso y excreción. Agua corporal total (42 l): líquido extracelular (14 l), líquido intracelular (28 l). Volumen de LC se mantiene en un rango determinado de osmolalidad por: - Modificaciones de las cantidades de agua excretadas por riñones. Modificaciones de las cantidades de solutos (NaCl). El consumo de agua (sed). REGULACIÓN SIMPÁTICA FRENTE A UN DESCENSO EN EL VOLUMEN DE LEC Cuando tenemos una pérdida en el volumen de LEC: la pérdida de agua lleva a una disminución. Entonces tenemos tres mecanismos que se activan sobre el riñón para recuperar el volumen perdido: 1. Activación simpática: influye sobre la vasoconstricción de las arteriolas (aferente/eferente) que irrigan al glomérulo. 2. El funcionamiento del túbulo proximal (proceso de reabsorción de sodio y demás solutos). 3. Y también va a tener una influencia positiva sobre la hormona Renina (producción). Estimula la reabsorción de NaCl en túbulo proximal, rama ascendente gruesa del asa de Henle, túbulo distal y colector. Permite hacer una mayor reabsorción de iones, Na y Cl y por lo tanto agua protegiendo contra la hipovolemia. Aparato yuxtaglomerular: en la nefrona, censa continuamente los niveles de Na y Cl a nivel glomerular. Está conformado por un conjunto de células que se ubican en el túbulo distal (macula densa) están censando en la luz los niveles de Na y Cl. Cuando hay una baja, la macula densa se activa e informa a las células yuxtaglomerulares, estas se ubican próximas a la arteriola aferente y son las que producen renina (sistema simpático). Esta renina es fácilmente volcada hacia la sangre. MECANISMOS QUE REGULAN EL FILTRADO GLOMERULAR Sistema renina-angiotensina II-aldosterona Renina producida por riñón viaja por torrente sanguíneo y llega al hígado. En el hígado transforma el angiotensinógeno en angiotensina I. La angiotensina I es liberada al torrente sanguíneo y va a los pulmones, en las células pulmonares hay una enzima que transforma la angiotensina I en angiotensina II. La angiotensina II se libera al torrente sanguíneo hasta llegar a las glándulas suprarrenales para vincular la producción de aldosterona. La aldosterona a nivel de la nefrona estimula la reabsorción de Na y agua en el túbulo distal y el colector. Frente a una hemorragia la angiotensina II vasocontrae la arteriola eferente para sostener la presión arterial y la VFG. Aldosterona asociada fundamentalmente al proceso de absorción de sodio y al proceso de secreción de potasio. Sistema renina-angiotensina-aldosterona Angiotensina II influye en la recuperación del volumen de agua y solutos secretados en la orina. Lo hace estimulando la secreción de aldosterona. Otro efecto de la angiotensina II es que influye en la vasoconstricción de la arteriola eferente. También actúa sobre la reabsorción de sodio y cloruro y excreción de potasio a nivel tubular. Mantiene una estructuración simpática. Angiotensina II estimula secreción de ADH (hormona que se secreta desde glándula pituitaria). HORMONA ANTIDIURÉTICA (ADH) O VASOPRESINA Se almacena en gránulos y es transportada a lo largo del axón hasta terminales nerviosas situadas en la neurohipófisis. Actúa sobre riñones regulando el volumen y osmolalidad de la orina. ADH altas: disminuye el volumen de agua excretado (antidiuresis), estimula la reabsorción del agua. REGULACIÓN DE SECRECIÓN DE ADH Factores osmóticos: - Osmorreceptores: neuronas en el hipotálamo censan variaciones en la osmolalidad del LEC. Cuando aumenta la osmolalidad, disminuye el volumen de LEC. Los Osmorreceptores envían señales a neuronas secretoras de ADH. Factores hemodinámicos: - Barroceptores: responden a la distensión de las paredes de las regiones donde se ubican. De alta presión: en cayado aórtico y seno carotídeo. Responden a fluctuaciones en la presión arterial. De baja presión: en aurícula izquierda y vasos pulmonares. Responden a variaciones en el volumen de sangre. Menos sensibles que Osmorreceptores. INFLUENCIA DE ADH SOBRE EXCRECIÓN RENAL Mecanismo: 1. ADH se une a un receptor en membrana basolateral de las células principales del TC. 2. Induce exocitosis de vesículas intracelulares que contienen canales de agua (acuaporinas), se fusionan con la membrana apical. 3. Se reabsorbe agua. 4. Disminuye osmolalidad, aumenta el volumen de LEC. 5. Canales son reabsorbidos por endocitosis. Células principales vuelven a ser impermeables al agua. La acción de la ADH es concentrar la orina, promoviendo la reabsorción de agua. RESPUESTA ANTE LA EXPANSIÓN DEL VOLUMEN DE LEC Péptido natriurético: producido por miocitos de las aurículas. Se libera en respuesta a la distensión auricular. Disminuye la secreción de Aldosterona. Inhibe la secreción de ADH y Renina. Disminuye la respuesta del musculo liso vascular a sustancias vasoconstrictoras. Dilata la arteria aferente glomerular, contrae la arteria eferente glomerular y relaja las células mesangiales, con incremento de la VFG. Aumenta el flujo sanguíneo en los vasos rectos. Inhibe la expresión de los canales específicos de sodio en el túbulo distal. Factores osmóticos y hemodinámicos influyen sobre la percepción de sed. CONTROL DE PERCEPCIÓN DE SED Centros nerviosos de sed: - Región anterolateral del hipotálamo. Censan variaciones en la osmolalidad del líquido cefalorraquídeo. Sensación de saciedad por activación de receptores orofaríngeos y gastrointestinales. La sed solo se sacia cuando se corrige la osmolalidad plasmática, la volemia o la tensión arterial. Sistema de ADH y sed actúan de forma coordinada. BIOQUÍMICA – ORGANIZACIÓN DEL METABOLISMO (12° clase) INTEGRACIÓN DEL METABOLISMO INTERMEDIARIO Metabolismo intermediario: - Síntesis de ATP (energía química). Poder reductor. Obtención de precursores biosintéticos. Biosíntesis. Rutas anfibibólicas: participan en ambas fases del metabolismo. Todas las reacciones anabólicas exigen un gasto de energía. Catabolismo produce, anabolismo consume. REGULACIÓN RECÍPROCA ENTRE ANABOLISMO Y CATABOLISMO - La activación de una vía catabólica debe acompañarse de la inhibición de la vía anabólica correspondiente y viceversa. Evitar ciclos fútiles. Al menos una enzima específica y propia para cada vía que catalice una reacción irreversible. Estrategias de regulación metabólica: 1. Niveles de intermediarios metabólicos (disponibilidad de sustrato). 2. Regulación de la actividad enzimática. a) Regulación de la cantidad de enzima. b) Modulación alostérica. c) Modulación covalente. 3. Compartimentalización. NIVELES DE REGULACIÓN DEL FLUJO DE UNA RUTA METABÓLICA 1. Disponibilidad de sustrato: la concentración de sustrato fisiológica debe ser < o = Km (ej. Glucoquinasa). 2. Regulación de la actividad específica de la enzima: a) Regulación de la cantidad de enzima (ej. regulación hormonal de la transcripción génica) b) Regulación alostérica: metabolito o coenzima señalan el estado metabólico interno de la célula (ej. ATP, NADH) c) Modificación covalente reversible (ej. fosforilación, desfosforilación) 3. Disponibilidad de sustratos y compartimentalización: - Localización subcelular de vías metabólicas: beta-oxidación mitocondrial, síntesis de ácidos grasos citosólica. - Pools metabólicos separados: acetil-CoA mitocondrial (oxidación en el CK), acetil-CoA citosólico (síntesis de ácidos grasos y esteroides). - Compartimentalización de sustratos: captación regulada de sustratos por la célula (ej. GLUT), el transporte de sustratos entre compartimentos puede ser el factor limitante. - El mismo sustrato puede tener muchas vías: Glc-6-P: glucólisis, ruta de pentosas, conversión en otros monosacáridos, mantenimiento de la glicemia. Derivar un metabolito hacia una vía en particular afecta, directa o indirectamente, todas las otras vías en las que el metabolito participa. HISTOLOGÍA – SISTEMA URINARIO (13° clase) Compuesto por: - Riñones. Uréteres. Vejiga. Uretra. Funciones: - Eliminación de los productos de deshecho metabólico tóxico: compuestos nitrogenados, urea, creatinina. Mantenimiento de la homeostasis del agua y electrolitos. Control del equilibrio ácido base. FILTRACIÓN, REABSORCIÓN SELECTIVA, SECRECIÓN SELECTIVA. Producción o modificación de hormonas: renina (regulación de la PA), eritropoyetina (estimula la secreción de eritrocitos) y vitamina D (convertida en su forma activa). Macroscopía riñón: - Es un órgano par. Es retroperitoneal. Con forma de guisante. - 12 cm de largo, 6 de ancho y 3 cm de grosor. Túbulos uriníferos: - Nefrona: filtra, secreta, reabsorbe. Conducto colector: concentra. Nefrona: - Unidad funcional del riñón. Aprox. 1 millón por órgano. Se origina en el mesodermo. Nefronas: yuxtamedulares y corticales. Túbulos uriníferos: - Corpúsculo renal: glomérulo, cápsula de Bowman. Túbulo proximal: porción contorneada, porción recta (TRP). Túbulo intermedio: asa delgada ascendente, asa delgada descendente. Túbulo distal: porción recta (TRD), porción contorneada. Túbulos colectores: corticales, medulares, papilares. Asa de Henle: TRP, asa delgada ascendente, asa delgada descendente, TRD. CORPÚSCULO RENAL Glomérulo: - Endotelio vascular. Epitelio visceral (podocitos). Mesangio. Células mesangiales. Endotelio capilar: - Fenestrado. 70 y 100 nm de diámetro. No tiene diafragma. Membrana basal glomerular: - Colágeno tipo IV. Glucoproteínas. Proteoglicano. FILTRACIÓN GLOMERULAR Barrera de filtración: - Endotelio fenestrado. Lamina basal glomerular. Poro de filtración. La barrera de filtración tiene doble naturaleza: mecánica y eléctrica. Mesangio intraglomerular: - Células mesangiales: sostén, fagocítica, contractilidad. Matriz extracelular: Mesangio. TÚBULOS RENALES Túbulo proximal: - Segmento más largo de la nefrona. Constituye en conjunto la mayor parte de la corteza renal. TCP: corteza. TRP: rayos medulares, banda externa de la médula. Células cubicas. Microvellosidades: borde en cepillo. Histofisiología: Apical: transporte (glucosa, aminoácidos). Basolateral: 70% (H2O, Na). Túbulo intermedio: - Epitelio plano. Escasas microvellosidades. Escasa cantidad de organelos. Histofisiología: ADD: permeable al H2O, impermeable a los solutos. ADA: impermeable al H2O, permeable a los solutos. Túbulo distal: - Se inicia en la banda interna de la médula externa. TRD: porción medular, porción cortical. Mácula densa. TCD: corteza. Escasas microvellosidades. Numerosas mitocondrias alargadas basales. Histofisiología: Casi impermeable al H2O. Reabsorción de sodio y cloro. Túbulos colectores: - Túbulos de conexión. Túbulo colector cortical. Túbulo colector medular (externo/interno). Conductos papilares (conductos de Bellini). Epitelio cubico simple. Dos tipos celulares: células principales (claras) y células intercalares (oscuras). - Escasas interdigitaciones laterales. Histofisiología: Células intercalares: secreta H+, reabsorbe HCO3- (equilibrio ácido base). Células principales: secreta K+, reabsorbe Na y H2O Aparato yuxtaglomerular: - Conjunto de vasos sanguíneos y mácula densa. Función: censar las presiones. Es una especialización de la arteriola aferente y del TCD. Interviene en la regulación de la PA sistémica a través del sistema renina-angiotensinaaldosterona: Cuando la presión baja en la arteriola aferente, las células yuxtaglomerulares en seguida captan el descenso de presión. Apenas censan el descenso, las células liberan Renina. Por otro lado el descenso de la presión arterial (entra menos sangre) inhibe el índice de filtrado glomerular. La Renina sale y se encuentra con el angiotensinógeno, el cual se transforma en angiotensina I, se pasa a angiotensina II para que sea activa, es más potente. La angiotensina II estimula la aldosterona que va a aumentar la capacidad de agua en el túbulo colector. VASCULARIZACIÓN RENAL Arteria renal Arterias segmentarias Arterias interlobulares Arterias arciformes Arterias interlobulillares Arteriolas aferentes Glomérulo renal Vías excretoras: - Uréter. Vejiga. Uretra. Vías urinarias: - Cálices menores. Cálices mayores. Pelvis renal. Uréter: Túnica mucosa: urotelio (4-5 capas de células), lámina propia (TC laxo). Túnica muscular: haces de fibras musculares lisas. Túnica adventicia. Epitelio transicional: 6 a 8 capaz (vacía), 2 o 3 capaz (llena). Uniones intercelulares. Barrera de permeabilidad contra la pérdida de agua. Capa muscular: Longitudinal y oblicua interna. Circular media. Longitudinal externa. Vejiga: BIOQUÍMICA – REGULACIÓN DEL EQUILIBRIO ÁCIDO BASE (14° clase) ÁCIDOS Y BASES Concepto de Brönsted-Lowry: - Ácido: dador de protones. Base: aceptor de protones. Ácidos fuertes: se disocian completamente en sus iones. Ácidos débiles: se ionizan solo parcialmente estableciendo equilibrios. El agua tiene capacidad de ser ácido o base. Por eso se puede disociar: Kw A 25°C Kw= 1x10-¹⁴ M² El pH va desde 0 a 14, define la concentración de protones en una solución. Cuanto más chico el pH, más protones, solución más ácida. pH por encima de 7, hay pocos H+, es un medio alcalino. pH 7 = neutro, cantidad igual de ácido como de base. REGULACIÓN DEL EQUILIBRIO ÁCIDO BASE El organismo gasta muchísima energía en mantener los valores de pH de los fluidos corporales en un determinado rango. Porque la cantidad de pH puede afectar la forma de una proteína. Los cambios de pH de la sangre producen cambios en el pH intracelular, el cual puede alterar profundamente el metabolismo. Importancia del mantenimiento de H+ H+ afecta: - Conformación de las proteínas. Reacciones donde el H+ es producto o reactivo. El pH normal del plasma es de 7.4 ± 0.05. El pH intracelular varía con el tipo de célula. Alcalosis: pH del plasma mayor a 7.45. Acidosis: pH del plasma por debajo de 7.35. El estado ácido base de la sangre refleja e influye sobre el estado ácido base del fluido intracelular, por esto se puede medir el pH de la sangre y aplicar medicación intravenosa para corregir desequilibrios. Límite compatible con la vida: 6, 8-7, 9 SISTEMAS AMORTIGUADORES BUFFERS Un buffer es capaz de amortiguar los cambios de pH. El plasma sanguíneo amortiguador mixto y sus tampones principales son el buffer bicarbonato, el buffer fosfato y las proteínas. Son sistemas formados por un ácido o una base débil acompañado de su ácido o base conyugados. El plasma sanguíneo tiene muchos buffers. REGULACIÓN DEL EQUILIBRIO ÁCIDO BASE Amenazas al pH: Ingesta de ácidos y bases exógena: toxicidad. Consumo excesivo de frutas. El metabolismo produce ácidos: Ácidos volátiles: el metabolismo produce 10 moles de CO2 por día, lo que equivale a 10 moles de H+ por día. Siempre se van a estar produciendo. Ácidos metabólicos: ácidos fijos (fosfórico y sulfúrico) y ácidos orgánicos (láctico, acetoacético, hidroxibutírico). Mecanismos de regulación: - Dilución. Transformación metabólica. Intercambio celular Na+/H+. Intercambio mineral con el organismo. Buffers: Existen tres compartimentos acuosos corporales principales: plasma, fluido intersticial y fluido intracelular. Proteínas y buffer fosfato principales buffers del líquido intracelular. K+ principal catión. Buffer bicarbonato (HCO3-/CO2) es el principal del líquido extracelular (plasma + fluido intersticial). Na+ principal catión. Cl- y HCO3- principales aniones. HCO3-/CO2 principal buffer (pKa=6.1). Buffer bicarbonato: 53% de la capacidad amortiguadora. CO2 actúa como ácido (con agua forma ácido carbónico). Es un sistema abierto. Pulmones: excretan exceso de ácido volátil. Riñones: excretan el exceso de ácido no volátil, regula la absorción de bicarbonato. Regulación pulmonar: regulan la pCO2. Quimiorreceptores: bulbo raquídeo, cuerpos aórticos, cuerpos carotideos. Regulación renal: necesidad de regulación renal. pH urinario varía entre 4.5 y 8. Diuresis normal 1200 mL/día. Necesitaríamos una diuresis de 1250 mL/día para excretar 50 meq de ácido. H+ se eliminan en ácidos titulables y como amonio y es intercambiado con Na+. Los riñones regulan la HCO3- y excretan exceso de ácidos. TRASTORNOS SIMPLES DEL ESQUILIBRIO ÁCIDO BASE Acidemia: pH <7.35. Alcalemia: pH>7.45. Acidosis/alcalosis respiratoria: alteración primaria de la PCO2. Alcalosis/acidosis metabólica: alteración primaria de HCO3-. Etiología de los trastornos ácido base: Acidosis metabólica: Por ganancia de ácidos: CAD, acidosis láctica, intoxicación por salicilatos, metanol, IRC. Por pérdida de bicarbonato: diarrea (frecuente), acidosis tubular renal, diuréticos. Alcalosis metabólica: Pérdida de ácido: diuréticos de asa o tiazidas, diarrea, vómitos. Ganancia de bases: aporte exógeno de bicarbonato o citrato. Acidosis respiratoria: Hipoventilación central, neumonía, EPOC, NTX, restricción, asma, miopatías. Alcalosis respiratoria: Hiperventilación por ansiedad, AVM excesiva, TEP, intersticiopatías (por hipoxia), estados hipermetabólicos (sepsis, HT). COMPENSACIÓN Compensación respiratoria rápida: la capacidad de los pulmones de excretar grandes cantidades de dióxido de carbono les permite realizar una compensación rápida. Compensación renal lenta: la menor capacidad de los riñones se corresponde con una menor velocidad de compensación. La respuesta no es inmediata, tarde de 3 a 5 días, pero es la más segura ya que elimina el exceso de ácido o base (en condiciones normales el riñón elimina de 50 a 80 meq de iones hidrogeno por día provenientes del metabolismo endógeno, en condiciones de acidosis ese valor puede llegar a 500 meq). El plasma es un buen indicador de la capacidad amortiguadora y del estado de equilibrio del cuerpo entero, pero medir solamente el pH no es suficiente, es necesario conocer la HCO3-. MEDIDAS DEL DESEQUILIBRIO ÁCIDO BASE Bicarbonato estándar: concentración de bicarbonato en el pasma equilibrado con una PCO2 de 40 mmHg (14+ -2 mEq/L). Bicarbonato actual: estimación de la concentración real de bicarbonato calculado a partir de la ecuación de Henderson-Hasselbach. BE (exceso de base): cantidad de base (o ácido) necesarios para titular 1L de sangre hasta 7.4 a una PCO2 de 40 mmHg = valoración del componente metabólico: - Valor normal: 0+-2 mEq/L BE>0 se agrega ácido BE<0 se agrega base BE > 3: alcalosis metabólica (cuando se titula con ácido). BE < -3: acidosis metabólica (cuando se titula con base). FISIOLOGÍA – EJE HIPOTÁLAMO HIPOFISARIO (15°clase) HOMEOSTASIS Implica el mantenimiento del medio interno constante a través de mecanismos fisiológicos de regulación. Medio interno: fluidos extracelulares mantienen estabilidad en: T°C, pH, pO2, CO2, nutrientes, electrolitos. HIPOTÁLAMO COMO INTEGRADOR El conjunto de núcleos neuronales que conforman el hipotálamo va a estar recibiendo aferencias de distintos puntos desde el tronco encefálico. El hipotálamo manda la respuesta (nerviosa autónoma) frente a variaciones en el medio interno. La respuesta también va de la mano de la liberación de hormonas, van a ser volcadas al torrente sanguíneo y van a actuar en lugares alejados (ovarios, testículos). El hipotálamo se encuentra en el piso del diencéfalo, por encima de la hipófisis. Tiene numerosos núcleos. Integra información de centros superiores y bajos. Regula: presión sanguínea, composición de electrolitos, temperatura corporal, balance energético, reproducción, respuesta de estrés. HIPÓFISIS O GLÁNDULA PITUITARIA Glándula muy pequeña (1cm de diámetro y 1gr de peso) pero sumamente importante. Ubicada en la silla turca (cavidad ósea del cráneo). Se divide en dos partes: - Adenohipófisis: origen de Bolsa de Rathke. Neurohipófisis: prolongación del tejido nervioso del hipotálamo. Acciones del sistema endócrino: Equilibrio hidro-mineral. Metabolismo energético. Metabolismo celular. Crecimiento tisular. Desarrollo sexual y reproducción. METABOLISMO Y REGULACIÓN DE LAS HORMONAS TIROIDEAS Glándulas tiroides: - Se desarrollan en el endodermo del intestino faríngeo. Situada a ambos lados de la tráquea. Células organizadas en folículos circulares de capa única. Hormonas se almacenan en sustancia coloide en la luz de folículos. Frente a estimulación células se vuelven cilíndricas y con borde festoneado. Se reabsorbe sustancia coloide. Cada vez que la glándula se active, las células foliculares tiroideas se van a prolongar y van a captar las hormonas tiroideas que están almacenadas en el coloide para que se liberen de la glándula tiroidea y vayan a hacer su efecto sobre el organismo. - Primera glándula endócrina reconocida. Produce dos hormonas en forma constante: Tiroxina (T4) y Triyodotironina (T3). Vamos a encontrar más T4 que T3, ambas están conformadas por dos moléculas de Tirosina, la diferencia que tienen es el número de iones. Funciones: cuando se liberan van a estar promoviendo es el aumento del metabolismo basal de todo el organismo, consumen oxígeno para esto. Ese aumento en el metabolismo provoca la producción de calor (termogénesis). Se producen mediante tres fases: 1. Captación y concentración de Yodo en la glándula. 2. Oxidación e incorporación al anillo fenol de la tirosina. 3. Acoplamiento de dos moléculas de tirosina yodada. 1. Atrapamiento de Yoduro: - Cotransporte activo. - Bomba sodio potasio: saca sodio del interior de las células foliculares, genera diferencia de gradiente electrolítico. - La diferencia en el gradiente activa al cotransportador que lleva sodio desde el torrente sanguíneo hacia la célula, y acompañado de este estaría el yodo. 2. Proceso de yodación de la tirosina: - Necesitamos dos estructuras: Tiroglobulina y Peroxidasa tiroidea (enzima). - Estos dos componentes son producidos en las células foliculares. - Van a ser volcados en el coloide. - Tiroglobulina: permite que yoduro se una a la Tirosina. - Peroxidasa tiroidea: se encarga de ensamblarlo, protege la estructura de la hormona. - Resultado: formar monoyodotirosina y diyodotirosina. 3. Acoplamiento de tirosinas yodadas: - Se acoplan monoyodotirosina con diyodotirosina mediante la ayuda de la tiroglobulina y la peroxidasa. - La tiroglobulina acerca a los dos componentes, estos se unen y forman T4 y T3. Una vez que se forman van a permanecer en el Coloide hasta que se las precise. Necesidades diarias de las glándulas tiroideas para producir hormonas es de 75 microgramos (en la dieta ya tenemos suficiente cantidad). Las hormonas tiroideas se secretan cuando: Termorregulación: Mov. Involuntario: temblores (contracción muscular). Mov. Voluntario: búsqueda de refugio y calor. SNA simpático: vasoconstricción superficiales (la sangre deja de circular por las regiones superficiales de la piel). Liberación de hormona liberadora de Tirotropina (TRH): se libera desde el hipotálamo frente a señales térmicas, va hacia la adenohipófisis. En la adenohipofisis va a actuar sobre células tirotrofas. Provoca liberación de TSH (hormona estimulante de tiroides) por exocitosis. Actividad tiroidea regula hipotálamo y adenohipófisis: - La producción de hormona tiroidea se halla bajo control por retroacción negativa. Molécula efectora: T3. Llega a hipófisis en sangre, T4 se desyoda a T3. Otros factores que inhiben TSH: Dopamina, Somatostatina, Cortisol. Hormona estimulante de tiroides (TSH): hormona glucoproteica (impide atravesar la membrana celular), actúa sobre células foliculares de las tiroides. Se secretan: - Tiroglobulina yodada queda almacenada en luz folicular en forma de Coloide. Por pinocitosis o endocitosis se la recupera. Exposición crónica a TSH provoca hiperplasia (aumenta número) e hipertrofia (aumenta tamaño) de las células foliculares. Mayor síntesis de ADN y ARN, aumenta retículo endoplasmático, ribosomas, complejidad del aparato de Golgi. Mayor síntesis de proteínas, fosfolípidos, aumenta tamaño celular, número de células y formación de folículos. Transporte plasmático de las hormonas tiroideas: - Se transportan unidas a proteínas plasmáticas. TBG (proteína ligante de Tiroxina): capaz de unir T3 yT4 pero lo hace con mayor afinidad a T4 (70%). Se incrementa en el embarazo e influye sobre actividad tiroidea. Prealbumina (transtiretina): se une cerca de un 10 % a hormonas tiroideas. Albumina: se une a un 5%. Efecto de las hormonas tiroideas: - Metabolismo activo es T3, por lo que T4 se desyoda. Aumenta consumo de O2 y metabolismo basal. Mantiene producción de calor. Las acciones sobre todo el organismo de las hormonas tiroideas compensan el aumento en la utilización de O2. Efectos por el aumento de consumo de O2: - Aceleran la frecuencia de ventilación y así mantienen constantes las presiones de O2 y CO2 a pesar de su alta utilización y producción. Consumo normal de O2 en reposo: 225 ml/min. Sin hormona tiroidea: 150 ml/min. En exceso de hormona tiroidea: 400 ml/min. Aumentan la masa eritrocitaria. Aumentan el gasto cardiaco y la velocidad y fuerza de contracción del miocardio. Aporte de sustratos para oxidación. Hipertiroidismo: - Pérdida de peso. Aumento en el consumo de alimento. Excesiva generación de calor y sudoración. Sed. Aumento en la frecuencia cardíaca. Efecto de las hormonas tiroideas: - - Funcional desde las 12 semanas de gestación. Modulan el desarrollo del SNC, la deficiencia en el desarrollo fetal altera crecimiento de la corteza y cerebelo, lo que lleva a una lesión encefálica irreversible. Sin hormona tiroidea se altera el contenido lipídico y proteico de la mielina, neurotransmisores y receptores disminuyen su concentración. Esto produce: deficiencias cognitivas y motoras, disminuye la velocidad y amplitud de los reflejos. En recién nacidos el Hipotiroidismo se denomina Cretinismo. Efectos de T3: - Estimula la actividad de los condrocitos para la formación de hueso. Estimula secreción de GH. Su presencia es fundamental para la maduración de los centros de crecimiento en los huesos fetales y la erupción dental. BIOQUÍMICA – HORMONAS (16° clase) Adrenalina: señal de necesidad de energía. Aparece cuando necesitamos mayor cantidad de azúcar en sangre. Glucagón: señal de energía baja Mensajeros parácrina: mecanismo de comunicación celular (ej. mensajeros del dolor). Una célula produce una señal de dolor y se expande alrededor. Todas estas señales implican que existe un mensajero y un receptor. El producto final es que se desencadene una respuesta bioquímica. En la comunicación celular hay varias formas de comunicarse: - Neurotransmisores: mecanismo parácrino, sustancias químicas secretadas por una neurona y actúan en una célula blanco adyacente. Esa célula puede ser un musculo o otra neurona si estamos transmitiendo un impulso. También hay neuronas que no llegan a pequeñas distancias, sino que viajan largas distancias, actúan a larga distancia. Son NEUROHORMONAS, estas son producidas por las neuronas, actúan en otras células, glándulas. HORMONAS Compuestos químicos secretados en mínimas concentraciones al torrente sanguíneo por glándulas de secreción interna, y que actúan en células distantes al lugar de origen, donde se unen a receptores específicos, y producen una respuesta biológica. Una determinada hormona la va a reconocer un determinado receptor y va a producir un determinado efecto (siempre el mismo, puede ser diferente intensidad). Regulación hormonal: metabolismo, crecimiento, desarrollo, equilibrio hidroelectrolítico, reproducción, comportamiento. TRANSDUCCIÓN DE SEÑALES Es la conversión de la información transportada por una molécula, señal detectada por receptores específicos en una serie de reacciones bioquímicas que producen una respuesta biológica que conduce a cambios en el metabolismo celular o la expresión génica. Requiere de una maquinaria compuesta por: receptores, enzimas efectores. La comunicación celular intercelular a través de señales químicas involucra ciertos pasos: - Síntesis y liberación de la molécula señal: si no hay hormona no hay respuesta. - Transporte hasta la célula blanco: moléculas solubles en agua no tienen problema, las no solubles requieren transportadores. Detección por su receptor específico. Mecanismo de transducción de la señal. Remoción o inactivación de la molécula señal. Características de los sistemas de transducción de señales: - Específicos: cada receptor debe ser específico con su hormona. Cada hormona tiene su receptor específico en su célula blanco. Adaptación: tiene que poder apagarse. Integración: la célula es capaz de actuar en función de todo su entorno y no solo de una característica. Amplificación: la molécula se va amplificando. Una sola señal, cientos de moléculas prendidas. Clasificación de las moléculas señalizadoras según su naturaleza química: - Esteroides: glucocorticoides, mineralocorticoides, vit. D, hormonas sexuales. Derivados de aminoácidos: adrenalina y NA (catecolaminas), melatonina, serotonina, Ach, hormonas tiroideas, histamina, GABA, glutamato. Péptidos: factores reguladores hipotalámicos, oxcitocina, glucagón. Proteínas: paratiroidea, insulina, TSH. Eicosanoides: prostaglandinas, tromboxanos, leucotrienos, derivados del ácido araquidónico. Gases: NO (óxido nítrico, vasodilatación), H2S. Propiedades generales de las hormonas: - Actúan en concentraciones muy pequeñas: 10¯¹² - 10¯¹º M para hormonas hidrofílicas, 10¯⁹ - 10¯⁶ M para hormonas hidrofóbicas. Vida media, no viven mucho. Velocidad y ritmo de secreción: La secreción de hormonas no es un fenómeno uniforme y sostenido. Responde a estímulos del ambiente o del medio interno. Variaciones cíclicas (ritmos circadianos y ultradianos). Especificidad. Tipos de acciones promovidas por h0rmonas: - Acción sobre mecanismos de transporte de membrana. Modificación de la actividad enzimática. Acción sobre la síntesis de proteínas. Clasificación y características de las hormonas: - Grupo 1 (esteroides, retinoides, calcitriol): lipofílicas, requieren proteínas para ser transportadas en sangre, horas/días de vida media, receptor está directamente adentro de la célula, el mediador de la respuesta es directamente la hormona unida a su receptor. - Grupo 2 (polipéptidos, proteínas, glicoproteínas, catecolaminas): hidrofílicas, no requieren proteínas para ser transportadas en sangre, minutos de vida media, receptores en la membrana plasmática, varios mediadores de la respuesta, Ca⁺² cascada de quinasas. Receptores: características del complejo H-R: - - Especificidad: adaptación inducida. Saturabilidad: llega un punto en que la respuesta de las hormonas se satura, por eso no se trabaja con grandes concentraciones de hormonas. Afinidad y respuesta máxima: las hormonas y el receptor tienen que tener afinidad y la mayor respuesta. La afinidad puede variar, depende de las condiciones que existan. Importa el número de receptores y la calidad de estos. Reversibilidad: interacciones débiles. Número de receptores: - No permanece constante sino que varía en diferentes estados fisiológicos. La concentración de hormona regula la cantidad de receptores específicos en una célula. Naturaleza de los receptores Receptores intracelulares: - Reconocen moléculas pequeñas y liposolubles que difunden fácilmente a través de la membrana plasmática de la célula diana. Localizados en el citosol o núcleo celular. El propio complejo HR transporta el mensaje sin necesidad de segundos mensajeros. En general ejercen una acción directa sobre el ADN regulando la expresión génica. Median la acción de las hormonas esteroides y tiroideas. Receptores de membrana: - - Reconocen moléculas hidrosolubles y de mayor tamaño que no pueden atravesar membrana. La unión de la hormona al receptor induce un cambio conformacional de éste que provoca la síntesis/activación de una molécula mensajera encargada de transportar la señal al interior de la célula. Distintas hormonas utilizan las mismas cascadas de señalización, el repertorio de sistemas de transducción es más reducido que el de hormonas. Hormonas polipeptídicas: - Representan la mayoría de las hormonas. Desde 3 (TRH) hasta 100 aminoácidos (PRL, GH). Síntesis: preprohormona (RE), prohormona (ap. de Golgi). Hidrosolubles. Hormonas que actúan a través de receptores acoplados a proteínas G (receptores serpentina): - Pertenecen a esta clase los receptores de LH, FSH, TSH, glucagón, ADH, alfa y beta adrenérgicos, entre otros. Estructura: 7 hélices transmembrana, dominio extracelular e intracelular. - Proteínas G: heterotriméricas, diferentes tipos según la subunidad alfa. Ciclo de asociación y disociación de proteínas G: - La proteína G son 3 proteínas unidas. Alfa une GLP, beta y gama no se mueven. Cuando llega la hormona el receptor cambia de forma, ese cambio de forma hace que actúe sobre la proteína G y libera subunidad alfa. El alfa queda suelto y cambia GDP por GTP (energía) y prende una enzima. Esa enzima efectora va a producir la respuesta. Cada receptor patea un alfa diferente que prende una enzima diferente. Cascada de señalización que controla la degradación del glucógeno (Adrenalina): uno de los productos de la PKA es prender a la enzima que rompe glucógeno. Cascada de señalización que controla la degradación de glucógeno (Glucagón): los pasos son exactamente iguales al anterior. La diferencia es la hormona y el receptor. Sistema de transducción del fosfatidilinositolbisfosfato: utilizado por ACHT, LH, angiotensina II, serotonina, etc. Hormonas que actúan a través de receptores con actividad enzimática intrínseca: - Insulina, factores del crecimiento. Estructura general: dominio extracelular, transmembrana e intracelular. Hormonas que actúan a través de receptores sin actividad enzimática: unen y activan enzimas citoplasmáticas, que activan una cascada enzimática que activa un regulador genético. Hormonas liposolubles: - Actúan a través de receptores intracelulares. Receptores de esteroides: citoplasmáticos, generalmente se encuentran formando complejos con otras proteínas que los mantienen inactivos. Receptores nucleares: estrógenos, hormonas tiroideas, vit. D, retinoides. Respuesta a largo plazo. FISIOLOGÍA – RESPUESTA DE ESTRÉS (17° clase) ESTRÉS Estado de amenaza (real o percibido) de la homeostasis. Repertorio de respuestas fisiológicas y comportamentales que se presentan ante una situación de estrés. Implican re direccionar energía y comportamiento. Tiende a re establecer o prevenir cambios en la estabilidad del medio interno. Adaptativa (no es patológica) y altamente conservada. RESPUESTA DE ESTRÉS IMPLICA Redirección de recursos: - - Energía: aumenta los niveles de oxígeno y nutrientes que llegan al cerebro, corazón, músculos esqueléticos. Esto se hace aumentando la frecuencia respiratoria, liberando glucosa, aminoácidos y ácidos grasos, redistribución del flujo sanguíneo. Mediante el sistema nervioso autónomo e hipotálamo-hipófisis-adrenal. Comportamiento: aumento de vigilia y atención, disminuye la alimentación y reproducción. Esto produce cambios de umbrales sensoriales, activación e inhibición de diferentes centros del SNC. EJE HIPOTÁLAMO-HIPÓFISIS-ADRENAL CRH (hormona liberadora de corticotropina): se libera desde el núcleo paraventricular al sistema porta hipofisario y por este llega a la vena hipófisis. En esta vena estimula la secreción y liberación de ACTH (adenocorticotropina), se produce en un conjunto de células adenotropas/corticotropas, esta hormona es liberada a la sangre y circula hasta llegar a las glándulas adrenales, a nivel de la corteza va a estimular la secreción de GLUCOCORTICOIDES. Respuesta simpato-adrenomedular INICIAL RÁPIDA: respuesta excitatoria cardiovascular en segundos. Respuesta HPA LENTA – refuerzo y amplificación: pico de Gluco en sangre en 10 minutos. Respuesta endócrina de estrés: el núcleo paraventricular es crucial para el inicio de la respuesta endócrina. La activación de este núcleo puede darse frente a dos condiciones: - Estresores físicos: cualquier cambio que afecte a la fisiología, activa la respuesta de estrés. (ej. hemorragia). Activan de forma directa la respuesta. Estresores psicogénicos: más complejo, lo que implica es la percepción o la concepción de un estresor que está construido por nuestro cerebro. (ej. personas que se asusten a la oscuridad). Activan de manera indirecta la respuesta. Pueden activar al eje de manera anticipatoria. ACTIVACIÓN DIRECTA DEL NPV POR VÍAS ASCENDENTES Al NPV le llega información procedente de toda la parte sensorial de nuestro organismo. Se activa y libera glucocorticoides. Tambien puede venir desde la corteza del cerebro. Llega información sensorial desde: núcleo del tracto solitario, etc. ESTRESORES PSICOGÉNICOS – ACTIVACIÓN DEL NPV POR CENTROS SUPERIORES Para activar el NPV lo van a hacer de forma indirecta, primero tienen que interpretarse en centros superiores (corteza prefrontal, hipocampo, amígdala). Amígdala es quien le asigna la condición de que frente a esta situación debemos estar en alerta a cualquier cambio del medio, no es un ambiente que debemos estar tranquilos. Estas áreas marcan el inicio de la respuesta, una vez que se da, la situación estresante se almacena en el hipocampo. El sistema recuerda que la situación es estresante, libera cortisol. CONTROL NEURONAL DE LA ACTIVIDAD DEL EJE HPA Inicio psicogénicos: proyección indirecta Inicio físicos: proyección directa INHIBICIÓN DE LA RESPUESTA ENDÓCRINA DE ESTRÉS Mecanismo de autocontención por retroalimentación negativa por glucocorticoides: NPV: rápida/vía no genómica. Hipocampo y CPF (corteza pre frontal): lenta/vía genómica. ACTIVACIÓN CRÓNICA DEL EJE HHA Hembras: - Inhibición del comportamiento sexual. Disminución de la ovulación. Disminución de la maduración uterina. Alteración del comportamiento de cuidado. Machos: - Inhibición de las hormonas gonadales. Disminución de la función eréctil. Disminución de la conducta sexual. BIOQUÍMICA – METABOLISMO LIPOPROTEICO Y TEJIDO ADIPOSO (18°clase) PROTEÍNAS EN NUTRICIÓN SIRVEN PARA: - Síntesis de nuevas proteínas. Formación de compuestos no proteicos de importancia fisiológica. Producción de energía. VALOR BIOLÓGICO DE LAS PROTEÍNAS Digestibilidad: es la relación entre la cantidad de proteínas ingeridas y la de las proteínas absorbidas. - N ingerido: cantidad de N presente en cada gramo de alimento ingerido. NI: gramos de proteína ingerida / 6.25. N absorbido: cantidad de N que logra absorberse en el tubo digestivo. Valor biológico: N dietético retenido X100 N dietético absorbido PROTEÍNAS DE LA DIETA - Animales. Vegetales: trigo deficiente en lisina, el maíz en triptófano, los frijoles, los guisantes y en general las leguminosas en metionina. BALANCE DE NITRÓGENO - BN en equilibrio: ingerido = excretado. BN positivo: ingerido mayor excretado. BN negativo: ingerido menor excretado. REQUERIMIENTOS DIARIOS DE PROTEÍNA - 0.6 – 1.5 g / Kg peso / día X= 1 g / Kg peso / día X=2 g / Kg peso / día EFECTOS DE LA DEFICIENCIA DE PROTEÍNA - Retardo en el crecimiento Pérdida de peso Desnutrición: hipoprotéica/hipocalórica. AA esenciales de la alimentación: treonina, metionina, valina, leucina, isoleucina, fenilalanina, triptófano, lisina, arginina (solo durante infancia), histidina (solo durante infancia). DIGESTIÓN 1 El estómago produce: - Ácido clorhídrico (HCl) en las células parietales. Pepsinógeno en las células principales que se activa a pepsina por acción del HCl, es una endopeptidasa que ataca uniones no terminales con mayor facilidad. Renina, principalmente en niños que coagula la leche. Intestino delgado, en el duodeno se produce: - La secretina y la Colecistoquinina, dos hormonas reguladoras de la secreción del jugo pancreático. Secreción pancreática: - Rica en bicarbonato y enzimas digestivas. DIGESTIÓN 2 - Las glándulas intestinales producen un jugo alcalino con moco, una fosfatasa alcalina y la enzima enteropeptidasa. Las proteínas parcialmente hidrolizadas en la luz del intestino penetran en el interior de las células del enterocito como oligopéptidos donde son atacados por enzimas Peptidasas y aminopeptidasas y se convierten en aminoácidos libres. Absorción intestinal de los productos de la digestión de las proteínas: Se conocen varios sistemas para el transporte de los L-aa. - Cotransporte con sodio + transporte activo para aa neutros, básicos y ácidos, iminoácidos glicina, cisteína y b-aa. - Se conoce una vía para los oligopéptidos pequeños asociados a sodio. Otra para oligopéptidos mayores con la hidrolisis del péptido del interior de la célula seguida del transporte de los aa resultantes de la hidrolisis. RECAMBIO PROTEICO - - Están sujetos a una biosíntesis y degradación continua. Muchos de los aa liberados durante el recambio son reutilizados en la síntesis de nuevas proteínas. En una persona de 70 Kg de peso, consume 100 g de proteína al día, excretará una cantidad equivalente de productos nitrogenados, sin embargo los estudios con marcaje radioactivo indican que se sintetizan 400 g y se degradan 400 g. Las proteínas presentan una enorme variabilidad en cuanto a su vida media que va de pocos minutos a meses. Las que se segregan a un medio extracelular como las enzimas digestivas, las hormonas y los anticuerpos su recambio es rápido. En cambio las que son estructurales como el colágeno son más estables. IMPORTANCIA DEL RECAMBIO - Constituye un camino para la adaptación celular a las modificaciones del medio ambiente. SEÑALES QUÍMICAS PARA EL RECAMBIO 1. Ubiquitización: se une a los grupos de lisina formando un complejo. - Degradación de proteínas anormales y de vida corta. - Consume ATP. - Ocurre en el citoplasma. 2. Oxidación de determinados residuos catalizada por metales: el Fe+ y OH- a los residuos de prolina y arginina. 3. Secuencias PEST. Regiones de 12 a 60 residuos. 4. Determinados residuos N-terminales. INTERCAMBIO DE AA ENTRE LOS DIFERENTES ÓRGANOS - Los principales órganos encargados de mantener la concentración sanguínea son: el tracto digestivo, hígado, músculo, riñón y el cerebro. Llegan por vía aorta al hígado donde unos son retenidos y otros son liberados a la circulación sanguínea. El tejido muscular consume al menos 60% de los ramificados liberando alanina que es consumida por el hígado. El cerebro es gran consumidor de valina y el riñón de glutamina. REACCIONES GENERALES DE AMINOÁCIDOS 1. Transaminación 2. Desaminación oxidativa. IMPORTANCIA DE LAS TRANSAMINACIONES - Están catalizadas por enzimas aminotransferesas. - Utilizan el fosfato de piridoxal como coenzima. Existen aminotransferesas específicas para la síntesis de todos los aminoácidos que se encuentran en las proteinas excepto la treonina y la lisina. Difieren su especificidad para el aminoácido dador de grupos amino. DESAMINACIÓN OXIDATIVA DEL GLUTAMATO - Ocurre en la mitocondria. La mayor parte del amoniaco formado por el hígado es generado por esta reacción. MECANISMOS DE CONTROL DEL N 1. Formación de Urea. 2. Glutamina sintasa. 3. Excreción urinaria de NH₄+ TRANSPORTE DE AMONIO GLUTAMINA - La síntesis de glutamina es el principal mecanismo de transporte de amoniaco entre los órganos para su posterior utilización o excreción. CICLO DE LA UREA La urea es el principal producto del catabolismo del nitrógeno en los seres humanos. Tiene lugar en la mitocondria y en el citosol. 5 enzimas: - Carbamoil fosfato sintasa I (CPS I) Ornitina transcarboxilasa. Ácido argininosuccinasa sintasa. Argininosuccinasa. Arginasa. 5 pasos: - Formación de Carbamoil fosfato. Formación de citrulina. Formación de argininosuccinato. Formación de arginina y fumarato. Formación de urea y regeneración de la Ornitina. ASPECTOS CLÍNICOS DEL CICLO DE LA UREA 1 - Niveles normales de amoniaco. Hiperamonemia tipo I: déficit de CPS I, intoxicación por amonio, retardo mental. Hiperamonemia tipo II Aciduria por argininosuccinato Hiperargininemia ASPECTOS CLÍNICOS DE CICLO DE LA UREA 2 Toxicidad del amoníaco: en SNC el amonio forma glutamato, depletando el cetoglutarato y enlenteciendo el ciclo de Krebs: alteraciones enérgicas neuronales que llevan a la muerte de las neuronas. El aumento del glutamato lleva a un aumento de la glutamina que depleta el glutamato necesario para la síntesis de GABA. TRATAMIENTO DE LOS DÉFICITS DE ENZIMAS DEL CICLO DE LA UREA - Limitar el consumo de proteínas. Remover el exceso de amonio. Suplementos de intermediarios del ciclo. OTROS PRODUCTOS DERIVADOS DE LOS AA - Neurotransmisores derivados de la tirosina. Otros roles de la tirosina: precursor de la síntesis de melanina, nitrotirosina, marcador de estrés nitrativo. Neurotransmisores derivados del triptófano: serotonina y melatonina. FISIOLOGÍA – METABOLISMO Y REGULACIÓN DE LA HORMONA DE CRECIMIENTO (19° clase) CRECIMIENTO Proceso complejo, necesita de una regulación endócrina. Puede ser dividido en cuatro fases: 1. 2. 3. 4. Fetal. Infancia (donde el crecimiento es dependiente principalmente de la nutrición. Niñez. Pubertad. REGULACIÓN ENDÓCRINA DEL CRECIMIENTO Promueve el crecimiento: - Formación de proteínas. Proliferación celular. Diferenciación celular. REGULACIÓN DEL CRECIMIENTO A NIVEL DEL HIPOTÁLAMO Núcleo arcuato: - Secreta hormona liberadora de GH (GHRH). Sensible a concentraciones de glucosa en sangre. Núcleo paraventricular: - Secreta somatostatina (GHIH). Secreción controlada por hipotálamo mediante dos mecanismos: - Efecto inhibitorio tónico mediado por la somatostatina. - Liberación hipotalámica de GHRH. Desde el hipotálamo se libera GHRH o GHIH al sistema porta-hipofisario. Por sangre llegan hasta adenohipófisis. Adenohipofisis - células somatotrofas: - Productoras de GH. Representan entre el 30 a 40%. REGULACIÓN DE LIBERACIÓN DE GH El hipotálamo va a estar produciendo hormonas (GHIH y GHRH) que van a estar actuando una inhibiendo, la otra estimulando la producción de la hormona del crecimiento a nivel de adenohipofisis. El resultado es inhibir la síntesis y producción de hormona del crecimiento (GH). Una vez que GH se libera al torrente sanguíneo, va a estar actuando a través de dos vías: vía directa (va a estar influyendo sobre la actividad metabólica de los tejidos), vía indirecta (estimulando la secreción de IGF-1). No hay órgano diana, el efecto va a ser sobre todos los tejidos. Una vez que se liberó suficiente GH, ésta se inhibe por mecanismos de retroalimentación negativa que inhiben la secreción de GHRH y GH y por retroalimentación positiva que estimulan la secreción de GHIH. EFECTOS METABÓLICOS DE LA GH SOBRE TEJIDOS Favorece depósito de proteínas: - Aumenta transporte de AA a través de membrana celular. Aumenta transcripción de ADN. Aumenta la traducción de ARN para dar lugar a síntesis proteica por ribosomas. Disminuye el catabolismo de proteínas a AA puesto que se incrementa la utilización de ácidos grasos. Favorece la utilización de grasa como fuente de energía: - Liberación de ácidos grasos desde tejido adiposo. Estimula la conversión de estos a acetil-CoA y su utilización como fuente de energía. Efecto no es inmediato. Activa lipasas hormono- sensitiva por medio del sistema adenilato ciclasa AMPc- proteina quinasa. Sobre depósitos grasos viscerales más que en los periféricos, regulando distribución del tejido adiposo. Efecto sobre utilización de hidratos de carbono: - Disminuye captación de glucosa en músculo esquelético y adiposo. Aumenta producción hepática de glucosa. Aumento de glicemia genera mayor secreción insulinica – EFECTO DIABETÓGENO - Incremento de ácidos grasos reduce sensibilidad del hígado y musculo esquelético a efectos de la insulina. Metabolismo de crecimiento precisa de hidratos de carbono. Insulina potencia transporte de AA. EFECTOS INDIRECTOS DE LA GH SOBRE HÍGADO Síntesis de factores de crecimiento insulinoides (IGF): - Responsables del crecimiento óseo. EJE GH – IGF 1 Liberación a tejidos de forma lenta y efectos perduran incluso cuando concentración de GH ha caído. Su receptor se ubica en la membrana celular. DURANTE LA PUBERTAD Diferencias de sexo, niveles más altos en mujeres. Estrógenos potenciarían el efecto de GH. Testosterona debe aromatizarse. DOSIS ALTAS DE ESTRÓGENO PUEDE TENER EFECTO OPUESTO SOBRE IGF1 A nivel del hígado: afecta acción de la GH en el nivel de expresión del receptor y la señalización. Implicancias terapéuticas en trastornos del crecimiento. INFLUENCIA DE LA GRELINA SOBRE LA SECRECIÓN DE GH Grelina: hormona peptídica secretada por células de glándulas oxínticas del estómago y por centros hipotalámicos. - Aumento de Grelina en sangre durante ayuno: señal de hambre. Disminución de Grelina en sangre: luego de la ingesta del alimento. En individuos obesos: Presentan bajos niveles de Grelina que no pueden asociarse a una inhibición de Somatostatina. Niveles bajos de Grelina no son suficientes como para: Estimular secreción de GHRH e inhibir secreción de Somatostatina. Aumentar disponibilidad de calcio en citoplasma para estimular liberación de GH. EFECTO DE LA GRELINA SOBRE CRECIMIENTO ÓSEO Puede influir directamente sobre la actividad del tejido estimulando directamente el crecimiento óseo. BIOQUÍMICA – METABOLISMO LIPÍDICO (20° clase) METABOLISMO LIPÍDICO Y LIPOPROTEÍNAS Triacilglicerol: - Almacenamiento de energía en el tejido adiposo. Fosfoglicéridos: - Constituyente de membranas celulares. Surfactante pulmonar. Mensajeros en cascadas de señalización intra e intercelular. Ésteres de colesterol: - Constituyente de membranas celulares. Hormonas esteroideas. Sales biliares. B-OXIDACIÓN DE ÁCIDOS GRASOS - - Ruta central del metabolismo energético en animales. Transcurre en la mitocondria. Previo a su oxidación, los ácidos grasos deben ser activados y transportados al interior de la mitocondria. La oxidación de ácidos grasos se produce a través de cuatro pasos que se repiten en cada paso la cadena de acil-CoA se acorta en 2 carbonos por eliminación de 1 molécula de acetilCoA. Se genera 1 FADH2 y 1 NADH. Fuentes de ácidos grasos: dieta, TG almacenados en el tejido adiposo, síntesis endógena de ácidos grasos. Se transportan en sangre mediante lipoproteínas. Las lipoproteínas constan de un núcleo apolar (TG y EC) y una sola capa superficial de lípidos anfipáticos (fosfolípidos y colesterol). La parte proteica se denomina apolipoproteína. La mayoría de los ácidos grasos se almacenan como TG. La síntesis de TG ,a partir de moléculas fosfato de 3 carbonos (glicerol 3 fosfato o dihidroxicetona). Requiere la formación de ácido fosfatídico (no es requerido en la mucosa intestinal). REGULACIÓN DE LA SINTESIS DE TG - Los glúcidos, grasas o proteínas ingeridas en exceso pueden almacenarse como TG. La biosíntesis y movilización de TG están reguladas de manera recíproca. Insulina => favorece el depósito de TG en el tejido adiposo. Diabéticos (por falta de secreción de insulina o por resistencia periférica) además de no poder utilizar correctamente la glucosa, tampoco pueden sintetizar y almacenar grasas a partir de proteínas y glúcidos => adelgazamiento. MOVILIZACIÓN DE TG Adrenalina y glucagón promueven la movilización de TG estimulando la lipasa sensible a hormonas. REGULACIÓN HORMONAL DE LA MOVILIZACIÓN DE TG Diferentes hormonas afectan tanto la velocidad de esterificación como la velocidad de lipólisis Insulina: – – – – – Inhibe la liberación de AGL desde el tejido adiposo. Incrementa la síntesis de ácidos grasos, TG y la oxidación de glucosa a través de la vía de las pentosas fosfato. Estos efectos dependen de la captación aumentada de glucosa por el adipocito en presencia de insulina (GLUT4). Aumenta (fosforilación / desfosforilación) la actividad piruvato deshidrogenasa, acetil-CoA carboxilasa, aciltrasferasa (TG) contribuyendo al incremento en la síntesis de ácidos grasos y TG. Inhibe lipasa sensible a hormonas => disminuye la movilización de ácidos grasos desde TG (por ↓ AMPc al inhibir adenilato ciclasa y estimular fosfodiesterasa). Hormonas contrarreguladoras (adrenalina, noradrenalina, glucagón, ACTH, TSH, GH): – – Promueven la lipólisis principalmente por estimulación de la lipasa sensible a hormonas Glucagón (mecanismo AMPc-dependiente) – Adrenalina y noradrenalina actúan rápidamente aumentando la concentración de AMPc → ↑ PKA → ↑ lipasa sensible a hormonas. – El tejido adiposo tiene inervación noradrenérgica por el SNA simpático, que estimula la lipólisis. BIOSÍNTESIS DE ÁCIDOS GRASOS Diferencias con respecto a la oxidación de ácidos grasos: – – – Ocurre en el citosol Utiliza NADPH Consume ATP Ocurre en múltiples tejidos (hígado, riñón, cerebro, glándula mamaria y tejido adiposo). La primera reacción es la formación de malonil-CoA y constituye el principal punto de regulación de la biosíntesis de ácidos grasos. REGULACIÓN DE LA SÍNTESIS DE LOS ÁCIDOS GRASOS - La síntesis de ácidos grasos convierte los excesos de glúcidos y proteínas en AGL que posteriormente pueden ser almacenados como TG El estado nutricional del organismo es el principal factor regulador de la síntesis de ácidos grasos Es máxima en el animal bien alimentado, con una adecuada proporción de glúcidos – Está disminuida cuando hay restricción calórica, dieta rica en grasas o una deficiencia de insulin 2 niveles de regulación: Corto plazo: depende de la modificación alostérica y covalente de las enzimas implicadas – Largo plazo: regulación de la velocidad de síntesis de las enzimas por alteración en la expresión génica. FISIOLOGÍA – METABOLISMO FOSFO-CÁLCICO, REGULACIÓN Y SITUACIONES FISIOLÓGICAS PARTICULARES (21°clase) IMPORTANCIA Y FORMAS DEL CALCIO Y FOSFATO CALCIO Minerales, nutrientes esenciales, fundamentales para el correcto funcionamiento del organismo. CALCIO - 2do mensajero co-factor enzimático liberación de NT y hormonas contracción muscular catión estructural del hueso mitosis, apoptosis. Intracelular: 0.9% Extracelular: 99.1%, en la matriz ósea (99%) y en liquido extracelular (0.1%) – plasma 10 mg/dl Calcio total en plasma: - 40% unido a proteinas. 60% ultrafiltrable (es capaz de ser filtrado a nivel renal): 10% con aniones, 50% ionizado Ca2+. IMPORTANCIA Y FORMAS DEL CALCIO Y FOSFATO Hipercalcemia: - Menor excitabilidad del SN: pérdida de reflejos, letardía, constipación. Arritmia. Dolor de huesos. Cálculos renales. Hipocalcemia: - Mayor excitabilidad del SN: contracciones espontáneas, tetania, convulsiones. Menor excitabilidad del SN: arritmia y contractilidad del miocardio. FOSFATO INORGÁNICO - compone intermedios metabolismo glucosa compuestos de transferencia de energía (ATP) y ácidos nucleicos (ADN y ARN) participa en procesos enzimáticos anión estructural de huesos Intracelular: 1% Extracelular: 99%, 85% en matriz ósea, 14% en liquido extracelular – plasma: 3-4 mg/dl. REGULACIÓN DE CALCIO Y FOSFATO EN PLASMA A nivel óseo tenemos una remodelación continua: el calcio que está circulando en la sangre va a ser depositado a nivel del tejido óseo. En la reabsorción ósea: va a suceder lo opuesto, lo que estaba depositado en el tejido óseo, va a comer ese hueso, se va a liberar del calcio hacia el torrente sanguíneo. HORMONA PARATIROIDEA (HPT) Principales reguladoras del metabolismo de Ca y el P. - Proteína de cadena única. Receptor de membrana acoplado a prot. G -> 2dos mensajeros. Regulación principal sensor de Ca2+ plasma. Efecto mayor Ca2+ y menor fosfato. HORMONA PARATIROIDEA (HPT) EN HUESOS Osteólisis osteocítica: mecanismo rápido Ca2+ de conductillos al líquido extracelular. Resorción ósea: mecanismo lento Ca2+ y Pi de la matriz ósea mineralizada. HORMONA PARATIROIDEA (HPT) EN RIÑONES Mayor excerción de FOSFATO y reabsorción de CALCIO. HORMONA PARATIROIDEA (HPT) EN INTESTINO HPT: activa cofactor clave (renorredoxina) para la transformación de la vitamina D a su forma bilógicamente activa 1,25 (OH) vitamina D. 1,25 (OH) vitamina D: aumenta absorción de Ca2+ en el intestino delgado. HIPERPARATIROIDISMO PRIMARIO Causado por: - Neoplasia de las glándulas paratiroideas. Aumento prolongado de la secreción de HPT. Síntomas no suelen ser severos por inhibición de la VITAMINA D. 1, 25 (OH)-COLECALCIFEROL (1,25(OH) D) Hormona pro-mineralización del hueso asegurando Ca2+ y Pi. EFECTO DE LA 1,25(OH) D EN EL HUESO Y RIÑONES 1,25 (OH)D + HPT: mayor resorción osteoclástica. Sobre OSTEOBLASTOS: producción de factor derivado de osteoblastos ostoclastogénesis y activa osteoclastos en reposo. CALCITONINA CONTRARRESTA EXCESOS DE CA2+ - Secretada frente mayor Ca2+: antagoniza efecto de HPT. Relevancia en la homeostasis del Ca2+ Menor acción de los osteoclastos y la resorción ósea. BALANCE DE CALCIO BALANCE POSTITIVO: ganacia de Ca2+. Absorción > excreción. BALANCE NEGATIVO: pérdida de Ca2+. Absoción < excreción + hueso. FISIOLOGÍA - METABOLISMO FOSFO-CÁLCICO: CÁLCICO: SITUACIONES PARTICULARES (22°clase) REGULACIÓN DEL METABOLISMO DEL Ca2+ DURANTE LA GESTACIÓN Mineralización del tejido óseo fetal ocurre en el tercer trimestre. Los procesos de adaptación que lo permiten comienzan temprano en la gestación. Situación particular: 1. Niveles de Calcio: Existe un decremento en la concentración de calcio total a medida que avanza la gestación. Los niveles plasmáticos de Ca2+ ionizado se mantienen constantes. Niveles de PTH: Los niveles de HPT se mantienen por debajo de las concentraciones de una mujer no gestante. 2. 1, 25- DIHIDROXIVITAMINA D3 (1,25(OH) D3): aumenta su concentración desde etapas tempranas de la gestación. Se estimula el proceso de absorción de Ca2+ a nivel del intestino. 3. Niveles de PTHrP: Los niveles de PTHrP aumentan a medida que avanza la gestación. Se sintetiza en la placenta, cordón umbilical, las glándulas paratiroideas fetales y glándula mamaria. Es responsable por el incremento de 1, 25 (OH)-Vitamina D3 y la disminución en HPT. 4. Niveles de Calcitonina: Desde el segundo trimestre de gestación se observa un aumento en los niveles de Calcitonina. Durante el tercer trimestre, aumenta la resorción ósea materna dada la gran demanda de calcio por parte del feto. La presencia de Calcitonina actuaría como un mecanismo protector del tejido óseo maternal de los efectos de la resorción ósea. Durante la gestación: - - La HPT no juega un papel importante en la regulación del metabolismo fosfocálcico. El Péptido relacionado a la HPT estimularía la producción de 1,25(OH)- Colecalciferol y entonces aumentaría la absorción de Ca2+ a nivel intestinal. A pesar del aumento en resorción ósea, no habría una perdida en la densidad ósea materna en el último trimestre de la gestación por la presencia de Calcitonina disminuyendo la acción osteoclástica. La excreción renal de calcio no disminuye. REGULACIÓN DEL METABOLISMO DEL Ca2+ DURANTE LA LACTANCIA Pérdida de Ca2+ en leche: 280-400 mg/día (vs. 150 mg/día en condiciones “normales”) DURANTE LACTANCIA - Sin embargo, no aumenta la absorción de calcio a nivel intestinal. Los niveles de 1,25-dihidroxivitamina D se mantienen dentro de un rango similar a los de una mujer no gestante. DEFICIENCIA DE ESTRÓGENOS Menopausia y osteoporosis: disminuye actividad osteoblástica del hueso. Disminuye matriz ósea y depósito de calcio y fosfato. FACTORES QUE INFLUYEN SOBRE EL METABOLISMO FOSFO-CALCICO Ejercicio: variación en la densidad ósea dependiendo del tipo de ejercicio físico. Tipos de dietas y biodisponibilidad del calcio: vegetarianos estrictos deficiencia en las cantidades de calcio, incrementando riesgo a presentar osteoporosis en menopausia, así como problemas durante gestación y lactancia. BIOQUÍMICA – AYUNO, REGULACIÓN METABÓLICA Y HUMORAL (23°clase) Efectos metabólicos de la insulina: - Promueve las rutas anabólicas: almacenamiento de carbohidratos almacenamiento de lípidos síntesis proteica Actúa principalmente sobre tres tejidos: hígado, músculo y tejido adiposo. Efectos metabólicos del glucagón: - Focaliza el metabolismo hacia la producción endógena de glucosa. Su principal función es la remoción de reservas para mantener el nivel de glucosa entre comidas. Inhibe las vías que utilizan glucosa y el almacenamiento de combustibles metabólicos. Actúa principalmente sobre hígado y tejido adiposo.