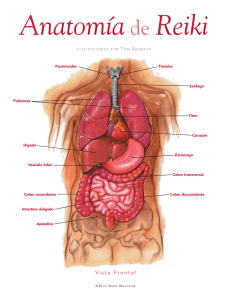
FISIOPATOLOGIA ESTUDIANTE: JORGE EDUARDO MOSCOSO CHUCHUCA GRUPO: 3 TRABA ASINCRÓNICO 7 FISIOPATOLOGÍA DEL INTESTINO DELGADO E INTESTINO GRUESO FUNCIONES Componentes del aparato digestivo: Glándulas salivares, esófago, estómago, hígado y vesícula biliar, páncreas, intestino delgado e intestino grueso. Intestino delgado: Duodeno: Digestión. • Yeyuno/íleon: Absorción. Intestino grueso (ciego, colon, recto): • Absorción de agua y electrolitos. • Absorción de algunas vitaminas. • Almacenamiento de heces. • Équidos: Fermentación hidratos de carbono. • Funciones del intestino: • Función motora: Si se altera esta función también se alteran las 2 siguientes. • Función digestiva. • Función de absorción. Las tres funciones están interrelacionadas, por lo que en la clínica no se ven normalmente por separado. Intestino delgado: En el intestino delgado en cuanto a su función motora encontraremos una serie de contracciones segmentarias(movimientos de mezcla) que se llevan a cabo mediante las fibras circulares que se encuentran en la musculatura; Estas fibras provocan contracciones que anulan o disminuyen la luz intestinalpara que se mezcle el alimento con las secreciones (movimientos de mezcla). Además en el intestino delgado existen movimientos de propulsión (ondas peristálticas)que hacen que el contenido digestivo ingerido se mueva por todo los segmentos intestinales para la total absorción de los nutrientes. Se producen en el periodo digestivoy en los periodos interdigestivos(complejo motor migratorio). Las ondas peristálticas favorecen la absorción de los nutrientesy hacen que las vellosidades intestinales se muevancon el objetivo de ampliar la superficie de absorción. Intestino grueso: En el intestino grueso también hay: • Contracciones segmentarias:Su objetivo es que se produzca la total absorción de agua y electrolitos. A nivel del colon se reabsorbe con mayor eficacia el agua. • Ondas peristálticas: Su objetivo es llevar el contenido hacia el recto para producir su eliminación. • Ondas antiperistálticas (peristaltismo retrógrado): Van en sentido contrario al de las ondas peristálticas. Su objetivo es impedir el avance hasta la total absorción de agua, electrolitos, vitaminas e hidratos de carbono. Consecuencias fisiopatológicas de la hipofunción motora intestinal: El contenido intestinal no va a avanzar (está retenido, acumulado) pudiéndose producir: • Diarrea. • Estreñimiento. • Si está retenido se puede producir una proliferación bacteriana que cuando aumentan se pueden trasformar en patógenas, dicha proliferación se conoce como síndrome de sobrecrecimiento bacteriano de intestino delgado (SIBO). La consecuencia fisiopatológica de esto es la diarrea. • Por la retención del contenido intestinal también puede ser consecuencia fisiopatológica el estreñimiento, puesto que se reabsorberá el agua a nivel del colon, las heces cada vez son más compactas y duras, y es más difícil su eliminación provocando un grado máximo de hipofunción motoraapareciendo el íleo (interrupción del tránsito intestinal). El íleo NO es el grado máximo de hipofunción motora, sino que esa hipofunción desemboca en íleo, el íleo es la interrupción del tránsito intestinal. DIARREA La diarrea no es un síntoma, es un síndrome (conjunto de síntomas). RECUERDO FISIOLÓGICO La diarrea es la emisión de heces con un alto contenido en agua. • Clínicamente se manifiesta como la emisión de heces poco consistentes que suele ir acompañada con un aumento de la frecuencia. • Para entender este síndrome tenemos que recordar el balance del agua a nivel intestinal: • Un perro de unos 20 kg al día en su intestino presenta 3 L de agua. El balance del agua en el intestino es de 3l/20kg/día. Esta agua procede un 20% de la ingesta oral (600 ml) y el 80% procede de las secreciones endógenas: glándulas salivales (300 ml), secreción gástrica (600 ml), secreción biliar y hepática (300 ml), secreción pancreática (600 ml) y secreción del intestino delgado (300 ml). Total 2700 ml. • El total absorbido será de 2665 ml (98-99%) y solamente un 1-2% se elimina con las heces (35ml). Absorción de agua y electrolitos en el tracto intestinal: • Del porcentaje total de agua el 50% aprox. se reabsorbe a nivel del yeyuno y el duodeno. El 37% se reabsorbe a nivel del íleon y el 12% a nivel del colon. • Lo importante no es lo que absorbe cada segmento intestinal, sino el porcentaje de eficacia de reabsorción de agua de cada una. El que más reabsorbe (más eficaz) es el colon, de lo que le llega reabsorbe el 90%. Diarrea de intestino delgado: • Cuando tenemos una lesión en el ID provocará una menor reabsorción de agua y electrolitos, por tanto llegará más agua al colon de forma que la diarrea aparecerá SÓLO cuando se sobrepase la reserva funcional de absorción del colon. El volumen de las heces está aumentando, serán voluminosas puesto que no hay digestión ni absorción de los nutrientes. UNIVERSIDAD DE GUAYAQUIL FACULTAD DE CIENCIAS MÉDICAS CARRERA DE MEDICINA Diarrea de intestino grueso: • Si la lesión está en el colon (IG) la absorción de agua y electrolitos a nivel del ID se produce correctamente y por tanto la cantidad que llega al colon es normal. Pero cuando hay alteraciones en el colon la manifestación de diarrea será antes, habiendo emisión de heces con un alto contenido de agua. El volumen de las heces en este caso será menor puesto que la alteración está únicamente en la reabsorción de agua. PATOGENIA DE LA DIARREA Según la duración: • Aguda. • Crónica: Cuando pasan 3 semanas desde el inicio del proceso sin resolverse. Anatómicamente: • Diarrea de intestino delgado: Las heces son voluminosas. Hay pérdida de peso. Presencia de sangre digerida (melena). • Diarrea de intestino grueso: Las heces no son voluminosas. No hay pérdida de peso. Tenesmo característico (deseo de defecar ineficazmente). Aparece disquecia. Presencia de moco. Presencia de sangre sin digerir. Fisiopatológica: • Osmótica: Se caracteriza porque en la luz intestinal hay una serie de solutos que no son absorbidos que actúan como moléculas osmóticamente activas que van a retener agua, lo que será responsable de la aparición de diarrea. • Etiología: 1. Dieta: Sobrecarga dietética de alimentos ricos en hidratos de carbono. 2. Laxantes: Sustancias que NO se absorben y retienen agua. Ej. lactulosa, sulfato sódico, fosfato sódico 3. Síndrome de malabsorción/maldigestión: Productos NOdigeridos y/o NO absorbidos que retienen agua. Más frecuente en pequeños animales. 4. Las alteraciones de la absorción suelen estar asociadas a alteración de la estructura de la mucosa intestinal. MORFOFISIOLOGIA HEPÁTICO: METABOLISMO DE LA BILIRRUBINA UNIVERSIDAD DE GUAYAQUIL FACULTAD DE CIENCIAS MÉDICAS CARRERA DE MEDICINA FISIOLOGÍA El hígado es un órgano de gran tamaño, pesa un 2-3% del peso corporal del animal. Además lleva a cabo 1500 funciones bioquímicas. El lobulillo hepático es su unidad estructural y queda delimitado por los espacios porta (vena porta, arteria hepática, vasos linfático, conducto biliar). El acino hepático es la unidad funcional del hígado, que es el conjunto de hepatocitos situados entre dos venas centrolobulillares, en cuyo centro está el espacio porta. Varios tipos de hepatocitos Hepatocitos en zona 1, muy bien irrigados. Hepatocitos en zona 2, están intermedios. Los hepatocitos en zona 3 están cerca de las venas centrolobulillares FUNCIONES DEL HÍGADO • Función metabólica: Controla el metabolismo energético aportando glucosa y ácidos grasos a los tejidos ayudado por la insulina y el glucagón. Además interviene en el metabolismo de todos los principios inmediatos y de ciertas hormonas y vitaminas (almacena casi todas las vitaminas liposolubles y activa numerosas vitaminas a su paso por el hígado, como la vitamina D3 activa). Insulina + glucagón + hígado= Mantienen los niveles de glucemia. • Función biliar: El hígado forma la bilis, que queda almacenada en la vesícula biliar, desde donde va al intestino cuando se libera colecistoquinina. Es imprescindible que exista bilis en el intestino para la correcta digestión y absorción de las grasas, y además la bilis es un vehículo por el que se eliminan al exterior por las heces numerosos productos de desecho metabólicos, como la bilirrubina. • Función vascular: El hígado esta tremendamente irrigado, le llega sangre por la vena hepática y la arteria hepática, por lo que actúa como un reservorio de sangre y además filtra la sangre a través de los sinusoides hepáticos. Evita que se produzca una hipertensión aguda almacenando sangre, también es capaz de UNIVERSIDAD DE GUAYAQUIL FACULTAD DE CIENCIAS MÉDICAS CARRERA DE MEDICINA si se requiere liberar la sangre almacenada. • Función detoxicante (biotransformación): El hígado detoxica tóxicos (endógenos y exógenos), algunos fármacos y muchos compuestos endógenos (bilirrubina). Si el fármaco tiene una alta transformación hepática hay que variar la dosis ya que puede producir una intoxicación. Si fracasan la mayoría de las funciones del hígado o todas, tenemos una insuficiencia hepática. El hígado tiene dos características especiales que le hace muy diferente al resto de órganos: • Gran capacidad de regeneración: Los hepatocitos son capaces de regenerar el 70% del hígado por hipertrofia e hiperplasia de esos hepatocitos. El 70% del hígado se recupera en 6 meses en el perro. • Gran reserva funcional: En un hígado sano, los hepatocitos trabajan a un 30% para sintetizar los niveles normales de albúmina de manera que tienen un 70% de actividad funcional de reserva, esto ocurre cuando el hígado es completamente funcional. Así que para que haya una hipoalbuminemia tendrá que perderse más del 70% de los hepatocitos. Esto tiene muchas ventajas. Pero también un inconveniente, que es el difícil diagnóstico de una lesión hepática leve, ya que cuando se detecta el hígado está muy lesionado y tiene muy poco parénquima funcional. Se puede mejorar la calidad de vida del animal pero no se puede curar. METABOLISMO DE LA BILIRRUBINA: La bilirrubina se produce por el catabolismo del grupo hemde los eritrocitos que han acabado su vida media. En el hígado, bazo y médula ósea este grupo hem se transforma en bilirrubina indirecta, libreo prehepática. Esta bilirrubina va a sangre y se une a la albúmina, ya que no es hidrosoluble,para ir al hígado, una vez allí se suelta de la albúmina, se une a unos receptores específicos de bilirrubina indirecta, de la membrana de los hepatocitos y entra en ellos, donde se conjuga con ácido glucurónico, haciendo que la bilirrubina sea hidrosoluble, denominándose bilirrubina directa, poshepáticao conjugada. Pasa al canalículo biliar y llega al intestino (cuando se vacía la vesícula biliar), allí pasa a meso, estercoy urobilinógeno(pigmentos de las heces). El urobilinógeno va a la vena porta desde donde el 80% volverá al hígado y el 20% restante se filtrará por el riñón. Por lo tanto si tenemos ictericia está fallando algún paso: 1. Hay un aumento en la producción de bilirrubina indirecta, de forma que se satura el UNIVERSIDAD DE GUAYAQUIL FACULTAD DE CIENCIAS MÉDICAS CARRERA DE MEDICINA mecanismo de paso al hígado y no puede pasar todo. 2. Este aumento puede ser por aumento de la destrucción de glóbulos rojos. Se produce anemia hemolítica. 3. Alteración que impide que el hígado capte la bilirrubina(daño hepático). 4. Alteración en la secreción al canalículobiliar, que sucede en todas los casos de coléstasis intrahepática. 5. Alteración de la eliminación de bilis en los conductos intrao extrahepáticos, que sucede en los casos de coléstasis intra o extrahepática. Tipos de ictericia que distinguimos en clínica: Los números entre paréntesis hacen referencia a los pasos anteriores. 1. Hemolítica (1): Se da cuando hay una destrucción masiva de eritrocitos y aumenta la bilirrubina no conjugada en sangre. Se ve en casos de anemia hemolítica, en hemólisis post transfusión, reabsorción de grandes hematomas y hemorragias en cavidades, pero estos dos últimos son poco frecuentes. 2. Ayuno de los équidos (2): Se da una menor captación de bilirrubina por los hepatocitos (aunque esta causa no está totalmente aclarada, se ha demostrado que hay ciertos metabolitos que compiten por los receptores de los hepatocitos con la bilirrubina). Esto sucede siempre que el caballo esté un tiempo mayor de 24 horas sin comer, porque al estar en ayuno se liberan al torrente sanguíneo metabolitos que ocupan esos receptores y los hepatocitos pueden captar menos bilirrubina. 3. Hepática o hepatocelular (2, 3, 4): Se da por una disminución en la captación de bilirrubina, en alteración de la secreción de bilis del canalículo y por una alteración del flujo biliar por los conductos biliares intrahepáticos. 4. Extrahepática (4): Se puede dar por rotura u obstrucción de los conductos extrahepáticos. Por eso cuando llega un paciente a la clínica hay que realizarse varias preguntas(importante tenerlo muy claro para saber qué tipo de ictericia es): a) ¿Este animal está sufriendo una destrucción de GR masiva? b) ¿Este animal presenta problemas en el hígado? c) Si se trata de un équido: ¿Este animal ha estado en ayuno?Un ayuno prolongado en caballos provoca ictericia. d) ¿Obstrucción o rotura de las vías biliares? UNIVERSIDAD DE GUAYAQUIL FACULTAD DE CIENCIAS MÉDICAS CARRERA DE MEDICINA BIBLIOGRAFÍA • Guyton, A. C., & Hall, J. E. (1997). Fisiología médica. México : McGraw-Hill Interamericana. Robert K. Murray, D. A. (2003 - 2010). • Harper. Bioquímica ilustrada, 29a edición. México: McGRAWHILL INTERAMERICANA EDITORES.