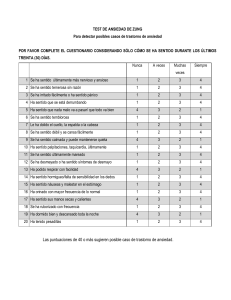
Universidad Ciencias de la Informática Cátedra: Técnicas de Evaluación y Diagnóstico Prof.: Sra Lorena Biason. ESCALAS DE EVALUACIÓN DE CUADROS PSICOPATOLÓGICOS Luz Maria Jaraquemada Diego Morales Elizabeth Romero Alberto Trafiñanco 18 de Junio de 2005 -- 00 -- INDICE Página Introducción Conceptos de Trastornos Psicológicos Características de los Trastornos Psicológicos 2 2 3 Depresión Definición Consideraciones generales Principales tipos de depresión Otras Formas comunes de depresión Causas Comunes 5 5 5 6 6 7 Escala de Hamilton para Evaluación de la Depresión (HAM-D) 9 Características de la Escala de Hamilton para la Eval. de la Depresión (HRSDI) 10 Test Psicométrico para Evaluación de la Depresión, Instrucciones 13 Escala Modificada de Hamilton para la Evaluación de la Depresión (Mhrsd)18 MHRSD, Instrucciones 19 Ansiedad y Estrés Definición Consideraciones generales Causas Comunes 30 30 32 33 Escala de Hamilton para Evaluación de la Ansiedad (HRSA) Test Psicométrico para Evaluación de la Ansiedad (HRSA) 35 36 Comportamiento Suicida Definición Causas, incidencia y factores de riesgo Síntomas 40 40 40 41 Escala de Ideación Suicida (SSI) (Beck, Kovacs y eximan, 1979) Test Escala de Ideación Suicida (SSI) 42 43 Trastornos Obsesivos-compulsivos; TOC Definición Factores Predisponentes 46 46 50 Escala de Yale-Brown, del Trastorno Obsesivo-Compulsivo (Y-BOCS) Test Yale-Brown, Trastorno Obsesivo-Compulsivo (Y-BOCS) 52 56 Bibliografía 57 -- 11 -- INTRODUCCION Antes de comenzar nuestro trabajo consideramos necesario dar algunos conceptos básicos respecto los trastornos psicopatológicos. Concepto de Trastorno Psicológico Definir que es un trastorno mental, psicológico o emocional, es un problema difícil para la psiquiatría y la psicología clínica. Esa dificultad está relacionada con los distintos criterios que se han utilizado para su definición a lo largo de la historia. Básicamente se refiere a comportamientos que se han considerado "anormales" y que han sido estudiados y clasificados por los profesionales de la psicopatología. Históricamente las causas de los trastornos psicológicos se han buscado fundamentalmente en tres modelos o tradiciones muy diferentes: Modelo sobrenatural Modelo biológico Modelo psicológico En la actualidad la mayoría de los psiquiatras y psicólogos clínicos suelen considerar que en los trastornos psicológicos o mentales están implicadas causas tanto biológicas, psicológicas como sociales (son los llamados "modelos multifactoriales", "interactivos" o "psicobiosociales"). Dependiendo de que trastorno psíquico se hable, será el peso mayor o menor que se dé a las causas biológicas, psicológicas o sociales. También el tratamiento en determinados casos suele ser de tipo "interdisciplinar" requiriendo la intervención coordinada de varios profesionales (psiquiatra, psicólogo clínico, asistente social, etc.). Los dos sistemas de clasificación de los trastornos psicológicos más utilizados y difundidos a nivel mundial (CIE-10 y DSM-IV) definen a los trastornos mentales de la siguiente manera: La CIE-10 (Décima clasificación de las enfermedades mentales de la Organización Mundial de la Salud de 1993) define a los "trastornos" mentales -- 22 -- en función de la presencia de determinadas conductas anormales, lo que la persona hace o dice -criterio psicosocial- o de determinados síntomas de malestar, las señales de malestar que presenta la persona (criterio médico). Por su parte el DSM-IV (Manual Diagnóstico y Estadístico de las Enfermedades Mentales de la Asociación Americana de Psiquiatría de 1994) define el trastorno mental en función de sus componentes psicológicos (funciones mentales alteradas) y conductual de un cuadro clínico y de las repercusiones biológicas y de malestar que produce. Características de los Trastornos Psicológicos Existen dos signos o indicadores que nos pueden avisar de la presencia de un trastorno psicológico: la presencia de emociones dolorosas (sentimientos de ansiedad, depresión o irritación crónica) y la aparición de conflictos continuados en las relaciones sociales o familiares. El sufrimiento psicológico además puede adoptar múltiples formas (H. Fernández-Álvarez, 1992), según la persona que lo padezca le encuentre o no sentido o explicación al malestar que padece. Existe una primera forma de padecimiento a los que las personas encuentran explicación o sentido que no suelen ser catalogadas como trastornos psicológicos. Una segunda forma de padecimiento consiste en que quién los sufre no termina de explicárselo o darle sentido (por lo general se trata de trastornos afectivos de tipo depresivo o ansioso). Un tercer grupo, más problemático, son los casos donde la persona que padece el malestar si le encuentra sentido a su sufrimiento, pero aquellos que le rodean no se lo encuentran (por lo general se trata de casos de trastornos mentales graves como las psicosis). Y por último, el cuarto grupo, se caracteriza mas bien por hacer sufrir a otros, independientemente del grado de malestar subjetivo de esa persona (se suele relacionar con trastornos graves y antisociales de la personalidad). El grupo de personas que no encuentran sentido a su malestar suele ser quienes mas solicitan la ayuda de los servicios de psiquiatría y -- 33 -- psicología; seguidos de aquellos que aún, encontrándole un sentido, este no es validado por aquellos que le rodean. A continuación expondremos algunas escalas de evaluación que se utilizan en la medición de la depresión, ansiedad, ideación suicida y trastorno obsesivo-compulsivo, explicando brevemente el concepto que existe a la base de cada una de estas patologías. -- 44 -- Depresión Nombres alternativos: Melancolía; rechazo; desánimo; cambios de humor; tristeza Definición: Los sentimientos de depresión se pueden describir como sentirse triste, melancólico, infeliz, miserable o derrumbado. La mayoría de las personas se sienten de esta manera una que otra vez durante períodos cortos, pero la verdadera depresión clínica es un trastorno del estado de ánimo en el cual los sentimientos de tristeza, pérdida, ira o frustración interfieren con la vida diaria durante un período prolongado. Consideraciones generales: La depresión generalmente se clasifica en términos de gravedad: leve, moderada o severa. El médico puede determinar el grado de la depresión y de acuerdo con esto se plantea la forma como se debe tratar. Los síntomas de depresión abarcan: Dificultad para conciliar el sueño o exceso de sueño Cambio dramático en el apetito, a menudo con aumento o pérdida de peso Fatiga y falta de energía Sentimientos de inutilidad, odio a sí mismo y culpa inapropiada Dificultad extrema para concentrarse Agitación, inquietud e irritabilidad Inactividad y retraimiento de las actividades usuales Pensamientos recurrentes de muerte o suicidio Sentimientos de desesperanza y abandono La baja autoestima frecuentemente está asociada con depresión, al igual que los arrebatos repentinos de ira y falta de placer en actividades que normalmente hacen feliz a la persona, incluyendo la actividad sexual. -- 55 -- Los tipos principales de depresión abarcan: Depresión grave: deben presentarse 5 o más síntomas de la lista de arriba, durante al menos dos semanas, aunque esta condición tiende a continuar por al menos 6 meses (la depresión se clasifica como depresión menor si se presentan menos de 5 de estos síntomas durante al menos dos semanas). •Distimia: una forma de depresión crónica, generalmente más leve, pero que dura más, con frecuencia hasta 2 años. Depresión atípica: depresión acompañada de síntomas inusuales, como alucinaciones (por ejemplo, escuchar voces que realmente no están allí) o delirios (pensamientos irracionales). Otras formas comunes de depresión abarcan: Depresión posparto: muchas mujeres se sienten deprimidas después de tener el bebé, pero la verdadera depresión posparto es poco común. Trastorno disfórico premenstrual (PMDD, por sus siglas en inglés): síntomas depresivos que ocurren una semana menstruación antes y de la desaparecen después de menstruar. Trastorno afectivo estacional (S AD, por sus siglas en inglés): ocurre durante las estaciones de otoño e invierno y desaparece durante la primavera y el verano, probablemente debido a la falta de luz solar. -- 66 -- La depresión también puede ocurrir con manías (conocida como depresión maníaca o trastorno bipolar). En esta condición, los estados de ánimo están en un ciclo entre manía y depresión. La depresión es más común en las mujeres que en los hombres y es especialmente frecuente durante los años de adolescencia. Los hombres parecen buscar ayuda con relación a sentimientos de depresión con menos frecuencia que las mujeres; por lo tanto, las mujeres pueden simplemente tener más casos documentados de depresión. Causas comunes La depresión a menudo se da en familias, posiblemente por herencia, comportamiento aprendido o ambos. Incluso con una predisposición genética, generalmente es un evento estresante o una vida infeliz lo que desencadena el comienzo de un episodio depresivo. La depresión se puede originar por: La muerte de un amigo o familiar. Una desilusión importante en el hogar, en el trabajo o en la escuela (en los adolescentes, por ejemplo, puede darse por la ruptura de relaciones con el novio o la novia, perder una materia o el divorcio de los padres) Un dolor prolongado o una enfermedad grave Condiciones médicas como hipotiroidismo (baja actividad de la tiroides), cáncer o hepatitis Medicamentos tales como tranquilizantes y medicamentos para la hipertensión. Consumo excesivo de alcohol o drogas Estrés crónico Eventos en la infancia como maltrato o rechazo Aislamiento social (común en los ancianos) Deficiencias nutricionales (como folato y ácidos grasos omega-3) Problemas de sueño -- 77 -- Los niños con depresión pueden presentar síntomas distintos a los de los adultos. Por ejemplo, un niño con depresión puede parecer aburrido e insólitamente irritable. Se pensó por mucho tiempo que el vínculo entre la enfermedad cardíaca y la depresión era de causa-efecto. Los estudios ahora demuestran que la depresión por sí misma puede contribuir a la enfermedad cardíaca. Un tipo de depresión exclusivo de la mujer es el trastorno disfórico premenstrual (TDP), un síndrome de síntomas depresivos que se presentan por la fluctuación hormonal mensual. Los estudios muestran que los episodios frecuentes de insomnio pueden predisponer a la aparición de la enfermedad depresiva. La correlación entre los trastornos del sueño y los de ánimo se mantienen en las diferentes edades y sexos. -- 88 -- Escala de Hamilton para Evaluación de la Depresión (HRSO) Se han formado muchas escalas para la estimación de la depresión, ya sean escalas de autoestima a bien de estimador mediante observador. Algunas de ellas no han logrado una buena validación, y por ello, se emplean raras veces. Otras tienen razones específicas. En esta ocasión, solamente nos referiremos a la escala de Depresión de Hamilton que ha sido una de las escalas que ha tenido muy buena acogida y se emplea profusamente. La Escala de Hamilton se experimento en pacientes a los que se les había dictaminado un diagnostico de “trastornos afectivos de tipo depresivo.” Esta escala está formada por una lista de 21 ítems de síntomas que deben ser obtenidos por un experto mediante entrevista. El evaluador da igual importancia a la intensidad y a la frecuencia de síntomas. El objetivo primario de esta escala estriba en cuantificar los datos que suministra el coloquio. Obviamente, su valor depende de la pericia del entrevistador en obtener y evaluar la información necesaria. Entre los 21 ítems que comprende esta escala, se hallan: El estado de ánimo depresivo La culpa El suicidio Las diversas clases de insomnio La lentitud La hipocondría y varios síntomas de tipo Somático. Presenta definiciones de algunos de estos ítems; por ejemplo: eI estado de ánimo depresivo se define coma “actitud melancólica, pesimismo acerca del futuro, sentimientos de tristeza, tendencia a Ilorar”. Este ítem se puntúa con una escala que va del 0 al 4, en la que: -- 99 -- 0 - Representa Ia ausencia de estos rasgos. 1 - Indica tristeza 2 - Señala el llanto ocasional 3 - Representa el llanto frecuente 4 - Los síntomas extremos. Asimismo, el sentimiento de culpa se puntúa con una escala del 0 al 4, en la que las evaluaciones se determinan por la presencia de determinados rasgos, como autorreproche, ideas de culpa, concepto de enfermedad como castigo, delirios de culpa y alucinaciones. La finalidad con relación al promedio de las diversas estimaciones de la escala, según varios estudios, resultó ser 0,875. Hamilton no aporto relación alguna sobre la validez. El método de las evaluaciones puede expresarse en términos de la suma de la estimación obtenida o como evaluaciones factoriales sobre cuatro factores derivados de las evaluaciones procedentes de los 49 pacientes masculinos del estudio original de Hamilton. Características de la Escala de Hamilton para la Evaluación de la Depresión (HRSDI) Esta escala ha sido durante los últimos años el instrumento clásico para evaluar Ia severidad de Ia depresión en el ámbito psiquiátrico y uno de los más utilizados en la investigación psicofarmacológica. Se centra básicamente en los componentes somáticos y comportamentales de la depresión. Debe ser complementada al final de una entrevista semi-estructurada por un terapeuta entrenado, ya que los criterios de cada ítem están poco especificados, y no se diferencia entre intensidad y frecuencia de cada síntoma. -- 1100 -- La versión original fue realizada por Hamilton en 1960, y está formada por 21 ítems. Esta escala fue reducida posteriormente en 1967 por el mismo autor a 17 ítems, aunque la más utilizada sigue siendo Ia de 21 ítems. -- 1111 -- La versión que se presenta a continuación es Ia forma original de 21 ítems, más un ítem final para especificar otros síntomas. -- 1122 -- Instrucciones Los ítems son valorados con una puntuación de 0 a 2 en unos casos y de 0 a 4 en otros. La tarea del terapeuta consistirá en elegir, para cada ítem Ia puntuación que mejor define las características del paciente Lista De Ítems 1.- 2.- 3.- 4.- Humor depresivo (tristeza, desesperacion, autodesprecio) 0. Ausente 1. Estas sensaciones se indican solamente al ser preguntado 2. Estas sensaciones se relatan oral o espontáneamente 3. Sensaciones no comunicadas verbalmente, es decir por la expresión facial, Ia postura, Ia voz y Ia tendencia al llanto. 4. Expresado verbalmente y con tendencia al llanto Sensación de culpabilidad 0. Ausente 1. Se culpa a sí mismo, cree haber decepcionado a Ia gente 2. Ideas de culpabilidad o meditación sobre errores pasados por malas acciones 3. La enfermedad actual es un castigo. Ideas delirantes de culpabilidad 4. Oye voces acusatorias o de denuncia y/o experimenta alucinaciones visuales amenazadoras Suicidio 0. Ausente 1. Le parece que Ia vida no vale Ia pena vivirla 2. Desearía estar muerto o tiene pensamientos sobre la posibilidad de morirse 3. Ideas de suicidio o amenazas 4. Intentos de suicidio (4 para cualquier intento serio) Insomnio precoz 0. .No tiene dificultad para dormirse -- 1133 -- 5.- 6.- 7.- 8.- 1. Se queja de dificultades ocasionales para dormirse, por ejernplo más de media hora 2. Se queja de dificultades para dormirse cada noche Insomnio medio 0. No hay dificultad 1. El paciente se queja de estar inquieto durante la noche 2. Está despierto durante Ia noche (cualquier ocasión de levantarse de Ia cama se clasifica 2, excepto por motivos de evacuar) Insomnio tardio 0. No hay dificultad 1. Se despierta a primeras horas de la madrugada, pero se vuelve a dormir 2. No puede volver a dormirse si se Ievanta de la cama Trabajo y actividades 0. No hay dificultad 1. Ideas y sentimientos de incapacidad. Fatiga o debilidad relacionadas con la actividad, trabajo o aficiones 2. Pérdida de interés de Ia actividad, aficiones a trabajo, manifestada directamente por eI enfermo o indirectamente por desatención, indecisión, y vacilación (siente que debe de esforzarse en su trabajo o actividades). 3. Disminución del tiempo dedicado a actividades o descenso de Ia productividad. En eI hospital, clasificar en 3 si eI paciente no dedica por lo menos 3 horas aI día a actividades relacionadas exclusivamente con las pequeñas tareas del hospital o aficiones. 4. Deja de trabajar por Ia presente enfermedad En el hospital. clasificar en 4 si el paciente no se compromete en otras actividades más que a las pequeñas tareas, o si no puede realizar esias sin ayuda. Inhibición (Ientitud del pensamiento y de Ia palabra, facultad de concentración empeorada; actividad motora disminuida) 0. Palabras y pensamientos normales 1. Ligero retraso en eI diálogo -- 1144 -- 9.- 2. Evidente retraso en el diálogo 3. Diálogo difícil 4. Torpeza absoluta Agitación 0. Ninguna 1. “Juega can sus manas, cabellos, etc. 2. Retuerce las manos, se muerde las uñas, tira de los cabellos, etc. 10.- Ansiedad psiquica 0. No hay dificultad 1. Tension subjetiva e irritabilidad 2. Preocupación por las pequeñas cosas 3. Actitud aprensiva aparente en la expresión o el habla 4. Temores expresados sin preguntarle 11.- Ansiedad somática. Signos fisiologicas concomitantes de la ansiedad, tales como: gastrointestinales (boca seca, flatulencia, indigestión, diarrea, retortijones, eructos), cardiovasculares (palpitaciones, cefalgias), respiratarios (hiperventilación, suspiros, frecuencia urinaria, sudoración. 0. Ausente 1. Ligera 2. Moderada 3. Severa 4. Incapacitante 12.- Síntomas somáticos gastrointestinales 0. Ningúna 1. Pérdida de apetito, pero come sin necesidad de que lo estimulen. Sensacion de pesadez en el abdomen 2. Dificultad de comer si no se le insiste. Solicita o necesita Iaxantes o medicación para sus síntomas gastrointestinales 13.- Síntomas somáticos en general 0. Ninguno -- 1155 -- 1. Pesadez en extremidades, espalda a cabeza. Dorsalgías, cefalgias, algias musculares. Pérdida de energia y fatigabilidad 2. Cualquier síntoma bien definido se clasifica en 2. 14.- Sintomas genitales, menstruales. 0. Ausente 1. Débil 2. Grave como perdida de Ia líbido o trastornos 15.- Hipocondría 0. No la hay 1. Preocupado de si misma (corporalmente) 2. Preocupado por su salud 3. Se Iamenta constantemente. Solicita ayudas, etc. 4. Ideas delirantes hipocondriacas 16.- Perdida de peso (completar A a B) A. Según manifestaciones del paciente (primera valoracion) 0. No hay pérdida de peso 1. Probable perdida de peso asociada con Ia enfermedad actual 2. Perdida de peso definida (según el enfermo) B. Según pesaje hecho por el psiquiatra (valaraciones siguientes expresadas par termino medio). 0. Perdida de peso inferior a 500 grs. en una semana 1. Perdida de más de 500 grs. en una semana 2. Perdida de más de 1 Kg en una semana 17.- Insight (Conciencia de si mismo) 0. Se da cuenta de que está deprimido y enfermo 1. Se da cuenta de su enfermedad, pero atribuye la causa a una mala alimentación, clima, exceso de trabajo, virus, necesidad de descanso, etc. 2. Niega que esté enfermo -- 1166 -- 18.- Variacion diurna (lndicar si los síntomas son más severos por la mañana o por la tarde, rodeando M o T) 0. Ausente 1. Ligera M / T 2. Grave M / T 19.- Despersonalización y falta de realidad 0. Ausente 1. Ligera. Como sensacion de irrealidad 2. Moderada. Ideas nihilistas 3. Grave 4. lncapacitante 20.- Síntomas paranoides 0. Ninguno 1. Sospechosos 2. Leves 3. Ideas de referencia 4. Delirios de referencia y de persecución 21.- Síntomas obsesivos y compulsivos 0. Ausentes 1. Ligeros 2. Graves 22.- Otros síntomas (especificar) 0. Ausentes 1. Ligeros 2. Graves Clave De Corrección La puntuación total de Ia escala es Ia suma de las puntuaciones asignadas a cada uno de los ítems. -- 1177 -- Datos Psicométricos Los estudios normativos realizados con una muestra de sujetos depresivos arrojaron una puntuación media de 21,2 y una desviación típica de 6,2. Se admite como punto de corte entre población normal y depresiva la puntuación de 18. El análisis factorial realizado par Hamilton permitió extraer los siguientes factores: Depresión inhibida Depresión agitada Reacción de ansiedad Un cuarto factor que satura en los ítems de insomnio, síntomas somáticos generales y ansiedad somática Indicaciones Clínicas Esta escala suele utilizarse para obtener una medida de intensidad o severidad de Ia depresión, en pacientes previamente diagnosticados como depresivos, no se trata par tanto de un instrumento adecuado para el diagnostico de las distintas categorías de Ia depresión. También se utiliza como índice del progreso terapéutico del sujeto, sobre todo en investigación farmacológica. Escala Modificada de Hamilton para la Evaluación de la Depresión (Mhrsd) Miller, I.W.; Bishop, S.; Norman, W.H. y Maddever,H. (1985) Características Se desarrolló con el objetivo se superar las limitaciones que los autores encontraban en la versión de 17 ítems de la escala de Hamilton. La primera limitación que intentaron superar es la falta de precisión en la descripción de los ítems, para lo cual se modificaron las valoraciones de los mismos con el objetivo de hacerlos más lineales y específicos. En segundo lugar incrementaron el número de ítems incluyendo algunos que hacían referencia a síntomas cognitivos -- 1188 -- y melancólicos para superar el contenido restrictivo de la escala original. Finalmente añadieron preguntas concretas a las definiciones de los ítems para facilitar la cumplimentación de la escala por personal auxiliar y para profesional debidamente entrenado. La escala consta de 25 ítems, como resultado de añadir a los 17 de la escala Hamilton 1 ítem de variación diurna, 3 de síntomas melancólicos, 3 de cogniciones asociadas a la depresión y 1 de ganancia de peso. Estos 25 ítems se presentan agrupados en 17 categorías. Instrucciones El terapeuta o auxiliar entrenado que cumplimente la escala deberá valorar cada uno de los ítems (de 0 a 2 en unos casos y de 0 a 4 en otros), eligiendo la descripción que mejor se ajuste a los síntomas que el paciente relate haber tenido durante la última semana. Escala Modificada De Hamilton Para La Evaluación De La Depresión (Mhrsd) Lista De Ítems 1).- Estado de ánimo depresivo (*) ¿Cómo se ha sentido recientemente? ¿Se ha sentido bajo de humo r, pesimista o deprimido? ¿Qué cantidad de tiempo se ha sentido de esta manera durante la semana pasada? 0. Ausente 1. Leve. Actitud pesimista, puede estar acompañado de esporádicas crisis de llanto, triste, melancólico. 2. Moderado. Puede estar acompañado de sentimientos de inadecuación, autocompadecimiento, preocupación, descenso en los intereses sociales y de nivel de actividad, pesimismo, aislamiento, llanto ocasional, apatía y disminución d las actividades gratificantes. 3. Severo. Puede estar caracterizado por desesperanza, una mayor tendencia al aislamiento social, cercano a ausencia de interés o participación en otras actividades aparte de las imprescindibles, apenas nada produce gratificación, el llanto puede ser frecuente e intenso. 4. Síntomas extremos. Aislamiento completo. -- 1199 -- 2).- Diferenciación del estado de ánimo. ¿Puede describir sus sentimientos un poco más? ¿Es este sentimiento diferente de otros que haya sentido después de leer una historia o ver una película triste? ¿Es diferente este sentimiento del que tuvo o podría haber tenido al morir alguna persona del que tuvo o podría haber tenido al morir alguna persona allegada a usted? 0. No hay cualidades diferentes 1. Leve o moderada (ligeramente diferente) 2. Severa (marcadamente diferente) 3).- Falta de reactividad ¿Encuentra dificultad en prestar atención a otras cosas que no sean su estado de ánimo (depresión)? ¿Ha habido algún momento, durante la semana pasada, en que haya cambiado su estado de ánimo? ¿Ha habido momentos en los que se sintiera mejor? ¿Ha habido algo, durante la semana pasada, que le haya hecho sentirse mejor (excepto la toma de medicación)? ¿Cuánto duró ese sentimiento? 0. Reactividad del estado de ánimo (el estado de ánimo varía de acuerdo con la situación). 1. Falta de reactividad leve a moderada (el estado de ánimo del paciente es algo reactivo, pero manteniendo siempre un tono depresivo) 2. Falta severa reactividad (el estado de ánimo del paciente carece de cualquier reactividad ante factores situacionales) 4).- Variación diurna ¿En su depresión se siente usted peor de manera regular a alguna hora determinada del día? ¿Por la mañana, por la tarde o por la noche? 0. No hay variación en el estado de ánimo 1. Hay una ligera variación entre la mañana y la tarde 2. Hay una variación acusada entre la mañana y la tarde -- 2200 -- 5).- Baja autoestima ¿Qué opina de Ud. mismo comparándose con otras personas? ¿Piensa que es Ud. mejor o peor que otras? ¿Se siente inferior o inútil en comparación con otras personas? ¿Hay algo de Ud. mismo que le guste? 0. No está presente 1. Sentimientos leves de baja autoestima que resultan evidentes sólo al preguntar 2. Sentimientos marcados de baja autoestima 3. Marcados sentimientos de baja autoestima. Se diferencia de la puntuación 2 por el grado (“no soy nada bueno”, “soy inferior a los demás”) 4. Ilusiones de baja autoestima (“soy un montón de basura”, “soy un pecador”) 6).- Culpabilidad ¿Es Ud. crítico consigo mismo, debido a su debilidad o errores? ¿Se culpa a sí mismo por cosas que van mal, incluso cuando los demás parecen pensar que Ud. no tiene culpa de ello? ¿Piensa Ud. que su enfermedad se debe a algún castigo o algo parecido? ¿Oye voces que le amenazan o le acusan? 0. Ausente 1. Sentimientos de autoreproche, específicos de errores autoculpa, o pone ejemplos 2. Creencia de que los acontecimientos negativos fueron causados por uno mismo, pone un ejemplo general o muchos específicos de por qué se siente culpable, tiene fuertes convicciones sobre su culpabilidad 3. Cree que su enfermedad podría ser debida a un castigo, posibles ilusiones de culpabilidad 4. Ilusiones de culpabilidad con alucinaciones 7).- Indefensión ¿Siente que tiene control sobre su vida? -- 2211 -- ¿Hay cosas en su vida que le gustaría cambiar, pero se siente incapaz? ¿Ha habido veces últimamente en las que le parecería que, hiciese lo que hiciese, las cosas no iban a mejorar? 0. No está presente 1. El paciente informa de unos leves sentimientos de indefensión cuando se le pregunta (“hay algunas cosas que no puedo cambiar”) 2. Sentimientos moderados de indefensión (“parece que no puedo cambiar la mayoría de las cosas de mi vida”) 3. Fuertes sentimientos de indefensión (“ no puedo cambiar nada de mi vida”) 4. Fuertes sentimientos de indefensión junto con abandono de actividades rutinarias de la vida cotidiana (disminución de la higiene personal, no sale de la cama, tiene dificultades para alimentarse, etc.) 8).- Desesperanza ¿Cómo ve el futuro? ¿Ha perdido la esperanza de que las cosas vayan a ir mejor? ¿Son estos sentimientos pasajeros, le suceden durante un rato y luego desaparecen o son continuos (no puede sacarlos de su mente)? ¿Le ayuda hablar de estos personas?¿Se tranquiliza? sentimientos con otras 0. No está presente 1. Tiene dudas intermitentes sobre si las cosas mejorarán, pero puede tranquilizarse 2. Tiene frecuentemente sentimientos de desesperanza, pero llega a tranquilizarse 3. Expresa sentimientos de desaliento, desesperación y pesimismo sobre el futuro, que no pueden ser disipados 4. Persevera espontáneamente e inapropiadamente “nunca me pondré bien” o equivalentes 9).- Suicidio (*) ¿Cree que vale la pena vivir la vida? ¿Desearía estar muerto? ¿Ha tenido pensamientos de suicidio? -- 2222 -- ¿Ha tratado de matarse? 0. Ausente 1. Sentimientos de que no vale la pena vivir 2. Desearía estar muerto o tiene pensamientos de matarse 3. Ideas, muestras, o planes suicidas 4. Intentos de suicidio (cualquier intento serio se valora como 4) 10).- Insomnio ¿Tiene problemas al dormir? A. Precoz (*) ¿Tiene problemas para conciliar el sueño? ¿Cuánto tiempo tarda en quedarse dormido? ¿Con cuánta frecuencia tiene esos problemas? 0. Ausente 1. Ocasionalmente (menos de 3 días a la semana), leve (menos de 1 hora de demora) 2. Frecuente (3 ó más veces por semana), severo (más de 1 hora de demora) B. Medio (*) ¿Una vez dormido, se despierta durante la noche? ¿Qué hace cuando se despierta? ¿Puede volver a dormirse? 0. Ausente 1. Ocasionalmente (menos de 3 días a la semana), leve (menos de 1 hora en volverse a dormir) 2. Frecuente (varias veces por noche con dificultad para volverse a dormir, 3 ó más veces a la semana), severo (1 hora ó más para volverse a dormir) C. Tardío (*) ¿Se despierta más temprano de la hora habitual? ¿Puede volver a dormirse? 0. Ausente -- 2233 -- 1. Ocasional (menos de 3 días a la semana), leve (menos de 1 hora de adelanto) 2. Frecuente (3 ó más días a la semana), severo ( 1 hora o más de adelanto) 11).- Apetito y peso A. Pérdida de peso ¿Es su apetito ahora similar al que tiene habitualmente? ¿Tiene problemas estreñimiento? de estómago, intestinales o de 0. Ausente 1. Pérdida leve u ocasional del apetito 2. Pérdida del apetito constante o severo, estreñimiento B. Pérdida de peso (*) ¿Perdió peso el mes pasado, sin haber estado a dieta? 0. Ausente 1. Medio kilo o un kilo durante el mes pasado 2. Kilo y medio o más durante el mes pasado C. Ganancia de peso ¿Ha ganado peso durante el último mes? ¿Cuánto? 0. Ausente 1. Ha ganado medio kilo o un kilo durante el último mes 2. Ha ganado kilo y medio o más durante el último mes 12).- Pérdida de energía ¿Tiene menos energía de la habitual o se cansa más fácilmente? ¿De qué manera afecta a su trabajo u otras actividades? ¿Siente cansancio o dolor en su espalda, cabeza o miembros? 0. No hay pérdida de energía 1. Pérdida subjetiva de energía, sensación de cansancio 2. Marcada interferencia con el funcionamiento habitual (descenso en el trabajo y las actividades), sensación de cansancio o dolor -- 2244 -- B. Pérdida del interés ¿Cree que ha perdido el interés o encuentra menos satisfacción en las cosas que siempre le han gustado? ¿Prefiere estar alejado de la gente? ¿Ha dejado de salir con los amigos? (Ej. ha dejado de llamarles) ¿Evita activamente a la gente cuando le invitan a salir (ej. no contesta al teléfono o no sale cuando le invitan)? ¿Ha perdido interés en su trabajo, aficiones o actividades recreativas? ¿Se ha abandonado en su cuidado personal? 0. No hay pérdida de interés 1. Pérdida de interés leve 2. Pérdida severa del interés en la mayoría de las actividades, incluyendo ropa, aspecto personal y comida C. Trabajo y actividades (*) ¿Le cuesta hacer las cosas que debe hacer (trabajo, tareas domésticas, estudios)? ¿En qué medida ha disminuido su interés por las cosas y/o personas importantes para Ud.? 0. Ausente 1. Ha decrecido algo la eficiencia y el esfuerzo y, o bien ha disminuido el interés o bien encuentra menos satisfacción en las aficiones y encuentros sociales? 2. Descenso de la actividad, rechaza o demora algunas cosas; desatención o abandono de las actividades no imprescindibles, disminución en la participación en las aficiones o encuentros sociales. 3. Descenso considerable de la actividad laboral, actividades rutinarias, se rechazan muchas cosas o se posponen indefinidamente, virtualmente no productivo, evita el encuentro social, nada le parece agradable y no hay intereses. 4. Incapacidad de trabajar, no productivo, completamente inmovilizado D. Pérdida de la libido -- 2255 -- ¿Durante el último mes, ha habido algún cambio en su interés por el sexo? ¿Representa esto un cambio en la forma en que habitualmente siente el sexo? 0. No hay cambio 1. Leve pérdida del interés y de la actividad sexual 2. Pérdida casi total del interés y de la actividad sexual 13).- Ansiedad A. Ansiedad psíquica (*) (ansioso, tenso, intranquilo, nervios, intranquilo, aprensivo, asustado, sobresaltado, irritable, preocupado) ¿Ha habido algún momento últimamente en el que se haya sentido ansioso o asustado? ¿Son estos sentimientos pasajeros, ocurren durante un momento y luego desaparecen, o son continuos? ¿Durante cuánto tiempo se sintió de esta manera la última semana? ¿En qué tipo de situaciones se siente ansioso? ¿Ha habido alguna situación en la que se sintiese tan ansioso que haya tenido que marcharse, correr o hacer alguna otra cosa? 0. Ausente 1. Tensión transitoria, irritabilidad ocasional, levemente preocupado 2. Tensión casi constante, irritabilidad más frecuente, y algo inquieto 3. Aprehensión generalizada, tensión, irritabilidad, preocupaciones y rumiaciones constantes 4. Ataques de pánico, actividades restrictivas respecto a las fobias B. Ansiedad somática (*) (Nota: los síntomas son evaluados sobre la base de los informes de la sintomatología en los siguientes sistemas: (a) respiratorio: respiración costosa, superficial, sensación de opresión o ahogo; (b) cardiovascular: sofocos. Tasa cardíaca acelerada, palpitaciones, desvanecimientos, dolor en el pecho o malestar, etc.; (c) gastrointestinal: empacho, estómago revuelto, acidez, retortijones, diarrea, etc, (d) frecuencia genito-urinaria; (e) sudores; (f) vértigos, visión, borrosa, zumbidos; (g) neuromuscular: temblores o sacudidas, cefaleas, tensión muscular, aturdimiento, hormigueo, etc). ¿Cómo se siente cuando está ansioso? -- 2266 -- ¿Nota que su corazón va más deprisa?(Preguntar sobre el resto de los síntomas somáticos anotados más arriba-rodear cada síntoma que está presente) ¿Han afectado estos cambios de alguna manera a su actividad? 0. Ausente 1. Leve (uno o más síntomas, se queja de algún malestar, pero continúa con sus actividades diarias) 2. Moderada (ej. síntomas de más de un sistema, de manera ocasional el paciente no puede participar en determinadas actividades debido al malestar). 3. Severa (los síntomas son tan molestos que frecuentemente tiene problemas para seguir la actividad) 4. Extrema (quejas en múltiples sistemas que resultan incapacitantes, por ej. Debido al malestar corporal no puede tomar parte en muchas actividades) 14).- Hipocondríasis (*) ¿Cómo es su salud física? ¿Se preocupa por su salud? ¿Se preocupa tanto por su salud que no puede pensar en otra cosa? (Imp ortante: el entrevistador evaluará hasta qué punto el paciente se centra en sus síntomas físicos, no prestando atención a otro tipo de síntomas). 0. Ausente 1. Preocupado por la salud y por el funcionamiento corporal, síntomas leves o dudosos. 2. Mucha preocupación por los síntomas físicos, piensa que tiene alguna enfermedad. 3. Está sólidamente convencido que tiene alguna enfermedad, actitud quejumbrosa 4. Alucinaciones e ilusiones hipocondríacas. Ej. de pudrimiento, de obstrucción. 15).- “Insight” (*) (debe de tenerse en cuenta el historial del paciente) ¿Piensa que tiene algún problema? ¿Cuál cree que es su problema? ¿Podría ser que tuviese problemas emocionales? -- 2277 -- 0. Reconoce estar deprimido o enfermo 1. Reconoce estar enfermo pero lo atribuye a factores poco probables, ej. Mala alimentación, clima, exceso de trabajo, etc. 2. Niega estar enfermo 16).- Entorpecimiento (*) (observación directa) 0. Ausente 1. Ligero entorpecimiento en la entrevista, inmutabilidad afectiva y expresión fija 2. Retardo obvio en la entrevista, inmutabilidad afectiva y expresión fija 3. Retardo obvio en la entrevista: voz monótona, tarda en contestar, falta de movilidad 4. Entrevista difícil, prolongada 5. Estupor completo 17).- Agitación (*) (observación directa) 0. Ausente 1. Bajos niveles de agitación, incluye nerviosismo, inquietud obvia ej. juega con las manos o con la ropa, mueve las piernas), en casi toda la entrevista. 2. Altos niveles de agitación, incluye nerviosismo, inquietud obvia así como que el paciente se levante durante la entrevista, se pasee, etc. Clave de Corrección Se pueden obtener dos tipos de puntuaciones, la primera es la suma de las puntuaciones del total de los 25 ítems de todos los síntomas depresivos, mientras que la segunda refleja exclusivamente la puntuación de los 17 ítems de la escala original de Hamilton, y se obtiene de la suma de las puntuaciones de los ítems señalados con un asterisco (*). Datos Psicométricos Según señalan los propios autores, la media de la puntuación de 17 ítems de esta escala (23), es similar a la media para la escala de Hamilton (21,2). La -- 2288 -- fiabilidad interjueces obtenida para el entrevistador paraprofesional y un observador también paraprofesional, arroja unas correlaciones de 0,94 para la puntuación de 25 ítems y 0,93 para la de 17 ítems.La validez concurrente con la Escala de Hamilton para la Evaluación de la Depresión (Hamilton Rating Scale for Depression, HRSD), para la puntuación de 25 ítems es de 0,86 y para la de 17 ítems es de 0,84. La correlación con el Inventario de Depresión de Beck (Beck Depresión Inventory, BDI) es de 0,58. Indicaciones Clínicas A las indicaciones expresadas en relación a la escala de Hamilton esta versión modificada añade la ventaja de su fácil utilización por personal paraprofesional debidamente entrenado. -- 2299 -- Ansiedad y Estrés Nombres alternativos: Ansiedad; Estrés; Tensión; Aprehensión; Sentirse nervioso; Nerviosismo Definición: El estrés puede provenir de cualquier situación o pensamiento que haga sentir a la persona frustrada, furiosa o ansiosa y lo que es estresante para una persona no necesariamente es estresante para otra. La ansiedad es un sentimiento de aprehensión o de miedo. La fuente de este desasosiego no siempre se sabe o se reconoce, lo cual aumenta la angustia que causa. La ansiedad es un fenómeno humano universal, es decir, que se da en todas las personas cuyo rango oscila desde una respuesta adaptativa a un trastorno incapacitante. En la mayoría de casos no requiere tratamiento alguno, sólo cuando se hace suficientemente intensa como para constituir un problema de salud, desbordar la capacidad adaptativa del sujeto o interferir en la vida diaria debe considerarse el tratamiento. Normalmente, la función de la ansiedad sería movilizar, activar, al individuo frente a situaciones consideradas amenazantes de forma que pueda neutralizarlas, abordarlas o asumirlas satisfactoriamente. En algunos casos, en función de la estrategia defensiva, puede actuar no como promotor de la acción sino como inhibidor. En la ansiedad existe una relación particular entre el individuo y el entorno que es evaluado por éste como amenazante o desborda sus recursos y pone en peligro su bienestar. Los procesos críticos de la relación medio-individuo son la evaluación cognitiva y el afrontamiento. Si en algo están de acuerdo la práctica totalidad de autores es en vincular la ansiedad al concepto de amenaza, hasta el punto de que ésta se considera su elemento crítico definitorio más significativo. -- 3300 -- La evaluación cognitiva sería un proceso evaluativo que determina por qué y hasta qué punto una relación determinada o una serie de relaciones entre el individuo y el entorno es estresante o amenazante. Afrontamiento sería el proceso a través del cual el individuo maneja las demandas de la relación individuo-ambiente que evalúa como estresante y las emociones que ello genera. Para entender el concepto de amenaza en términos relacionales individuo-medio hay que preguntarse qué, por qué, cómo, algo es considerado así, es decir, por qué la amenaza es tal, qué amenaza la amenaza. La ansiedad tiene que ver con el estar, o mejor sentirse en riesgo. Cuando un daño, amenaza o pérdida se consuma afecta más bien al estado de ánimo. La ansiedad que pueda persistir se relaciona con otras áreas en peligro, algunas de ellas como consecuencia de la consumación de la primera. Amenaza: Se refiere a aquellos daños o pérdidas que todavía no han aparecido pero que se prevén y evalúan como excedentes o desbordantes de los recursos del individuo. Anticipación: Se refiere a un proceso cognitivo de evaluación sobre un acontecimiento que todavía no ha ocurrido, respecto del cual, el individuo calcula posibles riesgos, cómo se producirán o no, y cómo podrían prevenirse o afrontarse. Activación biológica: Sobre-activación y sobre-estimulación interna del organismo frente a una situación considerada amenazante. Afrontamiento: Aquellos esfuerzos cognitivos y conductuales que se desarrollan para manejar las demandas específicas internas o externas que son evaluadas como amenazantes, excedentes o desbordantes de los recursos del sujeto. Resultados: Son las consecuencias adaptativas o no del afrontamiento, frente a la situación amenazante y que tiene repercusiones en estado-proceso afectivo, efectivo y fisiológico del organismo. -- 3311 -- La ansiedad, ya lo hemos dicho, no es asimilable ninguna de las variables, o relación particular entre ellas, sino con el conjunto del esquema. El afrontamiento no efectivo intensifica la ansiedad. En la medida en que un proyecto o logro se degrada, y la activación fisiológica y psicológica alcanzan límites de trastorno, la ansiedad compromete, obstaculiza o degrada (amenazan en una palabra) la continuidad de otros planes o imbricados con ellos y en principio no problematizados, dando lugar, así, a un proceso de generalización, o reacciones en cadena, que retroalimentan la ansiedad negativamente, en tanto en cuanto el individuo ve sus recursos progresivamente más desbordados y su bienestar reducido o truncado en malestar. Consideraciones generales: El estrés es una parte normal de la vida de toda persona y en bajos niveles es algo bueno, ya que motiva y puede ayudar a las personas a ser más productivas. Sin embargo, el exceso de estrés o una respuesta fuerte al estrés con el tiempo realmente puede ser dañino para la mente y el cuerpo. Esto puede predisponer a la persona a tener una salud general deficiente, al igual que enfermedades físicas y psicológicas específicas como infección, enfermedad cardíaca o depresión. El estrés persistente e inexorable a menudo lleva a que se presente ansiedad y comportamientos nocivos como comer demasiado o consumir alcohol o drogas. La ansiedad es una emoción que usualmente se presenta acompañada de diversos síntomas físicos tales como: Espasmos o temblores Tensión muscular Dolores de cabeza Sudoración Resequedad en la boca Dificultad para deglutir Dolor abdominal (puede ser el único síntoma de estrés especialmente en un niño) -- 3322 -- Algunas veces, otros síntomas acompañan a la ansiedad: Mareo Frecuencia cardíaca rápida o irregular Respiración acelerada Diarrea o necesidad frecuente de miccionar Fatiga Irritabilidad, incluyendo pérdida del temperamento Dificultad para dormir y pesadillas Disminución de la capacidad de concentración Problemas sexuales Los trastornos de ansiedad son un grupo de condiciones siquiátricas que involucran ansiedad excesiva e incluyen: trastorno de ansiedad generalizada, fobias específicas, trastorno obsesivo-compulsivo y fobia social. Causas comunes: El estrés puede provenir del miedo o de un peligro real (una reacción apropiada), un estado emocional (como la aflicción o la depresión) o una condición física (como exceso de actividad de la tiroides, bajo azúcar en la sangre o ataque cardíaco). Ciertas drogas, tanto alucinógenas como medicinales, pueden llevar a que se presenten síntomas de ansiedad, debido ya sea a los efectos secundarios o al síndrome de abstinencia de la droga. Tales drogas incluyen: cafeína, alcohol, nicotina, medicamentos para el resfriado, decongestionantes, broncodilatadores para el asma, antidepresivos tricíclicos, cocaína, anfetaminas, pastillas para la dieta, ritalina (a menudo utilizada para casos de trastorno de hiperactividad por déficit de atención) y medicamentos tiroideos. Una dieta deficiente también contribuye al estrés o a la ansiedad; por ejemplo, los niveles bajos de vitamina B12. La ansiedad por el desempeño es un tipo de ansiedad relacionada con situaciones específicas, como tomar un examen -- 3333 -- o hacer una presentación en público. El trastorno de estrés postraumático (PTSD, por sus siglas en inglés) es un trastorno de estrés que se desarrolla después de un evento traumático como la guerra, una agresión física o sexual o un desastre natural. En casos muy poco comunes, un tumor de la glándula suprarrenal (feocromocitoma) puede ser la causa de ansiedad. Esto sucede debido a una sobreproducción de hormonas responsables de las sensaciones y síntomas de la ansiedad. El trastorno de ansiedad generalizada se caracteriza por una preocupación excesiva por dos o más circunstancias de la vida durante un período de seis meses o más. Factores biológicos y genéticos pueden combinarse con estrés y producir síntomas psicológicos. -- 3344 -- Escala de Hamilton para Evaluación de la Ansiedad (HRSA) La escala de Hamilton para la ansiedad (HRSA) es una escala de heteroevaluación (llevada a cabo por un observador externo), propuesta por Hamilton en 1959, que explora el área del estado de ansiedad (interrupción del continuum emocional que se expresa por medio de una sensación subjetiva de tensión, nerviosismo e inquietud y está asociado a la activación del sistema nervioso autónomo). La HRSA representa el prototipo de escala constituida por categorías de síntomas mediante los cuales se explora la ansiedad, la tensión, los síntomas neurovegetativos y los somáticos. Aunque ésta escala contiene preguntas relativas a los ataques de pánico, es utilizada con mayor frecuencia para la evaluación de la ansiedad generalizada. La escala consta de 14 preguntas, cada una con una puntuación de 0 a 4. La evaluación se efectúa mediante una entrevista voluntaria, preguntando al paciente acerca de los síntomas aparecidos la semana precedente. La HRSA ha sido diseñada para obtener una valoración cuantitativa de la sintomatología de la ansiedad y se aplica a pacientes diagnosticados de trastorno de ansiedad, para el estudio de la evolución clínica de la enfermedad durante el tratamiento. Esta escala no puede utilizarse para el diagnóstico de trastorno de ansiedad, ya que patologías no específicamente ansiosas pueden conducir a puntuaciones elevadas. Esta escala es la más sensible para evaluar los efectos del tratamiento en pacientes con ansiedad y, por lo tanto, para evaluar el transcurso de la enfermedad. -- 3355 -- Test Psicométrico de Ansiedad de Hamilton 0. Ausente 1. Intensidad ligera 2. Intensidad media 3. Intensidad elevada 4. Intensidad máxima (invalidante) 0 1 2 3 4 1.- Humor ansioso: Inquietud. Expectativas de catástrofe. Aprensión (anticipación temerosa). Irritabilidad. 2.- Tensión: Sensaciones de tensión. Fatigabilidad. Imposibilidad de estar quieto. Reacciones de sobresalto. Llanto fácil. Temblores. Sensaciones de incapacidad para esperar. 3.- Miedos: A la oscuridad. A los desconocidos. A quedarse solo. A los animales. A la circulación. A la muchedumbre. 4.- Insomnio: Dificultades de conciliación. Sueño interrumpido. Sueño no satisfactorio, con cansancio al despertar. Sueños penosos. Pesadillas. Terrores nocturnos. 5.- Funciones Intelectuales (Cognitivas): Dificultad de concentración. Mala memoria. 6.- Humor depresivo: Pérdida de interés. No disfruta del tiempo libre. Depresión. Insomnio de madrugada. Variaciones anímicas a lo largo del día. 7.- Síntomas somáticos musculares: Dolores musculares. Rigidez muscular. Sacudidas musculares. Sacudidas clónicas. Rechinar de dientes. Voz quebrada. 8.- Síntomas somáticos generales: -- 3366 -- Zumbido de oidos. Visión borrosa. Oleadas de calor o frio. Sensación de debilidad. Sensaciones parestésicas ( pinchazos u hormigueos ). 9.- Síntomas cardiovasculares: Taquicardia. Palpitaciones. Dolor torácico. Sensación pulsatil en vasos. Sensaciones de "baja presión" o desmayos. Extrasístoles (arritmias cardíacas benignas). 10.- Síntomas respiratorios: Opresión pretorácica. Constricción precordial. Sensación de ahogo o falta de aire. Suspiros. Disnea (dificultad para respirar). 11.- Síntomas gastrointestinales: Dificultades evacuatorias. Gases. Dispepsia: dolores antes o después de comer, ardor, hinchazón abdominal, nauseas, vómitos, constricción epigástrica. Cólicos (espasmos) abdominales. Diarrea. Perdida de peso. Estreñimiento. 12.- Síntomas genitourinarios: Micciones frecuentes. Micción imperiosa. Amenorrea (falta del período menstrual). Metrorragia (hemorragia genital). Frigidez. Eyaculación precoz. Impotencia. Ausencia de erección. 13.- Síntomas del sistema nervioso autónomo: Boca seca. Accesos de enrojecimiento. Palidez. Tendencia a la sudoración. Vértigos. Cefalea (dolor de cabeza) de tensión. 14.- Conducta en el transcurso del test: Tendencia al abatimiento. Agitación: manos inquietas, juega con los dedos, cierra los puños, tics, aprieta el pañuelo en las manos. Inquietud: va y viene. Temblor en las manos. Rostro preocupado. Aumento del tono muscular o contracturas musculares. Respiración entrecortada. Palidez facial. Traga saliva. Eructos. Taquicardia o palpitaciones. Ritmo respiratorio acelerado. Sudoración. Pestañeo. -- 3377 -- Interpretación El entrevistador puntúa de 0 a 4 puntos cada ítem, valorando tanto la intensidad como la frecuencia del mismo. La puntuación total es la suma de cada uno de ítems. El rango va 0 a 56 puntos. La escala permite calcular una puntuación total y una puntuación para la ansiedad psíquica (suma de los puntajes de los ítems 1,2,3,4,5,6 y 14) y una ansiedad somática (suma de los ítems 7,8,9,10,11,12 y 13). No existen valores estadísticos sobre puntuaciones medias en una población de pacientes neuróticos. Como los efectos de la medicación pueden tener diferente intensidad sobre síntomas psíquicos y somáticos, es aconsejable distinguir entre ambos a la hora de valorar los resultados de la misma, resultando útil la puntuación de la subescalas. Es un elemento que puede ser usado sin entrenamiento previo, por lo que es recomendable que sea la misma persona que lo administre antes y después del tratamiento para evitar en lo posible interpretaciones subjetivas. No existen puntos de cortes para distinguir población con y sin ansiedad y el resultado debe cuantificación de la intensidad, resultando útil sus variaciones a través del tiempo o tras recibir un tratamiento. Se ha sugerido que el test no debería utilizarse en casos de ataques de pánico, pues no existen instrucciones para distinguir entre estos y estas de ansiedad generalizada o persistente. Proponen que cuando se sospeche de la presciencia de ataques de pánico (puntuación mayor que 2 o igual en ítem 1 y mayor que 2 o igual en al menos 3 de los ítems 2, 8, 9, 10, 13) esta escala puede cuantificar la severidad de los mismos. El tiempo valorado en estos casos debe ser las 3 semanas anteriores la primera vez que se administra y solamente la última semana cuando se usa repetidamente. Cuando no existen ataques de pánicos o cuando no se han producido en los últimos tres días la escala puede utilizarse para valorar la ansiedad generalizada, preguntada por síntomas entre los ataques. En estos casos se ha propuesto por Bech, de: -- 3388 -- 0 - 5 puntos = No ansiedad 6 – 14 puntos =Ansiedad menor 15 ó más = ansiedad mayor. Kobak propone la puntuación igual o mayor de 14 como indicativa de ansiedad clínicamente manifiesta. En ensayos clínicos se han utilizados como inclusión de valores muy dispares, oscilando entre 12 y 30 puntos. Beneke utilizó esta escala para valorar la ansiedad depresión, psicosis, neurosis, en pacientes de otras patologías como desórdenes orgánicos y psicosomáticos. Obteniendo puntuaciones medias similares obteniendo puntuaciones medias similares en todos ellos, con una media, considerando todas las situaciones, de alrededor de 25 puntos. Propiedades Psicometricas: Fiabilidad: Muestra una buena consistencia interna (Al fa de Cronbach de 0,79 a 0,86). Con un adecuado entrenamiento en su utilización la concordancia entre distintos evaluadores es adecuada (r = 0,74-0,96) aceptable estabilidad después de un año (r = 0,64). Validez: La puntuación total presenta total elevada validez concurrente con otras escalas que valoran la ansiedad, como The Global Rating of Anxiety by Covi (r = 0,63- 0,75) y con inventario de ansiedad de Beck (r = 0,56). Distingue adecuadamente entre pacientes con ansiedad y controles sanos (puntuaciones medias respectivas 18,9 y 2,4). Posee un alto grado de correlación con la escala de depresión de Hamilton (r = 0,62- 0,73). -- 3399 -- Comportamiento suicida Definición: El suicidio es un acto en el cual deliberadamente se quita la propia vida. El comportamiento suicida es cualquier acción intencionada con consecuencias potencialmente graves en la que se pone en riesgo la vida, como tomar una sobredosis de drogas o estrellar un automóvil intencionalmente. Causas, incidencia y factores de riesgo: Las conductas suicidas pueden acompañar a muchos trastornos emocionales como la depresión, la esquizofrenia y el trastorno bipolar. Más del 90% de todos los suicidios se relacionan con trastornos emocionales u otras enfermedades siquiátricas. Las conductas suicidas a menudo ocurren como respuesta a una situación que la persona ve como abrumadora, tales como el aislamiento social, la muerte de un ser querido, un trauma emocional, enfermedades físicas graves, el envejecimiento, el desempleo o los problemas económicos, los sentimientos de culpa, y la dependencia de las drogas o el alcohol. Los intentos de suicidio que no resultan en muerte sobrepasan por mucho a los suicidios verdaderos. Muchos intentos de suicidio no exitosos se llevan a cabo en una forma en que el rescate sea posible, lo cual a menudo representa un grito desesperado buscando ayuda. Los métodos de intento de suicidio varían desde los relativamente no violentos (como envenenamiento o sobredosis) hasta los violentos (como dispararse a sí mismo con un arma). Los hombres tienen mayor probabilidad de escoger métodos violentos, lo cual puede explicar el hecho de que los intentos de suicidio en hombres tengan más éxito. Los intentos de suicidio siempre deben tomarse en serio y se debe hacer una consulta siquiátrica inmediatamente. No hacerles caso y verlos como un acto para llamar la atención puede tener consecuencias devastadoras. -- 4400 -- Los parientes de las personas que han cometido un intento de suicidio fallido o exitoso, a menudo se culpan o se enojan mucho ya que ven el intento o el acto como una actitud egoísta. Sin embargo, cuando las personas tienen una conducta suicida, con frecuencia piensan erróneamente que les están haciendo un favor a sus amigos y parientes al irse de este mundo y esta creencia irracional los lleva a tener este comportamiento. Síntomas: Signos tempranos: Depresión Frases o expresiones de sentimientos de culpa Tensión o ansiedad Nerviosismo Conducta impulsiva Signos críticos: Cambio de conducta repentino, especialmente de calma después de un período de ansiedad Regalar pertenencias, intentos de "poner en orden asuntos personales" Amenazas directas o indirectas de cometer suicidio Intentos directos de cometer suicidio Todas las amenazas de suicidio deben tomarse en serio. Cerca de un tercio de las personas que intentan suicidarse repiten el intento dentro de un período de un año y cerca del 10% de aquellos que amenazan o intentan suicidarse finalmente lo logran. La hospitalización suele ser necesaria, tanto para tratar el intento actual como para prevenirlo. La consulta siquiátrica es uno de los aspectos más importantes del tratamiento. -- 4411 -- Escala de Ideación Suicida (SSI) (Beck, Kovacs y eximan, 1979) Es una escala heteroaplicada, elaborada por Beck (1979) para cuantificar y evaluar la intencionalidad suicida, o grado de seriedad e intensidad con el que alguien pensó o está pensando suicidarse. No se han realizado estudios de validación en nuestro país, y sólo disponemos de algunas adaptaciones o traducciones al castellano. Existe también una versión autoadministrada, de menor difusión y de la que no conocemos adaptación al castellano. Es una escala de 19 ítems que debe ser complementada por el terapeuta en el transcurso de una entrevista semi - estructurada. Las adaptaciones al castellano la presentan dividida en varias secciones que recogen una serie de características relativas a: Actitud hacia la vida / muerte Pensamientos o deseos suicidas Proyecto de intento de suicidio Realización del intento proyectado Y añaden una quinta sección, con dos ítems, en la que se indaga sobre los antecedentes de intentos previos de suicidio. Estos dos ítems tienen un valor meramente descriptivo, ya que no se contabilizan en la puntuación global de la escala. Para cada ítem hay tres alternativas de respuesta que indican un grado creciente de seriedad y/o intensidad de la intencionalidad suicida. Hay dos formas de aplicar la escala, una referida al momento presente y otra referida al peor momento de la vida del paciente, es decir, al momento de mayor crisis, que puede coincidir con el actual o ser un acontecimiento ya pasado; en este último caso, la entrevista debe ser retrospectiva. -- 4422 -- Test Escala de Ideación Suicida (SSI) 1) Deseo de vivir De moderado a fuerte Débil Ninguno 2) Deseo de morir Ninguno Débil De moderado a fuerte 3) Razones para vivir/morir Las de vivir superan a las de morir Aproximadamente Igual Las de morir superan a las de vivir 4) Deseo de realizar un intento activo de suicidio Ninguno Débil De moderado a fuerte 5) Deseo de suicidio pasivo Tomaría precauciones para salvarse Dejaría la vida/la muerte al azar Evitaría tomar las medidas necesarias para salvar o conservar la vida 6) Dimensión temporal: duración de la ideación/deseo suicida Breve, períodos pasajeros Periodos más prolongados Continua o casi continua 7) Dimensión temporal: frecuencia del suicidio Rara, ocasional -- 4433 -- Intermitente Persistente o continua 8) Actitud hacia la ideación/deseo De rechazo Ambivalente/indiferente De aceptación 9) Control sobre la acción suicida/deseo de "acting out" Tiene conciencia de control Inseguro de control No tiene conciencia de control 10) Impedimentos para un intento activo (por ejemplo, familia, religión, irreversibilidad) No lo intentaría debido a un impedimento Alguna preocupación acerca de los impedimentos Mínimas y ninguna preocupación acerca de los impedimentos 11) Motivo del intento proyectado No considerada Combinación de 0 y 2 Huir, acabar, solucionar problemas 12) Método: especificidad/planificación del intento proyectado No considerada Considera, pero detalles no ultimados Detalles ultimados o bien formulados 13) Método: disponibilidad/oportunidad del intento proyectado Método no disponible; oportunidad Método que requeriría tiempo/esfuerzo; oportunidad no fácilmente disponible Método y oportunidad aprovechable Futura oportunidad o disponibilidad del método anticipado -- 4444 -- 14) Sentido de la capacidad para llevar a cabo el intento No animado, demasiado débil, temeroso, incompetente Inseguro del valor, competencia Seguro de la competencia, valor 15) Expectativa/anticipación del intento actual No Incierta, no segura Si 16) Preparación actual del intento proyectado Ninguna Parcial, (por ejemplo empezando a reunir píldoras) Completa, (por ejemplo, píldoras conseguidas, pistola cargada) 17) Nota suicida Ninguna Iniciada, pero no completa; solamente pensada Completa 18) Actos finales en anticipación a la muerte (por ejemplo, seguro, testamento) Ninguna Pensadas o hechas algunas disposiciones Hechos planes definidos o arreglos completos 19) Engaño/ocultamiento del suicidio proyectado Ideas reveladas abiertamente Refrenado a revelarlo Dispuesto a engañar, ocultar mentir -- 4455 -- TRASTORNO OBSESIVO-COMPULSIVO (TOC) (O neurosis obsesivo-compulsiva) Por definición del DSM-III-R (APA, 1987) "consiste en la presencia de obsesiones o compulsiones repetidas, suficientemente graves como para acusar un intenso malestar, gran pérdida de tiempo, o una interferencia significativa con la rutina habitual del individuo, con su funcionamiento profesional, con sus actividades sociales habituales, o con sus relaciones con los demás." Un ejemplo conocido de este trastorno, aunque tal vez no totalmente reflejado al tratarse de una película, es "mejor imposible" dónde Jack Nicholson hace el papel correspondiente al obsesivo-compulsivo. También el DSM-III-R describe las obsesiones como "ideas, pensamientos, impulsos o imágenes persistentes que se experimentan por lo menos inicialmente como intrusas y sin sentido; ... El individuo intenta ignorar o suprimir este tipo de pensamientos o impulsos, o bien trata de neutralizarlos a través de otros pensamientos o acciones. El individuo reconoce que estas obsesiones son producto de su mente y no están impuestas desde fuera." Otra definición de obsesión relativamente parecida, pero con algunos matices diferentes es la de Dors, f. (1978): "Idea, temor, acto que se presenta repetidamente y es sentido por el individuo como forzado, impuesto contra su voluntad." Las compulsiones son definidas como "conductas repetitivas finalistas e intencionadas, que se efectúan como respuesta a una obsesión, de forma estereotipada o de acuerdo con determinadas reglas. La conducta se halla diseñada para neutralizar o impedir el malestar o algún acontecimiento o situación temida. Sin embargo, o bien la actividad no se halla realmente conectada de forma realista con lo que se pretende neutralizar o prevenir, o por lo menos es claramente excesiva. El acto se realiza con una sensación de compulsión subjetiva que, al mismo tiempo, se asocia a un deseo de resistir la compulsión (por lo menos, inicialmente). El individuo reconoce que su conducta es excesiva o -- 4466 -- irrazonable (esto quizá no deba aplicarse a los niños, ni tampoco a aquella gente cuyas obsesiones se han desarrollado a partir de ideas sobrevaloradas). Reconoce también que no obtiene ningún placer en llevar a cabo tal actividad, aunque le procure un cierto alivio de tensión." En Dors se encuentra definida compulsión como "fuerza interior que determina y domina el pensamiento y la acción de una persona en contra de su voluntad. El individuo se siente coaccionado. La compulsión puede extenderse a los pensamientos y los sentimientos, a los actos y al impulso a la acción, pero solamente en el grado en que obedecen en condiciones normales a la voluntad consciente y podrían ser elegidos libremente por el yo dentro de ciertos límites. El contenido de la compulsión se caracteriza por sentirlo el sujeto como extraño a sí mismo y, de modo particular inconciliable con el ideal del yo." Todas las definiciones van en una línea similar diferenciándose tan sólo en matices. La que se da a continuación de Foa, Stekeete y Ozarow (1985) creemos que es muy acertada sobre todo por la relación funcional entre obsesión y compulsión. Estos autores sugieren "que el síndrome obsesivo compulsivo consiste en una serie de eventos (manifiestos o encubiertos) que generan ansiedad; estos eventos reciben el nombre de obsesiones. Para aliviar la ansiedad producida por las obsesiones se ejecutan una serie de conductas (manifiestas o encubiertas); estas conductas las denominamos compulsiones". En la actualidad los profesionales suelen guiarse por el siguiente cuadro que son los criterios para el diagnóstico del trastorno obsesivo-compulsivo del DSM-IV (APA, 1994) 300.3 Trastorno obsesivo-compulsivo A. Obsesiones o compulsiones: Las obsesiones se definen por: (1) Pensamientos, impulsos o imágenes recurrentes y persistentes que se experimentan, alguna vez durante la perturbación, como intrusivos e inapropiados, y causan marcada ansiedad o malestar. -- 4477 -- (2) Los pensamientos, impulsos o imágenes no son simplemente preocupaciones excesivas sobre problemas de la vida cotidiana. (3) La persona intenta ignorar o suprimir tales pensamientos o impulsos o neutralizarlos con algún otro pensamiento o acción. (4) La persona reconoce que los pensamientos, impulsos o imágenes obsesivos son producto de su propia mente (no impuestos como ocurre en la inserción del pensamiento). Las compulsiones se definen por: (1) Conductas repetitivas (por ejemplo, lavado de manos, orden, comprobación) o acciones mentales (por ejemplo, rezar, contar, repetir palabras en silencio) que la persona se siente impulsada a realizar en respuesta a una obsesión, o de acuerdo con reglas que deben aplicarse rígidamente. (2) Las conductas o acciones mentales están dirigidas a neutralizar o reducir el malestar o algún acontecimiento o situación temida; sin embargo, estas conductas o acciones mentales no están conectadas de forma realista con lo que están destinadas a neutralizar o prevenir, o son claramente excesivas. B. En algún momento durante el curso del trastorno, la persona reconoce que las obsesiones o compulsiones son excesivas o irracionales. (Nota: esto no se aplica a niños). C. Las obsesiones o compulsiones producen marcado malestar; pérdida de tiempo (en general, el individuo emplea más de una hora diaria en ellas); o interfiere significativamente con la rutina habitual del individuo, con su actividad profesional, con sus actividades sociales o sus relaciones con los demás. D. Si está presente otro trastorno del eje T, el contenido de las obsesiones o compulsiones no está restringido a él (por ejemplo, preocupación por la comida en presencia de un trastorno alimentario; arrancarse el pelo si -- 4488 -- existe tricotilomanía; preocupación por la apariencia física en un trastorno dismórfico; preocupación por tener una enfermedad grave en presencia de hipocondría; o rumiaciones de culpa en presencia de una depresión mayor). E. No es debido a los efectos directos de una sustancia (por ejemplo, drogas de abuso, medicación) o de una condición médica. Según Marks pueden existir distintas manifestaciones clínicas del trastorno: 1. Rituales compulsivos con obsesiones Se da cuando el sujeto evita los estímulos que evocan el ritual. Aquí podemos diferenciar: A. Rituales de limpieza: se evitan posibles focos, reales o imaginarios, de suciedad o contaminación (pasar al lado de basura, delante de un hospital, al orinar) sintiendo posteriormente la necesidad de realizar complicados rituales de higiene y limpieza. B. Rituales de repetición: pueden repetirse las más extrañas secuencias, por ejemplo, santiguarse siete veces, tener que repetir un determinado número ante un pensamiento, seguir una secuencia de números pares en cualquier situación. C. Rituales de comprobación: Hay multitud de posibles comportamientos. En este sentido están los de comprobar repetidamente que se ha cerrado el gas, o la puerta; pero puede ir más lejos, como necesitar comprobar que no se han matado a la persona con la que se acaban de cruzar. D. Rituales de acumulación: tienen dificultades para desprenderse de cualquier cosa y acumulan grandes cantidades de artilugios inservibles. Pasado un tiempo puede resultar imposible transitar por la casa. E. Rituales de orden: todo ha de estar en el mismo lugar, posición, de mayor a menor,... notan incluso el mínimo cambio produciéndoles gran ansiedad lo que les ocupa muchísimo tiempo ordenando. -- 4499 -- 2. Lentitud sin rituales visibles Puede darse el cuadro completo, pero sin rituales visibles. En muchas ocasiones estos están encubiertos y la persona actúa lentamente y como ensimismada por estar llevando mentalmente una compleja tarea ritual. Sin embargo, suele darse de forma selectiva de tal modo que el sujeto puede tardar horas en vestirse, pero trabajar perfectamente. 3. Obsesiones Cuando solamente se dan obsesiones sin ningún tipo de ritual (suele ser menos frecuente) Otros aspectos del trastorno Es mucho más frecuente de lo que en un principio pueda parecer, al menos las formas menos graves de la enfermedad y parece no haber diferencias entre los sexos, dándose más o menos por igual en hombres que en mujeres. La edad de comienzo suele ser en la adolescencia o al principio de la edad adulta, sin embargo tampoco es raro que se inicie en la infancia. Su curso suele ser crónico con oscilaciones. Puede llevar a un muy importante nivel de deterioro y complicarse con depresión mayor y abuso de alcohol y ansiolíticos. Factores predisponentes Hay varias teorías psicológicas acerca de la causa del trastorno obsesivo compulsivo, pero ninguna ha sido confirmada. En algunos reportes, este trastorno se asocia con trauma de la cabeza o con infecciones. De igual manera, hay diversos estudios que muestran anomalías cerebrales en pacientes con este trastorno, pero estos resultados inconsistentes requieren de más investigación. Es interesante destacar que el 20% de las personas que padecen este trastorno tienen también tics motores, lo que sugiere que puede haber una relación con el síndrome de Tourette, pero este vínculo no es claro. Aunque en la actualidad no se conoce ninguna demostración científica al respecto e incluso se podría asegurar que gran cantidad de profesionales del área no lo compartirían, también se asegurar que la actividad sexual prematura es un -- 5500 -- factor de bastante importancia en la génesis del trastorno. También, y en esta misma línea, se piensa que ciertas relaciones de rivalidad y celos entre hermanos tienen importancia. Sin embargo estos aspectos pueden estar encubiertos y, en principio, no ser reconocidos por el sujeto. Tratamiento Básicamente las posibilidades de tratamiento pueden venir desde la psiquiatría (farmacológico) o desde la psicología a través de psicoterapia. Hay muchas formas de psicoterapia como son la conductista, cognitiva, humanista, guestalt, psicoanalítica, sofrológica (def.: Disciplina de la psiquiatría que estudia los cambios de conciencia en el ser humano y sus aplicaciones terapéuticas), análisis transaccional, bioffeedback, etc. -- 5511 -- Escala de Yale-Brown para Evaluación del Trastorno Obsesivo-Compulsivo (Y-BOCS) La Y-BOCS (Goodman et al., 1989b; Goodman et al., 1998c) fue elaborada con el fin de disponer de una medida de gravedad que pudiera ser calculada independientemente del tipo y número de síntomas obsesivos. El apartado central de la Y-BOCS es una escala de 10 ítems valorados por el clínico (tabla 1). Las valoraciones de gravedad de cada ítem se indican en escalas de 0-4 puntos que representan desde la “ausencia de síntomas” hasta los “síntomas extremos”. Tabla 1: Las dimensiones de gravedad del Y-BOCS; correspondientes a los ítems 1-10. 1. Tiempo ocupado por los pensamientos obsesivos. 2. Interferencia debida a los pensamientos obsesivos. 3. Angustia asociada con los pensamientos obsesivos. 4. Resistencia frente a las obsesiones. 5. Grado de control sobre los pensamientos obsesivos. 6. Tiempo dedicado a ejecutar las conductas compulsivas. 7. Interferencia debida a las conductas compulsivas. 8. Angustia asociada con las conductas compulsivas. 9. Resistencia contra las compulsiones. 10. Grado de control sobre las conductas compulsivas. Además del total global, se pueden calcular subtotales para las obsesiones (suma de los ítems 1-5) o las compulsiones (suma de los ítems 6-10). Goodman y Price (1992, p.864) señalan que la “resistencia” en la Y-BOCS se refiere a “la cantidad de esfuerzo que ejercita el paciente en su oposición a las obsesiones y compulsiones mediante unos medios distintos a la evitación o ejecución de las compulsiones”. -- 5522 -- Por lo tanto, un mayor grado de resistencia se considera como indicativo de salud y recibe una puntuación inferior. Esto es algo diferente del LOI y del NIMH Global, donde la resistencia se asocia con una “lucha interna” dolorosa y su presencia elevará la puntuación total. En el Y-BOCS se incluyen también multitud de ítems de investigación (tabla 2). Estos aportan información al clínico, pero no se añaden a la gravedad total. Debería señalarse que los ítems 17 y 18 fueron adaptados de la Escala de Impresiones Clínicas Globales (CGI, Clinical Global Impressions Scale) (Guy, 1976) y en consecuencia se utiliza un sistema de valoración levemente distinto (e.g. 7 puntos). Goodman et al. (1989b) calcularon medias y desviaciones estándar del Y-BOCS para tres grupos de pacientes TOC justo antes de que participan en ensayos farmacológicos distintos. En la evaluación, todos los pacientes llevaban tres semanas sin ninguna medicación, aunque un pequeño número de ellos tenía permitido el consumo de bajas dosis de benzodiazepinas para la ansiedad y el insomnio. En total fueron evaluados 81 participantes. La media de los grupos combinados fue de 25.1. Tabla 2: Ítems de Investigación del Y-BOCS (11-19) 11. Insight, obsesiones y compulsiones. 12. Evitación. 13. Grado de indecisión. 14. Sentido de responsabilidad sobrevalorado. 15. Lentitud 16. Duda patológica. 17. Gravedad global. 18. Mejoría global. 19. Fiabilidad La administración se ejecuta del siguiente modo: el paciente recibe una definición de las obsesiones y compulsiones y a continuación algunos ejemplos ilustrativos. Después se identifican los síntomas usando el listado de síntomas del Y-BOCS, que puede dividirse en 15 áreas de contenidos (tabla 3). Además de todas las características bien reconocidas del TOC, se incluye una categoría -- 5533 -- miscelánea para captar las presentaciones idiosincrásicas o inusuales. Todos los síntomas presentados se registran en le Listado de Síntomas del Y-BOCS. Estos síntomas se determinan como los primeros objetivos de la valoración. Si un paciente presenta multitud de estos síntomas de diferente gravedad, entonces la puntuación final se basa en su efecto combinado. Si un paciente presenta un trastorno concurrente del espectro del TOC (e.g. tricotilomania), entonces los 10 ítems centrales podrán ser readministrados con este problema en mente. Tabla 3: Áreas de contenido del Y-BOCS Obsesiones agresivas. Obsesiones de contaminación. Obsesiones sexuales. Obsesiones de acumulación/colección. Obsesiones religiosas. Obsesiones misceláneas. Obsesiones/Compulsiones somáticas. Compulsiones vinculadas a la conducta de contar. Compulsiones de comprobación. Rituales de repetición. Compulsiones de ordenación/arreglo. Compulsiones de acumulación/colección. Compulsiones misceláneas. La fiabilidad interna (r =0,98) y la consistencia interna ( = 0,89) del YBOCS son excelentes (Goodman et al., 1989b). La validez convergente del instrumento es menos satisfactoria (Goodman et al., 1989c). Se ha descubierto que el Y-BOCS correlacionaba significativamente con el CGI-OCS (Guy, 1976) y el NIMH-GOCS, pero no con el MOCI. Además, el Y-BOCS no discrimina la gravedad del TOC de la gravedad de la depresión o de la ansiedad en los pacientes TOC con una depresión secundaria importante (Goodman el al., 1989b). Sin embargo, el Y-BOCS es sensible a los cambios producidos por la medicación. -- 5544 -- (Goodman et al., 1989a; De Veaugh-Geiss, Landau & Katz, 1989) y a las intervenciones cognitivas y conductuales (van Oppen, 1994). Un aspecto frágil de muchas de las medidas citadas previamente es que los individuos debilitados por las obsesiones monosintomáticas podrían recibir en potencia una puntuación correspondiente al intervalo de la normalidad. El Y-BOCS produciría ciertamente una puntuación que refleje la gravedad de su enfermedad. Además, el clínico recibe un listado comprensivo de síntomas como pauta frente a las omisiones. Existe también una versión infantil del Y-BOCS (Cy-BOCS) (Goodman et al., 1986), que virtualmente es idéntica a la versión adulta a excepción del uso de un lenguaje más simple. Por ejemplo, a las obsesiones se refiere como a “pensamientos” y a las compulsiones como “hábitos”. El listado de comprobación de síntomas también ha sido levemente modificado para aumentar su relevancia para las poblaciones pediátricas. Los datos preliminares sobre las propiedades psicométricas del Cy-BOCS sugieren que su fiabilidad y validez parecen buenas. Además, los resultados de un ensayo farmacológico sugieren que el Cy-BOCS es sensible a los efectos terapéuticos de la clomipramina (Goodman & Price, a 1990). Como el LOI, el Y-BOCS conlleva una administración prolongada. Sin embargo, Goodman y Price (1990) sugieren que la primera administración no debiera durar más de 45 minutos. Obviamente, la duración de la administración estará relacionada con el número de síntomas manifestados por el paciente. Del mismo modo, la precisión de la medida estará fuertemente influida por la experiencia del profesional. No todos estarían de acuerdo en que los aumentos en la resistencia son indicativos de mejoría, y que la validez discriminativa de la medida debería ser mejorada. En conclusión, esta escala permite una valoración del esfuerzo realizado para sustraerse a los pensamientos obsesivos o a los impulsos compulsivos (resistencia), así como una valoración de la gravedad del cuadro clínico independientemente del número de síntomas, resultando un instrumento sensible para la evaluación de las modificaciones del trastorno obsesivo-compulsivo. -- 5555 -- -- 5566 -- Bibliografía Tallis, Frank; “Trastorno Obsesivo Compulsivo, Una Perspectiva Cognitiva y Neuropsicológica”. Edit. Desclée de Brouwer S.A., 1999 (Pags. 72-75) http://www.psiquiatria.com/bibliopsiquis/ http://www.depresion.psicomag.com/ http://www.nlm.nih.gov/medlineplus/spanish/ency/article Suicidio: Actualizado: 12/1/2004 Versión en inglés revisada por: James W. Dilley, M.D., Department of Psychiatry, University of California, San Francisco, CA. Review provided by VeriMed Healthcare Network. Traducción y localización realizada por: DrTango, Inc. Obsesivo-Compulsivo: Actualizado: 5/4/2004 Versión en inglés revisada por: Ram Chandran Kalyanam, M.D., Department of Psychiatry, Western Psychiatric Institute and Clinic of the University of Pittsburgh Medical Center, Pittsburgh, PA. Review provided by VeriMed Healthcare Network. Traducción y localización realizada por: DrTango, Inc. -- 5577 --