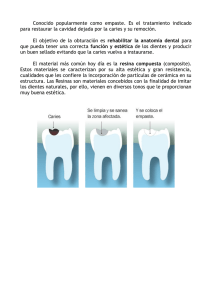
Guías de atención clínicas
Anuncio

PROTOCOLOS DE ACTIVIDADES CLINICAS FACULTAD DE ODONTOLOGÍA UNIVERSIDAD DE ANTIOQUIA ENFERMEDADES DE LOS TEJIDOS DUROS CARIES DEFINICION Enfermedad microbiana de los tejidos calcificados de los dientes, caracterizada por la desmineralización de la parte inorgánica y destrucción de la parte orgánica del diente. Es la enfermedad crónica de los dientes más frecuente que afecta a la humanidad, de todos los sexos y razas, todos los estratos socioeconómicos y grupos de edad. Empieza tan pronto hace erupción el diente en la cavidad bucal. ETIOLOGIA Se explica la etiología de la caries como un problema complejo multicausal. CLASIFICACION Para facilitar el manejo de esta patología se ha clasificado de la siguiente manera: CARIES ACTIVA Incipiente Avanzada CARIES DETENIDA CARIES ACTIVA INCIPIENTE Manifestaciones Clínicas: Escasos. Examen Clínico: Se le hace individual para todos los dientes, cada superficie se debe recorrer completamente, no confiarse de la inspección visual. Se encuentra esmalte opaco, fondo de fosas y fisuras reblandecidas, puede existir placa bacteriana. Como ayudas diagnósticas se tienen el examen radiográfico, la transiluminación y la tinción. Examen Radiográfico: Se observan pequeñas zonas radiolúcidas. En transiluminación cambio de opacidad del esmalte. En la tinción coloración del tejido cariado. Tratamiento: Utilizar todos los métodos de higiene oral (promoción, educación y promoción). Remoción de caries y obturación. Para dientes anteriores y cavidades clase V, restaurar con material estético. Para dientes posteriores restaurar con amalgama o resina para posteriores, de acuerdo al diagnóstico. Evaluación del Tratamiento: Control de medidas de higiene oral Vigilar aparición de caries nuevas o recurrentes (control trimestral, semestral o anual dependiendo de la susceptibilidad del paciente. CARIES ACTIVA AVANZADA: Manifestaciones Clínicas: Dolor a cambio térmico, dulce, ácido o a la presión. Hipersensibilidad Examen Clínico: Destrucción de esmalte y dentina. Pigmentación. Dentina afecta e infectada. Compromiso individual o múltiple. Presencia o no de placa bacteriana. Examen Radiográfico: Se toman radiografías coronarias para evidenciar destrucción del esmalte, dentina y su relación con cámara pulpar. Tratamiento: Utilizar todos lo métodos de higiene oral. Procedimiento de inicial para dientes anteriores y posteriores: Anestesia local. Remoción de tejido infectado. Raspado con cucharilla. Lavar y secar. Aislamiento del campo operatorio. Colocación de fondo tipo: ionómero de vidrio, hidróxido de calcio, adhesivos con liberación de fluor. Base intermedia: fosfato de zinc o ionómero de vidrio. En dientes anteriores: Profilaxis Desmineralización Lavar, secar Agente de enlace Resina Control de oclusión y contactos En dientes posteriores: Colocación de banda Empacado de amalgama Tallado Control de oclusión Pulido y brillado Restauración con ionómero tipo II, en cavidades clase III y V. Preparar cavidad Aislar campo operatorio Aplicación de ionómero de vidrio Terminado y pulido Evaluación del Tratamiento: Control de medidas de higiene oral Vigilar aparición de caries nuevas y recurrentes realizando citas para control trimestral o semestral. ABRASION DEFINICION Desgaste patológico de la sustancia dental a través de un proceso mecánico que se repite permanentemente. Es frecuente verla en las superficies radiculares expuestas del diente, aunque puede aparecer en cualquier tipo de superficies. ETIOLOGIA La causa más común de abrasión esta asociada a una técnica inadecuada de cepillado, más la utilización de cremas dentales abrasivas. Otra forma está asociada a la ocupación del paciente (personas que tienen el hábito de coger elementos de trabajo con los dientes) como son los carpinteros, zapateros, sastres, etc. EXAMEN CLINICO Por lo general la abrasión se manifiesta como una ranura en forma de V o de canal en la unión amelo-cementaría de los dientes con alguna retracción gingival. Las abrasiones en el borde incisal y en interproximal están asociadas a los hábitos del paciente. TRATAMIENTO Según la sintomatología del paciente y el criterio del profesional se utiliza: Crema dental desensibilizante Aplicación de hidróxido de calcio Ionómero de vidrio Resina de fotocurado Enjuagues con fluoruros Control de hábitos EROSION Pérdida de sustancia dental por un proceso químico ETIOLOGIA Medicamentosa Vómito persistente Ingestión periódica de ácidos CUADRO CLÍNICO La pérdida de sustancia dental se manifiesta por una depresión, poco profunda, lisa de la superficie del esmalte cerca de la unión cemento esmalte. Generalmente afecta varios dientes llegando hasta la dentina y estimulando la formación de dentina reparativa. TRATAMIENTO Operatoria REABSORCION RADICULAR DEFINICIÓN Pérdida de sustancia dental, ya sea en la parte interna(dentina) por reacción del tejido pulpar o externa(cemento y dentina) por reacción tisular en el tejido periodontal como respuesta a varios estímulos. ETIOLOGIA: Reabsorción Externa: Inflamación Periapical Reimplante de dientes Tumores y quistes Fuerzas oclusales o mecánicas exageradas, impactación de dientes Idiopática Reabsorción Interna: Trauma MANIFESTACIONES CLINICAS Reabsorción Externa: El estado inicial no presenta manifestaciones clínicas, pero en casos avanzadas o pérdida radicular se presenta movilidad dental. Reabsorción Interna: Cuando se presenta en la raíz no se aprecian datos clínicos importantes. En casos avanzados se presenta fractura radicular y posterior movilidad. En la corona el primer signo de lesión se manifiesta por el aspecto rosado que nos indica la invasión por tejido pulpar. EXAMEN RADIOGRAFICO En tomas radiográficas de rutina se pueden descubrir la enfermedad y se observan áreas radiolúcidas que corresponden a tejido pulpar hiperplásico inflamado (interno) o radioopacos de tejido óseo que invade y el diente se observa con uno o múltiples socavados (externa). TRATAMIENTO Reabsorción externa: Tratamiento 1. Remoción de restos necróticos Irrigar con hipoclorito de sodio al 1% Instrumentación del conducto Irrigación con hipoclorito de sodio al 1% Irrigación con solución salina para retirar restos de hipoclorito Obturar con hidróxido de calcio en polvo(puro) Cambiar el hidróxido de calcio cada 45 días Si no se ha detenido la reabsorción, obturar nuevamente con hidróxido da calcio hasta que se detenga. Obturación convencional con cemento de endodoncia (Cemento de Grossman) y conos de gutapercha. Obturación de la corona con material definitivo (amalgama o resina) Tratamiento 2 Remoción de restos necróticos Irrigar bien con hipoclorito de sodio al 1% Realizar la endodoncia convencional con cemento de endodoncia y conos de gutapercha Obturación de la corona con material definitivo (amalgama o resina) Reabsorción Interna: Pulpectomía Irrigar bien con hipoclorito de sodio al 1% Instrumentación del conducto Irrigar bien con hipoclorito de sodio al 1% tratando que el liquido llegue a la reabsorción. Irrigar con solución salina para remover los restos de hipoclorito Obturar con hidróxido de calcio en polvo (puro) llegando a la reabsorción Cambiar el hidróxido de calcio cada 45 días Si no se ha detenido la reabsorción, obturar nuevamente con hidróxido da calcio hasta que radiográficamente se evidencie que se ha detenido la reabsorción. Obturación convencional con cemento de endodoncia (Cemento de Grossman) y conos de gutapercha. Obturación de la corona con material definitivo (amalgama o resina) HIPERCEMENTOSIS DEFINICION Es una deposición de cemento en las superficies radiculares de los dientes y afecta el ápice o toda el área radicular. ETIOLOGIA: Inflamación periapical (infección pulpar) Reaparición de trauma dental Enfermedad de Paget u osteítis deformante Desconocida CUADRO CLINICO No produce signos o sintomas que lo identifiquen No hay sensibilidad a la percusión EXAMEN RADIOGRAFICO Se observa: Engrosamiento radicular El diagnóstico se hace por el contorno redondeado de la raíz TRATAMIENTO Endodoncia o exodoncia a criterio del profesional, de acuerdo a la evolución. ENFERMEDADES DE LA PULPA Y DE EL PERIODONTO APICAL Por: Dr. Jorge Hernán Franco Cuartas Docente, Facultad de Odontología Universidad de Antioquia 1- PULPITIS REVERSIBLE Por definición, la pulpitis reversible es una inflamación de la pulpa, que no es grave si se elimina la causa, la inflamación se revierte y la pulpa regresa a la normalidad. ETIOLOGÍA Los estímulos de acción media y corta, como la caries incipiente, la erosión cervical o la atrición oclusal, la mayor parte de los procedimientos operatorios, el detartraje periodontal profundo y las fracturas de esmalte producen exposición de los túbulos dentinarios, lo cual produce pulpitis reversible. MANIFESTACIONES CLÍNICAS La aplicación de estímulos, como: líquidos fríos o calientes, aire, ácidos, dulces producen dolor transitorio agudo; la eliminación de estos estímulos que no ocasionan de manera normal ,dolor o molestia, causa alivio inmediato. EXAMEN CLÍNICO Se puede evidenciar, pérdida de tejido dentario (esmalte y/o dentina) restauraciones defectuosas ( por confección o daño), desgaste del cemento radicular, cuando exista retracción gingival, bien sea por cepillado o por procedimientos de terapia periodontal (detartraje). INTERPRETACIÓN RADIOGRÁFICA Pueden verse zonas radiolúcidas, compatibles con: caries, fractura de tejidos dentales (esmalte, dentina), fracturas de restauraciones o caries recidivante (radiográficamente más visible por superficies proximales) TRATAMIENTO Básicamente consiste en restaurar el daño presente (fractura, caries, etc.) para impedir que el estímulo produzca una reacción dolorosa. Dependiendo de la profundidad puede colocarse una protección (dycal),una base ( puede ser ionómero de vidrio o cemento de fosfato de zinc) y luego la restauración definitiva. Cuando existe alguna duda, se colocará una restauración temporal, que nos permita evaluar por un período de dos a tres semanas, al cabo del cual se podrá realizar la restauración definitiva si no presentó dolor o agudización; si sucedió lo último, otro procedimiento (pulpectomía) será necesario. 2. PULPITIS IRREVERSIBLE ETIOLOGÍA Por definición, es una inflamación grave que no se resuelve incluso aunque se elimine la causa. La pulpa progresa de manera lenta o rápida hacia la necrosis. MANIFESTACIONES CLÍNICAS La pulpitis irreversible a menudo es secuela y progreso de la pulpitis reversible. El dolor de la pulpitis irreversible puede ser agudo, sordo, localizado o difuso y puede durar desde unos minutos hasta horas. La aplicación de estímulos externos, como calor y frío, producen un dolor prolongado. Cuando la inflamación invade el periodonto apical, tendremos una percusión positiva, dolorosa. INTERPRETACIÓN RADIOGRÁFICA Se puede observar, caries profunda que se comunica con cámara pulpar, ensanchamiento del espacio del ligamento periodontal, restauraciones demasiado profundas, fracturas coronales etc. TRATAMIENTO El tratamiento definitivo para este diagnóstico pulpar, es la Endodoncia. Puede realizarse primero la pulpectomía, conformación del (los) conducto(s) y obturación temporal, o también se puede realizar el tratamiento endodóntico completo en una cita, esto dependerá de las circunstancias y del profesional. Existe también otro diagnóstico en la pulpitis irreversible y es el estado CRÓNICO de la misma. Básicamente lo que varía es la intensidad de los síntomas y la evolución de los mismos. En este estado pulpar no existe la sintomatología dolorosa y urgente, lo cual es benéfico para el paciente mas no para la pulpa, pues igualmente debe realizarse la pulpectomía y la endodoncia. Es característico de dientes ampliamente restaurados o que se les ha realizado pulpotomías y recubrimientos pulpares directos anteriormente. Dentro de este diagnóstico encontramos entidades como: Hiperplasia pulpar (pólipo pulpar) Osteitis periapical condensante Reabsorción dentinaria interna Para estas entidades el tratamiento es el mismo; endodoncia 3. NECROSIS Como sabemos, la pulpa está encerrada por paredes rígidas, no tiene circulación sanguínea colateral y sus vénulas y linfáticos se colapsan bajo el aumento de la presión del tejido, por lo tanto la pulpitis irreversible produce una Necrosis por licuefacción. El sellado de una pulpa inflamada induce a una necrosis pulpar rápida y a una enfermedad perirradicular. MANIFESTACIONES CLÍNICAS La necrosis pulpar casi siempre es asintomática, pero puede estar asociada con episodios de dolor espontáneo (desde el periápice) a la presión. La aplicación de frío, calor o estímulos eléctricos a los dientes con pulpas necróticas no produce respuesta. INTERPRETACIÓN RADIOGRÁFICA Generalmente se puede ver en la radiografía, ensanchamiento del espacio del ligamento periodontal, el cual se hace más amplio a nivel del periápice, conformando una verdadera zona radiolúcida periapical. Pueden verse estas zonas radiolúcidas periapicales aún en dientes que no presentan caries o restauraciones profundas, allí es donde debemos tener presente la posibilidad de un trauma en ese diente, el cual afectó el aporte sanguíneo, por estrangulamiento o sección del paquete vasculonervioso, lo cual trae como consecuencia ; la necrosis pulpar. TRATAMIENTO En todos los casos se debe realizar tratamiento endodóntico. Se puede colocar en el interior del conducto, hidróxido de calcio, en polvo, mezclado con solución salina, anestesia, etc., con el fin de modificar el ph apical (ácido), esto cuando veamos un conducto con exudado persistente o con “gases” (mal olor). Lo anterior se realiza entre citas y una vez superado lo enunciado anteriormente se realiza el tratamiento endodóntico definitivo. ENFERMEDAD PERIRRADICULAR En contraste con la pulpa, los tejidos perirradiculares tienen una fuente casi ilimitada de células indiferenciadas que participan tanto en la inflamación como en la reparación. Dependiendo de la gravedad de la irritación, duración y respuesta del huésped, la enfermedad perirradicular va desde una inflamación ligera hasta una destrucción extensa del tejido. Las lesiones perirradiculares se clasifican con base en sus hallazgos clínicos e histológicos. Las lesiones asociadas con síntomas importantes, como dolor e inflamación se conocen como agudos, mientras que aquellas que tienen síntomas ligeros o no los tienen, se denominan crónicas. 1- PERIODONTITIS APICAL AGUDA La primera extensión de inflamación pulpar hacia los tejidos perirradiculares se llama Periodontitis Apical Aguda. La pulpa puede tener inflamación irreversible o incluso estar necrótica MANIFESTACIONES CLÌNICAS Las características clínicas de la periodontítis apical aguda son: molestia espontánea de moderada a grave, así como dolor a la masticación o contacto oclusal. Si la periodontitis apical aguda es una extensión de pulpitis, los signos y síntomas incluyen respuesta al frío, calor y electricidad. Los casos provocados por necrosis no responden a las pruebas de vitalidad. INTERPRETACIÒN RADIOGRÀFICA El “engrosamiento” del espacio del ligamento periodontal es una característica radiográfica de la periodontitis apical aguda , sin embargo puede presentarse un espacio de ligamento periodontal normal y una lámina dura intacta. TRATAMIENTO En todos los casos el tratamiento definitivo es la endodoncia. Si deseamos tratar inicialmente la fase aguda y dejar para después el tratamiento definitivo, es importante la eliminación de la pulpa inflamada irreversiblemente, la remoción de restos necróticos o provocar la salida de exudado perirradicular (pasando transapicalmente una lima delgada (# .08 -.10), estos procedimientos por lo general producen alivio, también es importante evaluar la relación oclusal del diente comprometido. El uso de antibióticos y analgésicos puede contemplarse, si el compromiso general del paciente así lo indica. 2. PERIODONTITIS APICAL CRÒNICA La periodontítis apical crónica es consecuencia de la necrosis pulpar y casi siempre es una secuencia de la periodontitis apical aguda. MANIFESTACIONES CLÌNICAS Por definición, la Periodontitis apical crónica, es asintomática o está asociada con una ligera molestia.. Como la pulpa está necrótica, los dientes con esta alteración no responden a los estímulos eléctricos ni térmicos. La percusión produce poco o ningún dolor, puede haber una sensibilidad ligera a la palpación, lo que indica una alteración de la lámina cortical del hueso. Esta periodontitis apical crónica puede presentarse como supurativa o no supurativa. En la primera generalmente existe un tracto fistuloso, que sale al interior de la cavidad bucal ,generalmente vecino al diente afectado. INTERPRETACIÓN RADIOGRÁFICA Las características radiográficas van desde la interrupción de la lámina dura a una destrucción extensa de los tejidos perirradiculares e interrradiculares TRATAMIENTO La eliminación de los irritantes (pulpa necrótica) y la obturación completa de los conductos, casi siempre producen una resolución completa de la Periodontitis apical crónica. Ante la persistencia de la lesión (meses después) o del tracto fistuloso, puede ser necesario la cirugía perirradicular, la cual básicamente consistirá en realizar un curetaje apical ,con el fin de remover tejido de granulación persistente. Bibliografía. Cohen S. Burns S. Endodoncia 6ª edición. 5ª edición, cap. 17. Endodoncia. Ingle. Cap. 21; 920-944. 1996. 1997 Cap. 6 Walton-Torabinejad,” Endodoncia, Principios y Práctica” Mc GraW-Hill Interamericana. Segunda edición,1996. PROTOCOLO PARA EL TRATAMIENTO ENDODÒNTICO Para realizar un tratamiento endodòntico, es claro que éste debe sustentarse en un principio claro y preciso, el diagnóstico, una vez determinado se toma la decisión de ingresar al sistema de cámara y conducto (s) radiculares, para lo cual se plantea a continuación una guía de los pasos necesarios para lograr un resultado adecuado, sumado a la habilidad clínica del operador, el cual juega un papel fundamental en el procedimiento. 1. Diagnósticos: Que conducen a un tratamiento endodóntico: a- Pulpitis irreversible , aguda o crónica b- Necrosis pulpar c- Pulpa normal, cuando requiere ser removida con fines preventivos, ej, pre-protésicos, pre-quirúrgicos, etc. 2. Radiografías: 2.1 Radiografía inicial: Se debe evaluar en ella, la anatomía de càmara y conductos radiculares, analizando presencia de irregularidades o defectos anatómicos que puedan entorpecer el tratamiento. Se determina además la longitud inicial de trabajo. 3. Apertura Cameral: 3.1 Anteriores: a. Penetrar la superficie lingual del diente con una fresa de diamante # 3, la cual se coloca perpendicular a ella, profundizando unos dos m.m., hasta llegar a tejido dentinario. b. Se cambia la fresa, por una tronco-cónica larga (para prótesis) y se continúa penetrando la dentina, pero ahora en una dirección paralela al eje longitudinal del diente, para asegurar así una dirección adecuada, evitando perforaciones en el tercio cervical y medio radicular que se ocasionan por un error en dicha dirección. Es importante asegurar la remoción del “ talón” lingual para lograr ingreso directo al conducto radicular. 3.2 Posteriores a. Se puede iniciar la apertura con una fresa redonda número cuatro de diamante cambiando luego por una fresa número 701 ò 702 de carburo, también puede utilizarse una fresa Endo-acces ( la cual combina la fresa redonda con la troncocónica). En molares superiores se tomará una dirección hacia el conducto palatino y en inferiores hacia el conducto distal. b. La radiografía en dientes multirradiculares deberá tomarse con una angulación de 20° ,mesial o distal ,según el caso, esto con el fin de “separar” los conductos y facilitar el trabajo. 4. Procedimiento: a. Se introduce en el conducto la lima adecuada (aquella que lo recorra en toda su longitud y se sostenga dentro de él) , fijando el “tope” de silicona en el punto de referencia y teniendo presente la longitud inicial obtenida en la primera radiografía, se toma acá una segunda radiografía para obtener la longitud definitiva de trabajo. b. Se procede a realizar la acción de conformación del conducto, con movimientos de impulsión y tracción sobre las cuatro paredes del mismo, asegurando que se conserve siempre la longitud inicial de trabajo. Debe irrigarse adecuadamente siempre que se realice el cambio de lima. c. La última lima empleada, se denominará “lima maestra apical” (LMA) y será el número correspondiente a esta lima el que nos defina el número de cono de gutapercha que utilizaremos como cono principal y que utilizaremos para la conometría, la cual se determina con una radiografía. d. Se debe chequear que el cono principal alcance el punto adecua do en el conducto ( constricción apical), si no es así, debemos corregir, pues es esta medida la que nos va a asegurar en gran medida el éxito en el resultado final. e. Se procede a preparar el cemento elegido, para ser utilizado como material complementario, teniendo presente de conseguir la consistencia adecuada (cremosa) f. Se inicia el procedimiento de condensación lateral llevando el cono principal con cemento, al interior del conducto, teniendo presente, el untar todas las paredes del mismo, con el fin de eliminar la tensión superficial. A continuación se utilizan los espaciadores, los cuales “acomodan” el cono lateralmente y crean el espacio para los conos accesorios que se llevarán sucesivamente hasta lograr una ocupación completa del conducto. g. Se toma una cuarta radiografía, la cual se denomina de conometría con el fin de verificar que el procedimiento realizado cumpla con los parámetros establecidos (llenar adecuadamente el conducto tanto en longitud como en amplitud). De no ser adecuado, se deberá remover los conos colocados, haciéndolo con suavidad para no reventarlos. Se deberá comenzar de nuevo, corrigiendo los errores. h. Si el procedimiento lo consideramos adecuado, se procede a realizar el “recorte” de los conos sobrantes, es decir los que estén por fuera del conducto, teniendo presente que quede localizado uno a dos m.m. por debajo de la línea cervical , esto con el fin de evitar pigmentaciones . i. Limpiar adecuadamente la cámara pulpar y se procede a la restauración del caso. El procedimiento de conformación y condensación de los conductos en dientes multirradiculares es semejante al utilizado en los anteriores, teniendo presente que cuando se presentan conductos demasiado curvos, podemos implementar la técnica “telescópica “ ò “ progresiva” con el fin de evitar accidentes como la fractura de instrumentos, los escalones y las perforaciones . PROTOCOLOS DE TERAPIA PERIODONTAL Por: Dr. Fabio Becerra Santos Docente, Facultad de Odontología Universidad de Antioquia GINGIVITIS INDUCIDA POR PLACA DENTOBACTERIANA DEFINICIÓN Es la inflamación de la encía resultante de la acumulación de bacterias a nivel marginal. Es la forma más común de la enfermedad periodontal. ETIOLOGÍA Es la placa dentobacteriana cuya acumulación es facilitada por: Deficiencias en la ejecución de la higiene bucal Factores retentivos como cálculos, restauraciones defectuosa, caries Apiñamiento dentario Contactos interproximales defectuosos Es agravado por: Condiciones sistémicas: factores hormonales(embarazo, menopausia), diabetes, inmunodeficiencias, factores nutricionales. Respiración oral PRONÓSTICO Bueno, en los casos de gingivitis simple debido a que los cambios tisulares son reversibles una vez se elimine o se controle el factor etiológico. MANIFESTACIONES CLÍNICAS: Gingivorragia estimulada o espontánea Incrementos del fluido gingival crevicular Cambios en el color de la encía y edema en los casos agudos TRATAMIENTO Control de la placa dentobacteriana y de los factores retentivos de esta; es una acción conjunta del profesional y del paciente mediante el auto cuidado MATERIALES, INSTRUMENTAL Y EQUIPO Sustancia reveladora de placa dentobacteriana. Módulos didácticos para la motivación, educación e instrucción al paciente en la ejecución del control de la placa dentobacteriana. Seda dental. Cepillo de dientes. Copas de caucho Pasta profiláctica. Instrumentos sónicos y ultrasónicos. Fresas para pulido coronal (para el retiro de excesos de las restauraciones) PERIODONTITIS CRÓNICA DEFINICIÓN Es una enfermedad infecciosa que resulta en inflamación de los tejidos de soporte; se acompaña de pérdida de inserción, pérdida ósea, formación de bolsas con o sin retracción gingival. Puede presentarse a cualquier edad. Es la forma más común de las periodontítis, su prevalencia y severidad se incrementa con la edad; puede afectar menos del 30% de las superficies dentarias (forma localizada) o más del 30% de éstas (forma generalizada). Su severidad puede ser categorizada como: LEVE, si la pérdida de inserción promedio es de 1 a 2 mm; MODERADA, si es de 3 a 4 mm; y SEVERA, si es igual o mayor a 5 mm ETIOLOGÍA Es iniciada y perpetuada por la placa dentobacteriana. MANIFESTACIONES CLÍNICAS Y RADIOGRÁFICAS Cambio de color a nivel de la encía Incrementos en las profundidades sondeables mayores de 4 mm Pérdida de inserción Sangrado al sondaje Puede presentarse o no incremento en la movilidad dentaria Puede comprometer las bi y trifurcaciones Pérdida ósea de tipo horizontal o vertical TRATAMIENTO Compromete al profesional, brindándole al paciente las condiciones adecuadas para la ejecución de su autocuidado, y al paciente quien debe comprometerse con la ejecución de las medidas de higiene bucal y con la asistencia periódica a las citas de apoyo profesional. Acciones del profesional: 1. Ambientación dental: Control de caries y restauraciones defectuosas (infra o sobrecontornos, desadaptaciones, contactos proximales defectuosos) 2. Ambientación periodontal supragingival en toda la boca (puede hacerse en una o varias sesiones, de acuerdo a las necesidades del paciente, y en el mínimo tiempo posible entre las sesiones terapéuticas). 3. Educación y motivación en higiene bucal. 4. Ambientación oclusal (eliminación de desarmonías mayores). 5. Ambientación pulpar. 6. Ambientación periodontal subgingival detallada, boca completa, con sesiones consecutivas poco espaciadas, según la necesidad del paciente. 7. Reevaluación. Se hace a las 6 u 8 semanas e incluye: a. Periodontograma. b. Evaluación de los cambios clínicos. c. Cooperación del paciente. En este momento se decide qué dientes y que sitios requieren de terapias diferentes tales como la quirúrgica u otras. MATERIALES, INSTRUMENTAL Y EQUIPO Materiales restaurativos. Instrumento sónico, ultrasónico o manual. Ayudas didácticas para la información al paciente de su enfermedad y para la motivación en la ejecución de sus medidas de higiene bucal. Papel de articular, pinzas de Miller Fresas de diamante y corte liso para el ajuste oclusal. Sonda periodontal Instrumental de endodoncia Los mismos elementos enunciados para la ejecución de la fase de profilaxis y fisioterapia. PERIODONTITIS AGRESIVA DEFINICIÓN Es un tipo específico de periodontítis con características clínicas y de laboratorio claramente identificables. Las características son: 1. Los pacientes que la padecen son sistémicamente sanos. 2. Se evidencia una rápida pérdida de inserción y pérdida ósea. 3. Hay historia de agregación familiar. 4. La cantidad de factores irritativos locales es inconsistente con la severidad de destrucción de los tejidos periodontales. 5. Elevados niveles de Actinobacillus actinomicetanscomitans y Porfiromona gingivalis. 6. Anormalidades en los fagocitos. 7. Hiperrespuesta de los macrófagos. Formas de presentación: Localizada: Compromete a nivel interproximal los primeros molares e incisivos permanentes. Generalizada: se presenta a cualquier edad e involucra tres grupos de dientes (incisivos, primeros molares y otro grupo como segundos molares o bicúspides). TRATAMIENTO Fase higiénica y remisión a personal especializado. MATERIALES, INSTRUMENTAL Y EQUIPO Igual a la periodontítis crónica para la fase higiénica. A nivel especializado se debe evaluar la presencia de microorganismos específicos con la ayuda de cultivos y antibiograma. Bibliografía. MO-243. Becerra F. Curetaje cerrado y curetaje abierto, 1984. Botero A. Terapia Periodontal no quirúrgica. Medellín. 2000 Botero A. Clasificación de la enfermedad periodontal y Dx Fascículo 3. Periodoncia para el odontólogo general. ASEFODUA Mayo de 2000. Armitage Gary C. Developmentof a classification System for Periodontal Diseases and Conditions. Ann Periodontol vol 4 N°1 December 1999. Journal of Periodontogy Supplement, to volumen 71 Nº5, mayo 2000, Pp: 847883. MO-4, Becerra F., y Col. Período higiénico y reevaluativo en el tratamiento integral del paciente adulto. Acta Clin. Odont. 1987. pag. 23-39. Lindhe et al Periodontología Clínica e Implantología Odontológica. 2000Lindhe et al Periodontología Clínica e Implantología Odontológica. 2000 PROTOCOLO PARA TRATAMIENTO CON PRÓTESIS PARCIAL FIJA CONVENCIONAL Por: Drs. Gerardo Becerra Santos y Carlos B. Caparroso Docentes, Facultad de Odontología Universidad de Antioquia El tratamiento con prótesis fija convencional (corona individual o tramo protésico), tiene ciertas ventajas en el tratamiento del paciente adulto y dentro de estas se pueden mencionar las siguientes: se evita el uso de los aparatos removibles y sus ganchos poco estéticos, se proporciona estabilidad a la restauración, se pronostica durabilidad y confiabilidad, estética, se restituye la función y la estética. Entre sus desventajas podemos destacar el costo biológico que puede representar la preparación de estructuras dentarias íntegras y el costo del trabajo protésico y el de laboratorio. Para el adecuado aprovechamiento de todas sus ventajas y el establecimiento de una adecuada relación costo / beneficio se hace necesario que el clínico tenga en cuenta diferentes aspectos del proceso y se pueda llegar a unos resultados óptimos y confiables. La prótesis parcial fija constituye una alternativa de reemplazo de estructuras dentarias ausentes ya sea por trauma, enfermedad periodontal, caries o ausencia congénita. Los pacientes se pueden clasificar como: A) Parcialmente edéntulos B) Totalmente edéntulos Los primeros (parcialmente edéntulos) pueden recibir las siguientes alternativas restauradoras en orden de complejidad: 1) CORONA INDIVIDUAL O PRÓTESIS PARCIAL FIJA INDIVIDUAL: Se realiza cuando la pérdida de la estructura dentaria constituye más del 50% y el pronóstico de una restauración con resina compuesta esta seriamente comprometido. La utilización de elementos intrarradiculares depende de la cantidad de estructura coronaria remanente. La pérdida de más del 60 % de la estructura coronaria indica la utilización de un elemento intrarradicular. Los sistemas restauradores actuales comprenden los siguientes materiales: A) corona de resina compuesta (pe:Tetric Ceram) B) corona de cerómero (pe: Artglass, Cristóbal, Adoro etc.) C) corona metal cerámica: presenta una cofia metálica que es recubierta con un material estético de cerámica. D) corona completamente cerámica (Empress 2, In-ceram, Procera etc.). Existen varios materiales, muchos de los cuales han pasado a la historia y los que han sobrevivido son los que presentan características estéticas y físicomecánicas excelentes. A y B tienen un carácter temporal o provisional, mientras que C y D presentan un carácter permanente. 2) PRÓTESIS PARCIAL FIJA: Está indicada cuando hay ausencia de uno o dos dientes. El reemplazo de tres dientes ausentes con prótesis parcial fija determina un riesgo de fracaso muy alto y en este caso estarían indicados preferiblemente los implantes oseintegrados , cuando no existen limitaciones económicas ni anatómicas. De otro modo la prótesis parcial removible sería la opción indicada. Existen dos sistemas que se pueden utilizar en esta modalidad o alternativa protésica: A) Prótesis parcial fija metal cerámica: B) Prótesis parcial fija completamente cerámica En la segunda situación los sistemas más evaluados experimentalmente hasta el momento son los basados en Zirconio que presentan grandes características de resistencia estructural. FASES DEL PROCEDIMIENTO : - PRIMERA FASE CLÍNICA - Realización de la historia clínica y lectura de radiografías, donde se explican las situaciones normales y anormales evidentes en las radiografías. Con esta ayuda diagnóstica se puede valorar con ciertas limitaciones, la calidad y cantidad ósea, las lesiones radiolúcidas o radiopacas relacionadas o independientes de las estructuras dentarias y de las estructuras de soporte. En esta fase se establecen los diagnósticos, pronósticos y el plan de tratamiento. - Obtención de las impresiones diagnósticas (hidrocoloide irreversible). - Preparación dentaria y temporalización con cualquiera de los métodos disponibles, previa anestesia del sitio de trabajo. - Cementación del provisional con los cementos temporales disponibles. - Tallados definitivos y rebase de los temporales. - Fabricación de cubetas individuales completas o parciales según el caso. - Impresión de carácter definitiva TOMA DE IMPRESIÓN DEFINITIVA El proceso de toma de impresión definitiva en prótesis parcial fija lo podemos definir como una serie de procedimientos encaminados a conseguir la reproducción negativa exacta de las preparaciones dentarias y las regiones adyacentes para elaborar de manera indirecta las restauraciones requeridas. Después del endurecimiento o polimerización del material escogido para la toma de impresión, es necesario vaciarla en yeso tipo IV o V y así obtener la reproducción positiva de la preparación. Una buena impresión definitiva debe cumplir con los siguientes requisitos: 1. Reproducción exacta y sin burbujas de la línea de terminación de la preparación. 2. Copiar la “zona de información radicular” o porción de superficie radicular adyacente o próxima a la línea de terminación gingival de las preparaciones. 3. La reproducción de la arcada completa para realizar un montaje en articulador con el ánimo de avaluar las relaciones oclusales y para orientar la anatomía de los dientes contralaterales durante la elaboración de la restauración. La forma de copiar de manera confiable la “zona de información radicular” es realizando una separación de la porción gingival de los dientes pilares. Es necesario tener absoluta salud gingival para lograr una adecuada separación o retracción gingival. MÉTODOS DE SEPARACIÓN GINGIVAL. Se puede realizar por medios mecánicos, químicos o químico-mecánicos. Medios mecánicos y químicos: En la actualidad no se utilizan por el trauma y la poca eficiencia que se obtenía durante su uso. Se utilizaban bandas de cobre en los mecánicos y alumbre o clorato de zinc en los químicos, entre otros. Medios Quimico-mecánicos: Se utilizan hilo de diversos diseños y grosores en conjunto con sustancias astringentes o vasoconstrictoras. La sustancia más utilizada es el cloruro de aluminio al 25%. Se debe insertar el hilo de manera que desde oclusal / incisal se observe la separación horizontal del tejido marginal. El hilo impregnado debe permanecer en posición entre 7-10 minutos para lograr la retracción del tejido y la eliminación de la humedad en el surco gingival. Dentro de los materiales para la impresión definitiva en prótesis parcial fija se han descrito básicamente cinco tipos de materiales, los hidrocolides reversibles, los polisulfuros o mercaptanos, las siliconas por condensación, la silicona por adición y los poliéteres. TÉCNICAS DE IMPRESIÓN DEFINITIVA. Se describen dos técnicas para obtener la reproducción exacta de las preparaciones protésicas. La técnica de doble impresión o de rebase y la técnica de impresión simultánea; esta última con múltiples ventajas sobre la anterior. Técnica de doble impresión: Esta técnica consiste en realizar una primera impresión con el material pesado o de cubeta y posteriormente tomar la segunda fase con material liviano o de jeringa. El objetivo de la segunda impresión o rebase es copiar en detalle la preparación y sus tejidos adyacentes. Se utiliza cuando son muchos los pilares que se van a impresionar y de esta manera llevar de forma rápida el material liviano alrededor de todas la líneas de terminación de las preparaciones. La desventaja que tiene esta técnica es la potencial distorsión del material pesado previamente polimerizado por la presión que puede ejercer el material liviano en el momento de la segunda impresión. Los colados que se obtienen a partir de esta distorsión son de menor tamaño y sin lograr el ajuste necesario en las restauraciones protésicas fijas convencionales. Para evitar este error es necesario hacer un amplio alivio en toda la arcada en el material pesado o de primera impresión. Técnica de impresión simultánea: Su nombre se debe a que en ésta los materiales tanto pesado como liviano (de cubeta y de jeringa) son mezclados al mismo tiempo o de manera simultánea. El objetivo es lograr una unión química entre los dos materiales sin ejercer presiones que puedan distorsionar la impresión definitiva. El número de preparaciones debe ser limitado y el clínico debe tener la agilidad necesaria en la aplicación del material alrededor de la línea de terminación. El hilo separador debe ser removido justo antes de inyectar el material liviano en el surco gingival y así obtener la reproducción exacta que se está buscando. PRUEBA DE RETENEDORES O ESTRUCTURAS METÁLICAS El objetivo primordial es verificar la adaptación marginal de la restauración. Se pueden presentar tres situaciones: 1. Adaptación marginal perfecta. 2. Adaptación en infracontorno. 3. Adaptación en sobrecontorno. La desadaptación implica una separación entre el margen de la restauración y la línea de terminación de la preparación. En los casos dos y tres es necesario repetir los procesos de toma de impresión y de encerado-colado de las estructuras metálicas. - FASE DE LABORATORIO: Realización de los procedimientos de laboratorio: Troquelado de los modelos Encerado o confección de patrón en resina acrílica (Patern-resin) / Fabricación de la cofia cerámica Confección del colado (estructura metálica) Blindaje con Cerámica Terminado de la cerámica - SEGUNDA FASE CLÍNICA - Despeje de troqueles (realizado por el clínico) - Evaluación del encerado o el patrón de resina acrílica (Patern resin). - Evaluación de la estructura metálica y selección del color. - Prueba del material estético (contornos, nichos, perfiles, textura superficial, color, etc.) - Cementación definitiva utilizando los medios de cementación disponibles. Los materiales empleados en la actualidad para este propósito son los ionómeros de vidrio convencional y resino-modificado, los cementos resinosos y el cemento de fosfato de zinc. El cemento de fosfato de zinc con más de cien años de tradición y comportamiento clínico comprobado es un material con desventajas clínicas comprobadas como su alta solubilidad ante fluidos orales y su manejo clínico engorroso. Dentro del procedimiento de cementación es importante seguir las instrucciones del fabricante en cuanto a manejo del cemento en sus proporciones polvo / líquido y a sus tiempos de mezcla y de trabajo. Como condición previa están la limpieza de los dientes pilares y el aislamiento del campo operatorio. Durante la cementación se debe cargar completamente el interior del retenedor o restauración con material cementante y hacer una presión constante durante el asentamiento de la restauración sobre los dientes pilares. La remoción del agente cementante endurecido debe ser realizada con movimientos horizontales de mesial a distal o verticales hacia cervical evitando el desplazamiento de la restauración. -Cita de evaluación de la restauración y programación de las citas de mantenimiento INSTRUMENTAL Instrumental de mano: -Espejo -Explorador -Cucharillas -Pinza algodonera -Sonda periodontal -Curetas de Gracey 7/8, 11/12, 13/14 -Espátula para cemento -FP3 -Empacador de hilo retractor -Pinza de Miller -Pinceles de pelo de Martha Fresas: -Fresa redonda de diamante. -Fresa troncocónica con punta redondeada, grano grueso (Chaflán). -Fresa larga y delgada para desgaste interproximal. -Fresa en forma de llama. Varios: Espátula grande y rígida -Taza de caucho -Loseta de vidrio. -Mechero. -Electrón. -Regla milimetrada. -Lupa de vidrio. -2 Dappen de silicona. -Papel de agua #400. -Papel de articular. -Tijera pequeña. -Juego de cubetas perforadas tipo COE -Espátula para yeso. Equipo: -Pieza de mano de alta velocidad. -Pieza de mano de baja velocidad. -Pimpollo grande y pequeño. Materiales: -Alginato. -Yeso piedra. -Acrílico autopolimerizante (varios colores) -Líquido para acrílico. -Cera para registro de oclusión -Materiales de impresión (Siliconas de adición o Poli éteres) Bibliografía. Sencherman, G. Montaje de modelos de estudio en un articulador semiajustable. Cap. 14 Edic. Monserrate. 1995 Becerra G. Relaciones protesico-periodontales. Rev. Fac. de Odontología, Universidad de Antioquia, Vol. 2, Nº 2: 51-59, abril 1991 Shillinburg H, Hobo S, Whitsett L, Jacobi R, Bracket S. Principles of tooth preparations En: Fundamentals of fixed prosthodontics. Chicago. 3 ed. Quintessence Publishing; 1997. p 119-137 Shillimgburg 2000 Cap. 7 Planificación del tratamiento restaurador. Cap. 8 Configuración de la prótesis parcial fija. Pameijer Jan HN. Periodontal and occlusal factors in crown and bridge procedures. Dental Center for Postgraduate Courses. Amsterdam: Holland; 1985. Rosenstiel S, Land M, Fujimoto J. Contemporary fixed prosthodontics. 3 ed. St. Louis: Mosby; 2001 Jepsen, A. Root surface measurement and a method for x-ray determination of root surface area. Acta Odontol Scand 1963; 21:35 PROTOCOLO PARA LA REHABILITACION DE UN PACIENTE EDENTADO CON UNA PROTESIS TOTAL CONVENCIONAL Por: Dra. Luz Maria Correa Docente, Facultad de Odontología Universidad de Antioquia A. Historia Clínica: 1. Anamnésis 2. Examen estomatológico: - Tejidos blandos: análisis de las cualidades de salud de los tejidos Articulación temporomandibular Exámenes complementarios: radiografía panorámica Anexo para paciente edentado: análisis de los factores físicos locales ( alturas, amplitudes, espacios etc. ) y de la actitud mental del paciente 3. Diagnóstico, pronóstico y plan de tratamiento B. Impresiones y modelos preliminares: 1. Selección de la cubeta de acuerdo a la forma, amplitud y altura del reborde. Debe quedar un espacio de 2 ò 3 milímetros entre el tejido y la cubeta para el material de impresión 2. Material de impresión: Alginato, que se prepara de acuerdo a las instrucciones del fabricante 3. Toma de la impresión: El paciente y el operador deben estar en una posición cómoda. Se carga la cubeta con el material de impresión y se lleva a al boca del paciente, bien centrada, se presiona hasta que el material fluya hacia el fondo del surco y se hace un ligero recorte muscular. En el maxilar inferior, además, se le pide al paciente que saque la lengua y la lleve hacia los lados para completar el recorte muscular por lingual. Se retira la impresión en forma pasiva y se lava para quitar la saliva 4. Determinación de la zona de selle palatino posterior: Se trazan en el paciente las líneas de vibración anterior y posterior, con un lápiz de tinta indeleble. Se lleva la impresión a la boca, para que las líneas queden marcadas en dicha impresión y luego en el modelo al ser vaciada 5.Vaciado del la impresión con yeso piedra, con las proporciones sugeridas por el fabricante. Se hace en dos tiempos, primero la parte útil de la impresión y luego cuando el yeso esté en la fase exotérmica del fraguado se le coloca el zócalo 6. Recorte del modelo: Se retiran los excesos en las partes laterales y se recorta la base para que quede plana, esto facilita la confección de la cubeta individual. En el modelo superior se hace un alivio en forma de chaflán en la zona de selle palatino posterior, con una profundidad de medio milímetro en la línea de vibración anterior y un milímetro en línea de vibración posterior C. Cubetas Individuales: Ajustadas 1. Diseño: Se traza con lápiz la línea mucogingival o línea cero anatómica y las escotaduras para los frenillos. En el modelo inferior el trazo llega hasta la parte posterior de los cuerpos piriformes y en el superior 1 ò 2 milímetros por detrás de la línea de vibración posterior. Estos son los limites de las cubetas individuales 2. Eliminación de las zonas retentivas de los modelos, con cera 3. Se aísla el modelo colocándolo 5 minutos en agua “enyesada” 4. Se mezcla el acrílico de autocurado y con dos losetas se hace una lámina de 2 ò 3 milímetros de espesor, la cual se adapta al modelo .Se recorta hasta los limites delineados y se le coloca un mango con una angulación de 45 grados con respecto a la parte oclusal del reborde. Los bordes de las cubetas deben quedar redondeados y pulidos, con un espesor de uno o dos milímetros D. Impresiones y modelos definitivos: 1. Remarginado de las cubetas individuales: Con godiva de baja fusión. Se ablanda la godiva con un mechero, se coloca sobre el borde de la cubeta, se atempera con agua caliente y se lleva a la boca para hacer el recorte muscular correspondiente. La godiva va a ocupar el fondo del surco en amplitud y profundidad 2. Impresión definitiva: Con pasta zinquenólica. Se prepara la pasta y se lleva a la cubeta en una capa delgada y uniforme .Se lleva a la boca, bien centrada, se presiona hasta que el material fluya por la periferia y se realizan todos los movimientos musculares activos y pasivos necesarios para copiar la zona cero funcional, hasta donde debe llegar el borde de la prótesis. Cuando la pasta haya fraguado, se retira la impresión en forma pasiva y se lava 3. Zona de selle palatino posterior: Se marca la zona en el paciente y se pasa a la impresión, donde se coloca una capa de cera korrecta número 4 y se lleva de nuevo la impresión a la boca, durante cinco minutos. El paciente debe tener una posición de la cabeza hacia delante y con la lengua apoyada en el reborde inferior; en esta forma el paladar blando está en su posición funcional más deprimida hacia abajo y adelante 4. Encajonado y vaciado de la impresión: El objetivo del encajonado es vaciar la impresión en un solo tiempo para dar mayor resistencia al modelo. Se coloca la cera de protección de los bordes uno o dos milímetros por debajo del borde de la impresión y luego perpendicularmente la cera que conforma las paredes laterales del zócalo. Se vacia con yeso piedra con las proporciones sugeridad por el fabricante Una vez fraguado el yeso, mínimo 45 minutos, se retira el modelo con agua caliente y se recorta E. Bases de registro: 1. Se eliminan las zonas retentivas del modelo funcional, con cera 2. Se aísla el modelo con agua enyesado 3. Se prepara una lámina de acrílico de autocurado de uno o dos milímetros de espesor y se adapta sobre los modelos. La base debe llegar hasta el fondo del surco. Se pulen los bordes 4. Se colocan los rodetes de tal manera que lleve la misma dirección de las líneas de soporte, las cuales se trazan haciendo coincidir los puntos donde estaría el canino con la parte media de la tuberosidad, en el superior y con la parte media de los cuerpos piriformes en inferior F. Registro de las relaciones intermaxilares en el paciente: 1. Rodete superior: Se determina el contorno y la altura con respecto al labio y luego el plano de orientación , el cual es paralelo al plano protésico y a la línea bipupilar 2. Rodete inferior: Se determina el contorno y la altura con respecto al labio y luego se traslada el plano de orientación superior al rodete inferior 3. Determinación de la dimensión vertical y el espacio libre por medio de las pruebas métricas, fonéticas y estéticas 4. Determinación de la relación céntrica, guiando al paciente para que cierre en una posición estable G. Selección de los dientes artificiales: 1. El material: Los dientes mas usados son los de acrílico 2. Anteriores: Teniendo en cuenta como factores fundamentales, para la selección la forma de la cara, la distancia intercanina y la altura de la línea de la sonrisa 3. Posteriores: Los que corresponden en el catálogo a los anteriores seleccionados. Existen en la tabla varias opciones, el tamaño y la inclinación cuspídea de los dientes. Para determinar el tamaño se deben tener en cuenta la altura del rodete y la distancia entre el canino y la parte media de la tuberosidad. La inclinación cuspìdea se selecciona de acuerdo con la edad del paciente, la salud y altura de los rebordes 4. El color: de acuerdo con la edad, el color de la piel y el color del cabello del paciente H. Montaje de los modelos en el articulador semiajustable 1. Se utiliza la técnica del modelo dividido para posteriormente poder llevar de nuevo los modelos al articulador y hacer la remonta 2. El modelo superior se lleva al articulador por medio del arco facial 3. Para montar el modelo inferior se toma el registro de la relación céntrica y se sacan de la boca las bases de registro pegadas por medio de grapas I. Montaje de los dientes artificiales: 1. La norma fundamental es colocar los dientes sobre el reborde para evitar fuerzas tangenciales, las cuales son nocivas 2. Se montan los dientes anteriores superiores y se prueban en el paciente para verificar la línea media, la forma, el color, el tamaño, la disposición y la armonía de los bordes incisales con el labio inferior al sonreír 3. Se montan los posteriores superiores y los primeros molares inferiores, se prueban en el paciente para verificar que la relación céntrica sea correcta 4. Si la relación céntrica es correcta se terminan de montar los dientes anteriores y posteriores inferiores con un esquema de oclusión bilateral balanceada 5. Una vez montados todos los dientes se prueban en el paciente, para comprobar todos los aspectos funcionales y estéticos, por parte del odontólogo y el paciente J. Laboratorio y remonta: 1. Se envían las dentaduras al laboratorio para el encerado, festoneado, enmuflado y prensado del acrílico de termocurado 2. Una vez colocado el acrílico, sin retirar las dentaduras de los modelos, se colocan de nuevo en articulador para realizar la remonta, que consiste en hacer un tallado selectivo para recuperar la dimensión vertical y refinar la oclusión en todas las excursiones 3. Se retiran los modelos para proceder al pulido y brillado del acrílico K. Colocación e instalación de las prótesis: 1. Se revisa la prótesis para retirar bordes filosos, perlas de acrílico, zonas ásperas, etc. 2. Se lleva a la boca la prótesis superior e inferior por separado para evaluar la extensión, la estabilidad, el soporte, la retención y la estética 3. Luego se evalúa la articulación dentaria en relación céntrica y la dimensión vertical, las cuales deben ser idénticas a las establecidas en el articulador 4. Se cita al paciente para una revisión en 24 horas, y se le dan las instrucciones necesarias para el manejo y cuidado de sus dentaduras 5. Las siguientes citas de revisión se dan de acuerdo a los problemas que vaya presentando el paciente Bibliografía Echeverría R. Piedad y Roldán Miguel. “Rehabilitación del paciente edentado” Ed 1, Ed U. de A. “Prostodoncia total” Pedro Saizar. Prostodoncia total. Sheldom Winkler PROCESO EN RADIOLOGÍA ODONTOLÓGICA Por: Dr. Gerardo Becerra Santos Docente, Facultad de Odontología Universidad de Antioquia GENERALIDADES La capacidad de penetración de los rayos X depende de la longitud de onda y esta de la tensión aplicada. Cuando se han de representar objetos de gran espesor o densidad, hay que elevar la capacidad de penetración de los rayos X, para lo cual se aumenta el voltaje. La diferente absorción de los rayos X por los diversos tejidos de una región del cuerpo permite representar “la imagen de sombras” de las estructuras y órganos como un “relieve radiológico” en la imagen radiológica. Las estructuras densas absorben fuertemente y producen “sombras” (radio opacas) del más diverso grado. Las partes blandas y la cavidades absorben poco y proporcionan imágenes radio lúcidas. Las superposiciones de estructuras sombreadas de diversos planos del objeto son llamadas “ efectos de sumisión”, mientras que las debidas a las cavidades (gracias al contraste negativo que supone el aire) o a la superposición de estructuras aclarantes se denominan “efectos de sustracción”. La edad del paciente tiene una especial importancia por el diferente contenido en calcio de las estructuras óseas. Las partes patológicamente alteradas muestran una absorción de las radiaciones que difiere típicamente de la propia de regiones sanas. PROCESO DE USO DE LOS RAYOS X PERIAPICALES CONDICIONES IDEALES DE REGISTRO - El foco tiene que ser puntiforme La película se ha de colocar paralela al eje del objeto El rayo central tiene que colocarse perpendicularmente al eje del diente y a la superficie de la película La distancia foco-objeto debe ser la mayor posible y la distancia objetopelícula la menor posible. TÉCNICA DE LA BISECTRIZ: Es la técnica mas antigua y ampliamente difundida En ésta técnica un diente resulta isométricamente representado cuando el rayo central cae perpendicular sobre la bisectriz que divide el ángulo formado por el eje del diente y la superficie de la película Las dificultades de la técnica se corrigen a) mediante una mayor distancia focoobjeto para disminuir la divergencia de los rayos X a un mínimo. Y b) el cálculo de la bisectriz se simplifica si el ángulo entre la superficie de la película y el eje del diente se reduce todo lo posible mediante colocación de soportes adecuados o torundas de algodón. TÉCNICA PARALELA La superficie de la película se coloca paralela al eje del diente con la ayuda de un soporte. El rayo central choca perpendicularmente con ese eje y con la superficie de la película hacia la mitad de la longitud del diente. Se coloca la película paralela al eje del diente y se dirige el rayo central desde una distancia de aproximadamente unos 30 cm y en un ángulo de 15° sobre el ápice dentario RADIOGRAFIA DE ALETA DE MORDIDA Denominada Bite-wing, fue desarrollada por Raper en 1927 para explorar la existencia de caries en la zona de contactos proximal de los dientes, después de la evaluación clínica. El paciente en posición sentado con la cabeza colocada de forma que coincida la línea sagital media con el plano vertical y las superficies masticatorias con el plano horizontal. La película se sujeta, mediante una aleta con los dientes en posición de cierre y el rayo central se dirige a la parte media de la película, teniendo en cuenta que entre más lejos este el foco del objeto menos superposiciones se obtienen. PROPIEDADES DE LAS PELÍCULAS a) Propiedades sensitométricas, dependen de la sensibilidad de la gradación y de la formación de las veladuras b) Propiedades que influyen en la definición de la imagen, depende del tamaño del granulado y poder de resolución c) Propiedades físico mecánicas generales: naturaleza de la superficie, esponjosidad en la soluciones de procesado PROCESADO DE LA PELÍCULA Se distingue actualmente entre el procesado manual, el semiautomático y el automático. La sintonización óptima de la sensibilidad de la película, gradación y formación de velo solo se garantiza mediante un procesado estándar. La película se manipula manualmente mediante la utilización de pinzas recorriendo cuatro etapas: revelado, lavado intermedio, fijado y lavado final. Luego se hace el secado al aire o con secadores adecuados. El proceso manual se realiza dentro de una caja plástica de color oscuro y tapa color ámbar que permita la visualización del procedimiento. Se utilizan tres recipientes para revelador, agua y fijador y mangas de manipulación que impidan la entrada de luz En el primer paso, el revelado, la radiación rica en energía reduce los haluros de plata de emulsión fotoquímica en plata pura. En este paso bajo la influencia del revelador se hace visible el proceso invisible de separación del bromo de los cristales de bromuro de plata. Hasta ese momento solo queda de la impresión de la película la llamada “imagen latente” en la emulsión. Tiempo aproximado de revelado 20 segundos. En el segundo paso se hace el lavado inicial para neutralizar los químicos del revelador. Tiempo de lavado inicial 15 segundos. En el tercer paso, como la película todavía es sensible a la luz se retira la emulsión de cristales de bromuro de plata no impresionados, es decir se fijan. Tiempo de fijación 3 minutos En el cuarto paso se hace un lavado final con abundante agua para lavar los residuos químicos y evitar su decoloración o manchado. Tiempo de lavado final 1 minuto Adicionalmente se deja secar al aire y posteriormente se archivan por nombre y número de historia Los líquidos (revelador y fijador) utilizados e inservibles se depositan en garrafas plásticas independientes debidamente rotuladas y se devuelven al proveedor para su disposición final PROTOCOLO SIMPLIFICADO PARA TOMAR RADIOGRAFÍAS PERIAPICALES OBJETIVO: Las radiografías son utilizadas como elementos o ayudas para el diagnóstico de entidades o patologías que son imposibles de determinar desde el punto de vista clínico. La historia clínica, la evaluación clínica, los exámenes complementarios y la radiografías permiten establecer los diagnósticos, pronósticos y planes de tratamiento. La utilización de la radiografía periapical en la Clínica del adulto de los tres últimos semestres se realiza cuando el estudiante la necesita como elemento o ayuda diagnóstica en la determinación del plan de tratamiento, en la valoración de los dientes pilares para prótesis fija y removible, en la realización de un tratamiento endodóntico, cuando es necesario valorar carier interproximal, cuando se sospecha de una fractura, para la realización de una exodoncia ,cuando es necesario valorar el asentamiento de los pilares de transferencia directos en el momento de la toma de impresión definitiva para la construcción de la prótesis soportada por implantes. Pasos en la toma de radiografías periapicales: - Encender el equipo de rayos x Posicionar la silla odontológica de tal manera que el espaldar quede perpendicular al piso y el paciente este sentado con la espalda recta. Colocar el delantal de plomo sobre el paciente y asegurando de que el cuello (protector de tiroides) del delantal esté cerrado Acercar el tubo de rayos x al área donde se tomará la radiografía y se le pide al paciente que sujete con su dedo índice la película radiográfica Oprimir el obturador cerciorándose del sonido. El disparo o la activación se realiza fuera del área donde está ubicado el aparato de rayos x. una vez realizado este paso se procede al revelado durante un intervalo de tiempo de 20 segundos aproximadamente, se realiza el lavado inicial durante 15 segundos y posteriormente se pasa al fijador dejándola en este recipiente aproximadamente tres minutos; luego se procede a enjuagar durante un minuto aproximado y se permite el secado al aire libre. después de que la radiografía este seca se procede a archivar en la historia. PROTOCOLO PARA LA RESTAURACIÓN DE LOS IMPLANTES OSEOINTEGRADOS Por: Dr. Gerardo Becerra Santos Docente, Facultad de Odontología Universidad de Antioquia El advenimiento de los implantes ha cambiado la concepción de la prótesis convencional y los pacientes piden o sugieren el uso de los implantes antes de que sus dientes sean preparados como pilares para prótesis fija convencional. Este protocolo esta basado en las consideraciones protésicas que se realizan después de la segunda fase quirúrgica. Aproximadamente cuatro meses para la mandíbula y seis meses para el maxilar, después de haber realizado la primera fase quirúrgica (inserción del implante oseointegrado), se realiza la segunda fase, en la cual se descubre el implante, se retira el tornillo de cobertura y se atornilla el pilar o tornillo de cicatrización (esta fase la realiza el periodoncista o el cirujano) . Unas tres o cuatro semanas posteriores a este evento, es posible iniciar los procedimientos protésicos, que corresponden a las impresiones diagnósticas o preliminares. Pasos: - Recepción del paciente y evaluación clínica de la oseintegración que se lleva a cabo retirando el tornillo de cicatrización; si no se presenta dolor o el implante no rota con la remoción del tornillo de cicatrización, indica que se ha logrado la oseointegración y es posible iniciar los procedimientos protésicos; si sucede lo contrario (si manifiesta dolor) el paciente es devuelto al cirujano para valorar la oseintegración y realizar lo indicado. - Explicación de los procedimientos protésicos y los elementos necesarios (tornillo de impresión, análogo y pilar definitivo) para realizar la restauración sobre los implantes. - Impresiones preliminares o diagnósticas para la fabricación de la cubeta individual. - Impresión definitiva utilizando pilares de transferencia directos y evaluando el asentamiento de este por medios radiográficos. El material empleado para la impresion es cualquier silicona de adición disponible en el comercio. - Evaluación del diseño protésico en resina acrílica (Patern resin). - Evaluación clínica y radiográfica de los colados o estructuras metálicas, valorando el asentamiento de los pilares sobre los implantes. - Evaluación del material estético en cuanto contornos, textura superficial, nichos, tamaño, perfiles, etc. - Instalación de la restauración y apretamiento final utilizando un torcómetro, con una fuerza de apretamiento variable entre 22ncm y 32 ncm colocación de gutapercha en barra y posterior selle con resina compuesta, cuando se trata de restauraciones atornilladas. - Apretamiento del tornillo de fijación del pilar y cementación de la restauración cuando se trata de restauraciones cementadas Bibliografía. Worthington P. y Col. Óseo-integración en odontología. Quintessence, 1995. Norton M. Implantes dentales. Becerra, G. Botero H. Consideraciones Protésicas Básicas en los Implantes Oseintegrados. Revista Facultad de Odontología. UdeA. Vol. 8 N° 2 1997) Worthington, P. Branemark. P. I. Advanced osseintegration surgery. Application in the maxilofacial region. Quintassence book, 1992 Hobo, S et al: Osseeointegration and Occlusal Rehabilitation. Quintessence Publishing Company. 1991 Hobo, S et al: Osseeointegration and Occlusal Rehabilitation. P. 77 Quintessence Publishing Company. 1991) PROTOCOLO CLÍNICO PARA RESTAURACIÓN CON RESINAS COMPUESTAS Por: Dr. Richard M. Mejia Docente, Facultad de Odontología Universidad de Antioquia En la actualidad los dientes cariados, fracturados, con restauraciones defectuosas se pueden restaurar de una manera funcional y estética, esto es posible por medio de una adecuada técnica de grabado ácido del esmalte o de la dentina, por la utilización de adhesivos de última generación y por la amplia variedad de resinas compuestas disponibles. Una resina compuesta contiene cuatro componentes estructurales principales; la matriz polímera o fase orgánica, partículas de relleno o fase inorgánica, un agente de enlace y un iniciador. La matriz representa del 30 al 50 % del volumen total de la resina. La matriz de la mayoría de las resinas están hechas a base de bis-GMA (bis fenolA-glicidil metacrilato) otras resinas usan otros componentes en su matriz como Uretanos, di metacrilatos, TEGDMA, otras, una combinación de dos materiales. El bis-GMA y el UDMA (uretanodimetacrilato), constituyen la matriz de resina de todos los composites que se emplean en el momento. Las partículas de relleno incorporadas en la fase inorgánica, son generalmente de cristal de bario o dióxido de silicona también de cuarzo fundido, vidrio de aluminiosilicato, vidrio de boro-silicato, silicatos de litio y aluminio, fluoruros de calcio, vidrios de estroncio y zinc entre otros. Las partículas de relleno están cubiertas generalmente con silanos, un agente de enlace. El iniciador o activador, activa la reacción de polimerización de las resinas. La activación se puede iniciar mediante una reacción química o por la exposición a la luz con una longitud de onda apropiada. La mayoría de los materiales restauradores de resina comunes polimerizan por la exposición a la luz visible en el rango de 460 a 480 nm (luz azul). El activador fotoquímico más común es la camforoquinona, representa de 0.2 a 1% del volumen. Clasificación de las cavidades y su restauración Cavidades clase I. Cavidades que se preparan para tratar caries que se localizan en las fosas surcos y fisuras de las caras oclusales de molares y premolares, y en la superficie lingual de los incisivos, no necesita un diseño cavitario específico, la preparación se limita solo a la remoción completa de la lesión cariosa. Cavidades clase II. Estas cavidades además de la superficie oclusal incluyen una pared proximal o las dos en los molares y premolares. Se debe evaluar si la cavidad proximal se extiende hasta incluir el punto de contacto o si por el contrario el punto de contacto coincide con la interfase diente – resina. Si la cavidad es muy profunda se pude utilizar un sucedáneo de dentina con ionómero de vidrio. Para lograr una restauración bien adaptada se pueden utilizar bandas Mylar o bandas metálicas, sin embargo es preferible las metálicas de mayor rigidez. Se recomienda hacer los primeros incrementos en la cavidad Proximal, estos deben ser de menor tamaño, además se debe asegurar que la adaptación con el margen gingival es adecuada, debido a la posibilidad de micro filtración en esta área. Los siguientes incrementos se hacen de forma diagonal hasta terminar la restauración. Si se desea poner una matriz Mylar se puede utilizar una cuña plástica. Si se utiliza una banda metálica una vez se retira se debe foto polimerizar adicionalmente las áreas proximales. Cavidades clase III. Cavidades que se encuentran en las superficies proximales de los dientes anteriores, por lo general ligeramente gingival al contacto proximal, pero no involucran el ángulo incisal del diente. Cavidades clase IV. Se presentan por lo general cuando se fractura un ángulo incisal o si existe una caries que lo comprometa, también cuando en una Clase III extensa queda muy debilitado el borde incisal y se decide removerlo. El diseño de la cavidad sigue la forma convencional de la preparación de Clase III e incluye una porción del borde incisal. Se puede preparar un bisel en el esmalte periférico de la cavidad, para obtener una degradación estética más armoniosa entre la resina y el esmalte. Restauraciones clase V. Son cavidades que se encuentran ubicadas en el tercio gingival de las caras libres de los dientes. Protocolo clínico para las restauraciones con resina. 1. Realice un buen diagnostico previo a la ejecución de la restauración. Analice el estado pulpar, así como el periápice del diente. Una radiografía peri apical nos puede indicar la ubicación de la caries y el grado de profundidad. 2. Se evalúan los puntos de contacto con el papel de articular Accu-Film, estos puntos deben situarse o bien en el tejido dentario o en la futura restauración, no deben quedar en esta interfase. 3. Seleccione el color con la respectiva guía antes de la deshidratación. Para la selección del color tenga en cuenta los siguientes factores. Iluminación apropiada La mejor hora del día para tomar color se encuentra entre las 11:30 am y las 12:30 p.m., si el día es claro e iluminado. Agudeza del Color y Fatiga del ojo El operador debe evitar mirar fijamente al diente y a la guía de colores por largos períodos de tiempo, se recomienda mirar la guía superpuesta al diente por cuatro segundos repetidamente. Los ojos se pueden descansar mirando un objeto de color azul. La auxiliar de consultorio y el paciente también pueden ayudar en la selección del color. Se puede confirmar el color añadiendo una pequeña cantidad de resina directamente al diente y luego se foto polimeriza. Mapeo del diente. Un mismo diente puede presentar colores diferentes por ello se deben incluir los tonos incisales, tonos medios y tonos cervicales. 4. Anestesiar la zona según sea necesario. 5. Idealmente se debe hacer un aislamiento definitivo con el dique de goma, de no ser posible, se puede hacer un aislamiento parcial con rollos de algodón; otra opción es poner un hilo retractor en el surco gingival para controlar el fluido crevicular y para retraer el margen gingival sobre todo en restauraciones que comprometan el margen cervical. 6. Con fresas redondas pequeñas de diamante y con la pieza de alta velocidad inicie la preparación cavitaria para llegar a la caries, evite dañar el diente adyacente, para esto protéjalo con una banda metálica. 7. Remueva la caries con una fresa redonda en una pieza de mano de baja velocidad, también puede utilizar cucharillas. 8. Si es apropiado remueva el esmalte sin soporte y haga biseles con una fresa de acabado, estos son importantes para el manejo estético en la zona de transición entre el diente y la restauración. 9. Se hace la profilaxis con bicarbonato de sodio. 10. Grabe la superficie dentaria con el ácido fosfórico al 37%. Acondicione el esmalte por 10 segundos y la dentina por 5 segundos. Proteja los dientes adyacentes con una matriz. 11. Lave el diente vigorosamente por un minuto y seque (no reseque) con aire o con torundas de algodón la superficie del diente grabado. 12. Ponga el sistema de adhesión, siguiendo las instrucciones del fabricante. Se recomiendan una primera capa que se deja actuar por 20 segundos, luego ponga una segunda capa, remueva con una mota de algodón el exceso de adhesivo, finalmente foto polimerice. 13. Ponga una matriz ínter proximal y una cuña si son requeridas. Matrices y uso de las cuñas. Para las restauraciones de clase II, la matriz de elección es la metálica, existen las anchas y las angostas, estas se adosan mejor al diente para permitir una adaptación marginal adecuada por medio de las cuñas de madera. Otra opción es el uso de bandas precontorneadas las cuales posibilitan una mejor ubicación del punto de contacto ínter proximal de la restauración. Con las restauraciones de Clase III, la matriz de mayor uso es la tira Mylar esta se puede ajustar alrededor del diente y mantenerse en su lugar manualmente para proporcionarle forma a la restauración. En las restauraciones de Clase IV se utilizan la matriz Mylar y una cuña de madera o plástica para lograr el contacto interproximal y el contorno adecuado. El previo uso de la cuña permite una mayor separación de los dientes y más espacio para construir un contacto. 14. Foto polimerice como se indica. Tiempo recomendado por el fabricante 40 segundos. 15. Ponga una resina opaca si requiere enmascarar defectos de color y foto polimerice por 40 segundos. 16. Agregue la resina seleccionada hasta conseguir la forma apropiada. Los incrementos deben ser de 0.5 o un milímetros y no mayores a dos milímetros. Foto polimerice mínimo 40 segundos cada incremento. Nunca debemos manipular el material en capas increméntales mayores a dos milímetros esto porque es posible que no polimerice completamente la resina, dejando porciones de resina sin endurecer y debilitando estructuralmente la restauración. La técnica incremental es posible debido a un fenómeno conocido como la capa inhibida de aire (u oxígeno). Al reaccionar el oxigeno con la superficie de la resina hace que se inhiba la polimerización en su superficie lo que permite que se pueda agregar sucesivamente otros incremento de resina hasta terminar la restauración. 17. A medida que se van añadiendo incrementos de resina es posible esculpirla mediante diferentes espátulas, fp3, bruñidores, pinceles, los cuales permiten darle a la restauración la anatomía dental y los contornos adecuados. 18. Nivelar los márgenes proximales de modo que la restauración este en perfecta continuidad con los tejidos dentales, garantizando el punto de contacto entre los dientes y con el antagonista. 19. Remueva la cuña y la matriz e inspeccione la restauración. Si es necesario agregue mas resina. 20. Controle la oclusión por medio de papel de articular Accu-film. 21. Debe corregir cualquier defecto marginal existente, luego se empieza con el protocolo de terminado y pulido alisando las superficies irregulares. Acabado y pulido. Las superficies pulidas se tiñen menos, acumulan menos placa bacteriana, se comportan mejor frente al desgaste, aumenta la tolerancia de los tejidos gingivales y su apariencia se hace muy similar a la del esmalte, logrando una apariencia más natural. El acabado incluye el modelado, contorneado, alisado de la restauración, ajuste de la oclusión, mientras que el pulido le imparte un brillo o lustre a la superficie. Existen muchos productos en el mercado odontológico para el acabado y el pulido. Estos incluyen las fresas de carburo y las puntas de diamante, diferentes tipos de discos flexibles, puntas y copas impregnadas con goma, tiras de acabado de metal y plásticas y pastas para pulido diamantada. Todos con diferente tamaño de grano dependiendo de la casa comercial. Instrumentos Fresas de carburo, tungsteno y puntas de diamante Tiras de acabado Las tiras de acabado se utilizan para contornear y pulir las superficies proximales y los márgenes gingivales en el contacto. Se encuentran recubiertas con oxido de aluminio y viene de diferentes grosores de grano impregnando una banda de poliuretano. Siempre se deben pulir, sobre todo en el caso en que utilizamos la banda Mylar, porque esta superficie brillante está inhibida por el oxigeno y se puede disolver y pigmentar mas fácil. Pastas diamantadas. Para un pulido final extrafino son utilizadas pastas diamantas, las cuales vienen con diferentes grosores de grano. El tiempo de empleo recomendado es entre 30 a 40 segundos. Bibliografía. Schwartz, R. Fundamentals of Operative Dentistry A. Contemporary approach. Cap. 14, 15. Quintessece Books. Dietschi, D. Restauraciones adhesives no metálicas. Cap. 8, 9 Masson, S.A./98 Becerra SG. Lesiones dentarias cervicales inducidas por oclusión traumática. Rev Fac Odont Univ Ant 1998; 9(2):53-56 Bowen R, Rodríguez, M. Tensile strength and modulus of elasticity of tooth structure and several restorative materials. J Am Dent Assoc 1962; 64:378 Christensen Gordon J. The state of the art in esthetic restorative dentistry. Jada. Vol, 128. September 1997. Resinas compuestas empacables: El nuevo paradigma en alternativas a la amalgama. Por George Freedman. ALND noviembre 1999 – enero 2000. Resinas restauradoras condensables. ALND noviembre 1999 – enero2000 PROTOCOLO PARA LA REALIZACIÓN Y LA CEMENTACIÓN DE ELEMENTOS INTRARRADICULARES Y LA RECONSTRUCCIÓN DE MUÑONES Por: Dr. Gerardo Becerra Santos Docente, Facultad de Odontología Universidad de Antioquia Los elementos intrarradiculares pueden ser clasificados como colados que son los obtenidos después de “colar” los patrones de resina acrílica resultado de la impresión del conducto radicular y los prefabricados que pueden ser metálicos, de fibra de carbón o de fibra de vidrio. Estos elementos que reconstruyen la porción coronal y que se cementan en el conducto radicular se utilizan cuando no existe suficiente estructura coronal que permita la retención de una restauración. Elementos intrarradiculares colados: Pasos: El primer paso en la confección de un poste colado después de evaluar la calidad de la endodoncia es la preparación del conducto radicular hasta una longitud que puede ser ¾ de la longitud radicular dejando unos cuatro o cinco milímetros apicales de la endodoncia. El siguiente paso es la impresión del conducto radicular con una resina acrílica (Duralay o Patern resin) de tal manera que reconstruya el espigo y el muñon coronal. Colado del patrón de resina preferiblemente utilizando aleaciones nobles para evitar la formación de productos de corrosión. Una vez obtenido el colado se examina para determinar defectos del colado como perlas metálicas o burbujas de aire que puedan comprometer el asentamiento pasivo del poste y la solidez estructural respectivamente. Se evalúa la adaptación del elemento intrarradicular dentro del conducto y con el remanente coronario disponible. Si el paso anterior es adecuado se procede a pulir la superficie coronal con discos de papel de diferentes granos, lo cual permite que la impresión para confeccionar la restauración sea mas fiel y la adaptación de la misma sobre el muñón sea lo mas correcta posible. La cementación de los elementos intrarradiculares se puede llevar a cabo con cementos como el fosfato de zinc, ionómero de vidrio o cemento resinoso. Los postes prefabricados pueden ser de fibra de vidrio, fibra de carbón o postes metálicos y esos últimos pueden ser de acero inoxidable, de titanio o aleación de titanio. Estos postes prefabricados generalmente se cementan con cemento resinoso aunque los cementos de ionómero de vidrio pueden ser también utilizados Pasos: Selección del elemento intrarradicular Preparación del conducto radicular con fresas que proporciona el fabricante y que presentan un diámetro igual al diámetro del poste seleccionado. Grabado de la dentina del conducto radicular y de la porción coronal con ácido fosfórico al 37% durante 15 segundos. Lavado profuso con agua utilizando una jeringa hipodérmica para eliminar los posibles residuos de ácido. Secado con aire proveniente de la jeringa triple y conos absorbentes de papel. Colocación de agente de enlace frotándolo con micro esponjillas por 20 segundos en el interior de conducto y le porción coronal. Se esparce con aire de la jeringa y se fotocura por 60 segundos. El medio de cementación se puede llevar al conducto por medio de un léntulo o espiral, colocado en el contraangulo y accionado con baja velocidad El poste se introduce en el conducto y se procede a fotocurar por 60 segundos el medio de cementación si es de fotocurado o curado dual. Reconstrucción del muñón coronal. Generalmente se realiza con resina compuesta o material reconstructor de muñón Bibliografía. Smith c. And Schman N. Restaration of endodontically treated teetha: A guide for the restorative dentist. Quintessence Int. 1997; 28 457-462 Valencia G. Becerra, G., Relaciones endodóntico-protéscas: postes y muñones Rev. F. de O., U. de A., Vol. Primer semestre 1998. Journal of endodontics: vol. 30, N.5, mayo de 2004. Review Article Post Placementand Restoration of Endodontically treated teeth: A literature Review Christensen Gordon. Post and core: State of the art. J Am Dent Assoc 1998; 129: 96-97. Henry PJ. Photoelastic analysis of post and core restorations. Aust Dent J. 1977; 22: 157-161. Lawrence WS. Factors affecting retention of post systems: a literature review. J Proth Dent 1999; 81(4): 380-385 Goodacre CJ, Spolnick KJ. The prosthodontics management of endodontically treated teeth: a literature review. Part I. Succes and failure data. Treatment concepts. J Prosthodont 1994; 3:243-250. Standlee, J, Caputo A, Hanson E. Retention of endodontic dowels: effects of cement, dowel length, diameter and design. J Prosthet Dent 1978; 39: 401-405 Granados Jose I. et al . Fracturas radiculares por fuerzas compresivas de premolares con núcleos prefabricados. Universitas odontológicas. 20(40) : 2933. 2000 Stockton Lawwrence w. Factors affecting retention of post systems : A literature review. J of PD. Vol, 81 n° 4 april 1999. PROTOCOLO REMOVIBLE PARA LA CONFECCIÓN DE PRÓTESIS PARCIAL Por: Dr. Oscar Miguel Ramón Docente, Facultad de Odontología Universidad de Antioquia La prótesis parcial removible constituye una opción protésica particularmente importante cuando los implantes no están indicados debido a limitaciones económicas, anatómicas o sicológicas del paciente. La P.P.R. esta indicada cuando los tramos o espacios edéntulos son muy extensos y la prótesis parcial fija no esta indicada debido al mal pronóstico biomecánico El tratamiento con prótesis parcial removible reemplaza dientes y tejidos relacionados mediante una estructura protésica. El paciente puede colocar y retirar estructura protésica. Este tipo de tratamiento devuelve la forma, la función, y la estética, así como la preservación del sistema; perdidas por la falta de estructuras dentarias. Para el adecuado aprovechamiento de todas sus ventajas y el establecimiento de una adecuada relación costo/beneficio se hace necesario que el estudiante, bajo la supervisión del docente, tenga en cuenta diferentes aspectos del proceso clínico y de laboratorio, para poder llegar a unos resultados óptimos y confiables. 1. Diagnóstico Que dientes se van a utilizar como pilares Salud de los tejidos periodontales. Movilidad dentaria. Longitud del diente, las raíces y la proporción corona-raíz. Si el diente debe o no ferularse. Si el diente debe ignorarse o extraerse. Pronóstico de los dientes pilares y su futuro reemplazo. Las características del tejido bando de soporte y el hueso subyacente (reborde) Integridad de los dientes, tipo de restauración que poseen. (Evitar restauraciones en resina extensas y coronas libres de metal) Si el paciente acepta que algún o algunos de los componentes de metal le se vean. Condiciones psicológicas o fisiológicas que influyan sobre un diseño especial. Relaciones oclusales, de los músculos y de la ATM. Consideraciones estéticas. Exámenes complementarios: radiografía panorámica y periapicales según se requiera. Modelos, montaje en articulador y predeterminación (si el docente lo considera necesario). Una vez terminada la fase diagnóstica y la discusión de la propuesta de uno o varios planes de tratamiento con el paciente (incluyendo costos y tiempo aproximado de trabajo), se inicia el procedimiento clínico. Para alcanzar esta etapa el paciente debe haber pasado por una completa fase higiénica, y de reevaluación, para controlar los factores de riesgo de caries y enfermedad periodontal. 2. Fase clínica y de laboratorio I. Impresiones preliminares para modelo diagnóstico II. Estudio modelo diagnóstico a. Definición de diseño (según el soporte, la retención y la estabilidad) b. Análisis en el paralelómetro Determinar posición antero-posterior: - Planos guías -Trayectoria de inserción Determinar posición medio-lateral: - Angulo convergencia cervical - Ecuador protésico - Retención III. Preparación de boca Trasladar las modificaciones del análisis previo realizadas en el modelo diagnóstico al paciente. Hacer las preparaciones para: - Los planos guías (platos guías) - Los lechos (apoyos) - Modificar los ecuadores protésicos y realizar ameloplastias (cuando se requiera para mejorar la retención) IV. Impresión anatómica definitiva Realizar este tipo de impresión idealmente en materiales elastómeros del tipo siliconas de adición o poliéteres. V. Análisis modelo definitivo en el paralelómetro Objetivo: Valorar que las modificaciones realizadas en la preparación de boca se ajusten a lo que se predeterminó en el modelo diagnóstico. a. Definir el diseño definitivo b. Montar el modelo definitivo el en paralelómetro c. Determinar la posición antero-posterior definitiva: - Trayectoria inserción d. Determinar la posición medio-lateral definitiva: - Ecuador protésico favorable e. Determinar cantidad de retención: - Marcar la posición final de la punta del gancho retentivo y la cantidad de retención utilizando las galgas de 0.25, 0.50 y 0.75 mm. e. Tripodización del modelo definitivo: - Con el objeto que el laboratorista pueda reproducir la posición final del modelo en el paralelómetro. VI. Orden de laboratorio y envío al técnico de laboratorio VII. Encerado estructura metálica en el modelo refractario aliviado y bloqueado para verificar directrices VII. Prueba estructura metálica Valoración de la estructura metálica en cuanto a la adaptación y asentamiento de los apoyos y ganchos sobre los dientes pilares, valoración de el conector mayor, menor, planos guías, etc IX. Impresión funcional En casos de extensión distal de los arcos parcialmente edéntulos clase I y clase II de Kennedy. X. Registros interoclusales - Prueba y ajuste de los rodetes de mordida montados sobre la estructura metálica. XI. Montaje y selección de dientes: (color y forma) XII. Prueba de dientes sobre el rodete de cera XIII. Prensado o Inyectado del acrílico e instalación de la prótesis. XIV. Control: Controles a las 24 y 48 horas, a la semana, a los 15 dias y posteriormente cada 3 meses. Rebases cada dos años de las bases o según la valoración realizada en el paciente Bibliografía. Loza Fernández David. Prótesis Parcial Removible.1ª. Edición Actualidades Medico Odontológicas Latinoamérica, C.A. 1992 McGivney G, Castleberry D. (1992) Mc Cracken prótesis parcial removible. 9va. ed. Editorial Panamericana. Buenos Aires Argentina. Mallat E, Keogh T (1998) Prótesis Parcial Removible, clínica y laboratorio. Editorial Harcourt Brace España. Robert W. Rudd, A review of 243 errors possible during the fabrication of a removable partial denture: Part II. J Prosthet Dent 2001;86:262-76. PROTOCOLO PARA LA FABRICACIÓN DE PLACAS OCLUSALES Por: Dr. Gerardo Becerra Santos Docente, Facultad de Odontología Universidad de Antioquia Las placas oclusales han recibido infinidad de nombres según el objetivo perseguido por el clínico. Se han llamado férulas oclusales, guarda nocturna, plato oclusal, placa neuromiorelajante, placa reposicionadora, etc. La placa oclusal generalmente es superior aunque puede fabricarse para el arco inferior. Es un aparato de acrílico o acetato que cubre las superficies oclusales e incisales hasta el tercio incisal y en palatino puede extenderse aproximadamente unos 5 o 6 mm del margen gingival. La placa oclusal tiene varias funciones dentro de las cuales se pueden mencionar las siguientes: Proporciona una oclusión ideal pero artificial Elimina en gran porcentaje la sintomatología muscular y articular Facilita la obtención de una posición de relación céntrica estable y confiable Facilita los movimientos ortodóncicos Produce neurorelajación muscular Tiene un efecto de férula y protege los dientes antagonistas de trauma por apretamiento. Existen básicamente dos formas de adaptar las placas oclusales: A) Fabricación de una placa termocurada: Impresiones anatómicas con alginato de los dos arcos Obtención de modelos de yeso de muy buena calidad Registros de relación céntrica Montaje de modelos en articulador Encerado de la placa oclusal, extendiéndose hasta la unión de el tercio medio y oclusal en posterior y el tercio incisal en anterior. En la zona palatina puede extenderse unos 5 o 6 mm de el margen gingival Enmuflado y prensado del acrílico de termocurado Terminado y pulido Adaptación intraoral logrando un mayor número de contactos puntiformes en la parte posterior de tal forma que los contactos sean uniformes, simultáneos y de igual intensidad En el segmento anterior los incisivos antagonistas (inferiores) pueden o no contactar durante el movimiento protrusivo y los caninos producen una “ v “ que corresponde al movimiento protrusivo y lateral Las superficie posterior es completamente plana y los contactos de los antagonistas son puntiformes. En el segmento anterior el plano de la placa forma una plataforma de 90° con respecto al eje longitudinal de los dientes anteroinferiores B) Placa de acetato obtenida al vacío Esta placa se obtiene por medio de una lamina de acetato de un espesor de 0.7 mm y se adapta al modelo una vez ablandada por calor y activando el vacío de una maquina de vacío Presenta la ventaja de que solo de necesita el modelo superior pero presenta la desventaja de que todos los ajustes tienen que ser intraorales, lo que aumenta mucho el tiempo clínico Estas placas se pigmentan ya que el monómero del acrílico ataca el acetato de tal forma que la coloración no es tan transparente como la placa obtenida por encerado y enmuflado. Otro factor que contribuye a la pigmentación es el pobre terminado de el acrílico de autocurado cuando se compara con el de termocurado. Bibliografía Becerra G. y Col. Terapia oclusal con placas. Rev. Fac. de Odontología, Universidad de Antioquia, Vol. 7(1): 41-47, octubre 1995. Okesson JP. Cap. 15: tratamiento con férulas oclusales. Pag. 474502.Okesson Okesson JP. Capitulos 18 y 5: criterios de oclusión funcional óptima. Pag.109-126. MO-160. Serna L.E. y Col. Analisis de los modelos de estudio articulados. Becerra G., Figueroa A. Estabilidad mandibular en el tratamiento del paciente adulto. Rev. Fac. de Odontología, Universidad de Antioquia, Vol. 7, Nº 1, Octubre 1995.