El área metropolitana evidencia las fallas de nuestro sistema de salud
Anuncio

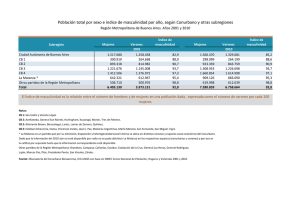
OPINIÓN: Mario Rovere, Decano del Depto de Ciencias de la Salud de UNLaM e integrante del Consejo de Expertos Fundación Metropolitana “El área metropolitana evidencia las fallas de nuestro sistema de salud”1 En términos generales, mi impresión es que la salud es un tema sobre respetado por la sociedad, por lo cual la política y las comunidades, a grandes rasgos, teme involucrarse. Parece un sector en el que los actores internos cuentan con todos los resortes como para resolver sus inadecuaciones, como si fuera un sistema autosuficiente, con cierto grado de extraterritorialidad, con sus propias reglas de juego, internas y sometido a sus propios intereses. En términos generales, mi impresión es que la salud es un tema sobre respetado por la sociedad, por lo cual la política y las comunidades, a grandes rasgos, teme involucrarse. Parece un sector en el que los actores internos cuentan con todos los resortes como para resolver sus inadecuaciones, como si fuera un sistema autosuficiente, con cierto grado de extraterritorialidad, con sus propias reglas de juego, internas y sometido a sus propios intereses. Desde la recuperación de la democracia se percibe que a grandes rasgos los profesionales de salud no se meten en política, los políticos no se meten en salud. El resultado conforma un escenario que ha resultado perdedor-perdedor, con una fuerte desconfianza recíproca. De hecho, salud casi no ha aparecido en las campañas electorales, tampoco en las principales discusiones cuando se habla del modelo de desarrollo, ni por parte del gobierno ni por parte de la oposición. Pareciera que en salud el pensamiento se basa en una suerte de continuidad, una suerte de perfeccionamiento progresivo que no requiere de ninguna reforma estructural importante, ni mucho menos interesar a las fuerzas políticas. Esta situación no ha sido siempre así. El sector salud ha formado parte indisoluble de la identidad del primer y del segundo gobierno peronista, de hecho la población aun la que no tiene nada que ver con el tema sabe exactamente quien fue Ramón Carrillo y lo que significa. De la misma manera es difícil que alguien no asocie a Illia con la Oñativia y su ley de medicamentos, de hecho Illia es el único presidente médico de la historia argentina. Considero que el cambio en las últimas décadas se debe en cierto modo al éxito que ha tenido una importante operación política diseñada a partir de 1956 –con la Revolución Libertadora- que intentó, por lo que parece con éxito, disolver cualquier posibilidad para un sistema nacional de salud, que luego de Carrillo era una posibilidad cierta. En perspectiva, podemos decir que ambas tendencias sistema vs no sistema, en última instancia mercado, han estado forcejeando dentro del sector salud argentino desde 1956 a la fecha, y en cierta manera – y esto es algo que no me gusta decir- por acumulación tiene más rounds ganados la Libertadora que Carrillo, ha habido más movimientos tendientes a la fragmentación que movimientos tendientes a la articulación y consolidación de carácter sistémico de la salud en el país. A partir de esta breve contextualización, podemos puntualizar algunos rasgos del sistema de salud en la Argentina: 1 La fragmentación. Si se quisiera juntar hoy a las personas que deciden sobre fragmentos significativos de la salud de los argentinos, aproximadamente estaríamos hablando entre 2500 y 3000 agentes distribuidos en el subsector público: funcionarios nacionales provinciales y municipales, en el subsector de la seguridad social dirigentes de casi 300 Obras Sociales nacionales, mas las provinciales y las especiales (FF AA, Universitarias, poderes judicial y legislativo) y sector privado: clínicas, , centros de diagnóstico y tratamiento, prepagas etc. 2 La fragmentación facilita un segundo rasgo: la inequidad. Significa que si se distribuyera la masa de recursos destinados al área entre los 40 millones de argentinos obtendría un número promedio que no representa la atención real, porque existe un número de personas que está muy por arriba de ese promedio y un sinnúmero de personas - mayor todavía- que está por debajo. Un dato permite mensurar esta inequidad: la diferencia en el gasto público por habitante, ha llegado a estimarse en 1 en 14, lo que significa que algunos territorios tienen un gasto público en salud por habitante 14 veces más alto que otros. Si esa proporción la ajustáramos en función de la cobertura del gasto público por población no cubierta por la seguridad social, la proporción se multiplica por dos y la distancia pasa a ser de 1 en 28. Fragmentación e inequidad no sólo se continúan, sino que también se conectan porque no podría haber inequidad sin fragmentación. La fragmentación es fundamental y funcional a que cada segmento de la Argentina, cada tramo de ingreso, cada grupo de pertenencia tenga un nivel de salud y un nivel de atención de su salud. Existe una tendencia tan fuerte a la estratificación que hasta las prepagas tienen planes diferentes para los distintos tipo de afiliados, según su cartera y los tramos de cobertura. Podríamos decir que se construye un edificio en el cual cada uno tiene la salud que puede pagar en términos de su respectivo ingreso, lo cual se reproduce incluso dentro del gasto público. 3 La sobreoferta de factores: coexisten una sobreoferta y una carencia de recursos humanos. Si alguien dijera en la República Argentina sobran médicos, tendría tanta razón como quien dijera que faltan médicos. Esto depende fundamentalmente del territorio al cual se refiere. Lamentablemente en el Censo de 2010 no se relevó la misma información que en el 2001, en relación a la profesión de los habitantes de nuestro país como para hacer una curva y tratar de verificar si la Argentina ha tenido una migración importante de profesionales o un aumento de la capacidad de absorción del sector privado. El sector público está penando en lugares que hasta hace 5 años no tenían problema de recursos humanos, como la Patagonia, los municipios de la costa o el tercer anillo del conurbano, más allá de lugares como Formosa o el Chaco salteño donde siempre ha habido dificultad en este sentido. 4 Si a la sobreoferta se le suma la fragmentación, y la inequidad no es fruto de la falta de recursos aparece el cuarto factor: el reconocimiento por parte del Estado del derecho a la salud. En nuestro país, este reconocimiento aparece en escena por vía indirecta, cuando en la reforma constitucional de 1994 se decidió que no se iba a discutir sobre el tema. La Argentina no tiene taxativamente colocado el tema en su constitución que, por ejemplo, sí garantiza los derechos de los consumidores. En este sentido, la Constitución del ‘94 en vez de proteger ciudadanos protege consumidores. Sin embargo, el derecho a la salud se instala a través del reconocimiento de los pactos internacionales que lo consagran, como la Declaración de los Derechos del Niño. Sin embargo, en un país federal como el nuestro, la pregunta lógica es ¿quién es el responsable del derecho a la salud? Y lo que percibimos es que la mayor parte de los decisores del poder ejecutivo consideran que el problema de la salud es provincial, con el agravante que muchas provincias han tenido además políticas activas o pasivas de municipalización. La mayor parte de las provincias que tienen municipalización de la salud no tienen cambios constitucionales que garanticen y expliquen cuál es la responsabilidad de los municipios, razón por la cual podríamos decir que los municipios hacen salud ‘de onda’, lo que significa que si quieren lo hacen o no. Si quieren hacer mucho hacen mucho, si quieren hacer poco hacen poco y tienen como único elemento de estímulo las formulas de coparticipación que algunos gobiernos provinciales establecen para apoyar algunas funciones. En la provincia de Buenos Aires, la atención primaria está sostenida por los municipios y hay más hospitales municipales que provinciales a pesar que por el tamaño de estos últimos hay más camas hospitalarias provinciales que municipales. Por lo tanto, estos factores son los que también se conjugan y se intensifican con los rasgos propios del sector de salud en el área metropolitana. El Área Metropolitana de Buenos Aires encierra importantísimos diferenciales entre territorios, en algunos casos, superior a los que se observan entre provincias. Hay, en el área metropolitana, tanta o más diferencias de inequidad en cobertura, en gasto en salud, en complejidad y en capacidad resolutiva que cuando se toma como objeto de estudio la totalidad del país. Y las diferenciales se dan entre la CABA, el primer anillo, el segundo y el tercero. La primera gran diferencia comienza en la dimensión demográfica, la relación entre población activa y pasiva, la proporción de menores de 14 años y la de mayores de 65 años que tiene cada territorio. El área metropolitana tiene literalmente poblaciones que se parecen muy poco entre sí. Al observar los indicadores demográficos conocidos provistos por el Censo, por ejemplo porcentaje de menores de 14 años, el peso relativo de esta franja en la Ciudad de Buenos Aires es 1 ½ menor que en el primer cordón del conurbano y este número llega a ser cuatro veces menos si se lo compara con el tercer anillo del conurbano, lo que muestra que la pirámide de población joven indica una tasa cada vez mas importante de problemas de salud infantil a medida que uno se aleja del Congreso. En este caso, el problema radica en que la relación es inversa en cuanto a la disponibilidad de pediatras en el área metropolitana, lo que significa que a mayor cantidad de niños menor cantidad de pediatras. La distribución de recursos no guarda proporción con la población ni con la estructura de la población. Esta situación se reproduce también a nivel social, por ejemplo el indicador de NBI, que en Virrey del Pino alcanza al 70% de la población, o la cobertura de obra social que se va modificando en los municipios del primero, segundo y tercer anillo hasta llegar a territorios donde ni el 20% de la población tiene cobertura. Sin embargo, a la hora de la asignación de los recursos estas diferencias o no son tomados en cuenta o no alcanzan a compensarse. En este contexto, la Ciudad de Buenos Aires es un gran polo de atracción, con una importante estructura de servicios y la Universidad Nacional, que forma el 70% de los recursos humanos universitarios profesionales de la salud en Argentina, y una proporción de 4 camas cada 1000 habitantes, en contraposición con los municipios colindantes (Vicente Lopez, Tres de Febrero, San Martín, Avellaneda, Lanús) donde la relación baja a 1 cama cada 1000 habitantes. No integra esta lista La Matanza, porque no se comporta como un municipio vecino, sino como una combinatoria de todos los municipios. Y si ampliamos esta relación al segundo y tercer anillo e incluimos a La Matanza, no superamos el 0.3 camas cada 1000 habitantes, razón por la cual incluso los propios municipios colindantes se quejan de la derivación de los demás municipios. Esto significa que más allá de las preferencias de la población, no existe una oferta proporcional al tamaño de la población. En este marco, vale la pena mencionar la relación entre ambiente y salud. Uno de los temas clave es el problema de los servicios de saneamiento y su relación con los problemas de salud. En buena medida este tema en la República Argentina está judicializado a partir de la intervención de la Corte Suprema en el saneamiento de la Cuenca Matanza Riachuelo. Y si bien el Poder Ejecutivo considera que la responsabilidad primaria de la salud es de carácter provincial, a través de distintos fallos la Corte ha establecido que el garante del derecho a la salud es el Gobierno Nacional. A contramano de lo que la política y el poder ejecutivo han ido construyendo, por 55 años la base jurídica de la Nación custodiada por el poder judicial indica que hay una responsabilidad primaria de la Nación sobre toda la problemática de salud del territorio nacional. El área metropolitana está organizada sobre la base de dos grandes jurisdicciones, la Provincia y la Ciudad de Buenos Aires, y si hay una baja articulación interjurisdiccional, uno de los roles de la Nación es justamente mediar en esta dificultad, lo cual no significa que sólo la intervención resuelva el problema, sino que hace falta una tercerización. A través de casi 50 años de historia argentina no ha podido funcionar la mesa donde se sientan el intendente antes, ahora el jefe de gobierno de la Ciudad y el gobernador de la Provincia para tratar de resolver los problemas comunes, entre ellos el de la salud. No funcionó con coincidencia de gobiernos militares ni civiles, ni con gobiernos coincidentes o no coincidentes en relación al signo político. Por lo tanto, el tema de la salud al igual que otros, no puede quedar librado sólo a la voluntad política de las partes. Adicionalmente ahora pasa a ser un tema estratégico porque aparecen falencias que incluso ponen en riesgo jurídico a los decisores políticos, como sucede con la Cuenca del Matanza Riachuelo. Quisiera agregar simplemente que la complejidad del tema es todavía mayor. A pesar de la intención política de desarrollar estrategias tendientes a que la población del Gran Buenos Aires no se atienda en la Ciudad, como manifestó al comienzo de su primer mandato el Ing. Mauricio Macri, este deseo sólo podría lograrse a través de una reforma constitucional. La Constitución y la ley básica de salud de la Ciudad de Buenos Aires brindan la totalidad de garantías e igualdad de oportunidades que se requieren desde el punto de vista legal para que cualquier persona que se acerque a los servicios públicos de la Ciudad reciba exactamente la misma atención. Existe además el marco jurídico actual de la República Argentina, que fue profundizado por una ley de alcance nacional referida específicamente a los migrantes. En nuestro país los migrantes provienen principalmente de países limítrofes, y están comprendidos por una de las leyes más avanzadas de América, que fue promulgada en mayo del año pasado, coincidente con la celebración del bicentenario y que obliga a la totalidad de servicios públicos de la Argentina de salud y de educación, a brindar atención igualitaria a personas migrantes en la Republica Argentina vivan donde vivan e incluyendo la atención a personas indocumentadas. Incluso los servicios de salud deben brindar asesoramiento sobre cómo regularizar la situación migratoria. De tal forma que aunque parezca paradojal, la República Argentina que no tiene el derecho a la salud en la Constitución, que no garantiza el derecho a la salud por ninguna ley, brinda garantía de derecho a la salud a la población migrante. El Área Metropolitana crece a velocidades diferenciales, no sólo en cantidad de población sino también en número de municipios que la integran, lo que genera un desafío sin precedentes para un territorio donde vive una proporción enorme del total de la población nacional. Hay problemas de salud que son de resolución local pero hay otros que exceden esa dimensión porque implican desplazamientos, complejidad, atención y redes de conexión. Todavía existen, en el área metropolitana, municipios con ambulancias que transportan pacientes a los hospitales de la Ciudad de Buenos Aires, los dejan en la esquina y les dicen “no le diga que lo traje porque no lo van a atender, entre espontáneamente, por las suyas”. De esta manera, se dilapida la oportunidad que significa, desde el punto de vista de la calidad de la atención, que un médico reciba en la guardia a un paciente ya estudiado. Si en el área metropolitana ocurre algo así podemos darnos una idea de lo que nos falta para tener la concreción de igualdad de ciudadanía y de derecho a la salud para todos los habitantes. Edición: Anna Del Piero 1 Esta columna de opinión forma parte de la exposición “Coordinación y financiamiento regional de la salud”, realizada por el Dr. Rovere en el VIII Foro Metropolitano, 9 y 10 de noviembre de 2011, Universidad Nacional de La Matanza. Más información en www.forometropolitano.org.ar