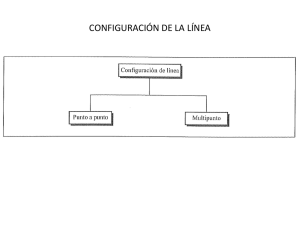
Libro de comunicaciones
Anuncio

I Jornada: “Buenas Prácticas” Prácticas”en la Atención Integrada en Euskadi: Potenciando la cultura de colaboración entre profesionales. profesionales. Salón de Actos H.U. Cruces - 26 de noviembre 2014 LIBRO DE COMUNICACIONES COMUNICACIONES 2 INDICE: Las 4 mejores comunicaciones seleccionadas: Protocolo de Integración Asistencial (Atención Primaria, Reumatología Enfermería) en Osteoporosis en la OSI Bilbao-Basurto .................................................................................................. Pág. 09 Integración de informes de electromedicina a la Hª Clínica Electrónica ............................................... Pág. 10 Integración antes de la integración: coordinación atención primaria-digestivo para aumentar la eficacia de los procesos ...................................................................................................................... Pág. 11 OSABIDE en residencias ......................................................................................................................... Pág. 12 Comunicaciones orales breves seleccionadas: Proceso de Atención Integrada a Niños y Niñas con necesidades especiales (PAINNE) ........................ Pág. 15 Medicina Interna no presencial ............................................................................................................. Pág. 16 Integración antes de la integración: cambio en la metodología y concepción de la Unidad de Endoscopias de un hospital comarcal para favorecer la integración ..................................................... Pág. 17 Mejorando la Atención Farmacoterapéutica Integrada a través de la Prescripción Electrónica Asistida ................................................................................................................................................... Pág. 18 Desarrollo del Programa de Atención a Trastornos Mentales Graves en la Red de Salud Mental Infanto-Juvenil de Bizkaia - Coordinación y protocolización para el diagnóstico e intervención precoz y un uso eficiente de los recursos .............................................................................................. Pág. 19 Difusión e implementación del Programa Paciente Activo en Euskadi .................................................. Pág. 20 Etxean Ondo- Proyecto Integral para el cambio del modelo asistencial para personas en situación de dependencia en el País Vasco ........................................................................................................... Pág. 21 Integración de la Unidad Básica de Prevención en la OSI Goierri Alto Urola ......................................... Pág. 22 Intervención del Consejo Sanitario a las 72 horas del alta por Insuficiencia Cardiaca .......................... Pág. 23 Receta deportiva .................................................................................................................................... Pág. 24 Comunicaciones orales breves seleccionadas: Cuidando al cuidador ............................................................................................................................. Pág. 27 Optimizando la atención a los pacientes con demencia ........................................................................ Pág. 28 Programa formativo para cuidadores de pacientes paliativos en domicilio .......................................... Pág. 29 Proyecto Microsistema Gernika (MsG) .................................................................................................. Pág. 30 Integración de la Prevención de la Infección asociada a la Asistencia Sanitaria .................................... Pág. 31 Grupo Interdisciplinar de Emergencias Pediátricas (GIDEP) .................................................................. Pág. 32 Conciliación Integral de la Medicación .................................................................................................. Pág. 34 Grupo Funcional Cuidados Paliativos de Álava. Atención integrada para necesidades complejas ....... Pág. 35 Programa para la mejora de las personas con Trastorno Mental Grave atendidas en servicios Comunitarios de la Red de Salud Mental de Bizkaia .............................................................................. Pág. 36 Envejecer de forma activa y saludable en la comunidad: experiencia de coordinación SocioSanitaria en el municipio de Lasarte-Oria en torno a la promoción de la salud y prevención de la dependencia .................................................................................................................................. Pág. 37 Comunicaciones presentadas sobre Buenas prácticas en integración. La utilización de la simulación de eventos discretos para evaluar las intervenciones sobre Pacientes Pluripatologicos ..................................................................................................................... Pág. 41 Proyecto WIEKG, interpretación cuasi inmediata del electrocardiograma a través de la telefonía móvil utilizando what’s app ................................................................................................................... Pág. 42 Voluntades Anticipadas: Proyecto de colaboración del H.U. Araba (HUA) y Atención Primaria ........... Pág. 43 Prevención de conducta suicida en pacientes de alto riesgo con técnicas de telemedicina ................. Pág. 44 3 Unidad multidisciplinar de atención al diabético: resultado de los indicadores de la consulta de Endocrinología .................................................................................................................................. Pág. 45 Conciliación farmacológica en el Centro de Salud ................................................................................. Pág. 46 Sistema de información económica integrada....................................................................................... Pág. 47 Sostenibilidad e Integración del Proceso de Aprovisionamiento y Logística ......................................... Pág. 48 Zerbitzu Orokorrak ere bai – Integración de los Servicios generales ..................................................... Pág. 49 Intervención comunitaria: Rehabilitación osteoarticular ...................................................................... Pág. 50 Asistencia Paliativa desde un Modelo Integrado de Atención ............................................................... Pág. 51 Implantación de Interconsultas NO Presenciales (ICNP) en el S. de Pediatría del HUC Cruces ............. Pág. 52 Atención integral y coordinada en ulceras de la OSI Barrualde y residencias de la 3º edad ................. Pág. 53 Un nuevo modelo organizativo. Unidades de Gestión Integrada en una OSI de nueva creación .......... Pág. 54 KIRUBIDE: Asistencia Quirúrgica Integrada ............................................................................................ Pág. 55 El cuidado de la salud desde la Teleasistencia ....................................................................................... Pág. 56 Asistencia Continuada e Integrada a pacientes en últimos días de su vida ........................................... Pág. 57 Estrategia de coordinación en cribado de cáncer colorrectal para disminuir desigualdades de Acceso y participación ............................................................................................................................ Pág. 58 Servicios administrativos y de cita previa a pacientes frágiles .............................................................. Pág. 59 El camino de los Cuidados Paliativos ..................................................................................................... Pág. 60 Nuevos Roles de Enfermería: Un modelo de coordinación y continuidad centrado en la persona ...... Pág. 61 Consejo Sanitario y Teleasistencia: Ejemplo de Colaboración Socio-Sanitaria ...................................... Pág. 62 Atención Integral al Pluripatologico. Medicina Interna (H. Donostia) – C.S. Amara Centro .................. Pág. 63 Organización Atención Primaria: Urología OSI Alto Deba ...................................................................... Pág. 64 Rehabilitación Cardiaca: Experiencia de Integración Asistencial ........................................................... Pág. 65 Mejorando la coordinación interniveles: mejor asistencia sanitaria y más eficacia .............................. Pág. 66 Plan de actuación sanitaria en el ámbito escolar ................................................................................... Pág. 67 Factores clave de una intervención integrada de telemedicina ............................................................ Pág. 68 Implementación de una atención integrada para pacientes pluripatologicos....................................... Pág. 69 Proyecto Mastermind ............................................................................................................................ Pág. 70 Nuevo modelo de gestión de aprovisionamientos en la OSI Goierri-Alto Urola .................................... Pág. 71 Pacientes, cuidadores, sanitarios e instituciones: abordaje integral e integrado del paciente frágil pluripatologico en la OSI Donostia ................................................................................................ Pág. 72 Mejorando la coordinación entre Salud Mental Infanto-Juvenil y Atención Primaria........................... Pág. 73 Atención farmacéutica en centros residenciales ................................................................................... Pág. 74 Introducción del Texturizador de Alimentos en Centros Residenciales ................................................. Pág. 75 Mejora de la eficacia en la atención a pacientes con fractura de cadera .............................................. Pág. 76 Programa integral y multidisciplinar de conciliación de la medicación: desde el ingreso hasta Atención Primaria .................................................................................................................................. Pág. 78 Actualización electrónica de Guías de Práctica Clínica (GPC) cardiovasculares en Osakidetza: una herramienta para la facilitar la integración asistencial clínica ............................................................... Pág. 79 Implementación del proyecto de estratificación del riesgo de pacientes con diabetes, hipertensión o dislipemia mediante una intervención multidisciplinar en una unidad de atención primaria (UAP) ......................................................................................................................... Pág. 80 Experiencia de 3 años de la figura del Internista de Referencia en la OSI Debagoiena (Gipuzkoa). Presentación de resultados .................................................................................................................... Pág. 81 Evaluación de la satisfacción con la figura del Internista de Referencia en la OSI Debagoiena (Gipuzkoa). ............................................................................................................................................. Pág. 82 Comisión de Seguridad Integral de los pacientes .................................................................................. Pág. 83 OSI Barakaldo Sestao / Integración en gestión de personas.................................................................. Pág. 84 4 Avanzando hacia una mejor Adherencia Farmacoterapeutica .............................................................. Pág. 85 Evaluando el cambio organizacional hacia la Coordinación de Cuidados y la Tele-Salud. Programa ACT: Ejemplo del País Vasco Tele-Salud ................................................................................ Pág. 86 Abordaje integral en pacientes con trastorno bipolar a través de una aplicación on-line .................... Pág. 87 Estrategias de prevención para adolescentes en riesgo de Diabetes tipo 2 .......................................... Pág. 88 Un nuevo reto sanitario: Abordaje preventivo de la Mutilación Genital Femenina (MGF) ................... Pág. 89 Guía para cuidadores con deterioro de la movilidad física. Conocimientos básicos para prevenir las úlceras por presión evitar el dolor postural...................................................................................... Pág. 90 Atención Integrada a nivel de Prevención y Promoción de la Salud: Salud Pública y Agentes Sociales................................................................................................................................................... Pág. 91 Impacto de una intervención de formación e integración asistencial en la deprescripción de Tratamientos de larga duración con bisfosfonatos en una comarca ..................................................... Pág. 93 Estrategia de colaboración primaria-especializada en pediatría. Un camino promovido por los Profesionales .......................................................................................................................................... Pág. 94 Aplicación del Programa Psicoeducativo “Ondo Bizi” a través de la metodología enfermera .............. Pág. 95 Elaboración y proceso de validación de un instrumento de detección de señales de alerta de malos tratos físicos y económicos a personas mayores en la CAPV ................................................................. Pág. 96 Mesa piloto para la mejora del Programa Caixa Proinfancia en Rekalde como técnica de Integración ............................................................................................................................................. Pág. 97 AGIRUGUNE: Inventario Documental Integrado .................................................................................... Pág. 98 Protocolo de actuación sociosanitaria a personas mayores institucionalizadas ................................... Pág. 99 Validación de un índice predictor de reingreso hospitalario a los 30 días (LACE) y evaluación de la efectividad de un modelo de intervención de enfermería para la disminución del reingreso hospitalario y la mortalidad postingreso ............................................................................................... Pág. 100 Manejo y seguimiento del paciente diabético en tratamiento con insulina.......................................... Pág. 101 Rotación de enfermeras de AP por la Unidad de Daño cerebral del H. de Gorliz .................................. Pág. 102 Integración del servicio de Hospitalización a Domicilio en la atención del paciente crónico dependiente domiciliario y en estadío final de vida. ............................................................................. Pág. 103 Mejora de la Atención Biopsicosocial a las personas con lesión medular (LM) mediante la Intervención de Equipos Multidisciplinares ........................................................................................... Pág. 104 Dispensación de Medicación de Uso Hospitalario en el Centro de Salud de Zalla................................. Pág. 105 Consulta Multidisciplinar para el seguimiento de los niños con Patología Neuromuscular .................. Pág. 106 OSI BILBAO BASURTO: Apostando por la mejora de la formación......................................................... Pág. 107 Desarrollo del factor humano en Osakidetza: un paso más en la humanización de la relación clínico-paciente ...................................................................................................................................... Pág. 108 5 6 I Jornada: “Buenas Prácticas” Prácticas”en la Atención Integrada en Euskadi: Potenciando la cultura de colaboración entre profesionales. Salón de Actos H.U. Cruces - 26 de noviembre 2014 Mesa I: I: Buenas prácticas en integración Las 4 mejores comunicaciones seleccionadas 7 8 Protocolo de Integración Asistencial (Atención Primaria, Reumatología y Enfermería), en Osteoporosis en la OSI BILBAO BASURTO AUTORES: Torre Salaberri, Iñaki. Médico adjunto de Reumatología OSI Bilbao Basurto Laiseca Sagarduy, Francisco Javier. Médico de Medicina Familiar y Comunitaria. C. S. San Adrián (OSI Bilbao Basurto) Bilbao ilbao Basurto Jimenez Perez, Maite. Enfermera. JUAP UAP Bombero Etxaniz. OSI B ORGANIZACIÓN: OSI BILBAO BASURTO Introducción: La osteoporosis es una condición de fragilidad ósea frecuente en mujeres postmenopáusicas, que causa mayor morbimortalidad en etapas más avanzadas, (fracturas de muñeca, húmero, vertebrales, y cadera), originando dolor crónico y dependencia. Su manejo es complicado, porque hay variabilidad en los criterios diagnósticos y de tratamiento, y porque afecta a una población frágil (paciente mayor polimedicado). También es frecuente el sobrediagnóstico densitométrico en la mujer postmenopáusica en la que el tratamiento no resulta coste-efectivo En 2005 se crea un protocolo y un circuito para la gestión de peticiones de DXA, filtradas por una enfermera especializada, que se desborda a partir del 2011, aumentando las listas de espera, las quejas y las duplicidades en la atención. Objetivos: • • • • Optimizar los recursos, evitar duplicidades asistenciales, y mejorar el acceso al diagnóstico y tratamiento de las pacientes con osteoporosis. Impulsar la detección y diagnóstico de la osteoporosis en AP. Mejora del seguimiento: la osteoporosis postmenopáusica y senil desde AP, y la osteoporosis compleja desde reumatología. Establecer cauces de comunicación estables entre atención primaria y reumatología. Metodología: Se crea un equipo de trabajo (responsables directivos, especialistas de primaria, reumatología, enfermería) que establece un protocolo de manejo y un nuevo circuito de derivación: • • • El médico de familia solicitará DXA, (informado por Reumatología), según unos criterios preestablecidos, y tratará la osteoporosis postmenopáusica y la senil. Se implica a enfermería en aspectos de educación sanitaria, seguimiento, adherencia y cumplimentación. Los pacientes complejos accederán a la unidad de osteoporosis a través de la interconsulta no presencial. Se habilita la interconsulta no presencial, se integra la DXA en la historia clínica electrónica, y se programan charlas dirigidas a primaria (desde Abril del 2014) Resultados • • • • • • • Difusión del protocolo e implantación del circuito en 22 centros Todos los centros de la OSI están pidiendo densitometrías en función del protocolo de establecido La lista de espera para osteoporosis enfermería disminuye de 6 a dos meses Se mantiene la lista de espera para el reumatólogo en la unidad de osteoporosis Se responden 12-15 interconsultas no presenciales y se informan 12-15 DXAS procedentes de primaria por semana La lista de espera para realización de DXA está en 3-4 meses Acceso de manejo de herramientas para diagnóstico y seguimiento de la osteoporosis en la atención primaria está muy accesible en Osabide. Conclusiones: Consideramos que nuestro protocolo de osteoporosis es una buena práctica de integración, que fomenta el acercamiento entre los diferentes niveles asistenciales; con el soporte actual de los TICS y con el apoyo de enfermería mejora el tratamiento del paciente, así como la gestión de los recursos asistenciales. 9 Integración de informes de electromedicina a la Historia Clínica Electrónica AUTORES: Unai Aspillaga Bonilla, Begoña Segurola Álvarez ORGANIZACIÓN: OSI BARRUALDE GALDAKAO Introducción: Las organizaciones sanitarias tenemos numerosos dispositivos de Electromedicina de diferentes fabricantes que pueden generar informes que, inicialmente, no estaban pensados para ser volcados en nuestros sistemas de información. Con el cambio de enfoque hacia la continuidad asistencial, la seguridad clínica y la integración de sistemas, surge la necesidad de integrar toda esta información para que esté accesible a todos los profesionales y permita disponer de una historia informatizada única por paciente. Cada fabricante ofrece solución sólo para sus aparatos, y no de manera global, lo que supone un gran coste económico y requiere grandes necesidades de infraestructura. Objetivos: Desde OSI Barrualde-Galdakao, en nuestro objetivo por llegar a la historia clínica electrónica, iniciamos la búsqueda de un punto en común dentro del conjunto tan heterogéneo de aparatos electromédicos, que permitiese integrar el mayor número de equipos posibles. Hemos encontrado un camino, independiente al fabricante, que integra los informes generados por los distintos aparatos que dependen de un equipo informático para generar dicho informe, de una forma sencilla y segura. Metodología: Al PC con un aparato conectado, se le agrega una impresora virtual (PDF Creator). Debidamente parametrizado, esta impresora puede llamar a una aplicación desarrollada en VB NET. Dicho programa enlaza el informe generado en PDF con el CIC del paciente, previa comprobación por parte del profesional que maneja el equipo. Una vez validado el paciente, el informe se envía a sistemas externos categorizado automáticamente de acuerdo al catálogo de informes existente para toda la red. A partir de ese momento es visible desde las aplicaciones corporativas. Resultados El pilotaje se inició en el Hospital Gernika-Lumo, en febrero de 2014, con la integración de espirómetros. Gradualmente se están incorporando dispositivos en otros centros. A 10/10/2014 hemos subido a la historia clínica electrónica un total de 3874 informes: • • • 3145 espirometrías integradas en la HCE generados desde 25 espirómetros. 539 informes del Servicio Cardiología generados desde un Holter ECG. 190 informes del aplicativo Medivector del Servicio Cardiología Hemodinámica. Conclusiones: • • • • • • 10 Se considera una solución excelente, que cubre un gran número de dispositivos con independencia del proveedor/fabricante. Supone un paso adelante en la integración de informes en la HCE. Es un método extrapolable a cualquier organización de servicios (solución corporativa). Supone un ahorro económico y de recursos porque da una solución global al problema. Ahorro en el consumo de papel. Es un avance notable hacia la continuidad asistencial y seguridad del paciente. Integracion antes de la integracion: coordinacion atencion primaria-digestivo para aumentar la eficiencia de los procesos AUTORES: Fidencio Bao Perez, Iñigo Garcia Kamiruaga, Rebeca Higuera Alvarez, Raquel Gonzalez Monasterio, Anaiansi Hernandez Martin ORGANIZACIÓN: OSI BARAKALDO SESTAO Introducción: Antes de la constitución como OSI (enero 2014) surgió la necesidad de crear un modelo mas eficiente en la gestión asistencial de la Sección de Digestivo en vistas de los resultados obtenidos hasta la fecha sobre todo en el área ambulatoria. Objetivos: La eficiencia pretendida tenia como expresión obtener unas listas de espera adecuadas a lo requerido, con una actividad asistencial de estructura diferente en la que las agendas fueran de 15 pacientes presenciales y el resto actividad online. Con ello se lograría mantener esas demoras con una consulta que permitiera resolver pacientes con rigor tanto los presenciales como los no presenciales, filtrando las interconsultas y así perpetuar una dinámica de trabajo eficiente en colaboración plena con Atención Primaria y de forma colateral con las Urgencias Hospitalarias, evitando los pacientes sin cita. Metodología: Desde 2010 se elaboro una estrategia dialogada y consensuada con Atención Primaria con un documento marco de actuación. En él se formularon diferentes rutas asistenciales teniendo como herramienta de interacción Osabide AP (desde 2013 Osabide Global). Las rutas son: interconsultas con intención de cita en Digestivo, interconsultas con intención de consultoría, interconsultas con intención de prueba endoscópica e interconsultas desde Urgencias de pacientes no ingresados con intención de cita. La 3ª ruta pretendía crear un modelo de tutela y formación continua de las indicaciones de endoscopia para después liberalizar esta demanda. Se comprometieron los diferentes niveles asistenciales a atender, dar respuesta (y verificarla) a estas consultas en <48h con votantes de petición y respuestas rigurosas y con espíritu colaborador. Cada FEM tenía asignados uno o varios CS y las Urgencias consultando la peticiones desde cualquier puesto informático del Hospital o el CS de Sestao/Barakaldo. Resultados: Tomando como periodo más reciente septiembre de 2013 a septiembre de 2014 (13 meses). Se han gestionado 3293 interconsultas (162 desde Urgencias) de ellas 726 desde Sestao, citando sólo 2212 (89 de Urgencias). Supone evitar un 30% de citas (bien por consultoría o por petición directa de endoscopia recomendada por Digestivo, generando solo cita en endoscopias). En este periodo las demoras de consulta son <1mes en el 95% de pacientes con una relación S/P de 2.1 en Sestao y 2.7 en Barakaldo. Respecto a Urgencias el filtro es >50% (a esos pacientes se les llama para informarles de que no son citados y la razón). Por otro lado, la liberalización parcial de la petición de gastroscopias sin sedación y colonoscopias de cribado (CCR poblacional, familiar y hereditario) y vigilancia de adenomas permitió evitar citas en consulta para pedirlas (670 gastroscopias que generaron sólo 106 citas posteriores, 583 colonoscopias no de cribado que generaron solo 107 citas y 509 colonoscopias de cribado que motivaron 268 citas). Ello supone un ahorro de citas en consulta considerable. Conclusiones: Con esta estrategia demostramos que sin perder rigor científico y empleando como herramienta material las TICs y los recursos humanos formados y motivados con una metodología de trabajo ágil y resolutiva, logramos una calidad asistencial en tiempo y forma adecuada manteniendo como base la colaboración bidireccional con Atención Primaria. 11 OSABIDE en residencias AUTORES: Sánchez, I; Iglesias, S; Ogueta,M; Sola, C; Zurbanobeaskoetxea, L; De La Rica, J.A. ORGANIZACIÓN: DTS GIPUZKOA + DIRECCIÓN DIRECCIÓN GENERAL Introducción: Las líneas estratégicas OSAKIDETZA, contemplan Avanzar en Implantación y Consolidación del Sistema de Información Clínica Unificado, con acciones para Integrar los sistemas de información asistenciales entre los diferentes ámbitos asistenciales y agentes sociales (Osabide AP, Osabide Global, Osanaia, Historia farmacoterapéutica, Historia sociosanitaria…), para promover la continuidad asistencial bajo un mismo proceso. También el Plan Estratégico de Atención Sociosanitaria, contempla en su segunda línea “la implantación de un sistema de información y comunicación sociosanitario”, que evite la fragmentación de la información y las dificultades de accesibilidad para posibilitar una prestación más equitativa y la continuidad de cuidados para las personas del Espacio Sociosanitario. Objetivo: Poner en marcha y desplegar la H.C. Osabide, en Residencias. El Proyecto OSABIDE EN RESIDENCIAS, pretende dar respuesta a un enfoque centrado en: • La persona: Seguridad, Confidencialidad, Comodidad, Satisfacción y Continuidad de Cuidados. • Los profesionales: Agilidad, Comunicación, Colaboración, Coordinación y Feedback. • Las Instituciones: Coordinación, Acuerdos, Consenso, Comunicación e Interoperabilidad. Metodología: Metodología de Gestión de Proyectos. El proyecto se estructura en dos fases, con soluciones distintas: • Fase 1: CLINIC + PRESBIDE • Fase 2: OSABIDE GLOBAL (incluye PRESBIDE) Se realizan diferentes acciones para su abordaje: • Definición de criterios de inclusión para definir un pilotaje en cada territorio: Residencias públicas, privadas concertadas, con médico de Osakidetza, con médico propio. - Contacto con Residencias y conocimiento de situación: nº y tipo de residentes, profesionales, sistema información. • Elaboración de propuesta para pilotaje. • Aprobación por el CVASS. • Habilitación de las comunicaciones y requisitos informáticos. • Habilitación de ACCESOS y tarjeta IZENPE a prescriptores. • Compromiso de cláusula de confidencialidad, de los profesionales. • Firma de Consentimiento Informado previo de pacientes-usuarios de los servicios sociales y de revocación del mismo, en su caso. • Definición de circuito y responsables, para dar de alta en e-Osabide a los residentes. Resultados: • • • • • Aprobación de pilotaje en 16 Residencias: - 4 en Araba - 7 en Bizkaia - 5 en Gipuzkoa Inicio de arranque de Clinic + Presbide en dos residencias. Formación de Médicos y Enfermeras de las residencias en pilotaje. Indicadores de resultado del pilotaje. Previsión arranque de la Fase 2: Noviembre 2014. Conclusiones: • • 12 El pilotaje de este proyecto permite detectar mejoras respecto del sistema de Información y de Coordinación interinstitucional. El acceso a la HC de Osabide, supone una mejora diagnóstica, de tratamiento y de seguimiento de los usuarios institucionalizados en Residencias. I Jornada: “Buenas Prácticas” Prácticas”en la Atención Integrada en Euskadi: Potenciando la cultura de colaboración entre profesionales. Salón de Actos H.U. Cruces - 26 de noviembre 2014 Mesa II: Buenas prácticas prácticas en integración Comunicaciones orales breves seleccionadas 13 14 Proceso de Atención Integrada a niños y niñas con Necesidades Especiales (PAINNE) AUTORES: Gabriel Saitua Iturriaga, Elena Sánchez González, Carmen Diez Sáez ORGANIZACIÓN: OSI BILBAO BASURTO Introducción: Los niños y niñas con necesidades especiales de salud (NNE), constituyen una población heterogénea que presenta o se encuentra en situación de mayor riesgo, por lo que requieren un mayor número de recursos públicos, sanitarios, sociales y educativos. Objetivo: Implantar un modelo de atención integrada socio/sanitaria/educativa para NNE entre 0 y 6 años en Comarca Bilbao, incorporando ajustes de mejora continua y calidad en términos de efectividad, beneficio y satisfacción de los usuarios. Metodología: Más de 70 profesionales de los tres ámbitos organizados en grupos de trabajo, participan en el «Proceso de Atención Integrada a Niños y Niñas con Necesidades Especiales, PAINNE Guía 2013». El Modelo de Atención Integrada, colabora en estructuras clave, evaluando procedimientos y herramientas para dar respuesta integrada; define indicadores de proceso e implanta las propuestas. Resultados: La evaluación de calidad previa implantación realizada por ETORBIZI, muestra la implicación activa del personal técnico, la complejidad en su desarrollo y el gran valor por la implicación de agentes de tres sectores, su buena ejecución metodológica y alto grado de consenso. Los primeros resultados de 2013 fueron: 1. Los niños/as que completan el seguimiento programado en Consultas de Neonatología y Desarrollo Infantil HU Basurto por recién nacidos de muy bajo peso en el año 2012 fue del 93,54%. 2. Los profesionales del Área Local de Bilbao indicaron 334 programas de Atención Temprana, próximos al 10% de la población infantil atendida durante éste período. Las propuestas fueron aceptadas por los Servicios Sociales de Diputación Foral de Bizkaia (EVO/EVAT) en el 93,5% de casos propuestos. 3. 57% de los equipos de Pediatría en los centros de Atención Primaria de Comarca Bilbao utilizaban los nuevos datos básicos del paciente para evaluación en desarrollo infantil entre 91%-100% de los casos 4. En reuniones de formación entre profesionales de Osakidetza PAINNE, participaron el 75% de los Pediatras y 56% de las Enfermeras de Pediatría de la Comarca Bilbao. La evaluación externa de la Fundación New Health, meses después de la implementación adquirió una valoración de 4/4 puntos en transformabilidad y sostenibilidad, y 3/4 puntos en creatividad, idoneidad, impacto de transformación, y proceso de elaboración inclusivo. Conclusiones: El proyecto PAINNE articula, dinamiza y lidera un cambio de paradigma en la asistencia infantil en el Área Local de Bilbao, con criterios de calidad en efectividad, beneficio y satisfacción y ha conseguido coordinar a más de 70 profesionales de los espacios: social, sanitario y educativo. 15 Medicina Interna no presencial AUTORES: Manovel Nogueiras, M.J; Inclán Iribar, G. Mª; Egurbide Arberas, M.V. ORGANIZACIÓN: H.U. CRUCES Introducción: La Consulta No Presencial (CNP) es una herramienta reconocida que facilita la comunicación entre Atención Primaria (AP) y Atención Especializada (AE), ayuda en la resolución de problemas y agiliza la asistencia. El plan de actuación de los Pacientes Pluripatológicos en las comarcas Uribe y Ezkerraldea-Enkarterri y el servicio de Medicina Interna (MI) del Hospital Universitario Cruces incorporaron ésta herramienta en su modelo con el propósito de establecer contacto directo y rápido con los médicos de AP y adquirir nuevas formas de trabajo a la práctica clínica habitual. Objetivos: Crear y consolidar contacto directo con AP para dar respuesta a problemas frecuentes que puedan aparecer en la práctica clínica habitual. Además de facilitar la coordinación de pacientes entre AP y AE y ofrecer la posibilidad de valoración de dichos pacientes en una consulta presencial dependiendo de la patología y situación del paciente. Metodología: Se creó una plataforma informática mediante la cual el médico de AP realiza la consulta. Por parte de los médicos de MI responsables de la actividad se visualizan y responden en Osabide Global. Con el compromiso de respuesta en menos de 48 horas y posterior revisión de las mismas en las reuniones conjuntas entre AP-MI. Resultados: Desde el inicio de la actividad hemos recibido 168 consultas, 85 en 2013 y 83 en 2014. Todas se han respondido en los plazos prefijados y 52 han sido citadas para una consulta presencial. Conclusiones: La CNP es una buena herramienta de comunicación entre AP y AE que facilita la resolución de problemas en la práctica clínica habitual. Sin embargo, creemos que está infrautilizada, y que potenciar su uso contribuirá en la mejora de la calidad de la asistencial además de mejorar el contacto entre profesionales. 16 Integracion antes de la intergracion: cambio en la metodologia y concepcion de la Unidad de endoscopias de un hospital comarcal para favorecer la integracion AUTORES: Fidencio Bao Perez, Rebeca Higuera Alvarez, Iñigo Garcia Kamiruaga, Anainasi Hernandez Martin, Raquel Fgonzalez Monasterio, Jorge Vladimir Gonzalez Garcia. ORGANIZACIÓN: OSI BARAKALDO SESTAO Introducción: Las unidades de Endoscopias tienen en general una concepción de servicio central cuya misión es la realización e informe de pruebas. De esta forma su comportamiento es poco dinámico si interactuar apenas con otros servicios. Objetivos: Conseguir una actividad endoscópica dinámica con enfoque crítico y resolutivo a la vez, dotada de una autonomía de gestión y protocolización de procesos básicos, flexible con Atención Primaria para liberalizar peticiones pero riguroso en las indicaciones, idoneidad y calidad de las pruebas, todo ello impulsado por la implementación del cribado del CCR desde 2011. Involucrar al paciente en la calidad de la endoscopia con encuestas de satisfacción. Metodología: Se modernizó la gestión de la endoscopia con aplicaciones informáticas para ello, documentación actualizada variada, iconografía, trazabilidad del proceso endoscópico, sedación por endoscopistas. Interacción y feedback con las consultas externas y ambulatorias de Digestivo para resolver pacientes insitu, revisión de indicaciones en pacientes ingresados y brevedad en esas pruebas. Por último integración de los informes con fotogramas en Osabide Global. Se crearon dos rutas básicas: una del cribado de CCR con circuito especial a través de la Consulta de Alto Riesgo creada al efecto y otra de hallazgos oncológicos consensuada con Anatomía Patológica, Radiología y Cirugía. Resultados: Con el circuito oncológico el paciente es valorado por Cirugía en 15 días desde la prueba con estudio de extensión e histología informado y cancelación de cita en Digestivo si la tenía. Con la ruta del cribado en 4 semanas se remiten resultados y recomendaciones a Atención Primaria tras revisión como consulta no presencial en la Consulta de Alto Riesgo. Se sedan por endoscopistas >90% de las pruebas, se realizan en la misma semana las endoscopias de ingresados. Atención Primaria pide ya un 30% de gastroscopias y otro 30% de colonoscopias además de casi todas las de cribado de CCR. Hacemos al año 4000 pruebas con encuesta de satisfacción validada del paciente sobre la preparación colónica y la sedación vinculada al informe endoscópico en Osabide Global. Esto junto a la trazabilidad, que expresa el control estricto del proceso endoscópico a efectos de seguridad, supone una innovación pionera en el Estado al día de hoy. Se resuelven pacientes tras la prueba en indicaciones no complejas coordinadas en la propia sección, además de los oncológicos y los referidos de Atención Primaria sin hallazgos relevantes cancelando o evitando en su caso citas en Digestivo. Conclusiones: Este enfoque dinámico de la actividad endoscópica no supone un empeoramiento de las demoras y hace más lógica esta actividad en un Hospital Comarcal donde los FEM son en general polivalentes y deben dotar a la actividad endoscópica de un componente clínico y resolutivo inherente a su condición y formación científica. Este enfoque dinámico de la actividad endoscópica no supone un empeoramiento de las demoras y hace más lógica esta actividad en un Hospital Comarcal donde los FEM son en general polivalentes y deben dotar a la actividad endoscópica de un componente clínico y resolutivo inherente a su condición y formación científica. 17 Mejorando la Atencion Farmacoterapeutica Integrada a traves de la Prescripcion Electronica Asistida AUTORES: AUTORES: Samper Ochotorena, R.; Segurola Lázaro, B.; Prieto Blanco, M.; Arraiza Armendariz, A.; Tranche Robles, B. ORGANIZACIÓN: DIRECCIÓN GENERAL Introducción: La Dirección de Asistencia Sanitaria está desarrollando diversas líneas de trabajo encaminadas a la universalización de la prescripción electrónica asistida. Esta visión integradora en los sistemas informáticos asistenciales se materializa en un Vademécum Corporativo y un Historial Farmacoterapéutico único. Así, cualquier prescripción u orden médica realizada al paciente parte de la misma base de datos de medicamentos y se visualizará en un único repositorio de prescripciones. Para posibilitar la asistencia integrada, segura y eficiente, además de facilitar la toma de decisiones clínicas, es necesario implementar y desarrollar ayudas a la prescripción. Objetivos: Desarrollar las herramientas corporativas de ayuda a la prescripción orientadas fundamentalmente a incrementar la seguridad en el tratamiento de los pacientes. Garantizar la incorporación continua de la información, que sea útil para el funcionamiento diario de la práctica clínica. Metodología: Se constituyen varios grupos de trabajo integrados por profesionales expertos (médicos, farmacéuticos y enfermeras), que representan a las organizaciones de Osakidetza y a todos los ámbitos asistenciales. Estos profesionales, nos aportan su visión y conocimiento en cuanto a necesidades, carencias y perspectivas del proceso integral de la prescripción. El Servicio Corporativo de Farmacia se encarga de coordinar los grupos y de informar a la Subdirección de Informática para la implementación de estas mejoras. Además, se establece un plan de comunicación corporativo que facilita la difusión y participación de todos los profesionales de Osakidetza. Resultados: Se han puesto en marcha ocho grupos de trabajo orientados a desarrollar la asistencia en las siguientes áreas: 1. 2. 3. 4. 5. 6. 7. 8. Interacciones Farmacológicas Ajuste en insuficiencia Renal Ajuste en insuficiencia Hepática Recomendaciones al paciente Recomendaciones de uso en Pediatría Recomendaciones de uso en Geriatría Alergias Medicamentosas Selección de medicamentos de receta, dosis máxima, duplicidades, categoría de embarazo… Conclusiones: Para fomentar la seguridad y mejorar la atención farmacoterapéutica integrada al paciente, es primordial la implementación de herramientas de ayuda a la toma de decisiones en la prescripción electrónica, pero también lo es el que estas respondan a las necesidades reales de los profesionales y que se mantengan actualizadas 18 Desarrollo del Programa de Atención a Trastornos Mentales Graves en la Red de Salud Mental Infanto-Juvenil de Bizkaia. Coordinación y protocolización para el diagnóstico e intervención precoz y un uso eficiente de los recursos. AUTORES: Begoña Solana Azurmendi, Cristina Jorquera Cuevas, Consuelo Panera, Miriam Azpiri, Francisco Vaccari, Gemma Cabus ORGANIZACIÓN: RED SALUD MENTAL BIZKAIA Introducción: Los trastornos mentales considerados graves en la infancia (Trastornos del espectro autista (TEA) o trastornos generalizados del desarrollo (TGD), psicosis de inicio en la infancia y otros trastornos afectivos o del vínculo graves), afectan de forma severa y global desde edades tempranas al desarrollo de las funciones psíquicas (capacidades cognitivas, de comunicación, relación y adaptación). Son altamente invalidantes y se consideran crónicos por estar insertados en la estructura psíquica. Sin embargo, su reconocimiento es muy inferior al de patologías similares en el adulto, y muy desigual entre los distintos diagnósticos que se engloban bajo este concepto. Motivados por esta carencia, en enero de 2011 la Red de Salud Mental de Bizkaia (RSMB) implantó un Programa ambulatorio de atención específica a los TMG infantiles en las cuatro comarcas sanitarias de Bizkaia. Dada la novedad y la falta de experiencias previas en nuestro entorno, se vio la necesidad de un apoyo adicional para el desarrollo de la sistematización, coordinación y explotación necesarias para su óptimo funcionamiento y eficiencia. Objetivos: Protocolizar y unificar el funcionamiento del Programa en las cuatro comarcas; Formalizar y sistematizar la coordinación con Atención Primaria, Atención Temprana de Diputación y Berritzegunes (Educación) para mejorar los circuitos de derivación y atención precoces; Sistematización y protocolización de la vía de entrada al Programa y las acciones e intervenciones asistenciales emprendidas. Métodos: Reuniones de consenso para la formalización de las coordinaciones para protocolizar de forma operativa la detección precoz, criterios de derivación a SMIJ y de entrada al Programa; unificar y sistematizar la exploración y valoración diagnóstica en el Programa; informatización de documentos y del PAI (Plan Asistencial Individualizado); elaboración de un registro de los casos entrantes al Programa y de una base de datos para futura evaluación y explotación. Resultados: Logrados acuerdos con los diferentes agentes intervinientes para facilitación de la detección precoz y vías de derivación al Programa; elaboración de un tríptico descriptivo para dar a conocer en AP la existencia y funcionamiento del Programa; consenso en cuanto a tasación sistemática de dos pruebas de evaluación a la entrada del Programa que faciliten una línea base que permita valorar sintomatología y evolución clínica (GARS-2 y Merrill-Palmer-R); base de datos de una muestra de 125 casos durante 2013 (86% niños, 14% niñas), de los que se recogió información clínica y sociodemográfica. Conclusiones: Se constata la necesidad de mantener y ampliar la capacidad de atención a estos trastornos en un Programa específico dado el volumen de demanda e intervenciones múltiples que requieren; la coordinación desde SMIJ de los diferentes agentes socio-educativo-sanitarios que atienden a estos niños se considera eficaz, aunque resulta complicada y requiere aún mayores esfuerzos de todas las partes implicadas. 19 Difusión e implementación del programa Paciente Activo en Euskadi AUTORES: Ochoa de Retana Garcia, Lourdes; Gamboa Moreno, Estibaliz; Mendez Sampedro, Tomás; Barrena Guijarro Mª Eugenia; Izar de la Fuente Santamaria, Mª Isabel; Oses Portu, Ana ORGANIZACIÓN: C. GIPUZKOA Introducción: El programa Paciente Activo es un programa de educación en autocuidados para pacientes crónicos y/o sus cuidadores principales. Las características principales son, que es un modelo de educación entre iguales y que además de conocimientos sobre la enfermedad crónica se trabajan herramientas de proactividad. Inicialmente el programa se implanta con la metodología de la Universidad de Stanford, que es la que posee más evidencia científica. Objetivo: Aumentar el empoderamiento del paciente a través de talleres de formación en autocuidados y gestión de la enfermedad, buscando la capacitación para entender mejor su enfermedad, a responsabilizarse de su salud y a participar en la toma de decisiones compartidas con los profesionales sanitarios. Metodología: La implantación del programa comenzó en 2010 en 4 OOSS (C. Araba, C. Gipuzkoa, C. Ezkerraldea-Enkarterri, OSI Bidasoa) como proyecto de investigación. En el año 2012 comienza a extenderse a todas las OOSS en el ámbito de la AP, impulsado por el contrato programa. En el año 2013 se crea la “Osakidetzaren Osasun Eskola “, con el objetivo de impulsar diferentes modelos de educación a pacientes, cuidadores y ciudadanos. En este marco se sitúa el programa Paciente Activo. En el año 2014 se adapta la metodología de Stanford a una metodología propia de Osakidetza y se comienza a desarrollar esta metodología para diferentes patologías. En la actualidad se ofrecen 2 tipos de talleres: uno genérico para enfermedades crónicas y otro específico para Diabetes tipo 2. Resultados: Hasta ahora se han formado 2038 personas en Euskadi. De estas 819 son de la C. Gipuzkoa, 426 de C. Ezkerraldea, 282 de OSI Bilbao-Basurto, 269 de la C. Araba, 101 de OSI Bajo Deba, 56 de OSI Bidasoa, 43 de OSI Barrualde, 34 de OSI Goierri -Alto Urola y 8 de C. Uribe. Hay 198 monitores activos, de los que 80 son pacientes y 118 son sanitarios. La satisfacción de los participantes en los talleres es muy alta (9.14 sobre 10) y de los monitores (8,44 sobre 10). Dentro de los resultados del piloto del ensayo clínico se han obtenido resultados significativos en los valores de autoeficacia, presión arterial, consumo frutas y verduras, actividad física, calidad de vida y disminución de las visitas a medico y enfermera de AP. Conclusiones: La implementación del programa ha sido desigual en las diferentes OOSS. Los resultados tanto clínicos como de satisfacción muestran una tendencia positiva. Este modelo de educación se perfila como una buena herramienta en la educación de pacientes. 20 Etxean Ondo. Proyecto Integral para el cambio del modelo asistencial para personas en situación de dependencia en el País Vasco AUTORES: Leturia, M., Salazar, J., García Soler, A., Sancho, M. ORGANIZACIÓN: FUNDACION MATIA Introducción: Etxean Ondo es un proyecto piloto promovido por el Departamento de Empleo y Políticas Sociales del Gobierno Vasco, en colaboración con Fundación Matia Instituto para validar el modelo de atención integral y centrada en la persona (MAICP) a quienes se encuentran en situación de fragilidad o dependencia en 5 municipios de Guipúzcoa, uno de Vizcaya y 10 de Álava (Añana). Se basa en la potencial eficacia de ofrecer una atención integral a las personas a través de la coordinación de servicios sanitarios y sociales que garantice la continuidad en los cuidados. El proyecto se rige por los principios de autonomía personal y la continuidad de la atención. Impulsando la oferta diversificada de servicios y a la coordinación con el Sistema de Salud, para validar la eficacia y efectividad de la atención sociosanitaria coordinada en los sistemas públicos ofreciendo a los usuarios el acceso a un itinerario fluido, integral y continuado por servicios asistenciales. Objetivos: 1. 2. Que los usuarios reciban la atención social y sanitaria de manera integral, coordinada y continuada para la mejora de su bienestar y calidad de vida Aumentar su grado de independencia y autonomía personal. Muestra: La composición de la muestra ha sido de 470 personas en situación de dependencia con una edad comprendida entre 6-105 años (X=79,84). Entre 68% y 80% tienen algún grado de dependencia y el 20% requiere ayuda total para las AVD. 20% disponían de PECEF y la combinación más habitual de servicios fue la prestación económica con el Servicio de ayuda a domicilio. Metodología: Se siguieron las siguientes fases: delimitación de los territorios, diagnóstico, elaboración de material de apoyo metodológico, diseño experimental, alianzas y acuerdos, seminarios, ejecución y seguimiento del proyecto (valoración, planes de atención y vida, intervenciones). La coordinación sociosanitaria ha sido una pieza clave permitiendo las siguientes acciones: 1. 2. 3. 4. Uso de información compartida en la valoración psicosocial y de salud de los casos. Acciones y formación compartidas Procedimiento y elaboración de Planes de atención Trabajado en cuatro áreas por medio de gestión de casos: entornos (accesibilidad, vivienda), las familias (programas), servicios (teleasistencia, servicio a domicilio y de proximidad) y coordinación sociosanitaria entre los servicios sociales de base y de primaria de salud. Para evaluar la eficacia del programa se realizó un diseño aleatorizado cuasi-experimental con medidas cuantitativas y cualitativas pre-post intervención con grupo control y grupo experimental equivalentes. Resultados: El proyecto mostró en evaluaciones externas realizadas por medio del Observatorio de Modelos Integrados en Salud y Buenas prácticas en Coordinación Sociosanitaria una valoración favorable con respecto a: idoneidad (4/4), creatividad (3/4), impacto de la transformación (3/4), sostenibilidad (3/4), y aceptación en la comunidad (3/4). Adicionalmente, hasta el momento se dispone de valoraciones cualitativas excelentes por parte de los usuarios y los profesionales. 21 Integracion de la Unidad Básica de Prevencion en la OSI Goierri-Alto Urola AUTORES: M.Aguirre Lojo, C. Aristimuño Arizaga, A. Fernandez de Lecea Arregui,O.Doiz Unzué ORGANIZACIÓN: OSI GOIERRI ALTO UROLA Introducción: La OSI Goierri-Alto Urola está constituida por 800 profesionales distribuidos en el Hospital de Zumárraga, 7 unidades de Atención Primaria (Azkoitia, Azpeitia, Beasain, Lazkao, Legazpi, Ordizia y Zumárraga), con 23 centros y 2 ambulatorios de especialidades, incluidos en los edificios de Atención Primaria. Como consecuencia de una integración estructural iniciado en 2.011, se comienza a trabajar en la integración de procesos y personas de la nueva Organización, incluyendo la Unidad Básica de Prevención. Objetivos: • • Integración de la Unidad Básica de Prevención (UBP) en la OSI Goierri-Alto Urola tomando como referencia la ampliación del alcance OHSAS a toda la OSI. Avance en la gestión integrada en materia de Seguridad y Salud de la OSI Goierri-Alto Urola Metodología: 1. 2. 3. 4. Dotación de la estructura de personas adecuada a la nueva realidad (Médico, enfermera y Técnico de prevención) Igualdad de oportunidades de acceso a la UBP para cualquier trabajador, con independencia de la ubicación de su puesto de trabajo Integración de la Vigilancia de la Salud dando cobertura a la Atención Primaria y hospitalaria y avances en materia de prevención de riesgos laborales en todos los puestos de trabajo e instalaciones Establecimiento de objetivos de gestión integrados y progresivos que den respuesta a las realidades existentes: 2012: Primeros pasos en Integración, 2013: Incremento de objetivos e indicadores en integración, 2014: Consolidación en integración e impulso de acciones de mejora. Resultados: 1. 2. 3. 4. Mejor accesibilidad de los profesionales a la UBP de la Organización acercando la unidad a cada puesto de trabajo en los centros con una dispersión importante. Establecimiento de dinámicas de trabajo programadas en toda la OSI en Vigilancia, Prevención y formación. Cursos de formación de Seguridad y Salud integrados en el plan de Formación global y en los propios centros de trabajo. Consolidación de la cultura de “Integración” en materia de prevención, formación y vigilancia de la salud Conclusiones: • • • 22 El diseño de una estrategia clara en integración en la unidad Básica de Prevención (UBP) proporciona mejoras en organización y gestión. Los esfuerzos encaminados a favorecer la accesibilidad, vigilancia, prevención y formación generan satisfacción en los trabajadores. La existencia de profesionales de la Unidad comprometidos y proactivos facilitan la integración, claves del buen funcionamiento. Intervencion del Consejo Sanitario a las 72 horas del alta por Insuficiencia Cardiaca AUTORES: Olatz Hurtado Luguera, Jon Koldobika Gil Borica, Elena Maestre Ania, Nagore Fernandez Ruiz ORGANIZACIÓN: OSAREAN Introducción: La insuficiencia cardiaca (IC) es una enfermedad crónica que supone un importante problema de salud y conlleva un alto coste económico. Es el motivo más frecuente de ingreso hospitalario en mayores de 65 años. Se produce un 50% de reingresos, principalmente por incumplimiento del tratamiento farmacológico y recomendaciones higiénicodietéticas. Por ello, se trabaja en mejorar la coordinación, proponiendo el cambio de un modelo tradicional basado en el manejo de las desestabilizaciones a un modelo basado en el mantenimiento de la salud. Se decide dar un cambio en el modelo organizativo utilizando las tecnologías de la información y comunicación, contando con la participación de los pacientes, potenciando además nuevos roles de Enfermería. El Consejo Sanitario es el encargado de realizar las llamadas de seguimiento telefónico a estos pacientes tras el alta hospitalaria. Objetivo: Implantar un modelo de atención proactivo que de soporte asistencial a distancia a los pacientes diagnosticados de IC, asegurando la continuidad de cuidados al alta. Metodología: Se ha elaborado un cuestionario para ser realizado por enfermeras de Consejo Sanitario a las 72 horas tras alta hospitalaria. En el seguimiento se descarta la emergencia, se valora la adhesión al tratamiento, se refuerzan recomendación de dieta y ejercicio y se asegura la continuidad de cuidados por parte de Atención Primaria (AP). Las respuestas por un algoritmo determinan un nivel en una escala de alarmas y la actuación a realizar que puede ser desde dar un consejo sanitario, activar los servicios de emergencias o derivar a la enfermera o medico de AP. Resultados: Desde noviembre del 2012 se ha contactado con 260 pacientes. Se han registrado los datos de los últimos 160 pacientes llamados de diciembre del 2013 a mayo del 2014. La edad media es de 77 años, siendo el 56% hombres y el 44% mujeres. El 40% de los pacientes han presentado problemas educativos o de conocimiento de la medicación. El 27% presentaban síntomas o efectos secundarios por lo que se le ha adelantado la cita con el medico de AP. El 9% ha sido remitido a los servicios de urgencias al tener síntomas severos. En el 23% de los pacientes no ha sido necesario activar ningún recurso o derivación por parte del Consejo Sanitario. Conclusiones: La atención telefónica por enfermería es una herramienta útil para la gestión compartida en el seguimiento de los pacientes con IC. Gracias a estas llamadas se detectan precozmente desestabilizaciones, potenciando el autocuidado y garantizando la continuidad de cuidados. 23 Receta deportiva AUTORES: Rosario Gonzalez Macho; Encarnacion San Emeterio Martinez; Mariluz Marques Gonzalez; Nieves Ozaita Arteche; Susana Gordo Perez; Nerea Aperribay Saez ORGANIZACIÓN: C. URIBE Introducción: La OMS señala que la inactividad física constituye el cuarto factor de riesgo de mortalidad más importante en todo el mundo La principal conclusión extraída del diagnóstico realizado por las Direcciones de Salud Publica y de Deportes del Gobierno Vasco de 2010 es que es necesario impulsar la actividad física orientada a la mejora general del estado físico. Por todo ello en la comarca Uribe se establece un nuevo marco de relaciones a través del cual se pretende buscar un nuevo modelo de promoción y desarrollo deportivo que persigue implicar a instituciones, asociaciones y personas en pro de la promoción del deporte. Es por esto que para lograrlo planteamos la creación de un nuevo espacio de trabajo destinado a generar las interacciones necesarias para que surjan todas aquellas iniciativas tendentes a hacer incrementar la práctica de actividad física entre la ciudadanía. Objetivos: El objetivo principal es fomentar la activad física a través de la derivación a un profesional del deporte que concreta un plan de actividades. Para alcanzarlo debemos lograr 3 objetivos secundarios: 1. 2. 3. Consensuar la actividad física que debe ser realizada en función de las diferentes características de las personas. Definir el papel que han de desempeñar los profesionales de la salud y del deporte. Establecer los canales de coordinación necesarios entre los centros de salud y deportivos Metodología: La metodología es participativa, una vez establecido un equipo de trabajo se irá guiando el proceso de reflexión conjunta de modo que se definan los pasos fundamentales a dar: • • • • • • • Fase de diseño: de las estrategias y los pasos principales a dar Fase de Desarrollo: de las diferentes tareas y proyectos definidos Fase de Contraste: con otros expertos Fase de Pilotaje: poner en marcha el sistema definido. Fase de ajuste: se introducirán las mejoras detectadas. Fase de Implantación: se hará extensiva la receta deportiva a todos los centros sanitarios de Getxo. Fase de Comunicación y Difusión: transversal a todo el proceso Resultados: En los primeros 3 meses de pilotaje, 44 derivaciones desde el área sanitaria al área deportiva, de ellos se esta haciendo el seguimiento de 28, de ellas 18 continúan con la practica deportiva prescrita un mes después. Conclusiones: • • 24 Es necesario establecer alianzas con el fin de buscar un nuevo modelo de promoción y desarrollo deportivo. Impulsar la actividad física saludable en toda la población y en todas las edades es imprescindible. I Jornada: “Buenas Prácticas” Prácticas”en la Atención Integrada en Euskadi: Potenciando la cultura de colaboración entre profesionales. profesionales. Salón de Actos H.U. Cruces - 26 de noviembre 2014 Mesa III: Buenas Buenas prácticas en integración Comunicaciones orales breves seleccionadas 25 26 Cuidando al Cuidador AUTORES: Sonia López Cano; Edurne Garcia Rada; Marivi Gondra Urrutia; Ana Isabel Olealdecoa Ibarrondo; Leonor Gonzalez Calvo; Milagros Gabiola Kalogreas ORGANIZACIÓN: OSI BILBAO BASURTO Introducción: Observamos que el envejecimiento de la población y la cronicidad llevan a un mayor número de personas dependientes y cuidadores, que cada vez requieren más nuestros servicios, ya sea por la situación de salud de la persona dependiente o por el desgaste físico, psicológico, emocional y social de los cuidadores. Diversos estudios indican que una adecuada formación y apoyo mejora el cuidado del enfermo y aporta una mayor seguridad y tranquilidad al cuidador. Objetivos: • • • • • Contemplar al Cuidador como objetivo primordial de nuestra atención, además de como agente de salud. Que mediante la formación y el apoyo los cuidadores adquieran seguridad en los cuidados que proporcionan e incorporen las medidas de autocuidado en su vida cotidiana. Unificar criterios de actuación y consejo entre los profesionales de enfermería. Implementar un programa de formación para cuidadores de personas dependientes. Proporcionarles un cuaderno sobre los cuidados básicos y su autocuidado. Metodología: Elaboración de los temas de formación a través de revisiones bibliográficas y puesta en común sobre las necesidades más demandadas. Estandarización de los contenidos formativos. Pilotaje del funcionamiento con un grupo de cuidadores. Difusión de la propuesta mediante carteles informativos en nuestro Centro de Salud, Asociaciones del barrio, y Servicios Sociales de Base. Captación de los cuidadores de personas dependientes, interesados y mayores de edad. Sesiones de formación grupal, impartidas por enfermeras en el Centro de Salud. Consta de 4 sesiones de formación, (Higiene, Movilización, Alimentación y Autocuidado del cuidador) y 1 sesión de refuerzo. Tras cada sesión se entrega un resumen del tema tratado. Se realiza una valoración de la satisfacción. Resultados: Hasta el momento 6 grupos, con 50 participantes. El 100% de los asistentes valoraron positivamente la formación, teniendo en cuenta: nivel de dificultad, temario, resúmenes, beneficios percibidos, y exposiciones. Sus sugerencias: profundizar en sesiones de Relajación, Alzheimer, Diabetes. Mejora el feed-back entre cuidadores y enfermeras. Se participa la interacción entre los cuidadores de personas dependientes y se fomenta la autoeficacia en el cuidador. Conclusiones: Visibilizar la importancia del cuidador y de sus necesidades, por medio de la difusión y formación de cuidados en pacientes dependientes. 27 Optimizando la atención a los pacientes con demencia AUTORES: Fernandez Arín, Elena; Alvarez de Arcaya Vitoria, Marta; Elosegui Vallejo, ELena ORGANIZACIÓN: H.U. DONOSTIA Introducción: Con el envejecimiento poblacional la demencia se ha convertido en un importante problema de salud. La larga evolución de la enfermedad, la dependencia que provoca, la sobrecarga del cuidador que genera y la aparición de eventos no previstos o situaciones de crisis hacen necesaria la utilización de múltiples recursos sociosanitarios a lo largo de las diferentes fases evolutivas de la enfermedad. Los síntomas psicológicos y conductuales de difícil manejo pueden dificultar la atención domiciliaria ocasionando con frecuencia el ingreso en hospital de agudos. Metodología: Las unidades de hospitalización tradicional no están adecuadas para la atención de estos pacientes generando sus conductas importante distorsión en la asistencia. En los servicios psiquiátricos la fragilidad del estado somático de estos pacientes no permite prestarles una atención adecuada. Subyace además la frecuente precariedad de la situación social que puede dificultar el alta. Partiendo de estas premisas en 2011 se creó la Unidad de Psicogeriatría Clínica con el objetivo de: 1. 2. 3. Optimizar la atención a estos pacientes si precisan hospitalización. Formar a la familia y/o cuidador sobre temas relacionados con la salud del paciente, necesidad de cuidados y recursos sociosanitarios según la fase evolutiva. Asegurar la adecuada coordinación, atención y seguimiento social y sanitario al alta. Se realizó una adecuación estructural en una unidad de convalecencia tradicional dotándola de métodos de videovigilancia, sistemas de control de errantes, señalización adaptada de espacios. Se rediseñó el equipo asistencial interdisciplinar con incorporación de nuevos perfiles profesionales (neuropsicóloga, terapeuta ocupacional) y se formó al equipo asistencial habitual en la atención de estos pacientes. En 2012-2013 se visitaron los centros de salud informándoles de las características de la unidad y forma de acceso. También se mantuvieron reuniones con el servicio de urgencias y de neurología del hospital de referencia. Resultados: De enero de 2011hasta septiembre de 2014 se ha atendido en la unidad a 462 pacientes con edad media de 80,7 años y una distribución por sexos de 52% varones y 48% mujeres. La situación funcional era de dependencia moderada para ABVD (Índice de Barthel medio de 65) y deterioro cognitivo severo (MEC medio de 10,2). Un 51% de los pacientes han sido remitidos desde el hospital de agudos y un 49% han ingresado directamente desde el domicilio o residencias enviados por sus médicos de atención primaria. Se evidencia una tendencia progresiva al ingreso directo en la unidad sin paso previo por el hospital de agudos, habiendo pasado de un 22% en 2011 a un 64,3% en 2014. Durante el ingreso se ha conseguido el control de los síntomas psicoconductuales en un 86,5% de los pacientes, con una mejora funcional media de 19,2 puntos en el Índice de Barthel. Se ha utilizado medidas de restricción física en el 8% de los pacientes. Un 7,24% de los pacientes ha fallecido y un 2,7% han sido trasladados al hospital de agudos. Al alta un 34,4% de los pacientes han ido a residencias y el resto han retornado a domicilio con diferentes ayudas sociales que han sido gestionadas de forma coordinada por la trabajadora social del hospital y la trabajadora social de base. En un 56% de los casos el médico de la unidad ha contactado con el médico responsable del paciente y la enfermera lo ha hecho con su homónima de atención primaria en un 41,8%, evidenciándose una tendencia al incremento de los contactos desde la apertura de la unidad. Conclusiones: 1. 2. La Unidad ha permitido la estabilización de los síntomas psicoconductuales de los pacientes y su mejora funcional. Se ha evitado en un alto porcentaje el ingreso en una unidad de hospitalización tradicional, siendo atendidos en un medio más adecuado a sus necesidades. La coordinación sociosanitaria ha permitido una adecuación de recursos de cuidados al alta tanto de atención sanitaria como de cuidados a la dependencia. 28 Programa formativo para cuidadores de pacientes paliativos en domicilio AUTORES: Encarni C., Pilar O. y Nagore A. ORGANIZACIÓN: H. GORLIZ Introducción: Visto el miedo de los familiares ante el alta próxima de los pacientes, nos planteamos una formación a cuidadores de enfermos en situación paliativa. Objetivos: • • • • Minimizar el nivel de ansiedad de los cuidadores ante la vuelta al domicilio. Garantizar unos cuidados de mayor calidad en el domicilio. Aumentar el grado de confianza del paciente hacia el cuidador. Evitar los reingresos innecesarios. Metodología: Se trata de una formación a pie de cama impartida por el personal de la unidad (enfermeras y auxiliares), en la que se involucra al cuidador en los cuidados del paciente. Se entrega una guía que sirve de soporte para el cuidador una vez en el domicilio. Resultados y Conclusiones: Se pasa una encuesta en la que se busca la satisfacción del cuidador en cuanto a la experiencia vivida con la formación. Los resultados obtenidos hasta el momento son satisfactorios. Tanto los pacientes como los cuidadores agradecen el apoyo, y lo valoran muy positivamente. Por consiguiente, viendo la mejora que supone a nuestra actividad asistencial, vamos a continuar con el programa contemplándolo en un marco de mejora continua. 29 Proyecto Microsistema Gernika (MsG) AUTORES: Iñaki Laboa Calafel (JUAP Gernikaldea); Jesús Legarreta Ereño (Subdirector Enfermería OSI BarrualdeBarrualde-Galdakao); Jose Manuel Otero López (JUAP Gernika); Iñaki Merino Fuente (JUAP Bermeo); Maria Luisa Juarez Veganzones (JUAP Lekeitio); Jose Luis Luis Bilbao Madariaga ORGANIZACIÓN: OSI BARRUALDE GALDAKAO Introducción: El Proyecto Microsistema Gernika (MsG) tiene como objetivo la integración asistencial de las 4 Unidades Atención Primaria (Gernika, Gernikaldea, Bermeo y Lekeitio) con el Hospital Gernika-Lumo. El Microstema Gernika (denominado actualmente “Unidad Gestión Integrada” (UGI) Gernika, tras la constitución en enero de la OSI Barrualde-Galdakao) engloba a 27 municipios con una población de 60.000 habitantes. Objetivos: 1. 2. 3. 4. Mejorar la coordinación asistencial entre ambos niveles Integrar la Historia Clínica informatizada (Osabide-AP y Osabide Global) Potenciar las relaciones entre los profesionales de ambos niveles Aumentar el nivel de satisfacción global de los usuarios y de los profesionales El Proyecto sería un referente para los otras 4 UGIs de la OSI Barrualde-Galdakao (Aiara, Basauri, Durango, Galdakao). Metodología: Plazos del Proyecto: inicio 1 de junio 2013 y finalización 31 diciembre 2014. Equipo de Proyecto: 14 personas de ambos niveles asistenciales, multidisciplinar y de diferentes categorías profesionales. Cronograma y Fases del Proyecto: 1. 2. 3. 4. 5. 6. “Identificación Tareas de Mejora”. Diseño de Tabla Indicadores específica de monitorización. Diseño y realización de Encuestas de Satisfacción específicas para profesionales y para usuarios. “Validación Tareas de Mejora”. Realización de reuniones de validación (octubre- diciembre 2013) con Gerencias/Direcciones Asistenciales, JUAPs, Jefes Servicio/Responsables Especializada, Servicios Informáticos, Departamento Salud, Dirección Asistencia Sanitaria). “Diseño Áreas de Mejora”. Análisis de los principales Motivos de Derivación de Interconsulta entre AP y AE. Diseño de Sesiones Formativas on-line, Talleres y Rotatorios entre los profesionales. “Desarrollo Áreas de Mejora”. Creación de Grupo de Trabajo de AP y Grupo de AE. Realización de 34 reuniones de consenso (marzo-mayo 2014) para la elaboración de los Acuerdos de Derivación. “Implantación Áreas de Mejora”. “Seguimiento y control Áreas de Mejora”. Resultados: Pendiente el Informe de Resultados al final del Proyecto, las conclusiones provisionales serían: • • • • • • • • • • • 30 Disminución incidencias de citación, comunicación, trámites entre ambos niveles. Incremento de las Consultas No Presenciales, siendo más resolutivas. Disminución Lista de Espera en determinadas especialidades. Elaboración de 40 Acuerdos de Derivación (participación de 10 médicos AP y 54 médicos de AE). Integración de Acuerdos Derivación en Osabide-AP (desarrollo de informes, plantillas, formularios y lanzaderas). Consenso Cartera de Pruebas Complementarias de AP. Integración volante de Consulta Presencial en Osabide (stop papel del circuito). Implantación de Sesiones formativas on-line por videoconferencia (22 sesiones marzo-octubre 2014) Impulso oferta formativa: Talleres (todas las categorías profesionales) y Rotatorios entre AP y AE. Mayor conocimiento mutuo profesionales ambos niveles. Aumento satisfacción global profesionales y usuarios (pendiente Encuesta). Integración de la Prevención de la Infección asociada a la Asistencia Sanitaria AUTORES: Viciola Garcia Margarita; Albizuri Sanz Arantza ORGANIZACIÓN: OSI BARAKALDO SESTAO Justificación: Tras la creación de la OSI Barakaldo-Sestao, Enero 2014, con el objetivo de integrar los programas y actividades de Infección Asociada a la Asistencia Sanitaria -IAAS- de atención primaria y especializada, se proyectó la realización de un diagnóstico de la situación en materia de Bioseguridad Ambiental. Objetivo: Identificar y hacer un análisis evaluativo de la situación de los Centros de Atención primaria de la OSI, de una forma sistémica y conceptual. Material: Sirviendo de base el documento CDC “Guide to infection Prevention for outpatient settings: Mínimum expectations for safe care”, el Servicio de Medicina Preventiva diseñó una encuesta que exploraba 6 áreas y 23 ítems: Estructura, Bioseguridad ambiental, Higiene Hospitalaria, Proceso Asistencial, Gestión medioambiental y Formación. Método: Remisión previa vía @ de cuestionario evaluación. Entre Marzo y Abril se evaluaron 9 Centros de Salud y 2 PAC. Se entrevistó a 9 supervisores responsables de Centro y 4 JUAP. Se realizó visita del Centro -Áreas clave: sala extracciones, sala curas, consulta tipo, frigorífico de vacunas, sala almacenamiento residuos, sala de procesamiento material, almacén y vestuarios-. Para la evaluación del Sistema Esterilización -aparataje y material a esterilizar-, se realizó entrevista individual con la persona responsable. La colaboración y participación de todo el personal de los centros de salud fue excelente Resultados: Se identificaron áreas de mejora en las 6 áreas evaluadas, presentando la evaluación y propuesta de intervención el 15 y 20 de mayo de 2014 a la Comisión de Bioseguridad Ambiental y a la Comisión de Calidad y Seguridad del paciente respectivamente. Se consideró INTERVENCION PRIORITARIA la reorganización del proceso de esterilización de material, manteniendo autoclaves de vapor en 3 puntos de uso - Consultas de Odontología y un área de atención especializada, derivando a la Central de esterilización el resto de material; INTERVENCIÓN PREFERENTE: el Proceso Asistencial, con la elaboración del Programa de Higiene de Manos, dotación de recursos: Jabón de manos /Gel Hidroalcoholico y la Adaptación Protocolos de atención Uso de Antisépticos, Vigilancia y Control de MDROs, junto con un Programa Formación; INTERVENCIÓN A MEDIO PLAZO: Gestión medioambiental con la Integración Primaria y especializada del Plan de Prevención Legionella, Integración Plan Gestión de Residuos. Conclusiones: 1. 2. 3. La seguridad del paciente es un compromiso de tod@s Existe Motivación y Concienciación para la Seguridad del Paciente en IAAS en el personal de los Centros de Salud Se ha identificado una falta de: Dotación material, Normas Prevención escritas y Formación 31 Grupo Interdisciplinar de Emergencias Pediátricas (GIDEP) AUTORES: Emilio Jesús Aparicio Guerra, Edurne Lorea López Gutiérrez, Mª Pilar Vázquez Naveira, José Julián Landa Maya, Frédéric Samson, Grupo Interdisciplinar De Emergencias Pediátricas (GIDEP) ORGANIZACIÓN: OSI BILBAO BASURTO Introducción: El GIDEP, está formado por profesionales que trabajan atendiendo urgencias pediátricas en diferentes ámbitos asistenciales: Atención Primaria (AP), Emergencias y Transporte Sanitario (EyTS) y Urgencias Hospitalarias (UH). Representan a los cuatro hospitales terciarios y a los tres territorios históricos de AP y de EyTS de Osakidetza. Justificación: • Necesidad de mejorar la asistencia pediátrica urgente mediante la coordinación entre los diferentes niveles: AP, EyTS y UH. • La mejoría en la comunicación y la estandarización de las actuaciones reducirán la variabilidad e incrementarán la calidad asistencial, la optimización de los recursos y la seguridad del paciente. Objetivos: • Objetivos generales: Mejorar el circuito de comunicación entre los centros sanitarios y la red de emergencias. Elaboración de un score predictivo del tipo de recurso a solicitar para el traslado de pacientes pediátricos, adecuado a sus necesidades de soporte vital. Actualización y estandarización de protocolos de diversas patologías y procesos asistenciales. Formación y reciclaje para personal que atiende urgencias pediátricas. • Protocolos (Objetivos Específicos): Score predictivo del tipo de recurso para el traslado. Base de datos para resultados del score. Normas de buena práctica en la atención pediátrica urgente. Evaluación pediátrica urgente: TEP/ABCDE. RCP, vía aérea, desfibrilación. Vía intraósea. Shock. Anafilaxia. Asma, bronquiolitis, laringitis. Taquicardia paroxística supraventricular. Sepsis en AP. Convulsiones. Hipoglucemia. Intoxicaciones. Analgesia y sedación extrahospitalaria. Escalas de dolor. Desobstrucción de vía aérea. Triage en AP. Contenido del carro de emergencia pediátrico en AP. Tablas de preparación de fármacos. Metodología: • • • • • • • 32 Consolidación de un grupo de trabajo de personas comprometidas. Elaboración de objetivos específicos. Interrelación frecuente mediante Prosakidetza. Reuniones periódicas presenciales interterritoriales, mediante videoconferencia. Reparto de tareas de los objetivos específicos entre los integrantes del grupo, con posterior revisión y discusión en Prosakidetza. Difusión de protocolos. Revisión de los resultados. Resultados: • • • • Consolidación del grupo de trabajo (2013). Finalización de: “score de traslado”, “base de datos para el score”, “vía intraósea”, “anafilaxia”, “asma, bronquiolitis y laringitis en AP”, “sepsis en AP” (2013-2014). Se han organizado, sesiones y participado en reuniones y ponencias para la difusión del score y de los protocolos ya finalizados (2013-2014). Se está trabajando en los demás protocolos. Conclusiones: Una vez consolidado el GIDEP y obtenidos los primeros resultados, se considera factible el cumplimiento de los objetivos, y la posterior evaluación y revisión continua del proceso. 33 Conciliación Integral de la Medicación AUTORES: Begoña San José Ruiz, María Victoria Egurbide Arberas, Gabriel Inclan Iribar, Rita Sainz de Rozas Aparicio, Patricia Zaballa Erice, Cristina Domingo Rico ORGANIZACIÓN: H.U. CRUCES Introducción: El sistema de salud está centrando su interés en lograr un cuidado global e íntegro. Es imprescindible establecer dentro y entre cada uno de los niveles asistenciales la seguridad clínica apropiada para mejorar la calidad asistencial y reducir los eventos adversos (EA). La medicación es una de las principales causas de EA. El desarrollo de programas de conciliación de medicación ha demostrado ser eficaz en la disminución de EA derivados de fallos de comunicación entre profesionales en las transiciones asistenciales. El impulso de estos programas es una línea de acción corporativa recogida en la estrategia de seguridad de Osakidetza 2013-2016. La conciliación de la medicación es el proceso formal y protocolizado de obtención de una lista completa y precisa de los medicamentos que previamente tomaba el paciente y su comparación con la medicación prescrita después de una transición asistencial con el fin de detectar posibles errores de conciliación (EC), y subsanarlos lo antes posible. Diversos estudios demuestran que en más del 50% de los pacientes admitidos en hospitales de agudos se producen EC en el momento del ingreso, los cuales habitualmente permanecen al alta. Objetivo: Desarrollo de un procedimiento explícito y definido de conciliación de la medicación al ingreso, al alta hospitalaria y en la primera visita en atención primaria con el fin de mejorar la seguridad del paciente en las diferentes transiciones asistenciales reduciendo los EC. Metodología: Se ha creado un equipo multidisciplinar formado profesionales médicos y de enfermería del servicio de Medicina Interna del Hospital Universitario Cruces (HUC) y de los Centros de Salud de Kabiezes y Mamariga, farmacéuticos del HUC y farmacéutica de atención primaria. Este equipo se ha reunido para establecer la población diana sobre la que actuar y para desarrollar un procedimiento estandarizado de conciliación de la medicación. Se ha decidido realizar un estudio multicéntrico, no aleatorizado, con grupo control histórico, de intervención organizativa para evaluar la eficacia de la conciliación. La población seleccionada serán pacientes mayores de 70 años, que tengan registrados en PRESBIDE cinco o más principios activos de manera crónica, que ingresen a cargo del Servicio de Medicina Interna y que pertenezcan al Centro de Salud de Kabiezes o Mamariga. Para la evaluación del proyecto se utilizarán indicadores de proceso (número de EC), de cobertura y de resultado (satisfacción de profesionales y pacientes y tasa de reingresos). Resultados: Hasta septiembre de 2014 se ha formado el grupo de trabajo, se ha definido el procedimiento para la conciliación a nivel hospitalario y de atención primaria y se ha impartido formación a los profesionales implicados. A partir de octubre se pondrá en marcha el piloto del proyecto y en enero de 2015 el estudio. Conclusiones: La formación de un grupo de trabajo multidisciplinar ha favorecido la integración de profesionales de atención primaria y hospitalaria en el desarrollo de un proyecto de conciliación de medicación que aborda todas las transiciones asistenciales dando continuidad al tratamiento del paciente. 34 Grupo Funcional Cuidados Paliativos Álava. Atención integrada para necesidades complejas AUTORES: Alberto Meléndez Gracia, M Jose Almaraz Rz de Eguilaz, Arantza Pinedo Asarta, Luisa Vega Gimenez ORGANIZACIÓN: C. ARABA + H.U. ARABA Introducción: La atención a pacientes con enfermedades avanzadas que requieren Cuidados Paliativos (CP) es un reto creciente para cualquier sistema sanitario. El enfermo prefiere fallecer en su domicilio y es en él donde está gran parte del proceso. Sin embargo precisa en muchos momentos de la atención hospitalaria. En Álava contamos con un Equipo de Soporte para Atención Primaria (ESAP) y dos equipos de soporte hospitalarios en las sedes del Hospital Universitario de Álava (HUA). Osakidetza tiene concertada una Unidad de CP de 20 camas en el Hospital de Cuidados San Onofre. Estos equipos forman el Grupo Funcional de Cuidados Paliativos de Álava (GFCP). Desde su inicio su objetivo es trabajar de forma INTEGRADA para atender de esta manera global las necesidades de estos pacientes y sus familias. Objetivo: • • Describir la forma de trabajo integrada de los equipos de CP de Araba. Detallar algunos resultados que evidencien la mejora de esta forma de trabajo frente a la clásica. Método y Resultados: Semanalmente el GFCP se reúne y, entre otras actividades, comentan los casos nuevos. Analizan las Valoraciones Globales realizadas y se establece un Plan de Atención orientado a las necesidades detectadas y a los deseos y preferencias del paciente y su familia. Durante el periodo comprendido entre 1 de octubre de 2013 y el 1 de octubre de 2014 se han compartido 216 casos de los cuales 184 han fallecido. El 50% provienen de Atención Primaria y el 37% de los Equipos de Soporte HUA. El 64% eran pacientes con cáncer. Hay pacientes de todas las Unidades de AP. De los fallecidos, el 53% lo hacen en el domicilio frente al 24% en la población general. Otro 34% fueron ingresados en unidades de CP. Hay una reducción radical en estancias hospitalarias y del empleo de recursos inadecuados, además de ser más acorde con los deseos del paciente y de la familia. Una encuesta realizada a profesionales de AP pone de manifiesto la satisfacción con el soporte resaltando la coordinación y el apoyo frente a la sustitución. Conclusiones: Es posible dar unos CP de calidad cuando se pone al PACIENTE Y A LA FAMILIA en el centro, detectando sus necesidades y facilitando el recurso mejor preparado para afrontarlas. Se requieren cambios estructurales pero sobretodo de relación entre servicios, basados en ese objetivo común. Aunque los cambios estructurales son necesarios, la atención así realizada demuestra ser enormemente eficiente garantizando su sostenibilidad. 35 Programa para la mejora de la salud física de las personas con Trastorno Mental Grave atendidas en servicios comunitarios de la Red de Salud Mental de Bizkaia AUTORES: A. Rodríguez Iturrizar, I. Eraña Aranaga, J. Uriarte Uriarte, B. Gil Marques, A. Barreiro Hermoso, M. Lopez Ortiz. ORGANIZACIÓN: RED SALUD MENTAL BIZKAIA Introducción: Existe evidencia de que las personas con enfermedad mental grave: • • • • • Tienen peor salud física que la población general, afectándoles algunas enfermedades físicas de forma especial. La coexistencia de una o varias enfermedades físicas tiene un impacto significativo sobre su calidad de vida y estado psicopatológico La mortalidad debida a problemas de salud física es significativamente mayor Existen barreras que les limita el acceso a cuidados adecuados La calidad de la atención médica que reciben es a menudo inferior a la que recibe la población general. Objetivos: 1. 2. Detectar precozmente patologías orgánicas asociadas en personas con Trastorno Mental Grave (TMG) y derivar a Atención Primaria (AP) para su abordaje y seguimiento. Aumentar conocimientos y capacidad de la persona con TMG para desarrollo y mantenimiento de conductas para preservar su salud y su bienestar global Material Y Método: Puesta en marcha de programa de detección precoz de patología orgánica asociada en personas con TMG atendidas en dispositivos comunitarios de la Red de Salud Mental de Bizkaia, para posterior derivación a AP con el objetivo de incluirles en programas normalizados de seguimiento de estas patologías. Además se inicia simultáneamente una intervención en educación para la salud para reducir riesgos y fomentar estilos de vida saludables. • Acciones: Formación de profesionales en herramientas de activación de pacientes Difusión del programa Desarrollo proyecto piloto en dispositivos seleccionados Evaluación de efectividad del programa e identificación posibles mejoras. Extensión progresiva del programa a todos los dispositivos comunitarios de la RSMB. • Indicadores: % pacientes con valoración de salud física realizada Nº pacientes con cribado positivo derivados a AP % de pacientes con patología orgánica que se mantienen en seguimiento en AP Diferencia de puntuación en la escala de valoración (Likert) Resultados: • • • • Nº pacientes con valoración de salud física realizada: 976 Nº pacientes con cribado positivo derivados a AP: 395 % de pacientes derivados que se mantienen en seguimiento en AP: 100% Diferencia de puntuación en escala de valoración (Likert) (se aportará en la presentación) Conclusiones: • • • • • • 36 Utilización más eficiente de los recursos: Se evitan duplicidades Se interviene precozmente, retrasando o evitando la aparición de complicaciones. Se realizan las intervenciones en el nivel asistencial más coste-efectivo Se fomenta la salud y se previene la enfermedad: pacientes más activos, gestores de su propia salud Se mejora la equidad: se favorece a una población altamente vulnerable el acceso a los recursos sanitarios normalizados disponibles para la población general. Envejecer de forma activa y saludable en la comunidad: experiencia de coordinación sociosanitaria en el municipio de Lasarte-Oria en torno a la promoción de la salud y prevención de la dependencia AUTORES: Mari Jose Goñi Agudo ORGANIZACIÓN: C. GIPUZKOA Introducción: Envejecer y vivir en la comunidad, es la fórmula preferida por la ciudadanía. Esto implica un cambio en la organización de la atención a la persona en su entorno habitual de residencia, cuyo eje sea la promoción de la salud y la autonomía. Se aborda una experiencia municipal de coordinación sociosanitaria en torno a la promoción de la salud y prevención de la dependencia en Lasarte-Oria como proyecto piloto que tras su evaluación pueda ser extendido y adaptado a otros municipios de la Comarca Gipuzkoa. Objetivos: • Objetivo General: Diseñar un plan de actuación consensuando por todos agentes implicados que fomente el envejecimiento activo y saludable en el municipio de Lasarte-Oria incorporando a toda la población > de 60 años. • Objetivos específicos: Constituir un grupo interdisciplinar, interinstitucional y con representantes de la comunidad Realizar un análisis de las necesidades y los activos en salud Conocer las barreras existentes y los elementos que faciliten la participación ciudadana. Metodología: • • • Estudio de investigación-acción participativa Población diana: instituciones/entidades del ámbito social, sanitario y comunitario que prestan servicio en el municipio de Lasarte, las personas mayores de 60 años y sus familiares/ cuidadores/as. Análisis de necesidades y de activos en salud: explotación de bases de datos y análisis cualitativo mediante la técnica de grupos focales y mapeo de activos en salud Resultados: Programas y actuaciones del plan realizadas y/o en marcha: • • • • • Dos actividades formativas sobre salud comunitaria, trabajo en red y fomento de la participación ciudadana Organización de las XXI Jornadas de la Salud Servicio de asesoramiento semanal en la utilización de los aparatos de gimnasia del parque de mayores. Diseño de rutas saludables entre técnicos y personas mayores del municipio: “Disfrutando del entorno de Lasarte-Oria”: grabación video Paseos saludables: 4 salidas Estudio que recoge un análisis de las necesidades y activos en salud, y las barreras existentes y los elementos que facilitan la participación. Constitución grupo de trabajo: técnicos municipales, profesionales del centro de salud, del centro de salud mental y de la Comarca de Salud Pública, en proceso de consolidación Extensión de la experiencia al municipio de Lezo Conclusiones: La incorporación activa y formalizada diferentes de agentes de la intervención sociosanitaria: profesionales del sector público (asistenciales, de la investigación, de la promoción, planificación…) y entidades sociales, ha puesto las bases para el desarrollo de un sistema local integrado de salud. 37 38 I Jornada: “Buenas Prácticas” Prácticas”en la Atención Integrada en Euskadi: Potenciando la cultura de colaboración entre profesionales. profesionales. Salón de Actos H.U. Cruces - 26 de noviembre 2014 Otras comunicaciones comunicaciones presentadas sobre buenas prácticas en integración 39 40 La utilización de la simulación de eventos discretos para evaluar las intervenciones sobre pacientes pluripatológicos AUTORES: Myriam SotoSoto-Gordoa, Maria Luisa Merino, Javier Basterrechea, Ane Fullaondo, Arantzazu Arrospide, Javier Mar ORGANIZACIÓN: OSI ALTO DEBA Introducción: El envejecimiento poblacional, los cambios en los hábitos de vida, así como los avances de la medicina, que han hecho posible modificar la historia natural de muchas enfermedades, son algunos causantes del aumento progresivo en la prevalencia de enfermedades crónicas y situaciones de pluripatología. En nuestro Sistema Nacional de Salud durante el año 2011, tres cuartas partes del total de los recursos consumidos fueron destinados a la cronicidad. En las comarcas de Atención Primaria (AP) y en las Organizaciones Sanitarias Integradas (OSI) de Osakidetza se han desplegado diferentes combinaciones de intervenciones integradas dirigidas a los pacientes pluripatológicos. La intención estratégica de este abordaje debería producir una disminución del consumo de recursos como hospitalizaciones, urgencias, etc. Además, se entiende que ésta disminución va a permitir poder atender a estos pacientes sanitariamente a pesar de que el envejecimiento de la población vasca va a determinar un aumento de la prevalencia. Sin embargo, estas intervenciones no han sido evaluadas. Objetivos: El objetivo principal de este estudio es medir el consumo de recursos de los pacientes pluripatológicos de las comarcas de AP y OSI de Gipuzkoa en el año 2020 en función del despliegue o no del modelo integrado de atención. Asimismo, calculará el coste de la atención a los pacientes pluripatológicos (análisis del impacto presupuestario) de las comarcas de AP y OSIs de Gipuzkoa en los años 2015-2020 en función del despliegue o no del modelo integrado de atención. Metodología: Se utilizará la Simulación de Eventos Discretos (SED) para representar mediante modelos matemáticos los dos modelos organizativos: el convencional y el integrado. Esta herramienta nos permitirá analizar el impacto del nuevo marco de tratamiento a los pluripatológicos en las diferentes OSI, Donostialdea y Tolosaldea. Las diferentes bases de datos administrativas nos permitirán obtener la información que servirá para alimentar el modelo de simulación. Para llevar a cabo la simulación se utilizará el software Arena. Resultados: La representación de los diferentes modelos organizativos mediante modelos matemáticos permitirá obtener tanto indicadores de consumo de recursos (consultas con el médico y la enfermera de AP - presenciales, telefónicas o en domicilio -, urgencias hospitalarias, emergencias, consultas externas, etc.) así como indicadores de costes a medio-largo plazo. Conclusiones: La SED es una herramienta útil para prever el consumo de recurso bajo diferentes modelos organizativos, y por tanto, para evaluarlos. 41 Proyecto WIEKG, interpretación cuasi inmediata del electrocardiograma a través de telefonía móvil utilizando what´s app AUTORES: Lekuona I, González J, Salcedo A, Romero A, Zumalde J, Morillas M ORGANIZACIÓN: OSI BARRUALDE GALDAKAO Introducción: El electrocardiograma es una herramienta de uso diario de gran utilidad para la valoración clínica de los pacientes al alcance de todos los médicos. La interpretación correcta del electrocardiograma muchas veces supone un reto tanto para los médicos de Familia como para los propios cardiólogos. En ocasiones existe la necesidad de que un cardiólogo con experiencia interprete de forma rápida un electrocardiograma. Las nuevas tecnologías nos permiten una comunicación, rápida, sencilla y barata Material y Métodos: Estudio piloto WIEKG I 15 médicos de familia 2 cardiólogos consultores. Envío del ECG en tiempo real con datos clínicos (edad, sintomático, asintomático, cardiópata conocido ó no, medicación cardioactiva) a través de teléfono móvil programa What´s App. Análisis de los primeros 100 ECG. Estudio WIEKG II extendido a 100 médicos de familia en 2 comunidades de 50, acabado, recibidos más de 400 electrocardiogramas. Se mide tiempo de respuesta, calidad trazados y satisfacción usuario Resultados: • • Cardiólogo 1: recibió 52 ECG 2 flutter auricular, 14FA, 11 trastornos de la conducción a-v, 15 alteraciones de la conducción interventricular, 1 pre-excitación, 8 trazados con extrasistolia auricular y 4 con diferentes grados de bradicardia, 1 con sospecha de enfermedad del nodo sinusal. Cardiólogo 2: recibió 48 ECG; 6 FA 2 con bloqueo a-v y se indicó marcapasos. 2 ritmo de marcapasos, uno disfuncionante, 4 flutter auricular, 1 elevación del ST en el contexto de SCA agudo, realizándose PCI 1ª, 2 taquicardias paroxísticas, diferentes trastornos de la conducción auriculo-ventriculares interventricular y varios trazados altamente sugestivos de isquemia ó necrosis aguda ó crónica. Tiempo medio de respuesta 8 minutos (2-19).99% trazados de buena calidad. Índice satisfacción médico referente 4.8/5 Conclusión: El sistema es muy útil, con alto grado de satisfacción de los participantes y según nuestros resultados debe ser implementado en práctica clínica, sirve para resolver problemas urgentes, proporciona una orientación clínica inmediata, conocer las necesidades de formación y mejorar ésta. 42 Voluntades Anticipadas: Proyecto de colaboración del Hospital Universitario de Araba (HUA) y Atención Primaria AUTORES: Saralegui I, Delgado A, Gómez Merino MT, Arrieta A, Ruiz De Loizaga A, Fernández A. ORGANIZACIÓN: H.U. ARABA + C. ARABA Introducción: Las Voluntades Anticipadas (VA) suponen un proceso de comunicación médico-paciente en el que una persona planifica los cuidados médicos que desea recibir en el futuro, cuando no sea capaz por sí mismo de tomar decisiones. Dichas preferencias pueden reflejarse en un Documento de Voluntades Anticipadas (DVA). En los últimos años los esfuerzos se han dirigido más a la formalización y registro de documentos y no tanto a la formación de profesionales o la toma de decisiones compartida. Objetivo: Mejorar la formación de los profesionales sanitarios de Atención Primaria y el conocimiento de los pacientes sobre VA, facilitar la toma de decisiones compartidas y la formalización y registro de DVA. Metodología: Proyecto bottom-up de colaboración entre el HUA y Comarca Araba. Sesiones formativas para profesionales e invitación a pacientes para ser informados sobre VA en dos Centros de Salud de Vitoria-Gasteiz mediante entrevistas semiestructuradas en la que participa el coordinador, el paciente, su familia y el médico y/o enfermera responsables. Se invita a participar a mayores de 75 años, pacientes crónicos, pacientes que pudieran fallecer en los próximos doce meses y usuarios que solicitan información sobre VA. En el caso de que el participante lo desee, se realiza una segunda entrevista para definir el contenido del DVA de forma individualizada, que puede ser formalizado y registrado. Resultados: De octubre de 2013 a octubre de 2014 han participado 279 personas: edad media de 66 años, 59% mujeres. Han sido informadas 418 personas (participante más acompañantes) en 386 entrevistas, con una duración media de la primera entrevista de 42 minutos. Se han formalizado y registrado 164 DVA. La motivación fundamental para participar es el deseo de decidir por uno mismo y no cargar con la decisión a los familiares, además de solicitar los cuidados paliativos necesarios. Muchos participantes que tenían pensado formalizar un DVA pero habían desistido por la burocracia agradecen que se habiliten consultas específicas para ello en su propio Centro de Salud. Conclusiones. La alta participación sugiere que los pacientes quieren hablar del final de la vida y agradecen que se facilite este proceso de comunicación en un lugar y con el personal de su confianza. La formación del personal sanitario por pares con ayuda de un facilitador experto en VA parece lo más adecuado. Es necesario centrar de nuevo el objetivo de las VA: conversaciones que ayudan al paciente y su familia a tomar decisiones. 43 Prevención de conducta suicida en pacientes de alto riesgo con técnicas de telemedicina AUTORES: Andrea Gabilondo Cuéllar, Jose A. Martin Zurimendi; Ana Gonzalez Pinto Raquel Roca, Alvaro Iruin Sanz ORGANIZACIÓN: RED SALUD MENTAL GIPUZKOA Introducción: El suicidio constituye un problema de salud pública global y es ya la primera causa de muerte externa en la Comunidad Autónoma del País Vasco (CAPV). La prevención del suicidio es posible y existe numerosa evidencia que lo demuestra. El uso de técnicas de telemedicina en pacientes de riesgo ha demostrado ser eficaz para reducir la conducta suicida y el suicidio consumado. Objetivos: • Principales: Evaluar la eficacia de un programa de seguimiento telefónico de pacientes de alto riesgo de suicidio en la reducción de repeticiones de tentativas, su gravedad y el retraso en llevarlas a cabo. Evaluar la viabilidad del programa en vistas a una posible generalización futura, a través del análisis de las barreras en la implementación, del estudio de la satisfacción en profesionales y usuarios del programa y del análisis de costes derivados de la intervención y la no intervención (grupo control). • Secundarios: Evaluar la viabilidad de un procedimiento de recogida sistemática de información sobre conducta suicida que permita mejorar los sistemas de información disponibles en esta área. Evaluar la tasa de suicidio en los pacientes atendidos. Diseño: Estudio de intervención prospectivo, multicéntrico, no randomizado y con grupo control. Metodología: Se aplicará un programa de seguimiento telefónico protocolizado a una muestra de pacientes mayores de edad dados de alta de los hospitales de Galdakao y Universitario de Araba tras una tentativa de suicidio. El programa incluye un total de 5 llamadas breves durante 6 meses, a cargo de los profesionales de Consejo Sanitario (CS) debidamente formados. Se orientarán a: 1) Evaluar el riesgo de suicidio; 2) Mejorar la adherencia a tratamientos y 3) Proporcionar pautas generales de psicoeducación. El grupo control lo formarán los pacientes atendidos en el H.U. Donostia por el mismo motivo y no recibirán el seguimiento telefónico (“treatment as usual”). Durante las llamadas, los profesionales de CS recogerán información clínica y sociodemográfica anónima en un Registro de Tentativas. Dicha información puede ser de utilidad para la planificación sanitaria. Evaluación: Mediante indicadores de resultados que reflejen A. EFICACIA EN LA REDUCCIÓN DE LA CONDUCTA SUICIDA B. VIABILIDAD DEL PROGRAMA DE SEGUIMIENTO TELEFÓNICO Y DEL REGISTRO DE TENTATIVAS: B1-Estudio de costes B2-Grado de implementación y seguimiento del programa B3-Análisis de barreras en la implementación y Satisfacción 44 Unidad multidisciplinar de atención al diabético: resultado de los indicadores de la consulta de endocrinología AUTORES: A.Yoldi, E.Elías, A.Chacón, I.Olaizola, L.Antuñano, M.Goena. ORGANIZACIÓN: H.U. DONOSTIA Introducción: Tras la reflexión conjunta con los especialistas de atención primaria de nuestra área asistencial y con el convencimiento de este primer asistencial es el lugar ideal para la asistencia de las personas afectas de diabetes tipo 2 (DM2), prototipo de enfermedad crónica, se organiza una unidad multidisciplinar de atención al paciente diabético, con la vocación de dar una asistencia integral en el medio hospitalario a los problemas que los EAP tienen dificultad para resolver. Participan en esta unidad consultas especializadas de nefrología, oftalmología, pie diabético, educación diabetológica y endocrinología. El proyecto se integra en el modelo de asistencia al paciente crónico. Objetivos: 1. Dar una asistencia integral y de calidad al paciente con DM2. 2. Establecer canales de comunicación rápidos y flexibles que permitan identificar los problemas y resolverlos en un breve tiempo mediante consultas presenciales y no presenciales. 3. Definir al facultativo responsable de proceso y enfermero de enlace que coordina la comunicación entre los 2 niveles asistenciales. Metodología: Se definieron las rutas y criterios de derivación de cada proceso asistencial mediante interconsultas no presenciales, que valoradas por el enfermero de enlace, se concretan en consultas presenciales o no presenciales. Se definieron tiempos máximos de demora para cada proceso e indicadores clínicos para tras su análisis valorar la efectividad de nuestra intervención. Resultados: Se presentan los resultados de los indicadores de la consulta de endocrinología del primer año de actividad. Se realizaron 334 primeras consultas, 88 (26%) no presenciales. El motivo más frecuente de derivación fue la necesidad de insulinización (47%). Tras la intensificación del tratamiento, se objetivó en la segunda consulta, a los 3 meses, una mejoría del control metabólico (HbA1c 9,59 vs 8,5 %, p<0,01). No hubo cambios en la tensión arterial ni perfil lipídico, controlados desde el inicio, con un mínimo descenso del IMC. Son fumadores activos el 27% de las persona atendidas. Las consultas no presenciales se cerraron con el alta del paciente en todos los casos. En las consultas presenciales el porcentaje de altas fue del 22%, 55% y 33% en la primera, segunda y tercera consultas respectivamente. Un 30% de los pacientes fueron atendidos por más de un especialista en el mismo día. Conclusiones: La unidad ha permitido una asistencia ágil y ordenada con una buena comunicación entre los niveles asistenciales y valoración positiva por los usuarios. La intervención realizada ha sido efectiva en la mejoría del control metabólico con altas precoces. 45 Conciliación farmacológica en el Centro de Salud AUTORES: A.Etxagibel , M.Isabel Ibañez Lopez, Esther Gonzalez Ibañez, Saioa Eguiluz Castañon*, Gorka Arroita Gonzalez ORGANIZACIÓN: C. ARABA + H.U. ARABA Introducción: La conciliación farmacológica consiste en obtener un listado completo y exacto de la medicación previa del paciente y compararlo con la prescripción médica después de la transición asistencial. La conciliación farmacológica podría ser una herramienta útil para disminuir los errores de medicación Objetivos: Los objetivos de este estudio son disminuir el número de errores de medicación, mejorar la seguridad clínica del paciente y estandarizar e incorporar en la práctica clínica habitual la conciliación farmacológica. Metodología: Pacientes pertenecientes al C.S. San Martín dados de alta del servicio de Medicina Interna del Hospital de Txagorritxu de noviembre de 2013 a junio de 2014. Exclusiones: pacientes de residencia con médico propio, traslados entre servicios, fallecimiento y Hospitalización a Domicilio. Clasificación: Discrepancia justificada (cambios documentados), Discrepancia justificada no documentada (cambios no claramente documentados) y Discrepancia no justificada o error de la medicación. Resultados: 221 altas médicas de las que 160 han sido conciliadas. Cobertura total 95%.Se han objetivado 660 discrepancias de las que un 20% eran no justificadas, con una media de media de 6 pacientes del total con discrepancias no justificadas. La media de discrepancias por paciente es de 0,8. Conclusiones: Se objetiva un alto número de discrepancias no justificadas en nuestro medio. La mayoría se concentran en número pequeño de pacientes. No existe evidencia científica de calidad que demuestra la efectividad pero la generalización de la conciliación farmacológica podría mejorar la seguridad del paciente. La conciliación farmacológica requiere la implicación de todos los profesionales de la organización sanitaria y del propio paciente. La historia electrónica única por paciente podría ser de ayuda. 46 Sistema de información económica integrada AUTORES: Susana Garate Pérez, Arantza Altuna Gandarias, Jose Alberto Arriaran Azpiri, María Cantabrana González, Jose Luis Elexpuru Markaida, Amaia Llorente Uriagereka ORGANIZACIÓN: OSI BARRUALDE GALDAKAO Introducción y objetivos: Nuestro compromiso en la implementación de la atención integrada nos lleva a desarrollar un Sistema de Información Económica (SIE) para gestores clínicos que integre datos económicos y asistenciales con la finalidad de hacer transparente y comprensible la información para la gestión. Metodología: Ha sido necesario adaptar e integrar la información económica y estructuras de las dos organizaciones de servicios para que la información sea comparable entre los distintos ejercicios económicos y los distintos niveles asistenciales. Para alcanzar el objetivo nos apoyamos en una plataforma de Bussines Intelligence, on line, vía navegador, visual y de fácil manejo, a través de la cual se difunde la información económica a profesionales sanitarios, gestores de procesos y equipo de dirección, mediante informes dinámicos, flexibles e interactivos, que permiten la navegación por los datos y manejarlos desde diferentes perspectivas. Resultados: Cuadro de Mando Económico automatizado, siendo la actualización de los datos instantánea y disponible el primer día de cada mes permitiendo el análisis de desviaciones y posterior control presupuestario. Ha sido revisado y adaptado a las necesidades de gestión, ha permitido acercarnos a las necesidades de información de profesionales clínicos, que junto a la información asistencial, ha hecho posible el diseño de informes personalizados. En este sentido, se han diseñado informes específicos para las distintas unidades de atención primaria, atención hospitalaria, residencias, unidades de enfermería y unidades de gestión integradas. Para cada uno de estos niveles asistenciales se muestra información relativa al gasto total generado con indicación del top 20 en consumo de principios activos, materiales sanitarios y resto de materiales, gastos de personal por categoría profesional, indicadores de actividad asistencial de mayor impacto, así como indicadores específicos relevantes para cada uno de los niveles (consumos por persona atendida en cada residencia, información relativa a gasto y precios medios de prótesis implantadas en cada servicio, controles de gasto en autoconcertación, productividad y guardias, etc.) Además se realiza el envío automático de informes vía correo electrónico, publicación en la intranet, así como acceso a la información vía navegador, a todos los niveles de responsabilidad. Conclusiones: El SIE favorece la transparencia en la información a nuestros grupos de interés internos. La herramienta responde a necesidades reales de gestión del equipo dirección y de gestores clínicos facilitando la toma de decisiones. La sencillez y manejo de la herramienta favorece el uso a gestores clínicos de dicha información. Este SIE es transferible a cualquier organización. 47 Sostenibilidad e Integración del Proceso de Aprovisionamiento y Logística AUTORES: María Cantabrana González,Susana Garate Pérez, Arantza Altuna Gandarias, Jose Alberto Arriaran Azpiri, , Jose Luis Elexpuru Markaida, Amaia Llorente Uriagereka ORGANIZACIÓN: OSI BARRUALDE GALDAKAO Introducción: La Organización Sanitaria Integrada Barrualde-Galdakao da cobertura a 313.000 habitantes. La prestación sanitaria se realiza a través de 17 Unidades de Atención Primaria integradas por 74 centros, 8 Puntos de Atención Continuada (PAC), además de 5 Ambulatorios de Atención Especializada, dos Hospitales y 56 residencias con más de 2.600 camas. Nuestra misión es suministrar los materiales, equipos y servicios externos necesarios para la organización, garantizando sus requisitos funcionales o de capacidad de servicios, en los plazos especificados y al menor coste posible, cumpliendo los requisitos legales de contratación. Asimismo, incluye la gestión de existencias, clave en la optimización del uso de los recursos económicos y financieros y está soportado en SAP e integrado en el sistema Económico-Financiero. Objetivos: Mejorar y racionalizar el proceso de aprovisionamiento, la organización y la distribución de los materiales. Optimizar la gestión de los almacenes. Incorporar tecnología utilizando criterios de control de gasto mediante el análisis coste/efectividad en la toma de decisiones y en la priorización de necesidades. Afianzar la Compra Verde como política de compras en nuestro Sistema Integrado de Gestión Medioambiental. Avanzar en las alianzas con los proveedores. Metodología: 1. 2. 3. 4. 5. 6. 7. Utilizamos las herramientas que nos proporciona la metodología de gestión por procesos, basada en el modelo EFQM y la norma ISO. Metodología 5S. Implementamos SAP en los almacenes de los centros: planificación automática y petitorios. Procesos de Innovación y Tecnología: SIT y su posterior evaluación en la Comisión de Compras estableciendo criterios de priorización a través de análisis coste/efectividad para proponer la autorización. Establecemos criterios medioambientales en los procedimientos de contratación. Establecemos actuaciones para minimizar el consumo de materiales de gran impacto ambiental. Identificamos los proveedores clave con los que establecer relaciones periódicas. Resultados: 1. 2. 3. 4. 5. Incorporación de los materiales en tránsito al sistema de inventario permanente. Controlar y reducir el stock, optimizando el espacio de almacenaje. Reaprovisionamiento de forma automática los materiales para evitar roturas de stock, materiales caducados y pedidos urgentes. Reducción consumo de materiales con impacto ambiental. Acuerdos con proveedores. Conclusiones: La implicación y responsabilidad de los profesionales, es básica para alcanzar los mejores resultados. La incorporación de modelos de gestión innovadores que aporten sostenibilidad al sistema es la clave de la optimización de los recursos económicos y financieros. La integración de este proceso redunda en el uso más eficiente de los recursos de la OSI. 48 Zerbitzu Orokorrak ere bai - Integración de los Servicios Generales AUTORES: Amaia Llorente Uriagereka, Arantza Altuna Gandarias, María Cantabrana González, Jose Luis Elexpuru Markaida, Susana Garate Pérez, Jose Alberto Arriaran Azpiri, ORGANIZACIÓN: OSI BARRUALDE GALDAKAO Introducción: La creación de una OSI no quedaría culminada si no se incluyera en dicho proceso la integración de servicios generales tales como la distribución de ropa hospitalaria, la limpieza y la gestión medioambiental que, aun no teniendo la consideración de asistenciales, repercuten directamente en el grado de satisfacción de nuestros pacientes y usuarios o contribuyen a la generación de una empresa socialmente responsable. Objetivos: 1. 2. 3. 4. Impulsar la coordinación de ambos niveles mediante la implicación de los profesionales en la toma de decisiones y en la implantación de acciones y proyectos. Mejorar la eficiencia de los servicios generales y aumentar la satisfacción de trabajadores y usuarios. Unificar los sistemas de monitorización y control. Implantar un Sistema de Gestión ambiental en AP Metodología: • Contacto directo con los Centros a través de la realización de visitas y entrevistas con el personal implicado. • Participación en los equipos de proceso. Incorporación de representantes y proveedores de atención primaria en dichos equipos. • Recogida y explotación de la información ambiental y situación legal de los 75 Centros de AP a fin de determinar su situación de partida y poder identificar aquellas prácticas más sostenibles. Resultados y conclusiones: • • • • Elaboración e implantación del procedimiento de petición y distribución de ropa sanitaria. Racionalización de la tipología de prendas a suministrar Implantación de un sistema informatizado de gestión de prendas controlado por radiofrecuencia. Se ha diseñado un nuevo sistema de control y evaluación de la limpieza en AP. Prevista su implantación para finales de este ejercicio. • En cuanto a la gestión ambiental nos encontramos en la fase de colaboración y sensibilización de los profesionales implicados en la que como primera medida fomentamos el reciclaje mediante la creación de las islas verdes que estarán operativas igualmente durante el presente ejercicio. 49 Intervención comunitaria: Rehabilitación osteoarticular AUTORES: Juan Ignacio Reoyo Diez, Dolores Ingelmo Rotaeche, Nagore Puertas Rotaeche ORGANIZACIÓN: H. SANTA MARINA Introducción: Los problemas osteoarticulares crónicos degenerativos suponen la tercera causa de consulta en Atención Primaria y la mayor parte de las consultas en Especializada lo que supone un alto impacto sanitario, social y económico. Como atestiguan diversos estudios basados en la evidencia científica, la actividad física en general y dirigida en particular son la mejor forma de contribuir a mejorar la calidad de vida, evitar la dependencia en edades avanzadas y permitir la prevención y el control de enfermedades crónicas. Objetivos: 1. 2. 3. 4. Educación en autocuidados e higiene postural. Aumentar la adhesión a programas de actividad física. Mejorar la calidad de vida y sensación de bienestar. Integración de una intervención comunitaria. Metodología: • • • • • Captación de pacientes desde Primaria o Especializada. Formación de grupos homogéneos dirigidos por médicos y enfermería. Duración del proyecto un año. Cronograma de trabajo que incluye sesiones presenciales y seguimiento telefónico en red. Evaluación mediante encuestas de percepción de la salud. Resultados: • • • • • Participación activa de los pacientes en el control de su patología crónica osteoarticular. Buena adherencia y participación. Implementación de una intervención comunitaria. Valoración positiva tanto de los pacientes como de los profesionales implicados. Resultados obtenidos en las encuestas de CVRS con mejora sensible en la calidad de vida. Conclusiones: • • • 50 Trabajo coordinado interniveles a través de un equipo multidisciplinar. Promoción y potenciación de la actividad física en el ámbito de la comunidad. Enlace con otros recursos comunitarios con objetivos comunes de mejora de la salud y calidad de vida. Asistencia Paliativa desde un Modelo Integrado de Atención AUTORES: Jesús Millas Ros, David Avellanal Legarda, Magdalena Cuesta Ortiz ORGANIZACIÓN: OSI ALTO DEBA Introducción: Desde Junio de 2012 en la OSI Alto Deba de Gipuzkoa funciona un Equipo de Soporte de Cuidados Paliativos (ESCP), formado por un especialista en Medicina Interna (MI) del hospital, un médico de familia y una enfermera de atención primaria (AP), que realiza atención a nivel hospitalario y/o en el domicilio del paciente. Este modelo de atención transversal permite seleccionar en cada momento el recurso más adecuado, dando continuidad a la atención del paciente, y ofreciendo apoyo a los profesionales que lo requieren. Para ello se coordina con el servicio de MI y de Hospitalización a Domicilio del hospital, con los profesionales de AP, así como con los servicios de emergencias y Consejo sanitario-Osarean. Está constituida la Comisión de Paliativos de la OSI, con presencia de los servicios citados, así como Salud Mental y Servicios Sociales. Objetivos: Analizar las características de los pacientes atendidos por el ESCP de la OSI Alto Deba. Metodología: Estudio descriptivo retrospectivo. Se incluyen los pacientes atendidos entre el 1-6-2012 al 30-9-2014. Variables analizadas: Datos sociodemográficos, diagnóstico, lugar de fallecimiento y coincidencia con lugar expresado. Resultados encuesta de satisfacción. Resultados: 134 pacientes atendidos, de 76 años de media (rango 31-95), 64,2% hombres. El 47% derivados desde el HAD y 35% desde AP. 84,3% tenían diagnóstico oncológico. 115 pacientes fallecidos, 58,3 % en domicilio, 41,7% en HAD. De estos últimos el 69,2% ingresaron de forma programada, con una estancia media hasta el fallecimiento de 5,2 días. El 82,2% de los pacientes fallecieron en el lugar deseado. La media de ingresos de los pacientes fallecidos fue 0,58 (0,38 programados). La valoración global de la atención recibida por los familiares de los pacientes fallecidos (encuesta de satisfacción) es de 9,5/10. Conclusiones: El modelo integrado de ESCP se adapta a la nueva realidad integrada de gestión sanitaria. Facilita que se utilice el recurso más adecuado y que se cumplan los deseos de paciente/familia. Reduce el número de ingresos por urgencias y es altamente valorado por los familiares de los pacientes atendidos. 51 Implantación de Interconsultas No Presenciales (ICNP) en el S. de Pediatría del HUC Cruces. AUTORES: J Sánchez, I Astigarraga, M Puertollano, P Lafuente, I Cabeza, A Villate. ORGANIZACIÓN: H.U. CRUCES Introducción: Definimos Interconsulta No Presencial (ICNP) aquélla que el pediatra de Atención Primaria (AP) realiza al pediatra hospitalario (AH) sobre un paciente, sin que éste tenga que desplazarse al hospital. Favorece la Continuidad Asistencial y se orienta a la Asistencia centrada en el paciente. Objetivos: Describir nuestra experiencia en la implantación de ICNP en el S. de Pediatría del HUC de Cruces tras los primeros 15 meses de funcionamiento (01.07.13 al 01.10.14). Metodología: Incorporación de la herramienta informática ICNP en Osabide Global. Establecimiento Grupo de Trabajo: pediatras del HUC Cruces y de cada una de las 3 Comarcas Asistenciales, Responsable de Consultas Externas, S de Informática. Implantación progresiva. Fase 1: Comarca 1 y 8 consultas hospitalarias. Fase 2: inclusión de Comarca 2. Fase 3: inclusión de Comarca 3. Fase 4: ampliación a otras 4 consultas. Al final, la población pediátrica de referencia ha sido de 106.945, incluyendo a 119 pediatras de AP y 12 de AH. Al inicio de cada fase se realizaron reuniones informativas en cada Comarca. Las ICNP quedan registradas en Osabide Global, analizándose el número por meses/consulta hospitalaria/comarcas, tiempo de respuesta, realización posterior de Consulta Presencial (CP). Un miembro del Grupo ha monitorizado el proceso, registrando las incidencias detectadas. Resultados: En este tiempo se han realizado 781 ICNP. En la fase final la media de ICNP/mes ha sido de 67.3 (rango 45-82), que supone 3-4 al día (rango 0-8). Por Comarcas la distribución ha sido 154, 381 y 246, respectivamente. Por especialidades: Alergología-Inmunología (156), Cardiología (1), Endocrinología (127), Gastroenterología (108), Hemato-Oncología (40), Infectología (35), Metabolismo (1), Nefrología (19), Neumología (24), Neurología (130), Pediatría General (126), Reumatología (14). El tiempo medio de respuesta ha sido de 2.4 días (rango 0-9): un 66% se contestaron en 72 horas. El 79% de las CNP fueron 1ª consultas. Del total, un 48% precisaron un CP posterior. Se han detectado un 7% de incidencias, consideradas como menores, tanto a nivel informático como de funcionamiento. Conclusiones: 1. La ICNP es una herramienta útil y beneficiosa para el paciente y su familia, pediatra de AP y el de AH. 2. Su utilización ha sido variable por parte de los pediatras de AP y en las diferentes subespecialidades. 3. Solamente un 48% concluyeron en una CP. 4. Permite una nueva forma de atención sanitaria sin suponer una sobrecarga excesiva. 5. Es recomendable realizar un seguimiento inicial para detectar y solucionar las incidencias que puedan surgir. 52 Atención integral y coordinada en ulceras de la OSI Barrualde y residencias de la 3º edad AUTORES: Agurtzane Agurtzane Paskual Uribe, Jesus Legarreta Ereño,Iñaki Merino Fuente, Edurne Learreta Arrieta, Virginia Plaza Hernandez y Izaskun Renobales Irusta ORGANIZACIÓN: OSI BARRUALDE GALDAKAO Introducción: En la OSI Barrualde Galdakao damos cobertura a una población de 313.852 habitantes distribuidos en núcleos rurales y muy dispersos El cuidado de las ulceras es una practica habitual entre la enfermería de primaria pero en situaciones de mala evolución, no existe un circuito protocolizado de consulta a personal referente en su cuidado. Esto provoca en algunas situaciones la derivación al segundo nivel movilizando al paciente de su entorno domiciliario y de la UAP Profesionales de la UAP de Bermeo, distantes del hospital a 40 km nos plantearon la necesidad de facilitarles la comunicación/ coordinación con el grupo de profesionales de la comisión de ulceras de la OSI para conseguir una segunda opinión y asesoramiento ante una mala evolución. Aprovechando que a nivel de OSI disponemos de profesionales capacitados ponemos a trabajar en la creación de las CNP de Ulceras y de herramientas adecuadas nos Objetivos: • Principal: Garantizar la calidad asistencial al paciente, superando la barrera de la distancia • Secundarios: Difusión entre los profesionales de las buenas practicas en el cuidado de ulceras Disminuir las derivaciones Evitar desplazamientos del paciente Metodología: • • • • Informática habilita la CNP de ulceras Se realiza formación a todos los implicados Creación de un grupo de trabajo en OSAGUNE para comunicación y consenso entre los asesores Se pilota en la UAP de Bermeo para implementarlo progresivamente en toda la OSI Resultados: En el periodo entre junio del 2014 al 30 de septiembre hemos realizado 13 CNP y su evolución después de ser asesorados ha sido positiva El grado de satisfacción de los profesionales que han utilizado la herramienta y de los asesores ha sido alto El tiempo medio de respuesta ha sido de 4 días aunque nuestro objetivo son 1-2 días Conclusiones: Este sistema ha evitado la derivación de los casos consultados, favoreciendo el mantenimiento del paciente en su domicilio habitual Parece un método adecuado de comunicación /coordinación entre profesionales en las zonas de gran dispersión como la nuestra por lo que hemos considerado extenderlo a otras patologías: ostomias, DM. Debido a la satisfacción y el buen resultado conseguido, vamos a extender el proceso a las residencias de 3º edad respetando la Ley de Protección de datos 53 Un nuevo modelo organizativo. Unidades de Gestión Integradas en una OSI de nueva creación AUTORES: Echebarria Amaia (Directora de Integración Asistencial,Regulez Pilar (Directora (Directora Medico), Sarrionandia Sabin (Director de Enfermería) ORGANIZACIÓN: OSI BARRUALDE GALDAKAO Introducción: El nuevo escenario de gestión y organización con la creación de la OSI Barrualde-Galdakao (integrada por la Atención Primaria de la Comarca Interior y los hospitales HGU, HGL) hacia necesaria una nueva forma de gestionar las Unidades Asistenciales basada en el liderazgo de los profesionales y con una responsabilidad definida. A tal fin se crean 5 Unidades de Gestión Integrada (UGI). Concepto UGI: Organización basada en microsistemas locales alrededor de las zonas de referencia de la atención especializada con un responsable asistencial y un equipo multidisciplinar. Objetivos: 1. 2. 3. 4. Mejorar la coordinación asistencial entre ambos niveles Implicar a los profesionales en la gestión de los recursos de la Unidad Asistencial en la que se integran Potenciar las relaciones entre profesionales de ambos niveles Aumentar el n nivel de satisfacción global de usuarios y profesionales Metodología: Empezamos definiendo la estructura organizativa y funcional. Para la implantación de las UGIs, sus programas y contratos de gestión clínica, es imprescindible un CAMBIO en la estructura organizativa potenciando la responsabilidad compartida, el trabajo en equipo, la formación y la participación de todos los implicados en el proceso asistencial. Se define también el papel del Responsable UGI, sus funciones, así como del resto de profesionales y de la Dirección Asistencial. Se forma el equipo de UGI, la forma de trabajo, estructura de reuniones, se establecen indicadores y posterior evaluación. Se inicia una UGI piloto con el proyecto microsistema Gernika con la integración de 4 UAP y con las especialidades hospitalarias que pasan consulta en el HGL. En esta UGI se han identificado tareas de mejora, se han diseñado tabla de indicadores, encuestas de satisfacción. Se han realizado reuniones de trabajo entre diferentes profesionales donde se han consensuado protocolos de derivación, se han realizado sesiones formativas, con la implicación y participación de un gran numero de profesionales. Resultados: Pendiente de evaluación tras seis meses de funcionamiento, observándose no obstante importantes avances en relación a la integración y coordinación entre los profesionales de atención primaria y hospitalaria. Conclusiones: • • • 54 Estamos construyendo un nuevo modelo donde ya se perciben avances Es necesario cambiar roles profesionales y dorar de herramientas a los profesionales La integración es un medio de mejorar los servicios en términos de acceso, calidad y satisfacción de usuarios y profesionales. KIRUBIDE - Asistencia Quirúrgica Integrada AUTORES: RebolloRebollo-García AM, ÁlvarezÁlvarez-Abad I, GalloGallo-Estrada LA, MoleroMolero-Pérez B, ColinaColina-Alonso A, OmaetxebarriaOmaetxebarria-Legarra ME ORGANIZACIÓN: H.U. CRUCES Introducción: Potenciar el papel de Atención Primaria (AP) en el inicio y el final de los Procesos Operativos gestionados en Cirugía General abre rutas asistenciales que pueden mejorar la eficiencia del sistema. Kirubide busca mejorar la cooperación entre asistencia primaria y especializada para determinados procedimientos de Cirugía Mayor Ambulatoria (CMA) contando con herramientas como la historia clínica única y la consulta no presencial. Objetivo: Crear una nueva vía clínica en CMA, muy ágil, en la que la mejora de la colaboración con AP en el arranque del proceso y en la continuidad asistencial permita simplificar la actividad preoperatoria y la programación quirúrgica y optimizar el seguimiento hasta el alta del paciente. Este objetivo se puede evaluar en términos de espera quirúrgica, satisfacción y eficiencia. Metodología: • Población: Para el proyecto piloto se propuso seleccionar un área concreta de Ezkerraldea-Enkarterri. • Intervenciones: (a) Promover que AP participe en un modelo de asistencia integrada llevando a cabo: selección de pacientes, información, puesta en marcha del circuito preoperatorio, asistencia en postoperatorio y seguimiento hasta el alta. (b) Coordinar las consultas hospitalarias de anestesia y cirugía en un mismo día y acordar en esta última la fecha de intervención. • Acciones: Tramitar el proyecto como “bottom-up”, seleccionar el área asistencial, constituir un grupo de trabajo, crear la consulta no presencial AP-CMA, programar sesiones informativas, simplificar las pruebas preoperatorias, coordinar las consultas en hospital, gestionar desde éstas la programación quirúrgica. Indicadores: Lapso entre diagnóstico e intervención, Demora en lista de espera quirúrgica, Satisfacción global, Satisfacción en la coordinación entre profesionales, Cancelaciones, Ingresos no planificados. • Resultados: Aceptado el proyecto “bottom-up”, seleccionados los tres Centros de AP de Portugalete, convocadas dos reuniones del grupo de trabajo, realizadas cinco sesiones informativas con Médicos y DUEs de AP, creada y operativa la consulta no presencial, coordinadas en la misma fecha las consultas hospitalarias, recibidos y programados los primeros pacientes. Dificultades detectadas: Carga de trabajo aumentada en AP, inseguridad diagnóstica en los Médicos de AP. Iniciada la implementación de la vía clínica Kirubide en septiembre los resultados iniciales son alentadores, en breve apoyados con valores significativos de los indicadores. Conclusiones: Es posible poner en marcha la nueva ruta asistencial utilizando las herramientas y medios disponibles. Esta experiencia permite abrir el camino para otras estrategias de integración entre Asistencia Primaria y Especializada. 55 El cuidado de la salud desde la Teleasistencia AUTORES: Lide Amilibia Bergaretxe, Enrique Gutiérrez Fraile y Alfredo Alday Jurado. ORGANIZACIÓN: OSATEK Introducción: El Servicio Público de Teleasistencia del Gobierno Vasco, a partir de ahora betiON, es un servicio público cuyo titular es el Departamento de Empleo y Políticas Sociales, que nace y se desarrolla con un claro sentido sociosanitario en el apoyo al Departamento de Salud y Osakidetza. Objetivos: Dirigido fundamentalmente a personas mayores de 65 años, betiON persigue en última instancia la permanencia de las personas en su entorno social habitual, mediante el apoyo a la dependencia y a la cronicidad, a través del cumplimiento de objetivos específicos: • • • • • Garantizar una continuidad de cuidados. Disminuir la necesidad de atención presencial. Promocionar el cuidado en el propio domicilio. Orientar al paciente/familia en la resolución del problema de salud. Aumentar la cooperación y coordinación entre los profesionales de salud y los agentes sociales. Metodología: La Teleasistencia se enmarca en un modelo de atención integral centrado en la persona, cuyo aspecto fundamental es atender las necesidades sociales y sanitarias de la persona de forma coordinada, tanto en su vertiente preventiva como en la asistencial. Descripción La Teleasistencia representa para las personas usuarias un punto único de acceso a servicios sociales y sanitarios a través, de una atención personalizada, y simplificando los trámites administrativos. El Centro Coordinador de betiON se convierte en un gestor de la demanda para los diferentes servicios con los que colabora. El acceso al sistema socio-sanitario se produce de manera controlada y a través de un canal de confianza para la persona usuaria. Resultados: En la actualidad, la población de Teleasistencia supera las 33.000 personas usuarias. En 2012 se ponen en marcha el acceso a los servicios de consejo sanitario y cita previa en colaboración con Osakidetza. La demanda de estos servicios ha evolucionado de un 5,68% en 2012, y un 8,69% en 2013, hasta casi el 10% en la actualidad, del total de actividad gestionada en la Central. La Central de betiON presta servicio a Osakidetza en tres proyectos de telemonitorización: TELBIL+T (pluripatológicos), United4Health (insuficiencia cardiaca) y teleEPOC, con un total de cerca de 150 pacientes. La Central de Teleasistencia favorece la normalización de la telemonitorización en el sistema sanitario vasco. Se aprovecha la experiencia de los profesionales en la atención a domicilio, y la infraestructura tecnológica y logística. Desde hace tres años betiON colabora con Osakidetza, aprovechando las llamadas programadas que realiza el Servicio (al menos una mensual) en la Campaña de Vacunación Antigripal. El 7,39% de las personas mayores de 65 años, y el 29,29% de las mayores de 85 años, de Euskadi son usuarias de betiON. La utilización de estas llamadas como canal de comunicación directo con dicha población, presenta un potencial ilimitado en materia de salud pública. 56 Asistencia Continuada e Integrada a pacientes en ultimos días de su vida AUTORES: Olatz Hurtado Luguera, Jon Koldobika Gil Borica, Nagore Fernandez Ruiz, Elena Maestre Ania ORGANIZACIÓN: OSAREAN Introducción: Los últimos días en la vida del enfermo terminal requieren una atención especial. Durante esta etapa aparecen nuevas causas de sufrimiento y necesidades tanto para el enfermo como para sus familiares y cuidadores que requieren un nuevo enfoque de la atención sanitaria dirigido a potenciar el bienestar físico, emocional y espiritual; a una muerte digna; y apoyar al enfermo, familiares y cuidadores. Los profesionales sanitarios observaron que existía una falta de continuidad asistencial fuera del horario laboral del equipo de Atención Primaria (AP). Fruto de esa necesidad surgió el proyecto de atención al enfermo terminal en fase agónica, que se basa en la atención domiciliaria y seguimiento a distancia permanente que garantice la continuidad asistencial en estos pacientes. Fuera del horario del centro de salud (CS), el seguimiento lo realiza el Consejo Sanitario. Es un servicio proactivo que facilita la continuidad de cuidados y favorece el desarrollo de la actuación sanitaria en los lugares más adecuados y eficientes para cada situación. Objetivo: Mejorar la calidad de la atención a las personas en el final de la vida mediante la provisión de servicios sanitarios que garanticen la continuidad de cuidados a través de la coordinación entre diferentes organizaciones asistenciales de Osakidetza fuera del horario de su centro de salud. Metodología: El equipo de AP son los encargados de citar a los pacientes terminales en la agenda de Consejo Sanitario, bien para un seguimiento telefónico fuera del horario laboral del CS o simplemente para informar al Consejo sanitario de la situación del paciente. Resultados: Aunque este nuevo modelo de atención se puso en marcha en Julio 2011, para realizar esta exposición hemos realizado un análisis prospectivo de los resultados obtenidos desde Noviembre 2012 a Marzo 2013. Durante este periodo 141 pacientes fueron incluidos en el plan de seguimiento, de los cuales el 62% eran mujeres y el 38% hombres. La edad media es de 80.5 años. El tiempo de permanencia media en el programa es de 14,1 días. Conclusión: El proyecto de atención al paciente terminal ha demostrado ser una herramienta efectiva que ayuda; a los profesionales en el abordaje y manejo del paciente en los últimos días de su vida, así como, al paciente y la familia sintiéndose mas respaldados y garantizándoles la continuidad de cuidados. Hemos mejorado el hándicap de comunicación existente entre los diferentes servicios asistenciales, estableciendo canales de comunicación válidos y consensuados entre los distintos niveles asistenciales. 57 Estrategia de coordinación en cribado de cáncer colorrectal para disminuir desigualdades de acceso y participación AUTORES: Portillo I, Idigoras I, AranaArana-Arri E, LópezLópez-Urrutia A, Ojembarrena E, Hurtado JL ORGANIZACIÓN: DIRECCIÓN GENERAL El Programa de cribado de Cáncer Colorrectal (CCR) aprobado por el Departamento de Salud en 2008 se planificó y puso en marcha en 2009 con el objetivo de disminuir la mortalidad y la incidencia de este cáncer con la detección precoz y tratamiento de lesiones pre-malignas y malignas según la Recomendación 2003 de la UE a sus estados miembros. El Programa se dirige a todas las personas entre 50 y 69 años, a través de la detección de Sangre Oculta en Heces (SOH) con método inmunoquímico cuantitativo cada 2 años y colonoscopia con sedación en casos positivos. Hay evidencias de que la participación está asociada a un mayor beneficio y coste-efectividad de esta intervención, por lo que resultó clave en el Programa el diseño de una estrategia que permitiera alcanzar el nivel óptimo marcado por la Guía Europea (2010) (65%)asegurando la calidad tanto en el proceso como en los resultados. La estrategia se ha basado en: 1) Creación de un Centro Coordinador; 2) Formación de equipos de trabajo multidisciplinares para su puesta en marcha y seguimiento; 3) Implicación de Atención Primaria con Formación reconocida; 4) Desarrollo de herramienta informática inter-operativa con Bases Clínicas; 5) Facilidad para la participación enviando el "kit" de SOH a domicilio con recogida en Centros de Salud sin cita ni burocracia; 6) Análisis de muestras con controles internos y externos de calidad en laboratorios de referencia enviando los resultados desde el Centro Coordinador a domicilio y con visualización en la historia clínica de Atención Primaria 7) Seguridad y trazabilidad de todo el proceso; 8) Médico y Enfermera de Atención Primaria participación activa en la petición de la colonoscopia en centros de referencia, preparación y seguimiento de los pacientes post-colonoscopia según pautas explícitas de endoscopia basadas en la Guía Europea; 9) Innovación e Investigación a través de Becas concedidas por el Gobierno Vasco y FIS fundamentalmente. 58 Servicios administrativos y de cita previa a pacientes fragiles AUTORES: Pedro Lopez de Gauna (Técnico AGS); M Lourdes Vivanco (Directora Médico); Iñaki Benito (Coordinador integración AGS); Isabel Arara (ATS(ATS-DUE AGS); Ane Alcoceba (Administrativa AGS). ORGANIZACIÓN: OSI BARAKALDO SESTAO Introducción: Se presenta un proyecto de la OSI Barakaldo-Sestao, organización que esta compuesta por 9 centros de salud y el H. San Eloy. El proyecto se centra en los servicios administrativos y de cita previa de los Centros de Salud y, con carácter general, va dirigido a ayudar a pacientes seleccionados sobre la base de su estado de salud o situación social. Objetivo General: Se pretende que un colectivo de pacientes clasificado como “frágiles”, accedan a estos servicios administrativos sin ninguno de los costes habituales: desplazamientos, comprensión de los trámites, déficit de confort y otros. Para conseguirlo, es el Centro quien asume todos los trámites y el paciente recibe los servicios “a distancia”, en su propia casa. La Admisión del Centro se convierte así en una Gestoría para el Paciente. Metodología: • • • • • Se define y formaliza el criterio de “paciente frágil”. Se difunde en la plantilla de los centros de forma que Médicos y Enfermeras utilizan dicho criterio para captación de pacientes con este perfil. Se crea base de datos conteniendo los descriptores necesarios para estos pacientes. Aprovechando un contacto en centro o domicilio, se ofrece a paciente y cuidador/a la posibilidad de acogerse a la nueva oferta. Inicialmente, se hace entrega al paciente y cuidador/a de una documentación conteniendo informaciones de interés para este tipo de pacientes y su entorno próximo: cita web, beti-on, carpeta de salud, oferta Diputación y otros. Para responder a solicitudes posteriores de los pacientes, se rediseñan los trámites de citación de forma que la Admisión del Centro tramitará peticiones de cita que habitualmente exigen desplazamientos del Paciente a otros puntos. Resultados: • Proyecto pilotado en los centros de Urban y Zuazo. Se han “activado” un total de 48 pacientes sobre un colectivo teórico de 280. En noviembre se implantará definitivamente en ambos centros y en dos más. • Inicialmente, se realizaron dos encuestas: A pacientes, en las que se valoran los costes percibidos en la concertación de servicios y la valoración de la nueva oferta. A profesionales, en la que se valora la pertinencia del proyecto y su disposición a participar. Conclusiones: Para el éxito del proyecto, se demuestra imprescindible: • • • Existencia de Organizaciones Integradas y Apoyo directivo. Rediseño de procesos de citación entre niveles buscando la simplificación de trámites y requisitos. Fortalecer la relación con el sector Socio-Sanitario: mejora de la comunicación, disponer de herramientas compartidas, creación de grupos mixtos de mejora etc. 59 El camino de los Cuidados Paliativos AUTORES: Resurrección Perez de Arenaza, Carmen Balmaseda, Itziar Frago, Patricia Gonzalez ,Cristina berecibar, Maria Luz Jauregui ORGANIZACIÓN: OSI GOIERRI ALTO UROLA Introducción: La atención al paciente en su fase final de la vida tiene lugar a menudo en el hospital. Muchas veces el paciente desea que sea su entorno y su equipo de atención primaria quienes le atiendan en esta situación, pero dicha atención puede estar dificultada por problemas organizativos. Para ello hemos elaborado esta ruta como instrumento de cooperación y coordinación en los distintos ámbitos donde sean atendidos (Hospitalario, Primaria, Domiciliario, Urgencias, Centros Socio-sanitarios...). Objetivo General: Mejorar la atención integral e integrada del paciente y su familia, buscando la continuidad de cuidados mediante la mejor coordinación / comunicación entre Atención Primaria, Hospitalaria, Emergencias y Atención Social, garantizando el respeto y la autonomía individual. Objetivos específicos: 1. 2. 3. 4. Proporcionar el alivio del dolor y otros síntomas que producen sufrimiento. Promocionar la vida y considerar la muerte como un proceso natural. Integrar los aspectos psicosociales y espirituales en los cuidados Tener en cuenta el soporte y los recursos necesarios para ayudar a los pacientes a vivir de la manera más activa posible hasta su muerte. 5. Ofrecer apoyo a los familiares y allegados durante la enfermedad y el duelo. 6. Mejorar la calidad de vida del paciente. 7. Incluir también las investigaciones necesarias para comprender mejor y manejar situaciones clínicas complejas. 8. Establecer un proceso que no acelere la llegada de la muerte ni tampoco la prolongue. 9. Preservar los aspectos éticos en torno al final de la vida. 10. Tener en cuenta aspectos legales. Metodología: Se elaboró una ruta asistencial centrada en las necesidades del paciente multidisciplinar en la que participaron médicos y enfermeras de Atención primaria y Hospital. Para ello planteamos un modelo de organización basado en niveles de complejidad, con el fin de garantizar una adecuada continuidad en la Asistencia, desde la identificación de la Situación de Proceso de Fin de Vida hasta que se produzca la muerte del paciente, incluyendo apoyo en el duelo. Se ha difundido la Ruta a todos los profesionales de AP y Hospital. Disponemos de herramientas informáticas de ayuda,” lanzaderas”, para facilitar el trabajo y el registro de las actividades. Tenemos planificados talleres de sedación paliativa, vía subcutánea y comunicación en situaciones difíciles para ayudar a los profesionales a poder afrontar los problemas que plantea el seguimiento de estos pacientes. Evaluación: A los seis meses de la implantación realizaremos una evaluación de los resultados midiendo los indicadores que se recogen en la propia ruta. 60 Nuevos Roles de Enfermería: Un modelo de coordinación y continuidad centrado en la persona. AUTORES: Rosario Rodriguez Hernandez, Olga Telletxea Rodriguez,Igone Hernandez Cabezas e Igone Lobato Garcia., ORGANIZACIÓN: H.U. CRUCES Introducción: Las personas que se encuentran en una situación de salud con una alta comorbilidad y un alto grado de complejidad, es decir, aquellos con un diagnóstico de pluripatologia y una elevada limitación funcional, generan una mayor demanda de atención y utilizan mayor número de recursos sanitarios y sociales. Se requiere fomentar la coordinación, la continuidad en los cuidados y garantizar un uso eficiente y equitativo de los recursos. Objetivo: La gestión de casos debe hacerse a través de equipos multidisciplinares, compartiendo elementos que favorezcan la integración asistencial en aras de lograr el máximo bienestar de paciente/cuidador dentro del sistema social y sanitario y desde un planteamiento funcional, la enfermería es el elemento de engarce intra y extra del sistema sanitario. Metodología: Se realizará presentación power point del desarrollo de las Competencias Avanzadas de Enfermería desde el inicio de la estrategia de la Cronicidad facilitando la colaboración e integración de los diferentes profesionales y organismos que intervienen en la atención al Paciente Pluripitalogico. Resultados: Perseguimos favorecer la Integración Asistencial, desde los nuevos roles de enfermería en coordinación con diferentes profesionales y organismos: Atención primaria, Atención hospitalaria, Asistencia social, Osarean... persiguiendo reducir el impacto de la enfermedad, el mantenimiento o recuperación funcional y mejorar la calidad de vida del cuidador. Este trabajo nos ha permitido identificar puntos débiles y áreas de mejora, así como plantearnos objetivos factibles a desarrollar a corto plazo. Conclusión. La atención integrada constituye una prioridad, dado que contribuye a optimizar la utilización de los recursos sanitarios y de los servicios sociales, y permite ofrecer a las personas que padecen patologías crónicas complejas, que requieren otros cuidados, apoyo personal y familiar, una respuesta eficaz para mejorar su calidad de vida. En definitiva, la accesibilidad, la visión integral y la experiencia en la coordinación de servicios, sitúa a la enfermera como uno de los referentes para la coordinación socio sanitaria. 61 Consejo Sanitario y Teleasistencia: Ejemplo de Colaboración Socio-Sanitaria AUTORES: Martín Ramos, Virginia; Lafuente Vegas, Miriam; Alonso Fradejas, Alexander; Blanco Rodríguez, Maria Teresa; Martinez Martín, Amaia. ORGANIZACIÓN: OSAREAN Introducción: La Teleasistencia enmarca un sistema global de prestación de servicios de atención socio-sanitaria, mediante un dispositivo conectado a la línea telefónica del domicilio las 24h de los 365dias del año. Este servicio proporciona una atención adecuada a cada necesidad, facilitando independencia, seguridad y tranquilidad a pacientes dependientes, mayores de 75 años que viven solos y a pacientes en riesgo de aislamiento social. Objetivos: • • • • Dar respuesta sanitaria a los personas portadoras de telealarma. Agilizar la atención y derivar al nivel asistencial más adecuado para resolver la demanda asistencial. Optimizar los recursos disponibles: Centros coordinadores de Emergencias, Centros de Atención Primaria, Puntos de Atención Continuada, Servicios de Urgencias Hospitalarias y Consejo sanitario. Educación para la salud. Metodología: Cuando un usuario genera una alarma sanitaria, los teleoperadores de Teleasistencia derivan la llamada al servicio de Consejo Sanitario, donde personal de Enfermería especializado en la atención telefónica realiza un triage, siguiendo protocolos y algoritmos de decisión validados por grupos de expertos, para dar una respuesta homogénea a la demanda del usuario. Los cuestionarios realizados por el personal de Enfermería, permiten estratificar el riesgo de la demanda y dar respuesta bien mediante recomendaciones sanitarias, derivando a Atención Primaria para atención presencial o domiciliaria, o enviando un recurso urgente (SVA, SVB, etc.) ya que el Consejo Sanitario está integrado dentro de la organización de Emergencias. Las profesionales de enfermería del Consejo Sanitario obtienen información objetiva de la situación clínica del paciente al disponer de acceso a la historia clínica informatizada del usuario. Resultados: Reducción del tiempo de atención por personal sanitario en 4min. Mejora de la coordinación entre servicios: el contacto directo entre el Consejo Sanitario, los centros de Emergencias y los de Atención Primaria y hospitalaria favorece y permite el intercambio de información interdisciplinar entre personal sanitario para dar una atención integral a los usuarios. Conclusiones: Los usuarios mediante este nuevo modelo de Atención Socio-Sanitario reciben asistencia en menor tiempo. La coordinación y la transmisión de la información entre los diferentes niveles asistenciales, permite la continuidad de los cuidados sin que se pierda información. Mediante una respuesta apropiada a la demanda, se optimizan los recursos y se colabora en la sostenibilidad del sistema. Podemos concluir que la nueva estrategia de atención sanitaria no presencial favorece el acceso al servicio sanitario, mejora la comunicación interprofesional y aseguran un uso más racional de los recursos. 62 Atención integral al Pluripatologico. Medicina Interna (H. Donostia) - C.S. Amara Centro AUTORES: Moreno Jimenez,A;MendiaGorostidi,J.L.;Huerta Salagre,I.;Aranegui Lasuen,P.;Dela Cruz Alfageme,M.; Arsuaga Bilbao,E. ORGANIZACIÓN: H.U. DONOSTIA Introducción: Hace unos años el servicio de Medicina Interna del H.U. Donostia comenzó un programa de seguimiento de pacientes reingresadores que incluía: personal sanitario de referencia, consultas, y seguimiento telefónico a domicilio. Visto que sus resultados fueron alentadores, se amplió la población y se completó el programa incluyendo a los centros de salud. En el C.S. de Amara Centro, estamos satisfechos de como estamos implantando el programa en nuestro ámbito y del impacto en nuestros pacientes, así como de la excelente relación con los profesionales de referencia de M. Interna para nuestro centro. En este poster queremos expresar lo que los cambios de orientación han supuesto para llegar del programa PAMI hospitalario al programa de Pluripatologico integrado con A.P. Objetivos: • • • • • Retrasar el deterioro y las complicaciones. Evitar cambios de tto. y repetición de pruebas innecesarias Disminuir los reingresos. Proporcionar los cuidados en el entorno más favorable y adecuado a las necesidades Ayudar al buen morir respetando las voluntades del paciente Metodologia: • • • • • • • • • Identificación del paciente frágil a riesgo Asignación de la enfermera de enlace o caso. Información personalizada de la intervención a realizar. Asignación del Médico de Referencia Hospitalario. Contacto con el Médico de familia, consenso de inclusión y de objetivos. Seguimiento estructurado por parte de enfermera de enlace (teléfono) y en consultas por médico de referencia hospitalario, Teléfono de accesibilidad máxima Consulta no presencial por Osabide con respuesta en Global Clinic en el día. Implicación del Servicio de Hospitalización a Domicilio (reciente) • Población diana: Todo paciente con patologías crónicas que pudiera beneficiarse de este programa, a consensuar por ambos servicios • Población incluida: 90 Pacientes consensuados entre MI y AP, con patologías ICC, EPOC, Alzheimer, Diabetes como patologías mas prevalentes (2014) (En la comunicación se proporcionaran datos mas exactos) 44 Pacientes considerados Pluripatologicos con seguimiento de AP. Total 134 pacientes en programa Resultados: Reducción de 80% de días d ingreso hospitalario Reducción de visitas a Urgencias en un 790% Muy buena calidad percibida por lo pacientes y por los profesionales implicados. 63 Organización Atención Primaria - Urología OSI Alto Deba AUTORES: Jesús Millas Ros, Javier Extramiana Camero, Maite Urretxu López ORGANIZACIÓN: OSI ALTO DEBA Introducción: Desde Febrero 2014, el servicio de Urología del HUA y Alto Deba establece su estructura con la creación de Unidades Funcionales (UF), cuyo objetivo es el desarrollo, organización y control de la actividad relacionada con la Unidad. Metodología: La UF se encarga de organizar la derivación de los pacientes del Alto Deba, las relaciones profesionales con los médicos de las Unidades de Atención Primaria (UAP), así como la formación urológica mediante charlas, rotaciones o talleres, que sirvan para mejorar la atención. Se asigna Urólogo de referencia a cada UAP con las siguientes funciones y responsabilidades: • • • Establecer contacto con los médicos de familia y crear sistemas de comunicación. Elaborar proyectos de formación (sesiones clínicas, talleres,…) Referencia para casos urgentes-preferentes, pacientes ingresados, necesidad de comunicación directa (dudas clínicas) La citación se realiza desde AP a través de Interconsultas no Presenciales (INP), con el compromiso del Servicio de Urología de dar respuesta en 24 horas. La resolución de la consulta puede implicar: 1. 2. 3. Resolución escrita de la consulta Recomendación de realización de pruebas complementarias: Ecografía, analítica… Derivación a consulta presencial, cuya cita será proporcionada por el urólogo a la agenda oportuna (HUA u HAD), comunicándolo al paciente. Resultados: Se han realizado un total de 506 INP, 391 hombres y 115 mujeres. 116 pacientes no precisaron ninguna consulta posterior. El total de primeras consultas en el periodo fue de 1012. Realización de 4 sesiones de formación en las UAP por el urólogo de referencia La aceptación de los profesionales es muy buena, tanto de AP como de Urología. Conclusiones: Objetivos de este esquema de derivación: 1. 2. 3. Cambiar la estructura de relación que mejora el contacto interprofesional y disminuye los tiempos de espera. A corto plazo disminución del número de primeras consultas. A medio plazo, los urólogos podrán dar de alta a pacientes de la consulta, asegurando que no utilicen otro mecanismo de cita que no sea su médico de AP. Esto disminuirá al número de consultas de revisión. 4. A largo plazo, al disminuir el número de primeras consultas y revisiones, las agendas serán más racionales para trabajar con los pacientes y para que los tiempos de espera sean controlados y cortos. 5. Propósito formativo: El continuo contacto entre los profesionales, mediante la INP, los comentarios sobre determinadas situaciones, hará que con el tiempo se compartan esquemas de funcionamiento, diagnóstico y tratamiento. 64 Rehabilitación Cardiaca: Experiencia de Integracion Asistencial AUTORES: I. Muguruza Arrese, H. Larrea Arce1, M. Zulueta Aldecoa, Z. Madaria Marijuan, L.A. Fernandez Lazaro, E. Bravo Suarez. ORGANIZACIÓN: OSI BILBAO BASURTO Objetivos: • • • Mejorar control de factores de riesgo cardiovascular, educando en autocuidados. Mejorar capacidad física a nivel periférico y cardiovascular. Mejorar afrontamiento al estrés y reducir ansiedad. Metodología: El programa de Rehabilitación Cardiaca (RC) de la OSI Bilbao-Basurto, implementa un modelo asistencial continuo y coordinado, desde el evento agudo hasta su reinserción socio-laboral a través de tres fases: • • • Fase I (hospitalaria): la enfermera capta por entrevista motivacional al paciente ingresado. Fase II (convalecencia): Interviene todo el equipo multidisciplinar (cardiólogo, rehabilitador, psicólogo, enfermera y fisioterapeuta) continua intervención de educación sanitaria y regula el ejercicio físico para controlar factores de riesgo y mejorar capacidad física a nivel periférico y cardiovascular. Fase III (mantenimiento): una enfermera en primaria, continua seguimiento factores de riesgo y supervisa cumplimiento del ejercicio prescrito, un año. Para favorecer la continuidad de la práctica de ejercicio físico, se ha firmado un acuerdo de colaboración entre Bilbao Kirolak y gerencia de la OSI Bilbao Basurto Resultados: • • Epidemiologia: varones( 81%), de 51-70 años (76%) ,con sobrepeso u obesidad (79%), fumadores (39%) o exfumadores (44%), sedentarios (40%) o que van a andar (28%), estresados (63% con ayuda psicológica 18%), con dislipemia (58%), riesgo para rehabilitación cardíaca: bajo (49%) medio (49%) , reinserción laboral antes de 3 meses (25%), 3- 9 meses (35%), 9 meses- 1 año (15%) y mas de 1 año (25%) Adopción hábitos cardiosaludables: compromiso con ejercicio físico prescrito en fase II (92% en casa y 8% en polideportivos municipales), deshabituación tabáquica (6% de fumadores al alta) y modificaciones en dieta habitual con reducción ponderal (perímetro abdominal aceptable de 44% a 71%) Discusión: Establecer desde el ingreso hasta el alta, un plan individualizado de cuidados conforme a necesidades, protocolizado por los diferentes profesionales del equipo multidisciplinar, mejora la autogestión, el pronóstico y la calidad de vida en la fase crónica de la enfermedad cardiovascular. La integración en Rehabilitación Cardiaca tiene que incluir la comunidad (servicios municipales para el deporte) porque solo sumando y coordinando esfuerzos podremos alcanzar los objetivos. Conclusiones: A través de la integración y continuidad asistencial, con práctica avanzada de enfermería, estamos consiguiendo mejorar los resultados en salud de los pacientes, medido por un mejor control de los factores de riesgo y una mayor adherencia al tratamiento a estilos de vida saludables y al ejercicio a largo plazo. Demostrando ser una intervención con un balance coste-eficacia favorable. 65 Mejorando la coordinación interniveles: mejor asistencia sanitaria y más eficiencia AUTORES: Ulibarrena M., Echenagusia V, Araujo K., Garea J, Astobiza I.,Díaz de Atauri J. ORGANIZACIÓN: MUTUALIA BIZKAIA Introducción: Exponemos las medidas implantadas en Mutualia-Bizkaia a lo largo de los años 2010-2013 destinadas a mejorar la coordinación entre los niveles asistenciales de Atención Primaria con Traumatología. La falta de relación, comunicación y coordinación entre estos profesionales, es un problema de muchos años de evolución en nuestra organización, principalmente en el territorio de Bizkaia, donde el servicios de Traumatología está ubicado en la Clínica Ercilla (7 especialistas), y los de A. Primaria se reparten entre la propia Clínica y 5 Centros Asistenciales Periféricos (CAPs: Santurtzi, Erandio, Zamudio, Iurreta y Basauri), un total de 23 médicos de familia. De modo que la dispersión y separación geográfica potencia la tradicional dificultad de comunicación entre diferentes especialistas y niveles asistenciales. Objetivos: Describimos las medidas implantadas y evaluamos la percepción que tienen los propios médicos de una de ellas, la figura CART (Consultor de Alta Resolución en Traumatología), y las acciones de mejora propuestas. La figura CART se crea en 2010 como herramienta para mejorar la coordinación entre los médicos de AP, y el Sº hospitalario de Traumatología, mejorando así los criterios de derivación al especialista, de determinación de contingencia y facilitando consultas inmediatas con el especialista. Consiste en un traumatólogo, dedicado a atender las consultas de los CAPs (videoconferencia, teléfono o derivación directa del paciente al hospital). Otras funciones son pasar planta de traumatología, apoyo a Urgencias hospitalarias o sustituir a compañeros ante ausencias imprevistas. Metodología: En primer lugar describimos las medidas implantadas y a continuación medimos el uso que desde los Centros Asistenciales Periféricos (CAPs) se hace del CART y evaluamos la figura CART a través de una encuesta de 8 preguntas a los 10 traumatólogos de la plantilla del hospital en marzo de 2012 y a los 20 médicos de AP, separando los resultados de estos dos grupos. La encuesta valora su percepción en conceptos como cumplimiento de expectativas, de las tareas asignadas, utilidad clínica, en determinación de contingencia, accesibilidad o adecuación de uso. Las preguntas fueron: 1¿consideras que la figura CART cumple las funciones asignadas/ayuda a mejorar los criterios de derivación de pacientes entre CAPs y traumatología? 2¿existe alguna labor que crees innecesaria o debe modificarse? 3¿Cumple con tus expectativas?, señala qué aporta al servicio de traumatología, en qué resulta útil y en qué no. 4¿Crees que el CART ayuda a mejorar la calidad en las derivaciones a consultas de traumatología? 5¿consideras accesible el contacto con el CART, necesita mejorase? 6¿Qué quejas tienes del uso que hacen los CAPs? 7¿en qué crees que puedes dar más servicio a tus "clientes": Urgencias y CAPs? 8¿Crees que hay que mantener el CART en el futuro, qué mejorarías? Resultados: Medidas implantadas: sesiones diarias que conectan todos los centros por videoconferencia, teléfonos en todas las consultas y móvil, elaboración de protocolos por equipos multidisciplinares, historia clínica digital, rotación de médicos de AP por Clínica, apoyo centralizado a determinación contingencia. Utilización: 3 llamadas diarias y una consulta presencial a la semana. Encuestas. Contestan 9 traumatólogos y 9 médicos de AP. Aspectos positivos: Mejoría de criterios de derivación, resuelve dudas diagnósticas, aporta orden y accesibilidad al Sº COT, mejora la relación entre profesionales y su implicación. Negativos: que el sistema informático no refleja quién es el CART, que muchas veces no se escribe en la historia clínica. Que se consulta por patología no traumatológica, mala cobertura telefónica en algunas zonas de la clínica. Falta de comunicación y de unificación de criterios entre los diferentes CART. Sensación del médico de AP de ser examinado por el CART. Conclusiones: La opinión global sobre la figura CART es muy positiva en todos los entrevistados, consiguiendo sus principales objetivos. Se apuntan 5 aspectos negativos. Acciones de mejora: reflejar la consulta y el nombre del CART en la Hª clínica, unificar criterios de actuación y de derivación tanto entre CAPs y hospital como entre los propios miembros del Sº de Traumatología, no derivar al CART las dudas no traumatológicas, mejorar la cobertura telefónica. 66 Plan de actuación sanitaria en el ámbito escolar AUTORES: Ozcoidi Erro I, Alústiza Martínez E, Elizazu Erausquin JI, Txabarri G, GPAP, GESE ORGANIZACIÓN: C. GIPUZKOA Introducción: La mortalidad y morbilidad en las urgencias vitales aumenta drásticamente en el ámbito extrahospitalario. Los niños pasan un tercio de su tiempo en el colegio. El profesorado carece de información y formación para valorar urgencias precozmente e iniciar tratamientos básicos, así como para el manejo de problemas menores que ocurren en el medio escolar. Estas situaciones han generado conflictos entre el ámbito familiar, sanitario y educativo. Objetivos: • • • • Mejorar la morbimortalidad infantil prehospitalaria Conectar el mundo sanitario y educativo desde la información/formación, creando un clima de confianza entre ambos, aclarando vacíos legales y facilitando la detección y la actuación precoz. Proponer un botiquín básico Adiestrar a los profesores de forma clara y sencilla para detectar precozmente y actuar correctamente ante las urgencias vitales Metodología: En 2013 Comarca Gipuzkoa, Salud Pública y el Departamento de Educación inician un proyecto de plan de actuación en el medio escolar. En septiembre se realiza una reunión informativa con directores de todos los centros educativos públicos y concertados de Gipuzkoa, previa al inicio del plan, donde se recogen sus inquietudes, necesidades y sugerencias • Cursos de 3 jornadas: Problemas comunes de salud y urgencias “menores” y contenido del botiquín escolar. Docentes: enfermeras de salud escolar Urgencias Vitales: convulsión/asma/atragantamiento / anafilaxia / hipoglucemia en diabético / traumatismo craneoencefálico. Docentes: Pediatras de AP RCP Básica. Docentes: MF de Comarca y pediatras del grupo RCP pediátrica Se han realizado 3 cursos en el que han participado 90 profesores y se van a continuar este año. Lugar: Berritzegunes de Donostia, Lasarte y Zarautz • Elaboración de hojas de autorización, fichas, encuestas… Resultados: • • • A los educadores se les exigen y se les piden responsabilidades unidas a una legislación no clara en muchas ocasiones. El desconocimiento genera reacción de rechazo a intervenir. Resultados de la encuesta: Objetivos: 9.4, Metodología: 9.5, Interés temas: 9.4 Preparación docente: 9.6, Participación: 9.5, Duración: 8.7, Recomendación: 9.5 Los resultados de la encuesta indican la alta receptividad de los educadores y nos anima a continuar en esta línea. Conclusiones: Este programa sigue las recomendaciones actuales de las Sociedades Científicas de formación para situaciones vitales en el entorno educativo Los resultados a medio y largo plazo harán posible la validación de este programa Esperamos éste sea el inicio de una mayor comunicación entre el mundo educativo y sanitario. 67 Factores clave de una intervención integrada de telemedicina AUTORES: AUTORES: Nekane Murga, Maribel Romo, Paula Castro, Raquel Roca, Ane Fullaondo, Isabel Rodríguez ORGANIZACIÓN: OSI BILBAOBILBAO-BASURTO Introducción: La Insuficiencia cardíaca (IC) es un síndrome clínico complejo cuya prevalencia ha aumentado considerablemente debido al envejecimiento de la población. La IC está relacionada con una menor esperanza de vida, deterioro de la calidad de vida y repetidas hospitalizaciones, lo que supone una elevada ineficiencia en su atención. En este contexto, la telemonitorización se presenta como una herramienta prometedora en el abordaje de determinadas enfermedades crónicas ya que se posibilita la detección precoz de signos y síntomas de desestabilización y una pronta intervención por parte de los profesionales sanitarios, con el fin de evitar los reingresos. A menudo los estudios de telemonitorización no alcanzan el éxito esperado cuando se trata de introducir la intervención en la práctica habitual. Uno de los determinantes que más influencia la implementación de intervenciones de telemonitorización es el modelo organizativo del sistema, que no sólo afecta a los protocolos de trabajo de una única institución, sino que requiere de un nuevo planteamiento organizativo que implique a varias organizaciones del sistema socio-sanitario. Objetivo: Diseñar e implementar un modelo asistencial integrado de telemonitorización en pacientes con IC en el que cada agente desempeñe funciones acordes a su perfil profesional, con el fin de asegurar mejores resultados en salud, en coste-efectividad y sostenibilidad de la intervención. Metodología: Constitución de un grupo de trabajo colaborativo, inter-organizativo y multidisciplinar representado por todos los agentes interesados: direcciones médicas y de enfermería (hospitales y atención primaria), cardiólogos, médicos de familia, enfermería de hospitalización y de atención Primaria, Consejo Sanitario, centro de teleasistencia (betiON) y equipo de sistemas de información. Conclusiones: • • • • • • Reorganización de recursos existentes y definición de nuevos roles. Integración del modelo organizativo de la telemonitorizacion dentro del modelo asistencial habitual, evitando la creación de un proceso paralelo y enfocado exclusivamente a la telemonitorización. Necesidad de provisión de servicio completo de telemonitorización, incluyendo instalación y mantenimiento de dispositivos, soporte técnico y formación a usuarios. Gestión administrativa y validación de datos de telemonitorización, permitiendo que los profesionales sanitarios solamente actúen sobre alarmas sanitarias. Potenciar la educación y el empoderamiento del paciente (y cuidador), posibilitando que los pacientes puedan mejorar la capacidad de autogestión de su enfermedad. Atención Primaria es el principal responsable del control proactivo de la evolución de paciente cuando éste ha superado su estado de inestabilidad tras la hospitalización. La tecnología es un eje importante para posibilitar la gestión coordinada de todos los procedimientos y la comunicación entre los profesionales. 68 Implementación de una atención integrada para pacientes pluripatológicos AUTORES: Mª Luisa Merino, Mª Luz Marqués, Marbella Garcia, Maribel Romo, Ane Fullaondo, Mª Victoria Egurbide ORGANIZACIÓN: C. GIPUZKOA Introducción: La elevada prevalencia de pluripatología es una realidad innegable en nuestro sistema sanitario, sobre todo en la población mayor de 65 años. Existe una pequeña proporción de la población que se caracteriza por presentar múltiples enfermedades crónicas y un elevado consumo de recursos sanitarios. Estos pacientes constituyen una población homogénea en complejidad, vulnerabilidad clínica, fragilidad, mortalidad, deterioro funcional, polifarmacia, pobre calidad de vida relacionada con la salud y frecuente situación de dependencia funcional. En el modelo actual de atención sanitaria, las intervenciones del sistema aún responden a la búsqueda de atención iniciada por el paciente, asociada con una descompensación de su estado de salud. Este modelo reactivo, donde hay poca cabida para la planificación, requiere una respuesta coordinada por parte de los profesionales sanitarios. La atención primaria debe ser la vertebradora de los servicios sanitarios y sociales, por lo que hay que reforzar el papel de la medicina y la enfermería de familia, centrándose en las necesidades del paciente y potenciando la coordinación y la integralidad con el fin de crear un marco de atención compartida entre los diferentes ámbitos asistenciales. La alianza de la atención primaria con la medicina interna y la enfermería hospitalaria potencia la continuidad asistencial y la personalización de la asistencia. También es importante reforzar el protagonismo de los farmacéuticos, los trabajadores sociales y todos aquellos profesionales involucrados en este proceso. Igualmente, se hace necesario el uso de tecnologías de información y comunicación que desarrollen nuevas estrategias de relación entre profesionales y pacientes. Objetivos: Identificación del impacto de la implementación de un modelo de asistencia sanitaria integrada en la atención a los pacientes pluripatológicos, en términos de calidad asistencial, eficiencia y satisfacción de profesionales y pacientes. Metodología: Constitución de un grupo de trabajo colaborativo, inter-organizativo y multidisciplinar representado por todos los agentes interesados: direcciones médicas y de enfermería (hospitales y atención primaria), cardiólogos, médicos de familia, enfermería del centro de asistencia sanitaria (Consejo Sanitario), centro de teleasistencia (betiON) y equipo de sistemas de información. Este grupo ha definido las características de la población diana, el modelo organizativo y la ruta asistencial a desplegar, las funcionalidades necesarias en lo que a herramientas tecnológicas corporativas se refiere (historia clínica electrónica, prescripción electrónica, Carpeta de Salud, portal web “Paciente Activo”) y las soluciones adoptadas. Resultados Esperados: Mejorar la atención a los pacientes pluripatológicos, su calidad de vida y resultados en salud, así como la sostenibilidad de la intervención. 69 Proyecto Mastermind: AUTORES: Andrea Gabilondo, Sonia Ruiz de Azúa, Ander Retolaza, Lucía Prieto, Ane Fullaondo, Ana Gonzalez Gonzalez--Pinto ORGANIZACIÓN: RED SALUD MENTAL GIPUZKOA Introducción: La depresión una de las enfermedades mentales más frecuentes en el mundo, afectando aproximadamente a 350 millones. Sin embargo, más del 50% a nivel mundial no recibe tratamiento adecuado. Entre las barreras se encuentran la falta de recursos y la estigmatización de los trastornos mentales. Por otra parte, la inequidad en el acceso y las listas de espera para los servicios de salud mental contribuyen negativamente. La terapia cognitivo conductual on-line ha probado efectividad en la mejora de la depresión, ayudando al paciente a cambiar patrones de pensamiento destructivos. Gracias a que puede ser auto-administrada, puede realizarse en cualquier momento y lugar, contribuyendo a disminuir la inequidad en el acceso. Asimismo, permite la atención al paciente en su entorno, minimizando el efecto nocivo del estigma de la enfermedad mental y contribuyendo a la aceptación de la propia condición. Objetivo: El objetivo principal del proyecto europeo Mastermind es desplegar un programa de terapia cognitivo conductual online dentro de una intervención integrada e identificar y analizar las barreras y factores de éxito clínicos y organizativos asociados a la misma. Metodología: En el proyecto se diferencian dos áreas de trabajo: 1. 2. Desarrollo de una solución tecnológica, teniendo en cuenta las necesidades de interacción con el paciente, la integración en los sistemas de información corporativos y el contenido terapéutico. Intervención integrada sobre una población de 300 pacientes mayores de 18 años, diagnosticados de depresión y reclutados en centros atención primaria, salud mental y hospitales. Los resultados de la experiencia se medirán en términos de escalabilidad en el sistema de salud, transferibilidad, reducción de eventos adversos y evolución clínica, coste-efectividad según los estándares de la organización, disminución de la equidad y de las listas de espera. Para esto se analizarán los resultados a tres niveles: pacientes, profesionales participantes (atención primaria, salud mental) y organizaciones sanitarias. Resultados Esperados: Se espera que los resultados contribuyan a la comprensión de las implicaciones de la integración de la terapia cognitiva conductual on-line en la práctica habitual del sistema sanitario, generando el bagaje necesario para la extensión de esta modalidad de terapia de manera segura, eficiente, efectiva y sostenible. 70 Nuevo modelo de gestión de aprovisionamientos en la OSI Goierri-Alto Urola AUTORES: Maria Dolores Blanco Pompeyo, Laura Aguirre Alberdi, Ane Miren Arrazola Hernandez, Miguel Angel Calleja Cepeda, Gerardo Lopez Rodriguez, Manuel Segade Lanseros ORGANIZACIÓN: OSI GOIERRI ALTO UROLA Introducción: En octubre 2011 se crea la OSI Goierri-Alto Urola dentro del proceso de cambio de modelo en el plan de atención integrada en Euskadi. En la nueva organización se integran el Hospital de Zumarraga, 7 UAPS( Zumarraga, Beasain ,Azpeitia, Azkoitia, Ordizia, Legazpia, Lazkao. Previamente a la integración existe duplicidad de servicios, existiendo un almacén en primaria, un servicio de compras, servicios generales en la extinta Comarca Este que deba cobertura a las Unidades de atención primaria integradas y por otro lado estos mismos servicios en el hospital de Zumarraga que daba cobertura a la atención especializada( incluidos consultas de atención especializada de Beasain y Azpeitia y gimnasio de Zumarraga. Objetivos: Unificación en un único servicio de aprovisionamientos la gestión logística de la OSI. Planificación de un solo almacén general para el suministro de toda la organización. Integración en SAP de los almacenes de las Unidades de Atención Primaria y la implantación del sistema de gestión de petitorios en los distintos consultorios de la organización (14). Metodología: Realización cronograma con distintas acciones a realizar. Labor previa de homologación de códigos de artículos. Creación catálogos primaria y especializada. Revisión productos. Creación de materiales, Planificación necesidades de los distintos almacenes para funcionamiento mediante reservas y solicitudes de pedido para material no almacenable de manera automática. Se afloran los stock. Implantación del programa de Gestión. Resultados: Utilización de un único sistema informático .Reducción de espacio para almacenes. Recuperación de espacio para implantar consultas. Reducción en 14.000 euros anuales el presupuesto de servicio de mensajería Conclusiones: Con la creación de una Organización Integrada Sanitaria se logra una mayor eficiencia de los recursos humanos al unificar servicios y del espacio al crear un solo almacén general. 71 Pacientes, cuidadores, sanitarios e instituciones: abordaje integral e integrado del paciente frágil pluripatológico en la OSI Donostia AUTORES: Goicoechea Iraola, X; Huerta Salagre, I; Artetxe Okasar, J; Ezenarro Villafruela, I; Gonzalez Zumeta, AJ: Grupo de Trabajo para la Integración OSI Donostia ORGANIZACIÓN: H.U. DONOSTIA El envejecimiento de la población ha provocado una serie de reflexiones durante los últimos años, con el fin de adaptar nuestro sistema a las necesidades futuras. Destaca la apuesta por la integración sanitaria para el manejo de las patologías crónicas más prevalentes. En la OSI DONOSTIA se han desarrollado desde el 2005 varias intervenciones beneficiando a 4200 pluripatológicos, con datos de eficacia demostrada, en fase de aplicación de estas intervenciones de forma universal. 1. 2. 3. 4. 5. Regla de predicción clínica para reingresadores Seguimiento de cohorte de IC/EPOC (prepami) Ensayo clínico aleatorizado seguimiento de IC/EPOC mediante telemonitorización Proyecto PAMI: estudio de seguimiento de IC/EPOC Ensayo clínico tipo cluster en algunos centros gerontológicos de Donostia (asistencia convencional versus asistencia basada en pacto de voluntades, tratando reagudizaciones con recursos del centro, hospitalización a domicilio y hospital). 6. Plan de atención a dependientes domiciliarios (esquema centros gerontológicos). 7. Plan de atención en estadio final de vida 8. Rutas asistenciales monopatologías prevalentes (IC, EPOC, diabetes) prereingresadores. 9. WEB de autocontrol para seguimiento (ensayo clínico frente a PAMI). 10. Universalización de PAMI 11. Formación en autocontrol (síntomas de alarma y automatismos de respuesta). 12. Estratificación con nuevas incorporaciones al censo detectadas en primaria o especializada Hemos analizado los problemas actuales: la estratificación y selección de las poblaciones diana, la integración del cuidado con especial atención a la social y sanitaria, desarrollo de la historia única y de las Tics como elementos de comunicación, entrenamiento, ayuda al autocontrol, y transportadores de información. Hemos diseñado algunas intervenciones para resolver tales problemas: 1. 2. 3. 4. 5. 6. 7. 8. 9. 10. Mejorar el censo de población diana Implementación universal de las rutas asistenciales integradas Desarrollo y optimización del PAMI. Despliegue del tratamiento de las agudizaciones a los dependientes institucionalizados Despliegue del protocolo de asistencia al dependiente en domicilio Despliegue del protocolo de estadio final de la vida Puesta en marcha de canal de integración con servicios sociales Cirugía programada de pluripatológicos Proceso integrado de diagnóstico rápido Desarrollo de TICs a nivel de gestión de conocimiento, comunicación interagentes de los procesos, desarrollo de web de autocontrol centrada en procesos (EPOC/IC ya existentes, demencia y hepatopatía crónica), integración de TICs en Osarean y Carpeta de Salud. 11. Entrenamiento del usuario en el autocuidado 12. Plan de conciliación de información 13. Análisis de costos por procesos 72 Mejorando la coordinación entre Salud Mental Infanto-Juvenil y Atención Primaria AUTORES: J. Karmelo Malda Bikarregi ORGANIZACIÓN: RED SALUD MENTAL BIZKAIA El Centro de Salud Mental (CSM) Infanto-Juvenil de Bilbao - Ercilla es el centro referente para la atención a la salud mental de los niños y adolescentes de 0-17 años de la mayor parte de la Comarca de Bilbao, Encartaciones y Valle de Mena. Somos por tanto el centro de referencia para 43.541 TIS correspondientes a la población de 0-17 a. de 32 Centros de Atención Primaria con un total de 41 pediatras y 192 médicos de familia. Nuestro equipo asistencial se compone de 4 psiquiatras infanto-juveniles, 4 psicólogos clínicos, 1 Trabajadora Social y 1 Auxiliar Administrativo. Con objeto de mejorar la relación y la comunicación entre nuestro CSM Infanto-Juvenil y los equipos de Atención Primaria, hemos comenzado en junio de 2014 una re-organización de nuestro servicio. A partir de esa fecha, nos hemos repartido los Centros de Salud de nuestra zona de cobertura de modo que cada facultativo - psiquiatra o psicólogo infanto-juvenil - atiende en exclusiva todas las interconsultas y volantes de derivación de un número determinado de Centros de Atención Primaria de los que se convierte en el único facultativo- consultor de referencia y por lo tanto es quien organiza, decide y coordina todas las actuaciones que requiere la atención de cada caso en nuestro CSM. Para ello nos hemos puesto en contacto con las Direcciones de las OSI Bilbao-Basurto y de Ezkerraldea- Enkarterri explicándoles nuestro plan y solicitándoles ayuda para tener un listado actualizado de todos los facultativos que nos corresponden. Además, cada facultativo de referencia de nuestro CSM ha ido personalmente a una reunión de presentación a cada Centro de Atención Primaria que le corresponde y se ha reunido con todos los pediatras y médicos de familia de cada uno de los Centros, presentándose como su referente y explicando la nueva organización, sus objetivos y el modo de trabajo en nuestro CSM Infanto-Juvenil. La presentación se ilustra con una presentación de 20 diapositivas en Power-Point entre las que aparecen lo que consideramos factores de riesgo en salud mental infanto-juvenil, e indicaciones y signos de alerta y alarma que ayudan a discriminar los motivos de derivación a salud mental infanto-juvenil. También explicitamos los plazos en días que nos comprometemos a cumplir para la atención de los diferentes tipos de volantes - ordinarios, preferentes, urgentes - con el facultativo-especialista correspondiente. Así mismo, se facilita la dirección de correo electrónico, fax, teléfono e Interconsulta No Presencial con el facultativo de referencia a todos los Centros y facultativos de atención primaria que nos corresponden. De este modo se pretende facilitar el seguimiento y la comunicación de todas las interconsultas presenciales y no presenciales. Finalmente, se acuerda una reunión de seguimiento para chequear el funcionamiento de la nueva organización en el propio Centro de Atención Primaria y con todos los facultativos en el plazo de 6 meses. 73 Atención farmacéutica en Centros Residenciales AUTORES: Diego Espina, Lara San Roman, Greisy Babal ORGANIZACIÓN: ORGANIZACIÓN: SARQUAVITAE MIRAFLORES Introducción: La importante complejidad del perfil atendido en centros residenciales convierte a la atención farmacéutica en un elemento clave en el proceso asistencial. Desde hace varios años, SARquavitae está trabajando en la transformación del modelo de gestión, habiendo conseguido conectar el GCR (Sistema de Información Asistencial propio) directamente con un robot de farmacia para trabajar conjuntamente. A raíz de los buenos resultados obtenidos, la sistemática se implanta en el Centro SARquavitae Miraflores para ganar en fiabilidad y eficiencia. Objetivo: Mejorar el servicio de farmacia disminuyendo el número de errores de medicación y evitando la elevada manipulación de los fármacos cuando se hace de manera manual. Metodología: El sistema implantado se basa en un modelo de trabajo en el que el residente se erige en el eje de las diferentes actuaciones del equipo interdisciplinar. El GCR es la herramienta que permite conectar y recoger todas las acciones facilitando la comunicación y la interacción entre profesionales, usuarios y familiares. El proceso es el siguiente: • • El médico realiza o modifica las pautas del plan farmacológico del residente en el GCR registrando los fármacos según código nacional. El sistema GCR genera y envía semanalmente un archivo encriptado al Robot de farmacia que descifra el archivo e inicia la producción, preparando los fármacos por unidosis en bolsitas de plástico trasparentes, herméticamente cerradas, identificadas por residente, con día, toma y fármacos. El Robot es capaz de identificar fármacos comprimidos y diferenciar las formas liquidas y/o efervescentes para poder realizar la producción, siempre bajo la supervisión de la farmacéutica. Resultados: Con esta automatización conseguimos que la pauta a administrar sea exactamente la establecida por el médico. Se logra disminuir los errores de transmisión de la información y manipulación, ya que ambos sistemas confluyen de forma automática; se reduce la carga de trabajo de DUES y se ahorra medicación al utilizarse exactamente la cantidad necesaria para cada tratamiento. Además, se respeta en todo momento la confidencialidad que establece la LOPD puesto que el archivo generado únicamente es manipulado por el robot y los envases de las tomas se recogen en un contenedor específico. Conclusiones: Se introduce una mejora asistencial en la atención al paciente y además se reduce el coste de la farmacia, ya que este sistema está vinculado al programa de revisión de la medicación en pacientes polimedicados lo que revierte en el sistema sanitario en su conjunto, obteniendo un ahorro importante entre 2011 y 2013 74 Introducción del Texturizador de Alimentos en Centros Residenciales AUTORES: Diego Espina, Juan Carlos Perez ORGANIZACIÓN: SARQUAVITAE MIRAFLORES Introducción: Partiendo del modelo de atención integral donde uno de los pilares es la personalización del cuidado y del aumento de patologías de la masticación y problemas de disfagia de larga duración, se detecta la necesidad de buscar una dieta equilibrada y saludable en nutrientes y aceptable en apariencia y textura, evitando la monotonía y estimulando al residente desde el inicio, también, visualmente. Objetivos: Garantizar que las personas atendidas tengan el aporte nutricional necesario, creando una dieta saludable y atractiva, pudiendo ingerir cualquier alimento evitando que los problemas de disfagia nos limiten el tipo de alimento y la textura, sustituyendo los túrmix y/o minimizando el uso de espesante. Todo ello gracias la introducción en el proceso de la elaboración de las dietas del robot texturizador. Metodología: Modelo de trabajo donde el residente es eje fundamental, todos los profesionales actúan como un único equipo interdisciplinar y sus actuaciones tienen como objetivo cubrir las necesidades de los residentes. Importante nexo de unión es el GCR (sistema de registro asistencial), donde se recogen valoraciones, terapias y pautas de los profesionales y del Equipo globalmente. • • • • El equipo con el medico como responsable de la dieta, valoran todos los aspectos (no solo el nutricional) para pautar en GCR la dieta adecuada a cada residente. DUE informa a cocina mediante un archivo generado a partir pautas introducidas en el GCR. Cocina recibe la información preparando diferentes dietas de manera personalizada, teniendo en cuenta además de los valores nutricionales las diferentes texturas. Mediante la utilización del texturizador conseguimos la consistencia ideal para cada persona según lo estipulado por el equipo profesional sin introducir variación en los ingredientes que suponga cambio alguno en el sabor. Resultado: Obtención de una dieta equilibrada desde el punto de vista nutricional y atractiva desde el punto de vista del residente, evitando limitaciones en la dieta en resientes con cualquier patología de disfagia. La introducción de este elemento permite que todos los residentes disfruten de todo tipo alimentos respetando sus propiedades organolépticas. Conclusión: La introducción de este tipo de consistencias es un beneficio claro en el cuidado de los problemas de disfagia y fácil masticación. Los residentes obligados por su patología a ingerir dietas túrmix y/o a la utilización de espesantes ven cómo éstos son sustituidos por una alimentación en la que se puede introducir cualquier tipo de alimento, estimulando las ingestas y disminuyendo también el riesgo de desnutrición. 75 Mejora de la eficiencia en la atención a pacientes con fractura de cadera AUTORES: Alvarez de Arcaya Vitoria Marta, Ariztia Sarratea María,De la Herrán Núñez Gaspar,Veras Sanz José Antonio,Ripa Ciaurriz Carmen ORGANIZACIÓN: H.U. DONOSTIA Introducción: Los pacientes ancianos con fractura de cadera(FC)generan con frecuencia estancias prolongadas en los servicios de traumatología, debido a su elevada morbimortalidad post operatoria y a la dificultad de retorno a domicilio que conlleva su situación de deterioro funcional. Además las terapias de recuperación funcional indicadas para restablecer su autonomía previa, se aplican en general tarde y no abarcan a todos los pacientes potencialmente recuperables con el consiguiente gasto sociosanitario que la dependencia genera. Metodología: En mayo de 2010 se puso en marcha un proyecto interdisciplinar de atención integral y coordinada entre distintos niveles asistenciales para los pacientes con FC. Se estableció un protocolo de derivación de estos pacientes desde el servicio de traumatología del HUD, a la unidad de ortogeriatría (UOG) del (HRB), con los siguientes objetivos: 1. 2. 3. 4. Restablecer la máxima autonomía de los pacientes potencialmente recuperables. Proporcionar asistencia acorde a las necesidades específicas de los ancianos con FC. Adecuar la estancia hospitalaria en los diferentes niveles asistenciales. Adaptar los cuidados sociosanitarios al alta. En el proyecto se han incluido todos los pacientes ingresados desde urgencias del HUD con FC y se les ha aplicado el siguiente protocolo. • • • • El primer día de ingreso se realiza una valoración y orientación social. El quinto día tras la intervención se realiza una valoración integral del paciente en la que se analiza situación funcional previa a la caída y en el momento de la valoración y situación cognitiva, discriminando los pacientes que se pueden beneficiar de traslado a la UOG: pacientes con deterioro funcional importante en el momento de la valoración (Índice de Barthel (IB)<60), y que cumpla criterios de potencial recuperabilidad (IB previo a la fractura >30) y Mini Examen Cognoscitivo (MEC>10). El sexto día se produce el traslado a la UOG iniciándose en las primeras 24 horas las terapias de rentrenamiento de la marcha y recuperación de autonomía para ABVD. En los pacientes candidatos a rehabilitación ambulatoria al alta se tramita durante el ingreso su entrada en gimnasio evitándose la discontinuidad en las terapias de recuperación funcional. Resultados: Desde mayo de 2010 hasta la actualidad se ha incluido en el proyecto1644 pacientes,79%mujeres y 21% hombres. Se han trasladado a la UOG 1003 pacientes (61%),siendo su edad media de 83,2 años. La estancia media de estos pacientes en el HUD pasó de 19,7 días en 2009 a 9,8 días tras inclusión en el proyecto. En la UOG la ganancia funcional media ha sido de 37,3 puntos en el IB, siendo el IB medio al alta de 69,7 puntos, con una estancia media de23,2 días frente a los 34,3 de 2009.La eficacia rehabilitadora medida con el Índice de Montobello ha sido de 0,68. Al alta se ha institucionalizado a un 11% de los pacientes. En 323 pacientes (33,4%) se ha contactado al alta con su médico de atención primaria. Los candidatos a continuar rehabilitación ambulatoria lo han hecho de forma ininterrumpida tras el alta. En 2013 se ha implantado en la UOG un plan de intervención multifactorial para prevención de nuevas caídas y refracturas en el que se ha incluido a 374 pacientes. Durante 2013 se puso en marcha un ensayo clínico en ambos hospitales con participación de farmacéuticos, traumatólogos y geriatras para evaluar la efectividad de los suplementos nutricionales perioperatorios en pacientes con FC. En 2013 a propuesta del servicio de COT del HUD se ha creado un grupo de trabajo multidisciplinar con participación de todos los profesionales que intervienen en la atención del paciente con FC, con el objetivo de protocolizar las actuaciones en las diferentes fases asistenciales y elaborar una guía de práctica clínica en el tratamiento integral de la FC. 76 Conclusiones: 1. 2. 3. 4. La valoración geriátrica integral de todos los pacientes con FC ha permitido seleccionar los potencialmente rehabilitables. La coordinación interniveles ha favorecido la adecuación y rapidez del traslado evitando la prolongación de la estancia. La adecuación de la estancia y cuidados ha supuesto un impacto económico positivo tanto en los costes directos de hospitalización, como en los que genera al alta el cuidado a la dependencia. El desarrollo del proyecto ha conllevado un mayor conocimiento y comunicación entre profesionales que se ha traducido en una mejora de la asistencia a estos pacientes. 77 Programa integral y multidisciplinar de conciliación de la medicación: desde el ingreso hasta Atención Primaria AUTORES: Valverde Bilbao E, Mendizabal Olaizola A, Ariz Arnedo C, Mitxelena Hernández I, Pérez Gándara A, Igea Sesma V. ORGANIZACIÓN: OSI BIDASOA Objetivo: Implantar un circuito integral y multidisciplinar de conciliación en nuestra organización. Mejorar la seguridad de los pacientes incluidos en el programa. Extender la cultura de seguridad dentro de la organización, insistiendo en la importancia de una historia farmacoterapéutica única, completa y actualizada. Descripción: Se trata de un proyecto de un año de duración, enmarcado dentro de la “Red Europea de Seguridad y Calidad en la Atención al paciente” (PaSQ) dentro de la línea de “Implantación de iniciativas de seguridad”. Cada mañana una enfermera de enlace identifica los pacientes susceptibles de ser incluidos en el programa (población diana) y en las primeras 24 horas tras su ingreso, les efectúa una entrevista clínica estandarizada, que traslada a los farmacéuticos hospitalarios para que realicen la conciliación de la medicación al ingreso. Esta primera conciliación se entrega a las farmacéuticas de atención primaria (AP), que hacen el seguimiento de los pacientes hasta su alta y entonces efectúan la conciliación de la medicación al alta. Teniendo en cuenta el informe de alta hospitalaria y la hoja de tratamiento habitual, elaboran un informe de conciliación al alta de cada paciente, que envían a su médico de AP, para que cuando acuda a consulta, el médico esté informado de los cambios que se han producido en su medicación. En caso de encontrar alguna discrepancia se intenta resolver con el médico especialista correspondiente. Cuando el paciente acude a AP se le realiza una nueva conciliación. El seguimiento hasta la primera visita a AP se limita a 15 días. Resultados: Se presentan los resultados de los once primeros meses. Se ha conciliado la medicación de 72 pacientes, 47 hombres y 25 mujeres (edad media 70 años). En este periodo se ha hallado una media por paciente de 0,6 discrepancias intencionadas aunque no documentadas al ingreso, 3,1 al alta y 1,4 en AP. En cuanto a las discrepancias no intencionadas han sido de 0,2 de media al ingreso, 0,3 al alta y 0,4 en AP. Los pacientes tenían una media de 11,3 medicamentos en su hoja de tratamiento activo antes del ingreso, 12,1 al alta y 11 tras la conciliación en AP. Conclusiones: Este programa de conciliación además para detectar y resolver las discrepancias nos ha servido para establecer nuevas vías de comunicación entre los diferentes profesionales sanitarios que han intervenido en el programa y difundir la cultura de seguridad dentro de la organización. 78 Actualización electrónica de Guías de Práctica Clinica (GPC) cardiovasculares en Osakidetza: una herramienta para facilitar la integración asistencial clínica AUTORES: AUTORES: Rotaeche,Rafael; Etxeberría Aguirre, Arritxu;Ansuátegui ,Eukene; Ibargoyen Roteta, N;Ruiz de Velasco Artaza, Elena; Apalategui Gómez, ORGANIZACIÓN: C. GIPUZKOA Introducción: Las GPC compartidas entre primaria y atención especializada son herramientas fundamentales para lograr una atención clínica coordinada a los problemas cardiovasculares. La colaboración desde hace más de 10 años entre profesionales de Osakidetza y Osteba en el diseño e investigación sobre la implementación de GPC concluyó que el mejor método para el seguimiento de las GPC es su diseño electrónico con monitorización continua de la evidencia y la implementación en base a detección de barreas locales. Objetivos: Actualizar las GPC sobre HTA, Diabetes tipo 2 y Lípidos como factor de riesgo cardiovascular (RCV) publicadas en el 2007 en la CAPV en soporte electrónico Metodología: Formación de grupos multidisciplinares de elaboradores de GPC con el apoyo de técnicos de Osteba. Actualización en base a preguntas clínicas, estrategias restrictivas de búsqueda, evaluación, síntesis de evidencia en base al sistema GRADE Resultados: Se han actualizado un total de 87 preguntas clínicas (38 HTA, 22 Diabetes y 30 Lípidos).Se han diseñado sistemas de alertas bibliográficas que permitirán monitorizar la nueva evidencia a partir del 2014 .Se ha establecido un grupo editorial que ha definido los criterios para actualizar recomendaciones y se ha diseñado una web específica de libre acceso para que los profesionales puedan acceder a las recomendaciones permanentemente actualizadas Conclusiones: El formato electrónico y la colaboración multidisciplinar, incluido el apoyo de documentalistas y expertos de Osteba, permitirían que los profesionales y la población de la CAPV accedan fácilmente a información rigurosa y permanentemente actualizada en el área cardiovascular. En la CAPV es esencial la implicación de autoridades sanitarias para solventar las diferencias en la aplicación del conocimiento entre EAP y AH. La implicación de las autoridades sanitarias resulta esencial para conseguir la continuidad de esta iniciativa. Está implicación debería formar parte de una estrategia planificada para mejorar la gestión del conocimiento en Osakidetza y Departamento de Salud. 79 Implementación del proyecto de estratificación del riesgo de pacientes con diabetes, hipertensión o dislipemia mediante una intervención multidisciplinar en una unidad de atención primaria (UAP) AUTORES: Carmen Blanco Abrego, Maialen Berridi Agirre, Belen Lopez Rubio, Ana Jesús Gon González zález Zumeta, Amaia Páez Viciana, Arritxu Etxeberria Agirre. ORGANIZACIÓN: C. GIPUZKOA Introducción: Siguiendo la Estrategia de Cronicidad, en 2012 se realizó la estratificación de la población de pacientes con diabetes (DM2), hipertensión (HTA) y dislipemia. Tras la experiencia, un estudio cualitativo mostraba la necesidad de desarrollar intervenciones en paralelo con los subgrupos poblacionales. En una UAP de la Comarca Gipuzkoa nos planteamos diseñar y pilotar una intervención destinada a mejorar la atención de los problemas más relevantes en estos segmentos. Objetivos: General: mejorar la atención de pacientes con DM2, HTA y dislipemia procedentes del programa de pacientes estratificados mediante una intervención multidisciplinar. Específicos: Identificar los pacientes y problemas de inadecuación más relevantes entre los pacientes estratificados. Proponer recomendaciones de mejora. Evaluar la adhesión a las recomendaciones. Metodología: Estudio piloto de intervención antes-después en la UAP Hernani-Urnieta-Astigarraga. Entre todos los pacientes estratificados (corte 2012), se incluyeron e identificaron electrónicamente: diabéticos menores de 60 años con HbA1c>8%, diabéticos fumadores, hipertensos grados 2-3, pacientes con riesgo coronario (RC)>10% sin estatinas, pacientes con RC<10% con estatinas. Enfermería comprobó (historia clínica, consultas) si los pacientes seguían siendo candidatos a la intervención (2013). Cuatro médicas y una enfermera propusieron recomendaciones basadas en las guías: intensificación de terapia farmacológica, deshabituación tabáquica, deprescripción de estatina. Cada cupo decidió si adoptaba o no la recomendación. El estudio fue aprobado por el Comité de Ética de Investigación Clínica de Euskadi. Resultados: De los 2164 pacientes estratificados de la UAP, se identificaron electrónicamente 395; se comprobó que 244 cumplían los criterios de inclusión. Se propusieron 225 recomendaciones en 215 pacientes. A los 6 meses, la adhesión global a las recomendaciones fue del 20,89%. La falta de adhesión justificada por los profesionales fue del 51,11% y la falta de adhesión no justificada del 28%. Adhesión según tipo de recomendación: Intensificación de la terapia farmacológica: hipoglucemiante 28,57%, antihipertensiva 15,91%, estatinas 7,69%. Deprescripción de estatinas 26,96%. Deshabituación tabáquica 6,25%. Conclusiones: La intervención es eficaz para mejorar la atención de los pacientes estratificados. No obstante, la falta de adhesión justificada por los profesionales es elevada, mostrando la complejidad de los pacientes y la dificultad para aplicar las recomendaciones de las guías. En el tiempo transcurrido entre la extracción electrónica de datos y la actuación de los profesionales, los cambios en las condiciones clínicas son muy frecuentes, lo que hace que la intervención pierda efecto. El papel de enfermería es clave para llevar a cabo la intervención. 80 Experiencia de 3 años de la figura del Internista de Referencia en la OSI Debagoiena (Gipuzkoa). Presentación de resultados AUTORES: J. Zubizarreta García, A. Montero Rodríguez, C. Fernández Calvo, D. Avellanal Legarda, Amaya Eguiluz Pinedo, N. Puelles Emaldibarra. ORGANIZACIÓN: OSI ALTO DEBA Objetivos: Presentar y evaluar los datos de actividad de los 4 Internistas de Referencia en las 4 Unidades de Atención Primaria de la OSI Debagoiena entre enero de 2012 y septiembre de 2014 (33 meses). Material y Método: En enero de 2012 se puso en marcha en la OSI Debagoiena el Proyecto para el manejo coordinado de pacientes pluripatológicos, crónicos o complejos mediante la instauración de la figura del Internista de Referencia (IR) en cada una de las 4 Unidades de Atención Primaria (UAP) existentes. La actividad se realiza mediante teléfono móvil corporativo en horario habitual de mañana y mediante Reuniones Clínicas Presenciales periódicas de manejo de casos y dudas por parte de cada Internista de Referencia en la Unidad de Atención Primaria que tiene asignada. Los datos de actividad se recogen mensualmente en una ficha cumplimentada por cada médico internista. Resultados: Se presentan los datos de actividad entre enero de 2012 y septiembre de 2014 (33 meses). En este periodo de tiempo los 4 IR han recibido o realizado 2.141 llamadas telefónicas y correos electrónicos (778 al año, 65 al mes) de los cuales 1.144 (53,43%) han tenido una resolución inmediata, 501 (23,40%) han precisado de algún contacto posterior entre profesionales, 314 (14,66%) han precisado atención en Consultas Externas y 182 (8,50%) se han resuelto mediante ingreso hospitalario. En total se han realizado 143 Reuniones Clínicas Presenciales (RCP) (52 al año, 4,33 al mes) con una asistencia media de 7,1 médicos de AP por reunión y una asistencia media del 80,90%. En las RCP se han presentado 1.466 casos (10,25 por reunión) de los cuales 582 (36,69%) han sido nuevos y 884 (60,30%) de seguimiento de pacientes que han presentado algún ingreso hospitalario reciente. De los 582 casos nuevos, 337 (57,90%) tuvieron una resolución inmediata, 20 (3,43%) mediante algún seguimiento ulterior entre profesionales, 170 (29,20%) mediante atención en Consultas Externas y 55 (9,45%) mediante ingreso hospitalario. Al año de inicio del Proyecto se realizó una encuesta de valoración y satisfacción entre los médicos de Atención Primaria (AP) y las puntuaciones medias sobre 5 puntos fueron las siguientes: coordinación AP-Servicio de Medicina Interna (SMI) 4,20, accesibilidad IR 4,60, capacidad resolutiva del IR 4,20, instauración de la figura IR 4,57, utilidad de las RCP 4,38. La evaluación en la organización y coordinación AP-SMI al año fue valorada como bastante o mucho mejor por el 90% de los encuestados. Los resultados entre los médicos del Servicio de Medicina Interna fueron similares. Conclusiones: 1. 2. 3. 4. La figura del Internista de Referencia es una realidad en el Servicio de Medicina Interna (SMI) y en la OSI Debagoiena. Los datos de actividad asistencial derivados del Contacto Telefónico, Reuniones Clínicas Presenciales, Consultas Externas e Ingresos Programados son significativos. El Proyecto ha contribuido a una mejora en la organización y coordinación entre los médicos de AP y del SMI en la OSI Debagoiena. La valoración al año de los aspectos más relevantes del Proyecto fue altamente positiva y la satisfacción global con el mismo es elevada. 81 Evaluación de la satisfacción con la figura del Internista de Referencia en la OSI Debagoiena (Gipuzkoa) AUTORES: A. Montero Rodríguez, J. Zubizarreta García, C. Fernández Calvo, D. Avellanal Legarda, N. Puelles Emaldibarra, Maitane Izaguirre Ramírez de Alda. ORGANIZACIÓN: OSI ALTO DEBA Objetivos: Presentar y analizar los datos de valoración y satisfacción con la figura del Internista de Referencia (IR) derivados de dos encuestas realizadas entre médicos de Atención Primaria (AP) y del Servicio de Medicina Interna (SMI) en la OSI Debagoiena. Material y Método: En enero de 2012 se puso en marcha en la OSI Debagoiena el Proyecto para el manejo coordinado de pacientes pluripatológicos, crónicos o complejos mediante la instauración de la figura del Internista de Referencia (IR) en cada una de las 4 Unidades de Atención Primaria (UAP) existentes. Con anterioridad al inicio del Proyecto, diciembre de 2011, y al año de inicio del mismo, enero de 2013, se realizó una encuesta entre todos los médicos de AP (MAP) y del SMI. Resultados: El porcentaje de contestación entre los MAP fue del 57,5% (n=23) en 2011 y del 75% (n=30) en 2013; entre los médicos del SMI fue del 100% en ambas ocasiones (n=8). Entre los MAP la mejora de las puntuaciones medias sobre un máximo de 5 puntos entre la primera y la segunda encuesta fueron las siguientes: coordinación AP-SMI de 3,22 a 4,20, accesibilidad de los médicos del SMI de 3,39 a 4,50 y capacidad resolutiva del SMI de 3,52 a 4,00. En 2011 la necesidad de la figura del IR fue puntuada con 4,45 y la necesidad de Reuniones Clínicas Presenciales (RCP) con 4,36. En 2013 las puntuaciones fueron las siguientes: accesibilidad del IR 4,60, capacidad resolutiva del IR 4,20, instauración de la figura del IR 4,57, realización de RCP 4,37 y utilidad de las RCP 4,38. Entre los médicos del SMI la mejora de la puntuación media en la coordinación AP-SMI fue de 2,63 a 4,00. En 2011 la necesidad de la figura del IR fue puntuada con 4,75 y la necesidad de RCP con 4,37. En 2013 las puntuaciones fueron las siguientes: instauración de la figura del IR 4,57, realización de RCP 4,25 y utilidad de las RCP 4,14. En 2013 la evaluación en la organización y coordinación AP-SMI al año fue valorada como bastante o mucho mejor por el 90% de los MAP y por el 85,7% de los médicos del SMI. La satisfacción global con la organización y coordinación tras la instauración de la figura del IR mejoró de 3,36 a 4,20 entre los MAP y de 2,50 a 4,14 entre los médicos del SMI. Conclusiones: 1. 2. 3. 82 La figura del Internista de Referencia y de la realización de Reuniones Clínicas Presenciales en la OSI Debagoiena se perciben como necesarias y son generadoras de altos niveles de satisfacción entre los médicos de AP y del SMI. Su implementación ha mejorado la valoración de la coordinación entre AP-SMI, de la accesibilidad y de la capacidad resolutiva de los IR y del propio SMI. La satisfacción global con la organización y coordinación actual entre los médicos de AP y del SMI es elevada y las mejoras percibidas muy significativas. Comisión de Seguridad Integral de los pacientes AUTORES: Utrera Moreno, M.L.; Alameda Etxebarria, S.; Apezetxea Celaya, A.; Garmendia Gómez, J.; González Molina, Y.; Larrinaga Llaguno, M. ORGANIZACIÓN: OSI BILBAO BASURTO Introducción: A raíz de la creación de la OSI Bilbao Basurto (en adelante la Organización), surge la necesidad de unificación de todas las estructuras de gestión previamente existentes en las organizaciones que la integran (Comarca Bilbao y Hospital Universitario Basurto). Ante esta realidad se puede conformar un único enfoque metodológico para cada una de las áreas/dimensiones asistenciales existentes en la Organización, así como desplegar acciones alineadas y en coherencia con una única estrategia, es decir, con el Plan Estratégico de la OSI. En línea con esta premisa y, en base a los requerimientos, en materia de Seguridad de Pacientes, del Contrato Programa, la Organización constituye una Comisión de Seguridad Integral del Paciente compuesta por profesionales de atención primaria y de atención especializada. Objetivos: Creación de un órgano asesor en la dimensión de Seguridad Integral del Paciente para todos los niveles asistenciales de la OSI, que coordine las doce comisiones y grupos de mejora de impacto en Seguridad Metodología: La metodología de trabajo que utiliza la Comisión se vehiculiza a través de reuniones trimestrales en las que se trasladan aquellos aspectos más relevantes del resto de comisiones de seguridad del paciente para su supervisión y asesoramiento, de ser el caso. Resultados: Al tratarse de un órgano de reciente constitución (14/10/2014), por el momento no se ha podido extraer ningún resultado. No obstante, con las actuaciones derivadas de los planteamientos de la Comisión, se persigue influir positivamente en los indicadores de seguridad del Plan Estratégico de la Organización. Conclusiones En las Organizaciones Sanitarias existen diferentes comisiones que gestionan las líneas de seguridad del paciente y establecen acciones de mejora. El hecho de constituir un órgano que proporcione asesoramiento en Seguridad con una visión integral, facilita la planificación de acciones de mejora así como su posterior despliegue, logrando una gestión de la Seguridad bidireccional (Top-down -- Bottom-up). 83 OSI BaraKaldo Sestao / Integración en gestión de personas AUTORES: Karmele Iglesia Rosende ORGANIZACIÓN: OSI BARAKALDO SESTAO Antecedentes: En Junio de 2013 se encarga a la Dirección del entonces H. San Eloy el proyecto que culminará en Enero de 2014 en la creación de la futura OSI Barakaldo Sestao. La nueva OSI estará conformada por el H. San Eloy con sus dos ambulatorios y los 10 centros de Salud de Barakaldo y Sestao. Objetivo: El objetivo de esta comunicación es presentar brevemente las acciones emprendidas en el proyecto de creación de la OSI Barakaldo Sestao, concretamente en el proceso de gestión de personas Metodología: Teniendo en cuenta que el entonces Hospital San Eloy disponía desde 2008 de certificación ISO en Gestión de Personas, se decidió que el mapa de procesos de Gestión de Personas fuera el punto de partida para acometer la integración de personas en la futura OSI. Comenzamos asignando a cada uno de los subprocesos un “grupo de integración” que bajo la dirección de un responsable, designado por la Dirección de Personal H. San Eloy, y compuesto por personas de cada organización (Hospital y Comarca), examinara las diferencias y coincidencias en cada subproceso para finalmente culminar en una única propuesta que realizar al Comité de Integración de la OSI Así se crearon 7 grupos que acometieron cada uno de ellos un subproceso de Personas: Organización de Recursos Humanos, del cual dependían los otros grupos: • • • • • • Incorporación, Gestión administrativa Formación Promoción y Movilidad Reconocimiento y compensación Salud Laboral Euskera Resultados / Conclusiones: La creación de espacios colaborativos permitió el conocimiento e intercambio entre las personas, mitigando algunas debilidades como la ausencia de una única intranet De las revisiones de los grupos se consensuaron las siguientes herramientas: • • • • • Plan de Formación Redefinición de la U.B. P. que ha llevado a la reciente recertificación OHSAS con alcance total OSI Restructuración del servicio de Euskera con aprobación del II plan de Euskera Se analizaron los protocolos de Promoción y Movilidad, lo que han permitido continuar con la cobertura de puestos en la nueva OSI Se realizaron talleres de Nómina y Contratación entre personal de ambas organizaciones que permitieron la adquisición de conocimientos sobre estructura de nómina y modo de cobertura en A. P. Todo ello concluyó en la creación de una Organización Sanitaria integrada por 837 personas, en la cual: • • • 84 17 personas de la Administración de la antigua comarca accedieron a formar parte de la nueva organización OSI con acuerdos de voluntariedad De ellas 4 personas pasaron a formar parte del D. Personal que se redefinió en su conjunto para atender a la nueva estructura OSI ( 1 Hospital , 2 Ambulatorios, 10 centros de Salud) En resumen el logro ha sido y debe continuar siendo la continuidad asistencial integrada a los pacientes dentro de un nuevo marco organizativo. Avanzando hacia una mejor Adherencia Farmacoterapeutica AUTORES: Tranche Robles, B.; Segurola Lázaro, B.; Samper Ochotorena, R.; Arraiza Armendariz, A.; Sanchez Gomez, S.; Aguirre Larrondo, B. ORGANIZACIÓN: DIRECCIÓN GENERAL Introducción: La Organización Mundial de la Salud (OMS), califica la falta de adherencia como un problema mundial de gran magnitud con repercusiones sanitarias y económicas relevantes. Por ello, es necesario entender la importancia del problema y poner en marcha estrategias adecuadas para prevenirla y detectarla en la práctica clínica diaria. Objetivo: Análisis funcional y propuestas de herramientas para cuantificar y mostrar la adherencia al tratamiento farmacológico del sistema de prescripción compartido entre niveles (Presbide). Metodología: Desde la Dirección de Asistencia Sanitaria se crea un grupo de trabajo multidisciplinar (medicina, farmacia y enfermería), con profesionales de todos los ámbitos asistenciales. El grupo se reúne periódicamente para definir la implementación de registros y alertas electrónicas que avisen a los profesionales sanitarios de posibles problemas de cumplimiento, fundamentalmente en pacientes crónicos polimedicados, y así poder poner en marcha estrategias de intervención para mejorarla. El Servicio Corporativo de Farmacia es el encargado de coordinar las reuniones y de informar a la Subdirección de informática de las mejoras a establecer, además de presentar las posibilidades que ofrecen los sistemas de información. Resultados: Se diseña una herramienta, integrada en la historia clínica, que incluye el cálculo de adherencia, tanto por medicamento como por paciente, teniendo en cuenta los registros asociados de prescripción/dispensación de los últimos 8 meses. Las prescripciones que se encuentren fuera del rango de adherencia (80-110%) las podrá visualizar cualquier profesional sanitario que atiende al paciente, con independencia del nivel asistencial. En base a ello, se están definiendo alertas ligadas a los pacientes en los que se considere necesario un seguimiento adicional. Además, el grupo seguirá trabajando en la propuesta de recomendaciones que faciliten las intervenciones más eficaces a llevar a cabo para disminuir el número de pacientes incumplidores. Conclusiones: La incorporación del cálculo de adherencia visible para todos los profesionales ayudará a identificar y gestionar la falta de adherencia en el sistema de prescripción electrónica. Así, se posibilita una asistencia integrada, segura y eficiente, además de facilitar la toma de decisiones clínicas. Ayuda a compartir criterios comunes entre los distintos profesionales que atienden a pacientes no adherentes. Al mismo tiempo, promueve un abordaje integral del tratamiento lo que contribuye a una optimización en el uso de recursos sanitarios. 85 Evaluando el cambio organizacional hacia la Coordinación de Cuidados y la Tele-Salud. Programa ACT: Ejemplo del País Vasco Tele-Salud AUTORES: Miren David, Sara Ponce, Cristina Domingo, Estibaliz Gamboa, Joana Mora, Esteban de Manuel Keenoy ORGANIZACIÓN: KRONIKGUNE Introducción La Coordinación de Cuidados y los servicios de Tele-Salud (CC&TH) tiene el potencial de ofrecer una atención de calidad a los pacientes con enfermedades crónicas y reducir la carga económica de su atención. Sin embargo, no ha avanzado más allá de programas piloto, ya que requieren nuevos comportamientos, rutinas y formas de trabajo. Objetivos: ACT explora los procesos organizativos y estructurales necesarios para implementar con éxito servicios de CC&TH más allá del contexto de ensayo, estudiando 4 áreas: flujo de trabajo/estructuras, estratificación, adherencia del paciente/compromiso profesional, aumento de la eficacia/eficiencia del proveedor de servicios. La presente comunicación muestra resultados de la comparación de cuatro Planes de Intervención Poblacional (Multimorbilidad, DM, EPOC e IC) desarrollados en once Organizaciones Sanitarias Integradas (OSIs) del Sistema Vasco de Salud. Métodos: El marco de evaluación comprende indicadores clave organizados en dominios y subdominios correspondientes a las 4 áreas de estudio. Un motor de evaluación basado en una infraestructura computacional de código abierto permite la recolección, almacenamiento, análisis y acceso a datos basado en web y su visualización para capturar, monitorizar e informar sobre los resultados de la CC & TH, apoyando la gestión y el análisis de la información. Resultados: La DM es la enfermedad más prevalente, presente en 4,75 de cada 100 personas. IC y EPOC muestran una prevalencia de 1,31 y 1,38, respectivamente. Existen diferencias significativas en el uso de los recursos entre la Gestión de la Enfermedad (GE; DM, IC y EPOC) y la Gestión del Caso (GC; Multimorbilidad). La GE se caracteriza por un mayor número de consultas por paciente y año (4,73), seguido de emergencias (0,75) e ingresos (0,41). DM muestra un mayor número de consultas (5,14), mientras que la IC muestra el mayor número de urgencias y de ingresos (0,86 y 0,46, respectivamente). La utilización de recursos es mayor en la GC mostrando ingresos (0,91), emergencias (1,47) y consultas (6,5). Los análisis de las OSIs mostraron que Gipuzkoa se caracteriza por un alto número de consultas (6,56), con un bajo número de emergencias (1,33) y admisiones (0,79). En contraste, OSI Bidasoa, Araba y Alto Deba presentan un consumo de recursos por encima de la media. Conclusiones: EPOC e IC parecen infra-diagnosticadas en el País Vasco. Ingresos y emergencias en GC duplican el número de GE. Los pacientes han sido seleccionados de manera adecuada en el grupo de Multimorbilidad, mostrando mayor consumo de recursos asociado a mayor morbilidad. 86 Abordaje integral en pacientes con trastorno bipolar a través de una aplicación on-line AUTORES: Ana GonzálezGonzález-Pinto, Sonia Ruiz de Azúa, Sara Ponce, Ane Fullaondo, Ángel Faría, Josu Llano ORGANIZACIÓN: H.U. ARABA Introducción: La Coordinación de Cuidados y los servicios de Tele-Salud (CC&TH) tiene el potencial de ofrecer una atención de calidad a los pacientes con enfermedades crónicas y reducir la carga económica de su atención. Sin embargo, no ha avanzado más allá de programas piloto, ya que requieren nuevos comportamientos, rutinas y formas de trabajo. Objetivos ACT explora los procesos organizativos y estructurales necesarios para implementar con éxito servicios de CC&TH más allá del contexto de ensayo, estudiando 4 áreas: flujo de trabajo/estructuras, estratificación, adherencia del paciente/compromiso profesional, aumento de la eficacia/eficiencia del proveedor de servicios. La presente comunicación muestra resultados de la comparación de cuatro Planes de Intervención Poblacional (Multimorbilidad, DM, EPOC e IC) desarrollados en once Organizaciones Sanitarias Integradas (OSIs) del Sistema Vasco de Salud. Métodos: El marco de evaluación comprende indicadores clave organizados en dominios y subdominios correspondientes a las 4 áreas de estudio. Un motor de evaluación basado en una infraestructura computacional de código abierto permite la recolección, almacenamiento, análisis y acceso a datos basado en web y su visualización para capturar, monitorizar e informar sobre los resultados de la CC & TH, apoyando la gestión y el análisis de la información. Resultados La DM es la enfermedad más prevalente, presente en 4,75 de cada 100 personas. IC y EPOC muestran una prevalencia de 1,31 y 1,38, respectivamente. Existen diferencias significativas en el uso de los recursos entre la Gestión de la Enfermedad (GE; DM, IC y EPOC) y la Gestión del Caso (GC; Multimorbilidad). La GE se caracteriza por un mayor número de consultas por paciente y año (4,73), seguido de emergencias (0,75) e ingresos (0,41). DM muestra un mayor número de consultas (5,14), mientras que la IC muestra el mayor número de urgencias y de ingresos (0,86 y 0,46, respectivamente). La utilización de recursos es mayor en la GC mostrando ingresos (0,91), emergencias (1,47) y consultas (6,5). Los análisis de las OSIs mostraron que Gipuzkoa se caracteriza por un alto número de consultas (6,56), con un bajo número de emergencias (1,33) y admisiones (0,79). En contraste, OSI Bidasoa, Araba y Alto Deba presentan un consumo de recursos por encima de la media. Conclusiones: EPOC e IC parecen infra-diagnosticadas en el País Vasco. Ingresos y emergencias en GC duplican el número de GE. Los pacientes han sido seleccionados de manera adecuada en el grupo de Multimorbilidad, mostrando mayor consumo de recursos asociado a mayor morbilidad. 87 Estrategias de prevención para adolescentes en riesgo de Diabetes tipo 2 AUTORES: Elena Alustiza, Itziar Vergara, Maribel Larrañaga, Visitación de Castro, Sara Ponce, Joana Mora ORGANIZACIÓN: KRONIKGUNE Introducción: La Diabetes Mellitus tipo 2 (DMT2) es una enfermedad crónica grave tradicionalmente asociada con edad adulta. Sin embargo, este perfil ha cambiado en las últimas décadas debido principalmente al aumento de la prevalencia de obesidad y sedentarismo en los grupos de edad más jóvenes. Todo ello ha dado como resultado un aumento de hasta 10 veces de la prevalencia de DMT2 en adultos jóvenes. Se han desarrollado varias escalas que ofrecen la posibilidad de identificar, de forma rápida y simple a adultos con 'alto riesgo' de padecer DMT2 sin necesidad de pruebas invasivas iniciales. Sin embargo, no existe ninguna escala para niños y jóvenes. Por otra parte, investigaciones observacionales han demostrado que un 80-90 % de los casos de DMT2 son el resultado de un estilo de vida poco saludable. Durante las últimas dos décadas se han realizado para la prevención de la DMT2 en varios países y poblaciones, demostrándose que la intervención basada en cambios en el estilo de vida puede reducir el riesgo de progresión de intolerancia a la glucosa (ITG) a DMT2 en el 30 a 60% de los adultos con ITG. Objetivos: Definir una herramienta para la identificación de niños de 12-14 años a riesgo de desarrollar DMT2. Diseñar y evaluar un programa de intervención dirigido a modificar las hábitos de vida de relacionados con la salud de niños con elevado riesgo de padecer DM2. Metodología: El estudio se divide en dos fases: • Fase 1: desarrollo de una herramienta de riesgo para la identificación de los adolescentes (12-14 años) con alto riesgo de desarrollar DMT2 La herramienta estará constituida por una serie de factores de riesgo identificados mediante la combinación de una revisión sistemática y el empleo de una técnica de consenso, por un panel internacional de expertos. • Fase 2: desarrollo y evaluación de un programa de promoción de estilo de vida saludable Se trata de estudio de intervención dirigido a valorar la eficacia de un programa de salud multidisciplinar para la promoción de hábitos de vida saludables dirigido a población adolescente identificada con riesgo de desarrollar DMT2. Resultados y Conclusiones: Los resultados esperados se centran en desarrollar una herramienta que permita identificar niños en riesgo de DMT2 y por otra parte desarrollar una estrategia de prevención de DMT2 basado en cambios en el estilo de vida tanto a nivel de actividad física como nutrición. 88 Un nuevo reto sanitario: Abordaje preventivo de la Mutilación Genital Femenina (MGF) AUTORES: Amelia Valladolid; Valladolid; Susana Esteban; Esteban; Iñaki Gallo; Goizane Mota ORGANIZACIÓN: OSI BILBAO BASURTO La cultura de colaboración entre profesionales de los diferentes ámbitos de atención al niño/a y a la mujer embarazada resulta fundamental para la potenciación de actividades de PROMOCIÓN DE LA SALUD. Un ejemplo de esto es el Protocolo de actuación sanitaria para el abordaje de la Mutilación Genital Femenina, que surge tras el trabajo coordinado entre profesionales sanitarios de distintos ámbitos y disciplinas de la OSI Bilbao-Basurto. Uno de los objetivos fundamentales de este protocolo es establecer las pautas de coordinación y comunicación entre los profesionales sanitarios (Servicios de Ginecología, de Pediatría, Enfermería Obstétrico-Ginecológica y enfermería Pediátrica, y Unidad de Trabajo Social) para prevenir la MGF en hijas de madres mutiladas. Para ello, se intenta establecer un clima de confianza con las familias, aprovechando las revisiones de la recién nacida en el marco del Programa de Salud Infantil y se informa de los efectos perjudiciales físicos y/o psicológicos de la realización de esta práctica. Posteriormente, con la finalidad de realizar un abordaje preventivo de la MGF de una forma INTEGRAL, nace el Programa Interinstitucional de Prevención de MGF, iniciado por personal sanitario de la OSI Bilbao-Basurto hace dos años y medio, y actualmente coordinado desde el Área de Igualdad, Cooperación y Ciudadanía del Ayuntamiento de Bilbao. Esta puesta en marcha ha sido posible gracias a la participación coordinada de los servicios sanitarios, educativos, sociales, de igualdad y la colaboración del tejido asociativo. Este Programa articula la información y el empoderamiento de las familias procedentes de los países donde se practica la MGF a través del Módulo Psicosocial de Auzolan, mediante Talleres Grupales y/o atención individualizada. De esta manera, se consigue un abordaje integral de la MGF desde la perspectiva preventiva. Presentamos en la siguiente comunicación el Protocolo Sanitario de la MGF, parte del Programa Interinstitucional, que surge tras reuniones de trabajo y reflexiones de los diferentes profesionales implicados en la atención de las familias inmigrantes, en el ámbito sanitario de la OSI Bilbao-Basurto. Desde enero del 2013 hasta octubre del 2014 se han trabajado con 29 familias subsaharianas que viven en el municipio de Bilbao. A modo de conclusión se puede señalar que la articulación de las coordinaciones pertinentes entre las distintas instituciones constituye un punto clave en el trabajo de prevención en materia de MGF. 89 Guía para cuidadores de pacientes con deterioro de la movilidad física. Conocimientos básicos para prevenir las úlceras por presión y evitar el dolor postural AUTORES: Iñaki C., Mª Carmen R., Beatriz L., Yolanda A., Mª Amaia B. y Mª Mar G. ORGANIZACIÓN: H. GORLIZ Introducción: La guía esta dirigida a los cuidadores de pacientes crónicos, que por su situación general y clínica van a permanecer encamados en su domicilio y tienen riesgo de sufrir complicaciones como UPP, dolor,... Con este programa pretendemos anticiparnos a la aparición de estas complicaciones clínicas. Objetivos: • • • • Dotar a los cuidadores de los pacientes ingresados, con criterio de paciente crónico, de las herramientas necesarias para realizar los cuidados básicos en el domicilio, con el fin de garantizarles un nivel de atención adecuado, y evitar en lo posible complicaciones (UPP, Dolor,....) y reingresos. Fomentar que el cuidador sea parte activa, junto a los profesionales sanitarios (enfermeras y auxiliares), de los cuidados a realizar al paciente. Dar una serie de pautas de cuidado para evitar o retrasar la aparición de ulceras, y como consecuencia reingresos innecesarios. Posibilitar permanecer en el domicilio en las mejores condiciones. Metodología: Se trata de una formación a pie de cama impartida por el personal de la unidad (enfermeras y auxiliares), en la que se involucra al cuidador en los cuidados del paciente. Se entrega una guía que sirve de soporte para el cuidador una vez en el domicilio. Resultados y Conclusiones: Se pasa una encuesta en la que se busca la satisfacción del cuidador en cuanto a la experiencia vivida con la formación. Los resultados obtenidos hasta el momento son satisfactorios. Tanto los pacientes como los cuidadores agradecen el apoyo, y lo valoran muy positivamente. Por consiguiente, viendo la mejora que supone a nuestra actividad asistencial, vamos a continuar con el programa contemplándolo en un marco de mejora continua. 90 Atención integrada a nivel de Prevención y Promocion de laSalud: Salud Publica y Agentes Sociales AUTORES: Encarnación San Emeterio. Mª Luz Marqués. Rosario González. Blanca Saitua. Mª Eugenia López. Mª Jesús Jauregui ORGANIZACIÓN: C. URIBE Introducción: Los hábitos de vida poseen un gran impacto sobre la salud de la población; la prevención y Promoción de la Salud forma parte de las líneas estratégicas del D. alud y Osakidetza. La Atención Primaria es un entorno privilegiado para desarrollar estos temas en colaboración con otros estamentos: Salud Pública, centros educativos, farmacias y agentes comunitarios. En Comarca Uribe nos hemos propuesto dar un impulso a esta área a través de distintas actividades, porque creemos en su trascendencia y pensamos que existe poca conciencia de lo que se realiza puntualmente en los distintos Centros de Salud Objetivos: • • • Informar a la población de relación hábitos de vida/nivel de salud. Promover hábitos de vida saludables. Mejorar calidad de vida y morbimortalidad de la población. Concienciar a los profesionales de C. Uribe de la importancia y necesidad del abordaje de ciertos problemas de salud colaborativamente con agentes sociales. Metodología: • • Recursos Humanos: Profesionales sanitarios de cada UAP. Equipo de Intervención comunitaria de C. Uribe (3DUE+auxiliar, experiencia S. Escolar). Profesionales de Salud Pública, farmacéuticas, responsables de berritzegunes, profesores (D. Educación) técnicos de Ayuntamientos / Mancomunidades. Áreas: ALCOHOL: Elaboración programa específico (ICEBERG) para retrasar y reducir el consumo en alumnos de 1ºy2º de ESO que incluye actividades formativas con profesores y familias; en 2013 se implementó en 2 colegios de Erandio, este curso se va a ampliar a otros centros de Uribe. TABACO: Plan global denominado “Uribe sin Humo” que comprende varias actividades: AULA SIN HUMO: se participa en campaña de prevención de tabaquismo en colegios de C. Uribe EDUCACIÓN GRUPAL: se realizan grupos de deshabituación grupal en las UAPs, en coordinación con técnicos de Ayuntamientos/Mancomunidades CONCURSO DE ESCAPARATES DE FARMACIAS: colaborando con Colegio de Farmacéuticos y 15 Farmacias de Uribe FORMACIÓN EN CONSEJO BREVE: monitores de Gorabide, farmacéuticos, etc. MELANOMA: colaborando con AECC de Bizkaia desarrollamos sesiones de difusión y concienciación entre profesionales y población general. PVS: en Sondika se mantienen las actividades de PVS y se crea Consejo Municipal de Salud con participantes de colectivos municipales y ciudadanos EDUCACION SEXUAL EN ADOLESCENTES: matrona de Derio y profesionales sanitarios de Sopelana participan en sesiones de educación sexual con alumnos de centros educativos de sus municipios. Resultados: • • • • • ALCOHOL: Programa Iceberg en 2 colegios de Erandio TABAQUISMO: en la mayoría de las UAP Deshabituación Tabáquica Grupal y participación en “El Día Mundial Sin Tabaco”. Concurso de escaparates: 15 Farmacias. “Aula sin Humo”: 1117 alumnos-12 colegios. MELANOMA: sesiones en los CS Getxo y mesa “PRÍNGATE” UAP Erandio sesiones “a demanda” de los intereses comunitarios. UAP Mungia participa con técnicos municipales en Plan de atención a la mujer. 91 Conclusiones: La población se muestra satisfecha con estas intervenciones. La participación, implicación y satisfacción de los profesionales, tanto comunitarios como sanitarios, es creciente según se van desarrollando las actividades. Es necesario integrar estas actividades en el trabajo cotidiano de los profesionales 92 Impacto de una intervención de formación e integración asistencial en la deprescripción de tratamientos de larga duración con bisfosfonatos en una comarca AUTORES: Ana Bustinduy Bascaran, en nombre del Grupo de trabajo de osteoporosis de Comarca Gipuzkoa – Hospital Donostia ORGANIZACIÓN: C. GIPUZKOA Introducción: En julio 2013 la Dirección de Asistencia Sanitaria de Osakidetza y la Dirección de Farmacia difundieron un documento con recomendaciones a seguir tras 5 años de tratamiento con bisfosfonatos y facilitaron a los médicos de atención primaria (AP) los datos de identificación de pacientes en los que se superaban la duración recomendada. Puesto que estos tratamientos frecuentemente proceden de atención especializada (AE), la Comarca planteó que la intervención se acompañara de un proceso de consenso local AP-AE y de un plan de formación. Objetivos: Promover la deprescripción de tratamientos con bisfosfonatos de más de 5 años (BF5a), a través de un proceso del consenso AP-AE y de un plan de formación. Comparar el impacto de esta estrategia respecto a la intervención estándar de las demás organizaciones de servicios (OOSS) de Osakidetza. Metodología: Además de los componentes de la intervención estándar (difusión del documento de recomendaciones y extracción de los identificadores de pacientes para los médicos de AP), la intervención incluyó: • • Acuerdos AP-AE: se creó un Grupo de trabajo de osteoporosis de Comarca Gipuzkoa-Hospital Donostia, integrado por médicos de familia (MF) y de AE (reumatología, traumatología, ginecología), farmacéuticas (AE, AP) y direcciones médicas. Formación en cascada, con un taller de “Formación de Formadores” y sesiones en todas las unidades de atención primaria (UAP). La evaluación del impacto de la intervención se realizó mediante el seguimiento de las finalizaciones mensuales de prescripciones en OBI (periodo julio-2013 a marzo-2014) en todas las OOSS y las UAP de la Comarca. Resultados: De los 2717 tratamientos con BF5a de la cohorte inicial, en la comarca se discontinuaron el 44,61%. La deprescripción fue significativamente superior que en el resto de las OOSS, con una diferencia de -7,4% (IC 95%: 5,4-9,4), p>0,0001. Se observó gran variabilidad en el porcentaje de deprescripción, tanto entre OOSS (rango 26,37%-49,38%) como entre UAP (24,37%-89,74%). Conclusiones: • • • La estrategia de implementación que incluye integración asistencial y formación es moderadamente más efectiva que la estándar. Su impacto es relevante, teniendo en cuenta el tamaño de la Comarca y la situación basal. El efecto se muestra sostenible en el tiempo. Se requieren más estudios para conocer cuáles son los factores que determinan el grado de implementación de mejoras en la prescripción en las distintas OOSS, de cara a diseñar intervenciones efectivas ajustadas al contexto local. 93 Estrategia de colaboración primaria-especializada en pediatría. Un camino promovido por los profesionales AUTORES: Carlos González,Carlos Mourelo,Edita Hernaez,Karmele Diez,Arantza de Eizagirre, Elena Sanchez ORGANIZACIÓN: OSI BILBAO BASURTO Objetivo: Mejorar la atención a los niños de 0 a 14 años en la OSI Bilbao-Basurto a través de la dinamización de actividades conjuntas entre los equipos de pediatría de atención primaria y el Servicio de Pediatría del Hospital. Metodología: • • • • • Designación de un coordinador de Pediatría de Atención Primaria y otro en el Servicio de Pediatría en 2010. Establecimiento de canales de comunicación entre profesionales de los 2 niveles Buzones electrónicos de especialidades desde 2010 Acceso libre a teléfonos de especialidades desde 2010 Interconsultas no presenciales desde junio de 2013 Formación continuada de los equipos de pediatría de atención primaria a través de Participación en Ezagutza. Actividades docentes mixtas. Designación de un referente de información y calidad de atención ambulatoria del Servicio de Pediatría Encuesta de opinión a los pediatras de atención primaria sobre las consultas de pediatría hospitalaria en 2014 Resultados: • • • • Procesos de atención pediátrica integrada, con indicadores, que en el momento actual han pasado varios ciclos de evaluación: Embarazo, parto y puerperio desde 2010 Asma Bronquial desde 2011 Niños con necesidades especiales (PAINNE) desde 2012 251 Interconsultas no presenciales-año con demora media de respuesta: 2,62 días Participación del 86,40 % de los pediatras en la encuesta de opinión. Respuestas positivas superiores al 90% en la mayoría de ítems e identificación de oportunidades de mejora en áreas peor puntuadas Plan de Formación continuada para equipos de Pediatría de Atención Primaria (pediatras-DUE) aprobado por la Dirección de OSI Bilbao-Basurto en Octubre 2014 : 16 Sesiones interprofesionales interniveles en proceso de acreditación Rotaciones de profesionales de primaria por Secciones de especialidades del Servicio de Pediatría. Simulacros de emergencias/RCP en los centros de salud Conclusiones: • • • • 94 La colaboración entre profesionales de pediatría de los 2 niveles, primaria y especializada, en Bilbao, es un objetivo promovido desde el ámbito profesional desde hace años. Una planificación ordenada y el establecimiento de estructuras facilitadoras (portal de conocimiento, nombramiento de coordinadores, …) son claves para la mejora La atención ambulatoria especializada a los pacientes en el hospital es un área crítica por el gran volumen de pacientes usuarios (17959 consultas anuales en 2013) y la potencial evitación de ingresos hospitalarios. Herramientas específicas como encuestas de opinión de pediatras de atención primaria y planes integrados de formación contribuyen a la mejora continua de la atención a los pacientes, en términos de efectividad y eficiencia. Aplicación del Programa Psicoeducativo “Ondo Bizi” a través de la metodología enfermera AUTORES: Ana Merino Rodriguez; Estefanía Morán Suárez; Maria Victoria Ruiz Gonzalez ORGANIZACIÓN: RED SALUD MENTAL BIZKAIA Introducción: El Trastorno Mental Grave en la mayoría de las ocasiones va ligado a un déficit de autocuidado que limita la reinserción social y afecta a la salud física. Diversos estudios avalan que la atención integral de los pacientes con Trastorno Mental Grave (TMG) mejora el pronóstico y garantiza mayor estabilidad de cara al alta. El programa de educación para la salud en TMG Ondo Bizi de la Red de Salud Mental de Vizcaya permite a los profesionales conseguir que esta población acceda a los mismos recursos sanitarios disponibles para la población general. La Taxonomía NANDA nos permite al colectivo enfermero trabajar a través de este programa desde la evidencia científica, pudiendo proporcionar una atención integral a los pacientes con TMG. Objetivos: • • Aumentar los conocimientos que faciliten un desarrollo de conductas encaminadas a fomentar la salud. Proporcionar herramientas que garantizan una mayor estabilidad de cara al alta. Metodología: Llevamos a cabo un estudio descriptivo en el Hospital Psiquiátrico de Bermeo. Se realizó una selección de 10 pacientes de la unidad de Rehabilitación, de edades comprendidas entre los 21 y 62 años, hombres y mujeres. Entre los criterios de inclusión se encuentran: hipercolesterolemia, obesidad, consumo de tóxicos, alteraciones del sueño, déficit de autocuidados, entre otros. La duración del programa fue de 6 meses, con sesiones semanales de duración de una hora. Los temas abordados fueron la alimentación, ejercicio-sueño, enfermedades físicas, sexualidad, tabaco, drogas e higiene personal. Se creó una encuesta de valoración que indicaba el nivel de conocimientos de cada paciente. Tras la aplicación del programa psicoeducativo se pasó de nuevo la encuesta, valorando la efectividad de nuestra intervención. Una vez analizados estos resultados se valoraron a través de la Taxonomía NANDA, NIC, NOC. Resultados: Con esta evaluación de los indicadores seleccionados hemos observado un aumento de puntuación en la escala que resulta significativo para todos los pacientes que han participado en el grupo Ondo Bizi. Los datos obtenidos han sido: • • • El 60% de pacientes aumenta de ítem en la escala alcanzando los objetivos propuestos. El 30% de pacientes aumenta de ítem en la escala superando los objetivos iniciales. El 10% se mantiene en el mismo ítem no alcanzando los objetivos. Conclusiones: Trabajar con los pacientes los aspectos más básicos de una vida saludable supone darles la oportunidad de incrementar su calidad de vida lo que directamente va a influir en la capacidad de gestionar su propia enfermedad. 95 Elaboración y proceso de validación de un instrumento de detección de señales de alerta de malos tratos físicos y económicos a personas mayores en la CAPV AUTORES: Goikoetxea M.; Zurbanobeaskoetxea L. ; Pikaza M.; Moro A. ORGANIZACIÓN: UNIV. DEUSTO + DF BIZKAIA Introducción: Recientemente se está tomado conciencia de que las personas mayores pueden ser y de hecho son víctimas de abusos y malos tratos, planteando la necesidad de abordar el problema, poniendo en marcha medidas preventivas y otras, que minimicen sus consecuencias. En este contexto se enmarca este trabajo. Objetivo: Elaborar y validar un Instrumento que permita por un lado, la evaluación objetiva de la vulnerabilidad de la persona mayor ante el mal trato y por otro, valorar la gravedad del riesgo de malos tratos e informar sobre las intervenciones a realizar en su caso. El Instrumento está dirigido tanto a los y las profesionales de servicios sociales y de salud en Euskadi, que deben identificar factores de riesgo de malos tratos físicos y/o económicos mediante una lista de comprobación basándose en la observación y verbalizaciones de la persona mayor u otras personas próximas. Metodología: Entre mayo del 2013 y diciembre del 2014. Análisis de la evidencia científica por un Equipo Consultor y contraste con Equipo Científico de profesionales sociosanitarios con experiencia en atención a personas mayores, que desarrollan su labor en los diferentes contextos donde se pretende aplicar la herramienta. Entre junio y diciembre de 2014, validación del procedimiento en servicios sanitarios y sociales comunitarios y de urgencias en Bilbao (Casco Viejo), Hondarribia y Zuia. Resultado: Se ha elaborado un instrumento de detección e intervención, de aplicación en el ámbito sociosanitario: desde servicios sociales tanto de atención primaria como especializada, y de salud tanto desde atención primaria como urgencias hospitalarias; en el ámbito financiero y notarial; ámbito judicial e institutos y fundaciones tutelares. Se plantea en dos fases • Detección: dos niveles: Cuestionario de prevención y detección de factores de riesgo. Observación sistematizada de factores de riesgo, aplicable periódicamente como instrumento de prevención. Por cualquier profesional en contacto con la persona mayor. Objetivo: identificar a la población más vulnerable Cuestionario de detección de indicadores de alerta de malos tratos y valoración de su gravedad. Se aplica cuando se detectan 2 o más factores de riesgo, la persona mayor verbaliza ser víctima de malos tratos o se identifica situación de daño. Siempre por el/la profesional de referencia: trabajador/a social de servicios sociales, equipo de atención primaria de salud o, en su caso, equipos de atención primaria sociosanitaria. Objetivo: valorar la gravedad del riesgo e iniciar intervenciones recomendadas en cada caso • Intervención Según el nivel de riesgo que puede ser grave muy grave o urgente. Conclusiones: • • 96 Es un instrumento sencillo que permite su utilización en el medio sociosanitario. Es necesario pilotarlo, como actualmente se está haciendo, para poder ajustar bien los ítems del mismo. • Es importante evitar la culpabilización y judicialización en los casos de falta de recursos y apoyos. Mesa piloto para la mejora del Programa Caixa Proinfancia en Rekalde como técnica de Integración AUTORES: Ana María Rubio Gutiérrez (Médico de familia. JUAP UAP Rekalde – OSI Bilbao Basurto), Miguel Ángel Gómez López (Asociación Gazteleku) ORGANIZACIÓN: OSI BILBAO BASURTO Introducción: A instancias de Fundación Caixa y previo convenio de colaboración con el Ayuntamiento de Bilbao, a través del programa CaixaProinfancia (CPI) se plantea la actuación conforme a un modelo de intervención integral con la infancia en situación de pobreza. Este modelo se centra principalmente en la colaboración y trabajo en red entre los diversos agentes que trabajan con las familias, ofreciéndoles apoyo desde diversos ámbitos de intervención (educación, sanidad, social). Objetivos: Creación de una Mesa de Trabajo Conjunta entre los diferentes agentes públicos y privados orientada a mejorar eficientemente la calidad de las intervenciones realizadas con los menores y sus familias. Metodología: 1. En 2011 la asesora del CPI en Bilbao desarrolló un mapeo de necesidades de infancia y familia en los distintos barrios así como de los recursos, contrastándose con la cobertura pública así como con las entidades colaboradoras de CPI decidiéndose desarrollar una actuación específica en el distrito de Rekalde. 2. Se crea una Mesa constituida por diferentes agentes: Servicios sociales del Ayuntamiento de Bilbao Programa Caixa pro-infancia: · Entidades coordinadoras (Asociación Gazteleku y Cáritas) · Asesora del programa de la Universidad de Deusto. · Coordinadora de Fundación “La Caixa” Representantes del ámbito educativo Representantes del ámbito sanitario (OSI Bilbao Basurto) Resultados: 1. 2. Firma de acuerdo de colaboración: Compromiso de creación de un modelo específico Compromiso de apoyo de las instituciones que componen la Mesa: · Aportando recursos públicos de los que dispone. · Promoviendo que sus profesionales participen proactivamente. · Aportando una visión específica al modelo. · Contribuyendo activamente a la detección de necesidades y riesgo. Creación de estructura en torno a 3 mesas: Mesa estratégica: · Espacio común de reflexión y análisis de necesidades del trabajo con las familias. · Evita duplicidades de prestaciones y recursos. · Facilita acompañamiento de modo global y coordinado de las familias. · Genera herramientas y modelos comunes para mejorar el trabajo de los profesionales y agentes socioeducativos. Comisión operativa: · Dinamiza la mesa y la red territorial. · Promueve, gestiona y evalúa los planes acordados en la mesa. · Apoya y acompaña las comisiones de trabajo. Comisiones de trabajo (si se valoraran necesarias) Conclusión: Solo con el apoyo de las direcciones de los diferentes agentes es posible la creación de una Mesa multidisciplinar para abarcar problemas que requieren las intervenciones socio-sanitaria-educativa 97 AGIRIGUNE - Inventario Documental Integrado AUTORES: Gaizka Portillo, Carmen Bilbao, Bilbao, Iratxe Arroyo ORGANIZACIÓN: RED SALUD MENTAL BIZKAIA Introducción: La Red de Salud Mental de Bizkaia (RSMB) se constituyó en marzo de 2010, fruto de la integración de las cuatro organizaciones de servicios de salud mental existentes en aquel momento en el territorio histórico de Bizkaia (tres hospitales psiquiátricos y salud mental extrahospitalaria). En la actualidad está constituida por 56 centros, tanto hospitalarios como comunitarios, interdependientes aunque dispersos por todo el territorio histórico. La tipología documental que se heredo, no solo presentaba diferencias por centros y departamentos, sino también por cada antigua organización, ya que cada uno gestionaba su propia documentación. Objetivos: Proporcionar una herramienta de fácil administración y acceso a todos los profesionales, que recoja los diferentes documentos utilizados en la práctica clínica y administrativa. Guías de uso clínico, formularios asistenciales, Servicio de Atención al Paciente Usuario, manuales, etc., previamente aprobados por las comisiones correspondientes, unificando los formatos y la información generada y entregada en los diferentes centros de la RSMB. Metodología: En tiempos de crisis, con recursos económicos limitados, nos planteamos el proyecto de un Inventario Documental con gasto 0€, disponiendo para ello únicamente de los recursos humanos propios de la Organización. Así surge la idea de contar con la colaboración de los alumnos de Maristas de Durango, con los que tenemos suscrito un Convenio de Docencia en el ámbito de la informática. Para el desarrollo se han utilizado herramientas de código libre (MySQL, Apache y lenguaje PHP). Resultados: Se han recogido, unificado y traducido los documentos a utilizar por los diferentes dispositivos de la RSMB. Se dispone de una herramienta de fácil administración y acceso a estos documentos. Existe un alto grado de satisfacción, tal como demuestran las felicitaciones recibidas por parte de nuestros compañeros. Conclusiones: En el momento actual de integración de organizaciones sanitarias esta experiencia de la RSMB, se ha erigido como una posible solución de bajo coste a graves problemas de estandarización documental a las que se deben de enfrentar estas nuevas estructuras asistenciales. 98 Protocolo de actuación sociosanitaria a personas mayores institucionalizadas AUTORES: Amaia Andrés Alvarez; Rosario González Macho; Itziar Barreña; Carmen Rodriguez; Nerea San Miguel; Pedro Ortueta ORGANIZACIÓN: C. URIBE Introducción: La atención sanitaria, es una de las prestaciones de servicio que recibe una persona que ingresa en un centro residencial. Esta atención, dirigida a una población cada vez más envejecida, con mayor tendencia a la cronicidad e incapacidad y con mayor grado de complejidad clínica, ha provocado que muchas de estas residencias, se estén convirtiendo en auténticos Centros de Cuidados Continuados. Sin embargo, esta transformación aun no es homogénea y además, es necesario entender que la atención primaria, los hospitales y los servicios sociales son interdependientes y en la población institucionalizada, si cabe, con más intensidad, por lo que es imprescindible encontrar formas más colaborativas y coordinadas de trabajo para prestar, de un modo eficiente, la atención sanitaria a este colectivo específico. Objetivos: Garantizar a la persona mayor institucionalizada una atención con criterios óptimos de calidad y seguridad, que oferte un cuidado integral en base a la coordinación de los servicios prestados. Metodología: • • • • Analizar y priorizar las necesidades detectadas Describir los recursos residenciales y sanitarios del entorno seleccionado Convocar un grupo multidisciplinar con representación de todos los agentes implicados que seleccione los hitos de intervención en base a las necesidades detectadas y a su propio conocimiento. Los hitos identificados son: - Garantizar la continuidad de la atención al pasar del domicilio a la plaza residencial y desde el ingreso en la residencia hasta el final de la vida. - Coordinar los distintos servicios para que estén centrados en las personas. - Diseñar las rutas asistenciales, en los casos en que la persona precisa ser atendida fuera de la residencia. - Atención sanitaria personalizada, especialmente los cuidados al final de la vida. Someter las propuestas elaboradas a valoración de los agentes a quienes representa el grupo, buscando su participación y el consenso. Resultados: Protocolo consensuado por los profesionales implicados, sociales y sanitarios. Implantación de la figura de coordinador/enlace para las personas remitidas desde residencias y atendidas en la urgencia hospitalaria. Conclusiones Los profesionales sanitarios están mejorando el conocimiento de los procedimientos de acceso a una plaza residencial en los que ya participaban aportando documentación. La coordinación de los aspectos sanitarios de los pacientes institucionalizados debe orientarse a prestar la atención sin que el paciente se desplace siempre que sea posible. El hospital de agudos ha provisto el servicio de urgencias de un coordinador para la atención de los pacientes derivados de las residencias. 99 Validación de un índice predictor de reingreso hospitalario a los 30 días (LACE) y evaluación de la efectividad de un modelo de intervención de enfermería para la disminución del reingreso hospitalario y la mortalidad postingreso AUTORES: Miren Lasa Goñi; Ana Alberdi Larruscain; Larruscain; Elena Larrea Fernandez; Nerea Aperribai Saez; Susana Gordo Perez; Felisa Fernandez Gutierrez. ORGANIZACIÓN: OSI BIDASOA Introducción: Los reingresos hospitalarios, así como la mortalidad postingreso, son considerados como un indicador de la calidad de la atención sanitaria. Reflejan una atención sanitaria y una coordinación entre los diferentes niveles asistenciales mejorables. Los reingresos suponen un coste importante tanto para el paciente por el deterioro que implica en la calidad de vida como para el sistema sanitario. Objetivos Validación de un índice predictor de reingreso hospitalario y muerte a los 30 días (LACE) y evaluación de la efectividad de un modelo de intervención de enfermería para la disminución del reingreso hospitalario y la mortalidad postingreso. Metodología: Fase I. Estudio de cohortes prospectivo en pacientes de Comarca Uribe y OSI Bidasoa que ingresan en sus hospitales de referencia, análisis de los factores predictores y seguimiento durante un mes para validación de una regla de predicción clínica (RPC) LACE de reingreso y/o mortalidad en 30 días. Esta regla incluye días de ingreso, tipo de ingreso (urgente o programado), morbilidad asociada y visitas a urgencias. Estudio de intervención cuasi-experimental en 3 grupos mediante intervención estructurada aplicada por enfermeras gestoras de casos o por enfermeras habituales, o bien, práctica habitual. Resultados: Validación de la RPC Lace con 1113 ingresos que ha derivado en una regla de predicción más sencilla: índice de Charlson, días de ingreso y visitas previas a urgencias. Para un punto de corte de 6 puntos, área de ROC de 0.83, sensibilidad de 0,63 y especificidad de 0,69. Validación de esta regla con una muestra retrospectiva de 4500 ingresos del año previo del H Bidasoa. Una intervención estructurada demuestra una disminución significativa de reingresos, frente a una intervención no estructurada. La intervención aborda aspectos como el conocimiento de la enfermedad y sus síntomas de alarma, conciliación farmacológica y plan de seguimiento. Se realiza por teléfono salvo circunstancias que aconsejen hacerla personalmente. Conclusiones: Su validación en nuestro entorno, ha derivado en una regla de predicción más sencilla. Utilidad: permite identificar a los pacientes con mayor riesgo de reingreso. Usabilidad: de rápida aplicación, su efectividad aumenta al aplicarla personal de enfermería e incluirla en el plan de continuidad de cuidados. 100 Manejo y seguimiento del paciente diabético en tratamiento con insulina AUTORES: Pilar Ainara Cea Vaquero ORGANIZACIÓN: C.S. LA JOTA (ZARAGOZA) Introducción: La diabetes afecta al 8,3% de la población mundial. Por ello es fundamental que los profesionales de enfermería, como parte del equipo sanitario que mayor contacto tiene con el paciente diabético, conozca ampliamente la enfermedad y las particularidades del tratamiento con insulina. Incrementar los conocimientos sobre insulinoterapia mediante un protocolo aportará a enfermería una mayor seguridad y confianza a la hora de tomar decisiones de forma autónoma en estos cuidados, explicando en ellos además las situaciones en las que el paciente debe ser derivado a otro profesional. Por lo que estandarizar pautas de actuación mediante el protocolo ayudará a mejorar el control glucémico del paciente, mejorando la calidad de vida del paciente y de nuestros cuidados, reduciendo además costes derivados del tratamiento de la enfermedad. Objetivos: • Objetivo general: Facilitar la práctica de enfermería en el manejo de la diabetes del paciente insulinizado. • Objetivos específicos: - - Adquirir los conocimientos, seguridad y autonomía necesarios para recomendar al paciente modificaciones en su tratamiento insulinoterápico cotidiano y en las complicaciones agudas (hipoglucemia e hiperglucemia) Mejorar la calidad de los cuidados de enfermería en el paciente diabético en tratamiento con insulina. Elaborar una herramienta útil de consulta para el equipo de enfermería de cualquier centro sanitario. Metodología: Se ha realizado una revisión bibliográfica consultando bases de datos biomédicas (Scielo, Dialnet, Cuiden, PubMed) y otros recursos electrónicos (Google Academic) sobre la enfermedad, su tratamiento, prevalencia, incidencia y costes asociados entre los años 2006 y 2014 seleccionando 18 artículos. Con la revisión bibliográfica del tema se ha realizado una actualización del tema y posteriormente el protocolo “Manejo y seguimiento terapéutico del paciente diabético en tratamiento con insulina”. Actividades o procedimientos: Diferenciando entre terapia intensiva y convencional y las diferentes insulinas, se presentan unos algoritmos detallando intervalo de glucemia y modificaciones pertinentes en la insulinoterapia para conseguir el objetivo pautando controles a realizar, tiempo de espera entre consultas, etc. Complementando con indicaciones de zonas de inyección, rotación y optimización según glucemias y tratamiento de hipoglucemia. Conclusiones: Enfermería posee las competencias y conocimientos para el manejo de la insulinoterapia del paciente diabético, realizando modificaciones para alcanzar los objetivos fijados por el médico. Para ello, es indispensable la existencia de unas pautas en la insulinoterapia que reduzcan la variabilidad en estas modificaciones y que transmitan seguridad y autonomía a nuestra enfermería. 101 Rotación de enfermeras de AP por la Unidad de Daño Cerebral del H. de Gorliz AUTORES: Mari Luz Luz S., Hector L., Estibaliz Q. y Naia E. ORGANIZACIÓN: H. GORLIZ Introducción: Los objetivos de tratamiento planteados para los pacientes de daño cerebral adquirido giran en torno a la mejora de la autonomía, de manera que logren una adecuada adaptación e integración familiar y social, y en definitiva, alcancen el mayor nivel de calidad de vida posible. Para garantizar la coherencia y continuidad de cuidados, que permitan al paciente alcanzar la mayor evolución posible, hemos planteado un programa en el que las enfermeras de Atención Primaria rotan por la unidad de Daño Cerebral del Hospital de Gorliz, y ven las diferentes actividades que se hacen con ellos, de forma que tengan una visión integral del paciente con ACV. Objetivos: • • • Mejorar la comunicación y las relaciones entre niveles asistenciales. Potenciar la coordinación y cooperación entre los profesionales que tratan a un mismo paciente. Garantizar la continuidad y coherencia de los cuidados, a los pacientes con ACV, cuando la dependencia es un factor determinante. Metodología: Se trata de un programa de divulgación del conocimiento mediante formación experencial. Consiste en la rotación de enfermeras de Atención Primaria por el Hospital de Gorliz, durante 3 días, con una planificación y contenidos definidos: aspectos sociales, programas dirigidos a las familias, terapia ocupacional, fisioterapia, logopedia y cuidados no profesionales. También se aborda el aspecto psicológico de afrontamiento de la enfermedad y sus secuelas. Resultados (obtenidas de las opiniones recogidas en las encuestas): • • • Divulgar el conocimiento nos enriquece a todos. Conocer la actividad en otros niveles asistenciales ayuda a la continuidad de los cuidados. Conveniencia de sistematizar la rotación, aumentando nuestra función docente. Conclusiones: Crear programas de este estilo nos va a permitir fomentar la cooperación entre niveles asistenciales, inducir el trabajo en equipo, y en definitiva, prestar una atención más integrada y de mayor calidad al paciente con ACV. 102 Integración del servicio de Hospitalización a Domicilio en la atención del paciente crónico dependiente domiciliario y en estadío final de vida AUTORES: Garde Orbaiz C, Ezenarro Villafruela I, Sanchez Gonzalez MM, Huerta Salagre MI, Gonzalez Zumeta AJ, Ortiz Ortiz Ribes J. ORGANIZACIÓN: H.U. DONOSTIA Introducción: Los pacientes en situación de Dependencia Domiciliaria y de Final de Vida en muchas ocasiones a pesar de no desearlo, ingresan en el hospital por dificultad del control en su domicilio de su patología crónica, o en el caso de situación de Final de Vida, de los síntomas asociados. Los servicios de Hospitalización a Domicilio (HAD), pueden tratar reagudizaciones de patologías crónicas en el domicilio y, al ser un recurso específico en Cuidados Paliativos, ofrecer atención en esta situación. Objetivo: Coordinar entre Oncología, la Unidad de Paciente Frágil y Convaleciente (UPFyC), A. Primaria (AP), Centros Gerontológicos y HAD, la atención de enfermos en situación de reagudización de patologías crónicas así como de estadío final de vida que deseen permanecer en el domicilio. Metodología: En colaboración con los agentes mencionados, se ha realizado un programa informativo presencial en centros de AP sobre la coordinación, patologías susceptibles y forma de derivación, y se ha añadido en HAD un equipo de médica/oenfermera/o que de respuesta en el día con atención en el domicilio a pacientes en las situaciones mencionadas, que precisen de un control clínico y tratamiento más intensivo. La interconsulta se realiza mediante llamada telefónica y a través de Osabide Global de lunes a viernes de 8 a 16h. Resultados: Desde el 1/02/2014, fecha en que comenzó a trabajar el equipo de respuesta precoz al 31/09/2014 se ha realizado la presentación del plan en 21 centros de salud. Se han atendido a 224 pacientes. 138 pacientes (61,6%) nos han sido derivados de AP, 63(28,1%) desde la UPFyC a través de la enfermera de enlace, 19(8,5%) desde C. Externa de Oncología Médica o Paliativa, y 4(1,8%) desde otros. 83 pacientes (37,5%) nos han sido remitidos para realización de Cuidados Paliativos Oncológicos, 93(41,5%) para Cuidados Paliativos en pacientes No Oncológicos y 47(21%) para otros tratamientos; El nº total de estancias ha sido de 1994 días, con una estancia media de 8,9 días. Las altas fueron por estabilización o mejoría un 35 % de los pacientes, fallecimiento un 59% y reingreso programado un 6%. Conclusiones: La principal conclusión es que una buena coordinación entre servicios hospitalarios, HAD y Atención Primaria conlleva el poder dar tratamiento acorde a la necesidad, en su propio domicilio a pacientes que no desean ser ingresados en el hospital. Secundariamente, el ahorro en estancias hospitalarias, no es algo desdeñable, más todavía con la previsión del importante envejecimiento de la población. 103 Mejora de la Atención Biopsicosocial a las personas con Lesión Medular (LM) mediante la Intervención de Equipos Multidisciplinares AUTORES: Maria Luisa Jauregui Abrisqueta , Cristina Domingo Rico, Mónica García Asensio, Nora Civicos Sanchez, Monserrat Cuadrado Rebollares, Amaya Ituarte Tellaetxe ORGANIZACIÓN: H.U. CRUCES Introducción: Se define LM como un proceso patológico de etiología variable que resulta de la alteración temporal o permanente de la función motora, sensitiva y/o autonómica. Son pacientes con necesidades específicas que requieren una continuidad en los cuidados por parte de los diferentes niveles asistenciales y comunitarios. Objetivos: • Objetivos generales: Mejorar la asistencia y la calidad de vida de los pacientes con LM. • Objetivos específicos: - Crear un equipo de trabajo multidisciplinar -Elaborar de una vía clínica de atención y continuidad de cuidados para pacientes con LM entre el ámbito hospitalario, la atención primaria y la comunidad Disminuir el número de consultas urgentes en Hospital de Día por colonización, ITU, estreñimiento, UPP grado 1 y 2 Disminuir el nº de complicaciones Metodología: Formación de un equipo de trabajo multidisciplinar formado por profesionales hospitalarios: rehabilitadoras, enfermeras, trabajadora social, psicóloga y psiquiatra y administrativas de la unidad de LM, de Atención Primaria (AP): médicos de familia, enfermeras de familia y trabajadora social de la comarca y de la comunidad, incluyendo al propio paciente y su cuidador. Elaboración de una vía clínica que incluya protocolos de actuación ante problemas urológicos, gastrointestinales, cutáneos y psicológicos. Una vez definida la vía clínica se pilotará en pacientes que ingresen por LM. Previamente se realizarán sesiones de formación y difusión de la vía clínica entre los profesionales de AP. La coordinación con AP comenzará antes del alta hospitalaria, cuando se prevea el alta, para realizar el plan de cuidados y preparar al paciente y a su familia ante la nueva situación en su domicilio. Se compartirá con el equipo asistencial de AP y trabajadora social la información necesaria para el seguimiento y los cuidados específicos que requiere el paciente y su entorno. Resultados: • • Creación del equipo y elaboración de la vía clínica. Pendiente la difusión y el inicio del pilotaje Conclusiones: Consideramos necesario trabajar de forma coordinada e integrada para mejora la calidad de vida de las personas con LM. Son personas que afrontan problemas específicos, dada su condición, que pueden ser abordados desde un punto de vista multidisciplinar, contribuyendo a incrementar su autonomía. Tras el alta hospitalaria se produce un proceso adaptativo que puede mejorar si acompañamos a afrontar las dificultades que supone la nueva situación y los cambios en la vida de la persona con LM y su entorno. 104 Dispensación de Medicación de Uso Hospitalario en el Centro de Salud Zalla AUTORES: Monike de Miguel, Rita Sainz de Rozas, Javier Casas, Begoña San Jose, Itxaso ORGANIZACIÓN: H.U. CRUCES Desde su creación, las Unidades de Atención Farmacéutica a Pacientes Externos de los Servicios de Farmacia, han experimentado un progresivo incremento de pacientes, patologías y medicamentos dispensados, ya que la mayoría de estos medicamentos están indicados en el tratamiento de patologías crónicas. Muchos de estos pacientes, bien por su patología o por otros motivos, como edad avanzada, situación familiar o laboral, entre otros, presentan dificultades para acudir mensualmente al Servicio de Farmacia (SF) del Hospital a recoger su medicación. Incorporar nuevos procedimientos de gestión de la dispensación puede suponer una oportunidad de mejora para muchos pacientes en lo que respecta a su calidad de vida, satisfacción, comodidad y adherencia, garantizando en todo momento la calidad de la atención farmacéutica y la seguridad del proceso. También puede ser beneficioso para los propios SF y para el sistema sanitario, ya que se puede mejorar la gestión de la medicación: disminución de stocks, mejor ajuste de cantidades dispensadas,… El proyecto consiste en la dispensación de medicamentos hospitalarios en el centro de salud Zalla a pacientes de la Unidad de Atención Primaria (Zalla, Galdames y Sopuerta), previamente seleccionados en base a buena adherencia al tratamiento y enfermedad controlada. Los pacientes son informados del proyecto y se recoge su consentimiento informado. También se realiza una encuesta de satisfacción que se repetirá a los 6 meses del estudio. El mismo día de la dispensación se envía la medicación preparada por el SF del Hospital Universitario Cruces (HUC), de forma individualizada para cada uno de los pacientes, al centro de salud donde se recepciona y se conserva en las condiciones adecuadas hasta la dispensación. La dispensación la realizan dos enfermeras formadas para ello, el primer y tercer martes de cada mes, utilizando el mismo programa de dispensación a pacientes externos que se utiliza en el SF del HUC (FARHOS®). En dicho programa consta el medicamento a dispensar y las unidades. La enfermera comprueba que la cantidad de medicamento recibida coincide con las unidades a dispensar, revisa las caducidades y se realiza la dispensación mediante lector de código de barras. Una vez dispensado el medicamento, se genera ya la cita para la recogida de la medicación del mes siguiente. El proyecto se puso en marcha en el mes de junio de 2014. Hasta el momento se han incluido 25 pacientes y se han realizado 56 dispensaciones. 105 Consulta Multidisciplinar para el seguimiento de los niños con Patologia Neuromuscular AUTORES: I Marti Carrera, O Sardon Pardo, C Calvo Monge, M.A Izquierdo Riezu, I Lopez, Hernando, A Hernandez Fernandez ORGANIZACIÓN: H.U. DONOSTIA Introducción: Las enfermedades neuromusculares se catalogan como enfermedades raras, ya que tienen baja prevalencia, son crónicas y suponen un grado alto de invalidez. Afectan a diferentes sistemas, por lo que precisan un abordaje multidisciplinar. Objetivo: Describir la puesta en marcha de una consulta multidisciplinar y monotemática para el abordaje y seguimiento de los pacientes menores de 16 años afectos de una enfermedad neuromuscular invalidante. Descripción de la actividad clínica y organización de dicha consulta. Material y métodos: Estudio retrospectivo de las historias clínicas de los pacientes seguidos en la consulta de neuromuscular desde su origen en octubre 2011 hasta septiembre 2014. Resultados: La consulta está compuesta por las secciones de neurología, neumología, cardiología y UCI del servicio de pediatría, además de los servicios de rehabilitación y traumatología. Las consultas se realizan el mismo día, de manera consecutiva, y tras la cual se realiza una reunión conjunta para la valoración de cada caso. Desde este año existe además una enfermera gestora de casos. Desde el 2011, en las consultas externas de neurología se han valorado 50 niños con patología neuromuscular. 30 se remitieron a la consulta multidisciplinar dada su complejidad clínica. Las patologías más frecuentes fueron: distrofia de Duchenne (12 casos), distrofia miotónica (6casos), amiotrofia espinal (3 casos) y miopatías congénitas (5). Todos fueron valorados en neurología, donde según patología de base se remitieron a las otras consultas. La remisión a las diferentes consultas se realiza según patología y momento evolutivo. 28/30 (93%) tienen valoración respiratoria periódica con función pulmonar y pico tos. 14/30 (50%) precisan ventilación no invasiva. 22/30 han sido valorados o son seguidos en cardiología. El control ortopédico se realiza en la consulta de rehabilitación desde donde se remiten a traumatología si precisan tratamiento quirúrgico. Se han intervenido 4 pacientes de escoliosis, sin aparición de complicaciones. Conclusiones: La organización en forma de consulta multidisciplinar homogeniza y coordina el manejo de la patología neuromuscular. Supone una menor asistencia al hospital y permite a los pacientes identificar a un equipo coordinador. Este modelo puede ser aplicable a otras patologías complejas y con características clínicas específicas. 106 OSI BILBAO BASURTO: Apostando por la mejora de la formación AUTORES: María Jesús Martín Rodríguez, Andrea Tamargo Alonso, Kepa Solozabala Orbegozo, Sonia Hoyos Gomez ORGANIZACIÓN: OSI BILBAO BASURTO Introducción: En enero 2014 se constituye la Organización Sanitaria Integrada Bilbao-Basurto. A partir de este momento, el objetivo es integrar todos procesos de ambas organizaciones, entre ellos, el Proceso de Formación. Objetivos: • • • • Integrar la Formación Continuada de los profesionales (4500 personas aprox.) Unificar criterios, procedimientos y herramientas de gestión de la formación. Conseguir un Equipo Humano que lidere este proceso. Potenciar el conocimiento mutuo y las relaciones interpersonales de los dos ámbitos asistenciales. Metodología: La Formación Continuada de los profesionales de la Organización es un objetivo estratégico, que precisa de actualizaciones y revisiones continuas. Para abordar este reto en la nueva estructura de la OSI Bilbao Basurto se crea un Plan de Formación integrado que responde a las necesidades tanto del ámbito hospitalario como de la asistencia primaria. Este proyecto comienza a desarrollarse antes de formalizarse la integración, mediante reuniones de los profesionales implicados y se concreta con la creación de grupos de trabajo (Unidad de Formación, Grupo de Trabajo de Formación, Comisión de Formación Continuada), que serán los encargados de llevar a cabo las acciones necesarias para la puesta en marcha del Primer Programa de Formación Continuada de la OSI Bilbao Basurto. Resultados: Se aúnan los Planes de Formación prediseñados en ambas organizaciones, manteniéndose actividades exclusivas para profesionales de cada ámbito y potenciando la realización de actividades conjuntas, concretándose en el Primer Programa de Formación Continuada de la OSI Bilbao Basurto. Se han planificado 244 actividades formativas, en las que se prevé una participación de 5800 profesionales aproximadamente. De ellas, más de 40 son compartidas. Como hito fundamental está la organización de la I Jornadas de Formación Continuada de la OSI Bilbao Basurto en junio de 2014, en las participaron 558 profesionales. Actualmente se está trabajando en la organización de la I Jornada Científica y de Innovación. Se trabaja en unificar las herramientas de Gestión de Formación existentes en ambas organizaciones. Conclusiones: La OSI Bilbao Basurto cuenta con un Plan de Formación Integrado, gestionado por equipo multidisciplinar con el liderazgo de la Dirección de Personal e interrelacionado de forma eficaz con otros Servicios y Unidades de la Organización, lo que redunda en la mejora de la respuesta a las necesidades formativas de todos los trabajadores y el incremento de la eficiencia y eficacia del proceso, asegurando una mejora continua del mismo. 107 Desarrollo del factor humano en Osakidetza: un paso más en la humanización de la relación clínico-paciente AUTORES: Francisco Serna Rodriguez, María Ramos Márquez, Iker Ormaechea Sáenz De Buruaga; José María Armentia Macazaga ORGANIZACIÓN: DIRECCIÓN GENERAL Introducción: Vivimos una época de transformación profunda y continua en la sanidad que requiere de los profesionales sanitarios un esfuerzo de adaptación a un nuevo modelo sanitario participativo del cuidado de la salud y del trabajo coordinado. En este escenario, se plantea impulsar el proyecto Desarrollo Factor Humano (DFH) para contribuir a la adecuación de los profesionales y servicios a los cambios organizacionales y potenciar un cambio de cultura de las relaciones entre profesionales y con los pacientes. Objetivos: 1. 2. 3. 4. Fomentar una cultura relacional emocionalmente saludable y centrada en el paciente a través de un código común de trato y comunicación. Facilitar la transición hacia un modelo sanitario participativo del cuidado de la salud en la que se capacita al paciente y fomenta la coordinación y cooperación entre profesionales. Mejorar el impacto de las intervenciones formativas tradicionales a través de proyecto globales que incluyan a toda la institución. Instaurar un código ético de valores que deje de ser desiderativo para ser operativo. Metodología: Modelo de comunicación interpersonal con evidencia científica caracterizado por: • • Intervención en las personas: entrenamiento por grupos y creación de figura del agente de cambio. Intervención en contexto: campaña para crear estados de opinión motivando al cambio y la acción. Valor diferencial del modelo: • • • • Implica a todas las personas de la organización en desactivar automatismos que dificultan las relaciones interpersonales y activar herramientas facilitadoras eficientes. Involucra al paciente activamente a través de grupos focales, Crea la figura del “agente de cambio” Evalúa cualitativamente y cuantitativamente el impacto. Resultados: Pilotado en 2012 en OSI Goierri-Alto Urola. Tras trabajo de campo y evaluación PRE se formaron 406 profesionales, incluidos 71ACs actuando también en contexto. .En 2013 se extendió la formación a la totalidad de personal de la OSI (800 personas) y se hizo una evaluación post que mostró la pertinencia y aplicabilidad del proyecto. Actualmente se está implantando en el Sº de Pediatría del HUC. Se está diseñando la campaña para contexto y desarrollando la formación de 225 profesionales y 35 ACs Realizada evaluación PRE, pero no se cuenta con resultados de impacto aún. Conclusiones: El DFH ha generado nuevos modelos compartidos conductuales y relacionales entre las personas, incidiendo en la humanización del trato en la atención sanitaria y la coordinación entre profesionales. Proporciona recursos para alinear la conducta cotidiana de los profesionales con los valores de la organización, fomentar la participación del paciente y la integración de la atención. 108