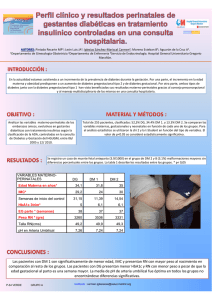
Iniciar terapia para la diabetes con agonistas del
Anuncio

Iniciar terapia para la diabetes con agonistas del receptor deGLP-1 en atención primaria Financiado a través de una subvención educativa independiente de Novo Nordisk www.medscape.org/viewarticle/824363 Iniciar terapia para la diabetes con agonistas del receptor de GLP-1 en atención primaria www.medscape.org/viewarticle/824363 Declaración de público objetivo Esta actividad educativa va dirigida a un público internacional de profesionales de la salud fuera de EE.UU., específicamente médicos de atención primaria, diabetólogos, endocrinólogos, cardiólogos, internistas y otros profesionales de la salud que tengan que ver con la gestión de pacientes con diabetes mellitus tipo 2 (DM2). Declaración de finalidad El objetivo de esta actividad es repasar las dificultades del tratamiento que conlleva el uso de agonistas del receptor del péptido similar al glucagón tipo 1 (GLP-1) para pacientes con DM2 en atención primaria. Objetivos de aprendizaje Al finalizar esta actividad, los participantes estarán capacitados para: • Diferenciar el modo de acción de las terapias basadas en incretinas de otros agentes antidiabéticos. • Aplicar las pruebas actuales relativas a los efectos glucémicos y no glucémicos de los agonistas del receptor de GLP-1 con respecto a otros agentes y a través de la progresión de la DM2. • Integrar el conocimiento de la seguridad y la tolerancia de los agonistas del receptor de GLP-1 en los planes de cuidado de la DM2. Información del editor y declaraciones de conflictos de intereses Anne M. Sendaydiego, PharmD, Directora Científica, WebMD Global, LLC Anne M. Sendaydiego, PharmD, no ha revelado ninguna relación económica relevante. Autor: John R. Petrie, Doctor, Profesor de Medicina Diabética, Instituto de Ciencias Médicas y Cardiovasculares, Universidad de Glasgow, Glasgow, Reino Unido Divulgación: John R. Petrie, Doctor, ha revelado las siguientes relaciones económicas relevantes. Prestó servicios de consejero o consultor para: Amere; Amgen Inc.; Astellas Pharma, Inc.; AstraZeneca Pharmaceuticals LP; BristolMyers Squibb Company; Daiichi Sankyo, Inc.; GlaxoSmithKline; Novo Nordisk; Roche; Sanofi; Takeda Pharmaceuticals North America, Inc. Prestó servicios como ponente o miembro de un departamento de ponentes para: GlaxoSmithKline; Novo Nordisk Soporte en especie para el estudio REMOVAL (suministro de medicación, Merck Serono) El Dr. Petri no pretende comentar los usos fuera de indicación de fármacos, dispositivos mecánicos, productos biológicos o métodos de diagnóstico aprobados por la Agencia Europea de Medicamentos. Y El Dr. Petri no pretende comentar los fármacos en investigación, dispositivos mecánicos, productos biológicos o métodos de diagnóstico no aprobados por la Agencia Europea de Medicamentos. Pg.2 www.medscape.org/viewarticle/824363 El Cuestionario Práctico Medscape es una actividad basada en casos, que, además, le ofrece comentarios basados en las consecuencias y, también, las pautas de un experto, ya que le plantea preguntas sobre decisiones clínicas basadas en la práctica. Si usted toma una decisión incorrecta recibirá un comentario sobre por qué dicha decisión ha sido incorrecta y las consecuencias clínicas de la misma; se le dará la oportunidad de poder volver a la pregunta de decisión clínica ya con más información. Al observar los resultados potenciales del paciente en un entorno de aprendizaje basado en casos, usted puede analizar objetivamente el éxito y/o consecuencias de sus decisiones clínicas. Además de las preguntas sobre decisiones clínicas, cada caso incluye también preguntas para probar sus conocimientos. Después de seleccionar una opción de respuesta para estas preguntas, verá la respuesta correcta, cómo contestaron sus colegas a la misma pregunta y una explicación para argumentar la respuesta correcta. El Cuestionario Práctico Medscape está diseñado para contribuir a la obtención de conocimiento en el futuro, en el mundo real, que es la base para mejorar su competencia y rendimiento clínico. Caso 1: Juan es un hombre de 56 años con diabetes mellitus tipo 2 (DM2), hipertensión e hiperlipidemia. Caso 2: Rebeca es una mujer de 78 años con DM2, hipertensión, insuficiencia cardíaca (IC) e insuficiencia renal crónica (IRC) leve a moderada. Caso 1: Juan Juan es un hombre de 56 años con DM2 al que se diagnosticó aproximadamente hace 4 años. Ha venido para su chequeo anual. Además de DM2, tiene un historial de hipertensión e hiperlipidemia. Juan está tomando una serie de medicamentos (Tabla 1), y cumple adecuadamente con las dosis y los horarios. La semana pasada acudió a la enfermera de diabetes para dar una muestra de sangre para las pruebas de laboratorio. Ahora usted lo visita para analizar los resultados y discutir el tratamiento. Su examen físico ha sido normal, pero no hace mucho ejercicio y le vendría bien perder peso (Tabla 2). Se da usted cuenta que la hemoglobina glicosilada (HbA1c) es demasiado alta (63 mmol/mol [7,9%]) (Tabla 3). Tabla 1. Medicación de Juan MédicamentPosologie Metformina 1000 mg b.i.d. Lisinopril 10 mg q.d. Atorvastatina 20 mg q.d. b.i.d. = dos veces al día; q.d. = una vez al día Pg.3 Iniciar terapia para la diabetes con agonistas del receptor de GLP-1 en atención primaria Tabla 2. Presentación clínica de Juan Signos vitales Altura 172 cm Peso 88 kg Índice de masa corporal 29,75 kg/m2 Tensión arterial 134/86 mm Hg Frecuencia cardíaca 76 latidos/min Examen físico PielNormal NeurológicoNormal CardiovascularNormal RespiratorioNormal AbdominalNormal LocomotorNormal Ojos Miopía (gafas desde hace 4 años) Oídos, nariz, garganta Normal PiesNormal Tabla 3. Resultados de laboratorio de Juan ParámetroValor HbA1c 63 mmol/mol (7,9%) GPA 5,5 mmol/l (101 mg/dl) C-LDL 3,5 mmol/l (135 mg/dl) C-HDL 0,7 mmol/l (27 mg/dl) Triglicéricos 3,7 mmol/l (325 mg/dl) Creatinina sérica 90,5 µmol/l (1,02 mg/dl) TFGe 80 ml/min/1,73 m2 CAC <10 mg/g de creatinina CAC = cociente albúmina/creatinina en la orina; C-HDL = colesterol de lipoproteínas de alta densidad; C-LDL = colesterol de lipoproteínas de baja densidad; GPA = glucosa plasmática en ayunas; HbA1c = hemoglobina glicosilada; TFGe = tasa de filtrado glomerular estimada Usted recomienda que Juan añada un segundo agente antidiabético a su régimen de diabetes, una de las nuevas terapias basadas en incretinas. Pg.4 www.medscape.org/viewarticle/824363 CASO 1: Pregunta 1 de prueba de conocimientos Pregunta: ¿Cuál de las siguientes afirmaciones sobre el mecanismo de las terapias basadas en incretinas para el tratamiento diabético en pacientes con DM2 es verdadera? Opciones de respuesta: <<A>> Estimulan la liberación de insulina de forma independiente de la glucosa <<B>> Estimulan la liberación tanto de insulina como de glugacón <<C>> Estimulan la liberación de insulina e inhiben la liberación de glucagón <<D>> Eliminan un mecanismo de respuesta negativo para incrementar la liberación de insulina Explicación de la respuesta: El péptido similar al glucagón tipo 1 (GLP-1), una hormona de incretina con múltiples efectos fisiológicos[1,2], es importante para la regulación de la homeostasis de la glucosa. El GPL-1 estimula la liberación de insulina y reduce la secreción de glucagón de forma dependiente de la glucosa, con lo que descienden los niveles de glucosa en sangre[1]. Hay disponibles actualmente 2 tipos de agentes antidiabéticos que aumentan la concentración del GPL-1 en pacientes con DM2. Los inhibidores de la dipeptidil peptidasa IV (DPP-4) proporcionan efectos fisiológicos de GLP-1, mientras que los agonistas del receptor de GPL-1 proporcionan niveles suprafisiológicos o farmacológicos de GLP-1, lo que conlleva una mayor estimulación de los receptores de GPL-1 y distintos efectos fisiológicos[3]. Usted le pide a Juan que concierte una cita con la enfermera de diabetes para discutir una dieta y un plan de ejercicio. Juan quiere tomar otro agente antidiabético para que le ayude a controlar su nivel de azúcar en sangre; sin embargo, preferiría seguir con la terapia oral. CASO I: Pregunta 1 de decisión clínica Pregunta: ¿Qué recomendación con respecto al tratamiento de la diabetes de Juan haría en este momento? Opciones de respuesta: <<A>> Añadir un inhibidor de DPP-4 <<B>> Añadir una meglitinida (glinida) <<C>> Añadir una sulfonilurea (SU) <<D>> Añadir una tiazolidinediona (TZD) Consecuencia y explicación de la respuesta para la opción correcta <<A>> : Consecuencia: Usted añade un inhibidor de DPP-4. En los 3 meses siguientes, la HbA1c de Juan ha disminuido a 57 mmol/mol (7,4%), y su peso corporal no ha cambiado. Explicación de la respuesta correcta: Según la declaración de posición de la Asociación Americana de Diabetes/Asociación Europea para el Estudio de la Diabetes (ADA/EASD) sobre la gestión de la hiperglucemia en la DM2, si con la monoterapia con metformina no se alcanza el objetivo de HbA1c, la adición de una de las 5 opciones de tratamiento, incluyendo una SU/glinida, TZD, inhibidor de DPP-4, agonista del receptor de GLP-1 o insulina basal, debe combinarse con metformina[4]. Se destaca en la declaración de posición la importancia de la eficacia glucémica, el riesgo de hipoglucemia, el efecto sobre el peso corporal, los efectos secundarios importantes y los costes del medicamento, y cada clase de medicamento se asocia con distintas ventajas y desventajas (Tabla 4)[4,5]. La elección debe basarse en el paciente y en las características del medicamento, con el objetivo predominante de mejorar el control glucémico al tiempo que se minimiza la hipoglucemia y otros efectos adversos [4]. Como Juan es obeso, puede beneficiarse de un agente antidiabético que no afecte negativamente a su peso corporal. Los inhibidores de DPP-4 tienen un efecto neutro sobre el peso corporal, mientras que las glinidas, SU y TZD están asociados a un aumento de peso[4]. Pg.5 Iniciar terapia para la diabetes con agonistas del receptor de GLP-1 en atención primaria Consecuencia y explicación de la respuesta (primera y segunda) para la opción incorrecta <<B>>: Consecuencia: Añade usted una meglitinida (glinida), que lleva a una reducción de la HbA1c y a un aumento de peso. La HbA1c de Juan es de 57 mmol/mol (7,4%), pero ha ganado 1 kg. Primera explicación: Aunque la glinida es un agente antidiabético efectivo y está recomendada por la ADA/EASD como parte de una combinación de 2 medicamentos con metformina, está asociada a un aumento de peso, lo que no es conveniente para Juan[4]. Segunda explicación: Según la declaración de posición de la Asociación Americana de Diabetes/Asociación Europea para el Estudio de la Diabetes (ADA/EASD) sobre la gestión de la hiperglucemia en la DM2, si con la monoterapia con metformina no se alcanza el objetivo de HbA1c, la adición de una de las 5 opciones de tratamiento, incluyendo una SU/glinida, TZD, inhibidor de DPP-4, agonista del receptor de GLP-1 o insulina basal, debe combinarse con metformina[4]. Se destaca en la declaración de posición la importancia de la eficacia glucémica, el riesgo de hipoglucemia, el efecto sobre el peso corporal, los efectos importantes y los costes del medicamento, y cada clase de medicamento se asocia con distintas ventajas y desventajas (Tabla 4) [4,5] . La elección debe basarse en el paciente y en las características del medicamento, con el objetivo predominante de mejorar el control glucémico al tiempo que se minimiza la hipoglucemia y otros efectos adversos [4]. Como Juan es obeso, puede beneficiarse de un agente antidiabético que no afecte negativamente a su peso corporal. Los inhibidores de DPP-4 tienen un efecto neutro sobre el peso corporal, mientras que las glinidas, SU y TZD están asociados a un aumento de peso[4]. Consecuencia y explicación de la respuesta (primera y segunda) para la opción incorrecta <<C>>: Consecuencia: Añade usted una SU, que lleva a una reducción de la HbA1c y a un aumento del peso corporal. La HbA1c de Juan es de 55 mmol/mol (7,2%), pero ha ganado 1,5 kg. Primera explicación: Aunque la SU es un agente antidiabético efectivo y está recomendada en la declaración de posición de la ADA/EASD como parte de una combinación de 2 medicamentos con metformina, está asociada a un aumento de peso, lo que no es conveniente para Juan[4]. Segunda explicación: Según la declaración de posición de la Asociación Americana de Diabetes/Asociación Europea para el Estudio de la Diabetes (ADA/EASD) sobre la gestión de la hiperglucemia en la DM2, si con la monoterapia con metformina no se alcanza el objetivo de HbA1c, la adición de una de las 5 opciones de tratamiento, incluyendo una SU/glinida, TZD, inhibidor de DPP-4, agonista del receptor de GLP-1 o insulina basal, debe combinarse con metformina[4]. Se destaca en la declaración de posición la importancia de la eficacia glucémica, el riesgo de hipoglucemia, el efecto sobre el peso corporal, los efectos secundarios importantes y los costes del medicamento, y cada clase de medicamento se asocia con distintas ventajas y desventajas (Tabla 4)[4,5]. La elección debe basarse en el paciente y en las características del medicamento, con el objetivo predominante de mejorar el control glucémico al tiempo que se minimiza la hipoglucemia y otros efectos adversos [4]. Como Juan es obeso, puede beneficiarse de un agente antidiabético que no afecte negativamente a su peso corporal. Los inhibidores de DPP-4 tienen un efecto neutro sobre el peso corporal, mientras que las glinidas, SU y TZD están asociados a un aumento de peso[4]. Consecuencia y explicación de la respuesta (primera y segunda) para la opción incorrecta <<D>>: Consecuencia: Añade usted una TZD, que lleva a una reducción de la HbA1c y a un aumento de peso. La HbA1c de Juan es de 59 mmol/mol (7,5%), pero ha ganado 1 kg. Primera explicación: Aunque una TZD es un agente antidiabético efectivo y está recomendada en la declaración de posición de la ADA/EASD como parte de una combinación de dos medicamentos con metformina, está asociada a un aumento de peso, lo que no es conveniente para Juan[4]. Pg.6 www.medscape.org/viewarticle/824363 Segunda explicación: Según la declaración de posición de la Asociación Americana de Diabetes/Asociación Europea para el Estudio de la Diabetes (ADA/EASD) sobre la gestión de la hiperglucemia en la DM2, si con la monoterapia con metformina no se alcanza el objetivo de HbA1c, la adición de una de las 5 opciones de tratamiento, incluyendo una SU/glinida, TZD, inhibidor de DPP-4, agonista del receptor de GLP-1 o insulina basal, debe combinarse con metformina[4]. Se destaca en la declaración de posición la importancia de la eficacia glucémica, el riesgo de hipoglucemia, el efecto sobre el peso corporal, los efectos s ecundarios importantes y los costes del medicamento, y cada clase de medicamento se asocia con distintas ventajas y desventajas (Tabla 4)[4,5]. La elección debe basarse en el paciente y en las características del medicamento, con el objetivo predominante de mejorar el control glucémico al tiempo que se minimiza la hipoglucemia y otros efectos adversos [4]. Como Juan es obeso, puede beneficiarse de un agente antidiabético que no afecte negativamente a su peso corporal. Los inhibidores de DPP-4 tienen un efecto neutro sobre el peso corporal, mientras que las glinidas, SU y TZD están asociados a un aumento de peso[4]. Tabla 4. Medicamentos para reducir la glucosa utilizados en la DM2 Clase terapéutica Ejemplos de medicamentos Eficacia Riesgo de hipoglucemia Peso Biguanidas Metformina Alta Bajo Neutro Sulfonilureas Glipizida, glimepirida Alta Moderado Aumenta Meglitinidas (glinidas) Repaglinida Alta Moderado Aumenta Tiazolidinedionas Pioglitazona Alta Bajo Aumenta Inhibidores de la α-glucosidasa Acarbosa Moderada Bajo Neutro Inhibidores de DPP-4 Linagliptina, sitagliptina, saxagliptina Moderada Bajo Neutro Agonistas del receptor de GLP-1 Exenatida, liraglutida, lixisenatida Alta Bajo Disminuye Inhibidores de SGLT-2 Dapagliflozina Moderada Bajo Disminuye Insulinas Glargina Alta Alto Aumenta DPP-4 = dipeptidil peptidasa IV; GLP-1 = péptido similar al glucagón tipo 1; SGLT-2 = cotransportador sodio-glucosa tipo 2; DM2 = diabetes mellitus tipo 2 Datos de Inzucchi SE, et al[4] y Raskin P.[5] Pg.7 Iniciar terapia para la diabetes con agonistas del receptor de GLP-1 en atención primaria En los siguientes 12 meses, usted observa un descenso de la HbA1c de Juan; sin embargo, él está frustrado porque no ha conseguido perder nada de peso (Tabla 5). Juan es representante de ventas y le resulta complicado hacer ejercicio y llevar una dieta equilibrada con su apretada agenda de viajes. Usted sugiere que Juan intente otro tipo de terapia basada en incretinas, un agonista del receptor de GLP-1, que, sin dejar de controlar su glucemia, puede también ayudarle a perder peso (Tabla 6)[3,6-9] . Le dice a Juan que deje de tomar su inhibidor de DPP-4, le extiende una receta de liraglutida una vez al día y le indica que pida cita con la enfermera de diabetes para hablar de la administración del medicamento y de los posibles efectos adversos. Tabla 5. HbA1c, peso corporal y tensión arterial de Juan durante los últimos 12 meses Momento HbA1c Peso Tensión arterial Actual 56 mmol/mol (7,3%) 90 kg 136/86 mm Hg 3 meses antes 55 mmol/mol (7,2%) 89 kg 134/86 mm Hg 6 meses antes 55 mmol/mol (7,2%) 88 kg 134/84 mm Hg 9 meses antes 56 mmol/mol (7,3%) 87 kg 130/84 mm Hg 12 meses antes (visita inicial a la consulta) 63 mmol/mol (7,9%) 88 kg 134/86 mm Hg HbA1c = hemoglobina glicosilada Pg.8 www.medscape.org/viewarticle/824363 Tabla 6. Comparación de agonistas del receptor de GLP-1 e inhibidores de DPP-4 Efectos Agonistas del receptor de GLP-1 Inhibidores de DPP-4 IInsulina Secreción aumenta (dependiente de la glucosa) Secreción aumenta (dependiente de la glucosa) Glugacón Secreción disminuye (dependiente de la glucosa) Secreción disminuye (dependiente de la glucosa) HbA1c Disminuye 11-21 mmol/mol (1,0%-1,9%) Disminuye 7-10 mmol/mol (0,6%-0,9%) Peso Disminuye Neutro Apetito Disminuye Sin efecto Vaciamiento gástrico Ralentizado Sin efecto Hipoglucemia Tasas bajas Tasas bajas Lípidos Disminuye Sin efecto TAS Disminuye Sin efecto Frecuencia cardíaca Aumenta Sin efecto DPP-4 = dipeptidil peptidasa IV; GLP-1 = péptido similar al glucagón tipo 1; HbA1c = hemoglobina glicosilada; TAS = tensión arterial sistólica Datos de Gallwitz B[3], Davidson JA[6,7], Montanya E[8] y Petrie JR.[9] CASO 1: Pregunta 2 de prueba de conocimientos Pregunta: ¿Cuál de las siguientes afirmaciones referidas a la incidencia de episodios gastrointestinales (GI) adversos en pacientes tratados con agonistas del receptor de GLP-1 es cierta? Opciones de respuesta: <<A>> En ensayos clínicos de agonistas del receptor de GLP-1, la incidencia de náuseas fue de aproximadamente un 20%-30% <<B>> La incidencia de náuseas es mayor en el inicio de la medicación y se reduce con el tiempo <<C>> Comparado con otros agentes de acción más rápida, los agonistas del receptor de GLP-1 de acción más prolongada están asociados con más episodios GI adversos <<D>> Aunque los episodios GI adversos son comunes, los efectos adversos más comunes asociados con los agonistas del receptor de GLP-1 son reacciones en el lugar de la inyección Explicación de la respuesta: Los episodios GI adversos, incluyendo náuseas, vómitos y diarrea, son los efectos adversos más comunes asociados a los agonistas del receptor de GLP-1[6]. Su incidencia es por lo general más común con agonistas del receptor de GLP-1 de acción más rápida en comparación con agentes de acción más prolongada. En ensayos clínicos de agonistas del receptor de GLP-1, la incidencia de náuseas fue de aproximadamente un 40%-50% en pacientes tratados con exenatida[10], de aproximadamente un 21% en pacientes tratados con liraglutida[11] y de aproximadamente un 20% en pacientes tratados con exetanida de acción prolongada[12]. La mayoría de los episodios de náuseas asociados a agonistas del receptor de GLP-1 son de intensidad leve o moderada, se producen más frecuentemente al inicio del tratamiento y con el tiempo se reducen[13]. Lamentablemente, a la semana siguiente Juan tuvo que salir de la ciudad para un viaje de trabajo y no pudo asistir a su cita con la enfermera de diabetes. Juan lee la documentación proporcionada por la farmacia y decide comenzar con la liraglutida durante su viaje de trabajo. Tres semanas después, Juan le llama quejándose de náuseas persistentes y de dispepsia la mayor parte del día, especialmente después de las comidas. Juan ha estado tomando liraglutida a dosis de 1,8 mg una vez al día durante aproximadamente 3 semanas. Pg.9 Iniciar terapia para la diabetes con agonistas del receptor de GLP-1 en atención primaria CASO I: Pregunta 2 de decisión clínica Pregunta: ¿Qué ajuste hace usted a su medicación de diabetes? Opciones de respuesta: <<A>> No hacer ningún ajuste en este momento <<B>> Continuar con la liraglutida y añadir jengibre o medicación herbaria para reducir las náuseas <<C>> Interrumpir la liraglutida <<D>> Reducir la dosis de liraglutida e ir ajustando durante 2-4 semanas hasta la dosis máxima Consecuencia y explicación de la respuesta para la opción correcta <<D>> : Consecuencia: Le indica a Juan que reduzca la dosis de liraglutida a 0,6 mg una vez al día, y que durante las 2-4 semanas siguientes vaya subiendo la dosis hasta llegar a la dosis máxima de 1,8 mg una vez al día. Además, le aconseja que coma solo hasta sentirse saciado y que reduzca las raciones y la grasa de sus comidas. Explicación de la respuesta correcta: Los efectos adversos más comunes asociados a los agonistas del receptor de GLP-1 tienen que ver con el aparato digestivo[6]. Aunque dichos efectos son por lo general leves, transitorios y desaparecen con el tiempo con un uso continuado[6], existen estrategias que se pueden emplear para reducir la incidencia de náuseas en pacientes que empiezan con un agonista del receptor de GLP-1, lo que incluye un ajuste adecuado de la dosis. La dosis de inicio recomendada de liraglutida es de 0,6 mg una vez al día sin tener en cuenta la comida, aumentando a 1,2 mg una vez al día y, según la respuesta clínica, aumentar a 1,8 mg una vez al día, si es necesario para conseguir un buen control glucémico (Tabla 7)[10-12]. Se debe dejar como mínimo una semana entre los aumentos de las dosis. Las estrategias para paliar las náuseas asociadas con el inicio del tratamiento con agonistas del receptor de GLP-1 incluyen un ajuste lento a dosis mayores, informar a los pacientes sobre los efectos GI secundarios para que estén prevenidos, raciones de comida más pequeñas para solucionar la sensación de plenitud, aumentar la ingestión de líquidos sin azúcar y reducir el contenido de grasa de las comidas[13-15]. Consecuencia y explicación de la respuesta (primera y segunda) para la opción incorrecta <<A>>: Consecuencia: No hace ningún ajuste en este momento. Juan sigue teniendo frecuentes náuseas y dispepsia y deja la liraglutida después de una semana. Primera explicación: Existen múltiples estrategias para limitar los efectos GI adversos relacionados con agonistas del receptor de GLP-1[14,15]. Al interrumpir la medicación de Juan para la diabetes se le pone en riesgo de hiperglucemia y las complicaciones consiguientes. Segunda explicación: Los efectos adversos más comunes asociados a los agonistas del receptor de GLP-1 tienen que ver con el aparato digestivo[6]. Aunque dichos efectos son por lo general leves, transitorios y desaparecen con el tiempo con un uso continuado[6], existen estrategias que se pueden emplear para reducir la incidencia de náuseas en pacientes que empiezan con un agonista del receptor de GLP-1, lo que incluye un ajuste adecuado de la dosis. La dosis de inicio recomendada de liraglutida es de 0,6 mg una vez al día sin tener en cuenta la comida, aumentando a 1,2 mg una vez al día y, según la respuesta clínica, aumentar a 1,8 mg una vez al día, si es necesario para conseguir un buen control glucémico (Tabla 7)[10-12]. Se debe dejar como mínimo una semana entre los aumentos de las dosis. Las estrategias para paliar las náuseas asociadas con el inicio del tratamiento con agonistas del receptor de GLP-1 incluyen un ajuste lento a dosis mayores, informar a los pacientes sobre los efectos GI secundarios para que estén prevenidos, raciones de comida más pequeñas para solucionar la sensación de plenitud, aumentar la ingestión de líquidos sin azúcar y reducir el contenido de grasa de las comidas[13-15]. Consecuencia y explicación de la respuesta (primera y segunda) para la opción incorrecta <<B>>: Consecuencia: Juan continúa tomando 1,8 mg de liraglutida una vez al día, pero usted le recomienda añadir jengibre o un suplemento de hierbas para reducir las náuseas. Después de 2 semanas, Juan sigue teniendo náuseas y deja de tomar la l iraglutida. Primera explicación: El jengibre no tiene ningún efecto en las náuseas inducidas[15], así que es improbable que mejore los episodios GI asociados con el uso de agonistas del receptor de GLP-1. Pg.10 www.medscape.org/viewarticle/824363 Segunda explicación: Los efectos adversos más comunes asociados a los agonistas del receptor de GLP-1 tienen que ver con el aparato digestivo[6]. Aunque dichos efectos son por lo general leves, transitorios y desaparecen con el tiempo con un uso continuado[6], existen estrategias que se pueden emplear para reducir la incidencia de náuseas en pacientes que empiezan con un agonista del receptor de GLP-1, lo que incluye un ajuste adecuado de la dosis. La dosis de inicio recomendada de liraglutida es de 0,6 mg una vez al día sin tener en cuenta la comida, aumentando a 1,2 mg una vez al día y, según la respuesta clínica, aumentar a 1,8 mg una vez al día, si es necesario para conseguir un buen control glucémico (Tabla 7)[10-12]. Se debe dejar como mínimo una semana entre los aumentos de las dosis. Las estrategias para paliar las náuseas asociadas con el inicio del tratamiento con agonistas del receptor de GLP-1 incluyen un ajuste lento a dosis mayores, informar a los pacientes sobre los efectos GI secundarios para que estén prevenidos, raciones de comida más pequeñas para solucionar la sensación de plenitud, aumentar la ingestión de líquidos sin azúcar y reducir el contenido de grasa de las comidas[13-15]. Consecuencia y explicación de la respuesta (primera y segunda) para la opción incorrecta <<C>>: Consecuencia: Usted recomienda que Juan deje la liraglutida. Tres meses más tarde, la HbA1c de Juan ha subido a 63 mmol/mol (7,9%). Primera explicación: Dado el historial de Juan y la naturaleza progresiva de la DM2, él necesita al menos una combinación de 2 medicamentos para conseguir el control glucémico adecuado. Interrumpir la liraglutida le pone en riesgo de hiperglucemia y complicaciones consiguientes. Segunda explicación: Los efectos adversos más comunes asociados a los agonistas del receptor de GLP-1 tienen que ver con el aparato digestivo[6]. Aunque dichos efectos son por lo general leves, transitorios y desaparecen con el tiempo con un uso continuado[6], existen estrategias que se pueden emplear para reducir la incidencia de náuseas en pacientes que empiezan con un agonista del receptor de GLP-1, lo que incluye un ajuste adecuado de la dosis. La dosis de inicio recomendada de liraglutida es de 0,6 mg una vez al día sin tener en cuenta la comida, aumentando a 1,2 mg una vez al día y, según la respuesta clínica, aumentar a 1,8 mg una vez al día, si es necesario para conseguir un buen control glucémico (Tabla 7)[10-12]. Se debe dejar como mínimo una semana entre los aumentos de las dosis. Las estrategias para paliar las náuseas asociadas con el inicio del tratamiento con agonistas del receptor de GLP-1 incluyen un ajuste lento a dosis mayores, informar a los pacientes sobre los efectos GI secundarios para que estén prevenidos, raciones de comida más pequeñas para solucionar la sensación de plenitud, aumentar la ingestión de líquidos sin azúcar y reducir el contenido de grasa de las comidas[13-15]. Tabla 7. Programación recomendada para el ajuste de dosis cuando se empieza con un agonista del receptor de GLP-1 Agonista del receptor de GLP-1 Programa de dosis Exenatida • • • Iniciar la terapia con 5 mcg b.i.d. Se puede aumentar a 10 mcg b.i.d. tras 1 mes para aumentar más el control glucémico; no se recomiendan dosis mayores de 10 mcg b.i.d. Administrar en cualquier momento en el periodo de 60 minutos antes de las 2 comidas principales del día (p. ej. las comidas de la mañana y la tarde) Liraglutida • • • • Iniciar la terapia con 0,6 mg q.d. Aumentar después de 1 semana a 1,2 mg q.d. Puede aumentarse a 1,8 mg q.d. para aumentar más el control glucémico; no se reco miendan dosis mayores de 1,8 mg q.d. Se puede administrar en cualquier momento del día, con o sin comida Exenatida LP • Iniciar la terapia con 2 mg q.w.; no se necesita ajuste de la dosis • Administrar el mismo día cada semana • Se puede administrar en cualquier momento del día, con o sin comida b.i.d. = dos veces al día; LP = liberación prolongada; q.d. = una vez al día; q.w. = una vez por semana Datos de la Agencia Europea de Medicamentos[10-12]. Pg.11 Iniciar terapia para la diabetes con agonistas del receptor de GLP-1 en atención primaria Juan sigue sus instrucciones y vuelve a empezar con liraglutida a una dosis de 0,6 mg una vez al día. Los efectos GI secundarios que estuvo sufriendo con una dosis más alta desaparecen a los pocos días. A lo largo de las 4 semanas siguientes, Juan aumenta la dosis de liraglutida, con lo que ahora está tomando 1,8 mg al día. Durante este tiempo, Juan pide cita con su dietista para discutir una dieta y plan de ejercicio viables. A lo largo de los 4 años siguientes, Juan sigue bien su medicación para la DM2 y otras medicaciones. No sufre ningún episodio GI adverso durante este tiempo. La HbA1c de Juan está en el objetivo, y ha perdido 7 kg con su actual régimen de diabetes y siguiendo un plan de dieta sana y ejercicio (Tabla 8). Tabla 8. HbA1c, peso y tensión arterial de Juan durante los próximos 4 años Momento HbA1c Peso Tensión arterial 12 meses después 51 mmol/mol (6,8%) 85 kg 132/80 mm Hg 24 meses después 51 mmol/mol (6,8%) 83 kg 130/80 mm Hg 36 meses después 50 mmol/mol (6,7%) 82 kg 128/78 mm Hg 48 meses después 50 mmol/mol (6,7%) 81 kg 128/78 mm Hg HbA1c = hemoglobina glicosilada Hoy, Juan pide cita para que le vea en la clínica de urgencias. Se queja de náuseas, vómitos, diarrea y dolor epigástrico severo, lo cual empezó hace 2 días. El examen físico de Juan revela sensibilidad abdominal y distensión y ruidos hidroaéreos disminuidos, y su temperatura es de 38,4⁰ C. Al preguntarle sobre su estilo de vida se descubre un historial de consumo de alcohol excesivo durante los últimos 12 meses (esto es, una botella de vino o varias pintas de cerveza casi todas las tardes). Juan está deprimido por sus problemas domésticos, y su trabajo se está viendo gravemente afectado. CASO I: Pregunta 3 de decisión clínica Pregunta: ¿Qué recomienda usted con respecto a la terapia de agonista del receptor de GLP-1 de Juan? Opciones de respuesta: <<A>> No hacer ningún cambio en este momento <<B>> Reducir la dosis del agonista del receptor de GLP-1 <<C>> Interrumpir el agonista del receptor de GLP-1 <<D>> Cambiar a otro agonista del receptor de GLP-1 Consecuencia y explicación de la respuesta para la opción correcta <<C>> : Consecuencia: Usted interrumpe el tratamiento con el agonista del receptor de GLP-1 y prepara el ingreso inmediato de Juan en el hospital para evaluar sus síntomas. Se le diagnostica un episodio de pancreatitis aguda derivada del consumo excesivo de alcohol. El escáner confirma su pancreatitis. Explicación de la respuesta correcta: El riesgo de pancreatitis aguda es más alto en los pacientes con DM2 que en los pacientes sin DM2[16]. Para medicaciones basados en incretinas (esto es, agonistas del receptor de GLP-1 e inhibidores de DPP-4), se ha informado de un pequeño número de pancreatitis agudas observadas tanto en ensayos clínicos como en el seguimiento posterior a la comercialización; como resultado, todas las terapias basadas en incretinas llevan una advertencia en la información de la receta sobre el riesgo de pancreatitis. Se han escrito múltiples reseñas e informes[17-19]. Recientemente, la Agencia de Alimentos y Medicamentos (FDA) de EE.UU. y la Agencia Europea de Medicamentos (EMA) han publicado un resumen de su investigación con respecto a la asociación entre las terapias basadas en incretinas y el riesgo potencial de pancreatitis.[20]. La FDA y la EMA señalan que se han examinado múltiples corrientes de datos, incluyendo estudios toxicológicos no clínicos, datos de ensayos clínicos y datos epidemiológicos. Ambos organismos coinciden en que los datos disponibles[20] no sustentan que la relación entre los medicamentos basados en incretinas y la pancreatitis o cáncer pancreático sea causa-efecto, aunque se continuará investigando esta alerta de seguridad. Se recomienda que, si se sospecha o se confirma la pancreatitis en pacientes con DM2, se suspendan todas las terapias basadas en incretinas. Pg.12 www.medscape.org/viewarticle/824363 Consecuencia y explicación de la respuesta (primera y segunda) para la opción incorrecta <<A>>: Consecuencia: Usted no realiza ningún cambio en la medicación de la diabetes de Juan y le envía a casa. Sus síntomas se intensifican. El acude a urgencias 2 días más tarde. Primera explicación: Los síntomas de Juan son compatibles con pacreatitis aguda, que se debe evaluar en el hospital. No se sabe si el uso continuado del agonista del receptor de GLP-1 complicará su trayectoria clínica. Segunda explicación: El riesgo de pancreatitis aguda es más alto en los pacientes con DM2 que en los pacientes sin DM2[16]. Para medicaciones basados en incretinas (esto es, agonistas del receptor de GLP-1 e inhibidores de DPP-4), se ha informado de un pequeño número de pancreatitis agudas observadas tanto en ensayos clínicos como en el seguimiento posterior a la comercialización; como resultado, todas las terapias basadas en incretinas llevan una advertencia en la información de la receta sobre el riesgo de pancreatitis. Se han escrito múltiples reseñas e informes[17-19]. Recientemente, la Agencia de Alimentos y Medicamentos (FDA) de EE.UU. y la Agencia Europea de Medicamentos (EMA) han publicado un resumen de su investigación con respecto a la asociación entre las terapias basadas en incretinas y el riesgo potencial de pancreatitis.[20]. La FDA y la EMA señalan que se han examinado múltiples corrientes de datos, incluyendo estudios toxicológicos no clínicos, datos de ensayos clínicos y datos epidemiológicos. Ambos organismos coinciden en que los datos disponibles[20] no sustentan que la relación entre los medicamentos basados en incretinas y la pancreatitis o cáncer pancreático sea causa-efecto, aunque se continuará investigando esta alerta de seguridad. Se recomienda que, si se sospecha o se confirma la pancreatitis en pacientes con DM2, se suspendan todas las terapias basadas en incretinas. Consecuencia y explicación de la respuesta (primera y segunda) para la opción incorrecta <<B>>: Consecuencia: Usted reduce la dosis de liraglutida y envía a Juan a casa. Sus síntomas continúan y acude a urgencias 3 días más tarde. Primera explicación: Los síntomas de Juan son compatibles con pacreatitis aguda, que se debe evaluar en el hospital. No se sabe si continuar con el uso del agonista del receptor de GLP-1, a cualquier dosis, complicará su trayectoria clínica. Segunda explicación: El riesgo de pancreatitis aguda es más alto en los pacientes con DM2 que en los pacientes sin DM2[16]. Para medicaciones basados en incretinas (esto es, agonistas del receptor de GLP-1 e inhibidores de DPP-4), se ha informado de un pequeño número de pancreatitis agudas observadas tanto en ensayos clínicos como en el seguimiento posterior a la comercialización; como resultado, todas las terapias basadas en incretinas llevan una advertencia en la información de la receta sobre el riesgo de pancreatitis. Se han escrito múltiples reseñas e informes[17-19]. Recientemente, la Agencia de Alimentos y Medicamentos (FDA) de EE.UU. y la Agencia Europea de Medicamentos (EMA) han publicado un resumen de su investigación con respecto a la asociación entre las terapias basadas en incretinas y el riesgo potencial de pancreatitis.[20]. La FDA y la EMA señalan que se han examinado múltiples corrientes de datos, incluyendo estudios toxicológicos no clínicos, datos de ensayos clínicos y datos epidemiológicos. Ambos organismos coinciden en que los datos disponibles[20] no sustentan que la relación entre los medicamentos basados en incretinas y la pancreatitis o cáncer pancreático sea causa-efecto, aunque se continuará investigando esta alerta de seguridad. Se recomienda que, si se sospecha o se confirma la pancreatitis en pacientes con DM2, se suspendan todas las terapias basadas en incretinas. Consecuencia y explicación de la respuesta (primera y segunda) para la opción incorrecta <<D>>: Consecuencia: Usted cambia la medicación de Juan por otro agonista del receptor de GLP-1 y le envía a casa. Sus síntomas continúan y acude a urgencias 3 días más tarde. Primera explicación: Los síntomas de Juan son compatibles con pacreatitis aguda, que se debe evaluar en el hospital. No se sabe si continuar con el uso de cualquier agonista del receptor de GLP-1 complicará su trayectoria clínica. Pg.13 Iniciar terapia para la diabetes con agonistas del receptor de GLP-1 en atención primaria Segunda explicación: El riesgo de pancreatitis aguda es más alto en los pacientes con DM2 que en los pacientes sin DM2[16]. Para medicaciones basados en incretinas (esto es, agonistas del receptor de GLP-1 e inhibidores de DPP-4), se ha informado de un pequeño número de pancreatitis agudas observadas tanto en ensayos clínicos como en el seguimiento posterior a la comercialización; como resultado, todas las terapias basadas en incretinas llevan una advertencia en la información de la receta sobre el riesgo de pancreatitis. Se han escrito múltiples reseñas e informes[17-19]. Recientemente, la Agencia de Alimentos y Medicamentos (FDA) de EE.UU. y la Agencia Europea de Medicamentos (EMA) han publicado un resumen de su investigación con respecto a la asociación entre las terapias basadas en incretinas y el riesgo potencial de pancreatitis.[20]. La FDA y la EMA señalan que se han examinado múltiples corrientes de datos, incluyendo estudios toxicológicos no clínicos, datos de ensayos clínicos y datos epidemiológicos. Ambos organismos coinciden en que los datos disponibles[20] no sustentan que la relación entre los medicamentos basados en incretinas y la pancreatitis o cáncer pancreático sea causa-efecto, aunque se continuará investigando esta alerta de seguridad. Se recomienda que, si se sospecha o se confirma la pancreatitis en pacientes con DM2, se suspendan todas las terapias basadas en incretinas. Conclusión del caso La pancreatitis aguda de Juan se resuelve a los 7 días, y se le envía a casa. Usted le dice que tiene que dejar de beber alcohol durante al menos 6 meses y le da consejos dietéticos para una dieta baja en grasa. Como le interrumpió el agonista del receptor de GLP-1 , Juan empieza ahora con insulina basal. Actualmente no se considera seguro volver a empezar la terapia con GLP-1 en un paciente con un historial de pancreatitis por cualquier causa. Usted concierta una cita para Juan con la enfermera de diabetes, que le enseña cómo controlar regularmente sus niveles de glucosa en sangre y cómo manejar el riesgo de sucesos hipoglucémicos. Juan recibe también asesoramiento para ayudarle con su depresión y sus problemas domésticos. Después de 6 meses, Juan ha resuelto sus problemas domésticos, y el paso por el hospital le ha motivado para cambiar su estilo de vida. Ha dejado de beber alcohol, mantiene un buen control glucémico (HbA1c 52 mmol/mol [6,9%]) y, al controlar su dieta, Juan no ha ganado peso. CASO 1: Pregunta 1 de REPASO Pregunta: ¿Cuál de las siguientes afirmaciones sobre el mecanismo de las terapias basadas en incretinas para el tratamiento diabético en pacientes con DM2 es verdadera? Opciones de respuesta: <<A>> Estimulan la liberación de insulina de forma independiente de la glucosa <<B>> Estimulan la liberación tanto de insulina como de glugacón <<C>> Estimulan la liberación de insulina e inhiben la liberación de glucagón <<D>> Eliminan un mecanismo de respuesta negativo para incrementar la liberación de insulina Explicación de la respuesta: El péptido similar al glucagón tipo 1 (GLP-1), una hormona de incretina con múltiples efectos fisiológicos[1,2], es importante para la regulación de la homeostasis de la glucosa. El GPL-1 estimula la liberación de insulina y reduce la secreción de glucagón de forma dependiente de la glucosa, con lo que descienden los niveles de glucosa en sangre[1]. Hay disponibles actualmente 2 tipos de agentes antidiabéticos que aumentan la concentración del GPL-1 en pacientes con DM2. Los inhibidores de la dipeptidil peptidasa IV (DPP-4) proporcionan efectos fisiológicos de GLP-1, mientras que los agonistas del receptor de GPL-1 proporcionan niveles suprafisiológicos o farmacológicos de GLP-1, lo que conlleva una mayor estimulación de los receptores de GPL-1 y distintos efectos fisiológicos[3]. Pg.14 www.medscape.org/viewarticle/824363 CASO 1: Pregunta 2 de REPASO Pregunta: ¿Cuál de las siguientes afirmaciones referidas a la incidencia de episodios gastrointestinales (GI) adversos en pacientes tratados con agonistas del receptor de GLP-1 es cierta? Opciones de respuesta: <<A>> En ensayos clínicos de agonistas del receptor de GLP-1, la incidencia de náuseas fue de aproximadamente un 20%-30% <<B>> La incidencia de náuseas es mayor en el inicio de la medicación y se reduce con el tiempo <<C>> Comparado con otros agentes de acción más rápida, los agonistas del receptor de GLP-1 de acción más prolongada están asociados con más episodios GI adversos <<D>> Aunque los episodios GI adversos son comunes, los efectos adversos más comunes asociados con los agonistas del receptor de GLP-1 son reacciones en el lugar de la inyección Explicación de la respuesta: Los episodios GI adversos, incluyendo náuseas, vómitos y diarrea, son los efectos adversos más comunes asociados a los agonistas del receptor de GLP-1[6]. La incidencia de episodios GI adversos es por lo general más común con agonistas del receptor de GLP-1 de acción más rápida que con agentes de acción más prolongada. En ensayos clínicos de agonistas del receptor de GLP-1, la incidencia de náuseas fue de aproximadamente un 40%-50% en pacientes tratados con exenatida[10], de aproximadamente un 21% en pacientes tratados con liraglutida[11] y de aproximadamente un 20% en pacientes tratados con exetanida de acción prolongada[12]. La mayoría de los episodios de náuseas asociados a agonistas del receptor de GLP-1 son de intensidad leve o moderada, se producen más frecuentemente al inicio del tratamiento y con el tiempo se reducen[13]. Caso 2: Rebeca Rebeca es una mujer de 78 años que se ha mudado hace poco a la ciudad. Tiene un historial de 9 años de DM2, 14 años de hipertensión, IC e IRC leve. Actualmente toma medicamentos para la diabetes y para la hipertensión (Tabla 9). Antes de la visita de hoy, Rebeca se vino a su consulta y se le realizaron pruebas de laboratorio (Tabla 10). Hoy, usted tiene una cita con Rebeca para revisar y comentar su plan sanitario. Usted se da cuenta de que su tratamiento para la hipertensión controla la tensión arterial de Rebeca, pero que le falta ocasionalmente el aliento cuando sube escaleras, y que sus tobillos están hinchados (Tabla 11). Además, Rebeca está notando ciertos signos de neuropatía diabética, con entumecimiento y hormigueo en ambos pies. Sus análisis son normales, exceptuando una HbA1c elevada y una tasa de filtrado glomerular estimada (TFGe) que indica una insuficiencia renal leve con microalbuminuria. Tabla 9. Medicación actual de Rebeca MédicamentPosologie Metformina 1000 mg b.i.d. Glimepirida 4 mg q.d. Irbesartán 150 mg q.d. Hidroclorotiazida 25 mg q.d. Capsaicina tópica 0,075% Cantidad pequeña sobre la zona afectada t.i.d. b.i.d. = dos veces al día; q.d. = una vez al día; t.i.d. = tres veces al día Pg.15 Iniciar terapia para la diabetes con agonistas del receptor de GLP-1 en atención primaria Tabla 10. Resultados de laboratorio de Rebeca ParámetroValor HbA1c 66 mmol/mol (8,2%) GPA 4,5 mmol/l (81 mg/dl) C-LDL 3,8 mmol/l (150 mg/dl) C-HDL 1,1 mmol/l (43 mg/dl) Triglicéricos 2,5 mmol/l (221 mg/dl) Creatinina sérica 78,0 µmol/l (1,0 mg/dl) TFGe 63 ml/min/1,73 m2 CAC 40 mg/g de creatinina CAC = cociente albúmina/creatinina en la orina; C-HDL = colesterol de lipoproteínas de alta densidad; C-LDL = colesterol de lipoproteínas de baja densidad; GPA = glucosa plasmática en ayunas; HbA1c = hemoglobina glicosilada; TFGe = tasa de filtrado glomerular estimada Tabla 11. Presentación clínica de Rebeca Signos vitales Edad 78 años Altura 155 cm Peso 68,7 kg Índice de masa corporal 28,6 kg/m2 Tensión arterial 138/84 mm Hg Frecuencia cardíaca 78 latidos/min Examen físico PPiel Normal Neurológico Entumecimiento y hormigueo en ambos pies Cardiovascular Insuficiencia cardíaca* Respiratorio Dificultad ocasional para respirar AbdominalNormal Locomotor Dolor y rigidez en las articulaciones (osteoartritis) Ojos Lleva gafas Oídos, nariz, garganta Normal Pies Tobillos hinchados, edema con fóvea 2+ Pg.16 *Rebeca informa de que su último ecocardiograma se realizó hace aproximadamente 1 año. Su fracción de eyección ventricular izquierda en aquel momento era del 40%. www.medscape.org/viewarticle/824363 CASO 2: Pregunta 1 de decisión clínica Pregunta: ¿Qué objetivo glucémico (HbA1c) fija usted para Rebeca en este momento? Opciones de respuesta: <<A>> <48 mmol/mol (6,5%) <<B>> 53-58 mmol/mol (7,0%-7,5%) <<C>> 58-64 mmol/mol (7,5%-8,0%) <<D>> 64-69 mmol/mol (8,0%-8,5%) Consecuencia y explicación de la respuesta para la opción correcta <<C>> : Consecuencia: Usted establece para Rebeca un objetivo de HbA1c de 58-64 mmol/mol (7,5%-8,0%), teniendo en cuenta su perfil clínico individual. Después de la modificación de su régimen de diabetes, Rebeca consigue este objetivo. No ha sufrido episodios de hipoglucemia, y su riesgo de progresión de la neuropatía diabética u otras complicaciones micro o macrovasculares ha disminuido. Explicación de la respuesta correcta: La declaración de posición de la ADA/EASD recomienda que los objetivos glucémicos se individualicen según las necesidades y características del paciente (Figura 1)[4]. Aunque el objetivo de HbA1c para la mayoría de los pacientes con DM2 es menos de 53 mmol/mol (7,0%), para pacientes con una esperanza de vida limitada, con historial de hipoglucemia severa, amplia comorbilidad u otras complicaciones avanzadas (Tabla 12)[4] son apropiados objetivos menos estrictos (p. ej., 58-64 mmol/mol [7,5%-8,0%]). Rebeca reúne varias características que aconsejan la necesidad de un objetivo menos estricto, entre ellas su avanzada edad (78 años), enfermedad cardiovascular (ECV) comórbida, IRC comórbida, duración de la enfermedad moderada y un riesgo más alto de hipoglucemia a causa de su edad y de la disfunción renal. Aunque es importante mantener un control glucémico adecuado con el fin de reducir el riesgo de complicaciones micro y macrovasculares en pacientes con DM2, en especial aquellos con ECV e IRC concomitantes, es igualmente importante minimizar el riesgo de episodios hipoglucémicos en este grupo, asociado también a morbilidad adversa y mortalidad. Consecuencia y explicación de la respuesta (primera y segunda) para la opción incorrecta <<A>>: Consecuencia: Usted fija un objetivo de HbA1c para Rebeca de menos de 48 mmol/mol (6,5%). Después de la modificación del tratamiento para la diabetes, Rebeca ingresa en el hospital por un caso de hipoglucemia severa. Primera explicación: Perseguir unos objetivos de HbA1c estrictos puede poner a ciertos pacientes con DM2, entre los que se encuentran los ancianos y aquellos con ECV e IRC, en un innecesario alto riesgo de hipoglucemia[4,21]. Segunda explicación: La declaración de posición de la ADA/EASD recomienda que los objetivos glucémicos se individualicen según las necesidades y características del paciente (Figura 1)[4]. Aunque el objetivo de HbA1c para la mayoría de los pacientes con DM2 es menos de 53 mmol/mol (7,0%), para pacientes con una esperanza de vida limitada, con historial de hipoglucemia severa, amplia comorbilidad u otras complicaciones avanzadas (Tabla 12)[4] son apropiados objetivos menos estrictos (p. ej., 58-64 mmol/mol [7,5%-8,0%]). Rebeca reúne varias características que aconsejan la necesidad de un objetivo menos estricto, entre ellas su avanzada edad (78 años), enfermedad cardiovascular (ECV) comórbida, IRC comórbida, duración de la enfermedad moderada y un riesgo más alto de hipoglucemia a causa de su edad y de la disfunción renal. Aunque es importante mantener un control glucémico adecuado con el fin de reducir el riesgo de complicaciones micro y macrovasculares en pacientes con DM2, en especial aquellos con ECV e IRC concomitantes, es igualmente importante minimizar el riesgo de episodios hipoglucémicos en este grupo, asociado también a morbilidad adversa y mortalidad. Pg.17 Iniciar terapia para la diabetes con agonistas del receptor de GLP-1 en atención primaria Consecuencia y explicación de la respuesta (primera y segunda) para la opción incorrecta <<B>>: Consecuencia: Usted fija un objetivo de HbA1c de 53-58 mmol/mol (7,0%-7,5%). El régimen de Rebeca para la DM2 se cambia, y su HbA1c es 7,2% a los 6 meses. Sin embargo, ella a menudo siente confusión y se despierta con sudores en mitad de la noche. Primera explicación: Este objetivo, aunque razonable para algunos, es demasiado agresivo para una mujer anciana con un historial de ECV e IRC[4,21]. Segunda explicación: La declaración de posición de la ADA/EASD recomienda que los objetivos glucémicos se individualicen según las necesidades y características del paciente (Figura 1)[4]. Aunque el objetivo de HbA1c para la mayoría de los pacientes con DM2 es menos de 53 mmol/mol (7,0%), para pacientes con una esperanza de vida limitada, con historial de hipoglucemia severa, amplia comorbilidad u otras complicaciones avanzadas (Tabla 12)[4] son apropiados objetivos menos estrictos (p. ej., 58-64 mmol/mol [7,5%-8,0%]). Rebeca reúne varias características que aconsejan la necesidad de un objetivo menos estricto, entre ellas su avanzada edad (78 años), enfermedad cardiovascular (ECV) comórbida, IRC comórbida, duración de la enfermedad moderada y un riesgo más alto de hipoglucemia a causa de su edad y de la disfunción renal. Aunque es importante mantener un control glucémico adecuado con el fin de reducir el riesgo de complicaciones micro y macrovasculares en pacientes con DM2, en especial aquellos con ECV e IRC concomitantes, es igualmente importante minimizar el riesgo de episodios hipoglucémicos en este grupo, asociado también a morbilidad adversa y mortalidad. Consecuencia y explicación de la respuesta (primera y segunda) para la opción incorrecta <<D>>: Consecuencia: Usted fija un objetivo de HbA1c de 64-69 mmol/mol (8,0%-8,5%) y no cambia nada de su régimen de DM2. Tras 6 meses, la HbA1c de Rebeca es 8,4%. Ella se queja de que el entumecimiento y el hormigueo en los pies han empeorado y su TFGe es ahora 52 ml/min/1,73 m2. Primera explicación: Este objetivo glucémico no se recomienda, y pone a Rebeca en riesgo de empeorar sus complicaciones micro y macrovasculares[4]. Segunda explicación: La declaración de posición de la ADA/EASD recomienda que los objetivos glucémicos se individualicen según las necesidades y características del paciente (Figura 1)[4]. Aunque el objetivo de HbA1c para la mayoría de los pacientes con DM2 es menos de 53 mmol/mol (7,0%), para pacientes con una esperanza de vida limitada, con historial de hipoglucemia severa, amplia comorbilidad u otras complicaciones avanzadas (Tabla 12)[4] son apropiados objetivos menos estrictos (p. ej., 58-64 mmol/mol [7,5%-8,0%]). Rebeca reúne varias características que aconsejan la necesidad de un objetivo menos estricto, entre ellas su avanzada edad (78 años), enfermedad cardiovascular (ECV) comórbida, IRC comórbida, duración de la enfermedad moderada y un riesgo más alto de hipoglucemia a causa de su edad y de la disfunción renal. Aunque es importante mantener un control glucémico adecuado con el fin de reducir el riesgo de complicaciones micro y macrovasculares en pacientes con DM2, en especial aquellos con ECV e IRC concomitantes, es igualmente importante minimizar el riesgo de episodios hipoglucémicos en este grupo, asociado también a morbilidad adversa y mortalidad. Pg.18 www.medscape.org/viewarticle/824363 Figura 1. Factores a considerar cuando se fija un objetivo de HbA1c. HbA1c = hemoglobina glicosilada. Adaptado de Inzucchi SE, et al.[4] Tabla 12. Declaración de posición ADA/EASD: Objetivos glucémicos Objetivo HbA1c Grupo de pacientes 42-48 mmol/mol (6,0%-6,5%) Recién diagnosticados, larga esperanza de vida, pacientes con DM2, pero sin ECV significativa < 53 mmol/mol (< 7,0%) Mayoría de pacientes con DM2 58-64 mmol/mol (7,5%-8,0%) Historial de hipoglucemia severa, esperanza de vida limitada, comorbilidad, incapaz de alcanzar un objetivo < 53 mmol/mol (7,0%), a pesar de haber probado con múltiples medicaciones, incluyendo insulina ADA = Asociación Americana de Diabetes; ECV = enfermedad cardiovascular; EASD =Asociación Europea para el Estudio de la Diabetes; HbA1c = hemoglobina glicosilada; DM2 = diabetes mellitus de tipo 2 Adaptado de Inzucchi SE, et al.[4] Usted decide aumentar la dosis de glimepirida de Rebeca a 8 mg una vez al día y le pide que vuelva para un reconocimiento de seguimiento en 3 meses. A los 3 meses, la HbA1c de Rebeca ha disminuido a 62 mmol/mol (7,8%). Ella ha mencionado un episodio de hipoglucemia que tuvo durante este tiempo, pero pensó que era por haberse saltado el desayuno ese día. Usted no realiza ningún cambio en su medicación de la diabetes. Pg.19 Iniciar terapia para la diabetes con agonistas del receptor de GLP-1 en atención primaria CASO 2: Pregunta 1 de prueba de conocimientos Pregunta: ¿Cuál de los siguientes agentes antidiabéticos está asociado a un mayor riesgo de hipoglucemia? Opciones de respuesta: <<A>> Glimepirida <<B>> Metformina <<C>> Sitagliptina <<D>> Liraglutida Explicación de la respuesta: De las clases terapéuticas más comúnmente usadas, las SU e insulinas tienen mayor propensión a causar hipoglucemia[4,5]. Los inhibidores de DPP-4 (como sitagliptina) y los agonistas del receptor de GLP-1 (como liraglutida) tienen un mecanismo de acción dependiente de la glucosa; es decir, estimulan la secreción de insulina solo durante la hiperglucemia, lo que significa un bajo riesgo de hipoglucemia. Datos procedentes de ensayos clínicos aleatorizados con agonistas del receptor de GLP-1 apoyan este mecanismo y demuestran un bajo riesgo de hipoglucemia en pacientes con DM2[22-26]. Evitar la hipoglucemia es la clave en pacientes con DM2, especialmente en ancianos, ya que la hipoglucemia está asociada a consecuencias adversas importantes[4,21]. Rebeca vuelve en 9 meses para su reconocimiento anual. Usted descubre que se ha desmayado y se ha lesionado la rodilla hace 6 meses, con lo que no ha podido hacer ningún ejercicio. Tras más averiguaciones, usted piensa que la caída de Rebeca pudo deberse a un episodio hipoglucémico. Además, ella afirma que de vez en cuando se despierta durante la noche con síntomas de hipoglucemia. Cuando le pasa esto, no toma la medicación de la diabetes a la mañana siguiente. Rebeca controla regularmente sus niveles de glucosa en casa, 2 veces por semana. Hoy se ha traído su diario, y usted se da cuenta de lecturas ocasionales indicativas de hipoglucemia (Tabla 13). Pg.20 www.medscape.org/viewarticle/824363 Tabla 13. Diario de glucosa de Rebeca: lectura semanal de glucosa en sangre en autosupervisión Semana Día Glucosa en sangre Día (mmol/l) Glucosa en sangre (mmol/l) 1 Martes 5,6 Viernes6,2 2 Martes 5,8 Viernes4,0 3 Martes 6,0 Viernes8,0 4 Martes 4,2 Viernes6,2 5 Martes 6,2 Viernes6,4 6 Martes 7,8 Viernes3,8 7 Martes 10,0 Viernes6,6 8 Martes 5,6 Viernes5,6 9 Martes 3,8 Viernes9,0 10 Martes 6,4 Viernes6,2 11 Martes 6,0 Viernes3,8 12 Martes 9,2 Viernes6,2 13 Martes 4,2 Viernes8,8 14 Martes 6,0 Viernes5,8 15 Martes 6,8 Viernes4,2 16 Martes 10,0 Viernes6,2 En la visita de hoy, usted se da cuenta de que el peso de Rebeca ha aumentado 3,5 kg (de 68,7 kg a72,2 kg), y su HbA1c también ha aumentado (de 7,8% a 8,6%) desde su última cita, hace 9 meses. CASO 2: Pregunta 2 de decisión clínica Pregunta: ¿Qué recomendación hace usted sobre la medicación de la diabetes de Rebeca? Opciones de respuesta: <<A>> Añadir un inhibidor de DPP-4 <<B>> Añadir una TZD <<C>> Interrumpir la glimepirida y empezar con un agonista del receptor de GLP-1 <<D>> Interrumpir la glimepirida y empezar con insulina basal Consecuencia y explicación de la respuesta para la opción correcta <<C>> : Consecuencia: Usted interrumpe la glimepirida y empieza con un agonista del receptor de GLP-1. En los 3 meses siguientes, la HbA1c de Rebeca mejora a 65 mmol/mol (8,1%). No sufre ningún episodio de hipoglucemia en este tiempo, y su peso baja 1,5 kg. Explicación de la respuesta correcta: La declaración de posición de la ADA/EASD sobre hiperglucemia establece que se pueden usar varias clases de agentes antidiabéticos para el control de la glucosa en pacientes con DM2[4]. Al igual que al fijar un objetivo glucémico, la elección de la terapia debe individualizarse según las características del paciente. Cada clase de agente antidiabético se asocia con distinta eficacia y perfiles de seguridad[4,5]. Pg.21 Iniciar terapia para la diabetes con agonistas del receptor de GLP-1 en atención primaria Las prioridades de tratamiento para Rebeca incluyen un control glucémico adecuado, minimizar la hipoglucemia y minimizar el aumento de peso. Ciertas clases de agentes antidiabéticos pueden ser preferibles en pacientes con DM2 con estas prioridades (Figura 2).[4] Los agonistas del receptor de GLP-1 están asociados a una eficacia glucémica elevada, un bajo riesgo de hipoglucemia (Figura 3)[22-26] y a una disminución del peso corporal. Además, los agonistas del receptor de GLP-1 proporcionan beneficios adicionales en los factores de riesgo cardiovascular (CV), incluyendo reducciones de la tensión arterial sistólica y efectos beneficiosos sobre los perfiles de lípidos[9]. Aunque los inhibidores de DPP-4 están asociados a un bajo riesgo de hipoglucemia, no afectan de forma significativa el peso corporal. La ADA/EASD no proporciona recomendaciones respecto al uso de inhibidores de SGLT-2 para la gestión de la hiperglucemia en pacientes con DM2.[4] Consecuencia y explicación de la respuesta (primera y segunda) para la opción incorrecta <<A>>: Consecuencia: Usted añade un inhibidor de DPP-4 al régimen de Rebeca. Durante los 3 meses siguientes, la HbA1c de Rebeca mejora hasta los 67 mmol/mol (8,0%), pero ella continúa sufriendo hipoglucemia y su peso corporal no ha cambiado. Primera explicación: La hipoglucemia continuada de Rebeca seguramente se deba a su elevada dosis de SU. Añadir un inhibidor de DPP-4 reducirá su HbA1c, pero tendrá un efecto neutro sobre su peso corporal. Segunda explicación: La declaración de posición de la ADA/EASD sobre hiperglucemia establece que se pueden usar varias clases de agentes antidiabéticos para el control de la glucosa en pacientes con DM2[4]. Al igual que al fijar un objetivo glucémico, la elección de la terapia debe individualizarse según las características del paciente. Cada clase de agente antidiabético se asocia con distinta eficacia y perfiles de seguridad[4,5]. Las prioridades de tratamiento para Rebeca incluyen un control glucémico adecuado, minimizar la hipoglucemia y minimizar el aumento de peso. Ciertas clases de agentes antidiabéticos pueden ser preferibles en pacientes con DM2 con estas prioridades (Figura 2).[4] Los agonistas del receptor de GLP-1 están asociados a una eficacia glucémica elevada, un bajo riesgo de hipoglucemia (Figura 3)[22-26] y a una disminución del peso corporal. Además, los agonistas del receptor de GLP-1 proporcionan beneficios adicionales en los factores de riesgo cardiovascular (CV), incluyendo reducciones de la tensión arterial sistólica y efectos beneficiosos sobre los perfiles de lípidos[9]. Aunque los inhibidores de DPP-4 están asociados a un bajo riesgo de hipoglucemia, no afectan de forma significativa el peso corporal. La ADA/EASD no proporciona recomendaciones respecto al uso de inhibidores de SGLT-2 para la gestión de la hiperglucemia en pacientes con DM2.[4] Consecuencia y explicación de la respuesta (primera y segunda) para la opción incorrecta <<B>>: Consecuencia: Usted añade una TZD al régimen de Rebeca. Durante los 3 meses siguientes, la HbA1c de Rebeca mejora hasta los 67 mmol/mol (8,1%), pero ella continúa sufriendo hipoglucemia, y ahora sus tobillos están más hinchados. Primera explicación: La hipoglucemia continuada de Rebeca seguramente se deba a su elevada dosis de SU. Añadir una TZD reducirá la HbA1c, pero está asociado a edema, sobre todo en pacientes con IC. Segunda explicación: La declaración de posición de la ADA/EASD sobre hiperglucemia establece que se pueden usar varias clases de agentes antidiabéticos para el control de la glucosa en pacientes con DM2[4]. Al igual que al fijar un objetivo glucémico, la elección de la terapia debe individualizarse según las características del paciente. Cada clase de agente antidiabético se asocia con distinta eficacia y perfiles de seguridad[4,5]. Las prioridades de tratamiento para Rebeca incluyen un control glucémico adecuado, minimizar la hipoglucemia y minimizar el aumento de peso. Ciertas clases de agentes antidiabéticos pueden ser preferibles en pacientes con DM2 con estas prioridades (Figura 2).[4] Pg.22 www.medscape.org/viewarticle/824363 Los agonistas del receptor de GLP-1 están asociados a una eficacia glucémica elevada, un bajo riesgo de hipoglucemia (Figura 3)[22-26] y a una disminución del peso corporal. Además, los agonistas del receptor de GLP-1 proporcionan beneficios adicionales en los factores de riesgo cardiovascular (CV), incluyendo reducciones de la tensión arterial sistólica y efectos beneficiosos sobre los perfiles de lípidos[9]. Aunque los inhibidores de DPP-4 están asociados a un bajo riesgo de hipoglucemia, no afectan de forma significativa el peso corporal. La ADA/EASD no proporciona recomendaciones respecto al uso de inhibidores de SGLT-2 para la gestión de la hiperglucemia en pacientes con DM2.[4] Consecuencia y explicación de la respuesta (primera y segunda) para la opción incorrecta <<D>>: Consecuencia: Usted interrumpe la glimepirida y empieza con insulina basal. En los 3 meses siguientes, la HbA1c de Rebeca mejora a 63 mmol/mol (7,9%). Sin embargo, su peso corporal ha aumentado, y ella continúa sufriendo hipoglucemia nocturna. Primera explicación: La insulina basal reduce la HbA1c de forma efectiva, pero está asociada a un elevado riesgo de hipoglucemia y a aumento de peso. Segunda explicación: La declaración de posición de la ADA/EASD sobre hiperglucemia establece que se pueden usar varias clases de agentes antidiabéticos para el control de la glucosa en pacientes con DM2[4]. Al igual que al fijar un objetivo glucémico, la elección de la terapia debe individualizarse según las características del paciente. Cada clase de agente antidiabético se asocia con distinta eficacia y perfiles de seguridad[4,5]. Las prioridades de tratamiento para Rebeca incluyen un control glucémico adecuado, minimizar la hipoglucemia y minimizar el aumento de peso. Ciertas clases de agentes antidiabéticos pueden ser preferibles en pacientes con DM2 con estas prioridades (Figura 2).[4] Los agonistas del receptor de GLP-1 están asociados a una eficacia glucémica elevada, un bajo riesgo de hipoglucemia (Figura 3)[22-26] y a una disminución del peso corporal. Además, los agonistas del receptor de GLP-1 proporcionan beneficios adicionales en los factores de riesgo cardiovascular (CV), incluyendo reducciones de la tensión arterial sistólica y efectos beneficiosos sobre los perfiles de lípidos[9]. Aunque los inhibidores de DPP-4 están asociados a un bajo riesgo de hipoglucemia, no afectan de forma significativa el peso corporal. La ADA/EASD no proporciona recomendaciones respecto al uso de inhibidores de SGLT-2 para la gestión de la hiperglucemia en pacientes con DM2.[4] Figura 2. Recomendaciones adaptadas de la Asociación Americana de Diabetes/Asociación Europea para el Estudio de la Diabetes (ADA/EASD): evitar el aumento de peso y la hipoglucemia. iDPP-4 = inhibidor de la dipeptidil peptidasa IV; GI = gastrointestinal; AR GLP-1 = agonista del receptor del péptido similar al glucagón tipo 1; HbA1c = hemoglobina glicosilada; iSGLT2 = inhibidor del cotransportador sodio-glucosa tipo 2. Adaptado de Inzucchi SE, et al.[4] Pg.23 Iniciar terapia para la diabetes con agonistas del receptor de GLP-1 en atención primaria Figura 3. Tasas de hipoglucemia con liraglutida en los ensayos clínicos Liraglutide Effect and Action in Diabetes (LEAD, Efecto y Acción de la Liraglutida en la Diabetes) MET = metformina; SU = sulfonilurea; TZD = tiazolidinediona. Datos de Garber A, et al[22]; Nauck M, et al[23]; Marre M, et al[24]; Zinman B, et al[25]; y Russell-Jones D.[26] CASO 2: Pregunta 2 de prueba de conocimientos Pregunta: ¿Cuál de las siguientes afirmaciones referidas a la diferencia entre los inhibidores de DPP-4 y los agonistas del receptor de GLP-1 sobre los parámetros CV es cierta? Opciones de respuesta: <<A>> Los ensayos de resultados CV han demostrado la seguridad CV de los inhibidores de DPP-4, pero no de los agonistas del receptor de GLP-1 <<B>> Los inhibidores de DPP-4 proporcionan reducciones más elevadas de la tensión arterial (TA) en comparación con los agonistas del receptor de GLP-1 <<C>> Los ensayos de resultados CV han demostrado mejoras en la mortalidad CV con los agonistas del receptor de GLP-1, pero no con los inhibidores de DPP-4 <<D>> Los agonistas del receptor de GLP-1 proporcionan mayores incrementos del colesterol de lipoproteínas de alta densidad (C-HDL) en comparación con los inhibidores de DPP-4 Explicación de la respuesta: Los efectos CV de los agentes basados en incretinas en la DM2 son mediados en parte por el control de la glucosa. Sin embargo, los receptores de GLP-1 también se encuentran en todo el cuerpo y contribuyen a los efectos CV[9]. Los agonistas del receptor de GLP-1 están asociados a disminuciones moderadas en la TA, mientras que los inhibidores de DPP-4 no demuestran efectos sobre la TA. Aunque los agonistas del receptor de GLP-1 han demostrado efectos beneficiosos sobre el colesterol total, los agentes basados en incretinas no están asociados a incrementos del C-HDL[9,27]. Dos relevantes ensayos de resultados CV con inhibidores de DPP-4 han demostrado su seguridad[28,29]. Sin embargo, los ensayos de resultados CV con agonistas del receptor de GLP-1 aún siguen en curso; no se han demostrado resultados CV potenciales con agonistas del receptor de GLP-1. A lo largo de los 2 años siguientes, Rebeca mantiene su HbA1c dentro de su rango glucémico objetivo tomando metformina 1000 mg 2 veces al día y liraglutida 1,2 mg 1 vez al día (Tabla 14). Además, su peso corporal ha disminuido, y no ha informado de confusión, temblores, sudores nocturnos, caídas u otros síntomas de hipoglucemia. Pg.24 www.medscape.org/viewarticle/824363 Rebeca ahora tiene 82 años. Durante los últimos 12 meses, usted se da cuenta de que su HbA1c ha ido aumentando lentamente (ahora 70 mmol/mol o 8,6%), y su función renal ha disminuido (TFGe 55 ml/min/1,73 m2). Además, en su examen físico es reseñable la existencia de indicios de cierta retinopatía (Tabla 15). Tabla 14. HbA1c, peso corporal y tensión arterial de Rebeca durante los últimos 4 años Momento HbA1c Peso corporal Tensión arterial 0 (visita inicial a la consulta) 66 mmol/mol (8,2%) 68,7 kg 134/86 mm Hg Aumenta la dosis de glimepirida de 4 mg q.d. a 8 mg q.d. 3 meses después 62 mmol/mol (7,8%) 70,1 kg 130/84 mm Hg 12 meses después 70 mmol/mol (8,6%) 72,2 kg 136/86 mm Hg 15 meses después 65 mmol/mol (8,1%) 70,7 kg 134/84 mm Hg 18 meses después 61 mmol/mol (7,7%) 69,5 kg 133/82 mm Hg 24 meses después 62 mmol/mol (7,8%) 68,0 kg 132/80 mm Hg 30 meses después 62 mmol/mol (7,8%) 68,0 kg 134/84 mm Hg 36 meses después 64 mmol/mol (8,0%) 69,0 kg 134/84 mm Hg 42 meses después 66 mmol/mol (8,2%) 68,5 kg 136/84 mm Hg 45 meses después 68 mmol/mol (8,4%) 69,0 kg 136/84 mm Hg 48 meses después 70 mmol/mol (8,6%) 69,0 kg 136/84 mm Hg Inicia liraglutida 1,8 mg q.d. HbA1c = hemoglobina glicosilada; q.d. = una vez al día Pg.25 Iniciar terapia para la diabetes con agonistas del receptor de GLP-1 en atención primaria Tableau 15. Présentation clinique de Rebecca Signos vitales Edad 82 años Altura 155 cm Peso 69,0 kg Índice de masa corporal 28,7 kg/m2 Tensión arterial 136/84 mm Hg Frecuencia cardíaca 74 latidos/min Examen físico Piel Normal Neurológico Entumecimiento y hormigueo en ambos pies Cardiovascular Insuficiencia cardíaca Respiratorio Dificultad ocasional para respirar AbdominalNormal Locomotor Dolor y rigidez en las articulaciones (osteoartritis) OjosRetinopatía Oídos, nariz, garganta Normal Pies Tobillos hinchados, edema con fóvea 2+ CASO 2: Pregunta 3 de decisión clínica Pregunta: ¿Qué ajuste hace usted al régimen antidiabético de Rebeca? Opciones de respuesta: <<A>> Interrumpir el agonista del receptor de GLP-1 y empezar con insulina basal <<B>> Interrumpir la metformina y el agonista del receptor de GLP-1 y empezar con insulina basal <<C>> Añadir un inhibidor de SGLT-2 a la metformina y liraglutida <<D>> Añadir insulina basal a la metformina y liraglutida Pg.26 www.medscape.org/viewarticle/824363 Consecuencia y explicación de la respuesta para la opción correcta <<D>> : Consecuencia: Usted añade insulina basal al régimen de metformina y liraglutida de Rebeca. Ella se reúne con la enfermera de diabetes para hablar de la técnica de administración, cómo ajustar la dosis y la autosupervisión de glucosa en sangre. Durante los 3 meses siguientes, su HbA1c disminuye hasta los 62 mmol/mol (7,8%); su peso no cambia y no informa de ningún episodio de hipoglucemia. Explicación de la respuesta correcta: La DM2 es una enfermedad progresiva; la mayoría de los pacientes al final necesitarán terapia con insulina. La declaración de posición de la ADA/EASD sobre la gestión de la hiperglucemia establece que la insulina puede utilizarse como parte de una combinación de 3 medicamentos con metformina y agonistas del receptor de GLP-1 cuando se garantiza una intensificación del control glucémico (Figura 4)[4]. Los datos de los ensayos clínicos sustentan el uso de insulina basal con agonistas del receptor de GLP-1[30,31]. Por ejemplo, en un ensayo clínico abierto, de 2 grupos, paralelo, se demostró que al añadir liraglutida a la metformina, seguida de insulina basal, se alcanzaban y mantenían los objetivos glucémicos con una pérdida de peso continuada y un incidencia muy reducida de hipoglucemia[32]. Para los pacientes que no son capaces de alcanzar un control glucémico adecuado con un agonista del receptor de GLP-1, solo o en combinación con otros agentes antidiabéticos orales, la intensificación de la terapia con insulina basal puede ofrecer ventajas, incluyendo propiedades farmacológicas complementarias (Tabla 16) y necesidades más reducidas de insulina, lo que supone un menor aumento de peso y un riesgo de hipoglucemia más reducido, y una menor complejidad del régimen[31]. Consecuencia y explicación de la respuesta (primera y segunda) para la opción incorrecta <<A>>: Consecuencia: Usted interrumpe el agonista del receptor de GLP-1 y empieza con insulina basal, incrementando la dosis para conseguir una glucosa plasmática en ayunas (GPA) menor de 7,0 mmol/l. Tres meses más tarde, la dosis de insulina de Rebeca es de 60 U. Su peso ha aumentado y ha tenido un episodio hipoglucémico. Primera explicación: Son necesarias dosis elevadas de insulina basal para alcanzar los objetivos glucémicos de Rebeca, lo que la pone en un alto riesgo de hipoglucemia. Segunda explicación: La DM2 es una enfermedad progresiva; la mayoría de los pacientes al final necesitarán terapia con insulina. La declaración de posición de la ADA/EASD sobre la gestión de la hiperglucemia establece que la insulina puede utilizarse como parte de una combinación de 3 medicamentos con metformina y agonistas del receptor de GLP-1 cuando se garantiza una intensificación del control glucémico (Figura 4)[4]. Los datos de los ensayos clínicos sustentan el uso de insulina basal con agonistas del receptor de GLP-1[30,31]. Por ejemplo, en un ensayo clínico abierto, de 2 grupos, paralelo, se demostró que al añadir liraglutida a la metformina, seguida de insulina basal, se alcanzaban y mantenían los objetivos glucémicos con una pérdida de peso continuada y un incidencia muy reducida de hipoglucemia[32]. Para los pacientes que no son capaces de alcanzar un control glucémico adecuado con un agonista del receptor de GLP-1, solo o en combinación con otros agentes antidiabéticos orales, la intensificación de la terapia con insulina basal puede ofrecer ventajas, incluyendo propiedades farmacológicas complementarias (Tabla 16) y necesidades más reducidas de insulina, lo que supone un menor aumento de peso y un riesgo de hipoglucemia más reducido, y una menor complejidad del régimen[31]. Pg.27 Iniciar terapia para la diabetes con agonistas del receptor de GLP-1 en atención primaria Consecuencia y explicación de la respuesta (primera y segunda) para la opción incorrecta <<B>>: Consecuencia: Usted interrumpe la metformina y el agonista del receptor de GLP-1 y empieza con insulina basal. Durante los próximos 3 meses, se incrementa la dosis de insulina de Rebeca para conseguir los objetivos de GPA; ahora es de 70 U una vez al día. Su peso ha aumentado y ha tenido dos episodios hipoglucémicos. Primera explicación: Son necesarias dosis elevadas de insulina basal para alcanzar los objetivos glucémicos de Rebeca, lo que la pone en un alto riesgo de hipoglucemia. Segunda explicación: La DM2 es una enfermedad progresiva; la mayoría de los pacientes al final necesitarán terapia con insulina. La declaración de posición de la ADA/EASD sobre la gestión de la hiperglucemia establece que la insulina puede utilizarse como parte de una combinación de 3 medicamentos con metformina y agonistas del receptor de GLP-1 cuando se garantiza una intensificación del control glucémico (Figura 4)[4]. Los datos de los ensayos clínicos sustentan el uso de insulina basal con agonistas del receptor de GLP-1[30,31]. Por ejemplo, en un ensayo clínico abierto, de 2 grupos, paralelo, se demostró que al añadir liraglutida a la metformina, seguida de insulina basal, se alcanzaban y mantenían los objetivos glucémicos con una pérdida de peso continuada y un incidencia muy reducida de hipoglucemia[32]. Para los pacientes que no son capaces de alcanzar un control glucémico adecuado con un agonista del receptor de GLP-1, solo o en combinación con otros agentes antidiabéticos orales, la intensificación de la terapia con insulina basal puede ofrecer ventajas, incluyendo propiedades farmacológicas complementarias (Tabla 16) y necesidades más reducidas de insulina, lo que supone un menor aumento de peso y un riesgo de hipoglucemia más reducido, y una menor complejidad del régimen[31]. Consecuencia y explicación de la respuesta (primera y segunda) para la opción incorrecta <<C>>: Consecuencia: Usted añade un inhibidor de SGLT-2 a la metformina y liraglutida de Rebeca. A los 3 meses, su HbA1c sigue elevada a 68 mmol/mol (8,4%). Primera explicación: Aunque los inhibidores de SGLT-2 funcionan mediante diferentes mecanismos que la metformina y liraglutida, y pueden proporcionar cierta reducción de la HbA1c, la DM2 de Rebeca ha progresado, y es probable que no sea capaz de alcanzar los objetivos glucémicos sin el uso de insulina. Segunda explicación: La DM2 es una enfermedad progresiva; la mayoría de los pacientes al final necesitarán terapia con insulina. La declaración de posición de la ADA/EASD sobre la gestión de la hiperglucemia establece que la insulina puede utilizarse como parte de una combinación de 3 medicamentos con metformina y agonistas del receptor de GLP-1 cuando se garantiza una intensificación del control glucémico (Figura 4)[4]. Los datos de los ensayos clínicos sustentan el uso de insulina basal con agonistas del receptor de GLP-1[30,31]. Por ejemplo, en un ensayo clínico abierto, de 2 grupos, paralelo, se demostró que al añadir liraglutida a la metformina, seguida de insulina basal, se alcanzaban y mantenían los objetivos glucémicos con una pérdida de peso continuada y un incidencia muy reducida de hipoglucemia[32]. Para los pacientes que no son capaces de alcanzar un control glucémico adecuado con un agonista del receptor de GLP-1, solo o en combinación con otros agentes antidiabéticos orales, la intensificación de la terapia con insulina basal puede ofrecer ventajas, incluyendo propiedades farmacológicas complementarias (Tabla 16) y necesidades más reducidas de insulina, lo que supone un menor aumento de peso y un riesgo de hipoglucemia más reducido, y una menor complejidad del régimen[31]. Pg.28 www.medscape.org/viewarticle/824363 Figura 4. Recomendaciones adaptadas de la Asociación Americana de Diabetes/Asociación Europea para el Estudio de la Diabetes (ADA/EASD): para combinaciones de 3 medicamentos para la gestión de la hiperglucemia en pacientes de DM2. iDPP-4 = inhibidor de la dipeptidil peptidasa IV; GI = gastrointestinal; AR GLP-1 = agonista del receptor de péptido similar al glucagón tipo 1; HbA1c = hemoglobina glicosilada; SU = sulfonilurea; DM2 = diabetes mellitus tipo 2; TZD = tiazolidinediona. Adaptado de Inzucchi SE, et al.[4] Tabla 16. Características complementarias de la insulina basal y los agonistas del receptor de GLP-1 Efectos primarios Mecanismo Insulina basal GLP-1-Rezeptoragonisten iGlucosa en ayunas iFluctuaciones de glucosa posprandial iGlucosa interprandial iGlucosa en ayunas iProducción hepática de glucosa hSecreción de insulina dependiente de la glucosa hInsulina endógena no dependiente de la glucosa iSecreción de glucagón iSecreción de glucagón iProducción hepática de glucosa hConcentración de insulina iTasa de vaciamiento gástrico hSaciedad iIngesta de alimentos Efectos sobre el peso hPeso corporal iPeso corporal GLP-1 = péptido similar al glucagón tipo 1 Adaptado de Balena R, et al.[31] Pg.29 Iniciar terapia para la diabetes con agonistas del receptor de GLP-1 en atención primaria Conclusión del caso La HbA1c de Rebeca vuelve, dentro de su rango objetivo de 58 a menos de 64 mmol/mol (7,5%-8,0%), y ella mantiene un buen control glucémico durante el año siguiente. Su peso corporal se mantiene cerca de los 70 kg, y no tiene episodios de hipoglucemia. Su función renal y retinopatía no se deterioran más. Tiene citas regulares cada 3 meses con el equipo de diabetes para el cuidado de los pies para intentar evitar úlceras diabéticas. Rebeca es capaz de seguir llevando una vida relativamente independiente y, en general, se mantiene activa y en forma. CASO 2: Pregunta 1 de REPASO Pregunta: ¿Cuál de los siguientes agentes antidiabéticos está asociado a mayor riesgo de hipoglucemia? Opciones de respuesta: <<A>> Glimepirida <<B>> Metformina <<C>> Sitagliptina <<D>> Liraglutida Explicación de la respuesta: De las clases terapéuticas más comúnmente usadas, las SU e insulinas tienen mayor propensión a causar hipoglucemia[4,5]. Los inhibidores de DPP-4 (como sitagliptina) y los agonistas del receptor de GLP-1 (como liraglutida) tienen un mecanismo de acción dependiente de la glucosa; es decir, estimulan la secreción de insulina solo durante la hiperglucemia, lo que significa un bajo riesgo de hipoglucemia. Datos procedentes de ensayos clínicos aleatorizados con agonistas del receptor de GLP-1 apoyan este mecanismo y demuestran un bajo riesgo de hipoglucemia en pacientes con DM2[22-26]. Evitar la hipoglucemia es la clave en pacientes con DM2, especialmente en ancianos, ya que la hipoglucemia está asociada a consecuencias adversas importantes[4,21]. Pg.30 www.medscape.org/viewarticle/824363 CASO 2: Pregunta 2 de REPASO Pregunta: ¿Cuál de las siguientes afirmaciones referidas a la diferencia entre los inhibidores de DPP-4 y los agonistas del receptor de GLP-1 sobre los parámetros CV es cierta? Opciones de respuesta: <<A>> Los ensayos de resultados CV han demostrado la seguridad CV de los inhibidores de DPP-4, pero no de los agonistas del receptor de GLP-1 <<B>> Los inhibidores de DPP-4 proporcionan reducciones más elevadas de la tensión arterial (TA) en comparación con los agonistas del receptor de GLP-1 <<C>> Los ensayos de resultados CV han demostrado mejoras en la mortalidad CV con los agonistas del receptor de GLP-1, pero no con los inhibidores de DPP-4 <<D>> Los agonistas del receptor de GLP-1 proporcionan mayores incrementos del colesterol de lipoproteínas de alta densidad (C-HDL) en comparación con los inhibidores de DPP-4 Explicación de la respuesta: Se cree que los efectos CV de las terapias basadas en incretinas en la DM2 están influidos en parte por el control de la glucosa. Sin embargo, los receptores de GLP-1 se encuentran en todo el cuerpo, incluyendo el sistema CV, y por consiguiente proporcionan un contexto más amplio para ejercer efectos CV potenciales en pacientes con DM2[9]. Aunque tanto los inhibidores de DPP-4 como los agonistas del receptor de GLP-1 son terapias basadas en incretinas, sus mecanismos de acción difieren y conllevan efectos clínicos distintos[3,6-8]. Los agonistas del receptor de GLP-1 están asociados a disminuciones moderadas de la TA, mientras que los inhibidores de DPP-4 no demuestran efectos sobre la TA. Los agonistas del receptor de GLP-1 también están asociados a una disminución del peso corporal, otro factor de riesgo CV. Aunque los agonistas del receptor de GLP-1 han demostrado efectos beneficiosos sobre el colesterol total, ni los agonistas del receptor de GLP-1 ni los inhibidores de DPP-4 están asociados a incrementos del C-HDL9,27]. Dos relevantes ensayos de resultados CV con inhibidores de DPP-4 han demostrado su seguridad[28,29]. Sin embargo, los ensayos de resultados CV con agonistas del receptor de GLP-1 aún siguen en curso; los primeros resultados se esperan para finales de 2014. No se han demostrado mejoras potenciales en la mortalidad y seguridad CV con agonistas del receptor de GLP-1. Pg.31 Iniciar terapia para la diabetes con agonistas del receptor de GLP-1 en atención primaria Referencias 1. Drucker DJ. The biology of incretin hormones. Cell Metab. 2006;3(3):153-165. 2. Baggio LL, Drucker DJ. Gastroenterology. 2007;132(6):2131-2157. 3. Gallwitz B. The evolving place of incretin-based therapies in type 2 diabetes. Pediatr Nephrol. 2010;25(7):1207-1217. 4. Inzucchi SE, Bergenstal RM, Buse JB, et al. Management of hyperglycaemia in type 2 diabetes: a patient-centered approach. Position statement of the American Diabetes Association (ADA) and the European Association for the Study of Diabetes (EASD). Diabetologia. 2012;55(6):1577-1596. 5. Raskin P. Sodium-glucose cotransporter inhibition: therapeutic potential for the treatment of type 2 diabetes mellitus. Diabetes Metab Res Rev. 2013;29(5):347-356. 6. Davidson JA. Incorporating incretin-based therapies into clinical practice: differences between glucagon-like peptide 1 receptor agonists and dipeptidyl peptidase 4 inhibitors. Mayo Clin Proc. 2010;85(12 Suppl):S27-S37. 7. Davidson JA. Incretin-based therapies: focus on effects beyond glycemic control alone. Diabetes Ther. 2013;4(2):221-238. 8. Montanya E. A comparison of currently available GLP-1 receptor agonists for the treatment of type 2 diabetes. Expert Opin Pharmacother. 2012;13(10):1451-1467. 9. Petrie JR. The cardiovascular safety of incretin-based therapies: a review of the evidence. Cardiovasc Diabetol. 2013;12:130. 10. European Medicines Agency. Byetta summary of product characteristics. http://www.ema.europa.eu/docs/en_GB/document_library/EPAR_-_ Product_Information/human/000698/WC500051845.pdf. Accessed April 10, 2014. 11. European Medicines Agency. Victoza summary of product characteristics. http://www.ema.europa.eu/docs/en_GB/document_library/EPAR_-_ Product_Information/human/001026/WC500050017.pdf Accessed April 10, 2014. 12. European Medicines Agency. Bydureon summary of product characteristics. http://www.ema.europa.eu/docs/en_GB/ document_library/EPAR_-_Product_Information/human/002020/ WC500108241.pdf. Accessed April 10, 2014. 13. Freeman JS, Gavin JR 3rd, Spellman CW. Common patient concerns about the use of glucagon-like peptide-1 receptor agonists in diabetes mellitus management. J Am Osteopath Assoc. 2012;112(1 Suppl 1):S22-S24. 14. Ellero C, Han J, Bhavsar S, et al. Prophylactic use of anti-emetic medications reduced nausea and vomiting associated with exenatide treatment: a retrospective analysis of an open-label, parallel-group, single-dose study in healthy subjects. Diabet Med. 2010;27(10):1168-1173. 15. Weimer K, Schulte J, Maichle A, et al. Effects of ginger and expectations on symptoms of nausea in a balanced placebo design. PLoS One. 2012;7(11):e49031. 16. Girman CJ, Kou TD, Cai B, et al. Patients with type 2 diabetes mellitus have higher risk for acute pancreatitis compared with those without diabetes. Diabetes Obes Metab. 2010;12(9):766-771. 17. Butler AE, Campbell-Thompson M, Gurlo T, et al. Marked expansion of exocrine and endocrine pancreas with incretin therapy in humans with increased exocrine pancreas dysplasia and the potential for glucagon producing neuroendocrine tumors. Diabetes. 2013;62(7):2595-2604. 18. Nauck MA. A critical analysis of the clinical use of incretin-based therapies: the benefits by far outweigh the potential risks. Diabetes Care. 2013;36(7):2126-2132. 19. European Medicines Agency. Investigation into GLP-1-based diabetes therapies concluded. July 26, 2013. http://www.ema.europa.eu/ema/ index.jsp?curl=pages/news_and_events/news/2013/07/news_de tail_001856.jsp&mid=WC0b01ac05004d5c1. Accessed February 11, 2014. Pg.32 20. Egan AG, Blind E, Dunder K, et al. Pancreatic safety of incretin-based drugs--FDA and EMA assessment. N Engl J Med. 2014;370(9):794-797. 21. Alagiakrishnan K, Mereu L. Approach to managing hypoglycemia in elderly patients with diabetes. Postgrad Med. 2010;122(3):129-137. 22. Garber A, Henry R, Ratner R, et al; LEAD-3 (Mono) Study Group. Liraglutide versus glimepiride monotherapy for type 2 diabetes (LEAD-3 Mono): a randomised, 52-week, phase III, double-blind, parallel-treatment trial. Lancet. 2009;373(9662):473-481. 23. Nauck M, Frid A, Hermansen K, et al; LEAD-2 Study Group. Efficacy and safety comparison of liraglutide, glimepiride, and placebo, all in combination with metformin, in type 2 diabetes: the LEAD (liraglutide effect and action in diabetes)-2 study. Diabetes Care. 2009;32(1):84-90. 24. Marre M, Shaw J, Brandle M, et al. Liraglutide, a once-daily human GLP-1 analogue, added to a sulphonylurea over 26 weeks produces greater improvements in glycaemic and weight control compared with adding rosiglitazone or placebo in subjects with type 2 diabetes (LEAD-1 SU). Diabet Med. 2009;26(3):268-278. 25. Zinman B, Gerich J, Buse JB, et al; LEAD-4 Study Investigators. Efficacy and safety of the human glucagon-like peptide-1 analog liraglutide in combination with metformin and Thiazolidinidione in patients with type 2 diabetes (LEAD-4 Met+TZD). Diabetes Care. 2009;32(7):1224-1230. 26. Russell-Jones D, Vaag A, Schmitz O, et al; Liraglutide Effect and Action in Diabetes 5 (LEAD-5) met+SU Study Group. Liraglutide vs insulin glargine and placebo in combination with metformin and sulfonylurea therapy in type 2 diabetes mellitus (LEAD-5 met+SU): a randomised controlled trial. Diabetologia. 2009;52(10):2046-2055. 27. Vilsboll T, Christensen M, Junker AE, Knop FK, Gluud LL. Effects of glucagon-like peptide-1 receptor agonists on weight loss: systematic review and meta-analyses of randomised controlled trials. BMJ. 2012;344:d7771. 28. White WB, Cannon CP, Heller SR; the EXAMINE Investigators. Alogliptin after acute coronary syndrome in patients with type 2 diabetes. N Engl J Med. 2013;369(14):1327-1335. 29. Scirica BM, Bhatt DL, Braunwald E; SAVOR-TIMI 53 Steering Committee and Investigators. Saxagliptin and cardiovascular outcomes in patients with type 2 diabetes mellitus. N Engl J Med. 2013;369(14):1317-1326. 30. Jendle J, Martin SA, Milicevic Z. Insulin and GLP-1 analog combinations in type 2 diabetes mellitus: a critical review. Expert Opin Investig Drugs. 2012;21(10):1463-1474. 31. Balena R, Hensley IE, Miller S, Barnett AH. Combination therapy with GLP-1 receptor agonists and basal insulin: a systematic review of the literature. Diabetes Obes Metab. 2013;15(6):485-502. 32. DeVries JH, Bain SC, Rodbard HW, et al. Sequential intensification of metformin treatment in type 2 diabetes with liraglutide followed by randomized addition of basal insulin prompted by A1C targets. Diabetes Care. 2012;35(7):1446-1454.