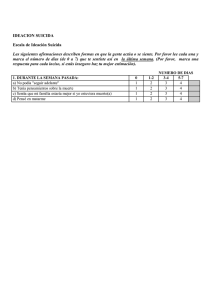
Estrés postraumático/Descubrimiento de un integrante de la familia
Anuncio

Asociación Mexicana de Tanatología, A.C. TESINA DESCUBRIMIENTO DEL SUICIDIO DE UN INTEGRANTE DE LA FAMILIA. ESTRÉS POSTRAUMÁTICO QUE PARA OBTENER EL DIPLOMADO EN TANATOLOGÍA PRESENTA: PSIC. LUIS JESÚS HERRERA FLORES. Asociación Mexicana de Educación Continua y a Distancia, A.C. 1 H. Córdoba, Veracruz. A 07 de Agosto del 2015. DR. FELIPE MARTÍNEZ ARRONTE Presidente de la Asociación Mexicana de Tanatología, A.C. P R E S E N T E. Por medio de la presente le informo que revisé y aprobé la tesina que presentó: LUIS JESÚS HERRERA FLORES. Integrante de la Generación 2014-2015. El nombre de la Tesina es: ESTRÉS POSTRAUMÁTICO DEBIDO AL DESCUBRIMIENTO DEL SUICIDIO DE UN INTEGRANTE DE LA FAMILIA A t e n t a m e n t e. _____________________________________. MTRA. CARMELA RESÉNDIZ DATTTOLY. Director de Tesina. 2 INTRODUCCIÓN………………………………………………………………………..………….6 JUSTIFICACIÓN…………………………………………………………………………………....7 AGRADECIMIENTOS……………………………………………………………………………...8 DEDICATORIA…………………………………………………………………….………………..9 CAPÍTULO I. ESTRÉS POSTRAUMÁTICO EL TRASTORNO DE ESTRÉS POSTRAUMÁTICO ……………. ………………………………………………………………10 1.1 Definición 1.2 Clasificación…………………………………………………………………………….....10 1.3 Diagnóstico………………………………………………………………………………...11 1.4 Incidencia…………………………………………………………..………………………14 1.5 Factores de Riesgo………………………………………………………………………..15 1.6 Desencadenantes…………………………………………………………………………16 1.6.1 Comorbilidad……………………………………………………………...........................17 1.7 Características Clínicas y síntomas……………………………………………………..18 1.7.1. El T.E.P.T. en niños…………………………………………..…………………………..19 CAPITULO II EL SUICIDIO 2. 1 Definición……………………………………………………………… ..........................21 2.2 Generalidades…………………………………………………………………………....21 2.3 Tipos de Suicidio………………………………………….………………………......…22 2.3.1 Clasificación APA………………………………………………….…………………....23 3 2.4 El suicidio en el Mundo………………………………………………………………….24 2.4.1 El Suicidio en México……………………………………………………………………26 2.5 Análisis Suicidiológico ………………………………………………………………….27 2.5.1 Diátesis…………………………………………………………………………………...30 2.5.2.1 Factores de Riesgo Individuales…………………………………………………...… 30 2.5.2.2 Factores de Riesgo Psicológicos……………………………………………………...32 2.5.2.3 Factores de Riesgo Bioquímicos…………………………………………………...…34 2.6 Algunas probables causas del aumento de Suicidio………………………………..….36 2.7. El Suicidio como evento critico………………………………………………………...37 CAPITULO III INTERVENCIÓN TANATOLÓGICA EN EL APOYO DEL EVENTO SUICIDA 3. Manejo de la Familia de un suicida…………………………………………………….41 3.1 Etapas de la intervención tanatológica………………….………….. ………………. 41 3.1.1 Relación de empatía…………………………………………………………………….41 3.1.2 Evaluar y definir………………………………………………………..........................41 3.1.3 Romper expectativas e informar……………………………………………………...42 3.1.4 Explorar acción-reacción de la crisis………………………………………………...42 4 3.1.5 Establecer probables metas y seguimiento………………………………………....42 3.2 Pasos de la intervención en crisis…………………………………………………... 43 3.3 Características del Tanatólogo en el apoyo del evento suicida…………………..48 3.4 Las 3 R de Resnik ……………………………………………………………………..49 3.5 Promueva acciones de salud interdisciplinaria……………………………………..50 CONCLUSIONES……………………………………………………………………………....58 FUENTES DE INFORMACIÓN………………………………………………………………..60 5 INTRODUCCIÓN El suicidio ocupa un lugar entre las primeras 10 causas de muerte en las estadísticas de investigación por la Organización Mundial de la Salud (2014). Se considera que cada día se suicidan en el mundo al menos 1 110 personas y lo intentan unos cientos de miles, independientemente de la geografía, cultura, etnia, religión, posición socioeconómica, etcétera. Cualquier sujeto puede, en determinado momento de su existencia, sentir que la vida no tiene sentido por diversas causas, como la enfermedad física o mental, la pérdida de una relación valiosa, un embarazo oculto o no deseado, la soledad, las dificultades cotidianas en personalidades poco tolerantes, o bien la carencia para solventar las más básicas necesidades por lo que convierte el suicidio en la mejor y única opción para ellos, el evento suicida, se presenta en una crisis que para el sujeto es imposible de manejar, cuando dicho evento se presenta en el hogar y este escenario de muerte es descubierto por un integrante de la familia casi siempre resultará impactante debido a la crudeza de la exposición visual, el impacto dependerá de cómo se han involucrado lazos afectivos, pensamientos y emociones que generan traumas, dichos traumas se convierten en afectaciones que requieren atención pues se presentan síntomas clínicamente significativos que implican falta de habilidad para desempeñarse en sus actividades regulares como venían haciéndola con anterioridad al descubrimiento de la escena suicida, a este malestar anterior mente se le conocía como “Trastorno por estrés postraumático”, que con la llegada del DSM-5 (2014), ha cambiado su nombre para llamarse “Trastorno de estrés postraumático”, para tratar las diferentes afectaciones que este síndrome tiene en el ser humano se requiere el trabajo completo de las disciplinas psicológica, psiquiátrica, ocupacional, cuidados de enfermería, tanatología entre otras, en las cuales el paciente podrá encontrar atención de sus necesidades mentales, físicas y emocionales. El trabajo que se desarrolla a continuación pretende informar las bases de información respecto de los procesos del trastorno de estrés postraumático que surge después de la exposición ante un evento suicida así también como la analogía de las causas y efectos que surgen, para posteriormente proponer una intervención que permita el acompañamiento terapéutico y algunas estrategias que le permitan al profesional de la salud y al tanatólogo;: informarse de la intervención con el o los familiares que se encuentran sufriendo debido a la pérdida y al trauma. 6 JUSTIFICACIÓN Informar al lector acerca del evento suicida, de esta manera se pretende prevenir, mediante la consejería y la atención temprana, el abordaje de los trastornos mentales que pueden surgir, así como informar de sus diferentes tratamientos para reducir el malestar emocional y por lo tanto físico. Brindar esperanza al ser humano que ciertamente ha sido rebasado por la pérdida del familiar y del hecho de observar la forma en la que ha muerto. Aportar una propuesta de proceso terapéutico de tipo tanatológico apoyándose de bases psicológicas y psiquiátricas que innoven en la intervención y papel del tanatólogo 7 AGRADECIMIENTOS A los tanatólogos docentes de A.M.T.A.C. que con su enseñanza y experiencia aportaron conocimientos para formar a un servidor. Al Dr. Víctor Martínez Lima por su invitación al diplomado, a mis compañeros de grupo. A mi directora de tesina; Carmen Reséndiz Dáttoly que a pesar de sus múltiples ocupaciones laborales, se permitió el tiempo de asesorar y revisar tan detalladamente este trabajo de investigación. 8 DEDICATORIA A mis padres, en memoria de mi padre José Luis que siempre me dio lo mejor de la vida, en reconocimiento a la lucha de mi madre Ana María por darme la vida, por sus consejos, por su presencia en mi crecimiento personal y profesional, a Joceline, a Paulina, a mi familia con todo el amor. Con todo razón de la dedicatoria para todas las personas que han pensado en algún momento en cometer suicidio, a los que lo intentaron y a quienes lo consumaron, dedicado a todos esos seres humanos que motivan a la investigación y a nuevas formas de apoyo, así como de intervención para la prevención y los procesos de adaptación para la muerte por suicidio. 9 CAPÍTULO I. ESTRÉS POSTRAUMÁTICO EL TRASTORNO DE ESTRÉS POSTRAUMÁTICO 1.1 Definición El T.E.P.T. por sus siglas, es definido por la CIE-10 como el trastorno que surge como respuesta tardía o diferida a un acontecimiento estresante o a una situación (breve o duradera) de naturaleza excepcionalmente amenazante o catastrófica, que causarían por sí mismos malestar generalizado en casi todo el mundo (por ejemplo, catástrofes naturales o producidas por el hombre, combates, accidentes graves, el ser testigo de la muerte violenta de alguien, el ser víctima de tortura, terrorismo, de una violación o de otro crimen). Ciertos rasgos de personalidad o antecedentes de enfermedad neurótica, si están presentes, pueden ser factores predisponentes y hacer que descienda el umbral para la aparición del síndrome o para agravar su curso, pero estos factores no son necesarios ni suficientes para explicar la aparición del mismo. El comienzo sigue al trauma con un período de latencia cuya duración varía desde unas pocas semanas hasta meses. El curso es fluctuante pero se puede esperar la recuperación en la mayoría de los casos. En una pequeña proporción de los enfermos el trastorno puede tener un curso crónico y evolución hacia una transformación persistente de la personalidad. 1.2 Clasificación El manual diagnóstico de las enfermedades mentales el DSM- V, en su apartado de Trastornos relacionados con traumas y factores de estrés se encarga de clasificar y codificar aquellos trastornos que se relacionan directamente con eventos traumáticos y estresantes para el ser humano, a continuación se presenta la lista iniciando por el código que el personal de salud debe identificar según criterios diagnósticos en DSM-V: 309.81 (F43.10) Trastorno de estrés postraumático. 10 Trastorno de estrés postraumático en niños menores de 6 años. 308.3 (F43.0) Trastorno de estrés agudo 309.9 (F43.9) Trastorno relacionado con traumas y factores de estrés no especificado 309.89 (F43.8) Otro trastorno relacionado con traumas y factores de estrés especificado Trastornos de adaptación: 309.0 (F43.21) Con estado de ánimo deprimido. 309.24 (F43.22) Con ansiedad. 309.28 (F43.23) Con ansiedad mixta y estado de ánimo deprimido. 309.3 (F43.24) Con alteración de la conducta. 309.4 (F43.25) Con alteración mixta de las emociones o la conducta. 309.9 (F43.20) Sin especificar. 1.3 Diagnóstico Los criterios siguientes se aplican a adultos, adolescentes y niños mayores de 6 años. Para niños menores de 6 años, véanse los criterios correspondientes más abajo. A. Exposición a la muerte, lesión grave o violencia sexual, ya sea real o amenaza, en una (o más) de las formas siguientes: 1. Experiencia directa del suceso(s) traumático(s). 11 2. Presencia directa del suceso(s) ocurrido a otros. 3. Conocimiento de que el suceso(s) traumático(s) ha ocurrido a un familiar próximo o a un amigo íntimo. En los casos de amenaza o realidad de muerte de un familiar o amigo, el suceso(s) ha de haber sido violento o accidental. 4. Exposición repetida o extrema a detalles repulsivos del suceso(s) traumático(s) (p. ej., socorristas que recogen restos humanos; policías repetidamente expuestos a detalles del maltrato infantil). Nota: El Criterio A4 no se aplica a la exposición a través de medios electrónicos, televisión, películas o fotografías, a menos que esta exposición esté relacionada con el trabajo. B. Presencia de uno (o más) de los síntomas de intrusión siguientes asociados al suceso(s) traumático(s), que comienza después del suceso(s) traumático(s): 1. Recuerdos angustiosos recurrentes, involuntarios e intrusivos del suceso(s) traumático(s). Nota: En los niños mayores de 6 años, se pueden producir juegos repetitivos en los que se expresen temas o aspectos del suceso(s) traumático(s). 2. Sueños angustiosos recurrentes en los que el contenido y/o el afecto del sueño está relacionado con el suceso(s) traumático(s). Nota: En los niños, pueden existir sueños aterradores sin contenido reconocible. 3. Reacciones disociativas (p. ej., escenas retrospectivas) en las que el sujeto siente o actúa como si se repitiera el suceso(s) traumático(s). (Estas reacciones se pueden producir de forma continua, y la expresión más extrema es una pérdida completa de conciencia del entorno presente.) Nota: En los niños, la representación específica del trauma puede tener lugar en el juego. 4. Malestar psicológico intenso o prolongado al exponerse a factores internos o externos que simbolizan o se parecen a un aspecto del suceso(s) traumático(s). 5. Reacciones fisiológicas intensas a factores internos o externos que simbolizan o se parecen a un aspecto del suceso(s) traumático(s). C. Evitación persistente de estímulos asociados al suceso(s) traumático(s), que comienza tras el suceso(s) traumático(s), como se pone de manifiesto por una o las dos características siguientes: 1. Evitación o esfuerzos para evitar recuerdos, pensamientos o sentimientos angustiosos acerca o estrechamente asociados al suceso(s) traumático(s). 12 2. Evitación o esfuerzos para evitar recordatorios externos (personas, lugares, conversaciones, actividades, objetos, situaciones) que despiertan recuerdos, pensamientos o sentimientos angustiosos acerca o estrechamente asociados al suceso(s) traumático(s). D. Alteraciones negativas cognitivas y del estado de ánimo asociadas al suceso(s) traumático(s), que comienzan o empeoran después del suceso(s) traumático(s), como se pone de manifiesto por dos (o más) de las características siguientes: 1. Incapacidad de recordar un aspecto importante del suceso( s) traumático(s) (debido típicamente a amnesia disociativa y no a otros factores como una lesión cerebral, alcohol o drogas). 2. Creencias o expectativas negativas persistentes y exageradas sobre uno mismo, los demás o el mundo (p. ej., “Estoy mal,” “No puedo confiar en nadie,” “El mundo es muy peligroso,” “Tengo los nervios destrozados”). 3. Percepción distorsionada persistente de la causa o las consecuencias del suceso(s) traumático(s) que hace que el individuo se acuse a sí mismo o a los demás. 4. Estado emocional negativo persistente (p. ej., miedo, terror, enfado, culpa o vergüenza). 5. Disminución importante del interés o la participación en actividades significativas. 6. Sentimiento de desapego o extrañamiento de los demás. 7. Incapacidad persistente de experimentar emociones positivas (p. ej., felicidad, satisfacción o sentimientos amorosos). E. Alteración importante de la alerta y reactividad asociada al suceso(s) traumático(s), que comienza o empeora después del suceso(s) traumático(s), como se pone de manifiesto por dos (o más) de las características siguientes: 1. Comportamiento irritable y arrebatos de furia (con poca o ninguna provocación) que se expresan típicamente como agresión verbal o física contra personas u objetos. 2. Comportamiento imprudente o autodestructivo. 3. Hipervigilancia. 4. Respuesta de sobresalto exagerada. 5. Problemas de concentración. 6. Alteración del sueño (p. ej., dificultad para conciliar o continuar el sueño, o sueño inquieto). F. La duración de la alteración (Criterios B, C, D y E) es superior a un mes. G. La alteración causa malestar clínicamente significativo o deterioro en lo social, laboral u otras áreas importantes del funcionamiento. 13 H. La alteración no se puede atribuir a los efectos fisiológicos de una sustancia (p. ej., medicamento, alcohol) o a otra afección médica. En los diagnósticos clínicos es necesario especificar si: Con síntomas disociativos: Los síntomas cumplen los criterios para el trastorno de estrés postraumático y, además, en respuesta al factor de estrés, el individuo experimenta síntomas persistentes o recurrentes de una de las características siguientes: Despersonalización: Experiencia persistente o recurrente de un sentimiento de desapego y como si uno mismo fuera un observador externo del propio proceso mental o corporal (p. ej., como si se soñara; sentido de irrealidad de uno mismo o del propio cuerpo, o de que el tiempo pasa despacio). Des realización: Experiencia persistente o recurrente de irrealidad del entorno (p. ej., el mundo alrededor del individuo se experimenta como irreal, como en un sueño, distante o distorsionado). Nota: Para utilizar este subtipo, los síntomas disociativos no se han de poder atribuir a los efectos fisiológicos de una sustancia (p. ej., desvanecimiento) u otra afección médica (p. ej., epilepsia parcial compleja). 1.4 Incidencia El N.H.S. (Instituto de Excelencia Clínica, 2005). Mucha gente que es atendida en los servicios médicos en hospitales generales puede haber vivido hechos traumáticos. Esto especialmente cierto en los departamentos de urgencias y en cirugía clínica plástica y ortopédica. Para algunas personas con TEPT, este puede ser el punto principal de contacto con el sistema de salud, y la oportunidad que éste representa para el reconocimiento e identificación del TEPT. El TEPT puede presentar un rango amplio de síntomas (incluidos re experimentación , evitación, hiperactivación, depresión, insensibilidad emocional e ira), por lo que al evaluar el TEPT, los miembros de equipos médicos de atención secundaria deben preguntar de forma delicada, si los pacientes con dichos síntomas han sufrido o no una experiencia 14 traumática, dando ejemplos concretos de sucesos traumáticos (por ejemplo, agresiones, violación, accidentes de tráfico, abuso sexual infantil o nacimiento traumático). Registro de individuos involucrados en un desastre mayor, programa de refugiados y buscadores de asilo, muchos individuos involucrados en un desastre mayor, sufrirán consecuencias tanto a corto como a largo plazo en su proceso. Aunque no se recomienda llevar a cabo una sesión breve, se debe considerar el registro de todos los individuos por las autoridades responsables, para desarrollar el plan local del desastre. De forma parecida, la inmensa mayoría de programas de refugiados (personas que han llegado al Reino Unido desde una zona de conflicto, por medio de algún programa organizado por agencias del tipo Alto Comisionado de Naciones Unidas los para Refugiados), sufrirán trauma mayor y pueden beneficiarse del programa de registro. En individuos con riesgo alto de desarrollar TEPT, consecuencia de un desastre mayor, debe tomarse en consideración (por los responsables de coordinación del plan de desastre), el uso rutinario de un instrumento de registro breve para TEPT al mes de producirse el desastre. En programas de refugiados y buscadores de asilo con alto riesgo de desarrollar TEPT, se debe considerar (por los responsables de la dirección del programa de refugiados), el uso rutinario de un instrumento de registro breve de TEPT, como parte de la valoración de la salud inicial del refugiado. Esto debe formar parte de cualquier registro comprehensivo físico y mental. 1.5 Factores de Riesgo Para determinar si algunos factores pueden ser predictores del desarrollo o cronicidad del TEPT, se requieren de estudios longitudinales grandes. Los estudios hasta ahora no permiten determinar la naturaleza de la relación con TETP es decir, cuando son causa del desarrollo o de la cronicidad. (C, NICE, 2005). Los factores de riesgo que se han considerado pueden desencadenar un TETP son: Sexo Edad en la que se presenta el Trauma Escolaridad 15 Coeficiente intelectual Etnicidad Antecedentes personales de historia psiquiátrica Reporte de abuso en la niñez o de otros eventos adversos Historia familiar de enfermedad psiquiátrica Severidad del Trauma Estrés postraumático Apoyo social post-trauma El TEPT es una condición potencialmente discapacitante. Los estudios han mostrado que algunos sujetos tienen más probabilidad que otros de desarrollar un TEPT después de haber estado expuestos a eventos traumáticos En situaciones de desastres naturales o de eventos traumáticos masivos o individuales es importante considerar la aplicación de un instrumento breve para la detección de TEPT al mes de haberse presentado el evento traumático, (Nice, 2005). Es importante considerar en los asilos, o lugares de refugio programas de evaluación de salud mental y la aplicación la instrumentación de de escalas breves de identificación de TEPT. (NICE, 2005). 1.6 Desencadenantes Los eventos traumáticos más frecuentes son: 1. Amenaza, acoso sexual por vía telefónica 2. Violación 3. Presenciar actos violentos 16 4. Ataque físico 5. Accidentes 6. Combate bélico 7. Desastres naturales 8. Secuestros Para las mujeres se han reportado: Historia de abuso físico (38.5%) Víctimas de abuso sexual (32%), (Palacios, 2002). 1.6.1 Comorbilidad El Instituto Nacional para la Excelencia Clínica (2005). Refiere que cuando un paciente presenta TEPT con depresión, los profesionales de la salud considerarán tratar primero el TEPT, pues la depresión mejora a menudo con el tratamiento satisfactorio del TEPT. En pacientes con TEPT cuya valoración identifique un riesgo alto de suicidio o daño a otros, los profesionales deben concentrarse primero en controlar este riesgo. En pacientes con TEPT severamente deprimidos, puede ser muy difícil el tratamiento psicológico inicial del TEPT (por ejemplo, la evidencia de una falta extrema de energía y concentración, inactividad o alto riesgo de suicidio), por lo que los profesionales deben tratar antes la depresión. En pacientes con TEPT con dependencia a drogas o alcohol, o en quienes el uso del alcohol o drogas puede interferir significativamente con un tratamiento eficaz, los profesionales de la salud deben tratar antes el problema de drogas o alcohol. Cuando se ofrezcan intervenciones psicológicas centradas en el trauma, a pacientes con TEPT con trastorno de personalidad comórbido, los profesionales deben considerar la ampliación del tratamiento. 17 Las personas que han perdido a un amigo íntimo o a un familiar, debido a una muerte no natural o súbita, se les debe evaluar para TEPT y duelo traumático. En muchos casos, los profesionales de la salud deben tratar primero el TEPT, sin evitar dialogar sobre el duelo. 1.7 Características Clínicas y Síntomas. La mayoría de los síntomas característicos del TEPT son síntomas re experimentados. Quienes sufren TEPT, reviven involuntariamente aspectos del suceso traumático de un modo muy vívido y perturbador. Esto incluye flashbacks en los que la persona actúa o se siente como si el hecho estuviese ocurriendo de nuevo; pesadillas e imágenes perturbadoras intrusivas y repetitivas, u otras impresiones sensoriales del suceso. Los disparadores del suceso traumático, surgen con un intenso distrés y / o reacciones fisiológicas. En niños, revivir los síntomas puede llevar la forma de representar la experiencia, juego repetitivo o sueños atemorizantes sin contenido reconocible. La evitación de cuanto recuerda al trauma es otro síntoma central del TEPT. Esto incluye personas, situaciones o circunstancias semejantes o asociadas con el trauma. Las personas con TEPT intentan a menudo expulsar los recuerdos del suceso fuera de su mente, y evitan pensar o hablar con detalle acerca de ello, especialmente de los peores momentos. Por otro lado, muchos rumian excesivamente las cuestiones que pudieron evitar el suceso (por ejemplo, por qué les pasó a ellos, cómo podían haberlo impedido o cómo se podían haber vengado). Los pacientes con TEPT también experimentan síntomas de hiperactivación, incluyendo hipervigilancia hacia la amenaza, respuestas exageradas de sobresalto, irritabilidad problemas de concentración y de sueño. Otras personas con TEPT también describen síntomas de insensibilidad emocional. Éstos incluyen falta de capacidad para vivir sentimientos, sentirse separados de los otros, rendirse ante actividades antes significativas, y amnesia para partes importantes del suceso. Los síntomas de TEPT se desarrollan con frecuencia inmediatamente después del suceso traumático, aunque en algunas personas (menos del 15 % de quienes lo padecen) el comienzo de los síntomas puede retrasarse. Los pacientes con TEPT pueden no 18 presentarse a tratamiento hasta meses o años después del inicio de los síntomas, a pesar de experimentar un malestar considerable, pero el TEPT es un trastorno tratable incluso cuando se presentan los problemas muchos años después del suceso traumático. La valoración del TEPT puede, sin embargo, suponer un desafío importante pues muchas personas evitan hablar de sus problemas, aun cuando se presentan con quejas asociadas. Las reacciones emocionales al estrés están acompañadas frecuentemente de: •Dolores musculares •Diarrea •Palpitaciones •Dolores de Cabeza •Sentimientos de pánico y miedo •Depresión •Consumo excesivo alcohol •Uso de drogas (Incluyendo Analgésicos). 1.7.1. El T.E.P.T. en niños. Los niños, especialmente aquellos menores de 8 años, pueden no quejarse directamente de síntomas de TEPT, tales como re-experimentación o evitación. En lugar de ello, pueden hablar de problemas de sueño. Es por lo tanto vital que se tengan en cuenta las oportunidades de identificar un TEPT. Interrogar a niños y a padres o tutores, también mejorará el reconocimiento del TEPT: Éste es común (por encima del 30 %) en niños, tras acudir a los servicios de urgencias por una lesión traumática. El personal del departamento de urgencias debe informar a los padres o tutores del riesgo de su hijo para desarrollar TEPT, tras la asistencia en urgencias por la lesión traumática, y aconsejarles sobre qué acciones emprender si aparecen los síntomas. 19 Cuando se evalúa a un niño o persona joven acerca del TEPT, los profesionales de la salud deben asegurarse de que preguntan de forma separada y directamente al niño o joven sobre la presencia de síntomas de TEPT. No se deben fiar solamente de la información del padre o tutor para la valoración. Cuando un niño involucrado en un suceso traumático, es tratado en la unidad de urgencias, el personal del departamento debe informar a los padres o tutores de la posibilidad de desarrollar TEPT, describiendo brevemente los posibles síntomas (por ejemplo, problemas de sueño, pesadillas, dificultad para la concentración e irritabilidad), y sugerir que contacten con su médico de cabecera si los síntomas persisten más allá de 1 mes. 20 CAPITULO II EL SUICIDIO 2. 1 Definición En 1976 la O.M.S. definió al suicidio como el acto de matarse en forma voluntaria y en él intervienen tanto los pensamientos suicidas como el acto suicida en sí. En el suicida se detectan: a) los actos fatales o suicidio consumado. b) los intentos de suicidio altamente letales aunque fallidos, con intención y planeación del suicidio. c) los intentos de baja letalidad, generalmente asociados a una situación psicosocial crítica El Instituto Nacional de Estadística y Geografía (INEGI, 2008: 103) define el suicidio como “la acción de matarse a sí mismo”. En la obra El Suicidio por Durkheim (2004: 14), definió a éste como: “todo caso de muerte que resulte, directa o indirectamente, de un acto, positivo o negativo, realizado por la víctima misma, sabiendo ella que debía producir este resultado”. 2.2 Generalidades El suicidio ocupa un lugar entre las primeras 10 causas de muerte en las estadísticas de la Organización Mundial de la Salud. De acuerdo con la Revista Cubana de Medicina General Integral (1999), el intento de suicidio, junto al suicidio, son las dos formas más representativas de esta conducta, aunque no las únicas. Desgraciadamente existen muchos textos que sólo tienen en cuenta estos dos aspectos, los que, por demás son los más graves, y no otros que detectándolos y tomándolos en consideración de forma oportuna, evitarían que ambas ocurrieran. El espectro completo del comportamiento suicida está conformado por la ideación de autodestrucción en sus diferentes gradaciones: las amenazas, el gesto, el intento y el hecho consumado. 21 La ideación suicida abarca un amplio campo de pensamiento que puede adquirir las siguientes formas de presentación: El deseo de morir se traduce en pensamientos tales como que la vida no merece la pena vivirla o que la vida sería mejor para todos si la persona muriera. La representación mental del suicida puede manifestarse con la expresión: Me he imaginado que me ahorcaba, o he pensado en que pasaría si me cortara las venas. Las ideas de autodestrucción sin planeamiento de la acción se plantean con pensamientos directos como:”Me voy a matar", y al cuestionarlo cómo lo va a llevar a cabo puede responder: "No sé cómo, pero lo voy a haré"). La idea suicida con un plan indeterminado o inespecífico puede estar representada como : "Me voy a matar de cualquier forma, con pastillas, tirándome delante de un carro, quemándome". La idea suicida con una adecuada planificación suele ser expresada como: “He pensado ahorcarme en el baño, cuando nadie se dé cuenta "). Se le conoce también como plan suicida. Sumamente grave. Todas estas manifestaciones de la ideación de autodestrucción deben ser exploradas, si el paciente no las manifiesta, pues la comunicación y el diálogo abierto sobre el tema no incrementan el riesgo de desencadenar el acto, como erróneamente se considera y es una valiosa oportunidad para iniciar su prevención. El intento suicida, también denominado parasuicidio es directamente una tentativa de suicidio, intento de autoeliminación (IAE) o autolesión intencionada (deliberate self harm), se ha definido como aquel acto sin resultado de muerte en el que un individuo, de forma deliberada, se hace daño a sí mismo. Se considera que el intento es más frecuente en los jóvenes, en el sexo femenino, y los métodos más utilizados son los suaves o no violentos, principalmente la ingestión de fármacos o sustancias tóxicas. El suicidio consumado abarca todos aquellos actos lesivos autos infligidos con resultado de muerte. Son más frecuentes en adultos y ancianos, en el sexo masculino, y los métodos preferidos son los llamados duros o violentos, como las armas de fuego, el ahorcamiento, el fuego, o cualquier método de esta índole. 22 2.3 Tipos de Suicidio Carl M. Durkheim, (1907) explicaba el fenómeno del suicidio, relacionándolo con factores individuales y factores externos tales como económicos, sociales y religiosos, identificando así tres tipos de suicidios: 1. El suicidio egoísta propio de personas individualistas, poco integrados a los grupos sociales de los que forma parte, presentándose con mayor frecuencia en países desarrollados en la que la dependencia familiar es menor que en las tradicionales. 2. El suicido altruista causado por una baja importancia del yo, sucediendo cuando la persona presenta una excesiva “integración” a la sociedad a la que pertenece, a tal punto que es capaz de obedecer órdenes que atenten con su vida ya que se somete con abnegación a las leyes, costumbres de la sociedad a la que pertenece, pensando que el acto es un deber. 3. El suicidio anómico característico de la sociedad moderna, que acontece en sociedades cuyas instituciones y cuyos lazos de convivencia se hallan en situación de desintegración o de anomia que lleva a una desorientación individual y a un sentimiento de falta de significación de la vida, son personas que no son capaces de soportar los cambios en las normas, formas de vida, llegando al suicidio como única solución tal como refiere Becerra B. (2005). 2.3.1 Clasificación APA La APA describe una breve clasificación de suicidios y de intentos suicidas con el fundamento de poder entender y describir las situaciones que conllevan a esta conducta ya sea debido a manipulación, ansiedad, impulsividad, desesperación o un episodio o trastorno psicótico. 23 Manipulatorio: este tipo de conducta busca lograr como su palabra lo dice, la situación en la que se encuentra, de tal modo que se vea favorecido, un ejemplo claro puede ser cuando un integrante de la pareja manipula al otro diciéndole que si le abandona, cometerá suicidio, de esta manera la persona intenta asegurar la permanencia del segundo, en esta clasificación se pueden encontrar tendencias claras por dependencia. Ansiolítico: dentro de esta categoría el sujeto dinamiza los pensamientos y acciones debido a la presión bio-psico-social que le hacen presentar malestar significativo, desesperación y síntomas múltiples que le orillan a preferir morir. Impulsivo: es una conducta acting out, es decir meramente instintiva, y puede ocurrir en segundos y por un estímulo o sin él. Desesperanzado: se presenta en situaciones de crisis de tipo existencial en donde el sujeto no encuentra motivos por los cuales vivir, o sus problemáticas no tienen solución. Psicótico: en esta clasificación se encuentran los pacientes que ya tienen antecedentes de enfermedades de tipo psiquiátricas en donde el juicio y la realidad es nulo o disminuido, y en estos cuadros de psicosis, puede presentarse el suicidio o su intento. 2.4 El suicidio en el mundo De acuerdo con datos estandarizados de mortalidad por causas para el año 2004 de la OMS (2009), los países que muestran tasas de suicidios más altas son algunos de Europa oriental (como Rusia, Ucrania, Bielorusia, Lituania, Polonia) y occidental (Finlandia, Bélgica, Francia, Austria, Suiza) y algunos países asiáticos (India, Japón, República de Corea). En el caso de China, país de Asia importante entre otras cosas por el tamaño de su población, aunque la OMS reporta una tasa de 16.9 suicidios por 100 mil habitantes, también se señala que la calidad de su información no es considerada demasiado confi able (al menos hasta el año 2004). En el caso de la mayoría de los países europeos, estos se encuentran dentro de un rango de siete a 15 suicidios por cada 100 mil habitantes. Los países asiáticos por su parte, muestran una mucha mayor dispersión. Los países africanos 24 (tanto los de África del Norte como los subsaharianos) muestran tasas relativamente bajas de entre cinco y 10 suicidios por 100 mil habitantes (con la excepción de Sudáfrica que alcanza 15.7 por 100 mil). En cuanto a América Latina, los países con las tasas más altas son Nicaragua, Cuba y Chile (con tasas de entre 10.7 y 12.1 por 100 mil). Pero en términos generales, comparativamente los países latinoamericanos no muestran tasas demasiado elevadas (y casi todos se encuentran dentro de un rango entre 9.2 de Argentina y cuatro por 100 mil de Guatemala). Mapa del mundo con porcentajes de suicidios, nótese que los sitios iluminados color rojo la tasa es la de mayor incidencia, seguido por el color amarillo, continuando con el color azul en donde se registra menor número de suicidios, en el caso del color gris no existe información disponible según datos de la Organización Mundial de la Salud (2009). 25 2.4.1 El Suicidio en México Hernández, H, de la U.NAM refieren que, en relación con México (con tasas de 4.3 suicidios por 100 mil personas en 2004), dentro de un total de 192 países, ordenados de mayor a menor tasa, ocupaba la posición 161 en ese año. Hay que señalar que, como los mismos datos de la OMS lo señalan, la confiabilidad de las estadísticas de algunos de los países considerados es baja. Con todo, aun excluyendo a estos países, entre los 99 que quedan con estadísticas de calidad más o menos similar (según la OMS), México ocupa el lugar 80. , por lo tanto como en otro, está dentro del 25 por ciento con las tasas de mortalidad por suicidio más bajas del mundo. Dentro del conjunto de América ocupa también un lugar dentro del grupo con menores tasas de suicidios, con tasas más bajas además que las que presentan incluso Estados Unidos (10.2) y Canadá (10.7). Es importante mencionar que tanto a nivel mundial como en México en particular, la mayoría de las personas que se suicidan son hombres. Pareciera ser, de acuerdo con los datos estadísticos con que se cuenta, que las mujeres son menos propensas a tomar la determinación de privarse de la vida pero, además, las diferencias por género se han ido acentuando con el paso de los años. Si en 1950 los suicidios de hombres duplicaban a los de las mujeres, para el año 2008 la relación había aumentado a 4.6 hombres suicidas por cada mujer suicida. El suicidio en México es un fenómeno que afecta no sólo a la población en edades activas, sino ahora también a los más jóvenes. Entre los jóvenes y los económicamente activos, la relación hombre-mujer llega a ser de diez suicidios masculinos por uno femenino. En las edades longevas, entre los hombres, el suicidio también se mantiene una alta prevalencia. Si se estiman las tasas de suicidios por 100 mil habitantes de los mayores de 65 años, éstas suben muy por encima de las de cualquiera de los otros grupos de edad. Por sus mismas características y la situación socioeconómica en que vive gran parte de la población del país, se sabe que el proceso de envejecimiento que vive la población mexicana presenta importantes desafíos en materia de salud y de calidad de vida, a lo anterior debe agregarse la problemática del suicidio entre los adultos mayores varones. En estas edades las diferencias por género alcanzan a ser de 18 suicidios masculinos por uno femenino. 26 2.5 Análisis Suicidiológico En la literatura científica, se han propuesto diferentes modelos explicativos que permitieran entender los múltiples factores etiológicos de la conducta suicida. Estos modelos tienen como eje explicativo la relación entre disfunciones neuroquímicas y determinadas dimensiones patológicas. Bajo este epígrafe se van a presentar, de forma cronológica y conceptual, algunos modelos que tratan de armonizar los hallazgos científicos y clínicos. En la mayoría de los mismos se resalta la importancia de dos aspectos, por un lado la influencia de la impulsividad y la agresividad; y por otro, la relación de las conductas auto lesivas con la hipofunción de serotonina. A su vez, estos modelos han ido incorporando nuevos factores, añadiendo, igualmente datos de los anteriores hasta llegar a los más modernos y que predominan en la actualidad. El modelo de Plutchik y Van Praag (1995). O de las fuerzas “contrabalanceadas”, concibe la conducta suicida y violenta como el resultado final de un impulso agresivo que se activa bajo ciertas condiciones del entorno. En su trabajo refieren un modelo para el cual definen dos tipos de fases en las que fuerzas contrabalanceadas o antagónicas van a determinar la intensidad de la acción. En el primer momento se va a producir la conducta y en un segundo se decidirá la dirección de ésta: hacia uno mismo (suicidio) o hacia los demás y centran en la agresividad el eje de la conducta. Este modelo incluye entre los factores que dirigen la agresividad hacia uno mismo, la ansiedad (rasgo y estado), la ira, la tristeza y la impulsividad, mientras que la violencia estaría condicionada por la ira, el enojo, el resentimiento y la impulsividad. Sostienen que la base neuroquímica puede ser la falta de regulación en el sistema serotogénico que debido a su ubicuidad puede producir una constelación variable de efectos psicopatológicos. Fawcett & Busch (1997) postulan el modelo clínico bioquímico de 4 vías, de acuerdo a este modelo, el suicidio emerge de un estado de desesperanza y desolación y es motivado por el deseo de escape, de manera que la desesperanza constituye una dimensión cercana a la depresión, mientras que la desolación se asocia a la ansiedad. Estas dos condiciones, aunque no suficientes, sí son necesarias en diverso grado para la génesis de la conducta suicida. Estos autores, basándose en un estudio prospectivo, se plantean que 27 la conducta suicida está determinada por dos tipos de factores de riesgo en virtud de la duración de su acción, unos de carácter agudo o a corto plazo (horas, días semanas, meses, hasta un año) y otros de carácter crónico o a largo plazo (más de un año desde la exposición). En este trabajo, los factores de riesgo de suicidio clásicos como la ideación suicida, intentos previos, el grado de desesperanza, o el abuso de sustancias, se relacionan significativamente con el suicidio a largo plazo (entre 2 y 5 años de seguimiento), mientras que no existe esta relación cuando se consideran estos factores en el primer año de seguimiento. Por otro lado, factores como el grado de ansiedad, anhedonia, insomnio, falta de concentración, la presencia de crisis de pánico o el abuso moderado de alcohol sí se relacionan con el suicidio a corto plazo. Mann (1997). Realiza sus estudios y postula el modelo neurobiológico de estrés el cual es el más citado en la literatura científica sobre la etiología de la conducta suicida. Este autor propone un modelo que integra los conocimientos y hallazgos neurobiológicos del suicidio. Su punto de partida presupone que la conducta suicida es la resultante de la interacción entre el estrés ambiental y la predisposición y vulnerabilidad a dicha conducta (diátesis), postulando los modelos estrés-diátesis, basándose en las hipótesis ya descritas por Monroe y Simons (1999). Según este autor los factores de ambos tipos que contribuyen a dicha conducta serían: Factores de riesgo que actúan como estresantes: existencia de enfermedad mental, intoxicación aguda por sustancias, mimetismo y crisis social y familiar. Factores que afectan a la diátesis: Disminución de la función serotoninérgica, agresividad e impulsividad, abuso crónico de sustancias, enfermedad crónica, existencia de abusos en la infancia, dificultades en el soporte social y el cuestionamiento sobre las razones para vivir. Cada uno de estos factores estaría mediado a nivel neurobiológico por hipo actividad en la bioquímica de la serotonina encargada de los estadíos de placer, atribuyendo a dicha disminución el valor de marcador de rasgo y por la respuesta a estrés mantenido del eje hipotálamohipofisosuprarrenal que supondría un marcador de estado. El Dr. Mann (1997) sostiene que la función serotoninérgica constituye un mecanismo de la conducta contención de la conducta, y de ahí el riesgo de impulsividad asociado a la hipofunción serotoninérgica. Sus hipótesis se concretan en dos modelos, uno referido al suicidio 28 consumado (a partir de estudios biológicos postmortem) y otro a los intentos de suicidio. En ambos, los factores predisponentes (diátesis), a través de la disminución de la actividad serotoninérgica, predisponen al sujeto a reaccionar ante ciertos factores estresantes con una conducta autoheteroagresiva, lo que refleja una incapacidad de los mecanismos de contención. Turecki (2005). Desarrolla su modelo integrativo de trastornos de personalidad desde los estudios de suicidio consumado que dirige en Canadá respeto de los traumas iniciales en la infancia y sus observaciones acerca del uso y abuso de medicamentos y drogas. El suicidio consumado en los trastornos de personalidad se relacionaría principalmente con la agresividad y la impulsividad. Estas dimensiones psicológicas se encuentran en relación con los acontecimientos en Trauma infantil - Familia – entorno - genes - 5-HT que es igual a : Agresividad impulsividad Cluster B Consumo de tóxicos Depresión Suicidio Suicidio (Ver figura 2.5) . La vida infantil (negligencia parental o abuso físico/sexual) y adulta, por predisposición a una acumulación de experiencias negativas. Además, estas características de la personalidad serían las que mediarían la agregación familiar del suicidio. Por otro lado, los factores biológicos relacionados con la conducta suicida son paralelos a los encontrados en los sujetos con impulsividad y agresividad, y Turecki define este aspecto como un endofenotipo de conducta suicida. Para explicar los suicidios sin rasgos agresivos y/o impulsivos, Turecki los considera, fundamentalmente, en personas mayores con poca comorbilidad con el consumo de sustancias y en general, comorbilidad parecida a los sujetos controles. En este caso señala la posibilidad de interacción entre patología depresiva y rasgos de personalidad del clúster C de trastornos de personalidad, enlazando con la teoría de rigidez cognitiva, en que los acontecimientos vitales adversos son vividos como fallo o debilidad propia. 29 Agresividad Impulsividad Consumo de tóxicos Cluster – B Trauma infantil C Genes Entorno Depresión Depresión Consumo de tóxicos Suicidio 5-HT Figura 2.5 Explicación del modelo de Turecki (2005). 2.5.1 Diátesis Según Mann J.J. (2013), el término diátesis se emplea para referirse a la predisposición que tienen ciertas personas para contraer una determinada enfermedad. El modelo de estrés/diátesis intenta explicar el por qué algunas personas son más propensas a cometer suicidio. Los factores estresantes típicos asociados con el comportamiento suicida incluyen las experiencias traumáticas y la enfermedad psiquiátrica, principalmente la depresión. Aunque se considera que el agravamiento del trastorno psiquiátrico puede llevar al suicidio, una crisis psicosocial puede convertirse en el factor estresante que desencadene el intento o al acto suicida. El aspecto genético es imposible para dejar de considerarse como factor. Quienes intentan o logran suicidarse tienen una historia familiar de actos suicidas, de manera comparable a la predisposición para desarrollar otros trastornos como la enfermedad bipolar o la esquizofrenia. La tasa de concordancia entre el suicidio y los intentos suicidas son 30 mayores entre los gemelos monocigóticos que entre los dicigóticos, y el suicidio es frecuente en niños adoptados provenientes de padres biológicos que cometieron suicidio, a pesar de las diferencias en el ambiente familiar según estudios PPS del IESM (”HD-HN”, 2003). 2.5.2.1 Factores de riesgo Individuales La infancia se considera, en general, como una etapa de la vida feliz, en la que la conducta suicida no puede estar presente. Esto no siempre es así, en la niñez ocurren actos suicidas, los cuales no son reportados como tal o lo hacen como accidentes en muchos países, y se considera que es un fenómeno que va en aumento. En la infancia los factores de riesgo se deben detectar, principalmente, en el medio familiar en el que vive el menor. Así, hay que tener en cuenta si fue un niño deseado o no, pues en este último caso existirán en mayor o menor grado, de forma explícita o encubierta, diferentes manifestaciones de rechazo, con la lógica repercusión psicológica en el menor. La Organización Mundial de la Salud en su programa SUPRE (1999), en donde se dedicó una investigación para la prevención del suicidio refiere que el suicidio es un acto individual; ocurre en el contexto de una sociedad dada y ciertos factores socio demográficos se asocian con él: Sexo: en la mayoría de los países, más varones que mujeres cometen suicidio; la proporción varón/mujer varía de acuerdo con el país. China es el único país en el cual los suicidios femeninos sobrepasan en número a los masculinos en áreas rurales y son aproximadamente iguales a los suicidios masculinos en áreas urbanas. Edad: los grupos con edades mayores (por encima de 65 años) y menores (15-30 años) sufren un aumento en el riesgo de suicidio. Datos recientes sugieren un aumento en las tasas de suicidio en varones de edad mediana. Estado civil: las personas divorciadas, viudas o solteras presentan un aumento en el riesgo de suicidio. El matrimonio parece ser un medio protector para los varones en términos del riesgo de suicidios, pero no es significativo para las mujeres. La separación marital y el vivir solo aumentan el riesgo de suicidio. 31 Ocupación: ciertos grupos ocupacionales tales como cirujanos veterinarios, farmaceutas, dentistas, granjeros y practicantes de medicina están en mayor riesgo de suicidio. No existe una explicación obvia para este hallazgo, aunque el acceso a medios letales, la presión en el trabajo, el aislamiento social y las dificultades económicas podrían ser las razones. Desempleo o retiro: existen asociaciones relativamente fuertes entre las tasas de desempleo y las tasas de suicidio, pero la naturaleza de estas asociaciones es compleja. Los efectos del desempleo están probablemente mediados por factores tales como la pobreza, las privaciones sociales, las dificultades domésticas y la desesperanza. Por otro lado, es más probable que las personas con trastornos mentales carezcan de empleo que las personas con buena salud mental. A nivel de cualquier tasa se debe considerar la diferencia entre lo que significa haber perdido el empleo recientemente y estar desempleado desde hace tiempos: un mayor riesgo se asocia con el primero. Residencia rural/urbana: en algunos países los suicidios son más frecuentes en áreas urbanas, mientras en otros ocurren con más frecuencia en áreas rurales. Migración: la migración con sus problemas anexos de pobreza, vivienda deficiente, falta de apoyo social y expectativas insatisfechas, aumenta el riesgo de suicidio. Otros factores: Ciertos factores sociales, tales como la pronta disponibilidad de medios para cometer suicidio y los acontecimientos estresantes juegan un papel significativo en el aumento del riesgo de suicidio. 2.5.2.2 Factores de Riesgo Psicológicos Estudios recientes en personas jóvenes que cometieron suicidio han mostrado una alta prevalencia (20-50%) de trastornos de la personalidad. Los trastornos de la personalidad que están más frecuentemente asociados con el suicidio son la personalidad limítrofe y la personalidad antisocial. 32 Los trastornos de personalidad histriónica y narcisista y ciertas tendencias psicológicas tales como la impulsividad y la agresión, están también asociadas con el suicidio. Trastornos de la Ansiedad: entre los trastornos de la ansiedad, el trastorno del pánico ha sido más frecuentemente asociado con el suicidio, seguido por el trastorno obsesivocompulsivo (TOC). Los trastornos somatomorfos y los trastornos de la alimentación (anorexia nerviosa y bulimia) están también asociados con el comportamiento suicida. Además la OMS (2000).hace referencia que el riesgo suicida aumenta si se presentan los factores por: o Separación marital. o Pérdida sensible. o Problemas familiares. o Cambio en el estatus ocupacional o financiero. o Rechazo por parte de una persona importante. o Vergüenza o temor a ser encontrado culpable. 2.5.2.3 Factores de Riesgo Bioquímicos El riesgo de suicidio aumenta en las enfermedades físicas crónicas. Además, generalmente existe una tasa aumentada de trastorno psiquiátrico, especialmente depresión, en personas con enfermedad física. La cronicidad, la inhabilidad y el pronóstico negativo se correlacionan con el suicidio. Enfermedades Neurológicas: la epilepsia se ha asociado con un aumento en el suicidio. Este incremento se atribuye al aumento en la impulsividad, la agresividad y la inhabilidad crónica asociadas con la epilepsia. Las lesiones en la médula espinal y el cerebro también aumentan el riesgo de suicidio. Estudios recientes han mostrado que después de un derrame particularmente en presencia de lesiones posteriores, las cuales causan mayor inhabilidad y deterioro físico; 19% de los pacientes se deprimen y presentan tendencias suicidas. 33 Neoplasmas: el riesgo de suicidio es más alto al momento del diagnóstico y en los primeros dos años de la enfermedad terminal, con un aumento del riesgo en los casos de malignidad progresiva. El dolor es un factor que contribuye significativamente al suicidio. VIH/SIDA: la infección por este virus, representan un riesgo aumentado de suicidio en los jóvenes, con altas tasas de suicidio. El riesgo es mayor al momento de la confirmación del diagnóstico y en las etapas tempranas de la enfermedad. Los usuarios de drogas intravenosas están en mayor riesgo aún. Otras condiciones médicas crónicas tales como enfermedades renales, hepáticas, óseas y articulares, cardiovasculares y trastornos gastrointestinales están implicados en el suicidio. Las inhabilidades para moverse, ver u oír pueden precipitar el suicidio. En años recientes, la eutanasia y el suicidio asistido se han convertido en problemas que pueden confrontar los médicos. La eutanasia activa es ilegal en casi todas las jurisdicciones y el suicidio asistido está atrapado en controversias morales, éticas y filosóficas. Los siguientes factores aumentan el riesgo de suicidio: 2.6 o Edad menor de 25 años en varones o Fase temprana de la enfermedad o Abuso del alcohol o Fase depresiva de un trastorno bipolar o Estado mixto (maniaco-depresivo) o Manía psicótica Algunas probables causas del aumento de suicidio. Los factores estresantes que pueden aumentar el riesgo de suicidio son principalmente la pobreza, la pérdida de un ser querido, las discusiones entre familiares o con amigos, la ruptura de una relación y los problemas legales o laborales (MANN, JJ, 2005). 34 La O.M.S. en el 2009 ha estudiado a las recesiones económicas, el desempleo asociado, la desintegración social, la inestabilidad política y el colapso social, como parte de las causas de aumento en la tasa de suicidio a nivel global. Evidentemente, es imposible separar el impacto de los estresores ambientales como el aumento de vehículos, de fábricas, aeropuertos, contaminación y falta de recursos que permitan el desarrollo y del sustento de las necesidades básicas y primordiales para subsistir En cuanto al perfil del temperamento y la personalidad de quienes intentan cometer suicidio en México, se encuentran una actitud de búsqueda de novedades, evitación del daño, preocupación por trascender, pero sin una definición clara de objetivos y metas, y una baja capacidad de cooperación (Becerra B, 2005). Por otro lado el autor de prevención del suicidio, Foster T, (2002), analizaba que es frecuente la apología aunada a la vergüenza, la desesperanza y la falta de motivación por vivir y entre suicidas adultos mayores es frecuente cierta forma de reproche. Una característica básica del suicida es una clara intención de morir, asociada a pocos motivos interpersonales para continuar viviendo. En los pacientes internados por intento de suicidio, a menudo se detecta la pérdida del control, asociada con ansiedad, pánico y vacuidad, todo ello aunado a una discapacidad para enfrentar y resolver problemas, particularmente entre los adolescentes. La mayoría de los pacientes suicidas tiene una historia real, temida o imaginaria de pérdida reciente, como puede ser la divergencia o pérdida de alguien importante, disolución de una relación amorosa, embarazo no deseado o aborto reciente. Por otro lado, una enfermedad física, acompañada de depresión, generalmente está presente entre 25% y 75% de todas las víctimas de suicidio. En estudios post-mortem se ha encontrado que 50% de los hombres que se suicidaron lo hicieron dentro del primer año en que recibieron el diagnóstico de cáncer. En mujeres, es relevante el dato de cáncer de mama o uterino, aunque otras enfermedades como la esclerosis múltiple, la enfermedad cardiovascular y la demencia aumentan el riesgo de suicidio en ambos géneros. La epilepsia representa un riesgo y es relevante por el acceso a los barbitúricos (Foster, Pl. 2009). 35 2.7. El suicidio como evento critico El proceso suicida se inicia en el momento en que comienzan los pensamientos sobre cómo quitarse la vida, pasa por la realización de los primeros intentos suicidas, con un incremento gradual de la letalidad del intento, hasta lograrlo; es decir, la suicidalidad, que comprende las ideas y deseos suicidas o ideación suicida, las conductas suicidas sin resultado de muerte o intentos suicidas y los suicidios consumados. Así se establece una secuencia progresiva. Es posible que ocurran manifestaciones previas con actitudes de escape, venganza, altruismo o búsqueda de riesgos. Por otro lado, se han descrito tres características dependientes de rasgo: a) pensamientos de derrota, en otras palabras, una tendencia a percibirse como perdedor cuando se enfrentan situaciones estresantes de tipo psicosocial b) percepciones de "imposibilidad de escapatoria", asociadas a alteraciones de memoria autobiográfica y déficit para resolver problemas. c) percepción de "imposibilidad de rescate", es decir, desesperanza, el abandono de los intentos por responder a situaciones estresantes al carecer de control sobre ellas. 36 CAPITULO III INTERVENCIÓN TANATOLÓGICA EN EL APOYO DEL EVENTO SUICIDA 3. Manejo de la Familia de un suicida Pérez Barrero (2014), en su manual de suicidiologia menciona que los sobrevivientes que tienen que tratar con sentimientos negativos, pensamientos sobre su posible participación en el suicidio o lo que dejaron de hacer para evitarlo”. La causa de muerte que genera mayor culpabilidad, hostilidad y estigmatización es el suicidio. Por tanto, al enfrentar a la familia del suicida, lo primero es: • Tener en cuenta el grado de shock y qué recursos inmediatos están a la disposición de la familia para su apoyo emocional. • Detectar los sentimientos de culpa y responsabilidad por lo ocurrido. • Detectar posibles pensamientos suicidas, amenazas y otras conductas afines entre los familiares del occiso. • Ayudar a la familia a reconocer que el suicidio estuvo relacionado con la posible enfermedad del individuo y no con una falla de ellos, pues está comprobado que los familiares de los suicidas están en peligro de tener un comportamiento similar por diversos mecanismos, entre los que la imitación desempeña su papel. Es conveniente considerar que la clásica reacción de duelo, en el caso de los familiares del suicida, es catastrófica por sus manifestaciones. En cuanto a la culpabilidad que con frecuencia sienten los sobrevivientes a un suicida, es posible manejarla en dependencia del grado de responsabilidad que sobre su vida pudo tener el fallecido. Así, si el suicidio fue realizado por un sujeto sin responsabilidad alguna sobre su vida en esos momentos o sólo la tenía parcialmente, le hacemos entender a los familiares que: • La culpa es una fase habitual por la que todos pasamos cuando muere un ser querido, con independencia de la causa que la origine; ésta dura cierto tiempo en el cual el individuo se cuestiona constantemente qué hizo o qué dejó de hacer para que los hechos ocurrieran. Eso es muy normal. 37 • Hay enfermedades, como la padecida por esa persona, en las que el suicidio, aunque ocurrió en ese determinado momento, pudo haber ocurrido mucho antes y si no sucedió así, en eso mucho tuvo que ver los cuidados y las atenciones brindadas por la familia. El suicidio en esas enfermedades es como la fiebre en la amigdalitis, siempre está presente y no es fácil de evitar cuando la persona no tiene poca o ninguna responsabilidad sobre su vida. • El propio suicida no hubiera deseado padecer la enfermedad que lo llevó al suicidio, ni la familia, ni el médico, ni el psicólogo, ni el psiquiatra. Si el suicida tuvo plena responsabilidad sobre su vida, se le hace comprender a la familia lo siguiente: • Las personas, cuando tienen determinada forma de ser, o ciertos rasgos en su carácter, se convierten en sus propios enemigos más peligrosos. • Se interroga al familiar, ¿cómo usted podía evitar esto?, y por lo general responde con aquellas ideas que reflejan la culpabilidad por lo sucedido, esto es, lo que no hizo o hizo mal. Se le escucha atentamente y se le pregunta entonces, ¿durante qué tiempo usted iba a poder evitar lo ocurrido?. Es posible que responda con un plazo, tras lo cual se debe indagar: Y después, ¿cómo iba a evitar el suicidio, si él seguía siendo de esa manera y no tenía interés en cambiar? Si aún no ha comprendido el mensaje que se le quiere dar de no sentir culpabilidad por lo ocurrido, se razona como sigue, ¿qué culpa tiene mi madre si ahora, cuando yo termine de hablar con usted, intento el suicidio?, ¿no se da cuenta de que soy un adulto, hago lo que deseo y nadie lo puede impedir?. Para hacerlo, tendría mi madre que encadenarse a mí, dormir conmigo, bañarse conmigo, salir conmigo, y eso es imposible. Suponiendo que se pudiera hacer todo eso por un tiempo, la vida no tendría ninguna calidad para ella ni tampoco para mí. Por otra parte, si deja de estar encadenada a mí yo puedo intentar el suicidio, por lo que tendría que pasarse toda su vida de esa manera, lo cual es un absurdo. En seguida otra interrogación, ¿quién le cuida a usted y a mí para que no nos suicidemos? Obviamente, ninguna persona tiene que hacerse responsable de la vida de otra, si no se trata de un niño, un enfermo mental grave sin capacidad para discernir entre lo bueno y lo malo, un demente que ha perdido su total entendimiento o un retrasado mental grave que nunca lo ha tenido. 38 Un último recurso puede ser preguntar al familiar si él le inculcó la idea del suicidio, si le facilitó los medios para llevarlo a cabo, las cuales seguramente serán respondidas de manera negativa. Acto seguido se le asegura el conocimiento de todo lo hecho por él para modificar su manera de ser, cuántos consejos le dio y todo lo sufrido por ese carácter del difunto. Más difícil se hace el manejo cuando la culpa se basa en hechos reales, como por ejemplo, que haya familiares con intento suicida previo al del ser querido. En casos como esos no es prudente intentar eliminar toda la culpabilidad, pues eso puede ser percibido como un engaño o que se le trata de consolar sin las razones suficientes para ello. Es conveniente conocer lo siguiente en relación con este fenómeno: • El efecto imitativo de la conducta suicida está reconocido. En 1841, Willian Farr sentenció: “No hay un hecho mejor establecido que el efecto imitativo en la conducta suicida”. En nuestros días, este efecto está relacionado con el manejo que hacen del tema los medios masivos de difusión y las noticias sensacionalistas sobre el suicidio. Los antecedentes familiares de esta conducta siempre se citan como un factor de riesgo y restarle o negar su importancia sabiendo lo anterior, pondría al descubierto su falta de autenticidad ante la persona en crisis, la cual tiene una sensibilidad especial para detectar cuando se le brinda una información distorsionada. Este tipo de personas suele necesitar sentirse culpable, pero no totalmente. Él tolera una parte de la culpabilidad que le pertenece y agradece que se le permita cargar con ella y continuar viviendo con dignidad. Teniendo en cuenta estos dos aspectos mencionados, le haremos la siguiente observación: “Usted, es cierto, había intentado contra su vida y eso como es lógico lo hace sentir culpable del suicidio de su familiar y yo considero que ese antecedente pudo haber influido. Pero si se detiene a reflexionar, él tenía unas características en su forma de ser muy diferentes a las suyas. ¿De quién las aprendió?,no sabemos. De igual manera que no podemos determinar de quien aprendió esas cosas, tampoco se puede decir que no quererse la vida lo aprendió de usted, única y exclusivamente. Pero, además, usted se da cuenta cuando otra persona está haciendo algo mal hecho y no lo imita a ciegas por el mero hecho de presenciarlo o de saber que ocurrió. En otras palabras, si se conoce lo que es bueno, regular y malo, no tiene porqué imitar esto último a 39 menos que lo desee, porque nadie está obligado fatalmente a imitar lo malo cuando puede tratar de imitar lo bueno. ¿Cómo veo las cosas, entonces?. Para mí usted hace un tiempo hizo algo que no estuvo correcto lo cual tal vez influyó de alguna manera en lo sucedido con su ser querido, pero eso no constituye la causa del suicidio, pues este tipo de conducta se ocasiona debido a la conjunción de múltiples factores y nunca uno solo de ellos. En este caso en particular, el mayor peso lo constituyeron sus rasgos anormales de carácter, que no sólo le ocasionaron la muerte sino que antes lo llevó a tener dificultades en su escuela, el matrimonio, con los amigos, en el trabajo, etc”. Una vez asistido el familiar del suicida con antecedentes de igual tentativa, es útil tomar determinadas medidas de carácter general que faciliten la elaboración del duelo y, por tanto, su evolución dentro de límites normales. Estas medidas son: • Retirar fotos del fallecido de los lugares donde con frecuencia se reúne la familia. Cuando el duelo se haya resuelto, se puede colocar alguna donde se estime, pues ya no se recordará con la intensidad afectiva de los primeros días. Mientras, es mejor tener algún lugar para ir expresamente a eso y no donde se encuentre la imagen con solo pasar. • No llevar fotos del fallecido consigo (billeteras, monederos, documentos de identificación, medallas, etc.). • Retirar sus objetos personales guardándolos en un lugar seguro, pero no visibles a simple vista. • Modificar la habitación del fallecido o el lugar donde permanecía. • No asistir con frecuencia al cementerio. • Seguir vistiéndose como siempre lo ha hecho. Si hay tradición de llevar luto no tratar de impedirlo. • Permitir que los niños continúen viviendo su rutina cotidiana, esto es, jueguen, vean los programas infantiles en la televisión, etcétera. 40 • No olvidar que el adolescente tiene su propia manera de experimentar su aflicción por lo ocurrido y no tiene que manifestarse de su misma forma. Aunque se le vea riendo en determinados momentos, él sufre tanto como usted, no lo olvide. • Es conveniente hablar con los menores sobre lo ocurrido, y relacionar siempre el suicidio con la locura (aunque no sea cierto), pues esta asociación puede disminuir la posibilidad de imitación, “el loco es el que se suicida y yo no lo estoy, por tanto, yo no me suicido”. 3.1 Etapas de la intervención tanatológica Si bien en la tanatología no se trata de hacer recetas de cocina; contextualizando que se trate de un proceso que vaya paso a paso estrictamente para que este se lleve a cabo de una forma adecuada, es importante considerar que las siguientes etapas apoyarán al tanatólogo a poder adentrarse a la familia o al familiar que ha sido afectado de manera dramático por haber encontrado a su familiar en un proceso de muerte por suicidio, a continuación encontraremos las diferentes etapas propuestas para la intervención tanatológica. 3.1.1 Relación de empatía Establecer contacto de tipo verbal y no verbal, es importante que la persona con la cual se va a trabajar perciba que se está interesado en escuchar y atender para que pueda contar su propia historia y a su vez exprese y pueda reflejar sentimientos No es recomendable bromear o no dar importancia así como ignorar sentimientos. 3.1.2 Evaluar y definir En la intervención tanatológica se debe conocer la dimensión del problema y saber formular preguntas abiertas que faciliten expresión de los sentimientos y conocerlos de modo que abstenerse a preguntas que la respuesta sea sí o no. 41 Evaluar el estado de ansiedad, depresión, el estado emocional, el peligro suicida. Preguntar directamente si es necesario, no se recomienda ignorar o no explorar cualquiera de estos estados afectivos y definir qué acciones se deben tomar como visitar a un especialista. 3.1.3 Romper expectativas e informar Las expectativas de los pacientes pueden estar demasiado elevadas, en ocasiones pueden pensar que la tanatología puede resolver el sufrimiento por completo y no lo es por lo que hay que preguntar cuáles son sus expectativas y ser claros y concisos acerca de los alcances de esta disciplina con la finalidad de generar la ruptura de expectativas e informar posibles soluciones. Es adecuado analizar los obstáculos comunicacionales directamente. Establecer prioridades ayudará a la calidad de vida del paciente. 3.1.4 Explorar acción-reacción de la crisis Se trata de acciones concretas de tomar una medida a tiempo ya que los eventos traumáticos pueden dejar en shock a las personas y volverlos mas susceptibles a un acto impulsivo por lo que hay que indagar y prevenir las reacciones así como poder afrontarla, en este caso se debe poder contener al paciente, acompañarlo y ser tímido o ser indeciso no es conveniente. El papel del tanatólogo es ser directivo, confrontar, también es retraerse de asumir decisiones o responsabilidades cuando sea necesario, siempre se debe preguntar a los familiares involucrados si se encuentra de acuerdo. 3.1.5 Establecer probables metas y seguimiento. Después de haber escuchado, acompañado, evaluado, definido, roto expectativas, explorado la forma en la que los pacientes se expresan y reaccionan, es necesario que el doliente se reinserte a sus actividades normales en la mayor medida de lo que se pueda, 42 por lo que es importante platicar con la persona y que se proponga o piense alguna meta a corto, mediano y largo plazo, el terapeuta también deberá identificar la situación actual del paciente y proponerse una meta deseable de recuperación. El seguimiento se enfoca a realizar re contacto para evaluar progreso o retroceso. en la tanatología no se debe dejar la evaluación a otro que no conoce lo sucedido. Siempre deje abiertas las posibilidades de contacto con sus pacientes, ya sea de manera telefónica, escrita o incluso puede realizar una visita domiciliaria que permita la comunicación y fomente la salud. 3.2 Pasos de la intervención en crisis. Contextualizando que todo evento suicida se genera en una crisis, por una crisis y suele dejar crisis, esta tesina cita a continuación a Daniel Benveniste P (2000), es un psicólogo clínico originario de San Francisco, California. Reside y trabaja en Caracas desde Marzo, 1999. Escribió un artículo a raíz de la inundación ocurrida en Diciembre 1999, que devastó gran parte de Venezuela y creó traumas importantes para tantas personas, en dicho artículo menciona el encuadre y los pasos para una intervención en crisis en donde se pretende que el paciente con TEPT se reinstaure a su vida regularmente. El encuadre en la intervención en crisis es diferente del de un encuadre clínico. El consejero puede estar en una escuela o en una iglesia, en un campo o bajo un árbol. Y así como los encuadres son diferentes en una intervención en crisis y en una clínica, también son diferentes los problemas con los que el consejero de crisis debe tratar. Los problemas incluyen los síntomas descritos en la sección anterior sobre el estrés agudo. Durante la crisis, la meta del tratamiento no es el cambio profundo del paciente, o la revisión del origen infantil de los conflictos del paciente. La meta de intervención en crisis es ayudar a que el paciente lidie con su trauma. La meta es ayudar al paciente a ajustarse a su nueva situación. La meta es devolver al paciente su nivel anterior de funcionamiento. Estas metas se logran invitando al paciente a hablar sobre su experiencia, para que pueda observar el evento desde cierta perspectiva, tomando cierta distancia; ayudarle para que logre ordenar 43 y reconocer sus sentimientos asociados, así como asistirle en la resolución de los problemas inicialmente prácticos e inmediatos. Primer contacto. En el primer contacto será útil conseguir cierta información como el nombre de la persona, condición médica, sistema de apoyo social, etc., pero el paciente en crisis no debe someterse a una evaluación prolongada. El consejero debe intentar que el paciente esté confortable, clarificar la tarea e invitarlo a hablar. Un buen consejero de crisis es un buen oyente pero el consejero de crisis es a menudo más activo que un psicoterapeuta que ve a sus pacientes con regularidad. El consejero de crisis clarifica, tranquiliza, educa, ofrece consejos sobre aspectos prácticos que atiendan a las necesidades de los pacientes; busca consultar acerca de la medicación con médicos y psiquiatras y refiere a los pacientes a donde fuese necesario. El consejero necesita estar muy atento a la condición médica de los pacientes y realizar consultas médicas si la ansiedad, depresión, agitación o insomnio están presentes en niveles que dañan severamente el funcionamiento del paciente o hacen imposible la intervención de la crisis. Metas a corto y a largo plazo .En medio de una crisis las personas pierden las perspectivas. Se ven inundadas de pensamientos y sentimientos que les dificultan el establecimiento de prioridades y, como resultado, tienden a preocuparse mucho por las cosas que no pueden resolver y a evitar o ignorar las preocupaciones más inmediatas del momento que sí sería posible para ellos resolver. Por esta razón es a menudo útil ayudar al paciente a que organice sus pensamientos en dos grupos de metas - un grupo de metas a corto plazo y un grupo de metas a largo plazo. Las metas a corto plazo. Incluyen tranquilizar al paciente, intentar manejar su intenso miedo, hablar acerca de lo que le ha sucedido, conseguirle resguardo durante la noche, y asegurarse de que tiene algo que comer, etc., Las metas a largo plazo.Incluyen ayudarle al paciente en su búsqueda de trabajo, de una terapia más larga si es necesario, albergue permanente, etc., El consejero de crisis necesita ser muy ACTIVO y DIRECTIVO ayudando al paciente a definir estos dos tipos de meta y así asistiendo, de una manera muy práctica, a lograr las metas cortas y a planificar las metas a largo plazo. 44 Haciendo un plan. Las personas en crisis tienen dificultades para concentrarse, pensar claramente, usar un juicio adecuado y jerarquizar prioridades. Es a menudo útil para el terapeuta tomar apuntes mientras habla con el paciente, lo que le permitirá guardar las huellas de toda la información y, además, tener una lista de aspectos a recordar para ser cubiertos durante la entrevista. Al final de la sesión es a menudo muy útil ESCRIBIR UN PLAN para que el paciente pueda seguir y despedirlo con el plan en su mano. Es preferible preparar el plan con la colaboración del paciente, escribirlo en caligrafía legible, numerar cada uno de los puntos y estructurarlo para que sea fácil leerlo. El plan puede contemplar aspectos tan simples y concretos como los siguientes: 1. Si me siento perturbado, hablaré con un consejero. 2. Llamaré a mi tío para ver si puede ayudarme durante las próximas dos semanas. 3. Hablaré con mi doctor sobre reemplazar mi medicación usual para mi asma. 4. Anotaré mi nombre en la lista para alojarme en determinado albergue. 5. Iré a la agencia para buscar trabajo Contando la historia. Las personas desarrollan los síntomas de un Desorden de Estrés Agudo (Acute Stress Disorder) porque, como ya hemos dicho, han sido expuestos a una situación traumática que sobrepasó su habilidad de manejarse en su modo usual. Por consiguiente, sus síntomas sirven para cubrir o esconder el agobio y las experiencias sin metabolizar. Cuando el paciente cuenta la historia de su experiencia traumática puede llorar, reírse, gritar, susurrar, quedarse callado durante algún tiempo, evocar un recuerdo que traiga a su mente otra pérdida anterior (aunque pudiera no estar aparentemente relacionada), o mostrarse preocupado con algún aspecto de su historia que pudiera parecer insignificante. El terapeuta debe escuchar pacientemente y ayudar al paciente a retornar a su historia. 45 Temas comunes en las historias de traumas.En el proceso de expresar las experiencias del trauma con palabras encontramos varios cuadros que se repiten (esta lista no es exhaustiva): A. Aquellos que son agobiados por la emoción y tienen dificultad para expresarse. B. Aquellos que sin ninguna emoción en absoluto cuentan una historia de horror. C. Aquellos que se sienten culpables por sobrevivir al desastre mientras otros murieron o resultaron heridos. D. Aquellos que sienten que ellos causaron la calamidad de alguna manera o que debieron haber hecho algo diferente para salvar a alguien. Cuando las personas están agobiadas por sus emociones, los consejeros deben ayudarles a tranquilizarse conduciéndolos a un lugar callado, ofreciendo una taza de agua, permitiéndoles mostrar su emoción por un rato y luego ayudándolos a intentar hablar sobre lo que están experimentando. Sentarse con el paciente en silencio o permitirle su lamento es muy útil durante algún tiempo pero posteriormente será importante ayudarles a intentar hablar sobre lo indecible. Para pacientes que no sienten ninguna emoción, el consejero puede señalar los sentimientos usuales que la mayoría de las personas podría tener en tales circunstancias y podría preguntarse con el paciente qué sentimientos podrían estar fuera de su vista. Pero también es importante recordar que si una persona reacciona de esta manera, aislando por completo la emoción, esto le es útil para protegerse de una emoción agobiante. Por lo tanto, es importante que el consejero respete las defensas del paciente y le dé tiempo para permitir que los sentimientos sobre la experiencia afloren. Consejeros de crisis han reconocido durante muchos años la manera en que algunas víctimas de trauma pueden parecer estar bien en los primeros días que siguen a la crisis pero se desmoronan luego de una semana o dos, cuando ya se encuentran bajo condiciones seguras en otro contexto. 3) También es muy común encontrar quienes se sienten agobiados con sentimientos de culpa por haber sobrevivido a la tragedia mientras otros perecieron. El consejero de crisis debe supervisar el riesgo suicida en estos pacientes y ayudarles en el duelo por sus pérdidas invitándolos a hablar sobre las personas y cosas que han perdido. También es útil a veces preguntarle a la persona si su fallecido ser amado habría deseado que el paciente sufra la culpa por sobrevivir o, si por el contrario, hubiese deseado que él continúe viviendo de una 46 mejor manera. Esto tiende a cambiar el enfoque de la culpa por sobrevivir al luto. 4) para aquellos que sienten que pueden ser, de alguna manera, los causantes del desastre o que hubiesen podido hacer algo para salvar a su familia, es importante ayudarles a reconocer el poder que el desastre natural tiene en si mismo, a diferencia de el ínfimo poder que tiene el ser humano en esos casos. También a reconocer el miedo y la confusión propios de ese momento, y, nuevamente, al duelo por sus pérdidas. Después de que la persona ha contado su historia, es a menudo útil volver a relatarla una y otra vez. No es necesario sugerirles que lo hagan, pero es conveniente invitarles a que se sientan libres para contar su historia repetidamente sin sentir que son personas aburridas por el hecho de ser repetitivas. El consejero puede esperar que cada vez que se repite la historia, aparezcan mas detalles que favorezcan alguna elaboración y faciliten la descarga de los afectos. Finalización. La intervención en crisis es, por su naturaleza, muy corta. Muchas intervenciones tienen lugar únicamente en UNA sesión. Es importante conducir la sesión como un tratamiento de una sola sesión. La intervención de crisis debe concluir con un plan concreto a seguir para el paciente. El plan debe escribirse y dársele al paciente. Si el paciente es un niño, el plan debe entregarse al adulto a su cargo o debe archivarse como parte de su tratamiento para el cuidado continuo del 5 niño. Asimismo es muy importante no olvidar referir al paciente, de ser necesario, a cualquier otro especialista que pudiera requerir en diversos campos y finalmente, paciente y terapeuta necesitarán despedirse. El terapeuta no debe preocuparse por ser demasiado neutral. No es problemático que en una situación de crisis el consejero exprese tristeza y rabia con relación a la tragedia del paciente, ofrezca consejo y desee suerte a su paciente. Aunque el contacto físico es evitado en psicoterapia, los abrazos no son poco comunes en medio de los eventos catastróficos. Una caricia tranquilizante o un abrazo a veces pueden representar toda la diferencia. Mientras que los consejeros necesitan no temer tocar a un paciente, deben a la vez respetar las necesidades de éste y recordar que el paciente en crisis a menudo se siente como un nervio expuesto y que el afecto físico a veces pudiera confundirlo. 47 3.3 Características del Tanatólogo en el apoyo del evento suicida. A. Honestidad Hablar al usuario sobre su situación real, evitar simplificar o minimizar los hechos y no generar falsas expectativas. No dar al usuario falsas expectativas sobre su situación y mantenerlo en contacto con la realidad. B. Congruencia Es la coincidencia y equilibrio entre lo que se piensa (ideología), C. Aceptación Aceptar que las personas piensan, sienten y actúan de forma diferente. Respetar sus creencias, estilos de vida, costumbres, cultura y diversidad sexual. D.Sensibilidad Es la capacidad de vivenciar las emociones que genera el usuario. (Ternura, tristeza, alegría, enojo). E. Empatía Situarse en la posición de la otra persona y comprender cómo se siente, “es ponerse en los zapatos del otro”; no debe confundirse con la lástima. F. Creatividad Es el uso de los recursos profesionales que tiene quien da la consejería para facilitar el trabajo que realiza con el usuario. 48 3.4 Las 3 R de Resnik. Resnik en 1969 propuso un trabajo para realizar con los amigos y familiares de un paciente suicida. Este proceso terapéutico ha sido de gran ayuda en la labor, siendo una herramienta única para ayudar a los pacientes en este largo y doloroso camino de recuperación. Consiste en tres pasos fundamentales: Resucitación, Rehabilitación, Renovación. A este proceso el Dr. Alejandro Águila Tejeda lo llamado el proceso de las tres “R”: En la Resucitación se busca dar un soplo de vida a los familiares más afectados psicológicamente; lo que generalmente ocurre es que al fallecer un familiar no todos los miembros de la familia lo viven de igual forma por ello y dependiendo del tipo de relación que haya prevalecido va a tener cada persona sobreviviente un duelo en forma, intensidad y duración diferente. Generalmente es importante explicar y mostrar a los sobrevivientes que aunque sientan que algo en ellos ha muerto, lo que ya no existe es la posibilidad de continuar las actividades que realizaban con su familiar fallecido, pero que ellos continúan viviendo. Desde una visión Psicoanalítica se habla de que cuando los deudos dicen sentirse “muertos en vida” hay una identificación proyectiva, es decir se viven y sienten como la persona fallecida para inconscientemente estar muertos también. Si esto se preserva en tiempo ya indicados anteriormente podría tratarse de un estado patológico y requerirá atención psicoterapéutica. La Rehabilitación emocional; este proceso de duelo por suicidio es similar a la que viviría una persona que se lesiona o fractura y que necesita de una férula o muleta, la cual se retirará cuando la parte afectada se restablezca. Igualmente la ayuda psicoterapéutica y tanatológica se llevará a cabo un tiempo que no se puede definir pero que es claro que es temporal y por supuesto varía de acuerdo a la estructura de la personalidad de cada miembro de la familia. En el campo de la tanatología se cuentan con muchos elementos para este segundo momento desde libros, artículos, películas hasta largas charlas en donde prevalece el efecto catártico (salida afectiva de emociones contenidas) y con ello se van liberando sentimientos y encontrando explicaciones, poniendo palabras a las emociones, evitando así una mala salida como enfermedades y trastornos de personalidad. Si los familiares no logran pasar este proceso de rehabilitación adecuadamente es probable que se presente un “duelo congelado” (Estancamiento que impide la elaboración del duelo). El tercer y último momento de este proceso se refiere a la Renovación lo cual como la palabra lo indica es el cambio de pensamientos acciones y 49 actitudes. Aquí es necesario ayudar e impulsar a los familiares del paciente suicida a que resuelvan el duelo y la ligazón con el suicida. Todas las nuevas actividades, las acciones diferentes y cambios ayudan a que los familiares perciban que ellos siguen vivos y en esta renovación progresen y superen el duelo. Es común que algunos familiares sientan que si realizan las cosas que a su familiar le gustaba en vida estén más unidos a él o ella, por ello habrá que valorar cuales actividades si ayudan y cuales sólo estancan la situación emocional. 3.5 Promueva acciones de salud interdisciplinaria. Es importante que las personas con ideación e intento suicida, así como sus familiares sean valorados por un especialista ya que este es un factor de riesgo para cometer suicidio y es necesario que un profesional en salud física y mental, el tanatólogo debe considerar siempre tener contacto con estas referencias, así como promover las visitas a control por los servicios de salud mental. A continuación se muestran las intervenciones que en México se marcan de acuerdo al Manual de Diagnóstico y Manejo del Estrés Postraumático (2011). En la visita al Psicólogo: Intervenciones psicoterapéuticas en el tratamiento de la conducta suicida Terapias de corte cognitivo-conductual Las terapias cognitivo-conductuales son efectivas en adultos con conducta suicida cuando se comparan con “no tratamiento” o “tratamiento habitual”. Cuando se comparan con otras formas de psicoterapia no existen diferencias significativas en la efectividad comparada. Las terapias cognitivo-conductuales son más efectivas cuando se orientan a reducir algún aspecto concreto de la conducta suicida que cuando tratan de disminuir ésta de forma indirecta centrándose en otros síntomas o signos asociados . En adultos, los tratamientos cognitivo-conductuales de carácter individual o combinados con sesiones grupales obtienen mejores resultados que en formato grupal. Sin embargo, en adolescentes, la terapia grupal parece más eficaz que la terapia individual. 50 En pacientes con trastorno límite de la personalidad y conducta suicida, la TDC muestra una efectividad comparable al resto de tratamientos cognitivo-conductuales. En personas mayores de 60 años con depresión mayor e ideación suicida, el tratamiento antidepresivo o TRP y seguimiento telefónico obtuvo una reducción significativa de la ideación suicida en comparación con el tratamiento habitual. En adolescentes con depresión mayor, la terapia combinada de fluoxetina y TCC produjo una mejoría más rápida en comparación con fluoxetina y TCC de forma independiente, lo que representa un efecto protector de la conducta suicida. Sin embargo en adolescentes con depresión moderada-grave, la TCC en combinación con fluoxetina y cuidados estándar amplios no fue más efectiva que la fluoxetina combinada con dichos cuidados. La terapia cognitivo-conductual redujo de forma significativa la conducta suicida en pacientes con trastorno límite de la personalidad, en pacientes con conducta suicida recurrente y en pacientes con esquizofrenia crónica resistente a la medicación. Tanto la TDC como la psicoterapia basada en la transferencia propiciaron una mejoría estadísticamente significativa de la conducta suicida en pacientes con trastorno límite de la personalidad. En adolescentes con depresión y riesgo suicida, la TRP redujo de forma significativa las puntuaciones de las escalas de depresión, disminuyó el riesgo de suicidio y aumentó significativamente la autoestima y la asertividad. En adolescentes con trastorno límite de la personalidad y trastorno bipolar, la terapia dialéctico-conductual podría ser efectiva en la reducción de la conducta e ideación suicidas. Terapia interpersonal La terapia interpersonal psicodinámica breve realizada en adultos tras un episodio de intoxicación medicamentosa voluntaria obtuvo a los 6 meses mejores resultados (menor frecuencia de autolesiones auto informadas, menores puntuaciones en el Inventario de depresión de Beck y mayor satisfacción con el tratamiento) que el tratamiento habitual. 51 En pacientes mayores de 60 años con depresión e ideación suicida, tras 24 meses de tratamiento con TIP y/o citalopram, se redujo de forma significativa la ideación suicida en comparación con el grupo que recibió tratamiento habitual. Una intervención intensiva de TIP en adolescentes con riesgo suicida fue más efectiva que el tratamiento habitual en la disminución de depresión, ideación suicida, ansiedad y desesperanza. No existe evidencia suficiente para determinar si en menores de 16 años con ideación y conducta suicidas, la terapia familiar es un tratamiento eficaz . Terapia psicodinámica En pacientes con trastorno límite de la personalidad y abuso de alcohol, la terapia psicodinámica deconstructiva fue eficaz en la disminución de la conducta suicida, el abuso de alcohol y la necesidad de cuidado institucional, en comparación con el tratamiento habitual. Con pacientes con trastornos de la personalidad, la combinación de terapia psicodinámica y cognitivo-conductual en hospital de día (formato grupal durante 18 semanas) no obtuvo mejores resultados que el tratamiento ambulatorio habitual (239). En la Visita al Médico.Se deberá atender el tratamiento farmacológico de la conducta suicida que incluye; Antidepresivos, Anticonvulsivantes, Litio, Anti psicóticos, Anticonvulsivantes y Terapia electro convulsiva. Antidepresivos En pacientes con depresión mayor, el tratamiento con inhibidores selectivos de la recaptación de serotonina reduce la ideación suicida cuando se compara con placebo, si bien no está demostrado en estudios de larga duración. No se ha demostrado que el tratamiento con antidepresivos aumente el riesgo de suicidio. Para adolescentes con depresión mayor e ideación suicida, la terapia combinada (ISRSfluoxetina + TCC) redujo la ideación suicida de forma significativa. 52 Con pacientes mayores de 60 años con depresión mayor e ideación suicida, el seguimiento mantenido y el tratamiento con terapia combinada (citalopram u otro antidepresivo + TIP), redujo la ideación suicida y aumentó las tasas de remisión de la depresión a largo plazo. En pacientes con trastorno bipolar se observó que los intentos de suicidio fueron más frecuentes en aquellos que recibieron tratamiento con antidepresivos en monoterapia. En pacientes con trastorno bipolar tipo I se ha observado riesgo de desestabilización psicopatológica si los antidepresivos no se acompañan de estabilizadores del ánimo. Litio El tratamiento con litio a largo plazo reduce cinco veces el riesgo de conducta suicida (intentos y suicidios consumados) en pacientes con trastorno bipolar y otros trastornos afectivos. Este efecto se atribuye a la disminución de la agresividad e impulsividad (271). Aunque en menor proporción que el litio, el ácido valproico y la carbamazepina se han mostrado también eficaces en la reducción de la conducta suicida (intentos y/o suicidios consumados) en pacientes con trastorno bipolar. Un ensayo clínico dentro de la investigación para el diagnóstico y manejo de estrés postraumático en México (2011), se observó una asociación entre el tratamiento con litio y un menor riesgo de suicidios consumados en pacientes con trastorno del espectro depresivo e intento de suicidio reciente. En pacientes con trastorno bipolar, la retirada rápida del litio se asocia con un aumento de la conducta suicida. Anticonvulsivantes En pacientes con trastorno bipolar, el riesgo de conducta suicida (intentos y/o suicidios consumados) es menor cuando éstos son tratados con litio que con carbamazepina o ácido valproico. 53 En pacientes con trastorno límite de la personalidad existe un efecto favorable del tratamiento con carbamazepina sobre el control de la impulsividad y la conducta suicida. Los pacientes con trastorno bipolar a tratamiento continuado con anticonvulsivantes (ácido valproico, lamotrigina y oxcarbazepina) presentan una reducción de las tasas deconducta suicida, si bien los resultados sugieren una superioridad del tratamiento continuado con litio en la prevención del suicidio. Existe controversia sobre si los fármacos anticonvulsivantes incrementan o no el riesgo de conducta suicida. Mientras que la FDA avisa de un posible aumento, estudios posteriores no encuentran asociación significativa entre el empleo de anticonvulsivantes y la conducta suicida. Antipsicóticos Una revisión sistemática de antipsicóticos de primera generación resaltaba la alta variabilidad de los estudios publicados hasta ese momento respecto al tratamiento, dosis, duración, medicación concomitante y diagnósticos, lo que limitaba poder realizar conclusiones generalizadas sobre su eficacia en la conducta suicida. Para algunos autores, los antipsicóticos de primera generación tendrían un efecto limitado sobre el riesgo de conducta suicida. La clozapina ha mostrado una reducción significativa de la conducta suicida en pacientes adultos diagnosticados de esquizofrenia. En pacientes adultos con esquizofrenia, la olanzapina ha mostrado una reducción de la conducta y del pensamiento suicida, aunque en menor grado que la clozapina. La risperidona como coadyuvante en pacientes adultos con depresión mayor y conducta suicida podría ser beneficiosa y reducir el riesgo suicida. 54 Anticonvulsivantes Estudios observacionales realizados en pacientes con esquizofrenia, trastorno depresivo o esquizoafectivo muestran resultados positivos respecto a un posible efecto de la terapia electro convulsiva sobre la conducta suicida. Un estudio caso-control realizado en 30 pacientes con trastorno mental grave asociado o no a abuso de sustancias, mostró una mejoría en las puntuaciones relativas a las áreas de depresión y de suicidio de la escala Brief Psychiatric Rating Scale. Los resultados se compararon con controles pareados que no recibieron TEC aunque sí tratamiento farmacológico, siendo más favorables en el grupo que recibió TEC (Terapia Electro Convulsiva), y que presentaba también abuso de sustancias. En un estudio caso-control realizado con pacientes con depresión mayor grave (ingresados entre 1956 y 1969 y seguidos hasta 1998), los intentos de suicidio fueron menos frecuentes en los tratados con terapia electro convulsiva que en los que recibieron fármacos antidepresivos. pacientes diagnosticados de depresión mayor unipolar, la terapia electro convulsiva redujo la intencionalidad suicida, alcanzando cero puntos en la escala de Hamilton el 38% de los pacientes al cabo de una semana, el 61% tras dos semanas y el 76% a las tres semanas. Terapia electro convulsiva Estudios observacionales realizados en pacientes con esquizofrenia, trastorno depresivo o esquizoafectivo muestran resultados positivos respecto a un posible efecto de la terapia electroconvulsiva sobre la conducta suicida (301). La decisión de utilizar terapia electro convulsiva debería tomarse de forma compartida con el paciente, teniendo en cuenta factores como el diagnóstico, tipo y gravedad de los síntomas, historia clínica, balance riesgo/beneficio, opciones alternativas y preferencias del paciente. En todos los casos se deberá obtener el consentimiento informado por escrito. 55 Se recomienda que la terapia electro convulsiva sea administrada siempre por un profesional experimentado, tras una evaluación física y psiquiátrica y en un entorno hospitalario. Se recomienda la terapia electro convulsiva en aquellos pacientes con depresión mayor grave en los que exista la necesidad de una rápida respuesta debido a la presencia de alta intencionalidad suicida. La terapia electro convulsiva estaría indicada también en adolescentes con depresión mayor grave y persistente, con conductas que pongan en peligro su vida o que no respondan a otros tratamientos. 56 CONCLUSIONES El pensamiento suicida y suicidio en México y en el mundo es prevenible y requiere de atención clínica y de tanatológica. El suicidio se encuentra asociado a problemas biológicos, psicológicos, sociales y genéticos y es un acto de impulsividad y agresividad dirigido hacia la persona que lo comete. El deseo de morir se traduce en pensamientos tales como que la vida no merece la pena vivirla o que la vida sería mejor para todos si la persona muriera. El suicidio en México es un fenómeno que afecta no sólo a la población en edades activas, sino ahora también a los más jóvenes. Por cada suicidio femenino existen 18 suicidios masculinos alrededor del mundo, tomando en cuenta que la población femenina es mayor a nivel global, se estima que la mujer tiene mayor número de ideación suicida y el género masculino, mayor número de intentos y suicidios consumados. El impacto de una persona que descubre el cadáver de un familiar debido a suicidio resulta tan estresante que puede detonarse el trastorno de estrés postraumático. El trastorno de estrés traumático es un trastorno mental que requiere apoyo de un equipo interdisciplinario en donde se proporcione la ayuda necesaria para que una persona no empeore su situación clínica. El tanatólogo debe estar en comunicación constante y efectiva para promover la salud, también se encargará de mantener el mayor profesionalismo que la disciplina requiere, como lo es llevar un control de entrevistas, un plan de intervención y una capacitación constante y continua. La tanatología no pretende resolver todos los fenómenos suicidiológicos pero si, ser una herramienta eficaz para curar el dolor de la desesperanza que deja en el doliente. 57 BIBLIOGRAFÍA 1. Barra, F. (1989). Conducta suicida en niños y adolescentes. Chile: Revista de Pediatría., 5(3):152-7. 2. Organización mundial de la salud, (2004).Guías para el Diseño, Implementación y Evaluación de Sistemas de Vigilancia Epidemiológica de Lesiones. OMS, Ginebra. 3. Mann, JJ. (2003).Neurobiology of suicidal behavior. Nat Rev Neurosci, 4(10):819828). 4. Pérez, B. S. (1999).Revista Cubana Med. Gen. Integr.; 15 (2):196-217. . 5. Gutiérrez-García. (2006). Ideación suicida. México: A. Salud Mental Vol. 29, No. 5. 6. Roy A. (1983). Family history of suicide. Arch Gen Psychiatry, 40:971-974. 7. Roy A, Segal NL. (1985).Suicidal behavior in twins: a replication. 8. J Affect Disord, 66(1):71-74, 2001 9. Statham, D.J, Heath A.C, Madden P, Bucholz K.K. y Cols.: Suicidal behaviour: an epidemiological and genetic study. Psychol Med 1998 28:839-855 10. Medina, E. (2005).Prevalencia de sucesos violentos y de trastorno por estrés postraumático en la población mexicana. Salud Pública MéxIco. 2005; 47(1):p 8-21. ISSN 0036-3634. 11. Becerra B, Páez F, Robles R, Vela GE. (2005). Temperament and character profile of persons with suicide attempt. Actas Esp Psiquiatr;33(2):117-122, 2005. 58 12. Forster PL, WU LH.(2002).Assessment and treatment of suicidal patients in an emergency setting. Rev Psychiatry 21:75-113. 13. J. J. Mann, C. Waternaux, G. L. Haas, and K. M. Malone, (1999). “Toward a clinical model of suicidal behavior in psychiatric patients,” American Journal of Psychiatry;156( 2): p 181–189. 14. Resnick (1969). “Resíntesis Psicológica” .Autor referido por el Dr. Pérez Barreiro Sergio en “la psicoterapia del comportamiento suicida” fundamentos. 15. Benveniste, D. (2000) Intervención en Crisis Después de Grandes Desastres. Trópicos: La Revista del Sociedad Psicoanalítica de Caracas. Año VIII, Vol. I, Traducción de Adriana Prengler. 16. Berlant J.(2001). Topiramate in posttraumatic stress disorder: preliminary clinical observations. J Clin Psychiatry; 62 (17 ) : 60 – 3 17. Benedek DM, Fiedman MJ, Zatzick D, Ursano RJ.(2004) Guideline Watch (March 2009): Practice Guideline for the Treatment of Patients with Acute Stress Disorder and Posttraumatic Stress Disorder. American Psychiatric Association Practice Guidelines for the Treatmen of Psyquiatric disorders. 18. Plutchik, R. y Van Praag, H.M.(1995). The nature of impulsivity definitions, ontology, genetics and relations to agression. New York: Wiley and Sons. 19. Fawcett, J. Busch K A, Jacobs D, Kravitz HM, Fogg L. (1997).Suicidio: Modelo clínico-bioquímico de 4 vías. Ann N Academia de Ciencias; 936-1981. 20. Monroe, S.M., Slavich, G.M., Torres, L.D. y Gotlib, I.H. (2007). Major Life Events and Major. U.S.A. 59 21. Journal of Abnormal Psychology.(2008).Chronic Difficulties are differentially associated with history of major depressive episodes. Journal of Abnormal Psychology, 116 (1), 116-124. 22. Mann JJ, Waternaux C, Haas GL, Malone KM.(1999). Toward a clinical model of suicidal behavior in psychiatric patients. Am J Psychiatry.156:181-9. 23. Turecki G.(2005). Dissecting the suicide phenotype: the role of impulsive-aggressive behaviours. J Psychiatry Neurosci. 30:398---408. 24. Vásquez & Cols.(2003). El Panorama de los suicidios en el Perú durante el año 2003.Programa de Prevención del Suicidio IESM H.Delgado-H.Nogu chi, Lima. Perú. . 60