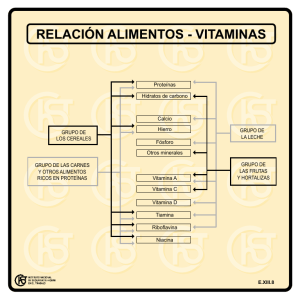
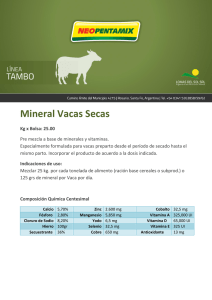
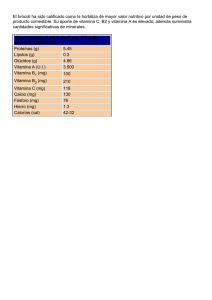
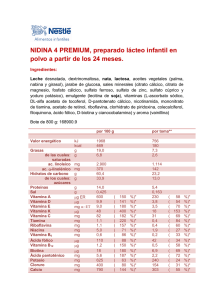
Micronutrientes Micronutrientes
Anuncio

Colección Acontecimientos Terapéuticos Serie Micronutrientes Antonio Alegre Cremades, «Presos por Babel», acrílico sobre tela, 1939. Hierro y Vitamina D AT Evaluación de la Eficacia y Seguridad del Hierro Polimaltosato y Acido Fólico Department of PSM, ITMM College & LTMG Hospital, Bombay, India. Pág. 3 Complejo Hierro Polimaltosato Comparado con Sulfato Ferroso en el Tratamiento de la Anemia por Deficiencia de Hierro en Lactantes Servicio de Hematología del Centro Médico Nacional 20 de Noviembre, ISSSTE, Naucalpan, México. Pág. 5 Estudio Controlado que Compara el Hierro Polimaltosato y el Sulfato Ferroso Instituto Especializado de Salud del Niño (IESN), Lima, Perú. Pág. 7 Prevención y Control de la Anemia por Deficiencia de Hierro Maulana Azad Medical College, Nueva Delhi, India. Pág. 9 Suplemento con Hierro en Lactantes Pretérmino Department of Pediatrics, UZ Gasthuisberg Leuven, Lovaina, Bélgica. Pág. 11 Efectos Conductuales y en el Desarrollo por la Prevención de la Anemia Ferropénica en Lactantes Sanos de Término Center for Human Growth and Development and Department of Pediatrics and Communicable Diseases, University of Michigan, Ann Arbor, EE.UU. Pág. 13 Niveles Circulantes de 25-Hidroxivitamina D en Población Materno-Infantil de Zonas de Riesgo del País Metabolismo Cálcico y Oseo, Endocrinología, Hospital de Pediatría J.P. Garrahan, Buenos Aires; Servicio de Pediatría y Laboratorio, Hospital Regional de Ushuaia, Ushuaia, Argentina. Pág. 15 Prevención del Raquitismo y la Deficiencia de Vitamina D Section on Breastfeeding and Committee on Nutrition, American Academy of Pediatrics, EE.UU. Pág. 17 Patrones de Prescripción de los Pediatras de Complementos Vitamínicos en los Lactantes: ¿Contribuyen al Raquitismo? Division of Endocrinology, Department of Pediatrics, University of North Carolina, Chapel Hill, EE.UU. Pág.19 Entrevista exclusiva Importancia del Consumo de Micronutrientes en la Infancia Enrique Berner. Pág. 21 Sociedad Iberoamericana de Información Científica Acontecimientos Terapéuticos, Micronutrientes Evaluación de la Eficacia y Seguridad del Hierro Polimaltosato y Acido Fólico en Comparación con una Fórmula de Hierro (Fumarato Ferroso) en Mujeres con Anemia Reddy PS, Adsul BB, Gandewar K y colaboradores Department of PSM, ITMM College & LTMG Hospital, Bombay, India [Evaluation of Efficacy and Safety of Iron Polymaltose Complex and Folic Acid vs. Iron Formulation (Ferrous Fumarate) in Female Patients with Anemia] Journal of the Indian Medical Association 99(3):154-155, Mar 2001 El complejo de hierro polimaltosato mostró ser superior al fumarato ferroso en términos de eficacia y seguridad en el tratamiento de la anemia por déficit de hierro. aquellas pacientes con diagnóstico de anemia debida a cualquier otra causa excepto carencia alimentaria o pérdida crónica de sangre. También se excluyeron las pacientes con patologías médicas o quirúrgicas concomitantes graves, trastornos pépticos, esofagitis, hernia hiatal, síndrome de malabsorción, o antecedente de talasemia o anemia de células falciformes. No se incluyó a las mujeres con antecedente de hipersensibilidad al hierro, las que habían ingerido hematínicos dentro de las 24 horas previas al estudio o que hubieran recibido otras drogas en investigación en el mes previo. Las pacientes fueron controladas en 4 ocasiones durante el estudio, los días 1, 30, 60 y 90, para evaluar la eficacia y seguridad del tratamiento. En cada visita se realizó la evaluación clínica en términos de palidez y debilidad, en una escala de 4 puntos: 0 = sin palidez/debilidad; 1 = palidez/debilidad leve; 2 = palidez/debilidad moderada; 3 = palidez/ debilidad grave. Se realizaron controles bioquímicos y hematológicos al inicio y al final del tratamiento (hemoglobina, niveles séricos de hierro, capacidad total de fijar hierro); en ese momento también se realizó un análisis global de la eficacia y seguridad. Las reacciones adversas se evaluaron por el informe espontáneo de las pacientes en cada visita. La carencia de hierro es un trastorno común en la práctica médica. Cuando resulta lo suficientemente grave como para causar anemia se deteriora el desempeño físico. Se caracteriza clínicamente por palidez, fatiga, y cambios en la piel, uñas y membranas mucosas. Además, se deteriora la eliminación intracelular de bacterias y pueden afectarse la respuesta inmune del huésped y la trombopoyesis. En los extendidos periféricos se observa la típica anemia hipocrómica microcítica. También disminuye el hierro sérico y los depósitos de hierro (ferritina), mientras que aumenta la capacidad total de fijar hierro. La causa más común de déficit de hierro en los países desarrollados es la carencia nutricional. Otras causas son la anemia por pérdida de sangre (menorragia, úlcera sangrante) y, en las áreas rurales, la infestación por parásitos. Es más frecuente en las mujeres gestantes, debido al desequilibrio en la relación aporte/demanda a causa de las necesidades metabólicas asociadas con el embarazo y el parto. Además de controlar la causa subyacente de la carencia de hierro, el aporte del mineral es de obvia importancia clínica. La terapia convencional, en la forma de sulfato, fumarato y succinato de hierro, tiene el inconveniente de provocar efectos adversos tales como intolerancia gástrica, náuseas, vómitos, constipación, diarrea y manchas en los dientes. Además, la absorción de hierro y la formación de depósitos resulta a menudo errática. El uso de compuestos férricos, como alternativa a las sales ferrosas convencionales, es una propuesta atractiva. El complejo de hierro polimaltosato (HP) es un nuevo compuesto férrico con uso potencial como terapia oral de la anemia por déficit de hierro. La combinación de hierro férrico con maltosa, un aditivo alimentario, es soluble a pH neutro y así es posible prevenir la quelación intraluminal del hierro disponible por otras sustancias. En este estudio se comparó la eficacia y seguridad del HP con fumarato ferroso en pacientes con anemia por déficit de hierro. Resultados Fueron estudiadas 100 mujeres (50 en el grupo HP y 50 en el grupo de fumarato ferroso) con edad promedio de 28.6 años en el grupo HP y 30.9 en el de fumarato ferroso y pesos comparables en ambos grupos. Los datos indicaron que el día 30 el puntaje promedio de palidez se había reducido en forma significativa en el grupo HP (32.1% comparado con 15.1% en el grupo de fumarato ferroso). Al finalizar el tratamiento (día 90) la palidez promedio había disminuido en forma significativa en ambos grupos, pero en el de HP la disminución fue de 97.6%, comparado con 81.7% en el grupo de fumarato ferroso. La diferencia entre los grupos fue estadísticamente significativa. El puntaje promedio de debilidad de 2.40 al inicio mostró reducción significativa en ambos grupos el día 30 (48.3% en el grupo HP y 38.3% en el de fumarato ferroso). Al finalizar el tratamiento el puntaje promedio de debilidad se había reducido en forma significativa en ambos grupos (95.8% en el HP y 85.8% en el de fumarato ferroso). Métodos En este estudio prospectivo aleatorizado participaron en total cien mujeres. Cincuenta recibieron HP con ácido fólico, y las restantes, fumarato ferroso (1 cápsula 2 veces por día por 3 meses). La edad de las participantes era de 26-60 años y sus niveles de hemoglobina eran inferiores a 10 g/dl. Fueron excluidas del estudio 3 Sociedad Iberoamericana de Información Científica de sólo 14%. Los efectos adversos más comunes fueron intolerancia gastrointestinal, constipación y diarrea. Los dos grupos tenían valores de hemoglobina basales similares. Luego de 90 días de tratamiento, ambos mostraron aumento significativo (5.94 g/dl en el grupo HP y 3.95 g/dl en el de fumarato ferroso). EL grupo HP mostró un aumento más significativo en comparación con el de fumarato ferroso. La comparación de cambios en los niveles de hierro sérico y la capacidad total de fijar hierro mostró que ambos parámetros eran similares al inicio. Al final del período de tratamiento, el aumento del hierro sérico fue significativamente inferior en el grupo de fumarato ferroso (48.06%) comparado con el HP (91.6%). La capacidad total de fijar hierro había disminuido en 243.4 μg/dl, comparado con 149.6 μg/dl en el grupo de fumarato ferroso. En general, se consideró que el tratamiento con HP tuvo eficacia de buena a excelente en el 92% de las mujeres tratadas, en comparación con 64% del grupo de fumarato ferroso que registró la misma eficacia. En cuanto a los resultados adversos moderados a escasos, se observaron sólo en el 8% del grupo HP, en comparación con el 36% de las mujeres del otro grupo. De acuerdo con lo informado por las pacientes, 92% de los casos en el grupo HP tuvo beneficios moderados o máximos asociados con el tratamiento, lo que fue significativamente superior en comparación con el 64% en el grupo de tratamiento con fumarato ferroso. El 56% de las pacientes del grupo tratado con fumarato ferroso indicó algún evento adverso, porcentaje que en el grupo HP fue Discusión En vista del considerable potencial de absorción errática de las sales de hierro y la mayor frecuencia de eventos adversos, el HP parece una alternativa prometedora. En este estudio se observó que en un período de 90 días hubo mejoría significativa en los signos y síntomas clínicos de las mujeres tratadas con HP. El beneficio clínico se corrobora a través de las mediciones de hemoglobina, niveles de hierro sérico y capacidad total de fijar hierro. La evaluación, tanto de los médicos como de las propias pacientes, favoreció a la terapia con HP. Esto, además del beneficio clínico, probablemente refleje el perfil favorable de efectos adversos. Este estudio comparativo justifica el uso de HP, ya que mostró ser superior al fumarato ferroso en términos de eficacia y seguridad en el tratamiento de la anemia por déficit de hierro. Información adicional en www.siicsalud.com/dato/dat034/03n20021.htm Resumen objetivo elaborado por el Comité de Redacción Científica de SIIC, sobre la base del artículo original completo publicado por la fuente editorial. Copyright © Sociedad Iberoamericana de Información Científica (SIIC), 2005 www.siicsalud.com 4 Acontecimientos Terapéuticos, Micronutrientes Complejo Hierro Polimaltosato Comparado con Sulfato Ferroso en el Tratamiento de la Anemia por Deficiencia de Hierro en Lactantes Borbolla JR, Cicero RE, Dibildox M y colaboradores Servicio de Hematología del Centro Médico Nacional 20 de Noviembre, ISSSTE, Naucalpan, México [Complejo Polimaltosado Férrico vs. Sulfato Ferroso en el Tratamiento de la Anemia por Deficiencia de Hierro en Lactantes] Revista Mexicana de Pediatría 67(2):63-67, Mar 2004 De acuerdo con los resultados de este estudio, el complejo hierro polimaltosato es tan eficaz como el sulfato ferroso para el tratamiento de los lactantes con diagnóstico de anemia ferropénica, principalmente debido a su mejor biodisponibilidad y óptima tolerancia. La deficiencia de hierro es la causa más común de anemia según la OMS y se estima su prevalencia en el 15% de la población mundial. El tratamiento de este tipo de anemia se basa en el aporte externo de hierro en cantidades suficientes para asegurar la adecuada síntesis de hemoglobina y restituir los depósitos del mineral. La terapéutica de elección es el hierro por vía oral, ya que es efectivo, seguro y económico. Entre los compuestos de hierro se encuentran las sales que contienen este metal en su forma ferrosa; el sulfato ferroso debe ser necesariamente convertido a la forma férrica para que se pueda unir a la transferrina y la ferritina. Una parte del sulfato ferroso, aquella que forma sales insolubles con los fitatos, tanatos y fosfatos presentes en los alimentos, no se absorbe y se elimina en las heces. Otra forma de administración es el complejo hierro polimaltosato (HP), de moderada estabilidad, que está formado por núcleos de hierro férrico envueltos por moléculas no covalentes de polimaltosa. Aplicando una técnica de isótopos gemelos, no se han establecido diferencias en la absorción del hierro trivalente que posee el HP y el bivalente del sulfato ferroso. El objetivo del presente estudio fue comparar el sulfato ferroso y el HP, en lo que respecta a seguridad y eficacia, en el tratamiento de los niños con diagnóstico de anemia ferropénica. dos se analizaron usando la prueba de t de Student para variables cuantitativas y la prueba exacta de Fisher para las cualitativas. Resultados No hubo diferencias significativas en lo que respecta a las variables antropométricas y los valores de laboratorio previos al tratamiento. También fueron similares los valores basales de la hemoglobina y el hematocrito. Transcurrida la primera semana de terapia, los niños que recibieron sulfato ferroso presentaron un aumento más rápido del recuento de reticulocitos (p < 0.0001), aunque posteriormente el descenso de este parámetro fue mucho más marcado (p < 0.02), en comparación con el grupo que recibió HP. Después de 30 y 60 días de tratamiento, ambos grupos presentaron niveles similares de las principales variables evaluadas, por lo que quedaría demostrado que la eficacia clínica de ambas formas farmacéuticas es parecida. Aquellos que recibieron HP incrementaron su hemoglobina desde un valor basal de 8.6 g/dl hasta 12.1 g/dl (p = 0.0001) tras 60 días de terapéutica, hecho también observado en el otro grupo. También se observó aumento significativo en la concentración media y el nivel de hemoglobina, y el hematocrito, así como disminución en la cantidad de reticulocitos. En relación con los otros criterios hematológicos analizados, todas las variables, excepto la ferritina, aumentaron en forma estadísticamente significativa. Ninguno de los dos grupos presentó efectos adversos a los tratamientos indicados. Material y métodos Fueron evaluados 30 lactantes con diagnóstico de anemia ferropénica atendidos en el Hospital Infantil Privado de México. Se confeccionó la historia clínica en la que quedaron registrados los siguientes datos: biometría hemática, concentración de hierro sérico y de ferritina, capacidad de fijación del hierro y saturación de la transferrina. Los pacientes fueron divididos en forma aleatoria en 2 grupos con distinta estrategia de tratamiento; uno de ellos (n = 15) recibió sulfato ferroso en gotas, a razón de 3 mg/kg de peso, 3 veces al día junto con los alimentos, mientras que al otro se le indicó HP en las mismas condiciones. Los valores de hemoglobina, el hematocrito, los reticulocitos y la concentración media de hemoglobina fueron evaluados inicialmente y a los 10, 30 y 60 días de tratamiento. Fueron excluidos aquellos niños con diagnóstico de certeza o sospecha de hemorragia o hemólisis. Los resulta- Discusión Los autores señalan que el HP es tan efectivo como el sulfato ferroso, ya que ambos mostraron incremento significativo de la hemoglobina, el hematocrito y la concentración media de hemoglobina, y disminución de los reticulocitos; por lo tanto, los compuestos de hierro trivalente serían tan eficaces como los bivalentes. Por otra parte, estos resultados son coherentes con los del estudio realizado por Andrade y col., y otros trabajos publicados. La mejor opción terapéutica para los niños que presentan anemia por deficiencia de hierro es la administración oral de sales del mineral, junto con los programas de fortificación de hierro en la dieta. Ambas medidas deberían también formar parte de los programas 5 Sociedad Iberoamericana de Información Científica de prevención. Si bien el presente estudio no estableció ningún efecto adverso relacionado con la administración oral de sales de hierro, otros han determinado hasta el 52% de prevalencia de alteraciones gastrointestinales, tales como náuseas, dolor abdominal, diarrea y constipación. Tanto los niños como las embarazadas muestran mejor tolerancia y tasas de cumplimiento del tratamiento más elevadas. Si bien se recomienda que, para lograr mejor tolerancia, el hierro debe ingerirse junto con los alimentos, muchas veces puede verse afectada la absorción. Contrariamente a lo que ocurre con el sulfato ferroso, la absorción del HP no se ve afectada si se administra junto con alimentos o leche. Hasta el momento no se ha registrado ningún tipo de interacción farmacológica o con alimentos. La posibilidad de que tiña los dientes, de la misma manera que lo hace el sulfato ferroso, aún no fue demostrada En el período 1986-1996 se registraron 100 000 casos de niños menores de 6 años intoxicados accidentalmente con hierro en los Estados Unidos. La toxicidad aguda del sulfato ferroso es al menos diez veces mayor que la del HP; mientras que la DL50 del primero es de 350 mg/kg, la del HP no se pudo establecer, aun con dosis mayores de 2 000 mg/kg. Cabe destacar que el HP se absorbe a nivel intestinal a través de un sistema de transporte activo competitivo, por lo que se satura en caso de sobredosis del compuesto. En cambio, el sulfato ferroso se absorbe por difusión pasiva, es decir mediante un sistema que no se satura, por lo que el hierro libre es capaz de pasar a la circulación sanguínea una vez que atraviesa la barrera intestinal. De esto se deduce que se absorbe en forma directamente proporcional a la disponibilidad del compuesto en la luz intestinal, que equivale a decir la cantidad administrada. Con el HP no ocurre lo mismo; a altas dosis se observa disminución en su índice de absorción, ya que se activan los procesos fisiológicos de regulación de su absorción, razón por lo que es bastante infrecuente observar una intoxicación accidental con el HP. Un estudio reciente ha propuesto que la suplementación con sulfato ferroso puede ocasionar efectos secundarios no deseados debido a la producción de radicales libres y la consiguiente peroxidación lipídica durante la conversión de hierro bivalente en trivalente, forma en la que se transporta y almacena en los seres humanos. De todas maneras, esta información debe ser confirmada en función de su repercusión clínica. Conclusión Los autores concluyen afirmando que, de acuerdo con los resultados de este estudio, el HP es tan eficaz como el sulfato ferroso para el tratamiento de los lactantes con diagnóstico de anemia ferropénica. Si bien los lactantes presentaron buena tolerancia a ambos compuestos, la administración concomitante con los alimentos mejora el cumplimiento del tratamiento en los niños, principalmente con el sulfato ferroso, por lo que ayudaría a continuarlo y evitar su interrupción. El perfil de seguridad del HP, que excluye el riesgo de una intoxicación accidental, determina que sea el compuesto de elección en el tratamiento de la anemia ferropénica. Información adicional en www.siicsalud.com/dato/dat038/04608011.htm Resumen objetivo elaborado por el Comité de Redacción Científica de SIIC, sobre la base del artículo original completo publicado por la fuente editorial. Copyright © Sociedad Iberoamericana de Información Científica (SIIC), 2005 www.siicsalud.com 6 Acontecimientos Terapéuticos, Micronutrientes Estudio Controlado que Compara el Hierro Polimaltosato y el Sulfato Ferroso en el Tratamiento de Anemia Ferropénica en Niños de 6 Meses a 2 Años Del Aguila C y Núñez O Instituto Especializado de Salud del Niño (IESN), Lima, Perú [Estudio Controlado de Polimaltosato Férrico vs. Sulfato Ferroso en el Tratamiento de Anemia Ferropénica en Niños de 6 Meses a 2 Años] Revista del AWGLA 1(1):32, 2005 El hierro polimaltosato debería considerarse de primera elección para el tratamiento farmacológico de la anemia ferropénica en niños de entre 6 meses y 2 años, en virtud de su mejor tolerabilidad, aceptación, respuesta terapéutica, grado de cumplimiento y menores efectos secundarios. los dientes, en comparación con lo que recibieron HP. El objetivo del presente estudio fue evaluar la tolerabilidad y el cumplimiento del tratamiento con HP o con sulfato ferroso en niños con diagnóstico de anemia ferropénica. También se analizó la eficacia en el grupo de población de entre 6 meses y 2 años. Según la Organización Mundial de la Salud, la carencia nutricional más común en el mundo es la anemia por déficit de hierro, cuya prevalencia estimada es del 15%. En los países en desarrollo la ingesta inadecuada de hierro es la principal causa de anemia y la población pediátrica es la más susceptible, en función de sus depósitos escasos y de la curva de crecimiento. La deficiencia de hierro en los niños provoca retardo del crecimiento, alteraciones del desarrollo y del comportamiento, muchas veces imposibles de revertir, aun con el tratamiento, en los casos más graves o crónicos. Este trastorno no sólo provoca daños importantes en el sistema inmunitario sino que también se ve afectada la función linfocitaria, por lo que es sumamente importante evitar su repercusión negativa en el crecimiento y desarrollo integral, a partir de la administración de hierro en las etapas más tempranas de la vida. La suplementación se puede realizar con las sales ferrosas, que antes deben convertirse a la forma férrica para poder unirse a la transferrina y la ferritina. Parte de este tipo de hierro forma sales insolubles con los fitatos, los tanatos y los fosfatos presentes en los alimentos, por lo que no se encuentran disponibles y son finalmente excretadas en la materia fecal. Otra forma de administración la constituye el hierro polimaltosato (HP), que es un complejo estable, no iónico, polinuclear de hierro férrico con considerables similitudes con la ferritina, cuya estructura evita la liberación de iones posiblemente tóxicos, propiedad conocida para las formas de sales de hierro ferrosas. El mecanismo de absorción es distinto para ambos compuestos, ya que las sales ferrosas se absorben por difusión pasiva. Por el contrario, el HP presenta una absorción activa, limitada por los mecanismos de transporte de membrana propios de estos procesos. La efectividad de ambos compuestos es similar, pero el HP presentaría ventajas sobre las sales ferrosas debido a que estas últimas producen efectos adversos predominantemente gastrointestinales. Algunos estudios no establecieron diferencias significativas entre las sales ferrosas y el HP en función de diversos parámetros como la ferritina, la hemoglobina y el nivel de hierro sérico. No obstante, aun con las mismas dosis, hasta el 30% de los niños que recibieron sulfato ferroso presentaron manchas oscuras en Materiales y métodos Se realizó un estudio controlado, a doble ciego con 100 niños de entre 6 meses y 2 años, de ambos sexos, con anemia ferropénica. Los niveles de hemoglobina se hallaban entre 8 y 11 g/dl y la ferritina sérica se encontraba disminuida; mientras que el estado pondoestatural se encontraba entre los percentilos 10 y 90. Se excluyeron aquellos niños con antecedentes de intolerancia a las sales de hierro, anemia crónica resistente al tratamiento o consumo de sales ferrosas en las 4 semanas previas al estudio. Tampoco se incluyeron pacientes con enfermedades agudas o crónicas que pudiesen modificar los valores hemáticos, como parasitosis intestinales, discrasias sanguíneas, enfermedades hepáticas o renales, entre otras. Finalmente, se excluyeron los niños que recibían antiinflamatorios no esteroides, esteroides o citostáticos, cualquier tipo de producto con alcohol, que hubiesen recibido transfusiones de sangre durante el último año o que hubieran sido incluidos en otro estudio clínico en los últimos 3 meses Se dividió a la población en dos grupos; el grupo A (n = 50) recibió HP y el grupo B (n = 50) sulfato ferroso, ambos a razón de 5 mg/kg/día, en una sola toma diaria por la mañana. Para diagnosticar anemia ferropénica se consideraron valores normales de los parámetros hematológicos a los siguientes: hemoglobina mayor de 11 g/dl, volumen corpuscular medio mayor de 70 fl, frotis de sangre periférica con ausencia de microcitosis e hipocromía, anisocitosis, poiquilocitosis y policromatofilias; hierro sérico mayor de 30 μg/dl, transferrina en 200-350 mg/dl, capacidad de unión al hierro en 470 μg/dl, porcentaje de saturación de transferrina mayor de 15% y ferritina sérica entre 7 y 142 ng/ml. Al inicio del estudio se realizó el examen clínico de todos los niños y se llevaron a cabo las evaluaciones hematológicas. El tratamiento duró 12 meses y el control posterior se realizó a las semanas 3, 7 y 12. 7 Sociedad Iberoamericana de Información Científica Se determinó homogeneidad de la muestra desde el punto de vista estadístico utilizando el análisis de varianza (ANOVA). Del total de 100 niños, 11 fueron excluidos por diversas causas. Finalmente se evaluaron 89 pacientes con diagnóstico de anemia hipocrómica y microcítica, con una edad promedio de 1.23 año. No se hallaron diferencias estadísticamente significativas en los valores basales de los parámetros hematológicos entre ambos grupos (p > 0.05). Sin embargo, a partir de la séptima semana se estableció diferencia significativa en el grupo A (p < 0.05), que se mantuvo en la semana 12, excepto en los niveles de transferrina. El 80.5% de los niños del grupo A presentó aumento del nivel de hemoglobina por encima de los 11 g/dl, en comparación con el grupo B, en el que el aumentó sólo se observó en el 68.2%. El valor del volumen corpuscular medio fue mayor de 70 fl en el 98.85% de los niños del grupo A. La concentración de ferritina también se modificó a partir de la semana 3 y el aumento mayor se observó en el grupo A, diferencia que se mantuvo hasta la semana 12 (p < 0.05). El grupo A presentó 100% de tolerancia y de cumplimiento, mientras que en el grupo B se observó 91% de tolerancia y 93% de cumplimiento. Con respecto a los efectos secundarios, el grupo A presentó aumento del apetito en el 72% de los niños, en comparación con el grupo B en el que ese efecto sólo se observó en el 48%. estándar utilizada en la actualidad es la determinación de los niveles de hemoglobina o hematocrito, que sólo establece el diagnóstico cuando la deficiencia ya provocó la anemia. Los autores plantean como estrategia de mayor efectividad la realización de una combinación de la medida de protoporfirinas y de hemoglobina. Finalmente, los autores establecen que la anemia ferropénica es un problema de salud pública que requiere un diagnóstico y tratamiento adecuados y oportunos, a fin de evitar los efectos deletéreos a nivel del desarrollo del sistema nervioso central, para lo cual las soluciones orales de hierro son absolutamente necesarias. Además, consideran haber demostrado que el tratamiento de la anemia ferropénica en niños de 6 meses a 2 años con HP es más eficaz y tolerado que con sulfato ferroso. Esto se refleja en los valores de hemoglobina que se incrementaron a partir de la séptima semana de tratamiento en ambos grupos, aunque con diferencias estadísticas a favor del grupo que recibió HP. En tanto que a las 12 semanas de tratamiento el grupo A mostraba 80.5% de los niños con valores de hemoglobina mayores de 11g/dl, el grupo B presentaba sólo el 68.2%. El grupo de pacientes tratados con HP mostró 100% de tolerancia y de cumplimiento. Los efectos adversos más frecuentemente observados fueron las heces oscuras, mientras que el estreñimiento, la tinción de los dientes y las erupciones de la piel se presentaron con mayor frecuencia en el grupo que recibió sulfato ferroso. Discusión Conclusiones La suplementación con hierro es una estrategia básica en el tratamiento de la anemia ferropénica y la prevención primaria se basa en la adecuada alimentación. Uno de los factores de riesgo más frecuentes para aparición de anemia por déficit de hierro es la introducción de la leche de vaca en el primer año de vida. Pero la lactancia materna exclusiva después de los 6 meses coloca al lactante en riesgo de déficit de hierro, por lo que se recomienda su suplementación. A partir del segundo año de vida, la deficiencia de hierro se puede prevenir por medio de una dieta variada rica en hierro y vitamina C, aunque se debería suplementar en forma diaria con hierro. La prueba ideal de tamizaje debería ser aquella que diagnostique déficit de hierro sin anemia, lo que permitiría iniciar el tratamiento en la fase previa y prevenir la aparición de anemia con sus consecuencias en el desarrollo psicomotor y en el comportamiento. La prueba El grupo que recibió el HP fue el que presentó mejor tolerancia y cumplimiento terapéutico. Además, la mejor respuesta clínica y hematológica se verificó en este grupo de niños. Según los autores, para un manejo racional de la anemia ferropénica en niños de entre 6 meses y 2 años, a causa de su mayor tolerabilidad, aceptación, respuesta terapéutica, grado de cumplimiento y menores efectos secundarios el HP debería considerarse como droga de primera elección. Resultados Información adicional en www.siicsalud.com/dato/dat045/05908001.htm Resumen objetivo elaborado por el Comité de Redacción Científica de SIIC, sobre la base del artículo original completo publicado por la fuente editorial. Copyright © Sociedad Iberoamericana de Información Científica (SIIC), 2005 www.siicsalud.com 8 Acontecimientos Terapéuticos, Micronutrientes Prevención y Control de la Anemia por Deficiencia de Hierro: Tipos y Formas de los Preparados de Hierro Dubey AP Maulana Azad Medical College, Nueva Delhi, India [Prevention and Control of Iron Deficiency Anemia: Type and Form of Iron Formulation] Nutrisearch 9(1), Ene 2002 Una dosis de 12.5 mg cubre casi el 90% de los requerimientos estimados de hierro para niños de 6 a 12 meses. las infecciones y 4) fortificación de los alimentos con hierro. El primero de estos puntos tiene la ventaja de producir mejorías rápidas en el estado férrico del organismo. La anemia por deficiencia de hierro (ADH) es el problema nutricional más común en el ámbito de la salud pública en todo el mundo. La ADH es muy frecuente en niños pequeños, esencialmente por el bajo contenido de hierro biodisponible en la dieta de los infantes y porque el rápido crecimiento exige gran demanda de hierro. La deficiencia se asocia con consecuencias graves, que exceden las alteraciones hematológicas; es causa de trastornos cognitivos y del desarrollo psicomotor y de menor resistencia frente a infecciones. Según los datos del estudio ICMR de 1977, la prevalencia de ADH en niños de menos de 3 años y en los de 3 a 6 años es del 63% y del 44%, respectivamente, al aplicar un umbral de hemoglobina de 10.8 g/dl en la definición de anemia. Otra investigación realizada en 1992 encontró que los niños de 1 a 3 años eran los más afectados por ADH, con una prevalencia del 63% en pacientes de 12 a 23 meses, del 67% en aquellos de 24 a 35 meses y del 27% al 44% en los niños de 3 a 5 años. En forma más reciente, los resultados del NFHS-2 (1998-1999) revelaron que 74% de los niños de 6 a 35 meses de edad son anémicos. Suplementos con hierro farmacológico Cuando es necesario este enfoque, el tratamiento de elección es la administración oral de sales de hierro. La forma más práctica de hacerlo en niños pequeños es mediante el uso de soluciones acuosas de sulfato ferroso o mediante un complejo férrico de hierro más polimaltosa. Naturaleza de los preparados En niños deben utilizarse preparados líquidos, en forma de gotas de una solución concentrada o jarabe. Cada gota equivale a 0.05 ml mientras que una cuchara de té llena equivale a 5 ml. Dado que la dosis diaria es de 12.5 mg, deben administrarse 10 gotas de una solución con 25 mg de hierro por ml o una cuchara de té de un jarabe con 2.5 mg de hierro por ml. Las preparaciones de hierro oral para corrección de la ADH incluyen tanto preparaciones iónicas de sales como sulfato ferroso, fumarato ferroso o gluconato ferroso como también no iónicas –complejos férricos con policarbohidratos. La OMS y UNICEF recomiendan el uso de suplementos de hierro en forma de sulfato ferroso o de complejos con polimaltosa en la prevención y tratamiento de la ADH en lactantes y niños. Sin embargo, los trastornos gastrointestinales (náuseas, constipación y dolor abdominal), el daño por radicales libres y el manchado de los dientes son efectos adversos frecuentes asociados con la terapia con sales de hierro. Los complejos con carbohidrato inicialmente sólo se utilizaron por vía parenteral, pero estudios recientes revelaron que la absorción y la eficacia terapéutica son comparables a las de las sales de hierro, sin efectos adversos. Requerimientos de hierro y dosis La demanda total de hierro permanece prácticamente constante, en alrededor de 0.7 mg por día en niños de hasta 18 meses de vida; no depende del peso corporal. Si se considera una absorción cercana al 5% (una estimación muy conservadora), una dosis oral de hierro de 12.5 mg aportaría 0.625 mg de hierro absorbido, lo cual equivale a 2.5 mg/kg para un niño de 6 meses de vida (5 kg en promedio de peso corporal), a 1.6 mg/kg para uno de 12 meses (con un peso promedio de 8 kg) y a 1.2 mg/kg para uno de 18 meses de vida con un peso corporal promedio de 12 kg. Por lo tanto, una dosis de 12.5 mg cubriría casi el 90% de los requerimientos estimados de hierro para niños de 6 a 12 meses. Desde el punto de vista terapéutico, la respuesta hematológica adecuada y segura se espera en 4 a 6 semanas de tratamiento con 3 mg de hierro elemental/kg/día. No obstante, en un programa preventivo se consideran apropiados entre 1 y 2 mg/kg/día. Suplementos de micronutrientes Se ha visto que en algunos niños la baja concentración de hemoglobina persiste a pesar de que se normalicen los depósitos de hierro. En estos casos es posible que exista una deficiencia de otros micronutrientes, por ejemplo ácido fólico, que limite la respuesta de la hemoglobina al aporte de hierro. En la India, en el contexto del National Nutritional Anemia Control Program (NNACP), los niños preescolares (1 a 5 años) reciben 20 mg de hierro elemental en combinación con 100 μg de ácido fólico, 100 días por año. Prevención de la ADH Los cuatro principios básicos en este contexto incluyen: 1) aporte de hierro medicinal; 2) modificaciones nutricionales; 3) control de 9 Sociedad Iberoamericana de Información Científica El mismo preparado en gotas tiene, por ml, 25 mg de hierro coloidal, 200 μg de ácido fólico y 5 μg de vitamina B12. Las gotas pediátricas contienen 80 mg de hierro coloidal, 200 μg de ácido fólico y 2 μg de vitamina B12 por ml. Algunos preparados con hierro en forma de complejo con polimaltosa comercialmente disponibles tienen sólo hierro; otros tienen además ácido fólico y vitamina B12. Un preparado de estas características, en forma de jarabe o gotas, es el más apropiado para el tratamiento y la prevención de la anemia en niños, concluyen los expertos. Varios estudios recientes sugirieron que la deficiencia de vitamina B12 por debajo de los 3 años de vida, aisladamente o en conjunción con la deficiencia de hierro, puede ser causa de anemia nutricional. Por lo tanto, el aporte de dicha vitamina debería ser contemplado en los programas de prevención de ADH. Si se tienen en cuenta todas estas premisas, la fórmula diaria ideal para prevenir la anemia en niños de menos de 3 años debería contener 12.5 mg de hierro más 50 μg de ácido fólico junto con 1 μg de vitamina B12 para un niño de 10 a 12 kg en promedio. Información adicional en www.siicsalud.com/dato/dat042/05415004.htm Preparados disponibles En la actualidad en la India existen varios preparados, muchos de los cuales contienen sales de hierro más ácido fólico y vitamina B12. Uno de los jarabes que se comercializa incluye 250 mg de hierro coloidal y 200 μg de ácido fólico más 5 μg de vitamina B12 cada 5 ml. Resumen objetivo elaborado por el Comité de Redacción Científica de SIIC, sobre la base del artículo original completo publicado por la fuente editorial. Copyright © Sociedad Iberoamericana de Información Científica (SIIC), 2005 www.siicsalud.com 10 Acontecimientos Terapéuticos, Micronutrientes Suplemento con Hierro en Lactantes Pretérmino: Estudio que Compara el Efecto y la Tolerabilidad del Fe2+ y de un Compuesto de FeIII no Iónico Naude S, Clijsen S, Naulaers G y colaboradores Department of Pediatrics, UZ Gasthuisberg Leuven, Lovaina, Bélgica [Iron Supplementation in Preterm Infants: A Study Comparing the Effect and Tolerance of a Fe2+ and a Nonionic FeIII Compound] Journal of Clinical Pharmacology 40(12):1447-1451, Dic 2000 En niños prematuros la terapia con complejos de hierro trivalente no iónico fue tan efectiva y bien tolerada como el tratamiento con sulfato ferroso. El contenido corporal de hierro al nacimiento es menor en los lactantes prematuros que en los de término. En los niños pretérmino la ferritina representa sólo el 25% del contenido de hierro y la mayor parte del mineral está en la hemoglobina circulante. La frecuente extracción de muestras de sangre, junto con el rápido crecimiento, la ingesta inadecuada y las bajas reservas de hierro ponen a estos lactantes en riesgo de deficiencia de hierro y subsecuentemente de anemia ferropénica. La suplementación preventiva con hierro está universalmente reconocida como el único medio para evitar la anemia tardía en los lactantes pretérmino, pero no para la anemia temprana de los prematuros. Si bien hay concordancia en la necesidad del complemento, hay controversias en cuanto al tipo de compuesto de hierro a utilizar, la dosis requerida y cuándo comenzar la suplementación en lactantes muy prematuros. Los efectos adversos del suplemento con hierro son frecuentes y consisten principalmente en trastornos gastrointestinales como vómitos, cólicos y constipación. Algunos estudios realizados en adultos y en lactantes mayores sugirieron que la administración de hierro en una forma trivalente no iónica (FeIII) es mejor tolerada que la de compuestos con hierro en forma divalente (Fe2+), aun a altas dosis de hierro elemental. Sin embargo, los compuestos de Fe2+ se indican con más frecuencia puesto que la biodisponibilidad del hierro en estas preparaciones se considera generalmente superior. Esto podría ser cierto para las sales de Fe3+ (hierro trivalente iónico), ya que el hierro sólo está disponible para la absorción intestinal después de la reducción de la sal férrica a su forma ferrosa. No obstante, no es el caso para el FeIII, que se absorbe como un complejo y no es necesaria la reducción del hierro trivalente antes de su absorción. Los ensayos realizados con FeIII demostraron que su biodisponibilidad es buena o aun mejor que la de los compuestos de Fe2+. El objetivo de este estudio fue comparar la eficacia y la tolerabilidad de un complejo de hierro polisacárido con hierro elemental en la forma FeIII con un compuesto de sulfato con el hierro elemental en la forma de Fe2+ en lactantes pretérmino. semanas. La dosis diaria de hierro elemental fue de 7.5 mg; en un grupo se administró como sulfato ferroso (Fe2+), una vez por día, y en el otro como un complejo de hierro trivalente no iónico (FeIII) con polisacáridos de bajo peso molecular, tres veces al día. El suplemento con hierro en ambos grupos comenzó en el día 15 y duró 6 semanas después del alta. El estudio de observación acerca de efectos adversos continuó hasta que se alcanzara alguno de los siguientes criterios: peso de 2.4 kg o edad gestacional de 36 semanas. Durante el período de estudio, los niños se alimentaron mediante lactancia materna o una fórmula láctea para prematuros. Como rutina, se administraron suplementos nutricionales a los niños amamantados. Se calculó la ingesta de hierro tanto a partir de la leche materna (sobre la base de un contenido promedio de hierro de 0.05 mg/dl) como de las fórmulas lácteas (de acuerdo con la información proporcionada por el fabricante). Diariamente, se registró información clínica acerca de la frecuencia y consistencia de la materia fecal y de la aparición de vómitos. Se obtuvieron muestras de sangre semanalmente desde el comienzo de la suplementación con hierro hasta el alta y al final del estudio a las 6 semanas. Las determinaciones realizadas de rutina cada semana comprendieron: hemoglobina (Hb), hematocrito, volumen corpuscular medio (VCM), hemoglobina corpuscular media (HCM), recuento de glóbulos blancos y recuento de plaquetas. Las investigaciones semanales adicionales incluyeron las mediciones de hierro sérico, ferritina y recuento de reticulocitos. A las 4 semanas de vida se midieron la capacidad de unión del hierro sérico, las vitaminas B12 y E, cobre, cinc y ácido fólico. En cuanto a la metodología estadística, dado que ambos grupos no fueron homogéneos en varios parámetros (prueba para la homogeneidad de varianza de Bartlett), se utilizó la prueba de Mann-Whitney de dos muestras para comparar los grupos. Se consideró estadísticamente significativo un valor de p < 0.05. Resultados Se incluyeron en el estudio 59 niños, 32 se asignaron al grupo de Fe2+ y 27 al grupo de FeIII; 11 y 12 lactantes fueron amamantados, respectivamente. No hubo diferencias entre los grupos en cuanto a la edad gestacional, el peso de nacimiento, la concen- Pacientes y métodos En el estudio prospectivo, aleatorizado y controlado participaron lactantes prematuros con una edad gestacional menor de 35 11 Sociedad Iberoamericana de Información Científica tración de Hb al nacimiento y al comienzo del estudio, los niveles de ferritina, de HCM y de VCM y el recuento de reticulocitos. La ingesta acumulativa de hierro calculada a partir de la alimentación y de los suplementos, desde el comienzo de la administración del complemento con hierro hasta el momento del alta hospitalaria fue igual en los dos grupos, 475 ± 80 mg en el grupo de Fe2+ y 462 ± 58 mg en el grupo de FeIII (p = 0.70). El número de transfusiones de sangre por lactante prematuro también fue comparable en los dos grupos (3.5 ± 2.5 en el grupo de Fe2+ y 3.2 ± 2.6 en el grupo de FeIII; p = no significativa). La capacidad total de unión al hierro, los niveles de vitaminas E y B, cinc, cobre y ácido fólico fueron muy similares en los dos grupos y estuvieron dentro de límites normales. A lo largo del período de estudio no se encontraron diferencias significativas en los valores hematológicos (Hb, hematocrito, VCM, HCM, recuento de glóbulos blancos y de plaquetas). Los niveles de ferritina, que fueron levemente más altos en el grupo de Fe2+ al comienzo del ensayo, permanecieron así durante todo el período de estudio. Los valores de ferritina sérica y de Hb a las 6 semanas después del alta fueron significativamente más bajos con respecto al período intrahospitalario. Tanto los complementos con Fe2+ como con FeIII fueron bien tolerados. En el grupo de Fe2+ fueron más frecuentes la constipación y los vómitos en comparación con el grupo de FeIII, aunque la diferencia no fue estadísticamente significativa. tamina C y ácido fólico. Se ha recomendado el suplemento con hierro a partir de las dos semanas de vida, política que se aplicó en el presente ensayo. Debido al diseño del estudio, de tipo abierto, puede haber un sesgo subjetivo en la interpretación, especialmente en cuanto a los efectos adversos. A lo largo del ensayo, no se observaron diferencias en los parámetros evaluados, tanto en cuanto a la eficacia como a la tolerabilidad entre los compuestos con sulfato ferroso y las preparaciones de hierro trivalente no iónico. Se cree que el complejo de hierro trivalente no iónico se absorbe como tal, sin liberar el hierro iónico que es responsable de la mayoría de los efectos adversos asociados con la terapia con hierro. Se hubiese necesitado realizar un estudio más grande para que la tendencia observada de menores efectos adversos con los compuestos con hierro trivalente no iónico adquiriera significación estadística. En conclusión, en los niños prematuros la terapia con preparaciones de hierro trivalente no iónico es tan efectiva y bien tolerada como el tratamiento con sulfato ferroso. La utilización de compuestos de hierro trivalente no iónico puede ser considerada una buena alternativa terapéutica. Información adicional en www.siicsalud.com/dato/dat045/05o20002.htm Discusión Resumen objetivo elaborado por el Comité de Redacción Científica de SIIC, sobre la base del artículo original completo publicado por la fuente editorial. Comentan los autores que si bien la anemia del prematuro se debe principalmente a la ausencia de eritropoyesis, puede disminuirse mediante la suplementación temprana con hierro, vi- Copyright © Sociedad Iberoamericana de Información Científica (SIIC), 2005 www.siicsalud.com 12 Acontecimientos Terapéuticos, Micronutrientes Efectos Conductuales y en el Desarrollo por la Prevención de la Anemia Ferropénica en Lactantes Sanos de Término Lozoff B, De Andraca I, Castillo M y colaboradores Center for Human Growth and Development and Department of Pediatrics and Communicable Diseases, University of Michigan, Ann Arbor, EE.UU. [Behavioral and Developmental Effects of Preventing Iron-Deficiency Anemia in Healthy Full-Term Infants] Pediatrics 112(4):846-854, Oct 2003 La suplementación con hierro en los niños sanos nacidos en término durante el primer año de vida puede tener beneficios conductuales y sobre el desarrollo. La anemia ferropénica (AF) afecta del 20% al 25% de lactantes en el mundo, y hay una mayor proporción con deficiencia de hierro sin anemia. A pesar de la elevada prevalencia mundial, muchos países no han hecho de la suplementación con hierro en los bebés sanos de término una prioridad. Las cuestiones a resolver incluyen el costo y esfuerzo de la prevención o tamizaje; las preocupaciones teóricas sobre la sobrecarga de hierro o interferencia con la inmunidad, absorción de otros minerales o la lactancia; y las posibles consecuencias de la deficiencia de hierro sobre la conducta y el desarrollo de los niños. Los datos sobre la relación causa-efecto entre la alteración conductual y del desarrollo y la deficiencia temprana de hierro son ambiguos. Los estudios de casos y controles de lactantes con AF suelen hallar menor puntaje en las pruebas mentales y motoras, y diferencias conductuales. Existen escasos datos sobre puntajes bajos en pruebas del desarrollo en lactantes con déficit de hierro sin anemia. Los resultados posteriores a la terapia con hierro varían y muchos de ellos informan diferencias persistentes. Sugieren que la AF en lactantes podría tener ciertos efectos no corregibles con el tratamiento. No se halló un patrón congruente de resultados en los ensayos preventivos en bebés sanos de término debido a ciertos problemas metodológicos: el período de suplementación con hierro fue diferente y ningún estudio aseguró que los bebés estuvieran libres de AF antes del estudio. Las investigaciones se han centrado en los puntajes globales de desarrollo, que no predicen el desempeño posterior ni determinan procesos específicos que podrían afectarse por déficit de hierro durante el desarrollo temprano. Por ello, los autores realizaron un estudio para determinar los efectos conductuales y en el desarrollo de la prevención de la AF en lactantes sanos de término. El grupo suplementado con hierro estuvo acorde a las recomendaciones de la American Academy of Pediatrics (lactancia materna y uso de suplemento de hierro o fórmula fortificada con hierro hasta los 12 meses). vestigadores observaron que la fórmula con bajo contenido de hierro era suficiente para prevenir la AF y que la lactancia había aumentado debido a una efectiva campaña nacional. A mediados de 1994 el estudio fue modificado para reemplazar la fórmula de bajo contenido en hierro por una sin éste. Debido a que el análisis preliminar no mostró diferencias entre los grupos con bajo o alto contenido de hierro en el resultado conductual y del desarrollo a los 12 meses, los niños fueron combinados para formar un grupo con suplemento con hierro para ser comparado con el grupo sin suplementación. Los estudios de casos y controles indican que los puntajes de las pruebas de desarrollo de bebés con AF son 10 puntos inferiores que los de aquellos sin anemia. Si la prevalencia de AF fuera de 20% o 25%, el suplemento con hierro podría prevenir puntajes bajos en 1 de cada 4 o 5 niños y el promedio en el grupo suplementado sería 2 a 2.5 puntos superior que en el grupo sin suplementación. El estudio fue realizado entre 1991 y 1996 en 4 comunidades de clase obrera de las afueras de Santiago, en Chile. Los criterios de inclusión fueron: ausencia de AF a los 6 meses, peso al nacer > 3 kg, parto vaginal, sin anomalías congénitas importantes, ni complicaciones perinatales, sin fototerapia, ni internación por más de 5 días, ni enfermedad crónica y sin terapia con hierro. La anemia a los 6 meses fue definida como hemoglobina venosa < 100 g/l, la deficiencia de hierro fue definida con 2 de 3 mediciones anormales de hierro (volumen globular medio < 70 fl, protoporfirina eritrocitaria > 100 μg/dl eritrocitos [1.77 μmol/l], ferritina sérica < 12 μg/l). Para caracterizar la conducta de los bebés y su desarrollo al inicio del estudio se realizó el Fagan Test of Infant Intelligence. Los resultados globales del desarrollo a los 12 meses estuvieron dados por el Mental Developmental Index and Psychomotor Developmental Index of the Bayley Scales of Infant Development. Los resultados conductuales derivaron de la Behavior Rating Scale. Resultados Métodos Los grupos de estudio finales totalizaron 1 657 lactantes. Difirieron respecto de la alimentación, con lactancia materna más intensa en el grupo sin agregado de hierro. Estos bebés pesaron 50 g más al nacer, eran más grandes al inicio del estudio y presentaban niveles de hemoglobina ligeramente superiores; fueron considerados por sus madres como menos difíciles. Estas últimas presentaban menos síntomas de depresión y sus hogares eran ligeramente más estimulantes. Si bien el estudio fue inicialmente diseñado para ser aleatorizado y controlado, circunstancias imprevistas determinaron que no lo fuera. Cuando comenzó el ensayo, muchos bebés fueron destetados a los 6 meses por lo que la fórmula para lactantes constituyó el vehículo para la suplementación. Los bebés fueron asignados al azar a recibir una fórmula con alto o bajo contenido de hierro. En mitad del estudio, los in- 13 Sociedad Iberoamericana de Información Científica to funcional, lo que limitaría su habilidad para buscar y recibir estímulo del entorno físico y social. Ningún bebé presentó AF por más de 6 meses, un tiempo corto para tener impacto sobre los puntajes globales de las pruebas de desarrollo. A pesar de que el grupo sin suplementación con hierro inició el estudio con pequeñas ventajas (en crecimiento, lactancia materna, hemoglobina inicial, entre otras), lo finalizó con desventajas en el procesamiento cognitivo, la conducta y función motora. Sin embargo, las diferencias fueron a nivel grupal y relativamente pequeñas en magnitud. El hierro es necesario para muchos procesos importantes del sistema nervioso central, como la mielinización y el funcionamiento dopaminérgico. Los sistemas de mielinización podrían ser vulnerables durante el período de deficiencia de hierro. Recientes investigaciones mostraron alteración de la transmisión en el sistema visual y auditivo de niños con AF en la lactancia. Un retraso en el procesamiento visual podría determinar tiempos de contemplación más prolongados en el Fagan Test. La dopamina está involucrada en sistemas de activación e inhibición conductual y cumple un importante papel en el grado en que los individuos experimentan la recompensa. Las diferencias conductuales en el grupo sin suplemento con hierro parecen indicar menor respuesta positiva al entorno físico y social. La referencia social es un proceso específico que surge en la última parte del primer año, el período de deficiencia de hierro de este estudio, por lo que pudo ser afectada en forma particular. Esta provee la base para el aprendizaje temprano a partir del entorno físico y social. La alteración de la función dopaminérgica es un factor conocido en movimientos anormales como el temblor, que fue observado en mayor proporción en el grupo sin agregado de hierro. En el 3.1% del grupo con hierro y en el 22.6% del grupo sin agregado de hierro se detectó AF. La deficiencia de hierro se observó en 26.5% y 51.3%, respectivamente. No hubo indicio de exceso de hierro en bebés que recibieron suplemento con hierro. No hubo diferencias significativas en los puntajes de pruebas mentales o motoras a los 12 meses. En el Fagan Test se observó un efecto significativo del suplemento con hierro en el tiempo de contemplación (en que los niños miraban pares de ilustraciones nuevas y familiares). Los bebés que no recibieron hierro necesitaron contemplar durante más tiempo en comparación con los 6 meses de edad. Además gatearon un poco más tarde en promedio que aquellos que recibieron hierro. En la Behavior Rating Scale se observó mayor proporción de bebés sin suplementación con hierro con carencia de afecto positiva, no intentaban interactuar socialmente, y no se guiaban por las reacciones de los demás para probar nuevos materiales; no ofrecían ayuda; la mayoría renunciaba fácilmente a los materiales de las pruebas y aceptaba otros nuevos más de la mitad del tiempo. Una mayor proporción del grupo sin suplemento de hierro no pudo ser tranquilizada por palabras u objetos cuando se alteraban. Una mayor proporción del grupo sin suplementación fue clasificada como temblorosa. Discusión Debido a que el estudio no pudo ser aleatorizado y controlado, no provee la base más sólida para realizar inferencias causales. Sin embargo, supera investigaciones previas desde el punto de vista metodológico. El tamaño de la muestra resultó considerablemente superior al de cualquier otro estudio y las mediciones conductuales y del desarrollo fueron más exhaustivas. Los resultados más importantes fueron las diferencias en el tiempo de contemplación del Fagan Test y en el funcionamiento social y emocional entre los bebés que recibieron hierro y los que no lo hicieron. El mayor tiempo promedio de contemplación en el grupo sin suplemento con hierro, junto con la ausencia de diferencias en la preferencia por la novedad, indica menor eficiencia en el procesamiento de la información, que se considera una propiedad cognitiva fundamental. El mayor tiempo de contemplación en la lactancia predice un peor funcionamiento cognitivo global posterior. También existe sustento teórico y empírico de que la interacción social y la referencia social son esenciales para el desarrollo normal, cognitivo y emocional del bebé. Por lo tanto, las diferencias conductuales observadas en algunos lactantes en el grupo sin suplemento de hierro podrían contribuir al aislamien- Conclusiones Los lactantes sin suplementación con hierro responden en forma menos positiva al entorno físico y social. Los bebés sanos de término pueden recibir beneficios conductuales y en el desarrollo de la suplementación con hierro en el primer año de vida. Información adicional en www.siicsalud.com/dato/dat045/05922003.htm Resumen objetivo elaborado por el Comité de Redacción Científica de SIIC, sobre la base del artículo original completo publicado por la fuente editorial. Copyright © Sociedad Iberoamericana de Información Científica (SIIC), 2005 www.siicsalud.com 14 Acontecimientos Terapéuticos, Micronutrientes Niveles Circulantes de 25-Hidroxivitamina D en Población Materno-Infantil de Zonas de Riesgo del País: Provincias de Chubut, Santa Cruz y Tierra del Fuego Tau C, Bonifacino M, Scaiola E y colaboradores Metabolismo Cálcico y Oseo, Endocrinología, Hospital de Pediatría J.P. Garrahan, Buenos Aires; Servicio de Pediatría y Laboratorio, Hospital Regional de Ushuaia, Ushuaia, Argentina [Niveles Circulantes de 25-Hidroxivitamina D en Población Materno-Infantil de Zonas de Riesgo del País: Provincias de Chubut, Santa Cruz y Tierra del Fuego] Medicina Infantil 11(3):199-204, Sep 2004 La latitud y otros factores relacionados con el clima podrían explicar la deficiencia de 25-hidroxivitamina D en los niños y embarazadas que habitan la región sur de la Argentina. La vitamina D (VD) es indispensable para el desarrollo esquelético de los niños, puesto que en ellos, debido al crecimiento, las demandas de calcio y fósforo son mayores que en los adultos. El metabolito final de la VD, la 1,25-dihidroxivitamina D (1,25DOHD), le aporta estos minerales al organismo; la deficiencia de vitamina D es causa de raquitismo en los niños y de osteomalacia en el adulto. La VD se origina de manera endógena y exógena. La formación endógena se produce a partir de la piel, que es la fuente principal, y la exógena por los alimentos ingeridos, aunque muy pocos la contienen. La síntesis de VD comienza en la epidermis, donde los rayos ultravioletas transforman el dehidrocolesterol en VD, que luego es transportada al hígado donde se transforma en 25-hidroxivitamina D (25-OHD). En el riñón la 25-OHD se convierte en 1,25-DOHD, que es el metabolito biológicamente activo que promueve la absorción intestinal de calcio y fósforo, mantiene constantes los niveles séricos de estos minerales y contribuye de esta manera a la mineralización esquelética. La latitud influye sobre los niveles circulantes de VD. Al alejarse del Ecuador la incidencia de los rayos solares sobre la piel no es suficiente para su formación. En los países ubicados por encima de la latitud 40º o por debajo de ésta, la población infantil presenta mayor riego de padecer raquitismo. En la Argentina, que se extiende hasta 56º de latitud sur (Tierra del Fuego), trabajos publicados en 1990 y 1995 demostraron una importante deficiencia de VD en los niños sanos de Ushuaia. A partir de estos estudios los pediatras indican a los niños sanos suplementos con VD al principio del invierno, aunque no lo hacen de modo sistemático. La persistencia de raquitismo plantea la necesidad de evaluar los niveles de 25-OHD al final del invierno, momento en que las reservas de VD están agotadas. El objetivo de este estudio fue estudiar si había deficiencia o insuficiencia de 25-OHD en niños sanos, en embarazadas y muestras de cordón umbilical (en el momento del parto) de tres regiones del sur de la Argentina, con el fin de establecer un tratamiento adecuado además de evitar la deficiencia de VD. Gallegos (latitud 52º S, provincia de Santa Cruz). Se excluyeron los individuos con alteraciones óseas, hepáticas y renales. En Comodoro Rivadavia (CR) se estudiaron 20 niños sanos en el mes de septiembre de 2001, registrándose los datos de edad, talla y peso; en cada caso se extrajo una muestra de sangre para las determinaciones de calcio, fósforo, fosfatasa alcalina (FAL, valor normal: < 500 UI/l) y de 25-OHD; se pudo constatar que ninguno de los niños había recibido suplementos de VD en los 6 meses previos al estudio. En Ushuaia (USH) fueron evaluados 51 niños sanos en septiembre de 2002; mediante una encuesta se estableció la edad, los antecedentes personales, el peso, la talla, el color de la piel (trigueña o blanca), la administración previa de suplementos vitamínicos, el medio socioeconómico y la ingesta de calcio a partir de los productos lácteos; la mayoría de los niños había recibido suplementos de VD. También se determinó el calcio sérico, la FAL (valor normal en niños: < 900 UI/l), el fósforo y los niveles séricos de 25-OHD. En Río Gallegos (RG) fueron estudiados en septiembre de 2001 los sueros de 27 madres y de cordón umbilical (para la evaluación del feto) en el momento del parto. Se seleccionaron madres con embarazos y partos normales; se midieron los niveles de calcio, fósforo, FAL (valor normal: 90-500 UI/l) y de 25-OHD sérica, y se constató que las madres no recibieron suplementos de VD durante el tercer trimestre del embarazo. El valor de 25-OHD considerado normal fue de 15-50 ng/ml, definiéndose deficiencia de VD a un valor de 25-OHD menor de 10 ng/ml, e insuficiencia de VD a un valor de 25-OHD de 10-15 ng/ml. Los datos fueron expresados como media ± desvío estándar. Las pruebas para comparar las muestras fueron seleccionadas según la distribución de los datos de la población; el nivel de significación estadística fue de 5% (p < 0.05, a dos colas). Resultados La edad promedio de los niños de CR fue de 2.2 ± 1 años. Los puntajes Z para el peso y la talla fueron normales, al igual que los resultados de la calcemia y la FAL. Nueve niños presentaron valores de 25-OHD iguales a 10 ng/ml o menores. En 25% se constataron niveles de insuficiencia y sólo 6 casos presentaron valores mayores de 15 ng/ml. En USH la edad promedio de los niños fue de 6.2 ± 3.7 años. En todos, los puntajes Z para el peso y la talla fueron normales. Población y métodos Al final del invierno fueron estudiados distintos grupos de población de Comodoro Rivadavia (latitud 45º S, provincia del Chubut), de Ushuaia (latitud 54º S, provincia de Tierra del Fuego) y de Río 15 Sociedad Iberoamericana de Información Científica Veintiún niños eran de piel trigueña y 30 de piel blanca. Para la mayoría el medio socioeconómico era bueno. Treinta niños habían estado previamente expuestos al sol. Los niveles séricos de 25-OHD fueron mayores respecto de los participantes de CR (p < 0.015). Seis niños (12%) que no habían recibido suplementos antes del estudio presentaron deficiencia de VD y en 8 (16%) se detectaron valores de insuficiencia. El 73% de los casos tuvo valores normales de 25-OHD sérica. En quienes recibieron suplementos se registraron valores de 25-OHD mayores que en aquellos que no los recibieron. Los niños provenientes de un medio socioeconómico inferior presentaron valores más bajos de 25-OHD. Los niveles de calcemia se relacionaron en forma directa con los de 25-OHD (p < 0.01). En el 33% de los niños se detectaron valores aumentados de FAL en suero y éstos se correlacionaron inversamente con los valores de 25-OHD (p < 0.001). En RG, en los 27 sueros de madres y de cordón umbilical (pareados y extraídos en el momento del parto) los valores de 25-OHD fueron de 15.1 ± 8.1 ng/ml y de 8.9 ± 5.7 ng/ml, respectivamente (p < 0.01). La 25-OHD de cordón se correlacionó directamente con la de la madre (r = 0.86, p < 0.000) y representó el 59% de la 25-OHD materna. El 30% de las madres tuvo valores de deficiencia de VD y el 37% de insuficiencia. En las muestras de cordón, el 78% presentó valores de deficiencia de VD y el 7% de insuficiencia. En el 67% de las madres y en el 85% de las muestras de cordón se observaron valores de 25-OHD menores de 15 ng/ml. Se observó hipocalcemia en el 56% de las madres. Un sólo lactante presentó hipocalcemia sin signos clínicos y con un valor de 25-OHD de 7 ng/ml. La calcemia de la muestra de cordón se correlacionó en forma directa con la de la madre (r = 0.52, p < 0.005). indicación adicional de suplementos para que los niveles de 25-OHD se mantengan normales durante todo el invierno. En RG, situada a 52º S, el 67% de las madres presentó valores de 25-OHD menores de 15 ng/ml y el 85% de los sueros de cordón umbilical presentó valores muy bajos. Estos datos son preocupantes. El neonato podría requerir 30 g de calcio para mineralizar su esqueleto al finalizar las 40 semanas de gestación. Si la madre no tiene niveles suficientes de VD circulante, disminuye la producción de 1,25 DOHD y la absorción de calcio y fósforo, con menor pasaje de minerales a través de la placenta que, junto con el descenso de la calcemia en la madre, pueden reducir la mineralización ósea y aumentar el riesgo de hipocalcemia en el neonato. La 25-OHD atraviesa la placenta y hay una relación directa entre las cifras maternas y fetales; estas últimas dependen exclusivamente de las maternas. Los hallazgos de este estudio demuestran que la deficiencia de VD en RG es significativa. La latitud, la menor exposición al sol debido al clima, el frío y la falta de suplementos vitamínicos podrían explicar esta deficiencia. Este estudio es el primero realizado en la Argentina en niños que recibieron suplementos de VD. Este aporte vitamínico al comienzo del invierno es necesario para compensar la deficiencia de VD, aunque todavía se desconoce cuál es la dosis adecuada. Se ha propuesto una única dosis de 100 000 UI de VD en las madres en el sexto o séptimo mes de embarazo y de 500-1 000 UI/día en el neonato para mantener normales los niveles circulantes de 25-OHD. Al comparar los niños de CR con los de USH, la mayoría de los niños de USH presentó valores normales de 25-OHD; las cifras menores de 15 ng/ml se asociaron con aumento de la FAL. Estas cifras de 25-OHD podrían estimular la secreción de hormona paratiroidea que, a su vez, estimula la secreción de FAL en el osteoblasto. La ingesta de calcio fue evaluada sólo en USH, detectándose que era inferior a la recomendada por la FDA. Discusión En este trabajo se establecieron los niveles circulantes de 25-OHD al final del invierno en muestras de la población de niños sanos, de madres al final del embarazo y cordón umbilical en tres regiones del sur de la Argentina. En CR se detectaron valores disminuidos de 25-OHD (estadísticamente significativos) en niños sanos menores de 4 años. El 45% de los evaluados presentaba deficiencia de VD y el 15% insuficiencia. La latitud y la falta de suplementos podrían explicar esta deficiencia. En USH, situada a latitud 54º S, donde el 71% de los niños evaluados había recibido suplementos de VD en los 6 meses previos a la investigación, los valores de 25-OHD fueron mayores que los de CR. No obstante, el 27% presentó valores de 25-OHD iguales a 15 ng/ml o menores y 6 tuvieron niveles menores de 10 ng/ml. La indicación de suplementos de VD por parte de los pediatras no se realizó en forma sistemática luego del estudio de 1990 realizado en la región, que demostró deficiencia de VD en casi todos los niños evaluados. En la actualidad, sólo una parte de la población infantil recibe suplementos de VD durante el mes de marzo en dosis de entre 100 000 y 150 000 UI. Es posible, de acuerdo con los resultados, que en USH sea necesaria la Conclusión En las tres regiones se hallaron en los niños sanos, en las madres y en las muestras de cordón niveles bajos de 25-OHD sérica, aunque la mayoría de los niños de USH presentó niveles de VD adecuados que se relacionaron directamente con el aporte previo de suplementos de VD. Futuros estudios, concluyen los autores, podrían ser necesarios para mejorar el aporte de suplementos y evitar el riesgo de hipocalcemia, raquitismo nutricional y osteopenia en el sur argentino. Información adicional en www.siicsalud.com/dato/dat043/05509002.htm Resumen objetivo elaborado por el Comité de Redacción Científica de SIIC, sobre la base del artículo original completo publicado por la fuente editorial. Copyright © Sociedad Iberoamericana de Información Científica (SIIC), 2005 www.siicsalud.com 16 Acontecimientos Terapéuticos, Micronutrientes Prevención del Raquitismo y la Deficiencia de Vitamina D: Nuevas Normas para la Ingesta de Vitamina D Gartner LM y Greer FR Section on Breastfeeding and Committee on Nutrition, American Academy of Pediatrics, EE.UU. [Prevention of Rickets and Vitamin D Deficiency: New Guidelines for Vitamin D Intake] Pediatrics 111(4):908-910, Abr 2003 Para prevenir el raquitismo y la deficiencia de vitamina D se recomienda la ingesta de 200 UI por día de vitamina D en lactantes, niños y adolescentes sanos. Prevention –con el aval de muchas organizaciones, incluida la AAP y la American Cancer Society– lanzaron una campaña de salud pública para limitar la exposición a la luz ultravioleta con el fin de disminuir la incidencia de cáncer de piel. Hay datos epidemiológicos indirectos que sugieren que para el riesgo de carcinomas cutáneos es más importante la edad en la cual se inicia la exposición directa al sol que la exposición total durante toda la vida. Las normas para reducir la exposición al sol incluyen las directivas de la AAP en cuanto a que es necesario impedir la exposición directa al sol de los menores de 6 meses, seleccionar las actividades que reduzcan la exposición al sol y utilizar ropa y pantallas solares durante ésta. Todavía hoy se registran en los EE.UU. casos de niños afectados por raquitismo, el cual es secundario a la ingesta inadecuada de vitamina D y a la menor exposición al sol. El raquitismo es un ejemplo de la deficiencia extrema de vitamina D; este estado se produce meses antes de que el raquitismo tenga manifestaciones en el examen físico. Las nuevas recomendaciones, establecidas por la National Academy of Sciences (NAS), señalan que para prevenir la deficiencia de vitamina D en los lactantes normales, niños y adolescentes se requiere la ingesta de 200 UI por día de esta vitamina; la American Academy of Pediatrics (AAP) había recomendado anteriormente 400 UI por día. Las nuevas normas de la NAS para lactantes se basan principalmente en datos provenientes de los EE.UU., Noruega y China, que mostraron que un consumo de al menos 200 UI por día de vitamina D puede evitar los signos físicos de deficiencia de vitamina D y mantener un nivel sérico de 25-hidroxivitamina D en 27.5 nmol/l (11 ng/ml) o mayor. Si bien hay menos datos disponibles para niños mayores y adolescentes, la NAS llegó a las mismas conclusiones para estas poblaciones. También se sabe que en niños mayores y adolescentes, la mayor cantidad de vitamina D se recibe por la exposición al sol; no obstante, los dermatólogos aconsejan precaución, debido al riesgo de cáncer, especialmente durante la infancia, y recomiendan el uso regular de pantallas solares, las cuales pueden disminuir marcadamente la producción de vitamina D por la piel. En este informe se resumen las nuevas normas de la AAP para la ingesta de vitamina D, en las cuales se analizan los siguientes temas: exposición al sol, lactancia materna, fórmulas lácteas y complementos vitamínicos. Lactancia materna y vitamina D Los lactantes que son amamantados pero que no reciben suplementos de vitamina D o adecuada exposición al sol tienen mayor riesgo de presentar deficiencia de vitamina D o raquitismo. La leche humana contiene una concentración de vitamina D de 25 UI/l o menos, es decir que la ingesta recomendada de esta vitamina en los lactantes no puede ser cubierta por la leche humana como única fuente. Si bien hay datos que refieren que la apropiada exposición al sol evita el raquitismo en muchos niños amamantados, ante las preocupaciones que genera la exposición a la luz solar y la posibilidad de cáncer de piel, es prudente recomendar el complemento con vitamina D en los lactantes amamantados desde el segundo mes de vida. Fórmulas lácteas y vitamina D Todas las fórmulas lácteas disponibles para la venta en los EE.UU. deben tener una concentración mínima de vitamina D de 40 UI/ 100 kcal (258 UI/l de una fórmula con 20 kcal/onza) y una concentración máxima de 100 UI/100 kcal (666 UI/l de una fórmula con 20 kcal/onza). Todas las fórmulas actualmente en venta en los EE.UU. contienen al menos 400 UI/l; por lo tanto, un niño que ingiera al menos 500 ml por día (concentración de vitamina D de 400 UI/l) recibirá la cantidad recomendada de 200 UI por día de vitamina D. Exposición al sol Una fuente potencial de vitamina D es la síntesis en la piel a partir de la fracción de luz ultravioleta B del sol. Hay menor exposición al sol en invierno y cuando la luz del sol está atenuada por nubes, la polución del aire o por el ambiente (sombra). El estilo de vida o las prácticas culturales que disminuyen las actividades al aire libre o incrementan el área del cuerpo cubierta por ropas cuando se sale al exterior también limitan la exposición al sol. Los efectos de la exposición solar sobre la síntesis de vitamina D son menores en las personas con pigmentación cutánea más oscura; también se reducen con el uso de pantallas solares. Todos estos factores tornan dificultoso determinar cuál sería una exposición solar adecuada para un lactante o niño. Además, los Centers for Disease Control and Suplementos de vitamina D Si la ingesta de una fórmula láctea o leche fortificada con vitamina D es menor de 500 ml por día, debe indicarse el agregado de la vitamina mediante las preparaciones multivitamínicas que contienen 400 UI de ésta por mililitro o por comprimido. Las preparaciones actualmente 17 Sociedad Iberoamericana de Información Científica disponibles de vitamina D sola, que contienen 8 000 UI/ml, son demasiado concentradas para ser seguras en la administración cotidiana. Los esfuerzos deben estar dirigidos especialmente a difundir el uso de suplementos en las poblaciones con mayor riesgo de raquitismo o deficiencia de vitamina D; entre ellas, las que tienen mayor pigmentación cutánea y aquellas con menor exposición al sol. ingieran al menos 500 ml por día de una fórmula láctea o leche fortificada con vitamina D; para todos los lactantes no amamantados que ingieran menos de 500 ml por día de fórmula láctea o leche fortificada con vitamina D; y para niños y adolescentes sin exposición regular al sol, que no ingieren al menos 500 ml por día de leche fortificada con vitamina D o que no reciben un suplemento multivitamínico diario con al menos 200 UI de vitamina D. Conclusión La AAP reafirma las recomendaciones de la NAS, por lo que se establece la ingesta adecuada de vitamina D en 200 UI para prevenir el raquitismo y la deficiencia de vitamina D en lactantes, niños y adolescentes sanos, dado que es difícil determinar cuál es la exposición al sol adecuada. Se recomienda la suplementación con vitamina D para todos los lactantes amamantados desde el segundo mes de vida, salvo que Información adicional en www.siicsalud.com/dato/dat042/05401001.htm Resumen objetivo elaborado por el Comité de Redacción Científica de SIIC, sobre la base del artículo original completo publicado por la fuente editorial. Copyright © Sociedad Iberoamericana de Información Científica (SIIC), 2005 www.siicsalud.com 18 Acontecimientos Terapéuticos, Micronutrientes Patrones de Prescripción de los Pediatras de Complementos Vitamínicos en los Lactantes: ¿Contribuyen al Raquitismo? Davenport ML, Uckun A y Calikoglu AS Division of Endocrinology, Department of Pediatrics, University of North Carolina, Chapel Hill, EE.UU. [Pediatrician Patterns of Prescribing Vitamin Supplementation for Infants: Do They Contribute to Rickets?] Pediatrics 113(1):179-180, Ene 2004 Muchos pediatras no recomiendan complementos de vitamina D para los lactantes amamantados y aquellos que lo hacen los indican tarde o finalizan su administración en forma temprana. Parece haber un resurgimiento del raquitismo secundario a la deficiencia de vitamina D en los EE.UU. Algunos de los factores responsables son la disminución de la exposición al sol, el incremento de mujeres que amamantan y el aumento en la deficiencia materna de vitamina D. Los autores postularon que la menor prescripción de complementos con vitamina D en lactantes amamantados puede ser otro factor contribuyente. plementos con vitamina D, las edades para su inicio y finalización variaron ampliamente. Si bien muchos pediatras prefirieron comenzar el complemento al nacimiento o durante el primer mes de vida, un cuarto sugirió el inicio después de los 6 meses; el 38% continuó hasta el destete, el 10% hasta antes del año, el 44% hasta un año o más y el 8% utilizó otros criterios. Los pediatras que se habían graduado en la década del 90 tuvieron menos probabilidad de recomendar suplementos de vitamina D y, si los indicaban, de iniciarlos antes de los 6 meses de edad en comparación con aquellos graduados antes de 1990 (p < 0.001). Métodos En octubre de 1999, se envió un cuestionario a todos los miembros en actividad de la American Academy of Pediatrics (AAP), filial Carolina del Norte, para determinar su práctica en cuanto a la prescripción de complementos de vitamina D. Discusión y conclusión Comentan los autores que los resultados obtenidos confirman los datos anecdóticos acerca de que muchos pediatras no recomiendan complementos de vitamina D para los lactantes amamantados y, aquellos que lo hacen, los indican tarde o finalizan su administración tempranamente. Los factores que pueden ser responsables para la menor prescripción de suplementos de vitamina D comprenden: la menor información sobre el raquitismo en la universidad o durante la residencia y la imprecisión de las normas de la AAP respecto de la indicación de complementos de vitamina D. En 1963, la AAP aconsejó que todos los lactantes recibiesen 400 UI por día de vitamina D, pero las políticas en los últimos 25 años fueron más débiles ya que se recomendaron los complementos de vitamina D para los lactantes amamantados cuyas madres tuviesen deficiencia de vitamina D o para aquellos con insuficiente exposición solar. En vista de los crecientes informes de raquitismo en los EE.UU., en abril de 2003 la AAP elaboró nuevas normas para la ingesta de vitamina D para lactantes, niños y adolescentes sanos a fin de prevenir la deficiencia de vitamina D y el raquitismo. Las normas de la AAP recomiendan que todos los lactantes reciban 200 UI por día de vitamina D salvo que ingieran al menos 500 ml (aproximadamente 16 onzas) de fórmula láctea o leche fortificada con vitamina D por día. Los lactantes amamantados tienen riesgo de presentar deficiencia de vitamina D porque la Resultados De los 1 040 cuestionarios enviados, se respondieron 417 (40.1%) y 383 fueron adecuados para el análisis. La mayoría de los profesionales que respondieron fueron médicos de atención primaria (86.4%) que ejercían su práctica en consultorios privados (68.1%). El promedio de años de experiencia fue de 19.2 ± 10.4 años (4-55 años) y se habían graduado entre 1944 y 1995. El 25.8% informó haber visto uno o más casos de deficiencia de vitamina D en los 3 años previos. No hubo consenso acerca de la indicación de complemento de vitamina D para los lactantes. Algunos (13%) nunca recomendaron suplementos de vitamina D y pocos (9%) los recomendaron siempre. Sin embargo, la mayoría aconsejó los complementos para grupos seleccionados (lactancia materna, niños de piel oscura, prematuros o desnutridos). Cuando se preguntó específicamente sobre los lactantes amamantados, el 44.6% recomendó suplementos de vitamina D para todos, el 38.6% para algunos y el 16.5% nunca. La mayoría de los pediatras que respondieron que no aconsejaron complementos de vitamina D para los niños amamantados (83.1%) creían que la leche humana tenía suficientes vitaminas, otros se preocuparon por su costo (3.1%), el riesgo de hipervitaminosis (4.2%), la disminución de la probabilidad de lactancia materna (2.1%) u otros problemas (14.7%). Para aquellos que recomendaron su- 19 Sociedad Iberoamericana de Información Científica leche humana contiene sólo 15 a 50 UI/l de la vitamina, lo cual es insuficiente para prevenir el raquitismo cuando la exposición al sol es limitada. En conclusión, las consecuencias del raquitismo debido a deficiencia de vitamina D pueden ser profundas. Sin embargo, mucho más preocupantes son las consecuencias a largo plazo de la deficiencia de vitamina D que recientemente comenzaron a tenerse en cuenta, tales como los riesgos aumentados de diabetes tipo 1, cáncer y osteoporosis. Los pediatras y otros profesionales de atención primaria deben asumir un papel principal en la educación de las familias acerca de la importancia de la vitamina D y deben asegurarse de que cada lactante y niño reciban cantidades adecuadas de esta vitamina. Información adicional en www.siicsalud.com/dato/dat042/05406002.htm Resumen objetivo elaborado por el Comité de Redacción Científica de SIIC, sobre la base del artículo original completo publicado por la fuente editorial. Copyright © Sociedad Iberoamericana de Información Científica (SIIC), 2005 www.siicsalud.com 20 Acontecimientos Terapéuticos, Micronutrientes Entrevista exclusiva Importancia del Consumo de Micronutrientes en la Infancia Enrique Berner Médico pediatra Jefe del Servicio de Adolescencia Hospital General de Agudos Dr. Cosme Argerich, Buenos Aires, Argentina Página del autor: www.siicsalud.com/dato/dat046/05n08000a.htm con hierro para poder disminuir los alarmantes y crecientes índices en nuestro país. Sin embargo, en las encuestas realizadas se comprobó que esta indicación sólo se cumple en un porcentaje mínimo, con el agravante de que la duración de la suplementación es mucho menor de la requerida para tener un efecto preventivo real. Solamente 7.5% de los niños de una muestra del Gran Buenos Aires y 2.9% en Misiones habían recibido una suplementación efectiva durante por lo menos 6 meses. ¿Cuál es la prevalencia de anemia en la población infantil y cuáles son las principales causas? La deficiencia de hierro es una de las carencias nutricionales más frecuentes de nuestro país y no ha sido considerada sino hasta hace poco más de diez años como un problema de salud prevalente. Cifras recientes muestran que alrededor de un 50% de los niños presentan anemia por déficit de hierro. Un documento elaborado por el Fondo de las Naciones Unidas para la Infancia (UNICEF) plantea una paradoja inquietante: en Argentina, uno de cada dos chicos menores de 2 años padece anemia. La estimación es de por sí abrumadora, pero hay más: por cada chico anémico existe por lo menos otro que tiene deficiencia de hierro. También son anémicos entre el 20% y el 25% de las mujeres en edad fértil, entre el 10% y el 15% de los adolescentes, y el 50% de las mujeres embarazadas. Existen recomendaciones referentes a la administración de hierro medicinal a lactantes y mujeres embarazadas, que con distinto grado de cumplimiento se han integrado a las normas asistenciales de prácticamente todo el país. ¿Qué consecuencias sobre la salud tiene la deficiencia temprana de hierro y cómo se evalúan los daños ocasionados? La deficiencia de hierro entre leve y moderada conlleva consecuencias funcionales adversas. Los efectos negativos pueden medirse de acuerdo con el impacto que produce en el desarrollo cognitivo, el crecimiento y la capacidad física. Se estima que la anemia reduce 6 puntos el coeficiente intelectual de los niños. El impacto de la anemia también es visible en el estado inmunológico y la morbilidad asociada a infecciones. Los estudios revelan que los menores de 2 años, los neonatos de bajo peso y las embarazadas constituyen el grupo más afectado. ¿Cuál es el tratamiento más eficaz para la anemia por déficit de hierro que se presenta en la infancia? Los principios básicos en este contexto incluyen: modificaciones nutricionales, fortificación de los alimentos con hierro y aporte de hierro medicinal. Respecto de los alimentos hay dos tipos de hierro en ellos, con marcadas diferencias en términos de absorción, denominados hierro hem y no hem. El primero se encuentra principalmente en la carne vacuna, de ave y de pescado. El hierro no hem es la forma presente en leguminosas, vegetales, cereales, leche y huevo y por lo general es escasamente absorbido debido a la influencia de sustancias que inhiben su absorción. Con respecto a la fortificación de los alimentos, existen productos fortificados con hierro sumamente biodisponible en lácteos y harinas. Cuando es necesario un enfoque más enérgico, como vemos en nuestro país, con alta prevalencia de niños anémicos, el tratamiento es la administración oral de hierro. La OMS y UNICEF recomiendan el uso de suplementos de hierro en forma de sulfato ferroso o de hierro polimaltosato en la prevención y tratamiento de la anemia en lactantes y niños. Los trastornos gastrointestinales (náuseas, constipación y dolor abdominal), el daño por radicales libres, el manchado de dientes y la incomodidad por el gusto metálico son efectos adversos frecuentemente asociados con la terapia con sulfato ferroso, por lo que debido a que estudios recientes revelaron que la absorción y la eficacia terapéutica del hierro polimaltosato y de las sales de hierro son comparables, podríamos considerar el hierro polimaltosato como una buena opción. ¿Cómo y cuándo administrar vitamina D a la población infantil para prevenir el raquitismo y qué dosis son las recomendadas? Los lactantes que son amamantados pero que no reciben suplementos de vitamina D o adecuada exposición al sol tienen mayor riesgo de presentar deficiencia de vitamina D o raquitismo. La leche humana contiene una concentración de vitamina D de 25 UI/l o menos, es decir que la ingesta recomendada de vitamina D en los lactantes no puede ser cubierta por la leche humana como única fuente de esta vitamina. Se recomienda la suplementación con vitamina D desde el segundo mes de vida para todos los lactantes amamantados, salvo que ingieran al menos 500 ml por día de una fórmula láctea o leche fortificada con vitamina D. También para todos los lactantes no amamantados que ingieran menos de 500 ml por día de fórmula láctea o leche fortificada con vitamina D; y para niños y adolescentes sin exposición regular al sol, que no ingieren al menos 500 ml por día de leche fortificada con vitamina D o que no reciben un suplemento multivitamínico diario con al menos 200 UI de vitamina D. ¿Qué medidas se deben tener en cuenta a la hora de realizar una campaña de prevención del déficit de vitamina D en los niños? La latitud influye sobre los niveles circulantes de vitamina D. Al alejarse del Ecuador la incidencia de los rayos solares sobre la piel no es suficiente para su formación. En los países ubicados por encima de la latitud 40º o por debajo de ésta, la población infantil presenta mayor riego de padecer raquitismo. En la Argentina, trabajos publicados en 1990 y 1995 demostraron una importante deficiencia de vitamina D en niños del sur del país. Si bien en el país no hay campañas tendientes a la utilización de vitamina D, la Encuesta Nacional de Nutrición y Salud, llevada a cabo por el Ministerio de Salud y Ambiente de la Nación durante 2005 indagará el estado nutricional de esta vitamina en niños de 6 a 23 meses en la región patagónica. ¿Cuáles son las principales medidas de prevención de la anemia y qué papel cumplen los médicos pediatras en dicho proceso? Es absolutamente importante entender que la lactancia materna es la primera y más importante medida preventiva para evitar los cuadros de anemia. Por otra parte, realizar adecuados controles de niño sano y de mujeres embarazadas permitirá la detección temprana y corrección de esta patología a través de una alimentación con una dieta completa y variada. Desde 1983, la Sociedad Argentina de Pediatría indica la suplementación medicamentosa 21 Sociedad Iberoamericana de Información Científica estableció metas para la virtual eliminación de la carencia de yodo y de vitamina A, y para la reducción en una tercera parte de la anemia debida a la carencia de hierro para el año 2000. Desde entonces se cuenta con más información sobre la prevalencia y la gravedad de la carencia de cinc y ácido fólico. Y todos los días se aprende algo más acerca de la importancia que revisten los micronutrientes para el desarrollo físico y cognoscitivo de los niños. ¿Cuál es la importancia de los micronutrientes en la infancia? Los micronutrientes, así llamados porque el organismo humano sólo los necesita en cantidades minúsculas, desempeñan funciones vitales en la producción de enzimas, hormonas y otras sustancias, y ayudan a regular el crecimiento, la actividad, el desarrollo y el funcionamiento de los sistemas inmunológico y reproductivo. Resulta especialmente importante ingerir cantidades adecuadas de micronutrientes en los primeros años de vida y otras épocas de crecimiento rápido, así como durante el embarazo y la lactancia. Durante la Cumbre Mundial en favor de la Infancia de 1990 se hizo hincapié en que la carencia de tres micronutrientes –hierro, yodo y vitamina A– es bastante frecuente y representa un grave peligro para las mujeres y los niños de los países en desarrollo. La cumbre Sociedad Iberoamericana de Información Científica (SIIC) Rafael Bernal Castro Presidente Directora PEMC-SIIC Rosa María Hermitte SIIC, Consejo de Dirección: Edificio Calmer, Avda. Belgrano 430 (C1092AAR), Buenos Aires, Argentina Tel.: +54 11 4342 4901 [email protected] www.siicsalud.com Información adicional en www.siicsalud.com/dato/dat046/05n08000.htm Copyright © Sociedad Iberoamericana de Información Científica (SIIC), 2005 www.siicsalud.com Los textos de Acontecimientos Terapéuticos (AT) fueron seleccionados de la base de datos SIIC Data Bases por Laboratorios Roemmers S.A. Los artículos de AT fueron resumidos objetivamente por el Comité de Redacción Científica de SIIC. El contenido de AT es responsabilidad de los autores que escribieron los textos originales. Los médicos redactores no emiten opiniones o comentarios sobre los artículos que escriben. Prohibida la reproducción total o parcial por cualquier medio o soporte editorial sin previa autorización expresa de SIIC. Impreso en la República Argentina, Noviembre de 2005. Colección Acontecimientos Terapéuticos (AT), Registro Nacional de la Propiedad Intelectual en trámite. Hecho el depósito que establece la Ley Nº 11.723. 22