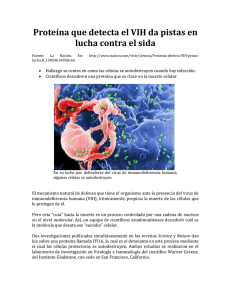
Leucoencefalopatía multifocal progresiva en un paciente
Anuncio

LEUCOENCEFALOPATÍA MULTIFOCAL PROGRESIVA EN UN PACIENTE INFECTADO POR EL VIH. CASO 501 Paciente de 44 años de edad, procedente de Camerún, que lleva residiendo en España aproximadamente un año. Ingresó en octubre de 2009 con fiebre, edemas en extremidades inferiores y distension 3 abdominal. Fue diagnosticada de infección por el VIH (carga viral 580.000 copias/ml y CD4: 42/mm ) e inicia tratamiento antirretroviral y tuberculostático tras cultivo positivo a Mycobacterium tuberculosis. La paciente, con inmunosupresión grave, es reingresada al referir sensación de mareo e inestabilidad con 3 disminución de la agudeza visual (carga viral VIH: <20 copias/ml y 80 CD4/mm ). Se inició tratamiento antitoxoplasma en espera de los resultados de laboratorio. Presentaba febrícula, se mostraba consciente aunque con cierta inestabilidad, con “mirada ausente”. El estudio citoquímico del LCR fue normal. El cultivo del LCR fue negativo para bacterias, hongos y micobacterias. Así mismo, se realizo detección de antígeno de criptococo y tinta china, siendo ambos negativos. La PCR fue negativa para Toxoplasma y para virus del grupo herpes (VHS1, VHS2, CMV, VEB, VHH6 y VVZ); sin embargo, fue positiva para el virus JC. En los estudios de imagen se observó una extensa lesión infratentorial, con afectación de la protuberancia, pedúnculos cerebelosos medios y hemisferio cerebeloso izquierdo que podría estar en relación con leucoencefalopatía multifocal progresiva (LMP). Durante el ingreso la paciente continuó con sensación de mareo, refiriendo pérdida de visión. Mostró mayor inestabilidad para la marcha, hasta hacerse prácticamente imposible. Se asociaron disartria, ligero trastorno deglutorio, cefalea fundamentalmente a nivel occipital izquierdo y sensación de mareo y labilidad emocional con síntomas depresivos. Continuó con tratamiento antituberculoso y antirretroviral siendo la evolución neurológica progresivamente desfavorable. En la TC de cerebro se observó una extensa hipodensidad que afectaba a ambos hemisferios cerebelosos, más llamativa en el izquierdo, pedúnculos cerebelosos medio y protuberancia, sin efecto de masa significativo respecto al cuarto ventrículo. Se identificó hipodensidad en corona radiada derecha que se extendía hacia el putamen homolateral compatible con progresión de su enfermedad de base. La evolución de la paciente fue negativa, falleciendo cinco meses después del diagnóstico. ¿Cuál es el agente etiológico responsable de esta entidad clínica? La afectación del sistema nervioso central en el curso de la infeccion por el VIH es una complicación tan frecuente que se han descrito lesiones encefálicas en las necropsias del 80% de los pacientes que mueren de sida. Existen diversos agentes infecciosos implicados en enfermedades neurológicas asociadas al sida que es importante descartar, como Cryptococcus, Treponema pallidum, micobacterias, Toxoplasma y virus neurotropos (CMV, VHS1, VHS2, VEB y VVZ). La LMP es una enfermedad desmielinizante de curso progresivo y evolución rápidamente fatal que afecta al 4-8% de los pacientes con sida y que se debe a la infección de los oligodendrocitos por un poliomavirus, el papovavirus JC. La infección asintomática es muy prevalente, casi un 50% de los adultos tienen infección latente, y la enfermedad se presenta cuando hay reactivación en el individuo inmunodeficiente, sobre todo en pacientes con sida. Se estima que la incidencia de LMP ha disminuido desde 10 casos/1.000 personas/año de seguimiento en la era anterior al tratamiento antirretroviral de gran actividad (TARGA) a 1 caso/1.000 en la era TARGA. Tras la introducción de la terapia antirretroviral, la supervivencia de esta enfermedad ha mejorado desde el 5% al 50%, pero las secuelas neurológicas son frecuentes. ¿Cuáles son las características epidemiológicas de los pacientes con LMP asociada a VIH? ¿Cuáles son las manifestaciones clínicas de la LMP? La LMP se presenta generalmente en fases avanzadas de la infección por VIH, con bajas concentraciones de linfocitos CD4 y elevada viremia de VIH. Muchos enfermos con LMP han estado sin tratamiento antirretroviral o éste se ha iniciado demasiado tarde. Los pacientes con LMP presentan diversos signos y síntomas neurológicos que no se pueden atribuir a una única lesión anatómica. Las manifestaciones clínicas consisten en paresias, alteraciones visuales y cambios en el estado mental. Se alteran el habla, la visión, la coordinación, la conciencia o cualquier combinación de estas funciones, lo que se sucede de parálisis de brazos y piernas, y finalmente de muerte. La mayoría de los pacientes a los que se les diagnostica LMP fallecen en un plazo máximo de 2 años. ¿Qué exploraciones realizaría para confirmar el diagnóstico? El diagnóstico de la LMP obedece a la conjunción de criterios clinicos (enfermedad neurológica grave y progresiva, generalmente con debilidad motora y trastornos cognitivos y del lenguaje y falta de respuesta a los tratamientos antitoxoplasma), criterios de imagen del sistema nervioso (lesiones hipodensas múltiples, que no captan contraste y sin efecto masa en la TC y lesiones múltiples e hiperintensas en T2 en la RM) y criterios microbiológicos (descartar infecciones oportunistas mediante la negatividad de cultivos y serologías de sangre y LCR de bacterias, virus, hongos y parásitos). El examen histológico del tejido cerebral obtenido por biopsia o durante la autopsia puede mostrar focos de desmielinización rodeados de oligodendrocitos con inclusiones adyacentes a las zonas de desmielinización. La detección del virus puede ser mediante métodos de inmunofluorescencia in situ, inmunoperoxidasa, sondas de ADN y PCR específica en LCR, orina o material de biopsia. Las pruebas citológicas urinarias muestran la presencia de una infección por virus JC al verse células hipertrofiadas con inclusiones intranucleares basófilas densas. Resulta difícil aislar el virus JC en los cultivos celulares, por lo que normalmente no se lleva a cabo. ¿Cuáles son las medidas de control y prevención de la LMP? ¿Existe tratamiento específico para la infección por el virus JC? El control y la prevención consisten en el TARGA en pacientes con sida y en minimizar o evitar la inmunodepresión en caso de otras enfermedades. La triple terapia antirretroviral, incluyendo un inhibidor de la proteasa, parece mejorar la evolución y la supervivencia media de estos enfermos. El factor de riesgo más importante para la LMP es tener menos de 50 CD4/ml. Mantener los CD4 por encima de 50/ml e iniciar precozmente la TARGA son medidas fundamentales para su prevención. La quimioterapia suele ser ineficaz, ya que no existe ningún tratamiento específico para la infección por poliomavirus, aparte de la reducción de la inmunodepresión responsable de la reactivación del virus y la aparición de su sintomatología. El único antirretrovial con solo cierta eficacia demostrada frente al virus responsable de la LMP es el cidofovir, cuya toxicidad limita en parte su uso. Bibliografía Asensi V, Cartón JA, Maradona JA, et al. Progressive multifocal leukoencephalopathy associated with human immunodeficiency virus infection: the clinical, neuroimaging, virological and evolutive characteristics in 35 patients. Med Clin (Barc) 1999; 113: 210-4. Berger JR, Pall L, Lanska D, et al. Progressive multifocal leukoencephalopathy in patients with HIV infection. J Neurovirol 1998; 4: 59-68. Caso descrito y discutido por: Marta Domínguez-Gil González Laboratorio de Microbiología Hospital Universitario Río Hortega Valladolid Correo electrónico: [email protected] Palabras Clave: Virus JC, Leucoencefalopatía multifocal progresiva.