Recordatorio de semiología
Anuncio

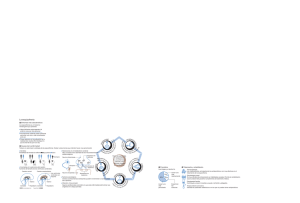
Recordatorio de semiología Semiología de la esquizofrenia David Fraguas Herráez y Juan Antonio Palacios Castaño Servicio de Psiquiatría. Hospital Infanta Sofía. San Sebastián de los Reyes. Madrid. España La sintomatología de la esquizofrenia puede agruparse en 2 grandes categorías: a) síntomas positivos (delirios, alucinaciones, fenómenos de influencia pensamiento, alteraciones del curso y la forma del lenguaje, y comportamiento extravagante o desorganizado), y b) síntomas negativos (apatía, embotamiento afectivo, afecto incongruente, pobreza del discurso). En este artículo se revisa su semiología. Puntos clave • La esquizofrenia es un trastorno mental grave, de evolución crónica, con un curso en forma de episodios agudos (brotes) y períodos interepisódicos. • Su etiología es multifactorial (genética y ambiental). • La prevalencia en la población mundial es de aproximadamente un 1%. • La sintomatología de la esquizofrenia puede agruparse en 2 grandes categorías: a) síntomas positivos (delirios, alucinaciones, fenómenos de influencia pensamiento, alteraciones del curso y la forma del lenguaje, y comportamiento extravagante o desorganizado), y b) síntomas negativos (apatía, embotamiento afectivo, afecto incongruente, pobreza del discurso o de la conversación, abulia, anhedonía, retraimiento social, deterioro del rendimiento sociolaboral y descuido del aseo personal). • Los criterios diagnósticos de esquizofrenia se basan en los actuales sistemas internacionales de clasificación de enfermedades mentales: la Clasificación internacional enfermedades, 10.ª edición, y el Manual diagnóstico y estadístico de los trastornos mentales, 4.ª edición. La esquizofrenia es un trastorno mental grave que altera la personalidad, el estilo de pensamiento, las relaciones interpersonales y las actividades sociolaborales de las personas afectadas. La prevalencia de la esquizofrenia en la población general es de aproximadamente un 1%. El comienzo de los síntomas se sitúa habitualmente entre los 15 y los 45 años, y es más frecuente al final de la adolescencia y al principio de la juventud (15-25 años). En la tabla I se detallan los criterios diagnósticos de esquizofrenia según los actuales sistemas internacionales de clasificación de enfermedades mentales: la Clasificación internacional de enfermedades, 10.ª edición (CIE-10) y el Manual diagnóstico y estadístico de los trastornos mentales, 4.ª edición (DSM-IV). Sin embargo, la clasificación diagnóstica de la esquizofrenia está actualmente en revisión. La etiología de la esquizofrenia es multifactorial, es decir, hay varios y diferentes factores que participan en su aparición y desarrollo. Por tanto, no se conoce una causa única de esquizofrenia. Las teorías actuales sobre la etiología defienden el papel de la interacción gen-ambiente en el desarrollo causal y fisiopatológico de la esquizofrenia. El modelo de interacción gen-ambiente sostiene que la dotación genética y su interacción con factores ambientales condicionan la aparición de enfermedades mentales. El diagnóstico de esquizofrenia es exclusivamente clínico, basado en la historia clínica y la exploración psicopatológica. Sin embargo, la formulación de un diagnóstico de esquizofrenia exige un proceso de diagnóstico diferencial, con la necesidad de descartar lesiones cerebrales conocidas o trastornos tóxicos, infecciosos o metabólicos que condicionen la sintomatología. En la figura 1 se esquematizan los cuadros clínicos respecto a los cuales se debe plantear un diagnóstico diferencial de esquizofrenia. Semiología de la esquizofrenia El comienzo de la esquizofrenia: los pródromos Los síntomas de esquizofrenia están precedidos, muchas veces, por la aparición progresiva de alteraciones sutiles e inespecíficas que reciben el nombre de pródromos (“lo que precede”). Los pródromos de la esquizofrenia consisten en cambios mínimos en el carácter de la persona, con disminución del rendimiento laboral o escolar, aparición de ansiedad, sensación de malestar anímico o tendencia al aislamiento social. Estos pródromos son inespecíficos y pueden evolucionar hacia diferentes trastornos o desaparecer en unos meses. Por tanto, no siempre suponen el preámbulo de un trastorno esquizofrénico. JANO 11 DE DICIEMBRE DE 2009. N.º 1.755 09Semi0451esquizof.indd 1 • www.jano.es 31 02/12/2009 12:05:32 Recordatorio de semiología Tabla I. Semiología de la esquizofrenia D. Fraguas Herráez y J.A. Palacios Castaño Criterios diagnósticos de esquizofrenia según los sistemas de clasificación de enfermedades DSM-IV-TR y CIE-10 DSM-IV-TRa A. Síntomas característicosb. Dos (o más) de los siguientes, cada uno de ellos presente durante una parte significativa de un período de 1 mes (o menos si se ha tratado con éxito): 1. Ideas delirantes 2. Alucinaciones 3. Lenguaje desorganizado (p. ej., descarrilamiento frecuente o incoherencia) 4. Comportamiento catatónico o gravemente desorganizado 5. Síntomas negativos B. Disfunción social/laboral. En una o más áreas importantes de actividad, como son el trabajo, las relaciones interpersonales o el cuidado de uno mismo, C. Duración. Al menos 6 meses. Este período de 6 meses debe incluir al menos 1 mes de síntomas que cumplan el criterio A (o menos si se ha tratado con éxito) D. Exclusión de los trastornos esquizoafectivo y del estado de ánimo E. Exclusión de consumo de sustancias y de enfermedad médica. El trastorno no se debe a los efectos fisiológicos directos de alguna sustancia o de una enfermedad médica F. Si hay historia de trastorno autista o de otro trastorno generalizado del desarrollo, el diagnóstico adicional de esquizofrenia sólo se realizará si las ideas delirantes o las alucinaciones también se mantienen durante al menos 1 mes (o menos si se han tratado con éxito) CIE-10c 1. Eco, robo, inserción o difusión del pensamiento 2. Ideas delirantes de ser controlado o de influencia mental o corporal 3. Voces alucinatorias que comentan la propia actividad, o discuten entre ellas sobre el paciente 4. Ideas delirantes persistentes de otro tipo que no son adecuadas a la cultura del individuo o que son completamente imposibles 5. Alucinaciones persistentes bien acompañadas de ideas delirantes no estructuradas y fugaces sin contenido afectivo claro o de ideas sobrevaloradas persistentes, bien presentes a diario durante semanas o meses 6. Interpolaciones o bloqueos en el curso del pensamiento, que dan lugar a un lenguaje divagatorio, disgregado, incoherente o lleno de neologismos 7. Manifestaciones catatónicas (excitación, posturas características o flexibilidad cérea, negativismo, mutismo, estupor) 8. Síntomas negativos (apatía, empobrecimiento del lenguaje, bloqueo o incongruencia de la respuesta emocional) 9. Cambio consistente y significativo de la cualidad general de algunos aspectos de la conducta personal (pérdida de interés, falta de objetivos, ociosidad, estar absorto y aislamiento social) CIE-10: Clasificación internacional enfermedades, 10.ª edición. Organización Mundial de la salud; DSM-IV-TR: Manual diagnóstico y estadístico de los trastornos mentales, 4.ª edición. Asociación Norteamericana de Psiquiatría. a El diagnóstico de esquizofrenia requiere el cumplimiento de todos estos criterios. b Sólo se requiere un síntoma del criterio A si las ideas delirantes son extrañas, o si las ideas delirantes consisten en una voz que comenta de forma continua los pensamientos o el comportamiento del individuo, o si 2 o más voces conversan entre ellas. c Para el diagnóstico es necesaria la presencia de: A. Como mínimo, un síntoma muy evidente o 2 o más si son menos evidentes, de cualquiera de los grupos 1-4, o de B. Síntomas de por lo menos 2 de los grupos referidos entre el 5 y el 8, que hayan estado claramente presentes la mayor parte del tiempo durante un período de 1 mes o más. El diagnóstico de esquizofrenia no deberá hacerse en presencia de síntomas depresivos o maníacos relevantes, a no ser que los síntomas esquizofrénicos antecedieran claramente al trastorno del humor (afectivo). Tampoco deberá diagnosticarse una esquizofrenia en presencia de una enfermedad cerebral manifiesta, durante una intoxicación por sustancias psicotropas o una abstinencia de éstas. 32 JANO 11 DE DICIEMBRE DE 2009. N.º 1.755 09Semi0451esquizof.indd 2 • Instauración de la esquizofrenia La instauración de la esquizofrenia conlleva una desorganización progresiva de la forma de ser (del yo y del mundo de la persona afectada), un derrumbamiento de su identidad y su intimidad, un cambio en su manera de organizar y sentir su vida y su mundo. La enfermedad se presenta como una ruptura con la vida previa, como un abismo que le separa de su vida anterior, de su yo y su mundo previo. En la vida del esquizofrénico, siempre hay un antes y un después. El individuo vive las primeras experiencias psicóticas con asombro y desconfianza. No sabe qué está sucediendo: experimenta un cambio inexplicable. Se produce una “pérdida de contacto vital con la realidad”. Es característico que en esta etapa (unos días o semanas antes de la aparición de delirios o alucinaciones), el paciente viva sensaciones de extrañeza y expectación, “como si las cosas hubieran cambiado” o “estuvieran a punto de cambiar” o “como si algo importante fuera a suceder”. Estas vivencias reciben el nombre de trema delirante. En este período de trema, el individuo pierde la confianza en la certeza de los límites del yo físico y mental: se vive invadido por experiencias perceptivas fragmentarias (ruidos, chirridos, destellos) y llega a sentir que pierde el control sobre sus propios pensamientos y sentimientos (éstos escapan de su mente por difusión, robo o mediante un mecanismo de eco; “me adivinan”, “roban mi pensamiento”) y se convierte en receptor involuntario de pensamientos, sentimientos o sensaciones ajenos que le son impuestos desde el exterior, “me llenan de sonidos, de palabras, de calor”. Generalmente, la persona no consigue expresar con palabras estas primeras experiencias, que a menudo se acompañan de agotamiento emocional y exclusión de la afectividad (experiencia que describiremos a continuación como síntomas negativos). Principales grupos de síntomas de la esquizofrenia La fase inicial de trema y de desmoronamiento da paso al inicio de los síntomas característicos de la esquizofrenia. Aunque algunos autores otorgan categoría de síntomas cardinales a las experiencias iniciales, la mayoría definen la esquizofrenia en función de los síntomas que aparecen a continuación: los llamados síntomas positivos y síntomas negativos. La sintomatología de la esquizofrenia puede agruparse en 2 grandes categorías: a) en primer lugar, los síntomas que suponen la aparición de aspectos psicopatológicos que no están presentes en individuos sanos (síntomas positivos; interpretados por algunos autores como el intento del individuo por reconstruir su yo y su mundo desmoronados, de dotar de sentido la vida fronteriza con lo inefable de las primeras experiencias psicóticas), y b) en segundo lugar, los síntomas que son consecuencia de un déficit o deterioro de condiciones normales en individuos sanos (síntomas negativos; interpretados por algunos autores como el resultado directo del desmoronamiento). En la tabla II se presentan de forma esquemática los síntomas positivos y negativos de la esquizofrenia. Síntomas positivos Delirio. El delirio es el síntoma característico de la esquizofrenia. Un delirio es una idea (o conjunto de ideas) arraigada con firmeza, incorregible mediante la argumentación o la demostración de su imposibilidad (convicción delirante), adquirida y defendida mediante procesos lógicos alternativos (paralógicos), inconsistentes o mágicos (es decir, inadecuada con res- www.jano.es 02/12/2009 12:05:32 Recordatorio de semiología Semiología de la esquizofrenia D. Fraguas Herráez y J.A. Palacios Castaño pecto a la realidad del mundo), desviada de la norma cultural del contexto en que vive el individuo, y con un matiz de autorreferencialidad variable (el individuo se vive aludido, vigilado, controlado por otros). A veces el delirio se manifiesta como extravagancias en el comportamiento. proveniente de un objeto existente (ya sea externo —en el mundo— o interno —en su cerebro o en su mente—). Cuando la persona reconoce la irrealidad del objeto del que emana la experiencia alucinatoria, hablamos de alucinosis, propia de intoxicaciones, lesiones cerebrales y estados febriles. Alucinaciones. Las alucinaciones son alteraciones de la esfera de la percepción, que consisten en la experiencia de una percepción (generalmente, una o varias voces que hablan del paciente o se dirigen a él), sin que haya un objeto externo o interno que la ocasione (percepción sin objeto). Sin embargo, la persona siente esa percepción como real, es decir, como Alteraciones de la forma y el curso del pensamiento y del lenguaje. Las alteraciones de la forma y el curso del pensamiento y del lenguaje describen una dificultad marcada para organizar un pensamiento coherente, de manera que se producen cambios patológicos en la manera de hablar o comportarse. El lenguaje puede volverse más rápido o más lento (a veces Figura 1. Diagnóstico diferencial de esquizofrenia. Trastorno bipolar o trastorno esquizoafectivo Trastorno esquizofreniforme o episodio psicótico breve Creencias de arraigo social y tradición cultural Trastorno neurológico, o de base infecciosa, tóxica o inmunometabólica Retraso mental Esquizofrenia Trastorno por ideas delirantes Trastornos del espectro autista Trastorno facticio y simulación Trastorno de personalidad 1. Trastorno bipolar o trastorno esquizoafectivo. Los episodios maníacos o depresivos graves pueden cursar con síntomas psicóticos. Como regla general, los síntomas afectivos (maníacos o depresivos) que aparecen en el curso de la esquizofrenia suelen ser breves y de aparición posterior a los síntomas psicóticos de la esquizofrenia. Los pacientes con esquizofrenia pueden presentar un episodio depresivo mayor pospsicótico, después de la remisión parcial de los síntomas positivos. 2. Trastorno esquizofreniforme o episodio psicótico breve. Los síntomas de estos trastornos, en una evaluación transversal, pueden ser idénticos a los de la esquizofrenia. Sin embargo, la sintomatología del trastorno esquizofreniforme dura menos de 6 meses y la de los episodios psicóticos breves, menos de un mes. 3. Trastornos neurológicos o de base infecciosa, tóxica o inmunometabólica. La sintomatología de algunos procesos neurológicos (como las crisis epilépticas del lóbulo temporal o la enfermedad de Huntington) o de base infecciosa (como la encefalitis herpética), tóxica (como intoxicaciones por cocaína o fenciclidina) o inmunometabólica (como el lupus eritematoso sistémico), puede ser muy similar a la de la esquizofrenia, al menos en una evaluación clínica transversal. Estos trastornos suelen diferenciarse de la esquizofrenia por la presencia de una alteración mayor de la memoria, la orientación y las funciones cognitivas. Por otro lado, la presencia de alucinaciones visuales o de signos de irritación o focalidad neurológica indica una etiología orgánica. 4. Trastorno por ideas delirantes. Se caracteriza por un delirio más o menos sistematizado. Generalmente, no hay sintomatología alucinatoria, aunque de aparecer ésta, es escasa y poco destacada con respecto al entramado delirante. El nivel de funcionamiento social y la actividad cognitivas están preservados. 5. Trastorno de personalidad. Las personas con trastorno de personalidad de los tipos paranoide, esquizoide, esquizotípico y límite pueden presentar síntomas delirantes o alucinatorios, generalmente transitorios y poco intensos. 6. Trastorno facticio y simulación. No hay pruebas objetivas (marcadores físicos o biológicos) que permitan confirmar el diagnóstico de esquizofrenia. Por tanto, es posible simular síntomas de esquizofrenia, bien para conseguir un beneficio secundario (simulación), bien por motivaciones psicológicas profundas o inconscientes (facticio). En todo caso, la historia clínica, la forma de presentación de los síntomas (la expresión del síntoma, es decir, la patoplastia) y la evolución permitirán acotar el diagnóstico facticio o de simulación. 7. Trastornos del espectro autista. Las personas con trastorno del espectro autista pueden presentar, en algunas ocasiones, conductas y pensamientos idiosincrásticos y extravagantes, poco adecuados al contexto sociocultural. La historia clínica (con comienzo en la infancia, generalmente antes de los 3 años), el desarrollo evolutivo alterado y la ausencia de alucinaciones y de un delirio sistematizado, permiten el diagnóstico diferencial con esquizofrenia. 8. Retraso mental. Las personas con retraso mental pueden manifestar pobreza ideoafectiva y conductas e ideas poco congruentes con su situación sociocultural, que en ocasiones remedan la sintomatología de la esquizofrenia. La ausencia de ruptura biográfica (desde la que establecer el inicio del deterioro ideoafectivo) y de síntomas psicóticos francos (alucinaciones y delirios) definen el diagnóstico diferencial. 9. Creencias de arraigo social y tradición cultural. La expresión de creencias de arraigo social y cultural en un medio diferente al de su procedencia no implica que sean delirantes. Sin embargo, a veces no resulta sencillo dirimir qué contenidos forman parte del acerbo cultural de otras sociedades y cuáles se han adquirido por un mecanismo delirante. Por ello, es muy importante prestar atención a los aspectos culturales de la semiología de la esquizofrenia. JANO 11 DE DICIEMBRE DE 2009. N.º 1.755 09Semi0451esquizof.indd 3 • www.jano.es 33 02/12/2009 12:05:32 Recordatorio de semiología Tabla II. Semiología de la esquizofrenia D. Fraguas Herráez y J.A. Palacios Castaño Síntomas positivos y negativos de la esquizofrenia Síntomas positivos Delirios Alucinaciones Fenómenos de influencia del pensamiento (eco, inserción, robo o difusión) Alteraciones del curso y la forma del lenguaje (incluye desorganización del lenguaje y del pensamiento) Comportamiento extravagante o desorganizado Síntomas negativos Apatía Embotamiento afectivo Afecto incongruente Pobreza del discurso o de la conversación Abulia (falta de voluntad para la toma de decisiones) Anhedonia (incapacidad para disfrutar de actividades que antes eran gratas o placenteras) Retraimiento social Deterioro del rendimiento sociolaboral Descuido del aseo personal con bloqueos y largos silencios), y aparecen fallos en la construcción sintáctica o cambios en el significado de las palabras, y puede llegar a un lenguaje inconexo y carente de sentido (ensalada de palabras). Comportamiento desorganizado. El comportamiento desorganizado se refiere a un comportamiento errático, sin planificación, sin finalidad aparente y con una marcada inconsistencia (no hay temática ni contenidos aparentes que guíen la conducta). Síntomas negativos Los síntomas negativos son procesos de déficit de las funciones afectiva, volitiva y de relación interpersonal. Los más importantes son los siguientes: Apatía. Falta de interés por las personas y las cosas próximas, dando la impresión de que “nada importa”, “nada, salvo el mundo propio que el paciente vive”. Embotamiento afectivo y desorganización de la vida afectiva. Empobrecimiento de la expresión de emociones y sentimientos, con disminución de la capacidad emocional. Afecto incongruente. Risas en momentos que demandan seriedad, llanto intempestivo. Pobreza del discurso. Relacionado con el empobrecimiento del pensamiento y la cognición (también llamado alogia). Abulia. Falta de energía, de impulso vital. Anhedonia. Incapacidad para disfrutar de actividades que antes eran placenteras; retraimiento social. Deterioro del rendimiento sociolaboral y descuido del aseo personal. Alteración de las funciones cognitivas. La alteración de las funciones cognitivas, sobre todo de la atención y la concentración, es frecuente en los pacientes con esquizofrenia. Tiende 34 JANO 11 DE DICIEMBRE DE 2009. N.º 1.755 09Semi0451esquizof.indd 4 • a empeorar con cada episodio sintomático y en los casos de predominio de evolución negativa. Otras aproximaciones semiológicas Eugen Bleuler, que en 1911 introdujo el término esquizofrenia, defendió que el problema nuclear de esta enfermedad consiste en una alteración de la unidad y la coherencia de la conciencia, expresada mediante los síntomas primarios de la esquizofrenia (las 4 Aes de Bleuler): Autismo (tendencia al aislamiento, con repliegue de la persona hacia un mundo propio no compartido con los demás, y con deterioro de las relaciones interpersonales); Ambivalencia (indecisión generalizada); Alteración de la afectividad (equivale a los síntomas negativos, pero poniendo más énfasis en la incongruencia afectiva), y Alteración de la forma del pensamiento (equivale a las alteraciones de la forma y el curso del pensamiento y el lenguaje). Kurt Schneider clasificó los síntomas de la esquizofrenia en 2 grupos: primer y segundo rango. Los síntomas de primer rango (pensamiento sonoro; voces alucinatorias que discuten entre sí; experiencias de pasividad somática; fenómenos de influencia y transmisión del pensamiento; percepciones delirantes, o cualquier experiencia que implique control externo de la voluntad, los afectos o los impulsos) eran considerados por Schneider, aunque no otros autores, como característicos y propios de la esquizofrenia. De los síntomas de primer rango destacan, por su importancia clínica, las percepciones delirantes (que son procesos de interpretación delirante de una percepción normal. Los individuos otorgan un sentido delirante a una experiencia perceptiva; por ejemplo, un individuo ve un árbol [percepción no alterada] cuyas ramas le indican que él es un enviado de Dios), y los fenómenos de influencia y transmisión del pensamiento (que constituyen alteraciones de la percepción, la identidad y los límites del yo psíquico). Por otro lado, el conjunto formado por experiencias perceptivas fragmentarias (ruidos, crujidos, destellos) y vivencias de influencia (difusión, robo, eco o inserción del pensamiento) recibe habitualmente el nombre de síndrome del automatismo mental. Evolución de la esquizofrenia La esquizofrenia es una enfermedad crónica que evoluciona en forma de episodios agudos (en ocasiones llamados brotes) y períodos interepisódicos. Cada episodio (tanto el primero, como los siguientes) puede comenzar de forma gradual (lenta e insidiosa durante varios meses) o rápida (bruscamente, en pocos días o semanas). La evolución de la esquizofrenia sigue, a grandes rasgos, uno de estos 3 caminos característicos (según la llamada regla de los tercios, es decir, un tercio de los pacientes irá por cada camino): a) mejoría con desaparición de los síntomas y tendencia a la normalización de las relaciones interpersonales; b) episodios sintomáticos periódicos en forma de reagudización de la sintomatología positiva. En los períodos interepisódicos puede haber o no sintomatología negativa. Generalmente tras cada episodio la capacidad de recuperación es menor, y c) deterioro progresivo de la capacidad de relación interpersonal y de las funciones cognitivas, con tendencia al predominio de síntomas negativos. www.jano.es 02/12/2009 12:05:32 Recordatorio de semiología Semiología de la esquizofrenia D. Fraguas Herráez y J.A. Palacios Castaño Uno de los principales factores de riesgo para la aparición de nuevos episodios o de un empeoramiento mayor es el abandono del tratamiento antipsicótico, habitualmente en relación con la ausencia de conciencia de enfermedad. veces considerada variante de la esquizofrenia, en la que destacan los delirios de contenidos fantásticos y vistosos, generalmente bien sistematizado, con escasa vivencia de vigilancia y control, y con mínima sintomatología negativa. Tipos de esquizofrenia Recomendaciones para la entrevista con el paciente con síntomas de esquizofrenia La esquizofrenia no es un trastorno homogéneo respecto a su expresión sintomática, es decir, no todas las personas con esquizofrenia presentan los mismos síntomas, ni la misma evolución clínica. De esta manera, se han propuesto diferentes sistemas de clasificación de los tipos de esquizofrenia. El sistema más extendido en nuestro medio es el que agrupa a los pacientes con esquizofrenia, en función de la sintomatología predominante, en uno de los subtipos siguientes: esquizofrenia catatónica, desorganizada, paranoide, residual o indiferenciada. Esquizofrenia catatónica El tipo catatónico se diagnostica cuando destacan alteraciones psicomotoras marcadas, como inmovilidad (a veces tipo flexibilidad cérea) o actividad motora excesivas sin motivo aparente, negativismo extremo, mutismo, movimientos extravagantes o estereotipados, ecolalia o ecopraxia (repetición de las palabras, gestos o movimientos de otras personas). Esquizofrenia desorganizada El tipo desorganizado o hebefrénico se caracteriza por alteraciones formales graves del lenguaje, comportamiento desorganizado y afecto embotado o inapropiado. Esquizofrenia paranoide El tipo paranoide, que es el más frecuente y el de mejor pronóstico, se presenta con delirios más o menos sistematizados, a menudo acompañados de alucinaciones verbales auditivas. La temática suele ser persecutoria y de perjuicio. Esquizofrenia residual El tipo residual describe un cuadro en el que destaca la sintomatología negativa de evolución crónica con presencia de síntomas positivos atenuados (pero no predominantes), precedidos, meses o años atrás, de uno o varios períodos de síntomas positivos. Esquizofrenia indiferenciada El tipo indiferenciado incluye a personas que cumplen criterios de esquizofrenia, pero que no pueden adscribirse a ningún otro subtipo. Es importante señalar que la expresión de la esquizofrenia puede cambiar en una misma persona a lo largo del tiempo, es decir, una persona puede presentar en un momento dado, por ejemplo, un episodio de esquizofrenia paranoide y, en otro momento distinto, presentar síntomas propios de esquizofrenia catatónica. Otros subtipos de interés clínico son: la esquizofrenia simple (desarrollo insidioso y progresivo de conducta extravagante, con incapacidad para mantener relaciones sociales, deterioro del rendimiento y aparición de síntomas negativos, no precedidos de síntomas positivos destacados), y la depresión pospsicótica (episodio depresivo que aparece tras la remisión, o en el proceso de remisión, de un episodio esquizofrénico con sintomatología positiva). La parafrenia es un cuadro clínico, a 1. Escuche al paciente Deje que el paciente le exponga sus temores, sus preocupaciones, los sentimientos asociados a sus sospechas o creencias. 2. No discuta con el paciente para intentar convencerle o persuadirle de que está equivocado. 3. Hable con el paciente sobre sus sentimientos Por ejemplo, si el paciente le dice que está preocupado porque alguien le está robando las ideas del cerebro con una máquina de rayos, pregúntele cómo se siente cuando percibe que le roban las ideas, ¿siente temor, tristeza, rabia, desesperación?, ¿siente que pierde el control sobre sus ideas? 4. No se sienta obligado a decir algo si no sabe qué decir Es preferible escuchar al paciente, ofrecerle tiempo de escucha y darle a entender que usted está interesado en saber lo que le preocupa, antes que llenar la entrevista con palabras que el paciente puede vivir como poco sinceras. 5. Muéstrese sincero con el paciente No pretenda convencer al paciente que usted cree en su delirio. Reconozca que le resulta difícil seguir el argumento o la trama del delirio. Pero muestre que usted cree que el delirio es real para el paciente. El paciente está viviendo esa realidad, pero usted no. En este sentido, intente empatizar con los sentimientos asociados al delirio. Si un paciente le dice: “Escuche, esa canción de la radio fue escrita para mí”, usted podría contestar: “Esa canción habla de una persona que se siente triste (si fuera el caso), tal vez ahora usted se sienta así”. 6. No tema responder a ciertas peguntas personales A veces, los pacientes con esquizofrenia formulan preguntas personales, del tipo “¿está usted casado?”, “¿tiene hijos?”. Generalmente, estas preguntas pretenden vencer los miedos y las desconfianzas del paciente. Por ello, negarse a responder puede aumentar la desconfianza y el temor del paciente. En estos casos es preferible responder algo como: “Se lo voy decir, (sí estoy casado, o no, no estoy casado, según el caso), pero me gustaría que usted me dijera por qué es tan importante para usted saber esto”. 7. Si sospecha que existen ideas delirantes o alucinaciones que pudieran influir en la conducta del paciente, explore estos síntomas Por ejemplo, pregunte al paciente si nota que le vigilan, le persiguen o le insultan, si escucha que le dicen lo que tiene que hacer o que una voz comenta o critica sus actos, o si tiene que hacer alguna cosa, como cumplir una misión o llevar a cabo un encargo especial. Si es así, pregúntele si ha pensado hacer algo al respecto, tomar alguna medida, como cumplir la misión, o defenderse o vengarse de los que le persiguen o le insultan. En caso de que escuche una voz que le diga lo que tiene que hacer JANO 11 DE DICIEMBRE DE 2009. N.º 1.755 09Semi0451esquizof.indd 5 • www.jano.es 35 02/12/2009 12:05:32 Recordatorio de semiología Semiología de la esquizofrenia D. Fraguas Herráez y J.A. Palacios Castaño o que comente o critique sus actos, pregúntele si alguna vez le han dicho que haga algo que pudiera acarrear un daño para él o para otras personas. 8. Evite reír cuando el paciente le exponga por primera vez sus ideas delirantes Los relatos delirantes pueden resultar ridículos (p. ej., un paciente contaba que tenía un mundo de hombrecillos diminutos en su cabeza que le tiraban “por dentro” de sus cabellos). Estas ideas son muy importantes para los pacientes. Si usted se ríe en un primer encuentro, cuando el paciente todavía no confía en usted, puede acabar con la confianza que el paciente pudiera tener en el futuro. Por otro lado, cuando la relación con el paciente esté consolidada, el sentido del humor puede ser una herramienta terapéutica muy útil. 9. Respete la necesidad de distancia física y formal de algunos pacientes Algunos pacientes necesitan un espacio físico entre ellos y usted para sentirse seguros. No invada este espacio. Asimismo, algunos pacientes viven el tuteo y las fórmulas coloquiales de expresión con incomodidad. Pregunte al paciente si acepta ser tuteado antes de tutearle. 10. Ponga fin a la entrevista si percibe que el paciente se está poniendo muy nervioso o muestra indicios de violencia 36 JANO 11 DE DICIEMBRE DE 2009. N.º 1.755 09Semi0451esquizof.indd 6 • En estos casos, considere la opción de remitir al paciente al servicio de urgencias de un hospital para atención psiquiátrica. Si el paciente rechaza la oferta de acudir a urgencias, debe valorar la necesidad clínica de recurrir a un traslado involuntario del paciente (en virtud del artículo 763 de la Ley de Enjuiciamiento Civil). J Bibliografía recomendada Alanen Y. La esquizofrenia. Sus orígenes y su tratamiento adaptado a las necesidades del paciente. Madrid: Fundación para la investigación y el tratamiento de la esquizofrenia y otras psicosis; 2003. (Edición en inglés London: Editorial H. Karnak Ltd; 1997.) Cullberg J. Psicosis. Una perspectiva integradora. Madrid: Fundación para la investigación y el tratamiento de la esquizofrenia y otras psicosis; 2007. (Edición en inglés East Sussex: Routledge; 2006.) Ey H, Bernard P, Brisset C. Tratado de psiquiatría. 8.ª ed. Barcelona: Masson; 2002. Marcus ER. Psychosis and near psychosis. Madison: International University Press; 2003. Sadock BJ, Sadock VA. Sinopsis de Psiquiatría Kaplan-Sadock. 9.ª ed. Madrid: Waverly Hispánica; 2004. www.jano.es 02/12/2009 12:05:32