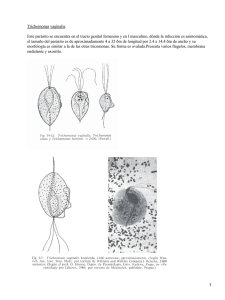
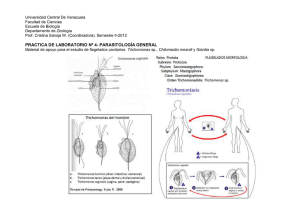
Laffita, et al • Trichomoniasis Trichomoniasis Trichomoniasis Alfredo Laffita Batista1 Marvelis Toledo Borges2 Especialista de 1er Grado en Medicina General Integral. Especialista de 1er Grado en Obstetricia y Ginecología. Profesor Instructor de Ginecología y Obstetricia de la Facultad de Medicina Calixto García del Instituto Superior de Ciencias Médicas de la Habana. Hospital Docente Ginecobstetrico América Arias, Ciudad de la Habana, Cuba. 2 Especialista de 1er Grado en Medicina General Integral. Especialista de 1er Grado en Ginecología y Obstetricia. Hospital Docente Ginecobstetrico América Arias Ciudad de la Habana, Cuba. 1 Rev Panam Infectol 2005;7(2):33-38 Recibido en 29/3/2005. Aceptado para publicación en 10/6/2005. Resumen Las trichomonas vaginales fueron descritas por primera vez por Donné en 1836, pero no es hasta 1950 que es relacionada con las enfermedades de transmisión sexual. Trichomonas vaginalis es el más sencillo de todos los parásitos protozoos. Sólo existe en forma de trofozoito. Es unicelular y cosmopolita y se localiza en el tracto genitourinario de la mujer y el hombre. Según la Organización Mundial de la Salud (OMS) se tiene un estimado anual de 180 000000 de personas afectadas en el planeta. Se asocia con cervicitis, colpitis, enfermedad inflamatoria pélvica y uretritis. Además de haberse encontrado relación con resultados perinatales desfavorables como: bajo peso al nacer, parto pretermino y sepsis perinatal. Otro aspecto de interes es su asociación con otras enfermedades de transmisión sexual, como las moniliasis, las vaginosis bacterianas, infecciones por HPV, VIH SIDA y papiloma virus. Muchos han sido los medios de diagnóstico utilizados para este protozoos desde las escuelas que la diagnóstican y tratan por la clínica hasta otro que han ido mas allá de los medios convencionales de diagnóstico y han creado clip de diagnósticos rápidos. Igualmente se han probado varios tipos de tratamientos, pero los que mejor resultados han dado son los que se logran con tratamientos con los 5 imidazoles; no obstante, hay ya evidencias que reportan pobres resultados perinatológicos en los casos que se trata la entidad, sobre todo si es en las formas asintomáticas. Palabras clave: Trichomonas, asintomática, transmisión sexual. Abstract The vaginal trichomonas was described for the first time by Donné in 1836 but it is not up to 1950 that it is related with the transmission illnesses sexual. Trichomonas vaginalis is the simplest in all the parasites protozoos. It only exists in trofozoito form. He/ she is unicelular and cosmopolitan and it is located in the one the woman’s genitourinary tract and the man. According to the World Organization of the Health (OMS) one has a dear one annual of 180 000000 of people affected in the planet. He/she associates with cervicitis, colpitis, pelvic inflammatory illness and urethritis; besides being had opposing relationship with perinatal results unfavorable as: I go down weight when being born, I leave pretermino and perinatal sepsis. Another aspect of interest is its association with other transmission illnesses sexual as the moniliasis, the bacterial vaginosis, infections for HPV, HIV AIDS and papiloma virus. Many 33 Rev Panam Infectol 2005;7(2):32-38 have been the diagnosis means used for this protozoos from the school that the diagnóstican and they try for the clinic until another that you/they have gone but there of the conventional means of diagnostic and they have created clip of fasten diagnostic. On the other hand several types of treatments they have been proven but those that better results have given are those that are achieved nevertheless with treatments with the 5 imidazoles there are already evidences that poor perinatologics report in the cases that it is the entity mainly if it is in the asymptomatic forms. Key words: Trichomonas, asymptomatic, sexual transmission. Aspectos generales Trichomonas vaginalis fue descrita por primera vez por Donné en 1836. Se entiende por trichomoniasis a la presencia de protozoos flagelados en el tracto digestivo o reproductor del hombre y en gran variedad de animales vertebrados e invertebrados. Las infecciones en el hombre son producidas por 3 especies: Trichomonas vaginalis: única con poder patogénico, capaz de infectar el aparato genitourinario; Trichomonas tenax y Trichomonas hominis que se consideran comensales del aparato bucal e intestino grueso, respectivamente. Características Trichomonas hominis, conocida también como Pentatrichomonas hominis ya que la mayoría de los trofozoitos presentan 5 flagelos anteriores. Puede habitar el tracto intestinal del ser humano, de algunos primates y varios animales domésticos. Su transmisión es a través del consumo de agua o alimentos contaminados con deposiciones o vectores mecánicos. Trichomonas tenax de aspecto piriforme que mide entre 5-16 nanómetros de longitud y 2-15 nanómetros de ancho: presenta 4 flagelos libres en su parte anterior y un quinto sobre la membrana ondulante, que no alcanza el extremo posterior del cuerpo. Se localiza en la boca y preferiblemente entre los dientes y las encías, también en cavidades de caries dentales o en las criptas amigdalinas, es más abundante en individuos con deficiente higiene bucal. Es un microorganismo inocuo que se alimenta de detritus celulares. La transmisión es directa, a través de la saliva, besos y del uso común de utensilios de cocinas y bebidas contaminadas. Trichomonas vaginalis es el más sencillo de todos los parásitos protozoos. Sólo existe en forma de trofozoito. Es unicelular y cosmopolita y se localiza en el tracto genitourinario de la mujer y el hombre. Según la Organización Mundial de la Salud (OMS) se tiene un estimado anual de 180 000000 de personas afectadas en el planeta. 34 Ninguna de las especies del género Trichomonas produce quistes, por lo tanto, sólo se conoce su estado de trofozoito. Multiplicación: asexuada por fisión binaria longitudinal. Tiene forma piriforme mide de 7-23 nanómetros de longitud por 5-12 nanómetros de ancho; presenta 4 flagelos anteriores libres y un quinto sobre la membrana ondulante. Posee un grueso axostilo. El núcleo es ovalado, excéntrico y localizado hacia el extremo anterior. El parásito vive en un medio anaeróbico y están obligados a realizar fermentación. Se mueve con movimientos rotatorios y vacilantes característicos. Epidemiología • Su incidencia es de 15-40%. Se observa en el 15% de las mujeres atendidas. • En las clínicas de enfermedades de transmisión sexual(1). Es la enfermedad no viral de transmisión sexual más prevalente. • Existe un acuerdo general de que el contagio se realiza por transmisión sexual. • La adquisición perinatal representa la única forma de transmisión no sexual demostrada. • Ciclo de vida: el hombre es el único huésped natural conocido la infección. • Tiene como mecanismo de transmisión principal el contacto sexual. • La infección a través de ropa interior, toalla, etc., es altamente improbable y se ha comprobado en niñas y mujeres vírgenes. En forma ocasional se ha visto a través de piscinas y aguas termales. Patogenia Trichomonas vaginalis se adhiere a las superficies mucosas del aparato genital masculino y femenino produciendo lesiones superficiales, ya que el parásito es incapaz de penetrar a los tejidos del huésped(2). En la mujer la infección se asocia a perdidas de los bacilos de Doderlein productores de ácido láctico. Las lactantes infestadas por los parásitos durante el paso por el canal del parto en el momento del nacimiento son capaces de autolimitar el proceso eliminando espontáneamente los parásitos en pocas semanas(3). Pocos días después de la llegada a la vagina (aproximadamente 6 días) los parásitos proliferan y provocan degeneración y descamación del epitelio vaginal con infiltración leucocitaria y aumento de las secreciones vaginales. Cuando la infección es aguda el orificio uretral, las glándulas vestibulares y el clítoris se observa intensamente inflamados. Cuando se hace crónica se produce una atenuación de los síntomas, las secreciones pierden su aspecto purulento debido a la disminución del número de parásito y leucocitos, al aumento de Laffita, et al • Trichomoniasis células epiteliales y al establecimiento de una flora bacteriana mixta. Se requiere de un gran número de parásito para causar síntomas. Un número pequeño puede ser encontrado en una paciente sin síntomas con un pH vaginal normal y una flora normal, lo que puede ser interpretado como un estado de portador. Período de incubación de 4 a 28 días. Produce un ascenso del pH vaginal. En la mujer el desarrollo de la sepsis vaginal puede estar influido por factores como el pH, la flora bacteriana asociada y por el nivel de estrógenos circulante. La baja acidez vaginal causada por la sangre menstrual, mucorrea cervical, semen e infecciones concomitantes facilitan el establecimiento al parásito. Histológicamente la reacción inflamatoria suele estar circunscrita a la mucosa y a la lámina propia inmediatamente subyacente(2). Infección en el hombre En el hombre, la infección es generalmente asintomática; esto lo hace un transmisor nada despreciable de la enfermedad, lo que hace que disminuir la incidencia de la enfermedad sea hoy por hoy un reto nada fácil de lograr; aunque puede provocar uretritis que a veces hace sospechar una gonococcia y prostatitis irritativa. En un estudio realizado por el Departamento de Urología de la Escuela de Medicina de la Universidad de Washington se determinó la prevalencia y las manifestaciones clínicas de la trichomoniasis en hombres sexualmente activos en dos grupos de hombres atendidos en la clínica de enfermedades de transmisión sexual. Los resultados arrojaron una prevalencia de T. vaginalis de un 22% en hombres con contacto sexual de mujeres con trichomoniasis y 6% de hombres heterosexuales atendidos en la misma clínica. Los hombres con trichomoniasis tuvieron como manifestación clínica mas frecuente la secreción uretral. Asociación con otras infecciones Hoy en día, un número importante de pacientes presentan esta infección asociada con otros gérmenes, en lo que se ha dado en llamar infecciones mixtas, dentro de las que se destacan la Candida albicans, los gérmenes que producen vaginosis bacterianas, las clamidias trachomatis, el gonococo y los virus como HPV, VIH SIDA y herpes genital. Todo ello hace que el hecho de enfrentar su terapéutica se dificulten y aparezcan las resistencias antibióticas, las cuales muchas veces no lo son sino que la desaparición de la sintomatología de la paciente no se produce porque coexisten mas de un germen. Se asocia a vaginosis bacteriana en un 22% de los casos, a HPV, a HIV, a moniliasis y a los NIC. Diagnóstico Se realiza por el conjunto de síntomas y signos y las complicaciones. Existen hoy varios autores que hablan del diagnóstico, seguimiento y alta de las pacientes por la clínica lo cual es una opción muy alentadora para profesionales adaptados a manejar estas sepsis en países con bajos recursos económicos, los cuales dejan los métodos de diagnósticos mas sofisticados para los casos que no resuelven con esta estrategia de los cuales el Ministerio de Salud Pública de Cuba es un exponente. Como es lógico, ninguna de estas estrategias son infalibles y presentan algunas dificultades como son: - La clínica se hace difícil en ocasiones cuando la sepsis es provocada por más de un germen. - Evidentemente excluye la posibilidad del diagnóstico de gran número de pacientes asintomáticos, a menos que se pesquise al 100% de la población. - Un elemento de mucho valor es el hecho que permite conocer cuando una paciente continúa con la enfermedad después del tratamiento, cuestión esta que no pocas veces se nos va de la manos cuando las pacientes se diagnostican y siguen por exámenes complementarios puesto que estos se pueden negativizar y la paciente continuar con los gérmenes e incluso con sintomatología(4,5). Aspectos clínicos Estos son más frecuentes cuando las cifras de parásitos son más altas. • Asintomática 10-20%. • Sintomática en mas del 50% de los casos. 1. Leucorrea: espumosa, fluido de color amarilloverdoso ó grisáceo mal oliente. 2. Prurito. 3. Dispareunia. 4. Disuria. 5. Dolor abdominal bajo. 6. Hemorragia post coito. 7. PH > 4.5. • Signos 1. Inspección: enrojecimiento y tumefacción de la vulva y vagina en la cual se observa la inflamación y punteado hemorrágico que le da el aspecto de vagina en fresa. 2. Leucorrea. 3. Colposcopia: - Colpitis focal: cervix con aspecto de fresa en manchas constituidas por puntas rojas sobre una mucosa hiperhemica (más frecuente). - Colpitis difusa: fondo rosado y punteado rojo intenso en todo el epitelio. - Colpitis hipertrófico: granulomatosa (más frecuente en gestantes)(6). 35 Rev Panam Infectol 2005;7(2):32-38 Repercusión perinatal de la trichomoniasis - La trichomoniasis se presenta en 12-30% de las gestantes. - Se asocia a partos pretérminos, recién nacido con bajo peso al nacer, RPM a término y pretérmino, un 5% de los neonatos pueden adquirir la infección en el momento del parto. En la niña recién nacida este parásito puede colonizar la vagina debido a la estrogenización temporal y se produce una curación espontánea. Pero estas verdades ya no son del todo absolutas y un ejemplo de ello es la revisión de la Cochrane en el 2002, que realizó un estudio randomizado hecho con 842 gestantes y encontraron que en las gestantes de los Estados Unidos de América (EUA) los peores resultados en cuanto al bajo peso al nacer, la prematuridad y la corioamnionitis la presentaron las gestantes que se sometieron a tratamientos habituales para las trichomoniasis, no así las gestantes que no recibieron ningún tratamiento; y en cuanto a las gestantes de África, no existió diferencia entre las gestantes que recibieron tratamiento contra las que no los recibieron, por lo que se concluye que el tratamiento convencional no mejora los resultados perinatológicos de estas gestantes dentro de la muestra que ellos estudiaron(7,9-14). En otro estudio realizado en Uganda se encontraron los peores resultados perinatológicos (bajo peso al nacer, parto pretérmino y mortalidad perinatal) en relación con el tratamiento con Metronidazol para la trichomoniasis(15,16). Medios para hacer el diagnóstico - PH > 4.5. - Examen directo (sensibilidad 60-97%) al microscopio. - Tinción de Papanicolaou. Trichomonas tiñen de azul. - Cultivo: medios de Diamond. Se puede cultivar en diferentes medios sólidos o líquidos libres de células, en cultivos de tejidos y en el embrión de pollo. La solución salina con suero de carnero es un buen medio de cultivo para la T. hominis y T. tenax. T. vaginalis requiere medios más complejos para su crecimiento óptimo (cisteina-peptina-hígado-maltosa CPHM) es uno de los medios mas satisfactorios. Requerimiento para el crecimiento: crece bien en condiciones anaerobias y menos bien en aerobias. El pH óptimo es de 5.5-6 y la temperatura de 35-37 grados Celsius. Las siguientes sustancias parecen necesarias para que se produzca un buen crecimiento: la cisteina con hidrato de carbono fermentable, un 20% de suero animal, un 0.1% de geloso y un factor termolábil que se destruye con la esterilización al autoclave(7). 36 Métodos indirectos (estudian la respuesta inmunitaria al parásito): Hemoaglutinación. Fijación del complemento. Inmunofluorescencia indirecta. ELISA. Muchas técnicas sensibles así como complementarias, inmunofluorescencia y enzimas por inmunoensayo son útiles pero muy costosos para el diagnóstico, requieren también mucho tiempo especialmente para los países subdesarrollados(7). En la actualidad se han creado varios Kits para el diagnóstico rápido(7,8). En la forma crónica los trofozoitos de Trichomonas pueden semejar a un leucocito. Tratamiento profiláctico - Uso del condón. Este aspecto es muy discutido, puesto que hay evidencias clínicas que reportan una irritación de la mucosa vaginal por el uso de condón, con lo cual la remisión del cuadro seria más problemática y esto ha llevado a que ya no se indique por parte de un grupo importante de médicos. - Pareja estable. - Evitar promiscuidad. - Seria ideal la no realización del contacto sexual durante el tiempo que dure el tratamiento hasta el alta para evitar las reinfecciones. Tratamiento local - Embrocaciones vaginales 3 veces a la semana con mercuro cromo al 20%, solución lugol ácido acético 2% o iodo povidona(17). - Tabletas vaginales. Metronidazol una tableta al día por 7 días. El Metronidazol se usa en el tratamiento de las trichomoniasis desde el año 1960(7,10,18). Clotrimazol (tabletas vaginales de 100 mg) una tableta al día por 7 días (de elección en el primer trimestre del embarazo)(19,20). La revisión de la Cochrane hizo una comparación entre la efectividad de varios agentes útiles en el tratamiento de las gestantes con trichomoniasis clínica y asintomáticas (Clotrimazol, Metronidazol, Tinidazol, Ornidazol y Nimorazole) y encontró que le Miconazol era el mas útil e inocuo para el primer trimestre de la gestación(9). El National Institute of Child Health and Human Development, Bethesda, MD encontró que el tratamiento de la trichomoniasis en gestantes sintomáticas no mejoraba los resultados perinatales(22). French JI y colaboradores encontraron que cuando el tratamiento era impuesto en mujeres que además de la sepsis vaginal habían tenido algún tipo de sangramiento genital durante el primer trimestre de la gestación, los resultados perinatales si mejoraban ostensiblemente(14). Laffita, et al • Trichomoniasis Tratamiento oral OPCIONES DEL TRATAMIENTO POR VÍA ORAL Medicamento Dosis Duración del tratamiento Metronidazol 250 mg cada 8 horas 500 mg cada 12 horas 2 gr 7-10 días 7-10 días un día Tinidazol(23,24) 2 gr Un día Ornidazol(25,26) 2 (500 mg) comprimidos 2 (500 mg)comprimidos Un día 5 días Secnidazol(27) 2 gr 500 mg cada 6 horas Un día (en una comida) 3-7 días Carnidazol(28,28) 2 gr Un día *Nimorazol(30) No administrar a las embarazadas. 1 gr cada 12 horas 3 días * No administrar en el primer trimestre del embarazo, pues se han visto teratogenicidad con el uso de estos compuestos durante este periodo de la gestación. No tomar bebidas alcohólicas. Consideraciones en el tratamiento - La monodosis asegura el cumplimiento del tratamiento. - La vía oral es preferible a la vaginal, ya que la infección en uretra y glándulas periuretrales son la fuente de reinfección endógena. - Fuera del embarazo son también eficaces otros derivados de los 5-nitroimidazoles (ornidazol, secnidazol, etc.). - La aplicación de antisépticos locales como el iodo povidona y otros tiene peores resultados en el tratamiento que los encontrados con el tratamiento habitual para la trichomoniasis. - Se ha utilizado el Metronidazol en gel para aplicación vaginal con muy buenos resultados, pero que no superan la vía parenteral(20). - Hay autores que han obtenido buenos resultados con el tratamiento combinado de un medicamento por vía local y otro parenteral. - Tratamiento del compañero sexual: se ha visto según las evidencias médicas que los resultados son mejores si se trata al compañero sexual, puesto que a pesar de que son asintomáticos la mayoría de las veces este es la causa de la reinfección de las pacientes. Se recomienda el tratamiento con Metronidazol por vía oral 2 gramos en una sola dosis o divididos en dos dosis o 750 mg divididos en tres dosis durante 10 días. Conducta ante una trichomoniasis persistente - Comprobar el cumplimiento por parte de los dos miembros de la pareja. - Descartar reinfección. - Repetir tratamientos a dosis más altas. - Usar tratamiento en mayor dosis por 7 días y asociado a tratamiento por vía vaginal. - Las trichomoniasis resistentes al Metronidazol lo son a los derivados de los 5 Nitroimidazoles. - Sólo excepcionalmente se recomendará una terapia intravenosa. - La literatura sugiere que el tratamiento con Mebendazol, Furazolidona y la anisomycina pueden ser efectivos para las trichomoniasis metronidazol resistentes(31,32). Referencias 1. Heine P, Mc Gregor JÁ. Trichomoniasis vaginalis: a reemerging pathogen. Clin Obstet Gynecol 1993,36:137. 2. Robbins SL. Patología estructural y funcional. Enfermedades infecciosas. Capt 9. 6ta. edición España1999:386-87. 3. Al-Salihi FL, Curran JP, Wang J. Neonatal Trichomonas vaginalis: report of three cases and review of the literature. Pediatrics 1974;53:196. 4. Bornstein J, Lakovsky Y, Lavi I, Bar-Am A, Abramovici H. The classic approach to diagnosis of vulvovaginitis: a critical analysis. Infect Dis Obstet Gynecol 2001;9:105-11. 5. Chandeying V, Skov S, Kemapunmanus M, Law M, Geater A, Rowe P. Evaluation of two clinical protocols for the management of women with vaginal discharge in southern Thailand. Sex Transm Infect 1998;74:194-201. 6. Wilbur DC, Prey MU, Miller WM, Pawlick GF, Colgan TJ, Taylor DD. AutoPap system detection of infections and benign cellular changes: results from primary screener clinical trials. Diagn Cytopathol 1999;21:355-8. 7. Melnick JL. Parasitología médica. Manual de micro- 37 Rev Panam Infectol 2005;7(2):32-38 8. 9. 10. 11. 12. 13. 14. 15. 16. 17. 18. 19. 20. biología médica. 4ta ed. Editorial Pueblo y Educación 1979;519-20. Lossick JG, Kent HL. Trichomoniasis: trends in diagnosis and management. Amer J Obstetric and Ginecol 1991;165:1217-22. Beal CB et al. The pestic envelope method, a simplified technique for culture diagnosis of trichomoniasis. J Clin Microbiol 1992;30:2265. Forna F, Gulmezoglu AM. Interventions for treating trichomoniasis in women (Cochrane review). In: The Cochrane library: 2, 2002. Oxfort:Update Software. Murphy PA, Jones E. Use of oral metronidazole in pregnancy. J of Nurse Midwifery 1994;39:214-20. Carey JC, Klebanoff M for the NICHD MFMU Network. Metronidazole treatment increased the risk of preterm birth in asymptomatic with trichomonas. American J Obstetr Gynecol 2000;182(1):Ssb. Cotch MF, Pastorek JG 2nd, Nugent RP, Hillier SL,Gibbs RS, Martin DH et al. Trichomonas vaginalis associated with low birth weight and preterm delivery. The vaginal infections and prematury study group. Sexually Transmitted Diseases 1997;24:353-60. French JL, Mc Gregor JA, Draper D, Parker R, McFee J. Gestacional bleending, bacterial vaginosis and common reproductive tract infections: risk for preterm birth and benefit of treatment. Obstetrics and Gynecology 1999;93:715-24. Sorvilla F, SmithL, Kerndt P, Ash L. Trichomonas vaginalis, HIV and African-Americans. Emerg Infect Dis 2001;7:927-37. Kigozi GG, Brahmbhatt H, Wabwire-Mangen F, Wawer MJ, Serwadda D, Sewankambo N, Gray RH. Treatment of trichomonas in pregnancy and adverse outcomes of pregnancy: A subanalysis of a randomized trial in Rakai, Uganda. Rakai Project, Uganda Virus Research Institute, Entebbe and Kampala, Uganda. Am J Obstet Gynecol 2003;189:1398-400. Cotch MF, Pastorek JG 2nd, Nugent RP, Yerg DE, Martin DH, Eschenbach DA. Demographic and behavioral predictors of Trichomonas vaginalis infection among pregnant women. The Vaginal Infections and Prematurity Study Group. Obstet Gynecol 1991;78:1087-92. Yu H, Tak-Yin M. The efficacy of povidone-iodine pessaries in a short, low-dose treatment regime on candidal, trichomonal and non-specific vaginitis. Postgrad Med J 1993;69(Suppl 3):S58-S61. Hager WD, Brown ST, Kraus SJ, Kleris GS, Perkins GJ, Henderson M. Metronidazole for vaginal trichomoniasis. Seven-day vs single-dose regimens. JAMA 1980;244:1219-20. duBouchet L, Spence MR, Rein MF, Danzig MR, McCormack WM. Multicenter comparison of clotrimazole vaginal tablets, oral metronidazole, and vaginal suppositories containing sulfanilamide, aminacrine hydrochloride, and allantoin in the treatment of symptomatic trichomoniasis. Sex Transm Dis 1997;24:156-60. 38 21. Tidwell BH, Lushbaugh WB, Laughlin MD, Cleary JD, Finley RW. A double-blind placebo-controlled trial of single-dose intravaginal versus single-dose oral metronidazole in the treatment of trichomonal vaginitis. J Infect Dis 1994;170:242-6. 22. Klebanoff MA, Carey JC, Hauth JC, Hillier SL, Nugent RP, Thom EA, Ernest JM, Heine RP et al. Failure of metronidazole to prevent pretern delivery among pregnant women with asymptomatic trichomonas vaginalis infection. N Engl J Med 2001;345:487-93. 23. Bloch B, Smyth E. The treatment of trichomonas vaginalis vaginitis. An open controlled prospective study comparing a single dose of metronidazole tablets, benzoyl metronidazole suspension and tinidazole tablets. S Afr Med J 1985;67:455-7. 24. Lyng J, Christensen J. A double-blind study of the value of treatment with a single dose tinidazole of partners to females with trichomoniasis. Acta Obstet Gynecol Scand 1981;60:199-201. 25. Fugere P, Verschelden G, Caron M. Single oral dose of ornidazole in women with vaginal trichomoniasis. Obstet Gynecol 1983;62:502-5. 26. Skold M, Gnarpe H, Hillstrom L. Ornidazole: a new antiprotozoal compound for treatment of Trichomonas vaginalis infection. Br J Vener Dis 1977;53:44-8. 27. Garcia-Figueroa RB, Butrino-Lopez FG, Oropez-Rechy G, Romero-Cabello R. Comparative study for the evaluation of the efficacy and safety of metronidazole and secnidazole in the treatment of vaginal trichomoniasis. Ginecol Obstet Mex 1997;65:487-91. 28. Chaudhuri P, Drogendijk AC. A double-blind controlled clinical trial of carnidazole and tinidazole in the treatment of vaginal trichomoniasis. Eur J Obstet Gynecol Reprod Biol 1980;10:325-8. 29. Notowicz A, Stolz E, de Koning GA. First experiences with single-dose treatment of vaginal trichomoniasis with carnidazole (R25831). Br J Vener Dis 1977;53:129-31. 30. Wigfield AS. Trichomonal vaginitis. A 24-hr regimen of nimorazole compared with a 7-day regimen of metronidazole: Br J Vener Dis 1975;51:54-6. 31. Krieger JN, Jenny C, Verdon M, Siegel N, Springwater R, Critchlow CW et al. Clinical manifestations of trichomoniasis in men. Ann Intern Med 1993 Jun 1;118(11):844-9. 32. Pattman RS, Sprott MS, Kearns AM, Earnshaw M. Mebendazole in Trichomonas hominis. Genitourin Med 1989 Aug;65(4):274-5. Correspondencia: Dr. Alfredo Laffita Batista Armas #812 (interior) entre Concepción y San Francisco, 10 de Octubre, Ciudad de la Habana, Cuba. CP: 10700 E-mail: [email protected]
Anuncio
Documentos relacionados
Descargar
Anuncio
Añadir este documento a la recogida (s)
Puede agregar este documento a su colección de estudio (s)
Iniciar sesión Disponible sólo para usuarios autorizadosAñadir a este documento guardado
Puede agregar este documento a su lista guardada
Iniciar sesión Disponible sólo para usuarios autorizados