Unidad 6
Anuncio

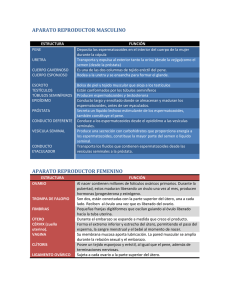
Unidad 6 Aparato reproductor Objetivos Al finalizar la unidad, el alumno: funciones. de los padecimientos de transmisión sexual. TEMAS SELECTOS DE CIENCIAS DE LA SALUD I Introducción L as funciones básicas de supervivencia en todo ser vivo consisten en alimentarse, crecer y desarrollar una serie de actividades, que son realizadas mediante los aparatos digestivo, respiratorio, circulatorio y urinario; en cambio, la función de originar nuevos individuos de su misma especie se realiza con la finalidad de preservar la especie a la cual pertenece. L os seres unicelulares, animales y vegetales, se reproducen por división directa de su material nuclear, los organelos citoplasmáticos y la membrana celular. En otros casos, como en ciertos vegetales pluricelulares, basta con extraer una porción del individuo, rodearlo de condiciones adecuadas de nutrición, temperatura, luz, etc., para que se forme un nuevo ser. ¿Qué tipo de En los animales vertebrados y en la especie humana la perpetuación de característica la especie se efectúa mediante la reproducción sexual, gracias a la existencia de la especie de órganos femeninos y masculinos encargados de generar las células humana? sexuales germinales (ovocito y espermatozoide) y una serie de sustancias hormonales que permiten que las células sexuales se unan en el proceso de fecundación, donde mediante sucesivas divisiones celulares y diferenciación de éstas, producirán un nuevo individuo con las características genéticas, morfológicas, fisiológicas y de comportamiento de la especie. La reproducción es el mecanismo por medio del cual se multiplican los seres vivos. Es también el proceso en el cual el material genético se transmite de generación en generación. 6.1.NAparato reproductor femenino. Característica s anatómica s El aparato reproductor femenino es responsable de generar las células sexuales femeninas u ovocitos y un conjunto de hormonas femeninas que regulan y coordinan el funcionamiento de los diversos órganos y estructuras que lo integran. D urante el embarazo alberga, nutre y protege al nuevo ser en desarrollo. El aparato reproductor femenino (figura 6.1), situado en la cavidad pélvica, está constituido por los siguientes órganos internos y externos: El aparato reproductor femenino realiza las siguientes funciones: 1. Produce las células sexuales femeninas llamadas ovocitos. 2. Recibe las células sexuales masculinas (espermatozoides) para que se produzca la fecundación. 171 UNIDAD 6 ¿Cuáles son las funciones que realiza el femenino? 3. Proporciona el ambiente adecuado para la fecundación. 4. Posee un entorno anatómico y hormonal para la implantaci ón del embrión. 5. N utre el embrión y el feto durante el embarazo. 6. Expulsa el feto maduro al final del embarazo. 7. I nterviene como vía de salida del flujo menstrual. 6.1.1.NGenitales internos Se denominan así los componentes del aparato genital femenino que están localizados dentro de la cavidad pélvica, que son: los ovarios, las trompas uterinas, de Falopio o oviductos; el útero y la vagina. Ovarios ¿Cuáles son los constituyen el femenino? estructura del ovario? Los ovarios son órganos pares. En la mujer sexualmente madura tienen forma ovoide o de almendra, ligeramente aplanados (figuras 6.1 y 6.2), son de color rojo y de consistencia firme. M iden de 2.5 a 5 cm de largo y de 1.5 a 3 cm de ancho. Se localizan en las porciones laterales de la cavidad pélvica, delante del recto y detrás de las trompas uterinas. El ovar i o est á r ecubi er t o por epi t el i o super f i ci al cúbi co. Longitudinalmente presenta dos zonas: una externa, la corteza y otra interna, la médula. La corteza (figura 6.3) está formada por tejido conjuntivo que alberga en su interior los folículos ováricos, que contienen los ovocitos en diversas etapas del desarrollo, que son: a) Folículos ováricos primordiales, que contienen las células germinales primitivas (ovogonias). b) Folículos ováricos en crecimiento, cuyas etapas van desde el folículo primario más joven hasta el folículo completamente desarrollado (folículo de D e Graaf). También se localizan en la corteza el cuerpo amarillo y el cuerpo blanco, estructuras que se forman después que se ha producido la ovulación. 172 TEMAS SELECTOS DE CIENCIAS DE LA SALUD I Figura 6.1NCorte sagital de la región pélvica femenina, mostrando los órganos genitales y sus relaciones con la vejiga y la uretra. Figura 6.2NTrompa, ovario y útero vistos por el lado dorsal (también se observan las estructuras que los sostienen). La médula (figura 6.3) está integrada por tejido conjuntivo denso, fibras musculares lisas, abundantes vasos sanguíneos y linfáticos, y ramificaciones nerviosas. Figura 6.3NCorte sagital del ovario. 173 UNIDAD 6 Trompas uterinas Las trompas uterinas, denominadas también trompas de Falopio, son dos conductos que se extienden desde los ovarios hasta la porción superior del útero, en donde se introducen. M iden aproximadamente 12 cm de longitud con un diámetro de 2 a 3 mm en su unión con el útero y de 4 a 5 mm en su extremo ovárico. Es en ellas donde se lleva a cabo la fecundación del ovocito por el espermatozoide. Anatómicamente están constituidas por cuatro segmentos (figura 6.2): a) El infundíbulo: estructura cuyo extremo proximal presenta una serie de prolongaciones en forma de dedos, denominadas fimbrias, que se adosan a la superficie del ovario y ayudan a transportar el ovocito hacia la trompa uterina después de la ovulación. b) La ampolla: porción delgada y la de mayor longitud en las trompas, presenta un recorrido sinuoso. c) El istmo: porción más corta y delgada, de paredes gruesas, que se relaciona con el útero. d) La porción intramural o uterina: segmento que atraviesa la pared engrosada del útero y desemboca en el endometrio a través del orificio uterino. Útero El útero es el órgano en el cual el ovocito fecundado normalmente anida, y en el cual el organismo en desarrollo crece y es nutrido hasta su nacimiento. Es un órgano hueco en forma de pera invertida (figuras 6.1 y 6.4), que se sitúa en la cavidad pélvica y se localiza entre la vejiga urinaria y el recto. M ide 7.5 cm de largo por 5 cm de ancho y 2.5 cm de grosor; pesa alrededor de 40 a 50 g en la mujer que no ha tenido embarazo. Se divide en tres porciones: ¿Qué porciones forman parte de las trompas uterinas? a) Superior: denominada fondo, donde desembocan las trompas uterinas. b) M edia: que corresponde al cuerpo uterino. c) Inferior: conocido como cuello uterino o cérvix. El cuello uterino o cérvix está comunicado con la cavidad vaginal a través del conducto uterino. El cuello uterino mide aproximadamente de 2 a 3 cm de longitud. La vagina se une al útero alrededor de la circunferencia del cuello (figuras 6.1 y 6.4). H istológicamente, el útero es un órgano integrado por tres capas: constituido mente el útero? 174 endometrio o mucosa uterina, constituida por epitelio estratificado simple secretor, tejido conjuntivo muy vascularizado y glándulas endometriales. miometrio, estructura muscular que forma la mayor parte de la pared uterina. serosa o perimetrio, que es una continuación de la capa peritoneal. TEMAS SELECTOS DE CIENCIAS DE LA SALUD I Figura 6.4NSección sagital del útero, donde se puede ver el cuello (cérvix) uterino que se insinúa en la vagina. Vagina La vagina sirve como vía de conducción para los espermatozoides y el flujo menstrual; es el receptáculo del pene durante el coito o relación sexual e interviene como porción inferior del canal del parto. La vagina es un órgano tubular muscular aplanado que se extiende desde el cuello o cérvix del útero hasta el exterior del cuerpo, entre la región inguinal y en relación directa con las estructuras que forman la vulva. M ide de 8 a 10 cm de longitud por 4 cm de ancho (figura 6.1). La porción superior se ensancha a manera de cúpula y se coloca alrededor del cuello uterino para formar un fondo de saco ciego. Su porción inferior se comunica al exterior a través de una hendidura que, en la mujer que no ha tenido relaciones sexuales, se encuentra parcialmente cerrada por una membrana epitelial conjuntiva, muy vascularizada, denominada himen. H istológicamente, la vagina presenta tres túnicas o capas: a) La mucosa está revestida por un epitelio escamoso estratificado plano no queratinizado que carece de glándulas; la lubricación de la vagina se produce por la secreción de las glándulas del cuello uterino. b) La muscular constituida por fibrasmusculares lisasque se pueden estirar considerablemente y se disponen formando un plexo muscular; su distensibilidad es importante en el momento del parto y el acto sexual. c) La adventicia está revestida por tejido conjuntivo laxo que relaciona la vagina con el recto. 175 UNIDAD 6 6.1.2.NGenitales externos Vulva L a vulva r epr esent a l os geni t al es ext er nos femeni nos ( fi gura 6.1) . Est á const i t ui da por : . Elevación de tejido adiposo, levemente redondeada, situada delante de 1. El la sínfisis del pubis, en medio de las dos ingles. Tiene un espesor de 2 a 3 cm, proporcionado por una cantidad apreciable de tejido conjuntivo con tejido adiposo. En la mujer adulta está cubierto de vellos. 2. Los labios mayores. Son dos pliegues longitudinales, prominentes, de la piel inguinal, que 3. 4. 5. 6. 7. 176 superficie externa está recubierta de piel con pelo, glándulas sebáceas y sudoríparas; la superficie interna carece de pelo pero posee abundantes glándulas sebáceas. Entre las dos superficies existe tejido conjuntivo laxo con abundantes células adiposas. Los labios mayores son los homólogos de las bolsas escrotales en el hombre. Los labios menores. Son dos pliegues de piel más pequeños, situados entre los labios mayores; carecen de pelo y no contienen tejido adiposo pero sí glándulas sebáceas. Por debajo del epitelio de los labios mayores y menores se localizan abundantes terminaciones nerviosas sensoriales. El clítoris. Pequeña eminencia cilíndrica situada en la parte anterior y superior de la vulva. Se considera el órgano homólogo al pene del individuo de sexo masculino. Se encuentra parcialmente cubierto por un repliegue de los extremos superiores de los labios menores. L a porción descubierta del clítoris posee abundantes terminaciones nerviosas sensitivas. El vestíbulo vaginal. Es una pequeña región triangular limitada por los labios menores, el clítoris y la porción posterior de los labios mayores. Presenta en su porción anterior, y por debajo del clítoris, el orificio urinario; en la porción inferior está relacionado con el orificio externo de la vagina. Las glándulas vestibulares o de Bartholin. Son dos pequeñas glándulas de forma redondeada, situadas en la porción posterior de la vulva, a cada lado del orificio vaginal. Están constituidas por alvéolos glandulares de secreción mucosa. Cada una de ellas presenta dos pequeños conductos cuyos orificios de salida están relacionados con los extremos posteriores de los labios menores. La secreción mucosa de las glándulas vestibulares actúa como sustancia lubricante de la vulva durante el coito. Son homólogas a las glándulas bulbouretrales o de Cowper del hombre. El himen. M embrana que ci err a en par te el ori fi ci o exter no de la vagi na. Suel e presentar diversas formas; puede ser semilunar, parcialmente tabicado o a veces mostrar perforaciones. Generalmente se rasga en la primera relación sexual, produciéndose un leve sangrado. TEMAS SELECTOS DE CIENCIAS DE LA SALUD I Ejercicio 1 1. Los órganos internos del aparato reproductor femenino se localizan en: a) b) c) d) El abdomen. La cavidad pélvica. El retroperitoneo. El periné. 2. Los ovarios son homólogos de los: b) Folículos maduros. d) Testículos. 3. El lugar donde se lleva a cabo la fecundación del ovocito es en: a) b) c) d) Los ovarios. El útero. Las trompas uterinas. La vagina. 4. El útero está integrado por tres capas, que son: ___________________________________________________________________________________________________________ ____________________________________________________________________________________________________________. 5. El útero se relaciona en su parte inferior con: a) b) c) d) Los ovarios. La vagina. Las trompas uterinas. El endometrio. 6. Son estructuras que forman parte de la vulva: a) b) c) d) M onte de V enus, labios mayores y fimbrias. H imen, endometrio y clítoris. Labios menores, labios mayores y glándulas de Cowper. Labios menores, clítoris y vestíbulo. 177 UNIDAD 6 6.2.NAparato reproductor masculino. Característica s anatómica s El aparato reproductor masculino está integrado por una serie de órganos y estructuras encargados de generar las células germinales masculinas (espermatozoides) y la hormona masculina, la testosterona. También transportan y depositan el líquido seminal en el aparato genital femenino durante el coito. El aparato reproductor masculino (figura 6.5) está constituido por: los testículos, las vías seminíferas, las glándulas anexas, el pene y el escroto. Figura 6.5NSección sagital del aparato reproductor masculino, mostrando sus estructuras y órganos. El aparato reproductor masculino realiza las siguientes funciones: ¿Cuáles son las funciones que realiza el aparato reproductor masculino? 178 a) Produce, nutre y almacena temporalmente los espermatozoides. b) Sintetiza y secreta un conjunto de sustancias que con los espermatozoides for man el semen. c) D eposita el semen, durante el coito, en el tracto genital femenino. d) Sintetiza y secreta hacia el torrente circulatorio hormonas masculinas (andrógenos). TEMAS SELECTOS DE CIENCIAS DE LA SALUD I 6.2.1.NTestículos Los testículos son órganos pares, situados fuera de la cavidad abdominal, sostenidos por el escroto. En un individuo adulto tienen forma ovoide (figura 6.6), de consistencia sólida; miden de 4 a 5 cm de longitud, 3 cm de grosor y 2.5 cm de ancho, aproximadamente. Con un peso de 15 a 20 g cada uno. Cada testículo está cubierto por varias capas. La túnica albuginea es la cubierta externa del testículo y acompaña los conductos deferentes hacia la cavidad abdominal; la parte interna se proyecta hacia el interior del órgano para formar tabiquesconjuntivos (figura 6.6 b), entre los cuales se alojan los componentes del parénquima testicular: los túbulos seminíferos y las células intersticiales o de Leydig. a) b) Tabique testicular Figura 6.6N testículo y las vías seminíferas. 179 UNIDAD 6 Parénquima testicular Cada testículo está integrado por un gran número de estructuras tubulares situadas entre los tabiques conjuntivos, formando lóbulos testiculares. En el interior de cada lóbulo testicular se sitúan las unidades morfológicas y funcionales del parénquima testicular, las cuales reciben el nombre de túbulos seminíferos. Cada túbulo mide aproximadamente de 30 a 100 cm de longitud y en cada lóbulo testicular generalmente se encuentran tres o cuatro túbulos. Entre los túbulos seminíferos existe tejido conectivo laxo muy vascularizado que contiene las células intersticiales o de Leydig (figura 6.7), que son las encargadas de sintetizar y secretar andrógenos (testosterona). Los túbulos seminíferos se inician como fondo de saco ciego; en la medida que se acercan unos a otros se unen para formar los túbulos seminíferos rectos, que a su vez se unen para formar la red testicular (figura 6.6). Los túbulos poseen en su interior un conjunto de células que constituyen el epitelio seminífero y entre estas células se sitúan otras que reciben el nombre de células de sostén o de Sertoli. L a función principal de las células de Sertoli es la de formar la barrera hematotesticular, que protege las células espermatogénicas (espermatozoides en desarrollo) de la respuesta inmunológica del organismo. Figura 6.7NImagen de la sección de un testículo. El proceso de transformación de las células del epitelio seminífero para formar espermatozoides recibe el nombre de espermatogénesis, y consiste en que las espermatogonias (células germinales primitivas), mediante sucesivas divisiones mitóticas, originan los espermatocitos primarios y éstos, a su vez, por meiosis, originan los espermatocitos secundarios. En la segunda fase de la meiosis, los espermatocitos secundarios sufren una reducción cromosómica dando origen a cuatro células llamadas espermátidas, que por transformación morfológica, denominada espermiogénesis, originan los espermatozoides (figura 6.8 a y b). 180 TEMAS SELECTOS DE CIENCIAS DE LA SALUD I Cuello Pieza intermedia Figura 6.8Na) sección de un túbulo seminífero de un testículo, b) un espermatozoide. 6.2.2.NVías espermáticas o seminíferas Se encargan de transportar los espermatozoides desde el extremo final de los túbulos seminíferos hasta el exterior, en el acto de la eyaculación. Las vías seminíferas comienzan en los túbulos rectos. Éstos se anastomosan y forman la red testicular o rete testis, que proyecta entre diez y quince pequeños conductos denominados eferentes, los cuales penetran en la cabeza del epidídimo. El epidídimo es una estructura en forma de C localizada en el borde ¿Cuáles son posterior del testículo, llega a medir de 5 a 6 m longitud. L os espermatozoides las funciones son almacenados en él hasta que son expulsados. Anatómicamente, el epidídimo que realiza el presenta tres porciones: la cabeza, el cuerpo y la cola. D urante su recorrido a epidídimo? través del epidídimo, los espermatozoides adquieren movimiento propio, es decir, lassustancias secretadas por las células del epidídimo activan el movimiento flagelar de los espermatozoides, produciéndoles la denominada maduración fisiológica. El extremo final del epidídimo continúa con un conducto de paredes gruesas, llamado conducto deferente (figura 6.9). Éste penetra en la cavidad pélvica, en el ámbito de la región inguinal, formando parte del cordón espermático que continúa hasta relacionarse con la vejiga urinaria y el conducto de secreción de las vesículas seminales. 181 UNIDAD 6 Figura 6.9NVías seminíferas y su relación con las glándulas anexas. El conducto deferente tiene una longitud de 35 a 40 cm por 2 o 3 mm de diámetro. En su porción final se ensancha para formar la ampolla del deferente, luego se estrecha para constituir el conducto eyaculador, que desemboca en la uretra prostática. La uretra es un conducto que en el sexo masculino integra parte del aparato urinario, pues a través de ella se elimina la orina almacenada en la vejiga urinaria. Se inicia en el vértice inferior de la vejiga urinaria, y se extiende hasta el extremo distal del pene, a través de un orificio denominado meato urinario. Consta de tres porciones: prostática, membranosa y peneana. 6.2.3.NGlándulas anexas o accesorias Los productos sintetizados y secretados de las glándulas anexas, junto con los espermatozoides, forman el semen o líquido seminal. Éstas, también denominadas glándulas sexuales accesorias, son: 1. Las vesículas seminales. Glándulas accesorias pares, situadas entre la vejiga y el recto (figuras 6.9 y 6.10). M iden de 5 a 6 cm de largo por 1.5 de ancho. Son estructuras alargadas que se enrollan ligeramente sobre sí mismas, recubiertas de tejido conectivo que les forma una cápsula. Presentan un pequeño conducto de secreción que desemboca en el conducto eyaculador. La secreción de las vesículas seminales contiene un azúcar, la fructosa, que es empleada por los espermatozoides como una fuente de energía, además de otras sustancias. Su secreción es ligeramente alcalina. 182 TEMAS SELECTOS DE CIENCIAS DE LA SALUD I 2. La próstata. Órgano impar de forma cónica, cuya base se adosa a la vejiga. Está atravesada por la uretra prostática (figuras 6.9 y 6.10). Las unidades glandulares, denominadas alvéolos prostáticos, forman lóbulos y lobulillos que, a través de pequeños conductos, secretan el líquido prostático hacia la uretra. El parénquima prostático se encuentra atravesado por los conductos eyaculadores. La secreción prostática es ligeramente densa, pegajosa y de pH ácido, porque contiene gran cantidad de ácido cítrico. También secreta la enzima fosfatasa ácida. 3. Las glándulas bulbouretrales o de Cowper. Son dos pequeñas glándulas que tienen la forma y el tamaño de un garbanzo. Se localizan en los lados de la uretra membranosa en cuya luz drenan la secreción que elaboran mediante dos pequeños conductos. Están constituidas por pequeños lobulillos, encargados de secretar mucina (moco), una sustancia densa y transparente de pH alcalino. La secreción de estas glándulas contribuye a proporcionarle alcalinidad al semen, lo que permite la supervivencia de los espermatozoides en el medio ácido de la vagina femenina. Figura 6.10NLa próstata, las vesículas seminales y el conducto eyaculador, vistos desde adelante y desde arriba. 6.2.4.NPene El pene es el órgano copulador del hombre. En estado de erección, se introduce en la vagina, y ahí, mediante la eyaculación, deposita el semen. Tiene forma cilíndrica y está constituido por dos partes: la raíz y el cuerpo. 1. La raíz. Es la porción fija de este órgano, comprende las raíces de los cuerpos cavernosos y del cuerpo esponjoso. 2. El cuerpo. Es la porción libre y colgante, está cubierta de piel. Está formada por los dos cuerpos cavernosos y el cuerpo esponjoso, que continúan desde sus raíces. Sus dimensiones son variables. M ide de 6 a 8 cm en estado de flacidez, y de 13 a 15 cm cuando está erecto. El diámetro puede variar entre 2.5 y 3.5 cm. 183 UNIDAD 6 Está formado por tres masas de tejido eréctil, denominadas: a) Cuerpo esponjoso, impar, de posición medial y ventral, en su interior aloja la uretra peneana. b) Cuerpos cavernosos, pares, y de posición lateral y dorsal; los cuerpos cavernosos, así como el esponjoso, están recubiertos por tejido fibroso denso; por fuera se sitúa la piel, que al llegar al glande se extiende para formar un repliegue o capuchón denominado prepucio. c) Glande, situado en el extremo libre del pene, está constituido por una dilatación del cuerpo esponjoso y recubierto por una piel muy fina. Presenta un surco que lo separa del cuerpo del pene. En esta región existen abundantes glándulas sebáceas que secretan una sustancia que recibe el nombre de esmegma. Ejercicio 2 1. La red testicular es: a) b) c) d) La capa externa del testículo. La anastomosis de los tubulos. El conjunto de células de sostén. La encargada de sintetizar andrógenos. 2. La espermatogénesis termina con la formación de: a) b) c) d) Espermátidas. Espermatogonias. Espermatozoides. Espermatocitos. 3. Son estructuras que forman parte de las vías espermáticas, excepto: a) b) c) d) La uretra. El tubulillo seminífero. El conducto deferente. El epidídimo. 4. Anatómicamente el pene está constituido por: a) b) c) d) 184 Raíz y cuerpo. Cuerpo y glande. Bulbo y glande. Bulbo y cuerpo. TEMAS SELECTOS DE CIENCIAS DE LA SALUD I 5. La próstata es: a) b) c) d) U n órgano que secreta fosfatasa alcalina. U n órgano que secreta mucina. U na glándula con secreción ácida. U na glándula que secreta fructosa. 6. El azúcar que proporciona energía a los espermatozoides es secretada por: a) b) c) d) Las vesículas seminales. Los conductos deferentes. La próstata. Las glándulas bulbouretrales. 6.3.NCorrelación hormonal hipofisiaria con el aparato reproductor El aparato reproductor mantiene una correlación funcional sumamente estrecha con la glándula endocrina principal del organismo: la hipófisis. M ediante la actividad estimuladora de ciertas hormonas hipofisiarias, denominadas genéricamente hormonas gonadotróficas, la hipófisis coordina, regula y mantiene el desarrollo de los órganos y estructuras del aparato reproductor y la capacidad funcional de todos sus componentes. Las hormonas gonadotróficas son las siguientes: 1. La hormona folículoestimulante (H FE). En el sexo femenino se encarga las hormonas de estimular la corteza ovárica para que los folículos ováricos primordiales inicien su crecimiento y desarrollo, y sus células secreten estrógenos hasta lante y alcanzar la etapa de folículo maduro o de D e Graaf. En el sexo masculino luteinizante en estimula el epitelio seminífero, en este caso las espermatogonias, para que los aparatos inicien el proceso de espermatogénesis. masculino y 2. La hormona luteinizante (H L). Provoca en el sexo femenino la ruptura femenino? del folículo de D e Graaf y consecuentemente la ovulación (expulsión del ovocito secundario); después de ésta, estimula las células del estroma ovárico para que sinteticen progesterona y estrógenos. En el varón estimula las células intersticiales o de Leydig para que sinteticen y secreten testosterona. 3. La hormona luteotrófica o prolactina (H LT). Produce durante el embarazo el crecimiento de los conductos de las glándulas mamarias. Es la principal hormona que promueve la lactancia. 185 UNIDAD 6 6.4.NFisiología del aparato genital femenino D urante la vida posnatal, el aparato genital femenino experimenta varias etapas funcionales. D urante la infancia y la niñez, los órganos y estructuras que lo constituyen permanecen en un estado de reposo tanto en sus características anatómicas como fisiológicas. D espués de la pubertad hasta la edad aproximada de 45 a 50 años, los componentes del aparato genital femenino adquieren una madurez morfológica y funcional que le permiten a la mujer liberar cíclicamente ovocitos, y si éstos son fecundados se lleva a cabo el proceso de gestación, que tiene como resultado final el nacimiento de un nuevo ser. Posterior a esta etapa, los ovarios dejan de producir ovocitos y hormonas sexuales, y todos los órganos y estructuras que lo integran inician un proceso de regresión anatómica y fisiológica. 6.4.1.NCiclo ovárico Cuando la mujer se acerca a la pubertad, la glándula hipófisis secreta las hormonas gonadotróficas H FE y H L, que activan los ovarios. Las hormonas ováricas (estrógenos y progesterona) ejercen una influencia importante en el funcionamiento de los componentes del aparato genital femenino, especialmente en la mucosa uterina y en los otros componentes del tracto genital, como las trompas uterinas, el cuello uterino, la vagina, la vulva y las glándulas mamarias. El ciclo ovárico consiste en el proceso de maduración de uno o más folículos ováricos, la ovulación y la formación del cuerpo amarillo, proceso que se repite cíclicamente cada 28 o 30 días, siempre y cuando no se produzca un embarazo. Al iniciarse cada ciclo, la H FE estimula los folículos listos para su maduración con el fin de que se desarrollen (fase folicular). U no de ellos supera a los demás para formar un folículo de D e Graaf prominente. A continuación sobreviene la regresión de los folículos restantes. Entre tanto, las células foliculares producen estrógenos. Cerca del decimocuarto día, la descarga súbita de H L desencadena la ruptura del folículo y la ovulación. D espués de la ovulación, las células foliculares restantes forman el cuerpo lúteo (fase lútea) que sintetiza progesterona. 6.4.2.NCiclo menstrual El ciclo menstrual (figura 6.11) comprende una serie de acontecimientos durante los cuales el aparato reproductor sufre una serie de cambios destinados a preparar la fertilización. Las variaciones hormonales que se observan durante el ciclo son las responsables de estos cambios. 186 TEMAS SELECTOS DE CIENCIAS DE LA SALUD I Figura 6.11N sincronizados de una manera perfecta. Cuando no hay fecundación, el ciclo se repite cada 28 días. El ciclo menstrual tiene cuatro fases: 1. Fase proliferativa (días 4-13). D espués de terminar la menstruación, el endometrio se regenera bajo el influjo de los estrógenos del folículo ovárico. El epitelio glandular prolifera hasta que se hace grueso y ondulado. 2. Fase ovulatoria (día 14). Se inicia en el momento de la ovulación, no ocurren cambios apreciables en el endometrio. 3. Fase secretora (días 14-28). L a progesterona del cuerpo lúteo estimula esta fase. Las glándulas se hacen muy tortuosas y liberan su secreción; la implantación del huevo se debe producir alrededor del día 21. 4. Fase menstrual (días 1-4). Si no hay implantación, los niveles de progesterona del cuerpo lúteo, cada vez menores, producen vasoconstricción de las arterias del endometrio, lo que origina la muerte del epitelio glandular y su desprendimiento, dando lugar al flujo menstrual. U na vez iniciados los ciclos ovárico y menstrual, éstos continúan hasta la edad de 45 a 50 años, aproximadamente. D espués cesa paulatinamente la influencia hipofisiaria y el ciclo ovárico se interrumpe, ocasionándose la menopausia, es decir, la suspensión de la menstruación, estado en el cual la mujer deja de ovular y menstruar. 187 UNIDAD 6 6.5.NFisiología del aparato genital masculino D e manera similar a lo que ocurre en el aparato genital femenino, en los niños los testículos permanecen inactivos hasta la edad de 12 a 15 años, etapa en la que son estimulados por las hormonas hipofisiarias, H FE y H L, para que se inicie su desarrollo y crecimiento, la espermatogénesis y la secreción de testosterona, respectivamente. 6.5.1.NAcción de la testosterona En la pubertad, la estimulación de la testosterona propicia que los órganos genitales reinicien su desarrollo y crecimiento. Los testículos, el escroto y el pene aumentan de 8 a 10 veces su tamaño. I gualmente crecen y se hacen activas las glándulas anexas: vesículas seminales, próstata y glándulas bulbouretrales. La testosterona influye en el desarrollo de los caracteres sexuales masculinos que confieren al varón su identidad anatómica. Estimula el crecimiento de vellos en la cara, en la región del pubis, abdomen y tórax. L os cartílagos de la laringe crecen y esto hace que la voz del hombre tenga una tonalidad más grave. Se estimula el crecimiento de la masa muscular, los huesos y piel, por lo cual el adolescente varón suele ser de mayor talla y desarrollo muscular que la adolescente de sexo femenino. 6.5.2.NFunción sexual masculina El aparato genital masculino, después de la pubertad, está preparado, anatómica y fisiológicamente, para realizar la función del acto sexual o coito. La principal finalidad del acto sexual es perpetuar la especie humana mediante la fusión de los espermatozoides con los ovocitos, generando un nuevo individuo. Para llevar a cabo el coito se requiere que los órganos genitales masculinos efectúen dos funciones: 1. La erección del pene. Condición indispensable, pues solamente así el pene puede introducirse en la vagina. El pene se erecta cuando, mediante estímulos sexuales, se dilatan las arterias peneanas y éstas hacen fluir mayores cantidades de sangre en el tejido eréctil de los cuerpos cavernoso y esponjoso, a la vez que las venas peneanas se contraen. D e esta manera, el mayor volumen de sangre aumenta el tamaño del pene y lo pone rígido. 188 TEMAS SELECTOS DE CIENCIAS DE LA SALUD I 2. La eyaculación. Durante el coito se incrementan los estímulos hacia las terminaciones nerviosas que poseen el glande y la piel que recubre el cuerpo del pene, éstos llegan a la médula espinal y regresan en forma de respuestas contráctiles hacia las fibras musculares lisas que forman parte del epidídimo, conducto deferente, vesículas seminales, próstata, glándulas bulbouretrales y uretra. Este proceso conduce los espermatozoides y las secreciones de las glándulas anexas a través de la uretra hasta el orificio urinario del pene, expulsándose el semen y depositándolo en la vagina. El volumen de semen que se vierte durante la eyaculación es aproximadamente de 3 a 5 ml y cada mililitro contiene de 100 a 120 millones de espermatozoides, por lo tanto en cada eyaculación se expulsan de 360 a 600 millones de espermatozoides. Ejercicio 3 1. La H FE estimula en el ovario: a) b) c) d) La liberación del óvulo. La formación del semen. El crecimiento del útero. Los espermatozoides. 2. Las hormonas ováricas son: a) b) c) d) Estrógenos y andrógenos. Progesterona y estrógenos. Progesterona y andrógenos. Andrógenos y prolactina. 3. Fase del ciclo menstrual que es estimulada por la progesterona: a) Proliferativa. b) Secretora. d) M enstrual. 4. La secreción de testosterona en el varón es estimulada por la hormona: a) b) c) d) Folículoestimulante. Tirotrófica. Prolactina. Luteinizante. 189 UNIDAD 6 5. La erección del pene se debe a: a) Presencia de espermatozoides. b) M ayor cantidad de sangre en los cuerpos cavernosos. c) Secreción de H L. 6.6.NMétodos anticonceptivos Existe una serie de procedimientos que ayudan a que los espermatozoides no se encuentren con el ovocito liberado o que la implantación no se lleve a cabo. Para ello son necesarias las siguientes condiciones: 1. Que se realice el acto sexual en los días en que no se efectúa la ¿Cuáles son las condiciones que ovulación. deben cumplirse 2. Que si el acto sexual coincide con la ovulación, no se efectúe la unión del para que no espermatozoide con el ovocito. se produzca 3. I mpedir que los espermatozoides sean depositados en la vagina. 4. I mpedir que los ovocitos sean liberados de los ovarios. 5. Si se produce la fecundación, impedir que se realice la implantación en el útero. 6.6.1.N de la natalidad ¿Cuáles son las ventajas y desventajas que presenta el método del ritmo? 190 Los métodos anticonceptivos se pueden clasificar en dos grandes grupos: los métodostemporalesy los métodosdefinitivos. Los métodos temporalesse clasifican, a su vez, en naturales y artificiales o de barrera: mecánicos, químicos y hormonales. 1. M étodos naturales. Algunos de ellos son: a) El método del ritmo: se basa en el principio de evitar el coito durante los dos días que preceden y los dos o tres días posteriores a la ovulación, para que la anticoncepción sea eficaz. Este método es considerado muy poco seguro debido a que el ciclo menstrual se puede alterar fácilmente por una serie de condiciones relacionadas con la salud de la mujer, condiciones que pueden ocasionar que la ovulación se adelante o se atrase, por lo que no es muy recomendable en la actualidad. TEMAS SELECTOS DE CIENCIAS DE LA SALUD I b) El método de Billing: se basa en las características del moco cervical que proviene del cuello del útero. La aparición de un moco claro, que forma hilos si se toma entre los dedos índice y pulgar y se separan, indica que se va a ovular. D espués de la ovulación, el moco se vuelve espeso y y a no forma hilos. c) El coito interrumpido (coitus interruptus): es considerado el método anticonceptivo natural más antiguo del mundo. Como su nombre lo indica, consiste en que durante el acto sexual se retira el pene de la vagina antes de la eyaculación. Este método requiere un adecuado autocontrol por parte del hombre para evitar que el semen se ponga en contacto con los genitales externos femeninos, es decir, en las cercanías del vestíbulo vaginal. 2. M étodos artificiales o de barrera. Estos métodos se clasifican en: a) M étodos de barrera mecánica, los cuales a su vez son: preservativo o condón, que es una funda de látex, que se coloca cubriendo el pene erecto (figura 6.12 a). Es uno de los dispositivos más utilizados en el mundo. Actúa como una barrera física, impidiendo la unión de los espermatozoides con el ovocito, pues durante la eyaculación el semen es depositado en el interior del preservativo. Los preservativos tienen, entre otras, la ventaja de que su costo es muy bajo, son fáciles de colocar y en ciertos casos, protegen del contagio de enfermedades de transmisión sexual. diafragma vaginal, al igual que el condón, actúa como una barrera mecánica impidiendo el paso de los espermatozoides hacia el útero. Es una cúpula de látex, de contorno flexible, con un anillo o resorte de metal que se coloca en el fondo de la vagina, y cubre el cuello del útero (figura 6.12 b). Se debe colocar antes de la relación sexual y no debe retirarse antes de las seis u ocho horas posteriores. a) b) Figura 6.12NMétodos anticonceptivos de barrera mecánica: a) preservativo o condón, b) diafragma vaginal. 191 UNIDAD 6 ¿Cuál es la diferencia entre un anticonceptivo de barrera mecánica y uno de barrera química? D ispositivo intrauterino ( D I U ), estrictamente hablando, los dispositivos intrauterinos no impiden la fecundación, sino que impiden que el huevo o cigoto se implante en el endometrio. Los dispositivos pueden ser de diferentes formas y distintos componentes: de plástico, cobre o plata (figura 6.13 a y b), que se colocan en el interior de la cavidad uterina. Para ser colocado, este dispositivo requiere la intervención del médico y se debe procurar que se haga durante los días de la menstruación, porque en ese momento se tiene la certeza de no estar embarazada, y el cuello uterino se encuentra ligeramente dilatado para permitir la salida del flujo menstrual barreras químicasson sustanciasque deben depositarse en la vagina antes de efectuar el acto sexual, se basan en el hecho de que los espermatozoides mueren cuando se ponen en contacto con un medio ligeramente ácido. Existen en forma de cremas, jaleas, óvulos o supositorios vaginales y tabletas espumosas que, al introducirse en el interior de la vagina, se disuelven. Figura 6.13 Dispositivos intrauterinos: a) tipos de dispositivos, b) imagen ampliada de la posición del dispositivo dentro de la cavidad pélvica uterina. b) M étodos hormonales, están basados en el principio fisiológico de que determinadas hormonas impiden la ovulación, por esta razón también se les denomina anovulatorios. Los anovulatorios o anticonceptivos hormonales pueden ser del tipo oral o parenteral (se administran mediante inyecciones). Los anticonceptivos hormonales están constituidos por las dos hormonas sexuales femeninas: estrógenos y progesterona. Los anticonceptivos hormonales producen en ciertas mujeres algunas desventajas y efectos colaterales, como dolores de cabeza, náusea, vómito, aumento de peso por retención de líquidos o por aumento del apetito, irritaciones oculares, pigmentación de la cara, nerviosismo, inestabilidad emocional y alteraciones en el apetito sexual. 192 TEMAS SELECTOS DE CIENCIAS DE LA SALUD I Los anticonceptivos parenterales son anovulatorios y ejercen su acción de manera prolongada. Consisten en la administración de progestágenos suspendidos en sustancias oleosas o en cápsulas especiales, que se colocan debajo de la piel. Son de acción prolongada, pues liberan las hormonas de manera sumamente lenta. c) M étodos definitivoso quirúrgicos, solamente se deben aplicar cuando la pareja ha decidido no tener más hijos. Son definitivos porque las vías de transporte de los espermatozoides y ovocitos se interrumpen de manera definitiva por seccionamiento quirúrgico de los conductos deferentes y de las trompas uterinas, respectivamente, y la posterior obliteración de los extremos de los conductos seccionados mediante ligaduras quirúrgicas. Existen métodos quirúrgicos que se aplican en el hombre y otros en la mujer: La vasectomía consiste en la sección y ligadura de los conductos deferentes del hombre (figura 6.14 a). Se considera un procedimiento definitivo de esterilización porque, después de efectuado, no es fácil restituir la viabilidad del conducto. N o produce trastornos hormonales porque los testículos continúan secretando la hormona testosterona. ligadura de trompas, al igual que el método anterior, es un procedimiento de esterilización definitiva, en este caso, de la mujer. Consiste en el corte y ligadura de las trompas o tubas uterinas (figura 6.14 b). N o se producen trastornos hormonales, pues los estrógenos y la progesterona continúan siendo sintetizadas y secretadas. N inguno de los dos procedimientos ocasiona consecuencias físicas ni orgánicas en las personas que se someten a ellos. Pueden producirse trastornos psicológicos cuando, después de transcurrido un tiempo, el individuo no está convencido totalmente de la necesidad de la operación y desea tener nuevamente descendencia. Figura 6.14NEsterilización: a) en la vasectomía se cortan y ligan los conductos deferentes de ambos lados, b) en la ligadura de trompas, se cortan y ligan las trompas uterinas, de modo que los ovocitos y espermatozoides ya no pueden encontrarse. 193 UNIDAD 6 Esponja anticonceptiva (contiene espermicida; mujeres). Tabla 6.1NPrincipales métodos anticonceptivos. 194 TEMAS SELECTOS DE CIENCIAS DE LA SALUD I Ejercicio 4 1. Son condiciones necesarias para impedir la fecundación o la implantación, excepto: a) b) c) d) I mpedir I mpedir I mpedir I mpedir que los espermatozoides sean liberados de los testículos. que los espermatozoides sean depositados en la vagina. que los ovocitos sean liberados de los ovarios. la implantación del blastocisto en el útero. 2. Los métodos anticonceptivos se dividen en: a) b) c) d) N aturales y temporales. Artificiales y temporales. Artificiales y de barrera. Temporales y definitivos. 3. El coito interrumpido es un método anticonceptivo: a) b) c) d) Artificial. N atural. D efinitivo. H ormonal. 4. ¿Cuál de los siguientes métodos anticonceptivos impide la implantación del huevo o cigoto? a) b) c) d) D ispositivo intrauterino. Condón o preservativo. Cremas o jaleas vaginales. D iafragma vaginal. 5. Es un método de barrera mecánica, excepto: a) b) c) d) Condón o preservativo. D iafragma vaginal. Crema espermaticida. Preservativo femenino. 6. El principio de los anticonceptivos hormonales es: a) b) c) d) I mpedir la unión entre el espermatozoide y el ovocito. I mpedir la implantación. I mpedir la ovulación. Producir un medio ácido para destruir a los espermatozoides. 195 UNIDAD 6 6.7.NHigiene del aparato reproductor Las higiene del aparato reproductor están divididas en dos grandes rubros: ¿Por qué es importante y necesaria del aparato reproductor? 1. Aquel las or i ent adas a l ograr una adecuada y corr ect a funci ón reproductora. 2. Las que buscan mantener en buenas condiciones sanitarias todos los componentes del aparato reproductor con la finalidad de llevar una vida sexual activa, gratificante y sin el peligro de contagiar a la pareja enfermedades de transmisión sexual. Existen reglas generales del cuidado de la salud de la pareja para cada integrante de la misma, que pueden resumirse como sigue: a) Aseo personal: bañarse especialmente antes y después de realizar el acto sexual; los órganos genitales externos están expuestos permanentemente al medio que nos rodea y este contacto puede ocasionar la presencia de bacterias, hongos y parásitos que suelen transmitirse a la pareja si no se practica el aseo corporal cotidiano. b) Tener una sola pareja sexual: las relaciones sexuales con más de una persona aumentan el riesgo de adquirir enfermedades de transmisión sexual. c) Evitar tener relaciones sexuales con personas que pertenecen a grupos considerados de alto riesgo o de quienesno conocemossu estado de salud: homosexuales y bisexuales promiscuos, prostitutas y drogadictos que empleen la vía intravenosa para inyectarse las sustancias (morfina, heroína y otros), a las cuales son adictos. d) En casodesospechar haber contraído una enfermedad venérea debe acudir inmediatamente a la consulta médica para tener el diagnóstico y el tratamiento adecuados. e) Evitar la automedicación si existen evidencias de que se ha contraído una enfermedad de transmisión sexual, pues aun cuando el medicamento puede ser el correcto y adecuado, es posible que la dosis no sea la más conveniente, lo que ocasionará que los microorganismos desarrollen resistencia al fármaco, mientras que la enfermedad continuará evolucionando. f ) Suspender lasrelacionessexualesmientras una persona se encuentra en tratamiento médico para curarse de una enfermedad venérea, y reiniciarlas una vez que el médico considere que está totalmente sano. g) Llevar a consulta médica a la pareja o parejas sexuales en caso de adquirir una enfermedad venérea, para que reciban tratamiento y se impida la propagación de la enfermedad. h) Evitar embarazarse en caso de haber adquirido una enfermedad de transmisión sexual. i) Sometersea exámenesmédicos, con la finalidad de expedir un certificado médico prenupcial que sirve para descartar que un miembro de la pareja esté enfermo de alguna afección de transmisión sexual, lo que garantizará una salud mutua y que la futura descendencia no se vea afectada por alguna enfermedad venérea. j ) Realizarseperiódicamentepruebas médicas, como el papanicolaou, que permiten detectar a tiempo la presencia de células cancerosas o de otro tipo en el tracto genital femenino. 196 TEMAS SELECTOS DE CIENCIAS DE LA SALUD I 6.8.NEnfermedades de transmisión sexual Las enfermedades de transmisión sexual o enfermedades venéreas se llaman así porque se adquieren o se contagian mediante las relaciones sexuales. El término venéreo deriva de V enus, la diosa del amor, cuyo nombre significa “ amor o deseo sexual” . Existen casos, poco frecuentes, en donde se pueden adquirir por otras vías, por ejemplo, debido a una herida o laceraciones de la piel o mucosas que puedan ponerse en contacto con secreciones infectadas; o mediante instrumentos quirúrgicos, contacto o transfusiones con sangre infectada; o durante el embarazo, el parto o la lactancia. Algunas de las enfermedades de transmisión sexual son la sífilis, la gonorrea, el chancroblando, el herpesgenital, las verrugasgenitales, la trichomoniasisy, recientemente, a partir de 1983, el síndrome de inmunodeficiencia adquirida ( SI D A ). L os factores que influyen en el aumento del número de casos de las enfermedades de transmisión sexual son: 1. El desconocimiento acerca de cómo se adquieren estas enfermedades. 2. La migración poblacional interna: habitantes de áreas rurales migran a las grandes ciudades en busca de mejores condiciones de vida (trabajo, salud, educación, etcétera). 3. El turismo externo e interno. 4. El inicio de las relaciones sexuales a edades tempranas. 5. El cambio en el concepto de los valores morales, que ha permitido una mayor libertad sexual. 6. La disolución del vínculo familiar. 7. El alcoholismo y la drogadicción. 6.8.1. Principales enfermedades venéreas 1. Sífilis. Enfermedad infecciosa, crónica, generalizada en el mundo entero, casi siempre es transmitida durante el acto sexual. También la puede transmitir una madre infectada, mediante la placenta, al hijo que está gestando (sífilis congénita); o por transfusiones de sangre o sus derivados, o mediante una herida en contacto con una lesión sifilítica. La bacteria que la causa es el Treponema pallidum. 2. Gonorrea. Es considerada la enfermedad de transmisión sexual más antigua y hasta hace algunos años la más común. Se trasmite por contacto sexual y en casos excepcionales por contacto indirecto. La bacteria causante es la Neisseria gonorrhoeae o gonococo. En el hombre, el contagio es siempre por contacto sexual; en la mujer además, se puede trasmitir por el uso de toallas o artículos contaminados. Los síntomas que se presentan son: 197 UNIDAD 6 a) En el hombre se inician con una inflamación de la uretra (uretritis). Posteriormente, aparece una secreción purulenta. b) En la mujer suele presentarse de forma más benigna. Casi siempre es asintomática. Afecta en mayor grado la vagina y el cuello uterino, se presenta ardor y secreción purulenta. 3. H erpes genital. La enfermedad se produce por un virus denominado herpes virus tipo 2. Los primeros síntomas hacen su aparición de tres a seis días después del contagio. La infección se inicia con un leve dolor y sensación de comezón. En los días subsiguientes aparecen pequeñas vesículas o ampollas llenas de líquido que se abren ocasionando pequeñas úlceras sumamente dolorosas. En el hombre, las vesículas y ulceraciones se localizan en la uretra y en la superficie peneana; en la mujer se presentan en el cuello uterino, la vagina, la vulva, la uretra y el ano. También puede haber fiebre, molestias al orinar, y aumento del tamaño de los ganglios linfáticos de la región inguinal. 4. Candidiasis. La enfermedad tiene como agente causal un hongo denominado Candida albicans, que normalmente habita en las superficies mucosas bucal o vaginal, como microorganismo normal de la flora de estas regiones. Cuando la candidiasis afecta la vagina, la mujer presenta secreción vaginal, de aspecto blanquecino, acompañada de pequeños grumos blancos semejantes al requesón. También se produce inflamación de la vagina y los genitales externos, comezón y ardor. 5. Síndrome de inmunodeficiencia adquirida ( SI D A ). Es una enfermedad incurable y mortal, pues se caracteriza por una deficiencia en la respuesta inmunológica del organismo, es decir, se pierde la capacidad de defensa contra enfermedades infecciosas o parasitarias. La transmisión se realiza principalmente por relaciones sexuales de cualquier tipo, pues el virus está presente en el semen y en las secreciones vaginales. Existen grupos muy reducidos de pacientes que se infectaron sin tener relaciones sexuales con personas portadoras del virus o que ya presentaban los síntomas. Son aquellos que: a) Recibieron transfusiones sanguíneas de donantes que tenían el virus. b) N iños que nacieron de madres infectadas. c) Personas adictas a las drogas inyectables y que emplearon jeringas utilizadas por personas infectadas. Ejercicio 5 1. M enciona cuatro reglas higiénicas relacionadas con el aparato reproductor: a) b) c) d) 198 _____________________________________________________________________________________________. _____________________________________________________________________________________________. _____________________________________________________________________________________________. _____________________________________________________________________________________________. TEMAS SELECTOS DE CIENCIAS DE LA SALUD I 2. Las enfermedades de transmisión sexual se denominan: a) b) c) d) Enfermedades sexuales. Enfermedades venéreas. Enfermedades infecciosas. Enfermedades de la pobreza. Autoevaluación 1. Correlaciona el órgano con su característica morfológica o funcional correspondiente: b) Trompa uterina. c) Ú tero. d) Vagina. ( ( ( ( ( ( ( ( ) ) ) ) ) ) ) ) I nterviene como canal de parto. Sufre cíclicamente desprendimiento de epitelio. M aduración y liberación de ovocitos. Es un órgano copulador (alberga el pene). Elabora estrógenos y progesterona. En este órgano se realiza la fecundación. En este órgano se realiza la implantación. Contiene los folículos en desarrollo. 2. La vulva está constituida por las siguientes estructuras, excepto: a) b) c) d) Labios mayores. Cérvix uterino. Clítoris. Labios menores. 3. Órgano que se encarga de la conducción del huevo o cigoto hacia el útero: b) Ligamento redondo. c) Trompas uterinas. d) Fimbrias. 4. Los ovocitos crecen, se desarrollan y maduran en: a) b) c) d) La medula del ovario. Los oviductos. El útero. La corteza ovárica. 199 UNIDAD 6 5. En las mujeres, la estructura de la vulva que es homóloga al escroto es: a) b) c) d) El M onte de Venus. Los labios mayores. Los labios menores. El vestíbulo vaginal. 6. El himen es una estructura de la vulva que se caracteriza porque: a) b) c) d) Es un repliegue de los labios mayores. Es homólogo al prepucio en los hombres. Es una membrana que cierra parcialmente la vagina. Es un órgano interno del aparato genital femenino. 7. ¿Cuál de las estructuras del aparato genital masculino es una glándula? a) b) c) d) El epidídimo. La uretra. El conducto deferente. La próstata. 8. Correlaciona los componentes de las vías seminíferas con sus características morfológicas y funcionales: ( ) D esemboca el conducto eyaculador. a) Rete testis. ( ) Está rodeada por el cuerpo esponjoso. b) Epidídimo. ( ) D esemboca la orina. c) Conducto deferente. ( ) Forman el conducto del epidídimo. e) Conductos eferentes. 9. ( ( ) I nterviene activamente en la eyaculación. ) Los espermatozoides adquieren movimiento propio. Los componentes eréctiles del tallo del pene son: _____________________________________________________________________________________________ 10.N El pH alcalino del semen se debe a la secreción de varias glándulas, excepto: a) b) c) d) 200 Las glándulas de Litre. Las vesículas seminales. La próstata. Las glándulas bulbouretrales. TEMAS SELECTOS DE CIENCIAS DE LA SALUD I 11. Las células de L eydig o intersticiales se localizan en: a) b) c) d) El epitelio del epidídimo. La luz de los tubulillos seminíferos. Los alvéolos de la próstata. Entre los tubulillos seminíferos. 12. Las células de Sertoli se caracterizan porque: a) Sintetizan y secretan testosterona. b) Realizan la maduración morfológica de los espermatozoides. c) Están situadas entre los tubulillos seminíferos. 13. La progesterona es sintetizada y secretada por: a) b) c) d) El cuerpo lúteo. Las trompas uterinas. Los ovocitos. Las glándulas endometriales. 14.N Las hormonas hipofisiarias que estimulan los ovarios y testículos se denominan: a) b) c) d) Folículoestimulante y andrógenos. Luteinizante y estrógenos. Luteinizante y folículoestimulante. Andrógenos y progestágenos. 15.N Correlaciona la actividad de los componentes del aparato reproductor con las hormonas hipofisiarias: a) H ormona folículoestimulante. b) H ormona luteinizante. c) H ormona prolactina. ( ) En las células de Leydig para que secreten testosterona. ( ) En la glándula mamaria para secretar leche. ( ) En los folículos ováricos para que secreten estrógenos. ( ) En el folículo roto para que elabore progesterona. ( ) En el epitelio seminífero para la espermatogénesis. ( ) En los ovocitos primarios para generar ovocitos maduros. 201 UNIDAD 6 16. El conducto deferente desemboca en: a) b) c) d) Las vesículas seminales. La uretra prostática. La vejiga urinaria. La cola del epidídimo. 17. ¿En qué etapa del ciclo menstrual se produce la mayor influencia de la progesterona sobre el endometrio? a) b) c) d) D el 1o. al 4o. día. D el 5o. al 13o. día. El día 14o. D el 15o. al 28o. día. 18. Fase del ciclo menstrual en la cual el endometrio alcanza su máximo desarrollo tisular: b) Proliferativa. c) M enstrual. d) Secretora. 19. ¿Cuál de los siguientes métodos anticonceptivos se considera de tipo natural? a) U so del condón o preservativo. b) Empleo de dispositivos intrauterinos. d) U so de inyecciones anticonceptivas. 20. Los métodos anticonceptivos que se indican son hormonales, excepto: a) b) c) d) Jaleas espermaticidas. I mplantes subcutáneos. Pastillas secuenciales. I nyecciones de largo efecto. 21. ¿En cuál de las siguientes condiciones se basa el método de los dispositivos intrauterinos? a) b) c) d) 202 N o realizar el acto sexual durante los días cercanos a la ovulación. I mpedir que durante el coito los espermatozoides sean depositados en la vagina. I mpedir que los ovocitos sean liberados por los ovarios. Si existe fecundación, que el huevo o cigoto no se implante en el endometrio. TEMAS SELECTOS DE CIENCIAS DE LA SALUD I 22. M étodo anticonceptivo de barrera que se utiliza una sola vez en cada acto sexual: a) D iafragma. c) Pastillas. d) Condón. 23. La vasectomía es: a) b) c) d) U n método definitivo para mujeres. U n método de barrera hormonal. U n seccionamiento de los conductos deferentes. U n método de barrera química. 24. M enciona tres formas de contagio de enfermedades de transmisión sexual sin que se produzca el acto sexual: a) _____________________________________________________________________________________________. b) _____________________________________________________________________________________________. c) _____________________________________________________________________________________________. 25. La manera más frecuente de adquirir una enfermedad venérea es por: a) b) c) d) Transfusiones de sangre de personas infectadas. Las relaciones sexuales con personas enfermas. Lactancia de leche proveniente de madre enferma. H eridas producidas por instrumentos contaminados. 203 TEMAS SELECTOS DE CIENCIAS DE LA SALUD I Respuestas a los ejercicios Ejercicio 1 1. 2. 3. 4. 5. 6. b) d) c) Endometrio, miometrio y perimetrio. b) d) Ejercicio 2 1. 2. 3. 4. 5. 6. b) c) b) a) c) a) 205 UNIDAD 6 Ejercicio 3 1. 2. 3. 4. 5. 6. a) b) b) d) b) Espermatozoides y secreción de las glándulas accesorias. Ejercicio 4 1. 2. 3. 4. 5. 6. a) d) b) a) c) c) Ejercicio 5 1. a) Tener solamente una pareja sexual. b) Utilizar el condón en caso de sospechar que la pareja está infectada. c) Si se comprueba que uno está infectado no tener relaciones sexuales. d) Si se sospecha que la pareja sexual está infectada llevarla a consulta médica. 2. b) 206 TEMAS SELECTOS DE CIENCIAS DE LA SALUD I Respuestas a la autoevaluación 1. 2. 3. 4. 5. 6. 7. 8. 9. 10. 11. 12 . 13. 14 . 15. 16. 17. 18 . 19. 20. 21. 22 . 23. 24. (b), (d), (c), (a), (d), (a), (b), (c), (a) b) c) a) b) c) d) (c), (d), (d), (e), (a), (c), (b) Cuer pos caver nosos y cuer po esponj oso. c) d) b) a) c) (b), (c), (a), (b), (a), (a) b) d) b) c) a) d) d) c) a) Caricias en los genitales. b) Transfusiones de sangre. c) D e madre infectada a hijo. 25. b) 207