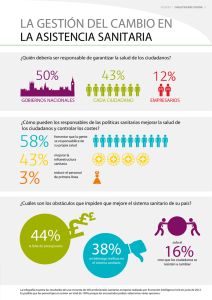
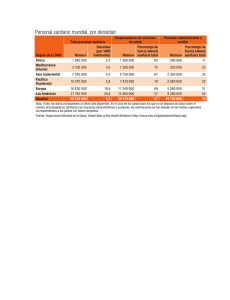
La responsabilidad en el laboratorio clínico y su repercusión en los
Anuncio

CURSO DE FORMACIÓN CONTINUADA A DISTANCIA ACTUALIZACIONES EN EL LABORATORIO CLÍNICO LA RESPONSABILIDAD EN EL LABORATORIO CLÍNICO Y SU REPERCUSIÓN EN LOS DISTINTOS ÁMBITOS JURÍDICOS CURSO 2007 - 2008 Nº 7 I.S.S.N.- 1988-7477 Título: Actualizaciones en el Laboratorio Clínico Editor: Asociación Española de Biopatología Médica Maquetación: AEBM Fecha de Distribución: Mayo 2008 La responsabilidad profesional en el Laboratorio Clínico y su repercusión en los distintos ámbitos jurídicos. Dr. Fernando Bandrés Moya, Dr. Félix Gómez-Gallego y Sara Bandrés Hernández. Laboratorio de Biomedicina.. Facultad de Ciencias de la Salud .Universidad Europea de Madrid. El término responsabilidad se refiere, según el diccionario de la Real Academia Española de la Lengua, a la “cualidad de responsable”, que posee aquella persona que “pone cuidado y atención en lo que hace o decide”. Por lo tanto, el responsable es aquél que debe responder o rendir cuentas de sus actos, aunque también se puede responder de los actos de otro individuo, como es el caso de los jefes del laboratorio “aquellas personas con autoridad y capacidad para tomar decisiones, dirigir una actividad o el trabajo de un grupo”. Desde un punto de vista jurídico, la responsabilidad es la consecuencia de la imputación de una conducta determinante de un daño a un sujeto culpable. Se trata de la obligación de responder que puede suponer la necesidad de responder ante un juzgado o Tribunal. En este sentido, en función del perjuicio que suponga el daño resultado de la conducta y en función del bien jurídico afectado por el daño, la responsabilidad será penal, civil o administrativa. A tenor de lo mencionado, nos centramos en la responsabilidad correspondiente al profesional sanitario en el Laboratorio clínico, para lo que estimamos necesario recurrir en primer lugar a la ley 41/2002, porque de ella se deducen las conductas posibles del profesional. En segundo lugar, analizaremos la repercusión de la conducta en los ámbitos penal, civil y administrativo; y por último, ilustraremos la teoría con dos ejemplos del entorno del laboratorio clínico. 1.- Elementos relevantes para el análisis de la conducta profesional sanitaria, establecidos por la Ley 41/2002, de 14 de noviembre, básica reguladora de la autonomía del paciente y de derechos y obligaciones en materia de información y documentación clínica 132 1.1.- Definiciones Centro sanitario: el conjunto organizado de profesionales, instalaciones y medios técnicos que realiza actividades y presta servicios para cuidar la salud de los pacientes y usuarios. Certificado médico: la declaración escrita de un médico que de fe del estado de salud de una persona en un determinado momento. Consentimiento informado: la conformidad libre, voluntaria y consciente de un paciente, manifestada en el pleno uso de sus facultades después de recibir la información adecuada, para que tenga lugar una actuación que afecta a su salud. Documentación clínica: el soporte de cualquier tipo o clase que contiene un conjunto de datos e informaciones de carácter asistencial. Historia clínica: el conjunto de documentos que contienen los datos, valoraciones e informaciones de cualquier índole sobre la situación y la evolución clínica de un paciente a lo largo del proceso asistencial. Información clínica: todo dato, cualquiera que sea su forma, clase o tipo, que permite adquirir o ampliar conocimientos sobre el estado físico y la salud de una persona, o la forma de preservarla, cuidarla, mejorarla o recuperarla. Informe de alta médica: el documento emitido por el médico responsable en un centro sanitario al finalizar cada proceso asistencial de un paciente, que especifica los datos de éste, un resumen de su historial clínico, la actividad asistencial prestada, el diagnóstico y las recomendaciones terapéuticas. Intervención en el ámbito de la sanidad: toda actuación realizada con fines preventivos, diagnósticos, terapéuticos, rehabilitadores o de investigación. Libre elección: la facultad del paciente o usuario de optar, libre y voluntariamente, entre dos o más alternativas asistenciales, entre varios facultativos o entre centros asistenciales, en los términos y condiciones que establezcan los servicios de salud competentes en cada caso. Médico responsable: el profesional que tiene a su cargo coordinar la información y la asistencia sanitaria del paciente o del usuario, con el carácter de interlocutor principal del mismo en todo lo referente a su atención e información durante el proceso asistencial, sin perjuicio de las obligaciones de otros profesionales que participan en las actuaciones asistenciales. 133 Paciente: la persona que requiere asistencia sanitaria y está sometida a cuidados profesionales para el mantenimiento o recuperación de su salud. Servicio sanitario: la unidad asistencial con organización propia, dotada de los recursos técnicos y del personal cualificado para llevar a cabo actividades sanitarias. Usuario: la persona que utiliza los servicios sanitarios de educación y promoción de la salud, de prevención de enfermedades y de información sanitaria. 1.2.- Artículos Los artículos recogidos de la Ley 41/2002, de 14 de noviembre, básica reguladora de la autonomía del paciente y de derechos y obligaciones en materia de información y documentación clínica, desarrollan los conceptos de Historia Clínica, documentación y consentimiento informado, relevantes en el ámbito del Laboratorio Clínico. CAPÍTULO IV. EL RESPETO DE LA AUTONOMÍA DEL PACIENTE. Artículo 8. Consentimiento informado. 1. Toda actuación en el ámbito de la salud de un paciente necesita el consentimiento libre y voluntario del afectado, una vez que, recibida la información prevista en el artículo 4, haya valorado las opciones propias del caso. 2. El consentimiento será verbal por regla general. Sin embargo, se prestará por escrito en los casos siguientes: intervención quirúrgica, procedimientos diagnósticos y terapéuticos invasores y, en general, aplicación de procedimientos que suponen riesgos o inconvenientes de notoria y previsible repercusión negativa sobre la salud del paciente. 3. El consentimiento escrito del paciente será necesario para cada una de las actuaciones especificadas en el punto anterior de este artículo, dejando a salvo la posibilidad de incorporar anejos y otros datos de carácter general, y tendrá información suficiente sobre el procedimiento de aplicación y sobre sus riesgos. 4. Todo paciente o usuario tiene derecho a ser advertido sobre la posibilidad de utilizar los procedimientos de pronóstico, diagnóstico y terapéuticos que se le apliquen en un proyecto docente o de investigación, que en ningún caso podrá comportar riesgo adicional para su salud. 5. El paciente puede revocar libremente por escrito su consentimiento en cualquier momento. 134 Artículo 9. Límites del consentimiento informado y consentimiento por representación. 1. La renuncia del paciente a recibir información está limitada por el interés de la salud del propio paciente, de terceros, de la colectividad y por las exigencias terapéuticas del caso. Cuando el paciente manifieste expresamente su deseo de no ser informado, se respetará su voluntad haciendo constar su renuncia documentalmente, sin perjuicio de la obtención de su consentimiento previo para la intervención. 2. Los facultativos podrán llevar a cabo las intervenciones clínicas indispensables en favor de la salud del paciente, sin necesidad de contar con su consentimiento, en los siguientes casos: Cuando existe riesgo para la salud pública a causa de razones sanitarias establecidas por la Ley. En todo caso, una vez adoptadas las medidas pertinentes, de conformidad con lo establecido en la Ley Orgánica 3/1986, se comunicarán a la autoridad judicial en el plazo máximo de 24 horas siempre que dispongan el internamiento obligatorio de personas. Cuando existe riesgo inmediato grave para la integridad física o psíquica del enfermo y no es posible conseguir su autorización, consultando, cuando las circunstancias lo permitan, a sus familiares o a las personas vinculadas de hecho a él. 3. Se otorgará el consentimiento por representación en los siguientes supuestos: Cuando el paciente no sea capaz de tomar decisiones, a criterio del médico responsable de la asistencia, o su estado físico o psíquico no le permita hacerse cargo de su situación. Si el paciente carece de representante legal, el consentimiento lo prestarán las personas vinculadas a él por razones familiares o de hecho. Cuando el paciente esté incapacitado legalmente. Cuando el paciente menor de edad no sea capaz intelectual ni emocionalmente de comprender el alcance de la intervención. En este caso, el consentimiento lo dará el representante legal del menor después de haber escuchado su opinión si tiene doce años cumplidos. Cuando se trate de menores no incapaces ni incapacitados, pero emancipados o con dieciséis años cumplidos, no cabe prestar el consentimiento por representación. Sin embargo, en caso de actuación de grave riesgo, según el criterio del facultativo, los padres serán informados y su opinión será tenida en cuenta para la toma de la decisión correspondiente. 4. La interrupción voluntaria del embarazo, la práctica de ensayos clínicos y la práctica de técnicas de reproducción humana asistida se rigen por lo establecido 135 con carácter general sobre la mayoría de edad y por las disposiciones especiales de aplicación. 5. La prestación del consentimiento por representación será adecuada a las circunstancias y proporcionada a las necesidades que haya que atender, siempre en favor del paciente y con respeto a su dignidad personal. El paciente participará en la medida de lo posible en la toma de decisiones a lo largo del proceso sanitario. Artículo 10. Condiciones de la información y consentimiento por escrito. 1. El facultativo proporcionará al paciente, antes de recabar su consentimiento escrito, la información básica siguiente: Las consecuencias relevantes o de importancia que la intervención origina con seguridad. Los riesgos relacionados con las circunstancias personales o profesionales del paciente. Los riesgos probables en condiciones normales, conforme a la experiencia y al estado de la ciencia o directamente relacionados con el tipo de intervención. Las contraindicaciones. 2. El médico responsable deberá ponderar en cada caso que cuanto más dudoso sea el resultado de una intervención más necesario resulta el previo consentimiento por escrito del paciente. Artículo 11. Instrucciones previas. 1. Por el documento de instrucciones previas, una persona mayor de edad, capaz y libre, manifiesta anticipadamente su voluntad, con objeto de que ésta se cumpla en el momento en que llegue a situaciones en cuyas circunstancias no sea capaz de expresarlos personalmente, sobre los cuidados y el tratamiento de su salud o, una vez llegado el fallecimiento, sobre el destino de su cuerpo o de los órganos del mismo. El otorgante del documento puede designar, además, un representante para que, llegado el caso, sirva como interlocutor suyo con el médico o el equipo sanitario para procurar el cumplimiento de las instrucciones previas. 2. Cada servicio de salud regulará el procedimiento adecuado para que, llegado el caso, se garantice el cumplimiento de las instrucciones previas de cada persona, que deberán constar siempre por escrito. 3. No serán aplicadas las instrucciones previas contrarias al ordenamiento jurídico, a la lex artis, ni las que no se correspondan con el supuesto de hecho que el interesado haya previsto en el momento de manifestarlas. En la historia clínica 136 del paciente quedará constancia razonada de las anotaciones relacionadas con estas previsiones. 4. Las instrucciones previas podrán revocarse libremente en cualquier momento dejando constancia por escrito. 5. Con el fin de asegurar la eficacia en todo el territorio nacional de las instrucciones previas manifestadas por los pacientes y formalizadas de acuerdo con lo dispuesto en la legislación de las respectivas Comunidades Autónomas, se creará en el Ministerio de Sanidad y Consumo el Registro nacional de instrucciones previas que se regirá por las normas que reglamentariamente se determinen, previo acuerdo del Consejo Interterritorial del Sistema Nacional de Salud. Artículo 12. Información en el Sistema Nacional de Salud. 1. Además de los derechos reconocidos en los artículos anteriores, los pacientes y los usuarios del Sistema Nacional de Salud tendrán derecho a recibir información sobre los servicios y unidades asistenciales disponibles, su calidad y los requisitos de acceso a ellos. 2. Los servicios de salud dispondrán en los centros y servicios sanitarios de una guía o carta de los servicios en la que se especifiquen los derechos y obligaciones de los usuarios, las prestaciones disponibles, las características asistenciales del centro o del servicio, y sus dotaciones de personal, instalaciones y medios técnicos. Se facilitará a todos los usuarios información sobre las guías de participación y sobre sugerencias y reclamaciones. 3. Cada servicio de salud regulará los procedimientos y los sistemas para garantizar el efectivo cumplimiento de las previsiones de este artículo. Artículo 13. Derecho a la información para la elección de médico y de centro. Los usuarios y pacientes del Sistema Nacional de Salud, tanto en la atención primaria como en la especializada, tendrán derecho a la información previa correspondiente para elegir médico, e igualmente centro, con arreglo a los términos y condiciones que establezcan los servicios de salud competentes. CAPITULO V LA HISTORIA CLÍNICA. Artículo 14. Definición y archivo de la historia clínica. 1. La historia clínica comprende el conjunto de los documentos relativos a los procesos asistenciales de cada paciente, con la identificación de los médicos y de los demás profesionales que han intervenido en ellos, con objeto de obtener 137 la máxima integración posible de la documentación clínica de cada paciente, al menos, en el ámbito de cada centro. 2. Cada centro archivará las historias clínicas de sus pacientes, cualquiera que sea el soporte papel, audiovisual, informático o de otro tipo en el que consten, de manera que queden garantizadas su seguridad, su correcta conservación y la recuperación de la información. 3. Las Administraciones sanitarias establecerán los mecanismos que garanticen la autenticidad del contenido de la historia clínica y de los cambios operados en ella, así como la posibilidad de su reproducción futura. 4. Las Comunidades Autónomas aprobarán las disposiciones necesarias para que los centros sanitarios puedan adoptar las medidas técnicas y organizativas adecuadas para archivar y proteger las historias clínicas y evitar su destrucción o su pérdida accidental. Artículo 15. Contenido de la historia clínica de cada paciente. 1. La historia clínica incorporará la información que se considere trascendental para el conocimiento veraz y actualizado del estado de salud del paciente. Todo paciente o usuario tiene derecho a que quede constancia, por escrito o en el soporte técnico más adecuado, de la información obtenida en todos sus procesos asistenciales, realizados por el servicio de salud tanto en el ámbito de atención primaria como de atención especializada. 2. La historia clínica tendrá como fin principal facilitar la asistencia sanitaria, dejando constancia de todos aquellos datos que, bajo criterio médico, permitan el conocimiento veraz y actualizado del estado de salud. El contenido mínimo de la historia clínica será el siguiente: a. La documentación relativa a la hoja clínico estadística. b. La autorización de ingreso. c. El informe de urgencia. d. La anamnesis y la exploración física. e. La evolución. f. Las órdenes médicas. g. La hoja de interconsulta. h. Los informes de exploraciones complementarias. i. El consentimiento informado. j. El informe de anestesia. k. El informe de quirófano o de registro del parto. l. El informe de anatomía patológica. 138 m. La evolución y planificación de cuidados de enfermería. n. La aplicación terapéutica de enfermería. ñ. El gráfico de constantes. o. El informe clínico de alta. Los párrafos b), c), i), j), k), l), ñ) y o) sólo serán exigibles en la cumplimentación de la historia clínica cuando se trate de procesos de hospitalización o así se disponga. 3. La cumplimentación de la historia clínica, en los aspectos relacionados con la asistencia directa al paciente, será responsabilidad de los profesionales que intervengan en ella. 4. La historia clínica se llevará con criterios de unidad y de integración, en cada institución asistencial como mínimo, para facilitar el mejor y más oportuno conocimiento por los facultativos de los datos de un determinado paciente en cada proceso asistencial. Artículo 16. Usos de la historia clínica. 1. La historia clínica es un instrumento destinado fundamentalmente a garantizar una asistencia adecuada al paciente. Los profesionales asistenciales del centro que realizan el diagnóstico o el tratamiento del paciente tienen acceso a la historia clínica de éste como instrumento fundamental para su adecuada asistencia. 2. Cada centro establecerá los métodos que posibiliten en todo momento el acceso a la historia clínica de cada paciente por los profesionales que le asisten. 3. El acceso a la historia clínica con fines judiciales, epidemiológicos, de salud pública, de investigación o de docencia, se rige por lo dispuesto en la Ley Orgánica 15/1999, de Protección de Datos de Carácter Personal, y en la Ley 14/1986, General de Sanidad, y demás normas de aplicación en cada caso. El acceso a la historia clínica con estos fines obliga a preservar los datos de identificación personal del paciente, separados de los de carácter clínicoasistencial, de manera que como regla general quede asegurado el anonimato, salvo que el propio paciente haya dado su consentimiento para no separarlos. Se exceptúan los supuestos de investigación de la autoridad judicial en los que se considere imprescindible la unificación de los datos identificativos con los clínicoasistenciales, en los cuales se estará a lo que dispongan los jueces y tribunales en el proceso correspondiente. El acceso a los datos y documentos de la historia clínica queda limitado estrictamente a los fines específicos de cada caso. 139 4. El personal de administración y gestión de los centros sanitarios sólo puede acceder a los datos de la historia clínica relacionados con sus propias funciones. 5. El personal sanitario debidamente acreditado que ejerza funciones de inspección, evaluación, acreditación y planificación, tiene acceso a las historias clínicas en el cumplimiento de sus funciones de comprobación de la calidad de la asistencia, el respeto de los derechos del paciente o cualquier otra obligación del centro en relación con los pacientes y usuarios o la propia Administración sanitaria. 6. El personal que accede a los datos de la historia clínica en el ejercicio de sus funciones queda sujeto al deber de secreto. 7. Las Comunidades Autónomas regularán el procedimiento para que quede constancia del acceso a la historia clínica y de su uso. Artículo 17. La conservación de la documentación clínica. 1. Los centros sanitarios tienen la obligación de conservar la documentación clínica en condiciones que garanticen su correcto mantenimiento y seguridad, aunque no necesariamente en el soporte original, para la debida asistencia al paciente durante el tiempo adecuado a cada caso y, como mínimo, cinco años contados desde la fecha del alta de cada proceso asistencial. 2. La documentación clínica también se conservará a efectos judiciales de conformidad con la legislación vigente. Se conservará, asimismo, cuando existan razones epidemiológicas, de investigación o de organización y funcionamiento del Sistema Nacional de Salud. Su tratamiento se hará de forma que se evite en lo posible la identificación de las personas afectadas. 3. Los profesionales sanitarios tienen el deber de cooperar en la creación y el mantenimiento de una documentación clínica ordenada y secuencial del proceso asistencial de los pacientes. 4. La gestión de la historia clínica por los centros con pacientes hospitalizados, o por los que atiendan a un número suficiente de pacientes bajo cualquier otra modalidad asistencial, según el criterio de los servicios de salud, se realizará a través de la unidad de admisión y documentación clínica, encargada de integrar en un solo archivo las historias clínicas. La custodia de dichas historias clínicas estará bajo la responsabilidad de la dirección del centro sanitario. 5. Los profesionales sanitarios que desarrollen su actividad de manera individual son responsables de la gestión y de la custodia de la documentación asistencial que generen. 140 6. Son de aplicación a la documentación clínica las medidas técnicas de seguridad establecidas por la legislación reguladora de la conservación de los ficheros que contienen datos de carácter personal y, en general, por la Ley Orgánica 15/1999, de Protección de Datos de Carácter Personal. Artículo 18. Derechos de acceso a la historia clínica. 1. El paciente tiene el derecho de acceso, con las reservas señaladas en el apartado 3 de este artículo, a la documentación de la historia clínica y a obtener copia de los datos que figuran en ella. Los centros sanitarios regularán el procedimiento que garantice la observancia de estos derechos. 2. El derecho de acceso del paciente a la historia clínica puede ejercerse también por representación debidamente acreditada. 3. El derecho al acceso del paciente a la documentación de la historia clínica no puede ejercitarse en perjuicio del derecho de terceras personas a la confidencialidad de los datos que constan en ella recogidos en interés terapéutico del paciente, ni en perjuicio del derecho de los profesionales participantes en su elaboración, los cuales pueden oponer al derecho de acceso la reserva de sus anotaciones subjetivas. 4. Los centros sanitarios y los facultativos de ejercicio individual sólo facilitarán el acceso a la historia clínica de los pacientes fallecidos a las personas vinculadas a él, por razones familiares o de hecho, salvo que el fallecido lo hubiese prohibido expresamente y así se acredite. En cualquier caso el acceso de un tercero a la historia clínica motivado por un riesgo para su salud se limitará a los datos pertinentes. No se facilitará información que afecte a la intimidad del fallecido ni a las anotaciones subjetivas de los profesionales, ni que perjudique a terceros. Artículo 19. Derechos relacionados con la custodia de la historia clínica. El paciente tiene derecho a que los centros sanitarios establezcan un mecanismo de custodia activa y diligente de las historias clínicas. Dicha custodia permitirá la recogida, la integración, la recuperación y la comunicación de la información sometida al principio de confidencialidad con arreglo a lo establecido por el artículo 16 de la presente Ley. 141 CAPÍTULO VI. INFORME DE ALTA Y OTRA DOCUMENTACIÓN CLÍNICA Artículo 23. Obligaciones profesionales de información técnica, estadística y administrativa. Los profesionales sanitarios, además de las obligaciones señaladas en materia de información clínica, tienen el deber de cumplimentar los protocolos, registros, informes, estadísticas y demás documentación asistencial o administrativa, que guarden relación con los procesos clínicos en los que intervienen, y los que requieran los centros o servicios de salud competentes y las autoridades sanitarias, comprendidos los relacionados con la investigación médica y la información epidemiológica. 2.- La responsabilidad profesional sanitaria en los distintos ámbitos jurídicos El acto sanitario del que resulte un daño permite al afectado el ejercicio del derecho de reclamación. Un ejercicio que es más frecuente en los últimos años en cuestiones de responsabilidad profesional, debido entre otras causas a: • Complejidad de la actuación sanitaria, derivada de las nuevas tecnologías que permiten innovadores procedimientos diagnósticos y terapéuticos. • Los actos sanitarios son el resultado de "equipos de trabajo" que aplican protocolos de actuación donde se incluyen las acciones individuales, algunas de ellas incursas más tarde en responsabilidades jurídicas. • La mayor información de la población acerca de sus derechos en relación con las actuaciones sanitarias ha permitido que aumente el número de reclamaciones, en gran medida caldo de cultivo para las demandas judiciales posteriores. • La aplicación de los criterios de calidad total, certificación y acreditación de las instituciones sanitarias se convierten en un referente significativo tanto para reclamar como para detectar un posible incumplimiento y valorar por parte del usuario, si cabe, la posibilidad de iniciar un procedimiento judicial. 2.1.- La responsabilidad penal Surge cuando el acto sanitario determina una acción o una omisión tipificada como delito o falta en nuestro Código Penal. 142 Para que exista responsabilidad penal es necesario que el delito o falta sea imputable al sujeto, existiendo distintas formas de culpabilidad: • Dolo o dolosa: Quien tiene intención, quiere hacer una cosa y sabe lo que hace, a la vez que prevé como seguro el resultado que desea obtener. Esta situación es muy poco probable en el ámbito sanitario. • Falta de habilidad, aptitud o capacidad que provoca una imprudencia punible en el Código Penal. La imprudencia ocurre cuando el sanitario omite la diligencia y el cuidado elementales, que le son de obligada exigencia, aunque en el delito por imprudencia no se busca producir un resultado concreto. Nuestro vigente Código Penal distingue entre imprudencia grave, leve y profesional. En la imprudencia grave, el autor evitaría la situación con la adopción de ciertas medidas esenciales de diligencia; supone pues el olvido u omisión de las precauciones, cuidados y atención más elementales. En la imprudencia leve, el autor podría evitar la situación con medidas más complejas; supone por lo tanto la infracción de normas de cuidado no tan elementales, es decir, las que respetaría una persona cuidadosa y no el menos diligente. La imprudencia profesional consiste en la infracción de la lex artis y de las precauciones y cautelas más elementales. Para que se produzca, es necesario que concurran las siguientes circunstancias: o Existencia de una acción u omisión sanitaria en el ejercicio profesional. o La infracción supone no cumplir con el deber objetivo de cuidado, que le es exigible al profesional sanitario. o La conducta imprudente ha determinado un daño al paciente, existiendo una relación causa-efecto. o No existe intención de resultado lesivo. Es decir, nos referimos a la imprudencia, ignorancia o ineptitud, sobre reglas de comportamiento o conocimientos básicos de la profesión, también por falta de habilidad, no actualización de conocimientos o comportamientos inexcusablemente contrarios a lo esperable. Todo ello tendría que determinar el resultado de muerte o de lesiones, referidas en el Código Penal, (artículos 147150). 143 Figuras delictivas que implican responsabilidad penal, relacionadas con el ámbito médico • Homicidio: En el ámbito médico esta figura delictiva hace referencia principalmente a la eutanasia, la cual aparece recogida en el Código Penal en el Art. 143 (del homicidio y sus formas) y en el Art. 196 (de la omisión del deber del socorro). • • Cooperación e inducción al suicidio (Art. 143 del Código Penal) o Inducción: Prisión de cuatro a ocho años o Cooperación: Prisión de dos a cinco años o Auxilio ejecutivo: Prisión de seis a diez años Aborto (Arts. 144, 145 y 146 del Código Penal) o Aborto sin consentimiento de la mujer: Prisión de cuatro a ocho años e inhabilitación especial por tiempo de tres a diez años. o Aborto con consentimiento de la mujer, fuera de los casos permitidos por la Ley: Prisión de uno a tres años e inhabilitación especial de uno a seis años. o Tipo privilegiado: Prisión de seis meses a un año o multa de seis a veinticuatro meses. o Aborto por imprudencia grave: Arresto de doce a veinticuatro fines de semana. En caso de imprudencia profesional, pena de inhabilitación especial por un periodo de uno a tres años. • Lesiones: (Arts. 147 a 156 del Código Penal) o Tipo genérico: Prisión de seis meses a tres años. o Pérdida o inutilidad de un órgano o miembro principal o de un sentido, la impotencia, la esterilidad, una grave deformidad o una grave enfermedad somática o psíquica: Prisión de seis a doce años. o Pérdida o inutilidad de un órgano o miembro no principal o la deformidad: Prisión de tres a seis años. o Imprudencia grave con resultado de las lesiones anteriores: Lesiones de tipo genérico: Arresto de siete a veinticuatro fines de semana. Pérdida o inutilidad de miembro principal: Prisión de uno a tres años. Pérdida o inutilidad de un órgano o miembro no principal: Prisión de seis meses a dos años. 144 o Lesiones al feto: Prisión de uno a cuatro años e inhabilitación especial de dos a ocho años. o Lesiones al feto por imprudencia grave: Arresto de siete a veinticuatro fines de semana. En caso de imprudencia profesional, pena de inhabilitación especial por un periodo de seis meses a dos años. • Manipulación genética (Arts. 159 a 162 del Código Penal) o Alteración del genotipo: Prisión de dos a seis años e inhabilitación especial de siete a diez años. o Alteración del genotipo por imprudencia grave: Multa de seis a quince meses e inhabilitación especial de uno a tres años. o Ingeniería genética para producir armas biológicas: Prisión de tres a siete años e inhabilitación especial de siete a diez años. o Fecundación irregular de óvulos: Prisión de uno a cinco años e inhabilitación especial de seis a diez años. o Clonación: Prisión de uno a cinco años e inhabilitación especial de seis a diez años. o Reproducción asistida sin consentimiento: Prisión de dos a seis años e inhabilitación especial de uno a cuatro años. • Detenciones ilegales (Art. 195 y 196 del Código Penal) • Omisión de socorro y denegación de auxilio (Art. 196 del Código Penal) o Omisión del deber de socorro personal: Multa de tres a doce meses. o Omisión de socorro por profesionales sanitarios: Multa de tres a doce meses e inhabilitación especial de seis meses a tres años. o Denegación de auxilio: (Art. 412 del Código Penal). Multa de tres a doce meses y suspensión de empleo o cargo público de seis meses a dos años. • Descubrimiento y revelación de secretos (Art. 197 a 201 del Código Penal) o Divulgación de los secretos de otra persona por profesionales: Prisión de uno a cuatro años, multa de doce a veinticuatro meses e inhabilitación especial de dos a seis años. o Revelación de secretos ajenos por razón del oficio o relaciones laborales: Prisión de uno a tres años y multa de seis a doce meses. o Delitos que protegen la intimidad de los datos, objeto de tratamiento automatizado: 145 “El que, sin estar autorizado, se apodere, utilice o modifique, en perjuicio de tercero, datos reservados de carácter personal o familiar de otro que se hallen registrados en ficheros o soportes informáticos, electrónicos o telemáticos, o en cualquier otro tipo de archivo o registro público o privado”: Pena de prisión de uno a cuatro años y multa de doce a veinticuatro meses. “El que, sin estar autorizado, acceda por cualquier medio a los mismos y quien los altere o utilice en perjuicio del titular de los datos o de un tercero”: Pena de prisión de uno a cuatro años y multa de doce a veinticuatro meses. “Si los hechos descritos en los apartados anteriores afectan a datos de carácter personal que revelen la ideología, religión, creencias, salud, origen racial o vida sexual, o la víctima fuere un menor de edad o un incapaz”. Mismas penas que en el apartado anterior en su mitad superior. • Suposición de parto: (Arts. 220 a 222 del Código Penal) o Suposición de parto: Prisión de seis meses a dos años. o Alteración de la paternidad: Prisión de seis meses a dos años. o Sustitución de un niño por otro: Prisión de uno a cinco años. o Sustitución en Centro Sanitario: Prisión de seis meses a un año. o Figura agravada: Prisión impuesta en los casos anteriores e inhabilitación especial de dos a seis años • Falsedades: (Arts. 390 a 399 del Código Penal) o Falsificación de certificados: Multa de tres a doce meses. o Autoridad o funcionario público que librare certificación falsa: Suspensión de seis meses a dos años. o Autoridad o funcionario público que, en el ejercicio de sus funciones, cometa falsedad: Prisión de tres a seis años e inhabilitación especial de dos a seis años. o Falsedad de autoridad o funcionario público cometida por imprudencia grave: Multa de seis a doce meses y suspensión de empleo o cargo público de seis meses a un año. 146 • Intrusismo: (Art. 403 del Código Penal) o “El que ejerciere actos propios de una profesión sin poseer el correspondiente título académico expedido o reconocido en España de acuerdo con la legislación vigente”: Multa de seis a doce meses. o “Si la actividad profesional desarrollada exigiere un título oficial que acredite la capacitación necesaria y habilite legalmente para su ejercicio, y no se estuviere en posesión de dicho título”: Multa de tres a cinco meses. o “Si el culpable, además, se atribuyese públicamente la cualidad de profesional amparada por el título referido”: Prisión de seis meses a dos años. • Liberación de energía nuclear o de elementos radiactivos: (Arts. 341 a 345 del Código Penal) o “El que libere energía nuclear o elementos radiactivos que pongan en peligro la vida o la salud de las personas o sus bienes, aunque no se produzca explosión”: Prisión de quince a veinte años, e inhabilitación especial por tiempo de diez a veinte años. o “El que exponga a una o varias personas a radiaciones ionizantes que pongan en peligro su vida, integridad, salud o bienes”: Prisión de seis a doce años, e inhabilitación especial por tiempo de seis a diez años. 2.2.- La responsabilidad civil Mientras que la responsabilidad penal implica la pena, la responsabilidad civil supone la reparación del daño; reparación que, en el ámbito sanitario, se limita fundamentalmente a la indemnización. Por lo demás, la responsabilidad civil puede derivarse de la existencia de un contrato (individuo que solicita los servicios de un facultativo) o sin que medie un contrato (responsabilidad extracontractual), como ocurre en el caso de los servicios prestados por los Sistemas Públicos de Salud. En este contexto, el incumplimiento de una obligación de orden civil que origine un daño obliga a su reparación, tal y como recoge el Art. 1902 del Código Civil: "El que por acción u omisión causa daño a otro interviniendo culpa o negligencia, está obligado a reparar el daño causado". 147 De igual forma, el Art. 1903 profundiza más en el anterior, estableciendo: • "La obligación que impone el artículo anterior es exigible, no sólo por los actos u omisiones propios, sino por los de aquellas personas de quienes se debe responder" • “Son igualmente responsables los dueños o directores de un establecimiento o empresa respecto de los perjuicios causados por sus dependientes en el servicio de los ramos en que los tuvieran empleados, o con ocasión de sus funciones” • “La responsabilidad cesará cuando las personas en él mencionadas prueben que emplearon toda la diligencia de un buen padre de familia para prevenir el daño”. Los términos culpa o negligencia aparecen definidos en el articulo 1104: "La culpa o negligencia del deudor consiste en la omisión de aquella diligencia que exija la naturaleza de la obligación y corresponda a las circunstancias de las personas del tiempo y del lugar". El Art. 1105 por su parte, reconoce: "... nadie responderá de aquellos sucesos que no hubieran podido preverse, o que previstos fueran inevitables...". Por lo tanto, en las profesiones sanitarias entenderemos la existencia de responsabilidad civil cuando exista una acción u omisión, un daño y una relación de causalidad, discutiendo más tarde la existencia de culpa o negligencia. También hemos de considerar aquí el tipo de relación médico-paciente, pues incluso la vulneración de los derechos del paciente por parte del médico o sanitario son causa de responsabilidad. Normalmente, las características del acto sanitario constituyen una relación de tipo extracontractual, de forma que una vez causado el daño el perjudicado deberá probar quiénes son los causantes, así como los daños producidos, y establecer una relación de causalidad entre ambos, mientras que el profesional deberá probar cómo su actuación se realizó con la diligencia necesaria y acorde con la lex artis, lo cual lleva a la necesidad de considerar aquellos elementos de la actuación profesional sanitaria que con mayor frecuencia pueden determinar responsabilidad profesional: • Existencia de culpa u omisión: El Código Civil menciona la necesidad de demostrar la culpa para establecer las responsabilidades correspondientes, entendiéndose la existencia de culpa desde varias perspectivas: 148 o Cuando se ha violado un derecho de un paciente protegido por una norma. o Cuando se ha incumplido un deber o una obligación preexistente. o Cuando existe negligencia o impericia, aunque no hubiere intención de dañar. o Cuando la culpa se origina como consecuencia de no haber adoptado las precauciones necesarias en un acto sanitario, provocando un daño no necesario. o Cuando la culpa surge por impericia, esto es, por la falta de experiencia, habilidad o conocimientos prácticos. o Cuando la culpa se debe a un error del sanitario responsable. o Culpa ética o deontológica en lo relativo al deber de cuidado, por ejemplo en el tratamiento de la información analítica en lo referente al secreto. o Constatación de daños, tanto físicos como morales, originados durante el acto sanitario. o Existencia de una relación causal entre culpa y daño. 2.3.- La responsabilidad administrativa Surge cuando se produce el incumplimiento de normas específicas que a su vez están regulando instalaciones y servicios. En el ámbito del Laboratorio Clínico puede producirse, por ejemplo, en la manipulación y tratamiento de residuos biológicos que no cumplan la normativa vigente. En este sentido, el Art. 32 de la Ley 14/1986, de 25 de abril, General de Sanidad, establece que “Las infracciones en materia de sanidad serán objeto de las sanciones administrativas correspondientes, previa instrucción del oportuno expediente, sin perjuicio de las responsabilidades civiles, penales o de otro orden que puedan concurrir”. Los principales elementos de la responsabilidad administrativa que se disponen son los siguientes: • Infracción de estatutos y reglamentos de personal o régimen jurídico. • Infracción de normas reglamentarias que regulan el régimen y funcionamiento de centros, servicios o instalaciones a través de los que tiene lugar la actividad sanitaria. 149 Las infracciones sanitarias que pueden dar lugar a responsabilidad pueden dividirse de la siguiente manera: • Infracciones muy graves: Son situaciones en las que se puede constatar una actuación deliberada, que concurren con otras infracciones, la reiteración e incluso la resistencia manifiesta a cumplir las normas exigibles. • Infracciones graves: En esta categoría se incluirían aquellas situaciones en que se produjera una resistencia a aportar datos a las autoridades sanitarias o el incumplimiento de los controles exigibles. • Infracciones leves: Relativas a la negligencia simple que pueda determinar riesgos de pequeña magnitud. 2.4.- Responsabilidad Patrimonial Con fecha 14 de diciembre de 1998 entró en vigor la nueva ley reguladora de la Jurisdicción Contencioso-Administrativa, que repercute claramente en la tramitación y el planteamiento de la responsabilidad profesional sanitaria en el sector público: "Los particulares, en los términos establecidos por la ley, tendrán derecho a ser indemnizados por toda lesión que sufran en cualquiera de sus bienes y derechos, salvo en los casos de fuerza mayor, siempre que la lesión sea consecuencia del funcionamiento de los servicios públicos". La principal consecuencia de la ley es que el profesional sanitario del sector público no sufrirá las posibles demandas por responsabilidad profesional a través de la vía civil, ya que los pacientes deben demandar a la Administración, si bien el trámite debe realizarlo a través de las denominadas Unidades de Responsabilidad Patrimonial, que son quienes deben tramitar las reclamaciones y las gestiones de indemnización si hay cobertura en el seguro suscrito, o abonarla con cargo a los presupuestos de la entidad gestora correspondiente. De no llegar a un acuerdo, el paciente puede acudir a los tribunales de lo contencioso-administrativo, aunque la vía penal siempre está abierta. Podría parecer que el profesional sanitario queda indemne ante un cuadro de lesiones a un paciente como consecuencia de una posible malpraxis, pero no es así, pues existen algunas consecuencias y circunstancias a considerar: • La Administración podría ser condenada en razón de errores o fallos detectados en su organización, gestión, instrumentación, etc.; en tal caso, la Administración asume toda la responsabilidad. 150 • La Administración resulta condenada, existiendo negligencia grave o culpa del profesional. En este caso, la Administración está facultada para exigir al profesional responsable la indemnización abonada, procedimiento que se conoce con el término técnico de repetición. Esta nueva posibilidad permite plantear que el sanitario puede encontrarse, años después de ocurrir los hechos, y después de que la sentencia contra la Administración sea firme, con que ésta pueda ejercitar la repetición. Todo ello obliga a que el sanitario, en su defensa, demuestre que su actuación fue acorde con la lex artis ad hoc. Mencionados los aspectos más generales de la responsabilidad profesional sanitaria, no hemos de olvidar tampoco la existencia de una responsabilidad deontológica, entendida como el cumplimiento de un conjunto de principios y reglas que deben inspirar y guiar la conducta profesional (aunque muchas de ellas sean la versión deontológica de preceptos legales). Desde la creación de los comités de ética en 1995, se ha pretendido, a través de comisiones consultivas e interdisciplinares, no sólo proteger los derechos del paciente, sino también analizar y facilitar los procesos en la toma de decisiones y proponer protocolos de actuación coherentes con la realidad sanitaria. 3.- La responsabilidad en el laboratorio clínico: dos ejemplos Mencionadas las cuestiones generales que tienen que ver con la responsabilidad profesional sanitaria, consideramos de interés introducir a manera de ejemplos algunas situaciones que afectan directamente al laboratorio clínico, y de esta forma analizar posteriores situaciones en las que el laboratorio clínico pone de manifiesto su relevancia en la actividad sanitaria. Protocolizar en lo posible nuestras acciones, pensando en las cuestiones médico-legales, éticas y deontológicas que de ellas pueden derivarse, se convierte en objetivo fundamental del “acto sanitario del laboratorio clínico”. Así, a continuación se citan algunas áreas a partir de las cuales se pueden derivar situaciones de responsabilidad: • Diagnóstico prenatal y su relación con el aborto terapéutico. • Diagnóstico de enfermedades genéticas, consejo genético e información sanitaria, así como el diagnóstico genético preimplantacional 151 • Pruebas funcionales y su relación con el consentimiento informado. • Investigación de alcohol y drogas de abuso y la cadena de custodia de las muestras. Elaboración de criterios acerca de la indicación de las pruebas, sobre todo en el laboratorio de urgencias • Interpretación de resultados que pueden modificar actitudes terapéuticas (ej. marcadores tumorales). • Investigaciones del laboratorio en la Medicina de los Seguros y sus repercusiones en el ámbito del derecho a la confidencialidad, así como la protección de datos • Aportaciones del laboratorio en Medicina del Trabajo y su relación con la aptitud para el puesto de trabajo. • Pruebas biológicas con interés forense. Conservación de muestras, para confirmar o completar ciertas pruebas (Ej. Serotecas). • El laboratorio en los ensayos clínicos y su relación con el consentimiento para realizar pruebas funcionales, así como el respeto a la confidencialidad de los resultados • Uso de la documentación generada por el laboratorio con fines distintos al consentimiento inicial del paciente • Laboratorio clínico en la investigación y desarrollo, y los problemas derivados de la identificación de pacientes y su posible anonimato. Gestión de los biobancos Si consideramos la investigación de drogas de abuso, encontramos una serie de situaciones médico-legales a las que es necesario dar respuesta desde el laboratorio, como: 3.1.- EJEMPLO 1: EL LABORATORIO ANTE LA INVESTIGACIÓN DE DROGAS DE ABUSO Son múltiples las cuestiones médico-legales que se derivan del consumo de drogas de abuso, tales como la relación con el delito, la imputabilidad, tratamientos de deshabituación, responsabilidad civil, etc. En todas ellas el laboratorio, mediante la determinación analítica de drogas de abuso, puede ser clave, sobre todo en aquellos casos en que, por parte del sujeto, se niega el consumo, o incluso en los casos de actuaciones sanitarias en la urgencia hospitalaria. En este sentido, y con el fin de garantizar en todo momento la fiabilidad del resultado analítico realizado por el laboratorio, se hace necesario tomar una serie de 152 precauciones en todas y cada una de las fases de las que consta la actuación del laboratorio ante cualquier investigación, esto es, en las fases preanalítica, analítica y postanalítica. Hemos de incluir previamente algunas definiciones legales, derivadas de la ley 5/2002, de la Comunidad de Madrid, sobre Drogodependencias y otros Trastornos Adictivos, documento de gran interés a la hora de considerar las funciones y responsabilidades en las que el laboratorio puede verse involucrado, dentro de un contexto médico-legal. Artículo 4. 2.- En el marco de la presente ley se entiende por: a) Trastorno adictivo: Patrón desadaptativo de comportamiento que provoca un trastorno psíquico, físico o de ambos tipos, por abuso de sustancias o conducta determinada, repercutiendo negativamente en las esferas psicológica , física y social de la persona y su entorno. b) Drogodependencia: Trastorno adictivo definido como aquél estado psíquico, y a veces físico y social, causado por la acción recíproca entre un organismo vivo y una droga, que se caracteriza por modificaciones en el comportamiento y por otras reacciones que comprenden siempre un impulso irreprimible por consumir una droga en forma continuada o periódica, a fin de experimentar sus efectos psíquicos y físicos y, a veces, para el malestar producido por su privación. c) Drogodependiente: Se entiende por tal aquella persona que sufre drogodependencia. d) Prevención: Conjunto de actuaciones encaminadas a eliminar o modificar los factores de riesgo y a fomentar factores de protección frente al consumo de drogas, o a otras conductas adictivas, con la finalidad de evitar que estas se produzcan , se retrase su inicio, o bien, que no se conviertan en un problema para la persona o su entorno social. e) Tratamiento: conjunto de medios de toda clase, físicos, higiénicos, biomédicos, farmacéuticos, psicológicos y quirúrgicos, que se ponen en práctica para la curación o alivio de las enfermedades. f) Desintoxicación: Proceso terapéutico orientado a la interrupción de la intoxicación producida por una sustancia exógena al organismo. g) Deshabituación: Proceso orientado al aprendizaje de habilidades que permiten al drogodependiente enfrentarse a los problemas asociados al consumo de drogas con el objetivo final de eliminar su dependencia de las mismas. h) Rehabilitación: Proceso en el que el uso combinado y coordinado de medidas médicas, sociales y educativas ayuda a los individuos a alcanzar los más altos niveles funcionales posibles y a integrarse en la sociedad. 153 i) Integración: Proceso de incorporación de una persona a su entorno habitual como ciudadano responsable y autónomo, en el que se incluyen tanto la recuperación de las capacidades individuales de integración social, como los cambios sociales necesarios para la aceptación de las personas drogodependientes. j) Reducción de daños y riesgos: Estrategias de intervención dirigidas a disminuir los efectos especialmente negativos que pueden producir algunas formas del uso de drogas o de las patologías asociadas al mismo, así como otras estrategias de intervención orientadas a modificar las conductas susceptibles de aumentar los efectos especialmente graves para la salud asociados al uso de drogas. k) Evaluación: Análisis de los indicadores establecidos en relación a las actividades realizadas en la prevención, tratamiento e integración de los sujetos drogodependientes para la elección de las más adecuadas y el establecimiento de prioridades científico-técnicas, económicas o sociales l) Centros sociosanitarios: Aquellos que atiendan a sectores de la población tales como personas mayores, personas con discapacidad y cualesquiera otros cuyas condiciones de salud requieran, además de las atenciones sociales que les presta el centro, determinada asistencia sanitaria. 3. En el ámbito de esta Ley, se consideran drogas institucionalizadas o socialmente aceptadas aquellas que puedan ser adquiridas y consumidas legalmente, siendo las principales las bebidas alcohólicas, el tabaco y los psicotropos cuando no se cumplan las disposiciones legales de prescripción y dispensación. Artículo 14. actuaciones en materia de asistencia 9.- La equiparación del drogodependiente a otros enfermos, y la consideración de la drogodependencia, a efectos asistenciales, como una enfermedad. Fase preanalítica. En esta fase quedarían incluidas todas las actuaciones comprendidas entre la indicación de las pruebas y el procesamiento de las muestras en el laboratorio. Una vez establecida la finalidad para la cual van a ser realizados los análisis, es necesario tomar en consideración los aspectos relativos a la actuación sanitaria que pueden verse inmersos en cuestiones legales: 154 a) Consentimiento del paciente: representa una condición básica en virtud de lo establecido por la Ley 14/1986, de 25 de abril, General de Sanidad y por la Ley 41/2002 de 14 de noviembre, Básica reguladora de la autonomía del paciente y de derechos y obligaciones en materia de información y documentación clínica. En este sentido, el laboratorio o institución sanitaria correspondiente deberán elaborar el documento de consentimiento correspondiente, el cual debe considerar de manera homogénea para las diferentes actuaciones sanitarias los siguientes aspectos: • Filiación del paciente. • Datos del médico responsable. • Descripción de riesgos típicos y consideraciones seguras de la actuación sanitaria y su finalidad. • Descripción de los posibles riesgos personales para el paciente. • Constancia de que el paciente ha sido informado adecuadamente. La cumplimentación de estos aspectos del consentimiento general es de gran importancia, ya que se pueden evitar problemas del tipo de: • Utilizar la muestra biológica para fines distintos a los propuestos • Informar adecuadamente y obtener el consentimiento cuando los datos recogidos sean susceptibles de ser incluidos en estudios epidemiológicos, investigación, ensayos clínicos, etc. La normativa relativa al manejo de este tipo de información aparece recogida en la Ley Orgánica 15/99 de 13 de diciembre de Protección de Datos de Carácter Personal, reiterando la protección de la intimidad, consentimiento y deber de secreto, así como la comunicación y el acceso a los datos por parte de terceros. • Diferenciar claramente las tomas de muestras invasivas, como las extracciones de sangre, de las no invasivas, como la orina, saliva o pelo. b) Toma de muestra biológica: el proceso de toma de muestras debe realizarse de acuerdo con unos protocolos y unas normas técnicas que garanticen en todo momento la integridad de la muestra y puedan garantizar la validez de los resultados posteriores, tanto en lo relativo a los elementos de cadena de custodia como en el procesamiento de las muestras. En este apartado es interesante conocer de antemano la indicación de las pruebas que motivan la toma de muestra, esto es, las causas que motivan la investigación, por cuanto de ello se pueden derivar posibles cambios en nuestras acciones posteriores. 155 Así, en cuestiones forenses, donde se investiga la relación de la presencia de drogas de abuso con la causa de la muerte, el procedimiento de toma de muestras presenta una mayor complejidad, tanto en el tipo de muestra a emplear, ya que, además de la sangre, es necesario recurrir a tejidos orgánicos (tales como hígado, riñón o pulmón) y a orina, como en el procedimiento de preparación y remisión de muestras, realizado habitualmente según la Orden de 8 de noviembre de 1.996 por la que se aprueban las normas para la preparación y remisión de muestras objeto de análisis por el Instituto de Toxicología. Cuando la toma de muestras se lleva a cabo con una finalidad médico-laboral, esta fase puede tener una gran importancia desde el punto de vista médico-legal, ya que se pueden producir reclamaciones posteriores relativas a: • Eventuales errores en la identificación de la muestra con el trabajador. • Salvaguarda de la intimidad y dignidad en el proceso de recogida. • Posibles errores en la manipulación de la muestra obtenida. • Imposibilidad de realizar un contraanálisis. • Problemas con el cumplimiento de la cadena de custodia que haga dudar de la fiabilidad de los resultados. No obstante, para tratar de dar respuesta a estas posible complicaciones médicolegales, siguiendo recomendaciones de la Unión Europea a través del proyecto Drugs of Abuse Testing, la toma de muestras para análisis de metabolitos de drogas de abuso en el ámbito médico-laboral debe contemplar los siguientes aspectos: • El proceso de toma de muestras debe garantizar en todo momento la intimidad del individuo, salvo en aquellos casos en que se precise la presencia de testigos. También es aconsejable que los datos personales del individuo no figuren en el recipiente que contiene la muestra, sustituyéndolo por un sistema de identificación codificable. • Es preferible que las muestras obtenidas se dividan en dos alícuotas, reservando una de ellas para posibles contraanálisis posteriores. • Es aconsejable que el laboratorio que realice las pruebas presuntivas de determinación disponga también de la tecnología necesaria para realizar las pruebas de confirmación. De esta forma se evitarían manipulaciones en el transporte y posibles errores en la cadena de custodia. 156 • En la toma de muestras, y en todos los procedimientos posteriores que se lleven a cabo en el laboratorio, se debe asegurar y/o documentar los siguientes aspectos, tanto en la muestra original como en posibles alícuotas: o La correcta verificación de la identidad del individuo y de las muestras obtenidas. o La integridad y autenticidad de las muestras. o El mantenimiento de una adecuada cadena de custodia. Fase analítica Una vez que la muestra biológica se encuentra en el laboratorio, con los requerimientos de seguridad y fiabilidad ya expuestos, la metodología analítica a realizar precisa conocer y poner en práctica algunas recomendaciones a fin de evitar problemas de carácter legal, incluso a veces relativos a la responsabilidad profesional sanitaria. a) Habitualmente el control de drogas incluye la realización de técnicas denominadas presuntivas, generalmente enzimoinmunoensayos, que deben estar adecuadamente validados. Estas técnicas, que se utilizan habitualmente, pueden presentar importantes diferencias en cuanto a su especificidad; por ello, las concentraciones de corte incluyen a más de un componente de los supuestamente presentes en la muestra analizada. Si bien para la identificación de sustancias especificas se deben utilizar métodos que confirmen los análisis presuntivos positivos, estos procedimientos de confirmación deben ser de cromatografía asociados a espectrometría de masas, incluso utilizando patrones internos marcados isotópicamente (ej. compuestos deuterados). b) Los laboratorios que realicen análisis de drogas de abuso deben disponer de materiales de referencia de drogas y/o sus metabolitos a diferentes concentraciones, ya sean primarias o conjugadas, así como de nuevas drogas. Resulta aconsejable la existencia de laboratorios de referencia que permitan confirmar correctamente los métodos presuntivos realizados en un centro sanitario, sobre todo cuando la finalidad de los análisis es médico-laboral o en aquellos casos cuyas circunstancias permitan suponer la existencia de problemas legales. También resulta aconsejable que los laboratorios que realizan este tipo de análisis dispongan de tecnología y métodos analíticos capaces de realizar tanto las técnicas presuntivas como las de confirmación. 157 c) El criterio utilizado para decidir si la muestra biológica analizada es positiva o negativa para una determinada droga o sus metabolitos resulta de gran trascendencia para la interpretación del resultado, sobre todo para la toma de decisiones posteriores; en muchos casos tiene gran trascendencia médico-legal. Para aplicar unos correctos criterios de decisión hemos de establecer las denominadas concentraciones de corte, por encima de las cuales consideramos que la muestra es positiva. Este hecho es importante por la posible repercusión legal, social y ética, pues podemos encontrarnos con situaciones como: • El individuo que se somete a las pruebas precisa conocer estas concentraciones de corte, pues podría tener resultados contradictorios en diferentes laboratorios que utilizan niveles de decisión distintos. Por ello deben estar indicados en el informe analítico. • Las concentraciones de corte que un laboratorio decide están determinadas por la sensibilidad analítica del método y por el limite de detección del equipo, o por el contrario se deciden en función del valor clínico o toxicológico del análisis. Resulta evidente que no es lo mismo investigar drogas de abuso en un paciente drogodependiente incluido en un protocolo de rehabilitación que en un trabajador que precisa el manejo de armas en su actividad laboral. En el primer caso, conocer su exposición a drogas de abuso podría no tener las mismas exigencias respecto a los valores de corte que en el segundo caso, y las posibles repercusiones legales pueden ser muy diferentes si se informa el análisis como positivo o negativo. • Las concentraciones de corte recomendadas en el documento que elaboró el Grupo de Expertos Europeos en la "Drug of Abuse Testing" (1997) establecen el siguiente criterio: (este puede servirnos como documento orientativo para considerar la necesidad de que existan criterios técnicos para realizar el informe de laboratorio, que a su vez permitirá la interpretación de resultados con finalidades médico-legales o periciales. Existen otros documentos en la literatura que valoran otros cut-off posibles y discutibles técnicamente según los métodos de análisis utilizados, que no planteamos por exceder los objetivos y límites del presente trabajo ) 158 Análisis Presuntivos Opiáceos 300 ng/ml Metabolitos de cocaína 300 ng/ml Anfetaminas 300 ng/ml Cannabínoides 50 ng/ml Análisis de confirmación Morfina total 200 ng/ml Benzoilecgonina 150 ng/ml Anfetamina 200 ng/ml Metanfetamina 200 ng/ml 3.4-Metilenedioximetanfetamina (MDMA) 200 ng/ml 3,4-Metihenedioxi-anfetamina (MDA) 200 ng/ml 3,4-Metilenedioxietilanfetamina (MDEA) 200 ng/ml 9 11-nor-∆ -THC-COOH 15 ng/ml 6.3. Fase postanalítica Una vez obtenido el resultado de los análisis y elaborado el informe correspondiente, pueden surgir todavía algunas cuestiones con repercusiones médico-legales a) Interpretación de los resultados obtenidos. Es evidente que, de una determinación positiva de drogas en una muestra de orina, sólo podemos inferir que el individuo se ha "expuesto" a una o varias sustancias, siendo difícil establecer una relación causal con efectos clínicos, alteraciones del comportamiento, percepción, etc. Diferente seria el caso si la determinación se hubiera realizado en sangre, donde resulta posible establecer una relación entre la cuantificación obtenida y los posibles síntomas de intoxicación, como ocurre en las determinaciones de etanol en sangre. La interpretación correcta de los resultados analíticos obtenidos será de gran importancia en el informe pericial que sobre un accidente de tráfico, trabajo o lesiones constitutivas de delito se esté realizando. Establecer una posible relación de causalidad entre los hechos ocurridos y el consumo de drogas resulta de gran importancia en la investigación judicial. También podría darse la circunstancia de una incorrecta interpretación ante una positividad analítica para opiáceos con técnicas presuntivas. En este caso será un 159 estudio detallado y cuantitativo de morfina, codeína y 6-monoacetilmorfina el que permitirá establecer un criterio correcto para diferenciar una exposición a heroína de una exposición a medicamentos opiáceos. Se hace pues necesario establecer como recomendaciones fundamentales por su posible trascendencia médico legal: • Definir y constatar documentalmente los requisitos exigibles a los directores de laboratorio y personal técnico responsable de realizar estos análisis. • Actualización y formación permanente del personal técnico relacionado con estas pruebas, evitando así posibles problemas de responsabilidad profesional. • El laboratorio y sus responsables deben disponer de la información adicional necesaria para asegurar el resultado final emitido en el informe correspondiente. b) Uso indebido de los resultados: La informatización permite intercambio de resultados, implementación de pruebas e incluso acceso a los datos, con finalidades distintas para las que el interesado dio su consentimiento. En este apartado deben contemplarse los aspectos relativos a la protección de datos analíticos en virtud de la aplicación de la Ley Orgánica 15/99 de Protección de datos de carácter personal. c) Seguridad del resultado e informe emitido. Es una recomendación del grupo de expertos en el ámbito de la Unión Europea para los laboratorios que realizan análisis de drogas de abuso, sobre todo en el medio laboral, que estén acreditados según la norma EN 45001/ISO Guide 25. También es importante documentar la participación del laboratorio en algún programa de evaluación externa de la calidad, ajustada al tipo de análisis que se realizan (enzimoinmunoensayos, cromatografía, etc.) d) Archivo y conservación correcta de muestras alícuotas, en razón de posibles contrapericias que pudieran solicitarse. Es importante considerar este aspecto técnico por cuanto una muestra conservada inadecuadamente, contaminada, etc., que se solicita mucho tiempo después de realizado el primer análisis, podría aportar resultados contradictorios por el simple hecho de no protocolizar correctamente esta fase tan ligada al deber de cuidado y previsión en el tiempo postanalítico. Es importante tener en cuenta que el informe toxicológico emitido vinculado al informe pericial que se puede estar desarrollando debe contener básicamente: • La identificación de la muestra 160 • Informe cuantitativo, valores numéricos y criterios de corte utilizados, o informe cualitativo en su defecto. • Métodos analíticos utilizados. • Interpretación toxicológica de los resultados. • Firma del facultativo responsable. En función de las causas que motivan la investigación de drogas de abuso, es posible considerar las siguientes tres situaciones más importantes y que interpretamos como “finalidad del informe del laboratorio”: De carácter diagnóstico-terapéutico. Es la circunstancia más habitual en los laboratorios clínico-asistenciales. que mediante los análisis correspondientes aportan al médico solicitante: • Diagnóstico correcto de una posible intoxicación en la urgencia hospitalaria. • Evaluar, junto con otros datos clínicos, el grado y la gravedad de la intoxicación antes de tomar decisiones terapéuticas (intervención quirúrgica de un politraumatizado, politoxicomanía, intento de autolesión, accidentes domésticos, interferencias medicamentosas, etc.) • Realizar el seguimiento y control de drogodependientes sometidos a programas de deshabituación. • Situaciones derivadas de accidentes de tráfico, tal y como contempla el Reglamento General de Circulación, que en su Artículo 26, referente a las obligaciones del personal sanitario en relación con el análisis de etanol establece: “El personal sanitario vendrá obligado, en todo caso, a proceder a la obtención de muestras y remitirías al laboratorio correspondiente y a dar cuenta del resultado de las pruebas que se realicen a la autoridad judicial, a los órganos periféricos de la Jefatura Central de Tráfico y, cuando proceda, a las autoridades municipales competentes. Entre los datos que debe comunicar el personal sanitario a las mencionadas autoridades figurarán, en su caso, el sistema empleado en la investigación de la alcoholemia, la hora exacta en que se tomó la muestra, el método utilizado para su conservación y el porcentaje de alcohol en sangre que presenta el individuo examinado". Es posible apreciar cómo en las situaciones referidas, si bien la mayoría corresponden a una finalidad diagnóstico-terapéutica, existen otras vinculadas a un auxilio a la justicia. Por lo tanto, resulta obvio sospechar la importancia médico-legal que puede 161 tener el consentimiento, así como la documentación generada en la historia clínica del paciente. De carácter médico laboral o de medicina de los seguros. Siendo los análisis de drogas con finalidad médico-laboral los más frecuentes podemos encontrar situaciones como: • Reconocimientos laborales de nuevo ingreso. • Reconocimientos periódicos. • Reconocimientos de vuelta al trabajo. • Investigación postaccidente laboral. • Control y seguimientos aleatorios en el trabajo. • Investigaciones tras la sospecha de exposición a drogas de un trabajador. • Investigaciones para el desarrollo de políticas de prevención de riesgos laborales. • Para la permanencia y trabajo en España, según R.D. 1099/1986 debe expedirse certificado acreditativo, haciendo constar entre otros procesos la ausencia de drogadicción. • Aquellas situaciones derivadas de la aplicación de la Ley 31/1995 sobre Prevención de Riesgos Laborales. De carácter judicial forense En estos casos destacan las siguientes situaciones: • Cuestiones relacionadas con el consumo de etanol. Según el artículo 21 de Reglamento General de Circulación, quedan obligados a someterse a las pruebas para la detección de posibles intoxicaciones por etanol los conductores y usuarios de la vía en alguna de las siguientes circunstancias: o Cualquier usuario de la vía o conductor de vehículo implicado directamente como posible responsable en un accidente de circulación. o Quienes conduzcan cualquier vehículo con síntomas evidentes, manifestaciones que denoten o hechos que permitan razonablemente presumir que lo hacen bajo la influencia de bebidas alcohólicas. o Los conductores que sean denunciados por la comisión de alguna de las infracciones a las normas contenidas en el presente reglamento. o Los que, con ocasión de conducir un vehículo, sean requeridos al efecto por la autoridad o sus agentes dentro de los programas de controles preventivos de alcoholemia ordenados por dicha autoridad. 162 • Según el articulo 379 de la Ley de Tráfico, también puede resultar obligado investigar en las diligencias practicadas ante un accidente de circulación. "... bajo la influencia de drogas tóxicas, estupefacientes, sustancias psícotrópicas o de bebidas alcohólicas..." . • Investigaciones que pueden derivarse ante una posible aplicación del Artículo 20 de nuestro vigente Código Penal: "El que al tiempo de cometer la infracción penal se halle en un estado de intoxicación plena por el consumo de bebidas alcohólicas, drogas tóxicas, estupefacientes, sustancias psicotrópicas u otras que produzcan efectos análogos, siempre que no haya sido buscado con el propósito de cometerla o no se hubiese previsto o debido prever su comisión, o se halle bajo la influencia de un síndrome de abstinencia, a causa de su dependencia de tales sustancias, que le impida comprender la ilicitud del hecho o actuar conforme a esa comprensión". • Objetivar mediante los análisis correspondientes para complementar el informe Pericial forense de elementos tan importantes como: • o Ausencia de capacidad para regular el comportamiento. o Alteraciones de la decisión. o Alteraciones de la capacidad volitiva y cognoscitiva. o Objetivar en lo posible el grado de dependencia etílica. Análisis complementarios a la práctica de la necropsia, a fin de conocer las causas inmediata y fundamental de la muerte. DEBERES DEL PERSONAL SANITARIO QUE PUEDAN ESTAR INCURSOS EN SITUACIONES DE RESPONSABILIDAD PROFESIONAL EN EL LABORATORIO. Deber de información Necesidad de consentimiento Secreto profesional Obligación de conocimiento Emisión de certificados Responsabilidad por actos ajenos Obligación de resultados Obligación de habilidad Obligación de medios técnicos 163 3.2.- EJEMPLO 2: EL LABORATORIO ANTE LAS PRUEBAS GENETICAS El ADN presenta una serie de características particulares que hacen que su investigación y manipulación en el Laboratorio Clínico presente una serie de aspectos propios, tanto desde el punto de vista meramente analítico como de responsabilidades, de los que pueden surgir cuestiones médico-legales. Previamente vamos a introducir algunas características del ADN que le hacen particular en el escenario del Laboratorio Clínico y que podrían implicar responsabilidad profesional. 1.- Es la base de la herencia. La molécula de ADN es portadora de toda la información genética que pasa de una generación a la siguiente. 2.- Contiene todas las instrucciones necesarias para la formación de un organismo nuevo. 3.- Posee el control de todas las actividades y estructuras de las células durante el tiempo de vida del organismo. 4.- La información codificada por el ADN es idéntica para todas las células del organismo. Sin embargo, no todos los genes se expresan por igual en los diferentes tejidos (o células) ni a lo largo de toda la vida del individuo, sino que se activan en ciertos momentos y en ciertas células de determinadas partes del organismo en respuesta a una serie de señales. Esta característica es muy importante en los análisis genéticos, ya que un diagnóstico genético es posible realizarlo a partir de cualquier célula que contenga ADN, independientemente de que tenga la función alterada. 5.- Esta información es única para cada individuo de cada especie. Los individuos son genéticamente diferentes unos de otros. Las secuencias de ADN no son exactamente idénticas, existen pequeñas diferencias genéticas que permiten la individualización. 6.- Es invariable durante el periodo de vida del organismo. En un diagnóstico genético esta característica también es crucial, ya que una prueba realizada en dos momentos distintos de la vida del individuo tienen que ser inexcusablemente coincidentes en el resultado. ASPECTOS PARTICULARES DE LOS ANALISIS GENETICOS • Validez de los resultados: En la investigación de una prueba de naturaleza genética, el resultado aportado por el laboratorio es válido durante todo el periodo 164 de vida del individuo, a diferencia de otro tipo de determinaciones analíticas (p. ej. Glucosa, colesterol, etc.) cuyos resultados tienen validez en el momento en que se realizan, pero no en otro. • Trascendencia: El tipo de información proporcionada puede provocar cambios en las decisiones que los pacientes toman a largo plazo; por ejemplo, ante un diagnóstico de una enfermedad genética grave es posible cuestionarse no tener descendencia. • Conservación de las muestras: Una muestra de ADN extraída y conservada adecuadamente puede ser empleada tiempo después de su obtención para la investigación de otras patologías genéticas distintas de las que el interesado dio su consentimiento. • Uso derivado de la información obtenida. • Contexto en el que se realiza la prueba genética: El valor de una prueba de este tipo en un contexto clínico está perfectamente definido en virtud de la capacidad de diagnóstico que presenta. Sin embargo, uno de los primeros problemas que surgen es en escenarios no clínicos, en tanto en cuanto esta información extraída del ADN pueda llegar a estar en manos de compañías de seguros, empresas que puedan vincular la contratación de trabajadores al hecho de poseer determinadas características genéticas, etc. • Implicación de otros individuos: De la aplicación de este tipo de técnicas se derivan una serie de consecuencias que afectan no solo a las personas implicadas, sino igualmente a las familias y/o a determinados colectivos de personas. • Consentimiento informado: En el caso concreto de los análisis genéticos, el documento debe incluir la información relativa a la naturaleza de los análisis, los objetivos perseguidos con la prueba y las consecuencias y los posibles tratamientos que se pueden aplicar en caso de un resultado positivo. Esto es de extrema importancia ya que, por un lado, la decisión de hacer una serie de pruebas puede estar condicionada por la existencia de tratamientos efectivos, y por otro porque el diagnóstico se puede establecer en términos de riesgo o probabilidad de poder desarrollar una determinada enfermedad, no de certeza. Adicionalmente, con el consentimiento se establece que el control de los datos corresponde al titular. El individuo tiene derecho a decidir por si mismo sobre la utilización de los datos con la potestad de acceder a los mismos, al tiempo que controlar su existencia y veracidad y autorizar su revelación. Por el contrario, una posibilidad alternativa estriba en el “derecho a no saber”. Si se 165 asume que el titular de los datos tiene el derecho de informar a terceros, parece evidente que también tenga el derecho a la ignorancia, a que no quiera llegar a conocer el resultado de una determinada prueba genética. Esto se puede entender en términos del efecto que un determinado resultado puede ejercer en el individuo, pudiendo afectar a aspectos de su personalidad en cuestiones de modificación de pautas de conducta o de alteraciones físicas o en el supuesto de los análisis genéticos impuestos a una persona por razones de interés público. • Intimidad: Este concepto, como derecho fundamental, aparece ya en la Constitución española de 1978, siendo posteriormente desarrollado por las leyes orgánicas 1/1982 de protección de la intimidad y la propia imagen y la LOPDCP y RD 94/1999. Éstas han sido modificadas después por la Ley Orgánica 15/1999 de Protección de Datos de Carácter Personal. Esta ley modifica la LORTAD ampliando la protección a toda clase de datos de carácter personal y no solo a los informatizados, lo que permite su aplicación a las muestras de ADN o de cualquier material biológico que contenga información personal identificable. Sin embargo, la propia naturaleza de la información que se obtiene de la aplicación de las pruebas genéticas ha desarrollado un aspecto concreto de la intimidad denominado “intimidad genética”. La información genética que se puede obtener de la aplicación de estas técnicas se puede clasificar en varios niveles. En un primer lugar estaría la información correspondiente a las propias características genéticas de la persona individual en lo referente a su secuencia de ADN en un determinado gen o carácter. Después estaría la capacidad de inferir las posibilidades de transmisión de este gen a los familiares en virtud del componente hereditario de estos caracteres. Por último estaría la información generada en términos globales o de interés social. Estos niveles de información determinan que se haga necesario un mayor grado de protección en virtud de que la infracción del derecho a la “intimidad genética” lesiona tanto el derecho a la intimidad del titular como el derecho a la intimidad de terceros. Esta “intimidad genética” requiere por lo tanto una especial protección frente a la obtención y difusión de datos sin autorización del titular, al tiempo que se deben fijar los límites de la capacidad de acceso a estos datos por parte de los poderes públicos o privados, incluso en circunstancias de actuación en beneficio de esta persona o de la sociedad. Es por ello que, ante posibles conflictos de intereses individuales y de la sociedad, se empiecen a manejar conceptos del tipo de “datos genéticos estrictamente privados” y “datos genéticos de acceso público”. 166 LA GENETICA EN EL CODIGO PENAL. MARCO JURÍDICO El Título V del Código Penal, aprobado por la ley orgánica 10/1995, de fecha 23 de noviembre, hace referencia a los “Delitos relativos a la manipulación genética” y la Disposición final tercera introduce alguna modificación en el Capítulo VI de la Ley 35/1988 sobre Técnicas de Reproducción Asistida. En principio, se hace necesario conocer qué entiende el legislador por “manipulación genética”. En diferentes artículos comprendidos en el Título V y en la Disposición final tercera se hace referencia implícita o explícita a técnicas dispares como son la terapia génica, la ingeniería genética (modificación genética de microorganismos), el test del hamster, la manipulación (clonación) de embriones y las técnicas de reproducción asistida. En este sentido, y en base a estas definiciones, aunque el concepto de manipulación genética humana puede referirse a diferentes niveles de organización biológica, a la manipulación del ADN, las células, los individuos (desde embrión a adulto) o las poblaciones humanas, en realidad, por “manipulación genética” suele entenderse la manipulación de los genes realizada mediante técnicas de “ingeniería genética molecular”. Sin embargo, y dado que en el Título V del Código Penal se hace referencia tanto a la manipulación de genes humanos como de gametos y de embriones, e incluso a la utilización de técnicas que afectaran a las poblaciones humanas, se infiere que la significación dada al Título V sobre el término “manipulación genética” debe ser más amplia. A continuación se comentan los diferentes artículos del Título V: Artículo 159 En este artículo se castiga a “los que, con finalidad distinta a la eliminación o disminución de taras o enfermedades graves, manipulan genes humanos de manera que se altere el genotipo”. La terapia génica, pensada en un principio para el tratamiento de enfermedades genéticas, se ha aplicado posteriormente a las enfermedades adquiridas de tipo tumoral o infeccioso, pero en cualquier caso trata también de paliar taras o enfermedades graves, tal como señala el Artículo 159. En este sentido, el Código Penal trata por igual la Terapia génica por vía somática y la Terapia génica por vía germinal. En cualquier caso, la norma legal sí que declara punible de forma implícita la 167 “ingeniería genética perfectiva”, esto es, la aplicación de Terapia génica con connotaciones eugenésicas. Artículo 160 En el presente, se declara punible “la utilización de la ingeniería genética para producir armas biológicas o exterminadoras de la especie humana”. En este artículo se hace referencia, por tanto, a los efectos de la manipulación genética sobre las poblaciones humanas. Artículo 161 Este artículo, en el apartado 1, se castiga a “quienes fecunden óvulos humanos con cualquier fin distinto a la procreación humana”. A primera vista parece claro que, de forma implícita, se está haciendo referencia a la prohibición de producir por fecundación in vitro embriones humanos para experimentación. Sin embargo, esta norma legal tiene actualmente una significación especial por cuanto afecta a la aplicación de las nuevas técnicas de obtención de cultivos de tejidos en el laboratorio a partir de células troncales totipotentes presentes en la masa celular interna del embrión humano en fase de blastocisto. En este contexto es necesario distinguir tres fuentes posibles de embriones humanos: 1) embriones producidos por fecundación in vitro con el propósito predeterminado de utilizar sus células troncales para establecer los cultivos de tejidos. 2) embriones “somáticos” producidos con el mismo fin por clonación mediante transferencia de núcleos. 3) embriones congelados sobrantes de programas de fecundación in vitro. Las dos primeras situaciones quedan taxativamente prohibidas por este artículo del Código Penal. La tercera no está incluida en esta prohibición, debiendo ser tratada de forma específica por sus connotaciones éticas y jurídicas. En el apartado 2 de este artículo se castiga “la creación de seres humanos idénticos por clonación u otros procedimientos dirigidos a la selección de la raza”. Artículo 162 En este artículo se castiga a “quien practicare reproducción asistida en una mujer, sin su consentimiento”. Aunque esta norma no tiene un contenido genético, su aplicación se podría extrapolar a cualquier manipulación genética realizada sobre un paciente sin su consentimiento informado. 168 Todo lo referido nos exige que consideremos el nuevo entorno de responsabilidades presentes y futuras en las que el laboratorio clínico está inmerso. Es otro buen ejemplo para este argumento reflejar algunos de los requisitos técnico-sanitarios y de apertura y funcionamiento de los centros de diagnóstico analítico en la Comunidad de Madrid (Orden 2096/2006 de 30 de Noviembre de la Consejería de Sanidad y Consumo). En la citada Orden se consideran aspectos de gran importancia para posibles y futuras valoraciones y análisis de la responsabilidad profesional en el laboratorio clínico: Artículo 2. Definiciones 1.- Análisis clínicos: Los exámenes analíticos realizados sobre especimenes y muestras procedentes del cuerpo humano (independientemente del lugar donde se procesen), cuya finalidad es el diagnóstico, pronóstico, tratamiento y prevención de la enfermedad, así como revelar o poner de manifiesto cualquier modificación del estado fisiológico. 2. Análisis clínicos descentralizados: Aquellos realizados físicamente fuera del laboratorio central pero dependiendo organizativamente del mismo, que será responsable de su funcionamiento y control. 3. Centros de diagnóstico: Centros sanitarios dedicados a prestar servicios diagnósticos, analíticos o por imagen 4. Centros de diagnóstico analítico: Centros sanitarios dedicados a prestar servicios analíticos que pueden contar en su oferta asistencial con uno o varios de los siguientes Servicios o Unidades Asistenciales: Análisis clínicos, Bioquímica clínica, Inmunología, Microbiología y Parasitología, Genética y Laboratorio de Hematología. 5. Control de Calidad Interno: Conjunto de procedimientos desarrollados en el laboratorio para la supervisión continua de las operaciones y resultados, con el fin de asegurar su fiabilidad y eliminar las causas de error. 6. Espécimen: Material biológico original tal y como se obtiene del paciente 7. Informe: Conjunto de resultados del estudio analítico, acompañado, en su caso, de información relativa al paciente, tipo de muestra utilizada y criterio de interpretación de resultados, recogidos en soporte de cualquier tipo o clase, validado electrónicamente y/o firmado por el facultativo correspondiente. 8. Muestra: Material biológico que se somete al proceso de análisis. Puede ser el mismo espécimen o el producto resultante de una serie de manipulaciones previas al mismo. 9. Programa de evaluación externa de la calidad: Conjunto de procedimientos que 169 permiten evaluar de forma comparativa los resultados analíticos de distintos laboratorios que procesan el mismo espécimen con métodos equivalentes, con el fin de establecer criterios de validez analítica. 10. Unidad de Análisis Clínicos: La unidad asistencial que, bajo la responsabilidad de un facultativo especialista en Análisis Clínicos, realiza una serie de actuaciones que a través de pruebas diagnósticas analíticas, pruebas funcionales o de laboratorio y su correlación fisiopatológica, ayudan al diagnóstico, pronóstico y evolución de la enfermedad, así como de su respuesta al tratamiento. 11. Unidad de Bioquímica Clínica: La unidad asistencial que, bajo la responsabilidad de un facultativo especialista en Bioquímica Clínica, aplica los métodos químicos y bioquímicos de laboratorio necesarios para la prevención , diagnóstico, pronóstico y evolución de la enfermedad, asi como de su respuesta al tratamiento. 12. Unidad de Inmunología: La unidad asistencial que, bajo la responsabilidad de un facultativo especialista en Inmunología, está dedicada a obtener la información necesaria para el estudio, diagnóstico y tratamiento de pacientes con enfermedades causadas por alteraciones de los mecanismos inmunológicos y de las situaciones en las que las manipulaciones inmunológicas forman una parte importante del tratamiento o de la prevención. 13. Unidad de Genética: La unidad asistencial que, bajo la responsabilidad de un facultativo con formación adecuada, está dedicada a la realización de pruebas genéticas y la emisión de los dictámenes correspondientes con fines diagnósticos. 14. Unidad de Laboratorio de Hematología: La unidad asistencial que, bajo la responsabilidad de un médico especialista en Hematología y Hemoterapia, está dedicada a la obtención de muestras y especimenes de origen humano, a la realización de determinaciones hematológicas y la emisión de dictámenes correspondientes con fines diagnósticos. 15. Unidad de Microbiología y Parasitología: La unidad asistencial que, bajo la responsabilidad de un facultativo especialista en Microbiología y Parasitología, está dedicada al estudio de los microorganismos relacionados con la especie humana, centrándose en el hombre enfermo o portador de enfermedades infecciosas para su diagnóstico, estudio epidemiológico y orientación terapéutica. 16. Unidad de Obtención de muestras: Unidad Asistencial vinculada a un laboratorio clínico, en la que personal sanitario con titulación adecuada realiza la obtención , recepción, identificación, preparación y conservación de los especimenes o muestras biológicas de origen humano, responsabilizándose de la muestra hasta su entrega al laboratorio correspondiente. 170 17. Validación: Confirmación objetiva manual o electrónica, realizada por un facultativo, de que se han cumplido los requisitos particulares para la utilización clínica específica. 18. Verificación: Confirmación objetiva de que ha cumplido los requisitos técnicos especificados. Además de los términos que se recogen en esta Orden de la CAM, se desarrollan de forma específica los capítulos referidos a: . Autorizaciones . Titularidad, dirección técnica y personal de los centros de diagnóstico analítico . De los locales, instalaciones y equipamiento. . Del funcionamiento de los centros de diagnóstico analítico. . Del sistema de calidad y de la protección de datos de carácter personal. . Unidades de obtención de muestras. . Análisis Clínicos descentralizados . Inspección y régimen sancionador. Con todo ello quedan reflejadas en una norma legal todas las consideraciones que venimos indicando a lo largo de esta monografía y que a buen seguro son la referencia para cualquier consideración pericial que resulte necesaria ante acontecimientos que puedan determinar situaciones de posible responsabilidad profesional derivada de los actos sanitarios que realiza el laboratorio clínico 171 CONCLUSIONES 1.- El derecho de reclamación en el ámbito sanitario genera el fenómeno de responsabilidad profesional, en términos de “rendir cuentas de un determinado acto”. En función del tipo y naturaleza del daño cometido, el tipo de responsabilidad puede ser: penal, civil o administrativa. 2.- El laboratorio clínico es requerido para establecer criterios diagnósticos, pronósticos y terapéuticos, por lo que la documentación analítica constituye una información fundamental en la Historia Clínica cuando se plantean problemas médicolegales, éticos y deontológicos. Asimismo, los datos del laboratorio son de gran trascendencia cuando se refieren a cuestiones de diagnóstico genético. 3.- Las fases preanalítica, analítica y postanalítica constituyen un buen modelo de trabajo para establecer un protocolo de actuación que marque la lex artis del laboratorio clínico. Ello es de gran importancia debido a que intervienen diferentes profesionales sanitarios, lo que a su vez obligaría a establecer una jerarquía de responsabilidades. 4.- Establecer protocolos de trabajo adecuados a cada una de las diferentes actividades del laboratorio representa un aspecto fundamental del acto sanitario del laboratorio clínico, habida cuenta del tipo de cuestiones médico-legales, éticas y deontológicas,que de él pueden derivarse. 5.- Disponemos de suficiente legislación, general y específica, en el laboratorio clínico, capaz de permitir la elaboración de protocolos de actuación acordes no solo con criterios de calidad analítica sino también de excelencia profesional. Ambos aspectos están claramente vinculados a los actos sanitarios en los que es exigible la seguridad clínica del paciente. 172 BIBLIOGRAFÍA Bandrés Moya F. (1998) “Cuestiones médico-legales, éticas y deontológicas en la actuación sanitaria Farmacología. en Patología. drogodependencias”. Psicología. En Legislación. Drogodependencias. Editorial Médica Panamericana, pp 397-424. González R, Bandrés F (1996) Análisis de drogas de abuso en orina: Aspectos sociolaborales. Bandrés F. (1996) Responsabilidad profesional y Laboratorio I. Asociación Española de Biopatología Médica Lacadena J. R. (2001) en Genética y derecho Penal. Previsiones en el Código Penal Español de 1995. Cátedra Interuniversitaria de Derecho y Genoma Humano. Fundación BBVA. Diputación Foral de Bizkaia (Ed. Carlos María Romero Casabona). Ernaldi Cirión A. (2001) El consejo genético y sus implicaciones jurídicas. Cátedra Interuniversitaria de Derecho y Genoma Humano. Fundación BBVA. Diputación Foral de Bizkaia (Ed. Carlos María Romero Casabona). Cuadernos del Master en derecho Sanitario I (2002) (Ed. F. Bandrés et al. Departamento de Toxicología y Legislación Sanitaria. Facultad de Medicina. UCM) Sánchez Caro J, Abellán F (2003) Derechos y deberes de los pacientes. Editorial Fundación Salud 2000. Guía Práctica para la utilización de muestras biológicas en la investigación biomédica. Edita, Instituto Roche. 2006 Bandrés F; Delgado S. ; Sanchez Caro J. Biomedicina y Derecho Sanitario. Tomos I, II, III, y IV. Ed. Ademas Comunicación. 2006 y 2007. 173