Comité Provincial de Medicamentos
Anuncio

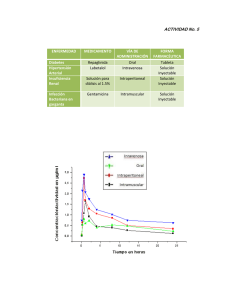
Comité Provincial de Medicamentos Informe de Evaluación- 2011 Labetalol como tratamiento antihipertensivo en el embarazo Identificación del fármaco y autores del Informe Fármaco: Labetalol 100mg/200mg comprimidos Labetalol 5mg /ml Ampollas x 4ml Indicación clínica solicitada: Tratamiento de la hipertensión en el embarazo Autores: Alicia Miranda, Martín Regueiro, Santiago Hasdeu Comité Provincial de Medicamentos Contacto: [email protected] Declaración de conflictos de interés de los autores: Ninguna (Ver anexo) Revisores: Servicio de Obstetricia de Hospital Castro Rendón, Servicio de Toco-Ginecología de Hospital Centenario. Fecha de Inicio del Informe: Julio de 2011 Fecha de finalización del informe: Agosto de 2011 Objetivo del Informe: Manejo farmacológico seguro, eficaz y costo-efectivo de la hipertensión arterial en el embarazo en la Provincia de Neuquén. 1 Resumen ejecutivo Se incluyen como cuadros de hipertensión arterial (HTA) en el embarazo tanto la HTA inducida por el embarazo, la Preeclampsia, la Eclampsia y la HTA crónica pre-existente en una paciente que queda embarazada. Se trata de un problema de salud prevalente, con alta morbi-mortalidad, elevados costos en salud y potencialmente vulnerable con detección y tratamiento farmacológico oportuno. En el sector público de salud de Neuquén se utilizaron durante años la alfa metildopa para el manejo ambulatorio, y la Clonidina para el manejo en internación de las formas graves. Se recibe un pedido de incorporación de labetalol comprimidos y ampollas para estas indicaciones. El medicamento ya ingresa en la provincia a través del programa de Salud Sexual y Reproductiva de Nación y se comenzó a utilizar en algunos centros. Las preguntas de investigación son si el labetalol es superior a la metildopa y a la clonidina para estas indicaciones. Se realiza una búsqueda bibliográfica por distintos evaluadores en fuentes primarias y secundarias. Se encuentran revisiones sistemáticas, meta-análisis, ensayos randomizados controlados, estudios de cohortes, guías de práctica clínica y evaluaciones de tecnologías sanitarias. Para la vía endovenosa el labetalol es efectivo comparado con placebo y parece tener efectividad similar a hidralazina y Nifedipina. El perfil de seguridad es aceptable, aunque puede provocar hepatotoxicidad y una tendencia no significativa a tener hijos con déficit de atención con hiperactividad. No se encuentran estudios que evalúen la efectividad ni la seguridad de la clonidina endovenosa para estas indicaciones. Para la vía oral el labetalol es igualmente efectivo y seguro, aunque a un costo muy superior, comparado con dosis equivalentes de alfa metildopa y Nifedipina (diferencias mayores al 430% y al 717% respectivamente sólo en costos directos). Guías de la OMS y otros referentes internacionales colocan en un primer nivel de recomendación al labetalol endovenoso, sin mencionar a la clonidina. Los mismos autores sugieren que para la vía oral es indistinto utilizar labetalol, alfametildopa o nifedipina. El Comité Provincial de Medicamentos de Neuquén recomienda incorporar al labetalol ampollas para manejo de la HTA severa de embarazadas en internación, y mantener la opción de la clonidina ampollas, dada la experiencia local, y la ausencia de reportes de toxicidad o falta de efectividad. Se recomienda no incorporar labetalol comprimidos, pero sí mantener la alfa metildopa e incorporar la Nifedipina comprimidos, como dos medicamentos de primera línea, efectivos, seguros y costo-efectivos. Se sugieren medidas para favorecer la asimilación de las recomendaciones en los efectores provinciales. 2 Solicitud, Contexto y Pregunta de investigación Solicitud y Contexto: El servicio de Obstetricia del Hospital Provincial Neuquén realiza la solicitud de incorporación del Labetalol ampollas y comprimidos para la hipertensión en el embarazo. Ante la provisión del fármaco desde el Plan Nacional de Maternidad e Infancia hacia diversos efectores de la provincia se decidió iniciar un informe por el Comité Provincial de Medicamentos con alcance a todos los establecimientos públicos de Neuquén. En el Sistema Público de Neuquén, el Formulario Terapéutico Provincial recomienda el tratamiento de la hipertensión arterial en el embarazo con alfa metil dopa vía oral, y con Clonidina por vía endovenosa. Ambos medicamentos son utilizados desde hace muchos años en la provincia, no habiéndose recibido reportes de falta de efectividad ni de problemas relacionados a la seguridad de los fármacos. Existen otros fármacos antihipertensivos incluidos en el Formulario Terapéutico Provincial no utilizados habitualmente en la hipertensión del embarazo. Hipertensión y embarazo: Clasificación: Dentro de los cuadros de hipertensión arterial (HTA) en el embarazo se incluyen los siguientes: - HTA inducida por el embarazo o gestacional Preeclampsia Eclampsia Hipertensión crónica pre-existente en una paciente que queda embarazada DEFINICIONES: Según la Guía Nacional de Hipertensión en el Embarazo son: HIPERTENSIÓN GESTACIONAL: Detección de valores de tensión arterial igual o mayores a 140/90 mm Hg en dos tomas separadas por 6 hs., descubierta por primera vez después de las 20 semanas de gestación. El diagnóstico de Hipertensión Gestacional o Inducida por el Embarazo es confirmado si la TA ha retornado a valores normales dentro de las 12 semanas del postparto. PREECLAMPSIA: Desorden multisistémico que se manifiesta, en general, a partir de las 20 semanas de gestación, ante la detección de valores deTA iguales o mayores a 140/90 mm Hg asociado a la presencia de Proteinuria. Excepcionalmente puede manifestarse antes de las 20 semanas en pacientes con Enfermedad Trofoblástica Gestacional o Síndrome Antifosfolipídico Severo. Según se exprese, podrá sub-clasificarse en: -Preeclampsia Leve: Detección de valores de tensión arterial iguales o mayores a 140/90 mm Hg, en dos ocasiones separadas por al menos cuatro horas, con proteinuria igual o superior a 300 mg. /24 hs. -Preeclampsia Grave: Detección de cifras tensionales iguales o mayores a 160/110 mm Hg o aun con valores tensionales menores, pero asociados a uno o más de los siguientes eventos clínicos o de laboratorio (indicativos de daño endotelial en órgano blanco): 3 Tabla: Criterios de preeclampsia grave (además de la hipertensión arterial): Proteinuria >5g/24 hs. Aumento de transaminasas. Epigastralgia persistente, náuseas/vómitos Dolor en cuadrante superior en el abdomen Trombocitopenia (Plaquetas <100.000/mm3) Hemólisis CID (Coagulación Intravascular Diseminada) Creatinina sérica >0,9 mg. /dl. Hiperreflexia tendinosa Cefalea persistente Híper excitabilidad psicomotriz Alteración del sensorio-Confusión Visión borrosa, escotomas centellantes, diplopía, fotofobia Restricción del crecimiento intrauterino / Oligoamnios. Desprendimiento de placenta. Cianosis - Edema Agudo de Pulmón (no atribuible a otras causas). Oliguria (menos de 50 ml. /hora) HIPERTENSIÓN CRÓNICA: Hipertensión diagnosticada antes del embarazo o durante las primeras 20 semanas de gestación,o hipertensión que se diagnostica por primera vez durante el embarazo y no resuelve a las 12 semanas postparto. Puede ser Primaria o esencial, o Secundaria a patología renal, renovascular, endocrina (tiroidea, suprarrenal) y coartación de aorta. PREECLAMPSIA SOBREIMPUESTA A LA HIPERTENSIÓN CRÓNICA: Ante la aparición de proteinuria luego de las 20 semanas o brusco aumento de valores basales conocidos de proteinuria previos, o agravamiento de cifras de TA y/o aparición de síndrome Hellp y/o síntomas neurosensoriales en una mujer diagnosticada previamente como hipertensa. La preeclampsia sobreimpuesta empeora significativamente el pronóstico materno-fetal en mujeres con hipertensión crónica. ECLAMPSIA: Desarrollo de convulsiones tónicoclónicas generalizadas y/o de coma inexplicado en la 2da mitad del embarazo, durante el parto o puerperio, no atribuible a otras patologías. SÍNDROME HELLP: Grave complicación caracterizada por la presencia de hemólisis, disfunción hepática y trombocitopenia en una progresión evolutiva de los cuadros severos de hipertensión en el embarazo. 4 Epidemiología del problema: La hipertensión arterial en el embarazo, es un problema de salud: - Prevalente: La OMS estima que la hipertensión arterial complica un 10% de los embarazos. La pre-eclampsia aparece en un 2 a 8% de los embarazos, y la incidencia de eclampsia varía entre 1/100 y 1/2000 embarazos, siendo su frecuencia mayor en los países en desarrollo. Duley L, Henderson Smart DJ, Meher S. Fármacos para el tratamiento de la presión arterial muy elevada durante el embarazo. Base de Datos Cochrane de Revisiones Sistemáticas 2006, Issue 3. No.: CD001449. DOI: 10.1002/14651858.CD001449.pub2. En la Argentina en el año 2008 la Razón de Mortalidad Materna fue de 40o/oooo, de las cuales el 16,2% fueron atribuibles a Trastornos Hipertensivos del embarazo y puerperio. (DEIS 2009) Entre las cuatro primeras causas de Muerte Materna se ubican las complicaciones de la Hipertensión Arterial en el embarazo y puerperio, en su mayoría, causas evitables. Lapidus y col. Guía para el diagnóstico y tratamiento de la hipertensión arterial en el embarazo. Dirección Nacional de Maternidad e Infancia. Ministerio de Salud de la Nación Argentina. 2008 En la Provincia de Neuquén, entre los años 1991 y 2009 se notificaron 80 muertes maternas, de las cuales 12 fueron debidas a hipertensión, preclampsia o eclampsia. Estadísticas vitales. Subsecretaría de Salud de la Provincia de Neuquén TABLA F26 DEFUNCIONES MATERNAS ACUMULADAS SEGÚN CAUSAS AGRUPADAS POR GRUPO ETAREO. PROVINCIA DEL NEUQUEN. 1991 a 2009 - AÑO 2009. Disponible en http://www.saludneuquen.gov.ar/images/archivo/Sala_de_situacin/Estadsticas_Vitales_2009/ - De gran magnitud. La hipertensión en el embarazo, especialmente sus formas más graves como la preeclampsia y la eclampsia se asocian a mayor morbilidad y mortalidad perinatal. También aumenta la morbi-mortalidad perinatal en mujeres con hipertensión arterial esencial severa. Las doce mujeres fallecidas en Neuquén por estas enfermedades representan un número importante de años de vida potenciales perdidos, tratándose de pacientes jóvenes. También es importante la morbilidad causada por los cuadros hipertensivos (consecuencias como infartos, accidentes cerebrovasculares, insuficiencia renal crónica, entre otras) Duley L. Pre-eclampsia and hypertension. Clin Evid 2004;(12):2013-2081. Disponible en http://www.clinicalevidence.com/ceweb/ conditionpdf/1402.pdf - Responsable de altos costos en salud. Las complicaciones clínicas que presentan estos pacientes conllevan al uso de recursos tanto para el manejo agudo (principalmente necesidad de internaciones en sala común o en Terapias Intensivas, etc.), como el manejo crónico (consecuencias como rehabilitación de accidentes cerebrovasculares, enfermedad coronaria, tratamiento de la insuficiencia renal crónica, etc.). - Es (al menos en parte) un problema vulnerable o disminuible con una detección precoz, y un tratamiento farmacológico efectivo y oportuno. 5 Preguntas de Investigación: Se realizan dos preguntas sobre el Labetalol según el manejo por vía oral o endovenoso de la hipertensión del embarazo. 1. En mujeres embarazadas con hipertensión, el Labetalol comprimidos es más eficaz, seguro o costo-efectivo que la alfa metildopa o que otros antihipertensivos vía oral? 2. En mujeres embarazadas con hipertensión, el Labetalol ampollas es más eficaz, seguro o costo-efectivo que la Clonidina o que otros anti-hipertensivos endovenosos? Descripción del medicamento y mecanismo de acción El Labetalol es una mezcla equimolar de cuatro isómeros. Uno de ellos tiene actividad no selectiva beta adrenérgico y actúa sobre los receptores β1 y β2 con actividad agonista parcial, mientras que otro de los isómeros presenta efecto alfa bloqueante. Tiene además cierta actividad simpaticomimética y actividad estabilizante de membrana. Efecto antihipertensivo: Disminuye la presión arterial al reducir la resistencia vascular como consecuencia de bloqueo de los receptores alfa-1 adrenérgicos y estimulación de los beta-2 adrenérgicos. Debido a su efecto bloqueante alfa, al administrarse por vía endovenosa reduce la presión arterial con rapidez. Sobre el aparato cardiovascular: El bloqueo alfa-1 produce relajación del musculo liso arterial y vasodilatación, en particular en la posición erecta. El bloqueo beta-1 también contribuye a la disminución de la presión arterial, en parte al bloquear la estimulación simpática refleja del corazón. Además, quizás colabore en la vasodilatación, la actividad simpáticomimética intrínseca del labetalol a nivel de los receptores beta-2. No hay decremento del gasto cardiaco en reposo. Goodman & Gilman Farmacocinética Vía Oral Endovenoso Tiempo en hacer efecto: Concentración Pico Vida media eliminación 1 – 4 horas Duración: respuesta de TA 8 -12 horas 20 -120 minutos 2 - 5 minutos 5 - 15 minutos 2 – 18 horas 5 horas 6 – 8 horas Volumen distribución: adultos: 3-16L/Kg. Atraviesa BHE; placenta, baja concentración en leche. Unión a proteínas: 50% Metabolismo: Hepático por glucuronidación e importante efecto de primer paso hepático. Biodisponibilidad oral 25%; Excreción renal (55% conjugado con glucurónido y < 5% sin cambios) 6 Usos aprobados por el Comité de Medicamentos Ninguno. El Labetalol ampollas y comprimidos ingresa recientemente a los centros de atención de Salud Pública a través del Programa de Maternidad e Infancia desde Nación. Sus usos son heterogéneos. Proceso de Búsqueda y Evaluación Proceso de elaboración: Búsqueda bibliográfica realizada en forma independiente por distintos investigadores. Se consultó Bibliografía en: Medline Lilacs Biblioteca Cochrane Tripdatabase Centre for Reviews and Disemination University of York Dahceta National Institute for Health and Clinical Excellence Clinical Guidelines Otras fuentes facilitadas por los revisores externos Motores de búsqueda bibliográfica: Palabras clave: Labetalol AND Pregnancy Límites: Human, Randomized controlled trial, Females Con esta estrategia de búsqueda se recuperaron inicialmente 29 artículos, que tras una revisión manual quedaron en 24. Palabras clave: Labetalol AND Pregnancy Límites: Human, Meta-analysis, Females Con esta estrategia de búsqueda se recuperaron 4 artículos. En Medline se combinaron distintas estrategias de búsqueda por Clinical Queries y Mesh, limitando la búsqueda a estudios en humanos, estudios randomizados y controlados, revisiones sistemáticas y meta-análisis. Luego se amplió el espectro buscando evaluaciones de tecnologías, Guías de Práctica Clínicas y otros diseños de estudios de investigación. Resultados de la búsqueda bibliográfica: Trabajos randomizados y controlados: Pubmed-Medline 23 Lilacs 8 Cochrane 62 4 1 4 Meta-análisis: 7 Otros Estudios de cohortes, Evaluaciones de tecnología sanitaria, Guías de Práctica clínica 8 Análisis de la información sobre Efectividad y Seguridad: Revisiones Sistemáticas y Meta-análisis : Comparación labetalol vs otros antihipertensivos en el embarazo: Una revisión Cochrane de 2007 actualizada al 2011 donde se incluyeron 24 estudios clínicos con 2949 mujeres reclutadas, evaluó el labetalol contra otros medicamentos antihipertensivos de primera línea1. No se menciona ningún estudio con clonidina. Hidralazina Bloqueantes α – metil dopa cálcicos Labetalol N: 69 N: 60 N: 74 Puntos finales: Estudiaron cesárea y Muerte fetal nicardipina y neonatal Conclusión: NS Conclusión: NS Conclusión: NS NS: No significativa Diazóxido N: 90 Diaz > hipoTA , > cesárea. Conclusión: NS La revisión concluyó en que todos los fármacos redujeron la cifras de TA elevada, aunque el sulfato de magnesio, la ketanserina y el diazóxido resultaron ser sustancialmente menos efectivos que otros. También coinciden en que las drogas de primera línea por eficacia y seguridad son labetalol, hidralazina, nifedipina y α-metil dopa; sin evidencia de superioridad entre ellas. Duley L, Henderson Smart DJ, Meher S. Fármacos para el tratamiento de la presión arterial muy elevada durante el embarazo. Base de Datos Cochrane de Revisiones Sistemáticas 2006, Issue 3. No.: CD001449. DOI: 10.1002/14651858.CD001449.pub2. Estudios randomizados y controlados que comparan Labetalol con otros antihipertensivos: Labetalol es el beta-bloqueante más estudiado para hipertensión del embarazo (sobre un total de 24 estudios, hay 5 estudios controlados y randomizados que Cochrane considera de buena calidad metodológica, con 792 mujeres, utilizando dosis de 200-300 mg/día vía oral). Se encontraron cuatro estudios que compararon labetalol con α-metil dopa, demostrando eficacia y seguridad semejantes. el-Qarmalawi AM, Morsy AH et col. Labetalol vs. Methyldopa in the treatment of pregnancy-induced Hypertension. Int J Gynaecol Obstet 1995; 49:125-130. González JC, Andolcetti R. Labetalol vs alfa metildopa en el tratamiento de la hipertensión arterial asociada con el embarazo. Boletín Médico de Postgrado 1997. 13;1. 9 El único estudio controlado comparando labetalol endovenoso con Clonidina ampollas, que es el medicamento de primera línea utilizado en el sector público de Neuquén para las emergencias hipertensivas del embarazo, fue presentado en un Congreso en 1986. No fue publicado al menos en revistas indexadas en Medline, y no se pudo acceder al artículo completo ni al resumen. La referencia de ese estudio fue encontrada en la base de estudios controlados de Cochrane. Fievet P, El Esper N, Gueroult JF, Gueroult JC, Fournier A. Comparative study of clonidine and labetalol in severe hypertension induced by pregnancy. 5th International Congress of the International Society for the Study of Hypertension in Pregnancy; 1986 July 7-10; Nottingham, England Se hallaron 7 estudios comparando labetalol con hidralazina, que no son relevantes a los fines del estudio por estar ésta fuera del formulario terapéutico. Lo mismo ocurre con Nicardipina (un estudio) y otras comparaciones (un estudio). Se encontro un estudio comparando labetalol con Nifedipina, con resultados similares en seguridad y efectividad. Scardo JA, Vermillion ST, Newman RB, Chauhan SP, Hogg BB A randomized, double-blind, hemodynamic evaluation of nifedipine and labetalol in preeclamptic hypertensive emergencies. Am J Obstet Gynecol. 1999 Oct;181(4):862-6. Se hallaron cinco estudios comparando labetalol con placebo que muestran que sería más efectivo el betabloqueante que el placebo. Pickles CJ, Broughton Pipkin F, Symonds EM. A randomised placebo controlled trial of labetalol in the treatment of mild to moderate pregnancy induced hypertension. Br J Obstet Gynaecol. 1992 Dec;99(12):964-8. Cruickshank DJ, Robertson AA, Campbell DM, MacGillivray I. Does labetalol influence the development of proteinuria in pregnancy hypertension? A randomised controlled study. Eur J Obstet Gynecol Reprod Biol. 1992 Jun 16;45(1):47-51. Pickles CJ, Symonds EM, Broughton Pipkin F. The fetal outcome in a randomized double-blind controlled trial of labetalol versus placebo in pregnancy-induced hypertension. Br J Obstet Gynaecol. 1989 Jan;96(1):38-43. Ramanathan J, Sibai BM, Mabie WC, Chauhan D, Ruiz AG. The use of labetalol for attenuation of the hypertensive response to endotracheal intubation in preeclampsia. Am J Obstet Gynecol. 1988 Sep;159(3):650-4. Sibai BM, Gonzalez AR, Mabie WC, Moretti M. A comparison of labetalol plus hospitalization versus hospitalization alone in the management of preeclampsia remote from term. Obstet Gynecol. 1987 Sep;70(3 Pt 1):323-7. 10 Análisis sobre seguridad: El metaanálisis de Cochrane de Duley revisa la seguridad en el embarazo de los antihipertensivos y del labetalol. Allí se describe que un estudio de 90 mujeres reportó menor riesgo de hipotensión materna (RR 0.06, 95% IC 0.0 a 0.99) y de cesáreas (RR 0.43, 95% IC 0.18 a 1.02) con labetalol comparado con diazoxido. Duley L, Henderson Smart DJ, Meher S. Fármacos para el tratamiento de la presión arterial muy elevada durante el embarazo. Base de Datos Cochrane de Revisiones Sistemáticas 2006, Issue 3. No.: CD001449. DOI: 10.1002/14651858.CD001449.pub2. Un meta-análisis sobre la Hidralazina compara los resultados de los estudios contra labetalol, y encuentra que Hidralazina se asocial a mayores efectos adversos maternos (RR 1.50 IC 1.16 a 1.94); 12 trials) y a menor bradicardia neonatal que el labetalol (diferencia de riesgo -0.24 IC -0.42 a -0.06); tres trials). Magee LA, Cham C, Waterman EJ, Ohlsson A, von Dadelszen P. Hydralazine for treatment of severe hypertension in pregnancy: meta-analysis. BMJ. 2003 Oct 25;327(7421):955-60. En un meta-análisis sobre la seguridad de los betabloqueantes Magee describe que encuentran 30 estudios sobre el embarazo y solo 4 sobre los puntos finales en el neonato. Para la hipertensión leve del embarazo (2 trials), los betabloqueantes se asocian a un leve aumento en la incidencia de niños con bajo peso para edad gestacional (OR 2.46 [1.02, 5.92]). Para la hipertensión arterial moderada de comienzo tardío (tanto la HTA crónica que se comienza a tartar avanzado el embarazo, como la HTA inducida por el embarazo) (n=8 trials), los betabloqueantes vía oral (comparados con placebo) se asociaron a una menor incidencia de HTA severa (OR 0.27 [0.16, 0.451), una disinución borderline de la incidencia de proteinuria (OR 0.69 [0.48, 1.02]), , pero un increment borderline de los niños nacidos con bajo peso para edad gestacional (OR 1.47 [0.96, 2.26]). Los Beta-bloqueantes fueron equivalents a otros agents (n=15 trials). Para la HTA severa de comienzo tardío, (n=5 trials), el labetalol endovenoso provocó menos hipotension arterial materna (OR 0.13 [0.03, 0.71]) y menos cesáreas (OR 0.23 [0.13, 0.63]) que la hidralazina y que el Diazoxido. Magee LA, Elran E, Bull SB, Logan A, Koren G. Risks and benefits of beta-receptor blockers for pregnancy hypertension: overview of the randomized trials. Eur J Obstet Gynecol Reprod Biol. 2000 Jan;88(1):15-26. Otro estudio comparó los resultados de un meta-análisis de ensayos controlados con una cohorte, ambos de mujeres embarazadas que recibieron betabloqueantes como medicación antihipertensiva. Encontró que los ensayos clínicos hacen poco hincapié en el estudio de la seguridad y se centran principalmente en la efectividad. Magee LA, Bull SB, Koren G, Logan A. The generalizability of trial data; a comparison of beta-blocker trial participants with a prospective cohort of women taking beta-blockers in pregnancy. Eur J Obstet Gynecol Reprod Biol. 2001 Feb;94(2):205-10. 11 Reportes sobre efectos adversos de Labetalol: Se encontraron publicaciones sobre hepatotoxicidad aguda por labetalol Robert, J; Traver, J. M; Sanuy, B; Vidaller, A; Rufí, G; Charte, A. Hepatitis tóxica en gestante por labetalol/ Labetalol-induced toxic hepatitis in pregnancy. Prog. obstet. ginecol; 46(8): 363-365, ago. 2003. En cuanto a los efectos a largo plazo sobre los niños, se encontró un estudio de cohortes sobre los posibles efectos, a largo plazo, de los niños que recibieron tratamiento in-útero con labetalol por hipertensión materna. Allí se describe que a los 4 a 10 años de edad, hay una mayor incidencia de Trastorno por Déficit de Atención por Hiperactividad en los expuestos a labetalol que a metil dopa (OR 2.3; 95% CI 0.7-7.3), y que los expuestos a reposo en cama (OR 4.1; 95% CI 1.2-13.9). el resto de resultados de coeficiente intelectual y scores cognitivos fue similar en los tres grupos. Pasker-de Jong PC; Zielhuis GA; van Gelder MM; Pellegrino A; Gabreels FJ; Eskes TK Antihypertensive treatment during pregnancy and functional development at primary school age in a historical cohort study. BJOG; 117(9): 1080-6, 2010 Aug. En general se decriben las siguientes frecuencias de efectos adversos: Efectos adversos: Significativos: >10%. Cardiovascular: hipotensión ortostática. Llega al 60% en uso EV, hasta 3 horas posterior a la infusión. SNC: mareos(1-20%); fatiga(1-11%) TGI: Nauseas: <20%. Poco frecuentes: 1- 10% Cardiovascular: Hipotensión(1-5%); edema(<3%); arritmia ventricular (EV 1%). SNC y SNP: Somnolencia (3%); cefalea (2%); vértigo (1-2%); parestesias (<6%); debilidad (1%) Dermatológicos: prurito (1%), rash (1%) TGI (Gastrointestinal): Dispepsia (≤ 4%), vómitos (≤ 3%), trastornos del gusto (1%). Elevación enzimas hepáticas transitoria (4%); Genitourinario: Falla renal (<8%) Respiratorio: Congestión nasal (1-6%); disnea (2%). Raros: <1% Alopecía(reversible), reacción anafiláctica; angioedema, bradicardia, broncoespasmo, ictericia colestática, IC; DBT insípida, deterioro del sensorio, labilidad emocional, pérdida de memoria a corto plazo, bloqueo AV, necrosis hepática, hepatitis, Hipersensibilidad, Enf de Peyronie; Sindrome de Raynaud; síncope, Miopatía, RAO, LES, urticaria; agranulocitosis, purpura trombocitopénica y no trombocitopénica. Efecto fetal reportado: bradicardia leve 12 Contraindicaciones: Hipersensibilidad al Labetalol o cualquier componente de la formulación, bradicardia severa, bloqueo AV de primer grado (excepto que el paciente tenga marcapasos), shock cardiogénico, asma bronquial, hipotensión arterial severa y prolongada. En amenaza de parto prematuro (donde esta contraindicado el uso de β bloqueantes). Interacciones Con drogas que producen bloqueo AV ( amiodarona, betabloqueantes, digoxina, inhibidores de acetilcolinesterasa, bloqueantes cálcicos No Dihidropiridínicos, lidocaína) o que producen bradicardia y/o hipotensión (opioides, fenotiazinas, antidepresivos tricíclicos, dipiridamol, rituximab) potencian efecto de bloqueantes alfa y beta. Análisis de otras fuentes secundarias: Guías de Práctica Clínica: La GPC Nacional Argentina recomienda tratar con fármacos a las pacientes embarazadas con TA > 160/100 mmHg con alguno de los siguientes fármacos: - Alfa Metil Dopa comprimidos (IA) - Labetalol comprimidos (IA) - Nifedipina de 10 o 20 mg, prefiriéndose los de liberación lenta (IA) En la Guía no se hace mención al uso de la Clonidina. Lapidus y col. Guía para el diagnóstico y tratamiento de la hipertensión arterial en el embarazo. Dirección Nacional de Maternidad e Infancia. Ministerio de Salud de la Nación Argentina. 2008 La GPC de los Británicos (RCOG) recomienda para pacientes embarazadas: 1. Con TA sistolica > 160 mmHg o TA diastolica > 110 mmHg iniciar tratamiento antiHTA. En el caso de mujeres con marcadores de potencial gravedad, recomienda considerar iniciar tratamiento farmacológico con valores más bajos de TA. Sugiere utilizar en el manejo agudo: Labetalol oral o endovenoso, nifedipina oral o endovenosa, o hidralazina. 2. En HTA moderada el tratamiento puede ayudar a prolongar el embarazo. Los médicos pueden utilizar fármacos con los que se encuentren familiarizados. Deberían evitarse los IECA, el Atenolol, los bloqueantes del receptor de angiotensina y los diuréticos. La Nifedipina debe utilizarse vía oral y no por vía sublingual. En la Guía no se hace mención al uso de la Clonidina. THE MANAGEMENT OF SEVERE PRE-ECLAMPSIA/ECLAMPSIA. Guideline No. 10(A). March 2006. RCOG La evaluación del NICE del Reino Unido: Recomienda para el tratamiento de pacientes embarazadas o en puerperio inmediato con hipertensión severa en cuidados críticos alguna de las siguientes: 13 labetalol (oral o intravenoso) hidralazina (intravenoso) nifedipina (oral). La evaluación no se hace mención al uso de la Clonidina. Hypertension in pregnancy: the management of hypertensive disorders during pregnancy . NICE clinical guideline 107 . Developed by the National Collaborating Centre for Women’s and Children’s Health . www.nice.org.uk/guidance/CG107 La GPC de los norteamericanos (ACOG) recomiendan como “grado A” al labetalol para el tratamiento de la hipertensión severa del embarazo por vía endovenosa. No se hace mención al uso de la Clonidina. ACOG practice bulletin. Clinical Management Guidelines for Obstetrician-Ginecologisits Number 33, January 2002 Reaffirmed 2008. Diagnosis and Management of Preeclampsia and Eclampsia. La GPC de los Canadienses (SOGC) realiza las siguientes recomendaciones: 1. Para mujeres con HTA pre-existente: - Discontinuar los IECA y bloqueantes de receptor de Angiotensina en cuanto se diagnostique el embarazo (II-2D) - Considerar suspender el Atenolol cuando se diagnostique el embarazo (I-D) - Utilizar desde el primer trimestre metildopa, labetalol o nifedipina (II-2B) 2. Para el manejo de la HTA no severa del embarazo (TA 140–159/90–109 mmHg) iniciar tratamiento con cualquiera de los siguientes: - Metildopa (I-A) o labetalol (I-A) o Nifedipina (I-A) - Beta-bloqueantes (propranolol, acebutolol, metoprolol o pindolol) (I-B) La misma guía recomienda evitar el uso de IECA (II-2E), Atenolol y prazosin (I-D) 3. Para el manejo de la HTA severa (TA sistólica >160 mmHg o TA diastólica > 110 mmHg) recomiendan utilizar - Antihipertensivos como labetalol (I-A), nifedipina capsulas (I-A) o nifedipine PA tabletas (I-B) o hidralazina. (I-A) No recomiendan utilizar el Sulfato de Mg como antiHTA (II-2 D) En caso de ser necesario puede utilizarse simultáneamente Nifedipina con Sulfato de Mg (II-2B) SOGC CLINICAL PRACTICE GUIDELINE No. 206 March 2008. Diagnosis, Evaluation, and Management of the Hypertensive Disorders of Pregnancy. Journal of Obstetrics and Gynaecology Canada. Volume 30, Number 3 volume 30, numéro 3 March 2008 Supplement 1 Recomendaciones de la OMS: La OMS no incluye al labetalol dentro de su listado de medicamentos esenciales, y recomienda a la Hidralazina para el tratamiento endovenoso de la hipertensión grave en 14 el embarazo, y a la alfa metildopa para el manejo vía oral. No hace mención a la clonidina. WHO Model List of Essential Medicines 17th list (March 2011) Disponible en http://www.who.int/medicines/publications/essentialmedicines/en/index.html En su revisión sobre el uso del Labetalol en la HTA del embarazo el informe de la OMS interpreta que en la bibliografía Labetalol fue más seguro que el diazóxido (produjo menos hipotensión arterial que requiera tratamiento, un efecto adverso que puede comprometer el flujo feto-placentario). Menciona que los efectos adversos fueron inadecuadamente reportados en los estudios publicados, y que el costo del labetalol es otro de sus limitantes para recomendarlo. World Health Organization Department of Reproductive Health and Research 15 December 2004 Sin embargo algunas de las guías elaboradas por OMS ya lo colocaban como parte del arsenal terapéutico por vía endovenosa para casos graves: Para pre-eclampsia grave y eclampsia una de las guias OMS pone a la Hidralazina endovenosa de primera línea, seguida del labetalol 10 mg ev en caso de falta de respuesta, y luego seguidos de nifedipina ante refractariedad. Managing Complications in Pregnancy and Childbirth: A guide for midwives and doctors. Integrated management of Pregnancy and Childbirth. World Health Organization Department of Reproductive Health and Research. WHO/RHR/00.7 15 Dosis y duración del tratamiento según distintas fuentes: La Guía Nacional recomienda dos esquemas para el Labetalol endovenoso: INFUSIÓN EV INTERMITENTE: 20 mg (1 ampolla diluida en 100 ml sol. Dextrosada 5%) IV lento, a pasar en 10-15 min. Efecto máximo: a partir de los 5 minutos. Si no desciende la TA a los 15 minutos, duplicar la dosis: 40 mg (2 ampollas), si no desciende la TA, duplicar la dosis: 80 mg (4 ampollas). Si persiste la HTA, a los 15 minutos repetir dosis anterior: 80 mg (4 ampollas). Dosis máxima EV total: 220-300 mg y 80 mg diluidos por bolo lento. INFUSIÓN CONTINUA (BOMBA DE INFUSIÓN): 40 ml = 10 ampollas en 160 ml Sol Dextrosa 5% (200 ml); pasar en 1 a 2 ml/min. = 1 a 2 mg/min. Costos Labetalol ampollas 20 mg Clonidina ampollas 0,15 mg Labetalol comprimidos mg Nifedipina comprimidos 10 mg Alfa metil dopa comprimidos 500 mg Dosis Diaria Definida (x) 200 mg 1,05 mg 600 mg 30 mg 1000 mg (x) La Diaria definida fue tomada de la OMS para Nifedipina y alfa metil dopa. Para Labetalol fue estimada a partir de las guías que lo recomiendan, y para Clonidina a partir de la recomendación de los especialistas toco-ginecólogos que la utilizan en la Provincia de Neuquén. Labetalol ampollas 20 mg Clonidina ampollas 0,15 mg Labetalol comprimidos 20 mg Nifedipina comprimidos 10 mg Alfa metil dopa comprimidos 500 mg Costo por unidad(*) $ 61,06 $ 11,54 $ 4,58 $ 0,56 $ 1,29 (*) El Costo por unidad fue calculado a partir de los precios obtenidos del sitio Kayrosweb al 29/12/11 Labetalol ampollas Clonidina ampollas Labetalol comprimidos 20 mg Nifedipina comprimidos 10 mg Alfa metil dopa comprimidos 500 mg Costo promedio por tratamiento de 24 hrs (*) $ 610,6 $ 80,78 Costo promedio por tratamiento mensual (*) $ 412,2 $ 50,4 $ 77,4 16 (*)El costo promedio sólo tiene en cuenta el número de ampollas o comprimidos utilizados en un tratamiento estándar de 48 hrs. No se incluye en el análisis el material descartable necesario para la administración de los fármacos (catéter sobre aguja, guía de suero, sachets de soluciones parenterales, jeringas, agujas, guantes descartables, gasa estéril, solución de iodopovidona utilizada), así como tampoco el tiempo de enfermería necesario para la colocación y cuidados de vía endovenosa, ni otros tipos de costos. Como promedio se calcularon tratamientos por 24 hrs, lo que implica 10 ampollas de Labetalol = 200 mg, y 7 ampollas de Clonidina = 1,05 mg , siguiendo el esquema actualmente utilizado en los servicios de Ginecología del H. Neuquén y H. Centenario. Diferencias en costos: Manejo ambulatorio: En base a la evaluación realizada, y sólo tomando en cuenta los costos directos relacionados con los fármacos, el tratamiento mensual con labetalol vía oral es un 432,56% más costoso que con alfa metil dopa, y un 717,86% más costoso que con Nifedipina (a dosis equivalentes). Manejo en la Urgencia: En cuanto al tratamiento endovenoso, sólo tomando en cuenta los costos directos relacionados con los fármacos, el tratamiento de 24 hrs con Labetalol ampollas es un 655,88% más costoso que el tratamiento con Clonidina ampollas (a dosis equivalentes). 17 Conclusiones: Recomendación del Comité Provincial de Medicamentos: Tratamiento endovenoso: En base a abundante evidencia disponible de alta calidad (proveniente de estudios randomizados y controlados y de revisiones sistemáticas con meta-análisis de buena calidad metodológica) se recomienda fuertemente la incorporación de la indicación de Labetalol ampollas como tratamiento de primera línea en el tratamiento de la Hipertensión severa del embarazo. Esta recomendación se realiza aún teniendo en cuenta que la modificación en la práctica implique un incremento en los costos directos superior al 655% por cada caso tratado. Nivel de la evidencia científica disponible: Clase A (Alta Calidad) Grado de Recomendación: Recomendación fuerte a favor de incorporar al Labetalol ampollas en el tratamiento de la Hipertensión severa del embarazo en pacientes hospitalizadas y monitoreadas. En cuanto al uso de la Clonidina endovenosa, no se pudo encontrar evidencia científica de su efectividad o seguridad en estas pacientes. Sin embargo el fármaco es utilizado desde hace años en nuestro sistema de salud y muchos de los profesionales la desean mantener para el tratamiento de estas pacientes. Teniendo en cuenta que “la ausencia de evidencia científica no es evidencia de ausencia de efectividad/seguridad”, y dado que es un fármaco antiguo que puede no generar interés de la industria farmacéutica para realizar estudios de investigación, la recomendación sobre la clonidina ampollas es: - Mantenerla dentro del FTP - Realizar estudios de uso entre los Médicos Generales y Gineco-Obstetras del sistema de salud - Proponer la realización de Guías de Práctica Clínica por parte del Servicio de Obstetricia del HPN y/ o por la Sociedad de Medicina Rural de Neuquén. - Monitorear el patrón de uso del fármaco para ir ajustando las necesidades de compra. Tratamiento vía oral: En base a la bibliografía consultada, y basado en aspectos de efectividad, seguridad, experiencia y costos, la primera línea del tratamiento ambulatorio de la hipertensión arterial en el embarazo debe mantenerse la: - Alfa metil dopa comprimidos Una alternativa que se recomienda es incorporar para esta indicación el fármaco: - Nifedipina comprimidos (que ya se encuentra dentro del FTP para otras indicaciones). No parece necesario incorporar una tercera droga por día oral para la hipertensión del embarazo ya que por lo consultado a los expertos es excepcional encontrar un caso donde se alcancen las dosis máximas de alfa metil dopa combinada con 18 Nifedipina en dosis máximas, y aún así no se logre el control tensional en mujeres embarazadas con manejo ambulatorio. Además las diferencias en costo son importantes, con incrementos de un 432,56% comparado con alfa metil dopa, y de un 717,86% comparado con Nifedipina. Pese a que el medicamento sea provisto desde Nación en este momento, no se recomienda su inclusión en el sector público de Salud de Neuquén. Nivel de la evidencia científica disponible: Clase A (Alta Calidad) Grado de Recomendación: Recomendación débil en contra de la incorporación de Labetalol comprimidos para la hipertensión arterial del embarazo. Para esa indicación se recomienda utilizar la alfa metil dopa y la nifedipina Ver anexo para la interpretación de la calidad de evidencia y la fuerza de la recomendación. Sistema GRADE de Niveles de evidencia y grados de recomendación. BMJ 3 may 2008 Vol 336; 995-8 19 Proceso de implementación de la incorporación en la Provincia: Para el manejo de la Hipertensión severa en la internación: Siendo la Hipertensión del embarazo un problema de salud prevalente que hace muchos años es tratado en el subsector público de Neuquén con Clonidina por vía endovenosa, se prevé que las modificaciones en la conducta terapéutica pueda traer algunas dificultades y resistencias. Como sugerencias para facilitar el proceso de incorporación se sugiere: - Mantener la compra y provisión de Clonidina ampollas - Elaborar encuestas a médicos generales y obstetras para conocer sus conocimientos sobre la hipertensión del embarazo, la medicación que indican habitualmente, e identificar resistencias al cambio. - Elaboración de Guías de Práctica Clínica por parte del servicio de referencia de Obstetricia del Hospital Provincial Neuquén, y/o por la Asociación de Medicina Rural de Neuquén y/o por los Programas Provinciales de Salud Sexual y Reproductiva o de Maternidad e Infancia. - Charlas y talleres dirigidos a Médicos Generales y Obstetras de la provincia brindando información actualizada sobre el tratamiento de la hipertensión del embarazo - Difusión de este informe de evaluación a través de la página web y en formato escrito, a través de las zonas sanitarias y centros de atención - Realizar un control de utilización off-label del labetalol endovenoso en las distintas farmacias. Este informe solo avala la utilización para Hipertensión grave en embarazadas. Cualquier otro uso debe ser analizado por separado. Para el manejo de la Hipertensión leve en forma ambulatoria: Siendo la Hipertensión del embarazo un problema de salud prevalente que hace muchos años es tratado en el subsector público de Neuquén con alfa metil dopa por vía oral, y existiendo en FTP una segunda droga alternativa que es la Nifedipina, ambas de reconocida seguridad, efectividad y costo-efectividad, se recomienda gestionar junto al Programa de Maternidad e Infancia de la Subsecretaria de Salud de Neuquén: - La no incorporación, provisión y distribución de labetalol comprimidos a los efectores del sistema de salud público de Neuquén. 20 Bibliografía: 1. Goodman & Gilman. Las bases farmacológicas de la Terapéutica. Mac Graw Hill. 11 Edición 2. Duley L. Pre-eclampsia and hypertension. Clin Evid 2004; [search date December 2003](12):2013-2081. http://www.clinicalevidence.com/ceweb/ conditionpdf/1402.pdf 3. WHO Department of Reproductive Health and Research. Management of pregnancy-induced hypertension. WHO, UNFPA, UNICEF, World Bank, editors. Managing complications in pregnancy and childbirth: a guide for midwives and doctors. [WHO/RHR/00.7], S41-S50. 2000. World Health Organization. Integrated Management of Pregnancy and Childbirth. 4. Duley L, Henderson-Smart DJ. Drugs for treatment of very high blood pressure during pregnancy. Cochrane Database Syst Rev 2002;(4): CD001449.PM:12519557 5. Abalos E, Duley L, Steyn DW, Henderson-Smart DJ. Antihypertensive drug therapy for mild to moderate hypertension during pregnancy. Cochrane Database Syst Rev 2001;(2):CD002252.PM:11406040 6. Magee LA, Duley L. Oral beta-blockers for mild to moderate hypertension during pregnancy. Cochrane Database Syst Rev 2003;(3): CD002863. PM:12917933 7. Elhassan EM, Mirghani OA, Habour AB, Adam I. Methyldopa versus no drug treatment in the management of mild pre-eclampsia. East Afr Med J 2002; 79(4):172-175.PM:12625668 8. Rudnicki M, Frolich A, Pilsgaard K, Nyrnberg L, Moller M, Sanchez M et al. Comparison of magnesium and methyldopa for the control of blood pressure in pregnancies complicated with hypertension. Gynecol Obstet Invest 2000; 49(4):231-235.PM:10828704 9. Cardiovascular drugs. In: Parfitt K, editor. Martindale: the complete drug reference. Taunton, MA: Pharmaceutical Press, 1999. 10. Lim PO, McDonald TM. Antianginal drugs and -adrenoreceptor antagonists. In: Dukes MNG, Aronson JK, editors. Meyler's Side Effects of Drugs. Elsevier, 2000: 575-628. 11. Magee LA, Ornstein MP, von Dadelszen P. Fortnightly. review: management of hypertension in pregnancy. BMJ1999;318:1332–6. 12. Tuffnell DJ, Jankowicz D, Lindow SW, Lyons G, Mason GC,Russell IF, Walker JJ. Outcomes of severe pre-eclampsia/eclampsia in Yorkshire 1999/2003.BJOG 2005;112:875–80. 13. Laura A. Magee, Michael Helewa, Jean-Marie Moutquin, Peter von Dadelszen. Diagnosis, Evaluation, and Management of the Hypertensive Disorders of Pregnancy. SOGC CLINICAL PRACTICE GUIDELINE No. 206 March 2008. Journal of Obstetrics and Gynaecology Canada. Volume 30, Number 3 volume 30, numéro 3 March 2008 Supplement 1 14. Lapidus y col. Guía para el diagnóstico y tratamiento de la hipertensión arterial en el embarazo. Dirección Nacional de Maternidad e Infancia. Ministerio de Salud de la Nación Argentina. 2008 15. Managing Complications in Pregnancy and Childbirth: A guide for midwives and doctors. Integrated management of Pregnancy and Childbirth. World Health Organization Department of Reproductive Health and Research. WHO/RHR/00.7 21 16. WHO Model List of Essential Medicines 17th list (March 2011) Disponible en http://www.who.int/medicines/publications/essentialmedicines/en/index.html 17. ACOG practice bulletin. Clinical Management Guidelines for ObstetricianGinecologisits Number 33, January 2002 Reaffirmed 2008. Diagnosis and Management of Preeclampsia and Eclampsia. 18. Hypertension in pregnancy: the management of hypertensive disorders during pregnancy . NICE clinical guideline 107 . Developed by the National Collaborating Centre for Women’s and Children’s Health . www.nice.org.uk/guidance/CG107 19. Precios de fármacos actualizados Kairos: http://ar.kairosweb.com/resultado_busq.html?prodname=clonidina 20. Kathleen Holloway, Terry Green. Comités de Farmacoterapéutica. Guía Práctica OMS 2003. Anexo 6.1 Dosis diarias definidas (DDD) de algunos medicamentos comunes. 21. Fievet P, El Esper N, Gueroult JF, Gueroult JC, Fournier A. Comparative study of clonidine and labetalol in severe hypertension induced by pregnancy. 5th International Congress of the International Society for the Study of Hypertension in Pregnancy; 1986 July 7-10; Nottingham, England 22. el-Qarmalawi AM, Morsy AH et col. Labetalol vs. Methyldopa in the treatment of pregnancy-induced Hypertension. Int J Gynaecol Obstet 1995; 49:125-130. 23. González JC, Andolcetti R. Labetalol vs alfa metildopa en el tratamiento de la hipertensión arterial asociada con el embarazo. Boletín Médico de Postgrado 1997. 13;1. 24. Scardo JA, Vermillion ST, Newman RB, Chauhan SP, Hogg BB A randomized, double-blind, hemodynamic evaluation of nifedipine and labetalol in preeclamptic hypertensive emergencies. Am J Obstet Gynecol. 1999 Oct;181(4):862-6. 25. Pickles CJ, Broughton Pipkin F, Symonds EM. A randomised placebo controlled trial of labetalol in the treatment of mild to moderate pregnancy induced hypertension. Br J Obstet Gynaecol. 1992 Dec;99(12):964-8. 26. Cruickshank DJ, Robertson AA, Campbell DM, MacGillivray I. Does labetalol influence the development of proteinuria in pregnancy hypertension? A randomised controlled study. Eur J Obstet Gynecol Reprod Biol. 1992 Jun 16;45(1):47-51. 27. Pickles CJ, Symonds EM, Broughton Pipkin F. The fetal outcome in a randomized double-blind controlled trial of labetalol versus placebo in pregnancy-induced hypertension. Br J Obstet Gynaecol. 1989 Jan;96(1):38-43. 28. Ramanathan J, Sibai BM, Mabie WC, Chauhan D, Ruiz AG. The use of labetalol for attenuation of the hypertensive response to endotracheal intubation in preeclampsia. Am J Obstet Gynecol. 1988 Sep;159(3):650-4. 29. Sibai BM, Gonzalez AR, Mabie WC, Moretti M. A comparison of labetalol plus hospitalization versus hospitalization alone in the management of preeclampsia remote from term. Obstet Gynecol. 1987 Sep;70(3 Pt 1):323-7. 30. Magee LA, Cham C, Waterman EJ, Ohlsson A, von Dadelszen P. Hydralazine for treatment of severe hypertension in pregnancy: meta-analysis. BMJ. 2003 Oct 25;327(7421):955-60. 31. Magee LA, Bull SB, Koren G, Logan A. The generalizability of trial data; a comparison of beta-blocker trial participants with a prospective cohort of women taking beta-blockers in pregnancy. Eur J Obstet Gynecol Reprod Biol. 2001 Feb;94(2):205-10. 22 32. Magee LA, Elran E, Bull SB, Logan A, Koren G. Risks and benefits of betareceptor blockers for pregnancy hypertension: overview of the randomized trials. Eur J Obstet Gynecol Reprod Biol. 2000 Jan;88(1):15-26. 33. Pasker-de Jong PC; Zielhuis GA; van Gelder MM; Pellegrino A; Gabreels FJ; Eskes TK Antihypertensive treatment during pregnancy and functional development at primary school age in a historical cohort study. BJOG; 117(9): 1080-6, 2010 Aug. 23 Anexo. Definiciones de Nivel de Evidencia y Grados de Recomendación Sistema GRADE de Niveles de evidencia y grados de recomendación. BMJ 3 may 2008 Vol 336; 995-8 Nivel de la Evidencia Científica Disponible: • • • • Alta calidad Moderada calidad Baja calidad Muy baja calidad A B C D Definiciones: • • • • Alta calidad: Es poco probable que futuras investigaciones modifiquen nuestra confianza en la estimación del efecto. Moderada calidad: Es probable que futuras investigaciones modifiquen de forma importante nuestra confianza en la estimación del efecto. Baja calidad: Es muy probable que futuras investigaciones modifiquen de forma importante nuestra confianza en la estimación del efecto. Muy baja calidad: Cualquier estimación de efecto es incierta. Grados de Recomendación: • • • • Recomendación fuerte para utilizar una intervención Recomendación débil para utilizar una intervención Recomendación débil para no utilizar una intervención Recomendación fuerte para no utilizar una intervención 1 2 2 1 Definiciones e implicancias de una recomendación fuerte: • Para los pacientes: – La mayoría de los pacientes en su situación desearían que se lleve adelante el curso de acción recomendado, y sólo una pequeña proporción de los pacientes no. • Para los médicos: – La mayoría de los pacientes deberían recibir el curso de acción recomendado. • Para las autoridades sanitarias: – La recomendación puede adoptarse como política en la mayoría de las situaciones. Definiciones e implicancias de una recomendación débil: • Para los pacientes: – La mayoría de los pacientes en su situación desearían que se lleve adelante el curso de acción recomendado, pero muchos pacientes no. • Para los médicos: – Debe reconocerse que las distintas opciones no son igualmente adecuadas para todos los pacientes. Deben ayudar a sus pacientes a elegir una opción adecuada a sus valores y preferencias. • Para las autoridades sanitarias: – La desición de cobertura requiere un importante debate, y que se involucren los distintos interesados. 24 Anexo. Declaración de conflictos de interés de los autores del informe de evaluación. 25