Descargar capítulo de muestra.
Anuncio

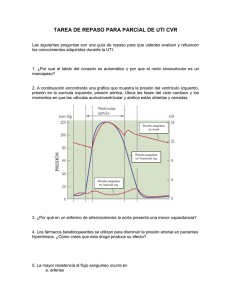
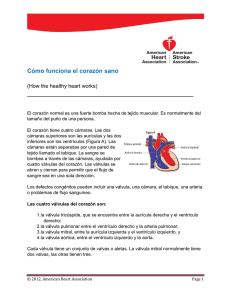
Cardiología Sección 1 1.Generalidades de Cardiología.................................................................3 2.Angina estable.............................................................................................15 3.SICA I: infarto agudo miocárdico con elevación del segmento ST (IAM CESST).............................................................................................18 4.SICA II: infarto agudo miocárdico sin elevación del segmento ST (IAM SESST) y angina inestable..........................................................23 5.Valvulopatías.................................................................................................29 6.Hipertensión arterial sistémica...............................................................36 7.Crisis hipertensivas....................................................................................41 8.Insuficiencia cardiaca congestiva..........................................................46 9.Endocarditis infecciosa.............................................................................53 10.Miocardiopatías y miocarditis.................................................................58 11.Pericarditis aguda.......................................................................................63 12.Taponamiento cardiaco.............................................................................65 13.Reanimación cardiopulmonar y soporte vital básico (BLS)...........67 14.Soporte vital cardiovascular avanzado (ACLS).................................74 15.Arritmias I: bradicardia y bloqueos auriculoventriculares..............87 16.Arritmias II: taquicardias de complejo QRS angosto (supraventiculares)...................................................................................91 17.Arritmias III: taquicardias de complejo QRS ancho (ventriculares)............................................................................................96 18.Síncope..........................................................................................................99 19.Enfermedad arterial periférica................................................................102 20. Enfermedades venosas.............................................................................105 21.Enfermedades de la aorta........................................................................113 22.Farmacología del sistema cardiovascular............................................116 23.Medicina preventiva y diagnóstico oportuno en Cardiología........126 24.Casos clínicos en Cardiología.................................................................130 Revisión Dr. Marco Antonio Peña Duque Médico cardiólogo intervencionista Jefe del servicio de Hemodinámica Instituto Nacional de Cardiología “Ignacio Chávez” Coordinación Carlos Joaquín González-Quesada, MD Clinical Fellow in Medicine and Global Health Brigham and Women’s Hospital, Harvard Medical School 3 1. Generalidades de Cardiología Introducción El sistema cardiovascular está formado por un bomba central, el corazón, y un sistema de distribución que irriga y drena a los tejidos (arterias y venas, respectivamente). El corazón está localizado en el tórax, específicamente en el mediastino anterior. El corazón se encuentra formado por un “corazón derecho” (aurícula y ventrículo derechos) y un “corazón izquierdo”. El corazón derecho se encarga de bombear sangre por medio de las arterias pulmonares hacia la red vascular del pulmón (circulación menor). El “corazón izquierdo” (aurícula y ventrículo izquierdos) bombea sangre por medio de la aorta hacia todo el organismo humano (circulación mayor). El drenaje venoso de todo el organismo (sangre desoxigenada) se realiza a través de las venas cavas (superior e inferior) hacia el corazón derecho. El drenaje pulmonar (sangre oxigenada) se realiza a través de las venas pulmonares hacia el corazón izquierdo. Anatomía cardiaca El corazón está formado por dos serosas y una capa muscular. La serosa que recubre la superficie interna se denomina endocardio, mientras que la externa es el pericardio (saco que contiene al corazón). La capa muscular se encuentra entre ambas serosas y se denomina miocardio. La forma del corazón puede ser comparada con la de una pirámide (una base, un vértice y tres caras). La base del corazón tiene localización posterosuperior derecha, y corresponde a las superficies auriculares. El vértice o ápex tiene localización anteroinferior izquierda y está formado por el ventrículo izquierdo. La cara que se proyecta sobre el diafragma corresponde en su mayor parte a la superficie ventricular izquierda (también se le llama cara inferior o posteroinferior). La cara que se apoya sobre la superficie torácica anterior corresponde en su mayor parte a la superficie ventricular derecha y al septum. Finalmente, la cara lateral izquierda está formada por la superficie ventricular izquierda. El corazón está formado por cuatro cavidades (dos aurículas y dos ventrículos) los cuales pueden precisarse exteriormente por la presencia de cisuras o surcos. La limitación entre las aurículas y ventrículos visible exteriormente se llama surco auriculoventricular. La separación de los ventrículos visible exteriormente se realiza por el surco interventricular anterior (en la cara anterior) y posterior (en la cara diafragmática). La unión entre el surco auriculoventricular y el interventricular posterior se denomina la cruz del corazón. Aurícula derecha y válvula tricuspídea Esta aurícula se localiza en la base del corazón (hacia atrás y a la derecha). Esta cavidad es la encargada de recibir el drenaje sanguíneo sistémico a través de las venas cavas superior e inferior, y del mismo corazón a través del seno venoso. Estos tres sistemas venosos desembocan en una región posterior y lisa de la aurícula (porción sinusal); dicha región se encuentra limitada en su pared libre por una saliente muscular denominada crista terminalis, que va del borde anterior al borde derecho de la vena cava superior e inferior, respectivamente. La vena cava inferior está provista de una válvula semilunar incompleta (válvula de Eustaquio) que impide parcialmente el reflujo de sangre. La aurícula derecha es de pared muscular delgada, debido a que su función contráctil es escasa. En la región anterosuperior se encuentra la orejuela derecha (una evaginación triangular). La aurícula derecha se comunica con el ventrículo derecho a través de la válvula tricuspídea, y se separa de la aurícula izquierda por el septum interauricular, cuya porción posteroinferior es delgada y fibrosa (foramen ovale, que es un remanente embriológico del ostium secundum), y el resto es en su mayoría muscular. La válvula tricuspídea representa la comunicación entre la aurícula derecha y el ventrículo derecho. Cada valva está unida al ventrículo derecho por una cuerda tendinosa que se inserta en los músculos papilares. Existe una valva inferior, cerca del diafragma; una segunda valva medial, próxima al tabique interventricular, y una tercera válvula, de disposición anterior. Ventrículo derecho y válvula pulmonar El ventrículo derecho recibe sangre proveniente de la aurícula a través de la válvula tricuspídea. Anatómicamente se puede dividir en dos partes: a) un tracto de entrada, situado por debajo de la válvula tricuspídea y b) un tracto de salida, que es un infundíbulo oblicuo hacia arriba y a la izquierda que conduce hacia la arteria pulmonar. Ambos tractos se hallan separados por una formación muscular denominada cresta supraventricular. También existe una segunda estructura muscular, denominada banda moderadora, la cual conecta el septum interventricular con la pared libre del ventrículo derecho; esta formación lleva los estímulos eléctricos de la rama derecha del haz de His hacia la red de Purkinje. Este ventrículo se comunica con la arteria pulmonar por medio de la válvula pulmonar. Encima de cada valva hay una especie de nicho o dilatación que se denomina seno de Valsalva, así como un pequeño nódulo hacia la parte media de su borde libre. La inserción de la arteria pulmonar, en forma de tejido fibroso, se pierde entre las fibras musculares del ventrículo; la dirección que toma la arteria pulmonar es hacia arriba y luego hacia la izquierda. Aurícula izquierda y válvula mitral Esta aurícula se encuentra en un íntimo contacto con la aorta descendente, el esófago y la columna vertebral al ser la cámara del corazón con la posición más posterior. La aurícula izquierda es de menor tamaño que la derecha. Esta aurícula recibe la sangre proveniente del pulmón a través de las venas pulmonares por su cara posterior, dos de ellas cerca del tabique interauricular y las otras dos alejadas hacia la izquierda. Al igual que la aurícula derecha, la izquierda presenta una evaginación u orejuela. A diferencia de su contraparte derecha, esta aurícula es lisa y carece de crista terminalis. Se comunica con el ventrículo izquierdo por medio de la válvula mitral. La válvula mitral se dispone, al igual que la tricuspídea, unida a cuerdas tendinosas y músculos papilares; una de las válvulas es anterior y estrechamente relacio- La superficie del corazón que se proyecta sobre el diafragma corresponde en su mayor parte al ventrículo izquierdo (también se le llama cara inferior o posteroinferior). El tracto de salida se encuentra en ventrículo derecho. Este tracto puede estrecharse por hipertrofia muscular congénita (tetralogía de Fallot) o adquirida (comunicación interventricular) y constituir una variedad de estenosis pulmonar de tipo “infundibular”. La banda moderadora es una estructura muscular del ventrículo derecho que conecta el septum interventricular con la pared libre del ventrículo derecho (contiene a la rama derecha del haz de His). Sección 1 | Cardiología Anatomía 4 El nodo auriculoventricular es una estructura diseñada para enlentecer el impulso eléctrico proveniente del nodo sinusal y las aurículas, permitiendo que primero se realice la contracción de las aurículas y posteriormente la ventricular. El sistema de conducción ventricular izquierdo está formado por tres partes: a) una parte media, la cual viaja por el septum interventricular en la porción del ventrículo izquierdo; b) una división izquierda anterosuperior, y c) una división izquierda posterosuperior (complejo QRS del electrocardiograma). El miocardio está formado por tres tipos de células: 1) las de tipo muscular (contracción); las de tipo “marcapasos” (creación de impulsos eléctricos), y las de conducción (transmisión del impulso eléctrico). Guía EXARMED La despolarización del miocito aumenta las concentraciones intracelulares de calcio, lo cual favorece la unión de la actina y la miosina. nada con la aorta, por lo que se denomina valva aórtica de la mitral, y la otra está situada lateralmente y hacia atrás. Cada músculo papilar, uno anteroizquierdo y otro posteroderecho, controla las mitades adyacentes de cada valva. Ventrículo izquierdo y válvula aórtica El ventrículo izquierdo recibe la sangre proveniente de la aurícula izquierda a través de la válvula mitral y la envía hacia la aorta, por medio de la válvula aórtica. Este ventrículo tiene paredes mucho más gruesas que el derecho. Anatómicamente el septum interventricular se considera parte intrínseca del ventrículo izquierdo en su totalidad; por su superficie izquierda el septum es liso en sus dos tercios superiores; las paredes restantes tienen trabéculas carnosas no entrelazadas. Por la forma de la cavidad ventricular izquierda (circular), sus cámaras de entrada y salida no son definidas morfológicamente y no se puede identificar una división tan clara como en el ventrículo derecho. La válvula aórtica se encuentra formada por tres valvas, de manera similar a la pulmonar. La aorta al nacer se dirige en forma oblicua hacia arriba, atrás y a la derecha. Sistema de conducción El nodo sinusal se localiza en la porción superior de la aurícula derecha. Esta estructura se encuentra provista con la habilidad de despolarizar espontáneamente entre sesenta a noventa veces cada minuto en condiciones fisiológicas. La electricidad producida por este nodo se transmite a toda la aurícula derecha y posteriormente a la aurícula izquierda. Este impulso eléctrico se detiene cuando alcanza al nodo auriculoventricular, el cual se localiza en la porción inferior de la aurícula derecha. La secuencia de la despolarización y la localización y el tamaño de las aurículas determinan las características de las fuerzas eléctricas creadas por la onda P del electrocardiograma. El nodo auriculoventricular se localiza en la porción inferior de la aurícula derecha. Esta estructura está diseñada para enlentecer el impulso eléctrico proveniente del nodo sinusal y las aurículas. El haz de His nace de esta estructura y se encarga de conectarla con el sistema de conducción de los ventrículos. El sistema de conducción ventricular izquierdo está formado por tres partes: a) una parte media, la cual viaja por el septum interventricular en la porción del ventrículo izquierdo; b) una división izquierda anterosuperior, y c) una división izquierda posterosuperior. Estas subdivisiones se encargan de la despolarización de diferentes partes del ventrículo. Estos tres sistemas de conducción explican los tres vectores eléctricos que se representan en el electrocardiograma con un complejo QRS. El sistema de conducción ventricular derecha no es tan amplio como el del ventrículo izquierdo, pero se distribuye en todo el ventrículo derecho. Las terminaciones de este sistema de conducción se denominan fibras de Purkinje, las cuales conectan los sistemas de conducción de ambos ventrículos con los miocitos que producen las fuerzas eléctricas que se representan en el electrocardiograma. fisiología Introducción Como se describió anteriormente, el sistema cardiovascular está formado por el corazón y dos sistemas vasculares: la circulación sistémica y la pulmonar. El corazón bombea sangre a través de dos sistemas vasculares, uno de baja presión o circulación pulmonar, en el cual ocurre el intercambio gaseoso, y la circulación sistémica, la cual se encarga de distribuir el aporte sanguíneo a los órganos individuales, supliendo la demanda metabólica de los tejidos. A continuación se repasarán los conceptos básicos fisiológicos cardiovasculares. El corazón El corazón está formado por cuatro cámaras, divididas en un “corazón derecho” y un “corazón izquierdo”, cada uno con una aurícula y un ventrículo. La aurícula actúa como un reservorio para la sangre venosa, con una pequeña acción de bomba para apoyar el llenado de los ventrículos. En contraste, los ventrículos son la “verdadera” bomba para expulsar la sangre hacia la circulación pulmonar (ventrículo derecho) y sistémica (ventrículo izquierdo). El ventrículo izquierdo es de forma cónica y maneja presiones mucho mayores que el ventrículo derecho, por tal motivo su pared es mucho más gruesa y muscular. El miocardio, el cual conforma estas estructuras, consiste en células musculares, las cuales se contraen espontáneamente; células tipo “marcapasos”; y células de conducción, las cuales tienen función especializada. Existen cuatro válvulas que se encargan de dirigir la sangre en un solo sentido, de aurículas a ventrículos (válvulas tricuspídea y mitral), y hacia la circulación arterial (válvulas pulmonar y aórtica). Electrofisiología del corazón Introducción La contracción miocárdica se produce por un cambio en el voltaje a través de la membrana celular (despolarización), el cual conduce a un potencial de acción. Aunque la contracción puede ocurrir de manera espontánea, ésta normalmente se realiza en respuesta a un impulso eléctrico bien coordinado. Este impulso inicia en el nodo sinoauricular, el cual es una colección de células miocárdicas tipo “marcapasos” localizadas en la unión entre la aurícula derecha y la vena cava superior. Estas células especializadas despolarizan espontáneamente y ocasionan una onda de contracción que atraviesa a las aurículas. Posterior a la contracción auricular, el impulso sufre un retraso en el nodo auriculoventricular, localizado en la pared septal de la aurícula derecha. Desde aquí, el impulso es conducido por las fibras de His-Purkinje, las cuales permiten que la conducción sea nuevamente rápida a través de sus ramas derecha e izquierda, causando casi una despolarización simultánea de ambos ventrículos, aproximadamente 0.2 segundos después del inicio del primer impulso en el nodo sinoauricular. La despolarización de la membrana celular miocárdica origina un gran incremento en la concentración de calcio dentro de la misma célula, lo cual origina la contracción por medio de la unión del calcio a dos proteínas, la actina y la miosina. Potencial de acción Las células cardiacas se hallan polarizadas, es decir, exhiben una diferencia de potencial entre los compartimentos intracelular y extracelular, siendo en el primero negativo respecto al segundo. Esta diferencia de potencial durante la diástole eléctrica se denomina potencial de reposo transmembrana y su valor varía según el tipo 5 y esto ocurre durante las fases 1, 2 y 3. La fase 4 es el potencial de reposo. A continuación se describen las principales corrientes que ocurren durante el potencial de acción: a) Corrientes de sodio: el canal de sodio es un canal activado por cambios de voltaje y la corriente de sodio es la principal responsable de la fase de despolarización (fase 0) del potencial de acción. b) Corrientes de potasio: existen varias corrientes de potasio en la célula miocárdica, de éstas hay dos que ameritan comentarse. Existe una corriente de potasio hacia el exterior de la célula que ocurre en la fase de meseta, o fase 2, y la fase 3 del potencial de acción de las fibras rápidas y que contribuye a la repolarización en forma importante. La otra corriente de potasio es la que determina un ingreso neto de este ion al interior de la célula, creando con ello el potencial de reposo y la despolarización diastólica de la fase 4 del potencial de acción, que en El potencial de reposo transmembrana se mantiene estable en las fibras no automáticas; en cambio en aquellas dotadas de automatismo el potencial de reposo no es estable y se eleva paulatinamente hasta llegar al umbral de despolarización. A 1 2 3 0 4 NA+ Ca2+ K+ Medio extracelular 4 NA+ NA+ Ca2+ Ca2+ Ca2+ Ca2+ K+ K+ K+ K+ K+ K+ Medio intracelular B 0 4 3 4 Figura 1-1-1. En A se muestra el potencial de acción de las células miocárdicas contráctiles con sus respectivas fases (véase texto), mientras que en B se observa el potencial de acción de las células miocárdicas especializadas (marcapasos). Sección 1 | Cardiología de célula o tejido a que corresponde (−90 mV para las fibras auriculares, ventriculares y del sistema His-Purkinje; −70 mV para fibras del nódulo sinusal y nodo auriculoventricular). El potencial de reposo transmembrana se mantiene estable en las fibras no automáticas; en cambio en aquellas dotadas de automatismo el potencial de reposo no es estable y se eleva paulatinamente hasta llegar al umbral de despolarización. El potencial umbral es el valor del potencial transmembrana a partir del cual se genera un potencial de acción. En las fibras no automáticas éste es alcanzado por flujos electrotónicos propagados desde una célula cercana despolarizada. En cambio, en las células automáticas (“marcapasos”) el potencial umbral puede alcanzarse por la despolarización diastólica espontánea de sus fibras. De esta forma el potencial de acción corresponde a las variaciones del potencial transmembrana durante el proceso de despolarización-repolarización. Este potencial de acción está compuesto por varias fases (Figura 1-1-1). La fase ascendente del potencial de acción se denomina fase 0 y corresponde a la despolarización de la membrana. La repolarización inicial se denomina fase 1, la cual se continúa con una meseta, o fase 2. La fase 3 lleva el potencial transmembrana a los niveles de reposo. La fase 4 es el potencial diastólico o también llamado potencial de reposo (en las células musculares este potencial de reposo es “isoeléctrico”, es decir, plano; mientras que en las células automáticas, el potencial de reposo es ascendente). Las variaciones de potencial que ocurren durante el potencial de acción se deben al paso de iones en uno y otro sentidos a través de la membrana celular. Las corrientes iónicas pueden ser despolarizantes o repolarizantes. En el primer caso habrá un flujo neto de cargas positivas al interior de las células; en el segundo habrá una salida de cargas positivas al medio extracelular. La membrana de la célula cardiaca en un estado de reposo es altamente permeable al sodio; sin embargo, también en este estado se encuentra activa una bomba de sodiopotasio que utiliza ATP, la cual expulsa átomos de sodio del interior de la célula e introduce potasio a ésta. El resultado neto de esta bomba es una alta concentración de potasio en el interior celular y una baja de sodio, mientras que en el exterior celular ocurre lo opuesto. De la misma manera, durante un estado de reposo celular, la cantidad de calcio extracelular es mucho mayor que la que existe en el interior de la célula. En un estado de reposo, el interior de las células cardiacas miocárdicas (con excepción de las de tipo “marcapasos” del nodo sinusal y del nodo auriculoventricular) es de aproximadamente −80 a −90 mV, con respecto al medio extracelular. Este potencial de reposo transmembrana es determinado en su mayoría por la diferencia de concentraciones de potasio entre los dos lados de la membrana celular. Este estado de reposo termina cuando se desplazan iones a través de la membrana celular originando una despolarización transitoria, la cual es el potencial de acción. Esta serie de eventos ocurre de manera distinta dependiendo del tipo de célula cardiaca de que se trate: • Células del haz de His y de Purkinje: estas células tienen un potencial de acción de cinco fases. En primer lugar ocurre una fase de despolarización rápida, o fase 0, la cual se crea por la entrada de sodio a las células miocárdicas, seguida de una segunda corriente lenta de entrada de calcio. Posteriormente la célula comienza a repolarizarse, es decir, a volver a su estado de negatividad eléctrica en el interior celular, 6 conjunto con el flujo de sodio pasivo al interior de la célula, que ocurre en la diástole eléctrica, van a determinar el grado de automaticidad. c) Canales de sodio-calcio: una vez que se llega al potencial umbral por el ingreso neto de cargas positivas determinadas por los iones de Na+ y K+ en la diástole eléctrica, el ingreso de sodio y calcio comanda la fase 0 de despolarización de las fibras lentas a diferencia de la entrada de sodio que ocurre en las fibras rápidas. Periodos refractarios de las fibras cardiacas Durante gran parte del potencial de acción la fibra no es excitable. A esto se le denomina fase de refractariedad. • El periodo refractario absoluto de la fibra corresponde a un estado de inexcitabilidad total. Este estado existe durante las fases 0, 1, 2 y en parte de la fase 3, en las fibras rápidas. • Periodo refractario efectivo: a partir de un valor de potencial de membrana de −55 mv la fibra recupera parcialmente su excitabilidad, lo que se demuestra al estimular la fibra con corrientes supraumbrales. Las respuestas generadas no son propagadas. • El periodo refractario relativo es aquel en el cual las fibras sólo son excitables con corrientes supraumbrales, pero generan respuestas propagadas. • El periodo refractario total termina con el retorno de la excitabilidad completa después de la fase supernormal. Ciclo cardiaco La relación entre los eventos eléctricos y mecánicos en el ciclo cardiaco se ejemplifica en la Figura 1-1-2. Se puede observar que existe un ciclo similar en ambos lados del corazón, pero las presiones en el ventrículo derecho y en la arteria pulmonar son menores que las observadas en el ventrículo izquierdo y la aorta. La sístole se refiere a la contracción cardiaca, mientras que la Sístole 120 Diástole Aorta Presión ventricular izquierda (mm Hg) Ventrículo izquierdo Aurícula izquierda 0 Volumen ventricular izquierdo (mL) Presión ventricular derecha (mm Hg) 120 0 Arteria pulmonar 20 Ventrículo derecho 0 1o 2o 3o 4o Ruidos cardiacos R P Guía EXARMED Electrocardiograma T Q Tiempo (s) 0 P S 0.2 0.4 0.6 Figura 1-1-2. Relación entre los eventos eléctricos y mecánicos en el ciclo cardiaco. 0.8 diástole se refiere a la relajación. Tanto la contracción como la relajación pueden ser isométricas, cuando ocurren cambios en la presión intraventricular sin cambios en la longitud de la fibra muscular. El ciclo inicia cuando ocurre una despolarización en el nodo sinoauricular, lo cual lleva a una contracción auricular. Hasta este momento el flujo sanguíneo que va hacia los ventrículos ha sido transportado de manera pasiva, pero la contracción auricular incrementa este llenado en una forma activa en 20 a 30%. La sístole ventricular origina el cierre de las válvulas auriculoventriculares (primer ruido), y dicha contracción es isométrica hasta que las presiones intraventriculares son suficientes para abrir las válvulas pulmonares y aórticas, cuando la fase de eyección comienza. El volumen de sangre expulsado se conoce como volumen latido. Al final de esta primera fase inicia la relajación ventricular, y las válvulas aórtica y pulmonar se cierran (segundo ruido). Después de la contracción isométrica las presiones ventriculares disminuyen hasta ser menores que las de las aurículas. Esto lleva a la abertura de las válvulas auriculoventriculares y al inicio del llenado ventricular diastólico. El ciclo completo se repite una vez que otro impulso es enviado desde el nodo sinoauricular. En el electrocardiograma, que mide los cambios en el potencial/voltaje causado por corrientes eléctricas generadas por el miocardio, la onda P refleja la despolarización auricular, el complejo QRS la despolarización, y la onda T ejemplifica a la repolarización ventricular. Circulación coronaria El flujo sanguíneo miocárdico es proporcionado por las arterias coronarias derecha e izquierda, las cuales se distribuyen sobre la superficie del corazón, generando ramas hacia el endocardio. El drenaje venoso se realiza a través del seno coronario venoso hacia la aurícula derecha, pero una proporción pequeña de sangre se dirige directamente en el ventrículo a través de las venas de Tebesio hacia la circulación sistémica (sangre no oxigenada). El consumo miocárdico de oxígeno es mayor que el del músculo esquelético (65% del oxígeno arterial es extraído, en comparación con 25% de las células musculares esqueléticas). Por lo tanto un incremento en la demanda metabólica miocárdica debe ser correspondido por un incremento en el flujo coronario. Esta es una respuesta local, mediada por cambios en el tono arterial coronario, con una pequeña intervención del sistema nervioso autonómico. Es importante establecer que el flujo coronario ocurre en su mayoría durante la diástole, debido a que durante la sístole los vasos sanguíneos dentro del miocardio se comprimen. El incremento en la frecuencia cardiaca, el cual reduce el tiempo de llenado diastólico, puede reducir el flujo coronario y originar isquemia en ciertos pacientes con estenosis coronarias. En la insuficiencia cardiaca el ventrículo es incapaz de expulsar su contenido adecuadamente por lo que el volumen intraventricular y su presión son mayores que lo normal. Durante la diástole esta presión es transmitida hacia la pared ventricular, lo cual reduce el flujo coronario, especialmente en los vasos endocárdicos. Gasto cardiaco El gasto cardiaco es el producto de la frecuencia cardiaca y el volumen latido. Gasto cardiaco = (frecuencia cardiaca) (volumen latido) 7 Actividad máxima Normal durante el ejercicio A Normal durante el reposo B Estado contráctil Volumen latido Caminata Insufic. cardiaca C Reposo Choque cardiogénico D Volumen ventricular al final de la diástole Figura 1-1-3. Gráfica que ejemplifica a la ley de Starling. Las curvas A y B ilustran la elevación en el gasto cardiaco con el incremento en el volumen al final de la diástole (precarga) en un corazón normal. Es importante tomar en cuenta que con un aumento en la contractilidad se incrementa también el gasto cardiaco para el mismo volumen al final de la diástole. En el corazón con enfermedad (C y D) el gasto cardiaco se ve reducido, y disminuye aún más si el volumen ventricular al final de la diástole aumenta a niveles muy elevados (insuficiencia cardiaca). nerviosas, lo cual aumenta la contractilidad. Un efecto similar puede ser observado al administrar fármacos de tipo simpaticomiméticos, digoxina y calcio. La contractilidad se ve reducida por factores como la acidosis, isquemia miocárdica, y el uso de agentes betabloqueadores adrenérgicos y antiarrítmicos. La circulación sistémica Los vasos sanguíneos sistémicos se dividen en arterias, arteriolas, capilares y venas. Las arterias proporcionan sangre a los órganos a altas presiones, mientras que las arteriolas son vasos más pequeños con paredes musculares que permiten el control directo del flujo a través de cada lecho capilar. Los capilares consisten en una simple capa de células endoteliales, que permite el intercambio de nutrientes entre la sangre y los tejidos. Las venas regresan la sangre desde los lechos capilares hasta el corazón, y contienen alrededor de 70% del volumen circulante, en contraste con 15% del sistema arterial. Las venas actúan como un reservorio, y el tono venoso es importante en la manutención del retorno venoso hacia el corazón; por ejemplo, en casos de hemorragia severa, la estimulación simpática origina venoconstricción, y esto desplaza volumen venoso hacia la circulación arterial. Flujo sanguíneo La relación entre el flujo y la presión se encuentra ejemplificada por la fórmula de Hagen-Poisseuille, la cual establece que la velocidad de flujo en un tubo es proporcional a la siguiente fórmula: Velocidad de flujo = (presión)(radio) (longitud)(viscosidad) Sección 1 | Cardiología Para un hombre de 70 kg y con valores normales de frecuencia cardiaca (70 latidos/min) y volumen latido (70 mL), tendría un gasto cardiaco de 5 L/min. El índice cardiaco es el gasto cardiaco por metro cuadrado de superficie corporal (los valores normales son entre 2.5 y 4 L/min/m2). La frecuencia cardiaca está determinada por la velocidad de las despolarizaciones espontáneas del nodo sinoauricular, pero ésta puede ser modificada por el sistema nervioso autónomo. El nervio vago actúa sobre los receptores muscarínicos para disminuir la frecuencia cardiaca, mientras que las fibras simpáticas estimulan a los receptores beta adrenérgicos para incrementar a la frecuencia cardiaca. El volumen latido es determinado por tres factores: a) la precarga, b) la poscarga y c) la contractilidad. a) La precarga es el volumen ventricular al final de la diástole. Un aumento en la precarga conduce a un incremento en el volumen latido. La precarga es principalmente dependiente del retorno venoso. El retorno venoso, a su vez, se ve influenciado por cambios en la posición, la presión intratorácica, el volumen sanguíneo y el balance de la constricción y dilatación (tono) del sistema venoso. La relación entre el volumen ventricular al final de la diástole y el volumen latido se conoce como ley de Starling del corazón, la cual establece que la energía de contracción del músculo es directamente proporcional a la longitud inicial de la fibra muscular. Esta relación se encuentra graficada en la Figura 1-1-3. Conforme el volumen al final de la diástole se incrementa, las fibras miocárdicas se estiran con una longitud aún mayor y, según la ley de Starling, la energía de contracción y el volumen latido también aumentarán hasta un punto de “sobreestiramiento” en donde el volumen latido disminuirá (como sucede en el miocardio insuficiente). Todo esto hará que el gasto cardiaco también aumente o disminuya en paralelo al volumen latido, siempre y cuando no exista un cambio en la frecuencia cardiaca. Las curvas de la Figura 1-1-3 muestran la eficacia del corazón en diferentes estados de contractilidad, desde el corazón normal hasta el choque cardiogénico; esto último es una condición en la que el corazón está tan dañado por algún estado patológico que el gasto cardiaco es incapaz de mantener las demandas del resto del organismo. En las curvas también se muestran diferentes grados de aumento en la actividad física, los cuales requieren un aumento correspondiente del gasto cardiaco. b) La poscarga es la resistencia a la expulsión ventricular. Esto es originado por la resistencia vascular sistémica, la cual es determinada por el diámetro de las arteriolas y los esfínteres precapilares; mientras menor sea el diámetro de los vasos arteriolares, mayor será la resistencia vascular. El nivel de la resistencia sistémica vascular es controlado por el sistema simpático, el cual se encarga de controlar el tono de la pared muscular de las arteriolas, y por lo tanto su diámetro. La resistencia se mide en dinas • segundo/cm-5. En la Figura 1-1-4 se muestra una serie de curvas de Starling con diferente grado de poscarga, demostrando una caída en el volumen latido conforme ésta se incrementa. c) La contractilidad describe la habilidad del miocardio para contraerse en ausencia de cualquier cambio en la precarga o poscarga. En otras palabras, es el “poder” del músculo cardiaco. La influencia más importante sobre la contractilidad es el sistema nervioso simpático. Los receptores beta adrenérgicos son estimulados por la liberación de noradrenalina de las terminaciones 8 Aumento de la poscarga Volumen latido Volumen ventricular al final de la diástole Figura 1-1-4. Se muestra una serie de curvas de Starling con diferente grado de poscarga, demostrando una caída en el volumen latido conforme ésta se incrementa. ceptores, y una consecuente reducción de las descargas hacia los centros vasomotores nerviosos. De una manera opuesta, los aumentos en la presión arterial estimularán a los barorreceptores, lo cual conduce a un incremento en el tono parasimpático hacia el corazón a través de las ramas del nervio vago, originando una disminución de la función cardiaca; en este caso también existirá una disminución del tono simpático hacia la vasculatura periférica, lo que originará una vasodilatación. La aplicación clínica de lo contenido en el párrafo anterior es la maniobra de Valsalva, la cual es una prueba que utiliza las vías nerviosas de los barorreceptores. Se solicita al paciente que trate de respirar de manera forzada contra una glotis cerrada (pujar), lo cual aumentará la presión intratorácica. Esto origina una disminución en el retorno venoso, el gasto cardiaco y la presión sanguínea, lo cual reduce la estimulación sobre los barorreceptores y la estimulación de éstos sobre los centros vasomotores. Esto origina una vasoconstricción periférica, y un incremento en la frecuencia cardiaca, lo cual es una respuesta normal, ya que de esta forma se trata de mantener a la presión sistólica, aunque la presión de pulso se reduce por vasoconstricción. Semiología Pulso En vasos en los que el flujo es pulsátil más que continuo, y la viscosidad varía conforme la velocidad de flujo, la fórmula no es estrictamente aplicable pero refleja un punto importante: cambios pequeños en el radio resultarán en grandes cambios en la velocidad de flujo. Tanto en arteriolas como en capilares los cambios en la velocidad de flujo se deben a cambios en su tono, y por lo tanto en su radio. Control de la presión arterial La presión arterial sistémica se controla estrictamente para mantener una adecuada perfusión tisular. La presión arterial media toma en cuenta el flujo sanguíneo pulsátil en las arterias, y es la mejor medida de presión de perfusión a un órgano. La presión de perfusión se define según la siguiente fórmula: Presión arterial media = presión arterial diastólica + ( presión de pulso ) 3 Se debe recordar que la presión de pulso es la diferencia entre la presión arterial sistólica y diastólica. También se debe tomar en cuenta que la presión arterial media es el producto del gasto cardiaco y la resistencia vascular periférica: Guía EXARMED Presión arterial media = (gasto cardiaco)(resistencia vascular sistémica) Si el gasto cardiaco disminuye, por ejemplo, debido a una disminución del retorno venoso por hipovolemia, la presión arterial media también se verá reducida a menos que exista una elevación compensatoria en la resistencia vascular periférica por vasoconstricción de las arteriolas. Esta respuesta es mediada por barorreceptores, los cuales son sensores de presión especializados localizados en el seno carotídeo y en el arco aórtico, y se conectan con el centro vasomotor. Una caída en la presión arterial origina una reducción en la estimulación de estos barorre- Pulsos arteriales Durante la exploración de los pulsos se evaluará su frecuencia, regularidad, volumen y características. En algunas ocasiones ciertos tipos de pulsos son específicos de algunas condiciones cardiovasculares. a) Pulso irregularmente irregular. Se observa en la fibrilación auricular y la taquicardia auricular de focos múltiples. b) Pulso de ascenso abrupto y rápido colapso. Se encuentra en la insuficiencia aórtica. c) Pulso bisferiens. Es un pulso de doble impulso que se halla en pacientes con estenosis aórtica en combinación con la insuficiencia aórtica. d) Pulsus parvus et tardus. La traducción significa pulso débil y retrasado, el cual es característico de la estenosis aórtica. e) Pulsus alternans. Es la presencia de un pulso de fuerte intensidad, seguido de uno débil. Este pulso se encuentra en pacientes con disfunción severa del ventrículo izquierdo. f) Pulsus paradoxus. Es la presencia de un pulso que disminuye considerablemente su intensidad durante la inspiración. Ocurre en el taponamiento cardiaco, constricción pericárdica y obstrucción grave de las vías aéreas Pulso venoso yugular Las venas yugulares se notan en mayor o menor grado según el largo del cuello, el grosor del panículo adiposo y la presión venosa. Normalmente, en una persona reclinada en la cama, las venas se ven algo ingurgitadas, llegando hasta la mitad del cuello. En la inspiración, se colapsan (presión negativa intratorácica), y en la espiración, al toser o pujar, se ingurgitan. En pacientes deshidratados están colapsadas y en una insuficiencia cardiaca que compromete al ventrículo derecho están ingurgitadas, e incluso se palpan tensas. Las venas yugulares externas son las que se ven con más facilidad; las internas, que se ubican por debajo del músculo esternocleidomastoideo, en la práctica no se distinguen. 9 Inspección Se observa la pared del tórax para detectar cicatrices y tumoraciones, y el latido de la punta (contracción visible del ventrículo izquierdo durante la sístole). Es necesario inspeccionar para localizar cicatrices (p. ej., de cirugía de revascularización cardiaca o la implantación de una caja de marcapasos). El latido de la punta se observa como un movimiento de aleteo de un área pequeña torácica entre dos costillas. Este movimiento se origina por el “empuje” del ápex ven- Onda “c”: cierre de la válvula tricuspídea (sístole) Onda “a”: contracción auricular derecha Onda “v”: contracción ventricular derecha (“abombamiento” tricuspídeo) Descenso “x”: relajación auricular derecha Descenso “y”: abertura de la válvula tricuspídea (diástole) Figura 1-1-5. Pulso venoso yugular. tricular izquierdo durante el comienzo de la sístole cardiaca (también llamado punto de máximo impulso). Su posición normal es el quinto espacio intercostal izquierdo, a 1 cm internamente de la línea medioclavicular. Se desplaza lateralmente en caso de crecimiento ventricular derecho, e inferolateralmente en caso de crecimiento ventricular izquierdo. En casos de hipertrofia ventricular derecha se observará un levantamiento paraesternal izquierdo. PAlpación cardiaca La palpación se realiza para evaluar 1) el latido de la punta, 2) frémitos (socios palpables), 3) otros impulsos y 4) dolor a la palpación. Se iniciará por contar el número de espacios intercostales hasta que sea palpable el choque de la punta. La posición del latido de la punta se define como el punto más externo e inferior, en el cual los dedos que palpan se elevan con cada sístole. Un latido de la punta desplazado de forma lateral y/o hacia abajo indica cardiomegalia. En otras ocasiones este desplazamiento puede ser secundario a una deformación de la pared torácica o una alteración del pulmón o la pleura. Alteraciones en el latido de la punta a) Latido de la punta de doble impulso. Se palpan dos impulsos distintos con cada sístole, y es característico de la cardiomiopatía hipertrófica. b) Latido de la punta hiperdinámico (por carga de presión). Es un impulso fuerte y sostenido que ocurre con la estenosis aórtica o la hipertensión. c) Latido de la punta hipercinético (por carga de volumen diastólico). Es un impulso coordinado que se siente sobre un área más grande de lo normal en el precordio, y suele ser resultado de la dilatación del ventrículo izquierdo, como sucede en la insuficiencia aórtica. d) Latido de la punta discinético. Es un latido incoordinado y grande, por lo general secundario a un infarto miocárdico. Sección 1 | Cardiología Para observar el pulso venoso conviene que el paciente esté semisentado, en un ángulo de 45º respecto al plano horizontal (totalmente acostado se ven más ingurgitadas, y sentado o de pie se notan menos). En la vena se distinguen unas leves oscilaciones relacionadas con el ciclo cardiaco. Para lograr una mejor visión conviene que el cuello esté despejado y la cabeza girada hacia el lado opuesto. Una luz tangencial ayuda a distinguir mejor. Es frecuente que estas ondas sean difíciles de notar o sencillamente no se vean. Se distinguen fundamentalmente dos ondas, la “a” y la “v”. La primera, la onda “a”, ocurre justo antes de la sístole, y se debe a la contracción de la aurícula derecha al vaciarse en el ventrículo derecho. El colapso de la vena después de la onda “a” es el descenso “x” y se debe a la relajación de la aurícula. La onda “v” ocurre durante la sístole, cuando la válvula tricúspide está cerrada mientras el ventrículo derecho se contrae. En ese momento la aurícula derecha se está llenando pasivamente con la sangre que viene desde las venas cavas superior e inferior. El colapso que se observa después de la onda “v” se denomina descenso “y”, que corresponde al momento que se abre la válvula tricuspídea y la sangre pasa de la aurícula al ventrículo (Figura 1-1-5). Con registros muy finos se describe una pequeña muesca ubicada en el descenso de la onda “a”, que se ha llamado la onda “c”, atribuida al cierre de la válvula tricuspídea al comenzar la sístole, pero no es posible de ver a simple vista. De acuerdo con lo anterior, la secuencia de las ondas del pulso venoso yugular son: • la onda “a”, que ocurre antes de la sístole (dato mnemotécnico: contracción auricular). • y la onda “v”, que ocurre durante la sístole (dato mnemotécnico: llene venoso). Para diferenciar si la onda que uno está viendo es antes o durante la sístole, conviene estar palpando un pulso arterial, como el radial o el carotídeo del lado opuesto. La onda “a” antecede al pulso arterial y la “v” coincide con él. El descenso “x” sigue a la onda “a” y el descenso “y”, a la onda “v”. En condiciones patológicas estas ondas presentan alteraciones, que pueden ser: 1. Onda “a” grande en cuadros de hipertensión pulmonar, o estenosis de la válvula pulmonar o tricúspide, por la resistencia que encuentra la aurícula derecha para vaciarse al ventrículo. 2. Onda “v” gigante en caso de una insuficiencia tricuspídea, debido al reflujo de sangre que ocurre durante la sístole. 3. Ausencia de onda “a” en caso de existir una fibrilación auricular. 4. Un caso especial, que es muy difícil de distinguir, es la pericarditis constrictiva en que el descenso de la onda “y” es muy brusco, para luego ascender debido a la poca distensibilidad del ventrículo. 10 e) Latido de punta de golpe ligero. Corresponde a un levantamiento en la región correspondiente al foco mitral (quinto espacio intercostal izquierdo y la línea medioclavicular ipsolateral). Es posible la palpación de flujos turbulentos (frémito), los mismos que originan los soplos en la auscultación. Los frémitos apicales se detectan con facilidad en el paciente en decúbito lateral izquierdo. La presencia de un frémito indica la existencia de una anormalidad importante del corazón. Con el paciente en posición supina se palpa toda el área precordial con la palma de la mano. Debe descartarse la existencia de dolor precordial a la palpación con la punta de los dedos (p. ej., en osteocondritis o neuralgias). Se buscarán intencionadamente movimientos pulsátiles (p. ej., el choque de la punta [vide infra]), vibraciones valvulares palpables, frémitos, ritmo de galope diastólico, roces pericárdicos palpables. Auscultación cardiaca Introducción Los sonidos cardiacos son el resultado de movimientos valvulares y flujos sanguíneos. Los focos o área cardiaca de auscultación se describen a continuación (Figura 1-1-6): a) Foco aórtico: se encuentra en el segundo espacio intercostal derecho, anexo al borde esternal. b) Foco pulmonar: se ubica en el segundo espacio intercostal izquierdo, anexo al borde esternal. c) Foco tricuspídeo: está al nivel de la quinta articulación condrocostal izquierda. d) Foco mitral: se encuentra en la intersección del quinto espacio intercostal izquierdo y la línea medioclavicular ipsilateral. e) Área esternoclavicular: está por encima del esternón y su unión con ambas clavículas. En esta área se puede explo- Área esternoclavicular Área aórtica Área pulmonar Segundo foco aórtico 1 2 3 Área ventricular derecha 4 5 Área tricuspídea 6 7 Guía EXARMED 8 Línea mediosternal Línea medioclavicular Figura 1-1-6. Focos de auscultación cardiaca. Área mitral o apical Área epigástrica rar el arco aórtico y la arteria pulmonar, los cuales se encuentran inmediatamente inferiores, en el primer espacio intercostal izquierdo. f) Área ventricular derecha: se halla desde el tercer espacio intercostal hasta el extremo distal del esternón, sobre el lado derecho del tórax, en la región donde el ventrículo derecho se encuentra adosado a la caja torácica. g) Segundo foco aórtico (Erb): se ubica en el área ventricular derecha, a nivel del tercer espacio intercostal izquierdo. Representa a las válvulas aórtica y pulmonar y es de gran utilidad al examinar pacientes con insuficiencia aórtica. h) Otras áreas: existe el área del mesocardio y la epigástrica. Ruidos cardiacos En cada ciclo cardiaco normal se pueden escuchar dos ruidos correspondientes a los cierres valvulares (las aberturas valvulares normales deben ser silenciosas). Entre el primer y el segundo ruidos existe una breve pausa (primer silencio o pequeño silencio), y entre el segundo y el primer ruidos del siguiente ciclo se escucha una pausa de mayor duración (segundo silencio o gran silencio). La cronología de los ruidos cardiacos respecto al electrocardiograma puede observarse en la Figura 1-1-7. Primer ruido (R1) Este ruido es el resultado del cierre simultáneo de las válvulas auriculoventriculares (mitral y tricuspídea) y marca el inicio de la sístole ventricular. El primer ruido cardiaco es de tono bajo y de mayor duración que el segundo ruido (se percibe como un dom). Su mayor intensidad es en la punta cardiaca y puede auscultarse casi simultáneamente con la palpación del choque del pulso carotídeo. El pequeño silencio es un espacio de índole sistólica; por lo que todo ruido sobreañadido en esa pausa será sistólico. Segundo ruido (R2) Este ruido es producido por el cierre simultáneo de las válvulas semilunares (aórtica y pulmonar) al inicio de la diástole ventricular. Es de tono más alto y más corto que el primer ruido (se percibe como un lop). Su mayor intensidad es en los focos de la base. En adultos normales es posible percibir un desdoblamiento (percepción por separado del componente aórtico y del pulmonar) al final de la inspiración. La pausa entre este ruido y el R1 del siguiente latido representa un espacio diastólico, y todos los sonidos sobreañadidos por ende serán diastólicos. Tercer ruido cardiaco (R3) Se produce inmediatamente después del segundo ruido. Se origina por las vibraciones de la pared ventricular al ser impactadas por la corriente de sangre que entra durante el llenado ventricular rápido. Puede escucharse con mayor facilidad mediante la campana del estetoscopio. En niños y jóvenes se ausculta frecuentemente a nivel de la punta y desaparece por lo general después de los 25 años de edad. Cuando aparece en edades más tardías se considera patológico, lo cual indica la existencia de una insuficiencia ventricular, sobrecarga de volumen, o estados de alto gasto cardiaco (p. ej., fiebre o anemia); de esta forma se podrá auscultar un ritmo de tres tiempo (ritmo de galope) Cuarto ruido cardiaco (R4) El cuarto ruido cardiaco representa la contracción auricular durante la diástole tardía. De manera similar al R3, el R4 es un sonido de baja frecuencia que se aus- 11 culta más fácilmente en el ápex con la campana del estetoscopio. La presencia de este ruido nunca se considera normal, y se asocia con condiciones en las que los ventrículos presentan disminución de su distensibilidad (p. ej., infarto miocárdico o hipertrofia ventricular izquierda). Desdoblamiento del primer ruido cardiaco Normalmente se cierra primero la válvula mitral y después la tricuspídea debido a que el ventrículo izquierdo se activa antes. El tiempo entre ambos eventos es tan pequeño (0.1 a 0.2 s) que a la auscultación el primer ruido se percibe como único. Las condiciones más frecuentes en que se desdobla el primer ruido son: a) bloqueo completo de la rama derecha del haz de His, b) enfermedad de Ebstein y c) chasquido protosistólico aórtico o pulmonar. Desdoblamiento del segundo ruido cardiaco El segundo ruido cardiaco está compuesto por un componente aórtico (A2) y uno pulmonar (P2). De manera normal, en primer lugar sucede el cierre de la válvula aórtica, y por lo tanto el A2, y en segundo lugar el cierre de la válvula pulmonar, y por lo tanto el P2. Normalmente ambos componentes son identificados como uno solo. Esta diferencia cronológica es aún mayor durante la inspiración debido a un incremento en la capacitancia del lecho vascular pulmonar. Un aumento en este desdoblamiento, pero que mantiene sus variaciones mediante la respiración, puede suceder en pacientes con bloqueo de rama derecha, insuficiencia ventricular derecha grave, o hipertensión pulmonar intensa debido al retraso en el vaciamiento del ventrículo derecho. En otros pacientes el desdoblamiento será de características fijas, es decir, no variará durante la respiración (desdoblamiento fijo del R2), y es característico de la comunicación interauricular. Existe una tercera variante de desdoblamiento, que es el desdoblamiento paradójico del R2, el cual se origina por un componente aórtico tan retrasado que sucede después del cierre de las válvulas pulmonares, y es disminuido durante la inspiración. El desdoblamiento paradójico es frecuente en pacientes con bloqueo de rama izquierda, persistencia del conducto arterioso y estenosis aórtica grave, representando R R T P Electrocardiograma u Q T S Q S QT P PR A2 QRS P2 ST R1 R3 u T R4 A2 P2 R3 Cronología de los ruidos cardiacos Figura 1-1-7. Relación de las ondas del electrocardiograma con la cronología de los ruidos cardiacos. (R: ruido.) un retraso en el vaciamiento del ventrículo izquierdo (como en el bloqueo de rama izquierda o en la estenosis aórtica) o un cierre prematuro de la válvula pulmonar (como en la persistencia del conducto arterioso). Anormalidades de los ruidos cardiacos En el Cuadro 1-1-1 se encuentran las anormalidades más frecuentes en los ruidos cardiacos así como su significado clínico. Otros ruidos cardiacos En algunas ocasiones se puede distinguir un chasquido de abertura mitral, el cual se describe como un ruido de alta tonalidad que ocurre en la estenosis mitral a una distancia variable después del R2. Este ruido es originado por la abertura súbita de la válvula mitral y va seguido del soplo diastólico de estenosis mitral. Se es- Cuadro 1-1-1. Anormalidades en los ruidos cardiacos y su asociación clinicopatológica Ruido cardiaco Condición patológica asociada Primer ruido aumentado en intensidad Estenosis mitral Variabilidad en la intensidad del primer ruido Fibrilación auricular, disociación auriculoventricular Segundo ruido cardiaco aumentado en intensidad Hipertensión Desdoblamiento fijo del segundo ruido cardiaco Comunicación interauricular Desdoblamiento paradójico del segundo ruido cardiaco Bloqueo de rama izquierda, estenosis aórtica grave, persistencia del conducto arterioso Bloqueo de rama derecha Presencia de tercer ruido cardiaco Disfunción ventricular, sobrecarga de volumen, estados de alto gasto cardiaco (p. ej., anemia o fiebre) Chasquido temprano de eyección sistólica Válvula aórtica bicúspide, estenosis pulmonar, hipertensión pulmonar Chasquido mesosistólico Prolapso de la válvula mitral Chasquido de abertura mitral Estenosis mitral Frote pericárdico Pericarditis constrictiva Sección 1 | Cardiología Desdoblamiento amplio del segundo ruido cardiaco con variaciones respiratorias 12 cucha mejor colocando el diafragma del estetoscopio en la parte inferior del borde izquierdo del esternón. El uso del término chasquido de abertura implica el diagnóstico de estenosis mitral. El chasquido de eyección sistólica es un ruido sistólico temprano de alta tonalidad que se encuentra en el área aórtica o pulmonar y puede ocurrir en casos de estenosis S2 S1 Soplo sistólico con cúspide temprana (p. ej., en esclerosis aórtica) S2 S1 Soplo sistólico con cúspide tardía (p. ej., en estenosis aórtica, estenosis pulmonar, cardiomiopatía hipertrófica) S2 S1 Soplo holosistólico (p. ej., en la insuficiencia mitral, insuficiencia tricuspídea, comunicación interventricular) S2 S1 Soplo mesosistólico (p. ej., en el prolapso de la válvula mitral) S1 S2 Soplo diastólico decrescendo (p. ej., en insuficiencia aórtica, insuficiencia pulmonar) S1 S2 Chasquido Guía EXARMED S1 Soplo diastólico con acentuación presistólica y chasquido de abertura (p. ej., en estenosis mitral) S2 Soplo continuo, o en “máquina” (p. ej., en persistencia del conducto arterioso, en fístulas arteriovenosas) Figura 1-1-8. Representación gráfica de los principales soplos patológicos cardiacos. aórtica o pulmonar congénita en la que la válvula permanece movible; va acompañado del soplo sistólico de expulsión de la estenosis aórtica o pulmonar. El chasquido mesosistólico es un ruido de alta tonalidad de localización sistólica y de mayor intensidad en el foco mitral. Es un hallazgo común. Puede ir seguido de un soplo sistólico. El chasquido puede presentarse por el prolapso de una o ambas hojuelas de la válvula mitral redundantes durante la sístole. Soplos cardiacos Los soplos son ruidos que aparecen en relación con el ciclo cardiaco en la región precordial o en su vecindad. Evidencian enfermedad valvular cardiaca, aunque en algunas ocasiones pueden ser fisiológicos. Se producen por la turbulencia de flujo (la aparición y el grado de turbulencia dependen de la velocidad y la viscosidad de la sangre, y del tipo y configuración del obstáculo que surja en la corriente sanguínea). La evaluación de un soplo comprende la descripción de ocho características: a) Intensidad. Se puede utilizar la escala de 6 grados: 1) muy débil, apenas audible; 2) débil, audible sólo en silencio; 3) moderado, claramente audible; 4) intenso; 5) muy intenso, se asocia con frémito y puede oírse con el estetoscopio parcialmente alejado del pecho; 6) de intensidad máxima, se oye aun sin el estetoscopio. La intensidad también incluye la forma en que un soplo varía en el tiempo: a) in crescendo o creciente, b) decrescendo, c) in crescendo-decrescendo o romboidal o en diamante. b) Tono. Pueden ser de tono alto o agudo, o de tono grave y bajo. c) Timbre. Se describen como suaves o aspirativos, soplantes, rasposos o ásperos, en maquinaria, a chorro de vapor, música, etcétera. d) Momento. De acuerdo a si el soplo ocurre en sístole y/o diástole. e) Duración. Se clasifican según la duración en a) holodiastólico (todo el espacio del gran silencio entre R1 y R2; b) protosistólico y protodiastólico (ocurren de manera temprana durante la sístole y la diástole, respectivamente); c) mesosistólico o de eyección (comienza después del R1, con pico en mesosístole y termina antes de oírse el R2; d) mesodiastólico (ocurre en medio de la diástole); e) telesistólico (se oye parte del pequeño silencio y el soplo comienza inmediatamente antes de oírse el segundo ruido, tardío en la sístole); f) Telediastólico o presistólico (ocurre en la diástole, inmediatamente antes del R1 del siguiente ciclo). f) Foco en donde se oye más intensamente. g) Irradiaciones. Éstas son correspondientes a la dirección del flujo de la sangre. h) Modificaciones. Las modificaciones son respecto a la respiración, ejercicio, tratamiento, etcétera. Es importante mencionar que los eventos aórticos son mejor identificados con el paciente inclinado hacia delante y al final de la espiración; los eventos mitrales se escuchan mejor con el paciente en decúbito lateral izquierdo durante la espiración; los eventos del corazón derecho (a excepción del chasquido de eyección pulmonar) son más intensos durante la inspiración; los eventos del corazón izquierdo son más intensos durante la espiración. En la Figura 1-1-8 se 13 Foco aórtico: a) Estenosis aórtica Foco pulmonar: a)CIA b) Estenosis pulmonar aislada c) CIA + estenosis pulmonar d) Tetralogía de Fallot e) Desembocadura anómala de venas pulmonares f) Variedades de atresia pulmonar g) PCA con hipertensión arterial acentuada Mesocardio: a) CIV b) Insuficiencia tricuspídea congénita aislada Ápex: a) Insuficiencia mitral congénita aislada b) Insuficiencia mitral adquirida Figura 1-1-9. Epicentro de los principales soplos cardiacos patológicos. (CIA: comunicación interauricular; CIV: comunicación interventricular; PCA: persistencia del conducto arterioso.) observa la representación gráfica de los principales soplos cardiacos patológicos; en la Figura 1-1-9 se encuentran graficados los epicentros de los principales soplos cardiacos. En el Cuadro 1-1-2 se describen las características a la auscultación de los principales soplos cardiacos. Frotes pericárdicos Los frotes de fricción pericárdicos son de calidad “rasposa” y varían durante la respiración. El frote pericárdico consta de tres componentes, de los cuales uno o dos son identificados: a) componente sistólico auricular; b) componente sistólico ventricular, y c) componente diastólico ventricular. Cuadro 1-1-2. Auscultación de las principales valvulopatías en Cardiología Primer ruidoSegundo ruidoRuidos agregadosSoplosPulsosOtros Soplo eyectivo en rombo, Parvus et tardus de predominio mesosistólico con irradiación a cuello; el soplo disminuye con empuñamiento y aumenta al levantar las extremidades inferiores y posterior a la maniobra de Valsalva Insuficiencia Si es grave, S2 disminuido aórtica el S1 disminuye en intensidad de intensidad Soplo diastólico en Pulso saltón o decrescendo. En casos bisferiens con graves existe soplo de irradiación hacia Austin-Flint (de tono grave el ápex que se produce por un deterioro de la abertura de la valva anterior de la válvula mitral, frente al chorro aórtico de regurgitación) Latido ventricular izquierdo sostenido Estenosis S1 aumentado Aumento de Chasquido de Soplo diastólico con En algunas mitral en intensidad intensidad de S2 abertura mitral acentuación presistólica ocasiones con desdoblamiento disminuido en caso de hipertensión pulmonar secundaria continúa Sección 1 | Cardiología Estenosis A2 disminuido; Chasquido de abertura aórtica desdoblamiento posterior al S1; S4 paradójico del S2 14 Cuadro 1-1-2. Auscultación de las principales valvulopatías en cardiología (continuación) Primer ruidoSegundo ruidoRuidos agregadosSoplosPulsosOtros Insuficiencia S1 disminuido Aumento de P2 en S3 en casos graves mitral caso de hipertensión pulmonar secundaria Soplo holosistólico que irradia a la axila; el soplo aumenta con el empuñamiento y disminuye con la inspiración y la maniobra de Valsalva Latido del ápex aumentado en amplitud Estenosis Desdoblamiento Chasquido de eyección pulmonar amplio del S2; pulmonar; presencia disminución del de S4 componente P2 Soplo mesosistólico, sin irradiaciones; el soplo se acentúa durante la inspiración y a la elevación pasiva de los miembros inferiores; el soplo disminuye durante la espiración Latido del ventrículo derecho sostenido y aumentado en intensidad Insuficiencia Reforzamiento del Presencia de S3 en el tricuspídea componente P2, borde esternal izquierdo en caso de hipertensión pulmonar Soplo holosistólico que Onda “v” aumenta con la inspiración y gigante del la elevación pasiva de los pulso venoso miembros inferiores, y yugular disminuye durante la espiración Latido ventricular derecho sostenido y aumentado en intensidad; pulso hepático Guía EXARMED S1: primer ruido cardiaco; S2: segundo ruido cardiaco; S3: tercer ruido cardiaco; S4: cuarto ruido cardiaco; A2: componente aórtico del segundo ruido cardiaco; P2: componente pulmonar del segundo ruido cardiaco.