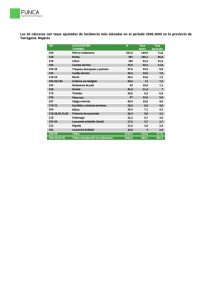
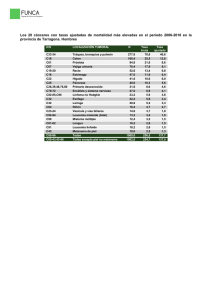
UNVERSIDAD CENTRAL DE ECUADOR
Anuncio

UNVERSIDAD CENTRAL DE ECUADOR FACULTAD DE ODONTOLOGIA UNIDAD DE INVESTIGACIÓN, TITULACIÓN Y GRADUACION PROYECTO DE TESIS PREVIO A LA OBTENCION DEL TITULO DE ODONTOLOGIA TEMA: “MELANOMAS DE CAVIDAD ORAL EN PACIENTES ATENDIDOS EN EL HOSPITAL DE SOLCA DE LA CIUDAD DE QUITO, DURANTE EL PERIODO 2000 – 2012”. AUTOR: Valeria Cristina Rodríguez Carrera TUTOR: Dr. Jaime Humberto Luna Herrera. Quito 2014. DEDICATORIA Este trabajo está dedicado a Dios por ser el eje de mi vida y permitir que cumpla todas mis metas y sueños. A mis padres y hermanas, porque aunque el titulo sea mío, el triunfo es nuestro familia. ii AGRADECIMIENTO No solo hoy sino siempre, agradezco a Dios por estar conmigo bendiciéndome, guiándome y fortaleciéndome; solo tu señor sabes que necesito en mi vida y me lo das y lo que no debe estar me lo retiras, gracias por la salud y la vida porque sin ello no podría seguir en pie. Sin duda y con mucho amor en mi corazón agradezco a mis padres, porque lo mucho que soy, de lo poco que soy es gracias a ustedes, Bolívar Rodríguez y Amparito Carrera, es simple resumir mis palabras, ya que gracias a todo su apoyo, esfuerzo, amor y disciplina conmigo me han guiado para ser lo que soy. A mis queridas hermanas, Samantha y Dayana quienes son el motor de mi vida, mi fortaleza para cada día ser mejor y poder ayudarlas siempre. A ti ángel mío, te agradezco por tu presencia en mi vida. A mis tías, les agradezco por su cariño constante, a mis abuelitos gracias por darme su bendición. A mi tutor y mis profesores que han sido parte muy importante de mi formación profesional y personal, gracias por compartir sus conocimientos. A Solca Núcleo de Quito, por brindarme siempre apertura para realizar la presente investigación. iii “ESTUDIO ESTADÍSTICO DE MELANOMAS DE CAVIDAD ORAL EN PACIENTES ATENDIDOS EN EL HOSPITAL DE SOLCA DE LA CIUDAD DE QUITO, DURANTE EL PERIODO 2000 – 2012”. RESUMEN El melanoma, es la neoplasia maligna que se origina principalmente de los melanocitos, aunque también se habla del origen nevocitico. Afecta fundamentalmente la piel, y en menor grado la cavidad oral. En la piel las áreas más expuestas al sol son las que más posibilidad de melanoma se presentan, por lo que este factor parece el más importante en la etiología de esta neoplasia, sin embargo hay melanomas en áreas no expuestas al sol, cuyos factores etiológicos son desconocidos. El promedio de Edad está alrededor de los 50 años, sin embargo, podemos decir que también es el proceso maligno más común de adultos jóvenes de raza blanca. Aunque el tema escogido para la investigación, en el hospital de Solca , no es el más común, en relación con todas otras neoplasias malignas, debemos tener presente, sin embargo, que se trata de uno de los cánceres con más agresividad, y una supervivencia muy reducida; por lo que tiene mucha importancia su diagnóstico temprano . Palabras clave: NEOPLASIA, MELANOMA, MELANOCITOS. ix “ESTUDIO ESTADÍSTICO DE MELANOMAS DE CAVIDAD ORAL EN PACIENTES ATENDIDOS EN EL HOSPITAL DE SOLCA DE LA CIUDAD DE QUITO, DURANTE EL PERIODO 2000 – 2012”. ABSTRACT The melanoma, is the malign neoplasia which is originated mainly from the melanocities, even though the nevocitic origin also has been named. It affects fundamentally the skin, and to a lesser extent the oral cavity. The most exposed skin areas to the sun, are the ones with more possibility of getting melanoma, due to that this factor seems the most important in the etiology of this neoplasia, however, there are melanomas exposed to the sun whose etiological factors are unknown. The average edge is between 50 years, however, we can say that this malign process is more common in young adults with white skin color. Even though the theme chosen for the investigation, at the Solca Hospital, is not the most common in relation with others maligns neoplasias, we should consider, that it is about one of the most aggressive cancer ever known, with a reduce survival, so, it is of vital important its early diagnosis. Keys words: NEOPLASIA, MELANOMA, MELANOCITIES. Checked by: Teacher Christian Garzón ID: 1719603290 Phone Number: 0995383649 x ÍNDICE CARATULA DE LA TESIS.................................................................................. i DEDICATORIA .................................................................................................. ii AGRADECIMIENTO ......................................................................................... iii AUTORIZACIÓN DE LA AUTORIA INTELECTUAL ........................................ iv INFORME DE APROBACIÓN DEL TUTOR ..................................................... v CERTIFICADO DEL TRIBUNAL ...................................................................... vi DECLARACIÓN .............................................................................................. vii CERTIFICACIÓN ............................................................................................ vii RESUMEN ...................................................................................................... ix ABSTRACT ....................................................................................................... x INDICE DE CONTENIDOS .............................................................................. xi INDICE DE ANEXOS Y APENDICES ............................................................ xvi INDICE DE TABLAS ..................................................................................... xvii INDICE DE GRAFICOS ............................................................................... xviii CAPITULO I 1. INTRUDUCCIÓN .................................................................................... 1 2. OBJETIVOS ................................................................................................... 2 2.1.Objetivo General ................................................................................ 2 2.2.Objetivos Específicos......................................................................... 2 CAPITULO II 3. MARCO TEORICO ......................................................................................... 3 3.1. CAVIDAD ORAL ………………………………………………………… 3 3.1.1. Generalidades ................................................................................ 3 3.1.2. Órganos que constituyen la cavidad oral ......................................... 3 3.1.2.1. Labios…………………………………………………… ...... …4 3.1.2.1.1. Piel de labio…………………………………………… .4 3.1.2.1.2. Zona de transición……………………………………. .4 3.1.2.1.3. Mucosa del labio……………………………………… .4 3.1.2.2. Mejillas ................................................................................ 5 3.1.2.3. Lengua ................................................................................ 5 3.1.2.4. Piso o suelo de boca .......................................................... 6 3.1.2.5. Paladar duro ........................................................................ 6 3.1.2.6. Paladar blando o velo del paladar ....................................... 6 3.2. HISTOLOGIA DE LA MUCOSA BUCAL .............................................. 7 3.2.1. Epitelio Bucal ................................................................................... 7 3.2.1.1. Epitelio plano estratificado queratinizado ............................ 7 3.2.1.1.1. Población Celular Intrínseca ..................................... 7 3.2.1.1.1.1. Estrato basal ....................................................... 8 3.2.1.1.1.2. Estrato espinoso ................................................. 8 3.2.1.1.1.3. Estrato granuloso ................................................ 8 xi 3.2.1.1.1.4. Estrato corneo ..................................................... 8 3.2.1.1.2. Población Celular Extrínseca ................................... 9 3.2.1.1.2.1. Población extrínseca permanente ....................... 9 3.2.1.1.2.1.1. Melanocitos........................................... 9 3.2.1.1.2.1.2. Células de Merkel ................................. 9 3.2.1.1.2.1.3. Células de Langerhans ......................... 9 3.2.1.1.2.2. Población extrínseca transitoria………… .......... 10 3.2.1.2. Epitelio Plano Estratificado Paraqueratinizado…… ...... ….10 3.2.1.3. Epitelio Plano Estratificado no Queratinizado .................... 10 3.2.1.3.1. Capa Basal……………………………………… ........ 10 3.2.1.3.2. Capa Intermedia…………………………… .......... …10 3.2.1.3.3. Capa Superficial………………………… .......... …….10 3.2.2. Membrana Basal………………………………………… ...... ……….11 3.2.2.1. Estructura de membrana basal…………… ......... …………11 3.2.3. Lámina Propia o Corion………………………… ...... ……………….11 3.2.4. Submucosa ……………………………………… ...... ……………….12 3.2.5. Características Clínicas en Relación con la Estructura Histológica..………………………………….......... …………………..12 3.2.6. Clasificación de la Mucosa Según su Función y Localización…………………………….......... ………………………..13 3.2.6.1. Mucosa de Revestimiento … .......... ………………………...13 3.2.6.2. Mucosa Masticatoria………… ...... ………………………….13 3.2.6.3. Mucosa Especializada……………………………… .......... ..13 3.2.7. Fisiología General de la Mucosa Bucal ..................... ……………..13 3.3. PIEL………………………………………………………………… ..... …14 3.3.1. Estructura Anatómica…………………………………… .......... ……14 3.3.2. Fisiología de la Piel …………………………… .......... ……………..14 3.3.3. Histología de la Piel………………………………… ..... …………...15 3.3.3.1. Epidermis……………………………………… ...... …………15 3.3.3.2. Dermis …………………………………………… ...... ………15 3.4. NEOPLASIAS…………………………………………… .............. ……..16 3.4.1. Generalidades……………………………… ............. ………………16 3.4.1.1. Definiciones…………………………… ....... …………………16 3.4.1.2. Componentes de una Neoplasia… ...... …………………….16 4.4.1.1.1. Estroma …………………… ...... ……………………..16 4.4.1.1.2. Parénquima ……………… ...... ………………………16 3.4.1.3. Características Generales de Neoplasias Benignas y Malignas………………………… ...... ………………………..17 3.4.1.3.1. Tumores Benignos… ..... …………………………….17 3.4.1.3.2. Tumores Malignos… ...... …………………………….17 3.4.1.3.3. Características Generales de Tumores Benignos y Malignos………… ...... ………………………………..18 3.4.1.4. Nomenclatura……… ......... ………………………………….18 3.4.1.4.1. Diferenciación y anaplasia………… ...... ……………20 xii 3.4.1.4.2. Velocidad de crecimiento…………………… ........... 21 3.4.1.4.3. Invasión local……………………………………… ... .21 3.4.1.4.4. Metástasis…………………………………………… . .21 3.4.1.5. Epidemiologia del Cáncer Bucal……………………… ....... .22 3.4.1.5.1. Porcentaje de los cánceres de la mucosa bucal, según su tipo histológico……………………… ...... ..23 3.4.1.5.2. El cáncer la mucosa bucal, en relación con la edad………………………………………………… ... .23 3.4.1.5.3. El cáncer de mucosa bucal según el sexo……… . ..23 3.4.1.5.4. El cáncer de la mucosa bucal, según las razas .. …24 3.4.1.5.5. El cáncer bucal, según la localización………...... …24 3.4.1.5.6. El cáncer de la mucosa bucal, en relación con factores ocupacionales, ambientales, socioeconómicos, vicios y costumbres ……………....... ..24 3.4.1.6. Etiología del Cáncer…………………………………… ...... ..25 3.4.1.6.1. Teoría Irritativa………………………………… ....... ..25 3.4.1.6.2. Lesiones traumáticas (agentes mecánicos)… ...... ..25 3.4.1.6.3. Agentes químicos……………………………… ...... ..26 3.4.1.6.4. Agentes físicos………………………………… ....... ..26 3.4.1.6.5. El cáncer y virus………………….……………........ ..26 3.4.1.6.6. La herencia………………………….………….… ... ..27 3.4.1.6.7. Las hormonas………………………….………… .... ..27 3.4.1.6.8. La alimentación…………………………….…… ....... 27 3.4.1.6.9. Las vitaminas…………………………………..……. . 27 3.4.1.6.10. Enfermedades generales………………………........ 27 3.4.1.6.11. Psiquis…………………………………..………… ..... 28 3.4.2. Manifestaciones Clínicas del Cáncer Bucal ………………… ........ .28 3.4.2.1. Los síntomas del cáncer bucal……………………… .......... 28 3.4.2.1.1. Hemorragia……………………………………........ ... 28 3.4.2.1.2. Dolor……………………………………………… ...... .28 3.4.2.1.3. Disfagia……………………………………………… . .28 3.4.2.1.4. Sialorrea………………………………………… ....... .29 3.4.2.1.5. Movilidad o perdida de piezas dentarias……… ...... 29 3.4.2.1.6. Dificultad en el lenguaje………………………… ...... 29 3.4.2.1.7. Trismus………………………………………… .......... 29 3.4.2.1.8. Perdida del gusto……………………………............. 29 3.4.2.1.9. Pérdida de peso…………………………………… .... 29 3.4.2.1.10. Parestesia………………………………………….. .... 29 3.4.2.2. Signos del cáncer bucal………………………………… ...... 29 3.4.2.2.1. Asimetría facial …………………………………… ... .29 3.4.2.2.2. Manchas ………………………………………… ...... .29 3.4.2.2.3. Ulceraciones de la mucosa o piel……………… ...... 29 3.4.2.2.4. Vesículas ampollas y pústulas………………… ...... .29 3.4.2.2.5. Necrosis tumoral………………………………… ...... 29 xiii 3.4.2.2.6. Grietas y fisuras…………………………………… .... 30 3.4.2.2.7. Cavidades y perforaciones……………………… .... .30 3.4.2.2.8. Adenopatías faciales y cervicales……………… ... ..30 3.4.3. Gradación y estatificación del cáncer………………………… ...... ..30 3.4.3.1. Estadios TNM de los Tumores………………………… .... ..31 3.4.3.2. Estadios del Cáncer de Boca………………………… ....... .31 3.4.4. Prevención del Cáncer Bucal…………………………………… ...... 31 3.4.4.1. Prevención Primaria……………………………………… .... .31 3.4.4.2. Prevención Secundaria………………………………… ...... .32 3.4.4.3. Prevención terciaria……………………………………… ... ..32 3.4.5. Diagnóstico del cáncer bucal…………………………………… ...... .32 3.4.5.1. Historia clínica completa………………………………… ... ..32 3.4.5.2. Las fotografías …………………………………………… .... .32 3.4.5.3. Radiografías………………………………………………… .. 32 3.4.5.4. Azul de Toluidina (1%)…………………………………… ... .32 3.4.5.5. Exámenes de laboratorio……………………………… ...... ..32 3.4.5.6. Citología exfoliativa…………………………………… ..... …33 3.4.5.7. Biopsia………………………………………………… ...... ….33 3.4.5.8. Resonancia Magnética………………………………… ... ….33 3.4.5.9. Tomografía Axial Computarizada……………………… .. …33 3.4.6. Tratamiento del Cáncer Bucal…………………………………… .. ...33 3.4.6.1. Tratamiento Quirúrgico………………………………… .. ….33 3.4.6.1.1. Recesión primaria……………………………… .. …..33 3.4.6.1.2. Maxilectomía…………………………………… ... …..34 3.4.6.1.3. Laringotomía…………………………………… .. …...34 3.4.6.1.4. Vaciamiento de cuello………………………… .. …...34 3.4.6.2. Tratamiento con Radioterapia……………………… ... …….34 3.4.6.3. Tratamiento con Quimioterapia…………………… ... ……...34 3.4.7. Pronóstico para pacientes con cáncer bucal……………… ... ……..35 3.5. MELANOMA………………………………………………… ...... ……….36 3.5.1. Concepto…………………………………………………… ....... ……..36 3.5.2. Incidencia …………………………………………………… ...... …….36 3.5.3. Epidemiologia ………………………………………………… ... …….36 3.5.4. Etiopatogenia ………………………………………………… ... ……..36 3.5.5. Anatomía Patológica.………………………………………… .. ……..37 3.5.6. Cuadro Clínico ………………………………………………... ………37 3.5.7. Clasificación Según el Patrón de Crecimiento ………… .. ………..37 3.5.7.1. Melanoma de extensión superficial……………...………….38 3.5.7.2. Melanoma nodular……………………………… ...………….38 3.5.7.3. Melanoma lentigo malign………………………...…………..38 3.5.7.4. Melanoma lentiginoso acral…………………… ...………….38 3.5.7.5. Melanoma desmoplasico……………………… ...…………..38 3.5.8. Diagnóstico ………………………………………………...…………..39 xiv 3.5.9. Pronóstico…………………………………….................................... 39 ratamiento ................................................. …………………………39 Complicaciones del tratamiento…………………………………. ..... 39 CAPITULO III 4. HIPÓTESIS…………………………………………………………………. ........ 40 5. CONCEPTUALIZACIÓN DE LAS VARIABLES……………………… ............ 40 CAPITULO IV 6. METODOLOGÍA…………………………………………………………… ........ 41 6.1. TIPO Y DISEÑO DE LA INVESTIGACIÓN…………………… .. …..41 6.2. POBLACIÓN O MUESTRA ……………………………………… .. …41 6.2.1. Criterios de inclusión……………………………………….. . 41 6.2.2. Criterios de exclusión…………………………………… ...... 42 6.3. OPERACIONALIZACION DE LAS VARIABLES……………….. ..... 42 6.4. MATERIALES Y MÉTODOS………………………………………. .... 42 6.4.1. Técnicas e instrumentos de recolección de datos…………… ..... 42 6.4.2.Técnicas para el procesamiento de datos y análisis de resultados………………………………………………………………… .... 42 6.5. ASPECTOS ÉTICOS……………………………………………… ...... 42 CAPITULO V 7. RESULTADOS………………………………………………………… ......... ….43 8. ANÁLISIS DE RESULTADOS…………………………………………… ........ .54 CAPITULO VI 9. CONCLUSIONES……………………………………………………………....... 56 10. RECOMENDACIONES…………………………………………………… .... ...57 10. BIBLIOGRAFÍA .................................................................................... .... ..58 xv INDICE DE ANEXOS Y APENDICES Anexo 1. Nomenclatura de Tumores ................................................................ 19 Anexo 2. Estadios TNM de los Tumores. ......................................................... 31 Apéndice 1. Estructura de membrana basal..................................................... 11 Apéndice 2. Características Generales de Tumores Benignos y Malignos. ..... 18 xvi INDICE DE TABLAS Tabla 1. Número de melanoma en relación con el número total de cáncer de cabeza y cuello................................................................................................. 43 Tabla 2. Frecuencia de melanoma según la edad............................................ 44 Tabla 3. Número de melanoma según el género. ........................................... 45 Tabla 4. Número de melanomas según la instrucción. ..................................... 46 Tabla 5. Número de melanomas según la profesión. ....................................... 47 Tabla 6. Número de melanoma según su ubicación intraoral o extraoral. ....... 48 Tabla 7. Número de melanoma según la ubicación designada en cada historia clínica de melanoma. ....................................................................................... 49 Tabla 8. Número y porcentaje de melanoma en relación con la edad y ubicación. ........................................................................................................ 50 Tabla 9. Número y porcentaje de melanoma en relación con el género y la ubicación intraoral y extraoral........................................................................... 51 Tabla 10. Número y porcentaje de melanoma en relación con la instrucción y la ubicación intraoral o extraoral. ......................................................................... 52 Tabla 11. Número y porcentaje de melanoma en relación con la instrucción y la ubicación intraoral y extraoral........................................................................... 53 xvii INDICE DE GRAFICOS Gráfico 1. Porcentaje de melanoma en relación con el número total de cáncer de cabeza y cuello............................................................................................ 43 Gráfico 2. Frecuencia de melanoma según la edad ......................................... 44 Gráfico 3. Porcentaje de melanoma según el género. ..................................... 45 Gráfico 4. Porcentaje de melanoma según la instrucción. ............................... 46 Gráfico 5. Porcentaje de melanoma según las profesiones. ............................ 47 Gráfico 6. Porcentaje de melanoma según su ubicación intraoral o extraoral. . 48 Gráfico 7. Porcentaje de melanoma según la ubicación designada en cada historia clínica de melanoma. ........................................................................... 49 Gráfico 8. Porcentaje de melanoma en relación con la edad y ubicación ....... 50 Gráfico 9. Porcentaje de melanoma en relación con el género y la ubicación intraoral y extraoral. .......................................................................................... 51 Gráfico 10. Porcentaje de melanoma en relación con la instrucción y la ubicación intraoral o extraoral. ......................................................................... 52 Gráfico 11. Porcentaje de melanoma en relación con la instrucción y la ubicación intraoral y extraoral........................................................................... 53 xviii CAPITULO I 1. INTRODUCCIÓN El melanoma es una neoplasia maligna, que surge a partir de la alteración de los melanocitos presentes en piel y mucosa oral, relativamente de poca frecuencia en esta última localización, con mayor predominio en la raza blanca, en zonas cutáneas expuestas a los rayos ultravioletas durante largos periodos de tiempo, aumenta el riesgo si existe factores predisponentes como antecedentes patológicos familiares de melanoma maligno u otros factores externos. En la cavidad bucal es más común observar en la mucosa de paladar duro y encías. En su etapa inicial puede ser poco invasivo, y de fácil tratamiento con pronóstico favorable, mientras que en etapas más avanzadas es más invasivo e incluso con metástasis, disminuye la expectativa de vida del paciente. Sus características clínicas al inicio del desarrollo neoplásico pueden ser confundidas con otro tipo de lesiones bucales pigmentadas con características similares, por tal motivo se descuida el descubrimiento temprano y al momento del diagnóstico el melanoma suele diagnosticarse en etapas avanzadas. A esto debemos sumar que las características clínicas primarias son poco conocidas y su sintomatología no motiva al paciente a ir a la consulta con prontitud. Este estudio estadístico se realizará para dar conocer la realidad de esta grave lesión a los estudiantes de odontología y mejorar el conocimiento sobre el concepto, clínica y sus manifestaciones, localizaciones, diagnóstico y tratamiento; y educar al paciente sobre la prevención del mismo, ya que de esta manera podrán realizar un diagnóstico temprano y mejorar el tratamiento, prolongando así la vida del paciente. 1 2. OBJETIVOS 2.1.-Objetivo General: Analizar estadísticamente el número de casos de melanoma de cavidad Oral, en relación con el número de neoplasias malignas presentes en cabeza y cuello que se han presentado en el Hospital de SOLCA (Sociedad de Lucha Contra el Cáncer) desde el año 2000 hasta el 2012 2.2.- Objetivos Específicos: Estudiar las neoplasias malignas de todo el organismo y su relación con las de cabeza y cuello Conocer las neoplasias malignas más comunes de cabeza y cuello en el hospital de SOLCA y su relación con la de cavidad oral. Determinar el porcentaje de melanomas extraorales (en piel de cara y cuello) e intraorales (mucosa de boca). Identificar la localización, edad, sexo, y ocupación de los pacientes con melanomas de cavidad oral. Analizar signos y síntomas de los melanomas bucales Educar sobre diagnóstico y tratamiento de los melanomas de cavidad oral. 2 CAPITULO II 3. MARCO TEORICO 3.1. CAVIDAD ORAL 3.1.1. Generalidades Es importante para el profesional odontólogo el conocimiento de las estructuras anatómicas del sistema estomatognático tanto en su normalidad como cuando existen alteraciones, así contribuirá a un diagnóstico temprano y un correcto tratamiento en lo posterior. La boca es una cavidad de tipo virtual ocupada casi en su totalidad por el órgano lingual en estado de reposo. Está limitada hacia delante por los labios, hacia atrás, por el itsmo de las fauces; arriba por la bóveda palatina; abajo, por la lengua y el piso de la boca; y a los lados, por los carrillos o mejillas que constituyen las paredes laterales (Gómez de Ferraris, 2002, p.113). Al encontrarse los arcos dentarios en oclusión dividen a la cavidad bucal en dos partes: la boca que se encuentra hacia dentro de los arcos dentarios y el vestíbulo bucal hacia fuera de estos. 3.1.2 Órganos que constituyen la cavidad oral Gómez de Ferraris, (2002) describe que “Los órganos que constituyen la cavidad bucal son: Labios. Mejillas. Lengua. Paladar. Dientes. Periodoncio de protección. Glándulas salivales” (p.113). 3 A la cavidad bucal también se la denomina sistema estomatogna`tico debido a la integración anatómica y funcional de estructuras musculares (músculos para protésicos), articulares (articulación temporomandibular) y estructuras ya mencionadas. 3.1.2.1. Labios Límites de los labios, hacia arriba: tabique nasal, borde inferior de orificios nasales, alas de la nariz; hacia los lados: surcos naso-labiales y naso-genianos; hacia abajo: mentón y surco mento-labial. “La mayor parte del labio está constituida por fascículos, musculares estriados que constituyen el musculo orbicular” (Gómez de Ferraris, 2002, p.113). Topográficamente el labio se divide en tres zonas: piel del labio, zona de transición y mucosa del labio. 3.1.2.1.1. Piel de labio Folículos pilosos, glándulas sebáceas y sudoríparas, se encuentran en la piel que recubre los labios. La zona de transición es la encargada de unir la piel y con la mucosa del labio. 3.1.2.1.2. Zona de transición Presenta una abundante irrigación en su densa dermis, por lo que su coloración es rojiza. Además es ligeramente queratinizada y delgada. Necesita lubricación salival continua, para impedir resecación labial ya que no contiene glándulas sudoríparas o sebáceas. Propia de la especie humana. 3.1.2.1.3. Mucosa del labio Su irrigación es menor que en la anterior. Es de color rosa y húmeda, contiene pequeñas glándulas salivales de tipo mixto (predominio mucoso), que se observan como pequeños nódulos que proporcionan un efecto de relieve, y pertenecen a los conductos de salida de las mismas. 4 Su epitelio es plano estratificado no queratinizado, el cual está unido al corion por su membrana basal. 3.1.2.2. Mejillas “La superficie externa de las mejillas está cubierta de piel fina. La superficie interna está revestida por mucosa (mucosa yugal) lisa, rosada y húmeda” (Gómez de Ferraris, 2002, p.135) Formada por un epitelio plano estratificado no queratinizado capaz de soportar los constantes roces y degaste propios de la función que cumple la cavidad oral. Dentro de la submucosa, existe pequeñas glándulas salivales rodeadas de tejido adiposo, que por su ubicación (a nivel del 1ero o 2do molar superior) llamamos retromolares, las mismas que están rodeando al conducto de Stenon el que desemboca de la glándula parótida, una vez que ha perforado el musculo buccinador llega a la boca. 3.1.2.3. Lengua Casi en su totalidad está formada por músculos, los que le proporcionan su gran variedad de movimientos, que contribuyen con la masticación, siendo su función principal proporcionar los estímulos gustativos. La mucosa que cubre la lengua en su parte anterior es diferente en sus dos porciones: ventral y dorsal. La porción ventral, formada por un epitelio plano estratificado no queratinizado. Mientras que la porción dorsal en sus dos tercios anteriores está formada por un epitelio plano estratificado poco cornificado, esta porción tiene un aspecto aterciopelado debido a las papilas filiformes que tapizan los dos tercios anteriores, hacia la punta y bordes anteriores linguales se encuentran las papilas fungiformes, las papilas caliciformes están ubicadas delante de la V lingual, las papilas foliadas están hacia los bordes latero-posteriores de la lengua (Gómez de Ferraris, 2002). 5 Según (Gómez de Ferraris, 2002, p.142) Las cuatro sensaciones fundamentales pueden destacarse regionalmente en la lengua: En la punta: dulce y salado. Sobre los bordes: ácido. En el área de las papilas caliciformes, así como en el paladar blando: amargo. La parte posterior o raíz de la lengua, no contiene papilas, posee pequeños cúmulos linfoideos debajo del epitelio que combinados forman tejido amigdalino (amígdala lingual). “La amígdala lingual, junto con las amígdalas palatinas tubaricas y faríngeas constituyen en anillo linfático de Waldeyer” (Gómez de Ferraris, 2002, p.143) . 3.1.2.4. Piso o suelo de boca Recubierto por una membrana delgada y laxa que facilita los movimientos de la lengua, alta irrigación y abundantes fibras elásticas. El tejido adiposo está formando parte de su submucosa. 3.1.2.5. Paladar duro Gómez de Ferraris, (2002) describió que el paladar duro o techo de la boca, de color rosa pálido, es resistente para soportar la presión que la lengua ejerce sobre él, su estructura principal es ósea formado por las apófisis palatinas que al unirse dan lugar al rafe medio, todo esto recubierto por tejido plano estratificado queratinizado y presencia de abundantes fibras colágenas que impiden que sea depresible. Su mucosa presenta elevaciones importantes como la papila palatina y las rugas palatinas. 3.1.2.6. Paladar blando o velo del paladar Localizado hacia atrás del paladar duro, de color rojo intenso, al contrario de es este, es flexible, así permite el paso de los alimentos y cierra la nasofaringe durante la 6 deglución. Su mucosa es plano estratificado no queratinizado que contiene algunos botones gustativos. 3.2. HISTOLOGIA DE LA MUCOSA BUCAL 3.2.1. Epitelio Bucal Para Gómez de Ferraris, (2002) los tejidos blandos que tapizan la cavidad bucal constituyen una membrana denominada mucosa. Toda mucosa está compuesta por un epitelio y un tejido conectivo subyacente denominado corion o lamina propia. Estos dos tejidos están conectados por la membrana basal. Del tejido conectivo se prolongan las papilas coriales las que se conectan con evaginaciones que provienen del corion lo cual toma el nombre de: crestas epiteliales, el objetivo de esta unión entre tejido conectivo y epitelio es para asegurar la vascularización del epitelio avascular. “Patrón estructural del epitelio y del corion. Epitelio. Membrana basal. Lámina propia o corion.” (Gómez de Ferraris, 2002, p.114). Depende de la localización y la función que cumple la mucosa en diferentes partes de la cavidad oral, para diferencial si es un epitelio plano o estratificado, y si es queratinizado, paraqueratinizado o no es queratinizado. Cualquiera que sea su estructura sirve como barrera para proteger el tejido conectivo del medio bucal. 3.2.1.1. Epitelio plano estratificado queratinizado Formado por una población celular intrínseca y otra extrínseca. 3.2.1.1.1. Población Celular Intrínseca: consta de queratinocitos los que cumplen un proceso celular de queratinización, así los queratinocitos ascenderán hasta llegar al exterior, ocupando el 90% del estrato. Mientras cumplen el proceso 7 de migración las células van sufriendo cambios morfológicos y biológicos, según el estrato al que sigan migrando sea: basal, espinoso, granuloso y corneo, finalmente llega a convertirse en una escama anucleada, la que se descama hacia la cavidad bucal (Gómez de Ferraris, 2002). 3.2.1.1.1.1. Estrato basal: formado por una capa de células cubicas o cilíndricas cuyo núcleo es redondo, en su citoplasma se observa abundantes ribosomas y retículos endoplasmáticos rugosos, lo que da lugar a la formación protéica. Los queratinocitos constituyen la lámina basal, la misma que está unida a la membrana basal por hemidesmosomas. Aquí se cumple el proceso de mitosis de queratinocitos (Gómez de Ferraris, 2002). 3.2.1.1.1.2. Estrato espinoso: este estrato consta de varias capas de queratinocitos, su forma celular es poligonal con núcleo redondo ligeramente más pequeños que los anteriores, toma el nombre de espinoso, por los desmosomas que están atravesando de una célula a otra, esta disposición hace que al microscopio se observe como espinos. En este estrato como en el basal es común observar la presencia de: melanocitos, células de Merkel, Langerhans (población celular extrínseca permanente) (Gómez de Ferraris, 2002). 3.2.1.1.1.3. Estrato granuloso: sus células son aplanadas con núcleo pequeño y ovalado, su citoplasma contiene gránulos de queratohialina y solo forman dos o tres capas de estrato. Es característico de epitelios queratinizados los cuerpos de Odland o queratinosomas, que se les atribuye el proceso de queratinización. Los gránulos pasan al espacio intercelular y se fusionan dando origen al cemento intercelular el cual proporciona la impermeabilidad del epitelio. En este estrato empieza la destrucción del núcleo y orgánulos de las células. 8 3.2.1.1.1.4. Estrato corneo: formado por células planas, carecen de núcleo y organoides citoplasmáticos, es decir se convierte en una escama. No se observa desmosomas ni gránulos de queratohialina. 3.2.1.1.2. Población Celular Extrínseca: constituida por una parte de células permanentes (9%) a las que se las conoce como células claras o dendríticas (melanocitos, células de Merkel, Langerhans) y otra parte de células transitorios (1%), las que se observa con poca frecuencia por su ocasional infiltración al epitelio son células como: granulocitos, linfocitos y monocitos. 3.2.1.1.2.1. Población extrínseca permanente 3.2.1.1.2.1.1. Melanocitos: Gómez de Ferraris, (2002) describió a los melanocitos como células claras con núcleo pequeño, posee prolongaciones dendríticas, en su citoplasma se observa gránulos que formaran melanina (premelanosomas). Después de la acción de la enzima tirosinaza llegan a su maduración y formarán melanina (melanosomas). Gracias al proceso citocrino, los melanosomas salen del citoplasma del melanocito para llegar a los queratinocitos que rodean a este y proporcionar la pigmentación, formando así la unidad epitelial de melanina. Existe zonas más pigmentadas en la boca lo que está dentro de la normalidad como las encías, paladar duro y lengua. 3.2.1.1.2.1.2. Células de Merkel: Son células claras y poseen prolongaciones dendríticas. Su localización es específica, Gómez de Ferraris (2002) dice: “entre las células de la capa basal del epitelio bucal o epidermis (piel)” (p.124). Su base está en contacto con la terminación nerviosa. La sustancia P segregada por ésta, está en relación con la estimulación de los queratinocitos. 9 3.2.1.1.2.1.3. Células de Langerhans: células claras, con prolongaciones dendríticas y en su citoplasma gránulos de Birbeck. Su ubicación es propia del estrato espinoso. “En la actualidad se sabe que cumplen una importante función encargada de procesar y presentar los antígenos a los linfocitos T, de manera que son responsables de iniciar una rápida respuesta inmunológica a los antígenos que penetran por el epitelio” (Gómez de Ferraris, 2002, p.124) 3.2.1.1.2.2. Población extrínseca transitoria: no son comunes de observar en el epitelio, sin embargo en ocasiones penetran en el siendo: linfocitos, granulocitos y monocitos. 3.2.1.2. Epitelio Plano Estratificado Paraqueratinizado Conserva los mismos estratos que el epitelio queratinizado: basal, espinoso, granuloso y corneo siendo menos desarrollado aquí, sin embargo en el estrato corneo las células mantienen sus núcleos y pocos organelos citoplasmáticos. 3.2.1.2. Epitelio Plano Estratificado Paraqueratinizado Conserva los mismos estratos que el epitelio queratinizado: basal, espinoso, granuloso y corneo siendo menos desarrollado aquí, sin embargo en el estrato corneo las células mantienen sus núcleos y pocos organelos citoplasmáticos. 3.2.1.3. Epitelio Plano Estratificado no Queratinizado En su descripción histológica es más simple que los anteriores: capa basal, intermedia y superficial; puesto que no presenta estrato espinoso y córneo, su estrato granulo posee escasos gránulos. 3.2.1.3.1. Capa Basal: su estructura celular es similar a los epitelios descritos. 10 3.2.1.3.2. Capa Intermedia: sus células son poliédricas y núcleos redondos, están mas unidas que en el estrato espinoso de los demás epitelios. 3.2.1.3.3. Capa Superficial: sus células planas y sin núcleo se descaman de la misma manera que en los otros epitelios. 3.2.2. Membrana Basal Esencialmente la función de la membrana basal es unir el epitelio con el tejido conjuntivo subyacente, además cumple un papel protector o defensivo del organismo, contribuye a la reepitelización en las heridas ya que guía el crecimiento neo-celular. “Observada con microscopia óptica dicha región consiste en una anda acelular homogénea y estrecha” (Gómez de Ferraris, 2002, p.127). Histológicamente está formada por dos regiones bien marcadas: lámina basal la que está en relación con el epitelio y lamina reticular en relación con tejido conjuntivo 3.2.2.2. Estructura de membrana basal lamina basal membrana basal lamina reticular Apéndice 1. Estructura de membrana basal 11 lamina lucida lamina densa fibras de fijacion fibras reticulares 3.2.3. Lámina Propia o Corion Gómez de Ferraris, (2002) estructuró al tejido conectivo con (células, fibras y sustancia fundamental), además observó linfocitos, macrófagos, células plasmáticas etc. Entre sus funciones están la de nutrir gracias a las papilas que se proyectan de él y llevan los nervios y vasos sanguíneos; y sostener al epitelio mediante la fibras colágenas y elásticas. Su espesor depende de la localización del epitelio en la mucosa. Y se adhiere directamente al periostio su esta sobre hueso o sobre la submucosa si es tejido blando. 3.2.4. Submucosa Se encarga de la unión de la mucosa a los tejidos que la preceden como en lugares donde el movimiento es amplio y no existe impacto por masticación, mientras que puede estar ausente al tratarse de unión a tejido óseo. Constituida por tejido conectivo laxo, que contiene plexos nerviosos, vasos sanguíneos y linfáticos, glándulas salivales y en ocasiones tejido adiposo. 3.2.5. Características Clínicas en Relación con la Estructura Histológica El epitelio, el corion y la submucosa son los responsables de otorgar el color de la mucosa. Gómez de Ferraris, (2002) menciona que el color de la mucosa depende esencialmente de tres factores: “Espesor y grado de queratinización del epitelio. Densidad del tejido conectivo. Presencia de pigmentación melánica” (p. 114). En cuanto al aspecto, está determinado por la localización de la mucosa así sabremos si presenta o no submucosa, el grosor del corion varía según el epitelio siendo laxo en el no queratinizado y más denso en queratinizado y el epitelio que tratamos ya que 12 mientras mas cantidad de estratos será mas grueso disminuyendo la visibilidad de los vasos sanguíneos y si presenta una capa de queratina se observa mas blanquecino. 3.2.6. Clasificación de la Mucosa Según su Función y Localización La mucosa de la cavidad bucal puede clasificarse de acuerdo a su localización y función en: “Mucosa de revestimiento. Mucosa masticatoria. Mucosa especializada o sensitiva” (Gómez de Ferraris, 2002, p.131). 3.2.6.2. Mucosa de Revestimiento Se encuentra en: paladar blando, porción ventral de la lengua, carrillos, piso boca y labio. Su espitelio es no queratinizado, su corion es laxo y la submucosa definida, lo que facilita los diferentes movimientos de estas zonas durante la masticación, la deglución la fonación, permitiendo su extensión sin deformación. 3.2.6.3. Mucosa Masticatoria Localizada en el paladar duro y las encías, su epitelio es queratinizado o paraqueratinizado, prácticamente esta adherida al hueso, no posee submucosa ya que no necesita realizar movimientos, mas bien soporta el impacto de la masticación. 3.2.6.4. Mucosa Especializada Es propia de la porción dorsal de la lengua (papilas foliadas, caliciformes y fungiformes), como su localización la refiere la mucosa consta de botones gustativos cuya función es la percepción del gusto. 3.2.7. Fisiología General de la Mucosa Bucal De cierta forma la función principal de la mucosa es la de proteger la cavidad oral, no solo como barrera, sino también mediante el anillo linfático de Waldeyer. Sin embargo presenta otras funciones también importantes como: la movilidad, esta función proporciona los amplios movimientos linguales y el piso de boca, la elevación del 13 paladar blando en la deglución y la expansión de los carrillos en los movimientos mandibulares. La sensibilidad de la mucosa es diferente según la zona, pero es muy importante tanto en percepciones táctiles como en percepciones gustativas. En la digestión actúa mediante la amilasa salival enzima que se encuentra en la saliva e inicia el proceso de degradación de los carbohidratos. La capacidad de absorción de la mucosa es favorable, en especial en el piso de boca por su abundante sistema venoso; se cree que la mucosa de la encía es capaz de eliminar ciertas sustancias. 3.3. PIEL 3.3.1. Estructura Anatómica La piel es considerada el órgano más grande del cuerpo humano, debido a su extensión por el mismo, Muñoz (1986), menciona que la piel posee “un grosor variable entre 0,5 a 5 mm de espesor y con una estructuración variable según la zona considerada, y catalogada por lo mismo en piel delgada y gruesa” (pag. 283). La dermis y la epidermis se distribuyen según el grosor es asi que la epidermis es mas densa en la piel gruesa y menos densa en la delgada, cabe mencionar que la hipodermis es considerada como una fina capa de tejido celular subcutáneo que se encarga de unir la piel a órganos que están en contacto con la piel, es mas laxa que las anteriores lo que facilita los movimientos. En su estructura encontramos también: glándulas sudoríparas, glándulas sebáceas y folículos pilosos, los que cumplen funciones determinadas en la misma. 3.3.2. Fisiología de la Piel Cumple varias funciones, las principales son: Sirve como barrera de defensa física, química y contra microorganismos agresores. Protege “de la acción de la luz, por la melanina que se encuentra en sus células” (Muñoz, 1986, pag. 283). 14 Proporciona cierto grado de mantenimiento de la temperatura durante el frio. Gracias a su impermeabilidad mantiene la humedad de tejidos internos. Sirve como vía de desintoxicación del organismo, a través de eliminación de toxinas en el sudor. Elaboración de vitamina D en cooperación con los rayos del sol, la cual es necesaria para la absorción de calcio. Actúa como receptor de ciertos estímulos como: calor, frio, humedad, electricidad, etc., gracias a sus terminaciones nerviosas. Como instrumento diagnóstico para alteraciones que presentan signos cutáneos, ya sea en color, aspecto, y más factores determinantes de una enfermedad. Muchos autores mencionan al aspecto de la piel como sinónimo de salud. 3.3.3. Histología de la Piel “Histológicamente, la piel está constituida por sus dos capas: la epidermis y la dermis” (Muñoz, 1986, pag. 283). 3.3.3.1. Epidermis Constituida por un epitelio pavimentoso plano estratificado queratinizado, el cual posee 4 estratos definidos: estrato basal, estrato espinoso, estrato granuloso y córneo. 3.3.3.2. Dermis Se considera al corion como dermis, unida íntimamente con la epidermis. Las papilas de la dermis proveen de prolongaciones que elevan al epitelio. Esta disposición es muy marcada en las yemas de los dedos, haciendo asi posible la determinación de las huellas digitales, únicas en cada persona. 15 3.4. NEOPLASIAS 3.4.1. Generalidades 3.4.1.1. Definiciones Una neoplasia se define como una masa anormal de tejido, cuyo crecimiento excede y no está coordinado con el de los tejidos normales, este crecimiento es ilimitado y no cede aún eliminado el estímulo que lo produjo. Es el resultado de alteraciones genéticas hereditarias que se transmiten a la progenie de las células tumorales. Estos cambios genéticos permiten una proliferación excesiva y no regulada que se hace autónoma (independiente del estímulo fisiológico de crecimiento). El término TUMOR se aplicó originalmente a la hinchazón producida por la inflamación, hoy se ha convertido en sinónimo de neoplasia. ONCOLOGÌA (del griego oncos: tumor) es el estudio de los tumores o neoplasias. CÀNCER es la denominación habitual de todos los tumores malignos. 3.4.1.2. Componentes de una Neoplasia: Robbins, componentes básicos de un tumor o neoplasia (2013) describió los son: 1) estroma, y 2) parénquima. 3.4.1.2.1. Estroma: es propio del huésped y no presenta características de neoplasia. Formado por vasos sanguíneos los cuales proveerán de aporte sanguíneo a la neoplasia, células inflamatorias y tejido conectivo. 3.4.1.2.2. Parénquima: contiene células neoplásicas, siendo el que indicara con más frecuencia el comportamiento biológico de tumor. 16 3.4.1.3. 3.4.1.3.1. Características Generales de Neoplasias Benignas y Malignas Tumores Benignos Se dice que un tumor es benigno cuando se considera que sus características microscópicas y macroscópicas son relativamente inocentes, que se mantendrá localizado, que no puede diseminarse a otros lugares y que pude extirparse mediante cirugía local; el paciente generalmente sobrevive. Debe señalarse sin embargo, que los tumores benignos pueden producir masas no localizadas y, en ocasiones, son responsables de una enfermedad grave. (Robbins, 2013, pag 260). Se podría decir que generalmente las neoplasias benignas son más simples en cuanto a su estructura, comportamiento y velocidad de evolución, en comparación con los malignos. Es difícil o poco probable que un tumor benigno llegue a convertirse un tumor maligno, esto se debe a que genéticamente son más estables y relativamente no sufren transformaciones genéticas con el tiempo. Tanto clínicamente como anatómicamente, los tumores malignos y benignos presentan características propias, lo que nos da una mayor certeza al momento del diagnóstico. 3.4.1.3.2. Tumores Malignos Robbins, (2013) mencionó que los tumores malignos se conocen en conjunto como cánceres, la palabra derivada del latín para <<cangrejo>> -es decir, se adhieren a cualquier parte donde crecen de forma pertinaz, de forma parecida al comportamiento observado en los cangrejos-. Maligno, aplicado a una neoplasia, hace referencia a una lesión que pude invadir y destruir estructuras adyacentes y extenderse a zonas alejadas (metastatizar) para causar la muerte. 17 3.4.1.3.3. Características Generales de Tumores Benignos y Malignos Características Tumores Benignos Tumores Malignos Características Histológicas En su mayoría no se asemejan a las células de origen Rápida, no se detiene Se asemejan a las células orinales de las que se han formado de Lenta, pudiendo detenerse Velocidad Crecimiento Cápsula Si presenta No presenta Forma de Se desplaza y expande Invade y destruye tejidos crecimiento vecinos Metástasis No disemina Si disemina Apéndice 2. Características Generales de Tumores Benignos y Malignos 3.4.1.4. Nomenclatura Para determinar la nomenclatura en cuanto a los tumores malignos, utilizaremos básicamente la nomenclatura de los tumores benignos, tomando en cuenta ciertas excepciones. Dependiendo de la célula de origen provienen los Sarcomas, es decir que los Condrosarcomas se forman a partir de los condrocitos. Las Leucemias o Linfomas derivan de las células mesenquimatosas de la sangre. Según Robbins (2013). Aunque los epitelios corporales derivan de las tres capas de líneas germinales, las neoplasias malignas de células epiteliales se denominan carcinomas, con independencia del tejido de origen. Por tanto una neoplasia maligna que surge del epitelio tubular renal (mesodermo) es un carcinoma, igual que los canceres que se desarrollan en la piel (ectodermo) y en el epitelio que reviste el intestino (endodermo). Además, el mesodermo puede dar lugar a carcinomas (epiteliales) (pag. 162). 18 Tejido de origen Compuesto de un tipo de célula parenquimatosa Tejido conjuntivo y derivados Endotelio y tejidos relacionados Vasos sanguineos Vasos Linfaticos Mesotelio Meninges Benigno Maligno Fibroma Lipoma Condroma Osteoma Fibrosarcoma Liposarcoma Condrosarcoma Osteosarcoma Hemangioma Linfangioma Amgioasrcoma Linfangioarcoma Mesotelioma Meningioma invasive Celulas sanguineas y celulas relacionadas Celulas hematopoyeticas Tejido linfiode Leucemias Linfomas Músculo Liso Leidomioma Leidomiosarcoma Estriado Tumores de origen epithelial Radbomioma Rabdomiosarcoma Estratificado espino cellular Celulas basales de la piel y anexos Papiloma escamoso Revestimiento epitelial de glandulas y conductos Adenoma Papiloma Cistoadenoma Adenoma bronquial Adenoma tubular renal Vias respiratorias Epitelio renal Carcinoma espinocelular Carcinoma Basocelular Adenocarcinoma Carcinoma papilar Cistoadenocarcinoma Carcinoma broncogeno Carcinoma de celulas renales Hepatocitos Epitelio de vias urinarias (transicional) Epitelio placentario Epitelio testicular (celulas germinales) Adenoma hepatocelular Papiloma urotelial Mola hidatidiforme Carcinoma hepatocellular Carcinoma urotelial Coriocarcinoma Semioma Carcinoma embrionario Tumores de melanocitos Nevo Melanoma Maligno Mas de un tipo de celulas neoplasicas: tumores mixtos, derivados ahbitualmente de una capa de celulas germinales Glandulas salivales Primordio renal Adenoma pleomorfo T.mixto maligno de g. salival Tumor de Wilms Mas de un tipo de celulas neoplasicas derivadas de mas de una capa de celulas de celulas germanles: teratógenos 19 Ter. maduro, quiste dermoide Celulas totipotenciales en gonadas o en restos ebrionarios Ter. inmaduro, teratocarcinoma Tomado de (Robbins, 2010, pag 263). Anexo 1. Nomenclatura de Tumores Robbins (2013). Presenta cuatro características básicas con las que se puede distinguir neoplasias malignas de benignas, y son: “diferenciación y anaplasia, velocidad e crecimiento, invasión local y metástasis” (p. 164). 3.4.1.4.1. Diferenciación y anaplasia Prácticamente el parénquima es lo que determina el comportamiento de una neoplasia, las células que forman el parénquima presentan ciertas características de diferenciación y anaplasia. Las células parenquimatosas presentan características de sus células de origen, por tanto, la diferenciación es el grado de similitud en cuanto a morfología y fisiología que se observa en las células parenquimatosas. Es posible decir que las células que forman un tumor benigno son bien diferenciadas, característica que no es común observar en un tumor maligno, sin embargo, sus células pueden ser bien diferenciadas y poder llegar a ser totalmente indiferenciadas. Es importante mencionar que el estroma no contribuirá a determinar si un tumor es benigno o maligno ya que se limita al proporcionar el aporte sanguíneo al tumor. Podemos decir células anaplásicas a las células indiferenciadas de una neoplasia. La anaplasia se presenta como la disminución o perdida de diferenciación las células parenquimatosas de un tumor, esto es una característica propia de las neoplasias malignas. El pleomorfismo (diferencia de forma y tamaño celular), es manifestación en las células anaplásicas. Sus núcleos varían en tamaño, llegando a una relación de 1:1, mientras que la norma esta entre 1:4 o 1:6; no solo varían en tamaño, sino también, en su forma y número. Para Robbins (2013), “cuanto más rápidamente crezca y más anaplásico sea un tumor, menor es la probabilidad de que tenga una actividad funcional especializada” (pag. 165). La displasia generalmente se encuentra en lesiones del epitelio y se caracteriza por la pérdida de uniformidad y orientación de las células. La displasia no significa cáncer, aunque, se observa pleomorfismo. En ocasiones puede llegar a ser reversible. 20 3.4.1.4.2. Velocidad de crecimiento “La mayoría de los tumores benignos crecen lentamente, mientras que la mayor parte de los malignos lo hacen mucho más rápido, se extienden a nivel local y a distancia (metástasis) y provocan la muerte” (Robbins, 2013, pag. 166). Existen factores que determinan la velocidad de crecimiento de los tumores, es así que en ocasiones los tumores benignos crecerán con rápidamente y los malignos con lentitud. Por ejemplo las hormonas, influyen en el crecimiento acelerado de los leiomiomas del útero, estos bajo la influencia de los estrógenos aumentaran rápidamente durante el periodo de gestación, al término de la gestación dejaran de crecer, convirtiéndose en fibrocalcico al final de la menopausia. Otros factores determinantes son la irrigación sanguínea, si ésta es insuficiente, el tumor se limitará a desarrollarse. Mientras que la limitación de la presión también influirá en el crecimiento, como es el caso de los tumores hipofisiarios en la silla turca, podría llegar a sufrir una necrosis por la disminución del flujo sanguíneo. 3.4.1.4.3. Invasión local “Los cánceres crecen progresivamente por infiltración, invasión, destrucción y penetración del tejido circundante” (Robbins, 2013, pag 167). Una neoplasia maligna no se mantiene localizada, puede infiltrar con facilidad y generalmente no se encuentra en una capsula fibrótica que la rodea; a diferencia de una neoplasia benigna que permanece localizada, no infiltra a tejidos vecinos y permanecerá recubierta en la capsula fibrosa. Pero esto no garantiza que todos tumores benignos tienen capsula que los rodea. 3.4.1.4.4. Metástasis Es el proceso de transferencia de un cáncer desde su lugar de origen hacia otro órgano distinto. Tanto tumores benignos como malignos pueden metastatizar, aunque se atribuye este proceso a neoplasias malignas, esto no es cierto en su totalidad, ya que neoplasias benignas también metastatizan con frecuencia. Es importante mencionar la diferencia entre metástasis e invasión, siendo esta solo la extensión o diseminación de la neoplasia hacia tejidos vecinos. Se dice que hay mayor riesgo de presentar metástasis en otros órganos cuando la neoplasia es más grande y hay mayor anaplasia. Sin embargo esto no es una regla, ya que, canceres 21 pequeños y poco agresivos producen metástasis, mientras, que canceres grandes y más agresivos no lo hacen. Robbins (2013) menciona que, “Las neoplasias malignas se diseminan por tres vías: 1) siembra en cavidades corporales; 2) diseminación linfática, o 3) diseminación hematógena” (pag. 168). Siembra en cavidades: cuando la neoplasia ha invadido una o más cavidades corporales. El cáncer de ovario es el que más se disemina mediante esta vía, afectando las superficies peritoneales. Diseminación linfática: la neoplasia se disemina hacia otros órganos mediante las cadenas ganglionares. Este tipo de diseminación es más frecuente en los carcinomas. El aumento de tejido ganglionar cerca de una neoplasia, no significa la afección cancerosa, aunque nos planteará la duda si es una metástasis. Para descartar la presencia de tumor en un ganglio realizaremos un estudio histopatológico. Diseminación hematógena: es la vía más común para la diseminación de sarcomas. El proceso de diseminación por esta vía se produce cuando las células neoplásicas invaden los vasos sanguíneos (arterias y venas), es decir atraviesan la matriz extracelular, una vez en el torrente sanguíneo linfocitos y plaquetas se unen a ellas y producirán una embolia de células tumorales, la que se adhiere a la membrana basal del vaso sanguíneo y se extravasa produciéndose generalmente en el primer lecho capilar formando un depósito metastásico en otro sitio del cuerpo hasta donde ha llegado las células neoplásicas, completándose así la cascada metastásica. 3.4.1.5. Epidemiologia del Cáncer Bucal “La epidemiologia del cáncer puede contribuir en gran medida a conocer el origen del cáncer” (Robbins, 2013, pag. 169). Es importe los datos obtenidos de las estadísticas ya que estas recopilan datos importantes de cada tipo de cáncer, en las estadísticas aplicadas se obtiene la incidencia, la prevalencia y la frecuencia, y pronostico, relacionadas estas a ciertos parámetros como: el sexo, edad, raza, ocupación, herencia (y otras que sirvan para determinar el origen y desarrollo). Gracias a las estadísticas se ha podido determinar que el cáncer de pulmón es causado principalmente por el consumo de tabaco. 22 3.4.1.5.1. Porcentaje de los cánceres de la mucosa bucal, según su tipo histológico Los carcinomas estadísticamente ocupan el 95% de los canceres que se encuentran en la mucosa bucal, los melanomas ocupan un porcentaje menor en comparación con el de los carcinomas, y un porcentaje realmente mínimo los sarcomas de partes blandas. Los tumores mucoepidermoide y carcinoma adenoide quístico son los más frecuentes en cuanto a tumores malignos de glándulas salivales. 3.4.1.5.2. El cáncer la mucosa bucal, en relación con la edad Estadísticas indican que el cáncer bucal de partes blandas es casi predomínate en las pacientes de edad avanzada que oscilan entre los 50 y 75 años. Se podría decir que es difícil encontrar un cáncer de partes blandas en los niños, sin embargo, ciertos tipos de cáncer como los osteosarcomas, se presentan durante los 6 años. Podemos relacionar la ubicación del cáncer con la edad. Entre los 40y 70 años, el cáncer de labio; entre los 55 y 75 años, el cáncer de la lengua; entre los 60 y 70, cáncer en piso de boca. Cerca de los 70, cáncer en la mucosa alveolar y encía. Autores como Tiecke y Bernier (1954), mencionan una edad entre los 40 y 69, ya que de 393 casos, el 76% empezó entre dichas edades. 3.4.1.5.3. El cáncer de mucosa bucal según el sexo En general los canceres se presentan en iguales porcentajes en ambos sexos. Pero esto cambia cuando hablamos sobre el sexo y localización, ya que según el sexo varia la localización, es así, según la “American Cancer Society”, señala que el cáncer de pulmón es más común en los hombres que en las mujeres, los hombres también presentan más frecuencia de cáncer bucal en un 5%, mientras, que las mujeres en un 2%; hecho con el que el Instituto Roffo (Argentina) coincide, es así, que los hombres presentan 5% , y las mujeres el 2% de cáncer bucal. En razón de ciertas costumbres o enfermedades de las mujeres, en algunos países y ciudades, la incidencia del cáncer bucal en ellas es mayor. Así ocurre en la India por el hábito de la masticación de betel, tabaco y otras mezclas. (Grinspan, 1982, pag. 2835). 23 Grinspan (1982), también menciona que: “en Suecia por la anemia de Plummer-Vinson que favorece el cáncer lingual que es predominio del sexo femenino” (pag. 2835). 3.4.1.5.4. El cáncer de la mucosa bucal, según las razas En la raza blanca se observa con predominancia el cáncer bucal, mientras que en la raza negra y amarilla no se observa esto. Krolls y Hoffmann (1976), sobre 7,793 pacientes con carcinomas de tejidos blandos bucales, hallaron que el 92,6% eran blancos, 5,2% negros y el 2,2% de otras razas. Se ha demostrado que del 100% (553) pacientes con cáncer bucal, solo el 2,7% (15) pacientes de raza negra presentaron cáncer del labio inferior, esto es difícil de hallar, ya que, la pigmentación melánica ofrece una cierta clase de protección de los rayos provenientes del sol. 3.4.1.5.5. El cáncer bucal, según la localización En la lengua se presenta con más frecuencia el cáncer, en mujeres con síndrome de Plummer Vinson. En la mucosa yugal, vestíbulo bucal y surco gingivo lingual, el cáncer es más común en personas que mastican tabaco. En el paladar, el cáncer se presenta por la costumbre de fumar con el cigarrillo encendido dentro de la boca o también por el uso de tabaco de mala calidad. 3.4.1.5.6. El cáncer de la mucosa bucal, en relación con factores ocupacionales, ambientales, socio-económicos, vicios y costumbres Aunque ya hemos mencionado la costumbre de la masticar tabaco, betel, hidrato de calcio o fumar con el cigarrillo encendido dentro de la boca; por lo que se podría concluir que los fumadores y también el alto consumo del alcohol son factores que inducen al cáncer bucal, no solo en la India, sino, en diversos países. Szpyglas halla que la tasa de incidencia del cáncer bucal es 6 veces más elevada en los grupos de alcoholistas, que en la población no alcohólica. 24 La polución, es un factor ambiental importante, sobre todo en el cáncer en general, y este factor es más notorio en las grandes ciudades. El estado socio-económico, causará deficiencia nutricional y esto podría desencadenar en un cierto tipo de cáncer; la falta de cuidados médicos adecuados. Las diferentes ocupaciones y profesiones, también son factores influyentes en el desarrollo de un cáncer. 3.4.1.6. Etiología del Cáncer La etiología del cáncer ha sido un tema complejo de estudio, ya que, desde la antigüedad se ha le han atribuido causas desconocidas, o hechos que no han tenido relación con su origen. Después se desarrolló teorías más acertadas sobre su origen, y se ha podido decir que, tras la transformación celular normal por diversos factores se puede desarrollar un cáncer. Las estadísticas realizadas sobre epidemiologia del cáncer, ha contribuido, a determinar varias teorías del origen del cáncer. 3.4.1.6.1. Teoría Irritativa Para Grinspan (1982), los agentes irritativos son: mecánicos, químicos, físicos, tóxicos, alimentarios y farmacológicos. Depende del lugar afectado en el organismo por los agentes irritativos, para que estos causen daño. Por ejemplo las neoplasias del surco gingivoalveolar, por la acumulación de tabaco en el mismo (pag. 2845). 3.4.1.6.2. Lesiones traumáticas (agentes mecánicos) La cavidad es una de las áreas del organismo que está bastante expuesta a lesiones traumáticas. Podemos mencionar ciertos ejemplos de traumatismos que pueden ser carcinógenos, como: en pacientes fumadores que, apoyan la boquilla de pipas o cigarrillos sobre el labio, lo cual favorecerá a la formación de queilitis precancerosas. 25 3.4.1.6.3. Agentes químicos En nuestro medio es común observar irritantes químicos, como: dióxido de carbono, alquitrán, aguas con arsénico, anestésicos, pesticidas, residuos de industrias químicas, humo de las fábricas, etc. El Tabaco y el Alcohol, forman parte importante de este grupo; el tabaco por su composición (fenol, amoníaco, alquitrán, etc.), irritan la mucosa bucal, produciendo con frecuencia leucoplasias, que con el tiempo podrían causar cáncer. El alcohol irrita también la mucosa, no es definida su acción sobre esta, pero al consumirlo con frecuencia predispone al cáncer. 3.4.1.6.4. Agentes físicos Intervienen con importancia la radiación ultravioleta, los rayos gamma, los rayos X y quemaduras intraorales (fumar con el cigarrillo hacia la cavidad oral). La radiación ultravioleta causa dos tipos de alteraciones en las células con las que desencadena cáncer de piel y labios. 1) Alteraciones del A.D.N nuclear; es lo más importante. Se produce subproductos que motivan fenómenos de mutación. 2) Acción sobre lisosomas. Es un mecanismo discutido. Se rompería la membrana de los lisosomas y se producirían mutaciones (Grinspan,1982, pag. 2851). En el labio inferior es más frecuente la incidencia de cánceres, por radiaciones ultravioletas. Por su parte las radiaciones ionizantes, cualquiera que esta fuera, también son factores desencadenantes de cáncer, puesto que alteran también la función celular normal. 3.4.1.6.4.1. El cáncer y virus Mencionamos dos clases de virus: los de A.D.N (VPH, VEB, virus de hepatitis B y C), y los de A.R.N (virus de la leucemia de células T humano tipo I- HTLV-1), que están relacionados con procesos cancerígenos, sin embargo no producen solos un cáncer, ya que necesitan de otros factores carcinogénicos. 26 3.4.1.6.4.2. La herencia Al encontrarse genéticamente predispuestos al cáncer por razones hereditarias, encontramos un alto número de casos de familias que han presentado algún tipo de cáncer y se ha transmitido a nuevas generaciones. Es claro que esto esta evidenciado por las leyes de la genética, por lo tanto, no todos los descendientes presentaran predisposición al cáncer. 3.4.1.6.4.3. Las hormonas Las hormonas juegan un papel muy importante, cuando nos referimos a canceres hormono dependientes, como el de próstata, endocervix y mama. En relación con cáncer bucal se observa con baja frecuencia en niños, sarcoma óseo, cuando se les ha administrado glucocorticoides, alterando su inmunidad y provocando destrucción del bazo, linfocitos T, y ganglios. 3.4.1.6.4.4. La alimentación Diversos factores alimenticios pueden inducir al cáncer, como dietas con bajo consumo de carne en personas vegetarianas, dietas con exceso de grasas, nutrición deficiente (asociada a factores socio-económicos), alimentos con residuos de pesticidas, colorantes. 3.4.1.6.4.5. Las vitaminas Según Grinspan (1982), “La carencia de vitamina A favorece a la aparición del cáncer bucal. Es muy común observar el cáncer labial, la hipovitaminosis A es frecuente en los pacientes” (pag. 2857). La falta de complejo B, también es un factor notorio en los pacientes con cáncer. Mientras que la vitaminas C, es útil en el minimizar la incidencia del cáncer de estómago. 3.4.1.6.4.6. Enfermedades generales Algunas enfermedades adquiridas como: hiperlipidemias y anemias, también un elevado porcentaje del colesterol en sangre están relacionadas con pacientes que han presentado cáncer bucal. 27 3.4.1.6.4.7. Psiquis El “stress” es un factor que contribuye con la carcinogénesis. No se ha observado casos de cáncer en pacientes neuróticos, mientras que existe una baja incidencia en pacientes esquizofrénicos. 3.4.2. Manifestaciones Clínicas del Cáncer Bucal Las manifestaciones clínicas de los canceres pueden llegar a ser muy evidentes, sin embargo, hay ocasiones en que no se puede observar los signos del cáncer (estomago), y esto conllevará a un diagnóstico y tratamiento tardío del mismo, aumentando la mortalidad del paciente. Mientras otros cánceres como los de boca o de piel, son mucho más evidentes, esto facilita la clínica. 3.4.2.1. Los síntomas del cáncer bucal “La hemorragia, el dolor, la sialorrea, la halitosis, la dificultad para hablar y comer, a veces el trismo y la anestesia de algún sector cutáneo-mucoso, son los síntomas más salientes de los cánceres bucales” (Grinspan,1982, pag. 2874). 3.4.2.1.1. Hemorragia: generalmente no causan mayor problema, ya que son mínimas. Se observan con más frecuencia cuando existen ulceraciones o lesiones vegetantes en la cavidad bucal las cuales sangran con facilidad. Suelen aparecer hemorragias por desprendimiento de una escara, los que es fácil observar a la simple inspección. 3.4.2.1.2. Dolor: el dolor es un síntoma muy variable en cuanto al cáncer bucal, puede presentarse de leve a severo. Esto dependerá de ciertos factores como: ulceraciones presentes en boca, compresión de nervios cercanos, osteorradionecrosis, etc. 3.4.2.1.3. Disfagia: dificultad para deglutir alimentos, es generalmente causado por la obstrucción de la vía aérea superior por neoplasias de gran tamaño, dificultando incluso la respiración, 28 3.4.2.1.4. Sialorrea: aumento del volumen normal de saliva, lo que produce un exceso en boca. Se presenta en pacientes úlceras o lesiones vegetantes. 3.4.2.1.5. Movilidad o perdida de piezas dentarias: esto ocurre cuando los el cáncer se encuentra en el hueso alveolar, y causara debilidad de tablas óseas, provocando movilidad o avulsión de piezas dentarias. 3.4.2.1.6. Dificultad en el lenguaje: cuando un cáncer afecta base de la lengua o piso de boca, o su vez cuando existe ulceraciones en los bordes linguales causando mucho dolor y dificultad para hablar. 3.4.2.1.7. Trismus: en ocasiones la musculatura de la masticación es invadida por el cáncer, siendo los más frecuentes los músculos maseteros y pterigoideos. Provoca dolor al paciente, y dificulta el examen clínico. 3.4.2.1.8. Perdida del gusto: puede ser transitoria (irradiación o cambio de pH salival), o permanente en casos en que el cáncer invade el dorso o bordes laterales de la lengua causando perdida o atrofia de papilas gustativas. 3.4.2.1.9. Pérdida de peso: debido a la dificultad para digerir o el dolor, el paciente deja de hacerlo lo que conlleva a una pérdida de peso muchas veces notoria. 3.4.2.1.10. 3.4.2.2. 3.4.2.2.1. Parestesia: sensación de hormigueo en la zona afectada del cáncer. Signos del cáncer bucal Asimetría facial: el propio aumento del tamaño de la lesión causará dicha asimetría, lo más común es observar en el maxilar inferior y mucosa yugal. 3.4.2.2.2. Manchas: presentan variedad de coloraciones, como las blancas de leucoplasias o leucoedema, las obscuras de melanomas, o rojas de las eritroplasias. 3.4.2.2.3. Ulceraciones de la mucosa o piel: generalmente no cicatriza o lo hace con mucha dificultad, característica de los canceres que forman erosiones y ulceraciones vegetantes. Pueden estar acompañadas de costras y exudados. 3.4.2.2.4. Vesículas ampollas y pústulas: no es común observar este tipo de lesiones elementales en canceres. 3.4.2.2.5. Necrosis tumoral: ocurre ocasionalmente, por falta de vascularización en la neoplasia. 29 3.4.2.2.6. Grietas y fisuras: se manifiestan en leucoplasias y queilitis, cuando induran es señal de alarma. 3.4.2.2.7. Cavidades y perforaciones: cuando el cáncer invade tejidos vecinos puede originar cavidades y crear comunicaciones, por ejemplo boca y fosas nasales, o su vez boca con el exterior. 3.4.2.2.8. Adenopatías faciales y cervicales: en su mayoría los canceres van acompañados de adenopatías cercanas a su localización, siendo de tamaño pequeño o hasta muy grandes que causen asimetrías. 3.4.3. Gradación y estadificación del cáncer “La gradación de un cáncer intenta establecer cierto cálculo de su agresividad o grado de malignidad según la diferenciación citológica de las células tumorales y el número de mitosis en el tumor” (Robbins, 2013, pag. 208). Encontramos grado: I, II, III, IV. Grado I: malignidad entre un 10% a 30%. Grado II: malignidad entre un 50% a 60%. Grado III: malignidad entre un 70% a 80%. Grado IV: malignidad entre un 90% a 95%. “La estadificación de los canceres se basa en el tamaño de la lesión primaria, su grado de diseminación a los ganglios linfáticos regionales y a la presencia o ausencia de metástasis” (Robbins, 2010, pag. 208). Para la estatificación tumoral utilizamos el sistema TNM (T: Extensión del tumor primario; N: Metástasis en los ganglios linfáticos; M: Presencia o ausencia de metástasis a distancia. 30 3.4.3.1. Estadios TNM de los Tumores T: Tumor primario. TIS: Carcinoma in situ. N: Metástasis en los ganglios linfáticos. M: Presencia o ausencia de metástasis a distancia. NO: No se palpan ganglios. MO: No hay signos de metástasis a distancia. M1: Presencia de metástasis a distancia. TO: Sin presencia de tumor N1: Ganglios homolaterales primario. móviles. N1a: Ganglio sin presencia de tumor. N1b: Ganglio con presencia de tumor. T1: Tumor superficial no N2: Ganglios bilaterales mayor de 2 cm. móviles. N2a: Ganglio sin presencia de tumor. N2b: Ganglio con presencia de tumor. T2: Tumor no muy profundo N3: Ganglios fijos. no mayor de 2cm. T3: Tumor profundo mayor a 2cm. T4: Tumor que afecta a hueso. Tomado de (Grinspan,1982, pag. 2873). Anexo 2. Estadios TNM de los Tumores 3.4.3.2. Estadios del Cáncer de Boca Estadio I: T1 N0 M0 Estadio II: T2 N0 M0 Estadio III: T3 N0 M0 o T1, T2 y T3; N1, M0 Estadio IV: T4, N0 o N1 M0 -Cualquier T; N2, N3; M0 - Cualquier T y cualquier N; M1 (Grinspan,1982, pag. 2873). 3.4.4. Prevención del Cáncer Bucal Existen 3 etapas de prevención del cáncer según el desarrollo del mismo. 3.4.4.1. Prevención Primaria Eliminar los factores de riesgo como tabaco, alcohol, drogas, que predisponen al desarrollo de la enfermedad. 31 Fomentar hábitos saludables como: la buena alimentación, deporte, etc. Control y corrección de factores irritantes o traumáticos como: prótesis dentales mal adaptadas, restauraciones defectuosas. 3.4.4.2. Buena higiene oral. Prevención Secundaria Visita frecuente al odontólogo. Detectar las lesiones primarias o etapas iniciales del cáncer, para reducir el índice de mortalidad. 3.4.4.3. Buen diagnóstico y tratamiento. Prevención terciaria Procervación para control de recidivas o metástasis. 3.4.5. Diagnóstico del cáncer bucal Si nuestro paciente acude a la consulta para un chequeo regular, y más aún, si acude ya con inquietud de una lesión en su boca debemos observar cuidadosamente, como profesionales estomatólogos tenemos que cumplir con los parámetros para un correcto diagnóstico. Será necesario trabajar con un equipo multidisciplinario para tratar un cáncer bucal. 3.4.5.1. Historia clínica completa: que será el inicio del conocimiento del origen de la lesión, dentro de ella estará el examen local, regional y físico en general; con lo que ya podremos tener una idea de la lesión que estamos tratando, de tal manera que podamos ir obteniendo un diagnóstico diferencial. 3.4.5.2. Las fotografías: serán indispensables para el profesional tratante, además que servirán para registrar la evolución de la lesión. 3.4.5.3. Radiografías: tanto intraorales como las periapicales y oclusales.; y las extraorales como panorámica dental y lateral de cráneo, ayudaran el diagnóstico. 3.4.5.4. Azul de Toluidina (1%): este método de tinción en boca, sobre la lesión y su periferia nos permitirá conocer la extensión de la lesión. Mientras más maligna la neoplasia más intensidad en la coloración de la tinción. 3.4.5.5. Exámenes de laboratorio: para conocer el estado general de paciente se solicitará: hemograma, eritrograma y serológicos (pedidos por el especialista). 32 3.4.5.6. Citología exfoliativa: es un método sencillo, con el que podemos observar al microscopio las células epiteliales tomadas de la lesión. La citología exfoliativa no reemplaza en ningún caso a la biopsia, ya que en ella solo se observa células superficiales descamadas, y podemos tener una idea del tipo de lesión. 3.4.5.7. Biopsia: una vez obtenida la muestra de lesión para biopsia, esta es procesada y observada al microscopio, tendremos el resultado histopatológico, este examen es quien determina el tipo de lesión es, benigna o maligna, y a partir de aquí podremos ya pensar en el tratamiento más conveniente. 3.4.5.8. Resonancia Magnética: examen imagenológico, no utiliza rayos X, trabaja con un sistema de campos magnéticos y ondas que determinan imágenes internas del organismo. 3.4.5.9. Tomografía Axial Computarizada: si la lesión ya ha sido identificada, una TAC será indispensable para determinar su localización y posible diseminación, servirá como guía al cirujano en caso de extirpación. 3.4.6. Tratamiento del Cáncer Bucal El objetivo principal del tratamiento del cáncer tiene como fin eliminar o reducir la lesión maligna, así como, aliviar el dolor y otros signos y síntomas que agreden al paciente, mediante una terapéutica adecuada. Una vez definido el estado y grado en el que se encuentra el tumor, pensaremos en el tratamiento del cáncer. Hay que tomar en cuenta aspectos locales como: el tipo de cáncer, su localización, la invasión a tejidos vecinos, adenopatías cercanas y a distancia. Y aspectos generales como: edad del paciente, estado físico, predisposición de colaborar por parte del enfermo. 3.4.6.1. Tratamiento Quirúrgico Existen diversas técnicas quirúrgicas que se aplican dependiendo de la localización anatómica, órganos afectados, y extensión de la lesión. 3.4.6.1.1. Recesión primaria Consiste en la extirpación completa o total de toda la neoplasia, además de un margen de seguridad, que abarca extensión del tejido que rodea al tumor. 33 3.4.6.1.2. Maxilectomía Abarca la retiro del tumor, más una parte o todo el maxilar que se encuentre afectado, si es necesario se retirará también paladar duro. 3.4.6.1.3. Laringotomía Cuando el cáncer está ubicado en la laringe, base de la lengua y orofaringe, se extirparán los órganos mencionados. 3.4.6.1.4. Vaciamiento de cuello Si existen adenopatías que han alcanzado el cuello, se retirarán los grupos ganglionares afectados y los cercanos a ellos para prevenir recidivas o metástasis. 3.4.6.2. Tratamiento con Radioterapia Los rayos ionizantes están dirigidos destruir las células malignas de la neoplasia, ya sea prequirúrgicamente para reducir el tamaño del tumor, posquirúrgicamente para eliminar células residuales y en casos en que no está indicada la cirugía. Se la puede aplicar externamente en la zona afectada, o internamente en la que se deposita material radioactivo en el tumor mediante agujas finas radioactivas (implante). En la mayoría de casos la radioterapia, va combinada con la cirugía. 3.4.6.3. Tratamiento con Quimioterapia Las células cancerígenas se multiplican con mayor rapidez que las normales, los medicamentos de la quimioterapia atacan a este tipo de células neoplásicas para impedir la replicación celular, a pesar de la selectividad del medicamento, también ataca a las células normales que presentan un tipo de replicación rápida como las células gástricas y folículos pilosos, esto es la causa de los efectos secundarios: mucositis gastrointestinal, vómitos, alopecia. Igual que la radioterapia se puede combinar con cirugía, para mejores resultados. 34 3.4.7. Pronóstico para pacientes con cáncer bucal Para la American Cáncer Society, el cáncer de la mucosa bucal ya desarrollado tiene mal pronóstico. Para reducir la mortalidad por cáncer bucal, es importante dar a conocer las manifestaciones clínicas iniciales o lesiones premalignas que generalmente son muy evidentes y visibles, para que la población esté alerta y acuda con prontitud al odontólogo. Fomentar la erradicación de hábitos dañinos para la salud oral y general como el alcohol, tabaco, drogas, etc., así se existirá un número menor de nuevos casos. Sin embargo existen variables que determina el pronóstico del paciente con cáncer bucal: La edad al momento del diagnostico El sexo del paciente Volumen del tumor Grado diseminación Localización anatómica Agresividad Velocidad de crecimiento Metástasis a ganglios u otros órganos Enfermedades que padezca el paciente o estados fisiológicos (embarazo) Si es un tumor primario o es recidivante. Probabilidad de vida, según su estadio: - Estadio I: 70-90% - Estadio II: T2 N0 M0 - Estadio III: T3 N0 M0 o T1, T2 y T3; N1, M0 - Estadio IV: T4, N0 o N1 M0 - Cualquier T; N2, N3; M0 - Cualquier T y cualquier N; M1 (Grinspan,1982, pag 2873). 50-55% 20-25% 5% 35 3.5. MELANOMA 3.5.1. Concepto El melanoma se define como un cáncer mayoritariamente de piel aunque en mucosa también es frecuente. El concepto de melanoma según SAPP (1998), “neoplasia maligna de melanocitos que aparecen en la piel y las mucosas, y habitualmente tiene un período de crecimiento inicial radial y superficial antes de extenderse a los tejidos subyacentes más profundos y metastatizar” (pag. 188). 3.5.2. Incidencia En la primera mitad del siglo xx el melanoma era una enfermedad rara, que solo se reconocía en estadios avanzados. En este momento el melanoma es uno de los tumores malignos mas frecuentes, pero se suele reconocer en estadios precoces y se asocia a una tasa de supervivencia elevada y su tratamiento solo es la cirugía (Abeloff, 2005, pag. 1561). Es más común el diagnóstico de melanoma en personas adultas. La probabilidad de curar este cáncer en su totalidad es elevada si hay un diagnostico precoz, ya que en etapas muy avanzadas conducirá a la metástasis y muerte en lo posterior. 3.5.3. Epidemiología En el año 2004, en EE.UU se registró 55.100 casos nuevos de melanoma. En las últimas décadas han aumentado los casos de pacientes que padecen melanoma, es mas frecuente que se presente en hombres que en mujeres. “Se trata del quinto tumor maligno mas frecuente en varones y el séptimo en mujeres” (Abellof, 2005, pag. 1562). El 89% de pacientes afectados tienen buenas expectativas de vida después de algunos años de haber sido diagnosticados e intervenidos. 3.5.4. Etiopatogénia El melanoma es el resultado de la alteración de los melanocitos presentes en piel y mucosa. Por tanto se ha registrado que los melanomas se presentan con mayor frecuencia en personas con piel clara, las que presentan mayor predisposición a las quemaduras solares. A demás distintas circunstancias en que las personas afectadas han sufrido exposición al sol de manera 36 constante. Es también muy importante tomar en cuenta los factores genéticos y hereditarios, que combinados con los anteriores aumentan el riesgo de desarrollar melanoma. Las probabilidades de desarrollo en malignidad de un melanoma a partir de un nevo preexistente son bajas. Sin embargo el hecho de presentar una mayor cantidad de nevos condiciona a un mayor riesgo de desarrollo. 3.5.5. Anatomía Patológica En la mayoría de casos diagnosticados de melanoma, es suficiente el examen histopatológico. Abeloff (2005), clasifica a los “melanomas comunes según el patrón de crecimiento observado. El melanoma in situ suele ser una lesión plana o ligeramente elevada pigmentada, que se puede distinguir del melanoma infiltrante y del nevo atípico” (pag. 1563). El melanoma in situ se caracteriza porque la ubicación de los melanocitos atípicos llega hasta la epidermis, lo que favorece a que este cáncer no metastatise y tenga pocas probabilidades de infiltrar. El melanoma invasivo es reconocido ya que se observa melanocitos atípicos infiltrados ya en la dermis. Es importante reconocer el grado de infiltración ya que según esto se podrá realizar un pronóstico. 3.5.6. Cuadro Clínico Al tratarse de la alteración de melanocitos el principal signo será el cambio de color en una lesión cutánea o mucosa, el tamaño del melanoma aumenta y los bordes de la lesión se volverán irregulares, el prurito y la parestesia no son muy comunes. La ulceración y hemorragia en un melanoma se presentan en etapas mas avanzadas. Para realizar una biopsia cutánea nos basamos en la regla nemotécnica ABCD: A= asimetría, B=bordes irregulares, C=coloración oscura , D=diámetro aumenta > a 6mm. 3.5.7. Clasificación Según el Patrón de Crecimiento Abeloff (2005), clasificó y describió al melanoma de la siguiente manera MEE: melanoma de extensión superficial. MN: melanoma nodular. MLN: melanoma lentigo maligno. MLA: melanoma lentiginoso acral. MD: melanoma desmoplásico. 37 3.5.7.1. Melanoma de extensión superficial Tiene predilección por la raza blanca y se diagnostica entre los 50 y 55, la mayor parte de los MEE provienen de un nevo que se desarrolla en anos, su crecimiento generalmente es radial por tanto pocas probabilidades de metastatizar; clínicamente se presenta como una lesión de colores varios, bordes irregulares y asimétricos. 3.5.7.2. Melanoma nodular También se diagnostica entre los 50, no presenta crecimiento radial, se observa como nódulos brillantes y lisos o tumores esféricos, consistencia blanda y en ocasiones sangrantes, su color no varía y los mas comunes son: negros, azules y pardos. Su crecimiento es vertical desde el inicio, por tanto son agresivos, y en boca causa invasión del hueso y movilidad dentaria. 3.5.7.3. Melanoma lentigo maligno Su origen se asocia a un nevo que se ha desarrollado durante 10 años aproximadamente, diagnosticado en la mayoría de casos a los 60 años, en pacientes que han recibido radiación solar durante largos periodos de tiempo y se presenta en cara y cuello con predilección. En la boca es común encontrar en las encías, paladar y mucosa yugal. 3.5.7.4. Melanoma lentiginoso acral Se presenta en pacientes de cualquier raza y coloración cutánea, pero los estudios demuestran que tiene exclusividad por la raza blanca, sin embargo en la mucosa bucal de la raza negra es el melanoma mas común. Su ubicación se presenta en encía y paladar duro. La mayoría de ocasiones en que se detecta el cáncer ya se encuentra en estadios muy avanzados, lo que hace que sea mas agresivo y su pronóstico no sea favorable. 3.5.7.5. Melanoma desmoplásico Su presencia es poco frecuente, clínicamente este cáncer no puede estar pigmentado y su lesión puede ser como placas, nódulos o placas con bordes irregulares. Al diagnóstico se lo puede confundir con el sarcoma de partes blandas ya que es igual de invasivo que este, penetrando fascias y nervios periféricos. “En la boca los tipos anatomoclínicos mas frecuentes son el lentigo maligno y extendido superficial” (Ceccotti, 2007, pag. 337). 38 3.5.8. Diagnóstico La inspección es muy importante en el diagnóstico de melanoma ya que es el primer indicio de este, utilizando la regla ABCD, calificamos como sospechosa a una lesión o un nevo que cumpla con estas características. Durante la historia clínica se completa los datos desde la aparición de la lesión, su evolución, exposición a la radiación solar, antecedentes personales y familiares, etc. La biopsia es fundamental, si la lesión es de 2 cm o más se realiza una biopsia en sacabocados, si es menor será una biopsia excisional. El estudio histopatológico reportará la presencia o no de melanoma, sus características histopatológicas y su nivel de infiltración. 3.5.9. Pronóstico El pronóstico depende de varios factores como el estado en el que se encuentre el melanoma al momento del diagnóstico, si se ha diseminado y metastatizado, la ulceración y el espesor. “Otros factores con influencia pronostica estadísticamente significativa fueron la edad y el sexo del paciente, la localización del melanoma primario y el nivel de invasión” (Abbeloff, 2005, pag. 1567). 3.5.10. Tratamiento El tratamiento de elección es quirúrgico para el melanoma. La cirugía es radical, y con resección de bordes de seguridad, aproximadamente de 1 a 2 cm para evitar recidivas. Si los ganglios regionales han sido invadidos serán retirados durante la cirugía. Dependiendo del tipo de melanoma se aplica radioterapia y quimioterapia. 3.5.11. Complicaciones del tratamiento Relacionado con la cirugía las complicaciones varias según el tamaño y la infiltración de la lesión, si el melanoma era de un tamaño menor no tendrá mayor complicación estética ni funcional en el paciente, contrariamente si fue una lesión grande afectara mucho a la parte estética y en muchas ocasiones a la función de la zona tratada. 39 CAPITULO III 4.- HIPÓTESIS Los casos de Melanoma de cabeza y cuello en el Hospital de Solca de Quito son poco frecuentes y con pronóstico variable. Los Melanomas diagnosticados en cabeza y cuello en el Hospital de Solca de Quito presentan resultados favorables con solo tratamiento quirúrgico. Los Melanomas en cabeza y cuello en el Hospital de Solca de Quito en pacientes de piel obscura. 5. CONCEPTUALIZACIÓN DE VARIABLES 5.1. Variable dependiente: Los casos diagnosticados de melanoma de cabeza y cuello en el Hospital de Solca en Quito 4.2. Variable independiente: Según el tipo de Melanoma que se presente en boca. 40 CAPITULO IV 6. METODOLOGÍA 6.1. Tipo y diseño de la investigación: Descriptivo: ya que se menciona y caracteriza el concepto, etiología, clínica y tipos de melanoma. Investigativo: ya que busca información acerca de la frecuencia de este cáncer. Estadístico: ya que se valorará en porcentajes la frecuencia de melanoma de cabeza y cuello. Transversal: porque se realizó en un corto periodo. 6.2. Población de muestra La población de estudio comprenderá pacientes que han sido reportados con Melanoma desde el año 2000-2012 en el Hospital de Solca-Quito. 6.2.1. Criterios de inclusión Pacientes con Melanoma. Pacientes con Melanoma de cabeza y cuello entre el periodo 2000-2012. Paciente con Melanoma en boca entre el periodo 2000-2012 6.2.2. Criterios de exclusión Todos los que no estén dentro de los criterios de inclusión Pacientes que no presenten Melanoma. Pacientes con otro tipo de neoplasias. 41 6.3. Operacionalización de variables Variable Tipo Definición de Alteración Melanoma melanomas Casos Historias reportados clínicas Tipo Indicador de Cuantitativo Porcentaje Cuantitativo Porcentaje 6.4. Materiales y métodos 6.4.1. Técnicas e instrumentos de recolección de datos Observación de historias clínicas en el Hospital de Solca de Quito. 6.4.2. Técnicas para el procesamiento de datos y análisis de resultados Clasificación mediante tablas y resultados en porcentajes. 6.5. Aspectos éticos No se vulnera la integridad del paciente, ya que solo se realiza las estadísticas mediante Historias Clínicas sin mencionar datos personales. 42 CAPITULO V 7. RESULTADOS RESULTADOS ESTADÍSTICOS El número total de canceres en general encontrados en pacientes atendidos en el Hospital de Solca de Quito durante el periodo 2000-2012 es de 28.612. TIPO DE CÁNCER CANT MELANOMA 32 NO MELANOMA 651 TOTAL 683 Tabla 1. Número de melanoma en relación con el número total de cáncer de cabeza y cuello. MELANOMAS MELANOMA 5% NO MELANOMA 95% Gráfico 1. Porcentaje de melanoma en relación con el número total de cáncer de cabeza y cuello. 43 EDAD Frecuencia Porcentaje Porcentaje válido Porcentaje acumulado 25 a 47 8 25,0 25,0 25,0 48 a 70 15 46,9 46,9 71,9 71 a 93 9 28,1 28,1 100,0 Total 32 100,0 100,0 Válidos Tabla 2. Frecuencia de melanoma según la edad. EDAD 50,0 46,9 45,0 40,0 35,0 28,1 30,0 25,0 25,0 20,0 15,0 10,0 5,0 0,0 25 a 47 48 a 70 Gráfico 2. Frecuencia de melanoma según la edad. 44 71 a 93 GENERO Frecuencia Porcentaje Porcentaje válido Porcentaje acumulado Válidos MASCULINO 14 43,8 43,8 43,8 FEMENINO 18 56,3 56,3 100,0 Total 32 100,0 100,0 Tabla 3. Número de melanoma según el género. GENERO MASCULINO FEMENINO MASCULINO 44% FEMENINO 56% Gráfico 3. Porcentaje de melanoma según el género. 45 INSTRUCCIÓN Frecuencia Porcentaje Porcentaje válido Porcentaje acumulado Válidos NINGUNA 6 18,8 18,8 18,8 PRIMARIA 17 53,1 53,1 71,9 SECUNDARIA 5 15,6 15,6 87,5 SUPERIOR 4 12,5 12,5 100,0 Total 32 100,0 100,0 Tabla 4. Número de melanomas según la instrucción. NIVEL DE INSTRUCCION 60,00 53,10 50,00 40,00 30,00 20,00 18,80 15,60 12,50 10,00 0,00 NINGUNA PRIMARIA SECUNDARIA Gráfico 4. Porcentaje de melanoma según la instrucción. 46 SUPERIOR PROFESIONES Frecuencia Válidos Porcentaje Porcentaje Porcentaje válido acumulado Q. Domestico 15 46,9 46,9 46,9 Profesor, admin, otros 5 15,6 15,6 62,5 Obreros agricolas, 6 18,8 18,8 81,3 Varios 3 9,4 9,4 90,6 Ninguno 3 9,4 9,4 100,0 Total 32 100,0 100,0 construcción Tabla 5. Número de melanomas según la profesión. PROFESIONES 50,0 46,9 45,0 40,0 35,0 30,0 25,0 18,8 20,0 15,6 15,0 9,4 9,4 Varios Ninguno 10,0 5,0 0,0 Q. Domestico Profesor, admin, otros Obreros agricolas, construccion Gráfico 5. Porcentaje de melanoma según las profesiones. 47 LUGAR MELANOMA Frecuencia Porcentaje Porcentaje válido Porcentaje acumulado Válidos INTERNO 17 53,2 53,2 53,2 EXTERNO 15 46,8 46,8 100,0 Total 32 100,0 100,0 Tabla 6. Número de melanoma según su ubicación intraoral o extraoral. LUGAR DEL MELANOMA INTERNO EXTERNO EXTRAORAL 47% INTRAORAL 53% Gráfico 6. Porcentaje de melanoma según su ubicación intraoral o extraoral. 48 DESCRIPCION SITIO DE TUMOR Fosa nasal Cavidad nasal (excluye nariz, SAI C76.0) Mucosa de la mejilla Encía superior Paladar duro Seno maxilar Amígdala, SAI (excluye amígdala lingual C02.4 y amígdala de la faringe C11.1) Antro, maxilar Boca, SAI Gingiva, SAI Lengua, punta Mucosa bucal Mucosa, oral Paladar blando, SAI (excluye superficie nasofaríngea C11.3) Total general CANTIDAD 6 5 4 3 3 3 % 18,8% 15,6% 12,5% 9,4% 9,4% 9,4% 1 1 1 1 1 1 1 1 32 3,1% 3,1% 3,1% 3,1% 3,1% 3,1% 3,1% 3,1% 100,0% Tabla 7. Número de melanoma según la ubicación designada en cada historia clínica de Solca. MELANOMAS POR SITIO DEL TUMOR 15,6% 12,5% 3,1% 3,1% 3,1% 3,1% 3,1% 3,1% 3,1% Lengua, punta Mucosa bucal Mucosa, oral Paladar blando, SAI (excluye superficie nasofaríngea… Amígdala, SAI (excluye amígdala lingual C02.4 y… Seno maxilar Paladar duro Encía superior Mucosa de la mejilla Cavidad nasal (excluye nariz, SAI C76.0) 3,1% Gingiva, SAI 9,4% Boca, SAI 9,4% Antro, maxilar 9,4% Fosa nasal 20,0% 18,0% 16,0% 14,0% 12,0% 10,0% 8,0% 6,0% 4,0% 2,0% 0,0% 18,8% Gráfico 7. Porcentaje de melanoma según la ubicación designada en cada historia clínica de Solca. 49 Tabla de contingencia EDAD * LUGAR MELANOMA LUGAR MELANOMA Total INTRAORAL EXTRAORAL 7 1 8 33,3% 9,1% 25,0% 10 5 15 47,6% 45,5% 46,9% 4 5 9 19,0% 45,5% 28,1% 21 11 32 100,0% 100,0% 100,0% Frecuencia 25 a 47 % Frecuencia EDAD 48 a 70 % Frecuencia 71 a 93 % Frecuencia Total % Tabla 8. Número y porcentaje de melanoma en relación con la edad y ubicación. LUGAR DEL MELANOMA POR EDAD 47,60% 50,00% 45,50% 45,50% 45,00% 40,00% 35,00% 33,30% 30,00% 25,00% 19,00% 20,00% 15,00% 9,10% 10,00% 5,00% 0,00% INTERNO EXTERNO 25 a 47 48 a 70 71 a 93 Gráfico 8. Porcentaje de melanoma en relación con la edad y ubicación. 50 Tabla de contingencia GENERO * LUGAR MELANOMA LUGAR MELANOMA Total INTRAORAL EXTRAORAL 10 4 14 47,6% 36,4% 43,8% 11 7 18 52,4% 63,6% 56,3% 21 11 32 100,0% 100,0% 100,0% Frecuencia MASCULINO % GENERO Frecuencia FEMENINO % Frecuencia Total % Tabla 9. Número y porcentaje de melanoma en relación con el género y la ubicación intraoral y extraoral. LUGAR DEL MELANOMA POR GENERO 70,00% 63,60% 60,00% 50,00% 52,40% 47,60% 36,40% 40,00% 30,00% 20,00% 10,00% 0,00% INTERNO EXTERNO MASCULINO FEMENINO Gráfico 9. Porcentaje de melanoma en relación con el género y la ubicación intraoral y extraoral. 51 Tabla de contingencia INSTRUCCIÓN * LUGAR MELANOMA LUGAR MELANOMA Total INTTRAORAL EXTRAORAL 2 4 6 9,5% 36,4% 18,8% 12 5 17 57,1% 45,5% 53,1% 3 2 5 14,3% 18,2% 15,6% 4 0 4 19,0% 0,0% 12,5% 21 11 32 100,0% 100,0% 100,0% Frecuencia NINGUNA % Frecuencia PRIMARIA % INSTRUCCIÓN Frecuencia SECUNDARIA % Frecuencia SUPERIOR % Frecuencia Total % Tabla 10. Número y porcentaje de melanoma en relación con la instrucción y la ubicación intraoral o extraoral. LUGAR DEL MELANOMA POR INSTRUCCION 57,10% 60,00% 45,50% 50,00% 36,40% 40,00% 30,00% 19,00% 20,00% 10,00% 18,20% 14,30% 9,50% 0,00% 0,00% INTERNO NINGUNA EXTERNO PRIMARIA SECUNDARIA SUPERIOR Gráfico 10. Porcentaje de melanoma en relación con la instrucción y la ubicación intraoral o extraoral. 52 Tabla de contingencia PROFESIONES * LUGAR MELANOMA LUGAR MELANOMA Total INTERNO EXTERNO 8 7 15 38,1% 63,6% 46,9% 5 0 5 23,8% 0,0% 15,6% 3 3 6 14,3% 27,3% 18,8% 2 1 3 9,5% 9,1% 9,4% 3 0 3 14,3% 0,0% 9,4% 21 11 32 100,0% 100,0% 100,0% Frecuencia Q. Domestico % Frecuencia Profesor, admin, otros % PROFESIONES Frecuencia Obreros agrícolas, construcción % Frecuencia Varios % Frecuencia Ninguno % Frecuencia Total % Tabla 11. Número y porcentaje de melanoma en relación con la instrucción y la ubicación intraoral y extraoral. LUGAR DEL MELANOMA POR PROFESIONES 63,60% 70,00% 60,00% 50,00% 40,00% 38,10% 27,30% 23,80% 30,00% 14,30% 20,00% 9,50% 14,30% 10,00% 9,10% 0,00% 0,00% 0,00% INTERNO Q. Domestico Profesor, admin, otros EXTERNO Obreros agricolas, construccion 53 Varios Ninguno Gráfico 11. Porcentaje de melanoma en relación con la instrucción y la ubicación intraoral y extraoral. 8. ANÁLISIS DE RESULTADOS Del estudio realizado en el hospital de SOLCA – Quito- desde el 2000 al 2012 , relacionado con neoplasias malignas, o cáncer en general, y del melanoma bucal en particular, se desprende el siguiente análisis. El número total de Neoplasia malignas o cáncer ,en general, es decir en todo el cuerpo , encontradas durante este tiempo , es de 28.612, casos, de los cuales 19.061 (66.6%) se presentan en el sexo femenino y el 9.591 (33.4%) en el sexo masculino, es decir una relación de 2 a 1 , cifra que no coincide con estadísticas de otros países. De ese gran total de casos, 683 (2.3%), se encontraron en cabeza y cuello, y de éstos últimos, 32 (0.1%) son melanomas, es decir que el 95 % son otros canceres, y el 5% representan a los melanomas. 1. Frecuencia de Melanomas: según el tipo de cáncer de 683 casos de pacientes con Ca de cabeza y cuello, los melanomas representan el 5% es decir 32 pacientes con melanoma. 2. Edad: De las 32 personas con melanomas los 15 casos (46,9%) se ubican en la edad adulta de 48 a 70 años. 3. Género: de los 32 casos de melanoma los 14 (44%) son masculino, mientras q los 18 casos (56%) son femenino. 4. Instrucción: el nivel de instrucción que se presenta melanomas con mayor porcentaje son la primaria con 17 casos (53,1%). 54 5. Profesión: la profesión que destaca con el porcentaje más alto de melanomas es la que se relaciona con los quehaceres con 15 casos (46,9%). 6. Ubicación: intraoral-extraoral. De los 32 casos de melanoma de cabeza y cuello los 17 (53%) casos se encuentran dentro de la cavidad oral (intraoral) y los 15 (47%) se ubican en cara y cuello (extraoral). El sitio más frecuente es intraoral con el 66%. 7. Ubicación específica intraoral: según la especificación de ubicación intraoral de las historias clínicas emitidas por Solca, los sitios más afectados por melanoma son la mucosa de mejilla con 4 casos y el paladar duro con 3 casos. 8. Edad y ubicación (intraoral-extraoral): en el melanoma intraoral, el intervalo de edad con mayor porcentaje es de 48 a 70 años con el 47,6%, en el melanoma extraoral los intervalos de edad con mayor porcentaje son entre los 48 a 70 años con el 45,5% y el de 71 a 93 años con el 45,5%. 9. Género y ubicación (intraoral-extraoral): en el melanoma intraoral, el género con mayor porcentaje es el femenino con el 52,4%, en el melanoma extraoral el género con mayor porcentaje es el femenino con el 63,6%. 10. Instrucción y ubicación (intraoral-extraoral): en el melanoma intraoral, el nivel de instrucción con mayor porcentaje es la primaria con el 57,1%, en el melanoma extraoral el nivel de instrucción con mayor porcentaje es la secundaria con el 45,5%. 11. Profesión y ubicación (intraoral-extraoral): en el melanoma intraoral, la profesión con el mayor porcentaje son los quehaceres domésticos con el 38,1%, en el melanoma extraoral la profesión con mayor porcentaje es los quehaceres domésticos con el 63,6%. 55 9. CONCLUSIONES La mayoría de profesionales odontólogos, aseguran no haber visto cáncer en boca, en Solca durante 12 años se ha registrado 28.612 casos en todo el organismo, sin embargo los casos existentes de melanoma son 32, los cuales han llegado en etapas avanzadas, aunque demuestra una frecuencia baja, demuestra que no fueron detectados a tiempo y muchos de ellos deben haber estado en un sillón dental. De los 28.612 casos de cáncer en todo el organismo, 683 corresponden a diversos cánceres de cabeza y cuello, comparada con los 12 años de estudio es relativamente bajo. De todas las neoplasias malignas presentes en cabeza y cuello los mas comunes son los carcinomas y en relación con los melanomas estos últimos serian infrecuentes pero muy agresivos y con el peor pronóstico. En nuestro medio es mas común el melanoma intraoral con relación al extraoral. La localización mas frecuente intraoralmente es la mucosa de mejilla y paladar duro, la edad más común del melanoma tanto intraoral como extraoral es entre los 48-70 años, el género femenino predomina sobre el masculino y se observa mas en pacientes que se reportó como profesión los quehaceres domésticos, agrícolas y obreros. Los signos y síntomas iniciales del melanoma son casi imperceptibles, situación que dificulta el diagnostico precoz, tanto en mucosa como en piel se observa el cambio de coloración en una cierta zona o en el caso de un nevo aumenta de tamaño progresivamente, el escozor y parestesia son comunes, aunque la hemorragia es signo de etapas ya avanzadas. Es responsabilidad del odontólogo educar al pacientes sobre el Ca bucal, y sin duda el diagnostico precoz del mismo, ya que el melanoma en etapas avanzadas tiene un pronóstico altamente mortal; el tratamiento principal del melanoma será quirúrgico y según el reporte histopatológico se complementara con radioterapia o quimioterapia. 56 10. RECOMENDACIONES El Odontólogo debe tener un conocimiento básico sobre cáncer oral, para poder sospechar etapas tempranas del mismo y poder remitir a tiempo al paciente. Recuerde al profesional que la rápida evolución del C.A. de la boca significa que se trata siempre de un caso urgente, por lo tanto, haga una biopsia cuando tenga la menor sospecha de C.A. Al hacer biopsias de melanomas se recomienda que esta sea exicional incluyendo tejido sano, las de tipo incisional podría aumentar la diseminación de las metástasis. No confiarse que una simple mancha obscura debe ser un nevo, o mancha melánica inofensiva o tatuaje. De los 32 casos de melanoma de cabeza y cuello los 17 (65.5%) casos se encuentran dentro de la cavidad oral (intraoral) y los 15 (34.4%) se ubican en cara y cuello (extraoral). Este es un dato importante para nuestro estudio, puesto que, las estadísticas de otros países demuestran lo contrario en cuanto a localización. Situación que nos obligaría en el futuro, en otro estudio, a profundizar sobre la etiología del cáncer intraoral, en nuestro país. En general se recomienda no permanecer directamente y largos periodos de tiempo bajo el sol, estar siempre alerta a cambios de coloración cutáneas y mucosas, mantener buenos hábitos físicos y alimenticios, ya que no solo se puede inducir a cáncer bucal si no a cualquier parte del cuerpo. 57 11. BIBLIOGRAFÍA 1) ABBELOFF, Martin. (2005). Oncologia Clinica.(3a Ed.). Madrid-España. Elsevier S.A. 2) BASCONES, A.(2004). Medicina Bucal. Barcelona-España: Ariel. 3) CAWSON, R.A. y ODELL E.W. (2009). Fundamentos de la medicina y patología oral.(8va ed.). Barcelona-España: Elsevier. 4) CECCOTTI, 5) GÓMEZ DE FERRARIS Mª, E. CAMPOS MUÑOZ, A. (2002) Histología y embriología bucodental. (2ª ed.). Madrid-España: Médica Panamericana. 6) GRINSPAN, David. (1982). Enfermedades de la Boca. (1ª Ed.). Argentina. Mundi S.A.I.C y F. 7) GUYTON, C.G. y HALL, J.E. (2011). Tratado de Fisiología Médica. (12ª Ed.). Barcelona-España: Elsevier. 8) ROBBINS y COTRAN. (2010). Patología Estructural y Funcional. (8da Ed.). Barcelona-España: Elsevier. 9) ROBBINS y COTRAN. (2013). Patología Estructural y Funcional. (9da Ed.). Barcelona-España: Elsevier. 10) SAPP, J.P., LEWIS, R., WYSOCKI G. (2005). Patología Oral y Maxilofacial Contemporánea. (2da ed.). Barcelona-España: Elsevier mosby. 11) TESTUT, L. y LATARJET, A. (1978). Tratado de Anatomía Humana. BarcelonaEspaña: Salvat. 12) WILLIS, R. A. (1953) Pathology of tumours. (2da Ed.). London: Butterworth. 58