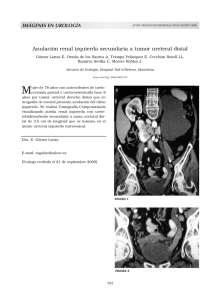
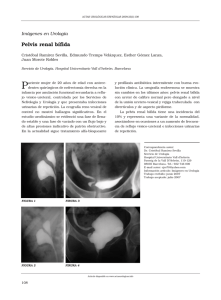
Contenido - Revista Urológica Colombiana
Anuncio

Contenido Editorial ¿Qué tanto estamos publicando? Mauricio Plata Salazar, MD............................................................................................. 9 Artículos Originales Manejo actual del cáncer de pene en el Hospital Universitario de San Ignacio Volumen XIX Abril 2010 Publicación de la Sociedad Colombiana de Urología Juan Guillermo Cataño Cataño; Jaime Francisco Pérez Niño; Alejandro Aparicio Schlesinger....................................................................................... 13 ¿Debe ser el abordaje laparoscópico el manejo inicial de los pacientes con testículo no palpable? Yair Cadena; Camilo Orjuela; Claudia Patricia Gómez; Gustavo Malo........................ 19 Nefrectomía laparoscópica por vía transperitoneal en la población pediátrica Yair Cadena, Camilo Orjuela, Camilo Giedelman, Gustavo Malo..................................... 27 Ecografía transrectal de próstata en el diagnóstico de cáncer: Comparación entre dos técnicas Juan Guillermo Cataño Cataño; Luis Felipe Uriza; Alejandro Aparicio S.; Carlos García.............................................................................. 33 Experiencia inicial en el tratamiento de la litiasis del Uréter proximal con Ureteroscopio rígido y fragmentación con láser de Holmio-YAG en la Fundación Santa Fe de Bogotá José Daniel Daza Pupo; Lina María Carmona; MD, Gustavo Trujillo; Mauricio Plata Salazar; Fabián Daza Almendrales; Mauricio Cifuentes Barreto; Adolfo Serrano Acevedo; Carlos Carrillo MD; Nicolás Villarreal........................................................................... 41 Experiencia en linfadenectomía retroperitoneal post quimioterapia en pacientes con cáncer de testículo en el Instituto Nacional de Cancerología enero 2006- enero 2009 Andrés Humberto Vargas Trujillo, Rodolfo Varela........................................................ 47 Linfadenectomía pélvica ilio-obturadora por laparoscopia en el cáncer de próstata Cesar Augusto Andrade Serrano; Carlos Eduardo Hernández García; Jorge Eduardo Sejnaui S.; Juan Ignacio Caicedo Cárdenas............................................. 55 Manejo del trauma renal mayor: Revisión retrospectiva en el Hospital Universitario de la Samaritana Duque Velásquez, Santiago; Roa, Saavedra Ximena; Poveda Matiz, José Luis; Vega López Johanna; Rojas, Castillo Daniel; Daza Almendrales, Fabián......................................................................................................... 65 Prevalencia de desnutrición en pacientes urológicos evaluados por valoración global subjetiva en un hospital de tercer nivel Herney Andrés García P.; Jennifer Herrera; José Luis Jaspi ......................................... 73 Cirugía urológica laparoscópica por puerto único: experiencia inicial Cesar Augusto Andrade Serrano; Carlos Eduardo Hernández García; Juan Ignacio Caicedo Cárdenas; Jorge Eduardo Sejnaui S.............................................. 81 Reporte de casos Disfunción eréctil posterior a la aplicación de toxina botulínica tipo A para el manejo de la hiperactividad vesical neurogénica Carlos Andrés Carrillo Molina; Mauricio Plata S.......................................................... 91 Manejo conservador de trombosis de arteria renal secundaria a trauma cerrado de abdomen: Reporte de un caso y revisión de la literatura Nicolás Villareal Trujillo; Carlos Gustavo Trujillo Ordoñez; Carlos Andrés Carrillo Molina; José Daniel Daza Pupo; Mauricio Cifuentes Barreto............................................................................................. 97 Valvas ureterales: Hallazgos en autopsias fetales y revisión de la literatura Juan Camilo García; Gisel Gordillo González; Mercedes Olaya................................... 103 Reemplazo ureteral distal bilateral con segmento de íleon en pacientes con obstrucción luego de tratamiento con intención curativa para cáncer de cérvix Federico Gaviria Gil; Juan Felipe Gallo Ríos; Hernando Santos Gaviria...................... 109 Autotransplante renal como tratamiento de avulsión ureteral completa posterior a ureterolitotomía endoscópica: reporte de un caso y revisión de la literatura Carlos Andrés Carrillo Molina; Gustavo Trujillo Ordoñez; Adolfo Serrano; Nicolás Villareal Trujillo; Mauricio Cifuentes; Fabio Granda; Juan Carlos Gallo....... 119 Content Editorial How much are we publishing? Mauricio Plata Salazar, MD........................................................................................... 11 Artículos Originales Current Treatment of Penile Carcinoma at Hospital Universitario San Ignacio Volumen XIX Abril 2010 Publicación de la Sociedad Colombiana de Urología Juan Guillermo Cataño Cataño; Jaime Francisco Pérez Niño; Alejandro Aparicio Schlesinger....................................................................................... 13 Should Laparoscopy be the initial treatment for children with nonpalpable testes? Yair Cadena; Camilo Orjuela; Claudia Patricia Gómez; Gustavo Malo........................ 19 Transperitoneal laparoscopic nephrectomy in pediatric population Yair Cadena, Camilo Orjuela, Camilo Giedelman, Gustavo Malo..................................... 27 Transrectal prostatic Ultrasound in the diagnosis of Prostate Cancer: Comparison between two Techniques Juan Guillermo Cataño Cataño; Luis Felipe Uriza; Alejandro Aparicio S.; Carlos García.............................................................................. 33 Initial Experience in the Treatment of Proximal Ureteral Stones with rigid Ureteroscope and Ho:YAG laser fragmentation at the Fundación Santa Fe de Bogota José Daniel Daza Pupo; Lina María Carmona; MD, Gustavo Trujillo; Mauricio Plata Salazar; Fabián Daza Almendrales; Mauricio Cifuentes Barreto; Adolfo Serrano Acevedo; Carlos Carrillo MD; Nicolás Villarreal........................................................................... 41 Cytoreductive Retroperitoneal Lymph Node Dissection in patients with Testicular Carcinoma between January 2006 and January 2009 at the Instituto Nacional de Cancerología Andrés Humberto Vargas Trujillo, Rodolfo Varela........................................................ 47 Laparoscopic Pelvic Lymphadenectomy in Prostate Cancer Cesar Augusto Andrade Serrano; Carlos Eduardo Hernández García; Jorge Eduardo Sejnaui S.; Juan Ignacio Caicedo Cárdenas............................................. 55 Management of mayor renal trauma: retrospective review in the Hospital Universitario de la Samaritana Duque Velásquez, Santiago; Roa, Saavedra Ximena; Poveda Matiz, José Luis; Vega López Johanna; Rojas, Castillo Daniel; Daza Almendrales, Fabián......................................................................................................... 65 Prevalence of malnutrition in urological patients evaluated by subjective global assessment in a tertiary Hospital Herney Andrés García P.; Jennifer Herrera; José Luis Jaspi ......................................... 73 Single port laparoscopic Urologic Surgery: Initial Experience Cesar Augusto Andrade Serrano; Carlos Eduardo Hernández García; Juan Ignacio Caicedo Cárdenas; Jorge Eduardo Sejnaui S.............................................. 81 Reporte de casos Erectile dysfunction after application of botulinum toxin type A for the management of neurogenic overactive bladder. Case report. Carlos Andrés Carrillo Molina; Mauricio Plata S.......................................................... 91 Conservative Management of Renal Artery Thrombosis secondary to Blunt Abdominal Trauma: Case Report and Review of the available literature Nicolás Villareal Trujillo; Carlos Gustavo Trujillo Ordoñez; Carlos Andrés Carrillo Molina; José Daniel Daza Pupo; Mauricio Cifuentes Barreto............................................................................................. 97 Ureteral Valves: Findings in Fetal Autopsies and Review of Available Literature Juan Camilo García; Gisel Gordillo González; Mercedes Olaya................................... 103 Bilateral distal ureteral replacement with an ileal segment in patients with obstruction after curative uterine cervix neoplasm treatment Federico Gaviria Gil; Juan Felipe Gallo Ríos; Hernando Santos Gaviria...................... 109 Renal autotransplantation as treatment after complete ureteral avulsion after ureterolithotomy endoscopic: Case report and review of literature Carlos Andrés Carrillo Molina; Gustavo Trujillo Ordoñez; Adolfo Serrano; Nicolás Villareal Trujillo; Mauricio Cifuentes; Fabio Granda; Juan Carlos Gallo....... 119 Índice de autores – Author Index En esta sección se encuentran los diferentes autores que han publicado en la Revista Colombiana de Urología correspondiente al primer fascículo del año 2010. Estos son presentados en orden alfabético. Pág. A Andrade, Serrano Cesar Augusto Aparicio, Schlesinger Alejandro C Cadena, Yair Caicedo, Cárdenas Juan Ignacio Carmona, Lina María Carrillo, Molina Carlos Andrés Cataño, Cataño Juan Guillermo Cifuentes, Barreto Mauricio 55, 81 13, 33 19, 27 55, 81 41 41, 91, 97, 119 13, 33 41, 97, 119 D Daza, Almendrales Fabián Daza, Pupo José Daniel Duque, Velásquez Santiago G Gallo, Ríos Juan Felipe Gallo, Juan Carlos García, Carlos García, Juan Camilo García, Perdomo Herney Andrés Gaviria, Gil Federico Giedelman, Camilo Gómez, Claudia Patricia Gordillo, González Gisel Granda, Fabio H Hernández, García Carlos Eduardo Herrera, Jennifer 41, 65 41, 97 65 109 119 33 103 73 109 27 19 103 119 55, 81 73 In this section you can find the different authors who have published in the first edition on 2010 in Urologia Colombiana. They are presented in alphabetical order. J Jaspi, José Luis M Malo, Gustavo O Olaya, Mercedes Orjuela, Camilo P Pérez, Niño Jaime Francisco Plata, Salazar Mauricio Poveda, Matiz José Luis R Roa, Saavedra Ximena Rojas, Castillo Daniel S Santos, Gaviria Hernando Sejnaui, Sejnaui Jorge Eduardo Serrano, Acevedo Adolfo T Trujillo, Ordoñez Carlos Gustavo U Uriza, Luis Felipe V Varela, Rodolfo Vargas, Trujillo Andrés Humberto Vega, López Johanna Villareal, Trujillo Nicolás Pág. 73 19, 27 103 19, 27 13 9, 41, 91 65 65 65 109 55, 81 41, 119 41, 97, 119 33 47 47 65 41, 97, 119 Sociedad Colombiana de Urología y Revista “Urología Colombiana” Calle 93 No. 14-20 Of. 410 PBX: (91) 2186700 Bogotá, D.C., Colombia Correo Electrónico: [email protected] Página Internet: www.scu.org.co Tarifa Postal Reducida No. 2010-405 4-72 La Red Postal de Colombia - Vence 31 de diciembre de 2010 “Urología Colombiana - Revista oficial de la Sociedad Colombiana de Urología, se encuentra indexada en: Publindex Categoría B Colciencias, Lilacs, Infomed, Dialnet, Latindex” Advertencia Las afirmaciones y opiniones emitidas en los artículos de la revista UROLOGÍA COLOMBIANA son de entera responsabilidad del o de los autores y no reflejan la opinión de la SOCIEDAD COLOMBIANA DE UROLOGÍA. La publicación de anuncios comerciales no garantiza respaldo en cuanto a calidad, actividad, eficacia, seguridad u otros atributos expresados por los anunciadores. La REVISTA UROLOGÍA COLOMBIANA y la SOCIEDAD COLOMBIANA DE UROLOGÍA se eximen de cualquier responsabilidad por lesiones corporales o a propiedades debidas a la utilización de los productos mencionados en los artículos o en las propagandas comerciales. Impresión: Gente Nueva Editorial Bogotá, D.C. 2010 Sociedad Colombiana de Urología Junta Directiva Nacional 2009-2011 Presidente: Vicepresidente: Secretario Ejecutivo: Tesorero: Secretario General: Fiscal: Director Capítulo I: Director Capítulo II: Director Capítulo III: Director Capítulo IV: Director Capítulo V: Director Capítulo VI: Director Capítulo VII: Director Capítulo VIII: Director Capítulo IX: Director Capítulo X: Director Capítulo XI: Director Capítulo XII: Dr. Dr. Dr. Dr. Dr. Dr. Dr. Dr. Dr. Dr. Dr. Dr. Dr. Dr. Dr. Dr. Dr. Dr. Hernán Alonso Aponte Varón Manuel Marrugo Grice Juan Guillermo Cataño Cataño David Duarte Mejía Luis Alberto Lobo Jácome Federico Escobar Jaramillo Juan Carlos Camargo Díaz - Bogotá Daniel Eduardo Sánchez Sierra - B/manga Javier Enrique Molina Torres - Barranquilla Juan Gabriel De Los Ríos Posada - Medellín Manuel Duque Galán - Cali Néstor Ricardo Botía Silva - Armenia Luis Alfonso Casanova Arambula - Cucutá Luis Eduardo Vargas Ramírez - Ibagué Andrés Jaramillo Durango - Montería Oswaldo Angulo Arévalo - Valledupar Marino Cabrera Trujillo - Neiva Ramiro Hernández Silva - Villavicencio Comités Comité de Ética: Dr. Pablo Gómez Cusnir (Coordinador) Dr. Jorge Carbonell González Dr. Jesús De Los ríos Osorio Dr. Alonso Acuña Cañas Dr. Manuel Díaz Caro Dr. Gustavo Malo Rodríguez Dr. Abel Marulanda Mejía Dr. Héctor Hugo Álvarez López Dr. Adalberto Daza Nieves Dr. José Armando López López Dr. Carlos De Vivero Amador Dr. Alfonso Latiff Conde Comité de Credenciales: Dr. Andrés Esparza Santos Dr. Lupi Alejandro Mendoza Aranibar Dr. Ignacio Mercado López Directores de Secciones Sección de Docencia: Sección de Oncología Urológica: Sección de Urología Pediátrica: Sección de Urodinamía e Incontinencia: Sección de Litiasis, Endourología y Laparoscopia: Sección de Imágenes Diagnósticas y Nuevas Tecnologías: Sección de Sexualidad y Reproducción: Sección de Guías e Investigación Clínica: Sección de Informática y Telemedicina: Sección de Cultura, Historia y Comunicaciones: Sección de Trasplante Renal: Director Sistema de Gestión de Calidad: Dr. Dr. Dr. Dr. Fabián Daza Almendrales Armando Juliao Senior Eduardo Llinas Lemus Miguel Acuña Vesga Dr. Cesar Andrade Serrano Dr. Dr. Dr. Dr. Luis Eduardo Cavelier Castro Juan Fernando Uribe Arcila Juan Manuel Páez Ospina Carlos Gustavo Trujillo Ordóñez Dr. Alejandro Jaramillo Noguera Dr. Jorge Cubillos Gutiérrez Dr. Jaime Francisco Pérez Niño Comisiones Comisión de Salud Pública: Dr. Andrés Gómez Tavera (Coordinador) Comisión de Plan de Desarrollo Gremial: Dr. Manuel Marrugo Grice (Coordinador) Revista “Urología Colombiana” Fundada en 1986 por Dr. José Armando López Editor: Comité Editorial: Comité Científico: Comité Científico Internacional: Asesor Experto del Comité Editorial: Dr. Mauricio Plata Salazar Dr. John Duperly, Phd Dr. Juan Fernando Uribe Arcila Dr. Juan Guillermo Cataño Cataño Dr. Paulo Palma Dr. Santiago Arbelaez Arango, Phd Dra. Olga Lucía Sarmiento, Phd Dr. Adolfo Serrano Acevedo Dr. Alejandro Carvajal Obando Dr. Armando Juliao Senior Dr. Camilo Orjuela Rodríguez Dr. Camilo Salazar López – MSC Dr. Carlos Gustavo Trujillo Ordóñez Dr. Carlos Latorre Domínguez Dr. Hernán Alonso Aponte Varón Dr. Javier Romero Dr. Juan Manuel Páez Ospina Dr. Luis A. Blanco Rubio – MSC Dr. Milton Salazar Rey Dr. Néstor Ricardo Botía Silva Dr. Pablo Gómez Cusnir Dr. Ángelo Gousse - USA Dr. Armando Lorenzo - Canadá Dr. Claudio Teloken - Brasil Dr. Edgardo Becher - Argentina Dr. Fernando Secin - Argentina Dr. Gustavo Garrido - Argentina Dr. Humberto Villavicencio - España Dr. Jacques Corcos - Canadá Dr. Judd Moul - USA Dr. Marcos Pérez Brayfield - Puerto Rico Dr. Mariano Castillo - Cuba Dr. Miguel González - México Dr. Norman Zinner - USA Dr. Octavio Castillo - Chile Dr. Peter Daels - Argentina Dr. René Sotelo - Venezuela Dr. Roger Dmochowski - USA Dr. Stephen Freedland - USA Dra. Larissa Rodríguez - USA Dr. Ernesto L. Ravelo C. Directores Anteriores Dr. José Armando López López Dr. Jesús De Los Ríos Osorio Dr. Jaime Díaz Berrocal (QEPD) Dr. José Miguel Silva Herrera Dr. Pablo Gómez Cusnir Dr. Juan Fernando UribeArcila 1986 – 1989 1990 – 1996 1997 – 1999 2000 – 2001 2002 – 2005 2005 – 2009 Editorial Editorial ¿Qué tanto estamos publicando? Uno de los retos más grandes en la práctica médica y en cualquier disciplina de la ciencia es dar respuesta a las preguntas que a diario surgen en nuestra práctica. Habitualmente utilizamos el razonamiento inductivo, el cual a partir de observaciones de la realidad externa genera leyes generales. En investigación formal se utiliza el método hipotético deductivo muy similar al anterior pero en la observación se genera una hipótesis sobre la cual se aplica la lógica deductiva para buscar una explicación basada en el método científico. Otras disciplinas inducen leyes a partir de observaciones no necesariamente provenientes de observaciones externas de lo cual la medicina alopática se ha distanciado y más en los últimos tiempos con el advenimiento de la medicina basada en la evidencia. Sea cual sea el método científico para alcanzar el conocimiento, el ser humano siempre ha tenido la necesidad de compartir los hallazgos de sus observaciones para progreso de la medicina, para ganar prestigio, para tener retribuciones económicas o por exigencias institucionales en algunas ocasiones. Sea cual sea la razón, publicar y compartir el conocimiento es un sentido altruista que debemos dar a nuestra práctica. Sin embargo, ¿estamos publicando lo suficiente? En el año 2004 se publicaron en Urología Colombiana 27 artículos, tanto originales como de revisión y reportes de caso. Para el año 2009 el número de artículos publicados fue de 39. El número de artículos originales pasó de 7 a 22 disminuyéndose el número de reportes de casos. No solo se ve un incremento en el número de publicaciones sino adicionalmente en la calidad de éstas por lo menos en su tipología. ¿Es esto importante para la urología nacional? Es claro que el estímulo para publicar es mayor en las nuevas generaciones de urólogos como también lo es el incluir dentro de los programas de formación, una cátedra que pretenda enseñar metodología en investigación. En el entorno local, esta es una herramienta que hace más competitivo el saber urológico nacional en un entorno internacional cada vez más exigente. La visibilidad que logramos al publicar es importante, sin embargo es un camino difícil que apenas está formándose. Según la investigación de la producción científica en urología y nefrología publicada en la base de datos del ISI 1975-2003 (fuente Dra. Catalina Latorre), la urología es una de las especialidades con más baja producción científica. De 4132 documentos encontrados entre 1975 y 2003 para Colombia, solo 16 (0.39%) corresponden a urología y nefrología. Nos superan otras disciplinas como ginecología, oftalmología, neurociencias, psiquiatría, gastroenterología, neurología y medicina tropical que es el área que más publicaciones tiene (328 publicaciones 7.94%). De las 16 publicaciones, el número de publicaciones internacionales en urología puede ser menor si tenemos en cuenta las publicaciones hechas por nefrología que también están en esta categoría. La indexación de Urología Colombiana y el ingreso a un motor de búsqueda internacional hará que esta visibilidad sea cada vez mayor y las cifras de publicaciones locales aumenten de manera contundente para el beneficio de todos y de la especialidad. Por ahora, quiero a agradecer a los autores que envían sus manuscritos a Urología Colombiana, así como al grupo editorial y comités científicos, tanto nacional como internacional, por la revisión pareada de estos trabajos. Continuaremos llevando a Urología Colombiana por el camino hacia la excelencia. Este año nuestro reto es alcanzar la categoría A2 de Publindex, a la base de datos de EBSCO y SCIELO, para lo cual nos estamos preparando y con esto lograr aspirar a pertenecer a la elite intelectual privilegiada que logra hacer parte de una base de datos indexada y de gran impacto. Mauricio Plata Salazar, MD Editor Revista Urología Colombiana Editorial Editorial How much are we publishing? One of the biggest challenges in medical practice an in every scientific discipline is to find an answer to the questions that appear every day in our practice. Usually we use inductive reasoning, in which, based on the observation of the external reality we develop general laws. The hypothetical deductive method, similar to the previously mentioned, which is based on the generation of a hypothesis based on observation and the application of deductive logic in order to find an explanation based on the scientific method, is used in formal investigation. Other disciplines generate laws based on observation, not necessarily external observation. Recently allopathic medicine has been separating from this tendency, mostly since the appearance of evidence based medicine. Independent of the scientific method used to reach knowledge, human beings have always felt the need to share the findings of their observations to help medicine progress, to obtain prestige, to obtain an economic retribution and occasionally because of a requirement of the institution where they work. Publishing and sharing knowledge is a sign of altruism that we ought to have in our practice. But, are we publishing enough? During 2004 , twenty seven papers (original articles, reviews and case reports) were published in Urologia Colombiana. During 2009, thirty nine papers were published. The number of original articles grew from 7 to 22,and case reports are fewer now. We can see a growth both in the number of papers published and in their quality. Is this impor- tant for Colombian Urology? It becomes clear that new generations of urologists are more interested in publishing, and that universities are interested in including methodology in investigation in their programs. In our country this is a tool that allows the growth of national knowledge in a very competitive and challenging international environment. The visibility that we can reach with our publications is very important, however the is a long and difficult process that we are just beginning to build. According to the investigation about the scientific production in urology and nephrology published in the ISI data base 1975-2003 (Dra. Catalina Latorre), urology is one of the specialties with the lower amount of scientific production. Of 4132 papers published between 1975 and 2003 in Colombia, only 16 (0,39%) were about nephrology or urology. Gynecology, ophthalmology, neurosciences, psiquiatry, gastroenterology, neurology and tropical medicine (which is the area with the most publications) , have a greater number of papers. Of the 16 documents mentioned above, some are nephrologic, so probably the number of international publications in urology is even lower. The indexation of Urologia Colombiana and its entrance to one of the medical literature data bases will make our papers visible, and hopefully the number of papers published will continue growing for the benefit of all of us and of urology as a science. I would like to thank all the authors who send us their papers to Urologia Colombiana , the editorial group and scientific committees (both national and international), for the paired review of this documents. We will continue to take Urologia Colombiana through the path that will take us to excellence. This year our goal is to reach Publindex A2 category, and to be included in EBSCO and SCIELO data bases. We are working hard in order to make this real, and by these means, be a part of the intellectual elite that is member of and indexed data base with great impact. Mauricio Plata Salazar, MD Editor Revista Urología Colombiana Manejo actual del cáncer de pene en el Hospital Universitario de San Ignacio Investigación original urol.colomb. Vol. XIX, No. 1: pp 13-18, 2010 Juan Guillermo Cataño Cataño1; Jaime Francisco Pérez Niño2; Alejandro Aparicio Schlesinger3 MD, Urólogo. Jefe Unidad de Urología Pontificia Universidad Javeriana [email protected](1) MD, Urólogo. Profesor Asistente Facultad de Medicina Pontificia Universidad Javeriana. [email protected](2) MD, Residente IV Urología, Universidad Javeriana. [email protected](3) Diseño del estudio: Observacional descriptivo Nivel de evidencia: III El autor declara que no tiene conflicto de intereses Resumen Recibido: 21 de septiembre de 2009. Aceptado: 19 de marzo de 2010. 13 Revista Urologia Colombiana Objetivos: Describir una serie de casos de carcinoma de pene tratados en los 2 últimos años en el Hospital Universitario de San Ignacio en Bogotá Colombia, con especial énfasis en el tratamiento de la enfermedad primaria y el seguimiento. Materiales y Métodos: Estudio descriptivo de pacientes con carcinoma de pene tratados en los 2 últimos años (2007 a 2009) en el Hospital Universitario de San Ignacio. Se revisaron las historias clínicas, se tomaron imágenes de archivo fotográfico pre y postoperatorio y así como del seguimiento. Resultados: Durante el periodo de 2007 a 2009 se encontraron 9 casos con un promedio de edad de 51 años. Los pacientes en su mayoría (5) fueron remitidos desde atención primaria. En 3 el diagnóstico se dio en el estudio de anatomía patológica del prepucio posterior a circuncisión y en uno se documentó masa inguinal. En todos los casos el tipo de tumor encontrado fue carcinoma escamo celular, 5 de ellos infiltrantes, 3 superficiales y 1 in situ. El compromiso ganglionar palpable fue evidente en 5 pacientes, 3 de ellos presentaban adenopatías pélvicas en estudios de extensión. El manejo instaurado fue conservador en la mayoría de los casos Durante el seguimiento clínico en los últimos 2 años se ha observado progresión de la enfermedad ganglionar en 4 casos, uno a estadío N1, dos a N2 y otro a N3, no se ha documentado progresión local, hay adecuada función miccional y aceptación de su imagen corporal en los pacientes llevados a cirugía conservadora reconstructiva, incluso 3 de ellos reiniciaron su actividad sexual. Conclusiones: Aunque el carcinoma de pene es una patología poco común, reportamos una serie de 9 pacientes manejados en 2 años en una sola institución, con buenos resultados oncológicos y funcionales en los estadíos detectados de forma precoz. La historia natural de la enfermedad metastásica en estadíos avanzados no se modificó con el tratamiento, pero la apariencia y funcionalidad del pene se Cataño, J. G.; Pérez, J. F.; , Schlesinger, A. A. conservó en los que fueron llevados a cirugía conservadora. El manejo de esta entidad debe ser realizado en centros especializados en los que se puedan combinar las diferentes modalidades terapéuticas existentes hoy en día. Palabras Clave: Neoplasias del pene, enfermedades del pene, amputación, procedimientos quirúrgicos reconstructivos Current Treatment of Penile Carcinoma at Hospital Universitario San Ignacio Abstract 14 Purpose: We describe a series of penile cancer patients treated during a 2 year period (2007-2009) at Hospital Universitario San Ignacio in Bogotá, Colombia, with special emphasis in the management of primary disease. Methods: we performed a descriptive study including patients with penile carcinoma treated in the last 2 years (2007- 2009) at Hospital Universitario San Ignacio. We reviewed patient’s clinical records and pre and postoperative pictures. Results: We found 9 patients with an average age of 51 years. Most of them (5) attended a primary care appointment, and were sent to our institution with the presumptive diagnosis of penile carcinoma. In three cases the diagnosis was made by the pathologic study of the foreskin after circumcision. One was diagnosed in the evaluation y of a groin tumefaction. All of the tumors were classified as squamous cell carcinoma; 5 of them were infiltrative, 3 superficial and 1 in situ. Palpable inguinal nodes were evident in 5 patients, 3 of them with distant metastasis. Conservative treatment was the most used therapeutic strategy. During a 2 year follow up we documented progression of the nodal disease in 4 cases: one N1, two N2 and one N3. None of the patients had local progression. All patients who underwent reconstructive surgery have an adequate urinary function and good acceptance of their corporal image. Conclusions: Penile carcinoma is a rare entity; we report on a 9 patient series in a 2 year period at a single institution. In the early detection group the aesthetic and functional outcomes were acceptable. In the advanced disease group we did not change their natural history, but appearance and function was preserved in those with a conservative approach. Key words: Penile neoplasm, Penile diseases, Amputation, Reconstructive Surgical Procedures Sociedad Colombiana de Urología Introducción El cáncer de pene siempre se ha considerado un tumor poco frecuente y representa aproximadamente el 1% de las muertes por cáncer en el hombre. Dependiendo de la ubicación geográfica y las características socioculturales la prevalencia puede variar desde el 0,7% 1 en países europeos hasta el 45% en países como Paraguay2. En Colombia la tasa de incidencia anual de Cáncer de Pene según un estudio realizado por la Universidad del Valle en 2004 es de 1.11 por 100.000 habitantes algo muy similar a otros países del mundo3. La edad de presentación de esta patología es variable siendo la media en Colombia 52 años, pero se puede observar en pacientes jóvenes o ancianos3. Se ha asociado al contacto crónico con irritantes, pobre higiene, infecciones virales principalmente por papiloma virus, radiación ultravioleta y fimosis, siendo este último un factor determinante, se considera la circuncisión neonatal un factor protector4. Manejo actual del cáncer de pene en el Hospital Universitario... Su presentación inicial en la mayoría de los casos es como lesión primaria sobre el tercio distal del pene, referido por el paciente como aparición de masa o presencia de induración y descarga purulenta por el prepucio en pacientes fimóticos. El manejo quirúrgico ha cambiado en los últimos años, anteriormente era agresivo y mutilante, actualmente se busca el tratamiento de la lesión primaria evitando de ser posible la amputación completa7, y teniendo una intervención activa o expectante sobre los ganglios linfáticos inguinales de acuerdo al estadío clínico inicial y la re estadificación posterior al manejo del tumor primario8. A continuación presentamos nuestra experiencia en los últimos 2 años en el enfoque diagnóstico, terapéutico y seguimiento de esta patología. Materiales y Métodos Se realizó un estudio descriptivo de los pacientes con diagnóstico de cáncer de pene tratados en los 2 últimos años (2007 a 2009) en el Hospital Universitario de San Ignacio en Bogotá Colombia, prestando especial atención en el tratamiento de la lesión primaria y el seguimiento. Se revisaron las historias clínicas de cada uno de los pacientes con diagnóstico de cáncer de pene durante el periodo de tiempo descrito, además se tomaron imágenes de archivo fotográfico pre y postoperatorio y fotografías del seguimiento para documentar el resultado estético obtenido. Caso Edad TNM Patología definitiva Técnica PV 63 T4N3M0 Escamo queratinizante e infiltrante Biopsia más radioterapia AM 40 T2N1M0 Escamo queratinizante e infiltrante HS 52 T1N3M0 MP 43 T1N 0M0 EA 49 T2N3M1 BP 55 In situ In situ EP 63 T1N0Mo Carcinoma verrucoso, bordes negativos AM 54 T1N1M0 CA Cscamo infiltrante y ulcerado NG 40 T1N0M0 CA Escamo verrucoso Escamo infiltrante moderadamente diferenciado Escamo infiltrante moderadamente diferenciado Hernia inguinal Escamocelular bien diferenciado Resultados Durante el periodo de 2007 a 2009, se encontraron 9 casos de carcinoma de pene en pacientes con un promedio de edad de 51 años con rango de 40 a 63 años. Penectomia parcial más reconstrucción Penectomia parcial más reconstruccion Resurfacing del glande Penectomía parcial 15 Resurfacing del glande Penectomía parcial más reconstrucción Penectomía parcial más reconstrucción Resurfacing del glande Los pacientes en su mayoría (5) fueron remitidos desde atención primaria a urología para evaluación de masas de pene, en 3 pacientes el diagnóstico se dio en el estudio de anatomía patológica del prepucio posterior a circuncisión por balanitis crónica y en Revista Urologia Colombiana La mayoría de estos tumores se localizan en el glande (48%) o en el prepucio5 y su histología predominante es el carcinoma de células escamo celulares con diferentes variantes6. Cataño, J. G.; Pérez, J. F.; , Schlesinger, A. A. un paciente se documentó masa inguinal, interpretada como hernia encarcelada, encontrando durante la exploración adenopatías las cuales fueron resecadas y llevada a estudio de anatomía patológica que reportó carcinoma escamo celular por lo que se realizó examen detallado del pene encontrando compromiso primario por tumor. En todos los casos el tipo de tumor encontrado fue carcinoma escamo celular, 5 de ellos infiltrantes, 3 superficiales y 1 in situ. Los pacientes fueron evaluados inicialmente y llevados a cirugía, la estadificación postquirúrgica mostró: Carcino- ma in situ en 1 paciente, T1 en cinco casos, T2 en dos casos y T4 en solo un paciente. El compromiso ganglionar palpable fue evidente en 5 casos, 3 de ellos además presentaban adenopatías pélvicas en estudios de extensión. El manejo instaurado fue conservador en la mayoría, realizando desepitelización (resurfacing) del glande en 3 pacientes (Fotos 1, 2,3, 4, 5,6), uno con carcinoma in situ y dos con tumor T1. Penectomía parcial mas reconstrucción en 4 casos todos con estadío T1. Penectomía parcial sin reconstrucción en 1 de los casos con estadío inicial T2. Biopsia mas radioterapia paliativa en un caso donde el estadío clínico era muy avanzado T4. Foto 2: 4º mes post quirúrgico (Resurfacing) 16 Sociedad Colombiana de Urología Foto 1 Lesión Pre quirúrgica Fotos 3 y 4 Pre y post operatorio (resurfacing) Manejo actual del cáncer de pene en el Hospital Universitario... Fotos 4 y 5 Pre y post operatorio (resurfacing) Durante el seguimiento clínico en los últimos 2 años se ha observado progresión de la enfermedad ganglionar en 4 pacientes progresando uno a N1, dos a estadio N2 y uno a N3, no se ha documentado progresión local y hay adecuada funcionalidad miccional y aceptación de su imagen corporal en los pacientes llevados a cirugía conservadora reconstructiva, incluso 3 de ellos reiniciaron su actividad sexual. En el paciente que se encontraba con enfermedad avanzada se documentó compromiso metastásico pulmonar. Ningún paciente ha fallecido durante el seguimiento. Discusión Dada la baja incidencia de la enfermedad en el país la cual se encuentra aproximadamente en el 1.1 anual por cada 100.000 la serie expuesta consta de un número importante de casos recolectados en una sola institución en un periodo de 2 años. El avanzado estado de la patología al momento de la valoración inicial, en la mayoría de los casos demuestra una pobre evaluación o un desconocimiento sobre la entidad por parte del médico de atención primaria que es la puerta de entrada al sistema de salud. En estos pacientes las opciones curativas son pocas aunque en algunos casos la cirugía preservadora del órgano se realizó sin ningún inconveniente. Se consideró realizar manejo conservador en la mayoría de los casos inicialmente retirando el tumor primario y posteriormente dependiendo del caso, manejando las adenopatías con resección o radioterapia según lo recomendado en guías de práctica clínica1. Con esto se busca beneficiar al paciente, evitando secuelas estéticas que alteren en una forma más severa su calidad de vida y la imagen corporal. La reconstrucción se hizo utilizando injertos de piel de espesor parcial lo que permite conservar la apariencia estética y funcionalidad del muñón peneano7. La terapia conservadora dependiendo de factores como el grado tumoral, el tipo de paciente y la técnica utilizada tiene la ventaja de que permite en caso de no obtener los resultados esperados realizar terapias de rescate o salvamento con amputaciones más radicales sin alterar la sobrevida2. Dado que en ningún paciente llevado a cirugía conservadora se ha documentado progresión local, consideramos que el mane- 17 Revista Urologia Colombiana Dos de los pacientes fueron llevados a linfadenectomía inguinal la cual fue positiva para compromiso tumoral por lo que está pendiente realización de estudio contra lateral (segundo tiempo), 2 de los pacientes tienen pendiente la realización de linfadenectomía y 2 únicamente fueron llevados a biopsia con el plan de iniciar manejo paliativo con radioterapia. Cataño, J. G.; Pérez, J. F.; , Schlesinger, A. A. jo instaurado influyó de forma positiva en el desenlace de la enfermedad local de forma independiente de la presencia de enfermedad ganglionar ya que el compromiso ganglionar es un determinante de la progresión, la necesidad de terapias adicionales y la sobrevida. Se ha observado con el seguimiento a 2 años la aparición de masa indurada inguinal en uno de los pacientes llevados a manejo conservador pero hasta el momento no se ha realizado la resección por decisión del paciente, Los pacientes en los cuales se documentó enfermedad ganglionar tenían compromiso palpable desde el diagnóstico, se intentó realizar un control local con linfadenectomía en dos casos los cuales por el momento no han presentado progresión. Radioterápia paliativa en otros 2 con características de compromiso extenso que contraindicaban la cirugía donde se ha observado mínima repuesta. Por lo tanto consideramos que el principal factor de pronóstico está en el compromiso y manejo de la enfermedad ganglionar y por lo que podría realizarse en la mayoría de los pacientes un manejo conservador de la lesión inicial con un seguimiento y control muy estricto de las metástasis ganglionares para un tratamiento oportuno. 18 El paciente que fue llevado a penectomía parcial sin realización de reconstrucción se benefició de este procedimiento dada la inminencia de retención urinaria por obstrucción del meato, y el paciente llevado únicamente a biopsia permitió un manejo paliativo temprano. Sociedad Colombiana de Urología Conclusiones Aunque el carcinoma de pene es una patología poco común, reportamos una se- rie de 9 casos manejados en 2 años en una sola institución, con diferentes tratamientos acordes con el compromiso de cada uno de los casos, con buenos resultados oncológicos y funcionales en los estadíos detectados de forma precoz. La historia natural de la enfermedad metastásica en estadíos avanzados no fue modificada pero la apariencia y funcionalidad del pene se conservó en los que fueron llevados a cirugía conservadora. El manejo de esta entidad debe ser realizado en centros especializados en los que se puedan combinar las diferentes modalidades terapéuticas existentes hoy en día. Referencias 1. Virseda JA, Salinas A, Hernandez I.: Carcinoma de pene. ¿Qué hacer con los ganglios linfáticosRegionales? Arch Esp Urol 1994; 47: 349-362. 2. Pedersen RO. Urologic pathology. Philadelphia. Lippincot, 1992. 3. Ramírez G, Bermúdez AJ: Carcinoma de Pene Hospital Universitario del Valle, Urolo.colom 2004, 13 4. Dillner J, Meijer CJ, von Krogh G, Horenblas S. Epidemiology of human papillomavirus infection. Scand J Urol Nephrol Suppl 2000;205:194-200. 5. Sufrin G, Huben R. Benign and malignant lesions of the penis. In: Adult and Pediatric Urology 2nd edn. Gillenwater JY (ed). Chicago: Year Book Medical Publisher, 1991, pp. 1643. 6. Cubilla AL, Reuter V, Velazquez E, Piris A, Saito S, Young RH. Histologic classification of penile carcinoma and its relation to outcome in 61 patients with primary resection. Int J Surg Pathol. 2001;9:111-120. 7. Pérez J, Aparicio A, Lopez H, Lopez M. Reconstrucción de pene en pacientes con cáncer Urolol.colom, 2008 vol 17 pp 101-108 8. Rubio Briones J, Villavicencio H, RegaladoR : Carcinoma escamoso de pene; protocolo de tratamiento según nuestra experiencia en 14 años. Arch Esp Urol 1997; 50: 473-480. 9. Solsona E, Algaba F, Horenblas S, Pizzocaro G, Windahl T; European Association of Urology. EAU Guidelines on penile cancer. Eur Urol 2004; 46 : 1–8 10. Lindegaard JC, Nielsen OS, Lundbeck FA, Mamsen A, Studstrup HN, von derMaase H. A retrospective analysis of 82 cases of cancer of the penis. Br J Urol 1996;77: 883– 90. ¿Debe ser el abordaje laparoscópico el manejo inicial de los pacientes con testículo no palpable? Investigación original urol.colomb. Vol. XIX, No. 1: pp 19-25, 2010 Yair Cadena1; Camilo Orjuela2; Claudia Patricia Gómez3; Gustavo Malo4 MD, Urólogo. Fundación Cardioinfantil, Fundación Hospital de la Misericordia, Hospital Central de la Policía. [email protected](1) MD, Urólogo. Fundación Cardioinfantil, Fundación Hospital de la Misericordia. [email protected](2) MD, Residente cuarto año Urología. Universidad El Bosque, Hospital Central de la Policía. [email protected](3) MD, Urólogo. Fundación Cardioinfantil. Fundación Hospital de la Misericordia. [email protected](4) Diseño del estudio: Observacional descriptivo Nivel de evidencia: III El autor declara que no tiene conflicto de intereses Resumen Recibido: 15 de junio de 2009. Aceptado: 23 de marzo de 2010. 19 Revista Urologia Colombiana Objetivo: Establecer si el abordaje laparoscópico debe ser el manejo inicial en pacientes con testículo no palpable. Materiales y Métodos: Se revisaron las historias de los pacientes con testículo no palpable (bajo anestesia), llevados a laparoscopia entre Junio de 2008 y Abril de 2009 en el Hospital Central de la Policía, la Fundación Cardioinfantil y la Fundación Hospital de la Misericordia (Bogotá). Datos demográficos, hallazgos, procedimientos realizados, seguimiento y resultados fueron analizados. Resultados: 15 pacientes con 21 testículos no palpables (6 casos con criptorquidia bilateral) fueron llevados a laparoscopia (8 derechos, 13 izquierdos). La media de edad fue de 71 meses (9-240 meses). Los hallazgos laparoscópicos fueron en 10(48%) testículo intra- abdominal, en 4(19%) vasos difuminados y deferente terminando en proximidad al anillo inguinal profundo y 7(33%) vasos y deferente que ingresaban al canal inguinal. De los 10 testículos intra- abdominales en 5 se realizó primer tiempo (Fowler Stephens) y en 5 descenso primario laparoscópico. En los 7 testículos con vasos y deferente entrando al canal se realizó exploración inguinal encontrando 4 testículos viables manejados con orquidopexia y 3 remanentes atróficos que fueron extirpados. A 4 de los 5 pacientes a los que se les realizó el primer tiempo se les realizó posteriormente el segundo tiempo laparoscópico. Al seguimiento, de los 10 testículos intra- abdominales, 8 están escrotales (volumen preservado) (89%), 1 escrotal atrófico y 1 pendiente del segundo tiempo laparoscópico. Conclusiones: En el 67% de los testículos no palpables de esta serie, el testículo no se encontraba inguinal o escrotal siendo importante la laparoscopia para el diagnóstico y el manejo. La tasa Cadena, Y.; Orjuela, C.; Gómez, C. P.; Malo, G. de éxito del manejo laparoscópico del testículo intra- abdominal es del 89%. La laparoscopia debe ser el abordaje inicial de los pacientes con testículo no palpable. Palabras clave: testículo no descendido, laparoscopia Should Laparoscopy be the initial treatment for children with nonpalpable testes? Abstract 20 Purpose: To determine if laparoscopy should be the initial treatment for boys with nonpalpable testes. Methods: We reviewed the medical records of boys with undescended non palpable (under anesthesia) testes, who were taken to laparoscopy between June 2008 and April 2009 in the Hospital Central de la Policia, Fundacion Cardioinfantil and Hospital La Misericordia. Demographic data, additional procedures, follow-up and results were analyzed. Results: 15 patients with 21 nonpalpable testes (6 bilateral undescended testes, 8 right and 13 left) were initially studied with laparoscopy. Mean age was 71 months (9-240). Ten patients (48%) were found to have intra-abdominal testes, 4 (19%) had vanishing testes with vas deferens ending proximal to the superficial inguinal ring and 7 (33%) with vas deferens getting into the superficial inguinal ring. Of the 10 intrabdominal testes, 5 had the first step of a Fowler-Stephen procedure, and 5 had a primary laparoscopic descend. Four of the former five were treated laparoscopically in a second step. When the vas deferens was seen getting into the ring, an inguinal incision was made, finding 4 viable testes that were descended to the scrotum and 3 atrophic gonads that were resected. On follow-up 8 (80%) of the intrabdominal testes remain on the scrotum with a normal volume, 1 is in the scrotum but atrophic and one is waiting for the second step to be performed. Conclusions: In our series 67% of the nonpalpable undescended testes were not localized in the inguinal channel, so laparoscopic approach was needed for its diagnosis and treatment. Our success rate for laparoscopic treatment is 89%. We think that laparoscopy should be the initial approach in patients with this condition. Key words: undescended testis, laparoscopy Sociedad Colombiana de Urología Introducción El manejo del testículo no palpable ha cambiado significativamente con la introducción de la laparoscopia1. Actualmente la laparoscopia es tanto diagnóstica como terapéutica2, permitiendo la localización del testículo sea éste intra-abdominal o intra-canalicular obviando exploraciones adicionales y permitiendo colocar el testículo en el escroto durante el mismo tiempo quirúrgico3. Sin embargo en la actualidad aún hay controversia en el manejo inicial en estos pacientes, ya que también una exploración inguinal o escrotal4 única podrían constituir un manejo definiti- vo sin necesidad de manejos adicionales. En este trabajo, nuestro objetivo es evaluar si la laparoscopia debe ser el abordaje inicial del paciente con testículo no palpable. Materiales y Métodos Estudio observacional descriptivo tipo serie de casos. Se revisaron las historias de los pacientes con testículo no palpable (bajo anestesia), llevados a laparoscopia entre Junio de 2008 y Abril de 2009 en el Hospital Central de la Policía, la Fundación Cardioinfantil y la Fundación Hospital de la Misericordia (Bogotá). Se recolectaron datos demográficos, ¿Debe ser el abordaje laparoscópico el manejo inicial... hallazgos intra-operatorios, procedimientos realizados, tiempo de seguimiento y resultados, para análisis estadístico. Resultados Entre Junio de 2008 y Abril de 2009 se intervinieron 15 pacientes con 21 testículos no palpables (6 casos con criptorquidia bilateral) se llevaron a laparoscopia diagnóstica (8 derechos, 13 izquierdos). La media de edad a la cirugía fue de 71 meses (9-240 meses). do al canal se realizó exploración inguinal encontrando 4 testículos viables manejados con orquidopexia y 3 remanentes atróficos que fueron extirpados. A 4 de los 5 pacientes a los que se les realizó el primer tiempo se les realizó posteriormente el segundo tiempo laparoscópico. Al seguimiento, de los testículos encontrados intra-abdominales, 8 están escrotales (volumen preservado) (89%), 1 escrotal atrófico y 1 pendiente del segundo tiempo laparoscópico. En el 67% de los casos el testículo se encontraba evanescente o intraabdominal. Datos demográficos Edad Discusión 15 T. Unilateral 9 T. Bilateral 6 T. Derechos 8 T. Izquierdos 13 9 – 240 meses Media La falla de uno o ambos testículos de descender al escroto afecta aproximadamente el 3% de todos los recién nacidos a término y hasta el 30% de los pre-término, de estos hasta los 2/3 descienden dentro de los primeros 6 meses. 1,2,3 71 meses Hallazgos 33% 48% 19% Testículos intra-abdominales Vasos difuminados Cordón ingresando al canal inguinal Figura 1. Hallazgos Laparoscópicos Los hallazgos laparoscópicos fueron 10 testículos intra- abdominales, 4 vasos difuminados y deferente terminando en proximidad al anillo inguinal profundo y 7 vasos y deferente ingresando al canal inguinal. (Fig 1,) De los 10 testículos intra-abdominales en 5 se realizó primer tiempo (Fowler Stephens) y en 5 descenso primario laparoscópico. En los 7 testículos con vasos y deferente entran- Para los pacientes entre 6 meses y 1 año la prevalencia de testículo no descendido está entre el 1 – 2%, de los cuales el 85% es unilateral.4,5 La criptorquidia se ha asociado con infertilidad y neoplasias testiculares6,7,8,9 reportándose un incremento del riesgo entre 5 a 10 veces10,11, así pues, para evitar el daño degenerativo del testículo, se recomienda realizar la cirugía desde los 6 meses de nacido o al momento del diagnóstico12,13. 21 El testículo no descendido puede ser palpable o no palpable, siendo el 20% no palpable.14,15 Ante el diagnóstico de un testículo no palpable las posibilidades son: ectópico, inguinal, intra-abdominal (30-50%), intra-canalicular (10–20%), atrófico o ausente hasta en un 15- 20%.16,17,18 Para el estudio del testículo no palpable ha pasado por varias modalidades diagnósticas19, por un lado la ecografía20,21, que es no invasiva, tiene alguna utilidad en la identificación del testículo intra-canalicular (70%22), sin embargo falla en diagnosticar el testículo intra-abdominal. La CT tiene utilidad limitada en la identificación del testículo intraabdominal por la escases de contraste de la grasa retro peritoneal y la MRI puede ser útil Revista Urologia Colombiana Pacientes Cadena, Y.; Orjuela, C.; Gómez, C. P.; Malo, G. pero es difícil realizarla en un niño pequeño, costoso, no ampliamente disponible y con baja sensilidad (39%)23,24. Ademas que no nos da un diagnóstico y manejo definitivo. Así el diagnóstico definitivo de testículo ausente debe realizarse con exploración quirúrgica aunque en la exploración radiológica no se haya demostrado25,26 Conclusión El diagnóstico y manejo del testículo no palpable ha cambiado durante los años, siendo uno de los mayores avances el diagnóstico preciso por laparoscopia27,28,29,30(exactitud de la anatomía intra-abdominal hasta el 99%31) descrito por primera vez en 1976 así como la estandarización del procedimiento de Fowler-stephens propuesto en 195732 y modificado por Ransley para realizarse en 2 tiempos33 y adaptada a la laparoscopia por Bloom y Caldamone34,35.. Desde el 2001 se propone como estado del arte en el manejo del testículo no palpable. 36,37,38,39 Referencias Si la laparoscopia revela un testículo intraabdominal, las opciones son varias según la localización exacta de éste (bajo o alto intraabdominal) 40 y la longitud del vas deferens. El procedimiento puede ser completado de manera laparoscópica o abierta, en 1 ó 2 etapas41. Sociedad Colombiana de Urología 22 Aún hay controversia en el manejo inicial del testículo no palpable, algunos proponen que el manejo inicial debe ser con incisión escrotal42,43, más aún si se sospecha un remanente testicular que en algunas series puede ser tan alto como 50%4 y si resulta ser intracanalicular o intra-abdominal proseguir por vía abierta o laparoscópica. Otros aceptan la exploración inguinal como una opción válida inicial ya que según su serie solo se requirió la laparoscopia para diagnóstico definitivo en 21% de los casos.44,45 En nuestro estudio se logro diagnóstico definitivo en el 100% de los casos, siendo la laparoscopia indispensable para el diagnóstico en el 67% de los casos. Asociado a esto en los pacientes en los que se diagnostica un testiculo intraabdominal, se puede realizar por esta vía el tratamiento definitivo evitando procedimientos adicionales46. En nuestra serie, aunque pequeña, se demuestra la utilidad del abordaje laparoscópico para el diagnóstico y manejo del testículo no palpable, Sugerimos la laparoscopia como el abordaje inicial en el paciente con testículo no palpable. 1. Ismail K, Ashour M, El-Afifi M, Hashish A, El-Dosouky N, Nagm M, Hashish M. Laparoscopy in the management of impalpable testis: series of 64 cases. World J Surg. 2009 Jul;33(7):1514-9. 2. Esposito C, Vallone G, Savanelli A, Settimi A. Long-term outcome of laparoscopic Fowler - Stephens orchiopexy in boys with intra-abdominal testis. J Urol. 2009 Apr;181(4):1851-6. 3. Hay SA, Soliman HA, Abdel Rahman AH, Bassiouny IE. Laparoscopic classification and treatment of impalpable testis. Pediatr Surg Int 1999; 15: 570 4. Snodgrass Warren, Chen Kechi, Harrison Clanton. Initial scrotal incision for unilateral non palpable testis. J Urol. 2004; 172: 1742-1745 5. Smolko MJ, Kaplan GW, Brock WA. Location and fate of the nonpalpable testis in children. J Urol 1983;129:1204-6. 6. Berkowitz GS, Lapinski RH, Dolgin SE, Gazella JG, Bodian CA, Holzman IR. Prevalence and natural history of cryptorchidism. Pediatrics 1993;92:44. 7. Hadziselimovic F, Herzog B, Buser M. Development of cryptorchid testes. Eur J Pediatr 1987;146:S8. 8. Berkowitz GS, Lapinski RH, Dolgin SE, Gazella JG, Bodian CA, Holzman IR. Prevalence and natural history of cryptorchidism. Pediatrics 1993;92:44. 9. Hadziselimovic F, Herzog B, Buser M. Development of cryptorchid testes. Eur J Pediatr 1987;146:S8. 10. Pereira Arias JG, Astobieta Odriozola A, Zabalza Estévez I, Bernuy Malfaz C. Cryptorchidism and testicular cancer. Arch Esp Urol. 1995 Nov; 48(9):959-61 11. Pettersson A, Richiardi L, Nordenskjold A, Kaijser M, Akre O. Age at surgery for undescended testis and risk of testicular cancer. N Engl J Med. 2007 May 3;356(18):183541. 12. Hadziselimovic F. Early successful orchidopexy does not prevent from developing azoospermia. Int Braz J Urol. 2006 Sep-Oct;32(5):570-3 13. Swerdlow AJ, Higgins CD, Pike MC. Risk of testicular cancer in cohort of boys with cryptorchidism. BMJ. 1997 May 24;314(7093):1507-11 14. Swerdlow AJ, Higgins CD, Pike MC. Risk of testicular cancer in cohort of boys with cryptorchidism. BMJ 1997; 314: 1507 15. Sinha CK, Vinay S, Kulkarni R, Nour S. Delayed diagnosis for undescended testes. Indian Pediatr. 2008 Jun;45(6):503-4. 16. Ritzen EM, Bergh A, Bjerknes R, Christiansen P, Cortes D, Haugen SE, et al. Nordic consensus on treatment of undescended testes. Acta Paediatr 2007; 96: 638. 17. Emir H, Ayik B, Eliçevik M, Büyükünal C, Daniþmend N, Derviþoðlu S, et al.: Histological evaluation of the testicular nubbins in patients with nonpalpable testis: assessment of etiology and surgical approach. Pediatr ¿Debe ser el abordaje laparoscópico el manejo inicial... 34. Habib SE. ABC of urology. Laparoscopy has much to offer. BMJ. 1996 Aug 24;313(7055):493. 35. Peters, C.A.: Laparoscopy in pediatric urology. Urology 41:33, 1993 19. Gatti JM, Ostlie DJ. The use of laparoscopy in the management of nonpalpable undescended testes. Curr Opin Pediatr 2008; 19: 349-53 36. Fowler R and Sthephens FD: The role of testicular vascular anatomy in the salvage of the high undescended testis. Aust N Z Surg 1959; 29:92 20. M.A. El Gohary. Non-descent of the testis: An overlooked laparoscopic finding. Journal of pediatric urology 2009; 4: 364-366 37. Oesch I. and Ransley PG. Unilaterally impalpable testis. Eur Urol 1987; 13:324 21. Diamond DA, Caldamone AA. The value of laparoscopy for 106 impalpable testes relative to clinical presentation. J Urol 1992; 148: 632-34 22. Cisek LJ., Peters CA., Atala A, et al.: Current findings in diagnostic laparoscopic evaluation of nonpalpable testis. J. Urol 1998; 160: 1145-1149 23. Shah A, Shah A. Impalpable testes--is imaging really helpful?Indian Pediatr. 2006 Aug;43(8):720-3. 24. Nijs SM, Eijsbouts SW, Madern GC, Leyman PM, Lequin MH, Hazebroek FW. Nonpalpable testes: is there a relationship between ultrasonographic and operative findings? Pediatr Radiol. 2007 Apr;37(4):374-9. 25. Elder JS. Ultrasonography is unnecessary in evaluating boys with a nonpalpable testis. Pediatrics. 2002 Oct;110(4):748-51. 26. Hutson Jhon, Clark Melanie. Current management of undescended testis. Semin Pediatr Surg. 2007 Feb;16(1):6470 27. Yeung C. K., Tam Y. H., Lee K. H. A new management algorithm for impalpableundescended testis with gadolinium enhaced magnetic resonance angiography. J. Urol 1999; 162: 998- 1002 28. Ellsworth Pamela, Cheuk L. The lost testis: failure of physical examination and diagnostic laparoscopy to indentify inguinal undescended testis. J Pediatr Urol (2009) in press 29. Moore RG, Peters CA, Bauer SB, Mandell J, Retik AB. Laparoscopic evaluation of the nonpalpable testis: a prospective assesement of accuracy. J Urolo 1994; 151:72831 30. Desireddi NV, Liu DB, Maizels M, Rigsby C, Casey JT, Cheng EY. Magnetic resonance arteriography/ venography is not accurate to structure management of the impalpable testis. J Urol. 2008 Oct;180(4 Suppl):1805-8 31. Cortesi N, Ferrari P, Zambarda E, et al. Diagnosis of bilateral abdominal cryptorchidism by laparoscopy. Endoscopy 1976; 8:33-4 32. Davenport M. Laparoscopic surgery in children. Ann R Coll Surg Engl. 2003 Sep;85(5):324-30. 33. Jones PF. Laparoscopic orchidopexy: one-stage alternative for non-palpable testes.Ann R Coll Surg Engl. 1996 Sep;78(5):478-9. 38. Bloom, D.A.: Two-step orchiopexy with pelviscopic clip ligation of the spermatic vessels. J. Urol. 145:1030, 1991 39. Caldamone, A.A., Amaral, J.F.: Laparoscopic stage two Fowler-Stephens orchiopexy. J. Urol. 152:1253, 1994 40. Gad Lotan, M.D.,1 Baruch Klin, M.D.,1 Yigal Efrati, M.D.,1 Tzvi Bistritzer, M.D. Laparoscopic Evaluation and Management of Nonpalpable Testis in Children. World J. Surg. 25, 1542–1545, 2001 41. Topuzlu Tekant G, Emir H, Eroðlu E, Akman M, Büyükünal C, Daniþmend N, et al.: Experience with laparoscopy in nonpalpable testis. Eur J Pediatr Surg. 2001; 11: 177-81. 42. Gougoudi E, Pikoulis E, Karavokyros I, Gorgas K, Felekouras E, Georgopoulos S, Tsigris C, Giannopoulos A, Zachariou Z. Outcome of Fowler-Stephens operation for undescended testes: an experimental study. J Androl. 2007 Nov-Dec;28(6):813-20. 43. Handa R, Kale R, Harjai MM. Laparoscopic orchiopexy: is closure of the internal ring necessary? J Postgrad Med. 2005 Oct-Dec;51(4):266-7; discussion 268. 44. El-Anany F, Gad El-Moula M, Abdel Moneim A, et al. Laparoscopy for impalpable testis: classification-based management. Surg Endosc 2007;21:449-54. 45. Baillie CT, Fearns G, Kitteringham L, Turnock RR. Management of the impalpable testis: the role of laparoscopy. Arch Dis Child. 1998 Nov;79(5):419-22. 46. Handa R, Kale R, Harjai M, Minocha A. Single scrotal incision orchiopexy for palpable undescended testis. Asian J Surg. 2006 Jan;29(1):25-7. 47. Ayub K, Williams MP. A simple alternative technique of orchiopexy for high undescended testis. Ann R Coll Surg Engl. 1998 Jan;80(1):69-71. 48. Sharifiaghdas F, Beigi FM. Impalpable testis: laparoscopy or inguinal canal exploration? Scand J Urol Nephrol. 2008;42(2):154-7. 23 49. Ravasse P, Petit T, Delmas P. Impalpable testis: complete inguinal exploration by laparoscopy. Prog Urol. 2003 Feb;13(1):103-5; discussion, 105-6. 50. Lakhoo K, Thomas DF, Najmaldin AS. Is inguinal exploration for the impalpable testis an outdated operation? Br J Urol. 1996 Mar;77(3):452-4. Revista Urologia Colombiana Surg Int. 2007; 23: 41-4. 18. Levitt S. B. Kogan S.J. Engel, R.M. Weiss, R. Martin, D.C. and Ehrlich R.M. The implapable testis: a rational approach to management. J. Urol 1978; 120: 515 Cadena, Y.; Orjuela, C.; Gómez, C. P.; Malo, G. ¿Debe ser el abordaje laparoscópico el manejo inicial de los pacientes con testículo no palpable? Los autores deben ser congratulados por su esfuerzo en aportar información contemporánea sobre el manejo del testículo no palpable. Este artículo de investigación se basa en una serie de casos aparentemente evaluados de manera retrospectiva en múltiples instituciones de salud colombianas, incluyendo un número relativamente pequeño de niños manejados en un periodo de tiempo relativamente corto. El manuscrito esta elegantemente escrito y es fácil de leer. Me gustaría aportar las siguientes observaciones con la finalidad de contribuir con críticas que puedan ayudar constructivamente: Sociedad Colombiana de Urología 24 - Los autores establecen claramente que su objetivo es determinar si el manejo laparoscópico debe ser el abordaje inicial en el paciente con testículo no palpable. Una de las limitaciones es que no tenemos un grupo de comparación, manejado de manera abierta inicialmente. Para decir definitivamente que hay una ventaja con el manejo laparoscópico sería útil definir cuál es esa ventaja en términos de comparación con un grupo de manejo inicial tradicional. Sin esta información, este articulo debe limitar su conclusión a decir que, en una experiencia con un número limitado de pacientes, el manejo laparoscópico fue aceptable y estudios comparativos futuros ayudarían a determinar si hay una ventaja en términos de complicaciones, tiempo quirúrgico o costos. Para el lector que no cuenta con facilidades de laparoscopia infantil debemos clarificar que técnicas quirúrgicas abiertas no son necesariamente anticuadas o inferiores. En mi opinión, la recomendación a presentar es que el urólogo infantil o cirujano pediatra debe considerar la exploración laparoscópica inicial en instituciones de salud con acceso a laparoscopia. - Creo que es importante comparar los hallazgos descritos con otras series en la literatura, particularmente en térmi- nos del número de niños estudiados. Sería también propicio definir si hay algo diferente o nuevo que no ha sido previamente reportado en el tópico del artículo. - Considero que los autores deben presentar información respecto a factores que llevaron a decidir por una orquidopexia laparoscópica en uno o dos tiempos, mostrando información respecto a la localización del testículo (distancia al anillo inguinal) y la presencia de deferente en asa entrando en un canal inguinal abierto. - Creo que debe ser enfatizado el hecho de que estos pacientes fueron examinados bajo anestesia, y que los niños que inicialmente fueron considerados tener testículo no palpable pero con hallazgos consistentes con una gónada palpable al momento de la cirugía fueron aparentemente excluidos. Probablemente ayudaría definir la población incluida presentando información sobre el número de pacientes diagnosticados con testículo no palpable en la clínica y describir cuántos de ellos fueron manejados laparoscópicamente, cuantos fueron manejados de manera abierta tradicional y cuantos se pudieron palpar bajo anestesia. Con respecto a estos niños, también sería interesante describir cuantos fueron manejados satisfactoriamente de manera abierta. -La información más importante a analizar es que porcentaje de niños pudieran ser explorados de manera escrotal o inguinal inicialmente. Los autores indican una ventaja en los testículos desvanecidos, los cuales son muchas veces sospechados durante exploración abierta sin necesidad de realizar laparoscopia. A pesar de que yo tengo preferencia por la evaluación laparoscópica, es importante considerar las complicaciones particulares de este abordaje, principalmente lesión de estructuras intra-abdominales. Similarmente, la posibilidad de erróneamente diagnosticar un ¿Debe ser el abordaje laparoscópico el manejo inicial... Los autores describen su experiencia con el uso del abordaje laparoscópico para el manejo del testículo no palpable. Nos presentan su experiencia inicial con un total de 15 pacientes manejados en 10 meses desde junio del 2008. Este artículo es similar a la experiencia de muchos centros académicos en Norte América donde el abordaje laparoscópico es considerado el abordaje ideal. (Gold standard) - La edad media es de 71 meses y esto se diferencia de las recomendaciones de corregir el testículo no descendido entre 6 meses y los 2 años. Deben incluir una explicación en el área de discusión. - La mitad de los testículos fueron manejados con la técnica Fowler Stephens. Esto es diferente a otras experiencias donde la mayoría de los testículos son manejados con descenso primario laparoscópico. Discutir la diferencia. (La edad de los pacientes). ¿Debe ser el abordaje laparoscópico el manejo inicial de los pacientes con testiculo no palpable? Comentarios al editor En el artículo se pretende determinar como objetivo principal, si el abordaje laparoscópico debe ser el inicial en el estudio y manejo de pacientes con testículo no palpable, dado que en los casos revisados se logra en un 100% de los casos un diagnóstico exacto, no consideramos necesario en este caso haber comparado un grupo de pacientes con un abordaje abierto inicial, ya que como esta explicado en los resultados, de los 21 testículos no palpables, si se inicia con un abordaje abierto, solo en 7 casos (33%) se lograba identificar testículo, en el resto de casos (66%) era necesario un abordaje abdominal para un diagnóstico definitivo. Los pacientes incluidos en todos los casos presentaban un testículo no palpable bajo anestesia, en los casos que se palpaba el abordaje debe ser inguinal, por lo tanto no entraban en el estudio. Si bien en algunas series de casos se inicia con un abordaje inguinal e incluso escrotal, en nuestra serie hubiera sido necesaria la laparoscopia en el 66% de los casos. Aunque los procedimientos laparoscópicos pediátricos no se realizan en todas las instituciones, pensamos que el cirujano que se enfrenta a un caso de testículo no palpable, y decide realizar un abordaje inicial vía inguinal, debe estar en la capacidad y contar con los recursos, para realizar en caso que no encuentre el testículo o remanante del mismo un abordaje abdominal en el mismo acto. En los comentarios del editor se anota que la edad media de corrección fue de 71 meses, si bien luego de los 6 meses de edad los pacientes con criptorquidia deben tener manejo, lastimosamente en nuestro país, las remisiones de estos pacientes en algunas ocasiones se realizan de manera tardía, y llegan a nuestra consulta remitidos usualmente a estas edades, por lo que se debe trabajar en la educación de esta patología para que la remisión a los servicios de urología pediátrica sea mas oportuna y así mismo poder tener mejores resultados, y evitar a largo plazo con testículos intraabdominales un mayor daño testicular Aunque no es el objetivo del estudio, en los pacientes evaluados, se decidió la realización de orquidopexia laparoscópica en uno o dos tiempos según la distancia al anillo inguinal interno en la cual se encuentre el testículo, en casos en que encontramos un testículo a mas de 2cm del anillo inguinal interno preferimos un abordaje en 2 tiempos laparoscópicos. Si bien son pocos casos, cabe la pena resaltar, que es la primera descripción de casos de testículo no palpable evaluados por vía laparoscópica que se publica en Colombia, en la actualidad son muchos mas casos, y posteriormente mostraremos los resultados, del abordaje quirúrgico de los mismos. Yair Cadena González, MD Urólogo Pediatra 25 Revista Urologia Colombiana testículo intra-abdominal como desvanecido con un abordaje escrotal o inguinal puede evitarse realizando laparoscopia diagnostica selectivamente en aquellos niños que presentan hallazgos equívocos durante la exploración quirúrgica. Este manejo selectivo es favorecido en algunas series de la literatura, y es un argumento válido en el manejo de estos pacientes. Nefrectomía laparoscópica por vía transperitoneal en la población pediátrica Investigación original urol.colomb. Vol. XIX, No. 1: pp 27-32, 2010 Yair Cadena1, Camilo Orjuela2, Camilo Giedelman3, Gustavo Malo4 MD, Urólogo. Fundación Cardioinfantil, Fundación Hospital de la Misericordia, Hospital Central de la Policía. [email protected](1) MD, Urólogo. Fundación Cardioinfantil, Fundación Hospital de la Misericodia. [email protected](2) MD, Camilo Giedelman. Urologo. Universidad El Bosque. [email protected](3) MD, Urólogo. Fundación Cardioinfantil. Fundación Hospital de la Misericordia. [email protected](4) Diseño del estudio: Observacional descriptivo Nivel de evidencia: III El autor declara que no tiene conflicto de intereses Resumen Recibido: 15 de junio de 2009. Aceptado: 23 de marzo de 2010. 27 Revista Urologia Colombiana Objetivo: Evaluar la seguridad y eficacia de la nefrectomía laparoscópica por vía trans peritoneal en una serie de pacientes pediátricos. Materiales y Métodos: Se describen todos los pacientes llevados a nefrectomía laparoscópica trans peritoneal entre Julio de 2008 y Abril de 2009 en tres hospitales de Bogotá. Se analizaron variables demográficas, indicaciones quirúrgicas, resultados quirúrgicos y complicaciones peri y postoperatorias. Resultados: Durante el período de tiempo estudiado se realizaron un total de 11 nefrectomías (3 niños y 8 niñas). En 7 casos se realizó nefrectomía y en 4 casos nefro-ureterectomía. En 8 de los casos la unida renal extirpada fue izquierda. Las patologías de base que condicionaron el procedimiento quirúrgico fueron: Hidronefrosis por estenosis de la unión pielo ureteral (5 casos), Nefropatía del reflujo (3 casos), megauréter obstructivo (2 casos) y displasia renal multiquística (1 caso). El promedio de edad de los pacientes fue de 65 meses (10-144 meses) y el peso 18Kg. (7-34 Kg.). El promedio de la duración del procedimiento fue de 132 minutos (70-200 minutos). Ningun caso requirió conversión a cirugía abierta, ni se presentó ninguna complicación intraoperatoria. Un paciente requirió transfusión en el postoperatorio. Conclusiones: La nefrectomía laparoscópica vía transperitoneal en niños es un procedimiento seguro y eficaz, aportando las ventajas conocidas de los abordajes laparoscópicos en el tracto urinario superior. Aunque en nuestro medio es necesaria la realización de un mayor número de procedimientos de este tipo, este debe ser el estándar de manejo para los procedimientos ablativos renales en la población pediátrica. Cadena, Y.; Orjuela, C.; Giedelman, C.; Malo, G. Palabras clave: Nefrectomía laparoscópica, población pediátrica. Transperitoneal laparoscopic nephrectomy in pediatric population Abstract Purpose: To Evaluate the safety and efficacy of laparoscopic Transperitoneal nephrectomy in a series of pediatric patients. Materials and Methods: We describe the patients who underwent laparoscopic Transperitoneal nephrectomy, between July 2008 and April 2009 in three hospitals in Bogotá, Colombia. We have analyzed demographic variables, surgical indications, surgery outcomes and preoperative and postoperative complications. Results: During the study period we performed a total of 11 nephrectomies (3 boys and 8 girls). Seven nephrectomies and four a nephroureterectomies were performed. In 8 of those cases the left renal unit was removed. The reason for the surgeries were: Hydronephrosis due to stenosis of the pyelo ureteral junction (5 cases), reflux nephropathy (3 cases), obstructive megaureter (2 cases) and multicystic renal dysplasia (1 case). The average age of the patients was 65 months (10-144 months) and their weight 18 Kg. (7-34 kg). The Average duration or length of the procedure was 132 minutes (70-200 minutes). No case required conversion to open surgery, nor were there any intraoperative complications. One patient required a postoperatively transfusion. Conclusions: The Transperitoneal laparoscopic nephrectomy in children is safe and effective, given the known benefits of laparoscopic approaches in the upper urinary tract. In our field and/or specialty it is imperative to execute a great number of such procedures. This should be the standard of treatment for renal ablative procedures in the pediatric population. Key words: Laparoscopic Nephrectomy, Pediatric population Sociedad Colombiana de Urología 28 Introducción La nefrectomía laparoscópica se ha convertido en una buena y muy segura alternativa para la población adulta y a medida que pasa el tiempo ha sido adoptada también por los urólogos pediátricos; esta corriente se ha visto motivada por los conocidos beneficios en cuanto a la cosmética, reducción morbilidad en el postoperatorio, convalecencia corta con retorno mas temprano a la actividad normal y una mejor visualización por la magnificacion[1]. Las técnicas que se desarrollaron en los adultos se han perfeccionado para ser aplicadas también en la población pediátrica, ampliando así el rango de uso de la laparoscopia a esta población. Al inicio este tipo de tecnica quirurgica estaba limitada a la laparoscopia diagnostica, pero con el tiempo ha entrado a formar parte importante en la realizacion de todo tipo de procedimientos quirúrgicos, extendiendo asi sus indicaciones, desde procedimientos diagnósticos, las ablativos y hasta la realización de procedimientos reconstructivos [2,3]. Es común encontrar resitencia a la utilización de la laparoscopia en la población pediátrica por parte de los urólogos pediatricos; 3 factores principales son pilares en este rechazo: las tasas de éxito altas en la cirugía abierta, la escaces de equipos para una buena practica laparoscopica en ninos y el espacio de trabajo reducido lo cual alarga la curva de aprendizaje y esto es causa de casi todas la decerciones del camino por hacer de la laparoscopia parte del arsenal terapeutico. Nefrectomía laparoscópica por vía transperitoneal en la población pediátrica El objetivo de nuestro trabajo es establecer las caracteristicas demograficas y clinicas de los pacientes operados por nuestro grupo en tres instituciones durante el periodo comprendido entre agosto de 2008 hasta abril de 2009. La primera nefrectomía laparoscópica pediatrica fue realizada por Kavoussi y Koyle, en 1992, se realizo en un nino de 7 meses con abordaje transperitoneal [5], informes posteriores han mostrado la eficacia de la cirugía laparoscópica en: nefrectomía, nefrectomía parcial, heminefrectomía, y en nefroureterectomía [2]. Entre las indicaciones mas comunes que llevaron a la realizacion de alguno de estos procedimientos: riñones no funcionales secudarios a uropatia obstructiva o reflujo, displasia renal e implantacion ectopica del ureter [3]. La nefrectomía laparoscópica en niños se ha descrito inicialmente a través de un enfoque transperitoneal, buscando las ventajas de un mas amplio espacio para trabajar y una mas facil ubicación anatomica, sin embargo el abordaje retroperineal es alternativa que ha sido puesta en practica por varios grupos, la revision del dr Docimo en donde evalua 689 nefrectomias laparoscopicas hace evidente que no hay una diferencia significativa en cuanto a timpo quiurgico y tasa de complicaciones [8]. La nefrectomia laparoscópica pediátrica, muestra gran viabilidad en cualquier edad y una muy baja tasa de conversión a cirugía abierta, que van de cero a 3% [3]; esta tasa de conversion al igual que media de complicaicones y los tiempos quirurgicos disminuyen en la medida que el urologo acumula mayor cantidad de casos y asi experiencia [6,9]. Basados en la seguridad del procedimiento, la curva de aprendizaje razonable, los tiempos quirurgicos similares a los de la cirugía abierta, los buenos resultados cosmeticos y el retorno mas temprano a la actividad normal hacen de la nefrectomia laparoscopica el gold estandar para la nefrectomia en ninos [9,10,11,12]. Materiales y métodos Se describe la experiencia del grupo de urologia pediatrica de la Hospital central de la Policia, la Fundación Cardioinfantil y la Fundación Hospital de la Misericordia de Bogotá. Se trata de un estudio descriptivo no analitico en el que se muestran todos los pacientes llevados a nefrectomía laparoscópica por patologia benigna entre Julio de 2008 y Abril de 2009. Se practicaron 7 nefrectomias y 4 nefroureterectomias en 11 ninos. En todos los casos el abordaje fue transperitoneal. Se realizo el abordaje con técnica abierta colocando un trocar umbilical de 5mm para la camara y 2 puertos mas de 5mm o 3mm según la edad del paciente. En algunos caso de nefrectomia derecha fue necesaria a colocacion de un cuarto trocar. Se analizan variables demográficas del grupo, como sexo, edad y diagnóstico etiológico, variables quirúrgicas como: tiempo quirurgico, ayuda técnica, lugar de la incision para la extracción de la pieza quirúrgica. Ademas se practica una revision de la literatura pertinente al tema. Resultados Durante el período de tiempo estudiado se realizaron un total de 11 procedimientos, 4 nefroureterectomias y 7 nefrectomías; 3 niños y 8 niñas. El rango de edad estaba comprendido entre los 10 meses y los 12 años, con promedio de 5,5 años; el peso de los pacientes oscilo entre 7-34 Kg, con un promedio de 18 Kg. Las patologías de base que condicionaron el procedimiento quirúrgico fueron: Hidronefrosis por estenosis de la unión pielo ureteral (5 casos), Nefropatía por reflujo (3 casos), megauréter obstructivo (2 casos) y displasia renal multiquística (1caso), (Ver tabla 1). El abordaje realizado en todos los pacientes fue transperitoneal, ningun nino tenia cirugía previa renal, no se necesito ninguna conversion a cirugía abierta. No hubo perdida sanguinea importante en ningun caso. Todos los procedimientos fueron desarrollados por un urologo pediatrico con diferentes ayudantes para cada caso. 29 Revista Urologia Colombiana Los niños, experimentan menos morbilidad postoperatoria que los adultos, por lo tanto, hay menos demanda de métodos mínimamente invasivos. Lo anterior justifica en parte la renuencia de los urólogos pediátricos, para la utilización de técnicas laparascopicas[4]. Cadena, Y.; Orjuela, C.; Giedelman, C.; Malo, G. Tabla 1. Datos demográficos Paciente Edad en meses Peso en kg. Sexo 1 96 34 F Nefropatia por reflujo 2 82 21 F Hidronefrosis por estenosis de la unión pielo ureteral 3 43 15 F Hidronefrosis por estenosis de la unión pielo ureteral 4 104 23 F Hidronefrosis por estenosis de la unión pielo ureteral 5 84 23 M Displasia renal multiquística 6 48 13 F Nefropatia por reflujo 7 65 18 F Hidronefrosis por estenosis de la unión pielo ureteral 8 32 11 M Nefropatia por reflujo 9 10 7 F Megauréter obstructivo 10 14 8 F Megauréter obstructivo 11 144 34 F Hidronefrosis por estenosis de la unión pielo ureteral Diagnóstico etiológico En 8 de los casos la unidad renal extirpada fue izquierda, en los otros 3 casos fue la derecha. El promedio de la duración del procedimiento fue de 132 minutos (70-200 minutos), El lugar de la incision para la extraccion de la pieza quirurgica fue: 1 por herida superior, 4 por Herida Inferiror, 5 a traves del ombligo y Sociedad Colombiana de Urología 30 1 una de las extraciones se realizo a traves de incision Phannenstiel ya que al paciente se le realizo una ampliacion vesical con ureter en el mismo procedimiento (Tabla 2). No se presentó ninguna complicación intra operatoria. Uno de los pacientes de la se- Tabla 2. Variables quirúrgicas, complicaciones intra y post operatorias Paciente Procedimiento Lado Ayuda técnica Incisión para Tiempo Con- Num. extraccion pieza Qx (min.) versión Trocar 1 Nefroureterectomía Izq No Herida sup. 135 No 3 No No 2 Nefrectomía Izq. No Herida inf. 180 No 3 No Transfusión 3 Nefrectomía Der. Ligasure Herida inf 150 No 3 No No 4 Nefrectomía Izq Ligasure Ombligo 200 No 3 No No 5 Nefrectomía Izq. Armónico Herida inf. 120 No 3 No No 6 Nefrectomía Izq. Ligasure Pfannensteil 100 No 3 No No 7. Nefrectomía Izq. Ligasure Ombligo 90 No 3 No No 8 Nefroureterectomía Der. Armónico Ombligo 150 No 4 No No 9 Nefroureterectomía Der. Armónico Herida inf. 110 No 3 No No 10 Nefroureterectomía Izq. Armónico Ombligo 70 No 3 No No 11 Nefrectomía Armónico Ombligo 150 No 3 No No Izq. Comp. Comp. intraop. Nefrectomía laparoscópica por vía transperitoneal en la población pediátrica Discusión La cirugía laparoscópica en urología se ha ido incorporando en forma progresiva en el uso de distintas patologías, dada sus ya demostradas ventajas sobre la cirugía abierta [6]. En niños su aceptación ha sido lenta, pero está siendo realizada en forma cada vez más frecuente, esto facilitado por el ahora mayor contacto en casi todas las instituciones y las ventajas indiscutibles; ademas en la actualidad la curva de aprendizaje es mas corta, pues se trasmiten las experiencias buenas y malas que han depurado la tecnica [9]. En esta serie hemos preferido usar el abordaje transperitoneal, tiene la ventaja de que los reparos anatómicos son exactos, al comparar con la literatura se encuentra un debate ya que los grupos con mayor experiencia aun no estan de acuerdo respecto a si el transperitoneal es mejor o peor que el retroperitoneal, y su practica es dividida [4,9,10]. Una ventaja teórica del acceso retroperitoneal en niños, es que este tiene menos tejido graso y por tanto sería más fácil ubicar el riñón, donde el único reparo anatómico es el psoas [3, 7]. Tiempos quirúrgicos que con la experiencia ha ido disminuyendo en forma progresiva, esto concuerda con lo descrito en la literatura [8,9]. La edad no fue una limitante, el paciente mas pequeño de la serie tenia 10 meses de edad. Se ha logrado disminuir los tiempos quirurgicos de rangos que van desde los 100 a 200 minutos a rangos que oscilan entre los 70- 90 minutos; lo cual concuerda con la literatura. (13) Al respecto de nuestra descripcion si hubo o no ayuda tecnica (armonico, ligasure o ninguna), no se encontraron en la literatura referencias a la no utilizacion en la actualidad de ninguna ayuda tecnica, lo cual da evidencia de nuestro rezagamiento en cuanto a la aplicación de tecnicas laparoscopicas respecto a lo que se hace en el mundo. Hasta el mo- mento no se han presentado complicaciones en nuestra serie, lo cual es comparable con lo descrito por otros autores [2,4] Debe considerarse que la técnica requiere de un equipo entrenado y que la curva de aprendizaje es larga pero arroja resultados. Ademas con el desarrollo de la técnica cada vez se pueden realizar procedimientos más complejos con resultados satisfactorios. (14,15) Conclusiones La nefrectomía laparoscópica tiene todas las ventajas que ofrece la cirugía mínimamente invasiva, el aspecto cosmético, el escaso dolor postoperatorio y la rápida reintegración a la vida normal, sumando el hecho que en el caso de los niños tiene especial significado una corta hospitalización. La nefrectomía laparoscópica por vía trans-peritoneal en niños es un procedimiento seguro y eficaz, aportando las ventajas conocidas de los abordajes laparoscópicos en el tracto urinario superior. Aunque en nuestro medio es necesario la realización de un mayor numero de procedimientos de este tipo, por el momento lo consideramos ser el estándar de manejo para los procedimientos ablativos renales en la población pediátrica mas aun cuando se esta iniciando en esta practica. Se requieren más estudios y series más amplias con el objeto de demostrar la presencia de ventajas del procedimiento laparoscópico en este grupo pacientes. Y prolongar la cantidad de pacientes para hacer mas solidos tanto los resultados como la experiencia. 31 A mas tecnologia en el desarrollo de la laparoscopica y mayor entrenamiento se grarantiza mayor progreso y éxito Referencias 1. Dunn MD, Portis AJ, Shalhav AL, et al. Laparoscopic versus open radical nephrectomy: a 9-year experience. J Urol 2000;164:1153- 9. 2. Marc C. Smaldone, Danielle D. Sweeney, Michael C. Ost and Steven G. Docimo. Laparoscopy in paediatric urology: present status. BJ International, 2007. 3. Alaa El-Ghoneimi. Paediatric laparoscopic surgery. Paediatric urology 2003, 13:329–335. 4. Danielle D Sweeney, Marc C Smaldone and Steven G Docimo. Minimally invasive surgery for urologic disease Revista Urologia Colombiana rie, requirió transfusión en el postoperatorio. Se utilizaron 3 trocares en 10 pacientes y solo en uno fue necesario un cuarto trocar ya que era una nefrectomia derecha para rechazar el higado. Cadena, Y.; Orjuela, C.; Giedelman, C.; Malo, G. in children. Nature clinical practice urology, 2007; 4:2638. 5. Koyle MA et al. Laparoscopic nephrectomy in the first year of life. J Pediatr Surg, 1993; 28:693–695. 6. Craig A. Peters. Laparoscopy in pediatric urology. Minimally invasive surgery in urology, 2004; 14:67–73. 7. Alaa El-Ghoneimi. Laparoscopic Partial Nephrectomy in Children. Dialogues in Pediatric Urology, 2008; 3:02-3 8. Docimo, Kim. Laparoscopic Nephrectomy in Children: Systematic Review of Transperitoneal and Retroperitoneal Approaches; UROLOGY 73 (2), 2009 9. Alaa El-Ghoneimi. Retroperitoneal laparoscopic nephrectomy in children: At last the gold standard?; Journal of Pediatric Urology (2006) 2, 357e363 10. El-Ghoneimi A et al. (2003) Retroperitoneal laparoscopic vs open partial nephroureterectomy in children. BJU Int 91: 532–535 11. Traxel EJ, Minevich EA, Noh Sociedad Colombiana de Urología 32 PH. A Review: The application of Minimally Invasive Surgery to Pediatric Urology: Upper Urinary Tract Procedures. Urology. 2010 Mar 17 12. Ionouchene S, Mikhaylov N, Novozhilov V, Olgina O. Laparoscopic nephrectomy: advantages of technique in infants and newborns. J Laparoendoscopic Adv Surg Tech 2009 Oct; 19(5): 703-6 13. Fuchs J, Luithle T, Warmann S.W, Haber P, Blumenstock G, Szavay P. Laparoscopic surgery on upper urinary tract in children younger than 1 year: technical aspects and functional outcomeJ Urol 2009 Oct; 182(4): 1561-8 Aug 2009 14. Schneider A, Ripepi M, Henry-Florence C, Geiss S. Laparoscopic transperitoneal parcial nephrectomy in children unde 2 years old: A single centre experience. J Pediatric Urol. 2009 Jul 30 15. Singh RR, Wagener S, Chandran H. J Laparoscopic manegment and aoutcomes in non-functioning moieties of duplex kidneys in children. Pediatric Urol. 2010 Feb; 6(1) 66-9 Ecografía transrectal de próstata en el diagnóstico de cáncer: Comparación entre dos técnicas Investigación original urol.colomb. Vol. XIX, No. 1: pp 33-39, 2010 Juan Guillermo Cataño Cataño1; Luis Felipe Uriza2; Alejandro Aparicio S.3; Carlos García4. MD, Urólogo, Jefe Unidad de Urología Hospital Universitario de San Ignacio [email protected](1) MD, Radiólogo, Jefe Departamento de Radiología Hospital Universitario de San Ignacio [email protected](2) MD, Residente IV Urología Hospital Universitario de San Ignacio [email protected](3) MD, Residente IV Radiología Hospital Universitario de San Ignacio [email protected](4) Bogotá- Colombia Diseño del estudio: Estudio de características operativas Nivel de evidencia: I El autor declara que no tiene conflicto de intereses Resumen Recibido: 15 de junio de 2009. Aceptado: 19 de marzo de 2010. 33 Revista Urologia Colombiana Objetivos: Medir la sensibilidad y la especificidad de la Biopsia transrectal de próstata guiada por ecografía doppler y evaluar su correlación con la histopatología. Métodos: Se realizó un estudio de características operativas buscando comparar la capacidad de la ecografía transrectal en escala de grises o guiada por eco doppler contra el patrón de oro (anatomía patológica) para el diagnóstico del adenocarcinoma de próstata. Los criterios de inclusión de la población consistían en ser hombres, tener PSA elevado y/o tacto rectal anormal con solicitud de biopsia prostática y sospecha de Cáncer de Próstata. El tamaño d ela muestra calculado fue de mínimo de 230 muestras. El paciente era llevado a la realización de estudio transrectal Doppler poder con un equipo Toshiba Nemio 20, y transductor de 9.5MHz por parte de un único radiólogo entrenado, posteriormente era llevado a estudio de ecografía de grises con equipo Siemens y realización de biopsias aleatorias ecodirigidas. Posteriormente se comparó el resultado de la patología considerado el patrón de oro con los hallazgos ecográficos obtenidos. Resultados: En el periodo de enero de 2007 a enero de 2009 se recolectaron 36 pacientes, a cada uno de ellos se les realizó el estudio doppler y eco de grises, y a cada uno también se les realizaron las 8 biopsias ecodirigidas según el esquema descrito obteniendo un total de 288 muestras. De los 36 pacientes se detectó cáncer en 13 (36% de los pacientes) y en 46 de las 288 muestras obtenidas (15%), en 30 pacientes del total se encontraron áreas hipervascularizadas (86%) que correspondían a 70 del total (24%) y en 19 pacientes del total se identificaron nódulos en el estudio de grises (52%) correspondiendo a 36 nódulos del total Cataño, J. G.; Uriza, L. F.; Aparicio, A.; García, C. (12%). El patrón de Gleason predominante fue de 3+3 el cual se encontró en 5 de los 13 casos (38%). El área donde más se encontró compromiso tumoral fue la C (media medial derecha) siendo 8 de 46 muestras (17%). Las zonas más comúnmente vascularizadas fueron las H (apex izquierdo) y las G (media medial izquierda) con 15 (20%) y 13 (18%) respectivamente. Los nódulos en el estudio de grises se observaron principalmente en la zona F (Media lateral izquierda) con 8 hallazgos (22%). Conclusiones: Adicionar doppler poder a la biopsia de próstata no mejora ni provee un beneficio adicional para la detección de cáncer comparado con la realización de biopsias de próstata por octantes guiado por ecografía con escala de grises. Se debe continuar realizando la biopsia transrectal de forma aleatoria utilizando la ecografía únicamente como guía anatómica no adicionar estudios doppler ya que aumenta la duración del examen y no mejora las características operativas. Se deben realizar nuevos estudios con nuevas tecnologías como la elastografía y equipos con mejores resoluciones que permitan una detección mayor y una correlación más adecuada. Palabras Clave: Neoplasias de la próstata, Biopsia por aguja, Ultrasonografía, Ultrasonografía de Doppler en Color, Antígeno Prostático Específico. Transrectal prostatic Ultrasound in the diagnosis of Prostate Cancer: Comparison between two Techniques Abstract Sociedad Colombiana de Urología 34 Purpose: To measure the sensibility and specificity of transrectal Doppler prostatic ultrasound and establish its histopathologic correlation. Methods: An operating-characteristic study was performed. Inclusion criteria were male gender patients with elevated PSA, abnormality in the digital rectal exam or suspicion of prostatic carcinoma, who attended our institution for a prostatic TRUS and biopsy. The sample size was 230 patients. A transrectal power Doppler ultrasound with a Toshiba nemio 20 equipment and 9.5 MHz transducer was initially performed by a single radiologist. Later a gray scale ultrasound with a Siemens device and prostatic biopsy was performed. The pathologic result was compared to the ultrasonographic findings. Conclusions: Thirty six patients were included between January 2007 and January 2009. Eight biopsy cores were obtained for a total number of 288. Thirteen (13) patients (36%) had positive biopsies. 46 of the 288 cores (15%) were positive. 30 patients had hypervascular areas (86%) and 19 (52%) patients had nodules in the grey scale study. Gleason 3+3 was most commonly found ( 5/13 patients). Cancer was more frequently found on the middle medial right core (8/46 samples, 17%). Hypervascular areas were mostly seen in the left apex and middle medial left cores 15(20%) and 13(18%) respectively. In the grey scale study, nodules were predominantly seen in the middle lateral left cores (8 cores, 22%). Key Words: Prostatic Neoplasm, Puncture Biopsy, Ultrasound, Ultrasonography Doppler Color, Prostate-Specific Antigen. Introducción El hallazgo de PSA elevado es la indicación más común para la realización de biopsias ecodirigidas transrectales de próstata, la imagen ecográfica por si sola no permite diferenciar las áreas comprometidas por lesiones tumorales de las áreas sanas o con focos de prostatitis, por lo tanto ecografía transrectal tiene pocas indicaciones clínicas1 , es por esto Ecografía transrectal de próstata en el diagnóstico de cáncer... En la ecografía transrectal el cáncer prostático se observa como lesiones hipoecoicas aunque también se puede observar como áreas hiperecoicas o isoecóicas3, y como cualquier procedimiento ecográfico hay una gran importancia en la experiencia del operador por su capacidad para observar diferentes tonos de grises, la habilidad con el transductor, la orientación espacial y la apreciación de las imágenes, entre otros. Figura 1. Apariencia del Ca de próstata en la eco transrectal Nódulo Hiopoecóloico Vascularización aumentada Área hipoecoica Cápsula mal definida Elevación de la cápsula La biopsia en la detección de cáncer de próstata ha demostrado evidencia de enfermedad tumoral en zonas que se creían sanas, principalmente en pacientes con PSA menor de 10 ng/ml.3 Basados en la hipótesis de que el crecimiento tumoral depende de neovasos, y aunque las neoplasias prostáticas no son consideradas como altamente vascularizadas, se podría pensar que en las áreas donde exista malignidad se observará hipervascularización con la ecografía Doppler, y por lo tanto aumentará así la sensibilidad de la ecografía transrectal de próstata para el diagnóstico de neoplasias4. Una de las dificultades del estudio Doppler para identificar lesiones tumorales podría ser la relación entre la vascularización y el volumen tumoral. En estas circunstancias no se observaría vascularización en grandes masas por la presencia de necrosis, ni tampoco en neoplasias pequeñas debido precisamente a su tamaño5. Es por esto que surge la hipótesis de la utilidad de realizar biópsias guiadas por eco doppler sobre zonas hipervascularizadas o directamente sobre los nódulos observables en la ecografía de escala de grises. Materiales y Métodos Se realizó un estudio de características operativas, previa aprobación del protocolo de investigación y de autorización por parte del comité de investigación y ética del Hospital Universitario de San Ignacio (HUSI). La población blanco fueron hombres remitidos al HUSI con indicación para la realización de biopsia prostática ecodirigida por sospecha de padecer cáncer de próstata por PSA elevado o hallazgos anormales en el tacto rectal. Los criterios de inclusión de la población consistían en ser hombres, tener PSA elevado y/o tacto rectal anormal con solicitud de biopsia prostática y sospecha de Cáncer de Próstata. Se calculó el tamaño de la muestra mínimo necesario para la estimación de las características operativas: sensibilidad y especificidad del Doppler poder y la ecografía por escala de grises comparándola con el patrón de oro (biopsia) en el diagnóstico de cáncer de próstata, Se obtuvo de esta forma, un mínimo requerido de 230 y 215 muestras en la prueba con escala de de grises y el Doppler por color, respectivamente. En definitiva, el tamaño de la muestra total para el estudio no debió ser menor de 230 muestras. El paciente que aceptaba ingresar al estudio, firmaba el consentimiento informado y era llevado a la realización de estudio transrectal Doppler poder con un equipo Toshiba Nemio 20, y transductor de 9.5MHz por parte de un único radiólogo entrenado, posteriormente era llevado a estudio de ecografía de grises con equipo Siemens y realización de biopsias aleatorias ecodirigidas según esquema (figura 2). La información obtenida se anotó en un folleto diseñado para la recolección de datos de modo que se documentaron las lesiones visibles en la escala de grises y lesiones hipervascularizadas en el doppler poder que se encontraron en los 8 segmentos 35 Revista Urologia Colombiana que este instrumento por si solo ha sido criticado dado el bajo valor predictivo positivo que aporta en el diagnóstico de lesiones malignas en pacientes con PSA elevado o con hallazgos anormales al examen prostático a quienes se les practicó biopsia de próstata2. Cataño, J. G.; Uriza, L. F.; Aparicio, A.; García, C. de próstata (a los que se les asignó una letra de la A a la H) (Figura 2). Figura 2 Los nódulos en el estudio de grises se observaron principalmente en la zona F (Media lateral izquierda) con 8 hallazgos (22%). El 19% de las áreas vascularizadas tenían cáncer, y el 26% de los nódulos visualizados eran malignos. Para evaluar la concordancia entre las pruebas se realizo una prueba estadistica Kappa encontrando que la concordancia entre la -Estadística Kappa entre el Patrón de oro (Patología) y Doppler es 0, Valor de Kappa 0 P 0,79 no rechaza la hipótesis nula, Lo cual indica que no existe concordancia. Posteriormente se comparó el resultado de la patología considerado el patrón de oro con los hallazgos ecográficos obtenidos. Resultados En el periodo de enero de 2007 a enero de 2009 se recolectaron 36 pacientes, a cada uno de ellos se les realizó el estudio doppler y eco de grises, y a cada uno también se les realizaron las 8 biopsias ecodirigidas según el esquema descrito obteniendo un total de 288 muestras. Sociedad Colombiana de Urología 36 De los 36 pacientes se detectó cáncer en 13 (36% de los pacientes) y en 46 de las 288 muestras obtenidas (15%),. En 30 pacientes del total se encontraron áreas hipervascularizadas (86%) que correspondían a 70 (24%) del total de las areas biopsiadas y en 19 pacientes del total se identificaron nódulos en el estudio de grises (52%) correspondiendo a 36 nódulos del total (12%). El patrón de Gleason predominante fue de 3+3 el cual se encontró en 5 de los 13 casos (38%) El área donde más se encontró compromiso tumoral fue la C (media medial derecha) siendo 8 de 46 muestras (17%). Las zonas más comúnmente vascularizadas fueron las H (ápex izquierdo) y las G (media medial izquierda) con 15 (20%) y 13 (18%) respectivamente. La sensibilidad de la prueba doppler para deteccion de tumores fue de 19% y la Especificidad del 74% - Estadística Kappa entre el Patrón de oro (Patología) y ecografía de grises demuestra algo de concordancia pero esta es Pobre Sensibilidad 26%, Especificidad 90% Discusión Según datos de Globocan6 (base estadística en cáncer de la organización mundial de la salud) en Colombia el adenocarcinoma de próstata es el tumor con la mayor incidencia en hombres seguido por el de estómago y se ha estimado que la incidencia es de 30 por 100000 habitantes y la mortalidad de 13 por 100000 habitantes, datos similares a otros países de América del sur como Chile, Venezuela, Brasil y Perú. Es por esto que el cáncer de próstata es una patología muy prevalente en Colombia, y las intervenciones que realicemos para el diagnóstico temprano de este cáncer beneficiará a la sociedad dado que no se perderían años productivos de estos pacientes y aminoraría el costo de la enfermedad. Desde 1994 se encuentran estudios que correlacionan sitios de biopsia de próstata con diagnóstico por doppler7. En 1995 Newman et al. Publican una correlación de estos parámetros encontrando una sensibilidad de 49% y especificidad de 93% y un valor predictivo positivo de 62%, sugiriendo que zonas hipervascularizadas podían corresponder a cáncer o prostatitis8. Ecografía transrectal de próstata en el diagnóstico de cáncer... Desde este entonces han venido mejorando los equipos y técnicas con lo cual se ha mejorado la eficacia del doppler en el diagnóstico de las lesiones en la próstata. En algunos estudios se econtró que utilizando el doppler poder se obtiene una sensibilidad de 82%, especificidad del 78%, esto ayudaría a reducir el número de biopsias innecesarias11. También el uso de contraste con el doppler color mejora la detección de cáncer de próstata (85% de sensibilidad y 80% de especificidad)12. El grado de angiogénesis puede valorarse mediante la señal total del píxel ratio22 teniendo en cuenta que la posición del paciente puede variar las mediciones en el doppler de próstata13, entonces es importante que todos los pacientes que se valoren con doppler se examinen en una misma posición. La gradación tumoral se correlaciona proporcionalmente con la angiogénesis detectada en el doppler20. Esto se reafirma en otro estudio del mismo autor llegando a decir además que sirve en la predicción del pronóstico medido por los pixeles ratio14. Esta es una de las razones para utilizar el doppler en los pacientes a los que se sospecha lesión tumoral. La eficacia del doppler en la detección de la vascularización del cáncer de próstata es diferente en Americanos que en Japoneses 9 (S 63% y E 71%), en estos últimos es más eficaz. Encontraron una sensibilidad y especificidad mucho más baja en los americanos (S 32% y E 51%). Esto fue explicado por el tamaño prostático menor de los japoneses. Tal vez existan otras razones que puedan explicar estos hallazgos. Rifking4 describió que muchas lesiones tumorales de la zona periférica de la glándula prostática que eran evidentes en la ecografía de escalas grises y se observaban como áreas hipervascularizadas en el Doppler color. Ya que se ha reportado que si se asocia Doppler color a la ecografía de escala de grises la sensibilidad para detectar cáncer de próstata aumenta de 41% a 56%10. Esto nos hace pensar que si dirigimos las biopsias prostáticas con doppler, mejorará la sensibilidad para detectar cáncer mediante esta técnica. Decidimos realizar este trabajo contando el número de biopsias y no el número de pacientes, pues a cada uno de los pacientes se le practicaban 8 biopsias divididos en 8 zonas que se estudiaban individualmente con doppler poder y escala de grises, constituyendo así una zona de trabajo a la cual se le practicaba cada uno de estos análisis. Así pues, como evaluamos las características operativas de cada biopsia comparada con esas dos técnicas es lógico pensar estudiar estos determinantes como número de biopsias y no como número de pacientes, este último error encontrado en la mayoría de publicaciones como la de las de Shigeno et al10. La tasa de detección de cáncer de próstata en los pacientes llevado a biopsia en nuestro estudio fue del 36% comparado con otras series con muestras mucho mayores que reportan detección de hasta el 22%16. La gran mayoría de las zonas hipervascularizadas con doppler poder no correspondían a zonas con cáncer, es decir que el valor predictivo positivo para cáncer del doppler poder en la próstata es malo. Las explicaciones para este hallazgo pueden ser la posición del paciente y áreas de prostatitis que también pueden presentarse como zonas hipervascularizadas. De lo anterior podemos concluir que la valoración doppler poder de la próstata tiene diferentes variables y es inespecífica para detectar cáncer, pues depende de cosas externas, así como otras alteraciones que pueden darnos este falso positivo. El paciente estuvo en decúbito lateral izquierdo mientras se realizaba la ecografía 37 Revista Urologia Colombiana Existe controversia respecto a la utilidad real de adicionar doppler al ultrasonido convencional para mejorar la detección de cáncer de próstata. Okihara9 dice en su estudio que el doppler no provee ninguna ventaja en evitar biopsias innecesarias comparado con el examen digital más la ecografía transrectal . Otros como Shigeno10 y colaboradores contradicen esto afirmando que es útil adicionar el doppler color a la ecografía transrectal comparado con la resonancia magnética, pues mejora las carácterísticas operativas, disminuyendo así el número de biopsias innecesarias. Cataño, J. G.; Uriza, L. F.; Aparicio, A.; García, C. doppler, lo cual puede explicar el predominio izquierdo de las áreas hipervasculares, que correspondían al sitio gravitacional de la próstata en esa posición y concuerda con los hallazgos del estudio de Halpern17. El hallazgo en la mitad de los pacientes estudiados de nódulos sospechosos en la ecografía por escala de grises nos demuestra que las alteraciones observables en este estudio son muy inespecíficas y se pueden correlacionar muy poco con zonas de cáncer y podrían ser asociadas a prostatitis, biopsias previas, crecimiento glandular o áreas calcificadas y no deben servir como guía a la toma de muestras. Solo el 19% de las áreas vascularizadas tenían cáncer, y el 26% de los nódulos visualizados eran malignos. También podemos inferir que el resto de los cánceres (aproximadamente el 60%) no tienen representación en la escala de grises o son isoecoicos y muy difíciles de identificar, a diferencia de otras series que reportan un 60% de nódulos hipoecoicos18. En nuestro estudio la sensibilidad del doppler poder no es mejor que la de la escala de grises, porque al comparar todas las biopsias con determinada zona vemos que hay zonas que no son concordantes con los hallazgos de patología, y son resultados que apoyan el estudio de Okihara19. Sociedad Colombiana de Urología 38 El principal patrón de Gleason encontrado en los estudios fue 3+3 sin relación alguna con áreas hipervascularizadas. Los patrones más alto grado encontrados 4+4 y 4+5 se asociaron a áreas hipervascularizadas mas comúnmente que los patrones de bajo grado. Esto podría explicar porque en la mayoría de las áreas reportadas como cáncer no se detectó aumento de flujo en el Doppler poder. El verdadero papel de la ecografía transrectal de próstata en el diagnóstico y estudio del cáncer de próstata es servir simplemente como guía para ubicar las zonas de punción, la capacidad de la ecografía de color o Doppler poder para identificar áreas sospechosas y guiar las punciones es mínima, esto ya lo habían sugerido varios estudios previos pero dados los adelantos técnicos y el desarrollo de mejores transductores que han mejorado la calidad de la imagen pensamos mejorar las características operativas de las pruebas, pero definitivamente no se demostraron cambios significativos en la detección del cáncer. Buscando reducir la necesidad de realizar biopsias innecesarias y mejorar la detección de los tumores clínicamente significativos se requieren nuevas tecnologías con nuevos marcadores más específicos que mejoren la detección temprana. Hacia un futuro cercano vemos con esperanza la técnica de elastografía 15 para la detección del cáncer de próstata por imágenes, ya cuando su uso llegue y se masifique en nuestro país, podamos desarrollar estudios para valorar sus características operativas y posiblemente llegue a ser una técnica de diagnóstico cuando sus costos sean menores. Conclusiones La realización de ecografía doppler o de escala de grises buscando mejorar la detección de cáncer de próstata no mejora la sensibilidad o la especificidad de la prueba ya que no existe ninguna correlación entre las áreas hipo o hipervascularizadas o alteraciones en las imágenes en la escala de grises que puedan y el hallazgo de carcinoma en la patología. Adicionar doppler poder a la biopsia de próstata no mejora ni provee un beneficio adicional para la detección de cáncer comparado con la realización de biopsias de próstata por octantes guiado por ecografía con escala de grises. Se debe continuar realizando la biopsia transrectal de forma aleatoria utilizando la ecografía únicamente como guía anatómica no adicionar estudios doppler ya que aumenta la duración del examen y no mejora las características operativas. Se deben realizar nuevos estudios con nuevas tecnologías como la elastografía y equipos con mejores resoluciones que permitan una detección mayor y una correlación más adecuada. Referencias 1. Halpern E, Strip S. Using Gray-Scale and Color and Power Doppler Sonography to Detect Prostatic Cancer AJR 2000;174:623–627 Ecografía transrectal de próstata en el diagnóstico de cáncer... Metlin C, Lee F Grago J. Murphy GP. The American Cancer Society Nacional Cancer Detection Group. Findings on the detection of early prostate cancer in 2425 men. Cancer 1991: 67: 2949-58 3. Dahnert WF, Hamper UM, Eggleston JC, et al. Prostatic evaluation by transverse sonography with histopathologic correlation: echogenic appearance of early carcinoma. Radiology 1986 ;158:97–102 4. Rifkin MD, Sudakoff GS, Alexander AA. Prostate techniques, results and potencial applications of color Doppler US Scanning, Radiology 1993; 186: 509-513 5. Aarnink R, Beerlage H. De La Rosette J, Debruyne F. Wijkstra H: Transrectal ultrasound of the prostate: innovations and future applications, The Journal of Urology, Volume 159(5), May 1998, pp 1568-1579 6. www.dep.iarc.fr/globocan/globocan.html Cancer Incidence, Mortality and Prevalence worldwide. Version 1.0 IARC CancerBase No. 5 Lyon, IARCpress, 2001. 7. Patel U, Rickards D. The diagnostic value of colour Doppler flow in the peripheral zone of the prostate, with histological correlation. Br J Urol. 1994 Nov;74(5):590-5 8. Newman JS, Bree RL, Rubin JM. Prostate cancer: diagnosis with color Doppler sonography with histologic correlation of each biopsy site. Radiology. 1995 Apr;195(1):86-90. 9. Okihara K, Miki T, Joseph Babaian R. Clinical efficacy of prostate cancer detection using power doppler imaging in American and Japanese men.. J Clin Ultrasound. 2002 May;30(4):213-21. 10. Shigeno K, Igawa M, Shiina H, Wada H, Yoneda T. The role of colour Doppler ultrasonography in detecting prostate cancer. BJU Int. 2000 Aug;86(3):229-33 11. Remzi M, Dobrovits M, Reissigl A, Ravery V, Waldert M, Wiunig C, Fong YK, Djavan B; European Society for Oncological Urology (ESOU). Can Power Doppler enhanced transrectal ultrasound guided biopsy improve prostate cancer detection on first and repeat prostate biopsy? Eur Urol. 2004 Oct;46(4):451-6. 12. Pelzer A, Bektic J, Berger AP, Pallwein L, Halpern EJ, Horninger W, Bartsch G, Frauscher F.Prostate cancer detection in men with prostate specific antigen 4 to 10 ng/ml using a combined approach of contrast enhanced color Doppler targeted and systematic biopsy. J Urol. 2005 Jun;173(6):1926-9. 13. Halpern EJ, Frauscher F, Forsberg F, Strup SE, Nazarian LN, O'Kane P, Gomella LG. High-frequency Doppler US of the prostate: effect of patient position. Radiology. 2002 Mar;222(3):634-9. 14. Shigeno K, Igawa M, Shiina H, Kishi H, Urakami S. Transrectal colour Doppler ultrasonography for quantifying angiogenesis in prostate cancer. BJU Int. 2003 Feb;91(3):223-6. 15. Kuligowska, E MD, Barish M MD, Fenlon H MB, BCh, MRCP, FRCR and Blake M MB, BCh, MRCP. Predictors of Prostate Carcinoma: Accuracy of Gray-Scale and Color Doppler US and Serum Markers: Radiology. 2001;220:757764 16. Djavan B, Remzi M, Marberger M. When to biopsy and when to stop biopsying. Urol Clin North Am 2003;30(2): 253-262 17. Halpern EJ, Frauscher F, Forsberg F, Strup SE, Nazarian LN, O'Kane P, Gomella LG. High-frequency Doppler US of the prostate: effect of patient position. Radiology. 2002 Mar;222(3):634-9. 18. Shinohara K, Wheeler TM, Scardino PT: The appearance of prostate cancer on transrectal ultrasonography: Correalation of imaging and pathological examinations. J Urol 142:76,1989 19. Okihara K, Miki T, Joseph Babaian R. Clinical efficacy of prostate cancer detection using power doppler imaging in American and Japanese men.. J Clin Ultrasound. 2002 May;30(4):213-21 20. Pallwein L, Mitterberger M, Struve P, et al. Real-time elastography for detecting prostate cancer: preliminary experience. BJU Int 2007;100:42–6. 39 Revista Urologia Colombiana 2. Experiencia inicial en el tratamiento de la litiasis del Uréter proximal con Ureteroscopio rígido y fragmentación con láser de Holmio-YAG en la Fundación Santa Fe de Bogotá Investigación original urol.colomb. Vol. XIX, No. 1: pp 41-46, 2010 José Daniel Daza Pupo1; Lina María Carmona2; MD, Gustavo Trujillo3; Mauricio Plata Salazar4; Fabián Daza Almendrales5; Mauricio Cifuentes Barreto6; Adolfo Serrano Acevedo7; Carlos Carrillo MD8; Nicolás Villarreal9. MD Interno, Fundación Santa Fe de Bogota(1) MD Cirujano, Fundación Santa Fe de Bogota(2) MD Urólogo. Sección de Urología, Fundación Santa Fe de Bogotá [email protected], [email protected](3, 4, 5, 6, 7) MD Residente de Urología, Universidad El Bosque(8) MD Residente de Urología, Universidad Javeriana(9) Diseño del estudio: Observacional descriptivo Nivel de evidencia: III El autor declara que no tiene conflicto de intereses Resumen Palabras Clave: Litiasis en uréter proximal. Ureteroscopia rígida. Láser de Holmio Recibido: 15 de junio de 2009. Aceptado: 30 de marzo de 2010. 41 Revista Urologia Colombiana Objetivo: Determinar la efectividad y seguridad del uso del láser de Holmio–YAG en el manejo de la litiasis del tracto urinario superior en la Fundación Santa Fe de Bogotá. Materiales y Métodos: Se realizó un estudio observacional descriptivo. Se incluyeron todos los pacientes llevados a ureterolitotomía endoscópica con ureteroscopio rígido y fragmentación con láser de Holmio Ho-YAG, por cálculos ubicados en el uréter superior, entre octubre de 2008 y mayo de 2009. Resultados: Se incluyeron 24 pacientes. El 37% de los pacientes recibieron terapia expulsiva con alfa bloqueadores sin éxito. El tiempo quirúrgico promedio fue 100 min. La tasa de éxito fue de 95.83 %. (Paciente libre de cálculo). Se presentaron dos complicaciones. Conclusiones: La ureteroscopia rígida con fragmentación con láser de Holmio-YAG es un tratamiento eficaz para la litiasis de uréter proximal. Nuestra experiencia inicial es satisfactoria, con un éxito del 91%. En nuestro medio no conocemos estudios que reporten experiencia con esta técnica. Daza J. D.; Carmona, L. M.; Trujillo, G.; Plata, M.; Daza, F.; Cifuentes M.; Serrano, A.; Carrillo, C.; Villarreal, N. Initial Experience in the Treatment of Proximal Ureteral Stones with rigid Ureteroscope and Ho:YAG laser fragmentation at the Fundacion Santa Fe de Bogota Abstract Purpose: To determine the of the safety and efficacy of the use of the Ho:YAG laser in the treatment of proximal ureteral stones in the Fundacion Santa Fe de Bogota. Methods: Observational descriptive study. All patients who were treated with rigid ureteroscopy and Ho:YAG fragmentation for proximal ureteral stones between May and October 2009 were included. Results: Twenty four patients were included. 37% of the patients had received alphablocker therapy before surgical intervention was considered. Mean operative time was 100 min. treatment was successful in 91% of the patients. We had two complications. Conclusions: Rigid ureteroscopy with Ho:YAG fragmentation is a safe procedure for the treatment of proximal ureteral stones. Our initial experience is satisfactory, with a success rate of 91%. To our knowledge this is the first report of this kind of approach in our country. Key Words: Proximal ureteral stones, rigid ureteroscopy, Ho:YAG laser. Introducción Sociedad Colombiana de Urología 42 Desde la década de los 80, la cirugía a cielo abierto para la litiasis urinaria fue reemplazada casi totalmente con la litotripsia extracorpórea por ondas de choque y las intervenciones endoscópicas vr.gr. ureterolitotomía endoscópica y nefrolitotomía percutánea. Pocos imaginarían que esta nueva forma de hacer las intervenciones –toda una revolución- sufriría cambios radicales a corto plazo. Los años 90 trajeron notables avances en los ureteroscopicos rígidos, se introdujeron los endoscopios flexibles y un instrumento también flexible, de bajo calibre de alta energía, que opera en medio fluído, útil para la fragmentación de todos los cálculos así como para incisión, hemostasia y ablación tisular en todos los segmentos del tracto urinario, el láser de Holmio-YAG. (1,4,6). El laser Ho-YAG ha demostrando su capacidad de fragmentación independiente de la composición, tamaño, dureza o localización de las piedras. También se ha demostrado ampliamente su utilidad en situaciones clínicas usualmente complejas como es el manejo de cálculos ureterales en obesos, embarazadas, anticoagulados y aquellos localizados en “la tierra de nadie”, el uréter superior. (1,3,6,8). El manejo de las litiasis en ese segmento del tracto urinario ha sido difícil por el riesgo de lesión ureteral que implica ascender un endoscopio armado con uno de los fragmentadores convencionales hasta esa altura. De la misma manera, la litotripsia extracorpórea por ondas de choque ha sido de pobre desempeño en la ureterolitiasis, más aun en piedras voluminosas, duras o impactadas. La patología litiásica, particularmente presentándose como cólico renoureteral es motivo frecuente de consulta a los urólogos y a la unidad de urgencias de la Fundación Santa Fe de Bogotá. La adquisición del láser de HoYAG por parte de la institución ha permitido mejorar nuestra capacidad para evacuar esos litos de manera efectiva, rápida y menos traumática. Así mismo nos ha permitido ampliar la indicación de la ureterolitotomía endoscópica rígida al uréter superior independiente del tamaño, composición, dureza o impactación del lito. El objetivo de esta investigación es determinar la seguridad y eficacia del Ho-Yag en la ureterolitotomía endoscópica rígida del uréter superior en la Fundación Santa Fé de Bogotá. Experiencia inicial en el tratamiento de la litiasis del ureter proximal.... Se trata de un estudio observacional descriptivo, en el que se registraron todos los pacientes que tenían indicación para tratamiento quirúrgico (dolor de difícil manejo, falla renal, etc.) y que fueron llevados a ureterolitotomía endoscópica rígida por ureterolitiasis proximal, en quienes se utilizó el láser de HoYAG como fragmentador, entre octubre de 2008 y mayo de 2009. La decisión de manejo quirúrgico se d A todos se les practicó estudio preoparatorio con hemograma, uroanálisis, pruebas de función renal según el caso y Uro TAC Se usaron las siguientes definiciones, que son las actualmente aceptadas - Uréter superior: Segmento ureteral limitado por la unión pieloureteral hasta el cruce de los vasos iliacos. - Uréter inferior: Segmento ureteral limitado por el borde inferior de los vasos iliacos hasta el meato ureteral. Todos los pacientes fueron registrados de manera prospectiva en el formato y la base de datos en el programa Excel diseñados para el efecto. El formato incluyó las siguientes variables: edad, sexo, antecedente de litiasis urinaria e intervenciones realizadas en dichos eventos, manipulación previa al evento, derivación de la vía urinaria, terapia expulsiva, tamaño y densidad de el/los cálculos, tiempo quirúrgico y de anestesia, mecanismo de extracción, complicaciones intraoperatorias y postoperatorias, colocación de catéter doble J y motivo de colocación, tiempo de estancia hospitalaria y % de pacientes libres de cálculo. Las intervenciones se practicaron con anestesia general previa administración de antibióticos profilácticos, en posición de litotomía. Para iniciar se practicó cistouretroscopia y paso de una guía sobre la unidad renoureteral afectada. A continuación se introdujo un ureterorenoscopio rígido, calibre 10.5 sobre esa o sobre una segunda guía, ascendiendo sobre el uréter hasta localizar el lito. La fragmentación se realizó con fibra de 400 um, con pulsos con 0.5 a 1.0 J y con frecuencia de 5 a 10 Hz para un poder máximo de 10 W. Se intentó fragmentar los litos hasta obtener como tamaño máximo de los fragmentos 2 mm en el diámetro mayor. En caso de no lograr la pulverización completa se extrajeron los fragmentos mayores con pinza o canastilla. Se dejaron catéteres de autoretención en pacientes sometidos a manipulaciones prolongadas o traumáticas, aquellos en quienes hubo lesión ureteral , edema importante, monorrenos o intervenciones bilaterales. Se considero su utilización en casos en los cuales no pudo hacerse el ingreso por bajo calibre del uréter (estos pacientes no son incluidos en el presente estudio ya que ni se hizo la ureteroscopia, ni se utilizó la fragmentación con láser) o imposiblidad de fragmentar una piedra de tamaño considerable. Se registro duración de la intervención, complicaciones, necesidad de derivación, estancia hospitalaria y evacuación exitosa de la piedra. Para determinar la eficacia del láser, se cálculo el porcentaje de pacientes libres de cálculo utilizando la fórmula introducida por Clayman y asociados. Los datos fueron registrados utilizando Excel y se analizaron utilizando Epi Info. Resultados Se incluyeron en el estudio 24 pacientes, con una media de edad de 44 años (Rango 2775 años). 19 eran de sexo masculino (79,16%) y 5 de sexo femenino (20.83%). Un 79% de los pacientes tenían antecedente de urolitiasis y de ellos el 56% recibió manejo médico en el episodio anterior con expulsión del lito, 20% requirió litotripsia extracorpórea, 12% manejo endoscópico y 12% otro tipo de manejo (e.j Laparotomía). El tamaño promedio de los cálculos fue de 7.85 mm (Rango 4-18 mm), con un 62% de cálculos entre 5 y 10 mms de longitud; se encontró que la mayoría de cálculos (41%) tenían una densidad entre 500 y 1000 UH, seguido por cálculos de densidad menor a 500 UH (37%). De los pacientes intervenidos un 37.50% habían recibido manejo médico con terapia expulsiva fallida. El tiempo quirúrgico en promedio fue de 43 Revista Urologia Colombiana Materiales y Métodos Daza J. D.; Carmona, L. M.; Trujillo, G.; Plata, M.; Daza, F.; Cifuentes M.; Serrano, A.; Carrillo, C.; Villarreal, N. 99.29 minutos (Rango 30-270 minutos). El 50% de los procedimientos realizados tuvo un tiempo de duración entre 60 y 89 minutos y un 25% tomaron entre 90 y 119 minutos. Se lograron fragmentar el 100% de los litos. En un 45% se utilizó la pinza como método de extracción, en un 37% de los pacientes se logró fragmentación completa y en un 16% de los casos se utilizó canastilla. Sociedad Colombiana de Urología 44 Se colocó catéter doble J en el 87.5% de los pacientes, por edema ureteral (54%), y perforación ureteral (4%). En el resto de los pacientes no se consignó el motivo por el que se dejo el catéter. Se observaron 2 complicaciones intraoperatorias (8%) dadas por 1 avulsión ureteral y 1 perforación ureteral. La primera se presento al intentar extraer un fragmento con la pinza de cuerpo extraño. De manera inadvertida se realiza avulsión del uréter, la cual fue evidente al extraer el instrumento. Se practico un procedimiento abierto, identificando la pelvis renal con un segmento de uréter de aproximadamente 2cm, el cual se dejo marcado con clip de titanio, y se coloco una sonda de nefrostomía por vía abierta. Meses después el paciente fue llevado a un autotransplante renal con éxito. La segunda complicación se presento cuando el cirujano, posterior a la evacuación de los fragmentos, hace un nuevo ingreso al uréter para revisar, y presenta perforación del uréter con desinserción del mismo, por lo cual fue necesario hacer un reimplante ureteral por vía abierta. Ambos pacientes se encuentran en buen estado, con preservación de la función renal y sin otras complicaciones al terminar el seguimiento. En promedio los pacientes permanecieron hospitalizados por 44 horas (Rango 3-420 horas) y se encontró un 95.83% de pacientes libres de cálculo al finalizar el estudio. (Tabla 1) Discusión El manejo intervencionista de la urolitiasis es un arte en evolución debido a los avances tecnológicos (1,9). La introducción de la litotripsia extracorpórea y de los endoscopios desplazó el manejo quirúrgico tradicional. En la urología, la primera fragmentación láser la practicó John Mulvaney en 1968 con un láser de rubí. Posteriormente fueron probados otros equipos láser que tropezaron con limitaciones como fueron la capacidad de fragmentar solo algunos cálculos, la forma de transportar la energía o la generación de calor (2,3). El láser de Ho YAG fue utilizado exitosamente en oftalmolgía, otorrinonaringología y ortopedia antes de ser introducido en la urología por Webb et al en 1993 (1,11). Esta herramienta rápidamente mostró sus ventajas sobre otros por la capacidad para manejar tejidos (ablación, incisión, hemostasia) así como cálculos urinarios, independiente de las características clínicas del caso (5,10). En particular nos interesa resaltar los informes de éxito en litiasis ureteral proximal de 90% (9). Este es un láser en el cual el elemento excitable, el holmio del grupo químico de los lantánidos o tierras raras en la clasificación de Mendeleiev y Meyer (1869, 1870), esta contenido en un medio sólido, el granate en este caso, constituido por silicatos de ytrio y aluminio. De ahí el acrónimo en inglés, HoYAG. La longitud de onda emitida es de 2.100 nm, cercano al infrarrojo en el espectro electromagnético, por lo tanto es invisible al ojo humano (1,8). Por su longitud de onda puede ser transmitido a través de fibras de cuarzo siendo apto para procedimientos endoscópicos, rígidos o flexibles. La posibilidad de trasmitir dosis altas de energía por fibras delgadas (desde 150 um) permite el acceso de sitios remotos dentro del tracto urinario.. La energía del láser Ho-YAG se administra en forma de pulsos de 350 ms, con lo cual se obtiene el efecto deseado con menos gasto energético y menor elevación de la temperatura en el blanco. Este efecto es particularmente importante en urolitiasis, situación en la cual la administración constante de energía produciría elevaciones térmicas lesivas al tejido circundante. La avidez por el agua del láser de Ho YAG hace que 20% de la energía emitida se absorba, lo cual produce un canal de vapor (plasma) hasta el blanco. La energía restante hace contacto con el blanco. En el caso de los cálculos la fragmentación se produce por efecto fototérmico: la energía liberada calienta el cálculo hasta rebasar un umbral térmico tras el cual se altera la composición Experiencia inicial en el tratamiento de la litiasis del ureter proximal.... La baja penetración tisular, también dada por la alta afinidad por el agua, hace que el uso de este dispositivo sea muy seguro. Se requeriría una distancia a la pared ureteral menor a 1 mm y exposición prolongada para producir lesiones extensas. Se ha visto que en comparación con otros métodos de fragmentación se producen menos perforaciones ureterales y sangrado intraoperatorio. Así mismo la visibilidad es mejor (1,3). La naturaleza mínimamente invasiva y la alta efectividad de la litotripsia por láser ha llevado a suponer que el cateterismo postoperatorio y el seguimiento imagenológico no serán requeridos en el futuro (1) En términos generales, en nuestra experiencia inicial en el uso de el láser de Holmio para el tratamiento de los cálculos ureterales proximales, encontramos resultados similares a los reportados en la literatura mundial, con una alta eficacia y seguridad. Con respecto a la eficacia nuestra tasa de éxito, definida como porcentaje de pacientes libres de cálculo , fue de 95.3%. En la revisión realizada por la Asociación Americana de Urología en conjunto con la Asociación Europea de Urología para la elaboración de las Guías de Práctica Clínica para el manejo de Cálculos Ureterales (13), se reporta una tasa global de pacientes libres de cálculo con ureteroscopio rígido en piedras de uréter proximal de 77%. Si se discriminaba por tamaño, era de 77% en menores de 10mms y de 81% en mayor de 10mms. Comparando estos resultados con otros procedimientos utilizados, encontramos como la tasa de éxito global con litotricia extracorpórea es de 82%; 90% en litos menores de 10 mms y 68% para piedras de mayor tamaño, y para ureteroscopia flexible tenemos una tasa global de 89% y 84% para cálculos menores de 10mms. Este último tratamiento no se utiliza con frecuencia para cálculos de mayor tamaño, por lo cual no se reporta su tasa de éxito. (13) El 95% de los pacientes referidos como libres de cálculo en nuestra serie, lo hicieron con una sesión del procedimiento primario, lo que quiere decir que no requireron una segunda ureteroscopia. Tampoco fue necesaria la realización de procedimientos secundarios (litotricia). Hubo un número alto de procedimientos adyuvantes, como lo fue el retiro del cateter en JJ. Aunque hasta el momento no hay literatura a favor o en contra de la utilización de este recurso en ausencia de indicaciones absolutas (perforación por ejemplo), en el 87% de nuestros pacientes se dejo catéter; en 4% por perforacion, 54% por edema , y en el 42% restante no se consignó dicha información. Con respecto a las complicaciones intraoperatorias, en nuestra experiencia inicial se presentaron dos complicaciones, una avulsión ureteral y una perforación ureteral. Esto corresponde a una tasa de complicación del 8%. En guías de la AUA de urolitiasis, se describe un media de complicación -definida como lesion ureteral- del 9% para cálculos menores de 10 mm y del 1% para cálculos mayores de 10 mm utilizando ureteroscopio rígido. Aunque nuestros resultados son comparables con la literatura mundial, consideramos que el número de complicaciones, y sobre todo su severidad, es alto e inaceptable. Sin embargo estas se presentaron en los primeros pacientes. En la medida en que nuestra experiencia ha ido creciendo no hemos tenido complicaciones serias. Es de anotar que no tuvimos casos de sepsis, infección urinaria, morbilidad cardiovascular, estrecheces o calle litiásica. Aunque se trata de nuestra experiencia inicial, hasta el momento hemos tenido una tasa de éxito satisfactoria, con una tasa de complicaciones que aunque se encuentra dentro de lo esperado, creemos que disminuirá en la medida en que aumente nuestra experiencia. Es importante también establecer criterios claros para la utilización de catéteres en JJ en ureteroscopia no complicada, ya que su utilización aumenta el costo y el número de procedimientos adyuvantes. Conclusiones: La ureteroscopia rígida con fragmentación con láser de Holmio-YAG es un tratamiento eficaz para la litiasis de uréter 45 Revista Urologia Colombiana fisicoquímica y se produce la fragmentación superficial, erosiva, con liberación de pequeños fragmentos. (2, 4, 5, 7, 8,9). Los mecanismos descritos hacen que la utilización el laser de Ho YAG produzca poca migración de los litos, alrededor del 4%(7). Daza J. D.; Carmona, L. M.; Trujillo, G.; Plata, M.; Daza, F.; Cifuentes M.; Serrano, A.; Carrillo, C.; Villarreal, N. proximal. Nuestra experiencia inicial es satisfactoria, con un éxito del 95.3%. Tuvimos un número bajo de complicaciones, pero estas fueron severas. Consideramos que se necesiTabla 1. Características demográficas de los pacientes tan más estudios para determinar la seguridad del procedimiento. En nuestro medio no conocemos estudios que reporten experiencia con esta técnica. Referencias 1. Sofer M, Watterson J.D, Wollin L.N, Hassan R, Denstedt J.D. “HOLMIUM:YAG LASER Lithotrpsy for upper urinary tract calculi in 598 patients” J Urol (2002) 167: 3134 2. Farkas A, Péteri L, Loriñez L, Salah A, Flaskó , Varga A, Toth C. “Holmium:YAG laser treatment of ureteral calculi: a 5-year experience”. Lasers Med Sci (2006) 21: 170-174 3. Ilker Y, Özgur A, Yazici C. “Treatment of Ureteral Stones Using Holmium: YAG laser”. Internal Urol Nephr (2005) 37: 31-34 4. Marks A., Teichman J.M. “Lasers in clinical urology: state of the art and new horizons” World J Urol (2007) 25: 227233 5. Teichman J.M “Laser Litotripsy” Curr Opin Urol (2002) 12: 305-309 6. El-Anany F.G, Hammouda H.M, Maghraby H.A, Elakkad M.A. “Retrograde ureteropyeloscopic holmium laser lithotripsy for large renal calculi” BJU Intenal (2001) 88:850-853 7. Soo Jeon S, Hyun J, Sung-Lee K. “ comparison of holmium:YAG laser with Lithoclast lithotripsy in ureteral calculi fragmentation” Intenal J Urol (2005) 12: 544-547 8. Costello A.J, Westcott M.J, Peterson J.S. “Experience with the Holmium laser as an endoscopic lithotrite” Aust N.Z J. Surg (2000) 70: 348-350 9. Baghley D. “Expanding role of Ureteroscopy and laser lithotripsy for treatment of proximal ureteral and intrarenal calculi” Curr Opin Urol (2002) 12: 277-280 C a r a c t e r i s t i c a s d e l o s pa c i e n t e s Total : 24 Pacientes Sexo Tamaño de cálculo Doble J Razon Doble J Complicaciones Intraoperatorias 46 Libre de cálculo No % Femenino 5 20.83 Masculino 19 79.17 1-5 mm 5 28.3 5-10 mm 15 62.5 10-15 mm 3 12.5 15-20 m 1 4.17 Si 21 87.5 No 3 12.5 Edema Ureteral 13 54.17 Perforacion Ureteral 1 4.17 No hay datos 9 37.5 Avulsion Ureteral 1 4.17 Perforacion Ureteral 1 4.17 2 8.33 21 87.5 1 4.16 Procedimiento Primario Procedimiento Primario+Adjuntos No Libre de calculo 10. Turna B, et al. “Safety and efficacy of fleible Ureterorenoscopy and Holmium:YAG litortripsy for intrarenal stones in antcoagulated patients” J Urol (2008) 179:1415-1419 11. Larizgoitia iI, Pons J.M.V. “A systematic review of the clinical efficacy and effectiveness of the Holmium:YAG laser in urology” BJU Internal (1999) 84:1-9 12. Teichman J.M, Campion P.C, DenstedtJ.D. “Holmium:YAG Lithotripsy of uric acid calculi” J Urol (1998) 160: 21302132 Sociedad Colombiana de Urología 13. Preminger G. , Tiselius H., Assimos D. 2007 Guideline For the Management of Ureteral Calculi. Asociacion Americana de Urologia, Asociacion Europea de Urologia. Experiencia en linfadenectomía retroperitoneal post quimioterapia en pacientes con cáncer de testículo en el Instituto Nacional de Cancerología enero 2006- enero 2009 Investigación original urol.colomb. Vol. XIX, No. 1: pp 47-54, 2010 Andrés Humberto Vargas Trujillo1, Rodolfo Varela2 MD, Residente de 4 año Urología, Universidad del Valle Hospital Universitario del Valle. Cali – Valle. [email protected](1) MD, Jefe del Departamento de Urología Oncológica, Instituto Nacional de Cancerología, Bogotá-Colombia. [email protected](2) Diseño del estudio: Observacional descriptivo Nivel de evidencia: III El autor declara que no tiene conflicto de intereses Resumen Recibido: 15 de junio de 2009. Aceptado: 23 de marzo de 2010. 47 Revista Urologia Colombiana Objetivo: Determinar los resultados de la cirugía en pacientes con tumor testicular llevados a linfadenectomía retroperitoneal post quimioterapia (LRP) en el Instituto Nacional de Cancerología durante 3 años. Materiales y Métodos: Se realizo un estudio descriptivo de pacientes con diagnostico de cáncer testicular con masa retroperitoneal residual post quimioterapia sometidos a LRP en el INC desde 01 Enero 2006 hasta el 31 Enero de 2009. Todos los pacientes incluidos presentaban diagnostico de Tumor Testicular de Células Germinales No Seminomatoso (TCGNS) en estadios IIB – IIIC que presentaban masa retroperitoneal residual post quimioterapia con marcadores tumorales negativos. No se encontraron pacientes con estas características que por algún motivo no hayan sido llevados a LRP. Todos los pacientes fueron sometidos a linfadenectomía retroperitoneal bilateral con resección de la masa residual y del tejido ganglionar ubicado entre los hilios renales, uréteres y vasos iliacos comunes, sin preservación de nervios. Se recolectaron variables como edad del paciente, procedencia, patología del tumor testicular y su revisión por patólogo del INC, tamaño tumoral, marcadores tumorales, masa retroperitoneal, tiempo quirúrgico, sangrado, complicaciones, patología de la LRP y numero de ganglios, evolución clínica y mortalidad. Resultados: Se encontraron 11 pacientes con tumor testicular no seminomatoso sometidos a LRP post quimioterapia pos quimioterapia. Su edad promedio fue 26 años. El tamaño Vargas, A. H.; Varela, R. promedio del tumor primario fue 8.2 cms y el tamaño promedio de la masa retroperitoneal fue de 6.65cms. 45.5% de las patologías del tumor primario se reclasificaron. El estadio inicial fue III en 5 pacientes (45.3%). Se realizó una sola línea de quimioterapia con BEP en 8 pacientes (73%). La duración promedio de cirugía fue 5.1hrs y 942cc de sangrado. El promedio de ganglios extraídos fue 12, presentando complicaciones en 3 casos (27.3%). En 82% de los pacientes con teratoma en el tumor primario se presento teratoma en la LRP. Se reportó teratoma en la patología definitiva en 9 pacientes (82%) y un solo caso con tumor viable. Hubo necesidad de procedimientos adicionales intraoperatorios en 4 pacientes (36.4%), como nefrectomías o resecciones intestinales. Un solo paciente (9.1%) murió por progresión de la enfermedad 4.9 meses posterior a LRP. Los demás con controles sin evidencia de enfermedad. Conclusiones: Se destaca la importancia de la LRP post quimioterapia en el tratamiento de pacientes con TCGNS en estadios avanzados con masa residual, especialmente con teratoma en el tumor primario y masa residual postquimioterapia. El tumor testicular es una patología de alta complejidad que debe ser tratada en centros de referencia y es de manejo multidisciplinario. Palabras Clave: Cáncer testicular, linfadenectomía retroperitoneal Cytoreductive Retroperitoneal Lymph Node Dissection in patients with Testicular Carcinoma between January 2006 and January 2009 at the Instituto Nacional de Cancerologia Abstract Sociedad Colombiana de Urología 48 Purpose: To establish the results of RPLND in patients with testicular carcinoma at the Instituto Nacional de Cancerologia in a 3 year period. Methods: A descriptive study was held. Patients with residual retroperitoneal masses who were taken to RPLND at the Instituto Nacional de Cancerologia between January 2006 and January 2009 were included. Age, type of testicular tumor, tumoral size, retroperitoneal mass, surgical time, bleeding, complications, pathologic result, number of nodes, clinical evolution and mortality were recorded. Results: Eleven patients with nonseminomatous testicular tumors and residual retroperitoneal mass after chemotherapy were included. Average age was 26 years. Average size of the primary tumor was 8.2 cms and the average size of the residual mass was 6.65cms. 45.5% of them were restaged after RPLND. Initial stage was III en 5 patients (45.3%). Eight patients (73%) received a single chemotherapeutic treatment with BEP. Average operative time was 5.1 hours and average bleeding was 942cc. Average number of lymph nodes obtained was 12. Three patients (27.3%) had complications. En 82% of the patients initially diagnosed with teratoma had the same type of tumor in RPLND. Teratoma was reported in 9 patients (82%) but only one patient had viable tumor. Four patients (36.4%) needed additional intraoperatory procedures such as nephrectomy or bowel resections. One patient (9.1%) died because of disease progression 4.9 months after RPLND. All the other patients remain disease free. Conclusion: RPLND is a very important alternative in patients with advanced nonseminatous testicular tumors with post chemotherapy residual masses, especially if the primary tumor was a teratoma. Testicular cancer is a complex entity that has to be managed by an interdisciplinary group in referral centers. Key words: Testicular cancer, retroperitoneal lymphadenectomy Experiencia en linfadenectomía retroperitoneal post quimioterapia... El cáncer de testículo es la neoplasia más común en hombres entre los 15 – 35 anos de edad(1). Corresponde a 1%-1.5% de las neoplasias en hombres y a 5% de todos los tumores urológicos (2, 38, 40,41). En USA en el año 2006 se diagnosticaron 8250 casos de tumores testiculares resultando en 370 muertes(3, 39). pecialmente si la patología inicial tiene componente de teratoma. El objetivo del presente estudio fue determinar los resultados de la cirugía en pacientes con tumor testicular llevados a linfadenectomía retroperitoneal post quimioterapia (LRP) en el Instituto Nacional de Cancerología durante 3 años. En la década del 70 la mortalidad por cáncer testicular era aproximadamente 60% y hoy en día la supervivencia es aproximadamente 98%(7, 44, 45, 46, 47, 48, 49, 50). Esta mejoría en la supervivencia en las últimas décadas es debida a mejora en las técnicas diagnósticas, multiquimioterapia, radioterapia y técnica quirúrgica. Resultados Aproximadamente un 70% de los pacientes que se presentan con tumor testicular metastásico, presentan una respuesta completa a la quimioterapia basada en cisplatino, con normalización de los marcadores tumorales y desaparición de la enfermedad radiológica(10). Una respuesta parcial se define como la persistencia de elevación de marcadores tumorales o de enfermedad radiológica. Estos pacientes se consideran candidatos a tratamiento adicional (10). A todos los pacientes se les realizó la orquidectomia en una institución diferente al Instituto Nacional de Cancerología (INC) y fueron remitidos a dicha institución para valoración por el servicio de Urología Oncológica. Un paciente fue remitido al INC posterior a la realización de 2 LRP no completas y quimioterapia sistémica de primera y segunda línea. Otro paciente fue remitido al INC posterior a quimioterapia de primera y segunda línea y en otro se desconoce el tipo de quimioterapia recibida fuera del INC. La enfermedad radiológica persistente o residual, con marcadores tumorales negativos, puede considerarse secundaria a la presencia de necrosis o fibrosis (buena respuesta a la quimioterapia realizada), teratoma (no sensible a quimioterapia) o tumor de células germinales viable (resistente a la quimioterapia). Las masas residuales que contienen teratoma pueden crecer y comprimir estructuras adyacentes (síndrome de teratoma en crecimiento) o pueden presentar transformación maligna a otros tipos de cáncer(8,34). La resección de tumores residuales que contienen tumor de células germinales viable o teratoma sirve como estadificación y tratamiento, ya que muchos pacientes recibirán quimioterapia adyuvante y otros serán curados solo con la cirugía (10). Normalmente la presencia de masa residual posterior a quimioterapia y con marcadores negativos requiere de una LRP post quimioterapia, es- Se encontraron 11 pacientes con tumor testicular no seminomatoso sometidos a LRP post quimioterapia pos quimioterapia. Todos los pacientes presentaban masa retroperitoneal residual post quimioterapia y tenían marcadores tumorales dentro de límites normales. La edad promedio fue de 26.4 años (rango 21 – 37 años). Cinco pacientes (45.5%) eran provenientes de Santa Fe de Bogota y 6 (54.5%) de otras regiones. El tamaño promedio del tumor primario fue de 8.2 cms (rango 3,8 - 13 cms) y el de la masa retroperitoneal 6.65 cms (rango 1.7 - 15 cms). El tamaño de la masa retroperitoneal se estableció por medio de tomografía axial computarizada (TAC) abdomino-pélvica. (Figura 1) Se realizó una revisión central de las placas del tumor primario, en el Departamento de Patología del INC, las cuales se solicitaron a las instituciones donde se realizo la orquidectomia radical. El patólogo adicionaba o descartaba algún tipo de tumor testicular y el porcentaje, que había o no sido descrito en la evaluación patológica inicial. 5 de ellas (45.5%) se reclasificaron. Todos los pacientes presentaron normalización de marcadores antes de ser llevados a 49 Revista Urologia Colombiana Introducción Vargas, A. H.; Varela, R. Tabla 2. Quimioterapia Figura 1 Masa retroperitoneal – TCGNS Estadio IIC LRP citreductora. Fueron clasificados como estadio III 5 pacientes (45.5%). (Tabla 1) Tabla 1. Características de los pacientes LRP Post quimioterapia Número de pacientes Sociedad Colombiana de Urología 50 11 Edad, años 26.4 (21-37) Diámetro de masa residual, cms 6.65 (1.7-15) Marcadores tumorales normales (%) 11 (100) Quimioterapia BEP, (%) 8 (73) Estadio clínico II, (%) 6 (54.5) Estadio clínico III, (%) 5 (45.5) Se realizo una sola línea de quimioterapia con BEP en 8 pacientes (73%). Dentro de los otros casos, un paciente (9.1%) recibió inicialmente BEP x 3 ciclos y posteriormente quimioterapia de segunda línea con VIP x 4 ciclos. Otro paciente (9.1%) recibió BEP x 6 ciclos y posteriormente quimioterapia de segunda línea con TIP x 3 ciclos en otra institución. Por último se desconoce el tipo de quimioterapia que recibió un paciente ya que se realizo fuera del INC y no se encontraron datos en la historia clínica al respecto. (Tabla 2) Se documento el tamaño de la masa retroperitoneal residual post quimioterapia en cada paciente y se comparo con el tamaño Pacientes 11 BEP, (%) 8 (73) BEP + VIP, (%) 1 (9) BEP + TIP, (%) 1 (9) Desconocida 1 (9) pre-quimioterapia. Esta comparación solo se logro realizar en 8 pacientes (73%) por falta de datos en la historia clínica. De estos, 3 pacientes (37.5%) presentaron aumento de la masa y 2 de ellos presentaron teratoma en la patología de la LRP. Otros 3 pacientes (37.5%) presentaron disminución de la masa retroperitoneal y todos presentaban teratoma en la LRP. Los 2 pacientes restantes (25%) presentaron masas retroperitoneales de igual tamaño post-quimioterapia, uno presento necrosis y otro teratoma en la patología de la LRP. La LRP post quimioterapia se realizo por vía abierta en todos los pacientes. (Figura 2) Figura 2 Vista intraoperatoria de masa retroperitoneal izq. observada en TAC Experiencia en linfadenectomía retroperitoneal post quimioterapia... La duración promedio de cirugía fue de 5.1 hrs con un volumen promedio de sangrado de 942 cc. (Figura 3). Cuatro pacientes (36.4%) requirieron realización de procedimientos adicionales en el mismo acto operatorio: dos requirieron nefrectomía, 1 paciente nefrectomía mas resección de segmento de vena cava y anastomosis termino-terminal y otro nefrectomía mas resección intestinal con anastomosis termino-terminal. Se presentaron complicaciones intra y post quirúrgicas en 3 pacientes (27.3%). Un pacienFigura 3 Vista intraoperatoria posterior a LRP bilateral en el mismo paciente Tabla 3. Resultados quirúrgicos Tiempo quirúrgico, min, promedio 5.1 (306) Sangrado, ml, promedio, rango 942 (100-2000) Procedimientos adicionales, (%) 4 (36.4) Nefrectomía 2 Nefrectomía + resección vena cava 1 Nefrectomía + resección intestino delgado 1 Complicaciones, (%) 3 (27.3) Lesión duodenal, shock, uci 1 Linfocele, insuficiencia renal aguda 1 Fístula intestinal, absceso retroperitoneal 1 UCI: unidad de cuidados intensivos, IRA: insuficiencia renal aguda El promedio de ganglios fue de 12 (rango 1 - 25). En 82% de los pacientes con teratoma en el tumor primario se presento teratoma en la LRP. Se reportó teratoma en la patología definitiva en 9 pacientes (82%) y un solo caso con tumor viable (saco vitelino). (Tabla 4) 51 Tabla 4. Histopatología de masa retroperitoneal te presento lesión duodenal, shock hipovolemico y manejo en UCI. Otro paciente presento un linfocele retroperitoneal, síndrome febril e insuficiencia renal aguda y por ultimo otro paciente curso con una fistula intestinal y un absceso retroperitoneal. (Tabla 3) Se obtuvo información sobre el número de ganglios obtenidos en la LRP en solo 8 pacientes, ya que generalmente informaban el conglomerado ganglionar resecado en conjunto. 12 (1-25) Teratoma, % 9 (82) Necrosis/fibrosis, % 1 (9) Tumor viable , % 1 (9) Teratoma en tumor primario Con teratoma en masa retroperitoneal, % 8 (88.8%) Durante el seguimiento 3 pacientes requirieron tratamientos adicionales. Dos casos (18.2%) requirieron quimioterapia posterior a la LRP por progresión metastásica de la enfermedad. El otro caso presento una masa supraclavicular izquierda post-LRP y fue so- Revista Urologia Colombiana Ganglios, rango Vargas, A. H.; Varela, R. metido a resección de la masa y vaciamiento ganglionar cervical, obteniendo teratoma en la patología. Respecto a la eyaculación, solo se encontraron datos en 5 pacientes (45.5%). De estos 2 (40%) referían eyaculación anterograda, 2 (40%) eyaculación retrograda y 1 solo paciente (20%) aneyaculación. El tiempo promedio de seguimiento desde la orquidectomia hasta el último control fue de 51.2 meses (rango 15-193 meses) y desde la LRP hasta el último control de 13 meses (rango 2-24). Un solo paciente (9.1%) murió durante el seguimiento 4.9 meses después de la LRP post quimioterapia por progresión metastásica de la enfermedad a pesar de quimioterapia de rescate. Discusión Se trata de un estudio descriptivo de pacientes con tumor germinal no seminomatoso con estadios avanzados quienes fueron llevados a LRP post quimioterapia posterior a tratamiento con quimioterapia basada en cisplatino, por masas residuales, con marcadores negativos, como se indica en la literatura (11, 12, 25, 26,27). 52 Siguiendo los esquemas actuales de quimioterapia para pacientes con cáncer testicular avanzado (11) 73% recibieron BEP como única línea de quimioterapia. Un paciente no tuvo datos del tipo de quimioterápicos recibidos. Sociedad Colombiana de Urología La literatura reporta que hasta un 70% de los pacientes con cáncer testicular metastásico presenta respuesta completa con la quimioterapia basada en cisplatino (8,35). El tiempo quirúrgico está acorde con lo reportado en la literatura. En nuestra serie el promedio fue 306min y lo reportado por Vairaban y cols de 305 min (9). El sangrado promedio fue de 942cc lo que es comparable con los 1000 cc reportados por los autores anteriormente mencionados. (9) En nuestra serie hasta 36.4% de los pacientes requirieron procedimientos adicionales en el mismo acto quirúrgico, dato que es ligera- mente mayor a lo reportado por Heidenreich y cols de hasta 25%. (12, 28, 29,30). Se ha reportado necesidad de realizar principalmente nefrectomías hasta en un 19% de los casos (13), lo cual es un poco inferior a lo encontrado en nuestra serie, donde encontramos hasta un 36.4%. Todo lo anterior podría explicarse por el gran tamaño de la masa retroperitoneal residual en nuestros pacientes (promedio de 6.65 cm). En cuanto a necesidad de realizar resección intestinal y anastomosis, se le realizo a 9.1% de nuestros pacientes comparado con 3.8% de los casos mundialmente (12). Un paciente (9.1%), adicionalmente, fue sometido a resección de un segmento de cava mas anastomosis termino-terminal, que puede requerirse ocasionalmente (13). Se ha establecido que la presencia de teratoma en el tumor primario se correlaciona con el hallazgo de teratoma en la patología de la LRP hasta un 82% de las veces (8, 12, 13,36). El 82% (9) de nuestros pacientes presentaban teratoma en el tumor primario. De estos, el 88.8% (8) presento teratoma en la patología de la LRP. En general la patología de la LRP post quimioterapia, arroja necrosis/fibrosis en un 40%-50% de los casos, y teratoma en un 35%40% (8, 10, 12,33). Esto contrasta con nuestros hallazgos ya que el 82% de las patologías de la LRP reportaron la presencia de teratoma. Se reporta tumor de células germinales viable en un 10% de los casos (8, 10, 12,31), lo cual se compara con nuestros hallazgos donde 1 paciente (9.1%) presento tumor de saco vitelino viable en la LRP. Nuevamente, en nuestra serie menos de la mitad de los pacientes (45.5%) presentaban datos sobre eyaculación. De estos el 40% refirieron eyaculación anterograda lo que se compara con 80% referido en algunas series (12,32). Sin embargo son pocos los datos y por lo tanto no se pueden sacar conclusiones adecuadas. Por último, solo se reporto una muerte durante el seguimiento en esta serie. Este paciente fue sometido a 3 LRP, 2 por fuera del INC incompletas y otra en esta institución, por masa residual y progresión de la enfermedad y requirió una tercera línea de quimioterapia Experiencia en linfadenectomía retroperitoneal post quimioterapia... Conclusión Este estudio destaca la importancia de la LRP post quimioterapia en el tratamiento de pacientes con TCGNS en estadios avanzados con masa residual posterior a quimioterapia y con marcadores tumorales negativos. Se encontró que la presencia de teratoma en el tumor primario está relacionada con la gran probabilidad de la misma histología de la masa residual postquimioterapia, y la LRP post quimioterapia es el tratamiento de elección. Además es una cirugía con gran morbilidad y que requiere manejo conjunto con otras especialidades para lograr resultados adecuados en individuos tan jóvenes con una neoplasia de gran agresividad, que requiere centros de referencia para su manejo adecuado y mejorar el pronóstico de estos pacientes. Referencias 1. Yoon G., Retroperitoneal lymph node dissection in the treatment of low-stage nonseminomatous germ cell tumors of the testicle: An update. Urologic Oncology: Seminars and Original Investigations 2005; 23: 168-177 2. Albers P., Albrecht W., Guidelines on testicular cancer Update march 2008 pg 1-54 3. Hammerich K., Ayala G., Application of Immunohistochemistry to the Genitourinary System (Prostate, Urinary Bladder, Testis and Kidney). Pathol Lab Med. 2008; 132: 432-440 Elevated Markers: Current Concepts and Clinical Outcome. Urol Clin N Am 2007;34:219-225 11. Motzer R., Practice Guidelines in Oncology-Testicular Cancer 2009; pg 1-31 12. Heidenreich A., Postchemotherapy Retroperitoneal Lymph Node Dissection in Advanced Germ Cell Tumors of the Testis. European Urology 2008;53:260-274 13. Albers P., Surgery in Metastatic Testicular Cancer. european Urology 2003;44:233-244 14. Rodriguez E., Molecular Cytogenetic Analysis of i(12p)-negative human male germ-cell tumors. Genes Chromosomes Cancer 1993;8:230-236 15. Samaniego F., Cytogenetic and molecular analysis of human male germ cell tumors: chromosome 12 abnormalities and gene amplification. Genes Chromosomes Cancer 1990;1:289-300 16. Korkola JE., Down-regulation of stem cell genes, including those in a 200-kb gene cluster at 12p13.31, is associated with in vivo differentiation of human male germ cell tumors. Cancer Research 2006;66:820-827 17. Nakai Y., KIT (c-kit oncogene product) pathway is constitutively activated in human testicular germ cell tumors. Biochem Biophys Res Commun 2005;337:289-296 18. Sakuma Y., Alterations of the c-kit gene I testicular germ cell tumors. Cancer Sci 2003;94:486-491 19. Tian Q. Activating c-kit gene mutations in human germ cell tumors. Am J Pathol 1999;154:1643-1647 20. Mc Intyre A., Amplification and overexpression of the kit-gene is associated with progression in the seminoma subtype of testicular germ cell tumors of adolescents and adults. Cancer Res 2005;65:8085-8089 21. Whitmore WF., Surgical treatment of adult germinal testis tumors. Semin Oncol 1979;6:55 22. Richie JP.,Clinical stage I testicular cancer: the role of modified retroperitoneal lymphadenectomy. J Urol 1990;144:1160 23. Fossa SD.,Unilateral retroperitoneal lymph node dissection in patients with non-seminomatous testicular tumor in clinical stage I. Eur Urol 1984;10:17 24. Donohue JP.,Retroperitoneal lymphadenectomy in staging and treatment. The development of nerve-sparing techniques. Urol Clin North Am 1998;25:461 25. Albers P., Guidelines on testicular cancer. Eur Urol 2005;48:85-94 4. Feldman D., Medical treatment of advanced Testicular Cancer. JAMA 2008; 299: 672-684 26. Schmoll HJ.,European consensus on diagnosis and treatment of germ cell cancer: a report of the European Germ Cell Cancer Consensus Group (EGCCCG). Ann Oncol 2004;15:1377-1399 5. Choueiri T., Management of Clinical stage I Nonseminomatous Germ Cell Testicular Cancer. Urol ClinN Am 2007; 34: 137-148 27. Beck SDW., Long-term outcome of retroperitoneal lymph node dissection in the management of testis cancer. World J Urol 2006;24:267-272 6. Stephenson A., The role of retroperitoneal lymph node dissection in the management of testicular cancer. Urologic Oncology: Seminars and Original Investigations 2004; 22: 225-235 28. Nash PA, En bloc nephrectomy in patients undergoing post-chemotherapy retroperitoneal lymph node dissection for non-seminomatous testis cancer: indications, implications and outcome. J Urol 1998;159:707-710 7. Neill M., Management of Low-Stage testicular Seminoma. Urol Clin N Am 2007; 34: 127-136 8. Sim H., Role of Post-Chemotherapy Surgery in Germ Cell Tumors. Urol Clin N Am 2007; 34: 199-217 29. Stephenson AJ., Adjunctive nephrectomy at postchemotherapy retroperitoneal lymph node dissection for non-seminomatous germ cell testicular cancer. J Urol 2006;176:1996-1999 9. Vairaban S., Complications of open primary and postchemotehrapy retroperitoneal lymph node dissection for testicular cancer. Urologic Oncology: Seminars and Original Investigations 2009; pg 1-6 10. Beck S., Post Chemotherapy RPLND in Patients with 53 30. Heidenreich A., Surgical considerations in residual tumor resection following inductive chemotherapy for advanced testicular cancer. Eur Urol Suppl 2004;3:161 31. Oldenburg J., Postchemotherapy retroperitoneal surgery remains necessary in patients with nonseminomatous Revista Urologia Colombiana de rescate por presencia de tumor viable en la última LRP, sin que pudiera finalizarla por acelerada progresión de la enfermedad. Esto nos muestra que esta enfermedad requiere de centros especializados y manejo multidisciplinario adecuado para manejar esta enfermedad tan agresiva. Vargas, A. H.; Varela, R. testicular cancer and minimal residual tumor masses. J Clin Oncol 2003;21:3310-3317 41. Schottenfeld D., The epidemiology of testicular cancer in young adults. Am J Epidemiol 1980;112:232-246 32. Witthuhn R., Retroperitoneal residual tumor resection (RTR) for testicular cancer-template instead of full bilateral resection. J Urol;177:331 42. Bosl GJ., Testicular germ-cell cancer. N Engl J Med 1997;337:242-253 33. Steverberg EW., Prediction of residual retroperitoneal mass histology after chemotherapy for metastatic nonseminomatous germ cell tumor: multivariate analysis of individual patient data from six study groups. J Oncol 1995;13:1177-1187 34. Logothetis CJ., The growing teratoma syndrome. Cancer 1982;50:1629-1635 35. Donohue JP., Integration of surgery and systemic therapy: results and principles of integration. Semin Urol Oncol 1998;16:65-71 36. Donohue JP., Correlation of computerized tomographic changes and histological findings in 80 patients having radical retroperitoneal lymph node dissection after chemotherapy for testis cancer. J Urol 1987;137:1176-1179 37. Sheinfeld J., Nonseminomatous germ cell tumors of the testis: current concepts and controversies. Urology 1994;44:2-14 38. Brow LM.,Testicular cancer in the United States : trends in incidence and mortality. Int J Epidemiol 1985;15:164-170 39. Jemal A.,Cancer statistics,2006. CA Cancer J Clin 2006;56:106-130 40. Richie JP., Neoplasms of the testis. Campbell’s Urology 1997:2411-2452 Sociedad Colombiana de Urología 54 43. Klein EA Tumor markers in testis cancer. Urol Clin North Am 1993;20:67-73 44. Williams SD.,Immediate adjuvant chemotherapy versus observation with treatment at relapse in pathological stage II cancer. N Engl J Med 1987;317:1433-1438 45. Sternberg CN.,Role of primary chemotherapy in stage I and low-volume stage II nonseminomatous germ-cell testis tumours. Urol Clin N Am 1993;20:93-109 46. Horwich A.,Primary chemotherapy for stage II nonseminomatous germ cell tumours of the testis. J Urol 1994;151:72-77 47. Donohue JP.,The role of retroperitoneal lymphadenectomy in clinical stage B testis cancer: the Indiana University experience (1965 to 1989). J urol 1995;153:85-89 48. Motzer RJ.,Etoposide and cisplatin adjuvant therapy for patients with pathological stage II germ cell tumours. J Clin Oncol 1995;13:2700-2704 49. Hartlapp JH.,Adjuvant chemotherapy in nonseminomatous testicular tumour stage II. Int J Androl 1987;10:277-284 50. Logothetis CJ.,Primary chemotherapy for clinical stage II nonseminomatous germ cell tumours of the testis:a follow-up of 50 patients. J Clin Oncol 1987;5:906-911 Linfadenectomía pélvica ilio-obturadora por laparoscopia en el cáncer de próstata Investigación original urol.colomb. Vol. XIX, No. 1: pp 55-63, 2010 Cesar Augusto Andrade Serrano1; Carlos Eduardo Hernández García2; Jorge Eduardo Sejnaui S.3 ; Juan Ignacio Caicedo Cárdenas4 MD, Jefe de la Unidad de Urología Hospital Central de la Policía, Urólogo Clínica El Bosque y Colsanitas, Urología Laparoscópica. ce­[email protected](1) MD, Profesor postgrado Urología Universidad Javeriana. Urología Laparoscópica Urólogo Hospital Universitario San Ignacio Urólogo Hospital Central de la Policía. [email protected](2) MD, Residente IV Año Urología, Pontificia Universidad Javeriana. [email protected](3) MD, Urólogo Hospital Central De La Policía, Urólogo Hospital Infantil de San Jose y Colsanitas, Urología Laparoscopica. [email protected](4) Grupo Urología Laparoscópica Hospital Central de la Policía Diseño del estudio: Observacional descriptivo Nivel de evidencia: III El autor declara que no tiene conflicto de intereses Resumen Recibido: 15 de junio de 2009. Aceptado: 23 de marzo de 2010. 55 Revista Urologia Colombiana Objetivo: Reportar las linfadenectomia pélvicas por laparoscopia en cáncer de próstata realizadas en el Hospital Central de la Policía desde Enero 2004 hasta Mayo del 2009. Materiales y métodos: Se revisa la historia clínica de pacientes llevados a linfadenectomia pélvica por laparoscopia en cáncer de próstata clasificatoria o complementaria por indicación en la prostatectomia radical. Se revisa el Gleason de las biopsias de próstata, niveles de PSA prequirúrgico, TNM, numero de ganglios obtenidos, número de ganglios positivos, porcentaje de casos en recaída bioquímica, en remisión o fallecidos por motivo cáncer especifico. Análisis de los resultados: Se incluyeron un total de 24 pacientes, de las cuales 4 fueron extendidas. El promedio de edad fue de 65 años, promedio del PSA prequirúrgico de 21mg/mL (3.6 – 71 ng/mL). Diez pacientes estaban en T1C (41.6%), 5 casos en T2A (21%), 5 casos T2B (21%), 3 casos en T2C (12.5%) y 1 caso en T3A (2%). En cuanto al Gleason, 10 casos con 3 + 3 (41.6%), 5 casos 3 + 4, 5 casos 4 + 3 (21%) y 4 pacientes con Gleason de 4 + 4 (16.6%). Promedio de ganglios totales en la patología fue de 7 ganglios (4 – 13 ganglios) de éstos solo 2 casos con ganglios positivos (8.3%). De los 24 casos, 16 pacientes se encuentran en remisión (67%) con PSA casi indetectable, 6 de ellos tuvieron recaída bioquímica (25%) de los cuales 5 están en seguimiento, de éstos 3 recibieron radioterapia, 1 está Andrade, C. A.; Hernández, C. E.; Sejnaui, J. E.; Caicedo, J. I. en bloqueo hormonal y sólo 2 con metástasis documentada (8.3%) con un promedio de tiempo a recaída de 18 meses. De los casos con metástasis, 1 está en bloqueo hormonal después de radioterapia de salvamento y otro es hormono refractario, actualmente en quimioterapia con docetaxel. Ninguno de los pacientes incluidos ha fallecido por motivo cáncer específico con un promedio de seguimiento de 29 meses. Únicamente se obtuvieron 2 linfoceles sobre infectados (8.3%) ambos manejados con antibiótico más drenaje percutáneo y no se registraron otras complicaciones relacionadas al procedimiento. Conclusiones: En nuestra institución se practica linfadenectomia pélvica por laparoscopia en cáncer de próstata en casos de riesgo intermedio y alto. No practicamos linfadenectomia pélvica extendida (solo 4 casos) de rutina. El número de ganglios positivos es baja, solo 2 casos (8%) lo que apoyaría a practicar más linfadenectomia extendida. Es un procedimiento seguro, sin reportar lesiones vasculares y sólo 8% de linfocele. La mayoría de los casos, el cáncer estaba órgano confinado encontrando un comportamiento afable teniendo a todos los pacientes vivos, de ellos 67% en remisión y 25% recaídas bioquímicas pero sin metástasis, con promedio de seguimiento de 29 meses. Se requiere seguimiento a más largo plazo. Palabras Clave: cáncer de próstata, linfadenectomia pélvica, prostatectomia radical, prostatectomia por laparoscopia, ganglios iliobturadores positivos. Laparoscopic Pelvic Lymphadenectomy in Prostate Cancer Abstract Sociedad Colombiana de Urología 56 Purpose: To report on the series of patients taken to laparoscopic pelvic lymphadenectomy for prostate cancer in the Hospital Central de la Policia from January 2004 to May 2009. Materials and methods: We reviewed the clinical history of patients taken to classificatory or complementary laparoscopic pelvic lymphadenectomy during radical prostatectomy for prostate cancer. The biopsy Gleason score, PSA level, TNM, number of lymph nodes obtained, number of positive lymph nodes and the percentage of cases in with and without biochemical relapse were reviewed. Results: A total of 24 laparoscopic pelvic lymphadenectomies were included Four of them were extended. The average age was 65 years and preoperative PSA was 21mg/mL (3,6 - 71 ng/mL). Ten patients were classified as having T1C tumors (41,6%), five T2A (21%), five T2B (21%), 3 T2C (12,5%) and one T3A (2%). Gleason score was 3 + 3 (41,6%) in ten patients, 3 + 4 in five, 4 + 3 (21%) in five and 4 + 4 (16,6%) in four. The average number of nodes obtained was 7 (4 - 13 nodes)and only two patients had positive nodes (8,3%). Of the 24 cases, 16 patients (67%) have an undetectable PSA, and 6 of them have a biochemical relapse (25%); five of them are under surveillance, 3 received salvage radiotherapy, 1 received androgen deprivation therapy, and only 2 (8,3%) developed metastases with an average time to biochemical relapse of 18 months. Of the cases with metastases, 1 is in androgen deprivation therapy after salvage radiotherapy and 1 case is hormone refractory and is receiving chemotherapy with docetaxel. None of the patients included have had a cancer specific death with an average follow up of 29 months. We had only two complications. Two lymphoceles (8,3%) were seen, both handled with antibiotic therapy and percutaneous drainage. Linfadenectomía pélvica ileo-obturadora por laparoscopia... Conclusions: In our institution, we practice laparoscopic pelvic lymphadenectomy to patients with intermediate and high risk prostate cancer. Extended pelvic lymphadenectomy(only 4 cases) is not frequently done. The number of patients with positive nodes is low. This fact may suggest that extended lymphadenectomies should be performed. Laparoscopic lymphadenectomy is a safe procedure. No major complications were seen. In most cases, cancer was organ confined. All of the patients are alive. 67% are disease free and 25% presented with a biochemical relapse without metastases, with average follow up of 29 months. Longer follow up is required. Key words: Prostate cancer, pelvic lymphadenectomy, radical prostatectomy, laparoscopic radical prostatectomy, positive lymph nodes La linfadenectomia pélvica representa el procedimiento más preciso y confiable disponible actualmente para detectar el compromiso linfático del cáncer de próstata y continúa siendo el patrón de oro 1. La primera descripción por laparoscopia de este procedimiento fue realizado por Shuessler et al. en 1991 y desde entonces ya en muchos centros médicos del mundo la laparoscopia transperitoneal o extraperitoneal es el abordaje inicial preferido 23. Desafortunadamente es una intervención invasiva y los procedimientos imagenológicos como la tomografía axial computada, resonancia magnética y la emisión de positrones por tomografía con colina carecen de sensibilidad suficiente para detectar compromiso linfático en el cáncer de próstata. Los pacientes adecuados para este procedimiento y la extensión de la resección linfática aun son temas de discusión y el impacto de la linfadenectomia pélvica sobre la historia natural del cáncer de próstata es desconocido. Las indicaciones continúan siendo aquellos pacientes con PSA mayor de 10 ng/ mL y puntaje Gleason mayor o igual a 7 pero se discute si es mejor practicar más linfadenectomia pélvica extendida ya que cada vez hay evidencia que soporta que mejora la detección de ganglios positivos4,5,6. Hemos visto con el tiempo como ha disminuido la cantidad de linfadenectomia pélvicas practicadas y que el impacto de la era del PSA que trajo una “migración del estadio” en países desarrollados. Actualmente el 52% de los pacientes se diagnostican de bajo riesgo y el 36% de riesgo intermedio y solo hay un promedio de 7% de ganglios positivos7,8; mientras que en la era pre PSA el volumen tumoral era mayor y hasta un 25 a 30% de los pacientes se diagnosticaban de alto riesgo o enfermedad avanzada y aproximadamente a un 40% de los pacientes se les indicaba una linfadenectomia pélvica9. Se estima que un promedio de 20% de los pacientes con cáncer de próstata de riesgo intermedio o alto tienen ganglios linfáticos comprometidos por lo que la linfadenectomia pélvica en el manejo del cáncer de próstata es clave para un adecuada estadificación ya que el compromiso ganglionar disminuye la supervivencia cáncer especifica de 85% (sin ganglios positivos) a 50% 10 y definitivamente es una razón para iniciar manejo complementario como la radioterapia o el bloqueo hormonal temprano. Los limites anatómicos quirúrgicos al realizarlo por laparoscopia no son diferentes a la técnica abierta; craneal, la bifurcación de la arteria iliaca común, lateralmente la vena iliaca y el nervio genitofemoral, medial el ligamento umbilical, caudal el hueso púbico a nivel del ganglio de Cloquet y posterior el nervio obturador11. El objetivo de este artículo es mostrar esta serie de pacientes llevados a linfadenectomia pélvica laparoscopica para describir la experiencia de 5 anos y un análisis comparativo con la literatura disponible. Materiales y métodos Se desarrollo una base de datos de todos los procedimientos quirúrgicos realizados por el grupo de urología laparoscopica del Hospital Central de la Policía desde Enero de 2003 hasta Enero de 2009 y se filtro la búsqueda para incluir a todos los pacientes llevados a linfadenectomia pélvica para estadificación 57 Revista Urologia Colombiana Introducción Andrade, C. A.; Hernández, C. E.; Sejnaui, J. E.; Caicedo, J. I. del cáncer de próstata tanto clasificatoria o complementaria por indicación en la prostatectomia radical. Encontramos y analizamos un total de 24 casos que cumplían con estos requisitos utilizando el software SiSIpS® de la institución y revisamos el Gleason prequirurgico, niveles de PSA prequirúrgico, tacto rectal, numero de ganglios obtenidos y el número de ganglios positivos obtenidos en la patología definitiva. Con respecto al seguimiento calculamos el porcentaje de casos en recaída bioquímica, el tiempo a recaída y el manejo de salvamento que han recibido. También analizamos a los que están en remisión o fallecidos por motivo cáncer especifico y calculamos el tiempo de seguimiento. Resultados Desde Enero de 2003 hasta Enero de 2009 se practicaron 24 linfadenectomias pélvicas por laparoscopia en el Hospital Central de la Policía. De estas, 20 fueron limitadas y 4 extendidas. El abordaje quirúrgico preferido fue el extraperitoneal comparado con el transperitoneal (17 vs 7 respectivamente). El promedio de edad de los pacientes fue de 65 años (53 – 77 anos). El promedio del PSA prequirúrgico fue de 21mg/mL (3.6 – 71 ng/mL). Según el tacto rectal prequirurgico, 10 pacientes estaban en T1C (41.6%), 5 casos en T2A (21%), 5 casos T2B (21%), 3 casos en T2C (12.5%) y 1 caso en T3A (2%) (Grafico 1). Se tomo el Gleason de la biopsia de próstata previa a la cirugía, en donde habían 10 casos con 3 + 3 (41.6%), 5 casos 3 + 4, 5 casos 4 + 3 (21%) y 4 pacientes con Gleason de 4 + 4 (16.6%) (Tabla 1) (Grafico 2). Todas la biopsias transrectales fueron practicadas por el mismo especialista y todas las patologías revisadas por el grupo de patología de la institución, solo 3 biopsias fueron revisadas en otra institución (requirieron inmunohistoquimica). En cuanto a la patología definitiva, nos reportaron un promedio total de 7 ganglios (4 – 13 ganglios), de los cuales encontramos 2 casos con ganglios positivos (8.3%) (Tabla 1). Tabla 1. Características de los casos incluidos. Sociedad Colombiana de Urología 58 Muestra Edad (años) PSA TNM (Casos) Puntaje de Gleason Linfadenectomia Pélvica Clásica Promedio Promedio T1C 46.6%(10) 3 + 3 (41.6%) 20 65 21 ng/mL T2A 21% (5) Ganglios obtenidos 3 + 4 (21%) Ganglios positivos Complicaciones Promedio 7 Linfocele T2B 21% (5) 4 + 3 (21%) Rango 4 + 4 (16.6%) 4 a 13 Linfadenectomia Pélvica Extendida Rango Rango T2C 12.5% (3) 4 53 - 77 3.6 - 71 ng/mL T3A 2% (1) En cuanto al seguimiento de estos pacientes, tomamos el momento del primer control con el primer PSA postquirúrgico hasta el último control registrado en la historia clínica electrónica. Encontramos que de los 24 casos, 16 pacientes se encuentran en remisión (67%) con PSA indetectable (< 0.04 ng/dl). De los 24 casos, 6 pacientes se les diagnostica una recaída bioquímica (25%) con un promedio de tiempo a recaída de 18 meses. De estos 6 pacientes de recaída, 3 recibieron radioterapia de salvamento, actualmente en remisión. 2 Casos 8% (2) Solo 1 de las 6 recaídas actualmente está en bloqueo hormonal. Adicionalmente 2 pacientes progresaron (fueron linfadenectomias clasificatorias), tienen metástasis documentadas (8.3%), uno de ellos está en bloqueo hormonal y el otro se declaró hormono refractario, actualmente en quimioterapia con docetaxel (Grafica 3). Ninguno de los pacientes incluidos ha fallecido por motivo cáncer específico con un promedio de seguimiento de 29 meses. Linfadenectomía pélvica ileo-obturadora por laparoscopia... Gráfico 2. Distribucion de puntaje del Gleason. Gráfica 3. Condicion de los pacientes después de 29 meses de seguimiento En cuanto a las complicaciones propias de la linfadenectomia, únicamente encontramos 2 linfoceles sobre infectados (8.3%) ambos manejados con antibiótico más drenaje percutáneo con evolución satisfactoria. No registramos hematomas, lesiones vasculares, lesión ureteral, lesión intestinal, linfedema o lesiones nerviosas. Discusión La linfadenectomia pélvica continua siendo la herramienta más confiable y exacta para la detección del compromiso linfático en el cáncer de próstata ya que desafortunadamente los procedimientos imagenológicos con los que disponemos tienen un valor predictivo positivo y sensibilidad baja12. En los últimos 6 años encontramos 24 casos de linfadenectomia pélvica en cáncer de próstata en nuestra institución que cumplieron con los criterios de inclusión de este trabajo. El número de casos en comparación con las grandes series de la literatura es menor pero no despreciable y está directamente relacionado con el número de procedimientos que se hacen en los grandes centros médicos del mundo y la popularidad que la laparoscopia ha venido ganado en nuestro país en los últimos años. Un ejemplo de esto son las series reportadas a finales de los noventa como la de Rutsakalis et al con 40 pacientes13 , Das et al 36 pacientes14, Villers et al 20 pacientes15, Stone et al 50 pacientes16 y en la actualidad hay series con cientos inclusive miles de pacientes entre las más conocidas Brigantti et al y la de Caggianno et al con más de 7000 pacientes17. Podemos decir que venimos practicando más procedimientos laparoscopicos y aumentando el número de casos, curva de aprendizaje y de experiencia con el tiempo con una clara ventaja en los centros estadounidenses y europeos. En cuanto a series latinoamericanas hay una de 11 pacientes del Colegio Mejicano de Urología18 y otra reportada en Bucaramanga, Colombia por Gaona et al de 9 pacientes19 . En cuanto al abordaje, la linfadenectomia pélvica por laparoscopia puede realizarse por vía transperitoneal o extraperitoneal ambos abordajes utilizados para realizar también la prostatectomia radical. Según nuestra serie, la vía de abordaje preferida fue la preperitoneal (17 vs 7 transperitoneal) por preferencia y experticia de los cirujanos más que por una indicación precisa. El abordaje extraperitoneal se prefiere en situaciones como aneurismas aórticos o iliacos, antecedente de cirugía abdominal previa, obesidad mórbida o hernia diafragmática20. Revisando la literatura mundial, da la impresión de que los que la realizan con robot prefieren el abordaje transperitoneal por motivos de espacio qui- 59 Revista Urologia Colombiana Gráfico 1. Distribucion de el tacto rectal sobre la muestra total. Andrade, C. A.; Hernández, C. E.; Sejnaui, J. E.; Caicedo, J. I. rúrgico21, 22, 23. No hay diferencias en cuanto a complicaciones o resultados oncológicos según el abordaje laparoscopico preferido 18, 19 . Siempre que se realizo la linfadenectomia pélvica extendida el abordaje fue obligatoriamente transperitoneal. Sociedad Colombiana de Urología 60 Las indicaciones para complementar una prostatectomia radical con linfadenectomia pélvica o realizarla por fines clasificatorios siguen siendo las mismas, estas son cáncer de próstata localizado con riesgo intermedio a alto según la clasificación de D’Amico 24 y con la utilización de nomogramas como el de Partin 25 se puede predecir una probabilidad de que un paciente tenga ya compromiso linfático26. Encontramos que pacientes con cáncer de próstata y riesgo bajo tienen un porcentaje de 2% de ganglios linfáticos positivos, 20% en riesgo moderado y 40% en riesgo alto 1,2, 27 . En nuestra serie de casos se les practico la linfadenectomia pélvica a pacientes con riesgo intermedio y alto, encontrando a 14 pacientes con enfermedad órgano confinada (59%). Hubo 2 pacientes que llamaron la atención, se les realizo la linfadenectomia pélvica inicialmente clasificatoria, uno con PSA en 50 ng/mL con reporte de la congelación positiva para compromiso linfático en donde se decidió terminar el procedimiento y otro con 70 ng/mL y congelación negativa en quien se prosiguió a realizar la prostatectomia radical. Estos casos fueron operados en el 2003 y 2004 y era una conducta que se realiza hoy en día con muy baja frecuencia. Revisando las guías en cáncer de Próstata, los Europeos realizan más linfadenectomia pélvica incluyendo a pacientes en riesgo intermedio y alto e inclusive extendida28, mientras los Americanos reservan este procedimiento para pacientes con riesgo alto29. En cuanto a la National Comprehensive Cáncer Network (NCCN) prefieren ser más precisos y la linfadenectomia pélvica solo está reservada para pacientes con predicción de compromiso linfático mayor de 7% según los nomogramas disponibles y recomiendan realizarla de manera extendida30. Otro tema importante de discusión y debate es si la linfadenectomia pélvica debe ser limitada (también llamada convencional) o extendida. En el Hospital Central de la Policía no se practica linfadenectomia pélvica extendida con frecuencia y solo fue practicada en 4 casos de los 24 (todos cáncer de próstata clasificado de alto riesgo). Diferentes estudios han demostrado que el número de ganglios linfáticos obtenidos en la linfadenectomia pélvica en pacientes con cáncer de próstata aumenta de manera significativa con la extensión de la linfadenectomia pélvica31 32 33 . Aproximadamente con la linfadenectomia extendida la probabilidad de encontrar ganglios positivos aumenta en un 25% 34 y en las grandes series Europeas el promedio de ganglios obtenidos fue de 11 vs 8 de las Americanas apoyando a la extendida1 35 . El problema es que la diseminación linfática del cáncer de próstata no lleva un patrón predeterminado y aun se debate cual es la definición de una linfadenectomia pélvica extendida36 37. El consenso es que para que se considere extendida se deben remover los ganglios de la fosa obturadora, siguiendo la arteria hipogástrica, por encima del cruce ureteral y los presacros 1, 24, 38 . Estudios utilizando marcadores nucleares y técnicas de ganglio centinela han reportado que más del 50% de los ganglios positivos se encentran en la fosa obturadora y que la resección debe de llevarse por debajo del nervio obturador, un 25% en arteria hipogástrica y el resto presacros y a nivel de la bifurcación de los vasos iliacos39 40. Lo que critican los Americanos es que la linfadenectomia extendida toma más tiempo, es técnicamente difícil, es más costosa, no le aporta más ganancia económica a los cirujanos y que se acompaña de un 24% más de complicaciones que la linfadenectomia convencional 1,25, 41, 42, 43 . Adicionalmente mencionan que si contamos con modelos y nomogramas predictores del porcentaje de ganglios positivos, una linfadenectomia pélvica extendida sobraría en la mayoría de los casos y que no habría impacto significativo sobre la historia natural del cáncer de próstata35, 36, 37. Si nos basamos exclusivamente en la evidencia, el único metaanálisis publicado sobre linfadenectomia pélvica en cáncer de próstata es el de Briganti et al. 1 en donde definitivamente realizarla de manera extendida si mejora la estatificación del cáncer de próstata y debería de preferirse siempre. Otro punto importante para comentar es Linfadenectomía pélvica ileo-obturadora por laparoscopia... En cuanto a la progresión, el 67% se encuentran sin recaída bioquímica y 25% recayeron pero están libres de metástasis todos de ellos sin ganglios positivos con un seguimiento promedio de 29 meses. Los 2 casos de ganglios comprometidos por cáncer están con metástasis documentadas con un seguimiento de 54 meses (4.5 años) aproximadamente, resultados similares cuando revisamos el trabajo actual con mayor seguimiento (10 años) de pacientes llevados a prostatectomia radical por laparoscopia revela resultados de supervivencia libre de recurrencia a 5 años fue de 83% para canceres órgano confinados y 63% no órgano confinado sin enfermedad nodal y 49% en pacientes con enfermedad nodal documentada44. Cuando revisamos la literatura vemos que el impacto de linfadenectomia pélvica en el cáncer de próstata aun es un tema controversial y desconocido 1. Existen 2 grandes trabajos en donde encontraron que hay una relación directamente relacionada en el numero de ganglios linfáticos resecados (más de 10 ganglios) y la progresión del cáncer de próstata probablemente relacionado a retirar enfermedad microscópica encontrada, pero esta hipótesis ha sido criticada ya que estos estudios les falta de homogeneidad en la muestra y los controles además de estudios inmonohistoquímicos en la patología definitiva45 46 y aun faltan estudios clínicos aleatorizados de alto poder estadístico para contestar esta pregunta. Las complicaciones reportadas inherentes al procedimiento son: el linfocele, linfedema, lesión ureteral, lesión vascular, hematoma, trombosis venosa profunda, íleo, retención urinaria y la lesión intestinal, estas oscilan entre 5 al 12% 1, 47, 48 . En relación a las complicaciones, reportamos 2 casos de linfocele sobreinfectado (8.3%) que está en los rangos reportados en la literatura mundial que oscilan entre 8.5% a 14.6% siendo esta la complicación más frecuente49. Aproximadamente el 7% se complican y requieren de manejo, en donde el 98% 50 se manejan con de manera conservadora con drenaje guiado por tomografía axial computada y antibióticoterapia de amplio espectro45 así como fueron manejados en nuestra serie de casos, ambos con una evolución clínica adecuada. En la serie de casos más grande disponible, el único predictor encontrado para desarrollar linfocele es el número de ganglios resecados, así como el porcentaje de complicaciones aumenta de manera lineal entre más extendida sea la linfadenectomía pélvica variando entre 19.8% versus 8.2% convencional 51 . Conclusiones Consideramos la linfadenectomia pélvica es un arsenal valioso en el manejo del cáncer de próstata para detectar aquellos pacientes con enfermedad avanzada y tomar decisiones terapéuticas tempranas. En comparación con las series Europeas y Americanas estamos por debajo en cuanto a volumen de muestra pero vemos un aumento exponencial de los casos mientras hay más experiencia y mas urólogos se aceptan la laparoscopia como una herramienta necesaria, pero en comparación con las series latinoamericanas reportadas vemos que tenemos experiencia suficiente para hablar con propiedad del tema. Este es un procedimiento que tiene complicaciones y demanda experiencia quirúrgica por lo que debe ser reservada para pacientes con cáncer de próstata de riesgo intermedio y alto y se debe utilizar con más frecuencia los nomogramas para depurar aun más la indicación de realizarla o no. La mayoría de nuestros pacientes se encontraban con enfermedad órgano confinada como podemos ver que más del 67% están en remisión con promedio de seguimiento de 29 meses. Podemos decir que la linfadenectomia pélvica extendida debe 61 Revista Urologia Colombiana el número de ganglios obtenidos en la patología definitiva. Tuvimos un promedio de 7 ganglios en total comparable con las series de linfadenectomia pélvica limitada en donde reportan un promedio de 5 a 10 ganglios 1,35, 37 . Encontramos 2 casos con ganglios positivos (8%) estadísticamente comparable con las grandes series de reportadas, el porcentaje oscila entre 7 a 10% y no aumenta con el número de casos de la serie 1, 12, 35 pero si con el porcentaje de pacientes con enfermedad más avanzada. Encontramos que las 4 linfadenectomias extendidas fueron la que mas numero de ganglios reportaron (entre 10 a 13 ganglios) e incluyeron a los 2 casos con nodos positivos. Andrade, C. A.; Hernández, C. E.; Sejnaui, J. E.; Caicedo, J. I. tenerse más en cuenta ya que encontramos que aumenta el número de ganglios, la detección de estos y un mejor estadiaje de la enfermedad aunque es técnicamente difícil y solo debe practicarse por expertos en laparoscopia. En general es un procedimiento seguro con porcentaje de complicaciones baja pero para nada despreciables. Consideramos que se requiere seguimiento a más largo plazo y un mayor número de casos. Referencias 1. 15. Villeirs A. Extraperitoneal laparoscopic lymphadenectomy with insuflation in the staging of bladder and prostate cancer. Journal of Endourology 1993; 7: 229 – 235. 16. Stone NN, et al. Laparoscopic pelvic lymph node dissection in the staging of prostate cancer. Mt Sinai Journal Med. 1999; 66:26. 17. Cagiannos I, et al. A preoperative nomogram identifying dcreased risk of positive pelvic lymph nodes in patients with prostate cancer. Journal of Urology 2003; 170: 2306 – 2310. 2. B. Langherbelt, JC. De la Rosette. Laparoscopic Pelvic Lymph Node Disseccion. Springer Berlin Heidelberg Copyright 2005. Pgs 117 – 132. 3. Sheussler WW, Vancaillie TG. Transperitoneal Endosurgycal lymphadenectomy in patients with localized prostate cancer. Journal of Urology 145; 988 – 991. 19. Gaona, José Luis; Ortiz, Jairo Iván; Rueda, Raúl; Sánchez, et al. Linfadenectomía pélvica extendida laparoscópica para cáncer de próstata: Experiencia inicial. Urol.colomb. Vol. XVII, No. 1: pp 21-26, 2008. 4. Antje Feicke, Martin Baumgartner, et al. Robotic-Assisted Laparoscopic Extended Pelvic Lymph Node Dissection for Prostate Cancer: Surgical Technique and Experience with the First 99 Cases. European Urology 55 ( 2 0 0 9 ) 876–884. 20. Inderbil Gil, JC de la Rosette. Laparoscopic Surgery in Urologic Malignancies. Springer Berlin Heidelberg Copyright 2005. 6. Sociedad Colombiana de Urología 14. Das S, et al. Laparoscopic staging pelvic lymphadenectomy: Extraperitoneal approach. Journal of Urology 1996; 171: 134 – 138. 18. Hugo Federico Wingartz Plata, Boris Asbel Maldonado Arze, Jorge Moreno Aranda. El valor de la linfadenectomía pélvica laparoscopica para etapificar pacientes con cáncer de próstata. Boletin Colegio Mejicano de Urologia Vol. XVII, Núm. 4 • Octubre-Diciembre 2002. 5. 62 Alberto Briganti a,*, Michael L. Blute b, et al. Pelvic Lymph Node Dissection in Prostate Cancer. European Urology 55 ( 2 0 0 9 ) 1251–1265. 13. Rutskalis DB, Gerber GS, et al. Laparoscopic lymph node dissection: a review. Journal of Uroloy 1994; 151: 670 – 674. 7. Briganti A, Chun FK, Salonia A, et al. Critical assessment of ideal nodal yield at pelvic lymphadenectomy to accurately diagnose prostate cancer nodal metastasis in patients undergoing radical retropubic prostatectomy. Urology 2007;69:147–51. Heidenreich A, Varga Z, Von Knobloch R. Extended pelvic lymphadenectomy in patients undergoing radical prostatectomy: high incidence of lymph node metastasis. J Urol 2002;167:1681–6. Partin AW, Catan MW, Subong EN, et al: Combination of prostate – specific antigen, clincal stage, and Gleason score to predict pathological stage of localised prostate cancer: a multi-institutional update. JAMA 1997; 147:1445. 8. Karim Touijer a,*, Fernando P. Secin Oncologic Outcome after Laparoscopic Radical Prostatectomy: 10 Years of Experience. European Urology 55 ( 2 0 0 9 ) 1014–1019. 9. Judd W. Moul . Will the Global Economic Downturn Affect Prostate Cancer Care? Pelvic Lymphadenectomy as an Example. European Urology 55 ( 2 0 0 9 ) 1266– 1268. 10. Igle J de Jong; Jan Pruim; Philip H Elsinga, Preoperative staging of pelvic lymph nodes in prostate cancer by (11) C-cholin. The Journal of Nuclear Medicine; Mar 2003; 44, 3; ProQuest Health and Medical Complete pg. 331 11. Jens-Uwe Stolzenburg , Minh Do, Heidemarie Pfeiffer. The endoscopic extraperitoneal radical prostatectomy (EERPE): technique and initial experience. World J Urol (2002) 20: 48–55. 12. Luigi F. Da Pozzo a,*, Cesare Cozzarini b, Alberto Briganti et al. Long-Term Follow-up of Patients with Prostate Cancer andNodal Metastases Treated by Pelvic Lymphadenectomy and Radical Prostatectomy: The Positive Impact of Adjuvant Radiotherapy. European Urology 55 ( 2 0 0 9 ) 1003–1011. 21. Jens-Uwe Stolzenburg, Minh Do et al. The endoscopic extraperitoneal radical prostatectomy (EERPE): technique and initial experience. World J Urol (2002) 20: 48–55. 22. Antje Feicke, Martin Baumgartner, Scherwin Talimi, et al. Robotic-Assisted Laparoscopic Extended Pelvic Lymph Node Dissection for Prostate Cancer: Surgical Technique and Experience with the First 99 Cases. European Urology 55 ( 2 0 0 9 ) 876–884. 23. Haluk Ozen *, Sertac Yazici, Kubilay Inci. Management of High-Risk Localized Prostate Cancer. European Urology supplements 8 ( 2 0 0 9 ) 439–447. 24. Alberto Briganti. How to Improve the Ability to Detect Pelvic Lymph Node Metastases of Urologic Malignancies. European Urology 55 ( 2 0 0 9 ) 770–772. 25. Partin AW, Catan MW, Subong EN, et al: Combination of prostate – specific antigen, clincal stage, and Gleason score to predict pathological stage of localised prostate cancer: a multi-institutional update. JAMA 1997; 147: 1445. 26. John D. Boice, Jr., Sc.D. Joseph K. McLaughlin, Ph.D. William J. Blot, Ph.D. Textbook of cancer Epidemiology: Prostate Cancer. N engl j med 348;20 www.nejm.org may 15, 2003. 27. Cheng L, Zincke H, Blute ML, Bergstralh EJ, Scherer B, Bostwick DG. Risk of prostate carcinoma death in patients with lymph node metastasis. Cancer 2001;91:66– 73. 28. Heidenreich A, Aus G, Bolla M, et al. EAU guidelines on prostate cancer. Eur Urol 2008;53:68–80. 29. Thompson I, Thrasher JB, Aus G, et al., AUA Prostate Cancer Clinical Guideline Update Panel. Guideline for the management of clinically localized prostate cancer: 2007 update. J Urol 2007;177:2106–31. 30. NCCN Clinical Practice Guidelines in Oncology: prostate cancer. National Comprehensive Cancer Linfadenectomía pélvica ileo-obturadora por laparoscopia... Franceschelli. Should We Perform Imaging-Guided Lymph Node Dissection in Patients with Lymphatic Recurrence of Prostate Cancer after Radical Prostatectomy? European Urology 55 ( 2 0 0 9 ) 1302– 1304. Network Web site. http://www.nccn.org/professionals/ physician_gls/PDF/prostate.pdf. 32. Heidenreich A, Varga Z, Von Knobloch R. Extended pelvic lymphadenectomy in patients undergoing radical prostatectomy: high incidence of lymph node metastasis. J Urol 2002;167:1681–6. 33. Alberto Briganti a,*, Michael L. Blute b, et al. Pelvic Lymph Node Dissection in Prostate Cancer. European Urology 55 ( 2 0 0 9 ) 1251–1265. 34. Mattei A, Fuechsel FG, Bhatta Dhar N, et al. The template of the primary lymphatic landing sites of the prostate should be revisited: results of a multimodality mapping study. Eur Urol 2008; 53:118–25. 35. Burkhard FC, Schumacher MC, Studer UE. An extended pelvic lymph-node dissection should be performed in most patients if radical prostatectomy is truly indicated. Nat Clin Pract Urol 2006;3:454–5. 36. Ulf Boekeler*, Joerg Hennenlotter, Stephan Kruck et al. Critical re-evaluation of a modified sentinel guided pelvic lymph node resection in prostate carcinoma: review of 401 consecutive cases. THE JOURNAL OF UROLOGY® Vol. 181, No. 4, Supplement, Sunday, April 26, 2009. 37. Heidenreich A, Ohlmann C, Polyakov S. Anatomical extent of pelvic lymphadenectomy in patients undergoing radical prostatectomy. Eur Urol 2007; 52: 29. 38. Briganti A, Chun FK-H, Salonia A, et al. A nomogram for staging of exclusive nonobturator lymph node metastases in men with localized prostate cancer. Eur Urol 2007;51:112–20. 39. W. Meinhardt, R. A. Valdes Olmos, H. G. van der Poel, A. Bex and S. Horenblas. Laparoscopic Sentinel Node Dissection for Prostate Carcinoma: Technical and Anatomical Observations. BJU Int 2008; 102: 714–717. 40. Firas Abdollah*, Alberto Briganti, Andrea Gallina, Nazareno Suardi, et al. Distribution of pelvic lymph nodes is not symmetric. Results from an extended pelvic lymph node dissection series. THE JOURNAL OF UROLOGY® Vol. 181, No. 4, April, 2009. 41. Giuseppe Martorana, Riccardo Schiavina *, Alessandro 42. Judd W. Moul. Will the Global Economic Downturn Affect Prostate Cancer Care? Pelvic Lymphadenectomy as an Example. European urology 55 (2009) 1266–1268. 43. J de Jong; Jan Pruim; Philip H Elsinga; Willem Vaalburg; Han J Mensink Igle. Preoperative staging of pelvic lymph nodes in prostate cancer by (11)C-cholin. The Journal of Nuclear Medicine; Mar 2003; 44, 3; ProQuest Health and Medical Complete pg. 331. 44. Karim Touijer a, Fernando P. Secin, Angel M. Cronin et al. Oncologic Outcome after Laparoscopic Radical Prostatectomy: 10 Years of Experience. European Urology 55 (2009) 1014–1019. 45. Masterson TA, Bianco Jr FJ, Vickers AJ, et al. The association between total and positive lymph node counts, and disease progression in clinically localized prostate cancer. J Urol 2006;175:1320–4. 46. Joslyn SA, Konety BR. Impact of extent of lymphadenectomy on survival after radical prostatectomy for prostate cancer. Urology 2006;68:121–5. 47. Vallancien et al. Complications of trasperitoneal laparoscopic surgery in urology: reviewof 1311 procedures at a single center. Journal of Urology 2002; 168: 23 – 26. 48. Schumacher MC, Burkhard FC, Thalmann GN, Fleischmann A, Studer UE. Good outcome for patients with few lymph node metastases after radical retropubic prostatectomy. Eur Urol 2008; 54:344–52. 49. Angelo Naselli, Rossana Andreatta, Carlo Introini, Vincenzo Fontana. Predictors of complicated lymphocele after lymph node excision and radical prostatectomy. THE JOURNAL OF UROLOGY Vol. 181, April 2009. 50. Rodrigo Pinochet*, Lucas Nogueira, Angel M Cronin, Kinjal C Vora. Laparoscopic pelvic lymphadenectomy for clinically localized prostate cancer: a risk vs. Benefit analysis. THE JOURNAL OF UROLOGY Vol. 181, April 2009. 51. Briganti A, Chun FK-H, Salonia A, et al. Complications and other surgical outcomes associated with extended pelvic lymphadenectomy inmen with localized prostate cancer. Eur Urol 2006;50:1006–13. 63 Revista Urologia Colombiana 31. Briganti A, Chun FK, Salonia A, et al. Critical assessment of ideal nodal yield at pelvic lymphadenectomy to accurately diagnose prostate cancer nodal metastasis in patients undergoing radical retropubic prostatectomy. Urology 2007;69:147–51. Manejo del trauma renal mayor: Revisión retrospectiva en el Hospital Universitario de la Samaritana Investigación original urol.colomb. Vol. XIX, No. 1: pp 65-72, 2010 Duque Velásquez, Santiago1; Roa, Saavedra Ximena2; Poveda Matiz, José Luis3; Vega López Johanna4; Rojas, Castillo Daniel5; Daza Almendrales, Fabián6 MD, Residente IV año Urología Universidad del Rosario. [email protected](1) MD, Urólogo- Hospital Universitario de la Samaritana. [email protected](2) MD, Urólogo- Hospital Universitario de la Samaritana [email protected](3) MD, Residente IV año Urología. Universidad del Rosario. [email protected](4) MD, Urólogo- Hospital Universitario de la Samaritana. [email protected](5) MD, Jefe del Servicio de Urología- Hospital Universitario de la Samaritana. [email protected](6) Diseño del estudio: Observacional descriptivo Nivel de evidencia: III El autor declara que no tiene conflicto de intereses Resumen Recibido: 15 de junio de 2009. Aceptado: 17 de marzo de 2010. 65 Revista Urologia Colombiana Objetivos: Describir el perfil de la población atendida en nuestro hospital con diagnóstico de trauma renal de alto grado (IV y V) y determinar los resultados obtenidos luego de manejo conservador o quirúrgico. Materiales y Métodos: En forma retrospectiva analizamos las historias clínicas de pacientes con diagnóstico de trauma renal en el hospital universitario de la Samaritana (HUS) durante un periodo de 9 años (2000-2009) teniendo en cuenta para la selección los pacientes con trauma renal grado IV y grado V. Se analizó en este grupo: edad, género, mecanismo de trauma, grado del trauma, tipo de manejo, hemoglobina y creatinina al ingreso y controles, la necesidad de transfusión, así como las complicaciones tempranas y tardías. Resultados: Se encontraron 29 pacientes con trauma renal Grado IV o V, 27 hombres y 2 mujeres con edad promedio 36.8 años. El 62% de los pacientes tuvieron trauma cerrado y el 38% tuvieron trauma penetrante. 27 riñones presentaron lesiones correspondientes con trauma Grado IV y 3 riñones grado V. Se manejaron conservadoramente el 66% de los traumas renales y requirieron manejo quirúrgico el 34%. Se presentaron complicaciones tempranas en el 14.2% de los pacientes las cuales fueron: urinoma, absceso renal y hematuria anemizante. Conclusiones: La mayoría de los casos de trauma renal complejos pueden ser manejados en forma conservadora, siempre y cuando se pueda contar con una adecuada estadificación, recursos clínicos y tecnológicos para la atención de los pacientes. De manera consecuente la preservación del órgano se logra en un amplio número de casos. Duque, S.; Roa, X.; Poveda, J. L.; Vega, J.; Rojas, D.; Daza, F. Palabras clave: Trauma renal, manejo conservador, cirugía, nefrectomía, nefrorrafia, riñón, Manejo expectante. Management of mayor renal trauma: retrospective review in the Hospital Universitario de la Samaritana Abstract Purpose: To establish the profile of the attending population in our hospital with a diagnosis of renal trauma, who was classified as high-grade (IV and V). Describe the results obtained after followed a conservative or surgical management. Materials and methods: A retrospective analyze was done, using the medical records of patients, who was diagnosed with renal trauma in the Hospital Universitario de la Samaritana (HUS) during a period of nine years (2000-2009). Different end points were analyzed like age, gender, trauma mechanism, trauma degree, hemoglobin and creatinine admission values, transfusion requirements, early and late complications. Results: There were 29 patients who had renal trauma diagnosis, one case had bilateral renal trauma. 27 men and 2 women were admitted with a mean age of 36.8 years. The trauma mechanism was described as 62% closed and 38% penetrating. 27 kidney injuries were classified like Grade IV and 3 like Grade V. Conservative management was found in 62% of renal trauma, surgery was done in 38% of patients. The mean hemoglobin admission value was 11.8 g/dl. Transfusion requirements were found in 40% of patients. The red blood cells units transfused average was 3.3. The admission and ending serum creatinine were 0.9 and 1.1 mg / dl respectively. There were early complications in 14.2% of patients and the most frequently were urinoma, renal abscess and hematuria. One patient died. Late complications were not found. Conclusions: Careful selection of renal trauma patients mechanism, allows to optimize the conservative trauma management, improving the anatomical and functional results and getting a low rate of early and late complications. 66 Key words: Renal trauma, conservative management, surgery, nephrectomy, nefrorrafia, kidney, expectant management. Sociedad Colombiana de Urología Introducción El riñón es el órgano genitourinario con mayor probabilidad de ser lesionado en trauma cerrado y penetrante del abdomen encontrándose comprometido hasta en un 10 % de todos los casos de trauma abdominal (1,2). En la actualidad la utilización de la TAC para investigación del trauma y estadificación del mismo, permite dar la mejor opción de manejo ya sea exploración y reconstrucción o manejo expectante para alcanzar un funcionamiento renal adecuado sin complicaciones a futuro atribuibles al trauma (1,2,3). La incidencia del trauma renal no ha sido establecida con precisión en nuestro medio, sin embargo considerando que ésta es proporcional a las condiciones socio demográficas de la población analizada donde están implicadas las tasas de accidentalidad vial y el grado de violencia común (4) se presume dadas las características de nuestra sociedad, que las cifras de trauma renal ocupan un lugar importante dentro de las causas de morbimortalidad en los servicios de urgencias de nuestro país. El manejo del trauma renal ha evoluciona- Manejo del trauma renal mayor: Revisión retrospectiva... Pretendemos con este estudio describir el perfil de la población y determinar los resultados obtenidos luego de manejo conservador o quirúrgico en los pacientes atendidos con diagnóstico de trauma renal de alto grado (IV y V) en nuestro hospital que es centro de referencia del departamento de Cundinamarca y otros departamentos del país. Materiales y métodos Se realizó un trabajo descriptivo retrospectivo donde se revisaron las historias clínicas de todos los pacientes con diagnóstico de trauma renal en el Hospital Universitario de la Samaritana (HUS) durante un periodo de 9 años (2000-2009). Se seleccionaron aquellas historias con diagnostico de trauma renal grado IV o grado V de acuerdo a la clasificación de la Asociación Americana para Cirugía de Trauma (trauma grado IV laceración del parénquima que se extiende por la corteza y médula renal comprometiendo el sistema colector o lesión en arteria o vena renal con hematoma contenido y trauma grado V como estallido renal o avulsión del pedículo) que hayan sido llevados a cirugía de urgencia o hayan recibido manejo médico. Todos los pacientes fueron manejados inicialmente en el servicio de urgencias. En todos los casos se tomó una TAC abdominal simple y contrastado con imágenes tardías (15 minutos) al ingreso y nuevamente control de imágenes a las 72 horas con seguimiento de hemoglobina y hematocrito cada 24 horas. Aquellos pacientes con inestabilidad hemodinámica fueron llevados a exploración quirúrgica. El manejo conservador incluyo reposo absoluto, profilaxis antitrombótica, sonda vesical y antibioticoterapia. Los pacientes fueron dados de alta luego de remisión de hematuria, ausencia de complicaciones infecciosas y TAC de control sin evidencia de progresión de la lesión primaria o complicaciones adicio- nales. Ambulatoriamente se realizó TAC abdominal de control a los 3 meses en todos los pacientes con trauma renal mayor. Se analizaron las siguientes variables: edad, género, mecanismo de trauma, grado del trauma, manejo inicial, hemoglobina y creatinina al ingreso y controles, necesidad de transfusión, así como las complicaciones, principalmente la presencia de urinoma persistente (definido como la presencia de extravasación de medio de contraste una semana después del trauma), hematoma sobreinfectado (hematoma con cambios imagenológicos que sugieran infección y/o cultivos del drenaje positivos), hemorragia persistente (definido como hematuria persistente y/o aumento del tamaño del hematoma con disminución del hematocrito mayor al 10%), hipertensión arterial (TA sistólica mayor: 140 y diastólica: mayor de 90) y falla renal. Se obtuvo en la medida de lo posible una secuencia fotográfica de las imágenes por TAC tanto al inicio como en los controles post trauma. (Ver figura 1, 2 y 3) Los resultados fueron tabulados y analizados de acuerdo a las variables propuestas Resultados Se encontraron 136 pacientes con diagnostico de trauma renal de los cuales 29 pacientes cursaron con trauma renal mayor (Grado IV o V) con promedio de edad de 36.8 años (Rango 15–80 años) de los cuales 27 fueron Hombres (93.1%) y 2 mujeres (6.8%). (Fig. 1) 67 El tipo de trauma fue cerrado en 18 pacientes (62%) cuyo mecanismo de trauma se presentó de la siguiente forma: 11 pacientes Figura 1. Número de pacientes por género. Revista Urologia Colombiana do de manera radical desde una aproximación netamente quirúrgica hasta el manejo conservador con el fin de evitar sacrificar la viabilidad del órgano con nefrectomías innecesarias garantizando al máximo la seguridad del paciente obteniendo resultados favorables a corto y largo plazo. Duque, S.; Roa, X.; Poveda, J. L.; Vega, J.; Rojas, D.; Daza, F. en accidentes de tránsito, 3 pacientes tuvieron caída de altura (Aproximadamente 3-5mts), 2 pacientes tuvieron trauma en deporte de contacto, y 2 por otros traumas contundentes no relacionados con accidente de tránsito. El trauma penetrante se presentó en 11 casos (37.9%) de estos, 4 casos fueron por proyectil de arma de fuego y 7 casos ocasionados con arma cortopunzante. (Fig.2) Figura 2. Mecanismo del trauma La clasificación del trauma renal fue Grado IV: 27 casos (90%) riñón derecho 13, riñón izquierdo 14. Grado V: 3 casos (10%) riñón derecho 1, riñón izquierdo 2. Trauma bilateral en uno solo de los pacientes. El trauma renal aislado en los pacientes con trauma cerrado se presento en 12 pacientes (66%) (Foto 1) mientras los otros 6 pacientes presentaron lesiones asociadas en otros órganos. De los pacientes con trauma penetrante, 8 cursaron con trauma renal aislado (63%) mientras 3 pacientes (27%) tuvieron asociada lesión en otro órgano. (Tabla 1.) Tabla 1. Lesiones Asociadas a Trauma Renal Mayor Sociedad Colombiana de Urología 68 Trauma cerrado Lesiones asociadas Paciente1 Trauma Hepático grado I y esplénico grado I Paciente2 Trauma Esplénico grado V y Hemotorax Paciente3 Trauma Esplénico grado I, TCE moderado y Contusión pulmonar Paciente4 Hemotórax Bilateral Paciente 5 y 6 Fractura de Pelvis y TCE moderado El manejo fue inicialmente quirúrgico en 10 pacientes (34%) de los cuales 4 eran traumas cerrados y 6 traumas penetrantes, la indicación fue inestabilidad hemodinámica ; de estos pacientes llevados a cirugía 2 tuvieron manejo de heridas en hígado y bazo sin manejo quirúrgico del trauma renal, 4 pacientes fueron manejados con nefrectomía, 1 de estos requirió esplenectomía por trauma esplénico V y 4 pacientes fueron manejados con nefro- Trauma penetrante Lesiones asociadas Paciente1 Trauma Hepático grado I y Trauma Colon grado III Paciente2 Trauma Esplénico grado II Paciente3 Trauma Hepático grado III rrafia. De los 9 pacientes mencionados con lesión de órgano asociada, 7 fueron llevados a cirugía requiriéndose nefrectomía en 3 casos y cirugía preservadora del riñón en 2 casos. Dos pacientes a quienes inicialmente se les ofreció manejo conservador requirieron intervención tardía. Uno nefrectomía por absceso perirrenal y el otro paciente embolización arterial selectiva de la arteria segmentaria por Manejo del trauma renal mayor: Revisión retrospectiva... Foto1. Trauma renal grado IV manejado conservador. Quien requirió embolización tardía. La hemoglobina de ingreso promedio fue 11.8 gr/dl (Rango 5.62 - 14.5); 12 pacientes requirieron transfusión (40%) de los cuales (6 manejo conservadoramente y 6 manejo quirúrgico); el promedio de unidades de glóbulos rojos fue de 3.2 en los pacientes transfundidos. La estancia hospitalaria fue en promedio 10 días, 10.5 para los pacientes en manejo conservador y 8.8 para los pacientes que fueron llevados a cirugía. Figura 3. Manejo del trauma. 69 Revista Urologia Colombiana persistencia de sangrado anemizante. El manejo fue conservador en 19 casos (66%) de los cuales 12 tenían trauma cerrado y 7 eran traumas penetrantes. (Fig. 3) Duque, S.; Roa, X.; Poveda, J. L.; Vega, J.; Rojas, D.; Daza, F. Las complicaciones tempranas se presentaron en 4 pacientes (14.2%) y fueron: Urinoma en 2 casos en los que se realizó colocación de catéter doble J, absceso perirrenal que requirió posterior nefrectomía en 1 paciente, y hematuria anemizante con requerimiento de embolización arterial selectiva en 1 paciente. Falleció uno de los pacientes (3.57%) con trauma cerrado y politraumatismo en accidente de transito con trauma craneoencefálico moderado, contusión pulmonar y trauma esplénico. (Fig. 4) No se presentaron complicaciones a mediano plazo en ninguno de los pacientes los cuales fueron controlados con creatinina y Tomografía abdominal a los 3 meses. Figura 4. Complicaciones tempranas. n =4 Tabla 2. Características Generales de la serie de pacientes con Trauma Renal Mayor en el Hospital Universitario de la Samaritana. 70 Edad 36.8 años (15-80) Género Hombres 27 (93.1%) Mujeres 2 (6.9%) Mecanismo de trauma Cerrado Penetrante 18 (62%) 11 (37.9%) Sociedad Colombiana de Urología Clasificación del Trauma Renal Grado IV 27 (90%) Grado V 3 (10%) Trauma Renal Aislado Cerrado 12 (66%) Penetrante 8 (63%) Hemoglobina Ingreso 11.8 g/dl Requerimiento de transfusión 12 (40%) Número de unidades transfundidas 3.2 Estancia hospitalaria 10 días Complicaciones tempranas 14.2% Discusión El trauma renal en los pacientes de la presente serie se presenta de manera mas frecuente en hombres que en mujeres en un proporción de 13.5 : 1; encontrándo además que las personas afectadas se encuentran principalmente en la tercera y cuarta década de la vida. Aproximadamente el 90% de los traumas renales son cerrados siendo las principales causas los accidentes de transito y las caídas. Solo un 5 a 10% del total de los traumas son por heridas penetrantes (4,5,9). Si bien los accidentes de transito como mecanismo de trauma en la serie coinciden como principal causa del trauma renal, el numero de pacientes por heridas penetrantes es mucho mayor, lo que puede ser un reflejo de la situación compleja de violencia que se vive en nuestro medio y lo que repercute finalmente en el curso de estos pacientes ya que a nivel general la mortalidad en el contexto del trauma abdominal aumenta cuando este es penetrante sea por proyectil de arma de fuego o arma cortante (6). En general la mayoría de los traumas renales son menores correspondiendo a grado I, II y III los cuales pueden ser tratados casi todos de manera conservadora (7,8,9). Existen controversias en cuanto el manejo conservador y quirúrgico en los traumas Grado IV y V los que ocupan el 10- 37% del total de los traumas renales (10,11). En cuanto al manejo del trauma grado IV los resultados reportados son muy variables, teniendo tasas con manejo conservador de un 35 - 75% (11,12). Iturriaga et al. Reporta en Chile que los pacientes de su serie con este tipo de trauma fueron llevados en su totalidad a cirugía (13). En la serie de nuestro hospital el 25% de los pacientes revisados con diagnostico de trauma renal tuvieron trauma Grado IV y V, el manejo quirúrgico se dio en 34% logrando preservación del riñón en el 50% de estos pacientes llevados a cirugía con una necesidad relativamente baja de nefrectomías lo que creemos tiene que ver con la adecuada estadificación imagenológica y el seguimiento rutinario de las variables clínicas y paraclínicas inclusive intraoperatoriamente en los casos de pacientes llevados a laparotomías por lesión de otros órganos. Manejo del trauma renal mayor: Revisión retrospectiva... Existe mayor controversia en cuanto al manejo del trauma renal grado V, se describe un curso diferente para el grado V vascular y grado V parenquimatoso sugiriéndose un manejo conservador para este último (15). Series pequeñas reportan resultados exitosos con manejo conservador (4,16). Otros reportes encontrados con series más grandes que la nuestra tienen un porcentaje de nefrectomía del 100% en el trauma grado V a pesar de dar inicialmente manejo con observación a algunos de los pacientes (10). En nuestra serie se presentaron pocos casos de trauma renal Grado V y en ninguno de estos había posibilidad de manejo conservador, todos los pacientes requirireron ser llevados a cirugía de urgencia realizando nefrectomía. rían ser llevados a cirugía. Mientras los que se transfundían en promedio 2.8 unidades requerían exploración en un 48% (8); lo que no podemos extrapolar en nuestra serie ya que de los pacientes que necesitaron transfusión estando en manejo conservador (promedio 3.3 Unidades) solo uno requirió intervención mediante embolización selectiva de arteria segmentaria luego de transfundirse en total 4 unidades de glóbulos rojos. La presencia de lesión asociada de órganos tanto en trauma penetrante como cerrado es frecuente (13), encontrándose una tasa de intervención quirúrgica hasta en un 60% en estas situaciones, sin implicar esto la necesidad de realizar nefrectomía reportándose en este sentido cirugía con preservación de riñón hasta en un 83% (11,13). En nuestra serie el porcentaje de lesiones aisladas del riñón tanto para trauma penetrante como cerrado fue del 65%; en los casos de lesiones renales con órganos asociados los que se encontraron con mayor frecuencia afectados fueron el hígado y el bazo, lo que tiene que ver con su susceptibilidad a presentar lesión por mecanismos de aceleración y desaceleración y trauma directo contundente en los accidentes automovilísticos que fue la principal causa de trauma encontrada en la serie. Gonzalez et al. En Agentina reporta realización de nefrectomía en el 56% de los pacientes con trauma renal llevados a laparotomía por lesión asociada a otro órgano y cirugía preservadora en el 43%. (14) En nuestra serie los pacientes con lesión asociada que requirieron realización de nefrectomía correspondió al 42%. Las complicaciones encontradas en los pacientes de la serie fueron del 14.2%. El urinoma se presento en 2 casos y se manejo con derivación retrograda con catéter doble J debido a la persistencia del mismo en los controles imagenológicos. La incidencia del urinoma es del 1 – 7% de los traumatismos renales (17); el manejo recomendado al existir la indicación es la derivación urinaria anterograda por nefrostomia o retrograda por catéter doble J sin presentar ventaja en los resultados una sobre la otra (18,19). Se prefirió el catéter doble J por la familiaridad con el procedimiento retirándose luego de 4 semanas con control de imágenes normales. El absceso perirrenal cursa con una alta tasa de mortalidad al retardarse su diagnostico, en el único caso presentado en la serie con esta complicación se realizo nefrectomía debido a la extensión del absceso no susceptible para manejo con drenaje percutáneo que en su gran mayoría, este tipo de abscesos pueden tener este manejo (20). La embolización selectiva de arteria segmentaria es una opción de manejo con el ánimo preservador de órgano para pacientes con trauma renal estables, pero que tienen sangrado persistente (21,22). Se presento en uno de los casos esta situación durante el manejo conservador inicial por lo que se realizó angiografía diagnosticando la lesión vascular renal susceptible para manejo endovascular lo que consideramos dados los resultados es una muy buena opción con menor morbimortalidad frente a la intervención quirúrgica. 71 Revista Urologia Colombiana La necesidad de transfusión en los pacientes que se les da manejo conservador fue sugerida como predictor de exploración quirúrgica según el estudio de Buckley y cols. Donde encontraron que los pacientes que requerían transfusión de 8 unidades de glóbulos rojos en la observación, en un 89% reque- La diferencia encontrada en el tiempo de hospitalización entre el grupo de los pacientes llevados a cirugía y los pacientes con manejo conservador sugiere que no existe ventaja en cuanto acortamiento de la estancia hospitalaria con la intervención quirúrgica. Duque, S.; Roa, X.; Poveda, J. L.; Vega, J.; Rojas, D.; Daza, F. 72 Con respecto a las complicaciones a mediano plazo y con base en los estudios de imágenes y función renal de control al tercer mes luego del trauma no encontramos alteración que sugiriera complicación en ese momento. Estos resultados no se pueden extrapolar al largo plazo por no contar con un seguimiento más amplio y adecuado de estos pacientes. Conclusiones El trauma renal se presenta como de bajo grado en la mayoría de pacientes que lo padecen, pero en la medida que aumenta la violencia y el trauma por arma de fuego aumenta la posibilidad de tener traumas mayores con más complicaciones y aumento de la mortalidad. En nuestro medio la gran mayoría del trauma renal puede ser manejado de manera conservadora al tener una adecuada estadificación con imágenes y evaluación clínica considerando ideal la preservación de órgano lo cual se logra en un alto porcentaje incluso en casos donde se hace necesario la intervención realizando idealmente cirugía reconstructiva o técnicas endovasculares para embolización arterial selectiva. El esquema de manejo de los pacientes con trauma renal usado en el Hospital de la Samaritana se acopla a lo recomendado por guías internacionales con resultados reproducibles, lo que podría en algún momento servir como referencia para la elaboración de una guía de manejo en nuestro medio. Referencias Sociedad Colombiana de Urología 1. Master V, McAninch J. Operative Management of Renal Injuries: Parenchymal and Vascular. Urol Clin N Am 33 (2006) 21–31. 2. C. Bent,*, T. Iyngkaran, N. Power, M. Matson, T. Hajdinjak, N. Buchholz, T. Fotheringham. Urological injuries following trauma. Clinical Radiology (2008) 63, 1361e1371 3. Nejd F. Alsikafi. Staging, Evaluation, and Nonoperative Management of Renal Injuries. Urol Clin N Am 33 (2006) 13–19 4. Altman AL, Haas C, Dinchman KH, Spirnak JP. Selective nonoperative management of blunt grade 5 renal injury. J Urol 2000;164:27–31 5. Tillou A, Romero J, Asensio JA, et al. Renal vascular injuries. Surg Clin North Am 2001;81:1417–30. 6. Garner, J. Blunt and penetrating trauma to the abdomen. Surgery (Oxford), Volume 27, Issue 6, June 2009, Pages 223-231 7. Santucci, R. A., McAninch, J. W., Safir, M., Mario, L. A., Service, S. and Segal, M. Validation of the American Association for the Surgery of Trauma organ injury severity scale for the kidney. J Trauma, 50: 195, 2001 8. Buckley J, McAninch JW. Selective Management of Isolated and Nonisolated Grade IV Renal Injuries. J. Urol Vol. 176, 2498-2502, December 2006 9. Lynch T, Martınez-Piñeiro L, Plas E, Serafetinides E, Turkeri L, Santucci R, Hohenfellner M. EAU Guidelines on Urological Trauma. European Urology 47 (2005) 1–15 10. Delgado FJ, Bonillo MA, Gómez L, Olive F, Gimeno V, Jiménez JF. Manejo conservador de los traumatismos renales de alto grado. Actas Urol Esp. 2007;31(2):132-140 11. Buckley J, McAninch W. Selective Management of Isolated and Nonisolated Grade IV Renal Injuries. JUrol Vol. 176, 2498-2502, December 2006 12. Kansas B, Eddy M, Mydlo J, Uzzo R. Incidence and management of penetrating renal trauma in patients with multiorgan injury: extended experience at an inner city trauma center. JUrol. Vol. 172, 1355–1360, October 2004 13. Iturriaga, C; Escobar, C; Torrealba, G; Gebauer, I; Salgado, G; et al. Trauma renal: revisión de la experiencia del Hospital San Juan de Dios.Rev Chil urol.68(2):199-202, 2003. 14. González B, Rege E, Solla R, Álvarez L,Ureña A, et al. Traumatismo renal: nefropreservación o nefrectomía.Rev. argent.cir;92(3/4):167-174, mar.-abr. 2007 15. Santucci R, MD, Fisher M. The Literature Increasingly Supports Expectant (Conservative) Management of Renal Trauma — A Systematic Review. J Trauma. 2005;59:491– 501. 16. Perego KL, Little DC, Kirkpatrick AK. Conservative nonoperative management of grade 5 blunt renal trauma. Journal of Urology.2001;165:14–15. 17. Al-Qudah H, Santucci R. Complications of renal trauma. Urol Clin N Am 33(2006) 41-53 18. Santucci R, Wwessells H, Bartsch G, Descotes J, Heyns C, Mcaninch JW, Nash P, Shmidlin F. Evaluation and management of renal injuries: consensus statement of the renal trauma subcommittee. BJU 9 3 , 937 – 954. 2004 19. Moudouni M, Patard J, Manunta M, Guiraud P, Guille F, Lobel B. A conservative approach to major blunt renal lacerations with urinary extravasation and devitalized renal segments. BJU International (2001), 87, 290-294 20. Meng MV, Mario LA, Mc ANinch JW. Current treatment and outcomes of perinephric abscesses. J urol 2002: 168: 1337-40. 21. C.F. Heyns. Renal trauma: indications for imaging and surgical exploration. BJU International 2005 93 , 116 5 – 1170. 22. Stuart J.D. Chow, Keith J. Thompson , Jodi F. Hartman , Michelle L. Wright. A 10-year review of blunt renal artery injuries at an urban level I trauma centre. Injury (2009), doi:10.1016/j.injury.2008.11.022 Prevalencia de desnutrición en pacientes urológicos evaluados por valoración global subjetiva en un hospital de tercer nivel Investigación original urol.colomb. Vol. XIX, No. 1: pp 73-79, 2010 Herney Andrés García P.1; Jennifer Herrera2; José Luis Jaspi 3 MD, Servicio de Urología Universidad del Valle1 Clínica Rafael Uribe Uribe [email protected](1) [email protected](2) [email protected](3) Diseño del estudio: Observacional analítico Nivel de evidencia: II El autor declara que no tiene conflicto de intereses Resumen Recibido: 26 de octubre de 2009. Aceptado: 19 de marzo de 2010. 73 Revista Urologia Colombiana Objetivo: Determinar la prevalencia de desnutrición en pacientes hospitalizados en el servicio de Urología de un hospital de tercer nivel, evaluados por la escala de Valoración Global Subjetiva (VGS). Materiales y Métodos: Se realizó un estudio observacional descriptivo de corte transversal, en el cual se tomaron todos los pacientes (104 pacientes) que ingresaron al servicio con cualquier tipo de patología urológica entre el 1 de marzo y el 30 de junio de 2009. Se realizó un análisis univariado con tablas de frecuencia, medidas de tendencia central y dispersión y gráficos acordes al tipo de variable, además regresión logística para factores asociados a la presencia de desnutrición. Resultados: Se evaluaron 104 pacientes, 80% hombres con un promedio de edad de 67 años. La mayoría de pacientes ingresaron por hiperplasia prostática (31%), su antecedente más frecuente fue hipertensión arterial (HTA) (50%), el índice de masa corporal (IMC) fue normal en la mayoría de los pacientes. 30.7 % de los pacientes presentaron desnutrición grave y 38.6% con desnutrición moderada o en riesgo al ser evaluados por VGS. Además se realizo la clasificación del estado nutricional basado en el valor de los linfocitos, el cual evidenció que 13.2% de los pacientes valorados presentaban desnutrición severa, mientras que 54.9% se encuentran sin desnutrición según esta clasificación. Conclusiones: La prevalencia de desnutrición (B y C) de acuerdo al presente estudio es alta y se requieren más estudios para mejorar la calidad García, H. A.; Herrerra J.; Jaspi, J. L. de vida y el pronóstico de nuestros pacientes. Palabras clave: Evaluación nutricional, valoración global subjetiva, desnutrición, factor de riesgo, urología. Prevalence of malnutrition in urological patients evaluated by subjective global assessment in a tertiary Hospital Abstract Purpose: The primary objective was to determine the prevalence of malnutrition in patients hospitalized in the Urology Department assessed by the Subjective Global Assessment scale (SGA). Methods: We conducted a cross sectional study, which included all patients (104) who were hospitalized with any urological pathology between March 1 and June 30, 2009 at a tertiary level hospital. We applied the SGA scale to every hospitalized patient to determine if they were malnourished. A univariate analysis was performed with frequency tables, measures of central tendency, dispersion and graphics according to the type of variable; logistic regression for factors associated with the presence of malnutrition was also performed. Results: We evaluated 104 patients; 80% were males with an average age of 67 years. Most patients were admitted for prostatic hyperplasia (31%), the most frequent antecedent was hypertension (HT) (50%), body mass index (BMI) was normal in most patients. 30.7% of patients had severe malnutrition and 38.6% were moderately malnourished or at risk to be, assessed by SGA. We also carried out the classification of nutritional status based on the lymphocyte count, which showed that 13.2% of patients were severely malnourished, while 54.9% were adequately nourished according to this classification. Conclusions: The prevalence of malnutrition (B and C) according to the present study is high and further studies are needed to improve the quality of life and prognosis of our patients. Key words: Nutritional assessment, subjective global assessment, malnutrition, risk factors, Urology. Sociedad Colombiana de Urología 74 Introducción La valoración global subjetiva (VGS) es una herramienta validada ampliamente para la evaluación del estado nutricional, fue desarrollada por Detsky en 1987. La VGS se basa en los componentes de la historia clínica (cambios en el peso, la ingesta alimentaria y la capacidad funcional, síntomas gastrointestinales, con efectos nutricionales y de estrés metabólico de la enfermedad actual) y un breve examen físico que busca identificar la pérdida de grasa subcutánea, atrofia muscular y edema o ascitis. Después de la evaluación, al paciente se le asigna un diagnóstico o clasificación del estado nutricional (1). La VGS difiere de otros métodos de valoración nutricional en que es la única que evalúa la capacidad funcional. Es una herra- mienta simple, segura y económica, lo que la hace universal para la evaluación nutricional, permite la comparación de la prevalencia de la malnutrición en diversas regiones, o países y la realización de estudios multicéntricos. Diferentes estudios han demostrado que la prevalencia de la desnutrición en pacientes hospitalizados es entre 11 y 40% (2). Una de las principales críticas del método es que su exactitud depende de la experiencia del observador para lo que deben entrenarse quienes la aplican (3). La evaluación nutricional tradicional incluye medidas objetivas, tales como los índices de proteínas (por ejemplo, albumina o trasferrina), pruebas de sensibilidad retardada en piel (delayed hypersensitivity skin testing (DHST)) y las medidas antropométricas. Prevalencia de desnutrición en pacientes urológicos... La VGS ha demostrado sensibilidad y especificidad superior, como un instrumento de evaluación nutricional, a la de albúmina, transferrina, DHST, antropometría, índice creatinina-talla, y el pronóstico del índice de nutrición (5). Adicionalmente, puede ser usada para predecir que pacientes necesitan intervención nutricional y cuales se beneficiarían de un soporte nutricional intensivo (6). El objetivo principal del presente estudio fue determinar la prevalencia de desnutrición en pacientes hospitalizados con patologías urológicas en una institución de tercer nivel, evaluados por la escala de valoración global subjetiva. Materiales y Métodos Se realizó un estudio de observacional descriptivo de corte transversal, desde el 1 de marzo hasta el 30 de junio de 2009. Se tomaron todos los pacientes (104 pacientes) que ingresaron al servicio de urología de una institución de tercer nivel en la ciudad de Cali, hospitalizados con cualquier tipo de patología urológica. Se excluyeron aquellos pacientes que no aceptaran la evaluación, así como los que estuvieran en la unidad de cuidado intensivo. Cada paciente fue evaluado por uno de los diferentes investigadores con la escala de valoración global subjetiva. Adicionalmente se evaluaron variables como la edad, la forma de ingreso del paciente, el diagnóstico principal por el que fue admitido, así como sus antecedentes personales médicos, escala de karnofsky y algunos laboratorios relacionados con nutrición como son: leucocitos, conteo de linfocitos, hemoglobina, hematocrito, creatinina y nitrógeno uréico. Con la escala de valoración global subjetiva al paciente finalmente se le hace diagnóstico de: bien nutrido (sin perdida de peso o aumento de peso reciente, sin síntomas, sin disminución de la ingesta, con mejoría de la ingesta o de los síntomas), desnutrición moderada o en riesgo (perdida de peso 5-10% o no recuperación, síntomas que interfieren con la ingesta, disminución de la ingesta, situación de estrés), desnutrición severa (pérdida de peso mayor 10%, pérdida de tejido adiposo y de masa muscular, con edemas o sin ellos, alteración marcada de la capacidad funcional). Análisis estadístico: Se realizó un análisis univariado con tablas de frecuencia, medidas de tendencia central y dispersión y gráficos acordes al tipo de variable. Se utilizó la prueba exacta de Fisher para proporciones, se calcularon OR no ajustados y posteriormente se realizó una regresión logística múltiple con aquellas variables que mostraban significancia <=0.25. El análisis se realizó en el programa estadístico STATA v. 10.1 Se siguieron las indicaciones de la resolución 8430 de 1993 y la declaración de Helsinki (Tokio 2004) con respecto a investigación en humanos. Se trata de una investigación sin riesgo (A) Resultados Se encontraron 104 pacientes del 1 de marzo al 30 de junio de 2009 hospitalizados en el servicio de urología de un hospital de tercer nivel. 75 La mayoría de los pacientes ingresaron por urgencias (70 pacientes – 67%); 84 pacientes (80%) de género masculino, con promedio de edad de 67 años (DE 1.6 mín 27 max 98 mediana 68.5). La mayoría de los pacientes fueron iguales o mayores a 60 años (75 pacientes - 72%) Los diagnósticos de ingreso fueron: hiperplasia prostática benigna en 33 pacientes (31%), cáncer en 27 pacientes (25.9%), urolitiasis en 19 pacientes (18%), infección urinaria en 18 pacientes y otros diagnósticos en 7 pacientes (6.7%) entre los que se describen (orquiepididimitis, hematuria) El antecedente médico más frecuente fue la hipertensión arterial (ver Tabla No1). Revista Urologia Colombiana En contraste con los métodos tradicionales de evaluación nutricional, la VGS permite una evaluación del estado nutricional del paciente sobre la base de la relación con la historia y el examen físico; esta evaluación no incluye exámenes de laboratorio (4). García, H. A.; Herrerra J.; Jaspi, J. L. Tabla No 1. Antecedentes médicos de pacientes hospitalizados en el servicio de urología de la clínica Rafael Uribe Uribe de 1 marzo al 30 junio de 2009 (n=104) Antecedente médico Frec. % Cáncer urológico y otro tipo 30 28.8% Clasificación Índice de Masa Corporal Bajo Hipertensión arterial 52 50% Diabetes mellitus 10 9.6% Enfermedad pulmonar crónica 11 10.5% Cardiopatía 12 11.5% Utilización de esteroides crónica 1 0.9% Con respecto a los resultados de los laboratorios tomados a cada paciente: Se tomaron los valores totales de leucocitos (n=92), en los que se encuentra una mediana de 8785 leucocitos (mínimo 3490 máximo 31770), el porcentaje de linfocitos (n=91) presentó una mediana de 18.4 % (mínimo 1.9 máximo 61.8) y el valor absoluto de linfocitos (n= 91) mostró una mediana de 1653 linfocitos (Mínimo 237 Máximo 11402). Sociedad Colombiana de Urología 76 Tabla No 2. Clasificación del índice de masa corporal para pacientes hospitalizados en el servicio de urología de la clínica Rafael Uribe Uribe de 1 de marzo al 30 de junio de 2009 (n=104) Su hemoglobina (n=94) fue en promedio 11.4 g/dl (DE 2.5), el valor de creatinina (n=93) fue en promedio 1.47 mg (DE 1.3), el nitrógeno uréico (n=50) tuvo una mediana de 17 mg (mínimo 7.5 máximo 62). Al examen físico del paciente se encuentra un peso en promedio de 68 kg (DE 13), una talla de 166 cm en promedio (DE 7.6) y un índice de masa corporal de 24.6 en promedio (DE 4.4). La mayoría de los pacientes fueron clasificados dentro del rango normal para su índice de masa corporal (ver tabla No 2). La mayoría de los pacientes (57 pacientes – 54.8%) perdieron peso en los últimos 6 meses, sin embargo 43 pacientes (41.3%) no presentaron cambios y 4 pacientes (3.8%) tuvieron aumento de peso. Al evaluar los cambios en la ingesta se encontró que 36 pacientes (34.6%) presentaron algún cambio en la ingesta alimentaria. El tipo de cambio fue en su mayoría por sólidos insuficientes (21 pacientes – 58.3%) seguido por líquidos hipocalóricos (7 pacientes – 19.4%). FREC % 4 3.8% Normal 56 53.8% Sobrepeso 33 31.7% Obesidad Grado I 7 6.7% Obesidad Grado II 3 2.8% Obesidad morbida 1 0.9% 36 pacientes (34.6%) presentaron síntomas gastrointestinales, entre los que se encuentran: Emesis (16 pacientes- 15.3%), anorexia (6 pacientes – 5.7%), dolor abdominal (16 pacientes – 15.3%), náusea (23 pacientes – 22.1%), diarrea (4 pacientes- 3.8%) y disfagia (5 pacientes- 4.8%). Se encontró 34 pacientes (32.6%) con evaluación funcional (Karnofsky) menor o igual a 70. La mayoría presentó una demanda metabólica leve por la enfermedad actual (68 pacientes -65.4%), 35 pacientes (33.6%) tuvieron una demanda moderada y sólo 1 pacientes una demanda severa, de acuerdo a la VGS. Se encontró que la grasa subcutánea fue normal en la mayoría de los pacientes (57 pacientes – 54.8%), hubo una pérdida leve en 32 pacientes (30.7%), moderada en 14 pacientes (13.4%) y severa en 1 paciente. La masa muscular fue normal en la mayoría de los pacientes (56 pacientes – 53.8%), hubo una pérdida leve en 29 pacientes (27.8%), moderada en 17 pacientes (16.3%) y severa en 2 pacientes. No se evidenció edema maleolar o sacros, en 80 pacientes (76.9%), sin embargo fue leve en 17 pacientes (16.3%). No se encontró ascitis en 99 pacientes (95.2%) pero fue evidente de forma leve en 5 pacientes (4.8%). 103 pacientes (99%) no presentaron alteraciones en las mucosas y 99 pacientes (95.2%) no presentaron alteraciones en la piel. En la evaluación final del cuestionario, se encontró que es más frecuente encontrar pacientes con algún grado de desnutrición (B y C) (69.3%), ver tabla No 3. Prevalencia de desnutrición en pacientes urológicos... Estado nutricional FREC % Sin desnutrición 32 30.7% Desnutrición moderada o en riesgo 40 38.6% Desnutrición severa 32 30.7% El valor de linfocitos es un marcador del estado nutricional de las personas; en el presente se encontró que 45% presentaron algún grado de desnutrición, se describe en la tabla No 4 la clasificación del estado nutricional basado en el valor de los linfocitos. Tabla No 4. Estado Nutricional evaluado por el valor absoluto de linfocitos en pacientes hospitalizados en el servicio de urología de la clínica Rafael Uribe Uribe de 1 marzo al 30 de junio de 2009 (n=91) Estado nutricional Frec. % Sin desnutrición (>1500 leucos) 50 54.9% 22 24.2% 7 7.7% 12 13.2% Desnutrición leve (1000-1499 leucos) Desnutrición moderada (750 - 999 leucos) Desnutrición severa (<750 leucos) Al evaluar los diferentes factores de riesgo contra la presencia de desnutrición evaluada por valoración global subjetiva, se encontró que el antecedente de cáncer (Urológico y de otro tipo)(OR 22 IC95% 2.6 – 184), la disminución de la ingesta (OR 4 IC95% 1.1 – 14) y la presencia de disfunción (Evaluada por Karnofsky Menor o igual a 70) (OR 18 IC95% 2.2 – 154) mostraron asociación estadísticamente significativa para la presencia de desnutrición. La edad (mayor o igual a 60 años) entre otros factores, no mostró ser factor asociado a desnutrición. Discusión La desnutrición ha sido definida de dife- rentes formas, sin embargo Allison y col. la define como un estado de deficiencia de energía, proteína o algún otro nutriente específico que produce un cambio medible en la función del cuerpo y que se encuentra asociado con una mala evolución de su enfermedad pero que puede ser revertido mediante soporte nutricional (7). La prevalencia de desnutrición en pacientes ingresados a un hospital o incluso en aquellos con estancia prolongada está entre 11 al 40% en diferentes series (8-10). Por otro lado, a pesar que no fue nuestro objetivo, debemos recordar que la desnutrición es considerada como un factor de riesgo independiente para la presencia de complicaciones y mortalidad (OR 5 y 3 respectivamente) en diferentes estudios (2,4,5,11-15). El método ideal para la valoración nutricional de acuerdo a Davies y col debe medir los requerimientos fisiológicos del paciente, la ingesta nutricional, el estado funcional y la composición corporal, sin embargo el método sería muy costoso y poco aplicable para los pacientes en general y para nuestro medio, por tanto no existe un estándar de oro (5,16). Actualmente en Estados Unidos (USA) así como en otros países, la valoración global subjetiva (VGS) es la principal herramienta para la evaluación nutricional de los pacientes hospitalizados así como para la evaluación en la comunidad en general (5,17-20). La VGS es una herramienta simple, segura, económica y fácil de aprender (5,13), además tiene buena sensibilidad y especificidad para hacer diagnóstico de desnutrición (3). A nuestro conocimiento este el primer estudio que evalúa la nutrición en pacientes urológicos hospitalizados y encontramos una prevalencia mayor de algún grado de desnutrición (Grado B y C) (69.2%) al compararla con los pacientes de cirugía general (principalmente gastrointestinal), éstos ingresaron por patologías como hiperplasia prostática benigna, cáncer y en menor proporción patologías como urolitiasis, infección de vías urinarias, hematuria, entre otros. En otros estudios se ha encontrado que la prevalencia de algún grado de desnutrición (B y C) es 42% (21), así como otros reportan frecuencias similares en pacientes geriátricos (22). 77 Revista Urologia Colombiana Tabla No 3. Estado nutricional evaluado por valoración global subjetiva en pacientes hospitalizados en el servicio de urología de la clínica Rafael Uribe Uribe de 1 marzo al 30 de junio de 2009 (n=104). García, H. A.; Herrerra J.; Jaspi, J. L. Se podría explicar la alta prevalencia de desnutrición en nuestro estudio dado que la mayoría de los pacientes son mayores de 60 años (72%), sin embargo al evaluar la edad como factor de riesgo para desnutrición no se encuentra asociación estadística; por otro lado los pacientes que ingresan a esta institución de tercer nivel son pacientes complejos en el sentido de la severidad de las patologías que presentan y sus antecedentes médicos, sin embargo al evaluar estos antecedentes como factor de riesgo para desnutrición tampoco se encontró asociación estadística. El índice de masa corporal (IMC) es un parámetro importante para la evaluación de diferentes riesgos en medicina, en nuestro estudio se encontró un promedio de 24.6 que es similar al reportado en la literatura (22), de igual manera nuestros pacientes tuvieron en mayor porcentaje un IMC normal, así como un bajo porcentaje de IMC bajo (3.8%) diferente al de la literatura que reporta un 41% de IMC bajo y 20% de IMC normal en pacientes de cirugía general no urológicos (21). Sociedad Colombiana de Urología 78 El IMC y el peso del paciente pueden subestimar la desnutrición hasta en 11%, ya que estos pueden estar alterados por desequilibrio de los líquidos corporales. Podemos deducir entonces que en algunas situaciones clínicas, los pacientes bien nutridos podrían tener otras deficiencias nutritivas específicas con valores antropométricos normales (20) Es importante destacar los antecedentes médicos de los pacientes evaluados ya que muchas de estas patologías pueden estar asociadas o ser los desencadenantes del mal estado nutricional de los pacientes por el incremento del estrés metabólico, en nuestro estudio se encontró que el antecedente mas común asociado fue la hipertensión arterial y el antecedente de cáncer urológico o de otro tipo, al igual que lo descrito en la literatura (2). Como se menciono anteriormente el valor de linfocitos es un marcador del estado nutricional importante en los pacientes, ya que los efectos en la inmunidad mediada por células se relacionan con infecciones por bacterias, micobacterias, virus, hongos y parásitos. El valor absoluto de linfocitos en nuestro estu- dio fue menor que en un estudio de Chile en pacientes de cirugía general (1653 linfocitos (presente) vs 2182 linfocitos) (2). Sin embargo se debe acotar que no se discriminó por la presencia o ausencia de infección en estos pacientes. La asociación de desnutrición con una disminución en la resistencia a la infección ha sido una observación frecuente a lo largo de siglos. Estudios clásicos en niños de países en vías de desarrollo sugieren que el grado de compromiso inmunológico depende del grado de malnutrición proteico-calórica, de la presencia de infección y de la edad de la instauración de la desnutrición (23). Aunque el estudio no fue diseñado para realizar una correlación entre la escala de valoración global subjetiva y la escala de desnutrición basada en el conteo total de linfocitos, se encontró que no hay correlación en la clasificación de algún grado de desnutrición versus no desnutrición, al parecer se sobreestima en la escala de VGS. El estudio presente cumplió con el objetivo de medir la prevalencia de desnutrición por VGS en una muestra de pacientes urológicos, se entrenó a los investigadores para la aplicación de la escala, sin embargo dado que los pacientes son ingresados al hospital por diferentes médicos y patologías, no todos los pacientes tuvieron el total de los resultados de laboratorio. Es claro que este es un acercamiento de la comunidad urológica y médica general a la importancia de la valoración del estado nutricional, de aquí se deben generar ideas para otros estudios que evalúen riesgos, pronósticos e intervenciones nutricionales en nuestros pacientes y en las diferentes patologías. Conclusiones La prevalencia de desnutrición (B y C) de acuerdo al presente estudio es alta, lo que nos pone alerta a todos los que de una u otra forma nos hacemos cargo del cuidado de pacientes urológicos y se requieren más estudios para mejorar la calidad de vida y el pronóstico de nuestros pacientes con respecto a su soporte nutricional. Prevalencia de desnutrición en pacientes urológicos... 1. 2. 3. 4. Detsky AS, McLaughlin JR, Baker JP, Johnston N, Whittaker S, Mendelson RA, et al. What is subjective global assessment of nutritional status? JPEN J Parenter Enteral Nutr 1987; 11:8–13. Tapia Jurado J., Azcoitia F., Lopez SC., Lonngi EH., Melero A., Cerda LJ., et al. Evaluación clínico-bioquimica del riesgo nutricional en el paciente quirúrgico. Cir Gen 2006;28:212-218 Waitzberg D., Correia MI. Nutritional assessment in the hospitalized patient. Curr Opin Clin Nutr Metab Care 2003;6:531–538. Baker JP, Detsky AS, Wesson DE, Wolman SL, Stewart S, Whitewell J, et al. A comparison of clinical judgment and objective measurements. NEJM. 1982;306:969-972. 5. Barbosa Silva MC., Barros AJD. Indications and limitations of subjective global assessment in clinical practice: a update. Curr Opin Clin Nutr Metab Care 2006;9:263–269. 6. Detsky AS, Baker JP, O'Rourke K, Johnston N, Whitwell J, Mendelson RA, et al. Predicting nutrition-associated complications for patients undergoing gastrointestinal surgery JPEN J Parenter Enteral Nutr 1987;11:444-446 7. Allison SP. Malnutrition, disease, and outcome. Nutrition 2000;16: 590-3. 8. Bruun LI, Bosaeus I, Bergstad I, Nygaard K. Prevalence of malnutrition in surgical patients: evaluation of nutritional support and documentation. Clin Nutr 1999; 18: 141-7. 9. Edington J, Boorman J, Durrant ER, Perkins A, Griffin CV, James R, et al. Prevalence of malnutrition on admission to four hospitals in England. The malnutrition prevalence group. Clin Nutr 2000; 19: 191-5. 10. Corish CA, Flood P, Mulligan S, Kennedy NP. Apparent low frequency of undernutrition in Dublin hospital inpatients: should we review the anthropometric thresholds for clinical practice? Br J Nutr 2000; 84: 325-35. 11. Tapia JJ, Trueba PPA, Fajardo RA. El valor predictivo de la albúmina en el paciente quirúrgico con cáncer del aparato digestivo. Cir Gen 2001; 23: 290-95. 12. Barbosa-Silva MCG, Barros AJD. Subjective global assessment. Part I: a review of its validity after two decades of use. Arq Gastroenterol 2002; 39:181–187. 13. Pham NV, Cox-Reijven PLM, Greve JW, Soeters P. Application of subjective global assessment as a screening tool for malnutrition in surgical patients in Vietnam. Clin Nutr 2006 ;25(1): 102- 108 14. Sungurtekin H, Sungurtekin U, Balci C, Zencir M, Erdem E.. The influence of nutritional status on complications after major intraabdominal surgery. J Am Coll Nutr 2004; 23:227–232. 15. Schnelldorfer T, Adams DB. The effect of malnutrition on morbidity after surgery for chronic pancreatitis. Am Surg 2005; 71:466–472. 16. Davies M. Nutritional screening and assessment in cancerassociated malnutrition. Eur J Oncol Nurs 2005; 9 (suppl 2):S64–S73. 17. Eneroth M, Olsson U, Thorngren K. Insufficient fluid and energy intake in hospitalised patients with hip fracture. A prospective randomised study of 80 patients. Clin Nutr 2005; 24:297–303. 18. Faxén-Irving G, Andrén-Olsson B, Geijerstam A, Basun H., Cederholm T. Nutritional education for care staff and possible effects on nutritional status in residents of sheltered accommodation. Eur J Clin Nutr 2005; 59:947– 954. 19. Beck AM, Ovesen L. At which body mass index and degree of weight loss should hospitalized elderly patients be considered at nutritional risk? Clin Nutr 1998; 17:195– 198. 20. Barbosa Silva MCG. Subjective and objective nutricional assessment methods: What do they really assess? Curr Opin Clin Nutr Metab Care 2008; 11:248–254 21. Shirodkar M, Mohandas K M. Subjective global assessment: a simple and reliable screening tool for malnutrition among Indians. Indian J Gastroenterol 2005;24:246-250 22. Gutierrez Reyes JG., Serralde A., Guevara M. Prevalencia de desnutrición del adulto mayor al ingreso hospitalario. Nutr Hosp. 2007;22(6):702-9 23. Culebras-Fernández JM, De Paz-Arias R, Jorquera-Plaza F. García de Lorenzo A. Nutrición en el paciente quirúrgico: inmunonutrición. Nutr. Hosp. 2001; 16 (3): 67-77 79 Revista Urologia Colombiana Referencias Cirugía urológica laparoscópica por puerto único: experiencia inicial Investigación original urol.colomb. Vol. XIX, No. 1: pp 81-90, 2010 Cesar Augusto Andrade Serrano1; Carlos Eduardo Hernández García2; Juan Ignacio Caicedo Cárdenas3; Jorge Eduardo Sejnaui S.4 MD, Jefe De La Unidad De Urología Hospital Central de la Policía, Urólogo Clínica el Bosque y Colsanitas, Urología Laparoscópica. ce­[email protected](1) MD, Profesor postgrado Urología Universidad Javeriana. Urología Laparoscópica Urólogo Hospital Universitario San Ignacio Urólogo Hospital Central de la Policía. [email protected](2) MD, Urólogo Hospital Central de la Policía, Urólogo Hospital Infantil de San José y Colsanitas, Urología Laparoscopica. [email protected](3) MD, Residente IV Año Urología, Pontificia Universidad Javeriana. [email protected](4) Diseño del estudio: Observacional descriptivo Nivel de evidencia: III El autor declara que no tiene conflicto de intereses Resumen Recibido: 17 de febrero de 2010. Aceptado: 23 de marzo de 2010. 81 Revista Urologia Colombiana El desarrollo de nuevas tecnologías aplicadas a técnicas quirúrgicas ya desarrolladas, requiere de un adecuado entendimiento de su real utilidad, seguridad, reproductibilidad y beneficios generales. En los últimos 2 años, la cirugía laparoscópica ha desarrollado la técnica de acceso por puerto único o incisión única (LESS por sus siglas Laparo Endoscopic Single Surgery) como una progresión de la cirugía laparoscopica, con el fin de disminuir dolor, tiempo de convalecencia, exposición quirúrgica y, adicionalmente, mejorar la estética de los pacientes que son sometidos a este tipo de cirugía mínimamente invasiva. Sin embargo, emergen preguntas sobre el beneficio comparativo del LESS en cuento a sus costos, sus generalizabilidad, su reproductibilidad, su curva de aprendizaje y las limitaciones quirúrgicas que abarcan tener un instrumental quirúrgico especial y articulado. Presentamos nuestra experiencia inicial basándonos explícitamente en la posibilidad de reproducir técnicas quirúrgicas y probables complicaciones, utilizando distintos tipos de accesorios, sin entrar a hacer un análisis detallado de costos. Objetivo: presentar los 10 primeros casos realizados de cirugía laparoscopica por puerto único (LESS) por nuestro grupo quirúrgico de laparoscopia. Materiales y métodos: análisis retrospectivo de los primeros 10 casos realizados en Colombia de LESS en Urología como experiencia inicial, reportando variables como el tipo de cirugía, edad, índice de masa corporal, tiempo quirúrgico, sangrado, complicaciones intra y postoperatorias, dolor posquirúrgico y tiempo de hospitalización. Resultados: se incluyeron 6 pacientes de sexo masculino y 4 pacientes de Andrade, C. A.; Hernández, C. E.; Caicedo, J. I.; Sejnaui, J. E. sexo femenino. De los casos reportados, 5 corresponden a nefrectomías (3 izquierdas y 2 derechas), de las cuales 2 fueron por patología maligna y 3 por patología benigna; 3 pieloplastias tipo Anderson Hynes (2 izquierdas y 1 derecha) y 2 casos de adenomectomía transcapsular retropúbica de próstata. De los 10 procedimientos, 5 se realizaron con Triport®, 1 con Quadport® y 4 con Gelport®. Los promedios encontrados fueron: edad de 44.1 años, IMC (índice de masa corporal) de 28.4, tiempo quirúrgico de 118.5 minutos (rango de 85-145 minutos), sangrado intraoperatorio de 177 c.c. (rango entre 20-600 c.c.), promedio de estancia hospitalaria de 1.8 días (rango de 1-3 días) y dolor manifestado por los pacientes de VAS 2/10. La satisfacción del paciente en cuanto al resultado estético fue catalogada como excelente en todos los casos; 1 de las nefrectomías requirió el uso adicional de 2 puertos de 5mm por la complejidad anatómica del paciente (se considera como conversión a laparoscopia multipuerto convencional), la cual se desarrolló sin complicaciones. Conclusiones: la técnica laparoscopica LESS aplicada a procedimientos urológicos es viable, reproducible y tiene buenos resultados; desde un punto de vista práctico, después de una adecuada curva de aprendizaje, los resultados (incluyendo el tiempo quirúrgico) son muy similares en cirugía extirpativa pero son más prolongados en cirugía reconstructiva. Palabras clave: LESS, NOTES, E – NOTES, laparoscopia de acceso único, mínimamente invasivo, orificios naturales, acceso umbilical. Single port laparoscopic Urologic Surgery: Initial Experience Abstract: Sociedad Colombiana de Urología 82 The development of new technologies applied to previously known surgical techniques, requires a great deal of understanding of its real usefulness, safety, reproducibility and overall benefits. In the last 2 years, laparoscopic surgery has developed a new technique of single port or single incision access (LESS for Single Laparo-Endoscopic Surgery) as an advance in laparoscopic surgery, to reduce pain, recovery time, surgical exposure, and additionally to improve the cosmetic appearance of the surgical wound. However, questions arise for the comparative benefit of LESS with its costs, its reproducibility, its learning curve and the surgical limitations of having special surgical instruments and technology. We present our initial experience based on the reproducibility of this surgical techniques and possible complications, using different accessories, without going into a detailed analysis of costs. Objective: To present the first 10 laparoscopic surgery cases performed by single port access (LESS) by our laparoscopic surgical team. Methods: Retrospective analysis of the first 10 cases of urologic LESS performed in Colombia, reporting variables such as the type of surgery, age, body mass index, surgical time, bleeding, intra and postoperative complications, postoperative pain and hospitalization time. Results: Ten patients were included: 6 males and 4 females. Five nephrectomies (3 left and 2 right), of which 2 were for malignant disease and 3 for benign pathology, 3 Anderson-Hynes pyeloplasties (2 left and 1 right) and 2 transcapsular retropubic prostate adenomectomy for benign prostatic hyperplasia were performed. Of the 10 procedures, 5 were performed with Triport ®, 1 with Quadport ® and 4 with Gelport ®. Average age was 44.1 years, BMI (body mass index) was 28.4, surgical time was 118.5 minutes (range 85-145 Cirugía urológica laparoscópica por puerto único: experiencia inicial minutes) and intraoperative bleeding was 177 cc (range 20-600 cc); average hospital stay was 1.8 days (range 1-3 days) and pain expressed by VAS (Visual Analog Scale) was 2 / 10. Patient satisfaction regarding the cosmetic result was rated as excellent in all cases; 1 nephrectomy required the additional use of 2 5mm port due to the anatomical complexity of the surgery (considered as a conversion to conventional multiport laparoscopy), which was performed without complications. Conclusions: LESS technique applied to laparoscopic urological procedures is feasible, reproducible and has good results. From a practical point of view, after an appropriate learning curve, the results (including surgical time) are very similar in extirpative surgery but are much longer in reconstructive surgery. Key words: LESS, NOTES, E – NOTES, single site access laparoscopy, minimally invasive, natural orifice, umbilical access. Desde la primera nefrectomía laparoscópica realizada por el Dr. Ralph Clayman en 1991, la laparoscopia y la cirugía robótica han cambiado gran parte del espectro de la cirugía urológica1. Desde su inicio como procedimiento experimental en animales a su aplicabilidad en humanos, las técnicas mínimamente invasivas se han expandido y convertido en el estándar de manejo de muchas condiciones malignas y benignas dentro de la práctica quirúrgica2, con una evolución muy acelerada durante la última década. Esto va de la mano con todos los esfuerzos realizados por disminuir la morbilidad y mejorar la secuela cosmética quirúrgica, que además ha llevado a minimizar la exposición quirúrgica, al igual que el tamaño y el número de puertos requeridos 1,2,3. La cirugía laparoendoscópica por herida o incisión única conocido en la literatura como LESS (por sus siglas en ingles) es un término utilizado recientemente para describir o catalogar todos aquellos procedimientos que permiten la cirugía laparoscopica consolidando todos los puertos, vías e instrumentos por un puerto e incisión único3 4. La filosofía o el objetivo quirúrgico básico del LESS es minimizar la morbilidad y exposición quirúrgica, y mejorar al máximo los resultados estéticos1-2 5. La cirugía LESS puede ser realizada por más de un trocar a través de una incisión única o por los puertos únicos disponibles en el mercado6 y requiere de instrumentos flexibles o articulados para permitir la correcta triangulación durante el procedimiento7. El acceso puede ser transperitoneal o retroperitoneal, y a través del ombligo, por cicatrices previas o no, o por fuera del ombligo (sacrificando la idea de dejar el mejor resultado cosmético posible). El espectro quirúrgico de la cirugía laparoscopica por puerto único abarca ginecología (ligadura de trompa de Falopio, histerectomías, miomectomias, sacrocolpopexias, resección de masas pélvicas y de ovario) y Cirugía General (colecistectomía, la colocación de catéteres peritoneales para diálisis y la cirugía bariátrica entre otras)8. En Urología, se han venido desarrollando en forma progresiva nefrectomías, crioterapia para riñón, pieloplastias, ureterolitotomias, extracción de cuerpos extraños en vejiga, nefrectomía pediátrica y nefrectomía de donante vivo entre otras. El concepto de cirugía laparoscopica por acceso único LESS ha estado presente desde hace muchos años y en varias especialidades quirúrgicas. Tal vez los primeros en aplicar esta técnica fueron los ginecólogos con miles de ligaduras de trompas de Falopio 12; luego están presentes los cirujanos generales con la colocación de catéteres para diálisis peritoneal en pacientes pediátricos y en las adrenalectomías retroperitoneales con un trocar único grande de 4.5 cm de diámetro. Los 2 primeros casos de cirugía de puerto único fueron reportados por Rane y cols. en el congreso mundial de endourología de 2007 en Cancun, Mexico9. El primero en un paciente de 36 anos con un riñón derecho atrófico con exclusión funcional 83 Revista Urologia Colombiana Introducción Andrade, C. A.; Hernández, C. E.; Caicedo, J. I.; Sejnaui, J. E. con entrada extra umbilical, retroperitoneal, y el segundo fue un acceso transperitoneal, transumbilical para una ureterolitotomía endoscópica en un cálculo impactado de 2.5 cm utilizando un R – port®. Subsecuentemente la primera nefrectomía transumbilical multitrocar de puerto único fue reportada por Raman y cols.10, y la primera pieloplastia desmembrada por Desai MM y cols 11. Nomenclatura Varios términos y siglas se han empleado para describir y aproximar el abordaje quirúrgico en la cirugía laparoscopica de puerto o incisión única. Con el fin de estandarizar la terminología, y disminuir la complejidad por el uso de tantas siglas, se creó el término LESS, el cual fue propuesto por un grupo de expertos de varias especialidades quirúrgicas12, para que fuese aplicada en forma general; el término NOTES (siglas en ingles de Natural Orifice Transumbilical Endoscopical Surgery) fue introducido por el grupo cirugía mínimamente invasiva de Urología de la AUA (American Urologic Association) en el 200313. El uso de estos diferentes términos, entre las diferentes especialidades quirúrgicas involucradas, ha permitido una diseminación rápida de ideas y publicaciones, hoy en día expuestos en todo el mundo14. 84 Tabla 1: Lista de siglas encontrados en la literatura médica para describir los diferentes tipos de cirugía de incisión o puerto único. Hoy en día los términos más utilizados para agruparlos son el LESS y el NOTES. Irwin et al. Urol Clin N Am 36 (2009) 223–235. Sociedad Colombiana de Urología Nomenclatura y siglas encontrados en la literatura médica E-NOTES: Embryonic natural orifice transumbilical endoscopic surgery MISPORT: Minimally invasive single-port surgery SILS: Single-incision laparoscopic surgery SLiP: Single laparoscopic port procedure SPA: Single-port access SPELS: Single-port endoscopic and laparoscopic surgery SPEARS: Single-port endoscopic and robotic surgery SPE: Single-port endoscopic surgery SPIs: Single-port intracorporeal surgery SPLS: Single-port laparoscopic surgery SPL: Single-port laparoscopy SPS: Single-port surgery TULAs: Translumenal laparoscopic-assisted surgery TUPS: Transumbilical universal port surgery Trocares “single port” disponibles en el mercado Los trocares para puerto único generalmente son desechables y tienen un bajo perfil lo que permite el paso de instrumentos flexibles, articulados y curvos. Estos varían en material, el tamaño de la incisión, técnica de inserción, el mantenimiento del pneumoperitoneo y el número y calibre de los instrumentos que permiten introducir15, 16. – Single-site laparoscopic access system® (Ethicon Endo-Surgery). Originado de un puerto para mano asistida, requiere de una incisión de 2 a 2.5 cm para lograr el acceso a la cavidad peritoneal. Está compuesto por 2 partes: la primera, una tapa o cobertura de sellamiento, y un retractor para acceso flexible. El dispositivo armado permite que se mantenga la presión de insuflación mientras se introducen múltiples instrumentos a través de una incisión única. La tapa de sellado contiene 2 puertos de 5 mm, un puerto de 15 mm y una llave con válvula unidireccional localizada sobre un tubo flexible para la insuflación o evacuación del pneumoperitoneo. La tapa o cobertura de sellamiento tiene la capacidad de rotar 360°, independiente del retractor para cambiar de orientación durante el procedimiento quirúrgico sin perder neumoperitoneo y puede ser removida durante el procedimiento para permitir para la extracción de especímenes quirúrgicos de gran tamaño. Una característica interesante de este dispositivo es que el puerto de 15 mm se acomoda para el paso de endoscopios flexibles, bandas gástricas ajustables y suturas mecánicas. Estos dispositivos están en prototipo y desarrollo y no tienen autorización reglamentaria en Estados Unidos para uso en seres humanos17. – TriPort o R-Port® (Advanced Surgical Concepts, Wicklow, Ireland) Este dispositivo tiene dos componentes: uno, un componente de retracción que tiene un anillo interior y otro anillo exterior y una manga o cobertura exterior de plástico de dos bocas y una válvula con tres canales hechas de un material gelatinoso semirrígido. Este puede ser insertado por una incisión de 15-20 mm hasta la fascia para formar un pneumoperitoneo cerrado, ya que este está ensamblado a un trocar de punta roma o de manera alternativa Cirugía urológica laparoscópica por puerto único: experiencia inicial se puede insertar con una técnica cerrada. La envoltura de plástico contiene en su extremo Figura 1 Single-site laparoscopic access system® (Ethicon Endo-Surgery) http://www.jnj.com/connect distal un diafragma auto-expandible el cual se inserta dentro de un trocar romo de 12 mm, el cual una vez avanza la fascia a la cavidad abdominal, se expande y sella automáticamente. El siguiente paso es llevar el puerto al tubo de plástico hasta la pared abdominal reforzando el espacio con el diafragma en el interior de modo que pueda mantener el neumoperitoneo. El puerto contiene tres entradas a una barrera de gel, dos de 5 mm y uno de 12 mm, junto con una entrada para el gas. Si el espécimen quirúrgico debe ser retirado, el puerto puede ser separado manteniendo un anillo externo ya sobre la incisión para que pueda ser reacomodado y seguir el procedimiento quirúrgico. Otra versión de TriPort®, llamado QuadPort®, tiene cuatro entradas: una 12 mm, un puerto de 10 mm y dos puertos de 5-mm. Este dispositivo cuenta con la aprobación de la FDA para el uso humano20 21. Figura 2, 3 y 4 TriPort or R-port® ilustra los diferentes canals de acceso y su desempeño dentro de la cavidad abdominal (Advanced Surgical Concepts). Disponible online en www.techgiendoscopy.com y en www.keymed.co.uk tivo fue aprobado por la FDA desde Noviembre de 200820 21. 85 – SITRACC® port (Single Tract Acces) de la casa matriz EDLO (Applied Medical) Este dispositivo esta hecho de silicona, tiene un balón en su extremo distal de 360° el cual una vez inflado mantiene el pneumoperitoneo. Se puede insertar a través de una incisión de 2-3 cm. Comercialmente se encuentran de 3 tipos: una con 4 entradas de 5 mm, uno de 3 entradas de 5 mm y otra con uno de 10 mm y otra con 3 entradas de 5 mm y una de 13 mm. La compañía también desarrollo todos los instrumentos articulados entre graspers, tijeras, canchos con cauterio, ligadura intracorporea, etc. Este dispositivo solo tiene aprobación para uso en humanos por el gobierno brasilero dado a principios del 200920 21. Revista Urologia Colombiana – SILS port multiple access port® de la casa matriz Covidien Este puerto está compuesto por un elastomero en forma de reloj de arena que se acomoda sobre la incisión. Se inserta mediante una técnica abierta de Hasson por una incisión de 2 cm; tiene 3 entradas que permite el paso de 3 cánulas de 5 mm o 2 cánulas de 5 mm y una de 5 a 12 mm por el puerto flexible azul que ofrece la posibilidad del paso de instrumentos de diferentes diámetros, articulados o flexibles y diferentes tipos de ópticas. Consta también de un puerto para la insuflación del pneumoperitoneo y para evacuación del vapor y humo de la cavidad. La casa matriz Convidien también ofrece todo el equipo de trabajo (SILS Procedure Kit®) que viene con ganchos para ligadura intracorporea, dispositivos bipolares para cauterización, graspers y tijeras, todos estos articulados. Este disposi- Andrade, C. A.; Hernández, C. E.; Caicedo, J. I.; Sejnaui, J. E. Figura 5 y 6: SILS port multiple acces port® (Convidien). http://www.boone.org/bhc/cms/1/news/releases/images/SILSport.jpg Figura 7y 8: SITRACC port. Disponible online en www.urovideo.org Sociedad Colombiana de Urología 86 – GelPort® (casa matriz Applied Medical, Rancho Santa Margarita, CA) Este dispositivo, originalmente desarrollado para cirugía laparoscopica mano asistida, consta de un diafragma auto expandible el cual se localiza sobre la incisión y un anillo con cubierta de gel el cual se encaja cobre el diafragma antes mencionado. Generalmente se inserta sobre una incisión de 3 cm o mayor. Fácilmente puede ser adaptado para cirugía de puerto asistido pasando 4 puertos de diferentes diámetros. Ya tiene aprobación por la FDA para su uso en cirugía de puerto único en humanos20 21. – X-CONE® and ENDOCONE® (casa matriz Karl Storz, Tuttlingen, Germany) Este dispositivo es reusable, está diseñado para acceso transumbilical y se requiere de una incisión de 2-2.5 cm para insertarlo. Consta de 2 mitades a traumáticas muy similares a los retractores que una vez insertado, se unen en el medio formando un cono que sella por completo la herida. Tiene 2 canales de 5 mm y uno de 10 a 12 mm. El ENDOCONE® (que es muy similar) es reusable, es más grande y entra por incisiones de 3.5 cm. Tiene 6 entradas de 5 mm y 2 de 10-12 mm. Instrumentos curvos especiales también han sido desarrollados para permitir la triangulación adecuada. Este aún no tiene aprobación por la FDA pero ya fue lan zado en Europa20 21. Entre otros dispositivos esta el AirSeal® de la casa matriz SurgiQuest; el Orange-CT con una tecnología que en vez de una barrera mecánica para mantener el pneumoperitoneo, utiliza una barrera de presión como una “cor- Cirugía urológica laparoscópica por puerto único: experiencia inicial Figura 9 Gelport® con su anillo superior de gel y su anillo inferior que se adhiere a piel con el auto retractor. Ubicación de los instrumentos de trabajo. www.appliedmed.com Figura 10, 11 y 12 X Cone® y ENDOCONE. Disponibles online en www.karlstorz.de y en www.techgiendoscopy.com. Techniques in Gastrointestinal Endoscopy (2009) 11, 84-93. Casos clínicos y resultados De Julio/2009 a Diciembre/2009 se llevaron 10 pacientes a cirugía laparoscopica por puerto único: 6 de sexo masculino y 4 de sexo femenino. Los casos realizados fueron 5 nefrectomías (3 izquierdas y 2 derechas), de las cuales 2 fueron por patología maligna (tumores renales menores de 5 cm de diámetro) y 3 por patología benigna (exclusión funcional); 3 pieloplastias (2 izquierdas y 1 derecha), de las cuales 1 fue por vaso polar aberrante y 2 por estrechez 1ia de la unión uretero-piélica; 2 casos de adenomectomia transcapsular retropúbica de próstata (volúmenes mayores de 80 gr). De los 10 procedimientos, 5 se realizaron con el Triport®, 1 con el Quadport® y 4 casos con el Gelport®. Los promedios encontrados fueron: edad fue de 44.1 años (28-66 años), índice de masa corporal (IMC) de 28.4, tiempo quirúrgico de 118.5 minutos (85-145 minutos), siendo la pieloplastia el procedimiento más prolongado; promedio de sangrado operatorio de 177 c.c. (20-600 cc), siendo la adenomectomia de próstata el procedimiento que mas sangrado presentó. Solo se registro 1 variante de la técnica que fue la conversión de una nefrectomía derecha a laparoscopia multipuerto por complejidad anatómica del paciente. El promedio de estancia hospitalaria fue de 1.8 días (1-3 día); el promedio de dolor manifestado por los pacientes fue de VAS 2/10. (Tabla 2). La satisfacción en cuanto al resultado estético fue catalogada como excelente por todos los pacientes. 87 Revista Urologia Colombiana tina de gas” que no permite el escape del CO2 cuando se pasa un instrumento. Tiene acceso para puerto de 12 mm y de 18 mm y está aprobado por la FDA. Otro dispositivo para puerto único es el Uni-X® de la casa matriz Pnavel Systems, Morganville, NJ que tiene 3 canales de 5 mm con técnica abierta y mantiene el pneumoperitoneo por suturas aplicadas a la fascia20 21. A parte de los mencionados, hay otros en desarrollo actualmente. Andrade, C. A.; Hernández, C. E.; Caicedo, J. I.; Sejnaui, J. E. Tabla 2: Resumen de los resultados de los 10 casos llevados a LESS. Procedimientos realizados de LESS n = 10 Tipo Sociedad Colombiana de Urología 88 Edad Tiempo quirúrgico en horas Sangrado en cc Días de hospitalización Complicaciones IMC Dolor VAS Adenomectomía 66 180 600 2 No 30 2 Nefrectomía 32 85 300 2 No 25 3 Nefrectomía 55 103 20 2 30 2 Nefrectomía 43 95 50 2 No 27 1 Pieloplastia 28 140 200 3 No 28 2 Nefrectomía 36 95 100 1 No 26 3 Adenomectomía 68 120 300 2 No 32 2 Nefrectomía 45 85 50 1 No 29 2 Pieloplastia 33 145 50 1 No 28 2 Pieloplastia 35 140 100 2 No 29 1 Promedio 44 118.8 177 1.8 N/A 28.4 2 Conversión a laparoscopia Figura 13 y 14. Resultado de la herida quirúrgica umbilical en el posquirúrgico inmediato en 1 paciente femenina después de una nefrectomía por una bolsa hidronefrótica. La incisión inicial fue de 3 cm. Apariencia de la herida quirúrgica en el posquirúrgico de 2 semanas en paciente femenina después de una pieloplastia. Discusión La triangulación por medio de la colocación adecuada y amplia de los trocares siempre ha sido una regla y beneficio de la lapa- roscopia multitrocar, y es parte fundamental del desarrollo de la técnica. Esto permite un adecuado mecanismo de tracción - contra tracción, el cual es esencial para la disección y Cirugía urológica laparoscópica por puerto único: experiencia inicial Otro determinante técnico es la visión en línea, que se experimenta con la cirugía de puerto único en donde la percepción de la profundidad se pierde por completo cuando se topa con el cuerpo o la porción operacional del instrumental quirúrgico. El cirujano debe acostumbrarse a no tener la comodidad de los ángulos que puede obtener en la cirugía laparoscopica multitrocar; las ópticas y cámaras flexibles o con la cámara en la punta permiten disminuir este problema25. En cuanto a las limitaciones encontradas por el paciente, podemos decir que utilizando solo el ombligo como sitio de entrada, se aumenta de manera considerable la distancia al sitio quirúrgico; es por esto que los obesos y las personas muy altas no son candidatos ideales para LESS 6. Una hernia umbilical no es una limitante ya que esto puede ser una oportunidad para realizar reparación concomitante de la hernia7. Comparando las series más representativas de la literatura con nuestra serie, observamos un menor tiempo quirúrgico promedio, pero es de aclarar que en las series de Desai y cols.8 y Kauk y cols9, se realizaron procedimientos de mayor complejidad técnica como uréteres retrocavos e interposiciones ileales, por lo cual consideramos que no son comparativas. No observamos diferencias con relación al sangrado, a la estancia hospitalaria (promedio de 2 días) y el dolor manifestado por escala visual análoga (VAS). La complicación más reportada en la literatura es la conversión a cirugía laparoscopica multipuerto, de la cual tuvimos 1 caso; sin embargo, nosotros no consideramos esta una complicación, ya que es posible continuar la cirugía sin complicaciones verdaderas. En todas estas series, la satisfacción estética por los pacientes es catalogada como excelente, siendo tal vez este el aspecto más sobresaliente y llamativo de la LESS. 89 Conclusiones La cirugía laparoendoscopica por puerto único es uno de los últimos avances en cirugía mínimamente invasiva y su aceptación es alta por parte de cirujanos y urólogos; su práctica viene en aumento progresivo alrededor del mundo y cada vez con series de casos más representativas. La variabilidad de técnicas quirúrgicas en Urología nos permite reproducir la cirugía extirpativa y reconstructiva, y tal vez con el tiempo pueda aplicarse a todo tipo de procedimientos urológicos. La LESS Revista Urologia Colombiana el manejo correcto de los planos quirúrgicos1. En la cirugía por puerto único se presentan varias limitantes, que desafían este principio: el espacio disminuido que altera la colocación del instrumental lleva a una triangulación estrecha y más difícil. Para mejorar la triangulación, se ha diseñado un instrumental especial el cual es flexible y articulado, pero lleva a una mayor dificultad ya que es de difícil manejo, y en ocasiones nos encontramos con la obligación de realizar movimientos invertidos, cruzados y contra-intuitivos2, que ya han sido desarrollados, conocidos y mecanizados en laparoscopia convencional. En el caso del GelPort ®, nos vimos obligados a doblar el instrumental en un ángulo de 45 grados para permitir el adecuado espacio intraoperatorio y a colocar la cámara por debajo de la entrada del instrumental para permitir una adecuada triangulación. En cuanto a la tracción-contratracción, diferentes series describen el uso de suturas para fijar a la pared abdominal o al peritoneo la pieza quirúrgica para una adecuada manipulación, o en ocasiones el uso de un puerto asistente adicional3. En nuestra serie de casos no nos vimos obligados a utilizar puertos de acceso adicionales y si utilizamos suturas de fijación a la pared abdominal en las pieloplastias. En cuanto al sobre hacinamiento del instrumental y el choque entre estos, es tal vez una de las limitantes más marcadas experimentadas y uno de los aspectos más frustrantes en la curva de aprendizaje4; el cirujano debe contar con el mejor e ideal instrumental para cada tipo de trocar de acceso único. Estos deben ser lo más delgados posibles y de longitudes variables para mejorar el desempeño, el espacio y la comodidad 20. Adicionalmente las cámaras convencionales de laparoscopia, por la entrada del cable de luz a 90 grados, interactúan de manera permanente con el instrumental haciendo que el procedimiento a veces sea muy complicado; es ideal tener dispositivos de óptica diferentes disponibles en el mercado5, e incluso poder evaluar la posibilidad de uso de cámaras flexibles como las usadas en gastroenterología. Andrade, C. A.; Hernández, C. E.; Caicedo, J. I.; Sejnaui, J. E. debe realizarse con instrumental quirúrgico especial (instrumental quirúrgicos curvo, trócares específicos disponibles en el mercado, instrumental óptico ideal) para reemplazar las limitantes visuales experimentadas con los lentes convencionales de laparoscopia. Igualmente, ha demostrado ofrecer al paciente una satisfacción muy alta en cuanto a resultados cosméticos y de menor convalecencia, junto con los beneficios ya conocidos de la laparoscopia convencional. Es importante anotar que la curva de aprendizaje es larga y la dificultad técnica encontrada es alta especialmente, cuando se requiere de sutura intracorporea. Adicionalmente, hay que anotar que se requieren de más casos y más publicaciones de series para mejorar la curva de aprendizaje y tal vez en un futuro no muy lejano la cirugía por puerto único se convierta en el estándar de práctica a nivel mundial. Referencias 1. 2. Raman JD, Cadeddu JA, Rao P, et al: Single-incision laparoscopic surgery: initial urological experience and comparison with naturalorifice transluminal endoscopic surgery. BJU 101:1493-1496, 2008. 3. Inderbir S. Gill, David Canes, Monish Aron, GeorgesPascal Haber, David A. Goldfarb, H. Kaouk and Mihir M. Desai. Single Port Transumbilical (E-NOTES) Donor Nephrectomy. Journal of Urology: Vol. 180, 637-641, August 2008. 4. Estevao Lima, Carla Rolanda et al. NOTES NEPHRECTOMY BY TRANSGASTRIC AND TRANSVESICAL COMBINED APPROACH. Journal of Urology: Vol. 179, No. 4, Supplement, Monday, May 19, 2008. 90 Sociedad Colombiana de Urología Mihir M Desai, Monish Aron, Pradeep Rao, et al. SCARLESS SINGLE PORT TRANSUMBILICAL ADVANCED LAPAROSCOPIC SURGERY: INITIAL REPORT OF NEPHRECTOMY, PYELOPLASTY AND PARTIAL NEPHRECTOMY. Journal of Urology: Vol. 179, No. 4, Supplement, Monday, May 19, 2008. and evolution of the single laparoscopic port procedure (SLiPP). J Endourol 2007;21(Suppl 1):A22–3. 10. Raman JD, Bensalah K, Bagrodia A, Stern JM, Cadeddu JA. Laboratory and clinical development of single keyhole umbilical nephrectomy. Urology 2007;70:1039–42. 11. Desai MM, Rao PP, Aron M, et al. Scarless single port transumbilical nephrectomy and pyeloplasty: first clinical report. BJU Int 2008;101:83–8. 12. Wesley M. White, Georges-Pascal Haber, et al. Singleport Urological Surgery: Single-center Experience With the First 100 Cases. UROLOGY 74: 801–804, 2009. 13. Box G, Averch T, Cadeddu J, et al. Nomenclature of natural orifice translumenal endoscopic surgery (NOTES) and laparoendoscopic single-site surgery (LESS) procedures in urology. J Endourol 2008; 22(11):2575–81. 14. Kommu SS, Chakravarti A, Desai MM, Kaouk JH, Gill IS, Rané A. Laparoendoscopic single-site surgery (less) and notes; standardised platforms in nomenclature. BJU Int. 2009 Mar; 103(5):701-2. 15. Woong Kyu Han, Yong Hyun Park, et al. The Feasibility of Laparoendoscopic Single-Site Nephrectomy: Initial Experience Using Home-made Single-port Device. Urology 81: 112 – 115, 2010. 16. Kelly C. Johnson, Doh Yoon Cha, Daniel G. DaJusta, Joseph G. Barone, Murali K. Ankem. Pediatric singleport-access nephrectomy for a multicystic, dysplastic kidney. Journal of Pediatric Urology (2009) 5, 402 – 404. 17. Brian Irwin, Robert Stein, Mihir Desai. Laparoendoscopic Single Site Surgery in Urology. Urol Clin N Am 36 (2009) 223–235. 18. Jihad H. Kaouk , Raj K. Goel. Single-Port Laparoscopic and Robotic Partial Nephrectomy. European Urology 55 ( 2 0 0 9 ) 1163–1170 19. Gettman MT, Box G, Averch T, et al. Consensus statement on natural orifice transluminal endoscopic surgery and single-incision laparoscopic surgery: heralding a new era in urology? Eur Urol 2008;53:1117–20. 20. Michael S. Ingber, Robert J. Stein, Raymond R. Rackley, Farzeen Firoozi, Brian H. Irwin, Jihad H. Kaouk, and Mihir M. Desai Single-port Transvesical. Excision of Foreign Body in the Bladder. UROLOGY 74: 1347–1350, 2009. 21. Wesley M. White, Georges-Pascal Haber, et al. Singleport Urological Surgery: Single-center Experience With the First 100 Cases. UROLOGY 74: 801–804, 2009. 22. David Canes, Mihir M. Desai, et al. Transumbilical SinglePort Surgery: Evolution and Current Status. European Urology 54 (2008) 1020–1030. 5. Abhay Rané, Prashanth Rao, and Pradeep Rao. SinglePort-Access Nephrectomy Laparoscopic Urologic Procedures a Novel Laparoscopic Port R Port. UROLOGY 72: 260–264, 2008. 23. Mihir Desai, Robert Stein et al. Embryonic Natural Orifice Transumbilical Endoscopic Surgery (E – NOTES) for advanced reconstruction: Initial Experience. Urology 73: 182 – 187, 2009. 6. Rane A., Rao P., Rao P. CLINICAL EVALUATION OF A NOVEL LAPAROSCOPIC PORT (R-PORTTM) IN UROLOGY AND EVOLUTION OF THE SINGLE LAPAROSCOPIC PORT PROCEDURE (SLIPP) AND ONE PORT UMBILICAL SURGERY (OPUS). Eur Urol Suppl 2008;7(3):193. 24. David Canes *, Mihir M. Desai, Monish Aron, GeorgesPascal Haber, Raj K. Goel, Robert J. Stein, Jihad H. Kaouk, Inderbir S. Gill. Transumbilical Single-Port Surgery: Evolution and Current Status. European Urology 54 ( 2 0 0 8 ) 1020–1030. 7. Jihad H. Kaouk , Raj K. Goel. Single-Port Laparoscopic and Robotic Partial Nephrectomy. European Urology 8. Jihad H. Kaouk et al. Single-Port Laparoscopic Surgery in Urology: Initial Experience. UROLOGY 71: 3– 6, 2008. 9. Rane A, KommuS, Eddy B, Bonadio F, Rao P, Rao P. Clinical evaluation of a novel laparoscopic port (R-port) 55 ( 2 0 0 9 ) 1163–1170. 25. Mihir Desai, Robert Stein et al. Embryonic Natural Orifice Transumbilical Endoscopic Surgery (E – NOTES) for advanced reconstruction: Initial Experience. Urology 73: 182 – 187, 2009. 26. Wesley M. White, Georges-Pascal Haber, et al. Singleport Urological Surgery: Single-center Experience With the First 100 Cases. Urology 74: 801–804, 2009. Disfunción eréctil posterior a la aplicación de toxina botulínica tipo A para el manejo de la hiperactividad vesical neurogénica Reporte de caso urol.colomb. Vol. XIX, No. 1: pp 91-95, 2010 Carlos Andrés Carrillo Molina1; Mauricio Plata S.2; Nicolás Villareal Trujillo3; Gustavo Trujillo Ordoñez4. MD, Residente Departamento de Urología, Fundación Santa Fe de Bogotá, Universidad el Bosque, Bogotá – Colombia. [email protected](1) MD, Urólogo, Fundación Santa Fe de Bogotá. Departamento de Cirugía, Bogotá, Colombia. [email protected], [email protected](2,4) MD, Residente Departamento de Urología, Fundación Santa Fe de Bogotá. Pontificia Universidad Javeriana, Bogotá, Colombia. [email protected](4) Diseño del estudio: Observacional descriptivo Nivel de evidencia: III El autor declara que no tiene conflicto de intereses Resumen Recibido: 15 de junio de 2009. Aceptado: 6 de abril de 2010. 91 Revista Urologia Colombiana Objetivo: Reportar la aparición de disfunción eréctil transitoria posterior a la aplicación de toxina botulínica tipo A en un paciente con lesión medular parcial e hiperactividad neurogénica del detrusor. Diseño del Estudio, Materiales y Métodos: Reporte de caso y revisión de la literatura. Resultados. Se valoró inicialmente el paciente con el Índice Internacional de Función Eréctil (IIEF-5), antes de la aplicación de la toxina botulínica tipo A, a los 30 días, 6 meses y 12 meses, demostrando una disminución importante en la calidad de las erecciones y por ende del desempeño sexual. Los valores en el IIEF-6 se normalizaron a los 6 meses de aplicación. Interpretación de los resultados: Después de revisar la literatura, únicamente se encuentra reportado un caso de Disfunción Eréctil como complicación de la inyección de toxina botulínica reportada posterior a una inyección intramuscular. Se reporta el caso de un hombre con hiperactividad neurogénica del detrusor documentada por urodinamía, que manejaba presiones del detrusor superiores a 40 cc de agua que fue llevado a inyección intravesical de toxina botulínica 100 UI. La lesión neurológica corresponde a una lesión medular por trauma cervical con nivel C6 (lesión medular parcial). La función sexual de estos pacientes es cuantificada previamente y posterior al procedimiento utilizando el índice internacional de función eréctil (IIEF-6). El paciente reporta una incapacidad para las erecciones Carrillo, C. A.; Plata M.; Villarreal N., Trujillo, G. espontaneas y con estímulo de Inhibidor de 5 fosfodiesterasa posterior a la inyección del medicamento. Conclusión: Se cree que la diseminación local de la toxina puede ser la causa de una disfunción autonómica. Algunos reportes de diseminación hematógena pueden explicar la asociación sin embargo hasta la presente este es el primer reporte de una disfunción eréctil asociado a la utilización de toxina botulínica con indicación urológica. Palabras clave: Toxina botulínica tipo A, Disfunción Eréctil, incontinencia urinaria Erectile dysfunction after application of botulinum toxin type A for the management of neurogenic overactive bladder. Case report. Abstract Sociedad Colombiana de Urología 92 Purpose: To report the occurrence of transient erectile dysfunction after application of botulinum toxin type A in a patient with partial spinal cord injury and neurogenic detrusor overactive. Design Of the study, Materials and Methods: Report of the case and the review of literature. Results: Initially the patient was assessed with International Index of Erectile Function (IIEF-5), before application of botulinum toxin type A, after 30 days, 6 months and 12 months, showed a significant decrease in the quality of erections and therefore sexual performance. The values in the IIEF-6 were normalized at 6 months of application. Interpretation of results: After a review of the literature, only one case is reported of erectile dysfunction as a complication of botulinum toxin injection reported after intramuscular injection. We report the case of a man with neurogenic detrusor overactivity documented by urodynamics with a detrusor pressure of more than 40 ml of water who was treated with intravesical botulinum toxin injection 100 IU. The neurological lesion corresponds to a traumatic spinal cord injury at cervical C6 (partial spinal cord injury). Sexual function in these patients is quantified before and after the procedure using the International Index of Erectile Function (IIEF-6). The patient reported an inability to reach spontaneous erections and after stimulation witjh phosphodiesterase 5 inhibitor. Conclusion. It is believed that local spread of the toxin can be the cause of autonomic dysfunction. Some reports of hematogenous spread may explain the association, however, until the present this is the first report of erectile dysfunction associated with the use of botulinum toxin with an urological indication. Keywords: Botulinum toxin type A, Erectile Dysfunction, urinary incontinence Introducción Desde sus inicios históricos cuando el belga Piere Van Ermemgem hizo sus descripciones de una bacteria formadora de esporas en el año 1897, la posterior purificación hecha por Summer en 1920 y el primer uso médico en el año 1970 por Scott, la aplicación de toxi- na botulínica es un modalidad de tratamiento que se ha utilizado ampliamente en diferentes campos de la medicina en el cual la urología ha encontrado un campo de aplicación. Las indicaciones iniciales de la inyección de la toxina fueron terapéuticas para el blerafoespasmo y posteriormente cosméticas pero con Disfunción eréctil posterior a la aplicación de toxina botulínica... el paso de los años la indicación terapéutica médica ha cobrado gran importancia siendo más del 50% de las indicaciones en la actualidad. En urología, la toxina ha sido utilizada desde el año de 1988 para el tratamiento de la disinergia detrusor esfinteriana, la hiperactividad vesical tanto idiopática como neurogénica y algunas indicaciones recientes en próstata. (3,4,6,7,13,14,15) eréctil no es una complicación descrita de la aplicación de la toxina. La neurotoxina botulínica es Sintetizada por una cadena de 1285 aa (forma inactiva), activada por una proteasa que la corta en dos cadenas una de 50 (ligera) y otra de 100 Kda (pesada) unidas por un enlace disulfuro es producida por microorganismos de familia Clostridium (botullinum), Bacilo Gram positivo anaerobio, formador de esporas, hasta el momento se conocen 7 tipos de la neurotoxina, con funciones similares ya que comparten secuencias de información genética, pero los efectos de la toxina tipo A son los más prolongados y los más estudiados en el músculo estriado. (3) su mecanismo de acción consiste en Inhibir la transmisión de señales en la unión neuromuscular y neuroglandular en tres etapas: unión, traslocación y exocitosis (3) Objetivo En esta revisión presentamos un caso clínico de aparición de disfunción eréctil con alteración de la calidad de vida, el cual se evaluó con el Índice internacional de función eréctil con resolución espontanea a los 6 meses posterior a la aplicación de toxina botulínica tipo A. Reportar la aparición de disfunción eréctil transitoria posterior a la aplicación de toxina botulínica tipo A en un paciente con lesión medular parcial e hiperactividad neurogénica del detrusor. Caso Clínico Las complicaciones de la aplicación de la toxina Botulínica tipo A la cual es la más ampliamente utilizada van desde dolor, edema, eritema y alteraciones de la sensibilidad cuando su aplicación es tópica con fines cosméticos (10); también están descritas fatiga, debilidad muscular, depresión respiratoria e incluso la muerte. En el 2005 se realizo un estudio describiendo las complicaciones de la aplicación de la toxina botulínica con fines cosméticos donde se consideraron 217 eventos serios por la FDA, dentro de los cuales se incluían 28 muertes por diversas causas como paro respiratorio en 6 pacientes, infarto agudo de miocardio en 5 pacientes, accidente cerebro vascular en 3 pacientes, neumonía, embolismo pulmonar y neumonía aspirativa en 5 pacientes (10). Las reacciones anafilácticas son poco frecuentes (10). La disfunción El IIEF es el índice internacional de función eréctil, una herramienta que consta de 5 dominios con 15 preguntas donde se hace una evaluación de la función sexual de los pacientes en las últimas 4 semanas; los dominios son: función eréctil que consta de 6 preguntas, función orgásmica que consta de 2 preguntas, deseo sexual que consta de 2 preguntas, satisfacción coital consta de 3 preguntas y por ultimo satisfacción general que consta de 2 preguntas. Es una herramienta validada a 10 idiomas incluyendo el español que nos da una valoración subjetiva de la severidad y el compromiso de los pacientes con disfunción eréctil. (1, 2, 11, 12). El IIEF tiene una sensibilidad y una especificidad adecuadas. El IIEF- 6 es un instrumento abreviado que consta de 6 preguntas con un valor máximo de 30 puntos; Entre 6 y 10 puntos se considera DE grave, 93 Revista Urologia Colombiana Las Contraindicaciones para su aplicación son la Miastenia Gravis, Síndrome Eaton-lambert, Esclerosis lateral amiotrófica, Lactancia, Embarazo, uso de aminoglucósidos (actúan a nivel pre sináptico), e Infección activa(6). Hombre de 43 años con hiperactividad neurogénica del detrusor documentada por urodinamía, el cual manejaba presiones del detrusor superiores a 40 cc de agua quien fue llevado a inyección intravesical de toxina botulínica 100 unidades con la técnica habitual. El paciente presento una lesión neurológica que corresponde a una lesión medular por trauma cervical con nivel C6 (lesión medular parcial). La función sexual de este paciente fue cuantificada previamente y posteriormente al procedimiento utilizando el índice internacional de función eréctil (IIEF-6). Carrillo, C. A.; Plata M.; Villarreal N., Trujillo, G. entre 11 y 16 moderada, entre 17 y 25 leve y si obtiene entre 26 y 30 no existe DE. (1) La función sexual fue cuantificada previamente a la aplicación de toxina botulínica tipo A y posteriormente al mes a los 6 meses y a los 12 meses del procedimiento utilizando IIEF-6, reportando una incapacidad para las erecciones espontaneas con estímulo de Inhibidores de la 5 fosfodiesterasa posterior a la inyección del medicamento, observando un valor inicial de 29, con un descenso evidente el primer mes hasta 13 demostrando una disminución importante en la calidad de las erecciones y por ende del desempeño sexual. Posteriormente una recuperación importante de 21 y 25 respectivamente a los 6 y 12 meses. Se presento resolución espontanea del cuadro como se ven en las graficas. (Fig 2 y 3), con valores en el IIEF-6 normalizados a los 6 meses de aplicación. Figura 2. Valores de referencia de lIIEF-6 según cada pregunta 94 Sociedad Colombiana de Urología Figura 3. Esquema de evolución según valor global del IIEF-6. Discusión La disfunción eréctil se define como la constante incapacidad de alcanzar o mantener la erección del pene con calidad suficiente para permitir satisfactoriamente la penetración. La prevalencia de esta patología aumenta con la edad. (9) En varios estudios, los hombres de edades comprendidas entre los 40 y 49 años, la prevalencia de disfunción eréctil completa o grave fue del 5%, y la prevalencia de la disfunción eréctil moderada fue de 17%; entre los hombres de edades comprendidas entre los 70 y 79 años, estas tasas fueron del 15% y 34%, respectivamente.(9) Se ha estimado que en todo el mundo la prevalencia de la disfunción eréctil es de 322 millones de casos para el año 2025.(9) Dentro de los medicamentos en los cuales se ha descrito como efectos secundarios la disfunción eréctil están los diuréticos tiazidicos o la espironolactona, antihipertensivos, antidepresivos, glucósidos cardiacos, H2 agosnistas, hormonas, agentes citotoxicos, inmunomoduladores como el interferon alfa, agentes anticolinérgicos, y drogas recreacionales como la cocaína y el alcohol. (9) hasta el momento no se ha descrito el uso de toxina botulínica en paciente urológico como causa de disfunción eréctil. Después de hacer una revisión extensa de la literatura en MEDLINE utilizando el motor de búsqueda PUBMED, además de MDCONSULT y OVID, usando los términos MESH Toxina botulínica tipo A, Disfunción Eréctil, sin ningún tipo de filtro de idioma o tipo de artículo, encontrando únicamente una publicación de un reporte de caso de Disfunción Eréctil como complicación de la inyección de toxina botulínica reportada posterior a una inyección intramuscular. Papadonikolakis AS et al reportan el caso de un paciente de 23 años con peso de 95 kilos con displegia espástica que presento disfunción autonómica con disfunción eréctil posterior a la aplicaciones de 300 UI de Toxina Botulínica tipo A.(8) Algunos investigadores creen que la propagación de la toxina es responsable de la disfunción autonómica, mientras que otros creen que el transporte de la toxina a través de la médula espinal o el flujo retrógrado al entrar en la Disfunción eréctil posterior a la aplicación de toxina botulínica... Conclusión Se cree que la diseminación local de la toxina puede ser la causa de una disfunción autonómica. Algunos reportes de diseminación hematógena pueden explicar la asociación sin embargo hasta la presente este es el primer reporte de una disfunción eréctil asociado a la utilización de toxina botulínica con indicación urológica. Referencias 1. Rosen R, Riley A, Wagner G, Osterloh IH, Kirkpatrich J, Mishra A. The international index of erectile function (IIEF): a multidimensional scale for assessment of erectile dysfunction. Urology 1997; 49:822-30 2. Rosen RC, Cappelleri JC, Smith MD, Lipsky J, Peña BM. Development and evaluation of an abridged, 5-item version of the International Index of Erectile Function (IIEF-5) as a diagnostic tool for erectile dysfunction. Int J Impot Res. 1999; 11:319-326 3. Chun-Chien Hsu, Yao-Chi Chuang. Mechanisms of action of botulinum toxin a on lower urinary tract. JTUA 19:7782,2008. 4. D. M. Schmid,* P. Sauermann et al. Experience with 100 cases treated with botulinum-a toxin injections in the detrusor muscle for idiopathic overactive bladder syndrome refractory to anticholinergics. Jurol Vol. 176, 177-185, July 2006. 5. Yao-Chi Chuang,* Chao-Cheng Huang et al, Novel action of botulinum toxin on the stromal and epithelial components of the prostate gland. Jurol Vol. 175, 11581163, 2006. 6. Vasquez floreza, et al. Aplicaciones urológicas de la toxina botulínica. Rev mex urol; 2007 67(5) 261-266. 7. Castaño J: Toxina botulínica, una nueva herramienta para el urólogo. Rev Col Urol. Nov 2006 55-60. 8. Papadonikolakis AS, Vekris MD, Kostas JP, Korompilias AV, Soucacos PN. Transient erectile dysfunction associated with intramuscular injection of botulinum toxin type a. J South Orthop Assoc. 2002 Summer;11(2):116-8. 9. Kevin T. McVary, M.D. Erectile dysfunction. N Engl J Med 2007;357:2472-81. 10. Dave W. Lu, MD, MBe, and Jonathan Lippitz, MD Complications of Botulinum Neurotoxin. Dis Mon 2009;55:198-211. 11. Popoviæ s, et al. Effect of tadalafil on erectile dysfunction in male patients with diabetes mellitus. vojnosanit pregl 2007; 64(6): 399–404. 12. Gregory s. merrick Erectile function after prostate brachytherapy. Int. J. Radiation Oncology Biol. Phys., Vol. 62, No. 2, pp. 437–447, 2005 13. Dykstra, D. D., Sidi, A. A., Scott, A. B., Pagel, J. M. and Goldish, G. D.: Effects of botulinum A toxin on detrusorsphincter dys- synergia in spinal cord injury patients. J Urol, 139: 919, 1988 14. Dykstra, D. D. and Sidi, A.: Treatment of detrusorsphincter dyssynergia with botulinum A toxin: a doubleblind study. Arch Phys Med Rehabil, 71: 24, 1990 15. Plata M: Botulinum toxin in non neurogenic overactive bladder urol.colomb. Vol. XVII, No. 3: pp 49-56, 2008 95 Revista Urologia Colombiana circulación son los posibles mecanismos de los efectos secundarios neurológicos. Nosotros reportamos el primer caso de disfunción eréctil posterior a la aplicación de toxina botulínica tipo A en un paciente con indicación urológica, con resolución espontanea a los 6 meses. Manejo conservador de trombosis de arteria renal secundaria a trauma cerrado de abdomen: Reporte de un caso y revisión de la literatura Reporte de caso urol.colomb. Vol. XIX, No. 1: pp 97-101, 2010 Nicolás Villareal Trujillo1; Carlos Gustavo Trujillo Ordoñez2; Carlos Andrés Carrillo Molina3; José Daniel Daza Pupo4; Mauricio Cifuentes Barreto5 MD, Residente Departamento de Urología, Fundación Santa Fe de Bogotá, Pontificia Universidad Javeriana. Bogotá – Colombia. [email protected](1) MD, Urólogo, Departamento de Cirugía, Sección Urología, Fundación Santa Fe de Bogotá, Bogotá – Colombia. [email protected](2) MD, Residente Departamento de Urología, Fundación Santa Fe de Bogotá, Universidad el Bosque., Bogotá – Colombia. [email protected](3) MD, Medico Interno, Fundación Santa Fe de Bogotá, Universidad del Norte, Barranquilla, Colombia. [email protected](4) MD, Urólogo, Departamento de Cirugía, Sección Urología, Fundación Santa Fe de Bogotá, Bogotá, Colombia. [email protected](5) Diseño del estudio: Observacional descriptivo Nivel de evidencia: III El autor declara que no tiene conflicto de intereses Resumen Recibido: 15 de junio de 2009. Aceptado: 1 de marzo de 2010. 97 Revista Urologia Colombiana Objetivos: Presentación de un caso de manejo conservador de trombosis de arteria renal secundario a trauma cerrado de abdomen. Diseño del estudio, materiales y Métodos: Estudio Observacional Descriptivo, presentación de caso clínico, y revisión de la literatura. Resultados: Se presenta un caso de trombosis de la arteria renal, secundaria a trauma cerrado de abdomen, donde dadas las características del paciente, se realizó manejo conservador, con una evolución adecuada y sin complicaciones a corto plazo. Interpretación de los Resultados: El trauma cerrado de abdomen con trombosis de la arteria renal y exclusión renal secundaria es una patología poco frecuente. No es claro cuál es el manejo a seguir y en la literatura existen múltiples opciones terapéuticas, donde la elección entre una y otra depende de múltiples variables. Hasta el momento según la literatura, la gran mayoría de casos son tratados con manejo conservador, con una tasa variable de complicaciones a corto y largo plazo. La revascularización puede ser una opción de manejo, aunque los resultados en las series más grandes no son del todo satisfactorios. El manejo endovascular poco se ha utilizado, pero los resultados con este han Villareal N.; Trujillo, C. G.; Carrillo C. A.; Daza, J. D.; Cifuentes, M. sido aceptables. Conclusiones: El manejo conservador de la trombosis de la arteria renal por trauma cerrado de abdomen es una opción terapéutica viable, teniendo en cuenta múltiples factores e individualizando cada paciente. Palabras Clave: Traumatismos Abdominales, Obstrucción de la Arteria Renal Conservative Management of Renal Artery Thrombosis secondary to Blunt Abdominal Trauma: Case Report and Review of the available literature Abstract Purpose: We report the conservative management of a patient with renal artery thrombosis secondary to blunt abdominal trauma. Case report: A 20 year old female was brought to the emergency room after suffering a blunt abdominal trauma after a car accident. A CT scan was performed and a renal artery thrombosis was diagnosed. The patient was treated conservatively. No complications were seen. Discussion: Blunt renal trauma with renal artery thrombosis is unusual. Several approaches to this condition have been proposed. Conservative management is preferred. Complications have been reported on short and long term follow up. Revascularization is an option; however results obtained in large series of cases are not satisfactory. Conclusion: Conservative approach to renal artery thrombosis secondary to blunt abdominal trauma is a viable alternative in selected patients. Key Words: Blunt abdominal trauma, renal artery thrombosis Introducción Sociedad Colombiana de Urología 98 La trombosis de la arteria renal secundaria a trauma cerrado de abdomen es una patología poco frecuente. Su incidencia varía entre el 0.05% y 4% de todos los traumas renales (1,3,4). Debido a la escasa experiencia, no hay un estándar de manejo (3). Dentro las opciones de tratamiento descritas están la observación, nefrectomía, revascularización y manejo endovascular. La elección de una u otra depende de múltiples factores como el estado hemodinámico del paciente, el tiempo entre el trauma y el diagnóstico, la presencia de lesiones a otros órganos, la función renal previa, la uni o bilateralidad de la lesión, y la experiencia del cirujano en cada uno de los procedimientos (1,2,3,4). En términos generales la gran mayoría de casos son manejados de forma conservadora (1,3,4). Se reporta un caso de trombosis de la arteria renal en una mujer de 20 años, posterior a un accidente de tránsito con trauma cerrado de abdomen, donde se realiza manejo con- servador, con una evolución favorable y sin complicaciones a corto plazo. Reporte de caso Una mujer de 20 años es admitida al servicio de urgencias de la Fundación Santa Fe de Bogotá posterior a un accidente de tránsito en calidad de pasajero. Es encontrada a 2 metros de distancia del automóvil. Al examen físico de ingreso se encuentra alerta, orientada, sin déficit neurológico y con signos vitales: TA: 149/96, FC: 146 x minuto, FR 25 x minuto. Presenta hipoventilación en hemitorax izquierdo y estertores apicales ipsilaterales por lo que se realiza toracostomía cerrada, con salida de aire y 300 cc de sangre. Química sanguínea de ingreso: Hemoglobina: 11.6, Leucocitos: 36,500, Neutrófilos: 74%, Plaquetas: 467.000, Creatinina: 1.06, BUN: 12.5 Presenta dolor a la palpación en la columna cervical y torácica, no hay abdomen agudo. El estudio imagenológico muestra múlti- Manejo conservador de trombosis de arterial renal... ples fracturas a nivel de columna cervical y torácica. Se toma tomografía de abdomen que muestra fractura esplénica con compromiso del 30% del parénquima, ausencia de perfusión renal izquierda, con amputación abrupta de la arteria renal izquierda a 1 cm de su origen y hematoma perirrenal (Fotos 1 - 2 - 3). Se traslada paciente a unidad de cuidados intensivos, se complementan estudios con resonancia nuclear magnética de columna y doppler de vasos renales, donde se confir- ma fractura de columna torácica inestable y trombosis de la arteria renal izquierda. Teniendo en cuenta la estabilidad hemodinámica de la paciente, el tiempo entre el trauma y el diagnostico de trombosis de la arteria renal izquierda y la prioridad del manejo neuroquirúrgico, se decide manejo conservador de la trombosis de la arteria renal. Durante las primeras 36 horas de estancia en UCI presenta descenso de niveles de hemo- Fotos 1 - 2 - 3. Tomografía de Abdomen y Reconstrucción Tridimensional donde se evidencia amputación del flujo de la arteria renal izquierda, con ausencia de captación del medio de contraste del parénquima renal izquierdo. 99 A las 72 horas de ingreso se toma tomografía de abdomen de control que muestra algunas zonas del riñón izquierdo captando el medio de contraste, sin aumento del hematoma retroperitoneal y sin extravasación de orina (Foto 4 y 5). La evolución posterior es satisfactoria, con estabilidad hemodinámica y con función renal adecuada (Creatinina 0.92), es dada de alta al 8vo día de ingreso. Revista Urologia Colombiana globina de 11.6 a 7.5 gr/dl, sin inestabilidad hemodinámica, con drenaje sanguinolento por toracostomía. Se toma ecografía abdominal que no muestra aumento del hematoma retroperitoneal, se trasfunden 4 unidades de GRE con hemoglobina de control en 12.2 gr/ dl y es llevada a cirugía para corrección de fractura inestable de T8. Villareal N.; Trujillo, C. G.; Carrillo C. A.; Daza, J. D.; Cifuentes, M. Fotos 4 - 5. Tomografía de abdomen de control donde se evidencian zonas del parénquima renal izquierdo captando el medio de contraste. En comunicación telefónica 5 meses posterior al evento, el Dr Mauricio Cifuentes entrevista a la paciente quien refiere estar asintomática, en chequeos médicos periódicos, con cifras tensionales normales y adecuada función renal global. Sociedad Colombiana de Urología 100 Discusión La trombosis traumática de la arteria renal fue descrita por Von Recklinghausen en 1861 en un niño que presento una caída de gran altura (1,3,4). Es una patología poco frecuente, con una incidencia desconocida que varía entre 1.19% - 4% y en series modernas de 0.05% - 0.08% (1,3,4). Se presenta principalmente en hombres jóvenes posterior a trauma cerrado de abdomen, que en la gran mayoría de los casos es producido por accidentes de tránsito y caídas desde grandes alturas (1). El mecanismo de la lesión consiste en una desaceleración rápida que estira la pared arterial, produciendo daño de la intima, que es menos elástica que la capa muscular y la adventicia, con formación de un “Flap”, exposición del colágeno subendotelial, activándose la cascada de coagulación y desarrollándose un trombo (1,4). El desgarro intimal se presenta a 1 o 2 cm del ostium, en el punto de mayor angulación y tracción (1). Otro mecanismo se ha descrito en la trombosis de la arteria renal derecha, producido por la compresión entre el cuerpo vertebral y la pared abdominal anterior (1,4). Es más frecuente en el riñón izquierdo que en el derecho, con una tasa de 1.3 : 1 respectivamente, y se cree es debido a la menor movilidad del riñón derecho dada por los órganos vecinos (1,4). El diagnostico generalmente se hace por tomografía de abdomen ya que no existen signos clínicos específicos de esta patología (1). En un 50% se puede presentar hematuria microscópica y en un 30% macroscópica, también se puede presentar con dolor abdominal y/o signos de irritación peritoneal (1). La gran mayoría de los pacientes (80%) se presentan con lesiones abdominales concomitantes, y el 50% con lesiones extra abdominales mayores (2,3). Cuando hay sospecha de trauma renal y las condiciones del paciente no permiten la realización de un estudio imagenológico se puede hacer con una urografía de un disparo intra operatoria, que en este caso mostraría ausencia del nefrograma (1). El tratamiento de esta patología es altamente controvertido y existen múltiples opciones de manejo. Las posibilidades son observación, revascularización, nefrectomía y Manejo conservador de trombosis de arterial renal... El manejo endovascular, con colocación de un stent en la arteria renal se ha utilizado con éxito en algunos casos (3,4), sin embargo no hay datos suficientes por el momento para recomendarlo y puede ser una opción a futuro. El manejo conservador hasta el momento es el mas seguro y apropiado para la mayoría de pacientes (3). Una de sus ventajas es que un riñón no funcionante preserva algo de su función hematopoyética y continua contribuyendo con el metabolismo del calcio. Además se ha documentado mejoría parcial espontanea de la función renal, que se cree se debe a reperfusión una vez resuelve el vasoespasmo, la presencia de circulación colateral u obstrucción parcial (1,3,4). Adicionalmente se ha visto que estos pacientes tienen una menor estancia hospitalaria (3). Una de las complicaciones de la trombosis de la arteria renal es la hipertensión arterial renovascular que se presenta entre la 2da semana y 8vo mes posterior al trauma, entre el 15% - 57% de los casos y es causa de nefrec- tomía tardía hasta en una tercera parte de los pacientes (1,2,3,4). Otras son la formación de abscesos renales, disminución de la función renal y falla renal crónica (2). Hasta el momento no hay datos suficientes que indiquen que uno u otro manejo tenga mayor impacto en estas. La paciente que presentamos evoluciona satisfactoriamente con cifras tensiónales controladas y adecuada función renal global, en un seguimiento a 5 meses. Desafortunadamente no es posible un seguimiento clínico ni imagenológico estricto ya que la paciente está radicada en otro país y no asiste a los controles. Conclusión La trombosis traumática de la arterial renal es una patología poco frecuente, su manejo es controvertido y hasta la fecha el manejo conservador es el mas seguro y apropiado para la mayoría de pacientes. La revascularización se recomienda solamente en pacientes con trombosis bilateral, o unilateral, en pacientes monorrenos o en pacientes que sean llevados a laparotomía priorizando el manejo de lesiones que amenacen la vida. El manejo endovascular es una posibilidad, sin embargo en el momento no hay evidencia suficiente para recomendarlo como estándar de manejo. Referencias 1. Muñoz D, Gutierrez C, Hidalgo F, Rebassa M, Mus A, Ozonas M. Traumatic renal artery thrombosis. Scand J Urol Nephrol. 1998 Jul;32(4):296-8. 2. Knudson MM, Harrison PB, Hoyt DB, Shatz DV, Zietlow SP, Bergstein JM, Mario LA, McAninch JW. Outcome after major renovascular injuries: a Western trauma association multicenter report. J Trauma. 2000 Dec;49(6):1116-22. 3. Sangthong B, Demetriades D, Martin M, Salim A, Brown C, Inaba K, Rhee P, Chan L. Management and hospital outcomes of blunt renal artery injuries: analysis of 517 patients from the National Trauma Data Bank. J Am Coll Surg. 2006 Nov;203(5):612-7. Epub 2006 Sep 27. 4. Bruce LM, Croce MA, Santaniello JM, Miller PR, Lyden SP, Fabian TC. Blunt renal artery injury: incidence, diagnosis, and management. Am Surg. 2001 Jun;67(6):550-4; discussion 555-6. 101 Revista Urologia Colombiana manejo endovascular (1,2,3,4). En términos generales la revascularización se debe hacer dentro de las primeras 12 horas del trauma, ya que la circulación colateral puede mantener la viabilidad glomerular (1,4), sin embargo hay reportes de caso de revascularización hasta 48 hr post trauma. Desafortunadamente los resultados obtenidos con revascularización son pobres, con preservación de la función de la unidad renal entre 14% - 28% de los casos (1,2,3,4). Los principales factores asociados a estos resultados son: tiempo entre el trauma y revascularización, inestabilidad hemodinámica, y lesiones múltiples concomitantes (2). Por esto algunos autores no recomiendan la revascularización como tratamiento estándar y solamente debe ser practicado en pacientes con trombosis bilateral, o unilateral en paciente monorreno o en pacientes que sean llevados a laparotomía por otras lesiones, priorizando el manejo de aquellas que amenacen la vida(1,3,4). Valvas ureterales: Hallazgos en autopsias fetales y revisión de la literatura Reporte de caso urol.colomb. Vol. XIX, No. 1: pp 103-107, 2010 Juan Camilo García1; Gisel Gordillo González 2; Mercedes Olaya3 Residente de Urología. Pontificia Universidad Javeriana Hospital Universitario San Ignacio. [email protected](1) Residente de Genética Médica, Instituto de Genética Humana. Pontificia Universidad Javeriana. [email protected](2) Instructora Asociada. Departamento de Patología, Facultad de Medicina, Pontificia Universidad Javeriana, [email protected](3) Diseño del estudio: Observacional descriptivo Nivel de evidencia: III El autor declara que no tiene conflicto de intereses Resumen Las valvas ureterales son estructuras raramente descritas en la literatura médica, más aún en fetos. Este artículo describe tres casos de valvas ureterales de autopsias de fetos y mortinatos con hidronefrosis secundaria y hace una revisión sobre la información existente. Palabras clave: Valvas ureterales, hidronefrosis congénita, desarrollo renal Ureteral Valves: Findings in Fetal Autopsies and Review of Available Literature 103 Abstract Key words: Ureteral Valves, congenital hydronephrosis, renal development Introducción Las valvas ureterales fueron descritas desde el siglo XIX, pero aún hoy se consideran Recibido: 18 de noviembre de 2009. Aceptado: 23 de marzo de 2010. una patología muy infrecuente, a pesar de que su diagnóstico ha aumentado gracias a los adelantos tecnológicos; así mismo se ofrecen mayores posibilidades terapéuticas para evitar o disminuir la hidronefrosis secundaria y la alteración en el desarrollo renal. Las diversas teorías sobre su origen continúan Revista Urologia Colombiana Ureteral valves are structures rarely described in medical literature, especially in fetuses. This article describes three cases of ureteral valves from autopsies on fetuses and stillborn infants with secondary hydronephrosis and includes a review of available literature. García, J. C.; Gordillo, G.; Olaya, M. inciertas y su aparición es impredecible. Reunimos tres autopsias fetales con el hallazgo de valvas ureterales que se asociaron a alteración del desarrollo renal y secundariamente, del desarrollo pulmonar. Reporte de Casos Se revisaron tres necropsias fetales en las cuales se encontraron bandas fibrosas ureterales compatibles con valvas ureterales. Se resumen a continuación: Caso 1 Se trata del fruto de gestación en madre de 20 años, feto masculino, no macerado, sin malformaciones exteriores. En el examen interior, pulmón derecho bilobulado; riñones con distorsión arquitectural completa con es- casas lobulaciones fetales residuales, al corte muestran múltiples quistes; ambos uréteres están dilatados y tortuosos y en ellos hay valvas proximales (Foto No 1). Los testículos y epidídimos se recuperan en la pelvis. No hay malformaciones en otros órganos y la placenta es normal. En el examen histológico se reconocen pulmones en fase sacular del desarrollo, con hipoplasia; en los riñones, pérdida arquitectural con escasos glomérulos, múltiples quistes, túbulos inmaduros con collaretes de mesenquima primitivo e islas de cartílago. En los uréteres, valvas y dilatación. La uretra es usual. Se hacen diagnósticos de Feto No Macerado De Sexo Masculino, De Aproximadamente 33 Semanas De Gestación Por Biometría (Lp 6.2 Cm) Con: Displasia Renal Multiquística, Valvas Ureterales, Hidrouréter Bilateral, Hipoplasia Pulmonar, Lobulación Pulmonar Anómala. Valva ureteral Uréter 104 Foto 1. Valvas ureterales Sociedad Colombiana de Urología Caso 2 Fruto de tercera gestación en madre de 35 años; recién nacido post-término fallecido in útero. En la necropsia, feto de sexo masculino, moderadamente macerado, sin malformaciones exteriores. En el examen interior, corazón con comunicación interauricular tipo ostium secundum. Pulmón derecho e izquierdo sólidos, con evidencia de cisura superior derecha incompleta. El riñón derecho tiene lobulaciones fetales esperadas, pesa 7 gramos (VR 12.45 +/- 4.05), con superficie de corte usual; el riñón izquierdo se encuentra aumentado de tamaño respecto al izquierdo, con un peso de 12 gramos (VR 12.45 +/- 4.05), al corte se evidencian dilataciones quísticas en parénquima renal, dilatación pielocalicial; en uréter proximal se encuentran discretos repliegues de la mucosa (Foto No 2). Los demás órganos no presentan alteraciones. La placenta es bilobulada, sin lesiones macroscópicas. En el examen microscópico, Pulmones en fase pseudoalveolar del desarrollo, presencia de congestión intersticial, con macrófagos cargados de pigmento ocre y escamas córneas Valvas ureterales: hallazgos en autopsias fetales... en las luces alveolares; además, hipoplasia pulmonar. Riñón izquierdo con túbulos displásicos rodeados por collares de mesénquima denso, principalmente a nivel de región córtico-medular; la valva ureteral se confirma microscópicamente (Foto No 3). Membranas ovulares con amnios nodoso, presencia de meconio en macrófagos del tejido conectivo subamniótico y del cordón; en el plato corial, hemorragia intravellosa, vasos coriales con presencia de trombos; algunos recanalizados, eritrocitos nucleados circulantes. Se hacen diagnósticos de Feto De Sexo Masculino Moderadamente Macerado, Mayor De 42 Sema- Foto 3. Valva ureteral. Vista microscópica (Hematoxilina- eosina) 10x Caso 3 Fruto de segunda gestación en madre de 33 años, a quien en ecografía prenatal se le observa hidronefrosis y derrame pleural. Se atiende parto obteniendo recién nacido en malas condiciones que ingresa a la Unidad de Recién nacidos donde fallece en el segundo día de vida. En la necropsia se aprecia Neonato de sexo masculino, 2390 gramos. Hay hidrops leve global, labios cianóticos, sin otras alteraciones. Al examen interior, derrame pleural bilateral, hidronefrosis bilateral y valvas en ambos uréteres (Foto No 4). En el estudio microscópico, hipoplasia pulmonar. Los demás órganos se aprecian adecuadamente formados. Se hacen diagnósticos de Valvas Ureterales Bilaterales, Hidronefrosis, 105 Hidrouréter Bilateral, Hidrops Fetalis, Hidrotórax Bilateral e Hipoplasia Pulmonar. Hidrouréter Valva ureteral Foto 4. Hidronefrosis, hidrouréter y valvas ureterales Revista Urologia Colombiana Foto 2. Valva ureteral. Vista macroscópica nas De Gestación (Longitud Plantar Para 42 Semanas De 8.3+/-0.5; Longitud Observada De 8.5 Cm) Con : Displasia Renal Multiquística Izquierda, Aspiración De Líquido Amniótico Meconiado, Valvas Ureterales Izquierdas Proximales, Comunicación Interauricular Tipo Ostium Secundum, Lobulación Pulmonar Anómala, Hipoplasia pulmonar, Impregnación Meconial y en la placenta, Placenta Pequeña Bilobulada Del III Trimestre (Menor Del Percentil 3 ) Con: Vasculopatía Trombótica Fetal, Hemorragia Intravellosa, Eritrocitos Nucleados Circulantes, Impregnación Meconial, Amnios Nodoso. La placenta exhibe cambios suelen ser vistos en trombofilias. García, J. C.; Gordillo, G.; Olaya, M. Discusión Sociedad Colombiana de Urología 106 Fue Wolfler en 1.877 quien por primera vez habló de las valvas ureterales dados sus hallazgos en autopsias de fetos y recién nacidos (1). Posteriormente Wall y Wachter en 1.952 propusieron algunos criterios diagnósticos, sugiriendo que su presencia era inequívoca en caso de encontrar fibras y/o bandas de músculo liso en el uréter, proximal al hallazgo de las valvas, y que además, no fuera explicada por otra causa (2). Gosalbez et al, concluyeron en su trabajo que histológicamente para hacer su diagnóstico era necesario observar epitelio urotelial sin adventicia (3), como se observo en los presentes casos. Desde entonces su incidencia reportada varia de 1 en 5000 a 8000 nacidos vivos.(4) Se ha reportado una incidencia ligeramente mayor en recién nacidos masculinos (mayor de 1 por cada 250), consanguinidad en gran número de casos, llevando a la sospecha de una herencia autosómica recesiva.(5) El uréter en su desarrollo embriológico a partir de la 4ª semana de gestación presenta en una de sus fases la formación de la membrana de Chwalle’s, una estructura de dos capas celulares que divide de forma temprana la yema ureteral del seno urogenital. La persistencia de esta membrana o su ruptura incompleta (8ª semana) ha sido una de las teorías propuestas como explicación del origen de las valvas ureterales, teniendo en contra que no explicaría el origen de las valvas proximales o las que se forman en un solo uréter. Williams en cambio propone que el origen de estas valvas proximales sería una exageración de los pliegues fetales (6). Otra hipótesis sugiere que la yema ureteral (porción embrionaria de donde se desarrolla el uréter) asciende hacia el metanefros, con el cual se fusiona formando el sistema colector; existiendo la posibilidad que sea mas rápida la elongación del uréter que el ascenso renal, desarrollando tortuosidades con pliegues ureterales, pudiendo persistir incluso hasta después del periodo neonatal (7,8). Adicionalmente varios autores han asociado estos hallazgos con la presencia de otras alteraciones ureterales adicionales (3, 9), tales como duplicación ureteral, reflujo vesicoureteral o uréter ectópico. Esto también, le da más peso a la teoría de la alteración per se de la formación ureteral y desvirtúa aun mas la de la membrana de Chwalle’s. Se considera que existe un sub-registro de esta patología, dado que requiere atención y es difícil realizar su diagnóstico y casi siempre, se hace en autopsias o en especimenes quirúrgicos. En estos procedimientos pueden ser también difíciles de reconocer, más aún cuando se trata autopsias fetales. La distribución en los diferentes reportes sobre la ubicación de las valvas ureterales es de 50% en uréter proximal, 17% en uréter medio y 33% en uréter distal (6, 12). Para el patólogo que realice necropsias perinatales, será de utilidad encontrar el uréter asimétrico, dilatado o tortuoso y examinar muy cuidadosamente la mucosa que suele ser discretamente granular, pero no debe presentar pliegues ni tejido que pueda obstruir el flujo urinario. Así mismo ante la presencia de riñones multiquísticos, se deben examinar en detalle todas las estructuras del tracto urinario en busca del sitio de obstrucción. Así como esta patología se asocia a malformaciones del sistema renal o puede ser un hallazgo aislado, también puede encontrarse acompañada por anomalías extra-renales como ano imperforado y cardiopatías congénitas. Por otro lado, se puede encontrar formando parte de síndromes conocidos como el Síndrome de Townes-Brocks, el síndrome de Russell-Silver y el síndrome Urofacial.(5) El Síndrome de Townes-Brocks (OMIM 107480) es una patología con herencia autosómica dominante, caracterizada por malformaciones de pabellones auriculares, sordera neurosensorial, anomalías de pulgares y malformaciones ano-rectales.(19) El Síndrome de Silver-Russell (OMIM 180860), involucra bajo peso al nacer, talla baja, facies triangular, micrognatia, defectos cardiacos, hipospadias, valvas ureterales, retardo en el desarrollo y mayor riesgo de carcinomas. (20) El Síndrome Urofacial, de herencia autosómica recesiva, se caracteriza por dilatación del aparato urinario superior con disfunción miccional, sin obstrucción orgánica ni disfunción neurológica, asociado con facies típicas de inversión de la expresión facial; en estos pacientes la sonrisa, parece llanto. (21) Valvas ureterales: hallazgos en autopsias fetales... Una vez se ha hecho el diagnóstico en la infancia, existen diferentes tratamientos, entre los que se encuentran procedimientos endoscópicos a través de una nefrostomía (16) o incluso el uso de láser Holmium (17). En caso de encontrar un riñón seriamente afectado funcionalmente, es necesario realizar nefrectomía (18). Los casos reportados tienen en común la presencia de las valvas ureterales en uréteres tortuosos y dilatados con el inadecuado desarrollo renal subsecuente, asociados con hipoplasia pulmonar. Las demás malformaciones vistas en el caso 2 son al parecer aisladas. Se hace diagnostico pleno de la patología una vez se descartaron otras malformaciones distales del tracto urinario inferior, se ocrroboro el cuadro renal típico del defecto del desarrollo secundario a obstrucción y se evidenciaron los criterios histológicos de valva. Referencias 1. Wolfler A: Neue Beitrage zur chirurgischen pathologie der Nieren. Arch Klin Chir 21: 694–723, 1877. 2. Wall B, Watcher E. Congenital ureteral valve; its role as a primary obstructive lesion; classification of the literature and report of an authentic case. J Urol 1952;68:684-90. 3. Gosalbez R, Garat JM, Piro C, Martin JA, and Cortes F: Congenital ureteral valves in children. Urology 21: 237– 241, 1983. 4. Cohen HL, Kravets F, Zucconi W, Ratani R, Shah S, and Dougherty D. Congenital Abnormalities of the Genitourinary System. Seminars in Roentgenology 2004;39(2):282-303 5. KUMAR P. Congenital Malformations, Evidence-Based Evaluation and Management. Chapter 42. Posterior Urethral Valves. McGraw-Hill. 2008: 277-281 6. Williams DI: Ureteral valves, in: Pediatric Urology. Butterworths, London, 1968, p 169 7. Gamiño LJ, Siviardo CJ, Cortés GF, Martínez CM, Orozco BA, Martínez LH. Valvas de la unión pielouretral. Reporte de un caso y revisión de la literatura. Bol Coleg Mex Urol 2003;18 (4):149-53 8. Daré P, Riachy E, Mourani C, Smayra T, Haddad S. An unusual case of bilateral primitive obstructed megaureters due to ureteral valves presenting with anuria at the age of 1 month. J Pediatr Surg 2007;42(11):e17-e20. 9. Reinberg Y, Aliabadi H, Johnson P, and Gonzales R: Congenital ureteral valves in children: case report and review of the literature. J Ped Surg 22: 379–381, 1987. 10. Dajani AM, Dajani YF, and Dahabrah S: Congenital ureteric valves—a cause of urinary obstruction. Br J Urol 54:98–102, 1982. 11. Whiting JC, Stanisic TH, and Drach GW: Congenital ureteral valves: report of 2 patients, including one with a solitary kidney and associated hypertension. J Urol 129: 1222–1224, 1983 12. Rabinowitz R, Kingston T, Wesselhoeft C and Caldamone A: Ureteral valves in children. Urology 51 (suppl 5a): 7–11, 1998. 13. Rossi E, Salas JR, Aucatoma FC, Muñoz MO, Fochs LM: Congenital ureteral valves: Two new cases and a review of the literature. Journal of Pediatric Urology 3, 344 – 349, 2007. 14. Husain A, Pysher T, Dehner L: The kidney and lower urinary tract. Pediatric Pathology. Second edition, Lippincott Williams and Wilkins. Vol 2, 18: 835-903, Philadelphia 2001. 15. Kallai L, Torda I, Bely M, Fischer GB, Philipp V, Mavrogenis S and Nemere G: Pyeloureteral Junction Stenosis and Ureteral Valve Causing Hydronephrosis. Scand J Urol Nephrol 35: 245–247, 2001 16. Miyakawa A, Baba S, Tazaki H. Congenital ureteral valves: report of 2 cases. Hinyokika Kiyo 1994; 40: 65–69. 17. Singh SK & Wadhwa P: Ablation of diaphragmatic annular ureteral valve with holmium laser. International Urology and Nephrology (2006) 38:157–159. 107 18. Sant GR, Barbalias GA, Klauber GT. Congenital ureteral valves – an abnormality of ureteral embryogenesis?. J Urol 1985; 133: 427–431. 19. Powell CM, Michaelis RC. Townes-Brocks syndrome. J Med Genet 1999;36:89–93 20. Kumar S, Jain AP, Agrawal S y Chandran S. Silver-Russell Syndrome: A Case Report. Cases Journal 2008, 1:304 21. Muñoz ME., Rodó J., Grande C., y Morales L. Síndrome Urofacial de Ochoa: caso clínico. Actas urol esp. 2001; 25 (8): 578-581 Revista Urologia Colombiana Como puede verse cada uno de los síndromes tiene un patrón de herencia único; la asesoría y el cálculo de riesgo dependerá de la asociación o no a un síndrome específico, o por el contrario, si es un signo aislado, no incrementará el riesgo para futuras generaciones. Si por el contrario, existe historia familiar positiva en la presencia de consanguinidad parental, se debe considerar herencia autosómica recesiva con el consiguiente riesgo del 25% para cada embarazo.(5) Reemplazo ureteral distal bilateral con segmento de íleon en pacientes con obstrucción luego de tratamiento con intención curativa para cáncer de cérvix Reporte de caso urol.colomb. Vol. XIX, No. 1: pp 109-118, 2010 Federico Gaviria Gil1.; Juan Felipe Gallo Ríos2; Hernando Santos Gaviria3. MD, Urólogo Universidad CES, Hospital Pablo Tobón Uribe. f [email protected](1) MD, Residente de IV año de Urología Universidad CES. [email protected](2) MD, Cirujano de la Universidad de Antioquia. Urólogo de la Universidad de Antioquia Urológo Hospital San Vicente de Paúl(3) Grupo de Urología, Línea de investigación en oncología Universidad CES Medellín- Colombia Diseño del estudio: Observacional descriptivo Nivel de evidencia: III El autor declara que no tiene conflicto de intereses Resumen Recibido: 15 de junio de 2009. Aceptado: 17 de marzo de 2010. 109 Revista Urologia Colombiana Objetivo: Se describe una nueva técnica quirúrgica para la reconstrucción de la estrechez ureteral distal bilateral con un segmento ileal en pacientes que recibieron tratamiento con intención curativa para cáncer de cérvix uterino. Materiales y métodos: La presencia de obstrucción ureteral distal bilateral asociada a tratamientos previos con radioterapia y/o cirugía radical para malignidades ginecológicas es responsable de una importante morbimortalidad en pacientes sin recidiva tumoral. Su solución más frecuente consiste en la derivación externa tipo nefrostomía, bilateral y permanente, con alta morbilidad e impacto negativo en la calidad de vida. También se pueden utilizar derivaciones internas usualmente difíciles técnicamente, o derivaciones complejas con segmentos intestinales que suponen la utilización de estomas. Se realizó la cirugía en 3 pacientes con antecedente de radioterapia e histerectomía por cáncer de cérvix, en remisión completa de su enfermedad oncológica pero con obstrucción ureteral bilateral que estaban siendo manejadas con nefrostomías bilaterales. Fueron sometidas a reemplazo ureteral distal con un único segmento de íleon con el fin de retirar las nefrostomías y restablecer la integridad del árbol urinario sin necesidad de estomas. Se describe detalladamente la técnica quirúrgica, los resultados a corto y mediano plazo y la mejoría en la calidad de vida. Resultados: Ninguna de las pacientes tuvo complicaciones Gaviria, F.; Gallo, J. F.; Santos, H. intraoperatorias. En los 3 casos se logró restablecer la permeabilidad bilateral de la vía urinaria conservando la continencia sin necesidad de cateterismo, también se retiraron las derivaciones externas, se mantuvo estable la función renal y se mejoró dramáticamente la calidad de vida. Conclusión: La técnica descrita es una buena opción para este grupo de pacientes cuyo manejo se está haciendo habitualmente con nefrostomías definitivas, con resultados prometedores y evitando las complicaciones de las derivaciones externas. Palabras clave: Neoplasias del cérvix uterino, obstrucción ureteral, nefrostomía percutánea, radioterapia, histerectomía. Bilateral distal ureteral replacement with an ileal segment in patients with obstruction after curative uterine cervix neoplasm treatment Abstract Sociedad Colombiana de Urología 110 Objective: We describe a new surgical technique for the reconstruction of distal bilateral ureteral stricture with an ileal segment in patients treated for cervix cancer with curative intention. Materials and methods: Bilateral ureteral obstruction as a result of treatment with radiotherapy and/or radical surgery for gynecological malignancies is responsible for an important morbimortality even in patients without tumor recurrence. The most common solution is a bilateral definitive nephrostomy, with high morbidity and negative impact on quality of life. There are also internal stents usually technically difficult or complex urinary tract reconstructions with intestinal segments involving the use of a stoma. Surgery was performed in 3 patients with previous radiation therapy and/or hysterectomy for cervical cancer in complete oncological cure but with bilateral ureteral obstruction previously handled with definitive bilateral nephrostomies for an obstructive uropathy. We performed a distal ureteral replacement with a single segment of ileum in order to retire nephrostomies and reestablish integrity of urinary tree without a stoma. We describe in detail the surgical technique and the results in short and medium term and the improvement in the quality of life. Results: None of the patients had intraoperative complications. In all the cases we recovered bilateral permeability of urinary tract while preserving continence, without bladder catheterization or external stents, maintaining stable kidney function and improving quality of life. Conclusion: The described technique is a good choice for this group of patients whose management is usually done with definitive nephrostomies with promising results and avoiding the complications of external urinary diversion. Key words: uterine cervical neoplasms, ureteral obstruction, percutaneous nephrostomy, radiotherapy, hysterectomy. Introducción La presencia de obstrucción ureteral distal bilateral asociada a tratamientos previos con radioterapia o cirugía radical por malignidades ginecológicas es responsable de una importante morbilidad y mortalidad por uropatía obstructiva y uremia incluso cuando las pacientes están en remisión oncológica completa. Su solución consiste en derivaciones complejas con segmentos intestinales dejando al paciente con un estoma urinario o derivaciones internas técnicamente muy difíciles en algunos casos. Otra opción es la derivación permanente y bilateral con nefrostomías con alto riesgo de infección y alteración de la ca- Reemplazo ureteral distal bilateral con segmento de ileón... Marco Teórico Generalidades El tratamiento del cáncer invasor de cérvix uterino depende del estadio de la enfermedad e incluye la histerectomía o radioterapia radicales, algunas veces combinados (1) (2) con altas tasas de remisión en pacientes seleccionadas (3) pero con complicaciones importantes. La radiación induce en forma aguda daño del DNA, isquemia crónica y muerte celular o fibrosis del tejido tumoral y sano (4)(5). Alrededor de un 5% de las pacientes sometidas a radioterapia pélvica sufren complicaciones urológicas severas a largo plazo con tiempos de latencia que varían entre 6 meses y 40 años. La más común es la cistitis rádica aunque también son relativamente frecuentes las estenosis ureterales distales. Hay otras más raras como necrosis ureteral distal, reflujo vesicoureteral, fístulas y estenosis uretral (6). Una de las complicaciones rádicas que produce mayor morbilidad es la estrechez ureteral, con tasas reportadas de estrechez severa de 1, 1.2, 2.2 y 2.5% a 5, 10, 15 y 20 años respectivamente, reflejando esto un aumento continuo del riesgo de aproximadamente 0.15% por año (7). Además de la estrechez por injuria del uréter mismo, como ocurre después de radioterapia, es común la compresión extrínseca por fibrosis retroperitoneal secundaria a cirugías pélvicas en este grupo de pacientes (8) (9). Cuando la obstrucción ureteral es bilateral y completa, puede llevar a uropatía obstructiva severa con daño renal definitivo que podría hacer necesario el uso de terapia de reemplazo renal o en el peor escenario, llevar a muerte urémica aún en presencia de remisión completa de la enfermedad desde el punto de vista oncológico. La solución para este tipo de pacientes ofrece gran dificultad. Limitaciones de las soluciones endourológicas Las propuestas endourológicas, aunque menos invasivas, no siempre son suficientes para derivar la vía urinaria en forma definitiva en este tipo de estrechez ya que son técnicamente difíciles requiriendo frecuentemente accesos combinados (10) (11). La dilatación con balón está limitada por sus resultados y complicaciones (12) y la endoureterotomía no ha mostrado resultados buenos cuando la estrechez es mayor de 2 cm, en uréteres irradiados o en mala función renal (13) (14) (15). Los catéteres ureterales tipo doble J están igualmente asociados a efectos secundarios y deterioro en la calidad de vida, síntomas irritativos y ausentismo laboral en alrededor del 50%. El dolor en flanco, hematuria o fiebre han sido reportados en un 32%, 42% y 15% respectivamente (16) (17). Los stent metálicos autoexpansibles han mostrado resultados aceptables solo en la mitad de los casos (18) (19) y los catéteres metálicos que permiten una derivación más prolongada tienen dificultades técnicas para su paso, altos costos y han sido más útiles en pacientes con obstrucción extrínseca por malignidades no resueltas (20). También se vienen utilizando hace más de 15 años derivaciones nefrovesicales subcutáneas, con catéteres de silicona y polyester con resultados contradictorios y poca aceptación en el medio (21) (22) (23). 111 En este grupo de pacientes, la cronicidad, severidad de la estrechez y mala calidad de los tejidos irradiados no solo dificulta técnicamente cualquier abordaje mínimamente invasivo sino que lo hace más riesgoso en cuanto a perforaciones o infección. Los procedimientos quirúrgicos reconstructivos igualmente ofrecen un reto para el urólogo pues puede ser necesario resecar segmentos amplios de uréter. Cuando la estrechez es bilateral, no es susceptible de ser corregida con Boari, psoatización, transuretero-ureterostomía o autotransplante (24). En 1906, Shoemaker fue el primero en utilizar un segmento de íleon para reemplazo ureteral y desde entonces se siguen empleando modificaciones de esta técnica para propósitos Revista Urologia Colombiana lidad de vida, esta última se ha convertido en la solución más utilizada actualmente pero no por esto la más adecuada. Gaviria, F.; Gallo, J. F.; Santos, H. semejantes (25) (26). Las derivaciones urinarias con segmentos intestinales o gástricos no están exentas de complicaciones (27) como fístulas, infecciones, obstrucción intestinal, íleo, complicaciones del estoma, estenosis de la anastomosis ureterointestinal (28) y complicaciones metabólicas (29) (30), estas para mencionar las más comunes entre muchas otras complicaciones (32). 112 Actualmente, con las técnicas mínimamente invasivas para tratamiento de obstrucción ureteral, hay tendencia a dejar el reemplazo quirúrgico como último recurso. La opción que tradicionalmente se le ha ofrecido a este grupo de pacientes son las nefrostomías bilaterales que si bien previenen la uropatía obstructiva y la uremia, son causantes de morbilidad importante. Hasta 3.1% tienen complicaciones agudas mayores como sepsis y hemorragia (33) (34) (35), moderadas como desplazamiento del cateter, oclusión del mismo o infección urinaria hasta en un 7.3%, y menores hasta en el 5.3% incluyendo infecciones superficiales del sitio de punción (36). Igualmente, a largo plazo tienen frecuentes complicaciones y dificultades como lo son la necesidad de utilizar un dispositivo recolector permanentemente, la posibilidad de infección o retiro accidental de los catéteres y el compromiso de la calidad de vida no solo por la incomodidad y el dolor que causan sino también por las implicaciones sociales y de la vida de pareja asociadas a tener una derivación externa permanente e indefinidamente. Figura 1. Obstrucción ureteral distal Figura 2. Representación gráfica del resultado final de la cirugía Sociedad Colombiana de Urología Materiales y métodos Se trata de un estudio descriptivo, observacional de los resultados postquirúrgicos de la técnica propuesta. La muestra consiste en un grupo de 3 pacientes con antecedente de radioterapia y/o cirugía radical por cáncer de cérvix, en remisión completa de su enfermedad oncológica pero con obstrucción ureteral distal bilateral que requirió manejo con nefrostomía en forma definitiva y con falla en otros métodos de derivación (figura 1). Fueron sometidas a reemplazo ureteral distal con un único segmento de íleon como solución a las nefrostomías permanentes (figura 2). Para cada paciente se completó un cuestionario de calidad de vida con respecto a como se sentían antes de la cirugía, mientras estaban derivadas con nefrostomías y después de esta. Se tomaron en cuenta variables como la edad, el estadio tumoral, el tipo de tratamiento recibido para el cáncer de cérvix (radioterapia, quimioterapia, braquiterapia, histerectomía radical), el valor de creatinina pre y postquirúrgico, el tiempo que llevaban las pacientes con nefrostomías permanentes, los procedimientos fallidos de derivación endourológica o abierta, las complicaciones postquirúrgicas Reemplazo ureteral distal bilateral con segmento de ileón... y la calidad de vida pre y postquirúrgica según cuestionario EORTC QLQ-C30. El tiempo de seguimiento que fue diferente para las 3 pacientes, de 13 a 28 meses. Figura 3. Reconstrucción 3D de la vía urinaria después del reemplazo ureteral distal bilateral Descripción de la técnica quirúrgica Resultados Las 3 pacientes fueron llevadas a cirugía con la intención de derivar y reconstruir definitivamente la vía urinaria, retirar las nefrostomías y dejar a las pacientes con micción espontánea y continente por la uretra. Denominamos a las pacientes del 1 al 3 en el orden en que fueron operadas. La mayor tenía 39 años al momento de la cirugía, a dos de ellas se les hizo histerectomía radical con linfadenectomía pélvica por un estadio clínico TIb2, la otra requirió tratamiento más agresivo con histerectomía radical, linfadenectomía, radio- terapia externa, braquiterapia y quimioterapia y estaba en estadio TIIb. Las creatininas prequirúrgicas fueron 1.6 mg/dl, 2.7 mg/dl y 2.2 mg/dl respectivamente. Las pacientes habían estado derivadas con nefrostomía permanente durante 40, 12 y 23 meses, 2 de ellas con varios intentos previos fallidos de derivación interna por vía anterógrada, retrógrada e incluso combinada. La otra paciente con reimplante vesicoureteral directo del lado derecho que no funcionó y un flap de Boari del lado izquierdo con mal resultado (Tabla 1). Las 3 con múltiples episodios de infecciones urinarias no cuantificados, dolor y severas alteraciones en la calidad de vida. El seguimiento más corto de la serie es a 13 meses. Todas las cirugías se pudieron completar exitosamente (Tabla 2). El hallazgo intraoperatorio más constante fue la fibrosis periureteral y retroperitoneal encontrando uréteres sanos hasta la primera parte del uréter distal o incluso hasta el uréter medio. El tiempo operatorio promedio fue de 4 horas 23 minutos, la pérdida sanguínea menor de 400 ml en todos los casos y en ninguno hubo complicaciones. Tampoco hubo transfusiones durante la cirugía. Complicaciones postquirúrgicas Las complicaciones encontradas en este grupo de pacientes fueron menores (ver tabla 3): íleo de manejo médico en una paciente, infección urinaria no febril a los 2 meses en una paciente y a los 36 meses en otra, requirieron 113 Revista Urologia Colombiana Todas las pacientes se operaron bajo anestesia general, con preparación intestinal previa y antibióticos profilácticos. Con incisión mediana infraumbilical se llega hasta la cavidad peritoneal. Se disecan ambos uréteres distalmente y se reseca el segmento ureteral distal estrecho a ambos lados. Se toma un segmento vascularizado de íleon a 15 cm de la válvula ileocecal, de aproximadamente 20 a 30 cm. Se hace anastomosis término-terminal del intestino con técnica convencional. Los extremos del segmento de íleon suturan con vicryl 3-0 y este se detubulariza con un corte longitudinal en el borde antimesentérico con vicryl 3-0. Se hace una incisión transversa en la cúpula vesical, del mismo tamaño de la incisión hecha en el segmento de íleon y se suturan estas dos estructuras en dos planos a manera de cistoplastia de aumento. Cada extremo de íleon previamente cerrado con suturas se lleva hasta el sitio donde está el extremo distal del uréter sano y se hace una ureteroneocistostomía con vicryl 4-0 previa colocación de catéter doble J bilateral y sin tensión. De esta forma, el segmento intestinal queda en forma de “U”, con sus dos extremos anastomosados a los uréteres y la convexidad de la curva anastomosada a la cúpula vesical. Se deja a la paciente con sonda de Foley 16 o 18 Fr y un drenaje perivesical. (Figura 3) Gaviria, F.; Gallo, J. F.; Santos, H. Tabla 1. Características prequirúrgicas Paciente 1 Paciente 2 Paciente 3 42 37 38 T IIb T Ib2 TIb2 Hx radical Linf pelvica RT + BT + QT Hx radical Linf pélvica Hx radical Linf pélvica 1.6 2.7 2.2 1 reimplante derecho 1 Boari izquierdo 1 DJ anterógrado 1 DJ combinado Tiempo con nefrostomía 40 meses 12 meses 1 DJ retrógrado 1 DJ anterógrado 1 cambio DJ 23 meses Seguimiento post qx 13 meses 22 meses 28 meses Edad (años) Estadio Tratamiento previo Creatinina pre qx (mg/dl) Intentos fallidos de derivación Hx: Histerectomía; RT: Radioterapia; BT: Braquiterapia; QT: Quimioterapia; DJ: Catéter Doble J Tabla 2. Características intraoperatorias Paciente 1 Paciente 2 Paciente 3 Tiempo operatorio 240 min 280 min 270 min Pérdida sanguínea 400 ml 400 ml 350 ml Transfusión NO NO NO Complicaciones NO NO NO Tabla 3. Complicaciones postquirúrgicas Sociedad Colombiana de Urología 114 Transfusión Íleo ITU Retiro doble J fallido Fiebre postqx Paciente 1 --- Día 7 2 meses --- --- Paciente 2 Día 2 --- 36 meses --- Día 11 Paciente 3 --- --- --- A los 3 meses A los 5 meses * --- ITU: Infección del tracto urinario * Fue imposible el retiro anterógrado del doble J. Se retiró por vía anterógrada tratamiento antibiótico y reinicio de profilaxis. Con la segunda paciente se requirió transfusión de 2 unidades de glóbulos rojos en el postquirúrgico temprano y en la tercera tuvimos dificultades en el retiro de uno de los catéteres doble J incluso por ureteroscopia y fue necesario retirarlo por vía percutánea. El valor de creatinina de las 3 pacientes se man- tuvo estable, con valores de 1.7 mg/dl, 0.9 mg/dl y 1.3 mg/dl en los controles después de por lo menos 6 meses, con valores prequirúrgicos de 1.6 mg/dl, 2.7 y 2.2 mg/dl respectivamente. Calidad de vida Cuantificamos la calidad de vida de las pacientes sometidas a cirugía antes del procedimiento, cuando estaban con nefrostomías y la comparamos con la calidad de vida postqui- Reemplazo ureteral distal bilateral con segmento de ileón... rúrgica, sin derivación externa alguna. Para ello utilizamos el EORTC QLQ-C30 que es un cuestionario desarrollado para determinar la calidad de vida de los pacientes con cáncer, traducido y validado en más de 81 idiomas, y utilizado en más de 3000 estudios para determinar calidad de vida en pacientes con cáncer y enfermedades crónicas no oncológicas. El cuestionario consta de 28 preguntas calificadas de 1 a 4 de acuerdo a la frecuencia con que se presenta cada situación adversa, a mayor puntaje, más impacto negativo de la enfermedad en la calidad de vida. También consta de un dominio de 2 preguntas en el que se califica de 1 a 7 el estado de salud y la calidad de vida globales. Cada paciente resolvió el cuestionario 2 veces, la primera vez con base en su estado de salud prequirúrgico (con nefrostomías permanentes) y la segunda con respecto a su estado al momento del estudio (ya sin nefrostomías), que fue a los 13, 22 y 28 meses postquirúrgicos para las diferentes pacientes (Tabla 4). Tabla 4. Calidad de vida Paciente 1 Paciente 2 Paciente 3 90/112 46/112 85/112 40/112 76/112 34/112 1/7 6/7 3/7 7/7 4/7 7/7 1/7 6/7 3/7 6/7 3/7 7/7 Puntaje EORTC QLC-C30 Prequirúrgico Postquirúrgico Estado de salud global Prequirúrgico Postquirúrgico Calidad de vida global Los resultados fueron los siguientes: en las primeras 28 preguntas del cuestionario (teniendo en cuenta que a mayor puntaje, más impacto negativo de la enfermedad en la calidad de vida) para la paciente No.1 el puntaje prequirúrgico fue de 90 y el postquirúrgico mejoró a 46 puntos, para la paciente No. 2 mejoró de 85 a 40 puntos y para la No. 3 de 76 a 34 respectivamente (Figura 4). En el dominio del estado global de salud, cuya calificación es de 1 a 7, siendo 7 la mejor calificación, la primera paciente pasó de 1 punto prequirúrgico a 6 puntos postquirúrgicos, la segunda pasó de 3 a 7 y la última de 4 a 7. Por último, en el dominio de calidad de vida global pasaron de 1 a 6, de 3 a 6 y de 3 a 7 respectivamente. Discusión El tratamiento radical para el cáncer de cérvix localizado ha mostrado altas tasas de sobrevida libre de enfermedad (1). Desafor- Figura 4. Mejoría en la calidad de vida 115 tunadamente, este ocasiona morbilidad importante a largo plazo tanto aún en las que logran ser curadas desde el punto de vista oncológico (2) (3). La obstrucción ureteral bilateral es una condición que aparece con relativa frecuencia en pacientes que han recibido tratamiento curativo para cáncer de cérvix, bien sea tratamiento quirúrgico radical, con radioterapia o la combinación de ambas. Las Revista Urologia Colombiana Prequirúrgico Postquirúrgico Gaviria, F.; Gallo, J. F.; Santos, H. Sociedad Colombiana de Urología 116 pacientes sometidas a radioterapia pélvica tienen un riesgo de 0.15% por año de desarrollar una estrechez ureteral severa (6). En algunos casos puede haber una obstrucción bilateral severa luego de radioterapia o cirugía pélvica radical (7) con uropatía obstructiva bilateral y aumento de azohados que pueden requerir una derivación urgente de la vía urinaria. En ocasiones puede presentarse con un compromiso más insidioso de la función renal. En cualquier caso hay riesgo de daño renal irreversible, incluso con la posibilidad de requerir terapia de reemplazo renal. La derivación que se suele hacer en el contexto de la paciente urgente, con uropatía obstructiva bilateral y compromiso agudo de la función renal es una nefrostomía percutánea, por su facilidad técnica, rapidez y disponibilidad en la mayoría de las instituciones. Entonces, cuando han superado la fase de compromiso renal agudo, quedan con el problema de las nefrostomías y casi siempre tienen que acostumbrarse a la incomodidad y complicaciones de estas indefinidamente. Un mejor método sería dejarlas con una derivación interna tipo doble J, pero la colocación de estos es difícil en estas pacientes e igualmente lo es su cambio. En nuestra experiencia, las pacientes habían tenido intentos fallidos de derivación interna y de cambio de las mismas por vía anterógrada, retrógrada o combinada. Por otro lado, el temor de ser sometidas a procedimientos reconstructivos complejos de la vía urinaria así como la poca experiencia en la práctica diaria con este tipo de cirugías hace que no sea una alternativa muy utilizada en este contexto (10) (11) (14), sin mencionar que no están exentos de complicaciones infecciosas, mecánicas y hemorrágicas entre otras. Además, generalmente requieren el uso de estomas permanentes con todos los riesgos, morbilidad y deterioro en la calidad de vida que esto implica (31) (32). De esta forma, la mayoría se ven sometidas a las frecuentes complicaciones de las nefrostomías bilaterales con un severo impacto negativo en su calidad de vida, teniendo en cuenta que algunas, como las de nuestra serie, son pacientes jóvenes, en edad productiva que están curadas desde el punto de vista oncológico y que podrían tener una muy buena calidad de vida si no tuvieran estas derivaciones y se restableciera la integridad y funcionamiento de la vía urinaria inferior. Encontramos con este grupo de pacientes que existe una alternativa viable, reproducible, con un aceptable espectro de complicaciones, sin derivaciones permanentes, con micción continente, con menos riesgo de infecciones urinarias y un claro impacto positivo tanto subjetivo como objetivo en la calidad de vida. Además de la disminución subjetiva en las complicaciones infecciosas, el punto clave en este estudio es la calidad de vida de estas pacientes; se encontró una mejoría importante luego de someter las pacientes a cirugía y retirar definitivamente sus nefrostomías, cuantificándola a través del formulario EORTC QLC-C30. En nuestras pacientes se evidenció una leve disminución de la creatinina con respecto a los valores previos con derivación, no es significativo pero sí es importante que no hayan aumentado los azohados. Aunque nuestras 3 pacientes tienen características muy semejantes, es una técnica que se podría aplicar a otro tipo de pacientes, pues la obstrucción ureteral distal bilateral también puede ser parte de las complicaciones de tratamientos radicales para otras malignidades pélvicas o ser causada por procesos benignos, traumáticos o iatrogénicos lo cual amplía el espectro de utilidad de este procedimiento. Conclusiones No existe claridad sobre el tratamiento ideal a brindarles a este grupo de pacientes con estrecheces complejas bilaterales del uréter distal y no hay estudios comparativos entre las diferentes opciones de manejo. Adicionalmente, los procedimientos quirúrgicos hechos con el fin de dar una solución definitiva en estos casos, están apoyados en descripciones de pocos casos. Consideramos que hay tendencia a conformarse con derivar de forma permanente la vía urinaria con nefrostomías sin ofrecer a estas pacientes un intento curativo para su situación. Por lo tanto, recomendamos la cirugía descrita como una buena alternativa para pacientes con nefrostomías definitivas por obstrucción ureteral Reemplazo ureteral distal bilateral con segmento de ileón... Referencias 1. Pecorelli S, Beller U, Heintz PA, Benedet LJ, Creasman WT, Peterson F. The 25th FIGO Annual Report on the Results of Treatment in Gynecologic Cancer. Int J Gynaecol Obstet 2003;83(Suppl. 1): 1–229. 2. Landoni F, Maneo A, Colombo A, et al. Randomized study of radical surgery versus radiotherapy for stage IbIIa cervical cancer. Lancet 1997;350:535–40. 3. V. Kesic. Management of cervical cancer. Eur J Surg Oncol. 2006 Oct;32(8):832-7. 4. W-KNg. Radiation-associated changes in tissues and tumours. Current Diagnostic Pathology (2003) 9, 124-136. 5. U R Suresh, V J Smith, E W Lupton and N Y Haboubi Radiation disease of the urinary tract: histological features of 18 cases. J. Clin. Pathol. 1993;46;228-231. 6. Gellrich J, Gellrich J, Hakenberg OW, Oehlschläger S, Wirth MP. Manifestation, latency and management of late urological complications after curative radiotherapy for cervical carcinoma. Onkologie. 2003 Aug;26(4):334-40. 7. 8. 9. McIntyre JF, Eifel PJ, Levenback C, Oswald MJ. Ureteral stricture as a late complication of radiotherapy for stage IB carcinoma of the uterine cervix. Cancer 1995 Feb 1;75(3):836-43. Arun K. Srinivasan, Lee Richstone, Sompol Permpongkosol and Louis R. Kavoussi. Comparison of Laparoscopic With Open Approach for Ureterolysis in Patients With Retroperitoneal Fibrosis. J Urol 2008; 179: 1875-1878. Gabriella Moroni, Beniamina Gallelli, Giovanni Banfi, Sandro Sandri, Piergiorgio Messa and Claudio Ponticelli. Long-term outcome of idiopathic retroperitoneal fibrosis treated with surgical and/or medical approaches. Nephrol Dial Transplant (2006) 21: 248. 10. Zeng GH, Li X, Wu KJ, Chen WZ. Endoscopic management of bilateral ureteral obstruction after radiotherapy. Chin J Cancer 2004 Jan; 23(1):108-9. 11. Wen XQ, Gao X, Zhang Y, Cai YB, Qiu JG, Situ J. Endourologic treatments of distal ureteral obstruction in patients with history of pelvic malignancies: efficacy and safety evaluation. Ai Zheng 2007; 26(11):1227-30. 12. Kwak S, Leef IA, Rosenblum JD. Percutaneous balloon catheter dilatation of benign ureteral strictures: Effect of multiple dilatation procedures on longterm patency. AJR Am J Roentgenol 1995;65:97. 13. Netto NR Jr, Ferreira U, Lemos GC, et al. Endourological management of ureteral strictures. J Urol 1990;144:631. 14. Khaled S. Hafez, M.D., and J. Stuart Wolf, JR., M.D. Update On Minimally Invasive Management of Ureteral Strictures. J Endourol 2003; 17, Number 7: 453-464. 15. Jabbour ME, Goldfischer ER Anderson AE, et al. Endopyelotomy failure is associated with reduced transforming growth factor-beta. J Urol 1998;160:1991. 16. Ofer Yossepowitch, David A. Lifshitz, Yoram Dekel, Michael Gross, Dani M. Keidar, Margalit Neuman. Predicting the success of retrograde stenting for Managing ureteral obstruction. Vol. 166, 1746–1749, November 2001. 17. Leibovici D, Cooper A, Lindner A, Ostrowsky R, Kleinmann J, Velikanov S. Ureteral stents: morbidity and impact on quality of life. Isr Med Assoc J. 2005 Aug; 7(8):491-4. 18. Flueckiger F, Lammer J, Klein GE, Hausegger K, Lederer A, Szolar D, Tamussino K. Malignant ureteral obstruction: preliminary results of treatment with metallic selfexpandable stents. Radiology. 1993 Jan;186(1):169-73. 19. Liatsikos EN, Kagadis GC, Karnabatidis D, Katsanos K, Papathanassiou Z, Constantinides C. Application of self-expandable metal stents for ureteroileal anastomotic strictures: long-term results. J Urol. 2007 Jul;178(1):16973. 20. Xun Li, Zhaohui He, Jian Yuan, Guohua Zeng, Yongzhong He and Ming Lei. Long-term results of permanent metallic stent implantation in the treatment of benign upper urinary tract occlusion. Int J Urol 2007; 14:693–698. 21. Nakada SY, Gerber AJ, Wolf JS Jr, Hicks ME, Picus D, Clayman RV. Subcutaneous urinary diversion utilizing a nephrovesical stent: a superior alternative to long-term external drainage? Urology 1995 Mar; 45(3):538-41. 22. Leroux S, Desgrandchamps F, Ravery V, Bochereau G, Menut P, Teillac P. Prospective study of the quality of life after palliative urinary diversion by subcutaneous pielovesical bypass (Detour ureteric prosthesis). Prog Urol. 2007 Feb; 17(1):60-4. 23. Desgrandchamps F, Leroux S, Ravery V, Bochereau G. Subcutaneous pyelovesical bypass as replacement for standard percutaneous nephrostomy for palliative urinary diversion: prospective evaluation of patient's quality of life. Urol 1995;45(3):538-41. 24. Benson MC, Ring KS, Okson CA. Ureteral reconstruction and bypass: experience with ileal interposition, the Boari flap, psoas-hitch and renal auto-transplantation. J Urol 1990;143:20-3. 117 25. Yashi M, Muraishi O, Kobayashi Y, Tokue A. Gastrocystoplasty in a Woman with Radiation-Induced Ureteral Obstruction and Low-Compliance Bladder. Urol Int 1998;61:55-57. 26. Boxer RJ, Fritzsche P, Skinner DG, Kaufman JJ, Belt E, Smith RB. Replacement of the ureter by small intestine: clinical application and results of the ileal ureter in 89 patients. J Urol. 1979 Jun;121(6):728-31 . 27. Farnham SB, Cookson MS. Surgical complications of urinary diversion. World J Urol. 2004 Sep;22(3):157-67. 28. E Kouba, M Sands, A Lentz, E Wallen, R Pruthi. Incidence and Risk Factors of Stomal Complications in Patients Undergoing Cystectomy With Ileal Conduit Urinary Diversion for Bladder Cancer. The Journal of Urology 2007; 178 (3): 950 - 954. . 29. McDougal WS. Metabolic complications of urinary intestinal diversion. J Urol 1992; 147:1199–1208. 30. Koch MO, McDougal WS. The pathophysiology of hyperchloremic metabolic acidosis after urinary diversion Revista Urologia Colombiana bilateral secundaria a tratamientos curativos para carcinoma de cérvix como un método reproducible, que podría mejorar en forma significativa la calidad de vida, brindándole a este grupo de pacientes la posibilidad de tener una micción continente por uretra, sin derivaciones externas y con las mismas complicaciones quirúrgicas que las esperadas para las reconstrucciones quirúrgicas complejas de la vía urinaria con uso de intestino. Faltan estudios con más pacientes para determinar en forma adecuada el espectro de complicaciones y resultados en cuanto a la función vesical pero nos parece que esta es una buena primera aproximación a esta nueva propuesta. Gaviria, F.; Gallo, J. F.; Santos, H. through intestinal segments. Surgery. 1985 Sep; 98(3):56170. pole fluoroscopically guided percutaneous nephrostomy. J Vasc Interv Radiol. 2005 Nov;16(11):1489-92. 31. Benjamin I. Chung, Karim J. Hamawy, Leonard N. Zinman and John A. Libertino. The Use of Bowel for Ureteral Replacement for Complex Ureteral Reconstruction: LongTerm Results. J Urol. 2006 Jan;175(1):179-83. 34. Lewis S, Patel U. Major complications after percutaneous nephrostomy-lessons from a department audit. Clin Radiol. 2004 Feb;59(2):171-9. 32. Alberti C. Metabolic and histological complications in ileal urinary diversion. Challenges of tissue engineering technology to avoid them. Eur Rev Med Pharmacol Sci. 2007 Jul-Aug;11(4):257-64. 33. Tuttle DN, Yeh BM, Meng MV, Breiman RS, Stoller ML, Coakley FV. Risk of injury to adjacent organs with lower- Sociedad Colombiana de Urología 118 35. Soper JT, Blaszczyk TM, Oke E, Clarke-Pearson D, Creasman WT. Percutaneous nephrostomy in gynecologic oncology patients. Am J Obstet Gynecol. 1988 May;158(5):1126-31. 36. Kaskarelis IS, Papadaki MG, Malliaraki NE, Robotis ED, Malagari KS, Piperopoulos PN. Complications of percutaneous nephrostomy, percutaneous insertion of ureteral endoprosthesis, and replacement procedures. Cardiovasc Int Radiol. 2001; Jul-Aug;24(4):224-8. Autotransplante renal como tratamiento de avulsión ureteral completa posterior a ureterolitotomía endoscópica: reporte de un caso y revisión de la literatura Reporte de caso urol.colomb. Vol. XIX, No. 1: pp 119-123, 2010 Carlos Andrés Carrillo Molina(1); Gustavo Trujillo Ordoñez(2); Adolfo Serrano(3); Nicolás Villareal Trujillo(4); Mauricio Cifuentes(5); Fabio Granda(6); Juan Carlos Gallo(7) MD, Residente sección de Urología, Fundación Santa Fe de Bogotá, Universidad El Bosque, Bogotá, Colombia, [email protected](1) MD, Urólogo, Departamento de Cirugía, Sección Urología, Fundación Santa Fe de Bogotá, Bogotá, Colombia. [email protected](2- 3 -5) MD, Residente Departamento de Urología, Fundación Santa Fe de Bogotá. Pontificia Universidad Javeriana, Bogotá, Colombia. [email protected](4) MD, Cirujanos de Trasplante de La Fundación Santa Fe de Bogotá, Bogotá, Colombia(6) Diseño del estudio: Observacional descriptivo Nivel de evidencia: III El autor declara que no tiene conflicto de intereses Resumen Recibido: 15 de junio de 2009. Aceptado: 31 de marzo de 2010. 119 Revista Urologia Colombiana Objetivo: Se presenta el caso del manejo con autotransplante renal, una complicación poco frecuente de ureterolitotomia endoscópica. Materiales y métodos: Estudio observacional descriptivo. Presentación de caso y revisión de la literatura. Reporte de Caso: Paciente de 49 años quien presenta avulsión ureteral completa durante una ureterolitotomia endoscópica con fragmentación láser por calculo ureteral proximal. Se realiza inicialmente derivación con nefrostomía y posterior autotransplante renal, con evolución clínica satisfactoria y sin complicaciones. Resultados: El tiempo quirúrgico fue de 11 horas. Se realizo nefrectomía con abordaje extraperitoneal por incisión paramediana derecha y autotransplante de esta unidad. Se realizo seguimiento a 4 meses encontrando función renal conservada por doppler y renograma. Interpretación de los resultados: La avulsión ureteral completa es una complicación poco frecuente de la Ureterolitotomia Endoscópica. Se ha descrito su tratamiento con nefrectomía o derivación alta de la vía urinaria. El Autotransplante renal es una de las modalidades de manejo para pacientes con avulsiones del tercio superior del uréter, ya sean secundarios a trauma o a causas iatrogénicas. Esta Carrillo, C. A.; Trujillo, G.; Serrano, A.; Villareal, N.; Cifuentes, M., Granda, F.; Gallo, J. C. indicado en perdida ureteral importante que no permite una adecuada reparación o con múltiples intentos de reparación fallidos y en lesiones complejas de la arteria renal con éxito hasta del 93%. Conclusión: El autotransplante renal como alternativa de manejo quirúrgico en avulsión completa ureteral, es un procedimiento seguro con excelentes resultados en pacientes en los que se desea conservar la función del riñón afectado. Palabras clave: Transplante Autólogo, Transplante Renal, Traumatismos, Uréter. Renal autotransplantation as treatment after complete ureteral avulsion after ureterolithotomy endoscopic: Case report and review of literature Abstract Purpose: A case of management with renal autotransplantation, a rare complication of endoscopic ureterolithotomy. Materials and methods: Descriptive observational study. Presentation of the case and review of the literature. Case Report: A patient,49-year-old who present a complete ureteral avulsion during an Ureterolithotomy Endoscopic with laser fragmentation proximal ureteral calculus. Initially is established nephrostomy and subsequent renal autotransplantation, with satisfactory evolution and with any complications. Results: The time of surgery was 11 hours. Nephrectomy with extraperitoneal approach through right paramedian incision and autotransplantation of this unit. Monitoring during 4 months finding by Doppler preserved renal function and renogram. Interpretation of results: The complete ureteral avulsion is a rare complication of Endoscopic ureterolithotomy. This treatment has been described with nephrectomy or high derivation of the urinary tract. The renal autograft is one of the modes of management for patients with avulsions of the upper third of the ureter, either secondary to trauma or iatrogenic causes. This indicated significant ureteral loss that does not allow adequate reparation or multiple repair attempts failed and in complex lesions of the renal artery successfully to 93%. Conclusion: The renal autotransplantation as an alternative to surgical management in complete ureteral avulsion, is a safe procedure with excellent results in patients who want to preserve the affected kidney function. 120 Sociedad Colombiana de Urología Key words: Autologous transplantation, renal transplantation, trauma, ureter. Objetivo Se presenta el caso de una avulsión ureteral completa que fue manejada con autotransplante renal en la Fundación Santa Fe de Bogotá. Se hace una revisión de las complicaciones de la ureteroscopía y el manejo de la avulsión ureteral. Diseño, Materiales y Métodos: Estudio observacional descriptivo. Presentacion de caso y revision de la literatura. Reporte de un caso: Paciente de 49 años, consulta al servicio de urgencias con un cólico renal derecho de intensidad 8/10. En el examen físico hay dolor a la palpación del flanco derecho, sin signos de irritación peritoneal. Con impresión diagnóstica de ureterolitiasis, se toma Urotac que evidencia nefrolitiasis no obstructiva izquierda de 3 mm y un cálculo de 5 mm en el tercio proximal del uréter derecho con hidroureteronefrosis secundaria, además se realiza una creatinina Autotransplante renal como tratamiento de avulsión ureteral completa... Posteriormente se realiza una pielografía directa que muestra una amputación del uréter derecho a 1 cm de la pelvis renal (Fig 1). Se revisa el caso y se decide que el manejo ideal es el autotransplante renal. Como estudios pre quirúrgicos se realizan: Renograma con una filtración glomerular de 8ml/min; el riñón izquierdo contribuye con el 55.2% y el derecho con el 44.8% (Fig 2), Angiotac abdominal que muestra una sola arteria renal deFigura 1. Pielografía directa que muestra amputación del uréter derecho a 1 cm de la pelvis renal. Figura 2. Renograma con una filtración glomerular de 88 ml/min el riñón izquierdo contribuye con el 55.2% y el derecho con el 44.8%. recha sin evidencia de malformaciones arteriales o venosas. (Fig 3) El paciente es valorado en conjunto con el servicio de Transplantes. Se realiza una incisión paramediana derecha que se prolonga con una incisión tipo Gibson y un abordaje extraperitoneal, encontrando el riñón severamente adherido a los planos adyacentes. Se realiza nefrectomía y autotransplante con una anastomosis de la arteria renal a la arteria iliaca derecha. Se talla un Flap de Boari y se realiza una pielovesicostomía. (Fig 4) Se deja catéter en doble J y sonda vesical. Figura 3. Angiotac que muestra una sola arteria renal derecha sin evidencia de malformaciones arteriales o venosas. 121 Revista Urologia Colombiana sérica que se encuentra elevada hasta 1.7 mg/ dl. Por elevación de azoados y un pobre control del dolor a pesar de la aplicación de analgésicos endovenosos, se decide llevar a ureterolitotomia endoscópica y litofragmentación con láser. Durante el procedimiento hay una avulsión ureteral, por lo cual se realiza una laparotomía exploratoria, donde se encuentra una avulsión de la totalidad del uréter. Solo se logra identificar la pelvis renal y un muñón no mayor a 1 cm de uréter proximal, por lo cual se hace una ligadura del muñón y se deriva la unidad renal con una nefrostomía. Carrillo, C. A.; Trujillo, G.; Serrano, A.; Villareal, N.; Cifuentes, M., Granda, F.; Gallo, J. C. Figuras 4A y 4B. Anastomosis de la arteria renal a la arteria iliaca derecha y flap de boari para realización de la pielovesicostomia. Figura 5. Ecografía doppler del riñón transplantado sin evidencia de trombosis y con un adecuado índice de perfusión (0,68). en el tercio distal del uréter. Con el advenimiento de nuevos sistemas de fragmentación más eficaces y equipos de menor calibre, ha venido aumentando su uso para el tratamiento de cálculos proximales, con una tasa general libre de cálculos de 81 – 94 %, para ureteroscopía flexible, y de 77% a 87% para ureteroscopía rígida. (7) Las complicaciones de este procedimiento son sepsis de origen urinario 4%(2 - 6%), estrechez ureteral 2%(1 5%), lesión ureteral 6% (3 - 9%) e infección de vías urinarias 4% (1-8%) (7). Sociedad Colombiana de Urología 122 El tiempo quirúrgico es de 11 horas aproximadamente con un sangrado aproximado de 2000cc. La evolución posoperatoria es satisfactoria. A las 24 horas se realiza una ecografía doppler del riñón transplantado sin evidencia de trombosis y con un adecuado índice de perfusión (0,68) (fig 5). Se retiro la sonda vesical a los 7 días y el catéter doble J a las 6 semanas. El seguimiento a 4 meses es satisfactorio, con una adecuada función renal bilateral. El Renograma de control muestra un riñón derecho en fosa iliaca con perfusión normal, y riñón izquierdo sin cambios con respecto al estudio incial. Discusión La ureterolitotomia endoscópica es el tratamiento de elección para los cálculos ubicados La avulsión ureteral es una complicación poco frecuente con tasas reportadas en la literatura en menos de 0,5% de todos los casos. (2). Las opciones de manejo para daño severo o avulsión completa ureteral son el autotransplante renal, la interposición de un segmento de intestino, la colocación de uréter artificial y la nefrectomía,(1) pero para elegir entre ellas se deben tener en cuenta sus complicaciones y efectos secundarios como son las infecciones urinarias, la formación de cálculos, los trastornos hidroelectroliticos severos o la estrechez ureteral.(2,3) El primer autotransplante renal se reporta en 1963 en un paciente con avulsión ureteral severa.(2) Posteriormente se ha descrito en el tratamiento de otras entidades como trauma de vasos renales, problemas vasculares complejos como estenosis o aneurisma de arterias renales bilateral(2,6), lesiones ureterales durante ureteroscopía, tumores renales, trama renal, fibrosis retroperitoneal(2) o laminectomía de columna lumbar (5). Es una alternativa de manejo en pacientes quienes han presentado pérdida significativa ureteral y en Autotransplante renal como tratamiento de avulsión ureteral completa... Desgrandchamps et al describió el bypass pielovesical subcutáneo o uréter artificial, en una serie de casos de 21 pacientes con patología maligna terminal pélvica con obstrucción secundaria, con fines paliativos.(1) Este está compuesto de silicona y politetrafluoroetileno (PTFE), a demás Reportan 3 pacientes con necrosis ureteral posterior a transplante a los que seles coloco en bypass con un seguimiento a 2.5 años sin complicaciones (1,6), sin embargo estos resultados no han sido reproducidos por otros autores. Sero Andonian y colaboradores presentan los dos primeros casos de colocación de “Detour” en norteamerica con seguimiento a 12 y 15 meses sin evidencia de incrustación u obstrucción. (1). Por lo demas, solo hay reportes de casos aislados con seguimiento corto y resultados controversiales. En el paciente en mención, las opciones de tratamiento que se consideraron fueron el autotransplante renal, la colocación de un uréter artificial (dispositivo Detour) y la nefrectomía. Esta última se descarto, ya que aunque el paciente presentaba una función renal normal, había presencia de nefrolitiasis contralateral, y nuestro deseo era preservar la unidad afectada. Como se describió, el uréter artificial se reserva para pacientes de pobre pronós- tico y se considera una derivación temporal para manejo paliativo. Hasta el momento hay muy pocos casos descritos, con tasa de éxito variable y seguimiento muy corto. Se decidió entonces realizar el autotransplante, el cual fue llevado a cabo con éxito y seguimiento a 4 meses mostrando preservación de la función renal global y de la función de la unidad afectada. A pesar de tener controles de función renal del postoperatorio hasta los cuatro meses, se debe controlar a los seis y a los doce meses del auto trasplante renal; esta pendiente realizar una cistografía miccional con el fin de descartar reflujo vesicopielico y definir el pronóstico de la función renal a largo plazo Conclusión La avulsión ureteral completa es una complicación rara y de díficil manejo de la ureteroscopía. El autotransplante parece ser la alternativa de elección, ya que permite la preservación de la función del riñón afectado a largo plazo, con una tasa baja de complicaciones. Referencias 1. s Andonian E., Zorn K., Paraskevas S., and Anidjar M. Artificial Ureters In Renal Transplantation. Urology 66: 1109.e9–1109.e11, 2005. 2. RBluebond-langner A., Rha K., Pinto P., Varkarakis J., Douyon E., Komotar R., Jarrett T., Kavoussi l., and Molmenti E. Laparoscopic-assisted Renal Autotransplantation. Urology 63: 853–856, 2004 3. BShekarriz I., Lu H., Duh G., Freise C., and Stoller M. Laparoscopic Nephrectomy and Autotransplantation for Severe Iatrogenic Ureteral injuries. Urology 58: 540–543, 2001. 4. mEng A., Freise C. and Stolle M. Expanded Experience with Laparoscopic Nephrectomy Andautotransplantation for Severe Ureteral Injury, The Journal Of Urology, vol. 169, 1363–1367, abril 2003 5. tRinchieri C., Montanari E., Salvini P., Berardinelli l., and Pisani E. Renal Autotransplantation for Complete Ureteral Avulsion Following Lumbar Disk Surgery. The Journal of Urology.vol. 165, 1210–1211, abril 2001 6. Francois Desgrandchamps et al. Artificial Ureteral Replacement for Ureteral Necrosis After Renal Transplantation: Report of 3 cases. The Journal of Urology. vol. 159,1830-1832,june 1998 7. PReminger I., M.D. 2007 Guideline for the Management of Ureteral Calculi. The Management of Ureteral Calculi: Outcomes Analysis for the Management of Ureteral Calculi. AUA Nephrolithiasis Guideline Panel.pag 2-36 123 Revista Urologia Colombiana quienes se desea conservar la función renal de lado afectado (incluso con riñón contralateral sano)(3,4). Se han utilizado abordajes abiertos o laparoscópicos. Las ventajas de estos últimos son mejor control del dolor postoperatorio, menor estancia hospitalaria y disminución en el tiempo de retorno a las actividades cotidianas.(2,4) . El autotransplante también es una alternativa en pacientes en quienes las otras opciones de manejo han fallado. Su principal complicación es la estrechez ureteral con una incidencia de 2.7%. En el 73% de los casos es distal o del sitio de la ureteroneocistostomía, y hasta 15% en la parte proximal. Estas complicaciones se pueden manejar con nefrostomía percutánea, dilatación con balón del área estrecha, o colocación de stent por 2 a 3 semanas.(1) La serie más grande de autotransplante renal incluye 27 pacientes con seguimiento a largo plazo evidenciando preservación de la función renal hasta en el 93% de los casos (3,4).