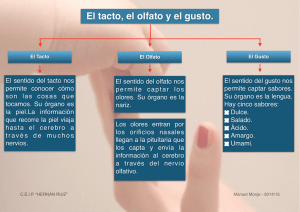
Tema 47_OPE_NAVARRA.indd
Anuncio

TEMA 47. VALORACIÓN Y CUIDADOS DE ENFERMERÍA A PERSONAS CON PROBLEMAS EN LOS ÓRGANOS DE LOS SENTIDOS: PRINCIPALES PROBLEMAS. PROCEDIMIENTOS Y TÉCNICAS DE ENFERMERÍA 47.1. Vista. 47.2. Oído. 47.3. Olfato. 47.4. Gusto. 47.5. Tacto. 47.1. VISTA 47.1.1. Anatomofisiología ocular El conocimiento anatómico del ojo es relativamente reciente. Esquemáticamente se podrían considerar cuatro elementos en el aparato ocular: • El globo ocular. • La vía óptica. • El sistema muscular. • Los anejos cutáneos. Globo ocular El globo ocular es una estructura de 2,4 cm de diámetro que está formado por una envoltura y un contenido (Figura 47.1). La envoltura está compuesta por tres capas que, de fuera hacia dentro, son: • Esclerótica: que a nivel anterior se conecta con la córnea, que es avascular. • Úvea: es la capa intermedia y, a su vez, se divide en tres partes. La porción más posterior es la coroides, que cubre la capa interna de la esclerótica. La parte intermedia está formada por el cuerpo ciliar y los procesos ciliares; el cuerpo ciliar y el cristalino tienen como función la acomodación mientras que la función de los procesos ciliares sería la formación del humor acuoso; de estos procesos parte la zónula que representa el sistema de sostén del cristalino. La porción anterior de la úvea es el iris (es lo que da color a los ojos), que es un anillo vascular y muscular perforado en el centro (pupila); el aumento de tamaño del diámetro pupilar (midriasis) controla y regula la cantidad de luz que entra en el globo ocular. • Retina: es la capa más interna y en ella se encuentran los receptores sensoriales (conos y bastones). La retina tiene como misión transformar los estímulos luminosos Figura 47.1. Anatomía del globo ocular y del segmento anterior del ojo 1 MANUAL CTO OPOSICIONES DE ENFERMERÍA en estímulos nerviosos. En el centro de la retina está la mácula lútea, lugar donde se encuentra la fóvea o zona de máxima visión. Los conos son fotorreceptores sensibles al color y los bastones lo son a la claridad y la oscuridad. En la retina se distinguen diez capas (Figura 47.2). parte del sistema dióptrico del ojo. El cristalino posee una fuerza de refracción total de 58 dioptrías; de éstas 15 corresponden al cristalino y 43 a la córnea. La función esencial del cristalino sería el enfoque fino a través de la acomodación. En este proceso intervienen el cristalino, la zónula y los músculos ciliares. • Cámara vítrea: contiene el humor vítreo que es un gel avascular que contiene cerca del 99% de agua con una estructura semejante a una malla de tejido colágeno en combinación con ácido hialurónico. El vítreo está en contacto con la parte posterior del cristalino y con toda la superficie interna de la retina y es transparente, por lo que cumple una función óptica y mantiene la retina en su sitio. Vía óptica Figura 47.2. Corte histológico de la retina El primero en diferenciar las diez capas que forman esta membrana fue Cajal, pero para comprender más fácilmente su funcionamiento se pueden reducir a tres. - La primera capa (de fuera a dentro) está formada por los fotorreceptores y el epitelio pigmentario de la retina. - La segunda capa la constituyen las células bipolares y las células amacrinas y horizontales. - La tercera capa contiene las células ganglionares y las fibras nerviosas que nacen de ella, constituyendo el último eslabón retiniano del estímulo nervioso. El contenido del globo ocular se sitúa en tres cámaras: • Cámara anterior: está limitada por delante por la córnea y por detrás por la cara anterior del iris. • Cámara posterior: limita por delante con la porción posterior del iris y por detrás con la cara anterior del cristalino y su ligamento suspensorio. Ambas cámaras se comunican a nivel del borde pupilar y contienen humor acuoso, que producen los procesos ciliares. La función de este humor sería nutrir el cristalino y la córnea y también mantener la presión intraocular (PIO), que viene determinada por el equilibrio entre la producción de humor acuoso y su excreción fuera del ojo desde la cámara anterior a través de una malla denominada trabeculum, situada en el ángulo que forman la córnea y el iris (ángulo camerular). En la cámara posterior se encuentra el cristalino que tiene forma de lente biconvexa y funcionalmente es una 2 La vía óptica (Figura 47.3) comienza en la retina, a nivel de los conos y bastones. De éstos parte la segunda neurona (células bipolares), que conecta conos y bastones con las células ganglionares. Los cilindroejes de las células ganglionares se dirigen a la porción posterior del ojo para formar el nervio óptico. Después de atravesar la órbita, el nervio óptico sale de ella por el agujero óptico. Ya a nivel de la cavidad craneal, se reúnen ambos nervios ópticos en una sola estructura llamada quiasma óptico, donde se produce el entrecruzamiento de las fibras nasales de ambos ojos. Desde el quiasma salen las cintillas ópticas, que llevarán el estímulo nervioso hasta la primera estación de relevo neuronal situada en los cuerpos geniculados externos. Las fibras de las neuronas geniculadas se abren en abanico formando las radiaciones ópticas y a partir de ellas la señal visual alcanza el córtex cerebral del lóbulo occipital donde se interpreta la información recibida. Sistema muscular El globo ocular se mueve gracias a la acción de seis músculos (cuatro rectos y dos oblicuos): • Recto superior. • Recto inferior. • Recto interno. • Recto externo. • Oblicuo superior o mayor. • Oblicuo inferior o menor. Todos estos músculos, a excepción del oblicuo menor, tienen su origen anatómico en la parte posterior de la órbita, en una estructura ligamentosa conocida como anillo de Zinn. El oblicuo inferior tiene su origen en la parte anterior de la órbita en su borde inferointerno. Los cuatro rectos desplazan el ojo en la dirección que indica su nombre; los dos oblicuos, al contrario; el oblicuo superior desplaza el ojo hacia abajo, el oblicuo inferior hacia arriba. TEMA 47 Vía simpática (dilatación pupilar) Vía parasimpática (contracción pupilar, acomodación) Ganglio ciliar Anopsia monocular ipsilateral A. carótida int. Hemianopsia heterónima bitemporal Ganglio cervical sup. Hemianopsia heterónima nasal (más frec. unilateral) Hemianopsia homónima contralateral (incongruente) III par Cuadrantanopsia homónima contralateral congruente inf. PARIETAL N. del III par N. de EdingerWestphal N. pretectal Médula espinal (C8-D1) Ganglio geniculado lateral TEMPORAL Cuadrantanopsia homónima contralateral congruente sup. Hipotálamo Hemianopsia homónima contralateral congruente (respeto macular) Figura 47.3. Esquema de la vía óptica 3 MANUAL CTO OPOSICIONES DE ENFERMERÍA La inervación de los músculos oculares se lleva a cabo por medio de los pares craneales oculomotores (III, IV y VI): • III par o motor ocular común: recto superior, inferior e interno, oblicuo menor o inferior y elevador del párpado superior. • IV par o nervio patético: oblicuo mayor o superior. • VI par o motor ocular externo: recto externo. Anejos oculares Los anejos oculares: están representados esencialmente por la órbita, los párpados y el aparato lagrimal. • La órbita es una cavidad ósea situada entre el macizo facial y la cavidad craneal (Figura 47.4). En su estructura se distinguen cuatro planos: cutáneo, cartilaginoso, muscular y mucoso. La piel de los párpados es fina, lo que permite que se plieguen o estiren sin dificultad. El cartílago o tarso constituye el soporte esquelético parpebral, manteniendo su forma y siendo el lugar de inserción de los músculos que actúan sobre los párpados, que serían el orbicular del párpado (cierre) y el elevador del párpado (apertura). La parte mucosa de los párpados está representada por la conjuntiva, la conjuntiva palpebral, que contiene unas glándulas lagrimales (Wolfring y Krause) encargadas de producir la lágrima. La conjuntiva recubre también el globo ocular (la llamada conjuntiva bulbar). • El aparato lagrimal es el encargado de la producción y renovación de la lágrima, que baña la córnea y la conjuntiva impidiendo su desecación; interviene además en el lavado y arrastre de partículas extrañas. La lágrima una vez realizada su función, se evacua a través de un sistema excretor que tiene su origen en los puntos lagrimales, desde donde se lleva al saco lagrimal del que sale el conducto lacrimonasal que desagua en el meato inferior de las fosas nasales. Los párpados juegan un papel importante en la distribución y renovación de la película lagrimal. 47.1.2. Refracción Figura 47.4. Vista anterior de los huesos de la órbita Su forma recuerda a la de una pirámide truncada de vértice posterior. En su formación intervienen siete huesos. La órbita se conecta con la cavidad craneal, las fosas nasales y los senos paranasales, pudiéndose extender de una estructura a otra procesos inflamatorios o tumorales. La órbita presenta una gran cantidad de aperturas que permiten la entrada y salida de elementos vasculares y nerviosos. El globo ocular supone solamente el 20% del contenido orbitario, el resto está constituido por grasa orbitaria que actúa de almohadillado y por los músculos extrínsecos del ojo. La órbita es una estructura ósea abierta solamente por delante, por ello, cualquier aumento de volumen que tenga lugar en su interior va a protruir el globo ocular hacia adelante (exoftalmo). Los párpados tienen como misión proteger la órbita que ha quedado abierta por delante. al abrirse o cerrarse permiten la llegada de estímulos luminosos al ojo. 4 En condiciones normales, el ojo mediante la acomodación modifica sus características ópticas, de tal manera que la imagen de un objeto situado a una distancia entre 30 cm y el infinito se enfoca perfectamente en la retina. En un ojo normal o emétrope los rayos luminosos se reúnen en la retina (Figura 47.5), mientras que en caso de presentar una ametropía se produce algún tipo de alteración y esos rayos luminosos no se focalizan en la retina. Figura 47.5. Anomalías de la refracción TEMA 47 Las ametropías son: • Hipermetropía: es un trastorno de la refracción en el que las imágenes se forman detrás de la retina. • Miopía: es un trastorno del globo ocular, por el que las imágenes que normalmente se formarían en la retina, lo hacen por delante de ella. A diferencia del caso anterior, la miopía aparece por un aumento del eje anteroposterior, un aumento de las curvaturas de córnea y/o cristalino y cambios en la posición del cristalino. La miopía suele comenzar en la infancia y aumenta con la edad. Se caracteriza por una mala visión lejana y buena visión cercana. Su tratamiento se basa en la colocación de lentes correctoras esféricas negativas (divergentes). • Astigmatismo: es un trastorno por el que los haces de luz se deforman y la imagen no está enfocada en la retina. Los rayos de luz se refractan siguiendo dos meridianos principales perpendiculares entre sí. Existen diferentes tipos de astigmatismo: - Simple: cuando un meridiano enfoca en la retina y el otro por delante o por detrás de ella. - Compuesto: cuando los dos meridianos enfocan por delante o por detrás de la retina, pero en sitios distintos. - Mixto: cuando un meridiano enfoca por delante de la retina (miópico) y el otro por detrás de ella (hipermetrópico). Para el tratamiento del astigmatismo se emplean lentes cilíndricas o combinaciones de esféricas y cilíndricas. • Presbicia: es un trastorno caracterizado por una mala visión cercana secundaria a una deficiente acomodación por falta de elasticidad del cristalino. Se trata con lentes esféricas positivas (convergentes). tendencia a la supuración. Puede haber fiebre, deterioro general y adenopatías. Se trata con calor húmedo y pomadas antibióticas (sulfamidas, gentamicina, etc.). El orzuelo externo es un proceso agudo piógeno causado por Stafilococcus aureus y más raramente por el Streptococcus. Suele afectar a las glándulas sebáceas de Zeiss o las sudoríparas de Moll. El cuadro clínico se inicia como una pequeña tumefacción localizada en el borde libre del párpado y poco después se aprecia una prominencia enrojecida que rodea la base de varias pestañas, con un punto de supuración en su parte más elevada. Hay dolor en la tumefacción y sensación de cuerpo extraño. Se trata con calor húmedo (compresas) y alguna pomada antibiótica. Chalazión El chalazión es una inflamación crónica por acúmulo de secreción de la glándula de Meibomio. Se palpa un nódulo duro, indoloro, sin signos de irritación, que puede alcanzar el tamaño de un garbanzo. Se trata extirpándolo quirúrgicamente. Los chalaziones pueden ser congénitos o adquiridos. El congénito está causado por una debilidad del músculo elevador del párpado o su aponeurosis. Las formas adquiridas son de varios tipos: • Senil: es bilateral. Aparece por degeneración de la aponeurosis del músculo elevador del párpado. • Mecánica: secundaria a tumores, inflamaciones o cicatrices. • Miógena: se relaciona con trastornos musculares, como la miastenia o las distrofias musculares. • Paralítica: aparece por trastornos en la inervación del III par craneal. Entropión 47.1.3. Enfermedades de los párpados Entre las enfermedades y alteraciones más comunes de los párpados se encuentran: el orzuelo, el chalazión, el entropión, el ectropión y el lagoftalmo. El entropión es una inversión del borde palpebral de forma que las pestañas miran hacia el globo ocular. El contacto de las pestañas con la córnea puede originar irritación y en algunos casos llegar a producir una úlcera. Orzuelo El orzuelo es una infección de las glándulas parpebrales. Cuando afecta a las glándulas de Meibomio, origina una tumefacción grande que se conoce como orzuelo interno. El orzuelo externo, que es más pequeño y superficial, es una infección de las glándulas de Zeiss o de Mol. El orzuelo interno suele ser una infección aguda estafilocócica de las glándulas de Meibomio localizada en el espesor del tarso. Suele producir un edema en la conjuntiva y en la piel palpebral, hay una tumefacción muy dolorosa con Figura 47.6. Entropión 5 MANUAL CTO OPOSICIONES DE ENFERMERÍA Ectropión El ectropión es una eversión del borde del párpado inferior como consecuencia de una pérdida de tono y relajación del músculo orbicular. Los puntos lagrimales pierden su capacidad para drenar lágrimas apareciendo epífora o lagrimeo casi constante. Al estar el ojo abierto, es frecuente su desecación, queratinización y ulceración. Dentro de la conjuntivitis se distinguen los siguientes tipos: conjuntivitis bacteriana aguda, por Chlamydias, víricas y alérgica estacional. Conjuntivitis bacteriana aguda La conjuntivitis bacteriana es una afección bastante frecuente originada por diferentes gérmenes, entre los que destacan: S. aureus, S. epidermidis, Estreptococcus, neumococos y Neisseria. A este último se le atribuye la oftalmia del recién nacido, que se transmite de la madre al recién nacido en el canal del parto. Una complicación de algunas conjuntivitis bacterianas es la ulceración corneal, especialmente por N. gonorrhoeae y S. aureus. Figura 47.7. Ectropión cicatricial Lagoftalmo El lagoftalmo es la imposibilidad para cerrar completamente la hendidura palpebral por falta de función del músculo orbicular. 47.1.4. Conjuntivitis Se entiende por conjuntivitis la respuesta inflamatoria de la conjuntiva frente a diferentes agentes: bacterias, virus, agentes físicos o químicos y medio ambiente. De forma general se puede decir que la conjuntivitis suele ser bilateral y en las formas agudas se encuentran los siguientes síntomas: • Tríada clásica: fotofobia, lagrimeo y blefaroespasmo. • Enrojecimiento con inyección conjuntival (Figura 47.8). • Tumefacción. • Secreción: acuoso-mucosa hasta mucopurulenta (en la blenorragia purulenta con aspecto cremoso). El tratamiento consiste en antibióticos tópicos en colirio o pomada de amplio espectro. El cultivo da el diagnóstico definitivo aunque no suele realizarse en la práctica. La conjuntivitis gonocócica debe prevenirse con la aplicación tópica de nitrato de plata al 1% en el saco conjuntival de ambos ojos (maniobra de Credé). Esta conjuntivitis blenorrágica del recién nacido es fácil de identificar, pues presenta unos párpados edematosos, con una secreción purulenta (que es pus cremoso) que fluye por la hendidura palpebral. Se debe realizar el lavado continuo del pus con suero fisiológico a temperatura corporal y la administración de colirio antibiótico que contenga penicilina o pomada penicilínica cuatro veces al día. Si la afección es unilateral, se coloca al lactante sobre el lado afectado para evitar el contagio por drenaje del pus hacia el ojo sano. Conjuntivitis por Chlamydias En este tipo de conjuntivitis destaca la provocada por Chlamydia trachomatis que origina el tracoma (una forma de conjuntivitis crónica), que es una forma endémica en Asia y África. Existen varias etapas evolutivas en el tracoma: • Formación de folículos en la conjuntiva basal superior. • Infiltración difusa de la conjuntiva basal superior. • Cicatrización conjuntival que provoca entropión y lesión corneal por las pestañas. • Opacidad corneal. El diagnóstico se realiza por frotis conjuntival. El tratamiento de elección es con tetraciclinas locales y sistémicas. Conjuntivitis víricas Figura 47.8. Inyección conjuntival 6 El adenovirus es el virus más frecuentemente implicado en el desarrollo de este tipo de conjuntivitis. Hay un predo- TEMA 47 SIGNO BACTERIANA VIRAL ALÉRGICA Inyección Marcada Moderada Ligera Exudado Purulento o mucopurulento Mucopurulenta o mucinosa Acuosa Papilas A veces No Sí No Sí No Raro Sí No Folículos Adenopatía preauricular Tabla 47.1. Diagnóstico diferencial de las conjuntivitis mino en los meses fríos y, a veces, la conjuntivitis aparece después de un cuadro de vías respiratorias altas. En el cuadro clínico, que en el 60% de los casos suele ser bilateral, se presentan los siguientes signos y síntomas: enrojecimiento, fotofobia, lagrimeo y secreción seroacuosa. Puede haber edema palpebral y una adenopatía preauricular. Las formas más agresivas pueden cursar con hemorragias subconjuntivales. El tratamiento se basa en la administración de AINE o corticoides tópicos. Se suelen administrar antibióticos para evitar una posible sobreinfección. Conjuntivitis alérgica estacional La conjuntivitis alérgica estacional es una reacción provocada por antígenos transportados por el aire, como pólenes, semillas, esporas, pelo, etc. Se trata de una reacción de hipersensibilidad tipo I mediada por anticuerpos IgE unidos a la membrana de los mastocitos a nivel de la conjuntiva. El resultado es la degranulación del mastocito y la liberación de aminas vasoactivas (histamina) responsables del cuadro. vítreo. Se encuentra suspendido por un sistema de fibras denominado zónula, que une el cristalino desde sus bordes ecuatoriales con los procesos ciliares. Está recubierto en todo su extensión por una cápsula. El cristalino es avascular y está constituido por agua en un 65% y por proteínas en un 33%, por lo que es el tejido con más concentración proteica de todo el organismo. La concentración de potasio es alta y la de sodio y cloro baja. Las cataratas pueden tener un origen congénito, nutricional, por radiación, por traumatismos, inflamatorio o por senilidad (Figura 47.9). Con independencia del origen, las cataratas pueden presentarse por una o más de las siguientes situaciones: • Trastorno del sistema de filtración con aumento del sodio y disminución del potasio. • Aumento del agua en las células cristalinas. • Desorganización de las fibras. • Alteración y conglomeración de las proteínas cristalinas. • Aumento del calcio en el cristalino. Su semiología más habitual es enrojecimiento, prurito, lagrimeo y fotofobia. El tratamiento se basa en la administración de colirios tópicos antihistamínicos inhibidores de la degranulación (cromoglicato disódico), corticoides, AINE, etc. 47.1.5. Cataratas La catarata es toda opacidad de mayor o menor densidad existente en el cristalino. Constituye una patología muy frecuente que puede afectar a un porcentaje muy elevado de la población mayor de 65 años, que puede presentar ligeras opacidades con o sin repercusiones objetivas en la visión. Es la primera causa de ceguera reversible en el mundo occidental. El cristalino es un tejido transparente, con forma biconvexa, situado por detrás del iris y por delante del cuerpo Figura 47.9. Catarata senil madura Clínicamente, la catarata senil se manifiesta por una reducción lenta y progresiva de la visión; ahora bien, si las opacidades son periféricas, no habrá expresión clínica. Las opacidades centrales pueden referir deslumbramiento, borrosidad y distorsión de la visión. Con el tiempo se van haciendo miopes, por lo que los pacientes ven mejor 7 MANUAL CTO OPOSICIONES DE ENFERMERÍA en visión próxima. Asimismo, ven mejor en la oscuridad debido a que la menor cantidad de luz origina menor número de interferencias con las opacidades del cristalino y, además, debido al aumento del diámetro pupilar que aparece con la baja iluminación. (regma) en la retina sensorial, que aparece, por lo general, como consecuencia de la tracción vítrea con paso del cuerpo vítreo licuado a través del defecto retiniano sensorial hasta el espacio subretiniano y la posterior formación de una bolsa visible al oftalmoscopio. El diagnóstico se realiza tras llevar a cabo una dilatación pupilar farmacológica, observándose la opacidad con el oftalmoscopio directo, aunque en opacidades avanzadas una simple iluminación directa con la linterna puede revelar el grado de opacidad que presenta el cristalino. El tratamiento es exclusivamente quirúrgico y consiste en extirpar el cristalino y corregir la afaquia colocando una lente intraocular. 47.1.6. Enfermedades de la retina Figura 47.10. Desprendimiento regmatógeno de retina superior La retina es el más complejo de los tejidos oculares; para que el ojo pueda ver la retina debe actuar como un instrumento óptico, como un receptor complejo y como un traductor eficaz. Los conos y los bastones de la capa fotorreceptora tienen la capacidad de transformar los estímulos luminosos en un impulso nervioso, que es conducido por las capas de fibras nerviosas de la retina y a través del nervio óptico terminar en la corteza visual occipital. La mácula determina la mejor agudeza visual y la visión del color. En la fóvea central hay una relación cercana de 1:1 entre el fotorreceptor cono, su célula ganglionar y la fibra nerviosa emergente, lo que asegura una visión más aguda. A continuación se exponen algunas de las alteraciones más habituales que se producen en la retina. Desprendimiento de retina Entre los factores de riesgo cabe citar: • Miopía: la retina es más delgada y con frecuentes degeneraciones. • Senilidad. • Afaquia (2% de riesgo). • Degeneraciones vitreorretinianas. • Traumatismos. La sintomatología se caracteriza por la presencia de fosfenos (destellos) y miodesopsias (moscas volantes) cuando hay tracción vítrea sobre la retina. Algunos consideran estos síntomas premonitorios del desprendimiento. Cuando se ha establecido el desprendimiento, hay una disminución de la visión (sensación de cortina que se cae) y se aprecia un escotoma en el campo visual según el sector de retina desprendido. El desprendimiento de retina es la separación de la retina sensorial del epitelio pigmentario subyacente. Hay tres tipos de desprendimiento: • El regmatógeno (es el más frecuente): aparece un agujero o desgarro en la retina y a través de él pasa líquido al espacio subretiniano que despega la retina (Figura 47.10). • El desprendimiento por tracción: se forman tractos fibrosos en el vítreo que, al contraerse, traccionan la retina y la desprenden. • El seroso o hemorrágico: la retina se desprende por procesos exudativos de los vasos coroideos. La profilaxis se aplicará mediante fotocoagulación con láser alrededor de las lesiones predisponentes (desgarros, roturas inferiores, miopes, etc.). El desprendimiento regmatógeno afecta cada año a 1 de cada 10.000 habitantes entre la población general y es bilateral en el 10% de los casos. El mecanismo de producción viene dado por la presencia de una apertura o agujero La retinopatía diabética es la causa más frecuente de ceguera en nuestro medio entre los 20 y los 70 años. La incidencia de ceguera es veinte veces más frecuente en diabéticos que en no diabéticos. 8 El tratamiento se basa en pegar o sellar de nuevo la retina mediante el sellado esclerótico (cerclaje de silicona alrededor de la esclera y drenaje del líquido subretiniano) o bien la colocación de un explante en el lugar del desgarro. La retinopexia neumática (introducción de gas expansible) se utiliza en algunos casos. Retinopatía diabética TEMA 47 La hiperglucemia mantenida de forma crónica es el factor principal determinante de esta patología. La retinopatía diabética es más frecuente en adultos que en jóvenes, pero en estos últimos evoluciona de forma más grave. Dado que esta retinopatía se agrava con el embarazo, se recomienda que todas las diabéticas embarazadas visiten al oftalmólogo en el primer trimestre de gestación y continuar con las revisiones cada tres meses. Entre los factores de mal pronóstico asociados a la retinopatía diabética se encuentran: • Mal control metabólico de la diabetes. • Tipo de diabetes: mejor en los diabéticos tipo I. • Tiempo de evolución: tarda más en aparecer en la diabetes tipo I. El tiempo que tarda en desarrollarse es menor en la diabetes tipo II, ya que muchos pacientes desconocen que son diabéticos y no es raro diagnosticar la enfermedad en el curso de una exploración oftalmológica. La retinopatía es quizá la manifestación más frecuente de la microangiopatía diabética; como consecuencia de ello, es posible encontrar los siguientes hallazgos oftalmológicos: • Microaneurismas: constituyen la primera manifestación oftalmológica de la retinopatía diabética. • Trastornos de la permeabilidad: que darán lugar a exudados duros o lipídicos y hemorrágicos. • Isquemias por oclusión capilar: con marcada dilatación y tortuosidad venosa, exudados algodonosos, hemorragias retinianas extensas y formación de neovasos que según su evolución pueden ocasionar: - Hemorragia vítrea por sangrado: se sospechará ante una pérdida brusca de visión en un paciente diabético. - Desprendimiento de retina. - Glaucoma neovascular: si los neovasos crecen en el ángulo. • Edema macular: es la causa más frecuente de deterioro visual, pérdida grave de visión y ceguera. Lo que define a la retinopatía diabética proliferativa es la formación de neovasos, es decir, la proliferación retinovítrea. El tratamiento de la retinopatía diabética incluye: • Control de la diabetes y de los factores de riesgo. • Fotocoagulación por láser de argón: constituye la medida más eficaz. • Tratamiento de las complicaciones: por ejemplo, vitrectomía en caso de hemorragia vítrea persistente (Figura 47.11) o un desprendimiento traccional de la retina. Figura 47.11. Retinopatía diabética con hemorragia vítrea Oclusión de la arteria central de la retina La embolia constituye la causa más frecuente de obstrucción de la circulación retiniana. Puesto que la arteria oftálmica es la primera rama de la arteria carótida interna, los problemas embolígenos de la carótida constituyen la causa más frecuente de oclusión. También los émbolos pueden venir del corazón, esto es, émbolos cálcicos procedentes de válvulas aórtica y mitral o émbolos en el curso de una cardiopatía embolígena con fibrilación auricular. Las manifestaciones clínicas incluyen: Pérdida brusca e indolora de la visión. Retina blanquecina de aspecto lechoso por la isquemia. Papila pálida. Arterias retinianas estrechas y vacías. Manchas de color rojo cereza en la fóvea; en este punto más fino de la retina se transparenta el color “rojo” de la coroides. • Si la embolia fuera de una rama arterial, se vería una retina blanquecina por la isquemia en el área irrigada por la arteria obstruida y un defecto del campo visual. • • • • • El tratamiento debe ser precoz, pues a las pocas horas el cuadro es irreversible. Se persigue restablecer la circulación retiniana y disolver el émbolo. Se aplicará: • Masaje ocular con firmeza y de forma intermitente cada 15 min. Con esta maniobra es de esperar una disminución de la presión intraocular y un aumento del flujo sanguíneo. • Acetazolamida i.v. para reducir aún más la presión intraocular. • Heparina i.v. (se considera lo más eficaz en las primeras horas). • Fibrinolíticos (estreptoquinasa, fibrinolisina, etc.). 9 MANUAL CTO OPOSICIONES DE ENFERMERÍA • También se han intentado otras medidas como paracentesis de la cámara anterior. En cualquier caso y, por lo general, los resultados del tratamiento suelen ser desalentadores. 47.1.7. Glaucoma El glaucoma engloba una serie de procesos caracterizados por la lesión del nervio óptico, que pueden deberse a diferentes procesos entre los que destaca el aumento de la presión intraocular (PIO). Cuando la presión intraocular se eleva por encima de los 21 mmHg, se habla de hipertensión ocular. La presión intraocular es necesaria para mantener la forma del globo ocular y evitar las alteraciones de su sistema óptico. La patogenia de la hipertensión ocular puede deberse a dos mecanismos: • Aumento de producción de humor acuoso (es raro). • Disminución en la evacuación: es el factor fundamental, se puede decir que la mayoría de los glaucomas aparecen por obstáculos en el sistema de evacuación del humor acuoso. Según esté localizado el obstáculo se habla de: - Obstáculo pretrabecular: el humor acuoso encuentra una dificultad para un flujo antes de entrar en el sistema trabecular. - Obstáculo trabecular: la dificultad está en el sistema trabecular o en el conducto de Schlemm. - Obstáculo postrabecular: el obstáculo está generalmente en el sistema venoso colector. Los movimientos del humor acuoso siguen el siguiente curso: Producción en cuerpo ciliar vertido a la cámara posterior que pasa por la pupila a la cámara anterior ángulo iridocorneal sistema trabecular conducto de Schlemm vasos colectores venas epicraneales. Aunque existen muchas formas y tipos de clasificación de los glaucomas, la más habitual es según se altere la forma de drenaje del humor acuoso, por lo que se presentas los siguientes tipos: • Glaucoma de ángulo abierto: existe una resistencia anormalmente elevada al paso del humor acuoso por las diversas estructuras angulares. • Glaucoma de ángulo cerrado: la obstrucción al flujo del humor acuoso está originada por el cierre del ángulo camerular por el iris periférico. Los glaucomas también se clasifican en primarios o secundarios, según la ausencia o presencia de factores sobreañadidos que contribuyen al aumento de la PIO. 10 Glaucoma primario de ángulo abierto El glaucoma primario de ángulo abierto es la forma más frecuente de glaucoma. Suele aparecer en la edad media de la vida, por encima de los 40 años, presentando una evolución gradual, asintomática y por lo general muy lenta (años). Afecta a ambos ojos, aunque suele estar más avanzado en uno de ellos. Clínicamente se encuentran pocos hallazgos, en algunos casos cefalea y dolor ocular. Lo habitual es que la enfermedad pase desapercibida para el paciente, que se da cuenta porque un día, al taparse un ojo, descubre que ve mal por el otro, estando ya en una fase avanzada de la enfermedad. El diagnóstico depende de tres signos objetivos esenciales: • Aumento de presión intraocular. • Aumento de la excavación papilar glaucomatosa (excavación de la papila del nervio óptico). A través de la oftalmoscopia se realiza el examen de la papila óptica. • Alteración del campo visual (escotomo). Por medio de la tonometría se mide la presión intraocular. Mediante el tonómetro de Schiötz se comprueba la capacidad de depresión de la córnea. Cuanto menor es la presión intraocular, tanto más fácilmente se deja deprimir la córnea. Actualmente, el instrumento más utilizado es el tonómetro de aplanamiento de Goldmann, pues permite la medición de la PIO estando el paciente sentado y mide la fuerza que se requiere para aplanar un área fija de la córnea. Los principales factores de riesgo de este tipo de glaucoma serían: miopía elevada, edad avanzada, diabetes e hipertensión sistólica. Existe también un componente hereditario multifactorial. Para el tratamiento se pueden emplear distintos productos con diferentes mecanismos de acción: • Los que provocan una reducción de la producción acuosa actúan sobre los procesos ciliares disminuyendo la producción de humor acuoso. Son los β-bloqueantes adrenérgicos tópicos (entre ellos se encuentran el timolol, al 0,25 y 0,50, el betaxolol, al 0,25-0,50, el levobunotol, el betaxolol, etcétera). • Los inhibidores de la anhidrasa carbónica, como la acetazolamida, disminuyen la producción de humor acuoso hasta en un 50%. Se administran en dosis de 125-250 mg, hasta cuatro veces al día. • Para mejorar el flujo de salida del humor acuoso se emplean parasimpaticomiméticos (miíticos), como la pilocarpina. Actúan sobre el músculo ciliar y provocan su contracción, y abren los espacios trabeculares facilitando la salida de humor acuoso. TEMA 47 En caso que de que el tratamiento médico fuese insuficiente, se procedería con una trabeculoplastia con láser de argón, realizando pequeñas quemaduras en la malla trabecular, que facilita el flujo de salida del humor acuoso, o bien con una trabeculectomía, que es una técnica quirúrgica de drenaje en el glaucoma, cuya principal complicación es la fibrosis en los tejidos episclerales que puede conducir al cierre de la nueva vía. Glaucoma primario de ángulo cerrado El glaucoma primario de ángulo cerrado (GPAC) es una afección donde la dificultad del drenaje del humor acuoso está producida por el cierre del ángulo por el iris periférico. Se produce en ojos con predisposición anatómica y a menudo es bilateral. Afecta a 1 de cada 1.000 individuos y es más frecuente en mujeres que en hombres (con un relación de 4:1). Son factores predisponentes para esta patología la reducción del diámetro corneal, el aumento del tamaño del cristalino, una longitud axial del globo reducida y un estrechamiento del ángulo camerular. En su clínica se pueden distinguir cuatro estadios, pero hay que tener en cuenta que no son evolutivos y el paciente puede mantenerse en una fase y no pasar a la siguiente: • GPAC latente: concurren los factores predisponentes, una PIO normal y un ángulo estrecho susceptible de cierre. Es la fase asintomática del GPAC. • GPAC subagudo: la clínica aparece en circunstancias que precipitan el cierre del ángulo, como es el caso de midriasis fisiológica en condiciones de oscuridad o por el aplanamiento fisiológico de la cámara anterior cuando el paciente se coloca en decúbito prono. Durante el periodo de cierre angular, el paciente presenta reducción en la agudeza visual, dolor en el ojo o cefalea frontal, la pupila está dilatada y no suele haber compresión ocular. El cuadro remite cuando el paciente experimenta una miosis fisiológica al exponerse a la luz o al dormir. • GPAC agudo: se presenta cuando hay un cierre súbito y total del ángulo, con la consiguiente elevación del PIO. El paciente refiere reducción rápidamente progresiva de la visión, dolor periocular intenso y congestión ocular con inyección periqueráfica. También puede acompañarse de náuseas, vómitos y bradicardia. En la exploración se encuentra una importante inyección conjuntival, grave elevación de PIO (inferior a 50 mmHg), edema corneal, cámara anterior aplanada, pupila ovalada verticalmente, fija en una posición semidilatada y no reacciona ni a la luz ni a la acomodación. La papila está edematosa e hiperémica. El tratamiento debe ser urgente, pero con el objetivo principal de disminuir la PIO: • Manitol por vía venosa: 500 ml al 20% en infusión rápida (60 gotas/min). • Furosemida: por vía i.v., 1-3 ampollas según peso y gravedad. • β-bloqueantes tópicos: timotol. • Pilocarpina al 4% de manera intensiva: 1 gota cada 15 min durante 1 h. • También se pueden administrar corticoides tópicos, con el objetivo de reducir la inflamación acompañante. • Una vez que se ha controlado la PIO, se practica una iridotomía periférica entre las cámaras anterior y posterior. En muchos casos el otro ojo debe someterse a una iridotomía profiláctica con láser. 47.2. OÍDO 47.2.1. Anatomofisiología de la audición La audición es un fenómeno muy complejo, pues el oído permite la captación y transmisión de las ondas sonoras conteniendo, además, el órgano de Corti. A nivel del órgano de Corti, el estímulo mecánico se transforma en impulsos nerviosos que son conducidos por la raíz coclear del VIII par craneal a las áreas auditivas corticales, donde se desarrolla la fase final de este proceso. Desde un punto de vista anatómico, el oído se divide en: oído externo, medio e interno (Figura 47.12). Oído externo La parte del oído externo sería la porción situada por fuera de la membrana timpánica. Consta, por tanto, de pabellón auricular, conducto auditivo externo (CAE) y la cara externa de la membrana timpánica. El pabellón auricular es una delgada lámina fibroelástica recubierta por piel que posee una serie de pliegues característicos denominados hélix, antehélix, trago, antitrago y debajo se encuentra el lóbulo auricular (Figura 47.13). Se sitúa en la entrada del CAE manteniendo su posición por medio de músculos y ligamentos. 11 MANUAL CTO OPOSICIONES DE ENFERMERÍA Figura 47.12. Anatomía del oído (externo, medio e interno) Oído medio Figura 47.13. Anatomía del pabellón auricular El CAE es un tubo sinuoso cartilaginoso, en el tercio externo, y óseo, en los dos tercios restantes. En el adulto mide entre 2,5 y 3 cm y su trayecto no es rectilíneo sino que se asemeja a una S itálica, cerrada en profundidad por la membrana del tímpano (MT). En el CAE se localizan las glándulas que segregan cerumen. 12 El oído medio es un sistema aireado interconectado que consta de las siguientes estructuras: • Caja del tímpano: es una cavidad aérea que se interpone entre el oído externo y el interno. Se comunica con la nasofaringe a través de la trompa de Eustaquio y con las celdas mastoides a través de una abertura posterosuperior denominada aditus ad antrum. La caja del tímpano alberga en su interior la cadena osicular. • Cadena de huesecillos: está constituida por el martillo, el yunque y el estribo. Estos huesecillos transmiten las vibraciones desde el tímpano al oído interno a través de la ventana oval. El mango del martillo está adherido a la membrana timpánica y forma un cuerpo con ella. La cabeza del martillo se articula con el yunque, que a su vez lo hace con el estribo a través de la apófisis lenticular. El estribo encaja por su base en la ventana oval, estando unido a ella por el ligamento anular del estribo, que cierra herméticamente el espacio entre ambos (Figura 47.14). • Trompa de Eustaquio: su función es la aireación de las cavidades del oído medio y el equilibrio de presiones entre éste y la presión atmosférica. TEMA 47 • Mastoides: es una cavidad aireada en el interior del hueso temporal compuesta por celdillas. La celdilla de mayor tamaño es el antro mastoideo. Figura 47.15. Laberinto membranoso Fisiología de la audición Figura 47.14. Cadena osicular: martillo, yunque y estribo La vascularización del oído medio procede fundamentalmente de ramas de la arteria carótida externa. La inervación motora corresponde al nervio facial y a una rama del nervio mandibular. Oído interno El oído interno está situado en la profundidad del hueso temporal y recibe el nombre de laberinto debido a su complicada estructura de tubos rellenos de líquido y conectados entre sí. Dentro del laberinto se distribuyen dos partes diferentes, tanto desde un punto de vista morfológico como funcional (Figura 47.15): • Laberinto anterior: también llamado cóclea o caracol. Es la estructura relacionada con la audición (órgano de Corti). En él están las células sensoriales auditivas. Los conductos de los que está formado el caracol están rellenos de líquido que son endolinfa (rica en K+) y perilinfa (rica en Na+). • Laberinto posterior: se relaciona con el equilibrio y la consciencia espacial. Consta de una cavidad central o vestíbulo (al que se une el caracol) que se comunica con los tres conductos semicirculares. En el vestíbulo se encuentran el utrículo y el sáculo, que son dos estructuras relacionadas con la posición y los movimientos de la cabeza. Desde el punto de vista funcional el oído es un órgano doble: por un lado, es el órgano de la audición y, por otro, el de la orientación espacial y el equilibrio. En el curso de la audición tienen lugar tres fenómenos: • El primero es puramente mecánico, y consiste en la transmisión de las ondas sonoras desde el pabellón auditivo hasta los conductos sensoriales del órgano de Corti. • El segundo transforma un fenómeno físico (presión acústica) en un fenómeno de naturaleza bioeléctrica capaz de recorrer el nervio coclear hasta los centros auditivos de la corteza cerebral; es decir, se transforma el sonido en impulsos eléctricos. • El tercero permite la interpretación de unos mensajes eléctricos y su traducción a sensaciones sonoras dotadas de un significado concreto. El oído externo permite la transmisión del sonido desde el exterior hasta las células sensoriales del órgano de Corti. El oído medio, a través del tímpano y de la cadena osicular, constituye la porción principal del mecanismo de transmisión sonora. En esta porción del oído se desempeñan tres funciones esenciales: • Transmisión del sonido. • Adaptación de impedancia. • Protección del oído interno. El oído interno recibe a través de la cóclea la información acústica destinada al sistema nervioso central y la transforma en impulsos nerviosos. Todas y cada una de 13 MANUAL CTO OPOSICIONES DE ENFERMERÍA las células ciliadas del órgano de Corti están conectadas con fibras nerviosas que terminan en el ganglio espiral. Este acúmulo neuronal da origen al nervio coclear, por donde se vehiculan los mensajes auditivos hasta llegar al centro de la audición situado en la corteza cerebral del lóbulo temporal. El equilibrio se basa en mecanismos reflejos donde hay sistemas aferentes, que informan de la posición en el espacio, integradores de la información y eferentes, para ejercer la función de mantenerlo (Figura 47.16). precisa de atención médica). Aparecen con mayor frecuencia en la población anciana y no hay diferencias en cuanto al sexo. Los acúfenos se subdividen en subjetivos (los más frecuentes), que sólo los oye el paciente, y objetivos, que también son audibles por el explorador, como en el caso de una fístula arteriovenosa (la causante del ruido). • Vértigo: es una alucinación del movimiento generalmente de tipo rotatorio que debe diferenciarse del mareo y del desequilibrio. • Mareo: es una situación mal definida que el paciente percibe como una alteración de la orientación espacial. Para definirlo se emplean palabras como vahído, mal cuerpo o malestar general. • Desequilibro: es la pérdida de la capacidad por parte del paciente de mantenerse en el centro de gravedad. 47.2.3. Infecciones del oído Las infecciones del oído constituyen una de las patologías más frecuentes del ser humano durante los primeros años de vida. Las otitis se clasifican atendiendo a la zona anatómica donde se localizan, así se distingue entre: otitis externa, media e interna; esta última más conocida como laberintitis. Figura 47.16. Esquema del equilibrio 47.2.2. Semiología general de las enfermedades del oído Antes de profundizar en las patologías propias del oído, es importante familiarizarse con la terminología que se utiliza. A continuación se exponen los términos más habituales en este ámbito: • Otalgia: hace referencia al dolor que aparece en la zona auriculotemporal. Puede ser primaria o secundaria. La primaria se denomina también otodinia y se refiere a la manifestación de una entidad nosológica de origen local. La secundaria se refiere a un dolor producido por una afección localizada en una zona vecina. • Otorrea: es la secreción anormal que sale por el conducto auditivo externo y cuyo origen puede estar en éste, en el oído medio o también proceder de la cavidad endocraneal. • Hipoacusia: es la reducción de la audición. • Acúfenos: es la percepción de un sonido desagradable que no se corresponde con ninguna fuente de sonido externa. Se trata de un síntoma muy frecuente (entre el 15-20% de la población adulta padece acúfenos y un 7% 14 Otitis externa Pueden ser otitis externas del pabellón auricular (impétigo, pericondritis del pabellón…) y otitis externas del conducto auditivo externo, entre las que se encuentran la otitis externa localizada y la otitis externa difusa. A. Otitis externa localizada (forúnculo) La otitis externa localizada es un proceso infeccioso agudo del folículo piloso que aparece en el conducto auditivo externo en su tercio exterior, producido por Staphylococcus aureus, germen saprofito del conducto auditivo externo. Se presenta como una induración dolorosa del folículo piloso apareciendo inflamación en la piel circundante, que posteriormente se necrosa, abscesificándose todo el componente del folículo. Hay dolor muy agudo, que se incrementa con la masticación, y que cesa o desaparece con el drenaje espontáneo o quirúrgico. El tratamiento antibiótico se basa en la administración de penicilinas isoxazólicas (cloxacilina) y en caso de resistencia, se suele usar vancomicina. TEMA 47 B. Otitis externa difusa La otitis externa difusa (OED) es la infección que afecta a toda la piel del CAE y que se puede extender al pabellón auricular. Pueden ser de origen traumático, ambiental o alérgico: • OED traumáticas: por erosiones producidas por el rascado o limpieza del conducto auditivo externo con objetos metálicos o de consistencia dura. • OED climáticas o ambientales: los climas húmedos y cálidos predisponen al desarrollo de otitis externas difusas. Los deportes de verano, como la natación, presentan una incidencia cinco veces mayor que otros deportes; el aumento del riesgo se debe a los irritantes químicos que presenta el agua de la piscina (cloro) y por la modificación de la flora del CAE inducida por el agua. • OED alérgicas: determinadas por los pendientes (níquel), los antibióticos instilados en el CAE, etc. Atendiendo a la naturaleza del germen, las OED pueden ser de origen bacteriano o micótico: • OED bacteriana: las bacterias más habituales son las gramnegativas, especialmente la Pseudomona aeruginosa (saprofito habitual de la piel del conducto) y Proteus. Los anaerobios se aíslan cada vez con mayor frecuencia. Este cuadro evoluciona en dos estadios: - Agudo: en esta fase predomina el dolor, agravado por los movimientos masticatorios. La piel del CAE está enrojecida y engrosada y se encuentra tapizada por secreciones purulentas que al ser aspiradas, permiten visualizar una membrana timpánica íntegra y con aspecto macerado a causa de las secreciones. - Crónico: se caracteriza por la sensación de prurito e irritación de la piel del CAE y por la descarga constante de material purulento. Puede haber hipoacusia a causa de las secreciones que ocupan el CAE. El tratamiento está basado en la limpieza mediante la aspiración de las secreciones y la aplicación de gotas óticas que contengan antibióticos aminoglucósidos (gentamicina) o ciprofloxacino. Ocasionalmente, se pueden asociar antimicrobianos sistémicos (quinolonas). • OED micótica: se denomina también otomicosis y es una infección por hongos que afecta principalmente al oído externo y que representa del 5-10% de todas las otitis externas presentes en nuestro medio. En ambientes tropicales llegan a ser casi el 75% de todas las otitis externas. Los causantes de este tipo de otitis externas suelen ser hongos saprofitos; los dos principales son Candida albicans y Aspergillus niger. Figura 47.17. Otomicosis por Candida albicans Clínicamente aparece prurito y congestión sebácea y, a medida que progresa el cuadro, se presenta otalgia y supuración. A la exploración se observa el CAE obstruido por una masa densa o purulenta con inflamación y ulceración de la pared. En estadios más avanzados se puede encontrar una adenopatía satélite por delante del trago, y el tímpano puede llegar a perforarse. Hay veces que el cuadro clínico difiere poco de las otitis bacterianas, por lo que el cultivo es indispensable. El tratamiento incluye lavados diarios del CAE con soluciones antisépticas (povidona yodada) varias veces al día, durante 7 u 8 días. Los antibióticos sistémicos se reservan para los casos con sintomatología más intensa. Otitis media La otitis media es la patología más frecuente del oído. Se trata de una infección de la mucosa que recubre las cavidades del oído medio. Este tipo de otitis se diferencia en dos grupos: aguda, que es más frecuente en la infancia, y crónica, que afecta preferentemente al adulto. A. Otitis media aguda La otitis media aguda (OMA) es una infección aguda preferentemente bacteriana aunque también puede tener un origen viral (10-15%). Cursa con otalgia, fiebre y congestión que da paso a una colección purulenta dentro de la caja del tímpano. Epidemiológicamente se considera una enfermedad preferentemente infantil situándose el pico máximo de incidencia entre los 6 y los 12 meses de edad; disminuye a partir de los 3 años y es rara por encima de los 7 años. 15 MANUAL CTO OPOSICIONES DE ENFERMERÍA Los episodios recurrentes son frecuentes hasta el año de edad. La inmadurez del sistema inmunitario y la insuficiencia de la trompa de Eustaquio parecen ser factores decisivos en la elevada prevalencia de esta enfermedad en las primeras etapas de la vida. Los gérmenes de la rinofaringe utilizan la trompa de Eustaquio como vía ascendente de colonización del oído medio. Entre los factores de riesgo cabe destacar: • La edad: se considera un importante factor de riesgo, situándose la máxima incidencia entre los 6 y 12 meses de edad. Cuando el primer episodio aparece antes de los 6 meses, se considera un factor predictor importante. • La predisposición genética y las malformaciones craneofaciales (fisura palatina): son importantes factores de riesgo. • Los factores ambientales: como la estación del año y la asistencia precoz a la guardería, que influyen en su establecimiento. Clínicamente se caracteriza por intensa otalgia, que se acentúa con los movimientos deglutorios. La irradiación del dolor puede ser hacia la región mastoidea, temporal o hacia el ángulo maxilar. La fiebre está presente en el 50-70% de los casos. Los lactantes pueden presentar trastornos del sueño, pérdida de apetito o diarrea. La otorrea aparece cuando la presión ejercida por la colección de la caja del tímpano es capaz de perforar la membrana timpánica. Cuando se presenta otorrea, cede el dolor al reducirse la presión en el interior de la cavidad. El diagnóstico se realiza esencialmente a través de la otoscopia. En cuanto al tratamiento, hay que decir que algunos pacientes evolucionan de forma espontánea hacia la curación (70%) sin él, aunque se recomienda la administración de antibióticos para acelerar la curación y evitar recidivas y complicaciones. Los antimicrobianos de primera línea son la amoxilicina, y en niños alérgicos, el trimetroprim-sulfometoxazol. Si estuviera provocada por gérmenes productores de β-lactamasas, se recomienda la asociación de amoxicilina más ácido clavulánico. En caso de necesitarse tratamiento quirúrgico, éste consiste en la paracentesis timpánica o miringotomía, que tiene un uso restringido. Sólo está indicado en caso de: • Otalgia grave. • Sospecha de complicación supurada. • Tímpano muy abombado. • No respuesta a la antibioterapia. ciados a hipoacusia de grado variable y caracterizados por producir lesiones destructivas y secuelas funcionales importantes. La OMC es una patología de la edad adulta y se asocia en el 50% de los casos al colesteatoma. Otra forma clínica es la OMC supurativa, que se caracteriza por la presencia de un proceso inflamatorio del oído medio con más de 3 meses de evolución donde existe perforación timpánica persistente y periodos de otorrea variable en intensidad y frecuencia. Figura 47.18. Otitis media crónica simple del oído derecho con perforación timpánica de la pars tensa posterior Desde el punto de vista microbiológico siempre es posible demostrar en la OMC la existencia de bacterias, incluso durante la fase de inactividad. Los gérmenes son muy variados como: Pseudomonas, Proteus y E. coli; entre los aerobios grampositivos destaca el S. aureus; las principales especies anaerobias son los Bacteroides fragilis y Melanogenicus. El diagnóstico se basa en: • Historia clínica: donde se valorará de forma esencial la otorrea, la hipoacusia, los signos de alarma (dolor, vértigo, fiebre, etc.), las vías respiratorias superiores (tendencia catarral o infecciones de rinofaringe o sinusitis), etc. • Otoscopia: se valora la forma y la localización de la perforación timpánica, el aspecto de la mucosa, las características de las secreciones, etc. • Examen auditivo: pone de relieve una sordera de transmisión. • Examen radiológico: esencialmente si se plantea tratamiento quirúrgico. • Examen del tracto aerodigestivo superior. B. Otitis media crónica La otitis media crónica (OMC) es la infección crónica de las cavidades del oído medio, que suele cursar con episodios de otorrea persistente, poco o nada dolorosos, aso16 El tratamiento de la OMC persigue un triple objetivo: • Suprimir la otorrea: se hace una toma de muestra y se realiza un antibiograma con el fin de establecer la antibioterapia persistente. TEMA 47 • Prevenir recurrencias: se insistirá en los factores etiopatogénicos, como los baños de mar o piscina. Se actuará sobre posibles cuadros locorregionales. • Reparación quirúrgica: de lesiones anatómicas y funcionales mediante timpanoplastias, pero con oído seco, es decir, una vez eliminado el cuadro secretor. Otitis interna La otitis interna se conoce con el nombre de laberintitis. Puede ser secundaria a una otitis media que se propaga a través de la ventana redonda o de una fístula laberíntica, o bien primaria a una infección viral que origina graves alteraciones, tanto en la audición como en el equilibrio. Además de los virus (parotiditis, sarampión, rubéola, herpes, etcétera), la sífilis en sus diferentes estadios puede ser causa de laberintitis. 47.2.4. Colesteatoma El colesteatoma es un tumor del oído medio, caracterizado por la presencia permanente de epitelio malphigiano querático, con un triple potencial de descamación, migración y erosión ósea. Tiene un crecimiento independiente y reemplaza o desplaza la mucosa del oído medio adoptando con frecuencia una forma quística o tumoral. El colesteatoma puede provocar lesiones importantes en los huesos temporal o endocraneales y puede recidivar tras su extirpación. Se clasifican en congénitos y adquiridos. matriz y la piel del CAE. El contenido del colesteatoma está formado por la descamación del estrato córneo y su apariencia se describe como piel de cebolla. En cuanto a sus manifestaciones clínicas, algunos pacientes apenas presentan sintomatología y consultan por una sordera progresiva (son los llamados colesteatomas secos), otros presentan antecedentes de otorreas fétidas antiguas y, a veces, sanguinolentas, que pueden dar lugar a complicaciones graves. En estos últimos se consideran signos de alarma: • Dolor: puede ser indicativo de una colección o masa colesteomatosa sin drenaje. La existencia de cefaleas temporooccipitales sugiere una posible complicación endocraneal. • Vértigo: relacionado con laberintitis con fístulas hacia el oído interno. • Parálisis facial: que explica los trastornos motores de la cara. • Fiebre: indicativa de colección no drenada. • Otorrea purulenta: es el resultado de la sobreinfección del colesteatoma en un individuo portador de una otitis media crónica. La otorrea del colesteatoma se diferencia de la que aparece en la otitis media crónica por: - Su carácter purulento, fétido y desagradable. - Su carácter intermitente, pero no relacionado con los catarros. - Su carácter tenaz; a pesar de las limpiezas y medidas higiénicas reaparece. • Hipoacusia de transmisión: aunque en ocasiones el colesteatoma puede evolucionar con una audición compatible con la normalidad. El diagnóstico se realiza a través de la otoscopia donde el dato patognomónico es la visualización de escamas epiteliales blanquecinas y queratínicas en el oído medio. En el CAE se observa una otorrea blanquecina y fétida. La colonización por hongos es frecuente. El examen audiológico es útil para determinar el grado de déficit funcional mientras que con la exploración radiológica se valoran los posibles daños producidos por el colesteatoma en las estructuras óseas del oído medio. El tratamiento se basa en la extirpación quirúrgica del mismo, eliminando toda la piel del oído medio para intentar así evitar su reaparición. La existencia de signos de alarma indica que la intervención no debe dilatarse y, en ocasiones, que debe realizarse de urgencia. Figura 47.19. Colesteatoma con pólipo atical en epitímpano posterior del oído derecho Desde el punto de vista anatomopatológico se define como piel fuera de su localización habitual. En la mayor parte del colesteatoma existe una continuidad anatómica entre su 47.2.5. Exploración funcional auditiva y vestibular En la exploración funcional de la audición se pueden realizar las pruebas que se exponen a continuación. 17 MANUAL CTO OPOSICIONES DE ENFERMERÍA Pruebas con diapasones o acumetría La acumetría es el estudio cualitativo de la audición mediante diapasones. Es muy útil para diferenciar el tipo de hipoacusia. Se basa en la realización de dos pruebas: la de Rinne y la de Weber. El diapasón es un instrumento en forma de “Y” que, al ser golpeado, emite un sonido de frecuencia fija y pureza tonal aceptable. • Prueba de Rinne: consiste en la demostración de que en condiciones normales la audición por vía aérea (v.a.) es más duradera que por vía ósea (v.o.) (Figura 47.20). En un sujeto normal cuando el diapasón vibra con su mango apoyado en la mastoides, llega un momento en que deja de oírse. Si inmediatamente, se coloca el diapasón frente al meato auditivo y reaparece la audición, la prueba se califica como Rinne positiva. Una persona sana oye mejor por vía aérea que por vía ósea; si oye mejor por vía ósea, se denomina Rinne negativa. · Hipoacusia de transmisión en O.D. Weber lateralizado hacia el oído enfermo o más enfermo en hipoacusias de transmisión · Weber diferente · Hipoacusia de percepción en O.D. Weber lateralizado hacia el oído sano o menos enfermo en las hipoacusias de percepción Figura 47.21. Prueba de Weber En resumen: • En las hipoacusias de transmisión la prueba de Rinne es negativa, y la de Weber se lateraliza hacia el oído más sordo. • En las hipoacusias de percepción la prueba de Rinne es negativa acortada y la de Weber se lateraliza hacia el oído más sano. Audiometría La audiometría se basa en la realización de unas pruebas con un audiómetro clínico. Se trata de un generador de tonos puros, que pueden emitirse a intensidades conocidas y que pueden variar a voluntad del operador. Permite el estudio cualitativo y cuantitativo de la audición al estudiar los umbrales auditivos. · Rinne positivo (normal): - V.A. > V.O. - →>→ - Hipoacusia de transmisión O.D. · Rinne positivo (normal): - V.A. > V.O. - →>→ · Rinne positivo pero acortados los tiempos de percepción hipoacusia percepción O.D. Figura 47.20. Prueba de Rinne • Prueba de Weber: con esta prueba se compara la v.o. de un oído frente a la del otro (Figura 47.19). Se coloca el diapasón vibrando sobre el vértex del cráneo. Se anota si el paciente oye mejor por un oído que por otro. El sujeto sano escucha el sonido en el centro, pero si se le ocluye un meato auditivo con el dedo, el sonido se lateraliza hacia el lado ocluido, lo que significa que en las hipoacusias de transmisión, la prueba de Weber se lateraliza hacia el lado más sordo. En las sorderas perceptivas, el sonido se lateraliza hacia el oído que oye mejor. 18 De entre los tipos de audiometría cabe destacar la audiometría tonal, que es la prueba audiométrica que se hace más habitualmente y que permite por sí misma determinar el tipo y la intensidad de la mayoría de las sorderas. Prueba de Romberg La prueba de Romberg es una prueba de exploración vestibular. Se realiza colocando al paciente con los ojos cerrados y los pies juntos. Se puede sensibilizar la maniobra colocando al paciente con un pie delante de otro. En condiciones normales, el sujeto mantiene la postura con leves movimientos de oscilación de corrección, se trataría de un Romberg negativo; en cambio, si se producen oscilaciones intensas o una caída hacia algún lado, se habla de Romberg positivo. 47.2.6. Enfermedad de Ménière La enfermedad de Ménière es una patología del laberinto membranoso que cursa con la tríada clínica de vértigo, sordera y acúfenos. El vértigo es rotatorio e intenso con una TEMA 47 duración que no suele exceder las 24 h y se acompaña de náuseas y, a veces, vómitos. Epidemiologicamente, la incidencia oscila entre 8 y 13 casos por cada 100.000 habitantes y año. No suele haber relación con el sexo y suele presentarse entre los 40 y 60 años, siendo muy raro por debajo de los 20 años. los esféricos y duros los que mayor dificultad conllevan en su extracción. También las semillas tienen complicaciones a la hora de extraerse, ya que, al aumentar su volumen, impactan sobre las paredes del conducto. Clínicamente el cuerpo extraño puede cursar sin manifestaciones o bien producir mucha hipoacusia de transmisión y otalgia, cuando traumatiza las paredes del CAE. El hallazgo histológico más frecuente es la distensión del espacio endolinfático por aumento del líquido, con lo que se incrementa la presión de la endolinfa, que afecta, sobre todo, a la cóclea y al sáculo. El diagnóstico se realiza mediante otoscopia; es importante realizar el diagnóstico diferencial con tumores del CAE, pólipos y tapones de cerumen. En cuanto a su sintomatología, la crisis puede aparecer en cualquier momento e incluso puede llegar a despertar al paciente. El vértigo es de tipo horizontogiratorio y se exacerba con los movimientos de cabeza. Se suele acompañar de náuseas, vómitos y sudoración. A la hipoacusia neurosensorial de la enfermedad de Ménière se asocia con frecuencia sensación de taponamiento del oído. En cuanto a su tratamiento, cuando el cuerpo extraño no ocluye la totalidad del CAE, se puede intentar su extirpación mediante una irrigación; si el cuerpo extraño tiene una superficie lisa, se debe intentar la extracción con un ganchillo empujando desde dentro hacia fuera y no utilizar pinzas, pues facilitan su introducción hacia zonas más profundas. Algunos pacientes llegan a desarrollar sorderas graves con el paso del tiempo; este hecho suele coincidir con la desaparición del vértigo, por lo que se ha llegado a decir que la enfermedad de Ménière se cura cuando deja sordo al paciente. Tapones de cerumen Los acúfenos son constantes e intermitentes, no pulsátiles. Algunos pacientes refieren que son el síntoma más desagradable de la enfermedad. El diagnóstico se establece a través de las pruebas audiométricas y con una historia clínica completa. En el tratamiento es esencial el reposo absoluto durante la crisis absteniéndose de realizar movimientos intempestivos con la cabeza, que agravarían el vértigo. Se pueden administrar sedantes vestibulares (diazepam o dimenhidrato) y algún antihistamínico del tipo prometazina por su fuerte acción antiemética. A fin de evitar la retención de líquidos, se recomienda una dieta pobre en sal y también diuréticos (hidroclorotiazida). El tratamiento quirúrgico está reservado para aquellos pacientes en los que la enfermedad es altamente invalidante y obtienen pocos beneficios con el tratamiento médico. La intervención quirúrgica se basa en la descompresión y drenaje del saco endolinfático. Los tapones de cerumen aparecen por acúmulo de secreciones producidas por las glándulas ceruminosas del CAE. Producen una sintomatología típica de hipoacusia y sensación de taponamiento ótico incrementado por la entrada de agua. El tratamiento se basa en la extirpación bajo visión directa con gancho e irrigación suave con suero fisiológico templado. Antes de realizar esta técnica es necesario descartar previamente la existencia de otitis media crónica; nunca debe irrigarse un oído que presenta una perforación de la membrana timpánica o que se haya reintervenido con una mastoidectomía por el riesgo de contaminación bacteriana del oído medio. 47.3. OLFATO 47.3.1. Anatomofisiología del olfato 47.2.7. Cuerpos extraños en el conducto auditivo externo Los cuerpos extraños en el CAE son bastante frecuentes en niños. Los objetos pueden ser de muchos tipos, siendo La nariz tiene dos funciones primordiales, por una parte, constituye el órgano del sentido del olfato y, por otra, forma parte de la vía respiratoria filtrando, calentando y humedeciendo el aire. 19 MANUAL CTO OPOSICIONES DE ENFERMERÍA Puede afirmarse que el olfato es el sentido menos conocido y se debe, probablemente, a la localización de la membrana olfatoria, que al estar situada en la parte alta de la nariz es difícil de estudiar, y también a que el sentido del olfato es subjetivo. Además hay que añadir que el olfato del ser humano es muy rudimentario en comparación con el de los animales, que por otra parte tampoco se puede estudiar con facilidad. El olfato, u olfacción, es el sentido encargado de detectar y procesar los olores. Es un quimiorreceptor en el que actúan como estimulantes las partículas aromáticas u odoríferas desprendidas de los cuerpos volátiles, que entran por el epitelio olfatorio ubicado en la nariz y se procesan en el sistema olfativo. La nariz humana distingue entre más de 10.000 aromas diferentes. El olfato es el sentido más desarrollado al nacer, pero a medida que se llega a la senectud se huele peor por el desgaste que se va produciendo en este sentido. Se ha descubierto que el olfato es más agudo entre los 30 y los 60 años. Comienza a declinar a partir de los 60 años, y en una gran proporción las personas ancianas pierden su habilidad olfatoria. Las mujeres de todas las edades tienen generalmente mejor olfato que los varones. Algunas personas nacen con poco olfato o gusto; pero la mayoría de los pacientes lo pierden por una enfermedad o lesión. Anatomía del olfato Por la nariz se entiende la pirámide nasal visible en la cara o nariz propiamente dicha y su cavidad, la cavidad nasal, que se extiende desde los orificios nasales externos por delante hasta las coanas u orificios nasales posteriores que comunican la cavidad nasal con la nasofaringe. La cavidad nasal (Figura 47.22) está dividida en dos mitades por el tabique nasal; cada mitad se conoce como fosa nasal. De la pared externa ósea se originan dos láminas óseas perpendiculares, llamadas cornetes superior y medio, que dividen parcialmente a cada fosa en cavidades más pequeñas, meatos; bajo el cornete superior está el meato superior, bajo el cornete medio está el meato medio, una tercera lámina ósea independiente, llamada cornete inferior, origina el meato inferior, cavidad cuyo techo es el cornete inferior y cuyo piso es el piso de la fosa nasal. En el meato inferior termina el conducto nasolagrimal, que comunica el ángulo interno del ojo con la nariz. Cada fosa nasal se une por medio de orificios en su pared ósea externa con los senos paranasales (cavidades que se encuentran en el interior de los huesos maxilares, frontal, esfenoides y etmoides). 20 Figura 47.22. Principales estructuras anatómicas del sentido del olfato A través de de la cavidad nasal se introducen las sensaciones olfativas y se transportan hasta la mucosa nasal donde se localizan los cilios de la neurona bipolar, que recogen la sensación olfativa y la transportan hasta el bulbo olfatorio, y desde aquí a estructuras cerebrales superiores, de las que se puede destacar dos áreas principales: el área olfatoria medial, compuesta por un grupo de núcleos localizados en la parte media del cerebro por delante del hipotálamo y que consta de núcleo olfatorio y tubérculo olfatorio, y el área olfatoria lateral, encargada de los aspectos más complejos del olfato como la asociación de las sensaciones olfatorias con otras sensaciones somáticas, visuales, táctiles y de otros tipos. Se postula que estas zonas cerebrales son las encargadas de los apetitos específicos de la persona por ciertos tipos de alimento y que en estas áreas es donde la persona desarrolla gustos y desagrados especiales por ciertos alimentos, según la experiencia que haya tenido con ellos. Fisiología del olfato Muchas sensaciones olfativas dependen de sensaciones primarias, como ocurre con el gusto, pues existe una clara relación entre ambos sentidos tal y como se describía anteriormente al explicar las estructuras cerebrales superiores y en concreto el área olfatoria lateral, que es la encargada de los aspectos más complejos del olfato como la asociación de las sensaciones olfatorias con otras sensaciones somáticas, visuales, táctiles y de otro tipo con la suposición de que estas zonas cerebrales son las encargadas de los apetitos específicos de la persona por ciertos alimentos según su experiencia. TEMA 47 El elemento principal del sentido del olfato es la membrana olfatoria que se encuentra situada en la parte superior y posterior de las fosas nasales. En su parte interna hace repliegues hacia abajo sobre la superficie del tabique; en la externa sobre el cornete superior, e incluso sobre una pequeña porción de la superficie superior del cornete medio. En cada ventana nasal la membrana olfatoria tiene una superficie de unos 2,4 cm2 desde la que, como se ha visto, se transmite el estímulo olfativo hasta las áreas cerebrales superiores. Las sensaciones olfatorias son difíciles de describir y de clasificar. Sin embargo, se han realizado clasificaciones fijándose en los elementos químicos asociados a los olores de las sustancias. Se cree que en la naturaleza existen unos siete estimulantes olfatorios primarios y que son los que excitan a las células olfatorias; pueden caracterizarse como: alcanforáceos, etéreos, almizcleros, picantes, florales, de menta y pútridos; si bien es poco probable que esta lista represente las sensaciones primarias verdaderas del olfato. Estos olores primarios corresponden a siete tipos de receptores existentes en las células de la mucosa olfatoria. Las investigaciones sobre el olfato señalan que las sustancias con olores similares tienen moléculas del mismo tipo. Estudios recientes indican que la forma de las moléculas que originan los olores determina la naturaleza del olor de esas moléculas o sustancias. Se piensa que estas moléculas se combinan con células específicas de la nariz o con compuestos químicos que están dentro de esas células. La captación de los olores es el primer paso de un proceso que continúa con la transmisión del impulso a través del nervio olfatorio y acaba con la percepción del olor por el cerebro. 47.3.2. Alteraciones del sentido del olfato Los trastornos del sentido del olfato se producen por alteraciones que interfieren en el acceso de la sustancia odorante al neuroepitelio olfativo. Al describir los trastornos del olfato se admite una diferenciación entre alteraciones cuantitativas (disminución o abolición del olfato, fundamentalmente) y cualitativas (distorsión de la percepción olfativa). En general, las alteraciones en la percepción olfativa afectan a todos los olores, aunque puede haber situaciones en las que este trastorno afecte a un solo olor. Los trastornos cuantitativos pueden clasificarse, según la localización de la lesión, en: • Transmisivos: cualquier alteración que impida la llegada del estímulo al epitelio olfativo. • Perceptivos: alteraciones a nivel del epitelio, la vía nerviosa o a nivel central. • Mixtos: mezcla de los dos anteriores. • Idiopáticos: cuando no se puede identificar el nivel lesional. La repercusión más importante para las personas con trastornos del olfato es la interferencia en el sentido del gusto. Entre el gusto y el olfato existe una acción sinérgica que permite identificar el sabor. Cualquier alteración en el gusto o en el olfato tendrá como consecuencia una alteración en la percepción de los sabores. La incapacidad para apreciar los distintos sabores de las comidas y bebidas es tan importante, o más, que la propia alteración de la olfacción. En la actualidad no existen pruebas clínicas que puedan diferenciar los tipos distintos de trastornos olfativos. Aunque hay casos de anosmia congénita descritos en la literatura, en la mayoría de las ocasiones los trastornos de la olfacción son adquiridos. La prevalencia de anosmia en España es de un 0,5% y en el caso de hiposmia, de un 17%. Las alteraciones del olfato pueden ser transitorias, como en los casos de rinitis o patología inflamatoria de la mucosa nasal; o permanentes, como las causadas por patología tumoral, traumática o lesiones a nivel del sistema nervioso central. Los trastornos de la olfacción se pueden agrupar en: • Cuantitativos: anosmias, hiposmias e hiperosmias. • Cualitativos: parosmias, cacosmias y osmofobia. Alteraciones cuantitativas de la olfacción A. Anosmia e hiposmia (de transmisión) El término anosmia se refiere a la pérdida total de la capacidad olfativa. Si la pérdida no es completa y lo que ocurre es una disminución cuantitativa, más o menos marcada del umbral olfativo, se habla de hiposmia. La anosmia/hiposmia de transmisión o conducción es la disminución (hiposmia) o anulación (anosmia) de la olfacción secundaria a cualquier proceso que impida que las moléculas olorosas lleguen al epitelio olfativo. B. Anosmia e hiposmia de percepción o neurosensorial Se habla de anosmia de percepción (o hiposmia de percepción, en caso de que sólo haya una disminución) cuando la lesión se localiza en cualquier punto de la vía nerviosa entre el epitelio olfativo y el córtex cerebral correspondiente, ambos inclusive. • Anosmia central: cuando la lesión afecta al bulbo olfatorio, el tracto olfatorio lateral, las áreas paleocorticales, el neocórtex olfatorio o sus interconexiones. 21 MANUAL CTO OPOSICIONES DE ENFERMERÍA • Anosmia mixta: engloba los cuadros que producen una alteración de varias de las estructuras olfatorias anteriormente descritas. Los casos más frecuentes son los tóxicos, los tumores y los traumatismos. C. Hiperosmia La hiperosmia es un trastorno cuantitativo poco frecuente en el que existe un aumento de la sensibilidad olfatoria, es decir, son personas con umbrales olfatorios superiores a los normales. Este cuadro suele aparecer durante la menopausia y el embarazo. Alteraciones cualitativas de la olfacción A. Parosmia • Pérdidas de transporte: rinitis alérgica, rinitis y sinusitis bacterianas, neoplasias nasales, pólipos nasales, virus respiratorios, trastornos del tabique… • Pérdidas sensitivas: en tratamientos con radioterapia, tumores, por efectos secundarios de fármacos… • Pérdidas derivadas de lesiones o ataques a estructuras nerviosas: alcoholismo, Alzheimer, hipotiroidismo, malnutrición, intervenciones neuroquirúrgicas, traumatismos, hipovitaminosis de B12, diabetes… Respecto al tratamiento de los trastornos del olfato, habrá que estudiar cada caso independientemente y aplicar el más adecuado para cada paciente. El tratamiento de elección debe ser etiológico, sintomático o en su defecto de las consecuencias que produce la alteración del olfato. Las parosmias son alteraciones cualitativas del olfato. Son interpretaciones erróneas de la realidad en las que un olor agradable se percibe como desagradable. Pueden aparecer en patologías centrales pero también en otros cuadros como: psicopatías, tumores, epilepsia, gripes, dispepsias… Si no se puede actuar en los dos supuestos anteriores, se intentará abordar el tratamiento según el tipo de alteración olfatoria: anosmias de transmisión, anosmias epiteliales o anosmias perceptivas. Un tipo especial, y raro, sería la percepción constante de un olor que no existe; es la denominada fantosmia o alucinación olfatoria, que es típico de enfermedades psicóticas. B. Cacosmia El tratamiento de las anosmias de transmisión va encaminado a resolver la causa de la obstrucción nasal para permitir la llegada de las moléculas olorosas al epitelio. Por tanto, el tratamiento será médico o quirúrgico dependiendo de la causa desencadenante. La cacosmia es la percepción de un olor desagradable ocasionado por estímulos originados en el organismo sin existencia de moléculas olorosas en el ambiente. Para los casos de rinitis y poliposis, que son las causas más frecuentes, se usa medicación, como antihistamínicos, corticoides tópicos o sistémicos y antibióticos. C. Osmofobia El uso de los corticoides nasales o sistémicos no sólo es útil para el tratamiento, sino también para el diagnóstico diferencial, ya que la recuperación de la olfacción tras la aplicación de este tratamiento es diagnóstico de una anosmia de transmisión. Son útiles también la inmunoterapia desensibilizante y la evitación del alérgeno en los casos de rinitis alérgicas. La osmofobia consiste en presentar una reacción de miedo ante la presencia de determinados olores como consecuencia de experiencias vitales previas. 47.3.3. Causas y tratamiento de las alteraciones del olfato Las causas principales de los trastornos olfativos son las infecciones víricas de vías altas, las rinitis agudas o crónicas de tipo alérgico, las alteraciones anatómicas de las estructuras nasales y el traumatismo craneoencefálico. Este último es la causa más común de anosmia en niños y adultos jóvenes, mientras que las viriasis respiratorias predominan en adultos mayores. Las causas de disfunción olfativa se pueden agrupar como sigue: 22 Anosmias de transmisión La humidificación, los lavados nasales y una dieta adecuada son medidas que pueden ayudar en el tratamiento de la ocena o rinitis atrófica y las costras nasales que produce. La existencia de pseudotumores, tumores, malformaciones nasales y algunas poliposis precisa cirugía para eliminar la obstrucción nasal. Anosmias epiteliales En las anosmias epiteliales se usan distintos tratamientos para favorecer la reepitelización de las neuronas re- TEMA 47 ceptoras, como el piracetam, los corticoides, la vitamina A y el complejo vitamínico B. El uso de estas vitaminas en el tratamiento es controvertido, ya que muchos autores dudan de su utilidad e incluso recientes estudios en cirugía, que han empleado muestras de pacientes con y sin este tipo de vitaminas en la dieta, no muestran diferencias en la resolución de la anosmia. Sí es importante resaltar que en los casos producidos por tóxicos es indispensable la retirada de los mismos para el tratamiento de la anosmia, ya sea el tabaco, la cocaína, los vasoconstrictores, etc. Anosmias perceptivas En las anosmias perceptivas hay que tratar la causa que lo origina, aunque en un gran porcentaje de los casos (destrucción de los centros olfatorios por traumatismos, cirugías, tumores, etc.) no va a haber ninguna posibilidad, salvo en contadas ocasiones con la cirugía. En las pérdidas sensoriales y nerviosas no hay ningún tratamiento eficaz, aunque a menudo el paciente se recupera de forma espontánea. Hay que reiterar que las personas con más de 60 años presentan en más del 50% una disfunción olfativa sin tratamiento eficaz para esta presbiosmia; no obstante, una explicación racional y el consejo adecuado hace que se sientan más tranquilos. 47.4. GUSTO El gusto es la facultad que actúa por contacto de sustancias solubles con la lengua. El ser humano es capaz de percibir un amplio abanico de sabores como respuesta a la combinación de varios estímulos, entre ellos la textura, la temperatura, el olor y el gusto. Los receptores para el gusto son las papilas gustativas que se encuentran principalmente en la lengua, pero también están localizadas en el paladar y cerca de la faringe. Aunque es el menor de los sentidos, podría decirse que actúa en conjunto con el sentido del olfato, consiguiendo que se complete su función. Esto se debe a que el olor de los alimentos que se ingieren sube por la bifurcación aerodigestiva hacia la mucosa olfativa, y así se da el extraño fenómeno que consiste en probar los alimentos primero por la nariz. 47.4.1. Anatomía del gusto Los receptores del gusto son las papilas gustativas, que se encuentran principalmente en la lengua, pero también están localizadas en el paladar y cerca de la faringe. Aunque el órgano principal del gusto es la lengua, existen otras estructuras anatómicas con mayor o menor importancia en la función gustativa (Figura 47.23); entre ellas se encuentran: paladar (duro y blando), úvula (o campanilla), dientes, labios, epiglotis, glándulas salivales (parótida, sublingual y submandibular) y también papilas gustativas (en la laringe y el esófago). 47.4.2. Fisiología del sentido del gusto Las células receptoras gustativas se localizan en las yemas gustativas en cuya superficie tienen un poro del que sobresalen las microvellosidades de las células receptoras (a diferencia del olfato, ésta no es la neurona primaria). Las papilas se encuentran a lo largo del borde lateral y el dorso de la lengua, en la unión del dorso y la base de la lengua y en el paladar, la epiglotis, la laringe y el esófago. El sentido del gusto está mediado por los nervios facial, glosofaríngeo y vago. Una rama del facial (la cuerda timpánica) permite la percepción gustativa en los dos tercios anteriores de la lengua. El tercio posterior está inervado por la rama lingual del nervio glosofaríngeo. Los estímulos aferentes procedentes del paladar llegan al tronco encefálico a través del nervio facial. Una rama laríngea del vago contiene las señales aferentes gustativas procedentes de la laringe, la epiglotis y el esófago. Las conexiones centrales de los nervios finalizan en el tronco encefálico. Por tanto, la estructura receptora del gusto es la papila gustativa y en la base de cada papila hay una terminación nerviosa que mediada por distintos pares craneales lleva el estímulo gustativo al tronco encefálico. El número de papilas varía de una persona a otra; aquéllas con mayor número de papilas tiene incrementada la sensibilidad a los sabores. Las mujeres, generalmente, tienen un mayor número de papilas gustativas que los hombres. Las papilas gustativas pueden detectar cuatro gustos básicos: salado, dulce, amargo y ácido; también pueden detectar un sabor llamado “umami” por receptores sensibles a los aminoácidos. Las papilas gustativas sensibles a los gustos dulces se encuentran en la punta de la lengua, mientras que las sen23 MANUAL CTO OPOSICIONES DE ENFERMERÍA Figura 47.23. Anatomía del gusto sibles a los gustos amargos están en la parte posterior de la lengua. Las papilas gustativas en la parte superior y a los lados de la lengua son sensibles a los gustos salados y ácidos (Figura 47.24). Sabor “umami” Sabor ácido Sabor amargo Sabor salado Sabor dulce Figura 47.24. El sentido del gusto: localización de los sabores 47.4.3. Principales trastornos del sentido del gusto Los trastornos del sentido del gusto se producen por afecciones que interfieren en el acceso de las sustancias sápidas a las células receptoras en la papila gustativa (pérdida de transporte), por trastornos que lesionan las células receptoras (pérdida sensorial) o por lesión de los nervios 24 gustativos aferentes y de las vías gustativas centrales (pérdida nerviosa). Los desórdenes del sentido del gusto se denominan: • Hipogeusia: que representa la pérdida parcial (cuantitativa y/o cualitativa) para diferenciar los distintos sabores. • Ageusia: sería la pérdida total del sentido del gusto y, por tanto, de identificar los sabores, aunque es raro que sea absoluta. 47.4.4. Principales causas de alteraciones del gusto y su tratamiento Como se comentaba en el apartado anterior, las causas de las alteraciones del gusto son múltiples y variadas: • Por afectación de estructuras anatómicas: como infecciones bucales (bacterianas, micóticas…), inflamaciones de la lengua (glositis), mal función de las glándulas salivales, mala higiene y desaseo bucal… • Pérdidas gustativas de transporte: debidas a fármacos, radioterapia, síndrome de Sjögren (sequedad de mucosas), xerostomía… • Pérdidas gustativas de tipo sensitivo: producidas por procesos inflamatorios y degenerativos de la cavidad bucal, por fármacos como los antineoplásicos y los antitiroideos (al interferir en el recambio celular), neoplasias bucales, radioterapia, infecciones, pénfigo, envejecimiento… • Pérdidas gustativas por afectación de nervios: suelen ser secundarias a traumatismos, cirugía bucal, tumores, TEMA 47 en los que se produce con frecuencia la alteración de las fibras aferentes de las yemas gustativas. A pesar de todas las causa descritas, lo más frecuente en cuanto a disfunción del gusto en la práctica clínica son los efectos adversos de los fármacos (algunos antihipertensivos, antitiroideos, antineoplásicos…). También hay que considerar como muy frecuentes todas las causas que inducen una ausencia o disminución de la saliva en la boca (xerostomía), como la falta de higiene bucal, el síndrome de Sjögren, los corticoides, algunos antibióticos, los trastornos graves de las glándulas salivales… Las infecciones de las vías respiratorias altas y los traumatismos craneoencefálicos suelen ocasionar una disfunción mixta del gusto y del olfato siendo más probable que mejore el gusto. En el tratamiento de las alteraciones del gusto (ageusias/disgeusias) los recursos existentes son bastante limitados. Se debería hacer un tratamiento basado en el abordaje de las causas que provocan la disgeusia, como fomentar una adecuada higiene bucal, tratar las infecciones adecuadamente… En el caso de xerostomía puede utilizarse saliva artificial con lo que algunos pacientes pueden obtener beneficios. En los casos de disgeusias por fármacos, el cambio o retirada del fármaco suele ser suficiente. 47.5. TACTO El sentido del tacto es fundamental, ya que los demás se pueden considerar especializaciones del tacto; así, para percibir los sabores es necesario que el alimento se ponga en contacto con la lengua. Lo mismo pasa con los olores, que deben tocar la pituitaria. Se ve un cuerpo cuando la luz que éste emite o refleja toca la retina. Los sonidos deben chocar contra el tímpano para que se inicie la vibración que generará la audición. La piel es el órgano más grande del cuerpo y a través de ella se percibe todo tipo de sensaciones; y cada una de ellas tiene receptores específicos: la sensación táctil (contacto), la presión, el frío, el calor y el dolor. 47.5.1. Anatomía del tacto La piel es el órgano más extenso del cuerpo y está constituida por tres capas (Figura 47.25): Figura 47.25. Estructura de la piel (sentido del tacto) • Epidermis: representa el 5% del espesor. • Dermis o corion: supone el 95%. • Hipodermis o tejido celular subcutáneo: es la grasa subcutánea o tejido adiposo que en los humanos y en el resto de animales cumple la función de reserva energética y aislante. Separa la piel de los músculos adyacentes. Epidermis Es la capa más superficial y se encuentra constituida por cinco estratos (Figura 47.28): • Córneo: es una capa que continuamente se está degenerando, se encuentran células muertas. • Lúcido: se produce la pérdida de núcleos y organelos. • Granuloso: contiene un citoplasma con queratohialina. • Espinoso: sus células tienen prolongaciones citoplasmáticas y las células productoras de melanina (melanocitos). • Basal: es una capa regenerativa, continuamente se está formando. Cuando los componentes de la capa córnea se ven expuestos a un frote muy frecuente, las células de esta capa empiezan a crecer formando lo que se conoce como callos o callosidades. Entre los componentes de la epidermis se encuentran las células llamadas melanocitos, que sintetizan el pigmento conocido como melanina que tiene como función dar coloración a la piel y cuando se sintetiza más melanina en un lugar que otro se forman las pecas. En la epidermis se encuentran anexos, como uñas y pelos, formados por una proteína llamada queratina. 25 MANUAL CTO OPOSICIONES DE ENFERMERÍA En la dermis también se encuentran los anejos cutáneos: glándulas mamarias, glándulas sudoríparas, glándulas sebáceas…; estas glándulas se llaman exocrinas, ya que excretan hacia el exterior, por medio de conductos, las sustancias que producen. Permanecen conectadas al epitelio del que se originaron (dermis) por medio de un conducto. 47.5.2. Fisiología del tacto El sentido del tacto es aquél que permite a los organismos percibir cualidades de los objetos y del medio como la presión, la temperatura, la aspereza o suavidad, la dureza, etc. En el ser humano se considera uno de los cinco sentidos básicos. El tacto se halla principalmente en la piel, órgano en el que se encuentran diferentes clases de receptores nerviosos que se encargan de transformar los distintos tipos de estímulos del exterior en información susceptible de ser interpretada por el cerebro. Figura 47.26. Estructura de la epidermis Dermis, corion o piel verdadera La dermis deriva del mesodermo. Su espesor oscila entre 1/3 mm y 3 mm. Está formada por tejido conjuntivo fibroelástico con abundantes vasos sanguíneos y linfáticos que la irrigan, y los nervios que la inervan. También en la dermis se encuentran los anexos de la piel y las papilas dérmicas. En la dermis se distinguen dos capas: • Papilar: está formada por una red de pequeñas columnas y valles, que producen las huellas dactilares o digitales. • Reticular: está constituida por tejido conjuntivo donde abundan las fibras reticulares, elásticas y colágenas, que dan la propiedad de elasticidad. La dermis, o corion, presenta la función de la sensibilidad que es la capacidad del individuo de reconocer las características de los objetos a través de la piel por medio de los receptores nerviosos, que son: • Terminaciones libres: tiene la función de reconocer el dolor. • Corpúsculos de Meissner: tacto superficial o fino. • Discos de Merckel: tacto grueso o burdo. • Corpúsculos de Vater-Pacini: presión. • Corpúsculos de Ruffini: calor. • Corpúsculos de Krause: frío. Estos receptores nerviosos identifican y recogen los distintos estímulos y los propagan hacia la médula y el cerebro, donde se identifican y elaboran la respuesta adecuada. 26 Hay que tener en cuenta que aunque principalmente el sentido del tacto se encuentra en la piel, también está presente en las terminaciones nerviosas internas del organismo, pudiendo percibir los altos cambios de temperatura o el dolor. Por lo que se podría considerar el más importante de los cinco sentidos, pues permite percibir los riesgos para la salud tanto internos como externos. El tacto pertenece al sistema sensorial cuya influencia es difícil de aislar o eliminar. Un ser humano puede vivir a pesar de ser ciego, sordo o carecer de los sentidos del gusto y del olfato, pero le es imposible sobrevivir sin las funciones que desempeña la piel. El tacto afecta a todo el organismo, así como al medio en el que vive y a los individuos con los que se pone en contacto. La piel se encuentra en un estado constante de renovación debido a la actividad celular de sus capas profundas, varía de textura, flexibilidad, color, olor, temperatura, etc. Lleva consigo su propia memoria de experiencia, define la individualidad (no sólo tenemos huellas digitales que son únicas, también tenemos una disposición de poros que es única)... Es lo que se interpone entre el individuo y el mundo y constituye aproximadamente el 12% del peso corporal. La punta de los dedos y la lengua son mucho más sensibles que otras partes del cuerpo. Las zonas más pilosas son generalmente las más sensibles a la presión, porque hay muchos receptores sensoriales en la base de cada pelo, también es más delgada la piel donde hay cabello o vello. El sentido del tacto está sobre todo en la segunda capa o dermis. En la piel existen multitud de receptores sensoriales (anteriormente descritos), como mecanorreceptores, termorre- TEMA 47 ceptores y quimiorreceptores. Ante un estímulo concreto que les llega, éstos lo transmiten por vía aferente hacia centros superiores como la médula o el cerebro que elaboran y transmiten una respuesta adecuada al estímulo. pueden extenderse por todo el cuerpo (sífilis, viruela, tuberculosis…); enfermedades sistémicas generales pueden dar lugar a síntomas cutáneos, como en la escarlatina, la varicela o el sarampión. Además los receptores sensoriales de la piel detectan los cambios que se producen en el entorno a través del tacto, la presión y la temperatura. Cada tipo de receptor está inervado por un tipo específico de fibra nerviosa. Los distintos mecanorreceptores se distinguen por el tamaño de su campo receptivo, la persistencia de su respuesta y el margen de frecuencias al que responden. Proteínas extrañas a las que el cuerpo es sensible pueden afectar a la piel produciendo urticaria, tanto si llegan a la piel por el torrente sanguíneo como si se aplican directamente en la misma. La piel, además del sentido del tacto, cumple otras funciones fundamentales, entre las que se encuentran la termorregulación, que ejerce a partir de su capacidad de vasoconstricción y vasodilatación; además, cuando está íntegra, supone una barrera defensora excelente contra las agresiones de microorganismos procedentes del medio exterior, etc. Para concluir este apartado, a continuación se describen las vías de transmisión de la sensibilidad desde la piel hasta estructuras superiores según la sensibilidad estimulada: • Sensibilidad táctil: se realiza por los haces de Goll y de Burdach. Otra parte es conducida por los haces espinotalámicos. • Sensibilidad térmica: es la sensibilidad con respecto al frío y al calor. Varía según los individuos y, en ellos, según la región del cuerpo, la edad, la estación del año, la raza, etc. Los receptores de frío son los corpúsculos de Krause y los receptores de calor son los corpúsculos de Ruffini. • Sensibilidad dolorosa: se produce cuando la acción del estímulo es persistente; los estímulos son muy variados y pueden ser mecánicos, físicos, químicos, biológicos, etc. Los órganos receptores son terminaciones nerviosas libres. • Sensibilidad térmica y dolorosa: se atribuye a los haces espinotalámicos. 47.5.3. Principales alteraciones de la piel. Causas y actitud terapéutica La piel es proclive a padecer enfermedades originadas tanto por causas internas como externas. La inflamación de la piel o dermatitis puede producirse como consecuencia de la exposición a sustancias industriales irritantes, físicas o químicas, por el contacto con venenos de origen vegetal, o por quemaduras producidas por una exposición excesiva a los rayos ultravioleta del sol. La infección de la piel por estreptococos piógenos da lugar al impétigo y las erisipelas, y las infecciones cutáneas Todas estas patologías de la piel pueden afectar al sentido del tacto pero también pueden producir alteraciones sensitivas de áreas más o menos extensas del organismo en forma de: • Disestesia: trastorno de sensibilidad superficial táctil con sensación anormal desagradable que puede ser espontánea o inducida. • Hipoestesia: trastorno de la percepción que consiste en una distorsión sensorial a causa de una disminución de la intensidad de las sensaciones, de tal forma que los estímulos se perciben de una forma anormalmente atenuada. • Parestesia: aumento de la sensibilidad a la estimulación, como un trastorno sensitivo consistente en una sensación de hormigueo y adormecimiento localizado en un determinado territorio del cuerpo. • Anestesia: falta parcial o general de sensibilidad producida de forma artificial o por un padecimiento. Sistematizando este apartado, la piel/tacto puede afectarse por enfermedades de la piel que interesen a las terminaciones nerviosas presentes, sobre todo en la dermis; entre ellas cabe destacar: • Urticaria: alteración alérgica de la piel caracterizada por la aparición repentina o reiterada de manchas, ronchas u otras manifestaciones. Por lo general son como inflamaciones. • Psoriasis: es una enfermedad crónica que se caracteriza por la aparición de placas escamosas. Se diferencia de la piel normal porque presenta un color rojizo o castaño, cubierto por pequeñas escamas blancas. Generalmente afecta a rodillas, cuero cabelludo y pecho. • Dermatitis: es la inflamación de la piel o la dermis. Los síntomas son enrojecimiento, dolor, exudación de la zona afectada... Cuando se presenta por un largo periodo, suelen aparecer ronchas, costras y mucha sequedad en la piel. Sus causas más habituales son por parásitos, irritantes físicos o químicos o desconocida. • Micosis: representan un amplio grupo de enfermedades producidas por hongos. La piel se altera y aparece prurito, dolor e irritación local. Las principales micosis de la piel o sus anejos son: - Onicomicosis: son las afecciones en las uñas, sobre todo en las de los pies. Producen deformaciones por engrosamiento y resquebrajamiento. 27 MANUAL CTO OPOSICIONES DE ENFERMERÍA - Dermatomicosis: se presenta entre los dedos, produciendo grandes ampollas y grietas; se controla rápidamente, pero suele salir nuevamente en épocas calurosas y muy sudorosas. Para combatirla se emplea líquidos, pomadas, polvos y en algunos casos fármacos orales o inyectables. También es recomendable usar zapatos ventilados y cambiarse a diario de calcetines o medias. - Candidiasis: es el hongo que más frecuentemente infecta al ser humano y afecta a piel y a las mucosas (en especial la vaginal). - Tiñas: los hongos atacan los folículos pilosos del cuero cabelludo o de la barba. Se presentan erupciones molestas y desagradables, comenzando con erupciones rojas, que cada vez se hacen más grandes y más rojas, acompañadas de mucha picazón. • Pediculosis: es la parasitosis más frecuente, causada por parásitos externos (piojos). • Escabiosis o sarna: es una enfermedad de la piel producida por el ácaro parásito Sarcoptes scabiei. Esta enfermedad es muy contagiosa porque el ácaro puede pasar de una persona a otra con facilidad. Origina un gran prurito y aparecen lesiones por rascado con pápula y lesiones epidérmicas tunelizadas donde desovan las hembras. Se trata con escabicidas como la permetrina o el lindano. • Infecciones bacterianas: producidas por cocos grampositivos, como el estafilococo y el estreptococo, que precisan tratamiento antibiótico. • Infecciones víricas: como las producidas por el virus herpes simple, varicela zóster, rubéola, sarampión, varicela, etc. • Infecciones por micobacterias: la más representativa es la lepra, con las grandes destrucciones que produce en gran parte de la superficie corporal y especialmente en cara y manos. Como se observa todas estas enfermedades producen lesiones en la piel con mayor o menor afectación. Los agentes productores han sido descritos. Todas provocan lesiones que asientan en la piel produciendo generalmente alteraciones del sentido del tacto. Afortunadamente esas alteraciones suelen ser transitorias, bien por curación espontánea o tras aplicar el tratamiento causal oportuno. Otras lesiones que provocan alteraciones del sentido del tacto más graves y a veces irreversibles son: • Quemaduras: bien por agua, aceite, fuego, solares… Según el grado y la superficie de extensión y localización pueden producir lesiones profundas que afecten a la dermis con lesión irreversible de las fibras nerviosas que reciben y vehiculan el impulso hacia centros nerviosos superiores. • Traumatismos craneales y medulares: que van a alterar el sentido del tacto de manera irreversible por destruc28 ción de esos centros superiores, produciéndose una parada en la transmisión del impulso desde los receptores de la piel. • Enfermedades metabólicas: el prototipo de estas enfermedades es la diabetes mellitus, que en su evolución y mal control crónico produce graves neuropatías sensitivas y motoras. El tratamiento obviamente es el buen control global del paciente diabético. Puede decirse, a modo de resumen, que el ser humano dispone de una complicada estructura de receptores sensoriales que le mantienen conectado con el exterior y consigo mismo, ofreciéndole información sobre el ambiente que le rodea. Esta información se recoge por esos receptores sensoriales y se remite a estructuras cerebrales superiores, donde distintas áreas la procesan y elaboran la respuesta precisa, en condiciones normales. Los estímulos que llegan del medio son muy variados, pero los órganos sensoriales son específicos, y sólo actúan si el estímulo alcanza cierto nivel de intensidad y duración. El órgano sensorial más externo es la piel. Posee los receptores del tacto, la temperatura, el dolor, la presión, etc. Los demás sentidos se agrupan en la región facial (vista, oído, olfato y gusto). El ojo es el órgano de la visión y percibe la luz en intensidad y color. El oído capta el sonido y también controla el equilibrio. En la nariz se encuentra el sentido del olfato y en la lengua y cavidad bucofaríngea, el del gusto. BIBLIOGRAFÍA • Ackerman D. Una historia natural de los sentidos. Editorial Anagrama. Barcelona. 1992. • Brattmo M, Tideholm B, Carlborg B. Inadequate opening capacity of the eustachian tuve in Ménièré’s disease. Acta Otolaryngol. 2012; 132(3): 255-260. • Burtual J, Pérez N. El sistema vestibular y sus alteraciones. Editorial Masson. Barcelona.1999. • Chew P, Seng C, Aquino MC, See J. Surgical treatment of angle-closure glaucoma. Dev Ophthalmol. 2012; 50:137145. • Clement F. Oftalmología. 2.ª ed. Editorial Luzán 5, S.A. Madrid. 1994. • Farreras-Rozman. Medicina Interna. 16.ª ed. Editorial Elsevier. Madrid, 2008. • Fauci A et al. Harrison: Principios de Medicina Interna. 17.ª ed. Editorial McGraw-Hill. 2008. • Gil-Carcedo LM, Vallejo LA, Gil-Carcedo E. Otología. Editorial Médica Panamericana. Madrid. 2004. • Guyton A. Tratado de fisiología médica. 8.ª ed. Editorial Interamericana. 1992. TEMA 47 • Herreman R, Gómez A. Oftalmología. 3.ª ed. Nueva editorial Interamericana, S.A. México DF. 1993. • Hollwich F. Oftalmología clínica. 3.ª ed. Editorial MassonSalvat. Barcelona. 1994. • Ikeda R, Kobayashi T, Kawase T, Oshima T, Sato T. Risk factors for deterioration of bone conduction hearing in cases of labycinthine fistula caused by middle ear cholesteatoma. Ann Otol Rhinol Laryngol. 2012; 121 (3): 162-167. • Kanski JJ. Oftalmología clínica. 3.ª ed. Editorial Mosby Doyma Libros, S.A. Barcelona. 1995. • Montagu A. El tacto. La importancia de la piel en las relaciones humanas. Editorial Paidos. 2004. • Poch J. Otorrinolaringología y patología cervicofacial. Editorial Médica Panamericana, S.A. Madrid. 2005. • Ramírez R. Manual de Otorrinolarindología. 2.ª ed. McGraw-Hill. Madrid. 2007. • Riordan EP, Whitcher JP. Oftalmología general de Vaughan y Asbury. 13.ª ed. México DF. 2004. • Rodríguez, S, Smith-Agreda JM, García Atarés N y cols. Anatomía de los órganos del lenguaje, visión y audición. 2.ª ed. Editorial Médica Panamericana. Madrid. 2003. • Shaikh N, Hoberman A, Rockette HE, Kurs-Lasky M. Development of an algorithm for the diagnosis of otitis media. Acad Pediatr. 2012; 12 (3): 214-218. • Suárez C. Tratado de Otorrinolaringología y cirugía de cabeza y cuello. Proyectos Médicos. Madrid. 1999. • Thibodeau G, Patton K. Anatomía y fisiología. 13.ª ed. Editorial Mosby. 2008. • Werner Kahle (ed.). Atlas de Anatomía III-Sistema Nervioso y Órganos de los Sentidos. 7.ª ed. Editorial Omega. 2003. 29