Anticoncepción de urgencia
Anuncio

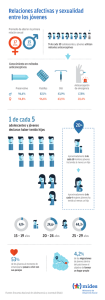
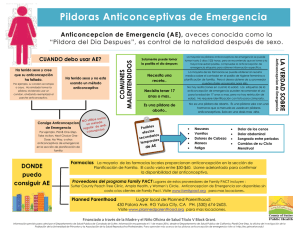
Anticoncepción ANTICONCEPCIÓN DE URGENCIA Mª Jesús Alonso Llamazares INTRODUCCION La anticoncepción de urgencia (AU) es la utilización de un fármaco o dispositivo para prevenir un embarazo después de una relación coital no protegida. Las demandas de AU en los centros sanitarios han sufrido un aumento importantísimo en los últimos años. En parte, por la mayor frecuencia de uso de métodos anticonceptivos de barrera para la prevención de las ITS y el SIDA, y en parte, porque se le ha dado más divulgación. Es un método de gran aceptación entre adolescentes y jóvenes, ya que por un lado, utilizan más los métodos de barrera, que son los que más posibilidades de fallo en el uso pueden tener, y porque ellos suelen tener también más coitos desprotegidos. No está destinada a sustituir a la anticoncepción convencional, tiene por finalidad ampliar el campo de ésta, y reparar en cierta medida, algunos de sus fallos. Sería una situación intermedia entre la anticoncepción y la interrupción voluntaria del embarazo. El rendimiento de este procedimiento anticonceptivo es bueno si se piensa en el gran número de embarazos no deseados que se ahorran, con el mínimo riesgo, práctica ausencia de efectos secundarios, pero no lo suficientemente bueno, como para emplearlo frecuentemente, y debe ser reservado para situaciones excepcionales, además de los riesgos de ITS de esas prácticas sexuales de riesgo, por lo que resulta importantísimo asegurar que, tras la toma de la anticoncepción de urgencia, la usuaria volverá a la consulta para valorar los resultados del tratamiento, y para plantear la posibilidad de empezar a utilizar medidas eficaces de prevención tanto del embarazo como de las ITS. Algunos profesionales lo consideran un método abortivo, por lo que frecuentemente conlleva problemas éticos, y de vez en cuando, legales. Pese a la controversia, está claro que es un método con escasos efectos secundarios negativos, que con dosis bajas evita, con un alto nivel de eficacia, un posible embarazo 1 Actualización Obstetricia y Ginecología 2010 imprevisto y no deseado, lo que le da un alto valor preventivo, sanitario y social. HISTORIA Desde hace milenios, las mujeres han utilizado, después de la relación sexual, varias sustancias, por vía oral o vaginal, para evitar un embarazo si ésta ha sido sin protección, o si ha tenido lugar un accidente en el uso de un método anticonceptivo (primeras referencias en un papiro egipcio 1500 años a.c.). Los métodos actuales se inician en la década de 1.960 con Morris y van Wagenen que administraban altas dosis de estrógenos en monas para impedir la implantación, con muchos efectos gastrointestinales. Más tarde, Yuzpe, en los años 70, desarrolló un método utilizando un anticonceptivo oral combinado con 0,2 mg EE y 1 mg LNG, repartido en dos tomas con 12 horas de intervalo entre ellas, y que es el más difundido hasta nuestros días, por ser bastante eficaz y sobre todo, muy accesible. También se han utilizado otras pautas, pero que no están accesibles en nuestro país, como el Danazol, esteroide sintético que a nivel ovárico puede interferir en el desarrollo del folículo dominante e induce a la atrofia endometrial, con una pauta de 600 mg en 2 dosis con un intervalo de 12 horas, y con una tolerancia digestiva mejor que el Yuzpe. Los agonistas de GnRH vía nasal. La Mifepristona/RU-486 usada precozmente, esteroide sintético con actividad antiprogestacional, 10 mg en dosis única. Algunos de estos métodos estarían en el límite entre la anticoncepción postcoital precoz (intercepción) y la tardía (regulación menstrual). Desde los trabajos de Lippes (1976) se conoce también la eficacia de los DIU de cobre como anticoncepción de urgencia. El Levonorgestrel ha sido investigado durante años, y fue en 1.998 cuando la OMS publicó un ensayo clínico controlado y aleatorizado que ponía de manifiesto que era más eficaz que la pauta clásica. Además a raíz de este ensayo se concluyó también que la eficacia de los tratamientos disminuía a medida que pasaban las horas desde el coito, cosa que hasta entonces no se sabía. Es sobre esta pauta a la que nos vamos a referir al hablar de la anticoncepción de urgencia hormonal, ya que además de ser la única pauta comercializada para la anticoncepción de urgencia en nuestro país, tiene mayor eficacia y mejor tolerancia que el método de Yuzpe, lo que la hace de elección1. Y finalmente, en el año 2009, aparece el primer fármaco desarrollado específicamente como anticonceptivo de urgencia, el Acetato de Ulipristal. 2 Anticoncepción MÉTODOS UTILIZADOS Levonorgestrel Antes se utilizaba en dos tomas, con un intervalo de 12 horas entre cada una, pero en los últimos años se ha visto más eficaz la toma conjunta de los dos comprimidos de 0,75 mg o uno único con 1,5 mg. Tras un período inicial en el que se utilizó a dosis de 0,6 mg, se ha establecido la dosis óptima en 1 dosis de 1,5 mg. Tiene una tasa de embarazos del 1% y supone una reducción del riesgo de embarazo de un 85%. Acetato de Ulipristal Se toma un comprimido con 30 mg de acetato de ulipristal. Su única indicación, por ahora, es la anticoncepción de urgencia. Se puede administrar hasta las 120 h postcoito, DIU poscoital Consiste en la inserción de un dispositivo intrauterino tras un coito de riesgo y hasta las primeras 120 horas. Un peligro no desdeñable es la posibilidad de desencadenar cuadros infecciosos previos en las nulíparas que reiteradamente recurren a esta técnica de intercepción, o enfermedad pélvica inflamatoria asintomática o vaginocervicitis. Por esto, además de por los problemas de accesibilidad a la anticoncepción intrauterina, por la necesidad de médicos especializados en su inserción y porque no todas las mujeres son candidatas a un dispositivo intrauterino, su utilización no está más extendida. Mifepristone (RU-486) (antagonista de la progesterona) En nuestro país no se utiliza habitualmente con este fin. Este tipo de anticoncepción sería una anticoncepción postcoital tardía, estaría entre la AU y la intercepción, entre la implantación y la subsiguiente hemorragia catamenial. Produciría aumento de la contractilidad del endometrio y dilatación del cérvix uterino. Se administraría en fase lútea y tiene dos efectos, luteolítico y degeneración endometrial. Si se administra precozmente se utiliza una dosis de 100 mg/día (2 dosis) del 4 al 7 día del ascenso térmico. No se recomienda su uso habitual. Produciría una metrorragia si se administra después de la implantación. Si se administra más tardíamente se usan dosis variables de 100 a 200 mg/día/4 días desde 3 Actualización Obstetricia y Ginecología 2010 el 23º, 25º ó 27º día del ciclo. Con unos fallos que van del 1 al 2%, mayores cuanto más tardíamente se inicie el tratamiento. Suele aparecer la menstruación a los 3 días de finalizar el tratamiento en el 25% de los casos con menorragia en el 20% con una duración de 6 días o más. También se administra en dosis única de 400 a 600 mg en el día que la mujer espera la menstruación, con una eficacia que va del 80 al 95%, según los autores. Aparece sangrado uterino normal 1-4 días después. Se está sugiriendo aplicarla como anticonceptivo habitual al final de cada ciclo menstrual (“píldora mensual”). Y también se está planteando administrarla asociada con otros fármacos, para aumentar su eficacia, como antagonistas del LH-RH o prostaglandinas. MECANISMO DE ACCION Levonorgestrel Entre los posibles y diferentes mecanismos de acción de la AU con métodos hormonales el único para el que, de momento, existe evidencia científica es la inhibición o retraso de la ovulación (Trussell, 1999). Se ha descartado su acción antiimplantatoria2,3 ya que si se administra tras la ovulación no tiene efecto sobre el endometrio ni en los niveles de progesterona. No es eficaz una vez que el proceso de implantación se ha iniciado y NO provoca aborto. Acetato de Ulipristal No es un tratamiento hormonal, es un modulador selectivo de los receptores de progesterona, que bloquea, de forma reversible, estos receptores en los órganos diana, útero, cérvix, ovario e hipotálamo. Inhibe o retrasa la ruptura folicular al posponer el pico de LH o al bloquear su efecto sobre el ovario, inhibiéndose así la ovulación, incluso cuando la LH ya ha empezado a elevarse, momento en el que el LNG ya no sería eficaz. Es eficaz durante los primeros 5 días tras la relación. DIU Con la inserción postcoital del DIU se desarrolla una fuerte reacción antianidatoria, por el efecto blastocisto-tóxico del cobre, y por estimular la liberación de PGF2a con actividad luteolítica. 4 Anticoncepción EFICACIA Se debe informar que siempre es mejor utilizar la AU que no hacer nada tras un coito desprotegido, pero también que su efectividad es menor que la de la mayoría de los métodos anticonceptivos utilizados actualmente. Diferentes estudios que incluyeron a grandes números de mujeres, han concluido que las probabilidades de un embarazo utilizando la anticoncepción de urgencia tras un coito desprotegido, se reducen en un 60-90%. Levonorgestrel Su eficacia es mayor mientras se utilice lo más pronto posible tras el coito, yendo desde el 95% en <24 h, 85% en 25-48 h y 58% en 48-72 horas. Acetato de Ulipristal Se ha visto en los estudios que es tres veces más eficaz que el LNG en < 24 horas, el doble de 0 a 72 horas, la tasa de embarazo es menor, 0,9% frente al 1,7%, sobre todo en >48h, de 0,43% al 2,8% con el LNG. Y que su eficacia se mantiene hasta las 120 horas, que es el tiempo de vida media del espermatozoide en el tracto genital. Además, se ha visto que mantiene su eficacia en mujeres con sobrepeso u obesidad grado 1, a diferencia del LNG. Sólo se puede tomar una vez al ciclo. DIU Es un método con una gran eficacia en la anticoncepción de urgencia, con una tasa de embarazos accidentales del 0,1%. Otra consideración a tener en cuenta es que su eficacia se extiende -por su mecanismo antianidatorio- hasta el día 5º postcoito (120 horas), pudiendo continuar su empleo si se desea. INDICACIONES - coito sin ningún método anticonceptivo - violación - uso reciente de fármacos teratógenos - interacciones farmacológicas - fallo del anticonceptivo habitual: - olvido, retraso, toma medicamentos, vómitos, diarrea con la píldora anticonceptiva - mal uso, rotura o retención del preservativo - retraso inicio o recambio, o despegue >24 h del parche 5 Actualización Obstetricia y Ginecología 2010 - retirada temporal >3 h del anillo vaginal - expulsión total o parcial del DIU - retraso en la administración del inyectable anticonceptivo - eyaculación anticipada (coitus interruptus) - cálculo erróneo días fértiles - inserción incorrecta, desplazamiento, rotura o retirada prematura del diafragma. CRITERIOS MÉDICOS DE ELECCIÓN Levonorgestrel No existen contraindicaciones absolutas, a excepción del embarazo (categoría 4), pero no por los posibles efectos teratógenos, que no existen, sino que no habría indicación por la inutilidad de su administración. El antecedente de embarazo ectópico es categoría 1, hay evidencia de que además no incrementa el riesgo del mismo. El LNG no modifica la cantidad ni la calidad de la leche, por lo que no está contraindicado durante la lactancia (1), pero al excretarse con la leche, y para disminuir la exposición del lactante, se aconseja tomar la medicación justo tras una toma, aunque no se han demostrado efectos negativos. El uso repetido de LNG no supone ningún riesgo para la salud (1), puede repetirse en el mismo ciclo si hay un nuevo coito de riesgo, pero se debe informar sobre el riesgo de embarazo dado la menor eficacia con respecto a los otros métodos anticonceptivos. También se ha planteado que en mujeres con tratamientos con inductores metabólicos o con síndromes severos de malabsorción se puede ver disminuida la eficacia del LNG, por lo que se podría duplicar su dosis. La historia de IAM, ACVA, TEV, angina de pecho, migraña y enfermedad hepática grave serían categoría 2. Acetato de Ulipristal Estaría contraindicado en caso de embarazo, por las mismas consideraciones que el LNG, en el asma no controlada y en la intolerancia a la galactosa. Por los pocos estudios disponibles, y al ser potencialmente excretado por la leche materna, habría que evitar la lactancia durante las 36h posteriores. 6 Anticoncepción Lo que sí hay que tener muy en cuenta, es que si la mujer utiliza anticonceptivos hormonales, hay que recordarle que el efecto de éstos puede verse reducido, por lo que se debería recomendar asociar un método de barrera. Además, hay una serie de fármacos con los que podría interaccionar, como los inductores de la CYP3A4, por la que se metaboliza, por lo que puede verse disminuido su efecto con la rifampicina, fenitoína, fenobarbital, carbamazepina, ritonavir o hipérico; además de con los inhibidores de esta enzima, como el ketoconazol, itraconazol, telitromicina, claritromicina o nefazodona, o con fármacos que aumentan el ph gástrico, como los inhibidores de la bomba de protones, los antiácidos y los antagonistas de los receptores H2. DIU Sería categoría 4 si hay un embarazo, si la mujer ya es portadora de uno, si hay una infección genital hasta su resolución, si existen distorsiones severas, congénitas o adquiridas, de la cavidad uterina, la neoplasia genital, la endometritis postparto o aborto infectado y la enfermedad de Wilson (sólo si fuera DIU de cobre). Sería categoría 3 si ha habido una agresión sexual y existe un alto riesgo de ITS. EFECTOS SECUNDARIOS Levonorgestrel - náuseas (Yuzpe 50% Æ LNG 23%) - vómitos (19% Æ 6%) - sangrado irregular: * acortar ciclo (11%) * alargar ciclo (28%) * menorragia * hipomenorrea - mastalgia (12% Æ 10%) - cefaleas (20% Æ 16%) - mareos (16% Æ 11%) - astenia (28% Æ 16%) - dolor pélvico (20% Æ 17%) todos ellos son leves y desaparecen rápidamente. 7 Actualización Obstetricia y Ginecología 2010 Acetato de Ulipristal La mayoría de las mujeres tienen su período menstrual en la fecha esperada o con un intervalo de +/- 7 días. No afecta ni al volumen ni a la duración de la menstruación, produce un 8,7% de pérdidas intermenstruales, siendo sólo manchado en el 92%. Los efectos adversos encontrados en los diferentes ensayos han sido, cefaleas (9%), náuseas (9%), dolor abdominal (7%), dismenorrea (4%), mareos (3%) y astenia (3%). Siempre menores que con el LNG. DIU Los mismos que cuando se inserta en cualquier otra situación. MANEJO CLÍNICO Se debe realizar una entrevista clínica recogiendo: - antecedentes personales - toma de medicación - menarquía - fórmula menstrual - fecha de última regla - fecha y hora del coito desprotegido - riesgo de ITS. No es necesaria la práctica de ninguna exploración ni solicitar ninguna prueba complementaria, salvo un test de gestación en el caso de retraso menstrual o de no conocer fecha de última regla. Además se debe informar sobre: - posibles efectos secundarios - si vomita tres horas antes de la toma tiene que tomar otro comprimido, si persistieran, se podría administrar vía vaginal o con alimentos o antieméticos - que en el 61% la regla no sufre variaciones, pero que si se produce un retraso mayor de 7 días debe consultar - y sobre todo de la conveniencia de acudir a una consulta de anticoncepción para la instauración de una anticoncepción habitual eficaz. 8 Anticoncepción ASPECTOS BIOÉTICOS DE LA ANTICONCEPCIÓN DE URGENCIA Atención a menores de edad Desde la promulgación de la ley 41/2002 reguladora de la autonomía del paciente, se fija la mayoría de edad médica en los 16 años, esté emancipado o no el menor, por lo que no cabe prestar el consentimiento por representación salvo en casos de aborto voluntario, técnicas de reproducción asistida o la participación en ensayos clínicos. Por tanto, existe presunción legal de madurez en mayores de 16 años. Los conflictos aparecen en las mayores de 12 y menores de 16 años, si existe duda del profesional responsable del acto asistencial, de su capacidad o madurez, de que se comprende la información clínica y terapéutica recibida y consiente libremente por sí mismo, se debe consultar con los representantes legales. Si existe discrepancia entre el menor y sus representantes, será el juez quien decida. En resumen, se puede prescribir, sin consecuencias jurídicas, siempre que cumpla los artículos 8, 9 y 10 de la ley 41/2002 y se debe anotar en la historia clínica los criterios objetivos que le sirvieron para considerar la madurez del menor (madurez basada en datos, demanda razonada). Conviene recordar aquí, por otro lado, que la autodeterminación sexual se produce a partir de los 13 años (Código Penal art. 181 a 183), por lo que se presupone legalmente la capacidad para establecer libremente relaciones sexuales consentidas. Siendo así, la tendría igualmente para adoptar las medidas anticonceptivas que crea conveniente. Y también se recoge, que ante la sospecha de abusos sexuales se debe comunicar este hecho a la Fiscalía del menor. En resumen, se debería considerar la realidad social, ética y médica, para encontrar así una solución idónea para el menor sin perjudicarle. Objeción de conciencia Con respecto a la objeción de conciencia no existe una regulación específica, pero sí existe jurisprudencia, en Sentencia de 23 abril de 2005. Sala 3ª de lo C. Administrativo del T.S. “admite la objeción de conciencia para los profesionales sanitarios, pero confirma que la píldora postcoital no tiene efecto abortivo, sólo anticonceptivo”. También debemos saber que hay una relación directa entre la eficacia de la AU y el tiempo transcurrido hasta su administración por lo que será responsabilidad del 9 Actualización Obstetricia y Ginecología 2010 médico la demora que se genere entre la demanda que nos realizan y la atención, información y prescripción del tratamiento solicitado. El médico no podrá actuar en base a sus creencias o confesión excepto que exprese su derecho a la objeción de conciencia, en cuyo caso debe derivar al paciente a otro profesional o centro para que le sea prestada la asistencia y debe dejar constancia en la historia clínica de su actuación. Utilización de fármacos en indicación terapéutica no aprobada Donde no existe ninguna duda de la responsabilidad del médico es en la utilización de fármacos con indicaciones terapéuticas no aprobadas. Un anticonceptivo convencional o cualquier otro producto que no tiene recogida en la ficha técnica ni en el prospecto la indicación de AU, no podrá ser utilizado como tal. CONCLUSIONES El embarazo no deseado es un importante problema de salud pública, más grave si cabe, en adolescentes4, por lo que habría que hacer prevención primaria del mismo. Se deben garantizar los principios de autonomía, información objetiva según MBE, beneficencia, no daño y máximo beneficio, y justicia, accesibilidad y distribución equitativa en el menor tiempo posible. Hasta hace unos años, el mayor problema de la anticoncepción de urgencia era la ignorancia de esta posibilidad por parte de la población, e incluso por gran parte de la clase médica, el personal sanitario no informaba en muchos casos, de esta posibilidad en las consultas de anticoncepción. Se instaba a dar una mayor publicidad de estos métodos, y a dotar a los servicios de urgencias sanitarias de los medios y conocimientos para evitar posteriores abortos (Grupo de intervención para el asesoramiento médico de la IPPF, Sidney 1981) Hoy en día, todo el mundo coincide en que se debería garantizar un acceso fácil y rápido a la anticoncepción de urgencia asegurando también la privacidad y la confidencialidad. Su mayor difusión en algunos países europeos ha supuesto una importante disminución en la tasa de abortos provocados5. Sin duda, es una técnica importante a considerar dentro del arsenal de las técnicas de anticoncepción. Andalucía fue la primera comunidad autónoma, desde el momento de su comercialización en el año 2001, en el que la Consejería de Salud estableció que estos preparados formaran parte de la medicación obligatoria de los centros sanitarios, 10 Anticoncepción tanto de atención primaria como de atención especializada, y que se entregaran gratuitamente a las usuarias, además de que es un medicamento de obligada tenencia en las oficinas de farmacia, lo cual redundaría en una accesibilidad mucho mayor. Posteriormente, y hasta la actualidad, en la mayoría de las comunidades autónomas se dispensa gratuitamente en los centros sanitarios. Y en septiembre de 2009, el Ministerio de Sanidad puso en marcha la libre dispensación del levonorgestrel, dentro de las medidas tomadas en la nueva ley de salud sexual y reproductiva aprobada en el Congreso, lo que permitirá una mejor accesibilidad, sobre todo necesaria en aquellas comunidades donde se estaban produciendo dificultades. Hay experiencia en los países de nuestro entorno y ensayos clínicos que han demostrado la ausencia de riesgos y complicaciones de la libre dispensación, y su efecto positivo en la reducción de la tasa de embarazos no deseados, además de que facilitar el acceso a la AU no aumenta su uso, ni de que provoque que las mujeres asuman más riesgos. La libre dispensación se base en que la mujer sabe cuándo la necesita, autodiagnóstico, entiende cómo usarla y es capaz de resolver sola sus posibles efectos secundarios6. Además, el levonorgestrel cumple los criterios exigidos en la Unión Europea para una libre dispensación, seguridad, autodiagnóstico y correcto uso en la indicación del producto, mínimo riesgo en el uso incorrecto, información clara y completa para el usuario, experiencia de uso y seguridad en la dosificación y en la conservación. BIBLIOGRAFIA 1. Task Force on Postovulatory Methods of Family Regulation, Lancet 1998 2. Consorcio Internacional sobre anticoncepción de emergencia (ICEC). “Píldoras anticonceptivas de emergencia: guía médica para la prestación de servicios”. 2003 3. ICEC y FIGO. Posicionamiento sobre el mecanismo de acción de la anticoncepción de emergencia (octubre 2008). 4. Harper, C et al. Over‐the‐counter access to emergency contraception for teens. Contraception 77 (2008) 230‐233 5. Alvarez, D y otros. “Guía de actuación en anticoncepción de emergencia. Pulso Ediciones. 2002. 6. Gainer, E. et al. Bringing emergency contraception over the counter: experiences of nonprescription users in France, Norway, Sweden and Portugal. Contraception 2003:68 117‐124. 11