Tema 4.1 Anticoncepción
Anuncio

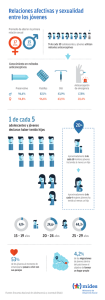
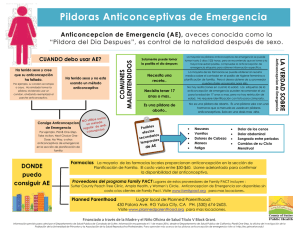
TEMA 4.1 ANTICONCEPCIÓN Dra. María Luisa Santivañez Caballero Grande ha sido la preocupación del ser humano desde tiempo inmemoriales por encontrar un MÉTODO ANTICONCEPTIVO eficaz y sin consecuencias, que permita recuperar la fertilidad más adelante, ya que en las diferentes culturas ésta ha sido considerada una bendición y ha sido fervientemente fomentada, sin tomar en cuenta el número de hijos, las condiciones de la mujer y de la humanidad en cada momento histórico. Por ende, en casi todas las épocas la infertilidad ha sido considerada como una maldición o castigo.1 Para situar cuál camino hubo que transitar antes de disponer de la enorme variedad de métodos anticonceptivos que existen hoy en día, se tuvieron que identificar aspectos culturales, sociales y, sobre todo, los de tipo religioso que a través de las diferentes épocas obstaculizaron su investigación, difusión, uso, etcétera. No fue sino hasta fechas recientes que, gracias a la introducción de la perspectiva de género, hubo un cambio en el enfoque de los pensamientos que motivaron la búsqueda de un anticonceptivo ideal. Hoy se entiende que la mujer tiene el mismo derecho de disfrutar de la relación sexual que el hombre. Muchos problemas se deben a la imposibilidad de inhibir la fertilidad, y que es necesario despertar la conciencia colectiva sobre las consecuencias de la fertilidad sin control. Al mismo tiempo, ello permite disminuir la incidencia de infecciones de transmisión sexual y sus consecuencias. Un aspecto relevante que condicionó esa búsqueda del método ideal a escala mundial fueron las teorías que Thomas Malthus emitió al rededor de1790, cuando refirió que las tasas de crecimiento de la población mundial llegarían a ser tan importantes, que los medios de subsistencia no alcanzarían a satisfacer esas necesidades (alimentación, vivienda, etcétera). Sigmund Freud, en 1898 escribió: "Teóricamente, sería uno de los mayores triunfos de la humanidad [...] si el acto responsable de la procreación pudiera ser elevado al nivel de una conducta voluntaria e intencional y, de esta manera, separarlo del imperativo satisfacer un impulso natural"2. Nuestro enfoque se va a desarrollar en base a los Derechos. Las personas tienen derecho a: “Una sexualidad placentera y recreacional independiente de la reproducción. A usar anticonceptivos gratuitos o a bajo costo con información actualizada y seguimiento; y el deber de quienes los prescriben de responder por sus efectos.” Programa de Accion de la CIPD Los/as adolescentes tienen derecho a: 1. Fedro Carlos Guillén Rodríguez, "Historia de los anticonceptivos"... pág. 224 2. María Teresa Mira Hatch, "Historia de la reproducción"... pag. 268-269 “Contar con información y conocimiento adecuado y suficiente acerca de la sexualidad y la reproducción.” “Acceder a una educación sexual oportuna, integral, laica gradual, científica y con enfoque de género.” “Información y servicios deberían estar disponibles para los adolescentes con el fin de ayudarlos a comprender su sexualidad y a protegerse de los embarazos no deseados, las enfermedades de transmisión sexual y el riesgo posterior de infertilidad. Esto debería hacerse en forma integrada con la educación de hombres jóvenes para que respeten la autodeterminación de la mujer y para que compartan con ella la responsabilidad en aspectos de sexualidad y reproducción”. Todo adolescente, tanto hombre como mujer, tiene derecho a consultar por anticoncepción, y los servicios deben respetar ese derecho. Además, los servicios deben estimular a que las parejas asistan juntas a las primeras consultas de anticoncepción, ya que cuando ambos reciben la información y orientación, aumenta en gran medida la posibilidad de que el método sea mejor entendido y mejor utilizado. Sin embargo, una adolescente o joven que acuda sola es absolutamente merecedora de recibir la información necesaria y elegir el método que desea usar, aunque esto no sea consensuado con su pareja. Las razones por las que los y las adolescentes no utilizan un método anticonceptivo son muchas a pesar de que ellos y ellas conocen de este tema. Algunas de ellas son: - Dificultad para el acceso a los servicios de salud. Nivel socio-económico y educativo bajo. Ninguna participación del compañero y dificultad de negociar con él el uso del condón. Percepción de invulnerabilidad que es propia de la edad, pensamiento mágico (nada pasará conmigo). El carácter esporádico, nada planeado de las relaciones sexuales. Temor a que se descubra su uso y, con ello, la actividad sexual. El miedo al examen ginecólogo. El costo de los métodos anticonceptivos. La opción del método anticonceptivo debe tener en cuenta la edad, el nivel socio-económico, la paridad, el contexto social y religioso. Si es posible, la decisión debe evaluarse en grupo: el profesional de salud y la pareja, motivándose la participación del compañero. Esta toma de decisiones ayuda en la madurez de los adolescentes, divide las responsabilidades, mejorando la calidad de información sobre la salud reproductiva. Hay que tomar en cuenta a la hora de trabajar este tema con adolescentes y jóvenes ya sea en la consulta o en un taller en la comunidad: a) Trabajar las barreras socioculturales que existen para su utilización. b) Partir de los conocimientos que las/os adolescentes tienen sobre cada método y trabajar sobre aquellos que sean erróneos. c) Realizar ejercicios de elección de métodos anticonceptivos planteando diferentes situaciones para verificar la adquisición de conocimientos y reflexiones acerca de su utilización. (Diferentes edades, sexos, con y sin pareja estable, con o sin hijos/as, período de lactancia, etc.) d) Abordar y plantear casos hipotéticos de la negociación en la pareja para usar, elegir, adquirir y utilizar métodos anticonceptivos. e) Diferenciar en el abordaje la clasificación de los métodos según estos sean reversibles o transitorios, requieran consulta médica o no para su utilización, porcentaje de efectividad en la prevención de un embarazo no deseado, protejan de embarazos no deseados y de las ITS y VIH, etc. f) Analizar las repercusiones personales y sociales de un embarazo no deseado. g) Dar a conocer los recursos comunitarios y servicios de salud donde brindar información y atención en métodos anticonceptivos. h) Considerar que es un tema que requiere apoyos didácticos atractivos que generan mucho interés; recomendamos no reducir su abordaje a la información concreta sobre cada método (si bien es necesario brindarla) sino poder focalizar el énfasis en la reflexión de las limitaciones para su uso y acceso, mitos, relaciones de poder, relaciones de género, cuáles son los aspectos que están en juego cuando no se utilizan; de forma que fomente un proceso de decisión informada, siempre partiendo de los conocimientos que los y las adolescentes traen sobre cada método y trabajar sobre aquellos que sean erróneos. La consulta por anticoncepción La consulta por anticoncepción tiene como objetivo que usuarias y usuarios obtengan información y medios para evitar un embarazo, las infecciones de transmisión sexual y el VIH/SIDA. En el caso de la anticoncepción, las y los adolescentes que acuden a los servicios, en general, están en perfecto estado de salud y deberían ser los protagonistas de la toma de decisiones sobre qué método usar y por cuánto tiempo. El papel del equipo de salud debe ser el de ayudar a que ellas y ellos utilicen el método anticonceptivo de la mejor forma posible, de manera de alcanzar sus metas de evitar un embarazo, cuando no se desea, así como las infecciones de transmisión sexual y el VIH/SIDA Consulta inicial (habitualmente es cuando se elige un método y se comienza su uso): La consulta inicial en anticoncepción consta de tres etapas: 1. Información/educación 2. Orientación (asesoramiento o consejería) 3. Consulta con un profesional de salud (médico o enfermera) para ayudar en la toma de la decisión final sobre el método a ser usado, iniciar su uso, dar instrucciones sobre cómo usarlo, cómo manejar efectos colaterales y cuándo volver a las consultas de seguimiento. El personal de salud de los servicios deberán, en primer lugar, facilitar el acceso a la información y a las consultas para iniciar el uso de algún método anticonceptivo. Se debe iniciar el abordaje conociendo los saberes de ellos y ellas sobre el tema, esto ayuda a la hora de orientar sobre el método elegido, y permite mayor adherencia y autocontrol. El papel de las y los profesionales es colaborar en el proceso de elección del método a ser utilizado, por ello es importante una información amplia y responsable de todos los métodos, de aquellos que son accesibles por el seguro y de los que no, con la finalidad de que la toma de decisiones sea responsable y ellos/ellas asuman que el servicio está interesado en cubrir su necesidad, el SUMI cubre esta prestación, por lo que los servicios de salud en los tres niveles de atención deben contar, ofertar y entregar este servicio a toda adolescente que así lo requiera. Una vez que ellos y ellas ya han elegido e inician un método se tiene que garantizar el acceso a las consultas de seguimiento para dar apoyo y refuerzo al modo de uso y al manejo de posibles efectos colaterales. Las visitas sucesivas al servicio deben ser frecuentes, ya que permiten evaluar la adherencia al método y estimulan la práctica del sexo seguro. Información/educación La información sobre los métodos debe incluir: 1. Su eficacia anticonceptiva y las razones que pueden hacer que ésta aumente o disminuya. 2. 3. 4. 5. 6. 7. Forma de uso Efectos colaterales que se pueden esperar con su uso, Cuánto tiempo se puede utilizar Influencia en la fertilidad futura Si ofrecen algún tipo de protección contra las enfermedades de transmisión sexual. - El esquema de seguimiento. Estos pasos deben seguirse no importando el método al que nos refiriéramos. Orientación y escucha en anticoncepción: Destinada a todos/as los/as adolescentes y jóvenes que se encuentren por decidir el inicio de relaciones sexuales o aquellos/as que las hayan iniciado. Pautas para realizar la orientación y escucha: - Conocer la orientación, prácticas sexuales y dudas de el/ la adolescente previo a realizar una orientación basada en presupuestos de heterosexualidad. - Permitir que las/os adolescentes expresen sus inquietudes, dudas, temores, dificultades, creencias y motivaciones en relación al uso de los diferentes métodos. - Favorecer la corresponsabilidad en el uso correcto, con enfoque de género, generando habilidades de negociación con la pareja sexual. - Organizar con el/la adolescente una lista de los métodos anticonceptivos que conoce, y cual el alcance de este conocimiento. - Exponer y demostrar el uso correcto de cada método anticonceptivo, con apoyo en material didáctico. - Informar sobre: eficacia, indicación del uso, uso correcto y continuo, mecanismo de acción beneficios y limitantes, accesibilidad y efectos secundarios. - Recomendar la consulta preventiva en SS y SR oportuna (Anamnesis, examen físico genital y el apoyo del equipo interdisciplinario). Es preciso a la hora de la orientación introducir los criterios médicos de elegibilidad, lo que significa que el método elegido debe ser también apropiado desde el punto de vista médico para las condiciones de salud del/la usuaria/o. por ello es importante que el/la orientador/a esté muy bien capacitado/a para manejar el documento de los criterios médicos de las normas de atención en anticoncepción, y saber hacer las preguntas necesarias que le permitan verificar si el método escogido puede ser utilizado sin causar daños a su salud. Métodos elegibles para adolescentes HORMONALES MECÁNICOS DE BARRERA ANTICONCEPCIÓN DE EMERGENCIA Píldoras combinadas o de gestágenos solo, inyectables e implantes de gestágenos. Preservativo/condón masculino, femenino. Ventaja adicional de prevenir infecciones transmisión sexual. Relaciones sexuales sin método anticonceptivo o sospecha de falla de método anticonceptivo: omisión de más de 3 píldoras, retraso en recibir el inyectable (más de 4 semanas del último) Abuso sexual. No recomendable - DIU en adolescentes nulíparas, se requiere de mucha experiencia. - Métodos de esterilización definitiva (vasectomía, salpingoclasia) - Los métodos naturales (ritmo o calendario) OPCIONES ANTICONCEPTIVAS2 Anticonceptivos hormonales METODOS HORMONALES HORALES (AOC) Son píldoras que contienen dosis baja de hormonas, conocida también como “la píldora”, funciona previniendo la liberación de óvulos del ovario, (ovulación) PRESENTACIONES: 1. Paquete con 28 píldoras, de las cuales 21 son activas seguidas de 7 que no lo son, de color marrón que contienen hierro. 2. Paquete de 21 píldoras activas. EFECTIVIDAD/TASA DE FALLA Cuando se utilizan en forma correcta y consistente su eficacia es del 99,9 %, es decir que se producen 0,1 embarazos por cada 100 mujeres en el primer año de uso. Si el uso no es correcto, la eficacia se reduce al 92 % ( 6 a 8 embarazos por cada 100 mujeres en el primer año de uso). Los anticonceptivos hormonales son distintos preparados que contienen hormonas femeninas, pueden administrarse por vía oral o parenteral.3 MECANISMO DE ACCIÓN Inhibición de la ovulación Espesamiento del moco cervical BENEFICIOS Ayuda a prevenir: Riesgo de embarazo. Cáncer del revestimiento del útero (cáncer endometrial). Cáncer de ovario. Enfermedad pélvica infamatoria sintomática. Quistes ováricos. Anemia por deficiencia de hierro. No interfiere con el coito vaginal. Puede descontinuarse el método en cualquier momento La fertilidad retorna tan pronto se descontinúa. Reduce: Calambres menstruales. Problemas del sangrado menstrual. 2 Norma Nacional, Reglas, Protocolos y Procedimientos en Anticoncepción. Documentos Técnico Normativo 169, MSyD, La Paz – Bolivia, 2010 3 Recomendaciones sobre prácticas seleccionadas para el uso de Anticonceptivos. Planificación Familiar. Segunda edición. OMS. 2005. www.who.int/reproductive-health Dolor de ovulación. Vello excesivo en rostro o cuerpo. Síntomas de síndrome de ovario poliquístico (sangrado irregular, acné, vello excesivo en rostro o cuerpo). Síntomas de endometriosis (dolor pélvico, sangrado irregular). Regula el ciclo menstrual. Mejora la sintomatología climatérica en la premenopausia. LIMITANTES: Necesita abastecimiento mensual. Requiere motivación de parte de la usuaria para tomar las píldoras correctamente. Los primeros seis meses posparto podría afectar la calidad y cantidad de la leche materna. Sospecha de embarazo (retraso menstrual). Hemorragia genital no diagnosticada. Mujer fumadora mayor de 35 años. No protege contra las ITS-VIH/SIDA. Interacción con otros medicamentos: los que disminuyen el efecto anticonceptivo de la píldora: fenobarbital, carbamazepina, griseofulvina, fenitoína, primidona, rifampicina y paracetamol. Si se administran estos fármacos, tomar precauciones usando métodos adicionales mientras dure el tratamiento y hasta siete días después; en caso de tratamientos prolongados, cambiar de método. EFECTOS SECUNDARIOS: Puede presentarse en algunas mujeres: Cambios en los patrones de sangrado, incluyendo: sangrado más leve y de menos días, sangrado irregular, sangrado infrecuente y amenorrea. Cefaleas. Cambios de peso. Cambios de humor. Acné (puede mejorar o empeorar, pero, en general mejora). Náuseas, vómitos, mareos (común en los primeros tres meses). Turgencia mamaria y sensibilidad de las mismas (mastalgia y mastodinia). Cambios en la piel (cloasma, telangiectasia, neurodermatitis, eritema multiforme, eritema nodoso, eczema, fotosensibilidad. RIESGOS PARA LA SALUD: Muy raros: Trombosis de venas profundas o embolia pulmonar. Extremadamente raros: Accidente cerebrovascular. Ataque cardíaco. ANTICONCEPCIÓN DE EMERGENCIA (PAE) Como su nombre indica, este tipo de método solo debe usarse en casos específicos que se consideren una emergencia: fallo del método habitual, abuso sexual, relación sexual casual sin protección. No es un método anticonceptivo de uso regular.4 Las PAE contienen sólo progestina (levonorgestrel), o una progestina y un estrógeno juntos, como las hormonas naturales progesterona y estrógeno presentes en el organismo de la mujer, pero en altas dosis. Las píldoras anticonceptivas de emergencia (PAE) a veces reciben el nombre de píldoras “del día después”, “de la mañana siguiente” o anticonceptivos postcoitales. EFECTIVIDAD/TASA DE FALLO Usada dentro de las primeras 72 horas después del coito, la Píldora Anticonceptiva de Emergencia evita el 75% de los embarazos. Esto es, hay embarazo en 2% de los casos en vez del 8% que se esperaría sin ninguna protección. La eficacia del método basado solo en levonorgestrel es un poco mayor que la del método de Yuzpe. La eficacia es mayor cuanto más rápido se tomen las píldoras después del coito ya que el mecanismo de acción es evitar la unión del óvulo con el espermatozoide. En los casos en que la primera dosis se toma antes de completar las 24 horas después del coito sin protección la eficacia es de 95%. Si la fecundación ya se ha producido, la PAE no tiene ningún efecto. Eso demuestra que el método NO ES ABORTIVO. Indicaciones: Coito voluntario sin uso de anticoncepción Rotura o uso incorrecto del preservativo Olvidar tomar dos o más píldoras anticonceptivas Retraso de siete o más días en la colocación de la inyección mensual combinada Retraso de 15 días o más en la colocación de la inyección trimestral de progestágeno Coito interrumpido fallido Cuando el DIU ha sido expulsado Abuso sexual 4 Guía Nacional de Atención Integral y Diferenciada para Adolescentes y Jóvenes, Documento Técnico Normativo, MSyD, La Paz-Bolivia, 2011. MECANISMO DE ACCIÓN El mecanismo de acción de la anticoncepción hormonal de emergencia es complejo, porque el efecto de las hormonas administradas depende del día en que se usan, y la fertilidad de la mujer varía de acuerdo a la etapa del ciclo menstrual en que se encuentre. En la gran mayoría de los casos los espermatozoides permanecen 1 y 5 días en el tracto genital femenino. Este intervalo ofrece una posibilidad real de que el anticonceptivo de emergencia interfiera con el transporte y la vitalidad de los espermatozoides, y/o con el proceso ovulatorio, y que se disminuya la posibilidad del encuentro del óvulo con un espermatozoide en la trompa de Falopio. Si se usa antes de la ovulación, la anticoncepción de emergencia impide la liberación del óvulo. La anticoncepción de emergencia no produce alteraciones del endometrio. Los estudios realizados en animales de experimentación demuestran que el levonorgestrel no impide la implantación. El levonorgestrel produce alteración del moco cervical y la anticoncepción de emergencia puede alterar el transporte y la vitalidad de los espermatozoides. Actualmente hay dos métodos aprobados para anticoncepción hormonal de emergencia: METODO LEVONORGESTREL DOSIS 0.75 mg de levonorgestrel ADMINISTRACIÓN Tomar 1 tableta cada 12 horas (2 dosis) LEVONORGESTREL 1.5 mg de levonorgestrel Tomar 1 tableta lo más pronto posible antes de las 72 horas (1 sola dosis) METODO DEL YUZPE Con OAC de 30mcg de etinil Tomar 4 comprimidos cada 12 las píldoras de minidosis . estradiol y 150mcg de horas (2 dosis) levonorgestrel por cada comprimido METODO DEL YUZPE Con 50mcg Etinil Estradiol + Tomar 2 comprimidos VO las píldoras de macrodosis 250mcg Levonorgestrel cada 12 horas en dos dosis o 4 comprimidos VO dosis única En nuestros servicios de salud contamos con los anticonceptivos orales combinados y la anticoncepción de emergencia está cubierta por el SUMI, de tal manera que el método Yuzpe está disponible. Las píldoras de progestágeno solo, están disponibles en el mercado con los nombres de Glanique® , Postinor® y otros. Estas píldoras son de toma única durante las primeras 72 horas después del coito. Importante: si la usuaria presenta vómitos durante la primera hora de administradas las píldoras, repetir la dosis. CARACTERÍSTICAS Se recupera la fertilidad inmediatamente después de interrumpir las PAE Después de tomar PAE una mujer puede quedar embarazada de inmediato. Tomar la PAE solamente previene el embarazo de actos sexuales ocurridos en las 72 horas anteriores. No protegen a la mujer del embarazo por actos sexuales realizados después de tomar la PAE; ni siquiera del día siguiente. Para mantenerse protegida del embarazo la mujer debe comenzar de inmediato a utilizar otro método anticonceptivo. No protege contra infecciones de transmisión sexual (ITS) Es apropiada en caso de: Uso incorrecto de un método anticonceptivo, falla y/u olvido del método. Accidente durante el uso (rotura o deslizamiento del condón). Relación sexual no protegida. Violación. LIMITANTES: El tiempo después de un coito sin protección anticonceptiva es corto para que la mujer pueda utilizar la PAE, sólo es efectiva hasta 72 horas después del mismo. No protege contra ITS-VIH/SIDA. BENEFCIOS CONOCIDOS PARA LA SALUD: Ayuda a proteger contra: riesgo de embarazo. INYECTABLES EFICACIA: Su eficacia es del 99,7 %, es decir 0,3 embarazos por cada 100 mujeres en el primer año de uso. Se los clasifica de la siguiente manera: a) MENSUALES: Están compuestos por un estrógeno de acción breve (Valerato o Cipionato de Estradiol) y un gestágeno de acción prolongada (Enantato de Noretisterona teto de Medroxiprogesterona). Se aplican entre el séptimo y el décimo día del ciclo, preferentemente el octavo o noveno. No producen aumento del sangrado menstrual sino por el contrario lo disminuyen, siendo la amenorrea un efecto adverso frecuente. EFECTIVIDAD/TASA DE FALLA Tal como se los utiliza comúnmente, se producen cerca de tresembarazos por cada 100 mujeres que utilizan inyectables mensuales en el transcurso del primer año. Esto significa que 97 de cada 100 mujeres que usan inyectables mensuales no quedarán embarazadas. MECANISMO DE ACCIÓN Funcionan fundamentalmente evitando la liberación de óvulos de los ovarios (ovulación). Causan espesamiento del moco cervical. Adelgazan el endometrio. b) TRIMESTRALES: (AMPD) Consiste en una dosis de 150 mg. de Acetato de Medroxiprogesterona de liberación lenta (AMPG). La dosis de este gestágeno inhibe eficazmente la ovulación dando una eficacia anticonceptiva de 99,7 %. El efecto adverso más frecuente es la amenorrea. Si bien se trata de un anticonceptivo de progesterona sola, está contraindicado en la hipertensión arterial, ya que el efecto mineralocorticoide de la Medroxiprogesterona en una dosis alta puede elevar la presión arterial. La primera dosis se aplica el primer día de la menstruación, y luego cada tres meses calendario. Por no contener estrógenos puede ser usada por la mujer que da de lactar o en aquellas en las que está contraindicado el uso de (OAC) Es conocido como “Depo” o “Depo-provera”5 MECANISMO DE ACCIÓN 1. Funcionan fundamentalmente evitando la liberación de óvulos de los ovarios (ovulación), por acción de la progestina-progestágeno que actúa sobre el hipotálamo y la hipófisis, suprimiendo la elevación aguda de LH (responsable de la ovulación). 2. Espesamiento del moco cervical viscoso, esto dificulta la penetración de los espermatozoides. 3. En la mayoría de los casos el endometrio muestra señales de hipotrofa. CARACTERÍSTICAS Es apropiado, seguro y adecuado para: Casi todas las mujeres pueden utilizar inyectables con progestina sola de manera segura y eficaz, incluyendo mujeres que: o Hayan tenido hijos o no. 5 Guías en Salud Sexual y Reproductiva - Capítulo Anticoncepción - Métodos Reversibles. Programa Nacional de Salud de la Mujer y Género. DIGESA. MSP. 2005 o o o o o o o o o o De cualquier edad, incluyendo adolescentes y mujeres de más de 40 años; en la adolescencia, después de dos años de establecida su menstruación (no requiere períodos de descanso). Hayan tenido recientemente un aborto o una pérdida de embarazo. Fumen cigarrillos, independientemente de la edad o de la cantidad que fumen. Estén amamantando (se puede comenzar a las seis semanas del parto). Estén infectadas con VIH, estando o no en terapia antirretroviral. La mujer puede comenzar a utilizar inyectables con progestina sola: Sin realizarse un examen pélvico. Sin ningún análisis de sangre, ni ninguna otra rutina de laboratorio. Sin realizarse un despistaje de cáncer cervical. Sin realizarse un examen de mamas. Incluso sin que la mujer esté teniendo al momento su menstruación, si existe razonable certeza de que no está embarazada. BENEFICIOS: Ayuda a proteger contra: Riesgo de embarazo. Cáncer del revestimiento uterino (cáncer endometrial). Fibromas uterinos. Puede ayudar a proteger contra: Enfermedad pélvica infamatoria sintomática. Anemia por deficiencia de hierro. Reduce: Crisis de anemia falciforme en las mujeres con anemia falciforme. Síntomas de dismenorrea. Síntomas de endometriosis (dolor pélvico, sangrado irregular). Protege contra la enfermedad pélvica infamatoria. Riesgo de embarazo ectópico. No altera la cantidad y calidad de la leche materna. No interfiere con el coito vaginal. No se necesita un tiempo de descanso por lo que el tiempo de uso lo indica la usuaria, según sus deseos de tener o no hijos. LIMITANTES: Cuando se sospecha embarazo o hay embarazo. Cuando hay hemorragia genital no diagnosticada. Cuando se sospecha cáncer de mama. Cuando hay irregularidades del ciclo menstrual, principalmente la amenorrea. Cuando hay aumento de peso. No protege contra las ITS/VIH/SIDA. No cubre las necesidades de estrógenos (inyectable con progestágeno solamente) en la premenopausia. EFECTOS SECUNDARIOS/EFECTOS COLATERALES En algunas usuarias se presenta: Cambios en los patrones de sangrado, inclusive con AMPD: En los tres primeros meses: Sangrado irregular. Sangrado prolongado. Al año: Ausencia de menstruación, sangrado infrecuente, sangrado irregular. Aumento de peso (0,5 a 2 kilos por año de uso). Cefaleas, mareos. Distensión y molestia abdominal. Cambios de humor. Disminución del impulso sexual (poco frecuente). Otros posibles cambios físicos: Pérdida de densidad ósea. INDICACIONES PARA INTERRUMPIR LA ADMINISTRACIÓN DE ANTICONCEPTIVOS HORMONALES Gestación. Trastornos tromboembólicos Tromboflebitis Embolia pulmonar Trastornos cerebrovasculares Trombosis retiniana Cefalea severa de origen desconocido. Migraña severa o con síntomas neurológicos Epilepsia que se agrava. Esclerosis en placas que se agrava Aparición de ictericia, hipertensión, depresión. Intervención quirúrgica programada (cambiar de método por barrera o DIU, seis semanas antes; los de abstinencia periódica no serían confiables en estas circunstancias). ANTICONCEPTIVOS DE BARRERA Son aquéllos que actúan como un obstáculo físico al paso del espermatozoide a la cavidad uterina. PRESERVATIVO MASCULINO O CONDÓN EFICACIA: Su eficacia en la prevención de embarazos es del 97% (uso correcto y consistente), el uso común otorga una seguridad del 86% Los fracasos se deben más a problemas en su colocación o de escurrimiento del semen que a la posibilidad de ruptura. Si su uso es correcto y consistente la eficacia se incrementa a 97% (3 embarazos por cada 100 mujeres en el primer año de uso). Se lo denomina anticonceptivo de doble protección. Para el uso correcto del preservativo se deben seguir estas recomendaciones: 1. 2. 3. 4. Usar un condón nuevo en cada relación. Verificar la fecha de vencimiento, y la existencia del colchón de aire. Sacar el preservativo de su envoltorio con cuidado de no romperlo. Colocarlo cuando ocurre la erección, antes de la primera penetración, y antes de un contacto de fluido preseminal con la vagina, dejando un espacio en su extremo superior para contener el semen eyaculado. 5. Después de la eyaculación, retirar el pene de la vagina, sosteniendo el preservativo por su base para que éste no se salga (el condón queda grande cuando el pene se va desentumeciendo) tratando de no derramar esperma al hacer esta maniobra. 6. No reutilizar nunca. Tirarlo envuelto en un trozo de papel. 7. Si necesita lubricante, usar uno a base de agua (la misma jalea espermicida sirve) ya que los de base oleosa deterioran el látex. BENEFICIOS No necesita prescripción médica Reduce el riesgo de contraer una ITS, incluyendo la transmisión de VIH Ayuda a proteger contra el cáncer cevix Puede ayudar a tener una erección mas prolongada LIMITANTES Puede salirse o rasgarse si no es usado correctamente. Puede producir alergia o hipersensibilidad al látex o al espermicida. Requiere mantener la erección durante la relación coital. Requiere motivación para usarlo constante y correctamente. Se deteriora rápidamente cuando las condiciones de almacenamiento no son apropiadas. Se requiere disponer de un condón nuevo para cada relación coital. Puede interferir con la espontaneidad del coito ANTICONCEPTIVOS DE BARRERA Son aquéllos que actúan como un obstáculo físico al paso del espermatozoide a la cavidad uterina. PRESERVATIVO MASCULINO O CONDÓN Los preservativos, condones o profilácticos están hechos de una fina goma. Es una funda delgada de látex diseñada para cubrir el pene y evitar que el contenido seminal entre en contacto con el tracto reproductor femenino. EFICACIA: Su eficacia en la prevención de embarazos es de 88 a 90 % (14 embarazos por cada 100 mujeres en el primer año de uso). EFECTIVIDAD/TASA DE FALLA Los fracasos se deben más a problemas en su colocación o de escurrimiento del semen que a la posibilidad de ruptura. Tal como se usa comúnmente, hay alrededor de 15 embarazos por 100 mujeres cuyas parejas usan, durante el primer año. Si su uso es correcto y consistente la eficacia se incrementa la efectividad llegando solo a dos embarazos cada 100 mujeres cuyas parejas usan condones masculinos en el primer año, es decir tiene una efectividad de 98%. Se lo denomina anticonceptivo de doble protección. CARACTERÍSTICAS Es apropiado para: Hombres de cualquier edad. Parejas de mujeres en el posparto y durante la lactancia. Parejas que necesitan un método de respaldo temporal o de respaldo, o están en transición al uso de otro método anticonceptivo. Hombres que desean anticoncepción ocasional sin necesidad de tener que seguir método continuo. Hombres, luego de una vasectomía (temporalmente). Quienes desean usar métodos anticonceptivos sin efectos sistémicos. BENEFICIOS: Los condones masculinos reducen significativamente el riesgo de infectarse con el VIH cuando se los usa correctamente, en cada acto sexual. Cuando se los usa correcta y consistentemente, los condones evitan 80% a 95% de la transmisión del VIH que hubiera tenido lugar sin ellos. No necesita prescripción médica. Los condones reducen el riesgo de contagio de muchas ITS cuando se los usa correcta y consistentemente. Protegen mejor contra la diseminación a través del flujo o secreciones, como sucede con el VIH, la gonorrea y la clamidia. También protegen contra la diseminación de ITS a través del contacto cutáneo de piel a piel, como es el caso del herpes y el papilomavirus humano. La lubricación del condón puede reemplazar la lubricación vaginal disminuida en la etapa premenopáusica. Sirve como protección adicional, cuando la mujer está tomando medicamentos que interfieren con la efectividad de los anticonceptivos orales. Ayuda a proteger contra el cáncer de cérvix. LIMITANTES: Puede interferir con la espontaneidad del coito. Puede salirse o rasgarse, si no se lo usa correctamente. Requiere mantener la erección durante la relación sexual. Requiere gran motivación para usarlo constante y correctamente. Se deteriora rápidamente cuando las condiciones de almacenamiento no son apropiadas. Se requiere disponer de un condón nuevo para cada relación sexual. Muy raro, puede producir alergia o hipersensibilidad al látex o al espermicida. RIESGOS CONOCIDOS PARA LA SALUD: Extremadamente raro: reacción alérgica severa al látex. Para el uso correcto del preservativo se deben seguir estas recomendaciones: 1. Usar un condón nuevo en cada relación. 2. Verificar la fecha de vencimiento, y la existencia del colchón de aire. 3. Sacar el preservativo de su envoltorio con cuidado de no romperlo. 4. Colocarlo cuando ocurre la erección, antes de la primera penetración y antes de un contacto de fluido preseminal con la vagina, dejando un espacio en su extremo superior para contener el semen eyaculado. 5. Después de la eyaculación, retirar el pene de la vagina, sosteniendo el preservativo por su base para que éste no se salga (el condón queda grande cuando el pene se va desentumeciendo) tratando de no derramar esperma al hacer esta maniobra. 6. No reutilizar nunca. Tirarlo envuelto en un trozo de papel. 7. Si necesita lubricante, usar uno a base de agua (la misma jalea espermicida sirve) ya que los de base oleosa deterioran el látex. PRESERVATIVO FEMENIN0 Es un revestimiento fino de plástico (actualmenteexisten también de látex) que se adapta a la vagina de la mujer, es flexible y está hecho de una película delgada de plástico suave y transparente (poliuretano). EFICACIA: Su eficacia en la prevención de embarazos es del 79 al 95%, aumentando con la continuidad y corrección del uso. También es eficaz en la prevención de ITSs. No se han comprobado fallas del tipo rotura. La falla más frecuente es la penetración del semen por fuera del anillo que cubre la vulva o su desplazamiento hacia el interior de la vagina. MECANISMO DE ACCIÓN Funcionan actuando como barrera, evita el contacto de los espermatozoides con la vagina, impidiendo el embarazo. Aísla de las infecciones en el semen, en el pene, o en la vagina, evitando el contagio del otro miembro de la pareja. BENEFICIOS: No afecta la lactancia. No interfiere con el coito (puede insertarse hasta ocho horas antes del coito). Es desechable. Ayuda a proteger contra el cáncer de cérvix. No necesita prescripción médica. La lubricación del condón puede reemplazar la lubricación vaginal disminuida en la etapa premenopáusica. Los condones (masculino y femenino) son el único método anticonceptivo que evita el embarazo y protege disminuyendo las posibilidades de contraer infecciones de transmisión sexual (METODO DE DOBLE PROTECCIÓN). LIMITANTES: Es dependiente de la usuaria (requiere motivación y uso constante). Se requiere disponer de un condón nuevo para cada relación coital. Debe disponerse de reabastecimiento continuo. No puede utilizarse en mujeres con prolapso uterino o colpocele anterior o posterior de tercer grado. EFECTOS SECUNDARIOS: Alergia al poliuretano o al espermicida (muy raro). DISPOSITIVOS INTRAUTERINOS Son pequeños aparatos de material sintético que se introducen en la cavidad uterina y se dejan en ella con el objetivo de evitar embarazos. EFECTIVIDAD/TASA DE FALLA Es uno de los métodos más eficaces y perdurables. La eficacia de los dispositivos intrauterinos es de 99,3% (0,6 a 0,8 embarazos por cada 100 mujeres durante el primer año de uso) Cuando se usa por más de 12 años la efectividad disminuye a 98%. Aproximadamente dos embarazos por cada 100 mujeres. MECANISMO DE ACCION Interfiere con la capacidad de los espermatozoides para pasar a través de la cavidad uterina. Espesa el moco cervical Cambia el revestimiento endometrial. Interfiere con el proceso reproductivo antes de que el ovulo llegue a la cavidad. CARACTERÍSTICAS Es apropiado, seguro y adecuado para: Casi todas las mujeres, incluyendo mujeres que: Hayan tenido hijos o no, estén o no estén casadas. Tengan cualquier edad, incluyendo adolescentes y mujeres de más de 40 años. Desean un método anticonceptivo de fácil uso, reversible, seguro, generalmente inocuo y de larga duración. Hayan tenido recientemente un aborto (si no hay evidencia de infección). Están en el posparto inmediato (antes de las 48 horas), en el post-aborto inmediato, sin indicios de infección (hasta el quinto día). Estén amamantando. Realicen trabajo físico intenso. Hayan tenido un embarazo ectópico (previa valoración de cada caso específico). Hayan tenido enfermedad infamatoria pélvica –EIP (previa valoración de cada caso). Presenten infecciones vaginales. Tengan anemia. Estén infectadas con VIH o estén en terapia antirretroviral y evolucionando bien. BENEFICIOS: No afecta la lactancia materna. Es efectivo hasta 12 años según últimos estudios. No interfiere con el coito vaginal. Puede descontinuarse su uso en cualquier momento. Es inmediatamente reversible. Ayuda a prevenir el embarazo ectópico (menor riesgo que aquellas mujeres que no usan ningún método anticonceptivo). La mujer que adopta este método después de los 40 años de edad, puede considerarlo permanente, porque es posible que lo use hasta la menopausia. LIMITANTES: Requiere de un profesional capacitado para su inserción y extracción. No es recomendable cuando existen anomalías uterinas o tumores benignos (fibromas) del útero que deforman la cavidad uterina. Múltiples parejas sexuales. No protege contra ITS/VIH/SIDA. Cuando exista cáncer de cérvix, útero u ovario. En presencia de enfermedad maligna del trofoblasto. Cuando hay tuberculosis pélvica diagnosticada. Cuando hay anemia. Puede aumentar la anemia en la mujer que ya presenta una baja reserva de hierro antes de la inserción y en la que el DIU produce una menstruación más profusa. Raro: puede aparecer enfermedad infamatoria pélvica (EIP) si la mujer tiene clamidia o gonorrea al momento de la inserción del DIU. MÉTODOS NATURALES MELA: MÉTODO DE LACTANCIA AMENORREA Es un método natural, que consiste en que la mujer alimente a su hijo exclusivamente con su leche, desde el momento de su nacimiento. Es útil solo durante los primeros seis meses después del parto. EFECTIVIDAD/TASA DE FALLO: En los primeros 6 meses después del parto, su eficacia es del 98 al 99,5% (0,5 a 2 embarazos por cada 100 mujeres que lo usan), con uso correcto y consistente. La relación entre la duración de la lactancia y la duración de la amenorrea posparto ha sido suficientemente demostrada: a mayor duración de la lactancia, mayor duración del período de amenorrea. El método de la Lactancia Materna o MELA consiste en utilizar la lactancia como método temporal de planificación familiar. Como método anticonceptivo, el MELA sólo es válido si: La lactancia es exclusiva y la madre amamanta frecuentemente, tanto de día como de noche. El bebé es menor de 6 meses de edad Que la madre no haya vuelto a menstruar durante los primeros seis meses después del parto. Cuando la usuaria no cumple con los tres criterios o no desea continuar con el método, puede elegir otro método anticonceptivo. CARACTERÍSTICAS Es apropiado para mujeres que cumplen los criterios arriba mencionados. BENEFICIOS: Efectividad elevada e inmediata. No tiene efectos secundarios. No necesita supervisión médica. No requiere de insumos. No implica costo alguno. Disminuye el sangrado posparto. Mejora la salud del recién nacido LIMITANTES: Efectividad elevada sólo hasta que se reanuda la menstruación o hasta los seis meses posparto; existen estudios que mencionan que puede existir efectividad luego de los seis meses si aún existe amenorrea, pero los datos son poco consistentes. No protege contra las ITS-VIH/SIDA. Si la madre tiene el VIH, existe la posibilidad de que éste pase al bebé a través de la leche materna. EFECTOS SECUNDARIOS: No existen efectos secundarios ni complicaciones atribuibles al método.