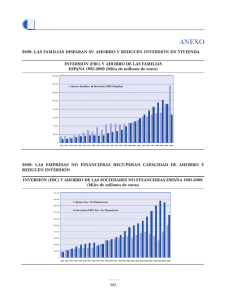
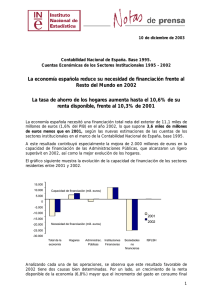
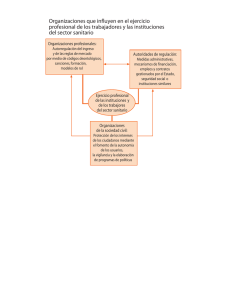
Cuaderno de Salud 12 - Fundación 1º de Mayo
Anuncio

cuadernode POLÍTICAS DE SALUD análisis, reflexión y debate Observatorio de Políticas de Salud 12 A MODO DE EDITORIAL De recortes, errores y privatizaciones GASPAR LLAMAZARES Las claves para el mantenimiento de la sanidad pública M. FERNÁNDEZ RUIZ, A. ORTIZ ARTEAGA, S. FERNÁNDEZ RUIZ, M.F. FERNÁNDEZ CALVO Y M. SÁNCHEZ BAYLE Las causas y consecuencias del copago farmacéutico LUISA LORES AGUIN Análisis jurídico-financiero de la colaboración público-privada del nuevo Hospital de Vigo FRANCISCO REYES SANTIÁS Y MARÍA FE LÓPEZ JUIZ El papel de los profesionales sanitarios en la actual crisis global SEPTIEMBRE 2012 EDDY D´ORLEANS JULIEN Un nuevo escenario y un nuevo horizonte de las políticas sociales MARCO MARCHIONI CITAS BIBLIOGRÁFICAS. LUIS PALOMO Coordinador | Eddy D´Orleans Consejo Editorial | Marciano Sánchez Bayle, Alberto del Pozo, Carmen Mancheño, Elvira S. Llopis, Antonio Cabrera, José A. Serrano, Joan Canals, Merche Boix, Manuel Martín García, Araceli Ortíz. Fundación 1º de Mayo | Centro Sindical de Estudios. C/ Longares,6. 28022 Madrid. Tel.: 913640601. Fax: 913640838 | www.1mayo.ccoo.es | [email protected] Cuaderno de Políticas de Salud. ISSN: 1989-6050 cuadernode POLÍTICAS DE SALUD SEPTIEMBRE 2012 | 2 A MODO DE EDITORIAL De recortes, errores y privatizaciones GASPAR LLAMAZARES Diputado de IU en el Congreso uando llevamos poco más de un año de Legislatura la sensación es ya de fin de ciclo, y no sólo en relación a la situación crítica de la economía y la perspectiva de un rescate permanente, con sus consiguientes contrapartidas en forma de recortes sociales, sino también en el ámbito sanitario con medidas descarnadas e incomprensibles como el apartheid sanitario que ha provocado un terremoto entre la profesión sanitaria y una gran incertidumbre entre los afectados. Al Ministerio de Sanidad se le ve a la defensiva, sin relato y sin liderazgo, dedicado únicamente a una defensa balbuceante de los recortes y las exclusiones del sistema sanitario y a continuar rectificando los monumentales errores en que se han convertido sus decretos y reglamentos. Comenzando por el Decreto 16/2012 de repagos y cambios del modelo sanitario, así como la exclusión de fármacos que, por mor del dogmatismo y la improvisación, han tenido que sufrir múltiples correcciones y cambios. A pesar de ello, nada garantiza que el repago no tenga un impacto negativo sobre la salud de los más débiles y que el ahorro proclamado a bombo y platillo no se resienta a corto plazo como consecuencia del efecto deslizamiento de la exclusión de fármacos por grupos terapéuticos. Lo mismo ha ocurrido con el precio asignado a la asistencia sanitaria pública, que lejos de dirigirse a los inmigrantes sin papeles, va destinado a la población general y a los mercados con el objeto de seguir avanzando hacia un modelo sanitario mixto. La próxima elaboración de la cartera de servicios mostrará en qué medida avanza el Gobierno en la privatización y el mercado interno del sistema sanitario. Los primeros grupos evaluados relacionados con el consejo genético, fertilidad, etc., no augura nada bueno. El Gobierno culmina el desaguisado sanitario con un escarnio que es, a la vez, un escándalo. Porque poner un precio al aseguramiento sanitario de los inmigrantes sin papeles en 710€ al año supone un nuevo golpe a los pacientes más frágiles del Sistema Nacional de Salud. Como siempre, la búsqueda C de culpables para justificar los recortes; como también un ejercicio de xenofobia-racismo clarísimo de la derecha española convirtiendo al inmigrante en un chivo expiatorio, al que culpa de la escasez de trabajo y también de la limitación, insatisfacción de la plétora de los servicios públicos (en este caso de la sanidad). Como el medio es el mensaje: el aseguramiento no va destinado única ni exclusivamente a los inmigrantes ni mucho menos a los ciudadanos de mayores retribuciones (100.000€), es un mensaje para las clases medidas y los asalariados sobre el precio del sistema sanitario. Un símbolo del modelo “popular” de aseguramiento, frente al “socializante” vigente hasta ahora, un modelo de gestión privada y de competencia y colaboraciónsubordinación publico privada. Por algo el cálculo del coste del aseguramiento resulta prácticamente idéntico al de las aseguradoras privadas. Igualmente, el procedimiento es el mensaje: el Decreto 16/2012, culmina con un decreto de aseguramiento y una orden ministerial, la involución del sistema sanitario universal regido por el principio de necesidad y no por el precio, al margen de la Ley General de Sanidad y en el límite de la Constitución, y además, tira por tierra el principio de igualdad y no discriminación en el caso de los inmigrantes, parte básica de un estado democrático. Una bomba de fragmentación, en definitiva, contra el derecho a la salud, la igualdad y no discriminación, así como el imperio de la ley sobre los decretos de excepción y el estado de emergencia económica. Pero también los ajustes están sirviendo al Gobierno para presionar a las Comunidades Autónomas en dos frentes; por un lado en detrimento de su autonomía con la intervención efectiva de sus cuentas, y de otro, en el recorte del gasto social, y en particular del gasto sanitario, con el objeto declarado de contener y recortar sus cifras de déficit público. Al calor de estos recortes algunas Comunidades Autónomas como Castilla-La Mancha, el País Valenciano o Baleares se cuadernode POLÍTICAS DE SALUD SEPTIEMBRE 2012 | 3 han propuesto un acelerado proceso de privatización de la sanidad, con el señuelo de la eficiencia en la gestión y la colaboración público-privada. Sin embargo, los datos existentes de las experiencias españolas, como de otros países, con modelos similares a los encomiendas de gestión de Alzira o los PFI en la construcción y gestión de hospitales (fundamentalmente en la Comunidad de Madrid), no avalan la tesis de eficiencia sanitaria y mucho menos el salto adelante en el vacío que ahora pretenden las Comunidades Autónomas con gobiernos de derecha. Lo ciento es que ambos modelos de privatización funcional, que no de colaboración público privada, han resultado ser más caros de gestionar por su beneficios empresariales, profusión de estudios y proyectos y por la selección de riesgos. Además, estos modelos de gestión privada basados en el recorte de personal y en la selección de riesgos están teniendo consecuencias negativas a nivel nacional e internacional en la tasa de infecciones hospitalarias, así como en los niveles de mortalidad, en relación al modelo tradicional de gestión pública. Pero además, el cambio de finalidad del sistema en el ámbito privado de la salud de la población al lucro a corto plazo, está provocando una profunda regresión en una cultura profesional, que en las últimas décadas de sistema público se encontraba centrada en las necesidades sanitarias del paciente, y ahora busca abordar la resolución de la patología al menor coste en el marco de la privatización. La comparación en el gasto del hospital de Majadahonda de Madrid con el hospital de Asturias es demoledora. Un coste de la inversión por el método PFI que multiplica por cuatro la inversión directa realizada en Asturias. Por eso resultada escandaloso que, en vez de priorizar la defensa del sistema público y la superación de unos márgenes de ineficiencia farmacéuticos, tecnológicos o de organización y funcionamiento, el Gobierno centre su interés en ceder hospitales y prestaciones sanitarias a empresas privadas cercanas, en algunos casos con evidentes connotaciones de nepotismo y colusión público privada, cuando no de “puerta giratoria” de políticos que vienen o acaban en la gestión privada. u uuuuuuu cuadernode POLÍTICAS DE SALUD SEPTIEMBRE 2012 | 4 Las claves para el mantenimiento de la sanidad pública M. FERNÁNDEZ RUIZ, A. ORTIZ ARTEAGA, S. FERNÁNDEZ RUIZ, M.F. FERNÁNDEZ CALVO Y M. SÁNCHEZ BAYLE Las cuestiones fundamentales para garantizar una Sanidad Pública de calidad, universal y gratuita en el momento del uso son: 1) FINANCIACION SUFICIENTE Y FINALISTA Es necesario que el presupuesto en Sanidad se incremente 11,5 puntos en el % del PIB. El gasto sanitario público en España es bajo, en comparación con los países de nuestro nivel socioeconómico (menor que el promedio de la UE15, UE27 y OCDE) y crece moderadamente (aproximadamente la mitad en % anual que la media de la OCDE) y más el gasto privado que el público. Por lo tanto no se justifican las visiones alarmistas sobre la sostenibilidad del sistema sanitario público. El actual modelo de financiación de las CCAA permite a estas decidir la cuantía que dedican a Sanidad sin garantizar ninguna cantidad mínima, de esta manera se ha producido una gran disparidad en la financiación sanitaria pública según comunidad autónoma (hasta 555 € por habitante y año de diferencia en los presupuestos de las CCAA para 2011). Lo primero para mejorar la financiación es establecer su carácter finalista porque sino se estará sufragando otras cosas. Además de la financiación finalista del SNS hay otras opciones que se pueden manejar para incrementar los ingresos destinados a la sanidad (impuestos sobre alcohol y tabaco, el llamado céntimo sanitario aunque no lo sea, el impuesto de patrimonio, el de sucesiones, etc). En definitiva, hay que plantear un incremento de la financiación de la Sanidad Pública y poner en marcha una financiación finalista, controlada por el Ministerio de Sanidad y el Consejo Interterritorial del Sistema Nacional de Salud (CISNS) que asegure unos presupuestos sanitarios suficientes. 2) GARANTIZAR LA ACCESIBILIDAD A LA ATENCION SANITARIA A TODOS LOS CIUDADANOS EN TODO EL TERRITORIO La Ley de Cohesión y Calidad del SNS (2003) señala que uno de los derechos de los ciudadanos es “recibir, por parte del ser- vicio de salud de la comunidad autónoma en la que se encuentre desplazado, la asistencia sanitaria del catalogo de prestaciones del Sistema Nacional de Salud que pudiera requerir, en las mismas condiciones e idénticas garantías que los ciudadanos residentes en esa comunidad autónoma”, lo que también es ratificado por el RD sobre catalogo de prestaciones del SNS (2006). No caben actuaciones como las de algunas CCAA que pretenden ahorrar negando o dificultando la atención sanitaria a personas que tienen derecho a ella, aunque estén domiciliadas en otro lugar. Una de las tareas del gobierno y del Ministerio de Sanidad es evitar que se produzcan, mediante la actuación inmediata de la Alta Inspección del Ministerio de Sanidad y si es preciso arbitrando las medidas económicas y/o de otro tipo que garanticen el derecho del acceso a la atención sanitaria en todo el territorio español. 3) MANTENER LA GRATUIDAD EN EL MOMENTO DEL USO Como ya hemos señalado no existe en nuestro país un problema real de exceso de gasto sanitario público, sino mas bien lo contrario, tampoco existe una sobreutilización del sistema sanitario (la tasa de consultas/habitante y año esta por encima de la media de la UE, mientras que las estancias hospitalarias/habitante/año son las menores de toda la UE), y por otro lado tanto los medicamentos como las pruebas diagnósticas, los ingresos hospitalarios son indicaciones de los profesionales sanitarios, y la mayoría de las consultas también lo son. Por otro lado los copagos / tasas o tickets moderadores no han demostrado ningún efecto sobre la contención de la demanda inapropiada y si sobre la equidad y la accesibilidad, además de tener elevados costes de transacción y efectos indeseados. Por todo ello es imprescindible el mantener la gratuidad en el momento del uso de las prestaciones asistenciales y además el garantizar que no se van a producir tasas en algunas CCAA rompiendo el principio de cohesión y equidad del SNS. cuadernode POLÍTICAS DE SALUD 4) ESTABLECER MECANISMOS EFICACES DE COORDINACION EN EL CONJUNTO DEL SNS Es imprescindible un funcionamiento coordinado del SNS, empezando por el Consejo Interterritorial del SNS. La falta de coordinación no puede tener como consecuencia la devolución de competencias por parte de las CCAA. Lo que si debería hacerse es un control efectivo del cumplimiento de éstas, de la legislación vigente y de los acuerdos y establecer mecanismos efectivos para garantizarlo, la financiación finalista de la sanidad podría ser un buen método para garantizarlo porque permitiría penalizaciones a los incumplidores. La Ley General de Sanidad y la Ley de Cohesión establecen la necesidad de aprobar un Plan Integrado de Salud, como el instrumento para establecer objetivos comunes de salud en el SNS, los planes autonómicos existen, aunque no en todas las autonomías. Es preciso establecer sistemas ponderados de votación (como hay en la UE) y sistemas para hacer cumplir los acuerdos a todas las CCAA 5) GARANTIZAR LA TRANSPARENCIA DEL SISTEMA NACIONAL DE SALUD Para poder evaluar el funcionamiento del SNS se precisan de sistemas de información compartidos por todas las CCAA y que estén disponibles para el conjunto de la población que es quien lo sufraga con sus impuestos. Es imprescindible que desde el Ministerio se realice un compromiso con la transparencia informativa de los datos fundamentales del funcionamiento del sistema sanitario público. 6) MEJORAR LA EFICIENCIA DEL SISTEMA NACIONAL DE SALUD El SNS tiene aspectos de ineficiencia que son bien conocidos y que deben de abordarse de manera inmediata para mejorar su situación financiera y reforzar su sostenibilidad, habría que hacer referencia a los tres mas importantes: • Gasto farmacéutico: El gasto farmacéutico en España es muy elevado, muy superior al de los países de la UE y OCDE, aunque se han realizado avances al respecto, estos se han centrado en la prescripción extrahospitalaria, especialmente en Atención Primaria, mientras el gasto hospitalario continua aumentando de una manera descontrolada. Hay que realizar un política mas activa de contención del gasto sin alterar la calida de la prescripción, con especial atención al control de las medidas de marketing de las empresas farmacéuticas y las actividades de formación e investigación esponsorizadas por la industria • Sobreutilización tecnológica: existe un exceso de utilización inapropiada de los recursos tecnológicos en España (alrededor de un 30% del gasto se realiza en actuaciones inapropiadas), SEPTIEMBRE 2012 | 5 un mejor control de la utilización de la tecnología conseguiría ahorros muy notables para ello hay que avanzar en la utilización de la medicina basada en la evidencia y en la creación de una agencia de evaluación de la tecnología. • Es necesaria la puesta en funcionamiento de una agencia pública de compras que utilice las ventajas de la economía de escala para las compras de tecnología y consumibles del SNS, probablemente podría producirse un ahorro en torno al 20-30% de su coste actual. 7) PARALIZAR LOS PROCESOS DE PRIVATIZACIONES Los procesos privatizadores puestos en marcha en algunas CCAA han supuesto notables incrementos de los costes de la atención sanitaria y en la construcción de las infraestructuras (entre 7-8 veces de sobrecoste), además de empeorar la calidad de las prestaciones y deteriorar la red sanitaria pública que ha sufrido un detrimento presupuestario para poder sufragar estas privatizaciones. Acabar con el proceso de privatizaciones es una medida fundamental para mejorar la eficiencia y la calidad del SNS 8)POTENCIAR LA ATENCION PRIMARIA DE SALUD La Atención Primaria de Salud es la clave de la accesibilidad y la eficiencia de nuestro sistema sanitario, pero pese a ello esta sufriendo un proceso progresivo de postergación, tanto presupuestaria como de recursos de personal y de perdida de protagonismo en la atención sanitaria. Hay que recuperar las propuestas de la estrategia AP21 para que vuelva a ser el eje fundamental del SNS. En relación a los hábitos de vida poco saludables, aún siendo necesarias y positivas las campañas institucionales, estas pierden gran parte de su eficacia si no hay un seguimiento y control efectivo desde la atención primaria, lo que es bastante difícil con los recursos existentes 9) DESARROLLAR INSTRUMENTOS EFICACES DE PARTICIPACION No pueden avanzarse en la mejora de eficiencia, eficacia y calidad del sistema sanitario público sin contar con la activa participación de profesionales, organizaciones sociales y ciudadanos. Hay que desarrollar los instrumentos concretos para que esta participación pueda hacerse efectiva. 10) PONER EN MARCHA LA COORDINACION SOCIOSANITARIA Hay que asumir de una vez la coordinación sociosanitaria. Es una deficiencia de nuestro Estado de Bienestar Social, detectada desde hace ya 20 años, frente a la que se han elaborado a nivel estatal y autonómico numerosas propuestas pero que no cuadernode POLÍTICAS DE SALUD SEPTIEMBRE 2012 | 6 han tenido traslación practica. El envejecimiento de la población y el envejecimiento del envejecimiento, así como otros riesgos como los malos tratos, las diversas adicciones tóxicas, las enfermedades crónicas, etc., requieren con urgencia coordinar la atención entre la red de servicios sociales y el Sistema Nacional de Salud, que aunque a corto plazo exigiría un mayor gasto en equipamientos y programas de servicios sociales, en especial aunque no exclusivamente, de atención a la dependencia, a medio y largo plazo reduciría la presión asistencial so- bre el Sistema Nacional de Salud y racionalizaría el gasto sanitario, además de prestar una atención más adecuada a las personas atendidas. En resumen todo lo contrario de lo que propugna un Gobierno que se ha decantado por hacer pagar la crisis a los más pobres y los más enfermos respetando los beneficios de la industria farmacéutica y tecnológica y favoreciendo descaradamente los intereses de las aseguradoras y las empresas de provisión sanitaria privada.u uuuuuuu cuadernode POLÍTICAS DE SALUD SEPTIEMBRE 2012 | 7 Las causas y consecuencias del copago farmacéutico Luisa Lores Aguin Federación de Asociaciones para la Defensa de la Sanidad Pública a deuda sanitaria de las CCAA alcanza los 18.560 millones de euros 1 suma de la deuda reconocida de 13.530 millones de euros, más 4.100 millones de deuda “no visible” (conciertos con hospitales privados, servicios externalizados) y 930 millones de euros de intereses por la deuda ya vencida (el 73% de la misma). El crecimiento imparable del gasto farmacéutico público (GFP) representa la causa principal de esta deuda desorbitada y ha situado a España en el segundo consumidor de fármacos del mundo, tras EEUU2 Con la profundización de la crisis económica y la falta de liquidez de las CCAA, el recurso más utilizado ha sido el de financiarse con cargo a sus proveedores sanitarios. El número de recetas se incrementa año tras año (tabla I). El gasto farmacéutico se dispara En 2010, las autonomías destinaron 14.857 millones de euros a gasto farmacéutico, por encima del 25% del gasto sanitario público total (tabla II). Aunque el gasto en oficinas de farmacia crece en menor medida y se estabiliza en 2010, observamos un incremento notable del gasto hospitalario, de L un 5% en 2010 con respecto a 2009, pero de un 26% con respecto a 2007 y un 40% en relación con el año 2005 (año en el que no sobrepasa los 2500 euros) En la tabla III observamos la deuda hospitalaria y la deuda sanitaria total por CCAA. Baleares, Cantabria, C Valenciana, Castilla y León, Castilla La Mancha, Murcia y Andalucía son las Comunidades más endeudadas. Cada ciudadano de Baleares debe a la industria sanitaria 673 euros y los de Cantabria 500 euros. Para intentar poner freno a esta situación, el gobierno anterior aprueba durante el año 2010 varias medidas, encaminadas esencialmente a la disminución del precio de los fármacos: 1. Real Decreto-Ley 8/2010, que obliga a la industria farmacéutica (IF) a una deducción obligatoria del 7,5% sobre el precio de venta de los medicamentos no genéricos y no sujetos al Sistema de Precios de Referencia (SPR) y Real Decreto 4/2010, que rebaja el precio de venta de los medicamentos genéricos en una cuantía media próxima al 25% y modifica el SPR. El Ahorro esperado se cifra en 2500 millones de euros. 2. Incremento del consumo de los medicamentos genéricos, Tabla I Recetas dispensadas SNS 2005 2009 2010 2011 765 millones 934 millones 958 millones 973 millones OF. Farmacia INC Hospitales(e) INC Total INC 2008 10.458 4,4% 3.490 9,6% 13.948 5,6% 2009 10.852 3,8% 3.891 11,5% 14.743 5,7% 2010 10.771 -0,2% 4.086 5,0% 14.857 0,8% Fuente: MSPS Tabla II Fuente: memoria Farmaindustria 2010 1 Informe Instituto para el Desarrollo e Integración de la Sanidad (IDIS), ElPeriódico.com. 22 de febrero de 2012 2 Informe SESPAS 2012 cuadernode POLÍTICAS DE SALUD SEPTIEMBRE 2012 | 8 Tabla III . Deuda farmacéutica hospitalaria y total por CCAA CCAA Población Deuda hospitalaria Deuda hospitalaria Millones de euros(1) por habitante (2010) Andalucía Aragón Asturias Baleares Castilla la M Castilla-León Canarias Cantabria Cataluña ** C. Valenciana Extremadura Galicia La rioja Madrid Murcia Navarra País Vasco Total SNS 8.415.490 1.345.132 1.081.348 1.112.712 2.113.506 2.555.742 2.125.256 592.560 7.535.251 5.111.767 1.108.140 46 euros 2.794.516 322.621 6.481.514 1.469.721 641.293 2.183.615 47.150.819 1069 121 115 158 216 463 95 163 233 818 51 86 171 30 640 254 29 52 4650 Deuda sanitaria Total (2011)* Deuda sanitaria Por habitante 127 euros 90 euros 106 euros 142 euros 102 euros 181 euros 45 euros 276 euros 31 euros 160 euros 2807 405 271 748 815 1095 241 295 405 2265 334 euros 302 euros 250 euros 673 euros 386 euros 429 euros 113 euros 500 euros 103 euros 443 euros 77 euros 61 euros 94 euros 99 euros 173 euros 43 euros 24 euros 98 euros 457 70 1332 532 25 88 11.937*** 163 euros 218 euros 205 euros 360 euros 39 euros 40 euros 272 euros * Fuente: Información de las CCAA e Informe del diario Cinco Días ** Información total no disponible (Solo hospitales del ICS) ***Inferior a la deuda reconocida (13.530 millones) por datos incompletos de Cataluña y probable infravaloración de la deuda de Castilla la Mancha, ya que reconoce una deuda total de 2910 millones de euros, pero no disgrega la sanitaria, lo mismo que ocurre con Murcia y Extremadura. que representa el 23,8% de envases (9,38% de la facturación) con una amplia variabilidad entre CCAA (desde el 11% de Galicia al 33% de Andalucía) El ahorro esperado es de 2400 millones de euros 3. Se implantan medidas en varias CCAA que obligan a recetar por principio activo en vez de por marca comercial, En conjunto estas medidas deberían suponer un ahorro de un 30% en la factura farmacéutica, pero en mayo de 2012 el ahorro no supera el 6%3 Esto se explica por la oposición frontal de Farmaindustria a las medidas aprobadas: • Califica de “inadmisible” la obligatoriedad de prescribir por principio activo “si el médico prescribe por marca la dispensación se hará por marca”2 con unas justificaciones un tanto peregrinas “limitar la actividad de los profesionales sanitarios” o “las consecuencias negativas para los pacientes” 3 ElPaís. 22 de junio de 2012 4 Jano.es. 29 de mayo de 2012 • Además la IF recurre judicialmente algunas de estas decisiones ya que, para la industria, “las CCAA carecen de capacidad jurídica para aplicarlas” por la “ruptura de la equidad en el acceso a los medicamentos” o incluso por “la intromisión en la historia clínica del paciente” cuando en algunas comunidades se deciden cambiar determinadas prescripciones de marca por principio activo. Asimismo, confiesa su intención de recurrir la “subasta de medicamentos” proyectada en el SAS. • Por otro lado la industria despliega toda su influencia para contrarrestar estas políticas de ahorro, con profusión de contactos con personas influyentes, profesionales, políticos y medios de comunicación, como reconoce en su memoria anual. La ingente deuda sanitaria española, de las mayores del mundo, ha colocado a la IF y a las empresas de tecnología en una posición estratégica para presionar sobre la política sanitaria de la administración y comienza a tomar medidas coerci- cuadernode POLÍTICAS DE SALUD tivas, como ocurre con la farmacéutica Roche que endurece las condiciones del suministro de medicamentos a hospitales morosos4 buena parte de ellos antitumorales, donde más duele, como ya había hecho previamente en Grecia. Así agradece Roche, laboratorio que comercializa el Tamiflu, su negocio fabuloso en España, en Grecia y a nivel mundial, tras la alarma infundada da pandemia da gripe AH1N1. De las 13 millones de vacunas compradas en España por 98 millones de euros, 4 millones se han donado a la organización panamericana de la salud y 6 millones se desecharon. Por otra parte Farmaindustria y la industria de tecnologías sanitarias, Fenin se han rodeado de las Cámaras de Comercio de Francia, Alemania y Suiza, en la que están representadas las grandes multinacionales extranjeras como Pfizer, Novartis, Roche, Lilly, Bayer, Abbott o Siemens, para incrementar la presión y urgir a Mariano Rajoy a poner en marcha “medidas concretas” para solucionar el problema de la deuda sanitaria5 El gobierno popular, por una parte decide liberar fondos públicos para que las CCAA paguen a sus proveedores, y aprovecha para advertir a las comunidades que deberán demostrar que han aplicado los recortes en educación y sanidad a la población6 Por otra parte, implanta medidas para que la deuda recaiga sobre los ciudadanos, no sobre la industria, para ello incrementa el copago de los trabajadores activos e introduce el copago a los pensionistas (ahorro esperado 550 millones de euros) y desfinancia 456 medicamentos (ahorro aproximado de 400 millones de euros). El presidente de Farmaindustria, que esta vez si apoya las decisiones del gobierno, que al parecer conoce antes que presidentes de CCAA7 afirma que gran parte de ese dinero más que a financiar la deuda irá destinado a incrementar la factura farmacéutica, para “agilizar la entrada de nuevos medicamentos”. Como consecuencia de estas medidas la proporción del gasto farmacéutico sufragado por los pacientes se doblará, pasando del 6 % actual8 a un 12%, en unos momentos económicamente muy duros para la gran mayoría de la población. Los pacientes presionarán para que se les receten fármacos financiados que traten el mismo proceso, aunque su precio sea muy superior, como afirman sociedades de atención primaria y colegios médicos “nos tememos que la prescripción se irá des- SEPTIEMBRE 2012 | 9 plazando hacia fármacos más caros”9 disparando aún más nuestro desorbitado gasto farmacéutico, muy superior al de los países de nuestro entorno. La propia Ministra Mato afirma: “En España uno de cada 4 euros se gasta en farmacia, lo que supone un desajuste importante en este sentido respecto al resto de los países europeos”. Es imprescindible revertir esta situación, aplicando algunas medidas ya aprobadas, encaminadas al ahorro en GFP y otras, no aprobadas, que deberían ir encaminadas a disminuir el consumo innecesario y los consiguientes efectos adversos de los fármacos (que la automedicación consecuencia de la desfinanciación de 400 fármacos solo contribuirá a empeorar) 1. Disminución de la Prescripción inadecuada: • En las oficinas de farmacia se han vendido 51 millones de unidades de antibióticos en el año 2010 (más de 1 envase por persona) que suponen 361 millones de euros, y más de la mitad se considera consumo inadecuado y causa de resistencias antimicrobianas, consideradas por la OMS una prioridad de salud pública ya que incrementan la morbimortalidad y las estancias hospitalarias. España es uno de los países con mayor tasa de automedicación con antibióticos y de resistencias; su coste se calcula en 500 millones de euros (OMS). • De acuerdo con varias revisiones de la “Cochrane library”, la vacuna contra la gripe carece de pruebas de eficacia, efectividad y seguridad, no detiene la transmisión vírica, no disminuye la mortalidad, las hospitalizaciones, las neunomías, ni las ausencias al trabajo/escuela y tiene efectos adversos. Por ello, se trata de una vacuna cuyo mantenimiento en el calendario vacunal debería revisarse. - Los antiosteoporóticos llegan a superar el 90% de prescripción inadecuada en alguna serie y los antiulcerosos e hipolipidemiantes, también muestran porcentajes muy abultados (superiores a los dos tercios de lo dispensado)10 2. Los fármacos que se consideren innecesarios no deberían desfinanciarse sino dejar de dispensarse. En el lado opuesto, existen otros como los laxantes, que se prescriben menos de lo necesario en pacientes oncológicos tratados con opiáceos11 y probablemente la desfinanciación incrementará el problema. En España existe una gran capacidad de mejora en la gestión de la prescripción y de control del gasto farmacéutico pero muy 5 Las multinacionales presionan a Rajoy por la deuda. Resumen de prensa. www.farmaindustria.es. 8 de febrero de 2012 6 El Economista.es. 25 de junio de 2012 7 Jano.es. 19 de junio de 2012 8 Sanfélix-Gimeno G et al. La prescripción farmacéutica en atención primaria. Informe SESPAS 2012 9 Diariomedico.com. 28 de junio de 2012 10 Gérvas J. Controversias con las vacunas del adulto. La vacunación antigripa. Salud2000. 2012 11 Sanfélix-Gimeno G et al. La prescripción farmacéutica en atención primaria. Informe SESPAS 2012 cuadernode POLÍTICAS DE SALUD SEPTIEMBRE 2012 | 10 poca voluntad política para llevarla a cabo. Los pacientes son sufridores, no causantes del problema y el copago es especialmente injusto en esta situación de crisis económica. Farmaindustria, con gran presencia en España (68 laboratorios frente a 81 en el resto de Europa) y muchas personalidades influyentes y profesionales en el patronato de sus fundaciones, está ganando la partida, de forma que no se han cumplido, ni de lejos, las previsiones de ahorro de los decretos aprobados en 2010 y está promoviendo el mantenimiento de su influencia y sus ganancias a costa del ciudadano, al que ya se ha traspasado el 12% de nuestra desorbitada e ineficiente factura farmacéutica. La necesidad de fondos para la investigación es una exageración de la industria, ya que únicamente dedica a I+D un 6% de sus ganancias en España (sin contar sus ingresos privados) El presidente del gobierno y la ministra de sanidad deberían recapacitar, ya que con sus medidas, el consumo inadecuado persistirá e incluso se incrementará, los efectos adversos de los fármacos, uno de los tres principales problemas de salud (junto a la enfermedad cardiovascular y el cáncer) se incrementarán y la descomunal factura farmacéutica se mantendrá, convirtiéndose en la mayor amenaza evitable de la sostenibilidad de nuestro SNS. u uuuuuuu cuadernode POLÍTICAS DE SALUD SEPTIEMBRE 2012 | 11 Análisis jurídico-financiero de la colaboración público-privada del nuevo Hospital de Vigo Francisco Reyes Santías Economista del Servicio Galego da Saúde, Profesor Asociado (Universidad de Vigo) Doctor en Económicas, MSC in Health Economics, BSc in Economics, Licenciado en Derecho Mª Fe López Juiz Licenciada en Derecho, Magister en Derecho Judicial arece evidente que la doctrina mayoritaria coincide en que la puesta en marcha de una certera política de obras públicas contribuye al crecimiento de un país, repercutiendo tanto en su productividad económica, en su competitividad y en el incremento del bienestar social1, y más en el momento por el que atraviesa nuestro país, en el que, como ya se ha expuesto, decisiones acertadas en ese ámbito serán un elemento clave para la recuperación económica. Cuando la Administración se plantea la ejecución de una obra puede ejecutarla directamente o contratar con terceros su realización. En el primer supuesto, estamos ante lo que la doctrina administrativa mayoritaria considera ejecución directa de obras públicas, y en el segundo realización indirecta. A su vez, dentro de la ejecución directa de obras públicas, éstas pueden acometerse por la propia Administración o a través de organismos públicos o creación de entes instrumentales a los que se encargue su ejecución. Estos entes, pueden contratar con terceros la realización de las obras -opción que se denomina ejecución directa diferenciada-, posibilidad que cobró hace casi dos décadas gran fuerza en España en todos los niveles territoriales, fundamentalmente a través de la creación de sociedades mercantiles, hasta el punto que este mecanismo adoptó el nombre de “modelo español” entre los sistemas utilizados para sortear los límites del endeudamiento impuestos desde Europa. La circunstancia que motivó esta tendencia, P además de la búsqueda de mayor eficacia en la gestión de la actividad y a la intención de flexibilizar la aplicación de las normas de contratación pública –se regía por las normas del derecho privado–, fue que este modelo posibilitaba alcanzar los criterios de convergencia necesarios para acceder a la tercera fase de la Unión Económica y Monetaria, puesto que las normas contables entonces permitían no computar sus deudas en el cálculo del déficit público. En otro orden de cosas, hay que tener en cuenta que si estas entidades proceden a contratar con terceros la realización de las obras, ya no estaríamos ante un supuesto de ejecución directa sino de ejecución indirecta de obras públicas. Por lo que se refiere a la ejecución indirecta de obras públicas, se presentan varias alternativas: la celebración de un contrato de obra, de un contrato de gestión de servicios públicos, de uno de naturaleza concesional o la reciente puesta en marcha del contrato de colaboración entre el sector público y privado. El uso de esquemas de colaboración público-privada (CPP) en la provisión de servicios públicos se está generalizando tanto en mercados desarrollados como emergentes, siendo el español uno de los países de referencia. El ámbito de aplicación de esquemas de CPP en la provisión de servicios incluye equipamientos y edificios públicos, vivienda social, colegios y universidades, hospitales y consultorios médicos, prisiones y comisarías, instalaciones deportivas, aparcamientos, plantas de 1 Valcarcel Fernández, P. (2007) “Fórmulas alternativas de financiación de infraestructuras públicas. Experiencias de colaboración público-privada”, en las Jornadas sobre la iniciativa privada en la financiación de proyectos públicos. Universidad de Burgos. 2 Borja Colón de Carvajal Fibla (2009): El contrato de colaboración entre el sector público y el sector privado en el ordenamiento jurídico español: orígenes, características y naturaleza de una experiencia exitosa. Noticias Jurídicas 3 Libro Verde sobre la colaboración público-privada y el Derecho Comunitario en materia de contratación pública y concesiones, COM (2004) 327, de 30 de abril de 2004. cuadernode POLÍTICAS DE SALUD tratamiento de residuos o servicios de saneamiento urbano. Como muy bien expresa Colón de Carvajal2 No existe en el ordenamiento jurídico comunitario una definición precisa del contrato de colaboración público-privada que vincule a los Estados Miembros en cuanto a su regulación, ni siquiera se ha llegado a consenso en lo que respecta a su verdadera denominación. La causa fundamental de esta laguna jurídica no es otra que la enorme disparidad de fórmulas asociativas utilizadas por dichos países para enfrentarse cada día a su razón de ser, esto es, en última instancia, la creación de grandes infraestructuras, la provisión de equipamientos avanzados y la prestación de servicios públicos cada vez más complejos. En este mismo sentido se ha pronunciado la propia Comisión Europea al decir que: “La expresión colaboración público-privada (CPP) carece de definición en el ámbito comunitario. En general, se refiere a las diferentes formas de cooperación entre las autoridades públicas y el mundo empresarial, cuyo objetivo es garantizar la financiación, construcción, renovación, gestión o el mantenimiento de una infraestructura o la prestación de un servicio”3. Asimismo, según el propio Banco Europeo de Inversiones, “el término colaboración público privada (CPP) se utiliza con frecuencia desde los años noventa; no obstante, no existe un modelo europeo único de CPP”4. Así pues, y aunque desde diferentes instancias europeas se han hecho esfuerzos por sensibilizar a los órganos decisorios de la UE sobre la necesidad de “que se defina con precisión el concepto de colaboración público-privada (como, por ejemplo, el significado exacto de términos como “CPP contractual” o “CPP institucionalizada”) y se haga una posible distinción entre CPP al nivel europeo y CPP al nivel nacional e “infranacional”5 no se ha alcanzado el consenso suficiente para proporcionar la tan ansiada conceptualización de los CPP. Con la aprobación de la Directiva 2004/18/CE del Parlamento Europeo y del Consejo, de 31 de marzo de 20046, sobre coordinación de los procedimientos de adjudicación de los contratos públicos de obras, de suministro y de servicios, se da definitivamente cabida en la normativa de contratación pública europea a la prolija jurisprudencia del TJCE dictada en la materia. SEPTIEMBRE 2012 | 12 No obstante, la aparición del CPP en nuestro país no ha sido consecuencia directa de la transposición de la citada Directiva, sino más bien de la voluntad del Gobierno español manifestada a través de la Resolución de 1 de abril de 2005, de la Subsecretaría del Ministerio de la Presidencia, por la que se dispone la publicación del Acuerdo del Consejo de Ministros, de 25 de febrero de 2005, por el que se adoptan mandatos para poner en marcha medidas de impulso a la productividad, cuyo mandato nº 44 establece concretamente: “El Ministerio de Economía y Hacienda incorporará en el anteproyecto de Ley de Contratos del Sector Público por el que se transpondrá la Directiva 2004/18/CE, además de las normas necesarias para la completa y correcta transposición de la directiva al derecho interno, una regulación de los contratos de colaboración entre el sector público y el privado…” La financiación de infraestructuras puede ser: a) Pública: Es la financiación “tradicional” de infraestructuras, asociada a la provisión convencional de las mismas, mediante esquemas de “gestión directa” con cargo directo al presupuesto público. Es decir, los pagos al contratista encargado de diseñar (a veces) y construir la obra, se realizan con cargo a presupuesto (computando como Formación Bruta de Capital Fijo, FBCF) . b) Privada: Es financiación que no tiene reflejo en el presupuesto público (ni como gasto de inversión ni como deuda pública). En otras palabras, consideraremos financiación privada de una infraestructura a todo esquema jurídico-financiero que no “computa” en deuda y déficit (gasto de inversión), lo cual no quiere decir que no vaya a afectar de ningún modo al presupuesto público (lo hará, en gasto corriente, en la medida en que existan pagos diferidos, y siempre que estos, como veremos, se merezcan la denominación de ingresos del proyecto, o de la sociedad que lo gestiona). c) Mixta: Cuando son esquemas jurídico-financieros de provisión de infraestructuras que incluyen o donde conviven financiación privada y financiación pública. O sea, una parte de los recursos necesarios para sufragar o financiar los costes o necesidades de inversión del proyecto de obra los aporta el sector privado (a riesgo proyecto, como veremos más adelante) y 3 Libro Verde sobre la colaboración público-privada y el Derecho Comunitario en materia de contratación pública y concesiones, COM (2004) 327, de 30 de abril de 2004. 4 Punto 3.1.1 del Dictamen del Comité Económico y Social Europeo sobre «El papel del BEI en el ámbito de la colaboración público-privada (CPP) y el impacto en la problemática del crecimiento» (CESE 255/2005) 5 Observación 2.3 del Dictamen del Comité de las Regiones sobre la «Comunicación de la Comisión al Parlamento Europeo, al Consejo, al Comité Económico y Social Europeo y al Comité de las Regiones sobre colaboración público-privada y Derecho comunitario en materia de contratación pública y concesiones» (2007/C 51/05) 6 Gimeno Feliú, J. M. (2006): La nueva contratación pública europea y su incidencia en la legislación española. (La necesaria adopción de una nueva ley de contratos públicos y propuestas de reforma), Civitas cuadernode POLÍTICAS DE SALUD otros los aporta la Administración. Adelantemos que un excesivo peso de los segundos pude terminar de desconfigurar el carácter privado de los primeros, pasando a computar en presupuesto el total de la operación. En relación con el papel principal que ocupa el operador privado en el esquema jurídico-contractual del CPP, debemos ser conscientes que su participación, al margen de decisiones estrictamente políticas, va a repercutir favorablemente en la gestión del proyecto que se pretenda llevar a cabo. En este sentido, son multitud las variaciones que podemos encontrar y que reflejan los diferentes acuerdos público-privados que pueden llevarse a cabo y la combinación de las tareas en ellos recogidos. Dichas tareas son, fundamentalmente: Design (diseñar), Build (construir), Finance (financiar), Operate (gestionar), Own (poseer), Mantain (mantener) y Transfer (transferir). La combinación de las anteriores funciones origina multitud de fórmulas que permiten ese reparto de tareas, de tal forma que nos podemos encontrar, en síntesis, con las siguientes categorías de CPPs7 en función del grado de implicación del socio privado: 1. Modelo BOT. (Build, Operate, Transfer): Donde el sector privado se compromete a construir un proyecto diseñado por la propiedad del mismo (en el caso de infraestructuras públicas, la Administración Pública), buscando para ello la financiación necesaria, y a explotarlo durante un periodo de tiempo, fijo o variable, acordado contractualmente. Trascurrido dicho plazo, el derecho a explotar el proyecto revierte de nuevo a la propiedad, que puede decidir seguir explotándolo por sí misma o volver a transferirlo al sector privado. 2. Modelo BOOT. (Build, Own, Operate, Transfer): Es un sistema básicamente igual que el anterior, pero con la diferencia de que lo construido pasa a ser propiedad del sector privado que lo explota hasta el momento en que revierte, lo que se traduce en una mayor garantía para dicho consorcio. 3. Modelo BOO. (Build, Own, Operate): La diferencia con el modelo anterior es que en este sistema no se produce la transferencia final de los activos, generalmente porque su periodo estimado de vida útil coincide aproximadamente con el tiempo de explotación necesario para financiar la construcción y operación del mismo. 4. Modelo DBFO. (Design, Build, Finance, Operate): Este mecanismo es muy parecido al modelo BOT, con la diferencia que en este caso el sector privado debe asumir también el diseño del proyecto. La propiedad de los activos permanece en todo momento en manos de la Administración Pública, remune- 7 SEPTIEMBRE 2012 | 13 rando ésta al consorcio privado encargado de explotar el proyecto a través de la modalidad de peaje sombra. La consideración de la financiación como privada (la consideración de la estructura jurídico-financiera como “fuera del balance de la Administración”), se determina en aplicación de las reglas del SEC 95. Estas reglas las explicamos de manera resumida más abajo, pero adelantaremos una condición para que la financiación sea configurable como privada: que se desarrolle bajo un esquema CPP. Al tratarse de un hospital público, estamos ante la tipología de proyectos que no son generadores de ingresos, esto es así, porque no es posible cargar los costes directamente al usuario y, consecuentemente, la búsqueda de la eficiencia se centra en minimizar los costes para la Administración, o sea minimizar los pagos. Así, mediante el ejercicio de Value for Money (VfM), o “Valor por Dinero” se pretende estudiar si las mayores eficiencias en cuanto a control de costes y gestión de riesgos, en el largo plazo, de la alternativa CPP objeto de análisis, pueden “más que com pensar” los mayores costes financieros de esta alternativa, en comparación con la de contratación tradicional. En el análisis VfM, se compara en valor presente (descontando a una tasa que se aproxime o refleje el coste de oportunidad del sector público), los pagos proyectados a realizar por la Administración en los dos escenarios objeto de comparación, durante un horizonte temporal igual al del contrato de CPP: por un lado, el escenario de contratación tradicional, donde los pagos de la construcción (Capital Expenditure o CapEx) se realizan durante construcción, y posteriormente se realizan pagos para sufragar los costes de operación y mantenimiento (O&M), incluyendo el mantenimiento extraordinario y por otro, los pagos del esquema APP, en el que en el propio pago se mezcla la retribución a la inversión en la obra, con la compensación de los gastos de O&M, pagos que sólo se comienzan a efectuar una vez puesta en operación o en servicio la infraestructura. Los pagos del esquema tradicional, previamente son ajustados por riesgo (“mayorándolos” según la estimación de los sobrecostes que se prevé van a ser repercutidos a la Administración). Por su parte, los pagos del esquema APP, están incrementados por incluir los costes financieros y una cierta prima por mayor riesgo de coste que se está transfiriendo al agente privado. Se dice que existe VfM cuado el valor presente de los pagos previstos a realizar por la Administración en el caso de contratación tradicional, es mayor que el proyectado para el esquema CPP (habitualmente un DBFOM). La argumentación teórica del VfM requiere esbozar breve- Huerta Barajas, J. A.: “Contratos de Colaboración entre el sector público y el sector privado en los programas y contratos de Defensa”, RPCA, septiembre de 2008, págs. 42 y 43. cuadernode POLÍTICAS DE SALUD mente algunos de los elementos que explican la posible existencia de valor para la Administración (como mayor eficiencia presupuestaria de estos esquemas): a) El concesionario está invirtiendo su propio dinero, y lo recuperará con más o menos rentabilidad o no lo recuperará en parte o de ninguna manera dependiendo de cómo desempeñe o cumpla con sus obligaciones. Tiene por lo tanto un poderoso incentivo para cumplir escrupulosamente con sus obligaciones. b) Al existir una única contraparte contractual encargada de la construcción, puesta en marcha, y posterior explotación, un único agente encargado de toda la secuencia de obligaciones contractuales, estos esquemas habilitan a la optimización tecnológica y/o de costes en el largo plazo. En su faceta de constructor estará pendiente de que la construcción se efectúe con unos medios y modos que permitan la optimización de los costes de mantenimiento ordinario y extraordinario en el largo plazo, con la consiguiente generación de valor. El concesionario tiene que gestionar con la infraestructura tal y como la haya construido (el mismo o un tercero, bajo su control supervisión y responsabilidad), pues en gran medida sus ingresos (los recursos que le permitirán recuperar los capitales invertidos) dependerán de la funcionalidad de la misma durante la fase de explotación. Si la construcción no fue óptima, deberá gastar más en mantenimiento, sin poder repercutir ese exceso al “socio público”. c) Del mismo modo, el interés del banco está completamente en línea con el de la Administración, pues al ser financiación a riesgo proyecto, la probabilidad de recupero de la deuda dependerá (al depender de la capacidad de generación de ingresos de la sociedad gestora) del desempeño o cumplimiento de sus obligaciones por parte del concesionario. En una CPP hospitalaria la Administración Pública no es propietaria de los hospitales, aunque éstos serán transferidos de forma gratuita y en buen estado de conservación al sector público al final de la concesión. Así, la Administración Pública es compradora de servicios y no realiza ningún desembolso inicial. Además, no comienza a pagar hasta que las instalaciones han entrado en funcionamiento. Y el pago, que se efectúa durante el período del contrato mediante un canon, depende parcialmente del grado de utilización de las instalaciones. A las iniciativas pioneras de Alcira y Torrevieja (Comunidad de Valencia) han seguido ocho iniciativas en la Comunidad de Madrid. Y también se han producido iniciativas similares en Castilla-León, Castilla-La Mancha y Baleares. Recientemente se ha licitado el Nuevo Hospital de Vigo en la C.A. de Galicia. Así, hasta la fecha se pueden identificar diecisiete centros hospita8 SEPTIEMBRE 2012 | 14 larios licitados bajos esquemas de colaboración público privada. Las concesiones hospitalarias sanitarias se han articulado en nuestro país bajo dos tipos de esquemas: Por un lado, aquellos en los que se transfieren al sector privado prácticamente todos los riesgos, incluidos los de demanda (número de pacientes atendidos) y la gestión sanitaria (personal médico y asistencia clínica general), así como los riesgos de disponibilidad de equipamiento tecnológico médico y la gestión informática de los expedientes clínicos. Y, por otro lado, aquellos en los que únicamente se transfieren los riesgos de construcción y los de disponibilidad de servicios no estrictamente clínicos: mantenimiento de edificios, viales y jardines, gestión de residuos urbanos y sanitarios, servicios de seguridad, lavandería, recepción, conserjería y centralita, servicios de de limpieza generales, de esterilización y desinfección; gestión de documentación clínica y administrativa, gestión de los servicios de restauración, gestión logística, etc. Además, existe un conjunto de servicios cuya gestión puede o no estar transferida al sector privado, como es el caso de la provisión de productos farmacéuticos y otros consumibles especializados. En el caso español los esquemas de colaboración público privada se han articulado de forma mayoritaria mediante sociedades con accionistas privados; no incorporan transferencia de riesgo de demanda al sector privado; el sector privado asume los riesgos de construcción y de disponibilidad; y los servicios médicos y el equipamiento médico especializado no forman parte del ámbito de la colaboración, como sucede en la concesión del Nuevo Hospital de Vigo. El hospital de Burgos incorpora algunas excepciones en relación a los riesgos transferidos, como el riesgo de demanda y el de tecnología. Mientras que los de Alzira, Manises, Elche, Toledo, Torrevieja y Valdemoro y Denia sí incorporan transferencia de los servicios médicos. Con respecto a la incidencia presupuestaria de las fórmulas de colaboración público-privada en la financiación de obras y servicios públicos, entre las fórmulas de financiación presupuestaria hay que hacer alusión a las siguientes8: a) La financiación tradicional a través de contrato de obra pública con abono de certificaciones que se realiza a través del Capítulo VI del Presupuesto (inversiones reales). En la medida que puede pagarse en varias anualidades se convierte en financiación interpresupuestaria aunque no diferida. b) La modalidad de abono total del precio, se realiza con cargo al Capítulo VI del Presupuesto pero de forma aplazada. El pago, a la recepción de la obra puede aplazarse hasta en 10 anualidades. Se trata de financiación diferida y en este caso interpresupuestaria. Andrés Rebollo Fuente (2007): APPs institucionales, financiación de infraestructuras y contabilidad pública. Reflexiones. Núm 2. II. cuadernode POLÍTICAS DE SALUD c) Gestión del proceso inversor por un ente público o privado al que se le transfieren los fondos. En estos casos la financiación se realiza con cargo al capítulo VII del presupuesto de gastos (transferencias de capital). Se tratará de un modelo interpresupuestario en la medida que las transferencias afecten a varios presupuestos. Dentro de estas fórmulas figuran también las sociedades instrumentales públicas que reciben ingresos con cargo a la Administración pública correspondiente. En estos casos, la financiación puede calificarse de interpresupuestaria en tanto que afectará a varios presupuestos. d) Aportaciones a entidades que desarrollen actividades empresariales a través del capítulo VIII del presupuesto de gasto (variación de activos), fuera del presupuesto no financiero, y por tanto del déficit, aunque sí que tiene una incidencia diferida sobre el déficit en la medida que es necesario emitir deuda pública para financiar estas aportaciones, y por consiguiente, habrá que hacer frente a sus intereses, por lo tanto se trata de un modelo interpresupuestario diferido. e) Modelos concesionales con financiación de la Administración y de los usuarios. Los pagos de la Administración al concesionario pueden articularse de muchas formas en tanto que se prevén distintas modalidades. Pueden articularse, por ejemplo, a través del Capítulo IV de transferencias corrientes, o del capítulo VII del presupuesto como una transferencia de capital o también a través del capítulo VIII, de variación de activos. Se trata en todos los supuestos de financiación interpresupuestaria y que en algunos casos conlleva el diferimiento de la deuda, como en este último supuesto por los motivos que se han expuesto. En otro sentido, uno de los aspectos más relevantes de las fórmulas de colaboración público-privada en la financiación de obras públicas, y sin embargo la más descuidada es su control. En función de los objetivos del control sobre estas fórmulas podría diferenciarse entre el control de legalidad, el control contable, y el control de la calidad. En relación con éste último, las auditorias operativas previstas en nuestra legislación presupuestaria persiguen esta idea en tanto que tratan de corregir deficiencias incluyendo el control del cumplimiento de los principios de economía, la eficiencia y la eficacia. Ahora bien, en tanto que el cumplimiento de estos principios, así como la calidad en la prestación del servicio devienen en aspectos esenciales, se plantea la necesidad de que se verifique que las fórmulas de colaboración público-privada permitan que están enfocadas a la consecución de estos objetivos. 9 SEPTIEMBRE 2012 | 15 De cualquier modo, la parte más débil del fenómeno de las CPP es su control, en tanto que la rendición de cuentas es una de sus grandes deficiencias. En este sentido, la información, la publicidad y la transparencia a la que se ha hecho referencia sería un modo de poder controlar y conocer el proceso. Por otra parte, el cambio operado en el sector público, en el que la calidad en la prestación de los servicios a precios razonables es una de las exigencias más relevantes, parece que se precisa un órgano que pueda encargarse de su control, bien sean agencias independientes, el propio Tribunal de Cuentas u órganos de ellos dependientes, aunque no es lo más importante, ya que lo verdaderamente relevante es que se arbitren los mecanismos suficientes para su consecución9. En este sentido, sería recomendable que las Administraciones Públicas recojan en sus estados financieros información sobre compromisos adquiridos de pago a operadores privados y que no registre simplemente los pagos periódicos efectuados desde los presupuestos de gastos. En la medida que haya un acuerdo de pagos por un importe conocido o estimado, debería reflejarse un pasivo en los estados públicos. De esta manera los ciudadanos, pero también los propios departamentos públicos, serán conscientes de esas obligaciones, de manera que se puedan racionalizar las políticas de nuevos servicios públicos, evitando que el diferimiento de los pagos que permiten las CPP lleven a que en ejercicios futuros el volumen de compromisos a satisfacer sea tal que limite la capacidad de mantener el ritmo de nuevas inversiones. En España, este tipo de operaciones no han suscitado ninguna regulación contable específica, si exceptuamos la adaptación del Plan General Contable al sector de concesiones de autopistas, que no se debe obviar que también son un tipo de CPP. Pero esta regulación únicamente hace referencia a un tipo concreto de contratos, es decir, responde a la forma legal, sin apenas referencia a los nuevos elementos del fondo económico que introduce la filosofía de las CPP. El hecho de que España esté involucrada en el proceso de armonización contable internacional, provoca que la interpretación del IFRIC sea de futura aplicación, destacando ciertas discrepancias con la normativa española, como son el hecho de que los concesionarios ya no registren un activo material sino un activo intangible, si pagan los usuarios, o un activo financiero en el caso de peaje sombra, y que fuera la propia Administración quien debiera registrar el inmvovilizado. También supone una importante divergencia la imposibilidad, establecida por la normativa con- Carolina Blasco Delgado (2009) Cuestiones esenciales del Análisis Jurídico Financiero de las fórmulas de colaboración público-privada en la financiación de obras y servicios públicos en España. Pecvnia, 8 10 José Basilio Acerete (2006): Aspectos contables de las Colaboraciones Público-Privadas. Presupuesto y Gasto Público, nº 45. cuadernode POLÍTICAS DE SALUD SEPTIEMBRE 2012 | 16 drían computar las aportaciones de los socios o accionistas en forma de primas de asunción de participaciones o de emisión de acciones, es decir el exceso sobre el valor nominal al que se emiten nuevas acciones o participaciones para compensar el mayor valor de las acciones antiguas existentes y evitar la dilución de las reservas. table internacional, de capitalizar gastos financieros una vez iniciada la explotación del inmovilizado10. La realización de todo CPP requiere de una financiación que siempre correrá a cuenta del socio privado. Se suelen distinguir tres fuentes financieras fundamentales dentro de un proyecto11: a) Los recursos propios. b) La financiación ajena. Los recursos propios son aquellos recursos financieros aportados por los Contratistas promotores del proyecto Para ello, se puede crear una sociedad vehículo (SPV) de manera que pueda autofinanciarse limitando los riesgos de quiebra a la empresa matrices adjudicatarias (si es que hay más que una). Las características comunes de los recursos propios son las siguientes: • No exigibilidad: son fondos que quedan vinculados a la sociedad del proyecto durante toda la duración del contrato CCPP. • Retribución con cargo a resultados del proyecto: los aportadores de fondos propios verán retribuida su inversión en función del comportamiento financiero del proyecto. • Subordinación: los recursos propios son retribuidos y reembolsados con posterioridad a la financiación ajena. Por lo tanto, los recursos propios son el elemento que permite dotar de solvencia financiera al proyecto, máxime cuando canalizan a través de una SPV, ya que normalmente estas sociedades se constituyen con responsabilidad limitada. Cuanto mayores sean los recursos propios respecto a la inversión total, menor es el riesgo de que se produzca una insolvencia del proyecto, pero esta mayor solvencia implicará asimismo que el Contratista solicite una retribución mayor a la Administración y, por lo tanto, el proyecto será más caro para ésta. Por ello, en cada caso habrá que buscar el equilibrio entre seguridad y eficiencia. Los diferentes tipos de recursos propios pueden ser: Préstamos participativos De acuerdo con el artículo 20 del Real Decreto-ley 7/1996, de 7 de junio, sobre Medidas Urgentes de carácter Fiscal y de Fomento y Liberalización de la Actividad Económica, se considerarán préstamos participativos aquéllos que tengan las siguientes características: • Los préstamos participativos se consideran recursos propios a efectos de la legislación mercantil. • La entidad prestamista percibirá un interés variable que se determinará en función de la evolución de la actividad de la empresa prestataria. El criterio para determinar dicha evolución podrá ser: el beneficio neto, el volumen de negocio, el patrimonio total o cualquier otro que libremente acuerden las partes contratantes. Además, podrán acordar un interés fijo con independencia de la evolución de la actividad. • Las partes contratantes podrán acordar una cláusula penalizadora para el caso de amortización anticipada. En todo caso, el prestatario sólo podrá amortizar anticipadamente el préstamo participativo si dicha amortización se compensa con una ampliación de igual cuantía de sus fondos propios y siempre que éste no provenga de la actualización de activos. • Los préstamos participativos en orden a la prelación de créditos, se situarán después de los acreedores comunes. Esta forma de recursos propios es muy utilizada en la medida en que tiene mayor flexibilidad formal que el capital social y ciertas ventajas fiscales (no sujeción al Impuesto de Operaciones Societarias). Capital social Se trata exclusivamente de una cifra escriturada ante fedatario público que supone la suma del importe del valor nominal de las acciones o participaciones de la sociedad y que se ha aportado o comprometido a aportar por los socios sea en el momento de constitución de la sociedad o en ampliaciones posteriores y que queda contabilizado en una partida contable del mismo nombre. Como equivalente, en sentido amplio, al capital social se po- Otros compromisos de los promotores Sería importante dentro de cada proyecto, estudiar otros posibles compromisos o garantías con significancia financiera que los promotores puedan comprometerse a aportar dentro del proyecto (sea frente a los financiadores, frente a la propia Administración o frente a ambos), como por ejemplo: • Compromisos de aportar de fondos adicionales en determinados supuestos, por ejemplo en caso de que el ratio de apalancamiento financiero se deteriore por encima de determina- 11 Luis Marcelo Azpiazu Zúñiga, Rosana Díaz Fernández, Simón Ortega Serrano, Salvador Pérez Garre, Laura Ruiz López, José Eduardo Sánchez Corral, Victoria Temes Rodríguez (2011): Utilización del nuevo contrato de Colaboración Público Privada: Condiciones, metodología y posibles utilizaciones. Universidad Politécnica de Madrid. cuadernode POLÍTICAS DE SALUD dos límites o en los casos en los que surjan necesidades de fondos no previstas inicialmente (i.e. por necesidades adicionales en la fase de construcción o puesta en funcionamiento del proyecto). • Garantías personales totales o parciales (por ejemplo es habitual que los promotores garanticen personalmente la financiación hasta la fecha en que se ponga en marcha el proyecto, sobre todo cuando existe una fase previa de construcción). Las diferentes formas de retribución de los recursos propios serían: A la hora de valorar la rentabilidad que ofrece un proyecto de CCPP hay que hablar del “régimen de las distribuciones” ya que dentro del concepto de retribución del socio de la sociedad del proyecto no se debe atender únicamente al importe de los dividendos en sentido estricto, sino toda una serie de contraprestaciones económicas que los socios y las personas vinculadas a los socios puedan obtener de la sociedad del proyecto. A título enunciativo se podrían entender como distribuciones a los socios, entre otros supuestos, los siguientes: • Los repartos de dividendos, incluyendo los dividendos a cuenta. • Amortización o adquisición de participaciones sociales. • El pago de intereses, principal, comisiones u otros conceptos de la deuda mantenida con los socios y sus personas vinculadas (sea o no subordinada). • Contraprestaciones por provisión de bienes o servicios, exceptuando las contraprestaciones por trabajo a los socios o a personas vinculadas a los mismos. • Concesión de préstamos, créditos, garantías y similares a los socios o a personas vinculadas a los mismos (en el sentido del artículo 42 del código de comercio). La financiación ajena es el resto de la financiación requerida por el proyecto que aportarán los financiadores no accionistas (normalmente entidades financieras) cuyas características esenciales son las siguientes: • Retribución independiente a los resultados del proyecto: el coste de la financiación ajena (intereses a pagar a los financiadores) debe afrontarse periódicamente como un coste más del proyecto. • Exigibilidad: en caso de no hacerse frente a los pagos debidos para el pago de intereses, comisiones y devolución del principal de la financiación ajena, los financiadores podrán reclamar judicialmente el cumplimiento de dichas obligaciones. • Existencia de un paquete de garantías: los financiadores del proyecto (entidades financieras) con toda seguridad exigirán que la sociedad del proyecto preste una serie de garantías reales y/o personales sobre la financiación. Desde un primer momento es importante que la Administración conozca el alcance SEPTIEMBRE 2012 | 17 de dichas garantías, sobre todo en la medida que se extiendan a activos ligados a la prestación del servicio y cuya ejecución podría dificultar o impedir la continuidad en su prestación. Los sistemas de financiación ajena se clasificarían en: a) Financiación corporativa Consiste en que las entidades financieras prestan los fondos directamente a la sociedad del proyecto a través de un préstamo o crédito adaptado a las necesidades de la operación. Es la principal modalidad de financiación ajena y la que es previsible que se utilice en un mayor número de ocasiones para proyectos de CPP. En la medida en que la financiación se otorgue a una SPV, una cuestión fundamental será determinar la existencia y alcance de las garantías personales otorgadas por los promotores del proyecto. Se habla de estructuras “sin recurso” o “con recurso limitado”, cuando los promotores aportan al proyecto unos recursos (a través de los fondos propios) pero no responden personalmente frente a los financiadores o sólo responden en determinados casos o durante determinado tiempo (por ejemplo, hasta el momento de puesta en marcha del proyecto), en caso de que la SPV no sea capaz de hacer frente a sus deudas frente a los financiadores. En estos casos de financiaciones “sin recurso” o “con recurso limitado” se suele calificar la operación como una “financiación de proyectos” (o project finance), considerando como tales aquellas en las que la operación se financia basándose la confianza de las entidades financieras y el diseño financiero del proyecto en que el repago de la financiación ajena se hará (y se garantizará) con cargo a la capacidad de generar ingresos del propio proyecto durante su fase de explotación, sin considerar o tomando como garantía secundaria la solvencia personal del acreditado y el valor de los activos ligados al proyecto. b) Emisiones de bonos y obligaciones Supone acudir a los mercados de capitales (en particular al mercado de renta fija) para financiar la operación. En este caso los tenedores de los bonos u obligaciones, denominados bonistas u obligacionistas, prestan sus fondos a la sociedad vehículo que los utiliza para construir y explotar el proyecto. Durante la fase de explotación los bonos son repagados con los flujos de caja generados por el proyecto. Respecto a la financiación bancaria, destacar que los bonos y obligaciones están referenciados a tipos de interés fijos (mientras que lo habitual en los préstamos y créditos corporativos es la presencia de un interés variable). c) Titulización Consiste en la venta o cesión a un fondo de titulización, el cual carece de personalidad jurídica y está administrado por una sociedad gestora, de los ingresos de la sociedad del proyecto cuadernode POLÍTICAS DE SALUD (incluyendo los derechos de cobro futuros). El fondo de titulización financia la compra, emitiendo unos valores que se colocan entre los inversores (normalmente inversores institucionales) y se negocian en los mercados de renta fija. La implicación de las entidades financieras en los procesos de CPP cada vez se extiende más a las tareas de asesoramiento financiero y de impulso al proyecto, al margen de su función fundamental como financiadores. El asesoramiento financiero puede ir dirigido tanto al sector público como al sector privado. En el primer caso, la entidad financiera trabaja para la Administración en la estructuración de un proyecto que posteriormente sea acogido de manera favorable por la iniciativa privada, sin que por ello se perjudiquen los intereses del sector público. La entidad financiera ayuda a definir los requisitos necesarios para que el proyecto sea financiable por parte del sector financiero. Cuando la entidad financiera trabaja para el sector privado ya tiene unas normas de juego muy definidas y su tarea consiste en trabajar junto con uno de los licitadores para poder presentar una oferta lo más competitiva posible respetando los requerimientos mínimos del licitador. La entidad financiera colabora en el modelo de valoración con el licitador, analizando los aspectos financieros y elaborando la mejor y más eficiente propuesta financiera. Por último, dado el enorme volumen potencial de las operaciones de CPP, se hace necesaria la participación de diferentes entidades financieras como financiadores, tomando la forma de sindicatos bancarios. Para facilitar las relaciones entre el sindicato bancario, el promotor y la Administración, las financiaciones suelen estar lideradas por un grupo reducido de entidades, en algunos casos sólo una. Este grupo de entidades financieras, llamadas entidades aseguradoras de la financiación, son las responsables de comprometer la deuda necesaria y firmar los contratos pertinentes de financiación (garantías, coberturas, etc.). Una vez cerrada la financiación con la firma de los contratos, estas entidades son las responsables de vender y/o ceder parte de préstamos a resto de bancos del sindicato, que entran a formar parte de la financiación en calidad de participantes. Además, una vez firmada la operación de financiación, se nombra a un interlocutor único de entre los bancos que se denomina agente. El modelo financiero contiene una previsión de los ingresos, costes, inversiones, beneficios y cash-flow del proyecto, así como la interrelación entre todos ellos, de tal forma que un cambio en cualquiera de estas variables afecta el valor de todas las demás. El modelo debe permitir determinar la viabilidad y rentabilidad del proyecto de inversión. La valoración de la viabilidad de un proyecto se suele hacer SEPTIEMBRE 2012 | 18 a través de un análisis de los flujos de cada del proyecto, de forma que los ingresos en el proyecto sean suficientes para hacer frente a los costes de operación y mantenimiento, al servicio de la deuda (devolución de principal y pago de intereses y costes de la financiación ajena) y para retribuir adecuadamente al promotor. Debe entenderse que el presupuesto mínimo para la viabilidad de un proyecto es aquel que alcance una situación de equilibrio (breakeven), es decir, que el resultado de: (+) Ingresos netos (ordinarios y extraordinarios) (-) Gastos (ordinarios y extraordinarios) (-) Inversiones (-) Impuestos (+ /-) Necesidad de circulante sea suficiente durante toda la vida del proyecto para hacer frente al servicio de la deuda. El modelo financiero deberá elaborarse siguiendo la siguiente estructura básica: Inversiones (incluyendo las de reposición), Ingresos, gastos de explotación y resultado operativo, Amortizaciones, Tributos, Programa de deuda y estructura de financiación, Pérdidas y Ganancias, Balance de situación, Cashflow, Estado de Origen y Aplicación de Fondos (EOAF). El modelo económico debe contener, entre otros, los siguientes conceptos: Resumen de la estructura financiera básica del proyecto (fondos propios frente a fondos ajenos: de forma resumida se detallarán, los fondos propios y ajenos previstos para el proyecto, así como el porcentaje que cada uno de ellos (y los diferentes subconceptos dentro de cada cual) representa respecto a la inversión total. • Tipo de financiación (bancaria, mercados de valores u otros). Se deberá detallar si existen varias modalidades diferentes o si dentro de cada tipo de financiación existen diferentes submodalidades o tramos. • Importe de la financiación ajena (distinguiendo cada una de sus modalidades). • Periodos de carencia en su caso. • Duración de la financiación y fecha de vencimiento. • Importe de las inversiones a realizar: Aquí se resumirán el importe total de la inversión, desglosando los conceptos a los que corresponda. • Sería conveniente diferenciar entre la inversión inicial y las inversiones de reposición. • Gastos: corresponderá hacer una estimación total de los gastos del proyecto y luego un desglose por conceptos fundamentales de gasto. De forma separada y clara deberían hacerse constar en este apartado los gastos correspondientes al fun- cuadernode POLÍTICAS DE SALUD SEPTIEMBRE 2012 | 19 cionamiento de la sociedad del proyecto (incluyendo los correspondientes a salarios y similares). • Margen operación de las explotaciones comerciales: se hará una comparativa del total de los gastos de explotación comercial con los ingresos de explotación. Si procede está comparación se hará también por los diferentes conceptos del servicio en cuestión. • Tasa Interna de Retorno (TIR) del proyecto: Tasa de descuento que haga cero el VAN del cash flow del proyecto. • Ratio de capitalización establecido por la oferta: representando el porcentaje mínimo de capital respecto a la inversión total. • Ratio de solvencia establecido por la oferta: Porcentaje mínimo de recursos aportados por los socios respecto a la Inversión Total. • Ratio de apalancamiento financiero del proyecto. El Análisis de Rentabilidad, a realizar en las fases previas a la licitación del contrato de colaboración público privada mediante diálogo competitivo (Evaluación Previa, Documento Descriptivo), presenta dos objetivos claramente definidos: 1. Asegurarse que el proyecto adjudicado mediante CPP con diálogo competitivo es la mejor y única opción posible para la Administración. 2. Asegurarse que la Administración obtendrá la mejor rentabilidad posible de dicho proyecto, en términos de calidad-precio. Este concepto de mayor rentabilidad (Value for Money, VFM) hace referencia a la relación óptima calidad-precio, a lo largo del ciclo de vida del producto o servicio, para alcanzar los requerimientos exigidos. El análisis cuantitativo debe contener, al menos, los siguientes apartados: a) Duración del contrato y del producto o servicio demandado. b) Estimación del coste del ciclo de vida del producto o servicio demandado. c) Análisis financiero comparativo de la opción contratada por medio de CPP y por el procedimiento tradicional: Debe plantearse en este punto el esquema financiero del proyecto bajo el supuesto de una contratación por medio de un CPP. Se deben calcular los pagos a realizar por la Administración durante la vida del bien o servicio contratado. Deben obtenerse los datos básicos del proyecto, es decir, total de pagos a realizar durante la vida del mismo, distribución a lo largo del tiempo y su Valor Actual Neto (VAN). Por otro lado, hay que desarrollar el esquema financiero de la “opción cero”, suponiendo que se contrata por el procedimiento tradicional. También deben calcularse todos los pagos a realizar por la Administración durante la vida del bien o servicio y actualizarse a día del estudio. Como resultado, se deben poder comparar, de ambos esquemas financieros: • Coste total del proyecto, en euros corrientes. • Distribución de los pagos a realizar por la Administración en ambas opciones. • Coste total actualizado del proyecto en euros, o Valor Actual de las dos opciones. A continuación, se plantea el esquema financiero bajo el supuesto de las tres formas de contratación consideradas (financiación convencional con cargo al Capítulo VI de presupuestos; la financaición y construcción por una empresa pública SPI –Sociedade Pública de Investimentos-; el modelo CPP bajo la figura de Concesión de Obra Pública): Se ha aplicado un IPC del 2,7% y una tasa de descuento del 6% a fin de calcular el VAN del proyecto. 1.- Financiación convencional con cargo al Capítulo VI de presupuestos El concesionario se hace cargo de forma directa de todo el servicio no sanitario (gestión de mantenimiento, cocina, seguridad, lavandería, limpieza, cafetería, quiosco, tiendas de regalos, aparcamiento). En los costes en los que incurre el Servicio Galego da Saúde (SERGAS), se han considerado: • Inversión de la construcción y equipamiento: 269.263.091,91 € • Coste subcontratas: 15.000.000 de euros/año A continuación (Tabla 1), se muestran los costes que soporta el SERGAS por gestionar el NHV de forma directa: Tabla 1. Pagos financiación convencional Administración AÑOS GESTIÓN DIRECTA COSTE SUBCONTRATA SERVICIOS GENERALES SUMA 1 64.650.000,00 € 15.000.000,00 € 79.650.000,00 € 2 66.395.550,00 € 15.405.000,00 € 81.800.550,00 € 3 68.188.229,85 € 15.820.935,00 € 84.009.164,85 € 4 70.029.312,06 € 16.248.100,25 € 86.277.412,30 € 269.263.091,91 € 62.474.035,25 € 331.737.127,15 € Total cuadernode POLÍTICAS DE SALUD SEPTIEMBRE 2012 | 20 Tabla 2. Pagos con modelos SPI AÑOS SPI 11.451.472,56 € 2011 2012 15.268.630,08 € 2013 26.720.102,63 € 2014 26.720.102,63 € 2015 26.720.102,63 € 2016 26.720.102,63 € 2017 34.354.417,67 € 2018 34.354.417,67 € 2019 34.354.417,67 € 2020 34.354.417,67 € 2021 41.988.732,71 € 2022 41.988.732,71 € 2023 41.988.732,71 € 2024 41.988.732,71 € 2025 18.626.885,31 € 2026 — 2027 — 2028 — 2029 — TOTAL INGRESOS 457.600.000,00 € El coste de las subcontratas es el coste de las subcontratas actualmente contratadas por el Complejo hospitalario universitario de Vigo, actualizado con el IPC. 2.- Mediante la empresa pública SPI, el SERGAS asume la gestión y el coste de las actividades asistenciales sanitarias, así como asume el coste de la obra y de los servicios no sanitarios (mediante el pago de un canon que incluye los costes financieros) mientras que transfiere la gestión de los servicios no sanitarios a la SPI (Tabla 2). 3.- Contrato de colaboración público privado mediante concesión de obra pública incluyendo inversiones iniciales, realización de la obra, conservación y suministro de los servicios no sanitarios. El adjudicatario del contrato será el que absorba todos los gastos derivados de la gestión integral de los servicios no sanitarios, así como adelantar el coste de la obra. Por lo tanto, como costes en los que incurre el adjudicatario se obtienen: Flujo de costes: Para la Administración, el VAN del proyecto mediante CPP se eleva a la cantidad de: 792.500.000 € La cuenta de resultados para el socio privado, resulta considerando lo siguiente: Tabla 3. Pagos con modelo CPP AÑOS CONCESIÓN OBRA CONCESIÓN EXPLOTACIÓN SUMA CONCESIÓN PAGO SERGAS + PÚBLICA PAGOS SERGAS COMERCIAL EXPLOTACIÓN COMERCIAL + PAGOS SERGAS 2011 — 2012 — 2013 55.522.363,53 € 2014 58.853.705,34 € 2015 62.384.927,66 € 2016 66.128.023,32 € 2017 70.095.704,72 € 2018 74.301.447,00 € 2019 78.759.533,82 € 2020 83.485.105,85 € 2021 88.494.212,20 € 2022 93.803.864,94 € 2023 99.432.096,83 € 2024 105.398.022,64 € 2025 111.721.904,00 € 2026 118.425.218,24 € 2027 125.530.731,34 € 2028 133.062.575,22 € 2029 141.046.329,73 € TOTAL INGRESOS 1.566.445.766,40 € — — 9.075.810,92 € 9.620.359,57 € 10.197.581,15 € 10.809.436,01 € 11.458.002,17 € 12.145.482,31 € 12.874.211,24 € 13.646.663,92 € 14.465.463,75 € 15.333.391,58 € 16.253.395,07 € 17.228.598,78 € 18.262.314,70 € 19.358.053,59 € 20.519.536,80 € 21.750.709,01 € 23.055.751,55 € 256.054.762,13 € — — 64.598.174,45 € 68.474.064,91 € 72.582.508,81 € 76.937.459,34 € 81.553.706,90 € 86.446.929,31 € 91.633.745,07 € 97.131.769,77 € 102.959.675,96 € 109.137.256,52 € 115.685.491,91 € 122.626.621,42 € 129.984.218,71 € 137.783.271,83 € 146.050.268,14 € 154.813.284,23 € 164.102.081,28 € 1.822.500.528,53 € cuadernode POLÍTICAS DE SALUD • inversión inicial: 258.600.000 € (accionistas: 64.650.000 €; deuda: 193.950.000 €) • amortización de la inversión distribuida uniformemente a lo largo de los 17 años de gestión Los datos (Tabla 3) han sido extraídos del estudio de viabilidad económico-financiera de exposición pública presentado por el Servico Galego de Saúde. La cuantía global de la suma de pagos a efectuar por el SERGAS a la empresa concesionaria aparece en el proyecto de viabilidad como VAN, descontado al 6%. Por lo tanto para poder comparar los datos en euros corrientes, debemos actualizar el flujo de pagos del SERGAs al 6%. En este sentido cabe destacar que el proyecto sometido información pública presenta un tipo de descuento para el VAN del 6%, sin aportar ninguna justificación a la elección del mismo; dado que no coincide con el tipo de interés de remuneración de la Deuda Pública, ni con el EURIBOR, ni siquiera con el tipo de amortización de las infraestructuras y bienes de equipo de titularidad pública. Claramente puede observarse que la menor cuantía de las tres opciones de financiación es la de la gestión tradicional con cargo al capítulo VI y una cuantía de 331.737.127,15 €, en segundo lugar la financiación por la Sociedad Pública de inversiones (SPI) con una cuantía de 457.600.000,00 € y la opción más cara es la del sistema de Colaboración Público Privada mediante una concesión de obra pública con una cuantía de 1.566.445.766,40 €, de coste para el SERGAS. A la cuantía a pagar como canon por el SERGAS a la concesionaria se añaden los ingresos por la concesión de la explotación comercial de cafetería, tiendas de regalos y aparcamiento, lo que da un total de 1.822.500.528,53 € de ingresos para la concesionaria y una tasa interna de retorno (TIR) del 8,7%. La ventaja señalada por parte de los promotores de esta iniciativa privada de gestión, como “la falta de impacto directo e inmediato sobre las cuentas publicas con esta modalidad de colaboración público privada”, tiene la contrapartida de que el canon aprobado como contraprestación por parte de la Comunidad Autónoma de Galicia supone la hipoteca de los presupuestos corrientes para la Sanidad que se verán disminuidos de forma muy peligrosa para el sostenimiento del sistema sanitario, como ya se está viendo en el canon de los hospitales realizados con esta misma formula en la Comunidad Autónoma de Madrid, que esta repercutiendo en una disminución del presupuesto dedicado al mantenimiento del sistema tradicional, imponiéndose recortes presupuestarios que deterioran la calidad de la sanidad publica. Además, cabe recordar cómo en la definición correcta del reparto de riesgos se encuentra la esencia de cómo se contem- SEPTIEMBRE 2012 | 21 ple posteriormente la contabilización del contrato concesional a efectos de su inclusión en la contabilidad de las Administraciones Públicas. La inclusión en los Pliegos de mecanismos automáticos de ajuste sin discriminación de las causas que los activan puede reducir o eliminar inadvertidamente la transmisión del riesgo. Como medidas que la propia Ley recoge para el restablecimiento del equilibrio económico se encuentran la modificación de las tarifas establecidas para la utilización de la obra, la ampliación o reducción del plazo concesional y cualquier modificación de las cláusulas de contenido económico incluidas en el contrato. Parece recomendable que el Pliego defina a priori, con mayor detalle, cuál de esas medidas se aplicaría en caso de ruptura del equilibrio. En lo referente al sistema de cálculo del restablecimiento del equilibrio, aunque la Ley no lo define sería deseable que los Pliegos incorporen un mecanismo referido a la tasa de rentabilidad del capital aportado. Un mecanismo adecuado puede ser comparar la tasa de rentabilidad del proyecto (inversión frente a ingresos menos gastos) (TIR) prevista en el oferta adjudicada con la TIR calculada, utilizando los datos reales hasta la fecha de cálculo y los datos razonablemente previsibles, valorando a continuación cómo las distintas medidas de posible aplicación permiten restablecer una rentabilidad razonable, y eligiendo las más adecuadas. Alternativamente a la tasa de rentabilidad del capital invertido se puede analizar la tasa de rentabilidad del proyecto, pero en este caso se debe comprobar simultáneamente que las hipótesis de créditos contempladas son realistas y posibles. En lo referente a la explotación de servicios colindantes con la concesión, debe establecerse que la Administración concedente participe, en la forma oportuna, de los resultados económicos conjuntamente con el concesionario en función de un determinado volumen de demanda, el límite de ingresos a partir del cual la Administración participa en un porcentaje de resultados se incluye como variable de referencia a considerar para la adjudicación. En este caso de participación económica del concedente en los resultados, sería aconsejable la posibilidad de invertir este beneficio de forma que repercuta en nuevas mejoras para los usuarios tales como: rebaja de las tarifas, mejora de la calidad y/o seguridad mediante inversiones en la propia infraestructura o zona de influencia, etc. Con referencia a la simetría de las prestaciones entre concedente y concesionario, cabe decir que parece recomendable establecer un reparto de ingresos entre concedente y concesionario a partir de determinados límites máximos asignando de este modo al concesionario un riesgo adicional. En lo referente al riesgo de disponibilidad, este riesgo no está suficientemente transmitido al socio privado cuando en el caso cuadernode POLÍTICAS DE SALUD que las únicas deducciones previstas por deficiencias en el servicio sean las penalidades por incumplimientos establecidas en el Pliego del Contrato al amparo de la Ley, dado que en este caso la imposición de penalidades es potestad del órgano de contratación (automática), y existe el límite máximo de penalidades a aplicar del 20% de los ingresos obtenidos el año anterior. No se detallan los gastos transaccionales que tendrá que realizar la empresa que vaya a gestionar los nuevos centros y que en la actualidad recaen en el personal de la administración de la propia Comunidad. De hecho, la regulación de la supervisión del concesionario (el seguimiento del contrato) y la evitación de distorsiones entre objetivos de la Administración sanitaria y del concesionario requiere no sólo la aplicación de listas de chequeo e instrumentos de medida pactados antes de la firma de contratos, sino además importantes esfuerzos de equipos gestores experimentados por parte del socio público. Este hecho encarece el proceso de externalización una vez realizada la contratación y no aparece suficientemente detallado en los pliegos. Naturalmente, un tipo de contrato como el presente exige un elevado nivel técnico y de supervisión por parte del propio concedente durante toda la vida de la concesión, dada la permanente comprobación de nivel de servicio a que obliga. Debe fijarse la actuación de la empresa auditora y prever su coste en los modelos. La aplicación de las sanciones previstas en los contratos ante incumplimientos de calidad o cantidad fijados, como muestra la evidencia publicada al respecto, se ejecuta finalmente con dificultades por el socio público, de forma que es habitualmente constatada por los estudiosos del sistema cierta “impunidad”. De este modo, cuanto mayor es el nivel de fracaso en la prestación de las obligaciones por parte del concesionario, mayores dificultades de aplicación de las sanciones, dado que en caso de entrar en quiebra el concesionario por aplicación de las mismas, la Administración incurre en nuevos gastos, ya que debe en cualquier caso continuar proporcionando servicio. Además, los sistemas de penalizaciones deben ser tal que realmente puedan afectar al equilibrio económico-financiero de la concesión, de acuerdo con las exigencias de Eurostat. Es más, ni la amplia normativa previa ni los exhaustivos contratos y seguimiento por el socio público han impedido la aparición de efectos indeseados en cuanto a creación de mercados secundarios (convirtiendo en ficticia la transferencia de riesgo).Tampoco han impedido distorsiones en el resto de servicios provistos directamente por el sector público. En este sentido, es necesario señalar que en el caso de España los sistemas de control posterior resultan endebles para SEPTIEMBRE 2012 | 22 el volumen y complejidad contratados, como la figura del comisionado en Alzira o inciertos como en las concesiones de obra y administrativa en la Comunidad de Madrid, en la que la decisión de cómo evaluar se produce por acuerdo entre las partes con el contrato de concesión ya adjudicado. Es preciso considerar como punto de partida el hecho de que el sector sanitario es un sistema especialmente complejo en el cual la modificación de uno solo de sus elementos organizativos y financieros tiene capacidad para producir efectos no buscados en otras partes del sistema y, por otra parte recordar que el garante de las prestaciones (el sector público) será el valedor último ante la incapacidad del socio privado para cumplir el contrato y su capacidad para evitar la plasmación de riesgos asumidos. Es necesario, por lo tanto, desarrollar criterios más explícitos que definan como se va a llevar a la practica ese escenario de complementariedad y como se van a resolver las diferencias entre la gestión directa de las actividades e instalaciones sanitarias y de las nuevas en proyecto con gestión privada. En este sentido, la variabilidad en el tiempo del uso de los servicios sanitarios tiene mayores incertidumbres que los de otros sectores, de forma que los periodos muy prolongados de externalización se basan en supuestos de cualidad e intensidad de uso difícilmente concretables en la realidad de los amplios periodos contratados. Estos prolongados plazos están presentes en los contratos tanto en los PFI del Reino Unido como en las concesiones en España, y teóricamente previstas ciertas posibilidades de adaptación en ambos casos que han resultado insuficientes cuando se han precisado emplear en el Reino Unido, conllevando para mantener la viabilidad de los contratos lo que se han denominado “maduraciones” de los contratos iniciales (un equivalente serían las modificaciones surgidas en el tiempo de contrato del inicialmente hospital y posteriormente área de Alzira). Esto no presenta la suficiente consideración en el pliego que nos ocupa. Del mismo modo, existe una evidente ausencia de blindaje del resto del sistema sanitario respecto a los ajustes de la contratación producidos a lo largo del tiempo por “maduraciones”, inflación u otros: el dinero de la contratación se ha ajustado obteniéndolo de donde es posible, es decir, del resto del sistema que no está sujeto al contrato. Este efecto producido patentemente en el Reino Unido no ha sido tampoco considerado en España a pesar de la muy posterior introducción de las externalizaciones masivas, por lo que en ausencia de regulación es previsible que se produzca en igual forma en el proyecto objeto de los pliegos sometidos a alegaciones. Igualmente, la no previsión de los efectos de los cambios del accionariado en los concesionarios: previsión sin duda de difícil si no imposible regu- cuadernode POLÍTICAS DE SALUD lación, pero que se ha mostrado como elemento clave en la experiencia del Reino Unido para soslayar la ejecución de riesgos, cuando tras un período breve con relación a la duración total del contrato, el socio privado inicialmente firmante ha sido sustituido por un conjunto más disperso de actores. Así mismo, es de destacar la ausencia de transparencia, entendida esta como el gran globalizador que facilita los tres tipos de problemas anteriormente señalados se concreta en la carencia de control externo suficiente en las fases de implantación, y la dificultad y consiguiente coste de auditoría y control posterior (más allá de los elementos simples de recuento de actos, reclamaciones etc.,contemplados en los pliegos), que permitan dilucidar, por ejemplo, en qué grado las mejoras de eficiencia se producen y en qué proporción quedan en poder de qué parte, Administración o concesionario; efecto también encontrado en el Reino Unido, a pesar de la existencia de escalas específicas de medida, y que ha ocasionado tanto duras críticas como infructuosos intentos de solución, al menos para las PFI ya establecidas. Es necesario establecer criterios específicos sobre la información pública de actividad y resultados (incluidos la auditoría de procesos que requieren la actuación concatenada o simultánea de recursos de la Administración y el concesionario), regulación de la limitación de mercados secundarios en las grandes externalizaciones sanitarias que comprometan la permanencia del concesionario en el tiempo, regulaciones sobre la forma de construcción que faciliten radicalmente y sin costes añadidos los cambios de uso y modalidades de contrato que diferencien claramente la provisión de infraestructuras respecto de la prestación de servicio, así como regulaciones que impongan límites a la financiación de las actualizaciones y maduraciones de contrato. Por ultimo el hecho de realizar estos contratos con una duración de 20 años impide la posibilidad de realizar cambios en un sistema tan dinámico y necesitado de actualizaciones como el sanitario. En lo referente a las inversiones a realizar por el concesionario, en los Pliegos se observa una falta de coherencia entre la inversión a realizar y el objetivo de dotar un servicio óptimo. Se debe especificar con toda claridad la relación de las inversiones a realizar por la sociedad concesionaria que tengan como finalidad alcanzar unos estándares técnicos y económicos de servicio óptimo al usuario. En lo concerniente a la estructura financiera de la empresa concesionaria, los licitantes en sus ofertas deben intentar definir la estructura financiera de mínimo coste compatible con la obtención de los recursos necesarios. Las prescripciones del Pliego al respecto deben corresponderse con el planteamiento óptimo económico-financiero. Utilizar la mayor o menor apor- SEPTIEMBRE 2012 | 23 tación de recursos propios como variable de licitación ha llevado en algunos casos a concursar mediante estructuras financieras superpuestas, como la utilización de sociedades interpuestas receptoras de la deuda de manera que, aparentemente, la sociedad inversora en el proyecto aporte un mayor volumen de recursos propios. En cuanto al plazo de desembolso de dichos recursos propios, no conviene predeterminar un calendario más acelerado del que puedan definir las propias entidades financieras. En efecto, al ser el capital el más caro de los recursos financieros a utilizar, adelantar la aportación del mismo no hace sino aumentar el coste medio de capital del proyecto en perjuicio de la optimización del uso de los recursos y, en definitiva, del mínimo coste para los usuarios. Parece más adecuado fijar un compromiso muy firme de aportación de dicho capital, y que sean las propias entidades o mercados financieros los que determinen si éste debe desembolsarse en su totalidad antes de disponer del préstamo, o se puede hacer a prorrata. Además, el Pliego debe asegurar, con las garantías que se consideren necesarias, que los recursos propios que los ofertantes deberán aportar a la sociedad concesionaria estarán disponibles en su momento, así como fijar un plazo máximo para que el concesionario obtenga la financiación necesaria. Referido al plazo de concesión, sería positivo que se pudiera rescatar la concesión anticipadamente si el desarrollo del servicio tiene éxito, como ocurre en algunos contratos licitados por el método de ligar el plazo a la obtención por el concesionario de un determinado valor neto presente de los ingresos, VAN. En este sentido, en algunos Pliegos, se propone un plazo determinado de concesión (para homogeneizar ofertas) y se admiten plazos diferentes como variante, valorando positivamente un acortamiento del plazo propuesto por la Administración. Atendiendo a la valoración de las ofertas, el análisis de las ofertas debe asegurar que el riesgo real que las mismas asumen es valorado con criterios uniformes por la Administración concedente, eliminando aquellas proposiciones aparentemente atractivas pero que por el voluntarismo de las hipótesis consideradas pueden poner en peligro la continuidad de la operación. Por ello, en la valoración de la tasa de rentabilidad del proyecto o del capital invertido, en las distintas ofertas, es indispensable hacer previamente una homogeneización de las mismas utilizando los criterios de ingresos ligados a las estimaciones de la Administración, y no de los ofertantes. Sólo así se podrá otorgar el debido peso a la racionabilidad de las hipótesis utilizadas. En este sentido, Conjuntamente con la tasa de rentabilidad del capital se puede analizar la tasa de rentabilidad del proyecto, pero en este caso se debe comprobar simultáneamente que las hipótesis de créditos contempladas estén avaladas financieramente. cuadernode POLÍTICAS DE SALUD En general, los hospitales españoles construidos y en explotación con criterios de colaboración público-privada se han financiado en general bajo esquemas de préstamos bancarios sin recurso a los accionistas (project finance). El diferencial de crédito medio sobre Euribor de la deuda senior concedida a las sociedades concesionarias se sitúa en torno a los 100 puntos básicos, durante el período de explotación (cuando ya no existe recurso a los accionistas)12. Por otra parte, los vehículos societarios constituidos para el desarrollo de las concesiones hospitalarias de esta naturaleza tienen como media una ratio de apalancamiento del 83%, computado éste como el cociente de la deuda en términos de financiación total (deuda más recursos propios), con un máximo del 89% para el hospital de Majadahonda y un mínimo del 61% para el hospital de Parla. El plazo medio de la deuda se sitúa en 28 años, con un plazo máximo de 30 años para el hospital de Son Dureta y un mínimo de 26,5 años para el de san Sebastian de los Reyes. La provisión de servicios bajo esquemas de CPP implica habitualmente la creación de vehículos societarios de nueva constitución cuyo capital pertenece al sector privado, y que exige un retorno sobre el capital mínimo. Las primas de riesgo exigidas al capital de las sociedades concesionarias dependen del nivel de transferencia de riesgo al sector privado. Cuando se trata de proyectos con riesgo de construcción y simple riesgo de disponibilidad, las primas de riesgo sobre la tasa libre de riesgo alcanzan cifras entre un 4% y 6% habitualmente. Cuando se trata de proyectos con riesgo de construcción y además de demanda, las primas de riesgo suelen elevarse hasta un rango entre 7% y 9% por encima de la tasa libre de riesgo. Para alcanzar este objetivo de rentabilidad es necesario endeudar a la infraestructura13. El Nuevo Hospital de Vigo se enmarca en los proyectos con riesgo de construcción y simple riesgo de disponibilidad. El riesgo transferido ex ante entre las partes es el núcleo de los contratos CPP. La asignación ex ante del riesgo puede, sin embargo, no reflejar las realidades políticas. Hay una presión política sustancial sobre el sector público para sacar a flote los proyectos de gran envergadura (demasiado grandes para fracasar) y a los suministradores de servicios esenciales. Este hecho su- SEPTIEMBRE 2012 | 24 giere que el sector público en la práctica asume a menudo un riesgo mayor que el que figura en el contrato. Cuando el sector privado aporta el dinero para financiar sus operaciones y estas operaciones son tan importantes que implícitamente están garantizadas por el sector público, inversiones genuinamente arriesgadas pueden quedar fuera de la contabilidad. Ello no implica que tales proyectos sean intrínsecamente inválidos, sino más bien que deberían ser negociados y contabilizados apropiadamente. El sector público, igual que el sector privado, debe computar en los libros las inversiones arriesgadas. Mantener tales inversiones al margen de los libros de cuentas puede asimilarse a la actuación de Enron con sus accionistas14. Es poca toda la importancia que se le pueda conceder al desarrollo medidas apropiadas para comparar los costes de usar las CPP contra los métodos tradicionales. Está claro que esas CPP deberían usarse solamente cuando sean más eficientes que los métodos tradicionales de prestación de servicios. En este contexto, se discute que los proyectos deban ofrecer mejor relación calidad-precio, considerada como la combinación óptima de los costes a lo largo de toda la vida del proyecto y la calidad entendida como cumplimiento de unos requisitos específicos. Cuando un proyecto CPP no ofrece mayor relación calidad-precio que un “referente del sector público”—definido como una alternativa del sector público para la prestación de los mismos servicios—entones el proyecto no debería ponerse en marcha. Esta comparación implica un análisis de toda la vida el proyecto, expresado en términos de valor neto actual (VNA) de los costes y beneficios del proyecto propuesto frente a los costes y beneficios de la provisión del servicio por el método tradicional15 (Allen Grahame. 2001. The Private Finance Initiative (PFI). Research Paper 01/117. Library Standard Note, House of Commons Library: Economic Policy and Statistics.). Si la opción de la asociación no genera una mayor relación calidad-precio, entonces debe llevarse a cabo la provisión por el método tradicional. Como muy bien se ha expuesto en otros trabajos16, el enfoque teórico que subyace al planteamiento del problema a que se pretende dar respuesta es la Teoría de Costes de Transacción17y18. Según ciertos autores19, las CPPs implican un contrato 12 Carlos Contreras: Analisis económico financiero de la colaboración publico - privada en hospitales: el caso español. Análisis Financiero. 13 ibídem Carlos Contreras: Analisis económico financiero de la colaboración publico - privada en hospitales: el caso español. Análisis Financiero. 14 Railtrack and British public finance: Enron-on Thames. The Economist. 28 de marzo de 2002. 15 Allen Grahame. 2001. The Private Finance Initiative (PFI). Research Paper 01/117. Library Standard Note, House of Commons Library: Economic Policy and Statistics. 16 Thais Rangel Guilherme Christiano, Jesús Galende del Canto (2007): Innovación en Asociaciones Público Privadas (PPPs): una aplicación al caso español. DOCUMENTOS DE TRABAJO “NUEVAS TENDENCIAS EN DIRECCIÓN DE EMPRESAS” DT 10/07. 17 Williamson, O.E. (1975): Markets and Hierarchies: Analysis and antitrust implications, The Free Press, New York. cuadernode POLÍTICAS DE SALUD SEPTIEMBRE 2012 | 25 entre el gobierno y el sector privado en condiciones de información imperfecta. La información imperfecta permite que pueda manejarse de una manera oportunista la explotación de cualquier asimetría de la información (por ejemplo, sobre los verdaderos gastos y costes o la calidad de suministro). El funcionamiento eficaz de la contratación se logra con la redacción de un contrato completo, es decir, aquél que es potencialmente contingente con respecto a todos los estados futuros de la naturaleza. Es difícil la redacción de un contrato completo teniendo en cuenta acontecimientos inciertos, sobre todo cuando los contratos cubren un muy largo período de tiempo (como en las CPPs), las tecnologías y los gastos son inciertos o el ambiente económico está en un estado de flujo. Además, resultará costoso redactar, poner en ejecución y respetar los contratos completos de condiciones contingentes bajo la racionalidad limitada de los seres humanos y el oportunismo. Este enfoque teórico es planteado por Williamson19. El concepto de “coste de transacción” surge al reconocerse la existencia de fallos de mercado asociados con la racionalidad limitada, el oportunismo y la incertidumbre que caracteriza a los mercados. La racionalidad limitada se refiere al comportamiento humano, a la capacidad limitada de los seres humanos de resolver problemas complejos. La racionalidad limitada planteará un problema en entornos caracterizados por la incertidumbre y complejidad, debido a que resulta muy costoso o quizás imposible considerar todas las circunstancias ambientales o describir por completo todas las decisiones, debido a que los seres humanos tienen capacidad limitada. El comportamiento oportunista se relaciona con la información incompleta o distorsionada. La información está disponible pero se encuentra desigualmente distribuida, por lo que los agentes pueden perseguir su propio interés manejando la información a su favor. Debido a que los contratos de CPPs tienen una estructura compleja e involucran elevados costes de transacción, los agentes pueden moverse según su interés personal y presentar un comportamiento estratégico de manipulación de la información a su favor en la realización de una transacción. Según Blank20, el sector privado puede ser más eficiente en proveer servicios con costes bajos, pero también puede proporcionar calidad inferior, en particular cuando hay problemas de información. Si los factores de calidad no son totalmente observables o no se encuentran totalmente incorporados en el comportamiento de los funcionarios con poder de decisión, el sector privado puede optar por producir servicios a un precio inferior, pero también en un nivel de calidad inferior. Por lo tanto, se puede concluir que según la Teoría de Costes de Transacción el sector privado no siempre aplica innovación en proyectos de CPPs. Como ya se ha dicho anteriormente, en el proceso de licitación la empresa puede comprometerse a operar con innovación, pero en la realidad no lo hace. En esta situación podemos observar claramente un comportamiento oportunista por parte del sector privado, que para ganar la licitación propone proyectos innovadores y ofrece la mejor oferta al gobierno. u uuuuuuu 18 Williamson, O.E. (1985): The economic institutions of capitalism: Firms, markets and relational contracting, The Free Press, New York. 19 Parker, D., Hartley, K. (2003): “Transaction costs, relational contracting and public private partnerships: a case study of UK defence”, Journal of Purchasing and Supply Management, 9:3, pp. 97-108. 20 bidem Williamson, O.E. (1975). 21 Blank, R.M. (2000): “When can public policy makers rely on private markets? The effective provisions of social services”, The Economic Journal, nº 110, pp. 34-49. cuadernode POLÍTICAS DE SALUD SEPTIEMBRE 2012 | 26 El papel de los profesionales sanitarios en la actual coyuntura de crisis global Eddy D´orleans Julien Observatorio de Políticas de Salud (Fundación 1º de Mayo) as últimas medidas tomadas por el gobierno español del Partido Popular nos sugieren un estribillo para la canción triste de la sanidad española: llégó el PP y mandó a recortar el Estado del Bienestar. Desde la aparición de nuestra revista, Cuadernos de Políticas de Salud (CPS), venimos alertando a la ciudadanía del peligro de transferir a los poderes políticos la potestad de gestionar, sin control democrático alguno, la sanidad. En efecto, nos descuidamos bastante y, como consecuencia de ello, ahora tenemos que intentar recomponer y taponar las enormes brechas abiertas en nuestras débiles y frágiles barricadas de resistencia contra la voracidad del neoliberalismo global. Ya en el editorial del número 11 del CPS (Mayo 2011) nos referíamos a “la torpeza calculada de los actuales gobernantes quienes, lejos de atacar los fallos estructurales causantes de las ineficiencias en la gestión de los servicios sanitarios públicos, han optado por materializar los impulsos ideológicos al tomar medidas economicistas insolidarias que acabarán, a corto plazo, por ensanchar el ya sensible abanico de las desigualdades sociales”. Estamos convencidos de lo antidemocrático que resulta entrar a saco en el sistema sanitario, tal como “un elefante en una cacharrería”, con el pretexto de “garantizar su sostenibilidad y mejorar la calidad de sus prestaciones”, salvo que el objetivo real (no confesado, pero programado de antemano!) sea el ponerlo patas arriba y luego ofrecerlo “de saldo” al mercado de la especulación neoliberal. En este sentido, el gobierno conservador actual ha optado claramente por una política de recortes brutales de gasto y, al mismo tiempo, ha aprovechado la situación de crisis financiera para romper el carácter universal del Sistema Nacional de Salud (SNS), poner en cuarentena el desarrollo de la Ley de Dependencia, aumentar la participación de los usuarios en el coste de las prestaciones farmacéuticas extrahospitalarias (por el momento), excluir a los colectivos más desfavorecidos y vulnerables del acceso a la asistencia sanitaria gratuita; todo ello con la consiguiente profundización de las desigualdades económicas y sociales. L Lo que nos lleva a plantear unas reflexiones sobre el papel de la responsabilidad social y ética de los profesionales sanitarios en la sostenibilidad y en la defensa de los servicios públicos. Es evidente que no basta “echarse al monte” sólo y cuando están en peligro los intereses corporativos de unos colectivos profesionales. Es necesario y obligado, desde una conciencia de ciudadano, luchar en todo momento por la defensa a ultranza de los servicios públicos. Frente a esta situación de “desocialización” de la atención sanitaria, el profesional sanitario debe reivindicar, desde un fundamento ético, su profesionalidad, entendida como “un conjunto de principios y compromisos para mejorar los resultados en salud del paciente, maximizar su autonomía, creando relaciones caracterizadas por la integridad, la práctica ética, la justicia social y el trabajo en equipo” (American Board of Internal Medicine). Se trata de frenar las presiones economicistas de las gerencias y liderar en los centros sanitarios un cambio que denominaríamos atención clínico-participativa, la cual consiste en ofrecer al paciente toda la información fiable, en un lenguaje sencillo, entendible para él, que le permita elegir la mejor alternativa terapéutica compatible con una atención de alta calidad técnica, utilizando las pruebas diagnósticas, tecnologías modernas y las técnicas contrastadas por la medicina basada en la evidencia, teniendo en cuenta su coste/efectividad; todo ello pensando en el beneficio del paciente, el desarrollo profesional y la eficiencia de la organización sanitaria. Se trata, en suma, de recuperar para los profesionales el liderazgo clínico complementado y reforzado por el empowerment ciudadano respecto a sus necesidades de salud. LOS PROFESIONALES DE LA SALUD EN LA ANTESALA DE LA PRIVATIZACIÓN. La salud es un bien público cuya protección y restauración en caso de enfermedad son garantizadas constitucionalmente a través de unas prestaciones sanitarias que son parte sustancial de los derechos sociales que dan sentido al propio Estado Social o Estado de Bienestar. Y la legitimidad de nuestro Estado cuadernode POLÍTICAS DE SALUD social y de derecho se justifica en la universalidad y gratuidad de dichas prestaciones a cargo del Sistema Nacional de Salud. Y su sostenimiento no sería posible sin la aportación solidaria de todos los ciudadanos, aportando más los que más tienen como una manera (la más aproximada posible a la equidad) de redistribuir las rentas. Partiendo de esta premisa, creemos que cualesquiera tentativas de privatizar la sanidad pública deberían ser consideradas como una agresión brutal a los cimientos del Estado español. Si se me permite esa disgresión (quizás, poco afortunada): por menos, Bush arrasó Afganistán e Irak. Cada día resuenan más en nuestras latitudes los versos de la elegía de Maastricht: Ha muerto el keynesianismo. ¡Viva el neoliberalismo! Y, con la veda abierta, los depredadores del capitalismo sin fronteras (léase, globalización) siguen a la caza de recursos para engrosar sus reservas y así reforzar y consolidar su hegemonía mundial. Las tácticas empleadas han sido múltiples, dependiendo de los países: desde el saqueo violento, criminal en los países del llamado Tercer Mundo tolerado y arropado por el silencio de las organizaciones internacionales hasta la institucionalización de la privatización de las empresas públicas rentables en los países de la OCDE, bendecida por las élites conservadoras y socialdemócratas. Una vez digeridas las sucesivas crisis económicas de las décadas setenta-ochenta, las grandes multinacionales habían acumulado una cantidad considerable de capital y buscaban nuevos mercados para invertir los excedentes, entre los cuales el sanitario parecía un terreno virgen y suculento. Hay que recordar aquí una palabras del gurú neoliberal, Milton Friedman:”La única responsabilidad moral que tenía una empresa era obtener el mayor beneficio para sus propietarios o accionistas”. En otras palabras, si las empresas quieren invertir en el campo sanitario para ganar dinero, lo tienen que hacer de tal manera que su gestión esté dirigida sólo a obtener beneficios, dejando los riesgos y las pérdidas al sector público. Además, siendo el sector sanitario algo muy sensible para los ciudadanos de la Unión europea, cualquier abordaje tiene que obviar los métodos expeditivos utilizados en otros países. Concretamente, en nuestro entorno geopolítico “la estrategia global de privatización de los servicios públicos se sustenta sobre un primer proceso de manipulación ideológica de la opinión pública que se ha ido desarrollando de modo sistemático, constante e implacable durante los últimos años, con el consiguiente objetivo: afirmar, sin posibilidad de réplica, que se debe reducir el tamaño del sector público, que éste asume indebidamente la provisión de bienes y servicios que debería prestar el mercado; que la empresa privada es más eficiente por las bondades del mercado, frente a la ineficiencia y el despilfarro de lo público...” (Llana MA. 2006). Y de la articulación de los SEPTIEMBRE 2012 | 27 designios neoliberales en la vida de las organizaciones sanitarias se encargarían los ideólogos “neocons” de la economía de la salud y los “nuevos yuppies” socialdemócratas de las burocracias sanitarias antaño engendrados por los gobiernos socialistas de la década felipista. Aquí, en España, una eventual privatización de los servicios sanitarios, siendo un tema de gran trascendencia social, podría tener un impacto político tremendamente negativo que pondría en peligro las aspiraciones de consolidación de poder de las élites gobernantes y de las que pretenden sustituirles en el futuro. Por eso, en el estado español, se ha optado por introducir en nuestro sistema sanitario fórmulas que denominaríamos pseudoprivatizadoras. Consecuentemente, vieron la luz iniciativas tales como las Fundaciones, las Empresas Sanitarias Públicas, los Consorcios, los Institutos Clínicos, las Cooperativas profesionales, etc. Y el denominador común de todas esas modernas organizaciones era la profusión de las externalizaciones, la gestión total o parcialmente privada, la pérdida del control democrático de los servicios públicos, la desregulación laboral, la pérdida de autonomía del profesional y la conversión del ciudadano/usuario de los servicios en cliente pasivo. Por eso, no sorprende asistir a la aparición en la escena de la provisión sanitaria de grandes hospitales privados construidos y gestionados por multinacionales variopintas procedentes de todos los sectores económicos. Nadie duda de que esas inversiones anuncien grandes beneficios, posiblemente arriesgando poco, ya que siempre existirá el colchón de las arcas públicas para evitar un hundimiento y descalabro organizativo del sistema sanitario. La experiencia internacional ha demostrado que la privatización de los servicios públicos ha traído consigo un deterioro de los mismos debido a las estrategias de ahorro de costes en detrimento de la prestación de una atención de calidad y de las condiciones de trabajo de los profesionales. “La mercantilización de la salud no busca la consecución de la salud de la población y, por lo tanto, la realización de aquellas actuaciones que avancen hacia ella (asistencia sanitaria, prevención, promoción, rehabilitación), ni la autorresponsabilidad de la población sobre su propia salud, sino, por el contrario, la consecución de beneficios económicos con la asistencia sanitaria. Los efectos negativos (...) son evidentes: para la población, porque verá preterida su atención a la consideración de la rentabilidad o no rentabilidad de ésta y, por lo tanto, favorecerá la creación de segmentos de población desatendidos (el caso de EE.UU. es ejemplificador), y para los profesionales de la salud, porque deteriora sus condiciones de trabajo, significará la presión de los gestores-aseguradores sobre su práctica profesional y producirá una profunda desmoralización y desmotivación en unas profe- cuadernode POLÍTICAS DE SALUD siones cuyo componente de altruismo y solidaridad es tan importante”.(Sánchez Bayle, M.) En un entorno de sanidad privatizada, el mercado va a jugar un papel muy decisivo. Además la necesidad de obtener unos beneficios que justifiquen la inversión supondrá que las demandas sean atendidas con criterios de reparación de daños fuera de un contexto de necesidad de salud (prevención, promoción y aspecto psicosocial). Y para mejorar la eficiencia de la oferta, los gestores, si no pueden subir los precios vía copagos o franquicias, introducirán procedimientos burocráticos para limitar la autonomía clínica de los profesionales a favor de la contención de costes. Todo ello puede acarrear graves disfunciones en el sistema introduciendo inequidad, ineficiencia, insatisfacción profesional y ciudadana. Insistiremos sobre el hecho de que la salud es un bien jurídico esencial que el individuo no adquiere en el mercado y que, por lo tanto, no puede estar sujeto a las leyes de la oferta y la demanda en busca de un precio de equilibrio y el acceso a ese bien tiene que seguir siendo garantizado por el Estado según las necesidades de salud y no en función de la capacidad adquisitiva del ciudadano para satisfacerlas. Frente a la deriva neoliberal de las instituciones, de la rendición de los partidos políticos tradicionales (conservador y socialdemócrata) ante el nuevo dios, el capitalismo sin fronteras (léase, globalización), toca ahora más que nunca sacudir la responsabilidad social de los profesionales sanitarios, concretamente invitarles a que se conviertan en agentes de cambio que deberían de invertir las prioridades: elevar al máximo rango la preocupación por fomentar, impulsar la corresponsabilidad ciudadana en la gestión de los servicios de salud a través de unos nuevos cauces de democracia participativa, empezando por exigir la descentralización de los órganos de toma de decisiones. Dicha estrategia ha sido ensayada en el NHS británico y encontró su soporte legal en el “Health and Social Care Act” aprobado en el reino Unido en 2004, el cual establecía “la creación de figuras, instrumentos y organismos potentes de implicación de los pacientes y el público en la toma de decisiones colectiva (en términos de priorización, asignación de recursos y diseño de los servicios de salud) e individual (relación entre profesional sanitario y paciente)”. (J.Artells, 2005) Este nuevo giro actitudinal del profesional implicaría también un cambio de cultura, es decir, que tendría que renunciar (mejor dicho, modificar) a su papel de “consumidor instrumental” (a decir de Ivan Illich), devorador de nuevas tecnologías médicas, hacer una evaluación no sesgada del coste de oportunidad de sus decisiones clínicas, y a pasar a liderar una exigencia de cambio en la gobernabilidad de los servicios de salud, esto es, reivindicar la implicación del ciudadano en las tomas de deci- SEPTIEMBRE 2012 | 28 siones tanto en lo que se refiere a la planificación y asignación de recursos sanitarios como en las que atañen a su salud. Sería necesaria la superación del corporativismo “de clase” (estamental y muy elitista) para pasar a asumir un corporativismo solidario organizacional (acentuando el sentimiento de pertenencia, identificación, adhesión, fidelidad y vinculación a la organización), este último más proclive a priorizar las necesidades sociales y a adaptarse al proceso de cambio global de la sociedad. Finalmente, creemos que si la salud es un derecho del ciudadano, su defensa no puede, en ningún caso, ser delgada a un agente (llámese médico, asistente social u otros). Tiene que ser defendida por los propios detentores y protagonistas de dicho derecho. Y lo que es más importante, hoy se admite que “la legitimidad de los sistemas públicos de salud en las democracias avanzadas se consolidará en la medida en que los usuarios ejerzan efectivamente y de manera informada el poder de modificarlos de acuerdo con sus preferencias y expectativas y de corresponsabilizarse de su salud” (J. Artells, 2005). Es evidente que si la propiedad de los servicios públicos reside en la sociedad civil, su participación efectiva en su organización y en su gestión debe dar fe del ejercicio real de un derecho democrático. De lo que antecede, parece que estamos ante un problema muy grave: un sistema sanitario público “acosado”; una ciudadanía que no siente como propia esta conquista del Estado del Bienestar debido a su relativa despolitización y a las coordenadas burocráticas de la democracia representativa; unos profesionales sanitarios (en proceso de sutil y paulatina desprofesionalización) que han delegado su poder a los sindicatos corporativos y no profesionales, los cuales orientan sus estrategias a reivindicar mejores condiciones salariales y menos tiempo de trabajo. Ello puede acarrear un deterioro irreversible del sistema público y su consiguiente tutela, en el futuro, por el sector privado. Conscientes de dicho peligro, nos permitimos sugerir algunas líneas de actuación cuya puesta en práctica permitiría (es nuestra modesta pretensión), al menos, “salvar algunos muebles”: a) Creación en los centros sanitarios de círculos socio-profesionales de calidad integrados por grupos pequeños de profesionales y usuarios cuya misión sería la identificación, selección de los problemas organizativos de los centros; sugerir soluciones a las direcciones de los mismos; participar en la planificación e implantación de las actuaciones correctoras y hacer la evaluación y seguimiento de los resultados. b) Implicación de los profesionales en actuaciones encaminadas a proporcionar una asistencia de calidad y en la búsqueda de la excelencia clínica. Lo que exige un agradable clima laboral, estabilidad en el puesto de trabajo, mejoras re- cuadernode POLÍTICAS DE SALUD SEPTIEMBRE 2012 | 29 tributivas, promoción de la investigación, liderazgo clínico; todo ello alejado de las presiones gerenciales y adecuando el gasto a las necesidades asistenciales y a las demandas profesionales. c) Exigir la creación en los centros sanitarios de Comisiones de Participación social que incluyan profesionales, usuarios, agentes sociales y gerencias (o su puesta en marcha efectiva si estuvieran ya creadas), con la finalidad de controlar la gestión de los centros y de participar en la toma de decisiones que interesen el funcionamiento organizativo de los mismos. d) Instar a la Administración y a los agentes sociales a que dinamicen los Consejos de Salud de Áreas y cualesquiera órganos de participación social y comunitaria ya existentes. e) Propiciar una conciencia sanitaria colectiva y el compromiso con los movimientos sociales que propugnan la defensa de la sanidad pública. Sólo nos queda terminar este “réquiem” con estas estrofas: “a poner alambradas y barricadas / que esta sanidad es nuestra / y tuya y de aquél. / Con la salud no se juega. u daciones sanitarias en Galicia. Documento de trabajo 43/2004. Fundación Alternativas. Madrid. 6.- Martín-G G, Sánchez-B M, Ruiz-H V. Satisfacción laboral en el personal de las fundaciones sanitarias en Galicia. Rev. Administración Sanitaria 2005; 3 (2): 303-13. 7.- Benito-Anguita F. Nuevos Modelos de Organización y Gestión en el ámbito sanitario: Fundaciones Públicas Sanitarias. Foro de Seguridad Social; Marzo 2000. 8.- Ferrándiz-M FA. Las Fundaciones como nuevas formas de gestión eficiente... Rev. de Administración Sanitaria. Vol.III. Nº 9. Enero-Marzo 1999. 9.- Freire JM. Comentario crítico sobre las Fundaciones Sanitarias Públicas. Foro de Seguridad social. Marzo 2000. 10.- Pardell-Alentà H. “¿Tiene sentido hablar de profesionalismo hoy? Rev. Educación Médica 2003; 6(2): 63-80. 12.- Martín-M JJ. “El gobierno de las organizaciones sanitarias en el Estado español”. Foro por la mejora del SNS. Mimeo. 13.- Turabián JL, Pérez-Franco . “Modelos de participación comunitaria en la salud en el contexto de mercado sanitario”. Atención Primaria 1998; 21:321-24) 14.- Sánchez-Bayle M. “La ofensiva privatizadora sobre el sistema sanitario”. Psiquiatría Pública, Vol. 11. nº 3. Mayo-Junio 1999. 15.- Sánchez-Bayle M. “La política privatizadora en sanidad”. Cuaderno de Relaciones Laborales, nº 13. Madrid, 1998. BIBLIOGRAFÍA 1.- Suleiman Ezra. ¿Es Max Weber realmente irreverente? En Gestión y Análisis de Políticas Públicas. Rev. INAP, 17-18. Madrid 2000. 2.- López A. “La nueva gestión pública...”. Rev. INAP. Documento nº 68. Madrid. 16.- D´Orleans E. El Sistema sanitario español. Monografía Gaceta Sindical, nº 122. Enero 1994. 17.- Franco A. Globalizar la salud. Rev. Gaceta sanitaria 2003; 17(2):15763. 3.- Sánchez Bayle M. Hacia el estado del malestar. Neoliberalismo y política sanitaria en España. Madrid, Los libros de la catarata; 1998. 18.- Martín-García M, Ponte-Mittelbrun C. “Participación social y orientación comunitaria en los servicios de salud”. Gaceta sanitaria. 2006; (Supl.1):192-202. 4.- Sánchez Bayle. Nuevos modelos de gestión y política sanitaria. Caderno de Atención Primaria, 2004; 11: 39-45 19.- Oteo-Ochoa L A. “El contrato social de los Médicos en el nuevo sistema sanitario”. Organización Médica Colegial. Madrid. 5.- Sánchez-Bayle M, Martín-García M. Nuevas formas de gestión: Las fun- 20.-Cuadernos de Políticas de Salud, nº 11, Mayo 2011. uuuuuuu cuadernode POLÍTICAS DE SALUD SEPTIEMBRE 2012 | 30 Un nuevo escenario y un nuevo horizonte de las políticas sociales Marco Marchioni Introducción Parece evidente que los profundos y estructurales cambios económicos que se han producido en el mundo (por la globalización y la financiarización del capital, en particular) están determinando unas condiciones sociales en gran medida desconocidas e imprevistas. Frente a estos cambios la capacidad de respuesta para producir alternativas capaces de salvaguardar lo sustancial de las conquistas del pasado, parece muy lenta y estéril. Muy a menudo uno siente que la situación está desembocando en una realidad desconocida que somos incapaces de controlar, con el peligro evidente de que muchos elementos del pasado -que considerábamos sustanciales (la solidaridad, la efectiva paridad de condiciones, el igualitarismo más allá de los orígenes de clase, etc.)- se pierdan en la niebla del economicismo, dando lugar a un mundo en el que primen los valores del individualismo, de la insolidaridad, del ‘sálvense quien pueda’ y del ‘cada uno por su cuenta’. Situándonos por un momento en el escenario italiano –que tiene diferencias, pero también muchos puntos de semejanza con la realidad de los demás países de la Europa del Sur- podríamos partir de las siguientes palabras (Alfredo Reichlin, “L’Unitá”, 8 de septiembre de 2012): “Las decisiones tomadas por el BCE ayer bajo la guía de Mario Draghi marcan posiblemente un punto de viraje. Los tremendos problemas de la crisis italiana no están resueltos pero podemos afrontarlos con más confianza y más realismo. Finalmente la política puede empezar a moverse hacia delante, hacia aquel nivel europeo en el que se decide alrededor de instancias y cuestiones como identidad y sobrevivencia de la nación y donde, frente a la disgregación del Estado y a la política reducida al sub-sistema de la economía, va volver a poner en juego no sólo los bancos, sino a los sujetos sociales, la cultura y los partidos europeos”. En otras palabras: una vuelta a la política y a una nueva relación con la ciudadanía -y no sólo con los bancos y con el capital financiero- como referencia para salir de la crisis. Personalmente creo en algo más aún. Hay que volver a crear una nueva política, unas nuevas formas de ser y de funcionar de los partidos (democracia interna y democracia participativa) y recuperar, en términos renovados e innovados, aquellos valores que son patrimonio inherente a las políticas sociales. Pero no con esta política que se ha quedado en una gestión burocrática y desalmada de los recursos públicos; y no con esta política que ha dominado los escenarios de los últimos decenios, ni la manera en la que los partidos y los estados han administrado esos valores sociales que considerábamos sustanciales. Por ello, al hablar de las políticas sociales y de esos valores, en realidad hablamos en términos generales y no de una parte o de un sector de la temática general que nos ocupa. Las políticas sociales no son las que se imponen en las decisiones políticas fundamentales de un Estado, un país o un ayuntamiento, pero tendrían que ser las que marcan el sentido de la política y de los valores que dan sentido a la misma. Por esto nuestra insistencia en los temas sociales, entendidos en sentido amplio, no es porque sabemos algo de ellos, sino porque perder esta referencia dejaría de dar sentido a la lucha política, que es lo que está pasando hoy. Esta referencia ha sido el fruto de muchas luchas y, en particular, de las reivindicaciones generales y generalistas que el Movimiento Obrero supo conseguir en los años altos de las luchas sociales del siglo pasado y que, lamentablemente, no hemos sido capaces de transmitir a las nuevas generaciones por la burocratización y desideologización de los partidos y de las fuerzas de izquierda. En Europa estas conquistas fueron el fruto de la lucha dialéctica y democrática con el capitalismo industrial, mientras hoy la hegemonía en el sistema capitalista está en manos del capital financiero globalizado. Este hecho marca una diferencia sustancial con el pasado y un contexto o ámbito de acción alternativo mucho más complejo y, en gran medida, desconocido. Ahora la cuestión es cómo salvaguardar esos valores frente a los grandes cambios sociales derivados de esta nueva realidad de liderazgo del capital. Todo esto no es fácil ni va a ser fácil. Pero, intentar afrontar estas cuestiones con la vista vuelta atrás termina en una visión, no utópica, sino estúpida de la realidad. Ello además impide de hecho una reflexión pro- cuadernode POLÍTICAS DE SALUD fundamente autocrítica sobre cómo lo hemos hecho cuando tuvimos por lo menos una parte del poder y nos impide buscar caminos alternativos a plantear a la ciudadanía y a las plurales y autónomas fuerzas sociales existentes a pesar de todo. No sólo localmente, ya que estamos, lo queramos o no, en lo global, y nuestro global más inmediato y más importante es el contexto europeo. Los acontecimientos de los últimos meses están poniendo en discusión muchas de las certezas que hasta hace poco tiempo teníamos. En estos momentos resulta esclarecedor recuperar el dicho italiano: “no tiremos al niño con el agua sucia”, ya que, en efecto, éste es el gran peligro que corremos: necesitábamos haber modificado muchas cosas desde hace ya tiempo, y no ahora, a causa y por imposición de la crisis económica y de los cambios que nos han venido prácticamente impuestos. Sin embargo no hemos tenido la capacidad y el valor de hacerlo. Desde hace bastante tiempo teníamos que haber planteado la necesidad de cambios -profundos y rápidos- por lo menos en algunas grandes cuestiones que dependían en gran parte de nosotros mismos. Estas cuestiones están al orden del día en toda Europa, con un mayor énfasis en las realidades del Sur por su más limitada experiencia democrática. Sin un orden de prioridad o de importancia son, entre otras: La reforma del Estado y de las políticas sociales El papel del sindicato y de los partidos políticos La fragmentación de los movimientos sociales La reforma del Estado y de las políticas sociales El Estado democrático representaba un decisivo paso adelante respecto al Estado fascista –no solo autoritario, sino hiper-centralizado- y a los estados tradicionales –también muy centralizados-. Potenciaba, aunque tímidamente, el principio de la descentralización y de la desconcentración del poder para asegurar también una posibilidad real de participación en la ‘res pública’ de un número muy grande de personas, acercando las administraciones y permitiendo así una más activa implicación de la ciudadanía. Sin embargo estos elementos se han ido perdiendo en una lucha por las competencias, en duplicaciones y en la creación de una ‘jungla’ administrativa en la que cada administración iba por su cuenta… Todo ello ha llevado no sólo a despilfarros y corrupciones, sino a ineficacia, incompetencia, insostenibilidad económica y fragmentación de las administraciones públicas. Esta temática tiene mucho que ver con todo lo que estábamos planteando anteriormente ya que el Estado – aunque modificado y redimensionado- va a tener una impor- 1 SEPTIEMBRE 2012 | 31 tancia muy grande en la vida pública, en las políticas sociales y en la posibilidad de un papel activo de la ciudadanía (por nombrar sólo lo más evidente). Por ello sería necesario modificar profundamente el Estado autonómico -empezando, por ejemplo, a razonar seriamente sobre la hipótesis federalistapara poder salvaguardar en términos modernos aquellos valores a los que hacíamos referencia. Justamente en este sentido va la reflexión de un constitucionalista que tuvo un papel muy importante en el diseño del Estado Regional en Italia y que, en alguna medida, sirvió a su vez de referencia a la definición del Estado de las Autonomías en España. Escribe Pietro Barcellona con relación a la situación italiana: “… Carlo Levi1, describe con rara eficacia la ideología de las clases medias que ha ocupado la burocracia estatal y que representa una mezcla de estatalismo asistencial, hedonismo liberista y conformismo fascista. Este diagnóstico antropológico explica bien la formación de una mayoría silenciosa que, aun cuando manifiesta rabia, requiere asistencia y beneficios personales. Levi hipotizaba la reforma del Estado como verdadera gran cuestión nacional... Hoy seguimos estancados en el Estado pre-constitucional hecho de paternalismo protector y egoísmo desenfrenado...” (L Ùnitá, 8 de septiembre 2012). Hechas las necesarias diferenciaciones, lo escrito parece poder aportar algún elemento útil a la comprensión de la realidad de España. En un intento de síntesis extrema se podría decir que el Estado de las Autonomías, a pesar de las potencialidades de la descentralización y para la participación de la ciudadanía, al final se ha ido convirtiendo en un sistema desintegrado de ‘gremialismo o corporativismo territorial’, instrumento de poder de los intereses clientelares, particulares y localistas, sin conexiones ni solidaridades comunes. Sin un patrimonio compartido a salvaguardar conjuntamente. Una vez más desaparecen del panorama los intereses generales y predominan exclusivamente los particulares y los locales. Una vez más, registramos una incapacidad pedagógica de los partidos y la ausencia de una voluntad integradora de la participación en la vida y en la cosa pública. Muy relacionada con la situación del Estado está en particular la crisis del Estado Social que ha derivado en Estado Asistencial, con un sectorialismo exasperado y con una fragmentación absurda de las prestaciones, cargando sobre el déficit público. Sabíamos desde hace tiempo que se necesitaba una profunda reconversión que permitiera recuperar el sentido original del Es- Escritor y médico italiano (1902-1975) universalmente conocido por su “Cristo se paró en Éboli”, confinado durante años por el gobierno fascista, en un perdido pueblo del profundo Sur. cuadernode POLÍTICAS DE SALUD SEPTIEMBRE 2012 | 32 tado Social: el de garantizar una efectiva paridad de oportunidades y una igualdad efectiva para todo el mundo, más allá de los orígenes de clase… educando la ciudadanía al uso colectivo -y no particular- de los recursos y de los servicios públicos, haciéndola partícipe en la gestión y en la defensa de los derechos conquistados; no reduciéndola a pura consumidora de prestaciones y servicios individuales (pronto, dado el contexto actual, futura clientela). de los sectores sociales más débiles y más explotados. Los movimientos sociales han sido substituidos en sus reivindicaciones, de hecho, por las organizaciones no gubernamentales y las fundaciones, cada una con su propia finalidad y su propia especialización. El llamado Tercer Sector, en ausencia de movimientos ciudadanos, han ido asumiendo sustancialmente un papel de representación de los intereses de la ciudadanía, pero sin contar con ella: ‘todo para el pueblo, pero sin el pueblo’… El papel del sindicato y de los partidos políticos Los partidos políticos en general -sabemos que no todos son iguales- han ido degenerando en grupos cerrados de gestión, cada vez más separados de la ciudadanía a la que consultan a través de encuestas -muy a menudo manipuladas por intereses sectarios-, haciendo de la política una cuestión de lucha por el poder y renunciando a toda actividad pedagógica. Sin embargo una sociedad sin partidos democráticos sería una sociedad indefensa y en manos de los grandes intereses capitalistas y especulativos. Necesitamos partidos sustancialmente democráticos como auténticas escuelas de democracia si queremos que la ciudadanía no sea simple y pasiva destinataria de las decisiones de los llamados ‘políticos’ y pueda jugar un papel activo en la ‘res pública’. Lo mismo, en muchos aspectos, puede decirse de los sindicatos. Una sociedad sin sindicatos va a ser presa de los intereses particulares más fuertes. Desde luego no de los intereses generales de la clase trabajadora. Los intereses generales van a ser sumergidos por la marea de los intereses particulares y gremiales. Para volver a jugar un papel de defensa de los intereses generales, también en el nuevo orden mundial (el de los mercados y de la globalización), así como lo hicieron en la salida del fascismo y en los primeros años de la democracia, los sindicatos tendrían que realizar una profunda reconversión de su organización interna (por ejemplo volviendo a pensar al papel de los ‘liberados’ y en los instrumentos y métodos de lucha). Frente a la desindustrialización, al desempleo y a la precarización del trabajo los sindicatos tienen que volver al territorio para reconstruir, también desde allí, una nueva relación con todas las nuevas formas de trabajo existentes, con las personas sin ocupación, con los/las trabajadores/as inmigrantes, etc. Desde abajo, así como se hizo en los inicios del movimiento sindical hace bastantes años. La dimensión local de la participación Hoy todo esto es mucho más complejo y ambiguo; no hay referencias claras y, al mismo tiempo, se puede participar en muchas cuestiones específicas y particulares: el medio ambiente, la pobreza en el mundo, el comercio justo, la lucha contra la tortura… Tenemos nuestra realidad de vida concreta y real, pero inserta en la ‘Aldea Global’. Hoy necesitamos vivir y participar en lo local, pero también en lo global. El término ‘glocal’ identifica perfectamente esta bipolaridad y esta posible ‘esquizofrenia’. Gracias a las nuevas tecnologías hoy es posible –no, de manera igualitaria, para todo el mundo- participar en ambos polos; pero lo que es absolutamente indispensable es que exista participación en el territorio (municipio, comunidad, etc.) donde una persona –y las personas jóvenes en particular- viven o trabajan. La dimensión local de la participación es absolutamente fundamental hoy en día, porque es en el territorio donde podemos relacionarnos directa y personalmente. La relación que se puede establecer gracias a las nuevas tecnologías nos permite afortunadamente conectar con otros mundos y otras realidades, con toda la riqueza que esto comporta, pero podría ser alienante respecto a la realidad en la que se vive. Muchas de las debilidades de los movimientos generales, como los Foros Mundiales, pecan de esta debilidad y de esta escisión entre lo global y lo local. La participación a nivel del territorio debería constituir un elemento basilar para poder afrontar las cuestiones globales. Trabajar, participar y luchar en lo local no significa caer en el localismo, sino exactamente lo contrario: valorizar y dar sentido a lo ‘propio’ para poder participar en lo ‘universal’. ‘Trabajar en lo local para poder contar en lo global’ podría ser el eslogan de lo que estoy planteando. La fragmentación de los movimientos sociales Los movimientos sociales han ido dispersándose en reivindicaciones y luchas cada vez más fragmentadas y más particulares, sin capacidad de agregación para la defensa de los grandes intereses generales que son los únicos que permiten la defensa La participación, elemento clave del futuro Necesitamos incorporar las ciencias y el conocimiento a la acción social y a la participación colectiva. Necesitamos incorporar metodologías que permiten conectar lo individual con lo colectivo, lo asistencial con lo preventivo y lo particular con lo general. Una ciudadanía que no participa y que es presa de la ignorancia, frente a los cambios y sus consecuencias sociales, cuadernode POLÍTICAS DE SALUD SEPTIEMBRE 2012 | 33 está destinada a ser manipulada y utilizada para fines contrarios a sus necesidades. Todo esto teníamos que haberlo hecho antes de la crisis y no por la crisis. Todavía podemos luchar por todo ello, a pesar de las condiciones de extrema dificultad existente y por no haber contado realmente con la ciudadanía. Se ha favorecido el paternalismo, cuando no el autoritarismo, renunciando a una real toma de conciencia y a una activa participación de la ciudadanía. La lucha es posible a condición de que hagamos un análisis crítico del pasado y del cómo y el porqué hemos llegado a donde hemos llegado... y no nos contentemos con paliativos y excusas fáciles (como echar toda la culpa al gobierno de turno). En estos temas hay un hilo conductor: no haber hecho de la participación de la ciudadanía un eje central de la política y de la acción social. Y esto es lo que hoy es fundamental recuperar hoy en términos adecuados y actuales. Sin este análisis y esta autocrítica es imposible encontrar alternativas y los intereses, que quieren aprovechar nuestras limitaciones para liquidar conquistas sociales, tendrán éxito. En estas situaciones siempre me resulta confortante acudir a Antonio Gramsci: “hay que interpretar la realidad con el pesimismo de la razón para poderla cambiar con el optimismo de la voluntad” (cito de memoria). La participación activa y consciente de la ciudadanía –y, dentro de ella, de la juventud- es el elemento clave del futuro, el único que puede asegurar la sostenibilidad en sentido global y general y garantizar también la posibilidad de seguir luchando para una sociedad que garantice un equilibrio y una real paridad de oportunidades para todo el mundo. u uuuuuuu cuadernode POLÍTICAS DE SALUD SEPTIEMBRE 2012 | 34 Citas bibliográficas LUIS PALOMO (FADSP) MODESTO CRECIMIENTO DEL GASTO EN SALUD EN EEUU. National Health Expenditure Projections: Modest Annual Growth Until Coverage Expands And Economic Growth Accelerates Sean P. Keehan1,Gigi A. Cuckler, Andrea M. Sisko, Andrew J. Madison, Sheila D. Smith, Joseph M. Lizonitz, John A. Poisal and Christian J. Wolfe Health Affairs, june 2012 Para 2011-13, el gasto en salud de los EE.UU. se prevé que crezca en un 4,0 % en promedio, ligeramente por encima de la tasa de crecimiento, históricamente bajo, del 3,8 % en 2009. Los datos preliminares sugieren que los consumidores de servicios de salud ocasionarán un crecimiento débil en 2011, y este patrón se espera que continúe este año y el próximo. En 2014, el crecimiento del gasto en salud se espera que se acelere hasta el 7,4 %, debido a las ampliaciones de cobertura más importantes por la aplicación de la nueva Ley de Asistencia (La Ley de Protección al Paciente y Cuidado de Salud Asequible: Patient Protection and Affordable Care Act, aprobada el 23 de marzo de 2010). Desde el año 2011 hasta el 2021, el gasto nacional de salud se prevé que crezca a una tasa promedio del 5,7 % anual, 0,9 puntos porcentuales más rápido que el esperado aumento anual del producto interno bruto (PIB) durante este período. Para el 2021 el gasto de salud del gobierno federal, estatal y local se prevé que sea casi el 50 % de los gastos nacionales de salud, frente al 46 por ciento en 2011, siendo los gastos federales cerca de dos tercios de la cuota total del gobierno. El aumento del gasto del gobierno en salud será debido al rápido crecimiento de la cobertura de Medicare, de Medicaid, a la cobertura ampliada y a la introducción de subvenciones a las primas y a las facilidades para favorecer el intercambio de seguros. COMPARACIÓN DE LOS SISTEMAS SANITARIOS PÚBLICOS Y PRIVADOS EN PAÍSES DE BAJOS Y MEDIANOS INGRESOS. Comparative Performance of Private and Public Healthcare Systems in Low- and Middle-Income Countries: A Systematic Review Basu S, Andrews J, Kishore S, Panjabi R, Stuckler D (2012) Comparative Performance of Private and Public Healthcare Systems in Low- and Middle-Income Countries: A Systematic Review. PLoS Med 9(6): e1001244. doi:10.1371/journal.pmed.1001244 En los países de ingresos bajos o medianos se intenta justificar la derivación al sector privado de la atención médica porque puede ser más eficiente y responsable que el sector público. A favor del sector público se dice que proporciona una atención más equitativa y basada en la evidencia. Se realizó una revisión sistemática de estudios que investigan el funcionamiento de la prestación del sector público y privado en los países de bajos y medianos ingresos. Eran estudios revisados por pares, incluyendo estudios de casos, meta-análisis, revisiones y análisis de casos y controles, así como informes publicados por organizaciones no gubernamentales y organismos internacionales. La información se organizó en seis cualidades sugeridas por la Organización Mundial de la Salud para sistema de salud: accesibilidad y capacidad de respuesta; calidad; resultados; rendición de cuentas; transparencia y regulación y justicia, equidad y eficiencia. De 1.178 citas potencialmente relevantes, los datos se obtuvieron a partir de 102 artículos que describen los estudios realizados en países de bajos y medianos ingresos. cuadernode POLÍTICAS DE SALUD SEPTIEMBRE 2012 | 35 Los estudios de cohorte comparativos y los estudios transversales sugieren que los proveedores del sector privado incumplen con más frecuencia las normas de buena práctica médica y obtienen peores resultados en salud en los pacientes. En su favor se detecta que ofrecen una atención más inmediata y que se informa mejor a los pacientes. La eficiencia tiende a ser menor en el sector privado que en el sector público, debido en parte a los incentivos perversos que estimulan la realización de pruebas y tratamientos innecesarios. Los servicios públicos ofrecen una mayor disponibilidad, aunque controlada, de equipos, medicamentos y trabajadores cualificados. La dinámica competitiva para la financiación entre los dos sectores, se establece de tal manera que los fondos públicos y el personal fueron redirigidos al desarrollo del sector privado, con las consiguientes reducciones en los presupuestos públicos del sector de servicios y personal. Los estudios evaluados en esta revisión sistemática no apoyan la afirmación de que el sector privado suele ser más eficiente, responsable, o médicamente eficaz que el sector público, sin embargo, en el sector público aparece con frecuencia las esperas y la falta de información hospitalaria a los pacientes. EL CRECIMIENTO ECONÓMICO ESTÁ INCREMENTANDO LA DESIGUALDAD Canadian Inequality: Recent Development and Policy Options Nicole M. Fortin, David A. Green, Thomas Lemieux, Kevin Milligan, W. Craig Riddell Canadian Labour Market and Skills Researcher Network Working Paper No. 100 Department of Economics - University of British Columbia - May 2012 Available online PDF [44p.] at: http://bit.ly/M79ksY El análisis de la desigualdad de ingresos en Canadá conduce a conclusiones que deberían guiar las políticas públicas salariales. En primer lugar, la desigualdad de ingresos en las familias ha aumentado sustancialmente en las últimas décadas, y la implantación de las políticas neoliberales desde mediados de 1990 probablemente han reforzado más que contrarrestado esta tendencia. En segundo lugar, se ha incrementado la diferencia de ingresos respecto al 1 % del nivel superior; diferencia que, como en EEUU, no deja de crecer desde 1980. Estas personas con salarios altos son en su mayoría hombres, de alto nivel educativo, muchos de ellos empleados de finanzas y ejecutivos, y también muchos profesionales, como médicos. En tercer lugar, las fuerzas que impulsan la desigualdad son muy variadas. Van desde el cambio tecnológico y la deslocalización, hasta el papel de los sindicatos y los salarios mínimos. Las políticas contra la desigualdad injusta y sus consecuencias sobre el crecimiento económico, sobre el comportamiento del consumo y sobre la salud y los derechos sociales, plantea múltiples dudas en sociedades como las norteamericanas. Argumentos como: ¿Es justo pedirles que contribuyan más a quienes han tenido más éxito porque han trabajado duro y han hecho sacrificios hasta llegar a donde están?, ¿En que medida cierta desigualdad representa una compensación adecuada por decisiones tomadas, y en qué medida parte de esa compensación debe ser compartida?. Por otro lado, incluso aquellos que se preocupan menos acerca de la desigualdad pueden tener interés en poner freno a su incremento, porque el estímulo de las políticas económicas que fomentan el comercio y la inversión y la profundización en las nuevas tecnologías pueden servir de base para el éxito económico para las generaciones futuras, pero también pueden incrementar la desigualdad. Si los beneficios económicos del crecimiento continúan acumulándose en forma desigual, el apoyo público a políticas pro-crecimiento es probable que disminuya. Otto von Bismarck fue pionero en el Estado de bienestar en la Prusia del s. XIX, en parte, con el argumento de que los ricos necesitan que las clases trabajadoras se beneficien de la economía con el fin de prevenir la inestabilidad política y mantener la senda del crecimiento. De la misma manera, en el actual Canadá, incluso aquellos que no se preocupan mucho por la desigualdad, pueden estar de acuerdo al 100 % en garantizar que el crecimiento económico beneficie a todos. cuadernode POLÍTICAS DE SALUD SEPTIEMBRE 2012 | 36 AUMENTA EL CONSUMO DE PRODUCTOS NO SALUDABLES. Manufacturing Epidemics: The Role of Global Producers in Increased Consumption of Unhealthy Commodities Including Processed Foods, Alcohol, and Tobacco Stuckler D, McKee M, Ebrahim S, Basu S (2012) Manufacturing Epidemics: The Role of Global Producers in Increased Consumption of Unhealthy Commodities Including Processed Foods, Alcohol, and Tobacco. PLoS Med 9(6): e1001235. doi:10.1371/journal.pmed.1001235 La tasa de aumento en el consumo de bebidas no alcohólicas y alimentos procesados que son altos en sal, grasa y azúcar, así como tabaco y alcohol, es más rápido en países de bajos y medianos ingresos (PBMI) que en países de ingreso altos (HIC). El ritmo al que el consumo está aumentando en PIBM es incluso más rápido que el que se ha producido históricamente en países de ingresos altos. Esto es así porque las empresas multinacionales han alcanzado un nivel de penetración en los mercados de alimentos en los países de ingresos medios similar a lo que han logrado en países de ingresos altos. Una mayor ingesta de alimentos poco saludables se correlaciona fuertemente con una mayor venta de bebidas alcohólicas y el tabaco, lo que sugiere un conjunto de tácticas comunes por parte de las industrias que producen productos no saludables. Contrariamente a los hallazgos de los estudios realizados hace varias décadas, la urbanización ya no parece ser un factor de riesgo fuerte para un mayor consumo de materias primas de riesgo a nivel de población, con la excepción de las bebidas gaseosas. El aumento de los ingresos está fuertemente asociada con un mayor consumo de productos saludables dentro de los países y con el tiempo, pero sobre todo cuando hay alta inversión extranjera directa y los acuerdos de libre comercio. El crecimiento económico no necesariamente conduce a un mayor consumo de los productos básicos-no saludable. EL DESGASTE PROFESIONAL EN LOS MÉDICOS PORTUGUESES. Burnout levels among Portuguese family doctors: a nationwide survey Gisela Marcelino, João Melich Cerveira1, Inês Carvalho, João Azeredo Costa, Marta Lopes, Nelson Encarnação Calado, Pedro Marques-Vidal BMJ Open 2012;2:e001050 doi:10.1136/bmjopen-2012-001050 Este estudio descriptivo, transversal, mediante encuesta a una muestra de médicos de familia portugueses de los 18 distritos continentales y de los 2 archipiélagos, tenía por objetivo caracterizar la prevalencia del síndrome de Se utilizó la versión en portugués del Maslach Burnout Inventory, que fue enviado a 40 centros de salud seleccionados aleatoriamente. También se recogieron datos socio-demográficos y laborales. Los participantes fueron clasificados como de nivel elevado, medio o bajo de agotamiento emocional (EE), de despersonalización (DP) y de realización personal (PA). De los 371 cuestionarios enviados se contestaron 153 (83 mujeres, rango de edad 29-64 años, tasa de respuesta 41%). Una cuarta parte (25,3%, IC 95%: 18,6% a 33,1%) de los médicos dan una puntuación alta en EE; el 16,2% (10,7% a 23,2%) para DP y el 16,7% (11,1% a 23,6%) por falta de realización personal. En el análisis multivariado, estar casado, de edad avanzada, con muchos años de práctica o trabajar sólo tiende a estar asociada con el aumento de los componentes del burnout. Los hombres tienden a presentar mayores EE y DP, pero menor falta de PA que las mujeres. Por último, la prevalencia (95% IC) del burnout osciló entre el 4,1% (1,5% a 8,6%) y el 32,4% (25,0% a 40,6%), según la definición utilizada. Existe un alto desgaste entre los médicos de familia portugueses. Deberían desarrollarse medidas de alivio de Burnout a fin de evitar un nuevo aumento del síndrome. u