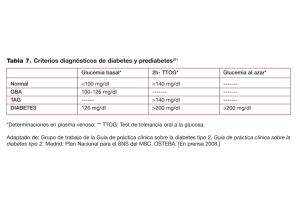
plan integral de diabetes mellitus anexo al
Anuncio

ANEXO AL PLAN INTEGRAL DE DIABETES MELLITUS DE CASTILLA-LA MANCHA 2007-2010 EDITA Dirección General de Ordenación y Evaluación CONSEJERÍA DE SALUD Y BIENESTAR SOCIAL JUNTA DE COMUNIDADES DE CASTILLA-LA MANCHA DIRECTOR DEL PLAN José Luis López Hernández Director General de Planificación y Atención Sociosanitaria Juan Alfonso Ruiz Molina Director Gerente del SESCAM EQUIPO TÉCNICO Flor Morillo Garay Jefa de Servicio de Planificación Enrique Galindo Bonilla Asesor de Salud Mental Catalina Cano Masa Asesora Médica IMAGEN DE PORTADA Enrique Galindo Título de la obra: Enxebre 2 Óleo y fotografía / Lienzo Diseño y maquetación e impresión: Rail Comunicación Impresión y encuadernación: Rail Comunicación Depósito Legal: TO-719-2008 AUTORES Ángel Pantoja Bajo Neonatólogo. Hospital Virgen de la Salud. Toledo. Asunción Calonge Reillo Enfermera. Centro de Salud Alcázar de San Juan. Epifanio Mora Gómez-Calcerrada Fundación de Castilla-La Mancha para la Diabetes (FUCAMDI) Marina Beléndez Vázquez Universidad de Alicante. Mª Ángeles Fuentes Guillén Médico Coordinadora de la Dependencia. Consejería de Bienestar Social Mª José Ballester Herrera Pediatra Endocrinóloga. Hospital General. Ciudad Real. Jaime Aranda Regules Endocrinólogo. Hospital Virgen de la Luz. Cuenca. José López López Endocrinólogo. Hospital Virgen de la Salud. Toledo. Juan Fernández Martín Jefe de Servicio de Investigación del SESCAM. Manuel González Rubio Asesor de Atención Especializada del SESCAM. Pedro Reales Figueroa Medicina Interna. Hospital Gutiérrez Ortega (Valdepeñas). Rosa Jiménez Escribano Oftalmóloga. Hospital Virgen de la Salud. Toledo. PRESENTACIÓN DEL ANEXO DEL PLAN INTEGRAL DE DIABETES MELLITUS de Castilla-La Mancha 2007-2010 La Diabetes Mellitus es una enfermedad crónica de alta prevalencia, con un alto costo socialy un gran impacto sanitario, determinado por el desarrollo de complicaciones agudas y crónicas que producen una disminución de la calidad y esperanza de vida de los pacientes diabéticos. La Organización Mundial de la Salud (OMS) considera que afecta en la Unión Europea a 48 millones de personas y a nivel mundial estaría en torno a los 194 millones de personas en el año 2003. Se estima que la diabetes crecerá hasta afectar a 330 millones de personas en 2025 (IDF). Por ello, el Ministerio de Sanidad y Consumo, conforme a los planteamientos de la Organización Mundial de la Salud, propugna un enfoque integrado que combine la prevención, el diagnóstico y el tratamiento de la diabetes. En octubre del año 2006, en el pleno del Consejo Interterritorial, los Consejeros de Sanidad de las Comunidades Autónomas, aprobaron la Estrategia en Diabetes del Sistema Nacional de Salud. Entre sus objetivos está reforzar la investigación epidemiológica, básica y clínica, así como crear herramientas precisas que permitirán evaluar la situación en cada momento y valorar la utilidad de las medidas que se pongan en marcha. Esta Estrategia forma parte del Plan de Calidad para el Sistema Nacional de Salud y representa un esfuerzo consensuado entre el Ministerio de Sanidad y Consumo, las sociedades científicas, las asociaciones de pacientes y las Comunidades Autónomas para conseguir una atención a los pacientes diabéticos, basada en la excelencia clínica y en condiciones de igualdad en todo el territorio. PRESENTACIÓN DEL ANEXO PLAN INTEGRAL DE DIABETES MELLITUS de Castilla-La Mancha 2007-2010 La Consejería de Salud y Bienestar Social de la Junta de Comunidades de Castilla-La Mancha, elaboró a lo largo del año 2006 el Plan Integral de Diabetes Mellitus 2007-2010, teniendo en cuenta los objetivos e intervenciones del Plan Integral de Diabetes Mellitus 2007-2010, teniendo en cuenta los objetivos e intervenciones del Plan de Salud de Castilla-La Mancha 2001-2010, las recomendaciones de la Estrategia Nacional de Diabetes y las conclusiones de los grupos de profesionales y de pacientes creados para tal fin. Dicho Plan se presentó a mediados del 2007 y fue publicado poco tiempo después. Los profesionales que colaboraron en su elaboración, además de participar de forma intensa en los grupos de trabajo en los que se reflexionó sobre su práctica profesional desde las distintas especialidades, profesiones implicadas, problemas diarios para ellos y para los pacientes y los familiares, propusieron áreas de mejora y actuaciones concretas a medio y largo plazo, y de forma entusiasta continuaron su trabajo más allá de las reuniones de grupo aportando escritos que reflejan distintos aspectos sobre la diabetes. Estos artículos, por su extensión, no pudieron publicarse íntegros dentro del Plan de Diabetes. Ahora, la Consejería de Salud y Bienestar Social, consciente de la importancia de estos trabajos y considerando que pueden ser útiles a aquellas personas que, cada día, se enfrentan al reto de prevenir, diagnosticar y tratar a los pacientes diabéticos, los publica en un volumen Anexo al Plan. El Consejero de Salud y Bienestar Social Fernando Lamata Cotanda í n d i c e • Atención a la diabetes mellitus desde la perspectiva de un endocrinólogo......................... 7 Jaime Aranda Regules. • La diabetes desde la perspectiva de enfermería en atención primaria............................... 11 Asunción Calonge Reillo. • Proceso de atención integral continuo y compartido del paciente con diabetes. Plan de actuación en la atención a las personas con Diabetes Tipo 2 del equipo multidisciplinar de atención primaria y de atención especializada...................................... 19 José López López. • Atención neonatal del recién nacido de madre diabética. ............................................... 55 Ángel Pantoja Bajo. • Diabetes tipo 1 en niños y adolescentes............................................................................ 67 Mª José Ballester Herrera. • Retinopatía Diabética. ....................................................................................................... 85 Rosa Jiménez Escribano. • El paciente diabético hospitalizado. ................................................................................. 95 Pedro Reales Figueroa. • Formación e investigación psicopedagógicas de los educadores en diabetes. ............... 105 Epifanio Mora Gómez-Calcerrada y Marina Beléndez Vázquez. • Protocolo de control de la diabetes en una residencia de mayores................................ 117 Médico y personal de Enfermería de la Residencia de Mayores “Hospital del Rey” de Toledo. • Investigación y formación en diabetes. . .......................................................................... 135 Juan Fernández Martín. • Sistemas de información en el Servicio de Salud de Castilla-La Mancha (SESCAM)........... 145 Manuel González Rubio. • índice de ACRÓNIMOS .................................................................................................... 151 í n d i c e U N O AT E N C I Ó N A LA D I A B E T E S M E L LI T U S D E S D E L A P E S P E C T I VA D E U N E N D O C R I N Ó LO G O J aime A randa R egules El médico general debe ser el principal responsable y puerta de entrada a la atención sanitaria del paciente diabético. Si en todos los procesos asistenciales es necesaria una cooperación de distintos agentes, la diabetes, como proceso asistencial integrado, es realmente el paradigma de la empresa cooperativa, donde intervienen: el paciente, enfermeras, médicos generales, endocrinólogos, internistas, nefrólogos, oftalmólogos, ginecólogos, cirujanos vasculares, médicos de urgencias, podólogos, fisioterapeutas, odontoestomatólogos, matronas, psiquiatras, psicólogos y trabajadores sociales. Lógicamente, la relación entre todas estas personas, incluyendo al paciente, tiene que ser cooperativa y organizada. Tiene que haber unos flujos de pacientes entre los niveles de Atención Primaria (AP) y Atención Especializada (AE), y también flujos bidireccionales de comunicación. En la diabetes tipo 2 casi todas las acciones a realizar, prevención, diagnóstico y tratamiento corresponden a AP, aunque eventualmente tenga que intervenir algún especialista de AE. En la diabetes tipo 1, diabéticas gestantes, y algunos casos complicados, corresponde a AE la mayor responsabilidad del tratamiento, aunque AP no debe desistir de su función gestora y ocuparse de la continuidad del proceso. Tiene que definirse la competencia de los profesionales y su responsabilidad en el tratamiento. Es conveniente que existan historias clínicas compartidas, y cuando esto no sea posible, al menos los profesionales se comunicarán mediante la “cartilla del diabético”. También habrá un plan de evaluación continua del proceso. 7 ANEXO AL PLAN INTEGRAL DE DIABETES MELLITUS de Castilla-La Mancha 2007-2010 Una vez conocida cual es la misión de esta “empresa cooperativa” (atención integral a las personas con diabetes) y conociendo como hay que hacerlo (guías de práctica clínica, protocolos y procedimientos de actuación), nos deberíamos centrar en los cooperantes, en sus relaciones y en lo que cada uno espera de los demás. A continuación vamos a referirnos a los principales cooperantes implicados en el proceso. El paciente: Es el más heterogéneo de los cooperantes, muy numeroso, cada vez más (diabetes tipo 2). Debe ser el centro del proceso de diabetes y tener un papel activo en el proceso asistencial. Para esto necesita aprender una serie de conocimientos y habilidades Espera de los demás cooperantes buen trato y solución profesional ágil a sus problemas de salud dentro del nivel asistencial que corresponda. Enfermera: Es la cooperante del proceso más cercana al paciente, quien conoce mejor sus posibilidades en autocuidados y su situación sociosanitaria. Tiene varias misiones específicas en el proceso de diabetes, como son la educación terapéutica, determinados controles y cuidados, y la gestión del registro y dispensación de dispositivos. Es la que ve al paciente con mas frecuencia, y por tanto la encargada de informar al médico cuando un paciente determinado, no alcanza los objetivos señalados como metas terapéuticas. Espera de los demás cooperantes: • Que le faciliten los recursos necesarios para realizar bien su trabajo, como es el material educativo necesario para explicar la enfermedad a los pacientes. • Que se potencie la confianza del paciente y del médico en sus actuaciones. • Formación continuada respecto a la diabetes. • Respuesta rápida del médico a las alertas que se produzcan sobre el control de pacientes diabéticos. • Información coherente de los demás cooperantes. Médico general: Es el que mejor conoce al paciente y sus necesidades. Es la puerta de entrada habitual al sistema de atención sanitaria, es el médico más accesible al paciente. A él le corresponde la mayor responsabilidad en el proceso de atención al diabético. Cada médico general tiene en su cupo, de 20 a 60 diabéticos. El escaso número y la poca variabilidad (la mayoría de los pacientes son diabéticos tipo 2 y mayores de 60 años), le limita la posibilidad de adquirir experiencia en el tratamiento de la enfermedad. 8 ATENCIÓN A LA DIABET ES MELLITUS DESD E LA P ESPECTIVA DE UN ENDOCRINÓLOG O El médico general espera de los demás cooperantes lo siguiente: • Disponer de los recursos necesarios para ser resolutivos en la atención a pacientes con diabetes. • Facilidades para actualizar y complementar su competencia profesional en diabetes. • Que se potencie la confianza del paciente diabético en su médico general. • Facilidades para el acceso a consultas con especialistas. • Derivaciones más ágiles, recibiendo informes actualizados de los demás especialistas. • Que en el informe se contemple, además del juicio clínico, unas pautas de actuación en tratamiento y seguimiento, incluyendo fechas de revisión, si fuere necesario el seguimiento por el especialista. • Que el paciente reciba información no contradictoria de los otros cooperantes. Endocrinólogo: Es el especialista que más experiencia tiene en diabetes. Esta patología le ocupa aproximadamente la cuarta parte de su actividad, sea como atención directa a pacientes ambulatorios o como interconsultas a pacientes hospitalizados. Es el profesional que con más cooperantes del proceso se tiene que relacionar, por lo que tiene una visión centrada y panorámica de la enfermedad. Teniendo en cuenta que hay escasez de endocrinólogos y que, además, se dedica a otras patologías como nutrición, problemas tiroideos, etc., contaríamos, en el Servicio de Salud de Castilla-La Mancha, con algo menos de un endocrinólogo, dedicado a tiempo completo a la diabetes, por cada 10.000 pacientes diabéticos. Es obvio que no puede atender directamente a todos los diabéticos de su área, y a los que tiene que tratar los verá en pocas ocasiones para poder seguir el tratamiento de todos los que lo precisan. Lo que espera de los demás cooperantes es lo siguiente: • Que le sean derivados sólo los pacientes que precisen atención especializada. • Que le lleguen acompañados de información sobre su situación clínica, medicación prescrita, registros de peso, tensión arterial, analítica y, en general, toda la información relevante que pueda permitirle hacer una consulta más resolutiva. • Que cuando solicite consulta a otro especialista, en el informe que se le remitan, se contemple, además del juicio diagnostico y el tratamiento, el plan de seguimiento y la fecha de revisión si ésta fuera necesaria. • Que pueda dar el alta a un paciente cuando no necesite atención especializada, con garantía de que el proceso de atención va a continuar. 9 ANEXO AL PLAN INTEGRAL DE DIABETES MELLITUS de Castilla-La Mancha 2007-2010 Una vez que hemos visto las actividades y características que corresponden a cada cooperante, se trata de repartir responsabilidades, medir cumplimientos y dar recompensas. Es conveniente mejorar las vías de comunicación entre los niveles de AP y AE a fin de integrar la gestión clínica, sin olvidar las causas, vinculando la clínica con estrategias preventivas y de promoción de la salud, las consecuencias de la enfermedad y completándolo con las acciones sociosanitarias que permitan al paciente diabético integrarse lo mejor posible en la vida activa personal y colectiva. Los indicadores nos dirán si hemos mejorado los resultados, o al menos si se han cumplido los objetivos. Cada nivel de atención y cada responsable tiene sus propios indicadores. Así, a AP, que le toca ser el gestor y coordinador de casos, regulador de flujos y garantía de la atención global al paciente; tendrá además de indicadores de resultados y de calidad o procedimiento, algunos indicadores específicos que midan la cobertura, esto es, la proporción de gente a la que ha llegado el programa, e indicadores de resolutividad que miden el patrón de morbilidad que debe resolverse en AP. Muchos de los indicadores de AP se obtendrán en AE y viceversa. Aunque tengamos los instrumentos para que el proceso funcione (documentos únicos en cualquier formato, información y flujo de pacientes bidireccional protocolizado, etc.), se hace necesario un engrasador para que la maquinaria del proceso no se atasque en determinados sitios. Esta debe ser la función del coordinador del Plan, que además de presentar el plan, supervisar su implantación y elaborar indicadores, es el que debe pactar objetivos y, de alguna manera, recompensar a los cumplidores. 10 D O S LA D I A B E T E S D E S D E LA P E R S P E C T I VA D E E N FE R M E R Í A E N AT E N C I Ó N PRIMARIA A sunción C alonge Reillo 1. INTRODUCCIÓN Siempre se ha buscado una base empírica capaz de orientar y ofrecer un sentido a la labor de cuidar personas. Nuestro objetivo como enfermeras es precisamente cuidar, pero cuidar desde una actitud antropológica, destacando la dimensión psicológica, emocional y moral. Esto es, pues, un enfoque humanista de todos nuestros pacientes y en concreto del paciente diabético, y un enfoque holístico, pues desde esta perspectiva la persona se considera como un todo, sin olvidar cuanto le rodea, cuanto siente y cuanto es. Las enfermeras disponemos de modelos de valoración para nuestros pacientes que abarcan todas las esferas del individuo, disponemos de catálogos codificados de diagnósticos propios de enfermería, de objetivos y de intervenciones, también codificados, incluido todo ello en el ámbito del proceso enfermero o proceso de cuidados. Ésta es una herramienta útil de trabajo que se encuentra a nuestra disposición con el único fin, desde nuestra identidad profesional, de garantizar el derecho del usuario a una mejor asistencia globalizadora e integral, con una base científica. Esta metodología asistencial no es excluyente del quehacer médico. Al contrario, médicos y enfermeras, junto con otros profesionales de la salud que nos dedicamos al paciente diabético, estamos unidos por una relación de interdependencia, con el propósito último de prestar cuidados. La atención al paciente diabético es, pues, multidisciplinar. 11 ANEXO AL PLAN INTEGRAL DE DIABETES MELLITUS de Castilla-La Mancha 2007-2010 DEFINICIONES Proceso enfermero: Método científico en la práctica asistencial enfermera. Método de planificación de la ejecución de los cuidados en cinco fases: valoración, diagnóstico, planificación, ejecución y evaluación. Diagnósticos enfermeros NANDA: Lenguaje estandarizado que presenta esta sociedad científica para normalizar el diagnóstico de enfermería, dándole una forma clínicamente útil. NIC. Etiquetas y códigos de las intervenciones de enfermería. NOC. Etiquetas y códigos de los resultados esperados. 2. EXPOSICIÓN Por la importancia de la diabetes, catalogada por la OMS como un problema de salud pública de importantes repercusiones, nuestras actuaciones se dirigirán a los tres niveles de prevención. I. Prevención primaria Adoptando las medidas necesarias para reducir su incidencia, en este nivel de prevención, las enfermeras somos un importante agente educador dentro de la comunidad, colaborando en estrategias que modifiquen estilos de vida dentro de distintos campos de actuación, como por ejemplo los colegios, de cara a la población infantil, y en otros grupos etarios, desde asociaciones vecinales o municipales, desde donde divulgar conocimientos sobre una alimentación adecuada, la realización de actividad física o cambios en el peso. II. Prevención secundaria Consiste en un diagnóstico y tratamiento precoz para retrasar su progresión, a través de un screening o cribado. Desde la consulta de enfermería comenzamos con la primera parte del proceso enfermero que es la etapa de valoración. Nos ofrece una visión del estado del paciente a través de registros estandarizados en los que recogemos los datos, objetivos y subjetivos, y que precisamente se caracterizan por su validez. Existen varios modelos de valoración; dentro de la aplicación informática, con la que desde el SESCAM trabajamos, en Atención Primaria disponemos del modelo de Patrones Funcionales de Major y Gordon. 12 LA DIABETES DESDE LA PERSPECTIVA DE ENFER MERÍA EN ATENCIÓN PRIMA RIA En este primer encuentro con el paciente también se debe valorar, no sólo las alteraciones, sino los hábitos de vida saludables, así como recoger sus antecedentes personales y familiares, la toma de parámetros clínicos con pruebas de detección de la diabetes y prediabetes: determinación de glucemia basal venosa, índice de masa corporal (IMC), test de tolerancia oral a la glucosa (TTOG) de 2 horas, todo ello incluido en la valoración. La frecuencia de dichos cribados, tanto en niños como adultos o gestantes, están pautadas por la American Diabetes Association (ADA). III. Prevención terciaria Evitar la aparición y desarrollo de complicaciones específicas con un adecuado control metabólico, así como las discapacidades. Emplearemos para ello medidas terapéuticas en la diabetes (tratamiento, ejercicio y dieta), y control de los factores de riesgo asociados y de dichas complicaciones. Según la “Guía de atención enfermera a personas con diabetes” editada por la Consejería de Salud del Servicio Andaluz de Salud (SAS), en su segunda edición revisada, después de la valoración efectuada, los diagnósticos enfermeros más prevalentes (incluye su etiqueta diagnóstica NANDA) son: 00126: Conocimiento deficiente. 00078: Manejo inefectivo del régimen terapéutico personal. 00079: Incumplimiento del tratamiento. 00069: Afrontamiento inefectivo. 00070: Deterioro de la adaptación. 00062: Riesgo de cansancio en el desempeño del rol del cuidador. 00001: Desequilibrio nutricional por exceso. 00085: Deterioro de la movilidad física. 00059: Disfunción sexual. 00047: Riesgo de deterioro de la integridad cutánea. 00120: Baja autoestima situacional. 00074: Afrontamiento familiar comprometido. 13 ANEXO AL PLAN INTEGRAL DE DIABETES MELLITUS de Castilla-La Mancha 2007-2010 Es muy importante la negociación terapéutica con el paciente, pactando los objetivos a proponer, así como las intervenciones a realizar, y desde ellas, instruirle en las características de su diabetes, complicaciones, factores de riesgo y factores de mejora, para llevar a cabo el plan de cuidados con éxito. He aquí algunas de las intervenciones de enfermería que he asociado al plan terapéutico para tratar la hiperglucemia en la diabetes: • Plan terapéutico: Alimentación/TMN (tratamiento médico nutricional). Intervenciones: • Manejo del peso (1260, cód. NIC). • Enseñanza de dieta prescrita (5614, cód. NIC). • Las personas con diabetes deben seguir una dieta individualizada, adaptada a sus necesidades y a su idiosincrasia particular. Modificar conductas en cuanto a dieta y ejercicio constituye la base para disminuir el peso, sin embargo tiene un índice de fracasos elevado. Este fracaso puede estar causado, por una parte, por la percepción del propio paciente de que la dieta deteriora su calidad de vida, dado que la percibe como algo que le es prohibido, prolongado en el tiempo; por otra parte, por falta de información en cuanto a los efectos que comporta una dieta adecuada en sus controles de normoglucemia, sobre todo si no ha cumplido la dieta propuesta y por lo tanto no puede reconocerle una eficacia demostrable. Aquí podemos ofrecerle un asesoramiento al respecto y la enseñanza del proceso de enfermedad. • Plan terapéutico: Ejercicio. Intervenciones: Enseñanza de la actividad física (5612, cód. NIC). Adaptada y personalizada, en personas sedentarias con un programa gradual de actividad aeróbica. • Plan terapéutico: Tratamiento farmacológico. Intervenciones: Enseñanza de medicamentos prescritos (5616, cód NIC) Enseñamos pautas de los Antidiabéticos Orales (ADO), autoinyección de insulina, autoanálisis de glucemia capilar. 14 LA DIABETES DESDE LA PERSPECTIVA DE ENFER MERÍA EN ATENCIÓN PRIMA RIA • Plan terapéutico: Autocontrol. Intervenciones: • Manejo del peso (1260, cód. NIC). • Cuidado de los pies (1660, cód. NIC): autoinspección de los pies. • Autoanálisis de glucemia capilar, dentro de enseñanza medicamentos prescritos (5616, cód. NIC). • Manejo de la hipoglucemia (2130, cód. NIC). • Manejo de la hiperglucemia (2120, cód. NIC). El autocontrol tiene como objetivo fomentar los autocuidados y la autonomía de nuestros pacientes. Entendemos por autocuidado todas aquellas prácticas que llevan a cabo las personas, de manera independiente y propia, para vivir, desarrollarse como personas, mantener su salud y conservar el bienestar. En lo que se refiere al autoanálisis de glucemia, su uso en la Diabetes Mellitus (DM) tipo 2 es algo controvertido, pues las tiras reactivas suponen un elevado coste. No obstante, produce importantes cambios de carácter cualitativo en el paciente diabético que lo utiliza, no sólo porque favorece su independencia y autonomía, sino también porque mejora la comprensión de la enfermedad, ayuda a modificar sus estilos de vida, aumenta su interés por el tratamiento prescrito y su cumplimiento. Según la ADA, la monitorización del autoanálisis, con los dos agentes que son el paciente y la enfermera, supone la piedra angular del cuidado diabético. En el cuidado de los pies, al menos una vez al año y sin lesiones previas, valoraremos el estado de miembros inferiores y de los pies. Para ello empezaremos con la inspección en busca de lesiones, y emplearemos el monofilamento de 10 g. de Semmens-Weinstein, el índice tobillo/brazo ITB, instruyendo al paciente en el autoexamen de los pies que deberá realizar diariamente junto con otras medidas de protección para evitar lesiones. Dentro del autocontrol no podemos olvidarnos del manejo de la hipoglucemia, nuestros pacientes deben adoptar medidas como disponer de glucagón en sus casas, y seguir nuestras indicaciones sobre las hipoglucemias nocturnas, adoptando las medidas de prevención que les ofrecemos. La educación diabetológica No consiste únicamente en trasmitir conocimientos, sino en modificar actitudes y cambiar estilos de vida. Puede ser individual, en nuestras consultas, o en grupos, y debemos realizarla desde el momento del diagnóstico de diabetes. Es cierto que sus efectos disminuyen con el tiempo, pero un asesoramiento continuado puede ser el motivo de su éxito. Sus contenidos pueden consistir en un programa básico, que englobe los 15 ANEXO AL PLAN INTEGRAL DE DIABETES MELLITUS de Castilla-La Mancha 2007-2010 aspectos anteriores, y que se adapte a las características del paciente o del grupo. No sólo irá dirigido a pacientes, sino también a familiares y cuidadores, valorando las necesidades que sobre educación diabetológica precisan, y abordando temas de interés para todos. El paciente que está en casa No podemos olvidarnos de la continuidad de nuestros cuidados en pacientes dependientes, que se encuentran en sus domicilios con pérdida de su movilidad. Precisamente por ello, nuestra atención no sólo irá dirigida a ellos, sino también a una valoración de su entorno, de otros factores sociales y de relación, que quizá en este medio son más fáciles de detectar, como atención a su integridad cutánea según grado y características de su dependencia, (por ejemplo: estimando el riesgo de úlceras con la escala de Norton), monitorización de parámetros clínicos y pautando la frecuencia de las visitas según incidencias. IV. Seguimiento Haremos una evaluación de la consecución de nuestros objetivos, valoraremos el grado de cumplimiento terapéutico en cada visita, pautaremos visitas periódicas según los resultados del control metabólico y cumplimiento. Y pondremos los problemas de colaboración en conocimiento del profesional correspondiente. 3. CONCLUSIÓN Cuando llegué a mi grupo de trabajo para colaborar en el Plan Integral de Diabetes Mellitus de Castilla-La Mancha, me di cuenta que el lenguaje enfermero era un gran desconocido: proceso de enfermería, diagnósticos de enfermería, plan de cuidados... Las enfermeras no podemos hacernos oír únicamente hablando el lenguaje enfermero, sino que debemos compartirlo, enriquecer y ennoblecerlo con otras disciplinas, y hacer de nuestras palabras un todo inteligible para el paciente y los demás profesionales, donde el paciente diabético pueda sentir que es comprendido y cuidado, en un proceso de enriquecimiento mutuo. La consulta de enfermería, y cuanto allí desarrollamos, es el enlace primario a otros niveles de asistencia, el lugar físico y epistemológico donde nuestro paciente puede tener la certeza de ser atendido y escuchado en sus necesidades, dado su carácter accesible y cotidiano. De otra parte, yo agradezco a cada uno de mis pacientes el que fueran capaces de enseñarme a escuchar sus necesidades y sus sentimientos. 16 ATENCIÓN A LA DIABET ES MELLITUS DESD E LA P ESPECTIVA DE UN ENDOCRINÓLOG O BIBLIOGRAFÍA • Carpenito, Linda Juall. “Manual de Diagnósticos de Enfermería”. Editorial Mcgraw-Hill Interamericana de España. Madrid, 2003. 9ª edición. • Jonson, Marion y cols. Diagnósticos Enfermeros, Resultados e Intervenciones. Edic. Harcourt, Mosby. Madrid, 2002. • Marrimer Tomey, A. “Modelos y Teorías en Enfermería”. Ed. Harcourt, Madrid 2003, 5ª edición. • Medina, J. Luis. “La pedagogía del cuidado: Saberes y prácticas en la formación universitaria en enfermería.” Ed. Laertes S.A., Barcelona 1999, 1ª edición. • Antón Nardiz, M.V. “Las enfermeras entre el desafío y la rutina”. Ediciones Diaz de Santos, S.A., Madrid 1998. • Phaneuf, M. “La planificación de los cuidados enfermeros” Ed. Mcgraw-Hill Interamericana. México 1999. • Martín Zurro, A. “Atención Primaria. Conceptos, organización y práctica clínica”. Ed. Elservier España. Madrid 2003. • Perea Quesada, R. “Educación para la salud. Reto de nuestro tiempo”. Ediciones Díaz de Santos. Madrid, 2004. • Marinel.Lo Roura, J. “Úlceras de la extremidad inferior” Editorial Glosa. Barcelona, 2005. • ADA. “Guía práctica clínica de la Diabetes 2006”. • Asociación Española de Enfermería Vascular. “Consenso sobre úlceras vasculares y pie diabético.” Mayo 2004. • Consejería de Salud, SAS, Asociación Andaluza de Enfermería. Varios autores. “Guía de Atención Enfermera a Personas con Diabetes.” Sevilla, 2006. Segunda edición revisada. 17 T R E S PROCESO DE ATENCIÓN INTEGRAL, CONTINUO Y COMPARTIDO DEL PACIENTE CON DIABETES. PLAN DE ACTUACIÓN EN LA ATENCIÓN A LAS PERSONAS CON DIABETES TIPO 2 DEL EQUIPO MULTIDISCIPLINAR DE ATENCIÓN PRIMARIA Y DE ATENCIÓN ESPECIALIZADA. J osé L ópez L ópe z 1. INTRODUCCIÓN La diabetes mellitus (DM) es definida por la Asociación Americana de Diabetes (ADA) como un grupo de enfermedades metabólicas caracterizadas por hiperglucemia y provocada por defectos en la secreción de insulina, en la acción de la insulina o en ambos mecanismos. La hiperglucemia crónica se asocia con disfunción y lesiones a largo plazo, especialmente de los ojos, los riñones, los nervios, el corazón y los vasos sanguíneos, que ocasionan una insuficiencia multiorgánica. La diabetes constituye un problema prioritario de salud pública en el siglo XXI por sus peculiaridades clínicas e importantes repercusiones, en especial la diabetes tipo 2, y que representa una carga profesional y de salud pública de enormes proporciones. Los equipos de Atención Primaria, por su fácil accesibilidad, continuidad e integración de los cuidados, junto con el apoyo de la Atención Especializada, desempeñan un papel imprescindible en la aplicación de todas las estrategias de intervención en la DM tipo 2: 19 ANEXO AL PLAN INTEGRAL DE DIABETES MELLITUS de Castilla-La Mancha 2007-2010 Niveles de prevención para disminuir las consecuencias de la diabetes: Estrategias de Intervención en diabetes tipo 2 y tipo 1 PREVENCIÓN PRIMARIA: • Programa de cambios estilo de vida en personas de riesgo. Reducir los nuevos casos de diabetes. Diagnóstico precoz de diabetes (casos no conocidos). • Despistaje en personas de riesgo (medidas cribado DM2) Para no llegar tarde al diagnóstico. PREVENCIÓN SECUNDARIA *: • Tratamiento intensivo y escalonado de la glucemia y los factores de riesgo hasta alcanzar los objetivos idóneos. Para no llegar tarde al tratamiento adecuado. • Despistaje anual de las complicaciones microvasculares, neuropáticas y macrovasculares. • Tratamiento específico de las complicaciones para evitar su progresión. Para no llegar tarde a las complicaciones. Controlando la diabetes y los factores de riesgo asociados desde el diagnóstico. PREVENCIÓN TERCIARIA *: Evitar/limitar las consecuencias de las complicaciones: • Detección precoz. • Seguimiento adecuado de las complicaciones. (* también en DM tipo 1) Se aceptan los estándares del cuidado de la diabetes de la ADA (revisados anualmente) con adaptaciones y otras recomendaciones de las guías clínicas de las sociedades científicas españolas e internacionales. 20 PROCESO DE AT ENCIÓN INT EGR AL, CONT IN UO Y COMPARTIDO DEL PACIENT E CON DIAB ETES 2. PLAN DE ACTUACIONES EN EL PROCESO DE ATENCIÓN ESQUEMA Y DESARROLLO I.- DESPISTAJE Identificación “oportunista” de individuos con factores de riesgo DM (Ver criterios y pruebas) II.- Confirmación DIAGNÓSTICA. EXÁMEN PERIÓDICO ESTUDIO Y VALORACIÓN INICIAL En personas con cribado positivo: DM, GBA e Intolerancia a glucosa. ACTUACIONES EN EL PACIENTE DIABÉTICO III.- TRATAMIENTO Y PLAN CUIDADOS INTEGRAL DE TODOS LOS FRCV EDUCACIÓN SANITARIA TERAPÉUTICA A paciente y familiares IV.- SEGUIMIENTO CONTROL Y DESPISTAJE DE COMPLICACIONES Controles periódicos y criterios de derivación DM: Diabetes Mellitus. GBA: Glucemia Basal Alterada. FRCV: Factor de Riesgo Cardiovascular. 21 ANEXO AL PLAN INTEGRAL DE DIABETES MELLITUS de Castilla-La Mancha 2007-2010 2.1 Despistaje: CRITERIOS para la realización del despistaje de diabetes en adultos asintomáticos: Si es normal, se repetirá cada 3 años. 1. En todas las personas mayores de 45 años. 2. En población de riesgo y a cualquier edad por la presencia de: Si es normal, se repetirá anualmente. – Vida sedentaria o sobrepeso (IMC ≥ 25 Kg. /m2) y/o C. Cintura >102 cm. en hombres y 88 cm. en mujeres. – Tener un familiar de primer grado con diabetes (padre, madre o hermanos). – Pertenecer a una población étnica de alto riego (afro-americanos, latinos, nativos americanos, etc.). – Antecedente previo de diabetes gestacional o hijos macrosomicos con más de 4Kg. – Tener hipertensión (≥ 140/90 mmHg) o dislipemia con HDL-Colesterol < 35 mg/dl y/o triglicéridos > 250 mg/dl. – Glucemia basal alterada o intolerancia a la glucosa en controles previos. – Antecedente personal de enfermedad cardiovascular. – Padecer un síndrome de ovario poliquístico (SOP) o acantosis nigricans, etc. PRUEBAS a realizar: 1. La glucemia plasmática en ayunas es la recomendada como prueba inicial por la sencillez y bajo coste. 2. La glucemia plasmática a las 2 horas de TTOG con 75 gr. de glucosa puede ser igualmente apropiada realizar en sujetos de alto riesgo. TTGO: Test de sobrecarga oral a la glucosa. 22 PROCESO DE AT ENCIÓN INT EGR AL, CONT IN UO Y COMPARTIDO DEL PACIENT E CON DIAB ETES 2.2 Confirmación. Algoritmo diagnóstico de diabetes, GBA e ITG: GLUCEMIA PLASMÁTICA EN AYUNAS <100 mg/dl 100-125 mg/dl ≥200 mg/dl ≥126 mg/dl + Síntomas clásicos Repetir glucemia basal ≥126 Repetir glucemia basal 100-125 mg/dl Persiste ≥126 mg/l TTOG NORMAL >200 mg/dl <140 mg/dl 140-199 mg/dll DIABETES GBA ITG GBA: Glucemia Basal Alterada. ITG: Intolerancia Oral a la Glucosa. 23 ANEXO AL PLAN INTEGRAL DE DIABETES MELLITUS de Castilla-La Mancha 2007-2010 Prevención/retraso de la diabetes tipo 2: Varios estudios controlados realizados en la última década han demostrado que en sujetos con intolerancia a la glucosa, la intervención mediante modificaciones en el estilo de vida con dieta y ejercicio (el DPS finlandés y DPP muestran una reducción del riesgo relativo de incidencia de diabetes del 58%), o con medicación hipoglucemiante (con metformina: una reducción del riesgo de diabetes del 31%, en el STOP-NIDDM con acarbosa: una reducción del 32% y en TRIPOD con troglitazona: una reducción del 56%), han sido efectivas en prevenir la progresión de la diabetes a medio plazo. Los cambios en el estilo de vida, con pérdida de peso y aumento de actividad física, fueron más efectivos que las medidas de intervención farmacológica. Recomendaciones: 1. En todos los individuos con alto riesgo para desarrollar diabetes, se debe insistir en los beneficios de una alimentación equilibrada para perder peso y hacer actividad física de forma regular. 2. En los pacientes con Intolerancia Oral a la Glucosa (ITG) o Glucemia Basal Alterada (GBA) se deben pautar medidas dietéticas (dieta baja grasas, levemente hipocalórica) y actividad física regular (caminar 30 minutos al día) para conseguir una pérdida de peso del 5 al 10%. 3. El seguimiento del desarrollo de diabetes debe de ser realizado cada año, con la determinación de la glucemia basal y el test de Test de Tolerancia Oral a la Glucosa (TTOG) si procede. 4. Controlar los otros factores de riesgo asociados de forma adecuada. 5. El tratamiento farmacológico no debe ser usado rutinariamente para prevenir la diabetes hasta tener más información sobre su coste-efectividad. Una vez confirmado el diagnóstico de diabetes se debe intentar establecer el tipo de diabetes de acuerdo a la clasificación etiológica de American Diabetes Association (ADA) (1997): DPS: Diabetes Prevention Study. DPP: Diabetes Prevention Program = Programa de Prevención de Diabetes (en EEUU). STOP-NIDDM: Estudio sobre la prevención de Diabetes tipo 2 mediante tratamiento con acarbosa. TRIPOD: Troglitazone in the Prevention of Diabetes. ADA: American Diabetes Association. 24 PROCESO DE AT ENCIÓN INT EGR AL, CONT IN UO Y COMPARTIDO DEL PACIENT E CON DIAB ETES 1. Diabetes tipo 1 (destrucción célula , tendente deficiencia absoluta de insulina): • 1a: mediada por mecanismos inmunes. • 2b: idiopática. 2. Diabetes tipo 2 (comprende grados variables de resistencia a insulina con deficiencia relativa o absoluta de insulina). 3. Otros Tipos Específicos: 4. 1. Defectos genéticos de función de célula - : tipo MODY, mutaciones DNA mitocondrial y otras. 2. Defectos genéticos en la acción insulina: insulino-resistencia tipo A, Leprechaunismo, etc. 3. Enfermedades del páncreas exocrino: pancreatitis, pancreatectomía, neoplasias, hemocromatosis, etc. 4. Endocrinopatías: acromegalia, síndrome de Cushing, glucagonoma, feocromocitoma, somastotinoma, etc. 5. Inducida por tóxicos o fármacos: glucocorticoides, vacor, pentamidina, ácido nicotínico, -interferón, etc. 6. Infecciones: rubéola congénita, citomegalovirus y otras. 7. Formas no comunes de diabetes autoinmune: síndrome “sitff-man”, Ac. Anti-receptor insulina y otras. 8. Síndrome genéticos asociados con diabetes: Down, Turner, Klinefelter, Wolfram, Prader-Willi, etc. Diabetes Gestacional 2.3 Valoración y estudios iniciales. Esquema del plan de seguimiento En el paciente recién diagnosticado o ante el diabético conocido, pero no seguido, debemos hacer una valoración médica inicial completa que comprenda: 1. Hacer una historia clínica básica y exploración física y solicitar las pruebas complementarias (Tabla 1). 2. Con la información disponible en días sucesivos: valorar el tipo de diabetes, grado de control, factores de riesgo asociados, presencia o ausencia de complicaciones, etc. 3. Formular un plan de tratamiento inicial y establecer las bases de una asistencia continuada. 25 ANEXO AL PLAN INTEGRAL DE DIABETES MELLITUS de Castilla-La Mancha 2007-2010 Tabla 1.- Programa de actividades iniciales y de seguimiento del paciente con diabetes tipo 2: Actividades Valoración Inicial Trimestralmente Semestralmente Anualmente Historia clínica básica: Antecedentes familiares. Si hay FRCV Antecedentes personales. FRCV y otros Hábitos de vida: tabaco, alcohol, AF, dieta. Sí Sí Síntomas clínica diabetes. Sí Sí Síntomas complicaciones. Sí Sí Tratamientos farmacológicos. Sí Sí Exploración física: Peso / Talla (IMC). Sí Sí Presión arterial. Sí Sí Exploración general: ACP, abdomen. Sí Sí Circunferencia cintura. Sí Sí Examen pies. Sí Exploración de pulsos periféricos Sí Sí E. Neurológica: ROT, Vibratoria, Monofilamento Sí Sí 26 Sí, si pie de riesgo Sí PROCESO DE AT ENCIÓN INT EGR AL, CONT IN UO Y COMPARTIDO DEL PACIENT E CON DIAB ETES Actividades Valoración Inicial Trimestralmente Semestralmente Anualmente Exploraciones complementarias: HbA1c Sí Sí, mal control Sí Perfil lipídico: CT, HDL, LDL y TG. Sí Sí, mal control Sí Índice microalbuminuria / creatinina en orina. Sí Sí F. Renal: creatinina e iones Sí Sí Exp. Oftalmológica: Fondo ojo, AV, MT, PIO. Sí Sí / Cada 2 años si normal ECG. Sí Sí. Valorar Prueba de Esfuerzo Estudios inmunológicos / genéticos en la DM1 y tipo MODY Sí, si hay sospecha Educación / evaluación y tratamiento Educación / cumplimiento dietético. Sí Sí Cumplimiento ejercicio y medidas. Sí Sí sí, si precisa Sí Hipoglucemias y problemas agudos. Cuidados pies. Sí Sí Sí Técnica autoanálisis / autoinyección. sí, si precisa Sí Valoración autocontrol. sí, si precisa Sí Sí Sí Sí, mal control Sí Cumplimiento / cambios tratamiento Farmacológico de DM y FRCV. Si ACP: Auscultación Cardiopulmonar. AF: Actividad Física. AV: Agudeza visual. CT: Colesterol Total. FRCV: Factor de Riesgo Cardiovascular. HbA1c: Hemoglobina Glicosilada. IMC: Índice de Masa Corporal. MT: Medios transparentes. PIO: Presión intraocular. ROT: Reflejos Osteo Tendinosos. TG: Triglicéridos. HDL: Hight Density Lipoprotein. LDL: Low Density Lipoprotein. 27 ANEXO AL PLAN INTEGRAL DE DIABETES MELLITUS de Castilla-La Mancha 2007-2010 Inicialmente, cuando el paciente debuta, o introducimos grandes cambios (por ejemplo: insulinización) debe ser visto más frecuentemente hasta tener toda la información solicitada, ajustar el tratamiento hasta obtener objetivos planteados y completar el proceso educativo. Una vez estabilizada la situación, las visitas recomendables de seguimiento serían: • Dos visitas médicas al año (semestrales) para valorar el control y ajustar o modificar el tratamiento. Hacer coincidir la visita de despistaje anual de complicaciones con una visita de control. • Si el control es deficiente, o hay complicaciones, se verá cada 3 meses o menos. • Tres a cuatro visitas de enfermería (trimestrales) para revisar el control (peso, presión arterial (PA), perfiles glucemia, etc.) y hacer intervenciones educativas (dieta, ejercicio, higiene, control de técnicas necesarias, etc.), a fin de potenciar el autocuidado al máximo. La puesta en práctica de las normas de asistencia de la diabetes en los sistemas de salud no suele ser la idónea en muchísimas ocasiones, como han puesto de manifiesto varios estudios, utilizando diferentes parámetros de control, procesos o resultados. Como estrategias para mejorar la asistencia a las personas con diabetes se han propuesto las siguientes: • La participación activa y coordinada de los profesionales implicados. • La mejora de formación de los profesionales sobre las normas de asistencia, mediante programas específicos de formación. • Utilizar sistemas de seguimiento común, ya sea mediante registros gráficos o electrónicos, que faciliten el cumplimiento de las normas de asistencia. • Cambios organizativos, como agrupar las visitas médicas y de enfermería en las que se lleva a cabo el control de la diabetes (posibilidad de educación por grupos). • La implicación de los propios pacientes en el autocuidado activo. • Disponibilidad y participación de consultores expertos, como endocrinólogos y educadores (coordinador). 28 PROCESO DE AT ENCIÓN INT EGR AL, CONT IN UO Y COMPARTIDO DEL PACIENT E CON DIAB ETES 2.4.- Tratamiento y plan integral de cuidados Se remitirán al especialista por criterios de derivación iniciales los pacientes con: • Diabetes tipo 1 o sospecha de tenerla por los rasgos clínicos del paciente. • Diabetes pregestacional (tanto tipo 1 como tipo 2 previas) y la diabetes gestacional para la confirmación diagnostica y el seguimiento. • Debut de diabetes en personas con edad < 45 años, para hacer una valoración mas completa y planificación tratamiento. • Presencia de proteinuria > 500 mg/24 h o creatinina > 2 mg/dl ( al nefrólogo). • Para la valoración inicial y revisión periódica del fondo de ojo (al oftalmólogo). OBJETIVOS: – Ausencia de los síntomas atribuibles a la diabetes. – Prevención de las complicaciones agudas, fundamentalmente hipoglucemias. – Prevención de las complicaciones microvasculares (retinopatía y nefropatía) y neuropáticas. – Reducción del riesgo de enfermedad cardiovascular, a ser posible al nivel de los pacientes no diabéticos. – Mejora de la calidad de vida del paciente y esperanza de vida igual a la de personas no diabéticas. – Tratamiento de las enfermedades concomitantes. • El plan de tratamiento debe formularse como un pacto terapéutico con el paciente, de acuerdo a sus necesidades, dependiendo del tipo de diabetes, edad, situación personal, grado de control, objetivos, complicaciones y problemas crónicos. • Los elementos del plan de tratamiento de la diabetes tipo 2 son: 1. Comenzar con cambios en el estilo de vida que faciliten la pérdida de peso: ■■ Tratamiento médico nutricional o dieta. ■■ Potenciar la actividad física. 29 ANEXO AL PLAN INTEGRAL DE DIABETES MELLITUS de Castilla-La Mancha 2007-2010 2. Incluir la educación terapéutica como un programa estructurado de formación y adquisición de habilidades, que capaciten al paciente para seguir adecuadamente el tratamiento. Esto es esencial. 3. Un componente de la formación es el autoanálisis/autocontrol de la glucemia para comprobar y ajustar el control glucémico. 4. Comenzar el tratamiento farmacológico con antidiabéticos orales de forma escalonada y en combinación, cuando sea necesario para lograr los objetivos de control. 5.Recurrir a tratamiento con insulina, en combinación con antidiabéticos orales o de forma aislada, si no se logran los objetivos o se produce un deterioro rápido del control. 2.5 . Objetivos de control. De acuerdo a los estudios de intervención las sociedades científicas han propuesto diferentes objetivos. Los más aceptados son los de la ADA, recomendados por el grupo español de consenso de la diabetes 2005 (SED, SEC, SEMI y GEDAPS). Tabla 2. Objetivos de control Control glucémico: - HbA1c. - Glucemia capilar basal y preprandial. - Glucemia capilar posprandial (2 horas). Presión arterial (PAS/PAD) mmHg Control de lípidos: - LDL. -Triglicéridos. ** - HDL. Consumo de tabaco. Pérdida de peso. Objetivo de Control Intensificar intervención < 7% (o más estricto) 90 – 130 mg/dl < 180 mg/dl > 8% > 130 mg/dl > 180 mg/dl ≤ 130 / y ≤ 80 >130 / o >80 T. Conservador ≥140/o ≥90 T. Farmacológico < 100 mg/dl (<70 sí ECV) < 150 mg/dl > 40 mg/dl ( mujer >50) > 100 o 130 mg/dl según RCV > 200 mg/dl < 35 mg/dl No Sí < 5-10% peso inicial Si ganancia peso SED: Sociedad Española de Diabetes. SEC: Sociedad Española de Cardiología. SEMI: Sociedad Española de Medicina Interna. GEDAPS: Grupo de Estudio de Diabetes de la Atención Primaria de Salud. RCV: Riesgo Cardiovascular. 30 PROCESO DE AT ENCIÓN INT EGR AL, CONT IN UO Y COMPARTIDO DEL PACIENT E CON DIAB ETES Valoración del control de la glucemia. Los profesionales pueden valorar la eficacia del plan de tratamiento por las técnicas de autocontrol de la glucemia llevadas a cabo por el paciente y por la hemoglobina glicosilada. Hemoglobina glicosilada (HbA1c): • La proporción formada de HbA1c depende, fundamentalmente, de la concentración y tiempo de exposición a la glucemia y valora la glucemia media ponderada del paciente en los 2 a 3 meses previos. Constituye el método estándar de evaluar la eficacia del tratamiento y control (rango normalidad del 4- 6%). • La determinación de HbA1c debe ser realizada al menos 2 veces al año (cada 6 meses) en pacientes estables, y cada 3 meses en pacientes mal controlados o con cambios en el tratamiento. • La mejor manera de valorar el control es combinar los resultados del autocontrol glucémico, llevados a cabo por el paciente y los niveles de HbA1c que obtenemos en las distintas analíticas. La correlación entre HbA1c y los valores medios de glucosa de los autocontroles, son los que figuran en la tabla adjunta. • La existencia de datos discrepantes nos debe hacer comprobar la exactitud de las mediciones que lleva a cabo el paciente, y adecuar la frecuencia y el momentos más idóneo para el control y ajuste del tratamiento. Tabla 3. Correlación entre HbA1c y Valores Medios de Glucemia Correlación entre HbA1c (%) y Media Glucemia (mg/dl) 6 135 7 170 8 205 9 240 10 275 11 310 12 345 31 ANEXO AL PLAN INTEGRAL DE DIABETES MELLITUS de Castilla-La Mancha 2007-2010 Autocontrol de la glucemia (ACG): • Por ACG se entiende la determinación de los niveles de glucosa en sangre, a través de tiras reactivas, por el propio paciente. A esta realización la denominamos, “Autoanálisis” y a la interpretación de los resultados y actuaciones, “Autocontrol”. • Los ensayos clínicos de intervención del control intensivo con insulina han demostrado que el ACG, como parte de las intervenciones multifactoriales, es una terapia eficaz por los siguientes motivos: • • – 1º) Permite al paciente valorar la respuesta individual. – 2º) Detecta las hipoglucemias y ayuda a prevenir las descompensaciones agudas. – 3º) Permite ajustar los elementos del plan de tratamiento a la consecución de los objetivos de control glucémico, mejora la adhesión al tratamiento y el control. La frecuencia y momento de la realización del ACG dependen del tipo de diabetes, del grado de control y de los objetivos. Recomendamos seguir las siguientes pautas: – De 3 a 7 controles diarios, en pacientes con diabetes tipo 1 y mujeres embarazadas en terapia insulínica intensiva. – Los diabéticos tipo 2 tratados con insulina necesitan mas controles; es aconsejable 1 perfil semanal y puntos sueltos. Cuando se empieza o modifica el tratamiento deben hacerse mas controles, aconsejables de 1 a 3 perfiles semanales según la intervención – En diabéticos tipo 2 tratados con fármacos orales y dieta, no se conoce la frecuencia idónea del ACG, pero ésta debe ser la suficiente para facilitar la consecución de los objetivos glucémicos, y es aconsejable 1 perfil glucémico cada 2 semanas con glucemias tanto preprandiales como posprandiales. – La valoración de la glucemia posprandial en DM tipo 2 (aproximadamente 2 horas después de iniciar la ingesta) es igualmente apropiada para la consecución de los objetivos, sobre todo si no se alcanza una HbA1c adecuada. La exactitud del ACG depende fundamentalmente del estado del medidor y de la técnica del usuario. El personal educador debe comprobar la técnica de cada paciente, tanto al inicio como regularmente, y valorar el registro de los resultados. DM: Diabetes Mellitus. 32 PROCESO DE AT ENCIÓN INT EGR AL, CONT IN UO Y COMPARTIDO DEL PACIENT E CON DIAB ETES • La determinación de la glucemia capilar por los profesionales de salud es igualmente útil y utilizada en el ámbito hospitalario y en el manejo ambulatorio de la diabetes. En los pacientes estables con DM tipo 2 la determinación de la glucemia capilar a intervalos de semanas o meses proporcionan un buen parámetro de control y podría ser utilizado en los pacientes en los que no fuera posible o no realizan el ACG. • La determinación de cuerpos cetónicos en orina debe hacerse en casos de hiperglucemia severa (>300 mg/dl) o de enfermedad intercurrente severa. 3. TRATAMIENTO MÉDICO 3.1 Tratamiento médico nutricional (TMN) de la diabetes tipo 2 La dieta continua siendo una parte importante, y de gran eficacia, del tratamiento de la diabetes. A los 2-3 meses de iniciar la dieta en los diabéticos tipo 2 podemos observar una reducción de la HbA1c del 1 al 2%, de la glucemia basal de 50 a 100 mg/dl, del perfil lipídico en un 10 a 15% y de la presión arterial en 5 a 2 mmHg. Principios de nutrición y objetivos nutricionales en personas con diabetes 1. Las recomendaciones nutricionales para la población general son aplicables a las personas con diabetes. 2. El TMN es una parte fundamental del tratamiento integral de la diabetes. 3. El TMN debe ser flexible y adaptarse a las características de la diabetes, al estilo de vida y a los hábitos de alimentación de la persona, de acuerdo a los objetivos. Los objetivos concretos para las personas con diabetes tipo 2 son: 4. – Ingerir las calorías necesarias, habitualmente dieta hipocalórica, para alcanzar y mantener un peso razonable. – Mantener los niveles de glucemia lo más próximos a la normalidad, con un equilibrio entre ingesta de alimentos, actividad física y medicación. – Alcanzar unos niveles de lípidos plasmáticos óptimos. – Prevenir y tratar las complicaciones agudas y crónicas. – Mejorar el estado de salud a través de una alimentación equilibrada. La educación nutricional es imprescindible para conocer y hacer el TMN. 33 ANEXO AL PLAN INTEGRAL DE DIABETES MELLITUS de Castilla-La Mancha 2007-2010 Planificación del TMN y consejos para adaptar la alimentación a las recomendaciones nutricionales: 1. Conocer la alimentación habitual y el estilo de vida del paciente por medio de una encuesta dietética. 2. Valorar el estado ponderal por el índice de masa corporal y la pérdida de peso a conseguir. 3. Estimar las necesidades energéticas que precisa el paciente para perder peso. Hay varias formulas; se propone por sencillez la regla de Davidson y Freeman. 4.Reparto calórico recomendado de nutrientes y consejos: • – La cantidad y distribución de alimentos con carbohidratos (CHO) debe ser regular. – Es recomendable el consumo de alimentos con carbohidratos complejos y ricos en fibra (legumbres, pan y cereales, patatas, verduras), frutas y lácteos. – Los azúcares simples (sacarosa, fructosa, sorbitol, etc., o alimentos que los contienen) pueden ser consumidos en sustitución de otros alimentos con CHO. El consejo debe de ser individualizado para cada paciente. – Usar edulcorantes acalóricos (sacarina, aspartamo, acesulfamo potásico). • Las proteínas deben aportar del 10 al 20% de las calorías. Es conveniente que el 50% sean de origen vegetal y el otro 50%, de origen animal, a partir de alimentos bajos en grasas saturadas. • Las grasas deben aportar del 25 al 35 ó 40% de las calorías. Individualizar la distribución del tipo de grasas. Consejos: • 34 Los carbohidratos deben aportar del 50 al 60% de las calorías. La respuesta glucémica (índice glucémico) es variable. Lo importante es controlar la cantidad total de los mismos, más que el tipo de carbohidratos. Consejos: – Reducir grasas saturadas a < 10% (lácteos desnatados y carnes magras). – Grasas poliinsaturadas entorno al 10% (tomar pescado y pollo). – Grasas monoinsaturadas del 10 hasta 20% (aceite de oliva en cantidad fija). Otras recomendaciones: – En la ingesta de sodio no pasar de 3 gr. /día (7 a 8 gr. sal). Reducir a 2 gr. /día si hay hipertensión o nefropatía. – El alcohol esta permitido en cantidades leves (10 a 20 gr. /día, o de 1 a 2 unidades), si hay un buen control. Se debe eliminar en casos de obesidad, hipertrigliceridemia y neuropatía. PROCESO DE AT ENCIÓN INT EGR AL, CONT IN UO Y COMPARTIDO DEL PACIENT E CON DIAB ETES 5. Distribución del aporte total de carbohidratos: Es recomendable distribuirlas en las 3 tomas principales (desayuno: el 10-15%; comida y cena el 25-30%), y de 2 a 3 tomas intermedias (media-mañana, merienda y al acostar del 5 al 15%). La distribución es importante en los pacientes con insulina e hipoglucemiantes. Hay que individualizar la distribución según el tratamiento y los controles glucémicos. 6. Adaptación al paciente del TMN planificado y comenzar la educación nutricional de forma paulatina: – Utilizar dietas con intercambio de equivalencias de alimentos o por raciones. – Utilizar medidas de uso domestico (vasos, cucharadas, platos, tamaño pieza, etc.) para estimar el peso de los alimentos y mantener una regularidad, principalmente de la cantidad de CHO. – La educación nutricional debe contener, como mínimo los siguientes elementos: • Identificar los grupos de alimentos y su distribución diaria. • Listado de alimentos intercambiables entre sí. • Alimentos que debe cuantificar y alimentos libres. • Alimentación en situaciones especiales (hipoglucemia, días de enfermedad, actos sociales). • Condimentación y técnicas culinarias. 3.2 Actividad física/ejercicio en la diabetes tipo 2 Recomendaciones generales: 1. Un buen inicio es el aumentar las actividades de la vida cotidiana todo lo posible. 2. Hacer el ejercicio físico de forma regular (3 a 5 días a la semana), de tipo aeróbico y de intensidad leve a moderada (< 70% de la frecuencia cardiaca máxima = 220 – edad) durante 30 a 45 minutos, como caminar, montar en bicicleta, natación, tenis, etc. 3. Las personas que van a iniciar un programa de actividad física de intensidad moderada a alta, deberán someterse antes a evaluación médica, sobretodo del sistema cardiovascular y de otras complicaciones. 35 ANEXO AL PLAN INTEGRAL DE DIABETES MELLITUS de Castilla-La Mancha 2007-2010 3.3 Educación terapéutica en diabetes (ETD) Se entiende por educación terapéutica en diabetes la que se realiza simultáneamente y superpuesta a la asistencia médica. Constituye la piedra angular de la atención a las personas diabéticas, para reforzar la eficacia del plan de tratamiento y conseguir una buena evolución de la enfermedad. La ETD tiene como finalidades u objetivos: – Facilitar la adquisición de los conocimientos necesarios sobre la enfermedad. – Guiar el aprendizaje de las habilidades prácticas del tratamiento en la vida cotidiana. – Influir en el desarrollo de actitudes positivas, que repercutan favorablemente en el seguimiento del tratamiento y permitan una calidad de vida satisfactoria. – Potenciar la responsabilidad en los cuidados relacionados con la salud (autocuidado). El Educador, según lo define la Federación Española de Asociaciones de Educadores en Diabetes: “Son las enfermeras, médicos y otros profesionales sanitarios capacitados, con conocimientos y habilidades en ciencias biológicas y sociales, comunicación, consejo y educación, con experiencia y dedicación en el cuidado y educación de las personas con diabetes”. El educador debe garantizar el adiestramiento de las personas en el manejo de su tratamiento, a fin de optimizar el control con el menor deterioro de la calidad de vida. El programa de educación es un proceso continuo que va a desarrollarse a lo largo de la vida de la persona. Los contenidos y actividades a desarrollar dependerán del momento evolutivo en el que se encuentre la diabetes. El programa debe reunir, como mínimo, los siguientes contenidos, para las personas con diabetes tipo 2: 1. Descripción de la diabetes, evolución y opciones del tratamiento. Objetivos individuales de control y de los factores de riesgo. 2. Conceptos nutricionales y planificación de la dieta. 3. Beneficios de Incorporar el ejercicio físico al estilo de vida y medidas a adoptar. 4. Uso de la medicación de forma efectiva, si la precisa. 36 PROCESO DE AT ENCIÓN INT EGR AL, CONT IN UO Y COMPARTIDO DEL PACIENT E CON DIAB ETES 5. Automonitorización de la glucemia con la frecuencia que precise y valoración de los resultados para mejorar el control metabólico (autocontrol). 6. Prevención, detección y tratamiento de las complicaciones agudas. 7. Cuidado de los pies y hábitos de vida (por ejemplo: consumo de tabaco). 8.Resolución de problemas en la vida cotidiana y social (enfermedades intercurrentes, actos sociales, etc.) 9. Detección y seguimiento de las complicaciones crónicas. Situaciones especiales (embarazo y diabetes, etc.) La actividad educativa puede realizarse de forma individual o grupal. El proceso educativo debe ser programado, tanto el inicial como el seguimiento posterior (tabla 1 de actividades), y los resultados y su eficacia valorados periódicamente. 3.4 Tratamiento con antidiabéticos orales (ADOs) Recogiendo las recomendaciones de las principales guías clínicas podemos establecer la siguiente estrategia (algoritmo) de tratamiento con antidiabéticos orales en la diabetes tipo 2 (esquema 1): 1. El tratamiento inicial de un paciente diagnosticado, y sin criterios de insulinización inmediata, consiste en dieta adecuada a su estado ponderal y ejercicio físico. 2. Cuando pasado un tiempo prudencial (3 meses) no se consigue un control adecuado se debe comenzar tratamiento farmacológico con ADOs de forma relativamente precoz: • La elección del tipo de ADOs debe individualizarse y depende: de las características clínicas del paciente, eficacia del fármaco y objetivos a conseguir, contraindicaciones, efectos secundarios y coste. 3. Progresivamente, con el paso del tiempo suele haber un empeoramiento del control metabólico, independientemente del tratamiento utilizado. Este fenómeno es conocido como “fracaso secundario” y es debido fundamentalmente a la perdida progresiva de la secreción de insulina en la historia natural de la diabetes tipo 2. La mayoría de los pacientes precisan la asociación de un segundo fármaco oral para alcanzar los objetivos. 37 ANEXO AL PLAN INTEGRAL DE DIABETES MELLITUS de Castilla-La Mancha 2007-2010 Tabla 4. Principales efectos del tratamiento de los antidiabéticos orales en monoterapia: Parámetros Sulfonilureas Meglitinidas Metformina I. Glucosidasa Glitazonas Eficacia ↓ HbA1c (%) 1-2 1-2 1-2 0.5 - 1 1 - 1.5 Acción sobre el peso. ↑ ↑ ↑ Neutra ↑↑ Acción sobre lípidos/ Marcadores riesgo Cardiovascular Neutra Neutra ↓ Tg ↑ HDL Mejoría Neutra ↓Tg ↑LDL, HDL Mejoría Efectos secundarios. Mas hipoglucemias Menos hipoglucemias A veces alteración Gastrointestinal Habitual alteración Gastrointestinal Edemas. ↑Transas Riesgo I.C. Coste + / ++ ++ / +++ +/de elección +++ ++++ Recomendaciones del tratamiento combinado con ADOs: Asociar fármacos con mecanismos de acción diferentes y complementarios (insulosecretores + Insulinofacilitadores). Hay gran cantidad de estudios de asociaciones sinérgicas de fármacos que han demostrado su eficacia con una reducción adicional de la HbA1c de 0.5 a 2%, con una menor dosis y menos efectos secundarios. 4.Terapia combinada con tres ADOs. Diferentes consensos consideran si el control es insuficiente, la posibilidad de asociar un tercer fármaco con acciones complementarias (insulinosecretor + metformina + glitazonas o I. Glucosidasas). Los estudios que han evaluado la efectividad consiguen una reducción adicional de la HbA1c de 0.5 a 1.5%. Aunque cada vez es más usual añadir insulina a los ADOs como alternativa a la triple terapia, para conseguir una eficacia similar o un mejor control con un menor coste. Aún así, la triple terapia es una alternativa a la insulinización en pacientes con dificultades o que no la aceptan. 5.Tratamiento combinado de ADOs e insulina. Partiendo de los fundamentos fisiopatológicos de la DM tipo 2 y los resultados de los estudios randomizados de los últimos años, mantener los ADOs, añadiendo una o más dosis de insulina, es una alternativa valida en el esquema terapéutico y, en general, I.C.: Insuficiencia cardiaca. 38 PROCESO DE AT ENCIÓN INT EGR AL, CONT IN UO Y COMPARTIDO DEL PACIENT E CON DIAB ETES mejor aceptada por el paciente. La combinación más aconsejable es metformina con insulina nocturna o asociada posteriormente a las dosis múltiples de insulina (DMI). Otras asociaciones son posibles según las peculiaridades del paciente: Tabla 5. Asociaciones más recomendadas con ventajas e inconvenientes Metformina+ Sulfonilurea Metformina + Meglitinida Metformina + Glitazona Sulfonilurea + Glitazona Meglitinida + Glitazona Eficacia ↓ glucemia. Basal Basal y PP Basal Basal Basal y PP Eficacia ↓ HbA1c (%). 1-2 0.5 – 1.5 1 – 1.5 1 – 1.5 0.5 – 1.5 ↑ por SFs ↑ por MG ↑ por GZs ↑ por GZs ↑ por GZs Acción sobre lípidos. ↓ Tg ↑ HDL ↓ Tg ↑ HDL ↓Tg ↑LDL,HDL ↓Tg↑ LDL,HDL ↓Tg ↑LDL, HDL Efectos secundarios. Alt. Gastroint. Mas Hipoglu. Alt. Gastroint. Menos Hipoglu Alt. Gastroint. Edemas Mas Hipoglu. Edemas Menos Hipoglu. Edemas Acción sobre peso. 3.5 Tratamiento con insulina en la diabetes tipo 2 Criterios de insulinización: 1. Insulinización transitoria: – En el momento del diagnóstico: a) Criterios mayores: cetonurias intensas con hiperglucemia o embarazo. b) Criterios menores (dos): clínica de diabetes de corta evolución (<3-4 semanas), pérdida de peso, poliuria nocturna, edad ≤40 años, diabetes tipo 1 en familiar de primer grado y tiene otra enfermedad endocrina autoinmune. PP: Posprandrial. SF: Sulfanilurea. MG: Meglitinida. GZ: Glitazona. 39 ANEXO AL PLAN INTEGRAL DE DIABETES MELLITUS de Castilla-La Mancha 2007-2010 – En el seguimiento: a) Infarto agudo de miocardio, cirugía mayor, traumatismos grave, enfermedad febril intercurrente y tratamiento con corticoides. b) Descompensación aguda hiperglucemica (> 250-300 mg/dl). c) Embarazo y lactancia. 2. Insulinización definitiva en el seguimiento: – Control metabólica deficiente (HbA1c>7%) en pacientes con antidiabéticos orales a dosis plenas, en monoterapia o combinados (fracasos 1º y 2º). – Contraindicaciones de ADOs por insuficiencia renal, hepatopatía u otra causa. – La insulinización precoz es una opción cada vez mas recomendada para lograr un mejor control y evitar mayor deterioro de la función pancreática residual. Tabla 6. Asociaciones más recomendadas 40 Secretagogos + Metformina + I. Glucosidasas + Insulina nocturna Insulina nocturna Insulina dosis o DMI o DMI múltiples Eficacia ↓ glucemia. ↓ Basal 35-45 mg/dl ↓↓ Basal ↓ Posprandial Eficacia ↓ HbA1c (%). 1–2 1.1 - 2.5 0.5 - 1 Hipoglucemias. Menos frecuentes Menos que con insulina Sin cambios Acción sobre peso. Menos aumento Mucho menos aumento No Descenso dosis insulina. ↓ en 20 – 30% ↓↓ en 30 - 50% Acción sobre lípidos. Sin cambios ↓CT y LDL / Tg y HDL = ↓ dosis preprandial en 10% ↓ Tg / CT igual PROCESO DE AT ENCIÓN INT EGR AL, CONT IN UO Y COMPARTIDO DEL PACIENT E CON DIAB ETES Pautas de insulinización en la diabetes tipo 2: 1ª) Tratamiento combinado de antidiabéticos orales con una dosis de insulina prolongada (basal): • Indicación: glucemia basal o preprandial >150 mg/dl y postprandiales <200 mg/dl, con HbA1c > 7% y < 8.5% y en tratamiento con dos o tres fármacos a dosis adecuadas. • Tipo de insulina a añadir a los fármacos: es aconsejable una dosis de análogo prolongado al día (Glargina o Detemir), con un perfil de acción de casi 24 horas, más sostenido y estable, por sus ventajas: descenso de HbA1c similar o más efectivo que con insulina NPH, menos aumento de peso y menos hipoglucemias, sobre todo nocturnas. Se puede administrar en la cena, si predomina el aumento de la glucemia basal (situación habitual), para frenar la producción hepática nocturna de glucosa, o en el desayuno si la glucemia está elevada antes de la cena, pero siempre a la misma hora todos los días. • Dosis: comenzar por 0,15 a 0,2 UI/ Kg. (no menos de 10 UI) y ajustar la dosis de insulina cada semana (2 UI por cada 50 mg/dl cuando la glucemia en ayunas >100 mg/dl), hasta alcanzar objetivos de glucemia basal entre 70-130 mg/dl. La dosis final suele oscilar entre 0,3 a 0,5 UI/ Kg./ día. • Ajustes del tratamiento: - Continuar con los ADOs a igual dosis. Las glitazonas han sido aprobadas recientemente. - Ajustar posteriormente la dosis de ADOs para controlar la glucemia posprandial. - Es muy importante el control regular de la dieta. 41 ANEXO AL PLAN INTEGRAL DE DIABETES MELLITUS de Castilla-La Mancha 2007-2010 2ª) Tratamiento insulínico convencional con dos dosis de insulina premezclada (preprandial / basal): • Indicación: glucemia en ayunas, preprandial y posprandiales >200 mg/dl, con HbA1c >8.5%, en tratamiento con dosis plenas de ADOs o asociados con una dosis de insulina prolongada y no indicada la terapia intensificada. • Tipo de insulina: – Dos dosis de insulina rápida (R) + intermedia NPH en desayuno y cena, o – Dos dosis de análogo ultrarrápido (UR) + intermedia NPH. Los análogos UR tienen la ventaja de lograr un mejor control de las glucemias posprandiales, con menos hipoglucemias tardías y con una efectividad en la HbA1c similar o discretamente mejor que con la insulina rápida. Serían aconsejables si persiste un mal control de las glucemias posprandiales y HbA1c, pacientes con ritmo de alimentación variable y que no pueden guardar el intervalo de tiempo entre inyección-comida y en la terapia intensiva. • Dosis y reparto: comenzar con 0,3 a 0,5 UI / Kg. (en ancianos 0,2 UI/Kg.). –Reparto: 2/3 partes (≈ 60%) antes del desayuno y 1/3 (≈ 40%) antes de la cena. – La proporción de la mezcla R o UR/ NPH: seleccionar de las premezclas disponibles la mas adecuada al perfil glucémico. Ajustar la dosis (± 1- 2 UI por cada 50 mg/dl que la glucemia se desvié de los objetivos), comenzado por controlar primero la glucemia basal y luego seguir hasta la cena. – Dosis final en torno a 0.5-0.7 UI/ Kg. /día, pero en obesos puede ser hasta de 1,5 UI/ Kg. /día. • Ajustes del tratamiento: – Suspender todos los antidiabéticos inicialmente, excepto continuar con la metformina en pacientes obesos (como insulinofacilitador) o se asocia posteriormente por un control difícil y/o dosis altas de insulina. – La dosis de insulina rápida y ultrarrápida son equipotentes y se puede pasar de una a otra. Es Importante la regularidad de la dieta y ajustar la distribución según perfiles. – Si persistieran glucemias elevadas después de la comida, valorar asociar 3ª dosis fija de insulina rápida o ultrarrápida antes de la comida. 42 PROCESO DE AT ENCIÓN INT EGR AL, CONT IN UO Y COMPARTIDO DEL PACIENT E CON DIAB ETES 3ª) Tratamiento insulínico intensivo con multidosis de insulina (basal + bolos preprandiales): • Indicación: pacientes con necesidad de una optimización del control glucémico (diabetes tipo 2 en personas menores de 50 años -algunos con diabetes tipo LADA-, embarazo, estilo de vida cambiante y motivado en el autocuidado y en enfermedades intercurrentes donde el control más estricto tiene beneficios, como en el IAM). • Tipo de insulina: tres dosis antes de las comidas de rápida o mejor análogo ultrarrápido y una o dos dosis de NPH o análogos prolongados como aporte basal de insulina. • Dosis: comenzar con 0,4 a 0,6 UI/ Kg. /día, 40-50% dosis como insulina prolongada y 50-60% de rápida o ultrarrápida repartida en las comidas y luego ajustar cada componente según perfiles glucémicos. • Ajustes tratamiento: necesidad de educación diabetológica avanzada. Perfil glucémico de 4 a 5 puntos diarios y auto-ajuste de la dosis de insulina y alimentación como en la diabetes tipo 1. IAM: Infarto agudo de miocardio. 43 ANEXO AL PLAN INTEGRAL DE DIABETES MELLITUS de Castilla-La Mancha 2007-2010 Algoritmo tratamiento de la diabetes tipo 2 (Documento 2005 de consenso en diabetes tipo 2 de las Sociedades Españolas): - Considerar ADOs : Sí glucemias > 200 Dieta (hipocalórica) + Ejercicio Mal control (HbA1c ≥7%) 3 meses NO - Considerar insulina: Sí criterios mayores SI SOBREPRESO Sulfonilurea ó Meglitinida Metformina o Glitazona* Mal control Mal control Añadir: Metformina ó IA Añadir SF / M ó GZ o IA Mal control Mal control Mal control ADOs + Insulina Nocturna Prolongada Triple ADOs: Met + SF/M + GZ ó Met + INP Insulina convencional en 2-3 dosis ó Insulina en 2-3 dosis + Metformina en obesos Multidosis dosis de insulina (bolos-basal) en terapia intensiva * Alternativa cuando metformina están contraindicada o no se tolera. IA: Insulina alfaglicosidase. MET: Metformina. INP: Insulina Nocturna Prolongada. 44 PROCESO DE AT ENCIÓN INT EGR AL, CONT IN UO Y COMPARTIDO DEL PACIENT E CON DIAB ETES Algoritmo tratamiento de la diabetes tipo 2 (Propuesto en el consenso de la ADA y EASD de 2006) DIAGNÓSTICO Intervención en el estilo de vida + Metformina HbA1c ≥7% NO Añadir sulfonilurea - menos caro - Añadir insulina basal - más efectiva - HbA1c ≥7% NO Intensificar la Insulina NO SIa NO Añadir Glitazona b,c HbA1c ≥7% SIa SIa HbA1c ≥7% Añadir glitazona b - no hipoglucemia - SIa NO Añadir Insulina basal NO HbA1c ≥7% SIa Añadir Sulfonilurea c HbA1c ≥7% SIa Añadir insulina basal o Intensificar la insulina Insulina intensiva + Metformina + Glitazona b,c Recomendaciones: a) Reforzar las intervenciones en el estilo de vida para perder peso y aumentar actividad física. Repetir HBA1c cada 3 meses hasta <7% y luego al menos cada 6 meses. b) Glitazonas se asocian con un incremento del riesgo de retención de líquidos, ganancia de peso, insuficiencia cardiaca (doble riesgo) y fracturas dístales en mujeres. Roziglitazona puede asociarse con un incremento del riesgo de infarto de miocardio y probablemente no con Pioglitazona. c) Aunque tres antidiabéticos orales pueden ser usados, la iniciación precoz y la intensificación de la terapia con insulina es preferible basado en ser más efectiva y menos cara, aunque tiene las desventajas de provocar más hipoglucemias y ganancia de peso. Precisa de una mayor colaboración del paciente y más autocontroles. 45 ANEXO AL PLAN INTEGRAL DE DIABETES MELLITUS de Castilla-La Mancha 2007-2010 3.6 Control presión arterial, lípidos y antiagregación plaquetaria Recomendaciones sobre la hipertensión arterial en la diabetes (ADA): Despistaje y diagnóstico: • Se debe medir la presión arterial en todas las visitas ordinarias. • A los pacientes cuya presión arterial sistólica (PAS) sea ≥ 130 mmHg o presión arterial diastólica (PAD) sea ≥ 80 mmHg, se les deben confirmar las cifras otro día. Objetivos: lo pacientes con diabetes deben ser tratados hasta que PAS sea < 130 mmHg y PAD sea < 80 mmHg Tratamiento: • Los pacientes con PAS de 130-139 mmHg o PAD de 80 a 89 mmHg (pre hipertensión) deben ser tratados con cambios en el estilo de vida durante 3 meses. Si no objetivos, se añadirá unos B. Sistema renina-angiotensina. • Los pacientes con hipertensión (≥140/90 mmHg) deben recibir tratamiento farmacológico además del tratamiento conservador. • Normalmente se necesita una terapia farmacológica múltiple (2 o más fármacos en la dosis adecuada) para alcanzar gradualmente los objetivos y reducir las complicaciones. • El tratamiento farmacológico inicial debe ser con una clase de fármacos que hayan demostrado reducir los problemas cardiovasculares en la diabetes (IECA, ARA-II, β-Bloqueantes, diurético, B. Canales Calcio). •Todos los pacientes con hipertensión y diabetes se deben de tratar con un IECA o bien un ARA-II (primera elección). Sustituir un principio por otro si no se tolera. Si no se han alcanzado los objetivos, añadir un diurético tiazidíco. • Monitorizar la función renal y los niveles de potasio si se emplean IECA, ARA-II o diuréticos. • En pacientes ancianos hipertensos, la presión arterial se debe reducir gradualmente para evitar complicaciones. • Los pacientes que no alcancen el objetivo de presión arterial a pesar de una terapia farmacológica múltiple, se deben derivar a un médico experto en el cuidado de pacientes con hipertensión. PAS: Presión Arterial Sistólica. PAD: Presión Arterial Diastólica. IECA: Inhibidor de la enzima convertidora de Angiotensina. ARA-II: Antagonista Receptores de Angiotensina II. C-LDL: Colesterol LDL. C-HDL: Colesterol HDL. ECV: Enfermedad cardiovascular. EVP: Enfermedad venosa periférica. ECV: Enfermedad Cerebrovascular. 46 PROCESO DE AT ENCIÓN INT EGR AL, CONT IN UO Y COMPARTIDO DEL PACIENT E CON DIAB ETES Recomendaciones sobre control de lípidos/dislipemia en la diabetes (ADA): Despistaje: • Analizar los trastornos de los lípidos por lo menos una vez al año y, con mayor frecuencia, si es necesario, para alcanzar los objetivos. En adultos de bajo riesgo (C-LDL<100 mg/dl, C-HDL >50 mg/dl y triglicéridos <150 mg/dl) pueden repetirse cada 2 años. Tratamiento y objetivos: • Las modificaciones del estilo de vida centradas en la reducción del consumo de grasa saturada y colesterol, la pérdida de peso e incremento de la actividad física, mejoraran el perfil lipídico en pacientes con diabetes. • En pacientes sin enfermedad cardiovascular (ECV) manifiesta: – Objetivo principal recomendado: nivel de C-LDL < 100 mg/dl. – En mayores de 40 años, la terapia con una estatina puede ser apropiada para lograr una reducción C-LDL del 30-40%, con independencia del nivel basal de LDL. – En menores de 40 años con riesgo incrementado (por otros factores) y que no logren los objetivos propuestos con las modificaciones en el estilo de vida, se añadirá tratamiento farmacológico. • Los pacientes con ECV manifiesta deben ser tratadas con una dosis alta de estatina hasta reducir el nivel de C-LDL al objetivo de <70 mg/dl. • La reducción de los triglicéridos y el aumento del C-HDL con un fibrato favorece la reducción en los eventos CV en pacientes con ECV que presentan niveles bajos HDL y casi normales de LDL. Objetivos recomendados: triglicéridos <150 mg/dl y C-HDL >40 mg/dl (mujer >50 mg/dl). • La terapia combinada empleando una estatina y otro agente puede ser necesaria para conseguir los objetivos, pero no se han validado con estudios de reducción de episodios de ECV y seguridad. • La terapia con estatinas está contraindicada en el embarazo. Recomendaciones de la antiagregación plaquetaria en la diabetes (ADA): Dosis: 75 a 162 mg/día de AAS (aspirina). Usar la dosis más baja posible para evitar efectos secundarios. • Otros antiplaquetarios, como clopidogrel (75 mg/día), puede ser usados como terapia asociada en pacientes de muy alto riesgo o como alternativa en pacientes con alergia a AAS, reciente hemorragia digestiva, tendencia al sangrado y enfermedad hepática activa. Prevención secundaria: en todos los pacientes con diabetes y enfermedad macrovascular (ECV, ECV y EVP). Prevención primaria: • En diabéticos tipo 2 o tipo 1, mayores de 40 años, y que presentan uno o más factores de riesgo cardiovascular añadidos (historia familiar de ECV, hipertensión, tabaquismo, dislipemia o albuminuria). • Entre 30 a 40 años, considerar el tratamiento si el RCV es elevado. No se ha estudiado en menores de 30 años. • El AAS no se debe usar en menores de 21 años, por el riesgo incrementado de síndrome de Reye. 47 ANEXO AL PLAN INTEGRAL DE DIABETES MELLITUS de Castilla-La Mancha 2007-2010 4. SEGUIMIENTO CONTROL Y DESPISTAJE DE COMPLICACIONES En los apartados previos se ha ido describiendo el proceso de seguimiento del paciente con diabetes tipo 2 en el control metabólico y de los principales factores de riesgo asociados (Tabla 1). De forma breve, abordaremos el despistaje de las complicaciones microvasculares (retinopatía y nefropatía) Despistaje y seguimiento de la retinopatía diabética (RD) (ADA). Tipo diabetes Tipo 1 Tipo 2 Diabetes pregestacional Despistaje inicial Seguimiento 3 a 5 años después del diag- • Anualmente si no hay RD o R. no proliferativa leve. nóstico. • Menos frecuentemente (cada 2 ó 3 años) si es examinado la 1ª vez de forma adecuada todo es normal y hay buen control. • Mas frecuentemente si hay mayor grado de RD y seguimiento por oftalmología. Al diagnóstico. Antes de la gestación y en el 1º 2º y 3º trimestre y en el primer año del posparto. trimestre. (riesgo de desarrollo y progresión de RD en gestación) Métodos de valoración oftalmológica: – Valoración con pupila dilatada de fondo de ojo por oftalmoscopia más biomicroscopia por personal especializado. – Fotografías 30º estereoscópicas en 7 campos estándar. – Cámara retiniana no midriática: fotografía de la retina con dilatación de la pupila o sin ella y valoradas por personal entrenado. – Angiofluoresceingrafía (AFG). Despistaje y seguimiento de la nefropatía diabética (ND).La determinación de la microalbuminuria en una muestra de orina (índice albúmina / creatinina en mg/gr. creatinina) es el método de elección. Se considera que un paciente presenta microalbuminuria persistente cuando presenta dos positivas de al menos tres determinaciones consecutivas, realizadas en un periodo de RD: Retinopatía diabética. R: Retinopatía. 48 PROCESO DE AT ENCIÓN INT EGR AL, CONT IN UO Y COMPARTIDO DEL PACIENT E CON DIAB ETES 3 a 6 meses, dada la variabilidad de la concentración en orina y factores como el ejercicio físico, infección de orina, fiebre, insuficiencia cardiaca, hiperglucemia intensa e hipertensión marcada, que pueden elevarla. Criterios diagnósticos de las anormalidades en la excreción de albúmina: Índice albúmina / Orina de 24 h Orina minutada mg/ 24 h. mcg/ minuto < 30 < 30 < 20 30 - 300 30 - 300 20 - 200 > 300 > 300 > 200 creatinina mg /gr Normal. Microalbuminuria. Macroproteinuria (nefropatía clínica). Recomendaciones sobre detección, prevención y tratamiento de la Nefropatía Diabética (ND): Despistaje: •Realizar la detección de microalbuminuria: • – En los pacientes con diabetes tipo 2 al diagnóstico y luego anualmente. – En los pacientes con diabetes tipo 1 a partir de los 5 años de evolución y luego anualmente. – En la embarazada con diabetes tipo 1 o 2 valorar trimestralmente. Determinar la creatinina al menos una vez al año en todos los pacientes diabéticos adultos, independientemente del nivel de microalbuminuria, para estimar el volumen de filtrado glomerular (VFG) y detectar el grado de enfermedad renal crónica. Objetivos generales del tratamiento: • Control estricto de la glucemia (HbA1c <7%) para reducir el riesgo y/o frenar la progresión de la ND. • Control estricto de la presión arterial (<130/80 mmHg) para reducir el riesgo y/o frenar la progresión de ND. La mayoría de los pacientes necesitaran 2 ó más fármacos. Con proteinuria >1 gr/24 h objetivo de <125/75 mmHg. • Control de la dislipemia, antiagregación plaquetaria y abandono del hábito tabáquico. 49 ANEXO AL PLAN INTEGRAL DE DIABETES MELLITUS de Castilla-La Mancha 2007-2010 Tratamiento: • Medidas no farmacológicas: restricción de la sal, restricción proteica leve (no exceder de 0.8 gr/Kg/día, 10% contenido calórico diario) y ejercicio físico de grado leve-moderado. • Fármacos antihipertensivos: – Primer escalón: IECA (de preferencia en diabetes tipo 1, en cualquier grado de albuminuria, hipertensos o normotensos) o ARA-II (de preferencia en diabetes tipo 2 sobre todo con proteinuria). Uso alternativo si hay intolerancia. – Segundo escalón: diurético tiazidíco (12,5-25 mg/24 h). Diurético de asa en la insuficiencia renal moderada. –Tercer escalón: BCC no dihidropiridínicos o α-bloqueantes o β-bloqueantes (indicado si cardiopatía isquémica). – Cuarto escalón: igual previos no utilizado antes Criterios de derivación al especialista en el seguimiento: • • Seguimiento de los pacientes con diabetes tipo 1 Infanto-juvenil al Endocrino-Pediatra. DM tipo 2 con mal control metabólico (HbA1c >8%), y/o de los otros factores de riesgo, tras agotar las posibilidades terapéuticas adecuadas. A Endocrinología • Sospecha de nefropatía (proteinuria > 300 mg/24h) o microalbuminuria (2 de 3 determinaciones) una vez descartadas otras causas. • Diabéticos con complicaciones de neuropatía florida y pie diabético de tipo vascular y/o neuropático (lesiones de grado 2 en adelante). A Nefrología A oftalmología • nefropatía. • • • A urgencias Cuando el VFG sea < 30 ml/min (creatinina > 2 mg/dl), proteinuria manifiesta o sospecha de otra Fondo de ojo alterado por retinopatía. Para la valoración anual del fondo de ojo. Descompensaciones agudas (hipoglucemias severas, cetoacidosis, hiperglucemia severa con deshidratación, sospecha acidosis láctica). • Complicaciones graves: cardiopatía isquémica aguda, ACV, pie isquémico o grado 4 (gangrena localizada en dedo) y 5 (gangrena más extensa de pie) de Wagner. ACV: Accidente cerebrovascular. 50 PROCESO DE AT ENCIÓN INT EGR AL, CONT IN UO Y COMPARTIDO DEL PACIENT E CON DIAB ETES 5. CONCLUSIONES 1. Con una estrategia integral, continua y compartida en las medidas de intervención en la población de riesgo y con diabetes tipo 2 se puede prevenir y/o retrasar las complicaciones de la diabetes. 2. Se revisará el proceso asistencial y de tratamiento de la diabetes tipo 2 de acuerdo a las evidencias y recomendaciones actuales. 3. Para mejorar el proceso de atención a las personas con diabetes se propone: – Mejorar la formación de los profesionales con una participación más activa y coordinada de los profesionales implicados. – Utilizar sistemas de seguimiento común, ya sea mediante registros gráficos o electrónicos, que faciliten el cumplimiento de las normas de asistencia y su evaluación. – Disponibilidad y participación de consultores expertos, como endocrinólogos y educadores (coordinador de diabetes en el área) que puedan facilitar el desarrollo del plan asistencial a las personas con diabetes. BIBLIOGRAFÍA • American Diabetes Association. Standards of Medical Care in Diabetes (Position Statement). Diabetes Care 2007; 30(suppl. 1): S4-S41. • The Expert Committee on the Diagnosis and Classification of Diabetes Mellitus: Follow-up report on the diagnosis of Diabetes Mellitus. Diabetes Care 2003; 26: 3160-3167. • Tuomilehto J, Lindstrom J, Eriksson JG Valle TT et al. : Prevention od type 2 diabetes mellitus by changes in lifestyle among subjects with impaired glucose tolerance. N.Eng J Med 2001; 344: 1343-1350. • Knowler WC, Barrett-Connor E, Fowler SE, Hamman RF et al.: Reduction in the incidence of type 2 diabetes with lyfestyle intervention or Metformina . N Eng J Med 2002; 346; 393-403 • Chiasson JL, Josse RG, Gomis R, Hanefeld M, Karasik A, Laakso M : Acarbosa for prevention of type 2 diabetes mellitus: the STOP-NIDDM randomised trial. Lancet 2002; 359: :2072-2077. • Diabetes Control and Complications Trial Research Group: The effect of intensive treatment of diabetes on the development and progression of long-term complications in insulin-dependent diabetes mellitus. N Eng J Med 1993; 329: 977-986. 51 ANEXO AL PLAN INTEGRAL DE DIABETES MELLITUS de Castilla-La Mancha 2007-2010 • UK Prospectiv Diabetes Study (UKPDS) Group: Intensive blood-glucose control with sulphonylureas or insulin compared with conventional treatment and risk of complications in patients with type 2 diabetes (UKPDS 33). Lancet 1998; 352: 837-853 • Gaede P, Vedel P, Larsen N, Jensen G, Parving HH, Pedersen O: Multifactorial intervention and cardiovascular disease in patients with type 2 diabetes. N Eng J Med 2003; 348: 383-393. • Goldstein D, Little R, Lorenz R, Malone H, Nathan D, Peterson C y Sacks D: Test of glycemia in diabetes (technical review). Diabetes care 2004; 27: 1761-1770. • Pallardo LF, Grande A, Pallardo B.:¿Cómo valorar el control metabólico del paciente diabético?. Av Diabetol 2004; 20 (supl. 1):13-24. • IDF Clinical Guidelines Task Forde. Global Guideline for type 2 diabetes: recommedations for standard, comprehensive, and minimal care. Diabet Med 2006; 29 (supll. 1) S4-S42. • Franch J, Goday A, Mata M. COMBO. Actualización 2004. Criterios y pautas de terapia combinada en la diabetes tipo 2 (documento revisado por la SED y por el grupo de diabetes de SEMFYC). Av Diabetol 2004; 20: 77-112. • Grundy SM, Cleeman JI, Bairey CN, Brewer HB, Clark LT. Hunninghake DB, Pasternak RC, Smith SC , Stone HJ , for the Coordinating Committee of the National Cholesterol Education Program: Implications of recent clinical trials for the National Cholesterol Education program Adult Treatment Panel III Guidelines. Circulation 2004; 110:227-239. • Calle AL. Grupo de trabajo de la SED para el estudio de la nutrición. Nutrición y diabetes: Normas básicas y recomendaciones clínicas. Av Diabetol 1999; 15(supl. 1): 40-45. • American Diabetes Association. Nutrition principles and recommendations in diabetes (Position Statement). Diabetes Care 2004; 27 (suppl. 1): S36-S46. • American Diabetes Association. Actividad física / ejercicio y diabetes mellitus (Toma de Postura). Diabetes Care (edición en español) 2003; 4: 315-319. • Federación Española de Asociaciones de Educadores en Diabetes. Documento marco del educador en diabetes. Guías de la Federación Española de Asociaciones de Educadores en Diabetes. FEAED 2004 . www.feaed.org. • Kimmel B, Inzucchi SE: Oral agents for type 2 diabetes: an update. Clinical Diabetes 2005; 23:64-76. • Yki-Jarvinsen H.: Combination therapies with insulin in type 2 diabetes. Daibetes Care 2001; 24:758-767. 52 PROCESO DE AT ENCIÓN INT EGR AL, CONT IN UO Y COMPARTIDO DEL PACIENT E CON DIAB ETES • Goday A, Carrera MJ, Puig J, Flores J, Miret M, Chillaron JJ, Cano-Pérez JJ.:Tratamiento con insulina en los pacientes tipo 2: ¿Por qué, cómo y cuándo? Av Diabetol 2004; 20 (supl.1): 46-56. • Hirsch I, Bergenstal R, Parkin C, Wright E, Buse J: A real-world approach to insulin therapy en primary care practice. Clinical Diabetes 2005; 23:78-86. • Nathan DM, Bude JD, Davidson MB. Heine RJ, Holman RR, Sherwin R, Zimman B: Management of hiperglycemia in type 2 diabetes: a consensus statement from the American Diabetes Association and the European Association for the Study of Diabetes. Diabetes Care 2006; 29:1963-1972. • Documento 2005 de consenso entre varias Sociedades Científicas sobre pautas de manejo del paciente diabético tipo 2 en España. Rev Clin Esp 2005; 205 (supl 4): 11-22 • Programa de Prevención de Enfermedades Cardiovasculares en Atención Primaria. Dirección General de Atención Sanitaria, SESCAM. Consejeria de Sanidad. JCCM. Toledo, 2004 53 C U A T R O AT E N C I Ó N N E O N ATA L DEL RECIÉN NACIDO DE MADRE DIABÉTICA Á ngel Pantoja B ajo 1. INTRODUCCIÓN La diabetes es la complicación médica más frecuente durante el embarazo. Actualmente del 3 al 10% de las gestantes presentan alteración en el control de la glucemia (1,2). De éstas, el 88% tienen diabetes gestacional, definida como un trastorno heterogéneo de intolerancia a la glucosa que es reconocido por primera vez durante el embarazo, independientemente del tratamiento que precise y su evolución posterior. El otro 12% se trata de diabetes pregestacional (35% diabetes tipo 1 y 65% diabetes tipo 2). Estas cifras pueden aumentar en los próximos años con el aumento de frecuencia de sobrepeso y obesidad infantil. Históricamente las gestantes diabéticas tienen significativamente mayor riesgo de abortos, anomalías congénitas y morbimortalidad perinatal. Debido a los avances en medicina perinatal, la mayoría de los recién nacidos de madre diabética (RNMD), tienen una evolución neonatal normal, pero aún existe un aumento del riesgo de complicaciones. 2. EXPOSICIÓN Este artículo revisa los factores más importantes relacionados con la morbilidad neonatal en el embarazo de una mujer diabética, la importancia de optimizar el control metabólico para evitar complicaciones perinatales y neonatales, describe los servicios necesarios para la atención del parto y evaluación del recién nacido de madre diabética. 55 ANEXO AL PLAN INTEGRAL DE DIABETES MELLITUS de Castilla-La Mancha 2007-2010 2.1 Morbi-mortalidad perinatal Los médicos responsables de la atención del embarazo y parto de una paciente diabética, deben informar al Neonatólogo o Pediatra mucho antes del parto, para asegurar una atención neonatal óptima. Es fundamental la información sobre el tipo de diabetes y grado de control metabólico, los antecedentes de embarazos previos y las complicaciones en el embarazo actual, así como los datos sobre el tamaño y maduración fetales. Esto permite anticipar la mayoría de las posibles complicaciones neonatales. Durante muchos años se ha sugerido que la embarazada diabética sea atendida en un hospital que cuente con servicio de Endocrinología y Unidad de Cuidados Intensivos Neonatales (3). Mantener el mejor control metabólico posible disminuirá, pero no eliminará por completo la morbimortalidad perinatal y neonatal asociada a los embarazos de mujeres diabéticas. 2.2 Atención al recién nacido Como cualquier recién nacido de alto riesgo, el RNMD puede requerir reanimación después del parto. Según las normas de atención perinatal elaboradas por la Academia Americana de Pediatría y el Colegio Americano de Obstetricia y Ginecología, el paritorio debe estar equipado con todos los elementos para una reanimación avanzada, incluyendo personal especializado (Pediatra-Neonatólogo a ser posible) (4). La evaluación del recién nacido en la sala de partos debe determinar la existencia de: signos de hipoxia, traumatismo de parto, anomalías congénitas, presencia de macrosomía y dificultad respiratoria. 56 ATENCIÓN NEONATAL DEL RECI ÉN NACIDO DE MADRE DIABÉTICA 2.3 Problemas específicos del hijo de madre diabética (HMD) La hiperglucemia y otras alteraciones metabólicas en las primeras semanas de gestación aumentan la frecuencia de abortos espontáneos y anomalías congénitas. De acuerdo con la hipótesis de Pedersen, la hiperglucemia materna en el segundo y tercer trimestre del embarazo, origina hiperglucemia fetal con hipertrofia pancreática e hiperinsulinismo, de los cuales derivan las morbilidades características del RNMD. (Fig.1). Figura 1. Morbilidad en el HMD y su repercusión a largo plazo. HIPERGLUCEMIA PERIODO DE EXPOSICIÓN COMPLICACIONES TIPO DE DIABETES Macrosomía Organomegalia F E T O Hiperinsulinismo 2º trimestre 3er trimestre Retraso del desarrollo SNC Hipoxemia crónica Pérdida fetal D M G D M P G Traumatismo obstétrico PARTO Asfixia Hipoglucemia Hipocalcemia Hipomagnesemia NEONATO Poliglobulia. Alt del Fe Hiperbilirrubinemia Distres respiratorio Obesidad INFANCIA ADULTO Diabetes Alt. del neurodesarrollo Alteraciones del comportamiento Alt. cognitivas Fig 1.de Morbilidad en el HMD y su repercusión a largo plazo. fetal, particularEl exceso de nutrientes la madre diabética mal controlada causa aumento del crecimiento mente de tejidos insulín-sensibles (hígado, músculo, miocardio, y grasa subcutánea), acúmulo de glucógeno RNMD: Recién Nacido de Madre Diabética. HDM: Hijo de Madre Diabética. 57 ANEXO AL PLAN INTEGRAL DE DIABETES MELLITUS de Castilla-La Mancha 2007-2010 en el hígado y de grasa en el tejido adiposo. El aumento de actividad metabólica condiciona un aumento del consumo de oxígeno e hipoxemia relativa fetal 2.3.1 Macrosomía: El recién nacido hijo de madre diabética, con mal control metabólico, a menudo es macrosómico (> 4000 gr. ó Percentil > 90 de peso para su edad gestacional) en comparación con el hijo de una diabética bien controlada o de una mujer sin diabetes ni obesidad (5). Su fenotipo es característico (Fig. 2). La presencia de macrosomía fetal y aumento del índice ponderal, puede llevar a un parto vaginal dificultoso por distocia de hombros, con traumatismo de parto (sobre todo parálisis braquial y fractura de clavícula), asfixia o ambos (6) (Tabla.1). Tabla.1 Posibles traumatismos de parto del recién nacido de madre diabética. Figura 2. Facies típicas del hijo de madre diabética mal controlada, redonda y pletórica. • Cefalohematoma • Fractura clavícula • Parálisis braquial • Parálisis diafragmática • Parálisis facial • Hemorragia ocular • Hemorragia subdural • Lesión de órganos abdominales • Hemorragia suprarrenal La presencia de visceromegalias puede facilitar hemorragias en órganos abdominales, especialmente en glándulas suprarrenales. Es frecuente el aumento del grosor del miocardio a nivel del septum interventricular (>5mm, miocardiopatía hipertrófica), que desaparece habitualmente entre los 2 y 6 meses de edad, siendo poco habitual la sintomatología por obstrucción del tracto de salida del ventrículo izquierdo con insuficiencia cardiaca (7). 2.3.2 Retraso del crecimiento intrauterino (CIR): Representan un pequeño grupo (<5%), usualmente en mujeres diabéticas con vasculopatía (tipo F, o más avanzadas de la clasificación de White) y flujo placentario 58 ATENCIÓN NEONATAL DEL RECI ÉN NACIDO DE MADRE DIABÉTICA disminuido que frecuentemente presentan hipertensión arterial que origina malnutrición fetal y alteración del transporte de oxígeno, manifestado por poliglobulia secundaria (8). La hiperglucemia fetal y el hiperinsulinismo aumentan el consumo fetal de oxígeno con resultado de hipoxemia que contribuye a aumento de pérdidas fetales, acidosis metabólica, eritropoyesis aumentada y alteración en la distribución del hierro fetal (9). Las malformaciones congénitas y un agresivo control de la glucemia, son también causa de retraso de crecimiento intrauterino. Es fundamental la monitorización intraparto con determinación de pH en sangre de cordón para una evaluación precoz y diagnostica de asfixia (10). 2.3.3 Metabólicas: a) Hipoglucemia (glucemia <40 mgr%; <2,2 mMol/litro). Es la complicación más frecuente en las primeras dos horas de vida, por caída brusca del aporte de glucosa materna e hiperinsulinismo fetal, especialmente cuando la diabetes de la madre no ha estado bien controlada. Puede aparecer dentro de los 30 minutos posteriores al pinzamiento del cordón umbilical, sobre todo en las primeras tres primeras horas de vida, y aparecer después de las 24 horas con riesgo de secuelas neurológicas, si no se reconoce y se trata precozmente (9). La primera meta es prevenirla con un buen control metabólico en el embarazo. El índice ponderal es más sensible y específico que el peso para identificar pacientes que tendrán hipoglucemia (6). Además de los macrosómicos, los pretérminos y recién nacidos de bajo peso para la edad gestacional, también tienen mayor riesgo de hipoglucemia. b) Hipocalcemia (RN a término <7,8 mgr%; pretérmino <7 mgr%). Aparece entre las 24 y 72 horas de vida y es causa de irritabilidad neuromuscular. Se atribuye en parte a un hipoparatiroidismo funcional transitorio; coexiste por ello en ocasiones con hipomagnesemia (magnesio sérico <1,5 mgr%; <0,67 mMol/litro) (11,12). No se han comprobado efectos deletéreos a largo plazo asociados a la hipocalcemia e hipomagnesemia. 2.3.4 Distrés respiratorio: A la insulina se le ha atribuido un efecto de retraso sobre la maduración morfológica y funcional de algunos órganos (pulmones, paratiroides e hígado). La incidencia de dificultad respiratoria por inmadurez (Enfermedad Membrana Hialina), está aumentada (13). En la Tabla 2 se exponen otras causas de distres respiratorio. La taquipnea transitoria ocurre 2-3 veces más frecuente en el hijo de madre diabética que en recién nacidos normales, sobre todo si el parto es por cesárea (14). 59 ANEXO AL PLAN INTEGRAL DE DIABETES MELLITUS de Castilla-La Mancha 2007-2010 Tabla 2. Causas de dificultad respiratoria del recién nacido de madre diabética, distintas de la Enfermedad Membrana Hialina. • Taquipnea transitoria • Miocardiopatia hipertrófica • Cardiopatia congénita • Aspiración de meconio • Neumomediastino • Neumotórax • Neumonía 2.3.5 Problemas hematológicos: Poliglobulia (Hematocrito central >65%): La elevación del hematocrito puede producir aumento de hiperviscosidad sanguínea y dar origen a complicaciones trombóticas; la más frecuente es la trombosis venosa renal (2, 11,15). A medida que aumenta la masa eritrocitaria se produce una disminución de los depósitos de hierro a nivel de los órganos, la repercusión a nivel de neurodesarrollo y conducta se está estudiando en la actualidad. Se debe vigilar el estado de los depósitos de hierro durante los primeros dos años de vida (16). 2.3.6 Ictericia: Ocurre en el 11-29% de los recién nacidos hijos de madre diabética. Se asocia a pobre control metabólico materno y macrosomía. La policitemia y prematuridad son también factores contribuyentes (11, 17,18). 2.3.7 Anomalías congénitas: Permanecen como un grave problema sin resolver. Se consideran 3-4 veces más frecuente que en la población general, siendo la principal causa de la mortalidad perinatal (19). La patogenia es multifactorial, sigue sin aclararse, considerándose el periodo crítico de teratogenia en las primeras 7 semanas posteriores a la concepción (20). La hiperglucemia y otras alteraciones metabólicas (déficit de ácido araquidónico y mioinositol, exceso de radicales libres), aumentan la frecuencia de abortos espontáneos y anomalías congénitas mayores por alteración del saco vitelino y disrupción vascular de tejidos en desarrollo (21). 60 ATENCIÓN NEONATAL DEL RECI ÉN NACIDO DE MADRE DIABÉTICA El riesgo de anomalías congénitas es mayor si se trata de madre diabética obesa, y aumenta a mayor índice de masa corporal (22). Las anomalías más frecuentes (Tabla 3) son: cardiopatías (comunicación interventricular, transposición de los grandes vasos, coartación de la aorta), anomalías intestinales (colon izquierdo hipoplásico), renales (agenesia) y del sistema nervioso central (hidrocefalia, espina bífida) (23). El síndrome de regresión caudal, aunque muy infrecuente, se considera la malformación más específica (24). Tabla-3. Anomalías congénitas más frecuentes en el hijo de madre diabética. Sistema Nervioso Central Tipo de defecto Microcefalia, holoprosencefalia, hidrocefalia, defectos del tubo neural (anencefalia, mielomeningocele, espina bífida). Transposición de grandes vasos, comunicación interventricular, coartación de aorta, Cardiovascular comunicación interauricular, ventrículo único, hipoplasia de cavidades izquierdas, atresia pulmonar, ventrículo derecho de doble salida. Gastrointestinal Atresia duodenal, atresia anal, síndrome de colon izquierdo hipoplásico. Atresia de esófago. Genitourinario Hidronefrosis, agenesia renal, doble sistema pieloureteral. Esquelético Hemivértebras, regresión caudal, reducción de miembros. Otras Fisura palatina. Es fundamental para prevenir anomalías congénitas la planificación del embarazo, la educación sanitaria, así como la optimización del control metabólico periconcepcional (Hb A1c <7 gr% o ideal <6 gr%). Se tomarán suplementos de ácido fólico durante los tres meses previos a la concepción (25). 61 ANEXO AL PLAN INTEGRAL DE DIABETES MELLITUS de Castilla-La Mancha 2007-2010 3. CONDUCTA A SEGUIR ANTE UN HIJO DE MADRE DIABÉTICA 3.1 Atención al recién nacido: Los trastornos específicos analizados requieren atención especializada por profesionales con entrenamiento y experiencia necesarios para su tratamiento y control. Tras el parto, se realizará una exploración física cuidadosa para descartar anomalías congénitas. El PediatraNeonatólogo debe decidir si controla al RNMD en una sala común, Cuidados Intermedios o Unidad de Cuidados Intensivos Neonatales (según precise). Requieren atención especializada: la asfixia, traumatismo del parto, anomalías congénitas e hipoglucemia. Independientemente que el RNMD permanezca en la Institución en que se realizó el parto o sea derivado a otro Hospital, se deberán investigar las siguientes alteraciones metabólicas: Hipoglucemia, Hipocalcemia, Hipomagnesemia e Hiperbilirrubinemia, así como Policitemia. Se harán determinaciones de glucemia cada 30 minutos (Tabla-4) en las 2 primeras horas de vida; posteriormente a las 3, 6, 12, 24, 36 y 48 horas. Si se utilizan reflectómetros, los resultados se deben confirmar por determinación en el laboratorio. Se debe iniciar alimentación precoz (antes de las dos horas de vida), con lactancia materna o artificial. Calcemia a las 24 y 48 horas de vida si hay diabetes pregestacional, presenta estigmas de RNMD o sintomatología específica (irritabilidad neuromuscular). En caso de hipocalcemia, se determinará la magnesemia. Se determinará Hematocrito y plaquetas a las 4 y 24 horas de vida; bilirrubina si presenta ictericia clínica. Exploraciones complementarias (Rx de tórax, ecografías cerebral, renal, cardiaca, y/o de columna lumbosacra) según la clínica del paciente (2, 35). Se deben observar al menos durante 48 horas. Tabla-4. Valoración post-natal del hijo de madre diabética. Parto. pH y glucosa en sangre de cordón Signos de fetopatia de HMD. Anomalias congénitas Distres respiratorio Postnatal 62 HMD Pregestacional HMD gestacional ATENCIÓN NEONATAL DEL RECI ÉN NACIDO DE MADRE DIABÉTICA Glucemia 0,5; 1; 1,5; 2; 3; 6; 12 1; 2; 3; 6; 12 24; 36 y 48 horas 24 y 48 h Calcemia 24; 48 horas 24 h o si clinica Magnesio Si calcemia baja Si calcemia baja Hemograma 4 y 24 horas Si eritrosis Bilirrubina Si ictericia clínica Si ictericia clinica Ferritina 24 horas 3.2 Seguimiento a largo plazo: Los RNMD con antecedente de mal control metabólico durante el embarazo, tienen a lo largo de la lactancia valores de peso y relación peso/talla más altos que los hijos de RNMD con buen control metabólico. Hay mayor riesgo de desarrollar obesidad en la adolescencia, dislipemia e intolerancia a la glucosa (26,27). Los RNMD muestran una incidencia de 3 a 5 veces más alta de parálisis cerebral y epilepsia que los hijos de madre no diabética. Los resultados de evaluaciones psicológicas de niños de 1, 3 y 5 años de edad, han sugerido que el RNMD es más vulnerable a los trastornos cognitivos, especialmente si el niño fue de bajo peso para la edad gestacional o si se produjo cetonuria durante el embarazo (28). En caso de mal control metabólico, los RNMD presentan más frecuentemente alteraciones en el desarrollo psiconeurológico al nacimiento y durante la infancia (29). La mayor probabilidad de diabetes ulterior de los RNMD es un tema importante de dilucidar Los hijos de madre diabética tienen un aumento del riesgo de desarrollar diabetes que es en parte genéticamente determinado (3). Se ha descrito un mayor riesgo para desarrollar diabetes tipo 1 en hijos de padres diabéticos (6,1%) frente a hijos de madres diabéticas (1,3%) (31). No se ha demostrado que la exposición a un ambiente intrauterino hiperglucémico condicione la aparición ulterior de diabetes tipo 1. El desarrollo de diabetes tipo 2 también es influenciado por la susceptibilidad genética y el riesgo es de 5-10 veces mayor que en sujetos sin historia familiar de diabetes (32). Un mal control metabólico durante el embarazo aumenta también el riesgo de obesidad y diabetes tipo 2; mayor riesgo en el macrosómico y sobre todo en el bajo peso. La exposición intrauterina a hiperglucemia e hiperinsulinismo pueden afectar al desarrollo del tejido adiposo y células Beta pancreáticas, conduciendo a futura obesidad y alteración del metabolismo de la glucosa (33, 34,36). Es importante que el lactante, hijo de madre diabética, sea considerado un paciente de riesgo y sea controlado cuidadosamente después del alta. 63 ANEXO AL PLAN INTEGRAL DE DIABETES MELLITUS de Castilla-La Mancha 2007-2010 3. CONCLUSIONES 1. Los avances en el tratamiento de las gestantes diabéticas, han disminuido la frecuencia de morbilidad y mortalidad perinatal, y aunque las complicaciones son menos frecuentes que en décadas anteriores, se espera un aumento en los próximos años, ligado al aumento de frecuencia de sobrepeso y obesidad infantil, con resultado de aumento del síndrome metabólico (resistencia a la insulina y diabetes tipo 2 en el adulto). Una manifestación precoz de esto, puede ser la diabetes gestacional. 2. La planificación del embarazo (Consulta prenatal) seguida de un adecuado control metabólico gestacional (endocrinólogo, tocólogo) permite evitar muchas de las morbilidades descritas. 3. Se debe considerar a estas gestantes como de alto riesgo, disponer de unidades de reanimación, transición y cuidados intensivos neonatales que permitan el control de estos recién nacidos, el diagnóstico y tratamiento de las posibles complicaciones. No serán subsidiarios de alta precoz. 4. Se aconseja vigilarlos con un seguimiento a largo plazo para detectar alteraciones del crecimiento y desarrollo psicomotor, la aparición de obesidad y disminuir el riesgo de diabetes. BIBLIOGRAFÍA: • Engelgau MM, Herman WH, Smith PJ, et al. The epidemiology of diabetes and pregnancy in the U.S., 1988. Diabetes care 1995; 18:1029. • Nold LL, Georgieff MK. Infant of diabetic mothers. Pediatr Clin N Am 2004; 51: 619. • Traub AL, Harley JM, Cooper TK, et al. Is centralized hospital care necessary for all insulin-dependent pregnant diabetics?. Br J Obstet Gynaecol 1987; 94:957. • AAP committee on the Fetus and Newborn and the ACOG committee on obstetrics, Maternal and Fetal medicine. Guidelines for Perinatal care. 4ª ed. ELK Grove Village, I11: American Academy of Pediatrics; 1997. • Cowett RM. The Infant of the diabetic mother. In: Patti J. Thureen and William W. Hay, Jr,ed. Neonatal Nutrition and Metabolism. 2ª ed. Cambridge university press. New York;2006:466 • Ballard JL, Rosenn B, Khoury JC, Miodovnik M. Diabetic fetal macrosomia. Significance of disproportionate growth. J. Pediatr 1993; 122: 115. • Denfield SW, Gajarski RJ, Towbin JA. Cardiomyopathies. In: The Science and practice of pediatric cardiology, Garson AG, Bricker JT, Fisher DJ, Neish SR ( Eds), William and Wilkins, Baltimore. 1998. p. 1851. 64 ATENCIÓN NEONATAL DEL RECI ÉN NACIDO DE MADRE DIABÉTICA • Creasy RK, Resnik R. Intrauterine grouth restriction. In: Creasy RK, Resnick R, editor. Maternal-fetal medicine. 4ª edition. Philadelphia: WB Saunders; 1999. p 569. • Lucas MJ. Medical complications of pregnancy: diabetes complicating pregnancy. Obstet Gynecol Clin North Am 2001; 28(3):513. • Mimouni F, Miodovnik M, Siddiqi TA, et al. Perinatal asphyxia in infants of insulin-dependent diabetic mothers. J Pediatr 1988;113:345. • Rosenn B, Miodovnik M, Tsang RC. Common clinical manifestations of maternal diabetes in newborn infants: Implications for the practicing pediatrician. Pediatr Ann 1996; 25:215. • Tsang RC, Strub R, Brown DR,et al. Hypomagnesemia in infants of diabetic mother: Perinatal studies. J Pediatr 1976;89:115. • Robert MF, Neff RK, Hubbell JP, et al. Association between maternal diabetes and the respiratorydistress syndrome in the newborn. N. Engl J. Med 1976; 294:357. • Persson B, Hanson U. Neonatal morbidities in gestational diabetes mellitas. Diabetes Care 1998; 21 Suppl 2:B 79. • Mimouni F, Tsang RC, Hertzberg US, Miodovnik M. Polycythemia, hypomagnesemia, and hypocalcemia in infants of diabetic mothers. Am J Dis Child 1986; 140: 798. • Petry CD, Eaton MA, Wobken JA, Mills MM, Johnson DE, Georgieff MK. Liver, Heart and brain iron deficiency in newborn infants of diabetic mothers. J Pediatr 1992;121:109. • Peevy KJ, Landaw SA, Gross SJ. Hyperbilirrubinemia in infants of diabetic mothers. Pediatrics 1980; 66:417. • Stevenson DK, Ostrander CR, Hopper AO, et al. Pulmonary excretion of carbon monoxide as an index of bilirrubin production.II9. Evidence for possible delayed clearance of bilirubin in infants of diabetic mothers. J Pediatr 1981; 98:822. • Weintrob N, Karp M, Hod M. Short and long-range complications in offpring of diabetic mothers. J Diabetes complications 1996; 10:294. • Metzger BE, Buchanan TA. Diabetes and birth defects: insights from the 1980s, prevention in the 1990s. Diabetes Spectrum 1990;3:149. • Reece EA, Pinter E, Homko C, et al. The yolk sac theory: Closing the circle on why diabetes-associated malformations occurs. J Soc Gynecol Investig 1994;1:3. 65 ANEXO AL PLAN INTEGRAL DE DIABETES MELLITUS de Castilla-La Mancha 2007-2010 • Martinez-Frias ML, Frias JP, Bermejo E, Rodriguez-Pinilla E, PrietoL and Frias JL. • Pre-gestational maternal body mass index predicts an increased risk of congenital malformations in infants of mothers with gestational diabetes. Diabetic Medicine. 2005;22:775. • Becerra JE, Khoury MJ, Cordero JF, et al. Diabetes mellitus during pregnancy and the risks for specific birth defects: a population-based case-control study. Pediatrics 1990;85:1. • Khoury MJ, Becerra JE, Cordero JF, Erickson JD. Clinical-epidemiologic assessment of pattern of birth defects associated with human teratogens: application to diabetic embryopathy. Pediatric 1989;84:658. • Wilson RD, Davies G, Desilets V, Reid GJ, Summer A, Wyatt P, et al. Genetics Committee and Executive and Council of the Society of Obstetricians and Gynaecologists of Canada. The use of folic acid for the prevention of neural tube defets and other congenital anomalies. J Obstet Gynaecol Can 2003;25(11):959. • Pettit DJ, Bennet PH, Saad MF,et al. Abnormal glucosa tolerante during pregnancy in Pima indian women: Long Term effets on offspring. Diabetes 1991; 40:126. • Silverman BL, Rizzo T, Green OC, et al. Long term prospective evaluation of offpring of diabetes mothers. Diabetes 1991;40:121. • Rizzo T, Metzger BE, Nurns WJ,et al. Correlations between antepartum maternal metabolism and intelligence of offpring. N Engl J Med 1991;325:911. • Rizzo T, Duoley SL, Metzger BE,et al.Prenatal and perinatal influences on long-term psicomotor development in offpring of diabetic mother. Am J Obstet Gynecol 1995;173:1753. • Reece EA, Homko CJ. Infant of diabetic mothers. Semin Perinatol 1994;18:459. • Warram JH, Krolewski AS, Gottlieb MS, Kahn CR. Differences in risk of insulin-dependent diabetes in offspring of diabetic mothers and diabetic fathers. N Engl J Med 1984; 311:149. • Bennett PH. Epidemiology of diabetes mellitus. In: Ellenberg and Rifkin´s Diabetes Mellitus, Rifkin H, Porte D Jr(Eds), Elsevier, New York 1990. p.363. • Freinkel N. Banting Lectura 1980. Of pregnancy and progeny. Diabetes 1980; 29:1023. • Cha CJ, Gelardi NL, Oh W. Accelerated growth and abnormal glucosa tolerante in young female rats exposed to fetal hyperisulinemia. Pediatr Res 1987;21:83. • GEDE (Grupo Español de Diabetes y Embarazo). Diabetes Mellitas y Embarazo. Guia Asistencial, 3ª edición. Madrid 2005 . • Francine Ratner Kaufman. Type 2 Diabetes in Children and Youth. Endocrinol Metab Clin N Am 2005;34:659. 66 C I N C O DIABETES TIPO 1 EN NIÑOS Y ADOLESCENTES Mª J osé B allester H errera 1. INTRODUCCIÓN Los niños con diabetes difieren de los adultos en muchos aspectos, incluidos la sensibilidad a la insulina relacionada con la madurez sexual, el desarrollo físico, la capacidad de autocuidado y la vulnerabilidad neurológica ante las hipoglucemias. Por esto es apropiado considerar los aspectos únicos de la asistencia y el manejo de los niños y adolescentes con diabetes. 2. EXPOSICIÓN Diagnóstico y screening 2.1. Diabetes Mellitus Tipo 1 (DM-1) El diagnóstico de DM-1 se realiza después del desarrollo de los síntomas agudos de diabetes. El despistaje de DM-1 no esta recomendado en individuos asintomáticos, como tampoco la realización de autoanticuerpos relacionados con la DM-1 en individuos de riesgo, por varias razones: 1) El valor de normalidad para algunos de los marcadores de autoinmunidad no está bien establecido. 2) No existe consenso sobre la actitud a tomar ante un resultado positivo. 3) Dada la baja incidencia de DM-1, el despistaje en niños sanos sólo identificaría un numero pequeño: < 0.5 % de los prediabéticos. 67 ANEXO AL PLAN INTEGRAL DE DIABETES MELLITUS de Castilla-La Mancha 2007-2010 2.2 Diabetes Mellitus Tipo 2 en Niños (DM-2) La incidencia de DM-2 está aumentando en relación fundamentalmente con el incremento en la obesidad infantil, cuya prevalencia alcanza el 16 % de los niños de nuestra comunidad, habiéndose triplicado el número de casos en los últimos 15 años. Esta indicada la realización de pruebas de detección en niños y jóvenes con riesgo de desarrollo de DM-2. Edad: A partir de los 10 años o al inicio de la pubertad, si ésta se desarrolla antes. Frecuencia: cada 2 años. Criterios de riesgo: • Sobrepeso ■■ IMC: > p 85, peso según altura: > p 85 ó peso >120 % del peso ideal, según altura. • Más dos de los siguientes factores de riesgo: ■■ Antecedentes familiares de DM-2 en familiar de primer o segundo grado. ■■ Raza o etnia de riesgo. ■■ Signos de resistencia a la insulina: Hipertensión, dislipemia, acantosis nigricans o síndrome de ovario poliquístico. Prueba de despistaje: Será la determinación de GPA (Glucosa plasmática en ayunas). En función de los resultados, seguir el algoritmo diagnóstico igual que en adultos. Existen niños en los que la determinación de GPA dejará pasar inadvertidos ITG (intolerancia a la glucosa), por eso en determinados individuos de riesgo, sobretodo aquellos con obesidad y signos de resistencia a la insulina y, en función de la valoración individual del médico, estará indicada la realización de SOG (con 1.75 gr/k de glucosa, máximo 75 gr.) SOG: Sobrecarga oral de glucosa. 68 DIABETES TIPO 1 EN NIÑOS Y ADOLESCEN TES 3. Criterios de derivación 3.1 DM-1 Todos los niños con diagnóstico ó sospecha clínica de DM-1, serán derivados al pediatra experto en asistencia y tratamiento de niños con diabetes. 3.2. DM-2 El despistaje inicial se realizará en las consultas de atención primaria, o en atención pediátrica especializada, en el caso de que ya sea atendido en dicha consulta por alguno de los factores de riesgo antes descritos. En cualquier caso, serán derivados al pediatra endocrinólogo los niños con AGA o ITG que se diagnostiquen en primaria. 4. Prevención y retraso de diabetes mellitus 4.1. DM-1 Se están realizando estudios para evaluar varios métodos de prevenir la DM-1 en individuos de alto riesgo, si éstos demostraran alguna medida efectiva en un futuro, quizá, esté indicado el despistaje con marcadores de autoinmunidad en determinados grupos de riesgo. 4.2. DM-2 En los niños con factores de riesgo antes descritos, GPA o ITG se tomarán medidas higiénico dietéticas (recomendaciones de dieta baja en grasa y ejercicio físico regular). La metformina es el único antidiabético oral aprobado para el uso en niños. Cuando fracasa la modificación de los hábitos de vida, está indicado el inicio de tratamiento con este fármaco. El seguimiento de desarrollo de diabetes se realizará cada 2 años en niños con factores de riesgo y cada año cuando exista GPA o ITG. AGA: Alteración de la glucosa en ayunas. 69 ANEXO AL PLAN INTEGRAL DE DIABETES MELLITUS de Castilla-La Mancha 2007-2010 5. Asistencia La asistencia al niño debe ser proporcionada por un equipo multidisciplinario de especialistas, entrenados en el tratamiento de niños con diabetes e integrado por pediatra, enfermero educador, psicólogo y dietista. 5.1 Evaluación Inicial A. HISTORIA CLÍNICA - Antecedentes familiares. - Antecedentes personales. - Curva de desarrollo pondero-estatural. - Hábitos nocivos: Dieta, tabaco, sedentarismo. - Enfermedad aguda reciente o concurrente. - Síntomas clínicos de diabetes: poliuria, polidipsia, polifagia, pérdida de peso, astenia (tiempo de evolución) y síntomas de cetoacidosis. B. EXPLORACIÓN FÍSICA - Peso, Talla , IMC (percentiles para edad). - Tensión Arterial (Comparar con percentiles para la edad). - Signos de maduración sexual. - Signos clínicos de cetoacidosis. Hidratación. - Exploración general. C. EXPLORACIONES COMPLEMENTARIAS - HbA1c. - Perfil lipídico. - Función renal. 70 DIABETES TIPO 1 EN NIÑOS Y ADOLESCEN TES - Sistemático de orina: cetonuria y sedimento. - Estudio de marcadores de autoinmunidad relacionados con diabetes. - Reserva pancreática: péptido C - Despistaje de enfermedades autoinmunes asociadas: Tiroiditis, Celiaquía. - Edad ósea. - Despistaje de infección aguda asociada (según clinica). D. EDUCACIÓN En el momento del diagnóstico inicial es esencial que se proporcione la educación de la diabetes de una forma ordenada en el tiempo, con equilibrio entre la supervisión del adulto y el autocuidado, que irá evolucionando según la maduración física, psicológica y emocional del niño. El programa de educación se desarrollará con un horario programado incluyendo contenidos prácticos y teóricos (Anexo 1) y se adaptará de forma individualizada al ritmo de aprendizaje de cada individuo. La enseñanza se realizará de forma oral con material de apoyo (audiovisuales, folletos…), que sirvan como soporte, pero no como sustituto de la comunicación oral. La actividad educativa constará de distintas fases: La fase inicial se desarrollará durante el ingreso hospitalario del paciente al debut, al alta se facilitará al máximo el contacto con el equipo diabetológico, contemplando la posibilidad de contacto telefónico las 24 horas. 5.2. Seguimiento VISITAS MÉDICAS: Trimestrales, pero si el control es deficiente se adelantarán (individualizar). - Exploración: Control Peso, Talla, IMC, TA, signos de maduración sexual, zonas de autoinyección. - HbA1c. - Cuestionar sobre complicaciones agudas y procesos intercurrentes. - Educación continuada. - Despistaje anual de complicaciones (ver apartado 6), enfermedades autoinmunes asociadas y maduración ósea (coincidiendo con una de las revisiones trimestrales). TA: Tensión arterial. 71 ANEXO AL PLAN INTEGRAL DE DIABETES MELLITUS de Castilla-La Mancha 2007-2010 EDUCACIÓN CONTINUADA La educación diabetológica se realizará de forma continuada y constante para que el paciente diabético y su familia consigan un eficaz automanejo de la enfermedad que le garantice la máxima calidad de vida. Se desarrollará en las consultas médicas y de enfermería de forma individualizada y en grupo, fomentando la participación en cursos, foros, convivencias o colonias de verano. 6. OBJETIVOS DE CONTROL 6.1 Control de la Glucemia y HbA1c Objetivos de control: Mantener los niveles de glucemia tan cercanos a la normalidad como sea posible con seguridad, con especial atención a los riesgos de hipoglucemia en niños. Los menores de 6-7 años tienen hipoglucemias con mas frecuencia debido a que los mecanismos de contrarregulación son inmaduros y no tiene capacidad cognitiva suficiente para reconocer los síntomas y responder a ellos. Este grupo de edad es, además especialmente vulnerable a las secuelas neurológicas de la hipoglucemia. Hay que seleccionar los objetivos glucémicos para equilibrar los beneficios de mantener niveles de HbA1c más bajos con los riesgos de hipoglucemia (Tabla 1). Frecuencia del autocontrol de glucemia: Tantos como sean necesarios para un control optimo: Entre 3 y 7 controles diarios, 1 ó 2 perfiles completos a la semana, incluyendo glucemias preprandiales, posprandiales y de madrugada. Determinación de cetonuria/cetonemia: Esta indicado en caso de hiperglucemia >250 ó 300 mg/dl, ó enfermedad intercurrente. La determinación de B-hidroxibutirato en sangre capilar, por tiras reactivas en sangre capilar, detecta más precozmente la cetosis y estará indicada en determinadas situaciones como el tratamiento con Bombas de Infusión continua subcutánea de insulina. 72 DIABETES TIPO 1 EN NIÑOS Y ADOLESCEN TES Tabla 1. Objetivos de glucemia y HbA1c según grupo de edad Valores por edad Glucemia basal y preprandial Glucemia posprandial HbA1c % Preescolares (< 6 ) 100-180 110-200 7.5-8.5 Escolares (6-12 ) 90-180 100-180 <8 Adolescentes (13-19) 90-130 90-150 <7.5 6.2 Control de Lípidos, Tensión Arterial y Peso Adecuados a percentiles para edad, sexo y talla. (Anexos 2, 3, 4 y 5) 7. MANEJO DE LAS COMPLICACIONES CRÓNICAS 7.1 Nefropatía – Despistaje anual de microalbuminuria cuando el niño padezca diabetes de más de 5 años y tenga más de 10 años de edad. En la adolescencia, independientemente del tiempo de evolución: despistaje anual o semestral. – La determinación se realizará con orina al azar y mediante la determinación de Albuminuria / creatinina (mg/gr). – Niveles elevados de microalbuminuria persistentes y confirmados (dos de tres determinaciones consecutivas), deben ser tratados con IECA. 73 ANEXO AL PLAN INTEGRAL DE DIABETES MELLITUS de Castilla-La Mancha 2007-2010 7.2 Hipertensión (Anexo 2 y 3). 7.2.1. Presión elevada Presión arterial superior a percentil 90 (P90) según edad, sexo y talla, medidas al menos en 3 días separados. Está indicada la intervención en el estilo de vida (dieta y ejercicio). Si en 3-6 meses no se alcanzan objetivos de TA: iniciar tratamiento farmacológico. 7.2.2. Hipertensión Presión arterial superior a percentil 95 (P95) según edad, sexo y talla ó >130/80 si el P95 excede este valor, al menos medidas en 3 días separados. Iniciar en este caso tratamiento farmacológico con IECA inicialmente. 7.3 Dislipemia – Las recomendaciones en niveles de colesterol total en niños son <170 mg /dl y LDL <110 mg /dl. En adultos con diabetes se recomienda un valor de LDL mas bajo <100 mg/dl. Debido al riesgo cardiovascular de los niños con diabetes el objetivo será un valor de LDL <100 mg/d. – Realizar perfil lipídico basal en todos los niños en el momento del diagnóstico y una vez establecido el control de la glucemia. Si los valores se encuentran en rango aceptable (LDL <100 mg /dl) la medición debería repetirse cada 5 años. Si están alterados se recomienda la monitorización anual. – Tratamiento inicial optimización de la glucemia, modificación en estilo de vida, ejercicio físico y dieta baja en grasas saturadas. – Fármacos hipocolesterolemiantes cuando LDL >140 mg /dl o pacientes con LDL 130-159, según factores de riesgo cardiovascular o cuando fallan las medidas previas. 7.4 Retinopatía – Primera exploración oftalmológica en niños >10 años, con diabetes de 3-5 años de evolución. – Después: revisiones anuales o menos frecuentes, según consejo de oftalmólogo experto. 74 DIABETES TIPO 1 EN NIÑOS Y ADOLESCEN TES 8. OTROS ASPECTOS 8.1 Asistencia psicosocial El impacto psicológico de la diabetes en niños adquiere especial importancia en determinadas edades, fundamentalmente en la adolescencia, ya que es una época de cambios hormonales que llevan a un peor control por alteración en el metabolismo hidrocarbonado y de cambios sociales, que con frecuencia alteran el autocontrol. Se debe evaluar el estatus psicológico y social del paciente y la familia a fin de remitir de forma oportuna al paciente a los servicios apropiados. 8.2 Asistencia escolar Con frecuencia el niño diabético encuentra problemas de integración en el colegio. En estos centros debería haber personal entrenado en la determinación de glucemia, inyección de insulina y respuesta adecuada ante hiperglucemia e hipoglucemias. Este personal no tiene que ser sanitario necesariamente. Debemos facilitar información a los profesores, suficiente y adecuada, sobre la forma de actuar en situaciones de emergencia, para que puedan planificar actividades y prever complicaciones, deben facilitar un espacio adecuado para el autocontrol, permitir la ingesta de hidratos de carbono en cualquier lugar para solventar las hipoglucemias, supervisar la dieta, adaptar el menú escolar a la dieta del niño y fomentar la practica de ejercicio físico. 8.3 Inmunizaciones El calendario de vacunaciones no difiere del resto de los niños, no obstante no se aconseja la vacunación en caso de tener cuerpos cetónicos en ese momento. Se debe administrar la vacuna de la gripe a todos los niños con diabetes a partir de los 6 meses, así como la vacuna neumocócica conjugada heptavalente. Otras inmunizaciones como la de la varicela, serían aconsejables. 8.4 Bombas de insulina El Consejo Interterritorial del Sistema Nacional de Salud acordó la inclusión entre las prestaciones del Sistema Nacional de Salud de las bombas de perfusión continua de insulina. (B.O.E. 19 marzo de 2004). Este órgano toma en consideración la evidencia científica relativa a que la infusión subcutánea continua con bomba portátil de insulina en enfermos con DM-1, supone una alternativa terapéutica suficientemente evaluada en pacientes sometidos a tratamiento intensivo con insulina. BOE: Boletín Oficial del Estado. 75 ANEXO AL PLAN INTEGRAL DE DIABETES MELLITUS de Castilla-La Mancha 2007-2010 El plan integral debe contemplar la financiación con fondos del SESCAM de las bombas portátiles de infusión subcutánea continua de insulina y el material fungible, se entiende como tal, el relativo al uso de la bomba, así como las tiras reactivas para medición de hidroxibutirato en sangre capilar. Para que las bombas de infusión continua sean financiadas deberán tener en cuenta los protocolos de selección de pacientes recomendadas en la orden ministerial. 1. Pacientes diagnosticados de DM tipo 1 en estado de gestación, o que se hayan mantenido al menos seis meses antes dentro de un programa de inyecciones múltiples, como mínimo tres diarias, y hayan requerido autoajustes frecuentes de las dosis de insulina. 2. Que hayan completado un proceso educativo sobre el cuidado de la diabetes. 3. Que acrediten una media de cuatro autocontroles diarios de glucemia durante los dos meses previos a la adopción de la bomba. 4. Que manteniendo el régimen de múltiples inyecciones experimente algunas de las siguientes circunstancias: • HbA1c < 7.0 %. • Historia de hipoglucemia reciente. • Amplias variaciones de la glucemia preprandial. • Fenómeno del alba con glucemias que superen los 200 mg/dl. • Historia de variaciones glucémicas severas. 9. CONCLUSIONES El manejo del niño y del adolescente con diabetes difiere en muchos aspectos del paciente adulto, por lo que es importante establecer las pautas de asistencia integral que debe ser llevada acabo por un equipo multidisplicinario, poniendo especial énfasis en la educación diabetológica inicial y continuada que permita al paciente y a su familia el autocuidado. El contacto continuo con el equipo diabetológico facilita el manejo de estos pacientes que por la edad y las características de su enfermedad precisan una atención especial. 76 DIABETES TIPO 1 EN NIÑOS Y ADOLESCEN TES BIBLIOGRAFÍA • American College of Endocrinology and American Diabetes Association Consensus statement on inpatient diabetes and glycemic control: A call to action. Diabetes Care. 2006 Aug;29(8):1955-62. • The Fourth Report on the Diagnosis, Evaluation, and Treatment of High Blood Pressure in Children and Adolescents National High Blood Pressure Education Program Working Group on High Blood Pressure in Children and Adolescents.Pediatrics 2004; 114: 555-576. • Curvas y tablas de crecimiento de la fundación Faustino Orbegozo. Estudio trasversal y longitudinal. • Protocolo diagnóstico diabetes tipo Mody Grupo de estudio de la diabetes MODY de la S. • Orden en la que se autoriza la financiación de bombas de perfusión continúa de insulina: B.O.E. 19 Marzo 2004. Anexo 1. PROGRAMA DE EDUCACIÓN DEBUT DIABÉTICO • Conceptos generales. Diabetes, insulina. • Medición de glucemia capilar. Objetivos de control. • Tratamiento. • Insulina oTipos de insulina. Nombres comerciales. Perfil de acción. o Factores que modifican el perfil de acción de insulina. oTécnica de inyección: preparación de la dosis, mezclas, tipos de jeringas y dispositivos. o Zonas de inyección y métodos de rotación. o Conservación y trasporte de la insulina. • Alimentación o Hidratos de carbono. Sistema de raciones, índice glucémico, interpretar etiquetas , edulcorantes aconsejados. 77 ANEXO AL PLAN INTEGRAL DE DIABETES MELLITUS de Castilla-La Mancha 2007-2010 o Proteínas. Carnes más aconsejadas, pescados , huevos y métodos de elaboración. o Grasas. ELABORACIÓN DE MENÚS. • Ejercicio físico. o Beneficios del ejercicio. oRecomendaciones generales sobre la práctica de ejercicio. o Cambios durante el ejercicio programado no programado. • Autocontrol. o Método de autocontrol .Número de glucemias capilares diarias, anotaciones en diario del diabético , control de cetonuria/cetonemia. o Ajustar el tratamiento, variación de las dosis de insulina, índice de sensibilidad, relación hidrato de carbono-insulina. • Complicaciones agudas o Hipoglucemias. Prevención, síntomas y tratamiento. o Hiperglucemia. Cetosis. Prevención ,síntomas y tratamiento. • Complicaciones crónicas. Prevención. • Situaciones Especiales. o Cetosis. o Enfermedades intercurrentes. o Vacunación. o Viajes y excursiones, actos sociales. 78 • Hábitos de higiene: cuidados de la boca, la piel o los pies. • Perspectiva futura. Avances científicos. DIABETES TIPO 1 EN NIÑOS Y ADOLESCEN TES Anexo 2. Niveles de ta para niños según edad y percentil de talla 79 ANEXO AL PLAN INTEGRAL DE DIABETES MELLITUS de Castilla-La Mancha 2007-2010 80 DIABETES TIPO 1 EN NIÑOS Y ADOLESCEN TES Anexo 3. TA en niñas según edad y percentil de talla 81 ANEXO AL PLAN INTEGRAL DE DIABETES MELLITUS de Castilla-La Mancha 2007-2010 82 DIABETES TIPO 1 EN NIÑOS Y ADOLESCEN TES Anexo 4. Curvas y tablas de crecimiento en niños. Fundación Orbegozo 83 ANEXO AL PLAN INTEGRAL DE DIABETES MELLITUS de Castilla-La Mancha 2007-2010 Anexo 5. Curvas y tablas de crecimiento en niñas. Fundación Orbegozo 84 S E I S R E T I N O PAT Í A D I A B É T I C A R osa J imé ne z E scribano 1. Introducción La diabetes mellitus es la enfermedad metabólica más frecuente en humanos y la retinopatía diabética es una de sus complicaciones microvasculares crónicas. La retinopatía diabética es, en la actualidad, la principal causa de ceguera en los países industrializados en pacientes entre 20 y 74 años de edad, siendo responsable de un 12% de nuevos casos de ceguera al año. La retinopatía diabética puede diagnosticarse de manera precoz, antes de que aparezcan los síntomas. El tratamiento de la retinopatía diagnosticada es seguro, eficaz y universalmente aceptado. Resultados del Diabetic Retinopathy Study (DRS) demostraron que la panfotocoagulación retiniana con láser redujo el riesgo de pérdida visual severa en el 60% de pacientes con retinopatía diabética proliferativa. El ETDRS (Early Treatment Diabetic Retinopathy Study) demostró una reducción del 50% en la incidencia de pérdida visual moderada en pacientes con edema macular diabético clínicamente significativo, que fueron tratados con fotocoagulación focal o rejilla. En ambos, retinopatía diabética proliferativa y edema macular diabético, el tratamiento es más eficaz si se aplica en estadios tempranos. Los exámenes de fondo de ojo en pacientes diabéticos, tanto tipo I como tipo II, deben ser realizados al menos una vez al año por el oftalmólogo. Esta necesidad de realizar revisiones frecuentes excede las posibilidades de atención que actualmente tienen las instituciones sanitarias, causando largas listas de espera, y explica por qué, aún en los países sanitariamente más evolucionados, tan solo el 50% de los pacientes 85 ANEXO AL PLAN INTEGRAL DE DIABETES MELLITUS de Castilla-La Mancha 2007-2010 diabéticos están recibiendo la asistencia adecuada. Además, los pacientes que viven en áreas rurales alejadas tienen dificultades de acceso a la asistencia especializada y esto se acentúa en enfermedades crónicas como la diabetes, que precisan de revisiones periódicas. La Telemedicina en Oftalmología podría ayudar a detectar los casos afectados y descartar los que no lo están, aminorando así el efecto perjudicial que tiene el retraso en el tratamiento y los problemas planteados por los desplazamientos; supone, además, la posibilidad de integrar a los profesionales de atención primaria en el cuidado oftalmológico del paciente diabético. Aunque la Teleoftalmología no podrá nunca reemplazar la exploración oftalmológica directa, realizada por un oftalmólogo, es sin duda una nueva herramienta para el control de esta enfermedad. 2. Objetivo Detección precoz de la retinopatía diabética aplicando programas de screening (ADA, 2006) y manejo del paciente con retinopatía diabética, facilitando el acceso a unidades de retina que dispongan de los medios técnicos y humanos necesarios. 3. Método Población Diana • Todos los pacientes diabéticos tipo II de reciente diagnóstico. • Pacientes con diabetes mellitus tipo I, a los 3-5 años tras el diagnóstico y en la pubertad. • Mujeres embarazadas con diabetes pregestacional. • Pacientes diabéticos que han sido controlados en consultas de oftalmología sin evidencia de retinopatía o con retinopatía diabética leve. Método de Screening • El médico de atención primaria (y en ocasiones el endocrino) captará a los pacientes incluidos en la población diana y los derivará a las consultas de oftalmología para una primera exploración ocular completa. • 86 El oftalmólogo remitirá un informe escrito pormenorizado. RETINOPAT ÍA DIABÉTICA • Aquellos pacientes que no presenten retinopatía diabética, ni factores de riesgo asociados, podrán ser derivados al sistema de Teleoftalmología para realización de agudeza visual y fotografías de fondo de ojo, anualmente. • Los resultados de agudeza visual, junto con las fotografías, serán enviados a un centro de referencia para ser revisadas por un oftalmólogo. • Aquellos pacientes que presenten retinopatía diabética serán remitidos a los servicios de oftalmología, que deberán estar dotados de los medios necesarios para realizar las pruebas diagnósticas y el tratamiento adecuado (consultas especializadas, angiofluoresceíngrafia, OCT, láser, vitrectomía, otros tratamientos, etc.) 4. BENEFICIOS ESPERADOS • La actuación precoz sobre la retinopatía diabética producirá una mejora en la calidad de vida de los pacientes diabéticos, así como una disminución de los costes socio-económicos. • La implantación de la Telemedicina en Oftalmología evitará la sobrecarga asistencial en estos servicios, mejorando a su vez la interacción entre la atención primaria y especializada. 5. DIFICULTADES Y SESGOS • Estructura de la población dispersa y agrupada en núcleos pequeños, lo que obligaría no solo a ubicar los retinógrafos en sitios estratégicos, sino al desplazamiento de los pacientes para conseguir rentabilidad de los sistemas. • Mal acceso debido al envejecimiento de la población y escasa movilidad. • Limitación del número de equipos. • Necesidad de personal entrenado y motivado. • Limitaciones propias de la Teleoftalmología, ya que los sistemas actuales son menos útiles que el examen clínico en la detección del edema macular, o en caso de haber opacidades de medios. • Necesidad de dotar los Servicios de Oftalmología de equipos para realizar Angiofluorescenina (A.F.G.) y Láserterapia. • Necesidad de crear unidades de retina, de referencia, para la realización de vitrectomías. 87 ANEXO AL PLAN INTEGRAL DE DIABETES MELLITUS de Castilla-La Mancha 2007-2010 6. CRONOGRAMA • Implantación de sistemas de Teleoftalmología en los nuevos centros de diagnóstico y tratamiento (Illescas, Ocaña, Servicios de Endocrinología, etc.) • Valoración del coste socioeconómico en un tiempo mínimo de 2 años. • Implantación progresiva de la Teleoftalmología en otras áreas sanitarias, en función de los resultados. 7. INDICADORES • Porcentaje de pacientes con examen de fondo de ojo al inicio del diagnóstico de la diabetes tipo II. • Número de pacientes diagnosticados con Teleoftalmología/Número de pacientes diagnosticados en Servicios de Oftalmología. ANEXOS 1. Esquema Screening y tratamiento para la retinopatía diabética 2. despistaje y tratamiento de la rd 88 RETINOPAT ÍA DIABÉTICA Anexo 1: Esquema screening y tratamiento para la retinopatía diabética: Atención primaria - Atención Especializada (Endocrinología, Oftalmología) POBLACIÓN DIANA OFTALMOLOGÍA (Informe escrito) NO RETINOPATÍA DIABÉTICA RETINOPATÍA o RETINOPATÍA DIABÉTICA LEVE DIABÉTICA (control glucémico P.A.) TEL EO FTAL MO L O G Í A (Agudeza Visual y Fondo de ojo) SERVICIOS DE OFTALMOLOGÍA (AFG, LÁSER) unidades de retina (oct, vitrectomía) AFG: Angiofluorescenina. 89 ANEXO AL PLAN INTEGRAL DE DIABETES MELLITUS de Castilla-La Mancha 2007-2010 Anexo 2: Despistaje y tratamiento de la retinopatía diabética: SCREENING DIABETES MELLITUS-Tipo 1. – Fondo de ojo anual desde el momento del diagnóstico en adultos. – Examen anual empezando 2 años después del comienzo de la DM-I cuando se diagnostica en etapa puberal y 5 años tras el diagnóstico cuando se diagnostica en etapa prepuberal . – Anual en >15 años o después de 5 años de diabetes (Canadá). – Anual empezando 3-5 años después del diagnóstico si es > de 9 años de edad (AAP). – En general, el screening no está indicado en etapa prepuberal (ADA). DIABETES MELLITUS-Tipo II. (Existen varios protocolos según los diferentes estudios): WESDR (Wisconsin Epidemiology Study of Diabetic Retinopathy): – Fondo de ojo al diagnóstico. – Si no hay signos de retinopatía y no hay factores de riesgo: revisión en 4 años. – Si no hay signos de retinopatía, pero sí factores de riesgo (proteinuria, mal control metabólico, etc.): examen anual. – Si hay retinopatía enviar al oftalmólogo. 90 RETINOPAT ÍA DIABÉTICA National Committee on Quality Assurance: – Fondo de ojo al diagnóstico. – Si no hay signos de retinopatía ni factores de riesgo (pacientes que no están con insulina y que tienen una HbA1c<8): examen en 2 años. ADA: – Fondo de ojo al diagnóstico. – Controles anuales porque la adhesión de los pacientes a los programas de seguimiento oscila entre un 35 y un 65%. Liverpool Diadetic Eye Study: – Aunque las recomendaciones son exámenes anuales, cuando no hay signos de retinopatía se pueden espaciar. UKPDS: – Si no hay signos de retinopatía y no hay factores de riesgo, el examen se puede espaciar más de 1 año. Pacientes con cualquier nivel de edema macular, retinopatía diabética no proliferativa severa, o cualquier grado de retinopatía diabética proliferativa, deben ser seguidos estrechamente por un oftalmólogo con experiencia en el diagnóstico y tratamiento de la retinopatía diabética. Al determinar el intervalo entre los exámenes para un paciente, el profesional debería también considerar las implicaciones de exámenes menos frecuentes. Las personas mayores tienen mayor riesgo para desarrollar cataratas, glaucoma, degeneración macular asociada a la edad, etc. La detección de estos problemas añade valor al examen pero no suele tenerse en cuenta en los análisis de screening. También se educa a los pacientes durante los exámenes. Los pacientes conocen la importancia de controlar su glucosa en sangre, tensión arterial, lípidos, y las implicaciones en la pérdida de visión. “Después de tener en cuenta estas consideraciones, y en ausencia de datos empíricos que demuestren lo contrario, las personas con diabetes deberían recibir un examen del fondo de ojo anualmente“. 91 ANEXO AL PLAN INTEGRAL DE DIABETES MELLITUS de Castilla-La Mancha 2007-2010 EMBARAZO: En la diabetes gestacional no es necesario establecer un programa de seguimiento. Una paciente diabética gestante debe realizarse un examen por trimestre y, además, en el año posterior al parto. TRATAMIENTO Varias intervenciones terapéuticas y preventivas han sido evaluadas para minimizar la morbilidad asociada con la retinopatía diabética. Una vez diagnosticada retinopatía diabética, amenazante para la visión, las opciones de tratamiento son limitadas. La fotocoagulación láser es efectiva para reducir la progresión de la retinopatía diabética; se usa para tratar la retinopatía diabética proliferativa y el edema macular. La vitrectomía puede en muchos casos impedir perdida de la visión severa en pacientes con estadíos avanzados de retinopatía diabética. Desafortunadamente, ambos tratamientos conllevan un riesgo de pérdida de visión adicional, y ninguno es eficaz para revertir la pérdida de agudeza visual. Actualmente se están utilizando otros tratamientos, algunos de los cuales se encuentran en diferentes fases de ensayos clínicos: • Esteroides intravítreos. • Inhibidores del factor de crecimiento: Pegaptanib, Ranibizumab, Bevacizumab. • Inhibidores de la proteín-quinasa. • Inhibidores de la aldosa reductasa. • Agentes antioxidantes. • Etc. 92 RETINOPAT ÍA DIABÉTICA BIBLIOGRAFÍA • Early treatment for Diabetic Retinopathy Study Research Group: Early photocoagulation for diabetic retinopathy. EDTRS report nº 9. Ophthalmol 1991:98 (supp.1):785-787 • The Diabetic Retinopathy Study Research Group: Photocoagulation treatment of proliferative diabetic retinopathy. Clinical application of Diabetic Retinopathy Study (DRS) findings. DRS report number 8. Ophthalmol 1981; 88:583-600. • UpToDate. • ADA position statement: Retinopathy in diabetes. • Screening for and treatment of diabetic retinopathy. • Prepregnancy counseling in women with diabetes mellitus. • Pathogenesis and natural history of diabetic retinopathy. • Diabetic retinopathy. A clinical update. M. Porta, F. Bandello. Diabetología (2002), 45:1617-1634. • A Systematic Review of Diabetes Diseases Mangement Programs. Kevin Knight, MD, Enkhe Badamgarav, MD and cols. The American Journal of Managed Care. April 2005. • Prevention of diabetic blindess. E Stefanson.Br. J. Ophthalmol 2006;90:2-3. • Changes in Retimal Neovascularization after Pegaptanib (Macugen) Therapy in Diabetic Individuals. Macugen Diabetic Retinopathy study Group. Ophthalmology 2006; 113:23—28. 93 S I E T E E L PA C I E N T E D I A B É T I C O H O S P I TA L I Z A D O P edro Reales F igueroa 1. INTRODUCCIóN La diabetes mellitus es una de las enfermedades asociadas con mayor morbilidad y mortalidad y que mayores costes sanitarios origina. Además su prevalencia aumenta de forma importante. Las complicaciones crónicas de la diabetes, especialmente las cardiovasculares, son la principal causa de la elevada morbi-mortalidad y son también responsables del mayor riesgo de hospitalización de los pacientes con diabetes. Frecuentemente el paciente ingresa en el hospital, la mayoría de las veces por motivos no relacionados con su diabetes. El 30-40% de los pacientes atendidos en los Servicios de Urgencias de los hospitales tienen diabetes y un 10-25% de los pacientes hospitalizados, por cualquier causa, son diabeticos1. En Castilla-La Mancha el porcentaje de pacientes diabéticos, sobre el total de ingresos hospitalarios, es del 12%; cifra a todas luces infravalorada. Además los pacientes diabéticos permanecen en el hospital una media de 1-3 días más que los pacientes no diabeticos2. Estos pacientes, con frecuencia, presentan descompensaciones metabólicas durante su ingreso o tras el alta, derivadas, por un parte, de las propias enfermedades o procesos intercurrentes, y de otra, por una inadecuada atención a la diabetes como proceso secundario en su ingreso. Además la diabetes interacciona agravando o dificultando el manejo de otros procesos patológicos que afectan al paciente ingresado. 95 ANEXO AL PLAN INTEGRAL DE DIABETES MELLITUS de Castilla-La Mancha 2007-2010 2. EXPOSICIÓN En las últimas décadas se ha producido un avance importante en el manejo de la diabetes, que ha mejorado espectacularmente las estrategias actuales de su manejo en régimen ambulatorio. Por el contrario, los protocolos de tratamiento de los pacientes diabéticos hospitalizados siguen siendo los de hace 2-3 décadas, y esto a pesar de que los resultados en relación al control glucémico son pobres, ya que cada vez hay mas datos que apoyan los efectos negativos de la hiperglucemia durante la hospitalización y que el control adecuado de la glucemia reduce la morbi-mortalidad y los costes económicos asociados con la estancia hospitalaria3. En la actualidad existen amplias evidencias que nos muestran que la hiperglucemia durante la hospitalización (tanto si hay historia previa de diabetes como si no) se asocia con un incremento de la mortalidad, de la morbilidad y de la estancia media. Asimismo, hay evidencias de que un control glucémico meticuloso puede reducir la tasa de morbi-mortalidad y la tasa de infecciones4,5,6. Existen estudios concretos que ponen de manifiesto todo lo anterior; entre ellos tenemos: • Pacientes hospitalizados con concentraciones de glucosa en sangre >220 mg/dl presentan índices de infección mas altos7. • Pacientes ingresados por Infarto Agudo de Miocardio (IAM), diabéticos o no, con cifras de glucemia >180 mg/dl en el momento del ingreso, tienen un riesgo de muerte aumentado si se comparan con aquellos que no presentan cifras de glucemia elevadas8. • La tasa de mortalidad a 1 año fue significativamente mas baja en los pacientes con glucemias <100,8 mg/dl al ingreso que en aquellos con glucemia >199,8 mg/dl9. • En el estudio DIGAMI el tratamiento con infusión continua de insulina, seguida de tratamiento subcutáneo, en pacientes diabéticos con IAM, mejoró la supervivencia a largo plazo10. • En pacientes ingresados para cirugía cardiaca, la mortalidad es mas baja en aquellos pacientes con glucemia <150 mg/dl11. • La hiperglucemia también se asocia con peores resultados en pacientes ingresados por ictus y daño cerebral3,12. • También se ha demostrado la relación entre la mejora del control glucémico en pacientes hospitalizados y la reducción de la estancia hospitalaria14,15. UCI28: Unidad de cuidados intensivos. 96 EL PACIENT E DIABÉTICO HOSP ITALIZA D O Por otra parte, el control glucémico de gran parte de los pacientes durante la hospitalización es muy pobre y las razones que llevan a esta situación son múltiples: • Hiperglucemia como medida de seguridad para evitar las hipoglucemias, tanto en pacientes diabéticos, como no diabeticos18,19,20. • Suspensión del tratamiento previo al ingreso. • Infra-utilización del tratamiento con infusión intravenosa de insulina. • Uso extendido del régimen tradicional “sliding scale” o pautas de insulina rápida antes de las comidas3,21,22. 3. CONCLUSIONES Todo lo anteriormente expuesto nos debe llevar a la revisión de los objetivos en la atención integral del paciente hospitalizado y, también, a la revisión de las actuaciones a realizar en estos pacientes. Ambos extremos ya aparecen reflejados en las últimas revisiones que han efectuado diversos organismos (entre ellos la American Diabetes Association) para la atención de los pacientes diabéticos hospitalizados. Objetivos específicos que debemos fijarnos para la atención integral de los pacientes diabéticos ingresados en centros hospitalarios: El objetivo específico primario debe ser mantener un adecuado control metabólico de la enfermedad durante la estancia en el Hospital. Como objetivos específicos secundarios podríamos plantearnos los siguientes: • Diagnóstico y tratamiento precoz de las complicaciones agudas en el diabético conocido. • Diagnóstico precoz de casos nuevos de diabetes. • Garantizar la continuidad asistencial después del alta hospitalaria. • Intensificar y protocolizar el control glucémico en algunas situaciones clínicas especificas, como infarto agudo de miocardio, ictus, cirugía, patología infecciosa, etc. • Dar al diagnóstico de la diabetes la gran importancia que tiene, ya que esta es una enfermedad que representa una carga profesional y de salud publica de enormes proporciones. 97 ANEXO AL PLAN INTEGRAL DE DIABETES MELLITUS de Castilla-La Mancha 2007-2010 Líneas de actuación Los centros hospitalarios deben garantizar la atención integral y coordinada del paciente con diabetes o hiperglucemia durante su ingreso hospitalario, dentro del marco del manejo del paciente diabético en general. Para mantener un adecuado control metabólico del paciente diabético ingresado en los centros hospitalarios se deben establecer protocolos asistenciales en cada centro, que sigan las últimas recomendaciones aceptadas por los organismos competentes. Estos protocolos deben adecuar un plan de actuación ante signos o indicios de complicación aguda y ante cuadros clínicos específicos, que permita establecer en un tiempo mínimo el adecuado control y tratamiento. Esta actuación precoz se entiende no solo en el control y tratamiento farmacológico, si no que también debe incluir medidas de actuación nutricional y educación diabetológica precoces. Para mantener un adecuado control metabólico es indispensable establecer unos objetivos de control glucémico; por su amplia aceptación en la comunidad científica se pueden asumir las recomendaciones de la ADA, que en su ultima revisión “Standards of medical care in diabetes 2006” establecen para los pacientes hospitalizados las siguientes recomendaciones: • Pacientes en estado critico: Glucemia lo más próxima posible a 110 mg/dl, y generalmente <180 mg/dl. Estos pacientes requerirán habitualmente insulina intravenosa. • Pacientes en estado no crítico. Lo más cerca posible de los siguientes valores: Glucemia preprandial 90-130 mg/dl. Glucemia postprandial <180mg/dl. Debe usarse insulina cuando sea necesario. • Para evitar hipoglucemias hay que mejorar la calidad en el control. • El régimen tradicional de insulina “sliding scale”, que solo administra insulina regular no es efectivo y no esta recomendado. Una vez establecidas las condiciones de control glucémico hay que adaptar los tratamientos estándar de la diabetes a las características especiales de los pacientes hospitalizados. Es importante aclarar, en primer lugar, que en aquellos pacientes ingresados en el hospital cuyo control glucémico sea bueno, y su proceso patológico no les impida continuar con su tratamiento habitual, es fundamental no cambiarlo. Pero una gran mayoría de estos pacientes hospitalizados, ya sea por la imposibilidad de tomar medicación oral, o por descompensaciones de su cifras glucémicas, o por otras múltiples causas, van a precisar tratamiento insulínico, por lo que será necesario establecer estrategias especificas de terapia con insulina, basadas en el conocimiento de la farmacocinética de las insulinas actualmente disponibles, el desarrollo por equipos multidisciplinarios de protocolos estandarizados y hojas estandarizadas para la administración de las dosis 98 EL PACIENT E DIABÉTICO HOSP ITALIZA D O de insulina programadas y de corrección. El tratamiento con insulina en los pacientes hospitalizados debe adaptarse a las circunstancias clínicas específicas individuales de cada paciente. Para diseñar la pauta de administración tenemos que considerar la secreción fisiológica de insulina y las características farmacocinéticas de la insulina exógena; una terapia insulínica eficaz debe imitar el perfil de secreción de insulina y, por tanto, proporcionar insulina basal y nutricional23. Además de los requerimientos basales y nutricionales de insulina, los pacientes requieren a menudo dosis de insulina suplementaria o de corrección para tratar las hiperglucemias inesperadas. En cuanto a los antidiabéticos orales, la ADA3 llama la atención sobre las limitaciones para su uso en pacientes hospitalizados (especialmente en lo referente a la flexibilidad) de las principales clases de estos fármacos. En el caso de la metformina, se considera que limita su uso el hecho de que en el entorno hospitalario se encuentran muchas de las contraindicaciones específicas para su uso (sobre todo las relacionadas con riesgo de deterioro renal). Para las tiazolidinedionas las limitaciones se relacionan con los cambios hemodinámicos y para las sulfonilureas con el riesgo de hipoglucemia. Por tanto debemos valorar especialmente el uso de estos fármacos en nuestros pacientes diabéticos hospitalizados3,24. En este punto sobre el tratamiento del paciente diabético hospitalizado tenemos que hablar de algunas situaciones especiales muy frecuentes en los pacientes hospitalizados: 1. Hiperglucemia inducida por corticoides26 • Aunque no existen consensos sobre la detección y manejo de la hiperglucemia inducida por corticoides, se acepta que los objetivos de control glucémico deben ser similares a los de cualquier paciente ingresado con hiperglucemia. • La insulina es la base del tratamiento, siendo la situación clínica del paciente la que condiciona la vía de administración; las dosis deben ser más elevadas de lo habitual y las pautas deben basarse en el uso de insulina prandial. • Los hipoglucemiantes orales, en general, no están indicados. • Los pacientes con hiperglucemia inducida por corticoides que no eran previamente diabéticos requerirán pruebas diagnosticas posteriores. 2. Pacientes con nutrición enteral o parenteral27 • Objetivos de control glucémico similares a los de cualquier paciente diabético. 99 ANEXO AL PLAN INTEGRAL DE DIABETES MELLITUS de Castilla-La Mancha 2007-2010 • La insulina es el tratamiento obligado. • En pacientes inestables se deben utilizar pautas de insulina regular cada 6 horas, o perfusion IV continua con bomba. • En pacientes estables con nutrición enteral se debe utilizar insulina NPH, o análogos de acción lenta y correcciones con insulina rápida si se precisa. • En pacientes estables con nutrición parenteral se puede utilizar insulina regular añadida a la misma bolsa de nutrición. 3.- Hiperglucemia en pacientes críticos ingresados en UCI28. • Como objetivos de control podemos asumir los indicados por las Guías de AACE y ADA. En paciente quirúrgicos mantener la glucemia entre 80-110 mg/dl. En paciente no quirúrgicos mantener la glucemia lo mas cerca de 110 mg/dl y en todo caso siempre por debajo de 180 mg/dl. • La insulina intravenosa es el tratamiento de elección. En los pacientes hospitalizados se deben extremar las medidas de actuación nutricional con implicación de los dietistas, máxime teniendo en cuenta que muchos pacientes precisan dietas especiales (dietas líquidas, pacientes quirúrgicos con dietas progresivas, dietas absolutas por pruebas diagnosticas o terapéuticas, etc.)23. Además cuando se trate de pacientes de nuevo diagnóstico de diabetes, no solo hay que iniciar tratamiento dietético, si no que será necesario iniciar precozmente, ya en el Hospital, la actuación educacional en diabetes. El papel del autocontrol glucémico en pacientes hospitalizados es controvertido y solo será posible en casos especiales (pacientes adultos con buen nivel de conciencia y con conocimiento razonable de las dosis diarias de insulina y entrenados en el autocontrol de su diabetes en su domicilio), aunque si es conveniente iniciar el autocontrol tutelado por el educador en diabetes3,23. Punto primordial en el manejo de la diabetes de pacientes hospitalizados es la prevención de las hipoglucemias, ya que éstas actúan como factor limitante en el tratamiento y control efectivo de la glucemia25. Durante la hospitalización, están presentes múltiples factores de riesgo adicionales para la hipoglucemia; los pacientes que no tienen diabetes pueden presentar hipoglucemias en el hospital debido a factores tales como un estado alimenticio alterado, fallo cardiaco, enfermedad hepática o renal, infección o sepsis19. Los UCI: Unidad de cuidados intensivos. 100 EL PACIENT E DIABÉTICO HOSP ITALIZA D O pacientes que tienen diabetes pueden desarrollar hipoglucemias debido a las mismas condiciones20, pero también provocadas por la reducción repentina de la dosis de corticoesteroides, la capacidad alterada de los pacientes para detectar los síntomas, la reducción de la ingesta oral, vómitos, reducción o retirada de nutrición parenteral/enteral, las alteraciones del nivel de conciencia. Para obviar este condicionante es fundamental aumentar la calidad de la asistencia, mejorando los sistemas de atención y los protocolos, así como capacitar al personal para garantizar su eficacia. Los protocolos deben incluir pautas para la identificación de los pacientes con riesgo de hipoglucemia y las acciones necesarias para su prevención y tratamiento. Para asegurar la calidad asistencial en este punto (y en asistencia general del paciente diabético) los centros hospitalarios deberán programar formación continuada en diabetes para todos los trabajadores del hospital (facultativos y no facultativos)3. El paciente diabético va a continuar siéndolo después de su hospitalización, por eso en el momento del alta el paciente tiene que tener garantizada la continuidad asistencial de su proceso de diabetes, teniendo claro donde y cuando debe acudir tras el alta hospitalaria (Atención primaria, Endocrinología, Diabetólogo, etc.); además, deberá portar un documento (cartilla de diabético, informe especifico, el propio informe de alta, etc.) donde se especifiquen los datos relativos a su diabetes durante el ingreso. También es importante que en el informe de alta de todo paciente diabético conste este diagnóstico, ya sea como diagnóstico principal o como secundario, aún en el caso de que no haya tenido ninguna descompensación metabólica; esto ayudaría a mejorar la información epidemiológica de la enfermedad. Por ultimo, ahondar en la recomendación que establecen las últimas revisiones de las más importantes Guías para el manejo de la diabetes, y con la que estamos totalmente de acuerdo, es la de que para mejorar la organización de la atención de las personas hospitalizadas con diabetes es necesario designar en cada hospital un profesional de salud especialmente dedicado a y capacitado en diabetes para: • Dirigir y coordinar los sistemas de atención relacionados con el tratamiento de la diabetes en pacientes hospitalizados. • Coordinar la capacitación del personal del hospital para que conozcan las necesidades de las personas con diabetes. • Implementar estrategias de educación en diabetes para los pacientes. • Programar y controlar altas y seguimiento de estos pacientes. • Coordinar la relación con otros niveles asistenciales y con la comunidad. • Ser el responsable de la implantación del proceso Asistencial de Diabetes en el Hospital. 101 ANEXO AL PLAN INTEGRAL DE DIABETES MELLITUS de Castilla-La Mancha 2007-2010 BIBLIOGRAFÍA 1.- Carreño MC, Saban J, Fernández A, Bustamante A, García I, López M, Sánchez JA. Manejo del paciente diabético hospitalizado. An Med Interna 2005;22(7):339-348. 2.- Moghissi E. Hospital management of diabetes: Beyond the sliding scale. Cleveland Clinic Journal of Medicine 2004;71(10):801-808. 3.- Diabetes care in the hospital. Position Statement: Standard of Medical Care in Diabetes 2006. American Diabetes Association. Diabetes Care 2006;29(1):S4-S42. 4.- Malmberg K, Norhammar A, Bedel H, et al. Glicometabolic state at admission: important risk marker of mortality in conventionally treated patients with diabetes mellitus and cute myocardial infraction. Long term results from the diabetes and insulin-glucose infusion in acute myocardial infarction (DIGAMI) study. Circulation 1999;99:2626-2632. 5.- Van de Berghe G, Wouters P, Weekers Fatal. Intensive insulin therapy in the critically il patients. N Engl J Med 2001;345:1359-1367. 6.- Furnary AP, Zerr KJ, Grunkemeier GL et al. Continuous intravenous insulin infusion reduces the incidence of deep sternal wound infection in diabetic patients after cardiac surgical procedures. Ann Thorac Surg 1999;67:352-360. 7.- Pomposelli JJ, Baxter JK, Babineau TJ, Pomfret EA, Driscoll DF, Forse RA, Bristian BR. Early postoperative glucose control predicts nosocomial infection rate in diabetic patients. J Parenter Enteral Nutr 1998;22:77-81. 8.- Capes SE, Hunt D, Malmberg K, Gerstein HC. Stress hyperglycaemia and increased risk of death after myocardial infraction in patients with and without diabetes: A systematic overview. Lancet 2000;355:773-778. 9.- Bolk J, Van der PT, Cornell JH, Arnold AE, Sepers J, Umans VA. Impaired glucose metabolism predicts mortality after a myocardial infarction. Int Cardiol 2001;79:207-214. 10.- Malmberg AP, DIGAMI (Diabetes Mellitus, Insulin Glucose Infusion in Acute Myocardial Infarction) Study Group: Prospective randomised study of insulin intensive treatment on long term survival after myocardial infarction in patients with diabetes mellitus. BMJ 1997;314:1512-1515. 11.- Furnary AP, Gao G, Grunkemeier GL, Wu Y, Zerr KJ, Bookin SO, Floten HS, Starr A. Continuous insulin infusion reduces mortality in patients with diabetes undergoing coronary artery bypass grafting. J Thorac Cardiovasc Surg 2003;125:1007-1021. 102 EL PACIENT E DIABÉTICO HOSP ITALIZA D O 12.- Capes SE, Hunt D, Malmberg K, Pathak P, Gerstein HC. Stress hyperglycaemia and prognosis of stroke in no diabetic and diabetic patients: a systematic overview. Stroke 2001;32:2426-2432. 13.- Jolin’s Diabetes Mellitus. Decimocuarta edición. Capitulo 65: Tratamiento de la diabetes en el paciente hospitalizado. 2005. 14.- Almbrand B, Johanesson M, Sjostrand B, et al. Cost-effectiveness of intense insulin treatment after acute myocardial infarction in patients with diabetes mellitus; results from the DIGAMI study. Eur Heart J 2000;21:733-739. 15.- Zhan C, Miller MR. Excess length of stay, charges and mortality attributable to medical injuries during hospitalisation. JAMA 2003;290:1868-1874. 18.- Cryer PE. Hypoglycaemia: The limiting factor in the glycaemia management of type I and type II diabetes. Diabetologia 2002;45:937-948. 19.- Shilo S, Berezovsky S, Friedlander Y, Sonnenblick M. Hypoglycaemia in hospitalized nondiabetec older patients. J Am Geriatr Soc 1998;46:978-982. 20.- Fischer KF, Lees JA, Newman JH. Hypoglycaemia in hospitalized patients: causes and outcomes. N Engl J Med 1986;315:1245-1250. 21.- Queale WS, Seider AJ, Brancati FL. Glycemic control and sliding scale insulin use in medical inpatients with diabetes mellitus. Arch Intern Med 1997;157:545-552. 22.- Gearhart JG, Duncan JL, Replogle WH, Forbes RC, Walley EJ. Efficacy of sliding scale insulin therapy: a comparison with retrospective regimens. Fam Pract Res J 1994;14:313-322. 23.- Clement S, Braithwaite SS, magee MF, Ahman A, Smith EP, Schafer RG, Hirsh IB. Management of diabetes and hyperglycemia in hospitals. Diabetes Care 2004;27:553-591. 24.- IDF. Guía global para la diabetes tipo 2. Capitulo 19: Atención al paciente hospitalizado. 2005. 25.- Davis S; Alonso MD. Hypoglycemia as a barrier to diabetes control. Journal of Diabetes and its Complications 2004;18: 60-68. 26.- Vazquez F. Manejo de la hiperglucemia secundaria a corticoids. Avances de Diabetología 2006;22(3):194-200. 27.- Sanz A, Riobo P, Alvarez D, Albero R. Insulinizacion en el paciente diabético en tratamiento con nutrición enteral y parenteral. Avances en Diabetología 2006;22(3):207-215. 28.- Mangas MA et al. Manejo de la hiperglucemia en la UCI. Avances en Diabetología 2006;22(3):216-222. 103 O C H O FO R M A C I Ó N E INVESTIGACIÓN PSICOPEDAGÓGICAS DE LOS EDUCADORES EN DIABETES E pifanio Mora G óme z -C alcerrada marina belé ndez vá z que z 1. INTRODUCCIÓN Tras el diagnóstico de la enfermedad, el paciente con diabetes ha de cambiar gran parte de las costumbres y patrones que hasta ese momento definían su vida diaria. Debe cambiar sus hábitos alimenticios, necesita ajustar el ejercicio físico que practica, tiene que aprender a pincharse insulina y a modificar la dosis en caso de ser necesario y, además, para conseguir un control adecuado sobre su enfermedad, deberá mantenerse alerta de posibles complicaciones o eventualidades asociadas a la diabetes ante las que tendrá que saber reaccionar. Este panorama cotidiano en la vida de cualquier persona con diabetes, repleto de diferentes rutinas de cuidado, cambiantes en función del estado glucémico, exige la adquisición de un gran número de habilidades ya que, en definitiva, es la propia persona con diabetes, la última responsable de su tratamiento. Ese rasgo peculiar de este tratamiento y que lo distingue del de otros trastornos configura el proceso educativo, con el objetivo final de auto-cuidado, como la clave de la atención integral de la diabetes (Beléndez y Méndez, 1995). No obstante, una creencia extendida entre los profesionales sanitarios es la aparente desproporción que existe entre los esfuerzos desarrollados y los resultados alcanzados en la educación diabetológica. En algunas ocasiones, el paciente con diabetes se comporta de modo que reduce la efectividad del tratamiento o, dicho en otros términos, muestra una baja adherencia al tratamiento, lo que puede provocar desajustes en el control metabólico y, a largo plazo, posibles complicaciones de mayor gravedad. Como explicación a esto, los propios profesionales sanitarios señalan que los cuidados ofrecidos a los pacientes en Atención Primaria suelen ser, en la mayoría de los casos, inadecuados e insuficientes, con un tiempo de realización muy reducido, y basados en unos métodos educativos limitados y no siempre eficaces (Turabián et al., 1998). 105 ANEXO AL PLAN INTEGRAL DE DIABETES MELLITUS de Castilla-La Mancha 2007-2010 Estos datos nos hacen reflexionar sobre la adecuación de los programas educativos al tratamiento de la diabetes, y por qué algunos programas obtienen mejores resultados que otros. Es evidente que no todas las intervenciones educativas son iguales. Dependiendo del concepto que se tenga de educación y de las esperanzas depositadas en ella así serán los programas, objetivos, contenidos, métodos y, lo que puede ser más importante, los resultados de la misma. En Octubre de 1989, la Declaración de St. Vincent destacó la necesidad e importancia de la educación continuada para todas aquellas personas con Diabetes, sus familias, amigos y compañeros próximos, así como para el equipo de atención sanitaria. Esta educación debe contar con un currículum formal que proporcione una comprensión clara de la naturaleza de la diabetes y su tratamiento, así como de la prevención de las complicaciones. Además, debería estar supeditada a la capacidad intelectual del paciente, su edad y ocupación, su nivel cultural y el tipo de diabetes (Krans, Porta y Keen, 1992). Cabe preguntarnos si los profesionales sanitarios están suficientemente preparados para hacer frente a las exigencias de este nuevo concepto de educación diabetológica, basado más en la toma de decisiones y en el cambio de comportamientos que en la adquisición de conocimientos conceptuales. 2. EXPOSICIÓN El educador en diabetes. Perfil profesional. Durante los últimos veinte años, la responsabilidad de los cuidados y de la educación continuada de las personas con diabetes ha recaído, sobre todo, en los servicios de Atención Primaria de los hospitales y Centros de Salud. La literatura científica dedicada al tratamiento de la diabetes no ha mostrado aún un modelo único y consensuado de cuidador o educador en diabetes. Apenas encontramos trabajos o propuestas que propongan un perfil profesional para esta ocupación. Hace ya casi dos décadas, Polaino (1987) propuso como funciones prioritarias de los educadores para la salud, entre otras, la de desarrollar hábitos y costumbres saludables en la población, y la de promocionar la idea de que la salud es un valor que cada persona tiene la responsabilidad de custodiar. En nuestro país, estas propuestas no encontraron una continuación y concreción en el campo de la diabetes hasta hace poco tiempo, probablemente debido a dos cuestiones. En primer lugar, debido al hecho de que siempre se ha designado al personal de enfermería como responsable único y directo de la 106 F O R M ACIÓN E INVESTIGACIÓN PSICOPEDAGÓGICAS DE LOS EDUCADORES EN DIAB ETES educación, sin cuestionarse si su formación era la más adecuada, actualizada y suficiente para esta tarea; en segundo lugar, por el concepto de educación para la diabetes, imperante durante mucho tiempo, que se ha centrado, casi exclusivamente, en la transmisión de información. Aunque son escasas las publicaciones sobre el perfil del educador, sí que se han llevado a cabo trabajos que hablan de la importancia de su formación e implicación en sus tareas educativas, del papel relevante de sus percepciones o del efecto de la interacción con sus pacientes (Ciechanowski et al., 2002; Kirkman et al., 2002; Renders et al. 2001; Sharp y Lipsky, 1999; Silverstein et al. 2005; Suárez et al., 2000; Van Dam et al., 2002). Un punto de encuentro de la gran mayoría de los autores es la afirmación de que la intervención con los pacientes ha de ser fruto de la colaboración entre profesionales de distintas áreas complementarias: médicos, enfermeras, psicólogos, asistentes sociales, pedagogos, etc. La diabetes puede llevar asociados diversos problemas psicosociales, conductuales y educativos, que se abordarán adecuadamente mediante el trabajo coordinado de los profesionales implicados; de ahí la necesidad de la colaboración interdisciplinar. No es habitual encontrar planes de formación de personal sanitario específicamente diseñados para formar en los mencionados aspectos psicológicos, educativos y sociales, y sería un error tratar de resolver todas estas carencias mediante iniciativas y propuestas personales basadas en la improvisación o la intuición. Aunque son grandes los progresos conseguidos en este sentido, la falta de interdisciplinariedad es todavía patente. Por todo ello, sería necesario contar con las aportaciones de diferentes disciplinas, que ayuden en el tratamiento de las personas con diabetes. Surgen, de este modo, varias propuestas sobre el modelo de intervención y el perfil de los educadores encargados de la diabetes. Por un lado, la apuesta por un profesional de la salud especialista en diabetes y formado en cuestiones psicológicas, pedagógicas y sociales. Por otro, la idea de un profesional sanitario que pueda contar con la colaboración de un equipo multiprofesional que le asesore en cuestiones metodológicas y teóricas o que, incluso, intervenga con él de forma coordinada. Una tercera vía aboga por unir las dos propuestas anteriores: un especialista en educación diabetológica que cuente con la colaboración de un equipo multidisciplinar. Centrándonos en esta última sugerencia, varias han sido las propuestas que han establecido un modelo de profesional o que han demandado su figura en la atención diabetológica. Recientemente, la International Diabetes Federation publicó un listado con los estándares que deben regir la educación diabetológica (IDF, 2002). Específicamente, los estándares 5 y 6 se refieren a la estructura del equipo encargado de la educación y a las habilidades profesionales requeridas para practicar la educación en diabetes. Así, estos equipos estarían formados principalmente por personal de las áreas de Enfermería, Nutrición y Medicina; a los que IDF: International Diabetes Federation. 107 ANEXO AL PLAN INTEGRAL DE DIABETES MELLITUS de Castilla-La Mancha 2007-2010 se podrían unir especialistas en Farmacia, Educación, Psicología, Podología y Trabajo Social. En cuanto a las competencias exigidas a los profesionales de la educación, la mitad de las incluidas tienen que ver con las áreas de la Psicología y la Educación. De esta forma, se resaltan los conocimientos sobre el impacto psicosocial de la diabetes, la formación en técnicas de cambio conductual y counseling (consejo psicológico) o la experiencia en principios y métodos de aprendizaje. Se aconseja, además, una formación permanente y continuada de manera que los conocimientos del educador estén siempre actualizados. Además de éste, muchos otros documentos han enumerado qué profesionales deberían formar parte del equipo de educadores y la necesidad de su formación permanente (ADA 2003; ISPAD, 2000; Saint Vincent; Silverstein et al., 2005). La tan elogiada Declaración de Saint-Vicent estableció un programa de acción, en cuyo documento resolutivo se manifestaba una especial importancia al equipo interdisciplinario, normalmente dirigido por un médico y una enfermera especialista, y que debería incluir a otros expertos. En su capítulo 14 contemplaba la figura de la enfermera especializada en diabetes, especialmente entrenada. En nuestro país, a principios de los años 80, las autoridades sanitarias mostraron un especial interés por la atención integral del paciente diabético. Así, apareció en algunos hospitales, inicialmente, y posteriormente en los Centros de Salud, la figura de la enfermera dedicada a tiempo total o parcial a la educación diabetológica. Surgieron las primeras Asociaciones de Educadores en Diabetes, se constituyó la Federación Española de Asociaciones de Educadores en Diabetes y, con ellas, se impartieron cursos de formación sobre Diabetes y Educación Sanitaria dirigidos a los profesionales implicados en la atención a los pacientes con diabetes (Belda y Úbeda, 2002). A pesar del convencimiento de la necesidad de programas estructurados de Educación Terapéutica y de la figura del “Educador en Diabetes”, en colaboración con otros profesionales, la propuesta de un único profesional especialista ha resultado ser la más demandada frente a la creación e implantación de equipos multidisciplinares, seguramente por motivos organizativos, estructurales y económicos. Aun siendo así, nuestro sistema sanitario, lamentablemente, todavía no contempla ningún tipo de reconocimiento oficial para esta especialización de la enfermería. Para solucionar esta carencia, desde comienzos del año 2000, se está intentando conseguir la implantación de una nueva especialidad que diera como resultado enfermeros/as especialistas en educación y diabetes. Con el fin de potenciar esta especialidad y de establecer un perfil profesional, la FEAED (Federación Española de Educadores en Diabetes) estableció en el año 2004 un “documento marco” del educador en diabetes (FEAED, 2004) que, aunque supone un gran progreso en la búsqueda del educador ideal y de la definición de sus competencias, no soluciona el principal problema de las enfermeras y enfermeros educadores: su falta de reconocimiento y apoyo oficial. FEAED: Federación Española de Educadores en Diabetes. 108 F O R M ACIÓN E INVESTIGACIÓN PSICOPEDAGÓGICAS DE LOS EDUCADORES EN DIAB ETES En nuestra región, el Plan de Salud de Castilla-La Mancha incluye como uno de sus objetivos la potenciación de la investigación y la formación en Ciencias de la Salud, mediante la creación de un Instituto de Ciencias de la Salud que se responsabilizara de la planificación, coordinación y desarrollo de los planes de formación continuada para los profesionales del Sistema Sanitario Público en la Región. Los currículos de las Facultades y Escuelas Universitarias de nuestra Comunidad incluyen el tratamiento de la diabetes como un elemento fundamental en la formación de los profesionales sanitarios, sobre todo en pregrado, no teniendo el mismo tratamiento en postgrado. Sin embargo, en estos ámbitos encontramos escasas referencias sobre la formación pedagógica o psicológica de los profesionales. El currículum formativo de un educador en diabetes Para la International Diabetes Federation la existencia de un currículo completo y exhaustivo es fundamental para la formación de educadores en diabetes desde el punto de vista de la eficacia clínica (IDF, 2002). Este currículum puede servir como mecanismo para facilitar la presentación de unos estándares de la educación integral en diabetes, facilitar la preparación de los miembros del equipo sanitario, y apoyar el desarrollo de una disciplina dinámica que tenga integridad académica y clínica. Del mismo modo, esta herramienta serviría de guía para el diseño de cursos de formación para educadores en diabetes, garantizaría la calidad de su preparación, y supondría un recurso localizado al que acudir cuando fuera necesario. Este currículum debería incluir, al menos, los siguientes elementos: • Implicación de los interesados. • Respuesta a los objetivos de los destinatarios. • Integración de contenidos que sean reflejo de la práctica habitual y, en la medida de lo posible, basados en la evidencia o al menos en el consenso. • Revisados con regularidad para acomodarse a los cambios. • Unificación de teoría y práctica. Habitualmente, la concepción más tradicional de la educación diabetológica obtenía como resultado niveles altos de transmisión de conocimientos pero niveles más bajos de habilidades de autocuidado de los pacientes. Incluso, estos programas no conseguían siempre aumentar el nivel de información hasta el punto deseado, ya fuera por las características personales de los pacientes, el momento en el que se llevaba a cabo la instrucción, o el nivel de conocimientos de los propios profesionales sanitarios (Polaino 109 ANEXO AL PLAN INTEGRAL DE DIABETES MELLITUS de Castilla-La Mancha 2007-2010 y Gil, 1990). Con el tiempo y los resultados obtenidos por numerosas experiencias, se ha reconocido y asumido que las actividades informativas no son capaces de desarrollar habilidades para la toma de decisiones, no influyen en la conducta, ni desarrollan un paciente capaz y responsable ante su autocuidado cotidiano (García y Suárez, 1997). Para valorar cuál es el currículum adecuado a la formación del educador diabetólogo es preciso analizar primero qué entendemos por educación diabetológica, ya que ambos conceptos están esencialmente implicados. Por educación en diabetes podemos entender aquél proceso dinámico y participativo en el que intervienen pacientes, familiares y cuidadores, que se sirve de muy distintos métodos para lograr que el paciente, principalmente, y su familia, consecuentemente, aprendan los conocimientos y habilidades necesarios que les permitan realizar autónomamente las tomas de decisiones y las modificaciones comportamentales necesarias para tratar adecuadamente su diabetes, y conseguir así un estado de salud bio-psico-social satisfactorio (Mora, 2006). Este concepto pluridimensional de la labor del educador diabetólogo requiere establecer un programa formativo integral que responda a una intervención tan completa. En 2004 la Federación Española de Asociaciones de Educadores en Diabetes creó un documento marco que supone un gran progreso en la búsqueda del educador ideal y de la definición de sus competencias, y en el que se especifican algunos elementos claves de la formación del educador en diabetes (cuadro 1). CUADRO 1 Qué es un educador Son las enfermeras y médicos con conocimientos y habilidades en ciencias biológicas y sociales, comunicación, consejo y educación, con experiencia y dedicación en el cuidado y educación de las personas con diabetes. No se excluyen otros profesionales sanitarios que pudieran alcanzar los requisitos académicos, profesionales y de experiencia para la obtención de la certificación como educador en diabetes. Áreas de responsabilidad La máxima responsabilidad es la educación de personas con diabetes y su familia y su entorno, prestando apoyo para la autogestión del cuidado de la diabetes. El educador debe garantizar el adiestramiento de las personas con diabetes en el manejo de su tratamiento para optimizar el control metabólico con el menor deterioro posible en su calidad de vida. 110 F O R M ACIÓN E INVESTIGACIÓN PSICOPEDAGÓGICAS DE LOS EDUCADORES EN DIAB ETES Funciones del educador En el área asistencial: Valorar las necesidades educativas del paciente, asegurando el cumplimiento de los criterios establecidos en el apartado correspondiente de valoración inicial a las personas con diabetes. - Planificar el proceso de enseñanza, aprendizaje y modificación de conductas. - Implementar el plan educativo. - Documentar el plan educativo y su seguimiento. - Evaluar los resultados, en función de los objetivos previos. - Desempeñar el acompañamiento terapéutico a lo largo del proceso vital de las personas con diabetes. - El educador en diabetes, teniendo en cuenta las características de la población afectada, tendrá competencias además en materias de organizar, realizar y evaluar programas: • Educación en diabetes tanto para atención individual como de grupos. • Educación y cuidados para la comunidad. • Programas específicos dirigidos a pacientes que por su situación especial o por padecer complicaciones así lo precisen, como por ejemplo: - Diabetes y gestación. - Cuidados del pie de alto riesgo. -Terapia insulínica intensiva. - Nefropatía avanzada, retinopatía, etc. - Facilitar y coordinar servicios en la comunidad. - Defensa de las personas con diabetes. - Colaboración con otros equipos. - Investigación basada en la práctica clínica. -Referencia y consejo en materia de diabetes para otros profesionales de la salud. - Intervenciones clínicas. - Ajustes de tratamiento si así se hubiese establecido por el equipo. - Administración de insulina y autocontrol de la diabetes según el protocolo del equipo de terapéutico. - Manejo de situaciones de emergencia, si así se hubiese establecido con el equipo. Perfil profesional Formación académica: - Diplomado en enfermería. - Licenciado en medicina y cirugía. Formación específica: - Formación en el área clínica de la diabetes a nivel medio-avanzado. - Formación en el área psico-pedagógica a nivel medio-avanzado. - Formación en habilidades de comunicación y counseling. Experiencia profesional: - Un mínimo de dos años de experiencia práctica profesional de educación terapéutica, o en su defecto un mínimo de tres años de experiencia profesional, realizando educación terapéutica en otras especialidades sanitarias afines, adquirida en los 4 últimos años. - Un mínimo de 1.000 horas de experiencia profesional en educación terapéutica en los últimos cinco años. -Toda la experiencia profesional debe haberse obtenido en el momento de la solicitud. 111 ANEXO AL PLAN INTEGRAL DE DIABETES MELLITUS de Castilla-La Mancha 2007-2010 Estrategias y contenidos Tratando de corregir algunos fallos observados en la metodología educativa, varios autores advirtieron de la necesidad de revisar los materiales didácticos utilizados, ya que, según ellos, en ocasiones se ha utilizado material incomprensible para la población a la que se destinaba (Siminerio y Frith, 1993). Cualquier planteamiento educativo debe tomar en consideración el proceso de aprendizaje de los destinatarios y su variación durante las diversas etapas de la vida (Cooper, 2003; Elasy, 2001; Ellis, 2003). Desgraciadamente, en muchas ocasiones, los profesionales de la salud tienden a centrarse en enseñar con presupuestos médicos, y las actividades educativas son en la mayoría de las ocasiones de muy corta duración, sin evaluación precisa de las necesidades reales de la educación de los pacientes. Esto limita en gran parte la eficacia de la iniciativa educativa en términos de mejorar y de asegurar una adherencia al tratamiento duradero. 3. CONCLUSIONES Hoy en día, nadie discute los efectos positivos de la educación en el tratamiento integral de los pacientes. Múltiples y prestigiosos estudios han demostrado su impacto positivo en cuestiones como el control de la enfermedad, la disminución de la incidencia y de la gravedad de las complicaciones, una mejor aceptación de la enfermedad y mayor nivel de autonomía, la disminución del aislamiento de los pacientes, y la disminución del gasto sanitario en hospitales por comas o amputaciones (Bonnet, Gagnayre y d´Ivernois, 2001; Clark, Fradkin, Hiss, Lorenz, 2001; Mazzuca, 1986; Rubin et al., 1989). Sin embargo, una de las principales limitaciones que ha mostrado la educación diabetológica es la poca perdurabilidad de sus resultados. En gran número de ocasiones, el seguimiento de los pacientes demuestra que los aprendizajes y logros obtenidos tras una intervención no se han mantenido en el tiempo (Couper et al. 1999). Ante estas evidencias, se hace necesario el establecimiento de una serie de principios o bases que rijan la educación diabetológica y que garanticen su eficacia. Actualmente, la instauración de programas de educación es una de las bases de los protocolos de actuación del tratamiento de la diabetes (Colorado, 1994). Sin embargo, éstos deben cumplir una serie de requisitos que aseguren su eficacia: tener un buen diseño previo con objetivos realistas, incluir varios aspectos relacionados con el tratamiento en lugar de centrarse sólo en uno, establecer un procedimiento adecuado de evaluación, diferenciar el tratamiento dependiendo de las características de los pacientes, que la intervención sea interdisciplinar, combinar estrategias de modificación de conducta con las didácticas y, fundamentalmente, la educación es más efectiva si incluye la participación y formación del personal sanitario, incluidos los médicos (Hampson et al., 2001). En este 112 F O R M ACIÓN E INVESTIGACIÓN PSICOPEDAGÓGICAS DE LOS EDUCADORES EN DIAB ETES sentido, algunos estudios han señalado, de manera concreta, el nivel de formación de los educadores como un indicativo para determinar la eficacia de las intervenciones con personas que padecen diabetes. Suárez et al. (2000), por ejemplo, encontraron un aumento significativo de los conocimientos de los pacientes cuyos cuidadores habían participado en un programa de capacitación y perfeccionamiento que combinaba aspectos terapéuticos con cuestiones pedagógicas. El programa formativo del educador en diabetes debe incluir cuestiones que respondan al modelo de intervención bio-psico-social para abordar de una manera efectiva el cuidado del paciente diabético. Esto no sólo supone la reflexión y práctica psico-pedagógica sino también la inclusión de estas materias dentro de los planes formativos de médicos y enfermeros, tanto en la formación inicial como en la continuada. BIBLIOGRAFíA • ADA, American Diabetes Association (2003). American Diabetes Association, ADA. (2003). National Standars for Diabetes self-management education (DSME). Standars and Review Criteria. Diabetes Care, 26 (suppl. 1), s149-s156. • Belda E. y Úbeda J. (2002) Educar en diabetes, ¿cuál es la situación? Revista de la FEAED, nº 1. • Beléndez, M. y Méndez, F.X. (1995). Adherencia al tratamiento de la diabetes: características y variables determinantes. Revista de Psicología de la Salud, 7(1), 63-82. • Bonnet, C., Gagnayre, R., D´ivernois, JF. (2001). Difficulties of diabetic patients in learning about their illness. Patient Education and Counseling 42, 159-164. • Ciechanowski, P.S., Hirsch, I.B. y Katon, W.J. (2002). Interpersonal Predictors of HbA1c in Patients With Type 1 Diabetes. Diabetes Care, 25(4), 731-736. • Clark, C.M., Fradkin, J.E., Hiss, R.G., Lorenz, R.A., Lorenz, A., Vinicor, F., Warren- Boulton, E. (2001). The National Diabetes Education Program, Changing the Way Diabetes is treated. Diabetes Care, 24, 617-618. • Colorado, A.M., Lechón, V., Becerra, A. (1994). Impacto de un programa de educación en pacientes diabéticos. Educación Diabetológica Profesional, IV(3), 45-52. • Cooper H., Booth K., Gill G.,(2003). Using combined research methods for exploring diabetes patient education. Patient Education and Counseling, 51, 45-52. 113 ANEXO AL PLAN INTEGRAL DE DIABETES MELLITUS de Castilla-La Mancha 2007-2010 • Couper, J.J., Taylor, J., Fotheringham, M.J. y Sawyer, M. (1999). Failure to maintain the benefits of home-based intervention in adolescents with poorly controlled type 1 diabetes. Diabetes Care, 22, 1933-1937. • Elasy, T., Ellis, S., Brown, A., Pichert, J. (2001). A taxonomy for Diabetes educational interventions. Patient Education and Counseling, 43, 121-127. • Ellis, S., Speroff, T., Dittus, R., Brown, A., Pichert, J., Elasy, T. (2003). Diabetes patient education: a meta-analysis and meta-regression. Patient Education and Counseling. Article in press. • FEAED (2004). Documento marco del educador en diabetes. • García, R. y Suárez, R. (1997). La educación, el punto más débil de la atención integral del paciente diabético. Reporte Técnico de Vigilancia, 2 (6). • Hampson SE., Skinner TC., Hart J., Storey L., Gage H., et al. (2001). Effects of educational and psychosocial intervenctions for adolescents with diabetes mellitus: a systematic review. Health Technology Assessment, 5(10). • IDF, International Diabetes Federation (2003). International Standards for Diabetes Education. Brussels: IDF. • ISPAD (2000). Guías de Consenso para el manejo de la Diabetes Mellitus en niños y adolescentes. Internacional Diabetes Federation. • Kirkman, M.S., Williams, S,R., Caffrey, H.H. y Marrero, D.G. (2002). Impact of a program to improve adherence to diabetes guidelines by primary care physicians. Diabetes Care, 25, 1946-1951. • Krans, H. M. J., Porta, M. y Keen, H. (1992). Diabetes care and research in Europe: the St Vincent Declaration action programme, implementation document. Copenhagen; WHO Regional Office for Europe. • Mazzuca, S.A., Moorman, N.H., Wheeler, M.L., Wheeler, M., Norton, J., Fineberg, N., Vinicor, F., Cohen, S., Clark, C.(1986). The Diabetes Education Study: A controlled Trial of the effects of Diabetes Patient Education. Diabetes Care, 9(1), 1-10. • Mora, E. (2006) Intervención psico-educativa con niños y adolescentes con diabetes mellitus tipo 1. Tesis Doctoral. Universidad pontificia de Salamanca • Polaino, A. (1987). Educación para la salud. Barcelona: Herder. • Polaino-Lorente, A. y Gil Roales-Nieto, J. (1990).La diabetes. Barcelona: Martínez Roca. 114 F O R M ACIÓN E INVESTIGACIÓN PSICOPEDAGÓGICAS DE LOS EDUCADORES EN DIAB ETES • Renders, C.; Valk, G.; Griffin, S.; Wagner, E.; Eijk Van, J.; Assendelft, W. (2002). Interventions to improve the management of Diabetes in Prymary Care, Outpatient, and Community Settings. Diabetes Care, 24(10), 1821-1833. • Rubin, R.R., Peyrot, M., Saudek, C.D. (1989). Effect of Diabetes Education on Self-Care, Metabolic Control, and emotional well-being. Diabetes Care, 12(10), 673-679. • Sharp, L.K. y Lipsky, M.S. (1999). The short-term impact of a continuing medical education program on providers´ attitudes toward treating diabetes. Diabetes Care, 22, 1929-1932. • Silverstein J, Klingensmith G, Copeland K, Plotnick L, Kaufman F, Laffel L, Deeb, L., Grey, M., Anderson, B., Holzmeister, L.A., Clark, N. (2005). Care of Children and Adolescents with type 1 Diabetes. Diabetes Care, 28(1), 186-212. • Siminerio, L., Frith, M. (1993). Need to assess readability of written materials for diabetes education curricula. Diabetes Care, 16(1), 391-393. • Suárez, R., García, R., Aldana, D., Díaz, O. y Grupo de Intervención (2000). Resultados de la educación en Diabetes de proveedores de salud y pacientes. Su efecto sobre el control metabólico del paciente. Revista Cubana de Endocrinología, 11(1), 31-40. • Turabián, J.L., Pérez-Franco, B., Hernández, I., Areosa, A. y Clavo, R. (1998). Evaluación cuantitativa de un método de educación para diabéticos en consultas grupales. Centro de Salud, 6(5), 290-293. • Van Dam, H., Van Der Horst, F., Van Der Borne, B., Ryckman, R., Crebolder, H. (2003). Provider-patient interaction in diabetes care: effects on patient self-care and outcomes. A systematic review. Patient Education and Counseling, 51, 17. 115 N U E V E P R O T O C O LO D E C O N T R O L DE LA DIABETES EN UNA R E S I D E N C I A D E M AY O R E S Mª Á ngeles F uentes G uill é n y personal de enfermería de la residencia de mayores "hospital del rey de toledo" 1. INTRODUCCIÓN La Diabetes es una enfermedad de cierta prevalencia en las residencias de mayores (alrededor de un 20%), que suele influir negativamente en la calidad de vida de los ancianos afectados por la aparición de complicaciones, a corto y medio plazo, esto hace necesario que los profesionales tengan que dar respuestas inmediatas a estas complicaciones y que previamente deben ser consensuadas y protocolizadas, sin olvidar su aplicación de forma individualizada, teniendo en cuenta las características de cada paciente. Esto a su vez repercute en todo el Centro, ya que obliga a adaptar la dinámica y actividades de la residencia para cubrir las necesidades de estos usuarios. 2. Objetivos • Identificar individuos asintomáticos. • Mantener a los usuarios diabéticos dentro de los siguientes niveles óptimos: – Antes de las comidas: 80- 140 mg/dl. – Antes y después del suplemento: 100- 160 mg/dl. – Hemoglobina glucosilada: < 8%. • Conseguir que los usuarios diabéticos se mantengan libres de síntomas secundarios a hiperglucemias o hipoglucemias. 117 ANEXO AL PLAN INTEGRAL DE DIABETES MELLITUS de Castilla-La Mancha 2007-2010 • Evitar complicaciones a corto y largo plazo: microvasculares y cardiovasculares. • Conseguir una expectativa y calidad de vida similar a la de una persona no diabética. 3. Recuerdo de la patología DM Se caracteriza por la elevación crónica de glucosa en sangre, se puede acompañar de sed severa, poliuria, pérdida de peso, astenia y gran apetito. Se produce por acción alterada de la insulina o producción insuficiente. Existe mayor riesgo de desarrollar retinopatía, nefropatía, arteriosclerosis, alteraciones vasculares y cerebrales. 3.1 Tipos de Diabetes Diabetes Mellitus Tipo I Se da por una perdida de insulina por el páncreas y desencadena alteraciones inmunológicas que destruyen las células B de los islotes de Langerhams. Precisa administración exógena de insulina para poder vivir. Incidencia 10-13 años y mayores de 50 años. Diabetes Mellitus Tipo II Se caracteriza por resistencia a la insulina asociada usualmente a una disfunción de las células B, que origina menor o peor producción de insulina. El riesgo de desarrollar esta forma de diabetes aumenta con la edad, el peso y la falta de actividad física, con mayor incidencia en obesos, adultos, hipertensos y dislipémicos. En geriatría se da más la diabetes Tipo II, a veces tras muchos años de tratamiento con ADO pueden precisar insulina, pues necesitan aumentar la dosis. Otros tipos específicos de diabetes 118 a. Defectos genéticos de la función de la célula beta. b. Defectos genéticos en la acción de la insulina. c. Enfermedad del páncreas exocrino. d. Endocrinopatías. e. Drogas. PROTOCOLO DE CONT ROL DE LA DIABETES EN UNA R ESIDENCIA DE MAYORES f. Infecciones. g. Mediada por fenómenos inmunes. h. Síndromes genéticos asociados con diabetes. Metabolismo alterado de la glucosa: a. Glucemia basal alterada (GBA): Se define como glucemia mayor o igual a 110 mg/dl pero menor de 126 mg/dl. b.Tolerancia alterada a la glucosa (TAG): Se define como glucemia mayor de la normal, pero inferior a los valores diagnósticos de diabetes mellitus tras sobrecarga oral con 75 g de glucosa (mayor de 140 pero menor de 200 mg/dl a las 2 horas). 3.2 Prevalencia Se estima que la prevalencia actual de la DM en España es alrededor del 4% de la población general y va aumentando con la edad, así en mayores de 65 años la prevalencia de DM asciende al 10- 15% y al 20% si consideramos sólo los mayores de 80 años. 3.3 Diagnóstico La DM se puede diagnosticar por 3 métodos distintos: • Glucemia basal (el método más utilizado). • Glucemia al azar. • Sobrecarga oral de glucosa (el menos utilizado). Sea cual sea la prueba utilizada para el diagnóstico, ha de ser confirmada en una segunda ocasión en los días siguientes, por cualquiera de ellos. Sólo en el caso de glucemia al azar mayor de 200 mg/dl y síntomas inequívocos de DM, se podría establecer el diagnóstico con una sola determinación. En geriatría es más frecuente el diagnóstico mediante la analítica o durante el estudio de otras patologías, la clínica suele ser más inespecífica. La glucosuria no es un criterio diagnóstico y tampoco son validas las determinaciones en un paciente en situación grave. 119 ANEXO AL PLAN INTEGRAL DE DIABETES MELLITUS de Castilla-La Mancha 2007-2010 Glucemias como criterio diagnóstico. Glucemia basal mg/dl Glucemia al azar mg/dl 2 horas tras SOG mg/dl < 110 < 140 < 140 Normal. GBA. >110 y < 126 TAG. >110 y < 126 ambos >140 y < 200 >126 >200 >200 Diabetes Mellitus. GBA: Glucemia Basal AlteradaTAG: Tolerancia Alterada a la Glucosa 3.4 Tratamiento Educación Diabetológica La educación diabetológica pretende trasmitir conocimientos, habilidades y destrezas para conseguir cambios de actitudes y hábitos saludables que favorezcan el autocuidado, implicar al paciente en el tratamiento y ayudarlo a tomar decisiones que favorecen su autonomía, para finalmente aumentar su nivel de salud y calidad de vida. Básicamente se aplicará en dos modalidades: educación individual y grupal. La individual se realizará en cada uno de los controles y en la consulta de enfermería y médica, basada en la entrevista y en la comunicación entre profesional y usuario, debe ser continuada y adaptable a las necesidades y características del paciente y a los objetivos de su plan terapéutico. La grupal, pendiente de organizar de forma específica será complementaria a la individual, con el fin de aumentar la socialización de la enfermedad y del diabético, el intercambio de conocimientos y experiencias y servir de estimulo para cambiar la actitud del paciente y rentabilizar el esfuerzo del equipo sanitario. Comenzara con contenidos teóricos, seguido de grupo de discusión, talleres de habilidades, etc. Conducido por el psicólogo de la residencia. 120 PROTOCOLO DE CONT ROL DE LA DIABETES EN UNA R ESIDENCIA DE MAYORES Dieta La dieta o plan de alimentación es una parte muy importante del tratamiento global de la DM. Los objetivos del plan de alimentación en estos usuarios deben tratar de: 1. Conseguir un buen estado nutricional para alcanzar y mantener el normopeso. 2. Mejorar el control metabólico de la DM, para alcanzar los objetivos propuestos anteriormente. 3. Prevenir y tratar las complicaciones agudas y crónicas de la diabetes 4. Manejar los problemas relacionados con el ejercicio físico y el tratamiento farmacológico. 5. Mejorar la salud a través de una nutrición óptima. Se aconseja la “dieta mediterránea” por representar el prototipo de dieta equilibrada, cardiosaludable, tradicional muy usada en nuestro medio y de fácil aplicación, con las siguientes modificaciones para el diabético. Restricción de los hidratos de carbono de absorción rápida y edulcorantes nutritivos, contenidos fundamentalmente en alimentos industriales y bebidas azucaradas. Recomendar alimentos ricos en fibra, hasta completar 25 a 30 gr/día. Distribución del contenido calórico o por raciones en 4-6 ingestas a lo largo del día. Distribución regular de los alimentos en horarios y cantidad. Limitación en la ingesta total de grasas. Reducción del consumo de sodio. Se permite la toma diaria de una bebida de vino o cerveza (120 ml de vino o 350 ml de cerveza). Para la confección del plan de alimentación consideramos: • Proporción de principios inmediatos, respecto al contenido energético diario: a. Hidratos de carbono: 50 – 60 % , preferentemente de absorción lenta, con un reparto de forma equilibrada y homogénea a lo largo del día: 121 ANEXO AL PLAN INTEGRAL DE DIABETES MELLITUS de Castilla-La Mancha 2007-2010 1. Desayuno: 10- 20% del total de HC/día. 2. Suplementos (2- 3 al día): 10- 15% del total de HC/día 3. Comida y cena: 25- 35% del total de HC/día. b. Proteínas: 10 – 20%. c. Grasas: 25- 30%, con predominio de monoinsaturadas y menos del 1º% de grasas saturadas. • Cálculo de las necesidades energéticas, en función de los objetivos a conseguir: (mantener un peso corporal normal), teniendo en cuenta el peso, talla, actividad física, edad y sexo. Oscilando según usuarios entre 1500- 2000 cal/día. Ejercicio La actividad física o la práctica de un ejercicio físico regular, día a día, es considerado como un pilar fundamental, junto con la dieta, en el tratamiento integral y en la prevención primaria de la DM y las enfermedades cardiovasculares. Debe ser regular y moderado, adecuado a las capacidades del anciano, como caminar, gimnasia de mantenimiento poco intensa, etc. Para la mayoría de los diabéticos tipo 2, se recomienda caminar de 30- 60 minutos, de 3 a 5 días a la semana y/o participar en las sesiones de gimnasia programadas en el centro con este fin, teniendo en cuenta las siguientes recomendaciones: • Frecuencia: Al menos tres veces, espaciadas a lo largo de la semana, en días alternos. Idealmente, todos los días. • Horario: El mejor momento para hacer ejercicio es al menos una hora después de cualquier comida. En diabéticos tratados con insulina debe evitarse el ejercicio coincidiendo con el periodo de máxima acción de la insulina. • Intensidad: Notar aumento ligero del ritmo cardiaco o de la respiración o sudoración ligera. •Tipo: Pasear. Ejercicio de resistencia muscular (gimnasia dirigida por la fisioterapeuta de la residencia, teniendo en cuenta estas recomendaciones). 122 PROTOCOLO DE CONT ROL DE LA DIABETES EN UNA R ESIDENCIA DE MAYORES •Tiempo: Comenzar con 10 minutos por sesión, con un calentamiento previo. Aumentar en 5 a 10 minutos por sesión semanalmente, hasta alcanzar 30 minutos por sesión. Finalizar el ejercicio con una corta sesión de estiramientos. Farmacológico Antidiabéticos orales: * Sulfonilureas: Estimulan las células Beta en el páncreas para producir insulina. Se deben tomar 30 minutos antes de las comidas. Su efecto secundario es la hipoglucemia, siendo mayor en pacientes que consumen alcohol de forma habitual. Biguanidas: Inhiben la secreción de glucosa en el hígado, aumentan su absorción en el intestino y utilización en tejido muscular, se deben tomar con las comidas, disminuyen también el colesterol y triglicéridos. No provocan hipoglucemia. Meglitinidas: Hacen que las células Beta secreten insulina. Deben tomarse 15 minutos antes de cada comida o con la comida, no combinar con alfa-glucosidasas y no tomar si no se va a comer. Inhibidores de la alfa-glucosidasas: Bloquean los enzimas que degradan las féculas para que se absorban más despacio. Solo afectan a niveles posprandiales de glucemia, no producen hipoglucemias. Deben tomarse al principio de las comidas y no se tomarán si no se va a comer. Los principales efectos secundarios son la flatulencia y el meteorismo. Tiazólidinadionas: Reducen la resistencia a la insulina y la producción de glucosa por el hígado. Pueden tomarse con o sin alimentos. Al no producir aumento de secreción de insulina, no producen hipoglucemias. No usar en combinación con insulina. * En caso de enfermedad hay que seguir el tratamiento farmacológico, aunque no se pueda comer (salvo meglitinidas e inhibidores de la alfa-glucosidasas), ya que la glucemia aumenta debido al proceso patológico (sobretodo en los procesos infecciosos). Insulinas ** La insulina es una hormona que se produce en las células Beta del páncreas, se une a las células corporales permitiendo que la glucosa entre en las células, por tanto la administración de insulina trata de corregir la alteración básica de la diabetes mellitus. 123 ANEXO AL PLAN INTEGRAL DE DIABETES MELLITUS de Castilla-La Mancha 2007-2010 Existen diversos preparados de insulina, que se diferencian básicamente por el espectro de su acción. ACCIÓN TIPO ASPECTO Comienzo Pico máx. Duración 15 min 30 – 60 min 5h Turbio 15 – 30 min 2-4h 5-6h Claro Intermedia (NPH) 1–2h 4–8h 18 – 24 h Turbio Prolongadas (Ultralenta) 3–6h 12 – 16 h 18 – 26 h Mezclas (acción rápida + intermedia) Depende del preparado (10:90; 20:80; 30:70; 40:60) Ultrarrápida (Lispro) Rápida (Regular/ Actrapic) Turbio Las pautas y dosis de insulina se basan en los niveles de glucemia, el plan de comidas y la actividad. La Insulina se debe guardar en la nevera en posición horizontal y se debe sacar y esperar a que este a temperatura ambiente antes de inyectarla. La insulina puede perder su potencia a temperatura mayor a 30º C, y a temperaturas bajo cero. No utilizar la insulina si no presenta color normal o es fibrosa o no mezcla bien. Las agujas pueden utilizarse más de una vez en el mismo paciente, teniendo en cuenta que se vuelven romas con el uso (cambiar mínimo una vez semana). No limpiarlas con alcohol entre cada uso, el alcohol elimina la silicona y resulta más dolorosa al pinchar. La insulina se absorbe más deprisa cuando se inyecta en el abdomen, seguido de brazos, muslos y nalgas, se deben rotar las zonas de inyección. A la hora de poner la insulina, hay que tener en cuenta, que los niveles de glucosa empiezan a aumentar aproximadamente 10 minutos después de empezar a comer, por tanto la insulina ultrarrápida no debe ponerse antes de 15 minutos de empezar a comer y la rápida debe ponerse 30 minutos antes de comer. ** En caso de enfermedad hay que seguir el tratamiento, aunque no se pueda comer ya que la glucemia aumenta debido al proceso patológico (sobre todo en los procesos infecciosos). 124 PROTOCOLO DE CONT ROL DE LA DIABETES EN UNA R ESIDENCIA DE MAYORES 3.5 Complicaciones Complicaciones agudas Hipoglucemias: Glucosa sanguínea baja Suele aparecer sintomatología cuando la glucemia es inferior a 70 mg/dl. (sudoración, debilidad, hambre, ansiedad, temblores, taquicardia). El anciano no siempre las reconoce. Pueden darse síntomas como irritabilidad, incoherencia, decaimiento, cefalea, somnolencia, entumecimiento y hormigueo perilabial, convulsiones, se le nota “raro” o en coma. Actuación: Dar Hidratos de carbono de acción rápida en forma líquida (150 ml de zumo de naranja o refresco de cola o agua azucarada). Esperar de 10 –15 minutos y volver a valorar glucemia y repetir tratamiento si sigue baja o con síntomas. Se puede administrar glucagón 1 mg., iv o sc, si no puede comer o esta en coma. Ante un paciente inconsciente, se puede administrar 20 –30 ml de solución de glucosa al 50% (Glucosmóm®) vía intravenosa lenta, cada 10 minutos hasta que la recuperación del paciente permita que coma por si mismo. Tener en cuenta que si toma ADO suele ser más resistente la hipoglucemia y no debería emplearse glucagón en pacientes con diabetes tipo 2. Si la hipoglucemia se da antes de comer o poner la insulina, debe tratarse primero la hipoglucemia y después comer o poner la insulina. Hiperglucemias: Glucosa sanguínea superior al intervalo normal. Suele tener inicio gradual, presentando poliuria, polidipsia, sequedad cutánea y bucal, cansancio, visión borrosa, deshidratación, letargo, confusión, coma, a veces ACVA. Desencadenada por un efecto insuficiente de factores que reducen la glucemia (insulina, ejercicio) y/o un efecto excesivo de factores que elevan la glucemia (infecciones, vómitos, diarreas…) que propician una deshidratación y el consiguiente descarrilamiento metabólico. El tratamiento consiste en aumentar la ingesta hídrica y realizar controles de glucemia cada 4 horas, hasta su normalización. 125 ANEXO AL PLAN INTEGRAL DE DIABETES MELLITUS de Castilla-La Mancha 2007-2010 Pudiendo dar lugar a: Coma hiperosmolar no cetósico: Es la complicación hiperglucémica aguda más frecuente de la diabetes tipo 2, que se desencadena en la mayoría de los casos por una infección. La perdida de agua corporal y el aumento de sodio, junto con la ausencia de cuerpos cetónicos debido a una cierta reserva de insulina de estos pacientes, son las principales características del proceso. Clínicamente se presenta de forma insidiosa, se debe sospechar ante un paciente anciano que presenta un deterioro agudo o subagudo de la conciencia con cuadro de deshidratación, distermia, anorexia y vómitos. Los criterios diagnósticos son la presencia de hiperglucemia mayor de 600 mg/dl con una osmolaridad plasmática superior a 320 mosm/l. Es una complicación grave que supone criterio de derivación hospitalaria inmediatamente. El tratamiento consiste en rehidratación y corrección del desequilibrio metabólico, tratando los factores desencadenantes. Cetoacidosis: En todo paciente diabético conocido que presente: aliento “olor a frutas”, anorexia, nauseas o vómitos, dolor abdominal, depresión del SNC, dificultad respiratoria con una glucemia mayor de 250 mg/ dl, sin causa que lo explique, debe sospecharse una Cetoacidosis que se puede confirmar con la aparición de cuerpos cetónicos en orina (determinación con tira reactiva). Presenta una mayor incidencia en la Diabetes tipo 1. Comienza con los mismos síntomas que una Hiperglucemia. El primer objetivo del tratamiento es la reposición de líquidos que asegure la hidratación (2-3 litros/diarios) y el aporte de Hidratos de Carbono (100-150 gr/día), es decir, seguir con comidas previstas y tratamiento habitual, así como la prescripción de antitérmicos en caso de fiebre. El tratamiento farmacológico consiste en la administración de suplementos de insulina rápida. (4-6 UI antes de cada una de las tres comidas principales). Se debe analizar la glucemia c/4 horas y si dos cifras consecutivas mayores de 300 mgr/dl derivar a urgencias. Complicaciones crónicas Macroangiopatía: Representa la forma de afectación arteriosclerótica de los vasos de mediano y gran calibre, las manifestaciones clínicas dependen del territorio en que se localice la placa de ateroma: Cardiopatía isquémica, enfermedad cerebrovascular, arteriopatía periférica y pie diabético. SNC: Sistema Nervioso Central. 126 PROTOCOLO DE CONT ROL DE LA DIABETES EN UNA R ESIDENCIA DE MAYORES La diabetes agrava mucho más la aterosclerosis. Tiene más facilidad para padecer enfermedad coronaria, ACV, problemas isquémicos arteriales periféricos (claudicación intermitente, úlceras dístales). Si hay traumatismos sumados a problemas isquémicos se producirán úlceras en MMII de difícil evolución, fácil infección, con lo que pueden gangrenarse y hacer necesario la amputación. Deberemos prestar especial cuidado al pie diabético e instaurar la costumbre de la autovigilancia. Esto requiere vigilancia más exhaustiva de estas patologías, sin ceñirnos al control de su glucemia. Es necesario controlar los factores de riesgo: tabaco, alcohol, sedentarismo, obesidad, triglicéridos,… Microangiopatía diabética a) Retinopatía diabética: Aumenta con el tiempo de evolución de la diabetes y el grado de control glucémico. b) Nefropatía diabética: Cursa con proteinuria superior a 300 mg/día en ausencia de otra patología renal. Si además padecen HTA, prostatismo, insuficiencia cardiaca o deshidratación estará más propiciada. Controlar todos estos factores para prevenir porque es difícil su regresión. c) Neuropatía diabética: Cursa con dolores o parestesias en las extremidades, presenta déficit neurológicos, pudiendo afectar a cualquier parte del sistema nervioso, salvo el sistema nervioso central, siendo más frecuente en nervios periféricos y raíces posteriores. A largo plazo altera fibras nerviosas sensitivas, motoras, vasos sanguíneos y vísceras, produce trastornos de la sensibilidad al dolor. La afección del SN Autónomo originará alteraciones digestivas, urinarias y cardiológicas (diarreas, vómitos, incontinencia urinaria, impotencia sexual, HTA ortostática…). 3.6 Criterios de control y seguimiento Aunque los objetivos terapéuticos deben individualizarse en función de las características del paciente, vamos a tomar de referencia para el control metabólico de la glucemia de nuestros pacientes, las cifras de referencia de la ADA, (2002) de hemoglobina glucosilada y glucemia capilar. Considerando un buen control la existencia de cifras de hemoglobina glucosilada entre 4- 8% y la no aparición de hipoglucemias. MMII: Miembros inferiores. HTA: Hipertensión arterial. 127 ANEXO AL PLAN INTEGRAL DE DIABETES MELLITUS de Castilla-La Mancha 2007-2010 Control glucémico en personas con diabetes (ADA, 2002) Necesidad de Normal Objetivo <6 <7 >8 Glucemia capilar (mg/dl) ayunas o preprandial < 100 80- 120 <80 / > 140 Al acostarse < 110 100- 140 <100 / >160 HbA1c (%) (Normal 4-6) intervención El seguimiento de los pacientes que no consiguen objetivos de control se revisaran cada 3 meses en consulta médica (derivada por enfermería). Si consigue los objetivos de control, se realizara la revisión cada 6 meses. La anamnesis sobre síntomas de hiper o hipoglucemia se valorara en cada consulta tanto médica como de enfermería. El control de glucemia basal se realizara por enfermería según tipo de paciente. La determinación de Hb glucosidada se realizara cada año en diabéticos controlados con dieta y/o ADO, en caso de descontrol cada 6 meses. En diabéticos con insulina con buen control cada 6 meses y si no buen control cada 3 meses. Metodología: 1. Paciente habitual no diabético: Hacer una glucemia basal a todos los residentes una vez al año. Si alterada repetir a las 48 horas. 2. Paciente de nuevo ingreso: Un día de la primera semana hacer una glucemia basal y otra glucemia 2 horas después del desayuno. Si alguna de las cifras estuviera alterada y no esta diagnosticado de DM se repetirá a las 48 horas. Si esta ya diagnosticado de DM se incluirá en el grupo correspondiente del Protocolo. 128 PROTOCOLO DE CONT ROL DE LA DIABETES EN UNA R ESIDENCIA DE MAYORES Si el paciente presenta glucemia >200 o sintomatología clara de DM y no esta diagnosticado de DM, se le hará perfil glucémico, incluyéndolo en el grupo correspondiente del protocolo de diabetes y poniéndole tratamiento si fuera necesario. PERFIL GLUCÉMICO • Primera glucemia en ayunas. • 2 horas después del desayuno. • Antes de la cena. • 2 horas después de la cena. • De madrugada (a las 2 horas, justo antes del suplemento). • En ayunas del día siguiente. 3. Paciente diagnosticado de diabetes: A. En tratamiento solo con Dieta: Se hará una glucemia basal cada 2 meses: – Si glucemia <140: No buen control, pero no intervención, solo información de glucemia alta. – Glucemia 140-240: Insistir en educación diabetológica, aumentar la ingesta hídrica y repetir glucemia en quince días. – Glucemia >240: Aumentar la ingesta hídrica y volver a hacer glucemia a las 2 horas del desayuno, si sigue >240, se derivara al medico, para reajustar tratamiento y/o pautar nuevo control. B. En tratamiento con ADO: Se hará una glucemia basal cada mes: – Si glucemia <140: Buen control – Glucemia 140-240: Insistir en educación diabetológica, aumentar la ingesta hídrica y repetir glucemia en una semana. 129 ANEXO AL PLAN INTEGRAL DE DIABETES MELLITUS de Castilla-La Mancha 2007-2010 – Glucemia > 240: Aumentar la ingesta hídrica y volver a hacer glucemia a las 2 horas del desayuno, si sigue >240, se derivara al medico, para reajustar tratamiento y/o pautar nuevo control. C. En tratamiento con Insulina: Se hará una glucemia basal cada 15 días: – Si glucemia < 140: Buen control – Glucemia 140- 240: Insistir en educación diabetológica, aumentar la ingesta hídrica y repetir glucemia basal al día siguiente. – Glucemia > 240: Aumentar la ingesta hídrica y volver a hacer glucemia a las 2 horas del desayuno, si sigue >240, se derivara al medico, para reajustar tratamiento y/o pautar nuevo control. 4. Paciente diabético con síntomas de hipo/hiperglucemia: Actuar según se indica en el apartado de complicaciones agudas. Situaciones especiales: • Si fiebre >38 º C hacer glucemia antes de cada puesta de insulina y aumentar la ingesta de agua. En diabéticos con insulina si glucemia >240, aumentar 2 UI su insulina habitual. • Si vómitos y diarreas reiteradas insistir en la ingesta líquida; si no tolera la vía oral, instaurar sueroterapia, alternando suero fisiológico 500 cc con suero glucosado al 5% 500 cc. • En pacientes en tratamiento con insulina, al poner el suero glucosado se administraran 6 UI de Actrapic® en el suero. • En pacientes en tratamiento con insulina, hacer glucemia antes de poner la insulina y modificar la dosis según la siguiente pauta: Si glucemia entre 100 – 240: Pauta habitual – Si glucemia > 240: Poner 2 UI más de Insulina habitual. – Si glucemia entre 100 – 80: Poner 2 UI menos de Insulina habitual. – Si glucemia < 80: Poner la ½ de su dosis habitual, siempre que no sea inferior a 6, si dosis habitual menor o 6 UI ponerla completa. 130 PROTOCOLO DE CONT ROL DE LA DIABETES EN UNA R ESIDENCIA DE MAYORES • En cualquier situación de estrés (enfermedad aguda, extracción dental, infecciones,...): – Hacer glucemia c/ 4 horas. – Comprobar la temperatura (registrarla) – Aumentar la ingesta de líquidos (beber algún liquido como mínimo 1 vez cada hora) –Tomar la medicación antidiabética (ADO / Insulina) como de costumbre. – Poner siempre insulina (el stress de la enfermedad eleva el nivel de glucosa). – Si tolerancia, comer como de costumbre, intentar comer la misma cantidad de H. De C. Que normalmente, si le cuesta tragar dar alimentos blandos con mismo contenido de Hidratos de Carbono. – Si vómitos o diarreas, tomar líquidos suficientes para igualar la cantidad de H de C que toma habitualmente, espaciar los líquidos a lo largo del día y tomar a pequeños sorbos 10-15 minutos. – Si nivel de glucemia > 240 mg/dl, beber líquidos sin azúcar y si esta en tratamiento con insulina modificar pauta. – Seguir con controles y aumento de líquidos y dieta si necesario 1 -2 días después de encontrarse ya bien hasta ver normalizadas las cifras de glucemia. 131 ANEXO AL PLAN INTEGRAL DE DIABETES MELLITUS de Castilla-La Mancha 2007-2010 Propuesta de compromisos a desarrollar en las Residencias de Mayores en relación al Plan de Diabetes de Castilla-La Mancha : OBJETIVOS Conseguir diagnósticos ACTIVIDADES A) Valoración clínicas periódicas con precoces RESPONSABLES • Los responsables de la control glucémico en usuarios sanos Salud en las Residencias de forma anual. de Mayores (RRMM). INDICADORES • Nº de pacientes diagnosticados. B) Control clínico y analítico de pacientes con glucemia basal alterada e intolerancia hidrocarbonada y/o con factores de riesgo semestralmente. Mantener al paciente • Determinaciones de glucemia • Determinaciones de • Nº de pacientes asintomático evitando capilar(basal, posprandial y perfiles a glucemia capilar por con buen control hiperglucemias e lo largo del día) de forma periódica, personal de enfermería glucémico. hipoglucemias (se pueden según criterios de la ADA y protocolos de las RRMM. establecer dos grupos de pacientes): de las propias RRMM. • A) Ancianos en los que • Tratamiento y seguimiento por Tratamiento adecuado e médicos de las RRMM. individualizado a cada paciente. • nos propondremos el cuando el control no se consiga control óptimo de la con dieta y ejercicio, se añadirá al administración de enfermedad. tratamiento ADO y/o insulina. fármacos por personal B) Ancianos que por Preparación y de enfermería de las sus circunstancias RRMM. personales se desaconseja un control estricto. Prevenir las • complicaciones agudas: Sobre todo hipoglucemias Educación diabetológica al paciente y cuidadores. • y el coma hiperosmolar. Médico y personal de • enfermería de las RRMM Detectar sintomatología e iniciar • Mantener una buena hidratación hipoglucemias y coma hiperosmolar. • Nº de ingresos Prevenir y tratar las infecciones y hospitalarios por deshidrataciones complicaciones agudas Buscar y tratar las posibles causas de la diabetes desencadenantes. RRMM: Residencias de mayores. Nº de urgencias atendidas por tratamiento. • • 132 • PROTOCOLO DE CONT ROL DE LA DIABETES EN UNA R ESIDENCIA DE MAYORES OBJETIVOS Evitar el desarrollo de complicaciones a largo plazo tanto microvasculalres como macrovasculares: ACTIVIDADES • • • • • Hacer un buen control de la glucemia. RESPONSABLES • Médico, fisioterapeuta y Supresión de factores de riesgo personal de enfermería Control de HTA y de la hiperlipidemia de las RRMM INDICADORES • Nº de diabéticos con complicaciones Alcanzar el peso óptimo Promover la realización de actividad física Retinopatía diabética • Valoración oftalmológica anual • Oftalmólogo (S.S.) • Nº de diabéticos con retinopatía Nefropatía diabética • Determinaciones periódicas de • microalbuminuria. Polineuropatía diabética • Valoración renal anual • Nefrólogo (S.S.) • Valoraciones y exploraciones clínicas • Médico y personal de • Cardiopatía isquémica Enfermedad Tratamiento adecuado de los factores • Valoración cardiaca anual Médico y personal de • Cardiólogo (S.S.) Nº de diabéticos con neuropatía • enfermería de las RRMM. • Nº de diabéticos con nefropatía enfermería de las RRMM de riesgo cardiovascular asociados. • • enfermería de las RRMM en cada consulta Arteriosclerosis Médico y personal de Nº de diabéticos que sufren un ACVA. • cerebrovascular Nº de diabéticos que sufren un infarto de miocardio. Pie diabético, objetivo • especifico: Reducir la tasa de amputaciones hasta equiparase a población no diabética • • • Valoraciones y exploraciones clínicas • Médico, podólogo y en consultas programadas. personal de enfermería Educación para la salud de las RRMM Medidas higiénicas diarias • Cirujano vascular (S.S.) • Médico y personal de • Nº de amputaciones en pacientes diabéticos. Evitar traumatismos y temperaturas extremas. Periodontitis • • Visitas periódicas al podólogo. • Exploración de la boca en las Evaluaciones por cirujano vascular. consultas programadas • • • Educación para la salud • • Nº de infecciones enfermería de las RRMM bucales en pacientes Odontoestomatólogo diabéticos Medidas higiénicas diarias Visitas anuales al odontólogo. SS: Seguridad Social. 133 D I E Z INVESTIGACIÓN Y FO R M A C I Ó N E N D I A B E T E S J uan F ernández Martín 1. INVESTIGACIÓN 1.1. Introducción a la investigación en diabetes Existen actualmente muchos interrogantes por resolver en el área de estudio de la diabetes. Las líneas de investigación de mayor interés científico tratan de encontrar las causas que provocan la enfermedad, sus desencadenantes y la forma de curarla. Conforme se avanza en el conocimiento de las causas, se pone de manifiesto que son varios los factores que la originan y que se comporta y evoluciona de diferente manera según los casos. Avances diagnósticos Los instrumentos facilitadores de los controles son los que han aparecido más recientemente y permiten conocer los niveles de glucosuria, cetonuria y albuminuria, de forma sencilla y con materiales reactivos de bajo coste. Para la determinación de glucemia se ha evolucionado mucho más y, gracias a los lectores magnéticos o reflectómetros, se pueden obtener resultados de glucemia muy precisos. Entre los beneficios que se espera obtener con estos instrumentos, figura la máxima precisión en la lectura de la glucemia, una alta fiabilidad en los resultados y una mínima acción traumática. En breve se podría disponer de sensores de glucemia sin pinchazo, actualmente en vías de experimentación y perfeccionamiento, y de monitorización continua, con un lector de glucemia implantado externamente en el tejido subcutáneo de forma permanente y conectado a un microprocesador. El siguiente paso será que este lector vaya incorporado a una bomba de perfusión continua de insulina, de manera que, con los niveles de glucemia detectados, se puedan programar las dosis de insulina a inyectar. 135 ANEXO AL PLAN INTEGRAL DE DIABETES MELLITUS de Castilla-La Mancha 2007-2010 Avances terapéuticos Sobre el tratamiento, el descubrimiento de la insulina (1922) y su disponibilidad para el uso en humanos ha sido, sin duda, el mayor avance del siglo XX y de toda la historia de la diabetología. Desde ese momento, se modificó su trayectoria natural y dejó de ser una enfermedad de evolución rápida con resultado de muerte. A lo largo de los últimos 60 años han sido muchos los logros conseguidos gracias a los descubrimientos biomédicos, la farmacología y los avances tecnológicos. Un buen ejemplo de ello son los antidiabéticos orales que actúan mejorando la sensibilidad periférica a la insulina, facilitando la producción de insulina por las células beta del páncreas o retardando la absorción de glucosa en el intestino, pero también los tratamientos intensivos con múltiples dosis de insulina, la fotocoagulación con láser en la retinopatía diabética, los trasplantes de páncreas o de células beta, la hemoglobina glicosilada A1c y la incorporación de la educación sanitaria y las habilidades de comunicación entre médicos y pacientes a la práctica asistencial. La aplicación de todos estos avances ha permitido una mejora sustancial en el pronóstico de la diabetes y en las expectativas razonables que pueden albergar las personas con diabetes. Durante los últimos años, los instrumentos facilitadores del tratamiento han seguido una evolución espectacular, disponiendo actualmente de jeringas precargadas y desechables con agujas forradas con un micromaterial deslizante, de grosor similar al de un cabello. Las “bombas externas de perfusión continua de insulina subcutánea” ya se encuentran disponibles en el mercado, aunque, hoy por hoy, sólo están indicadas para casos muy concretos. En vía de experimentación y perfeccionamiento se encuentran las bombas implantables. Entre los beneficios de los próximos años, se espera avanzar en la máxima exactitud en las dosis, mínimo riesgo de contaminación, inyección en la profundidad adecuada debido a la longitud de la aguja, pinchazo “casi” indoloro gracias al grosor de la aguja, etc. 1.2. Investigación diabetológica Investigación etiológica En la Diabetes Tipo 1 el sistema inmunitario crea un tipo de anticuerpos que se encarga de destruir las células beta, pero, puesto que pueden encontrarse en la sangre incluso años antes de que se manifieste la enfermedad, debe investigarse el valor de predicción de estos anticuerpos anti células beta o anti insulina. Según los estudios, existe además una estrecha relación entre algunos genes que codifican la compatibilidad entre los tejidos, resultando una asociación de alto riesgo tener un patrón genético determinado junto con unos anticuerpos determinados. El interrogante es si el hecho de tener un cierto tipo de genes, puede predisponer a desarrollar los anticuerpos mencionados. En distintos países se registra una incidencia diferente 136 INVEST IGACIÓN Y FORMACIÓN EN DIAB ETES de diabetes Tipo 1 en función de la raza, el clima, la alimentación, la latitud geográfica, etc., lo que hace sospechar que pueden existir factores ambientales no identificados que actúan como predisponentes. En la Diabetes Tipo 2, por el contrario, se ha constatado que todos los individuos, en mayor o menor grado, presentan una resistencia a la insulina, pero por sí misma no es suficiente para desarrollar la enfermedad, ya que se precisan otros elementos tanto ambientales como genéticos, en muchos casos, con un patrón hereditario dominante. La obesidad (especialmente con una distribución abdominal de la grasa), la disminución de la actividad muscular, el envejecimiento de la población y otros factores relacionados con el estilo de vida y la alimentación, están íntimamente relacionados con la diabetes Tipo 2 y con su evolución natural. Posteriores estudios determinarán si algunos genes son responsables de que las células del cuerpo sean menos sensibles a la acción hipoglucemiante de la insulina, si nos encontramos ante un defecto en las células beta del páncreas que influye, no en la cantidad, sino en la calidad de la insulina que fabrican y en qué medida intervienen los factores ambientales. Investigación básica y clínica La prevalencia de la diabetes está aumentando considerablemente y las previsiones de futuro no son muy halagüeñas debido al incremento global en la población, tanto en niños como en adultos, de individuos con sobrepeso u obesos que pueden desembocar en el desarrollo de diabetes. En Castilla-La Mancha, entre las actuaciones a desarrollar en el marco de los Programas Temáticos recogidos en el PRINCET 2005-2010 de la JCCM se señala de forma genérica la investigación en Otras enfermedades crónicas, dentro del Programa de Ciencias de la Salud-Subprograma de Biomedicina, no recogiéndose de forma explícita la investigación en Diabetes, como tampoco sucede en el caso de los proyectos de investigación promovidos por la Consejería de Sanidad. Sin embargo, tanto el Plan Nacional de Biomedicina del Ministerio de Educación y Ciencia, como el Programa en Investigación Médica y Ciencias de la Salud del Ministerio de Sanidad y Consumo, sí recogen la investigación en Diabetes dentro de distintas líneas prioritarias como la investigación en obesidad, en enfermedades cardiovasculares, en medicina regenerativa y terapia celular, entre otras. Con estos antecedentes se deberían abordar los siguientes objetivos: • Comprometer, en los programas de investigación de CLM, la financiación, de forma explícita, para la investigación en diabetes y en obesidad como factor de riesgo. • Fomentar la colaboración entre investigadores básicos y clínicos con el fin de coordinar y desarrollar líneas de investigación con enfoques multidisciplinares. PRINCET: Plan Regional de Investigación Científica, Desarrollo Tecnológico e Innovación. CLM: Castilla-La Mancha. 137 ANEXO AL PLAN INTEGRAL DE DIABETES MELLITUS de Castilla-La Mancha 2007-2010 • Incrementar y optimizar los recursos humanos y materiales destinados a la investigación en diabetes en CLM, favoreciendo la formación de investigadores en este campo y la creación de redes. • Fomentar líneas de investigación que profundicen en el conocimiento de los mecanismos moleculares, celulares, genéticos y funcionales implicados en el desarrollo de la diabetes, así como la búsqueda de marcadores bioquímicos, genéticos y clínicos relacionados con la diabetes. Investigación epidemiológica. En Castilla-La Mancha sería necesario abordar los siguientes objetivos en este campo: • Monitorizar la prevalencia y evolución a lo largo del tiempo de la diabetes diagnosticada en la población de Castilla-La Mancha, tanto en la población infantil como en adultos y ancianos, mediante los datos obtenidos de: – La Encuesta de Salud de Castilla-La Mancha en la que se incluye específicamente una pregunta sobre si un médico ha diagnosticado diabetes y si recibe tratamiento al respecto. – El Sistema de Información de Farmacia SIFAR que permite estimar la prevalencia poblacional de diabetes tratada y su evolución a lo largo del tiempo. • Monitorizar la prevalencia y evolución a lo largo del tiempo de los principales factores de riesgo relacionados con la diabetes como la obesidad y la inactividad física mediante los datos de la Encuesta de Salud de Castilla-La Mancha. • Monitorizar las tendencias en la mortalidad por diabetes a partir de los datos del INE y del registro de mortalidad de CM. • Monitorizar las tendencias en la morbilidad hospitalaria a partir de los datos del CMBD. • Incluir como líneas prioritarias en las convocatorias de ayudas para proyectos de investigación las siguientes: – Prevalencia poblacional y tendencias en las diabetes tipo I, tipo II, estados hiperglucémicos y resistencia a la insulina. – Caracterización del curso evolutivo y magnitud de las diferentes fases de la historia natural de la diabetes tipo II, así como de sus componentes socio-económicos y culturales. – Identificación de factores de riesgo para la diabetes tipo II en la población, así como de sus complicaciones. SIFAR: Sistema de Información de Farmacia. INE: Instituto Nacional de Estadística. CMBD: Conjunto Mínimo Básico de Datos. 138 INVEST IGACIÓN Y FORMACIÓN EN DIAB ETES – Estudios sobre el control adecuado de las diabetes tipo I y tipo II, en relación con las complicaciones especialmente de tipo cardiovascular. – Explorar las interrelaciones genotipo-fenotipo en relación a la diabetes. – Describir la prevalencia poblacional y valor predictivo para el desarrollo de diabetes tipo I y tipo II de los diferentes tipos de autoanticuerpos asociados con la destrucción de células beta (GAD, ICA. IAA, IA2). – Epidemiología genética: estudios analíticos encaminados a examinar asociaciones entre nuevos genes y las distintas formas de diabetes que permitan identificar subgrupos de sujetos de riesgo elevado así como su aplicación a definir potenciales dianas terapéuticas. Investigación sobre el pie diabético. Debido a la falta de estudios que nos aporten la realidad asistencial del Pie Diabético en Castilla-La Mancha es necesario iniciar estudios de incidencia y prevalencia de esta complicación de la diabetes mellitus. Se ha demostrado que las úlceras de pie diabético se comportan como una de las primeras causas de amputación no traumática de miembro inferior, y también se ha estimado que el coste asistencial y posterior recuperación del paciente, significa un coste sanitario muy importante. 1.3 Conclusiones sobre investigación en diabetes En Castilla-La Mancha se constata un insuficiente desarrollo de líneas de investigación en diabetes, comprobado a través del reducido número de estudios publicados en revistas biomédicas. En el área de investigación clínica y de servicios de salud son escasos los estudios realizados hasta ahora en nuestra Comunidad, destacando los relacionados con el riesgo cardiovascular del paciente diabético en el ámbito de atención primaria o con el resultado de programas de educación diabetológica. La búsqueda de nuevas soluciones es imparable y diferentes grupos de investigadores centran sus esfuerzos para encontrar: • Indicadores de predicción fiables, generalizables y de bajo coste para el diagnóstico precoz de la diabetes tipo 1. • Fármacos más eficaces (hipoglucemientes orales, análogos de la insulina, etc.), que sean de manejo fácil y flexible, y que permitan imitar, con gran precisión, el perfil de secreción interna de insulina a lo largo de todo el día. 139 ANEXO AL PLAN INTEGRAL DE DIABETES MELLITUS de Castilla-La Mancha 2007-2010 • Maneras de “proteger” las células beta del páncreas, investigando sustancias químicas y biológicas capaces de regenerar dichas células o, llegado el caso, sustituir las células dañadas (implantes). • Nuevos productos con efecto hipoglucemiante que puedan sustituir a la insulina, administrados por vías alternativas (oral, nasal, inhalados, etc.) y con probada efectividad, mínima dosis, sin efectos secundarios y de bajo coste. • Avances en la prevención y el tratamiento de las complicaciones diabéticas, así como en el conocimiento de los estilos de vida y las modificaciones nutricionales basadas en la evidencia para el tratamiento de la enfermedad. El interés de la enfermedad, condicionado a su elevada prevalencia y a una importante repercusión en el ámbito sociosanitario, aconseja el establecimiento de medidas que favorezcan la obtención de nuevos conocimientos acerca de la enfermedad, tanto en sus aspectos clínicos como de evaluación de servicios sanitarios. En Castilla-La Mancha la investigación en diabetes debe figurar entre las prioridades de las Instituciones Sanitarias y la Universidad, las cuales facilitarán los recursos humanos y materiales para su desarrollo. 2. FORMACIÓN EN DIABETES 2.1. Introducción a la formación en diabetes Debido a su gravedad, frecuencia, repercusión social y significado docente, la diabetes ha sido un objetivo prioritario en el diseño curricular de la enseñanza médica. La existencia de importantes avances en los últimos años hace imprescindible que los profesionales sanitarios implicados en la atención a las personas con diabetes tengan las competencias necesarias para la atención tanto en conocimientos, como en habilidades y actitudes. 2.2. Formación en diabetes en Castilla-La Mancha Formación pregrado La diabetes se enseña en tercer curso dentro de la Patología General y en quinto curso, dentro de la asignatura Medicina y Cirugía II. En este último curso, Pediatría, Nefrología y Oftalmología realizan una enseñanza coordinada con Endocrinología y Nutrición para no repetir temas (integración horizontal). Además, se explica 140 INVEST IGACIÓN Y FORMACIÓN EN DIAB ETES el capítulo correspondiente en Obstetricia y Ginecología (diabetes gestacional. 4º curso) y Cirugía vascular (pie diabético. 4º curso). La enseñanza de la diabetes en la Facultad de Medicina de la Universidad de Castilla-La mancha sigue los criterios docentes generales del centro de formar en conocimientos, habilidades y actitudes. Utiliza la metodología docente de aprendizaje basado en la resolución de problemas que consta de tres fases: a) Presentación del caso, identificación de problemas, repaso de los conocimientos previos y del material necesario para trabajar. b) Autoaprendizaje por el alumno. c) Resolución del caso y recontextualización para analizar las posibles variantes de interés. El contenido teórico se apoya con un taller práctico específico de insulinoterapia y autocontrol. La rotación de prácticas específicas es de dos semanas en la consulta y planta de endocrinología. Dentro del sistema de evaluación se incluye, de forma obligatoria, en el exámen Organización para la Seguridad y Cooperación en Europa (OSCE) un caso clínico de diabetes con paciente simulado en el examen final de 5º curso. Formación postgrado Según el nivel asistencial, los profesionales deben adquirir la formación necesaria para realizar de forma adecuada y actualizada, la prevención, el diagnóstico precoz, el seguimiento, el tratamiento, la prevención de complicaciones y el tratamiento de las mismas aplicando las tecnologías adecuadas. Actualmente los programas de las especialidades definen en cada una de ellas, los conocimientos, habilidades y actitudes que deben adquirir los residentes durante su formación, para así unificar los objetivos de formación de cada especialidad, independientemente de donde se formen. Pero a pesar de todo, tiene mucha influencia el Hospital, el Servicio o el tutor, en el caso de los médicos de familia, para que el residente se forme mejor en determinados aspectos. Los programas de las especialidades definen de forma muy genérica los contenidos de los planes de formación. En especialidades como cardiología o cirugía cardiovascular no se incluye la rotación en endocrinología ni la adquisición de conocimientos en diabetes, si se incluye en Medicina Interna como rotación optativa y en Digestivo solo se incluye la nutrición. 141 ANEXO AL PLAN INTEGRAL DE DIABETES MELLITUS de Castilla-La Mancha 2007-2010 El último programa de Medicina de Familia, establece de forma muy concisa, lo que el residente debe adquirir en relación a la diabetes concretando el nivel de prioridad y de responsabilidad en cada objetivo. Programas de doctorado Estos programas tienen un papel fundamental en el desarrollo de los conocimientos y habilidades que deben adquirir los profesionales y les permite vincularlos a la investigación, aspecto fundamental para el conocimiento de la enfermedad y sus repercusiones. Para ello la Facultad de Medicina de la UCLM debería desarrollar programas basados en investigación clínica y epidemiológica, basada en aspectos de prevención, diagnóstico, tratamiento, prevención de complicaciones etc. Esto permitiría a los clínicos participar e implicarse en estudios relacionados con su práctica clínica, lo que supondría mejorar su labor asistencial y estimular su ctividad dentro de la institución. 2.3. Conclusiones sobre formación en diabetes Las líneas de acción recomendables en formación pregrado son: • Integración vertical de los contenidos para coordinar la enseñanza global sobre diabetes a lo largo de toda la licenciatura, con la participación de endocrinólogos, internistas, médicos de familia, obstetras, pediatras, oftalmólogos, cirujanos vasculares y nefrólogos. • Aumentar el escaso tiempo de prácticas dedicado a la diabetes. Para ello se necesita una dotación de medios suficientes (espacio, personal y tiempo) a los servicios o unidades que realicen la docencia práctica. Por su parte, para mejorar la formación en diabetes dentro de los programas de las especialidades se debería: • Establecer o ampliar la rotación por endocrinología de determinadas especialidades. • Las Comisiones de Docencia y Asesoras de cada Centro Sanitario deberían implicarse en mejorar el aprendizaje de los residentes en todos los aspectos relacionados con la diabetes, estableciendo en el Plan Docente de cada especialidad del Centro unos objetivos de aprendizaje en diabetes adecuados a cada especialidad. • Implicar a las Comisiones Nacionales de las Especialidades relacionadas con la diabetes, en definir y establecer los objetivos de formación en todo lo relacionado con esta patología. UCLM: Universidad de Castilla-La Mancha. 142 INVEST IGACIÓN Y FORMACIÓN EN DIAB ETES 3. BIBLIOGRAFÍA • Accili D. New perspectives in diabetes research and treatment. Trends Endocrinol Metab 2000; 11:349-50. • Bandyopadhyay P. Advances in the understanding of diabetes mellitus. Drug News Perspect 2004;17:477-87. • Bosch X, Alfonso F, Bermejo J. Diabetes y enfermedad cardiovascular. Una mirada hacia la nueva epidemia del siglo XXI. Rev Esp Cardiol 2002; 55:525-7. • Gomis R. Líneas de investigación para el tratamiento curativo o definitivo de la diabetes mellitus. Anales de Pediatría 2003; 58:43-4. • La diabetes. Investigaciones y futuro. Disponible en: http://www.fundaciondiabetes. org/diabetes/ box04.htm. • Narayan KM, Benjamin E, Gregg EW, Norris SL, Engelgau MM. Diabetes translation research: where are we and where do we want to be? Ann Intern Med 2004; 140:958-63. • Saudek CD. Progress and promise of diabetes research. JAMA 2002; 287:2582-4. • Segura Fragoso A. Producción científica de CLM en biomedicina y Ciencias de la Salud 1973-2003. (En prensa). • Zimmet PZ. Diabetes epidemiology as a tool to trigger diabetes research and care. Diabetología (1999) 42: 499-518. 143 O N C E SISTEMAS DE I N FO R M A C I Ó N E N E L S E R V I C I O D E S A LU D D E C A S T I L LA - L A M A N C H A (SESCAM) Manuel G onz ález R ubio 1. INTRODUCCIÓN El proceso progresivo de informatización, tanto de Atención Primaria (TURRIANO), como de Atención Especializada (PROYECTO MAMBRINO XXI), va a permitir un escenario radicalmente distinto, fundamentalmente en las posibilidades actuales y futuras que nos da la tecnología informática y digital. El Servicio de Salud de Castilla-La Mancha (SESCAM), apostó desde su creación por la informatización progresiva hasta ser integral, de todos los procesos, tanto administrativos, sanitarios y de otra índole; como una apuesta de futuro, que está empezando a dar sus frutos, como por ejemplo la realidad del Sistema Turriano en Atención Primaria. 2. EXPOSICIÓN Para ello se realizó una nueva red informática (Red SANITEL), que interconecta todos los puntos necesarios de la Comunidad, con un ancho de banda suficientemente amplio y con una capacidad de redundancia para evitar caídas del sistema. Esta red permite la transmisión de datos entre las distintas provincias, de todo tipo, pero fundamentalmente en lo que nos ocupa la transmisión de información sanitaria, tanto datos tipo texto como Informes de Pruebas, Informes de Alta, imágenes y en general todo lo que este digitalizado. De la compleja composición de este anillo puede obtener información técnica en el Área de Tecnologías de la Información del SESCAM. 145 ANEXO AL PLAN INTEGRAL DE DIABETES MELLITUS de Castilla-La Mancha 2007-2010 2.1. Atención Primaria En el momento actual, el nivel de informatización Turriano alcanza el 100 % de la primera fase que abarca la Informatización de todos los Centros de Salud y Consultorios Locales, que tengan una línea telefónica que permita la transmisión de datos (se quedarían fuera escasos consultorios locales). Este problema se abordará a la conclusión del Turriano I, con el Proyecto denominado Turriano II. La capacidad de este sistema permite tener todos los datos clínicos y administrativos de cada paciente diabético, su tratamiento actual y cambios, introducción de pautas de prevención, tratamiento de problemas específicos de esta enfermedad, como por ejemplo; detección y manejo de hipoglucemias etc. La integración con el resto de factores de riesgo de patología vascular, permite el tratamiento de la diabetes mellitus y la integración con otras patologías, tales como el manejo de hiperlipemias, tabaquismo, obesidad, hipertensión arterial. En este nivel asistencial se puede por consiguiente controlar no solo la diabetes mellitus, sino también otras enfermedades interrelacionadas y de muy elevada prevalencia en este tipo de pacientes. Asimismo, se pueden registrar datos numéricos (glucemia, hemoglobina glicosilada-A1c, etc.) y monitorizar todos los valores numéricos en el tiempo. Las interconsultas con determinados especialistas quedarían registradas en la historia clínica del paciente, así como el seguimiento por ejemplo de Oftalmología (Retinopatía diabética), Nefrología, Podología, Odontología. En algunos casos se puede realizar el seguimiento de la retinopatía diabética por parte de profesionales entrenados en el manejo de Retinógrafos no midriáticos, o bien fotografía digital del fondo de ojo, existiendo la posibilidad de que la imagen sea enviada al oftalmólogo, en casos dudosos o bien en todos según se protocolice. Esta posibilidad permite un seguimiento más cercano de la patología de fondo de ojo, permitiendo un espaciamiento de las visitas al oftalmólogo, para paliar la sobrecarga que suele existir en la consulta externa de oftalmología. Por otra parte se realiza el seguimiento de curva de glucemia capilar, para lo cual el paciente tiene un medidor de glucosa mediante tiras reactivas; una vez entrenado, se autorrealiza las determinaciones que le sean indicadas por su médico para un adecuado seguimiento. Se realizan seguimientos analíticos, con Hemoglobina A1c, para determinar si el control metabólico es adecuado y adecuar las pautas de tratamiento farmacológico. 146 SISTEMAS DE INFORMACIÓN EN EL SERVICIO DE SALUD DE CAST ILLA-LA MANCHA (SESC A M) En resumen, existe la capacidad de tener y disponer de una valiosa información, que se complementa con las imágenes radiológicas que se pueden complementar con el informe del radiólogo, mediante el Sistema YKONOS. En un futuro cercano se podrá compartir toda la información e imágenes tanto radiológica como otras (fondo de ojo, endoscopias, etc.) No se puede olvidar la posibilidad de inclusión de protocolos, vías clínicas, guías de practica clínica basadas en la evidencia y pautas de tratamiento general, con Insulina y con antidiabéticos orales elaboradas por las diferentes sociedades científicas implicadas, que permite una inestimable ayuda y adecuación a pautas actualizadas y homogéneas de tratamiento. También se pueden introducir documentos para el paciente, como dietas, medidas higiénico dietéticas y las que se consideren necesarias. 2.2 Atención especializada En Atención Especializada (hospitales actuales, nuevos hospitales futuros, Centros de Especialidades de diagnóstico y tratamiento (CEDTs), etc.), se han adjudicado los diferentes aspectos del nuevo sistema de información que incluirá Historia Clínica Informática, tanto médica como de enfermería. La adjudicación del Sistema de información y la historia clínica informática ha sido a la empresa Siemens y su sistema SELENE, que integra la Historia clínica médica y la de enfermería. Este proyecto denominado "MAMBRINO XXI", se está desarrollando en estos momentos para la adecuación y progresiva implantación en los distintos centros de atención especializada. La implantación en los hospitales será progresiva, tanto en los nuevos dispositivos como migrando los que actualmente tienen el Sistema HP-HIS 1. Existe una versión funcionando en desarrollo, en el Hospital General de Ciudad Real, del Proyecto Mambrino XXI, de la empresa Hewlett-Packard. Al completar la informatización se va a poder trabajar en un escenario distinto, con todas las posibilidades de los sistemas digitales; además al incluir historia clínica informática, permite la introducción de información en texto, introducir documentos, vías clínicas, protocolos, dietas, información específica de educación sanitaria; imágenes de todo tipo siempre que sean digitales o se puedan digitalizar. El acceso a la información debe respetar la Ley de protección de datos y las distintas leyes que garantizan la confidencialidad de la Historia Clínica. Posteriormente se realizarán, determinados perfiles de acceso, que con los permisos adecuados mediante claves, permitan acceder a la información que se decida que cada profesional necesita para su trabajo. 147 ANEXO AL PLAN INTEGRAL DE DIABETES MELLITUS de Castilla-La Mancha 2007-2010 Este sistema, se integra por supuesto con toda la información actual, tanto administrativa, médica como departamental (Admisión, Documentación Clínica, Urgencias, Hematología, Laboratorios, Radiología, Dietética, Farmacia, etc.); por otra parte cualquier futura aplicación informática se debe poder incluir bien de forma integral o con mensajería informática HL7. 3. CONCLUSIONES En resumen, se dispondrá de un sistema de Historia Clínica única. Las funcionalidades del sistema integrado con atención primaria, permite compartir información relevante, dependiendo de los diferentes episodios, que son frecuentes en los pacientes diabéticos. La futura capacidad de poder disponer por ejemplo en los Servicios y Unidades de Urgencia Hospitalaria de los antecedentes del paciente, tratamiento actual, patología asociada y exploraciones complementarias analíticas o de imagen, permite una adecuada valoración de un proceso agudo por el que el paciente acude al Servicio de Urgencias, redundando en una información muy importante para un enfoque adecuado de la urgencia, ya que es muy frecuente no disponer de datos o informes médicos, por olvido, premura o acontecimiento de la urgencia fuera del ámbito habitual. Asimismo una vez realizado el diagnóstico y tomada una decisión médica: ingreso hospitalario o bien alta a domicilio, la información del episodio de Urgencia o de hospitalización estará disponible para su médico de atención primaria, que adecuadamente informado, independientemente de los datos aportados por el paciente, conoce la nueva situación con detalle, analíticas realizadas, exploraciones de imagen, tratamiento recibido y pautas generales así como el tratamiento ajustado o añadido a su tratamiento de base, dependiendo del especialista que le ha tratado o el problema atendido. Con los permisos pertinentes cada profesional podría acceder a toda la información necesaria para un tratamiento integral del paciente, estando a disposición tanto de atención primaria como de atención especializada. Estos sistemas, incidiendo en las potencialidades que se irán desarrollando cuando se disponga del sistema implantado y desarrollado, no cabe duda de que en pacientes en general y con enfermedades crónicas como la diabetes mellitus, en particular, que presentan complicaciones frecuentes y procesos intercurrentes, como infecciones, patología vascular en general y con una importante carga de datos analíticos y de 148 SISTEMAS DE INFORMACIÓN EN EL SERVICIO DE SALUD DE CAST ILLA-LA MANCHA (SESC A M) otras exploraciones complementarias, se beneficiarán de una información actualizada y a disposición de los distintos agentes que pueden necesitarla, para un adecuado manejo del paciente. Personalmente creo que responde a las expectativas planteadas sobre las necesidades de funcionamiento del Sistema de Información, evitando información redundante y, en definitiva, una mejor atención sanitaria de la diabetes mellitus. BIBLIOGRAFÍA • Sistema de información de atención primaria; “Turriano”. Área de Tecnología de la Información del SESCAM. • Proyecto “Mambrino XXI”. Área de Tecnología de la Información del SESCAM. • Red Sanitel. Área de Tecnología de la Información del SESCAM. • Standards of Medical care in Diabetes-2006; Diabetes Care 29, Supplement 1, January 2006. • Diagnosis and Classification of Diabetes Mellitus; Diabetes Care 29, Supplement 1, January 2006. • Programas de Atención Primaria del SESCAM. • Tratamiento dietético de la Diabetes Mellitus. Unidad docente de Medicina de familia de Toledo y Servicio de Endocrinología del Hospital “Virgen de la Salud” de Toledo. • Uso de Antidiabéticos Orales en la Diabetes Mellitus tipo 2. Unidad docente de Medicina de familia de Toledo y Servicio de Endocrinología del Hospital “Virgen de la Salud de Toledo”. • Guías de Práctica Clínica; Diabetes Mellitus tipo 2; Guías Clínicas Fisterra. • Jornada ¿Podemos mejorar la atención a la diabetes? ¡Hagámoslo¡; Sevilla 15 de marzo de 2007; Federación Española de Diabetes. 149 Í N D I C E D E A C R Ó N I M O S U T I L I Z A D O S AACE: American Association of Clinical Endocrino-Logists DPP: Diabetes Prevention Program ACG: Autocontrol de la Glucemia DPS: Diabetes Prevention Study ACP: Auscultación Cardiopulmonar ECV: Enfermedad Cardiovascular ACV: Accidente Cerebro Vascular ETD: Educación Terapéutica en Diabetes ADA: American Diabetes Association EVP: Enfermedad Venosa Periférica ADO: Antidiabéticos Orales FEAED: Federación Española de Asociaciones de Educadores en AF: Actividad Física AFG: Angiofluoresceina FRCV: Factores de Riesgo Cardiovascular AGA: Alteración de la Glucosa en Ayunas GBA: Glucemia Basal Alterada ARA II: Antagonista Receptores de la Angiotensina II GEDAPS: Grupo de Estudio de la Diabetes en Atención Primaria de AV: Agudeza Visual BOE: Boletín Oficial del Estado GPA: Glucosa Plasmática Alterada CEDT: Centro de Especialidades de Diagnóstico y Tratamiento GZ: Glitazona Diabetes Salud C-HDL: Colesterol HDL HbA1c: Hemoglobina Glicosilada CIR: Retraso del Crecimiento Intrauterino HDL: Lipoproteínas de Alta Densidad (High Density Lipoprotein) C-LDL: Colesterol LDL HMD: Hijo de Madre Diabética CLM: Castilla La Mancha HTA: Hipertensión Arterial CMBD: Conjunto Mínimo Básico de Datos IAM: Infarto Agudo de Miocardio CT: Colesterol Total IC: Insuficiencia Cardiaca DM: Diabetes Mellitus IDF: International Diabetes Federation DM1: Diabetes Mellitus Tipo 1 IECA: Inhibidor de la Enzima Convertidora de Angiotensina DM2: Diabetes Mellitus Tipo 2 IMC: Índice de Masa Corporal 150 ACR ÓNI MOS INE: Instituto Nacional de Estadística RNMD: Recién Nacido de Madre Diabética INP: Insulina Nocturna Prolongada ROT: Reflejos Osteotendinosos ITB: Indice Tobillo-Brazo RRMM: Residencias de Mayores ITG: Intolerancia Oral a la Glucosa SEC: Sociedad Española de Cardiología LDL: Lipoproteínas de Baja Densidad (Low Density Lipoprotein) SED: Sociedad Española de Diabetes MET: Metformina SEMI: Sociedad Española de Medicina Interna MMII: Miembros Inferiores MT: Medios Transparentes ND: Nefropatía Diabética OCT: Tomografía de Coherencia Óptica OSCE: Organización para la Seguridad y Cooperación en Europa P: Percentil PA: Presión Arterial PAD: Presión Arterial Diastólica PAS: Presión Arterial Sistólica PIO: Presión Intraocular PP: Posprandial PRINCET: Plan Regional de Investigación Científica, Desarrollo Tecnológico e Innovación SESCAM: Servicio de Salud de Castilla- La Mancha SF: Sulfanilurea SIFAR: Sistema de Información de Farmacia SNC: Sistema Nervioso Central SOG: Sobrecarga Oral de Glucosa SOP: Síndrome de Ovario Poliquístico SS: Seguridad Social TA: Tensión Arterial TAG: Trastorno Alterada a la Glucosa TG: Triglicéridos TMN: Tratamiento Médico Nutricional TTOG: Test de Tolerancia Oral a la Glucosa R: Retinopatía UCI: Unidad de Cuidados Intensivos RD: Retinopatía Diabética UCLM: Universidad de Castilla­-La Mancha RN: Recién Nacido VFG: Velocidad de Filtración Glomerular 151