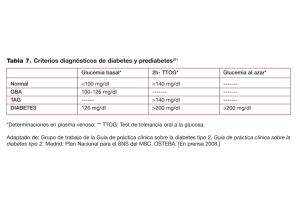
Las enfermedades crónicas no transmisibles se caracterizan
Anuncio

[email protected] – [email protected] 1 Curso Actividad Física en Salud y Enfermedad. 1. Introducción Epidemiológica de las Enfermedades NO Transmisibles Las enfermedades crónicas no transmisibles se caracterizan típicamente por: a) b) c) d) e) f) ausencia de microorganismo causal factores de riesgo múltiples latencia prolongada larga duración con períodos de remisión y recurrencia importancia de factores del estilo de vida y del ambiente físico y social consecuencias a largo plazo (minusvalías físicas y mentales) Aunque las enfermedades crónicas no transmisibles están entre los problemas de salud más comunes y costosos, también están entre los más evitables. Los ejemplos incluyen las enfermedades cardiovasculares (la enfermedad del corazón y ACV), cáncer, diabetes, artritis, asma, y enfermedad mental (2). Las enfermedades no transmisibles representan la mayor carga de salud en los países industrializados y un problema que crece rápidamente en los países subdesarrollados. En la mayor parte del mundo desarrollado, tres de cada cuatro muertes se deben a enfermedades cardiovasculares, cáncer, accidentes y otras enfermedades tales como diabetes, hipertensión, enfermedad respiratoria crónica, osteoporosis y algunos desórdenes músculo-esqueléticos, como principales problemas. Las enfermedades crónicas están aumentando en todo el mundo, sin distinción de región o clase social. Las enfermedades no transmisibles tradicionales se pueden considerar como un ejemplo de este crecimiento exponencial. En el 2000, las enfermedades no transmisibles y los trastornos mentales representaron el 60% de la mortalidad total en el mundo y el 43% de la carga global de morbilidad. Esta carga aumentará a un 69% en el año 2020; cardiopatía, accidentes cerebrovasculares, depresión y cáncer serán las enfermedades que aporten el mayor número de casos (3) . En el año 2000, el 77% del total de las muertes atribuibles por ENT ocurrió en los países en desarrollo. Los países con bajos o medianos ingresos dieron origen al 85% de la carga de enfermedad por ENT. [email protected] – [email protected] 2 Los países de ingresos bajos y medianos son los que cuentan con el mayor aumento de las enfermedades no transmisibles en la carga de morbilidad. En China o India solamente, hay más defunciones atribuidas a las enfermedades cardiovasculares que en todos los países industrializados combinados. Lamentablemente, estos países experimentan el gran impacto de las enfermedades crónicas, sin embargo, siguen prestando atención de salud a las enfermedades infecciosas agudas, desnutrición y la salud materna. 1.1 Situación epidemiológica en la República Argentina En la República Argentina, las enfermedades cardiovasculares y los tumores constituyen las dos primeras causas de muerte. Luego de las enfermedades infecciosas, las causas externas (traumáticas), también no transmisibles, ocupan el tercer lugar. Defunciones Causas de Muerte TOTAL Enf. Cardiovasculares Tumores Enf. Infecciosas Causas externas Todas las demás Tasa bruta Tasa ajustada 249,55 150,99 234,24 145,48 % 100,0 10757 73,1 49,26 267,19 48,59 255,27 Fuente: Ministerio de Salud y Ambiente de la Nación. Organización Panamericana de la Salud. Indicadores 2005. Buenos Aires; 2005 1.2 Situación epidemiológica en la Provincia de Buenos Aires La provincia de Buenos Aires, al igual que el país, presenta un patrón epidemiológico mixto, con aumento permanente de muertes por enfermedad crónica, pero con persistencia de una alto número de muertes por causa infecciosa, especialmente enfermedad diarreica aguda, infección respiratoria aguda y tuberculosis. Este patrón es compartido con América Latina, Europa Oriental y varios países asiáticos. [email protected] – [email protected] 3 En el año 2002, las cinco principales causas de muerte para el total de las edades ("Lista Argentina IV" modificada) fueron: CV JURISDICCION Total País Buenos Aires TUM CE TLD B A B A B A B A 287,06 257,99 160,17 147,09 52,32 50,67 264,33 243,75 Defunciones Causas de Muerte TOTAL Enf. Del corazón Tumores Enf. Infecciosas Enf. Cerebrovascular Causas externas Nº Tasa % 117.420 31294 21894 10757 8775 7757 798,3 212,8 148,9 73,1 59,7 52,7 100,0 26,7 18,6 9,2 7,5 6,6 Las enfermedades no transmisibles constituyen la principal causa de morbimortalidad en la Provincia de Buenos Aires. Las dos principales causas de muerte en nuestra provincia son las enfermedades cardiovasculares y los tumores malignos. Luego de las enfermedades infecciosas, las causas restantes entre las cinco primeras también corresponden a enfermedades no transmisibles. En conjunto las cuatro causas corresponden al 60% de la mortalidad global. Todas ellas involucran fuertemente a los factores de riesgo determinados por los estilos de vida. Por otra parte, representan un importante problema en cuanto a los AVPP (años de vida potenciales perdidos) que producen, como así también por los costos, siempre crecientes de la atención del daño. Los habitantes del Gran Buenos Aires tienen un riesgo relativo superior de morir que los del interior provincial, riesgo que es estadísticamente significativo en el grupo de menores de 1 año y desde los 20 hasta los 34 años. La sobremortalidad registrada en el conurbano es evidenciable también a través de otro indicador: Años de Vida Potencialmente Perdidos (AVPP.) que mide los años que han dejado de vivir los individuos fallecidos prematuramente. Como puede observarse en el [email protected] – [email protected] 4 cuadro siguiente, sobre el total de AVPP por grupo de edad de la provincia, el mayor peso corresponde al conurbano y el promedio es superior en más de dos años, respecto al interior provincial. AVPP por grupo de edad y área de residencia Provincia de Buenos Aires. Año 2002 Residencia Provincia Conurbano Resto AVPP Defunciones AVPP Defunciones AVPP Defunciones AVPP Total 47.816 1.057.405 30.327 Promedio 689.974 17.489 356.563 22,74 22,11 20,43 La expectativa de vida de los bonaerenses es de 72,89 años y ha aumentado 0.80 años entre 1991 y 2001, manteniéndose la diferencia entre sexos. Con respecto a la desagregación por áreas de residencia, arroja también diferencias notorias: Expectativa de Vida al Nacer Provincia de Buenos Aires Año 2002 Área Total Varones 72,89 69,36 Provincia 72,35 68,98 Conurbano 73,67 69,93 Resto Mujeres 76,53 75,77 77,64 Las enfermedades del corazón tienen mayor frecuencia en el conurbano y los tumores y enfermedades cerebrovasculares en el interior de la provincia, asociadas a las estructuras sociodemográficas de estas áreas. El mayor porcentaje de Años de Vida Potencial Perdidos corresponde a las siguientes causas: 1) Causas Externas, 2) Tumores, 3) Enfermedades del corazón; todas ellas incluidas en las 5 principales causas de defunción. Es importante observar también que, dentro de este grupo de causas, los promedios más elevados de AVPP corresponden a causas externas (35%), debido al importante número de muertes por esta causa entre los jóvenes. [email protected] – [email protected] 5 Peso relativo de los AVPP, según causas Provincia de Buenos Aires- Año 2002 15% 19% 0% 6% 22% 12% 4% 11% 11% TUMORES CAUSAS EXTERNAS INFECCIOSAS CORAZON CEREBROVASCULAR PERINATALES CONGENITAS MATERNAS RESTO 2. Qué factores producen las enfermedades crónicas no transmisibles Los principales Factores de Riesgo. En el año 2002, la OMS dedicó el Informe de Salud en el Mundo a la promoción de la salud y la reducción de los riesgos (4). En este texto: El riesgo se define como la probabilidad de un resultado sanitario adverso o un factor que aumenta esa probabilidad. En otras palabras, un ¨factor de riesgo¨ es una circunstancia detectable en los individuos, los grupos o el ambiente, que aumenta la probabilidad de padecer un daño a la salud, o de producir una evolución más desfavorable de dicho daño. Los factores de riesgo, pueden ser propios de la condición biológica de cada persona (edad, sexo, grupo étnico, etc.), originados en las condiciones de vida (situación socioeconómica, vivienda, ocupación, escolaridad, etc.), en los comportamientos individuales o estilos de vida (hábitos alimentarios, religión, adicciones, etc.) o determinados por el ambiente físico [email protected] – [email protected] 6 natural o construido por el hombre, y ciertos elementos del sistema sociocultural, entre los cuales se cuenta el propio sistema de atención de salud (accesibilidad, calidad, etc.) En las últimas décadas se han llevado a cabo numerosas investigaciones que nos han enseñado acerca de las causas y los mecanismos de estas enfermedades no transmisibles. La investigación ha involucrado grandes estudios epidemiológicos poblacionales, estudios en animales y de bioquímica básica, estudios de intervención y estudios preventivos basados en la comunidad a gran escala. Esta investigación ha demostrado claramente que las enfermedades no transmisibles o los eventos que llevan a ellas tienen sus raíces en estilos de vida no saludables o entornos sociales y físicos adversos. El estilo de vida (5) es una forma de vida que se basa en patrones de comportamiento identificables, determinados por la interacción entre las características personales individuales, las interacciones sociales y las condiciones de vida socioeconómicas y ambientales. Estos modelos de comportamiento están continuamente sometidos a interpretación y a prueba en distintas situaciones sociales, no siendo, por lo tanto, fijos, sino que están sujetos a cambio. Los estilos de vida individuales, pueden ejercer un efecto profundo en la salud de un individuo y en la de otros. Por lo tanto, la acción debe ir dirigida no solamente al individuo, sino también a las condiciones sociales de vida que interactúan para producir y mantener estos patrones de comportamiento. Las condiciones de vida (5) son el entorno cotidiano de las personas, dónde éstas viven, actúan y trabajan. Las condiciones de vida son producto de las circunstancias sociales y económicas, y del entorno físico, todo lo cual puede ejercer impacto en la salud, estando en gran medida fuera del control inmediato del individuo. La acción de la Carta de Ottawa destinada a crear ambientes favorables para la salud se centra en gran medida en la necesidad de mejorar y cambiar las condiciones de vida para apoyar la salud. Recientemente, desde la epidemiología social, se ha invocado la necesidad de evitar la “culpabilización” de la víctima, encuadrando los estilos de vida en planos de determinación más amplios (condiciones de vida) en relación con la inequidad social (6). En este marco, el modelo de Dahlgren y Whitehead (7) explica cómo las desigualdades sociales en salud son el resultado de interacciones entre diferentes niveles de condiciones causales, desde el individuo a las comunidades, y al nivel de políticas de salud nacionales. Los individuos están en el centro del cuadro, dotados de edad, sexo y factores genéticos que indudablemente influyen en su potencial final de salud. Yendo hacia el exterior del centro, la próxima capa representa conductas personales y estilos de vida. Las personas en circunstancias con carencias tienden a exhibir una prevalencia [email protected] – [email protected] 7 superior de factores conductuales como tabaquismo y mala alimentación, y también deben afrontar barreras financieras mayores para escoger un estilo de vida más saludable. Las influencias sociales y comunitarias se representan en la próxima capa. Estas interacciones sociales y las presiones de los pares influyen en las conductas personales en la capa debajo. Los indicadores de la organización de la comunidad registran menos redes y sistemas de apoyo para las personas en la base de la escala social, que, a su vez, tienen menos prestaciones sociales y facilidades para la actividad de la comunidad. En el próximo nivel, encontramos factores relacionados con las condiciones de vida y trabajo, provisión de alimentos y acceso a los servicios esenciales. En esta capa, las condiciones habitacionales más pobres, la exposición a condiciones de trabajo más peligrosas o estresantes y el limitado acceso a los servicios crean los riesgos diferenciales para los menos beneficiados socialmente. Por sobre todos los otros niveles están las condiciones económicas, culturales y medioambientales prevalecientes en la sociedad en conjunto. Estas condiciones, como el estado económico del país y las condiciones del mercado de trabajo, producen presión sobre cada una de las otras capas. El modelo de vida alcanzado por una sociedad, por ejemplo, puede influir en la elección individual de vivienda, trabajo e interacciones sociales, así como los hábitos de comida y bebida. Igualmente, las creencias culturales sobre el lugar de la mujer en la sociedad o las actitudes con respecto a las comunidades étnicas minoritarias pueden influir sobre su patrón de vida y posición socio-económica. Según el Informe de Salud Mundial 2002 (4), los factores de riesgo mayores para las enfermedades no transmisibles incluyen principalmente: • • • • • • • tabaco alcohol tensión arterial inactividad física colesterol sobrepeso dieta no saludable El Centro para la Prevención y Control de las Enfermedades Crónicas del Ministerio de Salud de Canadá (2) los agrupa de la siguiente manera: En los individuos, podemos clasificar los factores de riesgo como: • Factores de riesgo antecedentes: edad, sexo, nivel de educación y la composición genética; • Factores de riesgo comportamentales: fumar, dieta no saludable, inactividad física; y [email protected] – [email protected] • 8 Factores de riesgo intermedios: nivel de colesterol sérico, diabetes, hipertensión y obesidad/sobrepeso. En las comunidades, los factores principales que pueden impactar en la salud incluyen: • Las enfermedades sociales y económicas, como la pobreza, el empleo, la composición familiar, • El ambiente físico, como el clima, la contaminación atmosférica; • La cultura, como las prácticas, normas y valores; y • La urbanización que influye en la vivienda y el acceso a los productos y servicios. Gráfico 2. Relación entre los factores de riesgo, enfermedades y desenlaces comunes de enfermedad Factores de riesgo no Factores de riesgo t t l Condicion es culturales Condiciones intermedias Desenlaces mórbidos Hipertensi ón Enfermedad cardiovascular Lipidemia Diabetes Obesidad/ sobrepeso Múltiples cánceres Intoleranci a a la glucosa Fuente: Canada. Public Health Agency. Centre for Cronic Disease Prevention and Control (CCDPC). Integrated approach to chronic disease. 2003. Las enfermedades crónicas no transmisibles comparten factores de riesgo comunes. Mientras algunos factores de riesgo, como edad, sexo, y composición genética, no pueden cambiarse, muchos factores de riesgo comportamentales pueden modificarse, así como varios factores intermedios biológicos incluyendo hipertensión, sobrepeso, intolerancia a [email protected] – [email protected] 9 la glucosa e hiperlipidemia. Las enfermedades sociales, económicas, y físicas influyen y determinan la conducta, e indirectamente afectan a otros factores, como los biológicos. 3. Síndrome Metabólico Fue descripto ya a principios del pasado siglo por Hanefeld en Alemania y posteriormente redefinido por Reaven hace más de 15 años como Síndrome X, las numerosas denominaciones surgieron a medida que aparecían nuevos componentes que aportaban datos en relación a esta enfermedad. Así fue que el síndrome X, fue también llamado síndrome X plus, cuarteto mortífero, síndrome pluri-metabólico, síndrome de insulino-resistencia y finalmente Síndrome Metabólico. Existen desde hace muchos años una serie de asociaciones entre diversas situaciones clínicas como: la diabetes, la hipertensión arterial y la dislipemia, pero se conoce que en esta confluencia de factores aparece una entidad independiente llamada Síndrome Metabólico cuyo componente patogénico fundamental es la insulino-resistencia, es decir la incapacidad de una cantidad conocida de insulina de incrementar la entrada y utilización de la glucosa por parte de los tejidos tales como el hígado, el músculo y el tejido adiposo. En el año 1988 aparece publicado "Role of insulin resitance in Human disease" (Diabetes 1988, 37: 1595-607), en donde se exponen los componentes fundamentales del Síndrome Metabólico: • • • • • • Resistencia a la captación de glucosa mediada por acción de la insulina Intolerancia a la glucosa Hiperinsulinemia Aumento de los triglicéridos de las VLDL Disminución del colesterol HDL Hipertensión arterial Podríamos definir al Síndrome metabólico cómo la regulación alterada de la glucosa y/o resistencia a la insulina, asociados a trastornos del metabolismo de los hidratos de carbono y los lípidos, cifras elevadas de tensión arterial, obesidad y un incremento de la morbi mortalidad de origen arteriosclerótico. Además de la susceptibilidad genética se asocia a factores ambientales como la Obesidad central o abdominal, el sedentarismo, la dieta rica en grasas e hidratos de carbonos y pobre en fibras vegetales.. Es decir: que la glucosa no puede ser utilizada de manera correcta para sus funciones en los tejidos del organismo por parte de la insulina a pesar de estar en valores elevadísimos. Además, existen en esta enfermedad dos o más componentes que se nombran a continuación: tensión arterial elevada, triglicéridos plasmáticos elevados y/o colesterol, HDL bajo, obesidad central, micro albuminuria (mínimas pérdidas de albúmina en la orina) etc. [email protected] – [email protected] 10 En definitiva, en el Síndrome Metabólico existe una constelación de factores lipídicos y no lipídicos que se manifiestan en un mismo individuo en forma secuencial y simultánea como consecuencia de un estado de resistencia a la acción de la insulina. Indudablemente hay una predisposición genética a padecerlo, no obstante aquí se produce una fuerte unión entre lo genético y lo ambiental, es decir todo aquello que está relacionado con el estilo de vida que llevamos. La mala alimentación (exceso de grasa, sal e hidratos de carbono) y la falta de actividad física conllevan al incremento de la grasa corporal (fundamentalmente la abdominal). Impacto epidemiológico del Síndrome Metabólico... Las últimas publicaciones indican un impacto del 24% de Síndrome metabólico en poblaciones sanas (J. Int Med 1999 245; 163-174). De los pacientes pediátricos con Síndrome metabólico un 50% tiene obesidad. Tal y como se expresara anteriormente confluyen en el síndrome Metabólico una serie de patologías que conforman a su vez una entidad independiente: el Síndrome Metabólico. Su presencia se relaciona con un aumento significativo de riesgo de diabetes, enfermedad coronaria y enfermedad cerebro vascular. Se sabe que la mortalidad por causas cardiovasculares es 5 veces mayor en presencia de este síndrome. Se establece que la posibilidad de padecer diabetes por causa de Síndrome Metabólico es de 2.3 a 4 veces mayor al resto de la población, mientras que el riesgo de ACV (accidente cerebrovascular) sube tres veces más. los diabéticos que poseen Síndrome Metabólico tienen mayor predominio de microalbuminuria o macroalbuminuria, (manifestación de daño renal) como también neuropatía distal, con respecto a diabéticos que no padecen Síndrome Metabólico hay un incremento de complicaciones crónicas de la diabetes. La insulino resistencia de los pacientes con Síndrome Metabólico aumenta el riesgo de enfermedad arterial coronaria tanto la asintomática como la sintomática (Atheroscler Thromb Vasc Biol. 2001; 21: 2051-8). Consecuentemente la mortalidad cardiaca se incrementa notablemente. El principal escollo para incluir la Insulino-resistencia en el diagnóstico de SM es la dificultad de practicar la prueba del clamp Hiperinsulinémico-euglucémico. La OMS propone que se considere insulino-resistente a todo aquel que tenga una captación de glucosa por debajo del último cuartIl de la población local. El modelo homeostático (HOMA), mucho más fácil de llevar a la práctica, consiste en calcular la relación insulinemia/glucemia en condiciones basales ajustadas por una constante y ha adquirido popularidad por su sencillez y exactitud. La fórmula original para países anglófonos puede ser matemáticamente extrapolada de modo sencillo: Insulinemia mUI/ml. x Glucemia grm/litro dividido 4 Identificación clínica del Síndrome metabólico Insertar tablas de oms e ilib latinoamerica [email protected] – [email protected] 11 El Grupo de expertos en el tratamiento del adulto, del Programa Nacional de Educación del Colesterol (NCEP ATP III) de los EEUU, ha considerado al Síndrome metabólico como una entidad separada que a través de factores de riesgo puede ser diagnosticada fácilmente. Este grupo a diferencia de lo que estableció el grupo consultor de la OMS, considera innecesario demostrar directamente la existencia de la resistencia a la acción de la insulina. Así el diagnóstico para SM se haría fácilmente cuando están presentes tres o más factores de riesgo abajo descriptos. El papel de la obesidad todavía se discute. Se considera que actúa como detonador al empeorar la resistencia, especialmente cuando es a predominio abdominal. Factor de riesgo Definición Obesidad abdominal Circunferencia abdominal > 102 cm. en hombres y > 88 cm. en mujeres Triglicéridos altos > 150 mg% Colesterol HDL bajo < 40 mg% en hombres y < de 50 mg% en mujeres Hipertensión arterial > 130/85 mmHg Hiperglucemia en ayunas > 110 mg. En definitiva, cómo es bastante difícil evaluar la resistencia a la insulina, el CDC (Centro para el control de prevención de enfermedades) ha recomendado el uso de la identificación clínica del Síndrome Metabólico desarrollado por el NCEP ATPIII. La importancia fundamental de prevenir y tratar estos pacientes radica en evitar las complicaciones subsecuentes, fundamentalmente las cardiovasculares, por lo que se puede concluir que la atención del Síndrome Metabólico comprende dos objetivos fundamentales: 1. Reducir las causas subyacentes como inactividad física y obesidad 2. Tratar los factores de riesgo lipidicos y no lipidicos asociados Se han observado los grandes beneficios de disminuir la presión arterial, los lípidos y de controlar la glucemia como tratamiento para Síndrome Metabólico. Esto mejora la sensibilidad a la insulina y reduce el riesgo de enfermedad cardiovascular. Un diagnóstico precoz, en el que el laboratorio de análisis clínicos tiene un aporte crucial, es determinante en la contención de esta enfermedad que se ha dado a llamar: la epidemia del siglo XXI. Indicadores predictivos del SM [email protected] – [email protected] 12 En ciertas personas, el interrogatorio de sus antecedentes familiares y personales suele permitir identificar una serie de indicadores del riesgo de SM. Ellos incluyen: • Antecedentes familiares de DBT • Diabetes gestacional previa • Antecedentes obstétricos: macrosomía fetal, abortos a repetición, morbi mortalidad neonatal, polihdramnios. • Antecedentes familiares o personales de enfermedad vascular obstructiva en personas menores de 45 años. . TABLA 2 PARAMETROS PROPUESTOS POR LA OMS PARA EL DIAGNOSTICO DE SM TABLA 3 ALGORITMO PROPUESTO POR LAS GUIAS DE ILIB LATINOAMERICA PARA EL DIAGNOSTICO DE SM [email protected] – [email protected] 13 4. Diabetes La Diabetes Mellitus es un grupo de enfermedades metabólicas caracterizadas por hiperglucemia crónica, debida a defectos en la secreción y/o acción de la insulina. La hiperglucemia crónica se asocia a largo plazo con daño, disfunción y falla de varios órganos, especialmente retinas, riñones, nervios, corazón y vasos sanguíneos. 4.1 TIPOS DE DIABETES: CLASIFICACIÓN ETIOLÓGICA I. Diabetes tipo I Causada por destrucción de las células B, que generalmente conduce a un déficit absoluto de insulina. Reconoce en la mayoría de los casos, una etiología autoinmune. II. Diabetes tipo 2 Se debe a una deficiencia progresiva de la secreción de insulina, instalada generalmente sobre una insulinorresistencia previa. Puede abarcar desde una insulinorresistencia predominante con deficiencia de insulina relativa, hasta un defecto secretorio predominante con insulinorresistencia. III. Otros tipos específicos Defectos genéticos en la función de la célula; defectos genéticos de la acción de la insulina; enfermedades del páncreas exócrino; endocrinopatías; inducida por tóxicos o agentes químicos; infecciones; formas no comunes de diabetes inmunomediada; otros síndromes genéticos asociados ocasionalmente con diabetes. IV. Diabetes Gestacional (DMG): Diabetes que aparece o se diagnostica en el curso de un embarazo. Los criterios diagnósticos difieren de los de la población no embarazada. Son inferiores tanto los valores de glucemia de ayuno como los valores a las 2 hs. post-carga. Solo el 5 % de los casos se diagnostica con glucemia de ayuno, el resto requiere efectuar 1 o 2 pruebas de sobrecarga con glucosa (Criterio OMS por factibilidad en primer nivel de atención) a partir del quinto mes de gestación, especialmente en las embarazadas consideradas de mayor riesgo. La alteración del metabolismo hidrocarbonado es un proceso más o menos rápido según el tipo de diabetes. Las personas con cualquier tipo de diabetes pueden requerir tratamiento insulínico en algún momento de su enfermedad. [email protected] – [email protected] 14 ETAPAS DE LA ALTERACIÓN DE LA GLUCEMIA. TIPOS ETIOLÓGICOS Y ESTADIOS Estadios NORMOGLUCEMIA Regulación normal Tipos de la glucosa PREDIABETES Tolerancia a la glucosa alterada o Glucemia de ayuno alterada (TGA o GAA) HIPERGLUCEMIA DIABETES No requiere insulina Requiere insulina para su control Requiere insulina para sobrevivir Tipo 1 Tipo 2 Otros DMG 4.2 CRITERIOS DIAGNOSTICOS PARA LOS TRASTORNOS DE LA REGULACIÓN DE LA GLUCOSA (Los valores están en mg/dl y se utiliza plasma o suero venoso) Ayuno 2 hs post-carga Normal < 110* < 140 GAA 110-125* No aplica TGA No aplica 140-199 DIABETES >o = 126 >o = 200 Tanto la Glucemia de Ayuno alterada (GAA) como la intolerancia a la glucosa (TGA) representan factores de riesgo y marcadores para desarrollar Diabetes y enfermedad cardiovascular. La TGA es más frecuente que la GAA. En el 60% de las personas que desarrollan diabetes, existe en los 5 años previos TGA o GAA. *La Asociación Americana de Diabetes considera glucemias normales a las inferiores a 100 mg/dl y alteración de la glucemia de ayuno, a valores comprendidos entre 100 y 125 mg/dl. La intervención sobre la alimentación (Perdida de peso entre 5/10%) y la actividad física regular (media hora diaria de caminata a paso ligero), reduce el riesgo de progresar a Diabetes en las persona con TGA. [email protected] – [email protected] 15 CRITERIO DIAGNÓSTICO DE DIABETES Tres son las posibilidades de arribar al diagnóstico de Diabetes. Cualquiera de ellas debe reconfirmarse en días subsiguientes. 1. Síntomas de diabetes más valores de glucosa plasmática obtenidas al azar > 200 mg/dl (I I.I mmol/L). Al azar significa en cualquier momento del día sin considerar el tiempo transcurrido desde la última ingesta. Los síntomas clásicos de la diabetes incluyen poliuria, polidipsia y pérdida de peso sin motivo aparente. 2. Glucosa Plasmática en Ayunas (GPA) > 126 mg/dl (7.0 mmol/L). Se define como ayuno la ausencia de ingesta calórica durante por lo menos 8 horas previas. 3. Glucosa plasmática > 200 mg/dl 2 horas después de una carga de glucosa (PTOG) La prueba debe hacerse como la describe la OMS. * Prueba diagnóstica de tolerancia oral (OMS): Requisitos previos Últimos 30 días: sin patología infecciosa Últimos 3 días: dieta rica en hidratos de carbono Evitar en lo posible medicación asociada que pueda interferir los resultados (corticoides, drogas depresoras de potasio, salicilatos) Ayuno: no menor a 10 hs. ni mayor a 16 hs. Carga oral de: 75 gr. De glucosa en 375 cc. de agua acidulada con jugo de limón Extracción: basal y a los 120 minutos Recomendaciones: realizar la prueba en ambiente templado. No fumar ni caminar Detección en sujetos asintomáticos sin diagnóstico: La detección de Diabetes Tipo 2 es efectiva si se realiza con profesionales del sector sanitario y si como resultado puede brindarse a las personas diagnosticadas un tratamiento efectivo, que incluya: el acceso a una atención interdisciplinaria, donde el asesoramiento nutricional resulta indispensable acceso a los controles periódicos y al tratamiento ambulatorio, circunstancias que se encuentran contempladas en la Ley Provincial de Diabetes 11620 La metodología sugerida para detectar la mayoría de los casos es a través de la glucemia de ayuno por la relación costo-beneficio y la aceptación por parte de los pacientes. Esto no invalida continuar con la prueba de sobrecarga con glucosa según criterio médico. Existe en la población adulta, especialmente del sexo masculino, una etapa de falta de control médico especialmente entre los 20 y los 40 años, en la cual se gestan los factores de riesgo que originarán la Diabetes y Enfermedades cardiovasculares, facilitándose de esta manera el curso inexorable hacia la enfermedad. En el primer nivel de atención, los profesionales habitualmente asisten personas ya enfermas (hipertensos, diabéticos, dislipémicos) que denuncian como tales su predisposición genética. Sería un objetivo de medicina preventiva, citar a los familiares descendientes de los mismos para advertirlos sobre la necesidad de tener estilos de vida saludables con el objeto de disminuir sus riesgos futuros y realizar en ellos una evaluación periódica (IMC, perímetro de cintura, TA, glucemia, lípidos) En población asintomática, debe detectarse diabetes cada 3 años a partir de los 45, especialmente en las personas con IMC > a 25. [email protected] – [email protected] 16 SOSPECHA DE DIABETES TIPO 2 Entre un 30 y un 50 % de los diabéticos Tipo 2 se encuentran no diagnosticados, por tanto no tratados y expuestos a la hiperglucemia, con riesgo de desarrollar micro y macrovasculopatías. Al diagnóstico, un alto porcentaje se encuentra ya con complicaciones. En sus etapas iniciales, la diabetes Tipo 2 puede no presentar síntomas. Las personas con prediabetes deben recibir tratamiento nutricional que les permita una pérdida moderada de peso (5 a 10 % del peso inicial) y realizar actividad física regular (media hora de caminata a paso ligero, casi todos los días). En ellos se deben evaluar y eventualmente tratar otros factores de riesgo cardiovascular, sin olvidar el tabaquismo. Datos clínicos positivos Síntomas de hiperglucemia: Polidipsia Poliuria Polifagia. Otras manifestaciones Infecciones genitales (balanopostitis, vulvovaginitis), Micosis interdigitales, Visión borrosa, Enfermedad periodontal crónica Forunculosis, Piodermitis a repetición Disfunción eréctil Mononeuritis. Acantosis Nigricans Hígado graso Farmacoterapia corticoidea Datos de Laboratorio Presencia de Patologías que se asocian a Diabetes GAA Psoriasis TGA previa Enfermedad de Dupuytren Hipertrigliceridemia Síndrome de Peyronée Colesterol HDL bajo Síndrome del túnel carpiano Glucosuria Endocrinopatías (Hipo e hipertiroidismo) Presencia de factores de Riesgo* Familiar de primer grado diabético Sobrepeso/Obesidad: especialmente central ( IMC > 27 Kg/m2 perímetro de cintura ♀: > 88 cm ♂: > 102 cm) Sedentarismo Hipertensión (> 140/90 mm/ Hg) Mujeres con antecedentes de hijos nacidos con más de 4500 g. o diagnóstico previo de diabetes gestacional Mujeres con poliquistosis ovárica 4.3 OBJETIVOS TERAPÉUTICOS EN DIABETES TIPO 2 Lograr que el paciente se encuentre libre de síntomas, alterando sólo lo indispensable sus costumbres. Procurar obtener los objetivos terapéuticos metabólicos y de Tensión arterial que han demostrado disminuir la incidencia o progresión de las complicaciones crónicas micromacrovasculares. Toda vez que no se logren los objetivos, debe promoverse en primer lugar el refuerzo de los recursos no farmacológicos. Los intervalos de evaluación de los objetivos deben ser entre uno y tres meses. * UKPDS [email protected] – que [email protected] Estudio del Reino Unido que demostró el tratamiento intensificado de DM Tipo 2 (HbA1c=7% versus HbA1c=7.9%) Seguimiento media 10 años Reduce significativamente un 25% 24% 23% 21% 16% 17 Complicación microvascular Extracción de cataratas Albuminuria a 12 años Retinopatía a 12 años Infarto de miocardio Parámetros de control glucémico Nivel Riesgo de complicaciones Glucemia de ayuno mg/dl Glucemia 1-2 hs postprandial mg/dl HbA1c* Normal Adecuado bajo Admisible moderado Inadecuado alto < 110 <126 126-140 >140 <140 <180 <180 >180 <6 <7 7-8 >8 *Referida a un rango no diabético entre 4 y 6 % Parámetros de control nutricional, lipídico y de Tensión Arterial Riesgo de complicaciones crónicas Bajo Moderado Alto IMC (kg/m2) 19 /< a 25 25 /< a 27 27 o más Colesterol Total mg/dl <180 <200 200 o más Colesterol LDL mg/dl <100 100-129 130 o más Colesterol HDL mg/dl* >40 35-40 <35 Triglicéridos <150 150 /199 200 o más Tensión Arterial Sistólica (mmHg) <130 <140 140 o más Tensión Arterial Diastólica (mmHg) <80 <90 90 o más *En mujeres se sugiere un HDL 10 mg/dl. más alto SECUENCIA TERAPÉUTICA EN DM TIPO 2 [email protected] – [email protected] 18 1. Tratamiento no farmacológico. Mejoría de los estilos de vida • • • • educación diabetológica nutrición actividad física cesación tabáquica Puede ser única opción terapéutica, en tanto se alcancen los objetivos propuestos y los pacientes no se encuentren cursando intercurrencia infecciosa o complicaciones de la enfermedad . Plazo razonable de espera : 1/3 meses 2. Tratamiento farmacológico Drogas no insulino-secretagogas: sin riesgo de originar hipoglucemias Acarbosa, Biguanidas (Metformina), Tiazolidindionas (Rosi y Pioglitazona) Drogas insulino-secretagogas: con riesgo de originar hipoglucemias Sulfonilureas (Glibenclamida-Glimepirida-Gliclazida-Glipizida) Metglitinidas (Nateglinida-Repaglinida) Insulinoterapia: Adecuada a los horarios de las comidas principales, recordando que el pico máximo de acción, debe coincidir con la máxima elevación glucémica postprandial. Es ideal manejar mezclas de insulina NPH y Corriente sirviendo la primera para mantener un nivel basal de insulinemia y la segunda para anticiparse a las elevaciones glucémicas prandiales y corregir glucemias >a 150 mg/dl evidenciadas por el automonitoreo preprandial (Dosis total de corriente: suma de la dosis para comer más la de corregir). Cuando se efectúa tratamiento insulínico se debe adecuar la selección de alimentos, reforzando con metodologías educativas sencillas el reconocimiento de alimentos que suben la glucemia, estableciendo porciones de los mismos con contenidos de 10 grs. de HdC cada una. Esto permitirá mantener el mismo contenido diario de hidratos de carbono por comida, independientemente del alimento elegido, haciendo predecibles los picos máximos postprandiales de la glucosa sanguínea y por ende más o menos estables las dosis de insulina. El automonitoreo diario y los controles clínicos y de laboratorio evidencian el grado de control metabólico y por tanto la necesidad de permanecer o avanzar con la siguiente secuencia terapéutica. y/o más más más • • • Adecuación Nutricional Aumento de actividad física Cesación tabaquica • Monoterapia Obesos: Metformina No obesos: Glibenclamida • Farmacoterapia combinada Farmacoterapia de los FRCV asociados Insulina • • • NPH Corriente Mezcla de ambas Farmacoterapia de los FRCV asociados EDUCACION TERAPEUTICA DIABETOLOGICA PERMANENTE La Diabetes Tipo 2 es una enfermedad progresiva [email protected] – [email protected] 19 4.4 EDUCACION TERAPEUTICA DIABETOLOGICA Al momento del ingreso del paciente, es la misión del equipo profesional interviniente acompañarlo en un proceso de Aprendizaje Diabetológico que lo capacite y lo fortalezca para ser parte activa en el tratamiento, funcionando en esta primera instancia como sostén, en el que comenzará apoyándose en búsqueda de los objetivos terapéuticos acordados. Este acompañamiento educativo, debería otorgarle herramientas para lograr una mayor calidad de vida y es ideal realizarlo con la reunión grupal de las personas afectadas, ya que facilita la construcción de conocimientos a través de la interacción con los demás, circunstancia que permite reflexionar sobre los propios problemas al verlos desde los otros. La persona con diabetes debe conocer en forma progresiva los motivos y la evolución de su enfermedad, reconocer los síntomas asociados al descontrol metabólico, sus propios objetivos de tratamiento, las opciones que existen para lograrlos y los controles periódicos necesarios con el equipo de salud, como así también sobre las frustraciones que se producen por diversos motivos, comenzando a dar sentido a las mismas. La Educación Terapéutica, es ideal realizarla con la participación de por lo menos cuatro disciplinas que deben estar presentes en la Atención Primaria de la Salud: el médico tratante, la enfermera, la nutricionista y el psicólogo. Debemos esperar que a través de esta intervención el paciente encuentre la respuesta a las distintas circunstancias que su enfermedad le plantea día a día y pueda internalizar nuevas conductas que le permitan lograr una vida más saludable. Los enfermos crónicos suelen promover también en los equipos tratantes dosis muy altas de frustración, por lo que se deberá generar también acciones intra-equipos que funcionen como factores protectores de la tarea. Como estrategias didácticas, debe guiarnos el circuito de “resolución de problemas” sustentado en tres núcleos que corresponden a los tres momentos de aproximación de las personas que aprenden un nuevo objeto de conocimiento: 1 Problemas del paciente derivado de su nueva situación de salud Capacidad de resolución desde los propios conocimientos Nueva capacidad de resolución “informada”, internalización nueva conducta Revisión grupal, confrontación, reformulación. Percepción de necesidades de ampliar conocimientos 3 1: Estrategia de problematización inicial 2: Estrategia para promover procesos de análisis 3: Estrategia para promover procesos de síntesis Aportes educativos teóricos: Contenidos habituales 2 Revisión de las explicaciones iniciales a partir de esta nueva información [email protected] – [email protected] 20 VARIABLES A EVALUAR QUE INCIDEN EN LOS RESULTADOS Eje Social Ocupación-Nivel de escolaridad-Distancia de vivienda al centro asistencial-Ayuda alimentaria-Comedores comunitarios Resulta ideal la intervención del trabajador social porque puede establecer lazos intersectoriales que permitan dar respuestas a las situaciones sociales problemáticas. Eje Emocional Identificación de psicopatologías o Conductas obstaculizadoras Depresión –Ansiedad –Trasgresión – Hiperdemanda Ej: (Test: Bender-HTP entrevista psicológica c/ genograma trigeneracional) Deserción habitual Ej: Representación grafica de su diabetes Resulta indispensable la participación de un psicólogo I N T E R V E N C I O N Conductas E DClínica UBioquímica Terapéutica C A T I V A De autocontrol: Técnica y frecuencia- Respuestas ante Resultados Alimentarias: Selección Cuali-Cuantitativa de alimentos convenientes e inconvenientes: Frecuencia de ingesta de los mismos: diaria, … días por semana?, ocasionalmente, nunca. Nº de comidas diarias Actividad Física: Laboral-Domestica-Recreativa Diaria, …días por semana?, ocasionalmente, nunca Hábitos tóxicos: alcohol y tabaco Toma de medicamentos: dosis-horario-adecuación de dosis en caso de insulinoterapia-abandono Respuesta en emergencias: alerta y capacidad de corregir situaciones en forma ambulatorias Concurrencia a controles estipulados: Cuidados de los pies: calzados-medias-higiene-uñas: corte y micosis-micosis interdigital-callosidades plantares. Auto/evaluación de sensibilidad táctil Clínica: síntomas de descompensación Nicturia, sed, boca seca Complicaciones: visión borrosa-dolores nocturnos en las piernasClaudicación- etc Talla- Peso- IMC -TA Bioquímica: HbA1c-Perfil lipídico Terapéutica: Adecuación de dosis de medicamentos Antes del inicio del programa Periódicamente con posterioridad al mismo [email protected] – [email protected] 21 4.5 NUTRICIÓN SALUDABLE EN OBESIDAD, DIABETES Y FACTORES DE RIESGO CV El resultado del tratamiento depende en un 90% de la adecuación nutricional del paciente a su nuevo estado de salud. Procure incorporar a su equipo de trabajo un licenciado en nutrición, es el profesional que mejor adecua: necesidad terapéutica, gustos alimentarios y recursos disponibles. El trabajo interdisciplinario consistirá en identificar y corregir errores nutricionales referidos a: número de comidas diarias, selección cuali-cuantitativa de alimentos. A los efectos de brindar asesoramiento cualitativo, se categorizan los alimentos en tres grupos: : Deben consumirse ocasionalmente por su gran aporte calórico y de grasas saturadas. : Deben consumirse diariamente sin repetir porciones. La leche, las frutas y los almidones aportan hidratos de carbono (HdC), por tanto en pacientes que reciben insulinoterapia, las porciones diarias totales deben representar el 50% del Valor Calórico Total (VCT) y estar distribuidas de manera estable para favorecer el cálculo de la dosis de insulina. Si bien ningún alimento con HDC está prohibido, preferir HDC complejos y alimentos de bajo y moderado índice glucémico, acompañados por alimentos con fibra, proteína magra o aceites. Se desaconsejan dietas con contenido de HdC inferior a 130 gr diarios ☺: Deben consumirse diariamente con total libertad por su bajo aporte calórico. ☺ Evitar *Lácteos enteros, crema de leche, manteca, margarinas, quesos duros y semiduros. *Amasados de pastelería, galletitas, facturas, masa de tarta y empanadas, pizza. *Carnes con grasa visible, achuras, hamburguesas, fiambres, salchichas. *Productos de copetín. *Mayonesa, sopas crema. *Dulces, golosinas, helados, chocolates. *Bebidas alcohólicas. *Gaseosas comunes. * Azúcar * Miel * Alcohol Con libertad *Agua común, mineral, gaseosas y jugos dietéticos. Sin repetir soda, No suben la glucemia *Carnes magras: (vacuna, principal fuente de hierro) *Infusiones: tes saborizados, *Ave sin piel * Pescados (frescos o “al natural”) tisanas, mate, café. * Mondongo *Quesos magros *caldos desgrasados. * Huevo (reemplaza =20 gr de queso ó 30 gr de carne) *gelatinas dietéticas. *Aceite Contienen HdC: *vegetales “crudos” de estación suben la Glucemia “verdes, rojos y amarillos” Ver reverso porciones Recuerde que las verduras aportan fibras, vitaminas y minerales. Aconseje comenzar las comidas principales con un plato de ensalada multicolor. *Lácteos descremados (fuente de calcio) *Panificados *Frutas *Papa, batata, Choclo, calabaza *Arroz, avena, harina de maíz *Pastas *Legumbres: (porotos, soja, lentejas, garbanzos, arvejas) *Vegetales cocidos [email protected] – [email protected] Pacientes en tratamiento insulínico: VCT (calorías) HdC diarios 1.200 1.500 1.800 2.000 150 gr 190 gr 225 gr 250 gr D A 30 70 M 20 C : 190 gr 70 Porciones de Alimentos que aportan 10 gr de HdC. Sume hasta alcanzar la cantidad correspondiente y distribúyalos en 4/6 comidas diarias: *Lácteos descremados: 200 cc (1 vaso) de leche, yogur dietetico, o bebible *Panificados sin grasa: ½ mignon de pan – 1 rebanada de pan lactal ó integral – 2 rebanadas de pan flauta. *Vegetales: 1 papa tamaño huevo – ½ batata chica – 2 cucharadas soperas de granos de choclo– 1 taza de calabaza o zapallo. *Cereales: 1 cucharada sopera de arroz cocido – 1 cucharada sopera de harina de maíz (polenta) o sémola cocidas *Pastas: 5 ravioles de verdura o ricotta – 5 ñoquis de papa – 1 canelón de verdura/ricotta – ¼ taza de fideos cocidos *Legumbres: 2 cucharadas soperas de porotos (soja), lentejas o garbanzos – ½ taza de arvejas *Frutas: ½ pomelo – ½ manzana – ½ naranja – 1 mandarina chica – 1 durazno chico – 2 ciruelas – 2 higos – 150 gr de sandia ó melón – 8 uvas – 10 frutillas – ½ banana chica – ½ pera. 22 EVITAR EN FACTORES DE RIESGO ASOCIADOS HIPERTENSION HIPERCOLESTEROLEMIA HIPERTRIGLICERIDEMIA Sal Pickles – aceitunas Productos de copetín Envasados Enlatados Fiambres Embutidos Mayonesa Pan común con sal Galletitas saladas y dulces Caldos en cubos sopas comerciales Mostaza – ketchup salsa de soja Edulcorantes c/sodio Congelados Desecados Grasas saturadas Colesterol Lácteos enteros Quesos duros Manteca Mollejas – riñón – hígado – piel de ave - seso Fiambres Yema de huevo Helados cremosos Chocolate – coco Grasas Trans Productos elaborado con aceite vegetal hidrogenado: Margarinas o productos que las contengan (galletitas, amasados de pastelería, bizcochos) Grasas para frituras Masa de tarta Empanadas comerciales Azúcar - miel Alcohol y bebidas azucaradas Control cuantitativo de alimentos con HdC Alimentos a incluir con moderación para disminuir el Riesgo Cardiovascular Grasas Monoinsaturadas – Omega 3 Aceites de soja, canola u oliva Pescados: atún, caballa y sardina (frescos o al natural) Grasas Poliinsaturadas Aceite de girasol, maíz y uva Estanoles y Fitoesteroles Se encuentran en vegetales y cereales y disminuyen la absorción de colesterol a nivel intestinal. Existen productos comerciales que los incluyen. Índice glucémico de los alimentos (Área de glucemia del alimento x 100 área glucémica de glucosa ) Índice glucémico bajo Índice glucémico medio <65 60/85 Lácteos-LegumbresPastas Pan blanco-Pan integralsimples y rellenas Avena All Bran-Pochoclo jugos naturales de fruta Salvado enteroPapas al horno , hervidas o fritas Remolacha-batataArroz integral-Polenta Zanahoria cruda-chocloSandía Frutas frescas Índice glucémico alto >85 Glucosa (100) Miel Zanahoria cocida Puré de papas Arroz blanco [email protected] – [email protected] 23 Para perder peso las personas tienen que comer entre 500 y 1.000 calorías menos por día Observemos las calorías que aportan alimentos no convenientes de consumo frecuente Alimento Gaseosa común Cerveza Jugo de frutas comerciales Media luna Pan dulce Churros Alfajor Pizza Choripán Sándwich de milanesa Sándwich de hamburguesa Pancho Tostado Papa fritas Manteca/ margarina Mayonesa Porción 1 vaso grande Una lata 1 vaso grande Una unidad Una porción 2 unidades Una unidad Una porción Una unidad Una unidad Una unidad Una unidad Una unidad Un porción Un rulo Una cucharada Calorías 125 135 125 160 300 350 320 300 550 500 300 280 220 270 40 80 [email protected] – [email protected] 24 Cuanto cuesta gastarlas!! Actividad Actividad ligera Tareas domesticas ligeras Caminar (3 Km/hora) Actividad moderada Ciclismo (9 km/hora) Trabajo de jardinería Tareas domesticas moderadas (limpieza de ventanas y habitaciones) Cortar el césped con cortadora eléctrica Caminar (5 km/hora) Fregar los pisos Nadar (400 mts/hora) Ciclismo (13 km/hora) Caminar (6.5 km/hora) Actividad intensa Baile intenso Ciclismo (16 km/hora) Caminar (8 km/hora) Trotar (8 km/hora) Correr (9 km/hora) Correr (9-15 km/hora) Calorías/hora 150 200 210 220 240 250 275 300 300 325 360 320-500 400 420 480 600 660-850 4.6 ACTIVIDAD FISICA Y SALUD POR QUE SE DEBE REALIZAR ACTIVIDAD FÍSICA? ♦ Aumenta la capacidad funcional cardiovascular y respiratoria en sanos y enfermos, y disminuye la tensión arterial. ♦ Disminuye la posibilidad de tener infarto de miocardio, hipertensión o arritmias. ♦ Disminuye el peso y mejora la relación colesterol total/HDL. ♦ En la tercera edad prolonga el tiempo de independencia, reduce el aislamiento social del anciano y mejora su resistencia, fuerza muscular y flexibilidad. ♦ Mejora el control de la diabetes y disminuye o revierte la insulinorresistencia e intolerancia a la glucosa. ♦ En adolescentes de entre 12 a 16 años disminuye el consumo de alcohol y de tabaco entre un 30 y un 50%. ♦ Disminuye la incidencia de cáncer de colon, ovario, útero y endometrio en la mujer y de próstata en el hombre. ♦ Aumenta el depósito de calcio en los huesos tanto en mujeres como en hombres de cualquier edad disminuyendo la incidencia de fracturas. ♦ Aumenta la autoestima y disminuye la aparición de depresión o la mejora. [email protected] – [email protected] 25 PRECAUCIONES Cuestionario general que debe realizar el profesor de educación física que coordine grupos. Ante respuestas afirmativas las personas: no deben realizar ningún tipo de esfuerzo SIN control médico. ♦ Le ha dicho alguna vez un médico que tiene alguna enfermedad cardiaca y le ha recomendado actividad solo bajo supervisión? ♦ Tuvo dolor de pecho realizando algún tipo de esfuerzo? ♦ Ha tenido dolor de pecho en el último mes? ♦ Tuvo mareos, convulsiones o perdió el conocimiento? ♦ Tiene algún problema en los huesos o articulaciones que podría agravarse con actividad física? ♦ Ha tomado alguna vez medicamentos para la presión o el corazón? ♦ Tiene alguna razón física que le impida realizar ejercicios físicos? ♦ Sufre de alguna enfermedad, Diabetes, Asma, Presión alta, Colesterol alto, obesidad, hinchazón marcada de pies, dificultad respiratoria, palpitaciones, dolor de pecho? Si todas estas respuestas son negativas: No tiene riesgo para realizar actividad física leve-moderada. Para realizar actividad física intensa, los hombres mayores de 40 años o las mujeres mayores de 50 años deben realizarse Prueba de esfuerzo. En pacientes diabéticos, debe detectarse enfermedad micro/macrovascular y en caso positivo, establecer un programa de actividad física individual adecuado. CUÁL ES LA MEJOR ACTIVIDAD FÍSICA? Para que las persona adhiera es importante…. ♦ QUE LE GUSTE Y LO DISFRUTE. Elegir un actividad que le resulte agradable y placentera, NO es cierto el mito “sin dolor no hay recompensa”. Es posible tener un pasatiempo o participar de un juego o danza que exija movimiento. ♦ QUE LO HAGA DURANTE EL RESTO DE SU VIDA. La mejor actividad es la que se realiza siempre. La actividad que se abandona no le produce beneficios. ♦ QUE DURE UN MÍNIMO DE 3 HORAS SEMANALES No necesariamente sea una sola actividad, sino la suma de todas las actividades divididas en por lo menos 3 veces por semana. ♦ NO IMPORTA NI EL PESO NI LA EDAD Nunca es tarde para empezar. Siempre es temprano para abandonar. Tiene dos posibilidades [email protected] – [email protected] ESTILO DE VIDA ACTIVO 30 minutos por día hacen la diferencia Si usted realiza todos los días alguna de estas actividades, tendrá menos posibilidades de enfermarse. • Lavar el auto, ventanas o pisos entre 45-60 minutos • Jardinería entre 30-45 minutos • Caminar de 3 a 3,5 km. diarios • Andar en bicicleta entre 6 a 8 km. • Baile social 30 minutos • Empujar un cochecito de bebe 2,5 km. • Actividad aeróbica en agua durante 30 minutos • Subir y bajar escaleras 15 minutos No es necesario que la actividad sea seguida. 26 PROGRAMA DE ACTIVIDAD FÍSICA • • • • • • • Nivel de Actividad Física Recomendada Frecuencia: 3 a 5 veces por semana. Duración 15 a 60 minutos Tipo: aeróbica continua o en bloques. Una actividad que utilice la mayor parte del cuerpo posible. Intensidad: lo mas rápido posible que produzca un aumento del pulso, le genere algo de sudor pero no le produzca agitación. Frecuencia cardiaca máxima: reste a 220 la edad. Los sedentarios deben alcanzar una frecuencia del 50% al 70% de esa cifra, los activos del 70 al 80%. Progreso: sugerir alcanzar “x” cuadras en “x” minutos, según nivel previo de actividad Años < 30 30 a 39 40 a 49 50 a 59 60 o + Sedentario 40 c. en 40 c. en 35 c. en 35 c. en 30 c. en 46´ 50´ 46´ 49´ 50´ Activo 40 c. en 40 c. en 40 c. en 35 c. en 35 c. en 43´ 46´ 50´ 46´ 52´ Entrenado 40 c. en 40 c. en 40 c. en 40 c. en 40 c. en 40´ 43´ 46´ 50´ 53´ Aconsejamos hidratación frecuente y calentamiento previo y posterior Calzado cómodo En las personas con Diabetes la glucemia mayor a 300 mg/dl, la cetonuria, las lesiones en los pies, las hemorragias en retina y la insuficiencia renal contraindican la actividad física. 4.7 MEDICAMENTOS PRODIABA Comprimidos Hipoglucemiantes Droga Presentación Dosis habitual Administración 1 a 4 comp Duración de acción 6 hs Metformina 500 mg Glibenclamida 5 mg 1 a 3 comp 10-12 hs 15 min. antes de comidas principales Con las comidas Insulinas Humanas Pico máximo Duración de acción Dosis diaria total (0.2 a 2 U /Kg de peso ) [email protected] – [email protected] NPH 100 U /cc Corriente 100 U /cc 6-12 hs 18 hs 2-5 hs 6 hs 27 Comenzar con dosis mínima 50-70 % de la dosis total 2 o 3 dosis pre : desayuno -almuerzo - cena 30-50% de la dosis total *Para comer: 0.5 a 2 U cada 10 grs de Hidratos por comida *Para corregir: ídem cada 50 mg de glucemia por encima de los 150 mg/dl del monitoreo Comenzar con dosis mínimas Autocontrol y descartables Tiras para determinación de glucemia capilar por comparación en escala de colores Punzores Jeringas U 100 Agujas Para pacientes Tipo 2: rango de lectura 0/250 mg/dl Para pacientes Tipo 1: rango de lectura 20/800 mg/dl 50 por año 48 por año 240 por año Se entregan a las personas que cumplan los siguientes requisitos (Ley Provincial 11.620): a) Residencia con dos (2) años de antigüedad en la provincia de Buenos Aires b) No contar con cobertura de salud c) No poseer recursos e ingresos que permitan al paciente costear los gastos derivados del control y tratamiento de su enfermedad. d) No contar con parientes que estén legalmente obligados a prestación de asistencia ó que, teniéndolos, no se encuentren en condiciones de proporcionarla en forma total o parcial. e) No gozar de los beneficios previstos en la Ley (insulinas, hipoglucemiantes orales, tiras reactivas, material descartable) en el orden nacional, provincial, municipal ú otorgados por el subsector privado. Instructivo de gestión de tratamiento con comprimidos 1- El paciente concurrirá a su centro habitual de asistencia y en el formulario que entrega la Región Sanitaria a los distintos municipios firmará la declaración jurada que justifica su pertenencia a los requisitos previstos en la Ley. 2- El profesional actuante completará la ficha con datos médicos y la planilla tendrá una validez de 2 años. Vencido el plazo de regestión (2 años mas 3 meses) el paciente será dado de baja. 3- Periódicamente el profesional reevaluará la cantidad de comprimidos que con receta solicitará al Responsable Prodiaba que corresponda. 4-Tiras reactivas: 100 tiras por 0/250 mg/dl para 200 determinaciones por año. [email protected] – [email protected] 28 Instructivo de gestión de tratamiento insulínico 1- El paciente iniciará su gestión en el Área de Servicio Social del Hospital Provincial o Municipal de la Provincia de Buenos Aires más cercano a su domicilio. Allí el Trabajador Social completará la Encuesta Social, teniendo presente los requisitos preestablecidos por la Ley 11.620. Esta Encuesta tendrá validez anual. 2- Encontrándose el paciente en condiciones de obtener el beneficio, la gestión continuará ante su médico habitual de consulta. Este completará la Planilla Médica de validez anual que deberá incluir interconsulta oftalmológica. El profesional actuante estimará la cantidad de frascos de insulina NPH U100 y corriente U100 que el paciente necesita para tres (3) meses de tratamiento. Como así también las tiras reactivas de control glucémico previstas por normas.( 200 tiras 20/800 para 400 determinaciones año) 3- Con las Encuestas Social y Médica completas y la prescripción en el recetario del tipo de insulina y número de frascos, el paciente concurrirá ante el responsable intrahospitalario de gestión quien registrará el pedido en las planillas estipuladas y lo elevará a la Sede de la Región Sanitaria correspondiente, junto con las Encuestas. Este responsable de gestión citará al paciente para la fecha estimada de recepción del producto y le hará firmar la planilla (en calidad de conforme) contra la entrega de la insulina e insumos. 4- Las posteriores entregas se realizan por trimestre y contra entrega de prescripción en recetarios solamente y ante el responsable intrahospitalario de gestión. 5- Una vez vencido el plazo de Regestión (1 año + 3 meses), el paciente será dado de baja (Ley11.620). 4.8. FACTORES DE RIESGO MACROVASCULAR ASOCIADOS Tratamiento no farmacológico : ver paginas: Nutrición saludable (13/16), Actividad física (17/18) La adecuación nutricional y la adhesión a una actividad física aeróbica regular son indispensables para obtener buena respuesta terapéutica. Son válidas como única opción de tratamiento si en breve plazo (1 a 3 meses) se alcanzan los objetivos propuestos y si no existe lesión cardiovascular previa. 1. Hipertensión arterial: Drogas de elección Inhibidores de la enzima de conversión de la angiotensina II (IECA, priles) Antagonistas del receptor de la Angiotensina II (artanes) Diuréticos a dosis bajas: Tiazídicos: con filtrado > a 30 ml/min. Fursemida: con filtrado < a 30 ml/ min bloqueantes cálcicos. betabloqueantes Bloqueantes alfa * * Controlar periódicamente la función renal y el K sérico. Es frecuente la necesidad de asociar medicamentos con distintos mecanismos de acción para lograra las cifras tensionales buscadas. La hipertensión favorece el progreso de retino y nefropatía y aumenta el riesgo de eventos macrovasculares. [email protected] – [email protected] 29 2. Dislipemia Bajar el LDL colesterol, aumentar el HDL colesterol y reducir los triglicéridos, reduce la enfermedad macrovascular y la mortalidad en pacientes con DM Tipo 2, especialmente en aquellos que tuvieron eventos cardiovasculares previos. Drogas de elección • Estatinas *: Especialmente indicadas para la dislipemia con predominio de colesterol LDL elevado. También cuando con cifras adecuadas de LDL Colesterol, el Colesterol No HDL (Colesterol Total- HDL Colesterol) es mayor a 130 mg/dl. • Fibratos*: Especialmente indicados en dislipemias con predominio de hipertrigliceridemia y HDL bajo. • Acido nicotínico: Especialmente indicado en pacientes con HDL bajo. *controlar periódicamente TGO/TGP/CPK. Evitar asociar estatinas y fibratos. 3.La aspirina En prevención secundaria: 75 / 162 mg/día. en pacientes con lesión vascular (IAM, by pass, ACV, accidentes isquémicos , claudicación y/ angor). Es recomendable también el uso de aspirina como estrategia de prevención primaria en individuos mayores de 30 años con factores de riesgo asociados. (Dosis recomendada 75-162 mg/día) Contraindicada en: personas con alergia a la aspirina, con tendencia al sangrado, en medicados con anticoagulantes y en los que presentan úlcera gastroduodenal, gastritis y enfermedad hepática activa. 4. Tabaquismo: Intervenciones breves: Registrar la condición de fumador en la HC Realizar consejo antitabaquico claro . Evaluar el nivel de motivación: Piensa dejar de fumar en los próximos 6 meses? NO: Precontemplación SI: Piensa dejar de fumar en el próximo mes? NO: contemplación SI: preparación : tiempo de actuar No preparados para dejar de fumar: Promueva la reflexión focalizando los beneficios Elaborar programa terapeutico: fecha de abandono, intervención psicosocial, c/ fármacos Elaborar un plan de seguimiento [email protected] – [email protected] 30 4.9 EVALUACIÓN INICIAL Y SEGUIMIENTO PERIÓDICO DE LOS PACIENTES Anamnesis Ingreso Nivel de Escolaridad Puede su paciente interpretar indicaciones escritas? Ocupación: horario Le permite su ocupación respetar el número de ingestas saludables? Es su trabajo de intenso gasto calórico? Todo lo contrario? Enfermedades familiares: Síndrome metabólico-Nefropatías-HTA-Afecciones cardiovasculares Edad al diagnóstico: A mayor antigüedad mayor posibilidad de complicaciones clínicas y subclínicas Alimentación: n° y horario de comidas Identificación de errores nutricionales cuali/cuantitativos: exceso de alimentos hipercalóricos (grasas naturales y artificiales “trans”), de azúcares simples, bajo consumo de carnes rojas (déficit de hierro biodisponible), bajo consumo de lácteos (inferior a 3 vasos diarios de leche y/o yogur en adultos) Bajo consumo de verduras y frutas frescas de estación (déficit de fibra), exceso de sal. Consumo habitual de alcohol Actividad física cotidiana: Trimestralmente Hábitos Nutricionales De actividad física Tóxicos Automonitoreo: Evaluar: técnica, frecuencia y valores Respuesta del paciente ante descontrol metabólico. Síntomas de : • • • mal control metabólico complicaciones Otros Infecciones actuales y desde último control Medicación: Tolerancia Adhesión en horario y dosis doméstica, laboral, recreativa Hábito tabáquico Medicación: Actual y previa. Contracepción. Terapia hormonal de reemplazo en menopausicas Antecedentes de gestaciones Infecciones previas o actuales en: piel, ap. genitourinario, pies, encías o dentales Inmunizaciones Controles ginecológicos o urológicos acorde a edad Síntomas: • de mal control metabólico • de complicaciones (Hipoglucemias, alteraciones visuales, claudicación, angor, impotencia, etc.) Intercurrencias Anualmente Actualización de datos que lo requieran [email protected] – [email protected] 31 Examen Físico Ingreso Control de Talla y peso: Control de TA: Medición Cintura-cadera Auscultación cardiaca Pulsos carotídeos Examen de abdomen: Puntos dolorosos-organomegalias Examen de pies: Ver pagina (30) Trimestralmente • • • Si hay patología Anualmente Se repite control de inicio En caso de pié en riesgo Si hay patología Si hay patología Palpación tiroidea Examen de cavidad bucal Fondo de ojo: en caso de contar con oftalmoscopio y capacitación previa. (Si se detecta retinopatía se deriva a nivel de mayor complejidad) Ver pagina (31) Repetir si microalbuminuria + Si existe posibilidad en consultorio: Detección de Proteinuria y microalbuminuria (si proteinuria negativa) con tiras reactivas ** Técnica: en orina matinal (no necesariamente la primera) y descartando cetonuria, infección urinaria, HTA descompensada, fiebre, ejercicio físico intenso, contaminación con flujo vaginal o sangre Ver algoritmo pagina (33) Educación Diabetológica Ingreso Acordar objetivos terapéuticos individuales Evaluación social-emocional-conductas-clínicabioquímica - terapéutica Contenidos : Establecer un cronograma de recreación de Trimestralmente Evaluación de conductas individuales: % de logros sobre objetivos acordados Establecer necesidad de Anualmente Evaluación de conductas individuales Refuerzos [email protected] – [email protected] conocimientos a cerca de: Causas de DM- SíntomasAutocontrol-Nutrición-Actividad Física-Tratamientos farmacológicos Complicaciones- Emergencias- Controles periódicos Los espacios de aprendizaje pueden ser individuales y / o compartidos con pares 32 Refuerzos Nuevos contenidos Laboratorio Ingreso HbA1c * Perfil Lipoproteico Evaluación renal Proteinuria 24 hs. Albuminuria 24 hs. Creatininemia Clearence de creatinina Ionograma TSH Trimestralmente Reevaluar los estudios que hubieran resultado patológicos Anualmente • • • Solo si Proteinuria negativa Solo si proteinuria positiva • Si HTA En sospecha de hipotiroidismo • * Valor de HbA1c 14 Promedio de Glucemias de 2 meses previos 415 mg/dl 13 380 mg/dl 13 345 mg/dl 11 310 mg/dl 10 275 mg/dl 9 240 mg/dl 8 205 mg/dl 7 170 mg/dl 6 135 mg/dl * UKPDS Estudio del Reino Unido: reducción de riesgos en DM Tipo 2 con tratamiento Intensificado (HbA1c= 7% versus HbA1c=7.9%) Reducción p % Cualquier evento 12 0.029 Microvascular 25 0.0099 IAM 16 0.052 Cirugía de cataratas 24 0.046 Retinopatía a 12 a. 21 0.016 Albuminuria a 12 a. 33 0.000054 El descenso de un punto de la HbA1c, reduce un 35 % la aparición de complicaciones [email protected] – [email protected] ** 33 Detección de Proteinuria en orina matinal , con tiras reactivas Descartando cetonuria, infección urinaria, HTA descompensada, fiebre, ejercicio físico intenso, contaminación con flujo vaginal o sangre + - Repetir Repetir en 3 meses Nefropatía clínica + Microalbuminuria Al año + Nefropatía incipiente Cuantificar en Laboratorio en orina de 24 hs: < 1 gr: Reducir ingesta proteica IECA aún en normotensos en dosis creciente hasta lograr valores en rango de normalidad. Evoluciona hacia la IRC a razón de una disminución de 12 ml/min/año el filtrado >1 gr: derivar a nefrologia - IECA aun en normotensos, en dosis crecientes hasta lograr valores en rango de normalidad Evoluciona hacia nefropatía clínica en 5/10 años Predice en el 80% de los casos IRC en 20 años Interconsultas Ingreso ECG basal Ergometria si: 1. Síntomas cardiacos típicos o atípicos 2. ECG basal anormal 3. Enfermedad arterial carotídea o periférica 4. Personas con intención de iniciar actividad física intensiva Trimestralmente Según criterio medico ante controles patológicos Anualmente • Fondo de ojos con dilatación pupilar * Ver pagina (31) Nefrología si : 1. Macroproteinuria: >1gr. 2. Filtrado glomerular < 50 ml/min. 3. Creatininemia >1.7 • Odontológica Otras según situación individual (Ej con psicología o salud mental si nota síntomas o signos de depresión, angustia, trastornos de conducta alimentaria, deterioro cognitivo etc) Planificación familiar • [email protected] – [email protected] 34 4.10 MUJERES DIABÉTICAS EN EDAD FÉRTIL: PROGRAMACION DEL EMBARAZO Objetivos • • • • Antecedentes • • • • • • • • Concientizar a la paciente y a su pareja sobre la importancia de programar el embarazo por los riesgos maternos, obstétricos, fetales y neonatales. Aconsejar métodos de anticoncepción hasta lograr un óptimo control metabólico. Prevenir las complicaciones maternas y fetoneonatales. Evitar la evolución desfavorable de las patologías preexistentes en la madre. Heredofamiliares, dislipemias, enfermedades cardiovasculares y renales. Obstétricos: Antecedentes de neonato macrosómico, hipertensión arterial, mortalidad fetal intrauterina etc. Medicación actual – inmunizaciones – PAP. Intercurrencias . Hábitos perjudiciales y/o tóxicos. • Peso – talla – IMC: estado nutricional. Examen tocoginecológico. PAP. Control de presión arterial, examen del sistema cardiovascular y de miembros inferiores. Examen neurológico (descartar neuropatía autonómica, principalmente gastrointestinal y cardiovascular) Fondo de ojo y evaluación oftalmológica. Laboratorio • • • • Hb Glicosilada y/o Fructosamina. Función renal. Evaluación tiroidea: TSH – anticuerpos antitiroideos. Perfil lipídico. Programación • Modificación de hábitos perjudiciales y tóxicos: consumo de alcohol, tabaco, dietas hipercalóricas o hipergrasas, automedicación, etc. Indicar plan alimentario adecuado a estado nutricional, buscando mejor peso posible. Cubrir los requerimientos de ácido fólico desde la programación del embarazo hasta el tercer mes de gestación Discontinuar tratamientos previos con: Hipoglucemiantes orales (insulinizar) hipolipemiantes , IECA o artanes. Examen físico • • • • [email protected] – [email protected] 35 ACONSEJAR CONCEPCIÓN CUANDO: • • la pareja esté psicológicamente preparada las hemoglobinas glicosiladas, en por lo menos dos determinaciones seguidas, fueron menores de 7%* o dentro del valor normal, según el método. • La paciente tenga conciencia de la importancia de tomar medidas para prevenir complicaciones maternofetoplacentarias y neonatológicas (MORBIMORTALIDAD PERINATAL) • Y se encuentra en condiciones de: realizar frecuentes controles metabólicos, de adecuar el plan alimentario, de concurrir a las consultas del equipo de atención, de estar dispuesta a internarse por cualquier intercurrencia y de iniciar insulinización cuando se indicara. • Los resultados de la evaluación realizada determine que la paciente se encuentra en condiciones óptimas para cursar un embarazo. * Para un valor normal máximo de 6% SE DEBE CONTAR CON EQUIPO INTERDISCIPLINARIO • Integrado por obstetras, nutricionistas entrenados en embarazos complicados por diabetes, y posteriormente en la semana 33 se incorporará el neonatólogo. AUMENTAN EL RIESGO DE MORTALIDAD MATERNO/FETAL • • • • • • Enfermedad coronaria. Insuficiencia renal, clearence creatinina < de 50 ml/min. ó creatinemia > de 2 mg %. Proteinuria masiva. Hipertensión arterial > de 140/90 mm Hg. Que no mejora con medicación. Retinopatía proliferativa. Gastroenteropatía severa. 4.11 SITUACIONES QUE PUEDEN REQUERIR INTERNACION • Cetoacidosis Diabética [email protected] – [email protected] 36 Generalmente en pacientes con Diabetes Tipo 1 Glucemia > 300 mg/dl, cetonemia /cetonuria positiva y diuresis osmótica. En pacientes Tipo 2 solo durante severas situaciones de stress ( cirugías ,Infecciones etc) Nauseas, vómitos, taquipnea, taquicardia,epigastralgia. Deshidratación moderada a severa. Letargo La deshidratación y la acidosis son el problema dominante. Iniciar terapia con hidratación oral ( si se tolera) 1 a 2 l. en las primeras 2 horas con insulina Cte (20 % de la dosis diaria total) .Controlar glucemia y cetonuria con tiras reactivas a las 2 hs y repetir si cuerpos cetónicos positivos. Si solo hiperglucemia: insulina Cte ( 10 % de la dosis diaria total) Identificar causa de descompensación e intervenir. Si el cuadro lleva varias horas de evolución, no se puede rehidratar por vía oral, se sospecha K< de 3.5 mEq/L no comenzar con la insulina, solo comenzar hidratación parenteral: Internación urgente! Descompensaciones Agudas Metabólicas De la Diabetes • Hipoglucemia Severa Antecedentes de insulinoterapia ó Terapia con sulfonilureas. Síntomas: Confusión, sudoración fría, temblores, debilidad, perdida de conocimiento, convulsiones. Iniciar terapia: si puede tragar, 3 cucharadas de azúcar diluidas en agua. Agregar 3 galletitas o 2 rebanadas de pan. Si no puede tragar, administrar dextrosa hipertónica endovenosa. Asegurarse ni bien despierte y degluta una ingesta de H de C complejos y proteínas. • Estado Hiperglucémico Hiperosmolar no cetósico Más frecuente en diabéticos Tipo 2 añosos que viven solos o con mal cuidado con frecuente patología cardiovascular o respiratoria asociada (precaución). Glucemia > 600 mg! Deshidratación severa, Cetonuria negativa. Estado de conciencia alterado. La Hipovolemia es el problema dominante. Iniciar terapia con hidratación lenta e internar urgente! Severas Complicaciones Crónicas de la Diabetes y Factores de Riesgo asociados • • • • • Pié Diabético complicado Cardiopatías descompensadas Crisis Hipertensivas Enfermedad vascular coronaria o periférica ACV [email protected] – [email protected] • • IAM Nefropatía complicada • Pielonefritis • Infecciones severas con Descompensación Hiperglucémica 37 Neumopatía Adquirida de la Comunidad con factores de riesgo agregados a la DBT: Edad > 60 años Otra patología crónica acompañante: EPOC, insuficiencia cardiaca o hepática, neoplasia, malnutrición Elementos clínicos: Taquipnea > 30 x´ Hipotensión arterial = o < 90/60 Mala mecánica respiratoria Trastorno del sensorio Elementos del laboratorio: Blancos > 30.000 ó < 4.000 Urea ó creatinina elevados Hematocrito < 30% Alteraciones radiológicas: Afectación de más de un lóbulo Lesiones bilaterales Derrame pleural. Cavitación Aumento de volumen del filtrado de más de 50% en las últimas 48 horas. Complicaciones en el Embarazo 4.12 EXAMEN DE LOS PIES Componentes que conducen al pié diabético Personales Edad avanzada, sexo masculino, diabetes de larga data Uso de calzado y medias inadecuados. Falta de higiene. Sociales Estrato socioeconómico bajo y bajo nivel de educación Consumo de alcohol – tabaquismo – vivir solo. [email protected] – [email protected] Niveles de riesgo (simplificados de Wagner) Síntomas 38 Controles Tratamientos Signos Por claudicación DBT 1 o 2 veces por DBT/FCRCV 1. Habitual Pies fríos, intermitente, dolorControl en Palidez, acrocianosis óControl: gangrena, disminución Vasculares año de la temperatura. Prohibido fumar – corregir 0-0 de Wagner reposo.Personales y sociales calzado Control Ausencia de pulso pedio y tibial– posterior. Disminución del vello.podológico Cambios tróficos en Alteración ortopédica, Mal Controluñas Semestral Plantillas de descarga, 2. Aumentado apoyo, Control Trimestral autoexamen del pie,con 0/1 a 0/3 de Wagner Sensitivos: disestesias, anestesias, Pérdida de la sensibilidad táctil (evaluada Neurológicos por neuropatía, Vasculopatía, cirugía en deformidades parestesias. monofilamento o torunda de algodón) y úlcera curada, amputación Mensual antiagregantes, Autonómicos: piel seca por anhidrosis Controltermoalgésica: fío/calorrígidas, (metal/plástico) – previa Motores: debilidad muscular, calambres elemento punzante. revascularización Úlcera profunda, necrosis de lesión 3. Con lesión Derivar a mayor (diapasón) Cultivo Vibratoria: – Disminución o hasta Absceso, osteomielitis si se que intervenga mayor establecida complejidad ausencia de reflejo aquiliano asocia a vasculopatía complejidad 1 a 5 de Wagner Atrofia muscular. Hiperqueratosis plantar. Disestesias por aparición de callos Pié cavo, dedos en garra, movilidad articular Alteración limitada, cambio rápido e indoloro en la forma biomecánica del del pié, asociado a edema sin antecedente de pié traumatismo (Pié de Charcot) Disminución o ausencia del dolor debido a la Uña encarnada, rubor, callos, úlcera Trauma neuropatía Disminución o ausencia del dolor debido a la Calor y rubor, supuración Infección neuropatía Micosis interdigitales y/o ungueales 4.13 RETINOPATIA DIABETICA Clasificación y predicción de evolución de lesiones retinales Global Diabetic Retinopathy Project Group, Ophthalmology 2003 Sep Estudio con fondo de ojo dilatado Estadio Retinopatía Diabética 1. Sin retinopatía aparente 2. No Proliferativa leve 3. No Proliferativa moderada 4. No Proliferativa Severa (preproliferativa) 5. Proliferativa Descripción Control • Sin anormalidades • Solo algunos microaneurismas >que leve y <que severa • Hemorragia retinal • Exudado duro/algodonoso • Rosario o IRMA leves Uno o + de los siguientes: • 20 o + hemorragias en 4 cuadrantes • Rosario venoso definido en 2 cuadrantes • IRMA prominente en 1 o + cuadrantes Uno de los siguientes Láser RFG RDP 1 año 12 meses No A veces -1% 12 meses No A veces 2-6 meses A veces 4,1% tipo 1 -1% tipo 2 8,1% tipo 1 1,2% tipo 2 No 2-4 meses Todos, con mayor beneficio en tipo 2 A veces 52% 1 mes Todos, A veces 35% [email protected] – [email protected] (con neovasos) Estadios terminales con ceguera Edema Macular • Neovascularización definida de retina • Hemorragia vítrea o prerretinal • Hemorragia masiva • Desprendimiento de retina • Glaucoma neovascular • Cualquier edema que amenace o incluya la fóvea • Puede encontrarse en cualquier estadio 39 urgente ceguera en 2 años si severa inmediato ¿Vitrectomía? Imposible 1-2 meses Láser focal si localizado Vitrectomía a veces Siempre Esquema de controles: Edad diagnóstico 0-30 >31 Embarazo Primer examen 5años después del diagnóstico No hay retinopatía prepuberal Con el diagnóstico Primer trimestre Controles anuales anuales Cada 3 meses o más frecuente . 4.14 DIABETES GESTACIONAL Detección Diagnóstico Se enfatizará la detección de diabetes gestacional en embarazadas con factores de riesgo predisponentes: • Antecedentes de diabetes en familiares de 1º grado. • Mortalidad perinatal (recién nacido muerto entre las 28º semanas de edad gestacinal y los 7 días de posparto). • Hipertensión en embarazos anteriores. • Antecedentes de macrosomía fetal (recién nacido de más de 4500 gr). • Obesidad (IMC mayor de 27) • Diabetes gestacional en embarazos anteriores. • Edad materna mayor de 30 años. • Trastornos previos oligomenorreicos – poliquistosis ovárica. Glucemia de ayuno > 105 mg/dl. En dos oportunidades ó Glucemia 2 hs. Postcarga > 140 mg./dl. Ver algoritmo de detección y diagnóstico, página (33) Estrategias terapéuticas – controles Objetivos Metabólicos Laboratorio Para evitar complicaciones maternofetoplacentarias es necesario obtener normoglucemias durante las 24 hs. Metas deseables: • Glucemias promedio 24 hs. de 100 mg/dl • Rango deseable de glucemias : 70 a 120 mg/dl • Cetonurias negativas desde el inicio del embarazo. (Autocontrol con tiras reactivas) • Indicador de glicosilación : Fructosamina mensual (evalúa tres semanas previas). En el embarazo, la evaluación metabólica del corto plazo es muy importante [email protected] – [email protected] Hemoglobinas glicosiladas: sobre todo al ingreso Sedimentos urinarios y urocultivos de rutina para descartar infecciones urinarias asintomáticas • Función renal. • Fondo de ojo • Evaluación cardiológica • Evaluación odontológica • Automonitoreo glucémico, 3 o 4 veces/día: preprandial y posprandial. • Plan alimentario: ver paginas (34/35) • Actividad física: la caminata programada es lo más recomendado. • Insulinoterapia: única medicación recomendable como hipoglucemiante, debe iniciarse cuando los controles glucémicos superan los 120 mg/dl. Sugerimos derivación a mayor complejidad. • Educación diabetológica indispensable, destacando la importancia del buen control metabólico para prevenir complicaciones maternofetales. Advertir del riesgo aumentado de presentar diabetes gestacional en nuevas embarazos o diabetes clínica o enfermedades cardiovasculares posparto. • Controles obstétricos habituales - PAP - inmunizaciones A partir de la sexta semana post natal, mientras continúa el seguimiento obstétrico. Se realizará la Prueba Diagnóstica según OMS. • Estudios Complementarios (Mínimo una vez durante el embarazo. Tratamiento Reclasificación postparto 40 [email protected] – [email protected] 41 Algoritmo de Diagnóstico de Diabetes Gestacional - Prodiaba A toda mujer embarazada Mayor o igual a 105 mg/dl Glucemia de ayuno por laboratorio al comienzo de cada trimestre Confirmar: Repetir a la semana glucemia de ayuno. A veces: carga con 75 gr. Menor a 105 mg/dl Sin factores de riesgo Solo a embarazadas con factores de riesgo: Prueba Diagnóstica Criterio OMS. 75 gr de glucosa en 375 cc de agua* Valor 2 hs. Post-carga 5% de los casos Mayor o igual a 140 mg/dl Diabetes Gestacional 65% de los casos Menor a 140 mg/dl Se descarta Diabetes Gestacional Repetir al mes de la anterior 30% de los casos Mayor o igual a 140 mg/dl Menor a 140 mg/dl [email protected] – [email protected] 42 4.15 NUTRICIÓN SALUDABLE EN DIABETES GESTACIONAL El éxito del embarazo depende en gran parte de un buen estado de nutrición. Procure incorporar a su equipo de trabajo un licenciado en nutrición, es el profesional que mejor adecua: necesidad terapéutica, gustos alimentarios y recursos disponibles. El trabajo interdisciplinario consistirá en identificar y corregir errores nutricionales referidos a: número de comidas diarias, selección cualicuantitativa de alimentos. A los efectos de brindar asesoramiento cualitativo, se categorizan los alimentos en tres grupos: : Deben consumirse ocasionalmente por su gran aporte calórico. : Deben consumirse diariamente sin repetir porciones. En este grupo, la leche, las frutas y los almidones aportan hidratos de carbono (HdC), por tanto en pacientes que reciben insulina las porciones diarias totales deben representar el 50% del Valor Calórico Total diario (VCT) y estar distribuidas de manera estable para favorecer el cálculo de la dosis insulínica. ☺: Deben consumirse diariamente con total libertad. ☺ Evitar Con libertad *Lácteos enteros, crema de leche, *Agua común, mineral, soda, manteca, margarinas, quesos duros gaseosas y jugos dietéticos. y semiduros. *Infusiones: tés saborizados, *Amasados de pastelería, galletitas tisanas, mate. dulces, facturas, masa de tarta, empanadas, pizza comerciales. *caldos desgrasados. *Carnes con grasa visible, achuras, *gelatinas dietéticas. hamburguesas, fiambres, salchichas. *vegetales crudos y cocidos de estación *Productos de copetín. “verdes, rojos y amarillos” Recuerde que las verduras aportan *Mayonesa, sopas crema. fibras, vitaminas y minerales. Aconseje comenzar las comidas *Dulces, golosinas, helados, principales con un plato de chocolates. ensalada multicolor. Sin repetir (VCT APROX. 2.000) *Carnes magras: (vacuna, principal fuente de hierro, ave sin piel, conejo, pescados, mariscos mondongo) 150 gr día. *Queso de máquina: 2 fetas/día. * Huevo (reemplaza =20 gr de queso ó 30 gr de carne) Contienen HdC *Lácteos descremados (fuente de calcio) 4 tazas/día *Panificados: hasta 3 mignones/día. *Frutas: 3 a 4 frutas diarias (2 cítricos) *Bebidas alcohólicas. Completar *Gaseosas comunes. (según tabla en reverso) con 70 gr de HdC de: * Azúcar * Miel * Alcohol *Papa, batata, Choclo, calabaza ó *Arroz, avena, harina de maíz ó pastas sin relleno .Legumbres: (porotos, soja, arvejas, lentejas, garbanzos) [email protected] – [email protected] Pacientes en tratamiento insulínico: Distribuir aproximadamente 250 gr de HdC (VCT aprox.2000 calorías) en cuatro comidas diarias y adecuar la dosis de insulina a las mismas. 43 Recomendaciones: Consumir cantidades adecuadas de lácteos descremados y carne roja, para cubrir los requerimientos de calcio y hierro. Incorporar la mayor variedad de verduras y frutas, preferentemente crudas. Las siguientes cantidades de alimentos aportan 10 gr de HdC Lácteos descremados: 200 cc (1 vaso) de leche, yogur dietetico, o bebible Panificados sin grasa sin tostar: ½ mignon de pan – 1 rebanada de pan de molde integral 2 rebanadas de pan flauta. Vegetales: 1 papa tamaño huevo – ½ batata chica – 2 cucharadas soperas de granos de choclo – 1 taza de calabaza o arvejas. Cereales: 1 cucharada sopera de arroz cocido 1 cucharada sopera de harina de maíz (polenta) o sémola cocidas Pastas: 5 ravioles de verdura o ricotta – 5 ñoquis de papa – 1 canelón de verdura/ricotta – ¼ taza de fideos cocidos Legumbres: 2 cucharadas soperas de porotos (soja), lentejas o garbanzos – ½ taza de arvejas Frutas: ½ pomelo – ½ manzana – ½ naranja – 1 mandarina chica – 1 durazno chico – 2 ciruelas – 2 higos – 150 gr de sandia ó melón – 8 uvas – 10 frutillas – ½ banana chica – ½ pera. Preferir alimentos con HdC de absorción lenta: cereales integrales, legumbres y pastas al dente (Moderado a bajo índice glucémico) Utilizar preferentemente los aceites crudos (soja y oliva) Usar edulcorantes acalóricos en cantidades moderadas, evitando los ciclamatos Evitar el consumo de alcohol y café. Usar métodos saludables de cocción: parrilla, plancha, hervido, vapor y horno, con caldos desgrasados Sust. Grasas Azucares simples Aceites Lácteos Desc. Verduras ☺ Papa, Batata, Choclo, mandioca Carnes y Quesos magros Huevos Frutas Almidones Panificados Cereales legumbres [email protected] – [email protected] 44 5. HTA DEFINICIONES Un adulto padece HA cuando, luego de la entrevista inicial, por lo menos en dos visitas separadas por una semana, los promedios de dos o más mediciones de la PA obtenidas en cada oportunidad, son iguales o superiores a 140 mm Hg de sistólica y/o iguales o superiores a 90 mm Hg de diastólica. Está afectado de hipertensión sistólica cuando la presión arterial diastólica (PAD) es menor de 90 y la presión arterial sistólica (PAS) igual o superior a 140 mm Hg. LESIONES POR LA HIPERTENSIÓN Pueden deberse directamente al incremento de la presión arterial o ser consecuencia de su efecto favorecedor de la aterogénesis. Atribuidas al aumento de la PA - Insuficiencia cardíaca - Encefalopatía hipertensiva - Hemorragia cerebral - Infarto lacunar cerebral - Retinopatía grados III y IV - Aneurisma aórtico disecante - Hipertrofia ventricular izquierda - Nefroesclerosis benigna y maligna - Anemia hemolítica microangiopática Atribuidas a la facilitación del desarrollo aterogénico Manifestaciones dependientes de ateroesclerosis en los territorios arteriales cerebral, coronario, renal y de los miembros inferiores. 5.1 CLASIFICACIÓN Adoptaremos la clasificación de la PA propuesta por las Guías de Tratamiento de la Hipertensión Arterial de la Sociedad Europea de Hipertensión - Sociedad Europea de Cardiología del 2003. Puede verse en la tabla 1. La presencia de fondo de ojo grados III-IV define a la hipertensión acelerada-maligna; Dicha situación puede, en algunas circunstancias, asociarse con anemia hemolítica microangiopática, rápido deterioro de la función renal y encefalopatía hipertensiva. Habitualmente la PAD es superior a 130 mm Hg. [email protected] – [email protected] 45 ETIOLOGÍA Más del 90 % de los hipertensos padece la variedad esencial y el resto alguna de las formas secundarias que se detallan en la tabla 2. Tabla 1 CLASIFICACIÓN DE LA PRESIÓN ARTERIAL PARA ADULTOS DE 18 Y MÁS AÑOS* CATEGORÍA SISTÓLICA DIASTÓLICA mm Hg mm Hg ÓPTIMA** <120 <80 NORMAL <130 <85 NORMAL ALTA 130-139 85-89 HIPERTENSIÓN*** Estadio 1 140-159 90-99 Estadio 2 160-179 100-109 Estadio 3 ≥180 ≥110 Hipertensión < 90 ≥140 sistólica aislada *Sin tomar antihipertensivos ni padecer enfermedad aguda. Cuando las presiones sistólica y diastólica caen en diferentes categorías, la mayor es la que clasifica a la PA. Deben especificarse los factores de riesgo adicionales y las lesiones en los órganos blanco. **La presión arterial óptima en relación al riesgo cardiovascular es menor de 120/80 mm Hg. ***Basada en el promedio de dos o más lecturas efectuadas en dos o más visitas luego de la primera entrevista. Tabla 2 ETIOLOGÍA DE LA HIPERTENSIÓN SECUNDARIA 1. Renal Por enfermedad parenquimatosa bilateral (cursa habitualmente con insuficiencia renal) o unilateral. Ej.: glomerulopatías crónicas, poliquistosis renal, pielonefritis crónica, etc. Hipertensión renovascular por estenosis ateroesclerótica o fibromuscular de la arteria renal, vasculitis, compresiones extrínsecas. Tumor de células del aparato yuxtaglomerular (hemangiopericitoma). 2. Suprarrenal [email protected] – [email protected] 46 Enfermedad de Cushing Hiperaldosteronismo primario Feocromocitoma Hiperplasia suprarrenal congénita 3. Tóxico-medicamentosa Anticonceptivos orales. Simpaticomiméticos. Corticoesteroides. I.M.A.O. Carbenoxolona sódica. Saturnismo. Ciclosporina. Eritropoyetina. Cocaína. 4. Hipertensión en el embarazo 5. Coartación aórtica 6. Lesiones del S.N.C. 7. Misceláneas: hiperparatiroidismo primario, porfiria intermitente aguda, hipertiroidismo, acromegalia, insuficiencia aórtica, fístulas arteriovenosas postcirugía cardíaca. 5.2 RECOMENDACIONES PARA LA MEDICIÓN DE LA PRESIÓN ARTERIAL Utilizar de preferencia los esfigmomanómetros de mercurio; los anaeroides deberán calibrarse periódicamente. La cámara inflable debe cubrir al menos 2/3 de la longitud del brazo y 80 % de su circunferencia. En los obesos la medición de la PA con cámaras comunes puede sobreestimar los valores reales. En virtud de la dificultad existente para conseguir cámaras de dimensiones adecuadas, puede realizarse la medición en el antebrazo de los obesos y consignar este hecho. El estetoscopio debe ser de buena calidad y encontrarse en condiciones adecuadas para su uso. Técnica de la medición En ocasión de la primera entrevista se medirá la PA en ambos brazos y en posición de sentado. Si resultara elevada será necesario registrarla en posición de pie y, en una segunda ocasión, en el brazo con los valores más altos, al final de la entrevista. [email protected] – [email protected] 47 El paciente deberá abstenerse de fumar, tomar café y bebidas alcohólicas o realizar ejercicios en los 30 minutos previos; de no ser así deberá consignarse. La medición debe hacerse después de, por lo menos, 5 minutos de reposo. El miembro superior estará descubierto, en supinación y apoyado a la altura del corazón. El borde inferior del manguito se ubicará 3 cm por encima del pliegue del codo. El brazalete estará bien ajustado. Se insuflará rápidamente hasta 20 o 30 mm Hg por encima de la cifra en que desapareció el pulso radial. Luego se desinsuflará lentamente a razón de 2 a 3 mm Hg por segundo. La membrana del estetoscopio se colocará en el pliegue del codo sobre el pulso humeral. La PAS es la que se lee en el momento del primer ruido audible y la PAD es la que coincide con el último ruido. La medición debe repetirse no antes de los 2 minutos tomando, como PA el promedio de ambas tomas; si la diferencia entre las 2 mediciones, en la PAS o la PAD, supera 5 mm Hg se debe realizar una tercera medición e incorporarla a las otras 2 para efectuar el promedio. Alrededor de un 20 % de los individuos con PA moderadamente aumentada cuando la registra el médico en su consultorio tiene cifras normales cuando la medición se efectúa en el domicilio, por él mismo o por un familiar. Esto se ha llamado "hipertensión del guardapolvo blanco" y se atribuye a una respuesta simpática. Se descarta con las mediciones domiciliarias de la PA o con el monitoreo ambulatorio (MAPA) de 24 horas obtenido durante condiciones habituales de vida. Los registros domiciliarios obtenidos con equipos controlados y técnica correcta de medición proporcionan resultados comparables a los obtenidos con monitoreo ambulatorio de la PA (MAPA) con un costo muy inferior. En los casos en los que no exista seguridad sobre las condiciones en las que se obtuvieron los registros fuera del consultorio debería considerarse la posibilidad de realizar un MAPA. Los individuos con HA del guardapolvo blanco no deben recibir medicación, pero sí adoptar cambios saludables en el estilo de vida y controlar su PA una vez por año. En la tabla 3 se citan algunos de los errores más comunes que se cometen en la medición de la PA. CONDUCTAS LUEGO DE LAS MEDICIONES INICIALES DE LA PA Para evitar diagnósticos falsos de HA, basados en elevaciones transitorias de la PA, se la debe medir dos o más veces al menos en dos ocasiones, luego de la entrevista inicial. Sin embargo, los pacientes con valores muy elevados de PA raramente tendrán en una 2ª visita valores [email protected] – [email protected] 48 normales y están expuestos a sufrir complicaciones en un plazo más breve. Por lo tanto, recomendamos la conducta basada en las mediciones iniciales de la PA que se muestra en la tabla 4. Tabla 3 CAUSAS DE ERROR EN LA MEDICIÓN DE LA PRESIÓN ARTERIAL 1. Equipo inadecuado a. Cámara pequeña para el diámetro del brazo b. Manómetro inexacto 2. Lectura inexacta a. Colocación inadecuada de la cámara b. Uso de valores erróneos - Error por "pozo auscultatorio" - Asignar la PAD a la atenuación de los ruidos c. Variaciones producidas por arritmias d. Brazo a distinto nivel del corazón e. Brazo sin apoyo 3. Redondeo de las cifras Las recomendaciones para los individuos bajo tratamiento antihipertensivo farmacológico con indudables antecedentes de múltiples mediciones de la PA con cifras elevadas y/o lesiones objetivas en los órganos blanco, se muestran en la tabla 5. Tanto luego de las mediciones de la PA en la primera ocasión como en el seguimiento de los hipertensos bajo tratamiento, el médico deberá indicar al paciente la toma de la PA fuera del consultorio con la técnica descripta, por lo menos 2 veces y promediando los valores. Es conveniente que mida su presión en varias ocasiones, en horarios diferentes, y que anote día, hora y cifras de la PA. Tabla 4 RECOMENDACIONES ACERCA DE LA EVALUACIÓN Y EL TRATAMIENTO BASADAS EN LAS MEDICIONES INICIALES DE LA PA (primera ocasión)* Presión arterial** Control en Comenzar evaluación Tratamiento no Farmac farmacol. ol. [email protected] – [email protected] Normal normal alta Estadio 1 Estadio 2 Estadio 3 2 años 1 año < 2 meses en 1 mes 7 días o antes + + + 49 + + + + + *Se pueden modificar de acuerdo a información confiable sobre mediciones previas de la PA, otros factores de riesgo cardiovascular o la existencia de lesiones en los órganos blanco. ** Si a las PAS y PAD le corresponden conductas diferentes, adopte la más exigente. 5.3 EVALUACIÓN DEL HIPERTENSO Se debe realizar una evaluación clínica exhaustiva. Tiene como objetivos: 1. Averiguar si existen lesiones en los órganos blanco (LOB) 2. Detectar una hipertensión secundaria. 3. Investigar otros factores de riesgo cardiovascular (FRC) 4. Diagnosticar enfermedades asociadas. 5. Determinar el estadio de la enfermedad. 6. Evaluar, cuando corresponda, la respuesta al tratamiento Para alcanzar esos objetivos se cuenta con los resultados de la anamnesis, el examen físico y los estudios complementarios. Tabla 5 RECOMENDACIONES ANTIHIPERTENSIVOS PARA Presión arterial Efectos adversos <140/90 <140/90 <140/90 ≥140/90 + - ≥140/90 + LOS HIPERTENSOS QUE INGIEREN Situaciones asociadas que desaconsejan la Recomendación droga o hacen preferible otra no innovar Sustituir + Sustituir adecuar tratamiento Sustituir [email protected] – [email protected] ≥140/90 - + 50 Sustituir ANAMNESIS. Se deberá indagar acerca de: - Antigüedad del diagnóstico y cifras máximas de PA halladas. - Paroxismos hipertensivos con taquicardia, sudoración y palpitaciones. - Antecedentes de HA durante el embarazo. - Tratamientos realizados para la HA, respuesta, efectos adversos, causas del abandono (si lo hubo). - Ingestión de drogas que puedan elevar la PA o interferir la acción de los antihipertensivos, v.g. anticonceptivos orales, IMAO, descongestivos nasales, esteroides, anorexígenos, antiinflamatorios no esteroideos, antidepresivos tricíclicos, ciclosporina, eritropoyetina, cocaína. Si cabe, no omitir investigar el contenido de los productos homeopáticos - Antecedentes familiares de HA, cardiopatía isquémica y ACV. Antecedentes personales de enfermedad cardiovascular, cerebrovascular o renal, intolerancia a la glucosa, dislipemia, gota, sedentarismo y estrés. - Alcoholismo. - Tabaquismo. - Consumo de sal. - Trastornos sexuales. EXAMEN FÍSICO. Debe incluir: - Mediciones de la PA (ver recomendaciones para la medición de la PA). - Frecuencia cardíaca. - Peso, altura y circunferencia de la cintura. - Búsqueda de edema. - Examen del cuello: tiroides, pulsos y soplos carotídeos, turgencia yugular. - Examen del choque de punta: se realizará en decúbito dorsal y en decúbito lateral izquierdo, posición ésta última en la que se suelen apreciar mejor sus características; un choque de punta de intensidad aumentada y duración prolongada indica habitualmente hipertrofia del ventrículo izquierdo (VI). Asimismo, la presencia de un cuarto ruido, detectable con la campana del estetoscopio en el foco de la punta y [email protected] – [email protected] 51 antecediendo al primer ruido, evidencia la disminución de la distensibilidad del VI que se encuentra en la hipertrofia. - También deben investigarse la presencia de soplos, R3 y arritmias. - Examen de pulsos periféricos: femoral, poplíteo, pedio y tibial posterior. - En el abdomen investigar: nefromegalia, dilatación aórtica y presencia de soplos. - Evaluación neurológica. ESTUDIOS COMPLEMENTARIOS MÍNIMOS. Incluyen hematocrito, glucemia, creatininemia, kalemia, colesterol total, colesterol HDL, triglicéridos, uricemia, orina (proteinuria y sedimento), ECG, fondo de ojo. El LDL colesterol puede calcularse con la fórmula: LDL colesterol (mg%) = colesterol total (mg%) - [1/5 triglicéridos (mg%) + HDL colesterol (mg%)]. La ecocardiografía es más sensible y específica para definir hipertrofia del VI. Aunque su indicación no está definida, podría estar justificada en aquellos pacientes en los que los estudios de rutina (incluido ECG) no han demostrado hipertrofia del VI, circunstancia que de comprobarse los ubicaría en un grupo de mayor riesgo. El MAPA se usa comúnmente para descartar la hipertensión del guardapolvo blanco; similar utilidad pueden prestar, a un costo menor, las mediciones domiciliarias de la PA. También está indicado en los pacientes con diabetes mellitus, resistencia aparente a la medicación, síntomas de hipotensión, hipertensión episódica y disfunción autonómica. Los umbrales aceptados para definir hipertensión son 125-80 mm Hg (promedio de las 24 h) cuando se utiliza MAPA y 135-85 mm Hg con las mediciones domiciliarias. Para resumir los hallazgos recomendamos la ficha siguiente: Nº DE FICHA: APELLIDO Y NOMBRE: EDAD: SEXO: DOMICILIO: LOCALIDAD: OCUPACION: MAXIMO NIVEL DE INSTRUCCION: PA promedio: Consumo de alcohol (g/día): Peso: Talla: IMC: Cintura: [email protected] – [email protected] 52 Cumple actividad física habitual?: Come con sal?: 1. Repercusión cardíaca HVI Insuficiencia cardíaca Cardiopatía isquémica Angina de pecho Revascularización miocárdica previa IAM previo 2. Repercusión S.N.C. Encefalopatía hipertensiva ACV isquémico-Infartos lacunares ACV hemorrágico 3. Repercusión renal Proteinuria Insuficiencia renal 4. Repercusión en F.O. Normal Grado III Grado IV 5. Repercusión vascular periférica Claudicación intermitente Oclusión arterial Aneurisma disecante 6. Factores de riesgo cardiovascular asociados Sexo masculino Mujer > 55 años Varón > 65 años Tabaquismo Hipercolesterolemia Diabetes Antecedentes familiares de enfermedad cardiovascular prematura, antes de los 55 años en los varones y de 65 años en las mujeres 7. Drogas Antihipertensivas Otras 8. Enfermedades asociadas Especificar cuáles: 9. Antecedentes en padres, hermanos de: ACV Enfermedad coronaria 10. Otras situaciones Embarazo Deportistas Otras 11. Estadio de HA 1: 2: 3: 12. Sospecha de HA secundaria: SOSPECHA DE HA SECUNDARIA Hacen sospechar la presencia de HA secundaria cualesquiera de los siguientes: 1. Comienzo de HA estadio 3, antes de los 20 o luego de los 60 años 2. Hipertensión acelerada-maligna 3. Refractariedad al tratamiento [email protected] – [email protected] 53 4. Agravación brusca de una HA previa bien controlada 5. Elementos clínicos que orientan hacia una causa específica: a. Ingestión de medicamentos que elevan la PA b. Obesidad troncal c. Paroxismos hipertensivos con palpitaciones, transpiración y taquicardia d. Disminución de la amplitud de los pulsos femorales en un sujeto joven e. Enfermedad arterial oclusiva en múltiples territorios f. Soplo abdominal o lumbar g. Nefromegalia h. Proteinuria o sedimento patológico i. Insuficiencia renal j. Hipokalemia espontánea (< 3,5 mEq/l) o inducida por diuréticos (< 3 mEq/l) 5.4 TERAPÉUTICA El objetivo del tratamiento es disminuir la morbimortalidad cardiovascular previniendo las complicaciones generadas por este factor de riesgo. Esto puede alcanzarse mediante la normalización de la PA (< 140-90 mm Hg) y el control de otros FRC como tabaquismo, hipercolesterolemia, sedentarismo, diabetes, y sin provocar otras enfermedades físicas, psíquicas o sociales. Cuando las mediciones de la PA se utilizan para evaluar la respuesta al tratamiento y son realizadas en la casa o con MAPA, los valores para normotensión son los ya mencionados. La normalización de la PA puede obtenerse por procedimientos no farmacológicos o mediante la administración de medicamentos. En ambos casos, para lograr una mayor adhesión del paciente, es necesaria la educación del mismo. El obstáculo más importante para alcanzar el objetivo propuesto inicialmente es el abandono del tratamiento. Las medidas que tienden a disminuir la deserción son: 1. Hacer conocer al paciente que la hipertensión, probablemente, dure toda su vida y que el abandono del tratamiento ocasionará que la PA se eleve nuevamente. 2. Informarle que las complicaciones no aparecerán o no progresarán si efectúa un tratamiento correcto. 3. Conseguida la normotensión se pondrá este hecho en conocimiento del paciente a fin de estimularlo en el cumplimiento de las indicaciones. 4. Se evitarán las esperas prolongadas en el consultorio. 5. Se deberá lograr la comprensión y la colaboración del grupo familiar. 6. El hipertenso debe ser controlado, de ser posible, siempre por el mismo profesional. [email protected] – [email protected] 54 7. Si son necesarios antihipertensivos se usará el esquema más simple, en lo posible, en una sola toma matinal. Se deberá tener en cuenta el financiamiento del tratamiento. 8. Los efectos adversos más frecuentes deben informarse al paciente con indicación que consulte de presentarse alguno. Para las indicaciones terapéuticas recomendamos tener en cuenta el riesgo cardiovascular global que se obtiene evaluando las cifras de la PA, los factores de riesgo, las lesiones en órgano blanco y las condiciones clínicas asociadas tal como se puede apreciar en la siguiente tabla, modificada de la propuesta por la Sociedad Europea de Hipertensión. Tabla 6 ESTRATIFICACIÓN DEL RIESGO PARA CUANTIFICAR EL PRONÓSTICO 0tros FRC, LOB, DM o CCA Presión arterial Normal Normal alto Riesgo promedio HA grado 1 Ninguno Riesgo Bajo promedio riesgo agegado 1-2 FRC Bajo Bajo Moderad riesgo riesgo o riesgo agregado agregado agregado ≥ 3 FRC, Moderad Alto riesgo Alto riesgo LOB o DM o riesgo agregado agregado agregado Condición Alto riesgo Muy alto Muy alto clínica agregado riesgo riesgo asociada agregado agregado HA HA grado 2 grado 3 Moderad Alto riesgo o riesgo agregado agregado Moderad Muy alto o riesgo riesgo agregado agregado Alto riesgo Muy alto agregado riesgo agregado Muy alto Muy alto riesgo riesgo agregado agregado [email protected] – [email protected] 55 Se consideraron los siguientes FRC: • • • • • • • • Niveles de PAS/PAD Varón > 55 años Mujer > 65 años Tabaquismo Dislipidemia (Colesterol > 250 mg/dL o LDLc > 155 mg/dL o HDLc en el varón < 40 mg/dL y en la mujer < 48 mg/dL) Historia familiar de ECV prematura (Varón < 55, mujer < 65 años) Obesidad abdominal (perímetro de la cintura: varón >102 cm, mujer > 88 cm) Proteína C reactiva ≥ 1 mg/dL 5.6 MODIFICACIONES SALUDABLES EN EL ESTILO DE VIDA (MSEV) Deben indicarse en todos los hipertensos ya que, por sí solas, pueden normalizar la PA en algunos y contribuir en otros al descenso de la misma y a mejorar la eficacia antihipertensiva de los fármacos. Importa señalar que las modificaciones saludables propuestas en el estilo de vida apuntan no sólo al descenso de la PA sino también a la corrección de otros factores de riesgo cardiovascular que aceleran el desarrollo de la enfermedad aterotrombótica. Las MSEV incluyen: 1. Normalización del peso en los obesos. Se deberá indicar una dieta hipocalórica. Reducciones modestas del peso, de 4,5 kg, producen disminuciones significativas de la PA en la mayoría de los hipertensos obesos. Reducciones mayores provocan beneficios adicionales. La normalización del peso ocasiona habitualmente mejorías en el perfil lipídico y en la tolerancia a los hidratos de carbono. 2. Conductas dietéticas para detener la hipertensión (DASH). Es un plan de comida que consiste en una dieta rica en frutas, vegetales y en productos lácteos bajos en grasas con un reducido contenido en colesterol dietético así como de grasa saturada y total. Además es rica en potasio y calcio. 3. Restricción moderada de la ingesta de sodio. La dieta no debe contener más de 5 gramos de cloruro de sodio por día. Esto se consigue suprimiendo el agregado de sal a los alimentos y eliminando aquellos con alto contenido, como por ejemplo embutidos, ingredientes para copetín, queso, fiambres, pan, productos enlatados, grandes cantidades de leche [email protected] – [email protected] 56 y derivados. La restricción de la sal es particularmente útil en aquellos que NO cumplen con un plan de comida como la antedicha. 4. Abandono del tabaquismo. 5. Reducción del consumo de alcohol. Ingestas de alcohol superiores a 30 g diarios en el varón y a 15-20 g en la mujer y en los de bajo peso están asociadas con un incremento de la PA. Esto equivale aproximadamente a 250 cm3 de vino o 500 cm3 de cerveza y a 180 cm3 de vino y 400 cm3 de cerveza, respectivamente. Los bebedores importantes pueden tener crisis de HA durante la abstinencia y menor adherencia al tratamiento. 6. Ejercicios programados. En los hipertensos estadío 1, luego de descartar cardiopatía isquémica, se indicarán ejercicios aeróbicos como caminatas, trote, ciclismo, natación. Se realizarán de manera progresiva, hasta alcanzar 45 a 60 minutos por sesión, 5 o más veces por semana, evitando continuar una vez aparecida la "sed de aire". No se indicarán ejercicios de fuerza o competitivos. Los pacientes con HA estadíos 2-3, los con insuficiencia cardíaca o cardiopatía isquémica, aunque con la medicación tengan una PA normal en reposo, deberán ser evaluados por un cardiólogo en lo atinente a las características del ejercicio más conveniente. TRATAMIENTO FARMACOLÓGICO Los antihipertensivos no deben emplearse como sustitutos de las MSEV sino como complemento de las mismas. Principios del tratamiento farmacológico ideal: 1. Debe ser individualizado. 2. Con una sola droga, en la dosis más baja y en una única toma. 3. Por vía oral. 4. Exento de efectos indeseables. 5. De bajo costo. 6. Debe controlar la PA en decúbito y en ortostatismo, durante el reposo y la actividad. 7. Debe mejorar o no empeorar la calidad de vida. 8. Debe prevenir las LOB y revertirlas. Elección del antihipertensivo En la tabla 7 se mencionan las características sobresalientes de los fármacos recomendados para el primer nivel de atención de la HA. [email protected] – [email protected] 57 El tratamiento individualizado implica tener en cuenta a las enfermedades o a las situaciones asociadas que hagan preferible la utilización de determinado medicamento. De no estar presentes, y en ausencia de contraindicaciones, se pueden prescribir inicialmente aquellos antihipertensivos que hayan demostrado, en estudios a largo plazo, su capacidad para reducir la morbimortalidad cardiovascular. En estudios comparativos los diuréticos, que son menos costosos, han sido insuperables en la prevención de las complicaciones cardiovasculares de la HA. En un estudio reciente, el ALLHAT, que comprendió 40.000 hipertensos no hubo diferencias en los eventos primarios cardiovasculares o en la mortalidad entre los grupos que recibían clortalidona, lisinopril o amlodipina; la incidencia de insuficiencia cardíaca fue mayor en los tratados con IECA o BC. De no disponer de determinado medicamento se utilizará todo aquel que permita descender las cifras de la PA pues debe recordarse que la meta principal es la normalización de la misma. Esta situación, no ideal, es relativamente frecuente. En la tabla 8 enumeramos las principales interacciones medicamentosas en el tratamiento farmacológico. Individualización de la terapéutica Se deberá tener en cuenta el riesgo cardiovascular global, (ver tabla 6.) A los hipertensos grado 1 (PAS 140-159 y/o PAD 90-99 mm Hg) con riesgo bajo se le indicarán MSEV y si, luego de 3-12 meses, continúan hipertensos se agregarán fármacos. En los con riesgo moderado se agregarán fármacos si al cabo de 3 meses continúan hipertensos. Si el riesgo es alto o muy alto se indicará tratamiento farmacológico de entrada. A los hipertensos grado 2 (PAS 160-179 y/o PAD 100-109) con riesgo bajo o moderado se le indicarán MSEV y tratamiento farmacológico de entrada o luego de un lapso variable de monitoreo de acuerdo al criterio clínico según cada caso particular. Si el riesgo es alto o muy alto se indicará tratamiento farmacológico de entrada. A los hipertensos grado 3 (PAS ≥ 180 y/o PAD ≥ 110 mm Hg) se les indicará tratamiento farmacológico de entrada, preferiblemente combinado. Cuando un medicamento no es efectivo para normalizar la PA se deberá adicionar una segunda droga, y usar ambas en dosis medias. La Sociedad Europea de Hipertensión y la Sociedad Europea de Cardiología recomiendan las siguientes combinaciones de fármacos: • • • • • • D + BB D + IECA o ARA II D + BC BC (dihidropiridina) + BB BC + IECA o ARA Bloqueante Alfa + BB [email protected] – [email protected] 58 SUSTITUCIONES En los pacientes sin patología asociada los antihipertensivos pueden cambiarse entre sí con las siguientes advertencias: a) Si se sustituye D por IECA debe dejarse un intervalo sin medicación de 72 horas. b) Si se sustituye un BB debe reducirse lentamente su dosis, para eliminarlo en 7 a 10 días. c) Si se cambia una droga de acción central (DAC) no es conveniente hacerlo por BB. [email protected] – [email protected] 59 Tabla 7 FÁRMACOS ANTIHIPERTENSIVOS Droga Rango de dosis (mg/día) (número de administraciones/ día) Diuréticos (D) Clortalidona Hidroclorotiazida Indapamida Amilorida 12,5 – 25 (1) 12,5 – 50 (1) 1,25-2,5 (1) 5 - 10 (1) Furosemida 20 - 80 (2-3) Betabloqueantes (BB) Atenolol 25 - 100 (1) Inhibidores de la ECA (IECA) Enalapril 5 - 40 (1-2) Efectos colaterales y comentarios A corto plazo aumentan el colesterol y la glucemia. Disminuyen el K, Na y Mg y aumentan ác. úrico y calcio. No usar con FGR < 40 ml/m No usar con FGR < 40 ml/m Menos hipercolesterolemia Ahorrador de potasio. Asociar al diurético en digitalizados, diabéticos, cardiopatía isquémica o arritmias. Corta duración de acción. De elección con FGR < 40 ml/m. Broncoespasmo, bradicardia, insuficiencia cardíaca. Pueden enmascarar la hipoglucemia inducida por insulina. Común: tos. Raros: ageusia, angioedema, rash, hiperkalemia, leucopenia. Si se asocian a ahorradores de K pueden producir hiperkalemia. Puede presentarse severa hipotensión en deplecionados de volumen. No utilizar ante posibilidad de embarazo. [email protected] – [email protected] Antagonistas cálcicos (BC) Amlodipina 2,5-10 (1) Diltiazem 120 - 360 (1-2) Verapamilo 120 - 480 ( 2 ) Antagonistas de la A2 (ARA) Losartán Valsartan 60 Defectos de conducción, empeoramiento de la función sistólica, hiperplasia gingival. Edema maleolar, cefalea Náuseas, cefaleas. Angioedema (muy raro), hiperkalemia. No utilizar ante probabilidad de embarazo. 25-100 (1-2) 80-320 (1-2) Tabla 8 INTERACCIONES MEDICAMENTOSAS Agente Aumentan la eficacia Disminuyen la eficacia Efectos sobre otras drogas Diuréticos (D) Diuréticos que actúan en diferentes lugares del nefrón Resinas bloqueadoras, DAINE, Esteroides. Elevan los niveles séricos de litio, los ahorradores de K pueden provocar hiperkalemia si se asocian a IECA DAINE, abandono de clonidina, agentes que inducen las enzimas hepáticas (rifampicina, fenobarbital). Propranolol induce las enzimas hepáticas y aumenta la depuración de drogas con similar vía metabólica. Pueden enmascarar y prolongar la hipoglucemia inducida por insulina. Pueden causar bloqueo cardíaco con los BC no dihidropiridínicos. Betabloquean Cimetidina, tes (BB) quinidina en los BB con metabolismo hepático. [email protected] – [email protected] 61 Simpaticomiméticos causan vasoconstricción alfa mediada sin oposición. Aumentan el potencial de la angina inducida por cocaína. Inhibidores de Clorpromazin DAINE, ECA (IECA) a o clozapina antiácidos. La ingesta disminuye la absorción Pueden elevar los niveles séricos de litio. Aumenta el riesgo de provocar hiperkalemia si se asocian a los ahorradores de K. Calcio antagonistas (BC) Los niveles de ciclosporina aumentan con diltiazem, verapamilo, mibefradil o nicardipina. Las no dihidropiridinas aumentan los niveles de digoxina, teofilina quinidina y sulfonilureas. Verapamilo puede disminuir los niveles séricos de litio ADICIONES Zumo de uva (algunas dihidropiridina s). Cimetina o ranitidina (a los BC con metabolismo hepático). Agentes que inducen enzimas hepáticas, incluyendo rifampicina y fenobarbital [email protected] – [email protected] 62 Cuando el paciente no tiene patología asociada y no está tomando D, la adición que recomendamos es D. En el caso que esté tomando D, puede adicionarse cualesquiera de las otras drogas. SITUACIONES ESPECIALES EN EL TRATAMIENTO DE LA HA La existencia de enfermedades y situaciones asociadas o las lesiones en los órganos blanco puede hacer necesaria la selección de un tratamiento farmacológico particular. Merecen mencionarse las siguientes: a. Ha sistólica aislada en los mayores de 65 años. La PA debe controlarse también en posición de pie. En este grupo las recomendaciones para el tratamiento farmacológico antihipertensivo son: - Comenzar con dosis pequeñas. - Realizar incrementos muy graduales y espaciados. - No usar fármacos capaces de producir hipotensión ortostática como metildopa, prazosin, labetalol o guanetidina. - Individualizar el tratamiento. Es conocido que la sensibilidad a la sal aumenta con la edad; por lo tanto es esperable que la dieta hiposódica sea efectiva para disminuir la PA en la mayoría de estos pacientes. En el estudio SHEP, en mayores de 60 años con hipertensión sistólica, los individuos tratados con clortalidona tuvieron reducciones en la incidencia de ACV (36 %), IC (54 %), IAM (27 %) y eventos CV totales (32 %) comparados con los que recibían placebo. Los beneficios del tratamiento han sido demostrados aun en los mayores de 80 años. Un análisis por especialistas de los principales estudios de tratamiento sugiere que es más importante el grado de descenso de la PA que la droga inicial elegida. Un estudio reciente mostró reducción de los riesgos de ACV, enfermedad cardiovascular y demencia con el empleo de nitrendipina. b. Enfermedad coronaria. La PA debe descenderse lentamente. La meta terapéutica es una PA inferior a 140/90 mm Hg, más baja si persiste el dolor. Si no existen contraindicaciones para su uso, los BB sin actividad simpaticomimética intrínseca son los fármacos de elección. También, luego del IAM los BB reducen los riesgos de reinfarto y de muerte súbita. Los IECA están indicados luego del IAM con caída de la fracción de eyección pues [email protected] – [email protected] 63 disminuyen la incidencia de insuficiencia cardíaca y la mortalidad. Si los BB no pueden usarse o no son efectivos, deberían emplearse verapamilo o diltiazem pues reducen levemente la mortalidad luego de los IAM sin insuficiencia cardíaca y sin onda Q. c. Insuficiencia cardíaca. Si no existen contraindicaciones deben utilizarse IECA porque son efectivos para reducir la morbimortalidad en estos pacientes; pueden agregarse diuréticos o emplearse como alternativa. Los ARA II pueden utilizarse si los IECA están contraindicados o no son tolerados. Los BB han estado contraindicados en la insuficiencia cardíaca; últimamente sin embargo, asociados con IECA, diurético y digital, han demostrado su utilidad pero su empleo debe acordarse con el cardiólogo. La espironolactona puede producir un beneficio adicional en pacientes con severa disfunción del VI. d. Diabetes mellitus. En los diabéticos la meta terapéutica es más exigente y consiste en una PA <130-80 mm Hg. La PA debe controlarse con el paciente sentado y de pie dado que puede presentar hipotensión postural por compromiso del sistema neurovegetativo lo que hace desaconsejable el uso de bloqueantes alfa 1 periféricos. Para alcanzar la meta de PA en la mayoría se necesitará la combinación de fármacos. Los IECA son las drogas de elección cuando se asocia nefropatía o microalbuminuria pues disminuyen la proteinuria y la tasa de progresión de la insuficiencia renal. Sin embargo, pueden producir hiperkalemia (sobre todo con creatinina sérica >3 mg/dL) y deberán evaluarse la creatinina y el potasio séricos antes y después de iniciado el tratamiento. Los diuréticos en dosis bajas han demostrado que reducen los eventos cardiovasculares en los diabéticos hipertensos. Estudios recientes muestran que los ARA II son efectivos para retrasar la progresión de los eventos clínicos renales importantes, en forma similar a los IECA, en diabéticos con nefropatía incipiente o manifiesta. En definitiva en los diabéticos con o sin nefropatía están indicados los IECA y eventualmente los ARA II; en aquellos con HA sistólica aislada y sin nefropatía pueden utilizarse D en bajas dosis y BC dihidropiridínicos de acción prolongada como alternativa al uso de IECA. e. Dislipidemia. Se debe poner gran énfasis en los cambios saludables del estilo de vida (especialmente en las medidas para normalizar el peso en los obesos y reducir los consumos de grasas saturadas, colesterol, sal y aumentar la actividad física), ya que los mismos constituyen la primera etapa terapéutica en ambos procesos. Los D a bajas dosis, IECA y calcioantagonistas no alteran el perfil lipídico. A pesar de que los BB descienden el HDL colesterol e incrementan los triglicéridos, se han observado efectos beneficiosos luego del IAM (reducen la recidiva del IAM y la muerte súbita). [email protected] – [email protected] 64 f. Insuficiencia renal. La meta terapéutica, para reducir el ritmo de pérdida de la función renal, es una PA menor de 130/80 mm Hg. Si tienen proteinuria mayor de 1 g/día se aconseja una meta aun más exigente, menos de 125/75 mm Hg. En vista de los buenos resultados obtenidos en los pacientes diabéticos tipo 1 con nefropatía, proteinuria superior a 1g/día e insuficiencia renal, son de elección los IECA; también pueden utilizarse los ARA II. Si la creatinina sérica es mayor de 2,5 mg/dl los IECA pueden producir hiperkalemia. Si luego de comenzar con los IECA la creatininemia se incrementa sostenidamente más de 1 mg% se debe: a) controlar la kalemia, b) suspender el IECA y c) descartar HA renovascular. Los D constituyen drogas alternativas para adicionar o reemplazar a los IECA; si el FGR supera 40 ml/m indicar tiazidas; si es menor emplear furosemida. Los ahorradores de potasio están contraindicados. g. Enfermedad cerebrovascular. La incidencia de ACV se reduce significativamente con el tratamiento de la HA, independientemente del fármaco utilizado. Con respecto a la prevención de la recurrencia del ACV, en un reciente estudio se observó que el agregado del D indapamida al IECA perindopril causó una reducción de 43 % en la ocurrencia de un nuevo evento; los mayores beneficios se obtuvieron cuando se lograron presiones de 132-79 mm Hg. h. En los pacientes jóvenes la respuesta a los BB es mayor. En este grupo los BB son especialmente útiles si los hipertensos son ansiosos, tienen taquicardia o circulación hiperquinética. En los que realizan actividades deportivas competitivas los BB pueden reducir el rendimiento. DISMINUCIÓN DE LA DOSIS E INTERRUPCIÓN DEL SUMINISTRO DE DROGAS En los hipertensos grado 1 que han tenido un satisfactorio control de la PA, al menos durante un año, y que cumplen estrictamente con las MSEV, se puede disminuir muy gradualmente la dosis del fármaco hasta su eventual interrupción bajo control periódico cada 4-6 meses. 5.5 SEGUIMIENTO El primer nivel de atención realizará el seguimiento de los hipertensos en estadíos 1-2, de los no complicados y de aquellos referidos de otros niveles. PERIODICIDAD DE LAS VISITAS [email protected] – [email protected] 65 Mientras la presión está descendiendo el intervalo de los controles estará determinado por las cifras de la PA, un lapso tentativo se muestra en la tabla 9. Tabla 9 PERIODICIDAD DE LAS VISITAS CUANDO LA PA ESTÁ DESCENDIENDO Presión arterial (mm Hg) Controlar en PAD ≥ 110 cada 7 días PAD 100-109 cada 15 días PAD 90-99 cada 30 días PAS ≥ 180 cada 7 días PAS 160-179 cada 15 días PAS 140-159 cada 30 días Los hipertensos que normalizaron su PA con el tratamiento, si en los controles domiciliarios se mantiene la normotensión, deberán concurrir cada 6 meses al médico de cabecera. Se indicará a los enfermos que concurran a los controles con los envases de los medicamentos que ingieren. Se hará una evaluación clínica completa una vez al año. EN CADA VISITA 1. Se medirá la PA dos veces, en el brazo en que registraba los valores más altos; si la diferencia entre los registros supera 5 mm Hg en la sistólica y/o diastólica, se realizará y agregará una tercera medición para el promedio. 2. Se evaluará el cumplimiento del tratamiento y los controles de la PA realizados fuera del consultorio. 3. Se interrogará sobre efectos adversos de las drogas. 4. Se reforzarán las pautas educativas. Son indicadores de mal cumplimiento del tratamiento: 1. Las faltas repetidas a las visitas concertadas. 2. No recordar los medicamentos ni la dosis indicada. 3. No llevar los envases de los medicamentos a la consulta. 4. La discordancia entre los comprimidos faltantes y las dosis prescriptas. [email protected] – [email protected] 66 CRITERIOS PARA LA CONSULTA CON UN NIVEL SUPERIOR El primer nivel de atención deberá consultar por el hipertenso que presente cualesquiera de los siguientes hallazgos: a. Insuficiencia cardíaca: consulta con cardiólogo b. Cardiopatía isquémica: seguimiento con cardiólogo c. Aneurisma aórtico: consulta con cirujano vascular d. Diabetes mellitus: consulta diabetólogo o endocrinólogo e. Creatininemia > 1,5 mg/dl: consulta con nefrólogo f. Fondo de ojo grado IV: consulta con neurólogo g. Compromiso anterior o actual del SNC: consulta con neurólogo h. Sospecha de HA secundaria: consulta con centro especializado en HA i. HA refractaria: consulta con centro especializado en HA j. HA durante el embarazo: internación y/o seguimiento en Centro Especializado en Embarazo de Alto Riesgo k. Emergencias y urgencias hipertensivas: internación para seguimiento en Servicio Especializado HIPERTENSIÓN REFRACTARIA Es aquella que no responde al tratamiento con la normalización de la PA. Tienen hipertensión refractaria los hipertensos que no normalizan su presión con la asociación de MSEV y la administración de tres drogas (una de ellas un diurético), en dosis cercanas a las máximas. Se define HA sistólica refractaria en los gerontes cuando, en condiciones similares a las arriba mencionadas, la PA sistólica no desciende debajo de 160 mmHg. Antes de enviar al paciente a un centro de atención más complejo deberá investigarse: 1. El estricto cumplimiento del tratamiento. Debe ponerse especial atención, sobre todo en los ancianos, en el control de la restricción de sodio de la dieta. Aunque la excreción de sodio está sujeta a gran variabilidad puede evaluarse la natriuresis de 24 horas, recordando que por cada gramo de cloruro de sodio ingerido se eliminan 17 mEq de sodio en la orina. [email protected] – [email protected] 67 2. La posible ingestión de medicamentos que eleven la PA o que disminuyen el efecto de los antihipertensivos (ver tabla 2 y anamnesis). HIPERTENSIÓN EN LA EMBARAZADA Se ha establecido que la embarazada es hipertensa cuando tiene PAS ≥ 140 mm Hg o PAD ≥ 90 mm Hg, en al menos dos ocasiones separadas por 6 horas Presiones diastólicas mayores de 75 mm Hg en el 2do. trimestre y de 85 mm Hg en el 3er. trimestre del embarazo obligan a un seguimiento más estricto de la paciente. La HA durante el embarazo puede deberse a: 1. Hipertensión crónica previa. 2. Preeclampsia-eclampsia. 3. Hipertensión crónica con preeclampsia superpuesta. 4. Hipertensión transitoria (aparece en el último período del embarazo y desaparece en un plazo menor de 10 días después del parto). La hipertensa que se embaraza cursa con un riesgo aumentado de desarrollar preeclampsia o un accidente placentario, por lo que debe ser controlada en un centro especializado en embarazos de alto riesgo. La sospecha de preeclampsia obliga a considerar la inmediata internación, ya que se considera una urgencia hipertensiva. Los elementos clínicos que orientan hacia este diagnóstico son: - Primiparidad. - Epigastralgia. - Excitabilidad, cefalea, visión borrosa. - Proteinuria, elevación de creatinina y TGP, hiperuricemia, alteraciones de la coagulación. - Ausencia de antecedentes de HA. - HA luego de la 20ª semana de embarazo. Las drogas de elección para la hipertensión en el embarazo son metildopa y clonidina, pues se han mostrado eficaces y sin efectos adversos sobre el feto. Se dispone de menor experiencia con los BB y los BC y se han descripto algunos efectos secundarios sobre el útero y el feto. No deben emplearse dieta hiposódica ni D salvo que se usaran con éxito antes del [email protected] – [email protected] 68 embarazo por una HA crónica. Los IECA y los ARA están especialmente contraindicados. 5.6 CRISIS HIPERTENSIVA. TRATAMIENTO DE LAS URGENCIAS Y EMERGENCIAS HIPERTENSIVAS. Las crisis hipertensivas han sido clasificadas en emergencias y urgencias como se muestra en la tabla 10. Los pacientes con LOB y PA > 180/120 deben ser trasladados con premura a un centro de mayor complejidad y las metas de tratamiento dependen más de la situación específica que de los valores de PA. En general requieren tratamiento endovenoso con drogas de corta acción y control estricto de la PA. El descenso brusco de la PA puede generar isquemia en el corazón, el cerebro y los riñones por lo que como norma general se recomienda bajar la PA en no más del 25 % en la primera hora. Sin embargo existen situaciones en las que pueden tolerarse presiones mucho mayores (ej: ACV isquémico, traumatismo craneoencefálico) o, por el contrario, requerir bajar la PA lo máximo posible (ej: aneurisma disecante). Si bien el tratamiento es resorte del especialista, en ocasiones y hasta lograr la derivación del paciente, se puede iniciar en el primer nivel de atención de acuerdo al siguiente esquema: 1. HA asociada con edema agudo de pulmón: Puede ser causada por miocardiopatía, cardiopatía isquémica o HA grado 3; si la PA no está muy elevada deben usarse nitritos sublinguales asociados a furosemida endovenosa. Si la PA es alta puede usarse captopril asociado a furosemida. 2. HA asociada con dolor torácico. Puede tratarse de cardiopatía isquémica o aneurisma disecante de la aorta. En ausencia de elementos que sugieran este último (déficit de pulsos, dolor transfixiante y descendente, ACV, soplo de insuficiencia aórtica) está indicado el uso de nitritos sublinguales según las cifras de la PA, a los que puede asociarse 100 mg de aspirina. Si el dolor persiste luego de estas medidas debe emplearse cloridrato de morfina 0,01 g diluido en 10 cm3, e inyectar 2 cm3 endovenosos por vez. Ante la fuerte sospecha de aneurisma disecante puede iniciarse un betabloqueo rápido o clonidina oral 0,15 mg por hora. [email protected] – [email protected] 69 3. HA asociada con síntomas del S.N.C. Si el paciente presenta déficit focal debe sospecharse un ACV isquémico o hemorrágico. En esta circunstancia la PA no debe ser descendida, salvo que alcance valores extremos. Si la HA se asocia a cefalea, confusión, edema de papila y, en especial, en ausencia de signos focales, debe sospecharse encefalopatía hipertensiva y la PA debe descenderse gradualmente hasta 160/110, o no más del 20 al 30 %, en las primeras horas. Si el enfermo tiene tolerancia oral puede medicarse con IECA, por ejemplo captopril 25 mg las veces que sea necesario. Si no existe LOB no hay necesidad de bajar la PA rápidamente. El término “urgencia” ha llevado frecuentemente a un tratamiento innecesariamente agresivo de la PA. La mayoría de los pacientes responden a un ajuste de la dosis, si estaba en tratamiento, o al inicio del mismo con dosis moderadas de uno o dos fármacos. Si las elevaciones son extremas o el paciente tiene síntomas inespecíficos (ej: cefalea, epistaxis, severa ansiedad) puede ser tenido en observación unas horas. En todos los casos debe ser citados dentro de las 24 hs para control y/o ajuste de la medicación. Un enfoque diferente es el de la crisis hipertensiva en la embarazada la que debe ser internada, para descartar eclampsia, tenga o no lesiones en órgano blanco. Las drogas para el uso en las crisis hipertensivas en el primer nivel de atención se muestran en la tabla 11. PSEUDOHIPERTENSIÓN Los ancianos con esclerosis de la arteria humeral pueden tener registros falsamente elevados de la PA. Debe sospecharse esta situación en ancianos con hipertensión sistólica predominante y sin LOB, en quienes el tratamiento no consigue normalizar la PA y es mal tolerado. Otro dato sugestivo es la persistencia en la palpación de la arteria radial una vez que la onda pulsátil ha desaparecido por la insuflación de la cámara del esfigmomanómetro (Maniobra de Osler). Se confirma por registro intraarterial de la PA. [email protected] – [email protected] 70 Tabla 10 CLASIFICACIÓN DE LAS CRISIS HIPERTENSIVAS EMERGENCIAS HIPERTENSIVAS 1-SITUACIONES EN LAS QUE HAY QUE DESCENDER LA PA RÁPIDAMENTE: Encefalopatía hipertensiva. Fallo ventricular izquierdo. Eclampsia. Disección aórtica. Crisis de feocromocitoma. HA severa con cardiopatía isquémica. ACV sujeto a trombolisis 2- SITUACIONES EN LAS QUE HAY QUE DESCENDER LA PA SÓLO SI LLEGA A VALORES EXTREMOS: Hemorragia intracraneal. Infarto cerebral. URGENCIAS HIPERTENSIVAS 1- SITUACIONES EN LAS QUE HAY QUE DESCENDER LAS CIFRAS DE PA DENTRO DE LAS 24 Hs.: Hipertensión y embarazo. Hipertensión acelerada-maligna. Hipertensión severa en receptor de transplante renal. Valores extremos de la PA (> 130 mm Hg de diastólica), sin lesión en órgano blanco. Tabla 11 FÁRMACOS PARA EL TRATAMIENTO INICIAL DE LAS URGENCIAS Y EMERGENCIAS HIPERTENSIVAS EN EL 1er. NIVEL DE ATENCIÓN Droga Dosis y vía Precauciones Captopril 12,5-50 mg oral Si existe gran depleción de volumen (diuréticos) puede ocasionar severa hipotensión. Clonidina 0,15 mg oral. Puede Puede producir repetirse cada hora. sedación y enmascarar [email protected] – [email protected] 71 signos neurológicos. Furosemida Nitroglicerina Labetalol 40-80 mg endovenosa. 0,3 mg sublingual. La asociación con Puede repetirse en 15bloqueantes cálcicos 30 minutos. puede precipitar severa hipotensión. 200 a 800 mg oral Contraindicado en asmáticos o con bloqueo AV. 5.7 PREVENCIÓN PRIMARIA DEL INCREMENTO DE LA PA CON LA EDAD Y DE LA HA Los cambios saludables en el estilo de vida constituyen eficaces medidas de prevención primaria y deberían implementarse desde temprana edad, de manera especial en los individuos con PA normal alta, antecedentes familiares de HA, obesidad y altos consumos de alcohol y sodio. Estas modificaciones saludables en el estilo de vida, especialmente evitar el aumento de peso que se asocia con el de la edad, se han mostrado eficaces para aminorar el incremento de la PA con el tiempo y la incidencia de HA. Los individuos con PA normal alta deberían ser controlados en un lapso no mayor de un año y aquellos con PA normal en un período de dos años. [email protected] – [email protected] 72 Bibliografía Guidelines Committee. 2003 European Society of Hypertension-European Society of Cardiology guidelines for the management of arterial hypertension. J Hypertens 2003; 21:1011-1053. National High Blood Pressure Education Program Coordinating Committee. The Seventh Report of the Joint National Committee on Prevention, Detection, Evaluation, and Treatment of High Blood Pressure. Hypertension 2003; 42;1206-1252. BIBLIOGRAFIA Gabir MM, Hanson RL, Dabelea D, Imperatore G, Roumain J, Bennett PH, Knowler WC: The1997 American Diabetes Association and 1999 WHO criteria for hyperglycemia in the diagnosis and prediction of diabetes. Diabetes Care 23:1108, 2000 Engelgau MM, Narayan KM, Herman WH: Screening for type 2 Diabetes. Diabetes Care, 23:1563, 2000 Guías de la Asociación Latinoamericana de Diabetes: Diagnóstico, control y Tratamiento de la Diabetes Mellitus Tipo 2, 2000 ADA Clinical Practice Recommendations. Diabetes Care 28:S3, 2005 A Desktop Guide to Type 2 Diabetes Mellitus, European Diabetes Policy Gruop-1999 United Kingdom Prospective Diabetes Study (UKPDS) Lancet 352: 854, 1998 Wagner FW: The dysvascular foot: a system for diagnosis and treatment. Foot and ankle. 2:64-122, 1981 Haffner SM: Management of Dyslipidemia in adults with diabetes. Diabetes Care 21:160, 1998 American Diabetes Association: Nutrition Principles and Recommendations in Diabetes, Diabetes Care 26:S51-S61, 2003 American Diabetes Association: Consensus Statement on self-monitoring blood glucose. Diabetes Care 17:81, 1994 Stratton IM, Adler AI. Neil HA, Matthews DR, Manley SE, Cull CA, Hadden D, Turner RC, Holman RR: Association of glycaemya with macrovascular and microvascular complications of type 2 diabetes (UKPDS 35). BMJ 321:405, 2000 Selvin E, Marinopoulos S, Berkenblit G, Rami T, Brancati FL, Powe NR, Golden SH: Meta-analysis: Glycosylated Hemoglobin and Cardiovascular Disease in Diabetes Mellitus. Ann. Int. Med 141;421, 2004 American Diabetes Association: Postprandial blood glucose (Consensus Statement). Diabetes Care 24:775, 2000 Sigal RJ, Kenny GP, Wasserman DH, Castaneda-Sceppa C: Physical Activity/Exercise and type 2 diabetes (Technical Review). Diabetes Care 27:2518, 2004 [email protected] – [email protected] 73 Rubin RR, Peyrot M: Psychosocial problems and interventions in diabetes: A review of the Literature. Diabetes Care 15:1640, 1992 Clark CM, Fradkin JE, Hiss RG, Lorenz RA, Vinicor F, Warren-Boulton E: The National Diabetes Education Program, changing the way diabetes is treated: a comprehensive diabetes care. Diabetes Care 24:617, 2001 Rubin RR, Peyrot M: Psychological issues and treatments for people with diabetes. J. Clin. Psychol. 57:457, 2001 Marcus MD, Wing RR: Eating disorders and diabetes. Ed Springer-Verlag p. 102, 1990 Haire-Joshu D, Glasgow RE, Tibbs TL: Smoking and Diabetes. Diabetes Care 22:1887, 1999 American Diabetes Association: Retinopathy in Diabetes (Position Statement). Diabetes Care 27:S84, 2004 American Diabetes Association: Preconception care in women with diabetes (Position Statement). Diabetes Care 27:S76-S78, 2004 Miller CD, Phillips LS, Ziemer DC, Gallina DL, Cook CB, El Kebbi IM: Hypoglycemia in patients with type 2 diabetes mellitus. Arch. Int. Med. 161:1653, 2001 American Diabetes Association: Diabetes Nutrition Recommendations for Health Care Institutions (Position Statement). Diabetes Care 27:S55-57, 2004 Saydah SH, Fradkin J, Cowie CC: Poor control of risk factors for vascular disease among adults with previously diagnosed diabetes. JAMA 291:335, 2004 Rizkalla SW, Taghrid L, Laromiguiere M, Huet D, Boillot J, Rigoir A, Elgrably F, Slama G: Improved Plasma Glucose Control, Whole Body Glucose Utilization and Lipid Profile on a Low-Glycemic Index Diet in Type 2 Diabetic Men. Diabetes Care 27:1866, 2004 Di Loreto C et al: Make your Diabetic Patients Walk. Diabetes Care 28:1295, 2005 Welschen LM, Bloemendal E, Nijpels G, Dekker JM, Heine RJ, Stalman WA, Bouter, LM: Selfmonitoring of Blood Glucose in Patients with Type 2 Diabetes Who are not Using Insulin. Diabetes Care 28:1510, 2005 American Diabetes Association: Gestational Diabetes Mellitus (Position Statement). Diabetes Care 27:S88, 2004 Guía Nacional de Tratamientos de la Adicción al Tabaco. Ministerio de Salud y Ambiente de la Nación, 20