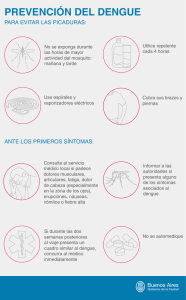
1 Departamento de Bioquímica Clínica. Area Tecnología en Salud
Anuncio

Departamento de Bioquímica Clínica. Area Tecnología en Salud Pública. Asignatura Salud Pública. Titulo del trabajo: “Dengue y Dengue Hemorrágico: como problema en la Salud Publica” Nombre y Apellido del alumno: Lorena Fe. Fecha de presentación: 1 de junio del 2010 1 INDICE Introducción……………………………………………………………………………………....3 ¿Qué es el Dengue?………………………………………………………………………..…...5 Prevención del Dengue: Control del vector..…………..................……………………...17 Epidemiología....................................…………………………………………………….…...18 Situación actual del Dengue…………………………………………………………...….…22 Programas para controlar al vector.................………………………………………........26 Análisis de la situación del Dengue en la Salud Publica Argentina……..……………34 Conclusión……………………………………………………………………………...…...…...38 Referencias Bibliográficas……………………………………………………………….…....39 2 INTRODUCCIÓN. Elegí desarrollar el tema dengue, por dos razones: la primera es su gran difusión en los medios de comunicación, a causa de su reemergencia en nuestro país y la segunda y más importante, es que constituye un serio problema para la salud pública. Esta última razón justifica ampliamente, el desarrollo de la presente monografía. El propósito de este trabajo es desarrollar la historia del dengue y del dengue hemorrágico en América y en nuestro país, su epidemiología, las características propias de la enfermedad y de los programas aplicados para su control. El dengue constituye un gran problema para la salud pública en el mundo. Más de 2 500 millones de personas viven en zonas en riesgo de dengue y más de 100 países han presentados casos de dicha enfermedad. América es la más afectada por el dengue y su forma clínica más grave el dengue hemorrágico. Se caracteriza por ser una enfermedad urbana que afecta a regiones tropicales y subtropicales. Actualmente se lo considera como un virus reemergente en casi toda América. El dengue es una enfermedad de etiología viral que se transmite principalmente por la picadura del mosquito Aedes aegypti infectado, que actúa como vector, este se cría en el agua estancada de recipientes y objetos en desuso cerca de los domicilios o en los mismos. Se ha demostrado la existencia de otro vector que también transmite la enfermedad; se trata del Aedes albopictus, que posee diferencias anatómicas y prefiere como hábitat zonas menos urbanizadas a diferencia del Aedes aegypti. El virus pertenece a la familia flaviviridae, es un arbovirus, existen 4 serotipos causantes de la enfermedad DEN-1, DEN-2, DEN-3 y DEN-4; todos potencialmente peligrosos. Los humanos y otros primates constituyen el reservorio. Los síntomas aparecen transcurridos entre 3 y 14 días, tras la picadura infecciosa. La enfermedad se manifiesta como un síndrome febril y afecta a lactantes, niños pequeños y adultos. Clínicamente de manifiesta de 4 maneras: • • • • fiebre indiferenciada. dengue clásico dengue hemorrágico síndrome de choque por dengue. Historia del dengue. El dengue se transformó durante los últimos años en un problema de salud para las zonas tropicales de América Latina. Pero esta enfermedad es conocida desde hace siglos. (1) El primer registro de casos de fiebre que pueden asociarse con el dengue, ocurrieron en China en la dinastía Jin (265-420). Se referían a ella como “veneno de agua” y asociada a insectos voladores. Las epidemias más antiguas conocidas, ocurrieron en Asia, África y América del Norte en 1780. Para 1789, el médico estadounidense Benjamin Rush, fue quien identificó la enfermedad y le dio el nombre de quebrantahuesos. Pero recién para el siglo XX se la identificó como una enfermedad 3 viral transmitida por un cierto tipo de mosquito. Se cree que la razón más importante que determinó la expansión global del Dengue fue la Segunda Guerra Mundial; a medida que las tropas se trasladaban por diferentes partes del mundo, transportaron al virus y al mosquito. Justamente las epidemias en diferentes partes del globo, comenzaron luego de la guerra, hacia 1950.(2) En el continente americano, la primera descripción de una enfermedad semejante al dengue se relacionó con un brote ocurrido en Filadelfia, Estados Unidos, en 1780. Durante el siglo siguiente cuatro grandes epidemias azotaron a los países del Caribe y al sur de Estados Unidos, en 1827-28, 1850-51, 1879-1880 y 1897-1899. En la primera mitad de este siglo se notificaron en los mismos países cuatro epidemias; la última de ellas ocurrió en el período 1941-1946 y afectó a ciudades del Golfo de Tejas, varias islas del Caribe (incluidas Cuba, Puerto Rico y Bermuda), México, Panamá y Venezuela. En Brasil se registraron epidemias de dengue en 1846-1848 y 1851-1853. Desde entonces y hasta 1982 sólo se informó de dos brotes, ocurridos en 1916 y 1923. En el Perú se informó de casos de dengue durante los años cincuenta, pero no en los tres decenios posteriores. En 1953 el virus de dengue identificado como serotipo 2 fue aislado por primera vez en las Américas en la isla de Trinidad(3). La gran distribución del Aedes aegypti y el riesgo de transmisión de la fiebre amarilla en la Región, determinó que la Organización Panamericana de Salud (OPS) lanzara una intensiva campaña de erradicación del vector del continente en 1947. Para 1965 gran parte del continente se encontraba libre de dengue, pero la situación cambió en muy poco tiempo. En 1985 sólo Uruguay, Chile, Argentina y las Islas Caimán se encontraban libres del Aedes aegypti, mientras que 16 países que habían logrado la eliminación del vector notificaron la reinfestación de su territorio. El programa de erradicación del mosquito fue oficialmente interrumpido en 1970. Esta especie de mosquito comenzó a reinfectar países en los cuales había sido erradicado. En 1999, la distribución geográfica de Aedes aegypti era mucho más amplia que antes del programa de erradicación. En el momento actual el dengue se encuentra en una coyuntura histórica dentro del proceso de cambio de los patrones de morbi-mortalidad y en la transición epidemiológica, se lo ubica en el proceso definido como contratransición debido a su resurgimiento, cuando años antes habían sido eliminado el vector y por lo tanto, el riesgo de transmisión. (4) 4 ¿QUE ES EL DENGUE? El dengue, también conocido popularmente como fiebre quebrantahuesos, es una enfermedad viral aguda que puede afectar a personas de cualquier edad, siendo más susceptibles los niños y las personas mayores. Se transmite por vectores artrópodos del genero Aedes, principalmente A. aegypti cuando el mosquito infectado con el virus pica a una persona sana.(5) Clínicamente se puede manifestar de 4 maneras: - fiebre indiferenciada. - fiebre de dengue o dengue clásico - dengue hemorrágico - síndrome del choque del dengue. Agente Etiológico. El agente causal es un virus de la familia Flaviviridae: es un arbovirus (virus transmitidos por vectores). Se trata de virus envueltos (sensibles por tanto a la destrucción por agentes físicos y químicos), de 40-50 nm de diámetro, con cápside icosahédrica y genoma de RNA monocatenario, no segmentado, de polaridad positiva. Este opera directamente como RNA mensajero poliscistrónico. Se reconocen 4 serotipos (llamados DEN-1, DEN-2, DEN-3 y DEN-4). Los cuatro serotipos del dengue son suficientemente diferentes, de tal manera que la infección con uno no imparte inmunidad a los otros. Esto significa que los individuos pueden ser infectados varias veces (a la primera infección se le llama "primaria", y a las siguientes "segundarias"). Existe evidencia de que las infecciones segundarias tienen mayor probabilidad, de convertirse en la manifestación más severa de la enfermedad, conocida como dengue hemorrágico. Los humanos y otros primates son los únicos hospederos vertebrados del virus, por lo tanto son su reservorio. Aunque la cepa selvática de dengue que normalmente infecta a primates silvestres es distinta a la endémica /epidémica que normalmente infecta a los humanos, ambos grupos pueden ser infectados con cualquier cepa (6). El virus del Dengue persiste en la naturaleza gracias al ciclo de transmisión hombre Aedes aegypti - hombre. La magnitud actual del problema de Aedes aegypti es mucho mayor que durante la campaña anterior de erradicación, en términos de extensión, urbanización, volumen y unidades de agua almacenada a cielo abierto y contaminada. Todas las poblaciones del mosquito en América son ahora resistentes al DDT y algunas lo son a temefós, malathión y piretroides. Secundariamente contribuyen otros fenómenos: la replicación del virus en el tracto genital del vector hace que aquel pueda incorporarse a los huevos y a la progenie, se puede producir transmisión sexual de machos infectados a hembras y existen ciclos selváticos de infección, que pueden involucrar a monos y contribuir, en menor escala, al mantenimiento y la transmisión del virus, junto con el ciclo horizontal principal hombre-mosquito-hombre.(7) 5 Agente Vectorial. Los vectores del Dengue son los mosquitos del género Aedes y la especie más importante en la transmisión es Aedes aegypti (figura 1). Otro vector de importancia epidemiológica es Aedes albopictus, de gran distribución en Brasil. Se sugiere que el origen del Aedes es el continente Africano. Figura 1: Aedes aegypti. Características del mosquito Aedes. El adulto de Aedes aegypti, transmisor de Dengue y Fiebre Amarilla, tiene un dorso con bandas de color plateado o amarillo blanquecino sobre fondo oscuro, y un dibujo característico en forma de lira en el dorso del tórax. Las patas están bandeadas y el último artejo de las patas posteriores es blanco. El abdomen de la hembra tiende a ser puntiagudo.(7) En cambio el Aedes albopictus se distingue por su delicado cuerpo de color blanco y negro. También tiene patas listadas en blanco y negro, pero en vez de un patrón en forma de lira, tiene una sola franja plateada en el dorso. El Aedes albopictus fue introducido en Texas en 1985 y desde entonces se ha diseminado a casi 30 estados en los Estados Unidos y 866 países por todo el mundo. Este se encuentra en los mismos habitáculos que Aedes aegypti pero, generalmente, prefiere sitios menos urbanizados. (6) Figura 2: Distribución mundial de Aedes aegypti. 6 El Aedes aegypti es de hábitos diurnos, se muestra activo a media mañana y poco antes de oscurecer. Sus hábitos son domésticos y su costumbre es seguir a las personas en sus desplazamientos. Elige habitar tanto en áreas interiores o exteriores de las casas o departamentos, especialmente en lugares frescos y oscuros. Su alimentación, consiste en el néctar y jugos vegetales, pero además, la hembra es hematófoba, ya que después del apareamiento necesita sangre para la maduración de sus huevos. Su ataque es silencioso, picando las partes bajas de las piernas del hombre, especialmente los tobillos. El depósito de sus huevos lo hace en recipientes que contengan agua "limpia" (floreros, portamacetas, latas, botellas, tambores, cubiertas usadas con agua de lluvia) y así depositar sus huevos próximos a la superficie, los que adheridos a la parte interna de los recipientes artificiales o naturales, forman verdaderos criaderos. Los huevos constituyen la fase de resistencia del ciclo, dado que pueden mantener vivo el embrión hasta un año. Por lo general El Aedes aegypti vive unas pocas semanas, no superando el mes. (8) El vector fue erradicado de América del Sur a mediados de siglo, pero a partir de 1980 aproximadamente se reintrodujo en la mayoría de los países. En el siguiente gráfico se observa la distribución del mosquito en la década del 30, en 1970 y 1998.(figura numero 3) Figura 3: distribución del vector. Ciclo biológico del mosquito. Figura 4: ciclo biológico. Durante su desarrollo, pasa por los estados de huevo, larva, pupa y adulto. (figura 4) Huevo. Mide aproximadamente 1milímetro de longitud, en forma de cigarro. Son fecundados durante la postura y el desarrollo embrionario se completa en 48 horas si el ambiente es húmedo y cálido, pero puede prolongarse hasta cinco días con temperaturas más bajas. 7 Eclosionan en un lapso de 2 a 3 días. Con posterioridad a ese periodo, los huevos son capaces de resistir la desecación y temperaturas extremas, con una sobrevida de 7 meses a un año. La capacidad de resistencia a la desecación es uno de los principales obstáculos para el control del mosquito y ésta condición, además, permite transportarlos a grandes distancias en recipientes secos. Larva. Las larvas que emergen inician un ciclo de 4 estadios larvales, son exclusivamente acuáticas y es el período de mayor alimentación y crecimiento. Pasan la mayor parte del tiempo alimentándose de microorganismos presentes en el agua. La duración del desarrollo larval puede ser de 5 a 7 días, pero comúnmente dura de 7 a 14 días. Los tres primeros estadios se desarrollan rápidamente, mientras que el cuarto demora más tiempo con mayor aumento de tamaño y peso. Pupa. Las pupas no se alimentan, presentan un estado de reposo donde se producen importantes modificaciones anatómico-fisiológicas hasta la aparición de los adultos. Reaccionan inmediatamente a estímulos externos tales como vibración y se desplazan activamente por todo el recipiente. Se mantienen en la superficie del agua debido a su flotabilidad y esta propiedad facilita la emergencia del insecto adulto. El período pupal dura de 1 a 3 días en condiciones favorables, con temperaturas entre 28 y 32°C. Las variaciones extremas de temperatura pueden dilatar este período. Adulto. Al emerger de la pupa, el insecto adulto permanece en reposo permitiendo el endurecimiento del exoesqueleto y las alas. Dentro de las 24 hs siguientes a la emergencia, pueden aparearse iniciándose la etapa reproductora del insecto. El apareamiento en general se realiza durante el vuelo pero en algunas ocasiones se lleva a cabo en una superficie horizontal o vertical. Los mosquitos hembras son los únicos que succionan sangre. Esta alimentación sanguínea es necesaria como fuente de proteína para el desarrollo de los huevos. Si una hembra completa su alimentación desarrollará y pondrá aproximadamente 200 huevos, dispersos en distintos lugares. La hembra tiende a depositar sus huevos en varios lugares y no en un solo lugar. La oviposición generalmente, se produce hacia el final de la tarde, la hembra grávida es atraída hacia recipientes oscuros o sombreados con paredes duras, sobre las que deposita sus huevos y prefiere aguas relativamente limpias con poco contenido de materia orgánica. Aquí se presenta una controversia con lo expuesto anteriormente en el desarrollo del periodo larval: ...“ Pasan la mayor parte del tiempo alimentándose de microorganismos presentes en el agua”... Seria importante saber en que nivel de limpieza debe estar el agua para la oviposición. Los huevos son pegados a las paredes del recipiente en la zona húmeda a pocos mm de la superficie del agua. La distribución de los huevos en varios recipientes asegura la viabilidad de la especie. La posición de los huevos a pocos mm de la superficie del agua permite que éstos maduren, y en la próxima lluvia, al subir el nivel de agua del recipiente, los huevos eclosionan en el momento de contacto con el líquido. El macho se distingue de la hembra por sus antenas plumosas y sus palpos más largos. Sus partes bucales no están adaptadas para chupar sangre, procuran su alimento de carbohidratos como el néctar de las plantas.(9) Transmisión y replicación del virus del Dengue. La transmisión mayoritariamente es indirecta, a través de los vectores biológicos ya descriptos, no hay transmisión por el contacto directo con una persona enferma, sus secreciones, ni por contacto con fuentes de agua o alimentos. (7) Durante el periodo de viremia se puede transmitir la enfermedad de forma directa por ejemplo por transplante de órganos, transfusiones sanguíneas y por transmisión vertical 8 durante el embarazo, cabe recalcar que son casos excepcionales y muy poco estudiados.(10) Cuando un mosquito sin el virus se alimenta de una persona con dengue que se encuentra en el periodo de viremia (humano 1), se infecta; en el vector el virus se replica en la zona embrionaria del tubo digestivo y en otros órganos, e infecta a las glándulas salivales, en donde también posteriormente se replica, nos encontramos en el periodo de incubación extrínseca (ver figura 5). Ahora si este mosquito pica a una segunda persona sana (humano 2) le transmite el virus, en ella se replica en los órganos diana se cree que son los fagocitos mononucleares o macrófagos, luego infecta a los leucocitos y tejidos linfáticos, posteriormente se libera y circula en la sangre, nos encontramos en el periodo de incubación intrínseca (ver figura 5) si esta persona que se encuentra en el periodo de viremia es picada por un mosquito sano este se infecta y se repite el ciclo. Figura 5: periodos de incubación intrínseca y extrínseca. El mosquito permanece infectado toda su vida, que puede ser de semanas o meses en condiciones de hibernación. (7) Formas clínicas del Dengue. El dengue se puede expresar clínicamente de 4 maneras: - fiebre indiferenciada fiebre de dengue o dengue clásico dengue hemorrágico síndrome del choque del dengue. Fiebre indiferenciada. Es aquella que no reúne los requisitos para considerarla como fiebre debida al dengue, ni signos de localización del cuadro febril. Es talvez la manifestación más común del dengue, representa el 87 % del total de los casos generalmente es asintomática o ligeramente asintomática . Se manifiesta con fiebre, anorexia, cefalea y mialgias. Al examen físico pueden observarse erupciones transitorias, pero no se detectan adenopatías. Por lo general dura por lo menos 72 horas. Fiebre de dengue o dengue clásico. 9 También llamado dengue primario o clásico, es usualmente benigno y autolimitado. El período de incubación oscila entre 5 y 8 días. Las características clínicas dependen de edad del paciente. Los lactantes y preescolares pueden sufrir una enfermedad febril indiferenciada con erupción maculopapular. Los niños mayores y los adultos pueden tener una enfermedad febril leve o bien la clásica enfermedad incapacitante. Las hemorragias de la piel con prueba del torniquete positiva no son raras. Es frecuente la leucopenia y en ocasiones se observa trombocitopenia. La tasa de mortalidad es baja. La fiebre de dengue se caracteriza por: - fiebre, frecuentemente repentina. cefalea, frecuentemente descrita como retro-ocular. mialgias y artralgias que pueden ser muy severas (fiebre quebrantahuesos) náuseas o vómitos. una erupción cutánea en diferentes etapas de la enfermedad, cuyo aspecto puede ser variable: puede ser maculopapular, petequial o eritematoso. manifestaciones hemorrágicas. Algunas personas infectadas pueden desarrollar subsiguientemente dengue hemorrágico típico, representan aproximadamente una tercera parte de los pacientes con dengue clásico, cursan con manifestaciones hemorrágicas que por lo general son leves. Al final del 2° día o comienzos del 3er día puede aparecer: - petequias epistaxis gingivorragia vómitos con estrías de sangre sangramiento por venipunturas hematuria prueba del torniquete positiva sangramiento vaginal Raramente estas son causas de hemorragias graves que lleven a la muerte. Es importante diferenciar los casos de dengue con hemorragia inusual del dengue hemorrágico. Dengue hemorrágico. También llamado dengue secundario o fiebre hemorrágica por dengue/ síndrome de shock por dengue (FHD/SCD) es una enfermedad producida por 1 de los 4 serotipos del virus, siempre que exista el antecedente de una infección previa. El dengue hemorrágico se caracteriza por permeabilidad vascular anormal, hipovolemia y anormalidades en el mecanismo de coagulación sanguínea. En pacientes graves la principal alteración fisiopatológica es el choque. La enfermedad se presenta en un amplio espectro, caracterizado por: - fiebre - manifestaciones hemorrágicas prueba del torniquete positiva. petequias o equimosis. hemorragia gastrointestinal o algún otro sangramiento. 10 - trombocitopenia (< 100 000 x mm3). - Extravasación de plasma. hemoconcentración (Hematocrito > 20 %). derrame pleural, ascitis o hipoproteinemia. - hepatomegalia. shock. Actualmente se acepta, por la mayoría de los autores, que el dengue hemorrágico y choque por dengue responde a un mecanismo multifactorial. Entre los factores virales se ha dado importancia a la secuencia viral; así, el riesgo de sufrir dengue hemorrágico y choque por dengue es mayor durante la segunda infección producida por el virus de una cepa de origen asiático o de los serotipos 2 y 3, que cuando lo es del serotipo 4, y casi nunca cuando el segundo virus es DEN- 1. Los factores de riesgo en la aparición y distribución de la enfermedad se agrupan en: - ambientales. del agente. de la población susceptible. del vector. Los macrofactores son los factores de riesgo ambientales y sociales. Ambientales – Latitud: 35° N a 35° S. – Altitud: 2 200 m. – Temperatura: 15-40 ° C. – Humedad relativa: de moderada a alta. Sociales – Densidad de la población: de moderada a alta. – Viviendas (mosquiteros en malas condiciones, desagües obstruidos con desechos). – Aprovisionamiento de agua: agua almacenada por más de 7 días, ausencia de abastecimiento de agua corriente individual, disponibilidad intermitente y uso de depósitos destapados. – Recolección de desechos sólidos. – Estado socioeconómico. – Períodos inactivos en la casa durante el día. – Creencias y conocimientos sobre el dengue. Los microfactores son aquellos factores de riesgo del huésped, el agente y el vector. Factores del huésped –Sexo. –Edad. –Grado de inmunidad. –Condiciones de salud específicas. –Ocupación. Factores del agente 11 –Cepas y nivel de viremia. Factores del vector –Abundancia y focos de proliferación del mosquito. –Densidad de hembras adultas. –Edad de las hembras. –Frecuencia de alimentación. –Preferencia de huéspedes. –Disponibilidad de huéspedes. – Susceptibilidad innata a la infección. Criterios de definición de caso clínico para el dengue hemorrágico. Hay cuatro criterios, todos los cuales se deben reunir para satisfacer la definición de dengue hemorrágico, que fueron establecidos inicialmente por un grupo de trabajo de la Organización Mundial de la Salud. 1.Fiebre, o historia reciente de fiebre aguda 2.Manifestaciones hemorrágicas 3.Bajo recuento de plaquetas (100.000/mm3 o menos) 4. Evidencia objetiva de aumento de la permeabilidad capilar, tal como se refleja por uno o más de los siguientes hallazgos: - hematocrito bajo nivel de proteína en suero derrames pleurales u otras efusiones. Síndrome de Shock por Dengue (SCD). El estado del paciente, en los casos graves, se deteriora pocos días después del comienzo de la fiebre, aproximadamente entre el 3ro. y 5to. día con el descenso de la fiebre, aparecen signos de insuficiencia circulatoria: la piel se torna fría, a menudo hay cianosis, pulso débil y rápido, el paciente puede presentar letargo, inquietud, y luego entra en la etapa de shock. El shock se caracteriza por pulso acelerado y débil, reducción de la presión del pulso o hipotensión marcada con piel fría, húmeda, oliguria y agitación. Estos pacientes están en peligro de muerte si no se les administra enseguida el tratamiento adecuado. La mayoría de los casos se mantienen conscientes casi hasta la etapa final. La duración del shock es corta, el paciente puede morir de 12 a 24 h o recuperarse con rapidez después del tratamiento. El shock no corregido puede llevar a la acidosis metabólica, hemorragia grave del aparato digestivo o cualquier otro órgano con un pronóstico desfavorable. Puede aparecer también encefalopatía por alteraciones metabólicas y electrolíticas. La convalecencia en el FHD con o sin shock suele ser corta, aún en casos de shock profundo. Una vez corregido éste los pacientes se recuperan entre 48 a 72 h. En la convalecencia es común la bradicardia o las arritmias sinusales y una característica erupción petequial por dengue. (11) Diagnóstico de laboratorio. El diagnostico de laboratorio incluye: 1. pruebas de laboratorio clínico. 2. pruebas específicas para dengue: 12 Aislamiento del virus Serología. 1. Pruebas de laboratorio clínico. Las pruebas de laboratorio que son de utilidad en la fiebre de dengue incluyen las siguientes: - hemograma completo: al principio el recuento leucocitario puede ser bajo o normal, pero entre el 3er y 5to día se establece la leucopenia con linfocitosis relativa. - coagulograma y pruebas de función hepática: con menor frecuencia se observa trombocitopenia (menor que 100.000/ mm3) y elevación de las transaminasas. - albúmina y proteínas en el suero. - análisis de orina, para verificar la existencia de hematuria microscópica. 2. Pruebas específicas para dengue. Las principales técnicas de diagnóstico se dividen en 3 grupos. o Técnicas de aislamiento e identificación del virus A. Sistemas biológicos. - Inoculación del ratón lactante por vía intracerebral. Inoculación en cultivos celulares de mamíferos. Inoculación en tejidos celulares de mosquito. Inoculación de mosquitos (intracerebral e intratorácica). B. Métodos de identificación. - IF, utilizando anticuerpos monoclonales específicos a cada uno de los 4 serotipos del dengue. Neutralización por reducción de placas. o Técnicas de diagnóstico serológico. - Inhibición de la hemoaglutinación. Fijación del complemento. Neutralización por reducción del número de placas. Inmunofluorescencia. Radioinmunoensayo. Ensayos inmunoenzimáticos (ELISA). o Técnicas de biología molecular - Fingerprinting. Reacción en cadena de polimerasa (PCR). Secuenciación de ácidos nucleicos. 13 Figura 6: respuesta inmune para la infección de dengue. infecc Infección primaria Infeccion secundaria A partir del 5to. día se pueden encontrar anticuerpos IgM contra el dengue que se mantienen elevados hasta finales de la 2da. semana (de 13 a 15 días). Posteriormente descienden desapareciendo después de 28 días. Los anticuerpos IgG comienzan a aumentar a partir del decimotercero día dejando inmunidad por años. Las pruebas para el diagnóstico del dengue dependen del momento de la enfermedad (ver figura 6). - Si el paciente se presenta dentro de los primeros 5 días después de la aparición de síntomas, que es la fase aguda de la enfermedad, se debe extraer una muestra de sangre inmediatamente para ensayar el aislamiento del virus. El virus se puede aislar con mayor facilidad en muestras extraídas en los primeros días después de la aparición de los síntomas, si bien se ha aislado tanto como 12 días después de la aparición. -También se debe extraer una muestra en la fase convaleciente para ensayar la presencia de anticuerpo IgM. Esta muestra se debe extraer entre 6 y 21 días después de la aparición de los síntomas. Si el paciente se presenta 6 o más días después de la aparición de los síntomas, la muestra de sangre se debe extraer tan pronto como sea posible. Esta muestra se deberá entonces ensayar para detectar la presencia de anticuerpo IgM en el suero. (11) Criterios de definición de Casos, según OPS/OMS 2001. Dengue clásico o fiebre de dengue. Estamos frente a un caso probable cuando el paciente tiene fiebre y 2 o más de los siguientes criterios siempre que no tenga ni moco ni tos. Criterios clínicos Criterio clínico de laboratorio Criterios epidemiológicos Fiebre de 2 a 7 días de Leucopenia con tendencia Presencia en la localidad duración, generalmente a la linfocitosis de algún caso confirmado bifásica, con 2 o más de en ese momento las siguientes manifestaciones clínicas: • cefalea Plaquetas normales • dolor retroocular Hematocrito modificación • decaimiento Prueba de disminuidas o sin coagulación 14 normal • mialgias • dolor abdominal • manifestaciones hemorrágicas leves • erupción maculopapular EL Caso Confirmado cumple con los criterios de Caso Probable, además de una de las Pruebas de laboratorio positiva para Dengue o Criterio Clínico Epidemiológico. Serología. - IgM positiva (toma de muestra a partir del 5to día del inicio de los síntomas) IgG positiva (Demostración de diferencias de cuatro o más veces los valores, entre los títulos de anticuerpos, de un suero agudo y otro convaleciente). Identificación del virus. - Aislamiento de virus(suero tomado antes del 5to día del inicio de los síntomas). PCR de suero o plasma o muestras de autopsias de casos probables Pruebas inmunohistoquimicas (inmunoperoxidasa) Demostración del antigeno viral, en tejidos de autopsias. Y por ultimo un Caso Notificado es todo caso que cumpla con los criterios de caso probable y /o caso confirmado por criterio de laboratorio o clínico-epidemiológico. Fiebre por Dengue Hemorrágico. El Caso Probable por dengue hemorrágico debe cumplir con: Criterios Clínicos Criterios Clínico de Laboratorio Otros Criterios Paraclínicos Fiebre de 2 - 7 días de Trombocitopenia duración, ocasionalmente bifásica Manifestaciones hemorrágicas Evidencias de extravasación del plasma (Derrames). Hematocrito: -aumento en mas del 20% (del 4to al 5to día del inicio de los síntomas), -disminución en un 20% o más, en el periodo de convalecencia. Además de otros criterios Hipoproteinemia. clínicos de Caso Probable 15 de Fiebre Dengue El Caso Confirmado por dengue hemorrágico cumple con los criterios de Caso Probable, además de Prueba positiva del laboratorio de Dengue y /o criterios ClínicoEpidemiológicos. Serología. - IgM positiva (toma de muestra a partir del 5to día del inicio de los síntomas)IgG positiva (Demostración de diferencias de cuatro o más veces de los valores, entre los títulos de anticuerpos, de un suero agudo y otro convaleciente. Identificación del virus. - Aislamiento de virus(suero tomado antes del 5to día del inicio de los síntomas). PCR de suero o plasma o muestras de autopsias de casos probables Pruebas Inmunohistoquímicas (Inmunoperoxidasa). - Demostración del antígeno viral, en tejidos de autopsias.(12) Condiciones para la extracción de la muestra de sangre. Se debe realizar en asepsia (similares a toma de hemocultivo). Se toman dos muestras: una de 5 ml, sin anticoagulante, en tubo seco, estéril y con tapón de cierre hermético y otra muestra también de 5 ml pero con anticoagulante EDTA, en tubo estéril y con tapón de cierre hermético. Conservación y transporte de muestras. Conservar las muestras a temperatura entre 4 y 8º C, no congelar. Conservar las Enviar al laboratorio dentro de las 24 horas de la extracción, transportándolas en las mismas condiciones de refrigeración. de refrigeración No separar el suero de la muestra obtenida sin anticoagulante.el tubo primario. Enviar una segunda muestra de sangre (5 ml) en tubo seco y estéril sin anticoagulante a los 15 - 20 días de la primera muestra. Las condiciones de conservación y envío son las mismas que las del primer envío.(13) envío son las mismas que las del primer envío. Diagnostico diferenciales. Dengue clásico, se debe realizar el diagnostico diferencial con: • • • • • • • • Influenza Rubéola Sarampión Enterovirus Tifoifea Leptospirosis Hepatitis viral Otras arbovirus Dengue hemorrágico, se debe realizar el diagnóstico diferencial con: • • Sepsis bacteriana Meningococemia 16 • • • Leptospirosis Hepatitis Otras fiebres hemorragicas virales.(7) Tratamiento. Afortunadamente, el DH/SCD puede manejarse efectivamente con terapia de reemplazo de líquidos, y si se diagnostica temprano, la tasa de mortalidad puede mantenerse en menos de 1%. Es muy importante que los médicos y otros proveedores de servicios de salud aprendan a reconocer esta enfermedad. Una vez que la persona tenga dengue, la clave para sobrevivir es el diagnóstico temprano y tratamiento adecuado. Para aliviar el dolor y la fiebre, a los pacientes sospechosos de dengue se les debe recetar acetaminofén en vez de aspirina, porque los efectos anticoagulantes de la aspirina pudieran agravar la tendencia a sangrar asociada con algunas infecciones del dengue.(14) PREVENCIÓN DEL DENGUE: CONTROL DEL VECTOR. Medidas Individuales. Como los mosquitos pican predominantemente en las mañanas y al atardecer, se debe procurar no permanecer al aire libre en estos horarios, sobre todo en periodos de epidemia, pero si no se puede evitar, entonces se indica cumplir con las siguientes recomendaciones: -si se halla en áreas donde hay mosquitos se debe usar ropa de tela gruesa. -en la piel que no está cubierta por ropa, aplique una cantidad moderada de algún repelente contra insectos. A nivel de la vivienda se requiere eliminar o controlar los hábitat larvarios donde el mosquito pone sus huevos y se desarrollan los mosquitos inmaduros. Algunas de las medidas de control ambiental son: 1.ordenar los recipientes que puedan acumular agua; colocarlos boca abajo, o colocarles una tapa. 2.realizar perforaciones en la base de las macetas para el drenaje del agua. 3.revisar todas las áreas, jardín o cualquier espacio abierto de la vivienda, evitando que por su forma, tanto plantas o troncos, se conviertan en recipientes de agua de lluvia. 4.si hay floreros dentro o fuera de la casa, se debe cambiar el agua cada tres días. 5.cortar o podar periódicamente el pasto del jardín. 6.colocar el larvicida recomendado por la Secretaría de Salud en los recipientes donde se acumule agua. 7.destruir los desechos que puedan servir de criaderos. Medidas del grupo familiar. -Tener mosquiteros en todas las puertas y ventanas y controlar que los mosquiteros se encuentren en buenas condiciones para evitar la entrada de insectos a la vivienda. Aquí también se incluyen las medidas de eliminación de posibles criaderos en el hogar. -Es importante revisar los interiores de la casa sin olvidar verificar el techo, garaje, patio y jardín ya que en todos estos lugares pueden existir recipientes. -No arrojar basura en la calle, ya que en ésta se puede estancar el agua de lluvia y servir para que el mosquito ponga ahí sus huevos, favoreciendo la presencia de los mosquitos cerca de su hogar. 17 Medidas de forma comunitaria. Uno de los primeros pasos en lograr la participación de la comunidad es cerciorarse de que sus miembros estén informados de los conceptos básicos sobre la enfermedad del dengue y las características del mosquito vector, como por ejemplo: -dónde pone el Aedes aegypti sus huevos. -el vínculo entre las larvas y los mosquitos adultos. -información general sobre la transmisión del dengue, sus síntomas, cómo se diagnostica y su tratamiento.(8) EPIDEMIOLOGIA Enfermedades emergentes y remergentes. En los últimos años ha ocurrido en el mundo la emergencia o reemergencia de muchos eventos epidemiológicos, dentro de los cuales podemos nombrar enfermedades nuevas, así como otras que tuvieron determinados niveles de control y ahora se muestran con incidencias cada vez más altas, convirtiéndose en serios problemas para la salud publica, tanto en los países en vías de desarrollo como en los desarrollados; tal es el caso del dengue. Las enfermedades emergentes y reemergentes son un reflejo de la incesante lucha de los microorganismos por sobrevivir, buscando brechas en las barreras que protegen al ser humano contra la infección. Estas brechas sanitarias, pueden obedecer tanto a comportamientos de alto riesgo, como a fallas en los sistemas de vigilancia epidemiológica; el rápido crecimiento de las ciudades hace que las infraestructuras de saneamiento y los servicios de salud pública resulten insuficientes, las ciudades como centro de comunicaciones pueden facilitar la ulterior diseminación de la enfermedad, por vía terrestre, aérea o marítima, viajes y comercio internacionales, movimiento internacional de bienes y personas, cambios demográficos y del comportamiento como el crecimiento de población y las migraciones a las ciudades que en general generan pobreza, hacinamiento, drogadicción, acercamiento de la fauna silvestre a los asentamientos humanos por la deforestación, entre otros. Las enfermedades reemergentes son enfermedades que ya habían sido aparentemente erradicadas o que se había logrado disminuir su incidencia. Son todas aquellas enfermedades infecciosas conocidas, que después de no constituir un problema de salud, aparecen a menudo cobrando proporciones epidémicas. Tal es el caso del dengue. (15) Dengue: principales factores de su reemergencia. Entre los principales factores socioeconómicos de reemergencia se pueden citar los siguientes: 1. incremento poblacional. En América Latina entre 1970 y 2000 ha habido un crecimiento poblacional de 46 %. Adicionalmente, el aumento de la pobreza determina una mayor migración rural-urbana en busca de oportunidades de empleo. Este crecimiento urbano ha sido totalmente descontrolado y desordenado, lo que ha determinado el desarrollo de los "anillos de miseria" alrededor de las grandes urbes, en los cuales se encuentran los estratos con el nivel sanitario más pobre y las peores condiciones de vivienda. 2. insuficiente suministro de agua potable. En 1998, 149.000.000 de personas en América Latina y el Caribe no recibían agua potable en sus domicilios, de ellos 77.000.000 no tenían acceso a ningún tipo de suministro de agua potable. Aun los que poseían conexión domiciliaria de agua, la recibían de forma intermitente. De acuerdo con el informe de los países sobre continuidad en el suministro de agua, 32,6 % informó que lo 18 realizó de manera interrumpida . Esto indica el elevado porcentaje de la población que requiere del almacenamiento de este líquido en sus casas, lo que constituye un factor de riesgo para el incremento del vector y su mayor interacción con el humano. Otro factor importante es la presencia en forma creciente en el medio ambiente de contenedores no biodegradables, entre los que se destacan los neumáticos, los cuales constituyen excelentes criaderos cuando almacenan agua de lluvia. Un reto actual para los gobiernos es dar solución sanitaria y ambiental adecuada a la recolección, transporte, tratamiento y disposición de más de 360.000 toneladas de basura que se genera diariamente en América Latina. 3. Pobreza, desempleo, incultura, bajo nivel educacional, todo esto desencadena una baja percepción de riesgo, debido a la existencia de otras prioridades de subsistencia. De acuerdo con el Informe "Panorama social de América Latina 2002-2003", el porcentaje de personas que en 2002 vivían en situación de pobreza, se estimó en 43 %. 4. Política neoliberal y privatización de los servicios de salud, determinan un deterioro de los sistemas de salud pública y consecuentemente de los programas de control del Aedes aegypti. 5. Falta de una vacuna eficiente y accesible. Es necesario contar con una vacuna que produzca una inmunidad de larga duración a los 4 serotipos y que sea accesible por los costos a las grandes masas en riesgo. En estos momentos existen vacunas en estudio pero se estima que no se contará con un producto ideal hasta dentro de 5 o 10 años, por lo que la única alternativa actual es el control del vector. Estos factores analizados en su conjunto constituyen los principales macrofactores socioecómicos y ambientales que determinan la tendencia creciente del dengue y el dengue hemorrágico en América. Los principios básicos que se deben tener para el control del dengue son: voluntad y decisión política, contar con una coordinación intersectorial, una activa participación comunitaria y una aplicación estricta de la legislación sanitaria. (16) El dengue y la aparición del dengue hemorrágico en América. Reaparición del dengue. Durante los años sesenta dos amplias pandemias de dengue afectaron al Caribe y Venezuela. La primera, declarada en 1963, fue causada por el dengue 3 y azotó al Caribe tras casi 20 años de inactividad. La misma afectó, entre otras zonas, a Jamaica, Puerto Rico, las islas de las Antillas Menores y Venezuela, pero, curiosamente, no llegó a Cuba, la isla Española ni Trinidad. La segunda epidemia ocurrió en el Caribe y Venezuela entre 1968 y 1969, y aunque se aisló sobre todo el dengue 2, también se obtuvo el dengue 3 en algunas islas. Durante los años setenta estos dos serotipos causaron extensas epidemias en Colombia, donde no se había observado dengue desde 1952. La primera, ocurrida entre 1971 y 1972, se debió al dengue 2, mientras que la de 1975-1977 estuvo relacionada con el dengue 3. Se calcula que contrajo la enfermedad más de medio millón de personas; sin embargo, ambos brotes ocurrieron en forma mayormente "silenciosa", o bien se los confundió con otras enfermedades y no llamaron demasiado la atención de las autoridades sanitarias. Un hito en el resurgimiento del dengue en las Américas fue la introducción de dengue 1 en 1977, seguida por una pandemia devastadora que se prolongó hasta 1980. Originalmente, el virus se detectó en Jamaica, a donde posiblemente fue importado de África, y desde donde la epidemia se propagó a prácticamente todas las islas caribeñas. En América del Sur, la epidemia comenzó en 1978 y afectó a Venezuela, Colombia, Guayana, Surinam y la Guayana Francesa. La misma fue detectada también en América Central, afectando al principio a Honduras y posteriormente a El Salvador, Guatemala y Belice. Propagándose hacia el norte, la epidemia llegó a México a fines de 1978, siguió afectando a otros estados de ese país en 1979-1980 y llegó al estado de Tejas en la segunda mitad de 1980. En el período 1977-1980 la Organización Panamericana de la Salud (OPS) fue notificada de cerca de 702.000 casos, pero la incidencia fue mucho mayor, ya que las estimaciones correspondientes únicamente a Colombia, Cuba y Venezuela indicaban que habían contraído la enfermedad más de 5 millones de 19 personas. En 1981 surgió en las Américas, probablemente importada de las islas del Pacífico, la cepa del dengue 4, que causó una serie de brotes en el Caribe, el norte de América del Sur, América Central y México; en general, salvo contadas excepciones, la infección por el dengue 4 se relaciona con una afección leve. Durante los años ochenta cinco países sudamericanos (Brasil, Bolivia, Paraguay, Ecuador y Perú) que no habían sufrido dengue antes o que se habían visto libres del mismo por varios decenios, fueron azotados por epidemias explosivas causadas por el serotipo 1; en la epidemia registrada en el Perú también se aisló el serotipo 4. La primera epidemia ocurrida en el norte del Brasil en 1982 estuvo relacionada con los serotipos 1 y 4, pero luego se tomaron medidas de lucha antivectorial y desde entonces no se ha informado sobre ninguna actividad de dengue en esa región. En 1986 se introdujo en Río de Janeiro, Brasil, el dengue 1, que causó brotes de importancia, para propagarse luego a la mayoría de los estados brasileños. Tras su introducción en los países antedichos, el virus del dengue 1 ha seguido causando epidemias importantes en Brasil, Ecuador y Perú en años posteriores. En 1993 los últimos dos países latinoamericanos tropicales que se habían visto libres de dengue por varios decenios, es decir, Costa Rica y Panamá, informaron sobre casos de transmisión indígena de dengue, siendo el serotipo correspondiente el del dengue 1, a cuya introducción en Costa Rica se atribuyeron los brotes graves registrados en 1993 y años posteriores. En 1994 el dengue 3 sé reintrodujo en las Américas, tras estar ausente de las mismas desde 1978, fecha en que se lo aisló por última vez en Puerto Rico. Este serotipo se detectó al principio en Panamá y Nicaragua, pero al año siguiente se propagó a otros países centroamericanos y a México, causando numerosas epidemias. En Nicaragua, en 1994, la introducción del dengue 3 se vinculó con una epidemia nacional de dengue/dengue hemorrágico, en cuyo transcurso también se detectó la presencia de dengue 1. La introducción del dengue 3 en México en 1995 coincidió con un aumento del número de casos de dengue hemorrágico, enfermedad con la cual sólo se relacionaron, sin embargo, el dengue 1 y, sobre todo, el dengue 2. Cabe señalar que este virus del dengue 3 pertenece a un genotipo que causó epidemias graves de dengue hemorrágico en Sri Lanka y la India. Al mes de junio de 1997 el dengue 3 no se ha aislado fuera de América Central y México. Tanto en 1995 como en 1996 se notificaron más de 250.000 casos de dengue en la región.(3) Figura 7: casos de dengue en América, 1980-2005 La aparición del dengue hemorrágico. En 1981 Cuba notificó el primer brote importante de dengue hemorrágico ocurrido en las Américas. Antes de ese episodio, casos presuntos de dengue hemorrágico, o casos de dengue mortales, habían sido notificados por cinco países o territorios (Venezuela, Jamaica, Honduras, Curazao y Puerto Rico), pero sólo unos pocos satisfacían los criterios de la OMS en cuanto a diagnóstico del síndrome del choque de dengue hemorrágico/ dengue y la mayoría de esos casos no habían sido confirmados en laboratorio. Durante 20 la epidemia cubana se notificó un total de 344.203 casos de dengue, de los que 10.312 se clasificaron como graves (niveles II a IV de la OMS) y 158 fueron mortales; asimismo, se hospitalizó a un total de 116.143 pacientes, la mayoría de ellos durante un trimestre. La epidemia cubana de dengue hemorrágico se vinculó a una cepa del virus del dengue 2; la misma estalló cuatro años después de introducido en la isla el dengue 1, que causó epidemias y afectó a casi la mitad de la población del país. El brote de dengue hemorrágico /dengue en Cuba es el acontecimiento más importante de la historia del dengue en América. Tras el mismo, todos los años, salvo en 1983, se ha venido informando en el continente americano sobre casos confirmados o presuntos de dengue hemorrágico. En 1989 se produjo un aumento notable de la incidencia anual de la enfermedad, debido a una epidemia nacional en Venezuela. Por su importancia, fue ésta la segunda epidemia más grave de dengue hemorrágico registrada en América; entre diciembre de 1989 y abril de 1990 (fecha en que se la declaró terminada), se notificaron debido a la misma 3.108 casos de dengue hemorrágico y 73 defunciones. El serotipo predominante aislado en los casos correspondientes fue el del dengue 2, si bien también se obtuvieron de los pacientes los serotipos 1 y 4. Si bien de los casos mortales no se obtuvo ningún cultivo aislado, el análisis immunohistoquímico realizado con tejidos obtenidos de los mismos, encapsulados en parafina y fijados con formalina, reveló la presencia del antígeno del dengue 2 en el hígado de cuatro de esas personas. La epidemia se manifestó nuevamente durante la segunda mitad de 1990, y desde entonces Venezuela viene padeciendo epidemias de dengue hemorrágico todos los años. Entre 1981 y 1996, 25 países americanos notificaron un total de 42.171 casos de dengue hemorrágico y 581 defunciones. La distribución de casos por país evidencia que 22.170 (53%) de los casos notificados se originaron en Venezuela. Si se excluyen Cuba y Venezuela, el número de casos por país oscila entre 1 y 3.740. Tanto Colombia como Nicaragua y México notificaron más de 1.000 casos, la mayoría de ellos ocurridos entre 1992 y 1996. En el período 1995-1996 se notificó sobre cerca de 74% de los casos colombianos, y sobre 97% de los mexicanos. En Brasil, cuatro casos mortales con fiebre, hemorragias y estado de choque ocurrieron en 1986-1987, y se los vinculó con el virus del dengue 1, obteniéndose la confirmación correspondiente por aislamiento viral o detección de antígenos En 1990-1991 se registró un brote de dengue hemorrágico en Río de Janeiro, Brasil, mientras que 24 casos, 11 de ellos fatales, ocurrieron en el estado brasileño de Ceará durante 1994. Las epidemias de Cuba y Brasil estuvieron claramente relacionadas con el virus del dengue 2. En ambos países el dengue 1 se había introducido cuatro años antes, al cabo de varios decenios de falta de circulación del virus del dengue. Sin embargo, Cuba padeció una epidemia de proporciones, mientras que en Brasil sólo se han observado brotes relativamente pequeños. Otros países como el Perú y Ecuador han sufrido una secuencia semejante de infecciones de dengue con estos serotipos, no registrándose sin embargo ninguna epidemia de dengue hemorrágico. En Venezuela y la Guayana Francesa se registró un patrón epidemiológico diferenciado; en dichos países el dengue había sido endémico durante más de 20 años antes de la aparición de la primera epidemia de dengue hemorrágico ocurrida en los mismos (1989-1990 y 1990-1991, respectivamente): el dengue 2 predominó en Venezuela y en la Guayana Francesa, siendo el único serotipo hallado en los tejidos de los casos mortales registrados en Venezuela. Cabe señalar como dato interesante que en la Guayana Francesa las cepas de dengue 2 aisladas durante el brote de dengue hemorrágico y durante uno de dengue ocurrido en 1986 eran genéticamente semejantes y pertenecían al genotipo jamaiquino, que a su vez tiene una secuencia de genoma muy semejante a la de las cepas de dengue 2 provenientes de Vietnam, país donde el dengue hemorrágico es sumamente endémico. Estos resultados ilustran la complejidad de los factores responsables del desencadenamiento del dengue hemorrágico. En general, la tasa de letalidad del dengue hemorrágico en las Américas es igual a 1,4%, sin embargo, los valores varían mucho de un país a otro. En 1995 la tasa de letalidad osciló entre 8,3% en Puerto Rico y 0,8% en Venezuela. Esta variación podría 21 deberse a distintos factores, como criterios de notificación, cepa viral, manejo de casos, factores genéticos del anfitrión y posiblemente otras causas más.(3) Figura 8: casos de dengue en América, 1980-2005. SITUACIÓN ACTUAL EL DENGUE El dengue durante los últimos 20 años se presento con brotes cíclicos cada 3 a 5 años. El cierre de la notificación de casos del 2008 está en proceso de ajuste y revisión por parte de los países, los que hasta la fecha han reportado 850.769 casos de dengue, cifra que representa una disminución de 5,5% en comparación con los 900.754 casos reportados en 2007. No obstante, a pesar del descenso observado con relación al número total de casos, se presentaron incrementos en el número de fallecidos por dengue hemorrágico y formas graves de dengue. En 2008, se reportaron 38.621 de dengue hemorrágico y formas graves de dengue, que corresponden a 46% de aumento en comparación con los 26.413 casos reportados en 2007. Con relación a las muertes, en 2008 se reportaron 584 fallecidos por dengue; es decir, 84% más que en 2007. La tasa de letalidad regional fue de 1,5% en 2008, en comparación a 1,2% en 2007. La tasa de letalidad esta calculada sobre la base del número muertes entre el número de casos de dengue hemorrágico y formas complicadas por 100. El incremento en 2008 estuvo dado principalmente por los casos reportados en el Cono Sur, específicamente por Brasil, debido al brote epidémico que afectó a Río de Janeiro, concentrando 57% (n = 22.140) de los casos de dengue hemorrágico y formas complicadas de dengue y 81%(n = 478) de las muertes de toda la Región. La incidencia mundial anual del dengue alcanza hasta 50 millones de casos por año, de los cuales 500.000 personas son hospitalizadas y 20.000 mueren. Las estrategias de control que han funcionado en el pasado ya no son aplicables a la realidad de la situación social, demográfica, económica y políticas de estos países debido a los grandes cambios demográficos. Actualmente existe una gran ampliación de las zonas urbanas marginales, lo que limita la capacidad de los Estados de acelerar la cobertura del saneamiento básico y la distribución del agua potable. En Argentina los índices de abundancia de Aedes aegypti eran lo suficientemente altos para que se produjera un brote epidémico autóctono, ya desde hace 10 años. De 854 municipios relevados en Argentina (2001), el 70% resultó infestado por el Aedes aegypti. Entre 1998 y el 2001 se incrementó en 254% el número de municipios positivos, y en las ciudades donde se registraron brotes de dengue el 20% de la población, en promedio, sería susceptible de desarrollar dengue hemorrágico, cuya tasa de letalidad ha sido estimada entre el 5% y el 15%. Se suma a esta realidad la estrecha y fluida comunicación con los países fronterizos con altas densidades vectoriales y, frecuentes brotes de dengue. En el NEA (Noreste Argentino) se identificaron 10 localidades de muy alto riesgo que nuclean casi 1.200.000 personas.(17) 22 Situación del dengue por subregión. Durante el primer trimestre del 2009, se describen brotes en Guayana Francesa, Aruba, Guyana, Bolivia, Paraguay y Argentina. Hasta la Semana Epidemiológica (SE) Nº 11 del 2009, se han reportado 113.758 casos de dengue, incluyendo 2.052 casos de dengue hemorrágico y 42 defunciones, con una tasa de letalidad regional de 2,05%. Bolivia concentra 52% (n = 22) del total de fallecidos a la fecha. o Cono Sur. En el período 2001–2007, los países del Cono Sur notificaron 64,6% (n = 2.798.601) de todos los casos del dengue en América. De estos, 6.733 fueron dengue hemorrágico con un total de 500 defunciones. Brasil aportó 98,5% del total de casos notificados. En 2008, el Cono Sur reportó 587.787 casos de dengue, incluyendo 22.140 casos de dengue hemorrágico y formas complicadas por dengue y 478 defunciones. El brote de dengue en Río de Janeiro marcó significativamente el incremento en el número de casos. En este brote, los casos de dengue pediátricos prevalecieron con muertes debidas a dengue en sus manifestaciones graves. Los serotipos de DEN-1 2 y 3 circularon predominantemente en ese año en esta subregión. Brasil mantuvo las tasas más altas de incidencia en la subregión para el 2008. El Cono Sur incluye a Argentina, Brasil, Chile, Paraguay y Uruguay. En lo que va del año 2009, 40,0% (n = 45.515) de los casos de dengue se reportaron en esta subregión, con una tasa de notificación 20,36 x 100,000 habitantes. Los casos de dengue hemorrágico representan el 6,9% del total de la Región (n =143) y los fallecidos representan el 16,6% (n = 7). Brotes en el Cono Sur, 2009: Actualmente en el Cono Sur se reportan brotes en Argentina, Brasil y Paraguay. Brasil: hasta la SE 6, se han reportado un total de 42.956 casos sospechosos de dengue, incluyendo 141 casos de dengue hemorrágico y dengue con complicaciones. Se han confirmado 5 fallecidos por dengue (tasa de letalidad de 3,5%). Los serotipos circulantes son DEN-1, DEN-2 y DEN-3. Paraguay: hasta el 16 de marzo del 2009, de la Semana Epidemiológica 11, Paraguay ha reportado 1.270 casos de dengue confirmados por laboratorio o nexo epidemiológico. El departamento que concentra 30,4% de los casos es Central (387 casos), seguido en orden decreciente por Concepción (326 casos), Amambay (169 casos) y Asunción (128 casos). Hasta esa fecha no se han reportado casos de dengue hemorrágico ni muertes y circulan los serotipos DEN-1 y 3. o Subregión andina. Esta subregión contribuyó al 19% (n = 819.466) de casos de dengue en América entre 2001 y 2007. Es la subregión que reportó el número más alto de dengue hemorrágico, concentrando un 58%(n =61.341) del total de casos reportados en América. En el mismo período se reportaron 306 defunciones. En el 2008, la Subregión andina reportó 90.902 casos de dengue, incluyendo 6.837 casos de dengue hemorrágico y formas complicadas por dengue y 14 defunciones. Los serotipos de DEN-1 2, 3 y 4 circulan en esta subregión. Venezuela, Bolivia y Colombia mantuvieron las tasas de incidencia de dengue más altas en el 2008. En lo que va del 2009, esta subregión ha reportado 53% (n = 61.262) del total de casos en América, con la tasa de incidencia más alta (58,9 por 100,000 habitantes). Del total de casos registrados de la Región, los de dengue hemorrágico representan el 76,9% (n = 1.579); y las muertes, el 66% (n = 28). La Subregión andina incluye a Bolivia, Colombia, Ecuador, Perú y Venezuela. 23 Brotes en la subregión andina, 2009: Se reporta un brote importante de dengue en Bolivia. Bolivia: Hasta la SE 10, se han reportado 45.907 casos sospechosos de dengue clásico, incluyendo 113 casos de dengue hemorrágico y 22 defunciones (tasa de letalidad 19,4%), siendo el departamento de Santa Cruz de la Sierra el más afectado con 32.856 casos sospechosos de dengue reportados. Los serotipos circulantes son DEN-1, 2 y 3. o Centroamérica y México. En el periodo 2001–2007, en esta subregión se reportaron 545.049 casos de dengue clásico (12,5% del total de dengue reportado en América), 35.746 casos de dengue hemorrágicos y 209 defunciones. Honduras, México y Costa Rica notificaron el número más alto de casos en este período. DEN-1, 2 y 3 se identificaron principalmente. En 2008, Centroamérica y México reportaron 157.933 casos de dengue, siendo 9.347 casos de dengue hemorrágico y 39 defunciones. Los países con más altas tasas de incidencia por 100.000 habitantes fueron Honduras (288,0), Costa Rica (255,2) y México (108,5). Centroamérica incluye a Belice, Costa Rica, El Salvador, Guatemala, Honduras, Nicaragua y Panamá En lo que va del 2009, se han reportado 4.639 casos de dengue en todo el Caribe, incluido 304 casos de dengue hemorrágico y 3 defunciones. Brotes en Centroamérica y México, 2009: A la fecha no se han reportado brotes de dengue en Centroamérica. En esta subregión, la mayor transmisión de dengue inicia con la entrada de la época de lluvias a partir del mes de mayo y usualmente finaliza entre los meses de octubre y noviembre. o Subregión del Caribe. Esta subregión aportó 3,9% (n =168.819) del total de casos reportados en la Región entre 2001 y 2007, con 2.217 casos de dengue hemorrágico y 284 defunciones, concentrándose en República Dominicana el 77% de las muertes (n = 220). Para este periodo en el Caribe hispano, los países con más casos fueron Puerto Rico y República Dominicana; mientras que 5 El Caribe hispano incluye a Cuba, República Dominicana y Puerto Rico. El Caribe no hispano incluye a Anguila, Antigua y Barbuda, Antillas holandesas, Aruba, Bahamas, Barbados, Bermuda, Islas Vírgenes británicas, Islas Vírgenes estadounidenses, Islas Caimanes, Islas Turcas y Caicos, Curaçao, Dominica, Granada, Guadalupe, Guayana francesa, Guyana, Haití, Jamaica, Martinica, Montserrat, San Bartolomé, San Kitts y Nevis, Santa Lucía, San Martín, San Vicente y las Granadinas, Surinam y Trinidad y Tabago. En igual periodo en el Caribe no hispano, Guyana, Guayana francesa, Martinica y Trinidad y Tabago notificaron el número más alto de casos. Los cuatro serotipos circularon en el Caribe, pero predominantemente DEN-1 y 2. En 2008, se reportaron 8.038 casos en el Caribe de habla hispana y 6.009 casos en el Caribe no hispano. El total de casos de dengue hemorrágico reportados en el Caribe hispano fue de 273 casos y 50 muertos, mientras que en el Caribe no hispano, los casos de dengue hemorrágico fueron 24 y 3 muertes. Del total de las 53 muertes, el 91% (n=48) ocurrieron en República Dominicana. Los países con las tasas de incidencia más altas para el 2008 fueron Guayana francesa, Trinidad y Tabago y Martinica. En lo que va de 2009, un total de 2.342 casos de dengue se han reportado en todo el Caribe con 26 casos de dengue hemorrágico y 4 muertes. Brotes en el Caribe, 2009: La mayor actividad epidémica de dengue en esta subregión se inicia generalmente con la estación lluviosa en el segundo semestre de cada año. Sin embargo, este año se ha observado un patrón diferente y se mantienen lluvias en varios países. Guayana Francesa se encuentra en estado de brote y se ha solicitado apoyo técnico en Aruba y Guyana para el control de vectores. 24 Guayana francesa: Hasta la Semana Epidemiológica 9, se reportaron 5.515 casos clínicos de dengue clásico, un caso de dengue hemorrágico y un fallecido. Los serotipos circulantes son DEN-1, 2 y 4. o Norteamérica (Estados Unidos y Canadá). La mayoría de los casos notificados de dengue en Estados Unidos y Canadá son casos importados provenientes de las zonas endémicas de Asia, el Caribe, Centroamérica y Sudamérica . De 2001 a 2007, en los Estados Unidos se notificaron 796 casos de dengue, la mayoría importados. No obstante, se han notificado brotes de dengue en Hawai y brotes esporádicos con transmisión local en Texas en la frontera con México. En 2008, se reportaron 100 casos de dengue importados en los Estados unidos. (18) El Dengue en Argentina. Hay registro de casos compatibles con dengue a partir de 1916, pero el virus recién se descubrió en la década del cincuenta. Las epidemias de dengue en Argentina de 1916 y 1926, que afectaron la región mesopotámica, tuvieron su origen en Paraguay, pero no llegaron a la ciudad de Buenos Aires, a pesar de la circulación del vector. En 1963 se logró la eliminación del mosquito Aedes aegypti a través de la fumigación con el insecticida DDT y se controló la transmisión de la enfermedad. Pero el mosquito volvió a atacar en 1983 en el norte argentino y llegó a dispersarse hasta Mendoza, La Pampa y Buenos Aires en abril del 2009. Se dieron otras situaciones que desencadenaron la re-emergencia de la infección. En 1997, se detectó que 20 personas habían contraído el virus del dengue al viajar a otros países. (19) En 1998 se produjo un brote en Salta con mas de 800 casos causados por el serotipo 2. En coincidencia con la epidemia que presento Paraguay desde fines de 1999 hasta abril de 2000, se registraron 2 brotes en el nordeste en Misiones, con 158 casos y en Formosa con 181 casos de fiebre de dengue siendo el responsable el serotipo 1. Otras provincias notificaron casos sumando un total de 471 pero el numero real es mucho mayor por las formas clínicas no detectadas por el sistema de salud. A fines de los ochenta Bolivia tubo epidemias por dengue 1 pero en la década siguiente circulo el serotipo 2 que se introdujo en la frontera noroeste argentino en 1998.(20) Desde 1997 hasta 2008, se han registrado 3.452 casos confirmados de dengue, de los cuales el 15,7 % (509 casos), fueron importados. Se define importados a los casos que contrajeron la enfermedad en un lugar diferente al que habitan en forma habitual. El 84,3% (2.943) fueron autóctonos, es decir contrajeron la enfermedad en el lugar que habitan. Resulta importante destacar, que todos los casos autóctonos, se originaron a partir de uno o más casos iniciales importados. De este modo, hasta 2008, todos estos casos autóctonos aparecieron en regiones limítrofes, distribuidos en brotes, ocurridos en diferentes localidades de las provincias de Salta, Jujuy, Misiones, Formosa y Corriente. (21) La epidemia de dengue del verano del 2009 fue la peor en toda la historia Argentina con 11.000 casos. Se expandió a provincias donde no había estado, como Tucumán, Catamarca y Chaco. El brote mayor había sido en 2004, con 1.493 casos autóctonos en Salta, Jujuy y Formosa. Los primeros casos se presentaron en el mes de enero en Salta y Jujuy. Después, se desarrollaron los casos autóctonos de las provincias de Chaco, Catamarca, Tucumán y Corrientes, y sumaron más de 10.000 casos de personas infectadas en su zona de residencia. Aparecieron también viajeros que importaron la enfermedad en las provincias de Neuquen, La Pampa, Buenos Aires, Mendoza, La Rioja, Catamarca, Córdoba, Entre Ríos, Santa Fe, y Formosa y en la ciudad de Buenos Aires.(19) 25 PROGRAMAS PARA CONTROLAR EL VECTOR Antecedentes. Las campañas de erradicación de Aedes aegypti fueron un éxito en los años cuarenta y cincuenta. Entre 1948 y 1962, desapareció de 21 países de América. Sin embargo, en los años siguientes, la falta de sostenimiento - y en algunos casos, el abandono de los programas - trajeron como resultado la reinfestación de los países y se perdió el esfuerzo realizado en años anteriores. Las actividades de los países contra A. aegypti se han visto obstaculizadas por factores económicos, políticos, sociales y administrativos, de distintos grados de complejidad. Uno de los problemas principales ha sido la falta de aplicación de medidas oficiales y de carácter prioritario, para la prevención y el control del dengue. Las actividades de lucha contra el vector no se han sostenido de forma apropiada debido a que no se han institucionalizado los programas, no ha existido integración intra ni intersectorial y no se ha recabado la participación de las comunidades. Plan continental. En 1985, mediante resolución del Consejo Directivo de la OPS, se intentó revitalizar la lucha contra A. aegypti, pero la situación del dengue y el dengue hemorrágico continuó empeorando. En los años noventa, prácticamente todos los países estaban infestados de nuevo por el vector y el dengue constituye otra vez un grave problema de salud pública. Por esta razón, en 1995, el XXXVIII Consejo Directivo resolvió crear un grupo técnico encargado de estudiar la elaboración de un plan de alcance continental para erradicar A. aegypti de los países de la Región. Al año siguiente, basándose en un documento presentado por dicho grupo técnico, el XXXIX Consejo Directivo aprobó una resolución en la que se instaba a los Estados Miembros a elaborar planes nacionales para ampliar e intensificar los esfuerzos de erradicación del vector. En abril de 1997 el grupo de expertos se reunió y proyectó un plan de lucha contra A. aegypti, que tuvo como marco de referencia los planes previamente bosquejados por los países: el plan continental. Objetivos del Plan continental: incrementar las acciones de combate contra A. aegypti para eliminar la circulación de los virus del dengue en las Américas, así como la vigilancia en aquellos países que se mantienen exentos de infestación. Además propone intensificar la lucha contra el A. aegypti hasta alcanzar niveles de infestación cercanos a cero. Para realizar el Plan Continental e interrumpir la transmisión del dengue, los programas nacionales deben ser institucionalizados y respaldados legalmente por los ministerios de salud y los gobiernos nacionales. Al mismo tiempo, es necesario eliminar las condiciones sociales y ambientales que favorecen la proliferación del vector y para ello se requiere una participación comunitaria efectiva. El equipo que administra el programa de control a nivel del ministerio de salud, será fortalecido mediante reestructuración y reorganización según sea necesario, pero teniendo en cuenta que es preciso descentralizar, fortalecer y adecuar las acciones del Plan a la estructura local. La integración es esencial para la gestión dentro del sector de la salud y entre este y otros sectores; así como en los esfuerzos de las instituciones gubernamentales y las no gubernamentales, y en el sentido de universalizar y sincronizar la aplicación del Plan en todos los países de la Región. Es de suma importancia que los recursos disponibles en todos los niveles se distribuyan de forma equilibrada entre los diversos componentes según la importancia de cada uno; que se cumplan los lineamentos técnicos descritos en guías y manuales, y que se consiga la participación de los centros de investigación y enseñanza. 26 Componentes del plan. Eliminación de criaderos de Aedes aegypti. El control de recipientes artificiales como los envases desechables, llantas y barriles donde se cría el mosquito A. aegypti es fundamental para prevenir el dengue. También hay que implantar el saneamiento ambiental, la participación social, la comunicación y educación para la salud, el control químico y el control biológico. Por lo tanto, una estrategia efectiva exige el concurso de varias disciplinas, tales como la entomología, la ingeniería, la psicología del comportamiento, la comunicación y la educación sanitarias y la sociología y antropología médicas. Al mismo tiempo, hay que asegurarse de la calidad de los servicios básicos de saneamiento ambiental y modificar el comportamiento humano. El combate químico es solo un componente complementario a la eliminación de los criaderos de A. Aegypti. Saneamiento ambiental. Las actividades de saneamiento, que en este caso se refieren a la eliminación de criaderos del vector, tienen que ver principalmente con el control del agua y de los residuos sólidos. En lugares donde no hay suministro de agua a domicilio o el agua es de mala calidad, es común almacenar agua en tanques, barriles y otros recipientes, en los que pueden producirse grandes cantidades de mosquitos. De igual modo, cuando la recolección de basura es irregular o deficiente, la acumulación de materiales desechados en los patios como latas, botellas y llantas, en los que se empoza el agua de lluvia, provee una variedad de criaderos para los mosquitos. Se necesita también prestar atención a los recipientes y llantas abandonados en áreas públicas y en basureros improvisados a orillas de los ríos y carreteras. Las principales medidas de saneamiento son mejorar el sistema de abastecimiento de agua, manejar adecuadamente la recolección y el reciclaje de desechos sólidos, eliminar los criaderos artificiales y naturales, y gestionar el sistema de vigilancia ambiental. Otras obras importantes relacionadas son arreglar el alcantarillado y el drenaje urbano y controlar los roedores. Por supuesto que estas deben ser consideradas medidas fundamentales para mejorar la calidad de vida de la población y no solo para controlar endemias. La comunicación y participación sociales. La participación de una comunidad debe formar una parte integral y continua de cualquier programa de lucha contra A. aegypti, sobre todo de los componentes de saneamiento ambiental y control químico. Esta participación requiere una comunicación continua entre las comunidades y el personal encargado de ejecutar el programa, con objeto de poner en marcha actividades tendentes a modificar los comportamientos humanos que propician la proliferación y el mantenimiento de criaderos potenciales de A. aegypti. Los criaderos no pueden eliminarse con solo mejorar los servicios básicos; también es esencial modificar las prácticas y comportamientos humanos que favorecen su existencia. En muchos casos, esas prácticas se relacionan con el aprovisionamiento de agua, ya sea la de uso doméstico, que se acumula en materiales desechados como llantas, botellas y latas; la que se mantiene en bebederos para los animales domésticos, y la que se estanca en recipientes que contienen plantas. En comunidades que carecen de servicios básicos y donde los criaderos suelen estar en los recipientes para almacenar agua o materiales desechables, por lo general se recomienda una estrategia de desarrollo comunitario en la que la colectividad examina sus propios problemas y colabora con el gobierno y con organizaciones no gubernamentales en la búsqueda de soluciones. El control químico. Junto con la participación comunitaria, el tratamiento focal por trabajadores de salud es la operación fundamental de la fase de ataque de un programa contra A. aegypti. Cada trabajador debe inspeccionar las áreas peridomiciliares y el interior de las viviendas y aplicar larvicidas en los depósitos de agua que no se hayan podido destruir o eliminar. Debe emplearse una cantidad mínima de un insecticida seguro, con un grado de toxicidad muy bajo, que no represente un peligro de contaminación para el ambiente. Los trabajadores de salud, además del 27 tratamiento focal, tienen la tarea de educar a los moradores en la forma de colaborar para que el larvicida cumpla el efecto esperado. Control de emergencias. Durante brotes epidémicos del dengue como medida de emergencia es importante utilizar compuestos químicos que eliminen a los mosquitos adultos. Vigilancia entomológica. Esta actividad tiene cuatro metas: 1) establecer los índices de infestación o reinfestación en cada localidad, 2) determinar la importancia relativa de los diferentes tipos de recipientes como criaderos de mosquitos, 3) investigar la presencia de otros vectores (como A. albopictus) que representan factores de riesgo en la transmisión del dengue, y 4) vigilar el grado de susceptibilidad de los mosquitos Aedes a los insecticidas. Los métodos principales de vigilancia son la inspección de casas y el empleo de ovitrampas y larvitrampas. Con el primer método se examinan todos los recipientes dentro y fuera de las casas y se hace una identificación microscópica de las larvas encontradas. Los resultados se expresan como el índice de casas (porcentaje con estadios larvarios de A. aegypti) y el índice Breteau (número de recipientes infestados por cada 100 casas inspeccionadas). Las ovitrampas son recipientes con agua colocados por los inspectores en las casas para atraer a los mosquitos a depositar huevos en ellos. Se hacen comúnmente con secciones radiales de llantas y frascos de plástico o de vidrio. Son especialmente útiles para detectar nuevas infestaciones o reinfestaciones y resultan económicas en función del tiempo que invierten en ello los inspectores. Los resultados se expresan como un porcentaje de las trampas positivas. La vigilancia epidemiológica. El objetivo de este sistema es la detección temprana de casos de dengue de manera que puedan aplicarse medidas de control lo más rápido posible para interrumpir la transmisión y prevenir epidemias. Para ello es necesario realizar búsquedas activas de casos y estudios epidemiológicos. En todo ello se ha de tener en cuenta la situación epidemiológica particular de la zona de que se trate.(22) Para alcanzar los objetivos del plan continental se deben fortalecer los conceptos siguientes: A)priorizar y sistematizar la vigilancia activa como principal instrumento para la detección precoz de casos o brotes epidémicos. B)fortalecer la vigilancia activa al nivel de todas las instituciones de salud, estatales y privadas, locales y hospitalarias con el personal debidamente capacitado. C)establecer sitios o centros centinelas para monitorear la enfermedad y conocer los serotipos circulantes. Al respecto es importante considerar la identificación temprana de los serotipos del virus dengue, en áreas en donde hasta ahora no se había detectado su circulación. D)ampliar la divulgación y perfeccionar el conocimiento sobre el diagnóstico diferencial, la clasificación clínica y el tratamiento de dengue al personal médico de todos los niveles de atención a la salud. E)análisis integral del comportamiento de los síndromes febriles y la situación entomológica local para intensificar la búsqueda activa de casos. F)llevar a cabo la estratificación de las diferentes áreas geográficas basadas en factores de riesgo, considerando algunas características como densidad poblacional, puntos de entrada al país, situación entomológica, saneamiento ambiental, abastecimiento de agua y antecedentes de dengue en el área. 28 G)aplicación de las normas técnicas de la Guía para consolidar la vigilancia serológica y virológica de casos sospechosos. H)retroalimentación al nivel local de los resultados de laboratorio. I)incrementar la cobertura de la red de laboratorios, descentralizar el diagnóstico serológico, teniendo en cuenta las características epidemiológicas, de comunicaciones, vías de acceso y socioeconómicas de cada país y mantener el control de calidad de la red. Cuando se realiza la implementación de la vigilancia epidemiológica se utiliza como instrumentos básicos: a)la toma de muestras en la búsqueda activa de casos febriles al nivel comunitario o la comprobación del diagnóstico clínico, acompañado de información relacionada con la fecha de inicio de fiebre y lugar de residencia. b)el procesamiento de las muestras en el laboratorio, lo cual proporcionará información sobre el serotipo viral infectante, para la notificación inmediata a los centros de atención médica. c)la determinación de la presencia de Ae. aegypti o Ae. albopictus, o vigilancia entomológica. d)la investigación epidemiológica. e)el sistema de información. f)capacitación. g)evaluación. La vigilancia epidemiológica del dengue suele estar incluida en el sistema de vigilancia epidemiológica nacional de los países y se recomienda, a corto plazo, el fortalecimiento de los servicios de epidemiología en los diferentes niveles de los sistemas de salud. En nuestro país el Dengue se encuentra en la lista de enfermedades de declaración obligatoria. (23) Estructura y gestión. El desarrollo de estrategias efectivas para controlar los criaderos de A. aegypti se fundamenta en la disponibilidad de técnicos capacitados, tanto a nivel nacional como local. En el nivel nacional es necesario contar con un grupo técnico multidisciplinario, constituido por profesionales experimentados en las áreas de educación, saneamiento, control químico, entomología y vigilancia epidemiológica. En este grupo se trabajará para integrar los diversos ministerios y producir legislación de apoyo que garantice el cumplimiento del programa. Asimismo se seleccionarán las estrategias más apropiadas para controlar los criaderos principales y promover el reciclaje de materiales y el saneamiento ambiental. En el área de la educación sanitaria pública para la nación y comunidades en particular, se planearán anuncios de radio y televisión. Por otra parte, del grupo han de surgir las investigaciones operacionales que permitan reconocer los comportamientos que favorecen la existencia de criaderos. El grupo recabará también la colaboración de empresas nacionales y organizaciones no gubernamentales y formulará programas de adiestramiento para los diversos componentes de la eliminación de criaderos. Una de sus tareas más importantes es apoyar el desarrollo de los programas de nivel local. Por otra parte, se encargará también de captar recursos nacionales e internacionales para las actividades de saneamiento, participación social y control químico. El grupo se pondrá en contacto con las instituciones y representantes de la sociedad que puedan ayudar en la empresa, trazará planes y desarrollará cronogramas para su ejecución. En el ámbito local se requiere igualmente un grupo interdisciplinario que coordine y lleve a cabo el programa por medio de las actividades siguientes: 29 1-promover reuniones con las instituciones de saneamiento, educación y salud 2-sensibilizar a los funcionarios que participan en el programa para que desempeñen el papel de educadores sanitarios. 3-realizar actividades relacionadas con el desarrollo educativo continuo de la población para lograr cambios en su comportamiento y en las prácticas relacionadas con la proliferación de A. aegypti; instruirla sobre los peligros del empleo excesivo de insecticidas, y conseguir su participación en campañas periódicas de saneamiento ambiental. 4-gestionar con las autoridades locales la extensión de la cobertura de recolección de desechos y de agua potable sin interrupción en las zonas necesitadas. 5-incentivar a los responsables de los servicios de disposición final de basuras para que los rellenos cumplan con los requisitos para evitar la formación de criaderos de mosquitos. 6-sumarse a proyectos con un enfoque integral de salud, como los de municipios saludables.(22) Programa regional de dengue. OPS. La Misión de este programa consiste en: 1. reducir la morbi-mortalidad y carga social-económica causada por los brotes y epidemias de dengue, en base a las resoluciones del consejo directivo de la OPS en 2001 CD43.R4 y la Resolución CD 44.R9 en el 2003. 2. enfocar las políticas de salud pública hacia una integración multisectorial e interdisciplinaria que permita desarrollar, implementar y consolidar una Estrategia de Gestión Integral (EGI) para la prevención y control del dengue. El Programa Regional de Dengue, que se comenzó a instrumentar en Setiembre de 2003, plantea la coordinación de acciones entre las siguientes áreas de trabajo: a. estrategia de Gestión Integrada (EGI) para Dengue b. comunicación para impactar la conducta en Dengue( COMBI) c. red Mundial de Dengue (Dengue-Net) d. trabajo en Dengue de la red internacional de Eco-Clubes 1. Estrategia de Gestión integrada para dengue. En 1999, la OMS presentó una estrategia mundial para la prevención y el control del dengue y el dengue hemorrágico. En 2001, la OPS formuló las directrices regionales para la prevención y el control del dengue, contenidas en la Resolución CD43.R4 de su Consejo Directivo. Estos lineamientos, perseguían promover una nueva generación de programas para reforzar los mecanismos de prevención y control del dengue y los programas nacionales, mediante la participación comunitaria, la educación sanitaria y la coordinación de acciones extrasectoriales. En el 2003, durante el 44.º Consejo Directivo de la OPS/OMS, se aprobó la Resolución CD44.R9. donde se formulaba el modelo de la Estrategia de Gestión Integrada para la Prevención y el Control del Dengue EGI-dengue y creaba un grupo técnico de trabajo sobre el dengue en la región (GT-dengue internacional). Entre los principales objetivos de la EGI-dengue se encuentran: fortalecer los programas 30 nacionales, reducir la morbilidad, la mortalidad y la carga social y económica generada por los brotes y las epidemias de dengue. Para alcanzar los objetivos planteados hay que modificar la conducta poblacional para disminuir los factores de riesgo de transmisión con medidas coordinadas tanto dentro como fuera del sector salud. También tiene como objetivo elaborar y ejecutar planes nacionales y subregionales integrados, que permitan trazar una estrategia nacional sostenible, diseñada por las autoridades y los especialistas de cada país con la cooperación técnica del GT-dengue internacional. Estas estrategias nacionales y regionales deben tener un enfoque interprogramático, integrado e intersectorial, basado en una nueva práctica, que permita evaluar y dar continuidad a las acciones con recursos nacionales. La EGI-dengue posee siete componentes que tienen la mayor responsabilidad en la planificación y ejecución de las actividades de prevención y control del dengue. Ellos son: la comunicación social, la vigilancia epidemiológica, el servicio de laboratorio, la atención al paciente, los servicios entomológicos y el cuidado del medio ambiente (figura 9). Además dependiendo de la realidad de cada país los expertos analizan si toman en cuenta otros componentes. Figura 9: los siete componentes de la EGI dengue. El GT-dengue internacional esta compuesto por un grupo de expertos que, partiendo del análisis regional, se incorporan al trabajo del equipo técnico de los países para apoyar la elaboración de las EGI-dengue nacionales. De esta forma, la colaboración técnica brindada por el Programa Regional de Dengue de la OPS/OMS -con una visión multidisciplinaria e integradora- tiene el objetivo concreto de orientar los esfuerzos estratégicos nacionales para implementar y desarrollar las recomendaciones de la Resolución CD43.R4. El proceso de elaboración de la EGI-dengue en un país, es un ejercicio metodológico que se inicia con la participación y la coordinación entre las autoridades nacionales, para establecer grupos de trabajo y lograr un consenso técnico y político sobre las condiciones necesarias para instrumentarla. Previamente se debe realizar un estudio del éxito y fracaso del programa nacional de dengue, según cada uno de sus componentes y tomando como referencia las experiencias históricas en el control de la enfermedad en el país. Luego de la incorporación del GT-dengue internacional al país, se realiza un taller metodológico de expertos nacionales e internacionales y se establece el marco lógico (matriz) de la EGIdengue, como por ejemplo, el estructurado para América Central y la República Dominicana (cuadro 1). El hecho de que el documento esté elaborado en forma de matriz permite al equipo de trabajo integrar funcionalmente actividades y tareas específicas entre los diferentes componentes. Este documento de trabajo -que contiene los elementos de monitoreo y evaluación- permite, además, añadir y modificar acciones para alcanzar los objetivos propuestos. Otros valores agregados de la construcción matricial del documento de la EGI-dengue es que permite hacer comparaciones con procesos similares desarrollados en otros países y con las estrategias subregionales. Una vez logrado un sólido documento técnico de la EGIdengue, se presenta y analiza con las máximas autoridades del sector salud y se 31 elabora una propuesta de agenda de implementación a la cual se le debe dar seguimiento.(24) 2. Comunicación para impactar la conducta en dengue (COMBI). La nueva generación de programas de prevención y control del dengue cuentan con el fortalecimiento de la prevención y control a través de la participación comunitaria y la educación en salud. A pesar de los múltiples esfuerzos que los países realizan, no han logrado el impacto deseado en el control de la enfermedad. Ante esta situación la OPS/OMS y como parte de la Estrategia de Gestión Integrada, incorpora un área de comunicación para temas relacionados con el dengue: COMBI (Comunicación para impactar en conducta). Estos planes de trabajo se basan en una metodología diseñada para ayudar de manera estructurada a planificar, poner en práctica y monitorear acciones de movilización y comunicación social, dirigidas a lograr y mantener cambios conductuales específicos que eleven el grado de prevención y control de las enfermedades transmisibles, en particular del dengue.(20) La metodología integra eficazmente educación para la salud, información - educación comunicación (IEC), movilización social, técnicas en comunicación con el consumidor (mercadeo) y la investigación formativa o análisis situacional. La metodología COMBI reconoce que el objetivo final es tener un impacto conductual. 3. Red mundial de dengue (Dengue-Net). La red de vigilancia Dengue-Net, es un sistema de la OMS para la vigilancia estandarizada epidemiológica y de laboratorio, que responde a necesidades actuales de unificar y aumentar la disponibilidad oportuna de los datos básicos del dengue para el control regional de esta enfermedad. La estrategia regional promueve la participación de todos los países en esta red mundial de vigilancia 4. Trabajo en dengue de la Red Internacional de Eco-Clubes. A través de los Eco-Clubes, se propone construir un espacio de socialización de experiencias, que convierta a los jóvenes en el motor del presente, para lograr cambios de actitudes en la población con relación al medio que la rodea. (25) 32 Situación actual de los programas del dengue en América. El sector gubernamental es el responsable de llevar adelante campañas de control de vector, tanto preventivas, como durante las epidemias y de esta manera controlar la enfermedad. El sector de la salud es el responsable de la dirección de las campañas de lucha antivectorial, la vigilancia epidemiológica para la detección temprana de los brotes y la capacitación del personal de salud para lograr un diagnóstico oportuno y certero que evite muertes. Pero hay aspectos que exceden al sector salud como por ejemplo: el suministro de agua potable, su adecuado almacenamiento y la disposición de residuos líquidos y sólidos, que son muy importantes a la hora de controlar los focos de cría del vector. Por lo tanto se requiere de la participación de toda la comunidad: los sectores privados, las ONG, el gobierno, etc. Como se ha destacado es importante la participación de la comunidad, pero en una sociedad pobre, en donde la principal prioridad es alimentarse, pasa a segundo plano la preocupación por el control del vector, esto es lo que ocurre en casi todos los países de Latinoamérica. Al realizar un ligero análisis de la situación epidemiológica actual se concluye que la Región no se encuentra preparada aún para evitar nuevas epidemias de dengue. Actualmente no existen condiciones para erradicar el vector, pero si es posible aplicar medidas de control intensivas que eviten las epidemias. Para ello es necesario que los sistemas de salud pública fortalezcan sus vínculos con otros sectores de la sociedad, como se expresa en el proyecto Impacto Conductual Comunitario (COMBI) promovido por la OMS y la OPS. La participación comunitaria en esta tarea es muy importante y aunque la responsabilidad debe mantenerse en las manos de las autoridades sanitarias, debe lograrse una amplia participación de todas las instancias, desde los jefes de estado hasta los estratos sociales más alejados del poder. (26) Actualmente los programas de control del dengue cursan con muchos obstáculos dentro los cuales se encuentran: influencia de factores económicos, políticos, sociales y administrativos. También hay que destacar que existe una falta de prioridad oficial para la prevención y control del dengue y deficiencia en la capacitación del personal involucrado con los programas. Hay poca participación de la población y falta de integración intrasectorial e intersectorial, esto hace que las actividades de control del vector no cuenten con sostenibilidad. La mayoría de los programas se han incorporado dentro del Ministerio de Salud como Servicio de Ae. aegypti y fiebre amarilla o combinados con el Servicio de malaria o Servicio de control de vectores. No hay o hay poca comunicación y colaboración con otros Departamentos o Divisiones dentro del Ministerio (Epidemiología, Saneamiento, Educación, etc.), otros Ministerios, organismos gubernamentales y no gubernamentales y grupos comunitarios. Los países llevan a cabo el combate al vector, principalmente con insecticidas. Hay uso excesivo de adulticidas en ultra-bajo-volumen (UBV) en áreas donde no hay transmisión de dengue. Este método es útil como apoyo para la supresión de epidemias y no para combate de rutina.(22) Debe existir un cumplimiento por parte de las distintas naciones implicadas en la problemática del dengue de las recomendaciones otorgadas por la OMS y la OPS y además aplicar de manera adecuada las leyes sanitarias relacionadas con el control de los vectores. (26) 33 ANÁLISIS DE LA SITUACIÓN DEL DENGUE EN LA SALUD PUBLICA ARGENTINA. Actualmente la situación de la enfermedad del dengue en nuestro país es de suma gravedad y se están realizando intentos para tratar de controlarla. Con respecto a la situación epidemiológica hasta abril del 2009, estábamos en presencia de una epidemia y no de un brote epidémico, oficialmente se reconocieron 14500 casos pero la estimación es de 30000 en el país, subestimando las cifras. Existieron contradicciones entre la información de las autoridades nacionales, que informaron aproximadamente 12000 casos y las jurisdiccionales: oficialmente provincias como Catamarca y Chaco reconocieron 8000 casos en la primera y 6600 en la segunda. Es decir, sólo 12.000 casos en 2 provincias afectadas. La forma de considerar “caso” en la situación epidemiológica, no puede excluir que toda situación sintomática sospechosa debe ser tomada como caso hasta que se demuestra lo contrario por nexo epidemiológico. Las rutas terapéuticas para confirmación de casos han sido en la práctica un mecanismo que lentificó el proceso de confirmación de casos. En consecuencia la dimensión del problema resulta subestimada cuantitativamente en las estadísticas de Nación; según la Organización Mundial de la Salud, en este tipo de epidemia, por cada caso confirmado hay por lo menos 4 casos no conocidos por los servicios de salud. Existió manipulación, ocultamiento y opacidad en el suministro de información epidemiológica en cada una de las provincias afectadas por la epidemia, en especial en lo que refiere a Chaco, Salta, Catamarca, Córdoba, Buenos Aires y Ciudad de Buenos Aires. Con respecto al rol del estado y de los servicios de salud, quedó evidenciado que aquel carecía de políticas de salud integrales y activas, circunstancia que pone en evidencia la fragmentación, el desfinanciamiento y la desfuncionalización del Sector Público de Salud. Con relación al dengue, el Programa Nacional de Vectores que depende del Ministerio de Salud de la Nación, se encontraba sin recursos, con falta de personal y sin acción en los territorios infectados con el mosquito. Además no existían políticas de prevención y promoción de la salud colectiva, a nivel poblacional. Se sufre desde los años ´90 de una política de reducción de los planteles profesionales y de recursos disponibles para la especialidad de Prevención / Promoción de la Salud. Sabiendo de la presencia del Vector en las regiones del Noroeste (NOA), Nordeste (NEA) y región Pampeana desde 1996, que hay casos de Dengue en nuestro país desde 1997 y que existieron epidemias similares a las que hoy sufre Argentina, en Paraguay, Bolivia y Brasil, no se tomaron medidas de prevención y de impacto sobre el Vector. Es decir, que contando con toda esa información: - no se llevaron adelante políticas activas de instalación de una cultura de prevención y promoción sanitaria desde los Servicios Públicos de Salud con la participación en el diseño de estas junto a la sociedad civil. - los Ministerios de Salud provinciales no previeron acción alguna sobre este problema de salud. - no se realizaron mejoras de saneamiento básico, ni en zonas urbanas, ni en zonas rurales. - la higiene urbana cotidiana – ejemplo, la recolección de residuos - era deficiente. - no se realizó obra pública para la mejora de viviendas, en cantidad significativa para obtener un impacto en la salud. 34 - para enfrentar la situación de brote (mitigación de daño) no se contaba con una política masiva de protección de los domicilios y peri-domicilios: la eliminación de cacharros, recipientes y potenciales reservorios de agua (bolsas plásticas, basura, neumáticos, etc.) - no se previó el tratamiento adecuado del agua que se consumía en zonas donde no existe la adecuada provisión de agua potable, lo cual condiciona que el almacenamiento del agua para consumo humano, se efectúe en diferentes tipos de recipientes. - no se llevaron adelante preventivamente medidas de control vectorial con fumigaciones domiciliar y peri-domiciliar con insecticidas / uso de larvicidas. - no se trabajó sobre los basurales a cielo abierto, ni con el manejo de residuos en zonas donde no existe intervención desde el Estado, como ser villas /asentamientos urbanos, zonas rurales y de comunidades indígenas. Con respecto a la dimensión social, económica y ecológica, la desigualdad social y las condiciones de pobreza estructural, expresan los determinantes sociales y económicos por los cuales la enfermedad del Dengue se afincó en nuestro país, desde hace años. El indicador Necesidades Básicas Insatisfechas (NBI), refleja a aquellas dimensiones. Se consideran hogares con NBI, a aquellos en los cuales está presente al menos uno de los siguientes indicadores de privación: a) hacinamiento crítico: personas que habitan en viviendas con más de 3 personas por cuarto. b) viviendas de tipo inconveniente: pieza de inquilinato, vivienda precaria. c) viviendas que no tienen cuarto de baño. d) niños en edad escolar que no asiste a la escuela. e) en los cuales existen 4 ó más personas por miembro ocupado (trabaja uno solo) y en los cuales el jefe tiene bajo nivel de educación: hasta 3er. grado del nivel primario. (27) Según el CENSO de 2001, existían un 18,4% de hogares en Catamarca con NBI; 508.671 hogares en provincia de Buenos Aires, en el Chaco un 27,6% de los hogares y en la provincia de Salta un 27, 5%. Respecto a la dimensión ecológica, hay que mencionar que tanto las condiciones de destrucción del ambiente, como el calentamiento global, tienen un impacto en la presencia de enfermedades vectoriales como el dengue. Con respecto a la participación social y /o popular en el combate de la enfermedad, no se había convocado a la sociedad a participar en el control de la epidemia. Si se desea convocar a la sociedad civil para que colabore, intervenga o ayude en el control de la epidemia de Dengue, se le debe permitir participar de la toma decisiones, brindándole previamente el acceso a información fidedigna sobre la situación de salud. La no participación de la sociedad civil, no puede ni debe ser un argumento de los gobiernos, para justificar un Estado ausente, tal como sucedió con esta epidemia de Dengue, que estalló por imprevisión, impericia, desinterés y falta de capacidad y recursos, como ha sido el caso de Argentina. Permitir la participación de la sociedad civil, no debiera ser una estrategia del Estado, con responda a la sola intención de ampliar la cobertura de las acciones de salud a bajo costo, ni a la transferencia de responsabilidades a los individuos sobre su salud y la de su comunidad. (17) 35 Programas nacionales. En nuestro país, el Ministerio de Salud de la Nación (MSN) presentó en el 2008 el Plan Nacional para la Prevención y Control del Dengue y la Fiebre Amarilla. Dicho plan se basó en la Estrategia de Gestión y Control Integrado del Dengue, formulada con la participación de la OPS / OMS. Mejorando el control del dengue, adicionalmente se logrará mejorar también, el control de la ocurrencia de fiebre amarilla, ya que ambas enfermedades comparten el mismo vector. A continuación se desarrolla dicho plan. Plan Estratégico de Prevención del Dengue y Fiebre Amarilla. 2008 - 2009. o Objetivo: Reducir en la población el riesgo de enfermar o morir por dengue y dengue hemorrágico y fiebre amarilla. Objetivos Específicos. • Coordinación Internacional para el abordaje y coordinación de acciones de control de Dengue y Fiebre Amarilla • Coordinación a través del COFESA y los municipios la realización de acciones con reducción significativa de recipientes potenciales criaderos del vector. • Implementación del Sistema de Vigilancia de Síndrome Febriles en todos los servicios de salud • Lograr coberturas óptimas para la vacuna contra la fiebre amarilla en los municipios de riesgo de fiebre amarilla. • Capacitar del personal de salud en localidades con riesgo de ocurrencia de dengue hemorrágico capacitado para la atención de casos • Salas de situación para gestión de los componentes críticos para prevención y control de dengue, dengue hemorrágico y fiebre amarilla operativa en las localidades de riesgo • Fortalecer las acciones de control de la trasmisión en situación de brote • Implementar la vigilancia de epizootias en áreas de riesgo para fiebre amarilla o Líneas estratégicas. - Gestión Control de Criaderos Potenciales Vigilancia Epidemiológica Comunicación e Información Atención a Pacientes Prevención por vacunación Control de la Transmisión Monitoreo Entomológico Control de Brotes y Epidemias Acciones de Prevención Y Control. Externo al plan se efectuaron las siguientes acciones para poder controlar al dengue. a. En 2008, se realizo una reunión extraordinaria del comité coordinador, preparatoria de la XXIV reunión de ministros de salud del MERCOSUR en la ciudad de Puerto Iguazú, República Argentina, con la participación de las Delegaciones de Argentina, Brasil, Paraguay, Uruguay, Venezuela y como estados asociados, Bolivia y Perú. En la reunión se firmó un acuerdo que contemplo brindar cooperación recíproca en materia de enfermedades transmisibles en zonas de frontera, desarrollando actividades conjuntas que permitan mejorar la eficiencia y eficacia de las acciones que se lleven a cabo 36 para combatir la fiebre amarilla y el dengue, así como contra otras enfermedades transmisibles y vectoriales que trascienden las fronteras de ambos países. También se realizo ese mismo año una videoconferencia donde participaron los países del MERCOSUR y asociados y la OPS, donde se analizó la situación del dengue en la región y la coordinación de acciones, principalmente en el campo de la información y apoyo a las actividades de control vectorial. b. El Ministerio de Salud de la Nación, en coordinación con las autoridades provinciales y municipales, desarrolló tareas en los siguientes ejes principales. El control de las enfermedades vectoriales - dengue, fiebre amarilla y leishmaniasis - se presentó como tema prioritario en las reuniones de los CONSEJOS REGIONALES DE SALUD (CORESA) del NOA, NEA, CENTRO, CUYO Y PATAGONIA, realizados entre el 15/10/2008 y el 19/11/2008 y en la reunión del Consejo Federal de Salud (COFESA) del 20 y 21 de noviembre del 2008. Del 11 al 15 de diciembre del 2008 se realizó en la ciudad de Posadas, Misiones, el Taller Intersectorial sobre fiebre amarilla y dengue, que contó con la participación de referentes de las áreas de epidemiología, inmunización, laboratorios y de saneamiento ambiental de las regiones del NEA y NOA. Durante esa reunión los grupos representantes de cada jurisdicción trabajaron en la elaboración de planes para el control de dengue y fiebre amarilla cubriendo los aspectos relacionados con: 1. garantizar la vacunación contra la Fiebre Amarilla en todos los departamentos de riesgo de las provincias del NOA y NEA. 2. fortalecer la capacidad del sistema de salud para la atención de casos de fiebre amarilla y dengue. 3. garantizar las acciones destinadas a disminuir la población de mosquitos Aedes aegypthi, vector de la Fiebre Amarilla y el Dengue. Todas las jurisdicciones elaboraron planes detallados de las actividades a realizar, las metas a lograr con relación a cada una de ellas, las necesidades para llevarlas a cabo y el cronograma de ejecución. Los planes elaborados se coordinaron con todas las áreas del Ministerio de Salud de la Nación para brindar el apoyo de todos los Programas Nacionales, incluyendo el Programa de Salud Familiar, el Programa Ampliado de Inmunizaciones, el Programa de Municipios Saludables, la Dirección de Epidemiología y la Coordinación Nacional de Control de Vectores. El Ministerio de Salud de la Nación realizó durante 2009 transferencias por un monto de 2.265.000 pesos a las provincias de Misiones, Corrientes, Chaco, Salta y Jujuy para apoyar en estas actividades en más de 60 localidades en riesgo de dengue y fiebre amarilla. c. Control de Criaderos Potenciales, con el objetivo de reducir el número de criaderos presentes en las viviendas, por medio de descacharrado. Se coordinó con las autoridades provinciales y de los municipios de riesgo, la organización y logística del descacharrado, suministrándoles apoyo financiero, de personal e insumos para acompañar los esfuerzos de las autoridades locales en este tema. d. Actividades de Comunicación e Información para informar a la comunidad, sobre prevención y control del dengue a través de la elaboración de material gráfico y de radio difusión. Se elaboro la Guía para el equipo de salud de Dengue y Fiebre amarilla, distribuyéndose 20.000 guías a todos los profesionales de salud del país. Se estimuló a la población, para que adopte hábitos y prácticas que reduzcan el riesgo de convivir con los mosquitos, como la recolección de residuos y el manejo adecuado de recipientes con agua y para que adopte además, conductas de autocuidado. (21) 37 CONCLUSIÓN Al analizar la historia epidemiológica del dengue en América, se observa un resurgimiento del mismo, después de la implementación de programas de erradicación del vector en la década del 50. Actualmente casi toda América se encuentra infectada con el Aedes aepyti, responsable del dengue y dengue hemorrágico. Es importante resaltar que no existe todavía vacuna contra la dicha enfermedad y que la única manera de prevenirla es evitar, la propagación del vector. Diversos factores se encuentran involucrados con la expansión del mosquito, entre los cuales podemos mencionar al abandono y falta de mantenimiento de programas, como uno de los factores más importantes, como así también al explosivo crecimiento poblacional de las ciudades, que determina la existencia de cinturones de pobreza y falta de servicios básicos, especialmente los relacionados con el suministro de agua y la eliminación de residuos líquidos y sólidos. Otro factor explicativo son las migraciones y movimientos poblacionales, de personas infectadas o enfermas, desde zonas con alta prevalencia, hacia otras de menor. Actualmente los programas de control no están bien organizados. Según la OPS y la OMS, se necesitan de 4 principios para poder controlar el dengue: voluntad política de los gobiernos, coordinación intersectorial, participación de la comunidad y el fortalecimiento de las leyes sanitarias. Es necesaria la aplicación de programas en forma conjunta, en todos los países afectados por el problema del dengue y lo más importante es sostener los programas en el tiempo, para erradicar a la enfermedad y evitar en un futuro, su resurgimiento. Es mi opinión personal, que el dengue llegó para quedarse, debido a que poseemos al vector, a los serotipos 1 y 2 circulando en nuestro país, al ser humano que es el reservorio y una insuficiente implementación de los programas para su control. Es importante tener en cuenta que estas mismas circunstancias, condicionan la probabilidad de la reemergencia de la fiebre amarilla Lo urgente en una epidemia es el control del vector, lo importante desde el punto de vista de las políticas de salud, es lograr la implementación de Programas de salud y hacerlos sustentables. 38 REFERENCIAS BIBLIOGRAFICAS. 1)Tierramérica. Dengue. Disponible en http://www.tierramerica.net/2002/0721/conectate.shtml. Consultado: 9/02/ 2010. URL: 2)Berges L, Cagliani M. Dengue, historia de una enfermedad que se expande. Noticias con historia. 2009 Abril 7. Disponible en URL: http://notihistorico.blogspot.com/2009/04/dengue-historia-de-una-enfermedadque.html. Consultado 9/02/ 2010. 3)Organización Panamericana de la salud. Resurgimiento del dengue en las Américas. Boletín Epidemiológico. 1997 Julio; 18(2). Disponible en URL: http://www.paho.org/spanish/sha/epibul_95-98/bs972ree.htm. Consultado 10/02/2010 4)Gomez-Dantes H. El dengue en las Americas. Un problema de salud regional. Salud Publica de México. 1991; Vol. 33(4):347-355. Disponible en URL: http://bvs.insp.mx/rsp/articulos/articulo.php?id=001111 . Consultado 10/02/ 2010. 5) Feldman S , Bueno M, Bisquerra C. ¿Qué es el Dengue? Sistema de Información Técnica. Facultad de Ciencias agrarias. 2002 Abril. Disponible en URL http://www.fcagr.unr.edu.ar/Extension/Informes%20tecnicos/dengue.htm. Consultado 11/02/2010. 6)Rey J. El Dengue. Departamento de Entomologíá y Nematología. Servicio de Extensión Cooperativa de la Florida. Instituto de Alimentos y Ciencias Agrícolas. Universidad de la Florida. Disponible en URL: http://edis.ifas.ufl.edu/in719. Consultado 11/02/2010. 7)ChiparellI H, Schelotto F. Dengue, una enfermedad emergente muy cerca de nuestro país. Departamento de Bacteriología y Virología. Facultad de Medicina. Montevideo. Uruguay. Disponible en URL: http://www.infecto.edu.uy/espanol/revisiontemas/tema10/den6290.htm, consultado el 12/02/2010. 8)Medicina y prevención. Dengue. Disponible en http://www.medicinayprevencion.com/dengue.html. Consultado el 12/02/2010. URL: 9)Montero G. Biología de Ae. Agypti. Facultad de Ciencias agrarias. 2009 Abril 19. Disponible en URL: http://www.fcagr.unr.edu.ar/blog/?p=28. Consultado el 12/02/2010. Salud Pública. Dengue. Disponible en 10)Las Palmas. http://laspalmas.fotosgrises.com.ar/newlp/Muestraobjeto.asp?id=342&rubro=64. Consultado el 12/02/2010. URL: 11) Cabrera M. Actualización sobre el Dengue como enfermedad reemergente, para evitar que sea permanente. Experiencia cubana. Portales Médicos.com. 2006 Septiembre 26. Disponible en URL: http://www.portalesmedicos.com/publicaciones/articles/298/4/Actualizacion-sobre-elDengue-como-enfermedad-reemergente%2C-para-evitar-que-sea-permanente.Experiencia-cubana. Consultado 13/02/ 2010. 12)Sociedad Venezolana de Infectología. Aspectos Clínicos y Diagnósticos de la Fiebre por Dengue y Dengue Hemorrágico. Criterios de definición de Casos, según OPS/OMS 2001. Disponible en URL: http://www.svinfectologia.org/dengue1.pdf. Consultado 13/02/ 2010. 39 13)Russi J, Chiparelli H. Herramientas para el diagnóstico de la infección por virus dengue en Uruguay. 2007 Marzo. Disponible en URL: http://www.smu.org.uy/dpmc/pracmed/dengue/russi.pdf. Consultado 13/02/2010. 14)Geo Salud. Dengue y Dengue Hemorrágico. Información para los Médicos. Disponible en URL: http://www.geosalud.com/enfermedades_infecciosas/dengue/dengue_hemorragico.h tm. Consultado 13/02/ 2010. 15) Suárez Larreinaga C, Berdasquera Corcho D. Enfermedades emergentes y reemergentes: Factores causales y vigilancia. Rev Cubana Med Gen Integr. 2000; 16(6):593-7. Disponible en URL: http://bvs.sld.cu/revistas/mgi/vol16_6_00/mgi11600.pdf. Consultado 13/02/ 2010. 16) Kourí G, Pelegrino J, Munster M, Guzmán M. Sociedad, economía, inequidades y dengue. Revista Cubana de Medicina Tropical. 2007 Sep-Dic, 59 (3). Disponible en URL:http://scielo.sld.cu/scielo.php?script=sci_arttext&pid=S037507602007000300001&lng=es&nrm=iso&tlng=es, Consultado 13/02/2010. 17)Secretaria de Planificación en Salud Médicos del Mundo Argentina. Epidemia de Dengue en Argentina: Determinantes socio-económicos, ausencia del Estado y opacidad epidemiológica. 2009 Abril. Disponible en URL: http://www.mdm.org.ar/informes/docs/09-04-13_documento_dengue.pdf. Consultado el 15/03/2010. 18)Organización Panamericana de la Salud. Actualización sobre la situación Regional del dengue. 2009 Marzo 17. Disponible en URL: http://www.who.int/topics/dengue/dengue_report_10_2009_es.pdf. Consultado 25 /03/2010. 19)Calero J. Dengue en la Argentina: es la peor epidemia de la historia. Asteriscos. Tv. 2009 Abril 3. Disponible en URL:http://www.asteriscos.tv/noticia-19753.html. Consultado 2/03/ 2010. 20)Seijo A. El Dengue como problema de Salud Pública. Arch argent pediatric 2001, 99(6). Disponible en URL: http://www.sap.org.ar/docs/publicaciones/archivosarg/2001/510.pdf. Consultado 2/03/ 2010. 21)Ministerio de salud. Presidencia de la Nación. Plan de Prevención y Control Dengue 2008-2009 Informe de Situación. Disponible en URL: http://msal.gov.ar/htm/Site/sala_situacion/pdf/infor-dengue-senado.pdf. Consultado el 15/03/ 2010. 22)Rodríguez Cruz R. Estrategias para el control del dengue y del Aedes aegypti en las Américas. Revista Cubana Medicina Tropical. 2002 Sep-Dic, 54(3). Disponible en URL: http://scielo.sld.cu/scielo.php?script=sci_arttext&pid=S0375-07602002000300004. Consultado 2 /03/ 2010. 23) Plan Continental de ampliación e intensificación del combate a Aedes aegypti. Rev. Panamericana de salud publica. Disponible en URL: http://www.scielosp.org/scielo.php?script=sci_arttext&pid=S102049891998000200014&lng=pt&nrm=is&tlng=es. Consultado el 15/03/ 2010. 40 24)San Martín J, Brathwaite-Dick O. La Estrategia de Gestión Integrada para la Prevención y el Control del Dengue en la Región de las Américas. Rev Panam Salud Publica vol.21 no.1 Washington Jan. 2007 Disponible en URL: http://www.scielosp.org/scielo.php?pid=S1020-49892007000100011&script=sci_arttext. Consultado el 10/03/ 2010. 25)Organización Panamericana de la salud. Programa Regional de Dengue. Disponible en URL: http://www.paho.org/Spanish/AD/DPC/CD/dengue-program-page.htm. Consultado 12 /02/2010. 26)Kourí G. El dengue, un problema creciente de salud en las Américas. Rev Panam Salud Publica/Pan Am J Public Health . 2006 ; 19(3). Disponile en URL: http://www.scielosp.org/pdf/rpsp/v19n3/30314.pdf. Consultado 02/03/2010. 27)INDEC. Definiciones de variables involucradas en los indicadores calculados por área temática. Disponible en URL: http://www.indec.gov.ar/nuevaweb/cuadros/2/mujeres_variables.doc. Consultado el 23/04/2010 41