Aspectos Éticos de la Investigación en Niños y Adolescentes
Anuncio

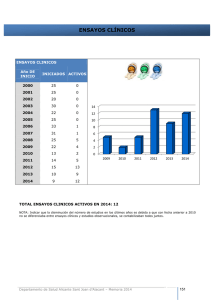
[BUTLLETÍ DEL COMITÈ DE BIOÈTICA DE CATALUNYA, abril de 2012] CEA I CEIC Núm. 7 Aspectos Éticos de la Investigación en Niños y Adolescentes 1 Dr. Sabel Gabaldón Uno de los factores que impulsó el desarrollo de la bioética fue la necesidad y también la voluntad de acabar con los abusos en la investigación médica con seres humanos. Como primera respuesta a tal forma de actuar, el Código de Núremberg en 1947, la Declaración de Helsinki en su primera versión de 1964 y el Informe Belmont en 1978, determinaron las bases y las pautas destinadas a fijar las obligaciones básicas de los investigadores con respecto a las personas utilizadas para el desarrollo de la investigación. Pero, curiosamente, se ha dado la paradoja en los últimos años, de que la consideración de la infancia como grupo vulnerable determinó una tendencia a exagerar los límites éticos de la investigación en niños, conduciendo, dicha voluntad de protección, a una situación de desamparo de la práctica clínica pediátrica y dificultando que el niño se beneficie de los avances científicos. Además, ha condicionado una práctica médica basada con frecuencia en la extrapolación de los datos obtenidos de estudios de investigación realizados en adultos. En la actualidad, aproximadamente, la mitad de los fármacos utilizados para tratar a los niños de la Unión Europea nunca han sido probados en menores y no están autorizados para ellos, son los llamados fármacos “off label” o “fuera de registro”. En la práctica de la psiquiatría infantil más de un 70% de los fármacos utilizados tienen estas características, lo que sitúa a los niños en una especie de “orfandad terapéutica” éticamente inaceptable. La constante demanda social de mejora de los cuidados de la salud, tanto a nivel preventivo como diagnóstico y terapéutico, convierte a la investigación biomédica en una necesidad. En este sentido, la investigación misma supone un deber ético, que apela no sólo a las instituciones responsables de la atención sanitaria, sino a cada profesional, a quien se le presupone un continuo afán por un mayor y mejor conocimiento científico, ya que la valida 1 Psiquiatra - Máster en Bioética. Jefe de sección de psiquiatría del Hospital Sant Joan de Déu de Barcelona. Correspondencia: [email protected] 1 [BUTLLETÍ DEL COMITÈ DE BIOÈTICA DE CATALUNYA, abril de 2012] CEA I CEIC Núm. 7 ción científica de las teorías diagnósticas y terapéuticas constituye en sí misma un imperativo moral. En nuestra sociedad un valor científico-médico es un valor social; pero un análisis de las investigaciones llevadas a cabo en biomedicina llevará a la conclusión de que muchas de ellas son de poca utilidad, de poco valor, ya por ser redundantes, irrelevantes o por su búsqueda de fines personales. Según el principio de justicia, los recursos deberían emplearse en investigaciones que aportasen algo provechoso al conocimiento científico y a la sociedad; de lo contrario, supondrán un gasto inútil, y molestias innecesarias a los pacientes. La investigación clínica en la infancia y adolescencia, es necesaria y deseable para que la práctica clínica sea científicamente correcta y éticamente buena, siempre que se asegure el cumplimiento de las condiciones éticas de no maleficencia, justicia y respeto a la autonomía del paciente (consentimiento válido). Para proteger de manera efectiva los intereses de los niños es necesario basar la práctica clínica en pruebas científicas derivadas de ensayos clínicos y partiendo de una premisa fundamental: No hay práctica clínica correcta si no va precedida de una investigación clínica correcta en qué basarla. A partir de Real Decreto 223/2004, por el que se regulan en España los ensayos clínicos con medicamentos, se incorpora al ordenamiento jurídico interno la Directiva Europea 20/2001/CE, que es el marco actual para la investigación en la Unión Europea. La fundamentación ética de la investigación en niños ha sido objeto de polémica entre dos posturas: En la primera se pone el énfasis en la autonomía y el consentimiento, negando la validez ética de dicha investigación, con independencia del riesgo que conlleve, debido a que sería no consentida y por tanto incorrecta aunque no sea perjudicial. Desde esta posición, la denominada “investigación no terapéutica” sería inadmisible. En la segunda, se aceptaría la posibilidad de una investigación que no beneficie directamente al niño, siempre que el riesgo sea mínimo. La dificultad está en determinar que entendemos por “riesgo mínimo”. En España, el Real Decreto 223/2004, utiliza el término “riesgo mínimo” aunque no lo define. En cambio, desde la FDA se define como aquél en que la probabilidad y la magnitud del daño físico o psíquico es el que se encuentra normalmente en la vida diaria o en los exámenes médicos o psicológicos habituales. Se han hecho diversos intentos de cuantificar el riesgo. Someter al niño a procedimientos de alto riesgo (incluye por ejemplo la realización de una biopsia hepática o pulmonar o una cateterización cardiaca) o a aquellos considerados de bajo riesgo pero que pueden causar dolor o hematomas o cicatrices, sólo sería justificable si se espera un 2 [BUTLLETÍ DEL COMITÈ DE BIOÈTICA DE CATALUNYA, abril de 2012] CEA I CEIC Núm. 7 beneficio directo para el niño, es decir en la denominada investigación terapéutica. En cambio, la investigación no terapéutica (aquella en que no se espera beneficio directo para el niño) sólo sería admisible si el riesgo es mínimo. La observación y administración de cuestionarios, la toma de una muestra de sangre (al mismo tiempo que otra necesaria) o si se realiza con anestésico local se consideran procedimientos de riesgo mínimo. No podemos ignorar que la alternativa de no investigación y la utilización de fármacos tratando de buscar un beneficio para el paciente no está exenta de riesgos. En los niños se pueden encontrar efectos no previstos, ya sea por falta de respuesta o por toxicidad. Si no se utilizan dichos medicamentos aprobados para adultos, se está negando a los niños una intervención potencialmente beneficiosa. La primera alternativa, utilizar la práctica clínica no validada, puede tener tanto consecuencias éticas como repercusiones legales por mala práctica (si se considera la ficha técnica del producto como estándar de buena práctica). Desde esta perspectiva utilitarista, la investigación clínica en niños parece que no sólo debería ser éticamente posible sino imprescindible para realizar una práctica clínica correcta. Parece obvio que aquellos fármacos que pueden ser útiles para los niños necesitan su validación en población pediátrica. Aún cuando la enfermedad y los efectos del fármaco sean similares en adultos y en niños, la seguridad y la dosificación del medicamento requiere realizar ensayos clínicos específicos para la población infantil. En el ámbito europeo se ha creado un registro de ensayos clínicos en niños, cuya información puede resultar útil para planificar nuevos estudios, evitando su duplicación y, a la vez promover la comunicación y colaboración entre investigadores e identificar las necesidades pendientes en el tratamiento de los niños, que puede consultarse en la web http://www.dec-net.org. Los ensayos clínicos en niños deben realizarse una vez se ha obtenido la autorización en adultos. Deben utilizarse escalas específicas y validadas para cada grupo de edad y, en el caso de ensayos farmacológicos, deben estar reforzados por estudios farmacocinéticos adecuados. Antes de solicitar la autorización del producto, debe estudiarse su efecto en las funciones endocrinas; así como su repercusión en el conocimiento y en el aprendizaje, mediante escalas reconocidas y validadas para los pacientes de este grupo de edad. Una vez comercializado el fármaco debe determinarse el efecto a largo plazo en el aprendizaje, desarrollo, crecimiento y función sexual. 3 [BUTLLETÍ DEL COMITÈ DE BIOÈTICA DE CATALUNYA, abril de 2012] CEA I CEIC Núm. 7 Antes de la autorización, es necesario considerar también las diferencias en el impacto de efectos adversos en adultos, niños y adolescentes. Los niños y los adolescentes son particularmente proclives a presentar alteraciones del comportamiento y eventos psiquiátricos; por ello, es necesario monitorizar estrechamente la aparición de irritabilidad, agitación, ideas suicidas, autolesión u otros síntomas. El CEIC debe valorar como criterio específico que en todos los protocolos de ensayos clínicos en menores quede claro que se obtendrá el consentimiento informado previo de los padres o del representante legal del menor y que este refleje la presunta voluntad del menor. Así mismo como criterio específico debe quedar claro en el protocolo que cuando el menor tenga 12 ó más años, deberá prestar además su consentimiento para participar en el ensayo. Es preceptivo que el menor reciba del personal, que ha de contar con experiencia en el trato con menores, una información sobre el ensayo, los riesgos y los beneficios adecuada a su capacidad de entendimiento; y que el investigador acepte el deseo explícito del menor de negarse a participar en el ensayo o de retirarse en cualquier momento, cuando éste sea capaz de formarse una opinión en función de la información recibida. En relación con el primer punto cabe añadir que en caso de existir una hoja de información dirigida al menor ésta debe contener únicamente información relevante, expresada en términos claros y comprensibles para la edad del menor. Deben existir garantías de que se cumplen todos estos elementos. En todo caso y ante la menor dificultad ha de prevalecer el bienestar del niño, y recordar la necesidad de comunicar el ensayo clínico al Ministerio Fiscal. Existen unas características adicionales del consentimiento informado (CI) para los ensayos clínicos (EC) sin interés terapéutico; estos ensayos corresponden a las primeras fases del desarrollo de los medicamentos (Fases I y II) y frente a ellos se tiene una confianza excesiva. Se ha de analizar cuidadosamente el protocolo y tener en cuenta los siguientes puntos: 1. Los objetivos del ensayo no pueden alcanzarse por otro procedimiento 2. Los riesgos previsibles son bajos 3. El impacto negativo sobre el bienestar de los sujetos se ha minimizado y es bajo 4. El ensayo no está prohibido por la ley 5. Se busca expresamente la opinión favorable de un CEIC para la inclusión de los sujetos y se documenta 6. Todos los documentos informativos han de haber sido aprobados por un CEIC 4 [BUTLLETÍ DEL COMITÈ DE BIOÈTICA DE CATALUNYA, abril de 2012] CEA I CEIC Núm. 7 El niño y el adolescente están inmersos en un proceso continuo de maduración física, psicológica y social. Las decisiones por representación -el permiso de los padres o tutores legales- sólo se consideran válidas cuando van a favor de los intereses objetivos del representado, lo que en investigación clínica significa que existe la previsión de que el sujeto obtenga un beneficio directo con su participación o, al menos, que no se le perjudique, es decir que el riesgo sea mínimo. En España, el marco jurídico actual reconoce como norma general, en la Ley de Protección del Menor, “el derecho del niño a ser oído, en la medida de su madurez, en todo aquello que le afecte”. Asimismo se señala que “la mejor forma de garantizar desde el punto de vista social y jurídico la protección a la infancia es promoviendo su autonomía personal”. De hecho, para la participación en un protocolo de investigación clínica se exige el consentimiento de todo niño de 12 años ó más, como requisito necesario, aunque no suficiente, según indica el Real Decreto 223/2004. En el caso de los menores de 12 años, es necesario el asentimiento del niño. El proceso de solicitud de participación en una investigación debe reunir los elementos de información, comprensión y voluntariedad. La información debe ser veraz, si bien la cantidad de información se adaptará a la capacidad de comprensión del sujeto. El engaño es, de entrada, maleficente y debe evitarse, no siendo justificable en modo alguno para facilitar la participación. La comunicación con los niños exige dos niveles de atención: el de los padres o adultos responsables y el del propio niño, porque no debemos olvidar que él es el paciente y por lo tanto, hemos de establecer una relación con él. El menor recibirá, de personal que cuente con experiencia en el trato con menores, una información sobre el ensayo, los riesgos y los beneficios, adecuada a su capacidad de entendimiento. Se debe ser honesto en la información con el niño y los padres, y no alentar expectativas, a veces infundadas, con el propósito de aumentar el reclutamiento en el ensayo. Es indispensable la voluntariedad, pues se trata de actos libres donde no tiene que haber coacción ni manipulación. La persuasión es legítima, pudiendo ser de gran ayuda asertiva en aquellos procesos de toma de decisiones donde el paciente o sus representantes legales tengan dificultades para analizar los beneficios y riesgos de varias opciones de tratamiento. En nuestro ámbito, los padres suelen solicitar consejo, dando un protagonismo a los médicos que favorece el paternalismo en el proceso de toma de decisiones. A veces, la familia, debido al estrés emocional, es incapaz de tomar decisiones, incluso cuando se les proporciona la información de forma clara, adecuada y comprensible. 5 [BUTLLETÍ DEL COMITÈ DE BIOÈTICA DE CATALUNYA, abril de 2012] CEA I CEIC Núm. 7 Los formularios escritos de consentimiento informado, obligatorios para cualquier ensayo clínico, sirven para apoyar, no para sustituir, el proceso de información oral; asimismo sirven para registrarlo, monitorizarlo, y también para probar legalmente que se ha dado información y se obtuvo el consentimiento. El investigador aceptará el deseo explícito del menor de negarse a participar en el ensayo o de retirarse en cualquier momento, cuando éste sea capaz de formarse una opinión en función de la información recibida. En el actual Real Decreto, parece que sólo debe comunicarse al Ministerio Fiscal la existencia de un ensayo clínico cuya población incluya a menores, sin pormenorizar individualmente, tal y como obligaba la norma anterior. La Hoja de Información (HIP) y el CI habitualmente presentan muchos problemas para la evaluación que sorprende que no se hayan resuelto todavía. Algunos derivan de malas traducciones (traductores automáticos de tratamientos de texto) que no se revisan, o de la transposición de hojas informativas procedentes de la cultura anglosajona, con mala traducción, elementos y valores culturales diferentes. También se observan dificultades objetivas, con léxico complejo y tecnificado. Se añade muchas veces una actitud defensiva, parte de la información se da en previsión de reclamaciones, y así alcanza una extensión y volumen excesivos. También se aprecian dificultades subjetivas, que conviene captar en la entrevista previa a la presentación de la HIP y renunciar a ello si se prevé que sean excesivas. Destaca la inadecuación a los sujetos y contexto. Por otra parte, comparativamente con las dificultades técnicas del protocolo la HIP y el CI presentan algunas ventajas, como por ejemplo, es usual que los promotores accedan a las demandas de modificaciones requeridas por los CEIC, tanto conceptuales como idiomáticas, por no modificar la estructura del protocolo. Una buena hoja de información es la mejor salvaguarda de la dignidad de los pacientes y del éxito del trabajo de investigación. En este sentido hay que tener en cuenta que si hay algo del protocolo que cuesta explicar en la hoja de información, casi seguro que lo más conveniente sea suprimirlo del mismo, pues habitualmente oculta o incluye un problema ético. La vulnerabilidad de los menores obliga a ser especialmente exigente en la cobertura de los daños y perjuicios que puedan derivarse de la participación en el ensayo. Como criterio específico debe tenerse en cuenta que en caso de realizarse ensayos clínicos sin un beneficio potencial directo para el menor se restringe el criterio de compensación económica, previsto únicamente para los ensayos clínicos realizados en poblaciones capaces de otorgar su consentimiento informado. Por ello, no se puede plantear ninguna compensación eco- 6 [BUTLLETÍ DEL COMITÈ DE BIOÈTICA DE CATALUNYA, abril de 2012] CEA I CEIC Núm. 7 nómica por parte del promotor por las molestias sufridas. Esta obligación pretende evitar la explotación de los menores y contempla la excepción de los gastos extraordinarios y pérdidas de productividad que se deriven de la participación en el ensayo. Por todo lo expuesto, ante un trabajo de investigación, es primordial realizar los siguientes análisis: Análisis por principios o normas éticas: 1. Autonomía: • Protección de la confidencialidad • Obtención del Consentimiento Informado • Decisiones de substitución 2. Beneficencia: • Se prevé un beneficio directo • Se maximiza el bienestar del paciente 3. No Maleficencia: • Validez científica • Competencia del equipo investigador • Uso de placebo 4. Justicia: • Selección equitativa de la muestra • Utilidad social • Compensación por daños • Clausulas de seguridad • Protección de grupos vulnerables Análisis por consecuencias: 1. Para los sujetos del ensayo 2. Para la sociedad Como recomendación final y a modo de resumen destacar que, la investigación en niños y adolescentes es necesaria para realizar una práctica clínica correcta y, por tanto, ética. Su objetivo es validar las prácticas clínicas, tanto diagnósticas como terapéuticas. No existe contradicción entre la especial protección que debe procurarse a los menores y su participación como sujetos de investigación, siempre que se asegure que sean tratados de forma justa y no maleficente. Cuando esto se cumple, las decisiones de sustitución de los padres o tutores, si persiguen el interés objetivo del niño, pueden considerarse éticamente correctas. Por ello, deberían promoverse la realización de estudios multicéntricos de calidad en los que participen los distintos niveles asistenciales. 7 [BUTLLETÍ DEL COMITÈ DE BIOÈTICA DE CATALUNYA, abril de 2012] CEA I CEIC Núm. 7 Bibliografía 1. The Belmont Report. Ethical Principles and Guidelines for the Protection of Human Subjects of Research. The National Commission for the Protection of Human Subjects of Biomedical and Behavioral Research. April 18,1979. http://ohsr.od.nih.gov/guidelines/belmont.html 2. Directiva 2001/20/CE del Parlamento Europeo y del Consejo del 4 de abril de 2001, relativa a la aproximación de las disposiciones legales, reglamentarias y administrativas de los Estados miembros sobre la aplicación de buenas prácticas clínicas en la realización de ensayos clínicos de medicamentos de uso humano. (Diario Oficial de las Comunidades Europeas L 121 de 1.5.2001). 3. Real Decreto 223/2004, del 6 de febrero, por el que se regulan los ensayos clínicos con medicamentos. (Boletín Oficial del Estado, n.° 33, de 7 de febrero de 2004). 4. Real Decreto 561/1993, de 16 de abril. (Boletín Oficial del Estado, n.° 114, de 13 de mayo de 1993). 5. Ley 14/2007 de Investigación Biomédica 6. Ley Básica 41/2002 sobre la Autonomía del paciente 7. Registro 8. Normas Europeo de Ensayos Clínicos en Niños: http://www.dec-net.org. de Buena Práctica Clínica (CPMP/ICH/135/95). 9. Declaración de Helsinki de la Asociación Médica Mundial (59ª Asamblea General, Seúl, Corea, octubre 2008). 8