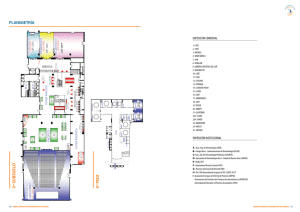
Programa final
Anuncio

Grupo Español de Dermatología y Psiquiatría de la AEDV Academia Española de Dermatología y Venereología IX Reunión del Grupo de Dermatología y Psiquiatría Barcelona 28 de Febrero y 1 de Marzo de 2014 Parc de Recerca Biomèdica de Barcelona (PRBB) Presidenta del Comité Organizador Mª José Tribó Boixareu Coordinadora del Grupo Aurora Guerra Tapia Programa www.gdyp.bocemtium.com Secretaria Técnica: bocemtium plaza gala placidia 1, 9º 2ª A 08006 barcelona tel. 934 161 220 • fax 934 158 466 [email protected] IX Reunión del Grupo de Dermatología y Psiquiatría Carta de bienvenida Parc de Recerca Biomèdica de Barcelona (PRBB) Programa Viernes 28 de Febrero Apreciados compañeros, El Grupo Español de Dermatología Psiquiátrica se complace en comunicarles la Novena Reunión de Trabajo que con fecha 28 de Febrero y 1 de Marzo del 2014 se celebrará en Barcelona. Dado el aumento de manera progresiva de trastornos psicosomáticos en gran número de dermatosis consideramos altamente positivo un cambio de impresiones y puesta al día entre dermatólogos, psiquiatras y psicólogos. Por nuestra parte pondremos el mayor empeño en conseguir los objetivos que nos hemos propuesto, esperando que el programa que os presentamos sirva de base para ampliar y consolidar nuestros conocimientos y experiencia en esta área. Os agradecemos vuestra presencia y colaboración. Confiamos que la estancia en Barcelona os sea muy grata. 09:00 – 11:00 Entrega de Documentación 09:45 – 10:15 Bienvenida y presentación 10:15 – 13:10 10:15 (pág. 10) 10:30 (pág. 12) (pág. 14) Un cordial saludo, 11:00 (pág. 16) 11:15 (pág. 18) Mª José Tribó Boixareu Aurora Guerra Tapia 11:30 (pág. 20) Coordinadora del Grupo 11:45 (pág. 22) Comité Organizador Noemí Casanova Alba Helena Collgros Totosaus Salvador Ros Montalbán Esther Serra-Baldrich Mª José Tribó Boixareu Comorbilidad psicológica en enfermedades comunes cutáneas Moderadores: Joan Escalas Taberner, Fernando Gallardo Hernández y Aurora Guerra Tapia 10:45 ¡Bienvenidos a Barcelona! Presidenta del Comité Organizador Barcelona 28 de Febrero y 1 de Marzo de 2014 12:00 – 12:30 Personalidad y psicopatología en Alopecia Areata Sandra Ros Abarca. Hospital de la Santa Creu i Sant Pau. Barcelona Síndrome de la boca urente. Diagnóstico diferencial Sonia Segura Tigell. Servei de Dermatologia. Hospital del Mar. Parc de Salut Mar. Barcelona Aspectos psicosociales en pacientes con Rosácea Marta García Bustínduy, Vanesa García Fumero, Nayra Merino de Paz. Servicio de Dermatología. Facultad de Medicina. Universidad de La Laguna. Hospital Universitario de Canarias. La Laguna, Tenerife Criterios diagnósticos y manejo de la queilitis exfoliativa Daniel López Aventín. Servei de Dermatologia. Hospital del Mar. Parc de Salut Mar. Barcelona Aspectos psicológicos de la Venereofobia Juan José Vilata Corell. Facultad de Medicina. Universidad de Valencia. Hospital General de Valencia Juan Carlos Pastor Soriano. Facultad de Psicología. Universidad de Valencia Nuestra experiencia en neurodermitis Carmen Brufau Redondo, Tania Salas García, Alicia López Gómez, María Dorado Fernández, Antonio Ramírez Andreo. Servicio y Departamento de Dermatología. Hospital General Universitario Reina Sofía y Universidad de Murcia Ramón Martín Brufau, Javier Corbalán Berná. Departamento de Personalidad. Facultad de Psicología. Universidad de Murcia Ehlers-Danlos: 100 años de viaje desde la Dermatología a la Psiquiatría Antoni Bulbena Vilarrasa. Hospital del Mar. Parc de Salut Mar. Barcelona Café. Zona Exposición Comercial IX Reunión del Grupo de Dermatología y Psiquiatría • 3 IX Reunión del Grupo de Dermatología y Psiquiatría Programa Viernes 28 de Febrero 12:30 – 13:10 12:30 (pág. 60) 12:36 (pág. 62) 12:42 (pág. 64) 12:48 (pág. 66) 12:54 (pág. 68) 13:00 (pág. 70) 13:10 – 13:45 Vilata Corell 15:00 – 16:15 Delirio de infestación y síndrome de Morgellons. A propósito de un caso Roger Rovira López, M Ferran Farrés, M Sagristà Garcia, RM Pujol Vallverdú, MJ Tribó Boixareu. Servei de Dermatologia. Hospital del Mar. Parc de Salut Mar. Barcelona Hematomas espontáneos en una estudiante de 17 años Ana Mercedes Victoria Martínez, L Cubells Sánchez, JL Torregrosa Calatayud, V Zaragoza Ninnet, JJ Vilata Corell. Hospital General Universitario de Valencia Dermatitis artefacta simulando paniculitis Ignacio Gómez Martín, Gemma Martín, RM Pujol, M José Tribó. Servei de Dermatologia Salvador Ros, Antoni Bulbena. Servei de Psiquiatria Hospital del Mar. Parc de Salut Mar. Barcelona Perspectiva neurobiológica de la locura de amor Carmen Rodríguez Cerdeira. Servicio de Dermatología del CHUVI y Departamento de Biomateriales (Facultad de Ingeniería) de la Universidad de Vigo. Vigo Gloria Pena. Departamento de Biomateriales (Facultad de Ingeniería) de la Universidad de Vigo. Vigo Rinotilexomania: A propósito de un caso Clara Martín Callizo. Servicio de Dermatología. Hospital de Bellvitge. L’Hospitalet de Llobregat, Barcelona Rosa M. Penín. Servicio de Anatomía Patológica. Hospital de Bellvitge. L’Hospitalet de Llobregat, Barcelona Marc Sagristà, M. José Tribó. Servei de Dermatologia. Hospital del Mar. Parc de Salut Mar. Barcelona Yolanda Fortuño. Servicio de Dermatología. Hospital de Viladecans. Barcelona 13:15 13:30 (pág. 26) (pág. 28) 15:15 (pág. 30) 15:30 (pág. 32) 15:45 (pág. 34) 16:00 (pág. 36) 16:15 – 16:45 16:15 (pág. 72) 16:23 (pág. 74) 16:29 (pág. 76) Afrontamiento psicológico de la oncología dermatológica Implicación del factor de necrosis tumoral alfa en la patogénesis de los trastornos afectivos: Análisis de dos casos Alberto Miranda Sivelo. Complejo Asistencial de Palencia. Palencia Alberto Miranda Romero. Hospital Clínico Universitario. Valladolid El impacto del diagnóstico de Melanoma cutáneo. Un antes y un después para el paciente Elia Samaniego. Complejo Asistencial Universitario de León. León 4 • IX Reunión del Grupo de Dermatología y Psiquiatría Lunch. Zona Exposición Comercial Prurito y Psoriasis Moderadores: Marta García Bustínduy, Esther Serra-Baldrich y Mª José Tribó Boixareu 15:00 Moderadores: Arantxa López Pestaña, Alberto Miranda Romero y Sandra Ros Abarca (pág. 24) Viernes 28 de Febrero 13:45 – 15:00 Trastorno delirante de tipo somatomorfo Laura Cubells Sánchez, Ana Mercedes Victoria Martínez, Juan José Vilata Corell, Andrea García Chala, Gema Martínez Giner. Hospital General Universitario de Valencia Parc de Recerca Biomèdica de Barcelona (PRBB) Programa Comunicaciones libres Moderadores: Arantxa López Pestaña, Alberto Miranda Romero y Juan José Barcelona 28 de Febrero y 1 de Marzo de 2014 16:35 (pág. 78) Intimidad, contacto y distancia en pacientes con psoriasis Jorge Ulnik. Universidad de Buenos Aires. Argentina Ansiedad y trastornos afectivos en psoriasis Lluís Puig Sanz y Sandra Ros. Hospital de la Santa Creu i Sant Pau. Barcelona La afectación de la calidad de vida como criterio de gravedad en la psoriasis Marta Ferran Farrés. Hospital del Mar. Parc de Salut Mar. Barcelona Prurito somatomorfo, heterogenicidad de este fenómeno Esther Serra-Baldrich. Hospital de la Santa Creu i Sant Pau. Barcelona Atopia del adulto. Algoritmo terapéutico Josep E. Herrero-González. Servei de Dermatologia. Hospital del Mar. Parc de Salut Mar Instituto de Investigación Médica Hospital del Mar (IMIM). Barcelona Comunicaciones libres La información no es lo mismo que la educación: 5 años de Escuela de la Dermatitis Atópica Raúl de Lucas Laguna. Hospital Universitario de la Paz. Madrid Evaluación de los índices de estrés emocional y su relación con la enfermedad en 300 pacientes afectos de psoriasis Pablo García Martínez, Marta Turroja, Marc Sagristà, Laia Curto, RM Pujol, Fernando Gallardo, MJ Tribó. Servei de Dermatologia. Hospital del Mar. Parc de Salut Mar. Barcelona Gemma Castaño Vinyals. CREAL. Parc de Salut Mar. Barcelona Alta prevalencia de disfunción eréctil en pacientes con psoriasis moderada-grave: El rol de las alteraciones del estado de ánimo Alejandro Molina Leyva, José Carlos Ruíz Carrascosa, Ana Almodóvar Real, Ramón Naranjo Sintes, José Juan Jiménez Moleón. Departamento de Dermatología. Hospital Universitario San Cecilio. Granada Psoriasis y calidad de vida: Una visión integral A. Mateu Puchades, A. Marquina Vila. Servicio de Dermatología. Hospital Universitario Dr. Peset. Valencia J.J Vilata Corell. Servicio de Dermatología. Hospital General Universitario Valencia Mª Carmen Leal Cercos. Departamento de Psiquiatría. Departamento de Medicina. Universidad de Valencia A. Llopis González. Área de Medicina Preventiva y Salud Pública. Universidad de Valencia IX Reunión del Grupo de Dermatología y Psiquiatría • 5 IX Reunión del Grupo de Dermatología y Psiquiatría Programa Viernes 28 de Febrero 16:45 – 17:15 17:15 – 17:55 Café. Zona Exposición Comercial (pág. 80) Viernes 28 de Febrero 18:15 – 19:00 Comunicaciones libres 18:15 Moderadores: Carmen Brufau Redondo, Servando E. Marrón Moya y Carmen 17:21 (pág. 82) 17:29 (pág. 84) 17:37 (pág. 86) 17:45 (pág. 88) 17:51 (pág. 90) 17:57 (pág. 92) Lesiones ampollosas recidivantes en una adolescente Laia Curto-Barredo, R Rovira-López, JM Sánchez-Schmidt, JE HerreroGonzález, RM Pujol, MJ Tribó. Servei de Dermatologia. Hospital del Mar. Parc de Salut Mar. Barcelona Calidad de vida e influencia del estrés en pacientes con alopecia frontal fibrosante Arantxa López Pestaña, Anna Tuneu, Nerea Ormaechea, Cristina Sarasqueta. Hospital Universitario Donostia. Donostia-San Sebastián Francisco Jiménez Acosta. Clínica Dr. Jiménez Acosta. Las Palmas de Gran Canaria Eduardo Escario Travesedo. Hospital de Albacete. Albacete Psicoeducación en Dermatología Elena Conde Montero, Celia Horcajada, Laura Gómez-Recuero, Ofelia Baniandrés, Ricardo Suárez. Servicio de Dermatología. Rocío Torres Costales. Servicio de Psicología Clínica Hospital General Universitario Gregorio Marañón. Madrid Análisis psicopatológico en una muestra de pacientes con acné A.Fructuoso Castellar, A. Miranda Sivelo. Servicio de Psiquiatría. Complejo Asistencial de Palencia Nódulos eritematosos recurrentes de mano y antebrazos en mujer de 44 años Marina Drabeni. S.O.S Dermatología, A.S.S 2. Gorizia. Italia JM Sánchez-Schmidt, MJ Tribó. Servei de Dermatologia. Hospital del Mar. Parc de Salut Mar. Barcelona Síndrome trófico del trigémino: A propósito de un caso Irene García Díez, Marc Sagristà, RM Pujol, MJ Tribó. Servei de Dermatologia. Hospital del Mar. Parc de Salut Mar. Barcelona Evaluación de la satisfacción de pacientes y médicos con un circuito de teledermatología en un centro de atención primaria urbano David García Hernández, Agnès Salvador, Inés Urbiztondo, Laia Obradors, Zulema Martí, Mónica Jiménez, Ana Romagosa. Atención Primaria Raval Nord (CAP Dr. Lluís Sayé). Barcelona MJ Tribó. Servei de Dermatologia. Hospital del Mar. Parc de Salut Mar. Barcelona Belén Enfedaque, Noemí Olona. Servicio de Atención Primaria Litoral / Esquerra. Barcelona 6 • IX Reunión del Grupo de Dermatología y Psiquiatría Parc de Recerca Biomèdica de Barcelona (PRBB) Programa (pág. 38) Rodríguez Cerdeira 17:15 Barcelona 28 de Febrero y 1 de Marzo de 2014 18:30 Dirigiendo, instruyendo y entrenando para conseguir el éxito Moderadores: Salvador Ros, Agustí Toll y Mª José Tribó La importancia de la entrevista clínica en psicodermatología: Tres casos en Role Play Laia Curto, Irene García, Pablo García, Roger Rovira, Agustí Toll, Mª José Tribó. Servei de Dermatologia. Hospital del Mar. Parc de Salut Mar. Barcelona Perfeccionando nuestras entrevistas clínicas (Participación del Auditorio) Asamblea General de Miembros del Grupo Español de Dermatología y Psiquiatría. GEDEPSI 19:00 Sábado 1 de Marzo 9:30 – 11:15 9:30 (pág. 40) 9:45 (pág. 42) 10:00 (pág. 44) 10:15 (pág. 46) Trastorno dismórfico corporal y dermatosis autoinflingidas Moderadores: Carmen Brufau Redondo, Servando E. Marrón Moya y Lucía Tomás Aragonés El trastorno dismórfico corporal en adolescentes Servando E. Marrón Moya. Hospital de Alcañiz. Teruel Lucía Tomás Aragonés. Universidad de Zaragoza. Zaragoza Lo que no se ve de la piel. Dermatología psiquiátrica del adolescente Aurora Guerra Tapia. Hospital Universitario 12 de Octubre. Madrid Elena González Guerra. Hospital Clínico San Carlos. Madrid Departamento de Medicina. Facultad de Medicina. Universidad Complutense de Madrid Dermatitis autoinducidas en niños y adolescentes. Casos clínicos Julia M. Sánchez-Schmidt, MJ Tribó. Servei de Dermatologia. Hospital del Mar. Parc de Salut Mar. Servei de Dermatologia. Xavier Bordas. Hospital Universitari de Bellvitge. Barcelona Automutilación en animales de compañía: Un modelo de estudio en psicodermatología Jaume Fatjó Rios. Departamento de Psiquiatría y Medicina Legal de la UAB – INAD. Barcelona IX Reunión del Grupo de Dermatología y Psiquiatría • 7 IX Reunión del Grupo de Dermatología y Psiquiatría Programa Barcelona 28 de Febrero y 1 de Marzo de 2014 Parc de Recerca Biomèdica de Barcelona (PRBB) Ponentes y moderadores Sábado 1 de Marzo 10:30 (pág. 48) 10:45 (pág. 50) Conductas adictivas en Psicodermatología: Consecuencias de la dismorfofobia y otros trastornos Carlos Mur de Víu. Psiquiatra. Hospital Instituto Psiquiátrico SSM “José Germain”. Leganés, Madrid Sonia Fuentes. Psiquiatra y médico especialista en Rehabilitación. Hospital Instituto Psiquiátrico SSM “José Germain”. Leganés, Madrid Isabel Pérez Zarazaga. Dermatóloga. Clínica Teknon. Barcelona Miguel Ángel Sánchez González. Psiquiatra. Fundación Jiménez Díaz. Universidad Autónoma de Madrid Raquel Ramírez Parrondo. Médico de familia. Clínica Universitaria de Navarra. Madrid Los valores del paciente. Conferencia magistral Felip Solsona. Jefe de Servicio de la UCI. Presidente Comité Ética Hospital del Mar. Parc de Salut Mar. Profesor Bioética Clínica UPF. Barcelona 11:15 – 11:45 Café. Zona Exposición Comercial 11:45 – 12:45 Terapéutica Moderadores: Alberto Miranda Romero, Alberto Miranda Sivelo y Elia Samaniego 11:45 (pág. 52) 12:00 (pág. 54) 12:15 (pág. 56) 12:30 (pág. 58) 12:45 – 13:15 Algoritmos terapéuticos en Psicodermatología Joan Escalas Taberner. Hospital Universitari Son Espases. Palma de Mallorca Nuevas dianas terapéuticas en los trastornos psicodermatológicos Salvador Ros Montalbán. Hospital del Mar. Parc de Salut Mar Elena Ros Cucurull. Servei de Psiquiatria. Hospital Vall d’Hebron. Instituto Internacional de Neurociencias Aplicadas (IINA). Barcelona Los nervios a flor de piel: Tratamiento psicólogico en enfermedades dermatológicas Noemí Casanova Alba. Instituto Internacional de Neurociencias Aplicadas (IINA). Barcelona Elena Ros Cucurull. Servei de Psiquiatria. Hospital Vall d’Hebron. Instituto Internacional de Neurociencias Aplicadas (IINA). Barcelona Unidades de Psicodermatología: Dermatólogos y Psiquiatras trabajando juntos. Dermatitis artefacta: Fabricando lesiones Gemma Parramon Puig. Servicio de Psiquiatría. Unidad de Interconsulta y Psiquiatría de Enlace. Hospital Universitari de la Vall d’Hebron. Barcelona Gloria Aparicio Español. Servicio de Dermatología. Hospital Universitari de la Vall d’Hebron. Barcelona Conclusiones y fin de la Reunión Gloria Aparicio Español, Hospital Universitari Vall d’Hebron. Barcelona. Felip Bory, Hospital del Mar. Parc de Salut Mar. Barcelona. Carmen Brufau Redondo, Hospital General Universitario Reina Sofía. Murcia. Antoni Bulbena Vilarrasa, Hospital del Mar. Parc de Salut Mar. Barcelona. Noemí Casanova Alba, Hospital del Mar. Parc de Salut Mar. Barcelona. Laia Curto Barredo, Hospital del Mar. Parc de Salut Mar. Barcelona. Joan Escalas Taberner, Hospital Universitari Son Espases. Palma de Mallorca. Aurora Guerra Tapia, Hospital Universitario 12 de Octubre. Madrid. Josep Herrero-González, Hospital del Mar. Parc de Salut Mar. Barcelona. Daniel López Aventín, Hospital del Mar. Parc de Salut Mar. Barcelona. Ana López Gómez, Hospital General Universitario Reina Sofía. Murcia. Arantxa López Pestaña, Hospital Donostia. San Sebastian. Servando E. Marrón Moya, Hospital de Alcañiz. Teruel. Sandra Ros Abarca, Hospital de la Santa Creu i Sant Pau. Barcelona. Salvador Ros Montalbán, Hospital del Mar. Parc de Salut Mar. Barcelona. Roger Rovira López, Hospital del Mar. Parc de Salut Mar. Barcelona. Tania Salas García, Hospital General Universitario Reina Sofía. Murcia. Elia Samaniego, Complejo Asistencia Universitario de León. León. Julia M. Sánchez-Schmidt, Hospital del Mar. Parc de Salut Mar. Barcelona. Sonia Segura Tigell, Hospital del Mar. Parc de Salut Mar. Barcelona. Jaume Fatjó Rios, Departamento de Psiquiatría de la UAB-INAD. Barcelona. Ramón Martín Brufau, Facultad de Psicología Universidad de Murcia. Murcia. Marta Ferran Farrés, Hospital del Mar. Parc de Salut Mar. Barcelona. Alberto Miranda Romero, Hospital Clínico Universitario de Valladolid. Valladolid. Fernando Gallardo, Hospital del Mar. Parc de Salut Mar. Barcelona. Alberto Miranda Sivelo, Hospital San Telmo. Palencia. Agustí Toll, Hospital del Mar. Parc de Salut Mar. Barcelona. Carlos Mur de Víu, Hospital Instituto Psiquiátrico SSM “José Germain”. Madrid. Lucía Tomás Aragonés, Universidad de Zaragoza. Zaragoza. Gemma Parramon Puig, Hospital Universitari Vall d’Hebron. Barcelona. Mª José Tribó Boixareu, Hospital del Mar. Parc de Salut Mar. Barcelona. Juan Carlos Pastor, Facultad de Psicología de Valencia. Valencia. Jorge Ulnik, Universidad de Buenos Aires. Argentina. Pablo García Martínez, Hospital del Mar. Parc de Salut Mar. Barcelona. Irene García Díez, Hospital del Mar. Parc de Salut Mar. Barcelona. Marta García Bustínduy, Hospital Universitario de Canarias. Tenerife. Vicenç García-Patos, Hospital Universitari Vall d’Hebron. Barcelona. 8 • IX Reunión del Grupo de Dermatología y Psiquiatría Elena González Guerra, Hospital Clínico San Carlos. Madrid. Lluís Puig Sanz, Hospital de la Santa Creu i Sant Pau. Barcelona. Esther Serra-Baldrich, Hospital de la Santa Creu i Sant Pau. Barcelona. Felip Solsona, Hospital del Mar. Parc de Salut Mar. Barcelona. Juan José Vilata Corell, Hospital General de Valencia. Valencia. IX Reunión del Grupo de Dermatología y Psiquiatría • 9 IX Ponencias Reunión del Grupo de Dermatología y Psiquiatría Barcelona 28 de Febrero y 1 de Marzo de 2014 Parc de Recerca Biomèdica de Barcelona (PRBB) Ponencias Comorbilidad psicológica en enfermedades comunes cutáneas Viernes 28. 10:15 h. Personalidad y psicopatología en Alopecia Areata Sandra Ros Abarca Hospital de la Santa Creu i Sant Pau. Barcelona La alopecia areata es una enfermedad frecuente que causa la pérdida del pelo de la cabeza y de otras áreas del cuerpo. Generalmente se empieza en forma de pequeñas placas redondas que pueden ser solitarias o múltiples afectando al cuero cabelludo pilosos. Estudios recientes indican que la proporción de alopecia areata en la población es del 1.7% lo qué la hace tan común como la psoriasis. El 60% de pacientes normalmente presenta su primera placa alopécica a la edad de 20 años. Se considera una enfermedad compleja, con un curso relativamente impredecible y modulado por diversos factores como la respuesta autoinmunitaria localizada en el folículo piloso, desencadenada y agravada por interacción de factores genéticos ya comprobados con otros como los infecciosos y psicológicos todavía no definidos. Los resultados obtenidos en cuanto a la presencia de psicopatología y rasgos de personalidad en estos pacientes revelan resultados contradictorios según los estudios aunque sin lugar a dudas existe una afectación psicológica intensa que puede dar lugar a cuadros psicopatológicos reactivos a la enfermedad dermatológica (ansiedad y depresión) vulnerabilidad al estrés ante situaciones vitales estresantes así como presencia de disfunción familiar que pueden comprometer la salud psicoemocional de estos pacientes. Por tal motivo la detección de estas alteraciones será importante para referir a los pacientes afectos de estas alteraciones y otorgarles un tratamiento multidisciplinar que permita lograr una mejor respuesta terapéutica. 10 • IX Reunión del Grupo de Dermatología y Psiquiatría IX Reunión del Grupo de Dermatología y Psiquiatría • 11 IX Ponencias Reunión del Grupo de Dermatología y Psiquiatría Barcelona 28 de Febrero y 1 de Marzo de 2014 Parc de Recerca Biomèdica de Barcelona (PRBB) Ponencias Comorbilidad psicológica en enfermedades comunes cutáneas Viernes 28. 10:30 h. Síndrome da la boca urente. Diagnóstico diferencial Sonia Segura Tigell Servei de Dermatologia, Hospital del Mar. Parc de Salut Mar. Barcelona El síndrome de la boca urente (SBU) se caracteriza por la presencia de sensación de quemazón en la mucosa oral en ausencia lesiones clínicas aparentes. Son fundamentales para el diagnóstico una anamnesis y exploración clínica minuciosas para excluir patologías que afectan la mucosa oral y pueden producir sensación urente, tales como la candidiasis oral, el liquen plano, las enfermedades ampollares autoinmunes o la estomatitis de contacto. Es por tanto condición sine qua non para el diagnóstico la ausencia de lesiones mucosas tales como eritema, atrofia, erosiones, placas blancas o estomatitis. Se trata pues de un diagnóstico de exclusión que puede requerir la realización de biopsias, estudios de inmunofluorecencia directa, toma de cultivos, pruebas epicutáneas y analíticas. Una vez excluidas dichos procesos habrá que determinar si se trata de un SBU primario o secundario. Mientras la forma primaria es de causa desconocida, en la forma secundaria puede identificarse una causa local, sistémica o psicológica subyacente, que se deberá excluir y corregir como primera medida de abordaje clínico de estos pacientes. Entre los factores locales del SBU secundario se han descrito las prótesis desajustadas, ciertas anomalías dentales, galvanismo dental (corrientes producidas por el contacto de dos metales distintos, como los presentes en los amalgamas), reacciones alérgicas, infecciones, factores químicos, alteraciones del gusto y xerostomía. Las causas sistémicas más frecuentes incluyen trastornos endocrinológicos tales como hipotiroidismo, diabetes y menopausia, déficit de hierro, zinc o vitaminas del complejo B, anemia, alteraciones digestivas, síndrome de Sjögren y reflujo gastroesofágico, así como algunos fármacos que producen xerostomía. Finalmente hay que excluir trastornos psicológicos subyacentes como la ansiedad, la depresión y la cancerofobia. A menudo encontramos diversos factores asociados al SBU en un mismo individuo, por tanto, los tratamientos combinados y hechos a medida nos ofrecerán el máximo beneficio terapéutico. 12 • IX Reunión del Grupo de Dermatología y Psiquiatría IX Reunión del Grupo de Dermatología y Psiquiatría • 13 IX Ponencias Reunión del Grupo de Dermatología y Psiquiatría Barcelona 28 de Febrero y 1 de Marzo de 2014 Parc de Recerca Biomèdica de Barcelona (PRBB) Ponencias Comorbilidad psicológica en enfermedades comunes cutáneas Viernes 28. 10:45 h. Aspectos psicosociales en pacientes con Rosácea Marta García Bustínduy, Vanesa García Fumero, Nayra Merino de Paz Servicio de Dermatología, Facultad de Medicina, Universidad de La Laguna, Hospital Universitario de Canarias. La Laguna, Tenerife La Rosácea es una patología dermatológica que resulta compleja en su abordaje. Se caracteriza clínicamente por la presencia de enrojecimiento cutáneo en las prominencias faciales que puede agravarse en determinadas situaciones, acompañado o no de telangiectasias, pápulas, pústulas, hiperplasia sebácea y afectación ocular. Afecta a hombres y mujeres de fototipos bajos de forma más frecuente. Material y métodos Estudio observacional, no intervencionista prospectivo en el que comparamos una serie de pacientes con Rosácea (estadíos I y II) con enfermos afectos de alopecia no cicatricial y un grupo control. Valoramos datos epidemiológicos y sociales, así como severidad clínica con la afectación psicológica evaluada mediante el Test de Calidad de Vida (DLQI), la Escala Hospitalaria de Ansiedad y Depresión (HADS), la Escala de Alexitimia de Toronto (TAS-20) y la Escala de Autoestima de Rosenberg. Resultados Las puntuaciones medias en la subescala de ansiedad en el HADS y en el TAS-20 entre las mujeres, mostraron niveles en el rango de “casos dudosos” o “posibles”. Encontramos un bajo impacto en la calidad de vida. Las puntuaciones en el test de autoestima de Rosenberg fueron superiores en varones que en mujeres. Analizando ítems por separado, el HADS presentó puntuaciones más altas en el 5 “Tengo la cabeza llena de preocupaciones” y muy bajas en el número 10 “He perdido interés en mi aspecto físico”. Al comparar los pacientes con rosácea y el grupo de alopecia no cicatricial (androgenética, efluvios y casos leves de areata) vimos niveles más altos de ansiedad y depresión en alopecias, no fue estadísticamente significativo. Sin embargo, los resultados en el TAS-20 sí fueron superiores para el grupo con rosácea de forma significativa. Varios ítems de este test mostraron también diferencias estadísticamente significativas entre estos dos grupos de pacientes y pacientes del grupo control. En conclusión, los pacientes con rosácea se encuentran preocupados y pendientes por su aspecto y presentan niveles superiores de alexitimia. 14 • IX Reunión del Grupo de Dermatología y Psiquiatría IX Reunión del Grupo de Dermatología y Psiquiatría • 15 IX Ponencias Reunión del Grupo de Dermatología y Psiquiatría Barcelona 28 de Febrero y 1 de Marzo de 2014 Parc de Recerca Biomèdica de Barcelona (PRBB) Ponencias Comorbilidad psicológica en enfermedades comunes cutáneas Viernes 28. 11:00 h. Criterios diagnósticos y manejo de la queilitis exfoliativa Daniel López Aventín Servei de Dermatologia, Hospital del Mar. Parc de Salut Mar. Barcelona La queilitis exfoliativa constituye un trastorno inflamatorio crónico y superficial del bermellón de los labios caracterizada por una descamación persistente. Muchos casos se consideran de origen facticio, debido a la succión labial repetida, mordisqueo continuo u otra manipulación de los labios. Es más frecuente en el sexo femenino y la mayoría presentan un trastorno de la personalidad subyacente. También una queilitis descamativa y fisurada puede presentarse como manifestación de una dermatitis atópica. Clínicamente se caracteriza por descamación y costras del bermellón que persisten con una severidad variable durante meses o años. El paciente a menudo se queja de irritación o ardor, y se puede observar con frecuencia el tic de morder o chupar los labios. El diagnóstico de queilitis exfoliativa (queilitis facticia o le tic des lèvres) debería restringirse a aquellos pacientes cuyas lesiones no pueden atribuirse a otras causas: queilitis de contacto alérgica, queilitis inducida por fármacos, queilitis infecciosa, queilitis actínica, queilitis glandular, queilitis granulomatosa, queilitis de células plasmáticas, etc. El manejo terapéutico de los pacientes afectos de queilitis exfoliativa puede ser difícil. Algunos casos se resuelven espontáneamente. Los corticoesteroides y tacrolimus tópicos así como los emolientes pueden ser de ayuda en algunos casos. Sin embargo, otros pacientes requieren psicoterapia, fármacos antidepresivos, ansiolíticos y/o antipsicóticos. Bibliografía 1. Rogers RS 3rd, Bekic M. Diseases of the lips. Semin Cutan Med Surg 1997;16:328-36. 2. Taniguchi S, Kono T. Exfoliative cheilitis: a case report and review of the literature. Dermatology 1998;196:253-5. 3. Connolly M, Kennedy C. Exfoliative cheilitis successfully treated with topical tacrolimus. Br J Dermatol 2004;151:241-2. 4. Leyland L, Field EA. Case report: exfoliative cheilitis managed with antidepressant medication. Dent Update 2004;31:524-6. 5. Scully C, Hegarty A. The oral cavity and lips. En: Burns T, Breathnach S, Cox N, Griffiths C, editors. Rook’s textbook of dermatology. 8ª edición. Chichester (UK): Wiley- Blackwell; 2010.p. 69.127-69.128. 16 • IX Reunión del Grupo de Dermatología y Psiquiatría IX Reunión del Grupo de Dermatología y Psiquiatría • 17 IX Ponencias Reunión del Grupo de Dermatología y Psiquiatría Barcelona 28 de Febrero y 1 de Marzo de 2014 Parc de Recerca Biomèdica de Barcelona (PRBB) Ponencias Comorbilidad psicológica en enfermedades comunes cutáneas Viernes 28. 11:15 h. Aspectos psicológicos de la Venereofobia Juan José Vilata Corell1, Juan Carlos Pastor Soriano2 1 Facultad de Medicina. Universidad de Valencia. Hospital General de Valencia; 2 Facultad de Psicología. Universidad de Valencia La venerofobia es un miedo exagerado e irracional a sufrir una enfermedad de transmisión sexual (ETS). Cuando los pacientes acuden a consulta expresan temor y ansiedad ante la posibilidad de padecer una enfermedad venérea, sin realmente tenerla y sin ningún indicador objetivo que lo justifique, razón por la cual se suele considerar este miedo como excesivo e infundado. Los pacientes pueden quejarse de dolor o sensaciones urentes en la zona genital, anomalías en la orina, o incluso cambios en la morfología de los genitales o en la función sexual, aunque los síntomas principales siempre son la ansiedad y angustia o malestar intenso asociados al temor a la enfermedad venérea, y los comportamientos de evitación fóbica. En algunas ocasiones los síntomas pueden estar desencadenados por la existencia de pápulas perladas de pene o hirsutoides de vulva o glándulas ectópicas que no habían apreciado anteriormente, pero en la mayoría de casos no se aprecia ninguna anomalía en el examen clínico o en las pruebas de laboratorio, por lo que el diagnóstico debiera dirigirse a la identificación de un cuadro psicopatológico. Las venereofobias comparten aspectos clínicos, epidemiológicos, psicométricos, pronósticos y terapéuticos con las neurosis fóbicas en general y con otras formas de nosofobia en particular. Tanto la base psicológica como psicofisiológica y la respuesta al tratamiento orientan hacia diversas posibilidades etiopatogénicas, incluyendo factores genéticos (predisposición neurobiológica) y ambientales (influencias familiares y culturales). Los pacientes venereofóbicos suelen presentar sentimientos de culpa asociados a conductas sexuales de riesgo o prácticas sexuales a través de las cuales pudieran haberse infectado y a las que erróneamente atribuyen posibilidades de contagio o riesgo extremo, incluyendo la masturbación, el sexo extramarital, el uso de juguetes sexuales o la utilización de baños públicos. Los temores fóbicos pueden ser fruto del desconocimiento y reflejar el aprendizaje de respuestas condicionadas y anticipatorias de ansiedad y evitación, pero en la mayor parte de los casos aparecen en personas constitucionalmente predispuestas y van acompañadas de ideas obsesivas y autorreferentes o distorsiones cognitivas, que pueden estar indicando la presencia de conflictos, inconsistencias o trastornos de personalidad. 18 • IX Reunión del Grupo de Dermatología y Psiquiatría IX Reunión del Grupo de Dermatología y Psiquiatría • 19 IX Ponencias Reunión del Grupo de Dermatología y Psiquiatría Barcelona 28 de Febrero y 1 de Marzo de 2014 Parc de Recerca Biomèdica de Barcelona (PRBB) Ponencias Comorbilidad psicológica en enfermedades comunes cutáneas Viernes 28. 11:30 h. Nuestra experiencia en neurodermitis Carme Brufau Redondo1; Tania Salas García1; Alicia López Gómez1; María Dorado Fernández1; Antonio Ramírez-Andreo1; Ramón Martín Brufau2; Javier Corbalán Berná2 1 Servicio y Departamento de Dermatología. Hospital General Universitario Reina Sofía y Universidad de Murcia; 2Departamento de Personalidad. Facultad de Psicología. Universidad de Murcia. La neurodermitis localizada o liquen simple crónico es una enfermedad crónica, muy pruriginosa, que aparece en una zona circunscrita de la piel, con engrosamiento de la piel, que se mantiene por el rascado. Constituye un patrón reactivo de la piel en respuesta al rascado enérgico y repetido de un área localizada de la piel. Es el ejemplo genuino de la situación en la que un hábito ocasiona un problema dermatológico. Puede aparecer sobre piel previamente sana, en la que el primer síntoma es el picor localizado en una zona concreta del cuerpo o bien como evolución de una dermatosis pruriginosa, pero en ambos casos está producida por el rascado excesivo en personas sometidas a alguna tensión emocional. El resultado de esta actividad es la liquenificación o engrosamiento cutáneo y el prurito intenso, que se presenta en forma de accesos cortos y repetidos. El diagnóstico suele hacerse sobre criterios clínicos. Algunos factores psíquicos como tensión emocional, nerviosismo, ansiedad, depresión y disfunción sexual se cree que pueden tener algún papel patogénico en esta enfermedad. Presentamos el resultado del estudio de 150 casos de neurodermitis, describimos sus características clínicas, evolución y respuesta al tratamiento, así como su relación con factores emocionales como la presencia de eventos vitales estresantes y determinados rasgos de la personalidad como la disminución del nivel de adaptación del sujeto a su entorno, como posibles desencadenantes. 20 • IX Reunión del Grupo de Dermatología y Psiquiatría IX Reunión del Grupo de Dermatología y Psiquiatría • 21 IX Ponencias Reunión del Grupo de Dermatología y Psiquiatría Barcelona 28 de Febrero y 1 de Marzo de 2014 Parc de Recerca Biomèdica de Barcelona (PRBB) Ponencias Comorbilidad psicológica en enfermedades comunes cutáneas Viernes 28. 11:45 h. Ehlers-Danlos: 100 años de viaje desde la Dermatología a la Psiquiatría Antoni Bulbena Vilarrasa Hospital del Mar. Parc de Salut Mar. Barcelona El dermatólogo danés Edward Ehlers describió en 1901 un paciente con piel hiperextensible, laxitud articular y equímosis múltiples. Por otra parte, Henri-Alexandre Danlos, dermatólogo francés experto en aspectos químicos de los trastornos de la piel, describió 8 años más tarde los pseudotumores moluscoides característicos de los pacientes descritos por Ehlers. Ambos comunicaron sus hallazgos en la Société Parisienne de Vénérologie et Dermatologie. Esta circunstancia llevó a delinear un fenotipo hereditario actualmente vigente como Enfermedad de Ehlers-Danlos (ED). Aunque a menudo las enfermedades hereditarias del tejido conectivo son tratadas por reumatólogos, los pacientes afectos presentan muchos otros trastornos, como por ejemplo digestivos, ginecológicos y naturalmente dermatológicos. La forma mas común de ED es el tipo III también llamado (entre otros nombres) Hiperlaxitud articular beninga. En 1988 psiquiatras y reumatólogos del Hospital del Mar describieron la asociación de hiperlaxitud articular y ansiedad, la cual se ha ido confirmando en estudios posteriores. La probabilidad de padecer ansiedad en personas afectas de hiperlaxitud articular es 23 veces superior que los que no la presentan. Aunque no se conoce con precisión la relación entre el colágeno y el sistema nervioso central, hay pruebas de la presencia de disfunciones del sistema nervioso vegetativo en la hiperlaxitud articular. Estudios recientes de neuroimagen en individuos afectos de hiperlaxitud articular, han mostrado que zonas relacionadas con la ansiedad sobrereaccionan ante estímulos emocionales, lo que apuntaría hacia una cierta predisposición. La inesperada asociación entre este síndrome con origen dermatológico y la ansiedad, abre nuevos puentes de colaboración y de conocimiento entre Dermatología y Psiquiatría, tanto para atender a los pacientes como para descifrar las claves de esa conjunción clínica y etiológica. 22 • IX Reunión del Grupo de Dermatología y Psiquiatría IX Reunión del Grupo de Dermatología y Psiquiatría • 23 IX Ponencias Reunión del Grupo de Dermatología y Psiquiatría Barcelona 28 de Febrero y 1 de Marzo de 2014 Parc de Recerca Biomèdica de Barcelona (PRBB) Ponencias Afrontamiento psicológico de la oncología dermatológica Viernes 28. 13:15 h. Implicación del factor de necrosis tumoral alfa en la patogénesis de los trastornos afectivos: Análisis de dos casos Alberto Miranda Sivelo1; Alberto Miranda Romero2 1 Complejo Asistencial de Palencia. Palencia; 2Hospital Clínico Universitario de Valladolid. Valladolid TNF-α es una de las principales citocinas proinflamatorias. La inflamación podría representar un mecanismo habitual en la patofisiología de los trastornos afectivos. A través de este trabajo pretendemos poner de manifiesto la vinculación entre los trastornos afectivos y los fenómenos inflamatorios mediados por citocinas, profundizando en su aplicación en la práctica clínica. Realizamos una revisión bibliográfica sobre el tema así como un análisis exhaustivo de los dos casos objeto de estudio. Primer caso: Paciente con Espondiloartropatía y Enfermedad de Crohn que inicia tratamiento con infliximab, tras la segunda infusión comienza con inquietud, insomnio, irritabilidad y taquipsiquia, con diagnostico de episodio hipomaniaco, se pauta atípico a dosis bajas y se retira infliximab, resolviéndose el cuadro de forma rápida. Segundo caso: Paciente con Linfoma de Hodgking, aparecen síntomas depresivos e ideación suicida tras varias sesiones de quimioterapia según esquema ABVD, con diagnostico de trastorno depresivo mayor. Fueron precisos dos ingresos pues la clínica no mejoraba a pesar de dosis altas de antidepresivos en combinación. Los síntomas cedieron al finalizar el protocolo ABVD. En ambos casos existiría una implicación del sistema inmunológico en el desarrollo de los síntomas afectivos. La adriamicina se ha asociado con aumento de los niveles de TNF-α en modelos animales. El infliximab es uno de los tres fármacos anti TNF-α disponibles. La investigación en psiconeuroinmunología debe identificar nuevas vías fisiopatológicas que revelen dianas neurobiológicas para el desarrollo de nuevos fármacos. Repasaremos los efectos antidepresivos de los anti TNF-α y la utilización los antidepresivos como tratamiento en enfermedades inflamatorias donde el TNF-α sea importante en su patogenia con especial referencia a las enfermedades dermatológicas. 24 • IX Reunión del Grupo de Dermatología y Psiquiatría IX Reunión del Grupo de Dermatología y Psiquiatría • 25 IX Ponencias Reunión del Grupo de Dermatología y Psiquiatría Barcelona 28 de Febrero y 1 de Marzo de 2014 Parc de Recerca Biomèdica de Barcelona (PRBB) Ponencias Afrontamiento psicológico de la oncología dermatológica Viernes 28. 13:30 h. El impacto del diagnóstico de Melanoma cutáneo. Un antes y un después para el paciente Elia Samaniego Complejo Asistencial Universitario de León. León Introducción El diagnóstico de una enfermedad potencialmente letal como el melanoma puede tener un gran impacto psicosocial en los pacientes. Existen diferentes tipos de estrategias que estos pueden adoptar para afrontar su enfermedad (“coping”). Unas se asocian a una adaptación favorable al cáncer, mientras que otras se asocian a estados de estrés o distress (más incapacitante física y psicológicamente), depresión, pobre calidad de vida, influencia negativa en el proceso (seguimiento, tratamiento) y en la evolución de la enfermedad (peor respuesta inmunológica, mayor riesgo de recaída y aceleración del desenlace fatal). Es necesario identificar los pacientes de riesgo que precisan orientación y/o apoyo psicológico adicional para afrontar su proceso oncológico. Sin embargo, la falta de tiempo en la consulta y las lagunas formativas a este respecto durante la especialidad, hacen que esta práctica no esté estandarizada. Aún más, la comunicación de malas noticias puede ser una fuente importante de ansiedad para el especialista que trata con este tipo de pacientes oncológicos y sus familiares. Objetivos • Revisar los diferentes mecanismos de adaptación de los pacientes. • Identificar pacientes de riesgo que precisan de orientación y apoyo. • Plantear las estrategias de comunicación con el paciente que pueden facilitar su adaptación psicológica a la enfermedad. Material y métodos Se llevó a cabo una revisión de la literatura de los trabajos publicados en pubmed que relacionaban “coping” AND “melanoma”. Se seleccionaron aquellos más recientes y con mayor aplicación práctica. Resultados Aproximadamente el 30% de los pacientes con melanoma muestran niveles altos de distress psicológico. Se han descrito estrategias de comunicación asociadas con niveles más bajos de ansiedad y depresión en los pacientes. Durante la presente ponencia intentaremos dar respuesta a los puntos planteados en los objetivos. Conclusión Existe un porcentaje significativo de pacientes afectados de melanoma que muestran estrategias de adaptación negativas asociadas a niveles elevados de distress que pueden afectar significativamente a su calidad de vida y a la evolución de la enfermedad. Es necesaria la identificación de estos pacientes por parte de los especialistas que tratan este cáncer, ya que podrían beneficiarse de una intervención psicológica y/o apoyo adicional por parte del dermatólogo/ oncólogo. 26 • IX Reunión del Grupo de Dermatología y Psiquiatría IX Reunión del Grupo de Dermatología y Psiquiatría • 27 IX Ponencias Reunión del Grupo de Dermatología y Psiquiatría Barcelona 28 de Febrero y 1 de Marzo de 2014 Parc de Recerca Biomèdica de Barcelona (PRBB) Ponencias Prurito y Psoriasis Viernes 28. 15:00 h. Intimidad, contacto y distancia en pacientes con psoriasis Jorge Ulnik Universidad de Buenos Aires. Argentina Estudios de calidad de vida en psoriasis han reportado dificultades en la actividad sexual, el trabajo, las relaciones familiares y sociales y la relación médico-enfermo. Asimismo, la auto-evaluación de los pacientes no coincide con la que hacen sus médicos basándose en el examen físico y en otras medidas objetivas. Aún con lesiones no visibles, ven afectada su intimidad y son influidos por su propia mirada. En consecuencia, hacen falta más estudios que tengan en cuenta los aspectos subjetivos. La proxémica estudia un tipo de comunicación no lingüística que se basa en el manejo que el hombre hace del espacio y de la distancia con los demás, condicionando sus relaciones y conflictos con los demás. El propósito de este trabajo es evaluar en términos de distancia afectiva con los demás la influencia que tiene la psoriasis en la intimidad, el contacto y la confianza de los pacientes en la relación médico-paciente y en sus vínculos sociales y familiares más representativos. Se estudiaron 96 casos de psoriasis y se compararon con 88 controles. Se les administró el test de las distancias afectivas. Los pacientes mostraron diferencias significativas con los controles en la distancia con el compañero de trabajo, la pareja sexual, la madre, el doctor y el “enemigo”. Conclusiones: algunos pacientes con psoriasis buscan contacto y amor en el trabajo y con su doctor/a, donde usualmente no encuentran satisfacción, porque esperan en ambas áreas un tipo de contacto “familiar”. Al mismo tiempo, eligen distancias alejadas en el área sexual y contactos fusionales o demasiado distantes en la relación con la madre. 28 • IX Reunión del Grupo de Dermatología y Psiquiatría IX Reunión del Grupo de Dermatología y Psiquiatría • 29 IX Ponencias Reunión del Grupo de Dermatología y Psiquiatría Barcelona 28 de Febrero y 1 de Marzo de 2014 Parc de Recerca Biomèdica de Barcelona (PRBB) Ponencias Prurito y Psoriasis Viernes 28. 15:15 h. Ansiedad y trastornos afectivos en psoriasis Lluís Puig Sanz; Sandra Ros Hospital de la Santa Creu i Sant Pau. Barcelona La afectación psicoemocional que la psoriasis ejerce en nuestros pacientes ha sido motivo de numerosos estudios científicos y es, además, perceptible en nuestra práctica clínica diaria. La psoriasis como enfermedad crónica, visible y desfigurante influye tanto en el equilibrio psicoemocional del paciente que la padece, en su calidad de vida como en su ámbito socio familiar. La revisión exhaustiva del rol del estrés, los trastornos de ansiedad y de los trastornos del estado de ánimo nos acercan a la vivencia y a la percepción de enfermedad que el paciente tiene de su enfermedad y determinaran en parte la forma como el paciente afronta su enfermedad, su tratamiento, las expectativas y la percepción de mejoría. Está afectación se manifiesta en una alta prevalencia psiquiátrica acompañada en muchos casos de conductas autolesivas (abuso de alcohol, ideación autolítica), alteraciones del sueño, trastornos adaptativos, fobia social y trastornos sexuales. Conocer y utilizar los instrumentos de screening disponibles nos ayudará a detectar precozmente estas dificultades facilitando un abordaje holístico de los cuadros psicopatológicos incipientes que podrían agravar la enfermedad. 30 • IX Reunión del Grupo de Dermatología y Psiquiatría IX Reunión del Grupo de Dermatología y Psiquiatría • 31 IX Ponencias Reunión del Grupo de Dermatología y Psiquiatría Barcelona 28 de Febrero y 1 de Marzo de 2014 Parc de Recerca Biomèdica de Barcelona (PRBB) Ponencias Prurito y Psoriasis Viernes 28. 15:30 h. La afectación de la calidad de vida como criterio de gravedad en la psoriasis Marta Ferran Farrés Hospital del Mar. Parc de Salut Mar. Barcelona La psoriasis es una enfermedad crónica que se asocia a unos altos niveles de estrés psicológico, representando un impacto considerable en la calidad de vida del paciente. La presencia de lesiones cutáneas, visibles e inestéticas, suelen acompañarse de sentimientos de ansiedad social, estigmatización y, consecuentemente dar lugar a conductas de evitación social, lo cual pueden repercutir tanto a nivel laboral como en actividades y/o relaciones sociales. Por esta razón, en los últimos años, las escalas de calidad de vida, y en concreto, el DLQI, se han utilizado como parte de los criterios de gravedad de la psoriasis. Finlay fue el primer autor en introducir la valoración de la calidad de vida como criterio para definir la psoriasis como moderada-grave, con su regla de los 10 (PASI, BSA o DLQI > 10). Posteriormente, la mayoría de grupos y sociedades la han ido incorporando en sus definiciones. Las guías europeas consideran una psoriasis como moderada-grave siempre que el (BSA > 10 o PASI > 10) y DLQI > 10. Respecto a las guías españolas, pendientes de actualización, se definió de forma laxa a la psoriasis moderada a grave, como aquella forma de psoriasis que requiere (o ha requerido previamente) tratamiento sistémico (incluyendo fármacos convencionales, agentes biológicos o foto(quimio)terapia) con independencia de los valores del PASI, BSA o DLQI. Sin embargo, especifican como indicación para tratamiento sistémico la percepción de gravedad subjetiva (DLQI > 10) o el compromiso e áreas visibles, entre otros. En esta presentación presentaremos una serie de casos clínicos de pacientes con una psoriasis más o menos extensa, pero todas ellas graves, por condicionar una importante afectación de la calidad de vida, así como comorbilidades psiquiátricas. Bibliografía Finlay AY. Current severe psoriasis and the rule of tens. Br J Dermatol. 2005 May;152(5):861-7. Mrowietz U, Kragballe K, Reich K, y colab. Definition of treatment goals for moderate to severe psoriasis: a European consensus. Arch Dermatol Res. 2011 Jan;303(1):1-10. Puig L, Bordas X, Carrascosa JM, y colab. Documento de consenso sobre la evaluación y el tratamiento de la psoriasis moderada/grave del Grupo Español de Psoriasis* de la Academia Española de Dermatología y Venereología. Actas Dermosifiliogr. 2009 May;100(4):277-86 32 • IX Reunión del Grupo de Dermatología y Psiquiatría IX Reunión del Grupo de Dermatología y Psiquiatría • 33 IX Ponencias Reunión del Grupo de Dermatología y Psiquiatría Barcelona 28 de Febrero y 1 de Marzo de 2014 Parc de Recerca Biomèdica de Barcelona (PRBB) Ponencias Prurito y Psoriasis Viernes 28. 15:45 h. Prurito somatomorfo, heterogenicidad de este fenómeno Esther Serra-Baldrich Hospital de la Santa Creu i Sant Pau. Barcelona La influencia del prurito sobre la calidad de vida ha sido objeto de numerosos estudios, en su mayor parte en el contexto de diferentes enfermedades que cursan con él. El impacto negativo del prurito sobre la calidad de vida tiene, lógicamente, consecuencias sobre el estado mental del sujeto, pero sólo en raras ocasiones se ha estudiado el prurito disociado de alguna enfermedad. Se ha comprobado que los pacientes con prurito muestran un mayor grado de depresión que los sujetos sanos de control y, en los pacientes con prurito asociado a enfermedades de la piel, este último tiene una influencia importante sobre la comorbilidad de alteraciones psiquiátricas. Los trastornos somatomorfos en general se caracterizan por la presentación reiterada de síntomas somáticos acompañados de demandas persistentes de exploraciones clínicas, a pesar de repetidos resultados negativos de éstas y de continuas garantías de que los síntomas no tienen una justificación somática. En estos trastornos aparece con frecuencia un comportamiento de demanda de atención. Se revisan los diferentes aspectos del prurito psicógeno. 34 • IX Reunión del Grupo de Dermatología y Psiquiatría IX Reunión del Grupo de Dermatología y Psiquiatría • 35 IX Ponencias Reunión del Grupo de Dermatología y Psiquiatría Barcelona 28 de Febrero y 1 de Marzo de 2014 Parc de Recerca Biomèdica de Barcelona (PRBB) Ponencias Prurito y Psoriasis Viernes 28. 16:00 h. Atopia del adulto. Algoritmo terapéutico Josep E. Herrero-González Servei de Dermatologia. Hospital del Mar. Parc de Salut Mar. Instituto de Investigación Médica Hospital del Mar (IMIM). Barcelona La dermatitis atópica en una enfermedad inflamatoria crónica de inicio frecuente en la infancia. Muchos pacientes mejoran al llegar a la adolescencia, sin embargo, la enfermedad puede prolongarse durante la edad adulta, y en algunos casos, puede representar un problema grave de salud con brotes frecuentes de eczema con prurito intenso, xerosis, afectación de la imagen corporal y del rendimiento escolar o profesional, con un alto impacto sobre la esfera emocional y psicosocial del individuo. En definitiva, puede suponer un perjuicio notable en la calidad de vida del paciente. Los individuos con dermatitis atópica grave en la edad adulta precisan un tratamiento especializado e individualizado. Desde el consejo higiénico más sencillo hasta terapias inmunosupresoras complejas, estos pacientes requieren un manejo cercano y agresivo, que les permita reducir el prurito, normalizar su imagen corporal y permitir un desarrollo normal de sus actividades. El abordaje de estos enfermos debe seguir un plan escalonado basado en la evidencia médica disponible: medidas higiénico-dietéticas, emolientes restauradores de la barrera cutánea, tratamientos antibióticos o antivíricos en caso de sobreinfección, antihistamínicos orales y otros fármacos relacionados para el control del prurito, inmunoterapia con preparados alergénicos, glucocorticoides e inhibidores de la calcineurina tópicos, fototerapia y agentes sistémicos (glucocorticoides orales, ciclosporina, metotrexato, azatioprina, micofenolato, inmunoglobulinas intravenosas), representan el arsenal terapéutico actual para los pacientes con dermatitis atópica. Por último, existen otros agentes reservados para casos refractarios, como último recurso y sin evidencia todavía de su eficacia: son los anticuerpos monoclonales ustekinumab, omalizumab y rituximab. 36 • IX Reunión del Grupo de Dermatología y Psiquiatría IX Reunión del Grupo de Dermatología y Psiquiatría • 37 IX Ponencias Reunión del Grupo de Dermatología y Psiquiatría Barcelona 28 de Febrero y 1 de Marzo de 2014 Parc de Recerca Biomèdica de Barcelona (PRBB) Ponencias Dirigiendo, instruyendo y entrenando para conseguir el éxito Viernes 28. 18:15 h. La importancia de la entrevista clínica en psicodermatología: Tres casos en Role Play Laia Curto; Irene García; Pablo García; Roger Rovira; Agustí Toll; Mª José Tribó Servei de Dermatologia, Hospital del Mar. Parc de Salut Mar. Barcelona El Role-play es un método educacional ampliamente usado con la finalidad de aprender habilidades comunicativas en el campo de la educación médica. Se define como una técnica de aprendizaje en la que los estudiantes actúan simulando unas situaciones determinadas (tales como exploraciones o entrevistas en medicina). Con ello se desarrolla el feedback de un experto y permite afianzar unas habilidades y una confianza para futuras situaciones reales. Durante los “role plays” el estudiante conceptualiza su papel (“role”) e improvisa comportamientos profesionales e interpersonales. La entrevista en psicodermatología es fundamental y dista de la habitual en dermatología. No es infrecuente que un dermatólogo con poca experiencia en este tipo de enfermedades no sepa transmitir confianza al paciente y este rechace unas exploraciones, un seguimiento y un tratamiento adecuados. Con el ejercicio de role play que se presenta se ha pretendido que los residentes del Servicio de Dermatología del Hospital del Mar aprendiesen a encauzar la entrevista en patologías no infrecuentes en psicodermatología: dismorfofobia, delirium parasitario y síndrome de la boca urente. En estos ejercicios participaron cinco residentes de dermatología y les permitió discutir y mejorar sus habilidades entrevistadoras. Dicha teatralización fue grabada en vídeo y se presentará y discutirá en el curso. En estos vídeos se simularon tres primeras visitas y permitirán destacar varios aspectos: cual es la conversación/discurso habitual de los pacientes con estas patologías y cómo debe encauzar la entrevista el dermatólogo que los interroga con varias finalidades: crear una relación de confianza y conseguir llegar a un diagnóstico y tratamiento adecuados. 38 • IX Reunión del Grupo de Dermatología y Psiquiatría IX Reunión del Grupo de Dermatología y Psiquiatría • 39 IX Ponencias Reunión del Grupo de Dermatología y Psiquiatría Barcelona 28 de Febrero y 1 de Marzo de 2014 Parc de Recerca Biomèdica de Barcelona (PRBB) Ponencias Trastorno dismórfico corporal y dermatosis autoinflingidas Sábado 1. 9:30 h. El trastorno dismórfico corporal en adolescentes Servando E. Marrón Moya1; Lucía Tomás Aragonés2 Hospital de Alcañiz. Teruel; 2Universidad de Zaragoza. Zaragoza 1 El Trastorno Dismórfico Corporal (TDC) es un trastorno mental cuyo diagnóstico y tratamiento suponen un reto para el profesional de la salud. Es un trastorno que suele ir acompañado de sufrimiento para quien lo padece. Es frecuente tardar años en buscar ayuda profesional y cuando se hace es para consultar sobre sintomatología comórbida como es la depresión, la ansiedad o la fobia social. Algunos acuden al dermatólogo o al cirujano plástico, en busca de una solución a su “imperfección”. Es un trastorno que suele manifestarse en la adolescencia y debido a las características psicológicas, propias de esta fase evolutiva, resulta difícil distinguir entre la sintomatología que puede producir una búsqueda de identidad y aquella de un trastorno mental como es el TDC. En la adolescencia se producen muchos cambios físicos que requieren un proceso de adaptación con el fin de crear una imagen corporal e identidad propia. En algunos casos, este proceso puede resultar en una “crisis” de identidad. El TDC se caracteriza por una preocupación excesiva sobre alguna pequeña “imperfección”, bien sea real o imaginaria. La preocupación debe causar un malestar importante e incapacidad funcional en la persona que lo padece. Su prevalencia está en torno al 1% en la población, sin embargo, en Dermatología hay estudios que refieren entre un 9 – 12 %. Es un trastorno infra diagnosticado, que se mantiene “secreto” y que puede llevar a la ideación suicida en los casos más graves. Algunos jóvenes con acné que acuden al dermatólogo pueden tener TDC y por ello es importante informar y formar a los especialistas para que puedan identificar posibles casos y derivar a un especialista de salud mental, o por lo menos poder informar al interesado y a su familia de la enfermedad así como de las opciones terapéuticas disponibles. 40 • IX Reunión del Grupo de Dermatología y Psiquiatría IX Reunión del Grupo de Dermatología y Psiquiatría • 41 IX Ponencias Reunión del Grupo de Dermatología y Psiquiatría Barcelona 28 de Febrero y 1 de Marzo de 2014 Parc de Recerca Biomèdica de Barcelona (PRBB) Ponencias Trastorno dismórfico corporal y dermatosis autoinflingidas Sábado 1. 9:45 h. Lo que no se ve de la piel. Dermatología psiquiátrica del adolescente Aurora Guerra Tapia1; Elena González Guerra2 Hospital Universitario 12 de Octubre. Madrid; 2Hospital Clínico San Carlos. Madrid. Departamento de Medicina. Facultad de Medicina. Universidad Complutense de Madrid 1 Introducción El adolescente soporta situaciones físicas cambiables derivadas de las hormonas que presiden un desarrollo corporal rápido, y un psiquismo complejo proclive a la impulsividad. Material y método La maduración orgánico-psicológica del ser humano es desigual. Las concentraciones de metabolitos de la dopamina (predominantes y proclives a la impulsividad) y la serotonina (menores y de tipo inhibidor) alcanzan los niveles adultos a partir de la edad de 16 años. Al lado de estas sustancias, la corteza prefrontal va madurando apoyada en procesos motivacionales que llevarán a comportamientos basados en la experiencia, en la edad adulta. Todos estos hechos justifican la mayor prevalencia de trastornos obsesivos compulsivos como la tricotilomania, o la mayor incidencia de depresión frente a enfermedades estigmatizantes como el acné. Discusión / conclusión La dopamina y la serotonina son los principales efectores de las conductas de impulsividad e inhibición en el adolescente. El conocimiento de estos hechos ayuda al tratamiento de las repercusiones de la mente en la piel y de la piel en la mente del adolescente, con un manejo adecuado de psicofármacos junto a otras técnicas. Bibliografía 1. Stassen Berger K. Psicología del desarrollo. Infancia y adolescencia. Editorial Médica Panamericana. 2007; 431-463. 2. Kurian MA. What is the role of dopamine in childhood neurological disorders? Dev Med Child Neurol. 2013 Jun; 55(6):493-4. 3. Halperin JM, Kalmar JH, Schulz KP, Marks DJ, Sharma V, Newcorn JH. Elevated childhood serotonergic function protects against adolescent aggression in disruptive boys. J Am Acad Child Adolesc Psychiatry. 2006 Jul; 45(7):833-40. 4.Guerra Tapia A y Camacho FM. Aspectos psíquicos del acné. Influencia terapéutica. Monogr Dermatol 2008; 21:11-123. 42 • IX Reunión del Grupo de Dermatología y Psiquiatría IX Reunión del Grupo de Dermatología y Psiquiatría • 43 IX Ponencias Reunión del Grupo de Dermatología y Psiquiatría Barcelona 28 de Febrero y 1 de Marzo de 2014 Parc de Recerca Biomèdica de Barcelona (PRBB) Ponencias Trastorno dismórfico corporal y dermatosis autoinflingidas Sábado 1. 10:00 h. Dermatitis autoinducidas en niños y adolescentes. Casos clínicos Julia M. Sánchez-Schmidt1; MJ. Tribó1; Xavier Bordas2 Servei de Dermatologia, Hospital del Mar. Parc de Salut Mar; 2Servei de Dermatologia. Hospital Universitari de Bellvitge. Barcelona 1 Se definen como dermatosis autoinducidas aquellas lesiones cutáneas que aparecen de manera secundaria a un comportamiento patológico. Se trata de cuadros infradiagnosticados en general, y de manera más frecuente, en la infancia. A menudo el diagnóstico se establece por exclusión. Dentro de las dermatosis autoinducidas en la infancia destacan la tricotilomanía, las excoriaciones neuróticas y las dermatitis artefactas. Un trastorno psiquiátrico subyacente en la edad infantil o adolescencia puede dar lugar a comportamientos conscientes o inconscientes que provoquen lesiones autoinflingidas. En el caso de la tricotilomanía o las excoriaciones, se produce una conducta sin el objetivo de ganancia, sino simplemente el de satisfacer un estrés emocional o necesidad psicológica interna. En cambio, las dermatitis artefactas se desarrollan en el contexto de un comportamiento autolesivo absolutamente consciente con el fin de obtener un beneficio. En la evaluación de las dermatosis autoinducidas en la infancia va a ser fundamental el abordaje global psicosocial en colaboración con los padres, atendiendo sobre todo los conflictos que puedan surgir en el seno del entorno familiar y escolar. Con el objetivo de establecer el tratamiento específico más adecuado, se deberán atender las características del proceso psicopatológico subyacente y definir si se trata de un trastorno obsesivo-compulsivo, ansiedad, trastorno de la personalidad, trastorno dismórfico o depresión. Aunque las dermatosis autoinducidas son procesos crónicos que requieren numerosas consultas a lo largo de su evolución, en la infancia acostumbran a tener buen pronóstico, en ocasiones con resolución espontánea. El tratamiento va a basarse en técnicas de psicoterapia aunque en ocasiones se deberá contemplar añadir tratamiento farmacológico. 44 • IX Reunión del Grupo de Dermatología y Psiquiatría IX Reunión del Grupo de Dermatología y Psiquiatría • 45 IX Ponencias Reunión del Grupo de Dermatología y Psiquiatría Barcelona 28 de Febrero y 1 de Marzo de 2014 Parc de Recerca Biomèdica de Barcelona (PRBB) Ponencias Trastorno dismórfico corporal y dermatosis autoinflingidas Sábado 1. 10:15 h. Automutilación en animales de compañía: Un modelo de estudio en psicodermatología Jaume Fatjó Rios Departamento de Psiquiatría y Medicina Legal de la UAB – INAD. Barcelona Las conductas que resultan en autolesión o automutilación son un problema veterinario importante, y además constituyen un excelente modelo para profundizar en la patofisiología de los problemas de autolesión del ser humano. Los patrones clínicos más frecuentes en el perro son la lesión de la cola y la dermatitis acral por lamido, y en el gato la lesión de la cola y la alopecia psicógena. Los factores de riesgo son diversos e incluyen tanto elementos propios del individuo como del ambiente. En relación con la predisposición genética, algunos patrones son más comunes en ciertas razas, como la persecución y autolesión de la cola en el pastor alemán o la alopecia psicógena en el siamés. Los problemas compulsivos derivan de conductas normales de la especie, como el acicalamiento, que en algún momento ven alterados sus mecanismos de regulación. Así, en situaciones de conflicto o de frustración un animal puede manifestar una de esas conductas, aparentemente con el objetivo de reducir el estrés que padece en ese instante. Con el tiempo, el comportamiento se inicia con independencia del contexto que originariamente provocaba su aparición y, una vez puesto en marcha, el animal tiene muchas dificultades para detenerlo. Desde un punto de vista neurofisiológico, el estriado ventral es una estructura clave en la puesta en marcha de estas conductas en su primera fase de desarrollo. Con el tiempo y el avance del cuadro clínico, el control se traslada al estriado dorsal y se convierte en una compulsión. En esta migración neurofisiológica intervienen el hipocampo, la amígdala y otras estructuras del córtex frontal. El tratamiento de un comportamiento compulsivo exige la aplicación de medidas de manejo ambiental, la realización de ejercicios específicos de modificación de la conducta problemática y la utilización de psicofármacos, entre ellos la Fluoxetina. 46 • IX Reunión del Grupo de Dermatología y Psiquiatría IX Reunión del Grupo de Dermatología y Psiquiatría • 47 IX Ponencias Reunión del Grupo de Dermatología y Psiquiatría Barcelona 28 de Febrero y 1 de Marzo de 2014 Parc de Recerca Biomèdica de Barcelona (PRBB) Ponencias Trastorno dismórfico corporal y dermatosis autoinflingidas Sábado 1. 10:30 h. Conductas adictivas en Psicodermatología: Consecuencias de la dismorfofobia y otros trastornos Carlos Mur de Víu1; Sonia Fuentes2; Isabel Pérez Zarazaga3; Miguel Ángel Sánchez González4; Raquel Ramírez Parrondo5 1 Psiquiatra. Hospital Instituto Psiquiátrico SSM “José Germain”. Leganés, Madrid; 2 Psiquiatra y médico especialista en Rehabilitación. Hospital Instituto Psiquiátrico SSM “José Germain”. Leganés, Madrid; 3Dermatóloga. Clínica Teknon. Barcelona; 4 Psiquiatra. Fundación Jiménez Díaz. Universidad Autónoma de Madrid. 5Médico de familia. Clínica Universitaria de Navarra. Madrid. La Dismorfofobia o Trastorno Dismórfico Corporal (TDC), se define como una preocupación persistente y excesiva por un defecto físico imaginario; afecta tanto a hombres (0.6%) como a mujeres (0.7% población general femenina). En la consulta del médico dermatólogo y de otros especialistas asociados a la imagen corporal (cirujanos plásticos, esteticistas), puede llegar a tener una prevalencia que oscila entre 7-15%. La rinoplastia y el agregado de colágeno en los labios son las intervenciones que más se realizan estos pacientes. Es más común en personas que padecen trastorno obsesivo-compulsivo o rasgos anancásticos de personalidad. Existe una importante comorbilidad con otras conductas adictivas, como el abuso de sustancias (cocaína, estimulantes, alcohol) y relacionadas con la conducta alimentaria. Su perfeccionismo exagerado conduce a cirugías repetitivas, abordables desde la psicoterapia cognitivo-conductual con el apoyo farmacológico preciso (ISRS) Existen algunas variantes del trastorno dismórfico corporal cuya prevalencia ha aumentado significativamente: la tanorexia, la tanofobia y la vigorexia. En los tanoréxicos destacan síntomas de ansiedad por no perder el tono de piel, competencia obsesiva con otros y distorsión de la percepción. Tiene numerosas consecuencias a nivel dermatológico (aumento de arrugas y manchas, envejecimiento de la piel, queratosis solar…) La tanofobia es una enfermedad es una entidad de descripción más reciente, y habla del miedo irracional al sol, con el peligro consiguiente de la fotoprotección extrema: riesgo de déficit de vitamina D, el cual puede producir cáncer colorrectal, de mama o próstata. La vigorexia es un trastorno caracterizado por una preocupación obsesiva por el físico debido a la distorsión de la imagen corporal, en especial de la masa muscular. Además de cambios drásticos en la dieta (aumento de proteína y carbohidratos, descenso de lípidos), síntomas muy frecuentes son: baja autoestima, astenia, anhedonia, trastorno de ansiedad generalizada con cortejo vegetativo –taquicardias, mareos, convulsiones- e insomnio mixto. El abordaje psicoterapéutico es la base del tratamiento a medio plazo. 48 • IX Reunión del Grupo de Dermatología y Psiquiatría IX Reunión del Grupo de Dermatología y Psiquiatría • 49 IX Ponencias Reunión del Grupo de Dermatología y Psiquiatría Barcelona 28 de Febrero y 1 de Marzo de 2014 Parc de Recerca Biomèdica de Barcelona (PRBB) Ponencias Trastorno dismórfico corporal y dermatosis autoinflingidas Sábado 1. 10:45 h. Los valores del paciente. Conferencia magistral Felip Solsona Jefe de Servicio de la UCI. Presidente Comité Ética Hospital del Mar. Parc de Salut Mar. Profesor Bioética Clínica UPF. Barcelona El positivismo del siglo XIX nos convenció a los profesionales de la salud que la medicina no podría ser científica sin atenerse de un modo riguroso al régimen de los hechos. La medicina no tiene nada que ver con las emociones y los valores, sino con hechos. La salud es un hecho y la enfermedad debe ser conceptuada también como un hecho. Un buen médico es el que sabe eso. Al médico clásico se le ha entrenado en el correcto manejo de estos hechos que llamamos clínicos. En estos debe basarse la decisión básica del acto médico que es el diágnostico. La tesis positivista es que la inclusión de otro factor seria directamente perturbadora. El médico no debe tener en consideración todas aquellas otras dimensiones de la vida del paciente. Estas dimensiones no son otras que los valores. Esto ha cambiado últimamente. Hoy consideramos que los valores pueden y deben jugar un papel importantísimo en medicina, y que por lo tanto deben ser tenidos en cuenta por el profesional. Asi pues, el paciente cuando entra en la consulta médica no deja aparcados fuera sus valores, sino que entra con ellos. Y los valores, o sea la estimación de las cosas, es lo más importante que tenemos los seres humanos. Por los valores hasta se mata. Sin embargo nuestra formación en valores es prácticamente nula. Hasta hace poco, bioética clínica no figuraba en los planes docentes de las universidades. Y sin embargo, en el dia a dia los profesionales nos enfrentamos a situaciones que tiene mucho que ver con los valores del paciente. El rechazo a aceptar tratamientos eficaces, la valoración de la capacidad del paciente, o la toma de decisiones para el futuro son un buen ejemplo de ello. 50 • IX Reunión del Grupo de Dermatología y Psiquiatría IX Reunión del Grupo de Dermatología y Psiquiatría • 51 IX Ponencias Reunión del Grupo de Dermatología y Psiquiatría Barcelona 28 de Febrero y 1 de Marzo de 2014 Parc de Recerca Biomèdica de Barcelona (PRBB) Ponencias Terapéutica Sábado 1. 11:45 h. Algoritmos terapéuticos en Psicodermatología Joan Escalas Taberner Hospital Universitari Son Espases. Palma de Mallorca 52 • IX Reunión del Grupo de Dermatología y Psiquiatría IX Reunión del Grupo de Dermatología y Psiquiatría • 53 IX Ponencias Reunión del Grupo de Dermatología y Psiquiatría Barcelona 28 de Febrero y 1 de Marzo de 2014 Parc de Recerca Biomèdica de Barcelona (PRBB) Ponencias Terapéutica Sábado 1. 12:00 h. Nuevas dianas terapéuticas en los trastornos psicodermatológicos Salvador Ros Montalbán1; Elena Ros Cucurull2 1 Hospital del Mar. Parc de Salut Mar; 2Servei de Psiquiatria. Hospital Vall d’Hebron. Instituto Internacional de Neurociencias Aplicadas (IINA). Barcelona Las enfermedades psicosomáticas, aquellas fuertemente influidas por factores psicológicos o por el estrés, son muy frecuentes en dermatología. Aproximadamente el 40% de los pacientes que consultan al dermatólogo presentan quejas que correlacionan con alteraciones psicopatológicas. Los trastornos psicosomáticos dermatológicos abarcan las dermopatías en las que influyen factores psicológicos, y las enfermedades psíquicas en las que la piel es afectada por los trastornos del pensamiento, la conducta o la percepción. Además, tanto la piel como el sistema nervioso se desarrollan a partir del mismo origen embriológico, el ectodermo; partiendo de células embrionarias con sus etapas cronológicas bien definidas. El ectodermo se divide en dos capas germinales, que dan lugar al sistema nervioso, una de las cuales origina el cerebro y la piel. Es fácil por tanto, deducir la posibilidad de frecuentes interacciones entre piel y psique en el organismo desarrollado. Se han definido algunos conceptos psicogénicos para explicar la provocación de lesiones cutáneas por factores psicológicos o por episodios vitales estresantes; sin embargo, estas interpretaciones no descartan, sino reafirman la existencia de un sustrato bioquímico en las enfermedades psicosomáticas cutáneas. La influencia de determinadas experiencias psicológicas en la piel presupone la existencia de mensajeros químicos que trasladan la emoción o el estrés a una determinada lesión cutánea. El DSM-IV-TR semiológicamente diferencia los factores psicológicos que influyen en las enfermedades dermatológicas (psoriasis, dermatitis atópica), los trastornos somatomorfos o alteraciones cutáneas que no pueden explicarse sólo por una dermopatía conocida (prurito idiopático, trastorno dismorfofóbico corporal), el trastorno delirante de tipo somático (parasitosis delirante, delirio dismórfico corporal), las dermatopatías asociadas al trastorno del control de impulsos (excoriaciones psicógenas, tricotilomanía, onicofagia), y los trastornos facticios (dermatitis facticia o artefacta, púrpura psicógena). La complejidad psicopatológica y nosotáxica de éste modelo común a dos especialidades médicas, va a implicar terapéuticas psicofarmacológicas poco precisas, ausencia de estudios clínicos sistematizados que soporten indicación específica, investigaciones con número reducido de casos y frecuentes “a propósito de un caso único”. No obstante, cuatro familias farmacológicas, antidepresivos, antipsicóticos, anticonvulsivantes y ansiolíticos, van a dar soporte a la terapéutica de un constructo clínico tan frecuente como difícil en su manejo. 54 • IX Reunión del Grupo de Dermatología y Psiquiatría IX Reunión del Grupo de Dermatología y Psiquiatría • 55 IX Ponencias Reunión del Grupo de Dermatología y Psiquiatría Barcelona 28 de Febrero y 1 de Marzo de 2014 Parc de Recerca Biomèdica de Barcelona (PRBB) Ponencias Terapéutica Sábado 1. 12:15 h. Los nervios a flor de piel: Tratamiento psicólogico en enfermedades dermatológicas Noemí Casanova Alba1; Elena Ros Cucurull2 1 Instituto Internacional de Neurociencias Aplicadas (IINA). Barcelona; 2Servei de Psiquiatria. Hospital Vall d’Hebron. Instituto Internacional de Neurociencias Aplicadas (IINA). Barcelona Se estima que el 30% de los pacientes con patología cutánea presentas alteraciones psicológicas o psiquiátricas. No es de extrañar si tenemos en cuenta el origen embriológico común de la piel y el sistema nerviosos central, o bien que algunas enfermedades dermatológicas comprometan la autoimagen del paciente que las padece provocándoles alteraciones en la esfera anímica y/o relaciones personales. A partir de estas premisas, las distintas orientaciones psicológicas intentan establecer tratamientos efectivos, no obstante disponemos de pocos estudios empíricos, con muestras reducidas o bien estudios de casos, que nos permitan establecer unos protocolos de actuación eficaces para su tratamiento. Sin embrago, desde equipos interdisciplinarios se está realizando un arduo trabajo para responder a las necesidades de nuestros pacientes y poder establecer unas directrices generales de actuación. 56 • IX Reunión del Grupo de Dermatología y Psiquiatría IX Reunión del Grupo de Dermatología y Psiquiatría • 57 IX Ponencias Reunión del Grupo de Dermatología y Psiquiatría Barcelona 28 de Febrero y 1 de Marzo de 2014 Parc de Recerca Biomèdica de Barcelona (PRBB) Ponencias Terapéutica Sábado 1. 12:30 h. Unidades de Psicodermatología: Dermatólogos y Psiquiatras trabajando juntos. Dermatitis artefacta: Fabricando lesiones Gemma Parramon Puig1; Gloria Aparicio Español2 1 Servicio de Psiquiatría. Unidad de Interconsulta y Psiquiatría de Enlace. Hospital Universitari de la Vall d’Hebron. Barcelona; 2Servicio de Dermatología. Hospital Universitari de la Vall d’Hebron. Barcelona La dermatitis artefacta o patomímia pertenece al espectro de los trastornos facticios. Se define como toda enfermedad dermatológica con lesiones provocadas por el paciente en su propia piel, negando siempre su participación. El paciente crea lesiones en la piel para satisfacer la necesidad psicológica de recibir cuidados al asumir el papel de enfermo. Debe distinguirse de otras lesiones autoinflingidas: trastorno por excoriación, prurigo, lesiones de rascado en el delirio de parasitación, simulación. El reconocimeinto de una dermatitis artefacta no es siempre fácil. Hay una serie de datos que nos pueden hacer sospechar un origen facticio de las lesiones. Es más frecuente en mujeres jóvenes (15-25 años de edad), son lesiones polimorfas, presentan trayectos lineales, angulares o patrones geométricos, rodeadas de piel sana, localizadas en lugares accesibles a la manipulación, predominan en el lado contralateral a la mano dominante y están en diferentes estadios de curación entre otras características. La mayoría de veces se trata de pacientes con trastornos de personalidad, especialmente trastorno límite o antisocial. El tratamiento y el pronóstico de la dermatosis artefacta depende del trastorno psicopatológico subyacente. Presentamos el caso de una mujer de 65 años, con antecedentes de linfoma B difuso de células grandes tratado en 2008 con quimioterapia y radioterapia, actualmente en remisión completa, diabetis mellitus, hipotiroidismo y sindrome depresivo. Realizaba tratamiento con levotiroxina, metformina, lormetazepam, paroxetina, flunitracepam y alprazolam. Consultó al Servicio Dermatología de forma reiterada por lesiones sugestivas de patomimia, la paciente negaba su autoría. Se realizó estudio histológico para descartar otras posibles etiologías. Todo resultó normal y las lesiones se autolimitaron. 58 • IX Reunión del Grupo de Dermatología y Psiquiatría IX Reunión del Grupo de Dermatología y Psiquiatría • 59 IX Comunicaciones libres Reunión del Grupo de Dermatología y Psiquiatría Barcelona 28 de Febrero y 1 de Marzo de 2014 Parc de Recerca Biomèdica de Barcelona (PRBB) Comunicaciones libres Viernes 28. 12:30 h. Trastorno delirante de tipo somatomorfo Laura Cubells Sánchez; Ana Mercedes Victoria Martínez; Juan José Vilata Corell; Andrea García Chala; Gema Martínez Giner Hospital General Universitario de Valencia Varón de 43 años, sin antecedentes de interés, que consultó en diversas ocasiones al servicio de dermatología por presentar prurito cutáneo generalizado con lesiones cutáneas inespecíficas que relacionaba con la posibilidad de padecer el VIH. El cuadro se inició a partir de mantener una relación sexual extramatrimonial no protegida. Presentaba sintomatología somática, principalmente cutánea de tipo prurito anal, de manos, olor corporal a azufre, y sensación de tener parásitos recorriendo su intestino. Tras cinco analíticas con serologías para ETS negativas, el paciente continúa expresando su preocupación por padecer el VIH. Además, había perdido 12 kg en 4 meses y presentaba cicatrices de heridas autoinfringidas en antebrazos. A la anamnesis, expresaba ideas de contaminación a su mujer e hijo e incluso a los compañeros de trabajo. Temía poder ser denunciado por su ambiente laboral si llegaba a contagiarles. Ante la ausencia de signos clínicos y/o analíticos que orientaran a patología infecciosa, y la ideación de tipo delirante que presentaba el paciente, se remitió al centro de salud mental de zona, donde tras valoración psiquiátrica, se decidió ingreso hospitalario urgente. Presentamos un caso de trastorno delirante de tipo somatomorfo, en un paciente joven sin antecedentes psiquiátricos previos, que consultó en múltiples ocasiones al servicio de dermatología requiriendo finalmente ingreso hospitalario y tratamiento psiquiátrico. 60 • IX Reunión del Grupo de Dermatología y Psiquiatría IX Reunión del Grupo de Dermatología y Psiquiatría • 61 IX Comunicaciones libres Reunión del Grupo de Dermatología y Psiquiatría Barcelona 28 de Febrero y 1 de Marzo de 2014 Parc de Recerca Biomèdica de Barcelona (PRBB) Comunicaciones libres Viernes 28. 12:36 h. Delirio de infestación y síndrome de Morgellons. A propósito de un caso Roger Rovira López; M Ferran Farrés; M Sagristà Garcia; RM Pujol Vallverdú; MJ Tribó Boixareu Servei de Dermatologia. Hospital del Mar. Parc de Salut Mar. Barcelona Introducción El delirio de infestación es una enfermedad psiquiátrica, que afecta mayormente a mujeres, en la que los pacientes creen estar infestados por parásitos u otros elementos incluyendo objetos inanimados (fibras, morgellons, polvo, partículas,etc.), siendo frecuente que presenten prurito u otros síntomas dermatológicos. Caso clínico Mujer de 71 años con antecedentes de diabetes mellitus, hipertensión arterial y dislipemia. Acude a consulta de psicodermatología por cuadro de prurito en brazos y espalda de 9 años de evolución, notando “como si tuviera bichitos debajo de la piel”. En la exploración física destacaban múltiples pápulas excoriadas en cara, brazos y espalda. Explicaba salida de un “líquido pringoso” de las lesiones y “como si tuviera un clavo negro” dentro. Analítica sanguínea sin alteraciones. Biopsias previas compatibles con prúrigo nodular excoriado e inmunofluorescencia directa negativa. Había realizado múltiples tratamientos con remisión parcial del cuadro pero recaída posterior. Se orientó como síndrome de los morgellons, iniciándose tratamiento con psicofármacos con mejoría clínica. Discusión El síndrome de los morgellons es un trastorno descrito recientemente clasificado dentro de los delirios de infestación. Los pacientes presentan lesiones cutáneas que van desde lo imperceptible a la desfiguración, con disestesias, sensación de salida de fibras o gránulos de las lesiones y síntomas extracutáneos, que pueden ir desde la astenia invalidante a los trastornos del sueño. Suele responder correctamente al tratamiento con fármacos antipsicóticos, aunque debe realizarse seguimiento a largo plazo. Siempre deben descartarse signos de infestación real, así como causas médicas, fármacos, otras enfermedades psiquiátricas o abuso de sustancias. Conclusiones Describimos el caso de una paciente con un delirio de infestación tipo síndrome de los morgellons. Es importante conocer este trastorno para evitar la realización de yatrogenia e iniciar de manera precoz el tratamiento con antipsicóticos, a los que suele responder favorablemente. 62 • IX Reunión del Grupo de Dermatología y Psiquiatría IX Reunión del Grupo de Dermatología y Psiquiatría • 63 IX Comunicaciones libres Reunión del Grupo de Dermatología y Psiquiatría Barcelona 28 de Febrero y 1 de Marzo de 2014 Parc de Recerca Biomèdica de Barcelona (PRBB) Comunicaciones libres Viernes 28. 12:42 h. Hematomas espontáneos en una estudiante de 17 años Ana Mercedes Victoria Martínez; L Cubells Sánchez; JL Torregrosa Calatayud; V Zaragoza Ninnet; JJ Vilata Corell Hospital General Universitario de Valencia Mujer de 17 años evaluada en nuestro servicio por presentar episodios recurrentes de lesiones equimóticas de 6 meses de evolución. La paciente consultó por primera vez en urgencias por lesión eritematoviolácea edematosa dolorosa en zona periocular derecha de inicio brusco, no refería antecedente de traumatismo en la zona, negaba la toma de ningún fármaco ni un proceso infeccioso intercurrente. Posteriormente consultó en tres ocasiones más por nuevas lesiones equimóticas similares en dorso de pie y en flanco izquierdo, negando siempre antecedente traumático o haberse auto infligido las lesiones. Se realizó estudio analítico, (hemograma, bioquímica, coagulación, autoinmunidad, estudio de trombosis y anticuerpos antifosfolipido), en el que sólo destaca ANA a título de 1/160 e hipocomplementemia leve. Se realizó biopsia de lesión en flanco izquierdo observándose una paniculitis lobulillar de predominio neutrofílico. La paciente negaba antecedentes psiquiátricos aunque presentaba síntomas ansiosos en los últimos meses con opresión precordial, nerviosismo, disnea y anorexia. Ante la sospecha de que estuviéramos ante un síndrome de Gardner Diamond realizamos test de autosensibilización con hematíes autólogos, tres horas tras la realización del test la paciente comenzó con sensación de calor y molestias locales con la posterior aparición de lesión equimótica en el sitio de inyección. La inyección intradérmica control no produjo ninguna reacción. Ante estos resultados iniciamos escitalopram 10 mg y la paciente está pendiente de acudir a revisión. Presentamos una paciente con un cuadro compatible con Síndrome de autosensiblización eritrocitaria o síndrome de Gardner Diamond, sin poder descartar que se trate de una dermatosis facticia. Este síndrome es un entidad poco frecuente caracterizada por la aparición de lesiones equimóticas dolorosas espontáneas o tras un traumatismo leve, en zonas accesibles. La mayoría de los casos se han visto en mujeres caucásicas con estrés emocional u otra enfermedad psiquiátrica. Los estudios hematológicos y de coagulación son normales y los resultados histopatológicos muestran cambios inespecíficos. La patofisiología de esta entidad no está totalmente aclarada. La hipersensibilidad a inyecciones de su propia sangre se ha utilizado como criterio diagnóstico. Se propone como tratamiento medicación psiquiátrica y psicoterapia. Se han hecho esfuerzos para diferenciar la púrpura facticia del síndrome de hipersensibilidad autoeritrocitaria, sin embargo, los criterios de diferenciación no son claros. Actualmente es difícil diferenciar ambas entidades. 64 • IX Reunión del Grupo de Dermatología y Psiquiatría IX Reunión del Grupo de Dermatología y Psiquiatría • 65 IX Comunicaciones libres Reunión del Grupo de Dermatología y Psiquiatría Barcelona 28 de Febrero y 1 de Marzo de 2014 Parc de Recerca Biomèdica de Barcelona (PRBB) Comunicaciones libres Viernes 28. 12:48 h. Dermatitis artefacta simulando paniculitis Ignacio Gómez Martín1; Gemma Martín1; RM Pujol1; M José Tribó1; Salvador Ros2; Antoni Bulbena 1 Servei de Dermatologia; 2Servei de Psiquiatria. Hospital del Mar. Parc de Salut Mar. Barcelona Introducción Las dermatosis autoinfligidas (artefactas/facticias) generalmente son procesos de larga evolución y de difícil diagnóstico. Predominan en mujeres adolescentes. La clínica suele ser heterogénea con signos y síntomas con expresión inusual, curso anormal, mala respuesta a los tratamientos y una larga historia de diagnósticos imprecisos. Caso clínico Mujer de 34 años aparentemente sana que consulta por 6 meses de dolor abdominal, diarrea y pérdida de peso no cuantificado. Consultas previas en otros dos centros médicos no obtuvieron un diagnóstico concreto. Durante su ingreso hospitalario fue remitida a nuestro servicio por un cuadro caracterizado por múltiples placas eritematopurpúricas, dolorosas y de aspecto contusiforme en brazos, piernas y dorso de ambas manos, algunas de ellas con distribución lineal. La paciente negó cualquier traumatismo o manipulación exógena previa. Éstas desaparecían espontáneamente en pocos días y aparecían de nuevo lesiones similares. Se realizaron 2 biopsias cutáneas que objetivaron cambios compatibles con paniculitis lobulillar con extravasación hemática en dermis y tejido subcutáneo sin vasculitis y con cultivos microbiológicos negativos. Resultados Se planteó el diagnóstico de síndrome de Gardner-Diamond (GD) o púrpura por autosensibilización eritrocitaria pero durante el ingreso hospitalario se objetivó que las lesiones eran autoinfligidas por la paciente, la cual solicitó el alta voluntaria. Abandonó el hospital sin realizarse la prueba de sensibilización autoeritrocitaria. Completó el cuestionario de impulsividad de Barratt mostrando puntuaciones altas de impulsividad motora (17 puntos) e impulsividad no planificada (22 puntos). El Cuestionario de Personalidad MCMI-II (Millon Clinical Multiaxial Inventory) reveló una personalidad compulsiva. Conclusión La dermatitis artefacta supone un difícil diagnóstico que requiere un alto índice de sospecha y la exclusión previa de múltiples procesos dermatológicos. Nuestro caso plantea el diagnóstico diferencial con el síndrome de GD. Algunos autores dudan de la verdadera naturaleza de esta enfermedad, ya que se asocia con trastornos psiquiátricos, personalidad histriónica o situaciones de estrés psicosocial 66 • IX Reunión del Grupo de Dermatología y Psiquiatría IX Reunión del Grupo de Dermatología y Psiquiatría • 67 IX Comunicaciones libres Reunión del Grupo de Dermatología y Psiquiatría Barcelona 28 de Febrero y 1 de Marzo de 2014 Parc de Recerca Biomèdica de Barcelona (PRBB) Comunicaciones libres Viernes 28. 12:54 h. Perspectiva neurobiológica de la locura de amor Carmen Rodríguez Cerdeira1; Gloria Pena2 1 Servicio de Dermatología del CHUVI y Departamento de Biomateriales (Facultad de Ingeniería) de la Universidad de Vigo. Vigo; 2Departamento de Biomateriales (Facultad de Ingeniería) de la Universidad de Vigo. Vigo El amor y el afecto se han convertido en temas importantes de investigación en neurociencia. Después de la introducción de la resonancia magnética funcional (fRMN) y la Tomografía por Emisión de Positrones (PET), los neurocientíficos han demostrado un aumento de interés en la neurobiología y la neuroquímica de las emociones, incluyendo el amor y el afecto. Los neurobiólogos han estudiado en modelos animales los mecanismos involucrados en la elección de pareja para dilucidar los mecanismos neuroquímicos subyacentes del amor y demostraron las posibles funciones de la oxitocina, la vasopresina y la dopamina y sus receptores en dicha selección. Sin resolver esta, todavía, si estas sustancias tienen un umbral de liberación que controlan el amor descontrolado (locura de amor)*. Patrones de actividad cerebral asociados con el amor, han demostrado el papel de la oxitocina en el amor. También, hay evidencia de un papel de la serotonina, el cortisol, factor de crecimiento nervioso y de la testosterona. Los cambios en la actividad del cerebro relacionadas con las distintas etapas de una historia de amor, el sexo y las diferencias culturales están sin resolver y probablemente se convertirán en temas de investigación importantes en este campo en el futuro cercano. En esta revisión nos damos un resumen de los conocimientos actuales sobre la neurobiología del amor extrapolándolo a la “locura de amor”. * Entendemos afecto por “locura de amor”: Entusiasmo o amor excesivos que siente una persona por alguien. (Diccionario Manual de la Lengua Española) 68 • IX Reunión del Grupo de Dermatología y Psiquiatría IX Reunión del Grupo de Dermatología y Psiquiatría • 69 IX Comunicaciones libres Reunión del Grupo de Dermatología y Psiquiatría Barcelona 28 de Febrero y 1 de Marzo de 2014 Parc de Recerca Biomèdica de Barcelona (PRBB) Comunicaciones libres Viernes 28. 13:00 h. Rinotilexomania: A propósito de un caso Clara Martín Callizo1; Rosa M. Penín2; Marc Sagristà3; M. José Tribó3; Yolanda Fortuño4 Servicio de Dermatologia. Hospital de Bellvitge. L’Hospitalet de Llobregat, Barcelona; 2 Servicio de Anatomía Patológica. Hospital de Bellvitge. L’Hospitalet de Llobregat, Barcelona; 3Servei de Dermatologia. Hospital del Mar. Parc de Salut Mar. Barcelona; 4 Servicio de Dermatología. Hospital de Viladecans, Barcelona 1 La rinotilexomania es un trastorno psiquiátrico que se caracteriza por el rascado de la cavidad nasal de forma compulsiva. La rinotilexomania es más frecuente en niños y adultos jóvenes; aunque raramente conlleva consecuencias graves, puede llegar a producir autolesiones importantes como la perforación del tabique nasal y destrucción de otras estructuras óseas faciales anejas. Presentamos el caso de una paciente de 26 años con epistaxis, rinitis y perforación del septo nasal de 4 años de evolución. Los exámenes complementarios mediante resonancia magnética nuclear, analítica sanguínea, estudio microbiológico e histológico no mostraron otras alteraciones significativas. La paciente fue inicialmente tratada quirúrgicamente con posterior recaída de los signos y síntomas. Finalmente, ante la sospecha diagnóstica de rinotilexomania, se inició tratamiento con aripiprazol vía oral, con mejoría clínica rápida, persistiendo la perforación asintomática. Existen pocos casos de rinotilexomania publicados en la literatura, por lo que se trata de una entidad poco conocida. El caso presentado, en una paciente con un trastorno de la personalidad tipo borderline, es un ejemplo de dermatitis artefacta. Es importante destacar que el tratamiento con antipsicóticos resulta eficaz y, utilizado de forma precoz, evita mutilaciones graves así como un importante coste sanitario. 70 • IX Reunión del Grupo de Dermatología y Psiquiatría IX Reunión del Grupo de Dermatología y Psiquiatría • 71 IX Comunicaciones libres Reunión del Grupo de Dermatología y Psiquiatría Barcelona 28 de Febrero y 1 de Marzo de 2014 Parc de Recerca Biomèdica de Barcelona (PRBB) Comunicaciones libres Viernes 28. 16:15 h. La información no es lo mismo que la educación: 5 años de Escuela de la Dermatitis Atópica Raúl de Lucas Laguna Hospital Universitario de la Paz. Madrid Nuestros pacientes presumen de información, la encuentran en internet, funciona el boca a boca, la sabiduría popular, pero, ¿realmente este es el camino correcto?, ¿dónde deben buscar información?, no merece al pena educar a nuestros pacientes para conseguir un mejor conocimiento y por lo tanto un mejor control de la enfermedad y del sufrimiento que esta produce en ellos? Este planteamiento se adapta como anillo la dedo cuando hablamos de una enfermedad tan prevalente como la dermatitis atópica, que afecta sobre todo a niños, que disminuye mucho la calidad de vida de los pacientes y de las familias y hoy por hoy no tiene un tratamiento curativo. El conocimiento de la dermatitis atópica, sus causas, su manejo terapéutico, etc… va a dar autonomía a las familias para gestionar la enfermedad de sus hijos. Después de 5 años de programas educativos con más de 150 familias podemos afirmar que la educación terapéutica incide de forma positiva en el control de la enfermedad. 72 • IX Reunión del Grupo de Dermatología y Psiquiatría IX Reunión del Grupo de Dermatología y Psiquiatría • 73 IX Comunicaciones libres Reunión del Grupo de Dermatología y Psiquiatría Barcelona 28 de Febrero y 1 de Marzo de 2014 Parc de Recerca Biomèdica de Barcelona (PRBB) Comunicaciones libres Viernes 28. 16:23 h. Evaluación de los índices de estrés emocional y su relación con la enfermedad en 300 pacientes afectos de psoriasis Pablo García Martínez1; Marta Turroja1; Marc Sagristà1; Laia Curto1; RM Pujol1; Fernando Gallardo1; MJ Tribó1; Gemma Castaño Vinyals2 1 Servei de Dermatologia, Hospital del Mar. Parc de Salut Mar. Barcelona; 2 CREAL. Parc de Salut Mar. Barcelona Introducción La psoriasis es una enfermedad crónica de la piel asociada a una considerable angustia física y psicológica. El estrés psicológico ha sido implicado como posible desencadenante y exacerbante en la psoriasis. Objetivos El objetivo de este estudio es averiguar el nivel de estrés emocional en los pacientes con psoriasis así como evaluar la asociación entre la morbilidad psicológica y la severidad de la enfermedad cutánea. Métodos Un total de 300 individuos afectos de psoriasis fueron reclutados en nuestro centro. Los pacientes debían completar cuestionarios validados que evalúan el estrés percibido (Life Event Scale de Holmes) y el estado de ánimo psicológico (Hospital Anxiety and Depression Scale, Spielberger State-Trait Anxiety Inventory, Hamilton Rating Scale for Depression y Montgomery-Asberg Depression Rating Scale). Asimismo se evaluaron la percepción de enfermedad (SF-12) y alteraciones en la calidad de vida (Health Assessment Questionnaire-Disability Index, Dermatology Life Quality Index).Todas estas variables se correlacionaron entre sí y con las mediciones de la severidad de la psoriasis (BSA, PASI), así como con la evaluación mediante escala visual analógica del prurito y dolor. Resultados En un 61% de los pacientes con psoriasis se observó algún tipo de alteración en los niveles de ansiedad, síntomas de depresión y/o estrés percibido. Los índices de severidad de la psoriasis mostraron que HAD, HRAS, MADRS y STAI detectaron relación significativa entre las alteraciones emocionales en relación con la severidad de la enfermedad. Es interesante observar que la variable DLQI no se relacionaba con la evaluación del estado de ánimo. Conclusiones El estrés psicológico y otras alteraciones de la esfera afectiva tienen un rol muy importante en la psoriasis. Reconocer esta asociación es importante para el manejo adecuado de los pacientes con psoriasis. 74 • IX Reunión del Grupo de Dermatología y Psiquiatría IX Reunión del Grupo de Dermatología y Psiquiatría • 75 IX Comunicaciones libres Reunión del Grupo de Dermatología y Psiquiatría Barcelona 28 de Febrero y 1 de Marzo de 2014 Parc de Recerca Biomèdica de Barcelona (PRBB) Comunicaciones libres Viernes 28. 16:29 h. Alta prevalencia de disfunción eréctil en pacientes con psoriasis moderada-grave: El rol de las alteraciones del estado de ánimo Alejandro Molina Leyva; José Carlos Ruíz Carrascosa; Ana Almodóvar Real; Ramón Naranjo Sintes; José Juan Jiménez Moleón Departamento de Dermatología. Hospital Universitario San Cecilio. Granada Introducción La disfunción eréctil es una alteración frecuente con implicaciones médicas y sociales. Estudios recientes han mostrado que la psoriasis se asocial con un incremento de disfunción eréctil. Sin embargo los resultados en relación al rol causal que juega la psoriasis en esta relación son contradictorios. Objetivo El objetivo de este estudio es explorar la prevalencia de disfunción eréctil en pacientes con psoriasis en comparación con población sana e investigar el rol de la ansiedad, la depresión y factores de riesgo cardiovascular entre relación entre psoriasis y disfunción eréctil. Pacientes y métodos Serie prospectiva de casos apareada por edad y sexo. Cuarenta pacientes con psoriasis moderada severa y 40 controles participaron en el estudio. Los participantes completaron un cuestionario compuesto por el Massachusetts General Hospital Sexual Functioning Questionnaire and Hospitalary Anxiety and Depression Scale. Resultados Los pacientes con psoriasis presentaron una prevalencia incrementada de disfunción eréctil 40% vs.10% (P<0.05). El análisis multivariante mostró una asociación estadísticamente significativa entre disfunción eréctil y edad, tabaquismo, hipertensión arterial y ansiedad y/o depresión pero no con la psoriasis por si misma. Conclusión La alta prevalencia de factores clásicos de disfunción eréctil, tabaquismo, hipertensión arterial y alteraciones del estado de ánimo en pacientes con psoriasis moderada grave probablemente motiva la alta prevalencia de la disfunción eréctil en esta población. 76 • IX Reunión del Grupo de Dermatología y Psiquiatría IX Reunión del Grupo de Dermatología y Psiquiatría • 77 IX Comunicaciones libres Reunión del Grupo de Dermatología y Psiquiatría Barcelona 28 de Febrero y 1 de Marzo de 2014 Parc de Recerca Biomèdica de Barcelona (PRBB) Comunicaciones libres Viernes 28. 16:35 h. Psoriasis y calidad de vida: Una visión integral A Mateu Puchades1; A Marquina Vila1; JJ Vilata Corell2; Mª Carmen Leal Cercos3; A Llopis González4 1 Servicio de Dermatología. Hospital Universitario Dr. Peset. Valencia; 2Servicio de Dermatología. Hospital General Universitario Valencia; 3Departamento de Psiquiatría. Departamento de Medicina. Universidad de Valencia; 4Área de Medicina Preventiva y Salud Pública. Universidad de Valencia Introducción La psoriasis es una enfermedad crónica, inflamatoria que afecta al 1-3% de la población general. Hasta hace pocos años, la psoriasis se consideraba una enfermedad exclusivamente cutánea. Actualmente, debido a un mayor y mejor conocimiento de la etiopatogenia de la enfermedad y de la realización de diversos estudios epidemiológicos, ha pasado a considerarse una enfermedad sistémica con asociación a múltiples comorbilidades. Éste hecho, ha cambiado de forma importante el abordaje que el dermatólogo debe hacer del paciente con psoriasis, llevando a cabo una visión más integral del paciente. Éste cambio conceptual, también se está trasladando a la esfera psíquica. La actitud del médico, debe rebasar el mero aspecto científico técnico y alcanzar un abordaje integral bio-psico-social. En este sentido, en los últimos años se está hablando de un nuevo concepto: La discapacidad acumulada en el transcurso vital de la psoriasis con el objetivo de tener una visión longitudinal y multidimensional de la calidad de vida teniendo en cuenta ya no sólo valores objetivos, comorbilidades físicas, sino también datos de la esfera psíquica como son los rasgos de personalidad que podrían marcar en gran medida tanto la estigmatización que el paciente hace de su patología como de las estrategias de afrontamiento que lleva a cabo. Material y métodos El objetivo principal del estudio es la valoración de la pérdida de calidad de vida en aquellos pacientes con una enfermedad crónica cutánea como es la psoriasis. Se recoge pacientes con diagnóstico de psoriasis del Departamento de Salud del Hospital Universitario Dr. Peset de Valencia. Se recogen múltiples variables del individuo: personales, comorbilidades físicas, hábitos tóxicos, historia natural de su psoriasis además de múltiples datos relación con la esfera psíquica mediante la aplicación de cuestionarios, con el fin de hacer un valoración general y valoración particular de aquellas variables que puedan tener más peso en merma de la calidad de vida de los pacientes. Durante la exposición se expondrá la metodología de trabajo que se está llevando a cabo. Bibliografía 1. R os S, et al. Discapacidad acumulada en el transcurso vital: la cicatriz de la psoriasis en la vida del paciente. Actas Dermosifiliogr. 2013. http://dx.doi.org/10.1016/j.ad.2013.02.009 2. Warren RB, Kleyn CE, Gulliver WP. Cumulative life coruse impairment in psoriasis: patient perception of disease-related impairment throughout the life course. Br J Dermatol.2011; 164 Suppl 1:1 78 • IX Reunión del Grupo de Dermatología y Psiquiatría IX Reunión del Grupo de Dermatología y Psiquiatría • 79 IX Comunicaciones libres Reunión del Grupo de Dermatología y Psiquiatría Barcelona 28 de Febrero y 1 de Marzo de 2014 Parc de Recerca Biomèdica de Barcelona (PRBB) Comunicaciones libres Viernes 28. 17:15 h. Lesiones ampollosas recidivantes en una adolescente Laia Curto-Barredo; R Rovira-López; JM Sánchez-Schmidt; JE Herrero-González; RM Pujol; MJ Tribó Servei de Dermatologia. Hospital del Mar. Parc de Salut Mar. Barcelona Introducción Las dermatitis artefactas (DA) engloban un conjunto de lesiones cutáneas autoprovocadas en las que el paciente niega su implicación. Son más frecuentes en el sexo femenino. Pueden presentarse con una gran variedad de formas clínicas y su diagnóstico es de exclusión. Caso clínico Mujer de 19 años con antecedentes de coloboma en ojo izquierdo, migraña y síndrome ansioso-depresivo en la adolescencia. Actualmente en estudio por reumatología por sospecha de enfermedad de Beçhet. Acude de urgencias por presentar ampollas tensas de contenido seroso sobre piel sana o discretamente eritematosa en muñeca izquierda y mejilla derecha de 24 horas de evolución. Refiere que desde hace 7 años había presentado brotes de lesiones cutáneas similares acompañadas de aftas orales y genitales, artralgias y dolores atípicos en extremidades inferiores, por los que consultó en diversas ocasiones a urgencias. Dichas lesiones se resolvían espontáneamente en pocos días sin dejar cicatriz. Desconoce factor desencadenante y niega manipulación o aplicación de productos. Analítica anodina. Estudio inmunológico normal. Serologías negativas. Cultivos de las lesiones repetidamente negativos. Pruebas epicutáneas negativas. Biopsias cutáneas repetidas muestran ampolla subepidérmica con múltiples queratinocitos necróticos. Inmunofluorescencia directa e indirecta negativas. Ante la sospecha de dermatitis artefacta se inicia tratamiento antipsicótico atípico y psicoterapia. Discusión En las DA las ampollas suelen presentar un aspecto inusual pudiendo ser multilobuladas o de bordes geométricos, y aparecer en localizaciones poco habituales, siempre al alcance del paciente. Pueden ser provocadas por quemaduras u otros medios físicos (fricción, succión), aplicación de productos químicos, etc. El diagnóstico diferencial se debe plantear, sobretodo, con las enfermedades ampollosas autoinmunes. Conclusión Las DA consumen una gran cantidad de recursos sanitarios. Se requiere un alto índice de sospecha para su diagnóstico y su tratamiento debería ser multidisciplinar. 80 • IX Reunión del Grupo de Dermatología y Psiquiatría IX Reunión del Grupo de Dermatología y Psiquiatría • 81 IX Comunicaciones libres Reunión del Grupo de Dermatología y Psiquiatría Barcelona 28 de Febrero y 1 de Marzo de 2014 Parc de Recerca Biomèdica de Barcelona (PRBB) Comunicaciones libres Viernes 28. 17:21 h. Calidad de vida e influencia del estrés en pacientes con alopecia frontal fibrosante Arantxa López Pestaña1; Anna Tuneu1; Nerea Ormaechea1; Cristina Sarasqueta1; Francisco Jiménez Acosta2; Eduardo Escario Travesedo3 1 Hospital Universitario Donostia. Donostia-San Sebastián; 2Clínica Dr. Jiménez Acosta. Las Palmas de Gran Canaria; 3Hospital de Albacete. Albacete. La alopecia frontal fibrosante (AFF) es una alopecia cicatricial primaria descrita por Kossard en 1994, que está sufriendo un aumento muy llamativo de su incidencia. Básicamente se caracteriza por el desarrollo de una reacción inflamatoria liquenoide a nivel de los folículos pilosos localizados en la línea de implantación frontotemporal del cuero cabelludo, provocando su retroceso. Además se pueden afectar los folículos del resto del tegumento, particularmente las cejas, lo cual confiere a los pacientes, generalmente mujeres postmenopáusicas, un aspecto peculiar, que en ocasiones puede disminuir su autoestima. Aunque se han publicado varias series de casos, no hemos encontrado hasta la actualidad estudios de calidad de vida en esta enfermedad. La etiopatogenia de la AFF es desconocida. Algunos autores, como Harries y Paus1, han propuesto recientemente la posible implicación de la inflamación neurogénica en la patogénesis de las alopecias cicatriciales primarias. El estrés psicoemocional favorece la liberación de factores de crecimiento nervioso y sustancia P a nivel de las células madre del folículo, lo cual podría condicionar la apoptosis de los queratinocitos y un aumento de la actividad inflamatoria. Algunas de nuestras pacientes con AFF relacionan el inicio de su proceso con situaciones de estrés emocional. Por lo tanto, consideramos que sería interesante estudiar este aspecto y realizar un test de ansiedad y depresión, si fuera posible al comienzo de la enfermedad. En el Hospital Universitario Donostia, en colaboración con el Dr. Jiménez Acosta y el Dr. Escario, estamos realizando un estudio sobre la AFF, en el que se solicita a las pacientes la cumplimentación de una escala de calidad de vida en dermatología (Skindex 29) y un test de ansiedad y depresión (HAD). En esta comunicación presentamos nuestros resultados preliminares. 1. Harries MJ, Paus R. The pathogenesis of primary cicatricial alopecias. Am J Pathol 2010; 177: 2152–2162. 82 • IX Reunión del Grupo de Dermatología y Psiquiatría IX Reunión del Grupo de Dermatología y Psiquiatría • 83 IX Comunicaciones libres Reunión del Grupo de Dermatología y Psiquiatría Barcelona 28 de Febrero y 1 de Marzo de 2014 Parc de Recerca Biomèdica de Barcelona (PRBB) Comunicaciones libres Viernes 28. 17:29 h. Psicoeducación en Dermatología Elena Conde Montero1; Celia Horcajada1; Laura Gómez-Recuero1; Ofelia Baniandrés1; Ricardo Suárez1; Rocío Torres Costales2 1 Servicio de Dermatología; 2Servicio de Psicología Clínica. Hospital General Universitario Gregorio Marañón, Madrid Introducción Existe evidencia científica de la efectividad de las intervenciones psicológicas en el establecimiento y mantenimiento de esquemas mentales y conductuales, que son beneficiosas para la evolución de patologías cutáneas crónicas, como la psoriasis o la dermatitis atópica. La importante carga asistencial obliga a una consulta dermatológica de duración limitada, que impide el abordaje psicodermatológico individual que precisarían muchos de nuestros de pacientes. Un metaanálisis reciente concluye que los resultados de las terapias individuales y grupales son beneficiosos, sin diferencias estadísticamente significativas a favor de las primeras. La terapia grupal psicoeducativa, que combina la explicación de la naturaleza del estrés y la ansiedad, junto con entrenamiento en estrategias técnicas cognitivo-conductuales para el manejo de la ansiedad, ha demostrado ser una elección eficaz para la disminución de la ansiedad en pacientes con enfermedades crónicas. Material y métodos Se seleccionaron 8 pacientes dermatológicos crónicos seguidos en nuestras consultas, con claro componente psicológico asociado, que aceptaron participar de manera voluntaria en un programa de terapia grupal psicoeducativa. Se realizaron 6 sesiones semanales de 1,5 h. Una vez acabado el programa, tuvo lugar una sesión de valoración de la utilidad de la terapia y de su satisfacción con la misma. Los participantes cumplimentaron un test de calidad de vida (DLQI) y de manejo de ansiedad (ISRA) al inicio y una vez finalizado el programa. Resultados Los datos obtenidos señalan beneficio subjetivo sobre el manejo de estrés y ansiedad, y satisfacción con la terapia grupal. Conclusión Proponemos un manejo psicoterapéutico eficiente, consistente en terapia grupal psicoeducativa, como estrategia adyuvante en pacientes con patologías crónicas con componente psicológico asociado. 84 • IX Reunión del Grupo de Dermatología y Psiquiatría IX Reunión del Grupo de Dermatología y Psiquiatría • 85 IX Comunicaciones libres Reunión del Grupo de Dermatología y Psiquiatría Barcelona 28 de Febrero y 1 de Marzo de 2014 Parc de Recerca Biomèdica de Barcelona (PRBB) Comunicaciones libres Viernes 28. 17:37 h. Análisis psicopatológico en una muestra de pacientes con acné A Fructuoso Castellar; A Miranda Sivelo Servicio de Psiquiatría. Complejo Asistencial de Palencia Objetivos Estudiar los aspectos psicopatológicos así como el impacto psicosocial en una muestra de pacientes con acné. Material y Métodos Se recogen variables sociodemógráficas, clínicas (medición de la gravedad del acné con la escala de Leeds) y psicopatológicas (BDI- versión cribado rápido para pacientes médicos contemplando la puntuación total e ítem 7- ideación autolitica y Cuestionario SCL-90-R utilizando dimensiones psicopatológicas, índice global -GSI, ítem 59- ideación de muerte e ítem 66- sueño) en una muestra de 30 pacientes diagnosticados de acné mayores de 16 años que van empezar tratamiento con isotretinoina y que son derivados a consulta especializada. Resultados La edad media fue de 23,2 ±7,11, 15 varones y 15 mujeres. Leeds facial con una media de 3 (acné leve-moderado). La media del BDI- FS fue de 0,8 ± 1,24, ningún paciente contestó de forma positiva (>1) al ítem 7 de ideación autolítica, tan solo 4 pacientes (13,3%) superaron el punto de corte para considerar depresión clínica (≥ 3), siendo en estos pacientes la sintomatología de rango leve (valor máximo = 5). Ninguna de las dimensiones del SCl-90-R ni el índice global- GSI diferían significativamente de las puntuaciones de la muestra de población general normativa. Siendo la hostilidad y el paranoidismo donde se obtienen puntuaciones más elevadas. El análisis por sexo revela diferencias significativas en la hostilidad en los varones con respecto a la muestra normativa y diferencias en hostilidad y ansiedad fóbica entre sexos (p< 0,05). Respecto al análisis de los ítems del SCL – 90 –R, el 40 % de los pacientes contestó de forma positiva al ítem 59 de ideación de muerte y el 30 % al ítem 66 de sueño inquieto o perturbado aunque solo 1 paciente con puntuación elevada. Conclusiones No se encontró una repercusión psicosocial importante en nuestra muestra quizás por tratarse de pacientes con acné leve-moderado. Nuestro estudio sugeriría diferencias entres sexos respecto al impacto psicológico del acné, los varones reaccionarían con estados de irritabilidad, rabia y resentimiento mientras que las mujeres con ansiedad social. Según nuestra muestra habría que prestar atención en los pacientes con acné a las ideas de muerte (no autolíticas) que podrían revelar un sufrimiento intrapsíquico. 86 • IX Reunión del Grupo de Dermatología y Psiquiatría IX Reunión del Grupo de Dermatología y Psiquiatría • 87 IX Comunicaciones libres Reunión del Grupo de Dermatología y Psiquiatría Barcelona 28 de Febrero y 1 de Marzo de 2014 Parc de Recerca Biomèdica de Barcelona (PRBB) Comunicaciones libres Viernes 28. 17:45 h. Nódulos eritematosos recurrentes de mano y antebrazos en mujer de 44 años Marina Drabeni1; JM Sánchez-Schmidt2; MJ Tribó2 S.O.S Dermatología, A.S.S 2, Gorizia, Italia; 2Servei de Dermatologia. Hospital del Mar. Parc de Salut Mar. Barcelona 1 Introducción Las paniculitis facticias (PF) son un grupo distintivo de lesiones inflamatorias del tejido subcutáneo, que se distinguen en tres formas principales según el agente etiológico (químico, mecánico, físico), debidas a una acción yatrogénica, accidental o intencional. Se han descritos varios tipos de sustancias autoinoculadas con un propósito terapéutico o cosmético. Cuando el paciente mismo se inflige el daño traumático o químico puede revelar una enfermedad psiquiátrica o una adicción subyacentes. Dependiendo del agente causal las manifestaciones clínicas y histopatológicas son variables. En general la recurrencia y el carácter crónico de las lesiones son caracteres distintivos. Caso clínico Paciente de 44 años, médico sin ejercicio (ama de casa) con antecedentes destacables de posible lupus eritematoso sistémico y cervicopatía crónica de causa desconocida con artrodesis de C5-C6, en terapia sistémica con gabapentina, tramadol, metadona, amitriptilina, diazepam y fluoxetina, fue derivada al servicio de Dermatología para la evaluación de múltiples nódulos y placas eritematosas en antebrazos y mano izquierda de carácter recurrente de un año de evolución y aparición de nódulos subcutáneos infiltrados persistentes en pliegues antecubitales. Las lesiones habían requerido en alguna ocasión tratamiento quirúrgico y antibiótico de amplio espectro por abscesificación. Se practicaron diversas biopsias cutáneas detectando paniculitis con signos de necrosis paraseptal y la presencia de material extraño, siendo los cultivos de biopsia para diferentes agentes negativos. En el interrogatorio la paciente reconoció la autoinoculación previa en una sola ocasión de Fentanilo en una de las fosas antecubitales, debido a la desesperación causada por su dolor cervical, sin reconocer otros puntos de autoinoculación. Conclusiones El diagnóstico de las PF puede ser complejo tanto del punto de vista clínico como histológico, por lo que el conocimiento de esta entidad y su sospecha son cruciales para el manejo correcto del paciente. Los indicios clínicos, histológicos y psiquiátricos tienen que ser considerados conjuntamente para el reconocimiento de las PF. 88 • IX Reunión del Grupo de Dermatología y Psiquiatría IX Reunión del Grupo de Dermatología y Psiquiatría • 89 IX Comunicaciones libres Reunión del Grupo de Dermatología y Psiquiatría Barcelona 28 de Febrero y 1 de Marzo de 2014 Parc de Recerca Biomèdica de Barcelona (PRBB) Comunicaciones libres Viernes 28. 17:51 h. Síndrome trófico del trigémino: A propósito de un caso Irene García Díez; Marc Sagristà; RM Pujol; MJ Tribó Servei de Dermatologia, Hospital del Mar. Parc de Salut Mar. Barcelona Introducción El síndrome trófico del trigémino (STT) es una entidad poco frecuente caracterizada por la triada: anestesia del nervio trigémino, parestesias y ulceración del ala nasal. Ocurre como complicación tras el daño periférico o central del trigémino Caso clínico Mujer de 80 años con antecedentes de depresión, demencia senil y neuralgia del trigémino derecha tratada mediante ablación con hipoestesia facial ipsilateral secundaria, en seguimiento en psiquiatría y neurología. Derivada a dermatología para valoración de úlcera indolora localizada en ala nasal derecha con destrucción de la misma. Además presentaba úlcera frontal ipsilateral y múltiples excoriaciones y cicatrices antiguas en el cuerpo. Analítica sanguínea general sin alteraciones. Dada la triada anestesia del trigémino con parestesias y ulceración nasal se orientó como STT. Discusión El STT es una entidad rara cuya causa más frecuente es la destrucción del ganglio trigémino para tratar la neuralgia del mismo. También se han descrito otras causas como accidentes cerebrovasculares, neuromas acústicos y post-encefalitis. Afecta más a mujeres y la edad media de aparición son los 57 años. El mecanismo patogénico exacto se desconoce, aunque se especula que se deba a la automutilación inconsciente debida a las parestesias que se producen tras el daño del quinto par craneal. La localización más frecuente de las úlceras es el ala nasal. El diagnostico diferencial debe realizarse con neoplasias, infecciones, vasculitis y dermatitis facticias entre otras. El tratamiento es complicado y no está protocolizado. Incluye dispositivos locales de protección, curas tópicas, psicofármacos y tratamiento quirúrgico, así como la educación del paciente. Conclusiones El SST es una enfermedad infrecuente secundaria al daño del nervio trigémino. El mecanismo patogénico exacto es desconocido, pero se piensa que la automutilación juega un papel importante. El tratamiento es complicado, siendo fundamental evitar la manipulación inconsciente de las lesiones por parte del paciente. 90 • IX Reunión del Grupo de Dermatología y Psiquiatría IX Reunión del Grupo de Dermatología y Psiquiatría • 91 IX Comunicaciones libres Reunión del Grupo de Dermatología y Psiquiatría Barcelona 28 de Febrero y 1 de Marzo de 2014 Parc de Recerca Biomèdica de Barcelona (PRBB) Comunicaciones libres Viernes 28. 17:57 h. Evaluación de la satisfacción de pacientes y médicos con un circuito de teledermatología en un centro de atención primaria urbano David García Hernández1; Agnès Salvador1; Inés Urbiztondo1; Laia Obradors1; Zulema Martí1; Mónica Jiménez1; Ana Romagosa1; MJ Tribó2; Belén Enfedaque3; Noemí Olona3 1 Atención Primaria Raval Nord (CAP Dr. Lluís Sayé). Barcelona; 2Servei de Dermatologia. Hospital del Mar. Parc de Salut Mar. Barcelona; 3Servicio de Atención Primaria Litoral / Esquerra. Barcelona Introducción y objetivos Las dermopatías representan el 10-18% de las consultas al médico de familia (MF) y el acceso al dermatólogo suele ser difícil. En julio 2012 se inició un circuito de teledermatología (TD) en un centro de atención primaria para: mejorar accesibilidad/demora, priorizar patología relevante, incrementar interacción entre profesionales y pacientes y mejorar formación de residentes. Se analizó la satisfacción de pacientes y médicos con este circuito mediante cuestionarios. Material y métodos Cuando el MF atiende un paciente con dermopatía dudosa programa una “visita virtual” al dermatólogo, adjuntando descripción y fotografía (con/sin dermatoscopia) en la historia clínica, previo consentimiento del paciente. El dermatólogo resuelve mediante: consejo al MF, programación de visita presencial o derivación directa al hospital. La encuesta de satisfacción incluyó 5 preguntas a los pacientes (telefónicas) y 4 preguntas a médicos, puntuándose desde 1 (insatisfecho) hasta 5 (muy satisfecho). Resultados Hasta junio 2013, se realizaron 117 consultas TD (53,85% sin necesitar visita presencial). La demora media de respuesta TD fue 4,81 días y la demora para visita con dermatólogo disminuyó de 50,05 a 17,94 días (período 2011-2013). Sobre la satisfacción de pacientes, la puntuación media de las respuestas fue así referente a: información dada (4.73/5), confianza en TD (4,75), demora de respuesta (4,47), tratamiento (4,38) y el circuito en general (4,57). Respecto a la satisfacción de MF, la nota media fue de esta manera: calidad de respuesta (4,91), aprendizaje (4,69), utilidad del circuito (4,93) y el circuito en general (4,89). En las preguntas al dermatólogo, la puntuación media fue así: calidad de fotografías (4,67), calidad de información (4,93), utilidad del circuito (4,49) y el circuito en general (4,79). Conclusiones La TD mejoró: accesibilidad (agilizando los diagnósticos y tratamientos) y la relación interprofesional y con pacientes. La satisfacción global de pacientes y médicos fue alta. 92 • IX Reunión del Grupo de Dermatología y Psiquiatría IX Reunión del Grupo de Dermatología y Psiquiatría • 93 IX Reunión del Grupo de Dermatología y Psiquiatría Barcelona 28 de Febrero y 1 de Marzo de 2014 Parc de Recerca Biomèdica de Barcelona (PRBB) Información general BIBLIOGRAFÍA: 1. Leonardi CL, Kimball AB, Papp KA, et al. Effi cacy and safety of ustekinumab, a human interleukin-12/23 monoclonal antibody, in patients with psoriasis: 76-week results from a randomized, double-blind, placebocontrolled trial (PHOENIX 1). Lancet. 2008; 371: 1665-74. 2. Papp KA, Langley RG, Lebwohl M, et al. Effi cacy and safety of ustekinumab, a human interleukin-12/23 monoclonal antibody, in patients with psoriasis: 52-week results from a randomized, double-blind, placebocontrolled trial (PHOENIX 2). Lancet. 2008; 371: 1675-84. 3. Kimball A, et al. Long term efficacy and safety of ustekinumab in patients with moderate to severe psoriasis through 5 years of follow-up. Results from the PHOENIX I long term extension. Spring EADV 2012. Disponible en: http://www.aedv.es/grupo_psoriasis/tratamiento/USTEKINUMAB/EADVspring2012_Kimball_5Y.pdf. Consultado el 18 de Julio de 2012. 4. Clemmensen A, Spon M, Skov L, Zachariae C, Gniadecki R. Responses to ustekinumab in the anti-TNF agent-naïve vs. anti-TNF agent-exposed patients with psoriasis vulgaris. J Eur Acad Dermatol Venereol. 2010;Nov 25. doi: 10.1111/j.1468-3083.2010.03914.x. Sede Parc de Recerca Biomèdica de Barcelona (PRBB) Auditori Carrer Doctor Aiguader, 88 - 08003 Barcelona Secretaría Técnica www.gdyp.bocemtium.com plaza gala placidia 1, 9º 2ª A 08006 barcelona tel. 934 161 220 • fax 934 158 466 [email protected] No está permitida la utilización de móviles en las salas. No está permitido realizar fotografías en todo el recinto donde se celebra el congreso. No está permitido realizar grabaciones en todo el recinto donde se celebra el congreso. Durante la celebración del congreso, se podrán realizar grabaciones aleatorias por parte de bocemtium. Podrá ejercitar sus derechos de acceso, rectificación y cancelación, contactando por escrito a la dirección: Plaza Gala Placidia 1, 9º2ª A - 08006 Barcelona o al siguiente correo electrónico: [email protected] 1. NOMBRE DEL MEDICAMENTO. STELARA 45 mg solución inyectable en jeringa precargada. 2. COMPOSICIÓN CUALITATIVA Y CUANTITATIVA. Cada jeringa precargada de un solo uso contiene 45 mg de ustekinumab en 0,5 ml.Ustekinumab es un anticuerpo monoclonal IgG1κ anti interleucina (IL)-12/23 totalmente humano que se produce en una línea celular del mieloma de ratón utilizando tecnología del ADN recombinante. Para consultar la lista completa de excipientes, ver sección 6.1. 3. FORMA FARMACÉUTICA. Solución inyectable en jeringa precargada (inyección). La solución es transparente o ligeramente opalescente, entre incolora y de color amarillo claro. 4. DATOS CLÍNICOS. 4.1 Indicaciones terapéuticas. STELARA está indicado para el tratamiento de la psoriasis en placa de moderada a grave en los adultos que no responden, tienen contraindicadas o no toleran otros tratamientos sistémicos, incluyendo la ciclosporina, el metotrexato y PUVA (ver sección 5.1). 4.2 Posología y forma de administración. STELARA ha de utilizarse bajo la dirección y la supervisión de un médico que tenga experiencia en el diagnóstico y el tratamiento de la psoriasis. Posología. La posología recomendada de STELARA consiste en una dosis inicial de 45 mg administrada por vía subcutánea, seguida de otra dosis de 45 mg 4 semanas después y posteriormente cada 12 semanas. Se debe considerar la suspensión del tratamiento a los pacientes que no hayan respondido al cabo de 28 semanas de tratamiento. Pacientes con un peso corporal > 100 kg. En pacientes con un peso corporal > 100 kg la dosis inicial es de 90 mg administrada por vía subcutánea, seguida de una dosis de 90 mg 4 semanas después y posteriormente cada 12 semanas. En estos pacientes la dosis de 45 mg también ha demostrado ser eficaz. Sin embargo, la eficacia fue mayor con la dosis de 90 mg (ver sección 5.1, Tabla 2). Pacientes de edad avanzada (≥ 65 años). En pacientes de edad avanzada no es necesario un ajuste de dosis (ver sección 4.4). Insuficiencia renal y hepática. STELARA no se ha estudiado en estas poblaciones de pacientes. No pueden hacerse recomendaciones posológicas. Población pediátrica. No se ha establecido la seguridad y eficacia de STELARA en niños menores de 18 años de edad. No hay datos disponibles. Forma de administración. STELARA es para inyección subcutánea. En la medida de lo posible, se evitarán como lugares de inyección las zonas de la piel que manifiesten psoriasis. Después de haber aprendido correctamente la técnica de la inyección subcutánea, los pacientes podrán inyectarse STELARA ellos mismos si el médico lo considera apropiado. Sin embargo, el médico se debe asegurar de realizar un adecuado seguimiento de los pacientes. Se indicará a los pacientes que se inyecten toda la cantidad de STELARA conforme a las instrucciones del prospecto. Las instrucciones completas de administración pueden consultarse en el prospecto. Para más recomendaciones sobre la preparación y las precauciones especiales de manejo, ver sección 6.6. 4.3 Contraindicaciones. Hipersensibilidad al principio activo o a alguno de los excipientes incluidos en la sección 6.1. Infecciones activas clínicamente importantes (e.j. tuberculosis activa; ver sección 4.4). 4.4 Advertencias y precauciones especiales de empleo. Infecciones. Ustekinumab puede aumentar el riesgo de infecciones y reactivar las infecciones latentes. En los ensayos clínicos se han observado infecciones bacterianas, fúngicas y víricas graves en pacientes tratados con STELARA (ver sección 4.8). Se actuará con precaución cuando se valore la administración de STELARA a pacientes con alguna infección crónica o antecedentes de infecciones recurrentes (ver sección 4.3). Antes de iniciar el tratamiento con STELARA, se comprobará si el paciente padece tuberculosis. STELARA no debe ser administrado a pacientes con tuberculosis activa (ver sección 4.3). Se iniciará el tratamiento de la tuberculosis latente antes de administrar STELARA. También se debe considerar instaurar un tratamiento anti-tuberculoso antes de administrar STELARA en pacientes con antecedentes de tuberculosis latente o activa cuando no se pueda confirmar que han recibido un ciclo suficiente de tratamiento. En los pacientes tratados con STELARA se debe controlar atentamente la presencia de signos y síntomas de tuberculosis activa durante y después del tratamiento. Se pedirá a los pacientes que acudan al médico si presentan signos o síntomas indicativos de infección. Si un paciente contrae una infección grave, deberá ser vigilado atentamente y no se administrará STELARA hasta que la infección haya sido resuelta. Tumores malignos. Los inmunosupresores como ustekinumab pueden aumentar el riesgo de sufrir tumores malignos. Algunos de los pacientes tratados con STELARA en ensayos clínicos presentaron tumores malignos cutáneos y no cutáneos (ver sección 4.8). No se han realizado ensayos en los que participaran pacientes con antecedentes de cáncer, ni en los que se siguiera tratando a pacientes que presentaran un tumor maligno mientras recibían STELARA. Por tanto, hay que tener precaución si se piensa administrar STELARA a estos pacientes. Todos los pacientes deben ser vigilados, y en particular aquellos mayores de 60 años, pacientes con historial médico de tratamiento inmunosupresor prolongado o aquellos con antecedentes de tratamiento PUVA, por la aparición de cáncer de piel no melanoma (ver sección 4.8). Reacciones de hipersensibilidad. Se han notificado reacciones de hipersensibilidad graves en la experiencia postcomercialización, en algunos casos varios días después del tratamiento. Aparecieron anafilaxia y angioedema. Si se produce una reacción anafiláctica o alguna otra reacción de hipersensibilidad grave, debe suspenderse de inmediato la administración de STELARA e instaurarse el tratamiento adecuado (ver sección 4.8). Sensibilidad al látex. La tapa de la aguja de la jeringa precargada se fabrica a partir de goma natural seca (un derivado del látex) que puede originar reacciones alérgicas en personas sensibles al látex. Vacunas. Se recomienda no administrar vacunas de virus vivos o bacterias vivas (como la del bacilo de Calmette y Guérin (BCG)) al mismo tiempo que STELARA. No se han realizado ensayos concretos con pacientes que hubieran recibido recientemente vacunas de virus vivos o bacterias vivas. No hay datos disponibles sobre la transmisión secundaria de la infección por vacunas de microorganismos vivos en pacientes que recibieron STELARA. Antes de administrar una vacuna de virus vivos o bacterias vivas, se interrumpirá el tratamiento con STELARA durante al menos 15 semanas después de la última dosis y podrá ser reanudado como mínimo 2 semanas después de la vacunación. Para mayor información y orientación sobre el uso concomitante de inmunosupresores tras la vacunación, los médicos encargados de la prescripción deben consultar la ficha técnica de cada vacuna en cuestión. Los pacientes tratados con STELARA pueden recibir al mismo tiempo vacunas inactivadas o sin microorganismos vivos. El tratamiento a largo plazo con STELARA no reduce la respuesta humoral inmune a la vacuna antineumocócica de polisacáridos o a la vacuna del tétanos (ver sección 5.1). Tratamiento inmunosupresor concomitante. No se ha evaluado la seguridad ni la eficacia de STELARA en combinación con otros inmunosupresores, incluidos los biológicos, o con fototerapia. Se extremará la precaución cuando se considere el uso simultáneo de otros inmunosupresores y STELARA o durante la transición tras la administración de otros inmunosupresores biológicos (ver sección 4.5). Inmunoterapia. No se ha evaluado STELARA en pacientes que han recibido inmunoterapia alérgica. Se desconoce si STELARA puede afectar a la inmunoterapia alérgica. Poblaciones especiales. Pacientes de edad avanzada (≥ 65 años). No se detectaron diferencias generales de eficacia o seguridad en los pacientes de 65 o más años de edad tratados con STELARA en comparación con pacientes más jóvenes. Se debe tener precaución al tratar a los pacientes en edad avanzada debido a que, en general, existe una elevada incidencia de infecciones en esta población. 4.5 Interacción con otros medicamentos y otras formas de interacción. No se deben administrar vacunas de microorganismos vivos atenuados al mismo tiempo que STELARA (ver sección 4.4). No se han realizado estudios de interacciones en humanos. En el análisis de farmacocinética poblacional de los ensayos en fase III se investigó el efecto de los medicamentos concomitantes más utilizados en los pacientes con psoriasis (incluidos paracetamol, ibuprofeno, ácido acetilsalicílico, metformina, atorvastatina, levotiroxina) sobre la farmacocinética de ustekinumab. No hubo indicios de interacciones con estos medicamentos administrados concomitantemente. En el análisis se partió de la base de que al menos 100 pacientes (> 5% de la población estudiada) recibían tratamiento concomitantemente con estos medicamentos durante al menos el 90% del período de estudio. Los resultados de un ensayo in vitro no sugieren la necesidad de ajustar la dosis en pacientes que reciben de forma concomitante los sustratos de CYP450 (ver sección 5.2). No se ha evaluado la seguridad ni la eficacia de STELARA en combinación con otros inmunosupresores, incluidos los biológicos, o con fototerapia (ver sección 4.4). 4.6 Fertilidad, embarazo y lactancia. Mujeres en edad fértil. Las mujeres en edad fértil deben utilizar métodos anticonceptivos eficaces durante el tratamiento y durante al STE PSO ADS JUN2013 ES062.indd 2 menos 15 semanas después del tratamiento. Embarazo. No existen datos suficientes sobre la utilización de ustekinumab en mujeres embarazadas. Los estudios en animales no muestran efectos dañinos directos o indirectos sobre el embarazo, desarrollo embrional/fetal, parto o desarrollo postnatal (ver sección 5.3). Como medida de precaución, es preferible evitar la utilización de STELARA en el embarazo. Lactancia. Se desconoce si ustekinumab se excreta en la leche materna humana. Estudios con animales han mostrado excreción de ustekinumab en concentraciones bajas en la leche materna. Se desconoce si ustekinumab se absorbe sistémicamente tras su ingestión. Dado el potencial de ustekinumab para producir reacciones adversas en los lactantes, la decisión de interrumpir la lactancia materna durante el tratamiento y hasta 15 semanas después del tratamiento o suspender el tratamiento con STELARA debe adoptarse teniendo en cuenta los efectos beneficiosos de la lactancia materna para el niño y los beneficios del tratamiento con STELARA para la mujer.Fertilidad. No se ha evaluado el efecto de ustekinumab sobre la fertilidad en humanos (ver sección 5.3). 4.7 Efectos sobre la capacidad para conducir y utilizar máquinas. No se han realizado estudios de los efectos sobre la capacidad para conducir y utilizar máquinas. 4.8 Reacciones adversas. Los datos de seguridad que se describen a continuación reflejan la exposición a ustekinumab en 3 ensayos de 2.266 pacientes, entre ellos 1.970 expuestos durante al menos 6 meses, 1.285 expuestos durante al menos 1 año y 373 expuestos al menos 18 meses. Se han notificado las siguientes reacciones adversas graves: • Infecciones graves (ver sección 4.4) • Tumores malignos (ver sección 4.4). Las reacciones adversas más frecuentes (> 10%) en las fases controladas y no controladas de los ensayos clínicos de ustekinumab en la psoriasis consistieron en nasofaringitis e infección de las vías respiratorias altas. La mayoría se consideraron leves y no se hizo necesario suspender la administración del tratamiento en estudio. La Tabla 1 contiene un resumen de las reacciones adversas observadas en los ensayos clínicos de pacientes con psoriasis, así como las reacciones adversas notificadas en la experiencia postcomercialización. Las reacciones adversas se han clasificado por Clase de Órgano y Sistema y por orden de frecuencia, empleando la siguiente convención: Muy frecuentes (≥ 1/10), Frecuentes (≥ 1/100 a < 1/10), Poco frecuentes (≥ 1/1.000 a < 1/100), Raras (≥ 1/10.000 a < 1/1.000), Muy raras (< 1/10.000), frecuencia no conocida (no puede estimarse a partir de los datos disponibles). Las reacciones adversas se enumeran en orden decreciente de gravedad dentro de cada intervalo de frecuencia. Tabla 1. Resumen de las reacciones adversas en los ensayos clínicos de psoriasis y en la experiencia postcomercialización Clase de Órgano y Sistema Infecciones e infestaciones Trastornos del sistema inmunológico Trastornos psiquiátricos Trastornos del sistema nervioso Trastornos respiratorios, torácicos y mediastínicos Trastornos gastrointestinales Trastornos de la piel y del tejido subcutáneo Trastornos musculoesqueléticos y del tejido conjuntivo Trastornos generales y alteraciones en el lugar de administración Frecuencia: Reacción adversa Muy frecuentes: Infección de las vías respiratorias altas, nasofaringitis Frecuentes: Celulitis, infección vírica de vías respiratorias altas Poco frecuentes: Herpes zóster Frecuentes: Reacciones de hipersensibilidad (incluyendo exantema, urticaria) Raras: Reacciones de hipersensibilidad graves (incluyendo anafilaxia, angioedema) Frecuentes: Depresión Frecuentes: Mareo, cefalea Raras: Parálisis facial Frecuentes: Dolor faringolaríngeo, congestión nasal Frecuentes: Diarrea Frecuentes: Prurito Frecuentes: Dolor de espalda, mialgias, artralgia Frecuentes: Cansancio, eritema en el lugar de inyección Poco frecuentes: Reacciones en el lugar de inyección (incluyendo dolor, tumefacción, prurito, induración, hemorragia, hematoma e irritación) Infecciones. En los ensayos controlados de pacientes con psoriasis, las tasas de infecciones y de infecciones graves fueron similares entre los pacientes tratados con ustekinumab y los tratados con placebo. En la fase controlada con placebo de los ensayos clínicos de pacientes con psoriasis, la tasa de infecciones fue de 1,39 por paciente-año de seguimiento en los tratados con ustekinumab y de 1,21 en los tratados con placebo. Se produjeron infecciones graves con una tasa de 0,01 por paciente-año de seguimiento en los enfermos tratados con ustekinumab (5 infecciones graves en 407 paciente-años de seguimiento) y de 0,02 en los tratados con placebo (3 infecciones graves en 177 paciente-años de seguimiento) (ver sección 4.4). En las fases controladas y no controladas de los ensayos clínicos de pacientes con psoriasis, la tasa de infecciones fue de 1,24 por paciente-año de seguimiento y la incidencia de infecciones graves fue de 0,01 por paciente-año de seguimiento entre los enfermos tratados con ustekinumab (24 infecciones graves en 2.251 paciente-años de seguimiento) y las infecciones graves notificadas consistieron en celulitis, diverticulitis, osteomielitis, infecciones víricas, gastroenteritis, neumonías e infecciones urinarias. Entre los 3.117 pacientes tratados con ustekinumab en los 4 ensayos clínicos de psoriasis (mediana de seguimiento de 3,2 años), que representan 8.998 paciente-años de exposición (1.569 pacientes fueron tratados durante al menos 3 años, 1.482 pacientes fueron tratados durante al menos 4 años y 838 pacientes durante al menos 5 años), las tasas de infecciones y de infecciones graves fueron similares a las descritas anteriormente. En los ensayos clínicos, los pacientes con tuberculosis latente que se trataron al mismo tiempo con isoniazida no presentaron tuberculosis. Tumores malignos. En la fase controlada con placebo de los 3 ensayos clínicos de psoriasis, la incidencia de tumores malignos, excluido el cáncer de piel no-melanoma, fue de 0,25 por 100 paciente-años de seguimiento entre los pacientes tratados con ustekinumab (1 paciente en 406 paciente-años de seguimiento) frente a 0,57 en los que recibieron placebo (1 paciente en 177 paciente-años de seguimiento). La incidencia del cáncer de piel no-melanoma fue de 0,74 por 100 paciente-años de seguimiento en los tratados con ustekinumab (3 pacientes en 406 paciente-años de seguimiento) frente a 1,13 en los tratados con placebo (2 pacientes en 176 paciente-años de seguimiento). Entre los 3.117 pacientes tratados con ustekinumab en los 4 ensayos clínicos de psoriasis (mediana de seguimiento de 3,2 años) (1.569 pacientes fueron tratados durante al menos 3 años, 1.482 pacientes fueron tratados durante al menos 4 años y 838 pacientes durante al menos 5 años), se notificaron tumores malignos excluyendo el cáncer de piel no-melanoma en 54 pacientes de 8.980 paciente-años de seguimiento (incidencia de 0,60 por 100 paciente-años de seguimiento para los pacientes tratados con ustekinumab). Esta tasa de tumores malignos notificados en los pacientes tratados con ustekinumab fue comparable a la tasa esperada en la población general (índice de incidencia normalizado = 0,98 [intervalo de confianza del 95%: 0,74; 1,29], ajustado por edad, sexo y raza). Los tumores malignos más frecuentemente observados, distintos al cáncer de piel no melanoma, fueron cáncer de próstata, melanoma, colorrectal y mama. La incidencia de cáncer de piel no-melanoma era 0,52 por cada 100 paciente-años de seguimiento para los pacientes tratados con ustekinumab (47 pacientes en 8.965 paciente-años de seguimiento) (ver sección 4.4). Reacciones de hipersensibilidad. En los ensayos clínicos de ustekinumab, se observaron exantemas y urticaria en < 2% de los pacientes cada uno (ver sección 4.4). Inmunogenicidad. Alrededor del 5% de los pacientes tratados con ustekinumab desarrollaron anticuerpos frente a ustekinumab, generalmente en títulos bajos. No se observó ninguna relación aparente entre la aparición de anticuerpos y las reacciones en el lugar de inyección. La mayoría de los pacientes que presentaban anticuerpos positivos frente a ustekinumab tenían anticuerpos neutralizantes. La eficacia tendió a ser menor en pacientes con anticuerpos positivos frente a ustekinumab; sin embargo, la positividad de estos anticuerpos no impide la respuesta clínica. 4.9 Sobredosis. No se han notificado casos de sobredosis. En los ensayos clínicos se han administrado por vía intravenosa dosis únicas de hasta 6 mg/kg sin que haya aparecido toxicidad limitante de la dosis. En caso de sobredosis, se recomienda vigilar al paciente en busca de signos o síntomas de reacciones adversas e instaurar el tratamiento sintomático apropiado inmediatamente. 5. PROPIEDADES FARMACOLÓGICAS. 5.1 Propiedades farmacodinámicas. Grupo farmacoterapéutico: Inmunosupresores, inhibidores de la interleucina, código ATC: L04AC05. Mecanismo de acción. Ustekinumab es un anticuerpo monoclonal IgG1κ totalmente humano que se une con gran afinidad y especificidad a la subunidad proteica p40 de las citocinas humanas IL-12 e IL-23. Ustekinumab inhibe la actividad de la IL-12 y la IL-23 humanas al impedir la unión de estas citocinas a su proteína receptora IL-12Rb1, expresada en la superficie de las células inmunitarias. Ustekinumab no puede unirse ni a la IL-12 ni a la IL-23 que ya estén previamente unidas a los receptores IL-12Rb1 en la superficie celular. Por ello, es poco probable que ustekinumab contribuya a la citotoxicidad mediada por el complemento o por anticuerpos sobre la célula que porta los receptores. La IL-12 y la IL-23 son citocinas heterodímeras secretadas por las células presentadoras de antígenos activadas, como los macrófagos y las células dendríticas. La IL-12 y la IL-23 participan en la función inmunitaria al contribuir a la activación de los linfocitos natural killer (NK) y a la activación y diferenciación de los linfocitos T CD4+. Sin embargo, las alteraciones en la regulación de la IL-12 y la IL-23 se han asociado a enfermedades de mediación inmunitaria, como la psoriasis. Ustekinumab impide las contribuciones de la IL-12 y la IL-23 a la activación de las células inmunitarias, como la señalización intracelular y la secreción de citocinas. 21/06/13 07:04 Tabla 2. Resumen de las respuestas clínicas en el Ensayo Psoriasis 1 (PHOENIX 1) y el Ensayo Psoriasis 2 (PHOENIX 2) Semana 28 3 dosis (Semana 0, Semana 4 y Semana 16) Semana 12 2 dosis (Semana 0 y Semana 4) PBO 45 mg 90 mg 45 mg 90 mg 255 26 (10%) 8 (3%) 5 (2%) 10 (4%) 166 6 (4%) 89 2 (2%) 255 213 (84%)a 171 (67%)a 106 (42%)a 151 (59%)a 168 124 (74%) 87 47 (54%) 256 220 (86%)a 170 (66%)a 94 (37%)a 156 (61%)a 164 107 (65%) 92 63 (68%) 250 228 (91%) 178 (71%) 123 (49%) 146 (58%) 164 130 (79%) 86 48 (56%) 243 234 (96%) 191 (79%) 135 (56%) 160 (66%) 153 124 (81%) 90 67 (74%) 411 367 (89%)a 311 (76%)a 209 (51%)a 300 (73%)a 289 225 (78%) 121 86 (71%) 397 369 (93%) 276 (70%) 178 (45%) 241 (61%) 287 217 (76%) 110 59 (54%) 400 380 (95%) 314 (79%) 217 (54%) 279 (70%) 280 226 (81%) 119 88 (74%) Ensayo Psoriasis 1 Número de pacientes aleatorizados Respuesta PASI 50, N (%) Respuesta PASI 75, N (%) Respuesta PASI 90, N (%) PGAb de aclaramiento o mínimo, N (%) Número de pacientes ≤ 100 kg Respuesta PASI 75, N (%) Número de pacientes > 100 kg Respuesta PASI 75, N (%) Ensayo Psoriasis 2 Número de pacientes aleatorizados 410 409 Respuesta PASI 50, N (%) 41 (10%) 342 (84%)a Respuesta PASI 75, N (%) 15 (4%) 273 (67%)a Respuesta PASI 90, N (%) 3 (1%) 173 (42%)a PGAb de aclaramiento o mínimo, N (%) 18 (4%) 277 (68%)a Número de pacientes ≤ 100 kg 290 297 Respuesta PASI 75, N (%) 12 (4%) 218 (73%) Número de pacientes > 100 kg 120 112 Respuesta PASI 75, N (%) 3 (3%) 55 (49%) a p < 0,001 para 45 mg de ustekinumab o 90 mg en comparación con el placebo (PBO). b PGA = Physician Global Assessment (Valoración Global del Médico). Tabla 3. Resumen de las respuestas clínicas en la Semana 12 del Ensayo Psoriasis 3 (ACCEPT) Ensayo Psoriasis 3 Etanercept 24 dosis (50 mg 2 veces a la semana) Número de pacientes aleatorizados Respuesta PASI 50, N (%) Ustekinumab 2 dosis (Semana 0 y Semana 4) 347 45 mg 209 286 (82%) 181 (87%) 320 (92%)a 141 (67%) 76 (36%)a 136 (65%)a 151 109 (72%) 58 32 (55%) 256 (74%)a 155 (45%)a 245 (71%)a 244 189 (77%) 103 67 (65%) Respuesta PASI 75, N (%) 197 (57%) Respuesta PASI 90, N (%) 80 (23%) PGA de aclaramiento o mínimo, N (%) 170 (49%) Número de pacientes ≤ 100 kg 251 Respuesta PASI 75, N (%) 154 (61%) Número de pacientes > 100 kg 96 Respuesta PASI 75, N (%) 43 (45%) a p < 0,001 para 45 mg de ustekinumab o 90 mg en comparación con etanercept. b p = 0,012 para 45 mg de ustekinumab en comparación con etanercept. 90 mg 347 b En el Ensayo Psoriasis 1, el mantenimiento del PASI 75 fue significativamente mejor con el tratamiento continuado que con la interrupción del tratamiento (p < 0,001). Se observaron resultados semejantes con cada dosis de ustekinumab. El primer año (Semana 52), el 89% de los pacientes aleatorizados nuevamente para recibir tratamiento de mantenimiento presentaban respuestas PASI 75, frente al 63% de los realeatorizados para recibir placebo (interrupción del tratamiento) (p < 0,001). A los 18 meses (Semana 76), el 84% de los pacientes aleatorizados nuevamente para recibir tratamiento de mantenimiento presentaban respuestas PASI 75, frente al 19% de los realeatorizados para recibir placebo (interrupción del tratamiento). A los 3 años (Semana 148), el 82% de los pacientes realeatorizados para recibir tratamiento de mantenimiento presentaban una respuesta PASI 75. A los 5 años (Semana 244), el 80% de los pacientes que volvieron a ser aleatorizados para recibir tratamiento de mantenimiento presentaban una respuesta PASI 75. Entre los pacientes realeatorizados para recibir placebo y que reanudaron el tratamiento original con ustekinumab después de haber perdido ≥ 50% de la mejoría del PASI, el 85% recobró la respuesta PASI 75 en las 12 semanas siguientes a la reanudación del tratamiento. En el Ensayo Psoriasis 1, en la Semana 2 y en la Semana 12, se observaron mejorías significativamente superiores frente a los valores iniciales en el DLQI en cada uno de los grupos de tratamiento con ustekinumab comparado con placebo. La mejoría se mantuvo hasta el final de la Semana 28. De forma similar, en el Ensayo Psoriasis 2 se constataron mejorías significativas en las Semanas 4 y 12, que se mantuvieron hasta el final de la Semana 24. En el Ensayo Psoriasis 1, las mejorías de la psoriasis ungueal (Índice de Gravedad de la Psoriasis Ungueal, Nail Psoriasis Severity Index), de las puntuaciones resumidas de los componentes físico y mental del SF-36 y de la Escala Visual Analógica (EVA) del prurito fueron también significativas en cada grupo de ustekinumab frente al placebo. En el Ensayo Psoriasis 2, la Escala de Ansiedad y Depresión en el Hospital (Hospital Anxiety and Depression Scale, HADS) y el Cuestionario sobre Limitaciones Laborales (Work Limitations Questionnaire, WLQ) mejoraron también significativamente en cada uno de los grupos tratados con ustekinumab frente a placebo. Población pediátrica. La Agencia Europea de Medicamentos ha eximido al titular de la obligación de realizar estudios con ustekinumab en pacientes pediátricos con psoriasis en placa con edades comprendidas desde el nacimiento hasta menos de 6 años. La Agencia Europea de Medicamentos ha concedido al titular un aplazamiento para presentar los resultados de los ensayos realizados con ustekinumab en pacientes pediátricos con psoriasis en placa moderada a grave con edades comprendidas entre los 6 años y menos de 18 años. 5.2 Propiedades farmacocinéticas. Absorción. La mediana de tiempo hasta alcanzar la concentración sérica máxima (tmax) fue de 8,5 días después de una sola administración subcutánea de 90 mg a sujetos sanos. La mediana de los valores del tmax de ustekinumab tras la administración subcutánea de una dosis única de 45 mg o 90 mg a pacientes con psoriasis fue semejante a la observada en los sujetos sanos. Se calculó que la biodisponibilidad absoluta de ustekinumab después de una sola administración subcutánea era del 57,2% en los pacientes con psoriasis. Distribución. La mediana del volumen de distribución durante la fase terminal (Vz) tras una única administración intravenosa a pacientes con psoriasis fue de 57 a 83 ml/kg. Biotransformación. No se conoce exactamente cuál es la vía metabólica de ustekinumab. Eliminación. La mediana del aclaramiento (CL) sistémico después de una sola administración intravenosa a pacientes con psoriasis osciló entre 1,99 y 2,34 ml/día/kg. La mediana de la semivida (t1/2) de ustekinumab fue aproximadamente de 3 semanas en los pacientes con psoriasis, con un intervalo de 15 a 32 días en todos los ensayos de psoriasis. En un análisis farmacocinético poblacional, el aclaramiento aparente (CL/F) y el volumen de distribución aparente (V/F) fueron de 0,465 l/día y 15,7 l, respectivamente, en los pacientes con psoriasis. El sexo no influyó en el CL/F del ustekinumab. El análisis farmacocinético poblacional mostró una tendencia hacia un aumento del aclaramiento de ustekinumab en los pacientes con anticuerpos positivos frente a ustekinumab. Linealidad entre dosis. La exposición sistémica a ustekinumab (Cmax y AUC) aumentó de manera aproximadamente proporcional a la dosis después de una sola administración intravenosa de dosis de entre 0,09 mg/kg y 4,5 mg/kg, o después de una sola administración subcutánea de dosis de aproximadamente 24 mg a 240 mg a pacientes con psoriasis. Dosis única frente a dosis múltiples. Los perfiles de concentración sérica-tiempo de ustekinumab resultaron en general predecibles después de la administración subcutánea de dosis únicas o múltiples. Las concentraciones séricas en estado de equilibrio de ustekinumab se alcanzaron hacia la Semana 28 tras la administración inicial de dosis subcutáneas en las Semanas 0 y 4, seguidas de dosis cada 12 semanas. La mediana de la concentración mínima en estado de equilibrio fue de 0,21 μg/ml a 0,26 μg/ml (45 mg) y de 0,47 μg/ml a 0,49 μg/ml (90 mg). No se observó acumulación aparente en la concentración sérica de ustekinumab con el tiempo tras su administración subcutánea cada 12 semanas. Efectos del peso en la farmacocinética. En un análisis farmacocinético poblacional se observó que el peso corporal era la covariable más significativa que afectaba al aclaramiento de ustekinumab. La mediana del CL/F en los pacientes con peso > 100 kg fue aproximadamente un 55% mayor que entre los pacientes con peso ≤ 100 kg. La mediana del V/F de los pacientes con peso > 100 kg fue aproximadamente un 37% mayor que la de los enfermos con peso ≤ 100 kg. Las medianas de las concentraciones séricas de ustekinumab en los pacientes de mayor peso (> 100 kg) del grupo de 90 mg fueron similares a las de los pacientes de menor peso (≤ 100 kg) del grupo de 45 mg. Poblaciones especiales. No se dispone de datos farmacocinéticos referentes a pacientes con insuficiencia renal o hepática. No se han realizado ensayos específicos en pacientes de edad avanzada. La farmacocinética de ustekinumab en general, fue similar entre los pacientes con psoriasis asiáticos y no asiáticos. En el análisis farmacocinético poblacional no hubo indicios de que el tabaco o el alcohol afectaran a la farmacocinética de ustekinumab. Regulación de las enzimas CYP450. Los efectos de IL-12 ó IL-23 en la regulación de las enzimas de CYP450 fueron evaluados en un ensayo in vitro en el que se usaron hepatocitos humanos y en el cual se observó que a niveles de 10 ng/mL de IL-12 y/o IL-23, no se alteraban las actividades de las enzimas humanas del CYP450 (CYP1A2, 2B6, 2C9, 2C19, 2D6, ó 3A4; ver sección 4.5). 5.3 Datos preclínicos sobre seguridad. Los datos de los estudios no clínicos no muestran riesgos especiales (p. ej., toxicidad orgánica) para los seres humanos según los estudios de toxicidad a dosis repetidas y de toxicidad para el desarrollo y la reproducción, incluidas evaluaciones farmacológicas de la seguridad. En los estudios de toxicidad para el desarrollo y la reproducción realizados en macacos no se observaron efectos adversos sobre los índices de fertilidad masculina, ni defectos congénitos o efectos tóxicos sobre el desarrollo. No se advirtieron efectos adversos sobre los índices de fertilidad femenina mediante un anticuerpo análogo frente a la IL-12/23 en ratones. Las dosis empleadas en los estudios con animales llegaron a ser hasta unas 45 veces mayores que la dosis máxima equivalente destinada a administrarse a pacientes con psoriasis y produjeron en los monos concentraciones séricas máximas más de 100 veces mayores que las observadas en el ser humano. No se realizaron estudios de carcinogenia con ustekinumab a causa de la ausencia de modelos apropiados para un anticuerpo sin reactividad cruzada con la p40 de la IL-12/23 de los roedores. 6. DATOS FARMACÉUTICOS. 6.1 Lista de excipientes. Sacarosa. L-histidina. Monoclorhidrato de L-histidina monohidratado. Polisorbato 80. Agua para preparaciones inyectables. 6.2 Incompatibilidades. En ausencia de estudios de compatibilidad, este medicamento no debe mezclarse con otros medicamentos. 6.3 Periodo de validez. 2 años. 6.4 Precauciones especiales de conservación. Conservar en nevera (2-8°C). No congelar. Conservar la jeringa precargada en el embalaje exterior para protegerlo de la luz. 6.5 Naturaleza y contenido del envase. STELARA se suministra en solución estéril en una jeringa de vidrio de tipo I de 1 ml de un solo uso con una aguja de acero inoxidable fija y una tapa de la aguja que contiene goma natural seca (un derivado del látex). La jeringa está equipada con un dispositivo de seguridad. STELARA se presenta en un envase de 1 jeringa precargada. Presentación y precios. PVL: 3.052,26 €; PVP: 3.108,17 €; PVP IVA: 3.232,50 €. Condiciones de prescripción y dispensación. Con receta médica. Diagnóstico hospitalario. 6.6 Precauciones especiales de eliminación y otras manipulaciones. La solución de la jeringa precargada de STELARA no debe agitarse. Antes de su administración subcutánea, la solución debe examinarse en busca de partículas o cambios de color. La solución es transparente o ligeramente opalescente, entre incolora y de color amarillo claro, y puede contener unas pocas partículas de proteína pequeñas, translúcidas o blancas. No es raro que las soluciones proteináceas tengan este aspecto. El medicamento no debe utilizarse si la solución presenta cambio de color o aspecto turbio, o si se observan partículas extrañas. Antes de la administración, se debe dejar que STELARA alcance temperatura ambiente (media hora, aproximadamente). Las instrucciones detalladas de uso se indican en el prospecto. STELARA no contiene conservantes; por lo tanto, no se debe utilizar el resto del medicamento que quede sin usar en la jeringa. La eliminación del medicamento no utilizado y de todos los materiales que hayan estado en contacto con él se realizará de acuerdo con la normativa local. 7. TITULAR DE LA AUTORIZACIÓN DE COMERCIALIZACIÓN. Janssen-Cilag International NV, Turnhoutseweg 30, Bélgica. 8. NÚMERO(S) DE AUTORIZACIÓN DE COMERCIALIZACIÓN. EU/1/08/494/003. 9. FECHA DE LA PRIMERA AUTORIZACIÓN/RENOVACIÓN DE LA AUTORIZACIÓN. Fecha de la primera autorización: 16 de enero de 2009. 10. FECHA DE LA REVISIÓN DEL TEXTO. 02/2013. La información detallada de este medicamento está disponible en la página web de la Agencia Europea de Medicamentos http://www.ema.europa.eu/. días para pensar en la vida… no en la psoriasis • Rapidez de respuesta con eficacia visible desde la semana 21,2 • Mantenimiento de la respuesta hasta 5 años3 • Mayor retención al tratamiento que con anti-TNF4 Junio 2013 Así, se cree que ustekinumab interrumpe las cascadas de señalización y citocínicas relacionadas con la patología psoriásica. Inmunización. Durante el período de extensión a largo plazo del estudio de Psoriasis 2 (PHOENIX 2), los pacientes tratados con STELARA durante al menos 3 años y medio tuvieron una respuesta de anticuerpos similar a la del grupo control de pacientes con psoriasis tratada con medicación no sistémica, tras la administración de la vacuna antineumocócica de polisacáridos y la vacuna antitetánica. Proporciones similares de pacientes desarrollaron niveles protectores de anticuerpos anti-neumocócicos y anticuerpos contra el tétanos y los valores cuantitativos de anticuerpos eran similares entre los pacientes tratados con STELARA y los pacientes del grupo control. Eficacia clínica. La seguridad y la eficacia de ustekinumab fueron evaluadas en 1.996 pacientes dentro de dos ensayos aleatorizados, doble-ciego y controlados con placebo de pacientes con psoriasis en placa de moderada a grave que eran candidatos a fototerapia o tratamiento sistémico. Además, en un ensayo aleatorizado, con evaluador ciego, con control activo, se comparó ustekinumab y etanercept en pacientes con psoriasis en placa de moderada a grave que no respondían de forma adecuada, no toleraban o en los que estaban contraindicados la ciclosporina, el metotrexato o PUVA. El Ensayo Psoriasis 1 (PHOENIX 1) evaluó a 766 pacientes. El 53% de ellos no respondía, no toleraba o tenía contraindicados otros tratamientos sistémicos. Los pacientes aleatorizados en el grupo de ustekinumab recibieron dosis de 45 mg o 90 mg en las Semanas 0 y 4, y después la misma dosis cada 12 semanas. Los pacientes aleatorizados para recibir placebo en las Semanas 0 y 4 pasaron a recibir ustekinumab (45 mg o 90 mg) en las Semanas 12 y 16, y después cada 12 semanas. Los pacientes aleatorizados originalmente en el grupo de ustekinumab que alcanzaron una respuesta según el Índice de Gravedad y Área afectada de Psoriasis 75 (Psoriasis Area and Severity Index 75) (mejoría del PASI de al menos un 75% respecto al valor basal) tanto en la Semana 28 como en la 40 se volvieron a aleatorizar para recibir ustekinumab cada 12 semanas o placebo (es decir, interrupción del tratamiento). Los pacientes que fueron nuevamente aleatorizados para recibir placebo en la Semana 40 reanudaron el tratamiento con ustekinumab con la posología original cuando perdieron al menos el 50% de la mejoría del PASI obtenida en la Semana 40. Se hizo un seguimiento de todos los pacientes durante un máximo de 76 semanas tras la primera administración del tratamiento del estudio. El Ensayo Psoriasis 2 (PHOENIX 2) evaluó a 1.230 pacientes. El 61% de estos pacientes no respondía, no toleraba o tenía contraindicados otros tratamientos sistémicos. Los pacientes aleatorizados en el grupo de ustekinumab recibieron dosis de 45 mg o 90 mg en las Semanas 0 y 4, seguida de una dosis adicional a las 16 semanas. Los pacientes aleatorizados para recibir placebo en las Semanas 0 y 4 pasaron a recibir ustekinumab (45 mg o 90 mg) en las Semanas 12 y 16. Todos los pacientes se siguieron durante un máximo de 52 semanas tras la primera administración del fármaco del estudio. Durante el Ensayo Psoriasis 3 (ACCEPT) en el que se incluyeron 903 pacientes con psoriasis en placa de moderada a grave que no respondían adecuadamente, no toleraban o en los que estaban contraindicadas otras terapias sistémicas, se comparó la eficacia de ustekinumab y etanercept y se evaluó la seguridad de los mismos. Durante el período del estudio de 12 semanas con control activo, los pacientes fueron aleatorizados para recibir etanercept (50 mg administrados 2 veces a la semana), 45 mg de ustekinumab en las Semanas 0 y 4, ó 90 mg ustekinumab en las Semanas 0 y 4. Las características basales de la enfermedad fueron en general uniformes en todos los grupos de tratamiento en los Ensayos Psoriasis 1 y 2, con una mediana de PASI basal de 17 a 18, una mediana de Superficie Corporal Afectada (SCA) ≥ 20 en el momento basal y una mediana de puntuación de 10 a 12 en el Índice de Calidad de Vida en Dermatología (Dermatology Life Quality Index, DLQI). Alrededor de un tercio (Ensayo Psoriasis 1) y un cuarto (Ensayo Psoriasis 2) de los sujetos padecía Artritis Psoriásica (PsA). En el Ensayo Psoriasis 3 también se observó una gravedad de la enfermedad similar. El criterio de valoración principal en estos ensayos fue la proporción de pacientes que alcanzaron una respuesta PASI 75 desde el momento basal hasta la Semana 12 (ver Tablas 2 y 3). * 4 = La posología recomendada de Stelara® consiste en una dosis inicial en la semana 0, otra dosis en la semana 4 y posteriormente cada 12 semanas. STE PSO ADS JUN2013 ES062.indd 3 21/06/13 07:04 IX Reunión del Grupo de Dermatología y Psiquiatría Los organizadores de la IX Reunión del Grupo de Dermatología y Psiquiatría mostramos nuestro agradecimiento a las empresas farmacéuticas que han aportado su contribución para este congreso.