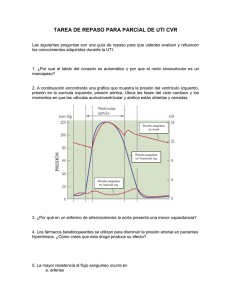
modulo 3: patologia cardiovascular
Anuncio

EL MONITORAJE HEMODINAMICO El presente artículo es una actualización al mes de octubre del 2006 del Capítulo de los Dres. Carlos Lovesio, Ariel Dogliotti y Héctor Bonaccorsi, del Libro Medicina Intensiva, Dr. Carlos Lovesio, Editorial El Ateneo, Buenos Aires (2001) ANATOMÍA FUNCIONAL DEL CORAZÓN Cuando se analiza la anatomía funcional del corazón en relación con el monitoraje hemodinámico, el órgano puede ser considerado como constituido por dos bombas separadas. Cada lado, o bomba, tiene su propia función y generación de presiones. En este sentido, se hablará de corazón derecho y corazón izquierdo (Fig. 1). Fig. 1.- Estructura esquemática del sistema circulatorio. Actuando como una unidad única, el corazón derecho está constituido por la aurícula y el ventrículo derechos. La función principal del ventrículo derecho es recibir la sangre venosa proveniente de la aurícula derecha, e impulsarla al pulmón. El ventrículo derecho necesita generar una cantidad mínima de presión para impulsar la sangre a través de la válvula pulmonar hacia la circulación pulmonar. Debido a ello, el corazón derecho se considera como un sistema de baja presión. El corazón izquierdo es una unidad similar que recibe la sangre oxigenada desde el pulmón y la envía a la circulación sistémica. El corazón izquierdo es considerado un sistema de alta presión, debido a que el ventrículo necesita generar una gran presión para impulsar la sangre a través de la válvula aórtica en la aorta, y a partir de allí a la circulación general. El lecho capilar pulmonar, situado entre el corazón derecho y el corazón izquierdo, es un sistema de alta compliance con una gran capacidad para recibir sangre. Los cambios en la capacidad pueden ser detectados a través de los cambios de presión observados en ambos sitios del corazón. En definitiva, el aparato circulatorio está constituido por dos circuitos en serie: la circulación pulmonar, que es un sistema de baja presión y baja resistencia al flujo sanguíneo, y la circulación sistémica, que es un sistema de alta presión con alta resistencia al flujo sanguíneo. Los fenómenos hemodinámicos generados por el corazón se clasifican en sistólicos y diastólicos. Por convención, los términos se refieren a la actividad ventricular. Las aurículas tienen fases de sístole y diástole, al igual que los ventrículos. Técnicamente hablando, el lado izquierdo del corazón es el primero en iniciar y completar las fases sistólica y diastólica. Para facilitar la explicación, y teniendo en cuenta que la diferencia en el tiempo es mínima, se consideraran ambos lados del corazón como funcionando simultaneamente. ECG Aurícula Ventrículo Fig. 2. Relación entre el ciclo eléctrico y el ciclo mecánico de actividad cardíaca. EL CICLO CARDÍACO El ciclo cardíaco consiste en la actividad sincronizada de las aurículas y los ventrículos. La secuencia es esencialmente la misma para los lados derecho e izquierdo del corazón. Para la discusión general, la sístole y la diástole son las dos fases básicas. Sin embargo, cuando se examinan los ciclos con detenimiento se comprueba que para ambos existen varias subfases. El propósito de esta sección es discutir las fases importantes del ciclo cardíaco. A fin de identificar adecuadamente las distintas fases de la actividad cardíaca, conviene realizar un estudio comparativo entre la actividad eléctrica y las respuestas mecánicas generadas por la misma (Fig. 2). El primer tipo de actividad que se produce es el ciclo cardíaco eléctrico. La fase inicial de la depolarización comienza en el nódulo sinusal y se extiende como una onda de actividad eléctrica a través de la aurícula. Esta corriente luego es transmitida a los ventrículos. A continuación de la onda de depolarización, se contraen las fibras musculares, lo cual produce la sístole. La actividad eléctrica siguiente es la repolarización, que resulta en la relajación de las fibras musculares y produce la diástole. En el corazón normal, la actividad eléctrica genera la actividad mecánica de sístole y diástole. Existe una diferencia temporal entre el acoplamiento electromecánico, o fase de excitación-contracción. Cuando se observa en forma simultánea el registro del electrocardiograma y el trazado de presión, el ECG muestra las ondas correspondientes antes del inicio del trazado mecánico. Como se ha mencionado, la sístole y la diástole se describen en función de la actividad ventricular, puesto que los ventrículos son los responsables de la acción de bombeo. Es importante recordar que la aurícula sólo está en sístole al final de la diástole ventricular; el período previo a la sístole auricular se llama diástasis. Sístole (Fig. 3). La primera fase de la sístole se denomina fase isovolumétrica o de contracción isométrica, lo cual se muestra en el trazado de presión ventricular. Esta fase se produce inmediatamente después de la onda QRS, que es causada por la depolarización ventricular. En este momento todas las válvulas del corazón están cerradas. La onda de depolarización ventricular produce un acortamiento de las fibras musculares, lo que produce un aumento de la presión dentro de los ventrículos. Cuando esta presión excede la presión diastólica de la arteria pulmonar para el ventrículo derecho y de la aorta para el ventrículo izquierdo, las válvulas pulmonar y aórtica se abren. Durante la fase de contracción isovolumétrica del ventrículo se produce el mayor consumo de oxígeno por el miocardio. FASE ISOVOLUMÉTRICA Sigue al QRS del ECG Todas las válvulas están cerradas Se produce el mayor consumo de oxígeno FASE DE EYECCIÓN FASE DE EYECCIÓN VENTRICULAR RÁPIDA VENTRICULAR LENTA Ocurre durante el segmento ST Ocurre durante la onda T Se eyecta el 80 al 85% del Las aurículas están en diástole volumen de sangre Se produce la onda “v” del trazado auricular Fig. 3.- Ciclo cardíaco mecánico: sístole ventricular. La segunda fase de la sístole es la de eyección ventricular rápida. Una vez que las válvulas pulmonar y aórtica se abren, las fibras musculares se acortan aún más, lo que ayuda a propeler el volumen sanguíneo fuera de los ventrículos. Durante esta fase se eyecta el 80-85% del volumen de sangre. La correlación con el ECG corresponde al segmento ST. A medida que la presión comienza a igualarse, se inicia la tercera fase de la sístole ventricular, o fase de eyección ventricular reducida. Esta fase produce una eyección más gradual con menor volumen. Durante esta fase, la aurícula está en diástole. Cuando se produce la sístole ventricular, descienden los planos auriculoventriculares y se relajan las aurículas, con lo cual la reflexión del auriculograma es negativa y se expresa en el seno x. La rama ascendente de la onda x, unida al período de eyección reducida, forman la onda v. Al final de la fase de eyección ventricular reducida, la mayor parte del volumen eyectado por los ventrículos se encuentra en la arteria pulmonar y en la aorta. Hacia el final del período de eyección lenta, la presión aórtica y pulmonar son ligeramente superiores a la presión ventricular. La sangre comienza a fluir en sentido retrógrado, hacia los ventrículos. Al final de la sístole ventricular, la presión ventricular desciende y se cierran las válvulas semilunares. Esto produce el segundo ruido (R2), que marca el comienzo de la diástole. La correlación con el ECG corresponde a la onda T, y en el trazado de presión arterial corresponde a la onda dícrota. Diástole (Fig. 4). La transición entre la sístole y la diástole es el resultado del continuum de cambios de presión dentro del corazón y los grandes vasos. Como en la sístole, la diástole es precedida por un fenómeno eléctrico conocido como repolarización. Luego de la repolarización, las fibras musculares comienzan a relajarse. FASE DE RELAJACIÓN ISOVOLUMÉTRICA LLENADO VENTRICULAR RÁPIDO Sigue a la onda T Válvulas AV abiertas Todas las válvulas están cerradas Disminución de la presión ventricular Entrada del 60-70% de sangre a los ventrículos FIN DE LA DIÁSTOLE-“PATADA AURICULAR” Sigue a la onda P en ritmo sinusal Se produce la sístole auricular Producción de la onda “a” auricular Pasaje del volumen remanente al ventrículo Fig. 4.- Ciclo cardíaco mecánico: diástole ventricular. La primera fase de la diástole es similar a la primera fase de la sístole. Del mismo modo que existe una contracción isovolumétrica, existe una relajación isovolumétrica. Esta fase sigue a la fase de repolarización de los ventrículos y aparece en el trazado de presión siguiendo a la onda T del ECG. A medida que la tensión disminuye, existe menos presión en los ventrículos que en las aurículas. En esta situación, se abren las válvulas auriculoventriculares, lo que inicia la segunda fase de la diástole, la de llenado ventricular rápido. Durante esta fase, aproximadamente dos tercios del volumen sanguíneo se mueve en forma pasiva desde las aurículas hacia los ventrículos. En el auriculograma, este momento se identifica como seno o valle y. La tercera fase es también denominada fase de llenado lento o pasivo. Durante la misma, más sangre auricular entra al ventrículo. En presencia de ritmo sinusal, la sístole auricular, que sigue a la onda P de depolarización auricular, contribuye a enviar hasta un tercio del volumen total. Esta onda mecánica es identificada como la onda “a” del trazado de presión auricular y sólo se ve si existe ritmo sinusal u otro ritmo auricular. En un momento dado existe una presión igual en la aurícula y en el ventrículo. Este momento es el final de la diástole. Inmediatamente después, la presión ventricular excede a la presión auricular, y las válvulas aurículo-ventriculares comienzan su cierre. Una vez que las mismas se cierran, el primer ruido (R1) audible marca el inicio de la nueva sístole. FISIOLOGÍA CARDÍACA APLICADA La capacidad del corazón para actuar como una bomba está estrechamente regulada para asegurar una adecuada suplencia a las necesidades metabólicas de los tejidos. Bajo ciertas condiciones fisiológicas, que pueden variar entre la enfermedad y el ejercicio, el corazón normal debe compensar los aumentos de demandas a los cuales es sometido el organismo. La performance cardíaca tiene cuatro componentes fundamentales: la frecuencia cardíaca, la precarga, la poscarga, y la contractilidad. En un corazón enfermo o en presencia de una alteración de la hemodinamia, uno o más de estos determinantes pueden ser alterados o afectados en un intento de mantener una adecuada performance total. A continuación se analizará cada uno de los determinantes precedentes de la función cardíaca, así como sus acciones regulatorias y mecanismos compensatorios. Volumen minuto cardíaco. El volumen minuto cardíaco, expresado en litros/minuto, se define como la cantidad de sangre eyectada por el corazón a la circulación, en un minuto. El volumen minuto es el término que se utiliza cuando se discute la efectividad como bomba y la función ventricular del corazón. Volumen minuto cardíaco = frecuencia cardíaca x volumen de eyección Modificando la frecuencia cardíaca o el volumen de eyección se puede modificar el volumen minuto cardíaco. Frecuencia cardíaca. La frecuencia cardíaca en un corazón sano puede oscilar entre 40 y 170 latidos por minuto. La elevación de la frecuencia cardíaca puede aumentar el volumen minuto hasta un determinado punto, por encima del cual se puede comprometer dicho volumen minuto. Ello ocurre a través de un aumento en el consumo de oxígeno por el miocardio; de una reducción en el tiempo diastólico, lo que resulta en un menor tiempo de perfusión de las arterias coronarias, y de un acortamiento en la fase de lleno ventricular determinando una disminución del volumen de sangre disponible para bombear en la próxima contracción. Los ritmos cardíacos muy lentos también producen algunos efectos desfavorables. Inicialmente, existe un tiempo mayor de llenado, lo que resulta en un aumento en el volumen de eyección. Sin embargo, con este aumento en el volumen, el miocardio puede presentar una depresión de tal modo que el músculo no se puede contraer suficientemente como para eyectar el volumen incrementado. Esto resulta en una disminución del volumen minuto cardíaco. Volumen de eyección. El volumen de eyección es la cantidad de sangre eyectada por el ventrículo izquierdo cada vez que se contrae. El volumen de eyección es la diferencia entre el volumen de fin de diástole o cantidad de sangre presente en el ventrículo al final de la diástole, y el volumen de fin de sístole, o volumen de sangre en el ventrículo izquierdo al final de la sístole. El volumen de eyección normal oscila entre 60 y 100 ml por latido. Cuando el volumen de eyección se expresa como el porcentaje del volumen de fin de diástole, el mismo se refiere como fracción de eyección. La fracción de eyección normal del ventrículo izquierdo es del 55% al 65% [FE = (VE/VFD) x 100]. El volumen de eyección, como un componente del volumen minuto cardíaco, es influido por los otros tres determinantes de la función cardíaca: precarga, poscarga y contractilidad. Todos estos componentes están interrelacionados. En muchas instancias, si uno de los determinantes se altera, los otros se modifican a su vez para compensar el cambio. La ley de Frank-Starling. A fines del siglo pasado, Frank y Starling, estudiando las condiciones de estiramiento y acortamiento de las fibras musculares cardíacas en relación con la fuerza generada, fijaron las bases de la relación entre precarga y volumen de eyección ventricular (Fig. 5). Volumen de eyección Contractilidad ventricular normal Contractilidad ventricular disminuida Precarga ventricular Fig. 5. La curva de Frank-Starling. La ley de Frank-Starling describe la relación existente entre la longitud del músculo cardíaco y la fuerza de contracción. En forma simple, a medida que se estira la fibra muscular en diástole, o más volumen existe en el ventrículo, más enérgica será la próxima contracción en sístole. Se ha reconocido que este fenómeno solo se produce hasta alcanzar un límite fisiológico, que está dado por una longitud máxima de la fibra muscular aislada de 2,2 µ. Una vez que dicho límite ha sido alcanzado, la fuerza de contracción comienza a declinar, independientemente del aumento en el estiramiento de la fibra. Precarga. La precarga se define como la tensión parietal al final de la diástole. También hace referencia al volumen existente en el ventrículo en esta fase. Es difícil medir el estiramiento muscular o el volumen de fin de diástole a la cabecera del paciente. Por ello es que se ha utilizado como medida indirecta la presión requerida para llenar el ventrículo como una evaluación del volumen de fin de diástole ventricular (VFDV) o del estiramiento muscular. La relación existente entre el volumen de fin de diástole y la presión de fin de diástole es dependiente de la compliance de la pared muscular. La relación entre ambos es curvilínea (Fig. 6). Con una compliance normal, un aumento relativamente grande del volumen crea un aumento relativamente pequeño de la presión. En un ventrículo poco complaciente, en cambio, se genera un aumento considerable de la presión con aumentos relativamente pequeños en el volumen. El aumento de la compliance del ventrículo permite acomodar grandes volúmenes con pequeños cambios de presión. Fig. 6. Curvas de compliance. A. Compliance normal; B. Compliance disminuida; C. Compliance aumentada (RVP), Poscarga. La poscarga hace referencia a la tensión parietal necesaria para eyectar un volumen sanguíneo contra una resistencia, y se define como la tensión parietal existente durante la sístole. La poscarga está determinada por una serie de factores, incluyendo el volumen y la masa de sangre eyectada, el tamaño y grosor de la pared ventricular, y la impedancia de la vasculatura. En clínica, el método más frecuentemente utilizado para calcular la poscarga es el cálculo de la resistencia vascular sistémica para el ventrículo izquierdo, y la resistencia vascular pulmonar para el ventrículo derecho. En realidad, la resistencia del sistema vascular se deriva de la medida del volumen minuto cardíaco (VMC) y de la presión arterial media (PAM). Esta es la poscarga extrínseca del sistema. La fórmula para calcular la resistencia expresa la diferencia o gradiente de presión entre el inicio del circuito y el final del mismo. RVS= (PAM-PAD) x 80 VMC Donde: RVS: resistencia vascular sistémica; PAM: presión arterial media; PAD: presión aurícula derecha; VMC: volumen minuto cardíaco RVP = (PAMP-PWP) x 80 VMC Donde: RVP: Resistencia vascular pulmonar; PAMP: presión media en la arteria pulmonar; PWP: presión enclavada en la arteria pulmonar Los valores normales de resistencia vascular sistémica oscilan entre 800 y 1.200 dinas/seg./cm-5, mientras que los de resistencia vascular pulmonar deben ser menores de 250 dinas/seg./cm-5. La poscarga tiene una relación inversa con la función ventricular. A medida que la resistencia a la eyección aumenta, la fuerza de contracción también debe aumentar. Si ello no ocurre, se produce una disminución del volumen de eyección. La interrelación entre la poscarga y el volumen de eyección, como determinante de la performance cardíaca, es sumamente importante (Fig. 7). En el corazón normal, a medida que aumenta la resistencia extrínseca se produce un aumento de la tensión parietal, con mantenimiento del volumen de eyección. En el corazón enfermo, a medida que la disfunción miocárdica aumenta, el aumento de la resistencia produce una disminución mayor del volumen de eyección. Esta disfunción frecuentemente es la resultante de una disminución de la contractilidad miocárdica por sí. Contractilidad. El inotropismo hace referencia a la propiedad intrínseca de las fibras miocárdicas de generar una tensión sin alterar la longitud de las mismas ni la precarga. Existen múltiples factores que influencian el estado contráctil del corazón. La más importante de estas influencias es el efecto del sistema nervioso simpático. Se produce un aumento instantáneo en la contractilidad, o un aumento más lento, a partir de la liberación de catecolaminas. Otras influencias incluyen cambios metabólicos tales como la acidosis, que decrece la contractilidad. Una serie de drogas pueden modificar el estado inotrópico en forma positiva o negativa, dependiendo de las condiciones del paciente y de los requerimientos hemodinámicos. Volumen de eyección Precarga Poscarga A: contractilidad normal; B: contractilidad aumentada; C: contractilidad disminuida Fig. 7.- Relación del volumen de eyección con la precarga, poscarga y contractilidad. Del mismo modo que los efectos de los cambios en la poscarga sobre la función ventricular pueden ser expresados en una curva, los cambios en la contractilidad también pueden ser expresados del mismo modo. Es importante tener en cuenta que los cambios en la contractilidad producen cambios en la posición de las curvas, pero no en la forma básica de las mismas. LA CURVA DE PRESIÓN-VOLUMEN VENTRICULAR Como ya se adelantó, el volumen de eyección ventricular depende de la interacción de la precarga, la poscarga y la contractilidad. Estos tres determinantes pueden ser conceptualizados mediante el análisis de las asas (“loops”) de presión volumen para cada latido en particular. La relación presión volumen es útil para describir la fisiopatología de los desordenes clínicos encontrados en los pacientes críticos, así como para entender los mecanismos por los cuales diferentes intervenciones terapéuticas pueden afectar el volumen de eyección ventricular en estos pacientes. Se puede graficar un asa de presión volumen ventricular mediante la medición continua de los volúmenes y presiones ventriculares (Fig. 8). Al final de la contracción ventricular, la presión dentro del ventrículo disminuye. El lleno ventricular se inicia cuando la presión ventricular disminuye por debajo de la presión auricular (punto A), en este momento se inicia la diástole. Esta continúa hasta el momento en que la activación del músculo cardíaco por el potencial de acción inicia la contracción isovolumétrica (punto B), la cual continúa hasta que la presión ventricular excede a la presión diastólica aórtica, momento en el cual comienza la eyección (punto C); al final de la sístole (punto D), se inicia la relajación isovolumétrica. Si se unen los puntos A, B, C y D se define un asa P/V individual, y la superficie dentro de la misma refleja el trabajo de eyección realizado por el ventrículo durante un ciclo cardíaco. Presión Volumen Fig. 8.- Curva de presión volumen ventricular. Cuando la poscarga ventricular se incrementa manteniendo el mismo estado inotrópico, como se representa en los puntos C1 y C2 en la Fig. 9, se construyen nuevas curvas de P-V debido a que el trabajo de eyección aumentará en forma proporcional al aumento de la poscarga. El volumen de eyección sistólico, por su parte, se mantiene por un aumento compensatorio en el volumen de fin de diástole (puntos B1 y B2). El punto de fin de sístole de cada lazo (puntos D, D1, D2) se inscribe en una línea única, la línea de presión isovolumétrica, la pendiente de la cual refleja el estado inotrópico o contráctil del ventrículo. Esta pendiente se denomina Emax. En la Fig. 10 se ilustra la situación de un ventrículo con depresión progresiva de la contractilidad, hasta llegar al estado de máxima depresión en SV 1. Si se administra una sustancia inotrópica en esta situación, la línea de presión isovolumétrica se desplazará hacia arriba y a la izquierda, resultando en mayores volúmenes de eyección para cada nivel de precarga (valores SV2 y SV3). Fig. 9. Curva PV a distintos niveles de poscarga. Fig. 10. Curva PV a distintos niveles de contractilidad. En la Fig. 11, por su parte, se expresa el mecanismo de Frank-Starling. En una situación de inotropismo y poscarga constantes, los aumentos en la precarga, representados por los puntos B2 y B3, se asocian con un aumento en el volumen de eyección (SV2 y SV3). Presión y volumen de fin de diástole Fig. 11. Curva PV a distintos niveles de precarga Fig. 12. Variación de la función diastólica Para completar el análisis de la curva de presión volumen, es necesario evaluar el comportamiento ventricular durante la fase diastólica. La relación presión-volumen durante la diástole ventricular es no lineal. Dicha fase diastólica se extiende en la Fig. 9 entre los puntos A y B. Una desviación a la derecha y hacia arriba en esta relación de presión diastólica se observa entre los puntos B a B1 y B1 a B2. Estas desviaciones pueden reflejar un cambio en la rigidez de la cámara del ventrículo izquierdo, como se observa normalmente cuando se aumenta el volumen de llenado, o pueden ocurrir como consecuencia de un estado patológico. En la Fig. 12 se observan las desviaciones anormales de la presión ventricular para un volumen determinado, reflejando un cambio de la compliance ventricular por fuera de lo normal, mientras la contractilidad se mantiene constante. El resultado de un aumento de la rigidez de la cámara (disminución de la compliance) es una disminución del volumen de fin de diástole para una determinada presión de fin de diástole. Es muy importante conocer la existencia de una relación no lineal entre la presión de fin de diástole y el volumen de fin de diástole durante el tratamiento de pacientes, ya que puede ser una fuente de errores significativos en las manipulaciones hemodinámicas. El asumir que el volumen de fin de diástole se relaciona linealmente con la presión de fin de diástole, y equiparar a ésta con la presión de oclusión pulmonar (ver más adelante), resultan en asunciones incorrectas respecto a la causa de una disminución de la eyección. Se observa en la Fig. 12 que el estado contráctil no ha cambiado, como se evidencia por la pendiente de la línea de relación presión/volumen de fin de sístole, que como ya se adelantó, reflejaría el estado contráctil intrínseco del miocardio. En este caso, la causa de la disminución de la eyección ha sido una disminución en la precarga (volumen de fin de diástole), el cual no se hace evidente por la medida de la presión de fin de diástole exclusivamente. La función diastólica ventricular izquierda es dependiente de muchos factores, algunos intrínsecos al corazón (ej.: el proceso activo dependiente de energía de la relajación, y las propiedades estructurales del miocardio) y algunos extrínsecos al ventrículo ( ej. propiedades del pericardio e interacción ventricular). Algunos autores han sugerido que la relajación puede ser dividida en la extensión de la relajación, es decir, cuán completa es la misma, y la velocidad de relajación. Las alteraciones en la extensión, velocidad, o ambas, caracterizan las anormalidades de relajación y resultan en las patentes hemodinámicas características de la falla diastólica. ASPECTOS TÉCNICOS DEL MONITORAJE HEMODINÁMICO El monitoraje hemodinámico depende de la obtención de valores a partir de las ondas, tal como las mismas se producen en el corazón y/o en los vasos sanguíneos. Varios aspectos relacionados con las características técnicas del sistema utilizado pueden interferir con la obtención de valores adecuados. Monitor-amplificador Entrada de la señal Bolsa de presurización Catéter intravascular Dispositivo de lavado Transductor Línea de transmisión de presiones Fig. 13.- Componentes de un sistema de monitoraje hemodinámico. Para que las ondas de pulso puedan ser reproducidas, el sistema de monitoraje invasivo debe tener los siguientes componentes (Fig. 13): 1) un sistema de conducción (catéter) lleno con líquido, 2) un transductor capaz de reproducir con exactitud las presiones, 3) un amplificador que pueda integrarse con el transductor y el sistema de transmisión para reproducir los valores obtenidos por éstos en la pantalla, y 4) un sistema de registro que es de suma importancia para poder analizar las curvas. Tres componentes del sistema son importantes en relación a su impacto en la adecuada reproducción del valor de las ondas: 1) el nivel cero del sistema de transducción/amplificación, 2) la calibración del sistema de transducción/amplificación, y 3) la adecuada frecuencia de respuesta y coeficiente de dampeo del catéter. EL SISTEMA DE TRANSMISIÓN DE LAS PRESIONES La obtención de valores reales durante el monitoraje depende en gran parte del adecuado funcionamiento del sistema de tubos llenos de líquido que transportan las ondas desde su origen (el vaso sanguíneo) hasta el sistema de monitoraje. El primer componente del sistema de transmisión de las presiones es el introductor o catéter colocado dentro del vaso sanguíneo. Localizado inmediatamente después de éste se encuentra un tubo que transfiere las presiones hasta el transductor. A los fines prácticos, tanto el introductor o el catéter y el tubo de conexión pueden ser considerados como una unidad. La primera consideración en relación al sistema de transmisión es que el mismo debe estar lleno de líquido para que la onda pueda ser reproducida. El líquido es el medio de transporte que conduce la onda de presión vascular hasta el transductor. El fluido es escasamente compresible, permitiendo que la onda de presión sea transmitida sin cambios significativos a distancias relativamente largas, siempre que la frecuencia cardíaca no supere los 120 latidos/minuto. No todas las sustancias son buenos transmisores de la onda de presión. Una burbuja de aire en el tubo, por ejemplo, es compresible y puede distorsionar la onda. La presencia de aire en el sistema interfiere con la transmisión de la información al transductor. Si existe sangre en el tubo, ésta absorbe más la onda que la solución salina, distorsionando su configuración. Otro factor a considerar es el tubo en sí mismo. Si éste se distiende durante la pulsación, la onda de pulso se puede disipar en la medida en que el tubo se expande. Los tubos complacientes tienden a absorber energía del fluido y la retornan al sistema luego de un corto tiempo. El resultado es una representación inadecuada de la onda medida. En este caso, cuanto más rígido o menos complaciente sea el tubo, mejor cumplirá su función. Otro factor que puede alterar la forma de la onda es la longitud del tubo. Cuanto más largo sea, más probable es que la onda sea mal reproducida. Como guía general, conviene utilizar los tubos más cortos posibles. Un hecho importante a recordar es que los problemas en el sistema de conducción son los únicos que pueden cambiar la apariencia de la onda. Los problemas con la adecuación del cero y la calibración (ver más adelante) pueden cambiar los valores totales, pero no cambian la apariencia de la onda. Por tanto, si se modifica la forma de la onda, se debe buscar el problema en el sistema de transmisión. Medida de la frecuencia de respuesta y del coeficiente de amortiguación (dampeo). La frecuencia de respuesta (FR) y el coeficiente de amortiguación o de dampeo (CD) son términos utilizados para la evaluación del sistema de transmisión. Las anormalidades en la FR y en el CD pueden producir errores en los valores diastólicos y sistólicos de la presión sanguínea. Un conocimiento básico de estos términos permite apreciar en qué medida pueden influir la reproducción de las ondas y los valores de presión. La FR y el CD miden la capacidad total del sistema para reproducir con exactitud una señal. Una analogía de este concepto es un equipo de música. En forma característica, los valores aceptados para un equipo de alta calidad son una frecuencia de respuesta de 20 Hertz (Hz) a 20.000 Hertz (1 Hertz = 1 ciclo/seg.). Aunque existen algunos componentes de la música que están fuera de estos rangos, los mismos no son importantes debido a que el oído humano no los puede distinguir. Un sistema de monitoraje hemodinámico es muy similar. La FR aceptada para el diagnóstico clínico de las ondas vasculares es de 0,5 Hz a 40 Hz. Aunque existen ciertos componentes de las ondas que están fuera de estos rangos, los mismos no son necesarios para la evaluación rutinaria en medicina crítica. La mayoría de los equipos de monitoraje hemodinámico tienen las características de FR adecuadas, aunque las mismas deben ser investigadas con los respectivos fabricantes. Un sistema de transmisión puede reproducir las ondas de forma satisfactoria si el sistema tiene una adecuada FR y CD. La FR se refiere a la capacidad del sistema de reproducir todos los componentes generados en la producción de la onda. Las ondas arteriales generan múltiples componentes, y la incapacidad de reproducir alguno de ellos puede afectar la apariencia final de la misma. El CD describe la rapidez con la cual el sistema oscilatorio vuelve a la situación de reposo. Un buen ejemplo para ilustrar el principio de amortiguación es la capacidad de amortiguar los cambios de terreno en los amortiguadores de los autos. Si la frecuencia de respuesta del sistema es muy baja, la onda no puede ser reproducida adecuadamente, aunque el sistema tenga un buen CD. También, las grandes variaciones en el CD pueden producir errores, aun si el sistema tiene una buena FR. Los mecanismos que distorsionan las ondas, tales como el aire o los cambios en la viscosidad del fluido, actúan cambiando la FR o el CD, o ambos. Un último factor a analizar está relacionado con la llamada resonancia del sistema. Cada material o fluido en movimiento tiene una resonancia determinada, que es una vibración dada por las características del elemento. Normalmente, la onda de presión arterial posee una resonancia diferente a la de los componentes del sistema de medida. Al pasar la onda de pulso, las vibraciones del sistema habitualmente coinciden con la cola del frente de onda. Si por el contrario, la resonancia del frente de onda coincide con la del catéter o conector, se producirá un efecto de sumatoria que sobrestimará el valor sistólico y subestimará el valle diastólico, pero se mantendrá el valor de la presión media, cuya variación no superará el 10%. Test de la onda cuadrada. El test de la onda cuadrada se realiza activando el dispositivo de lavado rápido en el tubo de presión. Cuando el dispositivo es activado, el transductor es expuesto a la presión de la solución de lavado, en general de 300 mm Hg. El resultado es un rápido aumento en la presión que excede la capacidad de la pantalla del monitor, resultando en una onda cuadrada o una salida de la onda fuera de la escala. Al soltar el dispositivo de lavado, la onda de presión debe retornar rápidamente a la línea de base. A continuación se pueden notar unas pocas oscilaciones de la onda por encima y por debajo de la línea de base. La distancia entre estas oscilaciones puede ser medida para reflejar la frecuencia de respuesta. La frecuencia de respuesta se puede estimar registrando las ondas en papel, estableciendo la distancia entre las oscilaciones, y luego dividiendo la distancia por la velocidad del papel. Por ejemplo, si la distancia entre las oscilaciones es de 2 mm y la velocidad del papel es de 25 mm por segundo, la FR es de 25/2 = 12,5 Hz. La FR adecuada debe ser mayor de 8,1 Hz. El coeficiente de amortiguación se determina mediante el cálculo de la relación de amplitud de los picos de onda sucesivos (Fig. 14). Si el coeficiente de dampeo es anormal, la diferencia en altura entre las oscilaciones varía. Generalmente, cuanto mayor es la altura de las oscilaciones, menor es el CD (subdampeo). La pérdida de las oscilaciones o una deflección pequeña refleja un alto CD (sobredampeo). El CD es el más difícil de medir debido a que requiere una escala de conversión. La presencia de un subdampeo (overshooting) se evidencia por la presencia de una elevada presión diferencial. En tal caso, el problema se puede solucionar agregando al sistema un amortiguador, que puede simplemente ser una burbuja de aire, que actúa absorbiendo parte de la energía. Fig. 14. Esquema de la onda de presión obtenida por la activación del dispositivo de lavado rápido. La determinación de la frecuencia natural (fin) se realiza midiendo el período de un ciclo y aplicando la ecuación: FR = velocidad del papel (mm/seg.)/un ciclo (mm). Para el caso t=1 mm, y la velocidad del papel 25 mm/seg. La fin será de 25 ciclos por segundo o Hz. La determinación del coeficiente de dampeo del sistema se obtiene comparando la amplitud de los picos sucesivos (A2/A1), para el caso 8/24=0,3. EL SISTEMA DE TRANSDUCCIÓN/AMPLIFICACIÓN Nivelación y balance del cero. Aunque la realización del test de la onda cuadrada es importante, aun más importante en la obtención de una adecuada lectura es la nivelación y balance del cero en el sistema de transducción/amplificación. Los errores en estas maniobras pueden producir las mayores desviaciones en los valores del monitoraje hemodinámico. Un transductor es un dispositivo que permite la conversión de una forma de energía en otra. En el caso de los transductores de presión sanguínea, los mismos toman la presión generada por la contracción del corazón y la convierten en una señal eléctrica. La conversión se realiza a través del desplazamiento de un diafragma del transductor. El cambio en el diafragma altera las características de flujo eléctrico, y estos cambios de flujo eléctrico son amplificados por el monitor y mostrados como una onda, analizando a ésta para determinar los valores específicos. El principio de balance del cero es relativamente simple. El transductor primeramente debe tener un punto cero a fin de establecer el nivel de referencia para todas las otras mediciones. El punto de referencia para el sistema de monitoraje es la presión atmosférica, que se asume como cero. Si bien esto no es cierto desde el punto de vista técnico, para los propósitos del monitoraje es aceptable. El transductor debe ser abierto al aire a fin de permitir la lectura de la presión atmosférica. Esto se realiza habitualmente a través de una llave de tres vías. Se debe observar una adecuada técnica de nivelación cuando se establece el cero del sistema. La llave de tres vías debe ser abierta a la luz en el punto donde está localizado el extremo del catéter, proceso éste referido como nivelación. El punto de nivelación anatómico debe estar en el mismo plano horizontal del orificio de la llave de tres vías que es abierto a la presión atmosférica, no a nivel del diafragma del transductor. Para la toma de presiones intracardíacas, de presión en arteria pulmonar y de presión enclavada pulmonar, la localización de nivelación habitualmente es el cuarto espacio intercostal, en la línea medio-axilar, o alrededor de 5-6 cm por debajo del ángulo esternal, conocido como eje flebostático. Se asume que este punto corresponde al extremo del catéter de PVC. Para las líneas arteriales, se debe utilizar el extremo del catéter situado dentro de la arteria. Una vez que el transductor se ha nivelado y se ha abierto al aire, el establecer el cero en los monitores modernos se logra simplemente deprimiendo el botón correspondiente. Cuando esta función es activada, el amplificador lee la información proveniente del transductor y lo fija como cero, estableciendo este punto como el valor de referencia. Cualquier presión subsiguiente aplicada al transductor será indicada en relación al punto precedente. El efecto del movimiento sobre el nivel cero puede ser clínicamente significativo (Fig. 15). Una vez obtenido el nivel y el cero, el paciente y el transductor deben permanecer en la misma posición. Si es necesario un movimiento, se debe realizar una nueva calibración. En efecto, si el transductor es descendido o la posición del paciente elevada, todas las lecturas se incrementarán debido al efecto de la presión hidrostática sobre el transductor (Fig. 15 d). La única excepción a esta conducta es si el transductor está montado en una posición en la cual se mueve en forma sincrónica con el paciente, sea éste el propio paciente o la cabecera de la cama. Calibración. La calibración es la verificación de que el sistema de transducción/amplificación lee una presión conocida en forma exacta. Para ello se abre la llave del transductor al aire, se establece el cero, y luego se inserta un tubo vertical con un peso y altura conocidos. Se debe verificar que el monitor muestre la misma presión que la generada por la columna líquida. Por ejemplo, si se utiliza una columna de agua de 76,2 cm, para obtener el valor en mm Hg se debe dividir por el peso específico de este:1,36, siendo el resultado 56 mm Hg. La calibración conviene realizarla cuando se utiliza el transductor por primera vez y luego cada 48 horas. Exactitud. El sistema de transducción/amplificación, si está adecuadamente nivelado y realizado el cero y calibrado, y existe una aceptable frecuencia de respuesta y coeficiente de dampeo en la línea, reproducirá los valores de ondas de pulso con un margen de error del 4% del valor real. Pocas excepciones existen a esta regla, en particular en las líneas arteriales periféricas. En presencia de vasoconstricción periférica, los valores de presión arterial pueden no ser adecuadamente medidos. Estos errores son comunes en el período posoperatorio inmediato. Generalmente, la presión arterial periférica, tal como la registrada desde la arteria radial, subestima la presión arterial central. En presencia de insuficiencia aórtica, en cambio, la presión sistólica registrada en una arteria periférica puede sobrestimar considerablemente la presión sistólica en la raíz de la aorta. Presión pulmonar inicial: 30/15 mm Hg. Presión enclavada pulmonar: 12 mm Hg. Presión arterial radial: 120/80 mm Hg. MAL: línea axilar media Fig. 15 a. Registro correcto de los valores de presiones pulmonares y arterial. CAMBIOS DE PRESIÓN de a Presión pulmonar 30/15 + 34/34 = 69/49 mm Hg Presión capilar pulmonar 12 + 34 = 46 mm Hg Presión arteria radial 120/80 mm Hg sin cambios Fig. 15 b. Falso incremento en los valores de presiones pulmonares cuando el paciente se incorpora en el lecho. CAMBIOS DE PRESIÓN de a Presión arterial pulmonar 30/15 -11/11 =19/5 mmHg Presión enclavada pulmonar 12 - 11 = 1 mm Hg Presión arterial radial 120/80 - 11 = 109/69 mmHg Fig. 15 c. Falsa disminución en los valores si el lecho es descendido o el transductor es elevado. CAMBIOS DE PRESIÓN de a Presión arteria pulmonar 30/15 + 11 = 41/26 mm Hg Presión enclavada pulmonar 12 + 11 = 23 mm Hg Presión arteria radial 120/80 + 11 = 131/91 mm Hg Fig. 15 d. Falsos aumentos en los valores si el transductor es descendido o el lecho es elevado. SECUENCIA DE COMPROBACIÓN DEL SISTEMA DE MONITORAJE A fin de evitar errores durante el monitoraje hemodinámico, se deben seguir los siguientes pasos de comprobación del sistema: 1. Establecer el cero y el nivel del transductor en el punto correspondiente al extremo del catéter antes de cada lectura. 2. Realizar el test de la onda cuadrada antes de cada lectura. a. Si existe subdampeo, insertar un dispositivo de amortiguación y ajustar hasta que el test de la onda cuadrada muestre un dampeo óptimo. b. Si existe sobredampeo, chequear para la presencia de obstrucciones en la línea o la presencia de aire o sangre en el tubo, o la presencia de un tubo demasiado largo. 3. La calibración debe ser realizada cuando el transductor se utiliza por primera vez y luego cada 48 horas. MONITORAJE INVASIVO DE LA PRESIÓN ARTERIAL SISTÉMICA Las ondas arteriales son generadas por los cambios pulsátiles originados en los ventrículos y en los vasos sanguíneos. Las ondas arteriales pueden ser clasificadas como sistémicas o pulmonares. Desde el punto de vista práctico, las ondas intraventriculares también pueden ser consideradas un tipo de onda arterial. La interpretación de las ondas arteriales, sean estas sistémicas o pulmonares, es similar con solo pequeñas diferencias. En este capítulo se analizará la interpretación de las ondas arteriales sistémicas. El empleo de un catéter intraarterial, un sistema de monitoraje y un transductor permite la observación continua de la presión arterial. Muchos monitores tienen la capacidad de calcular, a partir de la onda de presión arterial, la presión arterial media, que es un valor utilizado habitualmente para el cálculo de los parámetros hemodinámicos derivados. La medida invasiva directa de la presión arterial utilizando un catéter intraarterial se considera generalmente el gold standard con el cual comparar a los métodos no invasivos. Aunque la exactitud intrínseca del monitoraje invasivo parecería ser obvia, se pueden producir errores significativos si las determinaciones son realizadas sin prestar una suficiente atención a los aspectos técnicos previamente descriptos. Valores de presión arterial sistólica, diastólica y media. Las ondas arteriales se originan en la presión de pulso creada por la sístole y diástole ventricular. Cuando se interpreta un trazado arterial, se miden dos presiones, la presión sistólica pico y la presión de fin de diástole. Las ondas de pulso arterial deben ser interpretadas en relación con el electrocardiograma. Con respecto al trazado del ECG, la presión de fin de diástole arterial se correlaciona con el fin del complejo QRS para la onda pulmonar; mientras que la onda sistémica se correlaciona con el final de la onda T o alrededor de 0,2 seg. luego del final del QRS (Fig. 16). Ello se debe al volumen de sangre interpuesto entre el origen de la onda y el catéter que la recibe: en forma directa en la arteria pulmonar y a una distancia variable con los catéteres periféricos destinados a determinar la presión sistémica. Fig. 16. Correlación entre el ECG y la onda de pulso arterial. Obsérvese el retardo entre el final del QRS y el inicio del ascenso sistólico (línea punteada) y el punto de la onda dícrota (flecha). El complejo QRS, que representa la despolarización eléctrica ventricular, se produce antes que la contracción ventricular. La sístole ventricular, período del ciclo cardíaco entre el cierre de las válvulas auriculoventriculares y el cierre de las válvulas semilunares, causa un brusco ascenso en el trazado de presión ventricular al terminar la contracción isovolumétrica. Al abrirse las válvulas semilunares, se produce un súbito ascenso en la presión arterial, como consecuencia de la entrada de sangre en la aorta y en la arteria pulmonar. El ascenso se nota inmediatamente después del final del complejo QRS. Cuando la presión en la aorta supera a la del ventrículo izquierdo, se produce un flujo retrógrado. Esto causa el cierre de las válvulas aórticas. En el trazado, el cierre de las mismas se observa como una incisura dícrota. Este evento marca el final de la sístole y el inicio de la diástole. La incisura dícrota puede o no estar presente en el registro de presión arterial. Una correcta identificación de la incisura dícrota cobra importancia cuando se realiza contrapulsación aórtica, ya que es en ese punto en que debe comenzar la asistencia. La presión diastólica está determinada en parte por el tono existente en el sistema arterial. Existe también una relación entre la presión diastólica y el tiempo diastólico del ciclo cardíaco. Si la frecuencia cardíaca es alta y existe un tiempo diastólico corto, existe un menor tiempo de tránsito hacia los vasos distales y el resultado es una presión diastólica más elevada. Por otra parte, el catéter lleno de agua es incapaz de registrar los cambios que ocurren con frecuencias cardíacas mayores a 120 por minuto, sobrestimando en este caso la presión diastólica. La presión arterial media (PAM) refleja la presión promedio en el sistema arterial durante un ciclo cardíaco completo de sístole y diástole. La sístole requiere un tercio del ciclo cardíaco, mientras que la diástole utiliza los dos tercios restantes. Esta relación temporal se refleja en la ecuación para el cálculo de la presión arterial media, que se indica a continuación. PAM = PAS + (PAD x 2) 3 El contorno del pulso arterial cambia a medida que se avanza desde el arco aórtico hasta la periferia. Estos cambios son debidos en parte a la diferencia en las propiedades elásticas de los distintos segmentos vasculares, y en parte a la pérdida de parte de la energía cinética. A medida que la onda se hace más distal, el ascenso se hace más empinado, con una mayor presión arterial sistólica y una menor presión arterial diastólica. Aun con estos cambios, la presión arterial media continúa siendo la misma. La diferencia entre la presión sistólica y la presión diastólica se denomina presión de pulso (PP). Aunque aun debe ser demostrado, es ampliamente aceptado que la PP periférica en reposo depende principalmente del volumen sistólico y de la rigidez arterial (1/compliance). En este aspecto, en los ancianos, el aumento de la rigidez arterial conduce a un aumento de la presión de pulso, y esto resulta en hipertensión sistólica asociada con una disminución de la presión arterial diastolica. Por otra parte, en pacientes con shock cardiogénico o hipovolémico, la reducción del volumen de eyección resulta en una PP menor. El hallazgo paradójico de una PP baja en el anciano y en pacientes con hipertensión o ateroesclerosis sugiere que el volumen sistólico está marcadamente disminuido. Se admite que el monitoreo de corto tiempo de los cambios de la PP en los pacientes críticos puede proveer una información indirecta valiosa de los cambios concomitantes del volumen de eyección. En este caso, el aumento de la PP inducida por la elevación pasiva de los miembros se relaciona directamente con los cambios concomitantes del volumen de eyección en los pacientes en ventilación mecánica. Indicaciones. La indicación más común para el monitoraje invasivo de la presión arterial es la necesidad de contar con un registro momento a momento, ante la posibilidad de que se produzcan cambios significativos y críticos para el paciente en este parámetro hemodinámico. Los ejemplos clínicos obvios incluyen los pacientes con hipertensión severa, con hipotensión severa o shock, o con presión marcadamente lábil. Otro grupo incluye los pacientes que están recibiendo drogas vasoactivas intravenosas de acción potente, tales como vasodilatadores, vasopresores o agentes cardioactivos tales como inotrópicos. Otro ejemplo incluye la sospecha de inestabilidad cardiovascular: pacientes con patologías cardíacas sometidos a anestesia general, pacientes sépticos sometidos a cirugía, etcétera. Sitios de canulación arterial. El sitio ideal para la canulación arterial es uno que tenga una adecuada circulación colateral, un fácil acceso para la colocación y mantenimiento, que no se asocie con acodaduras o trombosis del catéter, que no produzca disconfort o distorsión en la onda de presión arterial con la movilización activa o pasiva, y que no presente contraindicaciones. Los sitios más comunes de canulación arterial son las arterias radial, femoral, axilar, dorsal del pie y arterias braquiales. La arteria radial es el sitio más comúnmente utilizado. Su empleo está contraindicado en pacientes con mala circulación a partir de la arteria cubital; los pacientes con síndrome de túnel carpiano, que pueden ver exacerbada la sintomatología luego de la canulación; y los que presentan una plejía del miembro. La incidencia de complicaciones clínicas importantes de la canulación arterial y del monitoraje de presión es de menos del 5%. La complicación más grave es la infección. Otras complicaciones incluyen trombosis, embolización, hemorragia, formación de pseudoaneurismas, etcétera. Registros anormales de presión arterial. Existe una serie de modificaciones específicas de las ondas de presión arterial sistémica que pueden orientar en el diagnóstico de patologías determinadas. La presencia de un pulso disminuido y retardado con respecto a la onda electrocardiográfica sugiere una importante estenosis aórtica. El pulso alternante, caracterizado por la alternancia de pulsaciones amplias y pequeñas a pesar de la presencia de un ritmo regular, indica una disminución en el volumen de eyección ventricular en distintos latidos, e invariablemente se asocia con una reducción de la performance sistólica ventricular, debido a cardiomiopatía o enfermedad isquémica del corazón. Un pulso hiperdinámico puede estar presente en pacientes con insuficiencia aórtica, estados hiperdinámicos tales como la tirotoxicosis o la anemia, o en presencia de fístulas arteriovenosas. La subamortiguación del sistema puede producir un pulso falsamente hiperdinámico. La presencia de un ascenso rápido con dos picos sistólicos, denominado pulsus bisferiens, puede ser causado por la regurgitación aórtica, estados hiperdinámicos o cardiomiopatía hipertrófica con obstrucción dinámica del tracto de salida del ventrículo izquierdo. En este caso se puede registrar un valor de presión arterial media menor al real, ya que el monitor no puede sensar el final de la diástole. Se debe tomar como valor el correspondiente a 0,2 seg. luego del complejo QRS, si el registro se realiza con un catéter radial. El pulso paradojal, en el cual la presión arterial sistólica disminuye más de 10 mm Hg durante la inspiración, es frecuentemente detectado en pacientes con taponamiento cardíaco, y ocasionalmente en individuos con pericarditis constrictiva, enfermedad pulmonar obstructiva severa, asma grave o embolismo pulmonar agudo. Las extrasístoles ventriculares generalmente producen una marcada reducción en el volumen sistólico debido al acortamiento del tiempo de llenado diastólico y a la pérdida de la coordinación de la contracción ventricular. El efecto del latido ectópico se puede notar en la onda arterial. Los latidos ectópicos auriculares también pueden reducir el volumen minuto cardíaco debido al acortamiento del tiempo de llenado ventricular (Fig. 17). El significado clínico de cada tipo de latido ectópico se puede determinar por su efecto sobre la onda arterial. El latido posextrasistólico, por su parte, es de mayor amplitud. Un empleo práctico de la onda arterial es la determinación de la eficacia de la reanimación cardíaca durante el paro cardiorrespiratorio. En tal caso, se puede observar la onda generada durante la compresión, lo cual es mucho más confiable que la palpación de los pulsos. Fig. 17. Desaparición de la onda de pulso en presencia de un latido ectópico. Trazado de arteria pulmonar. Cambios inducidos por la ventilación. Durante la inspiración aumenta el volumen de llenado derecho y el volumen eyectado derecho, pero simultáneamente disminuye el lleno cardíaco izquierdo. El resultado neto es un escaso descenso de la presión del pulso, casi no perceptible. El pulso paradojal es la exacerbación del fenómeno precedente. Durante la ventilación mecánica, en cambio, el aumento normal del retorno venoso al corazón se altera. El grado de alteración es dependiente de factores intrapulmonares tales como la compliance pulmonar. El efecto neto de la ventilación mecánica sobre las ondas arteriales puede producir reducciones transitorias de la presión durante la inspiración desencadenada por el respirador. Si la respiración a presión positiva liberada por el ventilador interfiere con el volumen de eyección, el resultado será una reducción del volumen minuto durante la inspiración. La ventilación mecánica también puede aumentar el volumen de eyección en algunos casos. Cuando el pulmón se distiende durante la inspiración a presión positiva, se puede producir una reducción de la poscarga debido a cambios en la presión transmural. Si la reducción es sustancial, se produce un aumento de la presión arterial durante la inspiración. Cuando se evalúan los efectos de la ventilación en las ondas de pulso arterial, se debe tener en cuenta el retardo en la transmisión del impulso que se produce si el catéter no está colocado inmediatamente luego del corazón. Este retardo, de alrededor de 0,2 seg. para la línea radial, es el resultado del tiempo necesario para que la onda alcance el punto de registro. Evaluación de la respuesta al aporte de fluidos utilizando índices de interacción cardiopulmonares En los pacientes ventilados mecánicamente, la magnitud de los cambios en el volumen de eyección del ventrículo izquierdo (VEVI) o sus valores subrogados inducidos por la ventilación, se ha propuesto como un elemento para detectar la respuesta al aporte de volumen. La razón se basa en la asunción que los cambios cíclicos en la precarga ventricular derecha inducidos por la ventilación mecánica pueden resultar en cambios cíclicos mayores en el volumen de eyección ventricular derecho (VEVD) cuando el ventrículo derecho opera en la porción ascendente mas que en la porción plana de la curva de Frank-Starling (Fig. 5). Los cambios cíclicos en el VEVD y por lo tanto en la precarga ventricular izquierda pueden resultar en cambios cíclicos mayores en el VEVI cuando el ventrículo izquierdo opera en la porción ascendente de la curva de Frank-Starling. Por lo tanto, se producen cambios respiratorios mayores en el VEVI en el caso de dependencia biventricular a la precarga, mientras que no se producen cambios si al menos uno de los dos ventrículos es independiente de la precarga. Debido a que una respuesta significativa a la carga de fluidos en términos de un aumento del volumen minuto cardiaco puede ocurrir sólo en condiciones de dependencia biventricular a la precarga, se ha postulado que la magnitud de los cambios cíclicos en el volumen de eyección deben correlacionarse con el grado de respuesta a la carga de fluidos. Puesto que la presión de pulso arterial es proporcional al VEVI e inversamente proporcional a la compliance arterial, y asumiendo que la compliance arterial no cambia significativamente durante el ciclo respiratorio, se ha postulado y eventualmente demostrado que la magnitud de los cambios respiratorios en la presión de pulso pueden servir como un predictor de la respuesta al aporte de volumen (Fig. 18). PP max PP min Fig. 18.- Aspecto típico de la curva de presión arterial en un paciente ventilado con dependencia a la precarga. Obsérvense los cambios en la presión de pulso generados por los cambios en el volumen de eyección. Recientemente se han desarrollado tecnologías que permiten el monitoreo en tiempo real del volumen minuto cardiaco a través del análisis de la presión de pulso en las ondas arteriales (análisis del contorno de pulso). Los algoritmos utilizados por los monitores computarizados requieren calibración con un método independiente de medida del volumen minuto cardiaco, por ejemplo la termodilución traspulmonar. La medida latido a latido del volumen de eyección por el análisis del contorno de pulso permite el cálculo automático y continuo de las variaciones del volumen de eyección, que se definen por los porcentajes de cambio en el volumen de eyección en un periodo de pocos segundos. Durante la ventilación mecánica, la variación respiratoria en el volumen de eyección es el determinante mayor de la variación del volumen de eyección. De acuerdo con ello, se ha demostrado que en los pacientes ventilados mecánicamente, la variación en el volumen de eyección es un marcador más exacto de la respuesta al aporte de volumen que las presiones de lleno cardiaco. Se han reportado valores de 9,5 a 12,5% como valores umbral para predecir la respuesta al aporte de volumen. El uso de las variaciones respiratorias para estimar el volumen de eyección, y el uso de las variaciones del mismo para detectar la respuesta al aporte de volumen, está sujeto a algunas limitaciones. La primera es la influencia del volumen corriente respiratorio aportado por el ventilador. En esencia, el aumento del volumen corriente debe aumentar la presión de pulso y la variación en el volumen de eyección, pero también debe disminuir el retorno venoso y la precarga cardiaca, haciendo que la respuesta al aporte de fluidos sea de mayor magnitud. Una segunda limitación es la presencia de actividad respiratoria espontanea o arritmias, condiciones que por sí solas pueden inducir variaciones significativas en el volumen de eyección ventricular izquierdo. LA CATETERIZACIÓN DE LA ARTERIA PULMONAR INTRODUCCIÓN La cateterización de la arteria pulmonar con un catéter con un balón en su extremo distal fue descrita originalmente en 1953 por Lategalo y Rahn, pero debieron transcurrir 17 años hasta que Swan y Ganz utilizaran la técnica en el ámbito clínico. A partir de allí el empleo de los catéteres con balón de flotación colocados en la arteria pulmonar ha constituido un avance mayor en el monitoraje hemodinámico de los pacientes críticos. En el momento actual, casi 40 años después de la introducción del catéter de arteria pulmonar, aún persiste la controversia respecto al valor del monitoraje hemodinámico invasivo con esta tecnología. ¿Existe una disminución de la mortalidad de los pacientes críticamente enfermos con el empleo del monitoraje hemodinámico invasivo? ¿La disponibilidad de información sobre el volumen minuto cardíaco y el transporte de oxígeno permite la toma de mejores decisiones clínicas y reduce el tiempo de estadía en UTI y el costo del cuidado médico? Al presente, no existen respuestas definitivas a las preguntas anteriores. TIPOS DE CATÉTER Los catéteres de arteria pulmonar están disponibles en una variedad de tamaños, para su empleo en pacientes adultos y pediátricos. Los mismos varían entre 60 y 110 cm de longitud y 4 a 7,5 Fr en calibre. El material del catéter es polivinilcloruro, que es semirrígido a temperatura ambiente y más blando a la temperatura corporal. La superficie del catéter está marcada cada 10 cm, lo que ayuda para establecer la localización del extremo en las cámaras cardíacas. Todos los catéteres de flotación tienen un lumen conectado a un balón de látex próximo al extremo del catéter. La insuflación del balón permite la flotación del catéter a lo largo del torrente sanguíneo y el pasaje a través de las cavidades derechas del corazón sin el empleo de radioscopía. Los volúmenes de insuflación del balón varían entre 0,5 y 1,5 ml, los diámetros entre 8 y 13 mm. Al momento actual se cuenta con distintos tipos de catéteres: 1. El catéter de triple lumen de arteria pulmonar permite, además de medir las presiones en el extremo del catéter y en el punto proximal, la medida del volumen minuto cardíaco por técnica de termodilución. El catéter tiene 100 cm de largo y contiene tres lúmenes (presión pulmonar, presión venosa central y balón) y una línea metálica. El lumen proximal se localiza, cuando el catéter está en posición, a 30 cm del extremo distal del mismo, en la aurícula derecha o en la unión de ésta con la vena cava superior, y es utilizado para inyección del indicador térmico para la determinación del volumen minuto cardíaco, la medición de la presión auricular derecha o PVC, la administración de fluidos y drogas y la extracción de muestras de sangre. Un pequeño termistor está localizado 3,5 a 4 cm del extremo del catéter. Un alambre provee una conexión eléctrica entre el termistor y la computadora de volumen minuto, la que recoge los cambios en la temperatura en función del tiempo. 2. El cuarto lumen en los catéteres de arteria pulmonar de 7,5 Fr ofrece una vía adicional que termina en la aurícula derecha, permitiendo la medida de la PVC y la determinación del volumen minuto cardíaco sin interrupción para la infusión de fluidos y drogas. 3. Otro catéter de cuatro lúmenes contiene una vía que provee la posibilidad de realizar marcapaseo ventricular. El extremo de ésta termina a 19 cm del extremo distal del catéter, lo que permite introducir un alambre marcapaso cuando se indica el marcapaseo cardíaco. 4. El catéter con fibra óptica posee un canal adicional que contiene dos líneas de fibra óptica para la transmisión de la luz. Una luz roja es transmitida por una de las ramas, y dependiendo de la cantidad de hemoglobina oxigenada en relación a la no oxigenada en la sangre son absorbidas, refractadas y reflejadas diferentes cantidades de luz. La evaluación de estos valores por la otra línea permite el conocimiento de la saturación de oxígeno de la sangre venosa mezclada (SvO2) en forma continua. 5. Un nuevo dispositivo cuenta con una línea adicional que permite la medición de la fracción de eyección del ventrículo derecho, así como el volumen del mismo. Su característica particular incluye un termistor de respuesta rápida, electrodos intracardíacos, y un canal especial con extremo multiperforado para la inyección del indicador térmico. Los catéteres electrodos intracardíacos están colocados a 6 y 16 cm del punto distal del catéter. Estos electrodos se encuentran en la aurícula derecha y ventrículo derecho, respectivamente, y sensan la depolarización ventricular. La evaluación de la fracción de eyección ventricular derecha es útil en algunas situaciones particulares caracterizadas por falla del corazón derecho. 6. Recientemente se ha descrito un catéter para la determinación continua del volumen minuto cardíaco. El mismo cuenta con un alambre que envía señales térmicas a períodos preestablecidos, que permiten un calentamiento de la sangre, que es evaluado por el termistor distal. Este dispositivo no necesita de la administración de la solución enfriada, y realiza las determinaciones en forma casi continua. TÉCNICA DE INSERCIÓN La introducción de un catéter de arteria pulmonar en el sistema venoso se puede realizar mediante una incisión quirúrgica a nivel de una vena de la fosa antecubital, por vía percutánea por punción de una vena central con un catéter grueso, o por técnica percutánea utilizando un dilatador y una modificación de la técnica de Seldinger. La última es la técnica corrientemente utilizada en la mayoría de los casos. La vena yugular interna y la vena subclavia son los sitios más comunes de inserción de los introductores para la colocación del catéter de arteria pulmonar. Aunque la selección del sitio de inserción depende de la habilidad del operador y de cada caso en particular, la vena yugular interna derecha es la preferida en la mayor parte de los casos. La vena subclavia izquierda sería la segunda opción. Las distancias entre los distintos lugares de ingreso y el posicionamiento del extremo del catéter en la unión de la vena cava con la aurícula derecha se indican en la Tabla 1. Tabla 1. Distancia desde el sitio de inserción hasta la unión cava-aurícula derecha Localización Yugular interna Vena subclavia Vena femoral Vena antecubital derecha Vena antecubital izquierda Distancia hasta la unión cava-aurícula derecha 15 a 20 cm 10 a 15 cm 30 cm 40 cm 50 cm La amplia aceptación de la técnica de Seldinger ha resultado en el desarrollo de dispositivos que tienen incluidos todos los elementos necesarios para la introducción. El principio del método de Seldinger se basa en la punción venosa con una aguja de pequeño calibre, seguido por la introducción de un alambre a través de ella para asegurar la posición en la vena, y a través del mismo la introducción de un dilatador venoso y un introductor adecuado. Se debe utilizar una técnica aséptica estricta durante la inserción del catéter de arteria pulmonar, debido a que la incidencia de infecciones está influida por la esterilidad del sitio de punción en la piel y la técnica utilizada para la realización de la operación. Una vez posicionado adecuadamente el introductor, se procede a la calibración y nivelación del transductor y a realizar la conexión adecuada del catéter al sistema de medición. Se procede a activar el sistema de lavaje para purgar el transductor, llaves de tres vías y tubos de presión con solución salina heparinizada. Se purgan a continuación las vías del catéter y se reconoce la indemnidad del balón distal procediendo a su insuflación con 1,5 cm de aire. A partir de allí se procede a avanzar el catéter a través del introductor alrededor de 20 cm, constatándose la primera medida de presión venosa, que corresponde a la unión de la vena cava superior o inferior con la aurícula derecha. Esta posición se constata por las oscilaciones respiratorias visualizadas en el monitor. Las presiones registradas normalmente son bajas y producen dos pequeñas ondas ascendentes (Fig. 18). Fig. 18. Ondas de presión obtenidas con el extremo del catéter en la aurícula derecha. Una vez que el catéter alcanza la aurícula derecha, se debe insuflar el balón con 1 ml de aire, lo cual evita que el extremo del mismo lesione el ventrículo o genere extrasístoles por fenómenos irritativos locales. A partir de este punto siempre se debe avanzar el catéter con el balón insuflado. Por el contrario, el catéter nunca se debe retirar desde las cámaras cardíacas con el balón insuflado. El catéter se debe avanzar suavemente, comprobando el tipo de curva y las presiones obtenidas en el monitor. La próxima cámara alcanzada es el ventrículo derecho. Las ondas son altas, con un ascenso brusco como resultado de la sístole ventricular y un descenso más lento (Fig. 19) La presión sistólica es más alta en el ventrículo derecho, pero los niveles de presión al final de la diástole son similares a los correspondientes a la presión en la aurícula derecha. Cuando el catéter pasa la válvula tricúspide, se debe prestar atención al ECG para identificar cualquier ritmo ectópico que pueda aparecer, en particular si el paciente presenta isquemia o necrosis miocárdica reciente. Una vez que el catéter alcanza la arteria pulmonar, se visualiza una onda característica (Fig. 20). Como resultado de la sístole ventricular derecha, se produce un aumento en la presión en la arteria pulmonar, que es recogido por el catéter y es similar a la presión sistólica ventricular. La onda sin embargo tiene un ascenso más lento, con un extremo más redondeado que el del trazado ventricular. El comienzo de la diástole comienza con el cierre de la válvula pulmonar, lo que produce una incisura dicrótica en el trazado de arteria pulmonar. La presión diastólica es mayor en la arteria pulmonar que en el ventrículo. Durante la inserción del catéter, las presiones sistólicas en el ventrículo derecho y en la arteria pulmonar son similares, pero las presiones diastólicas no, observando que la misma aumenta cuando se alcanza la arteria pulmonar. Fig. 19. Ondas de presión obtenidas con el extremo del catéter en el ventrículo derecho. Fig. 20. Ondas de presión obtenidas con el extremo del catéter en la arteria pulmonar. Extrasístole ventricular en el momento en que el cateter pasa a través de la válvula pulmonar. El catéter, con el balón insuflado, se continua introduciendo hasta alcanzar la posición de enclavamiento en una rama de la arteria pulmonar. En este punto, la oclusión bloquea el registro de las presiones de la arteria pulmonar, y el catéter se encuentra recibiendo las presiones de la aurícula izquierda. La onda corresponde a la de la aurícula izquierda. La presión registrada será ligeramente mayor que la presión en la aurícula derecha. La onda muestra dos pequeñas excursiones ascendentes. El valor será 2 o 3 mm menor que el de la presión diastólica pulmonar (Fig. 21). En la Tabla 2 se indican los valores considerados normales para las presiones registradas por el catéter de arteria pulmonar. Fig. 21. Ondas de presión obtenidas en el momento en que se procede a la insuflación del balón. Posición enclavada. Tabla 2. Valores normales de presiones vasculares. Localización Aurícula derecha (presión media) Ventrículo derecho (presión sistólica) Ventrículo derecho (presión diastólica) Arteria pulmonar (presión sistólica) Arteria pulmonar (presión diastólica) Arteria pulmonar (presión media) Presión enclavada pulmonar (“wedge”) Aurícula izquierda (presión media) Valores normales en mm Hg 4 15 a 25 0a8 15 a 25 8 a 15 10 a 20 6 a 12 6 a 12 Una vez que se ha identificado la posición enclavada, el balón es desinflado y ello debe permitir la retoma de las presiones de arteria pulmonar. Se procede a continuación a retirar el catéter 1 o 2 cm para remover cualquier acodadura que haya quedado en el trayecto. Para reproducir la onda de presión enclavada pulmonar, el balón debe ser reinsuflado. El enclavamiento del catéter debe ocurrir con 1,0 a 1,5 ml de aire, y la insuflación debe ser discontinuada tan pronto como aparece la onda de enclavamiento. Esto ayuda a prevenir rupturas accidentales de la arteria pulmonar por el balón. Si el trazado de enclavamiento aparece con menos de 1,0 ml de aire, el catéter estará muy distal y será necesario retirarlo. Se debe prestar atención a que cada vez que se insufle el balón, se deberá utilizar el mínimo volumen necesario para obtener una curva de enclavamiento. Las condiciones que predisponen a la ruptura de la arteria pulmonar son la migración distal del catéter, la sobreinsuflación del mismo, así como la insuflación excéntrica. Una vez terminada la maniobra de colocación del catéter, se deberá obtener una radiografía de tórax. La misma servirá para descartar la presencia de un neumotórax consecuente a la punción vascular, establecerá la posición del extremo del catéter y mostrará cualquier acodamiento o torsión del mismo dentro de las cavidades cardíacas. La presencia de éstos facilitará la ulterior migración del catéter a una posición de enclavamiento. Se pueden encontrar dificultades en el pasaje del catéter hacia la circulación pulmonar en pacientes con fibrilación auricular, severa hipertensión pulmonar, dilatación ventricular derecha, estados de bajo volumen minuto cardíaco o ventilación asistida. Se han descrito distintas técnicas para incrementar el flujo desde el ventrículo derecho hacia el tracto de salida pulmonar, facilitando de tal modo el posicionamiento del catéter. Si el paciente está consciente, la respiración profunda puede ayudar en tal sentido. Si el paciente se encuentra con apoyo inotrópico, el aumento transitorio del mismo con control estricto de la presión arterial y de la frecuencia cardíaca puede ayudar a la migración del catéter. En caso de dificultad insalvable, se deberá recurrir al posicionamiento bajo control radioscópico. La ecocardiografía también puede ser útil para establecer la posición del extremo del catéter y realizar su seguimiento a través de las cavidades cardíacas. RECOMENDACIONES PARA EL EMPLEO DEL CATÉTER DE ARTERIA PULMONAR 1. Mantener el extremo del catéter en una localización central, en una rama principal de la arteria pulmonar. • Durante la inserción, insuflar el balón hasta el volumen máximo recomendado (1,5 ml) y avanzar hasta una posición de enclavamiento. Desinsuflar el balón. • Para reducir o remover cualquier acodamiento del catéter en la aurícula o el ventrículo derechos, retirar suavemente el mismo 1 a 2 cm. • No avanzar el extremo del catéter a una posición muy periférica. Idealmente, el extremo debe estar localizado cerca del hilio pulmonar. Recordar que el extremo migra hacia la periferia del pulmón durante la insuflación del balón. Por tanto, es recomendable una localización central antes de la insuflación. • Mantener el extremo del catéter en una posición en la cual se requiera una insuflación al volumen máximo (1,0 a 1,5 ml) para producir un trazado de enclavamiento. 2. Prevenir la migración espontánea del extremo del catéter hacia la periferia del lecho pulmonar. • Reducir cualquier acodamiento del catéter en la aurícula o el ventrículo derechos en el momento de la inserción. • Controlar la curva de presión de la luz distal frecuentemente, para asegurar que el catéter no se enclave en forma inadvertida con el balón desinflado, lo cual puede inducir un infarto de pulmón. Esta es, probablemente, la medida más importante de prevención de complicaciones graves. • Evaluar diariamente la posición del catéter con radiografía de tórax para detectar la migración distal. Si ello ha ocurrido, retirar el catéter hacia una posición central, evitando la contaminación del sitio de inserción. • La migración del catéter puede ocurrir durante los traslados, en particular al área quirúrgica y durante la cirugía con circulación extracorpórea. Realizar una radiografía de tórax cada vez que el paciente es movilizado desde la unidad. 3. Insuflar el balón con una técnica adecuada: • Si se logra el enclavamiento con volúmenes menores de 1,0 ml, retirar el catéter hasta una posición en que se requiera el insuflado total o casi total para lograr el trazado de enclavamiento. • Evaluar la onda de presión distal antes de insuflar el balón. Si la onda tiene morfología de enclavamiento, no insuflar el balón. El catéter puede estar enclavado con el balón desinflado. Evaluar la posición del catéter. • Cuando se insufla el balón para obtener la presión enclavada, inyectar el aire lentamente bajo monitoraje continuo de la curva de presión de la arteria pulmonar. Detener la insuflación inmediatamente cuando el trazado de arteria pulmonar cambia a un trazado de presión enclavada. Remover la jeringa para permitir la rápida deflación del balón, luego volver a colocarla en posición. No se debe utilizar aire para insuflar el balón cuando se sospecha la existencia de un shunt de derecha a izquierda. • Nunca insuflar el balón más allá del máximo establecido por el fabricante. Siempre se debe emplear la jeringa con límite de volumen provista con el catéter. • No utilizar líquidos para la insuflación del balón, ya que puede ser dificultosa su extracción total, dificultando el vaciado del balón. • Mantener la jeringa fijada a la luz del balón del catéter para evitar la inyección accidental de líquidos en el balón. 4. Obtener un trazado de presión enclavada sólo cuando es necesario: • Si la presión diastólica de la arteria pulmonar (PADP) y la presión enclavada pulmonar (PEP) son casi idénticas, no es necesario recurrir a la maniobra de enclavamiento. Utilizar la PADP mientras no se produzcan cambios significativos en la frecuencia cardíaca, presión arterial y volumen minuto, y el estado clínico se mantenga estable. Sin embargo, en las situaciones en las cuales se producen cambios en la presión pulmonar y en el retorno venoso, la relación entre la PADP y la PEP puede cambiar con la condición clínica del paciente. En estos casos es necesaria la medición directa de la presión enclavada pulmonar. • Mantener el catéter enclavado un mínimo de tiempo (dos ciclos respiratorios o 10 a 15 segundos), especialmente en los pacientes con hipertensión pulmonar. • Evitar las maniobras prolongadas destinadas a obtener la presión enclavada. Si se encuentran dificultades, desistir de esta medición. • Nunca purgar el catéter con el balón insuflado en la arteria pulmonar. COMPLICACIONES DE LA CATETERIZACIÓN DE LA ARTERIA PULMONAR La mayoría de las complicaciones asociadas con la cateterización de la arteria pulmonar son aquellas relacionadas con la colocación de cualquier catéter por vía percutánea. Sin embargo, debido a las características especiales del catéter, así como de su localización y empleo en el corazón y vasos pulmonares, la técnica se asocia también con complicaciones específicas. Las complicaciones se clasifican habitualmente en aquellas que ocurren durante la obtención del acceso venoso, durante el procedimiento de cateterización y durante la permanencia del catéter (Tabla 3). Debido a que las características de las complicaciones han sido evaluadas de distinta manera por distintos autores, la frecuencia real de las mismas es difícil de establecer. A pesar de ello, se admite que la incidencia de complicaciones graves es baja, y que la mortalidad relacionada con estas complicaciones es muy rara. Tabla 3. Incidencia de efectos adversos relacionadas con la cateterización de la arteria pulmonar (American Society of Anesthesiologists Task Force on Pulmonary Artery Catheterization, 1993) Complicación Acceso venoso central Punción arterial Sangrado en el sitio de punción Neuropatía posoperatoria Neumotórax Embolia gaseosa Cateterización Arritmias menores Arritmias graves (TV o FV) Bloqueo de rama y bloqueo AV Permanencia del catéter Ruptura de la arteria pulmonar Cultivo positivo de la punta Sepsis relacionada con el catéter Trombosis venosa Tromboflebitis Infarto de pulmón Trombosis mural Endocarditis Muerte atribuible al catéter Incidencia reportada 1,1-13 5,3 0,3-1,1 0,3-4,5 0,5 4,7-68,8 0,3-62,7 0,1-12,2 0,1-1,5 1,4-34,8 0,7-11,4 0,5-66,7 6,5 0-5,6 28-61 2,2 0,02-1,5 COMPLICACIONES PRODUCIDAS DURANTE EL ACCESO VENOSO Punción arterial y hemorragias. La punción arterial y las hemorragias son complicaciones reconocidas asociadas con la cateterización venosa central y durante la colocación de catéteres de arteria pulmonar. Estas complicaciones pueden ocurrir hasta en el 15% de los procedimientos. Debido a que la punción arterial es fácilmente reconocible por la aparición de sangre roja con pulsación arterial, esta complicación generalmente no trae mayores consecuencias. En casos de dudas, se recomienda realizar una determinación de gases en sangre, a fin de certificar la localización de la punción. En casos excepcionales es necesario recurrir al empleo de la técnica de ecodoppler para reconocer la anatomía vascular. A fin de evitar la complicación de sangrado, se recomienda corregir cualquier trastorno de coagulación existente previo a la punción. Si ello no es posible, no es aconsejable realizar una punción subclavia, por la imposibilidad anatómica de realizar una adecuada compresión en este lugar. Neumotórax. El neumotórax es un riesgo reconocido durante la colocación de cualquier catéter en posición venosa central. En 20 estudios relacionadas con la colocación de catéteres de arteria pulmonar, la incidencia reconocida de esta complicación osciló entre 1 y 3%. Varios factores de riesgo aumentan la posibilidad de la misma: 1) empleo de la vía subclavia y de la técnica de punción yugular interna por vía medial, especialmente en obesos y pacientes con SDRA, 2) múltiples intentos de inserción de la aguja, 3) operador inexperto, y 4) colocación del catéter en condiciones de emergencia. Toda vez que se coloque el catéter por vía subclavia o yugular interna, es recomendable realizar una radiografía de tórax al finalizar el procedimiento, para excluir la posibilidad del neumótorax y certificar la adecuada posición del extremo del catéter. En ocasiones es necesario realizar tratamiento del neumotórax mediante la colocación de tubos de drenaje pleural, en particular en pacientes con evidencias de neumotórax a tensión, asistencia respiratoria mecánica o función cardiopulmonar comprometida. Embolia gaseosa. La incidencia de embolismo gaseoso asociado con la colocación del catéter de arteria pulmonar es baja. La embolización se puede producir durante la introducción del catéter o durante la manipulación del mismo, en particular al retirarlo. Para minimizar el riesgo de embolismo gaseoso, los catéteres deben ser colocados o cambiados con el paciente en posición de Trendelenburg. La hipovolemia y los esfuerzos inspiratorios exagerados incrementan el riesgo de embolismo gaseoso y deben ser corregidos antes de la maniobra. El introductor, las llaves de tres vías y los restantes dispositivos deben ser adecuadamente asegurados y periódicamente revisados. Ante la sospecha de embolismo gaseoso, se debe administrar oxígeno, colocar al paciente en decúbito lateral en posición de Trendelenburg, con la cabeza y el lado izquierdo hacia abajo, a fin de aislar el aire residual en el ápex del ventrículo derecho. En situaciones extremas se debe recurrir al empleo de inotrópicos o a maniobras de reanimación para paro cardiorrespiratorio. COMPLICACIONES DURANTE LA CATETERIZACIÓN Arritmias. Las arritmias cardíacas son la complicación más frecuente asociada con las maniobras de cateterización. La mayoría de ellas son extrasístoles aisladas auriculares o ventriculares. Menos frecuentemente se han informado taquiarritmias sostenidas. En ocho estudios que evaluaron la presencia de arritmias cardíacas durante la cateterización pulmonar, la incidencia de esta complicación varió entre el 10 y el 80%. Las mismas ocurren habitualmente durante la inserción del catéter. La mayoría de las arritmias que ocurren durante la cateterización se admite que son el resultado de la irritación mecánica de la aurícula o del ventrículo por el extremo de la guía metálica o del catéter. Las mismas habitualmente no aparecen cuando el catéter se introduce con el balón adecuadamente insuflado. Se debe evitar el arrollamiento del catéter dentro del ventrículo, ya que esta situación aumenta el riesgo de desarrollo de irritabilidad ventricular y arritmias. Los intentos prolongados de cateterización también se asocian con una mayor incidencia de arritmias. Las arritmias persistentes, en particular aquellas que se asocian con inestabilidad hemodinámica o paro cardíaco, por lo general se producen en asociación con condiciones preexistentes que conducen a la irritabilidad miocárdica, tales como la isquemia aguda, shock progresivo, acidosis, hipoxia o hipo o hiperpotasemia. El tratamiento de las extrasístoles o de las taquiarritmias consiste en el retiro o en el avance del catéter a la posición pulmonar, con lo cual dichas arritmias desaparecen. Si las arritmias persisten luego de estas maniobras, es necesario reconocer factores predisponentes de las mismas y tratarlos adecuadamente. En casos raros se pueden producir bloqueos de rama o bloqueos AV completos durante la inserción del catéter de arteria pulmonar. En pacientes con arritmias lentas severas, se aconseja utilizar un catéter con una guía marcapaso incluida, a fin de tratar cualquier arritmia de este tipo que produzca deterioro hemodinámico. COMPLICACIONES DURANTE LA PERMANENCIA DEL CATÉTER Ruptura de la arteria pulmonar y hemoptisis. La ruptura de una rama de la arteria pulmonar con la aparición de hemoptisis de magnitud variable es una complicación grave de la cateterización pulmonar. La incidencia de esta complicación es baja (14 episodios en 17.164 cateterismos citados por DePietro y col.), pero su mortalidad es elevada, alcanzando del 45 al 60%. El mecanismo de la ruptura arterial es variable. Las causas potenciales son la acción directa del extremo del catéter, con perforación de la arteria, o la ruptura de ésta por la insuflación del balón, ya sea por la insuflación excéntrica en un vaso mayor o por la insuflación excesiva en un vaso de menor calibre. Los factores que pueden incrementar el riesgo de esta complicación son la cirugía cardíaca con circulación extracorpórea, la edad avanzada, la hipertensión arterial pulmonar, el empleo de anticoagulación, la excesiva manipulación del catéter y la hipotermia. El cuadro clínico producido por la perforación de la arteria pulmonar es variable. La hemorragia en el árbol broncoalveolar produce hemoptisis, la cual puede ser masiva y comprometer la vida. Si la ruptura es subpleural, se puede producir un hemotórax. Otra forma clínica es el hematoma intrapulmonar, visualizable radiológicamente como una condensación distal al extremo del catéter (Fig. 22). Por fin, la ruptura puede llevar a una rápida cicatrización con formación de un pseudoaneurisma, que presenta una elevada tendencia a la ruptura secundaria. Fig. 22. Paciente con hemoptisis secundaria a la ruptura de la arteria pulmonar por catéter de Swan-Ganz. Obsérvese el hematoma adyacente al extremo del catéter. En presencia de una hemoptisis de significación en un paciente que tiene colocado un catéter de arteria pulmonar, el primer diagnóstico será la ruptura arterial. En tal caso se debe asegurar la vía aérea, ya sea con aporte de oxígeno o, si es necesario, la colocación de un tubo endotraqueal y realización de asistencia respiratoria mecánica. En caso de una hemoptisis masiva, el paciente debe ser colocado en decúbito lateral con el pulmón sangrante en posición declive, a fin de reducir la aspiración de sangre al pulmón sano, hasta que se pueda colocar un tubo endotraqueal de doble lumen. En caso necesario, se puede realizar una broncofibroscopía y aislar el pulmón sangrante con un catéter de Fogerty e insuflación del balón. Una maniobra muy efectiva para detener la hemorragia es el retiro del catéter de arteria pulmonar 1 o 2 cm desde la posición existente, e insuflar el balón, el cual actuaría como agente hemostático al bloquear el aporte de sangre al lugar de sangrado. Si la hemorragia persiste, puede ser necesario realizar una angiografía pulmonar o una tomografía con angiografía, a fin de localizar el sitio de sangrado y proceder a la embolización selectiva si ello es necesario. En casos extremos se debe recurrir a la cirugía, que permite la ligadura del vaso sangrante o la resección del área pulmonar involucrada. En los pacientes con un episodio autolimitado de hemoptisis o un infiltrado radiográfico asintomático relacionado con el extremo del catéter, el manejo incluye un cuidadoso seguimiento para descartar la presencia de un pseudoaneurisma de la arteria pulmonar, el cual tiene una alta incidencia de resangrado y muerte. Infección. La complicación que más frecuentemente requiere una intervención activa luego de la inserción de un catéter de arteria pulmonar es la infección. Se han definido varias formas de compromiso bacteriológico. La contaminación del catéter hace referencia a la presencia de microbios en el catéter. Esta contaminación es definida como colonización o infección en función del número de microbios determinado cuantitativamente. La infección del sitio de inserción hace referencia al eritema y supuración en un máximo de 2 cm desde el punto de entrada del catéter, resultante de la infección de la piel que rodea a tal lugar. La bacteriemia relacionada con el catéter es la presencia del mismo tipo de microbio en la sangre periférica y en la porción intravascular del catéter. La sepsis relacionada con el catéter hace referencia al cuadro clínico de sepsis desencadenada por el catéter intravascular. La presencia de trombosis intravascular o intracardíaca infectada asociada con el catéter se define como tromboflebitis séptica o endocarditis infecciosa. El embolismo pulmonar y el infarto séptico, los aneurismas micóticos de la arteria pulmonar y los abscesos pulmonares con empiema también han sido reportados. Es difícil establecer la incidencia real de estos tipos de infección en pacientes con catéter en arteria pulmonar. Se deben descartar otras fuentes potenciales de infección antes de adjudicar un cuadro séptico al catéter, y también se debe realizar una evaluación completa del sitio de introducción, sistemas de conexión y líquidos infundidos. En los estudios que se han abocado a establecer tal incidencia, se ha reportado que el 6 al 29% de los catéteres retirados están colonizados, y el 0 al 5% se asocian con bacteriemia o funguemia. El organismo predominantemente aislado es el Estafilococo coagulasa negativo, asociado con colonización (> 50% de los casos) o infección (>30% de los casos). Los gérmenes entéricos Gram negativos (20%) y el Staphylococcus aureus (30%) son la segunda causa más común de infección documentada. Los orígenes de la infección microbiana asociada al catéter de arteria pulmonar son la piel colonizada en el sitio de punción, las vías colonizadas, la microflora de las manos de los individuos que manipulan el catéter, y la diseminación hematógena con implante en el catéter desde otro punto del organismo. La infección asociada con el catéter de arteria pulmonar debe ser sospechada en todo paciente con un catéter colocado y uno de los siguientes signos: fiebre sin otra causa alternativa de infección, inflamación o supuración en el sitio de inserción; evidencia de un tipo nosocomial de infección (Staphylococcus epidermidis, Corynebacterium, Malassezia o Candida), o sepsis refractaria a la terapéutica. En cualquier paciente con sospecha de infección, se deben tomar hemocultivos de venas periféricas. Un número elevado de bacterias en la sangre obtenida del catéter puede establecer la infección de éste, especialmente si existen 110 o más colonias de bacterias en la muestra del catéter en relación a la muestra de sangre periférica. Una serie de medidas reducen la posibilidad de infección de estos catéteres. La introducción a través de la vena subclavia debe ser preferida, siempre que no existan riesgos de complicaciones mecánicas. El sitio de inserción del catéter debe ser desinfectado con clorhexidina periódicamente. Los apósitos de gasa deben ser cambiados cada dos días; los apósitos transparentes, si se adhieren adecuadamente, deben ser cambiados cada cinco días. Se deben manipular lo menos posible los sistemas de conexión. Las tubuladuras deben ser cambiadas cada tres días y los transductores descartables cada cuatro días. No se debe utilizar el catéter para la administración de soluciones de nutrición parenteral ni derivados de la sangre. El catéter, en lo posible, no debe permanecer más de cuatro días colocado. El empleo de catéteres especiales, impregnados en plata o con antibióticos, podría reducir el riesgo de colonización e infección sistémica. Si se sospecha una infección asociada con el catéter, éste debe ser retirado y se debe iniciar terapia antibiótica empírica con cobertura para estafilococo meticilino resistente y gérmenes Gram negativos. En la infección no complicada, siete días de tratamiento son suficientes si el paciente responde bien y se negativizan los cultivos en tres días. Si la infección se complica con trombosis séptica o endocarditis, la terapéutica debe continuarse durante cuatro a seis semanas. La trombosis séptica debe ser tratada además con anticoagulantes. La infección con Candida debe ser tratada con una dosis total de anfotericina de 1.000 a 1.500 mg. Los pacientes tratados por una sepsis asociada con un catéter de arteria pulmonar deben ser evaluados durante cuatro a seis semanas para descartar una infección metastásica (absceso pulmonar, endocarditis, tromboflebitis séptica). Trombosis. La trombosis en el trayecto del catéter se puede originar en el catéter mismo o en estructuras intravasculares en contacto con el mismo. Tanto por diagnóstico por imágenes como en la autopsia, se han reconocido las trombosis en el trayecto venoso y en las estructuras intracardíacas. Un estudio combinando venografía y ultrasonido detectó un 66% de trombosis en la vena yugular en pacientes críticos con cateterización durante uno a seis días. En estudios de autopsia se ha reconocido una incidencia de trombosis del 29 al 53% de los casos. Sin embargo, la repercusión clínica de esta complicación es escasa o nula. Los factores de riesgo que se han asociado con la trombosis venosa o intracardíaca incluyen: la composición del catéter, la duración de la cateterización, la presencia o ausencia de determinadas enfermedades de base, el tipo de solución administrada y el número de intentos de canalización antes de la inserción definitiva. Las manifestaciones clínicas incluyen signos de obstrucción venosa, presencia de una curva sobreamortiguada de presión pulmonar y dificultad para la extracción de sangre desde el catéter. La técnica más sensible y específica para certificar la trombosis es la flebografía. El ecodoppler es sensible para detectar obstrucciones completas del flujo. La ecocardiografía es útil para reconocer masas intracardíacas. El tratamiento de la trombosis asociada con el catéter de arteria pulmonar es similar al de otros tipos de catéteres venosos centrales. Se recomienda el retiro del catéter y la administración de anticoagulantes. Si existe una obstrucción total, el empleo de fibrinolíticos puede ser efectivo. Infarto de pulmón. El infarto de pulmón resulta de la embolización de material a través del catéter, o de la obstrucción mecánica al flujo sanguíneo por el extremo del catéter o por el balón. Los factores que pueden contribuir al infarto son la presencia de hipertensión venosa pulmonar y la reducción del flujo en las arterias bronquiales. En una serie, el 60% de los pacientes con catéter de arteria pulmonar presentaron embolia pulmonar en la autopsia, de los cuales el 15% presentaron manifestaciones clínicas significativas asociadas con la trombosis relacionada con el catéter. Sin embargo, en las series grandes, la incidencia de embolismo pulmonar o infarto en pacientes con catéter en la arteria pulmonar fue menor del 1%. Las formas inadvertidas de lesión deben ser más numerosas. La limitación de la duración de la cateterización y de la insuflación del balón, y el monitoraje continuo de la onda de pulso para descartar el enclavamiento espontáneo, son medidas importantes para reducir el riesgo de esta complicación. Alteraciones mecánicas. El arrollamiento del catéter y la formación de lazos dentro del corazón es una complicación infrecuente de la cateterización pulmonar, que ocurre generalmente durante la inserción, pero que también se puede producir durante las manipulaciones ulteriores. La formación de lazos intracardíacos habitualmente se produce durante los intentos reiterados de pasar a través de la válvula pulmonar en pacientes con un ventrículo derecho dilatado. En estos casos, el catéter se puede arrollar sobre sí mismo en el ventrículo y formar un nudo al intentar retirarlo. La hipertensión pulmonar predispone a esta complicación, así como los estados de bajo volumen minuto cardíaco. En casos de intentos prolongados de cateterización, el ablandamiento subsiguiente del catéter en su contacto con la sangre puede facilitar esta complicación. La presencia de un anudamiento se debe sospechar toda vez que resulte dificultosa la extracción del catéter. En este caso, se debe confirmar tal situación con una radiografía de tórax. Si la misma se confirma, el retiro del catéter debe quedar en manos de un hemodinamista o de un cirujano, ya que habitualmente se debe realizar a través de la captación del mismo en el lugar del acodamiento con un dispositivo especial y su retiro por vía femoral. Se han descrito casos en la literatura de sutura inadvertida del catéter a la aurícula derecha o al ventrículo derecho en el curso de la cirugía a corazón abierto. CONTRAINDICACIONES Aunque no existen contraindicaciones absolutas para el monitoraje hemodinámico, las contraindicaciones relativas incluyen la presencia de coagulopatías, trombocitopenia, enfermedad vascular periférica severa y terapia con trombolíticos. Estas condiciones están asociadas con un riesgo de sangrado profuso luego de la punción venosa y cateterización. El catéter de arteria pulmonar no debe ser utilizado en pacientes con una válvula cardíaca protésica en posición derecha, debido a que puede causar una grave malfunción de la misma. La presencia de un marcapaso endocavitario es una contraindicación relativa, debido a que el catéter de arteria pulmonar puede descolocar el electrodo o arrollarse alrededor del mismo. Los problemas vasculares frecuentemente hacen que el monitoraje hemodinámico sea dificil, de allí que sea adecuado evaluar los riesgos y beneficios del mismo cuando se decide la inserción de un catéter de arteria pulmonar. La presencia de una enfermedad vascular ateroesclerótica avanzada puede causar una modificación del recorrido vascular, aumentando el riesgo de la punción arterial. En estas circunstancias es recomendable la punción bajo control ecográfico. La hipertensión pulmonar primaria o secundaria, tal como la causada por la estenosis mitral, aumenta los riesgos del monitoraje hemodinámico. La alta incidencia de ruptura pulmonar secundaria al uso de catéteres de arteria pulmonar se asocia en general con presiones elevadas en la arteria pulmonar. Los estados de severa hipotensión y bajo volumen minuto cardíaco pueden hacer dificultoso el pasaje del catéter por las cavidades cardíacas, ya que el libre tránsito del mismo requiere la presencia de un flujo adecuado de sangre para llevar el balón colocado en el extremo del catéter a una posición anatómica correcta. ANÁLISIS DE LAS ONDAS DE PRESIÓN OBTENIDAS CON EL CATÉTER DE ARTERIA PULMONAR Las medidas de presión obtenidas con el catéter de arteria pulmonar desempeñan un rol prominente en el diagnóstico y manejo de los pacientes graves. Las presiones vasculares intratorácicas se utilizan para facilitar el estudio de los mecanismos productores de hipotensión, edema pulmonar y oliguria, y para guiar la terapéutica con fluidos, vasopresores, inotrópicos y vasodilatadores. ONDAS NORMALES DE PRESIÓN Presión auricular derecha. La onda de presión auricular derecha se obtiene a partir del lumen proximal del catéter de arteria pulmonar. La misma se equipara, a los fines prácticos, con la presión venosa central. Las ondas de presión venosa central (ΡVC) y de presión enclavada capilar pulmonar (PCP) son similares en apariencia (Fig. 23). Dichas ondas pueden ser denominadas ondas venosas o auriculares debido a que las mismas son generadas por la aurícula derecha (ΡVC) e izquierda (Ρ CΡ) respectivamente. Cuando el clínico utiliza el catéter de arteria pulmonar para obtener los valores de ΡVC y de ΡCΡ, existe una pequeña diferencia en la apariencia de ambas ondas debido a la diferencia en la transmisión del impulso auricular desde la aurícula izquierda y la derecha. Esta diferencia será analizada más adelante, asumiendo en este momento que ambas ondas son en apariencia similares. Las ondas de presión venosa central creadas por las variaciones de presión en la aurícula derecha, y las ondas de presión capilar pulmonar, creadas por los cambios de presión en la aurícula izquierda, constan de tres componentes, denominados ondas auriculares A, C y V. Luego que la onda A llega a su cúspide, la onda descendente que le sigue se denomina descenso X. La localización en la cual se produce la onda C, en la rama descendente de la onda A, se denomina Onda A Punto Z Descenso X1 Onda C Descenso X2 Onda V Descenso Y Fig. 23. Componentes de las ondas auriculares. punto Z. El punto Z es potencialmente útil debido a que define la presión de fin de diástole en el ventrículo. La porción descendente luego de la onda C se denomina X’ o X2. La media entre el pico de la onda A y el fondo de la onda X es el valor numérico que se debe utilizar para la lectura de la PVC y de la PCP. La zona descendente que sigue a la onda V se llama descenso Y. El descenso Y es resultante de la apertura de las válvulas auriculoventriculares, creando una única cámara entre las aurículas y los ventrículos. La equilibración de presión entre los ventrículos y aurículas permite que las ondas de presión auriculares se aproximen a la presión ventricular. El equilibrio es completo al final de la diástole, un punto marcado en el ECG cerca del final del complejo QRS. En ausencia de estenosis o regurgitación tricúspide, la presión auricular derecha media provee una aproximación adecuada de la presión de fin de diástole ventricular derecha. En corazones normales, una presión media auricular de 10 mm Hg o más asegura la existencia de un adecuado volumen intravascular. Sin embargo, existe una correlación menos adecuada entre la presión media auricular derecha y la presión de fin de diástole ventricular derecha en los estados patológicos; la presión requerida para un lleno cardíaco adecuado varía significativamente en los pacientes críticos. Un pequeño aumento en la presión puede ocurrir luego del descenso Y, que se denomina onda H u onda de diastesis. Presión ventricular derecha. La onda de presión ventricular derecha se obtiene generalmente solo durante el procedimiento de inserción del catéter. Sin embargo, en algunos casos el extremo de éste puede pasar en forma inadvertida desde la arteria pulmonar hacia el ventrículo derecho. Este es un problema potencialmente serio, debido a la posibilidad de desencadenar arritmias ventriculares, o de inducir una interpretación inadecuada de los valores de presión. La presencia del extremo del catéter en el ventrículo derecho se puede reconocer por la diferencia entre la morfología de la onda ventricular y de la onda de presión de arteria pulmonar, y por el hecho que la presión diastólica es menor en el ventrículo que en la arteria pulmonar. La onda de presión ventricular se caracteriza por un aumento en la presión en la parte final de la diástole, debido a que el lleno ventricular se asocia con este ascenso (Fig. 24). La curva de presión de arteria pulmonar, en cambio, disminuye gradualmente a través de toda la diástole (Fig. 25). Una radiografía de tórax es útil para establecer la posición del catéter. Presión en la arteria pulmonar. La onda de presión en la arteria pulmonar es generada por la contracción ventricular derecha. La presión en la arteria pulmonar depende del volumen de sangre eyectado durante la sístole ventricular y de la resistencia de la vasculatura pulmonar. El árbol vascular pulmonar normal es un circuito de baja resistencia con una enorme reserva, ofreciendo una oposición mínima al flujo durante la diástole. Debido a que el flujo dentro de la arteria pulmonar es casi nulo hacia el final de la diástole, la presión diastólica en la arteria pulmonar es sólo de 1 a 4 mm mayor que la presión enclavada pulmonar. Fig. 24.- Ondas de presión del VD. Fig. 25.- Onda de arteria pulmonar Presión enclavada en la arteria pulmonar (wedge). De los datos medidos con el catéter de arteria pulmonar, la presión enclavada pulmonar o presión wedge, es de la mayor importancia para la toma de decisiones. Cuando se registra e interpreta adecuadamente, la presión enclavada pulmonar es de considerable valor en el diagnóstico y manejo de los pacientes críticos. Desgraciadamente, existen una serie de errores comunes en la evaluación de este parámetro, lo que hace que las decisiones tomadas a partir de estos datos erróneos puedan ser riesgosas. La presión enclavada pulmonar se obtiene cuando el catéter con el balón insuflado interrumpe el flujo de la arteria pulmonar y registra las presiones existentes en la columna fluida que enfrenta al extremo del mismo. La oclusión de la arteria crea una columna estática de sangre entre el extremo del catéter y el punto en el cual una rama vascular distinta presenta flujo. La presión enclavada pulmonar es la presión en el punto de unión o punto j, de las columnas estáticas y con flujo de las venas pulmonares (Fig. 26). Cuando no existe ninguna obstrucción entre el punto j y la aurícula izquierda, la presión enclavada será idéntica a la presión auricular izquierda. Punto J Fig. 26. Principio de la determinación de la presión enclavada en la arteria pulmonar. La elevada coincidencia entre la presión enclavada pulmonar y la medida directa de la presión en la aurícula izquierda se explica por la rareza de las condiciones que producen obstrucción de las venas pulmonares. CORRELACIÓN ENTRE EL ECG Y LAS ONDAS DE PRESIÓN AURICULAR Cada componente de la onda auricular puede ser identificado a través de su correlación con la actividad eléctrica que estimula la formación de los eventos mecánicos que generan las ondas (Fig. 27). Como ayuda práctica, conviene utilizar una regla para alinear los componentes del ECG con las formas de ondas. En el ECG, la onda P genera la actividad eléctrica que produce la contracción auricular. Debido a que la contracción mecánica de la aurícula sigue a la estimulación eléctrica, las ondas auriculares deben iniciarse inmediatamente después de la onda P. La primera onda mecánica generada es la onda A, que representa la contracción auricular. Onda P Onda a QRS Descenso x Onda T Onda v Descenso y Fig. 27.- Correlación del ECG con las ondas auriculares. Inmediatamente después de la contracción auricular, se inicia la contracción ventricular. La primera fase de la contracción ventricular o contracción isométrica sigue inmediatamente a la depolarización ventricular. Al final del complejo QRS, la contracción ventricular isométrica produce suficiente presión como para cerrar las válvulas mitral y tricúspide. El cierre de estas válvulas produce la próxima onda, u onda C. La onda C se produce cerca del final del QRS, y se ve como una deflección en la rama descendente de la onda A. La onda C no siempre es distinguible claramente, en particular en el trazado de presión capilar pulmonar (PCP). Durante la sístole, las válvulas mitral y tricúspide permanecen cerradas. La sangre de las venas cava superior e inferior continúa llenado la aurícula derecha, y la sangre de las venas pulmonares se vacía en la aurícula izquierda. La entrada de sangre en las aurículas mientras las válvulas mitral y tricúspide están cerradas produce un aumento en la presión auricular. El aumento en la presión produce la tercera onda auricular, la onda V. La onda V comienza durante la sístole ventricular, expresada en el ECG en el inicio de la onda T. El valor pico de la onda V ocurre luego de la onda T, antes de que la diástole ventricular se inicie y se abran las válvulas mitral y tricúspide. Como regla, la onda V puede ser identificada entre la onda T y la próxima onda P del ECG. La descripción precedente de las ondas es adecuada tanto para la PVC como para la PCP. Desde el punto de vista práctico, sin embargo, se debe notar una diferencia. Todas las lecturas de PCP están retardadas aproximadamente 0,10 seg. con respecto a las lecturas de PVC. Esto es debido a dos factores: 1) la contracción auricular derecha ocurre antes que la contracción auricular izquierda, y 2) la transmisión del impulso está retardada desde la aurícula izquierda hasta el extremo del catéter de la arteria pulmonar. La lectura de la PVC se obtiene en el orificio auricular (extremo proximal) del catéter, el cual se encuentra situado en la aurícula derecha, no existiendo en tal caso ningún retardo en la transmisión. La lectura de la onda A de la PCP está habitualmente relacionada con el complejo QRS más que con el intervalo P-R. La onda C, si está presente, se encuentra en el segmento ST, aunque difícilmente la misma se observe en este trazado. La onda V está retardada hacia el final del intervalo T-P, más que próxima a la onda T, como en el caso de la lectura de PVC (Tabla 3). Se debe tener en cuenta que en pacientes sometidos a cirugía cardiovascular, es habitual que el cirujano deje colocado un catéter en la aurícula izquierda. En este caso, las mediciones realizadas no presentarán el retardo de transmisión descripto anteriormente, y la relación con las ondas del ECG será similar a la existente en la curva de PVC medida en la aurícula derecha. Tabla 3. Diferencias en las correlaciones de PVC y PCP con el ECG. Onda PVC A En el intervalo P-R C Final del QRS V Cerca del final de la onda T PCP Final del QRS Segmento ST En el intervalo T-P TÉCNICA ADECUADA DE LECTURA DE LAS ONDAS La localización de cada una de las ondas individuales tiene implicancias prácticas para la identificación de anormalidades así como para la interpretación de la hemodinámica normal. La localización de la onda A es importante debido a la correlación existente entre el valor medio de la onda A y la presión de fin de diástole ventricular. La media de la onda A se aproxima a la presión de fin de diástole ventricular por una razón principal: la presión media de la onda A provee un valor cercano al final del complejo QRS, que es aproximadamente el final de la diástole, comenzando inmediatamente después la sístole. El único método adecuado de medición es a través del registro gráfico de la onda y su comparación simultánea con el ECG. Una vez obtenidos los valores máximo y mínimo de la onda A para el registro, se procederá a obtener su valor medio, utilizando la formula (Max + Min)/2. Se han sugerido otras formas de lectura de la presión capilar pulmonar. Una es localizar la meseta inmediatamente anterior al inicio de la onda A. Este hace referencia a la onda H. Pocas veces se presta este valor a una lectura fácil. Lo mismo ocurre con la segunda localización sugerida para la lectura de la onda A, es decir el punto Z, colocado al comienzo de la onda C, cerca del final del complejo QRS. PRESIÓN DE ENCLAVAMIENTO PULMONAR Y PRESIÓN CAPILAR PULMONAR El árbol vascular pulmonar normal ofrece escasa resistencia al flujo. Aproximadamente el 60% de la resistencia pulmonar total es precapilar (arterial), mientras que el restante 40% es poscapilar (venoso). La presión de enclavamiento pulmonar (PEP), tomada en una rama de la arteria pulmonar, es una estimación poco adecuada de la presión promedio a nivel de los capilares. Cuando la resistencia pulmonar arterial y venosa están normalmente distribuidas, la ecuación de Gaar predice la presión capilar (Ppc) por la fórmula: Ppc = PEP + 0.4 (Ppa - PEP), donde Ppa = presión arterial pulmonar media (Fig. 28). En nuestra experiencia utilizamos el valor preonda A como punto de referencia para establecer la presión de fin de diástole ventricular. Normalmente, la Pcp es solo unos pocos milímetros de mercurio mayor que la PEP. Sin embargo, puede haber una gran diferencia entre la Ppc y la PEP cuando existe un aumento de la resistencia venosa, especialmente si el volumen minuto cardíaco es elevado. Un ejemplo de un desorden en el cual existe una marcada discrepancia entre la Pcp y la PEP es la enfermedad pulmonar venooclusiva. Esta patología se caracteriza por hipertensión pulmonar, evidencia clínica y radiográfica de edema pulmonar debido a una elevada Ppc, y una PEP normal. La gran diferencia entre la Ppc y la PEP es debida a la extraordinaria resistencia en las pequeñas venas pulmonares que se encuentran entre los capilares pulmonares y el punto j. Una situación similar, pero mucho más frecuente, es la que se produce en el Síndrome de dificultad respiratoria aguda (SDRA). En estos casos, una presión de enclavamiento pulmonar de 14 mm Hg puede estar asociada con una presión capilar > 20 mm Hg. Fig. 28. Resistencia vascular pulmonar. Fig. 29. Determinación de la Ppc por análisis de las ondas en humanos (Colle y colaboradores). La contribución relativa de los componentes arterial y venoso a la resistencia vascular pulmonar total puede ser evaluada por la inspección de la caída en la onda de presión desde la Ppa a la PEP luego de la insuflación del balón del catéter de arteria pulmonar (Fig. 29). El concepto es que existe una caída inicial rápida en la presión debido a la resistencia arterial y una caída ulterior lenta debida a la resistencia venosa. Se ha utilizado el punto de inflexión para estimar la Ppc. Sin embargo, es problemática la definición confiable de este punto de inflexión en la curva de enclavamiento pulmonar, por lo que no puede considerarse como un valor reconocido y aceptado en la práctica clínica. El hecho importante a tener en cuenta es que la presión de enclavamiento pulmonar es una estimación de rango amplio de la presión capilar pulmonar; el valor real de esta última se encuentra habitualmente entre la presión arterial pulmonar media y la presión de enclavamiento. En un paciente con presión de enclavamiento normal y presión pulmonar elevada, el asumir que la presión capilar es igual a la de enclavamiento podría derivar en graves errores terapéuticos. Lamentablemente, no existe un modo preciso y sencillo de estimar la primera. Una forma de estimación podría ser la utilización de la ecuación de Gaar sustituyendo el valor de resistencia venosa pulmonar (0,4) por un valor superior (0,6) asumiendo que dicha resistencia se ha incrementado al 60%. RELACIÓN ENTRE LOS VALORES DE PRESIÓN DIASTÓLICA PULMONAR Y PRESIÓN CAPILAR PULMONAR Uno de los aspectos fisiológicos y clínicos más importantes en la lectura de las ondas vasculares está relacionado con los conceptos de presión y flujo sanguíneo. En esencia, la sangre se mueve desde un lugar de alta presión a uno de menor presión, aunque pueden influir otros factores. La presión arterial media (PAM) debe ser lo suficientemente alta como para poder impulsar la sangre hacia adelante. Conceptualmente esto establece que la PAM originada en la aorta debe ser suficiente para impulsar la sangre hacia la aurícula derecha. De igual modo, la presión arterial media en la arteria pulmonar (PAMP) debe ser suficiente para impulsar la sangre hacia la aurícula izquierda. Desde la perspectiva de la interpretación de las ondas, la presión en la aurícula izquierda nunca puede exceder la presión media en la arteria pulmonar, ya que en tal circunstancia la sangre refluiría hacia el pulmón. Desde el punto de vista práctico, cuando se leen las ondas de presión, en particular la PEP, se debe recordar que la misma debe ser inferior a la PAMP. Si la PEP, y la consiguiente estimación de la PCP, son mayores que la PAMP, se debe identificar alguna causa de error. En adición a que la presión media pulmonar debe ser más alta que la presión capilar pulmonar, como regla, la presión diastólica pulmonar (PDP) habitualmente también es más alta que la PCP. Esto es cierto primariamente debido a que un gradiente de presión debe existir entre la PAMP y la PCP. Si la PCP iguala a la PDP, la diferencia de presión que impulsa la sangre será muy pequeña. En la práctica, se asume que la PDP también debe ser mayor que la PCP. Es posible determinar valores aproximados de PCP a través de los de PDP, conociendo la relación existente entre las mismas. Normalmente, la PCP es aproximadamente 1 a 4 mm Hg menor que la PDP. Tal relación sólo está presente en condiciones normales o cuando existe una hipertensión pulmonar pasiva. De las tres formas de hipertensión pulmonar: primaria, activa secundaria y pasiva secundaria, sólo esta última mantiene la relación entre PCP y PDP. La hipertensión pulmonar primaria, de causa desconocida, y la hipertensión pulmonar secundaria a obstrucción o pérdida de la vasculatura pulmonar, producen una marcada elevación en la presión de la arteria pulmonar sin aumento concurrente en la PCP. Cualquier aumento de la PCP en estas circunstancias deberá atribuirse a un aumento en la presión auricular izquierda asociada. Sin embargo, tanto la hipertensión pulmonar primaria como secundaria activa producen elevaciones en la PDP sin ser necesariamente el resultado de un aumento de la presión en las cavidades izquierdas. En estos casos la PCP no aumenta marcadamente, produciéndose una discrepancia (gradiente) en la relación PAD-PCP. En la hipertensión pulmonar pasiva, la presión pulmonar aumenta a fin de superar el aumento en la presión auricular izquierda. Sólo en este caso, la relación PAD-PCP se mantiene, debido al aumento simultáneo de ambas presiones. RELACIÓN ENTRE LAS PRESIONES VASCULARES Y LAS PRESIONES ALVEOLARES Para la determinación de la presión enclavada pulmonar es necesaria una adecuada posición del catéter para permitir que exista un flujo ininterrumpido de sangre entre el extremo del mismo y la aurícula izquierda. Si el catéter está colocado en un lugar inadecuado, puede existir una interrupción del flujo sanguíneo y una transmisión no satisfactoria de las presiones. Por ejemplo, cuando la presión alveolar excede a la presión vascular, lo cual puede ocurrir en áreas de baja perfusión pulmonar, se puede interrumpir la circulación. Teóricamente, existen tres zonas de perfusión en el pulmón (Fig. 30). Basado en las características anatómicas del órgano y los efectos de la gravedad, las áreas superiores tienen menor perfusión que las regiones inferiores. La menor perfusión resulta en una situación en la cual la presión alveolar puede superar tanto las presiones de influjo arterial como de eflujo venoso (Zona I). Si el catéter está colocado en esta zona, no existe una vía permeable hacia la aurícula izquierda. Lo que el transductor registrará probablemente será la presión alveolar. Catéter AP Vena cava Aorta Arteria pulmonar Fig. 30. Las zonas del pulmón y la posición adecuada del catéter de arteria pulmonar. (PA: presión alveolar; Pa: presión arterial pulmonar; Pv: presión venosa pulmonar) En la Zona II, la presión arterial excede a la alveolar, aunque la alveolar excede a la presión venosa. En esta zona, el flujo sanguíneo se produce aunque existe un efecto constrictor al eflujo debido a la presión alveolar. En esta situación no hay una lectura adecuada de la presión auricular izquierda. En la Zona III, tanto la presión arterial como la venosa exceden a la presión alveolar. El catéter en esta zona medirá adecuadamente la onda auricular izquierda. La identificación del tipo de zona en la cual se encuentra localizado el catéter puede ser difícil debido a que la zonas pueden cambiar dependiendo de los cambios en la presión alveolar. Por ejemplo, durante la asistencia respiratoria mecánica, la Zona I puede aumentar de tamaño. Como regla, cuanto más bajo esté situado el extremo del catéter en relación al nivel de la aurícula izquierda, más probable es que se encuentre en una zona tipo III. En la Tabla 4 se indican los criterios para asegurar condiciones relativas a la posición en Zona III. Por otra parte, una radiografía lateral de tórax permitirá confirmar la localización adecuada del catéter. A pesar de las consideraciones precedentes, se admite que en los pacientes críticos, en particular con SDRA, excepcionalmente el catéter puede actuar como si estuviera en una zona no III. Se presume que el catéter está situado en una zona inadecuada cuando se reúnen las siguientes condiciones: la PEP es similar al nivel de PEEP aplicado; el trazado de PEP no muestra ondas de presión auricular, y el cambio durante el ciclo respiratorio en la medida de la PEP (ΛPEP) es significativamente mayor que el cambio en la presión de la arteria pulmonar (Λ Ppulmonar) sistólica (Fig. 31). Otro hallazgo que se puede observar en esta circunstancia es un cambio 1:1 en la PEP y en la PEEP a medida que se modifica la PEEP. Tabla 4.- Criterios para asegurar condiciones de Zona III. 1. El trazado enclavado debe mostrar las ondas “a” y “v”. 2. Las ondas auriculares deben desaparecer rápidamente al desinsuflar el balón, mostrando un trazado característico de arteria pulmonar. 3. No debe existir una acentuada excursión de la línea de base con los movimientos respiratorios. 4. La presión enclavada pulmonar debe ser menor que la presión diastólica pulmonar y que la presión media pulmonar. 5. La obstrucción del catéter debe ser excluida mediante un test de lavado rápido y por la fácil aspiración de sangre. 1. En la posición enclavada, se debe aspirar sangre con un alto nivel de oxigenación. Sin embargo, se puede producir una arterialización incompleta si la muestra se obtiene de un área con baja relación V/Q, por ejemplo, en presencia de atelectasias o neumonías. Fig. 31. Comparación en los cambios en la presión arterial pulmonar sistólica (ΛPPA) y la presión de oclusión pulmonar (ΛPPAO) durante la ventilación mecánica. En la parte superior se observa la similitud de los cambios inducidos por la ventilación con el catéter en posición en la Zona III. En la parte inferior se observa la gran diferencia entre el cambio en la PPAO y en la PPA cuando el catéter no se encuentra en la Zona III al final de la inspiración. (Teboul y col.) INFLUENCIA DE LA RESPIRACIÓN SOBRE LAS ONDAS VASCULARES Una de las dificultades más comunes en la interpretación de las ondas venosas es la presencia de artefactos inducidos por los movimientos respiratorios. La localización de los puntos apropiados para leer las ondas puede ser dificultosa, dependiendo del modo de ventilación mecánica y el tipo de patente respiratoria. Las presiones medidas dentro del tórax es muy probable que se vean influidas por artefactos asociados con la respiración. Los artefactos son causados porque la presión intravascular efectiva es una función de la presión transmural intratorácica. La presión transmural (PTM) se obtiene sustrayendo la presión intrapleural de la presión intravascular. A continuación se explica el concepto de presión transmural y su influencia sobre las presiones intravasculares. La presión transmural. Si los vasos sanguíneos fueran independientes de las fuerzas exteriores a los mismos, sólo las presiones internas afectarían el flujo sanguíneo. En este caso, las presiones transmitidas al transductor podrían reflejar adecuadamente todos los factores que influencian el flujo sanguíneo. En el organismo, sin embargo, y particularmente en el tórax, los vasos sanguíneos no son independientes de los factores externos. Durante la inspiración, por ejemplo, la presión fuera de los vasos disminuye. La presión externa a los vasos sanguíneos es generada por el espacio intrapleural. En la inspiración, la presión intrapleural disminuye, habitualmente de -3 a -8 mm Hg, dependiendo del efecto de la gravedad en el espacio pleural. El efecto de esta presión negativa es la tracción de los vasos sanguíneos hacia afuera. La combinación de las presiones intra y extravasculares es lo que se refiere como presión transmural. Algunos ejemplos ayudarán a entender este concepto. Cuando la presión capilar pulmonar (PCP) es de 10 y la presión intrapleural de reposo normal es -3, la presión capilar pulmonar trasmural será de 10 - (-3) = 13. Se comprueba que la presión efectiva de distensión es mayor que la presión medida por el catéter. En la mayoría de los casos, esta pequeña diferencia no tiene valor clínico. Dependiendo del grado de cambios en la presión intrapleural, sin embargo, la diferencia puede ser significativa. Por ejemplo, cuando el esfuerzo inspiratorio es grande, produciendo un gran cambio en la presión intrapleural, la presión transmural puede aumentar considerablemente, aunque no se refleje tal aumento en la determinación con el catéter de arteria pulmonar (Fig. 32). Ciclo respiratorio Respiración normal Fin inspiración Ventilación mecánica Fin expiración Respiración profunda Forma de ondas Presión de enclavamiento Presión pleural Presión transmural Fig. 32.- Relación entre las presiones de enclavamiento, pleural y transmurales en relación con la respiración (Ahrens y Taylor). La razón por la que las ondas varían con la respiración es primariamente una función de la referencia externa del catéter a la presión atmosférica para la lectura del cero. Debido a que la presión que rodea a los vasos sanguíneos en el tórax es cercana a la atmosférica, pero está influenciada por la presión pleural, el empleo de un sistema de transducción referenciado a la presión atmosférica y no a la presión pleural puede introducir errores en el análisis de los valores. En la mayoría de los casos, el error es pequeño debido a que la presión intrapleural normal (-3 mm Hg) es cercana a la atmosférica (0). Sin embargo, existen muchas circunstancias en las cuales la presión intrapleural no es cercana a la atmosférica. La identificación de las condiciones en las cuales la presión intrapleural es sustancialmente distinta de la presión atmosférica provee la base para una correcta interpretación de los valores hemodinámicos en presencia de artefactos respiratorios. Causas de error con las variaciones respiratorias. Virtualmente todos los sistemas de monitoraje hemodinámico emplean un transductor localizado fuera del organismo. A los efectos de que el transductor pueda realizar la medición, se toma un punto de referencia o de base. Este punto de referencia es la presión atmosférica. A partir de este punto de referencia, cualquier cambio en la presión en los vasos sanguíneos va a ser medido por el transductor externo. El sistema precitado tiene como inconveniente que no mide la presión intrapleural. Cuando se muestra la onda de pulso venoso, la presión hemodinámica verdadera (presión transmural) es distorsionada. Como resultado de esta distorsión, la onda hemodinámica se altera, mostrando habitualmente una fluctuación de la línea de base. A los efectos de evitar las mediciones incorrectas, se debe realizar una aproximación a la presión intrapleural. Esto se logra más comúnmente leyendo las ondas de presión cuando la presión intrapleural está próxima a lo normal. La presión intrapleural está cercana a la línea de base cuando no existen presiones inspiratorias ni espiratorias. El flujo de gas al final de la espiración es, o debería ser, cero. El final de la espiración es, por lo tanto, el punto más frecuentemente utilizado como referente de una presión intrapleural estable (Fig. 33). Inspiración Expiración Fig. 33. Relación de las curvas de presión de arteria pulmonar y capnografía. La flecha indica el final de la expiración, punto donde se deben realizar las mediciones. Un aspecto importante a tener en cuenta es el tipo de distorsión producido por los ciclos respiratorios. En el paciente crítico, la respiración puede ser espontánea o asistida con un respirador. En cualquier caso, la distorsión más significativa de la onda de pulso es producida por el modo en que se produce el cambio más importante de la presión intrapleural. El componente respiratorio que produce la mayor distorsión es la respiración espontánea; así, cuando el paciente se encuentre en asistencia respiratoria, una respiración desencadenada espontáneamente podrá producir una distorsión sustancial en la onda de pulso. La ventilación mecánica tiende a producir menos efectos sobre la onda de pulso debido a que la ventilación a presión positiva se introduce en el aparato respiratorio, no directamente en el espacio pleural. La masa pulmonar tiende a absorber la presión generada por el ventilador. En los sujetos con pulmones sanos, con alta compliance, la presión es fácilmente conducida a través del parénquima pulmonar y llega con pocas modificaciones a la pleura; en cambio, en los pacientes con pulmones consolidados, la transmisión de presión a la pleura es muy escasa, y por tanto, muy limitada la interacción con la presión intravascular. En un paciente con respiración espontánea, la onda de pulso disminuirá durante la inspiración. A fin de identificar la correcta localización en la cual leer los valores de presión, se debe utilizar la onda inmediata anterior al inicio del esfuerzo inspiratorio. Como en la respiración normal la inspiración habitualmente es más corta que la espiración, el período inspiratorio puede ser identificado estableciendo cuál es el sector de ondas más corto. Típicamente, el período más largo de respiración es el espiratorio. Dos excepciones potenciales existen: en la ventilación con inversión de la relación I:E, la espiración es más corta que la inspiración. La segunda excepción es el paciente con taquipnea de más de 30 respiraciones por minuto, en la cual los tiempos inspiratorio y espiratorio pueden ser similares. En estos casos, se produce tal distorsión de las ondas que puede ser difícil o imposible realizar una adecuada evaluación de las mismas. Como regla, se admite que la presión intrapleural es mayor que la esperada debido a la espiración activa y, como consecuencia, los valores hemodinámicos serán artificialmente altos. Cuando un paciente se encuentra en asistencia ventilatoria, la interpretación de los valores en las ondas depende de si el paciente desencadena el esfuerzo ventilatorio o está dependiente totalmente del respirador. En los pacientes que no desencadenan el esfuerzo ventilatorio, la única distorsión en la onda de pulso será la producida por la respiración a presión positiva generada por el respirador. Dicho artefacto podrá o no ser significativo, dependiendo de la compliance pulmonar del paciente. Como regla, la ventilación a presión positiva produce un ligero ascenso en la línea de base durante la inspiración. Si el paciente desencadena el esfuerzo ventilatorio, la respiración espontánea podrá producir un descenso en la onda. Esta onda descendente puede ser seguida por un artefacto positivo generado por el ventilador. La clave para leer este tipo de artefacto es identificar el inicio inspiratorio y leer la onda antes de éste. Tanto el descenso inspiratorio como el ascenso ulterior en la onda de pulso están influenciados por la presión intrapleural y deben ser evitados. Es necesaria la localización del final de la espiración, justo antes de la deflección negativa de la próxima inspiración, para obtener valores correctos. El empleo del monitoraje de la presión en la vía aérea para identificar puntos específicos en el ciclo respiratorio es útil para ayudar a obtener un análisis más adecuado de las ondas de pulso. El monitoraje de la presión en la vía aérea es relativamente simple, requiriendo solo un transductor y un amplificador conectado al tubo del ventilador próximo al tubo endotraqueal. El monitoraje de la presión en la vía aérea permite la fácil identificación del final de la espiración y su adecuada comparación con las ondas de pulso. Otra forma de obtener un punto de referencia del fin de espiración es utilizando la curva de capnografía (Fig. 33). En pacientes con presión positiva de fin de espiración (PEEP), la medición de la PEP puede ser dificultosa. En estas circunstancias, si la PEEP se asocia con un aumento de la PEP, ello puede responder a tres motivos: 1. La PEEP no está alterando la presión capilar transmural, y la presión de enclavamiento es real. 2. La PEEP está comprimiendo los capilares, por lo que en realidad se está midiendo la presión alveolar. 3. La PEEP que rodea al corazón disminuye la distensibilidad del ventrículo izquierdo, incrementando la PEP a pesar de mantenerse el mismo volumen de fin de diástole. Desafortunadamente, es muy difícil identificar exactamente la causa del incremento de la PEP en un paciente con PEEP. En estos casos, se sugiere que las presiones tomadas se utilicen solo como datos paramétricos y no absolutos. Por último, se debe destacar que en presencia de hiperinsuflación dinámica y PEEP intrínseca, la determinación de la presión enclavada pulmonar puede sobreestimar el valor de presión de fin de lleno ventricular izquierdo, y asociarse con hipovolemia efectiva si se somete al paciente a una restricción hídrica en función de los valores obtenidos. UTILIDAD PRÁCTICA DE LA DETERMINACIÓN DE LA PRESIÓN DE ENCLAVAMIENTO PULMONAR Presión de enclavamiento pulmonar y precarga El principio de Frank-Starling establece que la fuerza de contracción ventricular está determinada por la longitud de la fibra muscular cardíaca al final de la diástole, o sea en el nivel de máxima precarga. La longitud de la fibra miocárdica en el momento inmediato anterior a la sístole se correlaciona estrechamente con el volumen de fin de diástole ventricular izquierdo (VFDVI). Por su parte, el VFDVI está determinado por la compliance del ventrículo y por su presión de distensión o presión transmural, la que es igual a la presión de fin de diástole ventricular (PFDVI) menos la presión pericárdica. Al no existir un método simple que permita evaluar en forma seriada el VFDVI a la cabecera del paciente, la adecuación de la precarga generalmente se evalúa por la presión enclavada pulmonar o presión capilar pulmonar (PCP), asumiendo que estas son equiparables. Sin embargo, para que la presión de enclavamiento provea una estimación clínica adecuada de la precarga, la misma debe aproximarse a la PFDVI, y la relación de esta última con el VFDVI no debe estar alterada por anormalidades en la compliance miocárdica o por aumentos de la presión yuxtacardíaca. En el corazón normal, la PEP media se aproxima estrechamente a la PFDVI. Sin embargo, la PEP puede sobreestimar la PFDVI cuando existe una estenosis mitral o cuando aparece una onda V grande. En este último caso, la PFDVI se refleja mejor por la presión medida justo antes del comienzo de la onda V. A la inversa, una disminución en la compliance ventricular debido a hipertrofia o isquemia miocárdica, puede determinar que la PEP sobreestime significativamente la precarga o VFDVI. Cuando disminuye la compliance ventricular o existe hipervolemia, la sístole auricular produce un aumento significativo en la presión intraventricular justo antes del comienzo de la contracción ventricular. En este caso, la PFDVI es mejor estimada por la presión en el punto Z, justo después del pico de la onda A. En pacientes con insuficiencia aórtica aguda, la regurgitación de sangre hacia el ventrículo izquierdo aumenta rápidamente la presión de dicha cámara, y la válvula mitral se cierra antes de que concluya la diástole, por lo que continuará regurgitando sangre con gran incremento de la presión de fin de diástole ventricular izquierda, sin que ello afecte la presión media auricular, y por tanto, sin aumentar la presión capilar pulmonar. Los dos factores que tienen el efecto más profundo sobre la relación entre PEP y VFDVI son las reducciones en la compliance ventricular y los aumentos en la presión yuxtacardíaca. Una reducción de la distensibilidad ventricular debida a una hipertrofia muscular o a una rigidez aguda inducida por isquemia pueden condicionar la necesidad de una alta PEP para lograr una precarga óptima. En forma similar, cuando la presión yuxtacardíaca está aumentada debido a un aumento del volumen pulmonar, a una expiración forzada o al empleo de PEEP, la medida de la PEP puede sobrestimar la presión de lleno transmural que influencia el VFDVI. Dada la variabilidad potencial en la compliance ventricular y en la presión yuxtacardíaca, no es sorprendente que los estudios en los pacientes críticos hayan demostrado solo una modesta correlación entre el VFDVI y la PEP. En un paciente en particular, la PEP que representa la precarga óptima es mejor definirla por la evaluación de la respuesta hemodinámica a una carga de fluidos. Luego de realizar una medición basal, se administran bolos de fluido hasta que la PEP aumenta al menos 3 a 5 mm Hg, luego de lo cual se reevaluan los datos hemodinámicos. La PEP correspondiente a una precarga óptima puede ser definida como aquella por encima de la cual, subsecuentes aumentos, sólo producen un mínimo aumento en el volumen de eyección ventricular. En individuos normales, la PEP óptima se estima entre 10 y 12 mm Hg. Numerosos autores han demostrado que si bien una presión de llenado de 12 mm Hg es adecuada en pacientes con compliance cardíaca normal, caso de los portadores de hemorragia gastrointestinal o trauma; una presión mayor, de 14 a 18 mm Hg, puede ser requerida para el llenado ventricular óptimo en patologías que cursan con disminución de la compliance, tales como la isquemia de miocardio. Los pacientes portadores de cardiomiopatías dilatadas y los que se encuentran en el posoperatorio de cirugía cardíaca, por su parte, pueden requerir mayor volumen, y por tanto mayor presión, a fin de lograr una respuesta cardíaca adecuada. Por último, en los pacientes con estados sépticos inflamatorios que se asocian con alteraciones de la compliance ventricular, la mejor presión de lleno puede ser difícil de definir. Las anteriores son recomendaciones generales, debiendo tenerse presente que cada situación particular puede plantear una conducta específica, siendo distinta la aproximación, por ejemplo, en un paciente con oliguria e hipotensión arterial, a un paciente con SDRA. Las intervenciones terapéuticas deben estar dirigidas a corregir problemas clínicos específicos, más que a lograr un valor preestablecido de PEP. Presión de enclavamiento pulmonar y edema pulmonar La filtración a nivel de los capilares pulmonares se realiza siguiendo los principios establecidos en la Ecuación de Starling: Q = K (Pcap-Pint) - σ (πPcap - πPint) Donde: Q es el flujo de filtrado; K es el coeficiente de filtración para el plasma, Pcap es la presión dentro de los capilares pulmonares en el sitio de filtración; Pint es la presión intersticial pulmonar; σ es el coeficiente de reflexión del endotelio capilar a las moléculas del plasma; y π Pcap y πPint son la presión oncótica dentro de los capilares pulmonares y en el intersticio, respectivamente. Como se comprueba en la ecuación, la Pcap es un determinante mayor del flujo a través del endotelio capilar hacia el intersticio pulmonar. En efecto, tal presión es el mayor determinante del edema intersticial dentro del pulmón. Desgraciadamente, es imposible medir directamente la presión capilar pulmonar en el pulmón intacto, y por tanto, sólo se pueden realizar mediciones indirectas, de las cuales la más utilizada en clínica es la presión de enclavamiento pulmonar. La PCP puede ser de gran ayuda para establecer el diagnóstico diferencial y el manejo del edema pulmonar. Como ya se adelantó, la medida de la presión de enclavamiento pulmonar puede no corresponderse con la presión capilar pulmonar, en particular en pacientes con SDRA. En estos casos, se debe intentar obtener el valor de esta última a través del análisis del trazado de la curva de presión pulmonar en el momento en que se procede a la insuflación del balón, según la técnica de Collee (Fig. 29). M. Levy sostiene que esto se puede lograr hasta en el 70% de los casos si el registro de dicha curva es satisfactorio. En general, se requiere una PCP de al menos 20 mm Hg para que un edema por transudación (hidrostático o de alta presión) se haga evidente clínica o radiográficamente. Un valor menor de PCP puede acompañarse de edema pulmonar en pacientes con estados hipooncóticos, con lesión de la membrana alvéolo-capilar o con baja compliance ventricular izquierda; mientras que pacientes con una presión auricular izquierda crónicamente elevada, pueden no presentar manifestaciones clínicas aun con PCP de hasta 30 mm Hg. Cuando el edema es el resultado de un aumento de la permeabilidad de los capilares pulmonares, la PCP se encuentra por debajo de 18 mm Hg. Se debe tener en cuenta que la lectura aislada de un registro de PEP no permite establecer con certeza si el edema pulmonar es exclusivamente hemodinámico o por aumento de la permeabilidad, especialmente cuando el registro se realiza luego de una intervención terapéutica. Algunos ejemplos contribuirán a clarificar este concepto. Se puede producir un edema agudo de pulmón hidrostático a pesar de existir un volumen intravascular normal en caso de una disminución aguda de la compliance ventricular (disfunción diastólica) debido a isquemia o a una crisis hipertensiva. Para el momento en que el catéter de arteria pulmonar se halla en posición de realizar los registros, la isquemia o la hipertensión severa pueden haberse corregido, y la PEP puede ser normal o baja. A la inversa, una PEP elevada puede observarse en un paciente con ARDS si existen una hipervolemia o una disfunción cardíaca izquierda coexistentes. Se requiere habitualmente un período de observación clínica para definir el mecanismo de base causante del edema pulmonar. Si la permeabilidad es normal, el mantenimiento de una PCP <18 mm Hg habitualmente conduce a una marcada mejoría en las manifestaciones clínicas y radiográficas del edema pulmonar dentro de las 24 horas. INTERPRETACIÓN DE LAS ONDAS ANORMALES Variaciones de la onda A Dos condiciones comunes pueden aumentar la presión auricular y hacer que la onda A sea anormalmente grande, haciendo que la misma no refleja la presión de fin de diástole del ventrículo respectivo: 1) la pérdida de la sincronía aurículo-ventricular, y 2) la estenosis mitral o tricuspídea. En adición, la onda A puede desaparecer, resultando en la pérdida del estándar para la estimación de la presión de fin de diástole ventricular. Esto ocurre en la fibrilación auricular, donde no existe contracción auricular. Cuando existe una disritmia por disociación AV, puede hacerse presente una pérdida de la sincronía, causando ondas A gigantes en el pulso venoso. Las disritmias que pueden producir ondas A gigantes incluyen el bloqueo AV de segundo o tercer grado, las extrasístoles auriculares o la taquicardia auricular con bloqueo, las contracciones ventriculares prematuras, la taquicardia ventricular, y los ritmos de la unión. De igual modo, en pacientes con marcapaseo VVI con conducción retrógrada, la onda P aparecerá inmediatamente después del QRS con la consiguiente onda A en cañón. Cuando la contracción auricular está retardada, puede ocurrir en forma simultánea con la contracción ventricular. La aurícula no puede enviar la sangre al ventrículo debido a que en este momento están cerradas las válvulas aurículo-ventriculares. El resultado es un aumento en la presión auricular y el pasaje de sangre en sentido retrógrado, lo cual es registrado en la curva de presión venosa como una onda A gigante. En caso de leer estos valores, se introducirá sin duda un error en la aproximación a los valores de presión de fin de diástole ventricular. Otra circunstancia en la cual se puede reconocer la presencia de onda A gigante es en la estenosis subaórtica hipertrófica (Fig. 34). En la lectura de la PEP, una indicación de la anormalidad de la onda A es cuando el valor medio de la misma es mayor que el valor de la PAMP. Como ya se adelantó, esto no es posible, de tal forma que ante su aparición es prudente investigar las causas potenciales de anormalidades de la onda A. Fig. 34. Onda A gigante en paciente con severa estenosis subaórtica hipertrófica. Onda A Las circunstancias en las cuales la onda A está anormalmente elevada en ausencia de disritmias incluyen la estenosis valvular mitral o tricuspídea. Si la aurícula tiene dificultad en impulsar su sangre hacia el ventrículo por una estrechez valvular, la presión auricular que enfrenta a la válvula lesionada se incrementa, resultando en ondas A de valor aumentado. La interpretación es similar a la descrita anteriormente. En estos casos es imposible estimar el valor de la presión de fin de diástole ventricular por la medida de las presiones auriculares. Como ya se adelantó, la causa más común de pérdida de la onda A es la ausencia de contracción auricular. Las disritmias que producen esta situación son los ritmos de la unión y ventriculares y la fibrilación auricular. Si la onda A está ausente, se puede intentar la estimación de la presión de fin de diástole ventricular correlacionando la curva de presión con el ECG. Aceptando que el final de la diástole se produce cerca del final del complejo QRS, se debe registrar la presión al final del mismo, lo cual dará un valor aproximado al de la presión ventricular. Esto se refiere como la interpretación en la posición previa a la onda V. Variaciones de la onda V La presencia de ondas V grandes o gigantes no es infrecuentre en la práctica clínica. La causa más común es la insuficiencia mitral (para la lectura de la PEP) o tricuspídea (para la lectura de la PVC), aunque la presencia de una aurícula con baja compliance también puede ser la causa. Las ondas V grandes pueden ser producidas por una lesión valvular aguda, o por una incompetencia valvular debida a la dilatación ventricular. La aparición de ondas V grandes puede ocurrir antes de que se presenten síntomas clínicos. Se debe tener presente que no siempre existe onda V grande en presencia de incompetencia valvular. Sin embargo, si la onda V aumenta en un paciente con insuficiencia ventricular izquierda, se debe pensar en la inminencia de un episodio agudo de descompensación. La ausencia de onda V gigante no es sinónimo de ausencia de insuficiencia cardíaca ni de ausencia de insuficiencia mitral. La razón de esta falta de correlación son las variaciones en la compliance auricular, que se analizarán más adelante. La clave para identificar las ondas V anormales es su localización en el intervalo T-P. En la lectura de PVC, la onda V está próxima al final de la onda T, mientras que en el trazado de PCP, la onda V esta próxima a la onda P siguiente. La onda V grande puede aparecer en ausencia de insuficiencia valvular. El mecanismo probable en estos casos es la variación en la compliance auricular. En aurículas distendidas crónicamente, como en sujetos con repetidos episodios de insuficiencia cardíaca, los grandes cambios de volumen pueden no asociarse con cambios significativos de presión, y por tanto, sin la presencia de ondas V gigantes. En el caso de un aumento brusco de la presión auricular izquierda, como puede ocurrir en el infarto agudo de miocardio, en cambio, pequeños cambios en el volumen pueden asociarse con grandes cambios de presión, y presencia de ondas V gigantes. En caso de isquemia intermitente del músculo papilar, la onda V gigante puede ser transitoria. En el contexto de un infarto agudo de miocardio, la presencia de una onda V gigante y transitoria responde en general a isquemia del músculo papilar o de la pared de implantación del mismo; en cambio, la presencia de una onda V prominente pero no transitoria se debe a necrosis o ruptura del músculo papilar, necrosis de la pared de implantación o ruptura de una cuerda tendinosa. En terapia intensiva, la hipervolemia es una de las causas más comunes de presencia de ondas V gigantes. Cuando la aurícula izquierda se distiende, opera en la posición plana de su curva de compliance, de modo que pequeños cambios de volumen producirán grandes cambios de presión. La cantidad normal de sangre que retorna de las venas pulmonares durante la sístole ventricular puede generar una onda V gigante. Esta es más pronunciada en presencia de hipervolemia y aumento del volumen minuto cardíaco. La presencia de onda V gigante puede traer varios problemas en la determinación de las presiones auriculares (Fig. 35). Lo más frecuente es que las ondas V grandes simulen valores altos de presión venosa, los cuales son erróneos. En efecto, la onda V tiene menos correlación con la presión de fin de diástole ventricular que la onda A y no debe ser utilizada para la inferencia de dicha presión. En tal caso, la presión de oclusión pulmonar se debe medir inmediatamente antes del inicio de la onda V para aproximarla a la presión de fin de diástole ventricular izquierda. Una onda V gigante hace que el trazado de arteria pulmonar tenga una apariencia bífida, debida a la presencia de la onda de presión sistólica pulmonar y de la onda V. Con la insuflación del balón, el trazado se hace monofásico, debido a la desaparición de la onda arterial sistólica. Otro problema asociado con la presencia de ondas V gigantes es que el valor de presión diastólica pulmonar sea más bajo que el de presión media de oclusión pulmonar. En este caso, la curva puede simular la de presión de arteria pulmonar, y ello llevar a un avance innecesario del 80 0 catéter, con la posibilidad de producir infarto de pulmón y ruptura de la arteria pulmonar. A B Fig. 35. Onda V en paciente con severa miocardiopatía dilatada de origen isquémico. En la imagen de la izquierda (A) se observa la onda de arteria pulmonar donde se reconocen las dos deflexiones positivas, la segunda correspondiente a la onda V. En la imagen de la derecha (B), correspondiente a la onda de enclavamiento pulmonar, la flecha indica el lugar donde se debe medir la presión de enclavamiento. Taponamiento cardíaco El trastorno fisiopatológico fundamental en el taponamiento cardíaco es una limitación al llenado cardíaco durante la diástole debido al aumento de la presión intrapericárdica. La presión intrapericárdica es una función del volumen del contenido del pericardio y de la compliance del mismo. Un aumento moderado y abrupto en la cantidad de líquido intrapericárdico puede causar un compromiso hemodinámico severo, mientras que un derrame de mayor volumen, pero que se produzca en forma lenta, puede ser bien tolerado. Durante el desarrollo de un derrame con repercusión hemodinámica, la presión intrapericárdica puede igualar a la presión auricular derecha pero ser menor que la presión enclavada pulmonar. En este momento, existe un taponamiento parcial del corazón derecho. Con la ulterior acumulación de fluido, la presión intrapericárdica aumenta al nivel de la presión auricular izquierda, y tanto la presión auricular derecha como la presión enclavada pulmonar serán determinadas por la presión intrapericárdica. Esto explica la característica igualación de las presiones en pacientes con taponamiento severo (Fig. 36). “y“ descendente Pérdida de “y“ descendente Retorno de “y“ descendente Fig. 36. Curva de presión venosa central. Paciente con taponamiento cardiaco secundario a cirugía cardiaca. Se observa la desaparición del descenso “y“ y la ulterior reaparición luego de la evacuación de 1.000 cc de sangre de la lodge pericárdica. Además de la igualación de las presiones, un hallazgo característico del taponamiento es la disminución o desaparición de la onda Y descendente, con preservación o pronunciación del seno X. El descenso X está preservado debido a que la disminución en el tamaño cardíaco durante la sístole ventricular disminuye la presión intrapericárdica. En contraste, cuando la sangre es transferida desde las aurículas a los ventrículos durante la diástole, no hay ningún cambio en el tamaño cardíaco y, como consecuencia de ello, la presión intrapericárdica no disminuye. Por tanto, no hay cambio en la presión auricular derecha durante la diástole ventricular, resultando en un descenso Y mínimo o ausente. Procesos restrictivos La anormalidad fisiopatológica primaria en la pericarditis constrictiva y en la cardiomiopatía restrictiva es la limitación del llenado cardíaco. Aunque la causa del deficiente llenado es diferente (pericardio no complaciente versus miocardio rígido), estos dos trastornos comparten ciertos hallazgos hemodinámicos. Ambos se asocian con un aumento en la presión auricular derecha y en la presión enclavada pulmonar. En la cardiomiopatía restrictiva, la presión capilar pulmonar habitualmente es mayor que la presión auricular derecha, mientras que en la pericarditis constrictiva, ambas presiones son similares. Fig. 37. Pericarditis constrictiva. Descenso Y prominente. La fisiología restrictiva se asocia en forma característica con descensos X e Y prominentes en las ondas de presión auricular. El descenso Y generalmente es más profundo que el descenso X (Fig. 37). El descenso Y profundo es debido al llenado ventricular rápido durante el inicio de la diástole, con una brusca limitación del llenado residual al final de este período. El registro de presiones en la cavidad ventricular derecha muestra el típico patrón de raíz cuadrada (dip-plauteau) que es la manifestación ventricular del valle “y” profundo en la aurícula derecha. Posoperatorio de cirugía cardíaca Luego de la cirugía cardíaca, el descenso del plano tricuspídeo presenta menor amplitud durante la contracción ventricular. Este menor descenso implica una disminución en la velocidad de ingreso de la sangre a la aurícula derecha, y por consiguiente el aumento compensatorio durante la diástole. En un estudio de Dogliotti y colaboradores, se evidenció que el 60% de los pacientes en el posoperatorio no complicado mostraban seno Y más profundo que el seno X y dip-plateau en el registro ventricular derecho, sin que ello se asociara con compromiso hemodinámico. Si bien estas características morfológicas son habituales en el posoperatorio de cirugía cardíaca, existen otros aspectos que permiten diferenciar la presencia de un patrón restrictivo de las cámaras derechas de una falla real del ventrículo derecho. DETERMINACIÓN DEL VOLUMEN MINUTO CARDÍACO DEFINICIÓN El volumen minuto cardíaco hace referencia al volumen de sangre eyectado por cada ventrículo en la unidad de tiempo, y se expresa en L/min. Puesto que el volumen minuto varía con el consumo de oxígeno y el consumo de oxígeno varía con la masa corporal, el volumen minuto cardíaco también varía con la masa corporal. Es importante, por lo tanto, tener alguna forma de normalizar el volumen cardíaco en relación a la masa corporal de modo que las diferencias individuales puedan ser obviadas. Berkson y colaboradores observaron que el índice metabólico varía con la superficie corporal. Puesto que el volumen minuto cardíaco varía con el índice metabólico, el mismo también variará con la superficie corporal. La superficie corporal se calcula a partir del nomograma de Dubois. El volumen minuto cardíaco dividido por la superficie corporal constituye el índice cardíaco. METÓDOS DE DETERMINACIÓN El interés clínico en la determinación del volumen minuto cardíaco queda evidenciado por el número de métodos desarrollados con tal fin (Tabla 5). Estas técnicas pueden ser clasificadas como invasivas y no invasivas, y subdivididas en determinaciones continuas e intermitentes. Los métodos no invasivos no son suficientemente exactos como para ser recomendados para uso general. El método basado en el principio de Fick y la técnica de termodilución son exactos y reproducibles, pero son invasivos, y deben ser utilizados con una técnica estandarizada. El método más utilizado en la clínica es el de termodilución, debido a que es simple, seguro y suficientemente sensible. Tabla 5. Métodos de determinación del volumen minuto cardíaco utilizados en la práctica e investigación clínica. Método Ecodoppler Ecocardiograma Cardiografía de impedancia Contorno de pulso Radiocardiograma Cineangiografía Principio de Fick Dilución de colorante No invasivo x x x x Invasivo Semi Semi x x x x x Intermitente x x Continuo x x x x x x Termodilución Electromagnético x x x x x Aplicación del principio de Fick El principio enunciado por Fick en 1870 es uno de los principios básicos utilizados por la mayoría de las técnicas que determinan el volumen minuto cardíaco. El mismo es esencialmente una adecuación de la ley de conservación de las masas. Esta establece que la cantidad de una determinada sustancia en la emergencia de un sistema es igual a la cantidad de masa que ingresó al mismo, más la suma algebraica de lo que se adicione o retire entre el ingreso y el egreso. Para el organismo vivo, la misma propone que la captación o liberación de una sustancia por un órgano es el producto del flujo de sangre a través del órgano por la diferencia entre los valores arterial y venoso de la misma sustancia. El principio de Fick requiere el empleo de un indicador que se adicione a un ritmo constante. Para la determinación del volumen minuto cardíaco, el oxígeno es la sustancia y los pulmones el órgano. El oxígeno es uno de los mejores indicadores, debido a que el grado de captación del gas por el pulmón, y la cantidad del mismo existente al ingreso y al egreso del órgano, pueden ser fácilmente mensurados. La fórmula específica de determinación del volumen minuto cardíaco utilizando al oxígeno como indicador es la siguiente: Volumen minuto cardíaco (L/min.) = Consumo de oxígeno (ml/min.) . Contenido arterial de O2 - contenido venoso de O2 El consumo de oxígeno se determina aplicando el mismo principio al ingreso y egreso de aire al pulmón. El flujo en este caso es el del aire que se mueve desde la atmósfera hacia y desde el pulmón, y está determinado por la ventilación. El consumo de oxígeno constituye la diferencia entre el contenido de oxígeno en el aire inspirado y el oxígeno contenido en el aire espirado. El contenido de oxígeno en el aire inspirado es igual al producto de la fracción de oxígeno inspirada (Fi O2) por el volumen de aire inspirado; el contenido de oxígeno del aire espirado es igual al producto de la fracción de oxígeno en el aire espirado por el volumen espirado. Normalmente, sólo se mide el volumen espirado en una bolsa reservorio o en un espirómetro, realizando una corrección para la adición de CO2. El contenido arterial de oxígeno se obtiene tomando una muestra de sangre de cualquier arteria, debido a que existe la misma cantidad de oxígeno en todas ellas. El contenido de oxígeno se calcula como el producto de la concentración de hemoglobina por la saturación de oxígeno de la misma, y por la constante 1,39, que expresa la cantidad de oxígeno unido a cada molécula totalmente saturada de hemoglobina. La obtención de la muestra para la determinación del contenido de oxígeno de sangre venosa es más problemática, debiendo obtenerse por cateterismo, ya sea del ventrículo derecho o de la arteria pulmonar, donde se admite que existe una mezcla completa de la sangre proveniente de todo el organismo. La determinación del volumen minuto cardíaco mediante la aplicación del principio de Fick se puede asociar con varios errores: 1) errores en las muestras y en los análisis, 2) errores causados por cambios en el volumen minuto cardíaco, y 3) errores causados por cambios en la respiración (Tabla 6). Aun cuando el método de Fick ha sido descripto como el gold standard, existen muchas dificultades para el empleo de esta técnica. El paciente debe estar en un estado fisiológico estable en el momento del procedimiento, pero la mayoría de los pacientes que requieren determinaciones del volumen minuto cardíaco están críticamente enfermos, lo cual frecuentemente se asocia con un “estado inestable”. Tabla 6. Causas de error en la aplicación del método de Fick. Errores en las muestras y en los análisis Inadecuada mezcla del indicador en el sitio de la muestra Falta de consideración del oxígeno disuelto Inadecuada determinación del valor de hemoglobina Presencia de trombos en la muestra Presencia de shunts Pérdida en el sistema de obtención del gas espirado Errores por cambios causados en el volumen minuto cardíaco Maniobra de Valsalva Pacientes recibiendo transfusiones Pacientes recibiendo drogas inotrópicas Errores causados por cambios en la respiración Cambios en los volúmenes respiratorios Cambios en la frecuencia respiratoria Métodos por dilución de indicadores El procedimiento básico en esta técnica consiste en la inyección de una sustancia indicadora en el lecho venoso y la medición de su concentración en forma continua a nivel arterial. La sustancia no debe afectar la dinámica circulatoria, no se debe disipar entre los puntos de administración y detección, y debe ser fácilmente detectable. Existen dos técnicas diferentes para su realización: 1) la de inyección única en el cual el indicador es rápidamente inyectado, y 2) la técnica de administración continua, en la cual se administra una infusión del indicador en forma continua, y la sangre arterial es analizada durante un período de tiempo para asegurar la obtención de un estado estable a dicho nivel. Hamilton y colaboradores fueron los primeros que trabajaron con la técnica de inyección única, analizando sus posibles errores. Esta técnica es la base de la metodología de termodilución utilizada en la actualidad. La base de la técnica de inyección única de indicador es que luego que éste es rápidamente inyectado en la sangre, la concentración sube rápidamente y luego decrece en función del tiempo (Fig. 38). Cuando la concentración del indicador es evaluada en función del tiempo, se observa un aumento inicial de la concentración y luego una caída. El área bajo la curva permite establecer la concentración media en función del tiempo. El volumen minuto cardíaco se puede calcular utilizando la fórmula: Volumen minuto cardíaco (L/min.) = 60 x I CxT donde: I es la cantidad de indicador inyectado; C: es la concentración media; T: es la duración total de la curva; y 60 convierte los segundos en minutos. Concentración de colorante Recirculación Tiempo Inyección Fig. 38. Curva de dilución de colorante. El mayor problema técnico de este método es la recirculación del indicador, que afecta las características de la parte final de la curva y hace difícil la predicción adecuada del valor T y por ende del área bajo la curva de concentración. Los requerimientos básicos en la técnica de dilución de indicador son que la sustancia se mezcle completamente con la sangre, y que la mayor parte del indicador pueda pasar por el sitio de evaluación antes de que se inicie la recirculación. Los errores potenciales que pueden ocurrir dependen de los cambios en la velocidad del flujo sanguíneo durante la medición, debido a cambios en el volumen minuto cardíaco o a cambios en la fracción de flujo que alcanza el sitio de toma de la muestra. La técnica, para ser realizada con exactitud, requiere de un complejo equipamiento y de un operador con experiencia, por lo que no es un método utilizable a la cabecera del paciente crítico. Técnica de termodilución En la actualidad la sustancia que habitualmente se utiliza como indicador es una solución con una temperatura inferior a la corporal, siendo la técnica de termodilución el método de medición del volumen minuto cardíaco en uso en las UTI. El principio original fue descripto por Fegler en 1954, pero solo se utilizó en forma sistemática con el desarrollo del catéter de arteria pulmonar. El principio básico es que una solución fría inyectada en la sangre en el sitio proximal de la circulación produce un cambio de temperatura que puede ser detectado en un sitio distal. Un bolo de la solución que es más frío que la sangre produce un cambio de temperatura en función del tiempo, que aparece como la inversa de la curva de dilución de colorante. Las ventajas de este método sobre el de dilución de colorantes son que los cambios de temperatura son fáciles de medir; se puede llevar a cabo en vivo y existe escasa recirculación del frío, lo que hace el análisis de la caída de la curva de dilución más simple. Además no existe acumulación del indicador, de modo que la medida se puede repetir en forma prácticamente infinita. El método estándar consiste en la inyección de 10 ml de una solución de dextrosa en agua enfriada a cero grado o a la temperatura ambiente, a través de la línea proximal del catéter multilumen, en la aurícula derecha. El cambio en la temperatura es registrado por un termistor localizado cerca del extremo distal del catéter, a nivel de la arteria pulmonar. Este cambio de temperatura desde el valor de base es registrado por un microprocesador y el volumen minuto cardíaco se calcula por la integración de los cambios de temperatura en función del tiempo, con el empleo de una fórmula matemática compleja: CO = V (Tb - Ti) x K1 x K2 ƒTb(t)dt donde: CO: volumen minuto cardíaco, V: volumen del inyectado, Tb: temperatura inicial de la sangre, Ti: temperatura del inyectado, K1: factor de densidad, K2: constante de computación, y ƒTb(t)dt: integral de los cambios de temperatura de la sangre. Una curva normal muestra en forma característica un ascenso súbito a partir de la inyección rápida de la solución fría. Esto es seguido por una curva descendente de suave pendiente, que se aproxima a la línea de base. Puesto que la curva representa los cambios desde la temperatura más caliente a la más fría y el retorno a la temperatura original, la curva real describe una dirección negativa, pero por convención la mayoría de los gráficos la muestran como una curva positiva. El área bajo la curva es inversamente proporcional al volumen minuto cardíaco. Cuando el volumen minuto cardíaco es bajo, se requiere más tiempo para que la temperatura retorne a la línea de base, produciendo un área mayor bajo la curva. Cuando el volumen cardíaco es alto, el inyectado frío es llevado rápidamente hacia el termistor, y el retorno de la temperatura a la línea de base es rápido. Esto produce un área bajo la curva pequeña. Las causas de error en las mediciones realizadas por termodilución pueden ser dependientes de: 1) factores técnicos en la inyección, tales como errores en la temperatura del inyectado, en el volumen o en la técnica de inyección, 2) errores debidos a variaciones en las condiciones fisiológicas o fisiopatológicas, tales como cambios en la temperatura pulmonar y cambios en el volumen minuto cardíaco, y 3) errores analíticos relacionados con la determinación del área bajo la curva de cambios en la temperatura (Tabla 7). Tabla 7.- Problemas potenciales con la determinación del VMC por termodilución. Factores técnicos en relación con el inyectado Errores en la temperatura del inyectado Errores en el volumen del inyectado Inyección muy lenta Admisión de una constante errónea en la computadora Infusión simultánea de un gran volumen de líquido Variaciones fisiológicas y fisiopatológicas Cambios en la temperatura pulmonar con la respiración Arritmias Regurgitación tricuspídea Presencia de shunts intracardíacos Errores analíticos Volumen minuto cardíaco muy bajo Cambios en la temperatura corporal de base Catéter en posición enclavada Determinación continua del volumen minuto cardíaco Recientemente se han desarrollado técnicas para obtener la medida continua del volumen minuto cardíaco por la técnica de termodilución. Para ello, se utiliza un catéter con un filamento cuyo extremo se encuentra próximo al orificio proximal del catéter de arteria pulmonar. Este filamento descarga una onda de calor a períodos preestablecidos de tiempo. Un termistor distal evalúa los cambios en la temperatura de la sangre, utilizando a la misma como medio de determinación de los cambios térmicos. La ventaja de este método es que se hacen más evidentes las medidas atípicas y la tendencia puede ser más fácilmente seguida. El sistema presenta una muy buena exactitud y precisión cuando se compara con el método de Fick y con la técnica de termodilución. La precisión y exactitud es excelente luego de 45 minutos de la cirugía con circulación extracorpórea, pero no en el período posoperatorio inmediato, debido presumiblemente a los cambios en la temperatura de base. PARÁMETROS HEMODINÁMICOS Y METABÓLICOS La evaluación hemodinámica de los pacientes puede incluir la determinación de parámetros en forma invasiva y no invasiva. A partir de las determinaciones directas, se puede completar la evaluación de la performance cardíaca mediante la obtención de una serie de parámetros derivados (Tabla 8). DETERMINACIONES DIRECTAS Frecuencia cardíaca. Uno de los valores más fáciles de obtener para la evaluación hemodinámica es la frecuencia cardíaca. Como un componente del volumen minuto cardíaco, la frecuencia cardíaca juega un rol integral, paralelamente al volumen de eyección ventricular. La frecuencia cardíaca se puede obtener por palpación de los pulsos periféricos o a través del registro electrocardiográfico. Presión arterial sistémica. La presión arterial es la tensión medida dentro de los vasos sanguíneos durante la sístole y diástole ventricular. Esta medición puede ser obtenida en forma indirecta con un esfingomanómetro, o más exactamente con un catéter intraarterial. Presión arterial pulmonar y presión de enclavamiento pulmonar. Con el empleo del catéter de arteria pulmonar, se pueden obtener la presión arterial pulmonar sistólica y diastólica, así como la presión de enclavamiento pulmonar. Presión auricular derecha. La presión de lleno ventricular derecha, en mm Hg o en cm H2O, puede ser obtenida utilizando la luz proximal del catéter de arteria pulmonar o un catéter venoso central. Este valor provee información sobre la volemia y la función ventricular derecha. Volumen minuto cardíaco. Mediante el empleo del catéter de termodilución, se pueden realizar determinaciones de volumen minuto cardíaco a la cabecera de la cama con relativa facilidad y exactitud. La cantidad de sangre bombeada por el corazón, en litros por minuto, provee una evaluación global de la performance cardíaca. SvO2 en la arteria pulmonar. La sangre venosa de todas las partes del organismo es colectada y mezclada en las cámaras cardiacas derechas antes de pasar a través de los capilares pulmonares. La saturación de oxígeno de la sangre venosa mezclada (SvO2) puede ser medida utilizando el catéter de arteria pulmonar, ya sea en forma intermitente por extracción de sangre, o en forma continua si el catéter está equipado con una fibra fiberóptica. Los valores normales de SvO2 son de 70-75%, correspondientes a una PvO2 de 35-40 mm Hg. PARÁMETROS DERIVADOS A partir de las mediciones directas antes citadas, se pueden calcular parámetros derivados a fin de evaluar en su totalidad la performance cardíaca y normalizar los valores obtenidos en función de la superficie corporal. Presión arterial media. La presión arterial media es un promedio de la presión en el sistema vascular durante la sístole y la diástole. Es necesario el mantenimiento de una presión mínima para lograr la perfusión coronaria y tisular. Este valor puede ser medido eléctronicamente o aproximadamente con la fórmula: PAM = PAS + (PAD x 2) 3 Donde: PAM: presión arterial media, PAS: presión arterial sistólica, PAD: presión arterial diastólica. Indice cardíaco. El rango normal del volumen minuto cardíaco varía entre 4 L/min. y 8 L/min. Puesto que el valor evalúa la función cardíaca, la normalización del mismo en función de la superficie corporal puede ofrecer una información más precisa. Para ello, se utiliza la superficie corporal (BSA) obtenida a través de un nomograma que utiliza el peso y la altura del paciente. Cualquier valor obtenido se puede indexar dividiéndolo por la superficie corporal. El nuevo valor obtenido se denomina índice cardíaco. IC = VMC/BSA Donde: IC: índice cardíaco; VMC: volumen minuto cardíaco; BSA: superficie corporal 2 en m Volumen de eyección. El volumen de eyección es la cantidad de sangre bombeada por el ventrículo en una contracción. Puesto que el volumen de eyección es parte de la ecuación de volumen minuto cardíaco, su valor puede obtenerse a través de la fórmula matemática: VE = VMC x 1.000 ml/L FC Donde: VE: volumen de eyección; VMC: Volumen minuto cardíaco; FC: frecuencia cardíaca Indice de volumen de eyección. Como en el caso del volumen minuto cardíaco, el volumen de eyección también puede indexarse en función de la superficie corporal. Se conoce como Indice de eyección (SI). Las fórmulas aplicables son: SI = VE o CI BSA FC Fracción de eyección. La fracción de eyección (FE) hace referencia a la cantidad de sangre eyectada por el ventrículo durante la sístole, en relación con el volumen existente al final de la diástole, y se expresa por la fórmula: FE = VFD - VFS VFD El valor precedente no se puede obtener utilizando un catéter de arteria pulmonar convencional. La forma habitual de establecerlo es por ecocardiografia. Resistencia vascular sistémica. La resistencia vascular sistémica (RVS) mide la resistencia enfrentada por el ventrículo izquierdo. Puesto que la resistencia relaciona la presión al flujo, la presión se obtiene restando la presión entre el inicio del circuito (presión arterial media) y el final (presión auricular derecha). Este valor es luego dividido por el flujo o volumen minuto cardíaco. Se utiliza un factor de conversión de 80 para ajustar este valor a unidades de fuerza: dinas/seg./cm-5. RVS = (PAM - PaD) x 80 VMC Donde: RVS: resistencia vascular sistémica, PAM: presión arterial media, PaD: presión auricular derecha, VMC: volumen minuto cardíaco. Resistencia vascular pulmonar. También en este caso el gradiente del circuito se mide restando de la presión arterial pulmonar media la presión enclavada pulmonar, que se asimila a la presión de la aurícula izquierda, y la resistencia vascular se obtiene dividiendo el valor precedente por el flujo o volumen minuto cardíaco. También se utiliza el mismo factor de conversión de 80. RVP = (PAMP - PEP) x 80 VMC Donde: RVP: resistencia vascular pulmonar; PAMP: presión arterial pulmonar media; PEP: presión de enclavamiento pulmonar; VMC: volumen minuto cardíaco. Trabajo de eyección o trabajo cardíaco izquierdo. Otra manera de evaluar la función ventricular es midiendo el trabajo externo del ventrículo en una contracción. Este valor puede ser calculado obteniendo la presión promedio generada por el ventrículo durante un latido cardíaco y multiplicando dicho valor por la cantidad de sangre eyectada durante dicho latido. Se puede utilizar otro factor para convertir la presión en trabajo: 0.0136. TEVI = (PAM - PFDVI) x VE x 0,0136 Donde: TE: trabajo de eyección ventricular izquierdo, PAM: presión arterial media, PFDVI: presión de fin de diástole ventricular izquierda, VE: volumen de eyección. TEVD = (PAMP - PAD) x VE x 0,0136 Donde: TEVD: trabajo de eyección ventricular derecho, PAMD: presión arterial pulmonar media, PAD: presión auricular derecha El índice de trabajo de eyección, por su parte, es el valor del trabajo de eyección dividido por la superficie corporal, según la fórmula: ITEVI = SI x (PAM - PEP) x 0,0136 Donde: ITEVI: índice de trabajo de eyección ventricular izquierdo, SI: índice de volumen de eyección, PAM: presión arterial media, PEP: presión enclavada pulmonar Disponibilidad de oxígeno. La disponibilidad de oxígeno a los tejidos (DO2) es el producto del contenido de oxígeno de la sangre por el volumen de sangre que perfunde el organismo. DO2 = CaO2 x VMC Donde: DO2: disponibilidad de oxígeno a los tejidos, CaO2: contenido arterial de oxígeno, VMC: volumen minuto cardíaco. El valor de la DO2 habitualmente se indexa a la superficie corporal, utilizando el índice cardíaco en reemplazo del volumen minuto cardíaco, expresándose el valor final en mililitros por minuto por metro cuadrado, según la fórmula: DO2 = IC x CaO2 x 10 ml.min-1.m-2 El contenido de oxígeno de la sangre, por su parte, es la suma del oxígeno transportado en forma disuelta más el oxígeno transportado por la hemoglobina, según la fórmula: CaO2 = (Hb x SaO2 x 1,34) + PaO2 x 0,003 Donde CaO2: contenido arterial de oxígeno, Hb: hemoglobina en g/dl -1 de sangre; SaO2: saturación arterial de la hemoglobina con oxígeno, 1,34: capacidad de transporte de la hemoglobina cuando está totalmente saturada (ml O2 g-1 Hb), PaO2: presión parcial de oxígeno en la sangre arterial en mm Hg, 0,003: coeficiente de solubilidad del oxígeno. Consumo de oxígeno. La velocidad a la cual se realiza el proceso de metabolismo aeróbico puede ser evaluada midiendo el consumo de oxígeno (VO2) y la producción de anhídrido carbónico (VCO2). El consumo de oxígeno total del organismo puede ser medido en la práctica clínica mediante la aplicación del principio de Fick o por calorimetría indirecta. Como ya se indicó, el principio de Fick establece que la velocidad a la cual una sustancia, para el caso el oxígeno, es utilizada por un órgano o por el organismo en su totalidad es igual a la diferencia arteriovenosa de la concentración de la sustancia multiplicada por el flujo sanguíneo. Por tanto, si se conocen el volumen minuto cardíaco, el contenido arterial de oxígeno y el contenido venoso de oxígeno, idealmente medido en la arteria pulmonar, la ecuación de Fick puede ser aplicada según: VO2 = VMC (CaO2 - CvO2) El VO2 se indexa a valores de superficie corporal, reemplazando el valor de volumen minuto cardíaco por el de índice cardíaco, y se aplica la fórmula: V02 = IC (CaO2 - CvO2) x 10 ml.min-1m-2 La técnica de calorimetría indirecta involucra la medición de las concentraciones de oxígeno y dióxido de carbono en el aire inspirado (Fi) y expirado (Fe) y los volúmenes de aire inspirado (Vi) y expirado (Ve). El consumo de oxígeno será igual a la diferencia entre el oxígeno inspirado y expirado. Indice de extracción de oxígeno. El índice de extracción de oxígeno (oxygen extraction ratio: OER) hace referencia a la cantidad de oxígeno extraído de la sangre arterial en su pasaje a través de los tejidos, y se obtiene empleando la fórmula: OER = CaO2 - CvO2 CaO2 Tabla 8. Parámetros circulatorios y de oxigenación y cálculos respectivos. Medida o cálculo Presión arterial sistólica Presión arterial diastólica Presión arterial media Presión de pulso Frecuencia cardíaca Presión venosa central Volumen de eyección Indice de volumen de eyección Presión sistólica pulmonar Presión diastólica pulmonar Presión media pulmonar Medición directa Medición directa (PAS + 2PAD)/3 PAS - PAD Medición directa Medición directa VE = VMC/FC SI = VE/superficie corporal Medición directa Medición directa Medición directa Valores normales 100-140 60-90 92-110 60/90 2-8 50-100 30-50 16-24 5-12 11-15 Unidades mm Hg mm Hg mm Hg mm Hg Latidos/minuto mm Hg ml ml.m-2 mm Hg mm Hg mm Hg Presión de enclavamiento Volumen minuto cardíaco (VMC) Indice cardíaco (IC) Indice de trabajo de eyección VI Indice de trabajo VI Indice de trabajo de eyección VD Indice de trabajo VD Resistencia vascular sistémica Resistencia vascular pulmonar Indice de resistencia vascular sistémica Indice de resistencia vascular pulmonar Variables de oxigenación Tensión de oxígeno arterial Saturación de oxígeno arterial Tensión de oxígeno venosa central Saturación de oxígeno venosa central Contenido arterial de oxígeno Medición directa Medición directa VMC /Superficie corporal ITEVI = RVS x PAM x 0.0136 ITVI = IC x PAM x 0.0136 ITEVD = RVS x PAP x 0.0136 ITVD = IC x PAP x 0.0136 RVS = 80 (PAM - PVC)/VMC RVP = 80 (PAMP - PCP)/VMC IRVS = 80 (PAM - PVC)/IC 5-12 4,5-6,0 2,5-3,0 44-68 3-4.6 4-8 0.4-0.6 900-1.200 120-200 1.760-2.600 IRVP = 80 (PAP-PEP)/IC 45-225 Medición directa Medición directa Medición directa Medición directa 85-100 96-100 33-53 70-80 mm Hg % mm Hg % 18-21 ml/dL 12-15 ml/dL 4-5.5 520-720 100-180 22-30 22-30 ml.dl-1 ml.min-1.m-2 ml.min-1.m-2 % % CaO2 = (Hb x SaO2 x 1.39) + (PaO2 x 0,03) Contenido venoso de oxígeno CvO2 = (Hb x SvO2 x 1,39) + (PvO2 x 0,03) Diferencia arterio venosa de O2 C(a-v)O2 = CaO2 - CvO2 Disponibilidad de oxígeno DO2 = CaO2 x IC x 100 Consumo de oxígeno VO2 = C(a-v)O2 x IC x 100 Indice de extracción de oxígeno OER = (CaO2 - CvO2)/CaO2 x 100 Indice de extraccion de oxígeno OER(s): SaO2-SvO2/SaO2 x 100 (simplificado) mm Hg litros.min-1 litros.min-1.m-2 gm.min-1.m-2 gm.min-1.m-2 gm.min-1.m-2 gm.min-1.m-2 dinas.seg.cm-5 dinas.seg.cm-5 dinas.seg.cm-5. m-2 dinas.seg.cm-5. m-2 INTERPRETACIÓN DE LOS PERFILES HEMODINÁMICOS En la práctica, la Medicina Intensiva puede considerarse como “la ciencia de monitorizar a los pacientes para identificar los deterioros fisiológicos agudos y establecer las terapéuticas destinadas a soportar la homeostasis interna”. En este contexto, el aparato cardiovascular en particular ha recibido una gran atención, debido a la facilidad con la cual pueden ser evaluados los parámetros hemodinámicos específicos, la posibilidad de modular el estado cardiovascular con la terapéutica, y la estrecha asociación existente entre el estado cardiovascular y la homeostasis global. En esta aproximación diagnóstico terapéutica a los problemas de la homeostasis general, es fundamental la evaluación tanto del estado hemodinámico basal como de los cambios subsecuentes en respuesta al tiempo o a las intervenciones terapéuticas. La orientación diagnóstica y las actitudes terapéuticas basadas en los datos obtenidos del monitoraje hemodinámico invasivo en los pacientes críticos asumen que un grupo específico de anormalidades en los datos obtenidos reflejan un proceso patológico particular y responden apropiadamente a una propuesta terapéutica específica. Esto está lejos de la realidad. En efecto, en la mayoría de los pacientes críticos, es habitual la coexistencia de distintos procesos, lo cual hace improbable el hallazgo de un modelo típico para diagnosticar y tratar. Esta limitación jerarquiza la necesidad de que la interpretación de los datos sea realizada por un experto, y que los mismos sean analizados en el contexto del paciente en particular que se encuentra en observación. Teniendo presente las consideraciones anteriores, es que se analizarán algunos modelos potenciales de perfiles hemodinámicos. Hipovolemia. La hipovolemia es el estado cardiovascular en el cual el volumen circulante efectivo de sangre es inadecuado para sostener los niveles de volumen minuto cardíaco necesarios para el normal funcionamiento del organismo, excepto que el aumento del tono simpático o los cambios posturales aseguren una cantidad adecuada de retorno venoso. La hipovolemia es un proceso relativo, y puede ocurrir a través de la pérdida absoluta de sangre, como en la hemorragia y el trauma; o de fluidos y electrolitos, como en la diuresis masiva, diarrea, vómitos o evaporación a partir de grandes superficies quemadas, o bien por acumulación de líquidos en un tercer espacio. La respuesta refleja normal a la hipovolemia es el aumento del tono simpático, que produce vasoconstricción, aumento de la resistencia vascular sistémica y taquicardia. El volumen minuto cardíaco puede ser mantenido a través de estos mecanismos, ya que la frecuencia cardíaca aumenta y el volumen de eyección disminuye, al mismo tiempo que el flujo sanguíneo es derivado hacia los órganos nobles. Si se desarrolla hipoperfusión, aparece la acidosis láctica como marcador del metabolismo anaeróbico tisular. La patente hemodinámica característica de la hipovolemia incluye presiones de llenado cardíaco bajas, aumento de la frecuencia cardíaca, disminución del volumen de eyección ventricular, eventual disminución del volumen minuto cardíaco y aumento de la resistencia vascular sistémica. Insuficiencia cardíaca izquierda. La insuficiencia cardíaca izquierda se manifiesta habitualmente por un aumento de la presión de fin de diástole en el ventrículo izquierdo, el aumento de la presión en la aurícula izquierda, y por extensión, el aumento de la presión de enclavamiento pulmonar, todo lo cual se produce para mantener un adecuado volumen de eyección ventricular. Sin embargo, es habitual que dicho volumen de eyección se reduzca y la frecuencia cardíaca aumente. Puesto que la presión de enclavamiento pulmonar es la presión que rige el flujo sanguíneo pulmonar, el aumento de la misma asociado a la insuficiencia cardíaca izquierda puede conducir al edema pulmonar, el cual se asocia con hipoxemia y taquipnea reflejando, respectivamente, la incapacidad de la transferencia de oxígeno desde el alvéolo a los capilares y la hiperventilación refleja. Tal hipertensión pulmonar venosa puede inducir secundariamente un aumento de la presión en la arteria pulmonar, ya sea por la transmisión pasiva retrógrada de la presión vascular, sin cambios en la resistencia vascular pulmonar, o por el aumento del tono vasomotor pulmonar a través de la vasoconstricción pulmonar inducida por la hipoxia. La hipertensión pulmonar secundaria puede subsecuentemente deteriorar la eyección ventricular derecha, produciendo falla biventricular, hipertensión venosa periférica y edemas periféricos, situación característica de la insuficiencia cardíaca izquierda crónica. La respuesta adaptativa normal del huésped a la falla contráctil ventricular izquierda es un aumento del tono simpático, induciendo taquicardia, activación del sistema renina angiotensina, retención de sodio por el riñón, y el incremento secundario del volumen sanguíneo circulante. El perfil hemodinámico de la falla ventricular izquierda aguda y crónica difieren. La falla aguda se manifiesta por un aumento del tono simpático (taquicardia, hipertensión), deterioro funcional ventricular izquierdo (aumento de las presiones de llenado y reducción del volumen de eyección) con mínima falla derecha (presión venosa central normal), y aumento de la extracción de oxígeno manifestado por una baja SvO2. El volumen minuto cardíaco no necesariamente está reducido, e incluso puede estar elevado, debido a la liberación de catecolaminas por la respuesta aguda del estrés. Por lo mismo, la resistencia periférica está aumentada. En la forma severa de insuficiencia ventricular izquierda, la presión ventricular derecha también puede estar elevada, produciendo hipertensión venosa sistémica, con congestión hepática y eventual aumento de las enzimas del hígado. En la insuficiencia cardíaca crónica, si bien el tono simpático está elevado, la frecuencia cardíaca rara vez supera los 105 latidos por minuto. Las presiones de lleno están aumentadas en ambos ventrículos, consistente con la combinación de falla biventricular y retención hídrica. Por lo tanto, el volumen minuto cardíaco no estará disminuido excepto en los casos severos. El hallazgo cardinal es la incapacidad del corazón para aumentar el volumen minuto en respuesta a una carga de volumen o a un estrés metabólico. Como consecuencia del aumento del tono simpático, los flujos sanguíneos esplácnico y renal están reducidos y pueden asociarse con isquemia de los respectivos territorios. Insuficiencia cardíaca derecha. La disfunción aislada del ventrículo derecho puede ocurrir en el contexto de un infarto de miocardio de cara inferior, embolismo pulmonar, o como consecuencia de una enfermedad parenquimatosa pulmonar como la EPOC, o en la hipertensión pulmonar primaria, o en el posoperatorio de cirugía cardíaca. Cuando la disfunción ventricular derecha predomina y es inducida por una enfermedad parenquimatosa pulmonar, se habla de cor pulmonale. El cor pulmonale se asocia con signos de falla retrógrada, elevado volumen y presión en el ventrículo derecho, hipertensión venosa sistémica, bajo volumen minuto cardíaco y reducción de los flujos renal y hepático. Es importante recordar que cuando se dilata el ventrículo derecho, la compliance diastólica ventricular izquierda puede disminuir debido a la interdependencia ventricular, ya sea por una desviación en el tabique interventricular o por limitación en el volumen cardíaco absoluto debido a restricción pericárdica. Por tanto, la presión de enclavamiento puede estar elevada, dando la apariencia de una falla ventricular izquierda. Es importante establecer que si la presión arterial pulmonar media supera los 40 mm Hg, la hipertensión pulmonar probablemente sea crónica, puesto que las elevaciones agudas de la presión pulmonar por encima de estos valores no son compatibles con la vida. Hipertensión pulmonar. Normalmente, la presión arterial pulmonar es baja (14/8 mm Hg) y no aumenta en relación con los incrementos en el flujo sanguíneo pulmonar total. Sin embargo, si el tono vasomotor pulmonar aumenta (hipertensión pulmonar primaria, vasoconstricción hipóxica pulmonar) o la capacitancia vascular disminuye (enfisema, embolismo pulmonar agudo), entonces la presión arterial pulmonar puede aumentar, alcanzando valores similares a los de la presión arterial sistémica. Las elevaciones agudas de la presión media en la arteria pulmonar en exceso de 40 mm Hg no son compatibles con la vida, ya que un ventrículo derecho no adaptado no puede manejar esta elevada carga de presión. Ello explica que la inestabilidad hemodinámica asociada con el embolismo pulmonar agudo no se asocia con presiones elevadas en la arteria pulmonar, pero se manifiesta por una reducción en el volumen minuto cardíaco derecho, taquicardia, elevación de la presión venosa central y bajos volúmenes de eyección. El signo cardinal de la hipertensión pulmonar es un aumento en la resistencia vascular pulmonar, el que puede ser detectado por la presencia de un gradiente de presión entre la presión diastólica de la arteria pulmonar y la presión enclavada pulmonar. Excepto en los estados hiperdinámicos, si el gradiente de presión excede los 10 mm Hg, la resistencia vascular pulmonar estará aumentada. Taponamiento cardíaco. El taponamiento cardíaco puede ocurrir por 1) derrame pericárdico agudo debido a fluidos o sangre, que no necesita ser grande en cantidad, 2) hiperinflación pulmonar o extenso neumo o hemotórax, que actúan como un taponamiento cardíaco limitando el lleno biventricular, 3) hipovolemia y empleo de PEEP. El signo cardinal del taponamiento es la igualación diastólica de las presiones: la presión venosa central, la presión diastólica arterial pulmonar y la presión de enclavamiento pulmonar. Por otra parte, con la inspiración espontánea, el retorno venoso sistémico aumenta rápidamente, aumentando el volumen del ventrículo derecho y disminuyendo la compliance diastólica ventricular izquierda, lo que produce una disminución del llenado ventricular izquierdo. Esto determina una disminución durante la inspiración tanto del volumen de eyección ventricular izquierdo como de la presión arterial sistólica, produciendo el llamado pulso paradojal. Al igual que otros estados de bajo volumen minuto cardíaco, el taponamiento se asocia con taquicardia, volumen de eyección bajo, y en el estadio terminal, una disminución tanto en el volumen minuto cardíaco como en la saturación venosa de oxígeno. Puesto que la presión de lleno ventricular derecha, estimada por la presión venosa central, habitualmente es menor que la presión de oclusión pulmonar, lo que se observa es un aumento progresivo de la presión venosa central hasta que iguala a la presión de oclusión pulmonar, luego ambas aumentan en paralelo. En el taponamiento severo, la taquicardia marcada, la reducción en el volumen de eyección y en el volumen minuto cardíaco, la presencia de una elevación e igualación de la presión venosa central, presión diastólica pulmonar y presión de oclusión pulmonar y el pulso paradojal, hacen el diagnóstico relativamente simple. Sepsis. La sepsis es un proceso complejo definido como una respuesta inflamatoria sistémica de origen infeccioso. La sepsis aguda se caracteriza por un aumento de la actividad simpática (taquicardia, diaforesis) y una elevada pérdida de fluidos a nivel capilar con disminución del volumen intravascular. En el período inicial, previo a la reanimación, esta combinación se asemeja a una hipovolemia, con disminución del volumen minuto cardíaco, normal o aumentada resistencia vascular sistémica y baja saturación venosa de oxígeno, reflejando la hipoperfusion sistémica. La función ventricular izquierda puede estar normal o deprimida, en paralelo con la depresión de otros órganos. Luego de la reanimación inicial, el cuadro clínico de la sepsis refleja un estado hiperdinámico caracterizado por aumento del volumen minuto cardíaco, presiones de lleno ventricular normales, elevación de la saturación venosa de oxígeno, disminución de la resistencia vascular sistémica, y descenso o no de la presión arterial sistémica. Aunque la disfunción miocárdica puede coexistir como una manifestación del proceso inflamatorio, la disminución asociada en el tono arteriolar, responsable de la poscarga, minimiza este aspecto del proceso. En efecto, la disminución de la poscarga permite que el ventrículo izquierdo eyecte una cantidad adecuada de sangre. Por otra parte, se ha comprobado que el pronóstico es mejor en aquellos pacientes que presentan una dilatación ventricular, lo cual permite que la fracción de eyección se mantenga a expensas del mayor volumen de fin de diástole ventricular, aun en la etapa de disminuida contractilidad. Durante la etapa terminal del shock séptico, se produce una depresión cardíaca mayor, con disminución del volumen minuto cardíaco o pérdida total de la resistencia periférica. Shock neurogénico. Tanto la lesión espinal aguda, como la anestesia espinal y las catástrofes del sistema nervioso central, inducen una pérdida del tono simpático. La hipotensión resultante en general no se asocia con taquicardia compensadora. Por tanto, la hipotensión sistémica puede ser profunda y puede precipitar una insuficiencia vascular e isquemia de miocardio. Puesto que el shock neurogénico reduce el tono simpático, se produce una disminución de las presiones de lleno ventriculares, de la presión arterial y del volumen minuto cardíaco. Lo que diferencia al shock neurogénico de la hipovolemia, que son similares en muchos aspectos, es la falta de taquicardia compensadora en el shock neurogénico. Insuficiencia suprarrenal. La insuficiencia suprarrenal aguda se presenta con hiperpirexia y colapso circulatorio. Clásicamente los pacientes presentan nauseas y vómitos, diarrea, confusión, hipotensión y taquicardia. En estos casos, la adición de un nuevo estrés, como el trauma, la cirugía o la infección, pueden precipitar un cuadro agudo de colapso cardiovascular similar al del shock neurogénico, excepto en el hecho de que la vasculatura no responde al tratamiento con agentes adrenérgicos. La falta de respuesta de un paciente hipotenso al tratamiento con drogas vasoactivas debe sugerir el diagnóstico de insuficiencia suprarrenal. El empleo de dosis adecuadas de corticoides habitualmente revierte esta situación. ALGORITMO SIMPLIFICADO PARA EL MANEJO HEMODINÁMICO Cuando los pacientes son separados en base a la presión de oclusión pulmonar, el índice cardíaco y la presión arterial media, la mayoría de los perfiles hemodinámicos pueden encuadrarse en cuatro grupos independientemente de la etiología del proceso primario. Estos grupos específicos pueden determinar terapéuticas específicas. Los cuatro grupos se pueden establecer según los siguientes criterios: Grupo A: Estado normal: Presión de oclusión pulmonar 6 a 15 mm Hg; Indice cardíaco 2,5 a 4 L/min./m2, y presión arterial media 65 a 90 mm Hg. Grupo B: Hipovolemia: Presión de oclusión pulmonar <15 mm Hg, Indice cardíaco < 2,5 L/min./m2. Grupo C: Falla ventricular izquierda: Presión de oclusión pulmonar >18 mm Hg, Indice cardíaco normal 2,5 a 4 L/min./m2, o bajo. Grupo D: Estado séptico: Presión de oclusión pulmonar de 6 a 15 mm Hg, Indice cardíaco aumentado, Presión arterial media > 60 mm Hg. Este esquema tan simple presenta muchas dificultades operativas, por la superposición de patologías. Beloucif y Payen han propuesto una clasificación más completa, basada en datos de función ventricular izquierda y de presión arterial media (Tabla 9). Tabla 9. Algoritmo simplificado para el manejo hemodinámico. Presión arterial media Función ventricular FEVI dinámica > 65% o IC > 5 o SvO2 > 80% < 60 mm Hg Estado hipotensivo hiperdinámico: (¿Sepsis?) Vasopresores 60-100 mm Hg Estado normotensivo hiperdinámico: Observar > 100 mm Hg Estado hipertensivo hiperdinámico: ¿Control del dolor?, ¿Bloqueo β adrenérgico? FEVI adecuada 25-65% o IC 2,2-5 o SvO2:55-80% Hipotensión. Inmediato: fluidos y vasopresores. Si la POP es baja: fluidos; si la POP es alta: vasopresores Hipoperfusión periférica: Si la POP es baja: fluidos; Si la POP es alta: inotrópicos Normal: Observar Hipertensión: Vasodilatadores FEVI baja < 25% o IC < 2,2 o SvO2 < 55% Hipovolemia Hipovolemia? Si la POP es baja: fluidos Si la POP es baja: fluidos Alteracion de la contrac- Alteracion de la tilidad: contractilidad: Si la POC Si la POP es normal o alta: es normal o alta: vasodilatadores vasodilatadores. FEVI: fracción de eyección ventricular izquierda; IC: Indice cardíaco; SvO2: Saturación de sangre venosa mezclada; POP: presión de oclusión pulmonar INDICACIONES PARA EL USO DE LA CATETERIZACIÓN DE LA ARTERIA PULMONAR Desde su introducción en medicina intensiva en el año 1970, el catéter de arteria pulmonar se ha utilizado como método invasivo para el diagnóstico y el manejo de múltiples problemas clínicos en pacientes críticamente enfermos. El catéter se ha utilizado con fines diagnósticos para diferenciar el edema agudo de pulmón cardiogénico del no cardiogénico y para determinar las bases fisiológicas del shock y de la insuficiencia cardíaca aguda. Desde el punto de vista terapéutico, se ha utilizado para guiar la administración de fluidos y de sustancias vasoactivas en pacientes con insuficiencia cardíaca aguda y crónica, sepsis y SDRA, así como para el control de los procedimientos quirúrgicos mayores. Aunque la cateterización de la arteria pulmonar se ha empleado regularmente en estas indicaciones, existen pocos estudios clínicos que hayan establecido su utilidad, tanto en términos de diagnóstico como de beneficio terapéutico, e incluso recientemente se ha cuestionado considerablemente su empleo. Connors y col. publicaron un estudio observacional sobre el empleo del catéter de arteria pulmonar en cinco hospitales universitarios de EE.UU. entre 1989 y 1994. En este estudio, la cateterización de la arteria pulmonar se asoció con un aumento de la mortalidad y de los costos asistenciales cuando se comparó con un grupo control de pacientes similares en los cuales el diagnóstico y el tratamiento fueron guiados sin el empleo del catéter. Un editorial sobre el trabajo, firmado por Dalen y Bone, recomendó un estudio clínico multicéntrico, randomizado y controlado, para evaluar el empleo del catéter de arteria pulmonar en los pacientes críticos, y en caso de no ser realizado, una moratoria en el empleo del catéter. Las consideraciones precedentes llevaron a la realización de una Conferencia de Consenso sobre el tema, auspiciada por la Society of Critical Care Medicine, que se llevó a cabo en Chicago, EE.UU., en diciembre de 1996, y que fue publicada en el Vol. 5, Nº3, de New Horizons. El proceso para establecer el grado de evidencia y graduar las respuestas a las cuestiones planteadas en la Conferencia siguió la metodología propuesta por Sackett y colaboradores (Chest: 95:2(Suppl)S2; 1989), tal como se indica en la Tabla 10. Tabla 10. Grado de respuesta a las preguntas y niveles de evidencia. A B C D E Grado de respuesta a las preguntas Soportado por al menos dos investigaciones de nivel I Soportado por al menos una investigación de nivel I Soportado solamente por investigaciones de nivel II Soportado por al menos una investigación de nivel III Soportado por evidencias de nivel IV o V Grados de evidencia Nivel I Grandes ensayos randomizados con resultados firmes, y riesgo bajo de error falso positivo (α) o falso negativo (β) Nivel II Pequeños estudios randomizados con resultados inciertos; riesgo moderado a elevado de errores falso positivos o negativos Nivel III Estudios no randomizados, con controles contemporáneos Nivel IV Estudios no randomizados, con controles históricos y opinión de expertos Nivel V Series de casos, estudios no controlados, y opinión de expertos Los resultados de la Conferencia de Consenso se indican a continuación. I.- ENFERMEDADES CARDIOVASCULARES Pregunta I A: ¿Permite el manejo con el catéter de arteria pulmonar mejorar el pronóstico en pacientes con infarto de miocardio complicado por hipotensión progresiva o shock cardiogénico? Respuesta: Si; Grado: E Basado en la opinión de los expertos, el manejo guiado por el catéter de arteria pulmonar puede ser beneficioso para los pacientes con infarto agudo de miocardio, complicado con hipotensión progresiva o shock cardiogénico. Sin embargo, no existen pruebas concluyentes de que esta conducta mejore la evolución en esta población de pacientes. Son necesarias nuevas investigaciones para determinar si los pacientes que son sometidos a cateterización de la arteria pulmonar presentan mejor pronóstico que aquellos manejados con modalidades diagnósticas menos invasivas. Pregunta I B: ¿Permite el manejo con el catéter de arteria pulmonar mejorar el pronóstico en pacientes con infarto de miocardio con complicaciones mecánicas? Respuesta: Si, Grado: E El empleo del catéter de arteria pulmonar puede ser útil en pacientes con infarto agudo de miocardio asociado con complicaciones mecánicas. Se necesitan nuevas investigaciones para establecer si los pacientes sometidos a esta modalidad diagnóstica tienen mejor evolución que aquellos sometidos a modalidades diagnósticas menos invasivas, tales como la ecocardiografía. Pregunta I C: ¿Permite el manejo con el catéter de arteria pulmonar mejorar el pronóstico en pacientes con infarto del ventrículo derecho? Respuesta: Si; Grado: E. El empleo del catéter de arteria pulmonar puede ayudar al tratamiento con expansión de volumen y al soporte farmacológico de los pacientes hipotensos con infarto agudo del ventrículo derecho. Se necesitan nuevas investigaciones para determinar si estos pacientes tienen mejor evolución que aquellos manejados con métodos menos invasivos. Pregunta I D: ¿Permite el manejo con el catéter de arteria pulmonar mejorar el pronóstico en pacientes con insuficiencia cardíaca congestiva refractaria? Respuesta: Incierto; Grado: D. El catéter de arteria pulmonar puede ser útil en el manejo de pacientes con formas severas o progresivas de insuficiencia cardíaca congestiva. Se necesitan nuevas investigaciones para establecer si estos pacientes presentan mejor evolución con esta conducta que cuando son manejados con medios menos invasivos. El estudio ESCAPE estuvo destinado a evaluar el rol del empleo del catéter de arteria pulmonar en cuanto a seguridad y posibilidad de mejoría de la evolución clínica en pacientes hospitalizados con síntomas severos y recurrentes de insuficiencia cardiaca. El estudio comprobó que la adición del catéter a una evaluación clínica adecuada aumenta la posibilidad de anticipar eventos adversos, pero no afecta la mortalidad global ni la incidencia de hospitalización. Los autores concluyen que “en pacientes con signos y síntomas de congestión que no se resuelven con terapéutica inicial, la consideración del monitoreo con catéter de arteria pulmonar en centros con experiencia parece razonable si la información puede guiar futuras elecciones terapéuticas. En vista de la información relativa a los efectos deletéreos de la terapéutica intravenosa con inotrópicos, el catéter puede ser utilizado para guiar la terapéutica en pacientes en los cuales se utilizarán estas drogas“. Pregunta I E: ¿Permite el manejo con el catéter de arteria pulmonar mejorar el pronóstico en pacientes con hipertensión pulmonar? Respuesta: Incierto; Grado: E. El catéter de arteria pulmonar puede ser útil para el diagnóstico y para guiar la terapéutica vasodilatadora en pacientes con hipertensión pulmonar. Se necesitan nuevas investigaciones para establecer si estos pacientes podrían también ser manejados en forma efectiva con métodos menos invasivos. Pregunta I F: ¿Permite el manejo con el catéter de arteria pulmonar mejorar el pronóstico en pacientes con shock o inestabilidad hemodinámica? Respuesta: Incierto; Grado: E. El catéter de arteria pulmonar puede ser útil en el manejo de pacientes con shock que no responden a la resucitación con fluidos y al empleo de vasopresores. Se necesitan ensayos clínicos para determinar en qué medida el manejo de las diversas formas de shock con el catéter de arteria pulmonar conduce a una mejor evolución que el manejo con métodos menos invasivos de monitoraje. II.- PERIODO PERIOPERATORIO Pregunta II A: ¿Permite el manejo con el catéter de arteria pulmonar reducir las complicaciones perioperatorias y la mortalidad en los pacientes sometidos a cirugía cardíaca? Respuesta: Pacientes de bajo riesgo: No; Grado: C Pacientes de alto riesgo: Incierto; Grado: C. Hasta que nuevos datos demuestren lo contrario, el empleo rutinario del catéter de arteria pulmonar no parece ser necesario en pacientes con bajo riesgo sometidos a cirugía cardíaca. El catéter de arteria pulmonar puede ser útil en pacientes con alto riesgo, especialmente en aquellos con disfunción ventricular izquierda importante. Se necesitan nuevas investigaciones para determinar en qué medida los pacientes manejados con este catéter tienen mejor evolución cuando son sometidos a cirugía de revascularización miocárdica, que aquellos manejados con métodos menos invasivos. Pregunta II B: ¿Permite el manejo de rutina con el catéter de arteria pulmonar reducir las complicaciones perioperatorias y la mortalidad en pacientes sometidos a cirugía vascular periférica? Respuesta: Reducción de complicaciones: Si; Grado: D. Reducción de la mortalidad: Incierto; Grado: D. El empleo del catéter de arteria pulmonar podría reducir las complicaciones en pacientes sometidos a cirugía vascular periférica. Se necesitan nuevos estudios para confirmar que dicha reducción de las complicaciones es real, y para determinar los efectos del catéter sobre la evolución, especialmente en relación a la mortalidad. Pregunta II C: ¿Permite el manejo con el catéter de arteria pulmonar reducir las complicaciones perioperatorias y la mortalidad en pacientes sometidos a cirugía de la aorta? Respuesta: Pacientes de bajo riesgo: Incierto; Grado: B. Pacientes de alto riesgo: Si; Grado: E. El catéter de arteria pulmonar puede ser útil en el manejo de algunos pacientes sometidos a cirugía de la aorta, aunque estudios recientes han identificado una población de pacientes que pueden ser monitorizados en forma segura con métodos menos invasivos. Se necesitan nuevos estudios para determinar si el catéter de arteria pulmonar puede mejorar la evolución final de pacientes sometidos a cirugía de la aorta. Pregunta II D: ¿Permite el manejo rutinario con el catéter de arteria pulmonar reducir las complicaciones perioperatorias y la mortalidad en los pacientes ancianos? Respuesta: No; Grado: E. El empleo perioperatorio de rutina del catéter de arteria pulmonar no parece apropiado cuando la indicación se basa exclusivamente en la edad del paciente. Se necesitan nuevos estudios para definir el rol adecuado del catéter de arteria pulmonar en los pacientes geriátricos. Sandham y col., para el Canadian Critical Care Clinical Trials Group, realizaron en el año 2003 un estudio randomizado destinado a comparar la terapéutica dirigida a objetivos guiada por catéter de arteria pulmonar con el cuidado estándar sin el uso del catéter, en sujetos con alto riesgo mayores de 60 años de edad, con un ASA clase III o IV, que fueron sometidos a cirugía mayor urgente o electiva, seguida por una estadía en terapia intensiva. El estudio incluyó 3.803 pacientes, de los cuales 1.994 fueron randomizados. El estudio no mostró beneficios con la terapéutica dirigida por el catéter de arteria pulmonar en esta población de pacientes, pero tampoco demostró un aumento del riesgo con su empleo. Pregunta II E: ¿Permite el manejo rutinario con el catéter de arteria pulmonar reducir las complicaciones perioperatorias y la mortalidad en los pacientes sometidos a procedimientos neuroquirúrgicos? Respuesta: Incierto; Grado: E. Hasta disponer de mayores datos, es imposible establecer el impacto del empleo del catéter de arteria pulmonar sobre las complicaciones y la mortalidad en pacientes sometidos a procedimientos neuroquirúrgicos. Sin embargo, el empleo del catéter de arteria pulmonar para monitorizar y tratar el embolismo gaseoso en este grupo de pacientes no parece ser apropiado. Pregunta II F: ¿Permite el manejo rutinario con el catéter de arteria pulmonar reducir las complicaciones y la mortalidad en pacientes con preeclampsia? Respuesta: No; Grado: E. Los datos disponibles no soportan el empleo del catéter de arteria pulmonar en las pacientes con preeclampsia no complicada. Algunos expertos indican que su empleo puede ser útil en el manejo de pacientes con preeclampsia severa asociada con oliguria que no responde a la administración de fluidos; edema pulmonar o hipertensión resistente. III.- TRAUMA Pregunta III A: ¿Permite el empleo del catéter de arteria pulmonar alterar el diagnóstico y mejorar la evolución funcional en los pacientes con injuria traumática? Respuesta: Si; Grado: E. Basado en la opinión de los expertos, el catéter de arteria pulmonar podría ser útil en pacientes seleccionados con trauma, a los efectos de: a) evaluar la performance cardiovascular de base, b) dirigir la terapéutica cuando el monitoraje no invasivo es inadecuado o insuficiente, c) evaluar la respuesta a la resucitación, d) disminuir la injuria secundaria en presencia de trauma de cráneo severo o injuria aguda de la médula espinal en presencia de politraumatismo, e) aumentar la exactitud diagnóstica y terapéutica en presencia de complicaciones tales como SDRA severo, oliguria/anuria progresiva, injuria de miocardio, insuficiencia cardíaca o injuria térmica mayor, f) establecer la futilidad del tratamiento. Pregunta III B: ¿Permite el empleo del catéter de arteria pulmonar alterar la mortalidad en los pacientes con injuria traumática? Respuesta: Incierto; Grado: B. Basado en la opinión de los expertos, el catéter de arteria pulmonar sería útil en pacientes seleccionados tales como los indicados en la Pregunta III A. Sin embargo, se recomienda evaluar otras tecnológicas alternativas tales como la tonometría gástrica, la bioimpedancia torácica y la ecocardiografía. Friese y col., realizando un análisis del National Trauma Data Bank de EE.UU., incluyendo 53.312 pacientes, concluyen que los pacientes manejados con catéter de arteria pulmonar están más severamente traumatizados y tienen una mayor mortalidad. Sin embargo, los pacientes con un Escore de Severidad de Injuria entre 25 y 75, que arriban en shock severo, y los pacientes ancianos, tienen un beneficio en términos de sobrevida cuando se manejan con catéter de arteria pulmonar. IV.- SEPSIS, SHOCK SÉPTICO Pregunta IV: ¿Permite el empleo del catéter de arteria pulmonar, mediante la orientación de la terapéutica, mejorar la evolución en pacientes con sepsis o shock séptico? Respuesta: Incierto; Grado: D. El catéter de arteria pulmonar puede ser útil en pacientes con shock séptico que no han respondido a una resucitación agresiva inicial con fluidos y dosis bajas de inotrópicos o vasoconstrictores. Es necesario evaluar varias estrategias terapéuticas para la sepsis y el shock séptico en estudios prospectivos, controlados y randomizados. Se deben definir adecuadamente los grupos, en función del origen de la sepsis, la severidad de la enfermedad y la presencia de disfunción orgánica. Se deberán realizar estudios comparativos del manejo con el catéter de arteria pulmonar en relación con el manejo con métodos no invasivos. V.- DISPONIBILIDAD DE OXÍGENO SUPRANORMAL Pregunta V A: ¿Permiten las intervenciones hemodinámicas destinadas a aumentar la disponibilidad de oxígeno sistémico hasta valores supranormales, comenzadas luego del inicio de la respuesta inflamatoria sistémica y la consiguiente disfunción orgánica por sepsis, trauma o complicaciones posoperatorias, mejorar la función orgánica o la sobrevida? Respuesta: Incierto; Grado: B. No es recomendable el empleo de medidas terapéuticas guiadas por el catéter de arteria pulmonar, destinadas a aumentar la disponibilidad de oxígeno en pacientes con respuesta inflamatoria sistémica o falla orgánica, hasta disponer de estudios controlados definitivos que avalen esta conducta. Pregunta V B: ¿Permite el empleo de intervenciones hemodinámicas orientadas por el catéter de arteria pulmonar, y destinadas a aumentar la disponibilidad de oxígeno hasta niveles supranormales previamente a las cirugías de alto riesgo, disminuir la incidencia de disfunción orgánica en el posoperatorio y mejorar la sobrevida? Respuesta: Incierto; Grado: C. Se necesitan nuevas investigaciones antes de poder recomendar en forma absoluta el empleo de intervenciones hemodinámicas destinadas a aumentar la disponibilidad de oxígeno a niveles supranormales antes de la cirugía de alto riesgo. Los estudios deben asegurar la presencia de una función cardiovascular equivalente en los grupos control y protocolo antes de la randomización. VI.- INSUFICIENCIA RESPIRATORIA Pregunta VI A: ¿Permite el empleo del catéter de arteria pulmonar alterar el diagnóstico y el tratamiento en pacientes con insuficiencia respiratoria? Respuesta: Si; Grado: E. El catéter de arteria pulmonar puede alterar el tratamiento y corregir el diagnóstico en pacientes con insuficiencia respiratoria. El rol óptimo del catéter como dispositivo para el diagnóstico y monitoraje en diferentes tipos de insuficiencia respiratoria, tales como aguda o crónica e hipoxémica o falla ventilatoria, no ha sido claramente definido. Se necesitan nuevas investigaciones para determinar el rol del catéter y las modalidades menos invasivas, tales como la ecocardiografía en pacientes con distintos tipos de falla respiratoria. Pregunta VI B: ¿Permite el empleo del catéter de arteria pulmonar guiar la terapéutica y alterar la evolución en los pacientes con insuficiencia respiratoria? Respuesta: Incierto; Grado: E. Los pacientes con SDRA que están hipotensos o que tienen evidencias de mala perfusión orgánica pueden beneficiarse con el empleo del catéter de arteria pulmonar. Los pacientes con SDRA que están hemodinámicamente estables pero que son refractarios a la terapéutica con diuréticos, también se pueden beneficiar. No existen evidencias definitivas sobre los beneficios o riesgos que implica el empleo del catéter de arteria pulmonar en pacientes con falla respiratoria. Recientemente, el ARDSnet concluyó un trabajo en el cual se comparó el catéter de arteria pulmonar con el catéter venoso central para guiar el tratamiento en pacientes con injuria pulmonar aguda. Se evaluaron alrededor de 1.000 pacientes, y se comprobó que la terapéutica guiada por catéter de arteria pulmonar no mejoró la sobrevida ni la función orgánica pero se asoció con más complicaciones que la terapéutica guiada por catéter venoso central. La mayoría de los pacientes enrolados pertenecían a unidades de cuidados intensivos médicos, y se excluyeron específicamente pacientes con enfermedad pulmonar obstructiva o restrictiva severa, aquellos que recibían hemodiálisis, y aquellos con insuficiencia cardiaca asociada. CONCLUSIONES Existen grandes variaciones internacionales en el uso del catéter de arteria pulmonar. Estas variaciones también se hacen evidentes en distintas instituciones. En un estudio europeo reciente (subestudio SOAP: Sakr y col.), la incidencia total de su uso alcanzó al 15,3% en cualquier momento de la estadía en UTI; en el estudio de Connors y col., en EE.UU., en cambio, la incidencia de uso, considerando solamente aquellos pacientes que recibieron el catéter en las primeras 24 horas de estadía, alcanzó al 38%. Ello plantea la posibilidad que en EE.UU. exista un sobreuso del catéter, con los consiguientes perjuicios. En el estudio europeo citado, el uso del catéter no se asoció con un pronóstico peor cuando se realizaron los ajustes por patologías asociadas. Una serie de estudios evaluados hasta el presente no han podido demostrar que el empleo del catéter de arteria pulmonar se asocie con un beneficio demostrable en la evolución de los pacientes críticos. Según Pinsky y Vincent, esta falta de beneficios probablemente refleje la falta de ensayos clínicos controlados de algoritmos de tratamiento que incluyan datos específicos obtenidos con el catéter en dichos algoritmos. Es de notar que ninguno de los estudios examina la evolución utilizando los datos derivados del catéter en un plan de tratamiento definido; meramente evaluan en que medida la presencia del catéter altera la evolución. “La falta de pruebas de un beneficio no es igual a la prueba de una falta de beneficios“. La cuestión no es en qué medida la inserción de un catéter de arteria pulmonar mejora el pronóstico sino en que medida los datos obtenidos del catéter, como parte integral del monitoreo y manejo del paciente crítico, mejoran la evolución. Ningún dispositivo de control, independientemente de lo exacto y seguro que sea, mejora la evolución excepto que su uso esté asociado con un plan de tratamiento específico que reconocidamente mejore la evolución. Recientemente, Rivers y colaboradores han demostrado que una terapéutica precoz destinada a lograr una alta disponibilidad de oxígeno en los pacientes con sepsis y shock séptico se asocia con una mejoría significativa en la sobrevida. El trabajo se realizó en unidades de emergencia, en las cuales se tomó como punto de resucitación adecuada el lograr en las primeras seis horas de asistencia del paciente una presión venosa central entre 8 y 12 mm Hg, una presión arterial media mayor de 65 mm Hg, un volumen minuto urinario mayor de 0,5 ml/kg/h, y como carácter diferencial con el grupo control, una saturación venosa en la vena cava superior (SvcO 2) obtenido a través de un catéter de presión venosa central mayor de 70%. El cambio fundamental con las modalidades anteriores de terapéutica orientada por la evaluación hemodinámica surge de la evaluación de la SvcO2, como índice de la adecuación del volumen minuto cardiaco. Una recomendación aceptable es que en la mayoría de los pacientes críticos, la terapéutica se inicie en base a los datos clínicos y a métodos no invasivos de diagnóstico, ya que una respuesta favorable puede confirmar la exactitud de dicho diagnóstico. En caso de que el shock persista a pesar de una adecuada resucitación inicial con fluidos, o que en presencia de normotensión, persistan marcadores indirectos de una inadecuada perfusión tisular, tales como taquicardia, acidosis láctica, alteración del estado mental, o disminución del volumen minuto urinario, Pinsky y Vincent sugieren el empleo del algoritmo descrito en la Fig. 39. Resucitar con fluidos hasta una presión arterial media > 65 mm Hg Evaluar SvO2 Normal (≥ 70%) Baja (>70%) Control SaO2 Baja (hipoxemia) Normal (>95%) (aumentada ERO2) Terapia con oxígeno Aumentar PEEP Indice cardiaco Alto (>2,5 L/min/m2) Bajo (<2,5 L/min/m2) Hemoglobina >8 g/dL Dolor, ansiedad estrés (alto VO2) Analgesia-sedación Presión capilar pulmonar < 8 g/dL >18 mm Hg <18 mm Hg Anemia Disfunción miocárdica Hipovolemia Transfusión de sangre Dobutamina Fluidos SvO2: saturación de oxígeno de sangre venosa mezclada; SaO 2: saturación arterial de oxígeno; ERO2: tasa de extracción de oxígeno; PEEP: presión positiva de fin de espiración; VO2: consumo de oxígeno Fig. 39.- Algoritmo para la toma de decisiones en cuanto a la colocación del catéter de arteria pulmonar en pacientes críticos (Pinsky M., Vincent J.) MONITORAJE HEMODINÁMICO NO INVASIVO Bioimpedancia eléctrica del tórax Uno de los métodos más populares dentro de las tecnologías no invasivas para el monitoraje hemodinámico, se basa en la información generada como ondas a partir de la bioimpedancia eléctrica del tórax, conocida en inglés por la sigla TEB. El estudio de las ondas derivadas a partir de la TEB se conocen colectivamente como el terreno de la cardiografía de impedancia. Teoría. La teoría de la TEB se basa en la idea de que el tórax humano es eléctricamente un conductor no homogéneo. En la TEB, la interfaz entre el paciente y el transductor se realiza a través de una serie de electrodos de superficie descartables que proveen la conexión para medir la corriente que fluye en una dirección paralela a la columna. A fin de eliminar la impedancia entre la piel y los electrodos, todos los equipos modernos utilizan un sistema tetrapolar de electrodos, separando la corriente introducida de las vías de sensado. Un grupo de electrodos de superficie colocados en la parte superior del abdomen y del cuello, constituyen la fuente y amortiguadores de una corriente de magnitud constante, de alta frecuencia que provee una cobertura homogénea del tórax con un campo eléctrico de alta frecuencia. Los rangos de frecuencia y amplitud típicos de la corriente de medición de la TEB son: 50 kHz<f<100 kHz y 0,2 mA<IHF<5 mA. Esta corriente produce un voltaje de alta frecuencia a través del tórax, directamente proporcional a la TEB. El voltaje es sensado por los dos pares de electrodos colocados en el comienzo del tórax, la línea que lo separa del cuello, y el final del tórax, a nivel del apéndice xifoides. Estos electrodos de sensado también detectan la señal de ECG. La “Z” es la resistencia eléctrica o impedancia del tórax a esta corriente de alta frecuencia y de muy baja magnitud, y es indirectamente proporcional al contenido de fluido en la cavidad torácica. La tecnología de TEB convierte a la medición de la resistencia eléctrica Z del tórax en una serie de parámetros relacionados con diferentes fenómenos y funciones fisiológicas. Los cambios de TEB (delta Z) son producidos por los cambios de los fluidos en el interior del tórax relacionados con: 1) cambios basales lentos en los niveles de fluidos en los compartimientos intravascular, intraalveolar e intersticial del tórax, como resultado de los cambios de volumen, cambios posturales o edema, 2) cambios cíclicos del volumen de sangre intravascular producidos por la respiración, y 3) cambios volumétricos y de velocidad de la sangre en la aorta producidos por la función de bombeo del corazón. Puesto que el pulmón está lleno fundamentalmente con aire y es de baja conductancia para la corriente eléctrica, la mayor parte del flujo de corriente se origina en el corazón y los grandes vasos. Como la aorta y la vena cava atraviesan la cavidad torácica, actúan como conductos naturales de menor resistencia al flujo de la corriente generada. Puesto que el plasma es el material con mayor conductividad eléctrica en el tórax (plasma - R = 65 Ohms/cm 3; sangre total - 130 Ohms/cm3; grasa y pulmones - 300-500 Ohms/cm3), los grandes vasos conducen más del 50 % de la corriente medida. Por lo tanto, la magnitud de los cambios cardiovasculares en la TEB (dZ/dt), o sea la primer derivada de la impedancia, es una imagen del flujo sanguíneo en la aorta. Su valor máximo [(dZ/dt)max] es proporcional al flujo pico de sangre en la aorta. La magnitud máxima de la segunda derivada de la impedancia es un reflejo de la aceleración máxima de la sangre en la aorta y por tanto una medida del verdadero estado inotrópico. Los puntos en el tiempo del ECG y de dZ/dt permiten medir el intervalo de tiempo sistólico tal como el tiempo de eyección ventricular (VET) y el período preeyectorio (PEP). Aplicaciones. La bioimpedancia eléctrica torácica tiene una serie de ventajas obvias. En adición a ser no invasiva, sin riesgos y poco costosa, los parámetros derivados de la TEB pueden ser adquiridos en forma continua, latido a latido. Por otra parte, la adquisición de los datos no requiere la asistencia de un operador, siendo los mismos altamente reproducibles e independientes del operador. La onda generada por TEB contiene mucha más información en relación a la función cardiovascular que la obtenida por el electrocardiograma estándar. Los parámetros que se pueden medir por TEB incluyen el volumen de eyección, se puede estimar el volumen fluido central, medir los intervalos de los tiempos cardíacos y los índices de contractilidad. Los empleos clínicos de la TEB incluyen la determinación del volumen minuto cardíaco, la realización del monitoraje hemodinámico, la evaluación de la función diastólica, la realización del Tilt test, contribuir a evaluar los tests de ejercicio, monitorizar el rechazo del trasplante cardíaco, y diferenciar los estados de alto y bajo flujo en situaciones tales como la sepsis, la deshidratación y el shock cardiogénico. Si bien la cardiografía de impedancia es muy útil en una serie de situaciones clínicas, tiene varias limitaciones que se deben conocer. Cualquier situación que cree interferencias dentro del sistema afectará el volumen de eyección y las otras mediciones. La obesidad severa y el contacto inadecuado de los electrodos con la piel también producen mediciones inexactas. Se debe utilizar una información antropomórfica para atemperar la influencia de estos factores. La regurgitación aórtica puede producir estimaciones anormalmente altas del volumen de eyección. Las frecuencias cardíacas extremas (>140 o < 40) producen resultados inadecuados. La presencia de marcapasos o ritmos naturales que dificulten la identificación de la morfología del QRS producen cálculos falsos. Si bien se requiere cierto nivel de experiencia para interpretar correctamente los resultados, esta tecnología es más fácil de aprender que la ecocardiografía. Doppler esofágico La técnica de Doppler esofágico está basada en la medición de la velocidad del flujo sanguíneo en la aorta descendente por medio de un trasductor Doppler (4 MHz en forma contínua o 5 MHz en onda pulsada, de acuerdo con el tipo de dispositivo) colocado en el extremo de un fibroscopio flexible. El fibroscopio debe ser introducido por vía oral en pacientes anestesiados y ventilados mecánicamente. Luego de su introducción, el mismo es avanzado hasta que su extremo se localiza aproximadamente a nivel torácico medio; luego es rotado de modo que el trasductor enfrente a la aorta y se obtenga una señal característica de velocidad de flujo en la arteria. La medición del volumen de eyección utilizando el Doppler esofágico se deriva del principio de medición del volumen de eyección en el tracto de salida del ventrículo izquierdo utilizando el eco y Doppler trastorácico. Se requieren varias asunciones para transpolar este algoritmo a partir del flujo de salida ventricular hacia la aorta descendente: adecuada medición del flujo sanguíneo en la aorta descendente, un perfil de velocidad plano en la aorta descendente, una estimación del área de sección cercana al valor medio durante la sístole, una división constante del flujo sanguíneo entre la aorta descendente (70%) y el tronco braquiocefálico y las arterias coronarias (30%), y finalmente, un flujo diastólico despreciable en la aorta descendente. Recientemente, un estudio multicéntrico comparó múltiples técnicas con el Doppler esofágico para la determinación del volumen minuto cardiaco. Se encontró una adecuada correlación entre las técnicas de termodilución y Doppler esofágico (r = 0,95), con una subestimacián sistemática pequeña cuando se utiliza el Doppler. Estos hallazgos confirman que el Doppler esofágico puede proveer una estimación clínicamente útil, y por un método no invasivo, del volumen minuto cardiaco. Métodos utilizando el principio de Fick En 1870, Fick describió el primer método para estimar el volumen minuto cardiaco en humanos. Fick postulaba que el oxígeno que llega a los alvéolos pulmonares es enteramente transferido a la sangre. Por lo tanto, el volumen minuto cardiaco puede ser calculado como la relación entre el consumo de oxígeno (VO2) y la diferencia arteriovenosa de oxígeno (AVDO2). Esta estimación es adecuada cuando el estado hemodinámico es suficientemente estable como para permitir una difusión constante de gas durante el tiempo de tránsito medio de la sangre a través de los pulmones. Los dispositivos que miden el consumo de oxígeno, tales como el Delta-Trach (Datex, Finland) utilizado para la realización de la calorimetría indirecta, pueden ser utilizados para calcular el volumen minuto cardiaco. Sin embargo, esta técnica tiene una serie de limitaciones prácticas: requiere la colocación de catéteres en venas centrales y arterias para obtener muestras de sangre a fin de computar la AVDO2; y no pueden ser utilizados en pacientes ventilados con una FiO2 mayor de 60% debido a que el sistema paramagnético de sensado de oxígeno tiene escasa exactitud en estas condiciones. El principio de Fick puede ser aplicado a cualquier gas que difunda a través del pulmón, incluyendo el dióxido de carbono. Un nuevo monitor llamado NICO (Novametrix Medical Systems, Inc.) está basado en la aplicación del principio de Fick al dióxido de carbono, permitiendo estimar el volumen minuto cardiaco en forma no invasiva, utilizando la reventilación con un dispositivo descartable específico. El monitor consiste en un sensor de dióxido de carbono, un sensor descartable de flujo aéreo y un oxímetro de pulso. El VCO2 se calcula a partir de la ventilación minuto y su contenido en dióxido de carbono, mientras que el CaCO2 es estimado a partir del CO2 de fin de expiración (etCO2). El aumento del shunt intrapulmonar y la inestabilidad hemodinámica, frecuentes en los pacientes críticos, es probable que alteren la precisión de la estimación del volumen minuto cardiaco por el monitor NICO. El primer estudio de validación estableció una falta de correlación entre la medida del volumen minuto cardiaco utilizando la termodilución y el NICO. Estas investigaciones concluyen que la técnica no es lo suficientemente adecuada como para sustituir la termodilución. Volumen minuto determinado por el análisis del contorno de la onda de pulso La onda de pulso de presión aórtica resulta de la interacción entre el volumen de eyección y las características mecánicas del árbol arterial. Los métodos que analizan el contorno de pulso utilizan la forma de la onda de presión como un input para un modelo de la circulación sistemática a fin de predecir el flujo en un momento. La onda de presión no es obtenida de la aorta sino de una arteria periférica (radial o femoral) (Fig. 40). Los valores atribuidos a los parámetros del modelo (las características de resistencia, compliance e impedancia) son inicialmente estimados de acuerdo al sexo y edad del paciente, y a partir de la onda de pulso. Luego son refinadas a través de una calibración utilizando una técnica de dilución traspulmonar cuando se utiliza el dispositivo PiCCO (Pulsion Medical Systems, Germany) (Fig. 41) o de dilución de cloruro de litio con el PULSECO (LiDCOP Ltd, UK). Fig. 40.- Principio de la determinación del volumen minuto cardiaco por el análisis del contorno de la onda de pulso utilizando el sistema PICCOplus. Fig. 41.- Sistema PICCOplus de evaluación hemodinámica no invasiva. Varios estudios han comparado el volumen minuto cardiaco medido utilizando la termodilución con el contorno de pulso, y hallaron una adecuado correlación entre los valores obtenidos utilizando ambas técnicas. Sin embargo, los pacientes que tiene una onda de pulso arterial mal definida o que presentan arritmias deben ser excluidos debido a que el método de contorno de pulso no provee resultados adecuados en estas condiciones. Se ha reconocido una buena correlación en pacientes con shock séptico y que reciben catecolaminas, indicando que esta técnica podría ser satisfactoria en pacientes críticos. Conclusiones Al momento actual, la evidencia sugiere que ninguna de las técnicas menos invasivas disponibles para la determinación del volumen minuto cardiaco puede reemplazar completamente al empleo del catéter de arteria pulmonar en la práctica clínica diaria. En base a la necesidad de la colocación de una sonda de evaluación y el reposicionamiento frecuente de la misma para obtener una señal de calidad óptima, el ecocardiograma transesofágico y las determinaciones por Doppler resultan altamente dependientes del operador. Los dispositivos para el análisis de la onda de pulso calibrada por técnicas de dilución de indicador pueden ser utilizados con certeza para la evaluación del volumen minuto cardiaco en diferentes situaciones clínicas. Sin embargo, los cambios rápidos de la resistencia vascular sistémica en pacientes con inestabilidad hemodinámica hacen necesarias repetidas calibraciones para obtener medidas confiables. La técnica de reventilación parcial de CO2 puede ser aplicada para la determinación del volumen minuto cardiaco en situaciones bien definidas, como son los pacientes en asistencia respiratoria mecánica. La densitometría de colorante pulsada en su forma corriente debe ser considerada un método experimental; y la bioimpedancia, influenciada por una variedad de condiciones clínicas, está limitada al campo de la investigación. A pesar de sus potenciales limitaciones para la evaluación del volumen minuto cardiaco, algunos de estos métodos permiten obtener información adicional valiosa: el ecocardiograma transesofágico es una herramienta diagnóstica importante, el Doppler esofágico puede ser utilizado para seguir las tendencias del flujo aórtico, los dispositivos de análisis de la onda de pulso permiten una buena evaluación de la precarga, y la determinación de la eliminación de colorantes puede ser útil en la evaluación a la cabecera de la cama de la función hepática. BIBLIOGRAFÍA Ahrens T., Taylor L.: Hemodynamic waveform analysis. W.B.Saunders Company, Philadelphia 1992 American Society of Anesthesiologists Task Force on Pulmonary Artery Catheterization: Practice guidelines for pulmonary catheterization. Anesthesiology 78:380-1993 Asensio J., Demetriades D., Berne T.: Invasive and noninvasive monitoring for early recognition and treatment of shock in high risk trauma and surgical patients. Surg Clin North Amer 76:985-1996 Axler O., Tousignant C., Thompson C.: Comparison of transesophageal echocardiography, Fick, and Thermodilution cardíac output in critically ill patients. J Crit Care 11:109-1996 Berton C., Cholley B.: Equipment review: New techniques for cardiac output measurement: oesophageal Doppler, Fick principle using carbon dioxide, and pulse contour analysis. Critical Care 6:216-2002 Bone R., Dalen J.: It is time to pull the pulmonary artery catheter? JAMA 276:216-1996 Booth F.: Monitoring in resuscitation. Crit Care Clin 8:449-1992 Bridges E., Woods S.: Pulmonary artery pressure measurement: State of the art. Heart and Lung 22:99-1993 Cholley B., Payen D.: Noninvasive techniques for measurements of cardiac output. Curr Opin Crit Care 11:424-2005 Connors A., McCaffree D., Gray B.: Evaluation of right heart catheterizaiton in the critically ill patient without acute myocardial infarction. N Engl J Med 308:263-1983 Connors A., Speroff T., y colaboradores: The effectiveness of right heart catheterization in the initial care of critically ill patients. JAMA 276:889-1996 Connors A.: Pulmonary artery catheterization: clinical decision making. En Tobin E.: Principles and practice of intensive care monitoring. McGraw Hill, Inc. New York 1998 Coulter T., Wiedemann H.: Complications of hemodynamic monitoring. Clin Chest Med 20:2491999 Courtois M., Fattal P., Kovacs S.: Anatomically and physiologically based reference level for measurement of intracardíac pressures. Circulation 92:1994-1995 Dark P., Singer M.: The validity of trans-esophageal Doppler ultrasonography as a measure of cardiac output in critically ill adults. Intensive Care Med 30:2060-2004 Dee Boyd K., Thomas S., Gold J.: A prospective study of complications of pulmonary artery catheterizations in 500 consecutive patients. Chest 84:245-1983 De Backer D.: Guide to interpretation of data obtained from the pulmonary artery catheter: principles. Intern J Intens Care 12:13-Spring 2005 De Pietro M., Esposito C.: Pulmonary artery catheterization: complications. En Tobin E.: Principles and practice of intensive care monitoring. McGraw Hill, Inc. New York 1998 Del Guercio L.: Does pulmonary artery catheter use change outcome? Yes. Crit Care Clin 12:5531996 Diebel L., Wilson R., Heins J.: End diastolic volume versus pulmonary artery wedge pressure in evaluating cardíac preload in trauma patients. J Trauma 37:950-1994 Durham R., Neunaber K., Vogler G.: Right ventricular end diastolic volume as a measure of preload. Trauma, Inj, Infec and Crit Care 39:218-1995 Ermakov S., Hoyt J.: Pulmonary artery catheterization. Crit Care Clin 8:773-1992 Edwards J., Hankeln K., Shoemaker W.: Why it is not time to pull the PA catheter. Intern J Intensive Care 5:23-1998 Fleming A., Bishop M., Whoemaker W.: Prospective trial of supranormal values as goals of resuscitation in severe trauma. Arch Surg 127:1175-1992 Friese R., Shafi S., Gentilello L.: Pulmonary artery catheter use is associated with reduced mortality in severely injured patients: A National Trauma Data Bank analysis of 53,312 patients. Crit Care Med 34:1597-2006 Guaegi A., Feihl F., Perret C.: Intensive care physicians’insufficient knowledge of right heart catheterization at the bedside: time to act. Crit Care Med 25:213-1997 Gore J., Goldberg R., Spodick D.: A community wide assessment of the use of pulmonary artery catheters in patients with acute myocardial infarction. Chest 92:721-1987 Headley J.: Invasive hemodynamic monitoring: physiological principles and clinical applications. Baxter Healthcare Corporation, 1989 Hofer C., Zollinger A.: Less invasive cardiac output monitoring: Characteristics and limitations. En Vincent J. (Edit.): 2006 Yearbook of Intensive Care and Emergency Medicine, Springer, Berlin, 2006 Iberti T., Fischer E.: A multicentre study of physicians’ knowledge of the pulmonary artery catheter. JAMA 264:2928-1990 Jansen J.: The thermodilution method for the clinical assessment of cardíac output. Intens Care Med 21:691-1995 Jalonen J.: Invasive hemodynamic monitoring: concepts and practical approaches. Ann Med 29:313-1997 Lamia B., Chemla D., Richard C.: Clinical review: Interpretation of arterial pressure wave in shock states. Critical Care 9:601-2005 Leatherman J., Marini J.: Pulmonary artery catheterizaton: interpretation of pressure recording. En Tobin E.: Principles and practice of intensive care monitoring. McGraw Hill, Inc. New York 1998 Leibowitz A.: Do pulmonary artery catheters improve patient outcome? No. Crit Care Clin 12:559-1996 Levy M.: Pulmonary capillary pressure and tissue perfusion: clinical implications during resuscitation from shock. New Horizons 4:504-1996 Lichtwarck.Aschoff M., Beale R.: Central venous pressure, pulmonary artery occlusion pressure, intrathoracic blood volume, and right ventricular end diastolic volume as indicators of cardíac preload. J Crit Care 11:180-1996 Lodato R.: Arterial pressure monitoring. En Tobin E.: Principles and practice of intensive care monitoring. McGraw Hill, Inc. New York 1998 Magder S.: Cardíac output. En Tobin E.: Principles and practice of intensive care monitoring. McGraw Hill, Inc. New York 1998 Magder S.: Central venous pressure monitoring. Curr Opin Crit Care 12:219-2006 Magder S.: Central venous pressure: a useful but not so simple measurement. Crit Care Med 34:2224-2006 Marx G., Reinhart K.: Venous oximetry. Curr Opin Crit Care 12:263-2006 Matthay M., Chatterjee K.: Bedside catheterization of the pulmonary artery: risk compared with benefits. Ann Inter Med 109:826-1988 McLean A., Huang S.: Intensive care echocardiography. En Vincent J. (Edit.) 2006 Yearbook of Intensive Care and Emergency Medicine, Springer, Berlin, 2006 Mermel L., Maki D.: Infectious complications of Swan-Ganz pulmonary artery catheters. Pathogenesis, epidemiology, prevention, and management. Am J Respir Crit Care Med 149:1020-1994 Michard F.: Echo and PICCO: friends or foe? En Vincent J. (Edit.) 2005 Yearbook of Intensive Care and Emergency Medicine. Springer, Berlin, 2005 Mimoz O., Rauss A., Rekik N.: Pulmonary artery catheterization in critically ill patients: a prospective analysis of outcome changes associated with catheter-prompted changes in therapy. Crit Care Med 22:573-1994 Monnet X., Tebould J.: Invasive measures of left ventricular preload. Curr Opin Crit Care 12:2352006 Monnet X., Tebould J.: Hemodynamic management guide by esophageal Doppler. En Vincent J. (Edit) 2006 Yearbook of Intensive Care and Emergency Medicine, Springer, Berlin, 2006 Murias G., Villagra A., Vatua S.: Evaluation of a noninvasive method for cardiac output measurement in critical care patients. Intensive Care Med 28:1470-2002 Pearse R., Ikram K., Barry J.: An appraisal of the LiDCOTMplus method of measuring cardiac output. Critical Care 8:190-2004 Pinsky M.: Hemodynamic profile interpretation. En Tobin E.: Principles and practice of intensive care monitoring. McGraw Hill, Inc. New York 1998 Pinsky M.: Hemodynamic monitoring in the intensive care unit. Clin Chest Med 24:549-2003 Pinsky M., Vincent J.: Let us use the pulmonary artery catheter correctly and only when we need it. Crit Care Med 33:1119-2005 Pinsky M., Payen D.: Functional hemodynamic monitoring. Critical Care 9:566-2005 Preas H., Suffredini A.: Pulmonary artery catheterization: insertion and quality control. En Tobin E.: Principles and practice of intensive care monitoring. McGraw Hill, Inc. New York 1998 Prewitt R., Matthay M., Ghignone M.: Hemodynamic management in the Adult Respiratory Distress Syndrome. Clin Chest Med 4:251-1983 Raper R., Sibbald W.: Misled by the Wedge? The Swan-Ganz Catheter and left ventricular preload. Chest 89:427-1986 Rapoport J., Teres D., Steingrub J.: Patient characteristics and ICU organizational factors that influence frequency of pulmonary artery catheterization. JAMA 283:2559-2000 Rhodes A., Cusack R., Newman P.: A randomised, controlled trial of the pulmonary artery catheter in critically ill patients. Intensive Care Med 28:256-2002 Richard C., Warszawski J., Anguel N.: Early use of the pulmonary artery catheter and outcomes in patients with shock and acute respiratory distress syndrome. JAMA 290:2713-2003 Rivers E., Nguyen B., Havstad S.: Early goal-directed therapy in the treatment of severe sepsis and septic shock. N Engl J Med 345:1368-2001 Robin E.: The cult of the Swan Ganz catheter: overuse and abuse of pulmonary flow catheters. Ann Intern Med 103:445-1985 Sakr Y., Vincent J., Reinhart K., on behalf of the SOAP Investigators: Use of the pulmonary artery catheter is not associated with worse outcome in the ICU. Chest 128:2722-2005 Sharkey S.: Beyond the wedge: clinical physiology and the Swan Ganz catheter. Amer J Med 83:111-1987 Shandam J., Douglas H., Brant R., for the Canadian Critical Care Clinical Trials Group: A randomized, controlled trial of the use of pulmonary-artery catheters in high-risk surgical patients. N Engl J Med 348:5-2003 Shure D.: Pulmonary artery catheters: peace at last? N Engl J Med 354:2273-2006 Sola J., Bender J.: Use of the pulmonary artery catheter to reduce operative complications. Surg Clin North Amer 73:253-1993 Spodick D.: Pathophysiology of cardiac tamponade. Chest 113:1372-1998 Swan H., Ganz W., Forrester J.: Catheterization of the heart in man with use of a flow-directed ballon-tipped catheter. N Engl J Med 283:447-1970 Taylor R. (Guest Edit.): Controversies in pulmonary artery catheterization. New Horizons Vol 5, Nº3-1997 The ESCAPE Investigators and ESCAPE Study Coordinators: Evaluation study of congestive heart failure and pulmonary artery catheterization effectiveness. JAMA 294:1625-2005 The National Heart, Lung, and Blood Institute Acute Respiratory Distress Syndrome (ARDS) Clinical Trials Network: Pulmonary artery versus central venous catheter to guide treatment of acute lung injury. N Engl J Med 354:2213-2006 Warner Stevenson L.: Are hemodynamic goals viable in tailoring heart failure therapy? Circulation 113:1020-2006 Wiedermann H., Matthay M., Matthay R.: Cardiovascular pulmonary monitoring in the intensive care unit (Part I). Chest 85:537 -1984 Wiedermann H., Matthay M., Matthay R.: Cardiovascular pulmonary monitoring in the intensive care unit (Part II). Chest 85:656-1984 Williams J., Pfau S.: Effect of injectate temperature and thermistor position on reproducibility of thermodilution cardíac output determinations. Chest 106:895-1994 Wilson R., Beckman B., Tyburski J.: Pulmonary artery diastolic and wedge pressure relationships in critically ill and injured patients. Arch Surg 123:933-1988 Wolters P., Matthay M.: Pulmonary artery catheterization: indications. En Tobin E.: Principles and practice of intensive care monitoring. McGraw Hill, Inc. New York 1998