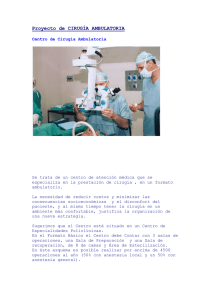
Acceso a guía - Conselleria de Sanitat Universal i Salut Pública
Anuncio

EN CIRUGÍA MAYOR AMBULATORIA GUÍA DE ACTUACIÓN 2002 Edita: Generalitat Valenciana. Conselleria de Sanitat © de la presente edición: Generalitat Valenciana, 2002 © de los textos: los autores 1ª edición Coordinación: José Vicente Ferrer Valls. Coordinador Cirugía Mayor Ambulatoria. Conselleria de Sanitat. Participan: Escuela Valenciana de Estudios para la Salud Instituto Médico Valenciano Sociedad Valenciana de Anestesiología y Reanimación Sociedad Valenciana de Angiología y Cirugía Vascular Sociedad Valenciana de Cirugía general y Digestiva Sociedad Valenciana de Cirugía Maxilofacial Sociedad Valenciana de Ginecología y Obstetricia Sociedad Valenciana de Oftalmología Sociedad Valenciana de Ortopedia y Tramatología Sociedad Valenciana de Otorrinolaringología Sociedad Valenciana de Pediatría Sociedad Valenciana de Urología Colegio Oficial de Enfermería de Valencia Diseño Gráfico y Maquetación: Quinto A Estudio Gráfico Tel.: 963 91 91 58 Imprime: Gráficas Marí Montañana Santo Cáliz, 7 -46001 Valencia Tel.: 963 912 304 ISBN: 84-482-3104-X Depósito Legal: V-1699-2002 PRESENTACIÓN En los últimos veinticinco años hemos sido testigos de cómo cambiaba nuestra forma no sólo de concebir la política, sino también de entender la asistencia sanitaria. Han sido décadas de análisis, de replanteamientos, de adaptación, de mejora en las técnicas diagnósticas y terapéuticas y de enormes avances en el campo tecnológico. Décadas en las que ha ido en aumento la preocupación por la calidad asistencial y por el trato dispensando al paciente. En estos años, el principio de “la salud no tiene precio” impuso la prioridad de aumentar el número de recursos disponibles. Sin embargo, el tiempo hizo que esa filosofía, que definió el desarrollo sanitario en la década de los sesenta y setenta, se reorientara hacia la búsqueda de la eficiencia en el uso de los recursos, es decir, hacia la consecución de la mejor calidad asistencial al menor coste. El aumento constante del gasto sanitario y el crecimiento en la demanda de los servicios obligaba a favorecer un crecimiento sostenible del Sistema. Sólo de esa forma era posible lograr su pervivencia y con ella, la de principios constitucionales como el de equidad o gratuidad y de logros como el que representa el Catálogo Nacional de Prestaciones. Es en este complejo contexto político y social, en el que surgen, en la década de los noventa, nuevos modelos organizativos que buscan racionalizar el internamiento clínico, a través de la ambulatorización de los procesos. Nacen así las llamadas "alternativas a la hospitalización convencional" y con ellas, unidades como las de Cirugía Mayor Ambulatoria (UCMA), las de Hospitalización a Domicilio (UHD) y los hospitales de día polivalentes médico-quirúrgicos. Su expansión ha permitido reducir la estancia media y con ella el uso del recurso cama; asimismo han contribuido a disminuir, de forma progresiva, la demora y la espera quirúrgica. El tiempo además ha ayudado a demostrar que su aplicación aumentaba el nivel de satisfacción y seguridad del paciente, al eludir el internamiento y permitir su recuperación postoperatoria precoz en el propio domicilio. 5 A estos factores, de tipo organizativo o económico, hay que añadir otros esta vez de índole clínica que también explican el por qué de su auge. Los avances en las técnicas anestésicas, la introducción de técnicas quirúrgicas menos traumáticas e invasivas, la mejora del soporte no hospitalario a los pacientes, conjugado todo ello con un cambio en la mentalidad de profesionales y pacientes, ha ayudado también a conformar la base en la que apoyar el espectacular desarrollo de la Cirugía Mayor Ambulatoria (CMA). Sin embargo, la puesta en marcha y el éxito ulterior de este tipo de programas asistenciales está supeditado, en gran medida, a condicionantes como el de protocolizar minuciosamente todo el circuito asistencial para lograr así una aplicación, óptima y eficiente, de este tipo de cirugía. Ante este hecho, la Conselleria de Sanitat, dentro de su estrategia global de consolidación y mejora de las alternativas a la hospitalización convencional, ha querido elaborar una Guía de Actuación Clínica, específica para el ámbito de la Cirugía Mayor Ambulatoria, y que ayude a reducir, en la medida de lo posible, la variabilidad que existe, en estos momentos, en la práctica médica. Esta Guía, fruto de la evidencia científica, surge del consenso con las sociedades científicas de nuestro ámbito autonómico. Esta metodología de trabajo, infrecuente en el Sistema Nacional de Salud, la hemos empleado porque queríamos que las recomendaciones recogidas en sus páginas y que iban a condicionar en el futuro la conducta diagnóstica-terapéutica de nuestros profesionales, fuesen conocidas, discutidas y consensuadas por los profesionales sanitarios de nuestra Comunidad. Su aparición, estoy seguro, va ayudarnos a aumentar la calidad, la efectividad y la eficiencia del proceso de atención médica. Además va a permitir mejorar la integración y la coordinación de los recursos sanitarios de que disponemos. Va a contribuir también a aumentar la confortabilidad y la seguridad de nuestros pacientes. Y sobre todo, va a ayudarnos a humanizar, un poco más si cabe, la atención médica que estamos dispensando. Serafín Castellano Gómez Conseller de Sanitat 6 PRÓLOGO La presente Guía de Actuación en Cirugía Mayor Ambulatoria, representa y reúne de hecho, el esfuerzo y entusiasmo de muchos profesionales de nuestra Sanidad, dispuestos a trabajar por la modernización de nuestros hospitales, mejorando la calidad de la atención a nuestros pacientes, último y verdadero motivo de nuestros esfuerzos. Las alternativas a la hospitalización tradicional suponen un gran reto, tanto para el conjunto del sistema sanitario como para todos sus profesionales. De hecho no se trata tan sólo de crear unas infraestructuras que permitan la ambulatorización de pacientes o faciliten unas estancias más cortas, sino más bien de una nueva forma de trabajo y organización de la asistencia sanitaria. Tanto es así, que para su aplicación es necesaria la implicación de todo el personal sanitario, desde la dirección de los hospitales, pasando por admisión, servicios centrales, el bloque quirúrgico..., hasta la asistencia primaria. Para ello, debe promoverse la creación de circuitos específicos que afecten a todo el proceso asistencial, desde la sospecha diagnóstica en primaria, hasta la resolución quirúrgica y la participación del médico de familia en su seguimiento postoperatorio. Se trata de reorganizar la actividad que habitualmente se realiza sobre un tipo de pacientes concretos y actuar de acuerdo a protocolos previamente establecidos por el conjunto de los profesionales, confeccionados sobre la base de la experiencia clínica y la evidencia científica. Sólo un sistema sanitario como este, con la aplicación de “Guías de Actuación” es capaz de adaptarse al paciente, y evitar que éste tenga que supeditarse en exceso a las cargas organizativas de los distintos centros. La experiencia nos ha demostrado que el establecimiento de estos circuitos específicos, y de protocolos de actuación, mejora enormemente la calidad asistencial. Puesto que se basan en el consenso profesional, trasmiten a los profesionales que los ponen en práctica y con ello a los pacientes, coherencia y satisfacción, permite reordenar el conjunto de la atención sanitaria, desde la asistencia primaria hasta la especializada, ambulatoria u hospitalaria, y finalmente mejora la atención al paciente y la humanización de la asistencia. Los profesionales de enfermería cumplen un papel fundamental en el desarrollo de la Cirugía Mayor Ambulatoria, donde además tienen la oportunidad de ganar un verdadero protagonismo frente al paciente y verse recompensados de acorde a su formación profesional, actuando como punto de apoyo entre la estructura hospitalaria y el paciente, y siendo, en definitiva, parte responsable del seguimiento y resolución del proceso. 7 Para el desarrollo de esta actividad, hemos apostado como infraestructura básica, para la recepción y seguimiento del paciente durante su estancia en el hospital, por los HOSPITALES de DÍA MÉDICO-QUIRÚRGICOS, entendiendo que dichos hospitales deben organizarse estrictamente como UNIDADES DE ENFERMERÍA, que realizan sus funciones ajustadas al protocolo y con el apoyo de los distintos especialistas. Mediante este sistema organizativo, pueden resolverse un gran número de procesos sin necesidad de que el paciente ingrese, evitando el alejamiento de su entorno familiar en los tratamientos prolongados, disminuyendo drásticamente las complicaciones propias de la hospitalización y restando sensación de gravedad al paciente. Espero con todo ello, que los protocolos de actuación de este libro, consensuados por las Sociedades Científicas, sirvan de acicate para dar un fuerte impulso a la Cirugía Mayor Ambulatoria, que nos permita alcanzar los niveles recomendables de calidad y proporcionalidad, para así ofrecer las mejores opciones terapéuticas a nuestros profesionales y el mejor tratamiento a nuestros pacientes. Marciano Gómez Gómez Subsecretario para la Agencia Valenciana de la Salud Conselleria de Sanitat 8 INTRODUCCIÓN Prestar al paciente la mejor atención posible, aplicando las técnicas anestésicas y quirúrgicas más modernas, y los cuidados perioperatorios más adecuados, es algo que de forma innata está presente en la mente de todos los profesionales de la Sanidad. Hay una frase de uso habitual, a la vez que clarificadora, que dice: “sólo puede darse de alta el mismo día que se anestesia y se interviene a un paciente, cuando se realiza con la mayor minuciosidad posible y utilizando los procedimientos y tecnología menos invasivos”, y que da un idea del verdadero alcance que tiene para un Sistema Sanitario el desarrollo de la Cirugía Mayor Ambulatoria (CMA). Todos los expertos reiteran en la presente GUÍA, como el desarrollo de la CMA aporta enormes beneficios y mejoras para el paciente, los profesionales y el Sistema Sanitario, a la vez que facilita un cambio en nuestro hábito de organización asistencial, acercándonos y adaptándonos más a las necesidades del paciente. En realidad todos estos aspectos son ampliamente conocidos y aceptados por todos los profesionales, que además lo demuestran día a día, con su implicación, colaboración y entusiasmo en el desarrollo de la CMA . Tanto es así que hemos vivido en los últimos años, un fuerte desarrollo de la CMA en nuestra Comunidad, situándonos en la actualidad a la cabeza de las Comunidades que más actividad realizan (29,4% del total de la actividad quirúrgica programada, con exclusión de la cirugía menor), por detrás del País Vasco con 34,1%. Una actividad global para los meses de enero y febrero de 2002, del 34%, pone de manifiesto el imparable ascenso de la CMA , gracias al esfuerzo y convencimiento de todos los profesionales y gestores de nuestra Comunidad. Debemos situarnos sin embargo, en la realidad del conjunto de los países con un Sistema Sanitario avanzado, que consiguen índices de sustitución de los 20 procedimientos más frecuentes por encima del 60-70%, y que nos da una idea del camino que todavía nos queda por recorrer. La implantación de potentes circuitos de ambulatorización en nuestros hospitales, no sólo promueve la tecnificación e implantación de procedimentos miniinvasivos, reduciendo la morbilidad y mejorando la eficacia, sino que facilita el uso adecuado de los recursos de hospitalización, dando a nuestros hospitales de agudos, su verdadera dimensión de centros altamente tecnificados y resolutivos, a la vez que más humanizados. 9 Todos sabemos, que al realizar una intervención quirúrgica o un procedimiento diagnóstico-terapéutico invasivo, sin ingreso, estamos llevando a cabo una nueva forma de asistencia al paciente, adaptándonos a sus verdaderas necesidades y reordenando nuestra concepción habitual de trabajo para su beneficio. Además, el impulso en el protagonismo que asumen los profesionales de enfermería en el desarrollo de las alternativas a la hospitalización tradicional y la oportunidad de implicar verdaderamente a la Asistencia Primaria en el proceso, permite poner al paciente en el punto central de la organización sanitaria, abriéndonos las puertas de la excelencia en la atención al paciente. No cabe duda de que la realización de los presentes protocolos, que conforman esta Guía de Actuación en Cirugía Mayor Ambulatoria, han sido posible gracias al entusiasmo y esfuerzo de muchos profesionales, de la mano de las correspondientes Sociedades Científicas, y van suponer un punto de encuentro y apoyo para la mejora de la CMA en nuestra Comunidad, que sin duda será referente en otras Comunidades. José Vicente Ferrer Valls Coordinador Cirugía Mayor Ambulatoria Conselleria de Sanitat 10 ÍNDICE DE MATERIAS Presentación Serafín Castellano Gómez. Conseller de Sanitat.............................................................. 5 Prólogo Marciano Gómez Gomez. Subsecretario para la Agencia Valenciana de Salud................... 7 Introducción Jose Vicente Ferrer Valls. Coordinador Cirugía Mayor Ambulatoria ....................................... 9 SECCIÓN I INTRODUCCIÓN Y GENERALIDADES I. Presente y futuro de la CMA en España. Autor: Juan Marín Morales. Presidente Comité Científico. Asociación Española de Cirugía Mayor Ambulatoria..................................................... 15 II. La Ambulatorización de Procedimientos Quirúrgicos y Diagnósticos Terapéuticos Invasivos como Motor de la Modernización de los Hospitales. Autor: José Vicente Ferrer. Coordinador Cirugía Mayor Ambulatoria. Conselleria de Sanitat............................................................................................... 29 III. Integración de los circuitos de ambulatorización, en la organización del hospital: Recepción de pacientes el mismo día de la intervención. CMA integrada en la actividad quirúrgica. Recepción de pacientes intervenidos pendientes de ingreso. Autor: Michol González. Directora Médico. Hospital Cruces de Bilbao........................... 39 IV. Organización de un Circuito Específico para el desarrollo de un programa de CMA. Autor: Eugenio Tejerina. Director Hospital Malvarrosa.................................................. 49 V. Papel clave de los profesionales de enfermería en la organización y humanización de la CMA. Autor: Juan José Tirado. Amparo Carbonell. Colegio Oficial de Enfermería de Valencia.... 61 VI. Claves para una implantación de la CMA sin dificultades. Autor: José Luís Porrero. Jefe de Sª Cirugía General y Digestiva. H. Gregorio Marañón-Cantoblanco. Madrid......... 75 VII. La acreditación de programas de CMA. Autor: José Manuel L. de Guevara. Director Médico. Hospital de Bidasoa. Hondarribia. Guipúzcoa............................................................................................ 85 11 VIII. La formación continuada en CMA. Autor: Cristóbal Zaragozá. Jefe de la Unidad de Cirugía Mayor Ambulatoria. H. General Universitario de Valencia.......................................................................... 99 SECCIÓN II CAMBIOS ORGANIZATIVOS. CONSELLERIA DE SANITAT Propuesta de la Organización de la CMA integrada en los recursos del hospital. Autores: Subsecretaría para la Agencia Valenciana de la Salud. .......................................... 113 SECCIÓN III DOCUMENTOS DE CONSENSO CON LAS SOCIEDADES CIENTÍFICAS Documentos de Consenso con las Sociedades Científicas............................................. 130 I.Consenso en Circuitos de Ambulatorización. Circuitos de Ambulatorización: Unidades de Cirugía Mayor Ambulatoria. Hospitales de Día Médico-Quirúrgicos. Plan Funcional..................................................... 133 II. Consenso en Protocolos de Actuación. 1. Información al Paciente de los Circuitos y Funcionamiento del Programa de CMA. Necesidad de una imagen institucional del Programa.......................................... 2. Consentimiento informado del programa de CMA................................................. 3. Selección de pacientes. Criterios de inclusión y exclusión médicos y sociales........ 4. Seguimiento en la "Sala de Readaptación al Medio". Requerimientos al alta.......... 5. Selección de patologías susceptibles de CMA e informe de alta con cuidados y alertas específicos. Otras informaciones complementarias................................ - Especialidad Especialidad Especialidad Especialidad Especialidad Especialidad Especialidad Especialidad Especialidad de de de de de de de de de 145 149 153 161 169 Angiología y Cirugía Vascular. Cirugía General y Digestiva. Cirugía Maxilofacial. Ginecología y Obstetricia. Oftalmología. Otorrinolaringología. Ortopedia y Traumatología. Pediatría. Urología. 6. Encuesta de seguimiento del dolor y de satisfacción (a las 24 horas, en su domicilio)........................................................................ 235 Índice de autores y colaboradores................................................................................ 243 Índice de abreviaturas................................................................................................ 246 12 SECCIÓN I I NTRODUCCIÓN Y G ENERALIDADES 13 I. PRESENTE Y FUTURO DE LA CIRUGÍA MAYOR AMBULATORIA EN ESPAÑA DR. JUAN MARÍN MORALES Presidente Comité Científico de la Asociación Española de Cirugía Mayor Ambulatoria 1.1.- INTRODUCCIÓN Y CONCEPTOS GENERALES La práctica de la medicina actual, se enfrenta al reto de proporcionar una asistencia de calidad a un coste razonable, lo que significa revisar algunas de nuestras prácticas y eliminar aquellas obsoletas e innecesarias. Hay que buscar soluciones que mejoren la atención de nuestros pacientes. La Cirugía Mayor Ambulatoria (CMA) es una de esas soluciones pues se trata de una práctica científica reconocida y segura que pretende dar una respuesta más acorde a la realidad demográfica, epidemiológica, tecnológica y económica de nuestro entorno. Los efectos de la CMA son conocidos por todos: Facilita una organización de la asistencia por niveles de cuidados simplificando procesos diagnósticos y terapéuticos, se favorece una atención más personalizada y una mayor satisfacción del paciente aumentando el protagonismo de determinados procesos no graves (hernias, cataratas), pero que interfieren en la calidad de vida de los pacientes, se incrementa la actividad productiva de los quirófanos y se contribuye a la reducción de las demoras medias de los pacientes en listas de espera quirúrgica. Por lo tanto existen unos elementos básicos de esta modalidad asistencial que son convenientes para el paciente y beneficiosos para el hospital y los mismos profesionales sanitarios. A. VENTAJAS PARA EL PACIENTE: 1. Menor interrupción de su vida cotidiana, especialmente importante en cirugía pediátrica 2. Mayor flexibilidad a la hora de elegir fecha y momento de la intervención, minimizándose los riesgos de suspensión de la misma en comparación con la programación quirúrgica tradicional. 3. Menor riesgo de infección nosocomial 4. Menor alteración de las actividades familiares en términos de viajes, costes.. Impuestos por una estancia hospitalaria convencional. DESVENTAJAS: Necesidad de apoyo en su domicilio y contar con una persona responsable durante las primeras 24-48 horas del postoperatorio. Las diferentes encuestas de satisfacción tras la CMA muestran altos grados de aceptación por los pacientes entre el 80-90% La CMA es un campo donde se establece una relación médico-paciente diferente, más en consonancia con la realidad actual, menos paternalista y más negociada. Las posibilidades de información al paciente, capacidad de elección y decisión, consideración de sus condiciones sociales y psicológicas, constituyen la piedra angular de esta modalidad asistencial. 16 Guía de Actuación en Cirugía Mayor Ambulatoria B. VENTAJAS PARA EL HOSPITAL: 1. Modalidad costo-efectiva que permite reconversión-cierre de camas para aquellos pacientes que realmente las necesitan. 2. Incremento de la capacidad productiva de los quirófanos 3. Reducción de tiempos de espera DESVENTAJAS: Aumento de la complejidad de los pacientes ingresados. C. 1. 2. 3. 4. VENTAJAS PARA EL PERSONAL SANITARIO: Programación quirúrgica más efectiva Mayor eficiencia del quirófano Trabajo en equipo multidisciplinario Uso alternativo de camas liberadas para nuevas técnicas, intervenciones... DESVENTAJAS: la necesidad de contar con clínicos experimentados y las limitaciones en la docencia de residentes. La verdadera importancia de la CMA radica en gran medida en una nueva actitud y comportamiento, por un lado, ante las expectativas de los pacientes que quieren una atención cada vez más ágil, rápida y eficaz; y por otro, ante la necesidad de mejorar el uso de los recursos limitados. La CMA proporciona el marco ideal para satisfacer estas aspiraciones, permitiendo un microcosmos donde pasar de la teoría a la práctica, reorientando la atención hospitalaria hacia las necesidades de los pacientes. El enorme aumento de la demanda y la necesidad de reducir los altos costes de la hospitalización han contribuído al desarrollo de esta innovadora estructura de trabajo que constituye la CMA. La expansión de la CMA es un hecho que no se puede ignorar y que se ha visto favorecido por la aparición de técnicas anestésico-quirúrgicas menos agresivas y por un cambio de determinadas prácticas médicas (Ej: la tendencia a disminuir la estancia media o la recomendación de deambulación precoz después de la cirugía). Durante los últimos años están ocurriendo cambios importantes en la práctica clínica que afectan a la organización asistencial y a la relación médico-paciente. Un vocabulario nuevo aparece en las diferentes reuniones y publicaciones científicas: asistencia orientada al paciente, coste-efectividad, reingeniería, medicina basada en la evidencia, equipos multidisciplinarios, etc., gestión por procesos..., frases que expresan una novedosa forma de hacer las cosas que está originando profundas transformaciones estructurales en la medicina y cirugía actual. 17 La CMA como concepto innovador (organizativo, cualitativo, terapéutico y económico) se adapta perfectamente a estos cambios introduciendo importantes modificaciones en los tres aspectos fundamentales de la práctica quirúrgica: asistencial, docente e investigador. Las ventajas se traducen en un uso racional y eficiente de los recursos existentes (al disminuir el coste unitario de los procesos tratados), en un aumento de la capacidad productiva (potencialidad para reducir listas de espera) y un alto grado de satisfacción de los pacientes. Los "signos vitales" de este buen servicio serían, una adecuada supervisión y liderazgo, trabajo en equipo, uso de protocolos basados en la evidencia científica y contar con unidades específicas cómodas para los pacientes, y que faciliten la labor de los profesionales. La CMA y las Unidades de Cirugía Mayor Ambulatoria se convierten así en un excelente "escaparate" de las posibilidades que ofrece una atención moderna y efectiva basada en razones de tipo científico, de seguridad, calidad y bienestar para los pacientes. DEFINICIONES La Guía de organización y Funcionamiento del Ministerio de Sanidad y Consumo (1993) define la CMA como la atención a procesos subsidiarios de cirugía realizada con Anestesia general, local, regional o sedación que requieren cuidados postoperatorios poco intensivos y de corta duración, por lo que no necesitan ingreso hospitalario y pueden ser dados de alta pocas horas después del procedimiento (1). En otras palabras se podría decir que la CMA es un óptimo modelo de asistencia quirúrgica multidisciplinaria que permite tratar a determinados pacientes de una forma segura y efectiva, sin necesidad de contar con una cama de hospitalización tradicional (2). La definición de CMA implica que el paciente pasa la noche antes de la operación y la noche después de la cirugía en su domicilio. La “verdadera” CMA es... • Que el paciente pueda volver a su casa el mismo día de la intervención, sin tener que pernoctar en el hospital. • Procesos tratados previamente con ingreso • No uso de la cama como recurso terapéutico 18 Guía de Actuación en Cirugía Mayor Ambulatoria El término más conocido en España es el de Cirugía Mayor Ambulatoria (CMA) para diferenciarla de la cirugía menor ambulatoria que incluye procedimientos de muy baja complejidad y que en nuestro país nunca se han realizado con ingreso hospitalario, asociándose habitualmente a la anestesia local. Por otro lado, la necesidad de facilitar la atención a los procesos de CMA ha dado lugar al desarrollo de unidades específicas conocidas como UCMA que son definidas en la Guía como organización de profesionales sanitarios, que ofrece asistencia multidisciplinaria a procesos mediante CMA, y que cumple unos requisitos funcionales, estructurales y organizativos de forma que garantiza las condiciones adecuadas de calidad y eficiencia para realizar esta actividad. La cirugía de Corta Estancia incluye la realización de intervenciones que necesitan de 1 a 3 días de hospitalización, uso de cama hospitalaria, pernocta en el hospital, y se requiere toda la infraestructura de personal y recursos de la hospitalización de agudos por lo que a todos los efectos se debe considerar como cirugía con ingreso aunque con una buena gestión de las camas. 1.2.- REPERCUSIONES DE LA CMA EN LA ACTIVIDAD HOSPITALARIA Y EN LA CALIDAD ASISTENCIAL CALIDAD ASISTENCIAL 1. IMPACTO EN LA ACTIVIDAD HOSPITALARIA Como alternativa a la hospitalización convencional, la CMA tiene la capacidad de ahorrar estancias y camas, liberando recursos para hacer más CMA o usos alternativos. La implantación de la CMA no sólo ahorra estancias en los pacientes susceptibles de ser intervenidos de forma ambulatoria, sino que también contribuye, por analogía, a disminuir las estancias de los pacientes ingresados. Así por ejemplo, según datos del Insalud, en el período 1996-98 la EM de la hernia unilateral ha disminuído desde 3.7 días a 2.9 mientras que el índice de sustitución ha aumentado desde el 17% al 21.2% (3).Permite, por lo tanto aumentar la actividad quirúrgica sin la limitación de la disponibilidad de camas y disminuir los tiempos y listas de espera. Este aumento de la eficiencia puede constituir un factor de atracción de pacientes de otras áreas con demoras importantes, aunque siempre la calidad debe presidir nuestras actuaciones, de tal manera que los pacientes digan " voy a ese hospital no sólo porque me atienden antes sino porque me operan mejor". 19 2. IMPACTO EN LA CALIDAD ASISTENCIAL La calidad ha sido siempre una preocupación ética y científica de los profesionales sanitarios. En los últimos años este interés ha desbordado ampliamente el ambiente profesional y ha emergido con fuerza en los Consejos de Administración de las Instituciones y empresas en general. La explicación de este fenómeno parece estar relacionada con el hecho de que se ha podido comprobar que la no-calidad puede alcanzar hasta un 20-25% del coste total de la prestación de un servicio o de la elaboración de un "producto". Las estimaciones realizadas sobre el coste de un programa de calidad, indican que éste puede llegar a ser un 2%; así pues, existen posibilidades ciertas de disminuir los costes y además, ofrecer servicios de mayor calidad. El desarrollo de un programa de calidad en la UCMA es también una garantía para "hacer bien las cosas, y hacerlas a la primera" además de favorecer la implicación de los clínicos en actividades que buscan la mejora en el cuidado del paciente. Según las diversas encuestas de aceptación, los aspectos que más valoran los pacientes tienen que ver con la comodidad de las instalaciones, la atención personalizada, la puntualidad y los resultados. Las UCMA representan estructuras organizativas idóneas donde es más fácil establecer un flujo ágil de pacientes independiente de la circulación tradicional del hospital, protocolizar las actividades (criterios de selección y evaluación, alta y seguimiento) y lo que es más importante, su medición y evaluación. En la pasada década hemos evolucionado desde las primeras experiencias piloto o individuales y por servicios a unidades multidisciplinarias, incluso con gestión autónoma, que ofrecen a los profesionales más responsabilidad en la organización de todo el proceso asistencial, incluyendo la gestión de los recursos necesarios. Según datos del INSALUD referidos al año 2000: el 15% de los hospitales tenían unidades de CMA con quirófanos y estructuras de apoyo específico de CMA, un 44% presentaban quirófanos comunes con la cirugía con ingreso pero con dispositivos de apoyo específico de CMA, y el 41% restante realiza CMA en las mismas instalaciones que la cirugía con ingreso (4). Las UCMA no serán posibles en todos los Centros, sólo resultará costo-efectivo en aquellos con niveles de actividad media-alta. 3. IMPACTO ECONÓMICO La CMA tiene la capacidad de aumentar la productividad y eficiencia con menor coste por proceso. Esta reducción de costes frente a la cirugía con ingreso se estima 20 Guía de Actuación en Cirugía Mayor Ambulatoria entre un 25-30%, pues aunque el coste de la intervención es similar, si se reducen los derivados del ahorro de estancias, como hostelería y personal. Quizás lo importante es conseguir que la producción sea proporcional a los recursos invertidos, que el gasto sea eficazmente realizado y que el paciente perciba con satisfacción la atención sanitaria que recibe. A pesar de estas ventajas hay resistencias, que no se pueden ignorar, a la hora de cambiar hacia un modelo asistencial como el que propone la CMA: la inercia organizativa tradicional no favorece los cambios, la falta de instalaciones adecuadas, la necesaria flexibilidad que discrimine según el rendimiento y calidad de las actividades profesionales y una mayor implicación de los médicos son dificultades que impiden una mayor expansión. Cuando el cirujano piensa en adelantos de la asistencia quirúrgica, lo hace casi exclusivamente en términos de nuevas técnicas quirúrgicas como los transplantes, la cirugía laparoscópica, etc., pasando inadvertidas y siendo infravaloradas (en más veces de las deseables) otras innovaciones de carácter organizativo como la CMA. 1.3.- EVOLUCIÓN CMA EN ESPAÑA De forma esquemática, podríamos distinguir tres etapas en el desarrollo y expansión de la CMA en España: 1ª Constatación y viabilidad (1990-94), 2ª Etapa de crecimiento (1995-99) y 3ª Madurez. Durante los años 80 el interés por la CMA en nuestro país era muy escaso o prácticamente nulo. El concepto adquiere visibilidad ante los pacientes, clínicos y gestores a comienzos de los 90 gracias a las experiencias de determinados grupos que constatan la existencia de la CMA y demuestran su viabilidad. Como referencias de esta primera etapa tenemos el Congreso Nacional de Cirugía Ambulatoria que tuvo lugar en Barcelona en 1992;el informe sobre Cirugía Ambulatoria elaborado por la Agencia de Evaluación de Tecnología Médica de Cataluña; la edición de la Guía de Organización y Funcionamiento de la CMA por el Ministerio de Sanidad y Consumo en 1993; la comisión para la Elaboración de pautas y recomendaciones para el desarrollo de la CMA de la Sociedad Catalana de Cirugía (1993) y la creación de la Asociación Española de Cirugía Mayor Ambulatoria (ASECMA) en 1994 en Toledo. El interés por la CMA se manifestó al introducirse como objetivo en los Contratos Programa o de Gestión del INSALUD y las Comunidades Autónomas, incluyendo un listado básico de procesos. 21 La etapa de crecimiento de la CMA (1995-99) coincide con el 2º Congreso Nacional de Cirugía Ambulatoria celebrado en Sevilla en 1995, y es una mayor aceptación de esta práctica clínica por parte de los profesionales y pacientes lo que permite su expansión como se comprueba en el incremento progresivo del numero y tipo de procesos incluídos en CMA así como en el número de hospitales y unidades de CMA. Ha sido también la fase de análisis económicos que ha puesto de manifiesto el ahorro en estancias hospitalarias innecesarias, la disminución en el coste unitario por proceso y en algunos casos la reducción de camas debido a la consolidación de la CMA. La obtención de datos fiables para el conjunto del Estado es difícil y no existe un sistema de información específico y homogéneo para CMA. Según datos del INSALUD el ritmo de crecimiento del período 1994-98, en cuanto al volumen de procedimientos, fue superior al 180% (siendo en 1998 un 30% superior a 1997). Paralelamente, para el mismo período el crecimiento de la cirugía programada con ingreso fue del 6% y la Estancia media quirúrgica descendió un 11% (5). Los Índices de sustitución (IS) (procesos realizados por CMA/total procesos de CMA x 100) para INSALUD alcanzaban el 33% (1996) y 43% (1998). Este crecimiento ha sufrido una ralentización en los últimos años, de tal manera que el crecimiento en 1999 fue sólo del 3,3%, destacando los incrementos en cirugía de cataratas, varices y colecistectomía. En sentido opuesto se comportan los legrados, amigdalectomías y cirugía del hallux valgus, disminución probablemente imputable a una menor demanda y a la sustitución por técnicas mini-agresiva (5). En las Comunidades Autónomas transferidas también ha habido un crecimiento sostenido lo que ha permitido alcanzar Índices de sustitución apreciables: en Andalucía durante 1998 se realizaron 41.127 intervenciones de CMA lo que represento un aumento de la actividad del 20% respecto a 1997 y alcanzando para un grupo de 38 procesos un IS del 50% (6). En esta Comunidad (Andalucía) la consideración de CMA engloba procesos resueltos en horario de tarde, que no generan ingreso o estancia si el alta del paciente tiene lugar durante la mañana del día siguiente, lo que dificulta las comparaciones. También en el País Vasco el número de intervenciones de CMA pasaron de 25.685 en 1999 a 26.441 en 2000 lo que representa el 34,1% del total de cirugía programada. En esta Comunidad destaca los procedimientos sobre cristalino (GRD39) con una ambulatorización del 97,5%, por el contrario los procedimientos sobre hernia inguinal (GRD 162) presentan discretos porcentajes de ambulatorización 18,8% (7). En Cataluña, en los 8 hospitales del Instituto catalán de la Salud (ICS) se realizaron 21.662 proceso de CMA en 1999 y 26.726 en 2000 lo que representan porcentajes del 20 y 23% del total de intervenciones(8). No obstante estas cifras quedan aun lejos de lo que los profesionales consideran óptimo según los estudios Delphi realizados en España (9). 22 Guía de Actuación en Cirugía Mayor Ambulatoria Œndices de sustituci n: estudios Delphi /INSALUD Proceso Gabbay 1987 Grainger Colomer 1993 1994 Gral. 1996 INSALUD 1998 Hernia I. 55 % 70 % 70 % 80 % 21 % Fist/Fis 40 % ------- 88 % 70 % 28 % Varices 55 % 90 % ------- 70 % 20 % Hemorrd. ------- ------- 60 % ------- 24 % Cataratas 20 % 60 % 80 % 60 % 55 % La última encuesta de la International Association for Ambulatory Surgery (IAAS) realizada en varios países de la OECD muestra variabilidad en los porcentajes de realización de CMA en los 18 procesos más frecuentes. Sin alcanzar los niveles de EE UU (89%), quizás se pueda establecer en nuestro país un objetivo similar al de otros países con sistema sanitario predominantemente público como el Reino Unido donde se alcanzan niveles del 60% (10). International survey IAAS 1996-99 90% 80% 70% 60% 50% 40% 30% 20% 10% 0% AUS B CDN DK F 23 IRL NL NZ SP UK De los datos expuestos parece que la implantación de la CMA en nuestro país es aun deficitaria y bastante heterogénea: existiendo todavía un ámplio margen para la sustitución de la cirugía con ingreso por CMA. Otro factor a considerar es la variabilidad en esta implantación entre algunas comunidades y dentro de los hospitales de una misma comunidad que reflejan variaciones en la cultura profesional, estilos de práctica clínica así como en la oferta de recursos del sistema sanitario (3). Casi el 70% de la cirugía programada puede hacerse sin ingreso, lo cual representa un importante esfuerzo organizativo a la hora de seleccionar y programar a los pacientes con los criterios de seguridad y protocolización en todas las actividades. Todavía muchos procesos adecuados para CMA son realizados con ingreso lo que causa 2 efectos: 1) Estos pacientes son inadecuadamente ingresados y sometidos a los riesgos de una hospitalización innecesaria, privándoseles de la recuperación en su entorno habitual. 2) Los pacientes que por el contrario, sí tienen indicación de hospitalización (patologías serias o inadecuadas por causa social...) han de esperar a que esas camas se desocupen. Por otro lado, parece que el aumento de actividad en CMA ha sido de carácter aditivo, para atender la demanda previa no asistida, y no para sustituir la realización de Evoluci n CMA y cirug a programada con ingreso (INSALUD) INGR. CMA 400000 350000 300000 250000 200000 150000 100000 50000 0 1994 1995 1996 24 1997 1998 1999 2000 Guía de Actuación en Cirugía Mayor Ambulatoria cirugía con ingreso. El incremento de la CMA va paralelo a valores estables de la cirugía programada con ingreso (3) La 3ª etapa enunciada anteriormente sería la madurez y consolidación definitiva de la CMA como una práctica incardinada con el resto de actividades del hospital, pero de forma ideal, sin mezclar circuítos y pacientes con diferentes necesidades de cuidados. La instauración prioritaria de UCMA con una distribución territorial adecuada a las necesidades del área geográfica de influencia, y una financiación específica para los procesos de CMA parecen actuaciones incentivadoras de la CMA que ya están en marcha en nuestro país. También se hace necesaria una política basada en la calidad y productividad que atraiga a los profesionales más cualificados y competentes. En el aspecto cualitativo existen Indicadores clínicos que miden el proceso y los resultados en CMA (fallos en la cita para intervención, suspensiones, ingresos no previstos, tiempo de recuperación postoperatoria, reintervenciones, reingresos, visitas al servicio de urgencias...) pero su nivel de implantación es escaso (11). 1.4.- RETOS DE LA CMA ¿CUÁL PUEDE Y DEBE SER LA EVOLUCIÓN EN LOS PRÓXIMOS AÑOS? La CMA que empezó a desarrollarse en hospitales de tamaño medio, ha conseguido incorporarse de forma paulatina a la cartera de servicios de los grandes centros contribuyendo a la reconfiguración de nuestros hospitales con potenciación de las áreas ambulatorias en detrimentos de las de hospitalización. Muchos profesionales que consideraban a la CMA como cirugía de "segunda división" están ahora convencidos de las ventajas organizativas y cualitativas que reporta para el paciente, hospital y el propio profesional sanitario. Los gerentes de nuestros hospitales también consideran a la CMA como un producto estratégico y una fuente de financiación a través de los contrataos de gestión. Pero también la CMA puede ser víctima de su propio éxito, pues cada vez son mayores las presiones para aumentar la complejidad de los procesos CMA e introducir pacientes de mayor riesgo, lo que cambia sustancialmente el case-mix de la CMA. Este nuevo reto tiene elementos favorables para su desarrollo como son las continuas mejoras en las técnicas anestésicoquirúrgicas que acortan el tiempo de recuperación de los pacientes, pero al mismo tiempo los cambios demográficos envejecimiento de la población..) y sociales representan un límite para la expansión de la CMA. Estamos pues en un período de transición y hemos de valernos de herramientas como la evaluación sistemática y regular de resultados, la medicina basada en la evidencia y la acreditación para avanzar en lo que siempre ha sido la CMA: una práctica segura y con escasos riesgos para el paciente. 25 ¿QUÉ CAMINO DEBERÍA SEGUIR EN LOS PRÓXIMOS AÑOS? 1. Implementar lo que ya sabemos. Es necesario desarrollar todo el potencial de la CMA en patologías prevalentes y que la experiencia de los 10 últimos años ha demostrado su efectividad y seguridad. Alcanzar índices de sustitución en el ámbito de los "mejores" en estas patologías frecuentes y de mediana complejidad representa un paso ineludible para a reducir la variabilidad así como paso previo a la futura realización de procedimientos más complejos. 2. Mejora continua de la calidad. Al igual que para cualquier actividad hospitalaria actual, no sólo hay que conocer los datos numéricos sobre índice de sustitución sino medir y evaluar los procesos y resultados a través de indicadores clínicos. Hemos de superar la dificultad que supone la introducción lenta de los programas de calidad, el consenso en indicadores clínicos universalmente aceptados y sistemas de clasificación de pacientes ambulatorios. La CMA de los próximos años, no debe conducir a un mayor porcentaje de ingresos no previstos, visitas a urgencias o reclamaciones, y esto sólo se consigue estableciendo políticas de evaluación y mejora continua que son responsabilidad de todos financiadores, proveedores y usuarios (11-12) 3. La inclusión en CMA de nuevos procedimientos como la cirugía laparoscópica, la cirugía del nódulo tiroideo, del adenoma paratiroideo o la cirugía conservadora del cáncer de mama representan nuevos retos científicos que requieren de una rigurosa evaluación de los factores predictivos de ingresos no planificados, morbilidad y el seguimiento de protocolos para detectar los pacientes no adecuados para cirugía sin ingreso. El éxito y los límites de la CMA en estos procesos dependerá de la experiencia del equipo, la selección cuidadosa de los pacientes, la seguridad de la técnica anestésico-quirúrgica empleada y de un adecuado soporte domiciliario postoperatorio. Por eso, es fundamental el establecimiento de "puentes" con la Atención Primaria (AP) para que ésta pueda asumir la continuidad de cuidados de enfermería en el postoperatorio facilitándose una expansión más integrada de la CMA. 4. De creciente auge en EE UU y Australia son las áreas de Recuperación Prolongada (Extended recovery) donde los pacientes pernoctan antes del alta al día siguiente, con estancia de < 23 horas. Generalmente anexas a la Unidad ambulatoria y donde debido al tipo de pacientes y sus necesidades de cuidados postoperatorios, no es necesaria una infraestructura de medios técnicos y de personal altamente especializado. La principal justificación para estas áreas es aumentar el espectro de pacientes a tratar mediante CMA en la unidad (en cuanto a variedad y comorbilidad), reduciendo al mismo tiempo los costes y contribuyendo a que la CMA alcance su máxima efectividad. Las ventajas 26 Guía de Actuación en Cirugía Mayor Ambulatoria clásicas de la CMA (selección, preparación, seguimiento) se extenderían a un mayor número de pacientes. Sin embargo, la instauración de un área de Recuperación prolongada no debe significar una excusa para reducir los índices de sustitución en CMA para los procedimientos más comunes o aumentar el porcentaje de ingresos no planificados dada la facilidad teórica para hacer que el paciente pernocte en la unidad. Pensamos, al igual que otros, que las tres áreas más importantes del hospital son urgencias, hospitalización y ambulatoria, y que cualquier paciente que pernocte en el hospital es un paciente "ingresado" y no ambulatorio (13) 5. En otra línea se situarían los hoteles para pacientes con problemas de tipo geográfico o social que permitirían a los mismos permanecer en el postoperatorio temprano en una instalación cercana a la unidad, y los servicios de atención domiciliaria. La idoneidad de estas alternativas en nuestro sistema sanitario está aun por probar. 6. La CMA ha sido considerada hasta ahora como una "alternativa" a la cirugía con ingreso. Pero, ¿ que pacientes son los que necesitan realmente hospitalización? Quizás una de las estrategias para los próximos años sea considerar a una gran parte de pacientes como ambulatorios hasta que no se demuestre lo contrario. Es decir tener muy claras las indicaciones absolutas para la hospitalización: problema médicoquirúrgico que requiera preparación preoperatoria intensiva, paciente que precise cuidados potoperatorios prolongados, necesidad de analgesia parenteral o alto riesgo de complicación postoperatoria. Como indicación relativa se considerarán las causas psico-sociales. En definitiva la CMA debe ser considerada para muchos procesos como cirugía de primera elección y dejar de ser una alternativa (14) 7. Docencia y Formación. La enseñanza de la anestesia y cirugía ambulatoria es una prioridad para la práctica actual y futura de los profesionales médicos y de enfermería. No sólo es importante el aprendizaje de las técnicas menos agresivas y más costo-efectivas que garanticen una estabilidad peiroperatoria y una rápida recuperación sin secuelas sino las formas de organizar y gestionar la actividad quirúrgica de la que las unidades de CMA representan un claro ejemplo a seguir. Los residentes deben ser adecuadamente supervisados y la CMA debe incluirse como tal en los programas de formación de las especialidades. Afrontemos todos estos cambios con una actitud positiva hacia una modalidad asistencial que no sólo permite una gestión más eficiente de los recursos sanitarios y una mejora de los resultados, sino también la adopción de prácticas cuyo resultado final es la mejora de la atención al paciente en sí. 27 BIBLIOGRAFÍA 1.- Ministerio de Sanidad y Consumo. Cirugía Mayor Ambulatoria: Guía de Organización y Funcionamiento. Madrid, 1993. 2.- MARÍN MORALES, J. Cirugía Mayor Ambulatoria: una transformación necesaria. Cirugía Mayor Ambulatoria, 1996; 1 (0): 133. 45. 6. 7. 89. 3.- MORAL IGLESIAS, L., ALONSO GONZÁLEZ M. Impacto de la Cirugía Mayor Ambulatoria en España. En Cirugía Mayor Ambulatoria. Manual Práctico. Ediciones 4.- Doyma, 1999. COLLADO YURRITA R. La promoción de la CMA en el INSALUD desde la compra de 5.- servicios. Ponencia V Congreso nacional de Cirugía Ambulatoria. Vitoria, 2001. 6.- Memoria INSALUD 1999. 7.- CMBD Andalucía. Sº Información y Estadística. Servicio Andaluz de Salud, 1999. 8.- Memoria 2000. Osakidetza. Servicio Vasco de Salud. 9.- Instituto Catalán de la Salud. Actividad asistencial 2000. COLOMER J, RAMÓN C, VALERA, J, BORRÁS J.M. La cirugía Ambulatoria en España. 10.- Un estudio Delphi. Gac Sanit 1996; 10: p.238-243. DE LATHOUWER C, POULLIER JP. How much ambulatory surgery in the world in 199611.- 1997 and trends. Amb Surg 2000; 8: p.191-210. RAMÓN ROCA C. Editorial: Mejora del proceso quirúrgico ambulatorio. Cirugía Mayor 12.- Ambulatoria, 2001; 6 (2): p.69-70. 13.- MARÍN J, ESTEBAN S. Ambulatory Surgery in Spain. Amb Surg 1998; 6: p.157-162. 15. JARRETT PEM, DE LATHOWER C, OGG TW. The time has come to promote true day 14.- surgery. Amb Surg 2000, 8: p.163-16416 COLOMER J. La cirugía convencional una alternativa a la cirugía sin ingreso. Ponencia V Congreso Nacional de Cirugía Ambulatoria. Vitoria, 2001: p.225-226. 28 Guía de Actuación en Cirugía Mayor Ambulatoria II. LA AMBULATORIZACIÓN DE PROCEDIMIENTOS QUIRÚRGICOS Y DIAGNÓSTICOS TERAPÉUTICOS INVASIVOS COMO MOTOR DE LA MODERNIZACIÓN DE LOS HOSPITALES JOSÉ VICENTE FERRER VALLS Coordinador Cirugía Mayor Ambulatoria Conselleria de Sanitat 2.1.- INTRODUCCIÓN Nos encontramos en España y concretamente en la Comunidad Valenciana, en un momento de fuerte crecimiento de las alternativas a la hospitalización tradicional, especialmente de la Cirugía Mayor Ambulatoria (CMA). Y es por ello, que muchos nos hemos preguntado hasta donde va a poder llegar su expansión, cual va a ser el límite en la ambulatorización de los procedimientos y de que manera va a influir en los hospitales actuales. No hace muchos años, hablar de una proporción de cirugía mayor ambulatoria de un 30-35% respecto al total de la cirugía mayor programada (%CMA) y de un índice de sustitución (proporción de ambulatorización de una procedimiento concreto) de un 50% para la intervención de la catarata o de un 30% para la de la herniorrafia, era sinónimo de gran eficacia y optimización de la actividad (1,2). De hecho, a fecha de 2000-01, sólo las Comunidades a la cabeza en esta actividad, se aproximan a estos niveles de actividad (Tabla-I) (3,4,5,6). % CMA, de Comunidades que contabilizan su actividad utilizando par metros comparables entre s . % CMA Pa s Vasco C. Valenciana INSALUD Catalu a 34,1 % 23 % 29,1 % 29 % Sin embargo, la progresiva tecnificación de los hospitales, las importantes mejoras en los métodos anestésicos y cuidados perioperatorios (7), y los métodos quirúrgicos mininvasivos permiten prever en nuestros hospitales a corto-medio plazo una proporción de ambulatorización cercana al 60%. Aun así, lejos queda esta actividad esperada, de la que presentan en estos momentos países como EEUU, Canadá o Dinamarca, con un índice de sustitución de los 20 procedimientos más frecuentes, por encima del 80%. Aunque en el caso de EEUU, con un índice de sustitución del 90%, siempre hemos aducido el interés y acicate económico como promotor de esa excelente optimización, no podríamos decir los mismos de Canadá o Dinamarca, que con un sistema sanitario universal similar al nuestro, consiguen índices de sustitución en torno al 70-80%. Estos países además, implantan este modelo asistencial, sin verse acuciados por necesidades en recursos de hospitalización, sino por calidad y humanización de la asistencia. (8,9). 30 Guía de Actuación en Cirugía Mayor Ambulatoria Casi siempre pensamos a tenor de estas diferencias, que nos queda una gran distancia por recorrer para equipararnos a estos países, dando por sentadas enormes diferencias en avances técnicos e inversiones en infraestructuras. Sin embargo, ¿hemos valorado realmente cual es la diferencia con entre nosotros y los países más avanzados?. Es fácil darse cuenta, que para la resolución de la gran mayoría de procedimientos susceptibles de ser intervenidos en un programa de ambulatorización, disponemos al menos, de la misma dotación técnica y cualificación profesional que cualquiera de los países mencionados. Todos hemos podido constatar en reuniones científicas y publicaciones internacionales, que hoy en día, el acceso y disponibilidad de tecnología en los hospitales de los países comentados es idéntico, salvo excepciones muy concretas. ¿Dónde está entonces la diferencia?, ¿Cuál es el camino que nos falta por recorrer?. La respuesta parece estar fundamentalmente en la concienciación de los profesionales y quizá algo menos en la aceptación social. 2.2.- UN CAMBIO DE MENTALIDAD COMO CAMINO HACIA LA EXCELENCIA DE LOS HOSPITALES Quien ha trabajado o desarrollado su actividad en el campo de la CMA, sabe por propia experiencia, que la concienciación y participación de los profesionales es la principal dificultad para su desarrollo en un hospital. Y además, en su gran mayoría conocen y aceptan la evidencia de que supone una importante mejora en la calidad asistencial. La gran influencia de este cambio de mentalidad, y la importancia de que se produzca en la mayoría de profesionales del hospital para que la CMA pueda desarrollarse sin barreras, puede verse en el resultado de los distintos modelos organizativos de esta actividad. Es un hecho que las Unidades de CMA independientes, con personal más o menos específico de la Unidad y programación quirúrgica en quirófanos propios y al margen de la programación de los quirófanos centrales del hospital, difícilmente alcanza una proporción de actividad que supera el 30-35%. Sin embargo, las Unidades integradas en el hospital, con la participación de una gran mayoría de sus profesionales, comenzando por las Unidades de Documentación y Admisión, los especialistas y personal de enfermería que seleccionan en las distintas consultas externas a todos los pacientes que realmente se ajustan al programa, y la programación en los quirófanos centrales sin más servidumbre que el ajustarse nuevamente al programa, permite ambulatoria en un plazo breve, el 45-50% del total de la cirugía mayor que se realiza. 31 Por ello, el futuro de la CMA es enorme y a la vez está al alcance de todos, pues fundamentalmente requiere un cambio en la mentalidad en la organización y en la del tratamiento de los pacientes. Un cambio en la situación contextual de los pacientes, por un mayor nivel y posibilidades de información, la disponibilidad de rápidos medios de transporte y de comunicación, hospitales muy tecnificados y con una mayor capacidad resolutiva, en conjunto menos invasiva..., nos obliga en cierto reflexionar sobre la necesidad imperiosa de este cambio. Cada vez que realizamos la visita matutina a los pacientes hospitalizados, deberíamos preguntarnos con cada paciente, cual es el motivo de que se encuentre ingresado en ese momento evolutivo de su enfermedad: ¿Para realizar un diagnóstico?. ¿Para completar un estudio?. ¿Para realizar un procedimiento diagnóstico o terapéutico, quirúrgico o no, que podría ser asumido por un programa de ambulatorización?, ¿Por una lacra organizativa?. Quedaríamos realmente sorprendidos del número de pacientes que acaban estando ingresados o prolongando su ingreso sin ser realmente necesario, con todos los inconvenientes y perjuicios que ello conlleva. Actualmente, el uso de la hospitalización debería limitarse a intervenciones quirúrgicas complejas o en pacientes muy complejos, a tratamientos médicos de ciertas fases de algunas enfermedades que no puedes ser tratadas en un hospital de Día, y a algunos procedimientos diagnóstico-terapeúticos agresivos. De esta manera conseguiríamos un hospital moderno, muy tecnificado, con unos recursos de hospitalización muy bien aquilatados, con ingresos que producen GRDs de mucho peso, capaz de ambulatorizar una gran mayoría de los procesos que resuelve, conduciendo todo ello a una relación coste-beneficio muy eficaz (10,11,12). Estaríamos hablando de un hospital que se situaría entre los "Top 20", según la clasificación utilizada por Iasist®, que tanta repercusión y aceptación ha tenido los últimos dos años. Esta empresa, con una dilatada experiencia en la cualificación de centros hospitalarios en el mundo anglosajón, utiliza 6 parámetros básicos para obtener una visión global y amplia de la gestión y calidad de un hospital (Tabla-II) (13). Par metros de medida 1. 2. 3. 4. 5. 6. Top 20 Indice de mortalidad ajustada por riesgo Indice de complicaciones ajustadas por riesgo Estancia media ajustada por casu stica y severidad Indice de ocupaci n Coeficiente de ambulatorizaci n Productividad ajustada por casu stica. 32 Guía de Actuación en Cirugía Mayor Ambulatoria El índice de mortalidad ajustada por riesgo, informa de si la mortalidad es mayor o menor de la esperada en función del tipo de pacientes atendidos. El índice de complicaciones ajustadas por riesgo, informa de las complicaciones registradas, mayores que las previsibles. La estancia media ajustada por casuística y severidad Índice de ocupación Coeficiente de ambulatorización Estos tres puntos evalúan la eficacia con la que gestionan los recursos de camas. Productividad ajustada por casuística Relación entre producción registrada y los gastos incurridos, o dicho de otro modo, cuanto le cuesta a un hospital resolver un procedimiento. Un análisis detallado de estos parámetros de medida de calidad para los hospitales, demuestra que la CMA influye de forma muy importante en 5 de ellos, lo que da una visión de las enormes implicaciones que tiene el desarrollo de la misma en la modernización de los hospitales: 1- Sobre el índice de complicaciones • La ausencia de ingreso disminuye la morbilidad e infecciones nosocomiales. • Esta demostrado, que el desarrollo de la actividad profesional ajustado a un protocolo consensuado por expertos y los profesionales que van a llevarlo a cabo, mejora enormemente su calidad. Tanto es así, que resulta un paso obligatorio para la acreditación de Unidades, Servicios... 2- Sobre la estancia media ajustada por casuística y severidad • Los programas de CMA, evitan estancias tanto pre como postoperatorias, pues hoy en día existe un claro acuerdo, en contabilizar la estancia de un procedimiento de CMA, como estancia 0. Puesto que las intervenciones que se realizan sin ingreso son las que menos estancias consumían antes (habitualmente 3 días mínimo – el día previo, el de la intervención y el siguiente que se le da el alta-), cabe esperar un fuerte incremento de la estancia media con los procedimientos restantes. El ejemplo más extremo lo representa un Servicio de Oftalmología que cuando aplica un programa de CMA y llega a ambulatorizar un 95% de todas las intervenciones, pasa de una estancia media de 33 3 días a 6-7 días. Tanto es así, que hoy en día, al evaluar el grado de eficacia y calidad de un Servicio de Oftalmología, se tomaría por más adecuada la estancia de 5-7 días, asociada a una ambulatorización del 95%. • Sin embargo, en el resto de los Servicios donde la ambulatorización óptima no sobrepasa actualmente el 50%, se tiene la evidencia de que la puesta en marcha de estos programas acaba promoviendo un cambio en los hábitos de seguimiento postoperatorio de los pacientes, que afecta también a los ingresados, disminuyendo globalmente la estancia media. • La experiencia demuestra por tanto, que los programas de CMA, globalmente, disminuyen la estancia media de los hospitales. 3- Índice de ocupación • Los programas de ambulatorización permiten conseguir hospitales con recursos de hospitalización muy bien aquilatados, promoviendo una cultura de ingreso más adecuada a las verdaderas necesidades y un alto índice de ocupación de las camas disponibles. 4- Coeficiente de ambulatorización • Junto con los hospitales de día médico y las unidades de hospitalización a domicilio, incrementa directamente la resolución de procesos sin ingreso, evitando o disminuyendo estancias innecesarias. 5- Productividad ajustada por casuística • Pensando en que este parámetro mide, cuanto le cuesta a un hospital la resolución de un proceso, es evidente la influencia de la ambulatorización de los mismo. Uno de los ejemplos más frecuentes es la intervención de hernia inguinal, que sin ingreso tendría un costo aproximado de 600 euros y con ingreso de tres días (mínimo habitual) de 1500 euros, o el una catarata 700 respecto a 1600 euros, sin y con ingreso. Es por ello, que el hospital actual, debe disponer de un buen programa de ambulatorización de procedimientos quirúrgicos y diagnóstico-terapéutico invasivos, organizando su trabajo en base al consenso y la protocolización, y estableciendo la "gestión por procesos" mediante el establecimiento de "Vías Clínicas" (14). Además, el desarrollo de los otras dos alternativas a la hospitalización tradicional (Hospital de Día Médico y Hospitalización a Domicilio), permite igualmente la protocolización y el establecimiento de circuitos de consenso que agilicen la relación entre los distintos Servicios clínicos y quirúrgicos, y estos con los Servicios Centrales. 34 Guía de Actuación en Cirugía Mayor Ambulatoria Sólo un hospital de estas características, es capaz de adaptarse realmente a las necesidades del paciente, convirtiéndolo en el verdadero foco de atención, y evitar que sufra las lacras de una organización encorsetada y convencional, con el consiguiente perjuicio para él, su entorno familiar y social, y para el sistema sanitario. 2.3.- PAPEL INTEGRADOR DE LAS ALTERNATIVAS A LA HOSPITALIZACION TRADICIONAL La experiencia demuestra, que las alternativas a la hospitalización tradicional, crean un verdadero puente entre la asistencia especializada y la primaria, facilitando una vez más que el paciente se sienta atendido por una sistema integrado y coordinado, sin saltos ni distancias entre los niveles asistenciales, y sintiéndose el foco de atención y verdadero cliente del sistema sanitario (Figura - I)(15). ADAPTACI N AL PACIENTE A. PRIMARIA TTO. RESOLUTIVO EN EL HOSPITAL PACIENTE REVISI N SEGUIMIENTO C. ESPECIALIDADES Un ejemplo sencillo de lo que supondría para el paciente un sistema organizativo que gestiona los procesos mediante Vías Clínicas basadas en la evidencia científica (14), y hace especial hincapié en considerar al paciente el centro de atención, podría ser el siguiente. Un paciente que padece un Hallus Valgus, es diagnosticado del mismo así como de una probable indicación quirúrgica por el médico de familia, quien lo remite al especialista de su área hospitalaria, indicando la patología, posible indicación quirúrgica y antecedentes personales. El centro hospitalario tiene una vía clínica para el tratamiento 35 del Hallus Valgus, en la que el procedimiento se considera siempre de CMA, salvo contraindicación especificada, y recomienda un método anestésico y técnica quirúrgica adecuados para la ambulatorización –necesariamente técnicas miinvasivas y funcionales-. Al llegar a la UDCA correspondiente, se le aplica una identificación del programa y a partir de ahí, sigue el circuito específico preestablecido y pactado. Según se establezca dicho circuito, asistencia primaria participa tanto en las pruebas preoperatorias como en el seguimiento postoperatorios. El paciente recibe una asistencia que él percibe como integral, sin saltos, sintiéndose arropado por el sistema sanitario en todo momento (Figura-II) ADAPTACI N AL PACIENTE A. PRIMARIA/ 1… Diagn stico TTO. RESOLUTIVO / ambulatorio, salvo excepciones HALLUS VALGUS REVISI N ( +A. Primaria ) C. ESPECIALIDADES V a cl nica Por todo ello, la Cirugía Mayor Ambulatoria representa un proyecto de enorme trascendencia para la modernización y tecnificación de los hospitales, que obliga a desarrollar la labor profesional en base a la protocolización consensuada, promoviendo el cambio de mentalidad de los profesionales y abriendo las puertas de la Acreditación y la excelencia en nuestro trabajo. BIBLIOGRAFÍA 1.- Cirugía Mayor Ambulatoria, Guía de la Organización y Funcionamiento. Ministerio de Sanidad y Consumo, 1993. 2.- Cirugía Mayor Ambulatoria: Manual Práctico. Ed. Doyma, 1999. 3.- Memoria SVS-Osakidetza, 2000. 4.- Memoria INSALUD, 1999. 36 Guía de Actuación en Cirugía Mayor Ambulatoria 5.- Desarrollo del Plan Estratégico en CMA: año 2001. Consellería de Sanitat. Comunidad Valenciana. 6.- Instituto Catalán de Salud. Memoria 2000. 7.- CARRASCO MS. Anestesia para la Cirugía Mayor Ambulatoria. Zeneca Farma. Barcelona, 1998. 8.- DE LATHOUWER C, POULLIER JP. How much ambulatory surgery in the world in 19961997 and trends. Amb Surg 2000; 8: p.191-210. 9.- KOZAK LJ, OWINGS MF. Ambulatory and inpatient surgery procedure in the United States, 1995. Vital Health Stat 13, 1998;135: p.1-116. 10.- BERWICK DM. Controlling Variation in Health Care. Med Care, 1991;29: p.1212-1225 11.- PEIRÓ S, MENEU R, ROSELLÓ L y cols.Validez del protocolo de evaluación del uso inapropiado de la hospitalización. Med Clin, 1996;107: p.124-129 12.- PEIRÓ S, MENEU R, LORENZO S, RESTUCCIA JD. Assessing the necessity of hospital stay by means of the Appropriateseness Evaluation Protocol: a different perspective. Int J Qual Health Care, 2001:13: p.341-344. 13.- Top 20. Benchmarks para la excelencia, 2001. 14.- ESTEVE M, MARBÁ L, ZALDÍVAR y cols. Evaluación de la puesta en marcha de 54 trayectorias clínicas en el hospital de Mataró. Rev Calidad Asistencial, 2001;16: p.722-728 15.- Futuro de la CMA: Papel clave en la modernización de los hospitales. Mesa de Clausura, I Diplomatura Universitaria en Enfermero/a Especialista en Cirugía Mayor Ambulatoria. EVES, Abril 2002, Valencia. 37 Guía de Actuación en Cirugía Mayor Ambulatoria III. INTEGRACIÓN DE LOS CIRCUITOS DE AMBULATORIZACIÓN EN LA ORGANIZACIÓN DEL HOSPITAL: RECEPCIÓN DE PACIENTES EL MISMO DÍA DE LA INTERVENCIÓN. CMA INTEGRADA EN LA ACTIVIDAD QUIRÚRGICA. RECEPCIÓN DE PACIENTES INTERVENIDOS PENDIENTES DE INGRESO DRA. MICHOL GONZÁLEZ TORRES Directora Médico DR. J. M. OLEAGOITIA Adjunto Cirugía Hospital de Cruces. Bilbao 3.1.- INTRODUCCIÓN La práctica de la medicina actual trata de proporcionar una asistencia de calidad adaptando la demanda a unos recursos sanitarios disponibles y a un coste razonable. En este sentido, a principios de la década de los 90 se produjo el nacimiento de las unidades de CIRUGÍA MAYOR AMBULATORIA que trajeron un nuevo enfoque al tratamiento de los pacientes quirúrgicos. Amparándose en: • Los avances tecnológicos cada vez menos invasivos y con nuevos materiales en el campo de la cirugía. • Aparición de agentes anestésicos de más fácil asimilación y con menos efectos colaterales. • Mejor control del dolor postoperatorio. • Cambios de actitud de los profesionales. • Búsqueda de un mayor confort y bienestar para el enfermo. Estas unidades de CMA trataron de satisfacer las expectativas de los pacientes que solicitaban una atención cada vez más ágil, rápida y eficaz a la vez que se mejoraba el uso de unos recursos sanitarios limitados. Así mismo han demostrado en este tiempo ser un óptimo modelo organizativo que pretende tratar a pacientes bien seleccionados de una forma efectiva, segura y eficiente sin necesidad de hospitalización para determinados procedimientos quirúrgicos, ofreciendo una atención moderna y que generalmente sirve de motor de actualización del resto del sistema sanitario. 3.2.- TIPOS DE UNIDAD En el inicio de estas unidades y dados los tipos de patologías a tratar en las mismas, según su dependencia administrativa y arquitectónica del Hospital se crearon unidades: - INTEGRADAS: dependencia administrativa y arquitectónica del Hospital utilizando los pacientes ambulatorios y los hospitalizados la misma área quirúrgica. 40 Guía de Actuación en Cirugía Mayor Ambulatoria - SEPARADAS: dependencia administrativa y arquitectónica del hospital con áreas diferentes para enfermos ambulatorios y hospitalizados. - SATÉLITES: dependencia administrativa pero no arquitectónica. - FREE-STANDING: independientes administrativa y arquitectónicamente del hospital. Con una serie de ventajas para las unidades integradas / separadas: • Menor coste económico y de personal al utilizar las dependencias y los recursos humanos del hospital. • Fácil instauración. • Acceso inmediato a los servicios hospitalarios en caso de complicaciones, ingresos imprevistos… • Uso reversible de las instalaciones ante necesidad perentoria. O para los satélites / free-standing: • Uso exclusivo para pacientes ambulatorios. • Menor riesgo de infección. • Especialización en este tipo de patología. Podemos definir una unidad integrada como aquella que su espacio funcional esta ubicado en el recinto hospitalario, con función y organización propia, que utiliza los recursos del propio centro (quirófanos, servicios generales, URPA…) y que reciben pacientes de diferentes servicios y procedimientos quirúrgicos. Su funcionamiento es diurno, hasta las 17-20h según programación, estando cerrada por la noche y por tanto los pacientes atendidos en esta unidad no generan estancias hospitalarias. Procesos más complejos como colecistectomía laparoscópica, cirugía tiroidea, son hoy en día práctica habitual en la cirugía mayor ambulatoria. Bajo una tendencia a ser lo más ambulantes posibles, sin más ingresos que los necesarios y con una perspectiva de futuro a intervenir entre el 65 –75 % de la patología, las unidades sin ubicación hospitalaria pierden en cierta manera su carácter futurista al no poder asumir intervenciones complejas potencialmente ambulatorizables al no garantizar una dotación de recursos para su tratamiento, disponibilidad de controles postoperatorios y rapidez de resolución ante complicaciones. 41 Por tanto la creación de unidades integradas es el modelo más idóneo a instaurar dado que a las ventajas referidas añade la apuesta de todo el personal quirúrgico por la CMA y de que este modelo es el único que garantiza: • Incorporación de cirujanos de plantilla del hospital con experiencia para el tratamiento de estas patologías. • Utilización de material sofisticado de difícil manejo extrahospitalario. • Reciclaje de todo el personal, no limitando los horizontes profesionales de unos hipotéticos cirujanos exclusivos de la CMA. • Convencimiento de las ventajas de la cirugía ambulatoria y pérdida de tabúes de todo el personal quirúrgico con la extensión de dichas ventajas para el alta precoz en otras patologías. De tal manera que podríamos proponer dado el auge que esta tomando la CMA, sus bondades demostradas y el futuro esperanzador que le espera que sean los propios servicios quirúrgicos los que tomen el mando de las mismas, de tal manera que en la actualidad no se puede considerar a la CMA como un apéndice o modalidad de tratamiento dentro de un servicio hospitalario, sino que dadas las diversas patologías que cada vez mas se van incluyendo en la cirugía ambulatoria una parte integrada dentro del mismo servicio, con sus peculiaridades, eso sí, pero que todo el personal adscrito al mismo debe asumir y tratar de ampliar dado que la experiencia de los años de funcionamiento han demostrado que es un tipo de tratamiento útil y beneficioso tanto para el enfermo como para el sistema sanitario y altamente gratificante para el profesional. 3.3.- CIRCUITOS DE AMBULATORIZACIÓN Tres son los principales métodos por los que los pacientes se incorporan en las listas de espera de los servicios quirúrgicos de los hospitales: • Consultas extrahospitalarias. • Consultas intrahospitalarias. • Servicios de urgencia. Podemos utilizar estos mismos sistemas para la inclusión de los pacientes en las listas de la CMA si en todos ellos contamos con profesionales concienciados y motivados, que discriminen los enfermos ambulatorizables y con un perfecto conocimiento de todos los trámites que conlleva la ubicación de un enfermo en las listas de la CMA. 42 Guía de Actuación en Cirugía Mayor Ambulatoria En cualquiera de estas circunstancias debemos: • Valorar al enfermo en cuanto a su patología y al cumplimiento de los requisitos necesarios ya establecidos en los diferentes protocolos para cada enfermedad para su inclusión en las listas de CMA. • Explicar la función de la CMA, sus ventajas sobre la cirugía con hospitalización y las particularidades propias de los cuidados pre y postoperatorios que conllevan cada patología en concreto. A poder ser apoyándonos en instrucciones escritas que aportaremos al enfermo. • Identificar al paciente: nombre y apellidos, DNI, dirección donde va a pasar el postoperatorio, ambulatorio/centro de salud así como médico de cabecera/médico de familia cuando la asistencia primaria se va a encargar de controlar el postoperatorio… • Entregar el consentimiento informado específico de CMA. • Rellenar el documento de inclusión en CMA. El primer punto clave en este período de ambulatorización para garantizar la no existencia de problemas y movimientos innecesarios de los pacientes es la SECRETARIA DEL SERVICIO. (figura 1) CONSULTAS HOSPITAL PREANESTESIA CONSULTAS AMBULATORIO URGENCIAS OTROS SECRETARIA ¥ ¥ ¥ ¥ ¥ ¥ PROGRAMACI N QUIR RGICA Confeccionar listas de espera. Solicitar preanestesia. Verificar preanestesia. Programaci n quir rgica. Notificaci n a asistencia primaria Contactar con el paciente. 43 Su importancia viene dada porque se va a encargar de: • Confeccionar las listas de espera y verificar los datos aportados. • Solicitar cita de preanestesia. • Verificar tras la visita preanestésica que no hay impedimento para la realización del tratamiento quirúrgico en la CMA. • Realizar la programación quirúrgica y confirmar a los enfermos: Día, hora y lugar de presentación para la intervención. • Notificar a los servicios de ASISTENCIA PRIMARIA o al SERVICIO DE HOSPITALIZACIÓN A DOMICILIO filiación de los enfermos, día de la intervención y momento en el que van a pasar a su control. • Contactar con los pacientes días antes de la intervención a fin de confirmar que han cumplido las órdenes de preanestesia, no padecen enfermedades intercurrentes que le impidan acudir el día fijado al hospital para ser tratado quirúrgicamente. El día de la intervención quirúrgica el enfermo acudirá al SERVICIO DE ADMISIÓN del hospital a la hora prefijada desde donde tras confirmar los datos y autorizar su ingreso, será conducido a la UCSI. El segundo punto crucial para el buen funcionamiento de la CMA es la UNIDAD DE CIRUGÍA SIN INGRESO (UCSI). (figura 2) ¥ Confirmar no impedimento. ¥ Preparaci n campo QCO ¥ Medidas preoperatorias ADMISI N UCSI QUIR FANO SALA I UNIDAD CORTA ESTANCIA SALA II a lta a d o m i c i l i o 44 Guía de Actuación en Cirugía Mayor Ambulatoria Al utilizar las estructuras del hospital la UCSI debe estar equidistante y bien comunicada con los quirófanos de las diferentes especialidades que participan en la CMA. Es aconsejable su proximidad a la URPA general para solicitar ayuda a los profesionales de anestesia en caso necesario o a veces cumplimentarse en determinados momentos que por dificultades técnicas o anestésicas sea aconsejable su ubicación momentánea en esta unidad. El personal de la UCSI tiene a su cargo: • Confirmar que no existe impedimento para el tratamiento quirúrgico. • Preparación del campo operatorio. • Iniciar las medidas preoperatorias que consten en la historia del paciente: - Vendaje de extremidades inferiores - Antibioterapia preoperatoria - Ansiolíticos. - ….. Tras su paso por el QUIRÓFANO el enfermo regresará a la UCSI pasando sucesivamente por el área de recuperación postanestésica y por el área de readaptación al medio. Después de cumplir los criterios de alta, el enfermo recibirá el informe de su intervención y podrá regresar a su domicilio, pasando a control de los diferentes equipos de ATENCIÓN PRIMARIA que se van a encargar del control postoperatorio, acudiendo al domicilio del paciente desde el primer día de estancia en el mismo para control y realización de curas ( quistes sacrocoxígeos) o en los días sucesivos ( hernias, lipomas) para control de la herida quirúrgica y siempre que el paciente lo solicite ante un problema urgente. Tras la retirada de puntos o la curación de la herida el paciente es dado de alta definitiva pasando a control del especialista de ambulatorio. En determinados casos el control postoperatorio lo realiza el servicio de HOSPITALIZACION A DOMICILIO: • • • • Pacientes mayores de 75-80 años. Enfermos intervenidos de patología anorectal. Enfermos intervenidos por quistes gigantes o multirrecidivados. …. 45 Dadas las características especiales de estos grupos: • Mayor necesidad de apoyo en las personas mayores. • Dolor de más difícil control en la patología anorectal. • Curas más laboriosas y prolongadas en los quistes sacrocoxígeos. 3.4.- INGRESO DE ENFERMOS En caso de que el enfermo por diferentes motivos (dolor, sangrado, vómitos…) no pueda abandonar el hospital al no cumplir los criterios de alta o al negarse a ser enviado a su domicilio debe INGRESAR, a poder ser, en las camas reservadas a la UNIDAD DE CORTA ESTANCIA (UCE) y no en las camas de hospitalización general, donde se seguirán manteniendo las mismas premisas de reintegro del enfermo lo antes posible a su domicilio, siempre que desaparezcan las circunstancias que motivaron el no-cumplimiento de los criterios de alta. El disponer de unidades de corta estancia es muy beneficioso para la CMA ya que nos permite ser menos riguroso en los criterios de inclusión de pacientes en la CMA, sobre todo ante dudas de problemas técnicos, sabiendo que disponemos de estas camas en las cuales se van a seguir manteniendo parecidos criterios de ambulatorización, con la menor estancia hospitalaria posible. Las unidades de CMA y UCE no deben ser competitivas sino complementarias de tal manera que nos permita liberalizar los programas quirúrgicos de modo que únicamente sean excluídos de esta modalidad de tratamiento quirúrgico los enfermos con problemas fisiopatológicos ASA III descompensados y ASA IV. 3.5.- CONCLUSIONES La sociedad actual solicita de los profesionales sanitarios una medicina ágil, rápida, eficaz y sobre todo participativa, de tal manera que el enfermo no se sienta un paciente oyente, sino que quiere participar en las decisiones médicas y opinar en lo referente a su tratamiento y obtener una respuesta que le aleje lo menos posible de su standard de vida. La CMA trata de satisfacer todas estas demandas. 46 Guía de Actuación en Cirugía Mayor Ambulatoria La incorporación de procesos cada vez más complejos en los programas de CMA hace que estas unidades no se puedan concebir sin tener detrás un soporte profesional cualificado y dentro de la estructura de un servicio hospitalario si queremos garantizar una asistencia eficiente sin sobresaltos. La implicación de todo el personal, sanitario o no, y la utilización de todos los recursos del hospital es la mejor manera de saber que vamos a tener éxito en nuestra apuesta. La complementariedad entre unidades de CMA y UCE hará que en un futuro no muy lejano podamos intervenir bajo estas modalidades el 60 -75 % de los enfermos. BIBLIOGRAFÍA 1.- BUSTOS MOLINA F., GUTIÉRREZ J. R. Punto de vista del anestesiólogo, visión del cirujano. Anestesia para la Cirugía Ambulatoria I, 1998 Zéneca Farma. 2.- GALLARDO A. Colecistectomía laparoscópica ambulatoria. Cirugía Mayor Ambulatoria. Vol 2 Suplemento 1, Octubre 1997 3.- GRAU MARTÍNEZ N. MENEN DE GUILLERMA R. PEIRÓ S. LIBERO J, ORDIÑANA R. Hospitalizaciones evitables por Cirugía sin Ingreso en la Comunidad Valenciana: un estudio Delphi. Rev Esp Salud Pública, 1997;71,4. 4.- MARÍN MORALES J, OTERO J A, PÉREZ C, GALLARDO A, MARRERO S y LEAL J. Unidad de Cirugía de Día: funcionamiento y experiencia. Cirugía Española 56 N3, Sept 1994; p.231-234. 5.- MARÍN MORALES J, ZARAGOZÁ C, BARRERA J M. Antecedentes históricos y evolución de la Cirugía Mayor Ambulatoria en España. Cirugía Mayor Ambulatoria. Ediciones Doyma, 1999. 6.- MORAL IGLESIAS L, ALONSO M. Impacto de la Cirugía Mayor Ambulatoria en España. Cirugía Mayor Ambulatoria. Manual Práctico. Ediciones Doyma, 1999. 7.- OSASUNA SAINDUZ. Estrategias de cambio para la Sanidad Vasca. Osakidetza / Servicio Vasco de Salud, 1993. 8.- PÉREZ ALONSO A. Indicadores para la gestión del proceso quirúrgico ambulatorio. Cirugía Mayor Ambulatoria. Vol 2, Supl 1, Oct 97. 9.- PORRERO J L, SANJUANBENITO A. Cálculo de espacios. Tipos de unidades. Ventajas e inconvenientes. Cirugía Mayor Ambulatoria. Ediciones Doyma. 1999. 47 10.- REVUELTA ÁLVAREZ S, ALDECOA I, PORRERO J L. Cirugía Mayor Ambulatoria. Cirugía de corta estancia: planteamiento actualizado de dos programas complementarios. Cirugía Mayor Ambulatoria. Manual Práctico. Ediciones Doyma, 1999. 11.- SIERRA GIL E. Cirugía Mayor Ambulatoria y Cirugía de Corta Estancia. Expectativas, realidad actual y posibilidades. Med Clin, Barcelona, 1997; 109: p.92-94. 12.- SIERRA GIL E. Cirugía Ambulatoria. ¿ Una solución? Med Clin Barcelona, 1992; 98: p. 579-81. 13.- SIERRA GIL E, COLOMER J, PI-SIGNÉS F, DOMINGO J, NAVARRO J, PRAT J y RAMÓN C. La Cirugía Ambulatoria en una unidad autónoma integrada a un hospital. Organización, funcionamiento y experiencia. Cirugía Española 52, octubre 1992; 4: p. 255-60 48 Guía de Actuación en Cirugía Mayor Ambulatoria IV. ORGANIZACIÓN DE UN CIRCUITO ESPECÍFICO PARA EL DESARROLLO PROGRAMA DE CMA DE UN EUGENIO TEJERINA BOTELLA. Director del Hospital Malva-Rosa. Valencia 4.1.- INTRODUCCIÓN El desarrollo de la CMA como alternativa hospitalaria debe de generar no solo un cambio cultural tanto en los profesionales de la sanidad como en los propios ciudadanos, pacientes que retornarán a su domicilio en el mismo día de su intervención, sino también en la Política Organizativa de la propia Institución. Ya que nos vamos ha encontrar con una serie de características propias e idiosincrásicas que lo diferencian claramente de las demás actividades asistenciales de una hospitalización convencional. El mero hecho de ofertar al paciente un acto terapéutico más menos agresivo y recomendarle su vuelta al domicilio en el mismo día, debe de generar una serie de procedimientos claramente diferenciados y consensuados, estableciendo unos canales de comunicación adecuados tanto entre los profesionales como con el cliente permitiendo que durante todo el proceso se le oferte la máxima calidad, confianza y seguridad que con la hospitalización tradicional, asegurando una atención continua (domicilio). Como punto de partida este circuito deberá de incluir una serie de criterios que debe cumplir el paciente tanto desde el punto de vista médico como socio-familiar, así como establecer qué técnicas son las adecuadas para realizadas en este programa asistencial. Esto nos obligará desde un principio a definir una cartera de procedimientos, consensuados con todas las sociedades científicas. Es a partir de aquí donde ya el paciente deberá integrarse en un circuito independiente dentro del hospital generándose, un programa "ad-hoc" al propio paciente y a la nosología a tratar. El circuito se completará con una serie de procedimientos consensuados de forma multidisciplinar entre los diferentes profesionales y departamentos sanitarios. 4.2.- ADMISIÓN - CITACIÓN En nuestra experiencia, la UDCA de CMA, debe ser un satélite de la Admisión Central de la Institución manteniendo una autonomía clave en todo el proceso de este programa, permitiendo una mayor disponibilidad de todo el proceso y la posibilidad de llevar a cabo todos los objetivos del programa. 50 Guía de Actuación en Cirugía Mayor Ambulatoria No obstante en primer lugar recibiremos las propuestas quirúrgicas en la Admisión Central, donde siguiendo el Catálogo de Procedimientos Quirúrgicos y bajo la supervisión de un personal sanitario, clasificará dichas propuestas para el programa de CMA. El Catálogo de Procedimientos Quirúrgicos se consensua previamente con los diferentes departamentos quirúrgicos, anestesiología y sociedades científicas, e incluyen todos aquellos procesos subsidiarios de cirugía, que independientemente del tipo anestésico, requieren cuidados postoperatorios y postanestésicos de corta duración, pudiendo evitarse el ingreso hospitalario. Una vez clasificadas las propuestas quirúrgicas, éstas son gestionadas directamente por la UDCA del circuito de CMA. Esta gestión deberá tener en cuenta los dos posibles cauces de llegada de la inclusión en la lista quirúrgica: A- Propuesta llegada bien directamente desde Atención Primaria, o bien por un Facultativo Especialista ajeno a la Unidad. En este caso la Admisión gestionará dicha propuesta en la agenda de consultas externas dentro de la cartera de servicio correspondiente, donde será visitado el paciente por un facultativo especialista integrante de la unidad de CMA. B- Propuesta remitida directamente por un facultativo especialista de la Unidad, en este caso el facultativo conocedor del programa habrá tenido en cuenta previamente no sólo el catálogo de procedimientos sino otro factor fundamental para que esta alternativa hospitalaria que ofertamos a nuestros conciudadanos mantenga la calidad y excelencia exigida, como es el "Criterio de Selección"del paciente. Este segundo criterio de selección se deberá de valorar siguiendo unos factores como son el procedimiento quirúrgico, mínima pérdida hemática, mínimas alteraciones fisiológicas exentas de complicaciones etc, así como ausencia de otras nosologías asociadas en proceso agudo o en un proceso crónico desestabilizado. Estas propuestas serían incluidas en la agenda para el estudio preoperatorio. 4.3.- CONSULTA ESPECIALISTA En esta consulta el facultativo especialista valorará con detalle el paciente no sólo por su procedimiento quirúrgico a desarrollar, y que deberán de cumplir los criterios consensuados por las diferente sociedades científicas para estar incluido en nuestro 51 catálogo de procedimientos, sino que hará un exhaustivo estudio de otros criterios en relación con su patología asociada, fundamentalmente procesos agudos o crónicos no controlados, que excluirían al paciente del programa, así como se deberá atender a la inclusión de estos pacientes dentro de la clasificación ASA, "riesgo anestésico", valoración que deberá realizarse en la consulta del anestesiólogo. Actualmente se acepta pacientes dentro de la clase I y II y clase III cuando se encuentren estabilizados y dependiendo siempre del procedimiento quirúrgico que se vaya a realizar. La edad, hoy en día, no constituye un factor limitante por sí mismo, debiéndose evaluar la edad biológica más que la cronológica de cada paciente en particular. Una vez aceptado todos estos criterios tanto por el facultativo especialista, quirúrgico y anestesiólogo, así como por el propio paciente, que ha debido ser informado del programa en esta consulta, los enfermos pasarán a la "Consulta de Enfermería" donde se valorará los últimos criterios de selección, socio-familiares, así como, se le indicará toda la protocolización que deberá realizar el paciente dentro del programa UCMA. 4.4.- CONSULTA DE ENFERMERÍA Consideramos que esta estación es un pilar fundamental para que el programa de CMA se desarrolle con todas las garantías de calidad y humanización exigidas dentro de la asistencia sanitaria y más teniendo en cuenta que nos enfrentamos a un cambio cultural en el contexto del paciente donde se sustituyen los cuidados hospitalarios por los cuidados domiciliarios, y donde la enfermería va a ser el nexo de unión entre el paciente y la Institución. Para poder realizar un procedimiento quirúrgico en régimen ambulatorio deberá de cumplirse otra serie de condicionantes en relación con el entorno geográfico, socio-familiar y cultural del paciente. En líneas generales se aceptan los siguientes condicionantes: • El domicilio del paciente deberá estar a una hora de coche, como máximo, de la unidad. • Un adulto debe responsabilizarse de la vuelta a casa del paciente que la realizará con medios propios; así como de las primeras 24/48 horas del postoperatorio, en el domicilio. 52 Guía de Actuación en Cirugía Mayor Ambulatoria • Ausencia de barreras arquitectónicas, según tipo de intervención. • Disponibilidad de un teléfono accesible las 24 horas. Un requisito imprescindible, y que debe realizarse inexorablemente en esta consulta de enfermería, es la "Aceptación" por parte del paciente y familiar de su inclusión en el programa de CMA y, para ello, se deberá de firmar el "Consentimiento Informado" desarrollado para tal fin. En el caso de que el paciente rechace el programa o no cumpla alguno de los requisitos establecidos, la enfermera comunicará la exclusión de dicho circuito pasando a la programación ordinaria de la Institución. El paciente, a continuación, deberá recibir toda la documentación donde explican las instrucciones que deberá realizar en su domicilio para acudir adecuadamente el día propuesto para su intervención. Esta documentación deberá incluir: la preparación tanto física: preparación de campo operatorio, higiene, vestimenta etc, como fisiológica: ayunas, medicación, enemas según patologías asociadas y procedimiento quirúrgico a realizar. Es fundamental así mismo, la llamada telefónica que realiza la enfermera 24 horas preintervención con la que se establece contacto con el paciente en su domicilio, con el fin de recordarle los requisitos protocolarios físicos y fisiológicos, así como su estado anímico o posibles modificaciones que hayan podido surgir en el estado general del paciente, aclarando posibles dudas y confirmando la hora en la que se le espera en el Hospital. Cualquier incidencia producida será comunicada al facultativo responsable y al servicio de Admisión de CMA. 4.5.- RECEPCIÓN DEL PACIENTE El paciente a su llegada al hospital y, tras ser recibido por el personal de admisión de la UCMA, será acompañado por personal del hospital a las dependencias de la unidad de CMA. Es conveniente que el área de la UCMA este estructurada arquitectónicamente y funcionalmente, de tal forma que facilite todos los circuitos en las diferentes dependencias, así como, una buena señalización que facilitará al familiar y al enfermo la llegada a la misma. 53 Dentro de estas dependencias distinguiremos: A.- UNIDAD DE READAPTACIÓN AL MEDIO Se encontrará próxima al área quirúrgica ya que nos va ha permitir una mejor interrelación entre los profesionales, que repercutirá en una mejor atención al paciente y su familia. Esta unidad será la base de atención al paciente tanto en el preoperatorio como en el postoperatorio y su posterior alta domiciliaria. Constara de sillones o camas practicables adecuados para este programa hospitalario, y toda la infraestructura necesaria para el control del paciente. Sería la unidad equivalente a una unidad de hospitalización clásica. Tiene como característica relevante la atención del paciente de forma multidisciplinar, con una interrelación entre los profesionales, el paciente y familiar que garantice una asistencia óptima tanto en el medio hospitalario como domiciliario, por tanto, es necesario crear un clima de seguridad con unas instrucciones claras de cuidados, asegurándonos de su comprensión y aceptación que garantice la continuidad de los cuidados domiciliarios. Durante el "Preoperatorio Inmediato", la enfermera de la unidad acomodará al paciente y familiar en la misma, proporcionando una atención integral al paciente por los miembros que componen el equipo, enfermería y facultativos, atendiendo a confirmación del proceso, evaluación, información y preparación del mismo para su paso al área quirúrgica en las mejores condiciones físicas, fisiológicas y emocionales. B.- ÁREA QUIRÚRGICA Este área debe disponer de dos zonas claramente diferenciadas, pero íntimamente relacionadas, como son la zona de preanestesia (o antequirófano) y zona quirúrgica, o quirófano propiamente dicho. Lo ideal es que estén integradas en el mismo espacio físico. La zona preanestésica, totalmente equipada con monitorización, gases, etc., será el lugar donde al paciente se le aplicará el "protocolo anestésico", así como y, si el procedimiento lo permite, el acto anestésico. El enfermo en todo momento deberá estar acompañado de personal sanitario que le explicará con palabras comprensibles la técnica anestésica que se le va a aplicar así como el procedimiento quirúrgico al que se le va a someter. 54 Guía de Actuación en Cirugía Mayor Ambulatoria La existencia de esta zona permite acortar tiempos quirúrgicos y momentos de espera en los pacientes en un medio hostil como es el área quirúrgica que genera ansiedad e intranquilidad, consiguiendo una mayor efectividad y una mayor calidad asistencial. Una vez el paciente ha sido preparado para el acto quirúrgico pasará a quirófano donde se le aplicará el protocolo correspondiente a su patología. C.- ÁREA DE DESPERTAR (URPA) Teniendo en cuenta que los procedimientos de CMA incluyen actos realizados bajo anestesia general en muchos de estos pacientes, exigirá su paso por esta "unidad post-anestésica", no habiendo un mínimo de tiempo de observación preestablecido dependiendo, éste, del criterio del anestesiólogo. En líneas generales, todo paciente sometido a una anestesia general estará en esta unidad hasta conseguir una orientación suficiente para poder reclamar por si solo cualquier necesidad que le surgiera, así como, estar hemodinámicamente estable, normotérmico y presentar un estado ventilatorio clínicamente suficiente. Durante su estancia la enfermera informará al facultativo de cualquier cambio que presente el paciente. El alta de esta Unidad será dado por el anestesista cuando cumpla los criterios establecidos para dicho fin. D.- UNIDAD DE READAPTACIÓN AL MEDIO El enfermo vuelve de nuevo a esta unidad, bien desde quirófano directamente o, bien, desde la URPA como se ha comentado anteriormente, y siempre estará acompañado de un familiar. La enfermera de esta unidad continuará la vigilancia del paciente valorando todas las constantes, apósitos de la herida, tolerancia, dolor etc siguiendo los protocolos estandarizados. 55 Claramente consensuados y establecidos los criterios de alta en un protocolo multidisciplinar permite que el ALTA administrativa sea firmada por el especialista y el anestesiólogo a la salida del quirófano y URPA respectivamente, y el ALTA de la unidad y, por tanto, el traslado al domicilio del paciente, sea realizada por la propia enfermera quien deberá entregar así mismo toda documentación e instrucciones dadas por el facultativo responsable, recordándole que recibirá una llamada telefónica al día siguiente para su control evolutivo. Se le recordará que dispone de un teléfono de contacto las 24h del día directo con el personal de la Unidad permitiendo la detección precoz de posibles problemas o complicaciones que puedan aparecer en el domicilio, dando una respuesta inmediata, lo que nos va a permitir proporcionar al paciente y familiar una atención continuada. Una vez el enfermo abandone la unidad deberá ser acompañado por personal del centro hasta la puerta del hospital siguiendo las normas de la propia Institución. 4.6.- LLAMADA DOMICILIARIA A LAS 24H POSTOPERATORIAS Consideramos que es esencial y parte fundamental de la filosofía del programa de CMA, siendo una verdadera prolongación de los cuidados de enfermería. Al día siguiente de toda sesión quirúrgica de CMA, la Consulta de Enfermería de la Unidad, recibe información completa por parte de la admisión de todas aquellas intervenciones realizadas, así como, de las incidencias acaecidas, de tal forma, que realiza un listado de los pacientes que han sido intervenidos en el programa y se encuentran en su domicilio. Tras realizar el listado procederá a llamar a cada uno de los pacientes, siguiendo el protocolo establecido, y haciendo hincapié en la presencia de dolor, estado de la herida, si ha manchado apósito o ha sangrado, estado anímico etc. Ante cualquier eventualidad actuará según su criterio utilizando la recomendación de que acuda al hospital si lo creyese necesario. Llegado a este punto el paciente será recibido y atendido prioritariamente en la Unidad. Posteriormente le informará de nuevo como debe controlar el seguimiento de su evolución y los cuidados de la herida, recordándole de nuevo la fecha de revisión en el 56 Guía de Actuación en Cirugía Mayor Ambulatoria Centro y ofertándose para cualquier duda que le surja hasta esa fecha. Esta llamada nos va a permitir aumentar la tranquilidad y confianza del paciente, resolver dudas en cuanto a instrucciones/cuidados postoperatorios o de readaptación a su entorno habitual. 4.7.- VISITA DOMICILIARIA Este nuevo servicio permite ampliar la cartera de servicios del programa de CMA incluyendo aquellos que por su técnica quirúrgica obliguen a dejar algún tipo de drenaje o redón. No obstante se debe haber explicado, por parte del personal sanitario, el manejo y control del mismo para tranquilizar y generar la suficiente confianza al paciente y su familiar. La enfermera de la unidad acudirá al domicilio del paciente y tras la valoración y criterio procederá a la retirada del drenaje y los cuidados pertinentes siguiendo el protocolo establecido. Esta visita también debe utilizarse en todos aquellos procedimientos, que bien por indicación facultativa o bien por la llamada telefónica a las 24 h. La enfermera considere que debe desplazarse para la valoración "in situ" de la herida quirúrgica. Consideramos por tanto, a nivel de conclusión, que un programa de Cirugía Mayor Ambulatoria deberá seguir un "Circuito perfectamente definido y protocolizado de forma multidisciplinar" (cuadro-1) para que el proceso, que el avance tecnológico nos permite aplicar, se lleve a cabo dentro de la Excelencia, Calidad y Humanización que nuestra sociedad y profesionalidad nos exige. El protocolo multidisciplinar y sobretodo el papel de la Enfermería son piezas claves para que un "Programa de Cirugía Mayor Ambulatoria" pueda implantarse como una Cartera de Servicios más dentro de un Hospital atractivo, competitivo y acorde con las nuevas necesidades de una Sociedad del siglo XXI. 57 CIRCUITO UCMA ADMISI N Consulta CIRUGŒA Alta Consulta ANESTESIA Consulta ENFERMERA Pruebas Complement. Admisi n Admisi n Confirmaci n 24 h. antes Admisi n UCMA Readaptaci n Al Medio Alta Quir fano Admisi n UCMA URPA Hospitalizaci n U. Cirug a Alta Seguimiento 24 h. post Domicilio Paciente Visita Domiciliaria 58 Guía de Actuación en Cirugía Mayor Ambulatoria BIBLIOGRAFÍA 1.- COLOMER J. Cirugía Ambulatoria: de la teoría a la práctica. Todo Hospital ,1993, 101: p. 42-48. 2.- DAVIS E. Major Ambulatory Surgery. Cap. 2 Baltimore. Williams and Wilkins CO. 1986. 3.- DAVIS E. The major ambulatory surgical center and how it is developed. Surg. Clin. North Am, 1987; 67: p. 671-692. 4.- Federated Ambulatory Surgery Association. Special study 1. Federated Ambulatory Surgery Association. Alexandria,Va, 1986. 5.- MAESTRE ALONSO, J M et al. Guía para la Planificación y Desarrollo de un Programa de Cirugía Mayor Ambulatoria. Ergon S.A. Madrid, 1997. 6.- NATOF HE. Ambulatory surgery: patients with preexisting medical problems. I M J 1984; 166: p. 101-104. 7.- PORRERO J L. Cirugía Mayor Ambulatoria. Manual Práctico. Ed. Doyma S.A. Barcelona, 1999. 8.- SEVILLA F, FERNÁNDEZ C. Cirugía Mayor Ambulatoria, Guía de la Organización y Funcionamiento. Ministerio de Sanidad y Consumo, 1992. 59 V. PAPEL CLAVE DE LOS PROFESIONALES DE ENFERMERÍA EN LA ORGANIZACIÓN Y HUMANIZACIÓN DE LA CMA AMPARO CARBONELL MIRET UCSI. Hospital Lluís Alcanyís. Xàtiva JUAN JOSÉ TIRADO Presidente Colegio Oficial de Enfermería de Valencia 5.1.- INTRODUCCIÓN Las Unidades de Cirugía Mayor Ambulatoria (UCMA), son unidades de hospitalización diferentes a las tradicionales, en las que pretendemos dar al paciente los cuidados que precisa y además conseguir, que él mismo y su familia colaboren en estos, de forma mucho más activa. Para conseguir este objetivo, necesitamos trabajar aspectos nuevos en comparación con las salas clásicas. Una de las virtudes de la UCMA, es el que nos permite descubrir, otras formas de relación, con el paciente y su familia que pueden resultar útiles en las unidades de hospitalización ordinaria. El objetivo de este trabajo es plantear las funciones y tareas a realizar por Enfermería, asegurando tres de las premisas fundamentales de la CMA, la seguridad, la confianza y el confort del paciente intervenido, y al mismo tiempo poder controlar, evaluar y mejorar el sistema. Las funciones de enfermería se desarrollan en distintas áreas de atención al paciente, con distintas tareas en cada una de ellas. El proceso se inicia en la consulta preanestésica, continua en la recepción del paciente, los cuidados perioperatorios (pre, per y postoperatorios), y no termina con el alta de Enfermería ni las instrucciones al paciente cuando abandona la unidad, este proceso continúa con la evaluación del paciente a las 24 horas, el control de calidad del trabajo realizado y la gestión de la unidad si se lleva a cabo por enfermería, siendo éste el objetivo deseable. 5.2.- CONSULTA Dentro de los cuidados preoperatorios, el programa de Cirugía Mayor Ambulatoria, incluye una consulta de enfermería, que puede ser simultánea con la del Anestesiólogo, para reducir el tiempo de espera del paciente. Las enfermeras de la unidad deben disponer, con al menos un día de antelación, un listado de los pacientes, donde se indica la especialidad quirúrgica y la patología a intervenir, con ello se hace posible, preparar las historias y la documentación específica de la unidad. Se realiza el control de las pruebas complementarias, supervisando que estén completas. Se constata la patología asociada, esto puede hacer que varíe el protocolo a seguir (Diabetes, Anticoagulación, Hipertensión...) El papel de la enfermera en la consulta es identificar al paciente, evaluar las condiciones físicas y emocionales, con el fin de detectar problemas potenciales que puedan 62 Guía de Actuación en Cirugía Mayor Ambulatoria impedir al paciente ser adecuado para el programa de CMA y al mismo tiempo actuar y resolver los problemas encontrados, estos pueden ser físicos, emocionales o del ambiente. La enfermera de la UCMA debe conocer el estado psicológico e intelectual del paciente, así como de su familia para poder documentarlo. Los estudios que se han realizado, muestran que un pequeño estrés es beneficioso en algunos casos, mientras que altos niveles interfieren en la retención de información. Las instrucciones al paciente son un componente crucial de la preparación preoperatoria. El trato personal con el paciente es muy importante, tanto la comunicación verbal, como la no verbal, todo esto ayuda en la evaluación, se debe apoyar la información oral con información escrita, esquemas, dibujos e incluso si es posible, con vídeos, con el fin de reforzar la información al paciente y su familia acerca del procedimiento que se va a realizar. Se le informa en este primer contacto de cómo debe acudir a la unidad (vestido, maquillaje, ayuno, medicación previa). El tipo de personalidad del paciente influye en la ansiedad o estrés que va a experimentar antes de la intervención y en el impacto que va a tener en sus posibilidades para retener información. Cuando existe un gran nivel de ansiedad, el paciente entiende poco de lo que se le comunica por lo que se debe reforzar, sin embargo los pacientes y su familia, a menudo se quejan cuando perciben que la información que están recibiendo es excesiva y repetitiva. Ayuda mucho percibir el nivel de ansiedad y de comprensión del paciente, para insistir, o no, en la información que se le esta dando. Se le debe dar la oportunidad de preguntar por sus problemas concretos, así como enfatizar sobre la medicación a tomar, las horas de ayuno, no conducir, etc. Es corriente dar esta información con un mes o quince días de antelación, por lo tanto, es importante que la misma se haga por escrito para facilitar su recuerdo, junto con la entrega de medicación preoperatoria (según protocolo), ansiolíticos y protectores gástricos en muestro medio. Los profesionales de Enfermería realizan la valoración del paciente según los Diagnósticos de Enfermería de la North American Nursing Diagnosis Association (NANDA) estos son los que nos interesan con el fin de adecuar nuestra actuación en la unidad. 1- Alteración de la nutrición por exceso 2- Alteración de la nutrición por defecto 3- Alteración de la cavidad oral. Valorando la existencia de prótesis dentarias 63 4- Deterioro de la integridad cutánea. Factores relacionados: Alteración de la pigmentación. Alteración de la circulación Al tiempo se registran las constantes, tensión arterial, frecuencia cardíaca, peso y talla y se comprueba si el paciente es diestro o zurdo. Se dan recomendaciones higiénicas, se evalúa la vivienda que recibirá al paciente. Para acceder el usuario al programa de CMA, este deberá cumplir una serie de criterios sociales, que se expresan en la tabla I. La enfermera revisa que se cumplen todos los requisitos, explicando el por qué, de cada uno de ellos y su importancia. Hay que preparar a la persona para que su estancia en la Unidad, satisfaga sus expectativas y las de su familia. Criterios Sociales de Inclusi n ¥ Vivienda accesible ¥ Disposici n de veh culo ¥ Buenas condiciones ¥ Acompa ante adulto las primeras 24 h ¥ Distancia menor de 40 Km. o 30 por carrete higi nicas de la vivienda ¥ Tel fono ¥ Aceptaci n del paciente 5.3.- RECEPCIÓN DE LOS PACIENTES El paciente acude a la unidad el día de la intervención, antes del inicio de la sesión quirúrgica (en nuestro hospital a las 7h 45’). El equipo de enfermería lo recibe junto con su familiar y comienza a instar una buena relación con ellos, tras comprobar su identidad, se le acompaña hasta el vestuario, en todo momento irá acompañado de un familiar. El papel de la enfermera de la UCMA es comunicar, comunicar y comunicar, la enfermera debe ser capaz de establecer rápidamente una buena relación con el paciente y la familia, procurar disminuir la ansiedad, impartir educación sanitaria, dar seguridad, contestar preguntas, actuar como abogado del paciente, proporcionar los cuidados técnicos específicos para cada uno, encontrar recursos para aquellos que no los tienen y hacer que todo se desarrolle en un ambiente agradable. Es muy importante el respeto hacia el paciente, y ayuda el hecho de llamarle siempre por su nombre, no por su número de cama o por el número de su historia clínica, al mismo tiempo darle a conocer nuestro nombre, es fundamental que desde el primer momento mejore su confianza. 64 Guía de Actuación en Cirugía Mayor Ambulatoria El paciente pediátrico de 4 a 6 años puede comprender instrucciones simples, las explicaciones que se le darán siempre serán verbales, la necesidad de los cuidados médicos no suele ser comprendida, además aumenta la ansiedad ante el temor de la separación de sus padres. Cuando tenemos varios niños simultáneamente en la unidad, si uno de ellos llora, es muy probable que todos lloren por afinidad, por lo que debemos dar una atención suplementaria y diferente a la que reciben los adultos con el fin de reducir la ansiedad. Una estrategia posible, además de una buena información, es permitirles jugar con un juguete apropiado, que incluso pueden traerse de casa, con ello se conseguirá hacerles más familiar la unidad, menos extraña. 5.4.- CUIDADOS PREOPERATORIOS Se verifica la ausencia de cambios en el estado de salud del paciente desde la visita preanestésica, y la ausencia de alergias, se constata si ha tomado el tratamiento prescrito (ansiolíticos, antiácidos, antihipertensivos..), se controla la higiene, si existe un déficit se corrige, la ausencia de prótesis dentarias, joyas, piercings... que interfieran en el acto quirúrgico deben ser controladas, se realiza la preparación del campo quirúrgico específico para cada intervención, y se ve la necesidad o no de realizar una prueba de laboratorio. En la historia de la CMA se revisa, si el paciente tiene algún tipo de patología asociada como: Diabetes, estos pacientes siempre deben programarse a primera hora de la mañana, realizando un test de glucemia digital prequirúrgico; Hipertensión, se tendrá en cuenta la medicación que el paciente está tomando, y si la ha tomado antes de la llegada a la unidad, a que hora se la tomó, y qué cantidad de líquido ha utilizado para ingerir la medicación; Anticoagulación se verifica si ha dejado de tomar el tratamiento anticoagulante, informando al anestesiólogo de cualquier incidencia. Se procede a la colocación de un acceso venoso periférico con una bránula tipo Abbocath G-18 con una perfusión de fluídos, siempre en el lado contrario donde tenga que ser intervenido. Si es indiferente por el tipo de intervención a realizar, se coloca en el brazo no predominante. Se administra protector gástrico + Antieheméticos en 100 cc de suero fisiológico por vía IV + Ansiolíticos como en nuestra unidad u otro protocolo según indique el Anestesiólogo. Se revisa la hoja de tratamiento y se le administrara la pauta antibiótica que indique el Cirujano y el tratamiento que indique el Anestesiólogo. 65 En los pacientes pediátricos nos da buen resultado administrar un Ansiolítico (Midazolan vía oral, en nuestro centro) como premedicación anestésica 30’ antes de realizar la venopunción, junto con la aplicación tópica de pomada anestésica (EMLA) en el dorso de la mano para disminuir el dolor. Los pacientes y familiares, quieren conocer todos los pasos que se van a realizar de una manera específica y en qué orden, ésta es una oportunidad excelente para instruír y reforzar la información más importante, las explicaciones de los cuidados técnicos que se le van a realizar: cómo pueden mover el brazo tras la colocación de un acceso venoso periférico con una bránula, si pueden levantarse con la perfusión, qué problemas les puede surgir con la misma. El apoyo emocional que le damos al paciente es indispensable para mejorar su actitud antes de entrar en el quirófano, disminuimos su ansiedad explicándole todos los pasos que se van a suceder hasta que empiece la intervención, y durante ella, si el paciente no está sometido a una anestesia general. Hemos de crear un ambiente relajado y distendido motivando al paciente y al familiar para que colaboren con nosotros en todo momento. Se acompaña al paciente al quirófano manteniendo el dialogo, se le presenta a la enfermera que estará con él durante la realización del procedimiento. Cuando el paciente ya está en el quirófano, debemos comunicarnos con el familiar y sugerirle que es el momento para que vayan a tomar alguna cosa, reduciendo el tiempo de espera de la familia en la unidad y explicándole que puede volver a la unidad en un tiempo aproximado, según el tipo de intervención y su duración. Hay que instruír al familiar, para que tenga un comportamiento apropiado durante su estancia en la unidad de respeto a la intimidad de los demás pacientes. 5.5.- CUIDADOS DEL PACIENTE EN EL POSTOPERATORIO Cuando el paciente regresa a la unidad, bien sea del mismo quirófano o de la Unidad de Reanimación PostAnestésica, siempre debe venir acompañado por una enfermera que nos transmite el tipo de anestesia realizado y las condiciones en que se encuentra el paciente. Será recibido por la enfermera que le atendió al ingreso y que le dió la información de todo el proceso quirúrgico cuya exactitud ha verificado, reforzando de nuevo la seguridad y confianza para continuar con las recomendaciones durante el postoperatorio hospitalario y extrahospitalario 66 Guía de Actuación en Cirugía Mayor Ambulatoria Una vez en la unidad, comprobamos el estado de consciencia, la vía de perfusión, se toman las constantes (Tensión Arterial, Frecuencia), el control de drenajes y la revisión del apósito/vendaje. Se valora el dolor, según la impresión subjetiva del paciente, la temperatura y la diuresis espontánea. Colocamos al paciente en posición de Semi-Fowler (30º), haciendo hincapié al familiar que el paciente tiene que estar tranquilo para su pronta recuperación postanestésica. Se aplicarán unos protocolos de actuación que serán diferentes según la intervención y la anestesia recibida. A las 2 ó 3 horas de finalizada la anestesia general, se incorpora al paciente progresivamente hasta sentarlo y se inicia la ingesta de líquidos. En ausencia de náusea, esperamos entre 30' a 45' antes de la ingesta de alimentos. En los pacientes intervenidos con anestesia locorregional, tendremos un control más exhaustivo de la tensión arterial, se deberá testar la recuperación del movimiento del miembro ó miembros anestesiados. En los pacientes a los que se les administre anestesia local + sedación, la tolerancia a líquidos variará según el tipo de sedación que haya recibido el paciente, a los pacientes a los que sólo se les administre anestesia local, se valorara el inicio de la tolerancia de líquidos a los 30’, siempre que se encuentre en las condiciones óptimas requeridas en nuestro protocolo. Los pacientes pediátricos requieren una atención especial, hay que controlarles la temperatura basal, por la lábil termorregulación de los niños. Debemos vigilar el sangrado, observar la piel y mucosas, controlar los vómitos por la alteración de los cuerpos cetónicos, es conveniente recomendar a los padres cuando el paciente haya tolerado alimentos semisólidos, la administración de dulces y caramelos con el fin de corregirles rápidamente la hipoglucemia. Durante todo el postoperatorio se vigilan las constantes y la recuperación postanestésica según el requerimiento de cada paciente, se verifica la intensidad y frecuencia del dolor mediante la Escala Analógica del Dolor, que se controla con la administración de analgésicos, dando la información al anestesiólogo, para que pueda adaptar al paciente el tratamiento analgésico idóneo. El paciente acompañado del familiar, y con nuestra ayuda, procurará deambular, facilitándole la forma que le resulte más fácil y proporcionándole los medios precisos, dependiendo de su patología, explicándole los movimientos que puede realizar, se revisa el apósito, la colocación, la compresión en los vendajes y la existencia de algún signo de sangrado. 67 5.6.- CRITERIOS DE ALTA Los criterios de alta que sugerimos son los que se muestran en la tabla II. Tanto el paciente como la familia deben recibir la misma información, de manera que cuando se hable con ellos se refuerce ésta, no creando contradicciones y dudas entre ellos. Criterios de Alta ¥ Consciente y orientado ¥ Deambulaci n aut noma, sin sensaci n de inestabilidad ¥ Constantes vitales estables durante la ltima hora ¥ Control del dolor ¥ Tolerancia de l quidos ¥ Ausencia de sangrado ¥ Diuresis espont nea ¥ Ausencia de v mitos, n usea inexistente A la familia se le asegura que tendrán acceso a cuidados funcionales tras el alta, la información verbal facilitada, se refuerza con instrucciones escritas, incluyendo número de teléfono de urgencias para el caso que aparezca cualquier problema, y cita para la próxima revisión. La enfermera dará la información detallada y personalizada, aclara las dudas que existan e instruirá, todo ello, con la finalidad de que tanto el paciente como su familia consigan el mayor nivel posible de autocuidado, para que la reinserción en su medio se produzca de la forma más rápida y eficaz posible. Al familiar se le entregan unos protocolos específicos por intervención y especialidad de cuales son los cuidados que debe realizar en su domicilio, en el que están incluidos: • • • • Cuidados de la herida Higiene recomendada Dieta que deberá realizar en las primeras 24 horas y en los días sucesivos Movilización recomendada para los distintos tipos de intervenciones El Anestesiólogo pauta la administración de analgésicos y se le provee junto con el tratamiento del Especialista Quirúrgico para las primeras 12 horas de tratamiento en su domicilio. Se da el Alta de la Unidad, firmada por ambos, junto con la cita próxima de revisión y el teléfono de contacto con el Especialista Quirúrgico responsable de la sesión de CMA. 68 Guía de Actuación en Cirugía Mayor Ambulatoria 5.7.- CONTROL POST-ALTA Los pacientes deben recibir una llamada postoperatoria, el día siguiente a la intervención, para hacer un seguimiento de sus condiciones físicas y estado emocional. Las cuestiones que debe controlar enfermería, se refieren principalmente al sangrado, dolor, efectividad de la medicación, vómitos, náuseas, etc. Cuando se detectan problemas, la enfermera debe anotarlo en la historia e informar al especialista quirúrgico del paciente. La llamada postoperatoria es también una excelente oportunidad, para que el paciente y su familia puedan comunicarse con nosotros y preguntar cualquier cuestión relacionada con el período de recuperación inicial en su domicilio. El paciente va a expresar percepciones positivas o negativas del período perioperatorio, y la enfermera debe estar especialmente receptiva para oír las quejas y preocupaciones, lo que nos dará la oportunidad, para poder mejorar la satisfacción del paciente y la calidad de nuestros cuidados. 5.8.- CONTROL DE CALIDAD Como en cualquier actividad asistencial y más aun cuando es una actividad relativamente nueva en fase de desarrollo como son las UCMA es imprescindible desarrollar unos sistemas de control de Calidad y de evaluación continuada que nos permitan detectar los puntos susceptibles de mejora y en nuestro caso las posibilidades de exportación a las unidades de hospitalización "clásicas" de técnicas y métodos útiles en ellas, como son: Análisis de la calidad de la estructura. La sala ha de ser suficientemente espaciosa para poder trabajar con comodidad y permitir la máxima intimidad a los pacientes, es deseable la existencia de medios físicos de aislamiento y separación entre las camas o camillas. El control de enfermería debe estar situado de forma que permita la visión de todos los pacientes, debe disponer de un teléfono y un terminal de ordenador para facilitar la comunicación con el resto del centro y la gestión de los datos. La unidad estará situada cerca de los quirófanos. Las camas deben permitir el traslado del paciente con las mínimas movilizaciones (con ruedas). Es conveniente que dispongan de un sistema eléctrico de elevación y puesta a plano para incorporarlo progresivamente sin molestias. Debe haber un espacio dedicado a los niños, puede ser una sala aparte si el volumen es suficiente o de un rincón dedicado a ellos, con camas y decoración adecuadas. El personal de enfermería debe estar capacitado para el trabajo en la unidad, para ello, se debe programar una etapa de aprendizaje a cada persona que se incorpora a la unidad con otra más experta que 69 actúe como tutor durante este período. La ratio de personal de enfermería que me parece recomendable para una UCMA de varias especialidades simultáneas es de al menos una enfermera y un auxiliar de enfermería para 8 pacientes. En UCMA infantiles se debe aumentar la ratio, en UCMA con patologías de menor carga de trabajo de enfermería se puede disminuir. Analizar la calidad de los procesos, mediante sesiones clínicas semanales internas del personal de enfermería de la unidad, donde se analicen los problemas encontrados durante la semana, y se evalúen los sistemas de control que se utilizan. En ellas se realiza: Análisis de complicaciones de enfermería, donde se debaten las posibles causas y se proponen de métodos para evitarlas o paliarlas. Análisis de ingresos: Se evalúan todos los pacientes que han tenido que ingresar, y se consideran inicialmente como fracaso del sistema, revisando las actuaciones de enfermería que podrían haber evitado ese ingreso, o por mala indicación de CMA, uno de los puntos donde se debe detectar es en la consulta de enfermería previa. Es muy importante la existencia de una comisión de CMA, compuesta por un facultativo de cada especialidad quirúrgica, un anestesiólogo, una enfermera de la unidad, un facultativo del servicio de admisión y el coordinador de la CMA, en ellas se analizan las propuestas de ampliación, diseño y mejora de la unidad, y es el lugar idóneo para comunicar las disfunciones detectadas y las propuestas de mejora. El control post-alta (llamada telefónica a las 24h) nos permite la recuperación de la información mediante cuestionarios; no sólo muestra al paciente la preocupación que tenemos por su opinión, sino que nos ayuda a detectar errores y conocer la necesidad de implantar estrategias de mejora. Hay que tener presente la importancia de los familiares como cuidadores de los pacientes. Es conveniente realizar un análisis del impacto de la CMA en los familiares, detectar los errores en la elección de familias que puedan cuidar a sus familiares, cómo les afecta y qué mejoras podemos introducir para aumentar el grado de éxito y de satisfacción del paciente y sus familias. Periódicamente se realizarán encuestas de satisfacción de nuestros usuarios, y sería conveniente que sean realizados por un órgano externo e independiente de la UCMA. 70 Guía de Actuación en Cirugía Mayor Ambulatoria BIBLIOGRAFÍA 1.- AIERDI NÚÑEZ DE PRADO, B. Experiencia de un contrato de gestión clínica liderado por enfermería. Revista de Cirugía Mayor Ambulatoria, 2001; 6, sup. 1. 2.- BLAY CURIEL E. Enfermería y cuidados preoperatorios y postoperatorios en cirugía ambulatoria. Anestesia para la cirugía ambulatoria, 1998; 1: p.31- 42. 3.- LAZA ALONSO A. Enfermería en las Unidades de Cirugía Mayor Ambulatoria. "Cuidar" en todo el proceso quirúrgico. Cirugía Mayor Ambulatoria, 1999; p. 151- 162 4.- NOVALES V, BELLVER A. Cuidados de Enfermería-Análisis y Aplicación Práctica. Conselleria de Sanitat i Consum. 1993, Valencia. 5.- JANE ROTHROCK. Enfermería perioperatoria más allá del quirófano. Nursing, 1994; 12, 9: p. 54-6 6.- BASSONS M J. Claves para el éxito en cirugía mayor ambulatoria. Anestesia para la cirugía ambulatoria, 1998; 2: p.251- 262. 7.- Recommandations pour un patient devant se faire opére sur le mode ambulatoire. Revue de l’ Infirmière, 1997; 25: p.33- 36. 8.- CARBONELL MIRET A. La enfermería y los cuidados pre y postoperatorios en la unidad de cirugía mayor sin ingreso. Revista de Cirugía Mayor Ambulatoria, 1996; 1, sup. 0: p 54–55. 9.- CARBONELL MIRET A. Humanización en los cuidados. Cirugía Mayor Ambulatoria 1999. Libro de ponencias del IV congreso nacional de la ASECMA. p. 281-284 10.- CARBONELL MIRET A, ZAFRILLA GARCERÁN R, GARAY BURDEOS M, et al. Evaluación de la introducción de una encuesta telefónica para el control domiciliario de los pacientes. Revista de Cirugía Mayor Ambulatoria, 2000; 5, sup. 1: p. 87 11.- CARBONELL MIRET A, ZAFRILLA GARCERÁN R, GARAY BURDEOS M, et al. Evaluación del impacto familiar de la cirugía sin ingreso. Revista de Cirugía Mayor Ambulatoria, 200; 6, sup.1: p. 27 12.- CARBONELL MIRET A. Introducción. Papel de enfermería en las unidades de CMA y hospitales de día quirúrgicos. Libro de ponencias de la I Jornada de Enfermería en alternativas a la hospitalización tradicional, 2002; p.15-17 13.- DE LORENZO URIEN E. La educación para la salud versus la información sanitaria en las áreas de cirugía mayor ambulatoria. Cirugía mayor ambulatoria, 2001. Libro de ponencias del V Congreso Nacional de la ASECMA. p.179-187 14.- FERRER GIMENO A. Criterios y organización del alta. Libro de ponencias de la I Jornada de Enfermería en alternativas a la hospitalización tradicional, 2002; p.33-36 15.- GARAY M, ALMONACID J, CARBONELL A, HERRERO C, SAÚCO MD, ZAFRILLA R. El uso de la música en el postoperatorio inmediato en una unidad de cirugía sin ingreso. II Symposium Intercongreso de la ASECMA. Toledo, 1998. 16.- GARAY M, ZAFRILLA R, CARBONELL A, HERRERO C, FERRAGUD V, SAÚCO MD. El 71 17.18.- 19.20.21.22.- 23.24.25.- 26.27.28.- 29.30.31.- uso de la música en el postoperatorio inmediato en una unidad de cirugía sin ingreso. II Symposium Intercongreso de la ASECMA. Toledo. 1998. GARCÍA MA. Aplicación de los nuevos medios de información a la cirugía mayor ambulatoria de un servicio de cirugía. Revista de Cirugía Mayor Ambulatoria, 2001; 6, sup 1: p. 28 GARCÍA SOLBES J. Papel de la enfermería en los circuitos pre-operatorios específicos para CMA: Información y cumplimiento del protocolo social. Libro de ponencias de la I Jornada de Enfermería en alternativas a la hospitalización tradicional, 2002; p.19-22 LANCASTER K. Care of the pediatric patient in ambulatory surgery. Nursing clinics of North America, 1997; 32, 2: p.441- 456. IRELAND D. Legal issues in ambulatory surgery. Nursing clinics of North America, 1997; 32, 2: p.469- 476. LITWACK K. Care of the special needs patient. Nursing clinics of North America, 1997; 32, 2: p.457- 468. MARTÍNEZ IBORRA M. Organización de la sala de readaptación al medio: Recepción y preparación preoperatoria de pacientes. Libro de ponencias de la I Jornada de Enfermería en alternativas a la hospitalización tradicional, 2002; p.23-25. MCCLOSKEY JC, BULECHEK GM. Clasificación de intervenciones de enfermería. Madrid: Ed Síntesis, 1999. NANDA-Diagnósticos de enfermería de la NANDA-Definiciones y Clasificación 19921993. Barcelona: Ediciones Doyma,1994. PAZOS JM. Especial importancia de la humanización y calidad en este modelo asistencial. Libro de ponencias de la I Jornada de Enfermería en alternativas a la hospitalización tradicional. 2002; p.37-4325. PENN S. Nurse education in day surgery. Second European Congress on Ambulatory Surgery. 1993; S- 48. PIZARRO M J, GIL A. Enfermería en una unidad de Cirugía Mayor ambulatoria. I Symposium Internacional de anestesia en Cirugía ambulatoria. Cadiz. 1994. ROS C. Control preoperatorio de las patologías asociadas. Prevención y tratamiento de las complicaciones. Libro de ponencias de la I Jornada de Enfermería en alternativas a la hospitalización tradicional. 2002; p.27-31 TONG D. Reasons for patient dissatisfaction in ambulatory surgery. 3rd European Congress on Ambulatory Surgery, 1995; p.O-40. WILLIAMS G. Preoperative assessment and health history interview. Nursing clinics of North America, 1997; 32, 2: p. 395-416. ZAFRILLA R, CARBONELL A, HERRERO C, FERRAGUT V, JORQUÉS A, HERNÁNDEZ S. Papel de la enfermería de la UCSI en el control del dolor postoperatorio en cuatro pautas analgésicas. 2001; 6,1, p.53. 72 VI. CLAVES PARA LA IMPLANTACIÓN DE LA CIRUGÍA MAYOR AMBULATORIA DR. JOSÉ LUIS PORRERO CARRO Jefe de Servicio Cirugía. Hospital Gregorio Marañón-Cantoblanco. Madrid 6.1.- INTRODUCCIÓN La cirugía mayor ambulatoria (CMA) se define como: la realización de procedimientos quirúrgicos que independientemente del procedimiento anestésico utilizado requerirán unos cuidados postoperatorios poco intensivos y de corta duración lo que permitirá que el paciente retorne a su domicilio en el mismo día de la cirugía. Es precisamente este último aspecto el que confiere una relevancia especial a este tipo de atención sanitaria, ya que el paciente no va a disponer de los cuidados que brinda la atención hospitalaria. Sin embargo, la selección de los pacientes y la perfecta protocolización hacen de la CMA, una modalidad de asistencia sanitaria considerada como una de las mejores soluciones para mejorar la eficiencia de los sistemas de salud, abaratar costes y reducir listas de espera. Los avances tecnológicos en el campo de la cirugía y la disponibilidad de agentes anestésicos nuevos que permiten una rápida recuperación con mínimos efectos secundarios han permitido potenciar este tipo de atención. Además el profesional sanitario está cada vez más implicado en la gestión y la utilización justa de los recursos, y estos aspectos han pasado a formar parte de su código deontológico. Sin embargo, la implantación de la cirugía mayor ambulatoria en nuestro país ha tenido un desarrollo muy desigual; las causas son multifactoriales. Las claves para el desarrollo de una unidad con garantías de éxito pasan por un conocimiento de las dificultades con las que nos podemos encontrar, para poder dar soluciones alternativas en cada momento ,así como por un conocimiento profundo del lugar y el ámbito en el cual nos encontramos. La creación de una Unidad de Cirugía Ambulatoria (UCMA) empieza por analizar una serie de variables con el fin de poder conseguir objetivos como: MEJORAR EL TRATAMIENTO • Evitando la hospitalización del paciente. • Mejorando el tiempo de espera de los pacientes para su intervención quirúrgica. INCREMENTAR LA EFICIENCIA DEL DEPARTAMENTO QUIRÚRGICO • Reduciendo las estancias. • Reduciendo la lista de espera. • Mejorando el rendimiento de los quirófanos. • Utilizando las camas para aquellos procesos que precisen ingreso hospitalario. • Cerrando camas y reconvirtiendo los espacios. 74 Guía de Actuación en Cirugía Mayor Ambulatoria 6.2.- PROGRAMA FUNCIONAL DE UNA UCMA La creación de una unidad de CMA con garantías de éxito exige definir un Programa Funcional que justifique y dimensione cada uno de los recursos necesarios, para el correcto funcionamiento. El programa funcional debe tener en cuenta las siguientes variables: 1- ÁREA DE SERVICIO Hay que analizar de donde vienen los pacientes y de donde pueden venir en el futuro, se trata de un área pequeña o se atiende un volumen de población elevado. Tenemos competidores, y si es así, qué podemos hacer para mejorar nuestra posición de mercado. 2- ANÁLISIS DEMOGRÁFICO Es importante conocer variables como edad. A mayor edad poblacional menor la posibilidad de desarrollar CMA, los pacientes con edades >65 años tienen mayor posibilidad de tener patolologías concomitantes, mientras que los niños, adolescentes y adultos jóvenes son buenos candidatos. La tasa de paro y el índice de analfabetismo habitualmente asociado a un hábitat inadecuado, son criterios sociales que contraindican la CMA. 3- ANÁLISIS INTERNO DEL PROPIO HOSPITAL ¿De qué situación partimos? ¿Qué especialidades van a estar implicadas en el programa? ¿Cuál es el cálculo de procesos que vamos a realizar al año? ¿disponemos de quirófanos para poder desarrollar esta actividad o los tenemos que crear?. Debemos también analizar la transcendencia del cambio en el contexto de la organización hospitalaria y los apoyos o reticencias que puedan surgir. La respuesta a las preguntas anteriormente planteadas deben de ser analizadas y definidas por el Comité Organizador de CMA, comité que deberá estar formado por los impulsores del proyecto, así como por una representación de los órganos directivos del centro. El director o coordinador de la UCMA es nombrado por los órganos de Gobierno o bien a participado en su nombramiento. Uno de los aspectos importantes a definir en este análisis interno es responder a las siguientes preguntas: A- ¿Cuál es nuestra opción de programa? o dicho de otra forma ¿cuál es el tipo de unidad que deberíamos desarrollar? Como norma general diríamos que si el volumen de CMA que vamos a realizar es bajo y tenemos quirófanos infrautilizados la unidad integrada es la idónea, ya que precisa de una inversión pequeña y su puesta en funcionamiento puede ser inmediata. Si el volumen de CMA va ser alto y el área quirúrgica está saturada deberemos pensar en desarrollar una unidad separada. Una vez definido el tipo de unidad más conveniente en 75 nuestro caso es preciso definir los espacios específicos de la misma. Dentro de una UCMA existen tres tipos de espacios: a) Actividad. b) Soporte. c) Administrativos. El dimensionamiento de los espacios de actividad condicionará el de las otras dos áreas. Se consideran espacios de actividad: el área quirúrgica, de diagnóstico, de tratamiento específico. B: ¿Cómo se calculan los espacios de actividad? Se realiza en función de lo que se conocen como parámetros generadores de actividad: • Nº de horas de funcionamiento de la unidad • Nº de horas de funcionamiento del quirófano. • Nº de días laborales. Supongamos que hemos estimado un volumen de procedimientos anuales de CMA de 2.400. • Nuestra unidad tiene un horario de funcionamiento de 9 horas/día. • Nº de horas de funcionamiento de quirófano: 6 horas/día. • Duración media del acto quirúrgico: 1 hora. • Nº de días laborales: 250. • 6 horas/día:1 hora/procedimiento= 6 procedimientos/día /quirófano. • 6 procedimientos x 250 días x 0.85 factorde eficiencia = 1.275 procedimientos/año/quirófano. • Nº de quirófanos = 2.400 procedimientos anuales totales dividido por 1.275 procedimientos anuales por quirófano = 2 quirófanos. Nº de puestos en el área de recuperación postanestésica: 2 quirófanos x 2 puestos = 4. Área de Readaptación al Medio: Nº de intervenciones/día x 0.75 puestos por paciente/día (12x0.75=9 puestos). Cálculo de los espacios de consulta: Los rendimientos mínimos estimados en la actualidad son: • Cirugía 10 consultas/4horas. • Anestesia 14 consutas/4horas. • Enfermería:12consultas/horas. 76 Guía de Actuación en Cirugía Mayor Ambulatoria 10 x 250 x 0.85 = 2125 nº de consultas mínimas por local 14 x 250 x 0.85 = 2975 " 12 x 250 x 0.85 = 2550 " 2.400 : 2125 = 1 2.400 : 2975 = 0.8 2.400 : 2550 = 1 Total: 3 locales de consulta En este dimensionamiento se debe tener en cuenta que el Nº de consultas no es real ya que no se considera aquellos pacientes que han podido ser desestimados para cirugía ambulatoria y que se ha incluído en el cálculo de tiempo pacientes que acudan a una revisión. Otra forma de hacer el cálculo es utilizando la frecuentación y el área poblacional atendida. C- ¿Qué características debe tener la Unidad? a- Generales El acceso a la unidad debe ser lo más fácil posible y la señalización debe facilitar el acceso a la misma. Es aconsejable disponer de facilidad de aparcamiento o disponer de uno propio. Siempre que sea posible se intentará evitar largos desplazamientos y ubicar dichas unidades con acceso a un nivel exterior. Deberá cumplir la normativa para facilitar acceso a minusválidos. b- Específicas por áreas b.1: Área de recepción-admisión • Garantizar privacidad • Equipamiento para tareas ofimática, informática, teléfonos, contestador, fax. • Almacén de documentación. b.2: Sala de Espera • Confortabilidad (asientos cómodos y suficientes) • Aseos • Teléfono • Televisión • Cabinas (café, refrescos, agua) 77 b.3: Quirófano • Requerimientos comunes quirófano convencional. • Nivel de equipamiento equivalente al menos a un quirófano general, pudiendo disponer de equipamiento específico en función de las especialidades que desarrollen CMA. • Flujos perfectamente definidos dependiendo de que sean quirófanos específicos o compartidos con la actividad quirúrgica general. • Reserva de espacio suficiente para almacén de equipamiento específico. b.4: Área de recuperación postanestésica • Dimensionamiento adecuado en función del volumen de actividad y si dicha área va ser compartida con pacientes quirúrgicos que van a ser hospitalizados. • Cada plaza debe estar dotada: - tomas eléctricas. - toma de gases. - sistemas de monitorización. - sistema de llamada enfermera • El puesto de enfermería debe permitir el control visual de todos los pacientes • Espacio para medicación, trabajo informático y almacenaje material estéril • Espacio para carro de parada. b.5 Área de Readaptación al Medio • Confortabilidad y dimensionamiento adecuado. • El puesto debe permitir la compañía de familiares • Conexión hospital general (físico y administrativo) • Circulación y acceso a la salida con características idénticas a las ya descritas. D- ¿Qué Procesos y qué Pacientes vamos a atender? Uno de los pilares del éxito de cualquier unidad de CMA se fundamenta en la forma en que se seleccionan los pacientes y los criterios de inclusión de procedimientos. Cada unidad debe contar con un manual de normas donde se especifiquen los criterios de selección de procedimientos y de pacientes. En el nivel II de Davis se encuentran aquellos procedimientos de cirugía mayor en los cuales el avance tecnológico en el campo de la cirugía y la anestesiología ha permitido modificar la forma de atención de los mismos pasando de la hospitalización a la ambu- 78 Guía de Actuación en Cirugía Mayor Ambulatoria latorización, es posible que en el futuro dicho campo se amplíe y puedan ser incluídos procesos que hoy son desestimados, es por lo tanto la selección de procedimientos un campo abierto donde el objetivo último debe perseguir la seguridad del paciente no siendo ético someter a ningún paciente a un riesgo mayor que si estuviese hospitalizado. Cada unidad tendrá su propia cartera de servicios pero inexcusablemente deberá tener en cuenta los siguientes aspectos a la hora de definir su cartera de procedimientos: 1) Escaso riesgo hemorrágico. 2) El tiempo total de la intervención no debe superar los 90 minutos para aquellos procedimientos realizados con anestesia general, siendo ampliable para los casos realizados con regional o local-sedación. 3) Dolor postoperatorio controlable con analgésicos orales. 4) Procedimientos que no impliquen la apertura de cavidades. Excepción de los procedimientos laparoscópicos. 5) No precisar la colocación de drenajes con débito alto. La selección de los pacientes se basará en el análisis de una serie de criterios: a) Fisiológicos y Psicológicos • Deberán ser pacientes A.S.A. I,II. En aquellas unidades con experiencia podrían incluirse pacientes seleccionados A.S.A. III, siempre y cuando permanezcan estables al menos tres meses antes de la intervención. Nunca debe incluirse pacientes A.S.A. IV,V • La edad no se considera hoy un factor excluyente por arriba, debiendo considerar la edad fisiológica y no la cronológica. Se recomienda no incluir niños de 6 meses o los prematuros menores de un año. • La Obesidad considerada como un sobrepeso igual o superior al 30% del peso ideal también se considera una contraindicación. Los pacientes obesos suelen tener una mayor comorbilidad al tener otra serie de enfermedades asociadas como hipertensión, diabetes, mayor incidencia de infecciones lo que en general lo sitúa en un A.S.A. III o más. • No deben incluirse aquellos que son capaces de entender y respetar las instrucciones orales y escritas: Déficit físicos (deficientes visuales y auditivos graves), psíquicos (retrasados mentales), pacientes en tratamiento psiquiátrico o drogodependientes. b) Socio-familiares • El paciente ha de contar con un adulto responsable al menos durante las primeras 24-48 horas posteriores al acto quirúrgico. 79 • Mínimos requisitos de habitabilidad e higiene, así como un cierto grado de confortabilidad para poder pasar las primeras horas del postoperatorio. Recomendable disponer de un teléfono propio o en la proximidad. • La distancia del domicilio a la unidad no debería superar la hora en coche. • Para determinado tipo de procedimiento se deberá valorar la disponibilidad o no de ascensor. 6.3.- ¿DIFICULTADES EN LA IMPLANTACIÓN? ¿CÓMO RESOLVERLAS? PROFESIONALES SANITARIOS El profesional sanitario puede ser reticente a la implantación de la C.M.A. por diferentes motivos: 1- Puede pensar que la CMA no es tan segura como la cirugía con hospitalización. El paso de la hospitalización a la ambulatorización exige un cambio en la cultura y el comportamiento del profesional que tiene miedo a lo que no conoce. Ver otras unidades en funcionamiento, la creación de una cultura de gestión que evite estancias innecesarias, así como la puesta al día asistiendo a congresos y analizando las publicaciones sobre el tema, permiten comprobar que se trata de un tipo de atención muy protocolizada, con una rigurosa organización, con unos estrictos criterios de selección, lo que la convierten en un tipo de atención con las mismas garantías de seguridad que la hospitalización. 2- El profesional ve la CMA como un esfuerzo adicional. Una unidad bien diseñada y organizada permite que él se encuentre cómodo, le permite rentabilizar su trabajo evitándole espacios muertos y demoras innecesarias. 3- Mayor riesgo de demandas legales. En las unidades de CMA la protocolización es una parte esencial del organigrama de la unidad, dichos protocolos deberán estar consensuados y a ser posible avalados por un comité científico, así mismo la información detallada de todo el proceso y la firma de un consentimiento informado específico por patología evitarán la posibilidad de demandas, haciendo que el profesional se sienta a salvo de posibles reclamaciones. 4- Profesionales altamente cualificados. Cuando no se conoce bien el tema se tiene la idea que la CMA puede ser realizada por cualquiera, la mayoría de procesos que se integran en la CMA son procesos de los considerados de baja complejidad ,sin embargo 80 Guía de Actuación en Cirugía Mayor Ambulatoria las garantías de éxito en estas unidades pasan por disponer de profesionales expertos con el fin de no tener morbilidad. Así pues los cirujanos, anestesiólogos y personal de enfermería deben ser altamente cualificados y que crean en la CMA La disponibilidad de los mismos no siempre es fácil, las innovaciones en el campo de la gestión y la tecnología son dos aspectos claves para ilusionarlos en el proyecto. Para el personal de enfermería las unidades de CMA son atractivas ya que les permite la implicación tanto en aspectos preoperatorios como en el seguimiento. Además facilita unos horarios de trabajo muy apetecibles ya que la mayoría de las unidades cierran el fin de semana. Usuario-Familia 1- Existe una falta de percepción general y más acentuada por parte del usuario de que la financiación sanitaria es soportada por él a través de los presupuestos generales. El hospital se ve como una conquista del estado de bienestar que es necesario consumir y el paciente no tiene conciencia de que en el hospital se gastan grandes cantidades de dinero y que los recursos en materia sanitaria son limitados, siendo el gato sanitario una responsabilidad que compete a todos. Es por tanto necesario crear una cultura en el usuario en la cual sienta que el sistema es algo que le pertenece y que los recursos deben ser utilizados de una forma eficiente y justa. 2- Con la CMA podríamos estar transfiriendo unas cargas de trabajo que antes eran realizadas en el hospital al domicilio. El usuario debe darse cuenta que la más rápida recuperación de la actividades sociales y laborales de estos pacientes mejora la incomodidad que para muchos familiares suponen las visitas múltiples al hospital con la consiguiente pérdida de tiempo, horas de trabajo, gastos en desplazamientos. La realidad en el momento actual es que al menos para determinado tipo de clases medias –altas es el propio usuario el que demanda que su proceso se le realice ambulatoriamente y por tanto los profesionales y el sistema deben ser capaces de dar respuesta al propietario del mismo es decir el ciudadano. Financiador A partir del año 1999 se da un paso definitivo en el sistema de financiación que hasta entonces no favorecía el desarrollo de la CMA, se abandona la tarifa fija y la CMA pasa a ser financiada por unidad de complejidad hospitalaria (UCH), lo que implica que el hospital recibirá la misma financiación cuando la intervención la realiza por CMA que con ingreso. Esta estrategia propicia que sea el propio hospital el que rentabilice la financiación por proceso y por tanto de mayor impulso a la CMA maximizando la eficiencia. 81 6.4.- EVALUACIÓN-CONTROL DE CALIDAD. ACREDITACIÓN En los últimos años el interés por la acreditación va en aumento si bien en nuestro país con un sistema fundamentalmente público y donde la mayoría de unidades de CMA se integran en el contexto hospitalario hace que la acreditación en estos momentos guarde más relación con los programas de acreditación hospitalaria que con las unidades de CMA. Toda unidad de CMA debe desarrollar un programa de control de calidad basado en los criterios de Donabedian: estructura, proceso resultado. Los indicadores de estructura sirven para analizar los recursos humanos, físicos, económicos y retributivos. Los indicadores de proceso nos permiten monitorizar si un proceso determinado se ajusta a un estándar. Los indicadores de resultado intentan medir el nivel de calidad. Seleccionar aquellos criterios más adecuados y sus correspondientes indicadores es una de las estrategias más operativas dentro de un programa de calidad. El grupo de expertos liderados por el Dr. Aranaz definieron una serie de indicadores de calidad en relación con la CMA y que a continuación reproducimos y que son básicos a la hora de valorar como lo estamos haciendo: • Tasa de intervenciones suspendidas antes de la admisión del paciente Nº de pacientes admitidos para CMA que no llegan a ser admitidos en el hospital el día señalado. • Tasa de intervenciones suspendidas después de la admisión del paciente Nº de pacientes admitidos para CMA que son rechazados el día de la intervención. • Proporción de documentos informados en relación con el nº de procedimientos quirúrgicos distintos que se realizan. • Proporción de enfermos intervenidos que reciben adecuadamente las pautas de profilaxis antibiótica • Proporción de pacientes en cuya historia está presente el informe de alta • Tasa de pacientes no dados de alta hospitalaria el día de la intervención Nº de pacientes no dados de alta el día de la intervención. • Proporción de enfermos intervenidos de cirugía limpia y que tienen infección de localización quirúrgica en relación con enfermos intervenidos de cirugía limpia. • Tasa de reintervenciones inmediatas Nº de pacientes que son reintervenidos o reintubados en las 48 horas posteriores a la intervención. • Tasa de utilización de urgencias post-intervención Nº de pacientes que tienen que acudir al servicio de urgencias en los 15 días posteriores a la intervención. 82 Guía de Actuación en Cirugía Mayor Ambulatoria • Tasa de reingresos Nº de pacientes que precisan ingresar en el hospital en los 15 días posteriores a la intervención, como consecuencia de la misma. - Proporción de recidivas Nº de pacientes que presentan recidivas de la intervención en relación al total de intervenciones realizadas. BIBLIOGRAFÍA 1.- Ministerio de Sanidad y Consumo. Dirección General de Aseguramiento y Planificación Sanitaria (1993). Cirugía Mayor Ambulatoria: Guía de Organización y Funcionamiento. Madrid. 2.- Royal Collage of Súrgenos of England (1985).Commision on the provision of surgical services.Guidelines for day case surgery.Royal College of Surgeons of England.London RCSE. 3.- Acadèmia de Ciències Mèdiques de Catalunya I Balears.(1993). Comisión para la elaboración de pautas y recomendaciones para el desarrollo de la Cirugía Ambulatoria. 4.- PORRERO J L. Cirugía Mayor Ambulatoria .Manual Práctico. Madrid: Ediciones Doyma, 1999. 5.- CARRASCO M S. Anestesia para la cirugía ambulatoria. Barcelona: Editado Zeneca Farma, 1998. 6.- SIERRA E. Cirugía Ambulatoria ¿una solución?. Med Clini, 1992; 98: p.579-581. 7.- The audit. Comision for local authorities the Nathional Health Servici in England and Wales.London: HMSO,1990. 8.- DETMER D E. Ambulatory Surgery. A more cost-effective strategy?.Arch Surg, 1994; 129: p.123-127. 9.- SICARD G. Cirugía Mayor Ambulatoria, su efecto en la cirugía del siglo XXI. En Villacorta J,Fereres J. Cirugía Mayor Ambulatoria. Fundación Rich. Madrid,1996; p.33-36. 10.- GINER M. Acreditación de unidades de Cirugía Mayor Ambulatoria. En Porrero JL. Cirugía Mayor Ambulatoria. Manual Práctico. Madrid: Ed Doyma,1999; p.349-371. 11.- SMIDT THOMSEN I, FREILEV L. How to achieve efficiency in hospitals.Alternatives to tradicional in-patient care.Danish Hospital Institute,1991. 12.- PORRERO J L. Motivos de la lenta y desigual implantación de la cirugía mayor ambulatoria en nuestro país. Cir Esp, 2000; 68: p.1-2. 13.- ARANAZ J M. La calidad asistencial una necesidad en la práctica clínica. En MatiasGuiu J. y Lainez J M. Gestión sanitaria y asistencia Neurológica. Barcelona: J. R. Prous Editores, 1994. 14.- LORENZO S, ARANAZ J, RUIZ P, SILVESTRE M C y MIRA J J. Indicadores para monitorizar la calidad en cirugía. Cir Esp, 1999; 66: p.245-249. 15.- ARANAZ J, ZARCO A, MIRA J J, ARROYO A, BRAÑA J, CALPENA R et al. Conjunto mínimo de indicadores de calidad asistencial para la cirugía sin ingreso. Todo Hospital ,1999. 83 VII. LA ACREDITACIÓN DE PROGRAMAS CIRUGÍA MAYOR AMBULATORIA JOSÉ MANUEL LADRÓN DE DE GUEVARA Osakidetza / Servicio vasco de salud. Director Médico. Hospital del Bidasoa. Hondarribia. Guipúzcoa El Hospital del Bidasoa optó en su concepción estratégica por el Modelo Europeo de Calidad como eje vertebrador de su política de calidad. En este sentido tiene certificados sus procesos según Normas ISO en la Unidad de Cirugía sin Ingreso (1997), Laboratorios de Análisis Clínicos y Anatomía Patológica, Servicio de Radiología (1999) y Servicio de Admisión y Archivo (2001). En el año 2000 recibió el reconocimiento 'Q de plata' del Gobierno Vasco tras una evaluación externa según modelo EFQM. 7.1.- INTRODUCCIÓN Hablar de acreditación en las organizaciones sanitarias no es ninguna novedad y en gran medida esta integrado en la cultura de dichas instituciones. Ya en la segunda década del siglo XX el Dr. Codman lideró programas dirigidos a 'reconocer a las instituciones que destacaran y en general a estimular la mejora de las organizaciones'. No obstante siguen apareciendo referencias en la literatura relativas al debate sobre la importancia de la acreditación. La Real Academia de la Lengua define el vocablo acreditar como 'dar seguridad de que alguien o algo es lo que representa o lo que parece'. En la misión de cualquier organización sanitaria figura, explícita o implícitamente, la intención de ofrecer un alto nivel de calidad de sus servicios. Un programa de acreditación pretende inicialmente ofrecer esa confianza, esa seguridad de que la organización es capaz de dar satisfacción a las expectativas de cada uno de los grupos sociales con intereses en la institución. Esta visión 'desde el exterior' fundamentalmente estática, podría quedar incompleta si no se complementara con otra visión más dinámica, más constante en el devenir diario de la organización (una visión más 'desde dentro'). Sería más conveniente que las iniciativas de acreditación o de garantía de calidad se plantearan en un entorno que permitiera adaptar la organización a los cambios tecnológicos, organizativos culturales,... es decir, avanzar y mejorar. 7.2.- LA EVALUACIÓN DE LAS ORGANIZACIONES SANITARIAS En el mes de noviembre del año 2000 se celebró en Bilbao la IV Reunión Científica de la Asociación Española de Evaluación de Tecnologías Sanitarias. La reunión se dedicó a un tema con un título verdaderamente desasosegante: 'La evaluación de las 86 Guía de Actuación en Cirugía Mayor Ambulatoria organizaciones sanitarias: ¿Asignatura pendiente?'. Este dato puede orientar sobre la preocupación que suscita en nuestro entorno profesional, preocupación que sin duda se irá extendiendo entre los restantes grupos de interés. ¿Quiénes constituyen estos 'grupos de interés? Revisando la literatura se observan fundamentalmente experiencias de evaluación y acreditación de organizaciones sanitarias en relación con el pago por servicios prestados. De aquí se desprende un primer grupo de interés en relación con la evaluación y acreditación de las organizaciones sanitarias: el grupo de los compradores de servicios, quienes fundamentalmente buscan optimizar sus resultados: comprar buenos servicios al menor coste posible. Normalmente estas acreditaciones suelen ser condición previa para acceder a determinados aseguradores o compradores de servicios y se producen en países en los cuales están perfectamente separadas las funciones de compra y provisión de servicios. Como ejemplo podemos citar la acreditación estadounidense previa a trabajar para Medicare, o la acreditación de hospitales y consultas en Francia. Probablemente se trata del sistema de acreditación más desarrollado, más sólido y con más tradición. Otro de los grupos de interés lo constituyen quienes podríamos denominar los planificadores: en nuestro entorno de sistema sanitario público el grupo de planificadores está fundamentalmente compuesto por instituciones públicas quienes buscan un sistema sanitario eficiente, capaz de desarrollar las políticas sanitarias enunciadas a través de los planes de salud, buscan un sistema sanitario que ofrezca a los ciudadanos garantías de recibir buena asistencia y respeto a sus derechos, homogeneidad entre las organizaciones provisoras de servicios, (organización, medios,…), o la homogeneidad en el desarrollo tecnológico de las organizaciones. Además de quienes corren con los gastos sanitarios y de los que se ocupan de las vertientes de planificación son las propias organizaciones sanitarias otro de los grupos interesados en la evaluación de la calidad. No sólo las corporaciones que agrupan hospitales y/o centros de atención primaria que desarrollan sus funciones de planificación y control sino para los propios centros y para las unidades y servicios resulta de máximo interés dotarse de sistemas de calidad integrados en sus mecanismos de gestión: Los sistemas de calidad son instrumentos útiles para mejorar la eficiencia ya que al abordar sistemáticamente los procesos y establecer cuidadosamente sus relaciones permiten conocer más profundamente las 87 oportunidades de mejora. Este abordaje sistemático es útil a la hora de establecer parámetros relacionados con la calidad técnica, las necesidades de formación o la adecuada gestión de las infraestructuras. Los sistemas de calidad permiten asimismo disminuir los riesgos y evitar las posibilidades de cometer errores. Integrando estos conceptos es fácil entender cómo los sistemas de calidad son útiles como herramienta competitiva. Una idea histórica de la importancia que los profesionales de los sistemas de calidad han dado tradicionalmente a los sistemas de calidad la da el hecho de que el primer impulso ha sido dado por los propios médicos. Finalmente el cuarto de los grupos que vamos a considerar con intereses en la evaluación de la calidad va a ser el constituido por los propios pacientes y sus familiares. En esta descripción ha resultado ser el último de los grupos considerados pero si observamos la experiencia de todas aquellas organizaciones consideradas excelentes apreciaremos que todas coinciden fundamentalmente en una conclusión : todas estas organizaciones han situado a los clientes, las personas u organizaciones hacia quienes van dirigidas sus actividades fundamentales, en el centro de sus preocupaciones. Probablemente las organizaciones sanitarias llevemos un cierto retraso en actualizar este concepto y debamos darnos prisa en insistir y establecer las modificaciones necesarias para centrar nuestros objetivos más aún en las personas para quienes dedicamos nuestra labor. Los criterios por los cuales los pacientes y sus familiares van a hacerse una idea cabal de lo que ofrecemos las organizaciones sanitarias son diferentes a los criterios que emplearán los otros grupos de interés y no es difícil conocerlos: por una parte se trata de conocer detalladamente lo que esperan de nosotros antes de establecer el contacto (para poder adaptarnos a estas expectativas), y por otra parte debemos conocer el grado en el que hemos sido capaces de satisfacer estas expectativas una vez que han tenido ocasión de conocernos (encuestas o entrevistas). Una vez realizado un primer acercamiento a los grupos interesados en las evaluaciones de las organizaciones sanitarias vale la pena avanzar en el objeto de la evaluación : ¿Qué debe evaluarse y con respecto a qué ? 88 Guía de Actuación en Cirugía Mayor Ambulatoria Inicialmente los sistema de acreditación se centraban fundamentalmente en aspectos relacionados con la estructura: instalaciones quirúrgicas, laboratorios, servicios de radiología, dotaciones de personal,... Los sistemas de acreditación han ido evolucionando y adaptándose a las nuevas necesidades, tanto de las propias organizaciones sanitarias como de los grupos de interés, y han sido motor de mejora. Así han ido integrando conceptos relacionados con la ética y los derechos de los pacientes, educación, continuidad en la asistencia, prevención de accidentes e infecciones,... Decíamos previamente que encontrábamos los sistemas más potentes en aquellos entornos en los que la acreditación estaba ligada al pago de los servicios: EEUU, Canadá, Francia,... El grado de desarrollo y adaptación a las necesidades de los grupos de interés en estos países ha llegado incluso a establecer sistemas de acreditación para pequeñas unidades como las de cirugía sin ingreso, laboratorios o consultas de odontología por ejemplo, estableciendo estándares específicos para estas unidades. En nuestro país hay dos experiencias notables de acreditación de hospitales con arreglo a estos los potentes sistemas empleados en EEUU (JCAHO): El Hospital General de Cataluña y el Hospital Costa del Sol, con varios años de experiencia, ya que fueron capaces de demostrar el nivel alcanzado en los años 1998 y 1999 respectivamente. Pero quizá muchas de nuestras organizaciones no hayan alcanzado aún el nivel de madurez necesario para afrontar procesos de semejante calado y sea preciso buscar sistemas más elementales útiles para continuar de forma sólida el camino de la mejora continua. ¿Cómo evaluar entonces ? Ciertamente la evaluación debe ser sistemática y abordar las áreas relevantes del hospital, unidad, servicio o de la organización sanitaria. Los sistemas de acreditación a los que se ha hecho referencia previamente (EEUU y Canadá o Francia) cuentan ya con una experiencia suficiente como para establecer una serie de estándares a alcanzar y las organizaciones han tenido ya ocasión de aproximarse en la medida de sus posibilidades a alcanzar esos estándares. En entornos en los que no ha existido un ‘modelo conceptual’ de acreditación es más probable encontrar organizaciones en las cuales existen diferencias notables que dificultan la implantación de ‘sistemas - modelo’. 89 Por otra parte es bien cierto que bastantes hospitales que, habiendo desarrollado modelos propios de gestión, están en condiciones de ofrecer altos niveles de calidad en aspectos muy importantes de su gestión y actividad. Estas unidades, servicios y hospitales son pues, junto con las experiencias de los que han seguido modelos concretos de acreditación, referencias sólidas para establecer parámetros de evaluación útiles para progresar en la mejora. Algunos de estos centros han optado por vertebrar sus sistemas de gestión con esquemas importados de la industria o de diferentes ámbitos de la vida comercial o económica, de eficacia probada como los modelos de calidad total (EFQM) o los modelos de certificación ISO . En cualquier caso lo susceptible de evaluación es el sistema de calidad o sistema organizativo que debe estar perfectamente integrado en el sistema de gestión. Este sistema normalmente está integrado por los componentes a los que dedicaremos la última parte del artículo. Una vez integrados en el sistema de calidad los requerimientos, necesidades y expectativas de los principales grupos de interés e implantados los mecanismos para satisfacerlos el sistema podrá ser evaluado. ¿Quién debe realizar la evaluación? Indudablemente la primera evaluación hay que realizarla dentro de la propia organización por parte de los responsables de los mismos sistemas de calidad. Esta evaluación es indispensable para gestionar la organización: es útil para conocer lo que se hace realmente bien y potenciarlo, y sobre todo para detectar áreas que precisan mejora. Pero parece insuficiente para lograr el objetivo de acreditar la calidad de cara a los grupos de interés diferentes a los de los propios profesionales. En ocasiones los propios planificadores e incluso los clientes pagadores establecen sus requisitos de evaluación previos al pacto o contrato, del mismo modo que un comprador de materias primas o productos semielaborados lo hace en el caso de la industria. Esta iniciativa puede ser adecuada en algunas ocasiones pero puede seguir pareciendo insuficiente cuando quien certifica forma parte asimismo del propio sistema sanitario. Parece que queda pues un desafío para que agencias independientes se configuren como fedatarios de la calidad de las organizaciones sanitarias. Sin olvidar las organizaciones como la JCAHO, dedicadas específicamente a la evaluación de las organizaciones sanitarias, otras agencias como EFQM o la ISO están desarrollando iniciativas centradas en el ámbito sanitario, capaces de integrar todos los aspectos expresados o relacionados con las 90 Guía de Actuación en Cirugía Mayor Ambulatoria necesidades y expectativas de todos los grupos de interés. En concreto ISO ha avanzado ya un interesante trabajo (Acuerdo de trabajo industrial: IWA I) dedicado específicamente a la mejora de las organizaciones sanitarias patrocinado por la Asociación Canadiense de Normalización (CSA) contando con una representación de 135 profesionales provenientes de 20 países. Esta iniciativa fue propuesta por la Sociedad Americana para la Calidad (ASQ) y el grupo de acción de la industria del automóvil (AIAG). Este último grupo contiene a los ‘gigantes’ Ford, Chrysler y General Motors quienes gastan sustanciales sumas en programas de salud. Tampoco es desdeñable el papel que las agencias dedicadas a la evaluación de las tecnologías sanitarias pueden tener en iniciativas e evaluación de calidad de las instituciones sanitarias. 7.3.- DIMENSIONES BÁSICAS PARA UNA EVALUACIÓN 1.- CUMPLIMIENTO DE LOS REQUISITOS DE LOS GRUPOS DE INTERÉS Hemos dedicado la primera parte de este artículo a la identificación de los grupos con intereses en la evaluación de la calidad. En este momento volvemos a ocuparnos de ellos: De acuerdo con los principios de la calidad total tendremos que organizar nuestro sistema de calidad a partir del conocimiento de las necesidades y expectativas de los diferentes grupos de interés. En el caso concreto de una unidad de cirugía ambulatoria apreciamos en una primera aproximación varios grupos con intereses en nuestra unidad: los pacientes y sus familiares, los médicos del Hospital, las enfermeras de la unidad, y los equipos de atención primaria de nuestra zona de influencia. Es posible continuar identificando otros grupos de interés pero en la primera aproximación pueden ser los más relevantes. Hace unos años llevamos a cabo una serie de experiencias dedicadas a conocer las necesidades y expectativas de los pacientes y dedujimos que en general se encontraban alrededor de los siguientes tres grupos: las relacionadas con la enfermedad (incertidumbre, necesidad de información, dolor, pronóstico, complicaciones,...), las relacionadas con la situación (repercusiones laborales, familiares,...) y las relacionadas con la persona (trato, información, respeto, intimidad, capacidad de decisión...). Estos mismos perfiles los encontramos en otros ámbitos de la actividad hospitalaria, pero donde encontramos diferencias importantes fue en las diferentes importancias que 91 los pacientes otorgaban a sus necesidades y expectativas en las diferentes áreas. En nuestro caso la necesidad de información se reveló como el factor más decisivo a la hora de la aceptación de entrada en el programa quirúrgico ambulatorio. Las expectativas de los médicos y de las enfermeras son probablemente más fáciles de conocer, y en muchas de ellas existe la posibilidad de satisfacerlas. En nuestro caso era patente la preocupación de los médicos por el postoperatorio inmediato, cierta inseguridad al proponer a los pacientes optar por la vía ambulante o el grado de adecuación de las instalaciones. Las enfermeras por su parte manifestaban su inquietud por contar con procedimientos concretos donde se especificaran claramente las responsabilidades, su preocupación por velar por la intimidad de los pacientes o el interés por planificar adecuadamente las visitas postoperatorias. Señalábamos previamente a los profesionales de los equipos de atención primaria de nuestra zona de influencia como otro de los grupos con intereses en nuestra unidad de cirugía ambulatoria. Es muy importante conocer su posicionamiento con respecto a nuestra unidad dado que el grado de colaboración que puedan prestar al proyecto puede redefinir totalmente el diseño preliminar del mismo. Cuando en 1993 iniciamos el camino de la cirugía ambulatoria encontramos una situación que hizo aconsejable definir nuestro proceso completo en el marco hospitalario, e incluir en el diseño del proceso cualquier contacto posterior a la intervención: deberíamos hacernos cargo de todas las revisiones y curas dado el nivel de incertidumbre que entre los profesionales de atención primaria había provocado la propuesta. De acuerdo con todo ello puede resultar conveniente iniciar el proyecto conociendo lo más detalladamente posible las necesidades y expectativas de los grupos de interés más relevantes. Pero esta iniciativa hay que completarla con otras dos: por una parte tenemos que conocer el grado en el que nuestra actividad consigue satisfacer dichas expectativas (mediante encuestas o entrevistas), y por otra parte deberemos constantemente ir actualizando y mejorando nuestro conocimiento de las nuevas demandas de los ciudadanos dispuestos a utilizar nuestra unidad. Esta información procedente de nuestra investigación, la información que nos proporciona el efecto de las mejoras que vayamos implementando en el sistema y lo que podamos aprender de las experiencias de otros servirán de valiosa ayuda para progresar en la mejora. 92 Guía de Actuación en Cirugía Mayor Ambulatoria Ambas iniciativas irán permitiendo actualizar nuestro diseño paulatinamente, mejorándolo y orientando las mejoras en el sentido que permita aumentar la satisfacción tanto de los pacientes como de los médicos y enfermeras y en general la del resto de grupos interesados en la unidad. 2.- ESTABLECIMIENTO DEL MAPA DE PROCESOS Cuando ya conocemos lo que desea el paciente y lo que podemos ofrecer, y conocemos asimismo los requisitos de los otros grupos de interés, avanzamos en el diseño de cómo vamos a ofrecerlo: describimos el proceso. Los procesos constituyen la arquitectura de la unidad. Describen cómo se hacen las cosas: son la secuencia de acciones necesarias para conseguir el objetivo. En este momento resulta conveniente hacer una relación de cuáles son los procesos que se realizan en la unidad y establecer una jerarquía y sus relaciones. Es lo que se conoce como el mapa de procesos. Los procesos de la mayor parte de las organizaciones pueden agruparse en tres tipologías : procesos operativos, procesos de apoyo o soporte y procesos estratégicos. Los procesos operativos suelen constituir el núcleo central de actividad de la organización (en general, el proceso asistencial en los hospitales, el proceso de atención urgente en un servicio de urgencias). Desarrollando un ejemplo de una unidad de cirugía ambulatoria podríamos encontrar varios subprocesos asistenciales: el proceso de cirugía mayor ambulatoria, el proceso de cirugía menor, un proceso específico dedicado a determinadas exploraciones no quirúrgicas (por ejemplo colonoscopias que se realizan en la unidad bajo anestesia general), realización de consultas de preanestesia... Los procesos de apoyo o soporte constituyen otro grupo de procesos que, sin ser el objeto principal de la actividad, recogen aquellas otras actividades necesarias para desarrollar adecuadamente los procesos operativos: en nuestra unidad ficticia es necesario contar con un sistema administrativo para la programación y las citas, es necesario organizar la documentación clínica, es necesario ocuparse de la limpieza, la esterilización, el mantenimiento y la gestión de las instalaciones, es necesario obtener datos para realizar una buena gestión,... Normalmente muchos de estos procesos tienen asignados propietarios no integrados en nuestra unidad: proponemos establecer documentos entre las unidades en los que, a modo de contrato, sea posible establecer de forma explícita las particularidades de la relación. 93 Finalmente hay otro grupo de procesos que, sin tener una relación directa con la actividad principal, son imprescindibles para establecer relaciones y dirigir la actividad: son los procesos estratégicos: conocer las necesidades y expectativas de los grupos de interés, realizar la planificación y el establecimiento de objetivos, mantener el plan de formación, organizar adecuadamente la información a los pacientes y los familiares,... El sistema de calidad incrementa su potencia al realizar cuidadosamente el mapa de procesos. Al detallar lo que se hace o lo que se debe hacer se avanza sólidamente en la planificación. Éste es el momento de pensar cual es la mejor manera de hacer las cosas, tanto en la vertiente organizativa como en la vertiente técnica. Vamos a avanzar utilizando uno de los procesos operativos que proponemos como ejemplo: atender pacientes de cirugía mayor ambulatoria. Podemos iniciar el proceso señalando los criterios de entrada en el programa: en nuestro diseño probablemente estableceremos una especie de ‘cartera de servicios’: el conjunto de procedimientos quirúrgicos en lo que entendemos existe en nuestro caso indicación de realizar la intervención de forma ambulatoria. También limitaremos la entrada, por ejemplo, a los pacientes con riesgo ASA mayor de II e iniciaremos el proceso solamente tras la aceptación explícita del paciente. El sistema de calidad tiene que contar con la descripción de los procesos. Una vez establecida la entrada hay que expresar cómo hacer las cosas; contamos con una ventaja excepcional en la unidad de cirugía ambulatoria: toda nuestra actividad, a diferencia de otras actividades del hospital es totalmente programable y predecible. Está en nuestra mano describir cómo deben hacerse las cosas: es el momento de organizar, es el momento de revisar la bibliografía para buscar evidencias y seleccionar la técnica más adecuada, es el momento de los consensos y los acuerdos entre médicos, entre médicos y enfermeras, anestesistas y cirujanos, es el momento de acordar qué hacer, cómo, en qué momento, quién debe hacerlo, dónde debe hacerse. Una de las grandes preocupaciones que está en el origen del diseño de vías clínicas y protocolos es la disminución de la variabilidad clínica. Vale la pena insistir en fortalecer los sistemas que disminuyan dicha variabilidad dado el demoledor efecto organizativo que tiene en cualquier organización la variabilidad clínica. Describir el proceso no pretende ajustar las actividades de tal manera que encorsete la actividad: pretende destacar lo verdaderamente importante para que todos los protagonistas de la actividad no pierdan la visión de las cosas verdaderamente importantes. 94 Guía de Actuación en Cirugía Mayor Ambulatoria Por ejemplo: podemos considerar que una vez preparado el paciente para pasar a quirófano resulta conveniente que el cirujano visite al paciente y verifique la zona a operar; incluir este paso en el proceso puede ser importante para evitar errores. El manual de calidad recordará este paso pero obviará otras de menor relevancia. Una vez descritas la secuencia de actividades importantes que recoge el proceso podremos destacar una serie de momentos de especial importancia: de la misma manera que para estimar el estado de un paciente durante la hospitalización observamos una serie de parámetros como la temperatura o la tensión arterial, para comprobar que la vida de nuestra unidad de cirugía ambulatoria transcurre como estaba previsto elegiremos también una serie de indicadores: tasa de entrada de los pacientes en el programa, tasa de rechazo por parámetros preanestésicos, tiempo medio en la unidad de reanimación, tasa de reingresos, case mix,... Normalmente la descripción del proceso puede ser genérica para muchos procesos en los cuales la mayor parte de las actividades será superponible (fase de entrada en el programa, consulta de preanestesia, proceso de información, instrucciones previas al ingreso, recuperación,...) y por lo tanto una descripción será suficiente para fases comunes en todos los casos. Pero esta descripción puede complementarse con otras acciones específicas para determinados procedimientos (fase de preparación quirúrgica, mesa de instrumentación, reanimación, curas postoperatorias,...) Es especialmente importante en un sistema de calidad dejar constancia de que se ha hecho lo que estaba previsto hacer: la historia clínica es muy importante otra vez para facilitar el avance en la mejora continua. Un sistema de calidad no tendría consistencia si no ha quedado un rastro de todo lo que se ha hecho, si no se puede revisar cada una de las acciones relevantes que han tenido lugar a lo largo del proceso. En ocasiones los sistemas de calidad establecen actividades de importancia y cuyo registro no debe de quedar en la historia clínica de un paciente en concreto y para ello es preciso complementar las anotaciones de la historia clínica con el registro de actividades en documentos ‘ad hoc’. 3.- ACTUALIZACIÓN DE CONOCIMIENTOS Y HABILIDADES DE LAS PERSONAS Y EQUIPOS Una encuesta que recientemente realizamos en nuestro Hospital para conocer las prioridades de los profesionales en relación con el medio laboral expresaba claramente cómo la formación era reconocida como la primera preocupación entre nuestros médicos. 95 No parece concebirse un buen servicio sanitario sin tener en cuenta las personas y los equipos que constituyen. La actividad asistencial se basa en el conocimiento y en las relaciones humanas. Si en los pasados años las revistas de management dedicaban gran parte de sus páginas a la estrategia cada vez en mayor medida vamos viendo cómo estos contenidos se van deslizando hacia lo que se conoce como gestión del conocimiento. La actividad asistencial se basa en la relación con el paciente, las relaciones de las personas que constituyen los equipos y en la actualización de los conocimientos y habilidades de las personas. Si bien hemos contemplado ya algunos de los aspectos de relación con los pacientes en la primera de lo que hemos llamado ‘dimensiones’, es éste el momento de revisar los sistemas de relación entre las personas y el desarrollo profesional de las mismas. En general los planes que contemplan el desarrollo de los conocimientos de los profesionales en el hospital suelen evidenciar carencias de rigor. Quiero pensar que en muchos casos se debe más a falta de conocimientos y habilidades por parte de los directivos que a desinterés. Probablemente estamos iniciando el momento de cambiar planes de formación e iniciar el entrenamiento en la gestión del conocimiento. Como siempre, existen excepciones a esta pesimista situación que apunto, excepciones que deberemos utilizar como referencia para aprender y mejorar. La adhesión de las personas a las iniciativas de mejora es probablemente otro de los vectores que vale la pena evaluar, observar su comportamiento y establecer las medidas oportunas para impulsarla dado que es imposible avanzar en mejorar un servicio clínico sin lograr dicha adhesión 4.- INSTALACIONES Y APROVISIONAMIENTOS A pesar de que las instalaciones de la gran mayoría de los hospitales es relativamente moderna, adecuada y está bien mantenida, el sistema de calidad debe estructurarse de manera que su buen funcionamiento y calibración sean adecuados. Sugerimos que el sistema de calidad contemple un mecanismo para verificar que la dotación de infraestructuras es adecuada para el desarrollo de los procesos, sin olvidar el establecimiento de una ‘antena tecnológica’ que permita conocer a la organización las innovaciones tecnológicas, el grado de adecuación de las mismas a los procesos y las ventajas que les proporcionarán. En colaboración con los responsables de inversiones y del mantenimiento de los equipos entendemos necesario establecer los sistemas para garantizar que el flujo de gases que el anestesista decide para un paciente es finalmente el deseado, que los sistemas de seguridad eléctrica se prueban periódicamente y su funcionamiento es adecuado, que los aparatos portátiles de radiología emiten la adecuada dosis de radiación,... Algo parecido ocurre con los aprovisionamientos, fármacos, instrumental, 96 Guía de Actuación en Cirugía Mayor Ambulatoria materiales,... En un sistema de gestión de la calidad es importante buscar la garantía de que las instalaciones van a funcionar como es debido y contar con la seguridad de disponer de los materiales adecuados en el momento necesario. 5.- SISTEMA DE CALIDAD En los cuatro epígrafes anteriores se han apuntado una serie de ideas básicas sobre las cuales se establece el sistema de calidad. Esta lista de ideas, no demasiado extensa, no resultaría muy útil si no se recoge por escrito, se organiza y se pone a disposición de todos los miembros de la organización. Resulta conveniente concretar la organización de la unidad en un Manual donde se recojan y ordenen los aspectos verdaderamente importantes de la organización, aquellos que van añadir calidad al proceso, o mejor, aquellos que si no son tenidos en cuenta pueden constituir un riesgo o una amenaza para el proceso. Resulta conveniente que este manual recoja explícitamente la ‘política de calidad’, el compromiso de mejora que la organización suscribe. Asimismo es conveniente que su contenido sea suficientemente conciso y claro para servir de ayuda y referencia en situaciones de duda, resulta interesante que contenga documentos estandarizados útiles para registrar actividades,... y en él pueden figurar los objetivos de la unidad, accesibles a todos, así como el grado de cumplimiento. El sistema de calidad marca las reglas del juego: marca la forma de abordar una auditoria, la composición y forma de actuar de la comisión encargada de analizar los resultados y establecer medidas correctoras, el tipo de medidas, las responsabilidades,... Proponemos asimismo dedicar un apartado del manual a establecer un sistema de mejora continua, observar el entorno, aprender de la propia experiencia y de las mejores prácticas. 6.- LIDERAZGO Prácticamente la totalidad de los sistemas de acreditación, calidad total o garantía de calidad dedican al liderazgo un apartado diferenciado. En cierta ocasión oí que era más agradable hablar de las buhardillas que vivir en ellas. Con el liderazgo ocurre algo muy similar: es más fácil hablar de él que ejercerlo eficazmente. En nuestra experiencia con certificación ISO hemos podido comprobar que, en las unidades con un claro liderazgo la probabilidad de éxito es claramente superior a cualquier proyecto en unidades que no lo tienen. Los proyectos de mejora funcionan cuando el líder del equipo, el elemento motor del mismo es capaz de ver el futuro, es capaz ilusionarse e ilusionar a los demás con el proyecto, cuando mantiene la capacidad de crítica constructiva suficiente para construir en el sentido adecuado, cuando es tenaz y, al racionalizar las dificultades, es capaz de distinguir y separar cada dificultad y seguir construyendo, es capaz de no perder la ilusión de continuar con el proyecto y conseguir el objetivo. 97 7.4.- CONCLUSIONES La acreditación de las instituciones sanitarias en general y de las unidades de cirugía ambulatoria en particular son iniciativas interesantes para que los grupos con intereses en ellas cuenten con garantías a propósito de lo que esperan conseguir de ellas. Cualquier acreditación precisa previamente de actividades de evaluación, actividades que deben contemplar además de la estructura los sistemas de organización – sistemas de calidad-. Resulta conveniente que dichas evaluaciones sean realizadas por organizaciones independientes. El nivel de ‘madurez’ de las organizaciones puede requerir diferentes herramientas que sirven de ayuda para progresar en el camino de la mejora continua. Estas herramientas existen en nuestro medio, algunas organizaciones las han empleado con resultados positivos (Normas ISO, Modelo Europeo de Gestión de la Calidad Total, Acreditación según modelo JCAHO,...) Son puntos básicos para establecer un sistema de calidad conocer las necesidades y expectativas de los grupos de interés, establecer un sistema de gestión y control de los procesos, involucrar a las personas de la organización y mejorar sus conocimientos, asegurar las infraestructuras, contar con un buen manual de calidad y desplegar un liderazgo eficaz. DIRECCIONES DE INTERNET - Sociedad Española de Calidad Asistencial: http://www.secalidad.org/ JCAHO: http://www.jcaho.org/ King’s Fund: http://www.kingsfund.org/ ANAES (Agence Nationale d'Accréditation et d'Evaluation en Santé): http://www.anaes.fr/ Agency for Healthcare Research and Quality: http://www.ahrq.gov/ AENOR: http://www.aenor.es/iso9000.htm EFQM: http://www.efqm.org/ Euskalit: http://www.euskalit.net/ Fundación Valenciana de la Calidad: http://turia.gva.es/fvq/ Club Gestión de Calidad: http://www.clubcalidad.es/ National Guideline Clearinghouse: http://www.guideline.gov/index.asp 98 VIII. FORMACIÓN CONTINUADA EN CIRUGÍA MAYOR AMBULATORIA DR. CRISTÓBAL ZARAGOZÁ FERNÁNDEZ Jefe de la Unidad de Cirugía Mayor Ambulatoria Hospital General Universitario de Valencia 8.1.- INTRODUCCIÓN La O.M.S. viene a definir la formación continuada como la preparación que un profesional sanitario inicia, tras haber finalizado su educación profesional básica o una educación complementaria para adquirir una especialidad, con el fin de mejorar la competencia que viene ejerciendo y no con el objetivo de obtener otro título más de licencia. La necesidad de formarse continuamente, nace del hecho fundamental de que ninguna institución docente puede asegurar que la competencia profesional, transmitida a sus alumnos y adquirida por éstos, sea indefinida. La capacidad de conocimientos es temporal, tienen una validez corta y, por ello, es preciso renovarlos, a fin de adaptarlos a los últimos descubrimientos y al rápido desarrollo de la ciencia médica y quirúrgica. Este talante intelectual de adaptación debe aprenderse en las Facultades de Medicina y Escuelas de Enfermería y posteriormente en el medio hospitalario; más aún si éste tiene la calificación de universitario. La formación continuada, hoy como ayer, es imprescindible, y a buen seguro, nunca desaparecerá del ambiente quirúrgico, entre otras razones porque la enseñanza y la práctica de la cirugía están tan íntimamente ligadas que, tal como dice Carda (1) , no podría entenderse la existencia de la una sin la otra. En este sentido, la perfección en la ejecución de todos los pasos del acto quirúrgico, el desarrollo de fármacos anestésicos y la evolución de la tecnología quirúrgica y anestésica, - fruto del estudio y la formación constante de colegas de todo el mundo-, han venido conllevando la creciente ambulatorización de un porcentaje, nada desdeñable, de las entidades nosológicas que tratan las diversas especialidades quirúrgicas (2). Por otro lado, y si bien los gestores sanitarios, han venido estimulando la estructuración y el desarrollo de la Cirugía Mayor Ambulatoria (CMA) bajo el punto de vista asistencial, fundamentalmente por ser una « vía de desagüe » de la lista de espera y la reducción de costos que conlleva, no lo han hecho tanto en los aspectos docentes y de formación continuada. Al parecer, algunos responsables de la denominada «medicina gestionada» consideran la enseñanza exclusivamente como un centro de coste que, lastimera y paulatinamente, va dejando de ser prioritario y se relega a los últimos escalones presupuestarios (1), olvidando que la formación programada y con objetivos claros y precisos de sus profesionales conllevará, como se viene demostrando, una reducción de la morbimortalidad, una mejora de la calidad asistencial, una más adecuada utilización de los recursos, una reducción de costes y un mayor grado de satisfacción del, ayer paciente, hoy usuario y mañana cliente. 100 Guía de Actuación en Cirugía Mayor Ambulatoria Todas estas circunstancias, creemos justifican sobradamente, tanto bajo un punto de vista quirúrgico como gerencial, la necesidad de estructurar en todas y cada una de las especialidades quirúrgicas, un programa de formación continuada en CMA. 8.2.- MÉTODOS DE FORMACIÓN CONTINUADA En general se puede afirmar que los métodos clásicos utilizados, durante el paso del estudiante por estas instituciones docentes, no suelen ser útiles por no conllevar la efectividad esperada como lo demuestran la escasa asistencia y audiencia. Las causas se encuentran, por un lado, en la falta de tiempo y de motivación de los médicos y equipos de enfermería, « absorbidos » en muchos casos por la labor asistencial, y por otro en la ausencia de planes de formación continuada « atractivos » y prácticos y en el escaso apoyo que, por lo general, demuestran los gestores, incluídos los de los centros hospitalarios « universitarios ». Afortunadamente, y a pesar de estas circunstancias, los profesionales sanitarios suelen estar automotivados para la formación, como lo demuestra la constante organización de reuniones científicas. Una forma habitual y eficaz de estar « informado » es la lectura de libros y revistas, el visionado de videos y CD-rom, la « navegación » por internet, etc., así como la asistencia a cursos, conferencias, reuniones científicas y docentes de determinados centros hospitalarios, etc. Estos métodos, si bien no permiten en general evaluar su efectividad, dan acceso de forma rápida a determinada información, difícil de obtener de otra manera. En la actualidad las aplicaciones tecnológicas multimedia están marcando, y lo harán más en un futuro próximo, un nuevo estilo en la transmisión del conocimiento y la promoción de actitudes y acciones profesionales en nuestra sociedad. La capacidad de aglutinar en un único formato cualquier tipo de documento científico (fotografía, diapositiva, vídeo, audio, textos, etc.), y más si éste tiene posibilidades interactivas, está convirtiendo a los proyectos multimedia en el sistema líder de la comunicación de nuestros días. Estos aspectos conllevarán, con toda seguridad, que la información y docenciaformación científica a distancia se erija como una realidad imparable, siempre que su diseño sea el adecuado, se consiga la participación de profesionales de prestigio, su realización sea de alta calidad y se cuente con el patrocinio y la infraestructura material y profesional necesarios. Este sistema condicionará además una reducción importante de costes, pues evitará en buena parte los desplazamientos, hasta ahora imprescindibles, que los profesionales sanitarios deben realizar para su capacitación y formación continuada. 101 Indudablemente la utilización de este avance tecnológico facilitará y favorecerá la comunicación, interés e información, sirviendo de gran ayuda para el desarrollo de las diversas especialidades quirúrgicas y anestésicas, así como de los profesionales de enfermería y de los médicos en formación. Estos argumentos, entre otros, motivaron a la ASECMA (ASOCIACIÓN ESPAÑOLA DE CIRUGÍA MAYOR AMBULATORIA), como decimos, el diseño y realización, en soporte multimedia, de un proyecto de información y docencia en el campo de la Cirugía Mayor Ambulatoria para aquellas entidades nosológicas más frecuentes y factibles en las unidades de esta "nueva forma" de proceder en cirugía. y auspició un Manual Práctico sobre este nuevo sistema organizativo de proceder en cirugía (3) (4) . La Conselleria de Sanitat y la Escuela Valenciana de Estudios para la Salud (EVES) han organizado las I Jornadas de Enfermería en Alternativas a la Hospitalización Tradicional y se encuentra en desarrollo, en colaboración con la Universidad de Valencia, la Diplomatura Universitaria de Enfermería en CMA. Así mismo, nuestra ASECMA, cuenta con una revista científica de difusión nacional denominada Cirugía Mayor Ambulatoria, que es enviada a todas y cada una de las hemerotecas de la red hospitalaria. La International Association of Ambulatory Surgery (IAAS), de la que forma parte nuestra asociación como miembro del Comité Ejecutivo, cuenta también con una revista científica denominada Ambulatory Surgery, dedicada a difundir publicaciones específicas sobre cirugía sin ingreso. La asistencia a Congresos, Symposium o Seminarios organizados por las sociedades científicas, representan otra forma adecuada de actualizarse en cirugía, pero en ningún caso, y más como están diseñados en la actualidad, consiguen demostrar su efectividad en todos y cada uno de los participantes. Nuestra ASECMA organiza en años alternativos el Congreso Nacional y el Simposium Inter-Congreso. En Valencia y en el año 2.003 tenemos la responsabilidad de estructurar y organizar el Congreso Nacional de la ASECMA, así como el Congreso Internacional de la IAAS en Sevilla en el año 2.005. La asistencia a cursos específicos sobre Cirugía Mayor Ambulatoria, siempre que sus objetivos generales y específicos estén bien predeterminados y ajustados a lo que se pretende conseguir en el asistente, suelen ser efectivos, sobre todo aquellos que lleven añadidas e incorporadas en su desarrollo la realización de prácticas asistenciales o talleres de trabajo. Nuestra Conselleria de Sanitat, la Escuela Valenciana para la Salud y el 102 Guía de Actuación en Cirugía Mayor Ambulatoria Consorcio Hospital General Universitario de Valencia tienen estructurado e imparten un Curso Teórico-práctico de CMA de cuarenta horas lectivas. La organización de este tipo de cursos se realiza en varias ciudades españolas y por diversas instituciones y UCMA, apareciendo la información en las dos revistas científicas citadas, Cirugía Mayor Ambulatoria y Ambulatory Surgery. Por otro lado, los medios informáticos y las nuevas técnicas de telecomunicaciones, como son la videoconferencia, los sistemas informáticos y los sistemas de telecirugía en red, que permiten intercambios de datos e imágenes a tiempo real, pensamos se transformarán en un futuro no muy lejano en herramientas imprescindibles tanto en la asistencia como en la docencia y la formación continuada de la Cirugía, Anestesia y Enfermería en la CMA. Estas nuevas tecnologías de comunicación y tratamiento de imágenes interactivas en la asistencia quirúrgica, pensamos permitirá a los cirujanos, y al resto de especialistas quirúrgicos, del medio intra y extrahospitalario, trabajar con los mismos protocolos y con las mismas exigencias de seguridad y calidad, en este caso, en Cirugía Mayor Ambulatoria y Corta Estancia, lo que colaborará a conseguir una asistencia integrada del paciente, asignatura pendiente de nuestro sistema sanitario. Partiendo de los mismos principios filosóficos y en 1999 se estructuró la primera Escuela EuroMediterránea de Cirugía Endoscópica (EMSES: EuroMediterranean School of Endoscopic Surgery). Este Centro de Formación virtual de dimensión europea, inicialmente orientado a la cirugía digestiva sobre todo por vía laparoscópica, irá en un futuro y progresivamentre abriendo sus puertas a otras disciplinas quirúrgicas, entre las que se encuentra la CMA. La EMSES fué fundada por J. Domergue, S. Castorina, O. Boudouris, responsables de los Servicios de Cirugía de los Hospitales Saint Eloi de la Universidad de Montpellier (Francia), del G.B. Morgagni de Catania (Italia), del Endolaser de Atenas (Grecia) y Cristóbal Zaragozá ( Jefe de la UCMA del HGUV), gracias a la obtención del proyecto titulado " Nuevo concepto de formación quirúrgica " (Referencia Nº: F / 98 / 2 / 05726 / P I / II. 1.1.b / FPC), del Programa " Leonardo da Vinci" de la Dirección General de Enseñanza y Formación Continuada de la Comisión Europea. Este proyecto tiene como finalidad investigar, desarrollar y unificar criterios docentes en la cuenca norte del mediterráneo. Para ello se están realizando 4 CDROM interactivos, - que pretenden ser unos « ayudantes quirúrgicos virtuales »-, sobre cirugía biliar, del reflujo gastroesofágico, de la obesidad mórbida por vía laparoscópica y herniaria inguino-crural y ha sido instalado en cada uno de los Servicios referenciados un sistema de televideoconferencia de alta 103 definición, mediante 6 líneas RDSI, lo que está permitiendo el intercambio rápido de información y conocimientos, así como la realización de Cursos (se encuentra en la IIIª Edición) para la obtención del Diploma Universitario en Cirugía Laparoscópica sin necesidad de que los docentes o los discentes se desplacen de su lugar de trabajo habitual. Hasta este momento han sido formados más de cien cirujanos de los diversos países (España, Francia, Italia y Grecia). 8.3.- PECULIARIDADES DE LA CMA Y DE UN CIRCUITO DE AMBULATORIZACIÓN: APRENDER UNA NUEVA FORMA DE TRABAJO CON EL PACIENTE Uno de los aspectos más importantes de la CMA es el del personal asistencial y, por ende, el de su formación continuada. En este sentido, creemos que ésta, además de a los aspectos técnicos y científicos – de todo punto necesarios e implícitos en la actuación sanitaria- debe ir dirigida a « imprimir » en el discente un talante específico, tanto personal como profesional, así como el concepto del trabajo en equipo, objetivos, por otro lado, imposibles de alcanzar sin uno de los « aditivos » más añorados de nuestra profesión: la motivación. Si bien creemos que nadie tiene la « obligación » de motivar a nadie, y menos aún para su formación continuada, también pensamos que los responsables de los diversos estamentos, servicios y unidades asistenciales deben favorecer y desarrollar las condiciones adecuadas para que ésta se produzca, a menos que se desee caer en un progresivo obsoletismo. Estas premisas resultan de vital importancia por su responsabilidad, sobre todo cuando se trata de intervenir al paciente, que hasta ahora quedaba hospitalizado de forma « clásica », hacerle pasar varias horas en el centro hospitalario y posteriormente trasladarlo a su domicilio. Este circuito asistencial, por sus peculiaridades, precisa personal « seguro », de « calidad », capaz de trabajar en equipo y motivado, o lo que es lo mismo, personal en cuyo esquema filosofico laboral no entren a formar parte el «a mi no me toca» o el «yo no se nada de eso» y cuyo objetivo y satisfacción sea el cumplimiento del parte quirurgico con calidad y humanidad y no el horario laboral. Por otro lado, ésta no «tan nueva» filosofia y forma de trabajar debe estimularse y generalizarse, entre otros, a través de programas de formación continuada, eminentemente 104 Guía de Actuación en Cirugía Mayor Ambulatoria práctica y de utilidad real en la asistencia, de manera que se produzca una «apetencia» por este sistema quirúrgico que, a su vez, conlleve un incremento del índice de ambulatorización de la cirugía y sus especialidades. Este deseable incremento no debe basarse solamente en términos de rentabilidad quirúrgica sino, y lo que es tan o más importante, en los que ubican al paciente en el centro de la organización. Por lo que se refiere a la enfermería, la CMA y su organización, pueden satisfacer dos viejas aspiraciones profesionales y de difícil conjugación : llevar a cabo unas técnicas y habilidades específicas basadas en unos conocimientos científicos y, al mismo tiempo, estar al lado de los pacientes dándoles soporte, en todas sus vertientes, durante el pre y postoperatorio, sin olvidar aspectos educativos del paciente y sus familiares de información y seguimiento. Debe, por ello, cultivarse la creatividad y la capacidad de decisión, así como la humanidad y la capacidad de relación. La formación continuada en CMA debe, además, dar a conocer la nueva tecnología médico-quirúrgica, documentar sobre como practicar las intervenciones quirúrgicas con los máximos cuidados, como reducir al mínimo la agresión anestésica y quirúrgica y transmitir la idea de que la seguridad del paciente no radica en el hecho de la hospitalización, sino en la actitud ligada a la calidad asistencial. A todo ello se añade la necesidad de enseñar a adoptar un « talante especial » con el enfermo y ser capaz de transmitirle una información personalizada, adecuada a su nivel cultural, clara y extensa, enfocada primordialmente a reforzar la confianza, estimular la deteriorada, por diversos y múltiples motivos, relación sanitario-enfermo y reencontrar de forma constante la necesaria e inherente humanidad del acto médico o quirúrgico. Así mismo, creemos que el equipo de CMA debe ser más liderado que dirigido y su «jefatura» más respetada que temida. Un lider, y en Medicina más que en otras disciplinas, tiene que hacer prevalecer la ética y ejercer su profesión desde los valores morales que la fundamentan, debe ser consciente de que la aceptación de un mayor «poder», lleva implícita la asunción de una mayor responsabilidad. Partiendo de estas premisas, su objetivo fundamental es conseguir que su equipo le siga, trabaje en conjunto y, sobre todo, obtenga resultados tangibles para la sociedad. Debe aglutinar a sus colegas en torno a la idea de que la capacidad y calidad asistencial, docente e investigadora de su servicio o unidad será siempre la de sus componentes y que, como equipo, cada uno de sus miembros es necesario, sino imprescindible, para conseguir los diversos objetivos planteados. 105 Estos planteamientos, que consideramos vitales, precisan de un cambio de mentalidad personal y profesional, tanto en dirigentes como en dirigidos, entre otras razones porque: • Para el paciente la idea del tratamiento quirúrgico ambulatorio representa, fundamentalmente, una disminución del «impacto emocional» de la operación, así como un decremento de la incapacidad al estimularle para que mantenga su entorno de vida habitual, disminuyendo el « hospitalismo » y reduciendo el tiempo de espera. • Se produce una disminución de la infección nosocomial, al permanecer el paciente menos tiempo en el hospital, y una supuesta reducción de la enfermedad tromboembólica postoperatoria por la deambulación y desarrollo de actividad precoz que conlleva. • Se produce un decremento de la lista de espera quirúrgica, una mayor disponibilidad de camas y una reducción del coste, de al menos en un 50%, para algunas entidades nosológicas. 8.4.- PROYECTO DOCENTE A pesar de los planteamientos teóricos realizados y que consideramos bajo todo punto necesarios, nos gusta "poner los pies sobre el suelo" y basarnos más en el pragmatismo de la realidad que vivimos aquí y ahora, que en sueños irrealizables que sólo conllevan frustación y desánimo. Las UCMA, además de participar de forma activa en la formación continuada, pensamos deben también colaborar en la docencia pre y postgrado. 1.-PREGRADO La primera pregunta que debe surgirnos es ¿qué debe enseñarse de la cirugía al alumno?, la respuesta depende del tipo de médico o profesional de enfermería que queramos formar, de todas formas lo evidente es que actualmente no nos podemos proponer que el alumno lo aprenda todo de todo, haciéndose necesario por ello llevar a cabo una selección de la información básica y útil para todo médico o enfermera/o, sea cual sea su posterior dedicación. Pero tampoco se trata de ofrecer una visión superficial de la cirugía y de los cuidados quirúrgicos de enfermería y enseñar unos conocimientos parciales para que el alumno aprenda un contenido y adquiera unas habilidades imprescindibles para su práctica, puesto que ello llevaría a un profesional sanitario "practicón" y sin ninguna inquietud. Se trata de conseguir que nuestros alumnos aprendan las bases científicas del tratamiento quirúrgico y los aspectos básicos de la patología quirúrgica necesarios para la asistencia que va a ejercer, y que evidentemente no coincidirán con las 106 Guía de Actuación en Cirugía Mayor Ambulatoria que necesita conocer el especialista. Por otro lado, hay que tener en cuenta que en la medicina se han producido avances importantes en los últimos años, que hacen necesario por una parte que la formación deba ir adaptándose a esas novedades y por otra que nos tengamos que ocupar, fundamentalmente, de que el alumno aprenda a aprender. En este sentido, las UCMA pueden coparticipar iniciando una "puesta en contacto" teórico-práctica de los estudiantes de Medicina y de Enfermería con el "ser enfermo", primordialmente con un enfoque quirúrgico, sin olvidar aspectos, ocasionalmente ausentes en la conducta y el trato del profesional de la sanidad: comprensión, humanidad, tacto, diálogo, información, etc. Inculcaremos la idea de que primero somos personas y después sanitarios. La masificación de la asistencia, lógicamente, merma en muchos aspectos nuestra forma de proceder, pero no hasta llegar al extremo de dar la imagen de meros técnicos. Durante su paso por estas unidades asistenciales se les documentará sobre los principios básicos de asepsia y antisepsia, hábitos y conducta en el medio quirúrgico, los distintos tipos de suturas y nudos, tipos de drenajes, sondas, vendajes, escayolado, cuidados de las heridas, anestésicos, técnicas quirúrgicas y anestésicas más usuales, etc. 2.-POSTGRADO A los MIR de las diversas especialidades quirúrgicas, debe hacérseles adquirir una « mentalidad quirúrgica », incluyendo dentro de este proceso de mentalización la transmisión de una « cultura » laboral basada en la puntualidad, responsabilidad, iniciativa, capacidad de decisión, relación normalizada con el enfermo, capacidad de transmitir información, etc. La mayoría de países con sistemas docentes tipo MIR creen indispensable, y con el fin primordial de conseguir una adecuada preparación profesional, un cumplimiento más completo del significado de estas siglas Interno: dentro y residente: que reside, o lo que viene a ser lo mismo, una integración mayor en el medio hospitalario. Frente a este planteamiento y en nuestro país, el MIR actual creemos se encuentra excesivamente «profesionalizado» y «labolarizado», al considerar muchos de ellos que su única función es aprender y no trabajar para y en el hospital, como si pudieran desligarse ambos aspectos y existieran otros métodos que superasen el tan comprobado aprendizaje del acto asistencial. Creemos que el MIR de primer año debe aprender durante su estancia en una UCMA, fundamentalmente el hábito quirúrgico, enfocado al cumplimiento de los métodos de 107 asepsia, antisepsia y los principios básicos de la cirugía: trastornos hidroelectrolíticos, shock, infecciones en cirugía, cuidados y cura de las heridas quirúrgicas, el metabolismo y la nutrición del paciente quirúrgico, métodos de valoración preoperatoria del riesgo quirúrgico y la preparación adecuada para disminuirlo, profilaxis tromboembólica, analgésica y antiemética, etc., así como colaborar como ayudante en las intervenciones quirúrgicas dirigidas a solventar los procesos patológicos más frecuentes de cada especialidad. En el caso del MIR de Cirugía General y del Aparato Digestivo, las hernias de la región inguino-crural, eventraciones, hernias umbilicales, de Spiegel, varices de las extremidades inferiores, tumores benignos de mama, hemorroides, fisura, fístulas anales, reservorios, gastrostomías endoscópicas y quirúrgicas, apendicectomía, colecistectomía y adhesiolisis por vía laparoscópica. Estas UCMA pueden colaborar a conseguir que nuestros Residentes de primer año, y tal como señaló nuestra Comisión Nacional, sean capaces de: realizar una técnica estéril, cuidar una herida postoperatoria, suturar una herida, retirar puntos de sutura, colocar el instrumental quirúrgico común en la mesa de operaciones, realizar incisiones y colocar drenajes, aplicar vendajes, acceder al sistema venoso, tratar una herida contaminada, iniciar una infusión de líquidos periférica, controlar la evolución postoperatoria, hacer una sigmoidoscopia, colocar una sonda nasogástrica, colocar una sonda vesical, disecar una vena, hacer una laparoscopia y responsabilizarse de la cirugía menor ambulatoria. Durante su último año de residencia será entrenado, con responsabilidad creciente, en la realización de historias clínicas, el examen físico y las pruebas prequirúrgicas, así como en la indicación quirúrgica, la elección de la técnica más adecuada, la práctica como cirujano de las técnicas quirúrgicas más usuales y resolutivas de cada especialidad, así como en la detección de las complicaciones postoperatorias del paciente intervenido en régimen asistencial de CMA y su tratamiento. Serán alentados a preparar y exponer trabajos científicos, a utilizar medios audiovisuales y a seleccionar bibliografía. Deben ser formados en la metodología para la investigación, en la preparación de un proyecto y en el análisis de los resultados, así como en el uso de las técnicas informáticas y otras nuevas tecnologías, como los sistemas de telemedicina. 8.5.- TALLER DE CIRUGÍA Uno de los aspectos más importantes para desarrollar de forma adecuada un programa de formación continuada y de docencia pregrado y postgrado, es la actividad 108 Guía de Actuación en Cirugía Mayor Ambulatoria y capacitación práctica simulada antes de actuar con el paciente. Para ello consideramos de vital importancia la creación de un "taller de cirugía" en cada uno de los Hospitales Universitarios, en colaboración con las Facultades de Medicina y las Sociedades Científicas. Para la estructuración de uno de estos talleres se precisa un espacio físico de unos 200 metros cuadrados. Una parte importante de los recursos materiales precisos serian aportados por las diversas casas comerciales y distribuidoras con las que los Centros Hospitalarios tienen relaciones así como material obsoleto procedente de las unidades asistenciales (instrumental, fungible caducado, etc.). El profesorado estaría formado por los especialistas quirúrgicos y profesores asociados con los que cuenta cada una de las diversas especialidades (Anestesia, Cirugía General y Digestiva, ORL, Oftalmología, etc.) y que actúan en las UCMA, así como el personal sanitario, médico y de enfermería, específico de esas unidades. Debe contar con la instalación de videoteca (relación de videos de las patologías que con más frecuencia afectan a la población y que se intervienen en las UCMA : cataratas, hernias de la pared abdominal, adenoides, artroscopias, colelitiasis, etc.) ; equipo informático (PC con lector de CDROM, así como conexión a Internet, con el fin de poder "navegar" y visionar los diferentes CDROM quirúrgicos); pequeña biblioteca-hemeroteca (con los libros y revistas más usuales sobre cirugía ambulatoria : Ambulatory Surgery, Cirugía Mayor Ambulatoria, etc.); simulador de lavado de manos, enguantado y normalización de la vestimenta quirúrgica (simular el lavado de manos quirúrgico, con el fin de documentar y protocolizar uno de los gestos más importantes para reducir la contaminación en el bloque operatorio, así como describir y ensayar hasta el total aprendizaje la forma adecuada de vestirse, enguantarse y conducirse en un quirófano); material de sutura manual y mecánica (se trata de documentar a los estudiantes de los últimos cursos de enfermería y de la Licenciatura en Medicina y Cirugía, así como a los residentes de primer año de las diversas especialidades quirúrgicas, sobre los diferentes tipos de hilos y suturas) ; muñeco de simulación para resucitación cardio-pulmonar (con el fin de documentar a nuestros estudiantes y MIR de primer año sobre la forma adecuada de realizar una resucitación cardiopulmonar básico, aspecto olvidado bajo un punto de vista práctico en muchas Facultades de Medicina y Hospitales); simuladores ( "fantomas" de cirugía laparoscópica, pues este tipo de abordaje precisa la habituación a un tipo específico de instrumentos y trabajar en dos dimensiones); montaje de mesa quirúrgica para intervenciones más frecuentes (utilizando mesas e instrumental "retirado" de nuestros quirófanos. El objetivo es documentar sobre los diferentes tipos de instrumental quirúrgico y manera adecuada de distribuirlos en la mesa); drenajes y sistemas aspirativos; sistemas de acceso venoso y arterial; aprendizaje de la determinación de constantes vitales: pulso, tensión arterial, respiración. 109 8.6.- CONCLUSIONES Creemos que, en general y para que la formación continuada sea efectiva, es necesario planificar y pormenorizar sus objetivos, debiendo ir dirigidos fundamentalmente a conocer las necesidades del profesional médico y de enfermería en función del tipo de pacientes y patologías que traten, o lo que es lo mismo: estar basados en las necesidades reales, con el fin de poder crear una infraestructura de formación continuada práctica, de prestigio, permanente y sistematizada. Más aún si este conocimiento hace referencia a un sistema organizativo que puede tratar una gran parte de las entidades nosológicas de las diversas especialidades quirúrgicas, que son las que más afectan a la población. Pensamos que la formación continuada en CMA es imprescindible, sobre todo en lo que se refiere a la transmisión del conocimiento sobre estructura y organización de este nuevo sistema de asistencia quirúrgica, pero que, como decimos, no lo es menos la necesaria concienciación, principalmente de los responsables de la gestión sanitaria. Por otro lado, pensamos debería valorarse, de forma seria y definitiva, la necesidad de un certificado de actualización profesional, pero no basado en un examen sino en una estructurada formación continuada mediante, por ejemplo, la acumulación de "créditos". Estos créditos se alcanzarían mediante la participación, como discente o docente, en cursos, simposios, congresos, etc. o bien merced a publicaciones científicas, capítulos de libro, proyectos de investigación, etc. Cada reunión o congreso sería catalogado con un número determinado de créditos, en dependencia de su duración, objetivos, y su reconocimiento comunitario, nacional o internacional, así como las publicaciones, dependiendo fundamentalmente de su originalidad e impacto de la revista en donde sea realizada la misma. Pudiendo, al tiempo, incorporar este aspecto como uno de los criterios a considerar en la, tan necesaria, carrera profesional. BIBLIOGRAFÍA 1.- CARDA P. Docencia y Cirugía Mayor Ambulatoria. En Porrero JL (ed) :Cirugía Mayor Ambulatoria. Manual Práctico. Doyma SA,1999; p. 373-377. 2.- MARÍN J, ZARAGOZÁ C, BARRERA JM. Antecedentes históricos y evolución de la Cirugía Mayor Ambulatoria en España. En Porrero JL (ed): Cirugía Mayor Ambulatoria. Manual Práctico. Doyma SA, 1999; p.1-8. 3.- ZARAGOZÁ C, LLORIS JM. Cirugía Mayor Ambulatoria. CDRom. ASECMA (ed), 1999. 4.- PORRERO JL. Cirugía Mayor Ambulatoria. Manual Práctico. Doyma SA,1999. 110 SECCIÓN II C AMBIOS O RGANIZATIVOS . C ONSELLERIA DE SANITAT PROPUESTA DE ORGANIZACIÓN DE LA CMA INTEGRADA EN LOS RECURSOS DEL HOSPITAL Subsecretaría para la Agencia Valenciana de la Salud Conselleria de Sanitat 1.- GENERALIDADES La cirugía mayor ambulatoria (CMA) es ya una realidad en España, tanto dentro como fuera de nuestra Comunidad. La proporción de procesos realizados por CMA respecto a la cirugía con hospitalización, es cada día mayor, habiéndose realizado grandes avances en muchos hospitales de nuestra red sanitaria. Cabe destacar según datos del INSALUD de 1998, comunidades como Baleares, con una proporción de intervenciones mayores (grado II de la clasificación de Davis -Tabla I-) realizadas de forma ambulatoria del 33%. Le siguen Castilla-La Mancha con un 30%, Murcia con un 27% y Madrid con un 26%, entre otras (1). Tabla I: Niveles de intensidad para procedimientos qui (Davis JE, 1987) (4) Nivel-I:Procedimientos realizados en consultas externas, con anestesi y que no requieren cuidados especiales postoperatorios (Cirug Procedimientos de cirug a mayor que precisan cuidados postope Nivel-II: espec ficos, pero no precisan para ello ingreso hospitalario Cirug a que precisa hospitalizaci n (CCE) Nivel-III: Cirug a que precisa cuidados muy especializados o cr ticos. Nivel-IV: Sin embargo, todavía estamos lejos de conseguir el buen rendimiento de países como Gran Bretaña y EEUU, donde el porcentaje de toda la cirugía ambulatoria, estaba en el año 1995 en torno al 53 % y 42 % respectivamente, (2). Los beneficios que aporta la CMA han sido ampliamente estudiados y demostrados a lo largo de las últimas décadas, y no cabe duda de que es el camino que debe seguir un sistema sanitario moderno. El avance de la especialización profesional, la alta tecnología y el desarrollo de nuevas fármacos anestésicos y analgésicos, ha permitido la ejecución de programas de ambulatorización cada vez más ambiciosos, de cirugía mayor y procedimientos diagnóstico-terapéuticos intervencionistas. Se estima que con la optimización de programas de cirugía mayor y procedimientos diagnóstico-terapéuticos intervencionistas ambulatorios, puede llegar a representar el 60% de la actividad médico-quirúrgica del hospital (3). 114 Guía de Actuación en Cirugía Mayor Ambulatoria El Hospital de Día Médico-Quirúrgico (HDM-Q), de uso polivalente, es una de las armas fundamentales para la modernización de la actividad hospitalaria. En él tienen cabida tanto las Salas de Readaptación al Medio de programas de CMA, como las camas de seguimiento tras la realización de procedimientos diagnósticos y/o terapéuticos agresivos. Situado a caballo entre el bloque quirúrgico y las consultas externas, tira con fuerza del carro de la actividad sin ingreso, pudiendo llegar hasta ese 60% comentado previamente. Todos los aspectos de "selección de pacientes", "patologías susceptibles de CMA", "organización de la atención perioperatoria y seguimiento domiciliario" y "legitimación de todo el procedimiento", han sido minuciosamente protocolizados en hospitales con larga experiencia, demostrándose no sólo su viabilidad, sino sus excelentes resultados y la alta satisfacción de los pacientes. 2.- JUSTIFICACIÓN DEL DISEÑO INTEGRADO El diseño integrado permite realizar CMA dentro del conjunto de las actividades quirúrgicas del hospital, utilizando los recursos tanto de personal como de infraestructuras de quirófanos ya existentes. Este sistema de organización permite una implantación sencilla y rápidamente operativa, con una inversión contenida. Además, parece la forma más coherente de modernizar la actividad quirúrgica de un hospital, evitando la creación de costosas nuevas áreas quirúrgicas, y pequeños hospitales apéndice. Se desea promover que los especialistas asuman la importancia de que cualquier paciente que reúna las características necesarias según protocolos, para acceder a una cirugía sin ingreso, debe ser incluido en un programa de CMA integrado. De tal manera que, dentro de la programación de un día habitual de quirófano, simplemente los pacientes incluidos en el programa sigan este "circuito" sin ingreso. Este sistema de organización permite además adaptarse a las necesidades coyunturales del hospital. Así, la proporción de pacientes que se programe para cirugía ambulatoria, puede utilizarse como comodín según la disponibilidad de camas en épocas epidémicas, cierre estival de plantas..., o la situación de la lista de espera. Realizar la cirugía sin ingreso en la actividad programada habitual del quirófano permite la integración conceptual de la CMA como una forma más de atención especializada. Evita su consideración como una actividad distintiva a realizar en instalaciones y 115 por especialistas concretos, y probablemente facilite la participación de todos los especialistas, por su inclusión en el trabajo diario de los servicios. Supone, por tanto, un cambio de mentalidad en la organización del trabajo, con la participación de todos los profesionales de las especialidades implicadas en la actividad y de enfermería, y en la que el paciente está situado en el punto central de la organización. Facilita la adaptación del Sistema Sanitario al paciente. Además, sin menoscabo de la programación de quirófanos monográficos de CMA, de gran eficacia y operatividad como es de todos conocido, la programación de forma integrada en el parte quirúrgico habitual evita que cualquier paciente sea ingresado indebidamente, "arrastrado" por la organización habitual del hospital. Facilita además la gestión por procesos y con todo ello, el cumplimiento integral de un programa de CMA, que de otra forma no sería posible. 3.- IMPACTO DE UN PROGRAMA DE CMA (según datos de la Subdirección General de Atención Especializada del INSALUD) 1.- En la actividad hospitalaria • Reduce la lista de espera: - Hasta en un 50 % en el Hospital Viladecamps entre 1990-1991 (5) - Hasta en un 20 % en el INSALUD, entre 1996-1998. • Disminuye la tasa de cirugía con ingreso Excepto en Áreas de Salud que por sus características, sufren un importante aumento de la demanda de cirugía con el establecimiento de estos programas. Estudios norteamericanos demuestran que aun así, la CMA acaba absorbiendo el incremento de la demanda de intervenciones programadas (6). • Reduce las estancias y camas quirúrgicas utilizadas. • Ahorra recursos que se destinan a otros problemas. 2.- En la calidad asistencial • Reduce el tiempo de espera. • Disminuye la estancia hospitalaria y los riesgos asociados. • Disminuye la interferencia con la vida diaria del paciente. 3.- Económico • Reduce en un 25-30 % el coste de la intervención (7). (Estudios más recientes en el Servicio Andaluz de Salud, revelan que el coste 116 Guía de Actuación en Cirugía Mayor Ambulatoria de la CMA es hasta 4 veces menor que la cirugía con ingreso, e incluso resulta muy competitivo respecto a precios de concierto con clínicas privadas (8). • Reduce el absentismo laboral, por disminución del tiempo de espera y de complicaciones de la patología. En un estudio multicéntrico con datos facilitados por grandes hospitales de la red sanitaria pública, se ha demostrado que la baja laboral o incapacidad laboral transitoria (ILT) por ejemplo de la hernia inguinal, es de 58 días cuando se hace cirugía sin ingreso frente a 69 cuando se trata con ingreso. Extrapolando datos, se estima que el ahorro sólo en concepto de ILT para la seguridad social, sería de unos 1.000 millones de pesetas (9) 4.- Legal • Toda la actividad de los programas de CMA está minuciosamente recogida en protocolos de actuación, que se han basado en la evidencia científica. • Los pacientes reciben una información verbal especialmente cuidadosa por las características del programa, y firman los consentimientos pertinentes tras ser verdaderamente informados. • Estos dos aspectos influyen del siguiente modo: - Legitiman la actuación médica. - La atención cuidadosa y el seguimiento de los protocolos disminuyen los errores o complicaciones médicas. - La información adecuada y la aceptación del programa por los pacientes disminuye el número de reclamaciones. Por otro lado, el simple arrepentimiento del paciente le capacita para la salida automática del programa en cualquier momento. 4.- DISEÑO Y ORGANIZACIÓN Proponemos un modelo de CMA integrada, que utiliza fundamentalmente las instalaciones quirúrgicas y personal existente en nuestros hospitales: 1.- Necesidades estructurales • Quirófanos y URPA. • Hospital de Día polivalente médico-quirúrgico, parte del cual se utilizará como Sala de Readaptación al Medio. • Las instalaciones de acceso y uso del Hospital de Día: Zona de Admisión, zona de vestuarios y sala de espera de pacientes y familiares 117 2.- Modelo Organizativo • Organización dentro de la Unidad de Documentación Clínica y admisión (UDCA) de un circuito específico para la CMA. • Organización de una Unidad de Coordinación de CMA • Readaptación o creación de un Hospital de Día Quirúrgico, o polivalente MédicoQuirúrgico, según las características de cada centro sanitario. A. FUNCIONAMIENTO A.1. La UDCA debe organizar un circuito específico para los pacientes de CMA, tipo CONSULTA DE ALTO RENDIMIENTO: • Modalidad de gestión de consulta en la que una persona responsable de la UDCA, coordina todos los pasos que debe dar el paciente hasta la programación de la intervención. • Las interconsultas (o solicitudes de estudio por el especialista) que se reciben en los Centros de Especialidades, son seleccionadas por un responsable - especialista de cada especialidad. Éste identifica los pacientes que presumiblemente van a ser subsidiarios de cirugía mayor ambulatoria. Para esto es necesario que el médico que solicita la interconsulta haga referencia a los antecedentes personales y al tiempo de evolución de la patología. Se valora de forma aproximada el ASA del paciente, excluyendo los ASA III inestables y IV (tabla-II). Las interconsultas así identificadas pasan a ser gestionadas por el responsable de la UDCA. Tabla II: Clasificaci n del riesgo anest sico de la Asociaci n Americana de Anestesi logos (ASA) ASA-I: Paciente sin ninguna enfermedad asociada. ASA-II:Paciente con enfermedad asociada con repercusi n sist ASA-III: Paciente con enfermedad asociada con repercusi n sist actual o potencial, pero no incapacitante. ASA-IV:Paciente con enfermedad asociada con repercusi n sist no reversible, que supone un riesgo constante para la ASA-V: Paciente muy grave, con esperanza de vida de menos de con o sin cirug a. 118 mica le mica gr mica se vida. 24 hora Guía de Actuación en Cirugía Mayor Ambulatoria ORGANIZACIÓN DE LA CONSULTA (Modelo convencional) • Cita a los pacientes al especialista correspondiente, y a los siete días de ésta, a la consulta de Anestesia y a la Unidad de Coordinación de CMA (ver a continuación). • La cita del especialista deberá ser a primera hora de la mañana y en ayunas, de manera que permita realizar los estudios preoperatorios en el mismo día. • El especialista confirma que el paciente es subsidiario de cirugía mayor ambulatoria, solicita los estudios preoperatorios y lo remite a las consultas de Anestesia y a la Unidad de Coordinación CMA que ya tiene reservadas. • A los 7 días, el anestesista recibe al paciente con el estudio preoperatorio y valora si es apto para la anestesia ambulatoria. En caso afirmativo, el paciente pasa a la Unidad de Coordinación CMA. Allí, un profesional de enfermería especialmente formado, informa minuciosamente al paciente y tras obtener su consentimiento, se incluye en el programa definitivamente. • El paciente debe ser programado en los siguientes 90 días, dando aviso a la Unidad de Coordinación CMA. (Modelo alternativo) • Cita a los pacientes al especialista correspondiente, a la consulta de Anestesia y a la Unidad de Coordinación CMA en el mismo día, permitiendo que el paciente realice una sola visita antes de ser intervenido. • La cita del especialista deberá ser a primera hora de la mañana y en ayunas, de manera que permita realizar los estudios preoperatorios en el mismo día. • El especialista confirma que el paciente es subsidiario de cirugía mayor ambulatoria, y lo remite a que le realicen los estudios preoperatorios convencionales (en el día) y a las otras consultas. • El anestesista realiza la historia clínica del paciente y espera los resultados de las pruebas para la inclusión definitiva días después. Pueden protocolizarse cuestionarios para valoración preanestésica, que realice una enfermera entrenada de la Unidad de Coordinación CMA (Tabla-III). • La Unidad de Coordinación CMA informa minuciosamente al paciente del programa de CMA y obtiene su consentimiento. • El paciente debe ser programado para intervención quirúrgica en los siguientes 90 días, dando aviso a la Unidad de Coordinación CMA. (ver Anexo-I) 119 Tabla III: Preguntas clave para elaborar un cuestio de valoraci n preanest sica (Wilson ME,1980 (12) Padece alguna enfermedad?. Ha padecido previamente alguna enfermedad?. Se fatiga excesivamente durante los esfuerzos?. Tose con car cter habitual? Tiene sibilancias respiratorias con frecuencia? Ha tenido alguna vez dolor en el t rax durante un esfuerzo? Tiene o ha tenido edemas en los tobillos? Ha tomado medicamentos en los ltimos tres meses? Presenta alergia a alg n medicamento, alimento o sustancia? Ha sido anestesiado alguna vez? Ha padecido problemas anest sicos? (Notas a este modelo alternativo) • Las posibilidades de que los pacientes seleccionados presenten anomalías en los estudios preoperatorios que obliguen a volver a la consulta de anestesia, son escasas. • Se ha demostrado que una buena historia clínica y anestésica, es el método fundamental para detectar posibles complicaciones anestésicas. Así por ejemplo, dentro de un grupo de pacientes con ASA I y II: - El porcentaje de anomalías detectadas en los exámenes preoperatorios no selectivos se ha cifrado entre el 1 y el 27%. - El porcentaje de modificación de la técnica anestésica derivada del hallazgo de dichas anomalías, es del 0.013 al 0.56%. - La tasa de cancelación y morbilidad en la intervención, atribuible a las anomalías encontradas en los exámenes preoperatorios, es del 0 al 0.08% (10-11). A.2. Debe organizarse desde la dirección, una UNIDAD DE COORDINACIÓN DE CIRUGÍA MAYOR AMBULATORIA: • Deberá constituirse por un especialista con capacidad de organización y liderazgo, y por personal de enfermería especialmente formado y cualificado para esta labor. • El especialista se ocupará de coordinar los distintos circuitos del programa, así como de asistir y tutelar la labor del personal de enfermería. El especialista que con más frecuencia coordina estas funciones es anestesiólogo, pues participa en la valoración del paciente a lo largo de todo el circuito, desde su inclusión en el programa, la elección del método anestésico que es limitante para una posterior ambulatorización del paciente, el paso de la URPA a la SRM o la práctica del Fast-Track (paso directo de quirófano a SRM) 120 Guía de Actuación en Cirugía Mayor Ambulatoria cuando los profesionales de enfermería disponen de la formación y monitorización adecuados. Este especialista debe compatibilizar la tarea de coordinación con su labor profesional, y deberá promover la aplicación de métodos anestésicos y analgésicos adecuados, que permitan altas precoces, seguras y sin morbilidad. En todo caso, el papel de Coordinador puede realizarlo cualquiera de los especialistas de las especialidades implicadas. • El personal de enfermería se ocupará de todos los detalles sociales y personales de los pacientes, para su inclusión en el programa de cirugía mayor ambulatoria, así como de la llamada y recepción del paciente que va a ser intervenido. Colaborará igualmente en el seguimiento del paciente durante su estancia en la SRM y en el control domiciliario mediante llamada telefónica ajustada a protocolo. Deberá ubicarse físicamente, en dos lugares diferenciados aunque relacionados: en el Centro de Especialidades, preferentemente junto a la consulta de Anestesia, y en el Hospital de Día Medico-Quirúrgico (HDM-Q) o SRM. • Actuará de vínculo entre el paciente y el hospital. • Debe ser capaz de trasmitir al paciente que su acceso a los recursos del hospital es completo y permanente, hasta la resolución del proceso. Los detalles de las actividades de la Unidad de Coordinación-CMA, pieza clave de este modelo integrado se muestran en el Anexo- II. B. CONSENTIMIENTOS • Son fundamentales en este tipo de actuaciones médicas. La explicación oral debe ser especialmente cuidadosa. • El especialista quirúrgico debe obtener el consentimiento del paciente, sobre el procedimiento quirúrgico que va a realizar. • El anestesista debe obtener el consentimiento del paciente, sobre el procedimiento anestésico que va a realizar. • La Unidad de Coordinación-CMA debe obtener el consentimiento del paciente, aceptando su inclusión en un programa de CMA. C. RESPONSABILIDADES • Los pacientes serán responsabilidad de los especialistas correspondientes, a lo largo de todos los pasos del programa. • El anestesiólogo: • Decide si el paciente puede acceder a una anestesia y analgesia postoperatoria ambulatoria. 121 • Se ocupa de la vigilancia postoperatoria del paciente en la URPA, decide el paso al HDM-Q / UCMA y finalmente el alta a su domicilio. • Asiste al personal de enfermería de la Unidad de Coordinación-CMA, tanto en la consulta preanestésica como durante la estancia de los pacientes en la SRM del HDM-Q o de la UCMA. D. ORGANIZACIÓN • En el HDM-Q el paciente es atendido por personal de enfermería específico del programa, que es apoyado por el anestesiólogo. Éste puede acabar valorando la necesidad de reingreso en URPA o ingreso hospitalario. En todo caso, en esta sala el paciente se "readapta al medio" antes del alta y control domiciliario. • La conexión y comunicación entre el HDM-Q, la URPA y las plantas de hospitalización será de tal manera, que el paciente pueda ser trasladado a cualquiera de estos sitios, según las necesidades que pudiese requerir por su evolución postoperatoria. • El HDM-Q debe reunir las características recomendadas para las salas de "Readaptación al Medio" en este tipo de programas (compañía de familiares, camillas practicables, acceso libre a sanitarios, revistas...). • Todas estas fases, incluyendo la cita en consulta de revisión con el especialista quirúrgico, quedan a cargo de la Unidad Coordinación CMA, que coordina y colabora en la parte que les corresponde, en la ejecución minuciosa de cada una de los protocolos junto con los especialistas responsables correspondientes. (ver esquema de organigrama en anexo-III) E. ALTA DEL PACIENTE 1. La ausencia de complicaciones o de una complejidad quirúrgica y prolongación inesperada de la intervención, queda plasmada en el protocolo quirúrgico del paciente. El protocolo debe incluir el tiempo quirúrgico, y el grado de contaminación. Debe especificar que el paciente puede seguir en el programa de cirugía ambulatoria una vez realizada la intervención. Finalmente da el alta quirúrgica en el momento adecuado. 2. El anestesista firma el alta anestésica y decide si el paciente debe o no ingresar en el hospital. 3. El personal de enfermería de la Unidad de Coordinación CMA, sigue de cerca al paciente durante su estancia en el HDM-Q, observa el cumplimiento de los protocolos de seguimiento y detección de complicaciones médico-quirúrgicas, y finalmente permite el alta del paciente. 122 Guía de Actuación en Cirugía Mayor Ambulatoria 5.- ORGANIZACIÓN DE LA PROGRAMACIÓN QUIRÚRGICA 1. Los pacientes pendientes de cirugía potencialmente ambulatoria, y que cumplan todos los protocolos establecidos, siempre deberán de ser intervenidos de esa manera • Conceptualmente, la programación de los partes quirúrgicos debe realizarse sin tener en cuenta si el paciente va a ingresar o no, excepto por cuestiones organizativas. • Las intervenciones sin ingreso deben realizarse a primera hora de la jornada (de 2 a 3 intervenciones), y también rellenando huecos entre pacientes complejos, con el fin de mejorar el aprovechamiento de quirófano. • La menor complejidad en la preparación anestésica del paciente y del quirófano y material quirúrgico, facilitan el uso intensivo del tiempo de quirófano a la vez que reducen de forma muy efectiva la lista de espera. 2. Para especialidades con lista de espera mayor de 90 días • Programar a primera hora de forma obligatoria, 3-4 pacientes para CMA. • Prolongar la jornada laboral del área quirúrgica. • Pueden proponerse dos "jornadas quirúrgicas": de 8 a 12,30H y de 12,30 a 17H • El Gerente o Director de Hospital debe conseguir además, un mayor número de quirófanos para estas especialidades a expensas de otras sin lista de espera. En ellos debe realizarse una mayor o menor proporción de CMA, según necesidades de organización (disponibilidad en el HDM-Q/Sala de Readaptación al Medio de la UCMA, camas de ingreso disponibles, tumores pendientes de intervenir...). Justificación • La inclusión a primera hora es obligatoria por las características del programa - necesidad de unas horas de vigilancia -. • Una gran proporción de pacientes de la lista de espera, pueden incluirse en un programa de CMA (ver tabla), y a su vez ocupan un tiempo y recursos quirúrgicos pequeños. • La relación en el "aprovechamiento de tiempo de quirófanos - disminución lista de espera" es muy eficaz. • Puede aumentarse la actividad quirúrgica y disminuir la lista de espera, sin riesgo de colapsar las camas del hospital. Motivos de suspensión temporal (de la obligatoriedad de incluir CMA) - La existencia de tumores en espera de ser intervenido. 123 Anexo I Organigrama Diagn stico y preoperatorio M dico de Cabecera Unidad Documentaci n Cl nica y Admisi n Centro de Especialidades (Selecci n previa por el especialista para CMA) Cita Especialista Cita Anestesia (Confirma para CMA) D a 7 (D a 1) D a 1 Unidad Coordinaci n CMA D a 7 (D a 1) Rx-Torax ECG Anal tica (en el d a) Programaci n por el especialista en los siguientes 90 d as, dando aviso a la UC-CMA. (D a 1): Modelo alternativo 124 Guía de Actuación en Cirugía Mayor Ambulatoria Anexo-II UNIDAD COORDINACIÓN CMA Labor que coordina el personal de enfermería: 1. La explicación al paciente y acompañante del programa de CMA, y la valoración del cumplimiento del protocolo social. 2. La llamada al paciente para que acuda a la intervención, recordando lo más relevante del programa (el mismo enfermero/a que atendió la primera vez). 3. La recepción, preparación preoperatoria, y cuidados para la readaptación al medio en el postoperatorio, en los puestos del Hospital de Día Médico-Quirúrgico o Sala de Readaptación al Medio de la UCMA, según protocolos. 4. La información detallada al paciente y acompañante de los cuidados necesarios en su domicilio, alertas ajustadas a la intervención y puesta en práctica de las medidas a tomar para el alta. 5. La realización de la Encuesta de Satisfacción a todos los pacientes. 6. La llamada de control al día siguiente. 7. La primera consulta de revisión por el especialista • Puntos 1 y 7, se ocupa la enfermero/a ubicado en consulta externa, del Centro de Especialidades u Hospital de Día. • Puntos 2,3,4, 5 y 6, se ocupa el enfermero/a ubicado en el Hospital de Día MédicoQuirúrgico o UCMA (Dependiendo de las características de actividad y tamaño del hospital) La estancia en el quirófano y en la URPA, dependerá de los especialistas respectivos y de las enfermeras de la URPA. 125 Anexo III Organigrama Intervenci n y postoperatorio Unidad Coordinaci n CMA Llamada paciente* Alta* Recepci n / vestuarios* Quir fanos** H.D.P.M.-Q.* Control domiciliario* U.R.P.A.** Ingreso hospitalario Cita Consulta Revisi n* H.D.P.M.-Q.: Hospital de D a M dico-Quir rgico U.R.P.A.: Unidad de Reanimaci n Postanest sica * Campos de los que se ocupa la Unidad Coordinaci n CMA ** Campos de los que se ocupan los especialistas correspon 126 Guía de Actuación en Cirugía Mayor Ambulatoria Anexo III Hospitales con UCSI Organigrama Intervenci n y postoperatorio Unidad Coordinaci n CMA Llamada paciente* Recepci n / vestuarios* Quir fano Central o Quir fano UCSI** S.R.M.* Alta* Control domiciliario* Ingreso hospitalario U.R.P.A. Central o URPA de UCSI** Cita Consulta Revisi n* S.R.M. : Sala Readaptaci n al Medio, de la UCSI o UCMA. U.R.P.A.: Unidad de Reanimaci n Postanest sica. * Campos de los que se ocupa la UC-CMA ** Campos de los que se ocupan los especialistas correspon 127 BIBLIOGRAFÍA 1.- MORAL L, ALONSO M. Impacto de la Cirugía Mayor Ambulatoria en España. Manual práctico de Cirugía Mayor Ambulatoria - Asociación Española de Cirugía Mayor Ambulatoria. Ed. Doyma, 1999; p.9-22. 2.- KOZAK L J, OWINGS M F. Ambulatory and inpatient surgery procedure in the United States, 1995. Vital Health Stat 13, 1998;135: p.1-116. 3.- MARTÍN A. Tendencias de futuro en Cirugía Mayor Ambulatoria. Manual práctico de Cirugía Mayor Ambulatoria - Asociación Española de Cirugía Mayor Ambulatoria. Ed. Doyma, 1999; p.405-10. 4.- DAVIS J E. Mayor Ambulatory Surgery. Gurgycal Clinics of North America,1987;67: p.671-908. 5.- HARJU E. Patient satisfactio among day surgery patient in a central hospital. Qual Assur Health Care, 1991;3: p.85-8. 6.- LAGOE R J, MILLIREN J W. A community based analysis of ambulatory surgery utilisation. Am J Public Health, 1986;76: p.150-3. 7.- MORGAN M, BEECH R. Variations in Lengt of stay and rates of day case surgery: implications fir the efficiency of the surgical management. J Epidemiol Comm Health, 1990; 44: p.90-105. 8.- MORALES M, PRIETO A, OTERO J A. Cirugía Mayor Ambulatoria: Experiencia de la Unidad de Cirugía de Día del Hospital El Tomillar, Sevilla. Gestión Hospitalaria,1993;3: p.44-8. 9.- SIERRA E. Cirugía mayor ambulatoria y cirugía de corta estancia. Expetativas, realidad actual y posibilidades. Med Clin, Barcelona, 1997;109: p.92-4. 10.- SEIZ A, PORRERO J L. Estudios preoperatorios en cirugía mayor ambulatoria. Manual práctico de Cirugía Mayor Ambulatoria - Asociación Española de Cirugía Mayor Ambulatoria. Ed. Doyma, 1999; p.49-57. 11.- PÉREZ A, PLANELL J, BACARDAZ C, HOUNIE A, FRANCI J, BROTONS C et al. Value of routine preoperative test: a multicentre study in four general hospitals. Br J Anaesth, 1995;74: p.250-6. 12.- WILSON M E, WILLIAMS N B, BASKETT P J, BENNET J A, SKENE A M. Assessment of fitness for surgical procedures and the variability of anaesthetist´s judgements. Br Med J, 1980;280: p.509-12. 128 SECCIÓN III D OCUMENTOS DE C ONSENSO CON LAS S OCIEDADES C IENTÍFICAS DOCUMENTOS DE CONSENSO CON LAS SOCIEDADES CIENTÍFICAS CONSENSO EN CIRCUITOS DE AMBULATORIZACIÓN • PLAN FUNCIÓN EN CIRCUITOS DE AMBULATORIZACIÓN: UNIDADES DE CIRUGÍA MAYOR AMBULATORIA. HOSPITALES DE DÍA MÉDICO-QUIRÚRGICOS. CONSENSO EN PROTOCOLOS DE ACTUACIÓN I. Tríptico informativo de los circuitos y funcionamiento del programa. II. Consentimiento informado del programa de CMA. III. Criterios de inclusión y exclusión médicos y sociales. IV. Seguimiento en la "Sala de Readaptación al Medio". Requerimientos al alta. V. Selección de patologías susceptibles de CMA e informe de alta con cuidados y alertas específicos. Otras informaciones complementarias. 1.2.3.4.5.6.7.8.9.- Especialidad Especialidad Especialidad Especialidad Especialidad Especialidad Especialidad Especialidad Especialidad de de de de de de de de de Angiología y Cirugía Vascular. Cirugía General y Digestiva. Cirugía Maxilofacial. Ginecología y Obstetricia. Oftalmología. Otorrinolaringología. Ortopedia y Traumatología. Pediatría. Urología. VI. Encuesta de seguimiento del dolor y de satisfacción (a las 24 horas, en su domicilio). 130 Guía de Actuación en Cirugía Mayor Ambulatoria DOCUMENTOS DE CONSENSO CON LAS SOCIEDADES CIENTÍFICAS Todos los textos que se presentan a continuación, han sido confeccionados y consensuados por las Sociedades Científicas de la Comunidad Valenciana, de las especialidades de: • Anestesiología, Reanimación y Tratamiento del Dolor, siendo presidente D. Manuel Barberá La Creu. • Angiología y Cirugía Vascular, siendo presidente D. Eduardo Ortiz Monzón • Cirugía General y Digestiva, siendo presidente D. Salvador Sancho Rodríguez-Fornós. • Cirugía Maxilofacial, siendo presidente D. Francisco Carmona Arroyo. • Cirugía Ortopédica y Traumatología siendo presidente D. Antonio Jover • Ginecología y Obstetricia, siendo presidente D. Francisco Javier Mauleón. • Oftalmología, siendo presidente Dña. Marina Marco. • Otorrinolaringología, siendo presidente D. José Talavera. • Pediatría, siendo presidente D. • Urología, siendo presidente D. Francisco Colomer. (a excepción del Tríptico Informativo y la Encuesta de Satisfacción que han sido confeccionados por la Conselleria de Sanitat) 131 CONSENSO EN CIRCUITOS AMBULATORIZACIÓN CIRCUITOS DE DE AMBULATORIZACIÓN UNIDADES DE CMA HOSPITALES DE DÍA MÉDICO-QUIRÚRGICOS PLAN FUNCIONAL PRESENTACIÓN Este documento representa el esfuerzo que la Conselleria de Sanitat está realizando en la modernización de sus hospitales, en este caso de la mano de la ambulatorización de procedimientos quirúrgicos y diagnóstico-terapéuticos invasivos, dando un paso más hacia la consecución de hospitales altamente tecnificados y con unos recursos de hospitalización cada vez más especializados y aquilatados. La ambulatorización de determinados procesos, no sería posible sin una excelente formación de nuestros profesionales y la disponibilidad de medios técnicos que permitan procedimientos anestésicos y quirúrgicos poco invasivos. Dada la importancia que tiene la implantación de esta nueva forma de asistencia al paciente, y el acicate que representa para los profesionales y el propio hospital, promoviendo su modernización y cualificación, la Conselleria de Sanitat se ha comprometido a potenciar las infraestructuras de Circuitos de Ambulatorización en el conjunto de sus hospitales, en el menor plazo posible. Para ello, este Plan Funcional de Circuitos de Ambulatorización está siendo la herramienta básica, para el diseño arquitectónico y construcción de estas infraestructuras. Ha sido diseñado por las Subsecretarías para la Agencia Valenciana de la Salud y para los Recursos de Sanidad, con el consejo de expertos y la supervisión de la Sociedades Científicas de las especialidades de Anestesiología y Reanimación, Cirugía General y Digestiva, Cirugía Ortopédica y Traumatología, Obstetricia y Ginecología, Oftalmología, Otorrinolaringología y Urología, y con él esperamos conseguir los mejores niveles de cualificación, homogeneidad del proyecto y calidad asistencial. 134 Guía de Actuación en Cirugía Mayor Ambulatoria ÍNDICE 1.- CONCEPTOS GENERALES 2.- DESCRIPCIÓN DE LOS DISTINTOS MODELOS ORGANIZATIVOS 2.1: Unidad de Cirugía Mayor Ambulatoria 2.1.1. Definición y organización 2.1.2. Modelos de UCMA - Modelo clásico de dos puestos diferenciados - Modelo de puesto único u Hospital de Día Quirúrgico 2.1.3. Posibles ubicaciones - En el interior de los circuitos de quirófano - Fuera de los circuitos de quirófano 2.2. Hospital de Día Médico-Quirúrgico 2.2.1. Definición y organización 2.2.2. Ubicación 3.- ESTRUCTURA GENERAL 3.1. Zona de recepción y administración 3.2. Sala de espera para pacientes y acompañantes 3.3. Aseos para acompañantes 3.4. Vestuario 3.5. Salas de Consulta 3.6. Sala de Readaptación al Medio de UCMA o Sala principal de HDM-Q 3.6.1. Características y condiciones de la Sala a. Zona diáfana para estancia y seguimiento de los pacientes b. Control de enfermería c. Almacén d. Zona de limpio e. Zona de sucio f. Aseo para los pacientes g. Sala de estar y aseo para el personal 3.6.2. Descripción de los PUESTOS para los pacientes 3.6.2.1. Características y tipos a. Puesto para CMA o procedimiento diagnóstico terapéutico agresivo b. Puesto para seguimiento médico 3.6.2.2. Dotación de los PUESTOS 3.6.2.3. Mobiliario de los puestos 135 1.- CONCEPTOS GENERALES • Debe entenderse por tales, al conjunto de infraestructuras, personal y organización adecuados, que permiten la ambulatorización de procedimientos quirúrgicos y diagnóstico-terapéuticos agresivos que de otra manera precisarían ser ingresados en camas de hospitalización. • También son estructuras adecuadas para organizar la recepción y preparación preoperatoria, de pacientes que van a ser intervenidos ese mismo día. De manera que una vez han sido intervenidos y pasado por la Unidad de Reanimación Postanestésica, son remitidos a la Sala de Readaptación al Medio (SRM) de los circuitos de ambulatorización o ingresados en camas de hospitalización, según programación previa. • La organización de los circuitos, su perfecta imbricación con el resto de los organigramas del hospital y el seguimiento minucioso de la actividad, son claves para el éxito de estos circuitos. • Según la actividad que se realice en estas estructuras de ambulatorización, pueden recibir la denominación de Unidades de Cirugía Mayor Ambulatoria (UCMA), también llamadas de Cirugía sin Ingreso (UCSI), o bien Hospital de Día Médico Quirúrgico (HDM-Q). 2.- DESCRIPCIÓN DE LOS DISTINTOS MODELOS ORGANIZATIVOS 2.1. Unidad de Cirugía Mayor Ambulatoria 2.1.1. Definición y organización • Se trata de unidades estructurales y funcionales que permiten la ambulatorización de procedimientos quirúrgicos. Posibilitan la recepción del paciente el mismo día de la intervención quirúrgica, la preparación preoperatoria y el seguimiento postoperatorio. Considerado como un sistema de atención integral y distintiva de estos pacientes, el diseño de estas salas deben incluir un ambiente diferenciado del resto del hospital, que trasmita una sensación de confort y arropamiento. • Contienen una sala principal, habitualmente llamada Sala de Readaptación al Medio (SRM) donde el paciente tiene su propio puesto, y una serie de salas accesorias que cumplen distintas necesidades como se detallan más adelante. 136 Guía de Actuación en Cirugía Mayor Ambulatoria 2.1.2. Modelos de UCMA • Pueden definirse dos modelos de UCMA: Modelo clásico de dos puestos diferenciados El paciente pasa por dos salas de seguimiento: la primera tipo sala de despertar o URPA (unidad de reanimación postanestésica), dotada con una cama convencional con gases, vacío y monitorización no invasiva, y una segunda sala con "sillones" (SRM) donde el paciente se readapta al medio en compañía de una familiar, para desde allí volver a su domicilio. Este modelo se justifica por la existencia de un pequeño bloque quirúrgico formando parte del área de la UCMA, de tal manera que el paciente necesita una sala con la dotación adecuada para el postoperatorio inmediato. Circuito Domicilio ➡ SRM (preparación preoperatoria) ➡ Quirófano y URPA de la UCMA ➡ SRM (seguimiento postoperatorio) ➡ Alta a su domicilio. Modelo de puesto único u Hospital de Día Quirúrgico El paciente pasa por una única sala de seguimiento (SRM), donde tiene su propio puesto durante todo el procedimiento. El conjunto de estructuras de estos Hospitales de Día Quirúrgicos no incluyen quirófanos y URPA propios, sino que se nutre de los centrales del hospital. Circuito Domicilio ➡ SRM (preparación preoperatoria) ➡ Bloque quirúrgico del hospital (quirófano ➡ URPA) ➡ SRM (seguimiento postoperatorio) ➡ Alta a su domicilio. • La Conselleria entiende, que de forma general debe evitarse la construcción de segundos bloques quirúrgicos en este tipo de áreas, apostando además por el modelo de puesto único u "Hospital de Día Quirúrgico". La necesidad de un mayor número de quirófanos en un determinado hospital, debe contemplarse como una necesidad y proyecto independiente de la creación de circuitos de ambulatorización. En todo caso deben diseñarse en forma de bloques únicos, claramente diferenciados, y que comparten un conjunto de estructuras de apoyo. La creación de 1 ó 2 quirófanos distantes del bloque central, duplica injustificablemente muchas de las estructuras y personal de apoyo, al tiempo que por su menor importancia estratégica, se acaba infringiendo con facilidad la normativa de los circuitos. 137 2.1.3. Posibles ubicaciones - En el interior de los circuitos de quirófano La UCMA o parte de sus salas puede ubicarse en el interior del circuito limpiosemilimpio del bloque quirúrgico del hospital. Este modelo consigue una mayor eficacia y optimización de los recursos de personal. Los inconvenientes suelen ser la falta de espacio y la servidumbre del circuito limpio que impide la polivalencia de la sala. - Fuera de los circuitos de quirófano Es la ubicación más convencional, aunque debe estar lo más cercana posible al bloque quirúrgico. 2.2. Hospital de Día Médico-Quirúrgico 2.2.1. Definición y organización • Se trata de grandes salas de ambulatorización cuya mayor virtud es la polivalencia, siendo capaz de albergar tanto procedimientos médicos como quirúrgicos. Comparten para ambos vertientes, recursos de infraestructura y de personal. • El modelo organizativo es el mismo que el del Hospital de Día Quirúrgico, pero compartido con el uso médico. • Estos hospitales de día, deben dotarse tanto de puestos de cama-camillas como de sillones, teniendo en cuenta los distintos requerimientos en el seguimiento de un proceso quirúrgico o médico. 2.2.2. Ubicación • La ubicación teórica más adecuada, es aquella que se encuentra a caballo entre el bloque quirúrgico, consultas externas y planta de hospitalización. Debe primar en primer lugar, la cercanía al bloque quirúrgico, seguido del bloque de consultas. 3. ESTRUCTURA GENERAL • Son necesarias todas aquellas dependencias capaces de recibir y acoger de manera confortable, a los pacientes y acompañantes durante su estancia en el hospital, a la vez que realizar el seguimiento adecuado del mismo. 138 Guía de Actuación en Cirugía Mayor Ambulatoria Deben incluir para ello: - Zona de recepción y administración. Sala de espera para pacientes y acompañantes. Aseos para acompañantes. Vestuario. Salas de Consulta. Sala de Readaptación al Medio. • Como se ha nombrado previamente, debe conseguirse para este conjunto de salas, un aspecto distinto de resto del hospital que lo rodea, debiendo trasmitir "menor sensación de sala de hospitalización", con la finalidad de reducir el dramatismo psicológico que puede acompañar a las intervenciones quirúrgicas y aplicación de tratamientos agresivos y estancia en los hospitales. 3.1. Zona de recepción y administración Debe reunir las condiciones necesarias para realizar las labores de recepción, información y administración de datos, tanto de las Consultas Médicas como de la Sala de Readaptación al Medio. 3.2. Sala de espera para pacientes y acompañantes Reunirá las condiciones de luz y confort adecuados. 3.3. Aseos para acompañantes Ajustados a las necesidades. 3.4. Vestuario • Debe tener el espacio suficiente para que en su caso lo pacientes puedan cambiarse de ropa ayudados por su acompañante. • En caso de problemas de espacio donde ubicar todas las instalaciones que se describen, siempre debe priorizarse en favor de la Sala Madre. En casos así, puede prescindirse de los vestuarios, utilizando para tal fin el mismo "Puesto" del paciente, siempre que reúna las condiciones de intimidad y espacio adecuado, que estos casos debe ser un poco mayor. • Dispondrán en ambos casos de taquillas individuales con su propia llave, de la que hará uso el paciente mientras se encuentre en el hospital. 139 3.5. Salas de Consulta - Ajustando su tamaño al espacio disponible, en ella debe pasar consulta el anestesista que coordina dicha actividad y el personal de enfermería correspondiente. Debe contener una mesa con tres butacas o sillas, una camilla de exploraciones, un armario o estantería y un perchero como elementos mínimos. 3.6. Sala de Readaptación al Medio de UCMA o Sala principal de HDM-Q Sala "Madre" o fundamental de estas infraestructuras, a la que se dedicará el mayor espacio posible, dentro de la que se disponga en cada hospital. Función Es el lugar físico que ocupará el paciente antes y después del procedimiento quirúrgico o diagnóstico-terapéutico. Allí se realiza inicialmente la preparación del paciente para dicho procedimiento y posteriormente el seguimiento tras la intervención. Durante el seguimiento, y como uno de los requerimientos para el alta, el paciente debe orinar espontáneamente e ingerir alimentos. La dieta de la que debe disponerse en dicha sala, debe ser líquida y blanda (zumos, yogur, compotas...), que vendrá preparada en unidosis y que parte debe conservarse en cámara fría. También es la sala donde se aplican los tratamientos médicos agresivos que precisan vigilancia específica. 3.6.1. Características y condiciones de la Sala a. Zona diáfana para estancia y seguimiento de los pacientes - No debe estar tabicada, de tal manera que permita la visión directa de los pacientes desde el control de enfermería, así como posibles cambios organizativos. - Allí se ubican los "puestos" para el seguimiento del paciente. - En la medida de lo posible, la ubicación de los puestos debe diseñarse de tal manera, que todos queden bajo visión directa desde el control de enfermería - Deben disponerse de un método sencillo y rápido para conseguir intimidad entre un puesto y otro, dejando visión al personal que realiza el seguimiento o incluso entre el puesto y el resto de la sala. La mejor opción, es la cortinilla corredera sobre raíl en el techo, y accionable en forma de U o L hasta cubrir todo el puesto. La parte superior de las cortinillas puede realizarse de plástico transparente, permitiendo mayor luminosidad y desahogo. La instalación de parabanes cuya altura no sobrepase los 170 cm, es una opción adecuada que consigue suficiente intimidad para el paciente y da mayor sensación de amplitud a la sala, siendo adecuado para salas de dimensiones más justas. 140 Guía de Actuación en Cirugía Mayor Ambulatoria b. Control de enfermería Estará situado de tal manera que permita el control visual de todos los pacientes de la sala, y reunirá las condiciones necesarias para que el personal de enfermería pueda llevar a cabo su labor de preparación de medicamentos...Es recomendable que incluya un espacio para la conservación y dispensación de los alimentos que deben servirse a los pacientes. c. Almacén El adecuado para almacenamiento de los mínimos de uso diario "sin estocaje". d. Zona de limpio El adecuado para tareas de limpieza o similar, limpio. e. Zona de sucio El adecuado para tareas de limpieza y eliminación de desechos (vertedero). f. Aseo para los pacientes - Ajustados a las necesidades. - Si es posible debe ubicarse en la SRM. g. Sala de estar y aseo para el personal - Ajustado a normativa. - Si es posible debe ubicarse en la SRM. 3.6.2. Descripción de los PUESTOS para los pacientes 3.6.2.1. Características y tipos a.Puesto para CMA o procedimiento diagnóstico terapéutico agresivo - Deben tener unas medidas mínimas aproximadas de 2 metros de ancho por 2,75 metros de largo. Es el lugar que se adscribe a cada paciente durante su estancia en el hospital. Pueden adecuarse de manera que el paciente se pueda cambiar allí mismo, en cuyo caso se dotará de una taquilla para ropa y enseres personales con su llave y el sistema de intimidad tipo cortinilla. - Habitualmente, primero el paciente está solo al cuidado del personal especializado, y posteriormente en compañía de un familiar. 141 b. Puesto para seguimiento médico - El paciente se somete a un procedimiento médico complejo que precisa un seguimiento especializado. - La mayoría de las veces, puede estar acompañado por un familiar durante todo el procedimiento. No necesita quitarse la ropa de calle para recibir el tratamiento, y además necesita menos intimidad. Incluso la experiencia demuestra que en general los pacientes prefieren poder establecer conversación entre ellos, distendiendo el ambiente y resultando menos traumático el acto médico. Para ello son más adecuadas "zonas distintivas para seguimiento médico" dentro de la sala principal, con sillones cómodos, practicables, y sin barreras de intimidad entre ellos. El espacio reservado para cada puesto -sillón- viene a ser de unos 1,25 x 1,75. Los sillones suelen medir unos 50cm de ancho. 3.6.2.2. Dotación de los PUESTOS - Es recomendable la existencia de toma de oxígeno y vacío para dar mayor polivalencia y posibilidades al puesto. - No es necesaria la monitorización de los pacientes. Éstos son llevados a esta sala procedentes de la URPA una vez cumplen los criterios de alta, o en todo caso no deben precisar dicha monitorización. - Aun así, y pensando en un uso excepcional, puede dotarse la sala de un par de monitores simples (presión arterial no invasiva, pulxiosimentría y ECG). - Debe dotarse de "Carros de Parada" con todas los accesorios y medicación adecuados. 3.6.2.3. Mobiliario de los puestos - Una cama-camilla móvil, de 70 cm de ancho, con barandillas de protección y base rígida que permite la reanimación cardiopulmonar y colchón-colchoneta que aporte comodidad suficiente como para ser utilizada hasta 24 horas. La cabecera debe ser removible. Aunque depende de los circuitos del quirófano, la mejor opción es que la misma cama-camilla pueda entrar hasta la mesa del quirófano. Para ello es necesario que la Sala de Readaptación al Medio se encuentre en el circuito limpio del quirófano y/o que la cama-camilla disponga de un sistema de base o ruedas intercambiable a través de una guillotina que bloquea el paso convencional entre limpio y sucio. - Un sillón cómodo y practicable, de 50 cm de ancho, con posibilidad de barreras de protección lateral en el caso de los puestos para los actos médicos y también para procedimientos quirúrgicos que no precisen anestesia general. - Una mesilla para pertenencias del paciente y acompañante. - Una silla cómoda para el acompañante. - A la hora de elegir la distribución de los puestos entre cama-camilla y sillones, debe tenerse en cuenta la mayor polivalencia de las cama-camilla 142 CONSENSO EN PROTOCOLOS DE ACTUACIÓN 1. INFORMACIÓN AL PACIENTE DE LOS CIRCUITOS Y FUNCIONAMIENTO DEL PROGRAMA DE CMA. NECESIDAD DE UNA IMAGEN INSTITUCIONAL DEL PROGRAMA 146 - No dude en realizar las preguntas que estime necesarias, tanto durante las consultas, cuando le ofrezcan el Programa, como cuando sea avisado para ser intervenido. - Todas las peculiaridades del Programa así como cualquier duda que se le plantee, se las explicará con detallará el personal responsable. - Debe aceptar las condiciones del programa. - Debe disponer de un teléfono de contacto. - En general es preferible disponer de ascensor o evitar el uso de escaleras durante las primeras horas. - Un medio de transporte adecuado para volver a su domicilio, y una distancia máxima al hospital que le permita desplazarse en menos de 45 minutos de tiempo. Usted no podrá conducir. - Un acompañante adulto, capaz de entender y aplicar con usted, las recomendaciones médicas que se le faciliten. Para que usted pueda acogerse a este Programa, es necesario que cumpla los siguientes requerimientos: información básica información básica PROGRAMA DE CIRUGÍA MAYOR AMBUL ATORIA el día después de la operación el día antes de la operación Logo Hospital Tríptico informativo de los circuitos y funcionamiento del programa 147 ➤➤➤ - En un programa así, el paciente acude al hospital el mismo día de la intervención y vuelve a su domicilio después de un tiempo y pautas de seguimiento establecidas. Cualquier causa inesperada que lo recomiende, o el simple temor o arrepentimiento del paciente de someterse a este programa, sería motivo de ingreso hospitalario. - Todas las actuaciones que se realizan en este programa (selección de los pacientes y de las patologías, pautas de seguimiento durante el postoperatorio en el hospital y en su domicilio, inclusión de un teléfono de contacto...), han sido ampliamente consensuadas por profesionales expertos, Sociedades Científicas y la Consellería de Sanitat. UNA VEZ EN CASA - Siga las instrucciones que le hayamos dado. En caso de alguna duda telefoneará al número que se le ha facilitado. Sea puntual al acudir al hospital y no olvide su documentación personal y clínica. RECUERDE, no dude en ponerse en contacto con el hospital, en el caso de que lo considere necesario. - Organice la vuelta a casa en compañía de una persona responsable. Si el paciente es un niño, podrá traer su juguete preferido. Teléfono: - No beberá alcohol no conducirá hasta su recuperación total. - Puede dar paseos cortos en su propia casa y pasadas 24 horas, puede pasear por la calle. - Es imprescindible que en las siguientes 24 horas, tenga a su disposición la ayuda de cualquier familiar o amigo para evitar cualquier esfuerzo físico. - Antes de volver a casa, le daremos las instrucciones necesarias. - Después de ser intervenido/a permanecerá en la sala de despertar, hasta que lo determine el anestesiólogo. Después, deberá pasar un periodo de tiempo determinado en una Sala de Readaptación, donde estará acompañado/a de su familiar o adulto responsable, quien podrá compartir con usted y los profesionales que le atenderán en todo momento, su recuperación progresiva y cualquier duda que se les plantee antes del alta. el día después de la operación Sólo podrá acompañarle un familiar o amigo en la Sala de Readaptación. EL DIA DE LA INTERVENCION Deberá ducharse, y no usar colonias ni perfumes. Utilice ropa cómoda, y no lleve joyas, esmalte de uñas ni maquillaje. No coma ni beba nada (ni agua), desde las 12 de la noche anterior a la intervención. No tome aspirina ni derivados desde 7 días antes de la intervención. Límítese a la medicación que le han recomendado. - El programa de CIRUGIA MAYOR AMBULATORIA le facilita la posibilidad de poder ser inter venido sin necesidad de ingreso hospitalario. - Es una forma de asistencia moderna, eficaz y segura, que sólo es posible gracias a la aplicación de las técnicas quirúrgicas y anestésicas más vanguardistas, y a una excelente formación profesional. el día antes de la operación información básica Guía de Actuación en Cirugía Mayor Ambulatoria Características técnicas para la composición e impresión del tríptico informativo - Formato: 300 x 240 mm (abierto) - Tintas: 2 + 2 • Tinta negra • Pantone 3435 C (tinta especial) - Tipografías: • Impact: Título del folleto: “Programa de Cirugía Mayor Ambulatoria” • Hoefler Text: Resto del texto informativo del tríptico. PORTADA En la parte superior izquierda se colocará el logo del Hospital correspondiente. Más abajo, y sobre unas pastillas blancas con marco de color negro de 0,3 puntos de grosor, los apartados que vamos a encontrar en el interior del tríptico. Este texto va en tinta negra, con un cuerpo de 14,4 puntos y con la tipografía Hoefler Text en negrita. Después se incluye el título del folleto: Impact, 22 puntos, 5,7 de interlínea. En la parte inferior izquierda el logo de la Generalitat invertido en blanco. El fondo de la portada es una imagen de un cirujano compuesta por un duotono. CUERPO INFORMATIVO El texto del cuerpo informativo tiene una interlínea de 4 puntos, mientras que el tamaño de la tipografía es de 11 puntos. El apartado de información básica irá con un fondo en Pantone 3302 CVC al 100% y el texto invertido en blanco. El resto de la información del tríptico va sobre un 30% de la tinta especial y el texto con la tinta negra. Los titulares van en negro sobre una pastilla de fondo blanco con un marco en negro de 0,3 puntos de grosor. El cuerpo de los titulares de de 14 puntos. 148 Guía de Actuación en Cirugía Mayor Ambulatoria 2. CONSENTIMIENTO INFORMADO DEL PROGRAMA DE CMA 149 Sociedad Valenciana de Anestesiología, Reanimación y Tratamiento del Dolor DOCUMENTO DE CONSENTIMIENTO INFORMADO PARA ANESTESIA EN CIRUGÍA MAYOR AMBULATORIA DON/DOÑA............................................................................................................. DON/DOÑA.........................................................................………...EN CALIDAD DE ...........................................................( Representante legal, Familiar o Allegado ) DE .......................................................................( Nombre y dos apellidos del paciente) DECLARO Que se me ha explicado que el tratamiento que voy a recibir implica la administración de ANESTESIA EN PROGRAMA DE CIRUGÍA MAYOR AMBULATORIA. Existen tres tipos básicos de procedimientos anestésicos: La anestesia general, la anestesia local o locorregional con sedación y los cuidados anestésicos monitorizados. El médico anestesiólogo es el encargado de controlar todo el proceso anestésico de principio a fin, así como de tratar todas las posibles complicaciones que pudieran surgir. 1. La anestesia general consiste en proporcionar al paciente un estado reversible de pérdida de la conciencia, de analgesia y relajación muscular, mediante la administración de fármacos anestésicos por vía intravenosa y/o inhalatoria. Para ello, es preciso realizar la punción de una vena y la introducción de un pequeño catéter (cánula de plástico) por la que se administraran los sueros y los fármacos necesarios según mi situación y el tipo de cirugía previsto. Durante la anestesia general, al estar dormido y relajado, es necesario mantener la respiración de forma artificial. Para ello, se necesita colocar un dispositivo (tubo traqueal, máscara laríngea u otro) a través de la boca o la nariz, que llega a la faringe o la tráquea. Este dispositivo se conecta a un aparato de respiración artificial cuya función será la de mantener la respiración del paciente. 2. La anestesia locorregional consiste en la inyección, con la ayuda de unas agujas especiales y por medio de diferentes técnicas, de medicamentos llamados anestésicos locales en la proximidad de la zona a intervenir, de uno o varios nervios o de la columna vertebral, consiguiendo así que no se sienta ningún tipo de dolor en la región donde se realizará la intervención quirúrgica, que permanecerá "dormida" (anestesiada). A diferencia de la anestesia general, el paciente puede permanecer consciente y despierto o sedado, pero sin sentir ningún tipo de dolor. 150 Guía de Actuación en Cirugía Mayor Ambulatoria 3. La sedación y cuidados anestésicos monitorizados para exploraciones de cualquier tipo o intervenciones, proporcionan un estado confortable y sin dolor. Se logran mediante la administración, a través de un catéter introducido en una vena, de medicamentos (fármacos) anestésicos, analgésicos y tranquilizantes (sedantes) administrados en la proporción y dosis adecuadas para cada paciente, según sea el procedimiento a realizar, las características personales del paciente, su sensibilidad a los fármacos y su estado clínico. - Aparte del riesgo de la intervención quirúrgica, del que me informará el médico cirujano, se me ha informado que la administración de la anestesia, como sucede en todo procedimiento médico, conlleva una serie de riesgos, que son aceptados de acuerdo con la experiencia y el estado actual de la ciencia médica. - El/la anestesiólogo, me ha explicado que todo acto quirúrgico lleva implícitas una serie de complicaciones comunes y potencialmente serias que podrían requerir tratamientos complementarios, tanto médicos como quirúrgicos, y que por mi situación vital actual (diabetes, cardiopatía, hipertensión, anemia, edad avanzada, obesidad) pueden aumentar el riesgo o que aparezcan complicaciones como........................................... ............................................................................................................................. ............................................................................................................................. ............................................................................................................................. - Los procedimientos anestésicos administrados en programas de Cirugía Mayor Ambulatoria IMPLICAN que después de la intervención y tras pasar por los controles disponibles en la Unidad, podré seguir la recuperación de la intervención en mi domicilio. Para ello me comprometo a seguir las instrucciones tanto preoperatorias como postoperatorias que me sean indicadas. - Las instrucciones preoperatorias y postoperatorias se me indicarán verbalmente y por escrito. Básicamente se resumen en: guardar ayuno y venir acompañado al hospital antes de la intervención y cumplir el reposo, tomar la medicación y la dieta que se me prescriba después. Asimismo informaré a los médicos encargados del control de mi recuperación de cualquier incidencia que surja. - Por ello manifiesto que estoy satisfecho con la información recibida y que comprendo el alcance y los riesgos del tratamiento. - En tales condiciones: 151 CONSIENTO Que se me administre el procedimiento de ANESTESIA pertinente Fdo, El/la Anestesiólogo/a El/la Paciente El/la Representante legal A....................................de...............................................de 2......... REVOCACIÓN DON/DOÑA............................................................................................................. DON/DOÑA.........................................................................………...EN CALIDAD DE .............................................................(Representante legal, Familiar o Allegado) DE .......................................................................( Nombre y dos apellidos del paciente) Revoco el consentimiento presentado en fecha............................y no deseo proseguir el tratamiento, que doy con esta fecha por finalizado Fdo, El/la Anestesiólogo/a El/la Paciente El/la Representante legal A....................................de...............................................de 2......... * La firma de este documento no le hace perder a Ud. ningún derecho legítimo que pudiera corresponderle. INFORMACIÓN ADICIONAL PARA PACIENTES PEDIÁTRICOS Ver en la Sección III, Consenso en Protocolo de Actuación, en la sección Quinta, apartado Octavo (Especialidad de Pediatría) 152 Guía de Actuación en Cirugía Mayor Ambulatoria 3. SELECCIÓN DE PACIENTES. CRITERIOS DE INCLUSIÓN Y EXCLUSIÓN MÉDICOS Y SOCIALES 153 Sociedad Valenciana de Anestesiología, Reanimación y Tratamiento del Dolor CRITERIOS DE SELECCIÓN DE PACIENTES EN CIRUGÍA MAYOR AMBULATORIA 1.- ALGUNAS DEFINICIONES La CMA (sinónimo de cirugía sin ingreso) incluye procedimientos quirúrgicos de mayor/menor complejidad, indistintamente del tipo de anestesia, que puedan efectuarse y dar el alta el mismo día de la intervención.(1) La CMA es un modelo organizativo de asistencia quirúrgica multidisciplinaria que permite tratar a pacientes bien seleccionados, de una forma efectiva, segura y eficiente, sin necesidad de contar con una cama de hospitalización tradicional. El efecto de la CMA consiste en permitir una organización de la asistencia por niveles de cuidados que simplifique los procesos diagnósticos y terapéuticos, incrementando la actividad productiva y favoreciendo al mismo tiempo una atención personalizada y una mayor satisfacción del paciente.(2) No es CMA la cirugía menor que se realiza con anestesia local. No es CMA la cirugía que necesite recursos de hospitalización. La cirugía mayor ambulatoria constituye un ejemplo de innovación tecnológica por la que mediante un rediseño del flujo de trabajo, los pacientes seleccionados puedan regresar a su domicilio el mismo día que tienen programado el tratamiento quirúrgico, después de un período de recuperación y control. El rediseño del proceso tiene como resultado: 1. La no utilización del recurso cama hospitalaria como elemento terapéutico. 2. El mantener en todas las fases del proceso, los estándares de actuación clínica considerados válidos para procedimientos quirúrgicos y anestésicos realizados. 3. Que en todos los pacientes quede garantizada la continuidad de la asistencia hasta el alta definitiva. (3) 2.- IMPORTANCIA DE LA SELECCIÓN EN CMA Se ha sugerido que las metas de la selección preoperatoria son reducir las complicaciones perioperatorias, diagnosticar problemas médicos, identificar pacientes inapropiados 154 Guía de Actuación en Cirugía Mayor Ambulatoria para CMA y mejorar la eficacia de los quirófanos así como los resultados (evitar suspensiones e ingresos no programados). ¿Influye la selección en los resultados? Si consideramos como calidad en CMA el índice de suspensiones, la evaluación preanestésica disminuyó cinco veces el número de cancelaciones respecto a los pacientes que solamente fueron vistos por el cirujano en el día de la intervención en el Montreal Children’s Hospital. En un estudio de la Federated Ambulatory Surgery Association (FASA) (4) sobre 87.000 pacientes no se encontró relación causa-efecto entre enfermedad preexistente y complicaciones postoperatorias. Pero encontramos que el índice de complicaciones era similar entre los pacientes sometidos a anestesia local + sedación (1/106) y los de anestesia general (1/120). El problema consistía en la petición por parte de los cirujanos de un tipo de "anestesia sencilla" (local y sedación) en pacientes complicados para procedimientos poco agresivos. La demanda de los cirujanos de un tipo de "pequeña anestesia" supuso un aumento significativo de complicaciones y la conclusión sería la exigencia de realizar correctamente el estudio preoperatorio y la selección de pacientes. Determinar si un paciente está "a punto" para incluirse en un programa de CMA es esencialmente una nueva forma de selección. En la actualidad, cuando muchos pacientes ambulatorios tienen importantes enfermedades asociadas y ha aumentado la cartera de procedimientos quirúrgicos, la selección de pacientes puede ser un desafío que dependerá de los datos médicos y el buen juicio. Desde el punto de vista profesional, tres grupos de especialistas juegan un papel destacado a la hora de la correcta selección de pacientes: cirujanos, internistas (consultores) y anestesiólogos. (5) Una selección adecuada y una preparación preoperatoria del paciente son la clave para el éxito y la seguridad de la CMA. En esta selección hay que valorar: • • • • Procedimiento quirúrgico. Estado físico: el riesgo anestésico. Tipo de paciente. Entorno social. 155 3.- PROCEDIMIENTO QUIRÚRGICO Es aceptada la consideración de Cirugía Mayor para aquellos procedimientos incluídos en los niveles II, III y IV de la Clasificación de intensidad para procedimientos quirúrgicos de DAVIS (6). Al NIVEL I corresponden los procedimientos de cirugía menor con anestesia local y realizados comúnmente en consultorios. Son los procedimientos de NIVEL II los que, por definición, serían de CMA si la selección y el tratamiento anestésico-quirúrgico fueran adecuados, puesto que los pacientes requieren cuidados postoperatorios de poca intensidad. Al NIVEL III pertenecen los procedimientos que necesitan cuidados postoperatorios en un entorno hospitalario. Corresponden a este nivel muchos de los procedimientos realizados en organizaciones tipo "Cirugía de Corta Estancia". Al NIVEL IV pertenecen los procedimientos que requieren cuidados postoperatorios muy especializados o críticos. Pueden ser considerados susceptibles de CMA procedimientos de nivel I si el paciente lo requiere (paciente que va a ser sometido a una intervención de cirugía menor bajo anestesia local y necesita vigilancia o cuidados especiales en el quirófano y observación postoperatoria antes de mandarlo a su domicilio). Algunos procesos de nivel III pueden ser incluídos en CMA dependiendo de los recursos y la experiencia con los que cuente la Unidad. Es imposible emitir un listado cerrado de procedimientos quirúrgicos susceptibles por el continuo avance en las técnicas quirúrgicas y anestésicas. Por otro lado, cada centro hospitalario adapta los procedimientos quirúrgicos de NIVEL II a la CMA tanto por la habilidad de sus gestores como de los cirujanos, anestesiólogos y personal de enfermería. En general los procedimientos han de reunir los requisitos siguientes: • No necesitar preparación compleja. • No ser de duración mayor a 90’ de anestesia general. • Tolerancia oral precoz. • Que permitan deambulación precoz. • Fácil analgesia postoperatoria oral. • Que no se prevean pérdidas hemáticas importantes. • No apertura de cavidades torácica o abdominal (excepto laparoscopias). 156 Guía de Actuación en Cirugía Mayor Ambulatoria 4.- PROCEDIMIENTOS Los procedimientos quirúrgicos deben ser propuestos por cada Servicio Quirúrgico con los responsables de la UCMA. Cada hospital tendrá su propia cartera de procedimientos según sus posibilidades, y acorde a la cualificación y tecnificación de cada centro (7) (8) (9) (10). 5.- ESTADO FÍSICO. RIESGO ANESTÉSICO Los criterios del riesgo anestésico-quirúrgico de la American Society of Anesthesiologist (ASA) se dividen en cinco grupos: ASA 1. Paciente sano. ASA 2. Paciente con enfermedad sistémica leve que no limita su actividad (por ejemplo, hipertensión arteria leve, Diabetes Mellitus controlada con dieta o bronquitis crónica). ASA 3. Paciente con enfermedad sistémica grave que limita su actividad, pero no es incapacitante (por ejemplo, enfermedad arterial coronaria con angina, Diabetes Mellitus insulin-dependiente, insuficiencia respiratoria u obesidad mórbida). ASA 4. Paciente con enfermedad sistémica grave incapacitante, que es una amenaza constante para la vida (insuficiencia cardíaca, angina inestable, arritmia cardíaca intratable, insuficiencia respiratoria, hepática, renal o endocrina avanzada). ASA 5. Paciente moribundo cuya supervivencia probablemente no supere las 24 horas, con o sin intervención (por ejemplo, aneurisma aórtico roto). Se incluirán pacientes grados 1, 2 y 3 de la clasificación, cuyas patologías estén bien controladas en el momento de la cirugía. Sería muy extenso y poco realista intentar especificar cuando está bien controlada cada una de las diferentes patologías, en general, las preguntas siguientes son particularmente importantes: 1. ¿Está este paciente en la mejor condición posible para el procedimiento propuesto? 2. ¿Está bien controla la patología coexistente? 3. ¿Se beneficiaría este paciente en particular con algún cuidado específico tanto en el preoperatorio (Endocrinólogo, hematólogo, etc.) o el postoperatorio a la luz de su enfermedad médica, cirugía planeada y anestesia?. 4. ¿Es probable que este paciente puede ser segura y cómodamente dado de alta del hospital dentro de las horas siguientes a la cirugía? 157 Haciendo estas preguntas se facilita enormemente la decisión de quién está "a punto" y quién no lo está para CA. En algunos procesos seleccionados (cirugía de la catarata, PEG, endoscopias, fístulas arterio-venosas), en función de la cirugía y técnica anestésica (A. locoregional, Cuidados Anetésicos Monitorizados (CAM), local y sedación), pacientes grado 4, según criterio del anestesiólogo • Se excluirán: - Obesidad con sobrepeso superior 30% el peso ideal - Pacientes drogodependientes/carcelarios - Antecedentes de epilepsia incontrolada - Antecedentes o susceptibilidad a hipertermia maligna • La edad no se considera en términos absolutos un criterio de carácter limitante, Excepto: - El lactante de riesgo Prematuro de menos de 50 semanas posgestacional Síndrome de IR que requirió apoyo ventilatorio Displasia broncopulmonar • Los pacientes con vía aérea difícil se valorarán individualmente en función del tipo de cirugía, técnica anestésica y disponibilidad de útiles para el manejo la vía aérea (ML, MLP, MLFT, Fibroscopio, Combitubo, etc.) 6.- TIPO DEL PACIENTE La condición fundamental es que el paciente acepte el programa de cirugía sin ingreso. Al paciente debe explicársele lo más minuciosamente posible el proceso, desde la consulta preanestésica hasta el alta definitiva. Que sea capaz de cooperar; para ello es importante la opinión de los acompañantes. Explicarle además cuales son las principales molestias que va a tener antes y después de la intervención. Informarles acerca del uso del teléfono de contacto. 158 Guía de Actuación en Cirugía Mayor Ambulatoria 7.- ENTORNO SOCIAL Los principales factores a tener en cuenta son: • Acompañante válido como premisa fundamental. • Analizar el tipo de transporte que se va a utilizar. En nuestro entorno el ideal sería el coche particular o el taxi. En algunos casos concretos de pacientes crónicos que están acostumbrados al transporte en ambulancia colectiva, se les puede incluir en programas de CMA. • Las barreras arquitectónicas serán un obstáculo importante en los intervenidos de alteraciones de la pared abdominal, laparoscopias o en intervenciones sobre miembros inferiores si viven en pisos altos sin ascensor. Se le puede sugerir al paciente que pase las dos primeras noches en casa de algún familiar que no tenga este tipo de problemas. • La carencia de teléfono en nuestro medio es actualmente poco habitual y podría ser un indicador de paciente poco apropiado para CMA. • La distancia al hospital por la sectorización no suele ser muy grande. En los hospitales comarcales, cuya dispersión es mayor valoraremos la distancia al hospital como 30 - 45 minutos en coche como la máxima ideal. Si el paciente y los acompañantes ponen objeciones en alguno de estos puntos o hacen comentarios sobre el ahorro que se hace a su costa, será candidato a ingreso postoperatorio, por lo que le aconsejaremos que se intervenga ingresado. El caso especial de indigentes, marginados sociales, presos, refugiados se hará especial hincapié en el lugar donde han de pasar el posoperatorio y los acompañantes. Lo normal es que este tipo de pacientes no sean candidatos a CMA. Es imprescindible entregar por escrito las instrucciones preoperatorias y que se firme el consentimiento informado. BIBLIOGRAFÍA 1.- Societat Catalana de Cirurgia. Academia de Ciéncies Médiques de Catalunya i de Balears. Comisión para la elaboración de pautas y recomendaciones para el desarrollo de la Cirugía Ambulatoria. Madrid: Ed. Ergon SA,1993. 159 2.- MARÍN MORALES J, ZARAGOZÁ FERNÁNDEZ C, BARRERA ÁVILA J Mª. Antecedentes históricos y evolución de la Cirugía Mayor Ambulatoria en España. En Porrero, J L. Cirugía Mayor Ambulatoria. Manual práctico. – Asociación Española de Cirugía Mayor Ambulatoria. Ed. Doyma, 1999; p.1–8. 3.- RAMÓN ROCA C. Mejora del proceso quirúrgico ambulatorio. Cirugía Mayor Ambulatoria. 2001; 6, 2: p.69-70. 4.- NATOF H. Special study I. Alexandria, Virginia: Federated Ambulatory Surgery Association. 1986. 5.- GARCÍA AGUADO R. Nuevas tendencias en la selección de pacientes. V Congreso Nacional de Cirugía Mayor Ambulatoria. Vitoria. Octubre 2001. 6.- DAVIS J E. Mayor Ambulatory Surgery. Surgycal Clinics of North America, 1987; 67: p.671-908. 7.- Cirugía Mayor Ambulatoria. Guía de organización y funcionamiento. Ministerio de Sanidad y Consumo. Secretaría General Técnica. Madrid, 1993. 8.- ESPINÁS J, BORRÁS J M, GRANADOS A. La cirurgia ambulatòria. Informe tècnic. Agència d’evaluació de tecnologia médica. Generalitat de Catalunya. Novembre, 1992. 9.- MAESTRE J M. Guía para la planificación y desarrollo de un programa de cirugía mayor ambulatoria. Madrid: Ed. Ergon, 1997. 10.- VIÑOLES J. Criterios de inclusión, selección, exclusión y preoperatorio de pacientes. Cirugía Mayor Ambulatoria,1996;1: p.25 – 27. 160 Guía de Actuación en Cirugía Mayor Ambulatoria 4. SEGUIMIENTO EN LA SALA DE READAPTACIÓN AL MEDIO. REQUERIMIENTOS AL ALTA. 161 Sociedad Valenciana de Anestesiología, Reanimación y Tratamiento del Dolor El éxito de un programa de CMA se basa en: • Selección del paciente. • Anestesia y cirugía que permitan al paciente: deambulación y tolerancia oral precoces; analgesia multimodal y controlable por vía oral. • Control del alta • Seguimiento postoperatorio. El acto fundamental es el alta al domicilio. Es importante definir el concepto de RECUPERACIÓN. El proceso de recuperación es un proceso continuo, que se extiende desde la finalización de la anestesia hasta la recuperación del estado fisiológico preoperatorio. La podemos dividir en tres fases: a) La recuperación inmediata (fase 1): incluye el despertar y la recuperación de los signos vitales (recuperación de los reflejos protectores y actividad motriz). b) La recuperación intermedia (fase 2): período durante el cual el paciente recupera completamente las funciones fisiológicas de mantenimiento de constantes sin apoyo intravenoso (la analgesia inadecuada es la primera causa de alteraciones cardiovasculares y de NVPO en los pacientes en la sala de readaptación al medio (SRM) las funciones intelectuales, la coordinación, la deambulación, ingesta de líquidos y en algunos casos diuresis espontánea. Entonces cumple los criterios de alta domiciliaria. c) La recuperación tardía (fase 3): implica la recuperación completa del paciente igual a su estado previo a la intervención. Puede desarrollar una función psicomotriz normal abarcando por ejemplo la reincorporación laboral. (1) El paciente al salir del quirófano va a iniciar la fase 1 de la recuperación en la URPA hasta que cumpla los criterios de ALDRETE para pasar a la SRM. FAST-TRACK El uso de determinadas técnicas anestésicas locorregionales con o sin sedación, el empleo de fármacos de acción rápida y predecible junto con técnicas quirúrgicas mínimamente invasivas van a permitir la disminución de efectos secundarios que impidan 162 Guía de Actuación en Cirugía Mayor Ambulatoria la sedestación y el ortostatismo postoperatorio. El objetivo es permitir el paso de los pacientes del quirófano directamente a la sala de readaptación al medio. Estos factores anestésico-quirúrgicos y una enfermería eficiente, la simplificación de los trámites de admisión y administración, un espacio arquitectónico apropiado y el trato del resto del personal pueden contribuir a crear el ambiente necesario. Se trata de encontrar modos de cirugía y anestesia que eviten principalmente el dolor, las nauseas, la somnolencia y la inestabilidad a la incorporación. El paso del paciente desde el quirófano directamente al sillón de la SRM se ha denominado FAST-TRACK. Esta vía permite acortar los tiempos de estancia postoperatorios, disminuye el nivel de agresión en los pacientes, descongestiona la URPA y disminuye el tiempo de incorporación a la vida activa. (2,3) Para conseguir esa recuperación más rápida debemos actuar sobre factores que influyen en mayor medida sobre la recuperación inmediata: técnica quirúrgica, anestésica, analgesia, profilaxis antiemética y en general control de aquellas complicaciones que dificultan el despertar o la recuperación inmediata (dolor, náuseas y vómitos, somnolencia, mareo, mialgia, etc.) (4,5) Para conseguir implantar con éxito un programa de Fast-track es necesario definir unos criterios que determinen qué pacientes pueden ser transferidos a la Sala de Readaptación al Medio. En la actualidad se puede utilizar una escala de Aldrete modificada, añadiendo a la clásica otros parámetros como el grado de dolor y las náuseas y vómitos. (6) ESCALA DE ALDRETE PARA LA FAST-TRACK CONSCIENCIA Totalmente despierto Responde a una estimulación mínima Responde a estímulo táctil 2 1 0 ACTIVIDAD FÍSICA Capaz de mover las cuatro extremidades Debilidad en el movimiento de extremidades Incapaz de mover voluntariamente las extremidades 2 1 0 163 RESPIRACIÓN Respiración profunda y tos voluntaria Taquipnea con buena tos Disnea con tos débil 2 1 0 CIRCULACIÓN(PRESIÓN ARTERIAL SOBRE NIVEL PREOPERAT.) Variación < 15% de la PAM basal Variación 15 – 30% de la PAM basal Variación > 30 % de la PAM basal 2 1 0 SATURACIÓN DE OXÍGENO SPO2> 90% con aire ambiente Necesidad de O2 suplementario para sPO2 > 90% SPO2 < 90% con O2 suplementario 2 1 0 DOLOR POSTOPERATORIO Ninguno o leve Moderado a severo que se controla con analgésicos IV Dolor severo persistente 2 1 0 NÁUSEAS Y VÓMITOS POSTOPERATORIOS Ninguno o náuseas leves sin vómitos Vómitos transitorios Náuseas y vómitos persistentes 2 1 0 Para pasar a la SRM es necesario una puntuación igual o mayor a 12 (sin ningún parámetro inferior a 1). SALA DE READAPTACIÓN AL MEDIO Esta sala puede ser utilizada como sitio de espera antes de la intervención: cambiarse de ropa, instilación de colirios, premedicación oral, comprobación del nivel de glucemia en diabéticos; asegurar que el preoperatorio esté completo (extracción de analítica e instauración de venoclisis en el mismo momento, por ejemplo); interrogar sobre problemas de última hora como acompañantes, alergias, rasurado de zona operatoria. Si falta algo realizarlo o pedir instrucciones al especialista responsable del área. 164 Guía de Actuación en Cirugía Mayor Ambulatoria La SRM es el lugar donde fundamentalmente el paciente debe ser preparado para irse a casa. Debe haber sillones abatibles o camas-camilla con sillas cómodas para el acompañante, zona de aseos y taquillas donde los pacientes puedan cambiarse con comodidad e intimidad. El número de acompañantes debe ser uno por paciente. Sería recomendable que hubiese revistas, libros, TV o radio en auriculares que aliviara la ansiedad de la espera. En las salas abiertas (sillones en círculos) los pacientes deberán ser agrupados por afinidades: edad, sexo, etc. Debe haber un control de enfermería que se ocupe tanto de la preparación de los pacientes antes de entrar a quirófano, como de la atención de los pacientes al salir de la URPA. La SRM debe ser supervisada por un coordinador responsable, que tiene que estar identificado por el personal de enfermería y que se ocupará de cualquier incidencia que pueda ocurrir. Mientras los pacientes están siendo intervenidos, los familiares pueden estar en una sala de espera fuera de la SRM. Allí se les llama para darles la información postoperatoria y las instrucciones por el cirujano en un despacho donde se pueda informar con la intimidad que el secreto médico requiere. Cuando el paciente vuelve de la URPA, se llama a un acompañante y entra a la SRM para hacerse cargo de los cuidados del recién operado y llevarlo al domicilio cuando se le dé el alta. En la SRM se debe facilitar la recuperación progresiva de las funciones fisiológicas e intelectuales. El paciente puede estar sentado en un sillón o en una cama-camilla abatible, iniciará la ingesta de líquidos y se le podrá dar medicación oral. Cuando esté preparado podrá levantarse y en casos concretos irá al baño e intentara orinar. Si se mantienen las constantes y el nivel de analgesia es el adecuado, se le podrá retirar la venoclisis (si aún la lleva). Antes del alta deberá vigilarse el apósito quirúrgico o la compresa ginecológica. Si los pacientes han tolerado la ingesta, han orinado, no tienen dolor ni vómitos excesivos y son capaces de andar por sí solos, pueden ser dados de alta con su acompañante (7, 8). La diuresis espontánea no es un criterio suficiente para evitar el alta excepto en los pacientes que han sido sometidos a bloqueos del neuroeje, se les haya intervenido en la zona perineal o tengan problemas previos de micción. Algunos autores argumentan que en determinados casos, la ausencia de tolerancia oral no sea criterio de exclusión de alta. (9,10) 165 Los criterios clínicos mínimos para un alta segura, han sido descritos por Kortilla y otros (11,12,13,14). Aldrete incluye cinco variables en su escala para adecuarla a las condiciones del paciente ambulatorio (12). Los criterios más universalmente admitidos son los marcados por la escala PADSS modificada (Post-Anesthesia Discharge Scoring System) diseñada por Chung en 1997. (10,15,16) POST-ANESTHESIA DISCHARGE SCORING SYSTEM SIGNOS VITALES: 2 = dentro del 20% de los valores preoperatorios. 1 = 20 – 40% de los valores preoperatorios. 0 = 40% de los valores preoperatorios. NIVEL DE ACTIVIDAD (DEAMBULACIÓN): 2 = no mareo y con marcha estable. 1 = requiere asistencia para andar 0 = incapacidad para deambular. NÁUSEAS Y VÓMITOS: 2 = mínimo. Tratamiento eficaz vía oral. 1 = moderado. Tratamiento eficaz vía i. m. 0 = severo. Resistente al tratamiento. SANGRADO QUIRÚRGICO: 2 = mínimo. Sin cambio de vendaje. 1 = moderado. Hasta dos cambios de vendaje. 0 = grave. > 3 cambios de vendaje. DOLOR: 2 = ACEPTABILIDAD: SI (mínimo o ninguno. Aceptable por paciente con tratamiento oral). 1 = ACEPTABILIDAD: NO (moderado o severo, no controlable. No aceptable por el paciente). Los pacientes que reúnan 9 puntos pueden ser dados de alta con seguridad. 166 Guía de Actuación en Cirugía Mayor Ambulatoria El tiempo de alta ha de ser el adecuado. No ha de ser excesivamente corto, para no dar la sensación que el alta es una excusa para deshacerse de los pacientes, ni ha de ser tan largo que los pacientes se aburran con el acompañante esperando que alguien se apiade de ellos y les dé la salida. CRITERIOS ORGANIZATIVOS PARA UN ALTA SEGURA Debe incluir la entrega de una hoja de instrucciones postoperatorias, que han de darse al mismo tiempo de forma verbal por parte del personal de enfermería, además de las recomendaciones que estimase el anestesiólogo y el especialista quirúrgico para casos concretos. Es conveniente que cada proceso tenga sus propias instrucciones por escrito con el tratamiento propuesto, las recomendaciones de nivel de actividad, dieta, medidas higiénicas, curas, baños, principales síntomas que hagan llamar al teléfono de contacto, fecha y hora para la próxima visita con el nombre del cirujano de la consulta. Este documento debe ir acompañado por el documento oficial de alta con el diagnóstico, el tratamiento quirúrgico realizado, teléfono de contacto, fecha y firmas del cirujano y anestesiólogo que dan el alta domiciliaria. Sería también recomendable entregarles en mano a los pacientes o acompañantes una bolsa con su nombre y la medicación propuesta para las primeras 48 horas. BIBLIOGRAFÍA 1.- DÍEZ LABAJO R, GARCÍA TRAPERO J. Recuperación postanestésica en CMA. En J L Porrero. Cirugía Mayor Ambulatoria. Madrid: Doyma,1999; p.113–124. 2.- LUBARSKY, DA. Fast track in the post anesthesia care unit: unlimited possibilities. J. Clin. Anesth, 1996; 8: p.70S–72S. 3.- WHITE P F. Fast-tracking: anesthetic technicques. Ponencia del V Congreso Nacional de ASECMA. Vitoria, 2001. 4.- KORTILLA K. Recovery from outpatient anesthesia: factors affecting outcome. Anesthesia, 1995; 50 (suppl): p.22–28. 5.- BUSTOS MOLINA F. Fast-track o vía rápida en CMA. Asecma, vol 5,2, junio 2000. 6.- WHITE P F. Song D. New criteria for fast-tracking after outpatient anesthesia: A comparison with the midified Aldrete’s scoring system. Anesth Analg. 1999; 88 (5): p.1069 – 1072. 7.- CHUNG F. Recovery pattern and home readiness after ambulatory surgery. Anesth. Analg. 1995; 80: p.896–902. 167 8.- SHREINER M S, NICHOLSON S C, MARTIN et al. Should children drink before discharge from day surgery? Anesthesiology, 1992; 76: p.528–533. 9.- JIN F, NORRIS A, CHUNG F, GANESHRAM T. Should adult patients drink fluids before discharge from ambulatory surgery? Ansth. Analg., 1998; 87: p.306–311. 10.- MORO BLÁQUEZ B, DOMINGO TRIADÓ V. Criterios de alta en cirugía ambulatoria. En Carrasco Jiménez MS. Anestesia para cirugía ambulatoria, tomo II. Barcelona: EdikaMed, 1999; p.219–238. 11.- CHUNG F. Are discharge criteria changing? J Clin Anest, 1993; suppl 1: p.64s-65s. 12.- CHUNG F. Discharge requeriments. En White PF. Ambulatory Anesthesia and Surgery. Filadelfia: Saunders, 1997; p.518-537. 13.- RUDKIN GE. Patient recovery and discharge. En Millar JM, ed. Practical anaesthesia and analgesia for day surgery. Oxford: BIOS Scientific Publisher Limited; p.213-226. 14.- ALDRETE J A. The post-anesthesia recovery score revisited. J Clin Anaesth, 1995; 7: p.89-91. 15.- KORTILLA K. Recovery and driving after brief anesthesia. Anaesthetics, 1981; 30: p.377-382. 16.- CARRASCO JIMÉNEZ M S, SÁNCHEZ RIVERO D, PORTILLA HUERTA D, ROSALES CONDE C, ROJAS RIVERO A. Anestesia en Cirugía Mayor Ambulatoria. En Porrero JL. Cirugía Mayor Ambulatoria. Manual práctico. Madrid: Doyma, 1999; p.59-83. 168 Guía de Actuación en Cirugía Mayor Ambulatoria 5. SELECCIÓN DE PACIENTES SUSCEPTIBLES DE CMA. INFORME DE ALTA CON CUIDADOS Y ALERTAS ESPECÍFICOS. OTRAS INFORMACIONES COMPLEMENTARIAS 169 1.- Especialidad de Angiología y Cirugía Vascular. 2.- Especialidad de Cirugía General y Digestiva. 3.- Especialidad de Cirugía Oral y Maxilofacial. 4.- Especialidad de Cirugía Ortopédica y Traumatología. 5.- Especialidad de Ginecología y Obstetricia. 6.- Especialidad de Oftalmología. 7.- Especialidad de Otorrinolaringología. 8.- Especialidad de Pediatría. Sección Cirugía Pediátrica. 9.- Especialidad de Urología. 1.- ESPECIALIDAD DE ANGIOLOGÍA Y CIRUGÍA VASCULAR Sociedad Valenciana Angiología y Cirugía Vascular- 2002 APARTADO I Patologías y Procedimientos susceptibles de CMA 1. Insuficiencia venosa superficial de miembros inferiores • Cura hemodinámica CHIVA de las varices • Safenectomía interna y/o externa de una extremidad, con ligadura de comunicantes y flebectomía asociada* *Requiere los condicionamientos especiales de CMA 2. Insuficiencia renal crónica. Accesos para hemodiálisis* • Fístula autógena.; radio-cefálica y humero-cefálica • Fístulas autógenas a otros niveles de antebrazo • Fístula protésica de EE.SS de brazo y antebrazo • Fístula protésica de EE.II en forma de loop o recta • Fístula protésica extra-anatómica de EE.SS o EE.II • Reservorios venosos centrales (yugular-subclavia) • Catéter venoso central para diálisis *Alguno de estos procedimientos pueden causar ingreso en pacientes de riesgo quirúrgico elevado por su patología asociada severa 170 Guía de Actuación en Cirugía Mayor Ambulatoria APARTADO II Cirugía de Varices: Informe y Recomendaciones al Alta Apellidos__________________________________________ Nombre________________________________ Nº Historia__________ NASS______________ Sexo H / M Fecha Nacimiento______________________ Domicilio__________________________________________________Teléfono________________________ Población____________________________ Código Postal___________________ Fecha________________ Antecedentes_____________________________________________________________________________ _________________________________________________________________________________________ Procedimiento/s___________________________________________________________________________ _________________________________________________________________________________________ Anestesia_________________________________________________________________________________ TRATAMIENTO EN DOMICILIO: 1. Andar normal, si no tiene molestias. 2. En caso de dolor, tomar paracetamol 500 mgrs.: Efferalgan, Dolostop, Gelocatil, etc. 3. Tomar su medicación habitual, salvo que se ordene lo contrario 4. No tomar aspirina, ni otros antiagregantes plaquetarios 5. Es posible que presente hematomas o zonas enrojecidas: es normal y desaparecerán. 6. Si se afloja el vendaje, retirarlo y curar las heridas con Betadine y Tirita. 7. Imprescindible usar medias elásticas terapéuticas de compresión fuerte, tipo panty. 8. Procurar no estar de pie quieto o sentado mucho tiempo. Dormir con piernas elevadas 9. Si tiene problemas que atribuye a la intervención llamar a la UCMA (teléfono:....................................) o acudir a Urgencias del hospital Fecha de Revisión en Consulta___________ Hora___________ Cirujano Dr.___________________ Dr._________________ Anestesista Dr.____________________ Firma: Firma: 171 Accesos para Hemodiálisis: Informe y Recomendaciones al Alta Apellidos__________________________________________ Nombre________________________________ Nº Historia__________ NASS______________ Sexo H / M Fecha Nacimiento______________________ Domicilio__________________________________________________Teléfono________________________ Población____________________________ Código Postal___________________ Fecha________________ Antecedentes_____________________________________________________________________________ _________________________________________________________________________________________ Procedimiento/s___________________________________________________________________________ _________________________________________________________________________________________ Anestesia_________________________________________________________________________________ TRATAMIENTO EN DOMICILIO: 1. Evitar la flexión prolongada del codo 2. Colocar el brazo sobre una almohada, durante la noche 3. Cura de las heridas operatorias con agua oxigenada, Betadine y gasas estériles, cada dia 4. En caso de dolor, tomar paracetamol 500 mgrs.: Efferalgan, Dolostop, Gelocatil, etc. 5. Tomar su medicación habitual, salvo que se ordene lo contrario 6. No tomar aspirina, ni otros antiagregantes plaquetarios 7. Es posible que presente hematomas: es normal y desaparecerán progresivamente 8. Si tiene problemas que atribuye a la intervención llamar a la UCMA (teléfono:....................................) o acudir a Urgencias del hospital Fecha de Revisión en Consulta___________ Hora___________ Cirujano Dr.___________________ Dr._________________ Anestesista Dr.____________________ Firma: Firma: 172 Guía de Actuación en Cirugía Mayor Ambulatoria ANEXO III A. DOCUMENTO INFORMATIVO BÁSICO DE CIRUGÍA PARA HEMODIÁLISIS: FÍSTULA ARTERIOVENOSA E INJERTOS VASCULARES A-1. Descripción de la Intervención y Objetivos Hemos estudiado los síntomas que Ud. Padece y realizado las exploraciones, encontrando un déficit de su función renal importante, que obliga a la realización de un acceso para hemodiálisis con el fin de depurarle la sangre de los contenidos tóxicos que se acumulan en la misma, por la mal función de los riñones. Por este motivo hemos decidido aconsejarle una intervención que consiste en poner en comunicación una arteria y una vena, para que al desarrollarse la misma, los nefrólogos puedan puncionar la vena y, a través de una máquina, realizar la hemodiálisis que Ud. precisa para vivir. En el caso de que sus arterias o venas no reúnan las condiciones necesarias, tendremos que implantarle una prótesis especial, para que puncionando la misma se pueda llevar a cabo la hemodiálisis. A-2. Riesgos, Molestias y Efectos Secundarios Previsibles del Procedimiento Las complicaciones pueden ser: • Locales: sangrado por la zona de la intervención, infección o necrosis de los tejidos vecinos o de la prótesis, dehiscencia (no cicatrización) de la herida operatoria, trombosis de la intervención realizada que obligue a una reintervención, isquemia de la extremidad intervenida por una mala compensación de su circulación • Generales: infarto de miocardio, insuficiencia cardÍaca, neumonía, insuficiencia respiratoria, descompensación de la diabetes ( si la padece), Estas complicaciones son tanto mÁs frecuentes si existen enfermedades sobreañadidas previas. He comprendido las explicaciones que se me han facilitado en un lenguaje claro y sencillo, y el facultativo que me ha atendido me ha permitido realizar todas las observaciones y me ha aclarado todas las dudas que le he planteado. Por ello manifiesto que estoy satisfecho con la información recibida y que comprendo el alcance y los riesgos del tratamiento. 173 B. DOCUMENTO INFORMATIVO BÁSICO PARA INTERVENCIÓN DE VARICES B-1. Descripción de la Intervención y Objetivo Hemos estudiado los síntomas que Ud. Padece y realizado las exploraciones, encontrando una enfermedad de las venas de las extremidades inferiores, que consiste en la dilatación de las mismas. Aparte de los síntomas propios de las varices (dolor, hinchazón, hormigueos, calambres, cansancio), dependiendo de la evolución de su proceso patológico, puede llegar a tener complicaciones tales como varicoflebitis (inflamación de una variz), varicorragia (sangrado por la variz) y úlcera venosa que es la más frecuente de las complicaciones. El objetivo de la intervención es evitar las molestias en lo posible y prevenir las complicaciones, mediante ligaduras y extirpación de las venas dilatadas B-2. Molestias y Efectos Secundarios Previsibles del Procedimiento Las complicaciones son habitualmente de escasa importancia: • Aparición de hematomas en las heridas operatorias o en el trayecto de las venas extirpadas, que suelen desaparecer en un tiempo moderado • La infección de la herida quirúrgica es una complicación excepcional, pero no debe descartarse • Se pueden producir lesiones de algún nervio periférico que este cerca de las venas extirpadas, lo que da lugar a sensación de adormecimiento o de hormigueo o incluso cierta impotencia funcional transitoria en zonas de la pierna • Pueden aparecer cicatrices hipertróficas (queloides) • Flebitis de algún segmento de vena, que suelen cursar de forma benigna • La aparición de trombosis venosa profunda y embolia pulmonar es altamente improbable • La hemorragia por dehiscencia de alguna ligadura venosa tiene una incidencia muy baja He comprendido las explicaciones que se me han facilitado en un lenguaje claro y sencillo, y el facultativo que me ha atendido me ha permitido realizar todas las observaciones y me ha aclarado todas las dudas que le he planteado. Por ello manifiesto que estoy satisfecho con la información recibida y que comprendo el alcance y los riesgos del tratamiento. 174 Guía de Actuación en Cirugía Mayor Ambulatoria 2.- ESPECIALIDAD DE CIRUGÍA GENERAL Y DIGESTIVA Sociedad Valenciana Cirugía General y Digestiva - 2001 APARTADO I Patologías y Procedimientos susceptibles de CMA 1. CIRUGÍA DE PIEL Y PARTES BLANDAS • Extirpación radical de lesiones cutáneas • Extirpación no radical de lesiones cutáneas con reparación plástica • Extirpación de lesiones benignas subcutáneas o subfasciales de más de 5 cm 2. CIRUGÍA CERVICAL • Extirpación del conducto tirogloso • Extirpación de fístulas y quistes branquiales • Extirpación de adenoma único paratiroideo (exploración unilateral) 3. CIRUGÍA DE PARED ABDOMINAL (CON O SIN PRÓTESIS) • Hernia inguinal unilateral • Hernia umbilical • Hernia de la línea alba • Hernia incisional no compleja 4. CIRUGÍA PROCTOLÓGICA Y DE LA REGIÓN PERIANAL • Fisura anal • Fístula anal no compleja • Hemorroides • Pólipo rectal • Quiste pilonidal • Hidropsadenitis perianal 5. CIRUGÍA DE LA MAMA • Tumores benignos • Biopsias de lesiones no palpables 175 6. OTROS • Acceso vascular para hemodiálisis* • Implantación de reservorios venosos centrales (yugular-subclavia)* • Implantación de catéter para diálisis peritoneal* • Laparoscopia exploradora diagnóstica o de estadiaje de neoplasias *Procedimientos que sólo causan ingreso en pacientes de riesgo por comorbilidad o complejos por cirugía previa 176 Guía de Actuación en Cirugía Mayor Ambulatoria APARTADO II Informe de Alta y Recomendaciones INFORME DE ALTA Apellidos_________________________________________________________________________________ Nombre__________________________________________________________________________________ Nº Historia________________________ Sexo__________________ Fecha Nacimiento__________________ Domicilio_____________________________________________________ Teléfono_______________ Población_____________________________________________________ Código Postal___________ Antecedentes_____________________________________________________________________________ _________________________________________________________________________________________ Diagnóstico/s______________________________________________________________________________ _________________________________________________________________________________________ _________________________________________________________________________________________ Procedimiento/s___________________________________________________________________________ _________________________________________________________________________________________ _________________________________________________________________________________________ _________________________________________________________________________________________ Anestesia_________________________________________________________________________________ Control Postoperatorio (estado general, dolor, herida, alimentación, deambulación) ___________________ _________________________________________________________________________________________ _________________________________________________________________________________________ _________________________________________________________________________________________ Tratamiento domiciliario ___________________________________________________________________ _________________________________________________________________________________________ _________________________________________________________________________________________ Fecha de Revisión en Consulta___________________Hora___________ Dr.__________________________ Cirujano Dr._______________________________ Anestesista Dr._____________________________ Firma: Firma: Fecha__________________________ 177 RECOMENDACIONES AL ALTA Recomendaciones Generales (salvo que se le indiquen otras) 1. Cuidados de la herida: • Debe ducharse diariamente (no bañarse), aunque se moje la herida. • Después, debe retirar el apósito (gasas) de la herida. • Seguidamente secará la herida con gasas limpias y aplicará Povidona Yodada. • Por último, podrá dejar la herida al aire o bien cubrirla con gasas limpias si le molesta el roce de la ropa. Si se trata de una herida abierta o bien está cerrada con grapas o puntos pero sangra ligeramente, deberá dejarla cubierta siempre por gasas limpias. Las heridas abiertas manchan más que las cerradas, por lo que no debe alarmarse si esto ocurre. 2. El dolor de la herida es normal los primeros días, pudiendo aumentar con la tos y los movimientos. Por ello, debe tomar los calmantes que se le han indicado, evitando llegar a tener un dolor muy intenso, que cuesta más de aliviar. 3. La movilización precoz (caminar por casa) es muy importante. Haga paseos cortos por la mañana y por la tarde, evitando estar todo el día acostado o sentado. 4. La alimentación deberá ser progresiva: el primer día líquida (agua, zumos, caldos, leche); al día siguiente pastosa o muy blanda (purés, sémolas, jamón cocido, queso fresco, etc.); y partir del tercer día, normal. 5. Debe continuar tomando su medicación habitual, salvo que el cirujano o el anestesista le hayan indicado otra cosa. 6.Tiene que evitar: • Hacer esfuerzos violentos (como levantar pesos, hacer deporte) • Conducir vehículos • Hábitos tóxicos (tabaco, alcohol...) • El estreñimiento de más de 3 días, sobre todo en intervenciones del ano o del recto (puede ayudarse de laxantes suaves) 7. Llame al Hospital o a la Unidad de Cirugía Mayor Ambulatoria (teléfono................) o bien acuda a Urgencias del Hospital en caso de: • Hemorragia o sangrado por la herida en cantidad importante y persistente 178 Guía de Actuación en Cirugía Mayor Ambulatoria • • • • Fiebre de 38º o más Dolor intenso que no calma con la medicación indicada Salida de pus por la herida Cualquier otra duda o complicación que se le plantee 8. Recomendaciones especiales en Cirugía Proctológica (ano y recto: hemorroides, fisura anal, fístula anal y pólipo rectal) • Debe efectuar baños de asiento con agua ligeramente caliente, 3 veces al día y sobre todo después de cada deposición, por espacio de unos 10 minutos. Después se secará bien la región anal y la herida o el ano con gasas secas, aplicándose povidona yodada. • Es normal la expulsión de algo de sangre con la defecación. Si fuera abundante o persistente debe consultar. • Evite el papel higiénico tras la defecación. Si no puede tomar un baño de asiento, límpiese con toallitas húmedas. • Evite ingerir alcohol, picantes, fritos, salazones, café y fumar. • Debe prevenir el estreñimiento pues las primeras deposiciones son algo dolorosas. Tome un laxante suave (Hodernal 1 cucharada sopera antes del desayuno y de la cena). Coma abundante fibra (frutas y verduras) o un suplemento de fibra (Cena), bebiendo abundante agua (al menos 1,5 litros/día). 179 3.- ESPECIALIDAD DE CIRUGÍA ORAL Y MAXILOFACIAL Sociedad Valenciana Cirugía Oral y Maxilofacial - 2002 ANEXO I Selección de patologías y procedimientos susceptibles de CMA: 1. 2. 3. 4. Exodoncias quirúrgicas (raíces abandonadas, anquilosis radicular, etc.,) Exodoncias múltiples. Dientes incluídos. Quistes de los maxilares, siempre que no hayan afectación de seno maxilar o riesgo de fractura mandíbula 5. Cirugía preprotésica: Vestibuloplastias, torus mandibulares o maxilares, extirpación de frenillos. 6. Tumores benignos no invasivos: Epulis fisurados y fibromas, papilomas, etc. ANEXO II Cuidados postoperatorios inmediatos a realizar en la UCMA / HDM-Q: 1. Mantener una gasa mordida durante una hora en la zona operada para hemostasia por compresión. 2. Colocar bolsas de hielo sobre la cara, parte operada, durante 4 a 6 horas de modo intermitente, en periodos de 10 a 15 minutos para prevenir el edema. 3. Mantener la cabeza del paciente elevada con cabezal alto o almohadas o en sillón reclinado. 4. Mantener la vía venosa con fluidoterapia de reposición y poder administrar medicación pautada o que eventualmente precise. 180 Guía de Actuación en Cirugía Mayor Ambulatoria Informe de alta con instrucciones postoperatorias a entregar al paciente en el momento del alta Es esencial para la pronta y correcta cicatrización de la zona operada el seguir estas instrucciones durante la semana siguiente a la intervención. 1. Durante las primeras 24 horas después de la operación sólo tomarán alimento líquidos y fríos para prevenir que partículas de comida contaminen la herida. A partir del segundo día se pueden añadir alimentos triturados a temperatura ambiente, y progresivamente añadir alimentos más consistentes hasta alcanzar una alimentación normal. 2. No tomar bebidas alcohólicas ni fumar. 3. Las primeras dos noches es aconsejable usar una almohada extra para elevar el nivel de la cabeza, lo que reduce la posibilidad de sangrado y edemas (hinchazón) de la zona operada. 4. Es normal que la herida sangre ligeramente durante 24 - 48 horas. Para detener esta pequeña hemorragia morder una gasa estéril doblada durante 15-20 minutos y repetir la misma operación varias veces en caso de necesidad. Si después de esto continua sangrando llámenos por teléfono. 5. En las primeras 24 horas no debe hacer enjuagues para evitar hemorragias. 6. A partir del segundo día enjuagar la boca con agua y sal o algún colutorio diluído en agua. Use cepillo dental en las zonas que sea posible y haga esta higiene después de cada toma de alimento. 7. Tras la operación puede aparecer inflamación importante, hematoma, dificultad para abrir la boca (trismus) e incluso algunas décimas de fiebre. No se alarme, porque con el tratamiento que lleva indicado desaparecerá progresivamente. De no ser así, llámenos por teléfono. 8. Si tiene dolor tome los analgésicos indicados, no tome ninguno que contenga ácido acetil salicílico (Aspirina) pues puede provocarle hemorragia. 181 9. Cualquier duda que tenga o la aparición de alguna anomalía en la evolución postoperatoria, consúltela con nosotros llamando al TELÉFONO DE CONTACTO: MEDICACIÓN POSTOPERATORIA: Antibiótico:_______________________________ Dosis:_______________________ Antiinflamatorios:__________________________ Dosis:_______________________ Analgésico (para el dolor):___________________ Dosis:_______________________ FECHA PARA VISITA DE CONTROL Y RETIRAR LOS PUNTOS DE SUTURA 182 Guía de Actuación en Cirugía Mayor Ambulatoria 4.- ESPECIALIDAD DE CIRUGÍA ORTOPÉDICA Y TRAUMATOLOGÍA. SOCIEDAD DE TRAUMATOLOGÍA Y ORTOPEDIA DE LA COMUNIDAD AUTÓNOMA VALENCIANA (SOTOCAV) APARTADO I LISTADO DE PATOLOGÍAS Y PROCEDIMIENTOS SUSCEPTIBLES DE SER TRATADOS MEDIANTE CIRUGÍA MAYOR AMBULATORIA. NOTA AL LISTADO DE PROCEDIMIENTOS La Cirugía Mayor Ambulatoria (CMA) en cirugía ortopédica ha ido (al igual que en otras especialidades), en progresivo aumento en las últimas décadas, avanzando a la par que las innovaciones en el campo de la anestesiología y la terapia del dolor. En las publicaciones de finales de la década de los 80 se recogían para nuestra especialidad, 10 posibles indicaciones en miembro superior y 13 en miembro inferior. En los años 90 la CMA experimentó una gran expasión, llegando a suponer en muchos casos el 45% de las intervenciones quirúrgicas. Se estima que para esta década que comienza, la CMA puede alcanzar el 60% de la actividad quirúrgica desarrollada por un hospital convencional. A continuación se enumeran una serie de entidades nosológicas o procedimientos susceptibles de ser tratados en el ámbito de la CMA. Esta relación, como es lógico, es orientativa. En definitiva, será el cirujano ortopédico, quien atendiendo a las características del proceso patológico en cuestión, a las circunstancias de cada paciente y a los medios de que dispone, decidirá qué procesos son tratables mediante cirugía ambulatoria. Por último, hay que señalar que las hojas explicativas del tratamiento, de las precauciones a tomar y de las recomendaciones a seguir por parte del paciente, se deben interpretar como un guión modificable según el criterio del médico. MIEMBRO SUPERIOR 1. Atrapamiento cubital 2. Atrapamiento N. Mediano (STC) 3. Bursitis oleocraniana 4. Dupuytren 5. Epicondilitis lateral 6. Epicondilitis medial 7. Ganglión radial 8. Ganglión volar muñeca 183 9. Artroscopia muñeca 10. Estesopatia de muñeca y carpo 11. Tenosinovitis DeQuervain 12. Tenolisis MIEMBRO INFERIOR 1. Bursitis de cadera 2. Artroscopia de tobillo 3. Artroscopia diagnóstica o meniscectomía 4. Condromalacia de la rótula 5. Cuerpos libres en rodilla 6. Dedo en garra pie 7. Dedo martillo 8. Ganglión peroneos 9. Gibus tarsus 10. Osteocondrosis juvenil del pie 11. Hallux Rigidus 12. Hallux Valgus 13. Juanetillo de sastre 14. Tendinitis o bursitis de la pata de ganso 15. Metatarsalgia 16. Quintus supradductus pie 17. Quintus varus pie 18. Síndrome del túnel de tarso 04.44 19. Tendinitis o bursitis aquílea 20. Neuroma de Morton 21. Osteocondritos disecante MISCELANEA 1. Biopsias incisionales simples (óseas) 2. Biopsias incisionales simples (partes blandas) 3. EMO sencilla 4. Exóstosis 5. Osteocondroma 6. Quiste óseo solitario 7. Quiste poplíteo 8. Recidiva ganglión 9. Tumoraciones mediano tamaño (< 5cm) 10. Tumor de células gigantes de vaina tendinosa 184 Guía de Actuación en Cirugía Mayor Ambulatoria APARTADO II INFORMES DE ALTA Y RECOMENDACIONES POR PATOLOGÍAS CIRUGÍA DEL PIE SD. CONDROMALACIA ROTULIANA ARTROSCOPIA DE MUÑECA ARTROSCOPIA DE TOBILLO ARTROSCOPIA CIRUGÍA DE LA MANO BIOPSIAS INCISIONALES SIMPLES. EXERESIS DE TUMORACIÓN DE MEDIANO TAMAÑO (< De 5 cm.) E.M.O. SENCILLA: RETIRADA DE MATERIAL DE OSTEOSÍNTESIS EN EXTREMIDAD SUPERIOR E.M.O. SENCILLA: RETIRADA DE MATERIAL DE OSTEOSÍNTESIS EN EXTREMIDAD INFERIOR INFORME DE ALTA, HALLUX VALGUS PROTOCOLO DE ANALGESIA PARA EL HALLUX VALGUS SÍNDROME DEL TUNEL DEL CARPO 185 CIRUGÍA DEL PIE TRATAMIENTO • Metimazor en cápsulas, 2 cada 6 horas el primer día, los siguientes una (Si alergias Paracetamolcodeína, 2 cápsulas cada 6 horas el primer día y una los siguientes) • Diclofenaco retard, 1 comprimido con la cena. En mayores de 60 años o con gastropatías: Ranitidina 300 mgs. Por la noche. RECOMENDACIONES • Evitará: Manipular y mojar el vendaje • Será preciso: - Guardar reposo relativo y mantener el pie elevado (a la altura de la cadera) - Aplicar frío local (bolsa de hielo) durante 15 min., tres o cuatro veces al día sobre la zona operada. • Es conveniente: - Realizar ejercicios de movilización de cadera, rodilla y tobillo. - Utilizar un calzado posquirúrgico. - Puede caminar trayectos cortos (por dentro de casa) • Es frecuente y no debe preocuparle: - Si tiene dolor tolerable que calma con los analgésicos que se le han indicado. - Si existe una ligera inflamación en la zona. - Si aparecen pequeñas manchas de sangre en el vendaje. • Llame al Hospital (Tno:........................) en caso de: - Sangrado excesivo. - Supuración de la herida. - Dolor intenso que no cede con los analgésicos. - Fiebre superior a 38º o escalofríos. REVISIÓN EN CONSULTA -Dr.-_________________________________________________________________________________ -Día:________________________________________________________________________________ -Hora:_______________________________________________________________________________ Traumatólogo Dr._______________________________ Anestesiólogo Dr._______________________ Firma: Firma: Comprendo y asumo las instrucciones para el cuidado de mi familiar. D/Dª Firma: 186 Guía de Actuación en Cirugía Mayor Ambulatoria SD. CONDROMALACIA ROTULIANA TRATAMIENTO • Metimazol en cápsulas, 2 cada 6 horas el primer día, los siguientes una (Si alergias Paracetamolcodeína, 2 cápsulas cada 6 horas el primer día y una los siguientes) RECOMENDACIONES • Evitará: - Manipular y mojar el vendaje. - Subir y bajar escaleras. • Será preciso: - Guardar reposo relativo y mantener el pie elevado (a la altura de la cadera) - Aplicar frío local (bolsa de hielo) durante 20 min., tres o cuatro veces al día sobre la zona operada. - Seguirá las instrucciones del Servicio de Rehabilitación. • Es conveniente: - Realizar ejercicios repetidos de elevación de la pierna de 5 segundos, cuatro o cinco veces al día. - Puede caminar trayectos cortos (por dentro de casa) con apoyo parcial de la pierna operada y la ayuda de bastones ingleses. • Es frecuente y no debe preocuparle: - Si tiene dolor tolerable que calma con los analgésicos que se le han indicado. - Si existe una ligera inflamación en la zona. - Si aparecen pequeñas manchas de sangre en el vendaje. • Llame al Hospital (Tno:........................) en caso de: - Sangrado excesivo. - Supuración de la herida. - Dolor intenso que no cede con los analgésicos. - Fiebre superior a 38º o escalofríos. REVISIÓN EN CONSULTA -Dr.-_________________________________________________________________________________ -Día:________________________________________________________________________________ -Hora:_______________________________________________________________________________ Traumatólogo Dr._______________________________ Anestesiólogo Dr._______________________ Firma: Firma: Comprendo y asumo las instrucciones para el cuidado de mi familiar. D/Dª Firma: 187 ARTROSCOPIA DE MUÑECA TRATAMIENTO • Metamizol magnésico: 1 cápsula cada 6 horas, durante 3 ó 4 días. • En caso de alergia al Metamizol, se sustituirá por paracetamol-codeína: 2 comprimidos cada 8 horas. RECOMENDACIONES • Evitará: - Mojar y manipular el vendaje - Realizar movimientos bruscos • Será preciso: - Realizar reposo relativo - Mantener el brazo elevado cuando esté en reposo y mover los dedos de vez en cuando • Es frecuente y no debe preocuparle: - Si tiene dolor tolerable que calma con los analgésicos que se le han indicado - Si existe una ligera inflamación de la zona - Si aparecen pequeñas manchas de sangre en el vendaje • Llame al hospital (Tfno:......................) en caso de: - Hemorragia importante y persistente - Fiebre superior a 38º o escalofríos - Dolor intenso que no cede con analgésicos - Supuración de la herida - Coloración azulada de los dedos o una fuerte compresión REVISIÓN EN CONSULTA -Dr.-_________________________________________________________________________________ -Día:________________________________________________________________________________ -Hora:_______________________________________________________________________________ Traumatólogo Dr._______________________________ Anestesiólogo Dr._______________________ Firma: Firma: Comprendo y asumo las instrucciones para el cuidado de mi familiar. D/Dª Firma: 188 Guía de Actuación en Cirugía Mayor Ambulatoria ARTROSCOPIA DE TOBILLO TRATAMIENTO • Metamizol magnésico: 1 cápsula cada 6 horas, durante 3 ó 4 días • En caso de alergia al Metamizol, se sustituirá por paracetamol-codeína: 2 comprimidos cada 8 horas • Profilaxis antibiótica y tromboembólica según criterio RECOMENDACIONES • Evitará: - Mojar y manipular el vendaje - Apoyar el pie intervenido y permanecer de pie mucho tiempo • Será preciso: - Realizar reposo relativo - Mantener la pierna elevada cuando esté en reposo y mover los dedos y el tobillo de vez en cuando, lo que permita el vendaje - Aplicar frío local durante períodos cortos de tiempo (5-10 min.) 3 ó 4 veces al día, las primeras 48 horas tras la intervención • Es frecuente y no debe preocuparle: - Si tiene dolor tolerable que calma con los analgésicos que se le han indicado - Si existe una ligera inflamación de la zona - Si aparecen pequeñas manchas de sangre en el vendaje • Llame al hospital (Tfno:......................) en caso de: - Hemorragia importante y persistente - Fiebre superior a 38º o escalofríos - Dolor intenso que no cede con analgésicos - Supuración de la herida - Coloración azulada de los dedos o una fuerte compresión REVISIÓN EN CONSULTA -Dr.-_________________________________________________________________________________ -Día:________________________________________________________________________________ -Hora:_______________________________________________________________________________ Traumatólogo Dr._______________________________ Anestesiólogo Dr._______________________ Firma: Firma: Comprendo y asumo las instrucciones para el cuidado de mi familiar. D/Dª Firma: 189 ARTROSCOPIA TRATAMIENTO • Metimazol: 2 cápsulas cada 6 horas, durante las primeras 24 horas. Los siguientes 3 ó 4 días, 1 cápsula cada 6 horas. • En caso de alergia al Metimazol, se sustituirá por Paracetamol-codeína: 2 cápsulas cada 8 horas. • Profilaxis antibiótica y tromboembólica según criterio. RECOMENDACIONES • Evitará: - Subir y bajar escaleras. - Manipular y mojar el vendaje. • Será preciso: - Realizar reposo relativo con la extremidad elevada. -Aplicar/retirar frío sobre el vendaje durante 24-48 horas. • Es conveniente: - Realizar frecuentemente ejercicios isométricos de cuádriceps (contracción musculatura del muslo: elevar el pie con la rodilla en extensión aproximadamente 10 cm., durante 5 segundos repetidas varias veces). - Puede mover la rodilla lo que le permita el vendaje. - Puede desplazarse en trayectos cortos (por dentro de casa) con la ayuda de bastones ingleses. • Es frecuente y no debe preocuparle: - Si tiene dolor tolerable que calma con los analgésicos que se le han indicado. - Si existe una ligera inflamación de la zona. - Si salen pequeñas manchas de sangre en los vendajes. • Llame al hospital (Tno:.................... ) en caso de: - Hemorragia importante y persistente -Fiebre superior a 38° o escalofríos. - Dolor intenso que no cede con analgésicos. -Supuración de la herida. REVISIÓN EN CONSULTA -Dr.-_________________________________________________________________________________ -Día:________________________________________________________________________________ -Hora:_______________________________________________________________________________ Traumatólogo Dr._______________________________ Anestesiólogo Dr._______________________ Firma: Firma: Comprendo y asumo las instrucciones para el cuidado de mi familiar. D/Dª Firma: 190 Guía de Actuación en Cirugía Mayor Ambulatoria CIRUGÍA DE LA MANO TRATAMIENTO • Metimazol: 2 cápsulas cada 6 horas, durante las primeras 24 horas. Los siguientes 3 ó 4 días, 1 cápsula cada 6 horas. • En caso de alergia al Metimazol, se sustituirá por Paracetamol-codeína: 2 cápsulas cada 8 horas. RECOMENDACIONES • Evitará: - Mojar el apósito. - Realizar movimientos bruscos. • Será preciso: - Realizar un reposo relativo. - Mantener el brazo elevado cuando esté en reposo. • Es frecuente y no debe preocuparle: - Si tiene dolor tolerable que calma con los analgésicos que se le han indicado. - Si existe una ligera inflamación de la zona. - Si aparecen pequeñas manchas de sangre en el vendaje. • Llame al hospital (Tno:.................... ) en caso de: - Coloración azulada de los dedos o una fuerte compresión. - Hemorragia importante y persistente. - Fiebre superior a 38° o escalofríos. - Dolor intenso que no cede con analgésicos. - Supuración de la herida. REVISIÓN EN CONSULTA -Dr.-_________________________________________________________________________________ -Día:________________________________________________________________________________ -Hora:_______________________________________________________________________________ Traumatólogo Dr._______________________________ Anestesiólogo Dr._______________________ Firma: Firma: Comprendo y asumo las instrucciones para el cuidado de mi familiar. D/Dª Firma: 191 BIOPSIAS INCISIONALES SIMPLES. EXERESIS DE TUMORACIÓN DE MEDIANO TAMAÑO (< De 5 cm.) TRATAMIENTO • Metimazol: 2 cápsulas cada 6 horas, durante las primeras 24 horas. Los siguientes 3 ó 4 días, 1 cápsula cada 6 horas. • En caso de alergia al Metimazol, se sustituirá por Paracetamol-codeína: 2 cápsulas cada 8 horas. • Profilaxis antibiótica y tromboembólica según criterio. RECOMENDACIONES • Evitará: - Mojar y manipular el vendaje. - Realizar movimientos bruscos. • Será preciso: - Realizar reposo relativo durante 24-48 horas. • Es frecuente y no debe preocuparle: - Si tiene dolor tolerable que calma con los analgésicos que se le han indicado. - Si existe una ligera inflamación de la zona. - Si salen pequeñas manchas de sangre en los vendajes. • Llame al hospital (Tno:.................... ) en caso de: - Hemorragia importante y persistente. - Fiebre superior a 38º o escalofríos. - Dolor intenso que no cede con analgésicos. - Supuración de la herida. REVISIÓN EN CONSULTA -Dr.-_________________________________________________________________________________ -Día:________________________________________________________________________________ -Hora:_______________________________________________________________________________ Traumatólogo Dr._______________________________ Anestesiólogo Dr._______________________ Firma: Firma: Comprendo y asumo las instrucciones para el cuidado de mi familiar. D/Dª Firma: 192 Guía de Actuación en Cirugía Mayor Ambulatoria E.M.O. SENCILLA: RETIRADA DE MATERIAL DE OSTEOSÍNTESIS EN EXTREMIDAD SUPERIOR TRATAMIENTO • Metamizol magnésico: 1 cápsula cada 6 horas, durante 3 ó 4 días • En caso de alergia al Metamizol, se sustituirá por paracetamol-codeína: 2 comprimidos cada 8 horas RECOMENDACIONES • Evitará: - Mojar y manipular el vendaje. - Realizar movimientos bruscos • Será preciso: - Realizar reposo relativo - Mantener el brazo elevado cuando esté en reposo y mover los dedos de vez en cuando • Es frecuente y no debe preocuparle: - Si tiene dolor tolerable que calma con los analgésicos que se le han indicado - Si existe una ligera inflamación de la zona - Si aparecen pequeñas manchas de sangre en el vendaje • Llame al hospital (Tno:.................... ) en caso de: - Hemorragia importante y persistente - Fiebre superior a 38º o escalofríos - Dolor intenso que no cede con analgésicos - Supuración de la herida - Coloración azulada de los dedos o una fuerte compresión REVISIÓN EN CONSULTA -Dr.-_________________________________________________________________________________ -Día:________________________________________________________________________________ -Hora:_______________________________________________________________________________ Traumatólogo Dr._______________________________ Anestesiólogo Dr._______________________ Firma: Firma: Comprendo y asumo las instrucciones para el cuidado de mi familiar. D/Dª Firma: 193 E.M.O. SENCILLA: RETIRADA DE MATERIAL DE OSTEOSÍNTESIS EN EXTREMIDAD INFERIOR TRATAMIENTO • Metamizol magnésico: 1 cápsula cada 6 horas, durante 3 ó 4 días • En caso de alergia al Metamizol, se sustituirá por paracetamol-codeína: 2 comprimidos cada 8 horas • Profilaxis tromboembólica según criterio RECOMENDACIONES • Evitará: - Mojar y manipular el vendaje - Realizar movimientos bruscos • Será preciso: - Realizar reposo relativo - Mantener la pierna elevada cuando esté en reposo y mover los dedos de vez en cuando • Es frecuente y no debe preocuparle: - Si tiene dolor tolerable que calma con los analgésicos que se le han indicado - Si existe una ligera inflamación de la zona - Si aparecen pequeñas manchas de sangre en el vendaje • Llame al hospital (Tno:.................... ) en caso de: - Hemorragia importante y persistente - Fiebre superior a 38º o escalofríos - Dolor intenso que no cede con analgésicos - Supuración de la herida - Coloración azulada de los dedos o una fuerte compresión REVISIÓN EN CONSULTA -Dr.-_________________________________________________________________________________ -Día:________________________________________________________________________________ -Hora:_______________________________________________________________________________ Traumatólogo Dr._______________________________ Anestesiólogo Dr._______________________ Firma: Firma: Comprendo y asumo las instrucciones para el cuidado de mi familiar. D/Dª Firma: 194 Guía de Actuación en Cirugía Mayor Ambulatoria INFORME DE ALTA, HALLUX VALGUS TRATAMIENTO • Metimazol: 1 cápsulas cada 6 horas, durante las primeras 24 horas. Los siguientes 3 ó 4 días, 1 cápsula cada 6 horas. • Diclofenaco retard: 1 comprimido cada 24 horas durante 3 ó 4 días. En caso de alergia al Metimazol, se sustituirá por Paracetamol-codeína: 2 cápsulas cada 8 horas. En caso de alergia a los antiinflamatorios, deberá suspender el Diclofenaco retard. Si el paciente es mayor de 60 años o padece una gastropatía leve o antecedentes de gastritis: Raniticlina ® 300 mgr.: 1 comprimido por la noche. RECOMENDACIONES - Extremidad elevada en reposo. - Frío (hielo) sobre el vendaje cada 4 ó 6 horas. - Se autoriza el apoyo de la extremidad intervenida con el calzado especial ortopédico (el cirujano deberá rectificar este punto en caso de que la técnica quirúrgica realizada lo contraindique). • Es frecuente y no debe preocuparle: - Si tiene dolor tolerable que calma con los analgésicos que se le han indicado. - Si existe una ligera inflamación de la zona. - Si salen pequeñas manchas de sangre en los vendajes. • Llame al hospital (Tno:.................... ) en caso de: - Hemorragia importante y persistente - Fiebre superior a 38° o escalofríos. - Dolor intenso que no cede con analgésicos. - Supuración de la herida. REVISIÓN EN CONSULTA -Dr.-_________________________________________________________________________________ -Día:________________________________________________________________________________ -Hora:_______________________________________________________________________________ Traumatólogo Dr._______________________________ Anestesiólogo Dr._______________________ Firma: Firma: Comprendo y asumo las instrucciones para el cuidado de mi familiar. D/Dª Firma: 195 PROTOCOLO DE ANALGESIA PARA EL HALLUX VALGUS AL TERMINAR LA INTERVENCIÓN, infiltramos la zona quirúrgica con 3 ó 4 c.c. de Scandinibsa mezclados con una ampolla de Droal ®. El anestesista, pasa una ampolla de Metimazol y una de Droal en 100 c.c. de suero fisiológico. En casos de alergia al Metimazol se sustituye por Tramadol más Metoclopramida. En alergias al Droal, se suprime. En casos de gastropatía leve se añaden 50 mgs. de Ranitidina y si es moderada o grave se suprime además el AINE. EL TRATAMIENTO AL ALTA se prolonga durante tres o cuatro días. El primer día 2 caps. de Metimazol cada 6 horas, los siguientes una (Si alergias ParacetamolCodeína 2 caps. cada 8 horas el primer día y una los siguientes) Diclofenaco retard, 1 comp. Diario. En mayores de 60 años o con gastropatías, Ranitidina 300 mgs. por la noche. A esto añadimos medios físicos habituales. Elevación de la extremidad y frío. 196 Guía de Actuación en Cirugía Mayor Ambulatoria SÍNDROME DEL TUNEL DEL CARPO TRATAMIENTO • Metimazol: 2 cápsulas cada 6 horas, durante las primeras 24 horas. Los siguientes 3 ó 4 días, 1 cápsula cada 6 horas. • En caso de alergia al Metimazol, se sustituirá por Paracetamol-codeína: 2 cápsulas cada 8 horas. RECOMENDACIONES • Evitará: - Mojar el apósito. - Realizar movimientos bruscos. • Será preciso: - Realizar un reposo relativo. - Mantener el brazo elevado cuando esté en reposo. • Es frecuente y no debe preocuparle: - Si tiene dolor tolerable que calma con los analgésicos que se le han indicado. - Si existe una ligera inflamación de la zona. - Si aparecen pequeñas manchas de sangre en el vendaje. • Llame al hospital (Tno:.................... ) en caso de: - Hemorragia importante y persistente. - Fiebre superior a 38° o escalofríos. - Dolor intenso que no cede con analgésicos. - Supuración de la herida. REVISIÓN EN CONSULTA -Dr.-_________________________________________________________________________________ -Día:________________________________________________________________________________ -Hora:_______________________________________________________________________________ Traumatólogo Dr._______________________________ Anestesiólogo Dr._______________________ Firma: Firma: Comprendo y asumo las instrucciones para el cuidado de mi familiar. D/Dª Firma: 197 5.- ESPECIALIDAD DE GINECOLOGÍA Y OBSTETRICIA Sociedad Valenciana Ginecología y Obstetricia - 2001 APARTADO I Selección de procedimientos y patologías en ginecología y obstetricia, susceptibles de ser tratados mediante cirugía mayor ambulatoria: OBJETIVOS Proporcionar a los diferentes grupos de trabajo una guía orientativa de las posibles indicaciones ginecológicas para la cirugía sin ingreso. Cada grupo, en función de su experiencia podrá limitar o ampliar las indicaciones. Con los resultados obtenidos podremos realizar una renovación del catálogo en futuras reuniones. CATÁLOGO DE INDICACIONES 1.- Patología vulvo-vaginal: - Patología de la glándula de Bartolino. - Escisión local de lesiones o tumoraciones vulvares que requieran más anestesia que la local, por su tamaño o localización, incluyendo lesiones HPV. - Perineoplastia. - Himenectomías. Himenoplastias. - Bridas y tabiques vaginales. - Extracción de cuerpos extraños vaginales, cuando se requiera anestesia general. 2.- Patología cervical: - Biopsias cervicales que no sea posible realizar de forma ambulatoria. Polipectomías. Conizaciones. Cerclajes. 198 Guía de Actuación en Cirugía Mayor Ambulatoria 3.- Patología uterina: - LEGRADO GINECOLÓGICO: Cuando no sea posible la realización de histeroscopia diagnóstica o quirúrgica. - LEGRADO OBSTÉTRICO: Cuando el diagnóstico sea una gestación detenida y sea posible realizar la intervención de forma programada. - EXPLORACIONES GINECOLÓGICAS BAJO ANESTESIA GENERAL. - HISTEROSCOPIA DIAGNÓSTICA: Se realizarán como cirugía mayor ambulatoria aquéllas que por disconfort de la paciente requieran anestesia general. - HISTEROSCOPIA QUIRÚRGICA: • Polipectomías que no se puedan realizar de forma ambulatoria. • Extracción de cuerpos extraños que no se puedan realizar de forma ambulatoria. • Miomectomías: para miomas menores de 3 cm. • Septoplastias. • Adhesiolisis. • Ablación endometrial. - LAPAROSCOPIA QUIRÚRGICA: • Miomectomía: Considerar las contraindicaciones para la miomectomía laparoscópica: - Mioma dominante superior a los 5 cm de diámetro. - Número de miomas superior a tres. - Coexistencia de otras patologías no abordables por vía endoscópica. - Presencia de miomas submucosos si más del 50 % del tumor se halla en cavidad endometrial, ya que entonces la vía de abordaje será histeroscópica. - Ciertas localizaciones pueden contraindicar el abordaje laparoscópico por las dificultades de acceso en la aplicación de las suturas o en la preservación de los grandes vasos uterinos. Concretamente los situados en el ligamento ancho y el istmo son la frontera de la indicación laparoscópica y su abordaje está en función de la experiencia del cirujano. 199 4.- Patología anexial: - LAPAROSCOPIA DIAGNÓSTICA • Algias pélvicas. • Esterilidad. - LAPAROSCOPIA QUIRÚRGICA • Electrocoagulación tubárica. • Salpinguectomía. • Anexectomía. • Quistectomía ovárica y paraovárica. Respetar los criterios ecográficos de benignidad en el caso de las masas anexiales: - Tamaño menor de 8 cm. - Unilateralidad. - Pared fina y lisa. - Ausencia de áreas sólidas. - Ausencia de tabiques o tabiques menores de 3 mm. - Aspecto homogéneo econegativo. - En los casos de sospecha ecográfica de endometriosis, excluir: * Pacientes con intervenciones previas por endometriosis (salvo alta cualificación técnica del cirujano). * Endometriomas de tamaño superior a los 6 cm. * Endometriomas bilaterales mayores de 4 cm. * Alta sospecha de cuadro adherencial con bloqueo de Douglas. * Cirugía anterior por endometriosis III-IV. * Sospecha de endometriosis del espacio recto-vaginal. - PUNCIÓN TRANSVAGINAL DE QUISTES ANEXIALES • Además de respetar los criterios ecográficos de benignidad solamente se incluirán aquellos que por el aspecto ecográfico se consideren de contenido estrictamente líquido. 5.- Área de Esterilidad: - PUNCION TRANSVAGINAL DE FOLICULOS OVÁRICOS PARA LA EXTRACCIÓN DE OVOCITOS - FERTILOSCOPIA - TRANSFERENCIA INTRATUBÁRICA DE GAMETOS 200 Guía de Actuación en Cirugía Mayor Ambulatoria 6.- Área de incontinencia urinaria: - COLOCACIÓN DE PRÓTESIS T.V.T. (Tension Free Vaginal Tape) 7.- Área de patología mamaria: - TUMORECTOMÍAS DE PATOLOGÍAS BENIGNAS: fibroadenomas. EXÉRESIS DE ÁREAS DE ECTASIA DUCTAL: papilomatosis, abcesos crónicos, etc. BIOPSIAS DIRIGIDAS POR "ARPONES" EN PATOLOGÍA DE SOSPECHA NO PALPABLE EXÉRESIS DE RECIDIVAS LOCALES (CÁNCER DE MAMA) CASOS MUY SELECCIONADOS DE CIRUGÍA CONSERVADORA DE CÁNCER MAMARIO 201 APARTADO II Informes de Alta con Recomendaciones Ha sido INTERVENIDA de una LAPAROSCOPIA: TRATAMIENTO POST-OPERATORIO: - Metimazol ampollas bebibles : 1 cada 6 horas el primer día. - Metimazol caps: 1 cada 6 horas el 2º día. - Otros: INSTRUCCIONES POSTOPERATORIAS Es importante que ponga en práctica las siguientes instrucciones para ayudar al éxito de la intervención: Empiece tomando líquidos (no lácteos) las primeras 24 horas e introduzca progresivamente alimentos sólidos. Vuelva a su dieta normal de manera gradual. No ingiera alcohol hasta una semana después de la intervención. Haga reposo en cama las primeras 48 horas. Después aumente la actividad progresivamente. La mayoría de las intervenciones requieren varios días de recuperación hasta restablecer la actividad habitual. No debe conducir vehículos ni maquinaria. No tome decisiones importantes legales o mercantiles durante los primeros días del postoperatorio. Es normal dolor en el hombro, si es importante, túmbese sobre el lado izquierdo. Puede notar somnolencia, mareos o náuseas. Recuerde que debe estar acompañado por una persona responsable durante las primeras 24 horas. Dúchese a las 24 horas. Retire los apósitos. Pinte con Betadine ® las heridas todos los días. Deberá acudir a CONSULTAS EXTERNAS de GINECOLOGÍA. 202 Guía de Actuación en Cirugía Mayor Ambulatoria ACUDA A URGENCIAS DE GINECOLOGÍA DEL HOSPITAL EN CASO DE: - SANGRADO EXCESIVO. - DOLOR IMPORTANTE. - VÓMITOS que no cesan. - ESCALOFRÍOS. - FIEBRE DE MÁS DE 38ºC. - PÉRDIDA DE CONCIENCIA. En este caso acuda al Hospital con la Hoja de Alta de la Unidad o llame al tel. ............ (Ginecólogo de guardia) comentándole que esa mañana ha sido operada. Para cualquier duda por la mañana puede llamar a la Unidad de Cirugía Sin Ingreso ... 203 Ha sido INTERVENIDA de : TRATAMIENTO POST-OPERATORIO - Metimazol: 1 cada 6 horas el primer día. - Otros: INSTRUCCIONES POSTOPERATORIAS Es importante que ponga en práctica las siguientes instrucciones para ayudar al éxito de la intervención: Empiece tomando líquidos (no lácteos) las primeras 24 horas e introduzca progresivamente alimentos sólidos. Vuelva a su dieta normal de manera gradual. No ingiera alcohol hasta una semana después de la intervención. Haga reposo en cama las primeras 48 horas. Después aumente la actividad progresivamente. La mayoría de las intervenciones requieren varios días de recuperación hasta restablecer la actividad habitual. No debe conducir vehículos ni maquinaria. No tome decisiones importantes legales o mercantiles durante los primeros días del postoperatorio. Es normal dolor en el hombro, si es importante, túmbese sobre el lado izquierdo. Puede notar somnolencia, mareos o náuseas. Recuerde que debe estar acompañado por una persona responsable durante las primeras 24 horas. Deberá acudir a CONSULTAS EXTERNAS de GINECOLOGÍA ... ACUDA A URGENCIAS DE GINECOLOGÍA DEL HOSPITAL EN CASO DE: - SANGRADO EXCESIVO. - DOLOR IMPORTANTE. - VÓMITOS que no cesan. - ESCALOFRÍOS. - FIEBRE DE MÁS DE 38ºC. - PÉRDIDA DE CONCIENCIA. En este caso acuda al Hospital con la Hoja de Alta de la Unidad o llame al tel. .............. comentándole que esa mañana ha sido operada. Para cualquier duda por la mañana puede llamar a la Unidad de Cirugía Sin Ingreso....... 204 Guía de Actuación en Cirugía Mayor Ambulatoria APARTADO III Instrucciones Preoperatorias para Laparoscopia Ginecológica La Unidad de Cirugía Sin Ingreso se ha creado para poder realizar intervenciones quirúrgicas que por sus características permitan en el mismo día el regreso a su domicilio. Es importante para lograr este objetivo que siga las normas que le recomendamos: 1.- El día anterior a la intervención deberá rasurarse la zona operatoria (todo el vello por encima del pubis). La noche anterior a la intervención realice una cena ligera. Antes de acostarse póngase un ENEMA CASEN de 150 ML. Después de ir al servicio y antes de acostarse póngase dos cápsulas de CITOCEC por vía vaginal. Guarde ayuno absoluto 8 horas antes de acudir al hospital. Si tiene que tomar medicación por la mañana, puede hacerlo con un sorbo de agua. No tome alcohol al menos 24 HORAS antes de la intervención y deje de fumar, si puede, desde este momento. 2.- Es imprescindible que venga acompañado por un familiar o alguna persona responsable. Esta persona deberá acompañarlo durante las primeras 24 horas de postoperatorio. No conduzca ni al venir al Hospital ni por supuesto al volver a su domicilio. Puede utilizar un taxi o un vehículo privado. Es importante que tenga teléfono y que su domicilio no esté en un sitio difícilmente accesible (lugar alto sin ascensor o sitio apartado sin comunicación). 3.- Al venir al Hospital lleve ropa cómoda, zapatillas e incluso algunos útiles de aseo o lleve joyas. para evitar posibles infecciones deberá ducharse por la mañana, se lavará el cabello y no usará maquillaje ni laca de uñas. En la Unidad le serán retiradas las prótesis dentales, audífonos, gafas y lentillas antes de entrar a quirófano. 4.- Es recomendable que no tome decisiones importantes de tipo legal o económico durante los días previos y posteriores a la intervención. Tómese un respiro. 5.- El día de la intervención es conveniente que traiga su medicación habitual, el DNI, la cartilla de la Seguridad Social. 205 Instrucciones Preoperatorias para Histeroscopia-Legrado La Unidad de Cirugía Sin Ingreso se ha creado para poder realizar intervenciones quirúrgicas que por sus características permitan en el mismo día el regreso a su domicilio. Es importante para lograr este objetivo que siga las normas que le recomendamos: 1.- La noche anterior a la intervención realice una cena ligera. Antes de irse a dormir debe administrarse un ENEMA CASEN de 150 ML. Después de ir al baño, póngase dos cápsulas de CITOTEC por vía vaginal. Guarde ayuno absoluto 8 horas antes de acudir al Hospital. Si tiene que tomar medicación por la mañana, puede hacerlo con un sorbo de agua. No tome alcohol al menos 24 HORAS antes de la intervención y deje de fumar, si puede, desde este momento. 2.- El día de la intervención es imprescindible que venga acompañado por un familiar o alguna persona responsable. Una persona deberá acompañarlo durante las primeras 24 horas el postoperatorio. No conduzca ni al venir al Hospital ni por supuesto al volver a su domicilio. Puede utilizar un taxi o un vehículo privado. Es importante que tanga teléfono y que su domicilio no esté en un sitio difícilmente accesible (lugar alto sin ascensor o sitio apartado sin comunicación) 3.- Al venir al Hospital lleve ropa cómoda, zapatillas e incluso algunos útiles de aseo. No lleve joyas. Para evitar posibles infecciones deberá ducharse por la mañana, se lavará el cabello y no usará maquillaje ni laca de uñas. En la Unidad le serán retiradas las prótesis dentales, audífonos, gafas y lentillas antes de entrar a quirófano. 4. Es recomendable que no tome decisiones importantes de tipo legal o económico durante los días previos y posteriores a la intervención. Tómese un respiro. 5.- El día de la intervención es conveniente que traiga su medicación habitual, el DNI, la cartilla de la Seguridad Social. 206 Guía de Actuación en Cirugía Mayor Ambulatoria 6.- ESPECIALIDAD DE OFTALMOLOGÍA Sociedad Valenciana Oftalmología - 2001 APARTADO I Selección de patologías susceptibles de cirugía mayor ambulatoria • Cataratas. • Glaucomas. • Vías lagrimales. • Cirugía de anejos oculares. • Alguna cirugía de retina y vítreo (casos seleccionados) • Cirugía muscular (casos seleccionados) En cuanto a los protocolos pre y postquirúrgicos la sociedad de Oftalmología de la Comunidad Valenciana considera que dentro de una normas de calidad, deben respetarse los de cada hospital. 207 APARTADO II Informes de alta con recomendaciones RECOMENDACIONES PRE Y POSTQUIRÚRGICAS PARA LA INTERVENCIÓN DE CATARATAS Fecha de la Operación____________________de 2002 a las_____________horas. 15 días antes de la operación Lavar los ojos con Cilclar ® por la mañana y por la noche. El día de la intervención también hay que lavar los dos ojos con Cilclar ®. El día de la operación 1.- Dése una buena ducha o baño y lávese el pelo y la cara con champú. Lávese las manos antes de utilizar los colirios. 2.- Póngase las gotas indicadas en el ojo que se va a operar sólo el día de la operación: Tobradex ®, Cicloplégico ® y Fenilefrina ®. Una gota de cada frasco 2 horas antes de la operación y otra gota de cada frasco 1/2 hora antes de la operación. Espere 1 ó 2 minutos entre cada gota. Póngase las gotas sólo el día de la operación. 3.- Después de la operación se pondrá Tobradex ® una gota 3 veces al día durante tres semanas. 4.- Otras recomendaciones:______________________________________________ ___________________________________________________________________ ___________________________________________________________________ Fecha: Firma Oftalmólogo.: 208 Guía de Actuación en Cirugía Mayor Ambulatoria 7.- ESPECIALIDAD DE OTORRINOLARINGOLOGÍA Sociedad Valenciana Otorrinolaringología - 2002 APARTADO I Procedimientos susceptibles de CMA Todas las patologías que van a ser relacionadas tienen como alternativa la hospitalización de corta estancia (menor de 48 horas) OIDO Drenaje de hematoma o absceso del pabellón. Si por las condiciones del paciente se requiere anestesia general o vigilancia postoperatoria y la magnitud del procedimiento no exija que se sobrepasen los criterios de tiempo y recuperación del paciente. Patología de la piel del pabellón. Si por las condiciones del paciente se requiere anestesia general o vigilancia postoperatoria y la magnitud del procedimiento no exija que se sobrepasen los criterios de tiempo y recuperación del paciente. Pequeñas neoformaciones del pabellón. Si por las condiciones del paciente se requiere anestesia general o vigilancia postoperatoria y la magnitud de la plastia no exija que se sobrepasen los criterios de tiempo y recuperación del paciente. Apendices preauriculares. Si por las condiciones del paciente se requiere anestesia general o vigilancia postoperatoria y la magnitud del procedimiento, no exija que se sobrepasen los criterios de tiempo y recuperación del paciente. Patología quirúrgica del conducto auditivo externo. Si por las condiciones del paciente se requiere anestesia general o vigilancia postoperatoria y la magnitud de la plastia no exija que se sobrepasen los criterios de tiempo y recuperación del paciente. Miringotomías con o sin tubos de ventilación. Si por las condiciones del paciente se requiere anestesia general o vigilancia postoperatoria. 209 Miringoplastias en casos muy específicos. Si por las condiciones del paciente se requiere anestesia general o vigilancia postoperatoria y la magnitud del procedimiento, no exija que se sobrepasen los criterios de tiempo y recuperación del paciente. FOSAS NASALES y SENOS PARANASALES Cuerpos extraños y rinolitos. Si por las condiciones del paciente se requiere anestesia general o vigilancia postoperatoria. Septoplastias. En casos muy específicos. Siempre que no se prevea sobrepasar los criterios de tiempo y recuperación del paciente. Turbinoplastias y cauterizaciones de cornetes. Se verán facilitadas por la disponibilidad de tecnología que minimice la agresión quirúrgica. Biopsias endonasales. Punciones del seno maxilar. Si por las condiciones del paciente se requiere anestesia general o vigilancia postoperatoria. CIRUGÍA FACIAL Extirpación de tumores faciales en el área ORL. Que no requieran plastias extensas y no se prevea sobrepasar los criterios de tiempo y recuperación del paciente. Cirugía de los tumores labiales. Que no requieran plastias extensas y no se prevea sobrepasar los criterios de tiempo y recuperación del paciente. CIRUGÍA DE LA CAVIDAD ORAL y DE LA FARINGE Ránulas. Siempre que no se prevea sobrepasar los criterios de tiempo y recuperación del paciente. Tumoraciones de pequeño tamaño de la cavidad oral. Si por las condiciones del paciente se requiere anestesia general o vigilancia postoperatoria. Quistes de nasofaringe. Si por las condiciones del paciente se requiere anestesia general o vigilancia postoperatoria. 210 Guía de Actuación en Cirugía Mayor Ambulatoria Biopsias de nasofaringe. Si por las condiciones del paciente se requiere anestesia general o vigilancia postoperatoria. Videofibrosomnoscopia. Siempre que no se prevea sobrepasar los criterios de tiempo y recuperación del paciente. LARINGE y CUELLO Cirugía Endoscópica Laríngea Funcional. Siempre que no se prevea sobrepasar los criterios de tiempo y recuperación del paciente. Microlaringoscopia. Siempre que no se prevea sobrepasar los criterios de tiempo y recuperación del paciente. Laringobroncoscopias exploradoras. Siempre que no se prevea sobrepasar los criterios de tiempo y recuperación del paciente. La cirugía cervical no es aconsejable en la mayoría de los casos por el riesgo de sangrado postoperatorio diferido, que pueda producir un hematoma, un síndrome compresivo cervical y un compromiso de la vía aérea, por lo que se reserva a patologías menores que se realizarían de forma ambulante pero que las condiciones del paciente se requieran anestesia general o vigilancia postoperatoria. Adenectomías. Siempre que no se prevea sobrepasar los criterios de tiempo y recuperación del paciente. Cirugía de la piel cervical. Siempre que no se prevea sobrepasar los criterios de tiempo y recuperación del paciente. En la confección de este documento se han incluido los procedimientos en los que existe acuerdo. Este listado es orientativo en cuanto a la CMA que se puede realizar en los centros hospitalarios de nuestra comunidad. Bien entendido que no excluye otros procedimientos (*) que en algunos centros pueden ser llevados a cabo según el criterio de inclusión que cada servicio de ORL establezca. (*) Adenoidectomía, Amigdalectomía, Rinoplastia, Septoplastia, Estapedectomía, Uvulopalatoplastia... 211 APARTADO II Informe de alta con cuidados y alertas específicos. ADENOIDECTOMIA – AMIGDALECTOMIA Usted (o su familiar) padece una hipertrofia de vegetaciones adenoideas (vegetaciones). Para mejorar la respiración nasal y además evitar complicaciones, como las otitis, a usted (o a su familiar) se le va a practicar una ADENOIDECTOMÍA. Si además padece una enfermedad crónica de las amígdalas (o anginas), para evitar infecciones recurrentes que requerirían múltiples tratamientos antibióticos, a usted (o a su - familiar) se le va a practicar una AMIGDALECTOMÍA. Estas intervenciones requieren anestesia general y consisten en extirpar las amígdalas y/o las vegetaciones a través de la boca. RECOMENDACIONES POSTOPERATORIAS 1. - Alimentación - Durante los dos primeros días, tomará alimentos líquidos frescos (no fríos) y azucarados, como: leche, yogures, flanes y natillas, chicles, caramelos, gominolas. - Durante los cinco días siguientes, tomará una dicta blanda, tibia o fresca, que incluye los alimentos de los dos primeros días más tortilla francesa, purés, Sopas, cremas, etc. - Posteriormente, pasará, de forma progresiva, a una dieta normal y a partir del décimo día ya podrá tomar frutos secos y el pan fresco con corteza. - Si está intervenido de Adenoidectomía (vegetaciones) solamente, la dieta se normalizaría más rápidamente, en 3-4 días. 2.- Dolor - El dolor de garganta, dolor al tragar y dolor de oídos, son propios de la intervención y no deben preocupar, para evitarlo debe tomar PARACETAMOL (Dolo-stop, Gelocatil, Termalgín, Febrectal, Eferalgan, etc ) a la - dosis que se le indique en la hoja de alta que se adjunta. En caso de duda puede consultar con su médico de cabecera, NO DEBE TOMAR ASPIRINAS ni otros productos que contengan "Ácido Acetil-salicílico",o derivados, tales como MEJORAL, A.A.S., INYESPRIN ... 212 Guía de Actuación en Cirugía Mayor Ambulatoria 3.- Sangrado - Es posible que el paciente vomite sangre muy oscura dentro de las primeras 12 horas, después de la intervención, a consecuencia de la sangre deglutida durante la misma. Esto no es motivo de alarma. - En caso de vómitos repetidos de sangre oscura o de sangre roja (en cualquier momento), deberá acudir al Servicio de Urgencias de este Hospital. - Pregunte las dudas que tenga a la enfermera o al médico que le haya operado/a. - Le deseamos que tenga una recuperación rápida y satisfactoria Ante cualquier duda o complicación llame al hospital y pregunte por el Otorrinolaringólogo responsable de la UCSI o acuda al servicio de urgencias del hospital. 213 RECOMENDACIONES PARA LOS PACIENTES OPERADOS DE MICROCIRUGÍA ENDOLARINGEA Usted ha sido hoy operado/a de una MICROCIRUGÍA ENDOLARINGEA. Ésta es una intervención que se realiza a través de la boca, mediante un sofisticado y delicado instrumental para poder obtener una mayor precisión. No tendrá ninguna cicatriz visible. La molestia que va ha tener será dolor de garganta, para evitarlo tomará un comprimido de PARACETAMOL de 650 mg, (Dolo-stop®, Gelocatil®, Termalgín®, Febrectal®, Eferalgan®, etc ) cada 6 horas, durante las primeras 24 horas, que le dará la enfermera responsable de la UNIDAD DE CIRUGÍA SIN INGRESO. RECOMENDACIONES - Durante las próximas 48 horas es conveniente que coma una dieta blanda como flanes, tortillas, fruta, etc. - No tome bebidas alcohólicas y bajo ningún concepto debe fumar. - Es conveniente que hoy esté en casa acostado en la cama o en un sofá. - La recomendación más importante es que no haga esfuerzos al hablar, hable poco y no grite, durante al menos 15 días. - No olvide seguir las instrucciones de la hoja de Alta de la Unidad de Cirugía sin Ingreso que se le adjunta. Es necesario que avise a su médico en caso de: - Dolor excesivo que no cede con los analgésicos habituales - Sangrado - Fiebre de más de 38ºC - Si presenta dificultad para respirar acuda al servicio de urgencias del hospital. - Pregunte las dudas que tenga a la enfermera o al médico que lo ha operado/da. - Le deseamos que tenga una recuperación rápida y satisfactoria. Ante cualquier duda o complicación llame al hospital y pregunte por el Otorrinolaringólogo responsable de la UCSI o acuda al servicio de urgencias del hospital. 214 Guía de Actuación en Cirugía Mayor Ambulatoria RECOMENDACIONES PARA LOS PACIENTES OPERADOS DE MIRINGOPLASTIA Usted ha sido hoy operado/a de una MIRINGOPLASTIA. Ésta es una intervención que se realiza a través del conducto auditivo externo o a través de una incisión detrás de la oreja que será prácticamente invisible. La molestia que va ha tener será un moderado dolor, para evitarlo tomará un comprimido de PARACETAMOL de 650 mg, (Dolo-stop ®, Gelocatil ®, Termalgín ®, Febrectal ®, Eferalgan ®, etc ) cada 6 horas, durante las primeras 24 horas, que le dará la enfermera responsable de la UNIDAD DE CIRUGÍA SIN INGRESO. RECOMENDACIONES - Durante las próximas 48 horas es conveniente que coma una dieta blanda como flanes, tortillas, fruta, etc. - No tome bebidas alcohólicas y bajo ningún concepto debe fumar. Es conveniente que hoy esté en casa acostado en la cama o en un sofá. - No moje el vendaje hasta la revisión por el especialista. - Mantenga el vendaje hasta la revisión por el especialista. - No olvide seguir las instrucciones de la hoja de Alta de la Unidad de Cirugía sin Ingreso que se le adjunta. Es necesario que avise a su médico en caso de: - Dificultad para cerrar el ojo - Desviación de la boca - Dolor excesivo que no cede con los analgésicos habituales - Sangrado importante por el oído - Fiebre de más de 38ºC - Pregunte las dudas que tenga a la enfermera o al médico que lo ha operado/da. - Le deseamos que tenga una recuperación rápida y satisfactoria, Ante cualquier duda o complicación llame al hospital y pregunte por el Otorrinolaringólogo responsable de la UCSI o acuda al servicio de urgencias del hospital. 215 RECOMENDACIONES PARA LOS PACIENTES OPERADOS DE: SEPTOPLASTIA Usted ha sido hay operado/da de una SEPTOPLASTIA. Ésta es una intervención que se realiza para enderezar el tabique nasal, que le impedía respirar adecuadamente por la nariz y/o le producía dolor de cabeza y sinusitis frecuentes. La intervención ha sido realizada a través de una pequeña incisión en el interior de las fosas nasales, de forma que no tendrá ninguna cicatriz visible. Las molestias que va a tener, serán por llevar un taponamiento nasal, este taponamiento, lo llevará para evitar que sangre en las próximas horas. Le será retirado dentro de 24 o 48 horas. A partir del momento de su retirada usted comenzará a respirar casi normalmente, aunque no lo hará bien del todo, ya que los tejidos de la nariz estarán inflamados por la intervención, y posiblemente lleve unas láminas de silicona para mejorar el resultado. Es normal que note dolor de cabeza en las próximas horas, especialmente en la nariz, para evitarlo tomará un comprimido de PARACETAMOL, (Dolo-stop ®, Gelocatil ®, Termalgín ®, Febrectal ®, Eferalgan ®, etc) de 650 mgrs. Cada 6 horas durante las primeras 24 horas, que le dará la enfermera encargada de esta UNIDAD DE CIRUGIA SIN INGRESO. Para evitar una infección tomará los antibióticos que le indiquen en la hoja adjunta. No olvide seguir las instrucciones de la hoja de Alta de la Unidad de Cirugía sin Ingreso que se le adjunta. Es normal que el tiempo que lleve el taponamiento, que su nariz destile un líquido rojizo, más claro que la sangre. Este líquido es el resultado del lavado que las lágrimas y el moco nasal, que no se dejan de producir, realizan sobre el taponamiento. No es una hemorragia. Si ésta se hubiera producido, usted observaría un goteo de un líquido espeso y rojo intenso, probablemente desde una sola fosa nasal. En este caso deberá llamar al hospital para ponerse en contacto con el Otorrinolaringólogo que hoy se preocupa por los pacientes, que como usted han sido operados en la Unidad de Cirugía sin ingreso. También tendrá molestias en el labio superior, especialmente al sonreír, se le pasará en unas pocas semanas. Durante los próximos días debe realizar una actividad física moderada, hoy y mañana le recomendamos que esté semisentado/a o bien acostado/a en el sofá. No es conveniente que reciba visitas durante los primeros dos días, probablemente sólo le 216 Guía de Actuación en Cirugía Mayor Ambulatoria aumentaran el dolor de cabeza. Durante las primeras 48 horas debe comer una dieta blanda, y no demasiado caliente, como flanes, tortillas, purés, fruta, etc. No beba alcohol. No fume. Pregunte las dudas que tenga a la enfermera o al médico que lo ha operado/a. Le deseamos que tenga una recuperación rápida y satisfactoria Ante cualquier duda o complicación llame al hospital y pregunte por el Otorrinolaringólogo responsable de la UCSI o acuda al servicio de urgencias del hospital. 217 APARTADO III Otras informaciones complementarias CONSIDERACIONES QUE DESEA HACER CONSTAR LA SOCIEDAD VALENCIANA DE ORL La Cirugía Mayor Ambulatoria (CMA) y la Cirugía Sin Ingreso (CSI) son una alternativa de cuidados perioperatorios, tanto en nuestro ámbito, la Comunidad Valenciana, como en el resto del mundo, especialmente en EEUU y Reino Unido. La posibilidad de implantarla, o su implantación en un hospital merece el apoyo de nuestra Sociedad, ahora bien precisa de una serie de cambios y consideraciones imprescindibles a tener en cuenta. 1. Estructura adecuada. Sala especial o Unidad de Cirugía Sin Ingreso (UCSI) o UNIDAD DE CIRUGÍA AMBULATORIA (UCMA) o sala de readaptación al medio. Es recomendable que sea específica, diferente de la sala de hospitalización. Sus condiciones se han ido progresivamente delineando a través de la literatura y en España principalmente gracias al trabajo de la Asociación Española de Cirugía Mayor Ambulatoria (ASECMA). Un buen ejemplo de estructura lo tenemos en la realizada en el Hospital Universitario Dr.Peset de València. El uso de los quirófanos habituales en los casos en que los medios o la estructura hospitalaria lo exijan puede ser conveniente. Aunque no aumenta el riesgo para el paciente el uso de las salas habituales de hospitalización, no es aconsejable desde el punto de vista de la gestión de la sala y del éxito en las altas de la CMA-CSI. Es imprescindible que haya un especialista (ORL) responsable de la unidad cada día que se opera, con el fin de que pueda hacerse cargo del apoyo de los pacientes y de sus complicaciones, si se presentan, durante las primeras 24 horas. Debe ser diferente al ORL de guardia. 2. Criterios de inclusión sociales que debe cumplir el paciente, están claramente establecidos y no son objeto de este trabajo. 3. Criterios de inclusión Médicos o consideraciones relativas al estado general de salud del paciente. Estas variaran según el tipo de intervención a realizar y el estado general del paciente. La indicación e inclusión en la programación de cada paciente como subsidiario 218 Guía de Actuación en Cirugía Mayor Ambulatoria de CMA-CSI se realizará por el ORL, con la aceptación posterior del servicio de anestesia. 4. Existencia de un circuito de CMA o CSI. Este circuito se deberá adaptar a las condiciones de cada hospital. Siempre se deberán explicar las condiciones al paciente y será condición imprescindible la aceptación por su parte de esta modalidad de cuidado perioperatorio 5. Control de calidad del sistema. Es conveniente realizar una revisión periódica de las causas de ingreso y de las complicaciones en el interior de cada servicio. Es conveniente realizar un seguimiento de la utilización que hacen los pacientes de los servicios de salud, por no haber sido ingresados. Se recomienda la existencia de una comisión hospitalaria de CMA o Cirugía Sin Ingreso en cada centro, donde este representado cada servicio que la realice, el servicio de anestesia y la enfermería periquirúrgica. Es recomendable la realización de una encuesta telefónica a las 24 h. Selección de patologías susceptibles de CMA o CSI. Este es el tema más discutible y discutido, en nuestra especialidad. En España es muy reciente (años 80) la generalización del ingreso hospitalario a los pacientes intervenidos de amigdalectomía y/o adenoidectomía, hecho vivido por la comunidad ORL como un incremento franco de la calidad de nuestros tratamientos. El trabajo en la vía aérea superior compromete la seguridad del alta precoz en gran parte de los pacientes que intervenimos. Estos dos factores, son el mayor freno para el desarrollo de la CMA-CSI en nuestro medio, en todo caso, no se puede hablar en abstracto de cuales son las patologías susceptibles, sino que deben adaptarse según sus condiciones para cada hospital, cada servicio, cada médico y cada paciente. La selección de patologías debe realizarse en el interior de cada servicio de ORL, teniendo en cuenta las posibilidades de cada centro y en coordinación con el servicio de anestesia y la enfermería periquirúrgica. Es importante la relación anestesista cirujano. 6. No se puede forzar a un cirujano a realizar este tipo de cirugía sino que se debe estimular a los servicios o especialistas; al igual que es condición imprescindible la aceptación del paciente, es imprescindible la aceptación del ORL. Al mismo tiempo, ya que no se puede penalizar al paciente por no aceptar la CSI o CMA, no se puede penalizar al ORL que no la realiza. 7. Los consentimientos informados a utilizar es conveniente que sean los aprobados por la Sociedad Valenciana de Otorrinolaringología y Patología Cérvico-Facial 219 8. El modelo de informe de alta debe ser propuesto por cada servicio en coordinación con el servicio de anestesia y la enfermería periquirúrgica o con la comisión clínica de CSI o CMA de cada hospital si existe. Esto debe ser así dada la diversidad de programas informáticos que se han tenido que crear en los distintos hospitales y para mantener la uniformidad con el resto de altas del servicio con el fin de que se puedan analizar todas conjuntamente para una mejor gestión. El alta se dará a los pacientes que cumplan los criterios de enfermería, anestesia y ORL. El alta debe ser dada por un miembro del servicio de ORL en colaboración con el Servicio de Anestesiología. 9. La gestión y documentación de la UCMA o UCSI es conveniente que estén informatizadas. 10. La hospitalización de corta estancia es una buena alternativa para muchos procedimientos ORL. 220 Guía de Actuación en Cirugía Mayor Ambulatoria 8.- ESPECIALIDAD DE CIRUGÍA PEDIÁTRICA Sociedad Valenciana Pediatría – Sección Cirugía Pediátrica 2002 APARTADO I SELECCIÓN DE PROCEDIMIENTOS SUSCEPTIBLES DE CIRUGÍA MAYOR AMBULATORIA EN PEDIATRÍA CIRUGÍA GENERAL PEDIÁTRICA Y UROLÓGICA • Hernia inguinal • Hernia umbilical • Hernia epigástrica • Hidrocele • Endoscopia digestiva alta y baja • Polipectomía • Biopsia rectal • Exéresis de lesiones cutáneas y del tejido celular subcutáneo • Orejas procidentes • Exéresis / biopsias ganglionares • Retirada de catéteres centrales • Biopsia muscular y piel • Quiste de cola de ceja • Apéndices preauriculares • Fimosis • Criptorquidia • Hipospadias • Reflujo vésico-ureteral, tratamiento endoscópico CIRUGÍA MAXILOFACIAL • Frenillo lingual. • Frenillo labial. • Intervenciones sobre piezas dentarias. • Quistes mucosa bucal. 221 CIRUGÍA ORTOPÉDICA Y TRAUMATOLOGÍA • Dedos en resorte. • Retirada de osteosíntesis. OTORRINOLARINGOLOGÍA • Adenoidectomía/amigdalectomía. • Drenajes transtimpánicos. OFTALMOLOGÍA • Estrabismo (toxinas.) • Intervenciones sobre lacrimal. CRITERIOS DE INCLUSIÓN DE PACIENTES PEDIÁTRICOS • Dependientes del tipo de cirugía 1.2.3.4.- Procedimientos quirúrgicos de corta duración. Mínimo riesgo quirúrgico y anestésico. No deben conllevar la apertura de cavidades ni pérdidas hemáticas significativas. Cuidados mínimos y podrán ser realizados por los padres. • Dependientes del paciente 1.- Niños mayores de 1 año de edad. 2.- Estado de salud: ASA I o II. 3.- Ausencia de alergias medicamentosas. ausencia de enfermedades previas relevantes. 4.- Ausencia de antecedentes personales y familiares de enfermedad metabólica, neuromuscular, hemorrágica, malformaciones fenotípicas o accidente anestésico familiar. 5.- Domicilio a menos de 1 hora del hospital. 6.- Vehículo propio. 7.- Teléfono. 8.- Aceptación de los padres. 9.- Entorno social adecuado. 222 Guía de Actuación en Cirugía Mayor Ambulatoria INFORMACIÓN A LOS PADRES Este Hospital tiene habilitado un programa de hospitalización quirúrgica de Cirugía Ambulatoria Pediátrica. Su hijo va a ser intervenido quirúrgicamente, y dadas sus características, es idóneo para formar parte de dicho programa. En términos generales, consiste en lograr que el niño sufra el mínimo impacto traumático y psicológico que toda estancia hospitalaria lleva consigo, al permanecer en el Hospital solamente el tiempo estrictamente preciso, disminuyendo la ansiedad que supone la separación del entorno familiar. Para ello tenemos previsto el siguiente programa: 1.- Ingreso en Unidad de Cirugía sin Ingreso unas horas antes de su intervención. Su hijo/a estará acompañado por uno de ustedes (padre, madre, o familiar a su cargo) hasta el momento del traslado al quirófano y podrá venir al hospital con su juguete preferido. Previamente deberá seguir escrupulosamente las instrucciones preoperatorias que le adjuntamos. 2.- Se realizará la intervención quirúrgica en el menor período de tiempo posible desde su ingreso. 3.- Concluída la intervención quirúrgica programada, el niño/a pasará a sala, en donde acompañado por sus padres, recibirá las atenciones adecuadas por parte de personal sanitario especializado. 4.- Transcurridas unas horas, si el estado del niño/a lo permite, será dado de alta hospitalaria. El médico le adjuntará un Informe Clínico (provisional o definitivo) explicándole todas las instrucciones de manejo en su domicilio. 5.- Una vez en su casa deberá seguir las instrucciones postoperatorias que se le proporcionan y acudirá a la Consulta Externa en la fecha indicada. 223 INSTRUCCIONES PREOPERATORIAS LAS SIGUIENTES INSTRUCCIONES SON DE EXTREMA IMPORTANCIA, LE ROGAMOS LAS LEA ATENTAMENTE Y SÍGALAS CON EXACTITUD El niños/a NO deberá COMER NADA, desde la media noche (24:00) del día anterior de la intervención. 1.- NO deberá ingerir LÍQUIDOS, ni siquiera agua en las seis horas previas al ingreso. 2.- Deberá ser bañado antes de acudir al hospital con el objeto de procurar una buena limpieza de piel y evitar el posible riesgo de infecciones. 3.- Le rogamos siga todos los trámites burocráticos preliminares (Ingreso) que le han sido indicados por el personal del Hospital. ¡ No dude en preguntar cualquier duda que tenga al respecto!. 4.- Comunique al personal del Hospital cualquier alteración en el estado general de su hijo/a (fiebre, erupciones, diarrea, etc.,). Esta información puede trasmitirla en el momento del ingreso o bien el día anterior telefónicamente (llamando a la consulta a la que pertenezca). Todo ello supondrá evitar las molestias que le ocasionaría la cancelación de la intervención de su hijo. VAMOS A INTENTAR HACER SU ESTANCIA LO MÁS GRATA POSIBLE Para cualquier duda o problema, no dude en contactar con el Hospital, teléfono y extensión del Servicio o Especialidad al que pertenezca. 224 Guía de Actuación en Cirugía Mayor Ambulatoria CONSENTIMIENTO INFORMADO D./Dª___________________________________________ en calidad de _______________________ del paciente D/Dª_____________________________________________________________________ con DNI________________________ Manifiesta voluntariamente que el equipo médico-asistencial (Drs._________________________) me ha informado que el procedimiento adecuado para llegar al diagnóstico de mi enfermedad es la práctica de____________________________________________ y me ha explicado resumidamente que consiste en ________________________________________ siendo la impresión diagnóstica_________________________________________________________ y que se necesita para su tratamiento la aplicación / intervención_____________________________ que consiste en_______________________________________________________________________ ____________________________________________________________________________________ y la posibilidad de recibir transfusión de sangre y/o derivados. También se me han explicado los beneficios esperables y los riesgos más frecuentes o complicaciones que pueden presentarse__________________________________________________________ ____________________________________________________________________________________ ___________________________________y las alternativas diagnósticas y/o terapéuticas para mi caso, que consisten en ________________________________________________________________ ____________________________________________________________________________________ ____________________________________________________________________________________ Esta información me ha sido dada de manera comprensible y me han contestado a todas las preguntas que he hecho. Igualmente se me ha informado que todo el procedimiento se hará en la Unidad de Cirugía sin Ingreso (UCSI), que difiere de la hospitalización tradicional en que por la naturaleza de mi proceso, la actuación diagnóstico-terapéutica a realizar se prevé que tendrá una rápida recuperación y podré volver a mi domicilio en el mismo día. Por tanto, una vez valorada la conveniencia de realizar el citado procedimiento diagnóstico-terapéutico declaro que la información recibida ha sido satisfactoria y autorizo al equipo médico para que lleve a término la exploración/ tratamiento/intervención/transfusión propuestos, así como las ampliaciones o modificaciones que puedan plantearse en la ejecución del referido acto médico. ________________, a _________________ de __________________________de 20________ Firma del paciente Firma del médico Firma del testigo DNI Nombre, apellidos y nº. Col. DNI 225 REVOCACIÓN Nombre D./Dª._______________________________________________________________________ en presencia del testigo_________________________________________DNI________________ revoco la autorización arriba señalada. Firma del testigo Valencia, a____________________de______________________de 200______________ 226 Guía de Actuación en Cirugía Mayor Ambulatoria APARTADO I INFORMES DE ALTA Y RECOMENDACIONES FECHA INTERVENCIÓN:______________/__________________/__________________ DIAGNÓSTICO/S:_____________________________________________________________________ ____________________________________________________________________________________ PROCEDIMIENTO/S:__________________________________________________________________ _____________________________________________________________________________________ EVOLUCIÓN:_________________________________________________________________________ ____________________________________________________________________________________ ____________________________________________________________________________________ ____________________________________________________________________________________ RECOMENDACIONES ESPECÍFICAS:____________________________________________________ ____________________________________________________________________________________ ____________________________________________________________________________________ ____________________________________________________________________________________ ____________________________________________________________________________________ EN CASO DE DOLOR PUEDE ADMINISTRARLE:__________________________________________ ____________________________________________________________________________________ ____________________________________________________________________________________ ____________________________________________________________________________________ REVISIONES: CONSULTAS EXTERNAS DE 1.- Retirar puntos el día_____________de______________de 200________a las___________horas. 2.- Control clínico el día_____________de______________de 200________a las___________horas. 3.- No precisa más revisiones (Control por su Pediatra/Especialista de zona) 4.- Telefoneará al nº__________________para solicitar revisión. Por el servicio quirúrgico Por el servicio de anestesia FDO.: DR.: DR.: Firma Firma 227 RECOMENDACIONES POSTOPERATORIAS GENERALES Su hijo/a ha sido intervenido de (_______________) por lo que les ruego sigan las siguientes recomendaciones que les detallamos a continuación con el objeto de que lleve un postoperatorio confortable. 1.- CUIDADOS DE LA HERIDA Usted puede DUCHAR a su hijo/a. En caso de llevar apósito trasparente adhesivo no es necesario curar la herida a no ser que por cualquier motivo dicho apósito se hubiese despegado. Si precisa curarla deberá poner un apósito nuevo previa aplicación de un antiséptico (Povidona yodada) con una pequeña gasa o torunda. 2.- DOLOR El dolor de la herida es normal los primeros días, pudiendo aumentar con la tos o los movimientos. Durante las primeras 24 horas le administrarán los analgésicos que le han indicado cada 6-8 horas. A partir del 2º día sólo en caso de que persista el dolor. 3.- FIEBRE El niño puede tener alguna décima (no superior a 38) en las primeras 48 horas. En caso de presentar una temperatura superior, contacte con el Hospital. 4.- ALIMENTACIÓN El primer día seguirá tolerancia oral con líquidos (agua, zumos) sin forzar y si tolera bien y no presenta vómitos, puede continuar con una dieta blanda que estará constituida por: caldos, purés, yogourth, leche. Al día siguiente podrá instaurar una alimentación normal con una dieta similar a la que llevaba antes de la intervención. 5.- Debe continuar tomando su medicación habitual, salvo que el Cirujano o el Anestesista le indiquen otra cosa. 6.- REPOSO El día de la intervención y el siguiente, guardará reposo en cama. A partir de ese día y hasta volver a la consulta, mantendrá reposo relativo. 7.- LLAME AL HOSPITAL O ACUDA A L SERVICIO DE URGENCIAS EN CASO DE • Sangrado importante o supuración de la herida. • Fiebre mayor de 38,5 º C, escalofríos durante más de 24 horas. • Si no ha tolerado nada por boca o lo ha vomitado todo durante más de 24 horas. 228 Guía de Actuación en Cirugía Mayor Ambulatoria ANTE CUALQUIER DUDA O EVENTUALIDAD LLAME A LA UNIDAD DE CIRUGÍA SIN INGRESO O ACUDA AL SERVICIO DE URGENCIAS DEL HOSPITAL Servicio de Urgencias UCSI (Tel.:_______________________extensión____________). (Tel.:_______________________extensión____________). 229 9.- ESPECIALIDAD DE UROLOGÍA Sociedad Valenciana Urología – 2002 APARTADO I SELECCIÓN DE PATOLOGÍAS Y PROCEDIMIENTOS SUSCEPTIBLES DE CIRUGÍA MAYOR AMBULATORIA EN UROLOGÍA PATOLOGÍA INGUINO-ESCROTAL • Orquidopexia • Orquiectomía simple y radical • Epididectomía • Colocación prótesis testicular • Biopsia testicular • Cura quirúrgica del hidrocele • Cura quirúrgica del varicocele • Cura quirúrgica del quiste de cordón • Cura quirúrgica de la persistencia del conducto peritoneo-vaginal PATOLOGÍA PENEANA • Meatoplastia • Circuncisión en pediatría • Tratamiento del incurvación peneana mediante plicatura albuginea • Penectomía parcial (casos seleccionados) • Cirugía de la fuga venosa peneana PROCEDIMIENTOS PERCUTANEOS • Nefrostomía percutánea • Punción quistes simples renales • Biopsia renal • Biopsia prostática perineal • Litotricia extracorporea (LEOC) 230 Guía de Actuación en Cirugía Mayor Ambulatoria PROCEDIMIENTOS ENDOSCÓPICOS • Uretrotomía endoscópica (casos seleccionados) • Incisión endoscópica prostática (casos seleccionados) • RTU vesical (casos seleccionados) • Biopsia vesical múltiple normalizada • Colocación de stents uretrales • Colocación y retirada de stents ureterales • Ureteroscopia • Litotricia ureteral endoscópica (casos seleccionados) UROGINECOLOGÍA • Cirugía de la carúncula uretral • Determinadas técnicas para la corrección de la incontinencia urinaria de esfuerzo OTROS • Cistostomía suprapúbica (talla hipogástrica). 231 APARTADO II INFORME DE ALTA Y CON CUIDADOS Y ALERTAS ESPECÍFICOS 1.- INFORME DE ALTA Apellidos______________________________________________Nombre_______________________ Nº Historia___________________Sexo________________Fecha de Nacimiento_________________ Domicilio_________________________________________Teléfono/s__________________________ Población_________________________________________Código postal_______________________ Antecedentes:________________________________________________________________________ ____________________________________________________________________________________ ____________________________________________________________________________________ Diagnósticos:________________________________________________________________________ ____________________________________________________________________________________ ____________________________________________________________________________________ Procedimientos:______________________________________________________________________ ____________________________________________________________________________________ Anestesia:___________________________________________________________________ Evaluación postoperatoria: Estado general__________________Dolor____________Portador de sonda_____________ Suspensorio__________________________________________________________________ Deambulación____________________________Alimentación________________________Herida___ ____________________________________________________________________ Tratamiento domiciliario:_______________________________________________________________ ____________________________________________________________________________________ ____________________________________________________________________________________ ____________________________________________________________________________________ Fecha de revisión en consulta_______________________Hora_______________Dr_______________ Urólogo Dr____________________________ Anestesista Dr________________________ Firma: Firma: Fecha del alta 232 Guía de Actuación en Cirugía Mayor Ambulatoria 2.-RECOMENDACIONES • Cuidados generales de la herida: - Debe ducharse diariamente, aunque se moje la herida. - Después retire el apósito de la herida y séquela con gasas limpias - Aplique povidona yodada, y cúbrala de nuevo con gasas limpias. Es posible un ligero sangrado los primeros días tras la intervención, durante la cura o con el roce. • El dolor es normal los primeros días, pudiendo aumentar con la tos, los esfuerzos o los movimientos. Por ello debe tomar los calmantes prescritos. • La movilización precoz (caminar por casa) es conveniente. Procure dar cortos paseos, evitando estar la mayor parte del tiempo acostado o sentado. • La alimentación debe ser progresiva: el primer día líquida (agua, zumos, caldo). Si la tolera bien, el siguiente blanda (purés, sémolas, queso blanco, jamón cocido) y el tercero ya normal. Es conveniente en cualquier caso la ingesta hídrica abundante. • Debe continuar con su medicación habitual salvo que expresamente se le indique alguna modificación. • Caso de requerir sonda uretral, se le instruirá en sus cuidados, limpieza y manejo, así como el lugar y día previstos para su retirada. Evite los tirones de sonda y lleve siempre conectada la bolsa de diuresis. Es posible que inicialmente observe una ligera hematuria (orina mezclada con sangre) que puede aumentar con los esfuerzos o el movimiento. Tiende a ceder espontáneamente o con la ingesta hídrica abundante por lo que no debe alarmarse. Si no sale orina por la sonda y experimenta dolor intenso en el bajo vientre, acuda a urgencias. • Debe evitar: 1. Hacer esfuerzos violentos (cargar peso, deporte) 2. Conducir vehículos 3. Hábitos tóxicos (tabaco, alcohol…) 4. El estreñimiento (puede ayudarse de laxantes) • Llame al Hospital (Tfo_____________________) o a la unidad de Cirugía Mayor Ambulatoria (Tfo_____________________) o acuda a Urgencias en caso de: - Hemorragia o sangrado por la herida o al orinar en cantidad importante y/o persistente - Fiebre de 38º o superior - Dolor intenso que no calma con la medicación indicada - Salida de pus por la herida - Cualquier otra duda o complicación que se plantee. 233 Guía de Actuación en Cirugía Mayor Ambulatoria 6. ENCUESTA DE SEGUIMIENTO DEL DOLOR Y DE SATISFACCIÓN 235 ENCUESTA DEL DOLOR Sociedad Valenciana de Anestesiología, Reanimación y Tratamiento del Dolor Una de las principales formas de controlar la calidad de los procesos en CA es realizando la llamada telefónica postoperatoria. Una vez que el paciente es dado de alta hospitalaria es fundamental conocer la evolución en su domicilio y cómo afronta las alteraciones derivadas de la cirugía y la anestesia. Se puede disponer de un Servicio de Hospitalización Domiciliaria para aquellos pacientes o familias que necesiten de un apoyo especial. La encuesta telefónica suele ofrecer seguridad y confianza; se puede conocer el grado de satisfacción y detectar de forma precoz cualquier complicación. Suele evitar que el paciente acuda a urgencias por causas banales como un pequeño manchado del apósito, estreñimiento postoperatorio, ansiedad producida por el taponamiento nasal en septoplastias, etc. (1,2) Determinados procesos serán subsidiarios obligatoriamente de control telefónico. Especialmente sensibles van a ser las patologías que estén empezando a ser candidatas CMA. Para algunas de ellas, cuyo dolor postoperatorio se espera más intenso (herniorrafias, patología de COT, laparoscopias, septoplastias, etc.) sería recomendable que el personal de enfermería o el anestesiólogo encargado de las altas les instruyera en la Escala Analógico-Visual (EAV). De este modo se podrá evolucionar el grado de dolor postoperatorio y reajustar, si fuera necesario, la pauta analgésica por teléfono. La pauta podría consistir en hacer una llamada de control a las 3–5 horas después del alta y según el estado del paciente, otra a las 24 horas, comparando el nivel de confort, la EAV, el estado del apósito, tolerancia, ingesta, diuresis y movimiento intestinal.(3,4) Determinados pacientes por su entorno social, patología concomitante, nivel intelectual o grado de ansiedad serán asimismo candidatos al control telefónico en las primeras horas después del alta y/o a las 24 horas. BIBLIOGRAFÍA 1.- MARTÍN FERNÁNDEZ J, CUBERO A, PADILLA D, LÓPEZ A, PARDO R, RAMIA J M, et al. En Control de calidad y seguimiento postoperatorio en cirugía mayor ambulatoria. Cir Esp, 1997; 62 p. 386-391. 236 Guía de Actuación en Cirugía Mayor Ambulatoria 2.- HIDALGO PASCUAL M, CASTELLÓN PAVÓN C, EYMAR HERMOSO J L. Control postoperatorio en CMA. En Porrero JL. Cirugía Mayor Ambulatoria. Manual práctico. Madrid: Doyma 1999; p. 143-150. 3.- TORRES MORERA L M, CALDERÓN SEOANE E, FUENTES RODRÍGUEZ R. Analgesia postoperatoria en CMA. En: Porrero JL. Cirugía Mayor Ambulatoria. Manual práctico. Madrid: Doyma 1999; p. 125-142. 4.- LAZA ALONSO A M. Enfermería en las UCMAs. Cuidar en todo el proceso quirúrgico. En Porrero JL. Cirugía Mayor Ambulatoria. Manual práctico. Madrid: Doyma 1999; p. 151-162 237 CONTROL TELEFÓNICO. ENCUESTA LAS 24 HORAS Encuesta Telefónica a las 24 horas tras Cirugía Mayor Ambulatoria Fecha:________________________________________ Apellidos______________________________________Nombre________________________________ Nº Historia__________________Sexo____________ Fecha Nacimiento_________________________ Domicilio_____________________________________________Teléfono________________________ Población_____________________________________________Código Postal___________________ Persona que contesta__________________________________________________________________ 1. ¿Cómo se encuentra? Bien Regular 2. ¿Ha tenido dolor? SI NO 3. ¿Ha sangrado? SI NO 4. ¿Ha tenido fiebre? SI NO 5. ¿Ha tenido náuseas? SI NO 6. ¿Ha tenido vómitos? SI NO 7. ¿Ha tolerado bien la comida? SI NO 8. ¿Ha tenido dificultad para orinar? SI NO 9. ¿Ha defecado? SI NO 10. ¿Ha tomado la medicación tal y como se le indicó? Mal (Intenso Leve) SI NO SI NO 11. ¿Tuvo necesidad de llamar al hospital o acudir a urgencias o llamar al médico de cabecera por algún problema relacionado con la intervención? 12. ¿Quiere añadir algo?________________________________________________________________ ____________________________________________________________________________________ 238 Guía de Actuación en Cirugía Mayor Ambulatoria ENCUESTA DE SATISFACCIÓN Subsecretaria para la Agencia Valenciana de la Salud Los programas de ambulatorización de procedimientos, especialmente los quirúrgicos y diagnóstico-terapéuticos invasivos que el paciente percibe como de mayor gravedad, deben llevarse a cabo con especial esmero en los aspectos del cuidado y trato a los pacientes. Con ello, se intenta evitar la falsa sensación que el paciente puede experimentar de acceso incompleto a los recursos de hospitalización. Aquí, la humanización de la asistencia cumple un papel todavía más importante, si cabe. La peculiaridad de estos programas, nos obligan a mantenernos muy alertas, en los cuidados y arropamiento que brindamos a los pacientes, y en como lo perciben ellos. Por ello, es necesario la realización de encuestas de satisfacción SIEMPRE Y A TODOS LOS PACIENTES que se someten al programa, de manera que nos permita detectar cualquier fallo o error en el circuito. Debe tenerse en cuenta, especialmente en los hospitales de cierto tamaño, que son muchos los profesionales que participan en las distintas fases del circuito: información preoperatoria, anestésica, quirúrgica y social en la consulta externa, información en la llamada preoperatoria y recepción del paciente el día de la intervención, cuidados perioperatorios, informaciones durante la intervención, al alta y la encuesta a las 24 horas. Este es uno de los motivos fundamentales que obliga a llevar un seguimiento permanente de dicho circuito y de cómo lo percibe el paciente, mediante encuestas de satisfacción. 239 Encuesta de Satisfacción (Ha realizar por el paciente una vez dada la información del alta) Fecha:________________________________________ Apellidos_________________________________________________Nombre_____________________ Nº_______________________Historia________________________________Sexo________________ Fecha Nacimiento______________________________________ Domicilio______________________________________________Teléfono_______________________ Población______________________________________________Código Postal__________________ Persona que contesta__________________________________________________________________ 1. La información previa a la intervención le pareció: Buena Regular Insuficiente 2. Durante la estancia en el hospital, como le han parecido los siguientes aspectos: - Trato y cuidados de los profesionales que le han atendido Muy Bueno Suficiente Inadecuado - Comunicación y accesibilidad entre usted, su acompañante y los profesionales que les atienden. Muy Bueno Suficiente Inadecuado - El ambiente y confort de la sala de recuperación. Muy Bueno Suficiente Inadecuado 3. CUANDO LE HAN DADO EL ALTA: - La información que le han trasmitido y le dado por escrito le parece Muy Buena Suficiente Poco clara - Ha podido aclarar y entender finalmente todas las dudas de las instrucciones. ¿Qué opinión le merece? Muy Buena Suficiente 240 Inadecuada Guía de Actuación en Cirugía Mayor Ambulatoria 4. Globalmente, ¿está satisfecho/a de la atención recibida? Mucho Regular 5. ¿Volvería a someterse a una intervención de forma ambulatoria? SI NO 6. Puede realizar las observaciones que desee. 241 Descontento/a ÍNDICE DE AUTORES Y COLABORADORES: • Aguiló, Javier. Jefe de Servicio Cirugía General y Digestiva. Hospital de Xàtiva. • Alamar, A. Adjunto Servicio de Otorrinolaringología. Hospital Universitario La Fe. • Barberá, Manuel. Jefe de Servicio Anestesia y Reanimación. Hospital Dr. Peset. Presidente S. V. Anestesia y Reanimación. • Blázquez, Juan. Adjunto Servicio de Otorrinolaringología. H. Universitario S. Juan de Alicante. • Colomer, Francisco. Adjunto Servicio de Urologia. Hospital General Universitario de Valencia. Presidente de la Asociación Valenciana de Urología. • Carbonell, Amparo. DUE, UCSI Hospital de Xàtiva. • Carmona, Francisco. Presidente Sociedad Valenciana de Cirugía Maxilofacial. • Carmona, Juan. Jefe de Servicio Anestesiología. Hospital Marina Alta. Denia. • Crespo, Concepción. Jefe del Servicio de Otorrinolaringología. H. Universitario S. Juan de Alicante. • Dalmau, José. Adjunto Servicio de Otorrinolaringología. H. Dr. Peset Valencia. • De La Morena, Eduardo. Jefe de Servicio Cirugía General y Digestiva. Hospital Marina Alta. Denia. • Ferrer, José Vicente. Cirujano General y Digestivo. Coordinador CMA. Conselleria de Sanitat. • García, Roberto. Adjunto Servicio de Anestesia y Reanimación. UCMA - Hospital General de Valencia. • González, Michol. Directora Médico. H. Cruces de Bilbao. • Gras, Jr. Jefe Seccion Servicio de Otorrinolaringología. Hospital General de Alicante. • Hernández, Hilario. Jefe de Sección del Servicio de Anestesia y Reanimación. Coordinador UCSI. Hospital General de Elx. • Infante, E. Jefe Seccion Servicio de Otorrinolaringología. Hospital General de Elx. • Ladrón de Guevara, José Manuel. Director Médico. Hospital de Bidasoa. Hondarribia. Guipuzkoa. • Lobato, Juan José. Jefe de Servicio del Hospital General de Alicante. • López, Emilio. Adjunto Servicio de Urología del Hospital General Universitario de Valencia. Secretario Asociación de Urología de la Comunidad Valenciana. • Lopez Estudillo, Rosario. Adjunto Anestesiología. UCSO Hospital Universitario Dr. Peset. • Lluna, Javier. Coordinador UCSI Pediatrica. Hospital Infantil La Fe. • Madrid, Valentin. Adjunto Anestesiología. Hospital Marina Alta. Denia. 243 • Marco, Marina. Jefa de Servicio de Oftalmología. Hospital Clínico de Valencia. Presidenta S.V. Oftalmología. • Marin, Juan. Presidente Comité Cientifico, Asociación Española de Cirugía Mayor Ambulatoria. • Martínez, Juan Carlos. Jefe de Servicio de Ginecología y Obstetricia. Hospital General de Alicante. • Martínez, Lucía. Adjunta del Servicio de Oftalmología. Hospital Lluis Alcanyís de Xátiva. • Martínez, Vicente. Jefe de Servicio de Anestesia. Hospital San Fco. de Borja. Gandia. • Monleón, Fco. Javier. Jefe de Servicio de Ginecologia y Obstetricia. Hospital Maternal la Fe. Presidente de la Sociedad Valenciana de Ginecología y Obstetricia. • Morera, C. Jefe de Servicio de Otorrinolaringología. Hospital Universitario la Fe. • Moro, Blanca. Jefa de Servicio Anestesia y Reanimación. Coordinador UCSI. Hospital Lluís Alcanyis (Xátiva). • Nohales, Francisco. Jefe de Servicio de Ginecología y Obstetricia. Hospital S. Fco. de Borja (Gandía). • Oltra, Daniel. Adjunto del Servicio de Ginecología y Obstetricia. Hospital Maternal La Fe. • Ortiz, Eduardo. Presidente Sociedad Valenciana de Angiología y Cirugía Vascular. • Pardo, Juan Francisco. Adjunto del Servicio de Ginecología y Obstetricia. Hospital Universitario Dr. Peset. • Pellicer, Antonio. Catedrático de Ginecología y Obstetricia. Jefe de Servicio. Hospital Universitario Dr. Peset. • Perales, Asunción. Directora de Asistencia Sanitaria de Zona (especializada). Conselleria de Sanitat. • Pérez, Tomás. Jefe del Servicio de Otorrinolaringología. H. Lluís Alcanyís, Xátiva). • Pinos, J. Adjunto del Servicio de Oftalmología. Hospital General de Valencia. • Polo, Alfonso. Jefe de Servicio Urologia, Hospital de Xàtiva. • Porrero, José Luís. Jefe de Sª Cirugía General y Digestiva. Hospital Gregorio Marañón-Cantoblanco. Madrid. • Portacell, Tomás. Cirujano Maxilofacial. Presidente electo de la Sociedad Valenciana de Cirugía Maxilofacial. • Puig, José Manuel. Arquitecto. Subsecretaría para los Recursos de Sanidad. Conselleria de Sanitat. • Ribes, Julio. Coordinador Servicio de Traumatología y Ortopedia. Hospital de la Ribera. Alcira. Secretario Sotocav. • Ruiz, Juan. Jefe de Servicio Cirugía General y Digestiva. Hospital Arnau de Vilanova. 244 • Sanahuja, Angel. Adjunto Servicio de Cirugía General y Digestiva. UCMA Hospital Malvarrosa de valencia. • Silla, Juan. Coordinador Anestesiología. UCMA Hospital Malvarrosa de Valencia. • Sánchez, Francisco. Jefe del Servicio de Traumatología y Ortopedia. Hospital Luís Alcanyís-Xátiva. • Sancho, Salvador. Jefe de Servicio Cirugía General y Digestiva. Hospital La Fe. Presidente S.V. Cirugía General y Digestiva. • Sanjuan, Carlos. Jefe de Servicio de Urología del H. Dr. Peset. • Talavera, José. Jefe de Servicio de Otorrinolaringología. Hospital General de Alicante. Presidente de la Sociedad Valencia de ORL. • Tejerina, Eugenio. Director Hospital Malvarrosa. • Tirado, Juan José. Presidente Colegio Oficial de Enfermería de Valencia. • Tomas, Javier. Adjunto Anestesiología. Hospital Universitario La Fe. • Tramoyeres, Alfredo. Jefe de Servicio de Urología. Hospital Arnau de Vilanova. • Vila Juan José. Adjunto Cirugía Pediátrica. Hospital Infantil La Fe. Vocal Seccion de Cirugia Pediátrica. Sociedad Valenciana de Pediatría. • Villa, Miguel. Adjunto Anestesiología. UCMA Hospital General Universitario de Valencia. • Viel, Jose Manuel. Jefe del Servicio de Otorrinolaringología. Hospital San Fco. de Borja, Gandía. • Viñoles, Juan. Adjunto Servicio de Anestesia y Reanimación. Coordinador UCSI. Hospital Dr. Peset. Servicio de Anestesia. • Zaragozá, Cristobal. Jefe de la UCMA. Hospital General Universitario. Valencia. • Zuzuarregui, Juan Carlos. Jefe Clínico del Servicio de Traumatología y Ortopedia. Hospital Malvarrosa. 245 ÍNDICE DE ABREVIATURAS AP: Asistencia Primaria ASA: American Society of Anesthesiologist (Criterios de riesgo anestésico) ASECMA: Asociación Española de Cirugía Mayor Ambulatoria CMA: Cirugía Mayor Ambulatoria EE.II.: Extremidades Inferiores EE.SS.: ExtremidadesSuperiores EM: Estancia Media EVES: Escuela Valenciana Estudios para la Salud HDM-Q: Hospital de Día Médico-Quirúrgico IAAS: International Association Ambulatory Surgery ILT: Incapacidad Laboral Transitoria MIR: Médico Interno Residente O.M.S.: Organización Mundial de la Salud PADSS: Post-Anesthesia Dischange Scoring Sistem. SRM: Sala de Readaptación al Medio UCE: Unidad Corta Estancia UCH: Unidad Complejidad Hospitalaria UCMA: Unidad de Cirugía Mayor Ambulatoria UCSI: Unidad Cirugía Sin ingreso UDCA: Unidad Documentación Clínica y Admisión URPA: Unidad Reanimación Postoperatoria Aguda 246 Sèrie M (Manuals) nº 34