6.2. clase_los sistemas de pago
Anuncio

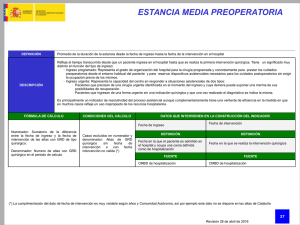
19/05/2011 6.2. Los Sistemas de Pago Hay 2 extremos: 1. El pago prospectivo. 1.1. En el caso de pago a hospitales se suele denominar PPS (viene de Prospective payment System, lo ha iniciado el Gobierno Americano cuando pagaba a los hospitales por los pacientes en Medicare, 1983). 1.2. En el caso de pago a médicos se suele llamar pago capitativo. Los casos más puros son sin ajustes por las características de los pacientes. Sin embargo lo normal en el caso del hospital es que se ajuste por las características del paciente y por diagnóstico (GRD – grupo relacionado de diagnostico). Propiedades: a) El prestador de servicios soporta todo el riesgo financiero derivado de la variabilidad en los costes de tratamiento de distintos pacientes. b) Como el pago es fijo, incentiva al ahorro ya que lo que sobre constituye beneficio del prestador de servicios. c) Como el pago es fijo incentiva a la selección de pacientes (i.e. selección de riesgos) ya que al prestador le interesa tratar a los “más baratos” es decir los Matilde P.pacientes Machado Universidad Carlos III pacientes de Madrid más sanos. 1 Los Sistemas Sanitarios 2. El pago retrospectivo o por acto: 2.1. En el caso de los hospitales, el hospital presentaría la factura al estado (en el caso de pacientes Medicare, el hospital presentaría la factura al Estado Americano de los gastos incurridos con los pacientes cubiertos por Medicare), y el Estado reembolsaría el hospital en la totalidad independientemente si los gastos son altos o bajos, eficientes o ineficientes. Antes de introducir el pago prospectivo, el Estado Americano pagaba la factura que le mandaba el hospital. 2.2. En el caso de los médicos es el pago por acto. Propiedades: – – – El prestador de servicios no incurre en ningún riesgo. El riesgo financiero derivado de la variabilidad en los costes de tratamiento de distintos pacientes lo soporta la entidad financiera. Como el pago depende del coste, no hay incentivo al ahorro por parte del prestador de servicios. Como el pago depende del coste, no hay incentivo a la selección de pacientes (i.e. selección de riesgos) El optimo será una combinación del pago retrospectivo y prospectivo. Matilde P. Machado Universidad Carlos III de Madrid 2 1 19/05/2011 Los Sistemas Sanitarios Hay básicamente 3 formas de pago a médicos: • Pago por servicio/acto – es más retrospectivo a pesar de que si es un fijo por el tipo de servicio independiente de la variabilidad en costes tiene alguna componente prospectiva. En algunos casos no es fijo, por ejemplo los dentistas cobran distintos precio por tipo de servicio. Cuando el pago es por servicio/acto, los médicos tienen incentivos a aumentar el nº de servicios prestados (inducir demanda). • Pago por salario fijo • Pago capitativo – prospectivo, el médico recibe una cantidad fija por cada paciente en su lista independientemente de la cantidad de servicios que preste a cada uno de ellos. Para aumentar su renta el médico tendrá que aumentar su lista y esto solamente lo consigue ofreciendo calidad de servicio. Por otro lado se utiliza los recursos eficientemente ahorrará en costes lo que le permite una mayor renta. Matilde P. Machado Universidad Carlos III de Madrid 3 Los Sistemas Sanitarios Y básicamente 3 formas de remuneración de hospitales: • Pago por día o estancia – incentiva el hospital a aumentar (desnecesariamente) las estancias de los pacientes. • Pago por ingreso – Este pago es prospectivo. Si el pago depende del diagnóstico (GRD) entonces tiene ajustes. • Pago por presupuesto – El presupuesto puede ser prospectivo por ejemplo si es basado en costes normales para cada actividad y luego no se hacen ajustes al presupuesto. En el caso de los hospitales sin embargo es casi imposible que los presupuestos sean vinculantes ya que nadie quiere que el hospital quiebre. Matilde P. Machado Universidad Carlos III de Madrid 4 2 19/05/2011 Los Sistemas Sanitarios GRD: “Los grupos relacionados con el diagnostico configuran el sistema más extendido de medición del case-mix y el más aceptado para describir la producción hospitalaria. El hospital tiene tantos productos como pacientes que trata. Sin embargo aún siendo cada paciente único, presenta rasgos tanto diagnósticos como terapéuticos comunes a otros pacientes y recibe un nivel de servicios similares. Una manera de identificar los distintos productos consiste en establecer aquellos factores que determinan la cantidad y tipo de servicios que reciben los pacientes. La primera lista de GRD (publicada en 1980) contenía 383 GRD de acuerdo con el ICD-8 (International Classification of Diseases).Se basaba en las siguientes variables: 1) diagnóstico principal 2) diagnóstico secundario 3) procedimiento quirúrgico primario 4) procedimiento quirúrgico secundario 5) edad 6) presencia o no de patología psiquiátrica” – fuente: Principios de Gestión Sanitaria, Francisco Errasti Sin embargo esta clasificación no era manejable. Se propuso una segunda que partía de una clasificación de 23 enfermedades mayores según el ICD-9. Y después hubo varias actualizaciones. http://en.wikipedia.org/wiki/Diagnosis-related_group Los Grupos Relacionados de Diagnóstico es un sistema para clasificar los casos hospitalarios en aproximadamente 500 grupos, que tienen un uso similar de recursos. La clasificación se realiza usando los códigos internacionales de la Clasificación Internacional de Enfermedades (CIE-10), el tipo de procedimiento quirúrgico realizado a cabo, la edad, el sexo,y la presencia de complicaciones o comorbilidades. El propósito de esta clasficicación es agrupar las enfermedades para asignar un valor monetario a cada uno con el fin de mejorar la gestión de costos hospitalarios Matilde P. Machado Universidad Carlos III de Madrid 5 Los Sistemas Sanitarios De la página web: http://ortopedia.rediris.es/tribuna/Art37.html Significado de algunos GRDs frecuentes en los servicios de Ortopedia y Traumatología: GRD 209 [3] . Reimplantación mayor articulación y miembro extremidad inferior, excepto cadera sin complicaciones. Peso: 3,4427.[4] Es un GRD quirúrgico que agrupa a pacientes ingresados por una enfermedad o traumatismo musculoesquelético a los que se ha implantado una prótesis de cadera, rodilla o tobillo o reimplantación de miembro inferior. GRD 211. Procedimientos de cadera y fémur excepto articulación mayor. Edad >17 sin complicaciones y /o comorbilidades (CC). Peso: 2,1658. Es un GRD quirúrgico que agrupa a pacientes mayores de 17 años ingresados por una enfermedad o traumatismo musculoesquelético a los que se les ha practicado una intervención sobre cadera o fémur excepto una intervención articular mayor. La más frecuente es la reducción abierta o cerrada de fractura de fémur con fijación interna. GRD 219. Procedimiento extremidad inferior y húmero excepto cadera, pie y fémur. Edad >17 sin CC. Peso: 1,2802. Es un GRD quirúrgico que agrupa a pacientes mayores de 17 años ingresados por una enfermedad o traumatismo musculoesquelético a los que se les ha practicado una intervención sobre húmero, tibia y peroné. Las más frecuentes son: reducción o fijación de fracturas de dichos huesos, osteotomía o triple artrodesis. GRD 222. Procedimientos sobre rodilla sin CC. Peso: 1,6756. Es un GRD quirúrgico que agrupa a pacientes ingresados por una enfermedad o traumatismo musculoesquelético a los que se les ha practicado una intervención de rodilla (excepto implantación de prótesis) como: meniscectomía, reparación de ligamentos cruzados, patelectomía, sinovectomía o artrodesis de rodilla. Algunas de estas intervenciones pueden haber sido realizadas por vía artroscópica. Todos los GRDs enumerados pertenecen a la categoría mayor 8. Enfermedades y trastornos del sistema musculoesquelético y tejido conectivo. Peso: El sistema GRD establece un peso relativo a cada GRD basado en su coste en Estados Unidos. El valor 1.00 representa el coste medio global del paciente americano. El peso del GRD indica cuántos recursos hospitalarios ha consumido una determinada patología, sobre todo estancias. Cada GRD tiene asociado un peso relativo, que es la relación entre el coste estimado del mismo respecto al coste medio de todos los pacientes vistos en el hospital, comunidad autónoma, estado, etc., dependiendo del ámbito que se tome como referencia. Trabajamos con pesos americanos de momento. Matilde P. Machado Universidad Carlos III de Madrid 6 3