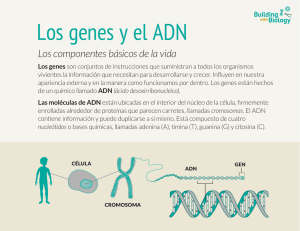
técnicas de biología m0lecular aplicadas en
Anuncio

TÉCNICASDEBIOLOGÍAM0LECULAR APLICADASENANATOMÍAPATOLÓGICA Título original: Técnicas de Biología Molecular aplicadas en Anatomía Patológica Autores: José Ángel Alzueta. T.S.S. de Anatomía Patológica y Citología Rogelio Soler Peinado. T.S.S. de Anatomía Patológica y Citología Edita e imprime: FESITESS ANDALUCÍA C/ Armengual de la Mota 37 Oficina 1 29007 Málaga Teléfono/fax 952 61 54 61 www.fesitessandalucía.es ISBN: 978-84-694-4221-0 Diseño y maquetación: Alfonso Cid Illescas Edición Octubre 2011 ÍNDICE UNIDADDIDÁCTICAI PRESENTACIÓNYMETODOLOGÍADELCURSO 7 1.1SistemadeCursosaDistancia 9 1.2Orientacionesparaelestudio 10 1.3EstructuradelCurso 12 UNIDADDIDÁCTICAII INTRODUCCIÓNALASTÉCNICASDEBIOLOGÍAMOLECULAR APLICADAENANATOMÍAPATOLÓGICA 15 2.1Introducción 17 2.2EstructuradelADN 18 2.3ReplicacióndelADN 20 2.4Enfermedadesprovocadasporerroresgenéticos. 20 2.5Técnicasométodosusadosenbiologíamolecular 21 2.6Hibridaciónporsondas 22 2.7Indicadoresparaelusodesondasopruebasenellaboratorio 22 2.8Técnicasdeamplificación 23 2.9Técnicasycomponentesdelapcr 24 2.10Falsospositivosdebidosalacontaminación 25 2.11Conclusiones 25 UNIDADDIDÁCTICAIII TÉCNICASDEBIOLOGÍAMOLECULAR APLICADASALAHISTOPATOLOGÍA 27 3.1Introducción 29 3.2AplicacionesenAnatomíaPatológica 29 3.3ObtencióndelADNyseparacióndefragmentosdeADN. 29 UNIDADDIDÁCTICAIV TÉCNICASDEBIOLOGÍAMOLECULAR ENFASELÍQUIDAYCONMEMBRANA 4.1Introducción 35 37 4.2MétodosdeMembrana 37 4.3Blotinvertido(BI) 39 4.4ElDot/SpotBlot(DB) 39 4.5HibridaciónSandwich(HS) 39 4.6HibridaciónNorthern 39 4.7Métodosdehibridaciónenlafaselíquida 40 4.8Métodosdeamplificacióngenómica 40 4.9TécnicasmoleculareseneldiagnósticodelaETS 44 UNIDADDIDÁCTICAV TÉCNICASDEBIOLOGÍAMOLECULARINSITU 5.1Hibridacióninsitu 49 51 5.2PCRinsitu 52 5.3TécnicamixtadeamplificaciónLCR 54 5.4Métodosdedetección 55 5.5LigaseChainReaction(LCR) 57 5.6VariantesdelaLCR 58 5.7Conclusión 59 UNIDADDIDÁCTICAVI ANÁLISISPORREACCIÓNENCADENADELAPOLIMERASA(PCR) 6.1Introducción 61 63 6.2ComponentesdelaPCR 64 6.3AdyuvantesdelaPCR 66 UNIDADDIDÁCTICAVII FUTURASTECNOLOGÍAS:BIOCHIPS 7.1Aplicacionesdelosbiochips 69 71 7.2Aplicacionesdelosbiochips 72 7.3SecuenciacióndelADNempleandomicroarrays 73 7.4Citogenética 76 UNIDADDIDÁCTICAVIII TÉCNICASDEANÁLISISDEADNENGENÉTICAFORENSE 8.1EvolucióndelastécnicasdeestudiodelospoliformismosDEADN 81 83 UNIDADDIDÁCTICAIX SECUENCIACIÓNAUTOMÁTICADELADN 9.1Secuenciadoresautomáticosengeles/equipamiento 87 89 9.2ReacciónencadenadelaPolimerasa 92 9.3SecuenciacióndeproductosdePCR 93 9.4PurificacióndelproductodePCRconcolumnasdeCentricon‐100 94 9.5Métodosclásicosdesecuenciación 94 9.6Secuenciaciónautomáticaempleandoelmétodoenzimático 97 9.7Secuenciadotesautomáticos 99 9.8Equipamiento 101 9.9Glosario: 104 UNIDADDIDÁCTICAX NIVELESDESEGURIDADYPELIGROSIDADENELLABORATORIO 105 105 10.1SeguridadenelLaboratoriodeAnatomíaPatológica 107 10.2Nivelesdeseguridad 114 10.3Tratamientoderesiduossanitarios 116 CUESTIONARIO 121 Cuestionario 123 UNIDADDIDÁCTICAI PRESENTACIÓNYMETODOLOGÍADELCURSO TécnicasdeBiologíaMolecularaplicadasenAnatomíaPatológica Presentación,normasyprocedimientosdetrabajo. Introducción Antes de comenzar el Curso, es interesante conocer su estructura y el método que se ha de seguir. Este es el sentido de la presente introducción. Presentación 1. Sistema de Cursos a Distancia En este apartado aprenderá una serie de aspectos generales sobre las técnicas de formación que se van a seguir para el estudio. 2. Orientaciones para el estudio. Si usted no conoce la técnica empleada en los Cursos a Distancia, le recomendamos que lea atentamente los epígrafes siguientes, los cuales le ayudarán a realizar el Curso en las mejores condiciones. En caso contrario, sólo tiene que seguir los pasos que se indican en el siguiente índice: Se dan una serie de recomendaciones generales para el estudio y las fases del proceso de aprendizaje propuesto por el equipo docente. 3. Estructura del Curso Mostramos cómo es el Curso, las Unidades Temáticas de las que se compone, el sistema de evaluación y cómo enfrentarse al tipo test. 1.1SistemadeCursosaDistancia 1.1.1RégimendeEnseñanza La metodología de Enseñanza a Distancia, por su estructura y concepción, ofrece un ámbito de aprendizaje donde pueden acceder, de forma flexible en cuanto a ritmo individual de dedicación, estudio y aprendizaje, a los conocimientos que profesional y personalmente le interesen. Tiene la ventaja de estar diseñada para adaptarse a las disponibilidades de tiempo y/o situación geográfica de cada alumno. Además, es participativa y centrada en el desarrollo individual y orientado a la solución de problemas clínicos. La Formación a Distancia facilita el acceso a la enseñanza a todos los Técnicos Especialistas/Superiores Sanitarios. 1.1.2CaracterísticasdelCursoydelalumnadoalquevadirigido Todo Curso que pretenda ser eficaz, efectivo y eficiente en alcanzar sus objetivos, debe adaptarse a los conocimientos previos de las personas que lo estudiarán (lo que saben y lo que aún no han aprendido). Por tanto, la dificultad de los temas presentados se ajustará a sus intereses y capacidades. Un buen Curso producirá resultados deficientes si lo estudian personas muy diferentes de las inicialmente previstas. Los Cursos se diseñan ajustándose a las características del alumno al que se dirige. 9 TécnicoSuperiorSanitariodeAnatomíaPatológicayCitología 1.1.3OrientacióndelosTutores Para cada Curso habrá, al menos, un tutor al que los alumnos podrán dirigir todas sus consultas y plantear las dificultades. Las tutorías están pensadas partiendo de la base de que el aprendizaje que se realiza en esta formación es totalmente individual y personalizado. El tutor responderá en un plazo mínimo las dudas planteadas a través de correo electrónico exclusivamente. Diferenciamos para nuestros Cursos dos tipos de tutores: Académicos. Serán aquellos que resuelvan las dudas del contenido del Curso, planteamientos sobre cuestiones test y casos clínicos. El tutor resuelve las dudas que se plantean por correo electrónico. Orientadores y de apoyo metodológico. Su labor se centrará fundamentalmente en cuestiones de carácter psicopedagógicas, ayudando al alumno en horarios, métodos de trabajo o cuestiones más particulares que puedan alterar el desarrollo normal del Curso. El tutor resuelve las dudas que se plantean por correo electrónico. 1.2Orientacionesparaelestudio Los resultados que un estudiante obtiene no están exclusivamente en función de las aptitudes que posee y del interés que pone en práctica, sino también de las técnicas de estudio que utiliza. Aunque resulta difícil establecer unas normas que sean aplicables de forma general, es más conveniente que cada alumno se marque su propio método de trabajo, les recomendamos las siguientes que pueden ser de mayor aprovechamiento. Por tanto, aún dando por supuestas la vocación y preparación de los alumnos y respetando su propia iniciativa y forma de plantear el estudio, parece conveniente exponer algunos patrones con los que se podrá guiar más fácilmente el desarrollo académico, aunque va a depender de la situación particular de cada alumno y de los conocimientos de la materia del Curso: Decidir una estrategia de trabajo, un calendario de estudio y mantenerlo con regularidad. Es recomendable tener al menos dos sesiones de trabajo por semana. 10 Elegir el horario más favorable para cada alumno. Una sesión debe durar mínimo una hora y máximo tres. Menos de una hora es poco, debido al tiempo que se necesita de preparación, mientras que más de tres horas, incluidos los descansos, puede resultar demasiado y descendería el rendimiento. Utilizar un sitio tranquilo a horas silenciosas, con iluminación adecuada, espacio suficiente para extender apuntes, etc. Estudiar con atención, sin distraerse. Nada de radio, televisión o música de fondo. También es muy práctico subrayar los puntos más interesantes a modo de resumen o esquema. TécnicasdeBiologíaMolecularaplicadasenAnatomíaPatológica a) Fase receptiva. Observar en primer lugar el esquema general del Curso. Hacer una composición de lo que se cree más interesante o importante. Leer atentamente todos los conceptos desarrollados. No pasar de uno a otro sin haberlo entendido. Recordar que en los Cursos nunca se incluyen cuestiones no útiles. Anotar las palabras o párrafos considerados más relevantes empleando un lápiz o rotulador transparente. No abusar de las anotaciones para que sean claras y significativas. Esquematizar en la medida de lo posible sin mirar el texto el contenido de la Unidad. Completar el esquema con el texto. Estudiar ajustándose al horario, pero sin imbuirse prisas o impacientarse. Deben aclararse las ideas y fijarse los conceptos. Resumir los puntos considerados primordiales de cada tema. Marcar los conceptos sobre los que se tengan dudas tras leerlos detenidamente. No insistir de momento más sobre ellos. b) Fase reflexiva. Reflexionar sobre los conocimientos adquiridos y sobre las dudas que hayan podido surgir, una vez finalizado el estudio del texto. Pensar que siempre se puede acudir al tutor y a la bibliografía recomendada y la utilizada en la elaboración del tema que puede ser de gran ayuda. Seguir paso a paso el desarrollo de los temas. Anotar los puntos que no se comprenden. Repasar los conceptos contenidos en el texto según va siguiendo la solución de los casos resueltos. c) Fase creativa. En esta fase se aplican los conocimientos adquiridos a la resolución de pruebas de autoevaluación y a los casos concretos de su vivencia profesional. Repasar despacio el enunciado y fijarse en lo que se pide antes de empezar a solucionarla. Consultar la exposición de conceptos del texto que hagan referencia a cada cuestión de la prueba. Solucionar la prueba de cada Unidad Temática utilizando el propio cuestionario del manual. 11 TécnicoSuperiorSanitariodeAnatomíaPatológicayCitología 1.3EstructuradelCurso 1.3.1ContenidosdelCurso Guía del alumno. Temario del curso en PDF, con un cuestionario tipo test. FORMULARIO, para devolver las respuestas al cuestionario. ENCUESTA de satisfacción del Curso. 1.3.2LosCursos Los cursos se presentan en un archivo PDF cuidadosamente diseñado en Unidades Didácticas. 1.3.3LasUnidadesDidácticas Son unidades básicas de estos Cursos a distancia. Contienen diferentes tipos de material educativo distinto: Texto propiamente dicho, dividido en temas. Bibliografía utilizada y recomendada. Cuestionario tipo test. Los temas comienzan con un índice con las materias contenidas en ellos. Continúa con el texto propiamente dicho, donde se desarrollan las cuestiones del programa. En la redacción del mismo se evita todo aquello que no sea de utilidad práctica. El apartado de preguntas test serán con los que se trabajen, y con los que posteriormente se rellenará el FORMULARIO de respuestas a remitir. Los ejercicios de tipo test se adjuntan al final del temario. Cuando están presentes los ejercicios de autoevaluación, la realización de éstos resulta muy útil para el alumno, ya que: Tienen una función recapituladora, insistiendo en los conceptos y términos básicos del tema. Hacen participar al alumno de una manera más activa en el aprendizaje del tema. Sirven para que el alumno valore el estado de su aprendizaje, al comprobar posteriormente el resultado de las respuestas. Son garantía de que ha estudiado el tema, cuando el alumno los ha superado positivamente. En caso contrario se recomienda que lo estudie de nuevo. Dentro de las unidades hay distintos epígrafes, que son conjuntos homogéneos de conceptos que guardan relación entre sí. El tamaño y número de epígrafes dependerá de cada caso. 12 TécnicasdeBiologíaMolecularaplicadasenAnatomíaPatológica 1.3.4SistemadeEvaluación Cada Curso contiene una serie de pruebas de evaluación a distancia que se encuentran al final del temario. Deben ser realizadas por el alumno al finalizar el estudio del Curso, y enviada al tutor de la asignatura, con un plazo máximo de entrega para que pueda quedar incluido en la edición del Curso en la que se matriculó y siempre disponiendo de 15 días adicionales para su envío. Los tutores la corregirán y devolverán al alumno. Si no se supera el cuestionario con un mínimo del 80% correcto, se tendrá la posibilidad de recuperación. La elaboración y posterior corrección de los test ha sido diseñada por el personal docente seleccionado para el Curso con la intención de acercar el contenido de las preguntas al temario asimilado. Es IMPRESCINDIBLE haber rellenado el FORMULARIO y envío de las respuestas para recibir el certificado o Diploma de aptitud del Curso. 1.3.5Fechas El plazo de entrega de las evaluaciones será de un mes y medio a partir de la recepción del material del curso, una vez pasado este plazo conllevará una serie de gestiones administrativas que el alumno tendrá que abonar. La entrega de los certificados del Curso estará en relación con la fecha de entrega de las evaluaciones y NUNCA antes de la fecha de finalización del Curso. 1.3.6Aprendiendoaenfrentarseapreguntastipotest La primera utilidad que se deriva de la resolución de preguntas tipo test es aprender cómo enfrentarnos a las mismas y evitar esa sensación que algunos alumnos tienen de “se me dan los exámenes tipo test”. Cuando se trata de preguntas con respuesta tipo verdadero / falso, la resolución de las mismas está más dirigida y el planteamiento es más específico. Las preguntas tipo test con varias posibles respuestas hacen referencia a conocimientos muy concretos y exigen un método de estudio diferente al que muchas personas han empleado hasta ahora. Básicamente todas las preguntas test tienen una característica común: exigen identificar una opción que se diferencia de las otras por uno o más datos de los recogidos en el enunciado. Las dos palabras en cursiva son expresión de dos hechos fundamentales con respecto a las preguntas tipo test: Como se trata de identificar algo que va a encontrar escrito, no va a ser necesario memorizar conocimientos hasta el punto de reproducir con exactitud lo que uno estudia. Por lo tanto, no debe agobiarse cuando no consiga recordad de memoria una serie de datos que aprendió hace tiempo; seguro que muchos de ellos los recordará al leerlos formando parte del enunciado o las opciones de una pregunta de test. El hecho de que haya que distinguir una opción de otras se traduce en muchas ocasiones en que hay que estudiar diferencias o similitudes. Habitualmente se les pide recordar un dato que se diferencia de otros por 13 TécnicoSuperiorSanitariodeAnatomíaPatológicayCitología ser el más frecuente, el más característico, etc. Por lo tanto, este tipo de datos o situaciones son los que hay que estudiar. Debe tenerse siempre en cuenta que las preguntas test hay que leerlas de forma completa y fijándose en determinadas palabras que puedan resultar clave para la resolución de la pregunta. La utilidad de las preguntas test es varia: Acostumbrarse a percibir errores de conceptos. Adaptarse a los exámenes de selección de personal. Ser capaces de aprender sobre la marcha nuevos conceptos que pueden ser planteados en estas preguntas, conceptos que se retienen con facilidad. 1.3.7Envío Una vez estudiado el material docente, se contestará la encuesta de satisfacción, la cual nos ayudará para evaluar el Curso, corregir y mejorar posibles errores. Cuando haya cumplimentado la evaluación, envíe las respuestas a la dirección indicada. 14 UNIDADDIDÁCTICAII INTRODUCCIÓNALASTÉCNICASDEBIOLOGÍA MOLECULARAPLICADAENANATOMÍAPATOLÓGICA TécnicasdeBiologíaMolecularaplicadasenAnatomíaPatológica 2.1Introducción El paradigma genético del cáncer –“que los tumores surgen como consecuencia de la acumulación de mutaciones genéticas en una misma estirpe celular”- está ya ampliamente aceptado. El análisis funcional de los productos de los diversos genes tumorales indica que éstos juegan papeles fundamentales en procesos de transducción de señales implicadas en control de la proliferación, diferenciación, o muerte celular. Estos estudios han esclarecido también cómo la progresión normal del ciclo celular es el resultado de una interacción cuidadosamente balanceada entre múltiples reguladores codificados por protooncogenes y genes supresores de diversos tipos. No es sorprendente, por tanto, que cualquier alteración funcional a nivel de uno de estos múltiples reguladores produzca un ciclo celular alterado que eventualmente desemboca en una progresión neoplásica. Esta simplificación conceptual, derivada del análisis de tumores a nivel molecular, ha dado lugar a la definición del cáncer como una "enfermedad genética del ciclo celular". Los espectaculares avances registrados durante los últimos años en el estudio de los mecanismos moleculares del cáncer han supuesto un gran impulso en la comprensión de los procesos de proliferación celular, tanto normal como tumoral, así como la identificación de los diferentes componentes que constituyen los eslabones de los mismos y la interrelación de sus respectivas actividades. 2.1.1Laboratoriodepatologíamolecularorientadoaldiagnóstico El diagnóstico morfológico del estudio celular y tisular con hematoxilina-eosina precisa en muchas casos de otras técnicas, como tinciones especiales, microscopia electrónica, inmunohistoquímica, citometría de flujo, citogenética, biología molecular. Aportando el resultado de cada una de estas técnicas, aspectos y características distintas al estudio morfológico de las enfermedades. La suma de todos estos resultados, junto con los datos morfológicos, las pruebas complementarias y la clínica, justifican y apoyan su utilización. Hoy hablamos del concepto de diagnóstico morfológico integrado, en el que se reflejan características citoestructurales de una lesión y aspectos citogenéticos y moleculares, que apoyan al diagnóstico o aportan datos pronósticos y predictivos. Demostrada su utilidad para el diagnóstico y/o pronóstico, se incorporan en los laboratorios de Anatomía Patológica. Al igual que otras técnicas sofisticadas se ven influenciadas por el tipo de hospital, tanto por volumen como por tipo de casos a estudiar. El futuro de las técnicas en biología molecular y citogenética corre la misma suerte que otras técnicas hoy imprescindibles como la Inmunohistoquímica. Día a día la aplicación crece, se centra en ayuda en el diagnóstico y pronóstico de la patología oncológica tanto en tumores esporádicos, como en el diagnóstico precoz del cáncer familiar, en el estudio de enfermedad mínima residual y de micrometástasis, en patología infecciosa identificando agentes etiológicos y en la identificación de enfermedades y trastornos genéticos. Las técnicas básicas utilizables en Anatomía Patológica son la PCR, RT-PCR, Souther blot y están estandarizadas no presentando dificultades en su realización, su coste no supera a la de un panel de anticuerpos de inmunohistoquímica. 17 TécnicoSuperiorSanitariodeAnatomíaPatológicayCitología La puesta en marcha de un laboratorio de biología molecular, dentro del Servicio de Anatomía Patológica requiere del estudio previo del espacio para el mismo, de dotarlo de la instrumentación básica y de personal que realizará dichas técnicas. 2.1.2Espacios El laboratorio de biología molecular requiere de tres espacios separados, una zona de pretratamiento para realizar la manipulación de las muestras y la extracción de ácidos nucleicos, espacio que puede estar compartido en el laboratorio general. Una segunda zona limpia y separada del resto del laboratorio en donde prepararemos y realizaremos la amplificación y las técnicas de PCR. Y como tercera la zona oscura para realizar la electroforesis y la lectura de geles. 2.1.3Instrumentación La instrumentación básica puede ser compartida con otras técnicas; como material dispondremos al menos de: Frigorífico y congelador Baño termostático Centrifuga y Microcentrifuga Campana de flujo laminar Pipetas automáticas de seguridad Termociclador Aparato de electroforesis Lector digital o fotográfico de geles 2.1.4Personal Profesionales Técnicos Superiores en Anatomía Patológica y Citología. En relación al personal adecuado y necesario para la realización, interpretación y puesta al día de las técnicas de biología molecular, debemos considerar una experiencia mínima en dichas técnicas. Se precisa capacidad de interpretación de los resultados y amplia resolución de problemas. 2.2EstructuradelADN La molécula de ADN está constituida por dos largas cadenas de nucleótidos unidas entre sí formando una doble hélice. Las dos cadenas de nucleótidos que constituyen una molécula de ADN, se mantienen unidas entre sí porque se forman enlaces entre las bases nitrogenadas de ambas cadenas que quedan enfrentadas. Las cuatro bases nitrogenadas del ADN se encuentran distribuidas a lo largo de la "columna vertebral" que conforman los azúcares con el ácido fosfórico en un orden particular. (la secuencia del ADN). La adenina(A) se empareja con la timina (T), mientras que la citosina (C) lo hace con la guanina. Las dos hebras de ADN se mantienen unidas por los puentes hidrógenos entre las base. 18 TécnicasdeBiologíaMolecularaplicadasenAnatomíaPatológica La estructura de un determinado ADN está definida por la "secuencia" de las bases nitrogenadas en la cadena de nucleótidos, residiendo precisamente en esta secuencia de bases la información genética del ADN. El orden en el que aparecen las cuatro bases a lo largo de una cadena en el ADN es, por tanto, crítico para la célula, ya que este orden es el que constituye las instrucciones del programa genético de los organismos. Conocer esta secuencia de bases, es decir, secuenciar un ADN equivale a descifrar su mensaje genético. La estructura en doble hélice del ADN, con el apareamiento de bases limitado ( AT; G-C ), implica que el orden o secuencia de bases de una de las cadenas delimita automaticamente el orden de la otra, por eso se dice que las cadenas son complementarias. Una vez conocida la secuencia de las bases de una cadena , se deduce inmediatamente la secuencia de bases de la complementaria. El modelo de la doble hélice de Watson y Crick ha supuesto un hito en la historia de la Biología. 19 TécnicoSuperiorSanitariodeAnatomíaPatológicayCitología 2.3ReplicacióndelADN Es la capacidad que tiene el ADN de hacer copias o réplicas de su molécula. Este proceso es fundamental para la transferencia de la información genética de generación en generación. Las moléculas se replican de un modo semiconservativo. La doble hélice se separa y cada una de las cadenas sirve de molde para la síntesis de una nueva cadena complementaria. El resultado final son dos moléculas idénticas a la original. 2.4Enfermedadesprovocadasporerroresgenéticos. La disposición exacta (secuencia) de las bases de A, C, G y T en una cadena de ADN es la receta que codifica la secuencia exacta de una proteína. Si las recetas tienen bases adicionales o mal escritas, o si se suprimen algunas, la célula puede elaborar una proteína incorrecta, o bien demasiada o demasiado poca de la correcta. Estos errores resultan muchas veces en enfermedades. En algunos casos, una sola base fuera de lugar es suficiente para provocar una enfermedad. Los errores en nuestros genes, nuestro material genético, son los responsables de aproximadamente entre 3.000 y 4.000 enfermedades hereditarias, entre las que se incluyen la enfermedad de Huntington, la fibrosis quística y la distrofia muscular de Duchenne. Aún más, actualmente se sabe que las alteraciones genéticas desempeñan una función en el cáncer, en las enfermedades cardíacas, en la diabetes y en muchas otras enfermedades comunes. Los defectos genéticos aumentan el riesgo de que una persona desarrolle estos trastornos más comunes y complejos. Las enfermedades mismas son el producto de interacciones entre dichas predisposiciones genéticas y factores medioambientales, entre los que se incluyen la dieta y el estilo de vida. Algunos expertos consideran que la mitad de las personas desarrollará una enfermedad que tiene un componente genético. La comprensión del código genético no condujo directamente a los investigadores a los genes de las enfermedades. Su capacidad para descifrar los mensajes genéticos 20 TécnicasdeBiologíaMolecularaplicadasenAnatomíaPatológica encapsulados en el ADN se vio obstaculizado por el extraordinario número de dichos mensajes transportados en el ADN de cada célula. Una célula humana (excepto las células sexuales, de espermatozoides y óvulos, y algunas células sanguíneas que no tienen núcleo) contiene alrededor de 1,80 metros de moléculas de ADN enroscadas estrechamente y empaquetadas dentro de 46 cromosomas, que son estructuras con forma de huso que se encuentran en el núcleo de la célula y están formadas por ADN recubierto de proteínas. Este ADN está formado por 3.000 millones de pares de bases. Si se imprimieran, esos pares de bases llenarían más de 1.000 directorios telefónicos. Sin embargo, cuando los investigadores trataron de dividir las moléculas de ADN en partes más manejables, terminaron con un caos de fragmentos aleatorios en los que se había perdido el orden del ADN original. Los 46 cromosomas del núcleo de una célula humana guardan alrededor de 1,80 metros de ADN, el “mapa” genético de cada individuo, en este caso un hombre como denota la designación XY. Este ADN está formado por hasta 3.000 millones de pares de bases, información suficiente para llenar más de 1.000 directorios telefónicos. 2.5Técnicasométodosusadosenbiologíamolecular Las ventajas de las técnicas moleculares han sido ampliamente publicitadas en los últimos 7 años, lo que sin duda ha aumentado la presión en los laboratorios clínicos para comenzar a usarlas en una amplia variedad de enfermedades infecciosas, genéticas, oncológicas y neurológicas. Actualmente existe una variedad de paquetes comerciales, especialmente en el área de las enfermedades infecciosas, que contienen todo lo necesario para realizar un examen, lo que obviamente ha estimulado a los laboratorios a incluir técnicas de biología molecular en el diagnóstico clínico. Sin embargo, y como veremos más adelante, estos métodos moleculares no están exentos de problemas tanto en su ejecución como en su interpretación, por lo que debieran estar reservados para aquellos laboratorios con personal familiarizado con estas técnicas y que tengan la infraestructura necesaria para su realización. En general, las técnicas más usadas son las de detección directa por hibridación, usando un segmento de ADN marcado, y las técnicas de amplificación. Estas últimas han tenido una verdadera explosión en su metodología, como lo demuestra el que en la actualidad existan por lo menos seis técnicas diferentes, aunque todas tienen como finalidad la amplificación de un segmento de ADN o ARN que ha sido seleccionado como un marcador para una determinada patología. 21 TécnicoSuperiorSanitariodeAnatomíaPatológicayCitología 2.6Hibridaciónporsondas Las sondas (probes) son segmentos de ADN o ARN que han sido marcados con enzimas, sustratos antigénicos, quimioluminiscencia o radioisópotos, los que se pueden unir con una alta especificidad a una secuencia complementaria de ácido nucleico. Estas sondas pueden ser dirigidas a un segmento de ADN o ARN seleccionado, que puede tener de veinte a miles de bases de largo. Las sondas de menos de 50 pares de bases son denominadas oligonucleótidos y pueden ser sintetizadas y purificadas con relativa facilidad por instrumentos comerciales actualmente disponibles. Las sondas de oligonucleótidos tienen la ventaja de hibridar más rápidamente a las moléculas blanco (target) y pueden, bajo ciertas condiciones, detectar el cambio de un nucleótido dentro de una secuencia de ácido nucleico. Existen varias condiciones que afectan el proceso de unión o hibridación entre la sonda y el segmento blanco, como temperatura, concentración de sal y pH de la reacción. Por ejemplo bajas concentraciones de sal y altas temperaturas permiten que sólo el segmento blanco se una a la sonda, mientras que, por el contrario, si la temperatura de la reacción es baja, segmentos no complementarios pueden unirse a la sonda. Por lo tanto, las condiciones deben ser cuidadosamente controladas para evitar falsos positivos. La detección de la hibridación puede hacerse de varias maneras, dependiendo del método usado para marcar la sonda. Por ejemplo, si se usa una enzima, la hibridación se puede visualizar por un cambio de color y si se usa quimioluminiscencia, por emisión de luz un luminómetro. 2.7 Indicadores para el uso de sondas o pruebas en el laboratorio Las pruebas de hibridación a menudo disminuyen el tiempo necesario para identificar organismos fastidiosos. Además, permiten que los laboratorios puedan aumentar el número de patógenos que pueden ser identificados. En el estudio de costos, debe considerarse que aunque los exámenes que usan sondas son más caros que los métodos tradicionales, el hecho de tener un resultado en un mínimo de tiempo puede significar un ahorro para el paciente y el hospital. Las sondas pueden ser usadas para detectar microorganismo directamente de una muestra clínica (expectoración, orina, etcétera) o para confirmar la identificación de un cultivo que por otros métodos tarda varios días (Legionella pneumophila, Chlamydia trachomatis, etcétera). Además, las sondas pueden ser usadas para hibridación in situ para evaluar la respuesta del huésped a un agente infeccioso en particular y también para determinar la extensión de la infección mediante el estudio de muestras de tejidos de varios órganos. La Tabla 1 enumera algunos de los exámenes con sondas disponibles comercialmente. Muchos de ellos han sido desarrollados por varios fabricantes y sólo se diferencian en la secuencia a la cual está dirigida la sonda. 22 TécnicasdeBiologíaMolecularaplicadasenAnatomíaPatológica Tipo de prueba Organismo Bacterias Streptococci grupo A Legionella pneumophila Chlamydia trachomatis Detección directa de la muestra Neisseria gonorrheae Tricomonas vaginalis Virus Papiloma humano Bacteria Enterococci Streptococci grupo B Haemophilus influenzae Listeria monocytogenes Neisseria gonorrhoeae Mycobacterium tuberculosis Mycobacterium avium Confirmación de cultivo Otras especies de mycobacteria Hongos Cryptococcus neoformans Histoplasma capsulatum Blastomyces dermatidis Coccidioides immitis Virus Papiloma humano Tabla 1 ejemplos de organismos que pueden ser detectados por medio de sondas de ácidos nucleicos disponibles comercialmente. 2.8Técnicasdeamplificación Las técnicas de hibridación pueden tener una baja sensibilidad debido a que en algunos casos existe una sola copia de la secuencia en blanco. Por esta razón las técnicas de amplificación, que pueden producir millones de copias de un determinado segmento de ADN o ARN, han tenido un impacto extraordinario en muchas áreas del diagnóstico clínico. 23 TécnicoSuperiorSanitariodeAnatomíaPatológicayCitología Como fue mencionado anteriormente, existen varias técnicas de amplificación las cuales varían ligeramente en su método de amplificación. Unas de las técnicas de amplificación más usadas en la actualidad, tanto elaboradas en el propio laboratorio como comercialmente, es la reacción de la polimerasa en cadena o PCR. Otra técnica que ha sido evaluada para el diagnóstico es la reacción de la ligasa en cadena o LCR, en la cual pequeños segmentos amplificados son posteriormente ligados. Ambas técnicas se encuentran disponibles comercialmente y pueden ser adquiridas en varios formatos de automatización. Otras técnicas de amplificación, la mayoría sin nombre traducido al español, son strand displacement amplificatión (SDA), isothermal RNA self sustaining sequence replication. reaction, nucleic acid sequencebased amplification (TMA) y la amplificación por QB replicasa. 2.9Técnicasycomponentesdelapcr Esta técnica es una amplificación enzimática in vitro que resulta en una acumulación de la secuencia blanco (target). La PCR consiste de un número de ciclos cambios de temperatura que producen: separación de las hebras de ADN; unión del oligonucleótido (partidor o primer) al segmento ADN; extensión que permite a la ADN polimerasa sintetizar el resto de la hebra complementaria. Estos ciclos se repiten habitualmente 30 ó 40 veces para obtener un producto que puede ser fácilmente detectado por medio de un gel de agarosa o por hibridación en microplacas. Con esta técnica, prácticamente cualquier segmento de ADN de una determinada bacteria, hongo o virus puede ser amplificado y detectado. Sin embargo, los laboratorios deben analizar varios factores, entre los cuales destaca la aplicación clínica que podría tener la detección de un determinado organismo, así como los costos, sensibilidad y especificidad del examen en comparación con las técnicas tradicionales. En general, las técnicas de diagnóstico molecular están indicadas cuando un organismo no puede ser cultivado in vitro, o cuando requiere de un medio complejo y largos períodos de incubación. Un organismo que cumple los requisitos descritos es el Mycobacterium tuberculosis y es por ello que existen numerosas técnicas de amplificación disponibles comercialmente, algunas de ellas aprobadas por la oficina de Administración de Drogas y Alimentos (FDA) en EE.UU. La sensibilidad de estos exámenes en expectoración varía de 85 a 95% y la especificidad entre 95 y 97%. Otros organismos que pueden ser detectados directamente de una muestra clínica mediante técnicas de amplificación comerciales son Chlamydia trachomatis, Neisseria gonorrhoeae, Gardnerella vaginalis, Candida, Tricomonas, virus VIH, virus herpes, virus hepatitis C, enterovirus y virus papiloma. Actualmente se encuentran en evaluación exámenes de amplificación para una variedad de otros organismos. 24 TécnicasdeBiologíaMolecularaplicadasenAnatomíaPatológica 2.9.1Interpretación Debido a la alta sensibilidad de estos exámenes, la interpretación es en algunos casos difícil, ya que el organismo puede no estar viable pero su ADN puede todavía ser amplificado. Además, la presencia de un organismo en una determinada muestra no siempre significa infección. Es por ello que para el caso de infecciones virales (VIH y CMV) se recomienda realizar la determinación de la carga viral, la cual determina la cantidad de secuencias blanco presentes en el plasma de un individuo 2.10Falsospositivosdebidosalacontaminación Uno de los problemas más graves que enfrenta las técnicas de amplificación para su aplicación en diagnóstico, es la falsa positividad debido a la contaminación con ácidos nucleicos, la que puede provenir de tres frecuentes: de otras muestras clínicas que contienen un número elevado se secuencias blanco (contaminación entre muestras), de la contaminación de reactivos, por amplificaciones anteriores y la más grave de todas, de la acumulación de productos de PCR (amplicones) en el laboratorio por amplificaciones sucesivas de la misma frecuencia. Por estas razones, los laboratorios que usan técnicas de amplificación deben tener normas estrictas de control de calidad. El Comité Nacional de Normas de Laboratorio Clínico de USA tiene un documento de regulación provisorio que es bastante especifico. En nuestro país no existen regulaciones formales, pero los laboratorios debieran tratar de cumplir el mínimo de requerimientos, como es tener un espacio separado para el procesamiento de la muestra y otro para la amplificación y tener además el personal adecuado para realizar estas técnicas. 2.11Conclusiones A pesar del innegable poder de las técnicas de biología molecular en el diagnóstico, es erróneo pensar que van a reemplazar a los exámenes convencionales para detección de agentes patógenos. Sin embargo, la capacidad de estas técnicas para proporcionar un diagnóstico definitivo en corto tiempo tendrá sin duda, un efecto en el manejo del paciente y nos ayudarán a entender mejor la patogénesis de la infección. Aunque existe la posibilidad de usarlas en todos los microorganismos, las técnicas de diagnóstico molecular tendrán un mayor impacto en algunos patógenos. Es así que exámenes rápidos para la identificación de Micobacterias y la detección de resistencia a las drogas de primera línea, dará la base para que se tomen más oportunamente las decisiones clínicas adecuadas. También, la identificación rápida de virus Herpes simplex en el LCR de un paciente con encefalitis dará la oportunidad de comenzar oportunamente la terapia adecuada, eliminando otros procedimientos más invasivos. A medida que se automaticen, con un costo menor y con regulaciones más precisas, los laboratorios podrán incorporar estos exámenes en el funcionamiento de rutina y los facultativos podrán familiarizarse aún más con la interpretación y con las ventajas que proporcionan las técnicas de biología molecular en el diagnóstico. 25 UNIDADDIDÁCTICAIII TÉCNICASDEBIOLOGÍAMOLECULAR APLICADASALAHISTOPATOLOGÍA TécnicasdeBiologíaMolecularaplicadasenAnatomíaPatológica 3.1Introducción Este conjunto de técnicas, que han sido tomadas tanto de la genética molecular como de la bioquímica, nos permite analizar fenómenos biológicos y patológicos en el nivel molecular. Al igual que la microscopía electrónica y la inmunohistoquímica, estas técnicas pueden aplicarse para refinar el diagnóstico en Anatomía Patológica. Pueden enumerarse las siguientes técnicas: hibridación in situ, reacción en cadena de polimerasa (PCR), in situ-PCR, análisis de polimorfismo de fragmentos de restricción, Southern blot, Western blot y Northern blot. Todas las técnicas mencionadas pueden aplicarse al material obtenido por biopsia, autopsia e incluso muestras citológicas. La técnica de Southern blot permite el análisis de ADN genómico o fragmentos definidos de ADN después de digestión con endonucleasas de restricción. La técnica de Northern blot permite estudiar ARN en forma análoga. El Western blot es una técnica inmunológica derivada , que se utiliza para analizar antígenos proteicos. Las proteínas se separan mediante electroforesis y se transfieren a una membrana sólida o membrana o filtro. La membrana se incuba con anticuerpos, los que se detectan ulteriormente con sondas marcadas radioactivamente o con enzimas 3.2AplicacionesenAnatomíaPatológica Las aplicaciones actuales de la biología molecular para el diagnóstico clínico son muy variadas: Diagnóstico y clasificación de neoplasias y establecimiento de un pronóstico Detectar reordenamientos de genes Detectar reordenamientos en tumores humanos con anomalías consistentes cariotípicas Detectar reordenamientos moleculares/anomalías de expresión genética en ausencia de alteraciones del cariotipo Estudio de la estructura/expresión de oncogenes Detección de amplificación genética/resistencia a drogas Diagnóstico de cell lineage en base a la expresión genética 3.3ObtencióndelADNyseparacióndefragmentosdeADN. A un laboratorio de Biología Molecular de tipo clínico llegan distintos tipos de muestras, cada una con sus peculiaridades a la hora de analizar y obtener su ADN. “A priori” se plantean dos situaciones diferentes. Si lo que se pretende es conocer la ubicación física del ADN/ARN de interés en un corte histológico se deberá proceder a estudios “in situ”, mientras que si no es necesario conocer dicha ubicación será suficiente con obtener el ADN celular en solución. El ADN en solución es una mezcla de ADN mitocondrial, nuclear eucariota y viral/bacteriano si estuvieran presentes en la muestra virus/bacterias. 29 TécnicoSuperiorSanitariodeAnatomíaPatológicayCitología Centrándose en la obtención de ADN en solución existen diferentes métodos de lisis: lisis diferencial, lisis neutra... Una vez realizada la lisis, la solución de ADN obtenida no siempre es apta para utilizar en las reacciones posteriores de amplificación, restricción, marcaje o secuenciación, por lo que es conveniente por un lado separar el ADN del resto de macromoléculas que lo acompañan, preferentemente proteínas, proceso que suele realizarse con ayuda de solventes orgánicos (fenol y cloroformo) y, por otro separar el ADN de aquellas moléculas de pequeño tamaño con actividad inhibidora presentes en la solución de ADN. El ADN una vez limpio de proteínas y/o pequeñas moléculas puede ser utilizado directamente, si bien en la mayoría de las situaciones es necesario concentrarlo mediante ultrafiltración o precipitación con alcohol. El sistema de valoración de la concentración de ADN será función de cuales han sido los tratamientos y, por tanto, del grado de pureza del ADN obtenido. Pueden emplearse desde métodos altamente sensibles y exactos como la espectrofotometría y fluorometría, hasta métodos aproximativos, tales como la comparación del grado de fluorescencia respecto a un control de concentración conocida. Una vez conocida la concentración del ADN, éste será utilizado básicamente con el propósito de amplificar determinadas secuencias del mismo mediante PCR.En ciertos casos la simple detección del fragmento amplificado tiene valor diagnóstico por sí mismo. La metodología empleada para la detección puede ser: Separación y visualización de dicho fragmento en geles adecuados de agarosa o poliacrilamida (Ej. detección de infección por virus de la hepatitis, SIDA, HPV oncogénicos...). En otros casos el valor diagnóstico se obtiene por comparación de la movilidad del fragmento en un gel, respecto a un fragmento de características conocidas (Ej. movilidad de un exon mutado del gen supresor p53 en relación al mismo exon normal...), o bien, Detección del fragmento amplificado mediante ELISA con revelado colorimétrico o quimioluminiscente. Por el contrario, en otros casos el valor diagnóstico se alcanza una vez que el fragmento amplificado se analiza mediante cualquiera de las siguientes técnicas: 30 Corte con enzimas de restricción. Los fragmentos generados en la restricción se separan en geles de agarosa o poliacrilamida adecuados (Ej. Tipificación HPV, genotipado ApoE...). Hibridación. Los fragmentos generados en el PCR se separan en gel de agarosa, se transfieren a un soporte adecuado (nitrocelulosa, nylon), y finalmente se hibridan con un ADN sonda marcado (Ej. Tipificación de los genes HLA Clase II...). Secuenciación. Los fragmentos generados durante la reacción de secuenciación se separan en geles desnaturalizantes de poliacrilamida (Ej. Secuenciación de genes mitocondriales mutados implicados en ciertas enfermedades...). TécnicasdeBiologíaMolecularaplicadasenAnatomíaPatológica 3.4Técnicasdeanálisisgenético Seguidamente describiremos las técnicas genéticas, tanto citogéneticas como estrictamente moleculares, sus características, ventajas y limitaciones, sólo de aquellas que se han incorporado como rutina diagnóstica: cariotipo, hibridación in situ con fluorescencia (FISH convencional), y reacción en cadena de la polimerasa (PCR), y de algunas de las que todavía son utilizadas como investigación: hibridación genómica comparada (CGH), cariotipo espectral (SKY-FISH) y multiplex-FISH (M-FISH). 3.4.1AnálisisCitogénico 3.4.1.1Citogenéticaconvencional(cariotipodebandasG) El análisis citogenético convencional consiste en el estudio de las alteraciones cromosómicas en las metafases de las células neoplásicas obtenidas tras el cultivo "in vitro", a corto plazo y sin mitógenos de células de médula ósea, sangre periférica, ganglios, biopsias, etc. El estudio de la morfología de los cromosomas, teñidos fundamentalmente con bandas G (Tripsina-Giemsa), permite detectar en un único experimento, tanto las alteraciones numéricas (monosomías, trisomías, etc.), como las estructurales (translocaciones, inversiones, deleciones, etc.) presentes en todo el genoma. 3.4.1.2Citogenéticamolecular(hibridación"insitu"confluorescencia) Las técnicas de hibridación in situ con fluorescencia (FISH) se basan en la hibridación de una sonda de ADN marcada con una sustancia fluorescente sobre su secuencia complementaria del genoma, bien en la metafase cromosómica o en el núcleo en interfase. Las técnicas de FISH vienen utilizándose desde los años 8028, si bien no se han incorporado en todos los laboratorios de genética como rutina. La alta sensibilidad y especificidad del FISH y la rapidez de los ensayos han hecho de esta técnica una importante estrategia diagnóstica con numerosas aplicaciones. Por otra parte, otras técnicas derivadas del FISH han progresado hasta tal punto que hoy es posible, como veremos más adelante, utilizar simultáneamente 24 sondas de pintado cromosómico, consiguiendo identificar cada cromosoma por su color. Entre las técnicas derivadas del FISH convencional, cabe destacar, la hibridación genómica comparada (CGH), de enorme utilidad en tumores sólidos y el cariotipo multicolor (SKY-FISH y M-FISH). Todas ellas, constituyen una nueva disciplina a la que se ha denominado "citogenética molecular", que complementan, pero nunca excluyen al análisis citogenético convencional (cariotipo de bandas G). 3.4.1.3FISHconvencional Los dos componentes principales de la técnica de FISH convencional son la sonda de ADN marcada con fluorescencia y la secuencia diana en la muestra tumoral para la cual es específica. Es muy importante destacar que no es una técnica de búsqueda de nuevas alteraciones cromosómicas, sino que detecta únicamente aquello que buscamos. El resto del genoma permanece oculto. Podemos utilizar sondas de ADN de distintos tipos: centroméricas (marcan únicamente las zonas centrómericas), de pintado cromosómico (marcan todo un cromosoma) o de secuencias específicas de locus ( marcan regiones cromosómicas de secuencia única). Esta técnica complementa perfectamente a la citogenética convencional en todas aquellas situaciones en las que no ha sido posible realizar un cariotipo: al disponer de metafases de poca calidad, o no haber obtenido metafases, o bien en los casos en los que 31 TécnicoSuperiorSanitariodeAnatomíaPatológicayCitología las alteraciones cromosómicas asociadas a un diagnóstico son crípticas no visibles en el cariotipo, como el caso de la t(12;21) en leucemia aguda linfoblástica infantil. 3.4.1.4CGH(hibridacióngenómicacomparada) Como ya se ha mencionado, uno de los mayores problemas a los que se enfrenta la citogenética convencional, es la ausencia de metafases y su gran ventaja reside en ser una técnica que permite analizar todo el genoma. La técnica de FISH convencional ha resuelto el primer problema, ya que permite analizar núcleos en interfase, pero en cambio su gran limitación es que no es una técnica de screening, como el cariotipo, ya que sólo detecta las alteraciones que buscamos. A principio de los 90, y con especial aplicación en tumores sólidos, en donde obtener metafases de calidad es a menudo complicado, se describió una nueva técnica de citogenética molecular: la hibridación genómica comparada (CGH). Esta técnica emplea ADN del tumor y, además, no analiza metafases, obviando la necesidad de células en crecimiento. Esta técnica derivada del FISH se basa en la hibridación competitiva de dos ADNs, (tumoral y control normal) marcados con distintos fluorocromos, sobre cromosomas normales. En resumen: se marca el ADN del tumor con un fluorocromo verde y un ADN normal (control) con un fluorocromo rojo. Ambos ADNs se mezclan en cantidades equimolares y se realiza una hibridación in situ sobre cromosomas metafásicos normales. Ambos ADNs compiten por hibridar en los mismos lugares cromosómicos. En condiciones normales (tumor sin alteraciones genéticas), como la cantidad de ADN marcado en rojo y verde es la misma, el resultado final son cromosomas amarillos (mezcla 1:1 de rojo y verde). En condiciones patológicas, si el tumor contiene alguna ganancia cromosómica, la cantidad de ADN tumoral disponible para hibridar es mayor, y la hibridación de esa zona resultará en una mayor proporción de fluorocromo del tumor (verde). Al contrario, si el tumor contiene una deleción (pérdida), la región delecionada del tumor aparecerá en rojo, ya que habrá más cantidad de ADN normal (rojo) para hibridar en esa región cromosómica. La CGH permite, por tanto, la detección de ganancias y pérdidas de regiones cromosómicas en todo el genoma del tumor por la comparación de las intensidades de las señales de hibridación. La CGH ha contribuido significativamente al conocimiento actual de las alteraciones genómicas en las neoplasias humanas. Además de definir patrones de ganancias y pérdidas específicas de tumor, proporciona información para la identificación de nuevos genes implicados en el cáncer. Actualmente esta técnica se utiliza sobre todo para detectar alteraciones cromosómicas en tumores sólidos, donde la obtención de metafases presenta muchas dificultades técnicas. En sólo 8 años desde su aparición, se han publicado más de 3.900 trabajos de CGH en tumores, de los que sólo 1/10 corresponden a leucemias y linfomas. En neoplasias hematológicas, la CGH está casi restringida a síndromes linfoproliferativos crónicos, ya que en éstos, el índice mitótico de las células tumorales es generalmente muy bajo. Todas las alteraciones cromosómicas, ganancias y pérdidas, descritas en cáncer por CGH pueden ser consultadas en la base de datos actualizada de la Universidad de Helsinki (http://www.helsinki.fi/~lgl_www/CMG.html). 3.4.1.5Cariotipomulticolor(SKY‐FISHyM‐FISH) El cariotipo espectral (SKY-FISH)38 y el multi-FISH (M-FISH) son técnicas de citogenética molecular desarrolladas recientemente, y de momento sólo se utilizan en el campo de la investigación. Su fundamento técnico es sencillo. En resumen: consiste en 32 TécnicasdeBiologíaMolecularaplicadasenAnatomíaPatológica marcar el ADN de cada cromosoma con uno o varios fluorocromos, de manera que el espectro de emisión de cada cromosoma sea único y diferenciable de los demás. Esta técnica, por tanto, pinta a cada cromosoma de un color. Con el "cocktail" de 24 sondas de pintado cromosómico obtenido tras el marcaje, se hibrida sobre los cromosomas de las metafases del tumor, el cromosoma anómalo aparecerá no uniforme, sino con los colores de los cromosomas que intervienen en la translocación. Por tanto, es una forma de realizar un cariotipo, pero teñido no con bandas G sino con colores, de forma que podamos clasificar las alteraciones de forma unívoca. El cariotipo multicolor se ha mostrado muy útil en neoplasias hematológicas, donde no es difícil obtener metafases tumorales. Se han podido caracterizar correctamente translocaciones complejas, y también detectar alteraciones cromosómicas crípticas en cariotipos aparentemente normales. Esto ha permitido identificar un gran número de nuevas alteraciones cromómicas (Fig. 1), lo que ha facilitado la búsqueda de nuevos genes implicados. Su uso en tumores sólidos es más limitado por la necesidad de obtener metafases de calidad, aunque de todo lo expuesto, es la única técnica que permitirá averiguar el origen de las múltiples alteraciones cromosómicas que habitualmente aparecen en los cariotipos de tumores sólidos. No obstante, las aplicaciones de esta técnica son crecientes, y ya son cerca de 700 casos las neoplasias humanas analizadas por SKY-FISH, de las cuales 410 son leucemias y linfomas y 146 tumores sólidos. La dirección: http://www.spectral-imaging.com, proporciona información técnica, un sumario de aplicaciones y una lista actualizada de publicaciones relevantes sobre el cariotipo espectral. Las mejoras técnicas del cariotipo multicolor avanzan con gran rapidez y ya se está optimizando el M-FISH con bandas multicolor. 33 TécnicoSuperiorSanitariodeAnatomíaPatológicayCitología 3.4.2Análisismolecular La técnica que habitualmente se emplea, a nivel no sólo diagnóstico, sino en la monitorización de pacientes con neoplasias es la reacción en cadena de la polimerasa (PCR). Cuando los genes son de gran tamaño con puntos de rotura variables o en aquellos casos de genes muy promiscuos (MLL y BCL6, entre otros), se prefiere el Southern Blot o el FISH convencional. 3.4.2.1Reacciónencadenadelapolimerasa(PCR) Desde su descripción en 1985 por Kary Mulis, la PCR probablemente representa uno de los más importantes avances metodológicos en biología molecular. Esta técnica, que tiene multitud de aplicaciones, permite amplificar secuencias específicas de ADN o ARN multiplicando por 106 el número de copias que podemos obtener de un determinado fragmento de ADN. Una de las aplicaciones más frecuentemente empleadas de la PCR en neoplasias es detectar translocaciones. La caracterización molecular de las translocaciones cromosómicas observadas en el cariotipo y asociadas a determinados tipos de tumor, ha permitido la identificación de los genes responsables. La posterior clonación y secuenciación de dichos oncogenes permiten el estudio de las translocaciones a nivel molecular, mediante el análisis de ADN o fundamentalmente ARN con la técnica de la RTPCR (PCR reversa). Un ejemplo característico sería analizar la reordenación Bcl2-IgH asociada a linfoma folicular. Actualmente, su uso es necesario como complemento al cariotipo o al FISH convencional en el diagnóstico y en la monitorización de pacientes con neoplasias. Aunque la mayor parte de los análisis mediante PCR son cualitativos, indicando sólo ausencia o presencia de la alteración, en la monitorización de la respuesta al tratamiento o de la EMR es importante la cuantificación de ésta mediante PCR en tiempo real (real-time PCR)45, en la que se detecta el producto específico a medida que se produce, de manera que la comparación de su nivel de amplificación con los estándares adecuados proporciona una medida cuantitativa del grado de afectación. Además de la PCR utilizada en la rutina diagnóstica para la detección de translocaciones, existen otras muchas técnicas moleculares de gran interés en la genética del cáncer. Entre ellas, el análisis de mutaciones de genes supresores tumorales y oncogenes o la tecnología de microarrays que, aunque de momento, se utilizan como investigación, en un futuro no muy lejano con la aplicación de nuevos sistemas robotizados como los chips o microarrays de ADN, permitirán el análisis simultáneo de un gran número de genes y de sus niveles de expresión en una muestra. La aplicación de estos nuevos sistemas diagnósticos permitirá establecer terapias específicas, de acuerdo a la alteración molecular detectada. 34 UNIDADDIDÁCTICAIV TÉCNICASDEBIOLOGÍAMOLECULAR ENFASELÍQUIDAYCONMEMBRANA TécnicasdeBiologíaMolecularaplicadasenAnatomíaPatológica 4.1Introducción Las técnicas de biología molecular que utilizan membranas o las que utilizan sondas y ADN diana en medio líquido están poco extendidas en los laboratorios de Anatomía Patológica. La razón fundamental es que, a pesar de sus muchas ventajas, no permiten visualizar la morfología del espécimen. 4.2MétodosdeMembrana Describiremos los más utilizados en Anatomía Patológica: 4.2.1Hibridacióninsituconfiltro(HISF) Este método no precisa de extracción de ADN y analiza muestras obtenidas por raspado o con torunda o cepillo. Las células se aplican directamente sobre un filtro el cual se trata con sustancias alcalinas para la lisis celular y la desnaturalización del ADN. El método HISF es de muy fácil ejecución, rápido y barato es ,sin embargo, poco específico y, a menudo, resulta difícil separar las señales positivas del fondo. Su uso se limita a trabajos con gran cantidad de especimenes. HibridaciónSouthernBlot(SB) O hibridación con sondas. Necesita de la extracción del ADN de la muestra con fenol/cloroformo y de la eliminación de ARN y proteínas de la misma por digestión enzimática. Con la aplicación de endonucleasas de restricción-la enzima Pst I es la mas utilizada, pues corta los genomas de HPVs en fragmentos de diferentes tamaños ofreciendo un patrón característico en el gel de agarosa-el ADN se rompe, realizándose una separación electroforética de los fragmentos en gel de agarosa los cuales pueden ser visualizados con bromuro de etidio. El ADN se desnaturaliza y se transfiere a una membrana realizándose una hibridación. El SB es el método de referencia actual para el tipaje de HPVs. La especificidad de esta técnica es superior a cualquier otra debido a la purificación extra del ADN por electroforesis. Además es el único método que permite conocer si el genoma viral está en situación episomal o integrado en el ADN celular. Las desventajas fundamentales del SB son su gran complejidad técnica, duración de la misma y la necesidad de utilizar tejidos no fijados, puesto que existen protocolos para material fijado, su sensibilidad se reduce muy notablemente. Esta técnica consta básicamente de las siguientes etapas: Digestión del ADN con enzimas de restricción tras conseguir extraer un ADN de alta molecularidad. Separación de los fragmentos obtenidos por medio de una electroforesis en gel de agarosa. Desnaturalización de los fragmentos separados y cortados. Transferencia de las cadenas simples a una membrana de nitrocelulosa o nylon y fijación de las mismas por medio de calor (80ºC). Prehibridación con sondas de ADN inespecífico para bloquear los lugares de unión inespecíficos que pudiera haber en la membrana. Marcaje de la sonda con nucleótidos radioactivos (32 P normalmente). 37 TécnicoSuperiorSanitariodeAnatomíaPatológicayCitología Hibridación de la sonda marcada y desnaturalizada con los fragmentos de ADN fijados a la membrana, y lavado de la membrana para eliminar el exceso de sonda o aquellas que hayan hibridado mal. Revelado en placa radiográfica e interpretación de los resultados. El tipo de sondas utilizadas puede ser de dos tipos: - Sondas Mono-locus (SLP): son específicas para una región de un determinado cromosoma. Se unen a secuencias largas de nucleótidos y presentan mayor variabilidad que las sondas multi-locus. Como resultado se observan una o dos bandas por individuo, según sea homocigoto o heterocigoto. El patrón de bandas obtenido con estas sondas se denomina perfil unilocus de ADN o “DNA profiling” - Sondas Multi-locus (MLP): hibridan con secuencias minisatélites presentes en varios loci de diferentes cromosomas. Son sondas de 10 a 15 nucleótidos que se repiten múltiples veces y tras el revelado se observan de 10 a 20 bandas por persona. Este patrón de múltiples bandas se conoce como huella genética multilocus o “DNA fingerprint”. Sondas multilocus Sondas unilocus Las sondas multi y mono-locus presentan una serie de ventajas e inconvenientes con respecto a una serie de parámetros como son: 38 Información aportada: las sondas multi-locus tienen una mayor capacidad discriminativa al aparecer múltiples bandas. No obstante, las mono-locus son más específicas ya que el fragmento de ADN con el que hibridan es de mayor tamaño. Cantidad y calidad del ADN: cuando se usan sondas multi-locus se requiere aproximadamente un microgramo de ADN sin degradar mientras que en el TécnicasdeBiologíaMolecularaplicadasenAnatomíaPatológica caso de las mono-locus se necesita menos de 100 ng y este ADN no necesariamente debe estar en perfecto estado, siempre y cuando el fragmento complementario a la sonda esté intacto. Especificidad entre especies: las sondas multi-locus permiten su uso sobre el ADN humano y de cientos de animales superiores, mientras que las mono-locus son exclusivas de ADN humano. 4.3Blotinvertido(BI) Es una variante del SB. El ADN celular es marcado e hibridado con diferentes DNAHPVs, previamente digeridos y dispuestos en un filtro. El BI requiere una reacción individual para cada espécimen, de sensibilidad inferior al SB (detecta 10 copias HPV/célula), se suele utilizar para tipar muchos genotipos en un espécimen. 4.4ElDot/SpotBlot(DB) Consiste en la extracción del ADN celular total y en su desnaturalización, después se fija a una membrana por medio de presión negativa en un aparato manifold. También se puede realizar la desnaturalización en la misma membrana. Una vez realizada la hibridación se produce la autorradiografía, si se emplearon sondas calientes o el revelado enzimático, si se utilizaron frías. Con el DB se pueden analizar de una vez más de 100 especimenes mientras que el SB no admite más de 15. Uno de los problemas más importantes del DB es el "fondo" provocado por las hibridaciones inespecíficas. Este problema se puede minimizar con el uso de sondas de ARN ya que los híbridos ARN-ADN tienen una Tm superior a los ADN-ADN y las hibridaciones inespecíficas pueden eliminarse con la aplicación de ARNasa. 4.5HibridaciónSandwich(HS) No necesita extracción del ADN. Esta técnica utiliza una sonda con dos fragmentos separados, cada uno con una región complementaria con el ácido nucleico diana. Un fragmento se une al filtro y fija la secuencia específica de HPV al mismo. El segundo de los fragmentos está marcado y se fija al híbrido anclado en la membrana permitiendo su detección. La HS es un método con una especificidad estimada en 1-5 X 105 moléculas de ADN HPV (1 a 5 veces mas que el DB) y muy sensible (3 veces el DB).La HS tiene varios inconvenientes, por una parte solo un tipo de HPV puede ser analizado por muestra, además, para obtener buenos resultados se necesita un volumen importante de muestra, superior a 5 X 105 (3). 4.6HibridaciónNorthern Se utiliza para la detección de RNA de HPVs. El ARN celular se extrae y se separa por medio de un gel desnaturalizante que contiene formaldehído. Seguidamente se hibridan con sondas ARN antisense o ADN. En todos los sistemas de hibridación descritos anteriormente el ácido nucleico diana está localizado en un soporte sólido, bien una membrana o una biopsia o extendido citológico, en los procedimientos que seguidamente describiremos el ácido nucleico se encuentra disuelto en un líquido. 39 TécnicoSuperiorSanitariodeAnatomíaPatológicayCitología 4.7Métodosdehibridaciónenlafaselíquida En la hibridación en fase líquida, la sonda y el HPV diana están en solución. La hibridación en fase líquida ha sido utilizada para estimar la relación genética entre los diferentes HPVs, hoy día es de escaso uso. El sistema de captación de híbridos también se realiza en medio líquido. Primero se desnaturaliza el espécimen, posteriormente se hibrida el HPV ADN con la correspondiente sonda. Los híbridos son capturados por la superficie del recipiente, cubierta con anticuerpos anti-híbridos que reaccionan con fosfatasa alcalina, haciéndose visibles tras la aplicación de un sustrato quimioluminiscente. Los sistemas captación de híbridos están todavía en fase experimental, las pruebas iniciales permiten suponer una elevada sensibilidad y fácil manejo de la técnica. 4.8Métodosdeamplificacióngenómica La técnica de la reacción en cadena de la polimerasa (PCR) utiliza una enzima, la polimerasa, para copiar a una determinada molécula de un ácido nucleico, habitualmente un ADN. La repetición de este proceso origina la producción de un gran número de moléculas hijas puesto que las nuevas moléculas son utilizadas por la polimerasa como moldes. El proceso se inicia con la separación de las dos cadenas que configuran la molécula de ADN o por el calentamiento de solución en la que encuentra el ADN a unos 90º. Tras un descenso térmico de la solución se produce el "anillamiento" o hibridación de dos secuencias diferentes de nucleótidos, denominados "primers" o "cebadores" que delimitan el fragmento de ADN a amplificar. Con el concurso de la polimerasa se van añadiendo los nucleótidos presentes en la solución, fase denominada de "extensión" de los cebadores. Cada uno de estos ciclos se repite un número determinado de veces en un aparato denominado termociclador que permite ascensos y descensos térmicos programables. El hecho de que las moléculas hijas sirven a su vez de molde para sintetizar nuevos ADNs produce un efecto multiplicador, produciéndose aproximadamente 106 copias de ADN en unos 30 ciclos. El ADN amplificado se puede detectar por medio de una reacción de hibridación o bien por medio de una electroforesis en gel con bromuro de etidio y una fuente de luz ultravioleta para su identificación. El avance que hizo posible la técnica de la PCR fué el descubrimiento de polimerasas capaces de actuar a temperaturas elevadas. La primera de ellas fué la que contienen las bacterias denominadas Thermus aquaticus o polimerasa Taq y que se hallan en manantiales donde las aguas termales están a menudo a temperaturas superiores a 90º. Antes del descubrimiento de esta polimerasa se realizaban técnicas de amplificación de ADN con el fragmento de Klenow como polimerasa ADN, pero esta enzima es inestable a temperaturas superiores a los 37º,con lo que era necesario añadir una dosis de enzima en cada ciclo de amplificación lo cual resultaba extraordinariamente tedioso a la par que se acumulaban grandes cantidades de enzima degradada. El descubrimiento de la Taq polimerasa evitó la necesidad de añadir enzima en cada ciclo de amplificación, facilitando así la automatización del proceso. 40 TécnicasdeBiologíaMolecularaplicadasenAnatomíaPatológica La extraordinaria sensibilidad de la técnica de PCR, que permite detectar una copia viral en un millón de células es un arma de gran valor en la detección de infecciones HPV, especialmente en aquellas con un bajo número de copias víricas, como es el caso de la infección oculta. El problema más importante de las técnicas de amplificación genómica es la contaminación de la reacción con ADNs extraños, en cualquiera de sus fases, produciendo resultados falsamente positivos. La adopción de medidas, como el uso de pipetas de desplazamiento vertical, de separación de especimenes y reactivos o de "primers" anticontaminación permite la obtención de resultados fiables. Otra desventaja de la reacción de PCR es la no amplificación de genomas cuando no existen "primers" específicos, con la imposibilidad de detectar nuevos tipos de HPVs. 4.8.1PrincipiosdelaReacciónenCadenadelaPolimerasa(PCR) La técnica de PCR fue reportada por primera vez en 1985; de esa fecha hasta ahora esta metodología ha experimentado numerosas modificaciones, siendo la más importante de ellas la ocurrida en 1986 donde se introdujo por primera vez el uso de una polimerasa termoestable, la Taq polimerasa, lo cual implicó un cambio radical en la técnica y su definitiva aceptación por la comunidad científica internacional. Durante la Reacción en Cadena de la Polimerasa "se multiplica" un fragmento de ácido nucleico hasta 109 veces, la reacción imita un fenómeno de replicación del ADN que ocurre en forma natural en la célula. La reacción "in vitro" necesita la presencia de una cadena de ADN "diana" donde esta incluido el fragmento que se puede amplificar, un par de cebadores (cadenas simples de ADN, entre 15-30 nucleótidos) que limitan la talla del segmento que se va amplificar, nucleótidos que son precursores de las nuevas cadenas de ADN (adenina, timina, guanina y citosina) y la enzima polimerasa, taq polimerasa, la cual usando como inicio los cebadores va a formar las cadenas nuevas. La reacción tiene lugar en tres fases. 1. Durante la primera o desnaturalización el fragmento original de ADN se calienta hasta una temperatura de 92º a 96 ºC; esto provoca la separación de las dos cadenas. 2. En la segunda fase, llamada hibridación, la temperatura de la mezcla se rebaja hasta 40-60 ºC para que los cebadores se enlacen con el ADN escindido. 3. En la tercera fase de extensión o polimerización, la temperatura de la mezcla se eleva hasta 72 °C para la extensión, una enzima la Taq DNA polimerasa la cual es termoestable y es la que en buena cuenta ha permitido la optimización del proceso PCR en una forma relativamente sencilla, copie rápidamente la molécula de ADN. Estas tres fases constituyen un ciclo completo de PCR, que se realiza en menos de dos o tres minutos. Teóricamente, el ciclo de PCR se puede repetir sin límite, pero la polimerasa, los nucleótidos y los cebadores suelen renovarse al cabo de unos 30 ciclos. 41 TécnicoSuperiorSanitariodeAnatomíaPatológicayCitología Estos 30 ciclos, que duran menos de tres horas, bastan para producir mil millones de copias de ADN. Esta característica identifica a la PCR como una herramienta poderosa y valiosa en todos los campos de la Biomedicina. En el terreno del diagnóstico de las enfermedades infecciosas, la PCR detecta directamente en diferentes tipos de muestras, patógenos tradicionalmente difíciles de cultivar tales como, Clamidia, Legionella y Micoplasma y/o aquellos que requieren de largos períodos para su desarrollo in vítro y/o que se encuentra en muy baja concentración en los líquidos biológicos y son difíciles de aislar, como es el caso del Mycobaterium tuberculosis, enfermedad en la que muchas veces el tratamiento empírico tiene que iniciarse antes del diagnóstico definitivo, apoyándose únicamente en el cuadro clínico. Figura: La técnica de PCR. El ADN que contiene la secuencia que deseamos amplificar debe ser sometido a altas temperaturas para provocar la desnaturalización y la apertura de las cadenas del ADN; luego la temperatura desciende en forma controlada hasta 50ºC (esta temperatura es variable según cada protocolo) para permitir la hibridación de los cebadores específicos. Posteriormente la polimerasa sintetizará una nueva cadena de ADN complementaria a partir de la secuencia específica. La repetición de este ciclo (por lo menos 30 veces) produce un aumento exponencial (alrededor de 106 veces) de la secuencia deseada y su posterior visualización por técnicas de electroforesis (Figura siguiente). 42 TécnicasdeBiologíaMolecularaplicadasenAnatomíaPatológica Figura: Amplificación por PCR empleando los oligonucleótidos para la región VDJ del gen de la cadena pesada de las inmunoglobulinas. En el gel de electroforesis se pueden observar 2 muestras con patrón policlonal (líneas 3 y 4) correspondientes a infiltrados inflamatorios reactivos, 2 muestras con patrón clonal correspondientes a un linfoma no Hodgkin B de bajo grado [linfoma linfocítico] (en la línea 5) y a un linfoma B de alto grado [linfoma de células grandes] (en la línea 6), dos marcadores de peso molecular (líneas 1 y 7) y un control negativo sin amplificación (línea 2). Mediante el uso de la PCR se puede identificar en una pequeña muestra biológica al Mycobacterium tuberculosis, en tan sólo 4 horas, en lugar de las 6 semanas que toman las técnicas del cultivo convencionales con una alta sensibilidad y especificidad En virología, esta tecnología nos permite identificar al agente infeccioso independientemente de su respuesta serológica, una gran ventaja en el diagnóstico de algunas enfermedades virales en los cuales los anticuerpos aparecen luego de un largo período de la infección y a veces en forma impredecible o en aquellos numerosos casos donde se quiere precisar si la presencia de anticuerpos es señal de infección antigua o activa como puede ser el caso del hallazgo de anticuerpos a Hepatitis C y la necesidad de precisar si el virus está presente o no. También es de gran aplicación en el diagnóstico de enfermedad viral neonatal donde el diagnóstico serológico de la infección es generalmente enmascarado por la presencia de anticuerpos matermos circulantes por ejemplo el VIH. En la actualidad ya se dispone de sistemas de identificación de Chlamydia trachomatis, Dengue y sus serotipos, Helicobacter pilori , HIV, Hepatitis C, Mycobacterium tubercu-losís, Neisseria gonorrheae, Papiloma virus y sus diferentes tipos, Mycoplasma pneumoniae, Ureaplasma urealyticum, Herpes simple, Citomegalovirus, Treponema pallidium, etc. Además la técnica ofrece una alternativa novedosa para investigar la evolución y diversificación de los microorganismos en una forma rápida y sencilla, las investigaciones en esta área básica han tenido implicaciones muy importantes desde el punto de vista epidemiológico y ha implicado el desarrollo de una nueva ciencia conocida como Epidemiología Molecular. 43 TécnicoSuperiorSanitariodeAnatomíaPatológicayCitología En el megaproyecto internacional "Genoma Humano" la PCR y las microtécnicas de secuenciación han permitido un avance mucho más rápido que lo previsto. También se ha introducido el uso de PCR para el estudio del complejo mayor de histocompatibilidad que son los antígenos HLA, especialmente, los de la región HLA-D conocidos en la actualidad como moléculas HLA de clase II. Con ello, se puede realizar pruebas de paternidad y la identificación de tejidos. En criminalística esta técnica ha revolucionado la identificación de los delincuentes ya que obteniendo una mínima muestra de los sospechosos se puede amplificar el ADN y conocer la huella genética de los mismos. 4.9TécnicasmoleculareseneldiagnósticodelaETS 4.9.2PCR:ReacciónenCadenadelaPolimerasa Variantes: RT-PCR Nested PCR Semi Nested PCR Detección de productos de PCR en gel de agarosa y coloración con BET 44 TécnicasdeBiologíaMolecularaplicadasenAnatomíaPatológica 4.9.3EquipamientoLaboratorioPCR Área pre PCR, área de extracción de ácidos nucleicos– Área post PCR, amplificación y fotodocumentación –Termociclador –Pipetas automáticas –Pipetas automáticas –Microcentrífuga –Horno de hibridación –Bloque térmico –Vortex –Equipodeelectroforesisen agarosa/acrilamida/secuencia –Hielo –Sistema fotodocumentación con software Material desechable: Material desechable: –Puntas de pipeta con filtro –Puntas de pipeta con filtro –Tubos eppendorf –Tubos eppendorf –Guantes –Guantes 4.9.4¡Cuidadoconlacontaminación! Contaminación entre muestras –Utilizar material de un solo uso –Utilizar pipetas de desplazamiento positivo ó puntas con filtro –Abrir los tubos uno a uno– Contaminación por producto amplificado –Separar FÍSICAMENTE las zonas de “pre” y “post” PCR –Utilizar material de laboratorio diferente en ambas zonas. –Utilizar métodos de descontaminación Contaminación por ambiente –No trabajar con plásmidos recombinantes •Luz UV •HCl •Enzimas: Uracil‐N‐Glycosylase (UNG) –Utilizar reactivos prePCR ya preparados, analizados y conservados en alícuotas. 45 TécnicoSuperiorSanitariodeAnatomíaPatológicayCitología 4.9.5Detección/IdentificaciónVPH Amplificación de una región común a todos los VPH 46 Región L1 open reading frame (Manos et al, 1990) Tipado por digestión con enzimas de restricción Búsqueda de enzimas que permitan identificar el mayor número de tipos (software) Interpretación del patrón de bandas por electroforesis (digitalización + software) Cada tipo de virus ha de presentar un patrón de restricción distinto y característico. TécnicasdeBiologíaMolecularaplicadasenAnatomíaPatológica Tipificación de VPH mediante enzimas de restricción Termociclador de efecto Peltier con bloque intercambiable (tubos y microplacas de 96 pozos) 47 UNIDADDIDÁCTICAV TÉCNICASDEBIOLOGÍAMOLECULARINSITU TécnicasdeBiologíaMolecularaplicadasenAnatomíaPatológica 5.1Hibridacióninsitu Las técnicas "in situ" tienen la gran ventaja de que son las únicas técnicas de biología molecular que permiten en un solo acto correlacionar positividad o negatividad con la morfología de la lesión. Este hecho es de incalculable valor para una especialidad esencialmente morfológica, como es la Anatomía Patológica. La hibridación in situ es la hibridación de fragmentos marcados de ADN de una hebra o de ARN con secuencias complementarias (sondas) a ADN/ARN celular, que en condiciones apropiadas forman híbridos estables. En general, la hibridación puede hacerse sobre soportes sólidos (filtros de nylon o nitrocelulosa), en solución (in vitro) o en cortes de tejido o preparaciones celulares (in situ). Se pueden utilizar sondas marcadas con elementos radioactivos, pero como se necesita protección y manipulación especiales , no son de elección para su uso rutinario. Las técnicas no-isotópicas o colorimétricas son más rápidas y permiten una localización más precisa de la reacción. Las sondas marcadas sin elementos radioactivos son más estables y más baratas. La sensibilidad es igual o levemente inferior a la de los métodos isotópicos. Se han utilizado sondas marcadas con biotina y digoxigenina. La sensibilidad de la técnica depende de: Efecto de la preparación del tejido sobre la retención y accesibilidad de ADN celular blanco o ARN. Tipos de sondas, eficiencia de la marcación de la sonda y sensibilidad del método utilizado para la detección de la señal. Efecto de las condiciones de hibridación in situ sobre la eficiencia de la hibridación. La hibridación in situ se utiliza primordialmente en la detección de bajo número de copias de virus, en particular virus como agentes infecciosos (CMV) y como agentes carcinógenos (HPV, HBV, EBV). En la técnica de in PCR-in situ se realiza primero amplificación de ADN blanco y luego detección mediante hibridación in situ convencional con sondas ADN/ARN. De esta manera pueden detectarse cantidades pequeñísimas de genoma viral. Se utiliza en cortes histológicos y en extendidos citológicos. La sonda se aplica directamente sobre el espécimen (no requiere extracción del ADN), previamente tratado con una proteasa para permitir su acceso al ADN nuclear. La desnaturalización del ADN diana y de sonda marcada se realiza simultáneamente utilizando elevadas temperaturas (alrededor de 100 º C). La HIS es una técnica mucho menos sensible que los métodos de membrana, necesitando 100 veces mas copias virales que el dot blot o que el southern blot, aunque puede ser tan efectiva como aquellas cuando el tipo infectante es 6/11 o 16 y cuando la lesión muestra los cambios histológicos típicos de lesión HPV. Cuando el condiloma se acompaña de displasia, la HIS disminuye la rentabilidad según el grado de la misma, lo cual refleja la disminución del número de copias virales con la progresión de la lesión. Otro problema es que precisa de tejido, puesto que aunque se puede practicar en frotis citológicos sus resultados no son tan buenos como con material procedente de una biopsia. La HIS tiene la gran ventaja de que permite la visualización al microscopio del lugar donde tuvo lugar la hibridación, motivo por el cual es la técnica de hibridación con ácidos nucleicos preferida por los anatomopatólogos. 51 TécnicoSuperiorSanitariodeAnatomíaPatológicayCitología 5.2PCRinsitu La técnica PCR, como es sabido, utiliza una enzima, la polimerasa, para copiar a una determinada molécula de un ácido nucleico, habitualmente un ADN. La repetición de este proceso origina la producción de Un gran número de moléculas hijas puesto que las nuevas moléculas son utilizadas por la polimerasa como moldes. El proceso se inicia con la separación de las dos cadenas que configuran la molécula de ADN o por el calentamiento de solución en la que encuentra el ADN a unos 90º. Tras un descenso térmico de la solución se produce el "anillamiento" o hibridación de dos secuencias diferentes de nucleótidos, denominados "primers" o "cebadores" que delimitan el fragmento de ADN a amplificar. Con el concurso de la polimerasa se van añadiendo los nucleótidos presentes en la solución, fase denominada de "extensión" de los cebadores. Cada uno de estos ciclos se repite un número determinado de veces en un aparato denominado termociclador que permite ascensos y descensos térmicos programables. El hecho de que las moléculas hijas sirven a su vez de molde para sintetizar nuevos ADNs produce un efecto multiplicador, produciéndose aproximadamente 106 copias de ADN en unos 30 ciclos. El ADN amplificado se puede detectar por medio de una reacción de hibridación o bien por medio de una electroforesis en gel con bromuro de etidio y una fuente de luz ultravioleta para su identificación. El avance que hizo posible la técnica de la PCR fué el descubrimiento de polimerasas capaces de actuar a temperaturas elevadas. La primera de ellas fué la que contienen las bacterias denominadas Thermus aquaticus o polimerasa Taq y que se hallan en manantiales donde las aguas termales están a menudo a temperaturas superiores a 90º. Antes del descubrimiento de esta polimerasa se realizaban técnicas de amplificación de ADN con el fragmento de Klenow como polimerasa ADN, pero esta enzima es inestable a temperaturas superiores a los 37º,con lo que era necesario añadir una dosis de enzima en cada ciclo de amplificación lo cual resultaba extraordinariamente tedioso a la par que se acumulaban grandes cantidades de enzima degradada. El descubrimiento de la Taq polimerasa evitó la necesidad de añadir enzima en cada ciclo de amplificación, facilitando así la automatización del proceso. La extraordinaria sensibilidad de la técnica de PCR, que permite detectar una copia viral en un millón de células es un arma de gran valor en la detección de infecciones HPV, especialmente en aquellas con un bajo número de copias víricas, como es el caso de la infección oculta. El problema mas importante de las técnicas de amplificación genómica es la contaminación de la reacción con ADNs extraños, en cualquiera de sus fases, produciendo resultados falsamente positivos. La adopción de medidas, como el uso de pipetas de desplazamiento vertical, de separación de especímenes y reactivos o de "primers" anticontaminación permiten la obtención de resultados fiables. Otra desventaja de la reacción de PCR es la no amplificación de genomas cuando no existen "primers" específicos, con la imposibilidad de detectar nuevos tipos de HPVs. La técnica PCR in situ adapta la tecnología habitual de la PCR a un corte histológico. Se puede utilizar un termociclador convencional con alguno "trucos", o bien recurrir a un termociclador específico para PRC in situ. 52 TécnicasdeBiologíaMolecularaplicadasenAnatomíaPatológica La reacción es un proceso cíclico: La molécula de ADN que va a copiarse se calienta para que se desnaturalice y se separe las dos hebras. Cada una de las hebras es copiada por la ADN-polimerasa. (Se utiliza la ADN-polimerasa de una bacteria que vive en aguas termales, Thermus aquaticus, así la enzima puede trabajar a altas temperaturas). Las cadenas recién formadas son separadas de nuevo por el calor y comienza otro nuevo ciclo de copias. Estos ciclos se repiten hasta que se obtiene el número de copias deseado. Como curiosidad indicar que la potencialidad de esta técnica es impresionante, a partir de una sola molécula de ADN, la PCR puede generar 100000 millones de moléculas idénticas en una tarde. La técnica fue desarrollada por K.B. Mullis a partir de 1983. Cada ciclo dura aproximadamente 5 minutos y para conseguir una cantidad útil se requieren al menos 20 ciclos de reacciones. Se realiza de forma automática en un aparato como se ve en la fotografía, con lo que se consigue un clonaje rápido en un sistema libre de células. 53 TécnicoSuperiorSanitariodeAnatomíaPatológicayCitología 5.3TécnicamixtadeamplificaciónLCR El principio básico de cualquier tecnología diagnóstica molecular es la detección de una secuencia específica de ácidos nucleicos mediante hibridación con una secuencia complementaria, la sonda, seguida de la detección del híbrido. Sin embargo, la sensibilidad de los tests que utilizan sondas de ácidos nucleicos sin recurrir a la amplificación es inferior a la de los tests clásicos. Su aplicación principal es la identificación de microorganismos más que su detección. La replicación del ADN fue posible en 1958 cuando Kornberg descubrió la ADN polimerasa; durante muchos años la principal aplicación fue la secuenciación de ADN (Sanger et al.). En 1986 Mullis et al. describieron un proceso reiterativo que permitía incrementar exponencialmente el número de ácidos nucleicos (amplificación). Las técnicas de amplificación pueden clasificarse de diferentes formas: conceptualmente, aquellas en las que se amplifica la diana (polymerase chain reaction PCR-; strand-displacement amplification-SDA-; nucleic acid sequence-based amplificationNASBA-; transcription-mediated amplification-TMA-). Las que se amplifica la sonda (Qß replicase amplification-QßRA-); y mixtas (gapped-LCR). 5.3.1Ligasasymecanismosdeligación La enzima ADN ligasa es esencial para la replicación del ADN, para la recombinación y para la reparación de material genético in vivo. A partir de virus y de organismos tanto procariotas como eucariotas, se han aislado y caracterizado diferentes ADN ligasas; más recientemente, han sido clonadas y purificadas ADN ligasas a partir de microorganismos termofílicos. Las ligasas caracterizadas hasta la fecha constan de una simple cadena polipeptídica y exhiben diferentes actividades. La actividad de ligación incluye: la unión de ácidos nucleicos de doble cadena con terminales cohesivos. la unión de complejos blunt-end. la unión de fragmentos de ácidos nucleicos por medio de mecanismo de sellado de brechas (nick-sealing) La tecnología diagnóstica de la ligasa explota casi exclusivamente la actividad selladora de brechas. Las ADN ligasas mejor estudiadas son las aisladas de Escherichia coli y las codificadas por el genoma del bacteriófago T4. E. coli ADN ligasa es específica para la unión de segmentos de ADN que están hibridados a una secuencia de un ADN molde; por contra, T4 ADN ligasa cataliza la unión de segmentos de ARN o ADN con cualquier molde sea ARN o ADN. El sustrato típico para la actividad de sellado de brechas comprende al menos dos segmentos de ADN que están hibridados y en posiciones inmediatamente adyacentes en la misma hebra del ácido nucleico molde (Figura-1). La secuencia 5’ debe terminar con un grupo hidroxilo (OH) en 3’; mientras que la secuencia 3’ debe poseer un grupo fosfato (P) en 5’. La unión enzimática de los dos segmentos de ácidos nucleicos se lleva a cabo por medio de una reacción que consta de tres pasos. 54 TécnicasdeBiologíaMolecularaplicadasenAnatomíaPatológica El complejo ligasa-AMP esta formado por una conexión fosfoamida entre una lisina residual en la molécula de la enzima y el AMP derivado del cofactor apropiado (cualquiera NAD o ATP). Posteriormente, una conexión fosfodiester se forma entre el AMP del complejo y el fosfato 5’ de la sonda B. El ataque nucleofílico del fosfato 5’ por el grupo hidroxilo 3’ de la sonda A resulta en un sellado de la melladura, con liberación de AMP. 5.4Métodosdedetección La especificidad de las técnicas moleculares es dependiente de la astringencia (“rigidez”) de las condiciones de hibridación, la cual está determinada por una combinación de diferentes factores incluyendo la temperatura y la concentración de sales. La presencia de una secuencia diana dentro de una muestra clínica se demuestra por la formación de un híbrido de ácidos nucleicos entre la diana y la sonda. La sonda puede marcarse directa o indirectamente, con una molécula detectable. El marcaje directo puede realizarse con radioisotopos (ej. P32 o S35) o con moléculas fluorescentes (ej. fluoresceína o rodamina). Las sondas pueden marcarse en posición 5’ o 3’ por medio de reacciones enzimáticas; también es posible el marcaje en posiciones internas mediante la incorporación, vía polimerización, de nucleótidos modificados. El marcaje indirecto depende del uso de una pareja de ligandos por afinidad como son la biotina y la estreptavidina, así, las sondas pueden ser marcadas con biotina en alguna de las diferentes posiciones posibles, y tras la hibridación con la secuencia diana el complejo puede reaccionar con un conjugado estreptavidina-enzima, para, posteriormente, llevar a cabo la detección del complejo resultante mediante la incubación con un sustrato adecuado para la enzima. Un defecto de estos métodos es la posibilidad de hibridación cruzada de las sondas con secuencias diferentes a la diana elegida. Este problema es especialmente relevante en técnicas de hibridación en solución. 55 TécnicoSuperiorSanitariodeAnatomíaPatológicayCitología Aunque la hibridación en solución ofrece la ventaja de una rápida cinética, se hace necesario separar, antes de la fase de detección, los híbridos sonda-diana de la sonda no unida, lo que dificulta la automatización de estas técnicas. Para reducir este problema se recurre a métodos como el Southern (DNA) y Northern (RNA) blotting, en los que se produce una separación de las moléculas de ácidos nucleicos por electroforesis, para, subsecuentemente, ser transferidas a un soporte sólido. Los ácidos nucleicos inmovilizados se incuban bajo condiciones cuidadosamente controladas en una solución que contiene la sonda para asegurar el más alto nivel de especificidad. Se han descrito diferentes sistemas de hibridación con dos sondas, el formato más típico es aquel en el que las dos sondas hibridan con secuencias diferentes de la misma diana, una sonda se marca con un grupo de captura y la otra con un grupo detectable. Al reaccionar las dos sondas con la muestra que contiene la secuencia diana se produce la formación de un complejo sonda de captura-diana-sonda de detección; posteriormente, antes de la fase de detección, este complejo se separa de las sondas no unidas gracias al grupo de captura. La especificidad de este sistema deriva del hecho de que tienen que producirse dos eventos de hibridación diferentes para que se genere el complejo sonda de capturadiana-sonda de detección. Sin embargo, es necesario un cuidadoso control de las condiciones de hibridación para mantener un nivel de especificidad elevado. A finales de los años 80 se describió un método de ligación de oligonucleótidos para sellar brechas de ADN denominado OLA (oligonucleotide ligation assay), precisa de un mínimo de dos sondas específicas para la misma diana que hibridan en posiciones inmediatamente adyacentes. La sonda A contiene un grupo hidroxilo 3’ libre, la sonda B contiene un grupo 5’ fosfato libre; las sondas hibridadas presentan un sustrato adecuado para que la actividad de la ADN ligasa permita la unión mediante sellado de la brecha. La estabilidad del producto de ligación-diana es mayor que la del producto sonda individualdiana. Las sondas pueden ser modificadas de tal modo que una contenga una mitad con un marcaje de captura y la otra con un marcaje de detección. Con esta configuración únicamente son capturados y detectados los productos ligados. La presencia de errores en la zona de ligación o bien en zonas próximas a ella repercuten negativamente en la actividad de la ligasa; sin embargo, aunque la capacidad de la ligasa para discriminar errores es elevada no es absoluta. La discriminación de errores se ve afectada por la concentración de sales, por la concentración de enzima, y por la temperatura; también por errores específicos de bases. La inclusión de 200 mM NaCl o 2-5 mM espermidina reduce tanto la adenilación como los errores de ligación. La técnica de ligación de oligonucleótidos es un método particularmente útil para la detección de anormalidades genéticas específicas como son: las mutaciones puntuales, las delecciones y los cambios estructurales. La eficiencia de este sistema ha sido demostrada en diferentes enfermedades (anemia de células falciformes, fibrosis quística). La sensibilidad de la prueba puede ser mejorada asociando la ligación de oligonucleótidos con la amplificación de ácidos nucleicos mediante PCR. Una variante consiste en la elección de sondas de tal modo que cuando la diana está presente las sondas hibridarán pero en posiciones no inmediatamente adyacentes 56 TécnicasdeBiologíaMolecularaplicadasenAnatomíaPatológica sino separadas por un hueco o “gap” (Figura-2). El tamaño del hueco puede variar, pero habitualmente afecta a uno o a varios pares de bases. La sonda A se extiende a través de la región del gap por medio de la ADN polimerasa en presencia de los desoxirribonucleótidos trifosfato (dNTP) para conseguir que las sondas queden adyacentes. A la sonda B se le proporciona un grupo 5’ fosfato. Las sondas, nuevamente adyacentes, son entonces unidas por la ADN ligasa. Las secuencias de las sondas son diseñadas de tal modo que la mutación sea identificada en la secuencia diana siempre que esté situada dentro del gap (entre las sondas hibridadas), o bien en el extremo 3’ de la sonda A o en el 5’ de la sonda B. Solamente se suministran los dNTPs necesarios para rellenar el gap, ya que la sobreextensión o la infraextensión afectarían la eficacia del paso de ligación. Esta metodología, aunque es extremadamente específica, precisa ir asociada a una PCR para alcanzar un grado de sensibilidad adecuado que permita su aplicación de cara al diagnóstico de las enfermedades infecciosas. 5.5LigaseChainReaction(LCR) La LCR consta de una serie de ciclos repetidos, de hibridación de oligonucleótidos y de ligación, para generar múltiples copias de la secuencia de ácidos nucleicos elegida como diana. Requiere un mínimo de dos parejas de sondas oligonucleótidas complementarias (sondas A, A’ y sondas B, B’) (figura-3). Dos sondas (A-B y A’-B’) hibridarán en posiciones adyacentes en cada hebra del ADN diana. El complejo dianasondas será el sustrato para la unión por medio de la ADN ligasa gracias a su actividad selladora de brechas. Una vez producida la ligación, el producto resultante puede ser separado mediante desnaturalización por calor; así, tanto la hebra de ADN monocatenario como el producto ligado servirán de moldes adicionales. En teoría en cada ciclo se duplicará el número de copias. 57 TécnicoSuperiorSanitariodeAnatomíaPatológicayCitología Las versiones iniciales de esta reacción empleaban ligasas mesofílicas (E. coli ADN ligasa, T4 ADN ligasa) con lo que era necesario agregar nuevo enzima con cada ciclo debido a la inactivación que experimentaba la misma por efecto del calor en la fase de desnaturalización. La disponibilidad ADN ligasa clonada termoestable (Thermus thermophilus) ha simplificado el procedimiento. La LCR difiere de los métodos de amplificación basados en la polimerasa (PCR, NASBA, SDA, TMA) en que no se produce síntesis de ADN o ARN “nuevo”. Con los métodos basados en la polimerasa se produce síntesis in vitro de nuevas moléculas que servirán de moldes para reacciones adicionales; por contra, con la LCR simplemente hay una reorganización de las sondas para generar dianas que soporten el proceso de amplificación. La diana no es duplicada, simplemente sirve de molde para la reorganización de sondas preexistentes; las sondas una vez organizadas y ligadas servirán de sustrato para nuevas reacciones. La eficiencia de la hibridación y ligación de las sondas en la LCR se consigue con una elevada la concentración de sondas y de ligasa en relación a la concentración de la diana; como resultado, cuando la concentración de la diana es baja la inmensa mayoría de sondas está presente en forma de duplicados de sonda, especialmente en los primeros ciclos. Debido al hecho de que ciertas ligasas son capaces de catalizar una reacción de ligación blunt-end, podría ocurrir que segmentos de ADN de doble cadena se unieran en ausencia de diana, (ligación diana-independiente), y sirvieran de molde para ciclos adicionales generando así un producto indistinguible del generado por una ligación diana-dependiente. Afortunadamente, la eficiencia de este tipo de unión blunt-end es varias veces inferior a de la reacción de sellado de brecha. Para reducir la unión inespecífica blunt-end, se ha recurrido a incluir en la reacción 200 mM de NaCl ó 2-5 mM espermidina; añadir grandes cantidades de ADN no específico; y a evitar la utilización de reactivos como el polietilenglicol o Ficoll que incrementan la eficiencia de la ligación blunt-end. La sensibilidad de la amplificación LCR aunque es adecuada para muchas aplicaciones, particularmente en las enfermedades genéticas en las cuales es crítica la especificidad y no tanto la sensibilidad, resulta insuficiente para su aplicación al campo diagnóstico de las enfermedades infecciosas donde la sensibilidad es esencial. La sensibilidad también puede mejorarse realizando una preamplificación en la cual la secuencia diana es amplificada varios ciclos con dos de las cuatro sondas, para, posteriormente, añadir la segunda pareja de sondas. La LCR se ha utilizado para la detección de varios agentes infecciosos (papillomavirus, HIV-1, Mycobacterium tuberculosis) y enfermedades genéticas, manteniendo el elevado grado de especificidad comentado anteriormente para otras reacciones mediadas por la ligasa. Sin embargo, todavía existen numerosas aplicaciones que requerirían mejorar la sensibilidad de esta metodología. 5.6VariantesdelaLCR Con ellas se trata de evitar la unión inespecífica (blunt-end) de las sondas mediante bloqueo o eliminación de los grupos hidroxilo 3’ o fosfato 5’. Una variante denominada gapped-LCR está diseñada de tal modo que las sondas hibridan con el ADN 58 TécnicasdeBiologíaMolecularaplicadasenAnatomíaPatológica diana pero no inmediatamente adyacentes (Figura-4), sino separadas por un hueco o gap; así, las sondas no hidridadas no podrán ser ligadas. Para conseguir que las sondas se vuelvan adyacentes (y con ello que puedan ser ligadas) se emplea una ADN polimerasa y dNTPs apropiados para extender la sonda a través del gap (es crítico evitar la sobre o infraextensión que impedirían la ligación). La extensión de la polimerización se controla con los dNTPs adecuados, la eliminación de uno o más dNTPS asegura que la extensión terminará en el sitio apropiado. 5.7Conclusión La especificidad de la unión de segmentos de ADN catalizada por la enzima ADN ligasa puede ser explotada en sistemas diseñados para identificar la presencia de una secuencia diana de ácidos nucleicos dentro de una muestra biológica. Los métodos de amplificación basados en la ligasa permiten incrementar la sensibilidad sin producir una merma en la especificidad. Se han descrito modificaciones de estas técnicas que permiten reducir la ligación inespecífica. La automatización de los ensayos permitirá en el futuro el uso rutinario de este tipo de tecnología en el laboratorio clínico. 59 UNIDADDIDÁCTICAVI ANÁLISISPORREACCIÓNENCADENA DELAPOLIMERASA(PCR) TécnicasdeBiologíaMolecularaplicadasenAnatomíaPatológica 6.1Introducción La reacción en cadena de la polimerasa (conocida como PCR por sus siglas en inglés, Polymerase Chain Reaction) permite amplificar más de un millón de veces un ADN obtenido a partir de una región seleccionada del genoma, siempre y cuando se conozca una parte de su secuencia de nucleótidos. Esta técnica fue ideada en 1989 por Kary B. Mullis que obtuvo el premio Nobel de Química en 1993 por dicho invento. Para la PCR se utilizan dos oligonucleótidos sintéticos de unos 15-20 nucleótidos que son complementarios a las zonas flanqueantes de la región que se quiere amplificar. Estos oligonucleótidos (habitualmente conocidos por su nombre en inglés, "primers") actúan como cebadores para la síntesis in vitro de ADN la cual está habitualmente catalizada por una enzima llamada Taq polimerasa. Dicha enzima se aísla de una bacteria termófila, denominada Thermus Aquáticus, que es capaz de crecer a temperaturas elevadas (79 - 85 º C). A esta temperatura dicha enzima es capaz de mantener una media de extensión de más de 60 nucleótidos por segundo en regiones ricas en uniones G-C. La temperatura optima a la que actúa la Taq polimerasa permite el uso de elevadas temperaturas para la unión de los primers y para la extensión, de esta manera se aumenta el nivel de exigencia de la reacción y se reduce la extensión de los primers unidos inespecíficamente al ADN. La reacción se lleva a cabo en una serie de ciclos cada uno de los cuales incluye tres fases o pasos: 1. DESNATURALIZACIÓN: Para que comience la reacción es necesario que el ADN molde se encuentre en forma de cadena sencilla. Esto se consigue aplicando temperaturas de 90 a 95ºC que producen la rotura de los puentes de hidrógeno intercatenarios y por lo tanto la separación de ambas cadenas. Para conseguir la completa separación de las hebras de toda la muestra esta temperatura debe mantenerse unos minutos. Si el ADN solo se desnaturaliza parcialmente éste tenderá a renaturalizarse rápidamente, evitando así una eficiente hibridación de los primers y una posterior extensión. 2. HIBRIDACIÓN: Esta fase se denomina también fase de “annealing” o de emparejamiento. Una vez que el ADN está desnaturalizado se disminuye la temperatura hasta un rango comprendido entre los 40 y los 60ºC para que se pueda producir la unión de los primers a las secuencias flanqueantes del fragmento que se va a amplificar. La temperatura de fusión o annealing (Tm, “melting temperature”) depende de varios factores y es relativamente específica para cada primer. La longitud de los primers y la secuencia son críticas en la designación de los parámetros de una amplificación, una fórmula simple para calcular la Tm es la siguiente: Tm = 4(G+C) + 2 (A+T). No obstante, cada primer exige una serie de estudios experimentales para determinar su temperatura de annealing específica ya que si la temperatura es muy baja la unión se hará de forma inespecífica y si es muy alta no se producirá una unión completa. 63 TécnicoSuperiorSanitariodeAnatomíaPatológicayCitología 3. EXTENSIÓN: Durante este paso la Taq polimerasa incorpora nucleótidos en el extremo 3' del primer utilizando como molde la cadena de ADN previamente desnaturalizada. La temperatura a la que se lleva a cabo este paso suele ser de 72ºC ya que es la temperatura a la que la Taq polimerasa alcanza su máxima actividad. Normalmente una extensión de 20 segundos es suficiente para fragmentos menores de 500 pb, y 40 segundos para fragmentos por encima de 1.2Kb. Un factor importante en el transcurso de las diferentes fases es el tiempo de rampa. Este se define como el tiempo invertido en pasar de una temperatura a otra y depende del diseño y de las características del aparato donde se realiza automáticamente este proceso, el termociclador. En las nuevas generaciones de termocicladores este factor se ha ido optimizando para hacerlo mínimo. 6.2ComponentesdelaPCR 6.2.1Bufferdeamplificación Los buffer de PCR que se utilizan normalmente contienen KCl, Tris y MgCl2. El MgCl2 es el componente que más influye en la especificidad y rendimiento de la reacción ya que los iones Mg2+ son necesarios para la actividad de la Taq polimerasa, es decir, actúan como cofactores de la polimerasa. La concentración óptima de MgCl2 está en torno a 1.5 mM si se emplean concentraciones de 200 mM de cada uno de los dNTPs. No obstante, a veces es necesario probar con diferentes cantidades de Mg ya que un exceso del mismo origina una acumulación de productos inespecíficos y una cantidad insuficiente hace que disminuya el rendimiento de la amplificación. 6.2.2Primers A la hora de elegir unos primers para amplificar un determinado fragmento de ADN hay una serie de reglas a seguir: La longitud de cada uno de los primers debe estar comprendida entre 18 y 24 bases ya que se ha comprobado que primers de mayor longitud (30-35 bases) no aumentan el rendimiento y los primers cortos carecen de suficiente especificidad. Ambos primers deben tener una Tm similar (como mucho la diferencia entre ambas temperatura debe ser de 5ºC). La relación bases púricas: bases pirimidínicas debe ser 1:1 (o como mucho 40-60%). La secuencia de los primers debe comenzar y terminar con 1-2 bases púricas. Para evitar la formación de dímeros de primers es necesario comprobar que los primers no contengan secuencias complementarias entre sí. Los dímeros de primers consisten en fragmentos de doble cadena cuya longitud es muy próxima a la de la suma de los primers y se producen cuando un primer es extendido a continuación del otro. El mecanismo exacto por el que se forman estos dímeros no está completamente determinado. La observación de que primers con los extremos 3' 64 TécnicasdeBiologíaMolecularaplicadasenAnatomíaPatológica complementarios favorecen su formación sugiere que el paso inicial se debe a interacciones transitorias que aproximan los extremos complementarios. Algunas polimerasas, incluida la Taq, han mostrado una débil actividad polimerizadora no dirigida por un ADN patrón, la cual puede unir nucleótidos adicionales al doble extremo apareado. Si esta actividad puede producirse sobre una hebra sencilla de oligonucleótidos, resultaría una buena oportunidad para que la extensión formara un corto solapamiento en el extremo 3' con el otro primer, suficiente para promover la formación del dímero. 6.2.3DesoxinucleótidosTrifosfatos Las concentraciones de dNTPs que suelen usarse están en torno a 200 µM para cada uno de ellos. En un volumen de reacción de 25 µl con esta concentración de dNTPs se sintetizarían entre 6-6.5 µg de ADN. La concentración de dNTPs y de MgCl2 va relacionadas ya que el Mg se une a los dNTPs con lo que concentraciones elevadas de dNTPs inhibirían la reacción al no tener la Taq polimerasa suficiente Mg como para incorporar dNTPs. Para una concentración de 200 µM de cada dNTP se suele añadir MgCl2 a una concentración de 1.5 mM. 6.2.4Taq‐Polimerasa Las cantidades óptimas de Taq polimerasa necesarias para la síntesis de ADN están alrededor de 2 unidades en 25 µl de volumen final de reacción. La actividad de este enzima se ve influenciada por la concentración de dNTPs, de Mg2+ y de algunos iones monovalentes de manera que concentraciones elevadas de los mismos inhiben dicha actividad. Por otro lado, pequeñas concentraciones de KCl estimulan la actividad sintética de la Taq en un 50-60% con un máximo aparente cuando su concentración es de 50 mM. Existen algunos datos relacionados con la influencia de ciertos reactivos que se emplean antes de la amplificación y que alteran la actividad de la Taq. Por ejemplo concentraciones 1M de urea estimulan la actividad, el SDS a bajas concentraciones que la inhibe al igual que concentraciones mayores del 10% de etanol. 6.2.5Adnmoldeo“Template" Es el ADN del cual queremos copiar un determinado fragmento, es, por tanto, el ADN que la Taq polimerasa utiliza como molde para la síntesis de nuevas cadenas polinucleotídicas. La cantidad de ADN necesaria para la PCR depende de varios factores: Del marcador que se va a amplificar: hay marcadores cuyos primers son más específicos o bien cuyas condiciones de amplificación están mejor optimizadas que las de otros. Por esta razón puede darse el caso de que cierta cantidad de ADN (sobre todo cuando jugamos con cantidades mínimas) amplifique para unos marcadores pero no para otros. Por ello, cuando en un laboratorio se va a utilizar un nuevo marcador es necesario hacer un estudio de validación en él que se incluye un estudio de sensibilidad. De dicho estudio de sensibilidad puede sacarse como conclusión cuál es la mínima cantidad de ADN que amplifica en condiciones estándar. De manera general, para casi todos los STR utilizados en Genética Forense la cantidad óptima de ADN que asegura un rendimiento adecuado está en torno a los 5 ng. Calidad del ADN: Cuando se trabaja con ADN cuya calidad es óptima no suele haber problemas en la amplificación y cantidades del mismo por encima e incluso por debajo de los 5 ng rinden buenos resultados. El problema aparece cuando la calidad del 65 TécnicoSuperiorSanitariodeAnatomíaPatológicayCitología ADN obtenido no es la idónea, bien porque esté degradado o bien porque dicho ADN vaya ligado a una serie de contaminantes que pueden inhibir la actividad de la polimerasa. Si el ADN está degradado por la acción de enzimas de restricción el que obtengamos o no resultado en la amplificación va a depender de que el fragmento a amplificar haya sido dañado o no. En el caso en el que tengamos ADN sin degradar pero unido a una serie de contaminantes habría que intentar diluir al máximo la muestra para disminuir dichos contaminantes, pero siempre dentro de un rango de ADN que no esté por debajo del límite de sensibilidad de la PCR. El problema de las cantidades mínimas de ADN y la presencia de contaminantes o inhibidores de la Taq es un hecho habitual en Criminalística y requiere un estudio pormenorizado de la muestra antes de la amplificación. 6.3AdyuvantesdelaPCR Son elementos que mejoran el rendimiento y la especificidad de la PCR. Aunque algunos autores han recomendado el uso del DMSO y del glicerol, el adyuvante más extendido y utilizado es el BSA. A concentraciones por encima de 0.8 µg/µl el BSA incrementa la eficiencia de la PCR ya actúa como una proteína captadora de iones que pueden ser inhibidores de la Taq polimerasa. La PCR ofrece una serie de ventajas, frente al uso de las técnicas de análisis genético utilizadas con anterioridad, como son: Su capacidad para obtener resultados en casos en los que la cantidad de ADN es mínima o en casos en los que el ADN esté parcialmente degradado. Genera en un espacio corto de tiempo un elevado número de copias de la secuencia de ADN que es objeto de estudio, lo cual permite utilizar técnicas de visualización más sencillas y rápidas que el uso de sondas marcadas radioactivamente. Permite la determinación y agrupación alélica en clases discretas, lo que facilita la elaboración de bases de datos al ser la estandarización inmediata y posibilitar la aplicación de métodos bioestadísticos y programas elaborados. El uso de marcadores microsatélites de pequeño peso molecular aumenta las probabilidades de obtener resultados positivos de amplificación cuando el ADN se encuentra degradado ya que puede ser que dichos fragmentos no hayan sido digeridos. Esta ventaja es de gran importancia en Criminalística ya que normalmente los indicios biológicos encontrados han estado sometidos a diversos factores (calor y humedad) que favorecen el crecimiento bacteriano. Sin embargo, una de las grandes ventajas de la PCR que es su elevada sensibilidad puede, en ocasiones, convertirse en un gran problema ya que se podría coamplificar un ADN extraño o ajeno al que nos interesa. No obstante, en los laboratorios de Genética Forense las medidas de precaución que se toman para evitar problemas de contaminación por manipulación son extremas. Una vez amplificado el ADN, los fragmentos resultantes son separados en función de su tamaño por medio de un proceso de electroforesis. Actualmente se utilizan dos tipos de electroforesis en los laboratorios de Genética Forense: 66 Electroforesis en geles verticales de poliacrilamida Electroforesis capilar TécnicasdeBiologíaMolecularaplicadasenAnatomíaPatológica La electroforesis en geles verticales de poliacrilamida, geles desnaturalizantes, se realiza polimerizando un gel de acrilamida/bis entre dos cristales montados adecuadamente sobre el cassette que sirve de soporte para los mismos y que posteriormente se acopla en el secuenciador automático para proceder a la carga de la muestras. El número de muestras que podemos cargar en cada gel, viene determinado por el número de pocillos que posee el peine (de dientes de tiburón) que utilicemos. Hay peines de cuatro tamaños distintos: de 36, 48, 64 y 96 pocillos. La electroforesis se desarrolla durante 7 horas, y se puede realizar una lectura de unos 700pb aproximadamente, dependiendo siempre de la calidad del ADN, de la correcta cuantificación del mismo, de la utilización del primer adecuado, y de la polimerización correcta del gel de acrilamida/bis principalmente. Cuando las muestras a secuenciar tienen una longitud no superior a 400pb, podemos disminuir el tiempo de la electroforesis a 3.5 horas, aumentando la velocidad de barrido del laser, y el resultado es igualmente optimo. La electroforesis capilar es una técnica relativamente novedosa en el campo de la Genética Forense pero que está poco a poco sustituyendo a los sistemas de electroforesis vertical. En este caso el proceso electroforético es llevado a cabo en un capilar de silica de unas 50 m de diámetro, lo cual hace que la cantidad de calor generado sea menor y que puedan aplicarse voltajes mayores. Para que puedan ser analizados por electroforesis capilar los primers o los dideoxinucleótidos (en el caso de la secuenciación) deben ser marcados fluorescentemente con unas moléculas denominadas fluorocromos que emiten fluorescencia a una determinada longitud de onda cuando son excitados por láser. El equipo en el que se realiza el proceso lleva acoplado un ordenador encargado de traducir los datos de emisiones fluorescentes en secuencias o fragmentos con sus correspondientes alelos asignados. La electroforesis capilar presenta una serie de ventajas frente a los sistemas de electroforesis vertical como son: Rapidez: ya que permite el análisis simultáneo de varios loci aunque éstos posean alelos con tamaños solapantes. 67 TécnicoSuperiorSanitariodeAnatomíaPatológicayCitología Sensibilidad: hace posible detectar cantidades muy pequeñas de ADN amplificado. Los resultados se obtienen de manera informatizada, lo que evita problemas de interpretación de los resultados y facilita el análisis de los mismos a través de programas informáticos. Ejemplo de un caso de criminalística resuelto utilizando electroforesis en gel vertical de acrilamida. Si se observan los patrones bandas podrá comprobarse como los perfiles obtenidos en las manchas de sangre encontradas en el sombrero (Hat) y pantalón (Jeans) del sospechoso (S) coinciden con el perfil genético de la víctima (V) Caso de estudio biológico de la paternidad realizado con electroforesis capilar. Cada pico corresponde a un alelo, el hijo (H) debe poseer un alelo de la madre (M) y otro del padre (P) para que la paternidad sea compatible 68 UNIDADDIDÁCTICAVII FUTURASTECNOLOGÍAS:BIOCHIPS TécnicasdeBiologíaMolecularaplicadasenAnatomíaPatológica 7.1Aplicacionesdelosbiochips Las técnicas de análisis genético se encuentran hoy en día en continuo desarrollo y evolución. La necesidad de técnicas que permitan el aislamiento y análisis de los casi cien mil genes que componen el genoma humano justifica la existencia de líneas de investigación destinadas al descubrimiento de nuevos métodos que permitan monitorizar elevados volúmenes de información genética en paralelo y que reduzcan tanto el tiempo empleado como el coste por análisis. Desde el análisis de los primeros polimorfismos de ADN con fines identificativos, la Genética Forense ha sufrido una gran evolución. Los expertos en la materia han sido testigos de cómo el descubrimiento de la PCR revolucionó las técnicas de identificación genética. Es probable que la próxima revolución la constituyan los llamados biochips o microarrays. Los biochips surgen como consecuencia de una combinación entre técnicas microelectrónicas empleadas para la fabricación de microprocesadores informáticos y materiales biológicos. En general puede decirse que la principal característica de los chips es su capacidad para generar información en muy poco espacio, ya que posibilitan el procesamiento de multitud de ensayos simultáneamente. Esta característica es la que hace que los biochips sean probablemente la tecnología del futuro en el campo de las investigaciones biomédicas. La fabricación de los biochips es similar a la de los chips informáticos: por medio de la técnica denominada fotolitografía se depositan circuitos microscópicos sobre láminas de silicio. En el caso concreto de los biochips, estas láminas son de vidrio y lo que se deposita en dichas láminas son cadenas de ADN. Las láminas de vidrio presentan una serie de ventajas como son: Posibilidad de unir las cadenas de ADN a la superficie del cristal, convenientemente tratada, mediante enlaces covalente. Su capacidad para aguantar altas temperaturas y lavados de elevada fuerza iónica. Al ser un material no poroso el volumen de hibridación puede reducirse al mínimo. Su baja fluorescencia evita ruidos de fondo. Hay compañías comerciales que han desarrollado otras estrategias para la fabricación de biochips. No obstante, los más usados actualmente y con mayor número de aplicaciones son los basados en técnicas fotolitográficas. Estos chips, como se dijo anteriormente, consisten en una pequeña lámina de vidrio que posee unos grupos reactivos, a los que posteriormente se unirán los nucleótidos, protegidos mediante una película realizada con un agente químico fotodegradable. Mediante una máscara que se sitúan sobre el chip, se logra enfocar un haz de luz hacia unas posiciones y regiones determinadas, degradando al agente químico protector en dichas zonas y dejándolo intacto en las zonas protegidas por la máscara. A continuación se añade al chip un medio que contiene uno de los cuatro nucleótidos que se unirá, mediante enlace covalente, al cristal con los grupos reactivos 71 TécnicoSuperiorSanitariodeAnatomíaPatológicayCitología que hayan quedado desprotegidos. Cada grupo añadido lleva una molécula receptora fotodegradable. Todo este proceso se va repitiendo con los diferentes nucleótidos y máscaras hasta generar unos oligonucleótidos con las secuencias que nos interesen. El siguiente esquema muestra el todo el proceso explicado anteriormente. Cada “casilla” del chip posee una cadena de un oligonucleótido de manera que solamente aquel fragmento de ADN que hibride perfectamente con ella permanecerá unido tras los diversos lavados. Previamente a la hibridación, el ADN de la muestra a estudiar debe haber sido amplificado y marcado fluorescentemente en uno de sus extremos. Una vez marcado se incuba en el recipiente que contiene al chip tras lo cual se lava varias veces para eliminar los fragmentos que no hayan hibridado y se introduce el chip en un escáner en el que se detectan los patrones de hibridación. Esta detección se realiza en base a la fluorescencia emitida por los fluorocromos de la muestra cuando son excitados por luz y en aquellos pocillos en los que la unión haya sido completa la fluorescencia será mayor que los que contengan alguna base desapareada. Un ordenador conectado al escáner es el que identifica las secuencias sonda por su posición el chip. 7.2Aplicacionesdelosbiochips A pesar de ser una tecnología muy reciente y que, por lo tanto, está aún en vías de experimentación, actualmente los biochips están siendo aplicados en: 72 Monitorización de expresión génica: permite determinar cual es el patrón de expresión génica y cuantificar el nivel de expresión de manera simultánea para un elevado número de genes. Esto permite realizar estudios comparativos de activación de determinados genes en tejidos sanos y enfermos y determinar así la función de los mismos. TécnicasdeBiologíaMolecularaplicadasenAnatomíaPatológica Detección de mutaciones y polimorfismos: Permite el estudio de todos los posibles polimorfismos y la detección e mutaciones en genes complejos. Secuenciación: Mientras que se han diseñando algunos biochips para secuenciación de fragmentos cortos de ADN, no existe aún en el mercado ningún biochip que permita secuenciar de novo secuencias largas de ADN. Diagnóstico clínico y detección de microorganismos: Posibilitan la identificación rápida empleando unos marcadores genéticos de los patógenos. Screening y toxicología de fármacos: el empleo de los biochips permite el analizar los cambios de expresión génica que se dan durante la administración de un fármaco de forma rápida, así como la localización de nuevas posibles dianas terapéuticas y los efectos toxicológicos asociados. Seguimiento de terapia: los biochips permiten valorar rasgos genéticos que pueden tener incidencia en la respuesta a una terapia. Medicina preventiva: El conocimiento y posible diagnóstico de ciertos caracteres genéticos asociados a determinadas patologías permite una prevención de las mismas antes de que aparezcan los síntomas. 7.3SecuenciacióndelADNempleandomicroarrays Existen muchas variedades de microarrays o ADN-chips como también se les denomina. Desde los microarrays "artesanales" realizados en el laboratorio a los ofrecidos por compañías de biotecnología, el principio que rige su diseño es el mismo: la complementariedad de las cadenas aisladas de ADN: o propiedad de las citadas cadenas de hibridarse con otras cadenas aisladas de ADN que posean una estructura complementaria. Básicamente un microarray consiste en una matriz de "pocillos" microminiaturizados sobre un substrato de vidrio en donde se implantan, utilizando diversas técnicas, cadenas simples de oligonucleótidos. El poder adherir una cadena corta de oligo sobre una superficie plana es decisivo en el diseño de los microarrays. (Molecular interactions on microarrays, Edwin Southern..., Nature Genetics, january 1999, pp..5) En la figura se muestran esquemáticamente unas pocas celdas de un microarray. En cada celda, adherida por uno de sus extremos, existe una determinada cadena de oligonucleótido. (zona inferior izquierda de la imagen) Si se pone el microarray en contacto con una mezcla de cadenas simples de ADN a identificar, marcadas 73 TécnicoSuperiorSanitariodeAnatomíaPatológicayCitología fluorescentemente, (zona superior izquierda) éstas se hibridarán con su oligo complementario. (zona derecha). Dado que conocemos la secuencia y distribución de los oligonucleótidos en el microarray podemos, al excitar el microarrray con un laser y estar las cadenas hibridadas fluorescentemente, conocer la ubicación de las cadenas de las mismas y su secuencia. Visualización típica de una secuenciación mediante microarrays 7.3.1Fabricación En la fabricación de microarrays se emplean técnicas fotolitográficas análogas a las utilizadas en microelectrónica. Un sustrato de vidrio se trata químicamente con determinados grupos reactivos para permitir la implantación de los oligonucleótidos sobre el mismo; a continuación se deposita sobre el substrato una película fotodegradable y mediante la utilización de una plantilla y un haz luminoso, se crea la estructuura de celdas del microarray. Fabricación de las celdas del microarray Existen dos técnicas para para acoplar los oligos a cada una de las celdas. 74 Implantar en cada celda, mediante un brazo robotizado, el oligonucleótido presintetizado que corresponda. Sintetizar en las propias celdas, mediante ciclos sucesivos de síntesis, los oligonucleótidos correspondientes. TécnicasdeBiologíaMolecularaplicadasenAnatomíaPatológica El proceso de síntesis "in situ" de los nucleótidos en el microarray se realiza en las siguientes fases: Elaboración previa de un mapa de distribución del tipo de oligonucleótido correspondiente a cada celda del microarray. Preparación del sustrato y deposición de una película fotodegradable. (1) Aplicación de una máscara que permita eliminar selectivamente la película protectora en las zonas del microarray correspondiente a un determinado nucleótido. (2 y 3) Incubación química y acoplamiento del nucleótido previsto (4). Una nueva capa fotodegradable es aplicada sobre el microarray (5) Se repiten los pasos anteriores para cada nucleótido hasta obtener la secuencia prevista Se elimina definitivamente la película fotodegradable (10). 7.3.2Ejemplodeutilización: La localización e identificación de diferencias de secuencia en relación con diferencias fenotípicas constituye la base de distinción entre estado normal y enfermedad. Dada una secuencia determinada de una región de ADN es posible diseñar cuatro sondas diferentes por cada posición. Una de ellas será perfectamente complementaria de la secuencia de referencia mientras que las demás lo serán en todas las posiciones salvo en la de la posición que se interroga donde esa base ha sido sustituida por las otras tres posibles. Tras la incubación con la secuencia de referencia la mayor señal de hibridación fluorescente corresponderá a la secuencia 100% complementaria. Si la muestra presenta alguna mutación en la posición interrogada la mayor señal corresponde a la hibridación con la correspondiente secuencia complementaria. Mil sets de cuatro sondas cada uno se emplean para interrogar las mil posiciones de la secuencia. Esta estrategia funciona especialmente bien para la detección de polimorfismos en el ADN indicando tanto la posición de la sustitución como la naturaleza de la misma. 75 TécnicoSuperiorSanitariodeAnatomíaPatológicayCitología 7.4Citogenética Para facilitar la comprensión de la nomenclatura citogenética es necesario recordar que la mayoría de los cromosomas humanos tienen dos brazos, uno largo (q) y otro corto (p). Éste es un ejemplo típico de un cariotipo masculino normal a resolución de 550 bandas. Los pares de cromosomas homólogos se han dispuesto de acuerdo con su tamaño, patrón de bandas y posición del centrómero. Cada cromosoma puede así compararse banda por banda con su homólogo en busca de cualquier cambio que haya podido tener lugar en la estructura del cromosoma. Este cariotipo se escribe como 46,XY. La clave de la descripción del cariotipo es así: 46: el número total de cromosomas (46 es lo normal). XY: los cromosomas sexuales (para un varón). Una mujer tendría dos cromosomas X. Las alteraciones que pueden encontrarse son de dos clases: primarias, cuando están ligadas específicamente a cada tipo de tumor. secundarias, cuando se añaden a las anteriores. Dos son también los tipos de alteraciones: numéricas estructurales En la siguiente tabla se ofrece un glosario con la nomenclatura de las alteraciones cromosómicas. La valoración de una clona anormal exige analizar e interpretar un número suficiente de metafases. Los cromosomas y sus alteraciones se identifican de acuerdo con las sucesivas recomendaciones del Sistema Internacional para la Nomenclatura de la Citogenética Humana (ISNC, 1995)11. 76 TécnicasdeBiologíaMolecularaplicadasenAnatomíaPatológica Se considera una alteración clonal cuando se detectan dos o más metafases con la misma anomalía estructural o con ganancia de algún cromosoma, pero si es una pérdida ha de aparecer en al menos 3 mitosis. En los últimos años se han desarrollado una serie de técnicas complementarias de la citogenética convencional. Por ello, en la moderna citogenética hay que incluir los resultados obtenidos de combinar estos estudios con la hibridación in situ12-15, con la hibridación genómica comparada (HGC)16 y, en un futuro próximo, con los de la hibridación "in situ" multicolor (cariotipaje espectral en colores17, bandeo multicolor, etc). Tipo de alteración Nombre Abreviatura Descripción Trisomía + Ganancia de un cromosoma Monosomía ‐ Pérdida de un cromosoma Numéricas Hiperdiploidía Número de cromosomas > 46 Hipodiploidía Número de cromosomas < 46 Deleción del Pérdida de un segmento cromosómico Inversión inv Giro de 180 ºC del material dentro del mismo cromosoma Isocromosoma i Estructurales Traslocación Derivativo Duplicación de todo el brazo de un cromosoma con pérdida del otro brazo t Intercambio recíproco de material cromosómico entre 2 o más cromosomas der Intercambio no recíproco entre dos cromosomas Tabla: Glosario de la nomenclatura citogenética 77 TécnicoSuperiorSanitariodeAnatomíaPatológicayCitología 7.4.2 Ejemplos de la utilidad de la citogenética en el diagnóstico de los tumoreslinfoides Figura 1. Cariotipo parcial y representación esquemática de una delección del brazo largo del cromosoma 11 observada en un enfermo con Linfoma Linfática Crónica. Figura 2. Cariotipo parcial de un enfermo con linfoma del manto y t(11;14). Figura 3. Ideograma y cariotipo parcial de un enfermo con Linfoma Esplénico de la Zona Marginal y delección del brazo largo del cromosoma 7 78 TécnicasdeBiologíaMolecularaplicadasenAnatomíaPatológica Figura 4. Traslocación t(3;22)(q27;q21) en un enfermo con LDCG-B( Linfoma difuso de células grandes 79 UNIDADDIDÁCTICAVIII TÉCNICASDEANÁLISISDEADNENGENÉTICAFORENSE TécnicasdeBiologíaMolecularaplicadasenAnatomíaPatológica 8.1 Evolución de las técnicas de estudio de los poliformismos DEADN La Hemogenética Forense nace a principios de siglo, cuando Karl Landsteiner describe el sistema ABO de los hematíes y Von Durgen y Hirschfeld descubren su transmisión hereditaria. Esta ciencia surgió como una rama de la Criminalística cuyo objetivo era la identificación genética tanto en casos de investigación criminal como en estudios biológicos de la paternidad. Inicialmente, las investigaciones se centraban en el estudio de antígenos eritrocitarios (sistema ABO, Rh, MN), proteínas séricas, enzimas eritrocitarias y sistema HLA. Con el estudio de dichos marcadores podía incluirse o excluirse una persona como posible sospechoso por poseer una combinación genética igual o diferente a la del vestigio biológico hallado en el lugar de los hechos. Pero fue a mediados de siglo cuando gracias al descubrimiento del ADN y de su estructura y al posterior avance en las técnicas de análisis de dicha molécula la Hemogenética Forense evolucionó considerablemente hasta el punto de que hoy en día puede hablarse de una nueva subespecialidad dentro de la Medicina Forense: la Genética Forense. Dicha ciencia estudia básicamente unas regiones del ADN que presentan variabilidad entre los distintos individuos, es decir, estudia regiones polimórficas del ADN. Así, analizando un determinado número de regiones polimórficas, la probabilidad de que dos individuos sean genéticamente iguales es prácticamente nula (excepto en el caso de gemelos univitelinos). Aunque la Ciencia poseía las herramientas necesarias para el estudio del ADN, su aplicación en la resolución de casos judiciales no se produjo hasta 1985, cuando el Ministerio del Interior Británico solicitó la ayuda de Alec J. Jeffreys, profesor de Genética de la Universidad de Leicester. Los primeros casos de Criminalística fueron resueltos gracias a la técnica de los RFLPs (Fragmentos de Restricción de Longitud Polimórfica). Jeffreys descubrió la existencia de unas regiones minisatélites hipervariables dispersas por el genoma humano que al ser tratadas con enzimas de restricción generaban fragmentos de longitud variable. Estudios posteriores realizados el mismo Jeffreys demostraron que las diferencias en el tamaño de estos fragmentos se debían a que estas regiones consistían en un determinado número de repeticiones en tándem de una secuencia central, el cual variaba de unos individuos a otros. El primer locus de ADN polimórfico fué descubierto por Wyman y White en 1980 usando una sonda de ADN arbitraria. De esta manera observaron fragmentos de más de 15 longitudes diferentes en una pequeña muestra de individuos. Posteriormente se encontraron otros loci hipervariables como en la secuencia del gen de la insulina humana, en el oncogen “ras”, en el pseudogen de la zeta-globina y en el gen de la mioglobina. Estos loci hipervariables constaban de repeticiones en tándem de una secuencia de oligonucleótidos (11 a 60 pb), de manera que las diferentes longitudes de los fragmentos originados dependían del número de dichas repeticiones y se les denominó VNTR (“Variable Number of Tandem Repeat”). Tras el descubrimiento de los primeros VNTRs se vio que éstos podían ser aplicados a la medicina forense y sustituir a los marcadores clásicos. 83 TécnicoSuperiorSanitariodeAnatomíaPatológicayCitología En un principio la manera de estudiar dichos marcadores se hizo por medio de la técnica llamada hibridación con sondas o Southern blot. Esta técnica consta básicamente de las siguientes etapas: Digestión del ADN con enzimas de restricción tras conseguir extraer un ADN de alta molecularidad. Separación de los fragmentos obtenidos por medio de una electroforesis en gel de agarosa. Desnaturalización de los fragmentos separados y cortados. Transferencia de las cadenas simples a una membrana de nitrocelulosa o nylon y fijación de las mismas por medio de calor (80ºC). Prehibridación con sondas de ADN inespecífico para bloquear los lugares de unión inespecíficos que pudiera haber en la membrana. Marcaje de la sonda con nucleótidos radioactivos (32 P normalmente). Hibridación de la sonda marcada y desnaturalizada con los fragmentos de ADN fijados a la membrana, y lavado de la membrana para eliminar el exceso de sonda o aquellas que hayan hibridado mal. Revelado en placa radiográfica e interpretación de los resultados. El tipo de sondas utilizadas puede ser de dos tipos: 84 Sondas Mono-locus (SLP): son específicas para una región de un determinado cromosoma. Se unen a secuencias largas de nucleótidos y presentan mayor variabilidad que las sondas multi-locus. Como resultado se observan una o dos bandas por individuo, según sea homocigoto o heterocigoto. El patrón de bandas obtenido con estas sondas se denomina perfil unilocus de ADN o “DNA profiling” TécnicasdeBiologíaMolecularaplicadasenAnatomíaPatológica Sondas Multi-locus (MLP): hibridan con secuencias minisatélites presentes en varios loci de diferentes cromosomas. Son sondas de 10 a 15 nucleótidos que se repiten múltiples veces y tras el revelado se observan de 10 a 20 bandas por persona. Este patrón de múltiples bandas se conoce como huella genética multilocus o “DNA fingerprint”. Sondas multilocus Sondas unilocus Las sondas multi y mono-locus presentan una serie de ventajas e inconvenientes con respecto a una serie de parámetros como son: Información aportada: las sondas multi-locus tienen una mayor capacidad discriminativa al aparecer múltiples bandas. No obstante, las mono-locus son más específicas ya que el fragmento de ADN con el que hibridan es de mayor tamaño. Cantidad y calidad del ADN: cuando se usan sondas multi-locus se requiere aproximadamente un microgramo de ADN sin degradar mientras que en el caso de las mono-locus se necesita menos de 100 ng y este ADN no necesariamente debe estar en perfecto estado, siempre y cuando el fragmento complementario a la sonda esté intacto. Especificidad entre especies: las sondas multi-locus permiten su uso sobre el ADN humano y de cientos de animales superiores, mientras que las mono-locus son exclusivas de ADN humano. A pesar de que el análisis SLP ha sido y es bastante útil en estudios de paternidad no puede decirse lo mismo de su aplicación a la Criminalística ya que presenta una serie de inconvenientes como son: La cantidad de ADN que se necesita está entre 20 y 100 ng, cantidad difícil de conseguir en casos de criminalística en los que los indicios biológicos encontrados son mínimos. 85 TécnicoSuperiorSanitariodeAnatomíaPatológicayCitología En cuanto a la calidad del ADN, en la práctica forense es muy difícil encontrar en estado no degradado toda la cantidad de ADN que se necesita para un análisis con sondas mono-locus. Todas estas limitaciones fueron superadas gracias a la aplicación en Genética Forense de una técnica, la Reacción en Cadena de la Polimerasa (“PCR”), que supuso una revolución en muchos campos de la Biología y de la Medicina. El estudio de indicios biológicos por PCR ha permitido la resolución de un gran número de casos en Criminalística que hasta entonces eran desestimados por no poseer la suficiente cantidad de muestra para su análisis por RFLP. Con el uso de la PCR muestras tan mínimas como pueden ser un pelo con raíz, una minúscula mancha de sangre o semen e incluso caspa son suficientes en muchos casos para llevar a cabo un análisis de identificación genética. 86 UNIDADDIDÁCTICAIX SECUENCIACIÓNAUTOMÁTICADELADN TécnicasdeBiologíaMolecularaplicadasenAnatomíaPatológica 9.1Secuenciadoresautomáticosengeles/equipamiento 9.1.1SecuenciadoRABI377 (Imágenes: PE Biosystems) El secuenciador automático ABI Prism 377 es un sistema de electroforesis y detección de fluorescencia controlado por microprocesador que se utiliza para secuenciación automática o análisis de fragmentos empleando el método de secuenciación automática en geles desnaturalizantes. A:Casete. B: Tapa cubeta superior C: Barra protectora del laser D:Cubetasuperior E:Pinzas F Y G: Cubeta inferior H: Dispositivo de carga El sistema de secuenciación automática se compone de: Carga: Cassette del gel. Sistema de inyección. Cámara para el cassette en el secuenciador. Cristales del secuenciador, espaciadores y peines. Separación: Fuente de electroforesis, cubetas, electrodos. Sistema de control de temperatura: placa calefactora, bomba, sensores. Detección: Laser de Argón. Cámara CCD. Control: Ordenador Macintosh. 89 TécnicoSuperiorSanitariodeAnatomíaPatológicayCitología 9.1.2Principiodefuncionamiento Método de exploración por laser Codificación cromática de las bandas de electroforésis Durante la electroforesis las muestras pasan por delante de un haz de luz UV procedente de un laser de argón. La fluorescencia emitida por cada fragmento de ADN, correspondiente a la emisión de fluorescencia del nucleótido incorporado en 3´(para secuenciación automática empleando terminadores fluorescentes), es recogida por una cámara CCD, encargándose el software del equipo de asignar a la fluorescencia emitida la base correspondiente. 9.1.3Recogidadedatos Colocar el secuenciador, el casete con el gel y cargar en los pocillos del mismo las muestras.de ADN a secuenciar. Aplicar el voltaje necesario para desarrollar la electroforesis de forma que dichos fragmentos migren y se separen en función de su tamaño. Cuando al migrar los fragmentos alcanzan la zona de lectura, el haz del láser, que se está desplazando horizontalmente de forma continua a lo largo del cristal, excita los fluoroforos. La luz emitida se proyecta hacia un espectrógrafo, dotado de una cámara CCD, donde se separa cromáticamente. El software del sistema contiene información sobre los fluoroforos que se están utilizando, y sus longitudes de onda y proporciona los filtros adecuados para recoger las intensidades de luz que llegan a la cámara CCD. La pantalla del ordenador visualiza, en tiempo real, la información que se recibe desde el secuenciador ABI Prism 377. 90 TécnicasdeBiologíaMolecularaplicadasenAnatomíaPatológica Cromatograma: En el secuenciador ABI 377se pueden leer unas setecientas bases, en la imagen unas cuarenta. Aparecen los picos de colores y en la parte superior de estos la base con la que se corresponden. 9.1.4Procesadodelosdatos Finalizada la fase de lectura, antes de ser analizados, a los datos se les aplica un filtro matemático que corrige cualquier solapamiento de los espectros de emisión ya que, aunque los terminadores presentan máximos de emisión a diferentes longitudes de onda, los espectros se solapan en cierta medida. El software utilizado procesa automáticamente los datos recogidos en una secuencia de bases, los analiza y los visualiza en el monitor. Gel de secuencia: cada uno de los carriles corresponde con una muestra, y cada una de las bandas de colores con una de las bases del ADN. El ordenador identifica color con base y dibuja un cromatograma con los picos de colores y su correspondiente base 91 TécnicoSuperiorSanitariodeAnatomíaPatológicayCitología 9.2ReacciónencadenadelaPolimerasa Las bases teóricas de la reacción de PCR son simples. En la reacción intervienen tres segmentos de ADN: el segmento de doble cadena que queremos amplificar, y dos pequeños fragmentos de cadena sencilla, los oligonucleótidos (primers u oligos), que tienen la misma secuencia que los extremos flanqueantes del ADN molde. Además, participan en el reacción el enzima Taq polimerasa (Taq), deoxinucleótidos-trifosfato (dNTPs), sales, y un tampón. Los oligos se añaden a la reacción en exceso con respecto al ADN que desea amplificarse. Los oligos hibridarán con las regiones complementarias del ADN, quedando orientados con sus extremos 3´ enfrentados, de modo que la síntesis mediante la ADN polimerasa (que cataliza el crecimiento de nuevas cadenas 5´® 3´) se extiende a lo largo del segmento de ADN que queda entre ellas. El primer ciclo de síntesis producirá nuevas cadenas, de longitud indeterminada, las cuales, a su vez, son capaces de hibridar con los oligos. Este tipo de productos se irá acumulando de forma geométrica, con cada ciclo de síntesis, utilizando como moldes las moléculas de ADN parental de la reacción. Durante el segundo ciclo de síntesis, estas cadenas hijas servirán a su vez como moldes, generándose en este caso fragmentos cuyo tamaño será el del fragmento que engloba los extremos de ambos oligos. Estas nuevas cadenas hijas servirán de molde a su vez para sucesivos ciclos de síntesis. La cantidad de estos productos se duplica con cada ciclo, por lo que se van acumulado de forma exponencial. Al cabo de 30 ciclos, habrán aparecido 270 millones de estas moléculas, por cada una de ADN original que hubiese. El primer paso necesario en este proceso de la síntesis es la desnaturalización del ADN. Puesto que el molde es una molécula de ADN de doble cadena, será necesaria la separación de estas para que los oligos puedan acceder a sus secuencias complementarias y unirse a ellas en el siguiente paso, llamado de alineamiento ("annealing"). Una vez que los oligos se han unido a las cadenas, sirven como cebadores para la acción de la ADN polimerasa, la cual comienza a crear a partir de ellos nuevas cadenas de ADN complementarias, en el proceso de elongación. Estos tres pasos consecutivos (desnaturalización, alineamiento y elongación) constituyen un ciclo de síntesis. Para las reacciones de PCR de secuenciación se ha diseñado una Taq polimerasa especifica, Taq FS (fluorescente sequencing), a partir de la Taq polimerasa de Thermus aquaticus y modificada genéticamente de forma que posee muy baja actividad exonucleasa 5´->3´ con lo que los resultados son mas limpios con menos ruido de fondo y apenas falsas terminaciones. Además este enzima incorpora los ddNTPs marcados fluorescentemente más eficientemente, con lo cual son necesarios menos ddNTPsfluorescentes y menos ADN molde para conseguir la misma señal. En los últimos años, también se ha avanzado notablemente en la obtención de sondas fluorescentes cuyos espectros de emisión de fluorescencia presentan un mínimo solapamiento. 92 TécnicasdeBiologíaMolecularaplicadasenAnatomíaPatológica 9.3SecuenciacióndeproductosdePCR Los fragmentos de PCR que se van a secuenciar directamente por secuenciación automática con terminadores fluorescentes, necesitan ser purificados con objeto de eliminar los dNTPs y cebadores de la reacción de PCR. La presencia de más de un cebador en la reacción generaría múltiples escaleras solapantes en un gel. De la misma forma, la contaminación con dNTPs afecta el balance de los mismos en la reacción de secuencia. Para purificar los productos de PCR pueden emplearse los micro-concentradores Centricon- 100 de Amicon, que son columnas de ultracentrifugación que permiten separar los cebadores y dNTPs del producto de PCR que es de mayor tamaño. Este tipo de columnas puede dar problemas para productos de PCR de menos de 125 pb (Ver Centricon- 30). Otros productos útiles para la purificación de bandas de PCR son: QiaquickTM PCR Purification Columns (QIAGEN INC., Chatsworth, CA: Cat No. 28104) Precipitación con PEG. 93 TécnicoSuperiorSanitariodeAnatomíaPatológicayCitología En el caso de existir bandas de amplificación contaminantes en la reacción de PCR, es necesario la extracción previa de la banda en un gel de agarosa de bajo punto de fusión. También pueden emplearse bolas magnéticas para la purificación del producto de PCR (DynabeadsR M- 280 Streptavidin). Las bolas magnéticas unen ADN biotinilado generado a partir de un oligo biotinilado. La cantidad de producto de PCR recuperado tras la purificación puede cuantificarse por absorción a 260 nm o en un gel de agarosa con patrones de concentración conocidos. Se secuencia por el extremo contrario al del primermarcado. 9.4 Purificación del producto de PCR con columnas de Centricon‐100 1. Ensamblar la columna de Centricon- 100. 2. Cargar 2 ml de dH2O en la columna 3. Añadir la muestra de PCR. 4. Centrifugar a 3000 g durante 10 minutos. 5. Quitar el recipiente de residuos y colocar el vial para recuperar el ADN. 6. Invertir la columna y centrifugar a 270 g durante 2 minutos. Se recuperaran unos 40- 60 µl de muestra. 7. Diluir hasta 100 µl con dH2O. Para secuenciación automática de productos de PCR Para secuenciar en el Servicio un producto de PCR, traer en un tubo de 0.5 ml: - ADN (fragmento de PCR) 50-800 ng dependiendo del tamaño del fragmento de PCRCebador 3.2 pmolesbH2O hasta 10.5 µl Referencias (PERKIN ELMER) Centricon- 30: - Límite de Pm 30000. - Retiene dsADN mayor de 50 pb y ssADN de 60 nucleótidos o más. - Ref: N 930- 1381 (24 unidades). Centricon- 100: - Límite de Pm 100000. - Retiene dsADN de más de 125 pb y ssADN de 300 nucleótidos o más. Ref: N 930- 2119 ( 24 unidades). 9.5Métodosclásicosdesecuenciación ­ Método químico de Maxam y Gilbert ­ Método enzimático de Sanger Los dos protocolos clásicos de secuenciación (método químico y enzimático) comparten etapas comunes. Marcado: Es necesario marcar las moléculas a secuenciar radiactiva o fluorescentemente Separación: Cada protocolo genera una serie de cadenas sencillas de ADN marcadas cuyos tamaños se diferencian en una única base. Estas cadenas de distintas longitudes pueden separarse por electroforesis en geles desnaturalizantes de acrilamida-bisacrilamida-urea, donde aparecen como una escalera de bandas cuya longitud varía en un único nucleótido. Para obtener estas cadenas se emplean dos procedimientos: 94 TécnicasdeBiologíaMolecularaplicadasenAnatomíaPatológica 9.5.1MétodoquímicodeMaxamyGilbert Esta técnica consiste en romper cadenas de ADN de cadena sencilla marcadas radiactivamente con reacciones químicas específicas para cada una de las cuatro bases. Los productos de estas cuatro reacciones se resuelven, por electroforésis, en función de su tamaño en geles de poliacrilamida donde la secuencia puede leerse en base al patrón de bandas radiactivas obtenidas. Un fragmento de ADN se marca radiactivamente en sus extremos con gamma 32P ó gamma 32S dATP por acción de la polinucleótido quinasa. La técnica consiste en romper estas moléculas marcadas con reacciones químicas específicas para cada una de las cuatro bases. Cuatro alícuotas de la misma muestra se tratan bajo condiciones distintas, posteriormente el tratamiento con piperidina rompe la molécula de ADN a nivel de la base modificada. Los productos de estas cuatro reacciones se resuelven en función de su tamaño en geles de poliacrilamida donde la secuencia puefe leerse en base al patrón de bandas radiactivas obtenidas. Esta técnica permite la lectura de unas 100 bases de secuencia. 9.5.2MétodoenzimáticodeSanger Este método de secuenciación de ADN fue diseñado por Sanger, Nicklen y Coulson también en 1977 y se conoce como método de los terminadores de cadena o dideoxi. Para este método resulta esencial disponer de un ADN de cadena simple (molde) y un iniciador, cebador o "primer" complementario de una región del ADN molde anterior a donde va a iniciarse la secuencia. Este cebador se utiliza como sustrato de la enzima ADN polimerasa I que va a extender la cadena copiando de forma complementaria el molde de ADN. 95 TécnicoSuperiorSanitariodeAnatomíaPatológicayCitología Se diseña un oligonucleótido sintético de unos 17-20 bases complementario de la cadena de ADN que se quiere secuenciar y situado a unos 20-30 bases de distancia del comienzo de la secuencia que se quiere leer. Si este oligo se diseña fuera de la región de clonaje de los plásmidos podrá emplearse el mismo oligo para secuenciar distintos insertos. El dúplex formado entre el oligo y el ADN complementario de cadena sencilla se convierte en sustrato de la ADN polimerasa I que va a extender la cadena desde grupo OH libre del extremo 3´ del oligo, incorporando dNTPs y copiando el molde de ADN al sintetizar la cadena complementaria. Como enzima se emplea el fragmento Klenow de la ADN polimerasa I que carece de actividad exonucleasa 5´- 3. También pueden emplearse otras polimerasas como la Taq polimerasa o la polimerasa del fago T7. Durante la secuenciación se llevan a cabo cuatro reacciones de síntesis separadas incluyendo en cada una de ellas pequeñas cantidades de los dideoxinucleótidos (ddNTP: ddGTP; ddATP, ddCTP, ddTTP) que carecen de extremo 3´ OH libre y que al incorporarse en la cadena de ADN que se esta sintetizando acaban con la elongación de la misma. La incorporación al azar de un ddNTP en competición con el dNTP correspondiente, implica la formación de una mezcla de cadenas de distintas longitudes, todas ellas empezando en el extremo 5´ y acabando en todas las diferentes posiciones posibles donde un ddNTP puede incorporarse en lugar de un dNTP. El promedio de longitud de las cadenas puede alterarse modificando la relación dNTP/ddNTP en la mezcla de reacción. Por ejemplo, aumentando la concentración de ddNTP aumenta el número de cadenas de pequeña longitud al aumentar la frecuencia de incorporación de este tipo de nucleótidos. La sustitución de uno de los dNTPs por el mismo nucleótido marcado radiactivamente permite la visualización de las bandas de distinta longitud en un gel de poliacrilamida donde cada una de las reacciones se carga en un carril. En el gel la separación de las distintas bandas se produce en función de su tamaño y la secuencia puede determinarse leyendo las bandas de los cuatro carriles. En este tipo de geles pueden leerse hasta 300 bases. En carreras más largas la lectura puede llegar a ser de hasta 500 bases. 96 TécnicasdeBiologíaMolecularaplicadasenAnatomíaPatológica 9.6Secuenciaciónautomáticaempleandoelmétodoenzimático 9.6.1secuenciaciónconcebadoresfluorescentes Se realizan cuatro reacciones de secuencia distintas en cada una de las cuales se añade el oligonucleótido marcado en 5´ con una sonda fluorescente distinta, junto con la polimerasa, los dNTPs y el ddNTP correspondiente. Las sondas empleadas son: A JOE Emisión: verde Derivado de fluoresceína C FAM Emisión: azul Derivado de fluoresceína G TAMRA Emisión: amarillo Derivado de rodamina T ROX Emisión: rojo Derivado de rodamina Durante la electroforésis las bandas del ADN de cadena sencilla pasan a través de un láser de argón que excita las sondas fluorescentes, la señal de emisión de fluorescencia, una vez amplificada, es detectada a través de un filtro y asignada a la base correspondiente 97 TécnicoSuperiorSanitariodeAnatomíaPatológicayCitología 9.6.2Secuenciaciónconterminadoresfluorescentes Introducir en un tubo de PCR la muestra de ADN de doble cadena, el primer a utilizar y la mezcla de reacción Programar la reacción de PCR (multiplicación del ADN) sometiendo la mezcla anterior a 25 ciclos de las siguientes características: 30s a 94ºC (desnaturalización), 15s a 45ºC (anillamiento) y 4min. a 60ºC (elongación). Enfriar el tubo a 4ºC Purificar el resultado de la reacción de secuencia de PCR, en una solución de etanol y cloruro magnésico: dejar precipitar la mezcla, centrifugar y eliminar por aspiración el etanol. Resuspender el resultado de la reacción de PCR en un pequeño volumen de formamida: azul de dextrano. Desnaturalizar la muestra calentándola durante 2 min. a 90ºC. Enfriar en hielo. Cargar los fragmentos de ADN fluorescentes en el gel de secuencia. De modo alternativo, la secuenciación puede llevarse a cabo empleando terminadores marcados cada uno con un fluoróforo diferente. Esta química es más sencilla porque permite llevar a cabo la reacción en un solo tubo, en que se añaden los cuatro terminadores marcados. 98 TécnicasdeBiologíaMolecularaplicadasenAnatomíaPatológica 9.7Secuenciadotesautomáticos 9.7.1Secuenciadorescapilares El equipo funciona de forma completamente automática inyectando las muestras (que se preparan exactamente igual que durante la secuenciación en geles y se colocan en una placa de 96 pocillos), en un capilar previamente cargado con un cierto polímero que funciona como lo hace la matriz de acrilamida: bisacrilamida:urea de los geles de secuencia, permitiendo resolver fragmentos de ADN de cadena sencilla que se diferencian en una única base. A una altura determinada el láser detecta la fluorescencia emitida por cada cadena sencilla de ADN fluorescente y traduce esta emisión de fluorescencia en la secuencia correspondiente. Una vez desarrollada la electroforesis de la primera muestra, el capilar se vacía rellenándose nuevamente con polímero fresco: Se inyecta a continuación una segunda muestra, se procede a desarrollar nuevamente la electroforesis y así sucesivamente. Fotografía: ABI Prism 310 Las principales ventajas de estos nuevos equipos son: Automatización completa de todo el proceso, no siendo necesaria siquiera la presencia de un técnico que cargue las muestras en los diferentes capilares del equipo. Rapidez en el análisis de cada muestra: dado el pequeño diámetro de los capilares, se pueden aplicar voltajes mayores que en los geles de acrilamida:bisacrilamida:urea, por lo que pueden leerse del orden de 450 nucleótidos en el plazo de una hora mientras que esta misma longitud de secuencia necesita unas 2-4 horas en un secuenciador en gel. El tiempo necesario del proceso es. para la polimerización del mismo, unas dos horas y para la preelectroforesis, una hora aproximadamente. 99 TécnicoSuperiorSanitariodeAnatomíaPatológicayCitología 9.7.2Secuenciadoresengelesdesnaturalizantes Secuenciación automática en geles desnaturalizantes de acrilamida/bis. La secuenciación automática mediante geles desnaturalizantes, se realiza polimerizando un gel de acrilamida/bis entre dos cristales montados adecuadamente sobre el cassette que sirve de soporte para los mismos y que posteriormente se acopla en el secuenciador automático para proceder a la carga de la muestras. El número de muestras que podemos cargar en cada gel, viene determinado por el número de pocillos que posee el peine (de dientes de tiburón) que utilicemos. Hay peines de cuatro tamaños distintos: de 36, 48, 64 y 96 pocillos. La electroforesis se desarrolla durante 7 horas, y se puede realizar una lectura de unos 700pb aproximadamente, dependiendo siempre de la calidad del ADN, de la correcta cuantificación del mismo, de la utilización del primer adecuado, y de la polimerización correcta del gel de acrilamida/bis principalmente. Cuando las muestras a secuenciar tienen una longitud no superior a 400pb, podemos disminuir el tiempo de la electroforesis a 3.5 horas, aumentando la velocidad de barrido del láser, y el resultado es igualmente óptimo. 100 TécnicasdeBiologíaMolecularaplicadasenAnatomíaPatológica 9.8Equipamiento Secuenciador en geles ABI 377 Modo operativo: Preparación del ADN para secuenciación automática. 9.8.1Preparacióndeladnparasecuenciaciónautomática Lisis alcalina y precipitación con PEG (polietilenglicol) Una de las modificaciones de este método con relación a una lisis alcalina normal consiste en crecer las bacterias en Terrific Broth en lugar de Luria Broth (LB), con lo cual se aumenta de 4 a 8 veces el número de bacterias por ml de cultivo, consiguiéndose mayores rendimientos en la obtención de plásmido. Otra de las modificaciones, consiste en introducir una precipitación con PEG, con lo cual se enriquece la preparación en ADN súper enrollado, libre de contaminaciones de ADN cromosómico y RNA. De hecho, ADN plasmídico aislado empleando otros protocolos de purificación no ha podido ser secuenciado empleando Taq polimerasa y dideoxiterminadores fluorescentes. 9.8.1.1Protocolo: 1. Incubar los cultivos O/N a 37°C en Terrific Broth con el antibiótico adecuado. El volumen de cultivo en los frascos no debe exceder 1/4 del volumen total, con el fin de conseguir una buena aireación. 2. Centrifugar alícuotas de 1.5 ml durante 1 minuto en una minifuga. El tubo puede rellenarse hasta tres veces sin necesidad de modificar los volúmenes empleados en la lisis y extracción del plásmido. 3. Quitar el sobrenadante lo más posible, aspirando con una pasteur. 4. Resuspender el pellet en 200 µl de GTE. 5. Añadir 300 µl de una solución 0.2 N NaOH/ 1% SDS recién preparada. Mezclar el contenido por inversión e incubar en hielo durante 5 minutos. 6. Neutralizar la solución añadiendo 300 µl de AcK 3 M, pH 4.8. Mezclar invirtiendo el tubo. Incubar en hielo 5 minutos. 7. Eliminar los restos celulares centrifugando 10 minutos a temperatura ambiente. Transferir el sobrenadante a un nuevo tubo. 8. Añadir RNasa (libre de DNasa) hasta una concentración final de 20 µg/ml e incubar a 37°C durante, al menos, 20 minutos. 9. Extraer el sobrenadante dos veces. Para ello añadir en la primera extracción 400 µl de fenol. Mezclar las fases con la mano durante 30 segundos. Centrifugar 5 minutos para separar las fases. Recoger la fase superior. Extraer nuevamente esta fase con 400 µl de cloroformo: Alcohol isoamílico (24: 1). Centrifugar y recoger la fase acuosa. 10. Precipitar e ADN añadiendo un volumen de isopropanol (100%) y centrifugar inmediatamente de 10 a 15 minutos a temperatura ambiente. 11. Lavar el ADN con 500 µl de Etanol 70%. Secar los pellets. 101 TécnicoSuperiorSanitariodeAnatomíaPatológicayCitología 12. Resuspender el pellet de ADN en 32 µl de agua desionizada, y precipitar nuevamente, añadiendo 8 µl de NaCl 4 M y 40 µl de PEG8000 13%/NaCl 4 M. 13. Mezclar bien. Incubar en hielo durante 20 minutos y centrifugar 15 minutos a 4°C en una minifuga. 14. Cuidadosamente retirar el sobrenadante. Lavar el pellet con 500 µl de Etanol 70%. Secar el pellet. Resuspender en 20 µl de agua desionizada. Cuantificar en un gel de agarosa. 9.8.1.2TerrificBroth: SOLUCION A: PO4H2K 0.17M-PO4HK2 0.72 M SOLUCIÓN B: 12 gr de bacto triptona 24 gr de extracto de bacto-levadura (Bacto-yeast extract) 4 ml de glicerol (aproximadamente 5 gr) H2O desionizada hasta 900 ml. AUTOCLAVAR TERRIFIC BROTH = 100 ml de Solución A + 900 ml de Solución B 9.8.2OtrosmétodosdesecuenciaciónautomáticadeADN 9.8.2.1Pirosecuenciación Etapas del proceso: 102 Un cebador específico se une a una cadena de ADN sencilla en presencia de dNTPS, ADN polimerasa, ATP sulfurilasa, luciferasa y apirasa así como de los sustratos APS (adenosina 5 fosfosulfato) y luciferina. El primero de los cuatro dNTPs se añade a la reacción. La ADN polimerasa cataliza su incorporación a la cadena; si este dNTP es complementario de la secuencia del ADN molde se libera PPi en una cantidad equimolar a la cantidad de nucleótido incorporado. TécnicasdeBiologíaMolecularaplicadasenAnatomíaPatológica La ATP sulfurilasa convierte cuantitativamente el Ppi en ATP en presencia de APS. Este ATP media la conversión de luciferina en oxiluciferina por parte de la luciferasa, produciéndose luz visible en intensidad proporcional a la cantidad de ATP. Esta luz es detectada por una cámara CCD y se visualiza en el pirograma como un pico, siendo la altura del pico proporcional al número de nucleótidos incorporados. La apirasa degrada de forma continua tanto el ATP como los dNTPs no incorporados apagando de esta forma la emisión de luz y regenerando las condiciones para que pueda ser añadido un nuevo nucleótido en la reacción. La adición de nucleótidos ocurre de uno en uno. Se sustituye el dATP por dATPalfaS porque este sustrato es reconocido eficientemente por la ADN polimerasa pero no por la luciferasa. 103 TécnicoSuperiorSanitariodeAnatomíaPatológicayCitología 9.9Glosario: ADN de cadena simple: Polímero no ramificado, compuesto por cuatro tipos de subunidades: los desoxiribonucleótidos que contienen las bases adenina(A), citosina(C), guanina(G) y timina(T). ADN Polimerasa: Enzima que cataliza la incorporación de los nucleótidos complementarios a la cadena molde durante el proceso de replicación del ADN. Bacteriófago (Fago): Cualquier virus que ampliamente utilizada como vector de clonaje infecte bacterias. Herramienta Cebador / Oligo / oligonucleótido o "primer": Molécula corta de ADN de una sola cadena (Unos 18-24 nucleótidos) Deleción: Ausencia de un número de bases (1.2,3...N) en una secuencia de ADN terminada. Desoxiribonucleótido: Unidad básica del ADN constituida por una base nitrogenada: adenina, guanina (purinas), citosina o timina (pirimidinas), un azucar (desoxiribosa) y un grupo fosfato. Electroforesis: Método de fraccionamiento molecular basado en diferencias de movilidad en un campo eléctrico. Gel desnaturalizante: Gel al que se ha incorporado urea como agente desnaturalizante y en el que las moléculas de ADN (previamente desnaturalizadas por calentamiento a 90ºC) se someten a electroforesis a 45ºC con objeto de evitar su renaturalización ( Formación espontánea de la doble hélice). De esta forma la velocidad de migración en el gel es directamente proporcional al tamaño de la cadena sencilla de ADN. Gel de acrimamida/bisacrilamida.; Gel copolimerizado que gracias a la formación de una malla de un tamaño de poro concreto permite separar diferentes moléculas en función de su tamaño. Terminadores o dodeoxirribonucleotids (ddNTPs): Desoxirribonucleótido que no posee el OH en posición del anillo de desoxiribosa y por tanto no permite continuar la reacción de elongación de la cadena de ADN. 104 UNIDADDIDÁCTICAX NIVELESDESEGURIDADY PELIGROSIDADENELLABORATORIO TécnicasdeBiologíaMolecularaplicadasenAnatomíaPatológica 10.1SeguridadenelLaboratoriodeAnatomíaPatológica 10.1.1PrecaucionesuniversaleseneltrabajodelLaboratorio Las denominadas “precauciones universales” constituyen la estrategia fundamental para la prevención del riesgo laboral para todos los microorganismos vehiculizados por la sangre. Su principio básico es que la sangre y otros fluidos corporales deben considerarse potencialmente infecciosos. Debe aceptarse que no existen pacientes de riesgo sino maniobras o procedimientos de riesgo, por lo que se han de adoptar precauciones utilizando las barreras protectoras adecuadas en todas las maniobras o procedimientos en los que exista la posibilidad de contacto con la sangre y/o fluidos corporales a través de la piel o las mucosas. Es de especial importancia que: todo el personal esté informado de dichas precauciones, todo el personal conozca las razones por las que debe proceder de la manera indicada y se promueva el conocimiento y la utilización adecuados. Se pueden distinguir las siguientes precauciones universales: Vacunación (inmunización activa). Normas de higiene personal. Elementos de protección de barrera. Cuidado con los objetos cortantes. Esterilización y desinfección correcta de instrumentales y superficies 10.1.1.1Vacunación El personal de un hospital está sometido a numerosos riesgos biológicos, producidos por bacterias, hongos, virus, etc., frente a los cuales se dispone de vacunas que hacen posible su prevención y, a veces, su tratamiento. La inmunización activa frente a enfermedades infecciosas ha demostrado ser, junto con las medidas generales de prevención, una de las principales formas de proteger a los trabajadores. Deberá vacunarse todo el personal que desarrolle su labor en ambientes que tengan contacto, tanto directo como indirecto, con la sangre u otros fluidos biológicos de otras personas infectadas (por ejemplo, la vacuna contra la Hepatitis B para el personal que desarrolle su labor en ambiente hospitalario y que tenga contacto directo o indirecto con la sangre u otros fluidos de los pacientes). 107 TécnicoSuperiorSanitariodeAnatomíaPatológicayCitología 10.1.1.2NormasdeHigienePersonal A continuación se resumen un conjunto de normas de higiene personal a seguir por los trabajadores: Cubrir heridas y lesiones de las manos con apósito impermeable, al iniciar la actividad laboral. Cuando existan lesiones que no se puedan cubrir, deberá evitarse el cuidado directo de los pacientes. El lavado de manos debe realizarse al comenzar y terminar la jornada y después de realizar cualquier técnica que puede implicar el contacto con material infeccioso. Dicho lavado se realizará con agua y jabón líquido. En situaciones especiales se emplearán sustancias antimicrobianas. Tras el lavado de las manos éstas se secarán con toallas de papel desechables o corriente de aire. No comer, beber ni fumar en el área de trabajo. El pipeteo con la boca no debe realizarse. 10.1.1.3ElementosdeProteccióndeBarrera Todos los trabajadores de la salud deben utilizar rutinariamente los elementos de protección de barrera apropiados cuando deban realizar actividades que los pongan en contacto directo con la sangre o los fluidos corporales de los pacientes. Dicho contacto puede producirse tanto de forma directa como durante la manipulación de instrumental o de materiales extraídos para fines diagnósticos como es el caso de la realización de procesos invasivos 10.1.1.4ObjetosCortantesyPunzantes Se deben tomar todas las precauciones necesarias para reducir al mínimo las lesiones producidas en el personal por pinchazos y cortes. Precauciones para la prevención de estos riesgos: 108 Tomar precauciones en la utilización del material cortante, de las agujas y de las jeringas durante y después de su utilización, así como en los procedimientos de limpieza y de eliminación. No encapsular agujas ni objetos cortantes ni punzantes ni someterlas a ninguna manipulación. Disponer de una buena protección para las cuchillas en microtomos y criostatos Los objetos punzantes y cortantes (agujas, jeringas y otros instrumentos afilados como cuchillas de microtomo, cuchillos, etc.) deberán ser depositados en contenedores apropiados con tapa de seguridad, para impedir su pérdida durante el transporte, estando estos contenedores cerca del lugar de trabajo y evitando su llenado excesivo. El personal sanitario que manipule objetos cortantes se responsabilizará de su eliminación. TécnicasdeBiologíaMolecularaplicadasenAnatomíaPatológica 10.1.1.5DesinfecciónyEsterilizacióncorrectadeInstrumentalesy Superficies Haremos una descripción de las normas relativas a desinfección y esterilización Desinfección: El empleo de productos químicos permite desinfectar a temperatura ambiente los instrumentos y superficies que no resisten el calor seco o la temperatura elevada. Para llevar a cabo una desinfección del tipo que sea, es necesario tener en cuenta: 1. La actividad desinfectante del producto. 2. La concentración que ha de tener para su aplicación. 3. El tiempo de contacto con la superficie que se ha de descontaminar. 4. Las especies y el número de gérmenes que se han de eliminar. El producto desinfectante debe tener un amplio espectro de actividad y una acción rápida e irreversible, presentando la máxima estabilidad posible frente a ciertos agentes físicos, no debiendo deteriorar los objetos que se han de desinfectar ni tener un umbral olfativo alto ni especialmente molesto. Una correcta aplicación de los desinfectantes será, en general, aquella que permita un mayor contacto entre el desinfectante y la superficie a desinfectar. El producto desinfectante se debe poder aplicar de tal manera que no presente toxicidad aguda o crónica para los trabajadores que puedan entrar en contacto con él. Debe tenerse en cuenta que por su propia función, destrucción de microorganismos, muchos desinfectantes tienen características de toxicidad importantes para el hombre, por lo que se deberán adoptar las medidas de protección y prevención adecuadas y seguir siempre las instrucciones para su aplicación, contenidas en la etiqueta y en las fichas de seguridad. Los desinfectantes que se utilicen deben estar adecuadamente etiquetados según la normativa correspondiente (RD 1078/1993, RD 363/1995 y RD 1893/1996), tanto si se han adquirido comercialmente, como si son de preparación propia. Al adquirir productos químicos, debe exigirse siempre la entrega de la ficha de seguridad correspondiente. La eficacia de los desinfectantes está limitada por la presencia de materia orgánica, por lo que los tiempos de aplicación de los mismos disminuirá cuando el instrumental que se deba desinfectar esté limpio. En función de los microorganismos manipulados, se redactarán las instrucciones de desinfección en las que consten los desinfectantes y las diluciones a las que se deban emplear. Hay que tener en cuenta que las fórmulas de los productos desinfectantes comerciales presentan grandes diferencias, por lo que es esencial seguir las indicaciones del fabricante. 109 TécnicoSuperiorSanitariodeAnatomíaPatológicayCitología En la tabla adjunta se presenta un listado de productos químicos empleados habitualmente como desinfectantes: TIPO ALCOHOLES (etanol, isopropanol) COMPUESTOS DE AMONIO CUATERNARIO COMPUESTOS FENÓLICOS IODÓFOROS GLUTARAL‐ DEHIDO CONC. ACCIÓN UTILIZADAS 60‐90% 0,4‐1,6% 0,4‐0,5% 75 ppm 2,0% B,F,V B*,F,V* MECANISMO DESNATURALIZACIÓN NO MANCHA PROTEINAS NI IRRITA INCREMENTOS PERMEABILIDAD CELULAR DESNATURALIZACIÓN B.F,V (T) PROTEINAS B,F,V,T VENTAJAS IODACIÓN Y OXIDACIÓN DE PROTEINAS INCONVENIENTES INACTIVADO POR MATERIA ORGÁNICA; INFLAMABLE BARATO IRRITANTE; TÓXICO BARATO TÓXICO; CORROSIVO; PERMISO RESIDUOS IRRITANTE TÓXICO; CORROSIVO ESTABLE; ACCIÓN RESIDUAL CARO; INACTIVADOS POR MATERIA ORGÁNICA IRRITANTE DE PIEL Y MUCOSAS VAPORES IRRITANTES; TÓXICO TÓXICO; IRRITANTE NO CORROSIVO; ENTRECRUZAMIENTO B,F,V,T,E INAFECTADO DE PROTEINAS POR OTROS COMPUESTOS 500 ppm (Cloro libre) B,F,V,T INACTIVACIÓN ENZIMÁTICA BARATO PERÓXIDO DE HIDRÓGENO 3,0% B,F,V,T,E RADICALES LIBRES ESTABLE TÓXICO: CORROSIVO; TÓXICO; INACTIVADO POR CORROSIVO MATERIA ORGÁNICA CORROSIVO; CARO NOTAS: F: Fungicida; B: Bactericida; V: Virucida; T: Tuberculocida; E: Esporicida; *: Efectividad limitada; ( ): No todas las formulaciones Esterilización: Con la esterilización se produce la destrucción de todos los gérmenes, incluidos esporas bacterianas, que pueda contener un material.Se debe recordar que, en ciertos casos, los instrumentos son sometidos a la acción de soluciones detergentes o antisépticas para diluir sustancias orgánicas o evitar que se sequen. Dado que este paso no es una verdadera desinfección, estos instrumentos no deberán ser manipulados ni reutilizados hasta que se efectúe una esterilización. 110 NO BACTERIAS GRAM (‐); PUEDE ACTUAR COMO FUENTE DE N; INACTIVACIÓN MATERIA ORGÁNICA HIPOCLORITO EFECTOS SOBRE HUMANOS TécnicasdeBiologíaMolecularaplicadasenAnatomíaPatológica Existen diferentes tipos de esterilización de los cuales, a continuación, se ofrece un listado: - Esterilización por calor húmedo bajo presión (autoclave): Es el método de elección, por ser el más fiable, eficaz y de fácil empleo. Se introduce el material a esterilizar en bolsas adecuadas y cerradas, dejándose durante 20 minutos a 121ºC (para algunos agentes pueden ser necesarias otras condiciones), teniendo la precaución de que la atmósfera del autoclave esté a saturación y desprovista de aire. En este sentido es recomendable disponer de un manual de procedimiento para el trabajo con el autoclave, siguiendo las instrucciones del fabricante. Si no se dispone de autoclave, para instrumental de pequeño volumen, cabe recurrir a ebullición del agua, preferentemente conteniendo bicarbonato sódico, durante 30 minutos, o bien al empleo de una olla a presión al nivel máximo de presión de trabajo. - Esterilización por calor seco: Debe mantenerse por dos horas a partir del momento en que el material ha llegado a los 170ºC. - Radiaciones ionizantes Basan sus efectos en la capacidad de destrucción celular. Debido a su poder de penetración, la radiación g es la empleada en la esterilización del material sanitario, sobre todo en el ámbito industrial. La instalación de esterilización por rayos g ha de cumplir unos requisitos especiales como instalación radiactiva, lo que limita totalmente su aplicación en los laboratorios, a menos que estén dentro de una institución (por ejemplo, un hospital) que disponga de una instalación adecuada para ello. - Esterilización con vapores químicos Los agentes gaseosos, tales como el formaldehído o el óxido de etileno, tienen una actividad bactericida y esporicida en el intervalo de 30-80ºC. La esterilización, en este caso, se lleva a cabo en esterilizadores diseñados específicamente, que también se llaman autoclaves, y que permiten obtener las condiciones de presión, de temperatura y de humedad adecuadas. Funcionan de manera automática, por ciclos, e incluyen la evacuación de los fluidos. - Esterilización por óxido de etileno Este tipo de esterilización sólo debe aplicarse a aquel material que no pueda ser esterilizado al vapor y debe llevarse a cabo por personal cualificado, informado de los riesgos que presenta su utilización, disponiendo de un protocolo de actuación bien establecido y, cuando el caso lo requiera, de los equipos de protección individual adecuados. Los autoclaves de óxido de etileno deben ser de estanqueidad contrastada, a ser posible de doble puerta con extracción por encima de la de descarga y con aireación incorporada. Deben ubicarse en áreas aisladas, bien ventiladas y mantenidas a depresión con las adyacentes, procediéndose a un control ambiental periódico de la presencia en aire del compuesto. 111 TécnicoSuperiorSanitariodeAnatomíaPatológicayCitología Actualmente se están desarrollando sistemas denominados “de Plasma de baja temperatura” basados en el empleo de peróxido de hidrógeno y radiofrecuencias, como alternativa al empleo de óxido de etileno y formaldehído, considerados como compuestos peligrosos para la salud. 10.1.1.6LaboratorioBásico.InstalacióndelLaboratorio Sin duda, la seguridad dentro del laboratorio debe tenerse en cuenta desde la fase de diseño del mismo, aunque esto no siempre es posible. Los laboratorios de tipo medio o pequeños se ubican muchas veces en locales no pensados para este uso y con el agravante que con el paso del tiempo se van ampliando con nuevas tecnologías quedando los locales pequeños y llenos de aparatos. La aplicación de una política de seguridad en el laboratorio, cuando éste ya lleva tiempo en funcionamiento y creciendo, es complicada y cara e incluso puede que no sea viable en muchos casos sin recurrir a un rediseño del laboratorio. Algunas normativas sí deben ser tenidas necesariamente en cuenta antes de diseñar y estructurar un laboratorio. La "Ordenanza General de Seguridad e Higiene en el Trabajo", Orden de 9 de marzo de 1971 es una de ellas, así como la Norma Básica de la Edificación (NBE CPI 91 y la anterior, NBE CPI 82). Según recomienda la O.M.S. en el "Manual de Bioseguridad" y también según la Directiva del Consejo 90/679/CEE, para la protección de los trabajadores expuestos a agentes biológicos, hay que tener en cuenta las siguientes recomendaciones: 112 El laboratorio debe tener techos, paredes y suelos fáciles de lavar, impermeables a los líquidos y resistentes a la acción de las sustancias químicas y productos desinfectantes que se usan ordinariamente en ellos. Los suelos deben ser antideslizantes. Las tuberías y conducciones no empotradas deben estar separadas de las paredes y evitar tramos horizontales para,no acumular el polvo. Las superficies de trabajo tienen que ser impermeables y resistentes a los ácidos, álcalis, disolventes orgánicos y al calor moderado. En las poyatas hay que evitar las baldosas con juntas de cemento. Además hay que calcular una longitud de 2 metros lineales por persona. Se instalará una iluminación adecuada y suficiente y que no produzca reflejos. El nivel recomendado para el trabajo de laboratorio es de 500 lux, según la Norma Técnica DIN 5053. El mobiliario será robusto. Los espacios entre mesas, armarios, campanas y otros muebles serán suficientemente amplios para facilitar la limpieza. En cada unidad del laboratorio debe haber lavabos de manos, a ser posible con agua corriente, instalados preferentemente cerca de la salida. Las puertas deben estar protegidas contra incendios y cerrarse automáticamente. Además, estarán provistas de mirillas con cristal de seguridad de 40 por 23 cm, situado a la altura de la mirada. Su misión es evitar accidentes y poder examinar el interior del laboratorio sin abrir la puerta. TécnicasdeBiologíaMolecularaplicadasenAnatomíaPatológica Fuera de las zonas de trabajo deberán estar los vestuarios, comedores o zonas de descanso y, caso de que el edificio donde se halle ubicado el laboratorio lo permita, espacios reservados para fumadores. En el mismo laboratorio o local anexo deberá colocarse un autoclave para la descontaminación del material de desecho infeccioso. Deberá reservarse espacio para guardar los artículos de uso inmediato, evitando su acumulación desordenada sobre las mesas y pasillos. Para el almacenamiento a largo plazo se recomienda un local fuera de la zona de trabajo. Habrá que prever espacio e instalaciones para manejar y almacenar disolventes, material radioactivo y gases comprimidos en condiciones adecuadas de seguridad y siguiendo las normativas específicas para ello. Deben existir medios de protección contra incendios, a nivel de prevención, evitando que se inicie el incendio y a nivel de protección, evitando que se propague el incendio. Así mismo debe haber un sistema de detección de humos y/o fuego con alarma acústica y óptica. Debe disponerse de una instalación eléctrica segura y de suficiente capacidad. Se necesita un sistema de iluminación de emergencia para facilitar la salida del laboratorio en condiciones de seguridad. Conviene que haya un grupo electrógeno de reserva para alimentar el equipo esencial (estufas, congeladores, etc.). Se dispondrá de un botiquín suficiente e información sobre primeros auxilios. No existen normas concretas de ventilación, aunque se recomienda trabajar en depresión y una renovación de aire de 60 m3 por persona y hora. No debe haber ninguna conexión entre las conducciones de agua destinada al laboratorio y las del agua de bebida. El abastecimiento de agua potable al laboratorio estará protegido contra el reflujo por un dispositivo adecuado. 10.1.1.7TécnicasdeLaboratorio Las técnicas de laboratorio son los procedimientos de trabajo recomendados. Hay que tener en cuenta que un procedimiento ordenado de trabajo es indispensable para la seguridad. Nunca se pipeteará con la boca, empleándose los dispositivos de tipo mecánico. Deben utilizarse guantes adecuados en todos los trabajos que entrañen algún contacto con sangre, material infeccioso o animales infectados. Hay que utilizar batas o uniformes de trabajo para evitar la contaminación de los vestidos de calle. No se utilizará la ropa de laboratorio fuera de éste (cafetería, biblioteca, etc.). Siempre que haya peligro de salpicaduras se utilizarán gafas de seguridad, pantallas faciales u otros dispositivos de protección. 113 TécnicoSuperiorSanitariodeAnatomíaPatológicayCitología A fin de evitar los cortes accidentales, se preferirá el uso de material plástico al de cristal. En la zona del laboratorio no se permitirá comer, guardar alimentos, beber, fumar ni usar cosméticos. El uso de agujas hipodérmicas y de jeringas debe evitarse. Cuando ello no sea posible, las agujas se recogerán en recipientes adecuados que eviten los pinchazos accidentales. Las superficies de trabajo se descontaminarán por lo menos una vez al día y siempre que haya un derrame. Una nota debe especificar el modo de empleo de los desinfectantes, la naturaleza del desinfectante a utilizar y su concentración. Todos los desechos biológicos, ya sean líquidos o sólidos, tienen que ser descontaminados antes de su eliminación y se seguirán las normas existentes sobre la gestión de residuos contenidos en las reglamentaciones referentes a residuos sanitarios. Todo el personal se lavará las manos después de haber manipulado material o animales infecciosos, así como al abandonar el laboratorio. El acceso al laboratorio debe ser controlado. El material contaminado, que deba ser descontaminado en un lugar exterior al laboratorio, se colocará en un contenedor especial, y se cerrará antes de sacarlo del laboratorio. Deberá existir un programa de lucha contra insectos y roedores que se pondrá en práctica. Hasta aquí se han descrito las medidas y técnicas recomendadas para el laboratorio básico, donde se manipulan agentes biológicos. Dichas medidas se aplicarán también en los niveles de seguridad superiores, pero no se repetirán en la descripción de cada nivel; sólo se indicarán las precauciones suplementarias a tener en cuenta para cada nivel de riesgo 10.2Nivelesdeseguridad Según el riesgo relativo que entrañan los microorganismos infectantes que se manipulan en el laboratorio, la construcción, el diseño y también los medios de contención el Manual de Bioseguridad de la O.M.S. los clasifica en cuatro categorías: 1. Laboratorio básico. 2. Laboratorio básico con cabina de seguridad biológica u otros dispositivos apropiados de protección personal o contención física. 3. Laboratorio de contención. 4. Laboratorio de contención máxima. Cuando se trate de un agente biológico que no haya sido objeto de una evaluación concluyente para clasificarlo, pero se sospecha que su manipulación puede comportar un riesgo para la salud, las actividades deberán desarrollarse en un lugar de trabajo cuyo confinamiento físico corresponda como mínimo al nivel de contención 3. 114 TécnicasdeBiologíaMolecularaplicadasenAnatomíaPatológica Muchas técnicas que se emplean en los laboratorios de investigación (manipulación de grandes volúmenes, concentraciones y experimentación animal entre otras) son susceptibles de aumentar los riesgos de contaminación de los manipuladores, por lo que en estos casos deben aumentarse los niveles de protección. En la Directiva 90/679/CEE, en el Anexo V se dan las indicaciones relativas, a partir del Nivel de Riesgo 1, de las medidas de contención y de los niveles de contención según la naturaleza de las actividades, de la evaluación del riesgo para los trabajadores y de las características del agente biológico de que se trate. 10.2.1Reducciónderiesgos El riesgo de exposición se reducirá al nivel más bajo posible para garantizar la protección sanitaria y la seguridad de los trabajadores, en particular por medio de las siguientes medidas: Reducir al mínimo posible en número de trabajadores expuestos. Establecer procedimientos de trabajo adecuados y la utilización de medidas técnicas para evitar o minimizar la liberación de agentes biológicos en el lugar de trabajo. Establecimiento de planes para hacer frente a los accidentes que incluyan agentes biológicos. Utilización de una señal de peligro biológico tal como se ha descrito anteriormente y otras señales de aviso pertinentes. Medidas de protección colectivas o de protección individual cuando la exposición no pueda evitarse por otros medios. Medidas de higiene compatibles con el objetivo de prevenir o reducir el transporte o la liberación accidental de un agente biológico fuera del lugar de trabajo. Verificación, si fuera necesaria y técnicamente posible, de la presencia de agentes biológicos utilizados en el trabajo fuera del confinamiento físico primario. Medios seguros que permitan la recogida, el almacenamiento y la evacuación de residuos por los trabajadores, incluyendo la utilización de recipientes seguros e identificables, previo tratamiento adecuado si fuera necesario. Medidas seguras para la manipulación y transporte de agentes biológicos dentro del lugar de trabajo. 115 TécnicoSuperiorSanitariodeAnatomíaPatológicayCitología 10.3Tratamientoderesiduossanitarios Está científicamente demostrado que la cantidad de residuos, que cualitativamente pueden considerarse peligrosos, representa una pequeña proporción de los que se producen en los establecimientos sanitarios. Si bien, el riesgo potencial, tanto para la población de profesionales sanitarios, como para los ciudadanos en general, es lo suficientemente importante como para que desde las Instituciones y desde los propios profesionales, se tomen todas las medidas necesarias para garantizar los procesos de gestión más adecuados en cada caso. La correcta ordenación y normalización de los residuos sanitarios permite disminuir el posible riesgo hacia la salud y el medio ambiente derivado de una deficiente gestión intracentro a la vez que minimiza los costes de la gestión global de residuos sanitarios. 10.3.1Clasificación En todo proceso de gestión de residuos es de capital importancia la clasificación que hagamos de los distintos grupos generados, porque de ella dependerán las demás etapas. Como hemos visto, no existe una norma reguladora de carácter específico, por lo tanto la clasificación que se propone es orientativa, si bien está comúnmente aceptada por la comunidad científica. Grupo I. Residuos generales asimilables a Urbanos. Son Los producidos fuera de la actividad asistencial, por lo que no presentan una contaminación específica. Por tanto son residuos como restos de comidas, alimentos, embalajes, mobiliario en desuso, jardinería, colchones, papelería generados en áreas administrativas, de mantenimiento, almacenes y muelles de carga y descarga... Grupo II. Residuos Sanitarios asimilables a Urbanos. Son los producidos como consecuencia de la actividad asistencial y/o investigación asociada, que no están incluidos en el Grupo III. Pueden eliminarse con mismas precauciones y en las mismas instalaciones que los del grupo anterior, lo que significa descuidar las precauciones. No obstante estarían excluidos de las líneas reciclado. de las no de Los residuos serían: restos de curas, pequeñas intervenciones quirúrgicas, bolsas de orina vacías y empapadores, recipientes desechables de aspiración vacíos, yesos, sondas, pañales... y, en general todos aquellos cuya recogida y eliminación no ha de ser objeto de requisitos especiales para prevenir infecciones. Se incluye en este grupo todo el material que habiendo estado contaminado se haya tratado específicamente para su descontaminación y/o esterilización, bien en instalaciones generales, o bien en los autoclaves o cualquier otro sistema que, a tal efecto pudieran estar instalados en las dependencias de los centros de salud o consultorios. Grupo III. Residuos Peligrosos. - III a .Residuos Peligrosos Sanitarios Son los producidos en la actividad asistencial y/o de investigación asociada, que conllevan algún riesgo potencial para los trabajadores expuestos o para el medio ambiente, siendo necesario observar medidas de prevención en su 116 TécnicasdeBiologíaMolecularaplicadasenAnatomíaPatológica manipulación, recogida, almacenamiento, transporte, tratamiento y eliminación. Existen clasificaciones en las que se refiere el Grupo III como Biosanitarios especiales, mientras que los que incluimos en el Grupo III b quedarían incluidos en un Grupo IV de residuos químicos. Infecciosos: Son todos aquellos residuos que puedan transmitir las infecciones que se relacionan en el cuadro que se inserta a continuación. Agujas y otro material punzante y/o cortante: Se trata de cualquier objeto cortante y/ o punzante que se utilice en la actividad sanitaria, con independencia de su origen. Son fundamentalmente: Agujas, lancetas, pipetas, hojas de bisturí, portaobjetos, cubreobjetos, tubos capilares y otros tubos de vidrio... Vacunas vivas y atenuadas: Restos de la vacuna. No quedarían incluidos los materiales de un solo uso manchados con el producto administrado. Sangre y hemoderivados en forma líquida: Recipientes que contengan sangre o hemoderivados u otros líquidos biológicos. Se trata siempre de residuos líquidos, en cantidades mayores a 100 ml., en ningún caso de materiales manchados o que hayan absorbido dichos líquidos. Cultivos y reservas de agentes infecciosos: Recipientes con residuos de actividades de análisis o experimentación microbiológicas. Cultivos de agentes infecciosos y material de desecho contaminado. Reservas de agentes infecciosos. Residuos de animales infecciosos: Cadáveres, partes del cuerpo y otros residuos anatómicos. Lechos de estabulación de animales de experimentación que hayan sido inoculados con los agentes infecciosos citados con anterioridad. El riesgo potencial más elevado se centra en enfermedades de escasa frecuencia entre nuestra población. Entre éstas cabe destacar: el ántrax, el muermo, las producidas por virus del grupo de las fiebres hemorrágicas africanas (Enfermedad de Marburg, la fiebre hemorrágica de Ébola y la fiebre de Lassa), y las enfermedades lentas producidas por agentes no convencionales (Creutzfeld-Jacob). - III.b. Residuos químicos y citostáticos. Se incluyen residuos químicos sometidos a la legislación específica de residuos tóxicos y peligrosos, tales como Citostáticos, restos de sustancias químicas tóxicas, aceites minerales, residuos con metales tóxicos, restos de líquidos de revelado de radiología y fotografía. También están incluidos en este grupo los medicamentos caducados que por una gestión ineficiente del servicio responsable no hayan sido retirados por los proveedores de los mismos. Grupo IV. Residuos Radiactivos. Quedarían incluidos dentro de este grupo el material de desecho contaminado por sustancias radiactivas, no tendrían esta consideración las placas o los líquidos de revelado de radiodiagnóstico, que en su caso, pertenecerían al grupo anterior. Su recolección y eliminación es competencia exclusiva de ENRESA. En nuestro ordenamiento legal existe un amplio soporte normativo que regula la protección radiológica, si bien , no le daremos cabida en este curso. 117 TécnicoSuperiorSanitariodeAnatomíaPatológicayCitología Grupo V. Restos anatómicos humanos. Comprende los cadáveres y restos humanos de entidad suficiente, procedentes de abortos, mutilaciones u operaciones quirúrgicas. Su gestión queda regulada por el Reglamento de Policía Sanitaria Mortuoria aprobada por el R.D. 2263/74 (20,7) , debiendo eliminarse por inhumación o cremación. 10.3.2Recogida El primer paso a seguir en el tratamiento de los residuos sanitarios es su clasificación, por lo que no se depositarán en un mismo recipiente residuos sanitarios de tipos diferentes, respetando la clasificación establecida, consiguiéndose así minimizar la cantidad de residuos. Al mismo tiempo, la recogida de residuos sanitarios deberá atender a los criterios de asepsia, inocuidad y economía. Su recogida se realizará, según los grupos: ­ Grupo I: Se recogen en bolsas de color negro que cumpla la norma UNE 53147-85, con galga mínima 200. ­ Grupo II: Se recogen en bolsas de color marrón que cumpla la norma UNE 53-147-85, con galga mínima 200. ­ Grupo III.a: Se recogen en bolsas de color rojo que cumpla la norma UNE 53-147-85, con galga mínima 400, y/o contenedores de un solo uso, elaborados con material que garantice su total eliminación, rígidos, impermeables, resistentes a agentes químicos y a materiales perforantes y que dispongan de un cierre provisional que garantice su estanqueidad hasta su llenado y de un cierre hermético definitivo. Los residuos cortantes y punzantes se recogerán en contenedores de las mismas características y cuya tapa esté dotada de un mecanismo adecuado de desactivación de los dispositivos dotados con elementos cortantes o punzantes insertados en forma de lanza o roscadas. 10.3.2.1Residuostiposangreyhemoderivados La opinión que predomina en el ámbito internacional (Centers for Disease Control, Ministerio de Sanidad del Canadá, Ministerio de Medio Ambiente de Holanda, OMS, etc.), es que el mejor método de eliminación de la sangre, derivados y secreciones orgánicas es el de verterlos por el desagüe conectado a la red de saneamiento del centro sanitario y que por lo tanto no es necesaria la desinfección previa de los residuos. Se ha de tener en cuenta que las cloacas están concebidas para recibir grandes cantidades de materias orgánicas infecciosas. Por otro lado, los residuos biológicos sanitarios líquidos representan un volumen ínfimo en comparación con las materias orgánicas fecales que se eliminan normalmente para la red de saneamiento. La única excepción a esta práctica la constituyen los residuos sanitarios específicos líquidos procedentes de pacientes con infecciones no endémicas en España y los cultivos líquidos de microbiología, que han de tratarse como a residuos sanitarios específicos sólidos. Es importante que el vertido por el desagüe se haga con especial precaución, de forma que se eviten al máximo las salpicaduras y la formación de aerosoles. Por lo tanto, si 118 TécnicasdeBiologíaMolecularaplicadasenAnatomíaPatológica el recipiente con líquido biológico es difícil de abrir, no se ha de intentar agujerearlo o forzarlo, sino que se ha de eliminar como residuo sanitario específico sólido (grupo III). ­ Grupo III.b: Para la recogida de los residuos de Citostáticos se utilizará contenedor de un solo uso, elaborado con material que garantice su total eliminación, rígido impermeable, resistente a agentes químicos y materiales perforantes y que dispongan de un cierre provisional que garantice su estanqueidad hasta su llenado y un cierre hermético definitivo. El contenedor se identificará con el pictograma de “residuo citostático”. ­ Los residuos químicos, Xilol, Formol, se recogerán en contenedores de características iguales a la de los Citostáticos 10.3.2.2ContenedoresparalaRecogida Las dotaciones de contenedores para la recogida de residuos de los distintos grupos de residuos generados, seguirán los siguientes criterios generales: Contenedores de residuos del grupo I. En las Zonas Administrativas: Papeleras con bolsa de color negro de las características establecidas anteriormente. Las dependencias intermedias se podrán dotar de contenedores negros de suficiente capacidad para albergar la producción que se genere. Se estudiaran procedimientos de segregación selectiva para el posterior reciclaje de los residuos de papel, cartón, etc. Contenedores de residuos del grupo II. En las Zonas de Actividad Sanitaria: Contenedores dotados de una bolsa marrón cuyas características se ajusten a las fijadas en el apartado anterior. Estos contenedores también recogerán los residuos del Grupo I que se generen en estas zonas. De esta forma facilitaremos el proceso de segregación al evitar un número excesivo de contenedores que en muchos casos habría dificultades para ubicarlos de una forma ergonómicamente aceptable Contenedores de residuos del grupo III.a. Dentro del Grupo IIIa hemos hecho referencia a punzantes y otros residuos infecciosos, las diferencias que existen entre ellos también se pueden ver reflejadas en el tamaño de los contenedores, no así en lo relativo a sus características generales: estanqueidad, opacidad, resistencia a golpes, desgarros, dotación de doble cierre y todas aquellas cuyo manejo no suponga riesgos para sus manipuladores. Contenedores de cortantes y punzantes: Se colocará un contenedor en cada control de enfermería, carro de curas, quirófano, consulta, box de urgencias, en general en todo local en el que se realice actividad sanitaria y típica la utilización frecuente de material cortante o punzante. Es recomendable establecer un circuito específico de recogida de estos contenedores independiente del procedimiento general. La capacidad de los contenedores se establecerá en función de la producción de esta clase de residuos. Contenedores de residuos del grupo III.b: Se ubicará un contenedor por cada laboratorio. 119 TécnicoSuperiorSanitariodeAnatomíaPatológicayCitología Contenedores para residuos citostáticos: Como norma general existirá UN CONTENEDOR por cada Centro de Salud o Consultorio. La capacidad de los contenedores se establecerá en función de la producción de esta clase de residuos. Una vez que los residuos han sido depositados en los contenedores respectivos se inicia la siguiente fase, consistente en el itinerario por el Centro Sanitario desde el lugar de generación del residuo al de su almacenamiento previo o definitivo antes de entregarlo al gestor externo autorizado: será el servicio municipal de basuras para los grupos I y II o empresa contratada para el resto de los grupos. El circuito comenzará por el área de producción más alejado del almacén de sucio para los del Grupo III a o del lugar por el que serán depositados en los contenedores del servicio municipal para los Grupos I y II, ambos recorridos no podrán ser simultáneos. Se comenzará por estos últimos, sirviendo este primero por las áreas de producción, para evaluar las necesidades de reposición de contenedores del Grupo III a, que se retirarán en el segundo recorrido. Los circuitos deben mantener las áreas de limpio y sucio separadas. Es necesario fijar un horario de recogida que al menos se realizará cada doce horas, teniendo en cuenta los máximos de producción y la menor afluencia de público. Una vez practicada la retirada de los distintos residuos generados, se procederá a la limpieza y desinfección exhaustiva de suelos y superficies. 120 CUESTIONARIO TécnicasdeBiologíaMolecularaplicadasenAnatomíaPatológica Cuestionario 1. ¿La molécula de ADN está constituida por? a. Dos largas cadenas de nucleótidos formando una hélice b. Una cadena corta de nucleótidos helicoidal c. Dos cadenas cortas de nucleótidos formando una hélice entre si 2. La secuencia del ADN está compuesta por: a. Cuatro bases fosfatadas b. Cuatro bases nitrogenadas c. Infinitas bases nitrogenadas 3. Los errores genéticos provocan enfermedades, cuál de los siguientes patrones afirma este postulado: a. Disposición exacta de las bases b. Elaboración exacta de proteínas c. Bases fuera de lugar 4. El número de cromosomas corresponde a: a. 44 b. 45 c. 46 5. ¿Que son las sondas? a. Segmentos de ADN o ARN marcados b. Segmentos reticulares c. Secuencias plásticas polimórficas 123 TécnicoSuperiorSanitariodeAnatomíaPatológicayCitología 6. ¿Qué condiciones afectan el proceso de unión o hibridación entre la sonda y el segmento blanco? Indique la incorrecta a. Temperatura b. Concentración salina c. Luz 7. Como instrumentación básica dispondremos al menos de uno de los siguientes: a. Campana de flujo laminar b. Micrótomo c. Batidor 8. Las técnicas de amplificación son delicadas, pues amplifican también el número de errores del proceso, los falsos positivos pueden provenir de tres fuentes, indique la incorrecta: a. Otras muestras b. Muestras inocuas sin secuencias blanco c. Acumulos de amplicones 9. Una de las aplicaciones más frecuentemente empleadas de la PCR en neoplasias es detectar… a. Translocaciones b. Sondas c. Membranas 10. Las aplicaciones actuales de la biología molecular para el diagnóstico clínico son muy variadas señale la incorrecta: a. Diagnóstico y clasificación de neoplasias y establecimiento de un pronóstico b. Detección de amplificación genética/resistencia a drogas c. Detección de mielina en el cortex 11. ¿Cuál de las siguientes etapas no se producen en la Hibridación Southern Blot “SB”? a. Digestión b. Prehibridación c. Macrofotografía 12. Las sondas Mono-Locus “SLP” utilizadas en SB son: a. Especificas para una región de un determinado cromosoma b. Hibridan con secuencias minisatélites c. Son sondas que se repiten múltiples veces 124 TécnicasdeBiologíaMolecularaplicadasenAnatomíaPatológica 13. Uno de los problemas más graves al que se enfrentan las técnicas de amplificación para su aplicación en diagnóstico, es la falsa positividad debido a la contaminación con… a. Proteínas b. Grasas c. Ácidos nucleicos 14. Las siguientes características diferencian a la siguiente técnica, Hibridación Sándwich “HS”, indique la incorrecta: a. Precisa la extracción de ADN b. Utiliza una sonda con dos fragmentos separados c. Es un método más específico que la SB 15. Treinta ciclos completos de PCR nos pueden dar: a. Diez millones de copias de ADN b. Mil millones de copias de ADN c. Un millón de copias de ADN 16. Las técnicas HIBRIDACIÓN NORTHERW, HIBRIDACIÓN SANDWICH, DOT/SPOT BLOT Y SOUTHERN BLOT, poseen una característica compartida, indíquela a. El ácido nucleído diana está en un sólido b. Utilizan todas unas membranas c. Desinfectando con una solución acuosa de Glutaraldehído 17. Los Primeros cebadores permiten: a. Aumentar el fragmento de ADN b. Delimitar el fragmento de ADN c. Multiplicar el fragmento de ADN 18. De las siguientes ventajas que ofrece la Polimeras “Taq”, una no es correcta: a. Actúan a temperaturas altas b. No precisa añadir enzima en cada ciclo c. No produce contaminación alguna 19. Las técnicas de biología molecular “in situ” permiten: a. Situar la positividad morfológicamente b. Situar la negatividad morfológicamente c. Todas son correctas 20. La hibridación “in situ” permite realizar la técnica sobre material: a. En solución b. Sólido c. Todas son correctas 125 TécnicoSuperiorSanitariodeAnatomíaPatológicayCitología 21. El problema más importante de las técnicas de amplificación genómica es la contaminación de la reacción con ADNs extraños, en cualquiera de sus fases, produciendo resultados a. Falsamente positivos b. Falsamente negativos. c. Las dos son correctas 22. La sensibilidad de la Técnica de Hibridación in situ depende de los siguientes factores menos uno: a. Retención de ADN b. Tipos de sondas c. Malformaciones 23. La electroforesis se desarrolla durante 7 horas, y se puede realizar una lectura de: a. Unos 700pb aproximadamente b. 650pb c. 550pb aproximado 24. Debe aceptarse que no existen pacientes de riesgo sino maniobras o procedimientos de riesgo. Cuál de estas precauciones se denominan universales: a. Vacunación (inmunización activa). b. Normas de higiene personal c. Todas son correctas 25. Deberá vacunarse todo el personal que desarrolle su labor en ambientes que tengan contacto, tanto directo como indirecto, con la sangre u otros fluidos biológicos de otras personas infectadas a. Si es necesario b. No es necesario c. En ningún caso 26. Que productos químicos son empleados habitualmente como desinfectantes: a. Iodóforos b. Etanol c. Todas son correctas 27. A continuación se resumen un conjunto de normas de higiene personal a seguir por los trabajadores, indique la incorrecta: a. Cubrir heridas y lesiones de las manos con apósito impermeable, al iniciar la actividad laboral. b. No comer, beber ni fumar en el área de trabajo. c. El lavado de manos debe realizarse con lejía. 126 TécnicasdeBiologíaMolecularaplicadasenAnatomíaPatológica 28. Para llevar a cabo una desinfección del tipo que sea, es necesario tener en cuenta: a. La actividad desinfectante del producto b. La concentración que ha de tener para su aplicación c. Todas son correctas 29. Al adquirir productos químicos, debe exigirse siempre la: a. La ficha de seguridad b. La fecha de caducidad c. La formula de preparación 30. Las técnicas de laboratorio son los procedimientos de trabajo recomendados. Hay que tener en cuenta que un procedimiento ordenado de trabajo es indispensable para la seguridad, indique el proceso incorrecto: a. Nunca se pipeteará con la boca b. Deben utilizarse guantes adecuados solo si manipulamos sangre. c. En la zona del laboratorio no se permitirá comer, guardar alimentos, beber, fumar ni usar cosméticos. 127