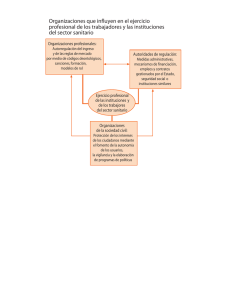
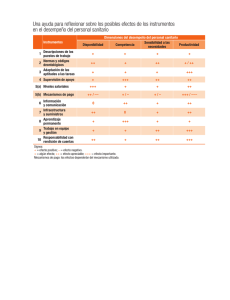
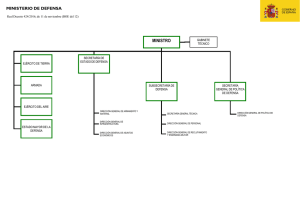
MANUAL DE PROCEDIMIENTOS DE
Anuncio

Servicio Sanitario del Ejército MANUAL DE PROCEDIMIENTOS DE EMERGENCIA PARA UNIDADES MEDICAS EN MISIONES OPERATIVAS DE PAZ SERVICIO SANITARIO DEL EJERCITO Diciembre de 2003 Manual de Procedimientos de Emergencia para Unidades Médicas en M.O.P. 1 Servicio Sanitario del Ejército Indice Prefacio 4 Capítulo 1 Introducción 5 1.1Principios básicos del Apoyo Sanitario 1.2 Niveles de Apoyo Sanitario 6 6 Capítulo 2 Triage, asistencia y evacuación de víctimas 2.1 Triage 2.2 Criterios de tratamiento y evacuación 2.3 Evacuación Médica y Repatriación 2.4 Situaciones de desastre y víctimas múltiples Capítulo 3 Tratamiento del Dolor Agudo 3.1 Conceptos generales sobre dolor agudo 3.2 Evaluación del Dolor 3.3 AINES 3.4 Opiaceos débiles o menores 3.5 Opiaceos Mayores Capítulo 4 Urgencias y Emergencias Cardiológicas 9 10 11 11 12 14 15 15 16 17 19 21 4.1 HTA 4.2 Arritmias 4.3 Angor, Dolor Toráccico Agudo 4.4 Shock Cardiogénico 4.5 Edema Agudo de Pulmón 22 25 34 38 40 Capítulo 5 Reanimación Cardiopulmonar y Cerebral 41 5.1 Definiciones 5.2 Criterios para iniciar la RCP 5.3 Criterios para concluir la RCP 5.4 Etapas de la RCP 5.5 Diagnóstico de PCR 5.6 Seguridad del Reanimador 5.7 Soporte Vital Básico 5.8 Soporte Vital Avanzado 5.9 Reanimación Cerebral 5.10 PCR en situaciones especiales 42 42 42 43 43 43 43 44 51 52 Capítulo 6 Urgencias y Emergencias Respiratorias 6.1 EPOC descompensado 6.2 Crisis Asmática Manual de Procedimientos de Emergencia para Unidades Médicas en M.O.P. 53 54 55 2 Servicio Sanitario del Ejército Capítulo 7 Capítulo 8 Capítulo 9 Capítulo 10 Capítulo 11 Capítulo 12 Capítulo 13 Politraumatizado Grave 57 7.1 Conducta a seguir ante el alerta de ocurrencia de uno o varios Politraumatizados 7.2 Lineamientos generales de asistencia del Politraumatizado Grave 58 58 Tratamiento de las Convulsiones 60 8.1 Definiciones y clasificación 8.2 Etiología 8.3 Valoración clínica y paraclínica 8.4 Pautas de tratamiento 8.5 Condiciones de evacuación 61 61 61 61 62 TEC 63 9.1 Valoración inicial 9.2 Tratamiento 64 65 Shock Anafiláctico 66 10.1 Definición 10.2 Tratamiento 10.3 Evacuación 67 67 67 Cólico Nefrítico 68 11.1 Diagnóstico 11.2 Tratamiento 69 69 Quemado Grave 70 12.1 Definición 12.2 Valoración de la entidad de la quemadura 12.3 Etiología 12.4 Manejo de la Vía Aérea 12.5 Reposición de la volemia 12.6 Secuencia de acciones 71 71 71 71 72 72 Enfermedades Tropicales 73 13.1 Malaria 13.2 Dengue 13.3 Tripanosomiasis 13.4 Colera 13.5 Fiebre Tifoidea 13.6 Enfermedad Diarreica Aguda 13.7 Meningoencefalitis Aguda 13.8 Peste 74 75 75 76 76 77 77 77 Anexos 73 Anexo 1: Formulario de Evacuación (MEDEVAC) Anexo 2: Formulario de Solicitud de Consulta con Especialista Manual de Procedimientos de Emergencia para Unidades Médicas en M.O.P. 79 82 3 Servicio Sanitario del Ejército PREFACIO Las presentes pautas han sido elaboradas teniendo en cuenta el conocimiento científico actual en el área de la Medicina de Emergencia. Están dirigidas a todos los integrantes del equipo de salud y constituyen la guía de referencia en el momento de realizar cualquier procedimiento médico. Su objetivo es uniformizar criterios de actuación frente a situaciones de urgencia o emergencia muchas veces complejas, que requieren intervención rápida y efectiva. Se incluye además un capítulo con pautas de atención de Enfermedades Tropicales que si bien la mayoría de ellas no se encuadran dentro de la temática de este manual, por su relevancia sanitaria y su alta prevalencia en las zonas de acción de los Contingentes desplegados merecen una consideración especial. Estas pautas no pretenden ser una norma rígida ni sustituyen la correcta aplicación del juicio clínico, que es el que debe imperar en cualquier acto médico. Estructura del Manual Este manual consta de una serie de capítulos y anexos con un indice de contenidos que provee una referencia a secciones relevantes del texto. Se constituye de esta manera en una guía de referencia rápida de uso práctico en el terreno para el personal de salud que integra las Unidades Médicas en Misiones Operativas de Paz de la O.N.U. Distribución y Actualización Este manual se actualizará y distribuirá por parte del Servicio Sanitario del Ejército en forma periódica. Eq.Tte.1º (M) Dr. William Baptista Manual de Procedimientos de Emergencia para Unidades Médicas en M.O.P. 4 Servicio Sanitario del Ejército CAPITULO 1 INTRODUCCION Manual de Procedimientos de Emergencia para Unidades Médicas en M.O.P. 5 Servicio Sanitario del Ejército Capitulo 1 1.1 INTRODUCCION Principios básicos del apoyo sanitario1 El objetivo del Apoyo Sanitario en Misiones Operativas de Paz es proveer un estandar de cuidados médicos a los integrantes de la Misión que se aproxime lo más posible al brindado en el país de origen. Se basa en los siguientes principios: Asegurar un elevado estandar de cuidados médicos a todos los integrantes de la Misión de acuerdo a los estandares reconocidos internacionalmente. Accesibilidad de los servicios de atención médica a todos los miembros de la fuerza de paz en tiempo y forma. Continuidad de la atención médica a través de los diferentes niveles de apoyo sanitario complementada por un servicio de evacuación aérea y terrestre eficientes. Integración y preservación de los sistemas y la infraestructura sanitaria local, nacional y de Naciones Unidas para optimizar la utilización de los recursos sanitarios en forma eficiente. 1.2 Niveles de apoyo sanitario 1.2.1 Estructura y funciones de los niveles de apoyo sanitario. Los niveles de apoyo sanitario en M.O.P. se encuentran estandarizados de modo de asegurar el más elevado estandar de cuidado médico posible al personal según el tipo de requerimiento de atención. Nivel Básico Constituye el nivel de primeros auxilios básicos y de Medicina Preventiva que se practica a nivel de pequeñas sub-unidades cuando no se dispone de un Médico. El cuidado sanitario es brindado por un Enfermero, Nurse o cualquier integrante de la Misión con conocimientos básicos, usando equipamiento, material y medicación básicos disponibles. Este nivel debe tener capacidad de proveer apoyo sanitario en las siguientes situaciones: Reanimación Cardiopulmonar Básica Control de hemorragias Inmovilización de fracturas Curación de heridas (incluyendo quemaduras) Transporte y evacuación Primeros auxilios por parte de personal no médico Nivel Uno Este es el primer nivel donde está disponible el Médico. Este provee los cuidados de atención primaria, reanimación de emergencia, estabilización y evacuación al nivel superior. Las tareas desarrolladas por la Unidad Médica de nivel uno se detallan a continuación: Atención médica primaria en forma ambulatoria a los integrantes de la fuerza Procedimientos de cirugía menor bajo anestesia local Reanimación de emergencia incluyendo mantenimiento de la vía aérea, ventilación, control de hemorragia y tratamiento del shock. Triage, estabilización y evacuación al nivel superior Internación de 5 pacientes por más de 2 días, para observación y tratamiento. Vacunación y otras medidas de profilaxis requeridas en el área de misión Realización de exámenes de laboratorio básicos 1 Medical Support Manual for United Nations Peacekeeping Operations, 2a edición, DPKO/OPS/MSU, United Nations, 1999. Manual de Procedimientos de Emergencia para Unidades Médicas en M.O.P. 6 Servicio Sanitario del Ejército Mantener la capacidad de desplegar Equipos Médicos de Avanzada para proveer apoyo sanitario simultáneamente en sitios alejados. Implementar medidas de prevención dirigidas al personal bajo su cuidado. Nivel Dos Su misión es proveer cuidados médicos de segunda línea, reanimación de emergencia y estabilización, intervenciones quirúrgicas de salvataje, atención odontológica básica y evacuación al nivel superior. Las tareas desarrolladas por este nivel son: Proveer atención médica primaria a una fuerza de hasta 1000 integrantes con capacidad para tratar 40 pacientes en forma ambulatoria diariamente. Realizar los exámenes médicos de rutina que se requieran incluyendo cualquier examen paraclínico necesario. Capacidad de realizar 3 a 4 procedimientos quirúrgicos mayores bajo anestesia general por día. Realizar procedimientos de reanimación de emergencia tales como mantenimiento de la vía aérea, soporte ventilatorio y circulatorio, control de hemorragias y otros procedimientos de emergencia de salvataje. Triage, estabilización y evacuación al nivel superior. Hospitalización de hasta 20 pacientes por hasta siete días para tratamiento incluyendo monitorización de cuidados intensivos para 1 o 2 pacientes. Realización de hasta 10 estudios radiológicos básicos (Rayos X) por día. Tratamiento de hasta 10 pacientes odontológicos por día. Vacunación y otras medidas de profilaxis requeridas en el área de misión. Realización de hasta 20 estudios de laboratorio por día incluyendo hematología básica, bioquímica sanguínea y análisis de orina. Desplegar 2 Equipos Médicos de Avanzada para proveer cuidados médicos en sitios alejados o durante evacuaciones aéreas o terrestres. Nivel Tres Este es el nivel más alto de cuidados médicos que puede ser desplegado por una Unidad Médica de Naciones Unidas. Combina las capacidades de los niveles inferiores con servicios adicionales proveyendo tratamiento médico y cirugía especializadas así como servicios de diagnostico completos. Las Unidades de Nivel Tres raramente son desplegadas y estos servicios son obtenidos de hospitales civiles o militares ya existentes en el área de misión. Las tareas correspondientes a este nivel incluyen las del nivel anterior a las cuales se agregan: Servicios de consulta de especialidades médicas. Servicios quirúrgicos multidisciplinarios. Cuidados intensivos y postoperatorios Servicio de laboratorio completo Diagnóstico radiológico, ecografía y tomografía computada Cirugía dental y Radiología. Nivel Cuatro El Nivel Cuatro provee cuidados médicos especializados no disponibles en el país e imposibles de desplegar en el área de Misión. Estos incluyen procedimientos médicos y quirúrgicas especializados, reconstrucción y rehabilitación provistos por países vecinos o en el país de origen. Equipo Médico de Avanzada (EMA) El Equipo Médico de Avanzada es una unidad médica pequeña y de alta movilidad compuesta por 3 integrantes conformada y equipada para proveer apoyo sanitario por breves períodos de tiempo en el terreno. Generalmente está constituida a partir de la Unidad Médica desplegada en el área de Misión. Tareas del EMA: Proveer atención de emergencia y cuidados médicos primarios a un contingente militar de hasta 100150 integrantes. Manual de Procedimientos de Emergencia para Unidades Médicas en M.O.P. 7 Servicio Sanitario del Ejército Proveer apoyo sanitario a operaciones de corta duración en áreas que no cuenten con acceso inmediato al mismo. Proveer cuidados médicos continuos durante evacuaciones aéreas o terrestres, particularmente a pacientes con enfermedades graves o inestables y cuando la distancia de evacuación sea grande o se prevea un tiempo de evacuación prolongado. Es importante destacar este concepto de despliegue de las Unidades Médicas que depende de la eficiencia de la cadena de evacuación de víctimas por aire y tierra. Su finalidad es asegurar el rápido acceso a la atención médica a cualquier integrante de la Misión de acuerdo a la complejidad de requerimiento de cuidados médicos. Es necesario realizar un correcto balance entre la capacidad de tratamiento de cada nivel y las posibilidades de evacuación rápida al nivel superior. Deben definirse claramente las posibilidades de asistencia de cada nivel de apoyo sanitario incluyendo Unidades Médicas locales, de Naciones Unidas, así como hospitales locales dentro del Area de Misión. En el siguiente esquema se muestra la estructura del sistema de Apoyo Sanitario a las Misiones en el terreno. Retorno al Servicio Punto de lesión Evacuación Inmediata Evacuación 2 hs desde el punto de lesión Primeros Auxilios Nivel Uno Reanimación, Estabilizacióin y Evacuación Nivel Dos Soporte Vital Avanzado Cirugía Nivel Tres Cirugía y Tratamiento Médico Especializado Repatriación Nivel Cuatro Manual de Procedimientos de Emergencia para Unidades Médicas en M.O.P. 8 Servicio Sanitario del Ejército CAPITULO 2 TRIAGE, ASISTENCIA Y EVACUACION DE VICTIMAS Manual de Procedimientos de Emergencia para Unidades Médicas en M.O.P. 9 Servicio Sanitario del Ejército Capitulo 2 2.1 TRIAGE, ASISTENCIA Y EVACUACION DE VICTIMAS Triage El Triage es la categorización del paciente basada en la evaluación clínica con la finalidad de establecer prioridades de tratamiento y evacuación. Su objetivo es facilitar el uso eficiente de recursos limitados y asegurar la supervivencia del mayor número posible de personas en un escenario con múltiples victimas. Es un proceso continuo dado que la condición clínica de la víctima puede deteriorarse, particularmente durante la evacuación. Generalmente es conducido por el Médico más experimentado a cargo de la Unidad Médica. 2.1.1 Algoritmo de Triage Se fundamenta en su simplicidad metodológica. Existen diferentes sistemas de clasificación adoptados por diversas organizaciones nacionales e internacionales. Algunos sistemas se basan en escores de trauma, mientras que otros dependen del juicio clínico. Los que se basan en parámetros clínicos toman en consideración tres parámetros fisiológicos mayores: estado respiratorio, circulatorio y neurológico. En forma estimativa se utilizan 30 a 60 segundos por víctima. Se realiza una exploración inicial de cabeza a pies asignándoles una prioridad asistencial de acuerdo al grupo en que se clasifiquen. Al mismo tiempo que se realiza la valoración inicial se comienza con las primeras medidas de reanimación: • Control de ventilación • Triple maniobra de apertura vía aérea • Posición de seguridad • Control de pulso • Hablar (Control de conciencia) Es importante que las Unidades Médicas se familiaricen con las clasificaciones de Triage de otras unidades desplegadas en el área de Misión. 2.1.2 Categorías de Triage Naciones Unidas recomienda adoptar una nomenclatura de triage de 4 categorías basado en la severidad de la condición clínica y de la urgencia del tratamiento requerido: Esta categoría tiene la más alta prioridad para el tratamiento y la evacuación. Se requieren intervenciones urgentes de reanimación para asegurar la Prioridad 1 (ROJO: Inmediato) supervivencia del paciente o víctima. Ejemplos: obstrucción de la vía aérea, emergencias respiratorias, shock o trauma severo. En estos casos se requiere tratamiento precoz, particularmente cirugía de urgencia y el paciente debe ser evacuado hacia un centro con posibilidad de Prioridad 2 realizar este tratamiento dentro de las 6 horas de ocurrida la lesión. (AMARILLO: Ejemplos: lesión visceral, trauma cerrado de tórax sin elementos de asfixia, Urgente) lesiones o fracturas mayores de miembros, trauma cerrado de cráneo, ojo abierto, quemaduras de extensión moderada. El tratamiento es menos urgente y puede ser diferido si existen otras victimas o pacientes que requieran atención prioritaria. Prioridad 3 (VERDE: Delayed) Ejemplos: fracturas cerradas simples, lesión de tejidos blandos, trauma cerrado de tórax, trauma maxilo-facial. En esta categoría se incluyen víctimas con lesiones o enfermedades graves que tienen mínimas chances de supervivencia o que han muerto. Prioridad 4 (NEGRO: Expectante o Estos casos tienen baja prioridad de atención y evacuación luego de confirmarse la severidad de su condición. Muerto) Ejemplos: muerte cerebral, enfermedad terminal. Manual de Procedimientos de Emergencia para Unidades Médicas en M.O.P. 10 Servicio Sanitario del Ejército 2.2 Criterios de Tratamiento y Evacuación El tratamiento disponible está determinado por el nivel de apoyo sanitario que interviene en cada circunstancia. En los niveles más bajos se pone énfasis en la reanimación y la estabilización para la evacuación al nivel superior en el menor tiempo posible. En la injuria severa el tratamiento definitivo raramente está disponible y todo el esfuerzo se dirigirá a minimizar el retraso de la evacuación. La organización de los recursos sanitarios dentro del área de Misión está determinada por la capacidad de tratamiento y evacuación de cada nivel. Si se prevén dificultades o retrasos en la evacuación estos deberán tener la mayor capacidad de tratamiento posible. Los criterios de evacuación para cada área de Misión deben balancear las posibilidades de tratamiento de cada nivel con la disponibilidad de medios de evacuación rápidos. De este modo pueden establecerse los períodos máximos de tiempo durante los cuales el paciente debería ser tratado en cada nivel y al cabo del cual debería ser transferido al siguiente nivel si no es dado de alta. De esta manera, los criterios de evacuación estarán determinados por: Limitaciones en la evacuación causadas por falta de disponibilidad de medios, problemas operacionales, climáticos o geográficos. Demanda de recursos médicos. Cuando se prevee la atención de un gran número de pacientes las etapas previas a la evacuación deben acortarse. Disponibilidad de recursos sanitarios. (por ejemplo, al inicio del despliegue de una Misión hay relativamente escasas posibilidades de tratamiento y las evacuaciones deben realizarse más precozmente) 2.3 2.3.1 Evacuación Médica y Repatriación Tipos de evacuación. Existen tres categorías de transferencia de pacientes o víctimas de lesiones: Evacuación de Víctimas (Casevac): Evacuación de una víctima desde el sitio donde se produjo la lesión al nivel de atención correspondiente. Idealmente debería realizarse dentro de la primera hora de ocurrida la lesión. Evacuación Médica (Medevac): Evacuación de una víctima o paciente desde un nivel al superior dentro o fuera del área de Misión. El paciente puede retornar al servicio dentro del tiempo estipulado o puede ser repatriado. Repatriación Médica: Retorno de un paciente o víctima de lesión a su país de origen por causa médica. 2.3.2 Condiciones de evacuación. Debe establecerse desde el inicio de las operaciones el período máximo (en días) de permanencia del paciente en cada nivel de atención médica, teniendo en cuenta los criterios establecidos en el numeral 2.2. La condición clínica del paciente es el criterio clave que determina el tiempo y el medio de evacuación entre niveles de atención. Manual de Procedimientos de Emergencia para Unidades Médicas en M.O.P. 11 Servicio Sanitario del Ejército Tiempo de Evacuación. La evacuación debe ser conducida de la manera más rápida posible, sobre todo si el paciente requiere reanimación o soporte vital. En una situación ideal, la evacuación de víctimas a los niveles 2 y 3 debería hacerse en un tiempo menor a 4 horas de ocurrida la lesión. Evacuación Aérea. Aunque no siempre es posible, el uso de helicópteros para la evacuación médica permite optimizar los tiempos de evacuación. En el Anexo 1 se muestra el Formulario correspondiente para la solicitud de evacuación médica. 2.4 Situaciones de Desastre y Víctimas Múltiples Esta sección se refiere específicamente a situaciones que involucran a personal militar que integra una Misión. El apoyo humanitario a la población local en situaciones de desastre debe considerarse separadamente. Todas las Unidades Médicas deben estar preparadas para una situación de desastre o de víctimas múltiples en el área de Misión. 2.4.1 Definición. Una situación de desastre o de víctimas múltiples es una situación temporal durante la cual los recursos disponibles para asistir un número elevado de víctimas se hacen insuficientes lo cual incrementa el riesgo de morbilidad y muerte. Puede ser el resultado de una catástrofe natural o provocada por el hombre y puede acompañarse de daños materiales y ambientales significativos. 2.4.2 Apoyo Sanitario. En la fase inicial, las Unidades Médicas deben movilizar todos sus recursos disponibles para proveer apoyo sanitario inmediato. Este incluye el establecimiento de puestos de socorro y centros de control sanitario en el área del incidente así como apoyo a las actividades de búsqueda y rescate de víctimas. El Triage es importante para establecer las prioridades de tratamiento y evacuación por aire y tierra. Es esencial que la evacuación de víctimas se realice en forma coordinada y centralizada. El tratamiento realizado en el lugar debe limitarse al Soporte Vital Básico y reanimación de las víctimas. El objetivo principal será la estabilización de la víctima y su evacuación a un centro asistencial con equipamiento y personal adecuados. Una documentación sintética de los datos de la víctima, las lesiones sufridas y el tratamiento provisto debería acompañar a todas las víctimas. Si estuvieran disponibles se deben usar tarjetas indicadoras con la categoría de Triage. El manejo de los cadáveres debe ser planificado, incluyendo la identificación en el lugar si fuera posible. 2.4.3 Lineamientos de Planificación. Deben establecerse planes de contingencia en cada nivel teniendo en cuenta los siguientes factores: Identificación de factores de riesgo y amenazas potenciales, incluyendo acciones hostiles por parte de la población local. Preparación de inventarios de los recursos disponibles dentro del área de Misión, incluyendo medios de evacuación e infraestructura local. Definición de áreas de responsabilidad y de tares individuales, identificación de posibles sitios para agrupamiento de UU.MM., establecimiento de áreas de recepción transitoria de víctimas y rutas de evacuación. Manual de Procedimientos de Emergencia para Unidades Médicas en M.O.P. 12 Servicio Sanitario del Ejército Establecimientos de Centros de Operación con la finalidad de centralizar recursos médicos y coordinación de la evacuación. Coordinación con otras agencias locales de Naciones Unidas, autoridades locales y ONGs. Apoyo logístico, incluyendo suministros médicos. Otros tipos de apoyo especializado, incluyendo manejo del estrés en las víctimas, rescatadores y personal sanitario. Manual de Procedimientos de Emergencia para Unidades Médicas en M.O.P. 13 Servicio Sanitario del Ejército CAPITULO 3 TRATAMIENTO DEL DOLOR AGUDO Manual de Procedimientos de Emergencia para Unidades Médicas en M.O.P. 14 Servicio Sanitario del Ejército Capitulo 3 3.1 TRATAMIENTO DEL DOLOR AGUDO Conceptos generales sobre el dolor agudo. El dolor es uno de los motivos de consulta más frecuentes en la actividad médica. El dolor agudo y crónico constituyen dos entidades nosológicas distintas con importantes diferencias en su etiología, fisiopatología, función biológica y terapéutica. Mientras que el dolor agudo es un síntoma de la enfermedad el dolor crónico es una enfermedad en si mismo. El dolor agudo se acompaña de una respuesta simpática refleja, cumpliendo con una función biológica, favorece la supervivencia ya sea formando parte de la reacción de lucha o reforzando la inmovilidad del organismo lesionado con el fin de favorecer la curación. En el dolor crónico por el contrario existe una adaptación simpática predominando las respuestas neurovegetativas de la depresión, se transforma en una carga física y emocional y constituye un factor de deterioro físico, psicológico y social, asociando trastornos del sueño, cambios del estado de animo que disminuye a su vez el umbral al dolor. Todas las formas de dolor pueden evolucionar a la cronicidad. El dolor produce una serie de efectos adversos a nivel respiratorio (disminución de la CRF, imposibilidad de toser y eliminar secreciones), cardiovascular (aumento de la FC, trabajo cardiaco y del consumo miocárdico de O2), gastrointestinal (nauseas, vómitos, íleo), neuroendocrino y metabólico (retensión hidrosalina e hiperglicemia por aumento de catecolaminas y hormonas catabólicas) los cuales pueden producir trastornos por si mismos o agravar enfermedades subyacentes. 3.2 Evaluación del Dolor La evaluación del dolor es importante para elegir el tratamiento y conocer el grado de eficacia de una terapéutica analgésica. Las Escalas Visuales Análogas (EVA) proporcionan una forma simple y eficaz de medir la intensidad del dolor en la urgencia y se utilizan ampliamente en clínica e investigación. Una forma practica de utilizarlas en la urgencia es por medio de una Escala Verbal Análoga que mide la intensidad del dolor a través de un numero en una escala numérica de 0 a 10. Se le solicita al paciente que le otorgue un puntaje entre 0 (ausencia de dolor) y 10 (dolor insoportable) al dolor que esta sintiendo en ese momento. Se ha demostrado que el puntaje obtenido se correlaciona bien con la intensidad del dolor en pacientes mayores de 5 años, y constituye un buen parámetro evolutivo para guiar el tratamiento y valorar su eficacia. De acuerdo a esta escala se puede catalogar la intensidad del dolor en 3 categorías: • • • Dolor leve: Dolor moderado: Dolor severo: 0a3 4a6 7 a 10 Manual de Procedimientos de Emergencia para Unidades Médicas en M.O.P. 15 Servicio Sanitario del Ejército 3.3 AINES Sus indicaciones mas importantes corresponden al tratamiento del dolor leve a moderado como droga única o asociados a opiáceos para el tratamiento del dolor moderado a severo. Los efectos terapéuticos principales son analgésicos, antiinflamatorios y antipirèticos todos ellos mediados por la inhibiciòn de la sìntesis de Prostaglandinas (PGs). Entre los efectos adversos se deben considerar: • Gastropatìa por AINEs: desde dispepsia y pirosis hasta ulcus gastroduodenal, hemorragia digestiva. • Renales: alteraciones hidroelectrolìticas, falla renal aguda, Nefritis aguda, necrosis papilar • Hematològicos: afectaciòn de la funciòn plaquetaria en forma variable segùn el fàrmaco. Muchos de los cuadros dolorosos agudos de consulta frecuente pueden ser tratados con AINES por vìa oral: • Cefaleas • Odontalgias • Dismenorreas • Dolor traumàtico • Dolor articular • Mialgias Disponemos para uso i/v e i/m los siguientes AINEs: • Ketoprofeno • Diclofenac • Dipirona • Indometacina Deben tomarse en cuenta algunas consideraciones importantes: • La efectividad de los diferentes tipos de AINEs varìa para cada individuo por lo que la falta de respuesta a un fàrmaco no descarta que otro pueda ser efectivo. En este sentido debe considerarse la experiencia previa del paciente. • Los factores de riesgo para desarrollar efectos adversos son: • Para las complicaciones gastrointestinales: • Edad mayor a 65 años • Historia de ulcus gastroduodenal • Dosis elevadas o asociaciòn de 2 o màs AINEs • Asosiaciòn con esteroides o anticoagulantes • Consumo de alcohol o tabaco • Para las complicaciones renales: • Edad mayor a 65 años • Patologìa renal previa • Hipovolemia • Insuficiencia cardìaca • Cirrosis • Si se opta por la vìa i/v cuando se preveen tratamientos prolongados es mejor hacer un plan de AINEs en infusiòn contìnua. De esta forma se logran niveles plasmàticos de la droga màs constantes evitando los picos de dolor. • Los AINEs no presentan efecto de potenciaciòn analgèsica entre sì. Esto significa que la asociaciòn de AINEs no mejora la calidad de la analgesia pero si puede aumentar la incidencia de efectos adversos. • Los AINEs presentan un efecto de dosis techo analgèsico por encima del cual no se aumenta la analgesia pero sì la probabilidad de tener efectos adversos. • Si la etiologìa del dolor es inflamatoria (p.e.: dolor articular) debe tenerse en cuenta que el efecto analgèsico de los AINEs comienza a las pocas horas de la dosis inicial pero el efecto antiinflamatorio puede que no se logre hasta varios dìas despuès de comenzado el tratamiento lo que puede retrasar el logro de una calidad adecuada de analgesia. Manual de Procedimientos de Emergencia para Unidades Médicas en M.O.P. 16 Servicio Sanitario del Ejército • Debe seleccionarse el AINE que ha demostrado mayor efectividad de acuerdo al tipo de dolor dentro de los diponibles: • Dolor con alto componente inflamatorio: Diclofenac, Ketoprofeno. • Cefalea y Migraña: Ibuprofeno, Ketoprofeno, Metamizol. • Dolor postoperatorio: Ketorolac, Ketoprofeno, Dipirona • Dolor tipo còlico: Diclofenac, Ketorolac, Ketoprofeno, Dipirona • Dolor neoplàsico: Dipirona, Ibuprofeno Protocolos de AINEs i/v - Dolor leve o moderado Ketoprofeno Dosis carga: 100 mg en 100 cc SF a pasar en 10 min o i/m sin diluir. Mantenimiento: 300 mg en 1000 cc SF a pasar en 24 hs. De no necesitarse infusiòn contìnua: 100 mg c/8 hs i/v o i/m. Una vez controlado el dolor puede continuarse con igual dosis de mantenimiento por v/o cada 12 hs. Diclofenac Dosis carga: 75 mg en 100 cc SF a pasar en 10 min o i/m sin diluir. Mantenimiento: 150 mg en 1000 cc SF a pasar en 24 hs. De no necesitarse infusiòn contìnua: 75 mg c/12 hs i/v o i/m. Una vez controlado el dolor puede continuarse por v/o 100 mg cada 12 hs o 50 mg cada 8 hs. Dipirona Dosis carga: 2g en 100 cc SF a pasar en 10 min o i/m sin diluir. Mantenimiento: 6 g en 1000 cc SF a pasar en 24 hs. De no necesitarse infusiòn contìnua: 2g c/8 hs. Frente a la reapariciòn del dolor o al aumento de intensidad del mismo con estos regimenes de dosificaciòn se puede hacer rescate analgèsico con Dextropropoxifeno o Tramadol vìa i/v: Dextropropoxifeno; 1 ampolla en 100 cc SF a pasar en 30 min. Tramadol: 100 a 150 mg en 100 cc SF a pasar en 30 min. Frente a dolor moderado puede optarse, segùn el caso, por iniciar el tratamiento con Dextropropoxifeno. 3.4 Opiaceos Dèbiles o Menores. Es un tèrmino vago que se utiliza para designar derivados opiaceos que generalmente poseen menor potencia analgèsica, menor acciòn depresora y con poca capacidad de producir dependencia. Estàn ubicados en el segundo escalòn de la escalera analgèsica de la OMS para dolor crònico. En nuestro paìs contamos con Dextropropoxifeno, Tramadol y Codeina. Se utilizan en el dolor agudo leve o moderado solos o asociados a AINEs aunque en ocasiones se utilizan en el dolor severo. 3.4.1 Dextropropoxifeno. Se absorbe bien por v/o con biodisponibilidad de 40%. Presenta metabolismo de primer paso hepàtico. Se destaca el hecho de desarrollar tolerancia ràpida para el efecto analgèsico por lo cual no deberìa ser utilizado cuando existe la posibilidad de administraciòn por perìdos prolongados. Tiene riesgo de adicciòn. Dosificaciòn Presentaciones comerciales asociado a Dipirona o Ibuprofeno. Existen preparados para uso por vìa oral, parenteral y rectal. Manual de Procedimientos de Emergencia para Unidades Médicas en M.O.P. 17 Servicio Sanitario del Ejército Para uso i/v se dispone de: • Dioxadol (Dextropropoxifeno 38 mg + Dipirona 1g) • Novagesic (Dextropropoxifeno 50 mg + Dipirona 1.5 g) • Ultragesic (Dextropropoxifeno 50 mg + Ibuprofeno 400 mg) Las dosis màximas recomendadas son de 400 mg/dìa. Dosis carga: 1 ampolla en 100 cc SF a pasar en 30 min Mantenimiento : repetir cada 6 horas. Usos • • Dolor postoperatorio leve a moderado Dolor traumàtico leve a moderado, por perìodos cortos, sobre todo si tienen componente inflamatorio. Efectos adversos • • • • • • • Nauseas y vòmitos Vèrtigos y mareos Depresiòn central (sobredosificaciòn) Depresiòn respiratoria Convulsiones Toxicidad cardìaca EAP 3.4.2 Tramadol Opioide agonista de receptores mu con afinidad moderada e inhibidor de la recaptaciòn de serotonina y noradrenalina. Potencia analgesica 5 a 10 veces menor que la Morfina. Deprime escasamente o no deprime la ventilaciòn. Puede aparecer tolerancia en la administraciòn crònica pero menos que con Morfina. Dosificaciòn Presentaciòn para uso por v/o: comprimidos de 50 mg y en gotas donde 20 gotas equivalen a 50 mg. Para uso parenteral: ampollas de 100 mg. Dosis carga: 100 a 150 mg en 100 cc SF en 20 min. Se puede complementar con 50 mg cada 10 a 20 min hasta 250 mg si la analgesia no es suficiente. Mantenimiento: Infusiòn contìnua de 12 a 24 mg/hora. Si no es posible realizar infusiòn contìnua: 100 mg i/v cada 4 a 6 hs i/v. Una vez controlado el dolor puede continuarse por v/o: 50 a 100 mg cada 4 a 6 hs. Usos • • • • • Dolor postoperatorio leve a moderado. Dolor traumàtico Dolor neoplàsico Dolor dental Contraindicaciòn de AINEs Efectos adversos • • • • Nauseas y vòmitos Sedaciòn Sequedad de boca Hipotensiòn ortostàtica Manual de Procedimientos de Emergencia para Unidades Médicas en M.O.P. 18 Servicio Sanitario del Ejército 3.4.3 Codeina Buena biodisponibilidad por v/o. Tiene metabolismo hepàtico intenso, uno de cuyos metabolitos es la Mofina que es fundamental para el efecto analgèsico. Algunos individuos geneticamente condicionados (metabolizadores lentos) producen cantidades mìnimas o inexistentes de Morfina, por lo que la Codeina no produce en ellos efecto alguno. Dosificaciòn Presentaciones v/o asociada a AINEs: 10 mg de Codeina + 500 mg de Dipirona Preparados parenterales: Codeina 40 mg + Dipirona 2.5 g Dosis carga: 30 a 60 mg i/v Mantenimiento: 30 a 60 mg i/v cada 4 hs. Las altas dosis de AINEs asociadas limitan la posibilidad de administraciòn. Usos • • • Dolor postoperatorio leve a moderado Dolor traumatico o con componente inflamatorio Cefalea Efectos adversos Alta incidencia de nauseas, vòmitos y constipaciòn, mayores que Morfina y Dextropropoxifeno por lo que no aporta ventajas su utilización frente a estos últimos. 3.5 Opiaceos Mayores El paciente con dolor agudo severo està frecuentemente submedicado, principalmente porque el mèdico tratante es reticente al uso de Opiaceos. Esto se debe a un exagerado temor a las complicaciones mayores de su uso. Estos poderosos analgèsicos pueden administrarse con seguridad y eficacia si se titula cuidadosamente su administraciòn ya que los efectos colaterales mayores son dosis-dependientes e inversamente proporcionales a la intensidad del dolor. Recordamos que usados en esta situación y modo de administración los opiaceos no provocan fenómenos de dependencia o adicción (no se ha visto lo primero en usos de opiaceos por lapsos menores a diez dias y lo segundo es excepcional, aún en dosis altas y por períodos prolongados si se controla al paciente) La vía intramuscular produce picos y valles de concentración plasmática de duración impredecible por lo que su dosificación por esta vía no se recomienda. Las ventajas del uso de Morfina en el dolor agudo son: • Potente analgesia • Acciòn sedante • Acciòn titulable • Sin tolerancia en el uso agudo • Sin efecto techo Consideraciones a tener en cuenta para la analgesia con Opiaceos. • Necesidad de oxigenoterapia mientras se administran • Necesidad de vigilancia clìnica durante su administraciòn (monitoreo de conciencia y frecuencia respiratoria) • Estar atentos a la apariciòn de complicaciones mayores: sobresedaciòn y depresiòn respiratoria. Manual de Procedimientos de Emergencia para Unidades Médicas en M.O.P. 19 Servicio Sanitario del Ejército Dosificaciòn Morfina: 1 a 2 mg en bolo i/v cada 10 a 20 min hasta lograr analgesia. Manenimiento: igual dosis cada 2 a 4 hs. o según requerimiento. Meperidina: No ofrece ninguna ventaja sobre la morfina (es más hipotensora) por lo que no se recomienda en estas pautas. Efectos Adversos • • • • • • Náuseas y vómitos Somnolencia Confusión y alucinaciones Estreñimiento Sequedad boca Retención urinaria Manual de Procedimientos de Emergencia para Unidades Médicas en M.O.P. 20 Servicio Sanitario del Ejército CAPITULO 4 URGENCIAS Y EMERGENCIAS CARDIOLOGICAS Manual de Procedimientos de Emergencia para Unidades Médicas en M.O.P. 21 Servicio Sanitario del Ejército Capitulo 4 4.1 URGENCIAS Y EMERGENCIAS CARDIOLOGICAS Hipertensión Arterial Es una de las consultas más frecuentes en la urgencia. Puede ser sintomática o asintomática. 4.1.1 Definiciones Emergencia hipertensiva: Situaciones que requieren reducción inmediata de las cifras de hipertensión arterial, en general con agentes de uso parenteral, por daño de órgano blanco agudo o rápidamente progresivo. Ejemplos: Edema agudo de pulmón, Disección aguda de aorta, Encefalopatía hipertensiva. Urgencia hipertensiva: Situaciones en las que las cifras de presión arterial están elevadas en forma marcada pero sin síntomas severos o daño progresivo de órgano blanco, en donde la presión arterial debe descender en un lapso de horas, en general con drogas administradas por vía oral. Existe una patología que potencialmente puede descompensarse por la elevación de la PA. Hipertensión arterial no controlada: Cifras de presión arterial > 180/110 mmHg, en la ausencia de síntomas o daño de órgano blanco, requiriéndose descenso de cifras de presión arterial hasta valores seguros en lapso de horas. Tipo Daño agudo Emergencia hipertensiva Sí Sí Minutos – horas Urgencia hipertensiva No Sí <12 horas HTA no controlada No No 12-24 horas 4.1.2 • • • • 4.1.3 • • • Sintomas de riesgo Descenso de la PA Elementos de riesgo Enfermedad sistèmica de base no tratada o inestable. La presencia de síntomas de riesgo (disnea, dolor torácico, cefalea, epistaxis), permite definir el tipo de hipertensión: emergencia o urgencia hipertensiva El antecedente personal de emergencia hipertensiva. En caso de haberse controlado la presión arterial, la constatación de cifras tensionales 40-50 mmHg por encima de las cifras que habitualmente tiene o >200 - 120 mmHg Diagnóstico presuntivo Emergencia hipertensiva Urgencia hipertensiva Hipertensión arterial no controlada Se realizarà ECG en caso de dolor torácico o insuficiencia cardíaca. Manual de Procedimientos de Emergencia para Unidades Médicas en M.O.P. 22 Servicio Sanitario del Ejército 4.1.4 Enfoque terapéutico La mayorìa de las consultas son por HTA leves , con sìntomas banales, las cuales retroceden con sedaciòn mìnima, o aùn con apoyo emocional. Las cifras elevadas de PA pueden ser secundarias a procesos dolorosos o por RAO, por lo que corresponde tratar el dolor con AINES i/v, i/m o v/o segùn el caso o colocar SV y no medicar con drogas antihipertensivas. Si el paciente no es un hipertenso con diagnóstico establecido (cifras de PA superiores o iguales a 140/90 mmHg, por lo menos dos veces en un lapso de 4 semanas o 135/80 en diabéticos), se iniciará terapéutica a largo plazo sólo si los niveles de hipertensión arterial son superiores a 180/110 mmHg. También se iniciará tratamiento crónico si el paciente es un hipertenso conocido con cifras elevadas que ha abandonado el control y tratamiento. Según criterios actuales no existe un antihipertensivo de elección si no que se debe optar por aquel que logre controlar las cifras tensionales con el menor indice de efectos adversos, lo cual se adaptará a cada paciente. Se pueden establecer lineamientos en determinadas situaciones: diuréticos y betabloquantes en casos de hipertensión no complicada sobre todo en el paciente joven o con cardiopatía isquémica. En caso de insuficiencia cardíaca diuréticos o IECA, en diabéticos con proteinuria IECA, en caso de infarto de miocardio previo, betabloquantes e IECA, en el anciano diuréticos y antagonistas del calcio (dihidropiridinas de acción prolongada). 4.1.5 • • • Criterios de internación. Emergencia hipertensiva Urgencia hipertensiva en que no se logra descenso de cifras de PA Cifras de HTA extremadamente elevadas (>220/130 mmHg), asintomáica, en las que no se logra descenso de las mismas. Manual de Procedimientos de Emergencia para Unidades Médicas en M.O.P. 23 Servicio Sanitario del Ejército 4.1.6 Algoritmo de Tratamiento Emergencia hipertensiva Urgencia hipertensiva o hipertensión arterial no controlada Pauta Correspondiente según el cuadro clínico predominante: • • • EAP IAM Angor Inestable Sí ¿Dolor de algún tipo o ansiedad? No Analgesia Ansiolítico ¿Olvidó la última dosis del antihipertensivo o la tomó hace menos de una hora? No Sí Tomar la dosis olvidada y control en 1 hora de la PA Ansiolítios: Diazepán 5 a 10 mg s/l Medicación antihipertensiva de acción rápida Captopril 6,5 a 50 mg v/o Evitar el uso de otros antihipertensivos por vía sublingual Manual de Procedimientos de Emergencia para Unidades Médicas en M.O.P. 24 Servicio Sanitario del Ejército 4.2 Arritmias. Se desarrollaràn tanto los trastornos de la conducciòn como los del ritmo, siendo obligatorio la realizaciòn de un ECG de 12 derivaciones en todos los casos. Cuando se corra riesgo vital inmediato se podrà realizar el diagnòstico con el cardiodesfibrilador por medio de la monitorizaciòn, mientras se realiza la vvp, procediendo luego a realizar el tratamiento correspondiente. Luego de estabilizado se procederà a realizar el ECG convencional. 4.2.1 Electrocardiograma El Electrocardiograma (ECG) es la técnica paraclínica más utilizada e integra el examen clínico en un número muy importante de los pacientes asistidos. Muchas veces de ese informe o interpretación dependen conductas (internación o no) y/o diagnósticos que exceden el marco del acto asistencial de nuestro servicio. El ECG es además el único testigo objetivo y mensurable de nuestro acto médico y como tal adquiere una trascendencia enorme. Se debe lograr: • buena relajación del paciente • buena preparación de la piel • poner nombre y fecha • calibración • rotulado correcto de las derivaciones • esperar estabilidad de la línea de base para registrar • registrar 3-5 complejos QRS por derivación • si existen o se quieren valorar arritmias registrar una derivación larga. El informe debe referirse a los siguientes puntos y en el siguiente orden: • • • • • • • Ritmo: origen y frecuencia Arritmias si existen Despolarización auricular (P) Conducción AV (PR) Eje QRS Despolarización ventricular (QRS) Repolarización ventricular (ST-T) Cuando existe patología se sugiere un informe descriptivo y completo. Cuando el trazado es normal se acepta como mínimo informe correcto el siguiente: • Ritmo sinusal • Frecuencia • Trazado normal Manual de Procedimientos de Emergencia para Unidades Médicas en M.O.P. 25 Servicio Sanitario del Ejército 4.2.2 Cardioversiòn Elèctrica y Farmacològica La Cardioversiòn Elèctrica se realizarà siempre en modo sincronizado siguiendo el procedimiento que se detalla: • • • • • • • • Oxigenaciòn con O2 al 100% con MFL. Vvp Dispositivo de aspiración listo Material para IOT preparado Se administrarà previamente sedaciòn con Benzodiacepinas a bajas dosis siempre que sea posible: Midazolam bolos i/v de 0.01 a 0.02 mg/K cada 2 a 3 minutos titulando la respuesta clinica hasta lograr sedaciòn sin producir inconciencia. Se debe tener precauciòn en ancianos, EPOCs, alteraciones previas del SNC e hipovolèmicos dado el mayor riesgo de sobresedaciòn y depresiòn respiratoria. Secuencia de descargas: 100 – 200 – 300 .- 360 J El Fluter Auricular responde a niveles de energía más bajos: comenzar con 50 J. La TV polimorfa puede requerir niveles altos de energía. La Cardioversiòn Farmacològica se realiza con Amiodarona, 300 mg en 100 cc SF a pasar en 10 min. Contraindicaciones para la Amiodarona: Alergia al Yodo, distiroidismo. 4.2.3 Drogas Antiarritmicas Amiodarona Dosis: 2 amp en 250 cc SF en 30 min. Puede repetirse la dosis a los 30 min. Niños igual dosis y modo de administración. Atropina Presentaciòn: Ampollas de 150 mgrs. Presentaciòn: Ampollas de 1 mg Dosis: bolos de 0.5 mg i/v hasta 2 mg. Isoproterenol Presentación: Ampollas de 0.2 mg Dosis: 2 ampollas en 100 cc de SG 5% comenzando con 15 microgotas/min (1 gama / min) hasta obtener efecto terapéutico o efectos adversos. Lidocaina Presentación: Ampollas de 500 mg Dosis carga: 1 a 1.5 mg/kg en bolo i/v luego 0.5 mg/K hasta revertir arritmia o hasta 3 mg/K. Dosis mantenimiento: 1 ampolla en 250 cc SG5% a pasar 60 a 120 mcg/min (2 a 4 mg/min). Sulfato de magnesio al 10% Presentación: Ampollas de 1 g. Dosis carga: 1 a 2 gr i/v en 10 min. Dosis mantenimiento: 0.5 a 1 g/hora. 3 ampollas en 500 cc SG5% a pasar 25 macrogotas/min. Diltiazem Presentaciòn: Ampollas de 25 mg. Dosis: 0.3mg/K diluido en bolo i/v lento . Se puede repetir a los 30 min. Atenolol Presentaciòn: Ampollas de 5 mg. Dosis: 5 mg i/v lento en 5 min. Puede repetirse igual dosis hasta obtener el efecto terapéutico. Dosis mantenimiento: 50 a 100 mg v/o en 24 hs. Digoxina Presentaciòn: Ampollas de 0.25 mg. Dosis: 1 a 1.5 mg i/v seguidos de 0.25 mg c/6hs hasta obtener respuesta terapéutica (digitalización rápida) ó 0.5 a 1 mg i/v (digitalización lenta) Dosis mantenimiento: 0.25 mg/día Manual de Procedimientos de Emergencia para Unidades Médicas en M.O.P. 26 Servicio Sanitario del Ejército 4.2.4 Pautas de Tratamiento Recuerde la secuencia de acciones del ABCD Primario y Secundario que debe aplicarse en todos los casos (vea Reanimación Cardiorespiratoria). 1. ABCD Primario • • • 2. Evalue ABCD Asegure la vía aérea de manera no invasiva Asegurese de contar con un monitor/desfibrilador ABCD Secundario • • • • • • • • • • Evalue ABCD secundario (se requiere manejo invasivo de la vía aérea?) Oxígeno Vvp Monitorización Líquidos i/v Signos vitales/tomar PA Obtenga un ECG de 12 derivaciones Anamnesis orientada al problema Examen físico orientado al problema Considerar causas (Diagnósticos diferenciales) 4.2.4.1 Taquicardias Supraventriculares TAQUICARDIA SINUSAL: Aumento de la FC originado en un aumento de la frecuencia de descarga del NS que puede ser fisiològico o secundario a enfermedad subyacente. TAQUICARDIA AURICULAR PRIMARIA: El trastorno electrofisiológico primario está exclusivamente en las aurículas o en la unión sino-atrial (es extremadamente rara) TAQUICARDIA RECIPROCA POR REENTRADA EN EL NODO AV: Circuito de reentrada limitado al área de nódulo AV. Taquicardias regulares, con complejo QRS angosto, sin P retrógrada visible. TAQUICARDIA RECIPROCA ORTODROMICA: TR en la cual la conducción anterógrada se hace por el sistema de conducción normal y la retrógrada utilizando una o más vías accesorias aurículoventriculares. Taquicardias regulares, con complejo QRS angosto, con P retrógrada visible. TAQUICARDIA RECIPROCA ANTIDROMICA: TR en la cual la conducción anterógrada se hace por una vía accesoria aurículoventricular y la retrógrada vía el nódulo AV y/o otra/s vía/s accesoria/s. TAQUICARDIA SINUSAL Onda P de configuración sinusal. FC en reposo adultos: 100-150; niños: 125-200 ; lactantes: 150-250. Conducta: • Sin sospecha de patología de fondo: sedación • Con sospecha o certeza de enfermedad subyacente: internación para estudio de la etiología causal. FIBRILACION AURICULAR (FA) PAROXISTICA • Si es mal tolerada hemodinamicamente , se asocia con angor o la frecuencia es mayor a 150 pm: Realizar Cardioversion Eléctrica • Si es bien tolerada hemodinamicamente determinar: FA con complejo QRS fino Si la frecuencia es menor de 150 cpm internar sin medicar inicialmente. Si la frecuencia es rápida y se decide iniciar tratamiento utilizar drogas para controlar la frecuencia ventricular: Amiodarona 300 mg en 100cc SF a pasar en 10 min. Manual de Procedimientos de Emergencia para Unidades Médicas en M.O.P. 27 Servicio Sanitario del Ejército FA con complejo QRS ancho (considerar preexcitación). Si la frecuencia es menor de 150 cpm internar sin medicar inicialmente Si la frecuencia es rápida y se decide iniciar tratamiento, utilizar: Amiodarona: 300 mg. (2 amp) en 100 de SF a pasar en 10-20’. Nunca usar Diltiazen, Digoxina ni Verapamil. En todos los casos se traslada a Centro de nivel 3 en iguales condiciones de seguridad. FIBRILACION AURICULAR CRONICA Se tratarà solamente cuando la frecuencia ventricular sea menor de 60 o mayor de 120 (alta o baja tasa de bloqueo). • Alta tasa de bloqueo. Generalmente se debe a intoxicaciòn por antiarritmicos, siendo casi siempre la bradicardia sintomàtica puesto que ella es motivo de consulta. Se traslada a Centro de nivel 3 para optimizar el tratamiento de fondo y para descartar isquemia miocardica (compromiso del Nodo A-V) en iguales condiciones de seguridad. • Baja tasa de bloqueo. Se debe descartar que sea un epifenòmeno de otras patologìas (fiebre, dolor, ansiedad, insuficiencia cardìaca), siendo en estos casos el tratamiento, el de la enfermedad de base. Si no se encuentra una causa tratable se debe generalmente a que el tratamiento antiarritmico no tiene el nivel terapèutico necesario. El objetivo serà reducir la frecuencia ventricular sin cardiovertir la arritmia. Tratamiento: Diltiazem, Atenolol o Digoxina a las dosis indicadas según el contexto clínico. FLUTTER AURICULAR AGUDO • Si es mal tolerado hemodinamicamente (habitualmente con conduccion 1:1): Realizar Cardioversión Eléctrica sincronizada comenzando con 50 J. • Si es bien tolerada hemodinamicamente: Con bloqueo 2:1 o mayor (frecuencia < 150 cpm): No medicar inicialmente. Con bloqueo 1:1, frecuencia 250 a 350: considerar cardioversión farmacològica para bloquear la conducción AV y controlar frecuencia: Amiodarona a las dosis de cardioversión. En todos los casos se traslada a Centro de nivel 3 en iguales condiciones de seguridad. TAQUICARDIA REGULAR DE COMPLEJO ANGOSTO CON ONDA P (T. RECIPROCA ORTODROMICA, T. RECIPROCA ANTIDROMICA) O SIN ONDA P (REENTRADA EN EL NODO A-V) Taquicardias con intervalo PR regular y QRS angosto. Sin Onda P: Reentrada en el Nodo A-V Con Onda P retrògrada (Ortodròmica, WPW) y Antidròmica. Mal tolerada hemodinamicamente: Masaje carotídeo Cardioversión eléctrica En todos los casos se traslada a Centro de nivel 3 en iguales condiciones de seguridad. Manual de Procedimientos de Emergencia para Unidades Médicas en M.O.P. 28 Servicio Sanitario del Ejército Bien tolerada hemodinamicamente: Masaje carotídeo Cardioversiòn farmacològica con Amiodarona. Se traslada a Centro de nivel 3 en iguales condiciones de seguridad. 4.2.4.2 Arritmias Ventriculares. Definición: Se define como Taquicardia Ventricular la presencia de 3 o más complejos sucesivos de origen ventricular a una frecuencia > a 100 por minuto. Clasificación: TV sostenida: Dura más de 30 segundos o durando menos, no es tolerada desde el punto de vista hemodinámico y es necesario intervenir para interrumpirla . TV no sostenida: 3 o más complejos y dura menos de 30 segundos. Taquicardia Ventricular Polimorfa: TV paroxística, usualmente rápida (> de 200 por minutos) irregular y no sostenida, con cambios continuos en la configuración, amplitud, duración y eje del QRS. Puede ser una torcida de puntas. Diagnóstico: • Clínico: paciente con cardiopatía con taquicardia de complejo ancho: 99 % de chances de ser de origen ventricular. Si no lo es el paciente no sufrirá las consecuencias. Los errores siempre nacen de considerar aberrancias a las taquicardias de complejo ancho (tendencia habitual sin fundamento). Son más frecuentes las TV que las SVT con aberrancia. • ECG: para su diagnóstico electrocardiográfico utilizaremos los conocidos algoritmos de Brugada y Wellens. TAQUICARDIA VENTRICULAR SOSTENIDA Dura más de 30 segundos o causa colapso hemodinámico y es necesario intervenir para interrumpirla. El estado hemodinámico es el que determina la terapéutica. Debemos tener presente que un numero significativo de las TV sostenidas monomorfas son bien toleradas hemodinamicamente y en estos casos debería considerarse el traslado del paciente sin más gestos terapeúticos que vía venosa, oxigenoterapia , monitorización. Bien tolerada hemodinámicamente: Considerar no medicar si clinicamente se considera controlable. Si se decide hacerlo: Amiodarona 150 mg i/v en 10 min. Ò Lidocaina 50 mg i/v en 2 min. Repetir cada 5 min o hasta un màximo de 3 mg/K. Con hemodinamia inestable o mal tolerada: • PA sistolica menor a 90 mmHg • Angor • Falla cardìaca • FC mayor a 150 pm. Cardioversión eléctrica según las pautas mencionadas anteriormente. Manual de Procedimientos de Emergencia para Unidades Médicas en M.O.P. 29 Servicio Sanitario del Ejército Si existe Hipopotasemia conocida: Cloruro de Potasio 60 mmol a un ritmo màximo de 30 mmol/hora. Magnesio 2 g en 30 min. Amiodarona 150 mg i/v en 10 min. EXTRASISTOLÍA VENTRICULAR FRECUENTE CON EPISODIOS DE TV NO SOSTENIDA (entre 3 complejos y 30 segundos de duración) Mal tolerada: Cardioversión farmacológica con Amiodarona i/v según pauta. Se traslada a Centro de nivel 3 en iguales condiciones de seguridad. Bien tolerada: Se traslada sin medicar en iguales condiciones de seguridad. EXTRASISTOLIA VENTRICULAR AISLADA No medicar ni trasladar salvo que se asocie a QT largo. TORCIDA DE PUNTAS Es paroxística, usualmente rápida (> 200 cpm) irregular y no sostenida, con cambios continuos en la configuración, duración y amplitud del QRS. Tiene siempre QT largo congénito o adquirido (quinidina, procainamida, amiodarona, fenotiazinas). Es una arritmia bradicardia- dependiente. La bradicardia o las pausas contribuyen a una dispersión aún mayor de la repolarización y son por lo tanto el gatillo que genera la arritmia. Intervalo de acoplamiento de 400 ms. o más Es una arritmia sumamente inestable y potencialmente fatal ya que tiene alto riesgo de derivar en FV. Tratamiento: • Potasio: 1gr en 100 cc de SF en 10 minutos • Magnesio: 1 a 2 gr de sulfato de Magnesio en 10 min y luego 0.5 a 1 g/hora. • Isoproterenol: 0.4 mg en 100 cc. SG5% comenzando con 15 mcg/min y aumentando la dosis hasta obtener efecto terapèutico o efectos adversos (vigilar hipotensiòn por vasodilataciòn). Se busca capturar por frecuencia la arritmia. No usar jamás drogas antiarrítmicas. Se traslada al paciente siempre a un Centro de nivel 3 aunque revierta la arritmia. RIVA (TV lenta) Es una arritmia habitualmente bien tolerada hemodinámicamente y que no degenera en FV, por lo tanto, NO requiere tratamiento en la enorme mayoría de los casos. Ocurren en IAM inferior e intoxicación digitálica. Tratamiento: Trasladar a Centro de nivel 3 sin medicar en iguales condiciones de seguridad. Manual de Procedimientos de Emergencia para Unidades Médicas en M.O.P. 30 Servicio Sanitario del Ejército Algoritmo de Tratamiento de las Taquicardias Sostenidas de complejo Ancho Taquicardia de Complejo Ancho: QRS de duración mayor a 0.11 seg FC mayor de 100 cps. Taquicardia Sostenida: T. de más de 30 segundos de duración o que se acompaña de inestabilidad hemodinámica. INESTABLE ? EAP Shock Síncope Angor SI CVE NO Morfología del QRS Polimorfa Monomorfa QT Largo > 500 ms Torsade des Pointes Magnesio Isoproterenol Corregir disionías Retirar drogas desencadenantes Regular Normal TV Polimorfa TV CVE electiva Lidocaina (no indicada si hay disfunción ventricular) Amiodarona Corregir causas secundarias Manual de Procedimientos de Emergencia para Unidades Médicas en M.O.P. Irregular FA conducida con aberrancia CVE electiva ó Control de la Frec. Ventricular ó Cardioversión Farmacológica 31 Servicio Sanitario del Ejército Algoritmo de Tratamiento de las Taquicardias Sostenidas de complejo Fino Taquicardia de Complejo Fino: Taquicardia Sostenida: QRS de duración menor a 0.11 seg FC mayor de 100 cps. T. de más de 30 segundos de duración o que se acompaña de inestabilidad hemodinámica. INESTABLE ? EAP Shock Síncope Angor SI NO CVE Ritmo Irregular Regular FA Aguda < 48 hs Controlar la Frec. Ventricular: Diltiazem B-bloqueantes Digoxina (No en agudo) Cardioversión Programada Fluter Auricular TPSV Crónica TNR Preexitación Estimulación Vagal B-Bloqueantes Diltiazem Amiodarona Adenosina CVE desde el inicio ó Control de la Frec. Ventric. B-Bloqueantes Diltiazem Manual de Procedimientos de Emergencia para Unidades Médicas en M.O.P. T. Auricular T. de la Unión T. Sinusal Responden mal a la CVE B-Bloqueantes Diltiazem Amiodarona 32 Servicio Sanitario del Ejército 4.2.4.3 Bradiarritmias. Diagnóstico Pueden ser: • Lentas o absolutas: FC menor a 60 lpm. • Relativamente lentas: FC menor que la prevista en relación con el cuadro o la causa de base. Clasificación BRADICARDIA SINUSAL (sintomática) FLUTTER AURICULAR O FIBRILACIÓN AURICULAR CON ALTA TASA DE BLOQUEO A-V BLOQUEO AURICULOVENTRICULAR Tratamiento: Se debe considerar la repercusión hemodinámica de la arritmia: Estabilidad hemodinámica: Si cursa con factores de riesgo de asistole tratar igual que si tuviera repercusiòn hemodinàmica: • Asistolìa reciente • Bloqueo A-V tipo Mobitz II • Bloqueo A-V completo de 3er grado. Se traslada en iguales condiciones de seguridad. Inestabilidad hemodinámica: Secuencia de intervención: • • • • Atropina 0.5 a 1 mg i/v, se puede repetir hasta 2 mg. Dopamina 5 a 20 mcg/min i/v en infusión contínua Adrenalina 2 a 10 mcg/min i/v en perfusión contínua. Isoproterenol 2 a 10 mcg/min i/v en infusión contínua. Estos pacientes requieren un marcapaso en forma urgente y tienen riesgo de PCR inminente por lo que deben ser evacuados a un Centro de nivel 3 lo más rapidamente posible. Manual de Procedimientos de Emergencia para Unidades Médicas en M.O.P. 33 Servicio Sanitario del Ejército 4.3 Angor – Dolor toráccico Agudo. 4.3.1 Diagnóstico y clasificación Desde el punto de vista pràctico los dividiremos en angor estable e inestable, tanto en su presentaciòn tìpica como atìpica. Agrupamos dentro de los inestables al angor de reposo, angor progresivo, angor clase III – IV de reciente comienzo, Angor con cambios ECG, IAM no Q ya que el tratamiento inmediato es similar para todos ellos, representando variantes evolutivas de la placa inestable. Las dificultades diagnòsticas se presentan frente a dolores, parestesias toràcicas o de MMSS, de reciente apariciòn. La presencia de Sindrome Neurovegetativo o de sensaciòn de muerte es fuertemente indicativa de origen coronario de los sìntomas. Recordar plantear siempre y descartar clìnicamente la posibilidad de otras patologìas graves que se expresan por dolor toràcico: • Neumotorax espontáneo • Pericarditis Aguda • Aneurisma de Aorta en sufrimiento • Miocarditis Aguda • TEP • Rotura esofágica Frente a la duda diagnòstica se realizarà siempre ECG. En caso de persistir la duda se trasladarà a Centro de nivel 3. 4.3.2 Angor Estable Es el angor de esfuerzo, sin cambios en su apariciòn ni intensidad, con historia de larga data , se puede presentar en su forma tìpica o atìpica, reconocièndolo como tal el paciente. Se realizarà ECG para descartar eventos agudos en todos los casos comparàndose con ECG previos. 4.3.3 Angor Inestable. Es siempre una Urgencia, ya que es la expresiòn del sufrimiento de la placa y por lo tanto puede evolucionar ràpidamente a un IAM. Se clasifica en 2 grupos que tienen implicancia terapéutica y pronóstica: • Bajo Riesgo • Angor progresivo • Buena respuesta al tratamiento • Sin dolor de reposo en las últimas 48 horas • ECG normal o sin cambios • Alto Riesgo • No responde al tratamiento • Cambios ECG extensos intra dolor • Soplo de Insuficiencia Mitral intra dolor • IAM previo • Edad mayor a 45 años • IAM no Q • Angina de Prinzmetal inestabilizada Manual de Procedimientos de Emergencia para Unidades Médicas en M.O.P. 34 Servicio Sanitario del Ejército 4.3.4 Algoritmo para el Dolor Torácico de tipo Anginoso (IAM – Angor Inestable) Dolor Toráccico fuertemente sugestivo de Isquemia Evaluación inmediata: • • • • Ttratamiento general inmediato: Controle los signos vitales Vvp Obtenga ECG de 12 derivaciones Anamnesis y examen físico breves dirigidos (verifique si se cumplen los criterios para tratamiento fibrinolítico) • • • • Oxigeno con MFL Aspirina 160 a 325 mg v/o Nitroglicerina 5 mg s/l Morfina i/v (si el dolor no cede con Nitroglicerina) Evalue el ECG de 12 derivaciones inicial • Elevación del ST • Bloqueo de Rama Izq. nuevo o presumiblemente nuevo Fuerte sospecha de lesión: IAM con elevación del ST • • • Infradesnivel del ST Inversión dinámica de Onda T Fuerte sospecha de isquemia: Angor inestable de alto riesgo IAM sin supradesnivel del ST ECG no diagnóstico: Ausencia de alteraciones del ST o de las ondas T: Angor inestable de riesgo bajo Inicie tratamiento coadyuvante: (según esté indicado, según el estado del paciente si no existen contraindicaciones se comenzará con alguno de los siguientes, sobre todo si no hubo respuesta al tratamiento inicial) • Nitroglicerina i/v • Atenolol i/v Traslade al paciente en adecuadas condiciones de seguridad. Coordinar con el Centro Hospitalario receptor de ser posible. Manual de Procedimientos de Emergencia para Unidades Médicas en M.O.P. Si Cumple los criterios de Angor Inestable No Ttraslade al paciente sin realizar otros tratamientos para valoración posterior 35 Servicio Sanitario del Ejército Recomendaciones para el uso de Nitroglicerina i/v: IAM que asocia cualquiera de las siguientes complicaciones: • Insuficiencia Cardíaca • Infarto anterior extenso • Isquemia persistente o recurrente • HTA Precauciones para el uso de Nitroglicerina i/V: • Evitar que la PA sistólica descienda por debajo de 100 mmHg • Utilice el dolor como medida de ajustar el ritmo de infusión cuando está indicada por isquemia • No utilice nitroglicerina como sustituto de la Morfina para controlar el dolor • Está contraindicada si existe IAM de Ventrículo Derecho significativo dado que producen hipotensión profunda. • Evitar en pacientes que consumieron Viagra dentro de las 24 horas previas Recomendaciones para el uso de Betabloqueantes en pacientes con elevación del ST: • Todos los pacientes que no presenten contraindicaciones dentro de las 12 horas del inicio del IAM deben recibir Betabloqueantes Contraindicaciones para el uso de Betabloqueantes • FC menor a 60 lpm • PA sistólica menor a 100 mmHg • Insuficiencia VI moderada a grave • Signos de hipoperfusión periférica • PR mayor a 0.24 seg. • Bloqueo AV 3er. Grado • EPOC grave • Antecedente de asma • Vasculopatía periférica severa 4.3.5 1. Medidas Especiales Taquicardia ventricular: Lidocaina Amiodarona: 2. Si no revierte con Lidocaina. 300 mg en 100 cc SF a pasar en 20 min. Bradicardia con Hipotensión ( FC menor a 50 lpm con PA S menor a 90) Atropina 3. 1 mg/kg en bolo y luego 0.5 mg/Kg c/5 min hasta controlar FC o hasta 3 mg/K Mantenimiento: 2 a 4 mg/min en infusiòn contìnua. 0.5 mg i/v c/5-10 min hasta corrección o hasta 2 mg dosis total. Hipertensión (> 160 mm Hg de sistólica y/o 110 mm Hg de diastólica) Tratar primero factores asociados, dolor y estress. Nitroglicerina i/v si no descienden las cifras de PA, teniendo en cuenta las precauciones antes mencionadas. Manual de Procedimientos de Emergencia para Unidades Médicas en M.O.P. 36 Servicio Sanitario del Ejército 4. Falla diastòlica sin falla anterògrada. Se manifiesta por disnea y estertores pulmonares sin elementos de caida del GC. Nitroglicerina i/v Furosemide 20 a 40 mg i/v a repetir según respuesta. 5. Falla anterògrada (Caida del GCE) Se manifiesta por estado de shock e hipotensiòn. Se procederá según las pautas de tratamiento del Shock Cardiogénico 4.3.6 Condiciones de Evacuación El traslado se realizarà al centro de nivel 3 comunicando previamente las caracterìsticas del paciente que se traslada. • • • • • • • Siempre en camilla Monitorizaciòn ECG contìnua Estar siempre listos para desfibrilar Torax del paciente descubierto Cardiodesfibrilador al lado del paciente Via venosa periférica O2 con máscara de flujo libre Manual de Procedimientos de Emergencia para Unidades Médicas en M.O.P. 37 Servicio Sanitario del Ejército 4.4 Shock Cardiogénico. 4.4.1 Definición Es el shock producido por la insuficiencia del corazón para mantener la circulación efectiva y la perfusión de los órganos vitales que puede ocurrir en forma súbita o luego del deterioro progresivo de una insuficiencia cardíaca previa. Presenta una mortalidad de 90%. 4.4.2 Causas Las causas pueden ser rápidamente reversibles: • Arritmias • Taponamiento cardíaco • Neumotorax hipertensivo Deben diagnosticarse en forma precoz e instaurar medidas para su tratamiento en forma inmediata ya que el shock mejora rapidamente con el tratamiento de la causa. Otras causas: • IAM • Miocardiopatías crónicas • Depresión miocárdica (fármacológica, hipoxia, acidosis, sepsis) • Destrucción valvular (endocarditis, isquémica) • TEP • Disección Aórtica Se deben instaurar las medidas de soporte vital y trasladar al paciente comenzando medidas de tratamiento de la causa cuando sea posible. 4.4.3 Tratamiento • Colocar al paciente en posición antishock • Controlar la vía aérea • Oxígeno al 100% • Obtener vvp • Administrar Morfina si tiene dolor, 1 mg i/v cada 10 min hasta controlar el dolor. • Monitorización ECG contínua • Obtener ECG de 12 derivaciones cuando sea posible • Realizar VVC para monitorizar reposición (tener en cuenta el valor limitado de la PVC en algunas situaciones como taponamiento cardíaco y neumotorax hipertensivo) • Administrar inotrópicos: Dopamina a dosis beta o alfa: 5 a 10 yg/Kg/min en infusión contínua Dobutamina: 3 a 10 yg/Kg/min en infusión contínua Se ajustará el ritmo de infusión de acuerdo a la respuesta hemodinámica tratando de mantener la PA sistólica por encima de 80 mmHg. • Administrar carga de volumen con expansor plasmático: Hemacell o Haes 100 ml en 15 min si se sospecha disminución de la precarga. • Valoración clínica rápida en busca de causas reversibles. El paciente se traslada con iguales condiciones de monitorización y medidas de soporte hemodinámico de preferencia una vez logrado un mínimo de estabilidad hemodinámica (PA sistólica mayor de 100 mmHg,, FC controlada, aceptable perfusión periférica). 4.4.3.1 Tratamiento del Taponamiento Pericárdico La pericardiocentesis es una maniobra no excenta de riesgos pero que puede salvar la vida del paciente cuando el tiempo de arribo al Hospital se prolonga y el paciente se agrava rápidamente. Manual de Procedimientos de Emergencia para Unidades Médicas en M.O.P. 38 Servicio Sanitario del Ejército Equipo necesario: jeringa de 20 ml., abocath 18G, llave de tres vías, monitor ECG, desinfacción de piel. Si el tiempo no apremia debe utilizarse una técnica aséptica. Si el paciente está consciente se realizará anestesia local mediante abón cutáneo con Lidocaina al 1% y sedación con Midazolam 1 mg i/v cada 5 min hasta obtener sedación consciente (máximo 0.07 mg/K, la mitad en ancianos) Se debe disponer del equipo de reanimación chequeado y listo para utilización inmediata. Procedimiento: • Conectar el abocath a la jeringa a través de la llave de 3 vías. • Introducir la aguja con una inclinación de 45º por debajo y a la izquierda del xifoides dirigiéndola hacia la punta del homóplato. • Aspirar de forma continua la jeringa, vigilando continuamente el ECG. • La presencia de ESV frecuentes o un descenso del ST implica alcance del miocardio por lo que se debe retirar ligeramente la aguja. • Una vez la aguja se encuentre posicionada se evacua el contenido pericárdico a través de la jeringa. Sólo se extraerán 20 ml de líquido lo cual es suficiente para obtener mejoría inmediata. • Se puede mantener el abocath en posición conectado a la llave para repetir la aspiración si fuera necesario. • Si se obtiene sangre, se deja al aire unos minutos, si no se produce coagulación certifica que es de origen pericárdico y no proviene de punción accidental vascular o intraventricular. 4.4.3.2 Tratamiento del Neumotorax Hipertensivo Se trata de un procedimiento de salvataje hasta que sea posible realizar un drenaje de torax. El objetivo es la eliminación del aire del espacio pleural a través de la punción con aguja y evacuación al exterior. Equipo necesario: jeringa de 20 ml., abocath 18G, llave de tres vías, monitor ECG, desinfacción de piel. Si el tiempo no apremia debe utilizarse una técnica aséptica. Si el paciente está consciente se realizará anestesia local mediante abón cutáneo con Lidocaina al 1%. Se debe disponer del equipo de reanimación chequeado y listo para utilización inmediata. Procedimiento: • Conectar el abocath a la jeringa a través de la llave de 3 vías. • Se introduce la aguja en la cara anterior del hemitorax afectado, en forma perpendicular a la pared toráccica en el segundo espacio intercostal a nivel de la línea medio clavicular. • Se aspira el aire pleural con la jeringa y se elimina a través de la llave de 3 vías hasta reexpandir el pulmón. Manual de Procedimientos de Emergencia para Unidades Médicas en M.O.P. 39 Servicio Sanitario del Ejército 4.5 Edema Agudo de Pulmón. 4.5.1 Definición Es la expresión máxima de la falla cardíaca aguda cuya causa más frecuente es la insuficiencia ventricular izquierda, aunque puede presentarse con función ventricular preservada (arritmias, HTA maligna, disfunción valvular). Existen otras causas menos frecuentes de edema pulmonar no cardiogénico que deben tenerse en cuenta ya que responden al tratamiento específico de la causa: • Reacción anafiláctica • Sobrecarga de líquidos (yatrogénica o por insuficiencia renal) • SDRA • Infecciosas (Paludismo, Hantavirus) • Intoxicación por Monoxido de Carbono • Embolia de líquido amniótico 4.5.2 • • • • • • • • Tratamiento Posición sentado Oxígeno al 100% con MFL Colocar vvp Monitorización ECG contínua (tratar cualquier arritmia) Obtener ECG de 12 derivaciones cuando sea posible Furosemide 40 a 80 mg i/v a repetir según respuesta diurética y hemodinámica Morfina 2 mg i/v lento Nitroglicerina 2 comp vía sublingual Si la PA es mayor de 180 mmHg estamos frente a una Emergencia Hipertensiva y se tratará como se establece en la pauta correspondiente. Si el paciente no mejora con el tratamiento inicial o se agrava: • Considerar la administración de Nitroglicerina i/v en infusión contínua sobre todo si existe HTA y siempre y cuando la PA sistolica sea mayor de 110 mmHg. • Considerar apoyo inotrópico si no responde al tratamiento inicial o de inicio si la PA es menor de 100 mmHg: Dobutamina 3 a 10 yg/Kg/min en infusión contínua adecuando el ritmo de infusión según la respuesta clínica. Si el paciente presenta elementos de hipoperfusión periférica mantenidos se tratará de acuerdo a las pautas de tratamiento del Shock Cardiogénico. El paciente se traslada con iguales condiciones de monitorización una vez logrado un mínimo de estabilidad hemodinámica (PA sistólica mayor de 100 mmHg,, FC controlada, aceptable perfusión periférica). Manual de Procedimientos de Emergencia para Unidades Médicas en M.O.P. 40 Servicio Sanitario del Ejército CAPITULO 5 REANIMACION CARDIOPULMONAR Y CEREBRAL Manual de Procedimientos de Emergencia para Unidades Médicas en M.O.P. 41 Servicio Sanitario del Ejército Capitulo 5 5.1 REANIMACION CARDIOPULMONAR Y CEREBRAL Definiciones El Paro Cardíaco es el cese brusco e inesperado y potencialmente reversible del Gasto Cardíaco Efectivo. El cuadro se acompaña de apnea por lo cual se trata de un Paro Cardiorespiratorio. La Reanimación Cardiorespiratoria y Cerebral (RCPC) es el restablecimiento de las funciones vitales (circulación y respiración) cuando una o ambas han cesado o disminuido espontaneamente. La meta final es evitar la lesión permanente del S.N.C. 5.2 Criterios para iniciar la RCPC La amenaza evidente a la seguridad de los reanimadores es razón suficiente para no iniciar la RCP. En términos generales se reaniman todas las personas que han sufrido un PCR, salvo que esté especificado por el Médico tratante que se trata de un episodio terminal de una enfermedad incurable, exista evidencia segura de daño cerebral irreversible o que el juicio clínico así lo indique (edad, posición fetal, uso de pañales, éscaras de decúbito, malformaciones, tiempo prolongado de PCR sin asistencia). La presencia de signos evidentes de muerte como lividez cadavérica, rigor mortis, algo mortis o lesión incompatible con la vida son motivo para no iniciar la RCP. No existe límite de edad ni de tiempo de evolución del PCR definido que inhabilite en forma absoluta la RCPC. La presión del medio social puede ser motivo para reanimar, aunque el juicio clínico sugiera lo contrario. No así el caso contrario. La decisión es siempre personal e individual para cada enfermo. El “dejar morir” debe hacerse de acuerdo a las costumbres médicas, legales y éticas de la comunidad. La decisión de no reanimar NO DEBE girar en torno al “orgullo del medico”, “intentarlo un momento” es una decisión peligrosa. 5.3 Criterios para concluir la RCPC Para definr el cese de las maniobras de reanimación se deben tener en cuenta las siguientes circunstancias. 1. Restauración de la circulación espontánea con GC compatible con la vida, aunque requiera ARM y apoyo farmacológico. 2.. Irreversibilidad del PCR luego de RCPC ineficaz. No existen criterios establecidos para concluir la RCPC en esta situación más que el que dicta el sentido común. Pueden ser elementos orientadores: • SVB iniciado luego de 5 min del PCR • Intervalo entre SVB y SVA mayor a 20-30 min sin circulación espontánea restaurada • Evidencia de lesión cerebral o cardíaca irreversibles • Mal pronóstico de la enfermedad de base que precipitó el PCR • Edad avanzada • Signos evidentes de muerte Manual de Procedimientos de Emergencia para Unidades Médicas en M.O.P. 42 Servicio Sanitario del Ejército 3. Circunstancias que estimulan la prolongación de la RCPC: • Hipotermia • Ingesta de fármacos o tóxicos como desencadenantes del PCR • Evidencia de factores precipitantes del PCR resolubles 5.4 Etapas de la RCPC Soporte Vital Básico (SVB): sustituir la circulación y la respiración con mantenimiento de la oxigenación encefálica y coronaria mínimos. Soporte Vital Avanzado (SVA): restablecimiento del GCE espontáneo. Reanimación Cerebral: conjunto de medidas orientadas a limitar el daño encefálico a través del control de los factores que originan y mantienen la isquemia encefálica. 5.5 Diagnóstico de PCR Debe ser precoz. Ninguna medida diagnóstica debe retrasar el inicio de la reanimación • Diagnóstico de inconciencia (coma). • Apnea (puede existir gasping o actividad ventilatoria inefectiva) • Ausencia de pulso en grandes arterias. 5.6 Seguridad del Reanimador El principio de seguridad del reanimador implica que un renimador nunca debe exponerse a peligros significativos para intentar salvar a una víctima de PCR. Antes de iniciar la RCP debe verificarse la seguridad del reanimador y del paciente. 5.7 Soporte Vital Básico El SVB debe ponerse en marcha desde el inico si existe retraso en la obtención de un desfibrilador, pero nunca debe retrasar la desfibrilación que deberá hacerse lo más precozmente posible. La prioridad debe ser acortar el lapso de tiempo entre la instalación del PCR y la desfibrilación. Manual de Procedimientos de Emergencia para Unidades Médicas en M.O.P. 43 Servicio Sanitario del Ejército 5.7.1 Examen ABCD Primario A- Apertura de la Vía aérea Eliminar cuerpos extraños de la boca Triple maniobra de Safar Cánula de Mayo B- Buena Respiración Suministre 2 ventilaciones lentas a presión positiva. Ventilación con O2 al 100% con máscara y ambú. Volumen corriente de 400 a 600 ml durante 1 a 2 seg. (suficiente par a que sea visible el movimiento toráccico) Hasta que se logre la IOT debe sincronizarse con el MCE. C- Circulación Practique compresiones torácicas a un rítmo de 100 cpm Deben realizarse 15 compresiones cada 2 insuflaciones. Nunca debe interrumpirse el MCE excepto durante la ventilación y para realizar la desfibrilación D- Desfibrilación Fijar el Desfibrilador-monitor. Si el ritmo es desfibrilable (FV/TVSP) desfibrilar con 3 descargas consecutivas de 200, 200-300 y 360 J. Desfibrilación precoz Intervención más importante en la RCPC. Las chances de una desfibrilación exitosa disminuyen con el tiempo. La FV gruesa es más fácil de revertir porque es más precoz. Posición de las palas Debajo de clavícula derecha y sobre la punta cardíaca En paciente con Marcapaso Definitivo: antero-posterior La polaridad de las palas no se considera Interfase palas-piel Usar pasta conductora Debe ejercerse presión sobre las palas para optimizar el contacto y disminuir la resistencia a la corriente. 5.8 Soporte Vital Avanzado 5.8.1 Aspectos Logísticos Personal: Equipo: • • • • mínimo 3 integrantes, un médico entrenado en SVA y 2 ayudantes entrenados en SVB (enfermero chofer) cardiodesfibrilador material para VA artificial y ventilación material para accesos venosos drogas Manual de Procedimientos de Emergencia para Unidades Médicas en M.O.P. 44 Servicio Sanitario del Ejército 5.8.2 Ritmos cardíacos Desfibrilables: Fibrilación Ventricular / Taquicardia Ventricular sin pulso (FV/TVSP) No Desfibrilables: NO FV/TVSP • Asistole • Actividad Eléctrica sin Pulso (AESP) comprende: • • • 5.8.3 DEM y SeudoDEM Ritmos idioventriculares Bradiasístoles Examen ABCD Secundario A- Vía aérea definitiva : realice IOT. B- Buena Respiración: • Confirme la posición de la sonda orotraqueal • Fije la sonda orotraqueal • Confirme la ventilación y oxigenación (saturómetro de pulso, auscultación) C- D- Recordar: Circulación • Continuar MCE • Accesos venosos supradiafragmáticos: de primera elección vena antecubital • Vía alternativa: SOT (dosis x 2 diluida en 10 cc de SG5%) • Identifique el ritmo cardíaco • Administre los fármacos apropiados para el ritmo (Drogas + bolo de 20 cc SF + elevación del M.Sup.) Diagnósticos diferenciales Identifique las causas reversibles y trátelas. El primer gesto debe ser determinar el ritmo de paro con las palas del desfibrilador y desfibrilar si está indicado, antes de practicar cualquier otra maniobra. Se debe priorizar la IOT antes que el acceso venoso siempre. Nunca se debe interrumpir el MCE excepto para desfibrilar. Manual de Procedimientos de Emergencia para Unidades Médicas en M.O.P. 45 Servicio Sanitario del Ejército 5.8.4 Algoritmo de Soporte Vital Avanzado PCR SRA- Seguridad del Reanimador Responde? Solicite ayuda si no la tiene y pida el desfibrilador Golpe Precordial si està indicado No Responde Examen ABCD primario ABC- D- Evalue la Vía aérea: Abra la VA, mire, escuche y sienta la respiración Buena respiración: Suministre 2 ventilaciones lentas Circulación: • Evalue el pulso: si no hay pulso: • Inicie MCE Desfibrilación: Fije el Desfibrilador - Monitor No respira No tiene pulso Diagnòstico de Ritmo cardìaco +- Chequear Pulso Examen ABCD secundario FV/TVSP Desfibrilar x 3 Reanimar 1 min A. Vía aérea: realice IOT B- Buena respiración: • Confirme la posición de la SOT • Fije la SOT firmemente • Ventilación con Ambú • Oxigenación con O2 100% C- Circulación: • Obtenga una vía venosa • Administre Adrenalina 1 mg i/v a repetir cada 3 a 5 minutos. • Considere: Amiodarona – Atropina – HCO3 D- Diagnósticos diferenciales: Corregir causas reversibles (5H-5T) • Hipoxia • Hipovolemia • Hipo e Hiperkalemia • Hipotermia • Hidrogenion (Acidosis) • Tension Neumotorax • TEP • Toxicos/Farmacos • Taponamiento Pericardico • Trombosis coronaria Manual de Procedimientos de Emergencia para Unidades Médicas en M.O.P. No FV/TVSP Reanimar durante 3 min 1 min si es inmediatamente despues de desfibrilaciòn 46 Servicio Sanitario del Ejército 5.8.5 Secuencia de acciones en SVA 1 Pasos iniciales: • SConfirmar la seguridad del reanimador y del paciente • REvaluar si el paciente responde llamandolo y sacudiendolo • ASolicitar Ayuda y pedir el Desfibrilador • colocar al paciente sobre superficie dura • descubrir el dorso 2 Golpe precordial Debe realizarse unicamente si el PCR es presenciado u ocurre estando el paciente monitorizado. No es efectivo luego de 30 seg. de establecido el PCR. 3 Monitorizar el ritmo cardíaco Colocar las palas del desfibrilador sobre el torax. Colocar los electrodos de monitorización en los MM y en el torax lejos del sitio de desfibrilación luego de realizar la primer secuencia de descargas. Si se monitoriza un ritmo no desfibrilable con las palas luego de la primera o segunda descarga, se debe monitorizar con los electrodos para confirmar el ritmo dado que puede aparecer una falsa asistolía. 4 Diagnóstico de ritmo cardíaco + - chequear el pulso Establecer Diagnóstico de ritmo cardíaco al monitor: • Ritmo desfibrilable: FV o TVSP • Ritmo no desfibrilable: NO FV / TVSP (Asistole o AESP) Chequear pulso carotídeo sólo si el ritmo cardíaco es compatible con GC efectivo. No debe emplearse mas de 10 segundos en la búsqueda del pulso. 5 Ritmo desfibrilable: FV / TVSP • Asegurar que nadie está en contacto con el paciente • Desfibrilar secuencialmente con 200, 200-300, 360J si se requieren observando el monitor después de cada descarga. • Si persiste FV/TVSP luego de 3 descargas realizar 1 minuto de RCPC (15:2) • Durante la RCPC: • considerar y corregir causas reversibles (5 H + 5 T) • Hipoxia • Hipovolemia • Hiper o hipopotasemia • Hipotermia • Hidrogenión (Acidosis) • Tension Neumotorax (Neumotorax Hipertensivo) • Taponamiento pericárdico • Tóxicos/fármacos • TEP • Trombosis Coronaria Manual de Procedimientos de Emergencia para Unidades Médicas en M.O.P. 47 Servicio Sanitario del Ejército • Si no se realizó todavía: • chequear electrodos, posición y contacto de las palas • asegurar la VA (IOT) • ventilar con O2 al 100% • obtener vía venosa • Adrenalina 1 mg i/v (si no se tiene vvp 2 mg en 10 ml SG5% vía SOT) repita cada 3 a 5 • • • • • • • • minutos igual dosis. • El intervalo entre la 3er. descarga y la 4a. no debe ser mayor a 1 minuto. Chequear nuevamente el ritmo al monitor. Chequear el pulso carotídeo sólo si el ritmo cardíaco es compatible con GCE. Si el ritmo es NO FV/TVSP continuar con secuencia del numeral 6. Si FV/TVSP persiste: • Considerar Amiodarona 300 mg en 20 cc SG5% i/v. Puede repetirse 150 mg. y luego iniciar infusión contínua de 360 mg en 6 horas (1 mg/min) y luego 0.5 mg/min hasta un máximo de 2 g. • Desfibrilar con descarga de 360 J • Adrenalina 1 mg i/v • Realizar 1 minuto de RCPC Continuar con el ciclo de descarga - confirmar ritmo cardíaco - 1 min RCPC (duración total del ciclo de 2 a 3 min) hasta lograr desfibrilar Considerar Bicarbonato 50 ml (1 Molar o al 8.4%) por VVC. • Hiperpotasemia conocida • Intoxicación por ADTC • acidosis metabólica severa previa documentada pH menor 7.1 • PCR de mas de 20 min de duración. Considerar Magnesio si se sospecha Hipomagnesemia. En cada ciclo se administra 1 mg de Adrenalina (aprox. cada 3 min.) En cada período de RCPC de 1 minuto se podrá realizar IOT, verificar la vía aérea, verificar la posición de palas y electrodos, administrar O2, obtener acceso venoso si aún no se ha hecho. 6 Ritmo NO desfibrilable: Asistole/AESP • Chequer pulso carotídeo • Realizar 3 min de RCPC (si ocurrió luego de una desfibrilación realizar solamente 1 min de RCPC) • Durante la RCPC: • considerar y corregir causas reversibles (5 H + 5 T) • Hipoxia • Hipovolemia • Hiper o hipopotasemia • Hipotermia • Hidrogenión (Acidosis) • Tension Neumotorax (Neumotorax Hipertensivo) • Taponamiento pericárdico • Tóxicos/fármacos • TEP • Trombosis Coronaria • Si no se realizó todavía: • chequear electrodos, posición y contacto de las palas • asegurar la VA (IOT) • ventilar con O2 al 100% • obtener vía venosa • Adrenalina 1 mg i/v (si no se tiene vvp 2 mg en 10 ml SG5% vía SOT) Manual de Procedimientos de Emergencia para Unidades Médicas en M.O.P. 48 Servicio Sanitario del Ejército • Chequear el ritmo cardíaco luego de 3 min de RCPC • Chequear el pulso carotídeo sólo si el ritmo cardíaco es compatible con GCE. • Si el ritmo es FV/TVSP continuar con secuencia del numeral 5. • Si NO FV/TVSP persiste: • Adrenalina 1 mg i/v • Realizar 3 min de RCPC • Continuar con el ciclo de 3 min RCPC - confirmar ritmo cardíaco (duración total del ciclo de 3 min) hasta lograr revertir. • Considerar Atropina dosis única de 3 mg i/v : • Asistole • AESP con FC menor a 60 cpm. • Considerar Bicarbonato 50 ml (1 Molar o al 8.4%) por VVC. • Hiperpotasemia conocida • Intoxicación por ADTC • acidosis metabólica severa previa documentada pH menor 7.1 • PCR de mas de 20 min de duración. • En cada ciclo se administra 1 mg de Adrenalina (aprox. cada 3 min.) En cada período de RCPC de 3 min se podrá realizar IOT, verificar la vía aérea, verificar la posición de palas y electrodos, administrar O2, obtener acceso venoso si aún no se ha hecho. 5.8.6 Intervenciones Terapéuticas en SVA 5.8.6.1 Clasificación Clase I : Indicada, útil sin discusión Clase IIa : Probablemente útil Clase IIb : Posiblemente útil Clase III : No indicada, puede ser perjudicial 5.8.6.2 Adrenalina Droga Clase Indeterminada Utilidad en RCPC: efecto vasopresor alfa agonista, aumenta RVS y PAD mejorando FSC y Coronario, mejora la eficacia del MCE. Disminuye el umbral de desfibrilación. Indicaciones: Asistolía/AESP FV/TVSP que no responden a desfibrilación Dosis: 1 mg cada 3 min. Una vez restablecida la circulación espontánea puede usarse una perfusión contínua: • 1 a 2 gamas/min: efecto beta • 2 a 10 gamas/min: efecto alfa y beta • 10 a 20 gamas/min: estimulo alfa predominante Manual de Procedimientos de Emergencia para Unidades Médicas en M.O.P. 49 Servicio Sanitario del Ejército 5.8.6.3 Amiodarona Clase IIb. Indicaciones: FV/TV refractarias a desfibrilaciòn y Adrenalina. Prevenciòn de recurrencia de FV luego de RCP exitosa Dosis: Carga de 300 mg en 20 cc SG5%. Puede repetirse ½ dosis carga. Mantenimiento: 1 mg/minuto en las siguientes 6 horas y luego 0.5 mg/min. 5.8.6.4 Lidocaina Clase Indeterminada para FV/TV sin pulso persistente o recurrente. Alternativa a la Amiodarona si esta no está disponible. Indicaciones: FV/TV refractarias a desfibrilaciòn y Adrenalina. Prevenciòn de recurrencia de FV luego de RCP exitosa Dosis: Carga de 1 a 1.5 mg/K que puede repetirse cada 3 a 5 min hasta 3 mg/K Mantenimiento: 2 a 4 mg/minuto Debe disminuirse la dosis a la mitad en : • Insuf. Hepàtica • Shock • ancianos 5.8.6.5 Atropina Agente antimuscarìnico. Aumenta la frecuencia de descarga del Nodo Sinusal y la conducciòn del Nodo A-V y activa marcapasos ectòpicos latentes. Indicaciones: Dosis: Todo ritmo distinto de FV/TVSP 0.01 a 0.02 mg/K cada 3 a 5 min hasta 0.4 mg/K o 3 mg en dosis unica. 5.8.6.6 Bicarbonato El mejor tratamiento de la acidosis en el PCR es restablecer la circulaciòn efectiva y la ventilaciòn. Indicaciones: Clase I: Hiper K+ conocida Intoxicaciòn por ADTC Clase IIa: Acidosis previa documentada por Gasometrìa Arterial Clase IIb: PCR prolongado de duraciòn mayor a 15-20 min. Post PCR prolongado luego de restablecido el GCE Clase III: Todas las demàs situaciones. Puede producir acidosis cerebral paradojal, hiperosmolaridad e hipernatremia. Dosis: Segùn fòrmula de Astrup: BE x peso (Kg) x 0.3/2 = ml de HCO3 1 Molar a administrar por VVC. (Como orientación: 50 ml de Suero Bicarbonatado 1M en adultos de 70 Kg) Manual de Procedimientos de Emergencia para Unidades Médicas en M.O.P. 50 Servicio Sanitario del Ejército 5.8.6.7 Magnesio Clase IIa si existe diagnóstico o presunción de Hipomagnesemia (desnutrición, alcoholismo, estados hipomagnesémicos). Indicaciones: Torsade des Pointes FV refractaria con presunción de Hipomagnesemia. Dosis: Carga de 1 a 2 g diluidos en bolo lento a pasar en 2 a 5 minutos Mantenimiento: 0.5 a 1 g/hora 5.8.6.8 Calcio Indicaciones: Clase I: Hiper K+ Clase IIa: Hipo Ca++/Hiper Mg Sobredosis de Ca++ Antagonistas Clase III: Todas las demas situaciones. Puede empeorar la lesiòn isquèmica del SNC. 5.9 Reanimación Cerebral El órgano objeto de la reanimación es el CEREBRO. Debemos recordar que el cerebro es un “muy mal protagonista de su propia patología y un peor espectador de la patología de los demás órganos” El componente fundamental de la enfermedad post-reanimación está constituido por la alteración multifocal de la perfusión cerebral. Por lo tanto, lo esencial de la terapéutica sigue siendo: • • • • Reanimación rápida, mantenimiento de una presión de perfusión cerebral adecuada. Correcta oxigenación tisular Hiperventilación alveolar controlada y moderada Lograr un pH sanguíneo mayor de 7.30 Las demás medidas terapeúticas para combatir el edema cerebral (corticoides, barbituricos, deplectivos osmoticos, hipotermia, antiacalcicos) son aún discutidas. La recuperación completa tras un PCR rara vez es inmediata. La mayoría de los pacientes que empiezan a despertarse dentro de los minutos posteriores a la restauración de la circulación espontánea recuperarán un funcionamiento cerebral normal. Manual de Procedimientos de Emergencia para Unidades Médicas en M.O.P. 51 Servicio Sanitario del Ejército 5.10 PCR en situaciones especiales 5.10.1 Hipotermia. RCP inicial estandar + calentar al paciente. Mètodos de calefaccionamiento del paciente. • Retirar vestimenta hùmeda. • Usar cobertores tèrmicos. • Administrar lìquidos i/v calientes (43º C) • Oxìgeno humidificado caliente. • Lavado vesical con lìquidos calientes. El protocolo de FV es igual hasta una vez realizadas las primeras 3 descargas secuenciales, luego, si no se logra aumentar la temperatura a más de 30º C, no se reiteran hasta lograda la misma. 5.10.2 Semi ahogamiento. Asegurar a la vìctima, secarla y cubrirla (hipotermia asociada) Siempre sospechar lesiòn cervical (vìctimas de buceo) Iniciar SVB inmediatamente. No es necesario eliminar el agua aspirada de la vìa aèrea, ya que el volumen en general es mìnimo y un porcentaje no aspira agua debido a laringoespasmo por el paro respiratorio. SVA estandar. Se le debe otorgar prioridad a la IOT y ventilaciòn con O2 al 100%. 5.10.3 Electrocusión Las lesiones por electricidad pueden deberse a efectos directos de la corriente elèctrica o a quemadura por conversiòn en energìa calòrica. Factores determinantes de la gravedad de la lesiòn: • Magnitud de la energìa liberada • Resistencia al flujo de corriente • Tipo de corriente • Duraciòn del contacto con la fuente de corriente • Vìa de la corriente Causas de PCR: • Efectos directos de la corriente: FV (CA) Asistole (CC), TVSP • Paro respiratorio primario: efecto directo sobre el centro bulbar, tetania de mùsculos respiratorios, paràlisis prolongada de mùsculos respiratorios. Conducta: • Asegurar el àrea • Quitar la vestimenta quemada • SVB y SVA estàndar • La IOT puede ser dificultosa por edema de VA • En el gran quemado tener en cuenta: • Importante aporte de volumen (Suero Lactato Ringer) • Mantener diuresis (prevenir efecto de la mioglobinuria sobre la funciòn renal) 5.10.4 I.A.M. Causas de PCR: • Arritmias graves • IAM masivo SVB y SVA estandar. Manual de Procedimientos de Emergencia para Unidades Médicas en M.O.P. 52 Servicio Sanitario del Ejército CAPITULO 6 URGENCIAS Y EMERGENCIAS RESPIRATORIAS Manual de Procedimientos de Emergencia para Unidades Médicas en M.O.P. 53 Servicio Sanitario del Ejército Capitulo 6 6.1 URGENCIAS Y EMERGENCIAS RESPIRATORIAS E.P.O.C. 6.1.1. Diagnóstico A través de la Anamnesis y el examen físico se deberá detectar: La causa de descompensación Si esta puede ser rápidamente reversible Si el paciente puede ser controlado ambulatorio o requiere internación Buscar siempre la presencia de enfermedad cardiaca s/t isquémica en las exacerbaciones de la EPOC. Las causas de reagudización de la EPOC pueden ser: Bronquitis aguda: aumento de la disnea y tos, aumento de la cantidad y purulencia de las secreciones. Neumonías Broncoespasmo Neumotorax Disminución del esfuerzo ventilatorio (fármacos- alcohol) Incremento de las necesidades metabólicas (fiebre, infecciones) Descompensación de enfermedad intercurrente. 6.1.2 Tratamiento de la exacerbación aguda Los objetivos del manejo serán: Identificar el evento desencadenante Su tratamiento Corrección de la función cardio-respiratoria alterada Oxigenoterapia Flujo y concentración mínimos para mantener oxemia adecuada. No se debe privar de oxígeno a estos pacientes por temor a la depresión del Centro Respiratorio. Broncodilatadores Usar Ipatropio como broncodilatador de primera línea asociarlo en la fase aguda con Beta agonistas del tipo de Salbutamol. Dejarlo como droga de mantenimiento. A pesar de que los Beta agonistas producen broncodilatación inmediata, su efectividad en el manejo del EPOC es limitada, potenciando la acción del Bromuro de Ipatropio. La forma de administrar los broncodilatadores es mediante inhaladores de dosis medida (IDM) e inhalocámara. Corticosteroides Los corticoides sistémicos mejoran la evolución de las exacerbaciones agudas de la EPOC así como las reiteraciones de la consulta y reingresos. Dosis: Solucortril 500 mg i/v en bolo y luego mantenimiento con 60 mg de prednisona diarios durante 2 semanas. Manual de Procedimientos de Emergencia para Unidades Médicas en M.O.P. 54 Servicio Sanitario del Ejército Infección: La antibioticoterapia empírica es útil en el tratamiento de las reagudizaciones agudas de la EPOC vinculadas a infecciones respiratorias altas y bajas. Administrar ATB si se sospecha que la infección es la causa de descompensación (gérmenes mas frecuentes: neumococo, haemofilus, moraxella). Los virus y mycoplasmas también son causa de las infecciones respiratorias en el EPOC. Si se sospecha infección como causa del empuje se debe iniciar tratamiento antibiótico durante no menos de 7 días seleccionando el fármaco según los siguientes criterios: Macrólidos: Menor a 65 años Deterioro leve a moderado de la función respiratoria Menos de 4 empujes bronquiales al año Ampicilina/Sulbactam o Quinolonas: Mayor a 65 años Deterioro severo de la función respiratoria Más de 4 empujes al año 6.1.3 Complicaciones Insuficiencia respiratoria aguda Hipoxemia grave Acidosis Hipercapnia 6.1.4 Criterios de evacuación Deben trasladarse a un centro asistencial: Todo paciente que presente una complicación asociada con su enfermedad Todo paciente que no se sienta mejorado con la medicación administrada. Pacientes que no se les encuentre causa de descompensación clara o que requieran Rx de tórax para detectar la misma (ej. Neumotorax) Pacientes que presenten enfermedad intercurrente descompensada. 6.2 ASMA 6.2.1. Valoración inicial Se debe valorar la severidad de la crisis e iniciar el tratamiento en forma inmediata. Criterios de severidad : • Incapacidad de completar una frase • Frecuencia respiratoria mayor a 25/min. • Frecuencia de pulso mayor a 110 lpm. • Pico de flujo espiratorio menor a 50% del normal Crisis que compromete la vida del paciente: • Pico flujo espiratorio menor a 33% del normal • Torax silente, cianosis, esfuerzos respiratorios. • Bradicardia e hipotensión • Agotamiento, confusión o coma Manual de Procedimientos de Emergencia para Unidades Médicas en M.O.P. 55 Servicio Sanitario del Ejército • Gasometría arterial: • • • PaCO2 mayor a 36 mmHg PaO2 menor a 60 mmHg PH menor a 7.35 6.2.2. Tratamiento de la Crisis Moderada a Severa • • • • • Semisentar al paciente Generar ambiente tranquilo y brindar apoyo sicológico Administrar oxígeno con MFL Salbutamol 2 disparos cada 10 min o nebulizados Prednisona 40 a 60 mg v/o o Hidrocortisona 200 mg i/v si no es posible utilizar la v/o. Si el paciente no mejora en 15 a 30 minutos: • • Bromuro de Ipatropio inhalatorio (se debe mantener durante 24 a 48 hs) Aminofilina 5 mg/K en infusión i/v durante 20 min y luego infusión contínua de 750 mg a 1 g en 24 horas Si el paciente mejora: • • • • • Continuar oxigenoterapia Prednisona 40 a 60 mg v/o al día (mantener durante 7 a 14 días) Salbutamol 2 disparos cada 4 horas Control de pico flujo y saturación de O2 Tratar o evitar los posibles desencadenantes de la crisis Si el paciente continúa sin experimentar mejoría o aparecen signos que comprometen la vida: • Se evacúa en forma inmediata preparado para realizar IOT y soporte ventilatorio 6.2.3. Control del tratamiento. • • • • Controles clínicos despistando elementos de agravación Repetir la determinación del pico flujo 15 a 30 min de iniciado el tratamiento Oximetría de pulso: mantener la saturación por encima de 94% No se realiza gasometría arterial inicialmente ni de control posterior salvo que el paciente empeore, la PaCO2 inicial fuera normal o elevada o la PaO2 inicial fuera menor a 60 mmHg. Manual de Procedimientos de Emergencia para Unidades Médicas en M.O.P. 56 Servicio Sanitario del Ejército CAPITULO 7 POLITRAUMATIZADO GRAVE Manual de Procedimientos de Emergencia para Unidades Médicas en M.O.P. 57 Servicio Sanitario del Ejército Capitulo 7 7.1 POLITRAUMATIZADO GRAVE Conducta a seguir ante el alerta de la ocurrencia de uno o varios Politraumatizados • Recabar la mayor cantidad posible de datos sobre: lugar del accidente, circunstancias del mismo, número y edad de los heridos, estado de los mismos, si se han producido muertos, si hay en el lugar alguna persona capaz de realizar maniobras que puedan beneficiar a el o los pacientes hasta tanto llegue el equipo asistencial. • Ubicar rápidamente el lugar del accidente nos permitirá realizar un diagnóstico de situación, en lo que tiene que ver con las vías de acceso al mismo. • Conocer las circunstancias del accidente, número y edad de los heridos. • Tener una idea lo más clara posible del estado de los heridos, antes de llegar al lugar del accidente, es fundamental para ir planificando durante el trayecto, las medidas a tomar. (Maniobras de reanimación, reposición de volemia, colocación de vías venosas, etc). • En caso de contar en el lugar del accidente, con alguien capaz de realizar maniobras que beneficien a los heridos, indicárselas por teléfono (inmovilización de la cabeza, despejar la boca para evitar aspiraciones, cubrir con una manta o lo que se tenga a mano para prevenir enfriamientos, cohibir hemorragias externas por métodos compresivos, contraindicando el uso de torniquetes, etc). En el caso contrario indicar que no hagan nada y aclarar que toda maniobra mal realizada puede empeorar al paciente, agravando las lesiones que presente. 7.2 Lineas generales de conducta ante un politraumatizado 7.2.1 Valororación inicial del politraumatizado Recoger en el lugar del accidente la mayor cantidad posible de datos sobre: tipo de accidente, tiempo transcurrido, maniobras realizadas y efectos de las mismas sobre el herido, estado previo del paciente, tiempo transcurrido desde la última ingesta, evolución del estado de conciencia, sangrados externos, etc. 7.2.2 Vía aérea permeable y control de columna cervical Hasta demostración de lo contrario TODO POLITRAUMATIZADO GRAVE, TIENE UNA LESION DE COLUMNA VERTEBRAL Y/O MEDULA QUE SE PUEDEN AGRAVAR CON MANIOBRAS REALZADAS EN FORMA IMPREVISTA. Por ello se debe fijar la cabeza con el collarete y 2 bolsas de arena y colocar al paciente sobre la tabla de traumatizado movilizándolo en bloque. La causa más frecuente de la obstrucción de la vía aérea superior es la caída de la lengua en la orofaringe. La maniobra a realizar es alzar el mentón con los dedos índice y pulgar; esta maniobra no necesita hiperextender el cuello con lo que no se agravará una posible lesión de columna cervical. Si la obstrucción es producida por un cuerpo extraño visible en la faringe o la boca, lo mejor es introducir los dedos del operador y retirarlo. Se debe administrar oxígeno al 100%. Si no se logra VA permeable se realizará IOT. Recordar que todo politraumatizado es un estomago ocupado y por lo tanto existe riesgo de aspiración de contenido gástrico a la VA por lo que tanto la ventilación bajo máscara como la IOT deben realizarse junto con la maniobra de Sellick (compresión del cartílago cricoides hacia atrás y ligeramente hacia arriba lo cual comprime el esófago contra la columna cervical). 7.2.3 Dinámica respiratoria Mediante un rápido examen valorar esta función vital y de ser necesario realizar IOT, realizando ventilación con Ambú conectado a una fuente de oxígeno. Tener siempre presente que a todo politraumatizado con depresión de la conciencia, aunque la causa no sea neurológica (shock hipovolémico) se le debe hiperventilar en forma moderada para prevenir el edema cerebral y el aumento de la PIC.. Manual de Procedimientos de Emergencia para Unidades Médicas en M.O.P. 58 Servicio Sanitario del Ejército 7.2.4 Control de Hemorragias y estado hemodinámico Para determinar el estado circulatorio, lo que se hará en forma simultánea con el estado respiratorio, nos valdremos de la frecuencia cardíaca (monitorización), auscultación de los ruidos cardíacos, amplitud del pulso en los grandes vasos (carótida, axilar, femoral), PA, color y tiempo de recoloración de la piel. En la mayoría de los casos la principal causa de SHOCK en los politraumatizados es la HIPOVOLEMIA por hemorragia externa y/o interna. Por lo tanto se deberá cohibir toda hemorragia externa por compresión, elevación de los miembros, etc. NUNCA USAR TORNIQUETES (POR LO MENOS POR TIEMPOS PROLONGADOS). NI USAR PINZAS PARA COMPRIMIR VASOS QUE SANGRAN EN HERIDAS. En lo que tiene relación con la o las vías venosas a colocar dependerá de la situación clínica que se viva. De elección se colocarán 2 gruesas vias venosas periféricas calibre 14G o 16G en miembros superiores. La reposición se debe realizar con Suero Lactato Ringer y el volumen inicial a administrar, será de aproximadamente un 25% de la volemia (2 litros aprox para un adulto de 70 kg), administrándolo en 15 minutos. Este volumen se puede repetir si el fallo circulatorio no se revierte. Los cristaloides permanecen poco tiempo en el compartimiento intravascular (20 a 30 min) y en una proporción de un tercio con respecto al extravascular por lo que deberá reponerse con el triple de volumen del sangrado estimado. Los coloides (Hemacell, Haes) permanecen más horas y se administran en proporción 1:1 respecto al volumen perdido. No existe evidencia actualmente que indique el tipo de fluido más adecuado para la reanimación del politraumatizado por lo que teniendo en cuenta los costos elevados de los coloides, se iniciará la reposición con cristaloides en todos los casos. Se puede estimar el volumen del sangrado en las fracturas: • Costillas: 150 ml • Pelvis: 2000 ml • Femur: 1500 ml • Tibia: 650 ml. Se debe disminuir la pérdida de sangre por compresión y elevación del miembro lesionado e inmovilización del foco fracturario. 7.2.5 Control de estado neurológico Fundamental para establecer un pronóstico vital inmediato y/o alejado del paciente. El estar frente a un paciente vigil nos está diciendo, no solo que no hay compromiso neurológico severo, sino además que las funciones respiratorias y cardiovascular también están conservadas ya que logran mantener un buen flujo hacia el cerebro con una buena oxigenación del mismo. Se debe realizar una rápida evaluación neurológica, mediante el score de Glasgow . Un score de Glasgow de 8 o menor es indicación para realizar IOT y ventilación con Ambú buscando hiperventilar para combatir el edema cerebral. Se deberá valorar el uso de Manitol para el mismo fin, teniendo en cuenta que durante el traslado, y sobre todo si el trayecto es corto, a veces no es conveniente hacerlo con sueros pasando, dado lo difícil que puede ser mantenerlos y el peligro de perder una vía por un movimiento brusco de la ambulancia. En caso de usar Manitol, se hará a una dosis de 0.25 a 0.50 gr/kg/dosis a pasar en 30 minutos a una hora. 7.2.6 Fijación de fracturas La mejor forma de analgesiar una lesión ósea es realizando la fijación de la zona afectada. Esto se realizará cuidando de no agravar las lesiones ya existentes, con férulas que se tendrán prontas a tales efectos y con los vendajes correspondientes. EVITAR MOVILIZACIONES INTEMPESTIVAS Y PROCEDIMIENTOS PARA LOS CUALES NO SE TIENE UN ENTRENAMIENTO ADECUADO Y QUE NO APORTAN UN BENEFICIO CLARO AL PACIENTE. Manual de Procedimientos de Emergencia para Unidades Médicas en M.O.P. 59 Servicio Sanitario del Ejército CAPITULO 8 TRATAMIENTO DE LAS CONVULSIONES Manual de Procedimientos de Emergencia para Unidades Médicas en M.O.P. 60 Servicio Sanitario del Ejército Capitulo 8 TRATAMIENTO DE LAS CONVULSIONES 8.1 Definiciones y clasificación 7.2.7 Definiciones CONVULSION: Crisis neurológica paroxística con manifestación motora. EPISODIO CRITICO: Crisis neurológica paroxística sin manifestación motora. Ambos pueden ser: EPILEPTICOS o NO EPILEPTICOS CRISIS EPILEPTICA: Manifestación neurológica paroxística con polimorfismo clínico, de una enfermedad crónica llamada Epilepsia. ESTATUS EPILEPTICO o ESTADO DE MAL EPILEPTICO: se aplica a convulsiones epilépticas prolongadas, de más de 30 minutos de duración o repetidas sin recuperación del estado de conciencia entre las crisis. 8.1.2 Clasificación Etiología: Primarias (Idiopaticas) Secundarias Clínica: Parciales simples (actividad unilateral sin pérdida de conocimiento) Parciales complejas (actividad unilateral con pérdida de conocimiento) Generalizadas (actividad bilateral con pérdida de conocimiento) No Epilépticas 8.2 Etiología • • • • • • 8.3 Traumática Metabólica (hipoxemia, hipoglucemia, uremia, hiponatremia) Vascular (crisis hipertensiva, AVE., hemorragia subaracnoidea, trombosis venosas intracraneanas ) Infecciosa (meningitis, encefalitis, parasitarias) Tóxica (alcohol, barbitúricos, Monóxido de carbono) Tumoral Valoración Clínica y Paraclínica Si no es epiléptico interrogar crisis previas no diagnosticadas, frecuencia, antecedentes personales: diabetes, insuficiencia renal, HTA, fiebre, inmunodepresión, intoxicación, alcohol, drogas, uso de ACO. El examen neurológico inmediato tiene valor localizador si se encuentra signología neurológica (valor de topografía lesional y de substrato anatómico). Consignar: Conciencia, aliento alcohólico, trastornos del lenguaje, signos motores, rigidez de nuca, cutáneo plantar, examen general, signos sugestivos de drogadicción. Realizar Hemoglucotest si se sospecha hipoglicemia. Manual de Procedimientos de Emergencia para Unidades Médicas en M.O.P. 61 Servicio Sanitario del Ejército 8.4 Pautas de tratamiento Si aún convulsa: Preparar material para IOT Vía venosa periférica Retirar protesis dental Colocar cánula de Guedel o triple maniobra de Saffar si presenta trismo Diacepam 10 mg. I/v en bolo. Esperar 5 minutos. (la vía rectal es una buena alternativa si no se obtiene vvp) Si no cede la convulsión, se continúa administrando Diacepam 5 mg i/v hasta completar 20 mg o presente depresión respiratoria significativa. Monitoreo ECG contínuo Si continua convulsivando administrar Comitoina 15 mg/Kg a un ritmo de hasta 50 mg/min por una vía distinta a la que se administra el Diacepam. Debe vigilarse la aparición de hipotensión, bradicardia o bloqueo a-v en cuyo caso se suspende la infusión de Comitoina. Si no se controlan las convulsiones: Fenobarbital 10 -15 mg. / kg i/v Si persiste el cuadro luego del tratamiento inicial durante mas de 30 minutos, realizar IOT y ventilación controlada. Si está en sopor post-crítico: Prevenir la aspiración en vía aérea Colocar en posición deseguridad (lateralizado). Si está lúcido: Realizar anamnesis y exámen. Si es epiléptico determinar el cumplimiento o no de la medicación anticonvulsiva y dosis, número y frecuencia de las crisis, gravedad de las crisis, internaciones. 8.5 Condiciones de evacuación • • • • • Oxigenoterapia con MFL o T/T si se realizó IOT vvp Valium 10 mg. Jeringa cargada Material para IOT listo Cánula de Mayo según necesidad Manual de Procedimientos de Emergencia para Unidades Médicas en M.O.P. 62 Servicio Sanitario del Ejército CAPITULO 9 TEC Manual de Procedimientos de Emergencia para Unidades Médicas en M.O.P. 63 Servicio Sanitario del Ejército Capitulo 9 TEC 9.1 Valoración inicial En el contexto de un Politraumatizado Grave se seguirá el esquema establecido en el Capítulo 7 (Manejo general del Politraumatizado). Despistar elementos de hipertensión intracraneana: • Apatía o irritabilidad • Cefalea • Deterioro del sensorio • Vómitos • Coma progresivo (o intervalo lúcido seguido de recidiva) • Aumento de la PA y bradicardia (efecto Cushing) • Respiración de Cheyne-Stokes • Pupilas midriaticas arreactivas o anisocoria • Postura en extensión Valorar elementos de Sindrome Focal Neurológico. Valorar el estado de conciencia mediante la Escala de Glasgow: Apertura ocular Espontánea En respuesta a la palabra En respuesta al dolor Ninguna 4 3 2 1 Mejor respuesta verbal Conversa orientado Conversa en forma confusa Palabras inapropiadas Sonidos incomprensibles Ninguna 5 4 3 2 1 Mejor respuesta motora Obedece órdenes Localiza el dolor Retirada frente a estimulo doloroso Flexión anormal Extensión anormal Ninguna Total 6 5 4 3 2 1 15 Evaluar las heridas de la cara y cuero cabelludo. Palpar heridas profundas para comprobar estructuras afectadas. Valorar elementos de fractura de base de cráneo: • Equimosis periorbitaria • Salida de LCR por la nariz u oido • Sangrado por el oido Valorar la existencia de otras lesiones. Manual de Procedimientos de Emergencia para Unidades Médicas en M.O.P. 64 Servicio Sanitario del Ejército 9.2 Tratamiento Se seguirá el esquema general descrito para el manejo del Politraumatizado Grave (Capítulo 7). • Administrar Oxígeno al 100% con MFL • Posición decúbito dorsal sobre tabla de traumatizado • Inmovilización cervical en todos los casos • Vigilar nivel de conciencia, signos de HIC y vía aérea • Mantener estabilidad hemodinámica evitando hipo e hipertensión arterial • Si presenta HIC: • IOT e hiperventilación controlada • Elevar la cabecera 30º • Realizar VVC • Manitol al 20% 1 a 2 g/Kg i/v por VVC Criterios de Intubación y asistencia ventilatoria en el TEC: • Glasgow menor o igual a 8 • Hiperventilación espontánea o respiración irregular • Convulsiones • Hipertensión Intracraneana Manual de Procedimientos de Emergencia para Unidades Médicas en M.O.P. 65 Servicio Sanitario del Ejército CAPITULO 10 SHOCK ANAFILACTICO Manual de Procedimientos de Emergencia para Unidades Médicas en M.O.P. 66 Servicio Sanitario del Ejército Capitulo 10 Shock Anafiláctico 10.1 Definición Se define como el defecto de perfusión de los órganos vitales que tiene lugar cuando desciende la presión arterial debido a vasodilatación como resultado de la liberación masiva de mediadores causada por una reacción de hipersensibilidad a un alergeno (medicamentos, contraste radiológico, látex, picaduras, huevo, pescado, etc.). Se acompaña de signos de hipoperfusión periférica, taquicardia e hipotensión, cianosis y edema (laringeo, palpebral o labial). 10.2 Tratamiento • • • • • • • • • • • Asegurar la Vía aérea Oxígeno al 100% Eliminar la causa de ser posible Obtener vvp Administrar Adrenalina 0.5 a 1 mg. Repetir cada 10 min hasta que revierta el cuadro. Clorfeniramina 10 mg i/v (puede repetirse) Hidrocortisona 200 mg i/v SF 500 ml en 15 min y luego continuar según respuesta hemodinámica. Comenzar ventilación controlada y medidas de soporte vital si no responde. Monitorización ECG contínua Si presenta broncoespasmo: tratar según pauta correspondiente 10.3 Evacuación Se traslada monitorizado con Adrenalina cargada al lado del paciente manteniendo medidas de soporte vital y atentos a la recurrencia del cuadro Manual de Procedimientos de Emergencia para Unidades Médicas en M.O.P. 67 Servicio Sanitario del Ejército CAPITULO 11 COLICO NEFRITICO Manual de Procedimientos de Emergencia para Unidades Médicas en M.O.P. 68 Servicio Sanitario del Ejército Capitulo 11 Cólico Nefrítico 11.1 Diagnóstico Si es la primera consulta, interrogar: • Antecedentes de este tipo de afección • Antecedentes de ulcus gastro-duodenal en actividad • Afección hepática o renal severa • Alergia a AINES 11.2 Tratamiento • Perfundir 100 mgs de KETOPROFENO ( Orudis ) en 100 cc. de suero fisiológico. • Valorar entre los 5 y 10 minutos evolución del dolor en base a: • alivio • mejoría • fracaso • Si hay fracaso se repite la dosis de ORUDIS y se reevalúa con la escala del dolor a los 5 minutos. • Medidas complementarias: Metoclopramida 10 mgs. i/v, Diazepán 5 a 10 mgs. s/l. • Si hay contraindicación del uso de ORUDIS o no está disponible, se utiliza un protocolo de tratamiento alternativo ( ej. otro analgésico más un antiespasmódico i/v ). • Si el paciente se alivia recomendar continuar con ORUDIS 100 mgs. v/oral cada 12 horas, abundantes líquidos. Manual de Procedimientos de Emergencia para Unidades Médicas en M.O.P. 69 Servicio Sanitario del Ejército CAPITULO 12 QUEMADO GRAVE Manual de Procedimientos de Emergencia para Unidades Médicas en M.O.P. 70 Servicio Sanitario del Ejército Capitulo 12 Quemado Grave 12.1 Definición Se define como Gran Quemado el paciente que ha sufrido una quemadura profunda mayor al 25% de la superficie corporal total o mayor al 20% en edades extremas de la vida o una quemadura de menor área que involucre cara, manos, pies o periné. También se consideran quemados graves los que han sufrido quemadura eléctrica, no importa la extensión de la misma y los que presentan lesión térmica inhalatoria. 12.2 Valoración de la entidad de la quemadura Se debe estimar el tamaño de la quemadura para clasificar al paciente y calcular el volumen de reposición. Para estimar la superficie quemada se utiliza la regla de los 9: (se deben ignorar las zonas de eritema) • Cabeza 9% • Brazo 9% • Pierna 18% • Torax 18% • Espalda 18% • Genitales 1% • Mano 1% Para estimar la profundidad de la quemadura: • Quemadura superficial: doloroso, rojo y con flictenas. • Quemadura profunda: indolora, color blanquecino o grisaceo. 12.3 Etiología El agente implicado con mayor frecuencia es el fuego directo pero también pueden ser causa de quemadura: electricidad, acidos, ignición o explosión de gases y líquidos calientes. Los efectos directos de la injuria térmica ocurren sobre la piel y el sistema respiratorio e indirectamente se afectan el sistema cardiovascular, pleuropulmonar y metabólico. 12.4 Manejo de la Vía Aérea La injuria directa sobre el sistema respiratorio produce edema de la vía aérea superior, obstrucción y lesión subglótica (térmica o química) lo cual aumenta la mortalidad un 40%. El diagnóstico de quemadura de vía aérea es clínico y se debe sospechar frente a elementos de injuría: Predictores mayores Quemadura en ambiente cerrado Quemadura de cara Quemadura de vibrisas nasales Ceniza en la vía respiratoria Secresiones carbonáceas Predictores menores Disfonía Broncoespasmo La presencia de cualquier predictor mayor indica que existe un 90% de probabilidad de presentar esta complicación. Manual de Procedimientos de Emergencia para Unidades Médicas en M.O.P. 71 Servicio Sanitario del Ejército También se deben buscar elementos de obstrucción de la vía aérea: Estridor Cambios de la voz Macroglosia Trauma facial Pérdida de conciencia Recordar: Frente a cualuier signo clínico de injuria u obstrucción de la vía aérea se debe realizar IOT de emergencia dado que el edema de la vía aérea progresa rápidamente y en forma irreversible y cada minuto perdido puede hacer imposible la intubación y oxigenación del paciente. La hipoxia es la principal causa de muerte en la asistencia de la vía aérea del quemado grave, por lo tanto la atención debe centrarse en mantener la oxigenación bajo cualquier método si no es posible la IOT. Se debe tener en cuenta que el paciente quemado tiene el estomago ocupado por lo que presenta alto riesgo de aspiración de contenido gástrico en la vía aérea por lo que se deberá aplicar compresión cricoidea (maniobra de Sellick) durante la IOT y hasta insuflar el manguito de la sonda orotraqueal. La vía aérea será de acceso dificultoso por el edema lesional que impide la visualización y las maniobras de intubación. 12.5 Reposición de la Volemia Estos pacientes estarán además hipovolémicos por las grandes pérdidas a nivel de la piel quemada, presentan dolor intenso y son en general politraumatizados que asocian lesiones secundarias que deben evaluarse y tratarse correctamente. Se debe realizar reposición enérgica con cristaloides (de preferencia Suero Lactato-Ringer) a razón de 4 ml/K/% superficie quemada en las primeras 24 horas, de los cuales la mitad de la cantidad calculada debe reponerse en las primeras 8 horas (3.500 ml a pasar en 8 horas para un paciente de 70 Kg con 25% superficie quemada). Las fórmulas son sólo orientativas por lo que la reposición se guiará de acuerdo a parámetros clínicos (PA, FC, pulso y diuresis). 12.6 Secuencia de acciones Antes de iniciar la asistencia del quemado debe verificarse la seguridad del equipo asistencial y del paciente. Oxigenación con O2 al 100% con MFL Valorar elementos de quemadura de vía aérea y obstrucción. Realizar IOT ante confirmación o sospecha clínica y ventilación controlada con ambú. Inmovilización cervical con collar cervical si se sospecha lesión. 2 vvp gruesas (14G o 16G) de preferencia en miembro superior (no debe temerse a puncionar sobre piel quemada). Iniciar reposición con SRL o SF a razón de 2 ml/K/% superficie quemada a pasar en 8 horas. Analgesia con Morfina 1 mg en bolo i/v cada 10 min hasta controlar el dolor. Monitorización electrocardiográfica contínua y saturometría de pulso (si está disponible) Valorar lesiones asociadas: • TEC • Traumatismo cervical • Traumatismo de torax • Lesión pulmonar • Aspiración de contenido gástrico en el paciente inconciente Manual de Procedimientos de Emergencia para Unidades Médicas en M.O.P. 72 Servicio Sanitario del Ejército CAPITULO 13 ENFERMEDADES TROPICALES Manual de Procedimientos de Emergencia para Unidades Médicas en M.O.P. 73 Servicio Sanitario del Ejército Capitulo 13 Enfermedades Tropicales 13.1 Malaria 13.1.1 Profilaxis. Medidas Físicas y de protección personal: • Manga larga y pantalón largo a partir de las 1700 horas. • Uso de repelente sobre las àreas descubiertas del cuerpo. • Uso de mosquitero todas las noches rociado con insecticida. • Uso de espirales,pastillas, etc. Mefloquina (LARIAM)250 mg. v/o semanalmente, siempre el mismo dìa,con la comida principal y con abundante agua. 13.1.2. Tratamiento de la Malaria no complicada • Reposo en cama ,internado. • Dieta de salud. • 3 litros de liquido por día. • Antitermoanalgèsicos. • 600 mg.de sulfato de quinina v/o cada 8 hrs.+100 mg. de Doxiciclina v/o cada 12hrs. por 7 dìas ,(pueden aparecer zumbidos en los oìdos, nàuseas y vómitos,cefaleas que disminuyen con el consumo de líquidos). 13.1.3 Tratamiento de la Malaria Complicada. Cuando un paciente presenta una malaria complicada,o a pesar de un tratamiento bien conducido reconsulta màs de dos veces se iniciarà tratamiento con diclorhidrato de quinina i/v,10 mg./kg. diluido en 500 cc de suero glucosado al 5% como dosis carga a pasar lentamente en 2 hrs. Una vez terminada esta dosis se repite para completar la dosis carga de 20 mg/kg en otras dos horas. Continuar entre 8 y 12 horas después de comenzado el tratamiento con 10 mg./kg. Cada 8 horas. Apenas sea posible se pasará a vía oral. La doxiciclina se agregará apenas el paciente tolere la vía oral a razón de 100 mg cada 12 horas. El tratamiento debe mantenerse por 7 días. Manual de Procedimientos de Emergencia para Unidades Médicas en M.O.P. 74 Servicio Sanitario del Ejército 13.2 Dengue 13.2.1 Pofilaxis Medidas físicas y de protección personal: • Manga larga y pantalón largo. • Uso de repelente para las àreas del cuerpo descubiertas. • Uso de mosquitero todas las noches rociado con insecticida. • Uso de espirales ,pastillas etc. 13.2.2 Tratamiento Medidas de sostén ,hidratación y antitermoanalgèsicos. Si el paciente está en shock se procede según la pauta correspondiente. 13.3 Tripanosomiasis 13.3.1 Pofilaxis Medidas físicas y de protección personal • Manga larga y pantalón largo a partir de las 1700 horas. • Uso de repelente sobre las àreas del cuerpo descubiertas. • Uso de mosquitero todas las noches rociado con insecticida. • Uso de espirales, pastillas, etc. 13.3.2 Tratamiento Suramina y melarsoprolol son la ùnica terapèutica pero no estàn disponibles para la venta, por lo tanto medidas de sostén y evacuación para confirmación diagnóstica y tratamiento, ya que de no ser tratado tiene una alta mortalidad. Manual de Procedimientos de Emergencia para Unidades Médicas en M.O.P. 75 Servicio Sanitario del Ejército 13.4 Colera 13.4.1 Pofilaxis • Higiene de manos. • Consumo de agua potable y alimentos adecuadamente tratados (con hipoclorito). • Adecuada eliminación de excretas. 13.4.2 Tratamiento Rehidratación v/o a dosis de 250cc luego de cada deposición y/o vòmito. Si està en shock se comienza con SRL 30 ml./kg.en media hora,en cuanto tolere se cambiarà a vìa oral. Trimetroprim sulfametoxazol (BACTRIM forte) 2 comp. Cada 12 hrs.por 3 dìas que en caso de alergia se suministrarà eritromicina250 mg. v/o cada 6 hrs.durante 3 dìas. 13.5 Fiebre Tifoidea 13.5.1 Pofilaxis Adecuada higiene personal y de los alimentos. Control de los manipuladores de alimentos:lavarse las manos antes ,durante ydespuès de preparar los alimentos. Cocer debidamente todos los alimentos de origen animal. Evitar la contaminación de los alimentos ya cocidos. 13.5.2 Tratamiento BACTRIM forte 1 comp. cada 12 hrs.por 14 dìas o ciprofloxacina 500 mg. cada 12 hrs. por 10 dìas. Manual de Procedimientos de Emergencia para Unidades Médicas en M.O.P. 76 Servicio Sanitario del Ejército 13.6 Enfermedad Diarreica Aguda. Dentro de este grupo estàn salmonelosis, shigelosis, etc. 13.6.1 Pofilaxis La correcta manipulación de alimentos. Buen lavado de manos antes y después de elaborar los alimentos. El lavado de manos luego de ir al baño y antes de comer. 13.6.2 Tratamiento Reposición de líquidos de ser posible vìa ,si no fuera posible se utilizarà la và i/v. Si persiste con fiebre o deshidratación luego de 24 o 48 hr. de tratamiento bien conducido sin respuesta clínica se comienza con tratamiento empírico con ciprofloxacina 500 mg v/o cada 12 hrs. Durante 5 dìas o Bactrim forte 1 comp. v/o cada 12 hrs. por 5 dìas. 13.7 Meningoencefalitis Aguda 13.7.1 Tratamiento Luego de descartada la malaria y con certeza clínica se iniciará Ceftriaxona 2gr I/V c/12 horas solicitándose evacuación. 13.8 Peste Zoonosis específica que afecta a los roedores y a sus pulgas que transmiten la infección bacteriana a diversos animales y a personas cuyo agente es la Yersinia Pestis, basilo gramnegativo. 13.8.1 Epidemiología MECANISMO DE TRANSMISIÓN: La causa más frecuente de infección es la picadura de pulgas infectadas ,otra fuente importantes incluye la ,manipulación de tejidos de animales infectados, roedores ,conejos etc, en raras ocasiones las gotitas suspendidas en el aire provenientes de personas enfermas o gatos caseros con peste faringea neumónica y la manipulación descuidada de cultivos de laboratorio. PERÍODO DE INCUBACIÓN: De uno a siete días. Puede ser un poco más largo en las personas inmunizadas. PERÍODO DE TRANSMISIBILIDAD: Las pulgas pueden permanecer infectantes durante meses. La peste no se transmite en forma directa de persona a persona salvo que exista contacto con pus de bubones supurantes. El hacinamiento facilita su transmisión. Manual de Procedimientos de Emergencia para Unidades Médicas en M.O.P. 77 Servicio Sanitario del Ejército 13.8.2 Pofilaxis El objetivo fundamental es disminuir la posibilidad de que las personas sufran picaduras de pulgas infectadas, de que tengan contacto directo con tejidos y exudados infectantes, o de que estén expuestas a enfermos de peste neumónica. • Educar a la población en las zonas enzoóticas sobre los modos de exposición humana y de animales domésticos; evitar que los roedores peridomésticos tengan acceso a los alimentos y al abrigo mediante el almacenamiento y la eliminación adecuada de alimentos, basura y otros desechos, y la importancia de evitar las picaduras de pulgas mediante el empleo de insecticidas. • La inmunización activa con una vacuna preparada con bacterias muertas confiere protección contra la peste bubónica (pero no contra la forma neumónica primaria) a casi todas las personas, por lo menos durante algunos meses, si se administra en una serie primaria de dos o tres dosis con intervalos de uno a tres meses entre dichas dosis; es necesario aplicar dosis de refuerzo cada seis meses si persiste la exposición de alto riesgo. En algunos países se usan vacunas de microorganismos vivos atenuados, pero producen más reacciones adversas, y no hay pruebas de que brinden mayor protección. • Notificación a la autoridad local de salud: el Reglamento Sanitario Internacional exige la notificación de los casos sospechosos o confirmados, Clase 1. • Aislamiento: por medio de un insecticida eficaz contra las pulgas locales, inocuo para las personas, elimínense las pulgas del paciente, en especial de su ropa y equipaje • Cuarentena: los contactos del hogar o directos de los pacientes de peste neumónica deben recibir quimioprofilaxis y ser sometidos a vigilancia durante siete días. • Se debe evaluar la necesidad de que todos los contactos íntimos reciban quimioprofilaxis. 13.8.3 Tratamiento La estreptomicina es el fármaco preferido; puede usarse gentamicina si no se dispone fácilmente de estreptomicina; otra posibilidad es usar tetraciclinas y cloramfenicol, que son sumamente eficaces si se utilizan en fase temprana (en el término de 8 a 24 horas después del comienzo de la peste neumónica). Manual de Procedimientos de Emergencia para Unidades Médicas en M.O.P. 78 Servicio Sanitario del Ejército Anexo 1 Formulario de Solicitud de Evacuación (MEDEVAC) Manual de Procedimientos de Emergencia para Unidades Médicas en M.O.P. 79 Servicio Sanitario del Ejército UNITED NATIONS NATIONS UNIES United Nations Organisation Mission in the Democratic Republic of the Congo Mission de l’Organisation des Nations Unies en République Démocratique du Congo MONUC REQUEST FOR MEDICAL EVACUATION EMERGENCY NON EMERGENCY ٱ PATIENT NFORMATION International UN Staff Locally recruited staff Military Observer Contractor Troop Patient’s Name (last, first, middle) UN ID No Date of Birth Rank / Title Nationality Duty Station Due to: Illness Accident Injury Other MEDEVAC REQUESTED TO (destination):KINSHASA DATE ON WHICH THE MEDEVAC MUST TAKE PLACE: ACCOMPANYING MEDICAL PERSONNEL NECESSARY: Yes: No: Specify accompanying personnel (Doctor/Nurse/Paramedic: FROM: Location/Hospital: Telephone and Fax Number: PHONE Attending Physician: Date Signature: (Attending Physician to kindly sign both pages of this document) Manual de Procedimientos de Emergencia para Unidades Médicas en M.O.P. 80 Servicio Sanitario del Ejército Patient’s Name UN ID No Date of Birth The following additional medical information is confidential and should be treated as such. How, where and when did the accident, injury or illness occur: Present hospitalization: Treatment (previous and current): Present status Special treatment and/or equipment required during transport: Other comments/observations: Attending Physician: Date: Signature: (Attending Physician to kindly sign both pages of this document) Manual de Procedimientos de Emergencia para Unidades Médicas en M.O.P. 81 Servicio Sanitario del Ejército Anexo 2 Formulario de Solicitud de Consulta con Especialista Manual de Procedimientos de Emergencia para Unidades Médicas en M.O.P. 82 Servicio Sanitario del Ejército UNITED NATIONS NATIONS UNIES United Nations Organisation Mission in the Democratic Republic of the Congo Mission de l’Organisation des Nations Unies en République Démocratique du Congo MONUC REQUEST FOR SPECIALIST CONSULTATION PATIENT NFORMATION International UN Staff Locally recruited staff Military Observer Contractor Troop Patient Name (last, first, middle) UN ID No Date of Birth Rank / Title Nationality Duty Station Due to: Illness Accident Injury Other FROM: Location/Hospital: Telephone and Fax Number:PHONE Attending Physician: Date: Signature: (Attending Physician to kindly sign both pages of this document) Manual de Procedimientos de Emergencia para Unidades Médicas en M.O.P. 83 Servicio Sanitario del Ejército Patient’s Name UN ID No Date of Birth The following additional medical information is confidential and should be treated as such. How, where and when did the accident, injury or illness occur: Current Diagnosis: Treatment (previous and current): Present status: specialist consultation (specify speciality) Other comments/observations: Attending Physician: Date: Signature: (Attending Physician to kindly sign both pages of this document) Manual de Procedimientos de Emergencia para Unidades Médicas en M.O.P. 84