Pustulosis exantemática generalizada aguda secundaria a
Anuncio

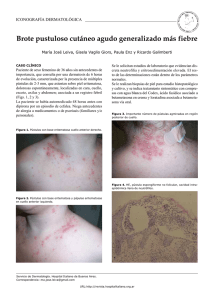
Trabajos originales 234 Pustulosis exantemática generalizada aguda secundaria a hidroxicloroquina María Laura Gubiani1, Eliana Bruno Gil2, María Pía Boldrini1, Marcela Ortiz3 y Beatriz Pinardi4 RESUMEN La pustulosis exantemática generalizada aguda (PEGA) es una erupción cutánea severa de escasa frecuencia, caracterizada por la aparición de pústulas estériles no foliculares sobre una base eritemato-edematosa, asociada a fiebre y neutrofilia. La hidroxicloroquina (HCQ), una droga antimalárica ampliamente utilizada en enfermedades dermatológicas, ha sido asociada como una causa poco frecuente de PEGA. Presentamos un paciente de sexo femenino de 20 años de edad, que desarrolló PEGA secundaria a la ingesta de hidroxicloroquina. Palabras clave: pustulosis exantemática generalizada aguda, hidroxicloroquina. ABSTRACT Acute generalized exanthematous pustulosis secondary to hydroxychloroquine Acute generalized exanthematous pustulosis (AGEP) is an uncommon severe skin rash characterized by the appearance of nonfollicular sterile pustules on an erythematous background, associated with fever and neutrophilia. It´s characterized by an acute onset and spontaneous resolution within 2 weeks. Hydroxychloroquine (HCQ), an antimalarial drug widely used in dermatological diseases, has been associated as a rare cause of PEGA. We present a 20 years old woman who developed AGEP secondary to HCQ. Key words: acute generalized exanthematous pustulosis, hydroxychloroquine. ► INTRODUCCIÓN El acrónimo PEGA fue introducido por Beylot y col en 1980, sin embargo, la primera descripción fue realizada por Baker y Ryan en 1968 como psoriasis pustulosa exantemática1,2. El término pustulosis exantemática generalizada aguda (PEGA) se utiliza para describir una reacción cutánea severa caracterizada por formación aguda de pústulas estériles no foliculares sobre una base eritemato-edema- tosa con resolución espontánea dentro de las 2 semanas2,3. Su etiología se atribuye en más del 90% de los casos a drogas; sin embargo, también se han descripto otras causas como infecciones virales, hipersensibilidad al mercurio y picaduras de araña3,4. Generalmente, no existe compromiso de órganos internos y la enfermedad tiene un pronóstico favorable, aunque las infecciones secundarias pueden complicar el cuadro. La mortalidad reportada es del 5%5. Médica especialista en Dermatología. Instructora docente Médica especialista en Dermatología 3 Médica concurrente 2º año 4 Médica especialista en dermatología. Profesora y Jefa de Servicio Servicio de Dermatología, Hospital San Roque. Bajada Pucará 1900, Córdoba, Argentina Conflictos de interés: no declarados 1 2 Recibido: 1-8-2014. Aceptado para publicación: 1-12-2014. Arch. Argent. Dermatol. 2014; 64 (6): 234-238 María Laura Gubiani y colaboradores ► CASO CLÍNICO Paciente de sexo femenino, de 20 años de edad, con antecedentes personales patológicos de encefalomielitis aguda diseminada (ADEM) con crisis convulsivas desde el año 2008, en tratamiento con pregabalina 75mg/12 hs, topiramato 50mg/12hs, clobazam 100mg/d y levetiracetam 1gr/12hs. En marzo de 2013, el servicio de reumatología diagnostica LES y le prescribe HCQ 200mg/día. Tres días posteriores al inicio de la droga consulta a nuestro servicio por presentar exantema pápulo-pustuloso generalizado, edema palmo-plantar y malestar general. Al examen físico presenta pápulas y pústulas diseminadas, no foliculares, menores a 0.5 mm de diámetro confluentes en cara, V de escote y tronco (Figs. 1 y 2). Estas lesiones asientan en base eritemato-edematosa acompañados de intenso prurito, sin afectación mucosa. En manos y pies se observa importante edema con formación de ampollas dolorosas al tacto. Además presenta fiebre (38°C) y adenopatías dolorosas submaxilares. Laboratorio: glóbulos blancos 8500 /mm3, neutrófilos 6885/mm3 (81%), eosinófilos 792/mm3 (11%), linfocitos 1275/mm3 (15% con 5% de linfocitos atípicos), eritrosedimentación 40 mm, GOT 67 U/l, GPT 76 U/l, GGT 79 U/l, LDH 342 U/l, FAL 385 U/l. Colagenograma: ANA+ 1/320, anti-Ro+, complementemia normal. Examen directo y cul- Fig. 1. Exantema pápulo-pustuloso, sobre base eritematosa, en cara y V de escote. tivo de pústula: sin desarrollo. Serologías: VHB, VHC, VEB, CMV, HIV no reactivos. Rx de tórax: no revela infiltrados patológicos. Estudio histopatológico: en epidermis micropústulas intraepidérmicas y subcórneas. En dermis papilar, leve infiltrado inflamatorio mono y polimorfonuclear de disposición perivascular (Figs. 3 y 4). Ante este cuadro se decide suspensión de HCQ, internación y monitoreo. Se inicia tratamiento con meprednisona 60 mg/d debido a la sospecha de una reagudización lúpica, gastroprotección y se indica continuar con medicación anticonvulsivante habitual. Debido a la evolución favorable, con descamación posterior a la semana y resolución total del cuadro a los 15 días de iniciado el tratamiento, se realiza disminución de la corticoterapia hasta suspensión total al mes de iniciado el tratamiento. ► DISCUSIÓN Las reacciones adversas a drogas comprometen frecuentemente la piel, afectándola en el 1-8% de los casos3. La presentación clínica de las erupciones cutáneas a drogas es muy variada, siendo de fundamental importancia reconocer e individualizar a cada entidad en particular, ya que el compromiso de órganos internos y el pronóstico del paciente difieren de acuerdo al tipo de reacción implicada5. La pustulosis exantemática generalizada aguda (PEGA) es una erupción cutánea súbita, cuya incidencia se estima en 1 a 5 millones de casos por año, con igual distribución según edad y sexo3. Su etiología es en primer lugar medicamentosa (90% de los casos), entre los que se destacan antibióticos (aminopenicilinas y macrólidos), anticonvulsivantes (carbamacepina), antifúngicos (nistatina y terbinafina), antihipertensivos (bloqueadores cálcicos), y antimaláricos (hidroxicloroquina) (Tabla 1)1,2,5. Un bajo porcentaje se atribuye a Fig. 2. Pústulas no foliculares en tronco. Arch. Argent. Dermatol. 2014; 64 (6): 234-238 235 236 Trabajos originales ► Pustulosis exantemática generalizada aguda secundaria a hidroxicloroquina Fig. 3. Pústulas subcórneas e intraepidérmicas. En dermis, infiltrado inflamatorio mono y polimorfonuclear perivascular. Fig. 4. Micropústulas subcórneas. Tabla 1. Etiología de PEGA Antibióticos Ampicilina, Amoxicilina, Amoxicilina / ácido clavulánico, Clindamicina, Cotrimoxazol, Eritromicina, Metronidazol, Penicilina, Pristinamicina Anticonvulsivantes Carbamazepina Agentes antifúngicos Nistatina, Terbinafina Agentes antimaláricos Hidroxicloroquina Antihipertensivos Diltiazem Arch. Argent. Dermatol. 2014; 64 (6): 234-238 infecciones virales (parvovirus B19, coxsackie B4 y A9, Epstein-Barr), hipersensibilidad al mercurio, picaduras de araña, suplementos dietarios, quimioterapia, ratioterapia y PUVA1,2,5. El intervalo entre la administración de la droga y el comienzo de la erupción varía desde pocas horas a días, inclusive hasta 3 semanas. Las reacciones tempranas representarían un fenómeno de sensibilización o de rellamada inducido por una reactivación de células T, mientras que las tardías se deberían a una sensibilización primaria1, 2. En el caso de nuestra paciente es de destacar la rápida aparición de la pustulosis a los tres días de iniciada la droga, lo que nos hace pensar en una sensibilización previa. A diferencia de nuestro caso, en la mayoría de los reportes, la erupción se presenta a la semana o a los 15 días de iniciada la droga. Aunque la fisiopatogenia de PEGA es incierta, se sugiere que se desencadena por un mecanismo de hipersensibilidad de tipo IV, donde luego de la ingesta de la droga las células presentadoras de antígenos estimulan linfocitos T CD 8 + y CD4 +, con producción de interleuquina 8 y posterior quimiotaxis de neutrófilos y formación de pústulas. Otra posible teoría sería la formación de antígeno-anticuerpo (reacción inmunológica de tipo III) que activan el complemento y producen quimiotaxis de neutrófilos1,2,6. Los criterios diagnósticos de PEGA incluyen: 1) numerosas pústulas no foliculares, menores a 5 mm, que asientan en base eritemato-edematosa, 2) fiebre mayor a 38ºC, 3) neutrofilia mayor a 7.000/mm3 con o sin eosinofilia, 4) imágenes histológicas con pústulas subcórneas o intraepidérmicas, 5) evolución aguda y resolución espontánea en menos de 15 días2,4,7. En el año 2001, Sidoroff y col8 establecen un sistema de puntuación para clasificar a PEGA como posible, probable y definitivo. Clínicamente las pústulas son no foliculares, comienzan en áreas intertriginosas o en la cara, con frecuencia sobre piel eritemato-edematosa. Las pústulas se resuelven espontáneamente en unos días (4 a 10) y son, en los casos típicos, seguidos de una descamación post-pustular. Con respecto a la histopatología es característico de PEGA, de acuerdo a este score, la espongiosis subcorneal y/o pústulas intraepidérmicas, con un marcado edema de dermis papilar (3 puntos). En el caso de nuestra paciente, la puntuación en la histología sería de 2 debido a la presencia de pústulas intraepidérmicas sin edema papilar. De acuerdo a este score nuestra paciente se define como un caso definitivo (Tabla 2). Los diagnósticos diferenciales principales a tener en cuenta en nuestro caso se incluyen en la Tabla 3. Además, se planteó una posible reactivación lúpica debido a que presentaba fiebre, rash cutáneo y adenopatías. Otros diagnósticos diferenciales a considerar son la pustulosis subcórnea y el síndrome de Sweet2,9,10. Los hallazgos histopatológicos típicos corresponden a pústulas espongiformes subcórneas y/o intraepidérmicas con marcado edema en dermis papilar e infiltrados perivasculares de neutrófilos y eosinófilos5,7,8. María Laura Gubiani y colaboradores Tabla 2. Score diagnóstico de PEGA MORFOLOGÍA -Pústulas: típicas -Eritema: típico -Distribución: típica -Descamación posterior: sí 2 2 2 1 CURSO -Compromiso mucoso: no -Comienzo agudo (≤ 10 d): sí 0 0 Resolución ≤ 15 d: sí 0 Fiebre ≥ 38ºC: no 1 Neutrófilos ≥7.000/mm3 0 Histología: pústulas subcórneas 2 Interpretación: ≤0: no PEGA; 1-4: posible; 5-7: probable, 8-12: definitivo Con respecto al tratamiento, algunos autores coinciden en que la suspensión de la droga causante y el tratamiento sintomático serían suficientes debido al curso autolimitado. En algunos casos está descripto además el uso de corticoides tópicos y sistémicos, aunque sus beneficios no han sido demostrados2,7. Debido a que nuestra paciente presentaba LES, no se descartó inicialmente una reactivación lúpica, por lo que además de la suspensión de la HCQ se administró corticoides a altas dosis. A las 48 horas de iniciado el tratamiento la dermatosis remitió parcialmente y se comenzó la disminución gradual del corticoide hasta la suspensión al mes. Coincidiendo con la bibliografía, a los 15 día de iniciado el tratamiento la erupción desapareció. La HCQ es una droga antimalárica ampliamente utilizada en enfermedades dermatológicas y ha sido asociada como una causa poco frecuente de PEGA3. Consideramos fundamental conocer esta patología, debido a que a partir de las manifestaciones dermatológicas podemos detectar los signos extracutáneos y prevenir la posibilidad del compromiso sistémico. Tabla 3. Principales diagnósticos diferenciales de PEGA. Características PEGA Psoriasis pustular DRESS NET y SSJ Eritema multiforme Sexo y edad (años) sin predominio 8-65 >mujeres, 40-60 sin predominio >mujeres, 46-63 sin predominio, adultos jóvenes Clínica pústulas estériles no foliculares pustulosis generalizadas rash morbiliforme eritematoso con edema de cara desprendimiento epidérmico, Nicolsky (+) lesiones en diana Localización cara y áreas intertriginosas áreas intertriginosas y diseminación a extremidades y tronco cara, parte superior de tronco y extremidades tronco y cara zona acral Otras manifestaciones fiebre, edema fiebre, artralgias, mialgias, poliartritis, diarrea, nauseas fiebre, linfadenopatías y compromiso multiorgánico fiebre y mucositis febrícula, erosiones mucosas Laboratorio neutrofilia leucocitosis, VSG elevada eosinofilia, linfocitos atípicos, hepatograma alterado linfopenia, granulocitopenia inespecíficos Histopatología pústulas subcórneas o intraepidérmicas acantosis, paraqueratosis, pústulas subcorneas y/o intraepidermicas, microabscesos, papilomatosis infiltrado llinfocítico perivascular en dermis papilar, con eosinófilos, linfocitos atípicos necrosis y vacuolización de queratinocitos basales necrosis de queratinocitos, ampollas intaepidérmicas Etiología fármacos embarazo, fármacos, infecciones anticonvulsivantes aromáticos, sulfonas fármacos virus herpes simple Tratamiento autoinvolutiva, esteroides metotrexato, retinoides esteroides unidad de cuidados intensivos ¿esteroides? Arch. Argent. Dermatol. 2014; 64 (6): 234-238 237 238 Trabajos originales ► Pustulosis exantemática generalizada aguda secundaria a hidroxicloroquina ► BIBLIOGRAFÍA 1. Scaglione, A.L.; Tellez, M.; Guglielmone, A.; Velázquez, C.M.; Dilsizian, V.: Pustulosis exantemática aguda generalizada asociada a Epstein Barr. A propósito de un caso. Rev Argent Dermatol 2008; 89: 220-224. 2. Speeckaert, M.M.; Speeckaert, R.; Lambert, J.; Brochez, L.: Acute generalized exanthematous pustulosis: an overview of the clinical, immunological and diagnostic concepts. Eur J Dermatol 2010; 20:425-433. 3. Paradisi, A.; Bugatti, L.; Sisto, T.; Filosa, G.; Amerio, P.L.; Capizzi, R.: Acute generalized exanthematous pustulosis induced by hydroxychloroquine: three cases and a review of the literature. Clin Ther 2008; 30: 930-940. 4. Park, J.J.; Yun, S.J.; Lee, J.B.; Kim, S.J.; Won, Y.H.; Lee, S.C.: A case of hydroxychloroquine induce acute generalized exanthematous pustulosis confirmed by accidental oral provocation. Ann Dermatol 2010; 22: 102-105. 5. Halevy, S.; Kardaun, S.H.; Davidovici, B.; Wechsler, J.: The spectrum of histopathological features in acute generalized exanthematous pustulosis: a study of 102 cases. Br J Dermatol 2010; 163: 1245–1252. Arch. Argent. Dermatol. 2014; 64 (6): 234-238 6. Roujeau, J.C.: Clinical heterogeneity of drug hypersensitivity. Toxicology 2005; 209:123–129. 7. Hotz, C.; Valeyrie-Allanore, L.; Haddad, C.; Bouvresse, S.; Ortonne, M.; Duong, T.A.; Ingen-Housz-Oro, S.; Roujeau, J.C.; Wolkenstein, P.; Chosidow, O.: Systemic involvement of acute generalized exanthematous pustulosis: a retrospective study on 58 patients. Br J Dermatol 2013; 169:1223–1232. 8. Lateef, A.; Tan, K.; Lau, T. Acute generalized exanthematous pustulosis and toxic epidermal necrolysis induced by hydroxychloroquine. Clin Rheumatol 2009; 28: 1449–1452. 9. Sideroff, A.; Halevy, S.; Bavinck, J., N.; Vaillant, L.; Roujeau, J.C.: Acute generalized exanthematous pustulosis (AGEP) -a clinical reaction pattern. J Cutan Pathol 2001; 28:113-119. 10. Husain, Z.; Reddy, Y.; Schwartz, R.: DRESS syndrome. Part I. Clinical perspectives. J Am Acad Dermatol 2013; 68: 693. e1-14. 11. Guevara-Gutierrez, E.; Uribe-Jimenez, E.; Diaz-Canchola, M.; Tlacuilo-Parra, A. Acute generalized exanthematous pustulosis: report of 12 cases and literature review. Int J Dermatol 2009; 48: 253-258. Doctora M.L. Gubiani [email protected]