La entrevista psiquiátrica en Atención Primaria
Anuncio

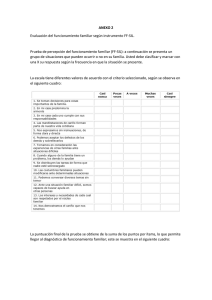
ADO 5 CUMP 9/04 minutos de calidad en Atención Primaria La entrevista psiquiátrica en Atención Primaria Uso de instrumentos de ayuda para la criba, diagnóstico y evaluación de la gravedad de los trastornos mentales 5 min d calidad en AP ok 4/6/04 14:11 Página 1 minutos de calidad en Atención Primaria La entrevista psiquiátrica en Atención Primaria Uso de instrumentos de ayuda para la criba, diagnóstico y evaluación de la gravedad de los trastornos mentales Coordinadores Luis Caballero Martínez Fernando Caballero Martínez Autores Lucas Giner Jiménez Médico residente de Psiquiatría Hospital Universitario Puerta de Hierro. Madrid Juan José Carballo Belloso Médico residente de Psiquiatría Hospital Universitario Puerta de Hierro. Madrid Lucas García Thuring Médico residente de Psiquiatría Hospital Universitario Puerta de Hierro. Madrid Luis Caballero Martínez Psiquiatra. Hospital Universitario Puerta de Hierro. Madrid Profesor Asociado de la Universidad Autónoma. Madrid Fernando Caballero Martínez Médico especialista en Medicina Familiar y Comunitaria Coordinador de la Unidad Docente de Medicina Familiar y Comunitaria Área 6. Madrid 5 min d calidad en AP ok 4/6/04 14:11 Página 2 Realizado para: Grupo Ferrer Gran Vía Carlos III, 94 08028 Barcelona (España) Editado y coordinado por: Luzán 5, S.A. de Ediciones Pasaje de la Virgen de la Alegría, 14. 28027 Madrid e-mail: [email protected] http://www.luzan5.es Título original: 5 minutos de calidad en Atención Primaria para el PACIENTE PSIQUIÁTRICO. La entrevista psiquiátrica en Atención Primaria. ISBN Obra completa: 84-7989-273-0 ISBN Módulo 1: 84-7989-274-9 Depósito legal: Composición e ilustración: Luzán 5, S.A. de Ediciones. Madrid Imprime: EGRAF, S.A., Madrid Reservados todos los derechos. Ninguna parte de esta publicación puede ser reproducida ni transmitida en ninguna forma o medio alguno, electrónico o mecánico, incluyendo las fotocopias y grabaciones en cualquier sistema de recuperación de almacenaje de información, sin el permiso escrito del titular del copyright. 5 min d calidad en AP ok 4/6/04 14:11 Página 3 La La entrevista entrevista psiquiátrica psiquiátrica en en Atención Atención Primaria Primaria ÍNDICE I. INTRODUCCIÓN . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . 5 1. El problema del infradiagnóstico de los trastornos mentales en Atención Primaria . . . . . . . . . . . . . . . . . . . . . . 5 2. ¿Por qué pasan desapercibidos tantos trastornos psiquiátricos en Atención Primaria? . . . . . . . . . . . . . . . . . . . 5 II. CÓMO MEJORAR LA DETECCIÓN DE LOS TRASTORNOS MENTALES EN ATENCIÓN PRIMARIA . . . . . . . . . . . . . . . . . . . . . . 7 1. Algunas sugerencias preliminares . . . . . . . . . . . . . . . . . . . . . 7 2. Utilidad de los instrumentos auxiliares del diagnóstico . . . . . . . 7 3. Características deseables de los instrumentos de evaluación psiquiátrica en Atención Primaria . . . . . . . . . . . . . 9 III. INSTRUMENTOS PARA LA EVALUACION PSIQUIÁTRICA EN ATENCIÓN PRIMARIA . . . . . . . . . . . . . . . . . . . . . . . . . . . . . 11 1. Instrumentos generales . . . . . . . . . . . . . . . . . . . . . . . . . . . 11 2. Instrumentos específicos . . . . . . . . . . . . . . . . . . . . . . . . . . 12 5 min d calidad en AP ok 4/6/04 14:11 Página 4 5 min d calidad en AP ok I 4/6/04 14:11 Página 5 Introducción 1. EL PROBLEMA DEL INFRADIAGNÓSTICO DE LOS TRASTORNOS MENTALES EN ATENCIÓN PRIMARIA Los trastornos psiquiátricos son muy frecuentes en Atención Primaria. Algunos estudios revelan que el 25-30% de los pacientes atendidos en este ámbito asistencial presenta algún tipo de patología psiquiátrica, ya sea primaria o asociada a otra sintomatología1,2. Es sabido que un porcentaje muy importante de pacientes psiquiátricos no son atendidos en servicios de psiquiatría y/o salud mental sino en servicios de Atención Primaria3,4 en los que se concentran muy significativamente algunos trastornos (depresivos, por ansiedad, por quejas somáticas funcionales y relacionados con el abuso de alcohol)5. En mucha menor medida se atienden en Atención Primaria trastornos psicóticos. Sin embargo, también se sabe que, según patologías, entre el 30% y el 80% de los casos psiquiátricos permanecen sin ser detectados por sus médicos de Atención Primaria. En general, se estima que más del 50% de los pacientes psiquiátricos atendidos en Atención Primaria no se identifican ni se diagnostican de forma expresa6,7 y quedan por ello sin el oportuno tratamiento. Aun cuando algunos de estos estudios pudieran sobrestimar el problema por limitaciones metodológicas, estos datos reflejan la necesidad de que el médico de Atención Primaria se sensibilice sobre la enorme prevalencia de los trastornos mentales en sus consultas, de que se familiarice con sus características clínicas y psicosociales, y de que se capacite en la conducción de la entrevista clínica y en el uso de los instrumentos adecuados para la identificación y el diagnóstico de patologías psiquiátricas en su ámbito asistencial, para optimizar así el limitado tiempo de dedicación al paciente. 2. ¿POR QUÉ PASAN DESAPERCIBIDOS TANTOS TRASTORNOS PSIQUIÁTRICOS EN ATENCIÓN PRIMARIA? Las posibles causas de este problema son variadas: • Desde una perspectiva social-familiar y laboral, resulta comprensible la resistencia de algunos pacientes a expresar malestar emocional a su médico y aceptar el diagnóstico psiquiátrico por el estigma social que acompaña a esta condición patológica y el justificado temor a ser eva- 5 5 min d calidad en AP ok 4/6/04 14:11 Página 6 minutos de calidad en Atención Primaria luado como una persona poco capaz. Por ello, o por la propia naturaleza de algunos trastornos mentales en Atención Primaria (como la depresión, las adicciones o los trastornos de ansiedad), muchos pacientes tienden a mostrarse ante el médico de cabecera con quejas de estricto contenido somático. De hecho, no más del 20% de los pacientes psiquiátricos en Atención Primaria presentan en su primera consulta síntomas-guía de carácter puramente emocional. • Todo lo anterior, junto al carácter integral (biopsicosocial) de la responsabilidad clínica del médico de familia sobre la salud de sus pacientes y a su mejor conocimiento terapéutico de los problemas orgánicos, tiende a desviar la atención clínica de los médicos con menos entrenamiento psiquiátrico hacia una labor diagnóstica basada en la exclusión de causas somáticas. • Respecto al grado de competencia clínica del médico de Atención Primaria, muchos estudios han identificado lagunas relevantes en el área psiquiátrica, no sólo en el nivel y la actualidad de sus conocimientos y habilidades, sino, sobre todo, en la posesión determinadas actitudes clínicas facilitadoras de la detección precoz de los trastornos mentales. Si se observan las claves del comportamiento de los raros médicos con alta destreza para identificar problemas psíquicos, se aprecia un mayor contacto visual, una postura más encarada y abierta mientras habla el paciente, uso de más facilitaciones verbales y no verbales, menos interrupciones del relato del paciente y una formulación más frecuente preguntas de contenido psicológico durante la consulta. Este tipo de comportamientos, que facilitan la presentación de quejas de contenido psicológico por parte del paciente y que aumentan la posibilidad de detectar un trastorno psíquico, son excepcionales en nuestro medio. • Por último, desde un punto de vista organizativo, el principal problema que obstaculiza la identificación y la intervención de los médicos de Atención Primaria en los problemas de salud mental es el escaso tiempo de dedicación al paciente en consultas necesariamente rápidas y con frecuencia masificadas de patología banal. El acceso fácil y sin condiciones de la población a la consulta de su médico de familia determina unas condiciones de trabajo que sustraen al profesional el tiempo, la atención y la dedicación necesarias para establecer la sospecha de un trastorno psiquiátrico en pacientes con sintomatología sutil o en fase incipiente de desarrollo. Estas consultas rápidas exigen una especial sagacidad clínica para sospechar un diagnóstico ante una sintomatología precoz, aún poco específica. 6 5 min d calidad en AP ok II 4/6/04 14:11 Página 7 Cómo mejorar la detección de los trastornos mentales en Atención Primaria 1. ALGUNAS SUGERENCIAS PRELIMINARES Aunque pueda resultar obvio, debe considerarse que un primer paso para mejorar esta situación puede ser el mero hecho de tener presente la existencia de los grandes síndromes psiquiátricos y de la inclusión de su despistaje en la historia clínica médico-quirúrgica. La regla nemotécnica “Cuando Detecte Algún Síntoma Psicótico Tengo que Avisar al Psiquiatra” puede ayudar a recordar los principales grupos sintomatológicos al clínico ocupado que tiene que considerar además otros muchos diagnósticos médicos: C: Trastornos cognitivos D: Depresión A: Trastornos en la conducta alimentaria S: Somatización P: Trastornos psicóticos T: Trastornos por uso de sustancias (tóxicos) A: Ansiedad P: Trastornos de personalidad La consideración ordenada en consulta de los diagnósticos psiquiátricos prevalentes en Atención Primaria puede hacerse con la ayuda de los algoritmos diagnósticos del DSM-IV–AP, un manual de fácil manejo que ha demostrado utilidad clínica y, más importante, formativa para sus usuarios. Su algoritmo general permite una orientación rápida del trastorno que afecte al paciente, identificando los principales síntomas-guía que deben hacer considerar cada enfermedad. Clasificado así preliminarmente el cuadro clínico de un paciente, la labor diagnóstica puede proseguirse utilizando los propios algoritmos específicos de diagnóstico del manual para cada trastorno mental (fig. 1) o empleando otros instrumentos específicos, como más adelante se especifica. 2. UTILIDAD DE LOS INSTRUMENTOS AUXILIARES DEL DIAGNÓSTICO Aunque el conocimiento de los pacientes y de sus familias a lo largo del tiempo por parte del médico de Atención Primaria representa, en principio, una ventaja para detectar una patología psiquiátrica incidente en un momen- 7 5 min d calidad en AP ok 4/6/04 14:11 Página 8 minutos de calidad en Atención Primaria Algoritmo general para el DSM-IV-AP Paso 1: Considerar si los síntomas son debidos a los efectos directos de una enfermedad médica Sí Revisar Consideración del papel de una enfermedad médica (pag. 4), en el capítulo 1, “Uso del manual” e ir al paso 2 Sí Revisar Consideración del papel de una enfermedad médica (pag. 4), en el capítulo 1, “Uso del manual” e ir al paso 2 Sí Ir a 4.1 Algoritmo del estado de ánimo depresivo, página 37 No Paso 2: Considerar si los síntomas son debidos a los efectos directos de una sustancia (es decir, sustancias de abuso, medicación, tóxicos) No Paso 3: Síntomas: estado de ánimo depresivo, tristeza, disminución de interés, incapacidad para experimentar placer No Sí Paso 4: Síntomas: ansiedad, temor, preocupación Ir a 4.2 Algoritmo de la Ansiedad, página 49 No Paso 5: Síntomas: síntomas médicos (incluyendo el dolor) que no se explican totalmente por una enfermedad médica, la creencia inadecuada de tener una enfermedad grave o un defecto físico, fingimiento intencionado de síntomas Sí Ir a 4.3 Algoritmo de los Síntomas físicos inespecíficos, página 67 No Paso 6: Síntomas: deterioro de la memoria, desorientación, alteración de la atención, conciencia restringida Sí Ir a 4.4 Algoritmo de la Alteración cognoscitiva, página 79 Sí Ir a 4.5 Algoritmo del Consumo problemático de sustancias, página 91 Sí Ir a 4.6 Algoritmo de Alteración del sueño, página 103 Sí Ir a 4.7 Algoritmo del Trastorno sexual, página 115 Sí Ir a 4.8 Algoritmo del Cambio de peso o conducta alimentaria anómala, página 125 Sí Ir a 4.9 Algoritmo de los Síntomas psicóticos, página 131 Sí Ir al capítulo 5, “Problemas psicosociales”, página 143 Sí Ir al capítulo 6, “Otros trastornos mentales”, página 155 Sí Ir al capítulo 7, “Trastornos de inicio en la infancia, la niñez o la adolescencia”, página 187 No Paso 7: Síntomas: alteración del control del consumo de sustancias, intoxicación, síntomas de abstinencia No Paso 8: Síntomas: insomnio, somnolencia excesiva, acontecimientos durante el sueño No Paso 9: Síntomas: inhibición del deseo sexual, excitación u orgasmo; dolor durante la relación sexual No Paso 10: Síntomas: pérdida o ganancia excesiva de peso, sobreingestión o atracones, temor intenso a ganar peso, cambio del apetito No Paso 11: Síntomas: ideas delirantes, alucinaciones, catatonia, lenguaje o comportamiento desorganizado. “Síntomas negativos” No Paso 12: Síntomas: problemas psicosociales (es decir, factores psicológicos y comportamentales que afectan al cuidado de la salud, problemas de relación [familia], problemas relacionados con el abuso o negligencia, problemas relacionados con papeles personales y problemas sociales) No Paso 13: Síntomas: síntomas maníacos (p.ej., estado de ánimo elevado o irritable), síntomas de control de impulsos (p.ej., arrancarse el cabello, provocar incendios, robar, jugar), excitación sexual anómala, síntomas disociativos (p. ej., fuga, despersonalización), movimientos o vocalizaciones anómalos, rasgos disfuncionales de la personalidad No Paso 14: Los síntomas se inician durante la infancia o la niñez: déficit intelectuales o adaptativos; problemas del aprendizaje o de las habilidades motoras; comportamiento perturbador o déficit de atención; comportamiento antisocial o negativista; problemas de ingestión, de la conducta alimentaria o de la eliminación; problemas del habla y del lenguaje; deterioro de la interacción social; problemas de la identidad sexual Fig.1 8 5 min d calidad en AP ok 4/6/04 14:11 Página 9 La La entrevista entrevista psiquiátrica psiquiátrica en en Atención Atención Primaria Primaria to dado, sin embargo, se ha comprobado que esta detección es mayor y mejor cuando el médico utiliza procedimientos específicos para el diagnóstico que facilitan la identificación de síntomas que el paciente oculta o expresa con dificultad, bien por la propia patología psiquiátrica o por la vergüenza que puede sentir al admitir ciertos síntomas como ideas de suicidio, consumo de drogas, ideas obsesivas, etc. La inexistencia de pruebas biológicas específicas para el diagnóstico de los trastornos psiquiátricos obliga a que la evaluación de los mismos sea a través de la entrevista con el paciente. Merece la pena recordar que suele admitirse como mejor patrón de comparación del diagnóstico psiquiátrico (gold standard diagnosis) una entrevista estructurada realizada por un profesional experimentado. La evaluación diagnóstica en la entrevista psiquiátrica se realiza con información de tres tipos: • El malestar subjetivo del paciente recogido de forma experta y empática. • Los hechos observables en la exploración psicopatológica. • La información adicional aportada por familiares o allegados. El médico de Atención Primaria necesita ser capaz de realizar las siguientes tareas evaluadoras básicas en su práctica psiquiátrica: 1. Sospechar la existencia de un caso psiquiátrico de modo genérico. 2. Diagnosticar las patologías más frecuentes y accesibles al tratamiento. 3. Evaluar la gravedad de los síntomas y la evolución de los mismos cuando instaura un tratamiento. Aunque un médico experto en la práctica suele llevar a cabo estas tareas mediante habilidades aprendidas a lo largo de su carrera (como el “ojo clínico”, el conocimiento de técnicas de entrevista psiquiátrica, la familiaridad con el uso de criterios operativos de diagnóstico o la capacidad de estimar la importancia y la gravedad de un síntoma dado) se han diseñado distintos instrumentos específicos que auxilian y le guían en las tres tareas referidas: • Los instrumentos para la detección precoz de posibles-probables trastornos psiquiátricos se denominan cuestionarios de criba o screening (CC). Suelen ser cuestionarios autoaplicados por el paciente que consumen poco tiempo del médico; deben ser lo suficientemente sensibles como para poder realizar una detección precoz en una población diana seleccionada por el médico (por ejemplo: una muestra de pacientes diabéticos, toda la consulta de un día concreto, etc.). 9 5 min d calidad en AP ok 4/6/04 14:11 Página 10 minutos de calidad en Atención Primaria • Los instrumentos para la confirmación del diagnóstico se denominan entrevistas psiquiátricas estructuradas o semiestructuradas (EE) y permiten identificar los síntomas y los criterios mas relevantes de los principales diagnósticos psiquiátricos en Atención Primaria; suelen ser heteroaplicadas (aplicadas por el médico) y consumen parte de su tiempo; han de ser suficientemente específicas en su capacidad de identificar pacientes psiquiátricos. • Los instrumentos para la evaluación de la gravedad de los síntomas son escalas de medida (EM); pueden ser auto o heteroaplicadas y con ellas se puntúa numéricamente la gravedad de los síntomas de un diagnóstico psiquiátrico dado, la evolución de los síntomas tras un tratamiento, etc. las escalas de medida han de ser suficientemente precisas. El uso de instrumentos para la evaluación psiquiátrica en Atención Primaria no sólo comporta ventajas diagnósticas en un caso concreto, sino que, además, ayuda al médico general a mejorar su conocimiento de la sintomatología psiquiátrica más relevante y le facilita la realización de interconsultas a especialistas en los casos necesarios. En términos más generales, el uso en la práctica médica habitual de este tipo de instrumentos comportaría otras ventajas adicionales como educar al paciente en salud mental (prevención primaria), la posibilidad de la detección precoz de la enfermedad psiquiátrica (prevención secundaria) y de su tratamiento si fuera necesario, evitando así complicaciones en su evolución y repercusiones en su calidad de vida y en aspectos socioeconómicos (prevención terciaria). Todo lo anterior no implica, en modo alguno, que se aconseje el uso inpersonal y “mecánico” de un cuestionario de criba, una entrevista estructurada o una escala de gravedad de síntomas. Muy especialmente, la entrevista psiquiátrica requiere una relación médico-enfermo bien definida, una actitud empática y abierta por parte del médico y, habitualmente, más tiempo que en otros actos exploratorios en Atención Primaria. Pero con estas premisas, los cuestionarios de criba, las entrevistas para el diagnóstico psiquiátrico y las escalas de gravedad sintomática resultan valiosísimos auxiliares tanto en la detección inicial como en el seguimiento de la evolución de un paciente en tratamiento en Atención Primaria. 3. CARACTERÍSTICAS DESEABLES DE LOS INSTRUMENTOS DE EVALUACIÓN PSIQUIÁTRICA EN ATENCIÓN PRIMARIA Los instrumentos de evaluación psiquiátrica en Atención Primaria han de tener unas características básicas: • Los cuestionarios de criba tienen que resultar útiles como instrumento de despistaje de probables casos psiquiátricos. 10 5 min d calidad en AP ok 4/6/04 14:11 Página 11 La La entrevista entrevista psiquiátrica psiquiátrica en en Atención Atención Primaria Primaria • Las entrevistas de diagnóstico han de ser útiles en la especificación de los diagnósticos. • Las escalas de evaluación de síntomas han de ser útiles para valorar la gravedad de un caso, su evolución en el tratamiento y, eventualmente, su derivación al especialista. Además de las propiedades psicométricas comunes a todos los instrumentos de diagnóstico y evaluación médico-psiquiátrica (validez, especificidad y sensibilidad) en Atención Primaria es fundamental que dicho instrumento sea fácil de administrar, no consuma mucho tiempo y explore suficientemente las patologías psiquiátricas más prevalentes. En resumen, los mejores instrumentos tienen que ofrecer: • Rapidez de aplicación. • Sensibilidad y valor predictivo. • Validez y fiabilidad. • Fácil entendimiento para el sujeto examinado. • Búsqueda de síntomas específicos. • Bajo precio de aplicación. 11 5 min d calidad en AP ok III 4/6/04 14:11 Página 12 Instrumentos para la evaluación psiquiátrica en Atención Primaria A continuación se relacionan y comentan los instrumentos más importantes utilizados en España para la criba (CC), diagnóstico (EE) y evaluación de la gravedad sintomática (EM) de casos psiquiátricos en Atención Primaria. En un orden de actuación clínica completa los CC se utilizarían en primer lugar para identificar rápidamente la posible existencia de un trastorno psiquiátrico; en segundo lugar una EE proporcionaría el diagnóstico; finalmente, una EM permitiría estimar la gravedad del caso. En la práctica clínica el médico puede hacer el uso oportuno de uno o varios de estos instrumentos en función de sus necesidades concretas (cribar, diagnosticar, evaluar la gravedad). Para facilitar la identificación rápida del tipo de instrumento en esta monografía y su uso potencial, se utilizan la siglas CC, EE y EM en cada caso para referirse a los tres tipos citados. Salvo indicación, hay una versión española adaptada, si bien dicha versión no siempre ha sido validada. 1. INSTRUMENTOS GENERALES La eficacia y la rapidez diagnóstica son cada vez más importantes en todos los campos de la medicina. Los instrumentos de criba y evaluación general de casos psiquiátricos en Atención Primaria han mostrado su utilidad en multitud de estudios, así como su fiabilidad diagnóstica en la comparación de distintos instrumentos entre sí8. A continuación se reseñan y comentan los tres instrumentos disponibles en español más utilizados y aconsejables. 1.1. Primary Care Evaluation of Mental Disorders (PRIME-MD)9 (CC y EE) Desarrollado con el patrocinio de la casa Pfizer, es un instrumento diseñado para el uso clínico cotidiano del médico de Atención Primaria, ya sea para pacientes nuevos o para pacientes conocidos, para despistar o para confirmar un trastorno que se sospeche o que se quiera explorar. Su administración es flexible, ya que puede aplicarse en su totalidad o en los módulos que se estimen más oportunos. El PRIME-MD es un instrumento dividido en dos partes; la primera es un cuestionario de criba autoaplicado para el paciente que se rellena antes de ser visto por el médico (CP); la segunda es una guía de evaluación para el médico 5 min d calidad en AP ok 4/6/04 14:11 Página 13 La La entrevista entrevista psiquiátrica psiquiátrica en en Atención Atención Primaria Primaria (GAM) que cubre cinco campos específicos de diagnóstico psiquiátrico: trastornos del ánimo, de ansiedad, somatomorfos, por consumo de alcohol y de la alimentación. Su aplicación completa requiere unos 8-10 minutos. Es más sensible para los trastornos de ansiedad, alimentación y alcoholismo que para los trastornos del ánimo. En cuanto a su especificidad, es mayor para los trastornos del ánimo, debidos al alcohol y a la alimentación y algo menor para los trastornos somatomorfos y de ansiedad. 1.2. General Health Questionnarie (GHQ)10,11 (CC) Se trata de un cuestionario autoaplicado que se ha utilizado como instrumento de criba en muchos estudios epidemiológicos de “doble fase”. No proporciona, por tanto, diagnósticos específicos, ni establece de modo fiable la gravedad de un caso, sino más exactamente “la probabilidad de ser un caso psiquiátrico”. Su nombre, “Cuestionario General de Salud”, pretende mejorar la aceptabilidad de su aplicación en poblaciones no psiquiátricas. Se compone de una lista de descripciones de síntomas divida en cuatro subgrupos: ansiedad-insomnio, depresión grave, disfunción social y síntomas somáticos. Se puntúan de 0 (mejor o igual que lo habitual) a 1 (peor o mucho peor que lo habitual). Hay versiones con distinto número de ítems y casi todas ellas se han validado en España. Los puntos de corte aconsejables para la identificación de casos varían según las distintas versiones, las poblaciones en las que se apliquen y la intención de su aplicación (se bajan los puntos de corte cuando se pretende mejorar la sensibilidad del instrumento en la detección y se suben cuando se pretende que sea más específico). 1.3. MINI Entrevista Neuropsiquiátrica Internacional (MINI)12 (EE) La MINI es una entrevista estructurada heteroaplicada (el médico la utiliza como base para llevar a cabo su interrogatorio) dividida en módulos que corresponde a los principales diagnósticos psiquiátricos. En su uso clínico no siempre es necesario aplicarla entera, ya que hay preguntas que dirigen al siguiente módulo cuando no se han cumplido los criterios iniciales del trastorno estudiado y su continuación resultaría improductiva. El objetivo de esta entrevista es la orientación diagnóstica. Los autores autorizan su uso libre con fines clínicos o investigadores a instituciones públicas o entidades sin ánimo de lucro. 2. INSTRUMENTOS ESPECÍFICOS 2.1. Depresión La población subsidiaria de ser evaluada en este capítulo, además de la identificada por los instrumentos generales, incluye lo siguiente: 13 5 min d calidad en AP ok 4/6/04 14:11 Página 14 minutos de calidad en Atención Primaria • Pacientes con historia previa personal o familiar de depresión y/o consumo de alcohol. • Ancianos. • Enfermos crónicos. • Grandes frecuentadores de consultas de Atención Primaria. • Pacientes que sufren un estrés importante. 2.1.1. Beck Depression Inventory (BDI)13,14 (EM) Se trata de una escala autoaplicada (la rellena el paciente) de 21 ítems (existen versiones de 13 y de 42 ítems) que estima la gravedad del cuadro depresivo. Presta especial importancia a los síntomas cognitivos y en menor medida a los síntomas de ansiedad. La corrección de la versión de 21 ítems es bastante más complicada que la de 13 ítems; en esta última los ítems se puntúan de 0 a 3 según la intensidad, y el resultado es la suma de todos. Hasta 4 se considera que la depresión es inexistente o muy leve, de 5 a 7 se considera leve, entre 8 y 15 moderada, y más de 15 grave. 2.1.2. Hamilton Depression Scale (HAM-D)15,16 (EM) (Anexo I) Se trata de una escala heteroaplicada (la rellena el médico) de 17 ítems que estima la gravedad de los síntomas depresivos. En primer término, no es un instrumento para el diagnóstico psiquiátrico sino para estimar la gravedad de los síntomas depresivos, y fue desarrollada inicialmente para su utilización en ensayos clínicos con psicofármacos. Sin embargo, su uso en clínica general permite al médico estimar cuantitativamente la gravedad de un caso y la respuesta al tratamiento. Es difícil de aplicar en pacientes con patología física concomitante. Cada ítem da una puntuación que se va sumando hasta obtener el resultado total. La escala tiene varias versiones con distinto número de ítems (21, 17 y 6). Una puntuación global de 8 a 12 indica una depresión menor, de 18 a 29 una depresión mayor y, con más puntuación, más gravedad. 2.1.3. Montgomery-Asberg Depression Rating Scale (MADRS)17,18 (EM) Se trata de una escala heteroaplicada de 10 ítems que evalúa la gravedad de los síntomas depresivos. Al igual que la anterior, la suma total de los ítems proporciona un resultado de 0 a 60. Las puntuaciones consideradas habitualmente son: depresión menor de 7 a 19, moderada de 20 a 34 y grave de 35 a 60. 14 5 min d calidad en AP ok 4/6/04 14:11 Página 15 La La entrevista entrevista psiquiátrica psiquiátrica en en Atención Atención Primaria Primaria 2.1.4. Escala autoaplicada para la medida de la depresión de Zung y Conde19,20 (EM) Se trata de una escala autoaplicada de 20 ítems agrupados en 4 factores (factor depresivo, factor biológico, factor psicológico y factor psicosocial; este último fue añadido por Conde). Los ítems vienen en valores de 1 a 4 que representan la frecuencia. Hay ítems en sentido negativo, en que la puntuación es de menor a mayor frecuencia, de 1 a 4 y viceversa, cuando se trata de ítems positivos, en que la respuesta de menor frecuencia puntuaría como 1 y de mayor frecuencia como 4. En la versión española, la corrección varía desde 0 hasta 80. Hasta 35 se considera normal, de 36 a 51 se consideraría depresión subclínica, de 52 a 67 depresión media-grave y más de 68 depresión grave. 2.1.5. Geriatric Depression Scale (GDS)21-23 (EM) Es una escala autoaplicada de 30 ítems (existen versiones de 15 y 5 ítems) específica para la población geriátrica. Evalúa la presencia o no de depresión. La puntuación total es la suma de cada ítem, que puntúa como 0 o 1 según la respuesta sea positiva o negativa (dependiendo de cada ítem). Una puntuación mayor de 11 haría sospechar un cuadro depresivo (en la versión de 15 items el punto de corte es el 4 y en la de 5 es el 1). 2.2. Ansiedad Además de aquellos casos en los que la clínica o la aplicación de los instrumentos generales de diagnóstico sugieran una patología específica, la población objetivo de aplicación de estos instrumentos en Atención Primaria puede ser: • Pacientes con quejas orgánicas no resueltas. • Pacientes con depresión u otros problemas psiquiátricos. • Usuarios habituales de Atención Primaria. • Pacientes que sufren un estrés importante. 2.2.1. Hamilton Anxiety Rating Scale (HAM-A)18,24 (EM) (Anexo II) Es una escala heteroaplicada de 14 ítems que evalúa la gravedad de los síntomas ansiosos. Cada ítem puntúa de 0 a 4 según el grado de interferencia en las actividades diarias, la gravedad y la frecuencia. La puntación resultante no se considera como ansiedad si es de 0 a 5, se considera ansiedad leve de 6 a 14, y moderada o grave si es superior a 15. Como la HAM-D, fue diseñada 15 5 min d calidad en AP ok 4/6/04 14:11 Página 16 minutos de calidad en Atención Primaria inicialmente para ser utilizada en ensayos clínicos, pero resulta muy útil para estimar cuantitativamente la gravedad de la ansiedad en la clínica y la respuesta a un tratamiento. 2.2.2. Beck Anxiety Inventory (BAI)25,26 (EM) Es una escala autoaplicada de 21 ítems en los que se valora la presencia o no de ansiedad y su gravedad, aunque esto último no está bien comprobado. La puntuación de cada ítem es de 0 a 3 según la intensidad del síntoma explorado. La puntuación total es la suma de todos los ítems. Si el resultado es mayor de 26 se debe sospechar que existe trastorno de ansiedad. 2.3. Ansiedad y depresión 2.3.1. Hospitalary Anxiety and Depression (HAD)27,28 (EM) Escala autoaplicada de 14 ítems divididos en dos subescalas que evalúan la ansiedad (ítems impares) y la depresión (ítems pares) por separado. Evalúa la presencia o no de trastornos depresivos y/o ansiosos. Cada ítem puntúa de 0 a 3 según la frecuencia de presentación y/o la intensidad del síntoma explorado. Si el resultado en cada subescala es de 8 a 10 hay que sospechar la presencia del trastorno que lo puntúe, si la puntuación está por encima de 11 se trata, probablemente, de un caso claro de ansiedad, depresión o ambos. 2.4. Alcohol Objetivos especiales para la aplicación de estos instrumentos en Atención Primaria son: • Pacientes con historia previa personal o familiar de depresión y/o consumo de alcohol. • Pacientes con historia de accidentes frecuentes. • Pacientes con problemas sociales y/o de empleo. • Adolescentes y embarazadas. 2.4.1. CAGE29,30 (CC) Es un cuestionario de criba heteroaplicado, fácil de recordar porque cuenta sólo con cuatro preguntas que forman el acrónimo CAGE, en el que cada una puntúa como un punto en caso afirmativo. Hay diferencias en el ren- 16 5 min d calidad en AP ok 4/6/04 14:11 Página 17 La La entrevista entrevista psiquiátrica psiquiátrica en en Atención Atención Primaria Primaria dimiento de este test en las poblaciones masculina y femenina que responden, probablemente, a las diferencias clínicas entre el alcoholismo femenino y masculino. Una sola respuesta afirmativa a las preguntas del CAGE indica un posible problema de alcoholismo en población general; si hay más de una, los autores indican que se puede diagnosticar de dependencia: ¿Ha tenido en alguna ocasión la impresión de que debería beber menos? (Cut-Down). ¿Le ha molestado alguna vez que la gente le criticara su forma de beber? (Annoyed). ¿Se ha sentido alguna vez culpable por su hábito de beber? (Guilty). ¿Alguna vez le ha ocurrido que la primera cosa que ha hecho por la mañana ha sido tomar una copa para calmar los nervios? (Eye-Oppener). 2.4.2. Münchner Alkoholismus Test (MALT)31,32 (CC y EE) Se trata de un instrumento de 34 ítems que evalúa la presencia de alcoholismo activo con una estructura de respuestas si/no. Se divide en dos partes: una de ellas es autoaplicada con 7 ítems cuya respuesta afirmativa vale 4 puntos, y una segunda es heteroaplicada, con 27 ítems en los que la respuesta afirmativa puntúa como 1. Se deben realizar ambas partes para su correcta aplicación, ya que supone la suma de lo subjetivo del problema con las repercusiones orgánicas de éste. La escala puntúa de 0 a 55 puntos. Por encima de 5 hay que sospechar un alcoholismo que se puede diagnosticar con bastante probabilidad si la puntuación total es de 11 o más. 2.5. Trastornos de personalidad 2.5.1. International Personality Disorder Examination (IPDE)33,34 (EE) Se trata de una entrevista semiestructurada que valora la presencia de trastornos o de rasgos patológicos de personalidad de un modo categorial según las clasificaciones CIE-10 y DSM-IV. Previamente se puede aplicar un cuestionario (autoaplicado) al paciente que detecta de forma grosera (con falsos positivos) qué rasgos presenta para pasar a confirmarlos (o no) mediante la administración del módulo completo con el juicio del entrevistador sobre ejemplos de conducta que definen el rasgo. Se trata de un instrumento que requiere capacitación para poder ser aplicado y en el que se invierte un tiempo importante (lo cual limita el uso potencial por parte del médico de Atención Primaria); pero proporciona una información que puede ser importante en algunos pacientes. 17 5 min d calidad en AP ok 4/6/04 14:11 Página 18 minutos de calidad en Atención Primaria 2.6. Deterioro cognitivo Toda la población es susceptible de sufrir deterioro cognitivo pero la susceptibilidad aumenta con la edad del paciente. Además de la población geriátrica, se debe prestar atención especial en los casos siguientes: • Traumatismos craneoencefálicos. • Encefalopatía. • Síndromes orgánico-cerebrales. 2.6.1. Mini Examen Cognoscitivo (MEC)35,36 (EE) (Anexo III) Es un instrumento heteroaplicado de fácil manejo, cuya aplicación consume poco tiempo. Su objetivo es la detección y evaluación del deterioro cognitivo. Originalmente fue concebido como un instrumento de criba de deterioro orgánico cerebral y no proporciona, por tanto, un diagnóstico neuropsicológico completo. Explora 5 funciones superiores: la orientación temporal y espacial, la memoria anterógrada inmediata, memoria anterógrada diferida, la concentración y cálculo, el lenguaje y las praxias. La puntuación va de 0 a 35; se acepta como no patológica una puntuación mayor de 23 en ancianos y de 27 para adultos. 2.6.2. Clock Drawing Test (CDT) (Test del dibujo del reloj)37,38 (EM) Es un instrumento sencillo de exploración, heteroaplicado, cuya aplicación tampoco consume mucho tiempo. Su objetivo es la detección y la evaluación de alteraciones en las funciones superiores de comprensión, percepción, atención-concentración, ejecución motora y análisis visual. Consiste en hacer que el paciente dibuje un reloj con sus doce números (2 puntos), con las doce en su lugar (3 puntos) y las manecillas (2 puntos si dibuja 2 manecillas) marcando las 11:10 (2 puntos). Cada ejecución correcta de lo anteriormente expuesto va sumando los puntos entre paréntesis hasta un total de 9. Si la puntuación es mayor de 6 se considera normal. 2.6.3. Short Portable Mental Status Questionarie (SPMSQ)39,40 (EE y EM) Se trata de un instrumento heteroaplicado de 10 ítems que evalúa la presencia o no de deterioro cognitivo, así como el grado de gravedad. Explora la memoria a corto y largo plazo, la orientación, la capacidad de cálculo y la información sobre la vida cotidiana. Es de fácil uso y corrección, ya que sólo puntúan los errores cometidos; se considera normal hasta 2, de 3 a 4 el deterioro cognitivo es leve, de 5 a 7 moderado, y más de 8 grave. Tiene la correc- 18 5 min d calidad en AP ok 4/6/04 14:11 Página 19 La La entrevista entrevista psiquiátrica psiquiátrica en en Atención Atención Primaria Primaria ción impuesta de permitir un error más a los pacientes poco instruidos y uno menos al que haya cursado estudios superiores. 2.7. Suicidio El suicidio es una de las principales causas de muerte en la población mundial y su evaluación debe ser tenida muy en cuenta por el médico de Atención Primaria, ya que es sabido el alto porcentaje de pacientes suicidas que visitan al médico en los meses previos a la tentativa o la consumación del suicidio. La secuencia lógica en la clínica es preguntar primero por la satisfacción vital, las ganas de vivir y los posibles deseos de muerte para pasar luego a preguntar sobre las ideas de suicidio, los planes o las acciones llevadas a cabo. Pacientes con un riesgo mayor pueden identificarse mediante el acrónimo SAD PERSONS de Patterson41 (persona triste): que configura una escala que cuantifica el riesgo suicida. 2.7.1. SAD PERSONS41 (CC) Sex Age Depression Previous attempt Ethanol abuse Racional thinking loss Social supports lacking Organised plan No spouse Sickness Varón 3ª edad Presente Sí Presente Presente Presente Presente Presente Presente (1) (1) (1) (1) (1) (1) (1) (1) (1) (1) 2.7.2. Reason for Living Inventory (RFL)42,43 (CC) Es un cuestionario autoaplicado de 48 ítems que explora cuantitativamente la razones de un individuo para no suicidarse. Consta de siete subescalas en las que se explora lo siguiente: supervivencia y afrontamiento, responsabilidad con la familia, preocupación por los hijos, miedo al suicidio, miedo a la desaprobación social y objeciones morales. Cada ítem se puntúa de 0 a 6 según la importancia que le dé el probando y la puntuación global es la suma de las partes, aunque el resultado también se ve en cada subescala. 2.7.3. Scale for Suicide Ideation (SSI)44 (EM) No existe validación en español de este instrumento. Se trata de una 19 5 min d calidad en AP ok 4/6/04 14:11 Página 20 minutos de calidad en Atención Primaria escala semiestructurada heteroaplicada de 19 ítems que cuantifica los pensamientos suicidas. Cada ítem puntúa de 0 a 2 y el total es la suma de todos los ítems, de 0 a 38. Explora las actitudes hacia la vida, los deseos de muerte, las características del intento planeado y la actualización de la tentativa. 2.7.4. Suicide Intent Scale (SIS)45 (EE/EM) No existe validación en español de este instrumento. Se trata de una escala semiestructurada heteroaplicada de 20 ítems que cuantifica las características de la tentativa suicida realizada. Los 15 primeros ítems puntúan de 0 a 2, los últimos 5 no puntúan. El total es la suma de todos los ítems, de 0 a 30. Explora los datos objetivos, las expectativas y otros hechos que rodearon la tentativa suicida. 2.8. Conducta alimentaria Sin exclusión de otras, la principal población objeto de estudio con estos instrumentos en Atención Primaria está conformada sobre todo por: • Pacientes con pérdida importante de peso. • Mujeres con desajustes en la menstruación. • Mujeres jóvenes con preocupación excesiva por su aspecto. • Pacientes muy rígidos y autoexigentes. • Pacientes con descontrol de impulsos. 2.8.1. Eating Disorders Inventory (EDI)46,47 (CC) Se trata de un cuestionario autoaplicado de 64 ítems que se dividen en ocho subescalas que evalúan de forma cuantitativa lo siguiente: deseo de delgadez, síntomas bulímicos, insatisfacción corporal, inefectividad y baja autoestima, perfeccionismo, desconfianza interpersonal, conciencia introceptiva y miedo a madurar (existe una versión de 91 ítems en la que se explora además el ascetismo, la impulsividad y la inseguridad social). La puntuación de cada ítem va de 0 a 3, a pesar de estar dividido en 6 valores, según la frecuencia de presentación. La puntuación global va de 0 a 192. 2.8.2. Escala de evaluación de la imagen corporal de Gardner48,49 (CC y EM) Es una escala hetero y autoaplicada de un solo ítem, en realidad 13 siluetas humanas; la de en medio representa una figura estándar de peso y 20 5 min d calidad en AP ok 4/6/04 14:11 Página 21 La La entrevista entrevista psiquiátrica psiquiátrica en en Atención Atención Primaria Primaria a ambos lado se va incrementado y disminuyendo el peso un 5%. El paciente marca de forma distinta su figura ideal y su figura real percibida. El clínico debe señalar la figura que ve más acorde con la que representa el paciente. Cada figura a la izquierda va contando de –1 a –6 y a la derecha de 1 a 6 según se van alejando de la figura central. Ayuda a evaluar el índice de insatisfacción de la imagen corporal (la diferencia entre la imagen ideal y real percibida) y el índice de distorsión de la imagen corporal (diferencia entre la imagen real percibida por el paciente y por del clínico). 2.9. Sueño Al igual que ocurre con los trastornos de la ansiedad, toda la población es capaz de desarrollar problemas del sueño, pero la población más sensible está compuesta por: • Pacientes con depresión u otros problemas psiquiátricos. • Grandes frecuentadores de consultas. • Pacientes que sufren un estrés importante. • Pacientes con problemas sociales y/o de empleo. • Pacientes crónicos. • Pacientes geriátricos. 2.9.1. Cuestionario Oviedo de Calidad del Sueño (COS)50,51 (EE) Se trata de una entrevista semiestructurada heteroaplicada de 15 ítems, de los cuales 13 conforman una escala que explora la satisfacción subjetiva con el sueño (cuantitativo), insomnio (detección y gravedad) e hipersomnio (detección y gravedad). 2.10. Somatización 2.10.1. Test de Othmer y DeSouza para la detección del trastorno de somatización52,53 (CC) Instrumento heteroaplicado de 6 ítems de fácil y rápida utilización que ayuda a detectar la presencia de un trastorno de somatización. Cada ítem puntúa 1 ante una respuesta afirmativa y 0 si es negativa. La puntuación global es la suma de los ítems, de 0 a 6. Si es 3 o más contempla la posibilidad de un posible trastorno por somatización. 21 5 min d calidad en AP ok 4/6/04 14:11 Página 22 minutos de calidad en Atención Primaria Nemotecnia Síntoma Sistema afectado Somatization Shortness of breath Respiratorio Disorder Dysmenorrhea Reproductor Besets Burning in sex organ Psicosexual Ladies Lump in troath Pseudoneurológico And Amnesia Pseudoneurológico Vexes Vomiting Gastrointestinal Physicians Painfull in extremities Muscoloesquelético 2.10.2. Test de Madison54 (CC) Se trata de un instrumento heteroaplicado diseñado para establecer la importancia de factores “psicógenos” en la expresión del dolor. Este test tiene siete ítems que pueden recordarse mediante el acrónimo MADISON: • Multiplicity (dolor de más de un tipo o en más de un lugar). • Authenticity (el paciente parece más interesado en mostrar la realidad de su dolor que en aliviarlo). • Denial (refiere una armonía interpersonal o equilibrio psíquico exagerado y sospechoso). • Interpersonal relationship (el dolor cambia claramente según el momento interpersonal). • Singularity (exagerada “originalidad” en las características del dolor). • Only you (idealización del médico). • Nothing helps, no change (persistencia y estabilidad constante) Cada ítem se puntúa con 0 (ausente), 1 (leve), 2 (discreto), 3 (importante) o 4 (grave). La suma de 15 o más puntos sugiere un importante factor psicógeno presente en el cuadro doloroso. 22 5 min d calidad en AP ok 4/6/04 14:11 Página 23 La La entrevista entrevista psiquiátrica psiquiátrica en en Atención Atención Primaria Primaria BIBLIOGRAFÍA (MINI): According to the SCID-P. European Psychiatry 1997; 12: 232-41. 13. Beck AT, Ward CH, Mendelson J, Mock J, Erbaugh J. An inventory for measuring depression. Arch Gen Psychiatry 1961; 4: 561-71. 14. Conde V, Useros E. Adaptación castellana de la escala de evaluación conductual para la depresión de Beck. Rev Psiquiatr Psicol Med Eur Am 1975; 12: 217-36. 15. Hamilton M. A rating scale for depression. J Neurol Neurosurg Psychiatr 1960; 23: 56-62. 16. Ramos-Brieva JA, Cordero A. Validación de la versión castellana de la Escala de Hamilton para la Depresión. Actas Luso-Esp Neur 1986; 14: 324-34. 17. Montgomery SA, Asberg MA. A new depression scale designed to be sensitive to change. Br J Psychiatry 1979; 134: 382-9. 18. Lobo A, Chamorro L, Luque A, Dal-Ré R, Badía X, Baró E. Validación de las versiones en español de la Montgomery-Asberg Depression Rating Scale y la Hamilton Anxiety Rating Scale para la evaluación de la depresión y de la ansiedad. Med Clin (Barc) 2002; 118: 493-9. 19. Zung W. A self-rating depression scale. Arch Gen Psychiatry 1965; 12: 63-70. 20. Conde V, Esteban T. Revisión crítica de dos adaptaciones castellanas de la “Self-Rating Depression Scale” (SDS) de Zung. Arch Neurobiol (Madrid) 1973; 36: 375-92. 21. Brink TL, Yesavage JA, Lum O. Screening tests for geriatric depression. Clin Gerontol 1982; 1: 37-43. 22. Aguado C, Martínez J, Onis MC, Dueñas R, Albert C, Espejo J. Adaptación y validación al castellano de la versión abreviada de la “Geriatric Depression Scale” (GDS) de Yesavage. Aten Primaria 2000; 26: 328. 23. De Dios R, Hernández AM, Rexach LI, Cruz AJ. Validación de una versión de cinco ítems de la Escala de Depresión Geriátrica de Yesavage en población española. Rev Esp Geriatr Gerontol 2001; 36: 276-80. 24. Hamilton M. The assessment of anxiety states by rating. Br J Med Psychol 1959; 32: 50-5. 25. Beck AT, Epstein N, Brown G, Steer RA. An inventory for measuring clinical anxiety: psychometrics properties. J Consult Clin Psychol 1988; 56: 893-7. 26. Conde V, Esteban T. Estudio crítico de la fiabilidad y validez del inventario de Beck. Arch 1. Barret JE, Barret JA, Oxman TE, Gerber PD. The prevalence of psychiatric disorders in a primary care practice. Arch Gen Psychiatry 1988; 45: 1100-06. 2. Kessler LG, Burns BJ, Shapiro S, et al. Psychiatric diagnoses of medical services users: evidence from the Epidemiologic Catchment Area Program. Am J Public Health 1987; 77: 18-24. 3. Schurman RA, Kramer PD, Mitchell JB. The hidden mental health network: treatment of mental illness by nonpsychiatrist physicians. Arch Gen Psychiatry 1985; 42: 89-94. 4. Regier DA, Goldberg ID, Taube CA. The de facto US mental health services system: a public health perspective. Arch Gen Psychiatry 1978; 35: 685-93. 5. Kamerow DB, Pincus HA, McDonald DI. Alcohol abuse, other drug abuse, and mental disorders in medical practice: prevalence, costs, recognition and treatment. JAMA 1986; 255: 2054-7. 6. Andersen SM, Harthorn BH. The recognition, diagnosis, and treatment of mental disorders by primary care physicians. Med Care 1989; 27: 869-86. 7. Freeling P, Rao BM, Paykel ES, Sireling LI, Burton RH. Unrecognised depression in general practice. Br Med J 1985; 290: 1880-3. 8. Cano A, Sprafkin RP, Scaturo DJ, Lantinga LJ, Fiese BH, Brand F. Mental Health Screening in Primary Care: a comparison of 3 brief measures of psychological distress. Prim Care Companion J Clin Psychiatry 2001; 3: 206210. 9. Spitzer RL, Williams JB, Kroenke K, Linzer M, De Gruy FV, Hahn SR, et al. Utility of a new procedure for diagnosing mental disorders in primary care. The PRIME-MD 1000 study. JAMA 1994 14; 272(22): 1749-56. 10. Goldberg DP, Hillier VF. A scaled version of the General Health Questionnaire. Psychol Med 1979; 9: 139-45. 11. Molina J. Aportaciones al desarrollo de la versión española del GHQ de Goldberg de 28 ítems. Tesis doctoral. Universidad Autónoma de Madrid; 1997. 12. Sheehan DV, Lecrubier Y, Harnett-Sheehan K, Janavs J, Weiller E, Bonora LI, et al. Reliability and validity of the MINI International Neuropsychiatry Interview 23 5 min d calidad en AP ok 4/6/04 14:11 Página 24 minutos de calidad en Atención Primaria Neurobiol (Madrid) 1976; 39: 313-38. 27. Zigmong AS, Snaith RP. The hospital anxiety and depression scale. Acta Psychiatr Scand 1983; 67: 361-70. 28. Caro I, Ibáñez E. La escala hospitalaria de ansiedad y depresión. Bol Psicol 1992; 36: 4369. 29. Ewing JA. Detecting alcoholism, the CAGE questionnaire. J Am Med Assoc 1984; 252: 1905-7. 30. Caballero L, Caballero F, Santo-Domingo J. CAGE: diferences between males and females. Br J Addict; 84: 700-1. 31. Feurlein W, Ringer C, Küfner KA. Diagnose de Alkoholismus: Der Münchner Alkolismustes (MALT). Münch Med Wochf 1977; 119: 1275-82. 32. Díez-Manrique JF, et al. Validación de un instrumento de despistaje de problemas relacionados con el consumo excesivo de alcohol: MALT (Münchner Alkoholismus Test). An Psiquiatr 1986; 2: 135-40. 33. Loranger AW, Sartorius N, Andreoli A, Berger P, Buchheim P, et al. The International Personality Disorder Examination. Arch Gen Psychiatry 1994; 51: 215-224 34. López-Ibor JJ, Pérez A, Rubio V. IPDE. International Personality Disorder Examination Madrid: Meditor; 1996. 35. Folstein MF, Folstein SE, McHugh PR. Minimental State: a practical guide for grading the cognitive state of patients for the clinician. J Psychiatr Res 1975; 12: 189-98. 36. Lobo A, Ezquerra J, Gómez FB. El Mini-Examen Cognoscitivo. Un test sencillo y práctico para detectar alteraciones intelectuales en pacientes médicos. Actas Luso-Esp Neur 1979; 7: 189202. 37. Goodglass H, Kaplan E. Supplementary language tests. En: The Assessment of Aphasia and Related Disorders. Philadelphia: Lea and Febiger; 1972. 38. Cacho J, García R, Arcaya J, Gay AL, Guerrero JC, Vicente JL. El test del reloj en ancianos sanos. Rev Neurol 1996; 24:1525-8. 39. Pfeiffer E. A Short Portable Mental Status Questionnaire for the assessment of organic brain deficit in elderly patients (SPMSQ). J Am Geriatr Soc 1975; 23: 433-41. 40. Martínez J, Dueñas R, Onis MC, Aguado C, Albert C, Luque R. Adaptación y validación al castellano del cuestionario de Pfeiffer (SPMSQ) para detectar la existencia de deterioro cognitivo en personas mayores de 65 años. Med Clin (Barc) 2001; 117: 129-34. 41. Patterson WM, Dohn HH, Bird J, Patterson GA. Evaluation of suicidal patients: The SAD PERSONS scale. Psychosomatics 1983; 24: 343-7. 42. Linehan MM, Goodstein JL, Nielsen SL, Chiles JA. Reasons for staying alive when you are thinking of killing yourself: The Reason for Living Inventory. J Consult Clin Psychol 1983; 51: 276-86. 43. Oquendo MA, Graver R, Baca-García E, Morales M, De la Cruz V, Mann JJ. Spanish adaptation of the Reasons for Living Inventory (RFL). Hispanic J Behav Sci 2000; 22: 369-80. 44. Beck AT, Kovacs A, Weissman A. Assessment of suicidal intent: The scale for suicide ideation. J Consult Clin Psychol 1979; 47: 343-52. 45. Beck AT, Schuyler D, Herman I. Development of suicidal intent scales. En: Beck AT, Resnick HLP, Lettieri DJ, editores. The prediction of suicide Bowie, Charles Press; 1974. 46. Garner DM, Olmsted MP, Polivy J. Development and validation of a multidimensional Eating Disorder Inventory for anorexia nervosa and bulimia. Int J Eat Disord 1983; 2: 15-34. 47. Corral S, González M, Pereña J, Seisdedos N. Inventario de trastornos de la conducta alimentaria. Madrid: Tea; 1998. 48. Gardner RM, Stark K, Jackson N, Friedman BN. Development and validation of two new scales for assessment of body-image. Percept Mot Skills 1999; 87: 981-93. 49. Rodríguez MA, Beato L, Rodríguez T, Martínez J. Adaptación española de la escala de evaluación de la imagen corporal de Gardner en pacientes con trastornos de la conducta alimentaria. Acta Esp Psiquiatr 2003; 31: 59-64. 50. Bobes J, González MP, Sáiz PA, Bascarán C, Iglesias JM, Fernández JM. Propiedades psicométricas del cuestionario Oviedo de sueño. Psicothema 2000; 12: 107-12. 51. Bobes J, González MP, Vallejo J, Sáiz J, Gibert J, Ayuso JL, Rico F. Oviedo Sleep Questionnaire (OSQ): A new semistructured interview for sleep disorders. Eur Neuropsychopharm 1998; 8: S162. 52. Othmer E, DeSouza C. A screening test of somatization disorder (hysteria). Am J Psychiatry 1985; 142: 1146-9. 53. García-Campayo J, Sanz-Carrillo C, PérezEchevarria MJ, Campos R, Lobo A. Screening of somatization disorder: Validation of the Spanish version of Othmer and DeSouza Test. Acta Psychiatr Scand 1996; 94: 411-5. 54. Bouckoms AJ, Hackett TP. Pain Patients. En: Cassem NH, et al., editores. Massachusetts General Hospital Handbook of General Hospital Psychiatry. St. Louis: Mosby; 1997. 24 5 min d calidad en AP ok 4/6/04 14:11 Página 25 La La entrevista entrevista psiquiátrica psiquiátrica en en Atención Atención Primaria Primaria Anexo I Escala de Hamilton para la evaluación de la depresión (HAM-D) 1. ESTADO DEPRESIVO 0. 1. 2. 3. Ausente. Sentimientos indicados sólo al preguntar. Sentimientos informados verbalmente y espontáneamente. Sentimientos manifestados no verbalmente a través del comportamiento del paciente (expresión facial, postura, voz, tendencia al llanto). 4. El paciente informa solamente de estos sentimientos en su comunicación espontánea verbal y no verbal. 2. CULPA 0. 1. 2. 3. 4. Ausente. Auto reproche, siente que defrauda a la gente. Ideas de culpa o recurrentes sobre errores pasados o actos pecaminosos. La presente enfermedad es un castigo. Ideas delirantes de culpa. Escucha voces acusatorias o denunciantes y/ o experimenta alucinaciones visuales amenazadoras. 3. SUICIDIO 0. 1. 2. 3. 4. Ausente. Siente que no vale la pena vivir. Desea estar muerto o tiene pensamientos sobre la posibilidad de morirse. Ideas o gestos suicidas. Intento de suicidio (cada intento real 4). 4. INSOMNIO INICIAL 0. Sin dificultad para dormirse. 1. Se queja de dificultad ocasional para dormirse (más de media hora). 2. Se queja de dificultad diaria para dormirse. 5. INSOMNIO MEDIO 0. Sin dificultad. 1. Paciente inquieto y molesto durante la noche. 2. Despertándose completamente durante la noche. Se levanta (no solamente para orinar). 6. INSOMNIO TARDÍO 0. Sin dificultad. 1. Se despierta durante la madrugada pero se vuelve a dormir. 2. Incapaz de volver a dormirse si se levanta de la cama. 25 5 min d calidad en AP ok 4/6/04 14:11 Página 26 minutos de calidad en Atención Primaria 7. TRABAJO E INTERÉS 0. No hay dificultad. 1. Pensamientos y sentimientos de incapacidad, fatiga o debilidad relacionados con actividades, trabajo o aficiones. 2. Pérdida de interés en la actividad, el trabajo o aficiones. Por ejemplo desgana, indecisión y vacilación (siente que tiene que obligarse a trabajar o realizar actividades). 3. Disminución del tiempo real utilizado en realizar actividades o disminución de la productividad. En hospitales clasifique como 3 si el paciente no pasa al menos tres horas por día realizando alguna actividad (tareas hospitalarias o aficiones), excluyendo las tareas de sala. 4. Dejó de trabajar debido a la enfermedad actual. En hospitales clasifique 4 si el paciente no realiza otra actividad además de las tareas de la sala, o si el paciente no puede realizar las tareas de la sala sin ayuda. 8. RETRASO 0. 1. 2. 3. 4. Pensamiento y conversación normal. Leve retardo en la entrevista. Obvio retardo en la entrevista. Dificultad en la entrevista. Estupor completo. 9. AGITACIÓN 0. 1. 2. 3. 4. Ninguna. Golpeteo con los dedos. Jugar con las manos, pelo, etc. Se mueve, no puede estar quieto sentado. Estupor completo. 10. ANSIEDAD PSÍQUICA 0. 1. 2. 3. 4. Sin dificultad. Tensión e irritabilidad subjetiva. Se preocupa por asuntos sin importancia. Aprensión aparente en facies y en laconversación. Expresión de miedos sin ser preguntado. 11. ANSIEDAD SOMÁTICA 0. 1. 2. 3. 4. Ausente. Leve. Moderada. Grave. Lo incapacita. 12. SÍNTOMAS SOMÁTICOS GASTROINTESTINALES 0. Ausente. 1. Pérdida del apetito, pero come sin que se lo presione. Sentimiento de pesadez en el abdomen. 26 5 min d calidad en AP ok 4/6/04 14:11 Página 27 La La entrevista entrevista psiquiátrica psiquiátrica en en Atención Atención Primaria Primaria 2. Dificultad para comer sin que le insistan. Pide o requiere laxantes o medicación intestinal, o medicación para síntomas gastrointestinales. 13. SÍNTOMAS SOMÁTICOS GENERALES 0. Ninguno. 1. Pesadez en los miembros, la espalda o la cabeza. Dolor de espalda, de cabeza o muscular. Pérdida de energía y fatigabilidad. 2. Cualquier síntoma inequívoco se clasifica como 2. 14. SÍNTOMAS GENITALES 0. Ausentes. 1. Leves. 2. Graves. 15. HIPOCONDRIA 0. 1. 2. 3. 4. Ausente. Autoabsorción (corporalmente). Preocupación por la salud. Quejas, peticiones de ayuda frecuentes, etc. Ideas delirantes (delusions) hipocondríacas. 16. PÉRDIDA DE PESO (complete A o B) A. Antes del tratamiento 0. No hay pérdida de peso. 1. Probable pérdida de peso asociada a la presente enfermedad. 2. Segura pérdida de peso según el paciente. B. Control de peso semanal cuando existe pérdia de peso 0. Menos de 0,5 kg/semana. 1. Más de 0,5 kg/semana. 2. Más de 1 kg/semana. 17. INTROSPECCIÓN 0. Reconoce estar deprimido y enfermo. 1. Reconoce estar enfermo, pero lo atribuye a la mala comida, el clima, el trabajo, un virus, la necesidad de descanso. 2. No cree estar enfermo. Puntuaciones: Leve (13,5-27 puntos) Moderado (27-30,5 puntos) Grave (30,5-54 puntos) 27 5 min d calidad en AP ok 4/6/04 14:11 Página 28 minutos de calidad en Atención Primaria Anexo II Escala de valoración psiquiatrica de Hamilton para la ansiedad Intensidad de los ítems: 0 1 2 3 4 Ausente Intensidad Intensidad Intensidad Intensidad leve media fuerte máxima (Invalidante) 1. HUMOR ANSIOSO Inquietud, espera lo peor. Aprensión (anticipación temerosa). Irritabilidad. 01234 2. TENSIÓN Sensación de tensión. Fatigabilidad. Imposibilidad de relajarse. Llanto fácil. Temblor. Sensación de no poder quedarse en el lugar. 01234 3. MIEDOS A la oscuridad. A la gente desconocida. A quedarse solo. De los animales grandes, etc. Al tránsito callejero. A la multitud. 01234 4. INSOMNIO Dificultad para conciliar el sueño. Sueño interrumpido. Sueño no satisfactorio con cansancio al despertar. Sueños penosos. Pesadillas. Terrores nocturnos. 01234 5. FUNCIONES INTELECTUALES (GNÓSICAS) Dificultad de concentración. Mala memoria. Problemas de atención. 01234 6. HUMOR DEPRESIVO Falta de interés. No disfrutar ya con sus pasatiempos. Depresión. Insomnio de la madrugada. Variaciones de humor durante el día. 28 01234 5 min d calidad en AP ok 4/6/04 14:11 Página 29 La La entrevista entrevista psiquiátrica psiquiátrica en en Atención Atención Primaria Primaria 7. SÍNTOMAS SOMÁTICOS GENERALES (MUSCULARES) Dolores y cansancio muscular. Sobresaltos musculares. Sacudidas clónicas. Chirrido de los dientes. Voz poco firme o insegura. 01234 8. SÍNTOMAS SOMÁTICOS GENERALES (SENSORIALES) Zumbidos de oídos. Visión borrosa. Sofocaciones o escalofríos. Debilidad. Hormigueo. 01234 9. SÍNTOMAS CARDIOVASCULARES Taquicardia. Palpitaciones. Dolores en el pecho. Latidos vasculares. Extrasístoles. 01234 10. SÍNTOMAS RESPIRATORIOS Peso en el pecho o sensación de opresión torácica. Sensación de ahogo. Suspiros. Falta de aire. 01234 11. SÍNTOMAS GASTROINTESTINALES Dificultad para tragar. Meteorismo. Dispepsia. Dolor antes o después de comer. Sensación de ardor. Distensión abdominal. Pirosis. Náuseas. Vómitos. Sensación de estómago vacío. Cólicos abdominales. Borborigmos. Diarrea. Constipación. 01234 12. SÍNTOMAS GENITOURINARIOS Amonorrea. Metrorragia. Frigidez. Micciones frecuentes. Urgencia de la micción. Eyaculación precoz. Ausencia de erección. Impotencia. 01234 13. SÍNTOMAS DEL SISTEMA NERVIOSO AUTÓNOMO: Sequedad de la boca. Accesos de rubor. Palidez. Transpiración excesiva. Vértigos. Cefalea de tensión. Horripilación. 01234 14. COMPORTAMIENTO DURANTE LA ENTREVISTA Tenso. Incómodo. Agitación nerviosa de las manos: frota sus dedos, aprieta los puños. Inestabilidad, postura cambiante. Temblor de las manos. Ceño arrugado. Facies tensa. Aumento del tono muscular. Respiración jadeante. Palidez facial. FISIOLÓGICO: Traga saliva. Eructos. Taquicardia de reposo. Frecuencia respiratoria de más de 20 rpm. Reflejos tendinosos vivos. Temblor. Dilatación pupilar. Exoftalmia. Sudor. Mioclónicas palpebrales. 29 01234 5 min d calidad en AP ok 4/6/04 14:11 Página 30 minutos de calidad en Atención Primaria Anexo III Mini examen cognoscitivo Nombre del paciente: Edad: Escolarización: Nivel de conciencia: Alerta Obnubilación Fecha realización Estupor Coma Marque con una cruz si la respuesta es correcta ORIENTACIÓN TEMPORAL 1. 2. 3. 4. 5. Dígame el día de la semana Fecha Mes Estación Año ORIENTACIÓN ESPACIAL 6. 7. 8. 9. 10. Dígame el nombre del hospital o lugar Planta Ciudad Provincia País FIJACIÓN (Decir al paciente que vamos a explorar su memoria) Repita estas tres palabras “peseta-caballo-manzana” peseta caballo (La primera repetición es la que determina la puntuación de 0 a 3). Dígalas lentamente y de forma clara con un intervalo de un segundo entre cada palabra. Repítalas hasta que las aprenda, con un límite de seis veces. Apuntar el número de intentos. Si eventualmente no puede aprenderlas, la memoria no puede probarse plenamente manzana Nº de repeticiones 30 5 min d calidad en AP ok 4/6/04 14:11 Página 31 La La entrevista entrevista psiquiátrica psiquiátrica en en Atención Atención Primaria Primaria CONCENTRACIÓN Y CÁLCULO “Si tiene 30 pesetas y me va dando de 3 en 3, ¿cuántas le van quedando?” (Un punto por cada respuesta correcta) Repita estos números: 5-9-2 (Hasta que los aprenda y apuntar el número de intentos). Ahora repítelos hacia atrás. MEMORIA (Recuerdo) ¿Recuerda las tres palabras que le he dicho antes? LENGUAJE Y CONSTRUCCIÓN Monstrar un bolígrafo. ¿Qué es esto? Mostrar un reloj. ¿Qué es esto? (1 punto por cada acierto) Repita esta frase: “En un trigal había cinco perros” Un punto el correcto. “Una manzana y una pera son frutas, ¿verdad?” ¿Qué son el rojo y el verde? ¿Qué son un perro y el gato? Coja este papel con la mano derecha, dóblelo por la mitad y póngalo encima de la mesa. Un punto por cada acción correcta. Coge el papel Lo dobla En la mesa Escriba en un papel con letras grandes: “CIERRE LOS OJOS”. Dígale. “lea esto y haga lo que dice”. Sólo es correcto si cierra los ojos. Déle una hoja y pídale que escriba una frase. Debe ser escrita espontáneamente. Ha de tener sujeto, verbo y tener sentido. No valorar la ortografía. Dígale que copie el dibujo inferior. No valorar temblor ni rotación. Los 10 ángulos deben ser representados y los dos pentágonos deben hacer intersección para puntuar un punto. Dibujo: Frase: PUNTUACIÓN TOTAL 31 5 min d calidad en AP ok 4/6/04 14:11 Página 32